Болезнь мигрень что это такое
Мигрень — Википедия
Мигрень (фр. migraine от лат. hēmicrania, греч. ἡμικρανία «головная боль, охватывающая половину головы»[3][4]: ἡμι- (hemi-) «половина» и κρανίον (kranion) «череп»[5]; предположительно от егип. ges-tep «болезнь половины головы»[6]) — это первичная форма головной боли, симптомами которой являются периодические приступы головной боли средней и высокой интенсивности[7]. Головная боль, как правило, локализована в одной половине головы, имеет пульсирующий характер и длится от 2 до 72 часов[7]. Сопутствующие симптомы включают тошноту, рвоту, гиперчувствительность к свету, звукам и запахам[8]. Обычно боль усиливается при физической активности[8]. Примерно у трети пациентов наблюдается аура, как правило, в виде кратковременного нарушения зрения, сигнализирующего о приближающемся приступе головной боли [9]. Иногда аура может возникать перед слабой головной болью или независимо от неё[10].
Развитие мигрени обусловлено совокупностью факторов окружающей среды и генетики[11]. Приблизительно две трети случаев мигрени имеют семейный характер.[12] Важную роль играют гормональные изменения, поскольку до полового созревания мальчики страдают мигренью немного чаще, чем девочки, в то время как женщины испытывают мигрень в 2–3 раза чаще мужчин[13][14]. Обычно риск развития приступов снижается во время беременности.[13] Лежащие в основе заболевания механизмы до конца не известны[15]. Наиболее известными считаются сосудистая и нейрогенная теория возникновения мигрени.[12]
Рекомендуемая начальная терапия включает обычные анальгетики, например, ибупрофен и парацетамол (ацетаминофен) для купирования головной боли, препараты от тошноты и избегание провоцирующих факторов[16]. При неэффективности анальгетиков допускается прием специфических препаратов (триптаны или эрготамины)[12]. К ним также можно добавить кофеин[17]. Для профилактики приступов используются такие препараты, как метопролол, вальпроат и топирамат[18][19].
Мигренью страдает приблизительно 15 % мирового населения[20]. Заболевание чаще всего начинается в период полового созревания и тяжелее всего протекает в среднем возрасте [7]. В некоторых случаях частота приступов снижается у женщин после менопаузы[15]. По состоянию на 2016 год, мигрень является одной из наиболее распространённых причин нетрудоспособности[21]. Первое описание симптомов, соответствующих мигрени, содержится в папирусе Эберса, написанном в Древнем Египте примерно в 1500 году до н. э.[22].
Как правило, мигрень проявляется самопроизвольно разрешающимися эпизодическими приступами головной боли высокой интенсивности, которые сопровождаются вегетативными симптомами[23].[12] У примерно 15–30 % пациентов помимо частых приступов простой мигрени[24] также наблюдается мигрень с аурой[16]. Интенсивность и продолжительность головной боли и частота приступов сильно различаются[12]. Приступы продолжительностью более 72 часов называются мигренозным статусом. Мигрень имеет четыре фазы, некоторые из которых могут не проявляться[18]:
- продромальная фаза, наступающая за несколько часов или дней до головной боли;
- фаза ауры, наступающая непосредственно перед головной болью;
- болевая фаза, также известная как фаза головной боли;
- постдромальная фаза — явления, следующие после завершения приступа мигрени.
Мигрень может быть связана с клинической депрессией, биполярным, тревожным и обсессивно-компульсивным расстройствами. Данные психические нарушения встречаются в 2–5 раз чаще у пациентов, страдающих мигренью без ауры, и в 3–10 раз чаще у пациентов с мигренью с аурой.[25]
Продромальная фаза[править | править код]
Продромальная фаза (симптомы, предвещающие начало приступа) отмечается приблизительно в 60 % случаях[8][26] и продолжается от двух часов до двух суток до начала боли или появления ауры[27]. К симптомам продормальной фазы относится широкий спектр явлений[28]: изменение настроения, раздражительность, депрессия или эйфория, утомляемость, тяга к определенным продуктам питания, спазмы мышц (особенно шеи), запор или диарея, чувствительность к запахам или звукам[26]. Данная фаза наблюдается при мигрени с аурой и без [29].
Фаза ауры[править | править код]
Аура — транзиторное фокальное неврологическое явление, возникающее до или во время головной боли[8]. Аура развивается постепенно в течение нескольких минут и обычно длится менее часа[30]. Симптомы могут быть зрительными, сенсорными или моторными, у многих пациентов одновременно наблюдается несколько симптомов[31]. Чаще всего развиваются зрительные эффекты, они возникают примерно в 99 % случаев и более чем в 50 % случаев не сопровождаются сенсорными и моторными явлениями[31].
Нарушения зрения часто проявляются в виде мерцательной скотомы (частичное изменение поля зрения из-за мерцающего объекта, нарушающее способность читать или управлять автотранспортом)[8]. Как правило, они возникают в центральной области поля зрения и затем распространяются в стороны зигзагообразными линиями. Обычно линии черно-белые, однако некоторые пациенты также видят и цветные линии. В одних случаях наблюдается частичное выпадение поля зрения (гемианопсия), в других — затуманивание[31].
Вторыми по распространенности являются сенсорные симптомы, которые проявляются у 30–40 % пациентов, страдающих мигренью с аурой. Часто в одной руке появляется ощущение покалывания, которое распространяется в носогубную область с той же стороны. После покалывания обычно наступает онемение с потерей суставно-мышечного чувства. К другим симптомам фазы ауры относятся нарушения речи, головокружение, реже всего нарушения моторики. Наличие моторных симптомов указывает на гемиплегическую мигрень. В этом случае слабость часто длится дольше одного часа, в отличие от других видов симптомов, [31] отмечается появление слуховых галлюцинаций или бредовых иллюзий[32].
Болевая фаза[править | править код]
Головная боль обычно является односторонней, имеет пульсирующий характер и среднюю или высокую интенсивность. Как правило, она наступает постепенно[30] и усиливается при физической активности[8]. Однако более чем в 40 % случаев боль является двусторонней и часто сопровождается болью в шее[33]. Двусторонняя боль особенно распространена среди пациентов, страдающих мигренью без ауры. Реже всего боль локализуется в затылочной или верхней части головы[8]. У взрослых боль обычно длится от 4 до 72 часов[11], её продолжительность у детей часто составляет менее часа[34]. Периодичность приступов варьирует от одного раза в несколько лет до нескольких раз в неделю и в среднем составляет один приступ в месяц[35][36].
Боль часто сопровождается тошнотой, рвотой, чувствительностью к свету, звукам и запахам, утомляемостью и раздражительностью[8]. Распространенными симптомами базилярной мигрени, которая характеризуется неврологическими симптомами, связанными со стволом головного мозга или проявляющимися с обеих сторон тела[37], являются головокружение, предобморочное состояние и спутанность сознания[8]. Тошнота наблюдается у 90 % пациентов, рвота — у одной трети[30]. По этой причине больным требуется отдых в темной тихой комнате[38]. К другим симптомам относятся затуманивание зрения, заложенность носа, диарея, частое мочеиспускание, бледность, потливость. Также может наблюдаться отек или болезненность кожи головы и скованность в шее[39]. Сопутствующие симптомы менее распространены среди пожилых пациентов[40].
В редких случаях головная боль после ауры не наступает.[31] Данное явление известно как ацефалгическая или тихая мигрень. Оценка ее периодичности вызывает затруднение, поскольку симптомы не проявляются в степени, требующей обращения за медицинской помощью, и больные могут не придать им значения.
Постдромальная фаза[править | править код]
Постдромальная фаза мигрени — совокупность симптомов, проявляющихся после разрешения острой головной боли[41]. Пациенты отмечают болезненность в области мигренозного приступа, в некоторых случаях в течение нескольких дней после головной боли отмечается нарушение мышления. Больной может испытывать усталость или состояние «похмелья», головную боль, когнитивные расстройства, желудочно-кишечные симптомы, перепады настроения и слабость[42]. Согласно одному из обзоров заболевания, некоторые пациенты после мигренозной атаки могут чувствовать прилив сил или эйфорию, другие отмечают наступление депрессии и недомогания[43]. У некоторых больных ощущения могут изменяться от приступа к приступу.
Первопричины развития мигрени неизвестны[44], заболевание связывают с совокупностью факторов окружающей среды и генетических факторов[11]. Оно проявляется у нескольких членов семьи приблизительно в двух третях случаев[12] и редко возникает вследствие моногенного дефекта[45]. Существовало ошибочное мнение, что мигрень больше распространена среди людей с высоким уровнем умственного развития[46]. Она может быть связана с рядом психологических факторов (депрессией, тревогой и биполярным расстройством)[47], со многими биологическими процессами или провоцирующими факторами.
Генетика[править | править код]
Исследования среди близнецов показывают, что генетика влияет на вероятность развития мигренозных головных болей в 34–51 % случаев[11]. Генетическая взаимосвязь сильнее выражена в случае мигрени с аурой, чем в случае мигрени без ауры[24]. Ряд конкретных вариантов генов увеличивает риск в низкой или средней степени[45].
Моногенные заболевания, вызывающие развитие мигрени, встречаются редко[45]. Один из таких случаев известен как семейная гемиплегическая мигрень — вид мигрени с аурой, который наследуется по аутосомно-доминантному типу[48][49]. Доказано, что за развитие семейной гемиплегической мигрени отвечают четыре гена. Три из них связаны с переносом ионов. Четвертый ген представляет собой аксональный белок, связанный с комплексом экзоцитоза[50]. Еще одним генетическим заболеванием, связанным с мигренью, является синдром CADASIL (церебральная аутосомно-доминантная артериопатия с субкортикальными инфарктами и лейкоэнцефалопатией)[8]. По результатам одного метаанализа установлено протективное действие полиморфизма гена ангиотензинпревращающего фермента.[51] С развитием мигрени также связывают ген TRPM8, кодирующий катионный канал[52].
Триггерные факторы[править | править код]
Приступ мигрени может быть индуцирован провоцирующими факторами, которые, по разным сообщениям, могут оказывать влияние в меньшинстве[12] или большинстве случаев.[53] Некоторые пациенты с мигренью отмечают наличие провоцирующих факторов, к ним относятся: утомление, употребление определенных продуктов питания и погода, но сила и значимость данных причин неизвестна.[53][54][55] Симптомы могут проявиться через 24 часа после воздействия таких факторов[12].
Физиологические факторы[править | править код]
Наиболее распространенными провоцирующими факторами являются стресс, чувство голода и утомляемость (они в равной степени могут вызвать и головную боль напряжения)[53]. 50–80 % больных указывают в качестве фактора психологический стресс[56]. Развитие мигрени также связывают с посттравматическим стрессом и вредными привычками[57]. Приступ мигрени с большей вероятностью развивается во время менструации[56]. Важную роль играют такие гормональные факторы как менархе, прием оральных контрацептивов, беременность, перименопауза и менопауза[58]. Они участвуют в развитии мигрени без ауры[46]. Как правило, мигренью не страдают женщины во время второго и третьего триместров беременности или после менопаузы[8].
Пищевые факторы[править | править код]
От 12 до 60 % больных указывают в качестве провоцирующего фактора употребление определенных продуктов питания[59]. Данные о таких провоцирующих факторах полагаются на сообщения самих пациентов и не являются достаточно точными, чтобы доказать наличие или отсутствие влияния определенного провоцирующего фактора.[60][61] Отсутствует однозначное объяснение механизмов того, как именно употребление определенных продуктов питания может провоцировать приступ мигрени[59].
Данные о воздействии тирамина на развитие мигрени отсутствуют[62]. Систематические данные также не подтверждают влияние глутамата натрия на развитие заболевания[63][64].
Факторы окружающей среды[править | править код]
В результате обзора возможных провоцирующих факторов в помещении и вне его было установлено отсутствие достаточной доказательной базы в поддержку развития приступов мигрени из-за факторов окружающей среды. Тем не менее, было высказано предположение о том, что пациенты с мигренью принимают некоторые профилактические меры по регулированию качества воздуха и освещения в помещении.[65]
Мигрень считается нейроваскулярным заболеванием[12], механизм которого, по некоторым данным, запускается в головном мозге, поражая затем кровеносные сосуды[66]. По мнению некоторых исследователей, ключевую роль играют нейронные механизмы[67], по мнению других учёных — сосудистые процессы[68]. Некоторые считают их одинаково важными[69]. Согласно одной из гипотез, мигрень обусловлена повышенной возбудимостью коры головного мозга и нарушением контроля над болевыми нейронами ядра тройничного нерва в стволе головного мозга[70]. Считается, что влияние также оказывает низкий уровень нейромедиатора серотонина, также известного как 5-гидрокситриптамин[71]. Установлено, что кальцитонин-ген-родственный пептид (КГРП, CGRP) является основным медиатором, участвующим в болевой трансмиссии в патогенезе мигрени[72].
Аура[править | править код]
У пациентов, страдающих мигренью с аурой, наблюдается кортикальная распространяющаяся депрессия — всплеск активности нейронов, за которым следует период ее снижения. Данный процесс объясняется различными факторами, в том числе активацией NMDA-рецепторов, которая приводит к поступлению кальция в клетку. В течение 2–6 часов после такого всплеска активности наблюдается уменьшение кровотока в пораженной области коры головного мозга. При распространении деполяризации по нижней части головного мозга возбуждаются нервы, отвечающие за боль в голове и шее.[73]
Боль[править | править код]
Точный механизм мигренозной головной боли неизвестен[74]. По одним данным, основную роль играют структуры центральной нервной системы (ствол головного мозга и промежуточный мозг),[75] по другим — периферическая активация через чувствительные нервы, расположенные вокруг кровеносных сосудов головы и шеи. К таким сосудам могут относиться дуральные, пиальные и экстракраниальные артерии.[74] Существенную роль играет вазодилатация экстракраниальных артерий[76].
Впервые комплексная классификация мигрени была проведена в 1988 году.[24] Последнее обновление классификации головной боли было выполнено Международным обществом головной боли в 2004 году.[9] По состоянию на 2016 год, идет подготовка третьей редакции.[77] По данной классификации мигрень относится к первичным головным болям наряду с головной болью напряжения и кластерной головной болью.[78]
Мигрень подразделяют на семь подклассов (с дальнейшим разделением некоторых из них на подгруппы):
- Мигрень без ауры, или простая мигрень, характеризуется мигренозной головной болью, не сопровождающейся аурой.
- Мигрень с аурой, или классическая мигрень, обычно характеризуется мигренозной головной болью, сопровождающейся аурой. Реже аура может проявляться без наступления головной боли или при немигренозной головной боли. Две следующие разновидности — семейная гемиплегическая мигрень и спорадическая гемиплегическая мигрень, при которых больной испытывает приступы мигрени с аурой, сопровождающиеся моторной слабостью. Если гемиплегическая мигрень также наблюдается у близкого родственника пациента, она называется «семейной», в противном случае — «спорадической гемиплегической мигренью». Еще одной разновидностью мигрени является базилярная, при которой головная боль и аура сопровождаются затруднением речи, головокружением, звоном в ушах или рядом других симптомов, связанных со стволом головного мозга (моторная слабость при этом отсутствует). Первоначально считалось, что данный вид мигрени обусловлен спазмами базилярной артерии, питающей ствол головного мозга. В настоящее время данный механизм не считается основным, предпочтительным является симптоматическому термину «мигрень со стволовой аурой».[37]
- Периодические синдромы детского возраста, часто являющиеся предшественниками мигрени, включают циклическую рвоту (периодическая интенсивная рвота), абдоминальную мигрень (боль в животе, обычно сопровождающаяся тошнотой) и доброкачественное пароксизмальное головокружение детского возраста (периодические приступы головокружения).
- Ретинальная мигрень характеризуется мигренозной головной болью, сопровождающейся нарушением зрения или даже временной слепотой на один глаз.
- Осложнения мигрени — мигренозная головная боль и (или) аура, имеющие необычно высокую продолжительность или периодичность, или связанные с судорогами или поражением головного мозга.
- Возможная мигрень — состояние, при котором проявляются некоторые характеристики мигрени, однако недостаток данных не позволяет с уверенностью диагностировать мигрень (при злоупотреблении сопутствующими препаратами).
- Хроническая мигрень — головная боль, которая наступает как осложнение мигрени, соответствует диагностическим критериям для мигренозной головной боли, однако характеризуется более частыми приступами. При хронической мигрени у пациента наблюдается не менее 15 дней с головной болью в месяц на протяжении трех месяцев.[79]
Абдоминальная мигрень[править | править код]
Диагноз абдоминальной мигрени является спорным.[80] По некоторым данным, периодические приступы боли в животе, не сопровождающиеся головной болью, могут являться разновидностью мигрени.[80][81] или как минимум ее предшественником.[24] Такие приступы боли необязательно следуют за продромальной фазой (как при мигрени) и, как правило, длятся от нескольких минут до нескольких часов. Они часто возникают у больных с типичной мигренью в личном или семейном анамнезе.[80] Предшественниками также считаются такие синдромы как синдром циклической рвоты и доброкачественное пароксизмальное головокружение детского возраста.[24]
Дифференциальная диагностика[править | править код]
К другим заболеваниям, вызывающим симптомы схожие с мигренозной головной болью, относятся темпоральный артериит, кластерная головная боль, острая глаукома, менингит и субарахноидальное кровоизлияние.[16] Как правило, темпоральный артериит развивается у пациентов старше 50 лет и проявляется болезненностью надвисочной области, кластерная головная боль проявляется односторонней заложенностью носа, слезотечением и сильной болью вокруг глазных орбит, острая глаукома сопровождается проблемами со зрением, менингит — лихорадкой, субарахноидальное кровоизлияние — очень быстрой манифестацией.[16] Головная боль напряжения, как правило, является двусторонней, не носит вибрирующий характер и ограничивает трудоспособность в меньшей степени.[16]
Больным со стойкой головной болью, соответствующим критериям для диагностики мигрени, не следует проводить нейровизуализацию для выявления других внутричерепных заболеваний.[82][83][84] Для этого требуется отсутствие других вызывающих опасения проявлений, например, папиллоэдемы (отек диска зрительного нерва). Пациенты с мигренью не подвержены повышенному риску развития сильной головной боли по другим причинам.
Профилактическое лечение мигрени включает прием препаратов, изменение образа жизни и хирургическое вмешательство. Профилактика рекомендуется пациентам, которые страдают головной болью более двух дней в неделю, не переносят препараты, используемые для лечения острых приступов, или испытывают сильные, тяжело контролируемые приступы.[16]
Целью является снижение частоты, интенсивности и (или) продолжительности приступов мигрени и повышение эффективности терапии для прекращения приступов.[85] Профилактическое лечение также проводится для предотвращения абузусной головной боли. Эта проблема распространена и может стать причиной хронической ежедневной головной боли.[86][87]
Лекарственная терапия[править | править код]
Лекарственную терапию для профилактики мигрени должен назначать врач. Профилактическая лекарственная терапия мигрени считается эффективной, если позволяет снизить частоту или степень тяжести мигренозных атак как минимум на 50 %.[88] Для этих целей могут использоваться топирамат, вальпроат натрия, пропранолол и метопролол, также может назначаться тимолол, фроватриптан (для профилактики менструальной мигрени).[89] Есть данные, что использование добавок магния может улучшить состояние больного.[90][91]
Применяются также амитриптилин и венлафаксин.[92] Ингибирование ангиотензина при помощи ингибитора ангиотензинпревращающего фермента или антагониста рецепторов ангиотензина II может снизить количество приступов.[93]
Лечение антагонистом кальцитонин-ген-связанного пептида, включая эптинезумаб, эренумаб, фреманезумаб и галканезумаб, по-видимому, снижают частоту мигреней на одну-две в месяц. [94]
Альтернативные методы лечения[править | править код]
Акупунктура может быть использована для снижения количества приступов мигрени. При этом эффект «настоящей» акупунктуры незначителен по сравнению с имитацией акупунктуры, при которой иглы устанавливаются произвольным образом или не проникают под кожу. Долгосрочный эффект большинства способов такого лечения мигрени неизвестен.[95][96] К альтернативным методам лечения мигрени также относят: физиотерапию, массаж и релаксацию, когнитивную поведенческую терапию, биологическую обратную связь,[56] применение белокопытника.[97][98] Кокрейновское исследование за апрель 2015 показало, что пиретрум (Пижма девичья) снижал частоту приступов мигрени, немного более, чем на половину (0,6) в месяц, по сравнению с плацебо.[99]
Использование медицинских изделий и хирургическое лечение[править | править код]
Применение при профилактике мигрени медицинских изделий, например, устройства биологической обратной связи и нейростимуляторов имеет некоторые преимущества, главным образом при наличии противопоказаний к использованию лекарственных препаратов против мигрени или при злоупотреблении лекарственными препаратами. Поскольку устройство биологической обратной связи позволяет больным знать и контролировать некоторые физиологические параметры и расслабляться, оно может быть эффективно для лечения мигрени.[100][101] Неинвазивные или имплантируемые нейростимуляторы, аналогичные кардиостимуляторам, используются для лечения трудноизлечимой хронической мигрени и дают обнадеживающие результаты в тяжелых случаях.[102][103] Пациентам, чье состояние не улучшается при медикаментозной терапии, может помочь хирургическое лечение мигрени, которое заключается в декомпрессии некоторых нервов в области головы и шеи.[104]
Лечение включает в себя три основных аспекта: избегание провоцирующих факторов, купирование острой симптоматики и профилактическую терапию препаратами.[12] Лекарственные препараты более эффективны на ранней стадии приступа[12] Частый прием препаратов может привести к развитию абузусной головной боли, которая характеризуется повышением степени тяжести и частоты приступов. Она может развиться в случае приема триптанов, эрготаминов и анальгетиков, особенно опиоидных.[9] В связи с этим обычные анальгетики рекомендуется принимать менее трех дней в неделю.[105]
Анальгетики[править | править код]
Рекомендуемое начальное лечение для пациентов с легкими или умеренными симптомами - простые анальгетики, такие как нестероидные противовоспалительные препараты (НПВП) или сочетание парацетамола (также известного как ацетаминофен), аспирина и кофеина.[106] Несколько НПВП, включая диклофенак и ибупрофен, имеют доказательства в поддержку их использования.[107][108] Аспирин может облегчить умеренную или сильную боль при мигрени с эффективностью, аналогичной суматриптану.[109] Кеторолак доступен во внутривенном составе.[106]
Парацетамол, один или в сочетании с метоклопрамидом, является еще одним эффективным средством с низким риском побочных эффектов.[110][111] Внутривенный метоклопрамид также эффективен сам по себе.[112][113] При беременности парацетамол и метоклопрамид считаются безопасными, как и НПВП до третьего триместра.[106]
Триптаны[править | править код]
Триптаны (например, суматриптан) эффективны при мигрени у 75 % пациентов.[12][114] Прием суматриптана может быть назначен с одновременным приемом напроксена.[115] Данные препараты входят в состав рекомендуемой начальной терапии больных с умеренной или сильной болью или пациентов с более легкими симптомами, которые не отвечают на лечение простыми анальгетиками.[16] Отдельные пациенты могут лучше отвечать на терапию определенными триптанами.[16] Большинство побочных эффектов являются легкими, например, покраснения кожи, однако имеются редкие случаи развития ишемии миокарда.[12] По этой причине триптаны не рекомендуются пациентам с сердечно-сосудистыми заболеваниями,[16] которые пережили инсульт или страдают мигренью, сопровождающейся неврологическими проблемами.[116] Триптаны следует с осторожностью назначать больным с факторами риска развития сосудистых заболеваний.[116] Раньше они не рекомендовались больным базилярной мигренью, однако конкретные данные, подтверждающие вред их применения в данной популяции, отсутствуют.[37] Являясь ненаркотическими препаратами, триптаны могут вызывать абузусную головную боль в случае их применения в течение более 10 дней в месяц.[117]
Эрготамины[править | править код]
Эрготамин и дигидроэрготамин — используются наравне с триптанами[118], до сих пор назначаются при мигрени).[12][119][120] Эрготамины могут вызывать вазоспазм, в том числе коронароспазм, и противопоказаны пациентам с заболеванием коронарной артерии.[121]
Дитаны[править | править код]
Дитаны — совершенно новый класс противомигренозных лекарственных средств, призванный обходить ограничения триптанов, связанные с их противопоказанием определенным группам пациентов.
Первым представителем дитанов стал «Рейвау» (Reyvow, ласмидитан), разработанный компанией «Илай Лилли» (Eli Lilly) и одобренный FDA в октябре 2019 года в США[122]. Пероральный ласмидитан (lasmiditan, COL-144, LY573144) представляет собой низкомолекулярный агонист серотонинового рецептора, избирательно и с высокой аффинностью связывающийся с его подтипом 5-HT1F. Молекула, стимулируя рецепторы 5-HT1F, экспрессируемые на тройничном ганглии и вторичных тройничных нейронах в стволе головного мозга, ингибирует центральную и периферической нейрональную активность с подавлением высвобождения пептида, кодируемого геном кальцитонина (CGRP). Ласмидитан не проявляет активности в отношении подтипов 5-HT1B и 5-HT1D (селективность к ним в 470 раз ниже, чем к 5-HT1F), и потому риск патологической вазоконстрикции отсутствует, тем более на эндотелиальных или гладкомышечных клетках сосудов головного мозга нет рецепторных белков 5-HT1F[123].
Другие[править | править код]
Следующими возможными способами лечения являются метоклопрамид внутривенно или лидокаин интраназально. Метоклопрамид входит в состав рекомендуемой терапии больных, поступивших в отделение неотложной помощи.[16][119] Положительный эффект спинальной манипуляционной терапии в ходе приступа мигренозной головной боли данными не подтверждается.[124]Опиоиды и барбитураты не рекомендуются из-за их сомнительной эффективности, риска развития привыкания и рикошетной головной боли.[16] Исследования показали, что ни габапентин, ни габапентин энакарбил не были более эффективными, чем плацебо в снижении частоты мигренозных головных болей. Габапентин часто вызывал побочные эффекты, особенно головокружение и сонное состояние (сонливость).[125] Исследования показывают, что СИОЗС или СИОЗСиН не лучше, чем плацебо (таблетки из сахара) по уменьшению числа приступов мигрени. Не было различий в незначительных побочных эффектах между участниками, леченными СИОЗС или СИОЗСиН, по сравнению с теми, кого лечили плацебо. Похоже, СИОЗС и СИОЗСиН не имеют преимуществ по сравнению с другим активным лечением, в частности с трициклическим антидепрессантом амитриптилином[126].
Антагонисты CGRP-рецепторов: Ubrogepant.
Нормобарическая и гипербарическая кислородная терапия[править | править код]
Не было доказательств, что кислородная терапия (либо нормобарическая, либо гипербарическая) может облегчить приступы мигрени. Многие виды мигрени можно лечить просто с помощью соответствующих лекарств, поэтому необходимы дальнейшие исследования, чтобы помочь выделить наиболее подходящих пациентов (если таковые имеются) для лечения с помощью гипербарической кислородной терапии[127].
Дети[править | править код]
У детей, страдающих мигренью, для снижения интенсивности боли используется ибупрофен.[128] Парацетамол, по-видимому, не эффективен для облегчения боли. Триптаны эффективны, хотя существует риск возникновения незначительных побочных эффектов, таких как нарушение вкуса, носовые симптомы, головокружение, усталость, низкая энергия, тошнота или рвота.[129][130]
Хроническая мигрень[править | править код]
Для лечения хронической мигрени применяют топирамат и ботулотоксин тип А.[92][131][132] Было обнаружено, что ботулинический токсин полезен при хронической мигрени, но не при эпизодической.[133][134] Не было доказано, что ботулотоксин превосходит плацебо в снижении числа приступов мигрени в месяц. Ботулотоксин может снижать тяжесть мигрени, однако необходимы более крупные исследования для уверенности в этом.[135] В США зарегистрированы препараты моноклональных антител к CGRP, которые применяются как при эпизодической, так и хронической мигрени.[136]
Пациенты с мигренью имеют различный долгосрочный прогноз.[137] Большинство больных периодически теряют трудоспособность в связи с приступами мигрени,[12] однако, как правило, заболевание протекает в достаточно слабой[137] форме и не характеризуется повышенным риском смерти.[138] Существует четыре основных клинических картины заболевания: симптомы полностью разрешаются, симптомы продолжаются, но со временем постепенно снижается их выраженность, симптомы продолжаются с той же частотой и степенью тяжести, приступы усиливаются и учащаются.[137]
Мигрень с аурой является фактором риска развития ишемического инсульта,[139] удваивая его.[140] Молодой возраст, женский пол, использование гормональных методов контрацепции и курение еще больше увеличивают данный риск.[139] Существует взаимосвязь мигрени с аурой и диссекции шейной артерии.[141] Мигрень без ауры не входит в факторы риска развития ишемического инсульта.[142] Единственное исследование, подтверждающее ее взаимосвязь с заболеваниями сердца, не позволяет сделать окончательный вывод о наличии такой связи.[139] Тем не менее, мигрень в целом не увеличивает риск смертности от инсульта или заболевания сердца.[138] Профилактическая терапия мигрени с аурой может предотвратить развитие связанного с ней инсульта.[143] У пациентов с мигренью, особенно женщин, риск развития поражений белого вещества головного мозга неясного генеза превышает средние показатели.[144]
Во всем мире мигренью страдает около 15 % населения или приблизительно один миллиард людей. Распространенность заболевания среди пациентов женского пола выше, чем среди пациентов мужского пола (19 % и 11 % соответственно).[20] Распространенность мигрени в России – около 20%.[145] В США в год мигренью страдают около 6 % мужчин и 18 % женщин, в то время как риск развития мигрени в течение всей жизни составляет около 18 % и 43 % соответственно.[12] В Европе мигрень проявляется хотя бы раз в жизни у 12–28 % населения, из которых около 6–15 % мужчин и 14–35 % женщин испытывают не менее одного приступа мигрени в год.[14] Распространенность мигрени в Азии и Африке несколько ниже, чем в западных странах.[46][146] Хроническая мигрень развивается приблизительно у 1,4–2,2 % населения.[147]
Данные показатели существенно варьируются в зависимости от возраста: чаще всего мигрень начинается в возрасте от 15 до 24 лет, наиболее высокая частота приступов наблюдается y больных в возрасте 35–45 лет.[12] Среди детей мигрень проявляется приблизительно у 1,7 % детей в возрасте 7 лет и 3,9 % детей в возрасте от 7 до 15 лет, причем распространенность заболевания несколько выше у мальчиков до полового созревания.[148] В подростковом периоде мигрень более распространена среди девочек[148], данное соотношение сохраняется и в более взрослом возрасте, причем среди пациентов пожилого возраста женщины страдают мигренью вдвое чаще, чем мужчины.[149] У женщин мигрень без ауры наблюдается чаще, чем с аурой, в то время как у мужчин оба вида встречаются с одинаковой частотой.[46]
Во время перименопаузы симптомы часто усиливаются, после чего его их выраженность может снижаться.[149] Симптомы разрешаются приблизительно у двух третей пациентов пожилого возраста, сохраняясь у 3–10 %.[40]
Первое описание симптомов мигрени содержится в папир
как снять боль, что помогает и какие есть методы лечения мигрени?
Почему болит голова? Узнать возможные причины, а также получить подарок можно, пройдя экспресс-тест.
Пройти тест...

Обезболивающее средство не всегда способно снять боль, но может навредить печени и почкам. Традиционная китайская медицина позволяет избавляться от боли без использования химических препаратов.
Узнать больше...
Скидки и сезонные акции, предлагаемые клиниками, — отличная возможность сэкономить!
Подробнее...
Программа лечения мигрени в клинике традиционной китайской медицины — это медицинская помощь без применения химпрепаратов, с индивидуальным подходом.
Узнать больше...
Одними из самых востребованных услуг в клиниках традиционной китайской медицины можно назвать массаж, выполняемый с помощью различных техник, иглорефлексотерапию, а также фитотерапию.
Подробнее об услугах...

Китайская медицина способна справиться даже с тяжелыми формами мигрени, что позволит вам не выпадать из жизни во время приступов этого недуга.
Узнать больше...
Мигрень — заболевание, вызывающее длительные, интенсивные, порой совершенно нестерпимые головные боли. Мигрень способна полностью лишить человека сна и отдыха, разрушить его карьеру и личную жизнь. Как победить этот недуг? Какие методы лечения может предложить современная и древняя медицина?
Что такое мигрень и чем она опасна?
Бытует мнение, будто мигрень — болезнь аристократов, этакий каприз людей с переизбытком свободного времени. А уж нам-то, людям трудящимся, некогда страдать от какой-то головной боли! Однако так думают только те, кого эта напасть не коснулась.
Признаки мигрени
Действительно, многие называют мигренью любую головную боль, однако это в корне ошибочно. От обычного недомогания вследствие переутомления или гипертонии мигрень отличает ряд факторов.
- Локализация боли. Эта особенность отражается в самом названии болезни: мигрень — искаженное французской грамматикой ημικρανία («гемикрания») — половина головы. Одна из отличительных черт мигрени — локализация болевых ощущений, которые охватывают только одно полушарие или его часть. Впрочем, некоторые трактуют греческое название по-своему — голова раскалывается надвое. И они недалеки от истины.
- Характер боли. Мигрень характеризуется интенсивной пульсирующей болью. Многие пациенты говорят, что ощущения напоминают приступ острой зубной боли, но, разумеется, имеют другую локализацию.
- Сила боли. Приступ мигрени буквально валит с ног, лишая человека возможности заниматься какой бы то ни было полезной деятельностью. Состояние может сопровождаться свето- и шумобоязнью: звуки и яркий свет приводят к усилению боли.
Механизм возникновения мигрени
Несмотря на то, что мигрень известна с древних времен, принцип формирования болей до сих пор до конца не изучен. С большой долей вероятности можно сказать, что мигрень не связана с внутричерепным и артериальным давлением, а также не вызывается опухолями и травмами, не является следствием умственного напряжения. Наблюдается корреляция мигрени и инсульта[1], но является ли мигрень следствием инсульта или его причиной, окончательно неизвестно.
На данный момент существует несколько гипотез, объясняющих механику возникновения болей, и все они, так или иначе, касаются сосудов головного мозга. С этим, по-видимому, и связан пульсирующий характер болевых ощущений.
Среди наиболее возможных причин болевого синдрома называют сужение сосудистого просвета, которое вызывает недостаточное кровоснабжение отдельных участков мозга — именно поэтому боли при мигрени имеют четкую локализацию. По другой версии, сосуды в силу различных причин неравномерно расширяются, провоцируя реакцию в виде боли.
Если внутренняя механика мигрени больше интересует специалистов, то факторы, непосредственно провоцирующие приступ, — насущный вопрос для рядовых пациентов.
Причины и провоцирующие факторы
К счастью, накопленный за многие века опыт наблюдения за больными мигренью позволил выявить, что обычно предшествует волне боли. Основные триггеры («спусковые крючки») мигрени в целом известны:
- Неврологические факторы. Ведут к приступу мигрени стрессы, усталость, сильные переживания.
- Пищевые факторы. Мы уже упомянули алкоголь. Причем лидер в этом грустном соревновании — не водка, а игристые вина, шампанское, сидр. То есть напитки, содержащие газ, ускоряющий усвоение алкоголя. Может приводить к приступу и употребление ряда продуктов, среди них — орехи, шоколад, сыр, рыба.
- Гормональные препараты. Часто приступами мигрени сопровождается прием гормональных контрацептивов.
- Нарушения режима сна. Причем неважно, выражается нарушение режима в недостатке сна или его избытке.
- Внешние факторы. Спровоцировать приступ могут изменения погоды, колебания атмосферного давления. Поездка в другую климатическую зону.
Если вы подвержены приступам мигрени, обязательно учитывайте последний фактор при планировании дальних поездок и путешествий. Согласитесь, обидно проваляться весь отпуск с головной болью.
Виды мигрени
Международный классификатор болезней МКБ-10 различает такие виды мигрени[2]:
- Обычная мигрень (мигрень без ауры) — локализованная пульсирующая головная боль. Считается самым распространенным видом, хотя вычислить точную долю в общем числе заболевания мигренью не представляется возможным. Многие пациенты не обращаются к врачу, так как принимают мигрень за обычную головную боль (так называемая головная боль напряжения — ГБН).
- Классическая мигрень (мигрень с аурой) — аурой в данном случае называется комплекс специфических ощущений, предшествующих приступу и сопровождающих его. Конкретные проявления ауры сугубо индивидуальны и могут быть зрительными (кажущиеся зигзаги, разноцветные пятна, вспышки света), звуковыми («звон в ушах»), осязательные (покалывания и онемения), обонятельные, вкусовые. Реже встречается нарушение чувства равновесия и положения в пространстве, искажение перспективы, видимых размеров предметов и расстояния до них (синдром Алисы). Иногда аура проявляется в виде нарастающего чувства тревоги.
- Мигренозный статус — продолжительные приступы, не проходящие после сна и отдыха, иногда продолжаются сутками, доводя пациента до изнеможения.
- Осложненная мигрень — часто сопровождается потерей сознания, тошнотой, рвотой, эпилептическими припадками. Приступ может завершиться инсультом (мигренозный инсульт[3]).
- Другая мигрень — к этой категории относятся такие специфические разновидности, как ретинальная мигрень (сопровождается появлением слепого пятна в одном или двух глазах), офтальмоплегическая мигрень (боль в глазном нерве) и другие редкие виды.
Последствия мигреней
Как уже отмечалось выше, длительный приступ осложненной мигрени может окончиться мигренозным инсультом. Затронутый приступом сосуд теряет способность расширяться после спазма, что приводит к закупорке, образованию атеросклеротической бляшки и развитию ишемического очага[4].
Важно!
Пульсирующие локализованные головные боли могут свидетельствовать об образовании аневризмы головного мозга[5].
Однако, как правило, мигрень не приводит к настолько плачевным результатам. Последствия мигрени можно назвать скорее социальными. Изматывающие продолжительные головные боли нарушают нормальное чередование сна и отдыха, подрывают жизненный тонус и заметно снижают качество жизни.
Страдающие головными болями пациенты несут значительные финансовые потери, которые складываются из расходов непосредственно на лечение, а также недополученной прибыли из-за вынужденных отгулов, которые в большинстве не оплачиваются. Ведь недостаточно серьезно к мигрени относятся не только пациенты, но и врачи!
Информация к размышлению!
Наверное, каждый трудоспособный россиянин понимает, насколько тяжело будет получить больничный по причине мигрени. Зачастую единственный достойный внимания параметр болезни для врачей в районных поликлиниках — повышенная температура тела.
Мигрень оказывает негативное воздействие на общественную активность, разрывает социальные связи, вредит семейной жизни, что не может не сказаться на общей угнетенности пациента. По статистике[6] у людей, страдающих мигренью, депрессия диагностируется в три раза чаще, чем у здоровых.
Этого более чем достаточно, чтобы относиться к болезни серьезно и не пренебрегать лечением.
Распространенность и группы риска
Головная боль вообще и мигрень в частности является одним из самых распространенных недугов. По оценкам ВОЗ[7], от 50 до 75% трудоспособного населения Земли испытывали головную боль на протяжении последнего года. Треть из них жаловалась на мигрень.
При этом вред мигрени глобально недооценивается, отношение к этой болезни саркастично наплевательское. Между тем, по данным за 2013 год[8], мигрень занимает шестое место в мире по количеству лет, прожитых в состоянии инвалидности (YLD).
Кто относится к группе риска? По данным ВОЗ[9], недуг поражает людей в период полового созревания и достигает пика к возрасту 35–45 лет. Примечательно, что в гораздо большей степени мигрени подвержены женщины. Число обращений к врачу по поводу данного недуга от женщин фиксируются в два раза чаще.
Установлено также, что мигрень имеет генетическую природу, поэтому большую роль в вероятности возникновения заболевания играет наследственность.
Как лечить мигрень: средства и методы терапии
Как и при других типах головных болей, диагностика мигрени основана в большей степени на жалобах пациентов и не требует дополнительного обследования. Основа диагностики — тщательный опрос пациента и сверка жалоб с симптомами, указанными в Международном классификаторе головных болей (МКГБ[10]).
Иногда можно выявить объективные симптомы, которые могут выражаться в покраснении кончиков пальцев рук, как от сильного холода (синдром Рейно), увлажнение ладоней, гипервозбудимость лицевых мышц (симптом Хвостека), но в большинстве случаев постановка диагноза «мигрень» возможна только на основании жалоб пациента. Из-за этого, по оценкам ВОЗ, только 40% пациентов[11] получают правильный диагноз.
Медикаментозная терапия
Медикаменты при мигрени используются для устранения симптомов заболевания — устранения сильной боли. При мигрени с аурой препарат может быть принят заранее, чтобы избежать приступа или смягчить его. Все препараты, используемые при мигрени, можно разделить на основные группы:
- Анальгетики и противовоспалительные средства. Универсальные противоболевые препараты, большинство из которых можно приобрести в аптеках без рецепта. К ним относятся нестероидные противовоспалительные средства, такие как ибупрофен или диклофенак.
- Препараты спорыньи. Содержащиеся в спорынье алкалоиды способны тонизировать сосуды головного мозга и подавлять выработку серотонина, который вызывает боль при мигрени. В связи с этим препараты на основе экстрактов спорыньи являются узконаправленными противомигренозными средствами, практически бесполезными при головной боли напряжения (ГБН) и других видах. Могут применяться как непосредственно во время приступа для его купирования, так и в профилактических целях — курсами до двух недель. Эта группа препаратов имеет ряд побочных эффектов и противопоказаний (например, не назначается больным с ишемической болезнью сердца) и применяется только по назначению врача.
- Триптаны (производные 5-гидрокситриптамина). Эти препараты купируют спазм сосудов, воздействуя на сосудистую стенку, блокируют болевой сигнал на уровне рецепторов тройничного нерва. Триптаны примечательны тем, что снимают симптомы осложненной мигрени — свето- и шумобоязнь, тошноту и рвоту. Также являются узконаправленными средствами против мигрени.
А можно ли обойтись без лекарств? В этом случае следует обратиться к методам традиционной медицины.
Немедикаментозная терапия
Мигрень известна человечеству с незапамятных времен, и все эти бесчисленные годы продолжается борьба человека с этим недугом. Хотя победить болезнь не удалось, к сожалению, до сих пор, были выработаны методы физиотерапевтического воздействия, позволяющие сократить страдания до возможного минимума. Особенно преуспела в этом китайская народная медицина.
О медицине древнего Китая написаны бесчисленные трактаты, мы же коснемся лишь основных принципов физиотерапевтического воздействия в борьбе с мигренью.
Важно!
Один из главных принципов китайской медицины — щадящее воздействие и постепенное увеличение его силы. Курс всегда начинается с минимальной частоты, дозировки, продолжительности... Интенсивность воздействия увеличивается постепенно с учетом результатов предыдущего сеанса терапии.
Физиотерапевтические сеансы проводятся с учетом диагностированной причины болезни и по разным схемам. Так, врач может оказывать помощь в периоды между приступами. Цель такого физиотерапевтического воздействия — устранение или (если полное устранение невозможно) максимальное снижение влияния провоцирующих приступ факторов: стресса, повышенного мышечного напряжения шейно-воротниковой зоны, сосудистых спазмов. Но если пациент обратился с острым приступом, то ему будет оказана помощь сразу же — для снятия и облегчения боли.
С древних времен высокой эффективностью известны также традиционные методы:
- Акупрессура, или точечный массаж. Метод заключается в воздействии (непосредственно пальцами или специальными стеками) на биологически активные точки, каждая из которых вызывает проверенный годами отклик в организме.
- Иглоукалывание или иглорефлексотерапия. Воздействие на биоактивные точки оказывается тончайшими стерильными иглами. За счет того, что иглы тонкие и острые, процедура практически безболезненна.
- Массаж туйна. Традиционный китайский массаж туйна — визитная карточка древней медицины Поднебесной. Выверенные столетиями движения в сочетании со знаниями об энергетических зонах человеческого тела позволяет добиваться замечательных результатов. При мигрени особо эффективен массаж шейно-воротниковой зоны и плечевого пояса.
- Гидротерапия. Издавна лечебные ванны считались в Китае эффективным методом лечения, позволяющим совместить в себе силу всех четырех стихий: воды, огня (традиционно процедуры проводились в термальных источниках, нагретых подземным огнем), воздуха (сероводородные ванны) и земли (грязевые обертывания).
Несмотря на то, что народная медицина Китая является альтернативной, она успешно использует достижения прогресса. Большим успехом пользуется электроиглорефлексотерапия — метод, в котором эффект от иглоукалывания усиливается током небольшой силы. Не менее популярен электрофорез с травяными составами, специально подобранными китайскими лекарями.
Как снять приступ мигрени?
Если избежать приступа мигрени не удалось, как снизить боль? Методы купирования зависят о продолжительности и интенсивности приступа:
- Слабый приступ продолжительностью до суток — используются анальгетики нестероидного типа, противовоспалительные средства (ибупрофен, ацетилсалициловая кислота). Имейте в виду, что гораздо более быстрым воздействием отличаются препараты в форме ректальных свечей. Это также актуально, если мигренозный приступ сопровождается тошнотой и рвотой. Высокоэффективны кодеиносодержащие препараты, но их применение грозит привыканием. В их составе наряду с кодеином могут содержаться в различных комбинациях: парацетамол, метамизол натрия, напроксен, дротаверина гидрохлорид, фенобарбитал, кофеин, фенирамина малеат.
- Более серьезные многосуточные приступы требуют усиления мер. В этом случае показаны препараты из группы триптанов — золмитриптан, элетриптан, суматриптан. Триптановые средства суживают сосуды головного мозга и снижают чувствительность рецепоторов к серотонину. При хронической мигрени отличающейся длительными приступами высокой эффективности следует обратиться к врачу заранее. Правильно назначенный триптановый препарат, принятый в течение двух часов после начала приступа, может полностью остановить его развитие.
Профилактика головных болей
Основа профилактики приступов мигрени — максимальное устранение мигренозных триггеров, провоцирующих факторов. Большую роль в этом играет нормализация режима дня, правильное чередование циклов труда и отдыха, избегание нервного перенапряжения и стрессовых нагрузок.
Нелишней будет диета, исключающая или снижающая потребление продуктов, провоцирующих выработку серотонина — копченостей, сыров, шоколада, алкоголя.
Также в целях профилактики могут назначаться антиконвульсивные препараты и антидепрессанты.
Как вы могли убедиться, мигрень — серьезное заболевание, значительно отравляющее жизнь. Раз уж современная медицина не может победить эту болезнь полностью, с мигренью можно научиться жить и даже получать удовольствие от жизни. Надеемся, что наши советы этому поспособствуют.
Мигрень, причины, симптомы и лечение
Головные боли являются настоящим бичом людей, ведь жизнь наполнена постоянным нервным и физическим напряжением, хроническим стрессом и. т .д. Но мигрень занимает особое место, потому что приступ этой боли в голове продолжается от нескольких часов до нескольких дней и привычные таблетки от нее не помогают.
Само слово «мигрень» в переводе означает «половина головы» и этим объясняется локализация проблемы – человек испытывает мучительную боль именно в половине черепной коробки. Чтобы справиться с мигренью, важно знать причины этой боли и типы лечения.
Причины возникновения
Мигрень вызывают сосудистые нарушения, заключающиеся в том, что стенки сосудов, за счет которых мозг снабжается кровью, расширяются и сдавливают окружающие нервные клетки. Также считается, что немалая роль в образовании приступа мигрени у активации ядра тройничного нерва.
В разных случаях к появлению мигрени в целом могут привести психоэмоциональные перегрузки, излишняя физическая нагрузка, курение, гормональные нарушения и резкая смена погоды.
Некоторые продукты способны тоже вызвать кратковременные сосудистые нарушения – сыр, шоколад, красное вино и др.
Симптомы мигрени
В общем виде мигрень это пульсирующая и постепенно нарастающая головная боль, часто локализующаяся только в одной половине головы и сопровождающаяся тошнотой, рвотой и даже ознобом.
Бывает, люди отмечают у себя светобоязнь и неприятие громких звуков, а также мелькание мушек перед глазами, ореолы вокруг светящихся объектов и сонливость.
Мигрень подразделяют на три типа с несколько различающейся симптоматикой приступа:
- Классическая мигрень – отличается появлением так называемой ауры, под которой понимается ряд признаков мигрени, заметных за несколько минут или дней перед приступов. Нарушается зрение, концентрация внимания, умственная активность. И далее появляется пульсирующая боль в одном участке головы с чувством тошноты. В течение часа боль достигает пика, отмечают побледнение или покраснение кожи.
- Обычная мигрень – неврологическая аура отсутствует, но наблюдаются изменения в эмоциональном фоне: раздражение, агрессия или наоборот эйфория. Нередко это голод или сонливость. Затем появляется боль в лобной, височной или затылочной части головы, приступ чаще всего наступает ночью или утром и длится до 18 часов.
- Ассоциированная мигрень – соединяет в себе все вышеперечисленные симптомы, с подключением более серьезных патологических неврологических состояний. Сюда может входить паралич мимических или зрительных мышц, психические сбои и др.
Как быстро снять боль
Как только становится ясно, что приступ мигрени произойдет, желательно сразу убрать из ближайшего пространства все раздражающие факторы (резкие запахи, яркий свет и т.д.), и по возможности уйти в тихое и темное проветриваемое помещение, приняв лекарство. Это может быть медикаментозный препарат или одно из средств народной медицины, которые будут описаны ниже.
Далее нужно крепко обвязать голову полотенцем, сделать холодный компресс на голову и постараться заснуть, либо остаться лежать с закрытыми глазами. Так приступ мигрени может закончиться быстро, не успев достичь своего болезненного пика.
Массаж при мигрени
Так как в основе мигрени лежит сдавливание определенных участков мозга расширенными сосудами, то можно постараться снять это физическое напряжение при помощи массажа. При этом советуют использовать эфирные масла – в особенности масла лаванды, мяты и розмарина, которые показывают высокую эффективную в таких случаях.
Дополнительно показано промассировать не только голову и область висков, но также затронуть и шею.
Классический массаж
Самый простой массаж способен снять приступ мигрени за несколько минут, особенно на ранних его этапах. Для него нужно последовательно выполнить следующие манипуляции:
- сложить ладони одна на другую, поместить их на лоб и выполнить 40 движений руками из стороны в сторону, т.е. влево-вправо;
- разместить ладони с двух сторон головы так, чтобы большие пальцы оказались рядом с ушами. Сделать руками 40 движений уже вверх-вниз;
- положить ладони на затылок так, чтобы они соприкасались мизинцами и ребрами кистей промассировать затылок по направлению снизу вверх;
- большими пальцами рук надавливать на виски, закрыв глаза, в течение 1 минуты;
- сдавить голову ладонями с двух сторон и выдержать такое положение 30 секунд;
- надавить сразу обоими большими пальцами рук на место между бровями в течение 15-20 секунд.
Точечный массаж
При правильном воздействии на определенные точки приступ мигрени может закончиться очень быстро – рекомендуют вставить большие пальцы рук в уши и надавить на козелки в направлении изнутри вперед, а потом немного вверх, по направлению к глазам.
Надавить, отпустить и повторить так 3 раза с промежутком в 1-2 минуты. Считается, что этот массаж способен избавить не только от мигрени, но и от головных болей любого происхождения.
Акупунтурный массаж при мигрени
В результате ряда исследований было выявлено, что точечное акупунктурное воздействие на определенные нейроны позволяет излечить мигрень. Иглоукалывание стимулирует или раздражает нервные окончания, которые отвечают за боль и содержание важных веществ в крови, недостаток которых может привести к приступу.
Акупунктурный массаж может и убрать приступы, и воздействовать на причину мигрени в период между ними. Но делать его должен только проверенный специалист, иначе процедура может ухудшить состояние.
Лечебные ванны
Так как мигрень во многом связана с нервным перенапряжением, то поспособствовать ее устранению может такая расслабляющая процедура, как ванна. Она может как уменьшить клинические проявления мигрени, так и ускорить ее окончание.
Заметную эффективность показывает добавление в ванны горчицы в какой-либо из ее форм по следующим методам:
- с горчичным порошком – развести горсть порошка в воде до состояния кашицы и развести ее в ванне, наполненной комфортной водой. Принимать ванну 10 минут.
- с семенами горчицы – залить 2 большие ложки сырья 2 кружками воды, добавить 1 большую ложку сухой травы шалфея и настоять полчаса. Затем добавить в ванну.
- с горчичным маслом – 10 капель добавить в кружку теплой воды и взболтать смесь в какой-нибудь другой закрытой емкости. Потом добавить состав в теплую ванну.
Важно! Если горчица слишком раздражающе действует на кожу тела или вызывает аллергию, как вариант замены можно использовать настой мелиссы или ромашки, масла цитрусовых или даже обычную (либо ароматизированную морскую соль). Эти компоненты также помогут.
Компрессы
При мигрени показаны компрессы с контрастными свойствами, так как они необходимым образом действуют на сосуды. Можно просто намочить полотенца в горячей и холодной воде и положить одно на лоб, а другое под затылок и каждые две минуты менять местами. Так нужно сделать 6 раз подряд, после чего приступ мигрени должен заметно отступить.
Помимо этого, можно приложить ко лбу и вискам ломтики сырого картофеля, сырой лист капусты или разрезанные вдоль листы алоэ, закрепив их пластырем и повязкой сверху. И еще один народный рецепт компресса от мигрени – пропитанная настоем душицы ткань.
Травяные отвары и настои
Народная медицина неотделима от использования разных травяных настоев и отваров. От мигрени хорошо помогает душица – ее можно использовать не только для компрессов, но и в качестве отвара для приема внутрь. Если приступы мигрени случаются часто, его надо пить ежедневно по три раза в день (по инструкции на упаковке) до облегчения состояния.
Предупредить приступ в случае признаков, его предвещающих, может напиток из черного чая, заваренного вместе с листьями и стеблями малины.
Полезны и успокоительные чаи из ромашки, пустырника, боярышника, валерианы – по отдельности или в составе сбора.
Еще один вариант – спиртовой настой перегородок грецкого ореха. Его нужно принимать по 1 большой ложке перед едой в течение 25 дней, чтобы настой проявил свою эффективность.
Противопоказания при мигрени
Чтобы лечение мигрени не оказалось напрасным, важно знать, что является запрещенным в случае этой проблемы. К основным противопоказаниям здесь относятся прием алкоголя и курение, а также потребление горького шоколада и сыра, потому что все это является не чем иным, как провоцирующими факторами.
Также запрещены недосып и переутомление.
Другие эффективные методы лечения
Одним из самых действенных народных методов считается отвар чеснока в молоке – для его приготовления нужно измельчить 10 зубков чеснока, залить их 50 мл молока, нагреть до кипения, подержать на огне пару минут, затем остудить и процедить. Готовое средство необходимо закапывать в каждое ухо по несколько капель, держа там минуту и выливая.
Еще один рецепт с молоком включает в себя куриное яйцо. Его нужно разбить в кружку и залить кипящим молоком, аккуратно помешивая и сразу выпить небольшими глотками. В течение недели такое средство нужно употреблять по одной порции, и болезнь отступит.
Также можно делать ингаляции уксусными парами. Для этого смешивают по кружке воды и натурального яблочного уксуса, ставят смесь на огонь и дожидаются появления пара. И далее нужно наклонить голову над емкостью с готовым составом и проводить ингаляцию.
Эффективные лекарственные средства
Лечение мигрени в домашних условиях может заключаться только в приеме лекарств. При этом важно учитывать, что привычные обезболивающие таблетки – ибупрофен, но-шпа и. т. д., в случае мигрени бесполезны.
Самыми действенными лекарствами являются средства из группы триптанов – Суматриптан, Фроватриптан, Зомиг и др. А при слабо выраженных мигренях могут помочь такие анальгетики как Темпалгин и Цитрамон, но пить их важно в самом начале приступа. В крайних случаях принимают Мидрин или Дигидроэрготамин.
Профилактика мигрени
Мигрень не является разовой проблемой, поэтому имеет смысл принимать меры для того, чтобы предотвратить ее появление или существенно сократить частоту приступов.
Если из рациона убрать «опасные» в данном случае продукты – фаст-фуд, копчености, колбасы и морепродукты, а также отказаться от алкоголя и нормализовать режим дня, мигрень будет появляться реже. Параллельно нужно перейти на дробное питание и принимать витамины.
Очень важными профилактическими мерами является избегание стрессовых ситуаций при помощи сознательного контролирования эмоций или техник медитации, а также отказ от использования в быту средств с насыщенным запахом.
Это же касается источников шума и света – их нужно минимизировать, чтобы не провоцировать приступы.
Следует учесть и то, что резкая смена климата (выбор места отдыха) может вызывать обострение мигрени. Для того, чтобы этого не произошло и не был испорчен отдых, стоит принимать Пэшн Флауер. Это эффективные таблетки при смене часовых поясов, бессоннице и мигренях, на основе растительных компонентов.
Внимание! Копирование материалов без указания активной ссылки на ресурс https://mir-zdor.ru запрещено!
Симптомы и лечение мигрени. У кого бывают приступы головной боли
Чем отличается мигрень от другой головной боли, почему в отношении ее не работают простые анальгетики, правда ли, что болезнь сопутствует таланту и можно ли от нее умереть, GO.TUT.BY рассказала доцент кафедры неврологии и нейрохирургии БелМАПО, кандидат медицинских наук Кристина Садоха.
 Кристина Садоха. Специалист 32 года занимается изучением и лечением первичной головной боли, защитила кандидатскую диссертацию, посвященную мигрени. Фото: из личного архива
Кристина Садоха. Специалист 32 года занимается изучением и лечением первичной головной боли, защитила кандидатскую диссертацию, посвященную мигрени. Фото: из личного архиваКак отличить мигрень от другой головной боли
Некоторые ученые считают, что хотя бы один раз в жизни каждый человек переносит приступ мигрени. Но не всегда то, что кто-то называет мигренью, ею является.
— Если у кабинета врача сидит человек и жалуется, что у него сейчас мигренозный приступ, будьте уверены, что голова у него болит совсем по другой причине, — говорит Кристина Садоха. — Потому что человек во время приступа мигрени не пойдет в поликлинику. Он просто не сможет этого сделать. Боль настолько сильна и мучительна, что она полностью «выключает» человека из его обычной деятельности. Всемирная организация здравоохранения неслучайно включила мигрень в число девятнадцати заболеваний, вызывающих наибольшую социальную дезадаптацию.
 Фото носит иллюстративный характер. Фото: pixabay.com
Фото носит иллюстративный характер. Фото: pixabay.comВо время приступа обязателен полный покой. Человек и сам стремится закрыться в темной комнате, опустить шторы, выключить все телефоны, лечь, надеть повязку на глаза и замереть. Никого не слышать, ничего не видеть, ни о чем не знать… От обычных движений — ходьбы, подъема по лестнице, поворота головы и даже легкой эмоции — становится еще хуже.
Боль описывают по-разному — будто по голове методично ударяют молотом или вбивают гвоздь, будто череп раскалывается надвое.
— Особенности мигренозной боли — она очень интенсивная, пульсирующая и сосредоточена, как правило, в одной половине головы, чаще в лобно-глазнично-височной части, — объясняет Кристина Садоха. — Приступ обязательно сопровождается тошнотой, рвотой, свето- или звукобоязнью. Если ни одного из этих симптомов-спутников нет — у вас не мигрень.
Каким бывает приступ
Вначале появляются знаки приступа (они всегда одни и те же): вялость, апатичность, раздражительность, беспокойство или, наоборот, эйфория. У некоторых возникает ярко выраженная тяга к определенной еде, например к сладкому или острому. Либо начинают беспокоить неприятные ощущения в животе. Одной из пациенток Кристины Садоха приближение мигрени «прогнозировал» запах дыма. Дыма, понятно, нигде вокруг не было, это ложное обонятельное ощущение.
Ряд предвестников головной боли называют аурой. Это могут быть зрительные нарушения — вспышки молнии перед глазами, искаженные предметы, слепое пятно, которое мигрирует в пространстве и увеличивается в размерах. У некоторых — ощущение, словно мурашки по ноге или руке; онемение отдельных частей тела. Могут появиться затруднения разговорной речи или, наоборот, пациент плохо понимает обращенные к нему реплики. Продолжается аура от 30 минут до часа, затем появляется и нарастает головная боль, сопровождающие ее тошнота, рвота, звукобоязнь и другие симптомы.
Приступ мигрени длится от нескольких часов до трех суток. Последняя фаза сопровождается сонливостью, слабостью, апатичностью. Больные часто ощущают страх, что это повторится.
У кого и почему случается мигрень
Что такое мигрень, не понаслышке знали Цезарь, Пикассо, Бетховен, Дарвин, Фрейд, Кэррол, Булгаков и еще много известных талантливых людей. Высказывали даже предположение, что эта болезнь — спутница гениальности.
Еще один штрих к портрету пациента с мигренью — повышенная эмоциональность, тревожность и впечатлительность. Неудивительно, что женщин среди жертв этой болезни в полтора раза больше, чем мужчин. Вероятно, из-за того, что представительницы слабого пола склонны ярче описывать свои ощущения, мигрень долго считалась особенностью мнительных и экзальтированных барышень с большой фантазией и склонностью драматизировать события.
Но в последние годы ученые пришли к выводу: дело не столько в психологических реакциях, сколько в наследственности. Выявлен патологический генный маркер в 19-й хромосоме, который «виновен» в возникновении мигрени. В 75% случаев недуг передается по материнской линии.
 Фото носит иллюстративный характер. Фото: pixabay.com
Фото носит иллюстративный характер. Фото: pixabay.com— Некоторые пациенты поначалу это отрицают: ни мама, ни бабушка головной болью не страдали, — рассказывает специалист. — А потом выясняется, что патология в роду все-таки была, например, ею страдала тетя или двоюродная сестра.
И дремал бы, возможно, ответственный за мигрень ген годами, если бы не образ жизни. Провоцирует заболевание, как правило, чрезмерность в любой деятельности: умственный труд без отдыха, физические нагрузки, превышающие возможности организма, бурные эмоции, длительное психическое напряжение, слишком долгое путешествие или более продолжительная, чем обычно, работа за компьютером. Даже в отношении сна склонным к приступам мигрени важно соблюдать принцип золотой середины: избыточный сон для них так же вреден, как и недосыпание.
Играет роль и то, что мы едим. Продукты-триггеры у каждого страдающего мигренью свои. У одних это кофе, а у других помидоры, орехи, сыр или яйца. Все строго индивидуально. У одной из пациенток Кристины Садоха приступ был четко связан с употреблением шампанского.
Если устанавливается связь возникновения приступа с употреблением конкретных продуктов, лучше исключить их из рациона, рекомендует врач.
Почему частые приступы могут привести к инсульту
Мигрень — участь молодых. В 75% случаев она стартует в 17−25 лет, а разгар болезни приходится на 25−35 лет. И бытует представление, что болезнь безобидна. От нее, мол, еще никто не умирал. Перетерпи, отлежись, и все нормализуется. «Несерьезность» недуга часто связывают с тем, что во время приступа жизненно важные показатели, артериальное давление и сердечная деятельность, несмотря на очень плохое самочувствие, часто в пределах нормы.
Однако современные неврологи не видят оснований для оптимизма: снижается кровоток, ткани головного мозга переживают кислородное голодание, нарушается их питание, и чем чаще это происходит, тем вероятнее накопление негативных изменений. Считается, что приступы не реже одного раза в месяц способны в конечном итоге привести к инсульту. Это подтверждает и мировая статистика: каждый третий инсульт в молодом возрасте — мигренозный.
 Фото носит иллюстративный характер. Фото: pixabay.com
Фото носит иллюстративный характер. Фото: pixabay.com— Вот и недавно был такой случай в моей личной клинической практике, — делится опытом доктор. — У 38-летнего мужчины после приступа развился инсульт в затылочной части головного мозга. А в медицинской неврологической литературе описан мигренозный инсульт даже у девочки 16 лет.
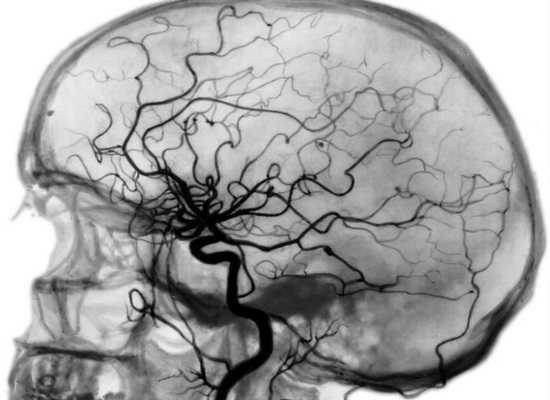
Как же заподозрить грозное осложнение? Один из тревожных признаков — если нарушения зрения, речи, движений, предшествующие головной боли, продолжаются больше часа. В такой ситуации лучше вызвать скорую. МРТ головного мозга, желательно по сосудистой программе, поможет выявить или исключить угрожающее жизни осложнение.
Как лечить мигрень
Тот, кто испытал приступ мигрени, как правило, испробовал на себе все возможные виды самопомощи — от стягивания головы тугой повязкой и горячей ванны до полного арсенала обезболивающих, которые есть в ближайшей аптеке. Кристина Садоха против народных методов:
— Дело в том, что изменения в головном мозге во время приступа происходят этапно. На первом сужаются мелкие сосуды, на втором расширяются крупные сосуды, на третьем отекают стенки сосудов, а на четвертом идет обратное развитие этих симптомов. Головная боль появляется во время 2-й и 3-й фаз. И любые согревающие манипуляции (горячие ванны и компрессы), сосудорасширяющие лекарственные средства (спазмолитики) в данном случае противопоказаны. Наоборот, чтобы стало легче, нужно предупредить расширение сосудов, вызывающее и усугубляющее головную боль.
Прием простых анальгетиков, парацетамола, анальгина, цитрамона, аспирина, аскофена и других нестероидных противовоспалительных средств (диклофенака) также чаще разочаровывает пациентов.
 Фото носит иллюстративный характер. Фото: unsplash.com
Фото носит иллюстративный характер. Фото: unsplash.comДля купирования приступов мигрени разработаны специальные средства — триптаны, обладающие сосудосуживающим эффектом и выпускающиеся в основном в виде таблеток, аэрозолей, инъекций. Прием их вместе с противорвотными препаратами помогает снять тяжелые симптомы, но, как подчеркивает невролог, подбирать их необходимо индивидуально — что подходит одному пациенту, не всегда работает у другого.
Кроме того, снять симптомы приступа — только часть терапии, подчеркивает специалист. Об этом многие пациенты даже не подозревают, считая, что прием таблеток во время головной боли это и есть лечение. Если мигрень посещает хотя бы раз в месяц, необходим курс профилактического лечения, которое в идеале должно продолжаться два месяца. Требуется и так называемая базисная терапия, которая устраняет последствия приступов, — снижения кровотока в области головного мозга, кислородного голодания и нарушения обменных процессов. Для назначения полноценного лечения нужно обратиться к врачу-неврологу или терапевту.
Полностью избавиться от мигрени невозможно, констатирует доктор. Однако надолго забыть о ней — реально. В ответ на просьбу привести пример успешного лечения врач рассказала о своей пациентке, у которой приступы случались каждый месяц и продолжались до трех суток, а после назначенного лечения она уже четыре года живет без мигрени.
В лечении и профилактике мигрени очень важно, как ведут себя в организме гормоны. У многих женщин приступ нередко предшествует менструации. Во время беременности у одних приступы учащаются, а у других, наоборот, пропадают. Может спровоцировать патологию и длительное применение противозачаточных средств.
— Рекомендую женщинам, страдающим мигренозными приступами, проконсультироваться у гинеколога или эндокринолога, проверить уровень половых гормонов и гормонов щитовидной железы, — говорит врач. — Были случаи, когда после корректировки гормонального статуса приступы самопроизвольно исчезали.
После менопаузы у некоторых женщин приступы мигрени уходят без лечения, констатирует врач. Правда, не у всех. И приводит несколько клинических примеров из своей практики, когда к ней обращались пациентки старше 55 лет. По убеждению доктора, страдающим этой патологией в любом возрасте требуется постоянное внимание к себе, контроль за эмоциями, интеллектуальными и физическими нагрузками.
Мигрень, типы мигрени, способы лечения
При обследовании пациентов очень часто обнаруживается, что причиной мигрени служит родовая травма. В таких случаях остеопат может вылечить болезнь благодаря методикам краниосакральной терапии. Лучшей же профилактикой является обследование новорожденного ребенка у остеопата на первых днях жизни: это может вовремя выявить послеродовые травмы и исправить их.
Остеопатический подход также может вылечить мигрень, если причина локализована в шейном отделе позвоночника: месте, где шейные позвонки соединяются с черепом. Болезни в этой области, такие, как остеоартрит, вызывают спазм артерий, из-за которых возникают головные боли. Уникальный подход врача остеопата нормализует кровеносный поток и состояние сосудов и это позволяет полностью избавиться от мигрени.
Остеопатия к мигрени подходит так же, как и к лечению любой другой болезни: комплексно, устраняя причины заболевания. Врачом остеопатом мигрень рассматривается, как нарушение правильной циркуляции крови и ликвора в головном мозгу человека, вызывающее расстройство в центральной нервной системе. С такими проблемами помогают справиться уже существующие и запатентованные методики краниальной остеопатии, отвечающей за правильную структуру костей черепа и позитивно влияющей на работу головного мозга. Остеопат помогает избавиться от головокружений, головных болей, вегетативной дистонии, нарушений внимания, повышенного давления, бессонницы, шума в голове и ушах.
Остеопатия запускает правильные обменные процессы во всем организме, нормализует кровоток в проблемных зонах и работу нервной системы, что позволяет пациенту чувствовать себя намного лучше. В большинстве случаев из практики пациенты отмечают полное избавление от головных болей благодаря остеопатическим сеансам.
Основной остеопатического подхода является комплексное воздействие на организм с учетом факторов возникновения заболевания. Применение остеопатических техник позволяет улучшить венозный и ликворный отток из черепа, уравновесить вегетативную нервную систему, уменьшить напряжение твердой мозговой оболочки головного и спинного мозга. Это лишь малая часть того, что может сделать врач остеопат. Лечить не симптомы, а причину — это правильный путь к здоровью.
причины возникновения, симптомы и признаки, методы лечения болезни

Мигрень — очень распространенное заболевание, которое сопровождается сильной головной болью.
Раньше считалось, что этот недуг настигает только великие умы, ведь огромное количество известных личностей страдали от этой болезни.
Сегодня известно, что очень много людей ежедневно испытывают сильную и пульсирующую головную боль.
Что собой представляет и в чем отличие?
Хроническая мигрень — это неврологическое расстройство, которое сопровождается сильной, пульсирующей, односторонней головной болью, а в редких случаях могут возникать болевые ощущения по всей голове.
От других видов мигрени она отличается тем, что если боль сопровождает больше 15 дней в месяц в течение 3 месяцев, то это означает, что недуг перешел в хроническую форму.По МКБ-10 значится под кодом G43. Является самой распространенной причиной возникновения головной боли.
Большинство людей привыкли игнорировать это заболевание и даже не обращаться в больницу.
Причины развития
Причины, по которым развивается недуг, условно можно поделить на 4 категории:
- Нервно-психические — сюда относится стресс, умственное перенапряжение, психические расстройства, переживание сильных эмоций.
- Физиологические — нарушение привычного режима дня, особенно сна, сильные физические нагрузки, гормональные сдвиги, травмы головы и шеи.
- Пищевые — резкая смена рациона питания, голодание, диеты, переедание, злоупотребление определенными продуктами.
- Внешние — погода, наличие раздражителей (шум, яркий свет).

Провоцирующие факторы
Хроническая боль может быть спровоцирована травмами головы, также считается, что мигрень может возникать при сильных приступах кашля, резких движениях и физическом напряжении.
Существует ряд провоцирующих факторов:
- Питание. Часто бывает, что неправильное питание или какие-то определенные продукты могут спровоцировать возникновение мигрени. Например, злоупотребление шоколадом, копченостями, цитрусовыми. Головные боли могут возникать при употреблении слишком соленой пищи и ненатуральных продуктов. Голодание, жесткие диеты, нерегулярное питание также могут стать причиной.
- Алкогольные напитки. Злоупотребление алкоголем, в частности пивом и красным вином, также относится к этим факторам.
- Кофе. Употребление кофе в большом количестве и продуктов, которые содержат кофеин.
- Стрессовые ситуации. Постоянные стрессы на работе или дома являются одним из самых частых факторов, которые провоцируют появление недуга.
- Внешние возбудители. Слишком яркий свет, громкие звуки, сильный и постоянный шум, резкие запахи — все это является причиной возникновения сильных головных болей.
- Режим сна. Бессонница, изменение режима сна, беспокойный сон, ночные кошмары, смена часовых поясов могут спровоцировать приступы.
- Физические нагрузки. Постоянные, длительные и сильные физические нагрузки также являются причиной.
- Климат. Резкая смена погоды или климата, природные явления, атмосферное давление, духота.
- Медицинские препараты. Некоторые лекарства могут либо спровоцировать приступ мигрени, либо усугубить ее.
- Гормоны. Особенно это наблюдается у женщин. Их гормональные колебания и сбои часто вызывают сильные головные боли.
- Психологические факторы. Депрессивное состояние, сильная тревога, хроническая усталость.

Группа риска
Есть ряд определенных факторов, которые указывают на то, что некоторые люди больше расположены к возникновению хронической мигрени, чем другие:
- Наследственность. Если кто-то из родителей страдал от этого недуга, то вероятность наличия заболевания значительно возрастает.
Мигрень чаще передается по материнской линии. Если у матери есть это заболевание, то вероятность того, что оно будет у ребенка составляет 70%.
- Возраст. Чаще всего мигрень возникает у молодых людей до 20 лет, а точнее первые ее симптомы. Агрессивней всего заболевания прогрессирует в 30-45 лет.
После 55 лет, как правило, болезнь отступает, но у некоторых людей симптомы сохраняются и в этом возрасте.
- Женский пол. По статистике женщины страдают от хронической мигрени намного чаще, чем мужчины. Интересно, что от головных болей в детстве страдают больше мальчики, но с возрастом все меняется.
- Травмы шеи и головы. Если в жизни были ушибы и травмы, то риск значительно увеличивается.

Механизм возникновения
Несмотря на то, что мигрень — очень известная и древняя болезнь, как формируется боль до конца неизвестно.
Специалисты уверены, что это не связано с опухолями и травмами (хотя люди, у которых имеются травмы, страдают от болей немного чаще, чем те, у которых их не было), с внутричерепным или артериальным давлением.
Все предположения, которые имеются на данный момент, связаны с сосудами головного мозга. Скорее всего, именно из-за этого люди испытывают пульсирующую боль.Самой вероятной причиной принято считать сужение сосудистого просвета, из-за этого в некоторые участки мозга плохо поступает кровь. Но существует еще одна версия: по неопределенным причинам сосуды неравномерно расширяются, именно из-за этого наступает болевой синдром.
Симптомы и признаки
У хронической формы этого заболевания практические такие же признаки, как и у острой, в этом случае они притупляются, но появляются регулярно:
- основной признак — резкая, сильная, сдавливающая и пульсирующая боль в одном полушарии головы;
- может сопровождаться тошнотой или даже рвотой;
- сильная раздражительность;
- плохое настроение;
- головокружение;
- снижение работоспособности;
- апатия;
- сильная утомляемость;
- постоянное ощущение вялости и недосыпания;
- агрессивное состояние.

Опасность и возможные осложнения
Это заболевание не несет в себе никакой прямой угрозы, но имеет ряд возможных серьезных осложнений:
- Ишемический инсульт, особенно часто встречается у людей в молодом возрасте.
- Эпилептические припадки.
- Постоянное подавленное состояние, раздражительность и агрессивность.
- Низкая работоспособность.
- Из-за постоянного употребления обезболивающих препаратов могут наблюдаться нарушения в работе некоторых систем внутренних органов.
- Нарушения сна.
Лечение
Это заболевание нельзя пускать на самотек. При первых симптомах стоит обратиться за помощью к специалисту, а он назначит нужное лечение.
Медикаментозное
Лекарства принимают для того, чтобы устранить симптомы заболевания. Медикаментозное лечение считается не слишком эффективным, так как оно облегчает и снимает симптомы, но не лечит.
 Препараты, которые используются для лечения можно разделить на 3 группы:
Препараты, которые используются для лечения можно разделить на 3 группы:
- Анальгетики и противовоспалительные (ибупрофен, диклофенак). Они помогут снять болевой синдром. Можно купить в любой аптеке, для этого не нужен рецепт врача.
- Препараты на основе спорыньи. Они тонизируют сосуды в головном мозге. Их нельзя приобрести без рецепта, так как у них есть ряд противопоказаний. Длительность курса приема становит 2 недели.
- Триптаны. Эти лекарства купируют спазм сосудов, блокируют болевой сигнал. Снимают не только болевой синдром, но и избавляют от светобоязни, тошноты и рвоты.
Также в лечении могут использоваться антидепрессанты и успокоительные препараты.
Ботулотоксин
Лечение ботулотоксином или ботоксом — довольно новая методика, она способна расслаблять мышцы на голове и шее, которые охватил спазм, а также имеет обезболивающий эффект.
В мышцы лица и шеи вводят препарат. Одна процедура может избавить от головных болей на несколько месяцев.Остеопатический метод
Считается самым лучшим и действенным методом в лечении. Пациенты утверждают, что от болей их избавила именно остеопатия. Работа врача-остеопата заключается в том, чтобы с помощью специальных техник выявить причину болей, улучшить венозный кровоток и расслабить мышцы. Для этого применяется краниальная остеопатия.
Ее суть состоит в том, чтобы восстановить микроподвижность костей черепа, снять напряжение с головного мозга и восстановить его ритм, а также кровоснабжение. Достигается это с помощью специальной методики (массажа), которую выполняет врач.
Меры профилактики
Постоянный прием медикаментов негативно сказывается на организме человека. Чтобы предотвратить переход болезни в хроническую форму, нужно придерживаться всего нескольких профилактических рекомендаций:
- Постараться выяснить от чего возникают и усиливаются головные боли, приложить все усилия, чтобы устранить причину.
- Если боли стали появляться значительно чаще, не нужно ждать когда этой войдет в систему, следует сразу же посетить врача.
- Не злоупотреблять медикаментозным лечением, стоит попробовать все методы, особенно обратить внимание на остеопатию.
- Лечить заболевания, которые могут быть причиной мигреней (депрессия, расстройства сна, тревога и т.д.).
- Обратить внимание на свое питание. Уменьшить употребление кофеина и алкогольных напитков. Если есть лишний вес, стоит от него избавиться.

Несмотря на то, что с этим заболеванием живет огромное количество людей, игнорировать его все же не стоит. При первых симптомах нужно обратиться за помощью к специалисту, чтобы болезнь не перешла в хроническую стадию.
причины, симптомы и лечение в статье невролога Грищук Д. В.
Дата публикации 11 декабря 2017 г.Обновлено 20 июля 2019 г.
Определение болезни. Причины заболевания
Мигрень — это заболевание, проявляющееся приступами тяжелых головных болей, поражающее людей в наиболее активном периоде жизни, имеет дебют в раннем детстве и несет хронический характер, сопровождая человека большую часть жизни.
ВОЗ признает мигрень одним из двадцати главных заболеваний, нарушающих адаптацию человека. При том, что это заболевание описано в древнейших времен, имеет яркую клиническую картину, только каждый пятый пациент имеет правильный диагноз. Добавим сюда высокую распространенность мигрени (14% в общей популяции, 17% среди женщин и 8% среди мужчин).[1][2] Важно, что пик заболеваемости приходится на третье десятилетие жизни — возраст максимальной активности человека. Почти сорок процентов пациентов характеризуются тяжелыми приступами мигрени, более половины — средней тяжести и только около 10% пациентов имеют легкое течение.[3] Все эти факторы относят мигрень к серьезной проблеме не только медицинского уровня, но и социального значения.
Вклад мигрени в социальное функционирование пациента обусловлен тем, что резкое снижение качества жизни наблюдается не только в момент приступа головной боли, но и в межприступный период. Пациенты, испытывающие частые приступы мигрени (более 1 за месяц), встречаются в 20% случаев. Важным аспектом является коморбидность заболевания, когда у пациента с мигренью встречаются другие болезни чаще, чем в общей популяции. К таким сопутствующим патологиям относят:
- депрессию;
- тревожные расстройства;
- ишемический инсульт у молодых женщин.
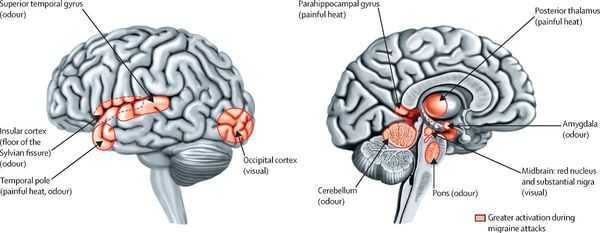
Провоцирующими факторами приступов мигрени являются:
- стрессы;
- изменение погоды;
- перегрев.
На факторы, на которые может повлиять пациент, следует обратить внимание. Это:
- нарушение режима питания, голод;
- нарушение сна;
- употребление алкоголя;
- курение;
- яркий свет;
- употребление определенных продуктов (шоколад, орехи, бананы, лук, авокадо, маринады, твердые сыры, добавки в колбасные изделия) может провоцировать приступы.
Одним из наиболее важных аспектов патофизиологии мигрени является унаследованная природа расстройства. Из клинической практики ясно, что у многих пациентов есть ближайшие родственники, которые также страдают от мигрени. О передаче мигрени от родителей к детям сообщалось уже в семнадцатом веке, и многочисленные опубликованные исследования сообщили о положительной семейной истории.[6]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы мигрени
«Вдруг я почувствовал, что стал очень высоким. Я шел по улице, и мне казалось, что я могу видеть макушки прохожих». Так описывают пациенты с мигренью свои симптомы нарушения схемы тела, среди которых был английский писатель Льюис Керролл. В честь его произведения и был назван этот симптом «Симптом Алисы в стране чудес».
Мигренозный приступ имеет определенную стадийность.
- Продромальная фаза: может длиться от 4 до 48 часов, и пациенты испытывают слабость, снижение внимания, раздражительность, беспокойство, повышение аппетита, зевоту, похолодание кожных покровов.
- Далее следует аура (5-60 минут), при ее наличии. Она проявляется в виде зрительных, соматосенсорных, афатических, вестибулокохлеарных, эмоциональных симптомов.
- Болевая фаза длится от 4 до 72 часов. Характеризуется пульсирующей головной болью, сопровождающейся сопутствующими симптомами (тошнота, рвота, слабость, непереносимость звуков, запахов, света).
- Постдрома длится 4-48 часов с выраженной астенией, тяжестью в голове, когнитивными и эмоциональными нарушениями, диареей, зевотой.
Хроническая мигрень проявляется головной болью более чем 15 дней в месяц на протяжении последних 3 месяцев.
Примечательно, что новейшие исследования свидетельствуют о том, что мигрень не несет избыточного риска для когнитивной функции.[7]
Патогенез мигрени
Сочетание фундаментальной науки и физиологии человека, особенно функциональной нейровизуализации, радикально изменило наше понимание мигрени, уделяя особое внимание роли механизмов мозга в возникновении этого распространенного расстройства. Генетические исследования предоставляют правдоподобные гипотезы, объясняющие наличие мигрени молекулярным дефектом ионных каналов.[8]
Мигрень — сложное расстройство мозга, механизмы которого сейчас активно изучаются. Боль указывает на важную роль ноцицептивной активации. Более того, наличие мультисенсорного нарушения, которое включает в себя свет, звук и запахи, а также тошноту, предполагает, что проблема может заключаться в центральной модуляции афферентного трафика в более широком смысле. Исследования изображений головного мозга при мигрени указывают на важность субкортикальных структур в патофизиологии расстройства. Таким образом, мигрень может считаться наследственной дисфункцией сенсорных модуляторных сетей, влияющей на ненормальную обработку, по существу, нормального нейронного трафика.[9]
Понимание механизма возникновения боли, вероятно, даст представление о механизмах, лежащих в основе более обобщенной сенсорной дисфункции, характерной для мигрени.
Научные данные подтверждают, что патофизиология мигрени связана с унаследованным изменением возбудимости головного мозга, расширением внутричерепных сосудов, рецидивирующей активацией и сенсибилизацией тригеминоваскулярного пути и последующими структурными и функциональными изменениями у генетически восприимчивых лиц.[10]
Классификация и стадии развития мигрени
Мигрень включена в Международную классификацию головных болей (МКГБ) второго пересмотра (2003 г.).
На уровне врача общей практики достаточно выставить диагноз на первом уровне, т. е. по сути диагностировать мигрень [G43].
Неврологи детализируют диагноз до второго уровня:
- мигрень без ауры [G43.0];
- мигрень с аурой [G43.1];
- периодические симптомы детского возраста [G43.82];
- ретинальная мигрень [G43.81];
- осложнения мигрени [G43.3];
- возможная мигрень [G43.83].
Этого достаточно для построения тактики ведения пациента. Для экспертов, специализирующихся на головной боли, принято детализировать третий и четвертый уровень диагноза в виде характеристики ауры, расшифровки периодического синдрома детского возраста, детализации осложнений мигрени и выделения вариантов возможной мигрени.
Осложнения мигрени
К осложнениям мигрени относят длительную зрительную ауру в течение нескольких часов, тревогу пациента. Затянувшийся и выраженный приступ мигрени может привести к развитию мигренозного инсульта, когда в результате длительного спазма мозговых сосудов происходит ишемическое повреждение мозга. В целом осложнения мигрени встречаются редко, и заболевание относят к доброкачественным.
Диагностика мигрени
Соответственно классификации, диагностика мигрени имеет свои особенности на различных уровнях организации помощи населению. На уровне общего звена важны скрининговые исследования.
Весьма точным опросником является тест «ID Migraine». Чувствительность теста более 80% при том, что он состоит из трех простых вопросов:
За последние три месяца сопровождалась ли Ваша головная боль следующими симптомами:
1. Тошнотой или рвотой;
2. Непереносимостью света или звуков;
3. Ограничивала ли головная боль Вашу работоспособность, учебу или повседневные дела как минимум на один день?
Ответив положительно более чем на два вопроса, пациент получает диагноз мигрень.
На уровне приема невролога уже идет детализация диагноза согласно диагностическим критериям МКГБ.
Осмотр пациента с головной болью является сложной проблемой. Симптом головной боли встречается более чем при 300 заболеваниях. При этом у одного пациента часто встречаются несколько вариантов головной боли. Из наиболее часто встречающейся комбинации сочетание в головной болью напряжения (ГБН). Соответственно расспрос пациента практически всегда имеет трудности. Больной не акцентируется на характере боли или ее локализации, частоте эпизодов и интенсивности боли. Редко кто может увязать в хронологическом порядке стадийность развития болевой фазы. А именно эти данные являются ключевыми в постановке диагноза. При типичной клинике пациент не требует проведения дорогостоящей нейровизуализации.
Первым аспектом, требующим уточнения, является сама боль: где возникает и куда распространяется, в течении какого времени боль нарастает, как долго длится, возвращается ли боль после стихания? Необходимо расспросить о симптомах нарушения зрения и других сопутствующих симптомах (тошнота, рвота, повышение чувствительности к свету, звукам, дискомфорт при движении глаз). Уточняем факторы, провоцирующие приступы, в виде стрессов, менструации, изменения режима сна, сильных запахов. Важен возраст начала болезни: мигрень дебютирует в детском или подростковом возрасте. После 50 лет головные боли, как правило носят симптоматический характер, являясь признаками артериальной гипертензии, атеросклероза, дисциркуляторной энцефалопатии.
Мигрень характеризуется высокой вариабельностью частоты и характеристики болей. Для большинства первичных немигренозных головных болей характерна длительность до 4 часов. Мигрень же имеет длительность от 4 до 72 часов. Схожие по характеристикам кластерные головные боли отличаются большей частотой приступов (от 1 до 8 в день), длятся не более 180 минут и обычно идут периодами ежедневных приступов с большими ремиссиями. Кроме того, для пучковой головной боли характерен утренний дебют по типу «будильника».
Локализация боли при мигрени типична в области виска и глаза. Если же боль не выходит за пределы глазницы, то необходимо исключить патологию глаза, сонной артерии и кавернозного синуса. Надо помнить, что только 60% пациентов имеют типичную одностороннюю локализацию болей. В остальных случаях боли могут быть двухсторонними или менять правую и левую локализацию.[4] Ведущей характеристикой боли при мигрени является пульсирующий характер, усиление боли в момент сокращения сердца. Половина пациентов отмечает пульсацию в приступном периоде, остальные могут отмечать пульсирующий компонент при ходьбе, кашле или чихании. Пульсация является ключевым фактором, разграничивающим мигрень и ГБН. При кластерных головных болях боль характеризуется как сверлящая, жгучая.
Интенсивность болей по 10-ти бальной шкале имеет субъективный характер, однако при мигрени чаще пациенты испытывают боль от 5 до 10 баллов. При ГБН редко более 5 баллов.
Поведение пациента при боли также важно. Необходимо спросить: что вы делаете при боли? ГБН характеризуется возможностью выполнять обычные рутинные дела. Мигрень заставляет пациента прилечь, выключить свет, приложить холод на лоб. При кластерных болях пациенты мечутся от болей.
Осмотр пациента неврологом при мигрени в большинстве случаев не выявляет патологии. Наличие очаговой патологии заставляет проводить дальнейшее обследование. Для исключения гигантоклеточного артериита необходимо пропальпировать височные артерии, исследовать менингеальные симптомы. При подозрении на вторичный характер болей необходимо проведение нейровизуализации. Выбор метода основан на предполагаемом диагнозе. При сосудистой патологии мозга предпочтительно МРТ (при подозрении на костные процессы, травмы, субарахноидальное кровоизлияние).
Лечение мигрени
Несмотря на хронический характер течения болезни, врачи способны значимо облегчить симптомы заболевания. Терапевтический подход основан на помощи в момент приступа и межприступной тактике.
Следует подчеркнуть, что приверженность к назначаемому лечению при мигрени крайне мала. По данным исследователей, 40% больных не согласны с назначениями врача на первичном приеме.[5]
Как правило, пациент самостоятельно начинает принимать простые или комбинированные анальгетики или НПВП. Здесь важно помнить, что необходимо использовать терапевтические дозы препарата, избегать препаратов, содержащих кофеин и кодеин из-за их высокого риска формирования зависимости с синдромом отмены. Злоупотребление такими препаратами может вызвать присоединение хронической ежедневной головной боли, что значительно осложнит дальнейшее лечение.
Специализированными препаратами для лечения мигрени являются триптаны. Они воздействуют на серотониновые рецепторы сосудов мозга и вызывают их спазм, что является главным звеном патогенеза приступа мигрени. Этот класс препаратов создан специально для лечения мигрени. Имеет несколько представителей, выбор которых осуществляет врач на приеме.
Главным является правильный прием препарата.
- Во-первых, необходимо обучить пациента различать разные виды головной боли и идентифицировать мигрень.
- Во-вторых: чем раньше принимает пациент препарат, тем более вероятно он окажет свой эффект. Препарат, принятый в первые минуты приступа будет эффективен в 80% случаев. Принятый же через два часа от начала приступа триптан эффективен в 20% случаев.
- В-третьих: в момент приступа мигрени происходит паралич желудочно-кишечного тракта, и идет плохое всасывание препаратов. Они длительно остаются в желудке и не оказывают своего эффекта. Поэтому их рекомендуют принимать совместно с прокинетиками.
- В-четвертых: даже отсутствие эффекта от первого приема препарата не говорит о его неэффективности. Необходимо пробовать прием еще в течение трех приступов.
Прогноз. Профилактика
В заключении хотелось бы сказать, что мигрень — это доброкачественное заболевание. На современном этапе врачу удается добиться хорошего качества жизни пациента с мигренью благодаря назначению современных препаратов для купирования приступов и при высокой частоте приступов — благодаря профилактическому лечению. Пациенту крайне важно вести активный образ жизни. Вести дневник головной боли, соблюдать режим. Задача врача — помочь пациенту быстро купировать приступы головной боли и не допускать хронизации. Не меньшая по важности задача лежит на плечах пациента в виде приверженности к назначаемой терапии и соблюдения рекомендаций специалиста.
Мигрень: симптомы, причины, лечение
Мигрень относится к неврологическим заболеваниям. Более 10% населения планеты страдают от этого заболевания. Женщины наиболее подвержены мигрени, чем мужчины. Частота приступов мигрени бывает разной: от нескольких раз в год до ежедневных. Но чаще всего приступы появляются 2-8 раз в месяц.
Во время приступа человек теряет трудоспособность, а поскольку момент его проявления предугадать невозможно, то ставится под вопрос способность больного выполнять свои трудовые обязанности полноценно. Этот факт обуславливает необходимость установления больному инвалидности.
Существуют два вида заболевания: мигрень с аурой и обычная мигрень.
Аура – это предвестник, который появляется за 10-30 минут до приступа. В этот период у пациента может появиться мерцание в глазах, частично пропадает зрение, теряется чувствительность. Мигрень с аурой считается классической.
Содержание статьи
Мигрень: симптомы
При классической мигрени (с аурой) острая пульсирующая боль может локализоваться как в одной половине головы, так и в обеих. При этом наблюдаются:
- непереносимость света и звуков;
- тошнота или даже рвота;
- состояние усталости, сонливость;
- общая слабость;
- нарушение зрения: перед глазами мелькают вспышки света, яркие спирали, зигзаги и пр.
Вышеперечисленные симптомы усиливаются в течение нескольких минут. Но ни один из них не продолжается дольше часа.
Симптомы обычной мигрени следующие:
- приступообразные пульсирующие головные боли, длящиеся от четырех часов до трех суток. Причем боль локализуется в одной стороне головы;
- снижение активности;
- усиление боли при физических нагрузках, даже при обычной ходьбе.
- свето-, звукобоязнь;
- тошнота и рвота.
Причины возникновения
Основными причинами возникновения мигрени являются:
- наследственная предрасположенность;
- стрессы;
- нервная и физическая перегрузка организма;
- гормональные сбои. К этой категории относится и влияние на организм гормональных контрацептивов;
- колебания атмосферного давления;
- недостаток или переизбыток сна;
- продукты питания и алкоголь;
- нарушение кровоснабжения головного мозга вследствие сужения сосудов;
- неравномерное расширение сосудов головного мозга;
- нарушения центральной нервной системы;
- нарушение регуляции обмена веществ.
Группы риска
- В группу риска попадают жители больших городов, потому что здесь человек чаще попадает в стрессовые ситуации. Люди, которые проживают в сельской местности, менее подвержены мигрени в силу спокойного, размеренного образа жизни.
- Типичный больной мигренью – человек амбициозный, всеми силами старающийся продвинуться по карьерной лестнице.
- Эмоционально неустойчивые и склонные к депрессиям люди.
- Люди, страдающие диабетом, курящие, принимающие эстрогены в больших дозах.
- Дети, у которых оба родителя страдают мигренью.
Утешительные новости
Но это все причины внешние или связанные с физиологией. Недавно ученые-медики из Франции решили методом от обратного исследовать, какие изменения в головном мозге происходят во время приступа мигрени. В результате исследований они обнаружили повышенную активность гипоталамуса во время приступа мигрени.
Гипоталамус – это участок головного мозга, занимающий 5% от общей его массы. Несмотря на такие маленькие размеры, гипоталамус регулирует всю эндокринную систему организма. В гипоталамус поступает вся информация о деятельности сердечной и дыхательной системы. Это в нем находятся центры голода и жажды, а также регулирующие эмоциональное поведение человека. Именно гипоталамус отвечает за регулирование сосудистого тонуса и контролирует реакцию человека на внешние факторы, провоцирующие головную боль.
Ученые очень надеются, что открытие поможет разработать препараты, способные избавить человека от мигрени.
Признаки мигрени
Сразу оговоримся, что не существует лабораторных исследований, способных подтвердить или опровергнуть диагноз мигрени. Но, тем не менее, опытные врачи определяют болезнь даже по внешнему образу человека.
Страдающий мигренью человек, как правило, внутренне очень напряжен, раздражителен. Он тяжело идет на контакт с окружающими его людьми, консервативен. Обладающий высоким уровнем интеллекта пациент относится излишне добросовестно к своим обязанностям. А если все вышесказанное сочетается с симптомами, характерными для гипертонии, то в диагностике этого изматывающего заболевания трудно ошибиться.
Мигрень: лечение
Лечение мигрени сводится к восстановлению нервной системы.
Большая часть пациентов убеждена в том, что излечить мигрень невозможно. К такому неутешительному выводу они приходят после неоднократных попыток избавиться от заболевания. А неудача кроется в том, что многие считают мигрень сосудистым заболеванием. Отсюда и неправильный подход к лечению мигрени. В результате у больного формируется психология безнадежного больного.
Но ведь даже в самых тяжелых случаях в жизни пациента бывают периоды, когда его не беспокоят головные боли. Следовательно, мозг может работать уравновешенно, пусть и короткий период. Задача врача и пациента – отрегулировать нервную систему так, чтобы она была менее подвержена возбуждению.
Существуют два направления лечения мигрени:
- скорая помощь во время приступа;
- профилактика будущих приступов.
Для снятия приступа каждый больной должен иметь при себе правильно подобранные таблетки от мигрени. Чаще всего принимают парацетамол, противовоспалительные средства (нестероидные), аспирин и триптаны.
Триптаны от мигрени появились сравнительно недавно – в девяностых годах двадцатого века. В отличие от препаратов старого поколения, триптаны действуют сразу в нескольких направлениях:
- сужают сосуды головного мозга, снимая тем самым болезненную пульсацию. Самое интересное, что триптаны не оказывают никакого действия на остальные сосуды;
- воздействуют на группу рецепторов в головном мозге, которые выделяют вещества, вызывающие головную боль и воспаление. В результате количество этих веществ уменьшается, и головная боль утихает;
- оказывают обезболивающее действие, снижая чувствительность ядра тройничного нерва.
Препараты от мигрени, содержащие кофеин или кодеин, хорошо помогают, но они вызывают зависимость: мозг запоминает их стимулирующее действие и будет стараться создать ситуацию (очередной приступ), вынуждая человека снова и снова принимать сильнодействующие лекарства. Вот такой самостоятельный у нас мозг. Обезболивающими средствами тоже не стоит увлекаться!
Профилактика мигрени проводится, если приступы повторяются более двух раз в месяц. Это лечение длительное, проводится оно курсами. Такая схема помогает уравновесить работу мозга, не угнетая при этом работоспособность пациента.
Огромную роль в успешном лечении мигрени играет образ жизни человека!
Во-первых, следует отказаться от всех видов искусственного стимулирования организма.
Часто пациенты пытаются бороться с плохим самочувствием, увеличивая физические нагрузки: начинают посещать тренажерные залы, бегают по утрам, пьют стимулирующие напитки. Сначала эти меры дают положительный эффект. Но в итоге организм растрачивает запасы энергии, и общее состояние ухудшается.
Во-вторых, надо нормализовать сон, поскольку он является основным источником энергии. Образование энергии в нашем организме – процесс очень сложный, и протекает он только в состоянии сна. Можно питаться только полезными продуктами, но пока человек не уснет, вещества, содержащиеся в пище, в энергию не превратятся. Причем, с трех часов ночи запускается механизм расхода энергии, поэтому поздний отход ко сну приведет к энергетическому истощению.
В-третьих, следует отказаться от курения, алкоголя, кофе. Все эти продукты истощают запасы энергии организма, заставляя вас вновь и вновь поглощать их все в больших количествах. Другими словами, стимуляторы медленно убивают человека.
В-четвертых, людям, страдающим мигренью, важно организовать правильное питание.
Не надо прибегать к различным модным диетам, есть надо все продукты, но при этом нельзя делать перерывы между приемами пищи более пяти часов. Разумеется, стоит максимально исключить предназначенные для длительного хранения полуфабрикаты, консерванты. Пища должна быть натуральной и, по возможности, свежеприготовленной. Не отказывайтесь от мяса, яиц, молочных продуктов. Обязательно ешьте овощи, фрукты. Не ленитесь, сделайте майонез сами, он будет гораздо полезнее покупного. Не злоупотребляйте специями. Обязательно завтракайте!
В-пятых, отнеситесь серьезно к физическим нагрузкам. Если до 30 лет человек способен перенести перегрузки, то после тридцати их интенсивность следует уменьшить. Полезно ходить пешком, плавать в удовольствие, а не на скорость, делать зарядку без гантелей. Другими словами, двигайтесь как можно больше, но в умеренном темпе.
Народные средства
Народные средства от мигрени являются хорошим подспорьем в лечении мигрени лекарственными препаратами. Природа подарила нам множество трав, способных исцелить наши недуги. К сожалению, лишь немногие из нас умеют правильно применять их, а уж тем более знают, как лечить мигрень. Большинство людей, особенно горожан, даже не знают, как выглядят лекарственные травы.
Тем не менее, в народной медицине существует много растений, облегчающих страдания больного мигренью:
- клевер луговой. Его отвар принимают при мигрени, как профилактическое средство;
- свежие листья капусты и сирени. Приложенные к больным местам они в течение пары часов снимут боль;
- сок свежего картофеля. Он относится к средствам скорой помощи: принимается при возникновении головной боли;
- эффективное средство от мигрени – крепкий зеленый чай, а также калиновый и смородиновый соки. Принимаются во время приступов;
- цветки бузины сибирской. Настой из них является профилактическим средством;
- травяные сборы. Например, сбор, состоящий из травы горца птичьего, цветков боярышника, травы пастушьей сумки, травы омелы белой. Отвар из этого сбора принимается во время приступа мигрени.
Но не забывайте: действие трав на организм разноплановое. А большинство людей имеют проблемы с разными органами. По незнанию, занимаясь лечением мигрени, можно нанести вред печени или желудку. Поэтому, прежде чем начать принимать травяное средство от мигрени, поставьте в известность своего лечащего врача. Он подскажет, какие из трав являются для вас безопасными.
Массаж при мигрени
Массаж используется в качестве вспомогательного средства в лечении мигрени. Еще Авиценна советовал, как избавиться от мигрени: надо растирать область виска с больной стороны руками или грубой тканью. Да и каждый из нас при возникновении болевых ощущений в области головы инстинктивно начинает тереть виски. И помогает!
Человек, страдающий мигренью, не должен доверяться неопытному массажисту: по незнанию, он может усугубить состояние его здоровья. Массаж проводится как во время относительного благополучия, так и во время приступов. В последнем случае массируют только ту часть головы, в которой больной ощущает лишь отголоски боли. Завершают массаж головы расслаблением мышц плеч и шеи. После выполнения процедуры пациенту лучше полежать минут тридцать в полутемной комнате. Профилактика мигрени заключается в проведении массажа курсами по 10 или 15 сеансов через день. Полезно во время массажа втирать бальзам «Звездочка».
Мигрень при беременности
Мигрень при беременности обычно беспокоит будущих мам в первые три месяца. Если знать причину возникновения болезненного состояния, можно излечиться, исключив повторы неблагоприятных ситуаций. Причины, в общем-то, стандартные: нарушения режима сна, употребление нежелательных продуктов. Как правило, после трех месяцев беременности мигрень проходит. Но в некоторых случаях мигрени мучают женщин в течение всего периода беременности.
Лечить самостоятельно болезнь нельзя: большинство лекарственных препаратов отрицательно действуют на плод. Это касается и лекарственных трав: некоторые из них могут привести к выкидышу.
Лучше всего женщинам, которых мучают мигрени, выполнять легкие упражнения, достаточно отдыхать. Лучшее средство от мигрени во время беременности – избегать стрессовых ситуаций.
Можно под наблюдением опытного инструктора заняться йогой, пройти процедуры иглоукалывания или рефлексотерапии. Доказано, что эти действия не оказывают отрицательного влияния на маму и ее будущего ребенка.
Шейная мигрень
В основе шейной мигрени лежит проблема с позвоночной артерией. Она размещается внутри канала, который образуют отростки шейных позвонков. Если в организме нарушается обмен веществ, то в шейном отделе позвоночника откладываются соли. Позвонки деформируются и при движении задевают сосуд. Это и приводит к возникновению пульсирующей боли, шуму в ушах, головокружениям. Боль зарождается в области затылка, постепенно распространяясь на одну сторону головы. Именно из-за односторонней боли болезнь назвали шейной мигренью. В отличие от истинной мигрени, боли бывают непродолжительными. Чаще всего они возникают ночью, когда человек не контролирует повороты головы.
Лечение шейной мигрени длительное. Помимо лекарств, применяется массаж или мануальная терапия. Иногда лечение не помогает и требуется оперативное вмешательство.
Абдоминальная мигрень
Абдоминальная мигрень совсем не связана с головной болью. Эта болезнь выражается в приступообразных болях в животе, которые сопровождаются судорогами мышц брюшной стенки. Эта болезнь чаще всего проявляется у маленьких детей и юношей.
Боль при абдоминальной гипертонии сильная, может продолжаться до нескольких суток и сопровождаться рвотой и тошнотой. Такие больные подлежат госпитализации в отделение неврологии
Глазная мигрень
Глазная мигрень имеет еще одно название – мерцательная скотома. Проявляется в периодическом исчезновении изображения на некоторых участках поля зрения. Это заболевание довольно распространено, но, несмотря на устрашающий термин «мигрень» протекает безболезненно.
Лечения глазная мигрень не требует. Но при возникновении слепых пятен, молний и зигзагов в глазах все равно надо обратиться к врачу, потому что эти же симптомы имеет отслойка сетчатки.
Глазная мигрень еще мало изучена, поэтому каких-либо рекомендаций от медиков вы не дождетесь. Единственное, что известно – такое состояние связано не с глазами, а зрительным центром головного мозга.
Мигрень у детей
Болезни молодеют, и вот уже детям знакома болезнь мигрень. Чаще всего страдают мигренью дети, чьи родители тоже подвержены этой болезни.
Проявляется мигрень у детей так же, как и у взрослых, но лечение в корне отличается. Основная масса препаратов от мигрени не тестировалась на детях, поэтому последствия такого лечения непредсказуемы.
Если ребенок школьного возраста, обязательно поставьте в известность медсестру и учителя о болезни ребенка. Они будут готовы оказать ему помощь при мигрени. Но и излишнее внимание к болезни малыша не нужно. Иначе он станет чувствовать себя инвалидом. Или (что вероятнее) станет пользоваться этим обстоятельством, чтобы манипулировать родителями.
Частые мигрени являются поводом для длительного медикаментозного лечения.
Приступы мигрени у детей провоцируют те же причины, что и у взрослых, поэтому для того, чтобы их как можно меньше беспокоила головная боль мигрень, необходимо все силы приложить для организации правильного питания и режима дня ребенка. Полезно детям заниматься спортом: это отвлекает их от болезни и придает уверенность.
Родители должны досконально изучить правила, позволяющие управлять мигренью, и обучить им ребенка. Хотя эта болезнь и не смертельная, но она не должна тормозить его нормальное развитие.
Мигрень. Симптомы. Причины. Лечение.
Дата публикации: .
Врач-невролог
Козел Ч. Н.
Наиболее часто встречаются четыре типа головной боли:
- Головная боль напряжения;
Наиболее распространенная форма головной боли, которая время от времени может возникнуть у каждого человека. Несмотря на то, что головная боль напряжения не представляет угрозы для жизни и здоровья человека, она может значительно затруднить повседневную активность. Люди с частными головными болями напряжения должны наблюдаться у врача.. - Пучковая (кластерная) головная боль;
Редкое заболевание (встречается примерно у 3-х человек из 1000). Пучковая (кластерная) головная боль встречается в 5 раз чаще у мужчин, в отличие от большинства других форм головной боли, где преобладают женщины. Как правило, первый приступ приходится на возраст от 20 до 40 лет, однако начало Пучковой (кластерной) головной боли может отмечаться в любом возрасте.. - Хроническая ежедневная головная боль
Этим термином объединяют головные боли, возникающие 15 и более дней в месяц на протяжении более чем 3-х месяцев. - Мигрень
Что такое мигрень?
Мигрень – это неврологическое заболевание. Оно проявляется приступами, которые могут возникать с различной частотой – от 1-2 раз в год, до нескольких раз в месяц.
Основным проявлением мигренозной атаки является головная боль, которая может быть очень сильной. К другим частым проявлениям относятся тошнота и рвота, а также непереносимость света и звуков.
Если во время головной боли Вас тошнит, раздражает свет или звук и головная боль нарушает привычную активность, то скорее всего это мигрень.
Почему возникает мигрень?
Причина мигрени кроется в головном мозге. Боль при мигрени связана с нарушениями в структурах, которые отвечают за проведение боли и других ощущений. Существует наследственная предрасположенность к развитию мигрени: то есть Вы можете унаследовать ее от кого-то из родителей.
У кого бывает мигрень?
Мигренью страдает каждый седьмой взрослый, так что заболевание встречается достаточно часто. У женщин мигрень возникает в три раза чаще, чем у мужчин. Обычно заболевание начинается в детстве или подростковом возрасте. У девочек мигрень, как правило, начинается в период полового созревания. Так как имеется наследственная предрасположенность к развитию мигрени, то это заболевание передается из поколения в поколение.
Как проявляется мигрень?
Все симптомы мигрени возникают во время приступа, который имеет четыре стадии развития, хотя не все их них могут быть полностью представлены. Между приступами большинство людей с мигренью чувствуют себя хорошо.
Фаза предвестников мигрени (продрóм) возникает раньше всех других симптомов приступа и не более чем у половины пациентов. Если у Вас есть продром, то Вы можете ощущать раздражительность, подавленность или усталость за несколько часов или даже за пару дней до развития головной боли. Некоторые наоборот могут отмечать необычное повышение активности. У некоторых людей может повышаться аппетит, некоторые «просто знают», что у них разовьется приступ.
Аура, если она есть, является следующей фазой. Лишь треть пациентов с мигренью когда-либо отмечали ауру, и она может развиваться не в каждом приступе. Аура – это отражение определенного процесса (преходящего и неопасного для здоровья), происходящего в мозге и связанного с механизмом приступа мигрени. Она длится 10-30 минут, но может быть и более продолжительной. Чаще всего бывает зрительная аура. Вы можете «видеть» слепые пятна, вспышки света или разноцветную зигзагообразную линию, распространяющуюся из центра поля зрения на периферию. Реже возникают чувствительные симптомы – ощущение покалывания или онемение, которое возникает в кончиках пальцев с одной стороны, распространяется вверх к плечу, иногда переходит на щеку или язык на той же стороне. Чувствительные симптомы практически всегда сопровождаются зрительными нарушениями. Кроме этого, во время ауры бывают затруднения речи или трудности в подборе слов.
Фаза головной боли – самая тяжелая для большинства людей, длится от нескольких часов до 2-3 суток. Мигренозная головная боль обычно бывает очень сильной, чаще возникает в одной половине головы, но может захватывать и всю голову. Чаще всего боль возникает в лобной или височной области, хотя может локализоваться в любой части головы. Обычно это пульсирующая или распирающая боль, которая усиливается при движении и физических нагрузках. Нередко возникает тошнота и даже рвота, которая субъективно облегчает головную боль. Во время приступа могут быть неприятны свет и звуки, большинство пациентов предпочитают остаться в одиночестве в тихом и затемненном помещении.
За фазой головной боли следует фаза разрешения. В этот период Вы вновь можете чувствовать усталость, раздражительность или подавленность, Вам трудно концентрировать внимание. Эти симптомы могут сохраняться в течение суток до того, как Вы почувствуете себя полностью здоровым.
Что вызывает мигрени?
Причин мигрени очень много и они весьма разнообразны:
- Диета: некоторые продукты (и алкоголь), но лишь у части пациентов; гораздо чаще приступ могут вызвать пропуск приема пищи, неадекватное питание, отмена кофеина и недостаточное потребление воды.
- Сон: изменение режима сна, как недосыпание, так и избыточный сон.
- Другие жизненные факторы: интенсивная физическая нагрузка, длительные переезды, особенно со сменой часовых поясов.
- Внешнесредовые: яркий или мерцающий свет, резкие запахи, перемена погоды.
- Психологические: эмоциональное напряжение или, как ни странно, расслабление после стресса.
- Гормональные факторы у женщин: менструации, гормональные контрацептивы и гормональная заместительная терапия.
Один из частых причин мигрени – это голод или недостаточный прием пищи. Особенно это касается молодых пациентов – дети, страдающие мигренью, не должны пропускать завтрак! У женщин значимым потенциальным причиной является колебания гормонов, связанные с менструальным циклом.
Какое лечение можно использовать?
Лекарственные средства, которые используют для снятия имеющегося приступа мигрени, называют средствами для купирования мигрени. Правильно подобранные лекарства могут быть весьма эффективными, если принимаются правильно и в небольших количествах. К таким средствам относятся безрецептурные анальгетики, большинство из которых содержит аспирин, ибупрофен или парацетамол; среди них парацетамол наименее эффективен. Растворимые формы этих препаратов, например, в виде шипучих таблеток действуют быстрее и лучше.
Если Вас очень беспокоит тошнота или рвота, можно использовать противорвотные средства. Некоторые из них фактически усиливают действие анальгетиков, так как увеличивают их всасывание в желудочно-кишечном тракте. Если Вы испытываете сильную тошноту или рвоту, то можно использовать эти препараты в форме ректальных свечей.
При покупке препарата фармацевт может посоветовать Вам, какой безрецептурный анальгетик лучше принимать. Если ни один из препаратов этого класса Вам не помогает, или же Вам требуется доза препарата, превышающая рекомендуемую, то Вам следует обратиться к врачу-неврологу.
Врач-невролог может прописать Вам один из специфических антимигренозных препаратов. К этим препаратам необходимо прибегнуть, если анальгетики и противорвотные средства не снимают имеющиеся у Вас симптомы и быстро не возвращают Вам повседневную активность. По принципу действия противомигренозные средства отличаются от обычных обезболивающих. Они воздействуют не на боль, а на патологические процессы, происходящие в головном мозге во время мигренозной атаки. К таким средствам относят эрготамин, широко использующийся в одних странах и отсутствующий в продаже в других, и группу более новых препаратов, носящих название триптаны. Если доктор прописал Вам эти препараты, то при необходимости Вы можете сочетать их с анальгетиками и противорвотными средствами.
Что делать, если это лечение не помогает?
Если приступы мигрени очень частые или тяжелые, и плохо поддаются лечению средствами для купирования, то существует профилактическое лечение. В отличие от средств для купирования приступа при профилактическом лечении необходимо принимать препараты каждый день, поскольку это лечение направлено на предотвращение развития приступов мигрени. Другими словами, профилактическое лечение позволяет повысить порог возникновения мигренозного приступа.
При назначении Вам одного или более препаратов, аккуратно следуйте инструкциям по их применению. Исследования показали, что наиболее частая причина недостаточной эффективности профилактического лечения - несоблюдение режима терапии.
Что еще Вы можете сделать, чтобы помочь себе?
Регулярные занятия спортом и поддержание себя в форме существенно улучшат Ваше самочувствие. Целесообразно избегать предрасполагающих факторов и причин, поэтому имеет смысл знать все возможные провокаторы. Постарайтесь исключить хотя бы некоторые из них, даже если прочие причины сложно выявить или их никак нельзя избежать.
Нужны ли Вам дополнительные обследования?
В большинстве случаев диагностика мигрени не вызывает затруднений. Не существует методов обследования, подтверждающих диагноз мигрени. Диагностика основывается на Вашем описании характеристик головной боли и сопутствующих симптомов, при этом обязательным является отсутствие каких-либо отклонений при медицинском осмотре. Постарайтесь, как можно подробнее описать врачу-неврологу свою головную боль. Очень важно сообщить врачу о том, как часто и в каких количествах Вы принимаете обезболивающие или другие лекарственные препараты в связи с головной болью.
Можно ли вылечить мигрень?
Не существует методов полного излечения от мигрени. Тем не менее, у большинства людей с мигренью с возрастом приступы становятся реже.
Что такое мигрень: симптомы, лечение и профилактика
Мигрень по распространенности занимает 2-е место среди видов первичной головной боли, проявляется специфическими симптомами, характеризуется пароксизмальным течением и нуждается в корректном лечении. По данным статистики, 80% людей периодически страдают от боли в голове. Около 20% из общего количества первичных цефалгий приходится на разные формы мигрени.

Многие не считают постоянные приступы серьезным заболеванием и не обращаются к врачу. Диагноз мигрень не ведет к потере трудоспособности, инвалидности или летальному исходу. Это состояние ухудшает качество жизни человека, заставляя регулярно испытывать сильнейшую, изнуряющую головную боль при мигрени. Частые мигрени – причина плохого самочувствия и снижения работоспособности.
Что такое мигрень и почему она возникает
Мигрень – это такая боль, которая локализуется преимущественно в одной части головы, часто резистентна к терапии, что затрудняет подбор методов лечения. Основная причина мигрени – дисфункция ЦНС, симптомы, периодичность и интенсивность приступов во многом зависят от образа жизни. Механизм развития патологии до сих пор точно не выяснен. Более подвержены возникновению приступа цефалгии эмоционально возбудимые люди, восприимчивые к стрессам и неврозам.
Многие ученые считают, что мигрень бывает из-за повышенной активности нейронов корковых структур, вследствие чего происходят различные нарушения в работе мозга. Существует несколько теорий, которые опираются на сосудистую, биохимическую и нейрогенную природу происхождения патологии. Мигрень относится к нейроваскулярным патологиям, чтобы избавиться от нее, нужно учитывать особенности такого процесса, как нервная регуляция состояния сосудистых стенок.
Болезнь чаще встречается среди женщин. Средний возраст пациентов – 30 лет. Боль – защитный механизм, она сигнализирует о потенциальной угрозе. Некоторые ученые полагают, что причина, почему возникают цефалгические пароксизмы, связана с защитной, компенсаторной реакцией организма. Приступ вызывают нарушения в работе ноцицептивных и антиноцицептивных систем.
Атака развивается под воздействием внешних и внутренних раздражителей, негативно влияющих на работу мозга. На завершающей стадии мигрени головные боли затихают, обычно больной погружается в глубокий сон и после пробуждения чувствует облегчение. Другие причины возникновения мигрени:
- Генетическая предрасположенность.
- Пониженный уровень серотонина. При уменьшении концентрации нейромедиатора повышается активность болевой системы и чувствительность болевых рецепторов (ноцицепторов).
- Нарушение обменных процессов с участием гистамина, катехоламинов, простагландина, гепарина.
- Гормональные перестройки (периоды беременности, менопаузы, менструация).
- Сбои физиологических процессов, протекающих в организме (физическое и психическое переутомление, чувство голода, значительная потеря веса).
Некоторые ученые связывают причины мигрени и возникающие симптомы с врожденным нарушением функций гипоталамуса. Этот отдел мозга регулирует температуру тела, обмен веществ, обеспечивает взаимодействие между эндокринной и нервной системами. Еще одна причина возникновения мигрени – снижение уровня серотонина.
Нейромедиатор серотонин играет ведущую роль в развитии мигрени сосудистой этиологии. При заболеваниях сосудистой системы в голове во время мигрени обостряется хронический процесс нарушения кровотока, что вызывает болезненные ощущения. Состояние сопровождается тошнотой, сонливостью, ознобом сразу после приступа цефалгии.

Гипоперфузия (слабая микроциркуляция) развивается в одном отделе мозга, затем распространяется по всем участкам коры. Гипоперфузия носит вторичный характер, инициируется деполяризацией нейронов, расположенных в корковых структурах. Кортикальная (корковая) деполяризация увеличивает спонтанную активность нервных клеток, составляющих ядро тройничного нерва.
Тройничный нерв всегда вовлекается в патологические процессы, из-за которых возникают цефалгические пароксизмы. Тройничный нерв играет ключевую роль в патогенезе, провоцирует нейрогенное воспаление, служит проводником информации, проецирующей болезненные ощущения.
Воздействие на тройничный нерв может запускать процесс высвобождения вазоактивных пептидов (нейрокинин, брадикинин, нейропептид). Эти вещества провоцируют нейрогенное воспаление, которое при наличии стимулирующих факторов – акустических, двигательных, зрительных, вызывает болезненные ощущения в области головы.
Локальная вазодилатация (расслабление гладкой мускулатуры сосудистой стенки с участием гепарина и гистамина) усиливает стимуляцию чувствительных окончаний тройничного нерва, что приводит к усилению болевой реакции. Цефалгический синдром взаимосвязан с изменениями, которые происходят с сосудами при мигрени, что указывает на причину болезненных ощущений – сосудистые нарушения.
Сужены или расширены сосуды головного мозга зависит от стадии течения приступа. На первом этапе при развитии мигрени сосуды сужаются, вследствие чего нарушается кровоснабжение мозга, на втором – резко расширяются, вызывая компрессию окружающих тканей или в редких случаях разрыв аневризмы (патологически расширенного сосуда). Описаны случаи мигренозного геморрагического инфаркта с внутримозговым кровоизлиянием.
Патология обусловлена повреждением стенки артерии вследствие сосудистого спазма и последующей реперфузии (восстановление кровотока). Чтобы результативно бороться с мигренью, важно учитывать, как и по каким причинам развивается приступ цефалгии. Мигрень – это такое патологическое состояние, которое могут спровоцировать разные факторы, что нередко позволяет прогнозировать начало приступа. Предвестниками цефалгического синдрома бывают:
- Неблагоприятные погодные условия.
- Употребление определенных продуктов (вино, шоколад, сыр, орехи, цитрусовые).
- Перенесенные стрессы.
- Прием гормональных контрацептивов.
- Чрезмерные физические нагрузки.
- Злоупотребление алкогольными напитками.
- Нерегулярное питание.
Незначительно повышенная температура при мигрени косвенно указывает на развитие воспалительного процесса, чаще связанного с респираторной вирусной инфекцией. Медицинская помощь при систематически возникающей мигрени необходима работающим людям, у которых во время приступа понижается способность к концентрации внимания и умственной деятельности. Практически все виды мигрени с течением времени способны самостоятельно регрессировать. У мужчин стойкий, продолжительный период ремиссии наступает обычно после 45 лет, у женщин – с началом менопаузы.
Классификация патологии
Классификация мигрени предполагает разделение на несколько подклассов, которые включают эпизодическую, хроническую, ретинальную (сопровождающуюся зрительными нарушениями), осложненную и другие формы. Основные типы мигрени: классическая и простая. В первом случае обязательно наличие предшествующей ауры. Чтобы распознать разновидность мигрени головы, обращают внимание на клинические проявления, и как развивается атака.
Мигрень без ауры
Предваряется усталостью, перепадами настроения, чувством сдавленности тканей в области шеи. Боль преимущественно локализуется в височной или теменной области. Чтобы определить, когда начнется атака, нужно обратить внимание на то, от чего возникают приступы (прием лекарств, употребление определенного продукта, стрессовая ситуация).

Мигрень с аурой
Характеризуется клиническими признаками – предвестниками приступа цефалгии. Варианты ауры включают двигательные, зрительные расстройства, нарушение речи и кожной чувствительности. Для этой формы свойственно развитие ишемии и мигренозного инсульта. Симптоматика, типичная для сферы неврологии, обычно указывает на локализацию очага поражения мозгового вещества. Ишемия возникает на фоне многочисленных нейронально-метаболических нарушений, которые сопровождаются спазмами артериол и ухудшением циркуляции крови.
Базилярная мигрень
Возникает на фоне нарушения кровотока в области базилярной артерии. Сопровождается кратковременным головокружением, шумом в ушах, ухудшением слуха, помрачением сознания, атаксией. Клинические проявления длятся 5-60 минут. Боль преимущественно локализуется в затылочной зоне.
Вегетативная или паническая мигрень
Проявляется сбоями в работе вегетативной нервной системы. Пациент испытывает чувство тревоги и страха. У него учащается дыхание и пульс, нарушается сердечный ритм, развивается тахикардия, брадикардия, наблюдается повышенное потоотделение, гиперемия кожных покровов в области лица. Часто развивается предобморочное состояние, чувство удушья.
Симптомы мигрени
Для классической мигрени свойственна локализация очага боли в одной части с правой или левой стороны головы. Приступ обычно длится 3-12 часов. Сопровождается общим недомоганием. Для любого вида мигрени характерна симптоматика:
- Повышение чувствительности к световым и звуковым раздражителям. Человек не переносит яркий свет, громкий шум.
- Тошнота, сопровождающаяся потерей аппетита. Интенсивная, мучительная боль может спровоцировать рвоту.
- Сбои в работе вегетативной нервной системы – гиперемия кожи лица, озноб, учащенное дыхание и сердцебиение, болезненные ощущения в области груди.
- Нарушение моторной функции конечностей.
Мигрень, симптомы которой отражают классический случай патологии, часто протекает параллельно с эпилепсией, аллергией, истерией, неврозами разной этиологии.
Простая
Простая мигрень, проявляющаяся пульсирующей односторонней или двухсторонней болью, может длиться 6-48 часов. Основные проявления: болезненные ощущения в области головы и тошнота, чувство общего недомогания.
Гемиплегическая
Типичные симптомы мигрени у взрослых и детей дополняются гемиплегией – параличом верхней и нижней конечностей с одной стороны тела. Чтобы подтвердить диагноз исключаются другие патологии, которые могут сопровождаться мышечной слабостью.
Глазная
Глазную форму называют мерцательной скотомой, офтальмологической. Часто эта форма мигрени протекает без головной боли. Для патологии характерны кратковременные (около 30 минут) расстройства зрительной функции. Начальные признаки мигрени: мерцающие, мигающие огоньки, темные пятна перед глазами.
Симптомы мигрени в этом случае связаны с появлением в поле обзора посторонних предметов, зигзагообразных линий, слепых пятен (скотома). Мигрень проявляется такими нарушениями, как диплопия (двоение в глазах), временная утрата зрения, повышенная чувствительность к свету.

Шейная
Одна из форм синдрома позвоночных артерий (синдром Барре-Льеу). Причина болезненных ощущений связана с острым нарушением кровотока в области позвоночных артерий. Боль с локализацией в шейно-затылочной зоне усиливается во время поворотов головы, при быстрой ходьбе, прикосновении. Часто сопровождается парестезией – онемением, покалыванием в области конечностей.
Диагностика заболевания
Чтобы избавиться от мигрени, нужно обратиться к врачу-неврологу, который назначит диагностическое обследование, расскажет, какие существуют методы борьбы с патологией и как предотвратить приступы в будущем. Диагностика мигрени начинается с физикального и неврологического осмотра.
Учитываются данные анамнеза. У 25% пациентов выявляются специфические отклонения в ходе ЭЭГ-исследования (электроэнцефалограмма). Чтобы диагностировать мигрень, используют такие инструментальные методы, как ангиография, магнитно-резонансная и компьютерная томография.
В ходе исследования структур головного мозга выявляются сосудистые нарушения, исключаются другие патологии, способные провоцировать болезненные ощущения в области головы. Позитронно-эмиссионная томография показывает наличие участков гиперактивности нейронов. МРТ показывает патологические изменения структуры тканей мозга.
Как лечить мигрень
В связи с распространенностью патологии, вопрос, как снять головную боль, приобретает особую актуальность. Мигрень лечит врач-невролог, независимо от того, какой формой патологии страдает пациент. Чтобы эффективно лечить такую болезнь как мигрень, применяют комплексный подход – симптоматическую и профилактическую терапию. Стоит обратить внимание на то, сколько дней длится мигрень и как проявляется предшествующая аура, чтобы корректировать лечебные мероприятия. Для оценки эффективности лечения используют критерии:
- Купирование болевого синдрома в течение 2 часов.
- Улучшение общего самочувствия пациента в течение 2 часов.
- Достижение терапевтического результата в отношении 2 атак из 3.
- Отсутствие необходимости принимать анальгетики в следующие после атаки 24 часа.
Системный прием фармацевтических препаратов поможет облегчить болезненные ощущения, возникающие при мигрени.
Медикаментозная терапия
На вопрос, что делать, если регулярно беспокоит мигрень, ответит лечащий врач, опираясь на результаты диагностического обследования с учетом причины и характера течения приступа цефалгии. Лечение мигрени предполагает прием фармацевтических препаратов:
- Нестероидные противовоспалительные (Ибупрофен, Напроксен).
- Анальгетики, обезболивающие (Метамизол натрия, Парацетамол, Ацетилсалициловая кислота).
- Агонисты 5-НТ1-рецепторов селективного действия (Золмитриптан, Суматриптан, Наратриптан).
- Агонисты 5-НТ1-рецепторов неселективного действия (Эрготамин).
- Препараты с комбинированным составом (Кафергот, Солпадеин, Мигренол, Каффетин).
- Блокаторы β1-адренорецепторов (Анаприлин, Пропранолол).
- Антагонисты кальция (блокируют кальциевые каналы – Верапамил, Нифедипин, Флунаризин, Нимотоп).
В плацебоконтролируемых исследованиях удалось выявить, быстро избавиться от мигрени помогает комбинация ацетилсалициловой кислоты, кофеина и парацетамола. Анальгетики с осторожностью применяют у пациентов, у которых мигренозные атаки происходят каждый день.

Рекомендуется избегать приема простых анальгетиков дольше 15 дней в месяц, комбинированных препаратов с анальгетиками в составе – дольше 10 дней в течение месяца. Частый прием анальгетиков может спровоцировать развитие абузусной (вторичной, спровоцированной лекарствами) головной боли.
Эрготамин и Дигидроэрготамин, разработанные на основе алкалоидов спорыньи, не рекомендуется назначать пациентам, у которых наблюдаются частые рецидивы атак, или болезненные ощущения в рамках одного приступа продолжаются долго и не проходят после приема обезболивающих лекарств. В этом случае более эффективны триптаны.
Алкалоиды спорыньи быстро купируют болезненные ощущения, возникшие на фоне приема лекарственных средств (абузусную боль). Следует учитывать, что прием препаратов Эрготамин и Дигидроэрготамин ограничен 10 днями в течение месяца.
Когда боль мучает нестерпимо, справиться с сильной атакой помогут такие препараты первого выбора, как ацетилсалициловая кислота (доза 1000 мг, внутривенное введение) в комбинации с Метоклопрамидом (противорвотное средство, 6 мг, подкожное введение) и Суматриптаном (6 мг, подкожное введение). Метоклопрамид уменьшает тошноту и непосредственно влияет на быстрое купирование болевого синдрома.
Способы лечения включают альтернативные средства: физиотерапию, ароматерапию, массаж и режимные мероприятия – регулярное проветривание помещения, полноценный отдых и сон, создание затемнения в комнате при ярком солнечном освещении.
Лечение при беременности
Многие беременные женщины подвержены возникновению патологии, которая развивается на фоне гормональных перестроек. Большинство мигренозных препаратов противопоказано в период беременности. Единственное разрешенное лекарство для купирования атаки – Парацетамол. Начиная со II триместра возможно применение нестероидных противовоспалительных средств. Для профилактики приступов можно назначать Метопролол (блокатор β1-адренорецепторов) и Магнезию.
Чтобы лечить мигрень у беременных, преимущественно используют безопасные для женщины и плода альтернативные методики. Принимать фармацевтические препараты, в том числе обезболивающие лекарства, разрешается только после одобрения лечащего врача. Побороть заболевание поможет отлаженный режим дня – полноценный отдых, правильное питание, отсутствие стрессов и других провоцирующих факторов.
Альтернативные методы
Чтобы избавиться от мигрени, необходимо задействовать весь спектр доступных средств. В числе методик, которые помогают победить такую болезнь, как мигрень, стоит выделить:
- Психотерапию.
- Иглорефлексотерапию.
- Медитацию.
- Занятия йогой, ушу, другими восточными практиками, способствующими релаксации.
- Диетотерапию. Регулярный прием витаминно-минеральных комплексов, употребление достаточного количества жидкости.
Любая системная схема лечения мигрени предполагает особый режим питания. Рекомендуется частый прием жидкости в небольшом объеме. Распространенные виды диет: гипоаллергенные (исключающие употребление продуктов – аллергенов), олиго-антигенные (исключающие употребление потенциально опасных продуктов), аглиадиновые (безглютеновые). Предполагается, что в патогенезе пароксизмальной головной боли имеют место аллергические, но не метаболические реакции на пищевые продукты.
Аллергия на определенные продукты питания может служить триггерным фактором. В связи с этими доводами рекомендуется сократить или исключить из рациона продукты с высоким содержанием вазоактивных веществ. К ним относят молочные продукты, яйца, кофе, шоколад и какао, бананы, цитрусовые. Список потенциально опасных продуктов индивидуально составляется диетологом.

Массаж при мигрени можно делать классический и точечный, в зависимости от того, что лучше помогает убрать боль. Классический массаж в области шеи и воротниковой зоны показан при шейной форме. Во время сеанса точечного массажа воздействуют на биоактивные точки, расположенные в области головы и конечностей.
Профилактика приступов мигрени
Профилактика мигрени – обязательный компонент комплексной программы лечения. Предотвращение приступа – основная цель профилактических мероприятий. Для профилактики приступов назначают лекарства:
- Противосудорожные, противоэпилептические (Топирамат, Карбамазепин, Габапентин).
- Антидепрессанты (Имипрамин, Амитриптилин).
- Ингибиторы обратного захвата серотонина селективного типа (Флувоксамин, Флуоксетин).
- Антагонисты серотонина (Тропоксин, Вазобрал, Метисергид).
- Нейропептидные регуляторы (Кортексин).
Если приступы сопровождаются тошнотой и рвотой, показаны антипсихотические препараты (Хлорпромазин, Прохлорперазин) и прокинетики (Диметпрамид, Метоклопрамид). Мигрень, профилактика которой не увенчалась успехом, купируется при помощи лекарственных препаратов. Некоторые врачи считают, что вылечить мигрень можно, если поддерживать определенный режим жизни – избегать раздражителей, в том числе стрессов, продуктов-аллергенов, физических и эмоциональных перегрузок.
Мигренозная головная боль – распространенное патологическое состояние, которое негативно влияет на здоровье и качество жизни. Борьба с мигренью для многих людей становится способом повысить работоспособность и улучшить самочувствие. Задача, как вылечить мигрень навсегда, разрешима для современной медицины. Корректное лечение способно уменьшить клинические проявления, сократить количество и продолжительность приступов цефалгии.
Просмотров: 247
из-за чего возникает боль, и как с ней бороться?
Многие люди сталкиваются с головной болью. Но каждая боль имеет свои проявления. Если у вас туманно в глазах, кружится голова, тошнит и невыносимо пульсирует преимущественно с одной стороны головы, скорее всего, это мигрень. Новость, конечно, не из радостных, но с этим нужно уметь справляться. Расскажем, какие выделяют причины мигрени и как с ними бороться.
Мигрень – это такая болезнь, которую трудно диагностировать и лечить. Но, если вы постоянно сталкиваетесь с ее проявлениями, можно подобрать какое-то подходящее лечение. Мигрень часто начинается в детстве, в подростковом или раннем взрослом возрасте. Но, в принципе, она может настигнуть совсем неожиданно в любой период жизни.
За один или два дня до мигрени вы можете заметить незначительные изменения, которые предупреждают о предстоящей мигрени: например, запор, переменчивое настроение (от депрессии до эйфории), боли в затылке и в верхней части шеи, беспричинная жажда и частое мочеиспускание, частое зевание.
Перед самой мигренью у вас может нарушиться зрение, движение тела (мышцы очень ослабевают) и речь. Например, перед глазами могут появляться яркие пятна, странные видения разных форм, вспышки света. А также возможно ощущение колючек в руках или ногах, онемение лица (одной стороны), появление трудностей в произнесении слов, шум в ушах или неуправляемое движение телом.

При отсутствии лечения мигрень, к сожалению, может продлиться от 4 часов до трех суток. Жить с такой болью длительное время под силу не каждому, однако кроме того, чтобы бороться, ничего не остается. Но про причины мигрени и способы избавления чуть позже.
У каждого человека мигрень появляется по своему графику: у кого-то 1 раз месяц, а у кого-то раз в неделю. Во время мигрени вы можете чувствовать:
- боль с одной или с обеих сторон головы. Чаще всего это пульсирующая боль;
- чувствительность к свету, звукам, иногда к запахам и прикосновениям;
- тошнота и рвота;
- затуманенное зрение;
- слабость, бывает обморок;
Из-за чего же люди подвергаются такой мучительной боли? Причины возникновения мигрени:
1. Стресс
Возможно, самый главный виновник – стресс. Исследования показывают, что 50-70% людей имеют связь между ежедневным стрессом и частыми приступами мигрени. После мигрени вы начинаете переживать, чтобы не возникло новой атаки и тем самым закольцовываете ситуацию. Чем больше будет в вашей жизни волнения, тем больше рисков появления мигрени.
Что делать: составьте список вещей, ситуаций, людей, которые могут вызывать у вас чрезмерное волнение и переживание, и удалите их из своей жизни или сведите до минимума. Сходите к психологу или психотерапевту, попробуйте ароматерапию, медитацию, йогу и т.д. Эти стратегии, конечно, полностью не избавят вас от стресса, но помогут изменить реакцию организма на стресс и тем самым снизить количество приступов мигрени.
2. Плохой сон
Хороший сон обновляет, восстанавливает и подготавливает наш организм к новому дню. В таком случае у мигрени нет причины появляться. Если мы сбиваем режим, с нашим здоровьем может произойти все что угодно, и мигрень в том числе. Что еще нужно отметить, когда речь заходит о сне? Почти половина всех приступов мигрени происходит между 4:00 и 9:00 утра, что повышает риск развития расстройства сна у людей.
Что делать: если вы подвержены головной боли, каждую ночь ложитесь спать в одно и то же время и спите до часов 7-8 утра. Не смотрите перед сном телевизор, не пользуйтесь любыми гаджетами и не слушайте музыку в наушниках.

3. Гормональная система
Несправедливо, но факт: женщины в три раза чаще испытывают мигрень, чем мужчины. И 75% этих женщин считают, что мигрень появляется из-за критических дней. У меньшего количества женщин мигрень бывает во время беременности или климактерического периода. Связано это с изменением уровня эстрогена и прогестерона.
Что делать: здесь вам нужно обратиться к врачу (например, гинекологу) объяснить характер вашей головной боли, сдать анализы и, возможно, вы подберете правильный план лечения.
4. Кофе и алкоголь
По поводу кофеина бытуют неоднозначные мнения, потому что у кого-то кофе только провоцирует и утяжеляет боли, а у других чашка кофе является спасением. Некоторым даже назначают лекарства с кофеином. Насчет алкоголя вопросов нет – даже бокал красного вина может вызвать приступ мигрени, если вы к ней склонны.
Что делать: изучите свои нормы алкоголя и никогда не превышайте допустимые рамки. Если даже после малого количества выпитого у вас появляются все признаки, намекающие на мигрень, лучше вообще завязать отношения с алкоголем.

5. Изменения в погоде
Дожди, сильные ветра, чрезмерная жара и изменения атмосферного давления являются распространенными причинами, которые могут привести к мигрени.
Что делать: что тут посоветуешь – погоду изменить не в наших силах. Эти причины мигрени не зависят от самого человека. Но, если вы чувствуете, что вам становится плохо, лучше не выходите на сильную жару, а также когда высокая влажность и сильный ветер.
6. Обезвоживание
Нехватка воды влияет на человеческий организм на всех уровнях и может приводить к головокружению, тошноте и мигрени. 1/3 людей, страдающих мигренью, говорят, что ни в коем случае нельзя допускать обезвоживания в таких состояниях.
Что делать: всегда носите с собой бутылку с водой и следите за потреблением жидкости (30 мл на 1 кг веса), ограничьте потребление диуретиков (если принимаете). Иногда подступающую мигрень можно остановить даже одним выпитым стаканом воды.

7. Определенные продукты питания
Есть список продуктов, которые могут вызывать приступы мигрени (особенно у того, кто предрасположен). Наиболее распространенные: продукты, содержащие гистамин и глутамат натрия, шоколад, сыр (и другие молочные продукты), искусственные подсластители, кофеин, колбасные изделия.
Что делать: все просто. Если у вас получилось выявить продукты, которые провоцируют мигрень, исключите их из своего рациона. Есть даже специальная «диета от мигрени», подробнее можете проконсультироваться с лечащим доктором.
8. Свет
Для многих пациентов с мигренью свет – это враг. Причины мигрени — это как искусственный, так и естественный свет. Это состояние называется светобоязнью и является одним из критериев диагностики мигрени.
Что делать: на улице носить солнцезащитные очки или очки с диоптриями (если плохое зрение). Избегайте мерцающих огней или очень яркого искусственного света. Исключение составляет зеленый свет, который, как было исследовано, не усугубляет мигрень и даже может быть полезен.

9. Запахи
Некоторые запахи могут активировать определенные нервные рецепторы в носовых проходах, которые могут вызывать приступ мигрени или усугубить уже начавшийся. Ольфактофобия (особая чувствительность к запахам) является распространенным симптомом мигрени.
Что делать: не пользуйтесь сильно пахнущими духами, не покупайте и не готовьте еду с ярко выраженным запахом. А также оградите себя от запахов химических веществ или бензина.
10. Много лекарств
Если у вас регулярные мигрени и вы постоянно принимаете серьезные лекарства, то это может облегчить ваши страдания и одновременно еще больше усугубить ситуацию. Из-за большого количества таблеток может появиться головная боль.
Что делать: если у вас появляется головная боль после приема лекарств, прекратите принимать таблетки. Или очистите организм от содержащихся медикаментов. Обязательно проконсультируйтесь перед этим со своим лечащим врачом.
Состояние, в котором вы находитесь после приступа мигрени, оставляет желать лучшего. Так что держитесь! Вы можете чувствовать себя опустошенными и обессиленными. В течение еще примерно суток вы, возможно, испытаете головокружение, чувствительность к свету и звуку, удрученность и путаницу в голове. Но все проходит. Если вы правильно определите причины появления мигрени, проконсультируетесь с опытным врачом, займетесь собой и своим образом жизни, ваше состояние обязательно нормализуется!
Текст: Flytothesky.ru
Читайте также:
Воспользуйтесь этими приемами, если у вас кружится голова
Поделитесь постом с друзьями!