Цитограмма кольпита что это такое
Кольпит: лечение, симптомы, признаки кольпита у женщин
Если у вас совпадает больше 80% перечисленных симптомов, то настоятельно рекомендуем вам обратиться к врачу за консультацией.

Кольпит или вагинит – это воспаление слизистой оболочки влагалища. Патология является одним из наиболее распространенных заболеваний женских наружных половых органов. В клинической практике наиболее часто встречается специфический вагинит, вызванный половыми инфекциями. Неспецифический кольпит, являющийся результатом активации условно-патогенной флоры, нечастый диагноз, ассоциированный, в основном, со снижением иммунитета.
Классификация
 Принципиальное значение имеет разделение воспалительного процесса по причине возникновения:
Принципиальное значение имеет разделение воспалительного процесса по причине возникновения:
-
Специфический кольпит диагностируется при туберкулезном воспалении влагалища, а также при попадании на его слизистую оболочку бактерий, передающихся половым путем. Он может быть вызван хламидиями, гонококками, трихомонадами, трепонемами, гарднереллами, а также комбинациями этих возбудителей.
-
Неспецифический кольпит вызывается активацией условно патогенной флоры, которая в норме присутствует в организме. Нарушение нормальной микрофлоры влагалища приводит к тому, что воспаление возникает под воздействием стафилококка, кишечной палочки, протея, грибов рода Кандида и прочих возбудителей.
-
Неинфекционный кольпит представляет наименее численную группу заболевания. В таких случаях воспаление возникает при аллергии, раздражении латексом, тампонами или растворами для спринцевания.
Исходя из характера протекания воспалительного процесса, различают следующие виды:
-
Острый кольпит диагностируется при выраженной клинической картине заболевания, которое протекает не больше двух недель. Это наиболее частая форма, диагностируемая у 70-80 процентов пациенток.
-
Подострый кольпит представляет собой стадию заболевания, через которую процесс переходит в хроническую форму. Данная стадия развития определяется при вялотекущем воспалении сроком от двух недель до двух месяцев.
-
Хронический кольпит - воспалительный процесс, протекающий более двух месяцев. Особая форма воспаления - хронический рецидивирующий вагинит, симптомы которого появляются больше трех раз за год, чередуясь с периодами ремиссии.
Причины и механизм развития
Непосредственными причинами специфического воспаления являются бактерии, которые передаются половым путем. Это происходит при частой смене партнеров, незащищенном акте и случайных сексуальных связях. Попадая на стенки влагалища, патогенные микроорганизмы проникают внутрь эпителиальный клеток, вызывая характерный воспалительный процесс. Иногда он проявляется не сразу, а через определенный отрезок времени, называемый инкубационным периодом. Это существенно усложняет поиск источника заражения и восстановления всей инфекционной цепочки.
Немного сложнее происходит развитие неспецифического вагинита. Микрофлора влагалища у здоровой женщины представлена сочетанием доброкачественных бактерий (палочек Додерляйна) и условно-патогенных микроорганизмов. Последние представлены в меньшем количестве, поэтому их наличие не сопровождается никакой клинической симптоматикой. Существует целый ряд предрасполагающих факторов, которые приводят к уменьшению количества палочек Додерляйна и активации условно-патогенной флоры. Они и вызывают неспецифический кольпит у женщин:
-
Механические, химические или физические повреждения слизистой оболочки.
-
Врожденные или приобретенные анатомические особенности наружных половых путей.
-
Заболевания эндокринной системы, приводящие к нарушению гормонального баланса.
-
Длительный бесконтрольный прием антибиотиков, влияющих на нормальную микрофлору.
-
Нарушения питания слизистой оболочки, что отмечается в старческом возрасте и имеет название атрофического кольпита.
-
Местные аллергические реакции слизистой оболочки на презерватив, мази, тампоны, свечи.
-
Несоблюдения правил интимной гигиены.
-
Нарушения иммунитета различной природы.
Неинфекционный кольпит, который может быть вызван некоторыми перечисленными факторами (раздражение, аллергия), протекает под видом местной воспалительной реакции. При этом не происходит нарушения нормальной микрофлоры влагалища.
Отдельную группу представляет собой воспаление, возникающие после аборта, родов или операций. В его развитии принимает участие раздражение половых путей, которое накладывается на нарушенную микрофлору при ослабленном иммунитете. В некоторых источниках послеродовой кольпит рассматривают как отдельную нозологию, требующею специального подхода.
Симптомы кольпита
Клинические проявления отличаются в зависимости от стадии воспалительного процесса. Наиболее яркой клиническая картина является при острой форме воспаления влагалища, когда женщины обнаруживают следующие симптомы:
-
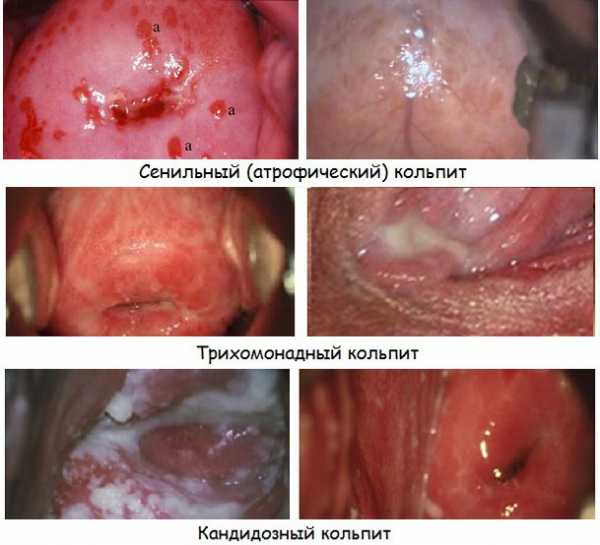
Патологические выделения из половых путей. Нередко по их характеру можно предварительно установить природу заболевания. Белые творожистые выделения характерны для грибкового воспаления слизистой оболочки. Оно встречается наиболее часто, поэтому такой симптом знаком практически каждой женщине. Зеленоватые выделения с рыбным запахом присущи гарднерелез, а пенистые желто-зеленые – трихомонаде. При гонорее и хламидиях развивается гнойный кольпит, который в последнем случае может сопровождаться еще и кровянистыми выделениями.
-
Зуд и жжение во влагалище или его преддверии – части наружных половых органов, располагающейся между малыми половыми губами и входом во влагалище.
-
Боль внизу живота и области влагалища, которая усиливается после или во время сексуального акта, при физических нагрузках или во время мочеиспускания.
-
Частые позывы к мочеиспусканию. В тех случаях, когда они являются непродуктивными, их называют ложными или императивными.
-
При визуальном осмотре женщина может увидеть такие признаки кольпита, как покраснение и отек наружных половых органов.
Тяжелые формы заболевания приводят к глубокому поражению стенок влагалища, распространению воспалительного процесса на шейку матки или мочевой пузырь. Это может сопровождаться повышением температуры тела, общей слабостью, потливостью и недомоганием.
При хроническом течении воспаления клиника острого вагинита чередуется с бессимптомными периодами ремиссии. Нередко повторяющиеся обострения приводят к астено-невротическому синдрому. В таких случаях вагинальный кольпит приводит к раздражительности, бессоннице, упадку сил, а иногда даже к тяжелой депрессии.
Диагностика кольпита
 На начальном этапе исследования диагностика заключается в выяснении жалоб пациентки, а также истории ее заболевания. После этого проводится объективное обследование, состоящее из следующих процедур:
На начальном этапе исследования диагностика заключается в выяснении жалоб пациентки, а также истории ее заболевания. После этого проводится объективное обследование, состоящее из следующих процедур:
-
Визуальный осмотр наружных половых органов (клитора, половых губ, устья мочеиспускательного канала). В пользу вагинита может свидетельствовать наличие отека, покраснения кожи и слизистых оболочек, трещины и изъязвления.
-
Бимануальное исследование, заключающееся в пальпации матки и ее придатков, проводится для выявления осложнений вагинита, а также сопутствующих заболеваний внутренних половых органов.
-
Осмотр влагалища и шейки матки в зеркалах. Это базовое исследование в гинекологии позволяет рассмотреть слизистые оболочки, отметить наличие воспаления, а также оценить характер выделений. Осмотр в зеркалах позволяет установить очаговый или диффузный характер вагинита.
-
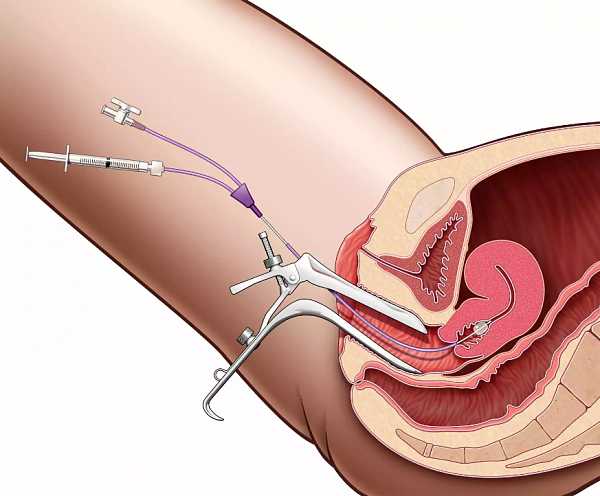
Кольпоскопия – осмотр слизистой влагалища под многократным увеличением. Она дает возможность визуализировать незаметные глазу признаки воспалительного процесса и сделать фото пораженной зоны. При кольпоскопии проводится ряд химический реакций с секретом влагалища, благодаря чему можно установить характер воспаления.
Перечисленные методики обследования дают возможность диагностировать воспалительный кольпит и установить предположительную причину заболевания. Для подтверждения последней проводится ряд лабораторных исследований:
-
Микроскопия влагалищных выделений в некоторых случаях дает возможность установить причину воспаления. Часто на основании ее результатов назначается антибактериальная терапия.
-
Бактериологический посев выделений на питательную среду. Этот метод позволяет точно определить возбудителя и его чувствительность к антибиотикам. Основной недостаток исследования – продолжительность. Нередко для получения результатов требуется до 7 дней. За это время, при правильном лечении, болезнь может уже регрессировать.
-
Полимеразная цепная реакция (ПЦР)дает возможность в кратчайшие сроки установить причину воспаления. Точность диагностической процедуры приближается к 100%. Но высокая стоимость исследования не позволяет ему обрести широкое клиническое распространение.
-
Мазок на цитологию и УЗИ органов малого таза могут быть использованы как вспомогательные процедуры для выявления осложнений.
Помимо специфических методов исследования, женщины должны сдать общий анализ крови, мочи, анализы на ВИЧ и сифилис. Это входит в перечень обязательных исследований и нередко помогает врачу при назначении терапии.
Лечение кольпита
Лечение направлено на ликвидацию возбудителя и восстановление нормальной микрофлоры влагалища. Самолечение часто заканчивается неполным выздоровлением и хронизацией процесса. Это может приводить к серьезным последствиям, вплоть до инфекции внутренних половых органов и развития бесплодия. Курс лечения может быть прописан только гинекологом после комплексного обследования.
Этиотропное лечение
Главным направлением в лечении является устранение возбудителя. Терапию должна получать не только больная женщина, но и ее половой партнер, который, вероятнее всего, является носителем инфекции, даже если она не имеет клинических проявлений.
-
Бактериальный кольпит, вызванный неспецифической или некоторыми видами специфической флоры, лечится антибиотиками. Поскольку выявление возбудителя на ранних стадиях заболевания затруднено, терапию начинают с антибиотиков широкого спектра действия. В гинекологической практике наиболее распространенными и эффективными считаются азитромицин, доксициклин, тетрациклин, цефапексим.
-
При клинической картине трихомонадного вагинита используются противопротозойные средства (метронидазол). Нередко их применяют в комплексе с антибиотиками.
-
Кандидозный вагинит, широко известный как «молочница», хорошо отвечает на терапию противогрибковыми препаратами (флуконазол, кетоконазол).
-
Редкие случаи вирусного воспаления требуют назначения противовирусных средств (ацикловир, интерферон).
Антибиотики и противовирусные препараты чаще назначаются в виде таблеток, а противогрибковые средства – вагинальных свечей. Тяжелые инфекции половых путей могут требовать инъекционной терапии.
Средства для восстановления микрофлоры
Залогом успешного лечения является не только устранение возбудителя, но и восстановление нормальной микрофлоры влагалища. Это повышает защитные свойства организма и препятствует рецидиву заболевания. Среди множества бактериальных препаратов предпочтение следует отдавать лекарственным средствам в виде свечей. Оказывая местное воздействие, они обладают достаточной эффективностью. Среди распространенных препаратов можно выделить ацилак, вагилак, лактобактерин и бификол.
Немедикаментозное лечение
На стадии выздоровления хорошие результаты наблюдаются после использования физиотерапии. Она уменьшает воспалительный процесс и стимулирует восстановления нормального эпителия слизистой оболочки влагалища. Среди физиотерапевтических процедур используют УФ-облучение, УЧВ, ультрафонофорез и СМВ-терапию.
Во время лечения женщине необходимо придерживаться ряда рекомендаций, которые могут ускорить процесс выздоровления:
-
Необходимо ежедневно проводить гигиенические процедуры интимной зоны растворами антисептиков. Можно использовать как натуральные компоненты (отвар ромашки), так и лекарственные средства.
-
Во время лечения необходимо полностью исключить половые контакты, поскольку это служит дополнительным раздражающим фактором для слизистой оболочки влагалища.
-
Рекомендуется использовать нижнее белье из натуральных материалов, ежедневно менять его, стирать антиаллергенным порошком и обязательно гладить перед надеванием.
-
В период лечения женщине необходимо придерживаться диеты с исключением острых, соленых продуктов и алкогольных напитков. В рационе должны преобладать кисломолочные продукты, свежие овощи и фрукты, обогащенные витаминами.
При неосложненном течении заболевания, курс лечения не превышает 7 дней. По исчезновению клиники заболевания, на 5 день после менструации должны быть взяты мазки из влагалища. При наличии бактериального роста патогенной флоры, женщинам показан курс профилактического лечения.
Профилактика кольпита
 Специфическая профилактика заболевания не используется, поскольку оно может быть вызвано большим количеством возбудителей. Неспецифическая профилактика заключается в соблюдении ряда мероприятий:
Специфическая профилактика заболевания не используется, поскольку оно может быть вызвано большим количеством возбудителей. Неспецифическая профилактика заключается в соблюдении ряда мероприятий:
-
Половые отношения должны происходить с постоянным партнером. При смене сексуального партнера обязательно необходимо пользоваться барьерными средствами контрацепции – презервативами.
-
Соблюдение правил интимной гигиены. Современные гели могут содержать большое количество синтетических веществ, способных вызвать аллергию. Необходимо с осторожностью применять новые интимные гели, отдавая предпочтение натуральным продуктам.
-
Контрацептивы, тампоны, гели, свечи также могут быть причиной аллергической реакции. Предпочтение следует отдавать натуральным компонентам и производителям с мировым именем.
-
Регулярные профилактические осмотры у гинеколога являются залогом женского здоровья. Независимо от наличия или отсутствия проблем со здоровьем половых органов, женщины ежегодно должны обследоваться у гинеколога.
Подводя итог, необходимо отметить, что кольпит – частое заболевание половых органов, которое может быть вызвано большим количеством возбудителей, чему способствует еще большее количество факторов риска. Вагинит может вызвать восходящую инфекцию внутренних органов, имеющую серьезные последствия для репродуктивного здоровья. Лечение заболевания не всегда эффективно. Часто оно имеет хроническое течение с постоянными рецидивами. В таких условиях на первое место выходит профилактика кольпита, которая может предостеречь от неприятных симптомов и длительного лечения. Каждая женщина должна следить за своим здоровьем, соблюдать интимную гигиену и проходить регулярные осмотры у гинеколога.
Атрофический возрастной кольпит. Симптомы и лечение народными средствами, препараты
Атрофический кольпит считается довольно распространенным заболеванием среди пациенток женского пола. В большинстве случаев он возрастной, то есть, связан с естественными физиологическими процессами в организме. Лечение болезни довольно сложное и длительное, поэтому важно обратиться к специалисту своевременно, чтобы предотвратит осложнения.
Содержание записи:
Причины возникновения возрастного атрофического кольпита у женщин
Атрофический кольпит представляет собой заболевание, характеризующееся изменением эпителия внутренних стенок влагалища, постепенным истончением тканей и появлением сопутствующих симптомов, значительно осложняющих жизнь женщины. Если верить статистике, около 40% пациенток после появления первых признаков менопаузы отмечают симптоматику кольпита.
Наиболее вероятными причинами заболевания считаются следующие:
- Снижение уровня эстрогена в крови считается наиболее важной причиной, поскольку именно этот гормон обеспечивает постоянство микрофлоры и поддержку тканей в нормальном состоянии. В период менопаузы количество вырабатываемого эстрогена резко снижается, что и приводит к истончению эпителия.
- Недостаточное поступление витаминов и минеральных веществ в кровь также провоцирует ухудшение состояния тканей. Даже незначительное растяжение может провоцировать образование трещин.
- Проникновение во влагалище болезнетворных микроорганизмов. В большинстве случаев истончение эпителия сопровождается снижением количества естественной смазки. Микрофлора нарушается, поэтому ткани становятся беззащитными перед любыми микробами.
- Воспалительные заболевания влагалища запущенной формы, которые приводят к ухудшению питания тканей и структурным изменениям.
- Повышенная кислотность влагалища. Подобное нарушение может наблюдаться не только в период климакса. Зрелые женщины, которые уже перенесли все острые симптомы менопаузы, также могут страдать от повышенной кислотности, но она уже не спровоцирована резкими гормональными перепадами, ведь к этому времени баланс обычно восстанавливается.
- Хронические заболевания мочевыделительной и половой системы, особенно воспалительного характера. Цистит, уретрит и другие состояния могут стать основной причиной кольпита у женщин старше 45 лет.
Несмотря на то, что специалисты почти всегда наверняка знают причину развития заболевания, определение точного фактора считается крайне важным.
Провоцирующие факторы для возникновения заболевания
Атрофический кольпит возрастной, лечение которого осуществляется только после выявления истинной причины расстройства, может усугубляться другими факторами. Специалисты отмечают, что даже при снижении уровня эстрогена в крови, не у каждой женщины появляются признаки болезни.
Сахарный диабет, длительный прием антибактериальных медикаментов, механические повреждения – эти факторы также могут стать провоцирующими. Помимо этого, кольпит чаще развивается у пациенток, которые не придерживаются правил личной гигиены или наоборот, слишком усердно ее соблюдают, используя агрессивные средства.
Это непременно нарушает микрофлору или же усугубляет ситуацию, если подобные симптомы уже присутствуют. Еще одним фактором может стать неправильный выбор нижнего белья. Синтетические материалы, не пропускающие воздух, могут сильно ухудшить ситуацию, даже при отсутствии других причин.
Дополнительно у пациенток, которые во время менструации используют тампоны, повышается риск развития вагинита или кольпита, особенно в случае, когда подобные средства изготовлены из некачественного сырья.
Стоит отметить, что трихомонады, трипонемы и гонококки ухудшают течение кольпита или же становятся провоцирующим фактором при отсутствии других причин.
Группы риска
В группу риска входят пациентки, которые ведут активную половую жизнь, не имеют постоянного партнера и пренебрегают барьерными контрацептивами. Регулярный контакт с новым партнером может провоцировать острый кольпит, поскольку микрофлора влагалища нарушается.
Помимо этого, активная половая жизнь повышает риск травмирования слизистой оболочки влагалища, что также усугубляет состояние. В группу риска также входят женщины, имеющие хронические заболевания мочеполовой системы, а также прошедшие курс химиотерапии. Подобные факторы значительно повышают вероятность развития болезни.
Пациентки с ослабленным иммунитетом, болезнями эндокринной системы гораздо чаще страдают от атрофической формы кольпита. Возрастной фактор также имеет значение, поскольку женщины старше 50 лет более подвержены истончению стенок влагалища.
Симптомы
Атрофический кольпит возрастной (лечение назначается только после диагностического обследования) довольно сложно обнаружить на начальной стадии, поскольку он почти не проявляется. По мере прогрессирования болезни появляются симптомы.
Первым признаком будет увеличение количества выделений и изменение их запаха. Он становится неприятным, иногда в выделениях присутствует небольшое количество крови, что говорит о повреждении слизистой и образовании микротрещин.
При мочеиспускании или проведении гигиенических процедур пациентка ощущает жжение разной степени интенсивности. На запущенных стадиях оно довольно сильное, продолжительное.
У большинства женщин кольпит сопровождается ощущением сухости во влагалище, дискомфортом и зудом в области наружных половых органов. Это говорит о прогрессировании болезни, уменьшении количества смазки и нарушении микрофлоры.
Во время полового контакта пациентка ощущает дискомфорт или даже сильную боль, что также свидетельствует об истончении эпителия и образовании множественных участков повреждения.
При этом ощущения сохраняются довольно долго, даже после окончания близости. При визуальном осмотре наружных слизистых оболочек отмечает их отек и покраснение. На запущенных стадиях цвет из красного переходит в бордовый или синюшный, что говорит о тяжести состояния.
Отечность наблюдается не только при визуальном осмотре наружных половых органов. При исследовании влагалища с помощью гинекологических зеркал, подобные проявления присутствуют почти всегда.
На запущенной стадии присоединяются и другие симптомы. Пациентка говорит об учащении мочеиспусканий и боли в нижней части живота. Ее общее состояние ухудшается, возможно повышение температуры тела, слабость.
При длительном течении болезни аппетит женщины ухудшается, снижается масса тела. Пациентка становится раздражительной, работоспособность снижается, появляются признаки депрессии. Общий иммунитет также ухудшается, что может привести к осложнениям.
Формы заболевания
Атрофический кольпит может протекать в двух формах – острой и хронической. Возрастной тип болезни чаще всего хронический, поэтому лечение длительное и сложное.
Острый кольпит протекает с выраженными симптомами, часто осложняется и сильно ухудшает общее состояние женщины. Все признаки усугубляются на протяжении нескольких дней, а осложнения появляются уже через неделю. При этом в клинической картине присутствуют все классические проявления болезни.
Хронический тип заболевания развивается гораздо чаще. Симптоматика слабо выражена, что и представляет опасность, поскольку женщина не замечает усугубления состояния.
Зуд и сухость влагалища присутствует, жжение при мочеиспускании незначительное. Часто пациентка считает симптомы признаком заболеваний мочевого пузыря или уретры. При любой форме болезни требуется полное диагностическое обследование для выявления причины и степени запущенности состояния.
Диагностика
Первым этапом диагностического обследования будет опрос пациентки и гинекологический осмотр с помощью зеркал. Опрос позволяет определить степень выраженности симптоматики и предположительную причину заболевания.
При осмотре врач наблюдает визуальные признаки в виде отечности и покраснения слизистых оболочек, а также микротрещины. Иногда присутствует незначительная кровоточивость.
Обязательным этапом диагностики считается клинический и биохимический анализ крови. Результат позволяет оценить общее состояние пациента и выявить возможные сопутствующие отклонения.
ПЦР
Метод представляет собой определение полимеразной цепной реакции для выявления скрытых возбудителей половых инфекций. Для этого специалисты берет образец выделений из влагалища. Биологический материал направляется в лабораторию, где помещается в специальный раствор.
Диагностика является очень точной, дает почти 100% гарантию выявления возбудителей, если они присутствуют в организме в скрытой форме. Продолжительность исследования – от 1 до 2 дней в зависимости от используемого реактива.
Определение кислотности влагалища
В норме кислотно-щелочной баланс влагалища составляет 3,5 – 5,5. При кольпите показатель повышается до 7, что и провоцирует дискомфорт.
Определяется кислотность с помощью специальной тест-полоски. Вся процедура занимает несколько минут. На основании результатов врач назначает дальнейшее обследование.
Кольпоскопия
Методика представляет собой исследование слизистой оболочки влагалища с помощью специального прибора кольпоскопа. Это приспособление в несколько раз увеличивает изображение, что позволяет увидеть даже незначительные повреждения и микротрещины.
Процедура проводится в амбулаторных условиях, занимает не более 40 минут, но позволяет получить более точные сведения.
Манипуляция проходит в несколько этапов:
- Пациентка располагается на гинекологическом кресле.
- Специалист проводит обработку наружных половых органов антисептическими растворами.
- После этого во влагалище вводится специальная трубка, на кончике которой находится камера. Она передает изображение на монитор, а врач оценивает результат.
- После тщательного изучения стенок влагалища и шейки матки кольпоскоп выводится, а наружные половые органы повторно обрабатываются антисептическими растворами.
Во время кольпоскопии обычно специалист дополнительно берет мазок для цитологического исследования.
Взятие мазка с шейки матки и из заднего свода влагалища на цитологическое исследование
Атрофический кольпит возрастной, лечение которого начинается после получения результатов обследования, можно выявить при исследовании биологического материала, взятого из заднего свода и шейки матки.
Обычно специалист берет образец сразу во время гинекологического осмотра с помощью специального инструмента. Это позволяет сократить время обследования и получить максимально точные результаты. Обычно взятие мазка не составляет сложности, но в некоторых случаях слизистые оболочки настолько истончены и высушены, что процедура осложняется.
После забора материала он отправляется в лабораторию. Через 1-2 дня специалист может изучить результат. В большинстве случаев в анализе обнаруживаются болезнетворные микроорганизмы, которые провоцируют осложнения.
Лечение атрофического кольпита
Для устранения симптомов заболевания на разных стадиях используются медикаменты и народные средства. Помимо этого, в самых запущенных случаях показано хирургическое вмешательство.
В каждом конкретном случае врач подбирает индивидуальную схему, которая помогает добиться эффекта в короткие сроки.
Медикаментозное лечение
Лечение препаратами предполагает назначение местных и системных средств, которые оказывают комплексное воздействие на организм.
| Препарат | Особенности применения |
| Эстриол | Вагинальные свечи, которые улучшают общее состояние слизистой оболочки влагалища, устраняют зуд и сухость. Медикамент содержит гормональные компоненты. Свечи вводятся ежедневно на протяжении месяца перед сном. После этого на протяжении следующих 4 недель препарат вводится 2 раза в неделю по 1 свече. После курса специалист оценивает результат, продлевает или отменяет лечение |
| Овестин | Гормональный местный препарат, который выпускается в виде вагинальных таблеток, крема и свечей. Применяется по схеме, которая предполагает ежедневное введение свечей или таблеток на протяжении 4 недель. Крем применяется при выраженном зуде наружных половых органов |
| Эльвагин | Вагинальные суппозитории с гормональным компонентом. Средство отличается высокой эффективностью, на протяжении 3 недель быстро устраняет признаки кольпита. Вводить необходимо ежедневно по 1 свече, лучше перед сном |
Помимо местных средств, врачи назначают системные гормональные медикаменты, усиливающие действие. Обычно используются гормональные препараты, содержащие эстрадиол, например, Климодиен, Клиогест. Особенностью этих средств будет то, что назначать их разрешается только женщинам, у которых последняя менструация была не менее 12 месяцев назад.
После приема на протяжении 2-3 месяцев симптоматика кольпита ослабляется или исчезает. Средства выпускаются в виде таблеток или драже, принимают их обычно по схеме, как и противозачаточные таблетки, то есть по 1 шт. в сутки. В пластине обычно 28 таблеток. Длительность курса определяется индивидуально.
Хирургическое вмешательство
Хирургическая операция требуется только в случае, когда кольпит осложнился другими заболеваниями. Например, при присоединении инфекции развивается воспалительный процесс одной или нескольких стенок влагалища, ткани отекают, возможно образование гнойного очага.
В этом случае показана операция, при которой специалист очищает очаг от гнойных масс, что предупреждает дальнейшее распространение воспаления. Однако подобные случаи встречаются довольно редко. Операция проводится под общим наркозом, период восстановления индивидуален.
Народные средства
Рецепты нетрадиционной медицины применяются в качестве способа облегчения состояния, но не могут служить единственным методом лечения.
Сидячие ванночки с ромашкой
Ромашка лекарственная является лучшим природным антисептиком, поэтому часто используется в гинекологии для ванночек.
Приготовить целебный отвар просто:
- Отделить 20 г сырья.
- Варить в 2 л воды на протяжении 5 мин.
- Профильтровать после 1 часа настаивания.
- Вылить отвар в таз и добавить 3 л обычной теплой воды.
- Принимать ванночку не менее 20 мин.
Повторять манипуляцию ежедневно на протяжении 2 недель.
Свечи и тампоны с облепихой
Облепиховые вагинальные свечи можно приобрести в аптеке и вводить во влагалище 10 дней подряд перед сном. Альтернативой этому методу будет введение тампонов с облепиховым маслом собственного приготовления.
Для этого необходимо 200 г ягод измельчить и залить стаканом подсолнечного масла. Через неделю настаивания средство готово к использованию. Необходимо пропитывать в масле ватный тампон и вводить во влагалище на ночь. Повторять манипуляцию на протяжении 10-14 дней.
Грязевые тампоны и аппликации
Грязь для пропитывания тампонов можно приобрести в аптеке. После этого смесь подогревают до температуры тела, смачивают тампоны и вводят во влагалище на 40 мин. Процедуру рекомендовано сочетать с аппликациями из грязи на область поясницы. Следует просто обработать кожу грязью и сверху приложить марлю, сложенную в несколько слоев.
Процедуру проводить ежедневно на протяжении недели. При необходимости курс можно повторить через 10 дней перерыва.
Ванночки с мать-и-мачехой
Лечение сидячими ванночками из отвара мать-и-мачехи проводится на протяжении месяца. Средство можно приготовить из 100 г сухой травы и 1 л воды. Варить состав не менее 10 мин. После настаивания в течение 2 часов отвар соединить с 3-4 л воды, принимать сидячие ванночки по 20 мин в день.
При запущенной степени болезни разрешается продлевать время процедуры на 10 мин.
Спринцевание травяным сбором
Сочетание ромашки, шалфея и коры дуба считается хорошим средством при различных гинекологических патологиях. Каждого ингредиента необходимо взять в равных количествах, залить 1 л кипятка.
Время настаивания – не менее 30 мин. Профильтрованный состав использовать для спринцевания с помощью резиновой груши. Процедуру проводить перед сном ежедневно на протяжении 2-3 недель.
Любой из рецептов имеет противопоказания, поэтому важно перед началом курса проконсультироваться со специалистом.
Упражнения
Атрофический кольпит возрастной, лечение которого часто проводится с комбинированием нескольких средств, приносит женщине существенный дискомфорт. Именно поэтому специалисты рекомендуют не только принимать лекарства и применять народные средства, но и делать специальные упражнения, которые тренируют мышцы влагалища и предупреждают полную атрофию тканей.
Существует одно упражнение, которое заменяет целый комплекс. Необходимо лечь на спину и согнуть ноги в коленях, немного их развести. После этого максимально напрягать и расслаблять внутренние мышцы влагалища на протяжении 1-2 мин. Постепенно длительность гимнастики можно увеличить до 3-5 мин.
Чтобы понять, какие мышцы необходимо сжимать, женщине следует во время мочеиспускания постараться задержать процесс. В этот момент она почувствует напряжение именно тех внутренних влагалищных мышц, которые отвечают за поддержание сводов влагалища и их эластичность.
Осложнения при отсутствии лечения
Наиболее распространенным осложнением при отсутствии лечения будет недержание мочи. Это происходит в результате атрофии не только эпителиальной, но и мышечной ткани.
Помимо этого, у пациентки могут развиваться воспалительные заболевания мочевого пузыря, уретры. В запущенных случаях в процесс вовлекается матка, трубы и яичники, что опасно не только для здоровья, но и для жизни женщины.
Прогноз
При своевременном лечении прогноз довольно благоприятный. После гормональной терапии, выполнения упражнений и использования народных средств состояние слизистой оболочки улучшается, ткани частично восстанавливаются.
Только в некоторых случаях лечение не приносит результата, а прогноз неблагоприятный. Обычно такая ситуация наблюдается при присоединении инфекции и развитии осложнений.
Атрофический кольпит является тяжелым и опасным заболеванием, особенно в случае, когда он возрастной. Пациентка должна пройти курс лечения, что позволит облегчить состояние и предотвратить осложнения.
Оформление статьи: Мила Фридан
Видео о кольпите (вагинит)
Про атрофический вагинит расскажет Елена Малышева:
«Что такое атрофический кольпит у женщин менопаузального периода?» – Яндекс.Кью
Как правило, развитие хронического холецистита связано с наличием в просвете желчного пузыря камней. В таком случае симптомами заболевания могут быть:
- боли, чувство тяжести в правом подреберье
- тошнота и рвота
- появление горечи во рту
- симптомы нарушения пищеварения - вздутие живота, тяжесть после приема пищи, изменения стула
- в некоторых ситуациях повышение температуры тела
- снижение массы тела
- в случае обострения процесса может наблюдаться пожелтение кожных покровов и склер.
Для определения правильной тактики лечения камней в желчном пузыре необходимо уточнить из чего они предположительно состоят: холестериновые камни (при УЗИ не "отбрасывают" эхо-негативную тень) или камни из желчных кислот (имеют такую тень при проведении УЗИ).
- Холестериновые камни могут "рассасываться", для этого могут применяться препараты, для их частичного "растворения", например Урсосан или его аналоги.
- Камни, состоящие из желчных кислот, как правило, не "рассасываются". Для их удаления во избежание развития приступа "желчной колики" или "острого холецистита" в плановом порядке рекомендуется проведение операции по удалению желчного пузыря. Эти острые состояния могут развиваться и при наличии мелких камней (если камень "закроет" просвет желчного протока) и опасны в первую очередь своими осложнениями (присоединение инфекции, поражение печени и поджелудочной железы) и характеризуются выраженным болевым синдромом (при развитии операция проводится в экстренном порядке).
На сегодняшний день большинство таких операция проводится лапароскопическим методом (если нет для этого противопоказаний), то есть с минимальным вмешательством в брюшную полость.
Важно отметить, что для выбора правильно тактики лечения важную роль играет не только размер, но и их количество. Решение о схеме лечения должен принимать врач-хирург по результатам осмотра и обследования.
Стоит помнить, что после удаления желчного пузыря необходимо соблюдать диету - ограничивать жиры в продуктах питания (исключить сливочное масло, майонез, "жирную" сметану, творог и сыры, колбасные изделия и "жирные сорта" мяса, продукты лучше употреблять в отварном или запеченном виде), ограничивать прием алкоголя.
Атрофический кольпит: симптомы, лечение, фото
Атрофический кольпит — симптомы и схема лечения у женщин
Атрофический кольпит (сенильный) — это гинекологическое заболевание, связанное с воспалительным процессом влагалища, которое возникает вследствие дефицита эстрогена. Практически каждая третья-четвертая женщина старшей возрастной группы сталкивается с такой проблемой.
В процессе заболевания влагалищный эпителий перестает вырабатываться и обновляться, что приводит к истончению и сухости слизистой. Влагалище становится сверхчувствительным к различным механическим повреждениям и нарушениям, а также восприимчивым к поражению болезнетворными микроорганизмами.

Что это такое?
Атрофический кольпит — это воспалительный процесс, активно протекающий в слизистой оболочке влагалища, который является результатом истончения эпителия и снижения концентрации эстрогена в крови. Чаще всего заболевание можно встретить у пожилых женщин, но иногда он встречается и у женщин детородного возраста. Частота встречаемости такого заболевания составляет 35–40%.
Причин возникновения
Основной причиной кольпита является недостаток женских половых гормонов – эстрогенов. Их дефицит приводит к следующим явлениям:
- нарушается микрофлора, что выражается в повышении уровня рН;
- повышается ранимость влагалищных стенок;
- наблюдается значительная сухость влагалища;
- замедляется, а затем и прекращается пролиферация (разрастание) эпителия влагалища;
- истончается слизистая оболочка;
- сокращается секреция расположенных во влагалище желез;
- уменьшается количество лактобактерий;
- активизируется внутренняя условно-патогенная флора;
- создаются условия для проникновения болезнетворных бактерий извне.
Наиболее подвержены заболеванию следующие категории женщин:
- прошедшие лучевую терапию каких-либо органов, расположенных в области таза;
- носительницы вируса иммунодефицита человека;
- достигшие климактерического возраста или с ранним климаксом;
- перенесшие хирургическую операцию по удалению яичников;
- страдающие гипотиреозом (пониженной функцией щитовидной железы), сахарным диабетом, другими заболеваниями эндокринной системы;
- имеющие слабый иммунитет.
Травмы слизистой оболочки, которые могут случаться во время гинекологического осмотра, других медицинских манипуляций, при интимном контакте, создают условия для беспрепятственного проникновения инфекции. Ослабление защитных сил организма, а также экстрагенитальные заболевания с хроническим течением приводят к развитию неспецифической воспалительной реакции слизистой оболочки влагалища. При этом сенильный кольпит переходит в рецидивирующую форму.
Симптомы атрофического кольпита у женщин
Первые признаки атрофического вагинита возникают примерно через 5 лет после наступления последних месячных. Как правило, заболевание протекает вяло, симптомы слабовыражены (см. фото).
Усиление клинических проявлений связано с присоединением вторичной инфекции и активизацией условно-патогенных бактерий, чему способствуют микротравмы слизистой ввиду ее легкой ранимости (например, после гинекологического осмотра, коитуса или подмывания/спринцевания).
К основной симптоматике относится такие клинические проявления:
Диспареуния:
- Боль при половой близости и после нее обусловлена истощением многослойного плоского влагалищного эпителия, оголением нервных окончаний и снижением выработки секрета влагалищными железами, так называемой смазки.
Влагалищный дискомфорт:
- Проявляется как ощущение сухости, стянутости влагалища, в некоторых случаях болезненные ощущения. При присоединении патогенной микрофлоры появляются значительный зуд и жжение.
Учащенное мочеиспускание:
- Старческий вагинит всегда сопровождается истончением стенки мочевого пузыря и ослаблением тонуса мышц тазового дна. Эти процессы сопровождаются учащением мочеиспускания, хотя количество выделяемой мочи в сутки не изменяется (не увеличивается). Кроме того, ослабленные мышцы тазового дна способствуют развитию недержания мочи (при кашле, смехе, чихании).
Влагалищные выделения:
- Они носят умеренный характер, слизистые или ближе к водянистым. В случае инфицирования бели приобретают качества, характерные для определенного вида бактерий (творожистые, зеленоватые, пенистые) и обладают неприятным запахом. Также для атрофического вагинита характерны кровянистые выделения. Как правило, они незначительные, в виде нескольких капель крови и обусловлены травматизацией слизистой (половой контакт, врачебный осмотр, спринцевание). Появление любых кровянистых выделений (как незначительных, так и обильных) в постменопаузе служит поводом для немедленного обращения к врачу.
Слизистая влагалища бледно-розовая, с многочисленными точечными кровоизлияниями. При контакте с медицинскими инструментами слизистая легко кровоточит. В случае присоединения вторичной инфекции наблюдаются отек и покраснение влагалища, сероватые или гнойные выделения.
Диагностика
Для того, чтобы диагностировать кольпит наверняка, необходимы:
- традиционный осмотр у гинеколога с использованием зеркала;
- кольпоскопия;
- микроскопическое исследование;
- цитология;
- оценка кислотно-щелочного баланса среды влагалища.
Даже во время обычного профилактического осмотра врач может заметить неестественную бледность и чрезмерное истончение слизистой. С помощью гинекологического зеркала легко разглядеть участки слизистой, покрытые микротрещинами и лишенные эпителия. Для повторного инфицирования характерен сероватый налет и выделения, содержащие гной.
Микроскопический анализ во время кольпита показывает:
- микроскопический анализпревышающий норму уровень лейкоцитов;
- наличие или отсутствие потенциально опасных микроорганизмов;
- недостаточное количество влагалищной палочки.
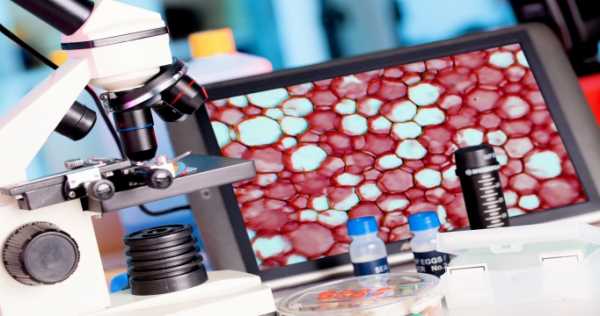
При кольпоцитологическом исследовании выявляется изменение pH-уровня в большую сторону, при пробе Шиллера – слабое окрашивание, в большинстве случаев неравномерное. Чтобы исключить онкологию, дополнительно назначается ПЦР, биопсия и проводится исследование выделений. Назначить врач может еще и цитограмму.
Как лечить атрофический кольпит
У женщин лечение воспалительного процесса имеет несколько целей, среди которых:
- Восстановление процессов питания влагалищных тканей для обеспечения сохранности их структуры;
- Устранение имеющегося воспалительного процесса и, при необходимости, присоединившейся бактериальной инфекции;
- Недопущение возможных рецидивов кольпита.
Чаще всего, женщинам с атрофической формой кольпита назначают заместительную гормонотерапию.
Для терапии болезни местно во влагалище вводят свечи и мази, среди которых эстриол и овестин. Также назначают гормонотерапию тиболон, эстрадиол, клиогест, анжелик, которая используется системно в таблетированной форме или в виде пластырей. Стоит учесть, что гормональные препараты придется принимать продолжительный временной отрезок, до 5 лет, без перерыва.
Если воспалительный процесс сопровождается присоединением бактериальной флоры, то пациентке назначают антибактериальные препараты. Когда кольпит атрофической формы вызывает недержание мочи, то врачи рекомендуют приём уросептиков.
Чтобы оценить эффективность проведенной терапии, женщине нужно будет регулярно проходить исследования, которые были реализованы на диагностическом этапе.
Если женщине противопоказано лечение с использованием препаратов, содержащих эстроген, то с терапевтической целью назначают местные спринцевания с антисептическими свойствами. Это позволяет несколько облегчить состояние женщины и снизить выраженность симптомов.
Что касается прогноза, то относительно жизни пациентки он благоприятный. Однако даже при условии прохождения полноценного терапевтического курса болезнь может рецидивировать и доставлять женщине определенный дискомфорт, снижая качество её жизни.
Меры профилактики
Главными профилактическими мерами для предупреждения развития атрофического кольпита являются регулярное наблюдение у врача-гинеколога и своевременное назначение гормональной терапии. Такие препараты способны не только уменьшить климактерические проявления и повлиять на состояние эпителия влагалища, предотвратить возникновение некоторых сердечно-сосудистых заболеваний, остеопороза и т.д.
Неспецифическая профилактика атрофического кольпита сводится к соблюдению следующих рекомендаций:
- заниматься дозированными физическими нагрузками;
- отказаться от курения;
- стараться избегать стрессовых ситуаций;
- придерживаться правил здорового питания;
- тщательно следить за личной гигиеной;
- носить хлопчатобумажное нижнее белье;
- укреплять иммунную систему.
Что касается прогноза, то течение атрофического кольпита является благоприятным, за исключением периодически возникающих рецидивов, которые ухудшают качество жизни.
Атрофический кольпит у женщин: описание и лечение
Атрофический кольпит является заболеванием, при котором воспаляются ткани влагалища и наблюдаются дистрофические инволютивные изменения слизистой оболочки. Преимущественно такой недуг выявляется у женщин в менопаузальном периоде, при этом в организме вырабатывается меньшее количество эстрогенов. Такое патологическое состояние сопровождается появлением определенной симптоматики в виде сухости, зуда и дискомфорта в области влагалища. Лечение атрофического кольпита предполагает проведение местной и общей гормонотерапии.
Особенности атрофического кольпита
Атрофический кольпит – это изменения эпителия влагалища, спровоцированные структурными и функциональными перестройками. Следствием такого патологического состояния становится истончение влагалищного эпителия и возникновение характерной симптоматики.
Развитие такой патологии вызвано существенным снижением содержания эстрогенов в организме женщины, что может быть спровоцировано физиологическими причинами. Кроме этого, возможно наступление искусственной менопаузы, при которой прекращается выработка женских половых гормонов. В медицинской практике заболевание часто называют сенильный или старческий кольпит.
Причины возникновения атрофического кольпита

В основе развития атрофического кольпита лежит гипоэстрогения, которая может быть физиологической или искусственной. Патология может возникнуть после последней менструации либо после различных манипуляций на яичниках.
У пациенток детородного возраста гипоэстрогения может развиваться по следующим причинам:
- После родов и особенно у женщин, кормящих грудью. Дело в том, что после родовой деятельности нормализация уровня гормонов в организме женщины происходит постепенно и, особенно, у тех мамочек, которые кормят грудью. На таком фоне гипоэстрогения сохраняется продолжительное время и следствием этого нередко становится атрофический кольпит.
- Гормональная дисфункция яичников. Гормональный дисбаланс, сохраняющийся длительное время, становиться причиной стойкой гипоэстрогении и развития патологии.
Стать причиной атрофического кольпита могут частые стрессы и эмоциональные переживания, которые сопровождаются нарушением уровня гормонов в организме женщины. У пациенток с заболеваниями щитовидной железы и сахарным диабетом также может диагностироваться изменение эпителия влагалища.
Стать причиной патологии также могут следующие причины:
- удаление яичников;
- лучевое лечение органов малого таза;
- снижение защитных сил организма;
- ВИЧ-инфекция или СПИД.
Кроме этого, специалисты выделяют провоцирующие факторы, воздействие которых на женский организм может приводить к атрофии:
- несоблюдение интимной гигиены;
- общие хронические патологии;
- трихомонады, хламидии и микоплазмы;
- беспорядочные и незащищенные половые связи;
- ношение тесного белья из синтетических материалов;
- неправильное и нерациональное питание;
- воспаление гениталий в хронической форме.
Группу риска по развитию атрофического кольпита составляют пациентки с ранним климаксом и гипотиреозом. Частыми возбудителями патологии становятся трихомонады либо трихомониаз. Такое заболевание, как трихомонадный кольпит, сопровождается развитием специфической симптоматики и требует проведения эффективного лечения.
Клиническая картина атрофического кольпита

При атрофическом кольпите симптомы можно заметить спустя 5 суток после последней менструации. Для такой патологии свойственно вялое течение и развитие слабовыраженной клинической картины. Более яркими симптомы становятся в том случае, если присоединяется вторичная инфекция и активизируется условно-патогенные микроорганизмы. Часто это происходит после гинекологического осмотра, подмывания или спринцевания, которые вызывают появление микротравм слизистой.
Для атрофического кольпита характерно возникновение следующих симптомов:
- Дискомфортные ощущения во влагалище. Женщина начинает жаловаться на ощущения стянутости влагалища и его сухость, а также развитие болевого синдрома. В том случае, если к патологии присоединяется патогенная микрофлора, то дополнительно отмечаются такие проявления, как жжение и зуд.
- Диспареуния. При атрофическом кольпите многослойный плоский эпителий сильно истончается и это приводит к появлению болевых ощущений во время полового акта. Кроме этого, оголяются нервные окончания, и снижается производство влагалищными железами специальной смазки.
- Выделения из влагалища. При атрофическом кольпите отмечаются умеренные выделения, которые имеют водянистую консистенцию. При присоединении инфекции бели становятся творожистыми либо окрашиваются в зеленоватый цвет, и сопровождаются появлением специфического запаха. При остром атрофическом кольпите могут появляться кровянистые выделения, вызванные травмами слизистой. В том случае, если выделения с примесью крови появляются у женщины в период менопаузы, то необходимо как можно скорее обратиться за консультацией к врачу.
- Учащенное мочеиспускание. При старческом вагините всегда наблюдается истончение стенки мочевого пузыря и ослабление тонуса мышц таза. Такие патологические процессы сопровождаются учащенным мочеиспусканием, но количество выделяемой урины в течение суток при этом остается прежним. Мышцы таза сильно ослабляются, и наблюдается недержание мочи во время чихания или кашля.
При осмотре на гинекологическом кресле отмечается бледно-розовая слизистая влагалища, которая имеет множество точечных кровоизлияний. При прикосновении к слизистой медицинским инструментом выделяются капли крови. В том случае, если присоединяется вторичная инфекция, то отмечается отечность влагалища и его покраснение, а также появление гнойных выделений.
Методы диагностики атрофического кольпита
При появлении первых признаков заболевания женщине необходимо посетить своего гинеколога, который проведет тщательный осмотр и соберет необходимые анализы.
Для постановки диагноза обычно применяются следующие методы диагностики:
- Визуальный осмотр шейки матки и вульвы в зеркале позволяет оценить состояние слизистой оболочки и выявить гнойные отложения на ее стенках, а также микротрещины и иные повреждения.
- Кольпоскопия – это исследование влагалища оптическим прибором. В том случае, если имеет место воспалительный процесс, то шейка становится покрасневшей и ранимой. Кроме оценки состояния влагалища определяется и кислотность влагалища.
- Изучение мазков под микроскопом помогает выявить присутствие бактерий, лейкоцитов и погибших эпителиальных клеток.
- УЗИ органов малого таза проводится для выявления патологического процесса в придатках матки.
Кроме перечисленных диагностических манипуляций специалист может назначить исследование соскоба влагалища методом ПЦР. Такое исследование позволяет исключить специфический вагинит. При выявлении у пациентки инфекции, передающейся половым путем, потребуется консультация врача-венеролога.
Особенности лечения атрофического кольпита
При атрофическом кольпите лечится, прежде всего, поврежденный эпителий и принимаются меры, направленные на профилактику рецидивного вагинита. В большинстве случаях для устранения возрастного заболевания пациенткам подбирается заместительная гормональная терапия, которая может быть как локальной, так и системной.
Лечить заболевание можно с помощью следующих видов свечей:
- Эстриол. Основным действующим веществом является эстриол, и приобрести препарат в аптеке их можно без рецепта врача. С помощью суппозиториев удается снизить зуд во влагалище, устранить сухость и диспареунию.
- Овестин. Такое лекарственное средство выпускается в форме таблеток, вагинального крема и суппозиториев. В начале лечения в течение 4 недель свечи вводят во влагалище каждый день, а после улучшения состояния разрешается снизить дозировку до 2 суппозиториев в 7 дней.
- Эльвагин. Препарат производится в виде крема и вагинальных суппозиториев. Главным действующим компонентом служит эстриол, и лечение предполагает ежедневное введение во влагалище свечей в течение 2-3 недель. После исчезновения неприятной симптоматики дозу снижают до 2 суппозиториев в неделю.
При атрофическом кольпите лечение может проводиться с помощью лекарственных препаратов в форме свечей, таблеток и порошков. Быстро избавиться от неприятной симптоматики удается с помощью таких вагинальных свечей, как Флагил, Метровагин, Нистатин и Пимафуцин.
При использовании вагинальных таблеток перед введением во влагалище необходимо смочить в небольшом количестве воды. Хороший эффект при борьбе с атрофическим кольпитом дают такие препараты, как Трихопол, Клотримазол и Орнисид, которые назначает врач.
При атрофическом кольпите лечение у женщин проводится и с применением вагинальных капсул, но рассасываются они длительное время. Именно по этой причине с их помощью не получится быстро устранить неприятные симптомы. Чаще всего женщинам назначаются такие средства, как Полижинакс и Гино-дактанол.
При лечении патологии можно проводить местные процедуры в виде ванночек с добавлением различных травяных растворов. Хороший эффект при борьбе с заболеванием дают такие растения, как ромашка, шалфей и аптечные противовоспалительные сборы.
В домашних условиях ванночки помогают снять болевые ощущения и избавиться от отеков. Кроме этого, такая процедура ускоряет заживление пораженных клеток эпителия слизистой влагалища. Для ванночки следует наполнить таз водой температурой до 40 градусов, после чего влить в нее отвар трав. Сидеть в ванночке следует до тех пор, пока вода полностью не остынет.
После такой процедуры во влагалище вводят суппозитории с антимикробным действием в том случае, если выявлен возбудитель. В завершении курса противомикробного лечения применяются мази и свечи с противовоспалительным действием, в которых содержаться эстрогены.
При лечении возрастного атрофического кольпита специалисты рекомендуют делать спринцевания со следующими растворами:
- Фурацилин;
- Цитеал;
- содовый раствор.
Вводить во влагалище лекарственное средство необходимо в теплом виде, после чего нужно полежать 20 минут. Спустя полчаса разрешается использовать другие лекарственные препараты и формы. Допускается применение народных средств лечения, но только после консультации со специалистом.
Образ жизни во время лечения атрофического кольпита
Необходимо помнить о том, что необходимо обязательно довести курс лечения до конца, что позволит избежать повторного хронического течения болезни.
На время лечения необходимо отказаться от половых связей и проверить партнера на наличие воспалительного процесса. Кроме этого, следует избегать переохлаждения организма, следить за своим питанием и свести к минимуму вредные привычки. В период лечения рекомендуется принимать поливитаминные комплексы и лактобактерии для кишечника, а также успокаивающие средства.
Продолжительность терапии определяется формой кольпита, его запущенностью и возрастом пациентки. Прогноз при атрофическом кольпите вполне благоприятный. В то же время, при этом возможны частые рецидивы, которые негативно отражаются на привычном образе жизни женщины.
Видео: О кольпитах, цервицитах – доктор Елена Березовская
Видео: кольпит.
Видео: к чему приводит кольпит?
Видео: лечение кольпитов, цервицитов и эрозий натуральными свечами
Видео: кольпит – диагностика и лечение.
Атрофический кольпит — симптомы и схема лечения у женщин. Цитограмма атрофического кольпита
Атрофический кольпит - что это и как лечить
Диагноз возрастной атрофический кольпит, который гинекологи еще называют старческим или синельным, часто ставится женщинам, перешагнувшим 50-ти или 60-ти-летний рубеж. То есть тем, у кого уже наступил климакс.
Это период в жизни каждой женщины, который требует особого внимания и бережного отношения. Естественный процесс угасания женской половой системы, тех анатомических образований, которые делают женщину женщиной.
Что происходит в организме при климаксе
В репродуктивный период яичники женщины выделяют половые гормоны – эстрогены. Именно они отвечают за формирование молочных желез, наружных половых органов и женственность фигуры в период полового созревания. Рецепторы для этих веществ есть практически во всем женском организме. Благодаря этому женщина до наступления климакса защищена от ишемической болезни сердца, инфаркта и инсульта.
Постепенно в яичниках истощаются запасы яйцеклеток (прекращаются менструации), и прекращается образование гормонов. Недостаток эстрогенов вызывает все характерные изменения для климакса. Возникают дистрофические процессы не только в матке и влагалище, но и в других слизистых оболочках, мочевом пузыре, мышцах тазового дна, коже, костях и сосудах. Поэтому нередок манифест различных заболеваний именно в период климакса.
Следует различать понятия климактерического периода и менопаузы. Менопауза – это последняя естественная менструация в жизни женщины. Это понятие может применяться в том случае, если менструаций нет на протяжении 12 месяцев. Менопауза приходится на возраст 45-55 лет, однако встречаются ранние и поздние ее варианты. Период до менопаузы называется пременопауза и характеризуется нерегулярными менструациями и их изменениями (скудные или обильные). Период после менопаузы называют постменопаузой. Он продолжается всю оставшуюся жизнь женщины. Понятие климакса характеризует все перечисленные периоды вместе.
С возрастом появляются такие симптомы, как ощущение сухости во влагалище, нестерпимый зуд и жгучие боли, которые возникают после полового акта или самостоятельно.
Возникновение жалоб наблюдается через 3-5 лет после менопаузы. Обусловлены они снижением синтеза гликогена в слизистой, снижением числ
Атрофический (сенильный) кольпит - причины, симптомы, диагностика и лечение
Атрофический кольпит – это невоспалительное заболевание, которое характеризуется истончением слизистой оболочки влагалища, его сухостью и развитием диспареунии. Также наблюдается изменение кислотно-основного состояния. Заболевание проявляется чувством стягивания, жжения. Основная причина атрофического кольпита заключается в недостатке эстрогенов, которые необходимы для запасания гликогена и поддержания состава нормальной микрофлоры. Диагностика проводится во время гинекологического осмотра, используется кольпоскопия, цитологическое исследование и рН-метрия. Лечение направлено на восполнение дефицита эстрогенов.
Общие сведения
Атрофический (сенильный) кольпит или вагинит относится к ранним симптомам приближения менопаузы. Его выявляют у 21% женщин в перименопаузе, при прекращении менструаций жжение и зуд появляются у 73% пациенток. Наиболее выраженные признаки беспокоят через 4-6 лет после искусственной или естественной менопаузы. В 70 лет и старше атрофический кольпит диагностируется почти у всех женщин, может сопровождаться другими урогенитальными расстройствами, связанными с нехваткой женских половых гормонов.
Атрофический кольпит
Причины
У женщин состояние слизистой влагалища зависит от функционирования яичников и уровня эстрогенов. Они стимулируют запасание гликогена, который при слущивании эпителия становится питательным субстратом для лакто- и бифидобактерий. Чаще всего атрофический кольпит наблюдается в позднем репродуктивном возрасте, но может развиваться и при других состояниях. Основными причинами являются:
- Естественная менопауза. С 45 лет снижается функция яичников, несмотря на стимулирующее действие ФСГ в крови уменьшается концентрация эстрадиола. Аналогичные процессы происходят при преждевременном наступлении климакса. С возрастом урогенитальные нарушения становятся более выраженными, присоединяется недержание мочи.
- Искусственный климакс. Состояние развивается у женщин, перенесших резекцию или тотальное удаление яичников по медицинским показаниям. Функция органов может снижаться после курса лучевой терапии у онкобольных. Эстрогенная недостаточность является прямым следствием лечения антигонадотропинами, агонистами гонадотропин-рилизинг гормона.
- Хронический инфекционный кольпит. Длительно текущее инфекционное воспаление, которое плохо поддается лечению, или отсутствие медикаментозной терапии инфекционной патологии может привести к развитию атрофических явлений на слизистой оболочке. Нарушается состав нормальной микрофлоры, исчезают защитные свойства эпителия, рН смещается в щелочную сторону, что ухудшает самочувствие.
- Прием оральных контрацептивов. В состав микродозированных КОК входит этинилэстрадиол, который поддерживает концентрацию собственных эстрогенов на минимально допустимом уровне. Некоторым женщинам такого количества недостаточно, поэтому формируются атрофические процессы.
Патогенез
Изменения в урогенитальном тракте относятся к ранним проявлениям менопаузы. Они могут появляться при первых признаках недостатка эстрогенов, которые отмечаются уже в 45 лет. У женщин с синдромом истощения яичников эстрогенная недостаточность наблюдается раньше. Нехватка половых гормонов приводит к снижению защитных свойств вагинального секрета, образуемого при участии лактобацилл и бифидобактерий.
При снижении концентрации половых гормонов эпителий теряет способность запасать гликоген, уменьшается количество слоев клеток. У бактерий нет субстрата для размножения, они гибнут, а рН повышается из-за отсутствия молочной кислоты. Слизистая истончается, становится сухой и ранимой. Отсутствие факторов защиты способствует размножению условно-патогенной микрофлоры или развитию бактериального вагиноза.
Наблюдаются изменения кровотока в сосудах влагалища. Ткани страдают от гипоксии, что усиливает высвобождение эндотелиального фактора роста, стимулирующего образование микрокапилляров в эпителиальной оболочке. Эпителий легко повреждается, кровоточит при манипуляциях. Длительно существующее состояние гипоксии может стать причиной изъязвлений.
Классификация
Специальная классификация атрофического кольпита не разработана. Механизмы, которые запускают истончение эпителия и появление характерных симптомов, а также методы лечения аналогичны во всех случаях патологии вне зависимости от ее причины. В Международной классификации болезней 10 пересмотра выделяют два варианта заболевания:
- Постменопаузальный атрофический вагинит.
- Состояния, связанные с искусственной менопаузой.
Симптомы атрофического кольпита
Симптомы заболевания возникают постепенно. Сначала начинает беспокоить ощущение дискомфорта в области половых губ, преддверия влагалища. Позже оно переходит в чувство сухости и стянутости кожи. Иногда выраженные атрофические процессы на малых половых губах приводят к жгучей раздражающей боли. Одновременно на вульварном кольце появляются склеротические изменения.
Сухость во влагалище при атрофическом кольпите ощущается как натянутость кожи, становится заметной во время полового акта. Даже в состоянии возбуждения смазки недостаточно или она полностью отсутствует, поэтому секс сопровождается болью. Легкоранимая, истонченная слизистая у больных атрофическим кольпитом приводит к появлению кровоточивости после секса. Количество выделений небольшое, кровотечение останавливается самостоятельно.
Боль при интимных отношениях связана и со склерозом вульварного кольца, а также постепенной констрикцией влагалища, которое теряет складчатость, становится менее растяжимым. Может изменяться чувствительность. При устойчивом зуде появляется ложное чувство, напоминающее сексуальное возбуждение, во время активных фрикций оно угасает и сменяется болью.
Присоединение инфекционного процесса сопровождается характерными выделениями. Бактериальный вагиноз ведет к появлению запаха тухлой рыбы, который усиливается во время секса или использования мыла. Выделения обильные, белые с сероватым оттенком. При неспецифическом воспалении зуд усиливается, могут присоединяться дизурические расстройства в виде учащенных позывов, дискомфорта при мочеиспускании. Выделения становятся желтоватыми.
Осложнения
Осложнения атрофического кольпита развиваются при игнорировании симптомов и несвоевременном лечении. Далеко зашедшие процессы атрофии приводят к возникновению крауроза вульвы, для которого характерен нестерпимый зуд, резистентный к гормональным средствам. Осложнения атрофических процессов могут быть связаны с присоединением инфекции. Если она распространится восходящим путем, есть вероятность развития цервицита, эндометрита, аднексита.
Недостаток эстрогенов сказывается на всем урогенитальном тракте. После появления сухости и зуда атрофические процессы распространяются на мышечные и соединительные ткани. У женщин развивается опущение влагалища, которое приводит к недержанию мочи, ее подтеканию во время смеха, кашля. Позывы к мочеиспусканию, а иногда и к дефекации становятся императивными.
Диагностика
Женщинам необходимо ежегодно проходить осмотр у врача акушера-гинеколога, чтобы заметить патологические изменения на ранней стадии. Если по результатам диагностики выявляются признаки дисплазии тяжелой степени, назначается консультация онколога. Обследование направлено на оценку степени атрофических изменений при невоспалительном кольпите. Используются:
- Гинекологический осмотр. При осмотре в зеркалах слизистая влагалища выглядит истонченной, пронизанной большим количество капилляров, легко кровоточит при касании зеркалами. У женщин, живущих половой жизнью, можно заметить петехиальные кровоизлияния.
- Мазок из влагалища. Определяется изменение состава влагалищной микрофлоры. Уменьшается количество палочек Дедерлейна, возрастает число кокков, при бактериальном вагинозе появляются ключевые клетки. Иногда заметны гифы грибов или их клетки.
- Определение рН влагалища. Исследование проводится с вагинальным секретом при помощи специальных тест-полосок. В период пременопаузы может колебаться на уровне 3,8-4,5, через 7-10 лет от момента прекращения менструации рН увеличивается до 5,5-6 и продолжает повышаться.
- Цитологическое исследование. Эпителий влагалища атрофичный, со сниженным количеством гликогена. В совокупности с данными рН-метрии это позволяет выставить индекс вагинального здоровья. В среднем в начале менопаузы он равен 4-5 баллам, позже снижается до 1-2.
- Кольпоскопия. При расширенной кольпоскопии на бледно-розовой поверхности слизистой оболочки заметны ветвящиеся сосуды, которые легко кровоточат. При обработке раствором Люголя эпителий прокрашивается неравномерно.
Лечение атрофического кольпита
При лечении заболевания предпочтение отдается местным средствам, действие которых ограничивается урогенитальным трактом. Женщина проходит лечение в домашних условиях, но периодически посещает врача-гинеколога в женской консультации. Госпитализация в отделение гинекологии не требуется. Консервативная терапия проводится следующими препаратами:
- Эстриол. Для лечения атрофического кольпита назначается в виде крема или свечей интравагинально. Курс подбирается индивидуально, сначала осуществляется насыщение организма гормоном, затем используется меньшая поддерживающая дозировка. По показаниям применяется в таблетках для приема внутрь.
- Эстрадиола валерат и левоноргестрел. Выпускается в форме драже по 21 шт. в упаковке. Показан в случаях, когда требуется лечение не только сенильного кольпита, но и других симптомов менопаузы. Продолжительность заместительной гормональной терапии определяется индивидуально.
- Эстрадиол и прастерон. Для лечения признаков атрофического кольпита рекомендуется в виде масляного раствора, предназначенного для внутримышечного введения. Представляет собой депо-форму, может назначаться в комбинации с местным лечением кремом с эстриолом.
- Тиболон. Используется после наступления естественной или хирургической менопаузы. Действует системно, помогает устранить проявления атрофического вагинита, а также других признаков климакса, снижает риск развития остеопороза.
- Антибиотики и антисептики. Для лечения бактериального вагиноза применяют свечи или таблетки метронидазола. При диагностированном кандидозном кольпите назначают противогрибковые суппозитории. Лечение неспецифического воспаления проводят свечами с антисептиками, антибиотиками или комплексными препаратами.
Прогноз и профилактика
При своевременном обращении к врачу и отсутствии противопоказаний к гормональному лечению можно уменьшить неприятные симптомы, облегчить состояние при помощи местных препаратов. Профилактика атрофического кольпита заключается в здоровом образе жизни, предотвращении заражения половыми инфекциями, правильном использовании оральных контрацептивов. Остановить наступление менопаузы невозможно, но при рациональном поведении в этот период, профилактическом посещении врача-гинеколога раз в год можно подготовиться к ее приходу.
Заболевание атрофический кольпит: причины, симптомы, лечение
- Атрофический кольпит
- Мкб
- Причины
- Симптомы
- Лечение
- Отзывы
Атрофический кольпит
Воспаление влагалища возникает по разным причинам. Часто это нехватка женских гормонов в пожилом возрасте. Такой вид болезни называется атрофическим кольпитом.
Кольпит атрофический – что это такое?
Что такое атрофический кольпит у женщин? Все органы репродуктивной системы в разной степени регулируются женскими гормонами. В репродуктивном периоде это происходит незаметно для женщин. Процесс налажен, как часики, каждый месяц происходит без патологий. Но когда пациентка вступает в период менопаузы, функции некоторых органов половой системы утрачиваются.
Атрофический кольпит у женщин менопаузального периода связан с сокращением или прекращением продуцирования женских гормонов яичниками. Такой процесс не остается без последствий в функциях других органов и клеток. Даже на клеточном уровне происходят изменения.
Что такое атрофический кольпит у женщин? На физиологическом уровне это истончение стенок влагалища, которое сопровождается сухостью, атрофией тканей. Слизистая оболочка претерпевает морфологические изменения: клетки эпителия повально погибают или становятся меньше. В результате такого процесса уменьшаются выделения из влагалища, падает тонус мышц. В совокупности такие изменения делают орган слишком уязвимым, на атрофированной слизистой могут возникать воспалительные процессы, которые быстро переходят в хроническую форму. Возрастной атрофический кольпит требует медицинской помощи.
Важно знать, какие есть причины атрофического кольпита
Причины возникновения патологии: все о атрофическом кольпите
Мы рассмотрим основной механизм причины патологии, из-за чего возникает воспаление истонченной слизистой оболочки.
Диагноз атрофический кольпит у женщин менопаузального периода формируется на основании гормонального дисбаланса.
При недостатке обеспечения слизистой эстрогенами страдают клетки эпителия. Это приводит к уменьшению выработки влагалищного секрета. При этом гибнут полезные бактерии. Когда сопротивляемость организма ухудшается, с патологическими бактериями некому бороться. По этой причине развивается воспалительный процесс.
Существует группа риска – это женщины, у которых высокая вероятность развития болезни. Рискуют заболеть возрастным кольпитом пациентки, имеющие:
- Лишний вес, ожирение.
- Сахарный диабет.
- ВИЧ-инфекцию.
- Переболевшие длительным или тяжелым заболеванием.
- Вошедшие в период менопаузы.
Сенильный кольпит – что это такое? Название «сенильный» переводится как «старческий». Таким образом, сенильный кольпит – это возрастная атрофическая патология, характеристика и причины которой уже описаны.
Атрофический кольпит: все о нем, симптомы
Проявления болезни важны для правильной диагностики. Женщина сама может заподозрить, что с ее здоровьем не все хорошо. Какие основные признаки возрастного кольпита?
- Жидкие по консистенции выделения, по цвету они могут изменяться: прозрачные, желтоватые, с красными прожилками. Красные прожилки – следы крови, желтоватый оттенок придает гнойная инфекция.
- При обычных делах, особенно во время физической близости с партнером, пациентка чувствует сухость, дискомфорт, неудобство.
- Наружные половые органы также могут страдать, женщина жалуется на зуд и жжение наружных половых губ.
- При осмотре можно увидеть, что слизистая сильно покраснела.
Атрофический кольпит у женщин менопаузального периода: диагностика
Возрастной атрофический кольпит – что это и как лечить? До лечения нужно выявить, что именно спровоцировало резкое возникновение воспаления. Определить возбудителя помогут такие методы
- Мазок флоры из влагалища;
- Бактериальный посев;
- Осмотр, который должен планово происходить 2 раза в год;
- Цитология – анализ, при котором определяется степень поражения тканей. Для этого клетки анализируются, а делает вывод о наличии перерожденных клеток. Он опровергает или подтверждает диагноз рак.
Терапия направлена на конкретного возбудителя, который выявлен. Это местные средства: свечи, вагинальные таблетки, спринцевание раствором. Важно следить за тем, чтобы спринцевание происходило с использованием теплого раствора, температуры тела, иначе можно вторично заболеть кольпитом.
Мкб
Любое заболевание лучше не допустить, чем потом длительно лечить. Это же правило относится к атрофическому вагиниту. Женщины начинают обнаруживать его у себя уже после окончания репродуктивного периода.
В последнем пересмотре болезней обозначен атрофический кольпит по МКБ-10. Но так как эта патология делится на 2 вида, они обозначены в документе под разными кодами.
Атрофический кольпит МКБ 10
- Постменопаузальный кольпит с атрофией тканей. Точную формулировку диагноза можно посмотреть по коду №95.2.
- Атрофический кольпит, возникший по причине искусственно вызванной менопаузы. Описание этой патологии и рекомендации по лечению недуга спрятаны под кодом №95.3.
Атрофический кольпит код МКБ 10
Болезнь имеет код 95,2, где предоставлена информация о характере распространения болезни. Здесь описаны причины, признаки, основные принципы лечения и профилактики заболевания.
В диагностике и лечении болезнь сложна, так как причиной является нарушение гормонального баланса а организме. Атрофический кольпит (код по МКБ 10 №95,2 и №95.3) обязательно нужно провести через дифференциальную диагностику.
Дифференциальная диагностика необходима для точного определения возбудителя болезни. Ее проводит специалист, который и определяет, какой именно патологический организм привел к патологии. Сравнение происходит с кандидомикозами и разными инфекциями, которые передаются половым путем. Если последние обнаружены, даже в незначительном количестве, требуется консультация венеролога.
Атрофический кольпит по МКБ-10
В международном документе целью лечения обозначены мероприятия, направленные на реабилитацию, восстановление многослойного эпителия, уменьшение количества рецидивов. Так как такой вид болезни очень часто переходит в хроническое течение, важно вовремя определять патологию, и правильно его лечить.
В документе обозначено, что любая терапия проходит амбулаторно, показаний к стационару нет. Эта болезнь не лечится с помощью рецептов народной медицины, нет трав и растворов, которые бы заменили эстрогены для женщины. Обязательно применяются гормональные средства. Ромашковые отвары могут использоваться для снятия воспаления. Но они никаким образом не повлияют на структуру клетки, на причины появления патологии.
Причины
Возрастной кольпит (по МКБ №95.2) возникает в результате претерпевания клетками морфологических изменений. Болезнь появляется после менопаузы. Женщина еще не чувствует развитие воспаления влагалища, потому что клеточные изменения еще не произошли. Заболевание развивается спустя приблизительно 5 лет после окончания менструаций. В этот период слизистая уже истончается, присоединяются бактерии, вирусы и грибы.
Атрофический кольпит причины, лечение
Недуг появляется, когда есть:
- Нехватка женских гормонов.
- Гибель лактобактерий на слизистой.
- Присоединение патологических бактерий.
Симптомы
Причина атрофического кольпита в физиологических изменениях, происходящих с возрастом у женщины. На фоне дефицита гормонов возникают другие признаки болезни. Но возникновение воспаления может спровоцировать и сама пациентка.
Кольпит при климаксе, симптомы и лечение
Основными факторами риска в пожилом возрасте являются:
- Чрезмерная активность половой жизни, при этом повышается риск повреждения слизистой оболочки влагалища.
- Незащищенная интимная жизнь – когда женщина постоянно меняет половых партнеров, незащищенность в половой жизни приводит к постоянному инфицированию влагалища женщины.
- Белье, изготовленное из синтетических волокон, приносит сначала дискомфорт, а затем появляются патогенные бактерии на слизистой, что ведет к воспалению.
- Недостаточная гигиена половых органов приводит к кольпиту.
- Использование антибактериального средства для гигиены половых органов. Такое средство приводит к уничтожению лактобактерий во влагалище.
В группе риска по возникновению патологии во влагалище находятся пожилые женщины с лишней массой тела, со слабой иммунной системой с патологиями других систем организма.
Симптомы атрофического кольпита у женщин
Обычно это вялотекущая патология, при которой интенсивные признаки отсутствуют. Иногда пациентки отмечают некоторые изменения в самочувствии, а также в выделяемом влагалищном секрете.В гинекологии симптомы и лечение атрофического кольпита у женщин должны определяться лечащим врачом.
При запущенной форме возрастного вагинита воспаление может переходить на шейку матки, цервикальный канал и на само тело матки. В пожилом возрасте существует опасность перерождения клеток. Так, воспаление влагалища может привести к возникновению эрозии шейки матки. А эрозия, в свою очередь, становится причиной образования злокачественной опухоли.
К основным симптомам возрастного вагинита относятся:

- Выделения, похожие на яичный белок, имеют беловатый цвет, слизистые.
- Зуд.
- Жжение, боль во влагалище, также болевые ощущения переходят на наружные половые органы.
- Интенсивные симптомы возникают после использования обычного мыла для осуществления интимной гигиены.
- В запущенном варианте болезни появляется боль при малейшем прикосновении к стенкам влагалища.
- Выделения с кровью возникают после полового акта и разных манипуляций. Так как слизистая оболочка тонкая, клетки хрупкие, поэтому ее легко повредить.
Определяют атопический кольпит, симптомы и лечение у женщин после проведенных диагностических манипуляций. Для этого берется мазок или бак посев для определения патологической флоры.
Атрофический кольпит: симптомы и лечение, отзывы
Есть много препаратов, которые можно использовать, когда развивается атрофический вагинит. Симптомы и лечение, отзывы женщин это подтверждают, зависят друг от друга: при поражении грибками назначается противогрибковые препараты, когда размножаются условно-патогенные бактерии, применяются антибиотики.
С помощью комплекса лечебных мероприятий можно полностью вылечить атрофический кольпит. Симптомы и лечение народными средствами болезни помогают эффективно поддерживать самочувствие женщины. Но все же в основе терапии должны быть гормональные препараты, так как это основная причина атрофии слизистого слоя. Народные средства действуют на воспаление, снижая его, подробнее о лечении смотрите в следующей статье.
Лечение атрофического кольпита у женщин менопаузального периода.
Некоторые симптомы могут указывать на возбудителя воспаления влагалища, но чтобы назначить лечение при атрофическом кольпите, важно провести дополнительную диагностику.
Атрофический кольпит возрастной, лечение, диагностика
После наступления менопаузы женщина подвержена сбоям гормонального фона. Из-за этого начинаются проявления климакса, различные соматические и психологические трудности. На физиологическом уровне из-за нехватки гормонов, гибели лактобактерий и распространения патогенных бактерий возникает вагинит возрастной, лечение при таком диагнозе требуется комплексное, когда известно, какие именно патологические микроорганизмы распространяются. Диагностика в пожилом возрасте пациенток предполагает обязательное обследование не только слизистой влагалища, но и шейки матки, самой матки
- Для определения вида патогенной микрофлоры необходим мазок из влагалища.
- Чтобы проверить чувствительность к антибиотикам, нужно сделать бактериологический посев.
- Профилактикой онкозаболеваний органов половой системы является цитологическое обследование.
- Чтобы не допустить повторных эпизодов атрофического кольпита, необходимо проверить уровень рН.
Последние два метода, а также кольпоскопия и кольпоцитология должны проводиться два раза в год. Если уровень рН падает, могут появиться язвочки на стенках влагалища, что опять будет вызывать его воспаление.
Лечение атрофического кольпита у женщин, препараты
Отличается терапия неспецифического и кандидозного вагинита, врач назначает другие лекарства для лечения.
Как лечить атрофический кольпит у женщин: цели и направления
Основными целями терапии при этой болезни являются:
- Снижение интенсивности симптомов недуга;
- Восстановление функций эпителиального слоя влагалища;
- Профилактика повторных эпизодов вагинита.
Для восстановления эпителия необходимы гормоны. Естественным путем женщина их уже не получает, поэтому их назначают в препаратах. Отличается и течение болезни атрофический кольпит, лечение. Отзывы женщин свидетельствуют о том, что это более длительный процесс, чем когда возникает неспецифический или специфический вагинит.
Гормональное лечение при атрофическом кольпите
Гормональные препараты для лечения атрофического кольпита у женщин составляют этиотропную терапию.
Нужно сразу настроиться, что терапия будет длительной. Чтобы восстановить клетки эпителия, «заставить» их функционировать и выполнять защитные функции, нужно долго принимать гормональный препарат. Ведь весь репродуктивный период вместо таблеток это делали яичники, снабжая клетки всем необходимым. Это продолжалось десятилетиями.  Теперь же, когда женщине уже за 60, поддержать здоровье помогут препараты, которые нужно принимать не менее 5 лет.
Теперь же, когда женщине уже за 60, поддержать здоровье помогут препараты, которые нужно принимать не менее 5 лет.
Препараты для лечения атрофического кольпита применяют чаще всего такие: Овестин и Эстриол. Это лекарства, содержащие женский гормон эстриол. Выпускаются они в форме мази и свечей.
Также гинекологи предлагают лекарства системного действия. Они применяются перорально или в виде пластыря. К таким медицинским средствам относят Анжелику, Тиболону, Индивину. Иногда как более мягкое лечение назначают фитогормоны. Но любое изменение дозировки, курса терапии, лекарства, обсуждается с врачом. Гормонотерапия – это серьезное вмешательство во внутренний гормональный мир женщины, поэтому оно должно происходить под присмотром специалиста.
Негормональное лечение кольпита
Оно заключается в применении местных препаратов, воздействующих на возбудителей болезни, поддерживающих функции клеток эпителия, восстанавливающих нормальную микрофлору влагалища.
- Применение антисептиков. Это часто растворы для спринцевания перед использованием лечебных свечей или вагинальных таблеток. Часто для промывания используют Цитеал, Мирамистин. В последнее время популярностью пользуется лечение атрофического кольпита Метилурацилом. Это комбинированное лекарство, которое оказывает антисептическое действие, а также стимулирует местный иммунитет, заживление ран, восстановление тканей, положительно влияет на созревание лейкоцитов и эритроцитов.
- Антибиотики. Для воздействия на патогенную флору применяются антибактериальные свечи, мази, крема. Частыми возбудителями кольпита являются стафилококки, стрептококки, энтерококки, а также инфекции, передающиеся половым путем: трихомонады, хламидии, уреаплазмы.
- Противовирусные, иммуностимулирующие препараты. Каждый препарат подбирается индивидуально. Они необходимы для устранения таких возбудителей воспаления, как вирус герпеса, папилломы.
- Противогрибковые препараты. Без них не обойтись, когда у женщины начинается кандидозный вагинит. При сильном воспалении дополняется лечение атрофического кольпита народными средствами. Используется и лечение атрофического кольпита свечами. Среди известных противогрибковых препаратов известны Нистатин, Пимафуцин, Клотримазол и другие. Свечи при атрофическом кольпите у женщин антисептического действия никак не отличаются от таковых в репродуктивном периоде.
- Антигистаминные препараты. Они применяются, если у пациентки вагинит возник, как аутоиммунная аллергическая реакция на какой-либо раздражитель.
Все лекарственные препараты согласовываются с врачом.
Атрофический кольпит народные средства лечения
Используются отвары, настои и тампоны с лекарственным растением. Для отваров берут такие травы, как ромашка, календула, зверобой. Они эффективные антисептики, также снимают воспаление. Применяются в дополнение к основному лечению.
Атрофический кольпит народное лечение также предполагает использование продуктов. Они закладываются в марлевые тампоны. Для такой терапии используется засахаренный мед, прополис (разведенный с водой или парафином, как мазь), лук, чеснок. Эти все продукты действуют не только как антисептики, но также сильны в борьбе с разными кокками. Особенно прополис – он считается природным антибиотиком.
Применять народные рецепты нужно постоянно на протяжении всей болезни, тогда усилится эффект от основного лечения, и женщина быстрее выздоравливает, что отмечается в отзывах пациенток.
Отзывы
Атрофический вагинит доставляет немало дискомфорта многим женщинам. Нарушается нормальная жизнедеятельность, так как пациентка постоянно чувствует боль и отек слизистой оболочки влагалища.
Атрофический кольпит отзывы женщин: симптомы
Постоянный зуд многим мешает даже спать, особенно плохо становится после вечернего душа. Для снятия зуда и жжения многие применяют спринцевание антисептиками.
Многие отмечают, что нарушается и половая жизнь при развитии этой болезни. Становится больно при каждом половом акте и обработке интимных зон.
Но также некоторые пациентки отмечают, что о текущем заболевании узнали только на приеме у гинеколога, никаких выраженных симптомов не чувствовали. Поэтому нужно раз в полгода – год проходить плановый осмотр у специалиста.
Атрофический кольпит как лечить: отзывы
Женщины рекомендуют разные препараты для лечения. Основные методы терапии, по мнению женщин пожилого возраста:
- Гормональные препараты;
- Антибиотики местные;
- Антивирусные препараты при необходимости;
- Противогрибковые средства;
- Противомикробные и противовоспалительные лекарства;
- Бактерии в препаратах.
Лечить старческий вагинит нужно обязательно, чтобы не было осложнений.
Атрофический кольпит - что это и как лечить
Диагноз возрастной атрофический кольпит, который гинекологи еще называют старческим или синельным, часто ставится женщинам, перешагнувшим 50-ти или 60-ти-летний рубеж. То есть тем, у кого уже наступил климакс.
Это период в жизни каждой женщины, который требует особого внимания и бережного отношения. Естественный процесс угасания женской половой системы, тех анатомических образований, которые делают женщину женщиной.
Что происходит в организме при климаксе
В репродуктивный период яичники женщины выделяют половые гормоны – эстрогены. Именно они отвечают за формирование молочных желез, наружных половых органов и женственность фигуры в период полового созревания. Рецепторы для этих веществ есть практически во всем женском организме. Благодаря этому женщина до наступления климакса защищена от ишемической болезни сердца, инфаркта и инсульта.
Постепенно в яичниках истощаются запасы яйцеклеток (прекращаются менструации), и прекращается образование гормонов. Недостаток эстрогенов вызывает все характерные изменения для климакса. Возникают дистрофические процессы не только в матке и влагалище, но и в других слизистых оболочках, мочевом пузыре, мышцах тазового дна, коже, костях и сосудах. Поэтому нередок манифест различных заболеваний именно в период климакса.
Следует различать понятия климактерического периода и менопаузы. Менопауза – это последняя естественная менструация в жизни женщины. Это понятие может применяться в том случае, если менструаций нет на протяжении 12 месяцев. Менопауза приходится на возраст 45-55 лет, однако встречаются ранние и поздние ее варианты. Период до менопаузы называется пременопауза и характеризуется нерегулярными менструациями и их изменениями (скудные или обильные). Период после менопаузы называют постменопаузой. Он продолжается всю оставшуюся жизнь женщины. Понятие климакса характеризует все перечисленные периоды вместе.
К содержанию
Симптомы атрофического (синельного) кольпита или вагинита
С возрастом появляются такие симптомы, как ощущение сухости во влагалище, нестерпимый зуд и жгучие боли, которые возникают после полового акта или самостоятельно.
Возникновение жалоб наблюдается через 3-5 лет после менопаузы. Обусловлены они снижением синтеза гликогена в слизистой, снижением числа молочнокислых бактерий и изменением pH среды влагалища с естественной кислой в щелочную. В этих условиях часто присоединятся микробные агенты, что вызывает воспалительный процесс во влагалище. При частом воспалении формируются рубцы и спайки. В таком случае развивается уретральный синдром.
Если эти явления сопровождаются атрофическими изменениями малых половых губ и склерозированием вульвы, возникает крауроз вульвы. Это состояние проявляется устойчивостью симптомов к гормональной терапии.
В условиях сниженной резистентности микробы (стрепто- и стафилококки, бактерии группы кишечной палочки) колонизируют слизистую и формируется неспецифический кольпит – микробное воспаление влагалища. Кроме микробов, кольпит вызывают различные механические и химические факторы.
Старческий кольпит в острую стадию характеризуется выраженностью жалоб (чувство зуда и жжения, диспареуния — боли при половом акте), а также отделяемым из влагалища серозного или гнойного характера.
Часто поражению влагалища сопутствует поражение слизистых шейки матки или уретры. При осмотре врачом слизистая влагалища отечная, ярко-красного цвета. Отмечается кровоточивость при легком прикосновении. На стенках влагалища имеются гнойные скопления. При тяжелых формах образуются дефекты слизистой – эрозии и язвы. Они обусловлены слущиванием эпителия и обнажением глубжележащих тканей.
Хроническая стадия подразумевает некоторое стихание воспалительного процесса. Основная жалоба в эту фазу – гноетечение из половых путей. Покраснение и отечность так же уменьшаются, а на месте эрозий образуется нежная рубцовая ткань. Формируется грануляционный кольпит.
К содержанию
Какие методы позволяют уточнить диагноз?
Для диагностики данной патологии кроме осмотра влагалища используется ряд методов. Для точного определения возбудителя используются методы посева отделяемого из влагалища, мочеиспускательного и цервикального каналов. Важным этапом осмотра является микроскопия мазков из влагалища. Применяется кольпоскопия — осмотр слизистой через систему линз. Благодаря увеличению картинки в несколько раз врач сможет выявить слабые признаки воспаления и дисплазию, что важно в ранней диагностике опухолей. Атрофия покровного эпителия шейки матки после 40 лет — нормальной кольпоскопической картиной.
Проводится цитологическое исследование. Оно основано на определении морфологии клеток влагалища. При климаксе часто встречается атрофический тип мазка. Он подразумевает наличие клеток эпителия из различных его слоев с признаками атрофии. В результатах цитограммы может встретиться и такое понятие как псевдокератоз. Воспалительная инфильтрация свидетельствует об активности процесса. Такие типы мазка не встречаются у женщин репродуктивного возраста, но могут обнаруживаться в возрасте менее 16 и более 55 лет.
К содержанию
Чем и как лечить воспаление влагалища от инфекций
Лечение атрофического кольпита должно быть всесторонним, проводиться под контролем врача-гинеколога. Терапия направлена на борьбу с инфекционными агентами и сопутствующими заболеваниями, повышение сопротивляемости организма.
Для уменьшения микробной флоры местно назначаются спринцевания растворами антисептиков (Диоксидин, Мирамистин, Бетадин, Хлорфиллипт) 1-2 раза в день. Длительное (более 4 дней) спринцевание мешает восстановлению естественной флоры и кислой среды влагалища, поэтому не рекомендуется.
Антибактериальные средства могут назначаться местно и внутрь. Местно применяются препараты комбинированного действия. Они имеют форму геля, свечей, вагинальных таблеток. Широко применяются препараты: Тержинан, Гиналгин, Неопенотран, Полижинакс. Это самые эффективные вагинальные свечи. Если выявлена кишечная флора, используют Метронидазол, Орнидазол, Бетадин. Внутрь антибиотики назначаются при выраженном процессе и строго по выявленной в посеве чувствительности выявленных бактерий к антибиотикам.
Применяются эубиотики: Лактобактерин, Биовестин, Вагилак, Бифидумбактерин. Они восстанавливают естественную флору и pH влагалища. Назначают их после курса антибиотиков.
В качестве негормональной профилактики рецидивов назначают периодическое использование свечей с противовоспалительным и регенеративным действием — Депантол и Метилурацил. Интересно, что метилурациловые свечи используются не только в гинекологической практике, но и для лечения геморроя, трещин прямой кишки. В этом случае их используют ректально.
Для заживления трещинок на иссушенных слизисты оболочках половых губ и влагалища используют мазь Пантодерм. В ее состав входит вещество декспантенол, известное многим мамочкам грудным детей с кожными проблемами. Оно входит в популярный крем «Бепантен».
Перечисленные мероприятия облегчат симптомы в любом возрасте. Однако в период климакса основным механизмом развития заболеваний является эстрогенная недостаточность. Именно этот компонент является мишенью для основного лечения – заместительной гормональной терапии (ЗГТ).
Без гормонов надолго избавиться от воспаления половых органов (а нередко они переходят и дальше, на мочевыделительную систему, вызывают циститы и пиелонефриты) не получится. А это уже опасно.
К содержанию
Заместительная гормональная терапия
Многие пациентки на приеме у врача задают такой вопрос: «Меня долгое время мучает сухость во влагалище, из-за которой половой акт стал невозможным. Можно ли восстановить слизистую и возобновить половую жизнь, что это означает? Или уже поздно и надо смириться?»
Ответ прост: бороться с этим недугом можно и нужно. Фармацевтические компании предлагают большой выбор препаратов для лечения эстрогенной недостаточности. Они способствуют восстановлению нормального эпителия и микрофлоры влагалища, повышают резистентность тканей к инфекции. Но нужно принять тот факт, что излечения за 1 день не произойдет. Потребуется не менее 2-3 месяцев, прежде чем вы ощутите первые улучшения в своем состоянии.
Следует знать, что заместительная гормональная терапия назначается строго по рекомендации врача и только после всестороннего обследования. Необходимо проведение онкоцитологического исследования шейки матки, УЗИ малого таза, маммографии. Это направлено на выявление новообразований в указанных органах. Назначение гормональных препаратов в случае обнаружения опухоли может привести к ее усиленному росту. Кроме опухолей исключаются патологии свертывающей системы крови, иначе назначение заместительной терапии чревато развитием тромбозов.
Заместительная гормональная терапия подразделяется на местную и общую. Общая подразумевает под собой назначение гормональных препаратов для принятия внутрь по определенным схемам. Они сразу попадают в кровь, оказывая системный эффект во всем организме. Однако эти средства назначаются строго по показаниям, и необходимость их назначения решается врачом-гинекологом в каждом конкретном случае.
Местная гормональная терапия является единственно верной и наиболее предпочтительной в лечении атрофического кольпита. Применяются препараты натуральных эстрогенов. Они имеют форму крема или свечей. Это Овестин, Эстриол, Эльвагин, Эстрокад. Лечение эстрогенами проводится на протяжении многих лет, поскольку отмена в течение 2-3 недель приведет к возврату всех имеющихся до лечения симптомов.
Поскольку препараты достаточно дорогие, а лечение имеет неопределенно долгий срок, терапия проводится по соответствующим схемам. Выделяют фазу интенсивного лечения эстрогенами и фазу поддерживающих доз.
К содержанию
Лечение атрофического кольпита на примере препарата Овестин
- Системное лечение (прием внутрь таблеток). Интенсивная фаза: 4 мг/сут 2 недели, 2 мг/сут 1 неделю, 1 мг/сут 1 неделю. В поддерживающую фазу применение Овестина сокращается до 0,5 мг/сут через день неопределенно долго.
- Местное лечение. Кроме таблеток, Овестин имеет форму крема или свечей. Интенсивная фаза: 1 доза крема/свеча в сутки 3 недели, затем 1 доза крема/свеча раз в 3 дня 3 недели. Поддерживающая фаза: 1 доза крема/свеча на ночь раз в неделю неопределенно долго.
Важно отметить, что применение Овестина местно наиболее эффективно. Препарат не всасывается в кровь, а действует на рядом расположенные ткани (слизистую влагалища, уретру, мочевой пузырь). Он лишен многих побочных эффектов, возникающих при приеме гормональных таблеток внутрь. Лечение тем эффективнее, чем раньше начато, и может продолжаться неопределенно долго без ущерба для здоровья. Препарат вводится во влагалище на ночь. Кроме этого, крем Овестин используют во время полового акта. Важно использовать специальный дозатор для крема во избежание передозировки.
К содержанию
Народные средства для использования в домашних условиях
Они не помогут восстановить нормальную микрофлору влагалища, только немного смягчить симптоматику. Проблема останется, если не провести медикаментозное лечение. Народное подходит только в качестве дополнения или временной меры до посещения гинеколога и получения от него схемы лечения.
Сидячие ванночки с ромашкой
Ванночки с добавлением ромашки — традиционное средство для лечения местного раздражения половых органов. Их практикуют даже при снятии воспаления у младенцев. Ромашка крайне редко вызывает аллергические реакции. Но может привести к сухости слизистой, то есть ухудшить течение атрофического кольпита, если принимать ромашковые ванночки слишком часто и подолгу.
Ромашковые ванны доступны в домашних условиях и просты в приготовлении. 3-4 процедуры достаточно для того, чтобы жжение и отеки стали менее ощутимы. Цветы лекарственной ромашки положительно влияют на нежную микрофлору половых губ, бережно устраняют неприятные ощущения, благодаря антисептическим свойствам.
10 граммов (2 ст. ложки) сухих цветов этого растения необходимо залить 1 литром кипяченой воды и подогревать на пару не менее 10 минут, после чего остудить до 35-38 градусов. Сидячие ванны принимать в течение 20-30 минут. Данный отвар также эффективен в виде спринцевания.
Свечи и тампоны с облепихой
Чтобы приготовить его самостоятельно, нужно 200 граммов (1 стакан) вымытых ягод облепихи передавить в густую кашицу. Получившуюся смесь залить рафинированным подсолнечным маслом и оставить на неделю. В работе использовать стеклянную посуду с плотной крышкой.
Готовым маслом пропитывается марлевый тампон и помещается во влагалище на ночь. Курс лечения — 14 дней.
Альтернативой является использование облепиховых свечей вагинально. Они продаются в аптеках.
Грязевые тампоны и аппликации
Эту процедуру обязательно нужно согласовать с гинекологом, поскольку она имеет ряд противопоказаний. Грязевые тампоны или тубу предварительно слегка подогреть до 38-42 градусов и медленно вводить во влагалище на 30-40 минут. Тампоны советуют сочетать с грязевой аппликацией на поясницу. По истечению времени нужно извлечь грязевые тампоны, а влагалище хорошо промыть минеральной водой.
В качестве лечебного средства обычно используют грязь озера Тамбукан, находящегося в Ставропольском крае. Но возможны и иные варианты. Грязелечение в гинекологии — нетрадиционный способ лечения и профилактики женских болезней.
Ванночки с мать-и-мачехой
100 граммов сушеной травы залить 1 литром кипятка, настоять около часа и принимать сидячие ванны. Ежедневно использовать лишь свежезаваренный настой. Проводить лечение не меньше месяца.
Спринцевания травяным сбором
Ромашка ободранная — 25 г, сухие цветы лесной мальвы — 10 г, высушенная дубовая кора — 10 г, листья шалфея — 15 г. Все ингредиенты смешать, залить 1 литром кипятка и дать настоятся. Готовый настой процедить и использовать в виде ванночек и для спринцевания.
Подводя итоги, хочется отметить, что климакс – это неизбежность, определенный период в жизни женщины. И только от вас зависит, каким он будет. С помощью грамотного врача и специальных средств можно избежать многих неприятностей и продолжать радоваться жизни как раньше.
К содержанию
А на закуску предлагаем вашему внимание видео от уважаемой Елены Малышевой на тему атрофического вагинита.
Это тоже интересно

Добавить комментарий
причины, симптомы, диагностика, лечение, профилактика
Патологическое состояние обусловленное развитием инволютивных дистрофических и воспалительных изменений в слизистой влагалища, ассоциированных с гипоэстрогенией и истончением многослойного эпителия.
Причины
Развитие атрофического кольпита, происходит на фоне естественной менопаузы, оофорэктомии, аднексэктомии, облучения яичников. Главной причиной, способствующей развитию атрофического кольпита считается гипоэстрогения, проявляющаяся эстрогенным дефицитом, который обусловлен прекращением пролиферации влагалищного эпителия, снижением секреции влагалищных желез, истончением слизистой, а также развитием ее повышенной ранимости и сухости.
Нарушение биоценоза влагалища, обусловлено исчезновением гликогена, снижением количества лактобацилл и повышением рН, что активизирует усиленное размножение местной условно-патогенной флоры и проникновение бактерий из вне, в то время, когда микротравмы слизистой возникающие при гинекологических манипуляциях либо половом акте служат входными воротами для инфекции. В следствии общего снижения иммунитета и хронических экстрагенитальных заболеваний формируется локальная неспецифическая воспалительная реакция слизистой влагалища, в результате чего атрофический кольпит приобретает рецидивирующее упорное течение.
В группу риска по развитию атрофического кольпита входят женщины с ранним климаксом, эндокринными заболеваниями (сахарным диабетом, гипотиреозом), удалением или выключением функции обоих яичников. Развитию атрофического кольпита может способствовать нарушение интимной гигиены, систематическое ношение синтетического белья, использование для личной гигиены ароматизированного мыла или гелей.
Симптомы
Атрофический кольпит отличается медленным прогрессированием, поэтому женщина очень долго может не замечать никаких патологических изменений в своем организме. Иногда у пациентаки может отмечаться появление скудных белей, жгучих болей и зуда в области вульвы, усиливающихся после мочеиспускании или проведении гигиенических процедур с использованием мыла. Травмированная слизистая нередко становится причиной появления сукровичных выделений при половом сношении, дефекации или взятии мазков.
Микротрещины и кровоточивость вначале сочетаются с асептическим воспалением, однако при этом недуге очень быстро отмечается присоединение вторичной инфекции. Вследствие атрофических изменений мышц мочевого пузыря и тазового дна отмечается учащение мочеиспускания, реже развивается недержание мочи при физическом напряжении. Сухость влагалища при атрофическом кольпите может вызывать развитие диспареунии, проявляющейся дискомфортом и появлением болезненных ощущений при половом акте.
Диагностика
Диагностирование атрофического кольпита осуществляется на основании гинекологического осмотра, микроскопического и цитологического исследований мазка, определения рН влагалища, расширенной кольпоскопии. При осмотре при помощи влагалищных зеркал выявляется атрофическая бледная слизистая с микротрещинами и участками, лишенными эпителия, которые начинают кровоточить при прикосновении. В случае вторичного инфицирования при атрофическом кольпите выявляются очаговая или диффузная гиперемия влагалища с сероватыми налетами и появлением гноевидных выделений. В результате глубоких дегенеративных процессов может отмечаться полное или частичное сращение сводов влагалища. Таким больным назначается для подтверждения диагноза проведение кольпоскопии, пробы Шиллера микроскопии вагинального мазка.
Лечение
Терапия направлена на восстановление трофики эпителиальной выстилки влагалища и предотвращение рецидивов вагинита. В большинстве случаев при атрофическом кольпите назначается проведение заместительной гормонотерапии.
Местные препараты для лечения атрофического кольпита вводятся во влагалище в виде мази или свечей в течение двух недель. Средства системного воздействия используются в форме таблеток или пластырей. Также иногда обоснованно назначение фитоэстрогенов, при выявлении специфического кольпита с учетом возбудителя дополнительно проводится этиотропная антибактериальная терапия, а при учащенном мочеиспускании или недержании мочи целесообразно назначение уросептиков.
Профилактика
Предупреждение развития атрофического кольпита основано на систематических осмотрах и своевременном назначении гормональной заместительной терапии после наступления менопаузы.
Сенильный кольпит у женщин: причины, симптомы, лечение
Содержание :
- Причина сенильного кольпита
- Сенильный кольпит: симптомы и лечение у женщин
- Лечение сенильного кольпита у женщин
- Сенильный кольпит: лечение народными средствами и препараты
- Народные средства: кто вылечил сенильный кольпит, форум
Сенильный кольпит – что это такое? Это название патологического процесса, охватывающего полость влагалища и происходящего в организме пожилой женщины. Сенильный кольпит еще называют старческим, возрастным, атрофическим.
Причина сенильного кольпита
Основная причина кроется в гормональной перестройке организма женщины в постменопаузу и происходящих физиологических изменениях. В период менопаузы половые органы представительниц прекрасного пола претерпевают морфологические изменения. Недостаток гормонов приводит к гибели многих штаммов лактобактрий, что влечет за собой снижение местного иммунитета.
Такое состояние позволяет насаждаться и размножаться патологическим бактериям или вирусам. Недостаток сопротивляемости влечет за собой острую форму кольпита. Но женщина пожилая не всегда переносит его так, как пациентки репродуктивного возраста.
Сенильный кольпит: симптомы и лечение у женщин
Симптомы сенильного кольпита:
- Дискомфорт в области влагалища.
- Сухость слизистой оболочки.
- Зуд и жжение.
- Боль при прикосновениях, половом акте.
Сенильный кольпит имеет симптоматические особенности. Он проявляется только спустя 4-5 лет после прекращения менструаций. Сложно узнать, когда он начался, так как первое время он протекает без каких-либо признаков. Выделения для женщин в постменструальный период – редкость. При развитии вагинита они могут иногда появляться, но не обильно. Остальные симптомы больше проявляются после гигиенических процедур, особенно, если женщина применяет простое мыло. Это еще больше изменяет кислую среду влагалища, что становится благоприятным условием для патогенных бактерий, а лактобактерии окончательно погибают. Иногда могут появиться прожилки крови. Это связано с изъязвлением слизистой оболочки или ее травмировании.
Лечение сенильного кольпита у женщин
Лечение сенильного кольпита начинается с диагностических мероприятий. Для этого женщине необходимо пойти на прием к врачу, и пройти несколько диагностических процедур:
- кольпоскопия;
- проба Шиллера
- мазок;
- бактериальный посев
- цитология
Возможно уменьшение или увеличение этих диагностических процедур, но врач не назначит адекватное лечение, если не будет знать конкретного возбудителя болезни.
Сенильный кольпит: лечение народными средствами и препараты
Часто встречаются вопросы по поводу лечения недуга, например: «Кто вылечил сенильный кольпит?» Форум дает свои советы, пациентки свои. Но адекватное лечение должен назначать врач.
Болезнь лечится с помощью медицинских средств в разных формах выпуска: свечи, растворы для спринцевания, вагинальные таблетки, капсулы, мази, гели и крема.
Эти препараты имеют разные действующие вещества, которые воздействуют на причины болезни:
- антибиотики;
- противомикробные средства;
- противовирусные;
- противовоспалительные;
- противогрибковые;
- иммуностимулирующие;
- антисептические;
- гормональные;
- бактериальные, которые помогают восстановить утраченную полезную флору.
Народные средства: кто вылечил сенильный кольпит, форум
Народные средства помогают как дополнительная терапия. Также рецепты применяются, если есть противопоказания к применению гормональных средств. Часто для лечения используются отвары ромашки, зверобоя, календулы, мать-и-мачехи, крапивы.
Из этих отваров можно делать спринцевание, а также тампоны. Для этого нужно взять марлю, пропитать ее в отваре, ввести во влагалище на 4-6 часов. Затем процедуру опять повторить. В марлю можно класть мед, измельченный лук или чеснок, прополис. Эти продукты обладают местным антисептическим и антибактериальным действием.