Декомпенсация в медицине что это такое
Декомпенсация — Википедия
Материал из Википедии — свободной энциклопедии
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 14 марта 2013; проверки требуют 3 правки. Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 14 марта 2013; проверки требуют 3 правки.Декомпенса́ция (от лат. de… — приставка, обозначающая отсутствие, и compensatio — уравновешивание, возмещение) — нарушение нормального функционирования отдельного органа, системы органов или всего организма, наступающее вследствие исчерпания возможностей или нарушения работы приспособительных механизмов к патологическим изменениям, вызванным заболеванием, например, декомпенсация сердца при его пороках.
Практически любой орган или система органов имеет механизмы компенсации, обеспечивающие приспособление органов и систем к изменяющимся условиям (изменениям во внешней среде, изменениям образа жизни организма, воздействиям патогенных факторов). Если рассматривать нормальное состояние организма в нормальной внешней среде как равновесие, то воздействие внешних и внутренних факторов выводит организм или отдельные его органы из равновесия, а механизмы компенсации восстанавливают равновесие, внося определённые изменения в работу органов или изменяя их самих. Так, например, при пороках сердца или при постоянной значительной физической нагрузке (у спортсменов) происходит гипертрофия мышцы сердца (в первом случае она компенсирует пороки, во втором — обеспечивает более мощный кровоток для частой работы на повышенной нагрузке).
Компенсация не является «бесплатной» — как правило, она приводит к тому, что орган или система работает с более высокой нагрузкой, что может быть причиной снижения стойкости к вредным воздействиям.
Любой компенсаторный механизм имеет определённые ограничения по степени выраженности нарушения, которое он в состоянии компенсировать. Лёгкие нарушения компенсируются легко, более тяжёлые могут компенсироваться не полностью и с различными побочными эффектами. Начиная с какого-то уровня тяжести компенсаторный механизм либо полностью исчерпывает свои возможности, либо сам выходит из строя, в результате чего дальнейшее противодействие нарушению становится невозможным. Такое состояние и называется декомпенсацией.
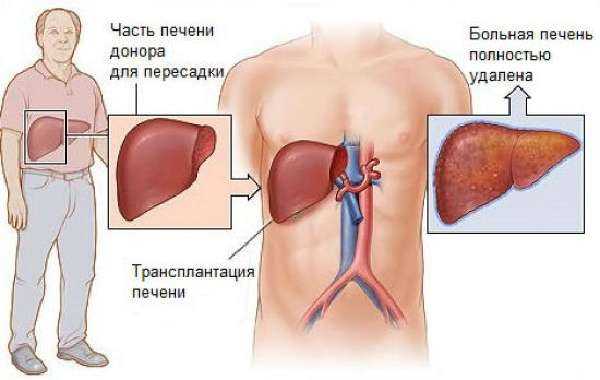
Болезненное состояние, в котором нарушение деятельности органа, системы или организма в целом уже не может быть скомпенсировано приспособительными механизмами, называется в медицине «стадией декомпенсации». Достижение стадии декомпенсации является признаком того, что организм уже не может собственными силами исправить повреждения. При отсутствии радикальных способов лечения потенциально смертельное заболевание в стадии декомпенсации неизбежно приводит к летальному исходу. Так, например, цирроз печени в стадии декомпенсации может быть излечен только пересадкой — самостоятельно печень восстановиться уже не может.
Декомпенсация - что это за процесс?
Здоровье – это основа трудоспособности и беззаботной жизни. К сожалению, различные патологические состояния регистрируются практически у всех людей. Причины могут быть врождёнными и приобретёнными в течение жизни. Некоторые заболевания являются хроническими и развиваются постепенно. Такие патологии, как артериальная гипертензия, сахарный диабет, бронхиальная астма, сердечная недостаточность, сопровождают человека на протяжении всей его жизни. Если пациент бережёт себя, избегает влияния вредных факторов и вовремя получает лечение, то его заболевание чаще всего остаётся на определённом уровне и не имеет тенденции к развитию. К сожалению, так происходит не во всех случаях, и некоторые патологии неминуемо отягощаются. Когда к основному диагнозу добавляется словосочетание «в стадии декомпенсации», больного интересует, что это означает. Необходимо знать, что все хронические патологии имеют определённые формы своего развития. Декомпенсация – что это? Данный термин означает конечную стадию прогрессирования болезни.
Декомпенсация – что это такое?
С латинского языка это слово переводится как «отсутствие возмещения» или «неравновесие». Известно, что в нашем организме всё взаимосвязано, поэтому при возникновении любого заболевания, начинают действовать компенсаторные механизмы. Они присутствуют во всех органах и системах, и при необходимости начинают использовать свои запасы, нужды в которых ранее не было. Декомпенсация – что это? Такое состояние говорит о том, что механизмы организма исчерпались, и уравновесить себя сам он уже неспособен.
Стадии развития хронических патологий
Итак, декомпенсация – что это? Ответить на вопрос позволит классификация заболеваний, основанная на стадии их прогрессирования. Существует 3 степени, характеризующие развитие патологии:
- Стадия компенсации – в этом случае организм способен самостоятельно возместить ущерб, нанесённый патологией. Эта форма характеризуется тем, что больной не чувствует особых изменений своего состояния.
- Стадия субкомпенсации – организм уже не справляется с патологией полностью, и может возместить ущерб, причинённый ему, лишь частично. Больной замечает ухудшение состояния.
- Стадия декомпенсации является конечной, она наступает, когда организм полностью истратил свои силы и больше не может работать на возмещение вреда, нанесённого патологией. В этом случае пациент крайне ослаблен, плохо себя чувствует, помимо основного заболевания, отмечает общую слабость и нарушение трудоспособности.
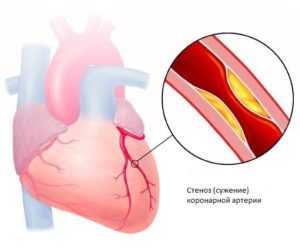
Сердечная декомпенсация
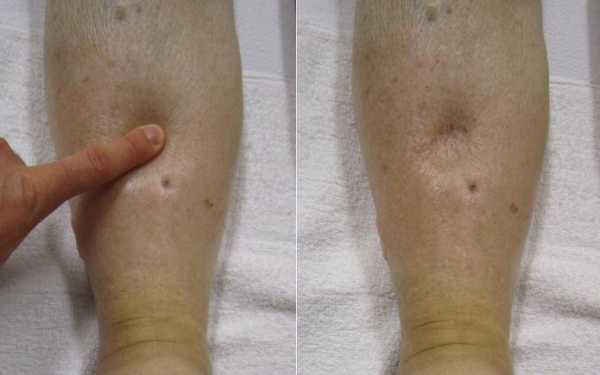 Такие заболевания, как эссенциальная артериальная гипертензия, ревматизм, миокардит, зачастую имеют хроническое течение. Больные находятся на учёте у врача-кардиолога и постоянно получают необходимое лечение. Так как эти патологии требуют повышенной работы со стороны сердечно-сосудистой системы, в большинстве случаев всё равно развивается ХСН. Это происходит из-за того, что орган направляет все свои силы на возмещение ущерба. Тем не менее, хроническая сердечная недостаточность часто завершается декомпенсацией. Она проявляется постоянной одышкой, тахикардией, появлением отёков на голени, повышением артериального давления и сильной слабостью.
Такие заболевания, как эссенциальная артериальная гипертензия, ревматизм, миокардит, зачастую имеют хроническое течение. Больные находятся на учёте у врача-кардиолога и постоянно получают необходимое лечение. Так как эти патологии требуют повышенной работы со стороны сердечно-сосудистой системы, в большинстве случаев всё равно развивается ХСН. Это происходит из-за того, что орган направляет все свои силы на возмещение ущерба. Тем не менее, хроническая сердечная недостаточность часто завершается декомпенсацией. Она проявляется постоянной одышкой, тахикардией, появлением отёков на голени, повышением артериального давления и сильной слабостью.Конечная стадия сахарного диабета
Повышение уровня глюкозы в организме проявляется тяжёлым гормональным расстройством. Сахарный диабет неминуемо ведёт к осложнениям со стороны сосудистой системы всего организма. Наиболее частыми из них являются: нефро-, нейро-, ретинопатия, атеросклероз, язвы на стопах. Декомпенсация сахарного диабета проявляется не только появлением этих признаков, но и их прогрессированием и неспособностью организма самостоятельно с ними справляться.
Декомпенсация как проявляется и лечится такое состояние
Лечение
Перед тем как назначить метод лечебной терапии и конкретные препараты, врач проводит полное обследование. К нему относится изучение анамнеза, так как если развилась последняя стадия заболевания, то у человек уже есть история болезни. Также проводится физикальный осмотр.
Обязательно пациенту нужно сдать анализы крови и мочи. Из инструментальных исследований назначается рентренография и ЭХО-кардиография. К современным методам диагностики относятся МРТ и КТ. Они очень информативны, их могут назначать вместо рентгена и УЗИ. Уже после необходимых исследований назначаются лекарственные препараты.
Лечение должно быть направлено на устранение декомпенсации организма и восстановление основных его функций, нейтрализовать застойные процессы. Терапия обязательно проходит под наблюдением врачей, то есть только в условиях стационара. Больному нужен постельный режим, обязательно исключается любая нагрузка (физическая и эмоциональная). Пациент должен периодически садиться или делать несколько шагов. Это поможет предотвратить застойные процессы и образование тромбов.
Медикаментозная терапия
Декомпенсированная сердечная недостаточность лечится комплексом из разнообразных препаратов
Важно принимать: . Ингибиторы АПФ.
Бета-ингибиторы
Эти препараты помогают сократить потребности миокарда.
Сердечные гликозиды. Эти препараты способствуют увеличению сердечного выброса.
Антагонисты альдостерона. Эти средства повышают артериальное давление и выводят излишки жидкости из организма.
Антиаритмические препараты.
- Ингибиторы АПФ.
- Бета-ингибиторы. Эти препараты помогают сократить потребности миокарда.
- Сердечные гликозиды. Эти препараты способствуют увеличению сердечного выброса.
- Антагонисты альдостерона. Эти средства повышают артериальное давление и выводят излишки жидкости из организма.
- Антиаритмические препараты.
Важно принимать антигипентензивные препараты, средства, которые влияют на реологические качества крови и липидный обмен. Дополнительно требуются диуретики.
При запущенной сердечной недостаточности назначаются и другие лекарства. Так как от дисфункции сердца страдает весь организм, требуется прием гепатопротекторов, иммуномодуляторов и витаминных комплексов.
Важно, чтобы комплекс препаратов назначал квалифицированный специалист, потому как все сердечные лекарства имеют достаточно большой список побочных эффектов. Только врач может назначить терапию, исходя из всех индивидуальных особенностей организма пациента, чтобы снизить вероятность проявления таких действий на организм.
Хирургические операции
Чаще всего при сердечной декомпенсации назначается хирургическое лечение. К таким методам относятся:
- шунтирование сосудов;
- ангиопластика коронарного типа;
- установка дефибриллятора или кардиостимулятора.
Радикальное хирургическое лечение назначается пациентам, у которых есть необратимые изменения структуры органов. При этом может требоваться пересадка легких, сердца или крупных артерий.
При сердечной недостаточности левого желудочка пациентам имплантируют специальный аппарат, который функционирует за него. Некоторое время назад врачи устанавливали данный аппарат временно, до , но сейчас доказано, что он значительно продлевает жизнь пациентов.
Сердечная недостаточность в стадии декомпенсации – это такое тяжелое состояние, при котором в большинстве случаев наступает летальный исход. Поэтому заниматься самолечением в данном случае просто противопоказано. Согласно статистике, около 75% мужчин и 62% женщин не проживают больше 5 лет с такой патологией. Но такие цифры обусловлены тем, что люди несвоевременно обращаются к врачам.
Причины
Причинами хронической сердечной недостаточности в стадии декомпенсации являются различные заболевания сердечно-сосудистой системы, которые не лечились вовремя.
Декомпенсированная сердечная недостаточность возникает по таким причинам:
- Гипертоническая болезнь, а точнее, запустить необратимый процесс может гипертонический криз.
- Врожденные пороки сердца. Это аномалии сердечных клапанов, вследствие которых происходит сбой сердечной работы.
- Миокардит.
- Стабильная тахиаритмия.
- Кардиомиопатия гипертрофического типа.
Вышеперечисленные причины относятся к сердечным патологиям. Также сердечную недостаточность могут вызывать и другие факторы:
- Хронический алкоголизм.
- Отравление организма бактериально-токсического типа.
- Бронхиальная астма, которая не лечилась и перешла в запущенную форму.
- Неправильное лечение или же его отсутствие на первой стадии патологии.
- Ожирение.
- Сахарный диабет.
2 Основные симптомы декомпенсированного цирроза
Стадия декомпенсации цирроза печени проявляется следующими симптомами:
- 1. Потеря аппетита и истощение.
- 2. Постоянная тошнота.
- 3. Потеря веса.
- 4. Желтушность.
- 5. Сильные боли с локализацией в области печени и желудка.
- 6. Очень часто возникают носовые и маточные кровотечения, увеличиваются вены пищевода, кишечника, желудка.
- 7. Кровоточивость десен.
Далее декомпенсированный цирроз печени приводит к еще более тяжелым осложнениям:
- 1. Асцит. В брюшной полости собирается большое количество воды.
- 2. Эдема. Жидкость накапливается в ногах, особенно в ступнях.
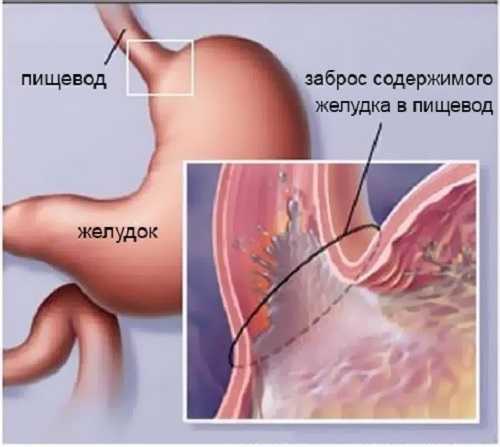
- 3. . Проявление этого синдрома, постоянные кровотечения из вен кардинального отдела желудка и дистальной части пищевода. Кровотечение возникает по причине постоянно увеличивающего давления в воротной вене.
- 4. Изменения затрагивают и костную систему. Плотность костей уменьшается, они теряют свою массу.
- 5. Печень начинает твердеть из-за гибели клеток.
- 6. Происходят изменение в психике.
- 7. Нарушается отток желчи, который сопровождается сильным зудом.
При декомпенсированном циррозе лабораторные обследования выявят следующие изменения:
- биохимический анализ крови покажет высокую концентрацию билирубина, АСТ, АЛТ.
- общий анализ крови обнаружит, что увеличено СОЭ, а гемоглобин снижен;
- в общем анализе мочи выявят наличие эритроцитов, солей и белков.
Заболевание медленно переходит в последнюю тяжелую стадию — терминальную. Больной впадает в кому.
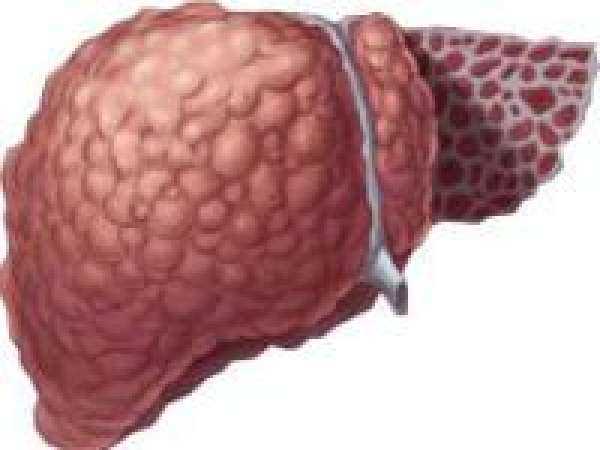
Если изучить состояние печени на последней терминальной стадии, станут заметны все изменения. Она сильно деформирована, ее размеры значительно уменьшились. Можно сказать, что размеры печени приблизились к размерам селезенки. При пальпации при осмотре на месте печени прощупывается бугристое образование.
Значительно снижается уровень протромбина, который грозит новыми кровотечениями. Развивается сильная анемия и лейкопения. В крови собирается огромное число токсинов, которые уже не выводятся печенью. Мозг сильно страдает из-за этого. Из состояния комы пациента обычно вывести не удается. Больной рано или поздно умирает.
Симптомы
К признакам декомпенсации можно отнести:
- неадекватное поведение;
- отсутствие критичности к своим действиям;
- явное нарастание изменений психики;
- снижение интеллекта;
- ухудшение работоспособности;
- проблемы с социальной адаптацией.
Следствием такого эпизода декомпенсации, как правило, увеличение психолого-психиатрических проблем. И чем длительнее период декомпенсации, тем тяжелее могут быть последствия.
Факторы, которые могут влиять на специфику наблюдаемых реакций:
- моторика;
- психическая активность;
- ригидность или подвижность нервных процессов;
- интра- или экстравертированность человека.
Этапы болезни
Условно в развитии данного заболевания можно выделить три стадии:
- компенсация,
- субкомпенсация и
- декомпенсация.
Такое деление, исходя из самих названий, основано на величине функциональной способности печени в течение данного заболевания – в каком объеме она выполняет свою, возложенную на нее, функцию.
Компенсированная стадия
При компенсированной стадии больной еще даже не подозревает, что у него имеется данное заболевание. Дело в том, что нарушенную функцию поврежденных циррозом гепатоцитов берут на себя здоровые клетки печени. Они гипертрофируются, т.е. увеличиваются в своих размерах. Соответственно, увеличивается функциональная способность их. Но в общем и целом, функция печени пока еще не страдает. Субъективно ничто больного не беспокоит, чувствует он себя достаточно хорошо, совершенно не подозревая, что у него имеется наличие данного заболевания.
Стадия субкомпенсации
При субкомпенсации, с одной стороны, наличие первых признаков заболевания уже налицо, а с другой стороны, печень еще справляется со своей работой. В этой стадии имеет место как бы грань, переступив которую, заболевание переходит в стадию декомпенсации.
Стадия декомпенсации
В последней стадии симптомы заболевания уже становятся явными, что может быть определено как при объективном осмотре больного, так и подтверждено лабораторно-биохимическими исследованиями. Печень уже не в состоянии выполнять свою функцию. Ничто не может помочь ей в этом, ведь печень – орган непарный, и ни о каком компенсаторном механизме, при котором функцию одного страдающего парного органа берет на себя другой (как это можно наблюдать, например, в случае с почками), говорить не приходится.
Это происходит потому, что все гепатоциты практически разрушены, замещаются соединительной тканью. Несмотря на то, что печень внешне увеличена в своих размерах (в данной ситуации – больше не значит хорошо), функция ее страдает и в итоге сводится к нулю. На этой стадии, используя препараты современной медицины, можно лишь продлить дни жизни больного, облегчить его участь, но полное излечение его, к сожалению, является проблематичным.
При диагностике цирроза печени необходимо с должным вниманием отнестись к жалобам, которые предъявляет больной. Могут они быть на ухудшение аппетита или полное отсутствие такового
Может наблюдаться потеря веса на фоне обычного уклада жизни больного без применения им каких-либо диет или повышенных физических нагрузок. Больной может испытывать беспричинную усталость, повышенную утомляемость. Может нарушаться сон, эмоционально больной становится неуравновешенным.
Появляется кожный зуд и желтушная окраска кожи. Характерно появление на кожных покровах так называемых сосудистых звездочек. Появляются проблемы со стороны пищеварительного тракта в виде различных диспепсических расстройств, сопровождающихся тошнотой, рвотой, может наблюдаться вздутие живота (метеоризм). Больной может пожаловаться на тяжесть в правом боку. Присоединяется субфебрилитет.
Объективно наблюдается увеличение печени и селезенки, причем селезенка, так же, как и печень, может достигать внушительных размеров. На теле отмечается повсеместное варикозное расширение вен. Кожные покровы имеют желтушную окраску.
Наблюдается потеря мышечной массы, причем обусловленная не только уменьшением мышечной массы, но и жировой. Внешне больной выглядит похудевшим. Нередко отмечаются носовые кровотечения и кровоточивость десен.
Наличие цирроза печени подтверждается лабораторными исследованиями. В биохимическом анализе крови четко прослеживаются изменения картины печеночных ферментов, повышение одних и уменьшение других. Значительно вырастает содержание в крови билирубина, а вот количество альбуминов, наоборот, уменьшается. Изменения наблюдаются и в показателях содержания специфических печеночных ферментов.
В этой стадии, к сожалению, больной полностью неизлечим. Но каким-то образом облегчить страдания человека, продлить дни его жизни, безусловно, можно. На данном этапе в том и состоит основная задача медиков.
gepatolog.com
Глюкометр и тест-полоски
Этот домашний аппарат поможет контролировать сразу два критерия декомпенсации сахарного диабета – уровень глюкозы в крови натощак и через 1.5- 2 часа после еды (так называемая постпрандиальная гликемия).
Первый показатель необходимо проверять каждое утро, второй – 4-5 раз в сутки, желательно после каждого приема пищи. Они помогают постоянно контролировать уровень глюкозы в крови и заблаговременно регулировать его при помощи диеты или лекарств. Безусловно, каждый диабетик сам принимает решение, сколько раз в сутки он сможет проводить такие измерения. Но следует помнить, что это должно происходить минимум 2 раза в день – натощак и после одного из приемов пищи.
Совет: при назначении новых противодиабетических препаратов или при погрешностях в диете лучше проводить определение сахара в крови чаще. При стабильной терапии и диете можно немного уменьшить частоту измерений. Время от времени, данные анализы необходимо сдавать в лаборатории медицинского учреждения.
Анализ на сахар и ацетон в моче дома
При нормальных показателях концентрации глюкозы в крови определение ее в моче можно проводить не чаще 1-2 раз в месяц. Однако, при выявлении высоких сахаров – больше 12 ммоль/л, уровень глюкозы в моче необходимо проверить безотлагательно. Но при этом учитывать, что при нормальной компенсации сахара в моче не должно быть, а его присутствие свидетельствует о декомпенсации сахарного диабета.
В таком случае стоит проконсультироваться с лечащим эндокринологом для коррекции дозы сахароснижающих таблетированных средств или инсулина. Для анализа количества сахара в моче дома используются специальные тест-полоски.
Наличие глюкозы в моче требует проведения анализа на определение ацетона (кетоновых тел) в моче. Это исследование можно сделать дома, без значительного труда тоже используя специальные тест-полоски для определения ацетона в моче. В зависимость от количества кетоновых тел в моче тест-полоска меняет свой цвет. Такая процедура займет всего несколько минут, но ее показатели позволяют начать своевременное лечение и избежать многих осложнении.
Гликозилированый гемоглобин
Эго еще называют гликированым. Показатель считается самым точным при диагностике декомпенсации диабета, потому что показывает состояние обмена углеводов за 3 месяца.
В организме здорового человека глюкоза соединяется со всеми белками без исключения, а значит и с гемоглобином – при этом образуется гликозилированый гемоглобин. Чем больше уровень глюкозы, тем большому количеству гемоглобина она присоединилась. Эритроцит, содержащий гемоглобин, в том числе и гликозилированую его фракцию, живет в среднем 120 дней. Таким образом, определяя количество гликозилированого гемоглобина, мы узнаем уровень сахара в крови за 3 месяца.
Так же в домашних условиях необходимо 2 раза в день измерять артериальное давление и раз в неделю вес. Эти критерии декомпенсации важны для назначения комплексного лечения и профилактики проблем со здоровьем.
Причины декомпенсации диабета
Конечно, каждый организм индивидуален и причины в каждом отдельном случае могут разниться. Однако, самые распространенные причины такие:
- нарушение диеты, переедание;
- отказ от лечения;
- неправильно подобранная доза лекарств от диабета или вида лечения;
- самолечение;
- применение биологически активных добавок вместо лекарственных препаратов;
- неправильно рассчитанная доза инсулина;
- отказ от перехода на инсулин;
- стресс, психическое перенапряжение;
- некоторые инфекционные заболевания, которые приводят к резкому обезвоживанию организма;
adiabet.ru
3 Как осуществляется лечение
Лечение носит симптоматический характер в декомпенсированной стадии. Оно очень дорогое, но позволяет незначительно продлить время жизни пациенту. При низком уровне белков в крови назначают переливание альбумина и плазмы.
При высокой степени анемии назначают препараты железа. При наличии отеков и асцита больному снижают потребление жидкости. Полностью исключают из рациона пациента соль. Дополнительно назначают прием мочегонных одновременно с антагонистами альдостерона.
Если количество скопившейся жидкости очень велико, то проводят парацентез, когда лишнюю воду откачивают. Но за 1 процедуру можно вывести из организма не более 3 л воды. Суть процедуры заключается в прокалывании. Жидкость, полученная таким способом, отдается на лабораторный анализ, чтобы выявить воспаление. В этом случае назначают антибиотики.
При присоединении к основному заболеванию инфекции назначают антибиотики. Если инфекция носит незначительный характер, то назначают антибактериальные препараты.
Гепатопротекторы продолжают принимать и на 2 последних стадиях цирроза. Смерть неизбежно наступает из-за отравления организма накопившимися токсинами.
Симптомы терминальной стадии:
- 1. Расстройство работы кишечника.
- 2. Сильная слабость.
- 3. Рвота.
- 4. Быстрое снижение веса. Больной настолько худеет, что это становится заметно окружающим.
- 5. Значительное повышение температуры.
- 6. Атрофируются мышцы верхнего плечевого пояса.
Осложнения на терминальной стадии такие:
- 1. Печеночная энцефалопатия.
- 2. Сепсис.
- 3. Гепатоцеллюлярная карцинома.
характеризуется необъяснимыми перепадами настроения, бессонницей. Пациент перестает ориентироваться в пространстве, теряется во времени. Наблюдаются провалы в памяти. Во время терминальной стадии может сформироваться язва желудка и 12-перстной кишки. По этой причине становится возможным возникновение массивного внутреннего кровотечения.
Перитонит проявляется воспалением при попадании бактерий на брюшину. Сопровождается очень высокой температурой. На фоне терминальной стадии может начаться и рак печени. Причиной его появления становится ускоренный рост клеток.
Обнаружить явления асцита на передней стенке брюшины совсем не сложно. При простукивании определяется глухой звук. Если скопился очень большой объем жидкости, обнаружить данную патологию невозможно. Та же самая картина наблюдается при сильном ожирении. Чтобы правильно выставить диагноз, проводят УЗИ. Но и этот метод может оказаться бесполезным, если жидкости очень много. Обследование тоже ничего не покажет.
Единственным шансом на жизнь является пересадка печени. Но найти идеально подходящую для имплантации донорскую печень очень сложно. К тому же, операция по пересадке очень сложна в исполнении и стоит больших денег. Поэтому в очередь на трансплантацию стоят те, у кого есть реальный шанс на то, чтобы после пересадки выжить и продолжить полноценное существование.
Рекомендуем
Критерии компенсации диабета
Главные критерии компенсации диабета:
- гликированный (или гликозилированный) гемоглобин;
- сахар крови натощак и через 1.5-2 часа после еды;
- уровень сахара в моче.
Также существуют дополнительные критерии:
- показатели артериального давления;
- уровень холестерина;
- уровень триглицеридов;
- индекс массы тела (ИМТ).
Эти показатели помогут и больному, и доктору контролировать качество лечения и быстро среагировать при их изменении.
| Показатели | Компенсация | Субкомпенсация | Декомпенсация |
| сахар в крови натощак (ммоль/л) | 4,4—6,1 | 6,2—7,8 | >7,8 |
| сахар в крови после еды (ммоль/л) | 5,5—8 | 8,1 – 10 | >10 |
| Сахар в моче (%) | <0,5 | >0,5 | |
| Гликозилированный гемоглобин (%) норма 6% | <6,5 | 6,5—7,5 | >7,5 |
| Общий холестерин (ммоль/л) | <5,2 | 5,2—6,5 | >6,5 |
| триглицериды (ммоль/л) | <1,7 | 1,7—2,2 | >2,2 |
| Индекс массы тела у мужчин (кг/(м)2) | <25 | 25—27 | >27 |
| Индекс массы тела у женщин (кг/(м)2) | <24 | 24—26 | >26 |
| Артериальное давление (мм. рт. ст.) | <140/85 | <160/95 | >160/95 |
Из таблицы можно сделать вывод, что чем ближе результаты анализов диабетика к норме, тем лучше всего компенсирован его диабет и меньше вероятность развития нежелательных осложнений.
Домашняя лаборатория
К сожалению, к каждому больному диабетом невозможно приставить медицинского работника. Диабетик сам учится контролировать свою болезнь и жить с нею.
Здоровье больного во многом зависит от того как он научится контролировать свой недуг. Для этого он в домашних условиях может сделать простые анализы. Сам себе лаборант – это очень удобно и жизненно необходимо для каждого диабетика. Ведь уровень глюкозы в крови очень лабильный, а для контроля правильности лечения ценен каждый показатель.
Лучше всего завести специальный дневник, в котором вы будите каждый день записывать показатели анализов в домашней лаборатории, свое самочувствие, меню, показатели артериального давления.
Лечение
Лечение симптоматическое и направлено на купирование приступов и его самых явных проявлений. Например, при неконтролируемом двигательном возбуждении назначаются транквилизаторы, при суицидных попытках – антидепрессанты. И практически всем пациентам – седативные препараты.
Однако стоит помнить, что лечение обязательно назначается психиатром. Он может привлечь для необходимых консультаций других специалистов: психологов, невропатологов, кардиологов и многих других.
Поэтому самолечение в домашних условиях может не только не помочь, но и усугубить ситуацию. Более того, уже назначенная ранее схема лечения также должна пересматриваться в случае явных признаков такого нарушения.
Лапшун Галина Николаевна, магистр психологии, психолог I категории
Компенсация
Практически любой орган или система органов имеет механизмы компенсации, обеспечивающие приспособление органов и систем к изменяющимся условиям (изменениям во внешней среде, изменениям образа жизни организма, воздействиям патогенных факторов). Если рассматривать нормальное состояние организма в нормальной внешней среде как равновесие, то воздействие внешних и внутренних факторов выводит организм или отдельные его органы из равновесия, а механизмы компенсации восстанавливают равновесие, внося определённые изменения в работу органов или изменяя их самих. Так, например, при пороках сердца или при постоянной значительной физической нагрузке (у спортсменов) происходит гипертрофия мышцы сердца (в первом случае она компенсирует пороки, во втором — обеспечивает более мощный кровоток для частой работы на повышенной нагрузке).
Декомпенсация - это... Что такое Декомпенсация?
Декомпенсация (от лат. de… — приставка, обозначающая отсутствие, и compensatio — уравновешивание, возмещение) — нарушение нормального функционирования отдельного органа, системы органов или всего организма, наступающее вследствие исчерпания возможностей или нарушения работы приспособительных механизмов.
Компенсация
Практически любой орган или система органов имеет механизмы компенсации, обеспечивающие приспособление органов и систем к изменяющимся условиям (изменениям во внешней среде, изменениям образа жизни организма, воздействиям патогенных факторов). Если рассматривать нормальное состояние организма в нормальной внешней среде как равновесие, то воздействие внешних и внутренних факторов выводит организм или отдельные его органы из равновесия, а механизмы компенсации восстанавливают равновесие, внося определённые изменения в работу органов или изменяя их самих. Так, например, при пороках сердца или при постоянной значительной физической нагрузке (у спортсменов) происходит гипертрофия мышцы сердца (в первом случае она компенсирует пороки, во втором — обеспечивает более мощный кровоток для частой работы на повышенной нагрузке).
Компенсация не является «бесплатной» — как правило, она приводит к тому, что орган или система работает с более высокой нагрузкой, что может быть причиной снижения стойкости к вредным воздействиям.
Стадия декомпенсации
Любой компенсаторный механизм имеет определённые ограничения по степени выраженности нарушения, которое он в состоянии компенсировать. Лёгкие нарушения компенсируются легко, более тяжёлые могут компенсироваться не полностью и с различными побочными эффектами. Начиная с какого-то уровня тяжести компенсаторный механизм либо полностью исчерпывает свои возможности, либо сам выходит из строя, в результате чего дальнейшее противодействие нарушению становится невозможным. Такое состояние и называется декомпенсацией.
Болезненное состояние, в котором нарушение деятельности органа, системы или организма в целом уже не может быть скомпенсировано приспособительными механизмами, называется в медицине «стадией декомпенсации». Достижение стадии декомпенсации является признаком того, что организм уже не может собственными силами исправить повреждения. При отсутствии радикальных способов лечения потенциально смертельное заболевание в стадии декомпенсации неизбежно приводит к летальному исходу. Так, например, цирроз печени в стадии декомпенсации может быть излечен только пересадкой — самостоятельно печень восстановиться уже не может.
Ссылки
Стадия компенсации и декомпенсации это
Здоровье – это основа трудоспособности и беззаботной жизни. К сожалению, различные патологические состояния регистрируются практически у всех людей. Причины могут быть врождёнными и приобретёнными в течение жизни. Некоторые заболевания являются хроническими и развиваются постепенно. Такие патологии, как артериальная гипертензия, сахарный диабет, бронхиальная астма, сердечная недостаточность, сопровождают человека на протяжении всей его жизни. Если пациент бережёт себя, избегает влияния вредных факторов и вовремя получает лечение, то его заболевание чаще всего остаётся на определённом уровне и не имеет тенденции к развитию. К сожалению, так происходит не во всех случаях, и некоторые патологии неминуемо отягощаются. Когда к основному диагнозу добавляется словосочетание «в стадии декомпенсации», больного интересует, что это означает. Необходимо знать, что все хронические патологии имеют определённые формы своего развития. Декомпенсация – что это? Данный термин означает конечную стадию прогрессирования болезни.
Декомпенсация – что это такое?
С латинского языка это слово переводится как «отсутствие возмещения» или «неравновесие». Известно, что в нашем организме всё взаимосвязано, поэтому при возникновении любого заболевания, начинают действовать компенсаторные механизмы. Они присутствуют во всех органах и системах, и при необходимости начинают использовать свои запасы, нужды в которых ранее не было. Декомпенсация – что это? Такое состояние говорит о том, что механизмы организма исчерпались, и уравновесить себя сам он уже неспособен.
Стадии развития хронических патологий
Итак, декомпенсация – что это? Ответить на вопрос позволит классификация заболеваний, основанная на стадии их прогрессирования. Существует 3 степени, характеризующие развитие патологии:
- Стадия компенсации – в этом случае организм способен самостоятельно возместить ущерб, нанесённый патологией. Эта форма характеризуется тем, что больной не чувствует особых изменений своего состояния.
- Стадия субкомпенсации – организм уже не справляется с патологией полностью, и может возместить ущерб, причинённый ему, лишь частично. Больной замечает ухудшение состояния.
- Стадия декомпенсации является конечной, она наступает, когда организм полностью истратил свои силы и больше не может работать на возмещение вреда, нанесённого патологией. В этом случае пациент крайне ослаблен, плохо себя чувствует, помимо основного заболевания, отмечает общую слабость и нарушение трудоспособности.
Сердечная декомпенсация
Конечная стадия сахарного диабета
Повышение уровня глюкозы в организме проявляется тяжёлым гормональным расстройством. Сахарный диабет неминуемо ведёт к осложнениям со стороны сосудистой системы всего организма. Наиболее частыми из них являются: нефро-, нейро-, ретинопатия, атеросклероз, язвы на стопах. Декомпенсация сахарного диабета проявляется не только появлением этих признаков, но и их прогрессированием и неспособностью организма самостоятельно с ними справляться.
Запущенные патологические процессы в организме приводят к серьезным нарушениям в функционировании органов. Различные стадии цирроза печени берут свое начало от очагового воспаления и доходят до полного омертвения здоровых клеток органа. Поэтому важно своевременно обратиться за консультацией к врачу и при необходимости пройти курс лечения, а также придерживаться профилактических рекомендаций.

Причины развития патологии
К факторам, которые провоцируют цирроз печени, относятся:
- Пристрастие к спиртному. При ежедневном употреблении напитков, которые содержат в своем составе алкоголь, орган не успевает восстановиться. Это приводит к изменениям в структуре, дистрофии и циррозу.
- Гепатит. Вирусные патологии типа B, C и D вызывают необратимые разрушения в структуре печени.
- Генетика. Существуют болезни, которые передаются на генном уровне и вызывают отмирание печеночных клеток. К ним относят недуг Вильсона и гемохроматоз.
- Гепатит аутоиммунного типа. Изменения в иммунной системе приводят к тому, что организм начинает атаковать здоровый орган и развивается стадия компенсации.
- Токсичные вещества. Так как через печень проходят все вещества, попадающие в организм, то вредные условия труда или плохое питание ярко сказываются на структуре органа.
- Сердечные патологии. Отклонения в работе сердца часто провоцирует застой крови в печени, что влияет на нормальный ритм работы органа.
Вернуться к оглавлению
Стадии недуга и их клиническая картина
Проявления болезни в период компенсации
В начале патологического процесса в тканях органа начинается воспалительный процесс, который приводит к необоснованной утомляемости, невнимательности и отсутствию аппетита. На этом этапе клетки уничтожаются и заменяются соединительной тканью. Анализы показывают незначительное отклонение от нормы, однако важно выявить недуг именно в этом состоянии, так как цирроз стремительно прогрессирует.
Особенности развития стадии субкомпенсации
Вторая стадия патологии приводит к обширному замещению здоровых клеток на соединительную ткань, что ощущается при прощупывании органа. В этот период печень продолжает работать, однако возможно развитие асцита. Характерными признаками этапа субкомпенсации считаются:
- зуд;
- желтушный оттенок кожных покровов;
- дурнота со рвотными позывами;
- снижение массы тела.
Вернуться к оглавлению
Характерные черты этапа декомпенсации
На третьей стадии патологии печени развиваются серьезные осложнения, к которым относят пневмонию, печеночную кому, сепсис, закупорку артерий, гепатоцеллюлярную карциному. В этот период человек находится в больнице на стационарной основе, поскольку велик риск внезапной смерти. К главным проявлениям недуга относятся:
Что характерно для терминальной стадии?
Последний этап подразумевает пребывание пациента в состоянии коматоза, так как объемы печени уменьшаются, ее структура становится каменистой, снижается активность всех органов. При таком уровне поражения вылечить цирроз становится невозможно, больного переводят на постоянный врачебный уход и присваивают первую группу инвалидности. К симптомам этого периода относят:
- земляной оттенок кожи;
- отечность конечностей и лица.
Вернуться к оглавлению
Как диагностировать цирроз печени?
Так как компенсированная стадия развивается без видимой клинической картины, то человек чаще всего обращается за помощью, когда процесс уже набирает обороты. Очень важно своевременно получить консультацию специалиста, который проведет опрос, выявит ранее перенесенные вирусные патологии, а также пальпаторным методом проверит печень на наличие уплотнений. При подозрении на отклонения в работе органа человеку назначат пройти:
- общее исследование крови;
- биохимический анализ;
- иммунологическое изучение крови;
- УЗИ;
- томографию;
- ангиографию;
- радионуклидное сканирование.
Вернуться к оглавлению
Особенности лечения патологии
Стадии патологии печени различаются выраженностью симптомов и степенью поражения органа, однако при любой из них полностью устранить недуг невозможно. Главным правилом терапии является устранение факторов, которые спровоцировали развитие цирроза. Чаще отклонение провоцируют:
- Алкоголь пагубно влияет на больную печень.
Алкоголь. В этом случае проводится интоксикационная терапия, которая помогает очистить организм от вредных веществ.
Лечение цирроза проводится индивидуально, только врачом, после получения всех результатов анализов.
Какие даются прогнозы?
Стадии цирроза непосредственно влияют на длительность человеческой жизни. На начальном этапе заболевания половина пациентов живут 7—10 лет, на стадии субкомпенсации только 40% больных проживает еще 5 лет, при третьем уровне развития 10—40% пациентов живут не дольше 3-х лет, после постановки диагноза. Последний этап цирроза опасен внезапным летальным исходом. После пересадки органа длительность жизни достигает 10 лет, но повторное развитие недуга возможно в 15% случаев. Правильное лечение, соблюдение правил профилактики значительно увеличивает продолжительность жизни. Очень осложняет процесс выздоровления патологические процессы в других системах организма, особенно онкологические заболевания.
Краткий вывод
В гастроэнтерологии циррозу печени присваивается самый высокий уровень опасности для жизни человека. Недуг проходит несколько стадий развития, каждая из которых обладает характерной симптоматикой и наружными проявлениями. Так как болезнь несет серьезную угрозу для здоровья человека, то рекомендуется своевременно обращаться за консультацией к специалисту.
Здоровье – это основа трудоспособности и беззаботной жизни. К сожалению, различные патологические состояния регистрируются практически у всех людей. Причины могут быть врождёнными и приобретёнными в течение жизни. Некоторые заболевания являются хроническими и развиваются постепенно. Такие патологии, как артериальная гипертензия, сахарный диабет, бронхиальная астма, сердечная недостаточность, сопровождают человека на протяжении всей его жизни. Если пациент бережёт себя, избегает влияния вредных факторов и вовремя получает лечение, то его заболевание чаще всего остаётся на определённом уровне и не имеет тенденции к развитию. К сожалению, так происходит не во всех случаях, и некоторые патологии неминуемо отягощаются. Когда к основному диагнозу добавляется словосочетание «в стадии декомпенсации», больного интересует, что это означает. Необходимо знать, что все хронические патологии имеют определённые формы своего развития. Декомпенсация – что это? Данный термин означает конечную стадию прогрессирования болезни.
Декомпенсация – что это такое?
С латинского языка это слово переводится как «отсутствие возмещения» или «неравновесие». Известно, что в нашем организме всё взаимосвязано, поэтому при возникновении любого заболевания, начинают действовать компенсаторные механизмы. Они присутствуют во всех органах и системах, и при необходимости начинают использовать свои запасы, нужды в которых ранее не было. Декомпенсация – что это? Такое состояние говорит о том, что механизмы организма исчерпались, и уравновесить себя сам он уже неспособен.
Стадии развития хронических патологий
Итак, декомпенсация – что это? Ответить на вопрос позволит классификация заболеваний, основанная на стадии их прогрессирования. Существует 3 степени, характеризующие развитие патологии:

- Стадия компенсации – в этом случае организм способен самостоятельно возместить ущерб, нанесённый патологией. Эта форма характеризуется тем, что больной не чувствует особых изменений своего состояния.
- Стадия субкомпенсации – организм уже не справляется с патологией полностью, и может возместить ущерб, причинённый ему, лишь частично. Больной замечает ухудшение состояния.
- Стадия декомпенсации является конечной, она наступает, когда организм полностью истратил свои силы и больше не может работать на возмещение вреда, нанесённого патологией. В этом случае пациент крайне ослаблен, плохо себя чувствует, помимо основного заболевания, отмечает общую слабость и нарушение трудоспособности.
Сердечная декомпенсация

Конечная стадия сахарного диабета
Повышение уровня глюкозы в организме проявляется тяжёлым гормональным расстройством. Сахарный диабет неминуемо ведёт к осложнениям со стороны сосудистой системы всего организма. Наиболее частыми из них являются: нефро-, нейро-, ретинопатия, атеросклероз, язвы на стопах. Декомпенсация сахарного диабета проявляется не только появлением этих признаков, но и их прогрессированием и неспособностью организма самостоятельно с ними справляться.
Декомпенса́ция (от лат. de… — приставка, обозначающая отсутствие, и compensatio — уравновешивание, возмещение) — нарушение нормального функционирования отдельного органа, системы органов или всего организма, наступающее вследствие исчерпания возможностей или нарушения работы приспособительных механизмов к патологическим изменениям, вызванным заболеванием, например, декомпенсация сердца при его пороках.
Компенсация [ править | править код ]
Практически любой орган или система органов имеет механизмы компенсации, обеспечивающие приспособление органов и систем к изменяющимся условиям (изменениям во внешней среде, изменениям образа жизни организма, воздействиям патогенных факторов). Если рассматривать нормальное состояние организма в нормальной внешней среде как равновесие, то воздействие внешних и внутренних факторов выводит организм или отдельные его органы из равновесия, а механизмы компенсации восстанавливают равновесие, внося определённые изменения в работу органов или изменяя их самих. Так, например, при пороках сердца или при постоянной значительной физической нагрузке (у спортсменов) происходит гипертрофия мышцы сердца (в первом случае она компенсирует пороки, во втором — обеспечивает более мощный кровоток для частой работы на повышенной нагрузке).
Компенсация не является «бесплатной» — как правило, она приводит к тому, что орган или система работает с более высокой нагрузкой, что может быть причиной снижения стойкости к вредным воздействиям.
Стадия декомпенсации [ править | править код ]
Любой компенсаторный механизм имеет определённые ограничения по степени выраженности нарушения, которое он в состоянии компенсировать. Лёгкие нарушения компенсируются легко, более тяжёлые могут компенсироваться не полностью и с различными побочными эффектами. Начиная с какого-то уровня тяжести компенсаторный механизм либо полностью исчерпывает свои возможности, либо сам выходит из строя, в результате чего дальнейшее противодействие нарушению становится невозможным. Такое состояние и называется декомпенсацией.
Болезненное состояние, в котором нарушение деятельности органа, системы или организма в целом уже не может быть скомпенсировано приспособительными механизмами, называется в медицине «стадией декомпенсации». Достижение стадии декомпенсации является признаком того, что организм уже не может собственными силами исправить повреждения. При отсутствии радикальных способов лечения потенциально смертельное заболевание в стадии декомпенсации неизбежно приводит к летальному исходу. Так, например, цирроз печени в стадии декомпенсации может быть излечен только пересадкой — самостоятельно печень восстановиться уже не может.
Сердечная декомпенсация – это последняя стадия недостаточности сердечной деятельности, проявляющаяся множеством симптомов. При первых же признаках нужно приступать к лечению, чтобы не возникло необходимости в пересадке сердца.

Классификация
Сердечная недостаточность – это очень опасное состояние, при котором сердце не способно в достаточной мере выполнять свои функции. Вследствие этого органы и все ткани организма не получают нужное количество крови, с которой поступают кислород и питательные вещества. Данное заболевание имеет несколько этапов развития, самый опасный, третий – декомпенсация.
Сердечная недостаточность в стадии декомпенсации часто приводит к смертельному исходу. В данном случае сердце не справляется со своей задачей не только при физических или эмоциональных нагрузках, но даже если человек находится в спокойном состоянии. Данная форма необратима, и поэтому настолько опасна.
Для декомпенсированной сердечной недостаточности характерно:
- Увеличение миокарда, а точнее – его растяжение и истончение.
- Задержка жидкости в организме.
- Стремительное снижение сердечного выброса.
- Отечность миокарда.
Хроническая форма декомпенсации – это длительный процесс, то есть данная патология развивается на протяжении годов, и при этом прогрессирует. Особенность ее заключается в том, что вследствие какого-либо поражения органа (некроз, воспаление, дисплазия), клетки миокарда изменяются. Это отражается на его функционировании. Но клетки, которые еще не поражены, выполняют работу, компенсируя дисфункцию пораженных миоцитов. Далее происходит декомпенсация, и сердце не способно перекачивать кровь в нужном количестве.
Декомпенсированную сердечную недостаточность разделяют по локализации:
- Патология левого желудочка. Диастолический тип – при этом полость не способна получить нужное количество крови. Это чревато перегрузкой левого предсердия и застойным процессом в легких. Но сердечный выброс в аорту еще сохранен. Систолический тип – левый желудочек расширен, снижен сердечный выброс. Сократительная функция желудочка нарушена.
- Патология правого желудочка. Она характеризируется застойным процессом в большом кругу кровообращения, а малый при этом недостаточно снабжается кровью.
- Смешанная форма. Она встречается очень редко. Для нее характерна дисфункция и левого, и правого желудочков.
Симптомы
Патология проявляет достаточно много симптомов. Нет каких-либо специфических признаков, по которым можно диагностировать болезнь точно.
Декомпенсированная сердечная недостаточность – это последствие других заболеваний сердца, поэтому клиническая картина достаточно разнообразна, так как одни симптомы наслаиваются на другие.
Основные симптомы декомпенсированной сердечной недостаточности:
- Одышка. Она проявляется при небольших нагрузках, но если нет соответствующего лечения, то патология прогрессирует, и беспокоит, даже если человек находится в спокойном состоянии. Возникает это вследствие застойных процессов в легких.
- Отечности ног и рук. Объясняются они нарушенным оттоком жидкости из организма. При этом поражается также и сердечная мышца.
- Сухой кашель.

- Болевые ощущения или дискомфорт в области правого подреберья.
- Асцит – водянка в брюшной полости. При этом живот и вес человека значительно увеличиваются.
- Общая слабость, чувство переутомления.
- Холодные стопы и кисти рук.
- Небольшое количество мочи, редкие позывы к мочеиспусканию.
При обследовании врачи обнаруживают хрипы в легких, аритмию, застойные процессы. Наблюдается повышение давления в яремной вене.
Причины
Причинами хронической сердечной недостаточности в стадии декомпенсации являются различные заболевания сердечно-сосудистой системы, которые не лечились вовремя.
Декомпенсированная сердечная недостаточность возникает по таким причинам:
- Гипертоническая болезнь, а точнее, запустить необратимый процесс может гипертонический криз.
- Врожденные пороки сердца. Это аномалии сердечных клапанов, вследствие которых происходит сбой сердечной работы.
- Миокардит.
- Стабильная тахиаритмия.
- Кардиомиопатия гипертрофического типа.
Вышеперечисленные причины относятся к сердечным патологиям. Также сердечную недостаточность могут вызывать и другие факторы:
- Хронический алкоголизм.
- Отравление организма бактериально-токсического типа.
- Бронхиальная астма, которая не лечилась и перешла в запущенную форму.
- Неправильное лечение или же его отсутствие на первой стадии патологии.
- Ожирение.
- Сахарный диабет.
Лечение
Перед тем как назначить метод лечебной терапии и конкретные препараты, врач проводит полное обследование. К нему относится изучение анамнеза, так как если развилась последняя стадия заболевания, то у человек уже есть история болезни. Также проводится физикальный осмотр.
Обязательно пациенту нужно сдать анализы крови и мочи. Из инструментальных исследований назначается рентренография и ЭХО-кардиография. К современным методам диагностики относятся МРТ и КТ. Они очень информативны, их могут назначать вместо рентгена и УЗИ. Уже после необходимых исследований назначаются лекарственные препараты.
Лечение должно быть направлено на устранение декомпенсации организма и восстановление основных его функций, нейтрализовать застойные процессы. Терапия обязательно проходит под наблюдением врачей, то есть только в условиях стационара. Больному нужен постельный режим, обязательно исключается любая нагрузка (физическая и эмоциональная). Пациент должен периодически садиться или делать несколько шагов. Это поможет предотвратить застойные процессы и образование тромбов.
Медикаментозная терапия
Декомпенсированная сердечная недостаточность лечится комплексом из разнообразных препаратов. Важно принимать:
- Ингибиторы АПФ.
- Бета-ингибиторы. Эти препараты помогают сократить потребности миокарда.
- Сердечные гликозиды. Эти препараты способствуют увеличению сердечного выброса.
- Антагонисты альдостерона. Эти средства повышают артериальное давление и выводят излишки жидкости из организма.
- Антиаритмические препараты.
Важно принимать антигипентензивные препараты, средства, которые влияют на реологические качества крови и липидный обмен. Дополнительно требуются диуретики.
При запущенной сердечной недостаточности назначаются и другие лекарства. Так как от дисфункции сердца страдает весь организм, требуется прием гепатопротекторов, иммуномодуляторов и витаминных комплексов.
Важно, чтобы комплекс препаратов назначал квалифицированный специалист, потому как все сердечные лекарства имеют достаточно большой список побочных эффектов. Только врач может назначить терапию, исходя из всех индивидуальных особенностей организма пациента, чтобы снизить вероятность проявления таких действий на организм.
Хирургические операции
Чаще всего при сердечной декомпенсации назначается хирургическое лечение. К таким методам относятся:
- шунтирование сосудов;
- ангиопластика коронарного типа;
- установка дефибриллятора или кардиостимулятора.
Радикальное хирургическое лечение назначается пациентам, у которых есть необратимые изменения структуры органов. При этом может требоваться пересадка легких, сердца или крупных артерий.
При сердечной недостаточности левого желудочка пациентам имплантируют специальный аппарат, который функционирует за него. Некоторое время назад врачи устанавливали данный аппарат временно, до пересадки сердца, но сейчас доказано, что он значительно продлевает жизнь пациентов.
Сердечная недостаточность в стадии декомпенсации – это такое тяжелое состояние, при котором в большинстве случаев наступает летальный исход. Поэтому заниматься самолечением в данном случае просто противопоказано. Согласно статистике, около 75% мужчин и 62% женщин не проживают больше 5 лет с такой патологией. Но такие цифры обусловлены тем, что люди несвоевременно обращаются к врачам.
Для подготовки материала использовались следующие источники информации.
Декомпенсированный цирроз печени: что это такое, сколько живут со стадией декомпенсации
Цирроз печени – это хроническое заболевание, со склонностью к прогрессированию. Недуг приводит к развитию необратимых изменений в клетках органа. В итоге нормальная ткань заменяется фиброзной, из-за чего нормальное функционирование просто невозможно. Это сказывается работе жизненно важных органов и систем организма.
Повреждение и воспаление клеток печени приводит к их полной гибели. В восьмидесяти процентах зафиксированных случаев цирроза причинами послужили вирусные гепатиты или алкоголизм. Также спровоцировать появление страшного заболевания могут паразитарные заболевания, прием некоторых лекарственных средств, аутоиммунные процессы и другое.
Заболевание развивается довольно медленно. Первые признаки и вовсе могут отсутствовать. С течение времени могут появляться следующие симптомы: желтуха, кожный зуд, сосудистые звездочки, слабость, снижение работоспособности, похудение на фоне потери аппетита. В этой статье подробнее поговорим о декомпенсированном циррозе печени.
Что означает стадия декомпенсации?
Цирроз протекает в несколько стадий и очень важно не пропустить первые признаки патологического процесса. К сожалению, полностью избавиться от недуга не получится, но вот замедлить дальнейшее прогрессирование в ваших силах. На первой стадии недуга развиваются воспалительно-некротические изменения в печени.
Компенсированный цирроз проявляется в виде слабости, утомляемости, снижения концентрации и внимания, снижения аппетита. Часто больные списывают эти признаки на авитаминоз или переутомление. Уже на второй стадии появляются более серьезные симптомы. Кожа приобретает желтый оттенок, появляется зуд, повышается температура тела.
Также больных беспокоит дискомфорт в животе, а приступ тошноты может заканчиваться рвотой с примесями желчного секрета. Каловые массы светлеют, при этом моча приобретает более темный оттенок. Ткань печени начинается заменяться фиброзной, но еще на этом этапе орган продолжает работать в привычном режиме.

Декомпенсация цирроза печени связана с появлением опасных для жизни осложнений
Третья стадия представляет собой декомпенсированный цирроз печени. На этом этапе могут появляться серьезные осложнения в виде печеночной комы, заражения крови, воспаления легких, тромбоза вен и другого. Для этой стадии характерны также внезапные кровотечения из носа, десен или анального отверстия.
Также у больных появляется понос, полное бессилие, резкое снижение массы тела, рвота, высокая температура, а также атрофия мышц рук и в межреберной части. Больные должны находиться в стационаре, так как вероятность летального исхода высока. Третья стадия характеризуется полным нарушением функциональной активности и деформированием печени.
На этом этапе происходит гибель большого количества гепатоцитов. При этом площадь поражения органа составляет практически 90%. Терминальная стадия характеризуется коматозным состоянием. Деформация печени затрагивает обширную часть. На фоне печеночной комы поражается головной мозг. Чаще всего больной просто не выходит из комы.
Важно! Цирроз печени в стадии декомпенсации приводит к тому, что состояние больного стремительно ухудшается и смерть может наступить в любой момент. 
Важно не пропустить первые симптомы заболевания
Провоцирующие факторы
Цирроз печени может перейти на стадию декомпенсации под влиянием следующих факторов:
- наркомания;
- алкоголизм;
- неправильное питание;
- контактирование с химикатами и радиоактивными веществами;
- вирусный гепатит;
- использование сильнодействующих препаратов;
- нарушения в работе сердца.
Симптомы
Для третьей стадии цирроза характерно появление следующих симптомов:
- сильный приступ боли в районе правого подреберья. Иногда неприятные ощущения приобретают постоянный характер, а для их снятия понадобится прием сильнодействующих средств;
- признаки интоксикации организма: повышение температуры, головокружение, головная боль, отсутствие аппетита;
- диспепсические расстройства: диарея, запоры, изжога, боли в области желудка, рвота;
- маточные, желудочные, кишечные кровотечения. Это связано с тем, что печень перестает вырабатывать вещества, которые связывают кровь, а селезенка, увеличивающая в размерах, прекращает продуцировать тромбоциты;
- нарушение обменных процессов приводит к атрофическим изменениям в мышцах, из-за чего больной худеет и чувствует себя слабым и апатичным. Из-за нарушения белкового обмена повышается риск возникновения переломов;
- гормональный дисбаланс влечет за собой бесплодие, импотенцию и снижение полового влечения;
- сильный жар;
- спленомегалия, то есть увеличение селезенки в размерах;
- кожные покровы становятся сухими и морщинистыми;
- сильнейшее истощение;
- покраснение ладоней, подошв и пальцев;
- бессонница;
- агрессия;
- сильное увеличение живота в объемах;
- отеки на ногах;
- затвердение печени;
- раздражительность;
- кожа приобретает бронзово-желтый оттенок. Это связано с тем, что под кожей начинает скапливаться билирубин.

У больных появляется сильный зуд
Отдельно стоит сказать про изменения психического состояния при циррозе. Почему так происходит? Одна из причин связана с тем, что в головной мозг попадают токсические вещества. В некоторых случаях больные становятся заторможенными и теряют ориентацию. У них может наступать помрачение сознания, депрессия, раздражительность, мнимая тревожность.
Диагностическое обследование
Оценить состояние больного помогут лабораторные анализы, биопсия, УЗИ, лапароскопическое исследование. С помощью ультразвуковой диагностики специалист может обратить внимание на увеличенные размеры печени, а также наличие структурных изменений. Орган имеет плотную структуру с узелками.
Лапароскопия позволяет определить разновидность и степень патологии, а также общее состояние пораженного органа. С помощью биопсии можно узнать о структурных изменениях печени на клеточном уровне.
В общем анализе крови при циррозе увеличена скорость оседания эритроцитов, а показатели гемоглобина снижены. При микроскопии мочевого осадка специалист сможет увидеть соли, а также повышенный уровень эритроцитов. В биохимическом исследовании уровень билирубина, АсТ, АлТ будет повышен. Лабораторные анализы помогут в постановке диагноза.
Особенности лечения
Лечение цирроза печени на стадии декомпенсации подразумевает поддержание функционирования жизненно важных органов и систем организма, а также предупреждение опасных осложнений. Медикаментозная терапия включает в себя применение таких средств:
- витамины, особую роль в лечении играют витамины группы В;
- гепатопротекторы;
- диуретики в сочетании с препаратами магния и калия для предупреждения отечности и асцита;
- средства, которые ускоряют восстановительные процессы;
- антибиотики;
- иммуностимуляторы.
В тяжелых случаях показано хирургическое вмешательство по пересадке печени или ее части
Наряду с этим, важно в корне поменять свой образ жизни. Это означает отказаться от вредных привычек и отрегулировать рацион питания. Больным назначается лечебный стол №5. При декомпенсированном циррозе принимать противовирусные средства категорически запрещено. Такие препараты усиливают развитие некротических изменений в органе.
Выделим основные правила лечебного процесса при декомпенсированном циррозе:
- важно ограничить потребление соли и жидкости, это будет способствовать снятию отеков с асцитом;
- прием витаминов и минералов;
- прием препаратов железа при анемии;
- отказ от жирной, жареной и тяжелой пищи.
Больным разрешено включать в диету протертые супы, молочные продукты, кисели, компоты, морсы, шиповниковый отвар. Категорически запрещена сдоба, крепкий кофе, бобовые, лук, чеснок, редиска. Снять неприятные ощущения также помогут рецепты народной медицины.
 Лечение алкогольного цирроза печени
Лечение алкогольного цирроза печени
Рассмотрим наиболее действенные методы:
- возьмите в равных пропорциях хвощ, корневище цикория, зверобой и тысячелистник. Столовую ложку сухой травы заливают стаканом крутого кипятка. Средство должно настояться в течение четырех часов. Принимать отвар следует за полчаса до основного приема пищи;
- Соедините одну часть крапивы, а также по две части корня пырея и шиповника. Столовую ложку сырья заливают стаканом воды и проваривают на огне в течение пятнадцати минут. Принимать средство следует два раза в день по 250 г.
Но как известно, любое заболевание проще предотвратить, и цирроз не является исключением. Главной профилактической мерой является исключение алкогольных напитков. Немаловажную роль играет рацион питания. Следует ограничить потребление жирной, жареной пищи, а также фастфудов.
Не забывайте также о простых мерах предосторожности:
- мойте руки перед едой;
- перед приготовлением овощей и фруктов их следует тщательно промыть под проточной водой;
- соблюдайте правила личной гигиены;
- откажитесь от беспорядочных половых связей;
- не употребляйте наркотики;
- контролируйте уровень артериального давления;
- при сердечно-сосудистых нарушениях обращайтесь за консультацией к специалисту.

От жиров животного происхождения придется отказаться
Прогноз
Сколь живут больные с циррозом печени? Прогноз во многом зависит от стадии патологического процесса. При компенсированной форме возможно прожить до десяти лет. Прожить с декомпенсированным циррозом печени можно всего один-два года. Согласно статистике, срок жизни у сорока процентов пациентов не превышает более трех лет.
Специалисты утверждают, что только каждый пятый может прожить еще пять лет. При асците только лишь четвертая часть всех больных может прожить три года. Если же развилась печеночная энцефалопатия, прожить больше года не удастся. Впадение в коматозное состояние практически всегда заканчивается смертью.
Важно! Прогноз декомпенсированного цирроза печени чаще всего неблагоприятный.
Однозначно ответить на вопрос о том, сколько живут больные с 4 стадией цирроза, невозможно, так как летальный исход в результате осложнений может наступить в любой момент. Распространённой причиной летального исхода на стадии декомпенсации являются желудочные и кишечные кровотечения. Асцит, осложненный с перитонитом, стоит на втором месте.
Возможные осложнения
В результате прогрессирования заболевания могут наблюдаться серьезные осложнения, такие как рак, кровотечения, скопление жидкости и многое другое. Поговорим о наиболее распространенных процессах, которые возникают на стадии декомпенсации.
Печеночная энцефалопатия
Патология приводит к нервно-психическим нарушениям, которые проявляются в виде изменений поведения и сознания. При циррозе кровь накапливает токсические вещества, которые в первую очередь поражают отделы головного мозга. Человек становится невнимательным и раздражительным, у него нарушается сон, при этом сонливость приобретает постоянный характер.
Постепенно больной теряется во времени, у него нарушается речь, а поведение становится неадекватным. Лечение включает в себя инфузионную терапию. Гепатопротекторы способствуют уменьшению концентрации токсинов в кровеносной системе. Иногда даже требуется промывание желудка. Для уменьшения всасывания продуктов распада применяются антибактериальные средства.
Поражение мозга в первую очередь связано с попаданием в кровь токсических веществ
Асцит
За счет накопления жидкости живот увеличивается в размерах. При циррозе деформированные клетки сдавливают кровеносные сосуды, что приводит к нарушению кровоснабжения. О накоплении жидкости можно говорить с помощью ежедневного измерения окружности живота. Пупочное кольцо растягивается, а пупок выворачивается наружу. На коже живота отчетливо виднеются вены.
Больным рекомендован постельный режим. Количество соли резко ограничено, также употребление жидкости уменьшается. Под контролем диуреза назначаются диуретические препараты. Если же реакция на эти средства отсутствует, проводится пункция брюшной полости
Печеночная кома
Патологический процесс вызывает уменьшение количества активных клеток. Если наряду с нарушением функциональной активности печени возникают изменения со стороны обменных процессов, развивается печеночная кома. Появляется она внезапно и длится от 1 до 3 суток.
Лечение проводится в отделении реанимации, в котором должен происходит постоянный мониторинг жизненно важных функций. Больным назначается парентеральное питание с помощью введения лекарственных растворов с питательными веществами. Проводится дезинтоксикационная терапия.
Итак, цирроз печени – это опасное прогрессирующее заболевание, которое может, в конечном итоге, привести к смерти. Декомпенсация – это третья стадия недуга, при котором наблюдаются серьезные структурные нарушения органа и тяжелые клинические симптомы.
Прогноз в целом неблагоприятный, именно поэтому так важно не пропустить первые симптомы. Тщательное соблюдение врачебных рекомендаций, корректировка питания, отказ от вредных привычек – все это поможет продлить жизнь.
Загрузка...симптомы и лечение, острая и хроническая форма

Содержание статьи
Классификация
Сердечная недостаточность – это очень опасное состояние, при котором сердце не способно в достаточной мере выполнять свои функции. Вследствие этого органы и все ткани организма не получают нужное количество крови, с которой поступают кислород и питательные вещества. Данное заболевание имеет несколько этапов развития, самый опасный, третий – декомпенсация.
Сердечная недостаточность в стадии декомпенсации часто приводит к смертельному исходу. В данном случае сердце не справляется со своей задачей не только при физических или эмоциональных нагрузках, но даже если человек находится в спокойном состоянии. Данная форма необратима, и поэтому настолько опасна.
Для декомпенсированной сердечной недостаточности характерно:
- Увеличение миокарда, а точнее – его растяжение и истончение.
- Задержка жидкости в организме.
- Стремительное снижение сердечного выброса.
- Отечность миокарда.
Хроническая форма декомпенсации – это длительный процесс, то есть данная патология развивается на протяжении годов, и при этом прогрессирует. Особенность ее заключается в том, что вследствие какого-либо поражения органа (некроз, воспаление, дисплазия), клетки миокарда изменяются. Это отражается на его функционировании. Но клетки, которые еще не поражены, выполняют работу, компенсируя дисфункцию пораженных миоцитов. Далее происходит декомпенсация, и сердце не способно перекачивать кровь в нужном количестве.
Декомпенсированную сердечную недостаточность разделяют по локализации:
- Патология левого желудочка. Диастолический тип – при этом полость не способна получить нужное количество крови. Это чревато перегрузкой левого предсердия и застойным процессом в легких. Но сердечный выброс в аорту еще сохранен. Систолический тип – левый желудочек расширен, снижен сердечный выброс. Сократительная функция желудочка нарушена.
- Патология правого желудочка. Она характеризируется застойным процессом в большом кругу кровообращения, а малый при этом недостаточно снабжается кровью.
- Смешанная форма. Она встречается очень редко. Для нее характерна дисфункция и левого, и правого желудочков.
Симптомы
Патология проявляет достаточно много симптомов. Нет каких-либо специфических признаков, по которым можно диагностировать болезнь точно.
Декомпенсированная сердечная недостаточность – это последствие других заболеваний сердца, поэтому клиническая картина достаточно разнообразна, так как одни симптомы наслаиваются на другие.
Основные симптомы декомпенсированной сердечной недостаточности:
- Одышка. Она проявляется при небольших нагрузках, но если нет соответствующего лечения, то патология прогрессирует, и беспокоит, даже если человек находится в спокойном состоянии. Возникает это вследствие застойных процессов в легких.
- Отечности ног и рук. Объясняются они нарушенным оттоком жидкости из организма. При этом поражается также и сердечная мышца.
- Сухой кашель.

- Болевые ощущения или дискомфорт в области правого подреберья.
- Асцит – водянка в брюшной полости. При этом живот и вес человека значительно увеличиваются.
- Общая слабость, чувство переутомления.
- Холодные стопы и кисти рук.
- Небольшое количество мочи, редкие позывы к мочеиспусканию.
При обследовании врачи обнаруживают хрипы в легких, аритмию, застойные процессы. Наблюдается повышение давления в яремной вене.
Причины
Причинами хронической сердечной недостаточности в стадии декомпенсации являются различные заболевания сердечно-сосудистой системы, которые не лечились вовремя.
Декомпенсированная сердечная недостаточность возникает по таким причинам:
- Гипертоническая болезнь, а точнее, запустить необратимый процесс может гипертонический криз.
- Врожденные пороки сердца. Это аномалии сердечных клапанов, вследствие которых происходит сбой сердечной работы.
- Миокардит.
- Стабильная тахиаритмия.
- Кардиомиопатия гипертрофического типа.
Вышеперечисленные причины относятся к сердечным патологиям. Также сердечную недостаточность могут вызывать и другие факторы:
- Хронический алкоголизм.
- Отравление организма бактериально-токсического типа.
- Бронхиальная астма, которая не лечилась и перешла в запущенную форму.
- Неправильное лечение или же его отсутствие на первой стадии патологии.
- Ожирение.
- Сахарный диабет.
Лечение
Перед тем как назначить метод лечебной терапии и конкретные препараты, врач проводит полное обследование. К нему относится изучение анамнеза, так как если развилась последняя стадия заболевания, то у человек уже есть история болезни. Также проводится физикальный осмотр.
Обязательно пациенту нужно сдать анализы крови и мочи. Из инструментальных исследований назначается рентренография и ЭХО-кардиография. К современным методам диагностики относятся МРТ и КТ. Они очень информативны, их могут назначать вместо рентгена и УЗИ. Уже после необходимых исследований назначаются лекарственные препараты.
Лечение должно быть направлено на устранение декомпенсации организма и восстановление основных его функций, нейтрализовать застойные процессы. Терапия обязательно проходит под наблюдением врачей, то есть только в условиях стационара. Больному нужен постельный режим, обязательно исключается любая нагрузка (физическая и эмоциональная). Пациент должен периодически садиться или делать несколько шагов. Это поможет предотвратить застойные процессы и образование тромбов.
Медикаментозная терапия
Декомпенсированная сердечная недостаточность лечится комплексом из разнообразных препаратов. Важно принимать:
- Ингибиторы АПФ.
- Бета-ингибиторы. Эти препараты помогают сократить потребности миокарда.
- Сердечные гликозиды. Эти препараты способствуют увеличению сердечного выброса.
- Антагонисты альдостерона. Эти средства повышают артериальное давление и выводят излишки жидкости из организма.
- Антиаритмические препараты.
Важно принимать антигипентензивные препараты, средства, которые влияют на реологические качества крови и липидный обмен. Дополнительно требуются диуретики.
При запущенной сердечной недостаточности назначаются и другие лекарства. Так как от дисфункции сердца страдает весь организм, требуется прием гепатопротекторов, иммуномодуляторов и витаминных комплексов.
Важно, чтобы комплекс препаратов назначал квалифицированный специалист, потому как все сердечные лекарства имеют достаточно большой список побочных эффектов. Только врач может назначить терапию, исходя из всех индивидуальных особенностей организма пациента, чтобы снизить вероятность проявления таких действий на организм.
Хирургические операции
Чаще всего при сердечной декомпенсации назначается хирургическое лечение. К таким методам относятся:
- шунтирование сосудов;
- ангиопластика коронарного типа;
- установка дефибриллятора или кардиостимулятора.
Радикальное хирургическое лечение назначается пациентам, у которых есть необратимые изменения структуры органов. При этом может требоваться пересадка легких, сердца или крупных артерий.
При сердечной недостаточности левого желудочка пациентам имплантируют специальный аппарат, который функционирует за него. Некоторое время назад врачи устанавливали данный аппарат временно, до пересадки сердца, но сейчас доказано, что он значительно продлевает жизнь пациентов.
Сердечная недостаточность в стадии декомпенсации – это такое тяжелое состояние, при котором в большинстве случаев наступает летальный исход. Поэтому заниматься самолечением в данном случае просто противопоказано. Согласно статистике, около 75% мужчин и 62% женщин не проживают больше 5 лет с такой патологией. Но такие цифры обусловлены тем, что люди несвоевременно обращаются к врачам.
Что такое декомпенсация. Классификация, симптомы и лечение
Декомпенсацией в медицине называют нарушение работы органа или системы органов. Её причинами могут быть длительные тяжелые болезни, общее истощение, интоксикация, нарушение механизмов адаптации к окружающей среде. Все эти воздействия нарушают работу органов и нормальное взаимодействие между организмом и внешней средой.
Некоторое время орган ещё справляется с повышенной или изменившейся нагрузкой – например, увеличивается сердечная мышца или почки выделяют больше жидкости. Такое состояние называют компенсацией. Но через некоторое время или при появлении дополнительных вредных факторов орган перестаёт справляться с работой и возникает декомпенсация – сердечная или почечная недостаточность, частные инфекционные заболевания, нарушения дыхания.
В психиатрии декомпенсацией называют резкое обострение психопатических симптомов болезни, сочетающееся с эмоциональными расстройствами и имеющее психическую природу.
Симптомы декомпенсации в психиатрии
Основные проявления состояния декомпенсации следующие:
- неадекватное поведение,
- отсутствие критичности к своему состоянию,
- нарастающие изменения психики,
- снижение интеллекта,
- ухудшение работоспособности,
- нарушение социальной адаптации.
Исходом эпизода декомпенсации психического заболевания всегда становится углубление дефекта личности.
Классификация вариантов декомпенсации
Проявления декомпенсации зависят от темперамента, характерологических особенностей, окружения и воспитания, акцентуации личности больного. Иногда на симптомы декомпенсации оказывает влияние и причина, её вызвавшая.
Для большинства психических заболеваний стадия декомпенсации проявляется обострением основной психопатологической симптоматики. Например, при шизофрении это приступы бреда и галлюцинаций, при депрессии – попытки суицида.
Наиболее распространенная классификация декомпенсации психических заболеваний – по типу реагирования личности, который схож с акцентуацией характера и заключается в способе реагирования больного на внешние раздражители, вызывающие нарушение работы приспособительных механизмов. Факторы, влияющие на тип реагирования, следующие:
- моторика,
- психическая активность,
- ригидность или наоборот подвижность психических процессов,
- интра- или экстравертированность больного,
- наличие различных индивидуальных реакций.
Также выделяют различные варианты декомпенсации в зависимости от действенности личности и активности реагирования на воздействия:
- астенический – слабый тип, при котором любые внешние раздражители легко изнуряют организм,
- стенический – сильный тип, воздействия вызывают повышение активности,
- дисстенический – сочетает в себе черты обеих перечисленных выше типов.
Декомпенсация психопатий
Особым разнообразием отличаются признаки декомпенсации психопатий ввиду большой вариабельности симптоматики внутри данной группы заболеваний. Каждый клинический случай имеет базовую симптоматику, по которой и определяют клинический тип декомпенсации психопатии. Таких базовых типов три:
- невротический тип,
- аффективный тип,
- аномальноличностный тип.
Невротический тип декомпенсации психопатии может протекать по следующим сценариям:
Астенизация – утомляемость, чувство разбитости, невозможность сосредоточиться, головные боли, вегетативные нарушения (потливость, сердцебиение, нарушение пищеварения и слюноотделения), снижение двигательной активности, заострение черт личности.
Ипохондрический синдром – убеждённость в наличии тяжелого или смертельного заболевания, фиксация на состоянии здоровья и отслеживание всех его проявлений, использование мнимой или существующей болезни для манипулирования окружающими.
Обсессивно-фобический синдром – повторные страхи и навязчивые мысли, тягостные, изматывающие, приводящие к постоянному контролю и перепроверке поступков. Обычно заметна связь с ситуацией, вызвавшей декомпенсацию.
Истероневротический тип – демонстративное, преувеличенное проявление симптоматики при не столь значительной её тяжести, вегетативные нарушения, склонность к истерии.
Аффективный тип декомпенсации психопатий включает несколько синдромов:
- Аффективная неустойчивость – постоянная смена настроения, изменчивость проявления аффективных расстройств, их частая смена.
- Эксплозивно-дисфорический синдром – сниженный фон настроения, мрачность, раздражительность, злоба, угрюмость, склонность к конфликтам, возбудимость.
- Субдепрессивный тип – общий фон настроения длительно снижен, отсутствуют стремления и желания, нарушен сон, выраженное недовольство всем окружающим, угрюмость, тревожность.
Аномальноличностный тип характеризуется усилением проявления патологических черт личности. Характерен для шизоидной, параноидной и психастенической психопатии.
Продолжительность декомпенсации психопатии обычно составляет несколько месяцев. Возможны повторные состояния декомпенсации, до нескольких раз в год.
Лечение
Терапия при декомпенсациях симптоматическая – для купирования приступов двигательного возбуждения используют транквилизаторы, при выраженной продуктивной симптоматике – нейролептики, при суицидальных попытках – антидепрессанты. Большинству больных с декомпенсацией психических заболеваний показаны седативные препараты.
После стихания основных проявлений, возможно подключение к лечению психолога или психотерапевта для адаптации больного к его состоянию и последующей социализации.
Что такое стадия декомпенсации | Здороват.ру
Стадия декомпенсации это состояние, когда резервы организма исчерпываются, а дисфункция начинает проявлять себя. Организм является системой, которая стремится к равновесию — гомеостазу. В результате инфекций, стрессов, воспалительных процессов, травм баланс нарушается. Нервная система находит обходные пути для восстановления функций органов, иммунитета, мышечной системы, придумывая механизмы компенсации.
Декомпенсация на примере сердца
При незначительном повреждении органа в результате ишемии или натяжения связочного аппарата организм перенастраивает работу соседних органов и система так, чтобы работа выполнялась в прежнем режиме. Данное явление называется компенсацией, при которой на другие органы и системы ложится больше нагрузки из-за появления «слабого звена». Со временем наступает износ, заявляющий о себе появлением других симптомов — признаков декомпенсации.
Сердечная недостаточность бывает компенсированной и декомпенсированной. Например, при наступлении инфаркта или в случае порока сердца снижается сердечный выброс или объем прокачиваемой крови. Симпатическая нервная система в ответ за это увеличивает силу сердечных сокращений, чтобы здоровые ткани работали вместо пораженных клеток.
Затем наступают хронические компенсаторные механизмы:
- частичное восстановление работы сердечной мышцы;
- изменение функции почек для задержки жидкости в теле.
У многих пожилых людей случаются кратковременные сердечные приступы, о которых можно узнать только по повышенному давлению в правом предсердии. Именно это позволяет сохранить величину выброса крови при уменьшенной сократительной способности сердца. Утолщение миокарда и учащение сердечных сокращений — два основных проявления компенсации. Перегрузка коронарных сосудов со временем опять приведет к ишемии, ухудшению сократительной функции и снижению поступления крови в органы, отеками, синюшности кожи и тахикардии.
Декомпенсация на примере цирроза
Цирроз — это замещение функционирующей ткани печени рубцовой в результате вируса гепатита C, алкогольной интоксикации, жировой дистрофии. Декомпенсация означает, что ресурс организма исчерпан. При компенсированном циррозе функцию пораженных участков печени выполняют ее здоровые части.
Фиброзирование печени ухудшает отток крови, развивается портальная гипертензия, что приводит к множеству осложнений:
- асцит или накопление жидкости в брюшной полости;
- растяжение вен желудка, кишечника, варикозы;
- зуд из-за пониженного оттока желчи;
- атрофия мышц и потеря костной массы из-за снижения синтеза веществ;
- повышение риска бактериальных инфекций, кровотечения и снижение иммунитета.
Проводится обследование для определения стадии. В анализе крови фиксируется повышение СОЭ и лейкоцитов, понижение уровня железа. В моче выявляются белок и эритроциты, лейкоциты и цилиндры. Биохимический анализ крови отражает глобальные изменения. Растет билирубин, щелочная фосфатаза, гамма-глютамилтранспептидаза, печеночные ферменты, глобулины. Снижается холестерин, белок, альбумины и мочевина.
Цирроз в стадии декомпенсации подтверждается гистологическим исследованием и лечится только пересадкой печени.
Декомпенсация на примере сахарного диабета
Что такое стадия декомпенсации в отношении сахарного диабета? Недуг связан с повышенным уровнем глюкозы в крови, но только на стадии декомпенсации она обнаруживается в моче. Состояние приводит к осложнениям, которые требуют срочной медицинской помощи. В отношении сахарного диабета это означает, что организм временно не реагирует на терапию или произошло нарушение в режиме (питания, введении инсулина и так далее).
В результате декомпенсации возникают острые состояния:
- Гипогликемия или критическое снижение уровня глюкозы с сильной слабостью и голодом. Обычно состояние заканчивается комой, если не принять быстрые углеводы.
- Гипергликемия связана с резким скачком сахара в крови, когда требуется срочная инъекция инсулина.
- Кома случается при нарушении водно-электролитного или кислотно-щелочного баланса, потому бывает гиперосмолярной или кетоацидотической.
Хроническая декомпенсация сахарного диабета приводит к снижению зрения в результате поражения сосудов сетчатки и головного мозга, отмиранию нервов конечностей, почечной и сердечной недостаточности.
Декомпенсация является отражением того, что организм нельзя рассматривать по отдельным органам, уделяя внимание исключительно лечению сердца, печени или повышенной глюкозы в крови. Даже постоянные интенсивные физические нагрузки приводят к гипертрофии миокарда для того, чтобы усилить приток крови к мышцам тела.
Подробную информацию можете узнать на сайте: www.serdce1.ru
Декомпенсация — Медицинская энциклопедия
Декомпенса́ция
(decompensatio; Де- + Компенсация)
недостаточность или срыв механизмов восстановления функциональных нарушений и структурных дефектов организма.
Источник: Медицинская энциклопедия на Gufo.me
Значения в других словарях
- декомпенсация — [лат. de…] – расстройство компенсации 4 Большой словарь иностранных слов
- декомпенсация — ДЕКОМПЕНСАЦИЯ и, ж. décompensation < de + лат. compensatio уравнивание, возмещение. мед. Нарушение деятельности организма, какой-н. функциональной системы или органа вследствие срыва или истощения приспособительных механизмов. Крысин 1998. БАС-2. Словарь галлицизмов русского языка
- декомпенсация — ДЕКОМПЕНСАЦИЯ -и; ж. Мед. Нарушение компенсации (2 зн.). Сердечная д. Толковый словарь Кузнецова
- декомпенсация — -и, ж. мед. Нарушение компенсации (во 2 знач.). Сердечная декомпенсация. Малый академический словарь
- декомпенсация — Де/компенс/а́ци/я [й/а]. Морфемно-орфографический словарь
- Декомпенсация — (от Де... и лат. compensatio — уравновешивание, возмещение) нарушение деятельности органа, системы органов или всего организма в целом вследствие истощения или срыва его приспособительных механизмов. Большая советская энциклопедия
- ДЕКОМПЕНСАЦИЯ — ДЕКОМПЕНСАЦИЯ (от де... и лат. compensatio — возмещение) — расстройства деятельности организма, возникающие при неспособности его приспособительных механизмов компенсировать вызванные болезнью нарушения (напр., декомпенсация сердца, см. Сердечная недостаточность). Большой энциклопедический словарь
- декомпенсация — орф. декомпенсация, -и Орфографический словарь Лопатина
- декомпенсация — декомпенсация ж. Нарушение деятельности органа, системы органов или всего организма вследствие срыва или истощения приспособительных механизмов (в медицине). Толковый словарь Ефремовой
- декомпенсация — Декомпенсация, декомпенсации, декомпенсации, декомпенсаций, декомпенсации, декомпенсациям, декомпенсацию, декомпенсации, декомпенсацией, декомпенсациею, декомпенсациями, декомпенсации, декомпенсациях Грамматический словарь Зализняка
- Декомпенсация — (де + лат. compensare – уравновешивать, возмещать). Недостаточность механизмов восстановления функциональных нарушений и структурных дефектов организма, гомеостаза. Толковый словарь психиатрических терминов
- декомпенсация — сущ., кол-во синонимов: 3 возмещение 20 декомпенсирование 3 уравновешивание 8 Словарь синонимов русского языка
Декомпенсированные заболевания внутренних органов
Декомпенса́ция (от лат. de… — приставка, обозначающая отсутствие, и compensatio — уравновешивание, возмещение) — нарушение нормального функционирования отдельного органа, системы органов или всего организма, наступающее вследствие исчерпания возможностей или нарушения работы приспособительных механизмов к патологическим изменениям, вызванным заболеванием, например, декомпенсация сердца при его пороках.
Компенсация [ править | править код ]
Практически любой орган или система органов имеет механизмы компенсации, обеспечивающие приспособление органов и систем к изменяющимся условиям (изменениям во внешней среде, изменениям образа жизни организма, воздействиям патогенных факторов). Если рассматривать нормальное состояние организма в нормальной внешней среде как равновесие, то воздействие внешних и внутренних факторов выводит организм или отдельные его органы из равновесия, а механизмы компенсации восстанавливают равновесие, внося определённые изменения в работу органов или изменяя их самих. Так, например, при пороках сердца или при постоянной значительной физической нагрузке (у спортсменов) происходит гипертрофия мышцы сердца (в первом случае она компенсирует пороки, во втором — обеспечивает более мощный кровоток для частой работы на повышенной нагрузке).
Компенсация не является «бесплатной» — как правило, она приводит к тому, что орган или система работает с более высокой нагрузкой, что может быть причиной снижения стойкости к вредным воздействиям.
Стадия декомпенсации [ править | править код ]
Любой компенсаторный механизм имеет определённые ограничения по степени выраженности нарушения, которое он в состоянии компенсировать. Лёгкие нарушения компенсируются легко, более тяжёлые могут компенсироваться не полностью и с различными побочными эффектами. Начиная с какого-то уровня тяжести компенсаторный механизм либо полностью исчерпывает свои возможности, либо сам выходит из строя, в результате чего дальнейшее противодействие нарушению становится невозможным. Такое состояние и называется декомпенсацией.
Болезненное состояние, в котором нарушение деятельности органа, системы или организма в целом уже не может быть скомпенсировано приспособительными механизмами, называется в медицине «стадией декомпенсации». Достижение стадии декомпенсации является признаком того, что организм уже не может собственными силами исправить повреждения. При отсутствии радикальных способов лечения потенциально смертельное заболевание в стадии декомпенсации неизбежно приводит к летальному исходу. Так, например, цирроз печени в стадии декомпенсации может быть излечен только пересадкой — самостоятельно печень восстановиться уже не может.
Здоровье – это основа трудоспособности и беззаботной жизни. К сожалению, различные патологические состояния регистрируются практически у всех людей. Причины могут быть врождёнными и приобретёнными в течение жизни. Некоторые заболевания являются хроническими и развиваются постепенно. Такие патологии, как артериальная гипертензия, сахарный диабет, бронхиальная астма, сердечная недостаточность, сопровождают человека на протяжении всей его жизни. Если пациент бережёт себя, избегает влияния вредных факторов и вовремя получает лечение, то его заболевание чаще всего остаётся на определённом уровне и не имеет тенденции к развитию. К сожалению, так происходит не во всех случаях, и некоторые патологии неминуемо отягощаются. Когда к основному диагнозу добавляется словосочетание «в стадии декомпенсации», больного интересует, что это означает. Необходимо знать, что все хронические патологии имеют определённые формы своего развития. Декомпенсация – что это? Данный термин означает конечную стадию прогрессирования болезни.
Декомпенсация – что это такое?
С латинского языка это слово переводится как «отсутствие возмещения» или «неравновесие». Известно, что в нашем организме всё взаимосвязано, поэтому при возникновении любого заболевания, начинают действовать компенсаторные механизмы. Они присутствуют во всех органах и системах, и при необходимости начинают использовать свои запасы, нужды в которых ранее не было. Декомпенсация – что это? Такое состояние говорит о том, что механизмы организма исчерпались, и уравновесить себя сам он уже неспособен.
Стадии развития хронических патологий
Итак, декомпенсация – что это? Ответить на вопрос позволит классификация заболеваний, основанная на стадии их прогрессирования. Существует 3 степени, характеризующие развитие патологии:

- Стадия компенсации – в этом случае организм способен самостоятельно возместить ущерб, нанесённый патологией. Эта форма характеризуется тем, что больной не чувствует особых изменений своего состояния.
- Стадия субкомпенсации – организм уже не справляется с патологией полностью, и может возместить ущерб, причинённый ему, лишь частично. Больной замечает ухудшение состояния.
- Стадия декомпенсации является конечной, она наступает, когда организм полностью истратил свои силы и больше не может работать на возмещение вреда, нанесённого патологией. В этом случае пациент крайне ослаблен, плохо себя чувствует, помимо основного заболевания, отмечает общую слабость и нарушение трудоспособности.
Сердечная декомпенсация

Конечная стадия сахарного диабета
Повышение уровня глюкозы в организме проявляется тяжёлым гормональным расстройством. Сахарный диабет неминуемо ведёт к осложнениям со стороны сосудистой системы всего организма. Наиболее частыми из них являются: нефро-, нейро-, ретинопатия, атеросклероз, язвы на стопах. Декомпенсация сахарного диабета проявляется не только появлением этих признаков, но и их прогрессированием и неспособностью организма самостоятельно с ними справляться.
Стадия декомпенсации это состояние, когда резервы организма исчерпываются, а дисфункция начинает проявлять себя. Организм является системой, которая стремится к равновесию — гомеостазу. В результате инфекций, стрессов, воспалительных процессов, травм баланс нарушается. Нервная система находит обходные пути для восстановления функций органов, иммунитета, мышечной системы, придумывая механизмы компенсации.
Декомпенсация на примере сердца
При незначительном повреждении органа в результате ишемии или натяжения связочного аппарата организм перенастраивает работу соседних органов и система так, чтобы работа выполнялась в прежнем режиме. Данное явление называется компенсацией, при которой на другие органы и системы ложится больше нагрузки из-за появления «слабого звена». Со временем наступает износ, заявляющий о себе появлением других симптомов — признаков декомпенсации.
Сердечная недостаточность бывает компенсированной и декомпенсированной. Например, при наступлении инфаркта или в случае порока сердца снижается сердечный выброс или объем прокачиваемой крови. Симпатическая нервная система в ответ за это увеличивает силу сердечных сокращений, чтобы здоровые ткани работали вместо пораженных клеток.
Затем наступают хронические компенсаторные механизмы:
- частичное восстановление работы сердечной мышцы;
- изменение функции почек для задержки жидкости в теле.
У многих пожилых людей случаются кратковременные сердечные приступы, о которых можно узнать только по повышенному давлению в правом предсердии. Именно это позволяет сохранить величину выброса крови при уменьшенной сократительной способности сердца. Утолщение миокарда и учащение сердечных сокращений — два основных проявления компенсации. Перегрузка коронарных сосудов со временем опять приведет к ишемии, ухудшению сократительной функции и снижению поступления крови в органы, отеками, синюшности кожи и тахикардии.
Декомпенсация на примере цирроза
Цирроз — это замещение функционирующей ткани печени рубцовой в результате вируса гепатита C, алкогольной интоксикации, жировой дистрофии. Декомпенсация означает, что ресурс организма исчерпан. При компенсированном циррозе функцию пораженных участков печени выполняют ее здоровые части.
Фиброзирование печени ухудшает отток крови, развивается портальная гипертензия, что приводит к множеству осложнений:
- асцит или накопление жидкости в брюшной полости;
- растяжение вен желудка, кишечника, варикозы;
- зуд из-за пониженного оттока желчи;
- атрофия мышц и потеря костной массы из-за снижения синтеза веществ;
- повышение риска бактериальных инфекций, кровотечения и снижение иммунитета.
Проводится обследование для определения стадии. В анализе крови фиксируется повышение СОЭ и лейкоцитов, понижение уровня железа. В моче выявляются белок и эритроциты, лейкоциты и цилиндры. Биохимический анализ крови отражает глобальные изменения. Растет билирубин, щелочная фосфатаза, гамма-глютамилтранспептидаза, печеночные ферменты, глобулины. Снижается холестерин, белок, альбумины и мочевина.
Цирроз в стадии декомпенсации подтверждается гистологическим исследованием и лечится только пересадкой печени.
Декомпенсация на примере сахарного диабета
Что такое стадия декомпенсации в отношении сахарного диабета? Недуг связан с повышенным уровнем глюкозы в крови, но только на стадии декомпенсации она обнаруживается в моче. Состояние приводит к осложнениям, которые требуют срочной медицинской помощи. В отношении сахарного диабета это означает, что организм временно не реагирует на терапию или произошло нарушение в режиме (питания, введении инсулина и так далее).
В результате декомпенсации возникают острые состояния:
- Гипогликемия или критическое снижение уровня глюкозы с сильной слабостью и голодом. Обычно состояние заканчивается комой, если не принять быстрые углеводы.
- Гипергликемия связана с резким скачком сахара в крови, когда требуется срочная инъекция инсулина.
- Кома случается при нарушении водно-электролитного или кислотно-щелочного баланса, потому бывает гиперосмолярной или кетоацидотической.
Хроническая декомпенсация сахарного диабета приводит к снижению зрения в результате поражения сосудов сетчатки и головного мозга, отмиранию нервов конечностей, почечной и сердечной недостаточности.
Декомпенсация является отражением того, что организм нельзя рассматривать по отдельным органам, уделяя внимание исключительно лечению сердца, печени или повышенной глюкозы в крови. Даже постоянные интенсивные физические нагрузки приводят к гипертрофии миокарда для того, чтобы усилить приток крови к мышцам тела.
Сердечная декомпенсация – это последняя стадия недостаточности сердечной деятельности, проявляющаяся множеством симптомов. При первых же признаках нужно приступать к лечению, чтобы не возникло необходимости в пересадке сердца.

Классификация
Сердечная недостаточность – это очень опасное состояние, при котором сердце не способно в достаточной мере выполнять свои функции. Вследствие этого органы и все ткани организма не получают нужное количество крови, с которой поступают кислород и питательные вещества. Данное заболевание имеет несколько этапов развития, самый опасный, третий – декомпенсация.
Сердечная недостаточность в стадии декомпенсации часто приводит к смертельному исходу. В данном случае сердце не справляется со своей задачей не только при физических или эмоциональных нагрузках, но даже если человек находится в спокойном состоянии. Данная форма необратима, и поэтому настолько опасна.
Для декомпенсированной сердечной недостаточности характерно:
- Увеличение миокарда, а точнее – его растяжение и истончение.
- Задержка жидкости в организме.
- Стремительное снижение сердечного выброса.
- Отечность миокарда.
Хроническая форма декомпенсации – это длительный процесс, то есть данная патология развивается на протяжении годов, и при этом прогрессирует. Особенность ее заключается в том, что вследствие какого-либо поражения органа (некроз, воспаление, дисплазия), клетки миокарда изменяются. Это отражается на его функционировании. Но клетки, которые еще не поражены, выполняют работу, компенсируя дисфункцию пораженных миоцитов. Далее происходит декомпенсация, и сердце не способно перекачивать кровь в нужном количестве.
Декомпенсированную сердечную недостаточность разделяют по локализации:
- Патология левого желудочка. Диастолический тип – при этом полость не способна получить нужное количество крови. Это чревато перегрузкой левого предсердия и застойным процессом в легких. Но сердечный выброс в аорту еще сохранен. Систолический тип – левый желудочек расширен, снижен сердечный выброс. Сократительная функция желудочка нарушена.
- Патология правого желудочка. Она характеризируется застойным процессом в большом кругу кровообращения, а малый при этом недостаточно снабжается кровью.
- Смешанная форма. Она встречается очень редко. Для нее характерна дисфункция и левого, и правого желудочков.
Симптомы
Патология проявляет достаточно много симптомов. Нет каких-либо специфических признаков, по которым можно диагностировать болезнь точно.
Декомпенсированная сердечная недостаточность – это последствие других заболеваний сердца, поэтому клиническая картина достаточно разнообразна, так как одни симптомы наслаиваются на другие.
Основные симптомы декомпенсированной сердечной недостаточности:
- Одышка. Она проявляется при небольших нагрузках, но если нет соответствующего лечения, то патология прогрессирует, и беспокоит, даже если человек находится в спокойном состоянии. Возникает это вследствие застойных процессов в легких.
- Отечности ног и рук. Объясняются они нарушенным оттоком жидкости из организма. При этом поражается также и сердечная мышца.
- Сухой кашель.

- Болевые ощущения или дискомфорт в области правого подреберья.
- Асцит – водянка в брюшной полости. При этом живот и вес человека значительно увеличиваются.
- Общая слабость, чувство переутомления.
- Холодные стопы и кисти рук.
- Небольшое количество мочи, редкие позывы к мочеиспусканию.
При обследовании врачи обнаруживают хрипы в легких, аритмию, застойные процессы. Наблюдается повышение давления в яремной вене.
Причины
Причинами хронической сердечной недостаточности в стадии декомпенсации являются различные заболевания сердечно-сосудистой системы, которые не лечились вовремя.
Декомпенсированная сердечная недостаточность возникает по таким причинам:
- Гипертоническая болезнь, а точнее, запустить необратимый процесс может гипертонический криз.
- Врожденные пороки сердца. Это аномалии сердечных клапанов, вследствие которых происходит сбой сердечной работы.
- Миокардит.
- Стабильная тахиаритмия.
- Кардиомиопатия гипертрофического типа.
Вышеперечисленные причины относятся к сердечным патологиям. Также сердечную недостаточность могут вызывать и другие факторы:
- Хронический алкоголизм.
- Отравление организма бактериально-токсического типа.
- Бронхиальная астма, которая не лечилась и перешла в запущенную форму.
- Неправильное лечение или же его отсутствие на первой стадии патологии.
- Ожирение.
- Сахарный диабет.
Лечение
Перед тем как назначить метод лечебной терапии и конкретные препараты, врач проводит полное обследование. К нему относится изучение анамнеза, так как если развилась последняя стадия заболевания, то у человек уже есть история болезни. Также проводится физикальный осмотр.
Обязательно пациенту нужно сдать анализы крови и мочи. Из инструментальных исследований назначается рентренография и ЭХО-кардиография. К современным методам диагностики относятся МРТ и КТ. Они очень информативны, их могут назначать вместо рентгена и УЗИ. Уже после необходимых исследований назначаются лекарственные препараты.
Лечение должно быть направлено на устранение декомпенсации организма и восстановление основных его функций, нейтрализовать застойные процессы. Терапия обязательно проходит под наблюдением врачей, то есть только в условиях стационара. Больному нужен постельный режим, обязательно исключается любая нагрузка (физическая и эмоциональная). Пациент должен периодически садиться или делать несколько шагов. Это поможет предотвратить застойные процессы и образование тромбов.
Медикаментозная терапия
Декомпенсированная сердечная недостаточность лечится комплексом из разнообразных препаратов. Важно принимать:
- Ингибиторы АПФ.
- Бета-ингибиторы. Эти препараты помогают сократить потребности миокарда.
- Сердечные гликозиды. Эти препараты способствуют увеличению сердечного выброса.
- Антагонисты альдостерона. Эти средства повышают артериальное давление и выводят излишки жидкости из организма.
- Антиаритмические препараты.
Важно принимать антигипентензивные препараты, средства, которые влияют на реологические качества крови и липидный обмен. Дополнительно требуются диуретики.
При запущенной сердечной недостаточности назначаются и другие лекарства. Так как от дисфункции сердца страдает весь организм, требуется прием гепатопротекторов, иммуномодуляторов и витаминных комплексов.
Важно, чтобы комплекс препаратов назначал квалифицированный специалист, потому как все сердечные лекарства имеют достаточно большой список побочных эффектов. Только врач может назначить терапию, исходя из всех индивидуальных особенностей организма пациента, чтобы снизить вероятность проявления таких действий на организм.
Хирургические операции
Чаще всего при сердечной декомпенсации назначается хирургическое лечение. К таким методам относятся:
- шунтирование сосудов;
- ангиопластика коронарного типа;
- установка дефибриллятора или кардиостимулятора.
Радикальное хирургическое лечение назначается пациентам, у которых есть необратимые изменения структуры органов. При этом может требоваться пересадка легких, сердца или крупных артерий.
При сердечной недостаточности левого желудочка пациентам имплантируют специальный аппарат, который функционирует за него. Некоторое время назад врачи устанавливали данный аппарат временно, до пересадки сердца, но сейчас доказано, что он значительно продлевает жизнь пациентов.
Сердечная недостаточность в стадии декомпенсации – это такое тяжелое состояние, при котором в большинстве случаев наступает летальный исход. Поэтому заниматься самолечением в данном случае просто противопоказано. Согласно статистике, около 75% мужчин и 62% женщин не проживают больше 5 лет с такой патологией. Но такие цифры обусловлены тем, что люди несвоевременно обращаются к врачам.
Для подготовки материала использовались следующие источники информации.
Декомпенса́ция (от лат. de… — приставка, обозначающая отсутствие, и compensatio — уравновешивание, возмещение) — нарушение нормального функционирования отдельного органа, системы органов или всего организма, наступающее вследствие исчерпания возможностей или нарушения работы приспособительных механизмов к патологическим изменениям, вызванным заболеванием, например, декомпенсация сердца при его пороках.
Компенсация [ править | править код ]
Практически любой орган или система органов имеет механизмы компенсации, обеспечивающие приспособление органов и систем к изменяющимся условиям (изменениям во внешней среде, изменениям образа жизни организма, воздействиям патогенных факторов). Если рассматривать нормальное состояние организма в нормальной внешней среде как равновесие, то воздействие внешних и внутренних факторов выводит организм или отдельные его органы из равновесия, а механизмы компенсации восстанавливают равновесие, внося определённые изменения в работу органов или изменяя их самих. Так, например, при пороках сердца или при постоянной значительной физической нагрузке (у спортсменов) происходит гипертрофия мышцы сердца (в первом случае она компенсирует пороки, во втором — обеспечивает более мощный кровоток для частой работы на повышенной нагрузке).
Компенсация не является «бесплатной» — как правило, она приводит к тому, что орган или система работает с более высокой нагрузкой, что может быть причиной снижения стойкости к вредным воздействиям.
Стадия декомпенсации [ править | править код ]
Любой компенсаторный механизм имеет определённые ограничения по степени выраженности нарушения, которое он в состоянии компенсировать. Лёгкие нарушения компенсируются легко, более тяжёлые могут компенсироваться не полностью и с различными побочными эффектами. Начиная с какого-то уровня тяжести компенсаторный механизм либо полностью исчерпывает свои возможности, либо сам выходит из строя, в результате чего дальнейшее противодействие нарушению становится невозможным. Такое состояние и называется декомпенсацией.
Болезненное состояние, в котором нарушение деятельности органа, системы или организма в целом уже не может быть скомпенсировано приспособительными механизмами, называется в медицине «стадией декомпенсации». Достижение стадии декомпенсации является признаком того, что организм уже не может собственными силами исправить повреждения. При отсутствии радикальных способов лечения потенциально смертельное заболевание в стадии декомпенсации неизбежно приводит к летальному исходу. Так, например, цирроз печени в стадии декомпенсации может быть излечен только пересадкой — самостоятельно печень восстановиться уже не может.