Декомпенсированная почечная недостаточность что это такое
Декомпенсированная почечная недостаточность что это такое — Cardio
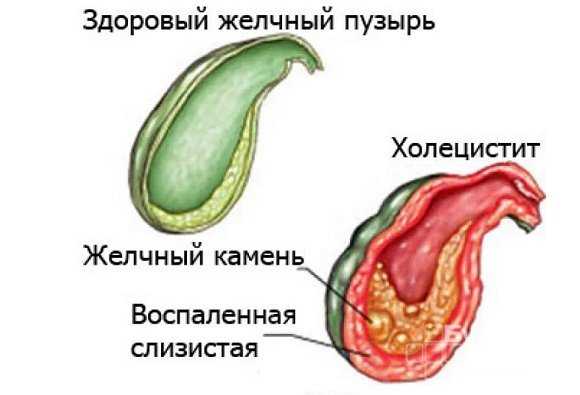
Современной медицине удается справляться с большинством острых заболеваний почек и сдерживать прогрессирование большинства хронических. К сожалению, до сих пор около 40% процентов почечных патологий осложняются развитием хронической почечной недостаточности (ХПН).
Под этим термином подразумевается гибель или замещение соединительной тканью части структурных единиц почек (нефронов) и необратимое нарушение функций почек по очищению крови от азотистых шлаков, выработке эритропоэтина, ответственного за образование элементов красной крови, удалению излишков воды и солей, а также обратному всасыванию электролитов.
Следствием хронической почечной недостаточности становится расстройство водного, электролитного, азотистого, кислотно-щелочного равновесий, что влечет необратимые сдвиги в состоянии здоровья и нередко становится причиной смерти при терминальном варианте ХПН. Диагноз ставится при нарушениях, регистрирующихся на протяжении трех месяцев и дольше.
Сегодня ХПН называется также хронической болезнью почек (ХБП). Этим термином подчеркивается потенциальная возможность развития тяжелых форм почечной недостаточности даже при начальных стадиях процесса, когда скорость клубочковой фильтрации (СКФ) еще не снижена. Это позволяет более внимательно заниматься пациентами с малосимптомными формами почечной недостаточности и улучшать их прогноз.
Критерии ХПН
Диагноз ХПН выносится, если у пациента в течение 3 месяцев и более наблюдается один из двух вариантов почечных нарушений:
- Повреждения почек с нарушением их строения и функции, которые определяются лабораторно или инструментальными методами диагностики. При этом СКФ может снижаться или оставаться нормальной.
- Имеется снижение СКФ меньше 60 мл за минуту в сочетании с повреждениями почек или без них. Такой показатель скорости фильтрации соответствует гибели порядка половины нефронов почек.
Что приводит к ХПН
Практически любое хроническое забо
Хроническая почечная недостаточность: стадии, симптомы и лечение
Острые и хронические патологии почек стали диагностироваться всё чаще. Сейчас медицина более развита и поэтому успешнее помогает пациентам.
Но патологии настолько серьезные, что 40% из них осложняются хронической почечной недостаточностью.
Содержание статьи
Общая информация
 Хроническая почечная недостаточность (ХПН) – необратимое нарушение работы почек. Она возникает из-за прогрессирующего отмирания нефронов.
Хроническая почечная недостаточность (ХПН) – необратимое нарушение работы почек. Она возникает из-за прогрессирующего отмирания нефронов.
При этом нарушается работа мочевыделительной системы, развивается уремия под влиянием скопления токсинов после азотистого обмена – мочевины, креатинина и мочевой кислоты.
При хронической недостаточности происходит гибель большого количества структурных единиц органа и замещение их соединительной тканью.
Это провоцирует необратимые дисфункций почек, которые не дают крови очищаться от продуктов распада, также нарушается производство эритропоэтина, который отвечает за формирование красных кровяных элементов, за выведение лишней соли и воды.
Главное последствие почечной недостаточности – серьезные изменения водного, электролитного, кислотно-щелочного, азотистого баланса. Все это провоцирует патологии в организме человека и часто становится причиной смертельных случаев при терминальной стадии ХПН.Диагноз ХПН ставится, когда нарушения не прекращаются три месяца и дольше. Даже при небольшом проявлении дисбаланса врач должен внимательно следить за пациентом, чтобы улучшать прогнозы заболевания и по возможности не допускать необратимых изменений.
Статистика заболевания
К группе риска возникновения ХПН относятся:
- люди с тканевым дизэмбриогенезом почек;
- при тяжелых уропатиях;
- при тубулопатиях;
- при нефрите наследственной природы;
- при склерозирующем нефрите.
Причины развития
К основным причинам развития являются:
Вторичные патологии органа, которые были спровоцированы другими болезнями:
- сахарным диабетом любого типа;
- патологически высоким артериальным давлением;
- системными патологиями соединительной ткани;
- гепатитом типа В и С;
- системным васкулитом;
- подагрой;
- малярией.
Скорость активного развития ХПН зависит от скорости склерозирования тканей органа, от причин и выявленной активности нефропатии.
Самый быстрый темп проявления недостаточности наблюдается при волчаночном нефрите, при амилоидной или диабетической нефропатии.Намного медленнее развивается ХПН при пиелонефрите, поликистозе и подагрической форме нефропатии.
Хроническая недостаточность зачастую осложняется обострениями при дегидратации, потери организмом натрия, гипотонии.
Классификация и виды
Хроническая недостаточность почек классифицируется на несколько видов в соответствии с выраженностью протекания симптоматики:
 Латентная ХПН – симптомы почти не развиваются. Пациент ощущает лишь небольшую усталость. Зачастую диагноз ставится при обследовании совершенно другой проблемы.
Латентная ХПН – симптомы почти не развиваются. Пациент ощущает лишь небольшую усталость. Зачастую диагноз ставится при обследовании совершенно другой проблемы.- Компенсированная ХПН – объем отделяемой мочи сильно увеличивается – превышает 2 л в сутки, с утра формируется легкая отечность.
- Интермиттирующая – развивается сильная утомляемость, она мешает вести нормальный образ жизни, появляется сухость во рту и слабость в мышцах.
- Терминальная – характеризуется резкой сменой настроения, сильно ухудшается функционирование иммунитета. Прослеживается дисфункция других внутренних органов кроме почек, больше всего легких и сердца. Из полости рта больного ощущается запах мочи – это один из основных диагностических признаков опасного течения недостаточности.
Характер клинической картины
Многие пациенты с ХПН не жалуются на патологические симптомы, потому что в первое время в организме происходит компенсация даже сильного ухудшения работы почек.
Явные проявления заболевания развиваются только на его последних стадиях.
Почки имеют огромный потенциал компенсационных нарушений, иногда они работают намного больше, чем требуется человеку для нормальной жизнедеятельности.
Бывает так, что почка продолжает работать за оба органа, поэтому долгое время симптомы не дают о себе знать.
Небольшое нарушение функционирования органа диагностируется только при сдаче анализов крови и мочи. Врач в таком случае предлагает прохождение регулярного обследования, чтобы отслеживать патологические изменения в органе.
Процесс лечения требует купирования симптоматики и предупреждения последующего ухудшения состояния. Когда даже при коррекции работа почек ухудшается, то проявляются:
Похожая симптоматика характерна и для других болезней. В любом случае при обнаружении одного или нескольких признаков требуется посетить врача.
Стадии течения
Замещение клубочков соединительной тканью сопровождается сначала частичной дисфункцией органа и компенсаторными изменениями в здоровых клубочках. Таким образом, недостаточность развивается поэтапно под влиянием уменьшения скорости клубочковой фильтрации.
- Начальная стадия. Скорость клубочковой фильтрации (СКФ) за минуту равняется 90 мл – это норма. Но вместе с этим уже есть повреждения почек.
- Вторая стадия – предполагает наличие повреждения и небольшого уменьшения скорости до 60 – 89 мл за минуту. Для людей преклонного возраста эти показатели можно считать нормальными.
- Третья – в почках наблюдаются умеренные нарушения, а СКФ за минуту доходит до 30 – 60 мл. Но патологический процесс практически скрыт, отсутствует явная симптоматика, может отмечаться только небольшое учащение мочеиспускания, небольшое снижение концентрации в крови эритроцитов и гемоглобина. Это провоцирует слабость, ухудшение трудоспособности, побледнение кожи, слизистых, ломкость ногтей, волос, сухость кожного покрова и ухудшение аппетита. Почти в 50% случаев отмечается повышение показателей нижнего диастолического давления.
- Четвертая – терминальная. Клубочковая фильтрация в минуту уменьшается до 15 мл, также уменьшается объем мочи, до полного отсутствия. Одновременно развиваются все симптомы отравления азотистыми шлаками, поражается нервная система, миокард. Жизнедеятельность полностью зависит от своевременного проведения очищения крови на аппарате – без помощи почек. Без процедуры гемодиализа и срочной пересадки человек погибает.
- Патая стадия – консервативная, потому что ее можно сдерживать посредством приема лекарственных средств, и она пока еще не предполагает реализацию гемодиализа на аппарате. Но скорость фильтрации за минуту составляет всего 15 – 29 мл.
Также развиваются проявления недостаточности, а именно:
- сильная слабость;
- ухудшение работоспособности из-за малокровия;
- увеличение объема мочи;
- частые позывы мочеиспускания по ночам;
- подъем артериального давления.
Диагностические методы
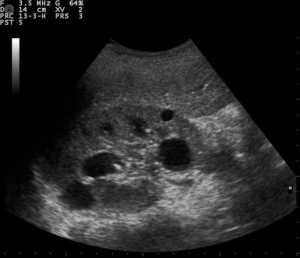 Процесс диагностики реализуется на основе внимательного изучения клинической картины и истории заболевания. Пациент обязательно проходит следующие обследования:
Процесс диагностики реализуется на основе внимательного изучения клинической картины и истории заболевания. Пациент обязательно проходит следующие обследования:
Все эти методы диагностики помогают врачу установить наличие и стадию ХПН, правильно подобрать лечение и значительно облегчить состояние больного.
Способы терапии
Способы лечения полностью зависят от стадии развития ХПН и ее причин. На первых порах проводится амбулаторное лечение, то есть в больницу ложиться не требуется.
Но для профилактики реализуется плановая госпитализация – не менее 1 раза за год, чтобы провести сложные обследования.
Лечение хронической почечной недостаточности всегда контролируется со стороны терапевта, который обязательно при необходимости направляет к нефрологу.
Правильное лечение предполагает обязательную коррекцию образа жизни и иногда прием специальных препаратов для нормализации показателей давления, уменьшения концентрации холестерина в крови.
Этот комплекс позволяет предупредить прогрессирование болезни и ущерб кровотоку.
Общие препараты и традиционные подходы
Лечебный процесс при ХПН на первых стадиях поражения основывается на лекарственной терапии. Она помогает:
- нормализовать высокие показатели артериального давления;
- стимулировать производство мочи;
- предупредить возникновение аутоиммунных процессов, когда организм начинает атаковать сам себя.
Таких эффектов получается добиться с помощью:
- препаратов на основе гормонов;
- эритропоэтинов – они устраняют последствия анемии;
- препаратов с кальцием и витамином D – они помогают укрепить костную систему и предупредить переломы.
При более серьезном поражении реализуются другие методы:
- Гемодиализ для очищения и фильтрации крови. Реализуется он вне организма посредством аппарата. В него подается венозная кровь с одной руки, она проходит очищение и возвращается через трубку в другой руке. Данный метод реализуется пожизненно или до пересадки органа.
- Перитонеальный диализ – процесс очищения крови при помощи нормализации водно-солевого баланса. Проводится через брюшной отдел пациента, куда сначала вводится специальный раствор, а после высасывается обратно. Трансплантация органа. В этом случае очень важно, чтобы орган прижился.
Лечение на разных стадиях
Каждая степень тяжести недостаточности почек предусматривает разные способы терапии:
- При 1 степени поражения проводится купирование острого воспаления и снижается выраженность симптомов ХПН.
- При 2 степени одновременно с лечением ХПН оценивается скорость ее прогрессирования, и используются средства для замедления патологического процесса. К ним относятся Хофитол и Леспенефрил – это растительные средства, дозу и срок приема которых назначает только доктор.
- При 3 степени реализуется дополнительное лечение осложнений, нужны медикаменты для замедления прогрессирования ХПН. Проводится коррекция показателей артериального давления, анемии, нарушений содержания кальция и фосфатов, лечение сопутствующих инфекций и сбоев в работе сердечно-сосудистой системы.
- При 4 степени пациента готовят и проводят заместительную почечную терапию.
- При 5 степени также реализуется заместительная терапия и по возможности трансплантация органа.
Народные методы
В домашних условиях с целью облегчения состояния пользуются рецептами народной медицины.
Они помогают нормализовать функции почек, почистить кровь, снять отеки и восстановить отхождение мочи.
Прежде чем начинать лечение, обязательно нужно одобрение врача, чтобы не навредить своему состоянию еще больше.
Сборы из трав
Лекарственные травы эффективно облегчают симптоматику при недостаточности. Для получения средства следует смешать корни петрушки, шишки от можжевельника, полевой хвощ. В эту смесь добавляют 250 мл воды и кипятят в емкости с закрытой крышкой в течение 2 минут, затем настаивают еще 5 минут и процеживают.
Пить отвар необходимо 3 раза в день, не пропуская, предварительно разогревая. Такая терапия проводится в течение месяца.
Клюква
В составе клюквы есть такие компоненты, как фруктоза, дубильные вещества. Они предупреждают инфекции мочевыводящих путей при ХПН. Кроме того, ягода помогает ускорить выведение бактерий. Для ожидаемого результата следует ежедневно выпивать по 300 мл сока ягоды.
Петрушка
Это доступный продукт, но при этом очень эффективный для состояния почек. Сок растения растения помогает стимулировать выведение мочи. Известны случаи, когда петрушка помогала значительно облегчить состояния даже при запущенной ХПН. Но для достижения результата лечить ей нужно долгое время.
Диетические предписания
Питание при ХПН является важным леченым этапам независимо от тяжести заболевания. Оно предполагает:
- употребление высококалорийных продуктов, нежирных, не слишком соленых, не острых, но обогащенных углеводами, а значит, картофель, сладости и рис можно и даже нужно употреблять.
- готовить следует на пару, запекать;
- кушать небольшими порциями по 5 – 6 раз за день;
- включать в рацион меньше белков;
- не потреблять много жидкости, ее суточный объем составляет не более 2 л;
- отказаться от грибов, орехов, бобовых;
- ограничить потребление сухофруктов, винограда, шоколада и кофе.
Терапия для детей
 Для терапии почечной недостаточности хронической формы у ребенка требуются гомеостатические диетические средства.
Для терапии почечной недостаточности хронической формы у ребенка требуются гомеостатические диетические средства.
Для начала реализуется биохимия мочи и крови для быстрого установления потребности в калии, воде, белках и натрии.
Лечение предполагает замедление скорости заполнения почек продуктами азотистого распада. Одновременно требуется поддержание кислотно-щелочного баланса и равновесия электролитов.
Если для ребенка показано ограничение белков в рационе, ему дают только животные белки с невысокой концентрацией эссенциальных аминокислот.
Когда показатели клиренса слишком низкие, воду можно пить только дробно, проводится постоянный контроль содержания натрия в крови.
При гипокальцемии требуется пероральное введение кальция, прием витамина D. В запущенных случаях реализуется диализ. Гемодиализ требуется, пока не решится вопрос о пересадке органа, и она не будет проведена.
Последствия и сложности
Основная сложность диагностики и лечения ХПН в том, что на первых этапах развития патология никак не проявляется. Почти все пациенты обращаются за помощью с запущенными формами недостаточности наличием сопутствующих осложнений в организме.
Такое течение отражается на многих органах пациента, больше всего страдает мочевыделительная системы, угнетается дыхательная функция, развиваются приступы потери сознания.
К последствиям неправильного подхода в лечении или запущенности процесса ХПН относятся:
- уремия – самоотравление продуктами распада, при этом возникает риск уремической комы – потери сознания, серьезных отклонений в дыхательной системе и кровообращении;
- осложнения в работе сердца и сосудов: сердечная недостаточность, ишемия, инфаркт миокарда, учащение сердцебиения, перикардит;
- устойчивое повышение показателей артериального давления более 139/89 мм рт.ст, которое не поддается коррекции;
- острые формы гастрита;
- осложнения в результате организации диализа: гипертензия, анемия, нарушение чувствительности кистей и стоп, неправильное усвоение кальция и ломкость костей;
- снижение либидо.
Профилактические меры
Недостаточность почек часто сопровождает сахарный диабет, гломерулонефрит и гипертензию, поэтому за этими людьми врачи следят очень внимательно, они дополнительно наблюдаются у нефролога.
Все люди из групп риска, у которых есть даже минимальные проблемы с почками, должны постоянно:
- контролировать показатели артериального давления;
- делать электрокардиограмму;
- делать УЗИ органов брюшного отдела;
- сдавать общие анализы мочи и крови;
- соблюдать рекомендации доктора, касающиеся образа жизни, питания и работы.
Для профилактики поражения почек ХПН или при запущенной форме заболевания до тяжелых стадий, требуется своевременное лечение любых нарушений в работе органа, постоянный контроль состояния врачом.
Почечная недостаточность - НЦЗД
Что такое почечная недостаточность?
Это состояние организма, когда ваши почки не могут больше работать так, чтобы поддерживать ваше здоровье. Со временем (от нескольких месяцев до нескольких лет) почки могут полностью утратить способность обеспечивать очищение организма и, как следствие, нормальную жизнедеятельность. Такое состояние называют терминальной стадией хронической почечной недостаточности.
Хроническая почечная недостаточность (ХПН) является неизбежным исходом многих хронических заболеваний почек. Количество таких больных постоянно растет. В 2010 г. 2 млн человек в мире имели последнюю (терминальную) стадию ХПН, т.е. находились на гемодиализе, перитонеальном диализе или нуждались в донорской почке. За последние 20 лет это число увеличилось в 4 раза. Количество больных с начальными стадиями ХПН превышает число больных с последней стадией ХПН более чем в 50 раз.
Хроническая болезнь почек (англ. chronic kidney disease, сокр. ХБП) — повреждение почек либо снижение их функции в течение 3 месяцев и более. Заболевание классифицируется на 5 стадий, которые различаются по тактике ведения больного и риску развития терминальной почечной недостаточности и сердечно-сосудистых осложнений.
Современная классификация основана на двух показателях — скорости клубочковой фильтрации (СКФ) и признаках почечного повреждения (протеинурия,альбуминурия). В зависимости от их сочетания выделяют пять стадий хронической болезни почек.
| стадия | описание | СКФ, мл/мин |
| 1 | Признаки нефропатии, нормальная СКФ | > 90 |
| 2 | Признаки нефропатии, легкое снижение СКФ | 60-89 |
| 3А | Умеренное снижение СКФ | 45-59 |
| 3Б | Выраженное снижение СКФ | 30-44 |
| 4 | Тяжелое снижение СКФ | 15-29 |
| 5 | Терминальная хроническая почечная недостаточность | < 15 |
Стадии 3—5 соответствуют определению хронической почечной недостаточности (снижение СКФ 60 и менее мл/мин). Стадия 5 соответствует терминальной хронической почечной недостаточности (уремия).
Хроническая почечная недостаточность (ХПН) может быть следствием заболеваний почек (хронический диффузный гломерулонефрит, хронический пиелонефрит, амилоидоз почек и др.), динамических или механических нарушений проходимости мочевых путей (почечнокаменная болезнь, сужение уретры и т. д.), сердечно-сосудистых и коллагеновых болезней, эндокринных нарушений (например, сахарный диабет) и др.
Как хроническая почечная недостаточность (ХПН) может проявить себя?
Когда начинает развиваться почечная недостаточность, нарушаются важные функции. В вашей крови накапливаются избыточная жидкость и продукты жизнедеятельности. В результате накопления воды и продуктов обмена, а также из-за снижения выработки определенных гормонов у Вас может появиться чувство недомогания.
Признаки хронической почечной недостаточности часто появляться очень медленно:
- снижение количества мочи
- отечность лица, рук, ног
- снижение или потеря аппетита
- зуд кожных покровов
- чувство хронической усталости
- высокое артериальное давление
Как можно помочь почкам при ХПН?
Необходимо чтобы с самого начала заболевания (или его выявления) Вас наблюдал нефролог! На ранних стадиях ХПН Ваш врач будет подбирать терапию с целью замедлить прогрессирование заболевания и появления некоторых симптомов.
Однако позднее Вам потребуется лечение, которое заменит большинство из утраченных функции почек, три варианта:
- перитонеальный диализ
- гемодиализ
- пересадка почки
Что такое диализ?
Диализ – это процедура, которая замещает такие функции как:
- удаление избытка воды
- удаление продуктов обмена
Существует два вида диализа:
- перитонеальный диализ (ПД)
- гемодиализ (ГД)
Учитывая, что развитие терминальной стадии хронической почечной недостаточности в большинстве случаев неизбежно (в некоторых случаях, спустя десятилетия), весь период до проведения заместительной почечной терапии необходим тщательный динамический контроль за состоянием показателей большинства органов и систем врачом-нефрологом.
Врачи нашего отделения уже не один год имеют дело с хронической почечной недостаточностью у детей и делают все возможное, чтобы продлить время до назначения заместительной почечной терапии.
Хроническая почечная недостаточность - причины, симптомы, диагностика и лечение
Хроническая почечная недостаточность – это постепенное угасание почечных функций, обусловленное гибелью нефронов вследствие хронического заболевания почек. На начальных стадиях протекает бессимптомно, в последующем присоединяются расстройства общего состояния и мочевыделения, отеки, кожный зуд. Постепенное ухудшение функции почек приводит к нарушению жизнедеятельности организма, возникновению осложнений со стороны различных органов и систем. Диагностика включает клинические и биохимические анализы, пробы Реберга и Зимницкого, УЗИ почек, УЗДГ почечных сосудов. Лечение ХПН основано на терапии основного заболевания, устранении симптоматики и повторных курсах экстракорпоральной гемокоррекции.
Общие сведения
Хроническая почечная недостаточность (ХПН) – необратимое нарушение фильтрационной и выделительной функций почек, вплоть до полного их прекращения, вследствие гибели почечной ткани. ХПН имеет прогрессирующее течение, на ранних стадиях проявляется общим недомоганием. При нарастании ХПН – выраженные симптомы интоксикации организма: слабость, потеря аппетита, тошнота, рвота, отеки, кожные покровы - сухие, бледно-желтые. Резко, иногда до нуля, снижается диурез. На поздних стадиях развивается сердечная недостаточность, отек легких, склонность к кровотечениям, энцефалопатия, уремическая кома. Показаны гемодиализ и пересадка почки.
Причины ХПН
Патогенез
В основе патогенеза лежит прогрессирующая гибель нефронов. Вначале почечные процессы становятся менее эффективными, затем нарушается функция почек. Морфологическая картина определяется основным заболеванием. Гистологическое исследование свидетельствует о гибели паренхимы, которая замещается соединительной тканью. Развитию ХПН предшествует период страдания хроническим заболеванием почек длительностью от 2 до 10 и более лет. Течение болезни почек до начала ХПН можно условно подразделить на ряд стадий. Определение этих стадий представляет практический интерес, поскольку влияет на выбор тактики лечения.
Классификация
Выделяют следующие стадии хронической почечной недостаточности:
- Латентная. Протекает без выраженных симптомов. Обычно выявляется только по результатам углубленных клинических исследований. Клубочковая фильтрация снижена до 50-60 мл/мин, отмечается периодическая протеинурия.
- Компенсированная. Пациента беспокоит повышенная утомляемость, ощущение сухости во рту. Увеличение объема мочи при снижении ее относительной плотности. Снижение клубочковой фильтрации до 49-30 мл/мин. Повышен уровень креатинина и мочевины.
- Интермиттирующая. Выраженность клинических симптомов усиливается. Возникают осложнения, обусловленные нарастающей ХПН. Состояние пациента изменяется волнообразно. Снижение клубочковой фильтрации до 29-15 мл/мин, ацидоз, стойкое повышение уровня креатинина.
- Терминальная. Харатеризуется постепенным снижением диуреза, нарастанием отеков, грубыми нарушениями кислотно-щелочного и водно-солевого обмена. Наблюдаются явления сердечной недостаточности, застойные явления в печени и легких, дистрофия печени, полисерозит.
Симптомы ХПН
В период, предшествующий развитию хронической почечной недостаточности, почечные процессы сохраняются. Уровень клубочковой фильтрации и канальцевой реабсорбции не нарушен. В последующем клубочковая фильтрация постепенно снижается, почки теряют способность концентрировать мочу, начинают страдать почечные процессы. На этой стадии гомеостаз еще не нарушен. В дальнейшем количество функционирующих нефронов продолжает уменьшаться, и при снижении клубочковой фильтации до 50-60 мл/мин у больного появляются первые признаки ХПН.
Пациенты с латентной стадией ХПН жалоб обычно не предъявляют. В некоторых случаях они отмечают нерезко выраженную слабость и снижение работоспособности. Больных с ХПН в компенсированной стадии беспокоит снижение работоспособности, повышенная утомляемость, периодическое ощущение сухости во рту. При интермиттирующей стадии ХПН симптомы становятся более выраженными. Слабость нарастает, больные жалуются на постоянную жажду и сухость во рту. Аппетит снижен. Кожа бледная, сухая.
Пациенты с терминальной стадией ХПН худеют, их кожа становится серо-желтой, дряблой. Характерен кожный зуд, сниженный мышечный тонус, тремор кистей и пальцев, мелкие подергивания мышц. Жажда и сухость во рту усиливается. Пациенты апатичны, сонливы, не могут сосредоточиться.
При нарастании интоксикации появляется характерный запах аммиака изо рта, тошнота и рвота. Периоды апатии сменяются возбуждением, больной заторможен, неадекватен. Характерна дистрофия, гипотермия, охриплость голоса, отсутствие аппетита, афтозный стоматит. Живот вздут, частая рвота, понос. Стул темный, зловонный. Больные предъявляют жалобы на мучительный кожный зуд и частые мышечные подергивания. Нарастает анемия, развивается геморрагический синдром и почечная остеодистрофия. Типичными проявлениями ХПН в терминальной стадии являются миокардит, перикардит, энцефалопатия, отек легких, асцит, желудочно-кишечные кровотечения, уремическая кома.
Осложнения
ХПН характеризуется нарастающими нарушениями со стороны всех органов и систем. Изменения крови включают анемию, обусловленную как угнетением кроветворения, так и сокращением жизни эритроцитов. Отмечают нарушения свертываемости: удлинение времени кровотечения, тромбоцитопению, уменьшение количества протромбина. Со стороны сердца и легких наблюдается артериальная гипертензия (более чем у половины больных), застойная сердечная недостаточность, перикардит, миокардит. На поздних стадиях развивается уремический пневмонит.
Неврологические изменения на ранних стадиях включают рассеянность и нарушение сна, на поздних – заторможенность, спутанность сознания, в некоторых случаях бред и галлюцинации. Со стороны периферической нервной системы обнаруживается периферическая полинейропатия. Со стороны ЖКТ на ранних стадиях выявляется ухудшение аппетита, сухость во рту. Позже появляется отрыжка, тошнота, рвота, стоматит. В результате раздражения слизистой при выделении продуктов метаболизма развивается энтероколит и атрофический гастрит. Образуются поверхностные язвы желудка и кишечника, нередко становящиеся источниками кровотечения.
Со стороны опорно-двигательного аппарата для ХПН характерны различные формы остеодистрофии (остеопороз, остеосклероз, остеомаляция, фиброзный остеит). Клинические проявления почечной остеодистрофии – спонтанные переломы, деформации скелета, сдавление позвонков, артриты, боли в костях и мышцах. Со стороны иммунной системы при ХПН развивается лимфоцитопения. Снижение иммунитета обуславливает высокую частоту возникновения гнойно-септических осложнений.
Диагностика
При подозрении на развитие хронической почечной недостаточности пациенту необходима консультация нефролога и проведение лабораторных исследований: биохимический анализ крови и мочи, проба Реберга. Основанием для постановки диагноза становится снижение уровня клубочковой фильтрации, возрастание уровня креатинина и мочевины.
При проведении пробы Зимницкого выявляется изогипостенурия. УЗИ почек свидетельствует о снижении толщины паренхимы и уменьшении размера почек. Снижение внутриорганного и магистрального почечного кровотока выявляется на УЗДГ сосудов почек. Рентгенконтрастную урографию следует применять с осторожностью из-за нефротоксичности многих контрастных препаратов. Перечень других диагностических процедур определяется характером патологии, ставшей причиной развития ХПН.
Лечение хронической почечной недостаточности
Специалисты в сфере современной урологии и нефрологии располагают обширными возможностями в лечении ХПН. Своевременное лечение, направленное на достижение стойкой ремиссии нередко позволяет существенно замедлить развитие патологии и отсрочить появление выраженных клинических симптомов.
Лечение основного заболевания
При проведении терапии больному с ранней стадией ХПН особое внимание уделяется мероприятиям по предотвращению прогрессирования основного заболевания. Лечение основного заболевания продолжается и при нарушении почечных процессов, но в этот период увеличивается значение симптоматической терапии. При необходимости назначают антибактериальные и гипотензивные препараты. Показано санаторно-курортное лечение.
Требуется контроль уровня клубочковой фильтрации, концентрационной функции почек, почечного кровотока, уровня мочевины и креатинина. При нарушениях гомеостаза проводится коррекция кислотно-щелочного состава, азотемии и водно-солевого баланса крови. Симптоматическое лечение заключается в лечении анемического, геморрагического и гипертонического синдромов, поддержании нормальной сердечной деятельности.
Диета
Больным с хронической почечной недостаточностью назначается высококалорийная (примерно 3000 калорий) низкобелковая диета, включающая незаменимые аминокислоты. Необходимо снизить количество соли (до 2-3 г/сут), а при развитии выраженной гипертонии – перевести больного на бессолевую диету. Содержание белка в рационе зависит от степени нарушения почечных функций, при клубочковой фильтрации ниже 50 мл/мин количество белка уменьшается до 30-40 г/сут, при уменьшении показателя ниже 20 мл/мин - до 20-24 г/сут.
Симптоматическая терапия
При развитии почечной остеодистрофии назначают витамин D и глюконат кальция. Следует помнить об опасности кальцификации внутренних органов, вызванной большими дозами витамина D при гиперфосфатемии. Для устранения гиперфосфатемии назначают сорбитол+гидроксид алюминия. Во время терапии контролируется уровень фосфора и кальция в крови. Коррекция кислотно-щелочного состава проводится 5% раствором гидрокарбоната натрия внутривенно. При олигурии для увеличения объема выделяемой мочи назначают фуросемид в дозировке, которая обеспечивает полиурию. Для нормализации АД применяют стандартные гипотензивные препараты в сочетании с фуросемидом.
При анемии назначают препараты железа, андрогены и фолиевую кислоту, при снижении гематокрита до 25% проводят дробные переливания эритроцитной массы. Дозировка химиотерапевтических препаратов и антибиотиков определяется в зависимости от способа выведения. Дозы сульфаниламидов, цефалоридина, метициллина, ампициллина и пенициллина уменьшают в 2-3 раза. При приеме полимиксина, неомицина, мономицина и стрептомицина даже в малых дозах возможно развитие осложнений (неврит слухового нерва и др.). Больным ХПН противопоказаны производные нитрофуранов.
Использовать гликозиды при терапии сердечной недостаточности следует с осторожностью. Дозировка уменьшается, особенно при развитии гипокалиемии. Больным с интермиттирующей стадией ХПН в период обострения назначают гемодиализ. После улучшения состояния пациента вновь переводят на консервативное лечение.
Экстракорпоральные методы детоксикации
Эффективно назначение повторных курсов плазмофереза. При наступлении терминальной стадии и отсутствии эффекта от симптоматической терапии больному назначают регулярный гемодиализ (2-3 раза в неделю). Перевод на гемодиализ рекомендован при снижении клиренса креатинина ниже 10 мл/мин и повышении его уровня в плазме до 0,1 г/л. Выбирая тактику терапии, следует учитывать, что развитие осложнений при хронической почечной недостаточности уменьшает эффект гемодиализа и исключает возможность трансплантации почки.
Прогноз и профилактика
Прогноз при хронической почечной недостаточности всегда серьезный. Устойчивая реабилитация и существенное продление срока жизни возможно при своевременном проведении гемодиализа или пересадке почки. Решение о возможности проведения этих видов лечения принимается трансплантологами и врачами центров гемодиализа. Профилактика предусматривает своевременное выявление и лечение заболеваний, которые могут стать причиной ХПН.
Острая почечная недостаточность
Вы, наверное, приятно удивитесь, узнав, что практически все наши реанимационные пациенты с почечными повреждениями в конечном результате благополучно покидают нас безо всяких остаточных явлений. А все потому, что почка отлично восстанавливается, нужно только чуток помочь и не мешать ей поправляться.
Чем страшна почечная недостаточность
Итак, острая почечная недостаточность — внезапное нарушение функции обеих почек.
Некоторые думают, что почечное повреждение проявляется так, будто завернули вентиль и нет жидкости (мочи). Нет, почечная недостаточность проявляется снижением темпа диуреза. У взрослых темп диуреза снижается до уровня менее 50 миллилитров в час, а у детей — менее 2 мл на килограмм веса в час.
Читайте также:
День почки
При этом накапливаются вещества, образующиеся в результате обмена веществ (мочевина, креатинин и др.), в итоге нарушается нормальное функционирование организма. Впрочем, мочевину, креатинин и другие «шлаки» организм терпит до последнего, а вот электролитные нарушения, прежде всего — высокий калий в плазме, могут быстро привести к остановке сердечной деятельности.
Я проходил интернатуру. В отделение областной больницы вечером поступил молодой человек с признаками отравления неизвестным ядом (предположительно этиленгликолем). Поступил уже без сознания, сразу пришлось перевести его на управляемую вентиляцию легких. Мочи не было, мочевина и креатинин выше всяческих границ. Все попытки медикаментозно простимулировать почки не увенчались успехом. На утро запланировали провести ему диализ. Однако тем же утром парень умер. Калий у него был в 1,5 раза выше нормы.
Причины почечной недостаточности
Но случай острой почечной недостаточности в результате отравления — это скорее редкость. Гораздо чаще почечная дисфункция возникает как результат осложнения основного заболевания. Почки всегда страдают во вторую очередь, однако в конечном счете часто именно почечные проблемы выходят на первое место среди причин летального исхода или инвалидности. Развитие поражения почек происходит по трем причинам:
1. Допочечная причина — преренальная. Это когда произошло некое событие, в результате которого кровь не поступает в обе почки (ведь кровь в почке не только фильтруется, но и питает сам орган) или поступает в недостаточном количестве. Пережмите кран перед фильтром, все — фильтр не работает. Из-за чего такое бывает?
- Инфаркт миокарда. Поврежденная сердечная мышца не справляется со своей функцией, не создает необходимого давления, чтобы протолкнуть кровь в почечных канальцах, готово — почечная недостаточность. Но стоит поставить стент в поврежденную артерию, подстегнуть миокард веществами, похожими на адреналин, и вуаля — сердце весело забилось, почечная недостаточность разрешилась.
- Элементарное обезвоживание. Нет воды, кровь густеет, сердцу сложно протолкнуть густую жижу. Как лечить, вы, наверное, и без меня догадались.
- Анафилактический шок. В результате реакции организма на аллерген сосуды расслабились, сердце стало вялым, кровотока на периферии практически нет. Ну что ж — адреналин и море жидкости спасут ситуацию.
В общем, недостаточность, связанную с преренальными причинами, вылечить несложно. Однако если долго тянуть с лечением, то легко получить повреждение, ишемию почечной ткани, и тогда будет:
2. Собственно почечная причина — ренальная. В этом случае почки поражаются непосредственно от нефротоксичного фактора, который поражает почечную функциональную единицу — нефрон (образование, где происходит фильтрация крови). Самые основные факторы следующие:

- Промышленные яды (например этиленгликоль).
- Лекарственные препараты (антибиотики вроде аминогликозидов, особенно в этом деле прославились рентгенконтрастные вещества).
- Поражение почечных сосудов, чаще аутоиммунное. Это когда есть системная болезнь вроде склеродермии, васкулита, системной красной волчанки и пр.: в организме образуются антитела к собственным тканям, в том числе и к внутренней выстилке сосудов (в том числе поражаются и почки).
- Тяжелые травмы почек.
- Сахарный диабет.
- Миоглобинурия. Например, после запредельной для данного индивида физической нагрузки, когда происходят повреждения мышечных клеток с массивным выбросом белка миоглобина. Или в другой ситуации — к примеру, при землетрясениях, когда людей придавливает тяжелая балка, сдавленные ткани лишаются кровотока, отекают, клетки разрушаются, а когда людей достают из-под завала, кровоток восстанавливается и в систему попадают собственные яды, в том числе и миоглобин.
3. Послепочечные причины (постренальные) острой почечной недостаточности. Здесь виновны некие физические причины, которые не дают моче оттекать по трубочке (мочеточнику) ниже почки. Это, например, сужение мочеточника единственной почки, камни, опухоли и другие возможные причины, которые не позволяют моче попасть в мочевой пузырь. В результате растет давление в почечной ткани, сдавливаются сосуды, нарушается кровообращение, ткани отмирают.
Как все это выглядит?
Вы должны помнить, что данная проблема не появляется изолированно и на первых порах мы видим симптомы начальной проблемы. Дама выпила уксус? Тогда сначала будет боль, жжение, кровь, нарушение сознания, а уже потом почки «закричат» темной, буквально черной мочой. А вот когда пациент уронил давление, тогда несчастные почки будут молчать, снизится темп диуреза, и если мы будем долго тормозить с лечением, то замолчат навсегда.
Во всех случаях мы обнаружим, что мочи совсем мало или ее нет вовсе, и та моча, которую нам удалось выжать из пациента, — это темная, бурая, концентрированная жидкость. Выражаясь медицинским языком, наступила анурическая (если вообще нет мочи) либо олигоанурическая (когда ее мало) стадия. В организме концентрируются электролиты, продукты жизнедеятельности, результат — помутнение сознания (вплоть до комы), а также нарушения ритма сердца.
Так что вам, дорогие читатели, я рекомендую: берегите себя, избегайте ядов, не пейте суррогаты, помните, что жизнь есть самая большая ценность. Глотнуть яд — дело секундное, а вот вернуть свое здоровье может стать проблемой всей оставшейся и, возможно, неполноценной жизни.
Владимир Шпинев
Фото istockphoto.com
Хроническая почечная недостаточность - причины, лечение и осложнения почечной недостаточности
Хроническая почечная недостаточность (ХПН) – это тяжелое состояние почек, которое характеризуется постепенной утратой их функций.Наши почки постоянно фильтруют избыток жидкости и токсины из крови, которые затем удаляются из организма с мочой.
При хронической почечной недостаточности в организме накапливается жидкость, электролиты и опасные токсины, которые почки не в состоянии вывести.
На ранней стадии ХПН вы можете не испытывать никаких симптомов. Хроническая почечная недостаточность может не давать о себе знать, пока работа почек не будет существенно нарушена.
Лечение ХПН фокусируется на замедлении прогрессирования болезни, а также на лечении первоначальной болезни, которая вызвала поражение почек. Хроническая почечная недостаточность постепенно прогрессирует до терминальной стадии, которая без искусственного очищения крови (диализа) или пересадки почек смертельна.
Причины хронической почечной недостаточности
ХПН возникает тогда, когда какое-либо заболевание или токсин повреждает ваши почки, причем это повреждение ухудшается месяцами или годами.Среди причин хронической почечной недостаточности могут быть:
• Сахарный диабет 1 или 2 типа.
• Высокое артериальное давление.
• Повторяющиеся инфекции почек.
• Гломерулонефрит, воспаление нефронов.
• Поликистоз почек.
• Длительная обструкция мочевыводящих путей при мочекаменной болезни, увеличении простаты и некоторых формах рака.
• Везикоуретеральный рефлюкс, то есть заброс мочи из мочевого пузыря обратно в почки.
Факторы риска хронической почечной недостаточности:
• Сахарный диабет.
• Гипертоническая болезнь.
• Заболевания сердца.
• Курение.
• Ожирение.
• Высокий уровень холестерина.
• Болезни почек у родственников.
• Возраст старше 65 лет.
Кроме того, доказана расовая предрасположенность к хронической почечной недостаточности. Исследования среди жителей США показали, что ХПН более характерна для афроамериканцев, североамериканских индейцев и выходцев из Восточной Азии.
Симптомы хронической почечной недостаточности
Симптомы ХПН развиваются медленно, месяцами или годами. Они обусловлены преимущественно накоплением токсических веществ в организме.Симптомы включают:
• Тошнота и рвота.
• Потеря аппетита.
• Нарушение сна.
• Слабость и утомляемость.
• Пониженное выделение мочи (олигурия).
• Ухудшение умственной деятельности.
• Мышечные подергивания и спазмы.
• Гипертензия, которую трудно контролировать.
• Отеки на нижних конечностях.
• Боль в груди.
• Одышка.
Признаки почечной недостаточности часто неспецифичны. Это означает, что они могут говорить и о других заболеваниях. Кроме того, почки очень хорошо адаптируются и компенсируют частичную потерю функций. Поэтому симптомы ХПН могут не проявляться до того момента, пока нарушение работы почек не станет очень критическим и необратимым.
Когда следует обратиться к врачу?
Обратитесь к врачу как можно скорее, если вы заметите у себя подозрительные симптомы. Если вы страдаете заболеваниями, которые повышают риск ХПН, ваш врач должен постоянно наблюдать вас, делать анализы крови и мочи, измерять артериальное давление. Ни в коем случае не запускайте инфекции мочевыводящих путей – при первых признаках неблагополучия обращайтесь к врачу!Диагностика хронической почечной недостаточности
Для диагностики ХПН используются такие анализы и процедуры:1. Анализы крови.
Анализы функции почек определяют уровень токсичных продуктов обмена в крови, таких как мочевина и креатинин. Если их содержание в крови повышено, то, возможно, почки не справляются со своей работой.
2. Анализы мочи.
Анализы мочи помогают выявить нарушения, характерные для ХПН. В моче можно обнаружить белок, эритроциты, лейкоциты, сахар – содержание этих компонентов может говорить о том или ином заболевании почек или системном заболевании.
3. Визуализация почек.
Для того чтобы рассмотреть почки и мочевыводящие пути, чаще всего используется ультразвук. В некоторых случаях назначают компьютерную и магнитно-резонансную томографию, ангиографию (исследование сосудов) и др.
4. Биопсия почек.
Для биопсии врач делает анестезию, а затем с помощью специальной длинной иглы берет образец почечной ткани для анализов. В лаборатории клетки, полученные при биопсии, можно исследовать на предмет рака, генетических и других заболеваний.
Лечение хронической почечной недостаточности
Некоторые типы ХПН можно лечить – все зависит от причины. Но зачастую почечная недостаточность неизлечима. Лечение ХПН направлено на облегчение симптомов, профилактику осложнений и замедление прогрессирования болезни. Если ваши почки очень серьезно повреждены, вам понадобится диализ или пересадка почек.Лечение осложнений хронической почечной недостаточности включает:
1. Понижение артериального давления.
У людей с хронической почечной недостаточностью, как правило, повышается артериальное давление. Врач может назначить гипотензивные препараты. Обычно это ингибиторы ангиотензин-превращающего фермента (ИАПФ) или антагонисты АТ-II рецепторов. Гипотензивные препараты снизят давление и помогут сохранить почки. Дело в том, что высокое давление повреждает фильтрующий аппарат почек. Врач может делать вам частые анализы крови и мочи, чтобы следить за состоянием почек. Также рекомендуется диета с низким содержанием поваренной соли.
2. Контроль уровня холестерина.
Ваш врач может прописать препараты из группы статинов (симвастатин, аторвастатин), чтобы держать под контролем уровень холестерина в крови. Люди с ХПН часто имеют повышенный уровень холестерина, а это увеличивает риск инфаркта, инсульта и других сердечно-сосудистых проблем.
3. Лечение анемии.
В некоторых случаях вам могут быть назначены препараты железа и гормон эритропоэтин. Эритропоэтин усиливает выработку красных кровяных телец, что помогает преодолеть анемию, а вместе с ней исчезнут слабость, утомляемость, бледность.
4. Лечение отеков.
При хронической почечной недостаточности в организме может задерживаться жидкость, из-за чего развиваются отеки. Обычно отеки возникают на руках и ногах. Для выведения жидкости назначаются диуретики – мочегонные.
5. Защита костей от остеопороза.
Врач может назначить препараты кальция и витамина D для профилактики ломкости костей. Вам также могут прописать лекарства для снижения уровня фосфатов в крови. Это способствует лучшему усвоению кальция в костной ткани.
6. Диета с низким содержанием протеинов.
Когда наш организм получает белки из пищи, он перерабатывает их с образованием токсичных азотистых соединений. Если почки не могут выводить эти продукты обмена, то они накапливаются в крови, отравляя наш организм. Чтобы снизить уровень этих веществ, врач может порекомендовать вам диету с низким содержанием белков.
Лечение терминальной стадии почечной недостаточности
На последней стадии ХПН, когда почки уже не справляются с выведением жидкости и токсинов, можно либо использовать диализ, либо пересадить больному почку.1. Диализ.
Диализ – это, по сути, искусственная очистка крови от токсинов. Диализ назначается на терминальной стадии почечной недостаточности. При гемодиализе специальная машина прокачивает кровь через фильтры, где задерживается избыток жидкости и токсичные вещества. При перитонеальном диализе при помощи катетера наполняют брюшную полость раствором для диализа, который абсорбирует вредные вещества. Затем этот раствор выводится наружу и заменяется свежим.
2. Трансплантация почек.
Если у вас нет других тяжелых заболеваний, угрожающих жизни, то вы можете стать кандидатом на пересадку почки от здорового донора или погибшего человека, завещавшего свои органы другим.
Если нет возможности делать диализ или трансплантацию, то возможен третий вариант – консервативное поддерживающее лечение. Но в этом случае продолжительность жизни при терминальной стадии ХПН исчисляется неделями.
Советы для больных
Как часть вашего лечения врач порекомендует вам специальную диету, чтобы облегчить работу почек. Попросите своего диетолога проанализировать ваш рацион, чтобы убрать из него вредные для почек продукты и напитки.Диетолог может посоветовать вам:
1. Не употреблять блюда, содержащие большое количество соли.
Откажитесь от соленых блюд, чтобы уменьшить потребление натрия. В список нежелательных продуктов могут попасть консервы, замороженные обеды, сыры и некоторые мясные полуфабрикаты. Следует избегать фастфуд. Уточните у врача, сколько граммов соли должен содержать ваш дневной рацион.
2. Выбирать продукты с низким содержанием калия.
Ваш диетолог может посоветовать снизить и потребление калия. Среди продуктов, богатых калием, стоит упомянуть бананы, апельсины, картофель, томаты и шпинат. Можно заменить эти продукты яблоками, капустой, виноградом, бобами, клубникой, которые содержат мало калия.
3. Ограничить содержание белков (протеинов) в рационе.
Как уже говорилось, больные почки могут не справляться с пищей, богатой протеинами. Чтобы контролировать уровень азотистых соединений в крови, нужно ограничить потребление белка. Богатые протеинами продукты: мясо, яйца, сыры, бобы. Минимум белков содержится в овощах, фруктах, злаках. Правда, некоторые продукты искусственно обогащают протеинами – обращайте внимание на этикетки.
Осложнения хронической почечной недостаточности
Со временем ХПН повреждает практически каждый орган человека.Потенциальные осложнения ХПН включают:
• Задержка жидкости, которая приводит к отекам на руках и ногах, повышению артериального давления и накоплению жидкости в легких.
• Внезапное повышение уровня калия в крови (гиперкалиемия), которое может нарушить нормальную работу сердца.
• Поражение центральной нервной системы, которое проявляется изменением личности, снижением интеллекта, припадками.
• Ухудшение иммунного ответа, что делает организм больного более восприимчивым к инфекциям.
• Понижение содержания эритроцитов в крови (анемия).
• Слабость костной ткани, частые переломы.
• Заболевания сердца и кровеносных сосудов.
• Пониженное либидо и импотенция.
• Перикардит, воспаление околосердечной сумки.
• Осложнения беременности, которые влекут за собой риск для матери и плода.
• Необратимое повреждение почек, требующее пожизненного диализа или трансплантации.
Профилактика хронической почечной недостаточности
Для уменьшения риска ХПН нужно:1. Отказаться от спиртных напитков.
Если вы все же употребляете алкоголь, соблюдайте меру. Западные врачи считают, что для здоровой женщины моложе 65 лет норма не должна превышать один дринк, а для здорового мужчины – не более двух дринков в день. Пожилым людям, больным и беременным алкоголь вообще не рекомендуется.
2. Следовать инструкциям к лекарственным препаратам.
При использовании любых препаратов, в том числе аспирина, ибупрофена, парацетамола, следуйте инструкциям производителя. Прием больших доз лекарств может привести к повреждению почек. Если у вас уже были заболевания почек, консультируйтесь с врачом перед приемом любых лекарств.
3. Поддерживать здоровую массу тела.
Если у вас проблемы с лишним весом, начните заниматься спортом и контролировать свой рацион. Ожирение не только повышает риск проблем с почками, но и способствует сахарному диабету, приводит к гипертонии, уменьшает продолжительность и качество жизни.
4. Отказаться от сигарет.
Если вы курите, проконсультируйтесь с врачом по поводу современных методов снятия никотиновой зависимости. Таблетки, никотиновый пластырь, психотерапия и группы поддержки могут помочь вам бросить.
5. Следите за своим здоровьем.
Не запускайте инфекционные заболевания, которые могут со временем сказаться на ваших почках.
Следуйте рекомендациям вашего врача и не занимайтесь самолечением!
Константин Моканов: магистр фармации и профессиональный медицинский переводчик
Диагноз: почечная недостаточность
Медикаментозное лечение
Если вам необходим диализ — гемодиализ или перитонеальный диализ — ваш лечащий врач пропишет вам индивидуально подобранные лекарственные препараты. Вы всегда должны знать все лекарства, которые вы принимаете. Это значит, что вы должны знать их названия, для чего они назначаются и как их принимать. Всякий раз, когда у вас возникают проблемы с лекарствами или любые вопросы, не стесняйтесь обращаться к врачу или медсестре вашего центра. Нарушенная почечная функция и гемодиализ могут существенно повлиять на эффект лекарств. Проконсультируйтесь с врачом, прежде чем вносить изменения в примем лекарственных средств.
Далее приведены препараты, которые назначаются наиболее часто.
Антигипертензивные средства
Большинство пациентов страдают от повышения артериального давления (артериальной гипертензии). Артериальное давление необходимо регулировать с помощью ограничений потребления соли и жидкости. В случае сохранения гипертензии пациенту назначается гипотензивная терапия. Однако необходимо помнить, что никакие препараты не могут повлиять на избыточное поступление натрия (соли) и жидкости в организм, а значит, не убирают причину повышения артериального давления.
Витамин D
Витамин D поступает в организм с пищей и солнечным светом и должен пройти стадии активации в печени и почках. Витамин D облегчает усвоение организмом кальция, поступающего с едой. Кальций необходим для поддержания здорового состояния костей и передачи нервных импульсов. Люди с заболеваниями почек принимают витамин D в предварительно активированной форме, чтобы он мог использоваться организмом.
Железо
Железо является жизненно важным структурным компонентом гемоглобина, ключевого компонента, который содержится в нормальных эритроцитах (красных кровяных тельцах) и переносит кислород. Без железа организму трудно создать достаточное количество полноценных эритроцитов. Тактика ведения пациентов с дефицитом железа включает рекомендации по приему специальных препаратов, однако, чаще всего препараты железа вводятся внутривенно непосредственно во время процедуры диализа или после ее окончания.
Эритропоэтин (EPO или ЭПО)
Эритропоэтин, часто упоминаемый как ЭПО, это гормон, вырабатываемый в основной массе почками. ЭПО стимулирует работу красного костного мозга по производству эритроцитов. Поскольку синтез эритропоэтина у пациентов с хроническим заболеванием почек снижен, уровень эритроцитов в крови снижается, что приводит к анемии. Синтетический эритропоэтин может вводиться внутривенно или под кожу в качестве заменителя эритропоэтина, вырабатываемого собственным организмом, для того, чтобы сохранить необходимый для нормального функционирования и самочувствия уровень эритроцитов.
Фосфат-связывающие препараты (фосфат-биндеры)
Наши почки в нормальном состоянии выделяют фосфаты, получаемые с пищей. При хронической почечной недостаточности этот процесс нарушается. Поэтому уровень фосфата в крови и в клетках повышается, что приводит к внекостной кальцификации мягких тканей, например, кожи или сосудов глаз, это может приводить к раздражению кожи и глаз. Другими возможными отрицательными эффектами являются кальциноз сосудов, что приводит к развитию болезней сердечно-сосудистой системы. Диализ может только помочь снизить избыток фосфата, но не влияет на его поступление в организм. Таким образом, требуется регулировать его уровень в организме посредством низкофосфатной диеты и правильно подобранных фосфат-связывающих препаратов. Такие препараты «связывают» фосфат и уменьшают его всасывание в кровь из кишечника.