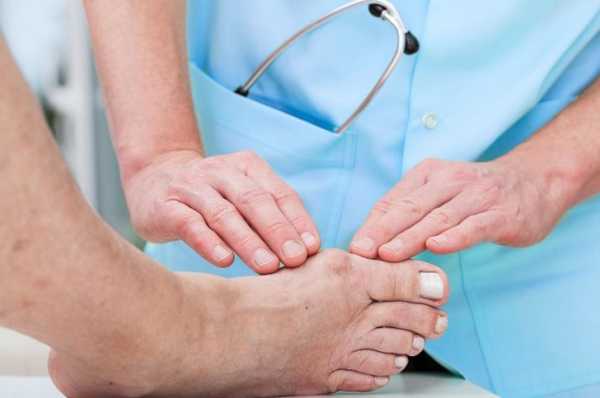
Доа стопы 1 степени что это такое
лечение, признаки заболевания плюснефалангового сустава
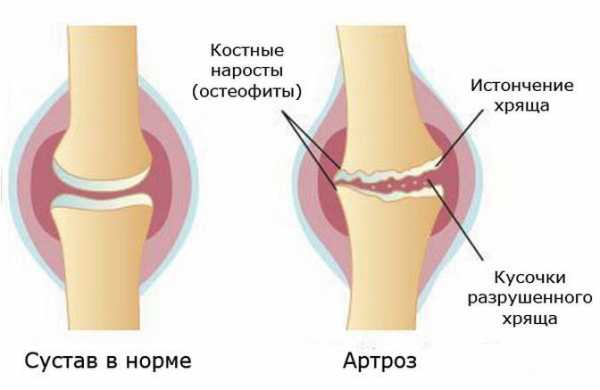
Деформирующий артроз стопы – это неприятное заболевание, сопровождающееся хронической болью, отеком и деформацией ступни. Эти симптомы вынуждают людей отказаться от привычной красивой обуви и принимать огромное количество обезболивающих препаратов. Остеоартроз суставов стопы чаще возникает у женщин, чем у мужчин.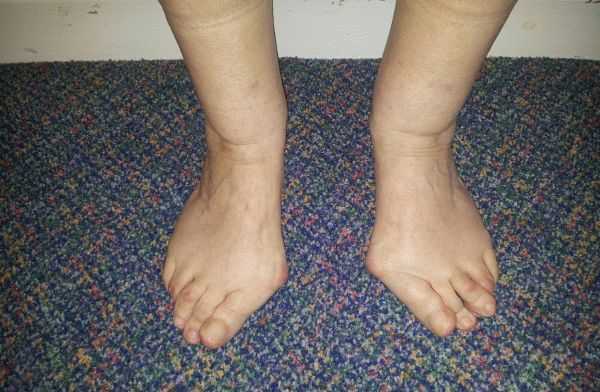
Заболевание способствует разрушению хрящей и прилегающей к суставам костной ткани. При этом процесс восстановления крайне замедлен, в результате чего формируются костные шипы и деформируются суставные поверхности. Деформировавшиеся стопы могут стать причиной инвалидности человека, так как процесс передвижения значительно осложняется.
Причины
Деформирующий остеоартроз стопы (ДОА) может быть вызван рядом факторов:
- Врожденные особенности анатомического строения (недостаток коллагена в хряще, ослабленные связки, неверное строение одной или обеих стоп).
- Деформация стоп, возникшая в результате травмы.
- Неправильное питание, избыточная масса тела.
- Чрезмерные нагрузки на конечности при отсутствии необходимой натренированности.
- Плоскостопия.
- Частое ношение обуви на высоких каблуках.
- Нарушение метаболизма у женщин в климактерическом периоде.
Симптомы и стадии
Деформирующий артроз стопы проявляется различными симптомами в зависимости от стадии развития патологии:
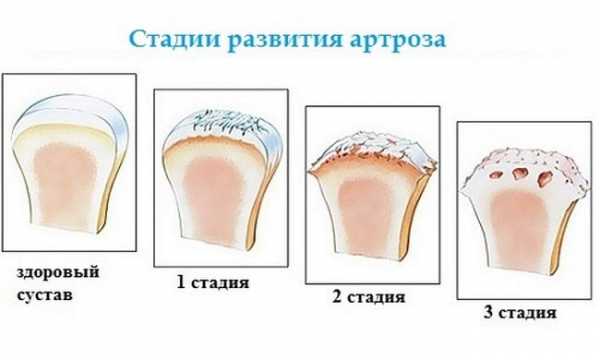
- 1 стадия – считается началом заболевания. Обычно поражается одна нога. Имеются невыраженные боли в пораженном суставном сочленении, которые появляются в момент физической нагрузки. Причиной обращения к специалисту является повышенная утомляемость ног. На первой стадии изменения на рентгенограмме практически отсутствуют. Если диагностирован остеоартроз стопы 1 степени, лечение считается наиболее эффективным.
- 2 стадия – остеоартроз стопы 2 степени характеризуется нарастанием клинических признаков. Боль становится интенсивнее, но при этом хорошо купируется обезболивающими препаратами. В момент движения можно услышать характерный хруст, связанный с трением составных поверхностей друг об друга. Иногда можно заметить небольшой отек. Повседневная обувь становится теснее из-за разрастания соединительной ткани и уплощения головок плюснефалангового сустава стопы. Для этой стадии характерен остеоартроз плюснефалангового сустава пальца стопы с выраженной деформацией.
- 3 стадия – характеризуется ярко выраженной болью, которая носит постоянный характер и не купируется обезболивающими препаратами. В результате патологического процесса грубо деформируется стопа и пальцы ноги. Остеоартроз большого пальца ноги провоцирует его смещение под второй палец, страдают и другие мелкие межфаланговые суставы. Подвижность резко ограничена или отсутствует, человек испытывает трудности при стоянии. Возможно распространение патологического процесса на щиколотку, а из-за перераспределения нагрузки страдают колени и позвоночник.
При остеоартрозе первой степени человек редко обращается к специалисту из-за отсутствия ярких проявлений болезни. На более поздних стадиях появляется характерная походка, похожая на утиную – больной, чтобы избежать болевых ощущений, как бы переваливается с одной ноги на другую.
Виды
Остеоартроз стоп разделяют на несколько видов в зависимости от локализации патологического процесса:
- Межфаланговый (в процесс вовлечены сочленения пальцев).
- Межплюсневый (поражение основания костей плюсны).
- Плюснефаланговый (в месте соединения плюсневых костей и основания фаланг).
- Межпредплюсневый.
Диагностика
Выявление первой стадии патологии может быть затруднено ввиду скудной клинической картины. На 2 и 3 стадии диагноз можно поставить при помощи внешнего осмотра и симптоматики – деформация стопы достаточно выражена, а жалобы на боль и ограничение свидетельствуют в пользу ДОА. Для уточнения диагноза назначают рентгенологическое исследование стопы, на снимках визуализируются:
- Склероз хрящевой ткани.
- Множественные кисты.
- Костные разрастания (остеофиты).
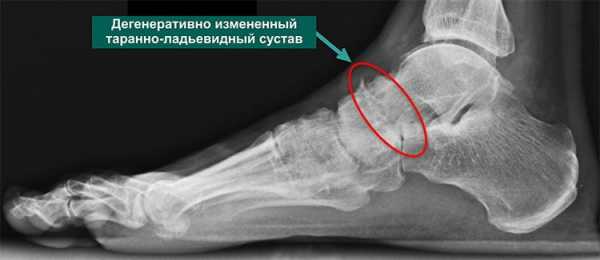
- Деформация и сужение суставной щели.
Специфических лабораторных методов диагностики не существует, в анализе крови можно увидеть лишь признаки воспаления.
Лечение
Если подтверждается остеоартроз стопы, лечение требуется комплексное и длительное. Используют как медикаментозные, так и немедикаментозные методы терапии.
Лекарственная терапия подразумевает назначение препаратов различных групп:
- Хондропротекторы – тормозят дегенеративные процессы в костной и хрящевой ткани. Применяют перорально или в виде внутримышечных и внутрисуставных инъекций. Остеоартроз мелких суставов стопы лечат преимущественно таблетированными формами, так как сочленения слишком маленькие для внутрисуставного введения. Хондропротекторы (Хондротин, Глюкозамин) производят накопительный эффект, поэтому курс приема достаточно длительный, а действие препаратов сохраняется на протяжении одного-двух месяцев.
- Обезболивающие препараты – обычно назначают нестероидные противовоспалительные средства в виде инъекций, таблеток и гелей для наружного применения. Чаще всего используют Нурофен, Найз, Парацетамол, Диклофенак, Вольтарен. Эти препараты не устраняют патологические изменения в суставах, но способны снять воспалительные явления и облегчить состояние больного.
Немедикаментозная терапия складывается из нескольких методов:
- Соблюдение диеты.
- Ношение ортопедических изделий.
- Фитотерапия.
- Физиотерапия.
- Массаж.
В крайних случаях, когда консервативные методы не помогают, а человек практически утрачивает возможность передвигаться, проводят оперативное вмешательство. Чаще всего оперируют сустав между фалангой большого пальца и плюсной, так как именно там деформация наиболее выражена. Мизинцы деформируются реже.
Наиболее современным методом считается артропластика – в ходе операции удаляют только деформированные участки, при этом сам сустав сохраняется. Более серьезным вмешательством является эндопротезирование – полная замена сочленения или его части. Обычно проводится на 3 стадии остеоартроза стопы.
На начальных стадиях патологии хорошим дополнением к основному лечению могут стать методы народной медицины. Эффективны несколько рецептов:
- Молодой картофель вместе с кожурой отваривают и толкут с водой. Готовую кашицу употребляют внутрь трижды в день по трети стакана. Общий объем выпитого средства должен быть не менее 3 литров. Также можно делать компрессы на больной сустав.
- Небольшое количество соли нагревают на сковороде и помещают в мешочек из ткани. Его прикладывают к конечности при появлении болевых ощущений.
- Йодная сетка – йод помогает ослабить боль, поэтому при болевом синдроме на суставе или пальце рисуют сеточку.
- 1 столовую ложку горчицы смешивают с таким же объемом меда и растительного масла. Греют до закипания, остужают и используют в качестве компресса.
Физиотерапию начинают после стихания острого воспаления:
- Электрофорез с НПВС и хондропротекторами.
- Лазеротерапия.
- Обертывание лечебными грязями.
- УВЧ и УФО.
Большую роль играет питание. При остеоартрозе важно избавиться от лишних килограмм и обеспечить поступление в организм всех необходимых элементов. В рацион обязательно включают морепродукты, молочные продукты, нежирное мясо, гречку, свежие фрукты и овощи, холодцы и вареные хрящи. Исключают сахар и быстрые углеводы.

Профилактика
Специфических мер профилактики остеоартроза стоп не существует, можно лишь снизить вероятность его развития путем нескольких профилактических методов:
- Активный образ жизни с умеренными физическими нагрузками.
- Правильное питание с поддержанием нормальной массой тела.
- Профилактика травм и переохлаждений конечностей.
- Ношение удобной обуви на низком каблуке.
Важно беречь суставы с молодости, избегая поднятия тяжестей или долгого нахождения в неподвижном состоянии. Необходимо вовремя лечить травмы, так как гораздо легче предотвратить остеоартроз, чем вылечить его на поздних стадиях.
Автор: Юлия Хайманова, врач,
специально для Ortopediya.pro
Полезное видео про деформирующий артроз стопы
Лечение деформирующего артроза суставов стопы 1-2-3 степени
Деформирующий артроз – болезнь, которая не приводит к инвалидности, но влияет на качество жизни человека. Уже на ранних стадиях проявления заболевания определяется повышенная усталость, возникают боли в суставах, которые по мере прогрессирования патологии проявляются различной степенью интенсивности, становятся постоянными.
Деформирующий артроз межфаланговых суставов стопы, большого пальца или мелких суставов ног заставляет человека отказываться от ношения обычной обуви по причине ограничения нормальной двигательной активности в суставах, острой боли, хромоты. Чтобы избежать быстрого развития патологических событий, требуется грамотное своевременное лечение терапевтическими методами и хирургической коррекцией.
Суть проблемы
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует..." Читать далее...
Диагноз представляет собой хроническое заболевание суставов, обусловленное их деформацией с ограничением подвижности. В медицинской терминологии такое состояние опорной дистальной системы нижней конечности определяется, как дегенеративно-дистрофическое поражение суставов, связанное с тканевым разрушением суставного хряща, покрывающего головку сочленяющихся сегментов и сопровождающееся острой воспалительной реакцией.
Это прогрессирующее заболевание, которое ведет к потере прочностных и эластичных свойств хряща, появлению рыхлых разрастаний (остеофитов) на суставной поверхности с последующим его разрушением и окостенением.
«Положительный» момент артрологического поражения — клиническое состояние не выходит за пределы сустава стопы, но разрушение хрящевой целостности вызывает воспалительную реакцию в мягких тканях, что ухудшает общую клиническую картину. Нарушаются общее суставное кровообращение, обменные процессы в связочно-мышечном аппарате. Дегенеративное изменение мелких суставов или большого пальца развивается по нарастающей: период ремиссии чередуется с обострением, имеющим ярко выраженную симптоматику.
Причины артроза
Клиническая патология делится первичную или вторичную формы образования. При неясной этиологии остеоартроза обеих стоп клиницисты определяют, как первичный остеоартроз. Поражаться может совершенно здоровый сустав.
Вторичный артроз связан с посттравматическим осложнением, нарушением метаболизма, проблемами с эндокринной системой, гнойными воспалениями или врожденной предрасположенностью.
Наиболее вероятные причинно-следственные факторы артрологического воспаления суставных сегментов стопы, по мнению ведущих мировых экспертов:
- травма, например, перелом или деформация 5 плюсневой кости стопы, среднего отдела или большого пальца;
- воспаление под действием определенного патогенного раздражителя;
- врожденная аномалия, например, укорочение конечности, мышечная атрофия, искривление суставов пальцев или плоскостопие.
Деформирующий артроз может возникать под действием внешних факторов, например, при недостаточной минерализации организма, избыточном весе, физических перегрузках, из-за тесной или неудобной обуви, обморожения конечностей и т. д.
Клинические симптомы можно наблюдать у людей, чья профессиональная или спортивная деятельность связана с экстремальными условиями.
В зоне постоянного риска — люди пожилого и старческого возраста. Однако первые признаки артроза можно определить в более молодом возрасте, начиная с 30-35 лет.
Как определяется поражение
Симптомы и лечение деформирующего артроза плюснефаланговых суставов стопы зависит от стадии развития, локализации клинической патологии. Динамика неврологического поражения развивается постепенно. Начальная стадия характеризуется последовательным истончением хрящевого слоя сустава или суставов, дефицитом синовиальной жидкости. По мере клинического прогрессирования болезни проявляются ярко выраженные признаки поражения.
1-й плюснефаланговый сустав.
Перед тем как лечить стопы, пациенту необходимо пройти клиническое и диагностическое обследования. Степени развития болезни с четкой рентгенологической градацией и набором симптоматических признаков:
| Стадия болезни | Симптомы и признаки | Показания рентгенограммы |
| 1 степень | Отмечается быстрая утомляемость после длительной ходьбы или бега, тяжесть в ногах, периодически возникающий хруст. Болезнь не сопровождается острым течением | В межфаланговом сочленении определяется незначительное сужение суставной щели и наросты в виде мелких ворсинок |
| 2 степень | Суставная подвижность ограничена, заметна отечность и покраснение мягких тканей | Отмечается начало разрыхления сустава с появлением костных наростов. Суставная щель имеет выраженное сужение |
| 3 степень | Стопа сильно деформирована, возникает хромота и постоянная боль острого, ноющего или тянущего характера в дневное и ночное время суток | Суставная головка рыхлая, щель между суставами практически не просматривается, многочисленные костные разрастания (остеофиты) |
Последующее лечение суставов стопы начинается с учетом описанных осложняющих факторов и симптоматических признаков болезни.
Диагностика и лечение
Для полноценного лечения деформирующего остеоартроза необходимы рентгенологические показатели и инструментальная диагностика. Более информативную картину дает компьютерная или магнитно-резонансная томография, ультразвуковое, биохимическое обследования.
Правильный диагноз важно установить на самой ранней стадии развития патологии — так гораздо легче будет решать терапевтические задачи.
Своевременное лечение может значительно замедлить неизбежное дегенеративное разрушение суставов. В зависимости от степени патологии подбираются условия терапевтического лечения. 1 степень легче поддается терапии.
На этом этапе клинического развития эффективны:
- медикаментозное введение фармакологических комбинаций;
- лечение физиотерапевтическими процедурами;
- лечебная гимнастика;
- санаторно-курортное лечение;
- лечение народными средствами.
На ранней стадии болезнь требует введение препаратов обезболивающего и противовоспалительного действия. Такое лечение оправдано при воспалительной реакции в синовиальной оболочке, когда жидкость начинает скапливается в суставной полости.
Однако при деформирующем артрозе суставов стоп I стадии, синовит почти не наблюдается. Достаточно лечения народными средствами, лечебно-профилактическими упражнениями, контактным массажем с постоянным контролем со стороны лечащего врача.
Начальное развитие деформирующего стопу остеоартроза длится годами, не переходя в следующую, хроническую воспалительную фазу. Однако лечение и контроль обязательны.
Болезнь запущена, когда наступает следующая критическая стадия обострения – деформирующий артроз стопы 2 степени, имеющий тонкую грань между окончательным разрушением суставной композиции (3 степень деформирующего остеоартроза суставного региона стопы).
На этом этапе острые приступообразные боли возникают все чаще. Пациенту увеличивают дозировку обезболивающих комбинаций с нестероидными препаратами противовоспалительного действия.
Имплант сустава.
Поражение остеоартрозом большого пальца 2 степени – это уже повод для хирургического вмешательства, хотя II стадия поддается коррекции более консервативным способом лечения, то есть медикаментозной терапией, физиопроцедурами, народными средствами лечения.
Замыкание сустава.
Препараты для лечения остеоартроза
Для улучшения подвижности суставного региона стопы необходимо сбалансировать питание, то есть обеспечить организму доступ к витаминам, минеральным компонентам. Важно заниматься лечебно-профилактической гимнастикой, массажем регулярно. Однако это не всегда возможно по причине острых болевых приступов в суставных сегментах.
Эффективны лекарственные комбинации различной фармакологической активности:
Важное значение в комплексном лечении имеют препараты общеукрепляющего воздействия. С этой целью в организм вводят минерально-витаминные комбинации: Матерна®, Витрум®, Теравит®.
При начальной фазе деформирующего остеоартроза (ДОА) суставов стопы очень эффективны согревающие мази, гели с противовоспалительным, жаропонижающим и обезболивающим эффектом, например, Випросал®, Меновазин®, Унгапивен®.

Все медикаментозные средства лечения представлены для ознакомления.
Подбор терапевтической схемы лечения происходит по индивидуальной программе, с учетом физиологических, анатомических, возрастных и половых особенностей пациента.
Физиотерапевтическая помощь
Физиопроцедуры при остеоартрозе начальной стадии составляют основу комплексной терапии, являются надежным помощником в лечении ДОА.
Современная медицина располагает достаточным набором физиотерапевтических средств лечения, чтобы обеспечить замедление дегенерации суставов:
- УВЧ- терапия;
- высокочастотная магнитотерапия;
- ультрафиолетовое облучение;
- электрофорез, парафин;
- грязевые ванны.
Лечение – это долгая и иногда мучительная процедура, требующая от человека усилий и терпения. Однако при выполнении всех назначений врача есть надежда избежать хирургического вмешательства.
В случае бездействия или нежелания содействовать пациент обречен на оперативное лечение – это артропластика, артродез или эндопротезирование.
Антон Епифанов о физиотерапии для суставов:
Народная медицина
Проводя комплексную терапию, не следует забывать о народном лечении в домашних условиях. Домашняя аптечка – это мази, компрессы, настои, отвары из натуральных растительных и животных компонентов.
Существуют народные рецепты, которые оказывают лечебное воздействие, восстанавливают обменные процессы в костно-мышечной и суставной структуре опорно-двигательного аппарата, обеспечивают нормализацию кровотока в системе, регенерируют поврежденные тканевые структуры.
Облегчить страдания, обеспечить работоспособность суставам помогут следующие народные рецепты, которые будут эффективны вместе с официально назначенным лечением.
Лечебные компрессы:
- 200 г мела растереть в порошок и добавить нежирный кефир, чтобы получить творожную консистенцию. Эта целебная смесь наносится на пораженный участок, накрывается пищевой плёнкой и оборачивается эластичным бинтом. Процедура компресса выполняется один раз в день перед сном;
- очень помогает при артрозе сваренная вгустую овсяная каша. После охлаждения до комфортной температуры лекарственное средство прикладывается к стопе и закрепляется так же, как предыдущий;
- для уменьшения отечности и устранения жара в суставах рекомендуется прикладывать лист белокочанной капусты, слегка подержав его на водяной бане;
- аналогичную процедуру можно выполнить, используя свежий лист папоротника;
- очень эффективен при ревматических и артрологических заболеваниях компресс из пчелиного подмора. Столовая ложка отходов продукта пчеловодства смешивается с растительным маслом (100 мл) и отправляется на 2-3 недели в холодное место с температурой не более +5ºС. Лекарство наносится на больной сустав 2 раза в день, утром и вечером. Лечебный эффект от компресса наступает после 5-6 сеансов домашней терапии.
Домашняя растирка:
- избавляет сустав от болевого синдрома смесь прополиса и оливкового масла, в пропорциональном соотношении 2:1;
- приготовив следующий рецепт, его необходимо выдержать в течение 1,5-2 часов. Состав: 100 мл 96% спирта, 100 мл глицерина, по столовой ложке меда и йода. Целебная смесь втирается круговыми последовательными движениями не менее 5-7 минут. Такой рецепт народной медицины не подходит людям с проблемным состоянием кожного покрова, микротрещинами или кожными язвами;
- две ложки нашатырного спирта, два куриных желтка, ложка скипидара – это ещё одно средство лечения артроза стопы;
- не менее эффективным болеутоляющим и противоотечным средством лечения будет измельченный корень хрена, смешанный с глицерином, в соотношении 1:1;
- собранные весной цветки одуванчика (200 г) заливаются литром спиртосодержащей жидкости. Настаивают 3-4 недели в сухом тёмном месте. Растирать стопы можно 3-4 раза в день.
«Препараты» для внутреннего употребления:
- корни и стебли (100 г) сабельника залить 500 мл водки или разбавленного спирта. Настаивается лекарство 3-4 недели. Рекомендуется для внутреннего употребления не чаще 2-3 раз в день по одной столовой ложке. Этим же средством можно натирать больные стопы;
- успокоить нервную систему, снять болезненную отечность суставов можно при помощи отвара из лаврового листа. На 30 г сухого продукта берется 500 мл кипяченой воды. Настаивается лекарство 2-3 часа. Принимать по столовой ложке не более 3 раз в сутки. Рецепт нежелателен для людей с проблемами мочеполовой системы;
- для приготовления следующего рецепта понадобится: 10 лимонов, 200 мл коньяка, 5 домашних яиц (желтков), 250 г меда. Сок лимона выдавливается, смешивается с яичными желтками. К приготовленному полуфабрикату добавляются мед и коньяк. Такой состав принимается в течение одной недели равными пропорциями по 3 раза в день.
Прочие методы лечения:
- целебная ванная с сенной трухой. Литровая банка сенной трухи заливается 3 литрами кипяченой воды. После остывания до температуры комфорта можно принимать водные процедуры;
- не менее эффективна теплая ванна с морской солью или хвойными растениями;
- хорошо помогает при артрозе свиное нутряное сало.
Спиртосодержащие народные рецепты не рекомендуются людям с хроническими заболеваниями желудочно-кишечного тракта, почечной или печеночной недостаточностью.
Лечась дома, не следует забывать о мобильности суставов. Для поддержания мышечной активности и здорового кровотока необходимо ежедневно проводить комплекс лечебного массажа и физических упражнений.
Легкие круговые поглаживания вдоль и поперек стопы, потряхивания стопой, оттягивающие движения стопой вверх/вниз, вправо/влево – все это усиливает мобильность сочленения.
Рекомендация специалиста
Начавшемуся процессу дегенерации сочленений нельзя противостоять. Окончательно от него избавиться можно только хирургическим способом. Однако необходимо приложить максимум усилий, чтобы процесс разрушения суставов начался как можно позже.
Все, что нужно – это активная жизненная позиция и соблюдение простых правил лечебной профилактики:
- Избегать инфицирования и переохлаждения организма, в частности, суставов стоп.
- Носить удобную обувь, соответствующую погодным условиям.
- Соблюдать диетические нормы питания (не голодать), не злоупотреблять сладкой, соленой, жирной, копченой пищей. Активно насыщать свой организм витаминами и полезными минералами.
- Заниматься физкультурой и следить за собственным весом. Чаще всего проблема артроза стоп – это лишние килограммы жира.
- При первых болевых признаках сразу обращаться к профильному специалисту.
Все болезни начинаются с детства, поэтому лечебной профилактикой занимайтесь вместе с детьми. Берегите себя и будьте здоровы!
Похожие статьи
Как забыть о болях в суставах и артрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРОЗА существует! Читать далее >>>
загрузка...
симптомы и лечение мелких суставов
Остеоартроз суставов стопы – это хроническое медленно прогрессирующее заболевание, которое чаще всего встречается у любительниц высоких каблуков, людей пожилого возраста, лиц с плоскостопием и избыточной массой тела.

От деформирующего остеоартроза страдает плюсне-фаланговый сустав большого пальца стопы. По статистике, его артроз занимает третье место, уступая по частоте развития лишь дегенеративным поражениям коленных и тазобедренных суставов. Любопытно, что у многих больных также имеется вальгусная деформация, известная в народе, как «косточка». Эти два заболевания нередко развиваются параллельно, усугубляя течение друг друга.
Межфаланговые суставы II-V пальцев у лиц с остеоартрозом стопы страдают крайне редко. Их поражение само по себе не вызывает клинически значимых функциональных нарушений.
Симптомы и методы диагностики
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует..." Читать далее...
Деформирующий остеоартроз проявляется болями и легкой припухлостью в области плюсне-фалангового сустава. Со временем дегенеративные изменения в хрящах и костях приводят к вальгусной деформации. На поздних стадиях артроз может сопровождаться скоплением выпота в синовиальной полости и развитием синовита. В этом случае незнающий человек с легкостью спутает патологию с подагрическим артритом.
Таблица 1. Основные различия между запущенным артрозом и подагрой
| Остеоартроз | Подагрический артрит | |
| Характер боли | Ноющая, усиливающаяся при ходьбе и движениях. Болезненные ощущения уменьшаются или исчезают после отдыха | Резкая, невыносимая, причиняющая массу страданий. Появляется в состоянии покоя, усиливается при движениях. Из-за боли человек не может передвигаться |
| Течение | Заболевание имеет медленное, но прогрессирующее течение. Симптомы появляются постепенно, со временем усиливаются | Болезнь протекает хронически, причем периоды ремиссии чередуются с обострениями. Ярко выраженная картина артрита наблюдается после употребления спиртного или жирной пищи |
| Наличие деформаций | У лиц с остеоартрозом нередко выявляют вальгусную деформацию флюсне-фалангового и молоткообразную деформацию межфаланговых пальцев стопы | Деформаций в области сустава обычно нет. Вместо этого у пациента появляются тофусы – специфические подагрические узелки. Они локализуются в области суставов, связок, ушных раковин |
Основным методом диагностики артроза стопы является рентгенография. С ее помощью диагностируют сужение суставных щелей, костные деформации, снижение плотности костной ткани и другие характерные признаки остеоартроза. Если рентгенологическое исследование малоинформативно, больному делают МРТ.
Рентгенологические стадии артроза:
- На рентгенограммах нет никаких изменений. Заподозрить болезнь можно лишь по легким болям при ощупывании или сгибании пальцев.
- При рентгенографии у больного выявляют сужение суставной щели, которое косвенно указывает на повреждение хрящей.
- На снимках отчетливо видны признаки поражения костной ткани. У многих пациентов появляются выраженные деформации пальцев стопы.
Вальгусная деформация с последующим развитием остеоартроза – это профессиональная болезнь артистов балета. Основные причины патологии – ношение узкой балетной обуви и танцы на пуантах.
Особенности лечения остеоартроза стопы
На начальных стадиях заболевание лечат консервативно. В первую очередь, пациенту рекомендуют изменить образ жизни, устранить провоцирующие факторы. Женщинам врачи советуют отказаться от ношения неудобной обуви, лицам с плоскостопием – приобрести ортопедические стельки, людям с избыточной массой тела – похудеть.
Полезные советы по снижению нагрузки на стопы:
- старайтесь чередовать ходьбу с отдыхом. После 10-минутной прогулки присядьте и отдохните хотя бы 5-7 минут, лишь после этого продолжайте идти дальше;
- избегайте длительного стояния на одном месте. Статическая нагрузка влияет на суставы намного хуже, чем динамическая;
- постарайтесь как можно меньше ходить по лестнице, почаще пользуйтесь лифтом;
- откажитесь от поднятия тяжестей. Если ваша работа связана с интенсивными физическими нагрузками, задумайтесь о смене рода деятельности.
Для лечения остеоартроза стопы 1-2 степени также используют нестероидные противовоспалительные средства (Диклофенак, Мелоксикам, Ибупрофен), хондропротекторы (Дона, Артра, Терафлекс, Структум) в виде мазей, таблеток или внутримышечных инъекций. При развитии синовита для быстрого купирования болей и воспаления больным могут назначать периартикулярные инъекции кортикостероидов (Дексаметазон, Кеналог).
Хирургические вмешательства
Выраженный артроз I плюсне-фалангового сустава приводит к резкому ограничению подвижности и ригидности большого пальца стопы. Рспространенным методом борьбы с этой проблемой является резекционная артропластика. В ходе оперативного вмешательства врачи удаляют костно-хрящевые разрастания и кистозные образования костной ткани. Также хирурги обязательно иссекают склерозированную капсулу сустава.

Замена сустава.
В клинической практике врачи используют несколько видов артропластики. Выбор определенной методики зависит от стадии артроза, характера деформации, возраста пациента, наличия у него сопутствующих заболеваний (плоскостопия, вальгусной деформации и т. д.).

Замыкание — артродез.
На поздних стадиях остеоартроза врачи нередко выполняют артродезирование. Суть метода заключается в полном обездвиживании сустава путем его фиксации в определенном положении. После такой операции пациенту требуется продолжительная иммобилизация, которая длится 8-12 недель. К недостаткам артродеза можно отнести формирование костного блока, что в будущем приводит к перегрузке смежных суставов.
Сегодня в клиническую практику постепенно внедряется метод тотального эндопротезирования I плюсне-фалангового сустава стопы. Подобное лечение проводится при остеоартрозе, который сопровождается выраженным болевым синдромом. Во время операции врачи полностью удаляют разрушенный сустав и заменяют его искусственным протезом.
Похожие статьи
Как забыть о болях в суставах и артрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРОЗА существует! Читать далее >>>
загрузка...
Деформирующий остеоартроз стопы: симптомы, лечение...
 Берегите свои ноги, при проявлении симптомов незамедлительно обратитесь к специалисту
Берегите свои ноги, при проявлении симптомов незамедлительно обратитесь к специалистуПатологические изменения в скелетно-мышечной системе человека всегда мучительно протекают, а отсутствие терапии может спровоцировать частичную обездвиженность, привести к инвалидности. Деформирующий остеоартроз стопы является одной из таких патологий. Заболевание проявляется воспалительным процессом в мягких тканях, неправильное функционирование некоторых систем приводит к преждевременному износу хрящей.
Дистальный отдел нижней конечности состоит из трех частей, содержит 26 костей и еще больше суставов. Колоссальные нагрузки приходятся на эту часть ноги, стопа выдерживает вес всего тела и дополнительные нагрузки. Иногда это приводит к травматизации отдельных частей сочленения, что может сопровождаться деформацией и воспалительным процессом. Деформирующему остеоартрозу подвержены люди в возрасте 40–50 лет, хотя встречают и более ранние случаи заболевания.
Этиология возникновения болезни
Деформирующий остеоартроз суставов стоп развивается на фоне прошлых травматических повреждений. Заболевание формируется не сразу, может проявиться через несколько месяцев или год после перенесенного перелома. Все это время пациент будет чувствовать незначительные боли после нагрузки, которые скорее спишет на усталость, нежели на остеоартроз суставов. Согласно статистике в 50% случаев деформирующий недуг образуется после ушибов, переломов, вывихов. Основные причины патологических изменений в стопе:
- ношение неудобной обуви с узким носком на высоком каблуке, поэтому патологи больше подвержены женщины;
- длительная нагрузка на суставы ступни;
- избыточная масса тела;
- наличие плоской, опирающейся на всю подошву стопы, без выемки;
- генетические особенности в строении суставов;
- широкая ступня;
- метаболические нарушения и эндокринные заболевания;
- ткани стопы не получают кровоснабжение в полной мере;
- переохлаждение;
- укорочение одной из нижних конечностей.
К развитию деформирующего остеоартроза приводят первичные дегенеративно-дистрофические патологии, например, артроз, полиартрит. Формированию деформации суставов стопы подвержены личности, профессиональная деятельность которых требует длительного нахождения на ногах, например, танцоры, гимнастки, продавцы, менеджеры, почтальоны, строители, уборщики.
Стадии развития заболевания и клиника
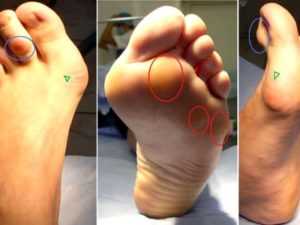 На фото акцентированы проявления деформирующего остеоартроза стопы
На фото акцентированы проявления деформирующего остеоартроза стопыДеформирующий остеоартроз имеет четыре степени развития. В самом начале развития заболевания пациент не испытывает дискомфорта, нет ощутимых признаков заболевания. Однако, при физических нагрузках, работая без длительного отдыха, появляется небольшой дискомфорт, который списывают на усталость. Именно в этот момент важно понять, что начал развиваться остеоартроз, особенно если такой признак беспокоит не впервые. Иногда может появиться незначительная боль, которой, как правило, пострадавшие не придают значения. Хруст в пальцах является еще одним признаком заболевания ранней стадии.
Остеоартроз 2 степени стопы проявляется деформацией, усилением боли. В этот период у пациента начинается отклонение большого пальца к указательному. Болевые ощущения начинают возникать не только при физических нагрузках, но и при отдыхе. Заболевание сопровождается гиперемией в области плюснефалангового сустава большого пальца. Сустав начинает выпирать в сторону, в медицине это состояние называется Халюс Вальгус (halus valgus). Деформирование больших пальцев ног сильно усложняет подбор обуви.
Заболевание на 3 степени остановить практически невозможно. Данной стадии характерно появление острых болевых ощущений, с которыми не справляются нестероидные противовоспалительные препараты. Подвижность стопы заметно утрачена, походка пациента изменяется, появляется хромота, хруст при движении слышен окружающим. Деформируется 2–5-й палец стопы. Далее, деформирующий остеоартроз перерастает в 4-ю степень развития, которой характерна потеря опорной функции стопы. Нагрузка на позвоночный столб распределяется неправильно, в результате начинаются дегенеративные изменения в суставах позвоночника. Визуально видны узелковые разрастания в области пораженных остеоартрозом суставов.
Постановка диагноза и диагностические признаки недуга
Диагностика заболевания начинается со сбора анамнеза, чтобы установить стадию заболевания врачу потребуется провести некоторые тесты на подвижности. При осмотре не забудьте упомянуть препараты, которые начали принимать и сказать помогают они или нет, эта информация также станет полезной в постановке диагноза. При наличии деформирующего остеоартроза сустава стопы деформация заметна визуально, врач сразу может сказать пациенту, какое у него заболевание.
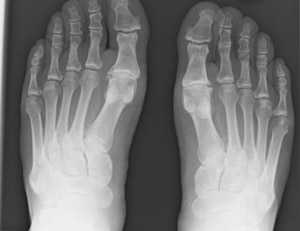
Для подтверждения патологического состояния потребуется рентгенологический метод исследования. Полученный снимок позволяет определить стадию развития деформирующей патологии. Диагностические признаки болезни:
- на первой стадии признаки сомнительны, тяжело обнаружить присутствие остеоартроза;
- второму этапу характерно небольшое сужение суставной щели, начинают формироваться остеофиты;
- третьей степени характерно разрастание остеофитов, в результате чего деформируется не только первый палец, но и остальные четыре;
- признаки четвертого этапа: суставная щель отсутствует, присутствуют грубые костные разрастания.
Результаты рентгеновского обследования дают специалисту возможность назначить более эффективное лечение.
Основные методы терапии
Не занимайтесь самолечением, препараты вам поможет назначить врачНа начальных этапах развития деформирующего остеоартроза прописывают нестероидные противовоспалительные препараты. НПВС быстро избавляют от болевого синдрома, что значительно облегчает страдания. К представителям этой группы принадлежит «Аспирин», «Ибупрофен», «Диклофенак», «Напроксен», «Сулиндак», «Мелоксикам», «Анальгин», «Флурбипрофен», «Теноксикам». Данные средствам являются неселективными ингибиторами, блокирующие ферменты ЦОГ-1 и ЦОГ-2. Препараты оказывают негативное воздействие на ЖКТ пострадавшего, нельзя ими злоупотреблять.
При деформирующем остеоартрозе суставов стопы рекомендуется принимать селективные НПВС. Медикаменты употребляют при наличии определенных патологических процессов, например, воспаления. Селективные НПВС не так сильно сказываются на ЖКТ, но негативно влияют на сердечную деятельность, способны повышать артериальное давление. Часто назначают «Целебрекс», «Прексиж», «Аркосиа», «Денебол», «Династат».
Обязательно назначают применение хондропротекторов. Медикаменты восстанавливают хрящевую ткань путем регенерации клеток, восстановления кровообращения в стопах. Помимо препаратов назначают лечебный массаж стопы, физиотерапевтические процедуры (электрофорез, ультразвук, магнитотерапия, низкоинтенсивное лазерное облучение, радоновые ванны, фонофорез, УВЧ), лечебную физкультуру. Отлично помогает иглоукалывание, гирудотерапия, апитерапия. Схема лечения и физиопроцедуры подбираются индивидуально.
Хирургические методы терапии
Отсутствие положительного эффекта и прогрессирование заболевание вынуждает пациентов обращаться к радикальные способам лечения. Если суставы стопы деформированы настолько, что не помогает даже использование шины, для возвращения в нормальное анатомическое положение следует провести оперативное вмешательство. Основные оперативные меры, принимаемые при деформирующем остеоартрозе:
- На второй стадии при наличии небольшой вальгусной деформации рекомендуется провести артропластичесую операцию. При заболевании остеоартроз стопы лечение данным методом подразумевает коррекцию присутствующей деформации. Образовавшийся косметический дефект удаляют, функция стопы восстанавливается.
- Если наблюдается сильная деформация, следует лечить с помощью протезирования пораженных суставов. Хирург удаляет костные разрастания, при необходимости ставит протезы. Оперативное вмешательство длится около часа.
Прибегая к хирургическим методам лечения серьезно подойдите к выбору хирурга. Если врач в государственной поликлинике имеет не очень хорошую репутацию, лучше обратиться к частному хирургу и избежать осложнений, вроде инфицирования, чем позже еще больше потратиться.
Профилактические мероприятия
Профилактику заболевания следует начинать с раннего возраста. Родители обязаны следить за здоровьем ребенка. Деткам рекомендуется ходить по скошенной траве, босиком по песку, рыхлой земле или ворсистому коврику. При травмировании стоп, через полгода и года необходимо провести рентгенологическое обследование, чтобы исключить развитие остеоартроза. Проводить обследование следует даже при отсутствии признаков остеоартроза, как известно, на первых стадиях развития заболевание может не проявляться. Взрослым пациентам следует соблюдать следующие рекомендации, чтобы предотвратить развитие деформирующего остеоартроза:
- изменить образ жизни, больше двигаться и правильно питаться;
- сбросить лишний вес;
- покупать удобную обувь, не пережимающую пальцы ног;
- максимальная высота каблука после перенесенного заболевания должна составлять 3–4 см.
Деформирующий остеоартроз стоп — патология, которая неизбежно прогрессирует, если не принять меры. Следует всегда заботиться о своем здоровье, обращать внимание на интенсивность и характер боли. Своевременное выявление заболевания дает хороший прогноз и отсутствие рецидива в будущем.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Поделиться статьей:Степени остеоартроза - 1,2,3 лечение
Основная проблема остеоартроза в том, что он плохо диагностируется на первоначальном этапе своего развития. Медленное истончение хрящевой ткани, возникающее по разным причинам, становится ощутимым для человека лишь тогда, когда поверхности суставов, не защищенные хрящевой тканью, испытывают трение. Так возникает болевой синдром, и врачи опознают у пациента остеоартроз 1 стадии. Всего же в медицине описаны 3 стадии или степени остеоартроза, которые мы и рассмотрим подробнее.
Содержание статьи
Первая степень остеоартроза
Распознать остеоартроз 1 степени несложно, если пациент вовремя обратиться к специалистам. Однако признаки болезни в начальном периоде настолько эпизодичны и неопределенны, что человек относит их не к серьезной проблеме, а к временному дискомфорту. Внешний вид изменений при первой степени показан на фото:

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Прочитайте статью, где я рассказал КАК Я ВЫЛЕЧИЛ СУСТАВЫ c помощью четырех растений и советской технологии 83го года
Боль в суставе руки или ноги возникает одномоментно, и не вызывает у пациента тревоги, он связывает ее с усталостью или другими недугами. Понять, что организм уже атакует остеоартроз, на первой стадии невозможно. Естественно, что человек не спешит отправиться в больницу и выяснить причины болевого синдрома, а недуг, меж тем, спокойно развивается, нанося все больший ущерб здоровью.
Если провести рентгенологическое исследование, то оно ясно покажет присутствие незначительных, но тревожных негативных изменений. Вот почему так важно не пропустить первые сигналы остеоартроза:
- затруднение в движениях, сопровождающееся болью;
- болевой синдром во время физической активности и полное исчезновение признаков недуга при покое;
- щелчки в пораженном суставе при движении;
- резкая боль при широких махах рукой или ногой.
В 1 стадии остеоартроза ритм жизни человека не изменяется, скрытые нарушения костной ткани еще не сказываются на комфорте. Мышцы действуют в полную силу, и походка остается все такой же легкой и красивой, лишь иногда лицо пациента кривится от боли.
Вторая степень остеоартроза
Когда наступает остеоартроз 2 степени, больной сам отправляется в больницу, не в силах переносить боль и страшась ограниченности движений. Болезненные проявления становятся частыми, беспокоят и во время движения, и в состоянии покоя. Симптоматика 2 стадии выглядит так:

- пораженный сустав болит все время, боль отдается в ближние с ним области;
- быстро наступает усталость в пораженной конечности;
- сустав с трудом сгибается и разгибается, возникает отечность и боль при надавливании;
- болевой синдром возникает сразу, как начинается движение;
- постепенно идет деформация хряща и костной ткани.
Для диагностирования 2 степени врачи прибегают к рентгеновскому исследованию. Снимок отражает истинное положение, показывая измененные участки. Хорошо видно сужение суставной щели.
Конечность теряет до 50% своей подвижности, в том числе и из-за отечности мышечных тканей. Происходит нарастание остеофитов, усугубляющих ситуацию. В некоторых случаях рентген может выявить и так называемую «суставную мышь», осколок хрящевой ткани, выпавший в полость сустава. Образ жизни меняется, но не существенно, человек, хоть и с затруднением, но все действия выполняет сам.
Третья степень остеоартроза
Остеоартроз 3 степени обнаруживается легко, но пациенту от этого не легче, ведь у него уже сложилась серьезная проблема с суставами. На этой стадии врач не видит на снимке суставной щели, она просто исчезает. Хрящевая ткань полностью разрушена, негативные поражения перешли на сустав, и уже трудно справиться с болезнью с помощью медикаментов.
Недуг проявляется следующими симптомами:
- постоянно присутствующий болевой синдром;
- движения сустава сопровождается хрустом;
- при пальпации боль усиливается;
- сустав сильно деформирован;
- подвижность человека теряется на 70-80%;
Если и на этой стадии не обеспечить грамотное лечение заболевания, конечность полностью перестанет двигаться. Дальнейшее промедление с лечением приведет к инвалидности.
Динамика развития заболевания и методы лечения
Динамика развития заболевания хорошо просматривается на рентгеновских снимках каждой степени:

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Прочитайте статью, где я рассказал КАК Я ВЫЛЕЧИЛ СУСТАВЫ c помощью четырех растений и советской технологии 83го года
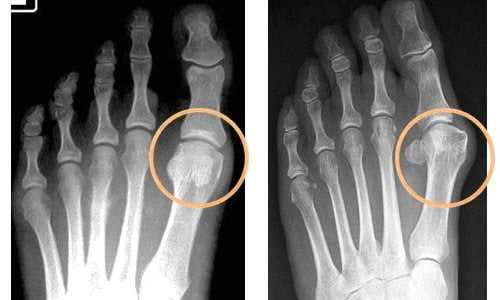
- 1 степень – суставная щель сужена на 1/3, остеофитов нет;
- 2 степень – сужение суставной щели превышает 50%, видны костные наросты и частичная деформация;
- 3 степень – деформация приобретает тяжелый вид, суставной щели не наблюдается.
Учитывая, что разрушительный процесс проходит в медленном темпе, врачи используют рентген, чтобы заметить мельчайшие изменения в суставах. Если у вас появились беспричинные боли в суставах рук или ног, немедленно пройдите обследование. Вовремя назначенное лечение позволит купировать негативное действие остеоартроза.
Как лечат остеоартроз 1 степени?
Сегодня остеоартроз суставов 1 степени успешно вылечивается консервативными методами. Тактика лечения предусматривает снижение нагрузки на пораженный сустав и проведение ряда лечебных мероприятий, направленных на купирование прогресса заболевания. Очень важно для пациента снизить массу тела. Практика показывает, что при остеоартрозе 1 степени лечение гарантировано дает положительный результат, если больной сбалансирует питание и потеряет хотя бы 5 кг веса.
В медикаментозном плане используются лекарства, снимающие воспаление и болевой синдром. Врач прописывает прием нестероидных препаратов, таких, как Диклофенак, Кетопрофен, Ибупрофен. Средства могут приниматься в виде таблеток и мазей. Для восстановления хрящевой ткани предназначен прием хондропротекторов (Хондроитин, Глюкозамин). Обязательны на 1 стадии массаж, физиотерапия и ЛФК.
Лечение остеоартроза 2 степени
Поскольку остеоартроз суставов 2 степени характеризуется усилением болевого синдрома и деформации сустава, в ее лечение активно прибегают к селективным НПВС (Нимесулид, Мелоксикам, Целекоксиб). Средства отличаются малым количеством побочных эффектов, но прием ведется под контролем врача и в строго отмеренной дозировке. Наружно используются противовоспалительные мази и гели.
Основу комплексной терапии составляет прием хондропротекторов, стимулирующих восстановление хрящевой ткани. Под воздействием Хондроитина или Глюкозамина начинает вырабатываться синовиальная жидкость, препятствующая трению пораженных костных поверхностей. Для снятия мышечного спазма при остеоартрозе 2 степени в лечение добавляются миорелаксанты (Сирдалуд, Баклофен, Мидокалм). Если убрать мышечный спазм, уйдет и болевой синдром. В период обострения недуга врач может прописать противовоспалительные гормональные средства (Гидрокортизон, Преднизолон, Дипроспан), которые вводятся в суставную полость путем инъекций.
Методы лечения 3 степени
Для остеоартроза 3 степени лечение осложнено сильными негативными изменениями в хрящевой ткани и суставах. Деформация достигает серьезных форм, и справиться с болезнью эффективными для 1 и 2 стадии средствами сложно. Продолжается прием противовоспалительных и обезболивающих препаратов. Однако наибольшая нагрузка в борьбе с недугом ложится на физиотерапевтические процедуры и вытяжку костей с целью расширить межсуставную щель.Подробнее о методах лечения рассказано здесь:
Резко ограничивается нагрузка на больную конечность. Например, если остеоартроз затронул ногу, пациенту необходимо ходить с тростью. В зависимости от тяжести изменений, пациенту может быть предложено хирургическое вмешательство. Внутрисуставно вводятся Триамцинолон, Дипроспан, Гидрокортизон. В качестве эффективного хондропротектора применяется гиалуроновая кислота, которую вводят внутрь суставной полости. Обязательно соблюдение особой диеты, исключив из питания жирную, соленую, богатую углеводами пищу.

Для поддержания физического и психологического комфорта, пациенту назначаются различные физиопроцедуры, способные снять воспаление, улучшить кровообращение в области сустава и убрать отечность, мешающую нормальной работе конечности.
Значение гимнастики
Ценным дополнением к медикаментозной терапии остеоартроза врачи считают лечебную гимнастику. В 1 и 2 стадии болезни она особенно действенна и помогает разрабатывать пораженный сустав. Существуют полноценные комплексы упражнений для разных конечностей, выполнение которых ведет к возвращению подвижности суставов.

Занимаясь лечебной гимнастикой, пациент не должен ощущать боль. Медленные, аккуратные действия укрепляют мышцы вокруг сустава, «разгоняют» кровь, улучшая питание клеток. Все упражнения должны проводиться под присмотром специалиста, чтобы не нанести излишний вред больной конечности. С каждым занятием нагрузку на конечность увеличивают, улучшая ее подвижность. На этом видео показаны упражнения для тазобедренного сустава:
Чем опасна задержка лечения?
Не придавая значения утренней отечности и болевым ощущениям в суставах, человек рискует столкнуться с серьезным заболеванием. Сегодня лишь боль и припухлость, а завтра искривленная конечность и отрицательные изменения в качестве жизни.
Остеоартроз разрушает и деформирует, неотвратимо приближая человека к инвалидности. Достигая 4 стадии, болезнь полностью останавливает функции конечности. При такой ситуации врачам приходится прибегать к операционному решению проблемы, устанавливая протез вместо утерянного сустава.
Вместе с физическими страданиями приходит и психологический дискомфорт, нарушающий душевное равновесие, человек становится раздражительным, угрюмым, капризным. Страдают и его близкие, вынужденные подстраиваться под особый режим жизни. Нельзя допускать халатного отношения к своему здоровью тогда, когда возможности современной медицины позволяют исправить положение на раннем этапе заболевания. Сегодня 1 и 2 степени остеоартроза успешно лечатся, позволяя сохранить подвижность суставов и купировать прогрессирование недуга.
симптомы, степени и способы лечения
Деформирующий остеоартроз стопы – это хроническая дегенерация суставов стопы по причине дистрофии суставных хрящей, которая вызывает изменения поверхностей костей и их деформацию, разрастание костных образований и развитие синовита (воспаление внутренней оболочки хряща).
Особенности ДОА суставов стопы
Движение – это жизнь. Из-за гиподинамии или больших нагрузок на опорно-двигательную систему, травм, лишнего веса и старения, хрящевые структуры изнашиваться, провоцируя разные формы артроза. Деформирующий остеоартроз (ДОА) стопы считается одним из самых неприятных проявлений этого процесса.
В процессе биологического старения суставного хряща нарушается метаболизм, снижается хрящевая эластичность. Сам он теряет волокнистость структуры, покрывается трещинами, становится шероховатым тем самым обнажает подлежащую кость. На краях костей нарастают остеофиты, сковывая движения. Процесс усугубляется воспалением суставной полости из-за попадания туда микроскопических хрящевых отломков.
Такая картина характерна при развитии артрита, остеоартрита и остеоартроза. При наличии заболевания на крупных суставах (колене, бедре) часто возникает ДОА ступни, фаланговой, межфаланговой и плюснефаланговой зон. Заболеванию присвоен код М 19 по международной классификации болезней – МКБ 10
Причины появления ДОА стоп:
- травмы;
- врожденное и приобретенное плоскостопие;
- деятельность, связанная с усиленными нагрузками на ступни;
- несбалансированное питание;
- генетическая предрасположенность.
Другие особенности остеоартроза стопы:
- Относится к возрастным заболеваниям, чаще – женским.
- Большинство страдающих ДОА ступни женщин имеют избыточный вес, из-за которого болезнь развивается.
- Более всего ДОМА подвержены голеностопные суставы и плюснефаланговые суставы больших пальцев.
- Это хроническое заболевание. Оно тяжело поддается лечению.
Симптомы и степени
Симптоматика проявляется постепенно. Это объясняется этапностью процесса разрушения суставов и хрящей. Обратить внимание на патологию на ранней стадии почти невозможно. Узнать остеоартроз стопы можно на 2 или 3 степени по следующим признакам:
- Боли при нагрузке на стопу или сразу после нее, чаще – во второй половине дня.
- «Заклинивание» суставов, сопровождающееся резкой болью при каждом незначительном движении.
- Механическая боль в области ступни через время после ее перелома.
- Ночная ноющая боль в результате спазмирования околосуставных мышц или венозного стаза субхондрального отдела. При движении ногой боль уменьшается или прекращается.
- Заметная деформация суставов и структуры костей на поздней стадии.
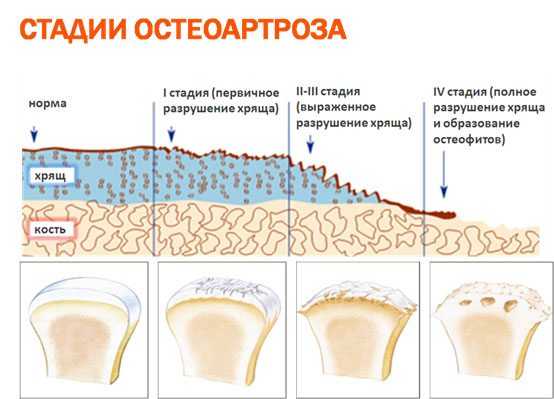
В зависимости от сложности протекания болезни, ухудшения состояния суставов и хрящей, различают 3 степени ДОА ступни:
| Степень | Картина заболевания |
| Первая |
|
| Вторая |
|
| Третья |
|
Методы лечения плюснефалангового сустава
Деформирующий остеоартроз поражает плюснефаланговый сустав большого, 1-го пальца. Также распространен ДОА 1 степени межфаланговых суставов стопы у женщин, но плюснефаланговая форма встречается у сильного пола в 4 раза чаще. Возможно, причиной тому является выраженная вальгусная деформация из-за высоких физических нагрузок у мужчин. Этим видом остеоартроза страдают многие профессиональные футболисты. У женщин область плюснефаланговых суставов может деформировать узкая модельная обувь на высоком каблуке.
Прежде чем лечить артроз суставов пальцев стопы, в том числе и 1 плюснефалангового, врач проведет полное обследование, включающее:
- рентгенографию;
- МРТ-диагностику;
- анализ крови.
На основании анализов устанавливается диагноз и составляется эффективный план лечения ДОА плюснефалангового сустава, в результате которого пациент должен восстановить двигательную активность, не испытывая при этом боли и переутомления. При 1-2 стадии назначается консервативное лечение, при 3 – оперативное.
Консервативные методы
Противовоспалительные нестероидные препараты, хондропротекторы и общеукрепляющие средства, витаминные препараты.
| Пример лекарства | Лекарственная форма | Действие на организм |
| Индомецин | Таблетки, мазь, гель | Обезболивающее действие, снятие воспаления. Как наружное средство применяется 7-14 дней. Объем индивидуального суточного нанесения рассчитывает врач. |
| Ортофен | Мазь, раствор для инъекций, свечи | Снятие отеков и болевого синдрома. Индивидуальное назначение делает специалист. Курс – 1-2 недели. |
| Ибупрофен | Мазь, крем, гель, свечи | Действует при наружном использовании и при применении внутрь и ректально. Курс лечения – до 14 дней. Продолжительность и объем использования также корректирует доктор в зависимости от запущенности болезни. |
Стероидные гормоны, чаще – в виде инъекций в начавший деформироваться сустав: гидрокортизон, дипроспан, кеналог и др. В аптеках они выдаются по рецепту.
В число традиционных показаний также входят методы, которые можно выполнять дома:
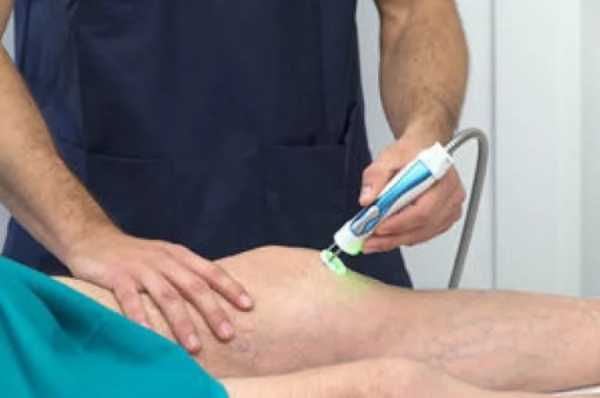
Физиотерапия
- УВЧ.
- Магнитотерапия.
- Фонофорез и электрофорез с действующими лекарственными препаратами.
- Лазеротерапия.
- Ванны с сероводородом, скипидаром, радоном.
- Грязелечение.
ЛФК и массаж. На начальном этапе требуются минимальные нагрузки, состоящие в плавном отведении носка и пятки, имитации ходьбы в положении сидя, легкие движения и вращения пальцами. В дальнейшем список упражнений можно увеличить и немного усложнить.
Народные средства согревающего, противовоспалительного действия (ванночки чабреца и можжевельника, спиртовые настойки эвкалипта, медовые и прополисные компрессы, мази из пчелиного яда и подмора).
Ортопедические прокладки и вставки в обувь. Смена обуви на свободные модели с толстой подошвой, невысоким устойчивым каблуком.
На 3 стадии предлагается лечить остеоартроз плюснефалангового сустава оперативно – искусственно обездвижить больной сустав.
Оперативные методы:
- Операция Брандеса (резекция экзостозов) – часть фаланги большого пальца удаляется, на стопу накладывается шина. Через 2-3 недели будет совершено постепенное вытяжение фаланги и восстановление при помощи ЛФК.
- Артропластика – сращение фаланги 1 пальца с плюсневой костью до полной неподвижности. Через разрез часть сустава с хрящом и костью удаляется, остальные фрагменты сращиваются при помощи фиксатора. После полного сращения (3-4 месяцев) боль полностью пройдет.
- Замена деформированного сустава на имплант. Достоинство метода- возможность подобрать для пациента идеальный размер. Минус – такой протез может быстро изнашиваться.
Обзор мазей
- Противовоспалительные – снимают воспаление:
- Диклофенак – эмульгель, вольтарен, диклоберл.
- Индометацин.
- Кетопрофен – фастум, кетонал, быструм.
- Диметилсульфоксид – долобене.
- Нимесулид – нимулид, найз.
- Ибупрофен – релиф, долгит.
- Согревающие – на основе раздражающих веществ, увеличивают проницаемость капиллярной системы.
На ядах – апизатрон, апиривен, вирапин, вольтарен, випробел.
На перце – эспол.
Другие согревающие мази – меновазин, гевкамен, никофлекс.
- Мази из народных рецептов на травах:
Уральская мазь; мазь с хмелем, донником и зверобоем; медовые пасты
Профилактические меры и прогноз
При обнаружении первых симптомов ДОА стопы положительные результаты дают элементарные меры профилактики. Хождение босиком по природному ландшафту, укрепление мышц физическими упражнениями, улучшение кровообращение самомассажем и другими активными воздействиями на стопы и пальцы позволят не допустить развитие болезни и сохранят ступни здоровыми.
Статья проверена редакциейОстеоартроз — Википедия
Остеоартро́з (новолат. osteoarthrosis, от др.-греч. ὀστέον — кость, ἄρθρον — сустав; синонимы: деформирующий остеоартроз (ДОА), артроз, деформирующий артроз) — дегенеративно-дистрофическое заболевание суставов, причиной которого является поражение хрящевой ткани суставных поверхностей.[2]
Термин «остеоартроз» объединяет группу заболеваний различной этиологии, но со сходными биологическими, морфологическими и клиническими исходами, при которых в патологический процесс вовлекается не только суставной хрящ, но и весь сустав, включая субхондральную кость, связки, капсулу, синовиальную оболочку и периартикулярные мышцы.
Основными клиническими симптомами остеоартроза являются боль и деформация суставов, приводящие к функциональной недостаточности.
В основе дегенеративных дистрофических изменений при артрозе лежит первичное повреждение хряща с последующей воспалительной реакцией, поэтому часто артроз называют артрозо-артритом. Артроз всегда связан с деформацией костной ткани, в связи с чем его также называют остеоартритом или деформирующим артрозом.
Терминологические определения — остеоартроз, артроз, остеоартрит, деформирующий артроз — в настоящее время в X Международной классификации болезней представлены как синонимы.[3]
Чаще всего термин «остеоартроз» применяется для обозначения хронического прогрессирующего заболевания синовиальных суставов.[4]
Выделяют локализованную (с поражением одного сустава) и генерализованную формы остеоартроза (полиостеартроз). Некоторые распространённые виды остеоартроза получили отдельные названия. В частности, термин «гонартро́з» (от др.-греч. γόνυ — колено) используют для обозначения артроза коленного сустава, «коксартро́з» (от лат. coxa — бедро) — для обозначения артроза тазобедренного сустава.
Частота и тяжесть заболевания суставов при остеоартрозеОстеоартроз — самая распространённая форма поражения суставов и одна из главных причин нетрудоспособности, вызывающая ухудшение качества жизни и значительные финансовые затраты, особенно у пожилых людей.
Встречается остеоартроз повсеместно. В США им болеет 21 млн человек (примерно 7 % населения). Широкомасштабное исследование в 7 городах бывшего СССР выявило манифестный (сопровождающийся клиническими симптомами) остеоартроз у 6,43 % обследованных (41 348 человек старше 15 лет).[6]
В целом, в различных странах мира распространённость и заболеваемость остеоартрозом широко разнится. Например, распространённость остеоартроза на Украине составляет 2515,7 на 100 тыс. населения, заболеваемость — 497,0 на 100 тыс. населения. Как установлено популяционными исследованиями, эти показатели несколько ниже, чем в США, и значительно выше, чем в Великобритании.[4][7]
Заболеваемость остеоартрозом резко увеличивается с возрастом, достигая трети населения в пожилом и старческом возрастах. Среди больных остеоартрозом в молодом возрасте преобладают мужчины, а в пожилом возрасте — женщины. В США остеоартроз встречается у 2 % населения моложе 45 лет, у 30 % в возрасте 45—64 лет и у 63—85 % старше 65 лет.[8]
В то же время в Швеции манифестный остеоартроз периферических суставов обнаружен только у 5,8 % населения в возрасте 50—70 лет.
Чаще всего при остеоартрозе поражаются суставы кисти, первый плюснефаланговый сустав стопы, суставы шейного и поясничного отделов позвоночника, коленных и тазобедренных суставов. Однако по тяжести нарушения функции опорно-двигательного аппарата первое место занимают тазобедренный, коленный и голеностопный суставы, а также плечевой сустав.[9]
Основные этиологические факторы остеоартрозаОстеоартроз является следствием механических и биологических причин, которые нарушают процессы образования клеток суставного хряща и субхондральной кости. Он может быть инициирован многими причинами, включая наследственные, эволюционные, метаболические и травматические.
Остеоартроз поражает все ткани суставов. Заболевание проявляется морфологическими, биохимическими, молекулярными и биомеханическими изменениями в клетках и матриксе, которые приводят к размягчению, разволокнению, изъязвлению и уменьшению толщины суставного хряща, а также к остеосклерозу с резким утолщением и уплотнением кортикального слоя субхондральной кости, формированию остеофитов и развитию субхондральных кист.[4]
Клинически остеоартроз проявляется артралгиями, болезненностью и ограничением движений, рецидивирующим синовитом, местным воспалением в различных тканях сустава.
Первичный и вторичный остеоартроз[править | править код]
Остеоартроз бывает первичным и вторичным.
Если причина развития заболевания не установлена, то такой артроз принято называть первичным, или идиопатическим (от др.-греч. ἴδιος — своеобразный, особый, необычный и πάθος — болезнь).
Вторичный остеоартроз имеет явную причину: он развивается после травмы, при нарушениях метаболизма, эндокринных заболеваниях, как исход дегенеративно-некротического процесса (асептический некроз головки бедренной кости, рассекающий остеохондрит (болезнь Кёнига), болезнь Пертеса), как исход воспалительного процесса (гнойное воспаление сустава, ревматоидный артрит, артрит при системной красной волчанке, при туберкулёзе).
Основные причины[править | править код]
Остеоартроз является мультифакториальным полиэтиологическим заболеванием. Три основные причины развития дегенеративно-дистрофического процесса в суставе: травма, дисплазия и воспаление.
Травма сустава — самая частая причина артроза. На втором месте стоит дисплазия сустава — врождённые особенности, которые сопровождаются плохой биомеханикой сустава.
Воспаление также достаточно часто приводит к повреждениям тканей сустава и развитию вторичного артроза. Чаще всего это является результатом аутоиммунных заболеваний (например, ревматоидный артрит), реже — инфекционного процесса (к примеру, острое гнойное воспаление сустава, вызванное стафилококком или другой специфической инфекцией (при гонорее, сифилисе, клещевом энцефалите)). Это также очень распространённое осложнение при хронических гемартрозах (гемофилия).
Факторы риска[править | править код]
Факторами риска первичного остеоартроза являются: наследственная предрасположенность, избыточная масса тела, пожилой возраст, специфические профессии. Кроме этого, заболеваемость остеоартрозом зависит от пола и расовой/этнической принадлежности.
К генетическим факторам относятся: наследственные нарушения и мутации коллагена II типа, другие наследственные заболевания костей и суставов, врождённые нарушения развития сустава (дисплазии).[4]
Накладывают отпечаток на развитие и прогрессирование остеоартроза негенетические (ненаследуемые) множественные факторы, такие как:
Следующие факторы риска остеоартроза — факторы окружающей среды:
Стадии артрозаВне зависимости от причины, различают 3 стадии артроза.[10] При первой или начальной стадии артроза нет выраженных морфологических нарушений тканей сустава. Изменения относятся только к функции синовиальной оболочки, к биохимическому составу синовиальной жидкости, которая за счёт диффузии питает хрящ и мениски сустава. Сустав теряет способность противостоять привычной для него нагрузке, и перегрузка сустава сопровождается воспалением и болевым синдромом.
Во второй стадии заболевания мы видим начинающееся разрушение суставного хряща и менисков. Кость реагирует на нагрузку суставной площадки краевыми разрастаниями — остеофитами.
Вторая стадия неизбежно переходит в третью — стадия тяжёлого артроза. Её признаки — выраженная костная деформация опорной площадки сустава, которая изменяет ось конечности. Несостоятельность, укорочение связок сустава приводит к патологической подвижности сустава или в сочетании с жёсткостью суставной сумки — к резкому ограничению естественных движений — контрактур. Хроническое воспаление и хронический болевой синдром обычно сопровождают 2 и 3 стадию.
В начальной стадии заболевания мышцы, которые осуществляют движения в суставе, ослаблены, но, в общем, не изменены. Во второй стадии наблюдается нарушение функции мышц за счёт нарушения рефлекторной нейро-трофической регуляции. В третьей стадии заболевания нагружение сустава и двигательная активность резко нарушается, в связи с контрактурами и нарушением оси конечности изменяется амплитуда сокращения мышцы, изменяются нормальные точки прикрепления мышечно-сухожильного комплекса. Это сопровождается укорочением или растяжением мышцы, снижением способности к полноценному сокращению. Трофические нарушения при заболевании сустава касаются не только мышц, но и всех тканей конечности.
Структура хрящаВ основе патогенеза этого заболевания лежит нарушение функции и структуры хряща сустава. Суставной хрящ — высокоспециализированная ткань, состоящая из матрикса и погруженных в него хондроцитов. Матрикс содержит две главные макромолекулы, гликозамины (протеогликаны) и коллаген. Высокая концентрация протеогликанов в хряще держит коллагеновую сеть под напряжением, способствуя таким образом равномерному распределению нагрузки, которая воздействует на хрящ, и обеспечивая восстановление формы после прекращения действия нагрузки. При потере даже небольшого количества гликозаминов сопротивление матрикса хряща к воздействию физической нагрузки уменьшается, и поверхность хряща становится чувствительной к повреждению. На самых ранних стадиях артроза хрящ становится толще, чем в норме, но при прогрессировании — истончается. Хрящ становится мягким и рыхлым, на нём появляются глубокие язвы, обычно только в наиболее нагружаемой части сустава.
В норме, при периодических нагрузках, например при ходьбе, хрящевая пластинка деформируется и возвращает прежнюю форму, выполняя функцию своеобразного насоса, который обеспечивает выталкивание продуктов распада и «всасывание» питательных веществ и строительного материала. Сжатие и восстановление формы при нагружении — это основное условие регенерации повреждённой хрящевой ткани. Однако чрезмерное или длительное нагружение сустава неблагоприятно влияет на функцию суставного хряща и утяжеляет течение артроза.
Питание хряща и менисков сустава осуществляется только за счёт синовиальной жидкости. От того, в каком количестве и какого качества жидкость секретирует синовиальная оболочка, зависит «здоровье» скользящих и амортизирующих структур сустава.
Синовиальная мембрана выполняет важную функцию фильтрации строительного материала хряща — гиалуроновой кислоты, она предохраняет вымывание последней из полости сустава. Нарушение биохимического состава синовиальной жидкости при травме или воспалении сустава собственно и приводит к развитию болезни именуемой остеоартроз.
Эффективность циркуляции и диффузии синовиальной жидкости напрямую связана с движением в суставе и нагружением сустава. Движение в суставе необходимо для обмена веществ в хряще. Само по себе длительное ограничение движений в суставе приводит к ухудшению питания хряща.
При артрозе нарушается равновесие между образованием нового строительного материала для восстановления хряща и его разрушением. Хрящ из прочной, эластичной структуры превращается в сухую, тонкую с шероховатой поверхностью. Подлежащая кость становится толще и разрастается в стороны от хряща, что ограничивает движение и является причиной деформации суставов. Суставная капсула уплотняется — фиброзируется, а также воспаляется. Сустав наполняется воспалительной жидкостью, которая растягивает капсулу и связки сустава. Боль, а в дальнейшем и деформация суставных поверхностей при артрозе ведёт к тугоподвижности сустава и к контрактурам сустава. Утренняя и стартовая боль, а также скованность в суставе у больных с деформирующим артрозом собственно и обусловлена низкой эластичностью хряща и необходимостью стартовых движений для восстановления достаточной эластичности хряща. Это создаёт ощущение боли и скованности.
При воспалении сустав принимает положение покоя или физиологическое положение. При этом положении обеспечивается максимальное расправление связок и капсулы сустава. В этом положении боль в суставе минимальна. Большое влияние на течение патологического процесса оказывает состояние так называемого мышечного корсета сустава, то есть системы мышц, которая не только осуществляет движение в суставе, но и является стабилизаторами сустава, поглощая мощные инерционные импульсы при движении. Так, внутренняя широкая мышца в составе квадрицепса бедра предохраняет коленный сустав от боковой нестабильности в момент приземления на пятку при ходьбе, а средняя ягодичная мышца на стороне опорной ноги ограничивает наклон таза в момент переноса, что предохраняет тазобедренный сустав от перегрузки.
Исход артроза коленного и тазобедренного суставаИсход артроза — полное разрушение сустава с формированием анкилоза — полной неподвижности сустава или неоартроза с неестественной подвижностью. Это сопровождается тяжёлым нарушением функции конечности. В последнее время, не дожидаясь исхода заболевания, все чаще применяют специальные операции по замене сустава протезом — эндопротезирование сустава. На рисунке изображена типичная для терминальной стадии артроза коленного сустава варусная деформация колена в сочетании с боковой патологической нестабильностью коленного сустава. Артроз блоковидного или шаровидного сустава, такого как тазобедренный, завершается анкилозированием. При этом замыкание сустава обычно происходит в нефизиологическом (порочном) положении конечности. В данном случае мы видим бедро в положении сгибания и приведения, при котором нога укорачивается, а ось конечности и биомеханика опорно-двигательной системы существенно нарушается.
Если в начале болезни боль возникает лишь периодически, после значительной физической нагрузки, и быстро проходит в покое, то по мере прогрессирования заболевания интенсивность боли увеличивается, она не исчезает после отдыха и появляется в ночные часы.
В условиях доказательной медицины разработан целый ряд стандартных тестов для оценки остеоартроза. Для оценки болей в суставах и утренней скованности используется десятибалльная визуальная аналоговая шкала. Для характеристики гонартроза и коксартроза широко применяют индекс Лекена.[11]
| Баллы для расчёта суммарного индекса | |||||||
|---|---|---|---|---|---|---|---|
| 0 | 1 | 2 | 3 | 4 | 5 | 6 | |
| Боль в течение ночи | нет | только при движении | без движения | ||||
| Боль при ходьбе | нет | при прохождении определённого расстояния | в начале движения | ||||
| Боль в положении сидя после 2 ч | нет | да | |||||
| Утренняя скованность | нет | меньше 15 мин | больше 15 мин | ||||
| Усиление боли в положении стоя в течение 30 мин | нет | да | |||||
| Ограничение дистанции ходьбы | нет | больше 1 км, но трудно | 1 км | 500—900 м | 300—500 м | 100—300 м | меньше 100 м |
Для оценки тяжести нарушения функции нижних конечностей используют интегральный показатель, который вычисляется как среднее арифметическое значение от величины 6 экспертных признаков в %. НФНК более 20 % расценивается как тяжёлое и соответствует III и более группам инвалидности (в соответствии с экспертными оценками ВТЭК). Показатель НФНК используется как основной критерий оценки эффективности реабилитационных мероприятий в амбулаторных условиях.[9]
| Экспертный признак | Оценка нарушения функции нижних конечностей в % | ||||
|---|---|---|---|---|---|
| 0—20 | 21—40 | 41—60 | 61—80 | 80—100 | |
| Передвижение | хромота незначительна | хромота выражена | хромота резко выражена | патологический тип передвижения | ходьба невозможна |
| Дополнительная опора | отсутствует | трость | две трости | костыли | специальные средства |
| Выполнение бытовых функций | не ограничено | ограничено незначительно | ограничено | резко затруднено | невозможно |
| Самообслуживание | не ограничено | ограничено незначительно | ограничено | резко затруднено | невозможно |
| Пользование общественным транспортом | не ограничено | ограничено незначительно | ограничено | резко затруднено | невозможно |
| Выполнение профессиональных обязанностей | не ограничено | ограничено незначительно | ограничено | резко затруднено | невозможно |
Клиническая картина остеоартроза включает основные симптомы: «механический» характер боли, утренняя скованность не более 30 мин, ограничение объёма движений, снижение функциональных возможностей сустава.
Основные признаки клинической картины остеоартроза — это болезненные точки и плотные утолщения по краю суставной щели, крепитация, умеренные признаки воспаления, ограниченные болезненные движения, ощущения напряжённости в суставе, нестабильность.
Клинические критерии, позволяющие поставить диагноз «остеоартроз»:
- боль в суставах, возникающая в конце дня и/или в первой половине ночи, а также после механической нагрузки, уменьшающаяся в покое.
- наличие деформации сустава за счёт костных разрастаний.
Рентгенодиагностика остеоартроза[править | править код]
Нарушение оси нижней конечности при гонартрозеРентгенологическая семиотика остеоартроза складывается из признаков, отражающих дистрофические изменения в суставных хрящах (сужение суставной щели) и в костной ткани (уплощение и деформация суставных поверхностей, кистовидные образования), нестабильность суставов (подвывихи, искривления оси конечностей), реактивные компенсаторно-приспособительные процессы (краевые костные разрастания, субхондральный остеосклероз).
Краевые разрастания (остеофиты) при коксартрозеРанним рентгенологическим симптомом являются краевые костные разрастания — остеофиты — следствие активной пролиферации периферических отделов суставного хряща. Они проявляются вначале заострением краев суставных поверхностей, а затем, нарастая, образуют массивные костные шипы и губы. Краевые остеофиты, как правило, раньше обнаруживаются со стороны суставных впадин.
Сужение суставной щели свидетельствует о значительных изменениях суставных хрящей. Суставная щель может стать клиновидной, суживаясь с одной стороны и нередко расширяясь при этом с противоположной, что указывает на недостаточность связочного аппарата и нестабильность сустава.
При остеоартрозе утрачивается амортизационная функция суставных хрящей, предохраняющих костную ткань от механических перегрузок. Как компенсация развивается остеосклероз субхондральной губчатой кости. Особенно он выражен при коксартрозе в крыше вертлужной впадины, распространяясь иногда почти на все тело подвздошной кости. Однако рано или поздно этот механизм компенсации становится недостаточным. Механические силы, передающиеся непосредственно с одной суставной поверхности на другую, вызывают атрофию от давления их наиболее нагружаемых участков и прежде всего центральных отделов суставных головок. Вследствие этого они уплощаются и одновременно расширяются.
Кистовидная перестройка головки бедра и вертлужной впадины при диспластическом коксартрозеРезультатом поражения суставных хрящей являются очаговые дистрофические и некротические процессы в субхондральной губчатой кости, соответствующие локальным пикам механических напряжений. В результате этих процессов формируются кистовидные образования. Последние наиболее характерны для коксартроза, при котором они часто множественны и достигают больших размеров. положение (эрозивный артроз).
В России ранее использовалась рентгенологическая классификация остеоартроза по стадиям развития, разработанная Н. С. Косинской.
- Остеоартроз на I стадии характеризуется главным образом краевыми костными разрастаниями при незначительном сужении суставной щели.
- На II стадии она сужена более отчетливо, возникает субхондральный остеосклероз.
- Резкое сужение суставной щели на III стадии сопровождается уплощением суставных поверхностей и развитием кистовидных образований.
В настоящее время используется рентгенологическая классификация остеоартроза по Kellgren-Lawrence[13][14]:
- I стадия (сомнительный) — сомнительное сужение суставной щели, возможны остеофиты
- II стадия (мягкий) — определённые остеофиты и сомнительное сужение суставной щели
- III стадия (умеренный) — умеренные остеофиты, определённое сужение суставного пространства, возможная деформация костей
- IV стадия (тяжёлый) — большие остеофиты, сужение суставного пространства, тяжёлый остеосклероз, определённая деформация костей
Рентгенологическое исследование играет важную роль в распознавании этиологических факторов при вторичных остеоартритах. Так, при посттравматических остеоартрозе оно даёт возможность обнаружить костные деформации после внутрисуставных переломов, установить характерные признаки диспластических артрозов, особенно в тазобедренном суставе, на рентгенограммах можно выявить краевые дефекты суставных поверхностей, остеопороз и атрофию костей при постартритических артрозах. С помощью рентгенографии можно установить связь между отдалёнными от суставов деформациями костей диспластической, посттравматической или иной природы. Например, угловое искривление оси длинной трубчатой кости, сопровождающимися изменениями условий нагрузки на суставы, и вторичным (статическим) остеоартрозом. Рентгенологическое исследование даёт возможность выявить такие причины артроза, как внутрисуставное тело при хондроматозе сустава.[15]
Лечение остеоартроза — длительный процесс. Пациенты лечатся главным образом амбулаторно.
Основные принципы лечения: ограничение нагрузки, соблюдение ортопедического режима, ЛФК, физиотерапия, цель которых замедление прогрессирования остеоартроза, предотвращение развития контрактур и улучшение функции сустава. Важным этапом лечения остеоартроза является санаторно-курортное лечение.
Двигательный режим и ЛФК[править | править код]
Задачи ЛФК в комплексном лечении артрозаПо мере того, как поверхность кости теряет хрящевую защиту, пациент начинает ощущать боль при физической нагрузке на сустав, в частности при ходьбе или в положении стоя. Это приводит к гиподинамии, поскольку пациент щадит сустав, стараясь избежать боли. В свою очередь, гиподинамия может явиться причиной локальной атрофии мышц и слабости связок. В период обострения больному суставу придают нейтральное положение для создания покоя и максимальной разгрузки. К движениям в суставе приступают сразу же после снятия воспаления и боли не позднее чем через 3-5 дней.
Задачи ЛФК при комплексном лечении артроза можно представить в виде пирамиды, в основании которой лежит восстановление подвижности и необходимой амплитуды движений в суставе; увеличения силы и выносливости мышц; аэробная тренировка. На этой основе собственно и располагаются все остальные методы восстановительного лечения.
Многочисленные исследования показывают, что на благоприятный прогноз в лечении суставов влияет образование больного и уровень его интеллекта. Понимание того, что с больным суставом надо жить, работать, что с заболеванием надо считаться, должно привести к изменению образа жизни больного, в котором высокая двигательная активность должна разумно сочетаться со строгим режимом разгрузки сустава. Пробуждение мотивации к двигательной активности, к здоровому образу жизни, воспитание необходимых двигательных качеств, обучение пациента методикам ЛФК для самостоятельного применения, — всё это также является важнейшей задачей ЛФК при лечении артрозов.[16]
Дозирование нагрузки — самая трудная задача ЛФК. С одной стороны, достижение лечебного эффекта физической нагрузки при коротком воздействии просто невозможно. С другой стороны, перегрузка сустава, обострение болезни, необходимость постельного режима перечеркнет все усилия проделанной работы.
Двигательный режим (объём эффективной, но безопасной нагрузки, необходимость дополнительной опоры) и конкретные формы, средства и методики ЛФК зависят от стадии, локализации, особенности течения заболевания и определяются индивидуально врачом после обследования и оценки функционального состояния пациента.
Внутрисуставные инъекции[править | править код]
Для внутрисуставного введения используют препараты гиалуроновой кислоты: Ферматрон, Остенил, Синвиск, Ортовиск, Гиалган, Артрум и др. Эти препараты получили широкое распространение, но они обладают кратким сроком действия, аллергическими и даже инфекционными осложнениями на их внутрисуставное введение.[17][18][19].
Кроме препаратов гиалуроновой кислоты существуют синтетические препараты, полностью исключающие осложнения и обладающие долгим сроком действия: Нолтрекс, Артрамид, Нолтрексин. Проведенные клинические исследования показали, что лечебный эффект лечения пациентов с гоноартрозом уже после первого же введения синтетического препарата в коленный сустав был связан с восстановлением вязкоэластических свойств синовиальной жидкости, нормализацией синтеза эндогенного протеогликана хондроцитами, замедлением или остановкой процесса разрушения гиалинового хряща. Выраженный лечебный эффект пациенты ощущали независимо от стадии и давности существования у них гонартроза. Благодаря наличию в своем составе ионов серебра, обладают бактериостатическим действием на внутреннюю среду сустава и улучшает биологические функции синовиальной оболочки. Синтетические препараты обладают также анальгетическим, противовоспалительным, антиоксидантным и хондропротекторным действием.[20]
Фармакотерапия[править | править код]
Поскольку поводом для обращения больного к врачу является боль, то на первом месте в фармакотерапии стоят нестероидные противовоспалительные препараты, назначаемые для снятия боли и воспаления. В фазе острой боли, когда остеоартроз может быть осложнен синовитом, используется внутрисуставное введение кортикостероидов (дипроспан, триамцинолон, гидрокортизон) для снятия боли и воспаления.[21].
Хондропротекторы (хондроитин сульфат и глюкозамин) до сих пор применяют на территории бывшего СССР в виде курсового лечения внутрь (см.: диета и пищевые добавки), внутримышечно, внутрисуставно в I и II стадии заболевания. Однако, результаты одних современных научных исследований показывают отсутствие эффекта у данных препаратов по сравнению с плацебо[22]. Тем не менее, результаты других современных научных исследований показывают наличие эффекта у данных препаратов по стравнению с плацебо[23]. Для внутрисуставного введения применяют также препараты гиалуроновой кислоты[9] и полиакриламидного геля.
| Рекомендации по лечению остеоартрита Международного общества по изучению ОА (OARSI[en]):[24] | |||||
|---|---|---|---|---|---|
| Рекомендация | Уровень[25] | ES для боли (95 % доверительный интервал) | Частота встречаемости в других рекомендациях | Уровень консенсуса экспертов (%) | Сила рекомендации (%) (95 % доверительный интервал) |
| Парацетамол в дозе до 4 г/сут может служить эффективным начальным анальгетиком для лечения слабого и умеренного болевого синдрома при ОА ТС или КС. Если адекватного ответа не получено, или имеется выраженный болевой синдром и/или признаки воспаления, следует рассмотреть альтернативную фармакотерапию с учетом относительной эффективности и безопасности, а также приема других медикаментов и наличия сопутствующих заболеваний | Ia (КС)IV (ТС) | 0,21 (0,02 до 0,41) | 16/16 | 77 | 92 (88-99) |
| У больных с симптомами ОА КС или ТС следует использовать НПВС в минимальных эффективных дозах, а их длительное применение по возможности следует избегать. При высоком риске осложнений со стороны желудочно-кишечного тракта можно рассмотреть возможность назначения либо селективного ингибитора циклооксигеназы-2, либо неселективного НПВС в сочетании с ингибитором протонной помпы или мизопростолом, но при наличии кардиоваскулярных факторов риска как циклооксигеназа-2-селективные, так и неселективные НПВС должны использоваться с осторожностью | Ia (КС) Ia (ТС) | 0,32 (0,24 до 0,39) | НПВС+ИПП 8/8 НПВС + мизопростол 8/8 ЦОГ-2 ингибиторы 11/11 | 100 | 93 (88-99) |
| Местные НПВС и капсаицин могут быть эффективными дополнительными или альтернативными пероральным анальгетикам/противовоспалительным средствам при ОА КС | Ia (НПВС) Ia (капсаицин) | 0,41 (0,22 до 0,59) | 7/9 8/9 | 100 | 85 (75-95) |
| Внутрисуставное введение кортикостероидов может быть использовано в лечении ОА КС или ТС и должно быть рассмотрено в тех случаях, когда выраженный болевой синдром не отвечает удовлетворительно на пероральные анальгетические/ противовоспалительные средства и у больных с симптомным ОА КС при наличии выпота или других признаков местного воспаления | Ib (ТС) Ia (КС) | 0,72 (0,42 до 1,02) | 11/13 | 69 | 78 (61-95) |
| Лечение глюкозамина сульфатом и/или хондроитина сульфатом может обеспечить симптоматический эффект у больных ОА КС. При отсутствии ответа в течение 6 мес прием этих препаратов следует прекратить | Ia (глюкозамин) Ia (хондроитин) | 0,45 (0,04 до 0,86) 0,30 (-0,1 до 0,70) | 6/10 2/7 | 92 | 63 (44-82) |
| У больных с симптомным ОА КС глюкозамина сульфат и хондроитин сульфат могут обладать структурно-модифицирующими эффектами, а диацереин может обладать структурно-модифицирующими эффектами при симптомном ОА ТС | Ib (КС) Ib (ТС) | 69 | 41 (20-62) | ||
| Использование слабых опиоидов и наркотических анальгетиков может быть рассмотрено для лечения рефрактерного болевого синдрома при ОА КС и ТС в тех случаях, когда другие средства оказались неэффективными или противопоказаны. Сильные опиоиды должны использоваться только в исключительных случаях при выраженной боли. У таких пациентов следует использовать нефармакологические методы лечения и рассмотреть необходимость хирургического вмешательства | Ia (слабые опиоиды) IV (сильные опиоиды) IV (другие) | 9/9 | 92 | 82 (74-90) | |
Внутрисуставная оксигенотерапия[править
симптомы и лечение. Признаки артроза суставов стопы и чем он опасен
В данной статье подробно рассмотрена такая распространенная и тяжело переносимая болезнь, как артроз стопы. Кроме того, освещены симптомы и лечение недуга.
Артроз стопы – это дегенеративная болезнь суставов, которая наряду с поражением хрящей сосредотачивается в мышечных и костных волокнах. Чаще всего недуг проявляется в плюснефаланговой части большого пальца. При этом происходит деформация, являющаяся причиной последующих отрицательных перемен в строении ступни.
Специфика заболевания заключаются в особой конфигурации стопы, которая складывается из значительного количества маленьких суставов, сплетения нервов и сосудистой системы. Как правило, пациентам, страдающим от этого заболевания, около 45 лет.
Чем отличается артроз от артрита?
И артрит, и артроз являются недугами, которые поражают человеческие суставы, что приводит к значительному ухудшению образа жизни пациента. Несмотря на созвучность названий, эти две болезни имеют кардинальные различия.
Артроз – это патология суставного хряща и находящейся рядом костной ткани, приводящий к планомерной дегенерации сустава под действием рабочих физических нагрузок. Болезнь преимущественно характерна для старшего поколения. Среди множества причин прогрессирования остеоартроза – это травматические поражения и чрезмерная физическая нагрузка, имевшие место до начала дегенеративного процесса.
Артроз нельзя назвать воспалением. Однако сегодня множество специалистов утверждает, что воспалительный процесс является одним из факторов появления и прогрессирования артроза. Сустав и находящиеся рядом ткани с течением времени перестраиваются благодаря наличию нагрузок, которые они более не в состоянии выдержать. Данное отклонение имеет очень медленное развитие.
Артрит представляет собой воспалительный процесс в суставе. Во время развития патологии происходит деструкция суставного хряща под действием воспалительных агентов и иммунной системы. Эта болезнь распространена среди наиболее работоспособных и молодых людей.
Чаще всего артрит прогрессирует благодаря аутоиммунным факторам, что заключается в поражении иммунной системой тканей собственного организма. Это происходит в результате генетических патологий или инфекционных поражений.
Инфекция играет ключевую роль в возникновении артрита, поскольку под воздействием бактерий, антигены которых похожи на человеческий белок, осуществляется синтез антител, поражающих свои же ткани. Обычно негативному воздействию подвергаются не только суставы, но также сердце и почки.. Именно поэтому нужно лечить или же избавляться от миндалин при постоянно повторяющейся ангине, чтобы не допустить дальнейших осложнений на сердце и другие органы.
В отличие от артроза стопы, артрит имеет острое течение с ярко выраженными клиническими проявлениями. У пациентов наблюдается температура, местный отек тканей, сильные боли в месте недомогания и другие сопутствующие симптомы.
Сценарий дальнейшего развития зависит от разновидности артрита. Преимущественно, после острого старта, заболевание останавливается, но приобретенные анатомические перемены в суставах остаются, увеличивая вероятность дальнейшего прогрессирования остеоартроза. Иногда имеют место рецидивы острой фазы с болевыми ощущениями в суставах, повышенной температурой и т. п.
Поскольку остеоартрит – это воспалительная болезнь, ее можно остановить приемом противовоспалительных препаратов. Остеоартроз же вылечить довольно сложно, поскольку он заключается в хронических, постепенно прогрессирующих деструктивных изменениях суставов.
Причины артроза стопы
Причины артроза суставов стопы – это преимущественно плохой кровоток, изношенность опорных тканей по причине травм или возрастных перемен.
Для эффективного лечения нужно знать, от чего бывает артроз стопы. Ниже описаны главные его первопричины:
- Индивидуальные особенности ступни: большая ширина, кривизна пальцев, плоскостопие. Кроме того, причиной может быть различная длина ног.
- Чрезмерная механическая загруженность конечностей, характерная для людей, предпочитающих изнурительный физический труд или некоторые виды спорта.
- Травматические поражения ног, растяжение мышц.
- Постоянное действие холода.
- Слишком большой вес, усиливающий давление на суставы ног.
- Изношенность костной и хрящевой ткани с годами.
- Генетическая предрасположенность.
- Хождение в тесной или великоватой обуви.
- Ношение высоких каблуков.
Кроме того, выделяют следующие причины артроза стопы:
- гормональные и эндокринные нарушения в организме;
- нехватка полезных и жизненно важных элементов;
- хронические инфекционные поражения конечностей;
- аллергия и аутоиммунные заболевания;
- смещение или врожденная неправильная форма тазобедренной кости.
Излечить такой недуг в полной мере не представляется возможным, но существенно повысить жизненные качества больного, остановив дальнейшие дегенеративные тенденции, – вполне реально. В связи с этим, артроз стопы ноги необходимо лечить после выявления первичных признаков заболевания.
Симптомы артроза стопы
Для всех медиков очень важным является вопрос: «Как определить артроз стопы?».
Болезнь выдает себя наличием следующих симптомов:
- Болевой синдром в результате долгой ходьбы, нахождения в вертикальном положении, а также после сильных нагрузок.
- Отечность или краснота кожных покровов в пораженном сегменте. Иногда возможно также повышение температуры тела.
- Сустав болезненно реагирует на перемену погоды, а также на взаимодействие с холодной водой.
- Стопы хрустят (явление характерно на второй стадии заболевания).
- Ноги быстро устают.
- Скованность в стопах по утрам.
- На подошве стопы возникают мозоли.
Поскольку патология является причиной деформации суставов, в дальнейшем у пациента, как правило, наблюдается нарушение походки.
Вдобавок, заболевание артроз стопы отличается следующими признаками:
- болевыми ощущениями – могут быть зудящими или приобретать характер жжения;
- наличием костных разрастаний в виде остеофитов;
- утолщением пальцевых костяшек.
Поскольку данная болезнь поражает не только хрящево-костные волокна, но и мышечные ткани, то признаки артроза стопы также включают изменения в структурах мышц и их фиброзирование.
Классификация
Как было отмечено выше, стопа состоит из множества маленьких суставов. По этой причине разрушительная тенденция возможна в любом ее месте. По своей локализации артроз стопы подразделяется на различные виды. В частности:
- заболевание подтаранной связки;
- болезнь кубовидно-пяточного сустава;
- патология в плюснефаланговом суставе и связках;
- пальцевой артроз.
Кроме того, согласно источнику, по степени развития артроз подразделяют на следующие типы:
- Первичный. Появляется в результате патологии самой стопы или при ее повреждении.
- Вторичный. Возникает благодаря заболеваниям, не имеющим непосредственного отношения к недугам ног. При этом источником болезни могут быть гормональные и прочие нарушения.
- Полиартроз. Такое заболевание охватывает сразу несколько суставов.
Согласно типу деструкции сустава врачом подбирается конкретный комплекс мер.
Типы развития болезни
Чтобы ликвидация артроза стопы прошла успешно, патологию нужно верно определить. Каждый этап прогресса болезни предполагает свой комплекс терапевтических мер. В частности, выделяется три стадии прогрессирования:
- Характеризуется быстрой утомляемостью ног и возникновением болей после постоянного хождения или значительных физических перегрузок. Преимущественно на первом этапе пациент не ощущает каких-либо затруднений в перемещениях, поэтому не посещает врача, осложняя дальнейшее лечение.
- Симптомы проявляются острее – длительные и сильные боли. Наблюдаются утолщения костяшек, возникают мозоли на пятках.
- Имеет место серьезное изменение конфигурации стопных суставов. Больной постоянно хромает. В то же время двигательные способности сустава существенно сокращаются. Рентгенография данного этапа заболевания показывают значительное уменьшение или исчезновение межсуставных щелей.
Диагностика артроза стопы состоит из таких процедур:
- изучение анамнеза болезни, учитывая все его жалобы;
- рентгенологические обследования в целях анализа состояния сустава и определения типа дегенеративных изменений в нем;
- обследования, позволяющие кроме хрящевых и костных тканей оценить структуру мышц;
- лабораторные анализы – позволяют оценить характер воспаления.
Кроме того, проводится измерение размеров стопы.
Лечение артроза суставов стопы
Окончательно излечить этот недуг на данный момент медицине не под силу. Но пациентам обязательно нужно проходить терапевтические процедуры во избежание полной потери двигательной возможности сустава.
При лекарственном лечении применяются следующие препараты:
- Противовоспалительные нестероидные. Они не только с успехом побеждают воспаление, но и предотвращают появление боли. Как правило, такие средства назначают курсами. Врач определяет дозировку и длительность приема.
- Обезболивающие – используют при возникновении острых болей. При невыносимых болях страдающему болезнью может быть сделан укол кортикостероидов. Такие инъекции можно проводить не чаще одного раза в неделю и не более нескольких раз за год.
- Хондропротекторы – находятся в числе основных лекарств, используемых при лечении суставного артроза. Выполняют восстановительную функцию для поврежденных хрящей и защищают их от дальнейшего разрушения.
- Средства на базе гиалуроновой кислоты, вводимые в поврежденный недугом сустав. Подобные уколы увеличивают подвижность сустава и уменьшают трение.
- Антиартрозные мази и кремы, имеющие улучшающее питание воздействие.
Наряду с лекарственными средствами в медицине широко используются немедикаментозные способы борьбы с болезнью:
- Гипсовый «сапожок». Эффективен при тяжелом течении патологии – если нужно полное купирование любых движений стопы.
- Ношение ортопедических стелек и супинаторов, повышающих кровоток в суставе, а также тканевой обмен веществ.
- Массажные процедуры. Можно осуществлять с особой осторожностью и только после периода обострения. Применять подобный метод позволительно на различной стадии заболевания.
- Лазерная и магнитная терапия, фонофорез, УВЧ. Данные способы повышают эффективность лечения медикаментами.
- Грязелечение. Такой метод позволяет снабдить сустав нужными «строительными» материалами и убрать напряженность в движениях.
- Оперативное вмешательство. Применяется, если болезнь перешла в последнюю стадию, когда иные способы не приносят желаемого эффекта. Хирургия предлагает абсолютное сращивание или смену некоторых частей сустава. В первом случае стопа не будет подвижной, но второй способ предполагает сохранение двигательной активности, но с изменением формы конечности.
Лечебная физкультура (ЛФК). Это способ является полезным на любой стадии развития болезни. Необходимо помнить, что гимнастика – это залог излечения и профилактики артроза ступни. Поэтому подобные процедуры обязательны для пациентов с таким диагнозом.
Профилактика и качество жизни
Артроз суставов стопы представляет собой сложную болезнь, имеющую специфические симптомы и лечение. Успех медицинских процедур зависит от ведения пациентом правильного образа жизни. Во-первых, нужно исключить алкоголь, вредные продукты, а также перестать курить. Принимать пищу необходимо в небольших дозах, при этом наилучшим будет пятиразовое питание. В сутки больной должен выпивать не менее полутора литра жидкости.
Профилактические меры предполагают несложную гимнастику, которая окажет на опорно-двигательный аппарат укрепляющее воздействие.
Кроме того, медицина рекомендует ряд профилактических мер, препятствующих возникновению и дальнейшему развитию артроза. В частности:
- снижения веса тела, а значит и уровня нагруженности суставов;
- повышение защитных свойств организма, препятствующих появлению инфекционных поражений и воспалений;
- снижение употребления соли;
- своевременное устранение хронических отклонений в работе организма;
- защита от травм, ушибов, успешное восстановление после хирургических вмешательств;
- ношение исключительно подходящей по размеру обуви с небольшим подъемом. Модели должны выполняться из качественных материалов, их величина и параметры полностью подходить под особенности ноги;
- осторожность при ношении высоких каблуков – необходимо помнить, что от их высоты зависит нагрузка на суставы;
- каждодневная зарядка дляног;
- передвижение босиком по земле или песку.
Данная болезнь может существенно испортить жизнь любому человеку, нередко приводя к инвалидности. Но значительно повысить возможности пациента может только профилактика заболевания и его своевременное лечение.

Доа суставов стопы | Суставы
Деформирующий остеоартроз суставов пальцев стопы
Деформирующий остеоартроз может поражать любые суставы пальцев стоп, однако его излюбленной локализацией следует признать плюснефаланговый (основной) сустав первого пальца. Во многих случаях причинами развития деформирующего остеоартроза данного сустава являются плоскостопие, вальгусная деформация большого пальца, нарушения анатомического строения пальца («молоткообразный» палец). Искривления большого пальца стопы чаще всего наблюдаются у женщин, но деформирующий остеоартроз плюснефалангового сустава считается «мужским» заболеванием (среди лиц мужского пола диагностируется в 4 раза чаще).
 Основная причина развития патологии – дегенеративные изменения под воздействием физических нагрузок и веса тела человека. Помимо этого привести к развитию заболевания может и систематическое ношение модельной узкой обуви, которая сдавливает суставы пальцев стоп, что влечет за собой нарушение процессов кровообращения и обмена веществ в соединительной ткани.
Основная причина развития патологии – дегенеративные изменения под воздействием физических нагрузок и веса тела человека. Помимо этого привести к развитию заболевания может и систематическое ношение модельной узкой обуви, которая сдавливает суставы пальцев стоп, что влечет за собой нарушение процессов кровообращения и обмена веществ в соединительной ткани.
Деформирующий остеоартроз пальцев стоп нередко наблюдается среди профессиональных футболистов. Такая предрасположенность вполне объяснима. В момент удара по мячу на суставы пальцев ног приходятся огромные нагрузки, систематическое воздействие которых вызывает преждевременное изнашивание и старение суставного хряща, т.е. развитие заболевания.
К симптомам деформирующего остеоартроза суставов пальцев стоп относятся: ощущение «неудобства» в пальцах при ходьбе, боли в пораженных суставах. Со временем, по мере прогрессирования заболевания, происходит изменение статических нагрузок, выпадающих на нижнюю конечность, что приводит к перегрузке голеностопного, коленного и даже тазобедренного сустава. В результате этого боли могут возникать при ходьбе уже не только в пораженных суставах пальцев стоп, но и в других суставах ноги. Деформирующий остеоартроз суставов пальцев стоп сопровождается видимым утолщением, деформацией и ограничением подвижности больных суставов.
Диагностика заболевания осуществляется на основании данных рентгенологического исследования. Для проведения дифференциальной диагностики с подагрой пациенту назначают анализ крови, определяющий уровень мочевой кислоты в сыворотке крови.
Основной целью лечения деформирующего остеоартроза пальцев стоп является создание условий, при которых пациент сможет нормально ходить и не испытывать при этом болевых ощущений. Для этого обычно рекомендуется ношение специальных ортопедических прокладок, эти приспособления обеспечивают разгрузку пораженных суставов пальцев стоп, или ортопедической обуви.
Уменьшить выраженность болевого синдрома при деформирующем остеоартрозе суставов пальцев стоп можно и с помощью лекарственных средств. Обычно используются нестероидные противовоспалительные препараты, которые пациенту назначает доктор.
Для предотвращения дальнейшего прогрессирования деформирующего остеоартроза суставов пальцев стоп важно правильно подойти к выбору обуви. Желательно чтобы обувь была достаточно свободной, имела толстую подошву и невысокий устойчивый каблук. Очень полезно в течение дня несколько раз снимать обувь и ходить босяком по полу, а еще лучше — по мелким камушкам.
Вечерами можно делать ножные ванны, погружая стопы в таз с теплой водой. Теплая вода уменьшает повышенный тонус мышц, снимает нагрузку с пораженного сустава, улучшает обменные процессы в нем. Ножные ванны хорошо дополнять и гимнастикой для пальцев стоп. Для этого производят сгибание-разгибание пальцев в теплой воде.
Лицам, страдающим деформирующим остеоартрозом суставов нижних конечностей, не рекомендуется длительное время сидеть на корточках, стоять и ходить на пальцах ног. Не следует заниматься видами спорта, которые предусматривают высокую нагрузку на пальцы стопы (танцы, бег на длинные дистанции, ходьба на лыжах, прыжки в длину и в высоту, футбол и др.). Лучше всего остановить свой выбор на плавании.
Остеоартроз стопы лечение народными средствами
Причины этого актуального заболевания могут быть разными, но чаще артроз стопы возникает в результате чрезмерных нагрузок на ноги, мелких травм или наличия значительного лишнего веса. Нетрадиционная терапия остеоартроза должна являться частью общего курса лечения поврежденной хрящевой ткани. Применяя наравне с консервативной терапией методы народной медицины, вы сможете быстро купировать данное заболевание.
Преимущества народных методов лечения
Как правило, к народным способам лечения остеоартроза стопы прибегают тогда, когда с недугом не может справиться традиционная медицина. Еще в древние времена, когда фармакология не была развита, знахари и целители лечили разные заболевания при помощи натуральных мазей, травяных настоек и растирок. В современное время лечение заболевания народными методами все еще очень эффективно и зачастую поражает своим результатом.
Эффективные средства
С прошлого века стало популярным лечение йодными сетками. Данное средство считается высокоэффективным и не имеющим противопоказаний. Йод используют как недорогое, простое в применении средство от травм, простуд и заболеваний опорно-двигательного аппарата, включая остеоартроз стопы. При нанесении этого средства на пораженный участок тела происходит расширение сосудов, кровь начинает циркулировать активнее, стимулируя выведение продуктов метаболизма и приток иммунных клеток. В результате уходит боль, проходит воспаление и отек стопы.

Этот продукт является действенным природным иммуностимулятором. Мед принимают внутрь, растворяя в стакане воды, либо используют как мазь. Он прекрасно впитывается при наружном применении. Им смазывают листья лопуха, которые потом прикладывают к больным участкам. Сверху такие компрессы укутываются теплым материалом типа шерсти – это усиливает согревающий эффект. При помощи меда активизируется приток крови к больному месту, возобновляются нарушенные обменные процессы.
Данная трава полезна для опорно-двигательной системы, поскольку эффективно снимает болезненные ощущения. Полынь используют не только при остеоартрозе стопы, но и при ревматизме, ушибах, мышечном переутомлении, подагре. Как правило, для ликвидации болевого синдрома применяются компрессы, мази, настойки и ванны для ног из полыни. Однако при внутреннем приеме отвара этой травы стоит быть предельно осторожным, в больших дозах полынь может привести к судорогам и головокружениям. Перед лечением лучше посоветоваться с врачом.
Многие убедились в эффективности капустного сока. Компрессы помогают избавиться от болевых ощущений. Благодаря содержащемуся в этом продукте витамину C, капусту часто используют как профилактическое средство при остеоартрозе и остеопорозе. Аскорбиновая кислота учувствует в окислительно-восстановительных процессах клеток, с ее помощью улучшается работа иммунной системы и происходит синтез коллагена – одного из важнейших белков соединительной ткани.
Данный минерал эффективен при остеоартрозе стопы, он является кладезем разных микроэлементов, включая водный хлорид магния. Ванночки из бишофита – действенное народное средство борьбы с разными заболеваниями опорно-двигательного аппарата. Вещество оказывает благотворное влияние на мышечный тонус ног, их кровоснабжение. Кроме ванночек, делают и компрессы из бишофита.
Это самый лучший продукт для поддержания здоровья костей и хрящевой ткани. Желатин содержит большое количество коллагена, входящего в состав связочного аппарата. Часто нехватка данного вещества становится причиной появления остеоартроза, поэтому важно поддерживать баланс коллагена в организме. Желатин рекомендуется принимать ежедневно в растворенном виде (1 ч. л. на 1 стакан воды). Следует наполнить рацион блюдами типа студеней, холодца или желе – это положительно скажется на здоровье суставов.
Компрессы из серой или голубой глины помогают снять воспаление. Такие процедуры облегчают болевые ощущения даже на второй или третьей степени остеоартроза. Входящие в состав глины полезные вещества положительно влияют на процесс восстановления пораженных суставов. Грязевые ванны возможно устраивать дома либо посещать специализированные учреждения типа санаториев, где предлагают эту услугу. Для стойкого лечебного эффекта необходимо пройти не менее 10 сеансов. Несколько курсов в год останавливают деформацию хрящевой ткани.
Лечение заболевания народными средствами включает использование пиявок. Этот метод позволяет наладить обменные процессы, укрепить иммунитет, активизировать циркуляцию крови. В зависимости от степени тяжести остеоартроза, гирудотерапия может показать различные результаты: как минимум, остановит процесс деформации, а максимально – восстановит нарушенные хрящевые ткани. Присосавшиеся пиявки впрыскивают в кровь полезные биовещества, разжижающие кровь. Рекомендуется пройти 2 курса по 10 сеансов.
Как распознать деформирующий остеоартроз стоп? Способы лечения
 Берегите свои ноги, при проявлении симптомов незамедлительно обратитесь к специалисту
Берегите свои ноги, при проявлении симптомов незамедлительно обратитесь к специалисту
Патологические изменения в скелетно-мышечной системе человека всегда мучительно протекают, а отсутствие терапии может спровоцировать частичную обездвиженность, привести к инвалидности. Деформирующий остеоартроз стопы является одной из таких патологий. Заболевание проявляется воспалительным процессом в мягких тканях, неправильное функционирование некоторых систем приводит к преждевременному износу хрящей.
Дистальный отдел нижней конечности состоит из трех частей, содержит 26 костей и еще больше суставов. Колоссальные нагрузки приходятся на эту часть ноги, стопа выдерживает вес всего тела и дополнительные нагрузки. Иногда это приводит к травматизации отдельных частей сочленения, что может сопровождаться деформацией и воспалительным процессом. Деформирующему остеоартрозу подвержены люди в возрасте 40–50 лет, хотя встречают и более ранние случаи заболевания.
Этиология возникновения болезни
Деформирующий остеоартроз суставов стоп развивается на фоне прошлых травматических повреждений. Заболевание формируется не сразу, может проявиться через несколько месяцев или год после перенесенного перелома. Все это время пациент будет чувствовать незначительные боли после нагрузки, которые скорее спишет на усталость, нежели на остеоартроз суставов. Согласно статистике в 50% случаев деформирующий недуг образуется после ушибов, переломов, вывихов. Основные причины патологических изменений в стопе:
- ношение неудобной обуви с узким носком на высоком каблуке, поэтому патологи больше подвержены женщины;
- длительная нагрузка на суставы ступни;
- избыточная масса тела;
- наличие плоской, опирающейся на всю подошву стопы, без выемки;
- генетические особенности в строении суставов;
- широкая ступня;
- метаболические нарушения и эндокринные заболевания;
- ткани стопы не получают кровоснабжение в полной мере;
- переохлаждение;
- укорочение одной из нижних конечностей.
К развитию деформирующего остеоартроза приводят первичные дегенеративно-дистрофические патологии, например, артроз, полиартрит. Формированию деформации суставов стопы подвержены личности, профессиональная деятельность которых требует длительного нахождения на ногах, например, танцоры, гимнастки, продавцы, менеджеры, почтальоны, строители, уборщики.
Стадии развития заболевания и клиника
Деформирующий остеоартроз имеет четыре степени развития. В самом начале развития заболевания пациент не испытывает дискомфорта, нет ощутимых признаков заболевания. Однако, при физических нагрузках, работая без длительного отдыха, появляется небольшой дискомфорт, который списывают на усталость. Именно в этот момент важно понять, что начал развиваться остеоартроз, особенно если такой признак беспокоит не впервые. Иногда может появиться незначительная боль, которой, как правило, пострадавшие не придают значения. Хруст в пальцах является еще одним признаком заболевания ранней стадии.
Остеоартроз 2 степени стопы проявляется деформацией, усилением боли. В этот период у пациента начинается отклонение большого пальца к указательному. Болевые ощущения начинают возникать не только при физических нагрузках, но и при отдыхе. Заболевание сопровождается гиперемией в области плюснефалангового сустава большого пальца. Сустав начинает выпирать в сторону, в медицине это состояние называется Халюс Вальгус (halus valgus). Деформирование больших пальцев ног сильно усложняет подбор обуви.
Заболевание на 3 степени остановить практически невозможно. Данной стадии характерно появление острых болевых ощущений, с которыми не справляются нестероидные противовоспалительные препараты. Подвижность стопы заметно утрачена, походка пациента изменяется, появляется хромота, хруст при движении слышен окружающим. Деформируется 2–5-й палец стопы. Далее, деформирующий остеоартроз перерастает в 4-ю степень развития, которой характерна потеря опорной функции стопы. Нагрузка на позвоночный столб распределяется неправильно, в результате начинаются дегенеративные изменения в суставах позвоночника. Визуально видны узелковые разрастания в области пораженных остеоартрозом суставов.
Постановка диагноза и диагностические признаки недуга
Диагностика заболевания начинается со сбора анамнеза, чтобы установить стадию заболевания врачу потребуется провести некоторые тесты на подвижности. При осмотре не забудьте упомянуть препараты, которые начали принимать и сказать помогают они или нет, эта информация также станет полезной в постановке диагноза. При наличии деформирующего остеоартроза сустава стопы деформация заметна визуально, врач сразу может сказать пациенту, какое у него заболевание.
Для подтверждения патологического состояния потребуется рентгенологический метод исследования. Полученный снимок позволяет определить стадию развития деформирующей патологии. Диагностические признаки болезни:
- на первой стадии признаки сомнительны, тяжело обнаружить присутствие остеоартроза;
- второму этапу характерно небольшое сужение суставной щели, начинают формироваться остеофиты;
- третьей степени характерно разрастание остеофитов, в результате чего деформируется не только первый палец, но и остальные четыре;
- признаки четвертого этапа: суставная щель отсутствует, присутствуют грубые костные разрастания.
Результаты рентгеновского обследования дают специалисту возможность назначить более эффективное лечение.
Основные методы терапии
На начальных этапах развития деформирующего остеоартроза прописывают нестероидные противовоспалительные препараты. НПВС быстро избавляют от болевого синдрома, что значительно облегчает страдания. К представителям этой группы принадлежит «Аспирин», «Ибупрофен», «Диклофенак», «Напроксен», «Сулиндак», «Мелоксикам», «Анальгин», «Флурбипрофен», «Теноксикам». Данные средствам являются неселективными ингибиторами, блокирующие ферменты ЦОГ-1 и ЦОГ-2. Препараты оказывают негативное воздействие на ЖКТ пострадавшего, нельзя ими злоупотреблять.
При деформирующем остеоартрозе суставов стопы рекомендуется принимать селективные НПВС. Медикаменты употребляют при наличии определенных патологических процессов, например, воспаления. Селективные НПВС не так сильно сказываются на ЖКТ, но негативно влияют на сердечную деятельность, способны повышать артериальное давление. Часто назначают «Целебрекс», «Прексиж», «Аркосиа», «Денебол», «Династат».
Обязательно назначают применение хондропротекторов. Медикаменты восстанавливают хрящевую ткань путем регенерации клеток, восстановления кровообращения в стопах. Помимо препаратов назначают лечебный массаж стопы, физиотерапевтические процедуры (электрофорез, ультразвук, магнитотерапия, низкоинтенсивное лазерное облучение, радоновые ванны, фонофорез, УВЧ), лечебную физкультуру. Отлично помогает иглоукалывание, гирудотерапия, апитерапия. Схема лечения и физиопроцедуры подбираются индивидуально.
Хирургические методы терапии
Отсутствие положительного эффекта и прогрессирование заболевание вынуждает пациентов обращаться к радикальные способам лечения. Если суставы стопы деформированы настолько, что не помогает даже использование шины, для возвращения в нормальное анатомическое положение следует провести оперативное вмешательство. Основные оперативные меры, принимаемые при деформирующем остеоартрозе:
- На второй стадии при наличии небольшой вальгусной деформации рекомендуется провести артропластичесую операцию. При заболевании остеоартроз стопы лечение данным методом подразумевает коррекцию присутствующей деформации. Образовавшийся косметический дефект удаляют, функция стопы восстанавливается.
- Если наблюдается сильная деформация, следует лечить с помощью протезирования пораженных суставов. Хирург удаляет костные разрастания, при необходимости ставит протезы. Оперативное вмешательство длится около часа.
Прибегая к хирургическим методам лечения серьезно подойдите к выбору хирурга. Если врач в государственной поликлинике имеет не очень хорошую репутацию, лучше обратиться к частному хирургу и избежать осложнений, вроде инфицирования, чем позже еще больше потратиться.
Профилактические мероприятия
Профилактику заболевания следует начинать с раннего возраста. Родители обязаны следить за здоровьем ребенка. Деткам рекомендуется ходить по скошенной траве, босиком по песку, рыхлой земле или ворсистому коврику. При травмировании стоп, через полгода и года необходимо провести рентгенологическое обследование, чтобы исключить развитие остеоартроза. Проводить обследование следует даже при отсутствии признаков остеоартроза, как известно, на первых стадиях развития заболевание может не проявляться. Взрослым пациентам следует соблюдать следующие рекомендации, чтобы предотвратить развитие деформирующего остеоартроза:
- изменить образ жизни, больше двигаться и правильно питаться;
- сбросить лишний вес;
- покупать удобную обувь, не пережимающую пальцы ног;
- максимальная высота каблука после перенесенного заболевания должна составлять 3–4 см.
Деформирующий остеоартроз стоп — патология, которая неизбежно прогрессирует, если не принять меры. Следует всегда заботиться о своем здоровье, обращать внимание на интенсивность и характер боли. Своевременное выявление заболевания дает хороший прогноз и отсутствие рецидива в будущем.
Источники:
http://spinet.ru/arthrosis/deformirujuwij_osteoartroz_sustavov_palcev_stopy.php
http://vrachmedik.ru/3-osteoartroz-stopy-lechenie-narodnymi-sredstvami.html
Как распознать деформирующий остеоартроз стоп? Способы лечения
Деформирующий остеоартроз (ДОА) коленных суставов 1,2 и 3 степени: что это такое, симптомы и лечение народными средствами, диагноз | Ревматолог
Сегодня деформирующий остеоартроз коленного сустава 1,2 и 3 степени, симптомы и лечение – проблема, которой уделяют большое внимание. Патологическое состояние является главной причиной нетрудоспособности, ухудшения качества жизни, значительных финансовых трат.
Информация о механизмах возникновения болезни, симптоматике, передовых медикаментозных/альтернативных методах лечения позволяет выявить изменения на ранней стадии, соответственно, надеяться на благоприятное разрешение.
Что такое ДОА коленного сустава
Это ревматическое заболевание с первичными дистрофическими изменениями хрящевой ткани, и последующей дегенерацией субхондральной кости, синовиальной полости, связок, капсул, периартикулярных мышц. Синонимичным названием будет деформирующий артроз, остеоартроз, гонартроз.
Различают первичный и вторичный остеоартроз коленного сустава. Вне зависимости от патогенетического фактора болезнь имеет прогрессирующее течение с чередованием ремиссий и обострений.
Проявляется выраженной деформацией форм, функциональной недостаточностью суставной структуры, снижением объема движений, может быть следствием инвалидизации.
Деструктивные процессы по первичному типу изначально развиваются в здоровом хряще, и генерируют его патоморфологические изменения: из упругого и эластичного хрящ становится шероховатым, рыхлым.
На ранней стадии происходит разволокнение коллагенового каркаса, истончение и размягчение хряща в проекциях максимальной нагрузки. В результате фрагментации хрящевой ткани субхондральная костная пластинка обнажается, в ней наблюдаются остеосклеротические изменения, формируются кисты и остеофиты.
Справка! Остеоартроз периферического скелета нижних конечностей – болезнь всех возрастов без определенной половой принадлежности. Болезнь чаще поражает людей старше 45 лет, физически активных пациентов.
Причины
Патологическое состояние рассматривают, как мультифакторное заболевание, сопряженное с воздействием генетических, приобретенных и внешнесредовых факторов. При этом наследственность определена предрасполагающим пусковым механизмом первичной формы артроза.
Ключевое значение в развитии патологии играет воспаление, нарушение обменных процессов хряща, изменение субхондральной кости.
В качестве производящих обстоятельств вторичного остеоартроза коленного сустава называют:
Справка! К причинам возникновения болезни относят постоянные стрессы, современную экологию, переохлаждение организма, беременность, пожилой возраст.
Объединяющими признаками и факторами риска остеоартроза всех форм называют развитие иммуновоспалительного процесса в соединительной ткани, изменение микроциркуляторного гомеостаза.
Симптоматика
Клиника артроза коленного сустава разнообразна и переменчива. При этом существуют стабильные маркеры, наличие которых требует незамедлительной консультации ревматолога.
Типичными признаками патологии будут:
- утренняя скованность движений нижних конечностей,
- припухлость, отечность, изменение конфигурации сустава,
- длительная субфебрильная температура или лихорадка,
- артралгия,
- мышечная боль, спазм.
Боль является доминирующей в клинической картине, легкая и умеренная по интенсивности вначале и усиливающаяся по мере прогрессирования болезни. На ранней стадии нерезкие боли и быструю утомляемость провоцируют чрезмерные нагрузки. В дальнейшем неприятные ощущения начинают беспокоить пациента в состоянии покоя, во время ночного сна.
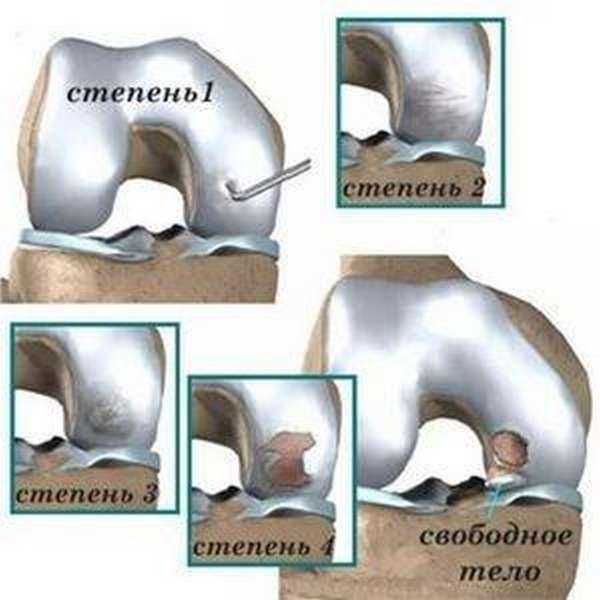
Постепенно движения становятся ограниченными, изменяется частота и качество движений, опора затрудняется, больной вынужден пользоваться тростью, костылями.
На последней стадии определяется экспрессивная суставная деформация, голень приобретает О или Х-образную форму.
Степень выраженности и характер клинических форм артроза коленного сустава обусловливает стадия, в которой протекаю дегенеративные изменения.
Фото демонстрирует, что происходит с суставной тканью на каждом этапе.
Остеоартроз коленного сустава 1 степени
На начальных этапах возникает незначительная болезненность в области сустава, усиливающаяся в процессе движения. Двигательная активность незначительно изменяется, метаморфозы суставной поверхности четко не визуализируются. Патологическое состояние может сохраняться длительное время (вплоть до нескольких лет).
Справка! Интенсивность боли варьируется в зависимости от температурного режима, влажности воздуха, атмосферного давления.
ДОА коленного сустава 2 степени
О прогрессировании деструкции костно-хрящевой ткани свидетельствует резкое начало боли и ее усиление без видимых на то причин. Появляется утренняя скованность, крепитация в суставах при совершении сгибательно-разгибательных движений.
Вследствие отека тканей сустав увеличивается в объеме, пальпационно определяются узелки Гебердена (узелковая форма). На рентгенологическом фото визуализируется разрастание кости, сужение суставной щели.
Деформирующий остеоартроз колена 3 степени
Отличительной особенностью называют деформацию сустава и резкое ограничение его подвижности, вплоть до полной потери функционала, наличие обширных остеофитов, кист.
Боль сохраняется при любом состоянии: физической активности, в стадии покоя, и сопровождается характерным хрустом. Нарушается фиксация сустава, пациент передвигается с дополнительной опорой (костылями, тростью) или полностью обездвижен.
На поздней стадии наблюдается развитие реактивного синовита (эластичного образования на задней стенки коленного сустава, заполненного суставным экссудатом). Проявлениями синовита называют постоянную боль, крепатуру, деформацию и тугоподвижность сустава, гипертермию над ним.
Методы обследования
Диагноз ДОА правого коленного сустава или левого базируется на дифференциации и анализе клинических форм, результатах рентгенологического и лабораторного исследования.
Первоначальным этапом выявления заболевания будет консультация ревматолога.
Специалист проводит опрос пациента, определяет изменения внешнего вида, степень функциональной полноценности сустава по патологическим признакам.
Справка! Пациентов с гонартрозом тяжелой формы (2 и 3 степень), которым показано хирургическое вмешательство наблюдает травматолог-ортопед.
Лабораторная
Для исключения сопутствующих заболеваний кости проводят лабораторное исследование крови, мочи. При выявлении синовита назначают пункцию сустава с эвакуацией воспаленного экссудата
Дифференциальная
Уточнить и визуализировать структуру пораженного сустава помогают неинвазивные диагностические методы.
К таковым необходимо отнести:
- сонографию,
- рентгенографию,
- компьютерную томографию,
- магнитно-резонансную томографию,
- артроскопию.
Визуальное обследование суставной полости предоставляет данные о дегенеративных изменениях: состоянии хряща, накоплении синовиальной жидкости, локализации и размерах остеофитов, кист.
Лечение остеоартроза коленного сустава
При выборе лечебной тактики важно учитывать основные клинические симптомы, индивидуальные особенности пациента. Лечение необходимо индивидуализировать с учетом тяжести поражения, наличия сопутствующих патологий.
Терапевтическая задача при ДОА левого коленного сустава или правого сводится к механической разгрузке пораженной структуры опорно-двигательного аппарата, замедлению прогрессирования дегенеративных процессов, купированию боли.
Восстановление и поддержание функциональности сустава требует комплексного подхода, сочетающего ЛФК при остеоартрозе и препараты разной фармацевтической активности.
Препятствует развитию патологии выполнение физических упражнений, физиотерапевтические процедуры, правильно организованное питание и образ жизни.
Медикаментозная терапия
Сдерживание дегенеративного процесса в суставной хрящевой ткани обеспечивают средства патогенетической медицины. Базисными средствами терапии будут хондопротекторы.
Особое внимание на себя обращают:
- «Хондроксид»,
- «Глюкозамина сульфат»,
- «Хондроитина сульфат».
Фармакологическое действие обеспечивает способность компонентов состава тормозить разрушающие процессы суставной ткани, сдерживать продукцию ферментов, которые участвуют в генерации дистрофических изменений.
Дополнительно улучшают метаболизм хряща, усиливают кальцевой обмен, уменьшают болезненность и улучшают двигательную активность сустава. Менее выраженное противовоспалительное действие.
Широкое распространение и популярность в устранении артроза коленного сустава получили имплантанты синовиальной жидкости: «Остенил», «Синвиск», «Нолтрекс», «Ферматрон».
Содержащие в своем составе гиалуроновую кислоту, они совершенствуют вязко- эластичные параметры суставных структур, устраняют болезненность, восстанавливают подвижность сустава.
Для купирования болевого синдрома и рецидивов синовита рекомендованы средства паллиативной тактики: мази и лекарства при остеоартрозе с противовоспалительными способностями (НПВП), глюкокортикостероиды.
Важно! Начинать прием НПВП необходимо под наблюдением врача с целью раннего определения переносимости лекарственных компонентов, выбора эффективных доз, составления окончательной схемы лечения.
Воздействуя на патогенетические звенья воспалительного компонента, НПВП обеспечивают анальгезирующий эффект, жаропонижающий и противовоспалительный эффект.
Данная группа препаратов представлена разнообразием лекарственных форм:
- мази, гели для наружного использования, аппликаций,
- таблетки, драже, сиропы для приема внутрь,
- суппозитории,
- раствор для инъекций.
В комплексной терапии используют миорелаксанты (устраняют контрактуру), глюкокортикостероиды (купируют признаки реактивного синовита), ангиопротекторы (улучшают микроциркуляцию крови), биогенные стимуляторы (улучшают тканевые процессы регенерации), анестетики (блокируют болевой синдром).
В качестве болеутоляющих, согревающих, противовоспалительных факторов рекомендованы мази местного действия: «Бишофит», «Эспол», «Кетапрофен».
Физиотерапевтические процедуры
Включение в общую программу восстановления методов физиолечения улучшает субъективные ощущения, сокращают сроки выздоровления, купируют болевой синдром, устраняют тугоподвижность, восстанавливают двигательную активность.
При деформирующем артрозе назначают:
- иглорефлексотерапию,
- магнито – и лазеротерапию,
- ультразвук,
- электро – и ультрафонофорез,
- криотерапию,
- теплолечение.
Выбор процедуры и курс лечения требует индивидуального подхода, и определяется общим состоянием пациента, формой, в которой протекает болезнь, возрастными особенностями.
Хирургическое лечение
В позднем периоде ревматологии, когда результат от фармакотерапии не был достигнут, рекомендовано оперативное лечение. При артрозе коленного сустава проводят паллиативные и радикальные операции.
Наиболее эффективными и физиологическими процедурами будут:
При тяжелых формах артроза коленного сустава иногда единственным способом восстановить способность к передвижению является эндопротезирование. При наличии противопоказаний проводят артродез (сустав фиксируют в наиболее выгодном положении).
Важно! С учетом биомеханики сустава выбирают металлополимерные или керамические эндопротезы.
Народные средства
Как лечить остеоартроз деформирующий коленного сустава народными средствами в домашних условиях? В терапевтических целях используют широкое разнообразие натуральных компонентов, пищевых продуктов, которые прямо или косвенно оказывают положительное воздействие на хрящевую и суставную ткань.
Для приема внутрь рекомендованы:

Отвар с портулаком. Делают лекарство из расчета 3 ст. л измельченной травы на 250 мл питьевой воды. Состав довести до готовности путем 10-ти минутного кипячения. Остуженный и отфильтрованный отвар принимают с периодичностью 3 р/д длительным курсом (от 2 до 3 месяцев, если иное не обозначено доктором).
- Чай из черных бобов. 100 г травы залить 1 л кипятка, дать отстояться в течение 6 часов. Употреблять ежедневно минимальным курсом 20-30 дней.
- Настойка из чеснока и сельдерея. В блендере измельчить 3 лимона, 200 г сельдерея (можно заменить крапивой), 120 г чеснока. Смесь переложить в 3-л литровую стеклянную емкость, залить кипящей водой по плечики. Укутать полотенцем, оставить на ночь в тепле.
Для наружного использования будут эффективными компрессы с яблочным уксусом, свежим хреном, аппликации капустным листом, лопухом, растирки с одуванчиком, горчичная/медовая мазь, мумие.
Народные методы лечения являются вспомогательным аспектом терапии, и не исключают приема фармакологических средств. Особое внимание альтернативной медицине уделяют на ранней стадии болезни, когда остановить дегенеративный процесс проще и быстрее.
ЛФК и массаж
Массаж помогает восстановить функциональность сустава, снижает частоту и интенсивность болевого синдрома, улучшает трофику, восстанавливает подвижность колена, ускоряет регенеративные процессы.
Технология классического массажа предусматривает определенную последовательность действий:

Подушками пальцев массируют крестцовый и нижний отдел позвоночника, сочетая поглаживающие и вращательные движения.
- Постепенно прикосновения переносят на поверхность бедренного сустава с последующим воздействием на коленный.
- Внимание концентрируют на колене и голеностопном суставе, выполняя поглаживание, легкое сдавливание кожных покровов, выжимание ребром ладони.
Завершают сеанс поглаживанием и потряхиванием суставов и мышц нижней конечности.
Важно! Чтобы исключить риск дополнительной травматизации сустава, правильно распределить нагрузку рекомендовано посещать сеансы профессионального массажа.
В лечебно-профилактических целях могут быть назначены другие виды массажа: вакуумный, вибрационный, точечный, рефлекторный, струйный, вибрационный.
С учетом состояния мышечного аппарата ревматолог подбирает комплекс упражнений для укрепления, повышения выносливости суставов, улучшения работоспособности ног. Лечебная физкультура и гимнастика проходит в положении лежа, сидя или стоя с чередованием активных и пассивных движений.
При соответствии заданных нагрузок согласно возможностям пациента выполнение упражнений не вызывает болезненности.
Особенности питания
Идея диеты и питания при остеоартрозе коленного сустава у женщин/мужчин преследует цель убрать лишний вес, восполнить дефицит полезных микроэлементов, принимающих участие в формировании суставно-хрящевой ткани.
Режим питания и диета должны быть индивидуальными, опираясь на факты со стороны пациента.
К общим рекомендациям относят:

Придерживаться дробного питания (5-6 раз в день маленькими порциями). Соблюдать пищевой баланс: не переедать, но и не голодать.
- Постоянно контролировать вес.
- Ужин за 3-4 часа до сна.
- После приема пищи рекомендованы прогулки на свежем воздухе.
При подборе оптимального рациона необходимо учитывать состав продуктов. Полезным для организма будут нежирные сорта мяса, птицы, кисломолочная продукция с низким процентом жирности, овощи и фрукты, крупы, орехи, отруби, рыба, растительные масла. Все блюда необходимо запекать, тушить, варить.
Совет! Для восстановления водно-солевого баланса рекомендовано увеличить суточный объем жидкости – не менее 1,5 л в зависимости от возраста.
Целесообразно ограничить употребление жирного мяса, колбасных изделий, мучного, сладкого, фастфуда, майонеза, кофе, алкогольных и газированных напитков.
Осложнения и профилактика
Скорость, степень прогрессирования и исход болезни определяется формой, в которой протекают дегенеративные процессы, возрастом и общим фоном здоровья. На этапе тяжелой стадии возможно серьезное нарушение функциональности конечностей, вплоть до развития нетрудоспособности, инвалидизации.
Сущность профилактических мероприятий при ДОА коленного сустава заключается в ношении удобной обуви, ограничении статистических нагрузок, регулярных занятиях гимнастикой/плаванием/спортом, полноценном излечение травм, контроле и поддержании оптимального веса.
В последующем для предупреждения разрушения суставной ткани важно избегать факторов риска (инфекций, нагрузок, стрессовых ситуаций), уделять внимание организации здорового образа жизни, исключить вредные привычки.
Заключение
Понимая, что такое остеоартроз и как его лечить, пациент осознает весь риск, связанный с дистрофическими изменениями костных суставов и его последствиями. Ранее обращение к специалисту, грамотный диагностический поиск и оптимально подобранная тактика лечения позволяют надеяться на скорейшее разрешение патологии с благоприятным исходом, без вероятности осложнений.
Остеоартроз коленного сустава 1 степени: лечение, симптомы
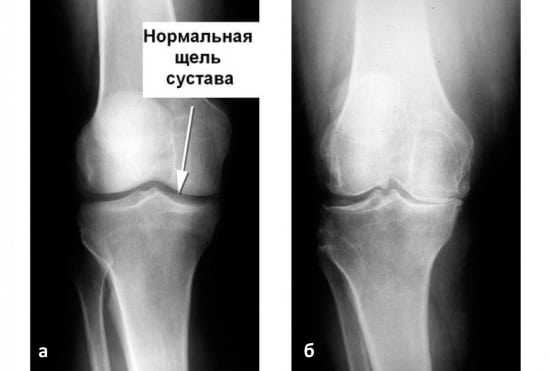
На изображении справа заметно сращение суставной щели.
При остеоартрозе 1 степени тяжести боли в коленном суставе возникают достаточно редко, движения ограничены незначительно. Дискомфортные ощущения после физических нагрузок человек принимает за обычное мышечное переутомление, поэтому к врачу не обращается. Это приводит к прогрессированию заболевания, его распространению на здоровые костные и хрящевые ткани. Если боль в коленном суставе появляется чаще 2-3 раз в месяц, то необходимо обратиться за медицинской помощью.
Особенности остеоартроза 1 степени
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует..." Читать далее...
Остеоартроз — дегенеративно-дистрофическая патология, вначале поражающая хрящи коленного сустава. При отсутствии врачебного вмешательства постепенно деформируются кости, провоцируя частичное или полное обездвиживание колена. При остеоартрозе 1 степени возникшие изменения в структурах колена обратимы. Терапия на начальном этапе его развития может обходиться даже без использования фармакологических препаратов. Достаточно снижения нагрузок на сустав и регулярных занятий лечебной физкультурой.
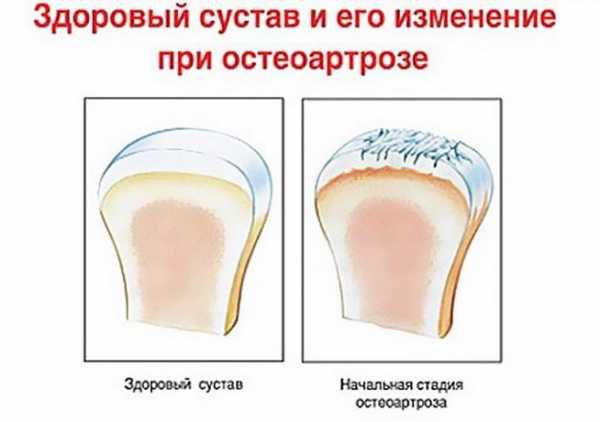
Причины возникновения заболевания
Первичным называется остеоартроз, который развивается из-за снижения функциональной выносливости гиалинового хряща. По мере старения организма процессы регенерации протекают более медленно. Даже при незначительном микротравмировании ткани не успевают своевременно восстанавливаться. Ситуация усугубляется снижением выработки в организме коллагена — строительного материала связок и сухожилий.
Вторичный остеоартроз возникает на фоне уже имеющихся повреждений хряща. Они появляются из-за поражения коленного сустава подагрой, ревматоидным, реактивным, псориатическим артритом. Развитие остеоартроза провоцируют травмы, эндокринные и гормональные патологии, малоподвижный образ жизни, чрезмерные физические нагрузки.
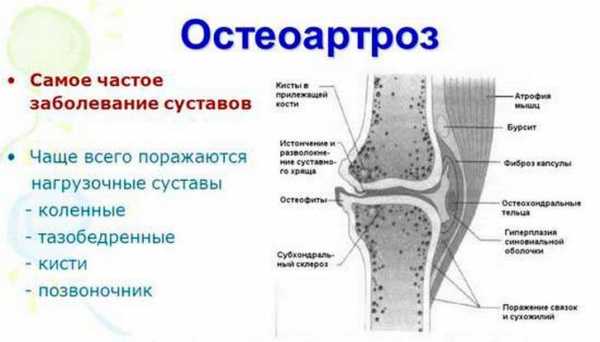
Механизм развития
В норме суставные поверхности большеберцовой и бедренной кости покрывает плотноэластичный гиалиновый хрящ. Его основная функция — уменьшение силы трения при сгибании и разгибании коленного сустава, снижение ударных нагрузок при ходьбе. Под действием внешних или внутренних провоцирующих факторов расстраивается кровообращение в мелких внутрикостных сосудах, по которым в хрящ поступают питательные вещества. Он становится сухим, шероховатым, утрачивает способность удерживать необходимую для восстановления влагу. Теперь хрящевые поверхности не плавно смещаются, а «цепляются» друг за друга. Постоянные микротравмы приводят к истончению хряща.
Симптоматика патологии
Заболевания на начальном этапе может клинически не проявляться вовсе. По мере его прогрессирования возникают первые дискомфортные ощущения при подъеме или спуске по лестнице, после бега, интенсивных спортивных тренировок или длительных прогулок.

На приеме у врача пациенты жалуются на некоторую скованность движений сразу после пробуждения, чувство «стягивания» на внешней стороне колена. Эти ощущения быстро исчезают и редко сопровождаются болезненностью.
Каких-либо внешних изменений сустава не наблюдается. Только изредка колено выглядит немного отечным. Припухлость кожи может указывать на синовит — воспаление синовиальной оболочки. Другими с его специфическими признаками являются ощущение тяжести и ограничение подвижности.
Методы диагностики
Основаниями для выставления диагноза становятся жалобы пациентов, результаты внешнего осмотра и рентгенографии. Это инструментальное исследование наиболее информативно, но при остеоартрозе 1 степени характерные признаки могут отсутствовать. На конечном этапе заболевания 1 рентгенологической стадии обнаруживаются единичные остеофиты, сужение суставной щели и уплотнение субхондральной зоны.
При неинформативности рентгенографических снимков могут быть назначены МРТ, КТ, УЗИ. На полученных изображениях хорошо визуализируются хрящевые ткани, связочно-сухожильный аппарат, кровеносные сосуды, нервные стволы.
Дифференциальная диагностика проводится для исключения поражения коленного сустава артритом, синовитом, бурситом, тендинитом, тендовагинитом.

Как правильно лечить остеоартроз 1 степени
Остеоартроз 1 степени хорошо поддается консервативному лечению, особенно у молодых пациентов. Используются физиотерапевтические и массажные процедуры, ЛФК, препараты для восстановления поврежденных хрящей, рекомендуется внесение коррективов в рацион. Пациентам назначается ношение эластичных наколенников в дневные часы для снижения нагрузок на сустав.
Медикаментозная терапия
Так как возникающие боли не отличаются выраженностью, то анальгетики в форме таблеток или инъекционных растворов используются редко. Для устранения слабых дискомфортных ощущений пациентам назначаются мази, гели, кремы, бальзамы для локального нанесения на коленный сустав. В терапевтические схемы могут быть включены препараты следующих групп:
- средства для улучшения кровообращения — Пентоксифиллин, Ксантинола никотинат;
- препараты с комплексом витаминов группы B — Мильгамма, Комбилипен, Нейромультивит;
- сбалансированные комплексы витаминов и микроэлементов — Супрадин, Компливит, Витрум, Центрум, Мультитабс.
Обязательно назначаются системные хондропротекторы Терафлекс, Структум, Артра, Дона, Хондроксид для длительного курсового приема (от 3 месяцев). Активные ингредиенты этих средств стимулируют частичное восстановление поврежденного хряща.

| Наружные средства для лечения остеоартроза колена 1 степени | Терапевтическое действие |
| Нестероидные противовоспалительные средства (Вольтарен, Фастум, Артрозилен, Найз, Кеторол, Диклофенак, Индометацин) | Купируют воспалительные процессы, снижают выраженность болевого синдрома, стимулируют рассасывание отеков |
| Мази с согревающим действием (Випросал, Финалгон, Апизартрон, Наятокс) | Устраняют утреннюю припухлость и скованность движений, устраняют боли |

Оперативное вмешательство
При остеоартрозе 1 степени тяжести хирургическое вмешательство не требуется. Артропластика, направленная на восстановление размеров, формы и соответствия поверхностей коленного сустава друг другу, проводится при множественных костных наростах (остеофитах). Для этой стадии заболевания подобные изменения не характерны.
ЛФК
Дозированные физические нагрузки — самый эффективный метод терапии остеоартроза на начальном этапе развития. Основными задачами ЛФК становятся укрепление мышц колена и улучшение кровоснабжения его структур питательными веществами. Комплекс упражнений составляется врачом ЛФК сразу выставления диагноза. Обязательно учитывается возраст пациента и его физическая подготовка, общее состояние здоровья.

Физкультура при 1 степени коленного остеоартроза.
Наиболее часто больным рекомендованы следующие упражнения:
- сгибание и разгибание ног в коленных суставах в положении лежа на спине;
- имитация езды на велосипеде в положении лежа или сидя с упором на выставленные назад руки;
- в положении стоя взмахи ногами вперед-назад, из стороны в сторону;
- неглубокие приседания;
- ходьба по комнате с высоко поднятыми коленями.
Появление даже слабого болезненного ощущения — сигнал о прекращении занятия. К тренировке можно приступать только после часового перерыва. Во время выполнения упражнений движения должны быть плавными, немного замедленными, без рывков.
Массаж
В начале лечения проводится около 5 сеансов классического массажа. При их проведении используются все традиционные массажные движения — разминания, растирания, хлопки, вибрации. Для улучшения самочувствия пациента применяется также вакуумный массаж, в том числе аппаратный. Перед установкой пластиковых или стеклянных банок из них удаляется воздух для лучшего контакта с кожей. Это стимулирует прилив крови к колену, выработку биоактивных веществ с анальгетическим действием. Терапевтический эффект процедуры усиливается, когда массажист начинает плавно сдвигать банки, выполнять ими разминания и растирания.

Мануальная терапия
К помощи мануального терапевта прибегают при остеоартрозе, сопровождающимся повышенным мышечным напряжением. Врач воздействует на спазмированную скелетную мускулатуру пальцами. Мышцы расслабляются, что способствует улучшению кровообращения и лимфоотока.
Помимо распространенных массажных движений, мануальный терапевт использует приемы поверхностной и глубокой пальпации.
Питание
Так как развитие остеоартроза связано с ухудшением кровоснабжения тканей, то целью диеты становится восстановление оптимального кровообращения. Для этого следует исключить из рациона продукты с большим содержанием жира, откладывающегося холестериновыми блоками на стенках сосудов. Нужно отказаться от полуфабрикатов, фастфуда, при готовке использовать растительные масла, а не маргарин или кулинарный жир. В ежедневном меню должны обязательно быть свежие овощи и фрукты, кисломолочные продукты, каши из злаков.
Народные методы лечения
После проведения основного лечения в реабилитационный период пациентам разрешается использовать народные средства. Это мази, растирания, настои, отвары, ускоряющие очищение сустава от продуктов распада тканей и минеральных солей, оказывающие мягкое согревающее действие. Какие народные средства целесообразно применять при остеоартрозе 1 степени:
- травяной чай. В керамический чайник всыпать по чайной ложке кукурузных рылец, зверобоя, шалфея, девясила, залить 2 стаканами кипятка. Через час процедить, пить по 100 мл три раза в день;
- компресс. Свежий лист хрена хорошо размять, смазать медом, приложить на час к больному колену.

Травяной сбор.
С весны можно начинать готовить полезную настойку. Нужно собирать, складывать в банку и заливать водкой молодые листочки или цветки календулы, одуванчика, подорожника, клевера, пастушьей сумки, ромашки, мать-и-мачехи. К концу осени настойка для втирания в колено готова.
Какие могут быть осложнения
Остеоартроз медленно, но упорно прогрессирует. Его течение осложняется вторичными реактивными синовитами, спонтанными кровоизлияниями в полость сустава (гемартрозами), остеонекрозом мыщелка бедра, наружными подвывихами надколенника. На 4 рентгенографической стадии суставная щель сращивается, что приводит к полному или частичному обездвиживанию.
Профилактика болезни
Основные профилактические мероприятия — это исключение чрезмерных нагрузок на колено, регулярные занятия лечебной физкультурой и гимнастикой, отказ от курения и употребления алкоголя. Во время спортивных тренировок ортопеды рекомендуют использовать эластичные наколенники.
Прогноз
Прогноз благоприятный. Лечение остеоартроза коленного сустава 1 степени проходит успешно при соблюдении больным всех врачебных рекомендаций касательно приема хондропротекторов, регулярных занятий физкультурой и гимнастикой.
Похожие статьи
Как забыть о болях в суставах и артрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРОЗА существует! Читать далее >>>
загрузка...










