Эпилептиформная активность у детей что это такое
| Наименование услуги |
Стоимость |
|---|---|
| Консультация врача-терапевта, первичная | 3600 |
| Консультация врача-терапевта, повторная | 2900 |
| Консультация врача-терапевта, к.м.н., первичная | 5150 |
| Консультация врача-терапевта, к.м.н., повторная | 3600 |
| Консультация врача-терапевта, д.м.н./профессора | 8250 |
| Забор крови | 590 |
| Клин. исп.: Забор крови | 0,1 |
| Дуплексное сканирование магистральных артерий и вен | 6300 |
| УЗИ-контроль при инвазивных вмешательствах | 4895 |
| Определение уровня свободной жидкости в брюшной или плевральной полости | 1650 |
| УЗ диагностика сосудов головного мозга | 5665 |
| УЗИ 1 зоны, без дополнительных исследований (определение уровня свободной жидкости, остаточной мочи и др.) | 3630 |
| Ультразвуковая доплерография артерий или вен 1 конечности | 3150 |
| Ультразвуковая диагностика при беременности | 3800 |
| Ультразвуковое исследование (ТВУЗИ / ТРУЗИ) | 3000 |
| Эзофагогастродуоденоскопия диагностическая | 9900 |
| Эндоскопическое лигирование варикозно-расширенных вен пищевода (без анестезии) | 46350 |
| Эндоскопическая остановка или профилактика желудочно-кишечного кровотечения | 28000 |
| Анестезия в/в при проведении эндоскопического исследования | 3000 |
| pH-метрия | 1090 |
| Эндоскопическая резекция слизистой | 18000 |
| Бронхоскопия диагностическая | 14000 |
| Эндопротезирование трахеи | 167800 |
| Бронхоскопия санационная | 6000 |
| Бронхоальвеолярный лаваж | 4400 |
| Удаление инородного тела трахеи, бронха или легкого | 8965 |
| Эндоскопическая ассистенция в условиях РГ-контроля | 38600 |
| Толстокишечная диагностическая эндоскопия | 15000 |
| Эндоскопическое стентирование пищевода, желудка, двенадцатиперстной кишки, толстой кишки | 148000 |
| Полипэктомия эндоскопическая | 9000 |
| Клин. исп.: Рентгенография органов грудной клетки передвижным аппаратом в палате стационара | 0,1 |
| Ретроградная цистография | 7500 |
| Сцинтиграфия костей скелета | 8000 |
| Рентгенография одной области (без контраста) | 5800 |
| Рентгенография одной области (с контрастом) | 13860 |
| Рентгенологический контроль при инвазивных операциях (без контраста) | 5280 |
| Рентгенологический контроль при инвазивных операциях (с контрастом) | 9900 |
| Аортография грудного отдела | 19000 |
| Аортография дуги и брахиоцефальных артерий | 19000 |
| Брюшная аортография | 19000 |
| Гистеросальпингография | 10000 |
| Видеомониторинг электроэнцефалограммы (24 часа) | 30900 |
| Видеомониторинг электроэнцефалограммы (до 4 часов) | 10300 |
| Электроэнцефалография (ЭЭГ) | 5665 |
| Регистрация соматосенсорных вызванных потенциалов коры головного мозга | 4565 |
| Регистрация вызванных потенциалов коры головного мозга зрительные | 5665 |
| Регистрация вызванных потенциалов коры головного мозга когнитивные | 5665 |
| Регистрация вызванных потенциалов коры головного мозга слуховые | 5665 |
| Электромиография игольчатами электродами (одна мышца) | 5775 |
| Электронейромиография стимуляционная одного нерва сенсорные волокна | 1155 |
| Электронейромиография стимуляционная одного нерва двигательные волокна | 1500 |
| Электронейромиография стимуляционная одного нерва F-ответ | 1705 |
| Электронейромиография стимуляционная одного нерва H-ответ | 1705 |
| Электронейромиография игольчатая | 5665 |
| МСКТ головного мозга с внутривенным болюсным контрастированием | 15250 |
| МСКТ исследование костей лицевого черепа | 10650 |
| МСКТ органов брюшной полости и забрюшинного пространства с внутривенным болюсным контрастированием | 18000 |
| МСКТ коронарных артерий с контрастированием | 23350 |
| МСКТ органов грудной клетки, брюшной полости и забрюшинного пространства с контрастированием | 18250 |
| МСКТ органов грудной клетки, малого таза, брюшной полости и забрюшинного пространства с контрастированием | 24900 |
| Описание и интерпретация МСКТ | 0 |
| МСКТ органов грудной клетки с внутривенным болюсным контрастированием | 13250 |
| МСКТ органов малого таза с внутривенным болюсным контрастированием | 13650 |
| МСКТ мочевыделительной системы с внутривенным болюсным контрастированием | 13250 |
| КТ ангиография ОБП с 3D реконструкцией | 23180 |
| МСКТ почек и надпочечников с внутривенным болюсным контрастированием | 12890 |
| МСКТ мягких тканей с внутривенным болюсным контрастированием | 13630 |
| МСКТ исследование одного отдела позвоночника | 8350 |
| МСКТ исследование костей лицевого черепа | 9990 |
| МСКТ костей таза | 7500 |
| МСКТ одного сустава | 6680 |
| МСКТ стопы | 7500 |
| МСКТ кисти | 7500 |
| МСКТ височно-нижнечелюстных суставов | 6680 |
| МСКТ головного мозга | 7420 |
| МСКТ почек и надпочечников | 5980 |
| Комплексное МСКТ исследование сердца с оценкой функции и сосудов сердца (КАГ) | 49450 |
| МСКТ ангиография брюшного отдела аорты | 14420 |
| МСКТ ангиография сосудов нижних конечностей | 16690 |
| Оценка объемных образований грудной клетки, брюшной полости, забрюшинного пространства, малого таза (без учета стоимости контрастного препарата) | 11650 |
| КТ-топометрия головного мозга | 23500 |
| МСКТ 1 зона (амбулаторный прием) АКЦИЯ | 4990 |
| Цифровая маммография | 3300 |
| МСКТ органов брюшной полости и забрюшинного пространства | 10200 |
| МСКТ органов грудной клетки | 10200 |
| МСКТ органов малого таза | 10200 |
| МСКТ органов грудной клетки с виртуальной бронхоскопией | 13450 |
| МСКТ мягких тканей одной анатомической области | 7230 |
| МСКТ сегмента конечности без описания суставов (плечо, предплечье, бедро, голень) | 8900 |
| МСКТ виртуальная колоноскопия | 13350 |
| Магнитно-резонансная томография всего тела (расширенная) | 73080 |
| Выдача заключения по КТ-исследованию другой медицинской организации | 3380 |
| Дозиметрическое планирование | 50000 |
| Сеанс конформной лучевой терапии | 12650 |
| Сравнение снимков МСКТ в динамике | 4500 |
| Предоставление данных исследования на пленке или диске (дубликат) | 1240 |
| Услуга второе мнение. Консультация эксперта д.м.н., профессора | 8240 |
| Обеспечение болюсного контрастирования, динамического контрастирования, контрастной перфузии или ангиографии одной зоны во время проведения КТ или КТ ангиографии | 9270 |
| Ангиография почечных артерий | 14420 |
| Дополнительное введение контрастного вещества (Омнискан/Ультравист) | 7180 |
| Магнитно-резонансная томография головного мозга с бесконтрастной ангиографией артерий и вен головного мозга | 16690 |
| Магнитно-резонансная томография тазобедренных суставов | 12030 |
| Магнитно-резонансная томография брюшной полости, забрюшинного пространства | 16320 |
| Магнитно-резонансная томография височно-нижнечелюстных суставов | 11130 |
| Магнитно-резонансная томография трех отделов позвоночника | 18990 |
| Магнитно-резонансная томография голеностопного сустава | 10090 |
| Магнитно-резонансная томография головного мозга | 8900 |
| Магнитно-резонансная томография головного мозга и гипофиза | 19200 |
| Услуга второе мнение. Консультация эксперта, д.м.н., профессора | 7420 |
| Магнитно-резонансная томография головного мозга с контрастированием | 13190 |
| Магнитно-резонансная томография грудного отдела позвоночника | 8900 |
| Магнитно-резонансная томография кисти | 10090 |
| Магнитно-резонансная томография коленного сустава | 8900 |
| Магнитно-резонансная томография крестцово-подвздошных сочленений | 9180 |
| Магнитно-резонансная томография локтевого сустава | 9500 |
| Магнитно-резонансная томография орбит | 9180 |
| Магнитно-резонансная томография органов малого таза (мужской, женский) | 11130 |
| Магнитно-резонансная томография плечевого сустава | 10090 |
| Магнитно-резонансная томография почек и МР-урография | 11680 |
| Магнитно-резонансная томография пояснично-крестцового отдела позвоночника | 9180 |
| Магнитно-резонансная томография плечевых сплетений | 9500 |
| Магнитно-резонансная томография слюнных желез | 9180 |
| Магнитно-резонансная томография суставов стопы | 10090 |
| Магнитно-резонансная томография тазобедренных суставов | 11680 |
| Магнитно-резонансная бесконтрастная венография интракраниальных вен и синусов | 10850 |
| Магнитно-резонансная томография шейного отдела позвоночника | 9180 |
| Магнитно-резонансная томография мягких тканей (одна зона) | 9180 |
| Магнитно-резонансная томография мягких тканей с контрастированием | 11960 |
| Магнитно-резонансная томография брюшной полости с внутривенным контрастированием | 15580 |
| Магнитно-резонансная томография органов малого таза с внутривенным контрастированием | 14650 |
| Магнитно-резонансная томография всего тела (Онкологический скрининг) | 30130 |
| Обеспечение контрастирования одной зоны во время проведения МРТ (контрастное вещество ПРИМОВИСТ 10 мл) | 14840 |
| Комплексная программа МРТ: исследование головного мозга и сосудов у пациентов с деменцией | 31420 |
| Магнитно-резонансная бесконтрастная перфузия головного мозга | 10820 |
| Перфузия головного мозга с контрастированием | 10820 |
| Магнитно-резонансная томография сердца с контрастированием | 20090 |
| Магнитно-резонансная томография лучезапястного сустава | 9790 |
| Магнитно-резонансная томография сустава (ПР) | 12360 |
| МР бесконтрастная ангиография сосудов шеи | 7040 |
| Выдача заключения по МРТ-исследованию другой медицинской организации | 3380 |
| МР-ангиография головного мозга с внутривенным контрастированием | 17080 |
| МР бесконтрасная ангиография артерий головного мозга | 4330 |
| МР бесконтрастная ангиография артерий и вен головного мозга | 6800 |
| Магнитно-резонансная томография спинного мозга с трактографией (1 зона) | 12000 |
| Магнитно-резонансная томография крестцово-копчикового отдела позвоночника | 8500 |
| Магнитно-резонансная томография почек и надпочечников | 12700 |
| Магнитно-резонансная томография головного мозга по программе Эпилепсия | 15000 |
| Магнитно-резонансная холангиография | 8900 |
| ПЭТ-КТ | 71070 |
| Исследование функции внешнего дыхания | 3400 |
| Побудительная спирометрия | 1500 |
| Функция внешнего дыхания и газы крови | 4500 |
| Мониторинговая пульсоксиметрия | 7200 |
| Суточное мониторирование АД до 24 часов при непрерывной записи | 4070 |
| Суточное мониторирование ЭКГ до 24 часов при непрерывной записи | 4345 |
| Эхокардиография (ЭхоКГ) | 6820 |
| Комплексная диагностика состояния функции равновесия на стабилометрической платформе | 4565 |
| Запись и расшифровка ЭКГ с использованием 12-ти канального электрокардиографа | 1905 |
| Клин. исп.: Запись и расшифровка ЭКГ с использованием 12-ти канального электрокардиографа | 0,1 |
| Исследование функции внешнего дыхания с бронхолитиком | 5665 |
| Тредмил-тест | 9075 |
| Комплексное обследование "Женское здоровье" | 16610 |
| Check-up "Здоровые суставы" | 14190 |
| Комплексная программа "Кардиологический Check up" | 39590 |
| Комплексная программа "Лечение боли в суставах" | 17930 |
| Комплексное обследование "Мужское здоровье" | 11165 |
Эпиактивность на ЭЭГ у ребенка – что делать?
Такая тяжелая патология, как эпилепсия, традиционно сложна для диагностики. Самым характерным ее симптомом является эпилептический припадок, который не всегда удается наблюдать в клинических условиях, но в том случае, если эпиактивность на ЭЭГ у ребенка удается зафиксировать при обследовании, диагноз можно считать подтвержденным.
Крайнее проявление заболевания, или эпилептический приступ – непродолжительное неспровоцированное стереотипное расстройство в поведении, сознании, эмоциональной деятельности, чувственных или двигательных функциях. Нередко встречается похожий, эпилептиформный припадок, который не считается основанием для постановки диагноза эпилепсии. В таких случаях точный диагноз ставится, если на ЭЭГ эпиактивность проявила себя.
В диагностике и дифференциальной диагностике эпилепсии важное значение имеет видео-ЭЭГ мониторинг
Как подтверждается диагноз эпилепсия?
Единственными надежными признаками заболевания считаются эпилептиформная активность на ЭЭГ и паттерны эпиприпадка. Как правило, в это же время фиксируются высокоамплитудные вспышки мозговых волн, но они не могут точно указать на патологию. ЭЭГ обязательно назначается для подтверждения диагноза, поскольку эпилептические разряды можно зафиксировать и вне припадка. Кроме того, исследование позволяет точно определить форму заболевания, что помогает назначить адекватное лечение.
Эпиактивность на ЭЭГ у ребенка без приступов может быть определена различными способами. Чаще всего для стимуляции эпиактивности используется световая ритмическая провокация, но может применяться гипервентиляция или другие дополнительные методики. Иногда случаи эпиактивности могут быть обнаружены только во время продолжительной регистрации ЭЭГ, чаще проводимой во время ночного сна с депривацией. Лишь у небольшой части пациентов не удается подтвердить диагноз таким исследованием.
Что можно увидеть на ЭЭГ при эпилепсии разных форм?
Каждый вид этой патологии характеризуется собственной клинической симптоматикой. Кроме того, эпилепсия на ЭЭГ выглядит по-разному.
Доброкачественная роландическая эпилепсия:
- При приступе (обострении) отмечается фокальный эпилептический разряд в средне височных и центральных отведениях. Он выглядит как высокоамплитудные спайки, кроме которых наблюдается комбинация острых и медленных волн. Отмечается выход за границу первоначальной локации.
- В момент отсутствия приступа часто фиксируются фокальные спайки, комбинирующиеся волны, которые возникают одновременно в нескольких отведениях. Нередко эпилептическая активность на ЭЭГ никак не проявляется в дневное время, пока человек не спит. В этом случае она обязательно появляется, как только человек засыпает.
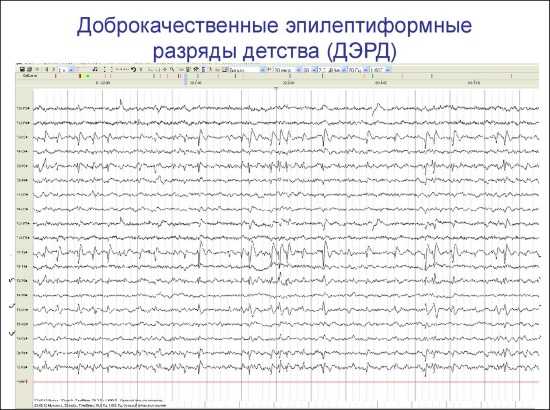
Роландическая эпилепсия является наиболее частой формой эпилепсии детского возраста
Эпилепсия формы Панайотопулоса:
- Во время обострения регистрируется эпи-разряд – высокоамплитудные спайки, сочетающиеся с медленными и острыми волнами, которые редко остаются в пределах начальной локализации.
- В покое чаще всего можно увидеть мультифокальные низко- или высокоамплитудные комплексы. Характерно, что комплексы возникают серийно – в момент закрывания глаз, а в момент открывания они блокируются. Приступ может быть спровоцирован фотостимуляцией.
Генерализованные идиопатические эпилепсии
Паттерны ЭЭГ чаще можно наблюдать у ребенка и при юношеской эпилепсии с абсансами:
- При обострении аппаратура может показывать обширный разряд в виде ритмической сверх активности 10 Гц с неуклонно нарастающим характером, а также острые волны и высокоамплитудных дельта- и тета-волн. Они нестабильные и асимметричные.
- Вне обострения картина на ЭЭГ может оставаться стандартной, изредка присутствует нехарактерная активность.
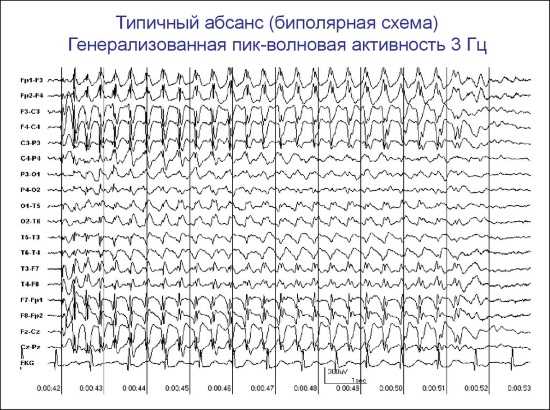
Типичные абсансы представляют собой короткие генерализованные эпилептические приступы с внезапным началом и завершением
Ранняя младенческая эпилептическая энцефалопатия:
- Обострение вызывает повышение числа и амплитуд спайка в сочетании с острыми волнами.
- Вне обострения наблюдается обширная активность, где вспышку сменяет ее исчезновение. Возможна гипсаритмия.
Синдром Леннокса-Гасто:
- Обострение характеризуется возникновением многочисленных спайков и острыми волнами, возможна фиксация комбинации «спайк-медленная волна». Развивается десинхронизация.
- Вне обострения — гиперсинхронная активность, сопровождающаяся острыми волнами, комплексы «спайк-медленная волна», фокальные расстройства.
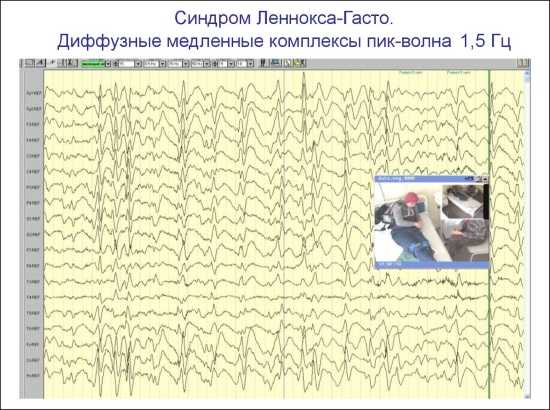
Синдром Леннокса-Гасто – тяжелая форма эпилепсии, которая начинается в детском возрасте
Паттерны эпиприпадка могут фиксироваться и у фенотипически здоровых пациентов. В этом случае диагноз эпилепсия не ставится, но считается, что у таких людей существует генетическая предрасположенность к данной патологии. Как правило, рекомендуется периодическое прохождение специального обследования.
На чем основана эпилептиформная активность?
При эпилепсии наблюдается периодический «взрыв» потенциала действия клетки в результате пароксизмального сдвига ее мембраны. После этого наступает достаточно продолжительный период гиперполяризации. Этот механизм актуален для любой формы патологии, вне зависимости от того какая именно эпилептиформная активность распознается чувствительной аппаратурой.
Чтобы сгенерировать эпилептиформную активность нужно задействовать огромное число нейронов. В этот процесс всегда вовлекаются два вида нервных клеток. Первые – «эпилептические» нейроны, генерирующие автономные вспышки. Вторые – их окружающие нервные клетки, как правило находятся под афферентным контролем, но изредка вступают в активный процесс.
Как побороть эпилепсию?
Если обнаружена эпилептиформная активность на ЭЭГ у ребенка нужно принимать незамедлительные меры. Лечение эпилепсии – длительный и сложный процесс, и чем раньше оно начинается, тем больше шансов у ребенка прожить долгую, счастливую жизнь. При этом процесс лечения строго индивидуален и общих стандартов здесь нет. Значение имеет возраст пациента, течение заболевания, общее состояние ребенка, данные ЭЭГ.
При правильно подобранной терапии приступы не возникают
Лечение редко занимает менее 3-5 лет, а в ряде случаев продолжается пожизненно. Основой терапии являются лекарственные средства, а при некоторых ее видах помогают различные нейрохирургические операции. Здесь имеет значение заключение ЭЭГ при эпилепсии – именно на его основании врач принимает решение о характере терапии, подбирает конкретные препараты и их дозировку.
Ни в коем случае нельзя самостоятельно менять режим приема препаратов и их дозировку. Даже в случае видимого улучшения решение о продолжении терапии принимает только врач, руководствуясь результатами лабораторных и аппаратных методов исследования.
Список препаратов, которые может назначить врач огромен, и среди основных групп можно назвать:
- специальные противоэпилептические средства;
- нейролептики;
- противовоспалительные средства;
- кортикостероидные средства;
- антибиотики;
- дегидратирующие препараты;
- противосудорожные средства.

Лечение позволяет полностью контролировать припадки
Конкретную комбинацию может подобрать только доктор. Терапевтическая схема строится на основе характера течения заболевания, и делится на три этапа:
- Подбор наиболее эффективного препарата и его дозировки. Начало лечения всегда осуществляется одним средством, при его минимально возможной дозировке. В дальнейшем специалист оценивает эффективность лечения, наличия симптомов прогрессирования патологии или их постепенного снижения. Начинается подбор сочетания препаратов нескольких групп.
- Достигнутая на первом этапе ремиссия, как правило, углубляется приемом ранее выбранных препаратов на систематической основе. Этот этап может продолжаться до 5 лет с обязательным проведением ЭЭГ.
- При хороших показателях пациента и отсутствия ухудшения состояния начинается постепенное снижение дозы всех основных препаратов. Такое снижение может продолжаться до 2 лет, периодически назначается электроэнцефалограмма. При появлении на ЭЭГ отрицательной динамики снижение прекращается. В ряде случаев назначается контроль содержания препаратов в плазме – таким образом можно предупредить развитие лекарственной интоксикации.
ЭЭГ головного мозга ребенку: что показывает, что означает эпилептиформная активность (эпиактивность) без приступов, расшифровка
Электроэнцефалография — один из распространенных методов диагностики состояния головного мозга ребенка, который, наравне с КТ и МРТ, считается достаточно эффективным и точным. О том, что показывает такая диагностика, как расшифровать данные и каковы причины отклонений от нормы, вы узнаете из этой статьи.
Что такое ЭЭГ и что она показывает?
Аббревиатура ЭЭГ расшифровывается как «электроэнцефалография». Она представляет собой метод регистрации малейших электрических активных импульсов коры головного мозга. Эта диагностика очень чувствительна, она позволяет зафиксировать признаки активности даже не в секунду, а в миллисекунду. Ни одно другое исследование функций головного мозга не дает столь точной информации в определенный отрезок времени.
Чтобы установить морфологические изменения, наличие кист и опухолей, особенности развития тела мозга и мозговой ткани, применяются другие средства видеомониторинга, например, нейросонография для малышей до 1,5-2 лет, МРТ, КТ для детей старше. А вот ответить на вопрос, как работает мозг, как он реагирует на внешние и внутренние раздражители, на изменение обстановки, может только электроэнцефалограмма головы.
Электрические процессы в нейронах в целом и в головном мозге в частности начали изучаться в конце XIX века. Этим занимались ученые в различных странах мира, но наибольший вклад сделал русский физиолог И. Сеченов. Первую запись ЭЭГ удалось получить в Германии в 1928 году.
Сегодня ЭЭГ — процедура довольно рутинная, применяемая даже в небольших клиниках и поликлиниках для диагностики и лечения. Проводится она на специальном оборудовании, которое называется электроэнцефалографом. Аппарат соединяется с пациентом посредством электродов. Записываться результаты могут как на бумажную ленту, так и на компьютер автоматически. Процедура безболезненна и безвредна. В то же время она очень информативна: потенциалы электрической активности мозга неизменно меняются при наличии той или иной патологии.

При помощи ЭЭГ можно диагностировать различные травмы, психические заболевания, широкое распространение метод получил в мониторинге ночного сна.
Показания для проведения
ЭЭГ не входит в перечень обязательных скрининговых исследований для детей в любом возрасте. Это означает, что проводить такую диагностику принято только по определенным медицинским показаниям при наличии определенных жалоб пациентов. Метод назначается в следующих случаях:
- при частых приступах головной боли, головокружениях;
- при наличии случаев потери сознания;
- при наличии у ребенка судорог в анамнезе;
- при подозрении на травму черепа и мозга;
- при подозрении на детский церебральный паралич или для отслеживания динамики состояния при диагностированном ранее ДЦП;
- при нарушении рефлексов, других неврологических состояниях, которые сохраняются длительное время и терапии поддаются плохо;
- при нарушениях сна у ребенка;
- при подозрении на наличие психического расстройства;
- в качестве подготовительной диагностики перед операциями на головном мозге;
- при задержке речевого, психического, эмоционального и физического развитий.


В детском возрасте ЭЭГ проводят для оценки степени незрелости головного мозга. ЭЭГ проводят для того, чтобы определить степень действия наркоза при серьезных и длительных хирургических вмешательствах.
Некоторые особенности поведения детей первого года жизни также могут быть основанием для назначения ЭЭГ.
Регулярный и продолжительный плач, нарушения сна — очень веские причины для диагностики потенциалов электроимпульсов нейронов, особенно если нейросонография или МРТ не показывают отклонений в развитии мозга как такового.
Противопоказания
Противопоказаний к такой диагностике очень мало. Ее не проводят только в том случае, если на голове маленького пациента есть свежие раны, если наложены хирургические швы. Иногда в диагностике отказывают по причине сильного насморка или изнуряющего частого кашля.
Во всех остальных случаях ЭЭГ проводить можно, если на этом настаивает лечащий врач.
Маленьким детям стараются проводить диагностическую процедуру в состоянии сна, когда они наиболее спокойны.
Вредно ли обследование?
Этот вопрос является одним из самых насущных для родителей. Поскольку сама суть метода понятна далеко не всем мамам, то ЭЭГ как явление обрастает слухами и домыслами на просторах женских форумов. Двух вариантов ответа на вопрос о вредности исследования не существует — ЭЭГ совершенно безвредна, поскольку на мозг никакого стимулирующего действия электроды и аппарат не оказывают: они лишь фиксируют импульсы.
Делать ЭЭГ ребенку можно в любом возрасте, в любом состоянии и столько раз, сколько потребуется. Многоразовая диагностика не запрещается, никаких ограничений нет.

Другой вопрос, что для обеспечения возможности некоторое время сидеть в неподвижности маленьким и очень подвижным детям могут назначать седативные препараты. Тут решение принимает врач, который точно знает, как рассчитать необходимую дозировку, чтобы вашему ребенку не причинить вреда.
Подготовка ребенка
Если ребенку назначено проведение электроэнцефалографии, обязательно нужно правильно подготовить его к обследованию.
Лучше приходить на обследование с чистой головой, поскольку датчики будут устанавливаться именно на коже головы. Для этого накануне достаточно провести обычные гигиенические процедуры и вымыть волосы ребенку детским шампунем.
Грудничка следует покормить непосредственно перед установкой электродов за 15-20 минут. Лучше всего добиться естественного засыпания: сытый малыш будет спать спокойнее и дольше, доктор получит возможность зарегистрировать все необходимые показатели. Поэтому для малышей возьмите с собой в медицинское учреждение бутылочку со смесью или сцеженным грудным молоком.
Лучше всего запланировать вместе с лечащим врачом обследование на то время, которое по личному распорядку дня малыша приходится на дневной сон.

Детям старшего года ЭЭГ проводят в состоянии бодрствования. Для получения точных результатов ребенок должен вести себя спокойно, выполнять все просьбы врача. Чтобы достичь такого спокойствия, родителям нужно провести предварительную психологическую подготовку заблаговременно. Если заранее рассказать, какая интересная игра предстоит, то ребенок будет более сосредоточенным. Можно пообещать чаду, что он на несколько минут станет настоящим космическим путешественником или супергероем.
Понятно, что слишком долго концентрировать свое внимание на происходящем ребенок не сможет, особенно если ему 2-3 года. Поэтому с собой в клинику следует взять книжку, игрушку, то, что ребенку интересно и может хотя бы ненадолго захватить его внимание.
Чтобы ребенок не испугался с первых же минут, нужно подготовить его к тому, что будет происходить. Выберите дома любую старую шапочку и поиграйте с чадом в «космонавта». Шапочку наденьте на голову, изобразите шум рации в шлеме, пошипите и дайте своему космогерою команды, которые будет давать в реальности доктор на ЭЭГ: открыть и закрыть глаза, проделать то же самое, только в замедленном темпе, глубоко и мелко подышать и т. д. Подробнее об этапах обследования мы расскажем ниже.

Если ваш малыш регулярно по назначению лечащего врача принимает какие-либо медикаменты, отменять их прием перед электроэнцефалографией не нужно. Но обязательно сообщите врачу перед диагностикой, какие лекарства и в какой дозировке были приняты ребенком за последние двое суток.
Перед входом в кабинет снимите с ребенка головной убор. С девочек обязательно нужно снять заколки, резинки, ободки и вынуть серьги из ушей, если они имеются. Лучше всего все эти предметы для красоты и привлекательности изначально оставить дома, отправляясь на ЭЭГ, чтобы не потерять что-то ценное в процессе обследования.
Как проводится процедура: основные этапы
Процедуру ЭЭГ делают в несколько этапов, о которых и родителям, и маленькому пациенту нужно узнать заранее, чтобы правильно подготовиться. Начнем с того, что кабинет для проведения электроэнцефалографии совсем не похож на обычный медицинский кабинет. Это звукоизолированное и затемненное помещение. Сама комната обычно имеет небольшие размеры.

В ней установлена кушетка, на которой предложат разместиться ребенку. Грудничка размещают на пеленальном столике, который также имеется в кабинете.
На голову предлагается надеть специальный «шлем» – тканевая или резиновая шапочка с закрепленными электродами. На некоторые шапочки доктор устанавливает необходимые электроды в требуемом количестве вручную. С электроэнцефалографом электроды соединяются посредством мягких тонких трубочек-проводников.
Электроды смачивают физраствором или специальным гелем. Это необходимо для лучшего прилегания электрода к голове малыша, чтобы не образовывалось воздушного пространства между кожей и принимающим сигналы датчиком. Оборудование в обязательном порядке заземляется. На уши ребенка в районе мочек крепят клипсы, не проводящие ток.
Продолжительность исследования в среднем составляет 15-20 минут. Все это время ребенок должен быть максимально спокоен.
Грудничков рекомендуют взять на руки — место на кушетке в этом случае занимает мама. Ребенок более старшего возраста располагается на кушетке полусидя.
Какие тесты предстоят, зависит от возраста маленького пациента. Чем старше ребенок, тем сложнее будут задания. Стандартная рутинная процедура подразумевает несколько вариантов фиксации электрических потенциалов.
- Сначала записывают фоновую кривую — эта линия на полученном графике будет отображать импульсы нейронов головного мозга в состоянии покоя.
- Затем проверяют реакцию головного мозга на переход от отдыха к активности и рабочей готовности. Для этого ребенка просят открыть и закрывать глаза в разном темпе, который задает врач своими командами.
- Третий этап — проверка работы головного мозга в состоянии так называемой гипервентиляции. Для этого ребенка просят делать глубокие вдохи и выдохи с заданной доктором частотой. По команде «вдох» делается вдох, по команде «выдох» ребенок выдыхает. Этот этап позволяет выявить признаки эпилепсии, новообразований, которые привели к нарушениям функциональных возможностей мозга.
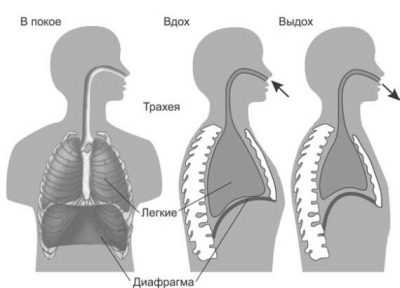
- Четвертый этап подразумевает применение фотостимуляции. Потенциалы продолжают регистрироваться, но доктор включает и выключает специальную лампочку с определенной частотой перед закрытыми глазами пациента. Такой тест позволяет установить некоторые особенности как психического, так и речевого развития, а также склонность к эпилепсии и судорожным синдромам.
- Дополнительные этапы применяются в основном для детей более старшего возраста. Они включают в себя различные команды врача — от сжимания и разжимания пальцев рук в кулаки до ответа на вопросы психологических тестов, если ребенок находится в таком возрасте, в котором ответы и понимание в принципе возможны.

Родители могут не переживать — больше, чем ребенок может и умеет, от него не потребуют. Если он с чем-то не справится, ему просто дадут другое задание.
Нормы и расшифровка результатов
Электроэнцефалограмма, которая получается в результате автоматической регистрации потенциалов, представляет собой загадочное скопление кривых, волн, синусоидов и ломаных линий, разобраться в которых самостоятельно, не будучи специалистом, совершенно невозможно. Даже врачи других специальностей, например, хирург или ЛОР, ни за что не поймут, что изображено на графиках. Обработка результатов занимает от нескольких часов до нескольких дней. Обычно — около суток.
Само понятие «нормы» в отношении ЭЭГ не совсем корректно. Дело в том, что вариантов норм бывает великое множество. Тут важна каждая деталь — частота повторения аномалии, ее связь с раздражителями, динамика. У двух здоровых детей, не имеющих проблем с работой центральной нервной системы и патологий мозга, получившиеся графики будет выглядеть по-разному.
Показатели классифицируют по типу волн, отдельно оценивают биоэлектрическую активность и другие параметры. У родителей нет необходимости что-либо трактовать, поскольку в заключении предоставляется описание результатов исследования и даются определенные рекомендации. Давайте рассмотрим несколько вариантов заключений более подробно.
На что указывает эпилептиформная активность?
Если в заключении стоит столь сложный для понимания термин, это означает, что в электроэнцефалограмме преобладают острые пики, которые существенно отличаются от фонового ритма, который регистрируется в положении покоя. Чаще всего такой вид имеют результаты у ребенка с эпилепсией. Но наличие острых пиков и ЭФА в заключении не всегда признак эпилепсии. Иногда речь идет об эпиактивности без приступов, а потому родители могут немало удивиться, ведь судорог и припадков у ребенка могло ни разу не происходить.
Врачи склонны полагать, что ЭЭГ отражает паттерны, которые проявляются даже в том случае, если у ребенка просто есть генетическая предрасположенность к эпилепсии. Обнаружение эпилептиформной активности не означает, что ребенку обязательно установят соответствующий диагноз. Но на необходимость повторного исследования этот факт обязательно указывает. Диагноз может не подтвердиться, а может и получить подтверждение.
Дети с эпилепсией требуют особого подхода, соответствующего и своевременного лечения у невролога, а потому игнорировать появление ЭФА в заключении не стоит.
Виды и нормы ритмов
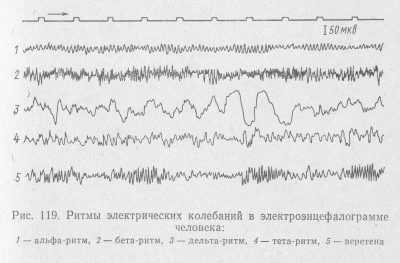
Для расшифровки результатов особое значение имеют ритмы. Их всего четыре:
- альфа;
- бета:
- дельта;
- тета.
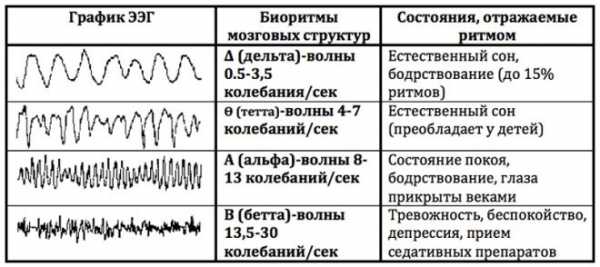
Каждый из этих ритмов имеет свои нормы и возможные колебания нормативных значений. Чтобы родители лучше ориентировались в полученной на руки энцефалограмме головного мозга, постараемся максимально просто рассказать о сложном.
Альфа-ритмом называют базовый, фоновый ритм, который регистрируется в состоянии покоя и отдыха. Наличие такого вида ритма свойственно всем здоровым людям. Если его нет, говорят об асимметричности полушарий, что легко диагностируется при помощи УЗИ или МРТ. Этот ритм доминирует тогда, когда ребенок находится в темноте, в тишине. Если в этот момент включить раздражитель, подать свет, звук, альфа-ритм может уменьшиться или исчезнуть. В состоянии покоя он снова возвращается. Таковы нормальные значения. При эпилепсии, к примеру, на ЭЭГ могут регистрироваться спонтанные эпизоды всплеска альфа-ритма.
Если в заключении указывается частота альфа 8-14 Гц (25-95 мкВ), можно не волноваться: ребенок здоров. Отклонения альфа-ритма могут наблюдаться в том случае, если они фиксируются в лобной доле, если есть существенный частотный разброс. Слишком высокая частота, превышающая 14 Гц, может быть признаком сосудистых нарушений в головном мозге, перенесенных травм черепа и мозга. Заниженные показатели могут говорить об отставании в психическом развитии. Если у малыша слабоумие, ритм может не регистрироваться вообще.
Ритм бета регистрируется и меняется в периоды активности мозга. У здорового малыша в заключении будут указаны значения амплитуды 2-5 мкВ, фиксироваться такой тип волн будет в лобной доле головного мозга. Если значения выше нормы, доктор может заподозрить сотрясение или ушиб головного мозга, а при патологическом снижении — воспалительный процесс мозговых оболочек или тканей, например, менингит или энцефалит. Бета-волны в амплитуде 40-50 мкВ в детском возрасте могут говорить о заметном отставании в развитии ребенка.
Ритм типа дельта дает о себе знать в период глубокого сна, а также у пациентов, которые находятся в коме. Обнаружение такого ритма в период бодрствования может говорить о факте развития опухоли.
Тета-ритм также свойственен спящим людям. Если он выявляется в амплитуде свыше 45 мкВ в разных долях мозга, речь идет о серьезных нарушениях работы центральной нервной системы. В определенных вариантах такой ритм может быть у малышей до 8 лет, но у детей более старшего возраста он зачастую является признаком неразвитости, слабоумия. Синхронное повышение дельты и теты могут говорить о нарушении мозгового кровообращения.
Все типы волн ложатся в основу фиксации биоэлектрической активности мозга. Если указывается, что БЭА ритмичная, то причин для волнений нет. Относительно ритмичная БЭА говорит о наличии частых головных болей.
Диффузная активность не говорит о патологии, если нет иных отклонений. А вот при депрессивных состояниях у ребенка может обнаружиться сниженная БЭА.
Частые нарушения и возможные диагнозы
На основании одной только ЭЭГ ставить диагнозы ребенку никто не станет. Данные исследования могут потребовать подтверждения или опровержения при помощи других методов, в том числе МРТ, КТ, УЗИ. Результаты электроэнцефалографии лишь могут предположить наличие у ребенка порэнцефалической кисты, эпилептической активности без приступов, пароксизмальной активности, опухолей, психических отклонений.
Рассмотрим, что могут иметь в виду доктора, указывая определенные патологии в заключении ЭЭГ.
- Если указано, что обнаружена дисфункция средних отделов мозга, стоит предположить, что у ребенка просто был стресс, что он не выспался, часто нервничает, а потому ему будет достаточно занятий с психологом, создания благоприятной обстановки в семье, уменьшения психологической нагрузки и легких седативных препаратов растительного происхождения. Заболеванием это не считается.
- Если в электроэнцефалограмме будет написано, что обнаружена межполушарная асимметрия, это не всегда является признаком патологии в детском возрасте. Ребенку будет рекомендовано динамическое наблюдение у невролога.
- Диффузные изменения альфа-ритма в заключении также могут быть вариантом нормы. Ребенку назначают дополнительные исследования.
- Более опасно обнаружение очага патологической активности, которое в большинстве случаев свидетельствует о развитии эпилепсии или повышенной склонности к судорогам.
- Формулировка «ирритация мозговых структур» говорит о нарушении кровообращения мозга, о наличии травматических поражений после ударов, падений, а также о высоком внутричерепном давлении.
- Обнаружение пароксизмов может быть признаком эпилепсии в начальной стадии, но это далеко не всегда так. Чаще обнаружение пароксизмов говорит о склонности, возможно, наследственной, к эпилептическим припадкам. Повышенный тонус синхронизирующих структур патологией вообще считать нельзя. Но по сложившейся практике ребенка все равно направляют наблюдаться к неврологу.
Наличие активных разрядов является тревожным признаком. Ребенку нужно пройти обследование на предмет опухолей и новообразований.
Только врач может дать точный ответ на вопрос, все ли в порядке с малышом. Попытки сделать выводы самостоятельно могут завести родителей в такие дебри, из которых очень сложно найти разумный и логичный выход.
Когда отдают заключение?
Получить заключение на руки с описанием результатов родители могут примерно через сутки. В некоторых случаях время может быть увеличено — это зависит от занятости врача и очередности в конкретном медицинском учреждении.
Отзывы
По отзывам мам, проведение ЭЭГ детям требует железных нервов от родителей. Сначала нужно подготовить ребенка, потом следить, чтобы он вел себя адекватно, а потом с тревогой ожидать результатов. Вопрос о прохождении диагностики на дому имеет только один ответ — это возможно исключительно тогда, когда ребенку показан мониторинг ночного сна. Такие услуги не входят в перечень, предусмотренный полисом ОМС, поэтому являются платными и предоставляются далеко не всеми клиниками.

Довольно часто, по отзывам мам, основным поводом для назначения диагностики становится отсутствие разговорной речи в 1,5-2 года и старше. К слову, грубые аномалии обнаруживаются редко, но и с диагнозом «здоров» (в смысле здоров полностью) мало кто уходит. Если нет отклонений, по результатам ЭЭГ все равно указывают «незрелость мозга» или другое состояние, которое в детстве считается абсолютной нормой и в лечении не нуждается.
Подробнее о процедуре ЭЭГ головного мозга у детей смотрите в следующем видео.
Доброкачественные эпилептиформные разряды на ЭЭГ » Медвестник
– Игорь Станиславович, как бы вы могли охарактеризовать этот ЭЭГ-паттерн?
– Это так называемый пятиточечный диполь, у которого высокоамплитудные негативные пик и волна сочетаются с менее амплитудными позитивными. По своему рисунку он очень напоминает комплекс QRSТ кардиограммы.
Паттерн очень функциональный, поэтому обладает рядом особенностей:
- располагается в определенных зонах. Как правило, это так называемая роландическая или центральная височная зона;
- возникает в определенном возрасте (средний возраст – 3 года), а также самостоятельно исчезает после пубертатного периода;
- имеет возрастную миграцию – то есть в более раннем возрасте паттерн регистрируется более затылочно, а потом перемещается более вентрально;
- в 35% случаев регистрируется исключительно во сне;
- может регистрироваться у родственников пациентов в детском возрасте, в том числе у здоровых;
- не провоцируется гипервентиляцией;
- может быть подавлен движением языка или контрлатеральной кисти.
– Какие неврологические нарушения и пограничные состояния ассоциируются с доброкачественными эпилептиформными разрядами?
– С эпилептиформными разрядами ассоциируются и сопрягаются ряд эпилепсий, которые называются «саморазрешающимися фокальными эпилепсиями». Прежде всего это роландическая эпилепсия, которая называется «фокальная эпилепсия детства с центрально-темпоральными спайками», то есть обращается внимание, что при ней должны выявляться ДЭРД (доброкачественные эпилептиформные разряды детства). Это наиболее частое состояние, одна из самых доброкачественных форм эпилепсии, которое также спонтанно проходит вместе с ДЭРД после пубертатного периода.
Вторая, более ранняя фокальная эпилепсия – это синдром Панайотопулоса или «эпилепсия с затылочными разрядами». Она также носит доброкачественный характер.
Так же с ДЭРД ассоциирован ряд более тяжелых состояний – эпилептических энцефалопатий, с более тяжелым течением и тоже генетически детерминированных. К ним относятся: атипичная роландическая эпилепсия, синдром псевдо-Леннокса, приобретенная эпилептическая афазия, синдром Ландау-Клеффнера и эпилепсия с электрическим статусом фазы медленного сна.
Помимо этого, ДЭРД регистрируются при ряде дизонтогенетических состояний, не имеющих к эпилепсии особого отношения: это тики, синдром дефицита внимания с гипереактивностью, энурез. Дополнительно они могут выявляться при ряде приобретенных, органических патологий, например, таких как опухоли головного мозга, гидроцефалия, детский центральный паралич, фокальная эпилепсия с органическим повреждением головного мозга и ДЭРД.
Нужно отметить, что ДЭРД коморбидны с аутизмом и по данным различных исследований могут выявляться от 30 до 60% случаев. В 1,5% случаев они регистрируются у абсолютно здоровых детей, не имеющих никакой неврологической симптоматики.
Между тем, существует теория нарушения функционального созревания головного мозга. Согласно ей, когда происходит генетически детерминированный сбой, регистрируются ДЭРД. В зависимости от того, где и как они выявлены и как расположены, какая генетическая программа заложена, с такими нозологическими формами они и будут сочетаться.
Например, если заложена эпилептическая программа, это будет определенная форма эпилепсии. Если эпилептической программы нет, и защитный противосудорожный барьер работает у человека хорошо, то они могут быть коморбидны с любым другим генетически детерминированным заболеванием головного мозга: синдром дефицита внимания, гиперреактивность, тики. Это достаточно неспецифический паттерн.
– Требуется ли коррекция подобных состояний?
– Когда речь заходит о подходах к лечению, однозначной точки зрения нет. Мое мнение заключается в том, что лечить нужно именно эпилепсию, саму болезнь, пациента. Назначать терапию при наличии эпилептиформных изменений на ЭЭГ надо только в том случае, если врач абсолютно уверен, что они вызывают какие-либо патологические состояния у ребенка.
Если говорить об эпилептической энцефалопатии, то она должна четко соответствовать трем критериям:
- приобретенный регресс (в случае, если нет эпилептических приступов) – у ребенка нарушена речь в два или в три года;
- выявлена продолжительная активность на ЭЭГ;
- она должна быть достаточного индекса, на мой взгляд – не менее 50% от записи сна.
Эти условия являются показанием для назначения терапии. В некоторых случаях, на мой взгляд, она не требуется.
При наличии эпилептических приступов, терапия практически всегда обязательна. Однако и здесь есть исключения, например, при роландической эпилепсии существуют определенные условия, при которых терапию можно не назначать. Это связано с ее полной саморазрешаемостью.
Если говорить о лечении, то при эпилептической энцефалопатии, согласно международным стандартам, с высокой степенью доказательности препаратами выбора являются: вальпроаты, бензодиазепины, этосуксимид в сочетании с вальпроатами, АКТГ и глюкокортикоиды, а также кетогенная диета, некоторые виды хирургического лечения.
Препараты вальпроевой кислоты считаются базовыми в терапии доброкачественных фокальных эпилепсий, наиболее удачной в детском возрасте является форма препарата в виде микрогранул (хроносфера), что позволяет повысить комплаентность лечения.
Терапия в детском возрасте рассчитывается на вес ребенка, применяется длительно, в некоторых случаях пожизненно. Терапия вальпроатами может контролироваться уровнем концентрации препарат в плазме крови. Критериями ее эффективности являются отсутствие приступов, подавление эпилептиформной активности на ЭЭГ и улучшение когнитивных функций. Прекращение терапии возможно после не менее трех лет клинико-электроэнцефалографической ремиссии.
Нарушения развития речи у детей и эпилептиформная активность на ЭЭГ - Журнал неврологии и психиатрии им. С.С. Корсакова. Спецвыпуски - 2014-04
Специфические расстройства развития речи (СРРР) по классификации МКБ-10 [1] составляют рубрики F80.1 - расстройство экспрессивной речи и F80.2 - расстройство рецептивной речи. Они включают нарушения, при которых речь страдает уже на ранних этапах развития ребенка и предшествовавшего периода ее нормального развития не прослеживается. Распространенность СРРР в детской популяции - 5-10% [2, 3]. В современных международных классификациях терминами «дисфазия» или «дисфазия развития» обозначается алалия - системное недоразвитие речи в результате поражения корковых речевых зон в доречевом периоде [3, 4]. В литературе используются оба термина - СРРР и «дисфазия развития», но дисфазия развития является более точной формулировкой диагноза, поскольку данный термин отражает как неврологический, так и эволюционно-возрастной аспекты расстройства [4]. Недостаточный уровень развития речевых центров коры больших полушарий головного мозга, лежащий в основе дисфазии, может быть врожденным или приобретенным на ранних этапах онтогенеза, в доречевом периоде. В основе дисфазии лежат нейробиологические факторы: раннее повреждение ЦНС, обусловленное патологией течения беременности и родов, а также генетические механизмы [5].
В клинической практике наиболее часто встречаются экспрессивный и смешанный экспрессивно-рецептивный варианты патологии, проявляющиеся значительным запаздыванием развития экспрессивной речи по сравнению с развитием понимания, при этом экспрессивная речь характеризуется значительными отклонениями. У детей затруднены организация речевых движений и их координация, тогда как понимание речи страдает менее значительно или не нарушено. Самостоятельная речь долго не развивается либо остается на уровне отдельных звуков и слов. Речь замедлена, обеднена, словарный запас ограничен обиходно-бытовой тематикой. В ней много оговорок (парафазий), перестановок, персевераций. Взрослея, дети понимают эти ошибки, пытаются их исправлять.
Речь при дисфазии развития не служит полноценным средством коммуникации, организации поведения и индивидуального развития. Интеллектуальная недостаточность и ограниченный запас знаний, наблюдающиеся у пациентов в разные возрастные периоды, носят, таким образом, вторичный характер. Это отличает пациентов с дисфазией от детей с общей задержкой психического развития или умственной отсталостью, для которых характерно равномерное неполное формирование всех высших психических функций и интеллектуальных способностей. В то же время, необходимо проводить разграничение между дисфазией и темповой задержкой развития речи, в том числе обусловленной дефицитом стимуляции речевого развития (недостаточным общением и воспитанием).
Большое значение в комплексном обследовании детей с дисфазией развития имеет электроэнцефалографическое обследование (ЭЭГ), которое позволяет оценить уровень морфологической и функциональной зрелости различных отделов ЦНС (кора мозга и подкорковые регуляторные структуры), на которые могут воздействовать патологические факторы. В ходе нейрофизиологических исследований у ряда пациентов с дисфазией развития были обнаружены [3, 6] изменения на ЭЭГ, в частности дизритмический тип, низкий индекс и дезорганизация α-ритма и даже его отсутствие, гиперсинхронный тип ЭЭГ, снижение реактивности ЦНС, а также очаговые изменения в лобных, лобно-височных, лобно-теменных, височно-теменных и затылочно-теменных областях. Но нередко явные нарушения, в том числе фокальные, на ЭЭГ отсутствуют. На основании данных клинического обследования и ЭЭГ было высказано предположение [3, 6], что у части детей имеется недостаточное функционирование височно-теменно-затылочных отделов доминантного полушария. Кроме того, в ходе обследования детей с дисфазией с разными уровнями общего недоразвития речи (ОНР) было установлено, что выраженность изменений на ЭЭГ не соответствовала уровню ОНР [3, 6].
В зарубежных исследованиях много внимания уделялось [7-11] выявлению у пациентов с дисфазией развития эпилептиформных изменений на ЭЭГ, в том числе так называемых доброкачественных эпилептиформных разрядов детства (ДЭРД). На эти исследования повлияла концепция врожденного нарушения созревания головного мозга, разработанная H. Doose и соавт. [12]. Согласно этой концепции, у некоторых пациентов имеется генетически детерминированное нарушение созревания головного мозга во внутриутробном периоде, которое является причиной комплекса патологических состояний: эпилептических приступов, паттернов по типу ДЭРД на ЭЭГ и нарушений развития, в частности дисфазии и аутистических расстройств. Появление на ЭЭГ эпилептиформной активности по типу ДЭРД наблюдается, как правило, в возрасте от 3 до 6 лет, что позволяет уточнить ее возможную связь с нарушениями развития, в том числе речевого.
Цель настоящего исследования - оценка показателей нейрофизиологического обследования детей с дисфазией развития по данным ЭЭГ и ЭЭГ-мониторинга с выявлением эпилептиформной активности.
Материал и методы
Запись ЭЭГ была проведена у 65 детей, 48 мальчиков и 17 девочек, с дисфазией развития. Их возраст был от 3 до 4 лет 11 мес. У 31 ребенка было установлено ОНР 1-го уровня и у 34 - ОНР 2-го уровня.
Обследование детей осуществлялось в амбулаторных условиях, и на момент его проведения дети не получали какой-либо лекарственной терапии.
Диагноз дисфазии развития ставился на основании критериев МКБ-10 [1] как расстройство развития экспрессивной речи (рубрика F80.1), уровень ОНР определялся по отечественной психолого-педагогической классификации [13].
Из изучаемой группы исключались дети, у которых отставание в развитии речи обусловливалось снижением слуха, умственной отсталостью, аутизмом, тяжелой соматической патологией, неполноценным питанием, а также влиянием неблагоприятных социальных факторов (недостаточным общением и воспитанием).
После обнаружения на ЭЭГ изменений для уточнения их характера в 27 случаях из 65 было проведено видео-ЭЭГ-мониторирование в состояниях бодрствования и сна.
При анализе результатов ЭЭГ применялся метод визуальной оценки общего паттерна электрической активности мозга с расчетом индекса выраженности и амплитуды основного ритма (α-ритм), топографии, амплитуды и представленности других частотных составляющих, а также выявлением асимметрии и фокусов патологической активности. Это в совокупности позволяло отнести ЭЭГ к определенному типу по классификации Е.А. Жирмунской [14], адаптированной к детскому возрасту [15]. Кроме того, использовались Международная классификация нарушений ЭЭГ [16], систематизация нормальных и условно патологических паттернов ЭЭГ в зависимости от локализации [17].
Многие родители обследованных детей указывали, что уже в раннем возрасте ребенка они обращали внимание на отсутствие или недостаточную выраженность у него лепета, молчаливость. При этом они часто подчеркивали, что ребенок как будто все понимает, но не желает говорить. Вместо речи развивались мимика и жестикуляция, но дети ими пользовались избирательно, в основном в эмоционально окрашенных ситуациях. Первые слова и фразы появлялись поздно. Родители при этом отмечали, что кроме отставания в речи, в целом дети развивались нормально. Имея скудный активный словарь, дети пользовались лепетными словами, звуками и звукоподражанием. Если появлялась элементарная речь, то отмечалось много оговорок, на которые дети обращали внимание и пытались исправлять ошибки.
На момент обследования объем активного словаря (запас произносимых слов) у детей с ОНР 1-го уровня не превышал 15-20 слов, а с ОНР 2-го уровня насчитывал от 20 до 50 слов.
При оценке ЭЭГ у большинства - 47 (72,3%) пациентов был отмечен I тип ЭЭГ - организованный, у 4 (6,2%) детей ЭЭГ приближалась к организованному типу по достаточно четко выраженному α-ритму с высоким значением его индекса, но ему не вполне соответствовала из-за повышенной представленности медленных нерегулярных колебаний, чаще в каудальных областях. Поэтому в этих случаях тип ЭЭГ был отнесен к I-b. У 13 (20%) детей выявлен тип ЭЭГ, соответствующий или приближающийся к IV (дезорганизованный, с преобладанием α-активности) по параметрам значительно представленных диффузных нерегулярных волн, но отличающийся высоким индексом (60-87%) α-ритма. У 1 (1,5%) ребенка ЭЭГ была отнесена к III типу (десинхронному) в связи с количественным преобладанием медленных диффузных волн низкой амплитуды и значительно сниженной амплитудой ритмизированной α-активности (менее 40 мкВ). II тип ЭЭГ в обследованной группе детей зарегистрирован не был.
Соответствующие возрасту частотные характеристики α-ритма имелись в 57 (87,7%) случаях, замедление фоновой активности - у 8 (12,3%) детей. В фоновой записи ЭЭГ у большинства - 57 (87,7%) детей было выявлено преобладание α-ритма в задних отделах коры больших полушарий головного мозга, с акцентом амплитуды в затылочной области. В меньшей части случаев, у 8 (12,3%) детей, наблюдалось смещение градиента α-ритма в теменно-височные отделы.
Одной из особенностей ЭЭГ, обнаруженной у 8 (12,3%) обследованных детей, были вспышки полиморфной медленной активности и острых α-волн в центрально-височных (у 4 детей) и лобно-центрально-передневисочных (у 4) областях полушарий головного мозга. По своей морфологии они были близки к центральному τ-ритму и могли быть связаны с незрелостью или резидуально-органическим повреждением ЦНС. При этом у 3 (4,6%) детей данные изменения локализовывались в доминантном, левом полушарии, у 5 (7,7%) - билатерально, без четкой локализации сторон. Таким образом, при дисфазии развития у детей могут иметь место изменения как со стороны левого, так и правого полушарий головного мозга.
При изучении реакции на ритмическую фотостимуляцию с частотой от 2,0 до 30,0 Гц были выявлены определенные особенности: у 56 (86,1%) детей не было установлено реакции усвоения ритма при частоте фотостимуляции от 2,0 до 30,0 Гц; у 4 (6,2%) зарегистрирована выраженная реакция усвоения ритма при низкочастотной фотостимуляции (6; 8 Гц), у 5 (7,7%) - при относительно высокочастотной фотостимуляции (10 Гц).
В табл. 1 обобщены выявленные на ЭЭГ изменения. Необходимо отметить, что у 8 (12,3%) детей с дисфазией развития было зарегистрировано наличие специфических эпилептиформных паттернов, несмотря на отсутствие у них эпилептических приступов в анамнезе, на момент обследования и за весь период динамического наблюдения. Таким образом, эпилептиформная активность была субклинической.
Всем пациентам, у которых были обнаружены эпилептиформные разряды на рутинной ЭЭГ, было проведено видео-ЭЭГ-мониторирование в состояниях бодрствования и сна для исключения диагноза эпилепсии, в том числе скрытых приступов, а также феномена электрического эпилептического статуса в фазу медленного сна - ESES (electrical status epilepticus during slow sleep).
Прежде всего, обратим внимание на ДЭРД, которые представляют собой специфический эпилептиформный паттерн с характерной морфологией - высокоамплитудный пятиточечный электрический диполь, состоящий из острой и медленной волн; начальный компонент состоит из трехфазной острой волны, которая всегда превышает по амплитуде последующую негативную медленную волну. ДЭРД низкого индекса были обнаружены у 3 (4,6%) детей. Они локализовывались у 1 пациента в левой центрально-височной, у 1 - в правой височной и у 1 - в затылочной областях мозга. Еще у 5 (7,7%) детей были обнаружены эпилептиформные разряды низкого индекса, представленность которых не соответствовала картине эпилептической энцефалопатии и паттерну ESES. Выявленные эпилептиформные разряды у этих 5 пациентов регистрировались в состоянии бодрствования и имели следующий характер: 1) отдельных, коротких, диффузных вспышек высокоамплитудных медленных волн с включением пик-волновых и островолновых компонентов в лобно-центрально-передневисочных областях мозга, S>D - у мальчика 3 лет 2 мес с моторной дисфазией; 2) повторных, коротких разрядов диффузных высокоамплитудных заостренных потенциалов и медленных волн с включением пик-волновых и островолновых компонентов в центральных и височных отделах, S>D - у мальчика 3 лет 6 мес с моторной дисфазией; 3) короткого разряда единичных, диффузных разрядов пиков, острых и медленных волн с преобладанием в лобно-передневисочных областях мозга, билатерально (S=D) - у девочки 3 лет с моторно-сенсорной дисфазией; 4) частых вспышек полиморфной медленной активности, иногда - с включением острых α-τ-потенциалов, редко - генерализованных вспышек полиморфной активности с акцентом изменений в переднецентрально-передневисочных отделах, S=D - у мальчика 4 лет 4 мес с моторной дисфазией; 5) острых волн, комплексов острая-медленная волна и разрядов острых волн в теменно-задневисочно-затылочной области мозга, D>S - у девочки 3 лет 7 мес с моторно-сенсорной дисфазией.
Особенности изменений на ЭЭГ также проанализированы в зависимости от степени выраженности ОНР (табл. 2). Сразу заметим, что статистически достоверных различий между группами пациентов с ОНР 1-го и 2-го уровней не было установлено ни по одной из характеристик ЭЭГ. Тем не менее прослеживалась тенденция к повышению частоты изменений на ЭЭГ у детей с более выраженными речевыми нарушениями при ОНР 1-го уровня. Так, при определении частотных характеристик α-ритма замедление фоновой активности чаще обнаруживалось среди детей с ОНР 1-го уровня (16,1%), чем 2-го уровня (8,8%). Эпилептиформная активность также чаще выявлялась при ОНР 1-го уровня - у 5 (16,1%) пациентов, чем 2-го - у 3 (8,8%). В частности, ДЭРД отмечены у 2 (6,5%) детей с ОНР 1-го уровня и 1 (2,9%) с ОНР 2-го уровня. Комплексы острая-медленная волна низкого индекса определялись у 3 (9,7%) детей с ОНР 1-го уровня и 2 (5,9%) с ОНР 2-го уровня. Сравнение данных об изменениях на ЭЭГ в группах детей с ОНР 1-го и 2-го уровней могут быть свидетельством более выраженной функциональной незрелости структур головного мозга при ОНР 1-го уровня, что определяло более выраженное отставание в развитии речи.
Всем детям, у которых на ЭЭГ были выявлены замедление фоновой активности 1-2-й степени, а также эпилептиформная активность, при наблюдении в динамике проводился контроль ЭЭГ с интервалами 4-6 мес в течение 1,5-3 лет. При этом частотные характеристики фоновой активности приближались к возрастным нормам основного ритма, нарастала организация ритма. Это говорит о том, что описанные выше изменения носят преходящий характер, отражая проявления функциональной незрелости головного мозга. Изучение эпилептиформной активности в динамике показало, что она оставалась субклинической, и признаков ее прогредиентности не отмечалось.
Как показывают полученные результаты, не у всех детей с дисфазией развития выявляются изменения биоэлектрической активности головного мозга, и характер этих изменений не всегда соответствует степени выраженности речевых расстройств. При определении характеристик α-ритма соответствующие возрасту параметры были обнаружены у 57 (87,7%) пациентов, замедление фоновой активности - у 8 (12,3%). При этом замедление фоновой активности чаще обнаруживалось у детей с ОНР 1-го уровня (16,1%), чем 2-го (8,8%).
Эпилептиформная активность на ЭЭГ была обнаружена у 8 (12,3%) пациентов с дисфазией развития, но во всех случаях она не проявлялась клинически. У 3 (4,6%) детей эпилептиформная активность определялась в виде ДЭРД, у 5 (7,7%) - эпилептиформных разрядов с низким индексом. Обращают на себя внимание случаи дисфазии развития с эпилептиформной активностью, имеющей лобную и височную локализацию в доминантном полушарии (у правшей - левом, у левшей - правом). Височная доля - зона Вернике - поле 22 коры левого полушария, отвечает за восприятие и дифференцировку слуховых сигналов, сложные процессы понимания речи, а нижняя лобная извилина (зона Брока - поля 44 и 45) обеспечивает программу речевого высказывания и моторную сторону речи.
Локальные изменения фоновой ЭЭГ, отмеченные у части детей с дисфазией развития, соответствуют предположению о том, что в основе наблюдаемых у них речевых нарушений лежит дисфункция лобной и височной долей больших полушарий головного мозга. Одновременно следует признать обоснованным мнение ряда исследователей о том, что у детей с дисфазией развития возможно вовлечение в патологический процесс как левого, так и правого полушарий головного мозга. По данным Ч. Ньокиктьена [4], при записи ЭЭГ в группе из 163 детей с дисфазией развития локальные (не только эпилептиформные) нарушения были выявлены в ¼ случаев, из них у 11 пациентов - в отведениях справа, у 25 - слева, у 6 - с обеих сторон. По-видимому, локализация и характер повреждений ЦНС, затрудняющих нормальное формирование латерализации речевых функций, препятствуют компенсаторным перестройкам и усугубляют трудности овладения речью у детей.
Следует отметить, что в наших наблюдениях эпилептиформная активность чаще выявлялась при ОНР 1-го уровня - у 5 (16,1%) пациентов, чем 2-го - у 3 (8,8%). В частности, ДЭРД отмечены у 2 (6,5%) детей с ОНР 1-го уровня и 1 (2,9%) с ОНР 2-го уровня, а комплексы острая-медленная волна - у 3 (9,7%) детей с ОНР 1-го уровня и 2 (5,9%) с ОНР 2-го уровня.
H. Doose и соавт. [12] рассматривают ДЭРД на ЭЭГ как генетически детерминированный эпилептиформный феномен с аутосомно-доминантным типом наследования, низкой пенетрантностью и вариабельной экспрессивностью гена. Данная эпилептиформная активность в большинстве случаев не связана со структурным органическим повреждением головного мозга, имеет возрастзависимый характер. По мере взросления ребенка и созревания ЦНС отмечается полный регресс ДЭРД к подростковому возрасту [17, 18]. Однако, несмотря на термин «доброкачественная», данная эпилептиформная активность способна оказывать негативное влияние на развитие высших психических функций [19, 20].
В популяции здоровых детей, по данным H. Doose [18], эпилептиформная активность на ЭЭГ встречается примерно в 2% случаев. В исследовании O. Eeg-Olofsson и соавт. [21] эпилептиформная активность была зарегистрирована у 1,9% здоровых детей в возрасте от 3 до 15 лет. По наблюдениям G. Cavazzuti и соавт. [22], частота эпилептиформной активности составляет 3,5%. При этом частота встречаемости ДЭРД имеет отчетливую возрастную зависимость [20]: среди обследованных без приступов в возрасте от 2 до 14 лет наибольшее число детей с ДЭРД были в возрасте 4-5 лет, второй пик встречаемости пришелся на возраст 8-9 лет. Поэтому частота встречаемости ДЭРД, составившая 4,6% среди обследованных нами пациентов с дисфазией развития в возрасте 4-5 лет, представляется незначительно превышающей средние популяционные значения для данного возраста.
Среди эпилептических синдромов, которые необходимо исключать при расстройствах речи у детей с применением ЭЭГ, в литературе рассматриваются эпилепсия с ESES или продолжительными комплексами пик-волна в фазе медленного сна (CSWS), а также синдром Ландау-Клеффнера [2, 4].
ESES является ЭЭГ-паттерном, который выявляется у детей 4-5 лет и более старшего возраста, в ряде случаев в анамнезе имеются указания на ранние поражения ЦНС и различные неврологические нарушения. Изменения на ЭЭГ примерно в 70% случаев сопровождаются эпилептическими приступами, чаще всего - парциальными приступами во время ночного сна. Эпилептиформная активность на ЭЭГ сохраняется на протяжении нескольких месяцев или лет. Данный синдром часто сопровождается когнитивными и поведенческими нарушениями и/или регрессом в развитии, затрагивающим функции речи. После исчезновения пароксизмальной активности на ЭЭГ отмечается некоторое улучшение когнитивных функций [2].
При синдроме Ландау-Клеффнера - «приобретенной эпилептической афазии» - происходит быстрый распад понимания речи (слуховая вербальная агнозия). Афазия обычно развивается в возрасте 3-7 лет. Ранее нормально развивавшийся ребенок теряет способность понимать обращенную к нему речь и говорить. В некоторых случаях потеря речи происходит постепенно и может растягиваться во времени до полугода, но чаще случается внезапно. Изменения на ЭЭГ выявляются в 100% случаев, характеризуются выраженной пароксизмальной активностью - часто в виде комплексов спайк-волна, множественных острых волн с преобладанием в височных отделах с одной или двух сторон, обычно асимметричных. Описана [19] длительная региональная и диффузная эпилептиформная активность в виде ДЭРД с нарастанием индекса в фазу медленного сна (до 85% и более) при пролонгированной записи. У многих детей с синдромом Ландау-Клеффнера во время медленного сна выявляется ESES. В большинстве случаев развиваются когнитивные и поведенческие нарушения, к которым примерно у 80% пациентов присоединяются эпилептические приступы (средний возраст - 5-7 лет, но их начало также описано в более старшем и младшем возрастах): генерализованные тонико-клонические, фокальные моторные, атипичные абсансы и атонические приступы, а также эпилептический статус. Приступы чаще отмечаются в ночное время. Синдром Ландау-Клеффнера характеризуется значительной гетерогенностью. В большинстве случаев эпилептические приступы и изменения на ЭЭГ исчезают до наступления 15-летнего возраста [2, 4, 19]. Как ESES, так и синдром Ландау-Клеффнера были исключены у пациентов рассматриваемой нами группы по данным клинического и нейрофизиологического обследования.
При выявлении эпилептиформных изменений на ЭЭГ пациентам с дисфазией развития показано проведение видео-ЭЭГ-мониторирования в состояниях бодрствования и сна с последующим периодическим контролем ЭЭГ в динамике. Но, по-видимому, риск формирования эпилепсии у пациентов с дисфазией развития невысок. Подтверждением этому служат результаты проведенного нами [23] ретроспективного обследования 110 детей в возрасте 7-9 лет, которые ранее, в возрасте 3-4 года, наблюдались по поводу дисфазии развития. Из всей группы лишь в 1 случае отмечено развитие эпилепсии, а именно - миоклонической эпилепсии в возрасте 9 лет у девочки с ОНР 2-го уровня в анамнезе.
Как отмечают L. Neuschlova и соавт. [9], частота обнаружения эпилептиформной активности среди пациентов с дисфазией развития варьирует в исследованиях разных авторов настолько широко (от 9 до 94%), что реальная оценка ее встречаемости затруднена. Это обусловлено методологическими различиями, в том числе критериями диагноза дисфазии, включением в изучаемые группы или исключением из них пациентов с аутистическими расстройствами, эпилептическими синдромами или эпилептическими приступами в анамнезе, а также в подходах к регистрации ЭЭГ и принципах оценки эпилептиформной активности.
При проведении ЭЭГ или ЭЭГ-мониторирования C. Duvelleroy-Hommet и соавт. [7] выявили ДЭРД у 38% из 24 детей с дисфазией развития, A. Picard и соавт. [10] - у 50% из 52, B. Echenne и соавт. [8] - у 93% из 32, L. Neuschlova и соавт. [9] - у 39% из 28 пациентов. При этом из обследованных групп не исключались значительное число детей, страдающих эпилепсией и аутизмом, но также имеющих выраженное отставание в речевом развитии, что, безусловно, приводило к увеличению частоты обнаружения ДЭРД. В то же время R.Tuchman и соавт. [11] отметили эпилептиформную активность у 58% детей с дисфазией и эпилепсией, но только у 9% - без эпилепсии.
Полученные нами данные позволяют уточнить частоту встречаемости эпилептиформной активности у пациентов с дисфазией развития в возрасте 3-4 лет без аутистических проявлений и эпилептических приступов в анамнезе; при этом показано, что эпилептиформная активность чаще обнаруживается при более выраженном отставании в речевом развитии, соответствующем ОНР 1-го уровня (16,1% случаев), чем при ОНР 2-го уровня (8,8%). Одновременно следует отметить, что результаты проведенных к настоящему времени исследований не позволяют обозначить какие-либо специфические паттерны ЭЭГ у пациентов с дисфазией
Эпилептиформная активность головного мозга — 43 ответа врачей на вопрос на сайте СпросиВрача
Педиатр
Здравствуйте эпилепсии нет
Прикрепите пожалуйста фото мрт гоп
Михаил, 12 февраля
Клиент
Елена, Заключение МРТ ГОП: МР картина дегенеративно-дистрофических изменений шейного отдела позвоночника. МР-признаки нестабильности в сегменте С1-С2. Умеренный спондилоартроз.
Заключение нейрохирурга по данному МРТ: S22 перелом грудного позвонка. Клиновидная деформация Th5-Th9 позвонков, торакалгия. По МРТ от 07.2019 г. признаки переломов позвонков.
Мне уже поставили диагноз Идиопатическая генерализованная эпилепсия,провоцируемая вертоброгенным болевым синдромом. Болезнь Шеерман Мау., вертеброгенным болевым синдромом.
На что можно опираться чтобы оспорить данное заключение, так как сейчас стоит вопрос о моей дальнейшей судьбе, работе и семье?
Михаил, 12 февраля
Клиент
Елена, сейчас прохожу обследование у эндокринолога. часть анализов сдал. результаты на витамин "Д" показал 15.2,что в 2 раза ниже нижней нормы. Результаты калиция в костях, показал что в суставах на 35% кальция ниже нормы. Жду результатов по гемоглобину.
Михаил, 12 февраля
Клиент
Елена, загрузить файлы не могу слишком большие
Михаил, 12 февраля
Клиент
Елена, сходя из данных заключение МРТ и заключения нейрохирурга, что можно сказать, на что можно опираться, как опротестовать данное заключение?
Педиатр
Эпилепсия тогда идёт как осложнение
Не основной диагноз
Что нейрохирург предлагает?
Михаил, 12 февраля
Клиент
Елена, нейрохирург рекомендовал: денситометрия (искл.остепороз). повторить МРТ ГОП
оперативное нейрохирургическое лечение нецелесообразно.(пока).
Михаил, 12 февраля
Клиент
Елена, эпилепсию ставят как основной диагноз.
только в связи с чем. ЭЭГ картина только в одном заключении показывает эпилептиформную активность ГМ.
Педиатр
денситометрия сделать нужно
Вы можете получить мнение независимых экспертов
Михаил, 12 февраля
Клиент
Елена, есть ли шанс вообще ее опротестовать, если поставят диагноз «гиперпаратереоз», который периодически путают по синдромам с эпилепсией?
Педиатр
Шансы есть конечно
Михаил, 12 февраля
Клиент
Елена, денситометрия сделал, Заключение: МПКТ в области шейки бедра слева снижена до уровня остеопении,Т=-2,34
Заключение МПКТ в области поясничного отдела позвоночника в пределах нормы, Т = - 0.64
Михаил, 12 февраля
Клиент
Елена, скажите пожалуйста я прохожу ВВК, меня признают из-за данного заключения ограниченным годным. если при перекомиссии я предоставляю 3 заключения ЭЭГ, 2 из которых показывает что у меня нет эпилептиформной активности ГМ,то на что я должен опираться чтобы они изменили свое решение, и если я предоставлю им очередное заключение, в котором будет указано что у меня не эпи.активности ГМ, они будут обязаны пересмотреть свое заключение ВВК?
Педиатр
Теоритечески да
Вы можете и настоять
Михаил, 12 февраля
Клиент
Елена, СПАСИБО ВАМ БОЛЬШОЕ!Подскажите пожалуйста,а чем это обосновать, что из 3 заключений только одно показывает эпи активность ГМ, НА ОСНОВАНИИ которого они сделали заключение? на что мне опираться?
Педиатр
Что это лишь осложнение нкйрохирургической патологии и при лечении эпилепсия уйдёт
Михаил, 12 февраля
Клиент
Елена, то есть осложнение вызванное полученной травмой в виде перелома позвонков?
Михаил, 12 февраля
Клиент
Елена, при лечении нейрохирургической патологии, не эпилепсии?
Педиатр
Да нейрохирургической
Невролог, Терапевт
Здрааствуйте. Нельзя утверждать, что это эпилепсия
Нужно срочно выполнить МРТ грудного отдела позвоночника. Просто так боли, от которых сознание теряют, не возьмутся.
Михаил, 12 февраля
Клиент
Виктория, Заключение МРТ ГОП: МР картина дегенеративно-дистрофических изменений шейного отдела позвоночника. МР-признаки нестабильности в сегменте С1-С2. Умеренный спондилоартроз.
Заключение нейрохирурга по данному МРТ: S22 перелом грудного позвонка. Клиновидная деформация Th5-Th9 позвонков, торакалгия. По МРТ от 07.2019 г. признаки переломов позвонков.
Мне уже поставили диагноз Идиопатическая генерализованная эпилепсия,провоцируемая вертоброгенным болевым синдромом. Болезнь Шеерман Мау., вертеброгенным болевым синдромом.
На что можно опираться чтобы оспорить данное заключение, так как сейчас стоит вопрос о моей дальнейшей судьбе, работе и семье?
Михаил, 12 февраля
Клиент
Виктория, исходя из данных заключение МРТ и заключения нейрохирурга, что можно сказать, на что можно опираться, как опротестовать данное заключение,на что опираться?
Невролог, Терапевт
Эпилептиформная активность головного мозга наблюдается почти у половины населения Земли, но это не обязательно признак эпилепсии. По заключению нейрохирурга - сколько времени перелому, есть ли возможность что-то изменить? ЕСли в ходе лечения приступы уйдут, то и диагноз будет неактуален.
Михаил, 12 февраля
Клиент
Виктория, заключение ВВК уже поставила Идиопатическая генерализованная эпилепсия,провоцируемая вертеброгенным болевым синдромом. Болезнь Шеерман Мау., вертеброгенным болевым синдромом.
Что посоветуете мне сейчас сделать? И чем мне апеллировать? Что сказать на ВВК, чтобы они пересмотрели сове заключение?есть ли смысл опираться на на первые 2 заключения ЭЭГ на которых нет эпи.активности ГМ?
Михаил, 12 февраля
Клиент
Виктория, ТРАВМУ ПОЛУЧИЛ В ДЕКАБРЕ 2018, а 5 декабря произошел первый болевой шок от которого я потерял сознание. второй раз потерял сознан 23.10.2019 тоже от болевого шока в ГОП.
Михаил, 12 февраля
Клиент
Виктория, НЕ 5 ДЕКАБРЯ, А 5 ЯНВАРЯ 2019 ГОДА ПРОИЗОШЕЛ ПЕРВЫЙ СЛУЧАЙ БОЛЕВОГО ШОКА В ГОП С ПОТРЕЙ СОЗНАНИЯ!
Невролог, Терапевт
Чтобы Шеерман Мау.давал такой болевой синдром, это нужно быть скрюченным крючком, извините. Думаю, есть смысл еще выполнить несколько ЭЭГ, чтобы убедиться, что активности нет. Однократно полученные данные не говорят об эпилепсии. На это и обращать внимание на комиссии.
Михаил, 13 февраля
Клиент
Виктория, а компрессионный перелом позвонков может давать такую боль? заключение нейрохирурга есть,что согласно мрт от июля 2019 года, перелом позвонков.
Михаил, 13 февраля
Клиент
Виктория,Заключение МРТ ГОП: МР картина дегенеративно-дистрофических изменений шейного отдела позвоночника. МР-признаки нестабильности в сегменте С1-С2. Умеренный спондилоартроз.
Заключение нейрохирурга по данному МРТ: S22 перелом грудного позвонка. Клиновидная деформация Th5-Th9 позвонков, торакалгия. По МРТ от 07.2019 г. признаки переломов позвонков.
Михаил, 13 февраля
Клиент
Виктория, доброе утро.Сейчас прохожу обследование у врача-эндокринолога, который поставил предварительный диагноз «гиперпаратереоз» ?Может ли данное заболевание давать такой болевой шок на фоне переломов позвонков? результаты торакалгии получил,результат: в области шейки бедра слева снижена до уровня остеопении, Т= -2,34, (снижен на 35 % ниже положенной нормы)
Михаил, 13 февраля
Клиент
Виктория, результаты витамина Д в 2 раза ниже, нижней нормы (15.2)
Михаил, 13 февраля
Клиент
Виктория, что касаемо ЭЭГ, так его 3 раза делали в течении года. сколько стоит сделать еще результатов ЭЭГ, чтобы понимать, есть ли у меня нарушения или нет,тем более как вы говорите, что у нас пол земного шара с эпи.активностью головного мозга ходят, но при этом это не дает основание им ставить эпилепсию?!
достаточно, если я еще одно сделаю? если оно покажет, что у меня нет эпи.активности ГМ, это даст для врачей основание пересмотреть диагноз?
Невролог, Терапевт
Компрессионный перелом может давать боль, особенно в первое время после получения, но вот так отсроченно-это уже вопрос. Неясно, что явилось причиной. Хотя, учитывая пониженную плотность костной ткани, возможно на фоне предшествующей физичнской нагрузки еще какие-то повреждения позвонка добавились к уже существующим. Но это мои домыслы, озвучить их можно на комиссии, только не докажете.
Невролог, Терапевт
Здравствуйте. Гиперпаратиреоз разрежает костную ткань, оттуда подверженность переломам. Заболевание может давать боли в желудке и почках, но в спине- как-то не улавливаю связи пока что.
Невролог, Терапевт
Михаил, я вот что подумала - для уточнения диагноза эпилепсии еще используют ночной видеомониторинг ЭЭГ и МРТ в специальном режиме (так и называется - для выявления эпилепсии). Я не могу знать, какие мысли у тех, кто сидит в комиссии, но исключения диагноза, полученные разными методами, дают больше надежды, на мой взгляд.
Михаил, 13 февраля
Клиент
Виктория, полностью с вами согласен. ээг с видео мониторингом, онже если я не ошибаюсь, в суточном режиме не покажет какого либо проявления, то диагноз с эпилепсией отпадает,?я правильно понимаю? я также хочу сделать еще раз ээг, если оно не покажет эпи.активность, это будет играть при переосвидетельствовании на ВВК какую нибудь роль?
Михаил, 13 февраля
Клиент
Виктория, просто проведения ээг в другой больнице хочу сделать, чтобы исключить, случайной ошибки. в одном месте сделал, и два разных результата!
Михаил, 13 февраля
Клиент
Виктория, видеомониторинг ЭЭГ у нас в самаре к сожалению один, и он дорого стоит, а по ОМС он не входит
Невролог, Терапевт
Нет, это не обязательно ошибка. Сегодня уловили вспышки активности, а завтра их нет.
Невролог, Терапевт
С помощью ЭЭГ-мониторинга снимается диагноз даже эпилептикам при отсутствие жалоб длительное время. Если есть возможность, то выполните ЭЭГ, конечно.
Невролог
Здравствуйте, Михаил! Ознакомилась со всеми Вашими исследованиями. Единственным методом, который позволит разобраться с диагнозом в Вашем случае, является ЭЭГ-видео мониторинг. Только после проведения данного обследования ни у Вас, ни у комиссии не останется вопросов.
Михаил, 14 февраля
Клиент
Надежда, добрый вечер! а какой из них нужно сделать ночной или дневной?
Невролог
суточный будет наверняка
У ребёнка 2 4 на Ээг выявлена эпилептиформная активность - Неврология
анонимно, Женщина, 28 лет
Добрый подскажите,что нам делать!!!! Начну с самого начала!!! При рождёнии дочери поставили 8/9 Ангар, далее ставили тонус назначали массажи до года сделали их 4 курса вроде бы ребёнок благодаря им все делал по возрасту, но что беспокоило, что ночи были беспокойные до года проснётся кричит в итоге думали живот клали горелку успокаивалась, в год сказала мама, папа,Баба де и ночи потихоньку через раз становились спокойнее, но было пару с 1 до 2 лет было пару ночей ,что просыпалась выгиналась дугой и орала как резаная была в этом состоянии мин 10 ничего не помогало, никакие отвлечениях потом просто успокаивалась и усыпала...к 1,10 речь не прогрессировала обратились к неврологу при осмотре сказали все в порядке, если к 2 не заговорит будем пробовать пантогам, к 2 ситуация не улучшалась начали плавание так как на массаж никому не давалась, потом прокололи кортексин, пили энцефабол сироп 2,5 мес, нейромулльтивит в таб,гаджеты и телевизоры выключили подключили психолога, логопеда дефектолога,сделали логомассаж все кроме языка она не давала его ситуация поменялась лишь в поведенческом плане, ребёнок нас стал слышать,стал выполнять некоторые просьбы, усидчивость к занятиям и прошла каша и мама и папа были пострянно остальные слова были разовой акцией и больше не повторялись хоть и пытались их закреплять как угодно под руководством логопедов и психологов, как курс препаратов закончился ребёнок вновь стал проявлять нежелательное повеление, усидчивость потихоньку ускользала,осталась самостоятельность к одеванию обуви, реная проблема ранее с горшком слава богу не вернулась сама ходит на него без напоминаний и описываний и ночных и дневных,через 3 месяца рекомендовали повтор курса лечения все начали по той же схеме но на 6 день попали в инфекцию с температурой 40,5 с диагнозом назофарингит естественно курс лечения прервали, затем через 2 месяца после полного выздоровления по лор области обратились к неврологу назначили Ээг и потом сказали сделают назначения...выполнили Ээг вот заключение:НА ФОНЕ УМЕРЕННО ВЫРАЖЕНЫХ ИЗМЕНЕНИЙ БИОЭЛЛЕКТРИЧЕСКОЙ АКТИВНОСТИ ГОЛОВНОГО МОЗГА С ПРИЗНАКАМИ ДИСФУНКЦИИ ПОДКОРКОВО-СТВОЛОВЫХ СТРУКТУР, В ТЕМЕННО-ЦЕНТРАЛЬНОЙ ОБЛАСТИ РЕГИСТРИРУЮТСЯ РАЗРЯДЫ ЭПИЛЕПТИФОРМНОЙ АКТИВНОСТИ С ПЕРИОДИЧЕСКОЙ ГЕНЕРАЛИЗАЦИЕЙ НА ВСЮ КОНВЕКСИАЛЬНУЮ ПОВЕРХНОСТЬ ГОЛОВНОГО МОЗГА! (СРАЗУ СКАЖУ ЧТО ИССЛЕДДВАНИЕ БЫЛО ПРОВЕДЕНО НА 6 день массажа и электрофореза с эуффилин ом не знаю влияет ли это на результат) далее невролог выставляет нам диагноз Эпилепсия генетически обусловленная и назначает депокин хроно 100 утром-150 вечером так как говорит приступов же вроде как нет или вы их просто можете не замечать, стимуляторы которые пили запретила что бы не спровоцировать вдруг приступы которых мы не замечали ранее как нам сказали , мы с мужем в шоке от диагноза и всего, что начитались теперь думаем пить не пить ведь таковых приступов с потерей сознания у нас не было, есть из подозрительного для неврологов, а мы привыкли к этому что ребёнок под музыку машет головой и иногда просто вперёд назад непроизвольно делает, последнее стали замечать после выставленного диагноза так как смотрим на неё и анализируем все ...препарат серьезный поэтому паника...сейчас вот стали присматриваться что ребёнок даже танцевать двигать телом стал чего раньше не было после курса массажа и даже повторять слова которые может изредка, но они опять единичные и почти не повторяются и тут такой диагноз на фоне прогресса как нам казалось на данный момент дочери 2,4 говорит до 6-7 внятных слов обращённых много каши и повторений слов и звукоподражания пошли ролевые игры тож прибавились,которых ранее не было...склоняемся попить пантогам и попробовать повторить исследование через 3 месяца его вроде можно даже при вновь выставленном диагнозе...а вот с депакином думаем повременить или что нам делать уже волосы рвём на себе...
Эпиактивность у ребёнка - Неврология
анонимно, Женщина, 11 лет
Василий Юрьевич, добрый день! Хотела проконсультироватся с Вами по поводу динамики эпиактивности у сына. Развивался с ЗРР, принимал ноотропы во время занятий с дефектологом, зрр преодолели быстро и до 9 лет проблем со здоровьем не наблюдалось. В школе были проблемы поведенческого характера, успеваемость высокая. В феврале 2018 "уснул" на уроке, долго будили, проснулся с лёгкой дезориентацией, отвела на скорую помощь, думала, может давление низкое, врачи осмотрели, рекомендовали сдать анализы крови и посетить невролога. После случая в школе спал почти двое суток. Надо отметить, что в декабре была травма (мальчик бил в школе по голове, как сказали дети, руками и ногами). В ходе обследований в марте на ээг выявили повышенную судорожную готовность и эпиактивность, на мрт единичный мелкий очаг, кроме того, узи щитовидки показало наличие кист, кровь - гипотериоз, повышение всех показателей кроме соэ. Лечение решено было начинать с гормонов (эутирокс). Далее врач назначила аминалон и мексидол, после приема сделали повтор ээг в октябре, на нём отрицательная динамика эпиактивности. Типичных приступов для эпилепсии не наблюдала. За несколько месяцев он стал вялым, уставшим, много спал, стал рано ложиться, к обеду снова был без сил, несмотря на более чем долгий сон. В ноябре и декабре это особенно стало выражаться, появились, не знаю, как точнее описать, что то вроде приступов паники, или, как её описывают больные эпилепсией, ауры, он сам не мог мне объяснить, говорит, мгновенно становится плохо, забирался в слезах под одеяло и его трясло, длилось такое состояние буквально минутки, но его очень выводило из равновесия. Бывало, утром не мог встать с кровати, "мне плохо", а объяснить не может. В школе снова "уснул", учительница иногда звонила просила его забрать, т.к. по её выражению, мог быть или чрезвычайно возбужденный, либо "никакой", без сил. Гормоны проверили, думала из-за низкого уровня он снова вялый, но нет, за месяцы приёма гормоны пришли в норму, по узи улучшение, но кисты сохраняются. Кровь всё так же густая, все показатели на верхних границах или чуть выше нормы. К врачам мы попадали разным, толком никто с нами разбираться не хочет. Припадков нет вроде и говорить не о чем. Попросила врача выписать нам какой нибудь пэп, диагносты даже рекомендовали начинать понемногу. В декабре начали пить сироп депакин, по минимальной дозировке (из-за щитовидки вес маленький), перевела на домашнее обучение. Через 2 недели приёма и в спокойной домашней обстановке сын потихоньку стал становиться прежним - прошли усталость, сонливость, нервозность, истеричность, панические приступы, про "плохо" и "сил нет" мы к счастью забыли. Через месяц приема сделали вэм. Все результаты прилагаю. Улучшение по самочувствию и по кривым видно. А теперь главный вопрос. Я много читала мед литературы, говорила с врачами. Знаю, что современное мнение эпилептологов сводится к тому, что нет приступов не надо пить пэп. Дождались - начали. Мнение последнего врача меня немного выбило из колеи - по её словам, нам помог не пэп, а самовнушение, но если он снял психосоматику вы пейте. Я продолжаю давать сыну депакин по ряду причин: улучшение состояния на лицо, положительная динамика ээг, деменции не наблюдаю (рано и мало пьем), наоборот, уровень развития по Векслеру, тестам и тд у клинического психолога стал выше, депакин (как побочка) снижает "густоту" крови, вероятно поэтому его нельзя на его фоне принимать ацетилсолициловую к-ту, но при этом это все таки тяжелый препарат в плане побочек на печень. Так стоит ли продолжать прием пэп или обратить внимание на психомодулирующие препараты, если у него нет приступов, а проявления больше психосоматические? Надеюсь, я правильно выразилась) поправьте меня, если я не права. Но просто мне даже такие моменты обсудить не с кем, с врачами у нас беда, а все источники информации это мед литература и общение с больными эпилепсией.
К вопросу приложено фото