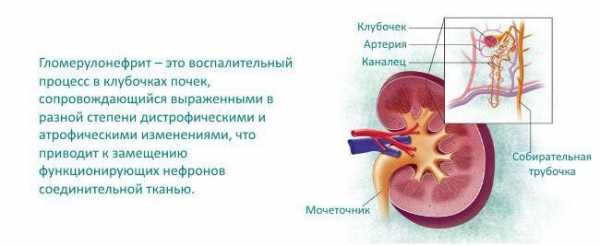
Гломерулонефрит почек что это такое
Гломерулонефрит — Википедия
Гломерулонефри́т (также клубо́чковый нефри́т, сокращённо ГН) — заболевание почек, характеризующееся поражением гломерул (клубочков почек). Это состояние может быть представлено изолированной гематурией и/или протеинурией; или как нефритический синдром (не путать с нефротическим синдромом), острая почечная недостаточность, или хроническая почечная недостаточность. Они собраны в несколько различных групп — непролиферативные или пролиферативные типы. Диагностирование образца ГН важно, потому что тактика и лечение отличаются в зависимости от типа.
Первичные ГН — те, которые развиваются непосредственно из-за нарушения морфологии почек, вторичные ГН связаны с определёнными инфекциями (бактериальные, вирусные или паразитные микроорганизмы такие как стрептококк группы А), наркотиками, системными заболеваниями (СКВ, васкулиты) или раковыми образованиями можно разделить на острый, хронический и быстропрогрессирующий. Основная причина острого гломерулонефрита – это стрептококк бета-гемолитический, проникший в организм в момент, когда иммунная система ослаблена или не смогла создать сильный барьер для необходимой защиты. [2]
Хронический диффузный гломерулонефрит[править | править код]
Хронический диффузный гломерулонефрит — это хронический воспалительный процесс в клубочках почек, приводящий к постепенному отмиранию воспалённых клубочков с замещением их соединительной тканью. При этом страдают также и канальцы, в которых развивается воспалительный процесс и некроз с образованием рубцовой ткани, затем происходит замещение почечной ткани соединительной. У 10-20 % больных причиной заболевания является острый гломерулонефрит. Но у 80-90 % наблюдается медленное, постепенное, латентное начало со случайным выявлением изменений в анализе мочи.
Патогенез[править | править код]
Это аутоиммунное заболевание, при котором в клубочки почек приносятся из крови иммунные комплексы, которые повреждают клубочки, вызывая в них воспаление. Хронический гломерулонефрит является наиболее частой причиной хронической почечной недостаточности. Ввиду того, что процесс аутоиммунный, заболевание неуклонно прогрессирует. Чаще встречается у мужчин до 40 лет. В детском возрасте может сопровождаться повышением АД до 130/90, носовыми кровотечениями и болями в спине.
Патанатомия[править | править код]
Процесс всегда двусторонний; почки уменьшены в размерах, вся поверхность покрыта рубчиками, почечная ткань плотная — это называется вторично сморщенная почка. На разрезе много соединительной ткани, которая замещает почечную. Функционирующих клубочков очень мало. Граница между корковым и мозговым слоем стёрта.
Клиническая картина[править | править код]
Существует 5 вариантов хронического диффузного гломерулонефрита.
- Гипертонический (20 % случаев) выраженная гипертензия — диастолическое давление выше, чем 95 мм рт. ст.
- Нефротический (20 %) — большая потеря белка с мочой до 10-20 граммов в сутки, в крови гипоальбуминемия, выраженные отеки конечностей, гидроторакс, асцит, анасарка.
- Сочетанная форма. Наиболее типичная комбинация двух предыдущих, неуклонное, прогрессирующее течение. Во всех трех формах болезни обязательно имеются изменения в анализе мочи (гематурия и протеинурия).
- Гематурическая форма. Болезнь Берже, IgA-нефрит (рецидивирующая гематурия, отеки и АГ).
- Латентная или мочевая форма. Самая частая форма. Проявляется лишь в изменении анализа мочи — микрогематурия, умеренная протеинурия —небольшое количество белка.
Течение длительное — более 15 лет. При этом варианте отёков нет, повышение артериального давления незначительное. В среднем 10-25 лет сохраняется функция почек, но всегда неуклонно прогрессирует и приводит к хронической почечной недостаточности. Течёт циклически с периодами обострений, ремиссий. В периоде ремиссии больные не предъявляют никаких жалоб, и только артериальная гипертензия, изменения в анализе мочи позволяет говорить о болезни. Изменения в анализе мочи остаются всегда, только в период ремиссии они меньше. Обострения вызываются переохлаждениями, инфекцией, употреблением алкогольных напитков. Во время обострений клиника такая же, как при остром гломерулонефрите. У больного с хроническим гломерулонефритом кожа сухая.
Стадии хронического гломерулонефрита[править | править код]
Стадия сохранной функции почек[править | править код]
Стадия компенсации. Больной чувствует себя удовлетворительно, но заболевание течёт прогрессивно, постепенно почечная ткань замещается рубцовой тканью, функция почек нарушается. Почки неспособны концентрировать мочу. Удельный вес мочи равен удельному весу плазмы. Можно диагностировать по анализу мочи: сбор мочи по Зимницкому — если удельный вес не меняется, то это начальный признак хронической почечной недостаточности.
Стадия с нарушением функции почек и развитием хронической почечной недостаточности[править | править код]
Стадия декомпенсации. В крови накапливаются мочевина, креатинин, которые почки не могут выделить, так как функция почек нарушена. В результате этого возникает интоксикация. Это называется уремия (азотемия, мочекровие (устаревшее понятие)). Появляются признаки интоксикации: нарастает слабость, головная боль, тошнота, рвота, жажда, язык сухой, кожа сухая, потрескивается, поносы, быстрое похудение, развивается дистрофия внутренних органов, кахексия за счёт того, что почки не могут выводить вредные вещества и организм пытается выводить их другими путями: через кожу, через кишечник. В тяжёлых случаях запах аммиака изо рта. В терминальных стадиях наступает уремическая кома.
Уремия[править | править код]
Уремия — это клинический синдром, развивается у больных с нарушением азотовыделительных функций почек — это конечная стадия хронической почечной недостаточности, когда в крови накапливается много мочевины, креатинина, остаточного азота, наступает интоксикация.
Конечная стадия уремии — уремическая кома. Возникает нарушение дыхания (дыхание Чейн-Стокса), периоды резкой заторможенности сменяются периодами возбуждения — галлюцинации, бред. Изо рта резкий уренозный или аммиачный запах. На сухой коже беловатый налёт из кристалликов мочевины, АД высокое, в крови анемия, лейкоцитоз.
Другие болезни, которые вызывают уремию: хронический пиелонефрит, сосудистые поражения почек, диабетическая нефропатия.
Профилактика[править | править код]
Диагностика и лечение острого гломерулонефрита, выявление изменений в анализах мочи при хорошем самочувствии больного. Лечение хронического гломерулонефрита и хронической почечной недостаточности. Радикальное лечение невозможно, так как процесс аутоиммунный. Вне обострения, в большинстве случаев, показана нефропротекция. Длительное пребывание в постели, противопоказана физическая нагрузка, избегание переохлаждений, работа в сухом теплом помещении, желательно сидя, диета, ограничение соли до 2-3 грамм в сутки, белка, пищи, богатой витаминами. Санация очагов хронической инфекции. В тяжёлых случаях глюкокортикостероиды (дексаметазон, гидрокортизон), цитостатики (меркаптопурин, азатиоприн, циклофосфан), курантил. Санаторно-курортное лечение в сухом жарком климате. Лечение в период обострения: госпитализация. Ухудшение в анализе мочи следует рассматривать как обострение. Лечение в период обострения такое же, как и при остром гломерулонефрите. Противопоказания для лечения глюкокортикостероидами: язва желудка, сахарный диабет, почечная недостаточность, первые 15 недель беременности, хронический гломерулонефрит с очень высокой гипертонией.
Хронический ГН делится на мембранозный, мембранозно-пролиферативный, мезангиопролиферативный (IgA-нефропатия), фокально-сегментарный гломерулосклероз.
В отличие от человека, у животных преобладает очаговый нефрит. При острой стадии болезни в клубочках наблюдается экстракапиллярный экссудативный процесс, вследствие чего клубочки увеличены, сосуды их переполнены кровью, полость капсулы Шумлянского-Боумена содержит серозно-фибринозный экссудат. Набухает эндотелий капилляров, в их просветах-значительное количество лейкоцитов, а в просветах канальцев видны гомогенные или зернистые белковые цилиндры. При чуме и роже свиней воспаление развивается по типу геморрагического и в капсуле Шумлянского-Боумена и канальцах преобладают эритроциты.[3]
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Острый гломерулонефрит (рус.). Дата обращения 12 ноября 2018.
- ↑ А.В.Жаров, В.П.Шишков и др. Патологическая анатомия сельскохозяйственных животных. — М.: Колос, 1995. — 543 с.
| |||||||
| |||||||
причины, симптомы, диагностика и лечение
Гломерулонефрит – это заболевание почек иммунновоспалительного характера. Поражает преимущественно почечные клубочки. В меньшей степени в процесс вовлекаются интерстициальная ткань и канальцы почек. Гломерулонефрит протекает, как самостоятельное заболевание или развивается при некоторых системных патологиях. Клиническая картина складывается из мочевого, отечного и гипертонического синдромов. Диагностическую ценность имеют данные анализов мочи, проб Зимницкого и Реберга, УЗИ почек и УЗДГ почечных сосудов. Лечение включает препараты для коррекции иммунитета, противовоспалительные и симптоматические средства.
Общие сведения
Гломерулонефрит – поражение почек иммунновоспалительного характера. В большинстве случаев развитие гломерулонефрита обусловлено чрезмерной иммунной реакцией организма на антигены инфекционной природы. Существует также аутоиммунная форма гломерулоронефрита, при которой поражение почек возникает в результате разрушительного воздействия аутоантител (антител к клеткам собственного организма).
Гломерулонефрит занимает второе место среди приобретенных заболеваний почек у детей после инфекций мочевыводящих путей. По статистическим данным современной урологии, патология является самой частой причиной ранней инвалидизации пациентов вследствие развития хронической почечной недостаточности. Развитие острого гломерулонефрита возможно в любом возрасте, но, как правило, заболевание возникает у больных в возрасте до 40 лет.
Гломерулонефрит
Причины гломерулонефрита
Причиной болезни обычно является острая или хроническая стрептококковая инфекция (ангина, пневмония, тонзиллит, скарлатина, стрептодермия). Заболевание может развиться, как следствие кори, ветряной оспы или ОРВИ. Вероятность возникновения патологии увеличивается при длительном пребывании на холоде в условиях повышенной влажности («окопный» нефрит), поскольку сочетание этих внешних факторов изменяет течение иммунологических реакций и вызывает нарушение кровоснабжения почек.
Существуют данные, свидетельствующие о связи гломерулонефрита с заболеваниями, вызываемыми некоторыми вирусами, Toxoplasma gondii, Neisseria meningitidis, Streptococcus pneumoniae и Staphylococcus aureus. В подавляющем большинстве случаев поражение почек развивается через 1-3 недели после стрептококковой инфекции, причем, результаты исследований чаще всего подтверждают, что гломерулонефрит был вызван «нефритогенными» штаммами b-гемолитического стрептококка группы А.
При возникновении в детском коллективе инфекции, вызванной нефритогенными штаммами стрептококка, симптомы острого гломерулонефрита отмечаются у 3-15% инфицированных детей. При проведении лабораторных исследований изменения в моче выявляются у 50% окружающих больного детей и взрослых, что свидетельствует о торпидном (бессимптомном или малосимптомном) течении гломерулонефрита.
После скарлатины острый процесс развивается у 3-5% детей, получавших лечение в домашних условиях и у 1% больных, пролеченных в условиях стационара. К развитию гломерулонефрита может привести ОРВИ у ребенка, который страдает хроническим тонзиллитом или является носителем кожного нефритогенного стрептококка.
Патогенез
Комплексы антиген-антитело откладываются в капиллярах почечных клубочков, ухудшая кровообращение, вследствие чего нарушается процесс выработки первичной мочи, происходит задержка в организме воды, соли и продуктов обмена, снижается уровень противогипертензивных факторов. Все это приводит к артериальной гипертензии и развитию почечной недостаточности.
Классификация
Гломерулонефрит может протекать остро или хронически. Выделяют два основных варианта течения острого процесса:
- Типичный (циклический). Характерно бурное начало и значительная выраженность клинических симптомов;
- Латентный (ациклический). Стертая форма, характеризующаяся постепенным началом и слабой выраженностью симптомов. Представляет значительную опасность вследствие позднего диагностирования и тенденции к переходу в хронический гломерулонефрит.
При хроническом гломерулонефрите возможны следующие варианты течения:
- Нефротический. Преобладают мочевые симптомы.
- Гипертонический. Отмечается повышение артериального давления, мочевой синдром выражен слабо.
- Смешанный. Представляет собой сочетание гипертонического и нефротического синдромов.
- Латентный. Довольно распространенная форма, характеризующаяся отсутствием отеков и артериальной гипертензии при слабо выраженном нефротическом синдроме.
- Гематурический. Отмечается наличие эритроцитов в моче, остальные симптомы отсутствуют или слабо выражены.
Симптомы гломерулонефрита
Симптомы острого диффузного процесса появляются спустя одну-три недели после инфекционного заболевания, обычно вызванного стрептококками (ангина, пиодермия, тонзиллит). Для острого гломерулонефрита характерны три основные группы симптомов: мочевой (олигурия, микро- или макрогематурия), отечный, гипертонический. Острый гломерулонефрит у детей, как правило, развивается бурно, течет циклически и обычно заканчивается выздоровлением. При возникновении острого гломерулонефрита у взрослых чаще наблюдается стертая форма, для которой характерны изменения мочи, отсутствие общих симптомов и тенденция к переходу в хроническую форму.
Начинается заболевание с повышения температуры (возможна значительная гипертермия), познабливания, общей слабости, тошноты, снижения аппетита, головной боли и боли в поясничной области. Больной становится бледным, его веки отекают. При остром гломерулонефрите наблюдается уменьшение диуреза в первые 3-5 суток от начала заболевания. Затем количество выделяемой мочи увеличивается, но снижается ее относительная плотность. Еще один постоянный и обязательный признак гломерулонефрита – гематурия (наличие крови в моче). В 83-85% случаев развивается микрогематурия. В 13-15% возможно развитие макрогематурии, для которой характерна моча цвета «мясных помоев», иногда – черная или темно-коричневая.
Одним из наиболее специфичных симптомов являются отеки лица, выраженные по утрам и уменьшающиеся в течение дня. Следует отметить, что задержка 2-3 литров жидкости в мышцах и подкожной жировой клетчатке возможна и без развития видимых отеков. У полных детей дошкольного возраста единственным признаком отеков иногда становится некоторое уплотнение подкожной клетчатки.
У 60% больных развивается гипертония, которая при тяжелой форме заболевания может длиться до нескольких недель. В 80-85% случаев острый гломерулонефрит вызывает у детей поражение сердечно-сосудистой системы. Возможны нарушения функции центральной нервной системы и увеличение печени. При благоприятном течении, своевременном диагностировании и начале лечения основные симптомы (отеки, артериальная гипертензия) исчезают в течение 2-3 недель. Полное выздоровление отмечается через 2-2,5 месяца.
Для всех форм хронического гломерулонефрита характерно рецидивирующее течение. Клинические симптомы обострения напоминают или полностью повторяют первый эпизод острого процесса. Вероятность рецидива увеличивается в весеннее-осенний период и наступает спустя 1-2 суток после воздействия раздражителя, в роли которого обычно выступает стрептококковая инфекция.
Осложнения
Острый диффузный гломерулонефрит может приводить к развитию острой почечной недостаточности, острой сердечной недостаточности, острой почечной гипертензивной энцефалопатии, внутримозгового кровоизлияния, преходящей потере зрения. Фактором, увеличивающим вероятность перехода острой формы в хроническую, является гипопластическая дисплазия почки, при которой почечная ткань развивается с отставанием от хронологического возраста ребенка.
Для хронического диффузного процесса, характеризующегося прогрессирующим течением и резистентностью к активной иммунодепрессивной терапии, исходом становится вторично-сморщенная почка. Гломерулонефрит занимает одно из ведущих мест среди заболеваний почек, приводящих к развитию почечной недостаточности у детей и ранней инвалидизации больных.
Диагностика
Постановка диагноза производится на основании анамнеза (недавно перенесенное инфекционное заболевание), клинических проявлений (отеки, артериальная гипертензия) и данных лабораторных исследований. По результатам анализов характерны следующие изменения:
- микро- или макрогематурия. При макрогематурии моча становится черной, темно-коричневой, или приобретает цвет «мясных помоев». При микрогематурии изменения цвета мочи не наблюдается. В первые дни заболевания в моче содержатся преимущественно свежие эритроциты, затем – выщелочные.
- умеренная (обычно в пределах 3-6%) альбуминурия в течение 2-3 недель;
- зернистые и гиалиновые цилиндры при микрогематурии, эритроцитарные – при макрогематурии по результатам микроскопии мочевого осадка;
- никтурия, снижение диуреза при проведении пробы Зимницкого. Сохранность концентрационной способности почек подтверждается высокой относительной плотностью мочи;
- снижение фильтрационной способности почек по результатам исследования клиренса эндогенного креатинина;
По результатам общего анализа крови при остром гломерулонефрите выявляется лейкоцитоз и повышение СОЭ. Биохимический анализ крови подтверждает увеличение содержания мочевины, холестерина и креатинина, повышение титра АСТ и АСЛ-О. Характерна острая азотемия (повышение содержания остаточного азота). Проводится УЗИ почек и УЗДГ сосудов почек. Если данные лабораторных исследований и УЗИ сомнительны, для подтверждения диагноза производится биопсия почки и последующее морфологическое исследование полученного материала.
Лечение гломерулонефрита
Лечение патологии осуществляется в условиях стационара. Назначается диета №7, постельный режим. Больным назначается антибактериальная терапия (ампициллин+оксациллин, пенициллин, эритромицин), проводится коррекция иммунитета негормональными (циклофосфамид, азатиоприн) и гормональными (преднизолон) препаратами. В комплекс лечебных мероприятий входит противовоспалительное лечение (диклофенак) и симптоматическая терапия, направленная на уменьшение отеков и нормализацию артериального давления.
В последующем рекомендуется санаторно-курортное лечение. После перенесенного острого гломерулонефрита больные в течение двух лет находятся под наблюдением врача-нефролога. При лечении хронического процесса в период обострения проводится комплекс мероприятий, аналогичных терапии острого гломерулонефрита. Схема лечения в период ремиссии определяется, исходя из наличия и выраженности симптомов.
Гломерулонефрит: симптомы, причины, диагностика, лечение
Диагностика
При появлении признаков заболевания почек необходимо записаться на прием к нефрологу или урологу. Врач спросит пациента о жалобах, соберет анамнестическую информацию и проведет общий осмотр. Специфические отеки могут быть обнаружены во время первичного обследования, однако для постановки диагноза специалисту потребуются результаты лабораторных и инструментальных тестов.
Необходимые диагностические манипуляции
- Анализ мочи. Помимо изменения цвета жидкости специалисты обратят внимание на содержание белка, эритроцитов и лейкоцитов. При микрогематурии в моче также обнаруживаются зернистые и гиалиновые цилиндры.
- Оценка объема и плотности мочи с помощью пробы Зимницкого и других тестов.
- Биохимический анализ крови для оценки функции почек. В первую очередь врача интересует клиренс креатинина (уровень скорости кровотока в почках), однако также оценивается уровень мочевины, холестерина и остаточного азота.
- Ультразвуковое обследование почек. Врача интересует сохранность почечной паренхимы и состояние кровеносных сосудов органа.
- Биопсия почки – удаление микроскопического участка ткани органа с последующим изучением материала. В результате могут быть обнаружены специфические морфологические изменения, указывающие на воспалительный процесс.
- Компьютерная или магнитно-резонансная томография при необходимости.
Лабораторные тесты проводят и во время лечения болезни для оценки сохранности функций почек.
Лечение
При гломерулонефрите пациентам необходима медикаментозная терапия для устранения первопричины болезни, нормализации функций почек и облегчения симптоматики. Конкретная схема лечения зависит от причины воспалительного процесса.
Основные назначения:
- противомикробная терапия для устранения инфекционного процесса;
- облегчение аутоиммунного процесса с помощью гормональных и негормональных препаратов;
- противовоспалительные средства;
- препараты для нормализации кровяного давления и устранения отеков.
При тяжелом нарушении функции почек пациенту потребуется диализ. С помощью специального аппарата проводится искусственная фильтрация крови. Также пациентам обязательно назначается строгая диета, предполагающая уменьшение количества белка в пище.
Врачебные рекомендации:
- отказ от слишком острой и соленой пищи;
- нормализация массы тела;
- строгий контроль концентрации глюкозы в крови при сахарном диабете;
- строгий отказ от курения и алкогольных напитков.
Перечисленные методы профилактики помогают уменьшить нагрузку на почки и устранить отеки.
Осложнения и профилактика
Без своевременного лечения воспаление почечных клубочков начинает негативно влиять на состояние организма пациента в целом. В первую очередь патология сказывается на работе сердечно-сосудистой системы.
Возможные осложнения:
- Острая или хроническая почечная недостаточность. Из-за нарушения функций выделительной системы в организме пациента накапливаются токсины и другие вредные вещества.
- Артериальная гипертензия. Повышение кровяного давления может негативно влиять на состояние почти всех органов.
- Изменение химического состава плазмы крови, проявляющееся уменьшением количества белков и увеличением концентрации холестерина.
Прогностические данные зависят от возраста пациента, формы воспаления и своевременности лечения. Зачастую острый гломерулонефрит заканчивается полным выздоровлением, однако в 30% случаев возможно развитие хронического заболевания. Тяжелые осложнения возникают сравнительно редко, поскольку большинству пациентов своевременно назначают медикаментозное лечение, однако при стертой симптоматике патология может долго прогрессировать.
Таким образом, гломерулонефрит является распространенной болезнью выделительной системы, при которой аутоиммунные реакции начинают поражать клубочки нефронов. Лечение такого недуга может включать антибиотики, противовоспалительные средства и диализ.
что это такое, виды, причины, симптомы, диагностика, схемы лечения, профилактика, осложнения
Гломерулонефрит, название этой хронической болезни малоизвестно широкой публике. Этот термин происходит от латинского слова «гломерулос», что означает «клубочек». Заболевание, поражающее клубочковый аппарат почек в ходе той или иной патологии, и есть гломерулонефрит.
Функция почек в организме и строение клубочковой системы
Почки — это самый важный из органов выделения. Все отходы, что скапливаются в результате обмена веществ, выделяются в кровь. В корковом слое почек более миллиона почечных клубочков, или, как их называют, нефронов. Они состоят из капилляра и капсулы. В капиллярах происходит очищение плазмы от вредных примесей. В течение суток через нефроны фильтруется около 200 литров крови. Образуется моча, которая выносит все требующие удаления шлаки.
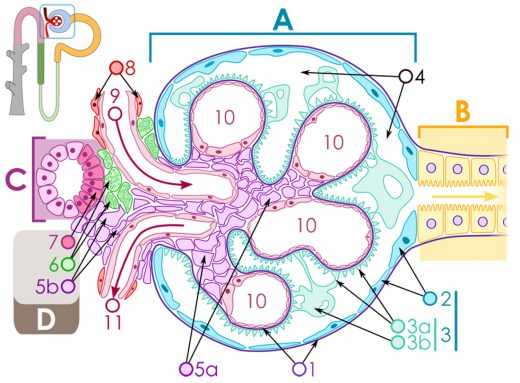
Схема строения нефрона
Что такое гломерулонефрит, какие процессы происходят в почках и организме
Гломерулонефрит — это хроническая болезнь почек, которая сопровождается снижением функции. При хронических почечных заболеваниях с поражением клубочков ухудшается очистка организма. При нефрите возможны различные патологические процессы. В исходе их клетки клубочков замещаются грубой рубцовой тканью. Такая болезнь тянется годами. Симптомы медленно прогрессируют. Длительное отравление шлаками приводит к тяжёлым дистрофическим изменениям органов. При хроническом воспалении почек в крови образуется большое количество особого вещества — ренина. Это ведёт к устойчивому высокому артериальному давлению.
Классификация гломерулонефрита
Классификация нефрита разнообразна. Она может зависеть от фазы заболевания. При этом нефрит подразделяют на:
- острый,
- хронический,
- латентный,
- рецидивирующий.
По отсутствию либо наличию возбудителя:
- неинфекционный,
- инфекционный.
Неинфекционные формы по механизму делятся на:
- мезангиопролиферативный — характеризующийся пролиферацией клеток клубочков,
- гипертонический — с синдромом повышенного кровяного давления,
- идиопатический — связанный с нарушением клеточного иммунитета,
- некротизирующий — приводящий к омертвению почечной ткани,
- аллергический — вызванный каким-либо аллергеном,
- АНЦА ассоциированный — вызванный аутоиммунной реакцией,
- гематурический — сопровождающийся кровотечением.
Инфекционные формы классифицируются по типу возбудителя:
- стафилококковый,
- вирусный,
- паразитарный.
Золотистый стафилококк — возбудитель многих болезней
Различают следующие стадии болезни:
- стадия компенсации,
- стадия декомпенсации,
- терминальная стадия.
В стадии компенсации симптомы болезни минимальны. Человек не чувствует себя больным. Период мнимого здоровья опасен именно этой обманчивостью. Часто необходимое на своевременное лечение время бывает упущено.
В стадии декомпенсации нарастают симптомы хронической почечной недостаточности, обусловленные постепенным отравлением организма шлаками. Больные в конце этой стадии, как правило, находятся на гемодиализе.
Терминальная стадия — стадия необратимых изменений органов.
Причины и факторы риска, возбудители гломерулонефрита
Непосредственной причиной гломерулонефрита является извращённая иммунная реакция организма на собственные ткани. Клетки капилляров почечных клубочков приобретают парадоксальные свойства. Они распознаются как чужеродные. При этом ответственные за иммунитет лейкоциты разрушают почечные клубочки. Если не разорвать эту порочную цепь, то воспалительная реакция заканчивается гибелью нефрона. При инфекциях чаще всего гломерулонефрит возникает от действия стафилококка. Реже к этому приводит вирус гепатита либо возбудитель малярии.
Заболевания, которые могут осложниться гломерулонефритом:
- хронический гайморит,
- холецистит,
- аднексит,
- тонзиллит.
Из вирусных болезней гломерулонефритом могут осложниться:
- персистирующий гепатит В,
- грипп,
- герпес,
- ветряная оспа.
К факторам риска следует отнести.
- наследственные аномалии, которые обуславливают предрасположенность к патологии;
- переохлаждение организма;
- присутствие очагов хронических инфекций;
- пониженное содержание витаминов;
- перенесенные ОРЗ.
Симптомы гломерулонефрита
Симптомы болезни зависят от её фазы. При остром гломерулонефрите различают четыре основных синдрома:
- отёчный,
- гипертонический,
- мочевой,
- церебральный.
При отёчной форме наблюдаются симптомы в виде повышения температуры, тупой боли в поясничной области. Характерны отеки лица, которые заметны по утрам и более выражены в области век. Количество мочи уменьшается. Она становится мутного красноватого цвета. При лабораторном исследовании самый явный из симптомов острого нефрита — обнаружение в моче крови и белка.
При гипертонической форме отмечается внезапное повышение артериального давления. Такая гипертензия влечёт патологию мелких артериальных сосудов, например, сосудов глазного дна.
Необходим контроль А/Д
Церебральная форма болезни приводит к изменениям головного мозга. К возможным симптомам следует отнести: головокружение, головные боли, тошноту, снижение зрения, эмоциональную возбудимость, бессонницу.
Хронический гломерулонефрит следует подразделить на три основные формы:
- латентную,
- гипертензионную,
- нефротическую.
Каждая из этих форм не похожа на другую. Латентная имеет скрытое течение. Клинические признаки сглажены. В лабораторных анализах отмечают белок и кровь в моче, умеренное повышение лейкоцитов в крови.
При гипертензионной форме основной признак ‒ стойкое повышение артериального давления. Зачастую эти цифры достигают до 200/120 мм. рт. ст. Такая стойкая гипертензия приводит к гипертрофии сердечной мышцы. Размеры сердца увеличиваются, масса его может достигать 500–600 грамм, что вдвое выше нормы. Сердечная патология в дальнейшем осложняется сердечной недостаточностью. Страдают и мелкие артерии глазного дна, почек, головного мозга.
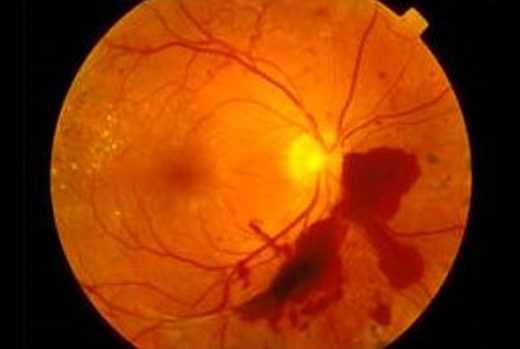
Патология сосудов сетчатки при гломерулонефрите
Для нефротической формы типично нарушение клубочковой фильтрации. Кровь в анализах мочи определяется постоянно. Количество белка достигает 4 грамм в сутки. Такое уменьшение белков в плазме крови приводит к отёкам. Характерна и стойкая артериальная гипертония. Эта разновидность хронического гломерулонефрита самая неблагоприятная, и быстро приводит к инвалидизации.
Методы диагностики и дифференциальной диагностики
Установка диагноза острого гломерулонефрита не представляет затруднений. Гектическая лихорадка, наличие характерных синдромов, предшествующие инфекционные заболевания позволяют своевременно выставить диагноз и назначить лечение.
Сложнее диагностировать хронический гломерулонефрит. Эта разновидность нефрита может протекать почти бессимптомно, особенно латентная форма. Зачастую признаки болезни обнаруживают при профилактических осмотрах. Наличие крови и белка в моче, снижение белка в плазме крови, анемия — вот лабораторные признаки, по которым можно заподозрить гломерулонефрит. Для определения динамики удельного веса мочи и наличия в ней эритроцитов назначают специальные суточные пробы.
Таблица сравнительных лабораторных показателей мочи в норме и при гломерулонефрите:
При инструментальном исследовании с применением УЗИ и МРТ определяют размеры почек. Если болезнь протекает с замещением рубцовой тканью, такое воспаление сопровождается уменьшением размера как правой, так и левой почки.
Лечение гломерулонефрита
В случае когда был установлен диагноз гломерулонефрит, необходимо диспансерное наблюдение у врача — нефролога. Лечение в остром периоде сводится к устранению симптомов и синдромов. При хроническом гломерулонефрите лечение растягивается на годы.
Медикаментозное лечение
При остром течении назначают антибиотики широкого спектра действия, такие как пенициллин и Цефтриаксон. Это необходимо для санации очага инфекции, вызвавшей болезнь почек. Антибиотик Нитроксолин, наоборот, показан при хронических почечных инфекциях. Необходимо также симптоматическое лечение ангиопротективными препаратами и медикаментами улучшающими кровоток. К ним относятся Курантил и Трентал. АСД фракция Дорохова и препараты на основе лекарственных трав (Бруснивер, Канефрон) также оказывают благоприятное действие на течение болезни. В последнее время в моду входит лечение антиоксидантами. При почечных патологиях для улучшения общего обмена веществ применяют Полиоксидоний.
При хронической форме обязательно лечение гормонами и цитостатиками. Для ослабления патологической иммунной реакции назначают Преднизолон либо Метипред. Для этой же цели используется цитостатик Эндоксан. Это необходимо для ослабления агрессии организма в отношении собственных почек. При гипертензионном синдроме применяют гипотензивные препараты. При отёках показаны мочегонные средства, например, Фуросемид.
Диета
Диета при гломерулонефрите имеет ряд ограничений
Особенности питания
При питании лиц страдающих гломерулонефритом применяют диету № 7. Она полностью исключает соль при приготовлении пищи. Иногда допускается небольшое подсаливание уже готовых блюд. Количество соли ограничено 10 граммами в сутки. Все блюда должны быт в вареном виде. Следует готовить их на пару либо запекать.
Питьевой режим
Для профилактики отёков необходимо ограничить приём жидкости. Допускается не более 1 литра жидкости в день.
Разрешённые и запрещённые продукты
Мясо допустимо лишь нежирных сортов. Сахар и мучные изделия до 100 грамм в неделю. В питании больных гломерулонефритом следует исключить продукты, которые при переваривании выделяют много шлаков. Это: солёные, копчёные, маринованные блюда. Противопоказаны такие виды пищи, как: яблоки, капуста белокочанная, творог и многие молочные продукты, картофель, виноград, изюм. Хлеб лишь бессолевой. Следует ограничить количество специй.

Специи противопоказанные при нефрите
Нежелательны кофе и крепкий чёрный чай, которые способствуют подъёму артериального давления. Лучше отдать предпочтение тыквенному соку и отвару шиповника, содержащим витамин «С», что укрепит защитные силы организма.
Народные средства
В народной медицине при нефрите издавна применяли различные отвары и сборы. Нужно помнить, это лечение не следует считать основным. Оно не может заменить медикаментозных препаратов и имеет лишь вспомогательное значение.
Лечение травами
Направлено на активацию выделительной функции почек, усиление иммунитета, понижение артериального давления. Для этой цели служат отвары:
- шиповника,
- боярышника,
- коры дуба,
- корня аира.
Настои шиповника с добавлением лимона, чёрной смородины богаты витамином «С». Для стимуляции иммунитета вместо чая можно заваривать ягоды лимонника. В случае повышенного АД поможет настой боярышника. Он не только снизит цифры артериального давления, но и обладает мочегонным эффектом. Настой коры дуба служит мощным противовоспалительным средством. Ягоды черноплодной рябины, если их есть по 8–10 штук в день, также обладают хорошим гипотензивным действием. Зачастую лечебные растения применяют в различных сборах.Вот несколько народных рецептов:
- Плоды шиповника -1 часть, лист смородины черной — 1 часть, лист брусники — 1 часть.
2 ст. ложки смеси заливают 1,5 стакана кипятка, кипятят 10 минут, настаивают 1–2 часа. Пьют по половине стакана в теплом виде 2–3 раза в день.
Для приготовления настоев и отваров надо использовать мягкую или прокипяченную воду. - Лист березы — 1,5 ст. ложки, льняное семя — 2 ст. ложки, корень девясила -1,5 ст. ложки.
1 ст. ложку смеси заливают 1 стаканом кипятка, настаивают до охлаждения, процеживают. Принимают в течение дня в несколько приемов. Сбор обладает противовоспалительным, противоаллергическим и мочегонным действием. - Лист смородины черной -1 дес. ложка, ягоды можжевельника -1 дес. ложка, лист березы — 1 дес. ложка, лист толокнянки обыкновенной -1 ст. ложка, лист подорожника —
1 с. ложка, лист брусники -1 ст. ложка, лист крапивы двудомной -1,5 ст. ложки, трава хвоща — 1,5 ст. ложки, плоды шиповника — 2 ст. ложки, свежие или сухие ягоды земляники —
2 ст. ложки.
Физиолечение
Целью физиотерапии при гломерулонефрите является:
- снижение активности воспалительного процесса в почках,
- оптимизация иммунной системы,
- улучшение кровообращения в почках,
- улучшение свёртываемости крови,
- выведение из организма лишней жидкости.
ДМВ-терапия — одна из методик, при которой применяют электромагнитные волны дециметрового диапазона. Токи воздействуют на ткани и органы, влияя на физиологические процессы. Аналогично действует на физиологию человека и магнитотерапия. Электрофорез на область почек с добавлением противомикробных и антигистаминных препаратов ослабит хроническое воспаление. Применяют и амплипульстерапию. Суть её в воздействии синусоидальных токов.
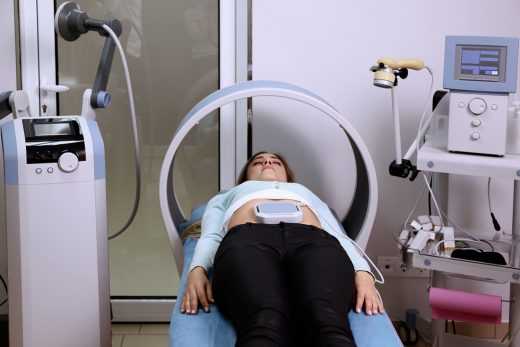
Магнитотерапия при лечении гломерулонефрита
Хирургическое лечение
Этот вид лечения чаще необходим при опущении почек и мочекаменной болезни, а также при тяжёлом пиелонефрите. При хроническом гломерулонефрите операция показана при необходимости пересадки донорской почки. Пересадка производится как альтернатива гемодиализу в терминальной стадии заболевания. Донорская почка подсаживается к одной из больных и берёт на себя её функцию. Считается, что такая операция продлевает жизнь больного в 1,5 — 2 раза. Донора подбирают тщательно, по многим групповым признакам. Идеально приживается почка, взятая у однояйцевого близнеца. Донор, расставшись с одной из своих почек, остаётся почти здоровым человеком, лишь немного ограниченным в диетах и нагрузках.
Массаж
При хроническом заболевании почек некоторое улучшение состояния больного может принести прямой массаж почек и массаж рефлексогенных зон. При прямом массаже специалист ладонями растирает поясницу больного в области почек. Движения должны быть направлены друг к другу. В случае точечного массажа назначают массаж точки Фу-Лю (7VIII), расположенной на 2 поперечных пальца выше внутренней лодыжки и на 1 палец от заднего края большеберцовой кости, в маленькой ямке. Проводят поглаживание точки по 20–30 секунд ежедневно. Массаж точки Сань-Инь-Цзяо (8VIII), расположенной на 3 поперечных пальца выше внутренней лодыжки на заднем крае большеберцовой кости. Массируют 10–20 секунд по часовой стрелке ежедневно. Желательна консультация специалиста по рефлексотерапии.
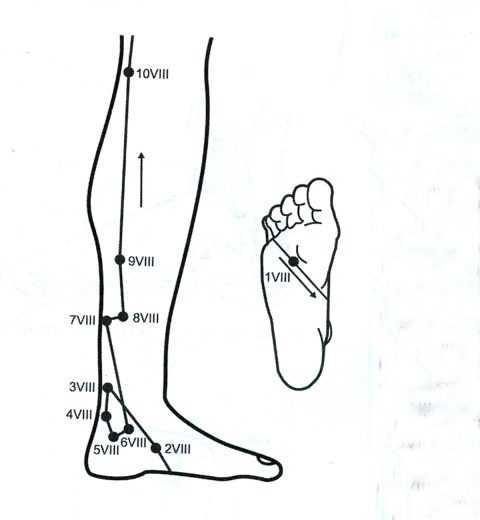
Локализация рефлексогенных зон при гломерулонефрите
ЛФК
Считается, что при физических упражнениях происходят изменения внутренних сред тела. Улучшается обмен веществ и усиливаются выделительные функции. Несомненно, усиление выделительной и очищающей функций почек происходит под влиянием мышечной работы. Это связано с изменением почечного кровотока. Занятия лечебной гимнастикой приводят к улучшению диуреза. Вот некоторые из упражнений, все они выполняются стоя:
- Исходное положение: руки на поясе. На счет 1 — выпад правой ногой вперед, на счет 2 вернуться в и. п. Сделать то же самое левой ногой. Темп средний, дыхание произвольное. Выполнить по 3–4 раза каждой ногой.
- Исходное положение: ноги вместе, руки согнуты перед грудью. На счет 1 достать правым коленом правый локоть; на счет 2 вернуться в и. п. Сделать то же самое левой ногой. Выполнить по 5–6 раз каждой ногой.
- Исходное положение: ноги на ширине плеч, руки на поясе. На счет 1–2 повернуть туловище вправо, разведя руки в стороны, — вдох; на счет 3–4 вернуться в и. п. — выдох. Выполнить по 5–6 раз в каждую сторону.
- Исходное положение: ноги на ширине стопы, руки в стороны. На счет 1–4 совершить прямыми руками вращательные движения вперед с одновременным полуприседанием. Сделать то же самое в обратную сторону. Выполнить по 5–6 раз вперед и назад.
- Исходное положение: ноги на ширине плеч, руки опущены. На счет 1–3 сделать три пружинящих наклона влево, левая рука скользит по ноге вниз, правая — вверх, — вдох; на счет 4 вернуться в и. п. — выдох. Сделать то же самое в другую сторону. Выполнить по 4–6 раз в каждую сторону.
- Исходное положение: ноги вместе, руки опущены. На счет 1 — мах правой ногой в сторону, руки в стороны; на счет 2 вернуться в и. п.; на счет 3 полуприсесть, руки вперед; на счет 4 вернуться в и. п. Сделать то же самое с левой ноги. Выполнить по 4–5 раз каждой ногой.
- Исходное положение: ноги на ширине плеч. Взяться руками за концы гимнастической палки и, держа ее перед грудью, словно пружину, «растягивать» в стороны. Дыхание произвольное. Выполнить 5–6 раз.
- Исходное положение то же. Гимнастическая палка находится сзади на уровне поясницы. Взяться за концы палки обеими руками и растереть ею спину снизу вверх, от крестца до лопаток, затем ягодицы. Дыхание произвольное. Выполнить 5–6 раз.
Необходимо помнить, что лечебная физкультура, как и медикаментозное лечение, назначаются врачом.
Гирудотерапия
Лечение пиявками при хронических болезнях почек приводит к укреплению здоровья. Гирудин, содержащийся в слюне пиявок, снижает свёртываемость крови и этим улучшает почечный кровоток. Считается, что гирудотерапия препятствует образованию тромбов в мелких почечных сосудах. Лечение пиявками проводится комплексно, наряду с другими способами оздоровления.
Реабилитация
По окончании курса интенсивного стационарного лечения показана реабилитация больных. К ней относится отмена препаратов токсического действия и назначение общеукрепляющего лечения.
Санаторно-курортное лечение
Один из наиболее известных методов реабилитации это санаторно-курортное лечение. При выборе санатория следует учитывать тяжесть течения заболевания и климатические условия в предлагаемой здравнице. Предпочтительнее всего климат с сухим воздухом. Более двадцати санаториев России предлагают свои услуги для реабилитации почечных больных. Это Янган-Тау в Башкирии, Саки в Крыму, Сергиевские минеральные воды, Тинаки в Астраханской области и многие другие.
Образ жизни при гломерулонефрите
При установлении диагноза гломерулонефрита жизнь человека не заканчивается. Больному следует лишь пересмотреть некоторые свои привычки. Алкоголь и курение негативно влияют на все функции организма и подлежат запрету. Секс при гломерулонефрите не противопоказан. Нужно лишь щадить себя и не заниматься сексом в период обострения болезни. При соблюдении диеты и рекомендованного врачом режима жизнь почечных больных полна радостей, как и жизнь здорового человека. При гломерулонефрите допустимо париться в бане, но пар должен быть сухим. Критические перепады температур также нежелательны. Хронический гломерулонефрит несовместим с изнурительными физическими нагрузками. Занятия тяжёлыми видами спорта под запретом. По этой же причине мужчин с гломерулонефритом не призывают в армию. При симптомах стойкой почечной недостаточности, медицинская комиссия устанавливает хроническим больным группу инвалидности.
Гломерулонефрит при беременности
Рекомендацию, о том можно ли женщине с нефритом рожать, может дать лишь наблюдающий её нефролог совместно с акушером — гинекологом. При хроническом гломерулонефрите с латентной формой течения, при отсутствии тяжёлых клинических признаков, противопоказаний для беременности не имеется. Беременной женщине с хроническим нефритом нужно вовремя обратиться в женскую консультацию. При обследованиях, желательно обратить внимание на динамику анализов мочи. В случаях гипертонической формы с поражениями сердца, сосудов глазного дна и почек течение беременности может осложниться. При хронической почечной недостаточности беременность нежелательна. Тяжёлые нарушения обмена веществ у женщины опасны задержкой развития плода и преждевременной отслойкой плаценты. Последние месяцы беременности больной женщине необходимо провести в специализированном отделении роддома.
Гломерулонефрит в детском и пожилом возрасте
Гломерулонефрит может впервые развиться как в детском, так и в пожилом возрасте.
Гломерулонефрит у детей
Гломерулонефрит в детском возрасте зачастую возникает как осложнение инфекции. Чаще всего это болезни вызванные кокками (стафилококк, стрептококк) при ангине и скарлатине. Реже нефрит осложняет вирусную патологию, например, ветряную оспу, импетиго. В последние годы, в связи с повышением аллергизации детей, все чаще возникают нефриты, имеющие аллергическую природу. Болеют гломерулонефритом в основном дети дошкольного возраста. Классификация по течению болезни и по её формам та же, что и у взрослых.
Гломерулонефрит у пожилых
У людей старшего возраста гломерулонефрит выявляют, обычно, уже в хронической стадии. Острые клинические симптомы, в связи с пониженной реактивностью организма, часто остаются нераспознанными. Заболевание протекает монотонно, без выраженных периодов обострений и ремиссий. Отёчный синдром у пожилых выражен не так заметно. Зачастую он носит скрытый характер и выявляется лишь при взвешивании (скрытые отеки). Гипертензионный синдром маскируется возрастной гипертензией.
Прогноз
Прогноз при своевременно выявленном и адекватно леченном гломерулонефрите благоприятный. При своевременном лечении очагов хронической инфекции и планомерном лечении, болезнь отступает. Если же нефрит перешёл в хроническую форму, необходимо длительное диспансерное наблюдение.
При тяжёлом течении и позднем обращении развиваются осложнения в виде нефросклероза и хронической почечной недостаточности.
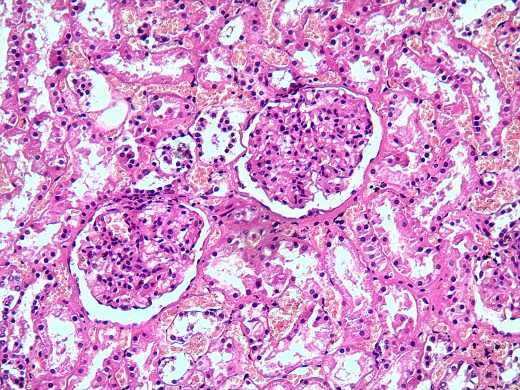
Клубочки почки в норме
При тяжелом течении и позднем обращении развиваются тяжелые осложнения в виде нефросклероза и хронической почечной недостаточности.
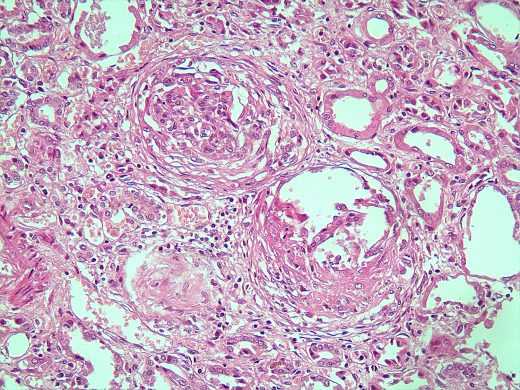
Склероз клубочков при гломерулонефрите
Если у больного сформировалась почечная недостаточность, необходимо строго соблюдать все рекомендации врача. В случае когда функция почек неполноценна, следует подумать о таком виде лечения, как гемодиализ либо о трансплантации донорской почки. Как долго проживёт больной с хроническим гломерулонефритом напрямую зависит от прогрессирования болезни. В том случае когда пациент соблюдает режим, избегает провоцирующих обострения факторов, болезнь течёт мягко и почти бессимптомно. В случае прогрессирующего гломерулонефрита рано или поздно нарастает почечная недостаточность, что может привести к уремии и отравлению шлаками собственного организма.
Профилактика
Для предупреждения возникновения гломерулонефрита, прежде всего, необходимо избегать острых и хронических инфекционных болезней. С этой целью рекомендуется закаливание. Повышение защитных сил также предохранит от этого непростого заболевания. Очень важна санация очагов хронической инфекции. Своевременное лечение хронического гайморита, тонзиллита, персистирующего гепатита, аднексита будет залогом здоровья. В том случае если гломерулонефрит уже развился нужно помнить о профилактике его осложнений. В стадии ремиссии болезнь как бы стоит на месте. Каждое последующее осложнение ведёт к ухудшению состояния почечной ткани.
Отзывы
Видео: наглядно о болезнях почек
Впервые с этой тяжёлой болезнью я столкнулся ещё в медицинском институте. На цикле нефрологии преподаватель рассказывал о методе радиодиагностики почек. Суть его была в том, что больному вводили раствор слабого радиоизотопа и следили за его выделением через почки. Результат распечатывали на бумажной ленте. Вот это почки здорового человека, ‒ сказал ассистент, и показал лист, на котором множество точек сливались в изображение в виде контура почек.

Радиограмма здоровых почек
А это,‒ добавил он, взяв другую распечатку, ‒ результаты больного Саши Иванова. На втором листе вместо множества отметин на чистом листе были раскиданы единичные сиротливые точечки. Я вспомнил Иванова. Это был молодой весёлый парень, мой ровесник. Этот случай лучше любых монографий и лекций разъяснил мне насколько непростая болезнь — хронический гломерулонефрит. Если хотя бы несколько человек, прочитав эту статью, станут более внимательны к своему здоровью и здоровью своих близких, значит, она написана не зря.
Гломерулонефрит тяжелое хроническое заболевание. При запущенной форме и несвоевременном лечении оно приводит к инвалидизации и сокращает жизнь больного. Однако, при своевременном выявлении, соблюдении режима, упорном лечении и, главное, желании выздороветь, жизнь человека страдающего гломерулонефритом почти не отличается от жизни здоровых людей. Выбор за вами.
Здравствуйте! Меня зовут Олег Исмагилов. В настоящее время я работаю врачом патологоанатомом. Ранее работал: наркологом, терапевтом, судебно-медицинским экспертом. Оцените статью: Поделитесь с друзьями!симптомы и лечение, что это такое, диагностика
Гломерулонефрит – это болезнь почек, при которой происходит поражение органа мочевыделительной системы и развитие воспалительных процессов в его сосудистой системе, в меньшей степени тканях и канальцах. Развивается самостоятельно или в результате аутоиммунных патологий. Заболевание почки гломерулонефрит характеризуется нарушением диуреза и работы сердечно-сосудистой системы.
Причины
Прежде чем определить причины развития патологического состояния необходимо определить понятие гломерулонефрит и что это такое? Гломерулонефрит почек – это воспалительная патология поражающая клубочки органа, на которые возложена ответственность за переработку и очищение плазмы крови и формированию первичной урины. При гломерулонефрите преимущественно поражаются почечные клубочки, однако в ходе развития воспалительный процесс распространяется на канальцы и ткани органа.
Болезнь носит затяжной характер и при отсутствии своевременной терапии может стать причиной серьезных осложнений и последствий.
Гломерулонефрит причины:
- Наследственная предрасположенность или аномальное строение клубочковой системы почек.
- Инфекционное поражение бактерией стрептококка, как последствие ангины, пневмонии, прочих инфекционных заболеваний.
- Вирусное воздействие на мочевыделительные органы после перенесенных гепатита, ветряной оспы, краснухи, ОРВИ, кори.
- Отравление токсическими, наркотическими веществами, радиационное воздействие, злоупотребление этанол содержащими продуктами, некоторые виды вакцин.
- Заболевания, поражающие работу иммунной системы организма: красная волчанка, периартрит и пр.
- Патологии эндокринной системы: сахарный диабет, заболевания щитовидной железы и пр.
- Опухолевые новообразования в почках.
- «Окопный» нефрит, который развивается после длительного воздействия на организм низких температур, при этом отмечается нарушение кровообращения в области малого таза.
Причины гломерулонефрита приводят к тому, что первые признаки гломерулонефрита появляются только спустя 7 и более дней. В некоторых случаях симптоматическая картина развивается спустя месяц после начала развития воспалительного процесса.
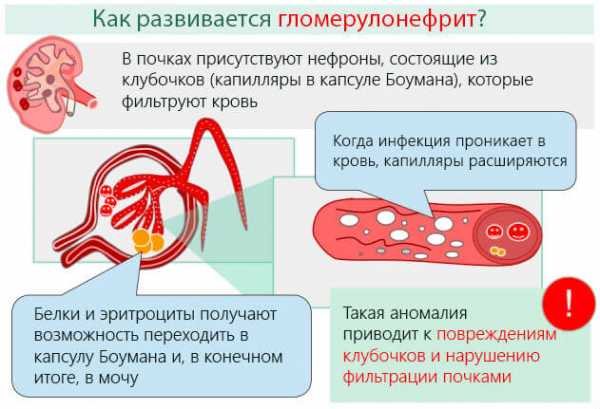
Классификация согласно формам протекания
Классификация клубочкового нефрита осуществляется согласно форме его протекания и морфологии. В зависимости от формы поражения гломерул выделяют следующие виды гломерулонефрита: острый или диффузный и хронический.
Диффузный
Диффузный гломерулонефрит или острый имеет три подвида.
- Диффузный гломерулонефрит циклического характера возникает и развивается стремительно, при этом выздоровление наступает также быстро.
- Диффузный гломерулонефрит без выраженной клиники или латентный гломерулонефрит протекает без выраженной симптоматики.
- Диффузный гломерулонефрит с поражением мезангиальных тканей или мазангиокапиллярный гломерулонефрит. Данный вид патологии характеризуется уплотнением и увеличением плотности слоя, который способствует разграничению соединительной ткани и эпителия органа.
Диффузный гломерулонефрит развивается в результате реакции на препараты, с помощью которых проводится вакцинация относительно стрептококковых инфекций, пневмонии и прочих патологий. Является сложным относительно диагностических мероприятий, так как сложно определим в ходе лабораторных исследований.
Хронический
Хронический вид воспалительной патологии клубочков почек подразделяется на несколько подвидов.
- Нефротический — характеризуется нарушением процесса мочеиспускания на фоне, которого возникает сильная отечность тканей, снижается скорость клубочковой фильтрации, застой мочи, в которой происходит скопление значительного количества белка и крови.
- Гипертонический — приводит к преобладанию нарушений функционирования сердечно-сосудистой системы. Характеризуется повышенным ростом артериального давления, ростом количества холестерина в крови и повышенной нагрузкой на артерии и желудочки сердца.
- Смешанный — характеризуется объединением вышеуказанных видов и одновременным протеканием с нарушением нефротического и гипертонического характера.
- Латентный или без клинический относится к наиболее опасному виду хронического заболевания, так как нарушения отмечаются только относительно объема диуреза, в остальном клинические симптомы гломерулонефрита отсутствуют. Последняя разновидность — быстропрогрессирующий гломерулонефрит.
Быстропрогрессирующий гломерулонефрит имеет несколько тяжелых форм. Экстракапиллярный гломерулонефрит – патологическое состояние, при котором происходит поражение капсул гломерул. Экстракапиллярный продуктивный гломерулонефрит характеризуется разрастанием тканей капсулы гломерул путем размножения и деления их клеток.
Интракапиллярный гломерулонефрит — вид заболевания, при котором происходит поражение сосудов гломерул. В зависимости от характера воспалительных процессов может быть:
- экссудативным может быть при значительном скоплении лейкоцитов в среднем сосуде паренхимы и капилляров гломерул;
- продуктивным – диагностируется стремительное размножение внутренних тканей сосудов, в том числе и паренхим почек, что приводит к увеличению гломерул;
- смешанным.
Морфологические виды
Относительно причин, которые привели к воспалительной патологии гломерул, выделяют множество видов, которые описаны ниже.
- Фокально-сегментарное воспаление клубочков развивается на фоне токсического воздействия этанола, наркотических препаратов, радиационного облучения и химических соединений. Также данный вид часто диагностируется у пациентов, инфицированный вирусом иммунодефицита человека.
- Мембранозный гломерулонефрит развивается на фоне уплотнения сосудистых тканей. Мембранозный гломерулонефрит диагностируется у пациентов, которые имеют в анамнезе гепатит или онкологию органов мочевыделительной системы. Кроме это мембранозный гломерулонефрит может быть результатом приема некоторых медикаментозных препаратов, которые привели к нарушению работы почечных клубочков.
- Мезангиопролиферативный гломерулонефрит относится к наиболее часто диагностированному виду воспаления клубочков. Мезангиопролиферативный гломерулонефрит характеризуется поражением кровеносного сосуда паренхимы почки, что приводит его расширению. Мезангиопролиферативный гломерулонефрит приводит к нарушению процесса размножения и деления тканей органа, в результате чего происходит отмирание ее участков. Симптомами данного вида являются проявление белка и крови в урине, позже происходят сбои в работе сердечно-сосудистой системы.
- Мезангиокапиллярный гломерулонефрит — наиболее сложная форма патологии, при которой отмечается поражение тканей сосудов паренхимы, которое постепенно распространяется на гломерулы. Развивается мембранопролиферативный гломерулонефрит на фоне гепатита С или заболевания во время которого на фоне низких температур происходит выпадение в осадок иммуноглобулинов. Мезангиокапиллярный гломерулонефрит приводит к диуретическим расстройствам, гематурии, протеинурии, нарушениям в работе сердечно-сосудистой системы, почечной недостаточности. По форме течения является быстропрогрессирующий гломерулонефрит.
- Постстрептококковый гломерулонефрит — заболевание почек, которое возникает в последствии развития стрептококка в организме. Постстрептококковый гломерулонефрит наиболее часто следует за ангиной, причиной которой стала стрептококковая инфекция.
- Фибропластический гломерулонефрит – это собирательная болезнь, которая развивается на фоне прочих воспалительных процессов, при котором происходит склероз сосудов гломерул. Фибропластический гломерулонефрит развивается в результате инфекционного, бактериологического влияния на органы мочевыделительной системы или аллергических реакций. Фибропластический гломерулонефрит сопровождается расстройствами мочеиспускания, при этом в урине отмечается появления белка, крови.
- Гематурический гломерулонефрит является редко диагностируемой патологией, так как встречается у 5 из 100 случаев поражения гломерул. Является разновидностью острой формы течения болезни и сопровождается появлением в урине крови, ее сгустков и прожилок.
- Волчаночный гломерулонефрит – это разновидность заболевания, которое развивается в результате аутоиммунного системного заболевания красной волчанки. При данной патологии происходит образование белков-аутоантител. Красная волчанка в более чем половине случаев приводит к развитию воспаления гломерул, при этом у женщин встречается чаще, чем у мужчин.
Симптомы
Гломерулонефрита клиника зависит от формы течения патологии. Так, острое течение сопровождается такими признаками, как повышенная отечность лица и конечностей, которая возникает утром. При осложненной форме отеки могут привести к росту массы тела. При болезни происходит снижение суточного объема урины (менее 1000 мл), возрастает чувство жажды, которую сложно удалить. Кроме этого — сопровождается слабостью, ростом базальной температуры. Болезнь становится причиной гипертония, гематурии. Еще одним признаком является боль в пояснице.
Подострый вид воспаления протекает с симптоматикой острой патологии. Единственное отличие состоит в длительности клинической картины. Хроническая форма характеризуется появлением первых признаков патологии спустя длительный промежуток времени. При этом происходит постепенное нарушение работоспособности почек с последующим развитием протеинурии, гематурии, а также повышением артериального давления.
Диагностика
Диагностика гломерулонефрита предполагает опрос и осмотр пациента, проведение лабораторного и инструментального исследований.
Общий анализ крови помогает определить повышенный уровень красных и белых кровяных телец, которые указывают на наличие воспалительных процессов в организме. Биохимический анализ геммы помогает определить уровень креатинина, мочевины, белка и прочих составляющих, на основе которых можно поставить правильный диагноз. Также при необходимости используются вспомогательные анализы, для определения причины развития воспаления гломерул: анализы крови на определение антител к стрептококковой инфекции, гепатиту, иммунограмма и другие.
Одновременно с кровью, для проведения лабораторных исследований, необходимо сдать мочу. По результатам общего, биохимического анализов и проб по Ребергу, Зимницкому и Нечипоренко удается определить состав, плотность, суточный объем урины, а также определить возбудителя заболевания и его устойчивость к антибактериальным препаратам. С помощью подобных исследований удается определить постстрептококковый гломерулонефрит.
Среди инструментальных способов диагностики наиболее активно применяется ультразвуковое исследование, которое позволяет получить данные о состоянии, размерах, а также дифференцировать патологию, поражающую клубочки почек от почечной недостаточности.
Проведение биопсии тканей почек необходимо провести, если после перечисленных методов не удалось поставить точный диагноз.
Инструментальное исследование помогает не только определить патологию, но и вид (фибропластический гломерулонефрит, мембранозно пролиферативный гломерулонефрит, прочие).
Гломерулонефрита диагностика также предполагает консультации у других специалистов. Окулист проверит глазное дно и состояние сосудов глаз, что необходимо для определения степени негативного влияния повышенного давления на зрение. ЭКГ помогает определить, существуют ли сбои и нарушения в работе сердца.
Лечение
Гломерулонефрит — симптомы и лечение зависит от вида и длительности протекания патологии. При клинике гломерулонефрита, который находится в острой форме, требуется:
- постельный режим;
- соблюдение диеты;
- прием антибиотиков и противовирусных препаратов, если причиной воспаления клубочков стали инфекции или вирусы;
- препараты для устранения отдельных симптомов, которые сопровождают патологию;
- медикаменты, способствующие повышению иммунных сил организма;
- аппарат искусственная почка используется при тяжелой форме заболевания или при отсутствии эффекта от перечисленных мероприятий.
Хронические синдромы при гломерулонефрите требуют следующей терапии:
- препараты, направленные на укрепление иммунитета и стимулирования его работоспособности для борьбы с недугом;
- медикаменты противовоспалительного характера;
- при значительно поражении сердечно-сосудистой системы, что привело к сгущению крови, используются антикоагулянты;
- диализ или аппарат искусственной почки при стремительном поражении системы мочевыделительных органов;
- пересадка органа при отсутствии эффективности, указанной выше терапии.
Медикаментозная терапия
Курс терапии длится в среднем около 10 дней. На протяжении которых больной должен строго соблюдать все рекомендации врача и принимать назначенные лекарственные препараты. Постстрептококковый гломерулонефрит подлежит лечению с использованием антибактериальных препаратов пенициллинового ряда (Амоксициллин, Бензилпенециллин и другие). Дозировка препарата рассчитывается исходя из массы тела пациента.
Гламированный нефрит, осложненный диуретическими расстройствами и сильными отеками необходимо лечить с применением мочегонных препаратов. С этой целью подойдут медикаменты Фуросемида. Гипотиазида, а также средства из народной медицины, в состав которых входят мочегонные компоненты.
При гипертонии необходима терапия с ингибиторами АТФ и прочими препаратами, которые способствуют снижению давления.
Среди препаратов, которые помогут поддержать иммунитет, применяются цитостатики, глюкокортикоиды, среди которых наиболее часто врачи рекомендуют Циклоспорин, Преднизолон, Азатиоприн.
Глюкокортикоиды обладают эффектом относительно болезни с незначительным поражением гломерул, при тяжелом течении эффективность препаратов не отмечается. Цитостатики рекомендованы при острых формах и высокой вероятности развития осложнений, в том числе, почечной недостаточности. Цитостатики также назначаются в случае аллергических реакции относительно глюкокортикоидов.
Группа препаратов, которая используется для подавления иммунной реакции, помогает устранить неприятные симптомы, нормализовать суточный объем урины и ее химический состав. Это способствует снижению отечности тканей и приостанавливает развитие болезни.
В прогрессирующем варианте все лекарственные средства назначается по схеме импульс, что предполагает введение всех медикаментов в течение первых дней внутривенно. Далее больной переводится на пероральный прием.
Эфферентные способы терапии
Данное направление лечения используются для нормализации работы всей функций организма путем очищения крови с помощью специальных фильтров от токсических веществ и вредных соединений. Эфферентное лечение необходимо при сложном или быстропрогрессирующем недуге.
Плазмаферез – это процедура, направленная на очищение геммы путем удаления плазмы. Терапия проводится несколько раз на протяжении всего лечения. За одну процедуры через аппарат очистки крови может проходить более полутора литра плазмы. Сниженное содержание жидкой части геммы способствует снижению агентов, которые способствуют активному развития воспалительных процессов в клубочках почек.
Гемосорбация – один из методов очистки крови. В ходе процедуры очищения гемма пропускается через специальный фильтр, который задерживает токсические вещества. После фильтра кровь поступает в организм. Данный метод также действенный при аутоиммунных причинах патологии. Кратность проведения зависит от состояния больного, причин болезни.
При быстропрогрессирующем недуге и неэффективности указанных методов используется гемодиализ. Относится к наружным способом очищения геммы. Помогает очистить кровь от токсинов, продуктов распада метаболизма.
Диета
Правильное питание поможет снизить нагрузку на органы мочевыделительной системы и нормализоваться показатели белка, водно-солевой и электролитные балансы. Для этого необходимо употреблять жидкость только в том, количестве, которое рекомендовано врачом. Это поможет снизить отчетность.
Также регулируется суточный объем соли, который не должен превышать 2 г. Корректировки подлежит и суточный белок, поэтому под запрет попадают молочные продукты и прочие продукты питания с высоким содержанием белка. Допускается, есть творог и белок яйца. Жиров в дневном рационе должно быть не более 80 г.
Во время лечения и для профилактики необходимо отказаться от сладких яблок, капусты, свежего и сушеного винограда, абрикос в сушенном и свежем виде. Ограничить необходимо блюда с картофелем. Под запрет попадают солености, маринованные и консервированные продукты, а также жареные блюда.
Среди напитков лучше отдавать предпочтение свежеприготовленным сокам и отварам. Сок тыквы способствует очищению крови и выведению токсинов. Отвар шиповника помогает избавиться от отеков, путем выведения жидкости из организма. Оба напитка способствуют поднятию жизненного тонуса и укреплению иммунитета.

Народная медицина
Все средства народной медицины должны использоваться только в совокупности с основным лечением, который прописал доктор. Все средства природного происхождения перед использованием должны быть разрешены лечащим врачом. Так как, отказ от медикаментозных средств или других способов лечения в пользу народной медицины может привести к серьезным последствиям и осложнениям, вплоть до летального исхода.
Хорошо себя зарекомендовал настой на основе кукурузных рыльцев и хвостиков вишни. Для приготовления потребуется по 10 г каждого компонента смешать и залить кипятком (0,5 л). Настаивать до температуры 33-360С. Ежедневно перед едой выпивать по 100-150 мл настоя. Использовать данное средство до выздоровления.
Цветки черной бузины помогут справиться с неприятными признаками болезни. Для приготовления целебного настоя необходимо взять 10 г цветов на 200мл кипятка. Смешать и настоять. Приготовленный настой необходимо выпивать в течение дня, разбив на три приема. Курс фитотерапии не более месяца.
Льняное семя, листья березы и корень стальника и их отвар рекомендуется пить на протяжении всего курса медикаментозного лечения – помогает очисть кровь, вывести токсины и снизить отечность. Для приготовления отвара необходимо смешать по 30 г всех компонентов и залить 0,5 л кипятка. Настой принимать в теплом виде по 150 мл трижды в сутки. Курс лечения не должен превышать неделю. При необходимости и после консультации врача фитотирапию можно продлить.
Осложнения
Осложнения гломерулонефрита, в том числе и гипокомплементарные гломерулонефриты затрагивают почки, сердечно-сосудистую систему и приводят нарушениям их функционирования. Гломерулонефрит осложнения:
- почечные колики, которые развиваются на фоне возникновения препятствий в мочеточниках (скопление крови), что препятствует свободному отхождению урины;
- почечная недостаточность;
- уремическая кома;
- инфаркт;
- сердечная недостаточность;
- заболевания головного мозга не воспалительного характера;
- отек легких в результате застойных процессов и дисфункции сердца.
Профилактика
Профилактика гломерулонефрита необходима, чтобы не допустить развитие осложнений и предотвратить рецидивы патологии. Гломерулонефрит профилактика предполагается проведение своевременной терапии инфекционных патологий других органов и систем, контроль за весом, правильное питание, активный образ жизни, отказ от вредных привычек и регулярные профилактические осмотры у специалистов.
Гломерулонефрит является крайне опасным заболеванием, которое может привести к серьезным осложнениям и последствиям. В зависимости от формы и вида поражения клубочков почек заболевание протекает с различной симптоматической картиной. Всегда сопровождается болями в пояснице, диуретическими расстройствами, протеинурией, уремией, отеками, гипертонией. При появлении признаков требуется консультация врача. Лечение проводится в соответствии с причиной возникновения патологии. С этой целью используются противовоспалительные, антибактериальные препараты, лекарства, обладающие гипотоническим и мочегонным эффектом, иммуностимуляторы и прочие.
Почки под ударом: к чему может привести гломерулонефрит
— Это группа заболеваний, которые могут иметь разную природу, разные механизмы развития. Объединяет их то, что при любой форме гломерулонефрита поражается клубочек почки — структура, которая располагается в коре почек и выполняет большинство важных почечных функций.
Какие бывают виды заболевания?
Острый гломерулонефрит
— Иммунологическое заболевание, которое, как правило, развивается через 2-3 недели после перенесенной инфекции верхних дыхательных путей (преимущественно с вовлечением небных миндалин), вызванной бета-гемолитическим стрептококком группы А.
Классическое течение с ярко выраженными проявлениями встречается обычно у детей и подростков. У взрослых людей же, наоборот, имеет стертое течение. На сегодняшний день эта форма заболевания встречается намного реже, чем раньше.
Хронический гломерулонефрит
— Встречается чаще. Причины хронического гломерулонефрита весьма разнообразные. Это и перенесенный ранее острый гломерулонефрит, и токсические агенты, включая некоторые лекарственные препараты, системные заболевания. Чаще всего причину, которая привела к развитию болезни, установить не удается.
Опасность данного заболевания заключается, в первую очередь, в том, что оно может привести к развитию терминальной почечной недостаточности.
Клинически хронический гломерулонефит может проявляться по-разному, иногда симптомы заболевания явные. В первую очередь, это относится к нефротической форме, когда развиваются массивные отеки по всему телу и пропустить это невозможно.
Но чаще встречается латентный (или скрытый) вариант, когда у пациента есть только изолированный мочевой синдром, других проявлений болезни нет и без проведения лабораторных анализов диагностировать его невозможно.
Очень много лет человек может не знать, что есть заболевание и приходит к врачу уже на той стадии, когда многое упущено, развились необратимые изменения вплоть до продвинутой почечной недостаточности.
Нефротическая форма гломерулонефрита
— Это тяжелая форма гломерулонефрита, когда ведущим проявлением является отечный синдром. Может встречаться как в детском, так и во взрослом возрасте. У детей эта форма хронического гломерулонефрита, как правило, развивается на фоне липоидного нефроза, заболевания с неустановленной причиной, развивающегося обычно в возрасте 4-5 лет.
В детском возрасте нефротический синдром чаще всего хорошо отвечает на терапию (как правило, это гормональная терапия глюкокортикоидами), и симптомы регрессируют до полного исчезновения.
У взрослых ответ на лечение бывает хуже. Пациенты претерпевают серьезные виды лечения, наравне с гормональными препаратами могут использоваться цитостатики и иммуносупрессоры. Из-за нефротического синдрома пациенты часто длительное время находятся в лечебном учреждении.
Как не пропустить каждый из видов болезни, как диагностировать?
— Симптомы гломерулонефрита можно разделить на следующие группы:
- Общие симптомы — немотивированная слабость, потеря настроения, потеря аппетита, изменения на коже. На эти симптомы нужно обращать внимание и вовремя идти на прием к врачу, изначально к терапевту.
- Отеки — чаще всего утром, отеки лица, периорбитальных областей, то есть вокруг глаз. Реже это отеки рук, ног.
- Повышение артериального давления, часто с высоким диастолическим (то есть нижним) давлением.
- Может изменяться цвет мочи.
Боль для гломерулонефрита не характерна, так как в паренхиме почек болевых рецепторов нет. Однако иногда неинтенсивные двухсторонние боли в пояснице могут быть.
Остальные симптомы наблюдаются уже на фоне почечной недостаточности. Чем выраженнее почечная недостаточность, тем разнообразнее клиника.
Так как яркой клиники эти заболевания не имеют, профилактические лабораторные анализы игнорировать не стоит. Общий анализ мочи в возрасте от 18 до 35 лет нужно сдавать хотя бы один раз в два-три года, даже при полном отсутствии жалоб, а после 35-40 лет не реже одного раза в год.
Хотелось бы отметить, что при прохождении диспансеризации, которой подлежит взрослое население каждые 3 года, в обязательном порядке сдается анализ крови на холестерин и глюкозу. Однако важно наряду с этими биохимическими показателями сдавать и креатинин. Этот анализ необходим для того, чтобы не пропустить начало развития почечной недостаточности.
В чем особенности лечения гломерулонефрита?
— Лечение зависит от варианта заболевания.
Острый гломерулонефрит: основное лечение направлено на создание охранительного режима (в начале это в обязательном порядке постельный режим), физического покоя, жесткое ограничение потребления соли, умеренное ограничение потребления белка.
Пять лет после перенесенного острого гломерулонефрита пациенты в обязательном порядке наблюдаются у врача для того, чтобы не пропустить переход в хроническую форму.
Хронический гломерулонефрит: лечение зависит от клинической формы и ведущего синдрома. При повышении артериального давления применяются антигипертензивные препараты (те же, что применяются для лечения гипертонической болезни).
При развитии нефротического синдрома применяется лечение гормонами и цитостатическими препаратами.
При латентной форме необходимо максимально и тщательно защищать себя от инфекций, лечить очаги хронической инфекции, включая, кариес, хронический тонзиллит, другие заболевания верхних дыхательных путей. Иногда назначаются профилактические курсы препаратов, улучшающих почечный кровоток.
Расскажите о диете для лечения гломерулонефрита.
— При гломерулонефритах — острых и обострениях хронических назначается лечебный стол № 7. Существуют вариации данной диеты, отличающиеся количеством белка (рассчитывается индивидуально исходя из массы тела пациента).
Основой диеты является ограничение соли. Из рациона исключаются копчености, соленья, полуфабрикаты, все виды бульонов, острые приправы, крепкий чай, кофе, маргарин, майонез, жирные сорта мяса и рыбы, лук, чеснок, сельдерей. Пациенты должны питаться часто, но небольшими порциями. Может быть также ограничен питьевой режим.
Пациенты с почечной недостаточностью должны вести в идеале пищевые дневники, по которым идет расчет белков, жиров и углеводов, калораж (количества калорий), содержания калия, фосфора, кальция. Все индивидуально, для каждого случая определяется своя норма, исходя из результатов лабораторных анализов.
Какова профилактика этого заболевания?
— Основная профилактика — это лечение очагов хронической инфекции, использование медицинских препаратов исключительно по показаниям, а также регулярная сдача лабораторных анализов.
Поделитесь случаем из практики лечения гломерулонефрита?
— На прием обратился молодой человек двадцати с небольшим лет, проживающий в области. В виду разных причин попал на прием он через 3 недели после развития симптомов. Адекватного лечения все это время не получал. Приехал уже с выраженными отеками, повышенным артериальным давлением и серьезными изменениями в анализах мочи.
При расспросе выяснилось, что за несколько недель до появления отеков перенес ангину. Пациенту был поставлен диагноз «Острый гломерулонефрит с нефротическими и гипертоническими синдромами».
Молодой человек был направлен на лечение в круглосуточный стационар, где в течение нескольких недель получал лечение глюкокортикоидами. После выписки он вновь пришел на прием уже без отеков, с нормальным артериальным давлением.
Однако длительное время у пациента сохраняются достаточно приличные изменения в анализах мочи. Хоть показатели намного лучше, чем до лечения. К сожалению, в данном случае лечение было начато позже, чем могло бы. Это может сыграть свою роль в переходе заболевания в хроническую форму.
Гломерулонефрит — Википедия
Гломерулонефри́т (также клубо́чковый нефри́т, сокращённо ГН) — заболевание почек, характеризующееся поражением гломерул (клубочков почек). Это состояние может быть представлено изолированной гематурией и/или протеинурией; или как нефритический синдром (не путать с нефротическим синдромом), острая почечная недостаточность, или хроническая почечная недостаточность. Они собраны в несколько различных групп — непролиферативные или пролиферативные типы. Диагностирование образца ГН важно, потому что тактика и лечение отличаются в зависимости от типа.
Первичные ГН — те, которые развиваются непосредственно из-за нарушения морфологии почек, вторичные ГН связаны с определёнными инфекциями (бактериальные, вирусные или паразитные микроорганизмы такие как стрептококк группы А), наркотиками, системными заболеваниями (СКВ, васкулиты) или раковыми образованиями.
ГН можно разделить на острый, хронический и быстропрогрессирующий.
Хронический диффузный гломерулонефрит
Хронический диффузный гломерулонефрит — это хронический воспалительный процесс в клубочках почек, приводящий к постепенному отмиранию воспалённых клубочков с замещением их соединительной тканью. При этом страдают также и канальцы, в которых развивается воспалительный процесс и некроз с образованием рубцовой ткани, затем происходит замещение почечной ткани соединительной. У 10-20 % больных причиной заболевания является острый гломерулонефрит. Но у 80-90 % наблюдается медленное, постепенное, латентное начало со случайным выявлением изменений в анализе мочи.
Патогенез
Это аутоиммунное заболевание, при котором в клубочки почек приносятся из крови иммунные комплексы, которые повреждают клубочки, вызывая в них воспаление. Хронический гломерулонефрит является наиболее частой причиной хронической почечной недостаточности. Ввиду того, что процесс аутоиммунный, заболевание неуклонно прогрессирует. Чаще встречается у мужчин до 40 лет. В детском возрасте может сопровождаться повышением АД до 130/90, носовыми кровотечениями и болями в спине.
Патанатомия
Процесс всегда двусторонний; почки уменьшены в размерах, вся поверхность покрыта рубчиками, почечная ткань плотная — это называется вторично сморщенная почка. На разрезе много соединительной ткани, которая замещает почечную. Функционирующих клубочков очень мало. Граница между корковым и мозговым слоем стёрта.
Клиническая картина
Существует 5 вариантов хронического диффузного гломерулонефрита.
- Гипертонический (20 % случаев) выраженная гипертензия — диастолическое давление выше, чем 95 мм рт. ст.
- Нефротический (20 %) — большая потеря белка с мочой до 10-20 граммов в сутки, в крови гипоальбуминемия, выраженные отеки конечностей, гидроторакс, асцит, анасарка.
- Сочетанная форма. Наиболее типичная комбинация двух предыдущих, неуклонное, прогрессирующее течение. Во всех трех формах болезни обязательно имеются изменения в анализе мочи. (гематурия и протеинурия).
- Гематурическая форма. Болезнь Берже, IgA-нефрит (рецидивирующая гематурия, отеки и АГ).
- Латентная или мочевая форма. Самая частая форма. Проявляется лишь в изменении анализа мочи — микрогематурия, умеренная протеинурия —небольшое количество белка.
Течение длительное — более 15 лет. При этом варианте отёков нет, повышение артериального давления незначительное. В среднем 10-25 лет сохраняется функция почек, но всегда неуклонно прогрессирует и приводит к хронической почечной недостаточности. Течёт циклически с периодами обострений, ремиссий. В периоде ремиссии больные не предъявляют никаких жалоб, и только артериальная гипертензия, изменения в анализе мочи позволяет говорить о болезни. Изменения в анализе мочи остаются всегда, только в период ремиссии они меньше. Обострения вызываются переохлаждениями, инфекцией, употреблением алкогольных напитков. Во время обострений клиника такая же, как при остром гломерулонефрите. У больного с хроническим гломерулонефритом кожа сухая.
Стадии хронического гломерулонефрита
Стадия сохранной функции почек
Стадия компенсации. Больной чувствует себя удовлетворительно, но заболевание течёт прогрессивно, постепенно почечная ткань замещается рубцовой тканью, функция почек нарушается. Почки неспособны концентрировать мочу. Удельный вес мочи равен удельному весу плазмы. Можно диагностировать по анализу мочи: сбор мочи по Зимницкому — если удельный вес не меняется, то это начальный признак хронической почечной недостаточности.
Стадия с нарушением функции почек и развитием хронической почечной недостаточности
Стадия декомпенсации. В крови накапливаются мочевина, креатинин, которые почки не могут выделить, так как функция почек нарушена. В результате этого возникает интоксикация. Это называется уремия (азотемия, мочекровие (устаревшее понятие)). Появляются признаки интоксикации: нарастает слабость, головная боль, тошнота, рвота, жажда, язык сухой, кожа сухая, потрескивается, поносы, быстрое похудение, развивается дистрофия внутренних органов, кахексия за счёт того, что почки не могут выводить вредные вещества и организм пытается выводить их другими путями: через кожу, через кишечник. В тяжёлых случаях запах аммиака изо рта. В терминальных стадиях наступает уремическая кома.
Уремия
Уремия — это клинический синдром, развивается у больных с нарушением азотовыделительных функций почек — это конечная стадия хронической почечной недостаточности, когда в крови накапливается много мочевины, креатинина, остаточного азота, наступает интоксикация.
Конечная стадия уремии — уремическая кома. Возникает нарушение дыхания (дыхание Чейн-Стокса), периоды резкой заторможенности сменяются периодами возбуждения — галлюцинации, бред. Изо рта резкий уренозный или аммиачный запах. На сухой коже беловатый налёт из кристалликов мочевины, АД высокое, в крови анемия, лейкоцитоз.
Другие болезни, которые вызывают уремию: хронический пиелонефрит, сосудистые поражения почек, диабетическая нефропатия.
Профилактика
Диагностика и лечение острого гломерулонефрита, выявление изменений в анализах мочи при хорошем самочувствии больного. Лечение хронического гломерулонефрита и хронической почечной недостаточности. Радикальное лечение невозможно, так как процесс аутоиммунный. Вне обострения, в большинстве случаев, показана нефропротекция. Длительное пребывание в постели, противопоказана физическая нагрузка, избегание переохлаждений, работа в сухом теплом помещении, желательно сидя, диета, ограничение соли до 2-3 грамм в сутки, белка, пища богатая витаминами. Санация очагов хронической инфекции. В тяжёлых случаях глюкокортикостероиды (дексаметазон, гидрокортизон), цитостатики (меркаптопурин, азатиоприн, циклофосфан), курантил. Санаторно-курортное лечение в сухом жарком климате. Лечение в период обострения: госпитализация. Ухудшение в анализе мочи следует рассматривать как обострение. Лечение в период обострения такое же, как и при остром гломерулонефрите. Противопоказания для лечения глюкокортикостероидами: язва желудка, сахарный диабет, почечная недостаточность, первые 15 недель беременности, хронический гломерулонефрит с очень высокой гипертонией.
Хронический ГН делится на мембранозный, мембранозно-пролиферативный, мезангиопролиферативный (IgA-нефропатия), фокально-сегментарный гломерулосклероз.
См. также
| |||||||
| |||||||