Хпн при беременности что это такое
Почечная недостаточность при беременности хроническая
Почечная недостаточность является серьезной патологией, способной повлиять на общее состояние женщины и развитие плода. Как правило, у 20% женщин с подобным диагнозом наблюдаются осложнения беременности после второго триместра и в послеродовом восстановлении. Беременность не усугубляет патогенез инфекционных почечных заболеваний, однако, осложнения могут наступить при неконтролируемом процессе гипертензии. В этой статье мы расскажем, как влияет почечная недостаточность при беременности на организм женщины и плода. Разберем симптоматику и методы лечения.
Характеристика заболевания
 Почечная недостаточность оказывает негативное воздействие на организм
Почечная недостаточность оказывает негативное воздействие на организмПочечная недостаточность оказывает негативное воздействие на организм, а именно, с таким диагнозом теряется возможность почек нормальной выработки и выделения мочи, а также выводить лишние и токсические вещества из организма. В зависимости от формы патологии, данная возможность может быть утрачена или нарушена частично, что влечет за собой сложные и негативные последствия для здоровья. Нарушение азотного, водного и других важных внутренних обменов приводят к отказу жизненно важных систем, и как следствие, здоровье больного значительно ухудшается. В медицине данная патология делится на два вида:
- Острая форма — проявляется вследствие сильного ожога, перелома, геморрагического шока, токсического воздействия ядов и вредных веществ, нарушения прохождения мочеточных каналов, инфекционных заболеваний почек пиелонефрит и нефрит. Резкое ухудшение работы почек, вследствие чего наступает полное либо частичное нарушение азотистого обмена.
- Хроническая форма — проявляется вследствие перенесенных почечных заболеваний и гибели нефронов. Патология характеризуется ухудшением функциональности, работоспособности и общего состояние всей почечной системы и здоровья.
Диагноз ХПН устанавливают при условии, что у пациента более трех месяцев наблюдаются следующие нарушения почек и системы:
Рекомендуем к прочтению:
- повреждение органа с нарушением функциональности, строения, определяется отклонение при помощи диагностирования;
- скорость фильтрации уменьшается до уровня 60 мл за 1 минуту в комплексе с почками и без них.
Формы острой патологии почек
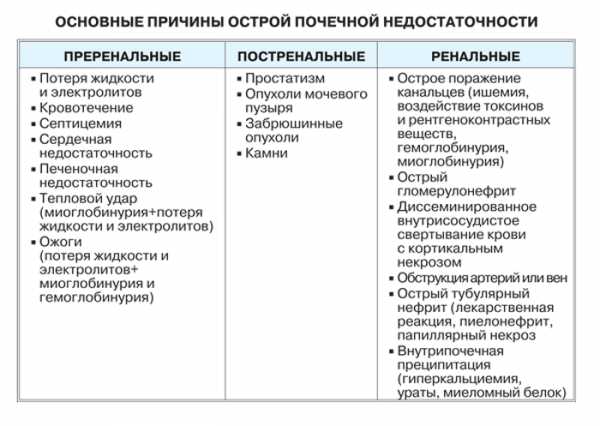 Острая почечная недостаточность включает в себя три основных формы заболевания
Острая почечная недостаточность включает в себя три основных формы заболеванияОстрая почечная недостаточность включает в себя три основных формы заболевания:
- перенальная форма — образуется вследствие нарушения кровообращения в почках, при своевременно оказанной помощи больному функция почек восстанавливается и начинает работать в обычном режиме;
- ренальная форма — образуется вследствие повреждения клеток органа и их дисфункции, спровоцировать их повреждение могут антибиотики, интоксикация тяжелыми металлами;
- постреанльная форма — образуется вследствие различных заболеваний, блокирующих мочеиспускательную систему или конкременты.
Причины образования ХПН
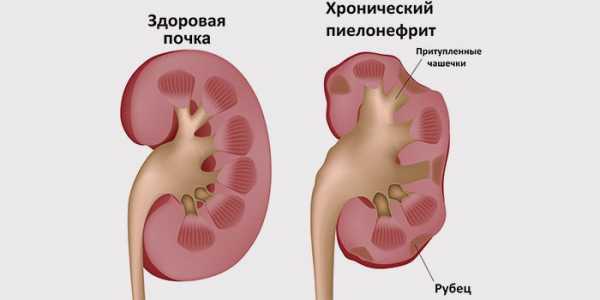 Причины, по которым образуется хроническая почечная недостаточность — патология почек: хронический гломерулонефрит и пиелонефрит
Причины, по которым образуется хроническая почечная недостаточность — патология почек: хронический гломерулонефрит и пиелонефрит Хроническая почечная недостаточность достаточно сложная форма заболевания почек, которая требует постоянного лечения и проведения ряда профилактических мероприятий по предотвращению негативных последствий. Если игнорировать рекомендации лечащего врача и не соблюдать терапию, ХПН перерастает в отказ почек и нефросклероз. Причины, по которым образуется хроническая почечная недостаточность:
- патология почек: хронический гломерулонефрит и пиелонефрит, туберкулез почек, поликистоз почек, рак органа и нефрлитиаз;
- заболевания мочевыводящих каналов:
- стриктура уретры, мочекаменная болезнь;
- сердечно-сосудистые заболевания: атеросклероз, артериальная гипертензия, ангиосклероз почечных сосудов;
- эндокринные заболевания: сахарный диабет, проблемы с щитовидной железой;
- системные патологии: васкулит геморрагический, амилоидоз почек.
Симптоматика заболевания почек
 Симптомы патологии следующие — изменение внешнего вида из-за нарушения клубочковой фильтрации
Симптомы патологии следующие — изменение внешнего вида из-за нарушения клубочковой фильтрацииСтадия почечной недостаточности, симптомы и общее состояние напрямую зависит от характера и морфологии заболевания. Первые симптомы заболевания проявляются в анемии, химического содержания азотистых и калиевых веществ, а также с увеличения или уменьшения объема мочеиспусканий в сутки. Симптомы патологии следующие:
Рекомендуем к прочтению:
- Изменение внешнего вида из-за нарушения клубочковой фильтрации, вследствие анемии меняется цвет кожи, она становится бледной и болезненной, появляется сухость, снижается упругость. Также могут появляться спонтанные кровоизлияния, зуд. Из-за нарушения функции почек появляется отечность, одутлость, мышечная масса теряет свою упругость и становится дряблой;
- Нарушение нервной системы. Данный симптом проявляется в нарушении сна, появлении апатии, ухудшается память, образование расстройства конечностей;
- Нарушение мочеиспускательной системы, проявляется в виде резкого увеличения объема мочи, со временем объем уменьшаться и может вообще исчезнуть;
- Нарушение водно-солевого баланса в организме, проявляется в постоянной жажде, сухости в ротовой полости, нарушается дыхание, появляется аритмия, учащается сердцебиение, больной чувствует недомогание, слабость;
- Повышенный уровень выработки паратгормона, вследствие чего уровень фосфора преобладает над кальцием в крови, где происходит размягчение костной ткани и образование переломов;
- Нарушение азотистого баланса, приводит к образованию аммиачного привкуса во рту, поражает тонкую и толстую кишку с сильными болевыми приступами;
- Нарушение сердечно-сосудистой системы, проявляется в виде увеличения артериального давления, поражением сердца, сердечного ритма, появляется одышка, отечность конечностей, печень увеличивается в размерах, может возникнуть острая сердечная недостаточность и наступить летальный исход;
- Нарушение кровяной системы, проявляется в недостаточной выработке почками эритропоэтина.
Нарушение пищеварительной системы, проявляется в виде уменьшения аппетита, приступах тошноты и сильной рвоты, воспалением слюнных желез.
Беременность и патология почек
 Почечная недостаточность и беременность значительно увеличивает нагрузку на всю почечную систему женщины
Почечная недостаточность и беременность значительно увеличивает нагрузку на всю почечную систему женщиныПочечная недостаточность и беременность значительно увеличивает нагрузку на всю почечную систему женщины. При ХПН беременность значительно ухудшает морфологию заболевания и влечет за собою ее прогрессирование. Причины осложнений:
- в период беременности сильный кровоток увеличивает и стимулирует напряжение почечных клубков, часть из которых отмирает;
- нарушается процесс нормального всасывания почечными канальцами соли, в результате чего белок распадается в больших объемах, а его частицы токсичны для почечной ткани;
- за счет увеличения работы свертывающей кровяной системы образуются небольшие тромбы в почечных капиллярах;
- увеличивается артериальная гипертензия, вследствие чего наступает некроз почек.
В период ухудшения процесса фильтрации почками уровень креатинина увеличивается, что усложняет условия и протекание беременности, а вынашивание плода становится неблагоприятным. Осложнения при ХПН для беременной:
- нефротический синдром с образованием сильной отечности;
- артериальная гипертензия;
- сложная форма анемии;
- задержка и пороки в развитии плода;
- невозможность выносить плод, преждевременные роды;
- инфекционные патологии мочевыделительной системы.
Методика лечения заболевания при беременности
 Почечная недостаточность и беременность — сложный процесс, требующий постоянного контроля и наблюдения специалистов
Почечная недостаточность и беременность — сложный процесс, требующий постоянного контроля и наблюдения специалистовДля предотвращения образования негативных последствий и устранения осложнений при почечной недостаточности у беременных выполняют следующее:
- устраняют внематочные кровотечения и гемодинамические нарушения;
- при нормальном гистационном сроке выполняют быстрое родоразрешение, для избежания мертворождения и остановки роста плода;
- в период перенальной ОПН следует восстановить внутрисосудистый объем жидкости, восстановление выполняется вводом зотонического раствора хлорида натрия;
- лечение острого канальцевого некроза направлено на устранение ишемии и инфекции, поддержание жидкостного баланса и восстановление кровоснабжения органа;
- раннюю стадию кортикального некроза устраняют антикоагулянтной терапией, если результат отсутствует, применяют гемодиализ;
- в процессе развития обструктивной острой почечной недостаточностью выполняют детоксикационную и антибактериальную терапии.
Почечная недостаточность и беременность — сложный процесс, требующий постоянного контроля и наблюдения специалистов. При своевременном наблюдении специалистами и выполнении рекомендаций, возможен положительный результат в вынашивании плода.
Почечная недостаточность и беременность: симптомы, лечение
Почка — парный орган в выделительной системе, в первую очередь, участвует в фильтрации вредных веществ в моче. Почечная недостаточность при беременности может развиться из-за увеличения в размере женских репродуктивных органов. Увеличенные органы могут передавить мочеточники, почечные ткани или артерии, что нарушает функционирование почек, но это не единственные причины развития болезни. При отказе почек наблюдаются нарушения в фильтрации и выведения мочи, с последующей интоксикацией организма. Почечная недостаточность во время беременности требует немедленного медицинского вмешательства.

Беременность и хроническая почечная недостаточность
Беременность при хронической почечной недостаточности протекает довольно тяжело. Наблюдается частота родовых осложнений в сравнении с показателем у женщин, не имеющих заболевание. Осложнения могут вызвать преждевременные роды. Возникает потребность в кесаревом сечении, проведении интенсивной терапии новорожденным. Однако благодаря развитию медицины, у 9-ти беременных из 10 появилась возможность нормально выносить и родить ребенка. Обследования проводились у женщин с умеренным показателем патологии.
При тяжелой форме заболевания беременность и роды имеют меньше шанса на благополучный исход. Если беременность при почечной недостаточности сопровождается повышенным давлением в полых органах, сосудах или полостях организма увеличивается риск выкидыша, рождение мертвого ребенка, гибели плода внутри утробы, преждевременных родов, большой кровопотери во время родов, нарушенное развитие у новорожденного.
Вернуться к оглавлениюОстрая почечная недостаточность, причины ее развития
Все причины, приводящие к нарушению работы почек, можно разделить на почечные и внепочечные.При острой почечной недостаточности наблюдается увеличенное количество в организме мочевины, мочевой кислоты. Эти химические компоненты разрушают организм и несут угрозу для жизни мамы и ребенка. Развитие острой почечной недостаточности чаще происходи в первом или последнем триместре. Основные причины развития болезни связаны c другими нарушениями в организме.
- аборт в нестерильных условиях;
- послеродовое кровотечение;
- рак шейки матки;
- рак матки;
- рак яичников;
- прерывание беременности на поздних строках;
- отравление в период беременности лекарственными препаратами;
- токсикоз в период беременности;
- пиелонефрит до беременности;
- переливание крови с другим резус-фактором;
- травма;
- сильное увеличение массы тела;
- цистит;
- камни в почках;
- молочница;
- длительное пребывание мертвого плода в матке.
Формы острой почечной недостаточности
 Течение болезни зависит от формы почечной недостаточности.
Течение болезни зависит от формы почечной недостаточности.Различают следующие разновидности ОПН:
- преренальная форма;
- ренальная форма;
- постренальная форма.
Преренальная форма возникает из-за нарушения кровообращения в почках. Если больному окажут помощь в течение 2-х часов, быстро возобновляется и полное функционирование почек. Ренальная форма развивается из-за повреждения клеток органа и их дисфункции. Повреждения могут спровоцировать операции, антибиотики, отравление тяжелыми металлами. Своевременное оказание помощи может частично или полностью обратить дальнейшее разрушение клеток почек. Постренальная форма развивается из-за болезней, которые блокируют мочевыводящие протоки, например, камни. Заболевание вызывает боли в пояснице, возможно развитие инфекций или переход в преренальную или ренальную форму заболеваний.
Вернуться к оглавлениюСимптомы заболевания при хронической и острой почечной недостаточности
Перечень опасных симптомов:
- полная остановка выделения мочи;
- уменьшение суточного выделения количества мочи;
- тянущая боль в пояснице и области почек;
- моча темно-кофейного цвета;
- моча с кровяными пигментами;
- увеличенное количество белка в моче;
- рвота;
- шоковое состояние;
- повышение температуры тела;
- повышение артериального давления;
- высокая концентрация в крови калия и азота;
- слабость в мышцах;
- нарушение ритмов сердца;
- бледность кожи и возможна желтизна слизистых;
- повышенная жажда и сухость во рту;
- сильный запах мочи;
- повышенная кислотность крови и мочи.
При вышеописанных симптомах следует немедленно обратиться к гинекологу. Тяжелая форма почечной недостаточности может привести к летальному исходу как матери, так и ребенка. При своевременном лечении функция почек может быть полностью восстановлена, а беременность сохранена. Если не обратиться вовремя к специалисту появляются новые симптомы, такие как кал с кровью, онемение конечностей, судороги.
Вернуться к оглавлениюТечение заболевания и возможные осложнения
Даже здоровое протекание беременности увеличивает нагрузку на все органы и системы, включая почки. При беременности с почечной недостаточностью происходит перенапряжение всей выделительной системы, и других органов из-за интоксикации организма токсичными продуктами которые небыли отфильтрованы почками. Возможны осложнения:
- образования тромбов в капиллярах почек;
- хроническое артериальное давление;
- отеки из-за поражения почек;
- развитие малокровия;
- внутриутробное кислородное голодание;
- хроническая почечная недостаточность;
- почечная кома;
- сепсис;
- смерть, если болезнь не подлежала лечению;
- инфекционные заболевания в мочеполовой системе.
Диагностика заболевания
 По данным клинических и биохимических анализов крови и мочи врач ставит диагноз.
По данным клинических и биохимических анализов крови и мочи врач ставит диагноз.Для постановления диагноза больному необходимо сдать общий анализ крови, общий анализ мочи, биохимический анализ крови и микробиологическое исследование мочи. Дополнительно потребуется пройти ультразвуковое исследование мочевого пузыря. Для полного обследования рекомендовано пройти магнитно-резонансную томографию.
Вернуться к оглавлениюМетоды лечения
Почечная недостаточность у беременных нуждается в комплексном лечении. В первую очередь лечение направлено на возобновление хорошего самочувствия женщины, сохранение жизни ей и ее ребенку. Женщине назначают специальную диету, прием витаминов и иммуностимуляторов, возможно переливание крови. В зависимости от этапа протекания болезни могут назначить прием анаболических, противовирусных и противогрибковых препаратов. Возможно хирургическое вмешательство. Хроническая форма болезни не подлежит полному восстановлению работы почек, однако при квалифицированном уходе за беременной, роды протекают нормально.
Вернуться к оглавлениюВосстанавливающее питание
Первый этап комплексного лечения состоит из процедур, направленных на выведения из организма продуктов обмена, которые почки не способны удалить. Следующий шаг состоит из назначения специального питания, которое регулирует водно-солевой баланс. Такое питание подразумевает прием легко усваиваемых продуктов. Переход на употребление растительного белка и ограниченное употребление белка животного происхождения. Важно ограничить в рационе молоко, белый хлеб, грибы, орехи, какао, белый рис. Из-за избытка калия важно сократить продукты с его содержанием: бананы, финики, изюм, различные виды орехов. При симптомах анемии рекомендуется употреблять продукты богатые железом: свекла, виноград, клюква, гранат, морковь, гречка, шпинат, чечевица. Пациенту назначают обильное питье, до 3-х литров в сутки. При отеках важно сократить употребление соли.
Вернуться к оглавлениюДругие способы лечения
 Сорбенты помогают вывезти из организма излишки азота.
Сорбенты помогают вывезти из организма излишки азота.Больному назначают прием сорбентов. Сорбирующие препараты связывают и выводят из организма излишки азота. В зависимости от формы заболевания, больному могут назначить различные добавки к питанию и препараты устраняющие симптомы заболевания. Если почечная недостаточность была спровоцирована отравлением, употреблением лекарственных препаратов больному назначают процедуры по очистке и восстановлению крови. При большой кровопотери пациенту переливают кровь и плазму. Если функция мочиться была утрачена полностью, женщине промывают почки специальным раствором с целью получения рефлекса на мочеотделение. Кроме основного лечения, рекомендуется отказаться от любых тяжелых физических нагрузок. Запрещено курение, прием алкоголя. В острой стадии назначается постельный режим. Женщина должна избегать стрессов и не переохлаждаться.
Вернуться к оглавлениюПослеродовая ОПН
Послеродовая острая почечная недостаточность может развиться спустя несколько дней после родов или по происшествию нескольких недель.
Заболевание развивается из-за большой потери крови, травм, инфицирования, введения медикаментозных препаратов широкого спектра действия. У женщины с развитием болезни, наблюдается повышение температуры тела, чувствуется боль в области почек, происходит нарушение в мочеиспускании, отсутствие аппетита. Может увеличиться печень, ощущаться боль в животе. Острая почечная недостаточность часто сопровождается с другими нарушениями, связанные с расстройством функционирования в других системах организма. Если дополнительные нарушения происходят в дыхательной и сердечно-сосудистой системе может наступить смерть.
Заболевания почек и беременность: гестоз, пиелонефрит, недостаточность
Заболевания почек при беременности — распространенная проблема, с которой сталкиваются будущие мамы. В этот период почки и мочевыделительная система испытывает колоссальные физиологические нагрузки, поэтому риск нарушений в их работе возрастает в несколько раз.

Вступление
Болезни почек при беременности могут иметь первичное или вторичное происхождение, но в любом из случаев такие состояния представляют серьезную опасность для гестационного процесса и самого плода. При наличии патологий почек в анамнезе будущей мамы заметно ухудшается прогноз на вынашивание и рождение здорового ребенка. Именно поэтому каждая женщина собирающаяся стать мамой периодически сдает лабораторные анализы мочи, крови, которые позволяют вести контроль за работой почек.
Причины заболеваний почек у беременных
С момента зачатия в организме женщины происходят выраженные изменения. Внутренние органы и системы работают в усиленном режиме, появляется второй круг кровообращения, происходит формирование плаценты и другие изменения, которые вносят коррективы в системы организма. В этот период особую нагрузку испытывают почки, которые отвечают за выведение продуктов жизнедеятельности плода. Вместе с тем на фоне гормональных изменений, под воздействием прогестерона, снижается тонус стенок мочевого пузыря, увеличивается суточный объем мочи, усиливается кровоток. Все эти изменения способны провоцировать застойные процессы, создавать благоприятную среду для развития инфекций мочеполовой системы.
В результате таких изменений в моче увеличивается количество белка, мочевой кислоты, сахара, которые способны становится спусковым механизмом для развития патологий почек. Причиной заболевания почек у беременных часто выступают уже существующие хронические или скрытые патологии. В связи с гормональной перестройкой, снижением иммунитета, у беременных часто происходит обострение ранее диагностируемых болезней, поэтому на первичном осмотре у врача гинеколога нужно сообщить врачу о заболеваниях, которыми болела женщина до беременности.

Обзор заболеваний
Список болезней поражающих почки женщины в период беременности достаточно обширный. Они имеют инфекционную или неинфекционную природу, протекать в острой или хронической форме, вызывать выраженную симптоматику или протекать бессимптомно. В любом случае заболевания больных почек и беременность несовместимы, требуют своевременной диагностики и правильного подхода к лечению.
Бессимптомная бактериурия
Бактериурия беременных – присутствие патогенных бактерий в посевах мочи. Определяется только при помощи лабораторного анализа урины. Причиной такого состояния могут выступать скрытые инфекции мочеполовой системы или активный рост матки, который оказывает давление на почки, нарушая их функционирование. Частота встречаемости среди беременных составляет от 7 до 10%. Примерно в 3% женщин при наличии бактериурии диагностируются другие патологии почек, в частности пиелонефрит, камни в почках, расширение или сужение мочеточников.
Пиелонефрит
Одним из распространенных заболеваний поражающих беременных, считается пиелонефрит, который встречается у 6—12% будущих мам. Беременность часто провоцирует развитие пиелонефрита, который характеризуется инфекционно-воспалительным процессом почек, чашечки и лоханки.
Пиелонефрит опасный не только для будущей мамы, но и плода. Риск заболеть данной патологией увеличивается во втором триместре. Если вовремя не лечить болезнь, это может привести к гибели плода, развитию гидронефроза, гломерулонефрита и других тяжелых заболеваний. Клиника пиелонефрита выраженная, требует незамедлительного лечения под наблюдением врача.

Гломерулонефрит
Гломерулонефрит — это одно из заболеваний почек, которое поражает их клубочки, особенно у беременных женщин. Встречается примерно у 5-9 %. Болезнь имеет инфекционное происхождение, часто развивается как осложнение после заболеваний, вызываемых стрептококками. При отсутствии правильного лечения может привести к частичному или полному нарушению работы почек.
Гестоз беременных
Токсикоз при беременности, вполне нормальное физиологическое состояние организма в первом триместре, но когда он появляется на поздних сроках или сразу после родов, можно говорить о патологии. В акушерстве и гинекологии такое состояние именуют гестозом. Характеризуется патология выраженными нарушениями в работе почек, кровеносных сосудах, а также структурах головного мозга. Если не предпринимать меры по лечению, гестоз может стать причиной гибели плода или самой женщины. Будучи в положении, будущие мамы должны знать, как проявляется и что такое при беременности гестозное состояние и как не допустить его развитие.
Гидронефроз почки
Заболевание почек и мочевыделительной системы, при котором происходит нарушение оттока мочи на фоне расширения почечной лоханки. Болезнь развивается на фоне растущей матки, которая оказывает давление на органы мочеполовой системы. При хроническом течении требуется серьезное лечение в стационаре. Клиника выраженная, напоминает другие болезни, поражающие почечную ткань, поэтому своевременная диагностика поможет правильно поставить диагноз, провести необходимые лечебные мероприятия.
Мочекаменная болезнь
Развивается у женщин до наступления беременности, характеризуется образованием солевых и органических отложений в мочевой системе. Данное состояние не является показанием для прерывания беременности, но ухудшает общее самочувствие женщины, может повлечь за собой более серьезные заболевания. При наличии больших камней в почках или мочеточнике, появляются застойные процессы, взрастает риск приступа почечной колики.
Как распознать болезни почек у беременных?
Заболевания почек и беременность тесно взаимосвязаны, поскольку по мере увеличения матки происходит давление на органы мочеполовой системы, что в разы повышает риск различных патологий. Заболевания, нарушающие работу мочевыделительной системы, имеют сходную клинику, поэтому для постановления диагноза, определения стадии, необходимо пройти ряд лабораторных и инструментальных исследований. Результаты диагностики помогут врачу составить полную картину болезни, поставить диагноз, назначить необходимое лечение. Характерными признаками являются следующие симптомы:
- ощущения напряжения в области спины;
- дискомфорт, боль, жжение и рези при мочеиспускании;
- частые позывы в туалет;
- отеки лица, конечностей;
- повышение температуры тела от 37.2 до 40 градусов;
- озноб, лихорадка;
- тошнота, позывы к рвоте.
При патологиях почечной ткани в лабораторных анализах мочи всегда будет повышен белок, эритроциты, лейкоциты и бактерии. Анализ мочи, крови, а также УЗИ почек — наиболее информативные и безопасные методы диагностики для будущих мам.
Чем опасны патологии почек для будущей мамы?
Любое заболевание поражающее мочевыделительную систему беременной женщины может иметь негативные и непредсказуемые последствия. Большая часть патологий является показанием для прерывания беременности, серьезного лечения под тщательным присмотром медиков.
- угроза прерывания беременности;
- преждевременные роды;
- гестоз;
- гипотрофия;
- внутриутробное инфицирование плода;
- острая почечная недостаточность;
- отслойка плаценты.
Чтобы исключить подобные осложнения, беременной нужно периодически посещать врача, сдавать все назначаемые анализы и рекомендации специалистов.
Общие принципы лечения
При первых тревожных признаках заболеваний почек важно не медлить с посещением врача. Чем раньше женщина обратится к специалистам, тем больше шансов на хороший прогноз и сохранение беременности. Назначать лечение может только врач индивидуально для каждой пациентки в соответствии с поставленным диагнозом, сроком беременности, общего состояния пациентки.
При легких формах, врач может назначать фитопрепараты (Фитолизин, Канефрон), которые будут оказывать противовоспалительное, противомикробное действие, также строгую диету. Если диагностируются инфекционные заболевания, появляется потребность в приеме антибиотиков, а также стационарном лечении.

Антибактериальные препараты занимают важную часть в лечебной терапии. Они оказывают действие на очаг инфекции, снимают воспалительные процессы, снижают риск обострений. Беременным антибиотики подбираются индивидуально. На практике чаще всего используют:
- Ампициллин.
- Монурал.
- Амоксиклав.
Лечение антибиотиками может занять от 7 до 14 дней. В процессе их приема беременная должна находиться под наблюдением врача.
Терапия любого почечного заболевания включает прием и других лекарственных препаратов, но назначать их может только лечащий врач. Важное место в лечении отводиться питанию. Женщине нужно ограничить или полностью исключить употребление соли, жирных и острых продуктов питания. При подобных патологиях рекомендуется стол №7 — состоит из употребления качественной, витаминизированной и полезной пищи.
Самостоятельно лечить подобные болезни крайне опасно не только для женщины, но и будущего ребенка. Своевременное обращение к специалисту поможет устранить симптомы, снизить риск осложнений, выносить и родить здорового малыша.

Профилактика
Чтобы избежать появления заболеваний почек, будущая мама должна соблюдать некоторые правила профилактики.
- Соблюдение правил личной гигиены.
- Отказаться от ношения тесного синтетического белья.
- Не переохлаждайтесь, одевайтесь по погоде.
- Употреблять не меньше чем 2 литра воды в сутки.
- При первых позывах к мочеиспусканию – посещать туалет.
- Здоровое и правильное питание.
- Полноценный сон и отдых.
Если у женщины до того как забеременеть присутствовали болезни почек, об этом нужно сообщить врачу, который будет более внимательно вести беременность, чаще назначать анализы мочи, крови. Правильное лечение поможет держать болезни под контролем, снижать риски осложнений.
что это такое, симптомы, осложнения и лечение
Здоровые почки в период беременности – залог успешного вынашивания и рождения ребенка. Когда работа почек нарушена или в анамнезе женщины присутствуют хронические патологии мочевыделительной системы, есть риск развития серьезных заболеваний. Опасным состоянием, встречающимся в период беременности, считается нефропатия, которая при отсутствии своевременной диагностики и правильного лечения может повлечь за собой гибель плода и будущей мамы. Что это такое – нефропатия беременных, каковы симптомы и методы лечения данного состояния, должна знать каждая женщина, желающая выносить и родить здорового ребенка.

Как развивается патология
Нефропатия беременных – диффузное заболевание почек, которое встречается на поздних сроках беременности. Согласно перинатальной статистике, данное состояние является ведущей причиной смерти среди рожениц. Нефропатия при беременности — это одна из форм позднего токсикоза, который еще называют гестозом. При развитии болезни нарушается функционирование почек, происходит повреждение клубочкового аппарата и паренхимы органа. Патология может развиться на сроке от 20 недель беременности, но чаще встречается после 34 недели беременности. Чем позже развивается нефропатия, тем оптимистичней прогноз на выздоровление.
У беременных нефропатия в 95% случаев является осложнением водянки, развивается во втором триместре, исчезает после рождения ребенка. Спусковым механизмом для развития могут выступать болезни почек, которые имела женщина еще до зачатия ребенка, плохая адаптация женского организма к самой беременности. В процессе развития дисфункции почек спазмируются артериолы, снижаются показатели гемодинамики, происходит нарушение микроциркуляции крови. Патологические изменения приводят к нарушению белкового, солевого обмена, гипоксии и другим метаболическим расстройствам. При позднем токсикозе в организме вырабатываются вещества с высокой геологической активностью, нарушается деятельность мочевыводящей системы, центральной нервной системы.

При нефропатии всегда происходит нарушение функциональности почек, что влечет за собой появление отеков, присутствие белка в моче, повышение артериального давления.
Причины и факторы риска
В основе этиологии болезни чаще всего выделяют 2 основных фактора. К первому относят нарушения кровообращения в матке и плаценте, которые ведут к расстройству метаболических процессов, образованию вредных антигенов. Последние, в свою очередь, попав в почечную ткань, разрушают клубочковый аппарат, влияют на свертываемость крови, способствуют развитию гипертензии, отеков, воспаления. Вторая причина — гормональный дисбаланс. Нарушение концентрации гормонов вызывает ухудшение плацентарного кровоснабжение, что приводит к почечной дисфункции.
- Первая беременность, риск увеличивается в 15 раз.
- Постоянные стрессы, депрессии.
- Плохая наследственность.
- Возраст женщины до 17 или после 35 лет.
- Хронические болезни матери: гипертония, сахарный диабет, ожирение, патологии сердца.
- Курение.
- Инфекционные болезни матери.
- Гормональный дисбаланс.
- Нарушения функций ЦНС.
- Многоплодие.
Спровоцировать развитие болезни могут и другие причины. Важно вовремя распознать патологию, провести необходимое лечение, тем самым исключить различные осложнения.
Болезнь разделяют на первичную и вторичную. В первом случае поздний токсикоз развивается у женщин, которые до беременности не имели проблем с работой почек. Во втором случае патология диагностируется, когда в анамнезе женщины присутствуют хронические патологии почек и других внутренних органов и систем. Вне зависимости от стадии, причины болезни, последствия патологии могут быть весьма плачевными.

Симптомы и признаки
Нефропатия беременных (поздний токсикоз) имеет выраженную клинику, которая не должна оставаться без внимания врача и будущей мамы:
- ощущение сильной жажды;
- повышение АД;
- отеки конечностей, лица;
- головокружение;
- нарушение сна;
- метеоризм;
- повышенная слабость организма;
- одышка;
- снижение остроты зрения;
- боли в правом подреберье;
- желтушность кожи.
На поздних стадиях патологии диагностируется гиперурикемия, снижается почечный кровоток, происходит поражение нервной системы, появляются проблемы со зрением, нарушается свертываемость крови. Симптомы могут быть нарастающими, выраженными в меньшей или большей степени.
Чем опасна нефропатия беременных
Если вовремя диагностировать нефропатию беременных, лечение провести под наблюдением врача, прогноз в общем благоприятный. У женщины нормализуется АД работа почек, спадут отеки. Если болезнь диагностируется на поздних стадиях или лечение проводится неправильно, риск осложнений, угрожающих жизни плода и беременной, достаточно высок.
Осложнения могут появиться на любом этапе болезни. Это:
Плод при данной патологии страдает немного меньше. Опасность состоит в кислородном голодании плода, что может привести к его гибели или развитии патологий и аномалий уже после рождения. Дети, которые в период внутриутробного развития вместе с матерью переболели нефропатией, отстают в развитии, часто рождаются с поражением ЦНС, нарушением функции почек и других внутренних органов. Осложнением болезни является преэклампсия или же эклампсия, которые могут спровоцировать серьезные осложнения.

К осложнениям болезни относят появление почечной недостаточности, которая развивается, когда объем суточной мочи снижается до 0,5 л, показатели белка увеличиваются, отеки присутствуют по всему телу.
Диагностика
При подозрении на нефропатию почек врач назначит дифференциальную диагностику, результаты которой помогут оценить работу органов мочевыделительной системы, определить степень болезни, исключить или подтвердить наличие других заболеваний.
Она включает:
- сбор анамнеза;
- биохимический анализ крови;
- измерение АД и контроль его показателей;
- взятие пробы Зимницкого;
- УЗИ почек с допплером;
- МРТ органа.
При необходимости врач назначает и другие методы обследования или направляет на консультацию к другим врачам.
Лабораторный анализ мочи – основной метод выявления нефропатии. При наличии патологии в результатах анализа будет обнаружен повышенный белок – свыше 0,033 г на литр мочи, при этом признаки воспаления отсутствуют, количество лейкоцитов, бактерий и эритроцитов в анализах будет в пределах нормы.
Методы лечения
Лечить нефропатию у беременных нужно в условиях стационара под пристальным вниманием врачей. При своевременном обращении к врачу на начальных стадиях болезни состояние беременной улучшится уже через 1–10 дней. В этот период будущая мама должна строго выполнять все предписания врача. Если симптомы характерны для более поздних стадий, прогноз предугадать сложно, лечение длительное, а сама женщина должна находиться в стационаре до родов.
Медикаментозное лечение включает:
- седативные препараты;
- транквилизаторы;
- спазмолитики;
- витаминотерапию для укрепления сосудов;
- гипертензивные средства;
- диуретики.
Пользу принесут поливитаминные комплексы, почечные чаи. При этом заболевании важно соблюдать постельный режим, употреблять достаточное количество воды, избегать стрессов.
Женщине назначается диета, включающая продукты питания, богатые белком животного и растительного происхождения. Нужно увеличить количество употребляемой жидкости до двух литров в сутки.
При успешном лечении патологии беременную выписывают домой. Когда болезнь находится на второй или третьей стадии, женщина может находиться в стационаре до родов. Начальные стадии болезни позволяют родить ребенка естественным путем, но при наличии риска проводится кесарево сечение.
После рождения ребенка все симптомы могут исчезнуть, но женщина должна следить за работой почек, периодически посещать нефролога, проходить УЗИ, сдавать анализы мочи и крови.
Профилактика
Снизить риск развития нефропатии в период беременности поможет профилактика:
- Прогулки на свежем воздухе.
- Правильное, сбалансированное и здоровое питание.
- Периодическое проведение лабораторных анализов мочи, крови.
- Посещение врача.
- Наблюдение за самочувствием.
- Избегать стрессов.
- Отказ от самолечения.
Нельзя игнорировать первые признаки болезни. Если в анамнезе женщины присутствуют хронические заболевания, нужно сообщить о них врачу, который ведет беременность. Нефропатия при беременности – тяжелая патология, угрожающая жизни, как плода, так и матери. Систематическое посещение врача, соблюдение всех его рекомендаций, забота о здоровье помогут в разы снизить риск развития болезни.
Почки при беременности - Симптомы и лечение. Журнал Медикал
Беременность - это замечательное состояние, для многих долгожданное, но в этом состоянии организм женщины работает на двоих и за двоих. Чтобы обеспечить оптимальный обмен веществ, кровоток и питание в плодово - плацентарном комплексе, многие системы работают в усиленном режиме. Сегодня мы поговорим о том, что испытывают здоровые почки во время беременности и о том, какие особенности имеет беременность на фоне некоторых заболеваний почек.
Почки в норме выполняют функцию фильтрации крови и образования мочи. Во время беременности нагрузка на почки возрастает в 1.5-2 раза, так как возрастает объем циркулирующей плазмы. Крови по объему становится больше, соответственно фильтровать приходится больший объем.
Объем почечной ткани возрастает примерно на 30%, увеличивается в размерах почечная лоханка, что иногда при проведении УЗИ ошибочно принимают за признак патологии. Увеличение толщины почечных слоев, увеличение емкости чашечно-лоханочной системы - это нормально, особенно ближе к третьему триместру, когда возрастает активность кровотока в плацентарном комплексе.
Изменения состояния и функциональной активности мочеточников связано с воздействием прогестерона. "Гормон беременности" размягчает волокнистые структуры стенки мочеточника и расслабляет мышечные сфинктеры. В итоге мочеточники становятся более широкими, хуже регулируют процесс одностороннего движения мочи (в сторону мочевого пузыря и уретры). У 80% беременных развивается гидроуретер (то есть расширение мочеточника), в подавляющем числе случаев справа. Это связано с особенностями и различиями кровоснабжения правой и левой почек, а также давлением беременной матки.
Емкость почечной лоханки может увеличиваться до 200 мл, по сравнению с 10-15 мл в обычном состоянии это очень значимое расширение. В лоханках моча может застаиваться, и создаются условия для развития инфекции.
В сочетании с физиологическим снижением иммунитета у беременной значительно повышается риск развития воспалительных заболеваний почек. Это может быть как обострение хронического пиелонефрита (до 20 недель), который существовал до беременности, так и развитие гестационного пиелонефрита (развивается после 20 недель), то есть связанного непосредственно с данной беременностью.
Мочевой пузырь при беременности также претерпевает влияние прогестерона. С одной стороны его стенки временно снижают свою эластичность из-за действия прогестерона, поэтому емкость пузыря увеличивается, а с другой, мочевой пузырь испытывает давление растущей матки. И чем больше срок беременности, тем сильнее сдавливается мочевой пузырь маткой, его емкость становится меньше. Малая емкость пузыря ведет к частому мочеиспусканию. Но беременным частые походы в туалет идут только на пользу. При долгом отсутствии возможности помочиться может возникать обратный заброс мочи из мочевого пузыря в мочеточники, а оттуда обратно в почечные лоханки. Это называется рефлюксом и является характерным осложнением для беременных со стороны почек.
Рефлюкс опасен инфицированием и развитием или обострением пиелонефрита.
Характерные жалобы со стороны почек во время беременности
- поллакиурия (частое мочеиспускание более 7 раз в сутки)
- никтурия (ночное мочеиспускание, более 2-х раз за ночь)
Эти состояния хоть и могут доставлять дискомфорт, но они физиологически обусловлены и безопасны.
Другие жалобы (боли и рези при мочеиспускании, боли в пояснице, повышение температуры тела и другие) свидетельствуют о присоединении патологического состояния, которое требует диагностики и лечения.
Как мы видим, даже нормально протекающая беременность значительно изменяет анатомию и физиологию почек и мочевыводящих путей. Далее мы рассмотрим, как протекает беременность на фоне различной почечной патологии.
Пиелонефрит и беременность
Пиелонефрит - это хроническое рецидивирующее инфекционно-воспалительное заболевание, которое поражает чашечно-лоханочную систему почек и вызывается рядом возбудителей (кишечная палочка, стафилококки, стрептококки, протей и другие). Если симптомы пиелонефрита проявляются до 20 недель, то такое состояние принято классифицировать, как проявление хронического пиелонефрита, существовавшего до беременности. Даже если ранее женщина по данному поводу не лечилась и не наблюдалась. Некоторые возбудители склонны к затяжному, скрытому течению инфекционного процесса. Поэтому до наступления беременности и усиления нагрузки на почки пациентка может не знать о наличии хронического пиелонефрита.
Признаки пиелонефрита, проявившиеся впервые после 20 недель расцениваются как симптомы гестационного пиелонефрита, то есть спровоцированного данной беременностью.
Клинические признаки в виде учащение мочеиспускания, тянущих болей в пояснице, лихорадки и симптомов общей интоксикации требуют уточнения диагноза и проведения дообследования.
Минимальный объем исследования: ОАК, ОАМ и УЗИ почек. В зависимости от обеспечения местности узкими специалистами далее пациентку осматривает терапевт, уролог и нефролог, решается вопрос о тактике лечения и необходимости применения хирургических методов.
Лечение пиелонефрита при беременности
В лечении практически любого заболевания при беременности узкий специалист сталкивается с тем, что множество препаратов противопоказаны в этот период, но сейчас разработаны официальные протоколы, которые регламентируют применение тех или иных препаратов.
I. Антибактериальная терапия.
1. Амоксициллин либо комбинированные препараты амоксициллина с клавулоновой кислотой (амоксиклав/, аугментин).
2. Цефтриаксон применяется внутримышечно.
3. Фосфомицин (монурал) выпускается в порошках, применяется однократно внутрь. Повторный прием регламентирует ваш врач.
Антибиотикотерапия назначается только врачом. Дозы, длительность применения, выбор препарата и способ введения избираются врачом в зависимости от тяжести клинических и лабораторных изменений, срока беременности, состояния плода, индивидуальной переносимости. Также учитывается первое это проявление болезни или рецидив.
II. Растительные препараты. Применяются также растительные препараты, которые в сфере лечения заболеваний почек (особенно у беременных, в силу ограниченного спектра разрешенных антибиотиков) применяются наравне с антибактериальными препаратами.
- Канефрон по 2 драже 3 раза в сутки.
- Бруснивер по 1 фильтр-пакету 3-4 раза в день длительно.
- Журавит (препарат из ягод клюквы, которая по антисептическим свойствам сравнима с антибиотиками) применяется в первые три дня заболевания по 1 капсуле 3 раза в день, затем по 1 капсуле 1 раз в день длительно.
Длительность применения растительных препаратов определяет ваш врач, наблюдая в динамике за вашим самочувствием и изменениями в анализах мочи и крови.
Последствия для матери:
1. Ухудшение тяжести течение пиелонефрита. Если до беременности пиелонефрит был скрытым (латентным) и пациентка о нем не знала, либо обострения были редкими, то во время беременности (учитывая все предрасполагающие факторы) обострение пиелонефрита проявляется яркой клиникой, длится дольше и труднее поддается лечению, склонно к рецидивированию.
2. Риск распространения инфекции. Наличие любого хронического очага инфекции в организме беременной - это риск акушерского сепсиса. Пиелонефрит в этом плане - не исключение, более того, флора мочевых путей весьма активна и при распространении инфекции прогноз очень неблагоприятный.
3. Развитие преэклампсии. При уже имеющейся почечной патологии развитие преэклампсии (повышение артериального давления+отеки+белок в моче) происходит раньше и быстрее, поэтому профилактику данного состояния нужно проводить с ранних сроков.
4. Анемия у матери. Анемия практически всегда развивается у беременных, это многофакторное состояние. Но наличие хронического пиелонефрита повышает риск развития анемии средней тяжести и тяжелой.
5. Преждевременная отслойка плаценты. Преждевременная отслойка нормально расположенной плаценты (ПОНРП)- это состояние грозной и не всегда предсказуемое. Хронический пиелонефрит повышает риск ПОНРП за счет наличие хронического инфекционного обострения, усиления отечного синдрома, развития артериальной гипертензии.
6. Аномалии родовой деятельности. Как и любой хронический инфекционный процесс, хронический пиелонефрит истощает организм матери, в этом случае повышается риск развития слабости родовой деятельности (первичной или вторичной).
7. Повышен риск послеродовых кровотечений. Причина та же, что и в предыдущем пункте. Недостаточное сокращение матки после родов приводит к развитию послеродового гипотонического кровотечения.
Последствия для плода:
1. Развитие хронической плацентарной недостаточности. Хроническое воспаление, практически любой локализации, может приводить к нарушениям в маточно - плацентарном кровотоке и приводить к формированию хронической плацентарной недостаточности, преждевременному старению плаценты. На фоне хронической плацентарной недостаточности происходит недостаточное снабжение плода кислородом и питательными веществами. Вследствие этого дети, как правило, рождаются маловесными, с задержкой внутриутробного развития.
2. Внутриутробное инфицирование плода. Хронический инфекционный процесс, особенно при частых рецидивах воспаления, грозит распространением инфекции на плод.
3. Самопроизвольное прерывание беременности.
4. Преждевременное излитие вод и преждевременные роды.
Гломерулонефрит и беременность
Гломерулонефрит – это заболевание почек, которое имеет иммуновоспалительный характер и поражает преимущественно клубочки почек, то есть те структуры почки, которые отвечают за непосредственную фильтрацию плазмы и образование мочи. Острый гломерулонефрит во время беременности – это редкость, но тем не менее встречается.
Донашивание беременности при установлении диагноза острого гломерулонефрита противопоказано.
Острый гломерулонефрит предполагает лечение глюкокортикоидными гормонами (что при беременности может быть допустимо, все зависит от дозы) и цитостатиками (препараты, влияющие на размножение клеток, которые абсолютно противопоказаны при беременности, так как вызывают уродства и гибель плода). А без лечения быстро разовьется острая почечная недостаточность и уремическая кома, прогноз для жизни в этом случае неблагоприятный, а при относительно благоприятном исходе (реанимационные мероприятия, выход из острой почечной недостаточности) в подавляющем числе случаев формируется хроническая почечная недостаточность, иногда с потребностью в диализе.
После перенесенного острого гломерулонефрита беременность рекомендована не ранее, чем через 3 – 5 лет.
Хронический гломерулонефрит может быть как следствием острого гломерлонефрита, так и развиваться первично в хронической форме. Встречается значительно чаще, чем острый.
Беременность на фоне хронического гломерулонефрита не такая уж редкость, примерно 0.2% от общего числа. В разделе «Противопоказания к вынашиванию беременности» мы перечислили особые ситуации, которые являются показанием к прерыванию беременности, но большинство беременных с данным заболеванием являются компенсированными. При неадекватной работе почек в крови накапливаются азотистые основания, их избыток влияет на функции многих систем (пищеварение, мозговая деятельность и другие), в том числе нарушает и подавляет овуляцию. Поэтому женщины с нелеченной почечной патологией, которая уже сопровождается почечной недостаточностью, как правило, просто не могут забеременеть.
При осмотре пациентки с гломерулонефритом, которая планирует беременность или пришла становиться на учет необходимо определить группу риска.
1 степень риска (минимальная), осложнения в этой группе составляют до 20%. Сюда относятся пациентки с хроническим латентным и очаговым гломерулонефритом.
2 степени риска (выраженная), частота перинатальных осложнений, вплоть до гибели матери и плода составляет от 20 до 50%. Сюда относятся пациентки с нефротической формой хронического гломерулонефрита.
3 степень риска (максимальная), частота осложнений более 50%, высокая перинатальная и материнская смертность. Сюда относятся беременные с гипертонической и смешанной формой хронического гломерулонефрита, наличием азотемии, обострением хронического гломерулонефрита в данный момент и пациентки с острым гломерулонефритом.
Лечение гломерулонефрита во время беременности
Как таковое, лечение хронического гломерулонефрита во время беременности не начинают. Основными принципами ведения таких пациенток на амбулаторном этапе является регулярная расширенная диагностика. Таким беременным необходимо оценивать общий анализ мочи каждую явку, выполнить посев мочи на флору и чувствительность к антибиотикам и УЗИ почек, смотреть показатели биохимического анализа крови (креатинин, мочевина) в динамике, при возможности пациентка должна быть консультирована врачом – нефрологом.
В качестве профилактики инфекции мочеполовых путей могут применяться растительные препараты, которые перечислены в разделе о лечении пиелонефрита при беременности.
Необходимы контроль и коррекция цифр артериального давления. Для этого необходимо измерять АД при каждой явке и обучить пациентку самостоятельному контролю (минимум 1 раз в день). Для лечения используются все те же препараты, что и для лечения гестационной артериальной гипертензии (см. статью «Головная боль при беременности»).
Коррекция анемии проводится препаратами железа в обычных дозировках (см. статью «Анемии у беременных»).
Для коррекции маточно – плацентарного кровотока и профилактики плацентарной недостаточности используется курантил в дозировках от 25 до 150 мг в сутки. Дозы, кратность приема и длительность лечения определяет лечащий врач.
Если пациентка на постоянной основе получает препараты глюкокортикоидных гормонов (преднизолон, метипред), то полной отмены их во время беременности не требуется, возможна коррекция дозы препарата. Для решения вопроса о коррекции дозы или замене препарата пациента осматривается совместно акушером-гинекологом и нефрологом (терапевтом).
Последствия для матери:
1. Прогрессирование основного заболевания,
2. самопроизвольное прерывание беременности,
3. преждевременные роды,
4. преждевременная отслойка нормально расположенной плаценты,
5. развитие анемии средней и тяжелой степени.
Состояния, перечисленные в пунктах 2 – 4 могут быть обусловлены нарастанием генерализованных отеков, резкими колебаниями цифр артериального давления и нарастанием почечной недостаточности.
Последствия для плода:
1. также, как и при хроническом пиелонефрите, характерно развитие плацентарной недостаточности со всеми вытекающими последствиями,
2. антенатальная гибель плода,
3. токсическое действие препаратов на плод.
Мочекаменная болезнь и беременность
Мочекаменная болезнь - это заболевание почек, которое характеризуется образованием камней различной величины и разного состава (уратные, фосфатные или оксалатные камни).
В зависимости от размера камни вызывают разные последствия. Крупные не могут продвигаться в мочеточник и поэтому поддерживают воспалительный процесс в почечной лоханке. а мелкие камни могут начать движение по мочеточникам и вызвать специфический болевой синдром, который называется почечной коликой. Оба этих состояния неблагоприятны для беременной женщины.
Последствия воспалительного процесса схожи в последствиями хронического пиелонефрита.
Почечная колика - это экстренный случай, в этом случае необходима консультация уролога. если колика не купирована в поликлинике или приемном покое, то показана госпитализация в урологическое отделение. У беременных почечная колика, как правило случается справа, это связано с типичным расположением матки.
Последствия для матери и плода:
1. Гипертонус матки. Боль, которую испытывает беременная при почечной колике, иногда можно сравнить со схватками (интенсивность болей зависит от размеров камня). Болевой синдром может провоцировать повышение тонуса матки, создавать угрозу прерывания и преждевременных родов.
2. Резкие колебания артериального давления. Камень нарушает уродинамику, моча выводится неправильно, стимулируются структуры почек, которые вырабатывают особые веществ, влияющие на сосудистый тонус (ренин, ангиотензин), это часто приводит к скачкам артериального давления. Резкий подъем АД может повлечь самые разные последствия: гипертонический криз, обморок, преждевременную отслойку нормально расположенной плаценты и другие.
Поэтому боли нельзя терпеть, необходимо сразу обращаться к специалистам.
Лечение:
1. Позиционная терапия. Коленно-локтевое положение поможет немного улучшить отток от почек и облегчить состояние
2. Спазмолитики. Но-шпа или папаверин 2.0 мл внутримышечно однократно, либо принять самостоятельно в таблетках. Дома можно принять не больше 2-х таблеток спазмолитика, при этом необходимо контролировать артериальное давление, есть риск снижения АД и коллпаса. если боли не купированы в течение получаса, то следует вызвать бригаду СМП.
Баралгин 5мл внутримышечно вводится только врачом (врач "Скорой помощи" или в стационаре), его применение разрешено только во II триместре.
3. Гемостатическая терапия. Если камни повреждают внутреннюю стенку мочеточника, то в моче появляется кровь. в этом случае показано применение кровоостанавливающих препаратов. Транексам, дицинон, аминокапроновая кислота - это препараты выбора, они используются наиболее часто. Способ введения (внутривенно, внутримышечно или в таблетках) и возможность применения у данной женщины определяет только врач.
Самостоятельно назначать себе эти препараты нельзя. Есть риск чрезмерно повысить свертываемость крови и ухудшить кровоток в почках и плаценте.
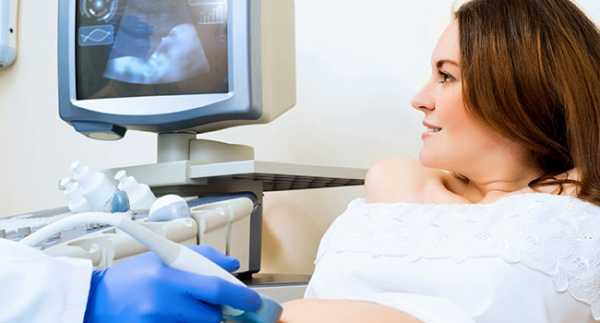
4. Хирургическое лечение. При выраженном застое мочи в почечной лоханке производится наложение чрезкожной нефростомы. Это тонкая трубочка, которая вводится в почечную лоханку, через нее оттекает моча. Ухаживать за нефростомой нужно ежедневно, следить за цветом мочи и температурой тела. нефростома может накладываться на несколько дней или длительно, до родов.
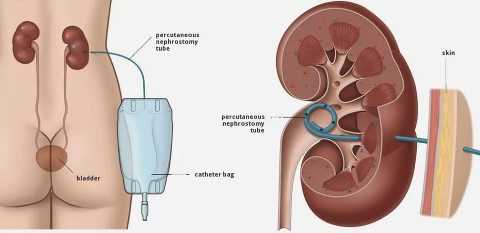
Самостоятельные роды при нефростоме предпочтительны, это снижает риск распространения инфекции.
Аномалии почек и беременность
Врожденные аномалии почек – это не такое редкое состояние, как может показаться. Чаще всего случаются аномалии расположения, например, опущение одной или обеих почек (нефроптоз) или неполный разворот почек. Иногда встречаются аномалии количества, единственная врожденная почка, удвоение почки или только почечной лоханки.
Аномалии почек сами по себе НЕ являются противопоказанием к вынашиванию беременности, если они не сопровождаются нарушением функций почек.
У женщин с аномалиями почек всегда тщательно отслеживают показатели лабораторного анализа мочи и биохимического анализа крови (креатинин, мочевина), обязательно выполняют УЗИ почек на этапе планирования беременности и в течение беременности по показаниям.
Беременность с пересаженной (трансплантированной почкой)
Наука в медицине шагнула настолько вперед, что женщины, получившие шанс новой жизни с момента трансплантации донорской почки, теперь еще и имеют возможность стать матерью.
Критерии допустимости беременности у пациенток с трансплантированной почкой:
- не менее 1 года после пересадки,
- стабильная функция почек с уровнем креатинина менее 200 мкмоль/л,
- отсутствие в анамнезе случает отторжения трансплантата в течение 3 – 5 лет,
- компенсированная аретриальная гипертензия (АД не выше 140/90 мм.рт.ст. на фоне приема препаратов),
- УЗ почек без признаков воспалительной патологии,
- суточная экскреция белка не более 0.5 грамма в сутки,
- дозировки препаратов. Должно быть компенсированное состояние пациентки при дозировках преднизолона до 15 мг в сутки, азатиоприна до 2 мг/кг/сутки, циклоспорина до 4 мг/кг/сутки.
Особенности беременности после трансплантации почки
- Беременность должна протекать под наблюдением акушера – гинеколога и нефролога. Желательно, чтобы врач – нефролог был обучен специальности по иммуносупрессивной терапии.
При подозрении на реакцию отторжения транстплантата показана консультация трансплантолога и уролога. Реакция отторжения – это самое грозное осложнение беременности для матери.
- Смена принимаемых препаратов на препараты, совметимые с беременностью за 3 месяца до предполагаемого зачатия. Сюда относятся препараты иммуносупрессии (азатиоприн, циклоспорин, такролимус, майфортик и другие), глюкокортикоидные гормоны (преднизолон, метипред) и антигипертензивные препараты
Возможные последствия для плода: преждевременные роды, хроническая плацентарная недостаточность с рождением маловесных детей, токсическое действие препаратов.
Противопоказания к вынашиванию беременности (здесь перечислены показания, касающиеся любой почечной патологии):
1. Состояния развившиеся при единственной почке (врожденной или после нефрэктомии). Сама по себе единственная почка не является показанием к прерыванию беременности, если почка здорова.
- Пиелонефрит единственной почки. При развитии пиелонефрита прогноз для жизни матери становится угрожающим и в этом случае рассматривается вопрос о прерывании беременности.
- Туберкулез единственной почки.
- Гидронефроз единственной почки. Гидронефроз - это расширение чашечно - лоханочной системы, затруднение вывода мочи, и последующая атрофия почечной ткани.
- Единственная почка при присоединившейся артериальной гипертензии.
- Единственная почка с развитием азотемии. Азотемия - это накопление в крови веществ, которые должны выводиться почками, выше опреденного уровня. Они определяются при взятии биохимического анализа крови (креатинин, мочевина).
2. Почечная недостаточность любой этиологии. К моменту зачатия креатинин должен быть не более 200 мкмоль/л (при норме 55 - 97 мкмоль/л). Нарастание почечной недостаточности на любом сроке беременности рассматривается, как показание к прерыванию беременности или досрочному родоразрешению.
3. Острый гломерулонефрит.
4. Хронический гломерулонефрит.
- Хронический гломерулонефрит с формированием нефротического синдрома (выведение с мочой больших количеств белка).
- Хронический гломерулонефрит с формированием артериальной гипертензии, которая не поддается медикаментозной терапии. Адекватность антигипертензивной терапии оценивается консилиумом врачей с участием клинического фармаколога.
- Хронический гломерулонефрит с формированием почечной недостаточности и повышением уровня креатинина выше 200 мкмоль/л.
Многие заболевания матери при должном внимании и правильном подходе позволяют выносить и родить малыша. Выполняйте рекомендации лечащего врача, задавайте интересующие вопросы и не занимайтесь самолечением. Следите за собой и будьте здоровы!
Врач Петрова А.В.
Лекция 10 беременность и заболевания почек
26
Среди экстрагенитальных заболеваний, осложняющих течение беременности и родов, патология почек по частоте уступает только сердечно-сосудистым заболеваниям. Наиболее часто встречается пиелонефрит (10-15%), реже гломерулонефрит (0,1-0,2%) и мочекаменная болезнь (0,1-0,2%).
Пиелонефрит на втором месте после сердечно-сосудистых заболеваний. Среди инфекционных на втором месте после ОРЗ. Женщины в 5 раз чаще болеют, чем мужчины (анатомические особенности - уретра 4 см, широкая, расположена горизонтально).
История заболевания пиелонефритом начинается с раннего детства. Обострения пиелонефрита, начавшегося в детстве могут быть в связи с половой жизнью (цистит первой брачной ночи). Далее наступает беременность.
Сейчас пиелонефрит встречается чаще в латентной форме, со стертой клинической симптоматикой, с отсутствием болей в поясничной области. Только лабораторная диагностика позволяет поставить диагноз.
Во время беременности пиелонефрит бывает у 48% женщин, в послеродовом периоде 35%, в родах 17%.
При беременности изменяются анатомо-топографические и функциональные отношения в мочевой системе, вследствие механических, нейрогуморальных, токсических, эндокринных факторов. Это создает условия для нарушения оттока и застоя мочи, способствует возникновению или обострению заболеваний почек.
Физиологической беременности свойственны функциональные изменения в системе мочевыводящих путей. Они начинаются с ранних сроков (6-8 недель), достигают максимума к 19-20 неделям и уменьшаются к 28 неделе. К исходному состоянию система возвращается спустя 1,5-2 месяца после родов.
Функциональные изменения. Действие Прогестерона:
Способствует физиологической релаксации матки и патологической релаксации всех отделов мочевыделительной системы.
Расширение мочеточников и лоханок, более выражены справа (ротация матки вправо вокруг продольной оси). Левый мочеточник отодвигается вперед, а правый придавливается маткой к входу в малый таз, что приводит к затруднению оттока и стазу мочи.
Развитию гидроуретеронефроза способствуют кавернозно-подобные сосудистые образования, в интрамуральном отделе мочеточников. Во время беременности они набухают, сдавливают мочеточник и нарушают их тонус.
Во время беременности в месте впадения мочеточников в мочевой пузырь образуется острый угол. Это затрудняет отток мочи и способствует расширению верхних мочевых путей.
Расширение и увеличение объема лоханок, мочеточников с образованием перегибов на границе средней и верхней трети последних.
С 6 -8 недели наблюдается опущение почек на 1,5-2 и даже 3 поясничных позвонка, сохраняются в течение 12 недель после родов.
За счет механического сдавления дилатация верхних отделов возникает после 20 недель, чаще при многоводии, многоплодии, крупном плоде, анатомическом сужении таза.
Расширение мочеточников исчезает лежа на спине и если беременная принимает коленно-локтевое положение. Нефроптоз развивается только у человека и обезьян - прямоходящих.
Таким образом, все функциональные изменения мочевыводящей системы возникают в первой половине беременности под влиянием гормональных факторов, во второй половине ведущая роль отводится механическим факторам.
Нарушается кинетика мочеотделения. Стенки мочеточников гипертрофируются, становятся ригидными. Снижается сократительная способность, перистальтика, тонус чашечек и лоханок. Возникает пузырно-мочеточниковый рефлюкс, за счет снижения тонуса мочеточникового устья происходит заброс мочи из пузыря вверх по мочеточнику.
Изменяется почечный кровоток. Начиная с первого триместра беременности, резко возрастает почечный кровоток до 50% от исходного, на фоне постепенного увеличения объема циркулирующей крови. Далее он снижается и достигает минимальных значений за 3 недели до родов, ниже, чем до беременности.
Почечная фильтрация к концу беременности снижается, реабсорбция не изменяется. Вследствие этого диурез увеличивается в первом триместре и затем начинает снижаться, достигая минимальных значений за 3 недели до родов.
Во время беременности происходит повышение проницаемости эпителия почек.
Функцию органов системы мочевыделения характеризует целый ряд параметров:
В норме количество мочи за сутки в среднем составляет 1200 мл, 75-80% - дневной диурез. Никтурия - признак хронической почечной недостаточности, декомпенсации кровообращения.
С началом беременности диурез увеличивается до 1300-1400 мл в связи с возрастанием почечной фильтрации. Во втором и третьем триместрах диурез снижается, за три недели до родов - 1000-1100мл. Снижение диуреза до 900 мл свидетельствует о нарушении функции почек.
Для анализа пользуются первой утренней порцией мочи. При этом следует отказаться от катетеризации мочевого пузыря, т.к. правильно собранная моча пригодна даже для бактериологического исследования. Исследования показывают, что даже однократная катетеризация приводит к бактериурии у 1% небеременных и 20% беременных. При катетеризации в течение 24 часов она достигает 71%, а через 4 дня - 100%.
Обследование включает анализ концентрационной, азотовыделительной функции почек, клубочковой фильтрации, определение уровня электролитов крови, выявление скрытых форм воспалительного процесса в почках и мочевых путях (латентно текущий пиелонефрит, бессимптомная бактериурия).
Относительная плотность мочи в утренней порции составляет от 1015 до 1026. Снижение ее ниже 1015 может говорить о снижении концентрационной способности. На плотность мочи влияет наличие сахара и белка. Каждые 3 г/л белка увеличивают плотность на 0,001, а 1% сахара - на 0,004.
Белок в моче в норме не определяется. При беременности, концентрация белка в утренней порции не превышает 0,02 г/л, в суточном количестве - менее 0,3 г/л. В поздние сроки возможна незначительная протеинурия, обусловленная застоем в почечных венах, и не сопровождается гипертензией. Протеинурия свидетельствует о почечной патологии, динамика определяется количеством белка в суточной порции мочи, если более 4-5 г/сутки - опасно для плода. Протеинурия может быть обусловлена пиурией при воспалительных процессах мочевыводящих путей, но в этом случае она не превышает 0,165г/л.
Протеинурия. Иммунодиффузионные методы исследования позволяют выяснить качественный состав белков и их количество. Различная интенсивность повреждения гломерулярного барьера проявляет себя состоянием клиренсов низкомолекулярных и крупномолекулярных белков.
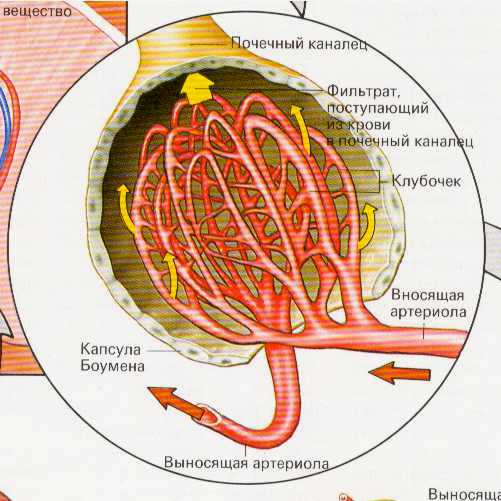
Исследования ультраструктур гломерул показали: фильтрационный барьер почек представлен эпителием клубочков, эндотелием капилляров и расположенной между ними базальной мембраной. Основную роль играет базальная мембрана, имеющая поры. Через эти поры в норме могут проходить только низкомолекулярные белки (альбумин, трансферрин).
При тубулярном повреждении основная часть белков представлена низкомолекулярными (Ig G, молекулярный вес которого меньше 160 000). Тубулярный тип повреждения встречается при воспалительных заболеваниях, в том числе у беременных, страдающих пиелонефритом.
Для гломерулярного повреждения характерно наличие малоподвижных, крупномолекулярных белков: Ig А (молекулярный вес до 200 000), Ig М (молекулярный вес 900 000), альфа-2-макроглобулин (молекулярный вес 840 000).
По уровню среднемолекулярных пептидов (средних молекул) в крови и моче можно судить о степени эндогенной интоксикации.
Глюкозурия больше 140 мг/сутки считается верхней границей нормы.
Реакция мочи в норме слабокислая, pH колеблется от 5 до 7.
Исследование форменных элементов мочи - эритроцитов и лейкоцитов.
Гематурия может быть признаком патологического процесса разных отделов мочевыводящих путей. Трехстаканная проба - одинаковое содержание эритроцитов во всех порциях свидетельствует о почечном генезе гематурии. Наличие крови в первом стакане характерно для поражения уретры, в третьем - мочевого пузыря. Макрогематурия может быть проявлением ряда заболеваний - опухолей почки, поликистоза, гемангиомы, гломерулонефрита, грибкового поражения мочевых путей и т.д.
Лейкоцитурия. Появление в осадке более 6-8 лейкоцитов в поле зрения свидетельствует об инфекции мочевых путей. Для количественного определения форменных элементов используют пробу Нечипоренко, исследуют одноразовую среднюю порцию мочи. У здоровой беременной выделяется не более 4 000 лейкоцитов, 2 000 эритроцитов и до 10 цилиндров в 1 мл мочи.
Цилиндры в моче появляются при наличии протеинурии. Гиалиновые цилиндры формируются в дистальных отделах нефрона (в канальцах), подтверждают почечное происхождение протеинурии. Материалом для гиалиновых и зернистых цилиндров служит мукопротеин Тамма-Хорсфолла. Эпителиальные цилиндры формируются при дегенеративных изменениях почечных канальцев. Восковидные цилиндры - признак тяжелых воспалительных процессов в почках. Кровяные, эритроцитарные цилиндры в сочетании с макрогематурией свидетельствуют о гломерулонефрите. Лейкоцитарные цилиндры - это слепки лейкоцитов и свидетельствуют о пиурии. Небольшой осадок с редкими и грубыми зернистыми цилиндрами характерен для гестозов.
Бактериологическое исследование мочи. Моча здорового человека стерильна или содержит небольшое количество непатогенных микроорганизмов. Обнаружение 104 бактерий в 1 мл мочи носит название бессимптомной бактериурии, 105 в 1 мл говорит об инфекции мочевых путей. О ББ говорят при обнаружении 100 000 микр. тел уропатогенного вида в 1 мл мочи в 2 последовательных пробах при полном опорожнении мочевого пузыря или в одной пробе, взятой катетером. При катетеризации и аспирации из верхних отделов тракта - это 10 КОЕ, при надлобковой пункции - любое количество бактериальных тел не менее 2 видов.
Концентрационная способность почек определяется пробой Зимницкого.
Азотовыделительная функция почек определяется по уровню мочевины и креатинина крови. Во время беременности происходит «физиологическое разведение всех констант» вследствие увеличения объема циркулирующей плазмы (таб. 1).
Таблица 1
Острая почечная недостаточность при беременности
Острая почечная недостаточность (ОПН) является угрожающим жизни осложнением беременности. На долю беременных приходится 15-20% всех случаев ОПН, которая, как правило, осложняет вторую половину беременности или послеродовый период. Острую почечную недостаточность определяют как резкое падение функции почек, сопровождающееся в 80% случаев олигурией. Предложенные критерии для ОПН включают повышение креатинина сыворотки крови по крайней мере на 40 мкмоль/л в сутки. Абсолютным критерием является олигурия - снижение диуреза менее 400 мл/сут.
Причины острой почечной недостаточности при беременности
В 60-е годы XX в. частота ОПН составляла 0,5 на 1000 беременностей, в настоящее время в большинстве стран Европы и США не превышает 1 на 20 000 родов и составляет менее 10% от всех случаев острой почечной недостаточности, хотя в странах Азии эта доля остается высокой - от 15 до 20%. Изменилась и частота летальных исходов от ОПН среди беременных; смертность, достигавшая ранее 56%, снизилась до 10%. Согласно Всемирной организации здравоохранения, основной причиной острой почечной недостаточности (до 40%) в развивающихся странах остается септический аборт (бактериемический и гемолитический шок). Более половины случаев ОПН беременных, кроме септического аборта, связаны с развитием тяжелых форм гестоза (преэклампсия/эклампсия, HELLP-синдром), профузными акушерскими кровотечениями (преждевременная отслойка плаценты, гипотоническое маточное кровотечение). В 3-5% случаев ОПН обусловлена гестационным пиелонефритом, в 15- 20% - внутриутробной смертью плода, эмболией околоплодными водами и другими причинами. В 10-15% случаев острая почечная недостаточность наблюдается у женщин в раннем послеродовом периоде (гемолитикоуремический синдром, сепсис, трансфузионные осложнения).
Патогенез
Редкой причиной острой почечной недостаточности, вызванной воспалением почечной ткани при остром пиелонефрите беременных, являются и осложняющие пиелонефрит бактериемический шок, апостематозный нефрит. Бактериемический шок обусловлен назначением антибактериальной терапии при пиелонефрите без предшествующего восстановления пассажа мочи; как правило, вызван грамотрицательной флорой. Острая почечная недостаточность быстро нарастает на фоне коллапса, гипотермии, прекоматозного состояния, нередко присоединяется ДВС-синдром. При этом сосудистый коллапс усугубляется острой надпочечниковой недостаточностью (за счет кровоизлияния в надпочечники), что может привести к острому канальцевому некрозу. В диагностике бактериемического шока важное значение имеет установление окклюзии мочевых путей (конкремент, некротизированный сосочек и т. д.). В этом случае лечение начинают с восстановления оттока мочи с помощью катетера или нефростомы, после чего переходят на антибактериальную терапию. Дополнительным фактором, способствующим ухудшение функции почек, является лекарственная нефротоксичность препаратов.
Для нефропатии беременных более характерна преренальная форма и канальцевый некроз.
Преренальная форма
При преренальной (гиповолемической) острой почечной недостаточности изменения в анализах мочи часто отсутствуют, может быть повышенное число гиалиновых и зернистых цилиндров; характерна олигурия со снижением натрийуреза (концентрация натрия в моче менее 10 ммоль/л), увеличение осмолярности мочи, отношение креатинина мочи к креатинину плазмы свыше 10. Азотовыделительная функция почек относительно сохранена. Восстановлению почечных функций способствует быстрое восполнение объема крови.
Ренальная форма
Острый канальцевый некроз проявляется резкой олигурией и мочевым синдромом (безболевая микрогематурия, умеренная протеинурия, цилиндрурия). Относительная плотность мочи и концентрация в ней креатинина резко снижены, экскреция натрия увеличена. Быстро присоединяется азотемия. При УЗИ размеры почек не уменьшены. Канальцевый некроз чаще полностью или частично обратим.
Постренальная форма
Частота обструкции мочевого тракта, приводящая к острой почечной недостаточности у беременных, страдающих двусторонним нефролитиазом или камнями единственной почки, практически не отличается от таковой у небеременных женщин. Клиническая картина характеризуется болями в поясничной области и/или макрогематурией, нередко с признаками мочевой инфекции. Предпочтительным диагностическим методом является УЗИ почек, при котором выявляют дилатацию, нередко и камни. Для устранения обструкции используют мочеточниковые стенты, чрескожную нефростомию. К крайне редким причинам ОПН беременных относят сдавление мочеточников увеличенной маткой, что наблюдается при беременности двойней, многоводии.
Описаны случаи острой мочекислой блокады канальцев почек как причин ОПН у беременных (в этих случаях уровень мочевой кислоты в сыворотке крови превышал 700 мкмоль/л). Гидратация, ощелачивание и форсированный диурез с маннитолом способствуют восстановлению почечных функций [Alexopoulos E. et al., 1992].
Острая почечная недостаточность у беременных женщин обусловлена заболеваниями, не связанными с беременностью, среди них отмечают острый гломерулонефрит, ХГН, интерстициальный нефрит, волчаночный нефрит, васкулиты, возникновение и обострение которых нередко наблюдается у беременных. В этих ситуациях иногда используют биопсию почек для уточнения диагноза и выбора терапевтической тактики лечения.
Почечная недостаточность и беременность - Акушерство и гинекология
Почечная недостаточность во время беременности или в послеродовом периоде может быть связана с ухудшением функций почек на фоне предшествующих или индуцированных беременностью заболеваний почек.
Выделяют преренальные, ренальные и постренальные причины почечной недостаточности при беременности.
- К преренальным относят дегидратацию или кровопотерю в результате акушерского кровотечения, которое легко диагностируются.
- Почечные причины обычно предполагают у пациенток с заболеваниями почек в анамнезе, а также при гиперкоагуляции(например, на фоне тромботической тромбоцитопенической пурпуры или гемолитико-уремического синдрома). Длительная гипотензия может вызывать развитие острого кортикального или канальцевого некроза.
- Постренальные причины обнаруживают реже, но их следует предполагать при обструктивных процессах в мочевыводящих путях, при мочекаменной болезни в анамнезе.
Лабораторные исследования
Лабораторные исследования при почечной недостаточности при беременности направлены на оценку функций почек, сердечно-сосудистой системы и проходимости мочевыводящих путей.
Почечные пробы. К почечным пробам относят контроль суточного диуреза, определение соотношения мочевины и креатинина в крови, фракционной экскреции натрия и осмоляльности мочи. Олигурией считают объем диуреза менее 25 мл/ч, тогда как анурией — полное прекращение мочевыделения. Часто уменьшение диуреза сигнализирует о приближающемся тяжелом нарушении функций поче. Во время беременности соотношение мочевины и креатинина в крови и концентрация креатинина снижаются, но их соотношение остается в пределах 20:1. Его повышение свидетельствует о тубулярной гипоперфузии (преренальной почечной недостаточности).
Осмоляльность мочи более 500 мОсм/л или соотношение осмоляльности мочи и плазмы более 1,5:1 также указывает на гипоперфузию почек. Относительная плотность мочи не имеет большого значения, особенно при обнаружении в ней белка или гемолизированной крови.
Исследование функций сердечно-сосудистой системы. Острая кровопотеря и дегидратация обычно сопровождаются ортостатической гипотензией, тахикардией, снижением тургора кожи и уменьшением потоотделения. У женщин с гипертензией или преэклампсией в родах эти признаки часто остаются нераспознанными. По показаниям устанавливают катетер Свана-Ганца, позволяющий контролировать давление наполнения правого и левого желудочка, сердечный выброс и давление заклинивания в капиллярах легочной артерии. Это помогает дифференцировать такие состояния, как застойная сердечная недостаточность, тампонада сердца и уменьшение объема циркулирующей крови, каждое из которых может стать причиной острой почечной недостаточности.
Исследование мочевыводящих путей. Для диагностики обструкции обычно достаточно катетеризации мочевого пузыря катетером Фолея и УЗИ почек. Иногда требуется однократное проведение внутривенной пиелографии. Важно дифференцировать физиологический гидронефроз беременных от истинной обструкции.
Лечение
Преренальные причины. Для устранения олигурии добиваются нормализации внутрисосудистого объема, сердечного выброса и артериального давления. Особое внимание следует уделять коррекции электролитных нарушений при введении больших объемов кристаллоидов.
Ренальные причины. Возможно развитие острого тубулярного и/или кортикального некроза. Поскольку кортикальный некроз обычно необратим, лечение направлено на предупреждение дальнейшего поражения почек.Назначение диуретиков для увеличения диуреза способствует уменьшению длительности и тяжести острого тубулярного некроза и увеличению выживаемости женщин. Сразу вводят фуросемид, который затем повторно вводят каждые 4-6 ч в течение 48 ч (при условии полноценного мочевыделения). При отсутствии эффекта от диуретической терапии диагностируют олигурию (менее 500 мл/сут) и начинают инфузионную терапию. Употребление жидкости должно превышать диурез и неощутимые потери жидкости. Оценку функций почек проводят ежедневно. В течение первых нескольких дней после эпизода ишемии почек их функции ухудшаются, но в последующие 7-10 дней в большинстве случаев острого тубулярного некроза они значительно улучшаются. Если ухудшение развивается быстро и признаков улучшения нет, рекомендуют гемодиализ.
При сочетании острой почечной недостаточности с олигурией диуретическая фаза совпадает с восстановительным периодом. Диурез может превышать 10 л/сут, и если при этом не корректировать должным образом потери электролитов, то пациентка погибнет. Примерно в 50% случаев острой почечной недостаточности, развившейся до родов или в послеродовом периоде, функции почек практически полностью восстанавливаются без гемодиализа в течение первого года.
Постренальные причины. Часто нарушения удается устранить такими простыми приемами, как поворот женщины на левый бок, смещение беременной матки в сторону от мочеточников, а также введение катетера Фолея для устранения обструкции уретры. При обструкции мочеточников или почечной лоханки (например, камнями) выполняют оперативное вмешательство, направленное на восстановление оттока мочи.
Хроническая почечная недостаточность и беременность
Исход беременности, осложненной хроническими заболеваниями почек, менее благоприятный. Лучший прогноз отмечают при незначительном нарушении функций почек. Риск неблагоприятного исхода для плода и функций почек возрастает по мере увеличения тяжести почечной недостаточности. Увеличение концентрации креатинина более 150-200 ммоль/л (особенно в сочетании с гипертензией или невротическим синдромом) ухудшает прогноз при почечной недостаточности при беременности для матери и плода. Лечение почечной недостаточности при беременности включает регулярный мониторинг функций почек, включая определение клиренса креатинина, содержания белка в суточной моче и скрининг на бессимптомную бактериурию. Для предотвращения дальнейшего поражения почек диастолическое давление следует поддерживать на уровне 90 мм рт.ст. или ниже. Присоединение преэклампсии на фоне имеющихся у пациентки гипертензии и протеинурии диагностировать достаточно сложно. Наблюдение за плодом проводят для оценки его развития и состояния.
Беременность после трансплантации почки
После трансплантации почки женщина может планировать беременность только после тщательной оценки риска для нее, плода и новорожденного. У пациенток с пересаженной почкой часто возникают гипертензия (до 70%) и преэклампсия. Примерно в 14% случаев значительно ухудшается функционирование трансплантата или он отторгается. Осложнения для плода включают глюкокортикоид-индуцированную надпочечниковую и печеночную недостаточность, недоношенность и ЗВУР. Более того, ребенок может унаследовать первичное заболевание почек у матери или других членов семьи. Мать и новорожденный имеют высокий риск возникновения инфекционных осложнений, что связано с иммуносупрессивной терапией.
Возникли вопросы или что-то непонятно? Спросите у редактора статьи - здесь.Наиболее подходящее время для беременности — 1-2 года после трансплантации, при условии стабильного функционирования почек ( при концентрации креатинина в крови менее 150 ммоль/л, протеинурии менее 500 мг/сут), отсутствии тяжелой гипертензии и приема низких доз преднизона и постоянных доз азатиоприна и циклоспорина. Эти препараты не оказывают выраженного тератогенного эффекта, но их отдаленное влияние на рост, иммунную систему и психическое развитие ребенка неизвестно. Циклоспорин может оказывать побочное действие на организм матери в виде повышения артериального давления, ухудшения функций почек, гипергликемии, гиперурикемии и реже гемолитико-уремического синдрома.
Статью подготовил и отредактировал: врач-хирург Пигович И.Б.