Интранатальная гибель плода что это такое
Интранатальная гибель плода: причины, методы профилактики
Не зря весь период беременности врачи внимательно следят за состоянием своих пациенток. Малейшие проблемы со здоровьем мамы способны привести к серьезным отклонениям в развитии плода. Некоторые из них несовместимы с жизнью и приводят к смерти плода во время беременности. Ее обозначают термином "антенатальная смерть". Если же она приходится на момент родов, то это уже интранатальная гибель плода (по МКБ-10 код имеет O36.4.). Более глубокое рассмотрение этого вопроса может быть интересно не только врачам, но и будущим родителям.

Этиология
Изучение причин интранатальной гибели плода позволяет врачам разрабатывать новые, эффективные методы профилактики. В антенатальной фазе плод может погибнуть от десятков разных проблем. Сюда относится токсикоз второй половины беременности, иммунологическая несовместимость между организмом матери и плода. Как видите, чтобы предусмотреть все, женщину нужно держать в стационаре и проводить полное, всестороннее обследование. Добавьте сюда то, что довольно сложно спрогнозировать, предлежание плаценты, дородовое отхождение вод и другие патологические процессы.
Чтобы отделить антенатальную гибель от интранатальной, при поступлении в роддом женщину подключают к аппарату КТГ, прослушивают сердцебиение. Если состояние плода не вызывает опасений, то в карточке отмечается, что на момент начала родовой деятельности в матке находится живой плод. Теперь совместная задача матери и врачей - сохранить его до появления на свет.
Понятие "мертворожденность"
На первый взгляд оно простое, но оказывается довольно емким. Если плод не сделал своего первого вдоха, то будет считаться мертворожденным. При этом если наблюдается сердцебиение или другие признаки жизни, то проводятся реанимирующие мероприятия. И здесь важно разделить понятия интранатальная гибель плода имела место или антенатальная.
Все это мы говорим о плоде, который появился на свет на сроке не менее 28 недель и весом не менее 1 кг. При родоразрешении на более ранних сроках это будет выкидыш. При этом признаки жизни не будут иметь значения.

История наблюдения
Чтобы правильно установить цепь событий и проследить, действительно ли это была интранатальная гибель плода, акушеры ведут подробные записи наблюдений за беременной. Если сердцебиение прослушивается вплоть до поступления в родовую палату, но на свет появляется ребенок без признаков жизни, значит, что-то произошло в самый последний момент. И здесь уже надо разбираться, допущена ли была врачебная ошибка или особенности развития и предлежания привели к интранатальной гибели плода.
Мертворожденность может быть антенатальной, если остановка сердца происходит на сроке от 28 недель и вплоть до дня родов. Она может быть обусловлена аномалиями плода и плаценты. Предсказать все возможные варианты развития событий не сможет ни один врач, несмотря на самое тщательное обследование.
Профилактика
К сожалению, интранатальную гибель плода нельзя предсказать и предупредить. Весь персонал родильного дома работает, для того чтобы предотвратить это событие, помочь родиться малышу живым и здоровым. Но профилактические мероприятия начинаются задолго до поступления роженицы со схватками в роддом. В значительной мере они заключаются в охране здоровья женщины на протяжении всех 9 месяцев, а также в бережном и профессиональном ведении родов. Это касается и тех, которые протекают нормально, и патологических.
Сложности вопроса
Интранатальная гибель плода до сих пор изучается. Каждый такой случай является трагедией для матери и неприятным событием для всех медиков, сопровождающих беременность. Но одновременно он дает новый материал для исследования, который можно использовать, для того чтобы предотвратить подобное в будущем.
К трагедии приводят патологические процессы, которые могут протекать в организме матери и плода. Очень важно для женщины следить за своим здоровьем, до зачатия пройти обследование и вылечить все хронические заболевания.
Основные причины
Интранатальная гибель плода - это следствие нарушения процесса родов. И чаще всего главную роль играет асфиксия. Она обычно является вторичной, так как вытекает из множества заболеваний и их осложнений. Имеют большое значение инфекции (грипп, тиф, пневмония), хронические заболевания (малярия и сифилис). Сказываются также интоксикации различной этиологии, острые отравления, токсикозы, воздействие различного рода препаратов. Нарушение мозгового кровообращения плода и внутричерепные травмы практически не оставляют шансов на выживание. Поэтому самым опасным считается сочетание асфиксии и родовой травмы.

Осложнения при родах
Не всегда они протекают гладко. Порой беременность проходит хорошо, малыш и мама здоровы, но при поступлении в роддом вдруг открывается кровотечение, выпадает пуповина или возникает еще ряд незапланированных осложнений, которые требуют немедленной реакции врачей.
Среди причин интранатальной гибели плода можно назвать осложнения родов при узком тазе, неправильное положение (поперечное или косое). Сам процесс родов может пойти не так, как задумано природой. Здесь можно выделить неправильное вставление головки и различные осложнения родов. Интранатальная гибель плода может наступить при нарушении техники родовспоможения. При домашних родах в сопровождении некомпетентного помощника такая вероятность многократно увеличивается.
Патологии родового процесса
Как видите, тема глубокая и очень емкая. Интранатальная гибель плода (МКБ-10 - O36.4.) чаще всего связана с внутриутробной асфиксией, то есть кислородным голоданием. Вызывается это обычно патологией плаценты, такой как преждевременная ее отслойка. На втором месте по частоте – патологии пуповины.
При интранатальной гибели плода мацерация плода и ишемия плаценты обычно отсутствуют. Гидростатические пробы отрицательные, но в некоторых случаях могут быть положительными. Самыми частыми причинами гибели плода во время родового процесса можно назвать следующие:
- Асфиксия.
- Травма черепа.
- Субдуральные кровоизлияния.
- При аномалиях положения плода.
- Отхождение вод до начала схваток. В норме они призваны облегчить выход плода и его проход по родовым путям.
- Большой плод при узком тазе женщины.
- Стремительные роды. Это тоже патология родового процесса, когда шейка моментально раскрывается, и за несколько минут появляется на свет ребенок. Из-за этого случаются роды в общественном туалете, в магазине. Мама не успевает ничего предпринять, остается только принять максимально удобную позу и придумать, как перевязать пуповину.
- Реже наблюдается родовая травма позвоночника.
Предлежание плода
За время беременности женщина трижды бывает на УЗИ, где обязательно фиксируется предлежание плода. До 28 недели это не имеет никакого значения, поскольку плод еще свободно перемещается в матке. Уже после 30 недели у трети женщин из 100 плод занимает тазовое предлежание. А ближе к родам лишь 1-3 из них сохраняют свое положение. Остальные переворачиваются головкой к шейке матки. Именно такое положение и обеспечивает физиологичное прохождение через родовые пути.
Интранатальная гибель плода при тазовом предлежании еще несколько десятилетий назад была распространенным явлением. При этом в некоторых случаях ребенок рождался без осложнений, но в других происходило разгибание ручек и запрокидывание головки, и плод не мог пройти через шейку матки. Сегодня помимо кесарева сечения практикуется довольно большое количество приемов родовспоможения, которые призваны облегчить прохождение плода для минимизации риска асфиксии.

Патологоанатомическая диагностика
После появления на свет мертвого плода врач должен осмотреть тело и сделать заключение о том, когда наступила смерть. Даже по внешним признакам уже можно сказать многое. Причем здесь четко можно проследить границы антенатальной и интранатальной гибели плода. При внутриутробной гибели до наступления родового периода наблюдается выраженная мацерация кожных покровов. То есть плод начал разлагаться еще в полости матки. При гибели в процессе родовой деятельности этого быть не может (в крайнем случае, может присутствовать на небольших участках кожи).
То есть признаком мертворожденности можно считать выраженную мацерацию. Плацента вследствие прекращения плодного и сохранения материнского кровообращения становится малокровной в результате сдавливания ее сосудов. Она также является важным для исследования материалом. Она позволяет понять, что произошло, на каком этапе плод прекратил свою жизнедеятельность. А также подробно изучить, что это такое - интранатальная гибель плода.
Немного статистики
Проблема младенческой смертности остро стоит перед современной медициной. Показатели постепенно снижаются, сегодня в родах умирает намного меньше детей, чем 50 лет назад. Но все равно ее уровень остается довольно высоким. Интранатальные потери наряду с антенатальными наносят обществу значительный ущерб, уменьшая примерно на 2% участие каждого поколения в процессе общественного производства.
Анализ факторов риска свидетельствует о том, что чаще всего это бывает в случаях поздней беременности. Интранатальная гибель плода чаще всего встречается в возрастной группе от 32 до 36 лет. Домохозяек в группе женщин, потерявших детей при родах, оказалось больше, чем работающих. Преимущество в выборке осталось за женщинами со средним образованием или рабочей специальностью. Наличие вредных привычек было зафиксировано у 29% женщин. Примерно у 20% наследственность была отягощена онкологическими заболеваниями, эндокринной патологией, психическими заболеваниями и алкоголизмом.
Для 80% женщин интранатальная гибель - это большая трагедия, так как ребенок был долгожданным и очень желанным. Лишь пятая часть пациенток не стояли на диспансерном учете по беременности. Большинство, а именно 97%, регулярно посещали врача и следовали всем рекомендациям. При этом у большей части (55%) в карточке значилась высокая степень риска перинатального риска.

Диагностированные заболевания
Больше чем у половины пациенток наблюдались серьезные сердечно-сосудистые заболевания. В 68 % случаев гестационный период осложнился анемией. Примерно 14% случаев приходится на эндокринные патологии, дефицит массы тела или ожирение. В 43% беременность протекала на фоне ОРВИ. У 24% в анамнезе был пиелонефрит. Конечно, это не говорит о том, что при наличии подобных заболеваний при родах будет подобный исход. Но предупредить о хронических недугах нужно обязательно. Порой игнорирование такого простого правила приводит к трагедии. Сороковая неделя, тяжелые роды, мертвый малыш, а сделай кесарево на 38 неделе, и жизнь была бы спасена.
Выводы
Они вовсе не являются окончательными. Изучение причин, диагностика и профилактика интранатальной гибели плода - это целое направление в работе десятков специалистов в области родовспоможения, акушерства и гинекологии, неонатологии. Несмотря на то что младенческая смертность при родах снизилась, она по-прежнему требует пристального внимания.
Наиболее значимыми факторы риска являются: ранее начало половой жизни, отягощенный акушерско-гинекологический анамнез (искусственные аборты), сердечно-сосудистые патологии и анемия, инфекционные заболевания во время беременности, многоводие, угроза выкидыша, генитальные инфекции. Преждевременные роды также считаются потенциальной угрозой, так как по каким-то причинам организм решил избавиться от плода раньше времени.
Не следует забывать и о том, что сегодня мало кто рожает в домашних условиях. Обычно это происходит в специализированном отделении, где роды принимают врачи. С одной стороны - это хорошо и правильно. С другой, человеческий фактор нельзя в этом случае списывать со счетов. За смену у одного врача проходит десяток женщин, каждой из которых больно и страшно. А у него свои проблемы, хочется побыстрей уехать домой. Большое значение имеют повреждения, нанесенные плоду в условиях «акушерской агрессии». Были проведены исследования, которые показали, что потеря плода наиболее часто возникала во втором периоде родов – периоде активной акушерской помощи.
Именно поэтому сегодня разрабатывается новая концепция, по которой врачи обязаны сохранять максимальную дистанцию и вмешиваться в ход родов только тогда, когда это необходимо. В связи с этим проводят и курсы для будущих мам, чтобы поступая в родовое отделение, они знали, с чем им предстоит столкнуться, и не паниковали.
Вместо заключения
Сегодня была рассмотрена серьезная проблема, которая стоит перед современными медицинскими учреждениями. Смерть плода при родах - это тяжелый удар для каждой женщины, ведь чаще всего это желанный и уже любимый ребенок. В связи с этим тема должна изучаться и дальше, а сделанные выводы – доноситься до врачей. Постепенно процент интранатальных потерь должен снижаться.
Антенатальная гибель плода - причины, симптомы, диагностика и лечение
Антенатальная гибель плода – смерть плода во время беременности. Может провоцироваться соматическими заболеваниями, болезнями и аномалиями репродуктивной системы, инфекциями, интоксикациями, травмами живота, резус-конфликтом, многоплодием, тяжелыми врожденными дефектами плода и другими факторами. Антенатальная гибель плода проявляется прекращением роста матки, отсутствием движений и сердцебиения плода, слабостью, недомоганием, болями и тяжестью в нижней части живота. Диагноз устанавливается по результатам осмотра и данным инструментальных исследований. Лечение в I триместре – выскабливание, во II и III триместре – срочное родоразрешение.
Общие сведения
Антенатальная гибель плода (внутриутробная гибель плода) – смерть плода в период внутриутробного развития (до начала родов). Является причиной 39% мертворождений. Статистические данные о распространенности данной патологии существенно варьируются, что обусловлено различием классификаций внутриутробных смертей в разных странах. В Великобритании уровень перинатальной смертности (включает в себя антенатальную и интранатальную смертность) составляет 0,58%, в США – 1% без учета выкидышей до 20-22 недели беременности. Антенатальная гибель плода провоцируется различными внешними и внутренними факторами. Может представлять угрозу для жизни и здоровья беременной. В случае многоплодной беременности увеличивает вероятность задержки развития и гибели второго плода. Диагностику и лечение осуществляют специалисты в сфере акушерства и гинекологии.
Антенатальная гибель плода
Причины антенатальной гибели плода
Данная патология может возникать под влиянием различных эндогенных и экзогенных факторов. К числу эндогенных факторов, вызывающих антенатальную гибель плода, относят инфекционные болезни (грипп, пневмонию, корь, краснуху, гепатит), гиповитаминозы, соматические заболевания (врожденные пороки сердца, сердечно-сосудистую недостаточность, тяжелые заболевания печени и почек, анемию различного генеза), сахарный диабет и другие болезни эндокринной системы матери.
Кроме того, в группу эндогенных причин антенатальной гибели плода включают гестозы (эклампсию, нефропатию), тяжелые аномалии развития плода, резус-конфликт, несовместимость группы крови, многоводие, маловодие, нарушения плацентарного кровообращения (при аномалиях прикрепления плаценты, отслойке плаценты, фетоплацентарной недостаточности и артериовенозных анастомозах сосудов общего хориона у близнецов), истинный узел пуповины, обвитие пуповины вокруг шеи плода и воспалительные заболевания репродуктивной системы матери.
Экзогенными факторами, провоцирующими антенатальную гибель плода, являются токсические воздействия (курение, алкоголизм, наркомания, токсикомания, прием некоторых лекарственных препаратов, острые и хронические отравления бытовыми и промышленными ядами), ионизирующее излучение и травмы живота. Согласно исследованиям, ведущие позиции в списке причин возникновения данной патологии занимают тяжелые пороки развития плода, патология плаценты, инфекции, травмы и интоксикации. Иногда причина антенатальной гибели плода остается невыясненной.
Патологическая анатомия
После смерти плод может оставаться в матке несколько дней, месяцев или даже лет. При этом возможна мацерация, мумификация либо петрификация. 90% плодов подвергаются мацерации – влажному некрозу, возникающему в результате контакта с околоплодными водами. Вначале омертвение тканей носит асептический характер. Через некоторое время после антенатальной гибели плода некротизированные ткани могут инфицироваться. Возможны тяжелые инфекционные осложнения, в том числе сепсис.
Мацерированный плод выглядит мягким, дряблым. На ранних стадиях мацерации кожа красноватая, покрытая пузырями, чередующимися с участками отслоившегося эпидермиса. При присоединении инфекции плод становится зеленоватым. Головка и туловище деформированы. Для выяснения причины антенатальной гибели плода проводится аутопсия. На вскрытии выявляется пропитывание тканей жидкостью и ателектаз легких. Хрящи и кости бурые или красноватые, эпифизы отделены от метафизов. При длительном пребывании в матке возможен аутолиз внутренних органов. Иногда при задержке в матке плод пропитывается кровью, образуя кровяной занос, который в последующем трансформируется в мясистый занос.
При многоплодии и обвитии пуповины плод нередко мумифицируется. Он сдавливается живым близнецом, уменьшается в размере, сморщивается. Иногда мумифицированный плод в последующем подвергается петрификации («окаменению» в результате отложения солей кальция). Петрификация чаще наблюдается при внематочной беременности, хотя может возникать и при нормальной гестации. Петрифицированный плод может годами находиться в матке либо в брюшной полости, не вызывая никаких патологических симптомов.
Симптомы и диагностика антенатальной гибели плода
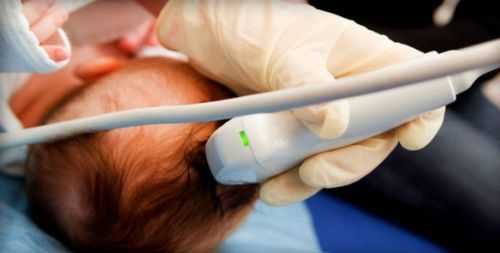
Внутриутробная гибель плода сопровождается прекращением роста матки. Движения плода исчезают, тонус матки понижается или повышается. Молочные железы становятся вялыми. Возможны нарушение общего самочувствия, необъяснимая слабость, недомогание, боли и тяжесть в нижней части живота. Свидетельством антенатальной гибели плода является отсутствие сердцебиения. С 9-10 недели отсутствие сердечных сокращений выявляется при проведении УЗИ, с 13-15 – при использовании фонокардиографии плода или электрокардиографии. После 18-20 недели отсутствие сердцебиения определяется при обычной аускультации. Для подтверждения диагноза назначают дополнительные исследования: УЗИ, кардиотокографию, анализы крови на гормоны.
Характерными признаками антенатальной гибели плода являются снижение уровня эстриола, прогестерона и плацентарного лактогена. При амниоскопии в течение первых суток обнаруживаются зеленоватые околоплодные воды (изменение цвета вод обусловлено наличием мекония). В последующем цвет вод становится менее интенсивным, иногда выявляется примесь крови. В отдельных случаях в процессе диагностики антенатальной гибели плода используют рентгенографию. На рентгенограммах определяется газ в подкожной жировой клетчатке, сердце и крупных сосудах плода.
Взаимное расположение костей скелета нарушается. Края костей черепа заходят друг на друга или расходятся, образуя «ступеньку». В первом случае наблюдается уменьшение головки, во втором – уплощение или своеобразное мешковидное вытягивание черепа. Головка плода может быть отклонена в сторону. Позвоночник также деформируется. Возможны его выпрямление, лордоз или угловая деформация. Конечности плода располагаются хаотично. При петрификации в области околоплодной оболочки, туловища и конечностей просматриваются отложения солей кальция. При внутривенной урографии пациентки почки плода не контрастируются.
Лечение и профилактика
При гибели плода в I триместре возможен выкидыш. Если выкидыш не происходит, осуществляют медицинский аборт. При смерти во II триместре плод обычно самостоятельно не изгоняется, необходимо срочное родоразрешение. После всестороннего обследования и изучения состояния свертывающей системы крови пациентки осуществляют родовозбуждение. Вначале вводят эстрогены, глюкозу, витамины и препараты кальция, затем назначают окситоцин и простагландины. Для ускорения первого периода родов выполняют амниотомию.
При антенатальной гибели плода в III триместре возможны самостоятельные роды. При отсутствии родовой деятельности назначают стимуляцию. По показаниям проводят плодоразрушающие операции. При гидроцефалии, лобном и тазовом предлежании, угрозе разрыва матки и тяжелом состоянии пациентки осуществляют краниотомию. При запущенном поперечном предлежании выполняют декапитацию или эвисцерацию, при задержке плечиков в родовом канале – клейдотомию.
Профилактика антенатальной гибели плода включает в себя своевременное выявление генетических аномалий, диагностику и лечение соматических заболеваний, санацию хронических очагов инфекции, отказ от вредных привычек, прекращение контакта с бытовыми токсичными веществами, устранение профессиональных вредностей, предотвращение травматизма и продуманное назначение лекарственных препаратов в период беременности.
Гибель плода при многоплодной беременности
Внутриутробная гибель плода выявляется в 6% многоплодных беременностей. Вероятность развития зависит от количества плодов и хорионов. Чем больше степень многоплодия, тем выше риск гибели одного из близнецов. При наличии общего хориона вероятность смерти одного из плодов увеличивается в несколько раз по сравнению с дихориальными двойнями. Непосредственными причинами антенатальной гибели плода становятся задержка внутриутробного развития, отслойка плаценты, тяжелые гестозы, хориоамнионит или образование артериовенозного анастомоза при общем хорионе.
Форма патологии зависит от времени гибели плода. На ранних сроках беременности (до 10 недель) наблюдается феномен «пропавшего близнеца». Погибший эмбрион отторгается либо абсорбируется. При наличии двух хорионов смерть одного близнеца никак не влияет на развитие другого. При общем хорионе у второго близнеца повышается вероятность ДЦП и задержки внутриутробного развития. Антенатальная гибель плода в подобных случаях часто остается нераспознанной и расценивается, как угроза прерывания беременности.
При смерти в конце первого либо начале второго триместра беременности погибший плод не исчезает, а мумифицируется. Он сдавливается увеличивающимся плодным пузырем брата или сестры, «высыхает» и уменьшается в размере. При общем хорионе у второго близнеца нередко возникают врожденные пороки развития, обусловленные поступлением в организм продуктов распада через общую систему кровообращения.
При многоплодии и подозрении на антенатальную гибель плода показана немедленная госпитализация для проведения обследования и решения вопроса о тактике ведения беременности. В процессе обследования определяют срок гестации и количество хорионов, оценивают состояние живого плода, выявляют соматические заболевания и болезни репродуктивной системы матери. При общем хорионе и антенатальной гибели плода, диагностированной в начале второго триместра, родителям рекомендуют рассмотреть вопрос о прерывании беременности в связи с высоким риском развития внутриутробной патологии у второго близнеца.
На сроке 25-34 недели гестации необходимо тщательное обследование выжившего плода (УЗИ, МРТ). При удовлетворительном состоянии плода показано пролонгирование беременности. Необходимость срочного родоразрешения при антенатальной гибели плода определяется с учетом состояния матери и выжившего ребенка, вероятности развития внутриутробных нарушений и риска осложнений, обусловленных недоношенностью. Показаниями к родоразрешению со стороны беременной становятся соматические заболевания и болезни репродуктивной системы, препятствующие прологнированию беременности. Относительными показаниями со стороны плода являются анемия, терминальный кровоток и угроза гибели плода при артериовенозных анастомозах. В качестве абсолютного показания к родоразрешению рассматривается антенатальная гибель плода после 34 недели многоплодной беременности.
При наличии двух хорионов срочное родоразрешение обычно не требуется. Больную помещают под постоянное наблюдение, включающее в себя ежедневный контроль температуры, АД, отеков и выделений, а также регулярные анализы для оценки состояния свертывающей системы крови. Состояние живого плода оценивают по результатам допплерометрии маточно-плацентарного кровотока, биометрии и эхографии головного мозга. После рождения осуществляют вскрытие погибшего близнеца и изучение плаценты для выявления причины антенатальной смерти плода.
Интранатальная гибель плода причины диагностика профилактика. Причины антенатальной гибели плода на ранних и поздних сроках беременности, сопутствующие симптомы, восстановление
Профилактика мертворождений в значительной мере заключается в охране здоровья женщины, особенно во время беременности (см. Антенатальная охрана плода) и в бережном ведении нормально и патологически протекающих родов.
Мертворожденность - рождение по истечении 28 недель внутриутробной жизни плода длиной не менее 35 см и весом не ниже 1000 г, не сделавшего по рождении ни одного вдоха. Мертворожденными считаются также дети, родившиеся с сердцебиением, но не сделавшие ни одного вдоха, несмотря на проводимые меры оживления (плоды, родившиеся в асфиксии и неоживленные).
Различают антенатальную и интранатальную смерть плода. К антенатально погибшим относятся плоды, внутриутробная смерть которых произошла в срок от 28 недель до наступления родов. Интранатальной считается смерть плода, наступившая во время акта родов.
Причины мертворожденности разнообразны и изучены еще не полностью. Мертворожденность обусловливают патологические процессы, совершающиеся в организме матери, самого плода и в плодном яйце.
Патология плода и изменения в последе во многом зависят от заболеваний матери, осложнений беременности и родов.
В патогенезе анте- и интранатальной гибели плода основную роль играет асфиксия (см.), которая может возникать при самых разнообразных по своему характеру заболеваниях матери и осложнениях беременности и родов. Имеют значение инфекции (острые - грипп, тифы, пневмония и др.; хронические - малярия, сифилис), интоксикации (острые отравления, токсикозы беременности), гипертермия и др. При патологическом течении родов существенную роль играют нарушения мозгового кровообращения плода и так называемые внутричерепные родовые травмы.
Особенно опасно сочетание асфиксии и родовой травмы.
Этиология. В антенатальном периоде плод может погибнуть в связи с инфекционными (и вирусными) и тяжелыми системными заболеваниями матери (пороки сердца, гипертоническая болезнь, нефропатия, диабет и др.), токсикозами второй половины беременности, иммунологической несовместимостью между организмом матери и плода, а также вследствие аномалии развития плода, плаценты и пуповины, при предлежании плаценты, дородовом отхождении вод и других патологических процессах (см. Внутриутробная смерть).
Среди причин интранатальной смерти плода существенную роль играют осложнения родов при узком тазе, аномалии родовых сил, неправильных положениях (поперечное, косое) и различных отклонениях от нормального механизма родов (неправильное вставление головки, осложнения родов в тазовом предлежании и некоторые патологические процессы). Смерть плода во время родов нередко наступает при предлежании плаценты, разрыве матки, эклампсии и др.
Патологоанатомическая диагностика. При антенатальной гибели в 90% случаев отмечается мацерация кожных покровов. Поскольку мацерация встречается и у живорожденных (хотя очень редко и на ограниченных участках), признаком мертворожденности является только выраженная мацерация. Плацента вследствие прекращения плодного и сохранения материнского кровообращения становится малокровной в результате сдавления сосудов ворсин.
Самыми частыми причинами смерти плода являются: внутриутробная асфиксия, вызванная пато
«Я понимаю, что это потеря, которая всегда будет со мной»: монолог женщины, пережившей внутриутробную гибель плода
Это была долгожданная, запланированная беременность. Мы с мужем были молодцы: мы очень любим друг друга, с 18 лет вместе, оба очень хотели ребенка, оба уже стали классными специалистами, я готова была взять паузу в работе, я была в своей лучшей физической форме, у нас все в порядке было с финансами. В общем, все по ГОСТу. И беременность протекала идеально! И даже токсикоз был, — говорят, это признак здоровой беременности.
Я платно велась в одной из лучших клиник Москвы, мы откладывали деньги на роды по контракту, я внимательно относилась к своему питанию и занималась йогой, собиралась на курсы для беременных и читала самые лучшие научные книги о материнстве. У меня была очень чуткая, внимательная гинеколог: я прошла все необходимые обследования, но ничего лишнего.
Самая счастливая на свете, 10 ноября я ушла наконец-то в декрет, в эту чарующую страну отдыха, долгого сна, вкусной еды и полезных прогулок в парке. Вся приготовилась быть расслабленной, готовиться к родам и встрече с малышом.
А 16 ноября я перестала быть беременной. На 28 неделе сердце моего ребенка вдруг остановилось. Научным языком это называется антенатальная гибель плода. Причина — неизвестна.
После УЗИ в клинике, где подтвердили диагноз, скорая отвезла меня в роддом, мне вызывали роды, я прожила этот опыт целиком. Теперь мой организм будет считать мои последующие роды вторыми. Мне такой несправедливой кажется эта ситуация — какие вторые роды, когда первого ребенка у меня нет? Хотя у меня даже было молозиво. А у нашего нерожденного ребенка было имя. Все было, только мы с мужем ушли из роддома вдвоем.
Еще лежа в палате (меня, как и всех рожениц, наблюдали 3 дня), я стала судорожно искать хоть какую-нибудь информацию о том, что произошло. Как это случилось? Ведь такой большой срок! Ведь все же было хорошо! Я же все делала правильно.
Спустя время, опять пройдя обследование (возможные причины: внутриутробная инфекция, тромб, отклонения в развитии у ребенка, не подтвердились), я нашла только одно слово, которое объяснило мне, что произошло — случайность. Я понимаю, как странно и наивно это звучит. Но это так и есть. Мы случайно попали примерно в один процент несчастных, и наша медицина пока не может объяснить причины этих несчастий. Нам ничего не оставалось, кроме как просто принять и смириться.
Я очень благодарна роддому, в котором у меня проходили роды. Меня никто не обижал, со мной были ласковы и сочувствовали мне. Мне выделили одноместную палату, заранее убрали оттуда детскую кроватку, разрешили мужу навестить меня.
Я хочу сказать, что это жуткий опыт. И я понимаю, что это потеря, которая всегда будет со мной. Мне было очень тяжело общаться с людьми, которые не знали, что случилось, а просто видели, что мой беременный живот вдруг пропал. «Ого, вы уже все?», «Примите наши поздравления!», «Как назвали?». Мне хотелось злиться, проклинать всех этих людей, которые лезут ко мне в душу со своими жестокими словами. Но я понимала, что это самая нормальная реакция, когда ты видишь, что чей-то беременный живот пропал. Никто не думает заранее про один процент несчастных прежде, чем начать поздравлять. И правильно делает.
Мы спаслись. Нас обошла стороной депрессия, наши отношения не пострадали, наша вера в то, что мы все равно хотим стать родителями, не разрушилась. Я несколько раз ловила себя на том, что если уж этому и суждено было случиться, то и пусть, что сейчас. Будь я на несколько лет моложе, мне бы не хватило сил. А так, я смогла защититься от неаккуратных комментариев (я правда думаю, что люди не говорят гадости со зла. Все эти «родишь еще», «на то воля божья», «вы еще молодые» — результат простого незнания и неумения выражать сочувствие), я не стала винить себя — а это прям первое, что приходит в голову.
Ужасно хочется найти причину, и если ее объективно нет извне, значит, она внутри. Я позволяла себе горевать и плакать столько, сколько я хочу. Мне было очень грустно несколько месяцев, и я не делала вид, что это не так. Еще я понимала, что так будет не всегда, что такая сильная боль рано или поздно отпустит. И я ждала этого момента.
Честно, меня никогда не покидало желание снова забеременеть. Чувствовала себя призраком, у которого есть незаконченное дело из прошлой жизни. Страх, что все может повториться, был жуткий. Но желание стать мамой и надежда на то, что случайности не повторяются, было сильнее.
Сейчас я на пятом месяце беременности, а рожать в ноябре. Не то чтобы я рада такому стечению обстоятельств, но что поделать. Лишь бы не 16 числа. Где-то глубоко внутри я хочу, чтобы в этот день больше никогда ничего не происходило. И на роды я пойду в тот же самый роддом, к тем же врачам. Потому что я там уже была, и мне там помогли.

факторы риска внутриутробной гибели плода, диагностика
В этой статье вы узнаете о том, из-за чего происходит антенатальная гибель плода, как проходит лечение женщины и какие профилактические меры стоит предпринять, чтобы избежать этого.
Из-за чего происходит антенатальная гибель плода: возможные причины на поздних и ранних сроках
Антенатальная гибель плода (или внутриутробная смерть плода), к сожалению, диагностируется часто. Что вызывает её появления, и как этого избежать?
Стоит рассмотреть этот вопрос подробнее.
В медицине под этим понятием подразумевают смертельный исход плода на любом сроке беременности.
Причины антенатальной гибели плода
Существует несколько причин возникновения замирания беременности, они отличаются, в зависимости от срока.
На ранних сроках
К ранним срокам беременности относятся период с 9 до 21 недели. Антенатальная гибель плода на этой стадии развития эмбриона может произойти по следующим причинам:
- обнаружение у беременной женщины заболевания, передающегося половым путем;
- порок развития эмбриона, несовместимый с дальнейшим развитием;
- резус-конфликт;
- сильный стресс или длительное перенапряжение;

- чрезмерное злоупотребление вредными привычками: алкоголизм или никотиновая зависимость;
- перенесение беременной женщиной заболеваний, несовместимых с беременностью, к таковым относится краснуха или ветряная оспа;
- развитие внутриутробной гипоксии плода.
На протяжении всего первого триместра организм плода еще только начинает формироваться. Поэтому, любое негативное вмешательство способствует нарушению этого процесса.
На поздних сроках
К поздним срокам относится 2 половина беременности (с 21 до 42 недели). К причинам замирания беременности на этом этапе относятся:
- образование воспалительного процесса в половых органах у женщины;
- поздний токсикоз;
- обвитие плода пуповиной вокруг шеи;
- падение матери или сильный удар в область живота;
- отслойка плаценты;
- контакт беременной женщины с токсическими веществами;
- прием медикаментозных препаратов, несовместимых с беременностью;
- маловодие;
- многоводие.
Независимо от срока беременности, причинами антенатальной гибели плода может стать падение матери, нарушения гормонального фона, острые пищевые отравления и прием лекарственных препаратов, не совместимый с беременностью.
Симптомы и диагностика антенатальной гибели плода
Основными признаками наступления антенатальной гибели плода являются:
- прекращение всех признаков беременности: токсикоза, нагрубания молочных желез;
- отсутствие движений плода более суток, при беременности на поздних сроках;
- отсутствие сердцебиения малыша;
- снижение тонуса и прекращение матки;
- появление тянущей боли в области живота;
- в редких случаях появляется кровотечение из влагалища.
При появлении подобных симптомов требуется незамедлительно обратиться к врачу-гинекологу. Специалист самостоятельно оценит подвижность малыша и сердцебиение, используя аппарат кардиотокографии или электрокардиографии. Но, точно поставить диагноз способен врач-узист после проведения ультразвукового обследования.
Внутриутробная антенатальная многоплодная гибель плода на поздних сроках
 Глобальным стрессом для матери является гибель плода на поздних сроках. Она готовит для него детскую комнату, чувствует его внутри себя, и внезапно все это пропадает. Риск замирания беременности заметно возрастает при многоплодной беременности. Если внутриутробно погиб один малыш, то это может совершенно не отразиться на полноценном развитии второго малыша, но только в том случае, если это произошло на ранних сроках беременности. Мертвый эмбрион может пропасть самостоятельно, медицинские специалисты называют это явление феноменом исчезающего малыша.
Глобальным стрессом для матери является гибель плода на поздних сроках. Она готовит для него детскую комнату, чувствует его внутри себя, и внезапно все это пропадает. Риск замирания беременности заметно возрастает при многоплодной беременности. Если внутриутробно погиб один малыш, то это может совершенно не отразиться на полноценном развитии второго малыша, но только в том случае, если это произошло на ранних сроках беременности. Мертвый эмбрион может пропасть самостоятельно, медицинские специалисты называют это явление феноменом исчезающего малыша.
Но, здоровому близнецу угрожает опасность, если гибель второго произошла позднее 20 недели беременности. В этом случае, риск его смерти составляет 38%, к тому же, заметно возрастают шансы развития образования различных патологий и поражений центральной нервной системы.
Лечение
Если в результате диагностического обследования подтвердилась антенатальная гибель плода, то здоровью женщины угрожает серьезная опасность, в обязательно случае, требуется обратиться к специалисту и лечь в стационар для проведения медикаментозного лечения.
При наступлении смерти плода на ранних сроках, в большинстве случаев, происходит самопроизвольный выкидыш. Если этого не произошло, то женщине под наркозом осуществляют чистку матки.
Во втором триместре исчезает возможность появление самопроизвольного выкидыша и проведения процедуры выскабливания.
Для того, чтобы изгнать мертвый плод из полости матки проводят процедуру кесарево сечение или провоцируют родовую деятельность. Акушер-гинеколог должен провести осмотр и по мере готовности родовых путей должен определить, какой метод лечения является наиболее подходящим.
В третьем триместре при наступлении смерти плода врачи стимулируют роды с помощью специальных препаратов.
После изгнания мертвого плода из полости матки, пациентка длительное время должна находиться под присмотром медицинских работников, если её состояние стабилизируется, то через 3-7 дня после проведения искусственных родов её опускают домой.
Профилактика
 К сожалению, не существует такого метода, который точно бы позволил избежать образования антенатальной гибели. Но, существует несколько профилактических мер, которые позволят заметно снизить риск возникновения подобного явления:
К сожалению, не существует такого метода, который точно бы позволил избежать образования антенатальной гибели. Но, существует несколько профилактических мер, которые позволят заметно снизить риск возникновения подобного явления:
- стоит избегать стрессовых ситуаций и ограничить себя от тяжелых физических нагрузок;
- следует своевременно сдавать все анализы и проводить необходимые процедуры, позволяющие выявить риск развития патологии на ранней стадии;
- необходимо ограничивать себя от употребления алкоголя и курения;
- не нужно заниматься самолечением, прием каждого медикаментозного препарата необходимо обсуждать с врачом.
Здоровый образ жизни и спокойная обстановка является основным фактором для полноценного развития и рождения здорового малыша.
По статистике, антенатальная гибель плода в первом триместре происходит в 5% случаев, во втором и третьем триместре это 1%.
Прогнозы
 Внутриутробная смерть плода – это большая психологическая травма для женщины. В большинстве случаев, она тяжело переживает эту трагедию и ей необходима качественная психологическая помощь. В дальнейшем, она может забеременеть повторно и выносить здорового малыша, но к таким пациенткам гинекологи проявляют особый контроль.
Внутриутробная смерть плода – это большая психологическая травма для женщины. В большинстве случаев, она тяжело переживает эту трагедию и ей необходима качественная психологическая помощь. В дальнейшем, она может забеременеть повторно и выносить здорового малыша, но к таким пациенткам гинекологи проявляют особый контроль.
Антенатальная гибель плода – огромная потеря. Избежать его поможет только здоровый образ жизни и забота о себе и своем малыше. Если же малыша все же не удалось сохранить, то стоит принять незамедлительный меры его изгнанию из полости матки, в противном случае, здоровье женщины будет под угрозой.
Полезное видео
Антенатальная гибель плода - Медицинский справочникМедицинский справочник
Антенатальная гибель плода
Антенатальная гибель плода – смерть плода во время беременности. Может провоцироваться соматическими заболеваниями, болезнями и аномалиями репродуктивной системы, инфекциями, интоксикациями, травмами живота, резус-конфликтом, многоплодием, тяжелыми врожденными дефектами плода и другими факторами. Антенатальная гибель плода проявляется прекращением роста матки, отсутствием движений и сердцебиения плода, слабостью, недомоганием, болями и тяжестью в нижней части живота. Диагноз устанавливается по результатам осмотра и данным инструментальных исследований. Лечение в I триместре – выскабливание, во II и III триместре – срочное родоразрешение.
Антенатальная гибель плода
Антенатальная гибель плода
Антенатальная гибель плода (внутриутробная гибель плода) – смерть плода в период внутриутробного развития (до начала родов). Является причиной 39% мертворождений. Статистические данные о распространенности данной патологии существенно варьируются, что обусловлено различием классификаций внутриутробных смертей в разных странах. В Великобритании уровень перинатальной смертности (включает в себя антенатальную и интранатальную смертность) составляет 0,58%, в США – 1% без учета выкидышей до 20-22 недели беременности. Антенатальная гибель плода провоцируется различными внешними и внутренними факторами. Может представлять угрозу для жизни и здоровья беременной. В случае многоплодной беременности увеличивает вероятность задержки развития и гибели второго плода. Диагностику и лечение осуществляют специалисты в сфере акушерства и гинекологии.
Причины антенатальной гибели плода
Данная патология может возникать под влиянием различных эндогенных и экзогенных факторов. К числу эндогенных факторов, вызывающих антенатальную гибель плода, относят инфекционные болезни (грипп, пневмонию, корь, краснуху, гепатит), гиповитаминозы, соматические заболевания (врожденные пороки сердца, сердечно-сосудистую недостаточность, тяжелые заболевания печени и почек, анемию различного генеза), сахарный диабет и другие болезни эндокринной системы матери.
Кроме того, в группу эндогенных причин антенатальной гибели плода включают гестозы (эклампсию, нефропатию), тяжелые аномалии развития плода, резус-конфликт, несовместимость группы крови, многоводие, маловодие, нарушения плацентарного кровообращения (при аномалиях прикрепления плаценты, отслойке плаценты, фетоплацентарной недостаточности и артериовенозных анастомозах сосудов общего хориона у близнецов), истинный узел пуповины, обвитие пуповины вокруг шеи плода и воспалительные заболевания репродуктивной системы матери.
Экзогенными факторами, провоцирующими антенатальную гибель плода, являются токсические воздействия (курение, алкоголизм, наркомания, токсикомания, прием некоторых лекарственных препаратов, острые и хронические отравления бытовыми и промышленными ядами), ионизирующее излучение и травмы живота. Согласно исследованиям, ведущие позиции в списке причин возникновения данной патологии занимают тяжелые пороки развития плода, патология плаценты, инфекции, травмы и интоксикации. Иногда причина антенатальной гибели плода остается невыясненной.
Патологическая анатомия
После смерти плод может оставаться в матке несколько дней, месяцев или даже лет. При этом возможна мацерация, мумификация либо петрификация. 90% плодов подвергаются мацерации – влажному некрозу, возникающему в результате контакта с околоплодными водами. Вначале омертвение тканей носит асептический характер. Через некоторое время после антенатальной гибели плода некротизированные ткани могут инфицироваться. Возможны тяжелые инфекционные осложнения, в том числе сепсис.
Мацерированный плод выглядит мягким, дряблым. На ранних стадиях мацерации кожа красноватая, покрытая пузырями, чередующимися с участками отслоившегося эпидермиса. При присоединении инфекции плод становится зеленоватым. Головка и туловище деформированы. Для выяснения причины антенатальной гибели плода проводится аутопсия. На вскрытии выявляется пропитывание тканей жидкостью и ателектаз легких. Хрящи и кости бурые или красноватые, эпифизы отделены от метафизов. При длительном пребывании в матке возможен аутолиз внутренних органов. Иногда при задержке в матке плод пропитывается кровью, образуя кровяной занос, который в последующем трансформируется в мясистый занос.
При многоплодии и обвитии пуповины плод нередко мумифицируется. Он сдавливается живым близнецом, уменьшается в размере, сморщивается. Иногда мумифицированный плод в последующем подвергается петрификации («окаменению» в результате отложения солей кальция). Петрификация чаще наблюдается при внематочной беременности, хотя может возникать и при нормальной гестации. Петрифицированный плод может годами находиться в матке либо в брюшной полости, не вызывая никаких патологических симптомов.
Симптомы и диагностика антенатальной гибели плода
Внутриутробная гибель плода сопровождается прекращением роста матки. Движения плода исчезают, тонус матки понижается или повышается. Молочные железы становятся вялыми. Возможны нарушение общего самочувствия, необъяснимая слабость, недомогание, боли и тяжесть в нижней части живота. Свидетельством антенатальной гибели плода является отсутствие сердцебиения. С 9-10 недели отсутствие сердечных сокращений выявляется при проведении УЗИ, с 13-15 – при использовании фонокардиографии плода или электрокардиографии. После 18-20 недели отсутствие сердцебиения определяется при обычной аускультации. Для подтверждения диагноза назначают дополнительные исследования: УЗИ, кардиотокографию, анализы крови на гормоны.
Характерными признаками антенатальной гибели плода являются снижение уровня эстриола, прогестерона и плацентарного лактогена. При амниоскопии в течение первых суток обнаруживаются зеленоватые околоплодные воды (изменение цвета вод обусловлено наличием мекония). В последующем цвет вод становится менее интенсивным, иногда выявляется примесь крови. В отдельных случаях в процессе диагностики антенатальной гибели плода используют рентгенографию. На рентгенограммах определяется газ в подкожной жировой клетчатке, сердце и крупных сосудах плода.
Взаимное расположение костей скелета нарушается. Края костей черепа заходят друг на друга или расходятся, образуя «ступеньку». В первом случае наблюдается уменьшение головки, во втором – уплощение или своеобразное мешковидное вытягивание черепа. Головка плода может быть отклонена в сторону. Позвоночник также деформируется. Возможны его выпрямление, лордоз или угловая деформация. Конечности плода располагаются хаотично. При петрификации в области околоплодной оболочки, туловища и конечностей просматриваются отложения солей кальция. При внутривенной урографии пациентки почки плода не контрастируются.
Лечение и профилактика антенатальной гибели плода
При гибели плода в I триместре возможен выкидыш. Если выкидыш не происходит, осуществляют медицинский аборт. При смерти во II триместре плод обычно самостоятельно не изгоняется, необходимо срочное родоразрешение. После всестороннего обследования и изучения состояния свертывающей системы крови пациентки осуществляют родовозбуждение. Вначале вводят эстрогены, глюкозу, витамины и препараты кальция, затем назначают окситоцин и простагландины. Для ускорения первого периода родов выполняют амниотомию.
При антенатальной гибели плода в III триместре возможны самостоятельные роды. При отсутствии родовой деятельности назначают стимуляцию. По показаниям проводят плодоразрушающие операции. При гидроцефалии, лобном и тазовом предлежании, угрозе разрыва матки и тяжелом состоянии пациентки осуществляют краниотомию. При запущенном поперечном предлежании выполняют декапитацию или эвисцерацию, при задержке плечиков в родовом канале – клейдотомию.
Профилактика антенатальной гибели плода включает в себя своевременное выявление генетических аномалий, диагностику и лечение соматических заболеваний, санацию хронических очагов инфекции, отказ от вредных привычек, прекращение контакта с бытовыми токсичными веществами, устранение профессиональных вредностей, предотвращение травматизма и продуманное назначение лекарственных препаратов в период беременности.
Антенатальная гибель плода при многоплодной беременности
Внутриутробная гибель плода выявляется в 6% многоплодных беременностей. Вероятность развития зависит от количества плодов и хорионов. Чем больше степень многоплодия, тем выше риск гибели одного из близнецов. При наличии общего хориона вероятность смерти одного из плодов увеличивается в несколько раз по сравнению с дихориальными двойнями. Непосредственными причинами антенатальной гибели плода становятся задержка внутриутробного развития, отслойка плаценты, тяжелые гестозы, хориоамнионит или образование артериовенозного анастомоза при общем хорионе.
Форма патологии зависит от времени гибели плода. На ранних сроках беременности (до 10 недель) наблюдается феномен «пропавшего близнеца». Погибший эмбрион отторгается либо абсорбируется. При наличии двух хорионов смерть одного близнеца никак не влияет на развитие другого. При общем хорионе у второго близнеца повышается вероятность ДЦП и задержки внутриутробного развития. Антенатальная гибель плода в подобных случаях часто остается нераспознанной и расценивается, как угроза прерывания беременности.
При смерти в конце первого либо начале второго триместра беременности погибший плод не исчезает, а мумифицируется. Он сдавливается увеличивающимся плодным пузырем брата или сестры, «высыхает» и уменьшается в размере. При общем хорионе у второго близнеца нередко возникают врожденные пороки развития, обусловленные поступлением в организм продуктов распада через общую систему кровообращения.
При многоплодии и подозрении на антенатальную гибель плода показана немедленная госпитализация для проведения обследования и решения вопроса о тактике ведения беременности. В процессе обследования определяют срок гестации и количество хорионов, оценивают состояние живого плода, выявляют соматические заболевания и болезни репродуктивной системы матери. При общем хорионе и антенатальной гибели плода, диагностированной в начале второго триместра, родителям рекомендуют рассмотреть вопрос о прерывании беременности в связи с высоким риском развития внутриутробной патологии у второго близнеца.
На сроке 25-34 недели гестации необходимо тщательное обследование выжившего плода (УЗИ, МРТ). При удовлетворительном состоянии плода показано пролонгирование беременности. Необходимость срочного родоразрешения при антенатальной гибели плода определяется с учетом состояния матери и выжившего ребенка, вероятности развития внутриутробных нарушений и риска осложнений, обусловленных недоношенностью. Показаниями к родоразрешению со стороны беременной становятся соматические заболевания и болезни репродуктивной системы, препятствующие прологнированию беременности. Относительными показаниями со стороны плода являются анемия, терминальный кровоток и угроза гибели плода при артериовенозных анастомозах. В качестве абсолютного показания к родоразрешению рассматривается антенатальная гибель плода после 34 недели многоплодной беременности.
При наличии двух хорионов срочное родоразрешение обычно не требуется. Больную помещают под постоянное наблюдение, включающее в себя ежедневный контроль температуры, АД, отеков и выделений, а также регулярные анализы для оценки состояния свертывающей системы крови. Состояние живого плода оценивают по результатам допплерометрии маточно-плацентарного кровотока, биометрии и эхографии головного мозга. После рождения осуществляют вскрытие погибшего близнеца и изучение плаценты для выявления причины антенатальной смерти плода.
Вконтакте
Google+
LiveJournal
Одноклассники
Мой мир
АНТЕНАТАЛЬНАЯ ГИБЕЛЬ ПЛОДА. АНАЛИЗ, ПЕРСПЕКТИВЫ - запись пользователя Синди (LybovZla) в сообществе Я ФАНАТКА своего ребёнка в категории Фанатичная беременность
чикиниться это чтоЭто нужно знать, такое, хоть и редко, но бывает.
http://gyna.medi.ru/ag11027.htm[I-027] АНТЕНАТАЛЬНАЯ ГИБЕЛЬ ПЛОДА. АНАЛИЗ, ПЕРСПЕКТИВЫГусак Ю.К., Чикин В.Г., Новикова А.В.
Рязанский государственный медицинский университет, Рязань Антенатальная гибель плода, которая составляет до 77,9% среди мертворожденных детей, актуальная клиническая проблема. Данное осложнение беременности это не только репродуктивные потери. В некоторых случаях оно может служить источником прямой угрозы здоровью и жизни беременной. Совершенствование тактики ведения беременности и родов у данной категории беременных не возможно без тщательного анализа каждого случая и изучения тонких патогенетических реакций, происходящих в организме женщины и приведших к внутриутробной гибели плода.В связи с актуальностью проблемы решено проанализировать случаи антенатальной гибели плода за 1994-2000 гг. Потери детей во время беременности за указанный промежуток времени составили 0,44% (48 наблюдений на 11023 родов). Эпидемиологический анализ показал, что на протяжении изучаемых лет данная заболеваемость имеет стабильный характер. В отличие от показателя общей перинатальной потери детей, которая согласно эпидемиологическим данным имеет умеренную тенденцию к нарастанию. Среди 48 пациенток с антенатальной гибелью плода большинство было первобеременных (47,9%). Средний возраст составил 25,8±0,93 лет. В 89,8% наблюдений течение данной беременности было осложненным (ранний токсикоз, угрожающее прерывание беременности, поздний гестоз и др.). В 71% беременность протекала с явлениями хронической фетоплацентарной недостаточности, что подтверждалось и данными гистологического исследования плаценты (дистрофические нарушения, отложения фибриноида, гипоплазия развития плаценты). В 6 наблюдениях хроническая фетоплацентарная недостаточность переросла в ее острую форму (преждевременная отслойка нормально расположенной плаценты). Патологические процессы в плаценте привели в 65% случаев к внутриутробной гипоксии и асфиксии, что и послужило основной причиной антенатальной гибели плода. Две трети обследуемых женщин во время данной беременности перенесли различные воспалительные заболевания. В итоге у 15% беременных внутриутробная инфекция стала основной причиной гибели плода (в том числе в 5 наблюдениях причиной гибели плода стал сифилис). При рождении у 21 беременной (42,9%) у плодов наблюдались отклонения в массе (ниже 10-й и выше 90-й перцентили).
Ввиду отсутствия одного из важных звеньев системы "мать-плацента-плод", антенатальная гибель плода представляет собой уникальную модель для изучения особенностей построения адаптивных программ в организме женщины. В наших исследованиях было доказано, что важную роль в становлении адаптации при беременности принадлежит плаценте. Синтез специфических протеинов зоны беременности и фертильных факторов различными отделами плаценты определяет своевременное включение и поддержание синтоксических адаптивных программ (Морозов В.Н. и соавт. 1999; Гусак Ю.К. и соавт. 2000)
Оценка синтетической активности плаценты по уровню специфических белков зоны беременности и фертильных факторов у беременных с внутриутробной гибели плода показала выраженное падение (в 3,8 раза) суммарного количества белков, в основном за счет снижения концентрации ТБГ и ХГЧ. Их содержание составило 16% и 32% соответственно от уровня здоровых беременных женщин. Концентрация АМГФ оставалась в пределах нормы. Содержание ПАМГ повышалось в 1,4 раза.
Состояние обмена веществ у женщин в обследованной группе характеризовалось рядом особенностей. Наблюдалось достоверное снижение концентрации холестерина на фоне не изменяющихся уровней общих липидов и триглицеридов. Напротив, содержание СЖК и глюкозы увеличивалось на 26,2% и 35,1% (соответственно) по сравнению со здоровыми беременными. При этом наблюдались выраженные изменения антиокислительных свойств крови. Резко снижался уровень АОА на 39,7%, а также активность каталазы на 32,9%. Депрессия антиокислительных компонентов крови обусловила резкое повышение уровня ПОЛ. Концентрация гидроперекиси увеличилась в 1,9 раза, а содержание малонового диальдегида возросло в 1,5 раза.
Изменения в обмене веществ привели к существенному нарушению агрегатного состояния крови, которое характеризовалось развитием картины коагулопатии потребления II-III степени. Наблюдалось потребление свертывающих факторов (снижение концентрации фибриногена в 1,7 раза с повышением концентрации продуктов деградации фибрина в 2 раза).В результате длительной активации свертывающей системы наблюдалось потребление и противосвертывающих факторов (снижение концентрации гепарина в 1,4 раза и антитромбина-3 в 1,2 раза) с тенденцией к возрастанию активности плазмина на фоне незначительного снижения антиплазминовых факторов (a2- микроглобулина, a1- антитрипсина). Выявленные нарушения коагуляционных свойств крови зависели от длительности течения плацентарной недостаточности и срока пребывания мертвого плода в утробе матери. Как следует из данных проведенного исследования при антенатальной гибели плода происходит нарушение белоксинтетической функции плаценты, особенно плодовых ее отделов, появляются признаки дизадаптации. Происходит преждевременная активация кататоксических программ адаптации. Развиваются характерные для этого процесса вегетативные реакции: увеличение активности ПОЛ, депрессия антиокислительных свойств крови, нарастание конечных продуктов ПОЛ в крови, прогрессивное потребление факторов Развивается своеобразная гиперадаптация, направленная на удаление мощного раздражителя - плода, путем мобилизации всех энергетических ресурсов. свертывающей и противосвертывающей системы. Биохимические данные подтверждают наличие хронического процесса плацентарной дисфункции.
Таким образом, анализ потерь детей во время беременности показал, что основными причинами их антенатальной гибели являются хроническая плацентарная недостаточность и инфекционные поражения. Поэтому своевременное распознавание и полноценное лечение плацентарной дисфункции в условиях женской консультации- основа профилактики этого осложнения беременности.
При оказании помощи женщинам с антенальной гибелью плода на этапе родильного стационара следует иметь в виду, что гемокоагуляционные расстройства у данной категории беременных в основном обусловлены хронической плацентарной недостаточностью. Длительность нахождения мертвого плода в утробе матери естественно усугубляет эти нарушения.
Внутриутробная смерть плода - это... Что такое Внутриутробная смерть плода?
гибель плода во время беременности (антенатальная смерть) или во время родов (интранатальная смерть). Среди причин антенатальной смерти плода значительное место занимают заболевания беременной инфекционной природы (грипп, пневмония, пиелонефрит и др.), пороки сердца, гипертоническая болезнь, сахарный диабет, анемия и другие экстрагенитальные заболевания, а также воспалительные процессы в половых органах. Причиной смерти плода нередко бывают тяжелый поздний токсикоз беременных, патология плаценты (предлежание, преждевременная отслойка, пороки развития) и пуповины (истинный узел), многоплодие, маловодие, несовместимость крови матери и плода по резус-фактору. К факторам, способствующим смерти плода, относят хроническую интоксикацию беременной (ртутью, свинцом, мышьяком, окисью углерода, фосфором, алкоголем, никотином, наркотиками и др.), неправильное применение (например, передозировка) лекарств, гипо- и авитаминоз, травму, а также неблагоприятные социально-экономические условия. Смерть плода в интранатальном периоде, кроме названных причин, может быть вызвана родовой травмой черепа и позвоночника плода. Непосредственной причиной смерти плода чаще бывают Внутриутробная инфекция, острая и хроническая гипоксия (см. Гипоксия плода), не совместимые с жизнью уродства плода. Иногда причина В. с. п. остается невыясненной. Мертвый плод может задерживаться в полости матки от нескольких дней до нескольких недель, месяцев, иногда лет. Внутриутробно он подвергается мацерации, мумификации или петрификации. Примерно в 90% случаев наблюдается мацерация — безгнилостное влажное омертвение тканей. Часто она сопровождается аутолизом внутренних органов плода, иногда их резорбцией. В первые дни после гибели плода мацерация асептическая, затем присоединяется инфекция. В ряде случаев инфицирование может привести к развитию Сепсиса у женщины. Мацерированный плод дряблый, мягкий, кожа у него морщинистая, с отслоившимся в виде пузырей и спущенным эпидермисом. В результате отслойки эпидермиса и обнажения дермы кожа плода имеет красноватую окраску, а при инфицировании приобретает зеленый цвет. Головка плода уплощенной формы, мягкая, с разъединенными костями черепа. Грудная клетка и живот уплощены. Мягкие ткани плода могут пропитываться жидкостью. Эпифизы костей отделяются от диафизов. Кости и хрящи окрашены в грязно-красный или бурый цвет. Признаком В. с. п. является врожденный ателектаз легких. Мумификация — сухое омертвение плода, наблюдается при смерти одного из плодов при многоплодной беременности, обвитии пуповины вокруг шеи плода. Плод сморщивается («бумажный» плод), околоплодные воды рассасываются. В редких случаях, чаще при внематочной беременности, мумифицированный плод подвергается петрификации (отложение солей кальция в тканях) — образуется так называемый литопедион, или окаменелый плод, который может находиться в организме матери многие годы бессимптомно.Клиническими признаками антенатальной смерти плода являются прекращение роста матки (размеры ее соответствуют сроку беременности на 1—2 нед. меньше истинного), снижение тонуса матки и отсутствие ее сокращений, прекращение сердцебиения и движений плода, исчезновение нагрубания молочных желез, недомогание, слабость, чувство тяжести в животе. Признаком интранатальной смерти плода служит прекращение его сердцебиения.
При подозрении на антенатальную смерть плода беременную необходимо срочно госпитализировать. Достоверно диагноз смерти плода подтверждают ФКГ и ЭКГ плода (отсутствие сердечных комплексов) и ультразвуковое исследование (в ранние сроки после гибели плода выявляют отсутствие дыхательных движений и сердцебиения плода, нечеткие контуры его тела, в последующем — разрушение структур тела). При амниоскопии (см. Плод) в первые сутки после антенатальной смерти плода обнаруживают зеленоватые (окрашенные меконием) околоплодные воды, в дальнейшем интенсивность зеленого цвета уменьшается, иногда появляется примесь крови. Кожа плода, хлопья казеозной смазки окрашены в зеленый цвет. При надавливании амниоскопом на предлежащую часть плода на ней остается углубление из-за отсутствия тургора тканей. Рентгенологическое исследование применяют редко. Рентгенологические признаки мертвого плода: несоответствие величины плода сроку беременности, уплощение свода и расплывчатость контуров черепа, черепицеобразное положение его костей, отвисание нижней челюсти, искривление позвоночника по типу лордоза, атипичное членорасположение (разбрасывание нижних конечностей), декальцинация скелета. При установлении диагноза антенатальной смерти плода в I триместре беременности плодное яйцо удаляют хирургическим методом (Выскабливание); возможен самопроизвольный выкидыш (см. Аборт). В случае гибели плода во II триместре беременности и при преждевременной отслойке плаценты показано срочное родоразрешение (способ его определяется степенью готовности родовых путей). Самопроизвольное изгнание мертвого плода во II триместре беременности наблюдается редко. Если показания к срочному родоразрешению отсутствуют, необходимо клиническое обследование беременной с обязательным исследованием свертывающей системы крови. Родовозбуждение начинают с создания в течение 3 дней эстрогенно-глюкозо-витаминно-кальциевого фона. Затем назначают окситоцин, простагландины. Введение средств, сокращающих матку, можно сочетать с электростимуляцией матки. Рекомендуется амниотомия. В III триместре беременности при антенатальной смерти роды, как правило, начинаются самостоятельно, в остальных случаях проводят стимуляцию родовой деятельности. В послеродовом периоде показана профилактика эндометрита, маточного кровотечения. При интранатальной гибели плода по показаниям прибегают к плодоразрушающим операциям (Плодоразрушающие операции). После рождения или извлечения из полости матки мертвого плода и последа проводят их паталогоанатомическое исследование. Макроскопически оценивают цвет, массу, размер, консистенцию, наличие патологических изменений плода и последа, осуществляют морфологическое и цитологическое исследование плаценты. В связи с трупным аутолизом исследование внутренних органов плода часто невозможно. Профилактика В. с. п. включает соблюдение беременными правил гигиены (в т.ч. режима питания и труда), раннюю диагностику, адекватное лечение осложнений беременности, экстрагенитальных и гинекологических заболеваний, правильное ведение родов. В случае антенатальной смерти плода целесообразно провести Медико-генетическое консультирование супружеской пары. Библиогр.: Беккер С.М. Патология беременности, Л., 1975; Бодяжина В.И., Жмакин К.Н. и Кирющенков А.П. Акушерство, с. 224, М., 1986; Гришенко В.И. и Яковцова А.Ф. Антенатальная смерть плода, М., 1978.Лекция № 27. Внутриутробная смерть плода. Плодоразрушающие операции
1. Внутриутробная смерть плода
Внутриутробная смерть плода – гибель плода во время беременности или во время родов. Гибель плода во время беременности относится к антенатальной смертности, гибель во время родов – интранатальной смерти. Причинами антенатальной смерти плода могут быть инфекционные заболевания беременной (грипп, брюшной тиф, пневмония, пиелонефрит и др.), экстрагенитальные заболевания (врожденные пороки сердца, гипертоническая болезнь, сахарный диабет, анемия и др.), воспалительные процессы в половых органах. Причиной смерти плода могут быть тяжелый ОПГ-гестоз, патология плаценты (пороки ее развития, предлежание, преждевременная отслойка) и пуповины (истинный узел), обвитие пуповины вокруг шеи плода, маловодие, многоплодие, резус-несовместимость крови матери и плода. Гибель плода в интранатальном периоде, кроме названных причин, может быть связана с черепно-мозговой травмой и повреждением позвоночника плода в процессе родов. Непосредственной причиной смерти плода чаще всего являются внутриутробная инфекция, острая и хроническая гипоксия, несовместимые с жизнью пороки развития плода. Иногда выяснить причину внутриутробной смерти не удается. Мертвый плод может длительное время (от нескольких дней до нескольких месяцев) находиться в полости матки и внутриутробно подвергаться мацерации, мумификации или петрификации. Чаще всего происходит мацерация (безгнилостное влажное омертвение тканей), как правило, сопровождающаяся аутолизом внутренних органов плода. В первые дни после гибели плода происходит асептическая мацерация, в дальнейшем присоединяется инфекция, которая может привести к развитию сепсиса у женщины. Мацерированный плод имеет характерный дряблый вид, мягкую консистенцию, кожу красноватой окраски, морщинистую с отслоившимся в виде пузырей эпидермисом. При инфицировании кожные покровы приобретают зеленый цвет. Головка плода мягкая, уплощенной формы, с разъединенными костями черепа. Грудная клетка и живот также имеют уплощенную форму. Врожденный ателектаз легких является достоверным признаком внутриутробной смерти плода. Клиническими проявлениями антенатальной смерти плода являются прекращение роста матки, исчезновение нагрубания молочных желез. Женщина предъявляет жалобы на недомогание, слабость, чувство тяжести в животе, отсутствие шевелений плода. При обследовании отмечается снижение тонуса матки и отсутствие ее сокращений, сердцебиения и шевелений плода. Признаком интранатальной смерти плода является прекращение его сердцебиения. При подозрении на антенатальную смерть плода беременную срочно госпитализируют для обследования. Достоверно диагноз смерти плода подтверждают результаты ФКГ и ЭКГ плода, которые регистрируют отсутствие сердечных комплексов, и ультразвуковое исследование. При УЗИ в ранние сроки после гибели плода определяется отсутствие его дыхательной деятельности и сердцебиения, нечеткие контуры его тела, в поздние сроки определяют разрушение структур тела. В случае антенатальной смерти плода в I триместре беременности плодное яйцо удаляют путем выскабливания полости матки. При смерти плода во II триместре беременности и при преждевременной отслойке плаценты требуется срочное родоразрешение. При этом способ родоразрешения определяется степенью готовности родовых путей. При отсутствии показаний к срочному родоразрешению проводят клиническое обследование беременной с обязательным исследованием свертывающей системы крови, затем приступают к проведению родовозбуждения, создавая в течение 3 дней эстрогенно-глюкозно-витаминно-кальциевого фона, после чего назначают введение окситоцина, простагландинов. С целью ускорения I периода родов производят амниотомию. При антенатальной смерти плода в III триместре беременности роды, как правило, начинаются самостоятельно. При интранатальной гибели плода по показаниям производят плодоразрушающие операции. Плодоразрушающие операции (эмбриотомии) – акушерские операции, при которых производят расчленение плода с целью облегчения его извлечения через естественные родовые пути. Как правило, такие операции проводят на мертвом плоде. На живом плоде они допустимы только в крайнем случае, при невозможности его рождения через естественные родовые пути, при уродствах плода (выраженной гидроцефалии), тяжелых осложнениях родов, угрожающих жизни роженицы, и при отсутствии условий для родоразрешения оперативным путем, позволяющим сохранить жизнь плода. Плодоразрушающие операции возможны только при полном или почти полном раскрытии маточного зева, истинной конъюгате таза более 6,5 см. Плодоразрушающие операции сопровождаются значительными техническими трудностями, болезненностью, нанесением тяжелой моральной травмы женщине, поэтому они требуют адекватной анестезии. При данных операциях методом выбора анестезии является кратковременный эндотрахеальный наркоз. К плодоразрушающим операциям относят краниотомию, декапитацию, эвисцерацию (экзентерацию), спондилотомию и клейдотомию.