Ишемическая болезнь сердца что это такое и чем ее лечить
как остановить болезнь и спасти жизнь от инфаркта
В этой статье мы узнаем:
- Что такое ИБС?
- Почему возникает ИБС?
- Симптомы ИБС, как отличить от инфаркта?
- К чему ведет ишемическая болезнь сердца?
- Лечение ИБС лекарствами. Перспективы. Что важно знать?
- Главная причина ИБС. Почему не удается справиться лекарствами?
- Как остановить прогресс ИБС и спасти жизнь от инфаркта?
 Согласно определению Всемирной организации здравоохранения ишемическая болезнь сердца (ИБС) представляет собой
острую или хроническую дисфункцию миокарда вследствие относительного или абсолютного уменьшения снабжения миокарда артериальной кровью, чаще всего связанную с патологическим процессом в системе коронарных артерий.
Согласно определению Всемирной организации здравоохранения ишемическая болезнь сердца (ИБС) представляет собой
острую или хроническую дисфункцию миокарда вследствие относительного или абсолютного уменьшения снабжения миокарда артериальной кровью, чаще всего связанную с патологическим процессом в системе коронарных артерий.
Таким образом, ИБС это хроническое кислородное голодание сердечной мышцы, которое ведет к нарушению ее нормальной работы. Недостаток кислорода ведет к нарушению всех функций нашего сердца. Именно поэтому ишемическая болезнь сердца – это комплексное понятие, которое включает в себя стенокардию, инфаркт миокарда и нарушения сердечного ритма.
Почему же возникает ИБС?
Для нормальной работы нашему сердцу необходимо постоянное поступление кислорода с кровью. Кровоснабжают наше сердце коронарные артерии и их ветви. До тех пор, пока просвет коронарных сосудов чистый и широкий – сердце не испытывает недостатка кислорода, а значит, способно эффективно и ритмично работать не обращая на себя внимания при любых условиях.
Уже к 35-40 годам обладать чистыми сосудами сердца становится все труднее. На наше здоровье все большее влияние оказывает привычный образ жизни. Повышенное артериальное давление и обилие жирной пищи в рационе питания способствуют накоплению холестериновых отложений на стенках коронарных сосудов. Так начинает сужаться просвет сосудов, от которых напрямую зависит наша жизнь. Регулярный стресс, курение в свою очередь приводят к спазму коронарных артерий, а значит, еще в большей степени снижают приток крови к сердцу. Наконец, малоподвижный образ жизни и чрезмерная масса тела как спусковой крючок неизбежно приводят к наиболее раннему появлению ишемической болезни сердца.
Симптомы ИБС. Как отличить от инфаркта?
Чаще всего самые первые заметные проявления ишемической болезни сердца это приступообразные боли в области грудины (сердца) - стенокардия. Болезненные ощущения могут «отдавать» в левую руку, ключицу, лопатку или челюсть. Эти боли могут быть как в виде резких колющих ощущений, так и в виде чувства давления («сердце давит») или жжения за грудиной. Такие боли часто заставляют человека застыть, прекратить любые действия и даже задержать дыхание до тех пор, пока они не пройдут. Сердечные боли при ИБС как правило длятся не менее 1 минуты и не более 15 минут. Их возникновению может предшествовать сильный стресс или физическая нагрузка, однако явных причин может и не быть. От инфаркта приступ стенокардии при ИБС отличает меньшая интенсивность болей, их продолжительность не более 15 минут и исчезновение после приема нитроглицерина .
Из-за чего же возникают приступы ИБС?
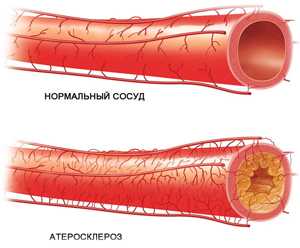 Когда мы обсуждали кровоснабжение сердца, то говорили, что чистые коронарные сосуды позволяют нашему сердцу эффективно работать при любых условиях. Холестериновые бляшки сужают просвет коронаров и снижают приток крови к миокарду (сердечной мышце). Чем больше затруднено кровоснабжение сердца, тем меньшие нагрузки оно способно выдержать без болевого приступа. Все это происходит потому, что любые эмоциональные и физические нагрузки требуют усиления работы сердца. Для того чтобы справиться с такой нагрузкой нашему сердцу необходимо больше крови и кислорода. Но сосуды уже забиты жировыми отложениями и спазмированы – они не позволяют сердцу получить необходимое питание. Что же происходит – нагрузка на сердце растет, а крови оно больше получить не может. Именно так развивается кислородное голодание сердечной мышцы, которое, как правило, и проявляется приступом колющих или давящих болей за грудиной.
Когда мы обсуждали кровоснабжение сердца, то говорили, что чистые коронарные сосуды позволяют нашему сердцу эффективно работать при любых условиях. Холестериновые бляшки сужают просвет коронаров и снижают приток крови к миокарду (сердечной мышце). Чем больше затруднено кровоснабжение сердца, тем меньшие нагрузки оно способно выдержать без болевого приступа. Все это происходит потому, что любые эмоциональные и физические нагрузки требуют усиления работы сердца. Для того чтобы справиться с такой нагрузкой нашему сердцу необходимо больше крови и кислорода. Но сосуды уже забиты жировыми отложениями и спазмированы – они не позволяют сердцу получить необходимое питание. Что же происходит – нагрузка на сердце растет, а крови оно больше получить не может. Именно так развивается кислородное голодание сердечной мышцы, которое, как правило, и проявляется приступом колющих или давящих болей за грудиной.
Известно – к возникновению ИБС всегда ведет несколько вредных факторов. Зачастую они связаны друг с другом. Но чем же они вредны?
Обилие жирной пищи в рационе – ведет к повышению холестерина в крови и его отложениям на стенках сосудов. Суживается просвет коронаров – снижается кровоснабжение сердца. Так, отчетливые приступы ИБС становятся заметны, если холестериновые отложения сужают просвет коронарных сосудов и их ветвей более чем на 50%.
Сахарный диабет – ускоряет процесс атеросклероза и отложения холестериновых бляшек на сосудах. Наличие сахарного диабета в 2 раза увеличивает риск возникновения ИБС и значительно ухудшает прогноз больных. Одним из опаснейших сердечных осложнений сахарного диабета является инфаркт миокарда.
Гипертония – повышенное артериальное давление создает чрезмерную нагрузку на сердце и кровеносные сосуды. Сердце работает в чрезмерно высоком режиме на истощение. Кровеносные сосуды теряют свою эластичность – способность расслабляться и пропускать больше крови при нагрузке. Происходит травматизация сосудистой стенки – важнейший фактор, ускоряющий отложение холестериновых бляшек и сужение просвета сосудов.
Малоподвижный образ жизни – постоянная сидячая работа за компьютером, передвижение на автомобиле и отсутствие необходимых физических нагрузок ведут к ослаблению сердечной мышцы, венозному застою. Слабому сердцу становится все тяжелее прокачивать застоявшуюся кровь. В этих условиях невозможно полноценное питание сердечной мышцы кислородом – развивается ИБС.
Курение, алкоголь, частый стресс – все эти факторы приводят к спазму коронарных сосудов – а значит, напрямую перекрывают кровоснабжение сердца. Регулярные спазмы сосудов сердца и без того перекрытых холестериновыми бляшками – опаснейший предвестник скорейшего развития стенокардии и инфаркта миокарда.
К чему ведет ИБС и почему ее необходимо лечить?
Ишемическая болезнь сердца – прогрессирующее заболевание. Из-за нарастающего атеросклероза, неконтролируемого артериального давления и образа жизни с годами кровоснабжение сердца ухудшается до критических величин. Неконтролируемая и нелеченая ИБС может перейти в инфаркт миокарда, блокады сердечного ритма и сердечную недостаточность. Что это за состояния и чем они опасны?
Инфаркт миокарда – это отмирание определенного участка сердечной мышцы. Развивается он, как правило, из-за тромбоза питающих сердце артерий. Такой тромбоз - результат прогрессирующего роста холестериновых бляшек. Именно на них и образуются со временем тромбы, которые способны перекрыть кислород нашему сердцу и создать угрозу для жизни.
При инфаркте миокарда возникает внезапный приступ нестерпимой, раздирающей боли за грудиной или в области сердца. Эта боль может отдавать в левую руку, лопатку или челюсть. В таком состоянии у больного выступает холодный пот, может падать артериальное давление, появляется тошнота, слабость и чувство страха за свою жизнь. Инфаркт миокарда отличается от приступов стенокардии при ИБС нестерпимой болью, которая продолжается долго, более 20-30 минут и незначительно снижается от приема нитроглицерина.
Инфаркт – угрожающее жизни состояние, которое может привести к остановке сердца. Именно поэтому при появлении вышеперечисленных симптомов необходимо немедленно вызвать скорую медицинскую помощь.
Нарушения ритма сердца – блокады и аритмии. Длительное нарушение адекватного кровоснабжения сердца при ИБС приводит к различным сбоям сердечного ритма. При аритмиях может значительно падать насосная функция сердца – оно неэффективно перекачивает кровь. Кроме того в случае грубого нарушения сердечного ритма и проводимости возможна остановка сердечной деятельности.
Нарушения сердечного ритма при ИБС могут протекать бессимптомно и регистрироваться лишь на электрокардиограмме. Однако в ряде случаев больные ощущают их в виде частого сердцебиения за грудиной («колотит сердце»), либо же наоборот очевидного замедления биений сердца. Такие приступы сопровождаются слабостью, головокружением и в тяжелых случаях могут приводить к потере сознания.
Развитие хронической сердечной недостаточности – является итогом нелеченной ишемической болезни сердца. Сердечная недостаточность – это неспособность сердца справляться с физическими нагрузками и полноценно обеспечивать кровью организм. Сердце становится слабым. При легкой сердечной недостаточности возникает выраженная одышка при нагрузках. В случае тяжелой недостаточности больной не способен переносить без боли в сердце и одышки самые легкие бытовые нагрузки. Такое состояние сопровождается отеками конечностей, постоянным чувством слабости и недомогания.
Таким образом, сердечная недостаточность – это результат прогресса ишемической болезни сердца. Развитие сердечной недостаточности способно значительно ухудшить качество жизни и привести к полной потере работоспособности.
Как ставят диагноз ИБС?
Диагноз ишемическая болезнь сердца выставляют по результатам инструментальных и лабораторных исследований. Выполняется анализ крови, с расшифровкой профиля холестерина и сахаров. Для оценки функционирования сердца (ритм, возбудимость, сократимость) проводится запись ЭКГ (электрокардиограммы). Для точной оценки степени сужения питающих сердце сосудов в кровь вводится контрастное вещество и выполняется рентгеновское исследование – коронароангиография. Совокупность данных исследований показывает текущее состояние обмена веществ, сердечной мышцы и коронарных сосудов. В сочетании с симптомами это позволяет поставить диагноз ИБС и определить прогноз течения заболевания.
Лечение ИБС лекарствами. Перспективы. Что важно знать?
Прежде всего, необходимо понимать, что лекарственные препараты не лечат главную причину возникновения ишемической болезни сердца - они временно приглушают симптомы ее течения. Как правило, для лечения ИБС назначается целый комплекс разных препаратов, которые необходимо принимать каждый день с момента назначения пожизненно. В терапии ИБС назначают препараты нескольких основных групп. Лекарства каждой группы обладают целым рядом принципиальных ограничений на применение у больных ИБС. Так лечение становится невозможным, либо опасным для здоровья при наличии определенных заболеваний у разных больных. Накладываясь друг на друга, эти ограничения значительно сужают возможности лекарственного лечения ишемической болезни сердца. Кроме того, совокупность побочных эффектов от разных препаратов, представляет собой по сути уже отдельное от ИБС заболевание, которое значительно снижает качество жизни человека.
На сегодня для лекарственной профилактики и лечения ИБС используются следующие группы препаратов:
- Антиагреганты
- В-адреноблокаторы
- Статины
- Ингибиторы АПФ
- Антагонисты кальция
- Нитраты
Каждая группа данных препаратов имеет совершенно определенные границы применимости и ряд сопутствующих побочных эффектов, о которых важно знать:
Антиагреганты - «разжижающие» кровь препараты. Наиболее часты в использовании аспиринсодержащие препараты. Все лекарственные средства данной группы противопоказаны при беременности и вскармливании. Препараты оказывают раздражающее и язвообразующее действие на желудок и кишечник. Именно поэтому прием данных средств представляет риск для больных, у которых уже есть язвенная болезнь желудка, 12-перстной кишки либо воспалительные заболевания кишечника. При длительном приеме аспиринсодержащих препаратов возникает риск развития аллергической реакции дыхательных путей. Это особенно важно учитывать, если у больного ИБС уже имеется бронхиальная астма или бронхит, т.к. лекарства могут вызвать приступ. Необходимо иметь в виду, что все препараты данной группы оказывают значительную нагрузку на печень и поэтому крайне нежелательны к применению при печеночных заболеваниях.
В-адреноблокаторы – огромная группа препаратов, которые занимают одно из главных мест в лекарственном лечении ИБС. Все бета-адреноблокаторы обладают значительными ограничениями для применения. Данную группу препаратов нельзя принимать больным с бронхиальной астмой, бронхитами, ХОБЛ и сахарным диабетом. Это связано с побочными эффектами в виде возможного бронхоспазма и скачками сахара в крови.
Статины – данные препараты применяются для снижения уровня холестерина в крови. Вся линейка препаратов запрещена при беременности и кормлении, так как статины могут вызывать аномалии развития плода. Препараты высоко токсичны для печени, в связи с чем не рекомендованы при соответствующих заболеваниях. В случае приема необходим регулярный лабораторный контроль за воспалительными показателями печени. Статины способны вызывать атрофию скелетной мускулатуры, а также усугублять течение уже имеющейся миопатии. По этой причине при возникновении болей в мышцах на фоне приема данных препаратов необходимо обратиться к врачу. Статины категорически не совместимы с приемом алкоголя.
Блокаторы кальциевых каналов – также используются в комплексе с другими средствами для снижения артериального давления. Вся группа данных препаратов запрещена к применению при беременности и кормлении. В случае сахарного диабета прием данной группы препаратов в лечении ИБС крайне нежелателен. Это связано с риском серьезных нарушений ионного баланса в крови. В случае пожилого возраста и наличия нарушений мозгового кровообращения прием препаратов данной группы сопряжен с риском развития инсульта. Препараты категорически несовместимы с приемом алкоголя.
Ингибиторы АПФ (ангиотензин-превращающего фермента) – наиболее часто применяются для понижения артериального давления при лечении ИБС. Снижают концентрацию важнейших ионов в крови. Пагубно влияют на клеточный состав крови. Токсичны для печени и почек, в связи с чем не рекомендованы к применению при соответствующих заболеваниях. При длительном применении вызывают постоянный сухой кашель.
Нитраты – наиболее часто применяются больными для снятия приступов боли в сердце (таблетка нитроглицерина под язык), могут назначаться также в целях профилактики стенокардии. Данная группа препаратов запрещена к применению при беременности и кормлении. Препараты оказывают серьезное влияние на тонус сосудов, в связи с чем их применение вызывает головную боль, слабость, понижение артериального давления. По этой причине лечение нитратами опасно для людей с нарушением мозгового кровообращения, гипотонией и внутричерепным давлением. При длительном применении нитратов значительно снижается их эффективность в связи с привыканием – прежние дозировки перестают снимать приступы стенокардии. Нитраты категорически несовместимы с приемом алкоголя.
Учитывая вышеизложенное, становится очевидно, что лечение ИБС лекарственными препаратами способно лишь временно сдерживать прогресс заболевания, вызывая значительные побочные эффекты у больного человека. Главным же недостатком лекарственной терапии является воздействие на симптомы заболевания без устранения самой причины развития ишемической болезни сердца.
Главная причина развития ИБС. Почему развивается это заболевание?
Ишемическая болезнь сердца – это болезнь обмена веществ. Именно из-за глубокого нарушения обмена веществ в нашем организме на сосудах откладывается холестерин, поднимается артериальное давление и происходит спазм сосудов сердца. С неуклонным прогрессом ИБС невозможно справиться не исправив обмен веществ в организме.
Как же исправить обмен веществ и остановить прогресс ИБС?
Широко известно – за артериальным давлением необходимо следить. Не менее известно что существуют строго определенные цифры «здорового» артериального давления, которые соответствуют норме. Все что выше и ниже – отклонение, приводящее к болезни.
Не менее известно, что постоянное потребление жирной и калорийной пищи ведет к отложению холестерина в сосудах, ожирению. Таким образом, становится понятно, что жиры и калории в пище также имеют строго определенную норму, в пределах которой человек здоров. Избыточное потребление жиров ведет к болезни.
Но как часто больные люди слышат о том, что их дыхание глубже нормы? Знают ли больные ишемической болезнью сердца, что именно чрезмерно глубокое дыхание каждый день играет ключевую роль в развитии их заболевания? Известно ли больным ИБС, что пока они дышат глубже здоровой физиологической нормы, никакие лекарства не смогут остановить прогресс заболевания? Почему так происходит?
Дыхание – одна из главнейших жизненно важных функций в нашем организме. Именно наше дыхание играет ключевую роль в обмене веществ. Работа тысяч ферментов, деятельность сердца, мозга и сосудов напрямую зависит от него. Дыхание, как и артериальное давление, имеет строго определенные, нормы, при которых человек здоров. Годами больные ишемической болезнью сердца дышат чрезмерно глубоко. Чрезмерно глубокое дыхание меняет газовый состав крови, разрушает обмен веществ и приводит к развитию ишемической болезни сердца. Так при глубоком дыхании:
- Происходит спазм сосудов питающих сердце. Т.к. из нашей крови чрезмерно вымывается углекислый газ – естественный фактор расслабления сосудов
- Развивается кислородное голодание сердечной мышцы и внутренних органов – без достаточного количества углекислого газа в крови кислород не может поступать к сердцу и тканям
- Развивается артериальная гипертония – подъём артериального давления – рефлекторная защитная реакция нашего организма на кислородное голодание органов и тканей.
- Нарушается течение важнейших обменных процессов. Чрезмерная глубина дыхания нарушает здоровые пропорции газов крови и ее кислотно-щелочное состояние. Это влечет за собой срыв нормальной работы целого каскада белков и ферментов. Все это способствует нарушению обмена жиров и ускоряет отложение холестерина в сосудах.
Таким образом, чрезмерно-глубокое дыхание является важнейшим фактором развития и прогрессирования ишемической болезни сердца. Именно поэтому прием целых горстей лекарственных препаратов не позволяет остановить ИБС. Принимая лекарства, больной продолжает дышать глубоко и разрушать обмен веществ. Дозировки растут, болезнь прогрессирует, прогноз становится все более серьезным – а глубокое дыхание остается. Нормализация дыхания больного ИБС - приведение его к здоровой физиологической норме, способно остановить прогресс болезни, оказать огромную помощь при лечении лекарствами и спасти жизнь от инфаркта.
Как же можно нормализовать дыхание?
 В 1952 году советский ученый-физиолог Константин Павлович Бутейко совершил революционное открытие в области медицины – Открытие болезней глубокого дыхания. На его основе он разработал цикл специальных дыхательных тренировок, который позволяет восстановить здоровое нормальное дыхание. Как показала практика тысяч больных, которые прошли через центр Бутейко – сама по себе нормализация дыхания навсегда избавляет от необходимости в лекарствах больных с начальными степенями заболевания. В тяжелых, запущенных случаях дыхание становится огромной помощью, позволяющей совместно с лекарственной терапией спасти организм от безостановочного прогресса болезни.
В 1952 году советский ученый-физиолог Константин Павлович Бутейко совершил революционное открытие в области медицины – Открытие болезней глубокого дыхания. На его основе он разработал цикл специальных дыхательных тренировок, который позволяет восстановить здоровое нормальное дыхание. Как показала практика тысяч больных, которые прошли через центр Бутейко – сама по себе нормализация дыхания навсегда избавляет от необходимости в лекарствах больных с начальными степенями заболевания. В тяжелых, запущенных случаях дыхание становится огромной помощью, позволяющей совместно с лекарственной терапией спасти организм от безостановочного прогресса болезни.
Для того чтобы изучить метод доктора Бутейко и достигнуть значимого результата в лечении необходим контроль опытного методиста. Попытки самостоятельно нормализовать дыхание, используя материалы непроверенных источников, в лучшем случае не приносят результата. Необходимо понимать дыхание – жизненно важная функция организма. Постановка здорового физиологического дыхания несет огромную пользу, неправильное дыхание несет огромный вред здоровью.
Если вы желаете нормализовать ваше дыхание – подайте заявку на прохождение курса заочного обучения методу Бутейко по интернету. Занятия проходят под контролем опытного методиста, что позволяет достигнуть необходимого результата в лечении заболевания.
Главный врач Центра эффективного обучения методу Бутейко,
Врач-невролог, мануальный терапевт
Константин Сергеевич Алтухов
Видео: "Вводная лекция о методе доктора Бутейко"
причины, симптомы, диагностика и лечение
Нехватка кровоснабжения в переводе с латинского — это ишемия сердца. Кровь при ишемии просто не в состоянии пройти через коронарные артерии в потребном количестве по причине закупорки последних или сужения. Сердечная мышца поэтому не получает необходимого количества кислорода, а если вовремя не проводить лечение, то уже и не сокращается, что, соответственно, приводит к гибели больного.
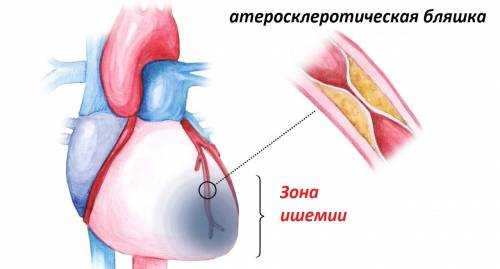
Причины возникновения
Основные причины сужения коронарных артерий — холестериновые атеросклеротические бляшки, отлагающиеся постепенно на их внутренних поверхностях, начиная, кстати, еще с молодого возраста. Со временем их становится только больше, и при сужении просвета сосуда до 70% без лечения начинается кислородное голодание сердечной мышцы.
Вывод отработанных веществ из клеток при ишемии сердца также становится затруднительным. Если бляшка полностью закупоривает сосуд и перекрывает кровоток, ишемическая болезнь (ИБС) сердца переходит в самую острую фазу — развивается инфаркт миокарда. Другая причина ишемии сердца, помимо развития атеросклеротических бляшек — воспалительный процесс в артериях или спазм.

Группы риска
Наибольший риск возникновения ишемии имеется у пациентов с атеросклерозом или с предпосылками к его развитию:
- с повышенным холестерином;
- с гипертонией и диабетом;
- употребляющих много высококалорийной пищи с малым количеством масел растительных и свежих овощей;
- с избыточным весом, курящих.
Огромную роль в развитии ишемии сердца играет неблагоприятная наследственность и нарушенный обмен веществ, особенно если признаки заболевания проявляются на фоне нервного перенапряжения и отсутствия физической активности.
Как распознать возникновение ИБС
Обычно начальные симптомы ишемии сердца проявляются при эмоциональном стрессе или физической нагрузке. Сердце как будто что-то сдавливает, за грудиной возникает тяжесть. Форма заболевания определяется тем, насколько выраженным является кислородное голодание, как быстро оно возникает и как долго держится. При лечении различают следующие типы ишемии:
- Немая форма (бессимптомная) ишемии, при которой ощущений болевых не испытывается, а заболевание сердца выявляется после обследования. Обычно характерно для ранних стадий ишемии, может возникать непосредственно после инфаркта.
- Аритмическая форма ишемии, распознается по возникновению мерцательной аритмии, других нарушений ритма.
- Стенокардия, признаки которой обычно проявляются при нагрузке болью за грудиной. Подробные ощущения могут возникать также при переедании. Приступ стенокардии сопровождается сдавливанием, тяжестью или даже жжением в грудной клетке. Отдаваться болевые ощущения могут и в левую руку, предплечье, шею, зубы. Зачастую появляется удушье, потемнение в глазах, обильное потоотделение и слабость.
Чаще приступы стенокардии возникают в утренние часы. Это могут быть короткие по 5-10 минут проявления, повторяющиеся с разной частотой. Купировать этот приступ надёжнее всего прекращением всякой физической нагрузки, эмоциональным успокоением и приемом нитроглицерина. Использовать его при отсутствии результата можно с интервалом в пять минут до трех раз подряд.
Стенокардия также подразделяется на два вида:
- Стабильная, хроническая форма ИБС, приступы при которой проявляются с одинаковой примерно частотой, при равной нагрузке и длительное время имеют одинаковый характер.
- Прогрессирующая форма (нестабильная), частота приступов при которой со временем увеличивается, тяжесть также может возрастать.
В последнем случае порог физических нагрузок для возникновения приступа также становится всё меньшим, боли в сердце могут не оставлять пациента и в отсутствии какого-либо физического напряжения. Эта форма ишемии сердца при отсутствии лечения часто перерастает в инфаркт миокарда.
Когда нужно обращаться к врачу
Чтобы повысить эффективность лечения ишемии и не доводить болезнь до критических стадий, к врачу следует обращаться сразу после того, как появятся первые симптомы сердечной ишемии:
- Временами вы ощущаете боль за грудиной;
- Дышать иногда бывает тяжело;
- В работе сердца вы иногда ощущаете перебои;
- Переносить даже небольшие физические нагрузки вроде подъема по лестнице вам удается с трудом;
- У вас случаются приступы головокружения, одышки, часто ощущается усталость, временами случаются обмороки;
- Сердце иногда как будто вырывается из груди без видимых причин.
Если вышеназванные симптомы в вашем случае имеют место, то это уже серьезный повод обратиться к кардиологу или терапевту для проведения комплексного лечения.
Диагностирование
Полноценная диагностика ишемии сердца подразумевает проведение ряда обследований:
- первым делом вам будет измерено давление;
- нужно будет сдать биохимию крови и общий анализ, чтобы определить в ней уровень холестерина;
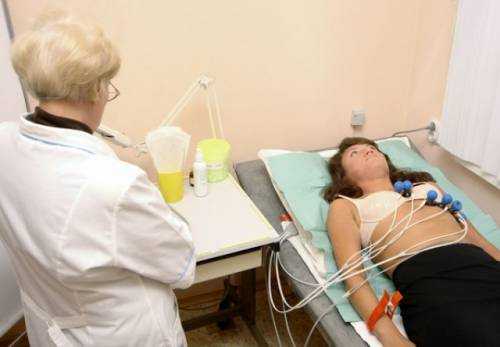
- потребуется пойти и на ЭКГ — электрокардиографию, а также выполнить нагрузочный тест.
Последний тест при ишемии сердца проводится на специальном велосипеде (велоэргометре) с прикрепленными к груди датчиками. Пока вы будете крутить педали, специалист-кардиолог определит, при какой физической нагрузке в вашем организме начинаются опасные изменения.
В отдельных случаях при ишемии вас также могут направить на УЗИ (ультразвуковое исследование) сердца на предмет проверки работы миокарда. Самая точная картина, показывающая, какая артерия и насколько сужена, дает другое исследование — ангиография. При его проведении в кровеносное русло вводится вещество, делающее видимыми коронарные артерии при рентгеновском обследовании. В результате специалист определяет, как движется по сосудам кровь и в каком именно месте находится затор.
Лечение
Ишемия сердца всегда развивается постепенно, поэтому очень важно на ранней стадии ишемии выявить заболевание и приступить к лечению. Для этого используется набор препаратов:
- Для расширения сосудов — нитросорбит, нитроглицерин;
- Препятствующие образованию тромбов — гепарин, аспирин;
- Препараты для борьбы с высоким холестерином и питающие клетки сердца кислородом.

Иногда при лечении ишемии сердца применяют другие препараты, например, бета-блокаторы, которые понижают давление и замедляют работу сердца, в результате чего ему требуется меньшее количество кислорода. В стационаре применяются также лекарства, растворяющие уже имеющиеся тромбы. Также больные самостоятельно могут применять успокоительные, лучше растительного происхождения, т. к. именно стрессы зачастую провоцируют новые приступы ишемической болезни. Использовать можно, например, пустырник или валериану.
Тем не менее, все вышеназванные препараты способны лишь замедлить развитие заболевания. Лечение ишемии сердца, особенно в тяжелых ее проявлениях возможно лишь путем хирургического вмешательства.
Аортокоронарное шунтирование
В ходе этой операции хирурги имплантируют новый сосуд. Это шунт, по которому к сердцу теперь будет в обход поврежденного участка поступать достаточное количество крови. Как донорский сосуд обычно используется большая подкожная вена ноги, если, правда, пациент не страдает варикозной болезнью. Одним концом вена подшивается к аорте, другим же — к сосуду ниже участка сужения, после чего поток крови устремляется по созданному искусственно руслу.
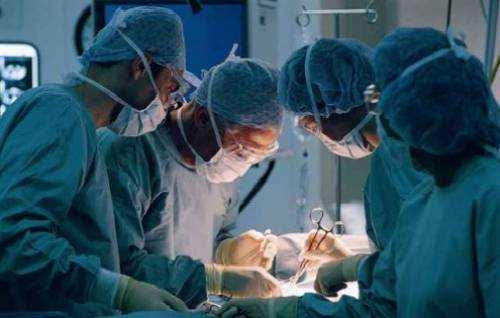
После операции приступы стенокардии у пациента пропадают, он прекращает принимать большую часть лекарств, без которых ранее существовать было невозможно и возвращается по сути к нормальной жизни. Но и этот вновь созданный шунт со временем также может быть перекрыт холестериновыми бляшками и привести к новому развитию ишемии сердца, поэтому за состоянием здоровья пациент следить также обязан.
Ангиопластика
В ходе этой операции хирург механически расширяет участок суженной артерии, происходит восстановление кровотока при ишемии. Для этого в бедренную артерию вставляется баллонный катетер в виде гибкой трубки и проводят ее в коронарные артерии.
Когда трубка доходит до участка сужения сосуда, надетый на катетер баллончик раздувается и устанавливается стент — устройство, напоминающее распорку для предотвращения сужения сосуда. Эта операция значительно легче переносится, но она противопоказана больным диабетом и тем, у кого протекает острая фаза заболевания, а поражение сосудов уже слишком сильное.
Профилактика ишемической болезни
Действенный способ профилактики и лечения ИБС — смена образа жизни, что устранит сами причины ишемии сердца. Поменять нужно будет следующие привычки:
- Отказаться от табакокурения;
- Соблюдение диеты, включающей нежирную пищу, употребление свежих овощей, фруктов;
- Ежедневно проявлять физическую активность, заниматься лечебной физкультурой, постепенно снижать массу тела;
- Следить за артериальным давлением, поддерживать его в норме;
- Научитесь эффективно снимать стрессы релаксацией или приемами йоги.
Больные ишемией сердца должны также обязательно иметь полноценный отдых, спать необходимо не менее 8 часов. Нельзя переедать, а последний за сутки прием пищи должен быть осуществлен не позднее, чем за 3 часа до сна. Почаще бывайте на свежем воздухе и увеличивайте постепенно продолжительность прогулок.
Народные методы профилактики ИБС
Чтобы избежать в будущем возникновение ишемии сердца или затормозить ее развитие, наряду с традиционным лечением оказывается крайне полезным следование народным старым рецептам.

Лечение ишемии шиповником и боярышником
Очень полезно пить при лечении ишемии сердца настой боярышника и шиповника. Плоды заваривать нужно как чай, в течение 2-х часов настаивая, и 3-4 раза по полстакана в день выпивать.
Шиповник можно использовать и для ванны. 500 г шиповника нужно залить кипятком объемом 3 л и в течение десяти минут варить смесь на медленном огне. Далее она остужается и процеживается, добавляется в ванну. Температуру воды держите порядка 38 градусов, процедур для получения хорошего результата необходимо будет провести не менее 20.
Польза чеснока
На 15% содержание холестерина можно снизить, употребляя в день всего по три зубчика чеснока. Для профилактики ишемии и лечения атеросклероза можно приготовить следующим образом:
- Очистите средний молодой чеснок, растолките его в кашицу, переложите в банку;
- Залейте чесночную массу стаканом масла подсолнечного, поставьте в холодильник;
- Через день выдавите в стакан примерно одну столовую ложку лимонного сока, добавьте чайную ложку приготовленного чесночного масла и полученную смесь проглотите.
Делайте это ежедневно по 3 раза за полчаса до приема пищи. После трех месяцев курса сделайте перерыв, после чего лечение ишемии чесноком можно будет возобновить.
Народные рецепты лечения ишемии
Лечение ишемии сердца наряду с выписанными кардиологом препаратами можно проводить и с использованием народной медицины. Ниже представим несколько эффективных рецептов, зачастую помогающих успешнее излечиваться от ишемической болезни и устраняющие причины ее возникновения:
- Фенхель. 10 гр. плодов залейте стаканом кипятка. Погрейте недолго в водяной бане смесь, охладите и процедите. Объем после этого нужно довести до 200 мл. Принимать отвар следует до четырех раз ежедневно по столовой ложке. Особенно помогает при лечении коронарной недостаточности.
- Мед с хреном. Натрите на мелкой терке хрен, чайную ложку которого смешайте с таким же количеством меда. Делать это нужно непосредственно перед употреблением, средство же для лечения принимать желательно месяц. Запивать смесь можно только водой.
- Сушеница болотная. Залейте ее (10 г) стаканом кипятка и на 15-ть мин. поставьте на водяную баню. За ¾ часа охладите смесь, процедите, доведите объем до 200 мл. Выпивать следует средство по полстакана после еды. Эффективно помогает при лечении стенокардии.
- Чай из боярышника. Плоды сушеные заварите также, как обычный чай. Цвет — как не очень крепкий черный чай. Применяется при ишемии сердца и любых сердечных заболеваниях, пить можно с сахаром.
- Боярышник с пустырником. Считалось ранее незаменимым средством лечения ишемии сердца. Плоды боярышника смешайте с пустырником по 6 ложек столовых. Залейте 7-ю стаканами крутого кипятка, но завар не кипятите. Емкость укутайте одеялом и настаивайте сутки. Далее настой процедите, ежедневно до 3-х раз можете его принимать. Смешайте при желании с шиповником (отваром), но не подслащивайте. Храните в холодильнике.
- Лист земляники. Залейте 20 г листьев кипятком, стакан смеси кипятите четверть часа, после чего ее нужно настоять в течение двух часов. Отвар процедите и доведите кипяченой водой его количество до первоначального. Принимайте при ишемии по столовой ложке до четырех раз в день в любое время.

Питание при ИБС
Прием одних лишь таблеток при ишемии сердца, назначенных врачом, недостаточен для получения результата лечения. Важно также для снижения холестерина и укрепления сердца правильно питаться. Прежде всего нужно максимально ограничить употребление продуктов, богатых насыщенными жирами. Это в основном пища животного происхождения — мясо, яйца, молоко, сливочное масло, колбасы.
Ишемия сердца — не повод полностью отказаться от этих продуктов, но при этом молоко нужно употреблять исключительно обезжиренное, а мясо — постное, без жира. Лучший вариант в этом случае — индейка, телятина, цыплята и мясо кролика. Весь видимый жир с мяса при приготовлении блюд нужно удалять. А при запекании в духовке для удаления лишнего жира мясо помещайте на решетку. При приготовлении яичницы и омлета на порцию используйте не более одного яйца. Для увеличения объема блюда добавляйте только белок.
Рыбу, напротив, при ишемии сердца следует выбирать самую жирную, например, скумбрию. В рыбьем жире много важных компонентов для холестеринового обмена. И еще в морской рыбе много йода, предотвращающего образование склеротических бляшек. В избытке этот компонент содержится и в морской капусте. Последняя к тому же растворяет и кровяные сгустки, являющиеся причиной возникновения тромбов.
Ненасыщенные жиры, напротив, для больных ишемией сердца необходимы. В организме они способствуют выработке т. н. «полезного» холестерина. Эти компоненты содержатся в растительном масле, любом — оливковом, подсолнечном и т. д. Уменьшают количество холестерина продукты, в которых велико содержание пищевых волокон. Это овощи, хлеб с отрубями, орехи, бобы.
Ягоды также очень полезны при ишемии сердца, т. к. в них содержится салициловая кислота, предупреждающая образование тромбов. Нужно употреблять бананы, персики, курагу и другие продукты, богатые калием. Отказаться же следует от соленых и слишком острых блюд, не пейте также много жидкости. Принимать пищу лучше небольшими порциями до пяти раз в день. Пару раз в неделю ограничьтесь вегетарианской пищей.
Значение физической нагрузки при ИБС
При лечении ишемии сердца немаловажное значение имеют физические тренировки. Если заболевание находится в первоначальной стадии, больному показаны плавание, велосипед – не слишком интенсивные нагрузки циклического характера. Они не должны проводиться лишь в периоды обострения.
Если у больного тяжелая форма ишемии сердца, то в качестве нагрузки применяются комплексы специальной лечебной гимнастики. Подбирается он лечащим врачом с учетом состояния пациента. Занятия должны проводиться инструктором в стационаре, поликлинике и под контролем врача. После проведения курса пациент может дома самостоятельно выполнять те же упражнения.
Ишемическая болезнь сердца, что это такое и чем ее лечить?
 Ишемическая болезнь сердца является грозным заболеванием, от которого в России ежегодно умирает 700 тыс. пациентов.
Ишемическая болезнь сердца является грозным заболеванием, от которого в России ежегодно умирает 700 тыс. пациентов.
От патологии страдают преимущественно мужчины в возрасте от 55 до 65 лет. Невылеченная болезнь, или несвоевременное начало ее терапии может привести к инвалидизации, или даже смерти больного.
ИБС развивается на фоне нарушения баланса между потребностью в кровоснабжении сердечной мышцы и фактическим коронарным кровообращением. Еще один вариант – потребность в кровоснабжении остается прежней, но коронарное кровообращение резко нарушается.
Что это такое?
Ишемическая болезнь сердца – патологическое нарушение деятельности миокарда, вызванное недостаточным или внезапно прекратившимся кровоснабжением сердечной мышцы.
Для данного заболевания характерно возникновение острых (инфаркта миокарда или остановки сердца) или хронических (стенокардии, постинфарктного кардиосклероза, сердечной недостаточности) состояний.
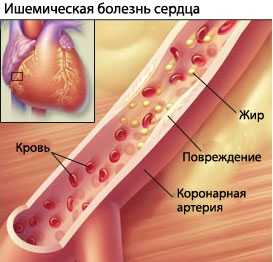
Причины возникновения
Чаще всего ишемическая болезнь сердца является следствием достижения человеком определенного возраста. У пациентов старше 50 лет патология встречается намного чаще, хотя у некоторых молодых людей тоже могут проявляться отдельные ее симптомы. Ситуация с ИБС весьма неоднозначна, поскольку у некоторых пациентов болезнь проявляется раньше, у других позже, а у кого-то может и вовсе не возникнуть даже в преклонном возрасте.
На развитие патологии влияют многочисленные факторы – как патологические, так и внешние. Ускорить возникновение ИБС может наличие у пациента:
- вредных привычек;
- пристрастия к вредной пище;
- ожирения или лишнего веса;
- генетической предрасположенности к болезни;
- сахарного диабета;
- артериальной гипертензии и пр.
Гиподинамия и несоблюдение диеты при наличии ССЗ тоже может привести к развитию ишемической болезни сердца.
Вышеперечисленные факторы предрасполагают к развитию атеросклеротического заболевания, которое возникает вследствие нарушения соотношения разных типов холестерина. Патологи возникает при длительном повышении уровня ЛПНП (липопротеинов низкой плотности, или вредного холестерина) и снижении ЛПВП (липопротеинов высокой плотности, или «хорошего» холестерина). Образование холестериновых бляшек вызывает сужение просвета коронарных сосудов, на фоне чего развивается ишемия.
Именно по этой причине крайне важно регулярно вымерять концентрацию холестерола в крови. И касается это, прежде всего, гипертоников, пациентов с ожирением и вредными привычками. Лицам с подобными заболеваниями в семейном анамнезе тоже рекомендуется следить за уровнем ЛПНП.
ИБС более всего подвержены представители мужского пола. Дело в том, что женский организм продуцирует половые гормоны, защищающие сосуды от холестериновых отложений, у мужчин же концентрация таких веществ мизерна. Хотя в климактерическом периоде, когда показатели эстрогенов и прогестерона понижаются, АСБ и, следовательно, ишемическая болезнь, может дать о себе знать.
Несоблюдение диеты при ССЗ и злоупотребление вредной пищей тоже ведет к переизбытку вредного холестерина в организме. Особенно актуальной данная проблема является в развитых странах Европы, а также в США.
В меню многих людей преобладают жирные сорта мяса, сливочное масло, твердые сорта сыра, яйца и разные виды икры. Такая продукция должна быть ограничена по максимуму, но полностью исключать ее из рациона нужно не всегда. В конце концов, с едой в организм человека поступает лишь незначительное количество холестерина, ведь большая его часть синтезируется печенью.
Поэтому вредность холестерина – вопрос относительный и неоднозначный. Ведь известно, что вещество принимает активное участие во многих обменных процессах.
Симптомы и формы ишемической болезни сердца
Общепринятой считается классификация ИБС, утвержденная в 1979 году. Такая градация патологии подразумевает ее разделение на несколько самостоятельных заболеваний, имеющих свои специфические симптомы, но относящиеся к одному классу. К тому же разнится у этих недугов лечение и прогнозы на жизнь, что тоже послужило причиной такого классифицирования.
На сегодняшний день выделяют 5 основных клинических форм ишемической болезни сердца. Каждая из них требует более детального рассмотрения.
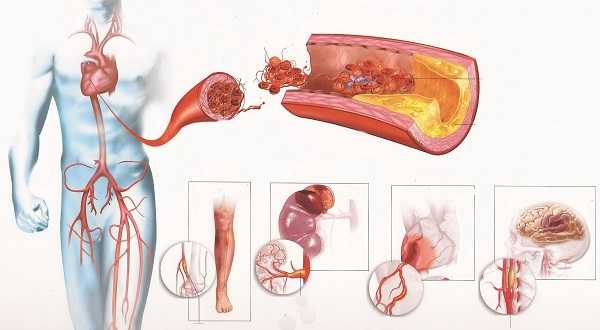
Внезапная сердечная или коронарная смерть
Это самая опасная форма ишемической болезни сердца, сопровождающаяся высоким процентом летальности. Смерть может наступить мгновенно, либо в течение 6 часов с момента развития приступа, для которого характерна сильная боль за грудиной. Причины данного состояния могут крыться в:
- сердечных аритмиях;
- полной обтурации коронарных артерий;
- выраженной электрической нестабильности сердечной мышцы.
Внезапная сердечная/коронарная смерть чаще всего наступает вследствие чрезмерного употребления алкогольных напитков. Обычно пациенты даже не догадываются о наличии у них ишемической болезни сердца, чем подвергают себя еще большей опасности развития данного состояния и, как следствие, внезапному летальному исходу.
Инфаркт миокарда
Это довольно тяжелая форма ИБС, способная приводить к инвалидизации или гибели пациента. Больные с инфарктом миокарда жалуются на сильнейшую, острую, раздирающую боль в сердечной зоне или за грудиной. Болевые ощущения могут иррадиировать в лопатку, левую руку, нижнюю челюсть. Продолжительность приступа – более 30 минут.
Отличительной чертой инфаркта миокарда является то, что после приема нитроглицерина болевые ощущения не проходят полностью. Они могут лишь ненадолго или незначительно уменьшаться.
Параллельно с этим пациента мучают ощущения нехватки воздуха, может появиться холодный пот, выраженная слабость, гипотония, приступ страха или паники. Инфаркт нередко сопровождается тошнотой, иногда с рвотой. Для болезни характерно омертвение тканей сердечной мышцы – миокарда, по причине чего орган теряет возможность нормально сокращаться. Здоровая же часть сердца начинает работать с повышенной нагрузкой, что впоследствии может привести к разрыву омертвевших тканей. Именно по этой причине в народе инфаркт называют «разрывом сердца».
Любая физическая нагрузка представляет серьезную опасность для жизни больного. Суть проводимой терапии заключается в ускорении процесса рубцевания омертвевших тканей сердца, а орган продолжил функционировать. Такой эффект достигается за счет применения специальных медикаментозных препаратов. При отсутствии противопоказаний больным разрабатывается индивидуальный график физических занятий.
Стенокардия
Стенокардия сопровождается сильными болями в левой части грудной клетки, локализация – загрудинное пространство. Возникает чувство тяжести, давления в области сердца. Ранее такое явление называли «грудной жабой».
Болевой синдром может иметь разный характер – давящий, колющий, сжимающий. Боли могут отдавать в левую лопатку, руку, нижнюю челюсть, желудок. Наряду с ними способны проявиться и такие симптомы, как чувство тревожности или страха, холодный пот, тремор конечностей, нехватка воздуха.
Стенокардический приступ длится обычно на протяжении нескольких минут. Развивается он внезапно и, как правило, в то время, когда человек выполняет активные физические нагрузки. По причине проявления стенокардии больной должен останавливаться, чтобы подождать, пока состояние самостоятельно пройдет. Вследствие этого стенокардия еще получила название «болезни обозревателей витрин».
Нарушения сердечного ритма и проводимости
Данная форма ИБС насчитывает множество других разновидностей сердечных нарушений. Их причиной является сбой в процессе проведения сердечных импульсов по проводящей сердечной системе. Вследствие этого у больных появляются жалобы на чувство, будто сердце работает с перебоями, трепещет, замирает.
Подобные нарушения сердечного ритма или проводимости могут возникать на фоне сбоев в работе эндокринной системы, расстройства метаболизма, лекарственного или токсического воздействия на организм. В некоторых случаях аритмии вызваны структурными изменениями в проводящей системе сердца и тканях миокарда.
Сердечная недостаточность
Сердечная недостаточность – патология, которая характеризуется неспособностью сердца к снабжению организма необходимым количеством крови по причине снижения сократительной активности миокарда. Болезнь часто развивается после перенесенных пациентами инфарктов, аритмий или нарушений сердечной проводимости.
При любой этиологии данного заболевания работа сердца нарушена и неудовлетворительна. Для СН характерно возникновение:
- одышки в состоянии покоя;
- отечности нижних конечностей;
- набухания вен на шее;
- увеличения печени в размерах;
- общей слабости даже при незначительной физической нагрузке и в покое.
Помимо этого, во время прослушивания грудной клетки врач может услышать легочные хрипы.
Статистический учет заболеваемости ИБС осуществляется с использованием МКБ 10 пересмотра. Патология может протекать в острой форме в виде инфаркта миокарда или внезапной коронарной смерти. Другими формами болезни являются стабильная стенокардия, кардиосклероз, ХСН.
Диагностика
Диагностика ишемической болезни сердца является трудоемким процессом, требующим проведения целого ряда исследовательских процедур. И касается это не только аппаратного обследования, но и лабораторных анализов.
Для начала проводится подробный опрос пациента, во время которого врач изучает симптоматику, тревожащую больного. Далее обязательно осуществляется фонендоскопия – процедура прослушивания грудной клетки (в данном случае – сердца) при помощи фонендоскопа. Только после этого назначаются другие диагностические процедуры:
- ЭКГ. При помощи электрокардиографа фиксируются электрические импульсы, распространяющиеся в сердце. Процедура помогает выявить перенесенный инфаркт, о котором сам больной мог и не знать. Разновидность такого исследования является холтеровский мониторинг ЭКГ. С этой целью используется специальное устройство – холтер со встроенным ЭКГ аппаратом. Периодически он включается, и фиксирует активность сердца. Вся информация записывается на устройство, а затем расшифровывается специалистом.
- Эхокардиограмма (ЭхоКГ). Иными словами – это УЗИ сердца, помогающее понять, как функционирует сердце в целом, и выявить пороки в деятельности отдельных его частей.
- ЭКГ или ЭхоКГ с нагрузкой. У многих пациентов приступы ИБС развиваются только во время физической или психологической нагрузки. Рассматриваемые диагностические мероприятия базируются на использовании электродов или датчиков и занятии человека на велотренажере или беговой дорожке. Во время этого процесса приборы считывают информацию о работе сердца.
- Коронарография. Процедура помогает оценить проходимость коронарных артерий. Для этого в сосуды вводится специальное контрастное вещество, после чего выполняется рентгенография. Благодаря красителю врач выявляет пораженные сосудистые участки, где находятся атеросклеротические очаги. Однако коронарография не является безопасной манипуляцией. У нее есть ряд противопоказаний, среди которых: беременность, лактация, детский возраст, непереносимость контрастного вещества и пр. К тому же такое мероприятие может дать осложнения на сердце или почки. Но при необходимости проведения операции по стентированию или коронарному шунтированию польза этого исследования значительно превышает возможные риски.
- КТ. При помощи компьютерной томографии можно определить количество кальциевых отложений на сосудистых стенках. На основе полученных данных оценивается риск развития инфаркта миокарда. Для получения более подробной картины пациента направляют на МРТ.
Диагноз ИБС всегда ставится только с расшифровкой. Например, в карточке пациента может быть записано: «ИБС: впервые проявившаяся стенокардия напряжения». Ишемическая болезнь сердца во всех случаях сопровождается атеросклеротическим поражением кровеносных сосудов, что может привести к весьма серьезным и опасным последствиям.
У большинства пациентов проявляется стенокардия – приступы интенсивной боли в грудной клетке. Худшими вариантами протекания ИБС являются инфаркт миокарда, постинфарктный кардиосклероз и сердечная недостаточность.
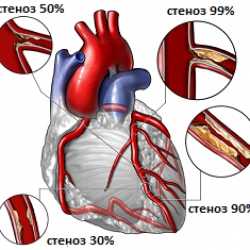
Как лечить?
На сегодняшний день существует много методик, помогающих в лечении ИБС. Их применение способствует снижению частоты проявления болезни, предотвращению осложнений, продлению жизни больного и повышению ее качества.
Терапия может быть консервативной или хирургической.
Медикаментозное лечение
Фармакотерапия при ИБС сводится к применению антиангинальных медикаментов, помогающих свести к минимуму частоту развития стенокардических приступов. Чаще всего применяются:
- Нитраты (к примеру, препарат нитроглицерин). Это средство способствует расширению коронарных артерий и стимуляции транспортировки кислорода к миокарду. Нитроглицерин целесообразно применять при стенокардическом приступе, болях в груди при инфаркте миокарда, отеке легких.
- Бета-адреноблокаторы (Бисопролол, Атенолол, Метапролол, Анаприлин и пр.). Они купируют тахикардию, понижают артериальное давление, уменьшают потребность миокарда в кислороде, разжижают кровь. Бета-адреноблокаторы показаны при стенокардии и ХСН.
- Антагонисты кальция (Верапамил, Нифедипин, Фармадипин и пр.). Такие препараты обладают выраженным антиангинальным, гипотензивным действием, а также улучшают выносливость организма при физических нагрузках.
- Тромболитики и антиагреганты (Гепарин, Стрептокиназа и др). Терапия с применением этих средств необходимо при инфаркте миокарда. Данные группы препаратов ускоряют процесс растворения тромба, улучшая проходимость пораженного сосуда.
При остром течении приступов ИБС необходимо незамедлительное врачебное вмешательство. Первая помощь заключается в применении обезболивающих, тромболитических, иногда – плазмозамещающих медикаментов. В отдельных случаях проводится дефибрилляция.
Операция
Когда лекарственная терапия оказывается неэффективной, либо существует угроза развития инфаркта, проводится хирургическое лечение ИБС:
- Коронарная ангиопластика, которая является не только лечебной, но и диагностической процедурой. В пораженную артерию вводится стент, предотвращающий повторное сужение ее просвета.
- Аортально-коронарное шунтирование. Хирургическим способом создается обходное русло, которое дает возможность возобновить кровоснабжение миокарда.
Возможно применение и других хирургических методик – малоинвазивного коронарного шунтирования, брахитерапии, трансмиокардинальной лазерной реваскуляризации и др. Выбор типа оперативного вмешательства зависит от тяжести течении ИБС, ее формы и наличия определенных показаний.
Питание и диета
В лечении ИБС огромное значение имеет не только проведение фармакотерапии, но и устранение факторов, провоцирующих повторные приступы болезни. Одним из них является неправильное питание с преобладанием вредной пищи. Еще один нюанс – курение, которое значительно отягощает течение ИБС, и фактически обнуляет эффект от всех ранее проведенных терапевтических мероприятий.
Диета при данной патологии требует полного исключения из рациона:
- жареных и жирных блюд;
- спиртного;
- животных жиров;
- продукции, обогащенной легко усвояющимися углеводами.
Если пациент страдает от ожирения, для него разрабатывается отдельный режим питания с параллельным ограничением по калориям.
Для поддержания нормальной работы сердца рекомендуется употреблять:
- крупяные каши, супы;
- растительные масла;
- овощи;
- фрукты;
- злаки;
- ягоды;
- рыбу;
- морепродукты.
При ИБС противопоказаны интенсивные физические нагрузки, но умеренная активность очень даже полезна. Так, правильно подобранный курс ЛФК помогает укрепить сердечную мышцу, снабдить ее кислородом, улучшить кровообращение. Пешие прогулки по свежему воздуху и выполнение некоторых упражнений под контролем тренера помогут значительно сократить число приступов ИБС.

Профилактика
Профилактика ишемии заключается в:
- отказе от злоупотребления алкоголем;
- полном исключении курения;
- поддержании стабильного психоэмоционального состояния и избегании стрессов;
- выполнении умеренных физических нагрузок, ведении физически активного образа жизни;
- снижении частоты употребления вредной пищи;
- сбалансированном питании, базирующемся на употреблении каш, рыбы, ягод, овощей и фруктов;
- избегании переедания;
- борьбе с лишним весом и ожирением.
Если соблюдать все вышеперечисленные рекомендации и правила, то избежать ишемии сможет даже тот пациент, у которого к данной болезни имеется генетическая предрасположенность.
Прогноз
Прогнозы при ИБС напрямую зависят от формы ее протекания и сочетания с разными факторами, в особенности патологическими.
Так, неблагоприятной считается ишемия, протекающая в совокупности с артериальной гипертензией, тяжелым нарушением липидного обмена или сахарным диабетом. В этом случае терапия помогает замедлить дальнейшее прогрессирование патологии, но полностью избавиться от нее не представляется возможным.
(Visited 69 times, 1 visits today)
Ишемическая болезнь сердца - что это за болезнь? Основные симптомы, лечение и профилактика
Заболевания сердечно-сосудистой системы сегодня сохраняют лидирующую позицию по количеству летальных исходов. Этой пугающей статистике способствует малоподвижный образ жизни, неправильное меню, плохая экологическая обстановка. Около трети всех пациентов слышат диагноз ишемическая болезнь сердца. Это заболевание удается успешно лечить только при условии своевременной диагностики. Для этого всегда необходимо помнить признаки болезни.
Содержание статьи:
Что представляет собой ишемическая болезнь сердца, ее патогенез?
Сегодня хорошо изучен вопрос, что такое ишемия сердца и в чем опасность такого заболевания. Как правило, пациенты обращаются к врачу только тогда, когда стали проявляться яркие симптомы проблемы. Ишемическая болезнь сердца или ИБС – это судорога сердечной мышцы, вызванная отсутствием полноценного кровоснабжения. Чаще к такому явлению приводит атеросклероз коронарных артерий. Сосуды, окружающие орган, закупориваются, прохождение крови по ним сокращается.
 Патогенез заболевания прост. При нарушении правил здорового образа жизни на стенках сосудов откладываются жировые клетки. Со временем стенки сосудов обретают липкость. К ним пристают клетки, которые двигаются по кровотоку. Это провоцирует образование бляшек, перекрывающих просвет сосудов.
Патогенез заболевания прост. При нарушении правил здорового образа жизни на стенках сосудов откладываются жировые клетки. Со временем стенки сосудов обретают липкость. К ним пристают клетки, которые двигаются по кровотоку. Это провоцирует образование бляшек, перекрывающих просвет сосудов.
Если вовремя не диагностировать ишемическую болезнь сердца, то последствия будут фатальными. Размер бляшки увеличится до критических значений. Она полностью перекроет кровоток. Количество крови, поступающей в миокард, резко упадет. В связи с этим произойдет всплеск адреналина, дофамина и норадреналина. Эти вещества стимулируют работу сердечной мышцы, поэтому ей требуется больше питательных веществ, поступление которых практически отсутствует. В худшем варианте сердце работает на износ и в конечном итоге останавливается.
Сердечную ишемию принято считать мужским заболеванием. Но в последние десятилетия регистрируется много заболевших женщин. Причем проблема значительно молодеет. Не последнюю роль в этом играет пристрастие к жирной пище, курению, алкоголю. Сказываются и частые стрессы. Ишемическая болезнь сердца приводит к развитию серьезных осложнений, поэтому важно распознать ее как можно раньше.
Зоной наиболее подверженной к поражению становится передняя часть левого желудочка сердца. Это связано с особенностями кровеносной системы в этой области. Ишемия передней стенки сердца занимает более половины всех случаев. Реже встречается поражение задней стенке. Правый желудочек, нижний и боковые участки органа поражаются в исключительных случаях.
Какие виды болезни существуют?
После того как вы разобрались, что это такое ишемическая болезнь сердца, необходимо выяснить ее разновидности. От этого зависит симптоматика, а также подбор программы лечения. Выделяют следующие формы:
- Бессимптомная. Опасность заключается в отсутствии внешних проявлений. Человек не подозревает, что в его сосудах зарождаются серьезные проблемы.
- Стенокардия напряжения. Симптоматика обостряется при стрессе или физическом перенапряжении. Отмечается одышка и болевые ощущения в грудной клетке.
- Нестабильная стенокардия. Каждый последующий приступ по силе значительно превосходит предыдущий. Нарастание интенсивности симптомов говорит о том, что ишемия миокарда прогрессирует. Конечной точкой болезни станет инфаркт миокарда.
- Аритмическая форма. Проблема возникает в острой стадии, а затем перерастает в хроническую. Основным проявлением становится мерцательная аритмия.
- Инфаркт миокарда. Это острая форма заболевания, которая сопровождается отмиранием определенной зоны сердечной мышцы. Провоцирует такое явление отрыв бляшки артерии или закупорка просвета.
- Неожиданная остановка сердца. Прогрессирующая болезнь приводит к прекращению поступления крови в сердечную мышцу.
При ишемической болезни сердца такую классификацию можно считать приблизительной, так как часто формы накладываются друг на друга. Нередки случаи, когда к стенокардии добавляется мерцательная аритмия. Вместе они вызывают инфаркт. В зависимости от формы заболевания могут быть различными симптомы и лечение.
С чем связно появление болезни?
Чтобы разработать грамотную программу терапии, необходимо разобраться в вопросе, чем опасна болезнь, а также выявить основные причины ишемии сердца.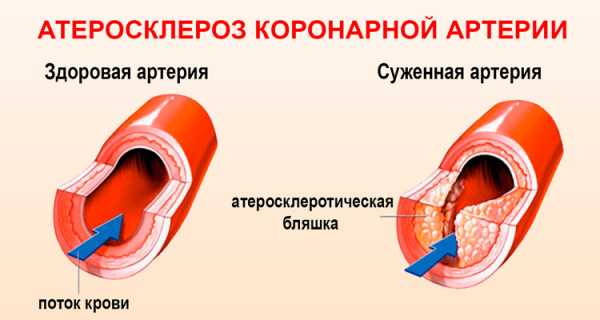
Главной первопричиной заболевания называют атеросклероз коронарной артерии. Этот фактор оказывается решающим в 97% случаев. Выделяют и другие причины ишемической болезни сердца:
- Тромбоэмболия.
- Спазм венечных артерий.
- Кардиоспазм.
Кроме того, существует ряд факторов, которые способствуют развитию болезни:
- Гипертония.
- Постоянное курение.
- Ожирение и недостаток физической активности.
- Сахарный диабет.
- Наследственность.
Синдром ишемии сердечного миокарда с большей долей вероятности разовьется при условии сочетания нескольких факторов. Негативную роль играет и возраст пациента. Людям пожилого возраста тяжело справиться с болезнью.
Симптоматика
 Ишемия миокарда проявляется по-разному. Все зависит от характера заболевания, а также от индивидуальных характеристик организма. Выделяют следующие симптомы ишемической болезни сердца:
Ишемия миокарда проявляется по-разному. Все зависит от характера заболевания, а также от индивидуальных характеристик организма. Выделяют следующие симптомы ишемической болезни сердца:
- Болевые ощущения в груди. Они бывают жгучими, сдавливающими или колющими. Иногда проявление боли наблюдается только при физических нагрузках. В покое боль отпускает.
- Одышка. На первой стадии болезни она появляется только после сильного перенапряжения, после даже при умеренных физических нагрузках. Когда заболевание прогрессирует, отдышка сопровождает элементарные повседневные дела.
- Симптомы ишемии сердца – это и быстрая утомляемость, сонливость, утрата желания что-либо делать.
- Частое ощущение недостатка воздуха.
- Изменение частоты сокращения сердечной мышцы, аритмия.
- Повышенное отделение пота.
- Приступы тошноты, позывы к рвоте.
Если признаки ишемической болезни сердца вовремя не обнаружены, развивается инфаркт миокарда. Это осложнение нередко приводит к смерти пациента. Поэтому при первых же тревожных сигналах, необходимо обратиться к врачу и пройти медицинское обследование.
При ишемии сердца выделяют симптомы, которые относят к разряду косвенных. Тем не менее, их наличие – повод обеспокоиться о своем здоровье. К ним относят эмоциональную нестабильность, внезапно охватывающие приступы паники, дискомфорт в области груди.
Определение достоверного диагноза
При ишемической болезни сердца симптомы и лечение определяются формой заболевания и степенью ее прогрессирования. Важным аспектом становится постановка диагноза. Для этого потребуется комплексное обследование. Среди методик диагностики при ишемической болезни сердца используют:
- Лабораторные исследования. Проводят общий анализ крови, определение уровня сахара, холестерина, мочевины и других веществ. В образцах мочи выявляют присутствие белка, а также альбумина.
- Рентгенография грудной клетки. Позволяет оценить параметры сердца, изменение его формы, определить застойные явления в легких, которые становятся частым спутником болезни.
- Электрокардиограмма. С помощью этой процедуры можно определить активность миокарда. На ЭКГ хорошо видно наличие аритмии и признаков инфаркта миокарда. Обследование может проводиться с нагрузкой. То есть показания снимаются в тот момент, когда пациент крутит педали велотренажера или бежит по дорожке.
- Холтеровский мониторинг. В рамках этого исследования на пациенте закрепляют специальный регистрирующий прибор, который необходимо носить не менее суток. Все это время закрепленные на груди больного датчики непрерывно снимают показания о работе сердца. Благодаря такому методу определяются отклонения, которые не видны на ЭКГ.
- УЗИ сердца. Такое обследование позволяет выявить расширение сердца, уплотненные области, проверить работу клапанов.
- Коронароангиография. Этот способ позволяет точно определить местоположение и размеры бляшек. При помощи специального зонда в сосуды сердца вводится химическое вещество, которое играет роль контраста. После этого делается рентгенографический снимок. При помощи такой методики можно точно определить необходимость хирургического вмешательства.
Такие диагностические мероприятия помогают врачу поставить достоверный диагноз и определиться с тем, как лечить ишемическую болезнь сердца.
Основные принципы лечения
Лечение ишемии сердца во многом зависит от возраста пациента, состояния его здоровья и формы заболевания. Выделяют следующие направления терапии:
 Применение медикаментов. Пациенту назначают антиагреганты, бета-адреноблокаторы, а также гипохолестеринемические средства. Если нет противопоказаний, рекомендован прием диуретиков и препаратов снижающих аритмию. Если такое лечение ишемической болезни сердца не приносит ожидаемого результата, принимается решение о возможности оперативного вмешательства.
Применение медикаментов. Пациенту назначают антиагреганты, бета-адреноблокаторы, а также гипохолестеринемические средства. Если нет противопоказаний, рекомендован прием диуретиков и препаратов снижающих аритмию. Если такое лечение ишемической болезни сердца не приносит ожидаемого результата, принимается решение о возможности оперативного вмешательства.
Реваскуляризация миокарда хирургическим путем. Эта операция позволяет восстановить нормальный кровоток на поврежденном участке. Между аортой и поврежденной артерией накладывается аутовенозный анастомоз.
Коронарная ангиопластика. Это один их наиболее действенных способов, как лечить ишемию сердца. В сосуд имплантируют каркас-стент, который позволяет увеличить просвет. Таким образом восстанавливается полноценное кровоснабжение органа.
Немедикаментозные методы. Такую методику можно применять только на ранних стадиях болезни. Она включает в себя корректировку образа жизни пациента, его пищевых пристрастий, физической активности.
При ишемической болезни сердца программа лечения выбирается врачом после комплексного медицинского осмотра. Не пытайтесь лечиться самостоятельно. Это может привести к тяжелым последствиям, вплоть до летального исхода.
Профилактические мероприятия
На вопрос, можно ли вылечить ишемию полностью, трудно дать однозначный ответ. Все будет зависеть от множества факторов. Чаще излечимый тип болезни встречается у молодых людей. В более позднем возрасте основной задачей терапии становится замедление течения заболевания и продление жизни человека. Поэтому немаловажную роль играет предупреждение проблемы.
Профилактика ишемической болезни сердца состоит из следующих мероприятий:
- Нормализация массы тела.
- Повышение физической активности.
- Коррекция питания. Необходимо полностью удалить из рациона вредные продукты, такие как копчености, сладости, колбасы, жирные и жареные блюда.
- Восстановление нормального психоэмоционального состояния. Ишемия миокарда нередко связана с длительным стрессом и нервным перенапряжением.
Для предотвращения болезней сердца профилактика имеет большое значение. Придерживаясь правильного образа жизни можно надолго сохранить здоровье.
Теперь вы знаете, что такое ишемия сердца и как ее лечить. Внимательно относитесь к сигналам, которые подает вам ваш организм. При первых же тревожных симптомах не медлите, а сразу же обращайтесь к врачу.