Искусственное оплодотворение что это такое
этапы, подготовка, сроки беременности после ЭКО
ЭКО, или экстракорпоральное оплодотворение, используется во всем мире уже почти 40 лет. Для многих пар это единственный способ наконец-то завести детей. ЭКО способно помочь даже в тех случаях, когда естественное зачатие практически невозможно. Что это за процедура, безопасна ли она, как проходит подготовка к ЭКО и во сколько оно обойдется?
Суть процедуры ЭКО
ЭКО представляет собой оплодотворение вне тела: яйцеклетки и сперматозоиды изымаются из тела, оплодотворение происходит в лабораторных условиях. Затем оплодотворенные яйцеклетки помещаются в инкубатор на 5-6 дней и в процессе деления подсаживаются в матку.
Некоторое время назад в контексте применения процедуры ЭКО очень остро стоял морально-этический вопрос. Дело в том, что прежний уровень технологий ставил участников программы искусственного оплодотворения перед выбором: забеременеть с высокой вероятностью после переноса 3–8 эмбрионов или отказаться от затеи совсем. Почти все выбирали первый вариант. Именно в результате такой тактики и возникали многоплодные беременности. Обычно счастливые родители оставляли все прижившиеся эмбрионы, потому 10-15 лет назад результатом ЭКО почти всегда становилась двойня или тройня. Тем не менее были случаи, когда принималось решение об удалении «лишних» эмбрионов, что с точки зрения морали недопустимо.
В связи с развитием в последние 10 лет технологии криоконсервации выживаемость эмбрионов повысилась до 99,8%, а значит — и необходимость подсадки нескольких эмбрионов отпала, как и риск вероятной резекции. Хотя подобный подход применяется еще не во всех клиниках, тенденция ярко прослеживается. Сегодня в России в 7 из 10 случаев переносят лишь один эмбрион. Такая тактика позволяет практически полностью избежать многоплодия. И дело здесь не только в морально-этических нормах, но и в медицинской предосторожности. При двойне увеличивается риск преждевременных родов, дети могут родиться недоношенными, и, как следствие, выше заболеваемость, инвалидность и смертность младенцев. В частности, риск детского церебрального паралича у двойняшек в 9 раз выше, чем у детей, выношенных в результате одноплодной беременности.
Показания к назначению
ЭКО показано во многих случаях бесплодия, которые невозможно вылечить иным путем — при серьезных патологиях маточных труб, вызвавших их непроходимость и даже при их полном отсутствии, малом количестве полноценных подвижных сперматозоидов у партнера, иммунологическом бесплодии, эндометриозе.
Полезная информация
Сегодня в России есть возможность сделать ЭКО бесплатно по программе ОМС практически при любой форме бесплодия.
Противопоказания
У ЭКО есть и противопоказания. Процедура не проводится в случаях:
- психических заболеваний, при которых противопоказаны беременность и роды;
- патологий женских половых органов, исключающих нормальное вынашивание беременности;
- любых опухолей органов репродуктивной системы и злокачественных новообразований вообще, а также острых воспалительных процессов в женском организме.
Методики
У ЭКО существует несколько разновидностей, и специалист подбирает методику проведения процедуры в зависимости от причины бесплодия.
Базовая методика ЭКО, описанная выше, нередко дополняется вспомогательными технологиями.
ИКСИ — этот метод предполагает искусственное введение сперматозоида в яйцеклетку при помощи очень тонкой иглы. ИКСИ используется, если сперматозоиды партнера неподвижны и не способны самостоятельно оплодотворить яйцеклетку. ИКСИ также проводят при крайне малом количестве сперматозоидов и даже при их полном отсутствии в эякуляте. В последнем случае сперматозоид получают при помощи пункции яичка. ИКСИ показан для женщин старше 40 лет.
ПИКСИ — модификация метода ИКСИ, для которой отбираются только зрелые сперматозоиды. Если при ИКСИ их отбор производится только по визуальным признакам, то при ПИКСИ проводится специальный тест.
IVM предполагает изъятие недозрелых яйцеклеток. Дозревают они уже в пробирке, в лабораторных условиях. Позволяет избежать гормональной стимуляции, а также применяется в том случае, если стимуляция не дает результата.
Вспомогательный хетчинг — технология, облегчающая имплантацию эмбриона в матку. В норме эмбрион окружен тонкой оболочкой, которая разрушается перед имплантацией. Хетчинг — искусственное разрушение этой оболочки.
Подготовка к ЭКО, проведение процедуры и наблюдение после ЭКО
Подготовка к ЭКО занимает около 2–3-х недель и включает в себя анализы для обоих супругов. Женщины проходят гинекологический осмотр, УЗИ органов малого таза, сдают кровь на ВИЧ, гепатит, сифилис, на уровень гормонов, мазок на инфекции. Мужчинам также назначаются исследования крови и мазка на инфекции, а также спермограмма.
После получения результатов анализов врач будет обладать всей необходимой информацией, а значит, достоверно установит причину бесплодия и подберет подходящий метод ЭКО.
Проведение ЭКО обычно начинается с гормональной стимуляции — женщина принимает гормоны, благодаря которым у нее вызревает несколько яйцеклеток за один цикл. Обычно продолжительность этого этапа составляет 2 недели.
В момент наступления овуляции яйцеклетки извлекаются из яичников при помощи пункции. Процесс контролируется с помощью УЗИ.
Затем яйцеклетки оплодотворяются спермой партнера или донорской. Сперма для оплодотворения проходит определенную подготовку — сперматозоиды отделяются от семенной жидкости. Иногда для получения сперматозоидов требуется пункция яичек.
Яйцеклетка соединяется со сперматозоидом в лабораторных условиях обычным путем или посредством ИКСИ и переносится в инкубатор на 5–6 дней. Если оплодотворение произошло, эмбрион проверяют на жизнеспособность и отсутствие патологий: синдрома Дауна, гемофилии и др. Сегодня возможно провести такое тестирование даже на том этапе, когда зародыш состоит всего из 6–8 клеток. Однако гораздо безопаснее для эмбриона сделать это, когда он состоит из 60–150 клеток: именно так поступают в современных лабораториях.
Если эмбрион соответствует требованиям, он подсаживается в матку посредством катетера. Разрешено переносить несколько эмбрионов, но современные клиники в большинстве случаев переносят один, а остальные замораживаются на тот случай, если первая попытка ЭКО закончится неудачей. Об этом мы подробно говорили в начале статьи.
После имплантации женщина иногда снова проходит курс гормонотерапии, задача которого — поддержать беременность и минимизировать риск выкидыша. Но необходимость в этом возникает не всегда, в 60-70% случаев врачи переносят эмбрионы в естественном цикле женщины, следующем после месяца, когда проходила стимуляция и забор яйцеклеток. Это позволяет получить беременность, которая по физиологии совершенно не отличается от естественной.
Протекание беременности после ЭКО ничем не отличается от обычной беременности, да и процесс родов будет точно таким же.
Оценка эффективности
Эффективность ЭКО очень высока. Ежегодно во всем мире проводятся сотни тысяч протоколов ЭКО, и многие из них заканчиваются удачей с первой же попытки. В среднем шансы забеременеть после первого ЭКО составляют 25–50% — статистика разнится от страны к стране, от клиники к клинике. Важен возраст будущей мамы, а также «стаж» бесплодия. При диагностированном на ранней стадии бесплодии шансы забеременеть после ЭКО выше, чем через 10–15 лет с момента постановки диагноза. Именно поэтому тянуть с ЭКО не стоит.
Средний показатель успеха после первой попытки ЭКО — около 30%. При использовании замороженных эмбрионов, ооцитов и сперматозоидов статистика разнится. Так, с замороженными эмбрионами в среднем по России шансы приживаемости одного эмбриона 20%, в хороших клинках этот процент выше — 35–42%. При использовании замороженных ооцитов ситуация схожая. В случае применения криосперматозоидов никакой разницы с обычной программой нет.
Протокол ЭКО в естественном цикле, то есть без гормональной стимуляции, эффективен приблизительно в 18% случаев.
Идеальный возраст для ЭКО у женщин — до 35 лет. Если у молодых мам после ЭКО успешная беременность наступает почти в каждом третьем случае, то у женщин старше 40 лет появлением долгожданного малыша заканчивается лишь один из восьми протоколов ЭКО. После 45-ти наступление беременности маловероятно, однако шансы все же есть. В большинстве случаев успеха удается добиться при использовании донорских ооцитов, шансы на успех при этом такие же, как и в возрасте до 35 лет.
Безопасность для здоровья матери и ребенка
Хорошая новость состоит в том, что ЭКО можно проводить столько раз, сколько необходимо и сколько позволяют финансы. При отсутствии противопоказаний процедура безвредна и малотравматична. Правда, речь идет о процедуре ЭКО без предварительной гиперстимуляции — гормональная терапия нон-стоп все же чревата последствиями: здесь безопасность зависит от правильно выбранной тактики и профессионализма врачей. Сегодня риск осложнений в программах ЭКО можно свести к минимуму.
Справка
Риск осложнений при беременности и родах многократно превышает риск, связанный с проведением ЭКО.
Безопасна процедура и для зачатых таким образом детей. Российское исследование, проведенное Ассоциацией репродукции человека, в ходе которого велось долгосрочное наблюдение за 27 000 «детей из пробирки», ясно показало, что они ничем не отличаются от своих сверстников, зачатых без помощи медицины. Есть данные о том, что такие дети показывают более впечатляющие успехи в учебе, но чаще болеют. Эта корреляция легко объяснима. Большинство решившихся на ЭКО — женщины старше 30 лет с доходом выше среднего. «Малыши из пробирки» — долгожданные дети из состоятельных семей, и родители нередко проявляют гиперопеку, всерьез беспокоясь из-за каждого мелкого и даже воображаемого недомогания. К тому же такие семьи могут позволить дать детям лучшее образование, чем и объясняются их академические успехи.
Протокол экстракорпорального оплодотворения позволяет тем, у кого проблемы с зачатием ребенка, вновь обрести надежду на рождение долгожданного малыша. Современные медицинские технологии и подходы врачей обеспечивают высокий уровень эффективности процедуры. Но важно правильно подобрать клинику.
«Что такое эко беременность?» – Яндекс.Кью
Программа ЭКО не гарантирует стопроцентного наступления беременности, но на сегодняшний день экстракорпоральное оплодотворение – это самый эффективный вариант борьбы с бесплодием.
Как наступает ЭКО беременность ЭКО беременность
Женщинам в естественном цикле стимулируют овуляцию, используя гормональные препараты, благодаря которым созревает не один доминантный фолликул, содержащий яйцеклетку, а несколько – до 20.
Созревание фолликулов наблюдают с помощью УЗИ. После готовности доминантного фолликула выпустить яйцеклетку, проводится пункция яичников и забор яйцеклеток.
После получения яйцеклеток и отбора самых качественных, с ними работают в эмбриологической лаборатории. Клетки помещают в культуральную среду для искусственного оплодотворения (in vitro) или делают интраплазматическую инъекцию спермием (ИКСИ). В первом случае к яйцеклетке подсаживают сперматозоиды (их суспензию) из расчета 1:200 000 и только один добирается к цели. При ИКСИ мужскую клетку вводят в женскую, используя хирургический микроинстурументарий и микроскопы с сильным увеличением.
На следующей стадии эмбрионы культивируют в инкубаторе (2-6 дня), где они делятся. Примерно на 5-й день деление доходит до бластоцисты, которую вводят в матку под УЗИ-контролем. Обычно используют не больше 2-х штук.
Если перенос эмбриона в полость матки женщины осуществлен удачно, а организм матери полностью подготовлен, то эмбрион имплантируется в маточный эндометрий. После удачного прикрепления к стенкам матки, ворсины хориона начинают продуцировать хорионический гонадотропин человека ХГЧ.
ХГЧ - это гипофизарный гормон, свидетельствующий о беременности.
Оставшиеся после переноса эмбрионы с высокими характеристиками криоконсервируют по желанию женщины.
Введение эмбрионов в полость матки женщины безболезненное, занимает несколько минут, проходит в положении пациентки на гинекологическом кресле. После этого час-два нужно полежать и можно отправляться домой. Чтобы состоялась беременность, врачебные рекомендации следует строго исполнять.
Диагностика ЭКО беременности
Определение беременности после ЭКО основано на установлении концентрации ХГЧ. Для этого используют тестовый и лабораторный метод. ХГЧ вырабатывается с самого начала гестации, далее стремительно возрастает в сотни и тысячи раз, после чего постепенно снижается. Пиковое содержание гормона отмечается на 7-11 неделе.
Для исследования ХГЧ берут кровь. Делается анализ через 2 недели после подсадки эмбриона. Поскольку уровень ХГЧ быстро меняется, то кровь сдается повторно через 48 часов.
По скачкам судят о результатах ЭКО. Если гонадотропин вырос примерно в 1,5-2 раза, то процедура закончилась беременностью.
Если показатель ХГЧ меньше 5,5 МЕ/л, то забеременеть не удалось. Если он уменьшается, то это признак аномального прохождения беременности. Например, появилась угроза прерывания, плод замер, эмбрион закрепился вне матки.
По статистике беременность, наступившая в результате ЭКО, благополучно разрешается родами в зависимости от патогенетического фактора:
эндокринная патология у матери – 49% успешных родов;
трубно-перитонеальная – более 84%;
мужской фактор – до 95%.
Наблюдение ЭКО беременности
Наблюдение беременности после оплодотворения in vitro требует регулярного врачебного контроля, особого внимания со стороны самой беременной и ее близких.
К ведению беременности после ЭКО желательно готовиться заранее, необходимо думать о здоровье будущего ребенка до зачатия, а также исключить факторы риска невынашивания беременности. Важно пройти обследование и пройти витаминотерапию.
Самое важное при беременности после ЭКО - внимательно следить за всеми показателями, характеризующими рост эмбриона и плода, а также проводить своевременную оценку плацентарной функции, контролировать гемостаз. Врач должен своевременно заметить возможные проблемы.
У современной репродуктивной медицины есть множество возможностей откорректировать течение беременности после ЭКО.
Узнать дату родов после ЭКО легче, чем после природного зачатия, поскольку известно, когда проводился перенос эмбриорна и возраст эмбриона. Нормальная продолжительность беременности после ЭКО – 40 недель.
Искусственное оплодотворение - это... Что такое Искусственное оплодотворение?
- Не следует путать с Искусственное осеменение.
Экстракорпоральное оплодотворение (от лат. «extra» — снаружи, вне и лат. «corpus» — тело, то есть оплодотворение вне тела, сокр. ЭКО) — медицинская технология, используемая для лечения бесплодия. Синонимы: «оплодотворение в пробирке», «оплодотворение in vitro», «искусственное оплодотворение», в английском языке обозначается аббревиатурой IVF (in vitro fertilisation).
Суть метода ЭКО состоит в следующем: яйцеклетку извлекают из организма женщины и оплодотворяют искусственно в условиях «in vitro» («в пробирке»), полученный эмбрион содержат в условиях инкубатора, где он развивается в течение 2-5 дней, после чего эмбрион переносят в полость матки для дальнейшего развития.
Впервые успешно эта медицинская технология была применена в Великобритании в 1978 году. О Луизе Браун — первом человеке, родившемся после ЭКО читайте в англоязычной Википедии
Технология экстракорпорального оплодотворения
Подготовка
При возникновении проблем с зачатием, пара обращается в один из центров лечения бесплодия, где их обследуют. Женщине обычно выполняется УЗИ, анализы крови на гормоны, анализы на СПИД, гепатит, сифилис. Мужчине — спермограмма. При необходимости проводятся и генетические анализы. Обследование занимает в среднем 2 недели. По его результатам делается заключение о целесообразности применения ЭКО (например, при отсутствии беременности в течение двух лет совместной жизни в ЭКО нет необходимости), а в случае таковой, назначается индивидуальный для каждой пары метод лечения.
После обследования женщине назначают специальные гормональные препараты, которые стимулируют рост и созревание нескольких фолликулов (а не одного-двух, как при обычном цикле). Это делается для того, чтобы иметь некоторый запас эмбрионов. Женщина сама ежедневно делает себе инъекции гормональных препаратов. Продолжительность гормонального лечения составляет в среднем 2 недели.
Затем женщине амбулаторно, под наркозом производится пункция созревших фолликулов из яичников. Она выполняется иглой через влагалище под контролем УЗИ. Таким образом, получают несколько яйцеклеток. Эта процедура не может привести к осложнениям или травме.
Далее необходимо получить сперму. Если мужчина здоров — трудностей с получением нужного количества обычно не возникает. Мужчина нуждается в специальном лечении только в тех случаях, когда нарушен сперматогенез. Бывают ситуации, когда сперма вырабатывается, но получить её естественным путём не представляется возможным. Тогда врач выполняет пункцию. Эта манипуляция проводится под наркозом. Есть вероятность оплодотворения яйцеклетки всего одним сперматозоидом.
Оплодотворение in vitro
Непосредственно ЭКО проводится врачами-эмбриологами в условиях эмбриологической лаборатории. Собственно оплодотворение проводят одним из двух способов: 1) инсеминация in vitro; 2) интрацитоплазматическая инъекция сперматозоидов (ICSI, ИКСИ). При первом, более простом способе к яйцеклеткам, которые находятся питательной среде, добавляют суспензию сперматозоидов. Сперматозоиды добавляют из расчета 100—200 тыс. на одну яйцеклетку. В течение 2-3 часов один из сперматозоидов проникает в яйцеклетку и тем самым оплодотворяет ее. При втором способе (ИКСИ) сперматозоид вводят в яйцеклетку «вручную» с помощью микрохирургических инструментов. ИКСИ используют при очень плохом качестве спермы, когда оплодотворение не может быть получено даже в чашке.
После проникновения сперматозоида яйцеклетка считается эмбрионом. Вероятность успешного оплодотворения 60-70 %. Эмбрионы содержат в искусственных условиях от 2 до 5 дней. Для этого используют так называемые СО2-инкубаторы — шкафы, в которых поддерживается температура 37 °C и содержание СО2в атмосфере 5-6 %. Эмбрионы (а до этого яйцеклетки) в инкубаторах непосредственно содержат в пластиковых чашках (чашки Петри, чашки Нунка, планшеты и пр.) с культуральной средой. В культуральную среду для эмбрионов входят основные физиологические ионы (Na+, K+, Ca++, Mg++, Cl-, CO3- и т. д.), энергетические субстраты (глюкоза, пируват, лактат), аминокислоты, часто витамины и белки сыворотки крови. За время инкубации эмбрион человека практически не увеличивается в размере (первые 4 дня его размер 0,1 мм, на 5 день 0,15-0,2 мм), но количество клеток, его составляющих, возрастает многократно (1 день — 1 клетка; 2 день — 4 клетки; 3 день — 8 клеток; 4 день — от 10 до 20 клеток, 5 день — от 40 до 200 клеток).
Предимплантационная диагностика — это метод исследования эмбриона, полученного в результате ЭКО, перед его переносом в матку. С помощью современных генетических технологий можно обследовать эмбрион, состоящий всего из 4-8 клеток. С помощью этого метода диагностики выявляются грубые пороки развития эмбриона и наследственные хромосомные болезни, такие как болезнь Дауна, гемофилия и др. Кроме того, с помощью предимплатационной диагностики можно определить пол будущего ребёнка.
Перенос эмбриона в матку осуществляют через 2-5 дней после оплодотворения яйцеклетки. Процедура не требует анестезии (обезболивания) и выполняется на гинекологическом кресле. Эмбрион переносят в матку, проводя через шейку матки специальный эластичный катетер. После переноса эмбриона женщина нахождение в стационаре не требуется (пациентка может идти домой, на работу, так как никакого специального режима не требуется, хотя в некоторых центрах ЭКО выдаются больничные листы). После процедуры женщинам не рекомендуются большие физические и эмоциональное нагрузки. Согласно приказу N 67 Минздрава РФ в полость матки не рекомендуется переносить более 4 эмбрионов, чтобы избежать многоплодной беременности. Современная практика ЭКО в России такова, что обычно осуществляют перенос 2 эмбрионов.
Беременность и роды
Беременность при ЭКО наступает в 20-25 % случаев. Поэтому сама процедура называется попыткой. Из 20 наступивших беременностей родами заканчиваются в среднем 18. После введения эмбрионов один раз в 3 дня нужно контролировать уровень гормонов в крови. Через 12 дней выполняется тест на беременность. В случае многоплодной беременности по желанию женщины выполняют редукцию — удаление ненужных эмбрионов.
Роды при беременности после ЭКО ничем не отличаются от обычных. В тех случаях когда причина бесплодия — болезнь женщины, роды проводятся с учётом конкретной болезни и к способу оплодотворения это уже не имеет никакого отношения.
По мнению врачей, дети зачатые в пробирке ни чем не отличаются от остальных. Тем не менее, есть мнение, что такие дети лучше учатся, но чаще болеют. Врачи считают, что это может быть связано с чрезмерной опекой желанного ребёнка.
Православная церковь об ЭКО
В принятом Русской Православной Церковью на юбилейном Архиерейском соборе 2000 года документе «Основы социальной концепции» рассмотрены различные проблемы биоэтики (глава XII). В частности, документ рассматривает вопросы, связанные с прерыванием беременности, контрацепцией, лечением бесплодия, клонированием, трансплантологией, фетальной терапией, эвтаназией, однополыми браками.
Параграф 4 двенадцатого раздела документа дает оценку современным методам преодоления бесплодия. К нравственно допустимым методам Православная Церковь относит только «искусственное оплодотворение половыми клетками мужа, поскольку оно не нарушает целостности брачного союза, не отличается принципиальным образом от естественного зачатия и происходит в контексте супружеских отношений». Здесь документ явно указывает на внутреннее (инкорпоральное) оплодотворение. Что касается ЭКО, то Церковь дает ему неодобрительную оценку, приравнивая его ко греху аборта:
«Нравственно недопустимыми с православной точки зрения являются также все разновидности экстракорпорального (внетелесного) оплодотворения, предполагающие заготовление, консервацию и намеренное разрушение „избыточных“ эмбрионов. Именно на признании человеческого достоинства даже за эмбрионом основана моральная оценка аборта, осуждаемого Церковью».
— Основы социальной концепции Русской Православной Церкви, §XII.4
Ссылки
Wikimedia Foundation. 2010.
Экстракорпоральное оплодотворение – ответы на главные вопросы
О результатах оплодотворения судят на следующий день — только тогда можно будет сказать, успешно ли прошло оплодотворение. Оплодотворенную яйцеклетку называют зиготой — это одноклеточная стадия развития человека. В зиготе должны сформироваться два ядра — мужское и женское (так называемые пронуклеусы). Мужское ядро содержит хромосомы отца, женское — хромосомы матери. Ядра в зиготе появляются спустя 12–15 часов после проникновения сперматозоида в яйцеклетку и остаются видны в течение приблизительно 8 часов. После исчезновения пронуклеусов хромосомы отца и матери объединяются в единую «метафазную пластинку», и с этого момента во всех ядрах будущих клеток эмбриона (а затем и человека) хромосомы отца и матери будут находиться вместе. В этот короткий промежуток (около 8 часов, большая часть которых приходится на ночь), когда видны ядра зиготы, необходимо рассмотреть эмбрионы, чтобы зафиксировать, что оплодотворение прошло успешно. Если в зиготе нет пронуклеусов или видны три пронуклеуса, то такой эмбрион нельзя пересаживать матери.
Развитие эмбриона
На протяжении последующих пяти дней эмбрионы продолжают культивировать в инкубаторе, ежедневно наблюдая за их развитием. Развитие происходит очень быстро, каждый день приносит что-то новое. На второй день после оплодотворения эмбрион состоит из четырех клеток, его размер по-прежнему около 0,1 мм (такой же, как размер яйцеклетки). На третий день количество клеток увеличивается до восьми, но эмбрион не растет — просто клетки становятся мельче. На четвертый день эмбрион состоит уже из 10–20 клеток, но и теперь размер его прежний — около 0,1 мм, а клетки стали еще мельче. Из-за постоянного разделения эмбриона на все мелкие клетки эту стадию развития называют «дробление эмбриона». Эмбриону некогда расти, он не тратит на это время. Его задача сейчас — создать клеточную массу, из которой в последующие дни начнется морфогенез — образование формы тела. Пока эти 10–20 клеток представляют собой бесформенную массу, они все одинаковы по размеру, внешнему виду, биохимическим особенностям и прочим параметрам, но уже завтра, на пятый день, из этой однородной массы клеток начнется процесс «лепки» тела будущего человека. На пятый день количество клеток возрастает до 50–80, эмбрион формирует из них подобие шара — так называемую бластоцисту. Этот шар уже чуть больше по размеру — 0,15 мм, и он имеет внутри так называемый эмбриобласт — особую группу клеток, из которой сформируется тело будущего новорожденного. Как правило, на стадии бластоцисты эмбрион переносят в матку женщине в надежде на то, что он сможет прикрепиться к стенке матки (специалисты называют этот процесс имплантацией). Если оставить эмбрион культивироваться дальше, то на шестые сутки мы увидим, как бластоциста вылупляется из своей белковой оболочки (эта оболочка досталась бластоцисте еще от яйцеклетки). Еще около суток бластоциста может оставаться без блестящей оболочки в чашечке в условиях инкубатора, но, не найдя стенку матки, она погибает.
В матку женщине переносят, как правило, два эмбриона. Это лучшие эмбрионы, отобранные по разным критериям. Но даже перенос двух эмбрионов лишь в трети случаев приводит к беременности. Почему же не наступает беременность при переносе эмбрионов в матку? Как уже было сказано выше, сходная частота беременности показана и для естественных условий зачатия. Около 60% всех беременностей, зафиксированных с помощью анализа крови на хорионический гонадотропин (этот гормон выделяет в кровь матери эмбрион), останавливаются до задержки менструации. Такую беременность можно зафиксировать только методом анализа крови на хорионический гонадотропин. Не проводя такого анализа, женщина не может догадаться о прервавшейся беременности. Эти данные означают, что в естественных условиях около 60% эмбрионов, достигших стадии бластоцисты, не могут осуществить имплантацию и погибают. Почему в природе так устроено? Точного ответа не существует. Мне видится следующая картина: известно, что при формировании половых клеток происходит множество ошибок, большая часть половых клеток человека непригодна для нормального формирования эмбриона. Сперматозоиды при прохождении женских половых путей проходят очень жесткий отбор. Из нескольких десятков миллионов сперматозоидов, попадающих в женское влагалище при половом акте, лишь несколько сотен доплывают до места оплодотворения — маточной трубы. Это один из ста тысяч. В женском организме существуют специальные барьеры, которые сперматозоидам нужно преодолеть, — это прежде всего «истмус» и «цервикс». Яйцеклетки же подвергаются отбору уже после оплодотворения — лишь треть оплодотворенных яйцеклеток способны развиться в бластоцисту, которая сможет имплантироваться в матку, две трети яйцеклеток не могут сформировать нормальный эмбрион и останавливаются в развитии.
Проблемы ЭКО
К сожалению, не всегда по внешнему виду эмбриона можно определить его «потенциал к развитию», который во многом определяется генетической нормальностью эмбриона. В настоящее время существуют методы молекулярной биологии, позволяющие определить «здоровую генетику» у эмбриона. Это так называемая преимплантационная генетическая диагностика, или ПГД. Для осуществления этой процедуры у эмбриона отбирают одну из его клеток (как показано, забор части материала не вредит эмбриону) и проводят анализ ДНК. По результатам такого анализа можно определить, нормальное ли количество хромосом в клетках эмбриона, выявить определенные мутации. К сожалению, из-за технической сложности и высокой себестоимости данная процедура проводится не во всех медицинских центрах и не всякой супружеской паре.
Если в программе ЭКО получено более двух эмбрионов хорошего качества, то часть из них, не отобранных для переноса в матку, можно заморозить с целью хранения. В дальнейшем их могут разморозить и перенести в полость матки для достижения беременности. Это происходит в том случае, если беременность не наступила или же если пациентка уже родила ребенка и хочет родить второго, третьего, четвертого. Замораживание эмбрионов сегодня хорошо отработанная процедура. Выживаемость эмбрионов после размораживания составляет около 96%. Хранение в замороженном виде осуществляют в жидком азоте при температуре -196 °С. Эмбрионы закупоривают в миниатюрные пластиковые трубочки и погружают в жидкий азот, налитый в гигантские термосы — так называемые сосуды Дьюара. Теоретически в таком состоянии эмбрионы могут сохраняться жизнеспособными на протяжении многих сотен, а может быть, даже тысяч лет. Но достоверно показано достижение беременности после переноса в матку размороженного эмбриона, пролежавшего в жидком азоте около 20 лет (США). Эмбрион нельзя погрузить в жидкий азот просто так — это губительно для любой живой клетки. Необходимо предварительно насытить клетки эмбриона так называемыми криопротекторами — веществами, препятствующими образованию кристаллов льда. В настоящее время в качестве криопротекторов обычно используют этиленгликоль, глицерин и диметилсульфоксид.
Искусственное зачатие - это... Что такое Искусственное зачатие?
- Не следует путать с Искусственное осеменение.
Экстракорпоральное оплодотворение (от лат. «extra» — снаружи, вне и лат. «corpus» — тело, то есть оплодотворение вне тела, сокр. ЭКО) — медицинская технология, используемая для лечения бесплодия. Синонимы: «оплодотворение в пробирке», «оплодотворение in vitro», «искусственное оплодотворение», в английском языке обозначается аббревиатурой IVF (in vitro fertilisation).
Суть метода ЭКО состоит в следующем: яйцеклетку извлекают из организма женщины и оплодотворяют искусственно в условиях «in vitro» («в пробирке»), полученный эмбрион содержат в условиях инкубатора, где он развивается в течение 2-5 дней, после чего эмбрион переносят в полость матки для дальнейшего развития.
Впервые успешно эта медицинская технология была применена в Великобритании в 1978 году. О Луизе Браун — первом человеке, родившемся после ЭКО читайте в англоязычной Википедии
Технология экстракорпорального оплодотворения
Подготовка
При возникновении проблем с зачатием, пара обращается в один из центров лечения бесплодия, где их обследуют. Женщине обычно выполняется УЗИ, анализы крови на гормоны, анализы на СПИД, гепатит, сифилис. Мужчине — спермограмма. При необходимости проводятся и генетические анализы. Обследование занимает в среднем 2 недели. По его результатам делается заключение о целесообразности применения ЭКО (например, при отсутствии беременности в течение двух лет совместной жизни в ЭКО нет необходимости), а в случае таковой, назначается индивидуальный для каждой пары метод лечения.
После обследования женщине назначают специальные гормональные препараты, которые стимулируют рост и созревание нескольких фолликулов (а не одного-двух, как при обычном цикле). Это делается для того, чтобы иметь некоторый запас эмбрионов. Женщина сама ежедневно делает себе инъекции гормональных препаратов. Продолжительность гормонального лечения составляет в среднем 2 недели.
Затем женщине амбулаторно, под наркозом производится пункция созревших фолликулов из яичников. Она выполняется иглой через влагалище под контролем УЗИ. Таким образом, получают несколько яйцеклеток. Эта процедура не может привести к осложнениям или травме.
Далее необходимо получить сперму. Если мужчина здоров — трудностей с получением нужного количества обычно не возникает. Мужчина нуждается в специальном лечении только в тех случаях, когда нарушен сперматогенез. Бывают ситуации, когда сперма вырабатывается, но получить её естественным путём не представляется возможным. Тогда врач выполняет пункцию. Эта манипуляция проводится под наркозом. Есть вероятность оплодотворения яйцеклетки всего одним сперматозоидом.
Оплодотворение in vitro
Непосредственно ЭКО проводится врачами-эмбриологами в условиях эмбриологической лаборатории. Собственно оплодотворение проводят одним из двух способов: 1) инсеминация in vitro; 2) интрацитоплазматическая инъекция сперматозоидов (ICSI, ИКСИ). При первом, более простом способе к яйцеклеткам, которые находятся питательной среде, добавляют суспензию сперматозоидов. Сперматозоиды добавляют из расчета 100—200 тыс. на одну яйцеклетку. В течение 2-3 часов один из сперматозоидов проникает в яйцеклетку и тем самым оплодотворяет ее. При втором способе (ИКСИ) сперматозоид вводят в яйцеклетку «вручную» с помощью микрохирургических инструментов. ИКСИ используют при очень плохом качестве спермы, когда оплодотворение не может быть получено даже в чашке.
После проникновения сперматозоида яйцеклетка считается эмбрионом. Вероятность успешного оплодотворения 60-70 %. Эмбрионы содержат в искусственных условиях от 2 до 5 дней. Для этого используют так называемые СО2-инкубаторы — шкафы, в которых поддерживается температура 37 °C и содержание СО2в атмосфере 5-6 %. Эмбрионы (а до этого яйцеклетки) в инкубаторах непосредственно содержат в пластиковых чашках (чашки Петри, чашки Нунка, планшеты и пр.) с культуральной средой. В культуральную среду для эмбрионов входят основные физиологические ионы (Na+, K+, Ca++, Mg++, Cl-, CO3- и т. д.), энергетические субстраты (глюкоза, пируват, лактат), аминокислоты, часто витамины и белки сыворотки крови. За время инкубации эмбрион человека практически не увеличивается в размере (первые 4 дня его размер 0,1 мм, на 5 день 0,15-0,2 мм), но количество клеток, его составляющих, возрастает многократно (1 день — 1 клетка; 2 день — 4 клетки; 3 день — 8 клеток; 4 день — от 10 до 20 клеток, 5 день — от 40 до 200 клеток).
Предимплантационная диагностика — это метод исследования эмбриона, полученного в результате ЭКО, перед его переносом в матку. С помощью современных генетических технологий можно обследовать эмбрион, состоящий всего из 4-8 клеток. С помощью этого метода диагностики выявляются грубые пороки развития эмбриона и наследственные хромосомные болезни, такие как болезнь Дауна, гемофилия и др. Кроме того, с помощью предимплатационной диагностики можно определить пол будущего ребёнка.
Перенос эмбриона в матку осуществляют через 2-5 дней после оплодотворения яйцеклетки. Процедура не требует анестезии (обезболивания) и выполняется на гинекологическом кресле. Эмбрион переносят в матку, проводя через шейку матки специальный эластичный катетер. После переноса эмбриона женщина нахождение в стационаре не требуется (пациентка может идти домой, на работу, так как никакого специального режима не требуется, хотя в некоторых центрах ЭКО выдаются больничные листы). После процедуры женщинам не рекомендуются большие физические и эмоциональное нагрузки. Согласно приказу N 67 Минздрава РФ в полость матки не рекомендуется переносить более 4 эмбрионов, чтобы избежать многоплодной беременности. Современная практика ЭКО в России такова, что обычно осуществляют перенос 2 эмбрионов.
Беременность и роды
Беременность при ЭКО наступает в 20-25 % случаев. Поэтому сама процедура называется попыткой. Из 20 наступивших беременностей родами заканчиваются в среднем 18. После введения эмбрионов один раз в 3 дня нужно контролировать уровень гормонов в крови. Через 12 дней выполняется тест на беременность. В случае многоплодной беременности по желанию женщины выполняют редукцию — удаление ненужных эмбрионов.
Роды при беременности после ЭКО ничем не отличаются от обычных. В тех случаях когда причина бесплодия — болезнь женщины, роды проводятся с учётом конкретной болезни и к способу оплодотворения это уже не имеет никакого отношения.
По мнению врачей, дети зачатые в пробирке ни чем не отличаются от остальных. Тем не менее, есть мнение, что такие дети лучше учатся, но чаще болеют. Врачи считают, что это может быть связано с чрезмерной опекой желанного ребёнка.
Православная церковь об ЭКО
В принятом Русской Православной Церковью на юбилейном Архиерейском соборе 2000 года документе «Основы социальной концепции» рассмотрены различные проблемы биоэтики (глава XII). В частности, документ рассматривает вопросы, связанные с прерыванием беременности, контрацепцией, лечением бесплодия, клонированием, трансплантологией, фетальной терапией, эвтаназией, однополыми браками.
Параграф 4 двенадцатого раздела документа дает оценку современным методам преодоления бесплодия. К нравственно допустимым методам Православная Церковь относит только «искусственное оплодотворение половыми клетками мужа, поскольку оно не нарушает целостности брачного союза, не отличается принципиальным образом от естественного зачатия и происходит в контексте супружеских отношений». Здесь документ явно указывает на внутреннее (инкорпоральное) оплодотворение. Что касается ЭКО, то Церковь дает ему неодобрительную оценку, приравнивая его ко греху аборта:
«Нравственно недопустимыми с православной точки зрения являются также все разновидности экстракорпорального (внетелесного) оплодотворения, предполагающие заготовление, консервацию и намеренное разрушение „избыточных“ эмбрионов. Именно на признании человеческого достоинства даже за эмбрионом основана моральная оценка аборта, осуждаемого Церковью».
— Основы социальной концепции Русской Православной Церкви, §XII.4
Ссылки
Wikimedia Foundation. 2010.
ИСКУССТВЕННОЕ ОПЛОДОТВОРЕНИЕ - это... Что такое ИСКУССТВЕННОЕ ОПЛОДОТВОРЕНИЕ?
- ИСКУССТВЕННОЕ ОПЛОДОТВОРЕНИЕ
-
ИСКУССТВЕННОЕ ОПЛОДОТВОРЕНИЕ, использование искусственных технологий для оплодотворения ЯЙЦЕКЛЕТКИ СПЕРМОЙ вне тела женщины, чтобы помочь бесплодным парам родить собственных детей. Базовая технология искусственного оплодотворения заключается в извлечении яйцеклеток из яичников женщины, оплодотворении их в лабораторных условиях и последующем введении уже оплодотворенных яйцеклеток в МАТКУ женщины. Технология внутрифаллопиевой пересадки зиготы заключается во введении в ФАЛЛОПИЕВУ ТРУБУ оплодотворенной яйцеклетки (зиготы), которая потом естественным путем попадает в матку. Технология внутрифаллопиевой пересадки ГАМЕТЫ состоит в извлечении яйцеклеток, перемешивании их со спермой и введении в фаллопиеву трубу для оплодотворения в естественной среде. Положительные результаты применения технологий искусственного оплодотворения были зафиксированы в 20% случаев. Первый в мире «ребенок из пробирки» родился в Британии в 1978 г.
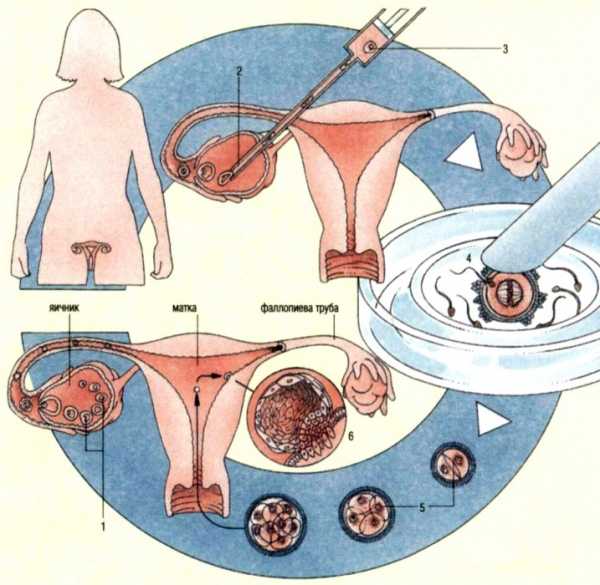
Технология искусственного оплодотворения была разработана с целью помочь парам, которые не в состоянии зачать ребенка обычным способом. Мать или донор яйцеклеток проходят гормональное лече ние, чтобы стимулировать выработку большого количества фолликул (1) в яичниках. Яичник просматривается через ла-пароскоп и одновременно с этим в каждый фолликул вводится длинная игла (2), с по мощью которой фолликул втягивают (3) и переносят на чашку Петри, где смешивают со спермой (4). За клетками наблюдают в микроскоп. Как только зигота достигнет той стадии деления (5), когда она будет состоять из 16 клеток, ее вводят через длинную пластиковую трубку в матку матери так, она могла имплантиро-ваться в стенку матки (6) для дальнейшего нормального развития.
Научно-технический энциклопедический словарь.
- ИСКУССТВЕННОЕ ВОЛОКНО
- ИСКУССТВЕННОЕ ОСЕМЕНЕНИЕ
Смотреть что такое "ИСКУССТВЕННОЕ ОПЛОДОТВОРЕНИЕ" в других словарях:
ИСКУССТВЕННОЕ ОПЛОДОТВОРЕНИЕ — осеменение, инструментальное введение в половые органы женщины нативной или консервированной спермы. Известно с 18 в., широко распространяется с сер. 1950 х гг. в связи с разработкой методики криоконсервирования спермы в жидком азоте. Применяют… … Большой Энциклопедический словарь
ИСКУССТВЕННОЕ ОПЛОДОТВОРЕНИЕ — ИСКУССТВЕННОЕ оплодотворение, осеменение, инструментальное введение в половые органы женщины нативной (в естественном состоянии) или консервированной спермы при некоторых видах бесплодия. Для искусственного оплодотворения используют сперму мужа… … Современная энциклопедия
Искусственное оплодотворение — ИСКУССТВЕННОЕ ОПЛОДОТВОРЕНИЕ, осеменение, инструментальное введение в половые органы женщины нативной (в естественном состоянии) или консервированной спермы при некоторых видах бесплодия. Для искусственного оплодотворения используют сперму мужа… … Иллюстрированный энциклопедический словарь
искусственное оплодотворение — Любой, кроме характерного для природных популяций, способ оплодотворения: искусственное внесение спермиев в женские половые пути или (при внешнем оплодотворении) смешение половых продуктов самок и самцов. И.о. получает распространение в… … Справочник технического переводчика
Искусственное оплодотворение — Не следует путать с Искусственное осеменение. Экстракорпоральное оплодотворение (от лат. «extra» снаружи, вне и лат. «corpus» тело, то есть оплодотворение вне тела, сокр. ЭКО) медицинская технология, используемая для лечения бесплодия.… … Википедия
искусственное оплодотворение — осеменение, инструментальное введение в половые органы женщины нативной или консервированной спермы. Известно с XVIII в., широко распространяется с середины 1950 х гг. в связи с разработкой методики криоконсервирования спермы в жидком азоте.… … Энциклопедический словарь
искусственное оплодотворение — artificial insemination искусственное оплодотворение. Любой, кроме характерного для природных популяций, способ оплодотворения: искусственное внесение спермиев в женские половые пути или (при внешнем оплодотворении) смешение половых продуктов… … Молекулярная биология и генетика. Толковый словарь.
Искусственное оплодотворение — см. Оплодотворение … Энциклопедический словарь Ф.А. Брокгауза и И.А. Ефрона
ИСКУССТВЕННОЕ ОПЛОДОТВОРЕНИЕ — осеменение, инстр. введение в половые органы женщины нативной или консервир. спермы. Известно с 18 в., широко распространяется с сер. 1950 х гг. в связи с разработкой методики криоконсервирования спермы в жидком азоте. Применяют при нек рых видах … Естествознание. Энциклопедический словарь
ИСКУССТВЕННОЕ ОПЛОДОТВОРЕНИЕ ИКРЫ РЫБ — возможность искусственного оплодотворения икры (форели) была выявлена еще в 1758 г. Якоби. Подтверждено это открытие во Франции в 1842 г. рыбаком Реми и гражданином Сегеном. Начало искусственного разведения рыбы в реках и озерах России положено… … Прудовое рыбоводство
Книги
- Любовь в современном мире. Взгляд католика, Андреас Лаун. Книга Андреаса Лауна (р. 1942), известного австрийского богослова и философа, епископа Зальцбургского, посвящена исследованию любви, эроса и сексуальных отношений в современном мире. С точки… Подробнее Купить за 353 руб
- Правовая охрана материнства и репродуктивного здоровья Монография, Романовский Г.. В представленной монографии исследованы право на материнство (как в социальном так и в конституционном законодательстве), репродуктивные права (право на искусственное оплодотворение, право на… Подробнее Купить за 282 руб
- Правовая охрана материнства и репродуктивного здоровья. Монография, Георгий Борисович Романовский. В представленной монографии исследованы право на материнство (как в социальном, так и в конституционном законодательстве), репродуктивные права (право на искусственное оплодотворение, право… Подробнее Купить за 249 руб электронная книга
Искусственное оплодотворение
 Искусственное оплодотворение можно считать исторически первым термином репродуктивной медицины. Именно так была названа процедура, позволившая в 1978 году стать родителями ранее бесплодной семье Браун. С тех пор репродуктология активно развивалась. И в настоящее время название «искусственное оплодотворение» практически не используется, потому что этот термин уже не является столь информативным, хотя продолжает широко использоваться среди пациентов.
Искусственное оплодотворение можно считать исторически первым термином репродуктивной медицины. Именно так была названа процедура, позволившая в 1978 году стать родителями ранее бесплодной семье Браун. С тех пор репродуктология активно развивалась. И в настоящее время название «искусственное оплодотворение» практически не используется, потому что этот термин уже не является столь информативным, хотя продолжает широко использоваться среди пациентов.
В настоящий момент более корректно использование термина «вспомогательные репродуктивные технологии» (ВРТ). Под этим понятием понимаются все методы лечения или процедуры, которые включают в себя манипуляции in vitro (экстракорпоральное оплодотворение) с человеческими ооцитами (яйцеклетками), спермой и эмбрионами с целью достижения наступления беременности. Эти методы включают в себя оплодотворение in vitro и перенос эмбрионов в полость матки, криоконсервацию эмбрионов, донорство ооцитов и эмбрионов, суррогатное материнство. ВРТ не включают в себя искусственную инсеминацию.
Остановимся по подробней на данных понятиях
- ИИ (искусственная инсеминация) – введение спермы непосредственно в полость матки, оплодотворение яйцеклетки при этом осуществляется в естественной среде. Процедура может быть выполнена как в естественном цикле, так и с применением индукторов овуляции.
- ЭКО (экстракорпоральное оплодотворение), при котором оплодотворение производится в лабораторных условиях, вне организма женщины, с последующим переноса эмбриона в полость матки. Процедура ЭКО является основой всех методов ВРТ. Процедура включает несколько последовательных этапов.
ЭКО является наиболее известной и часто проводимой процедурой. Именно эта репродуктивная методика и называлась ранее «искусственным оплодотворением». А родившиеся в результате нее малыши – «детьми из пробирки».
В настоящее время оплодотворение при ЭКО может производиться по разным протоколам, с учетом имеющихся у женщины нарушений. В случае тяжелых форм бесплодия возможно использование донорского биоматериала (мужских/женских половых клеток или эмбрионов). А базовый протокол ЭКО при необходимости дополняется преимплантационной генетической диагностикой эмбрионов, ИКСИ (интрацитоплазматической инъекцией сперматозоида в яйцеклетку) и вспомогательным хетчингом.
Когда может потребоваться искусственное оплодотворение
Искусственное оплодотворение – это основа вспомогательных репродуктивных технологий (ВРТ). Оно используется для лечения различных форм женского и мужского бесплодия, а также для помощи женщинам, не имеющим полового партнера или состоящим в однополом браке. Выбор предпочтительной методики зависит формы и степени тяжести бесплодия, наличия в прошлом попыток забеременеть с использованием ВРТ.
Искусственная инсеминация чаще всего применяется при импотенции и эякуляторных расстройствах, некоторых анатомических аномалиях у мужчин и женщин, в случае выявления антиспермальных антител. Важными условиями для проведения этой методики является жизнеспособность и достаточная функциональная полноценность мужских и женских половых клеток.
Основным показанием для проведения процедуры ЭКО является наличие бесплодия, которое не поддается терапии или вероятность преодоления, которого с помощью ЭКО выше, чем другими доступными методами.
Как осуществляется искусственное оплодотворение (процедура ЭКО)
- предварительное обследование и отбор пациентов;
Объем обследования перед проведением ЭКО является важным этапом подготовки пациентов, включается в себя определение показаний, противопоказаний, рисков и целесообразности проведения процедуры, ассоциированной с введением высоких доз гормональных препаратов. Также важным этапом является выявление факторов, снижающих эффективность процедуры ЭКО. Одними из основополагающих факторов в определении методики лечения бесплодия в программах ЭКО - является оценка овариального резерва у женщин и исследование фертильности спермы мужа. - этап стимуляции суперовуляции;
Проведение процедуры ЭКО может проводиться с применением индукции суперовуляции или в естественном менструальном цикле женщины. Объем и целесообразность стимуляции овуляции определяет лечащий доктор, в зависимости от полученных данных на подготовительном этапе. Индукция суперовуляции проводится под динамическим УЗИ-контролем. В среднем протокол стимуляции занимает от 8 до 12 дней. В последний день стимуляции пациентке триггер овуляции и через 36 часов производится пункция фолликулов. - пункция фолликулов для получения созревших яйцеклеток;
Процедура выполняется в амбулаторных условиях трансвагинально под ультразвуковым контролем и под анестезией. Пункция фолликулов длится около от 10 до 30 минут. После проведения вмешательства пациентка находится под наблюдением врачей в течении 2х часов. При ЭКО в естественном цикле, когда происходит созревание одного фолликула, пункция может быть выполнена без анестезии, по предварительному согласию пациентки. - оплодотворение яйцеклеток и дальнейшее культивирование эмбрионов;
В процедуре ЭКО немаловажную роль играют эмбриологи, они получают аспириованную из фолликула жидкость и проверяют ее на наличие яйцеклетки. В дальнейшем производится оценка качества ооцитов их оплодотворение в специальной среде или методом ИКСИ, при наличии соответствующих показаний. Культивирование оплодотворенных клеток производят до 5х, в редких случаях 6х, суток. Тогда же эмбриолог дает оценку качества эмбрионов, с целью выбора самого лучшего для переноса в полость матки или криоконсервации. - перенос отобранных морфологически полноценных эмбрионов в полость матки;
Перенос эмбрионов в полость матки осуществляется на 5е сутки, после предварительного ультразвукового исследования эндометрия и яичников. Для переноса эмбрионов в полость используются специальные катетеры. - гормональная поддержка в посттрансферном периоде.
Поддержка в посттрансферном периоде осуществляется с применением препаратов прогестерона. В дальнейшем через 12-14 дней производится диагностика беременности путем сдачи крови на ХГЧ. УЗИ диагностика беременности осуществляется через 21 день после переноса, что является равным 5-6 неделям беременности. При наступлении беременности пациентка продолжает прием препаратов прогестерона как минимум до 10 недель.
ЭКО является сложной многоступенчатой процедурой, причем отклонения от протокола на любом ее этапе увеличивают риск отрицательного исхода. При наличии патоспермии или получение менее 4 ооцитов показано дополнительно проведении ЭКО+ИКСИ. В этом случае оплодотворение производится путем микроинъекции сперматозоида в цитоплазму яйцеклетки.
Эффективность процедур
К сожалению, несмотря на все достижения современной репродуктивной медицины, успешными оказываются далеко не все попытки забеременеть с помощью искусственного оплодотворения. На эффективность используемых процедур влияют многие факторы:
- Полноценность обследования, проведенного паре в подготовительный период. Ведь от скрупулезности при составлении врачом диагностической программы зависит выбор метода лечения и подбор предпочтительного протокола ЭКО.
Точность и достоверность диагностики имеющихся у женщины патологии репродуктивной системы, которые могут повлиять на успех при проведении процедуры ЭКО. При этом важно учитывать не только состояние репродуктивной системы, но и наличие сопутствующих заболеваний, которые могут оказать негативное воздействие на проводимое лечения.
Качество проведенного предварительного лечения, которое по показаниям проводится обоим будущим родителям. Грамотно подобранная терапия позволяет скорректировать гормональные нарушения. При необходимости может быть проведено хирургическое лечение, в том числе с использованием малоинвазивных современных технологий.
Количество и качество созревших яйцеклеток, характер изменений в спермограмме.
Профессионализм врача. Недостаточная квалификация при проведении малоинвазивных манипуляций может привести к получению недостаточно качественного материала, потери части эмбрионов при переносе в матку. А невнимание к любым выявленным у женщины отклонениям способно существенно снизить вероятность успешного наступления и вынашивания беременности.
Соблюдение данных врачом рекомендаций – отказа от курения, приема алкоголя, тепловых процедур (бани, сауны, горячих ванн), следование принципам здорового питания, контроль массы тела. Для мужчин важно также выдерживать период полового покоя перед сдачей спермы на исследование или для проведения процедуры. А женщинам после переноса эмбриона рекомендуется избегать повышенной физической активности и половых контактов.
Повысить вероятность успешного лечения бесплодия можно при обращении в специализированную клинику с опытными врачами и современным оборудованием.
Искусственное оплодотворение в СПб
ЭКО – одна из самых востребованных услуга в репродуктивной медицине во всем мире. Благодаря ей родилось уже больше 5 миллионов детей. В РФ процедура ЭКО может быть осуществлена бесплатно в рамках программы ОМС. При этом пара имеет возможность выбрать клинику из списка лицензированных медучреждений. Но искусственное оплодотворение может осуществляться и за счет средств пациентов.
При выборе клиники стоит ориентироваться не на территориальную доступность лечебного учреждения и не на обилие рекламы. Важнейший показатель работы репродуктивного центра – эффективность, то есть процент наступления беременности после использования различных методик ВРТ за определенный промежуток времени. При этом учитывается частота наступления беременности в пересчете на один выполненных перенос эмбриона.
В СПб искусственное оплодотворение по системе ОМС проводится в 22 медицинских учреждениях. И в 2016 году наиболее результативной из них признана Клиника репродуктивной медицины «ICLINIC». Эффективность проведенных здесь ЭКО составила 50,05%.
ICLINIC – профессионализм и современные технологии
 ICLINIC – это репродуктивная клиника, нацеленная на максимально возможно решение проблемы бесплодия. Работающие здесь опытные высококвалифицированные специалисты руководствуются современными стандартами оказания медицинской помощи и используют только современные, проверенные и надежные лечебно-диагностические методики. При этом имеется возможность проведения искусственного оплодотворения в СПб в рамках программы ОМС.
ICLINIC – это репродуктивная клиника, нацеленная на максимально возможно решение проблемы бесплодия. Работающие здесь опытные высококвалифицированные специалисты руководствуются современными стандартами оказания медицинской помощи и используют только современные, проверенные и надежные лечебно-диагностические методики. При этом имеется возможность проведения искусственного оплодотворения в СПб в рамках программы ОМС.
Каждому пациенту ICLINIC подбирается оптимальная программа обследования, предлагается наиболее перспективный метод лечения бесплодия с помощью ВРТ. При необходимости осуществляется психологическое сопровождение. В свою очередь забеременевшая женщина может в ICLINIC проходить скрининговые обследования плода во время беременности.
Использование методов искусственного оплодотворения дает шанс на родительство даже парам с тяжелыми формами бесплодия.
«Что такое эко беременность?» – Яндекс.Знатоки
Программа ЭКО не гарантирует стопроцентного наступления беременности, но на сегодняшний день экстракорпоральное оплодотворение – это самый эффективный вариант борьбы с бесплодием.
Как наступает ЭКО беременность ЭКО беременность
Женщинам в естественном цикле стимулируют овуляцию, используя гормональные препараты, благодаря которым созревает не один доминантный фолликул, содержащий яйцеклетку, а несколько – до 20.
Созревание фолликулов наблюдают с помощью УЗИ. После готовности доминантного фолликула выпустить яйцеклетку, проводится пункция яичников и забор яйцеклеток.
После получения яйцеклеток и отбора самых качественных, с ними работают в эмбриологической лаборатории. Клетки помещают в культуральную среду для искусственного оплодотворения (in vitro) или делают интраплазматическую инъекцию спермием (ИКСИ). В первом случае к яйцеклетке подсаживают сперматозоиды (их суспензию) из расчета 1:200 000 и только один добирается к цели. При ИКСИ мужскую клетку вводят в женскую, используя хирургический микроинстурументарий и микроскопы с сильным увеличением.
На следующей стадии эмбрионы культивируют в инкубаторе (2-6 дня), где они делятся. Примерно на 5-й день деление доходит до бластоцисты, которую вводят в матку под УЗИ-контролем. Обычно используют не больше 2-х штук.
Если перенос эмбриона в полость матки женщины осуществлен удачно, а организм матери полностью подготовлен, то эмбрион имплантируется в маточный эндометрий. После удачного прикрепления к стенкам матки, ворсины хориона начинают продуцировать хорионический гонадотропин человека ХГЧ.
ХГЧ - это гипофизарный гормон, свидетельствующий о беременности.
Оставшиеся после переноса эмбрионы с высокими характеристиками криоконсервируют по желанию женщины.
Введение эмбрионов в полость матки женщины безболезненное, занимает несколько минут, проходит в положении пациентки на гинекологическом кресле. После этого час-два нужно полежать и можно отправляться домой. Чтобы состоялась беременность, врачебные рекомендации следует строго исполнять.
Диагностика ЭКО беременности
Определение беременности после ЭКО основано на установлении концентрации ХГЧ. Для этого используют тестовый и лабораторный метод. ХГЧ вырабатывается с самого начала гестации, далее стремительно возрастает в сотни и тысячи раз, после чего постепенно снижается. Пиковое содержание гормона отмечается на 7-11 неделе.
Для исследования ХГЧ берут кровь. Делается анализ через 2 недели после подсадки эмбриона. Поскольку уровень ХГЧ быстро меняется, то кровь сдается повторно через 48 часов.
По скачкам судят о результатах ЭКО. Если гонадотропин вырос примерно в 1,5-2 раза, то процедура закончилась беременностью.
Если показатель ХГЧ меньше 5,5 МЕ/л, то забеременеть не удалось. Если он уменьшается, то это признак аномального прохождения беременности. Например, появилась угроза прерывания, плод замер, эмбрион закрепился вне матки.
По статистике беременность, наступившая в результате ЭКО, благополучно разрешается родами в зависимости от патогенетического фактора:
эндокринная патология у матери – 49% успешных родов;
трубно-перитонеальная – более 84%;
мужской фактор – до 95%.
Наблюдение ЭКО беременности
Наблюдение беременности после оплодотворения in vitro требует регулярного врачебного контроля, особого внимания со стороны самой беременной и ее близких.
К ведению беременности после ЭКО желательно готовиться заранее, необходимо думать о здоровье будущего ребенка до зачатия, а также исключить факторы риска невынашивания беременности. Важно пройти обследование и пройти витаминотерапию.
Самое важное при беременности после ЭКО - внимательно следить за всеми показателями, характеризующими рост эмбриона и плода, а также проводить своевременную оценку плацентарной функции, контролировать гемостаз. Врач должен своевременно заметить возможные проблемы.
У современной репродуктивной медицины есть множество возможностей откорректировать течение беременности после ЭКО.
Узнать дату родов после ЭКО легче, чем после природного зачатия, поскольку известно, когда проводился перенос эмбриорна и возраст эмбриона. Нормальная продолжительность беременности после ЭКО – 40 недель.
Экстракорпоральное оплодотворение - это... Что такое Экстракорпоральное оплодотворение?
Экстракорпоральное оплодотворение (от лат. extra — снаружи, вне и лат. corpus — тело, то есть оплодотворение вне тела, сокр. ЭКО́) — вспомогательная репродуктивная технология, используемая в случае бесплодия. Синонимы: «оплодотворение в пробирке», «оплодотворение in vitro», «искусственное оплодотворение», в английском языке обозначается аббревиатурой IVF (in vitro fertilisation).
Во время ЭКО яйцеклетку извлекают из организма женщины и оплодотворяют искусственно в условиях «in vitro» («в пробирке»), полученный эмбрион содержат в условиях инкубатора, где он развивается в течение 2—5 дней, после чего эмбрион переносят в полость матки для дальнейшего развития.
История
Первые опыты по искусственному осеменению женщин, страдающих бесплодием, были предприняты в Великобритании в конце XVII века[1].
- 1944 г. Hamilton (США), Начинает первые попытки оплодотворения яйцеклеток человека вне организма. Получил данные только о выделении полярных телец в перивителлиновое пространство.
- 1944 г. Rock, Minkin (США), Получил только в трёх случаях раздробившиеся вне организма яйцеклетки человека до стадии 2-х бластомеров, в результате 800 опытов.
- 1951 г. M.C. Chang (США) начинает разработку сред и условий для культивирования гамет и эмбрионов in vitro.
- 1954 г. Г. Н. Петров (СССР) подробно описал все стадии оплодотворения и дробления женской яйцеклетки[2].
- 1966 г. Роберт Д. Эдвардс (Великобритания) установил, что созревание женских яйцеклеток in vitro происходит в течение 36-37 ч. после пика ЛГ. (Нобелевская премия 2010 г.).
- 1973 г. Карл Вуд возглавлял группу по ЭКО при университете Монаш, которая добилась первой в мире ЭКО беременности у человека в 1973 г. посредством искусственного оплодотворения. Оплодотворенная яйцеклетка была пересажена в матку, однако через несколько дней была отторгнута из неё естественным путем. Эта же группа получила первого в мире младенца, развившегося из замороженного эмбриона в 1983 г., первого в мире донорского младенца в 1983 г., первого в мире ЭКО младенца, полученного с помощью хирургии извлечения семени в 1986 г. и первый в мире микроинъекционный перенос ЭКО плода через фалопиевую трубу в 1992 г.[3]
Впервые успешно эта медицинская технология была применена в Великобритании в 1977 году, в результате чего в 1978 году родилась Луиза Браун (англ. Louise Brown) первый человек, «зачатый в пробирке». Первый ребёнок (девочка), зачатый с помощью ЭКО в Советском Союзе, был рождён в феврале 1986 года. Процедура была выполнена в Москве, в Центре охраны здоровья матери и ребёнка, называемом в наши дни Научный центр акушерства, гинекологии и перинатологии (НЦ АГиП). Чуть позже в Ленинграде в том же 1986 году родился мальчик Кирилл. Данным событиям предшествовали серьёзные исследования, которые начинают целенаправленно проводиться в Советском Союзе с 1965 года. В это время создаётся группа раннего эмбриогенеза, которая в 1973 году переросла в лабораторию экспериментальной эмбриологии (руководитель — проф. Б. Леонов). По данным на 1994 год, в этой лаборатории родилось более 1,5 тыс. детей. В 1990 году на нашей планете насчитывалось свыше 20 тыс. детей, зачатых в пробирке[1]. В 2010 году — около 4 млн. Наибольшей интенсивности применения процедура ЭКО достигает в Израиле, где на 1 миллион жителей приходится 3400 процедур ЭКО в год.
Показания и противопоказания
Показанием к проведению процедуры ЭКО являются различные формы мужского и женского бесплодия. Согласно приказу N67 Минздрава РФ показанием к ЭКО является «бесплодие, не поддающееся терапии, или вероятность преодоления которого с помощью ЭКО выше, чем другими методами. При отсутствии противопоказаний ЭКО может проводиться по желанию супружеской пары (женщины, не состоящей в браке) при любой форме бесплодия»[4].
Противопоказаниями для проведения ЭКО являются состояния женщины, при которых беременность и роды угрожают здоровью матери или ребёнка, а именно[4]:
- соматические и психические заболевания, являющиеся противопоказаниями для вынашивания беременности и родов;
- врожденные пороки развития или приобретенные деформации полости матки, при которых невозможна имплантация эмбрионов или вынашивание беременности;
- опухоли яичников;
- доброкачественные опухоли матки, требующие оперативного лечения;
- острые воспалительные заболевания любой локализации;
- злокачественные новообразования любой локализации, в том числе в анамнезе.
Противопоказания для проведения ЭКО со стороны мужчины отсутствуют.
Технология экстракорпорального оплодотворения
Технологию ЭКО осуществляют в специализированных медицинских учреждениях в условиях амбулаторного лечения. Для проведения процедуры экстракорпорального оплодотворения необходимо получить яйцеклетки, получить сперматозоиды, провести оплодотворение in vitro, вырастить эмбрион, ввести эмбрион в полость матки женщины.
Получение яйцеклеток
Как правило, для экстракорпорального оплодотворения стараются получить несколько яйцеклеток, так как это повышает эффективность лечения бесплодия этим методом. Поскольку в норме у женщины в течение одного менструального цикла созревает одна яйцеклетка, то для получения нескольких яйцеклеток проводят так называемую процедуру «стимуляции суперовуляции». Для этого пациентке назначают инъекции гормональных препаратов.
Для стимуляции используют инъекции препаратов фолликулостимулирующего гормона (ФСГ), лютеинизирующего гормона (ЛГ), хорионического гонадотропина (ХГ), а также блокаторов гонадотропин-рилизинг гормона (ГнРГ). Сочетание видов и количества вводимых гормональных препаратов называют «схемой стимуляции». Существует несколько схем стимуляции суперовуляции, но окончательное количество, типы и длительность введения препаратов подбирают индивидуально для каждой женщины. В зависимости от схемы стимуляция суперовуляции занимает время от 7 до 50 дней и требует подкожного введения препаратов (ежедневные инъекции, либо введение подкожных капсул).
Созревание яйцеклеток непосредственно не может быть определено неинвазивными методами. Поэтому о созревании яйцеклеток судят косвенно по росту фолликулов яичника. Рост фолликулов наблюдают с помощью аппаратов ультразвукового исследования. При достижении доминантным фолликулом определенного размера (16-20 мм) назначают процедуру извлечения яйцеклеток — пункцию фолликулов яичника. Пункцию фолликулов проводят под общей (чаще) или местной (реже) анестезией, иглу проводят трансвагинально, ход иглы контролируют аппаратом УЗИ. Целью пункции является аспирация (отсасывание) содержимого фолликула (фолликулярной жидкости). Полученную жидкость исследуют с помощью микроскопа для обнаружения яйцеклеток.
Обнаруженные яйцеклетки отмывают от фолликулярной жидкости и переносят в лабораторную посуду с культуральной средой. В качестве лабораторной посуды используют чашки Петри, либо культуральные планшеты. Посуду с яйцеклетками помещают в инкубаторы, где они содержатся до оплодотворения.
Обычно использование гормональных препаратов и проведение пункции фолликулов не вызывает негативных реакций у пациентки, но иногда могут возникнуть осложнения. Осложнением стимуляции суперовуляции является синдром гиперстимуляции яичников (СГЯ), который может развиться спустя несколько дней после окончания стимуляции. СГЯ возникает при созревании большого количества фолликулов, которые, трансформируясь в желтые тела, секретируют большое количество эстрогенов. При тяжелом течении СГЯ может потребоваться госпитализация больной. Осложнением пункции фолликулов может явиться гематома яичника.
При невозможности получить яйцеклетки у пациентки (отсутствие яичников, менопауза и пр.) возможно использование донорских яйцеклеток (то есть яйцеклеток другой женщины). В качестве донора яйцеклеток может выступать бескорыстный донор (родственница, знакомая) или платный донор. Условия работы с донором яйцеклеток регламентирует приказ N67 Минздрава РФ[4].
Получение спермы
Сперму пациент получает самостоятельно с помощью мастурбации. Возможно использование прерванного коитуса, либо медицинского презерватива без смазки. В случае невозможности получения спермы путем эякуляции, используют хирургические методы: аспирация содержимого эпидидимиса, биопсия яичка и прочее. Сперму получают в день пункции фолликулов супруги. Если получение спермы в день пункции невозможно, то используют предварительное получение спермы с последующим замораживанием и хранением в жидком азоте (см. Банк спермы). Перед оплодотворением яйцеклетки сперматозоиды отделяют от семенной жидкости. Для этого проводят многократное центрифугирование спермы в культуральной среде.
При невозможности использования спермы мужа (по медицинским показаниям) или при отсутствии у пациентки полового партнёра, возможно использование спермы донора. Использование спермы донора производится при обязательном письменном согласии супруга и регламентируется приказом N67 Минздрава РФ[4]. Согласно этому приказу сперма донора используется не ранее, чем через 6 месяцев хранения в замороженном состоянии с целью получения в этот период данных об отсутствии инфекционных заболеваний у донора спермы.
Оплодотворение in vitro
Интрацитоплазматическая инъекция сперматозоидовНепосредственно ЭКО проводится врачами-эмбриологами в условиях эмбриологической лаборатории. Собственно оплодотворение проводят одним из двух способов: 1) инсеминация in vitro; 2) интрацитоплазматическая инъекция сперматозоидов (ICSI, ИКСИ). При первом, более простом способе к яйцеклеткам, которые находятся в питательной среде, добавляют суспензию сперматозоидов. Сперматозоиды добавляют из расчета 100—200 тыс. на одну яйцеклетку. В течение 2-3 часов один из сперматозоидов проникает в яйцеклетку и тем самым оплодотворяет её. При втором способе (ИКСИ) сперматозоид вводят в яйцеклетку «вручную» с помощью микрохирургических инструментов. ИКСИ используют при очень плохом качестве спермы, когда оплодотворение не может быть получено даже в чашке.
После проникновения сперматозоида яйцеклетка считается эмбрионом. Вероятность успешного оплодотворения 60-70 % (см. Пронуклеусы). Эмбрионы содержат в искусственных условиях от 2 до 6 дней. Для этого используют так называемые СО2-инкубаторы — шкафы, в которых поддерживается температура 37 °C и содержание СО2 в атмосфере 5-6 %. Эмбрионы (а до этого яйцеклетки) в инкубаторах непосредственно содержат в пластиковых чашках (чашки Петри, чашки Нунка, планшеты и пр.) с культуральной средой. В культуральную среду для эмбрионов входят основные физиологические ионы (Na+, K+, Ca2+, Mg2+, Cl-, CO32- и т. д.), энергетические субстраты (глюкоза, пируват, лактат), аминокислоты, часто витамины и белки сыворотки крови. За время инкубации эмбрион человека практически не увеличивается в размере (первые 4 дня его размер 0,1 мм, на 5 день 0,15-0,2 мм), но количество клеток, его составляющих, возрастает многократно (1 день — 1 клетка; 2 день — 4 клетки; 3 день — 8 клеток; 4 день — от 10 до 20 клеток, 5 день — от 40 до 200 клеток).
Перенос эмбриона в матку
Перенос эмбриона в матку осуществляют через 2—5 дней после оплодотворения яйцеклетки. Процедура не требует анестезии (обезболивания) и выполняется на гинекологическом кресле в течение нескольких минут. Эмбрион переносят в матку, проводя через шейку матки специальный эластичный катетер. Согласно приказу N 67 Минздрава РФ в полость матки не рекомендуется переносить более 4 эмбрионов, чтобы избежать многоплодной беременности[4]. Современная практика ЭКО в России такова, что обычно осуществляют перенос 2 эмбрионов.
При невозможности вынашивания плода пациентка может прибегнуть к использованию суррогатной матери.
Дополнительные мероприятия при культивировании эмбрионов
В течение культивирования эмбрионов возможно осуществление дополнительных лабораторных мероприятий. Криоконсервация эмбрионов — жизнеспособные эмбрионы замораживают и хранят при температуре жидкого азота. В дальнейшем эмбрионы могут быть разморожены и осуществлен повторный перенос в матку для достижения беременности
Преимплантационная генетическая диагностика (ПГД) — исследование наличия некоторых хромосомных или некоторых генетических патологий у эмбриона до имплантации. Также этим методом возможно определить пол эмбриона.
Ведение беременности и роды
Эффективность экстракорпорального оплодотворения (ЭКО) в целом составляет порядка 30—35 %. Значение может изменяться в зависимости от возраста, причин бесплодия, квалификации врачей и уровня клиники (в связи с тем, что материально-техническое оснащение имеет немаловажное значение)[1]. Из 20 наступивших беременностей родами заканчиваются в среднем 18. После введения эмбрионов один раз в 3 дня нужно контролировать уровень гормонов в крови. Через 12 дней выполняется тест на беременность. В случае многоплодной беременности по желанию женщины выполняют редукцию — удаление ненужных эмбрионов.
Роды при беременности после ЭКО ничем не отличаются от обычных. В тех случаях, когда причина бесплодия — болезнь женщины, роды проводятся с учётом конкретной болезни и к способу оплодотворения это уже не имеет никакого отношения[1].
По мнению врачей, зачатые в пробирке дети ничем не отличаются от остальных. Тем не менее есть мнение, что такие дети лучше учатся, но чаще болеют. Врачи считают, что это может быть связано с чрезмерной опекой желанного ребёнка.
Этические проблемы
Православная Церковь об ЭКО
В своем официальном документе «Основы социальной концепции» (2000) Русская православная церковь рассматривает различные проблемы биоэтики, к которым относятся и вопросы преодоления бесплодия. К нравственно допустимым методам преодоления бесплодия отнесено «искусственное оплодотворение половыми клетками мужа, поскольку оно не нарушает целостности брачного союза, не отличается принципиальным образом от естественного зачатия и происходит в контексте супружеских отношений»[5].
Церковь даёт неодобрительную оценку тем вариантам экстракорпорального оплодотворения, при которых используются донорская сперма, донорские яйцеклетки или суррогатная мать: «Использование донорского материала подрывает основы семейных взаимосвязей, поскольку предполагает наличие у ребёнка, помимо „социальных“, ещё и так называемых биологических родителей. „Суррогатное материнство“, то есть вынашивание оплодотворённой яйцеклетки женщиной, которая после родов возвращает ребёнка „заказчикам“, противоестественно и морально недопустимо…»[5]. Также Церковь выступает против тех вариантов ЭКО, при которых могут быть получены заведомо большее количество эмбрионов, чем это необходимо для переноса в матку[6]: «Нравственно недопустимыми с православной точки зрения являются также все разновидности экстракорпорального (внетелесного) оплодотворения, предполагающие заготовление, консервацию и намеренное разрушение „избыточных“ эмбрионов. Именно на признании человеческого достоинства даже за эмбрионом основана моральная оценка аборта, осуждаемого Церковью»[5].
Также Церковь обращает внимание на то, что: «Употребление репродуктивных методов вне контекста благословенной Богом семьи становится формой богоборчества, осуществляемого под прикрытием защиты автономии человека и превратно понимаемой свободы личности»[5].
Православная Церковь считает технологию появления детей из пробирки «страшной и бесчеловечной»[7]
Важные уточнения к Основам Социальной концепции РПЦ (по поводу искусственного оплодотворения)[8]
Католическая Церковь об ЭКО
Католическая Церковь считает метод ЭКО неестественным и антиморальным, и потому полностью отвергает его во всех его аспектах. Католическая церковь учит, что «искусственное оплодотворение противоречит единству брачного союза, достоинству супругов, родительскому призванию и праву ребёнка быть зачатым и произведённым на свет в браке и в результате этого брака»[9].
Католическая церковь заявляет, что «данная практика открывает человечеству путь в такую пропасть, как эктогенез, пересадка человеческих эмбрионов животным, клонирование, эмбриональная биопсия, замена эмбрионального ядра ядром, взятым у взрослого человека, не говоря уже о так называемой „профилактической медицине“»[10].
Католическая церковь приводит следующие аргументы против метода ЭКО.
Разобщение зачатия
Католическая Церковь считает, что метод ЭКО нарушает естественный процесс единства полового акта, служащего для рождения новой жизни. Происходит следующее разобщение единства зачатия: получение спермы и подмена полового акта техническим действием:
- сперма «добывается» актом мастурбации, которая является нарушением естественного закона;
- происходит разделение полового акта и акта зачатия. Католическая церковь говорит, что существует «нерушимая связь, которую человек не может разорвать по собственной инициативе, между объединяющим смыслом и смыслом продолжения рода, в равной степени присущей супружеству»[11]. ЭКО нарушает целостность зачатия в его значении.
Это разобщение приводит к тому, что ребёнок больше не является даром, а становится вещью, добытой техническим способом. Это приводит к дальнейшей эволюции: «Ребёнок больше не получается естественным образом, но „изготавливается на заказ“ в мельчайших деталях». Таким образом, метод ЭКО сопровождается тем, что называют обычной евгеникой"[12].
Нарушение родственных связей
1) Право ребёнка:
Репродуктивные технология разрушают родственные связи и естественное развитие личности ребёнка: «Мы видим, что такое зачатие служит лишь удовлетворению желаний взрослых, отодвигая право ребёнка на второй план»[13].
- При методе ЭКО ребёнок становится не личностью, а предметом «дорогостоящего» контракта: «Истории о продаже детей стары как мир»[12]. Желание родителей иметь ребёнка методом ЭКО приводит к тому, что их ребёнок становится предметом купли-продажи;
- Ребёнок появляется на свет при вмешательстве иных лиц, которые не являются его родителями (суррогатная мать и медицинский работник). Ребёнок имеет «право быть зачатым и произведённым на свет в браке и в результате брака. Оно (искусственное зачатие) нарушает права ребёнка; лишает его сыновних и дочерних отношений с родителями»[12].
2) Право суррогатной матери:
- Католическая церковь учитывает право суррогатной матери, которая вынашивает ребёнка: «Долговременная установившаяся связь между этой женщиной и ребёнком в её чреве грубо нарушается»[12].
- Суррогатная мать из человеческой личности превращается в инструмент: «часть её тела продаётся, а сама она лишается права посвятить себя младенцу. Разве право выносить и родить ребёнка не влечёт за собой обязанность вырастить и воспитать его?»[12].
Проблема эмбрионов
Католическая церковь поднимает вопрос о статусе (или природе) человеческих эмбрионов, которых она считает изначально человеком. Католическая церковь говорит, что «эмбрион изначально является человеком и относиться к нему следует так, „как если бы он был личностью“, с вытекающими из этого правами и достоинством человека. Эмбрион уже является человеком, а не становится им: с момента слияния гамет и вплоть до появления на свет (и далее) он представляет собой одно и то же человеческое существо, автономно и непрерывно развивающееся»[14].
- При методе ЭКО имплантируется несколько эмбрионов. Если некоторые из них приживаются, то родители или медицинские специалисты могут решить какое количество из них оставить. Эта операция «подразумевает евгенику и представляет собой совершение абортов»[15].
- «Замороженные эмбрионы» могут быть:
- использованы впоследствии той же супружеской парой;
- отданы другой супружеской паре;
- эмбрион может быть подарен или продан: «после отмены рабства дарить или продавать людей запрещено, следовательно дарение или продажа эмбрионов противоречит их достоинству»[16].
- использованы для научных, косметических, медицинских целей или генетических манипуляций: «использование эмбрионов в коммерческих целях абсолютно противоречит их достоинству»[16], «использование эмбрионов в научных исследованиях или экспериментах, призванных удовлетворить нужды общества, несовместимо с представлением о человеческом достоинстве»[17]
- уничтожены: «любое уничтожение эмбриона является абортом»[16].
Католическая церковь предлагает сделать выбор между двумя видами отношения к проблеме ЭКО:
«Безусловно технический прогресс достоин самого активного поощрения. Однако он не должен достигаться любой ценой. Опасность, которая проявляется всё в большей и большей степени, как раз и заключается в допустимости мысли о том, что человек уже сделался демиургом и может занять место, которое стало вакантным вследствие секуляризации, отринувшей всё трансцендентное.»[10]..
Иудаизм об ЭКО
Иудаизм учитывает в вопросе об ЭКО следующие факторы[18].
За:
- Необходимость выполнить заповедь «плодись и размножайся».
- Обязанность оказывать добро людям, в частности, облегчать страдания бесплодных пар.
- Спасение семьи, цельности которой угрожает бесплодие.
Против:
- Сомнение в установлении отцовства ребёнка, родившегося в результате технической процедуры.
- Сомнение в материнстве, если применяется чужая яйцеклетка.
- Сомнение в доверии к медицинскому персоналу, могущему подменить или перепутать семя.
- Оплодотворение донорской спермой может оказаться эквивалентным супружеской измене, если мать замужем. Если она не состоит в браке, роды приводят к проблеме разрушения понятия традиционной семьи.
- Ребёнок, родившийся от супружеской измены с партнёром-евреем, относится к категории мамзер, появление такого ребёнка, ограниченного в правах на брак, нежелательно.
Соответственно, следует разделять случаи:
- ЭКО из материалов супружеской пары и внутри её.
- ЭКО с применением донорской спермы. В этом случае имеет значение, замужем ли мать.
- ЭКО с чужой оплодотворённой яйцеклеткой
Во всех случаях по всем вопросам не существует твёрдо установившейся легальной практики. Некоторые авторитеты всецело запрещают ЭКО[19]. Другие разрешают для пар, не могущих обычным способом выполнить заповедь[20][21]. Существует согласие, что если и разрешить применение донорской спермы, то только от нееврея. И некоторые видные авторитеты дали согласие на это[22][23][24]. В случае использование чужой оплодотворённой яйцеклетки большинство считает матерью, ту кто родила, а не донора яйцеклетки[25][26][27][28]. Особенно непонятная ситуация возникает, когда донор яйцеклетки не еврейка, а рожает еврейка. Или наоборот. Некоторые запрещают[21], другие говорят, что материнство устанавливается по родам, а еврейство по донору яйцеклетки[29].
Буддизм об ЭКО
Среди буддистских школ взгляды на экстракорпоральное оплодотворение расходятся. Так, буддисты традиционной сангхи СНГ негативно относятся к данной технологии, поскольку считают, что такой способ забеременеть противоречит естественному процессу рождения человека. В то же время представители школы Карма Кагью приветствуют достижения медицины, подчёркивая, что они позволяют женщинам стать матерями. При этом, однако, обращается внимание, что «нельзя бездумно относится к гибели оплодотворенных эмбрионов и нужно всеми средствами стремится, чтобы все они выживали»[30].
См. также
Литература по теме
- Экстракорпоральное ополодотворение и его новые направления в лечении женского и мужского бесплодия / Кулаков В.И., Леонов Б.В.. — М.: Медицинское информационное агентство, 2000. — 782 с. — 2000 экз. — ISBN 5-89-481-088-4
- Лечение женского и мужского бесплодия. Вспомогательные репродуктивные технологии / Кулаков В.И., Леонов Б.В., Кузмичев Л.И.. — М.: Медицинское информационное агентство, 2008. — 592 с. — 3000 экз.
Примечания
- ↑ 1 2 3 4 Снежана Печерская Искусственные детки (рус.). Частный Корреспондент (12 октября 2010 года). — Всё об экстракорпоральном оплодотворении в России. Архивировано из первоисточника 4 июня 2012. Проверено 17 октября 2010.
- ↑ Первые успешные эксперименты по оплодотворению яйцеклетки человека
- ↑ Monash IVF.
- ↑ 1 2 3 4 5 Приказ N67 Минздрава РФ от 26 февраля 2003 года «О применении вспомогательных репродуктивных технологий (ВРТ) в терапии женского и мужского бесплодия» — http://www.ma-ma.ru/ru/library/law/17578.php - http://www.rahr.ru/zip/prikaz67.pdf
- ↑ 1 2 3 4 Основы социальной концепции Русской Православной Церкви, глава 12, § 4 — http://www.patriarchia.ru/db/text/141422.html
- ↑ Православная церковь не принимает методы ЭКО, удостоенные Нобелевской премии // ИА Интерфакс, 05.10.2010 г.
- ↑ Церковь считает технологию появления детей из пробирки «страшной и бесчеловечной»
- ↑ Важные уточнения к Основам Социальной концепции РПЦ (по поводу искусственного оплодотворения) : Портал Богослов. Ru
- ↑ Энциклика Humanae vitae, II, 2
- ↑ 1 2 Лексикон, Дискуссионные темы и неоднозначные термины в сфере семьи, жизни и этики, Папский совет по делам семьи, изд. Францисканцев, М., 2009, стр. 103, ISBN 978-5-892-08078-1
- ↑ Энциклика «Humanae vitae», 12
- ↑ 1 2 3 4 5 Лексикон, Дискуссионные темы и неоднозначные термины в сфере семьи, жизни и этики, Папский совет по делам семьи, изд. Францисканцев, М., 2009, стр. 99, ISBN 978-5-89208-078-1
- ↑ Лексикон, Дискуссионные темы и неоднозначные термины в сфере семьи, жизни и этики, Папский совет по делам семьи, изд. Францисканцев, М., 2009, стр. 100, ISBN 978-5-89208-078-1
- ↑ Лексикон, Дискуссионные темы и неоднозначные термины в сфере семьи, жизни и этики, Папский совет по делам семьи, изд. Францисканцев, М., 2009, стр. стр. 100—101, ISBN 978-5-89208-078-1
- ↑ Лексикон, Дискуссионные темы и неоднозначные термины в сфере семьи, жизни и этики, Папский совет по делам семьи, изд. Францисканцев, М., 2009, стр. стр. 101, ISBN 978-5-89208-078-1
- ↑ 1 2 3 Лексикон, Дискуссионные темы и неоднозначные термины в сфере семьи, жизни и этики, Папский совет по делам семьи, изд. Францисканцев, М., 2009, стр. стр. 102, ISBN 978-5-89208-078-1
- ↑ Энциклика «Humanae vitae», I, 4.
- ↑ Jewish Medical Ethics series (2 volumes). Editors: Rabbi Mordechai Halperin, MD, Prof. Shimon Glick, MD, and Rabbi David Fink, PhD. Volume 2, pages 162—171, by R.Mordechai Halperin.
- ↑ Rabbi E. Waldenberg, «In-Vitro Fertilization: A Medical-Halachic Discussion»,Assia 33 (1982), pp.5-13
- ↑ R. Ovadia Yosef, Unpublished responsa, Techumim 1, (1980), p.287
- ↑ 1 2 R. Shlomo Goren, Ha-Tzofe, Adar A, 14, 1984
- ↑ R. Moshe Feinstein, «Responsa Iggerot Moshe», Even Ha’ezer 2:11, pp 322—324
- ↑ R. Shlomo Z. Auerbach «Artificial insemination», Noam 1,(1958), pp145-166
- ↑ M. Drori «Artificial Insemination and The Law of Adultery»: Halachic Viewpoints, Torah u-Madda 10 (1984), pp.28-36, note 50
- ↑ Rabbi E. Waldenberg, "Tzitz Eli’ezer, 20:49
- ↑ R.Y.Sh.Elyashiv, in «Nishmat Avraham 4 (Even Haezer),2:2»
- ↑ R.Z.N.Goldberg, «Fetal implant», «Techumim» 5(1984), pp248-259;269-274; R. Moshe Kilav, ibid.pp.260-267
- ↑ R Y.M. Ben-Meir, «In-Vitro Fertilization: The legal Relationship of the Embryo and the Surrogate Mother», Assia 41 (1986), pp.25-40
- ↑ Whose child, what faith? Rabbi Shabtai A. Rappoport
- ↑ Буддисты России не единодушны во взглядах на технологию ЭКО (рус.). РИА Новости (5 октября 2010). Архивировано из первоисточника 4 июня 2012. Проверено 6 октября 2010.
Ссылки
Фильмография
Что такое искусственное оплодотворение и как оно осуществляется (проводится)?
Экстракорпоральное оплодотворение (ЭКО) или оплодотворение «в пробирке» является универсальным и эффективным способом лечения бесплодия. Сотни тысяч семей во всем мире обрели возможность завести детей при помощи экстракорпорального оплодотворения. Первая успешная попытка ЭКО была осуществлена в Англии в 1978 году. На сегодня средняя частота наступления беременности после экстракорпорального оплодотворения составляет 30%. Лечение ЭКО может применяться при всех формах бесплодия, исключая значительные анатомические изменения матки. Процедура экстракорпорального оплодотворения показана семейным парам, которые не могут зачать ребенка в течение 1 года регулярной половой жизни без использования средств контрацепции. А также парам, в которых один из партнеров страдает непроходимостью маточных труб, тяжелой формой нарушения спермогенеза, другой формой бесплодия, не поддающейся лечению другими способами. Процедура ЭКО включает четыре этапа. На первом проводится гормональное стимулирование яичников с целью получения от женщины готовых к оплодотворению яйцеклеток. На втором этапа врачи проводят пункцию фолликулов и забор яйцеклеток. Процедура проводится при помощи специальной иглы под контролем ультразвукового исследования в амбулаторных условиях. Она обладает минимальной травматичностью и, как правило, проводится с обезболиванием. После забора яйцеклетки помещаются в питательную среду и остаются в специальном инкубаторе на 3-4 часа. Третий этап экстракорпорального оплодотворения – оплодотворение яйцеклеток и выращивание эмбрионов. В некоторых случаях мужского бесплодия здоровых и нормальных сперматозоидов помещают непосредственно в цитоплазму яйцеклетки при помощи микроманипуляторов. Через 48-72 часа после оплодотворения яйцеклетки методом ЭКО проводится четвертый этап - несколько эмбрионов переносятся в полость матки специальным катетером. Это безболезненная процедура, не требующая использования обезболивающих. Далее пациентам назначаются препараты, стимулирующие развитие эмбрионов. Об успешности проведения экстракорпорального оплодотворения (ЭКО) можно судить через три недели после проведения ультразвукового исследования. Дети, полученные при помощи экстракорпорального оплодотворения, не отличаются от детей, зачатых естественным путем. Это полноценные малыши, из которых вырастают здоровые и полноценные люди.
У мужчины берется сперма . У женщины берут яйцеклетку ( делается под местным наркозом) . Далее происходит искусственное оплодотворение в пробирке и подсадка женщине
Мне гинеколог рекомендует ЭКО, потому как не получается забеременеть уже несколько лет... А я все никак решиться не могу... Это ведь и клинику надо искать, и врача хорошего... Это что из минусов) А так... лично для меня - это огромный плюс, если результат будет положительным от процедуры
Анна, раз вам врач рекомендует ЭКО, значит у вас показания к нему есть. Я бы соглашалась, не раздумывая. Я и сама сейчас в такой ситуации, вернее, уже нахожусь в стадии, так сказать, стимуляции гормональной, но прошла тоже, можно сказать, огонь и воду: несколько лет забеременеть не получалось. А с ЭКО появился шанс. Клинику, кстати, мы с мужем выбирали по отзывам, выбор остановили на К+31 Петровские ворота (Москва) - ни разу не пожалели о выборе этом: мало того, что там и оборудование новейшее, так еще и врачи - опытные профессионалы (у меня врач - Тарас Вячеславович, благодарна ему за всё, хоть еще и нет результата) Так что если вы в Москве, сходите на консультацию - сами во всем убедитесь
Вроде бы и понятно всё, но такой кропотливый и ответственный процесс)
До Ми Соль, это точно. Но если выбрать ответственно клинику, врача, то много проблем сразу же решится. Взять хотя бы К+31, что в Москве, тут выше о ней упоминали. Действительно, классная, современная клиника, врачи высококвалифицированные - таким не страшно довериться. Я и сама здесь наблюдаюсь, по ЭКО предоставляют полнейший спектр услуг различных. Если бы не нервы по поводу результата, можно было бы расслабиться и наслаждаться заботой и вниманием:)
ОПЛОДОТВОРЕНИЕ ИСКУССТВЕННОЕ - это... Что такое ОПЛОДОТВОРЕНИЕ ИСКУССТВЕННОЕ?
- ОПЛОДОТВОРЕНИЕ ИСКУССТВЕННОЕ
- мед.
Искусственное оплодотворение (ИО) — слияние мужской гаметы с женской, приводящее к образованию зиготы, осуществляемое искусственным путём либо вне половых путей женщины с последующим переносом зиготы или концептуса в полость матки или маточные трубы, либо путём искусственного введения сперматозоидов в женские половые пути.
• В естественных условиях при овуляции из яичника выходит одна яйцеклетка, однако для успешного ИО необходимо одновременное получение большого их количества. Поэтому проводят медикаментозную стимуляцию овуляции гормональными препаратами.
• Подготовка яйцеклеток
• Яйцеклетки получают при хирургической операции с применением эндоскопического оборудования или при помощи трансвагинальной техники
• Полученные яйцеклетки культивируют in vitro в питательной среде специального состава, где и производят их оплодотворение путём введения в среду сперматозоидов.
• Подготовка сперматозоидов (мужа или донора) — отмывание от семенной жидкости для удаления потенциально антигенных белков, простагландинов, инфекционных агентов и других веществ, препятствующих оплодотворению.
• Дробление контролируют микроскопически; 4 нормально развивающихся концептуса одновременно вводят через шейку в полость матки. Операция успешна в 20-25% случаев.Методы
• Интракорпоральное ИО — искусственное введение сперматозоидов в половые пути женщины. Способы введения -влагалищный (в задний свод влагалища), интрацервикальный и маточный, {{}}• Экстракорпоралъное ИО и трансплантация эмбриона. Производят забор овопитов из яичников и помещают их вместе со спермой в специальный сосуд. После оплодотворения и клеточного деления (на стадии 4-16 клеток) концептус помещают в матку.
• Показания
• Отсутствие маточных труб
• Непроходимость или затруднённая проходимость обеих маточных труб после длительного (более 5 лет) оперативного или консервативного лечения
• Субфертильность спермы мужа
• Бесплодие неясного генеза после полного клинического обследования, включая гормональные, эндоскопические, иммунологические тесты.
• Условия проведения
• Сохранение функциональной способности матки к имплантации и вынашиванию беременности
• Сохранённая способность яичников к адекватному ответу на стимуляцию овуляции
• Отсутствие противопоказаний к беременности и родам
• Отсутствие новообразований, воспалительных и анатомических изменений органов малого таза.
• Методика переноса гамет в маточную трубу — яйцеклетку и сперматозоиды смешивают и сразу же помещают в дистальный отдел маточной трубы, где затем происходит оплодотворение. При этой процедуре обычно требуется лапароскопия, но возможно и трансцервикальное проведение под контролем УЗИ.
• Вспомогательное ИО — микроманипуляция; сперматозоиды вводят непосредственно в яйцеклетку.Лечение:
Режим амбулаторныйТактика ведения
• ИО проводят в период времени, близкий к моменту овуляции, для чего определяют содержание ЛГ, экскретируемого с мочой (повышается за 12-36 ч перед овуляцией). ИО осуществляют в тот же день или день спустя после повышения экскреции ЛГ.
• Методика
• Определяют положение матки
• Проводят осмотр шейки матки в зеркалах
• Отмытую сперму (0,25-0,5 мл -не более) вводят, используя специальный зонд с одноразовым шприцем, в область дна матки
• В некоторых случаях для выправления шеечного канала накладывают однозубый крючок на переднюю губу шейки. Механическое расширение шейки матки или парацервикальную блокаду применяют редко
• Сперму вводят медленно, в течение 30-60 с.
Гормональная стимуляция овуляции
• Кломифенцитрат или препараты менопаузального гонадот-ропина человека (пергонал). Для вызывания овуляции -препараты ХГТ (основной компонент — ЛГ). Внутриматочное ИО производят через 24-36 ч после применения ХГТ.
• Дозы и режимы введения
• Кломифенцитрат по 50 мг 1 р/сут в течение 5 дней
• Пергонал по 75 ME ФСГ, 75 ME ЛГ в/м 1 р/сут в течение 12 дней; на следующий день после последней инъекции — однократное введение 10 000 ME ХГТ.
• Противопоказания
• Нарушение функций щитовидной железы и надпочечников
• ЧМТ
• Высокая концентрация ФСГ в крови (показатель первичной недостаточности яичников)
• Кровотечение неясной этиологии
• Овариальные кисты неизвестного генеза
• Повышенная чувствительность к препаратам
• Беременность.Меры предосторожности
• Многоплодная беременность при применении кломифенцитрата развивается в 8% случаев, пергонала — в 25%
• Возможна гиперстимуляция яичников (в тяжёлых случаях может сопровождаться асцитом, плевральным выпотом, дегидратацией, нарушениями водно-электролитного баланса)
• Перекрут яичника
• Пациенток, получающих Кломифенцитрат, должен ежемесячно осматривать гинеколог
• Пациенткам, получающим пергонал, необходимо регулярно определять содержание эстрадиола в сыворотке крови и проводить УЗИ органов малого таза.
• Альтернативные препараты: эстрогены в фолликулярной фазе цикла для улучшения характеристик шеечной слизи.Прогноз
• Обычно беременность возникает в течение первых 6 циклов лечения (при интракорпоральном ИО)
• Эффективность увеличивается при сочетании ИО с управляемой гиперстимуляцией яичников пергоналом
• Самые высокие показатели успешного лечения отмечены при идиопатических нарушениях или наличии патологического шеечного фактора
• В 14% случаев беременность возникает в течение первого месяца.Синонимы
Лечебное оплодотворение См. также Бесплодие женское, Бесплодие мужское Сокращение. ИО — искусственное оплодотворениеМКБ
Z31.1 Искусственное оплодотворение Примечание. Для донорского оплодотворения используют только замороженную сперму и только после тщательного исследования на ВИЧ.
Справочник по болезням. 2012.
- ОПИСТОРХОЗ
- ОПУХОЛИ БРЮШИНЫ
Смотреть что такое "ОПЛОДОТВОРЕНИЕ ИСКУССТВЕННОЕ" в других словарях:
ОПЛОДОТВОРЕНИЕ ИСКУССТВЕННОЕ — (artificial insemination) искусственное введение семени во влагалище женщины для зачатия ребенка. День проведения искусственного оплодотворения должен совпадать с днем, когда у женщины ожидается овуляция (см. Менструальный цикл). Сперма для… … Толковый словарь по медицине
Оплодотворение Искусственное (Artificial Insemination) — искусственное введение семени во влагалище женщины для зачатия ребенка. День проведения искусственного оплодотворения должен совпадать с днем, когда у женщины ожидается овуляция (см. Менструальный цикл). Сперма для искусственного оплодотворения… … Медицинские термины
Оплодотворение Искусственное Вне Организма Матери (In Vitro Fertilization, Ivf) — оплодотворение яйцеклетки вне организма; осуществляется путем выращивания зиготы до стадии бластоцисты и се дальнейшей имплантации в матку. Впервые данный метод оплодотворения был применен в Великобритании, и в 1978 году произошли первые роды… … Медицинские термины
ОПЛОДОТВОРЕНИЕ ИСКУССТВЕННОЕ ВНЕ ОРГАНИЗМА МАТЕРИ — (in vitro fertilization, IVF) оплодотворение яйцеклетки вне организма; осуществляется путем выращивания зиготы до стадии бластоцисты и се дальнейшей имплантации в матку. Впервые данный метод оплодотворения был применен в Великобритании, и в 1978… … Толковый словарь по медицине
ИСКУССТВЕННОЕ И ЕСТЕСТВЕННОЕ — ИСКУССТВЕННОЕ И ЕСТЕСТВЕННОЕ онтологическая характеристика объектов внутренней и внешней реальности, различающая их по способу происхождения, существования и исчезновения. Впервые соотношение “искусственного и естественного” как философская… … Философская энциклопедия
Искусственное осеменение — Не следует путать с Экстракорпоральное оплодотворение. Искусственное осеменение введение спермы животного в половые пути самки искусственным методом, при котором сперму у самца получают заблаговременно. Используется в животноводстве для… … Википедия
Оплодотворение Клетками Донора (Donor Insemination) — см. Оплодотворение искусственное. Источник: Медицинский словарь … Медицинские термины
ИСКУССТВЕННОЕ ОПЛОДОТВОРЕНИЕ — осеменение, инструментальное введение в половые органы женщины нативной или консервированной спермы. Известно с 18 в., широко распространяется с сер. 1950 х гг. в связи с разработкой методики криоконсервирования спермы в жидком азоте. Применяют… … Большой Энциклопедический словарь
ИСКУССТВЕННОЕ ОПЛОДОТВОРЕНИЕ — ИСКУССТВЕННОЕ оплодотворение, осеменение, инструментальное введение в половые органы женщины нативной (в естественном состоянии) или консервированной спермы при некоторых видах бесплодия. Для искусственного оплодотворения используют сперму мужа… … Современная энциклопедия
Искусственное оплодотворение — ИСКУССТВЕННОЕ ОПЛОДОТВОРЕНИЕ, осеменение, инструментальное введение в половые органы женщины нативной (в естественном состоянии) или консервированной спермы при некоторых видах бесплодия. Для искусственного оплодотворения используют сперму мужа… … Иллюстрированный энциклопедический словарь
Книги
- Любовь в современном мире. Взгляд католика, Андреас Лаун. Книга Андреаса Лауна (р. 1942), известного австрийского богослова и философа, епископа Зальцбургского, посвящена исследованию любви, эроса и сексуальных отношений в современном мире. С точки… Подробнее Купить за 353 руб
- Правовая охрана материнства и репродуктивного здоровья Монография, Романовский Г.. В представленной монографии исследованы право на материнство (как в социальном так и в конституционном законодательстве), репродуктивные права (право на искусственное оплодотворение, право на… Подробнее Купить за 282 руб
- Правовая охрана материнства и репродуктивного здоровья. Монография, Георгий Борисович Романовский. В представленной монографии исследованы право на материнство (как в социальном, так и в конституционном законодательстве), репродуктивные права (право на искусственное оплодотворение, право… Подробнее Купить за 249 руб электронная книга