Кровь на мрс что это такое
Анализ и исследование крови на сифилис
Сифилис является одним из распространенных венерических заболеваний, которое передается половым путем. При отсутствии лечения заболевание может приводить к серьезным осложнениям. Поэтому его диагностика должна быть своевременной. Анализ крови на сифилис оказывает в этом вопросе неоценимую помощь.
При наличии клиники сахарного диабета ввиду высокой восприимчивости к инфекционным заболеваниям на фоне снижения иммунитета рекомендуется проводить исследование на сифилис. Раннее выявление этого заболевания является залогом полного излечения и предупреждения развития серьезных осложнений.
Виды анализов крови на сифилис
Венерологи используют несколько видов анализов для диагностики этого венерического заболевания. Чувствительность и специфичность каждого анализа отличается, поэтому важно знать, какие есть анализы крови на сифилис. Именно об этом поговорим.
1. МРС
Выделяют наиболее простую реакцию – МРС, которая используется в качестве скрининга, то есть массового обследования. Это исследование крови на сифилис, которое позволяет оценить какие-либо отклонения в организме. Очень часто случается так, что эта реакция может быть ложноположительной.
В такой ситуации требуется проведение более специфичных тестов, например, в качестве первого этапа диагностического поиска рекомендуется провести реакцию Вассермана. К тому же при различных аллергических заболеваниях может быть положительной как одна, так и другая реакция. Поэтому требуется более детальное обследование. В таких случаях рекомендуется сдать анализы на аллергию ребенку (особенно это касается детей, так у них еще несовершенна иммунная система).
2. Реакция Вассермана
Реакция Вассермана представляет собой реакцию микропреципитации. В чистом виде реакция Вассермана в настоящее время не проводится. К образцу биологического материала добавляют кардиолипин, который получен из бычьего сердца. Если человек болеет сифилисом, то происходит соединение сифилис-специфических антител с этим кардиолипином.
Реакция оценивается в плюсах – от одного до четырех. В норме она должна быть отрицательной. Однако положительная еще не говорит о том, что человек болен сифилисом. В данном случае требуется проведение более специфичных тестов.
3. Реакция пассивной гемагглютинации
Это исследование крови на сифилис подразумевает соединение инфицированных эритроцитов барана (их предварительно инфицируют бледными трепонемами) с антителами, которые могут присутствовать в организме человека. Это приводит к агглютинации, которая хорошо видна. Для исследования необходима только сыворотка крови, цельная кровь для этого анализа не используется.
Оценка результатов производится, как и при реакции Вассермана. В норме результат должен быт отрицательным. Чем больше плюсов получено, тем серьезнее инфекционный процесс и поражение тканей.
4. Иммуноферментный анализ
Этот тест становится все более популярным. Он основан на определении антител к бледной трепонеме, которые могут быть в крови больного человека. Так выявляют антитела всех трех классов, по уровню которых можно судить об активности инфекционного процесса.
Однако диагностика затрудняется, если человек страдает аутоиммунными заболеваниями. Они ограничивают ценность любого метода исследования, который подразумевает определение антител к бледной трепонеме.
Этого недостатка лишена полимеразная цепная реакция, которая подразумевает выявление нуклеиновой кислоты бледной трепонему. Поэтому в сложных диагностических случаях ПЦР-диагностика является «золотым» стандартом.
Что такое анализ кровь на мрс — Кровь и её анализы
Сифилис является одним из распространенных венерических заболеваний, которое передается половым путем. При отсутствии лечения заболевание может приводить к серьезным осложнениям. Поэтому его диагностика должна быть своевременной. Анализ крови на сифилис оказывает в этом вопросе неоценимую помощь.
При наличии клиники сахарного диабета ввиду высокой восприимчивости к инфекционным заболеваниям на фоне снижения иммунитета рекомендуется проводить исследование на сифилис. Раннее выявление этого заболевания является залогом полного излечения и предупреждения развития серьезных осложнений.
Содержание статьи:
Виды анализов крови на сифилис
Венерологи используют несколько видов анализов для диагностики этого венерического заболевания. Чувствительность и специфичность каждого анализа отличается, поэтому важно знать, какие есть анализы крови на сифилис. Именно об этом поговорим.
1. МРС
Выделяют наиболее простую реакцию – МРС, которая используется в качестве скрининга, то есть массового обследования. Это исследование крови на сифилис, которое позволяет оценить какие-либо отклонения в организме. Очень часто случается так, что эта реакция может быть ложноположительной.
В такой ситуации требуется проведение более специфичных тестов, например, в качестве первого этапа диагностического поиска рекомендуется провести реакцию Вассермана. К тому же при различных аллергических заболеваниях может быть положительной как одна, так и другая реакция. Поэтому требуется более детальное обследование. В таких случаях рекомендуется сдать анализы на аллергию ребенку (особенно это касается детей, так у них еще несовершенна иммунная система).
2. Реакция Вассермана
Реакция Вассермана представляет собой реакцию микропреципитации. В чистом виде реакция Вассермана в настоящее время не проводится. К образцу биологического материала добавляют кардиолипин, который получен из бычьего сердца. Если человек болеет сифилисом, то происходит соединение сифилис-специфических антител с этим кардиолипином.
Реакция оценивается в плюсах – от одного до четырех. В норме она должна быть отрицательной. Однако положительная еще не говорит о том, что человек болен сифилисом. В данном случае требуется проведение более специфичных тестов.
3. Реакция пассивной гемагглютинации
Это исследование крови на сифилис подразумевает соединение инфицированных эритроцитов барана (их предварительно инфицируют бледными трепонемами) с антителами, которые могут присутствовать в организме человека. Это приводит к агглютинации, которая хорошо видна. Для исследования необходима только сыворотка крови, цельная кровь для этого анализа не используется.
Оценка результатов производится, как и при реакции Вассермана. В норме результат должен быт отрицательным. Чем больше плюсов получено, тем серьезнее инфекционный процесс и поражение тканей.
4. Иммуноферментный анализ
Этот тест становится все более популярным. Он основан на определении антител к бледной трепонеме, которые могут быть в крови больного человека. Так выявляют антитела всех трех классов, по уровню которых можно судить об активности инфекционного процесса.
Однако диагностика затрудняется, если человек страдает аутоиммунными заболеваниями. Они ограничивают ценность любого метода исследования, который подразумевает определение антител к бледной трепонеме.
Этого недостатка лишена полимеразная цепная реакция, которая подразумевает выявление нуклеиновой кислоты бледной трепонему. Поэтому в сложных диагностических случаях ПЦР-диагностика является «золотым» стандартом.
Содержание
История [ править | править код ]
Годом основания магнитно-резонансной томографии (МРТ) принято считать [2] 1973 год, когда профессор химии Пол Лотербур опубликовал в журнале Nature статью «Создание изображения с помощью индуцированного локального взаимодействия; примеры на основе магнитного резонанса» [3] . Позже Питер Мэнсфилд усовершенствовал математические алгоритмы получения изображения. В 2003 году обоим исследователям была присуждена Нобелевская премия по физиологии или медицине за их открытия, касающиеся метода МРТ. Однако вручению этой премии сопутствовал скандал, как бывало в ряде случаев, по поводу авторства открытия [4] .
В создание магнитно-резонансной томографии известный вклад внёс также американский учёный армянского происхождения Реймонд Дамадьян, один из первых исследователей принципов МРТ, держатель патента на МРТ и создатель первого коммерческого МРТ-сканера. В 1971 году он опубликовал свою идею под названием «Обнаружение опухоли с помощью ядерного магнитного резонанса». Имеются сведения, что именно он изобрёл само устройство МРТ [5] [6] [7] . Кроме того, ещё в 1960 году в СССР изобретатель В. А. Иванов направил в Комитет по делам изобретений и открытий заявку на изобретение, где по появившимся в начале 2000-х годов оценкам специалистов были подробно обозначены принципы метода МРТ [8] [9] . Однако авторское свидетельство «Способ определения внутреннего строения материальных объектов» № 1112266 на эту заявку, с сохранением даты приоритета её подачи, было выдано В. А. Иванову только в 1984 году [10] [11] [12] .
Используемое в методе МРТ явление ядерного магнитного резонанса (ЯМР) известно с 1938 года. Первоначально применялся термин ЯМР-томография, который после Чернобыльской аварии в 1986 году был заменён на МРТ в связи с развитием радиофобии у людей. В новом названии исчезло упоминание о «ядерном» происхождении метода, что и позволило ему войти в повседневную медицинскую практику, однако используется и первоначальное название.
Томография позволяет визуализировать с высоким качеством головной, спинной мозг и другие внутренние органы. Современные технологии МРТ делают возможным неинвазивно (без вмешательства) исследовать работу органов — измерять скорость кровотока, тока спинномозговой жидкости, определять уровень диффузии в тканях, видеть активацию коры головного мозга при функционировании органов, за которые отвечает данный участок коры (функциональная магнитно-резонансная томография — фМРТ).
Метод [ править | править код ]
Метод ядерного магнитного резонанса позволяет изучать организм человека на основе насыщенности тканей организма водородом и особенностей их магнитных свойств, связанных с нахождением в окружении разных атомов и молекул. Ядро водорода состоит из одного протона, который имеет спин и меняет свою пространственную ориентацию в мощном магнитном поле, а также при воздействии дополнительных полей, называемых градиентными, и внешних радиочастотных импульсов, подаваемых на специфической для протона при данном магнитном поле резонансной частоте. На основе параметров протона (спинов) и их векторных направлений, которые могут находиться только в двух противоположных фазах, а также их привязанности к магнитному моменту протона можно установить, в каких именно тканях находится тот или иной атом водорода. Иногда могут также использоваться МР-контрасты на базе гадолиния или оксидов железа [13] .
Если поместить протон во внешнее магнитное поле, то его магнитный момент будет либо сонаправлен, либо противоположно направлен магнитному полю, причём во втором случае его энергия будет выше. При воздействии на исследуемую область электромагнитным излучением определённой частоты часть протонов поменяют свой магнитный момент на противоположный, а потом вернутся в исходное положение. При этом системой сбора данных томографа регистрируется выделение энергии во время релаксации предварительно возбуждённых протонов.
Первые томографы имели индукцию магнитного поля 0,005 Тл, и качество изображений, полученных на них, было низким. Современные томографы имеют мощные источники сильного магнитного поля. В качестве таких источников применяются как электромагниты (обычно до 1—3 Тл, в некоторых случаях до 9,4 Тл), так и постоянные магниты (до 0,7 Тл). При этом, так как поле должно быть весьма сильным, применяются сверхпроводящие электромагниты, работающие в жидком гелии, а постоянные магниты пригодны только очень мощные, неодимовые. Магнитно-резонансный «отклик» тканей в МР-томографах на постоянных магнитах слабее, чем у электромагнитных, поэтому область применения постоянных магнитов ограничена. Однако постоянные магниты могут быть так называемой «открытой» конфигурации, что позволяет проводить исследования в движении, в положении стоя, а также осуществлять доступ врачей к пациенту во время исследования и проведение манипуляций (диагностических, лечебных) под контролем МРТ — так называемая интервенционная МРТ.
Для определения расположения сигнала в пространстве, помимо постоянного магнита в МР-томографе, которым может быть электромагнит, либо постоянный магнит, используются градиентные катушки, добавляющие к общему однородному магнитному полю градиентное магнитное возмущение. Это обеспечивает локализацию сигнала ядерного магнитного резонанса и точное соотношение исследуемой области и полученных данных. Действие градиента, обеспечивающего выбор среза, обеспечивает селективное возбуждение протонов именно в нужной области. Мощность и скорость действия градиентных усилителей относится к одним из наиболее важных показателей магнитно-резонансного томографа. От них во многом зависит быстродействие, разрешающая способность и соотношение сигнал/шум.
Современные технологии и внедрение компьютерной техники обусловили возникновение такого метода, как виртуальная эндоскопия, который позволяет выполнить трёхмерное моделирование структур, визуализированных посредством КТ или МРТ. Данный метод является информативным при невозможности провести эндоскопическое исследование, например, при тяжёлой патологии сердечно-сосудистой и дыхательной систем. Метод виртуальной эндоскопии нашёл применение в ангиологии, онкологии, урологии и других областях медицины.
Результаты исследования сохраняются в лечебном учреждении в формате DICOM и могут быть переданы пациенту или использованы для исследования динамики лечения.
До и во время процедуры МРТ [ править | править код ]
Перед сканированием требуется снять все металлические предметы, проверить наличие татуировок и лекарственных пластырей [14] . Продолжительность сканирования МРТ составляет обычно до 20—30 минут, но может продолжаться дольше. В частности, сканирование брюшной полости занимает больше времени, чем сканирование головного мозга.
Так как МР томографы производят громкий шум, обязательно используется защита для ушей (беруши или наушники) [15] . Для некоторых видов исследований используется внутривенное введение контрастного вещества [14] .
Перед назначением МРТ пациентам рекомендуется узнать: какую информацию даст сканирование и как это отразится на стратегии лечения, имеются ли противопоказания для МРТ, будет ли использоваться контраст и для чего. Перед началом процедуры: как долго продлится сканирование, где находится кнопка вызова и каким способом можно обратиться к персоналу во время сканирования [14] .
МР-диффузия [ править | править код ]
МР-диффузия — метод, позволяющий определять движение внутриклеточных молекул воды в тканях.
Диффузионно-взвешенная томография [ править | править код ]
Диффузионно-взвешенная томография — методика магнитно-резонансной томографии, основанная на регистрации скорости перемещения меченных радиоимпульсами протонов. Это позволяет характеризовать сохранность мембран клеток и состояние межклеточных пространств. Первоначальное и наиболее эффективное применение — при диагностике острого нарушения мозгового кровообращения по ишемическому типу в острейшей и острой стадиях. Сейчас активно используется в диагностике онкологических заболеваний.
МР-перфузия [ править | править код ]
Метод, позволяющий оценить прохождение крови через ткани организма.
В частности, существуют специальные характеристики, указывающие на скоростной и объёмный приток крови, проницаемость стенок сосудов, активность венозного оттока, а также другие параметры, которые позволяют дифференцировать здоровые и патологически изменённые ткани:
- Прохождение крови через ткани мозга
- Прохождение крови через ткани печени
Метод позволяет определить степень ишемии головного мозга и других органов.
МР-спектроскопия [ править | править код ]
Магнитно-резонансная спектроскопия (МРС) — метод, позволяющий определить биохимические изменения тканей при различных заболеваниях по концентрации определённых метаболитов. МР-спектры отражают относительное содержание биологически активных веществ в определённом участке ткани, что характеризует процессы метаболизма. Нарушения метаболизма возникают, как правило, до клинических проявлений заболевания, поэтому на основе данных МР-спектроскопии можно диагностировать заболевания на более ранних этапах развития.
Виды МР спектроскопии:
- МР спектроскопия внутренних органов (in vivo)
- МР спектроскопия биологических жидкостей (in vitro)
МР-ангиография [ править | править код ]
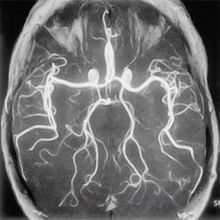
Магнитно-резонансная ангиография (МРА) — метод получения изображения просвета сосудов при помощи магнитно-резонансного томографа. Метод позволяет оценивать как анатомические, так и функциональные особенности кровотока. МРА основана на отличии сигнала от перемещающихся протонов (крови) от окружающих неподвижных тканей, что позволяет получать изображения сосудов без использования каких-либо контрастных средств — бесконтрастная ангиография (фазово-контрастная МРА и время-пролетная МРА). Для получения более чёткого изображения применяются особые контрастные вещества на основе парамагнетиков (гадолиний).
Функциональная МРТ [ править | править код ]
Функциональная МРТ (фМРТ) — метод картирования коры головного мозга, позволяющий определять индивидуальное местоположение и особенности областей мозга, отвечающих за движение, речь, зрение, память и другие функции, индивидуально для каждого пациента. Суть метода заключается в том, что при работе определённых отделов мозга кровоток в них усиливается. В процессе проведения ФМРТ больному предлагается выполнение определённых заданий, участки мозга с повышенным кровотоком регистрируются, и их изображение накладывается на обычную МРТ мозга.
МРТ позвоночника с вертикализацией (осевой нагрузкой) [ править | править код ]
Методика исследования пояснично-крестцового отдела позвоночника — МР-томография с вертикализацией. Суть исследования состоит в том, что сначала проводится традиционное МРТ-исследование позвоночника в положении лежа, а затем производится вертикализация (подъём) пациента вместе со столом томографа и магнитом. При этом на позвоночник начинает действовать сила тяжести, а соседние позвонки могут сместиться друг относительно друга и грыжа межпозвонкового диска становится более выраженной. Также этот метод исследования применяется нейрохирургами для определения уровня нестабильности позвоночника с целью обеспечения максимально надёжной фиксации. В России пока это исследование выполняется в единственном месте.
Измерение температуры с помощью МРТ [ править | править код ]
МРТ-термометрия — метод, основанный на получении резонанса от протонов водорода исследуемого объекта. Разница резонансных частот даёт информацию об абсолютной температуре тканей. Частота испускаемых радиоволн изменяется с нагреванием или охлаждением исследуемых тканей.
Эта методика увеличивает информативность МРТ исследований и позволяет повысить эффективность лечебных процедур, основанных на селективном нагревании тканей. Локальное нагревание тканей используется в лечении опухолей различного происхождения [16] .
Электромагнитная совместимость с медицинской аппаратурой [ править | править код ]
Сочетание интенсивного магнитного поля, применяемого при МРТ-сканировании, и интенсивного радиочастотного поля предъявляет экстремальные требования к медицинскому оборудованию, используемому во время исследований. Оно должно иметь специальную конструкцию и может иметь дополнительные ограничения по использованию вблизи установки МРТ.
Противопоказания [ править | править код ]
Существуют как относительные противопоказания, при которых проведение исследования возможно при определённых условиях, так и абсолютные, при которых исследование недопустимо.
Абсолютные противопоказания [ править | править код ]
- установленный кардиостимулятор (изменения магнитного поля могут имитировать сердечный ритм)
- ферромагнитные или электронные имплантаты среднего уха
- большие металлические имплантаты, ферромагнитные осколки
- ферромагнитныеаппараты Илизарова.
Относительные противопоказания [ править | править код ]
- инсулиновые насосы [17]
- нервные стимуляторы
- неферромагнитные имплантаты внутреннего уха
- протезы клапанов сердца (в высоких полях, при подозрении на дисфункцию)
- кровоостанавливающие клипсы (кроме сосудов мозга)
- декомпенсированная сердечная недостаточность
- первый триместр беременности (на данный момент собрано недостаточное количество доказательств отсутствия тератогенного эффекта магнитного поля, однако метод предпочтительнее рентгенографии и компьютерной томографии)
- клаустрофобия (панические приступы во время нахождения в тоннеле аппарата могут не позволить провести исследование)
- необходимость в физиологическом мониторинге
- неадекватность пациента
- тяжёлое/крайне тяжелое состояние пациента
- наличие татуировок, выполненных с помощью красителей с содержанием металлических соединений (могут возникать ожоги [18] )
- зубные протезы и брекет-системы, так как возможны артефакты неоднородности поля.
Широко используемый в протезировании титан не является ферромагнетиком и практически безопасен при МРТ; исключение — наличие татуировок, выполненных с помощью красителей на основе соединений титана (например, на основе диоксида титана).
Дополнительным противопоказанием для МРТ является наличие кохлеарных имплантатов — протезов внутреннего уха. МРТ противопоказана при некоторых видах протезов внутреннего уха, так как в кохлеарном имплантате есть металлические части, которые содержат ферромагнитные материалы.
Если МРТ выполняется с контрастом, то добавляются следующие противопоказания:
- Гемолитическая анемия;
- Индивидуальная непереносимость компонентов, входящих в состав контрастного вещества;
- Хроническая почечная недостаточность, так как в этом случае контраст может задерживаться в организме;
- Беременность на любом сроке, так как контраст проникает через плацентарный барьер, а его влияние на плод пока плохо изучено. [19] [неавторитетный источник?]
Словарь: С. Фадеев. Словарь сокращений современного русского языка. — С.-Пб.: Политехника, 1997. — 527 с.
магнетронная распылительная система
Международное радио Сербии
организация, РФ, энерг.
Маломорская рыборазводная станция
Иркутская обл., организация
мелкий рогатый скот
Словарь сокращений и аббревиатур . Академик . 2015 .
Смотреть что такое «МРС» в других словарях:
МРС — См. Метициллинрезистентные стафилококки (Источник: «Словарь терминов микробиологии») … Словарь микробиологии
МРС-АТ — мастерская ремонтно слесарная автомобильной техники авто, техн … Словарь сокращений и аббревиатур
МРС — малое рыболовное судно; малое рыболовецкое судно малое рыболовное судно малый рыболовный сейнер машиноремонтная станция медленно реагирующая субстанция металлорежущий станок модульная робототехническая система моторно рыболовная станция ремонтно… … Словарь сокращений русского языка
НП «МРС» — МРС НП «МРС» «Межбанковская расчётная система» с 2001 некоммерческое партнёрство http://www.ibclearing.ru/ организация, фин … Словарь сокращений и аббревиатур
предельно допустимая концентрация МРС — — [А.С.Гольдберг. Англо русский энергетический словарь. 2006 г.] Тематики энергетика в целом EN maximum permissible concentrationMPC … Справочник технического переводчика
система мультимедиа, согласованная со спецификацией МРС — — [Е.С.Алексеев, А.А.Мячев. Англо русский толковый словарь по системотехнике ЭВМ. Москва 1993] Тематики информационные технологии в целом EN MPC compfflsmt system … Справочник технического переводчика
СКБАЛ и МРС — СКБАЛ и МС СКБ АЛМС Специальное конструкторское бюро автоматических линий и металлорежущих станков ЗАО г. Краснодар, организация СКБАЛ и МС Источник: http://kubstu.ru/?u >Словарь сокращений и аббревиатур
МЕНЕЕ РАЗВИТЫЕ СТРАНЫ (МРС) — (less developed countries LDCs) см. Третий мир … Большой толковый социологический словарь
Фарнгам — (мрс Элиза Farnham, 1815 1864) американская филантропка и писательница. Читала лекции, пропагандируя идею женской эмансипации; посещала тюрьмы, одно время заведовала исправительною женскою тюрьмою в Синг Синге и значительно способствовала… … Энциклопедический словарь Ф.А. Брокгауза и И.А. Ефрона
торговая организация (совет) multimedia PC — Состоит из фирм производителей аппаратного обеспечения (AT&T, CompuAdd, Greative Labs, Media Vision, NEC Technology, Olivetty, Phillips Consumer Electronics, Tandy, V >Справочник технического переводчика
«>
Источник: 1poserdcu.ru
Читайте также
Анализ крови мрс что это
Что показывает анализ крови на МРС?
-
После бессонной ночи вы, вероятно, почувствуете себя вялым на следующее утро, и небольшое новое исследование подсказывает, почему: ваши клетки мозга тоже чувствуют себя вялыми. И когда эти клетки мозга устали, вы становитесь склонным к забывчивости и легче отвлекаетесь, говорится в исследовании.
читать далее... -
Некоторые американцы, наблюдающие затмение, нанесли на глаза солнцезащитный крем, чтобы защитить глаза от солнечных лучей. Они сделали это, потому что у них не было защитных очков для просмотра затмения. После чего они попали клиники, жалуясь на боль в глазах.
читать далее... -
62-летний мужчина из Соединенного Королевства потерял чувствительность в обеих ногах в необычном случае: его неврологические проблемы были связаны с интенсивным использованием цинксодержащего крема для протезов.
читать далее... -
Анджелина Джоли недавно актриса сказала Vanity Fair, что у нее развилось условие «Паралич Белла» в 2016 году. Что такое паралич Белла?
читать далее...
-
Бактерия Микоплазма гениталиум передается половым путем, поражает слизистые оболочки мочеиспускательного канала, шейки матки, горла и заднего прохода. Инфекция способна привести к ряду долгосрочных осложнений со здоровьем.
читать далее... -
Гонорея – венерическое заболевание, возбудителем которого является гонококк. При заражении инфекцией поражается мочеполовая система. Но не исключено проникновение гонококка в рот, носоглотку или прямую кишку при гомосексуальных связях, оральном и анальном сексе.
читать далее... -
Издавна борьба с венерическими болезнями являлась одной из серьезных проблем. Правительства стран вырабатывали меры для борьбы , организовывая съезды и заседания. Передающиеся половым путем б... читать далее...
www.medvopros.com
Анализ и исследование крови на сифилис | Народная медицина
Сифилис является одним из распространенных венерических заболеваний, которое передается половым путем. При отсутствии лечения заболевание может приводить к серьезным осложнениям. Поэтому его диагностика должна быть своевременной. Анализ крови на сифилис оказывает в этом вопросе неоценимую помощь.
При наличии клиники сахарного диабета ввиду высокой восприимчивости к инфекционным заболеваниям на фоне снижения иммунитета рекомендуется проводить исследование на сифилис. Раннее выявление этого заболевания является залогом полного излечения и предупреждения развития серьезных осложнений.
Виды анализов крови на сифилис
Венерологи используют несколько видов анализов для диагностики этого венерического заболевания. Чувствительность и специфичность каждого анализа отличается, поэтому важно знать, какие есть анализы крови на сифилис. Именно об этом поговорим.
1. МРС
Выделяют наиболее простую реакцию – МРС, которая используется в качестве скрининга, то есть массового обследования. Это исследование крови на сифилис, которое позволяет оценить какие-либо отклонения в организме. Очень часто случается так, что эта реакция может быть ложноположительной.
В такой ситуации требуется проведение более специфичных тестов, например, в качестве первого этапа диагностического поиска рекомендуется провести реакцию Вассермана. К тому же при различных аллергических заболеваниях может быть положительной как одна, так и другая реакция. Поэтому требуется более детальное обследование. В таких случаях рекомендуется сдать анализы на аллергию ребенку (особенно это касается детей, так у них еще несовершенна иммунная система).
2. Реакция Вассермана
Реакция Вассермана представляет собой реакцию микропреципитации. В чистом виде реакция Вассермана в настоящее время не проводится. К образцу биологического материала добавляют кардиолипин, который получен из бычьего сердца. Если человек болеет сифилисом, то происходит соединение сифилис-специфических антител с этим кардиолипином.
Реакция оценивается в плюсах – от одного до четырех. В норме она должна быть отрицательной. Однако положительная еще не говорит о том, что человек болен сифилисом. В данном случае требуется проведение более специфичных тестов.
3. Реакция пассивной гемагглютинации
Это исследование крови на сифилис подразумевает соединение инфицированных эритроцитов барана (их предварительно инфицируют бледными трепонемами) с антителами, которые могут присутствовать в организме человека. Это приводит к агглютинации, которая хорошо видна. Для исследования необходима только сыворотка крови, цельная кровь для этого анализа не используется.
Оценка результатов производится, как и при реакции Вассермана. В норме результат должен быт отрицательным. Чем больше плюсов получено, тем серьезнее инфекционный процесс и поражение тканей.
4. Иммуноферментный анализ
Этот тест становится все более популярным. Он основан на определении антител к бледной трепонеме, которые могут быть в крови больного человека. Так выявляют антитела всех трех классов, по уровню которых можно судить об активности инфекционного процесса.
Однако диагностика затрудняется, если человек страдает аутоиммунными заболеваниями. Они ограничивают ценность любого метода исследования, который подразумевает определение антител к бледной трепонеме.
Этого недостатка лишена полимеразная цепная реакция, которая подразумевает выявление нуклеиновой кислоты бледной трепонему. Поэтому в сложных диагностических случаях ПЦР-диагностика является «золотым» стандартом.
national-medicine.ru
Кровь на мрс что это такое
Сифилис является одним из распространенных венерических заболеваний, которое передается половым путем. При отсутствии лечения заболевание может приводить к серьезным осложнениям. Поэтому его диагностика должна быть своевременной.
Оглавление:
Анализ крови на сифилис оказывает в этом вопросе неоценимую помощь.
При наличии клиники сахарного диабета ввиду высокой восприимчивости к инфекционным заболеваниям на фоне снижения иммунитета рекомендуется проводить исследование на сифилис. Раннее выявление этого заболевания является залогом полного излечения и предупреждения развития серьезных осложнений.
Виды анализов крови на сифилис
Венерологи используют несколько видов анализов для диагностики этого венерического заболевания. Чувствительность и специфичность каждого анализа отличается, поэтому важно знать, какие есть анализы крови на сифилис. Именно об этом поговорим.
1. МРС
Выделяют наиболее простую реакцию – МРС, которая используется в качестве скрининга, то есть массового обследования. Это исследование крови на сифилис, которое позволяет оценить какие-либо отклонения в организме. Очень часто случается так, что эта реакция может быть ложноположительной.
В такой ситуации требуется проведение более специфичных тестов, например, в качестве первого этапа диагностического поиска рекомендуется провести реакцию Вассермана. К тому же при различных аллергических заболеваниях может быть положительной как одна, так и другая реакция. Поэтому требуется более детальное обследование. В таких случаях рекомендуется сдать анализы на аллергию ребенку (особенно это касается детей, так у них еще несовершенна иммунная система).
2. Реакция Вассермана
Реакция Вассермана представляет собой реакцию микропреципитации. В чистом виде реакция Вассермана в настоящее время не проводится. К образцу биологического материала добавляют кардиолипин, который получен из бычьего сердца. Если человек болеет сифилисом, то происходит соединение сифилис-специфических антител с этим кардиолипином.
Реакция оценивается в плюсах – от одного до четырех. В норме она должна быть отрицательной. Однако положительная еще не говорит о том, что человек болен сифилисом. В данном случае требуется проведение более специфичных тестов.
3. Реакция пассивной гемагглютинации
Это исследование крови на сифилис подразумевает соединение инфицированных эритроцитов барана (их предварительно инфицируют бледными трепонемами) с антителами, которые могут присутствовать в организме человека. Это приводит к агглютинации, которая хорошо видна. Для исследования необходима только сыворотка крови, цельная кровь для этого анализа не используется.
Оценка результатов производится, как и при реакции Вассермана. В норме результат должен быт отрицатель
Кровь на мрс что это такое
С какой целью человека вводят в искусственную кому?
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день...
Читать далее »
Искусственная кома – защита мозга, создаваемая за счет уменьшения скорости обменных процессов в мозге и в кровотоке. Происходит временное погружение субъекта в вегетативное (бессознательное) состояние. Для него свойственно торможение работы коры и подкорки, отключение функций. Поэтому человек в таком состоянии выглядит безжизненным.
Кома с древнегреческого переводится как «глубокий сон». На первое место при ней всегда выходят нарушения сознательных функций. Находясь в таком состоянии, субъект может внезапно проговаривать звуки, открывать глаза и даже частично двигаться.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Что такое искусственная кома?
Многих интересует не только, что это такое искусственная кома, но и ее отличия от настоящей. При медикаментозном погружении человека могут вывести из этого состояния в любой промежуток времени. При немедикаментозном процессе возвращение к нормальной жизни может произойти в любой момент. Этот процесс не контролируем.
Этот вид воздействия используется редко, когда отсутствуют другие способы и технологии, позволяющие обезопасить жизнь человека от различных негативных факторов. При лечении и операциях, проводимых на голове, такая техника позволяет снизить риск появления кровоизлияния или отек мозга. Метод может применяться вместо основного наркоза при выполнении сложных или длительных операций.
Искусственная кома становится спасением, если есть внутричерепная гипертензия, вызванная ЧМТ, инсульт, опухоли и некоторые виды инфекции. При получении травмы в головном мозге накапливается жидкость, приводящая к разбуханию тканей. Черепная коробка не позволяет мозгу расшириться до нужного размера. Если давление не снижается, кислород не доходит до нужных тканей. Это становится основной предпосылкой их повреждений. Последствие – смерть человека.
Специальные препараты, чаще барбитураты, приводят к:
- Уменьшению скорости метаболизма;
- Сужению сосудов;
- Уменьшение кровообращения.
На фоне этих факторов жидкости становится меньше, а отек снижается, что ускоряет процесс восстановления тканей.
Целесообразно применение такого лечения для того, чтобы вывести пациента из сложного эпилептического статуса или для борьбы с бешенством. Лечение последнего является на стадии эксперимента, но проводимые исследования показали положительные результаты.
Симптомы и признаки искусственной комы
Что это такое «искусственная кома» можно понять и по признакам, которые возникают при погружении человека в особое состояние сознания. Во время него отмечается:
- Падение артериального давления;
- Существенное сокращение частоты сердцебиения;
- Отмена рефлекторных состояний и чувств;
- Отключение мышц;
- Уменьшение температуры тела;
- Остановка работы ЖКТ.
Чтобы избежать дефицита кислорода пациентов до медикаментозного введения в вегетативные состояния подключают к ИВЛ. Благодаря этому в легкие подается особая смесь с кислородом.
В зависимости от выраженности симптоматики выделяется несколько стадий комы:
- 1 стадия – поверхностная;
- 2 стадия – умеренная;
- 3 стадия – глубокая;
- 4 стадия – запредельная.
Как человек вводится в кому?
Подготовка зависит от того, зачем вводят в искусственную кому. Пациента обязательно перевозят в подразделение реанимации и интенсивной помощи. Состояние вызывается двумя способами:
- Медикаментозно;
- Путем охлаждения тела.
Второй способ используется редко. В основном вводятся заранее рассчитанное количество специальных медикаментов. Барбитураты и их аналоги угнетающе воздействуют на ЦНС. Для погружения подбираются дозы соответственно стадии наркоза. Сразу после начала медикаментозного воздействия происходит полная релаксация связок и мышечного каркаса.
В процессе нахождения субъекта в вегетативном состоянии показатели всех биологических систем фиксируются и находятся под контролем врачей. Длительность искусственной комы разная. Она зависит от степени и характера первичного недуга. Задача врачей — справиться с отечностью мозга и не допустить, чтобы тканям был нанесен непоправимый вред. Обычная кома может продлиться от пары часов до нескольких лет. Медикаментозная редко продолжается длительное время.
Диагностика человека во время искусственной комы
Поскольку кома – это всегда сопровождение искусственной вентиляцией легких, обязательно снимаются показатели со всех жизненно важных органов:
- С помощью электроэнцефалографа получаются данные о функционировании коры головного мозга. Аппарат проводит постоянный контроль. Без этого устройства нельзя ввести человека в глубокий сон.
- Степень циркуляции крови в головном мозге измеряют при помощи особого прибора, вводимого в ткани. Иногда назначается радиоизотопный способ.
- Вентрикулярный катетер позволяет изучить внутричерепное давление. Благодаря ему оценивается уровень кислорода в тканях, особенности протекания обменных процессов на клеточном уровне. Техника позволяет узнать обо всех биохимических реакциях, протекающих в организме. С помощью катетера берется на анализ кровь, вытекающая из яремной вены.
- МРТ и КТ позволяют получить общую картину, измерить уровень кровотока, составить прогнозы.
Как вывести человека из этого состояния?
Последствия у искусственной комы по сей день не изучены до конца. Предполагается, что они зависят от многих других факторов. Выводят человека из состояния с помощью медикаментов. Особое внимание после процедуры уделяется избавлению от осложнений.
Последствия и прогноз
Процедура проводится исключительно в самых тяжелых ситуациях, поскольку существует у нее много нежелательных реакций. Самые плохие прогнозы связаны с ЧМТ, инсультами и разрывами артериальной аневризмы. Чем дольше человек в таком положении, тем критичнее обнаруживаются последствия.
По статистике 25% пациентов, прибывавших в искусственной коме, испытывают побочные эффекты. Нарушения затрагивают:
- Сердце;
- Перистальтику ЖКТ;
- Почки;
- Иммунитет.
Иногда в процессе комы развивается инфекционное заболевание легких и дыхательной системы. В основном они связаны с использованием искусственной вентиляции легких. К побочным эффектам относятся воспаления легких, обструкция бронхов, образование спаек, стенозы, пролежни слизистой трахеи.
Отдельные пациенты отмечали, что в процессе погружения испытывали яркие галлюцинации и кошмары. По всему миру среди последствий выявляются неврологические нарушения у пациентов после выхода из такого состояния. Могут быть и отсроченные реакции. К ним относится:
- Ухудшение памяти и мышления;
- Изменения поведенческих реакций;
- Утрата некоторых навыков и способностей.
В Великобритании проводились клинические исследования на людях, которые больше года прибывали в таком состоянии. Были получены следующие данные:
- 63% вышли из комы с необратимыми патологическими процессами;
- 27% получили инвалидность разной степени;
- 10% восстановили удовлетворительное состояние.
Такие исследования позволили выявить, что есть 4 характеристики, оказывающие влияние на прогноз:
- Глубина сна;
- Особенности сердечного ритма;
- Показатели стволовых соматосенсорных рефлексов;
- Биохимические данные крови.
При самых плохих прогнозах наступает смерть мозга. Это этап, при котором орган перестает выполнять свои функций и вернуть ему работоспособность невозможно.
Поэтому всегда оцениваются риски, определяются цели, для чего вводят в искусственную кому. Считается, что полное восстановление невозможно, если в вегетативном состоянии человек находился больше 6 месяцев.
Что такое рак крови? Всё о лейкозе.
Рак крови — это тяжелый недуг со злокачественным течением, который стремительно поражает и разрушает главные структуры кроветворной системы. В крови отмечают молниеносное увеличение числа незрелых лейкоцитов. Это отличает рак крови от других онкологических патологий.
Этиология патологии
Что такое лейкемия? Признаки рака крови выявляют в костном мозге, в крови. Опухоль разрастается, заменяя нормальные процессы гемогенеза. Прогрессируя, лейкоз крови провоцирует появление других заболеваний. Они зачастую связаны с усиленной кровоточивостью и истощением защитных сил.
Родители должны знать, что такое лейкоз и как он проявляется у детей. Точные причины появления недуга не определены. Доказано, следующие факторы способствуют образованию заболевания:
- Онкология в анамнезе — прохождение химиотерапии, радиотерапии от другого рака увеличивает риск развития лейкоза.
- Генетическая патология — некоторые врожденные аномалии повышают вероятность формирования лейкемии.
- Лейкоз, этиология недуга включает некоторые заболевания крови, сосудов (миелодиспластический синдром).
- Влияние радиации — она катализирует многие заболевания онкологического генеза.
- Некоторые химические вещества — мутация клеток, которая может развиваться при влиянии токсических веществ.
- Наличие лейкоза у близких родственников — доказано, лица, чьи родственники сталкивались с раком крови, чаще болеют лейкемией.
- Употребление сильнодействующих медикаментов.
Разновидность недуга
Онкология крови считается самым загадочным недугом. Нередко заболевание возникает у тех людей, кто не имел никаких факторов риска. Острый лейкоз характеризуется присутствием огромного количества незрелых клеток. Они нарушают стандартный процесс кроветворения.
Хронический лейкоз у взрослых проявляется двумя видами тел: зернистыми лейкоцитами, гранулоцитами. Они и заменяют все здоровые клетки крови. Эти формы лейкемии — 2 отдельных гематологических недуга. У лейкоза острой формы отсутствует склонность к хроническому течению, а хронический лейкоз не прогрессирует. Последняя форма недуга имеет более благоприятное течение, чем острый лейкоз. Молниеносное протекание острых лейкемий заканчивается стремительным летальным исходом.
Рассматриваемые онкологические заболевания крови не поддаются адекватной терапии. Они часто провоцируют лимфобластный лейкоз. Что это такое? Это злокачественная болезнь кровеносной системы, при которой наблюдается неконтролируемая пролиферация лимфобластов. Это распространенная патология, возникающая в детском и юношеском возрасте. Она проявляется в 8% случаев.
Прогноз недуга
Длительность жизни на поздних стадиях патологии составляет несколько месяцев. Своевременная адекватная терапия продлевает жизнь на несколько лет. Хронические лейкозы протекают медленно, но до определенного периода. Все кардинально изменяется при развитии «бластного криза». Хроническая патология приобретает все признаки острой формы. Смерть наступает спонтанно (от осложнений, несовместимых с жизнью).
Длительность жизни пациентов напрямую зависит от:
- адекватности и своевременности терапии;
- сложности болезни лейкемии;
- общего состояния пациента;
- наличия осложнений.
Человек имеет все шансы вылечиться и дожить до глубокой старости. Отмечено, чем моложе больной, тем больше у него шансов на полное исцеление. Проявления болезни отличаются в зависимости от вида и стадии недуга.
Симптоматика ранней стадии острой лейкемии:
- болезненность брюшной полости;
- дискомфорт в суставах;
- «ломота» костей;
- частые кровотечения, которые непросто купируются;
- форсированное появление синяков, кровяных подтеков;
- увеличение печени, лимфоузлов;
- постоянная слабость, апатия, вялость;
- лихорадочные состояния;
- частые инфекционные недуги;
- постоянные позывы к мочеиспусканию.
Начальный лейкоз диагностируется уже постфактум.
Развернутая форма недуга
Развернутый острый лейкоз провоцирует следующие симптомы:
- тошнота;
- приступы недомогания;
- кружение в голове;
- рвотные позывы;
- укачивание;
- значительное потоотделение, особенно в ночное время суток;
- немотивированное исхудание.
Стадия имеет интермитирующее течение: бывают периоды ремиссии. В крови не определяются лейкозные клетки бластного типа. Стадия заканчивается терминальной фазой, при которой система кроветворения угнетается и не функционирует нормально. Лейкозные клетки полностью замещают нормальные элементы крови.
Поздняя стадия острой лейкемии требует срочной госпитализации пациента в реанимацию. На этой стадии наблюдаются следующие симптомы:
- синюшность губ и ногтей;
- увеличенная тревожность;
- беспричинные обмороки;
- отсутствие реакции на внешние стимулы;
- болезненность сердца;
- теснота и давление в груди;
- пальпитация;
- тахикардия;
- лихорадка;
- диспноэ;
- судорожный синдром;
- болезненные толчки в брюшной полости;
- бесконтрольное кровотечение.
Клиника хронической болезни рака крови характеризуется отдельными симптомами на каждой стадии.
Стадийность недуга
На начальном этапе не наблюдают специфических внешних проявлений недуга. При исследовании выявляют лейкоцитоз. Это так называемая моноклоновая фаза лейкоза у человека. Поликлоновая стадия — появление вторичных опухолей, значительное увеличение концентрации бластных клеток. Нередко проявляются осложнения лейкоза, патогенез которых основан на:
- поражении лимфатических узлов;
- изменении структуры и размеров печени, селезенки.
4 стадия лейкемии — это рак крови последней, терминальной стадии недуга. Болезнь необратима. Отмечается хаотическое, стремительное разрастание и распространение онкологических элементов по всему телу. При этом повреждаются соседние здоровые органы, формируются отдаленные метастатические очаги.
При переходе процесса в терминальную стадию люди отмечают:
- появление быстрорастущих злокачественных новообразований;
- развитие рака костей;
- возникновение метастазов в легких, костях, поджелудочной и в мозгу;
- белокровие провоцирует возникновение фатальных недугов (рак панкреаз).
Патология у детей
Недуг чаще развивается у мальчиков в возрасте 2-5 лет. Откуда берется рак крови в этом возрасте?Основными этиологическими факторами, провоцирующими возникновение недуга в раннем возрасте считают:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- высокий радиационный фон;
- облучение матери во время беременности;
- отягощенная наследственность;
- генетические аномалии развития.
Проявления рака лейкемии аналогичны тем, с которыми сталкиваются взрослые:
- болезненность костей и суставов;
- общее недомогание, слабость;
- постоянная сонливость;
- быстрая утомляемость;
- нездоровая бледность;
- гиперплазия печени, селезенки, лимфоузлов.
Неспецифические признаки рака крови:
- потеря аппетита;
- исхудание;
- отсутствие интереса к играм.
Первичным проявлением лейкемии у детей считают ангину. Иногда раковый процесс сопровождается кожной сыпью и кровоточивостью. Детская онкология крови представлена двумя формами заболевания: острой и хронической. Вид поражения определяют не длительностью процесса, а строением клеток злокачественного образования. Что такое рак крови острой и хронической формы?
При острой форме лейкоза в крови выявляют незрелые клетки в костном субстрате. Хроническая форма проявляется зрелыми образованиями в клетках опухоли. В детском возрасте врачи могут диагностировать нейрологическую лейкемию: что это такое? Нейролейкозом называется особая форма лейкоза, при которой первично проявляются симптомы неврологического характера:
- нарушение работы тканей мозга;
- немотивированные внезапные кружения в голове;
- мигренозные приступы.
Такая лейкемия развивается в качестве рецидива патологии. Она не бывает первичным недугом. Нейролейкоз считают самым сложным вариантом заболевания. Он плохо поддается терапии, поэтому специалисты применяют несколько новых комбинаций препаратов. Название медикаментов и их дозировка подбирается индивидуально. Браться за лечение таких пациентов должен опытный и квалифицированный онколог.
Диагностика патологии
Обследование при подозрении на лейкоз обязательно включает в себя гематологический анализ. Общий анализ предоставляет предварительные данные о характере патологии. Для максимальной достоверности назначают пункцию костного мозга. Она заключается в проколе тазовой кости либо грудины с последующим изыманием костного мозга для исследования. При этом определяют вид опухоли, степень ее агрессивности, объем опухолевого поражения.
В тяжелых случаях применяют биохимическое исследование, иммуногистохимию. При этом оценивают белок опухоли, определяют природу новообразования. На основе полученных данных появляется возможность подобрать оптимальную, наиболее действенную терапию.
Если лейкоз определен, назначается химиотерапия или пересадка костного мозга. Химиотерапия у деток дает хорошие результаты. Это связано с более лучшими компенсаторными и восстановительными способностями растущего организма. При пересадке костного мозга обязательно нужны доноры (близкие родственники малыша — братья, сестры, родители).
Терапия для взрослых
Лечение недуга у взрослых включает в себя:
- Медикаментозную терапию — применяют 1-3 препарата с противоопухолевым действием.
- Большие дозы глюкокортикостероидов (ее можно называть гормонотерапией).
- В некоторых случаях применима трансплантация костного мозга.
На протяжении курса лечения важно проводить дополнительную терапию — «поддерживающее лечение». Выполняют переливание цельной крови, ее компонентов. При необходимости назначают сильную антибактериальную терапию (для борьбы с инфекциями).
Если выявлен хронический лейкоз, показан прием антиметаболитов. Они тормозят прогрессирование онкопроцесса. В комплексную терапию включают лучевое лечение, введение специфических веществ (радиоактивный фосфор). За пациентами осуществляется постоянный контроль: регулярно берутся анализы крови, мочи, исследуется состояние костного мозга. Лечение рака крови — постоянный процесс, который длится всю оставшуюся жизнь больного.
После выписки пациенты активно, постоянно наблюдаются в местной поликлинике у профилирующего специалиста. Это очень важный процесс, дающий возможность наблюдать за состоянием здоровья больного, контролировать эффект терапии.
Рецидив — возвращение признаков заболевания после исцеления. У, лейкоз, как ты непредсказуем! Развивается через некоторое время после отмены лечения. Если рецидив не случился в течение первых 5 лет после окончания лечения, тогда он не наступит. Лейкемия — сложное, опасное и трудноизлечимое заболевание крови. Успех терапии зависит от своевременности лечения. О, лейкоз, ты опасен, но с тобой необходимо бороться.
Что такое анализ крови на МОР?
Многие люди после того, когда врач назначает анализ крови на МОР, задаются вопросом, что это такое? Все очень просто. Данное исследование проводится для выявления неприятного и серьезного заболевания – сифилиса — на раннем этапе. Благодаря полученным результатам можно своевременно получить квалифицированное лечение и избежать страшных последствий.
Значение аббревиатуры МОР
Анализ крови на МОР – это диагностика крови на наличие антител к сифилису. Такое исследование неспецифическое. Расшифровка МОР означает микроосадочную реакцию антигена с антителами, которые вырабатывает иммунная система.

Суть анализа на МОР
Чаще всего сифилис протекает скрыто, без заметных признаков. Бактерии болезни могут попасть в организм не только половым путем, но и обычным бытовым. Поэтому анализ крови сдают не только зараженные люди, но и множество тех, кто хочет предупредить заболевание. В настоящее время важно знать, что такое анализ крови на МОР, так как с каждым годом количество больных сифилисом растет.
Процесс заболевания организма
- Бактерия сифилиса – бледная трепонема. При попадании этой микрочастицы в организм человека происходит гибель нормальных здоровых клеток.
- Из-за гибели этих хороших клеток происходит выработка антител иммунной системой.
- Исследование на МОР дает количественную характеристику антител к сифилису, а также предполагает возможность получить титр антител.
Когда назначается скрининг-анализ?
Скрининг могут назначить в следующих случаях:
- При устройстве на работу;
- При подготовке к операции;
- При беременности;
- При сдаче крови донором;
- При нахождении в местах заключения;
- При проявляющихся признаках заболевания;
- При рождении ребенка от матери, подверженной заболеванию;
- При половом контакте с носителем вируса.
Скрининг-исследование обычно назначается тем людям, которые проходят лечение заболевания. Таким образом происходит контроль за результатами лечения и его эффективностью. Контрольный, заключительный анализ на МОР сдается в конце терапии.
Как происходит сдача анализа на МОР?
Для исследования кровь берется натощак из вены, а также из пальца. После сдачи анализа через некоторое время приходит результат. Его значения могут быть следующими:
- Отрицательный: обследуемый не имеет сифилиса либо же заболевание находится на ранней стадии.
- Положительный: человек заражен сифилисом.
- Сомнительный: поздний сифилис.
Хорошим показателем анализа является отрицательный. После лечения только в 10 % случаев бактерии сифилиса остаются в организме, а результат диагностики является положительным. Вирусу необходимо всего 5 недель для того, чтобы полностью заразить человека.
Зависимость появления ложноположительного результата
Нередко результат может быть ложноположительным и зависеть от следующих признаков и наличия:
- заболеваний инфекционного характера;
- процессов воспаления;
- патологий аутоиммунного характера;
- заболеваний эндокринной системы;
- беременности;
- вакцинации, которая была выполнена недавно;
- зависимости от алкогольных и наркотических веществ;
- перенесенного ранее заболевания и излечения от него.
Проверка состояния крови и оценка количества, концентрации антител является довольно информативным тестом. Отрицательный результат означает то, что человек полностью здоров. Но при положительном следует назначение специфического испытания.
При каких операциях требуется проведения теста на МОР?
Если в скором времени требуется оперативное вмешательство, то перед ним следует пройти ряд исследований и сдать анализы, которые имеют четкий срок годности – 14 дней. Сделать это можно в больнице, где будет проводиться операция, либо в поликлинике, закрепленной за вашим местом жительства.
Итак, исследование крови на МОР требуется при:
- Коррекции зрения лазерным методом;
- Лечении катаракты, кератоконуса;
- Лазерном хирургическом вмешательстве;
- Склеропластике для детей > 10 лет.
Как проходит процедура взятия крови?
Для сдачи крови человек должен записаться и прийти в процедурный кабинет в поликлинику или больницу. Далее ему предложат присесть (реже прилечь) у процедурного стола. Чуть выше локтевого сустава будет наложен специальный жгут, предназначенный для улучшения кровенаполнения сосудов и вен. Далее место, куда будет введена игла, медсестра протрет дезинфицирующим раствором, чтобы избежать возможного инфицирования. В вену вводится игла, посредством которой происходит набор крови в емкость для тестирования.
Анализ крови на мрс что это такое — Кровь и её анализы
Каждому человеку известны общий и биохимический анализы крови, поэтому, когда врач отправляет пациента на их сдачу, не возникает абсолютно никаких вопросов. А вот взяв от доктора направление на специфичное исследование, многие задаются вопросом: кровь на МОР, что это за анализ.
Содержание статьи:
Анализ на МОР, расшифровка
Только в случае наличия подозрений на такое опасное заболевание, как сифилис, врач назначает полное обследование пациента и отправляет его в лабораторию сдавать кровь на МОР.
На языке медиков сокращение МОР обозначает реакцию иммунной системы в виде микроосадка как ответ на взаимодействие растворимого кардиолипинового антигена с антителами, которые вырабатываются иммунной системой человека. Иными словами, кровь на МОР – медицинский скрининг на обнаружение в крови пациента антител к болезнетворной бактерии бледной трепонемы.
Расшифровка анализа принята единой во всех лабораториях и обозначается знаками «+». Например, «+» — слабоположительный результат, возможно неточный или ложный, требуется пересдать. Два плюса «++» — результат сомнительный, три плюса «+++» — стопроцентная положительная реакция, четыре плюса «++++» — запущенная болезнь, резко положительная реакция.

Через сколько дней проявляется сифилис?
Анализы крови на венерические заболевания, в том числе на сифилис, проводятся очень давно. Основоположником был ученый Вассерман. Всего существует 17 реакций на бактерии сифилиса, одна из них названа в честь ученого реакцией Вассермана.
Реакция проявляется через 10-14 дней после заражения или бытового контакта с больным. В этот период не имеет смысла проводить анализ крови на МОР, лучше провести медикаментозную профилактику заболевания.
При бытовом контакте с инфицированным сифилисом происходит заражение здорового человека бледной трепонемой, из-за которой в его организме начинают погибать здоровые клетки. В ответ на их уничтожение иммунная система мгновенно реагирует и начинает вырабатывать антитела – специальные белки, которые в медицинской терминологии именуются как иммуноглобулины. Кровь на МОР берут с целью определить наличие антител к бактерии сифилиса и их концентрацию (титр).

Пути заражения сифилисом
Возбудителем заболевания является бледная трепонема, у нее есть жгутики, при помощи которых она может передвигаться внутри человеческого организма. Основной метод заражения – прямой:
- беспорядочные половые контакты;
- иглы наркоманов;
- укусы.
К непрямому способу заражения подходят бытовые контакты через личные предметы инфицированного человека. Особенно важно в заражении сифилисом то, что через целостные кожные покровы бледная трепонема не проникает. Если же есть ссадины, микротравмы на коже, то инфицирование неизбежно.

Показания к назначению скрининга
Кровь на МОР сдают только из-за явных подозрений на сифилис, когда у пациента есть признаки заболевания. К симптомам сифилисной инфекции относятся:
- субфебрильная температура;
- ломота и болезненные ощущения в костях;
- язвы и повреждения кожи на половых органах;
- ненормальные влагалищные выделения у женщин;
- сыпь на теле;
- увеличение лимфоузлов.
Часто эта опасная патология протекает в скрытой форме. Учитывая этот факт, при наступлении различных важных событий в жизни человека ему все равно придется сдать неспецифичный тест на сифилис.
К подобным жизненным обстоятельствам относятся:
- трудоустройство и прохождение медицинского осмотра для получения санитарной книжки;
- подготовка к операции;
- постановка на учет при беременности;
- рождение ребенка от зараженной матери, малышу в срочном порядке сделают тест на МОР;
- заключение в тюрьму;
- половые отношения с инфицированным человеком;
- появление признаков венерического заболевания.
Пациенты, проходящие медикаментозную терапию, периодически сдают кровь на МОР для оценки эффективности выбранного лечения. После завершения курса препаратов врачи назначают контрольный анализ на сифилис.
Есть категории граждан, которым в обязательном порядке требуется периодически сдавать общий анализ крови МОР для выявления инфицирования и недопущения распространения заболевания. К ним относятся работники системы здравоохранения, сотрудники органов исполнения наказаний, «промышленники», а также наркоманы и алкоголики.
Ответственный подход к процедуре забора крови
Кровь на скрининг сдают так же, как на биохимию – натощак. Многих пациентов, у которых есть боязнь крови или высокий болевой порог, волнует вопрос, откуда берут кровь на МОР. В зависимости от лаборатории, из пальца или вены. При обнаружении болезнетворной бактерии – бледной трепонемы — лечение следует начать незамедлительно. В 90 % случаев терапия эффективна, и контрольный тест на МОР станет отрицательным.
Кроме отрицательного или положительного тест также может показать сомнительный результат. Это указывает на запущенное течение болезни.
Как сдавать анализ. Рекомендации врачей
Пациенты, впервые столкнувшиеся с необходимостью обследоваться на сифилис, задаются вопросом, как сдавать кровь на МОР. Есть несколько правил, которые рекомендуется соблюдать перед сдачей крови для получения достоверного результата.
Как и многие другие анализы, кровь на МОР сдают натощак. Допускается выпить воды, но небольшое количество и без газа. Исключаются алкогольные напитки, а также острая и жареная пища, насыщенная жирами. Диету необходимо соблюсти, если есть потребность в сдаче крови на микрореакцию преципитации. Если человек принимает какие-то лекарства, то перед забором крови он обязан сообщить об этом своему лечащему врачу. Возможно, он отменит прием препаратов на определенный период для того, чтобы на результат анализа не повлияли посторонние лекарственные примеси в крови.
Ложноположительный результат – что это и как понимать?
Анализ отражает не саму болезнетворную бактерию, а лишь следы ее нахождения в человеческом организме. Анализ на МОР находит и подсчитывает антитела в крови человека, которые вырабатываются в ответ на инфицирование.
Результат анализа в некоторых случаях может быть ложноположительным и связано это с определенными состояниями человека.
К ним относятся:
- патологии аутоиммунной системы;
- воспалительные процессы в организме;
- беременность или недавние роды;
- заболевания, вызванные другими инфекциями, вирусами;
- сбои в эндокринной системе;
- в анамнезе – перенесенный сифилис;
- вакцинация;
- алкогольное, наркотическое опьянение.
У больных туберкулезом, ВИЧ, гепатитом, проказой тест на сифилис также может показать ложноположительную реакцию. Удивительно, но даже при менструации у женщин результат анализа способен напугать двумя плюсами. По статистике, у 5 % обследуемых наблюдается ложный результат. В этом случае нужно повторно сдать анализ крови на МОР.
Сколько времени требуется для получения результата анализа?
Время и скорость выполнения зависит от лаборатории и ее возможностей. В среднем, результат анализа крови на МОР можно получить через 10 дней. Насколько технически оснащена лаборатория, настолько быстро будет выполнен скрининг. Обычно это занимает от нескольких минут до нескольких часов. Если на текущий момент предоставлено мало анализов на обработку, то лаборатория накапливает материал для полной загрузки анализатора. Чтобы узнать, сколько делается анализ крови на МОР, нужно выяснять этот вопрос в той лаборатории, где планируется сдавать кровь.

Действия человека при положительном анализе на сифилис
Если при получении результатов анализа крови на МОР пациент видит три или четыре плюса, что означает положительную реакцию антител на бледную трепонему, то ему следует провести второй или даже третий контрольный тест на сифилис, желательно, в разных лабораториях. Это делается для исключения ошибки и получения достоверного результата. Нужно заранее узнать в этих лабораториях, сколько делается кровь на МОР и незамедлительно обратиться к венерологу для назначения лечения. Чтобы убедиться в правильности анализа, в лаборатории проводят такой мини-тест: кардиолипидный антиген наносят на каплю сыворотки крови. Окончательную постановку диагноза и назначение лечения осуществляет врач-венеролог.
Министерство здравоохранения разработало ряд мер профилактики сифилиса. Например, для недопущения врожденного сифилиса у малышей беременные женщины во время наблюдений в женской консультации периодически сдают кровь на RW. Это тоже тест на сифилис, проверять кровь будущие мамы должны в обязательном порядке. В случае обнаружения болезнетворной бактерии у женщины во время беременности будет назначено комплексное лечение. Игнорирование лечения опасно необратимыми последствиями для мамы и ее будущего малыша.
Источник: FB.ru
Читайте также
| 55% (11) |
Анализ крови на мрс что это — Анализы крови
Каждый человек на протяжении жизни должен несколько раз делать анализ крови. Эта процедура проводится в нескольких случаях. Иногда просто необходимо контролировать процесс выздоровления пациента, подтвердить диагноз заболевания или провести общую диагностику организма. Путем такого исследования необходимо обращать внимание на все показатели. Очень важен mcv в анализе крови. Этот показатель влияет на стабильность всех жизненно важных процессов в организме.
Содержание статьи:
Содержание эритроцитов
При анализе крови расшифровка включает в себя трактование всех необходимых показателей. Один из самых важных — показатель MCV. Это среднее количество эритроцитов в крови человека. Если у пациента нарушено их количество, то это говорит о том, что в организме произошел сбой, и его функционирование нарушено. Любое отклонение от нормы может быть спровоцировано внутренними процессами в организме. В некоторых случаях это простые заболевания (ОРВИ), которые не приносят существенного вреда здоровью пациента, но достаточно часто причиной становятся серьезные нарушения в работе внутренних органов. Для того чтобы точно определить количество эритроцитов, проводится развернутый анализ плазмы.
Эритроцитарный индекс — это величина, которую врач узнает после проведения диагностики. Она дает возможность определить количество веществ, которые содержатся в крови больного. Но не всегда результат данного анализа может быть правильным. В некоторых случаях в крови человека находится слишком большое количество патологических эритроцитов. Такое явление бывает при анемии. В этом случае приходится воспользоваться другими способами диагностики, так как анализ на MCV не может считаться достоверным.
Средняя норма объема эритроцитов довольно нестабильна. Единого показателя для пациентов всех возрастов не существует. У детей уровень вещества может быть слишком высоким в раннем возрасте, но постепенно понижаться до нормальной отметки. На данный момент средним оптимальным показателем у взрослого человека считается 4,3-5,7 10^{12} кл/л.
Отклонение от нормы
Если у пациента уровень эритроцитов понижен, то это говорит о наличии в организме воспалительных процессов. Они могут быть спровоцированы обезвоживанием организма. Наличие жидкости в теле пациента влияет на уровень MCV. Обезвоживание может происходить по различным причинам. Гипотоническая жидкость может обильно выделяться организмом или ее будет недостаточно вырабатываться в самом организме.
Причиной понижения показателя может быть анемия. Любая форма этого заболевания провоцирует снижение деятельности внутренних органов и замедляет выработку гемоглобина. А размер эритроцитов зависит именно от наличия гемоглобина в организме. Когда в организме не хватает таких белковых клеток, то это приводит к снижению размера MCV. Изменение объема эритроцитов иногда бывает спровоцировано заболеваниями крови, которые передаются по наследству.
Если расшифровка показала повышенный объем MCV, то это значит, что в теле человека недостаточное количество витамина В12. В этом случае размер компонентов увеличивается. Но их количество начинает стремительно уменьшаться. Если показатель увеличен ненамного, то это можно объяснить наличием вредных привычек, таких как потребление алкоголя и курение. Для женщин небольшое отклонение от нормы вполне естественно, если она долгое время принимает противозачаточные гормональные препараты.
Если употребление алкоголя входит у пациента в привычку, то повышенный показатель может свидетельствовать о развитии макроцитоза. В этом случае количество гемоглобина в крови будет равно нормальному показателю. Если такое нарушение спровоцировано приемом алкоголя, то пациенту запрещается употреблять спиртные напитки на протяжении 3 месяцев. После этого анализ делают еще раз. Если он не будет выходить за рамки среднего значения, то у человека диагностируют алкоголизм.
Если при анализе крови расшифровка показывает повышенный объем эритроцитов, то это может свидетельствовать о прогрессирующей микседеме. Помимо этого, у пациента может быть поражение костного мозга или печени. Повышенный объем элемента может быть спровоцирован частичной гибелью эритроцитов. В этом случае у пациента наблюдаются сильные кровопотери и анемия. В редких случаях провоцировать изменения в организме и нарушение работы внутренних органов может длительный прием антидепрессантов.
Насыщение гемоглобином
Существует несколько разновидностей эритроцитарных индексов. Все они отвечают за отдельные параметры. MCHC — это один из нескольких таких нормативов, который отвечает за содержание гемоглобина во всем объеме эритроцитов. Наличие данного показателя очень важно для человека. MCHC выполняет важную функцию. Заключается она в том, что показывает степень окраски красных телец, содержащихся в плазме пациента. В этом случае важно не то, какая часть белка принимает участие в транспортировке, а с какой насыщенностью заполняется каждая клетка.
Средний показатель MCHC меняется на протяжении всей человеческой жизни. У детей значение будет гораздо ниже, чем у взрослых, по мере взросления цифра будет расти, и когда человек достигает возраста 18 — 20 лет, то показатель MCHC достигает нормального значения. У взрослого здорового мужчины значение должно колебаться в пределах от 32.3 до 36.5 г/дл. А у женщины mchc показатель может быть от 32.2 до 35.5 г/дл. Описание процесса сбора плазмы достаточно стандартное. Перед сдачей крови нельзя употреблять чай, кофе, алкогольные напитки и желательно голодать на протяжении 10 часов. Сбор анализа делается утром. После чего в больнице медсестра возьмет у вас необходимое количество крови для исследования.
Изменение показателей
Если гемоглобин в эритроците повышен, то это говорит о развитии у пациента гиперхромной анемии. Это заболевание никак не связано с гиперхромией, которая может быть спровоцирована только чрезмерным размером клеток, но уровень гемоглобина на ее развитие не влияет. Повышен показатель может быть при гипотериозе, заболеваниях печени или онкологических болезнях. Но не только воспалительные процессы или наличие инфекции могут спровоцировать такую реакцию организма. Нередко повышен уровень гемоглобина может быть при приеме различных медикаментозных препаратов. К ним относятся гормональные, противозачаточные и сосудосужающие лекарства.
Анализ иногда может давать некорректный результат, и повышен коэффициент может быть случайно. Стать причиной ошибки может неравномерное увеличение показателей. Если количество эритроцитов в крови будет сильно снижено, а количество гемоглобина в клетках останется прежним, то это может привести к получению ошибочного результата.
Если у пациента сильно понижен уровень mchc, то это говорит о развитии у него гипохромии. Также подобное отклонение свойственно некоторым формам анемии. Вызывать такие изменения в показателях может интоксикация свинцом. Нередко у людей с врожденными генетическими заболеваниями или гиповитаминозом наблюдаются аналогичные нарушения. Уровень mchc может быть понижен, если в организме человека нарушается обмен железа.
Наличие тромбоцитов
Мpv анализ проводится при полном диагностировании состояния больного, при обнаружении продолжительного внутреннего кровотечения непонятного происхождения, для исследования поражений костного мозга и для контролирования успешности лечения. Помимо этого, исследование тромбоцитов направлено на диагностику процесса свертываемости крови у пациента.
Расшифровка mpv показывает наличие тромбоцитов в крови человека. Эти клетки образовываются в костном мозге. Для человека важен период их образования, распада и функция, которую они выполняют. Тромбоциты служат для укрепления поврежденных стенок сосудов. Если в результате нарушения уровня холестерина или других элементов стенки органов подвергаются атаке и начинают повреждаться, то тромбоциты заполняют поврежденное пространство и не дают продолжаться разрушению.
Если уровень тромбоцитов в плазме пациента оказывается нарушенным, то это объясняет причину появления кровотечений и язв, которые не заполняются, а продолжают разрастаться, поражая внутренние органы человека. Анализ направлен на измерение количества активных элементов в крови пациента и определение их трудоспособности. Измерение mpv входит в стандартную биохимическую диагностику крови. Проводиться подобное исследование может перед хирургическим вмешательством или во время беременности. Часто отдельный анализ на тромбоциты назначается больным, у которых часто кровоточат десны, наблюдается обильная менструация или частые выделения крови из носа, а также неоправданно долгое кровотечение при незначительных повреждениях кровного покрова.
Причины изменения показателей
Количество тромбоцитов может быть гораздо ниже нормы в том случае, если в костном мозге происходит их недостаточная выработка. Чем больше травм получает человек, тем чаще элементы используются и разрушаются, это тоже влияет на их количество. Чаще всего недостаток тромбоцитов наблюдается при иммунной пурпуре. В защитной системе организма человека происходит сбой, и она воспринимает собственные клетки как чужеродные. В результате в организме человека происходит выработка антител против тромбоцитов. Это не только препятствует выполнению их главной функции, но и уничтожает элементы. Такая реакция может быть спровоцирована вакцинацией или перенесенным серьезным аутоиммунным заболеванием.
Некоторые формы анемии могут способствовать снижению уровня тромбоцитов. Опухоли костного мозга и заболевания, которые сопровождаются воспалительными процессами, провоцируют снижение элементов. Это случается из-за того, что при поражении костного мозга происходит замещение стволовых клеток, и выработка необходимого элемента частично прекращается. Частое употребление алкоголя или наркотических веществ, заболевания сердца, нарушение работы селезенки и печени могут провоцировать снижение уровня тромбоцитов в крови.
Повышен показатель может быть в некоторых случаях. Но спровоцированы такие изменения не воспалительными процессами в организме, а естественными процессами. Достаточно часто повышен уровень тромбоцитов у беременных, при сильных физических нагрузках, при употреблении определенных групп медикаментов. Если у пациентки повышается количество тромбоцитов в крови, это можно объяснить послеродовым или предменструальным периодом. Переживать в этом случае не стоит. Как только человек избавится от фактора, способствующего увеличению показателя, количество тромбоцитов тут же придет в норму.
Источник: 101analiz.ru
Читайте также
Анализ крови на умрс что это — Анализы крови
Данный вид анализа крови поставляет полную информацию обо всех клетках крови, их количестве, особенностях (в основном, это размер и форма).
С помощью этих данных можно диагностировать следующие медицинские проблемы:
- анемия с недостатком витамина В12
- недостаток красных кровяных клеток
- недостаток железа
- различные инфекции (при бактериальной инфекции появляется большое количество нейтрофилов, при вирусной инфекции появится большее количество лимфоцитов, при паразитарной инфекции — эозинофилов.)
Безусловно, что можно получить картину и различных злокачественных заболеваний крови (например, при лимфоме появляется больше лимфоцитов).
Содержание статьи:
Виды кровяных клеток в проверке:
1. Лейкоциты или белые кровяные тельца (White blood cells – WBC)
Лейкоциты относятся к защитной системе организма. Они берут на себя часть противодействия различным инфекциям, таким как бактерии, вирусы, грибки, паразиты.
Защитная система организма и белые кровяные клетки также участвуют в лечение клеток зараженных раковыми заболеваниями.
Существуют несколько видов лейкоцитов. У каждой группы клеток есть определенная функция в защите организма. Повышение количества лейкоцитов одной из групп, говорит о виде инфекции, которая поражает организм.
Также при злокачественном заболевании клеток крови выявляется повышение количества лейкоцитов одной из групп.
Нормальное количество белых кровяных телец: 4300-10800.
Повышенное количество клеток называется лейкоцитозом, что обычно говорит о наличии инфекции. Пониженное количество клеток называется лейкопения. Это состояние может говорить о проблемах защитной системы организма по различным причинам (рак крови — лейкемия, побочное действие медицинских препаратов).
Лейкоциты подразделяются на несколько групп. У каждой группы своя функция (differential) — дифференциал. Повышение количества клеток одной из групп подсказывает нам о виде инфекции, поразившей организм.
Нейтрофилы — Neutrophil, самая большая группа лейкоцитов. Эти клетки ответственны за лечение бактериальных инфекций. Нормальное количество: 28-54% от всего количества белых кровяных клеток (WBC).
Повышенное количество нейтрофилов называется нейтрофилия (также называется сдвиг влево). В большинстве случаев это означает, что организм борется с бактериальной инфекцией. Это также может указывать на рак крови.
Низкое количество нейтрофилов — нейтропения. Может говорить о том, что организм подвергся заражению бактериальными инфекциями. Также может указывать и на наличие рака крови.
Лимфоциты — Lymphocytes (Lymph), ответственны за лечение вирусных или длительных бактериальных инфекций. Нормальное количество: 36-52% от общего количества лейкоцитов (WBC).
Повышенное количество данных клеток — лимфоцитоз. Может говорить о наличии вирусной инфекции, хронической бактериальной инфекции или о раке крови, который называется лимфома.
Низкое количество — лимфопения. Может свидетельствовать о поражении костного мозга, где образуются различные кровяные клетки. Причины лейкопении могут быть различны: побочные явления лекарственных препаратов, рак, некоторые вирусные инфекции, СПИД.
Моноциты — Monocytes (Mono), ответственные за сопротивление организма вирусным, грибковым и бактериальным инфекциям. При заболевании мононуклеозом моноциты принимают нетипичную форму, они называются атипичные моноциты. Нормальное количество: 2-9% от общего количества белых кровяных телец (WBC).
Повышенное количество — моноцитоз. Он появляется при определенных бактериальных инфекциях (туберкулез, сифилис), вирусных и паразитарных инфекциях. Моноцитоз может также указывать на раковое заболевание.
Базофилы — Basophiles (Baso), наиболее редкие иммунные клетки крови, отвечающие за аллергические процессы.
Нормальное количество: 0-1% от общего количества белых кровяных клеток (WBC). Их повышенное количество говорит об аллергической реакции или предрасположенности к аллергии.
Эозинофилы — Eosinophles (Eos), клетки крови лейкоцитного ряда, участвующие в различных процессах при: инфекции, аллергические реакции, астма, заболевания соединительной ткани, системная красная волчанка (люпус), псориаз.
Нормальное количество: 1-3% от общего количества лейкоцитов (WBC).
Повышенное количество появляется при приступе астмы, активном аллергическом процессе, чесотке.
Эритроциты — Red blood cells (RBC) — красные кровяные тельца, клетки отвечают за доставку кислорода и удаление углекислого газа из различных частей тела. Красные кровяные клетки связывают кислород в легких и с помощью тока артериальной крови приносят кислород ко всем тканям тела. Кислород освобождается в тканях организма и клетки крови связывают углекислый газ. Венозный поток крови приносит клетки в легкие, в которых эритроциты освобождают углекислый газ и вновь связываются с кислородом.
Нормальное количество: 4.5-5.3
Повышенное количество красных кровяных клеток появляется при различных заболеваниях системы крови. Курение и заболевания легких повышают количество красных кровяных клеток.
Пониженное количество эритроцитов называется анемия. Возможные причины анемии: кровотечение, нарушение кроветворения, недостаток витамина В12.
Гематокрит — Hematocrit (HCT) — показатель крови. Норма у мужчин: 54-37%, у женщин: 47-33%
Это объем, который занимают красные кровяные клетки в плазме крови.
Объем красной кровяной клетки — Mean Corpuscular Volume (MCV), нормальный размер: 78-93.
Высокий уровень называется макроцитоз. Может быть вызван недостатком витамина В12.
Низкий уровень — микроцитоз. Может быть вызван недостатком железа.
Среднее количество гемоглобина в красных кровяных клетках — Mean Corpuscular Hemoglobin (MCH).
Норма: 24-30.
Низкий уровень появляется при анемии или других нарушениях кровяной системы.
Гемоглобин — Hemoglobin (Hb), белок — отвечающий за связывание кислорода и углекислого газа в красных кровяных клетках. Норма у мужчин: 12-18 мг\дл, у женщин: 12-16 мг\дл. Низкий уровень гемоглобина — анемия. Может вызываться кровотечениями, недостатком железа, недостатком витамина В12, может быть нарушение кроветворения красных кровяных клеток.
Сегментация красных кровяных клеток — RDW, измерение идентичности размера красных кровяных клеток. Различный размер клеток может свидетельствовать о процессе выздоровления от анемии или о нарушении производства красных кровяных клеток. Нормальные размеры: 14.5-11.5%.
Ферритин — Ferritin, белковый комплекс, связывающий железо, используется для хранения железа в организме.
Норма для мужчин: 12-300 нанограмм на миллилитр. Норма для женщин: 12-150 нанограмм на миллилитр.
Низкий уровень указывает на наличие анемии, вызванной недостатком железа.
Трансферрин — Transferin, белок — используемый для переноса железа в организме.
Норма: 200-400 мг\дл. Низкий уровень указывает на нарушение в кровеносной системе.
Тромбоциты — Platelets – (PLT), клеточные фрагменты ответственные за один из этапов свертываемости крови.
Повреждение стенки сосуда вызывает концентрацию тромбоцитов в месте повреждения. Тромбоциты ломаются и освобождают различные факторы свертывания, которые способствуют образованию сгустка и прекращают кровотечение. Норма: 1500000-450000. Повышенное количество появляется вследствие воспаления, заболеваний костного мозга или вследствие острых кровотечений. Повышенный уровень тромбоцитов может быть причиной повышенной свертываемости крови. Пониженный уровень появляется вследствие поражения образования тромбоцитов в костном мозге или их повышенного разрушения. Пониженное количество тромбоцитов может привести к склонности к кровотечениям.
2. Количество жира в крови
Жировая ткань организма используется как основной хранитель энергии организма. В крови содержатся различные жиры, как часть переработки и хранения пищи. Уровень жиров в крови говорит о сбалансированности жиров в организме и влияет на развитие многих болезней различных органов (таких как сердце, сосуды, воспаление поджелудочной железы). Для получения точных результатов исследование количества жиров в крови проводится проверка натощак через 10-12 часов после последнего приема пищи.
Триглицериды — riglycerides, жир, в основном поступающий с пищей.
Норма: 10-190 миллиграмм на децилитр. Повышенный уровень обычно вызван повышенным употреблением жиров с пищей. Он может быть повышен при таких заболеваниях, как цирроз печени, снижение функции щитовидной железы, воспаление поджелудочной железы. Пониженный уровень может свидетельствовать о нарушении всасывания жиров или повышенной функции щитовидной железы.
Общий холестерин — Total Cholesterol, необходим для жизнедеятельности организма и используется как важный компонент в строении стенки клетки. В основном, он образуется в печени. Он используется для образования различных гормонов и жирорастворимых витаминов (A,D,E,K).
Норма: до 200 миллиграмм на децилитр.
Повышенный уровень свидетельствует о повышенном употреблении жиров с пищей, или о повышенном образовании холестерина в организме, что является высоким фактором риска для возникновения заболеваний сердца и склероза сосудов. Низкий уровень холестерина связан с недостаточным питанием или пониженной всасываемостью пищи. Он также может быть при пониженной функции щитовидной железы, заболеваниях печени, хронических восхвалениях.
Хороший холестерин – HDL, молекула, функция которой собирать остатки холестерина в организме и переносить их в печень. В печени жир сохраняется и таким образом, не откладывается на стенках сосудов. Поэтому он называется «хороший холестерин». Норма у мужчин: 29-62 миллиграмм на децилитр. Норма у женщин: 34-82 миллиграмм на децилитр. Высокий уровень — защита от склероза артерий. Физическая активность и некоторые лекарства могут поднять его уровень. Низкий уровень — фактор риска для склероза артерий.
Плохой холестерин – LDL, молекула, функция которой переносить холестерин в различные клетки организма. Избыток холестерина, который переносится этой молекулой, оседает и скапливается на стенках сосудов и таким образом, вызывает их склерозирование. Поэтому он называется «плохой холестерин».
Норма: 60-130 миллиграмм на децилитр. Повышенный уровень говорит о недостаточной сбалансированности жиров и о повышенном риске склероза артерий и повышенном риске заболеваний сердца. Низкий уровень свидетельствует о недостаточном питании или всасываемости.
3. Функции свертываемости крови
Наружное или внутреннее повреждение лечится механизмом свертываемости организма для остановки кровотечения. Механизм свертываемости состоит из различных клеток (в основном тромбоцитов, образующихся в костном мозге) и из различных белков, образующихся в основном в печени. Нарушение функции печени приводит к нарушению механизма свертываемости в организме. Существуют три основных исследования для проверки функции свертываемости в организме:
1. Измерение функции определенной ветви в механизме свертываемости — Protrombin Time (РТ).
2. Измерение функции определенной ветви в механизме свертываемости — Activated Partial Thromboplastin Time (APTT).
3. Международный индекс и стандарт для определения результатов механизма свертываемости — International Normalized Ratio (INR).
Протромбиновое время — Protrombin Time.
Измерение функции определенной ветви в механизме свертываемости. Существуют существенные различия в результатах в различных лабораториях, поэтому был открыт новый индекс позволяющий сравнивать, результаты различных лабораторий INR.
Норма: 11-13.5 секунд. Высокий уровень свидетельствует о заболевании печени, о недостатке определенных факторов свертывания или лечение Кумадином (препаратом для предотвращения свертываемости крови), высокий уровень недостаток витамина К.
Измерение функции определенной ветви в механизме свертываемости — Activated Partial Thromboplastin Time (APTT).
Норма: 25-35 секунд. Повышенный уровень свидетельствует о печеночной недостаточности, недостатке определенных факторов свертывания или определенных заболеваниях.
Индекс для измерения свертываемости — International Normalized Ratio (INR)
Международный индекс и стандарт для определения результатов механизма свертываемости.
Норма: 0.9-1.2. Высокий уровень свидетельствует о заболевании печени, о недостатке определенных факторов свертывания или лечение Кумадином (препаратом для предотвращения свертываемости крови), высокий уровень недостаток витамина К. При заболеваниях, которые требуют использование Кумадина, уровень INR должен быть высоким. Высокий уровень повышает риск кровотечений. Низкий уровень — повышенный риск образования тромбов.
4. Показатели функции печени
Печень в организме используется для отсеивания, разложения и выведения ядов из организма, а также в печени образуются различные жизненно необходимые составляющие для нормального функционирования организма. Исследование функции печени проверяет количество энзимов печени, находящихся в крови и таким образом позволяет определить уровень активности или повреждения печени.
Билирубин – Bilirubin, одно из образований распада гемоглобина (белка, отвечающего за доставку кислорода к клеткам тела и за выведение углекислого газа из клеток в легкие). Норма: 0.3-1.9 миллиграмм на децилитр.
В случае повышенного уровня билирубина проверяются два его подвида — прямой и непрямой.
Прямой билирубин — Direct Bilirubin, прошедший через печень. Высокий уровень прямого билирубина может говорить о закупорке желчных протоков или определенном заболевании печени.
Непрямой билирубин — Indirect Bilirubin, не прошедший через печень. Высокий уровень непрямого билирубина может говорить об усиленном распаде красных кровяных клеток или о другом заболевании крови. Также может свидетельствовать о заболевании печени.
Алкалиновая фосфатаза — Alkaline Phosphatase – (Alk Phos|ALP), один из энзимов вырабатывающихся в печени.
Норма: 44-147 международных единиц на литр. Повышенный уровень может указывать на заболевание печени, алкоголизм, анемию, повышенную функцию щитовидной железы, закупорку желчных путей, некоторые заболевания костей. Низкий уровень указывает на недостаточное питание.
Аланин — Alanine Transaminase (ALT-SGPT), энзим участвующий в процессе обработки аминокислоты. Этот энзим находится в основном в печени. Используется как индекс определения поражения печени. Норма: до 35 международных единиц на литр. Повышенный уровень может свидетельствовать о поражении печени.
Аспартат — Aspartate Transaminase – (AST-SGOT), энзим участвующий в процессе обработки аминокислоты. Энзим находится в печени, в красных кровяных клетках, в сердечной мышце и в других мышцах организма, в почках и мозге. Используется, как индекс определения поражения печени. Норма: до 35 международных единиц на литр.
Повышенный уровень может говорить о поражении печени, усиленном распаде красных кровяных клеток, заболевании сердца, поражении мышц. Также активная физическая деятельность может повысить показатели этого энзима, без какого-либо клинического значения.
Гамма-глутамилтранспептидаза — Gamma Glutamyl Transferase (GGT) — находится в основном в печени и в желчных путях, а также в почках. Норма: до 51 международной единицы на литр. Высокий уровень может указывать на излишнее употребление алкоголя, заболевание печени, закупорку желчных путей или сердечную недостаточность.
5. Биохимический анализ крови — SMAС
Дает информацию о составляющих крови, которые не являются клетками. Включает в себя белки, сахар, различные соли и жиры.
Сахар — Glucose, наиболее распространен в организме. Углеводы пищи распадаются на глюкозу. Глюкоза переносится кровью в различные ткани. Часть употребляется клетками, а часть сохраняется в мышцах и в печени в виде гликогена — хранилища доступной энергии организма. Норма натощак: 75-110 миллиграмм на децилитр.
Повышенный уровень говорит о наличии сахарного диабета. Пониженный уровень может быть вызван опухолью, выделяющей инсулин, при недостатке питания или инъекции инсулина в большом количестве.
Альбумин – Albumin, концентрация белка в основном в составляющих кровь. Образуется в печени. Используется как переносчик многих веществ в организме (лекарств, гормонов и солей). Альбумин в крови предотвращает выход жидкой крови из кровеносных сосудов. Норма: 3.4-5.4 грамм на децилитр. Высокий уровень говорит о недостатке жидкости и как результат высокая концентрация альбумина. Низкий уровень говорит о слишком сильном разбавлении из-за скопления жидкости, недостаточном питании ли пониженной всасываемости пищи.
Натрий — Na, основной электролит в организме. Норма: 136-145 мили-эквивалент на литр. Высокий уровень может говорить об обезвоживании, нарушении функции почек, избыточное потребление соли, различных эндокринологических заболеваниях. Низкий уровень может быть вследствие избыточного употребления воды, нарушения функции почек, различных эндокринологических нарушений.
Калий – К, основной внутриклеточный электролит в организме. Норма: 3.7-5.2 мили-эквивалент на литр.
Высокий уровень может быть вызван распадом кровяных клеток в пробирке, заболеванием распада мышц, заболеванием почек, эндокринологическим заболеванием, различными лекарствами, избыточным потреблением.
низкий уровень может быть вызван рвотой или проблемами всасывания в кишечнике, заболеванием почек, избыточным выделением с мочой, различными лекарствами, эндокринологическими заболеваниями, недостаточным употреблением в пищу.
Хлор – CL, основной отрицательный ион в организме. Основное обеспечение в организме солью, которую мы едим.
Норма: 98-106 миллимоль на литр.
Кальций – Са, один из основных составляющих строение костей. В крови он находится в форме иона. Очень важный элемент в деятельности клеток. Норма: 8.5-10.9 миллиграмм не децилитр. Высокий уровень может быть связан с заболеванием щитовидной или паращитовидной желез, различными злокачественными заболеваниями, почечной недостаточностью, избыточным употреблением некоторых мочегонных, витамина D. Низкий уровень может быть связан с недостатком гормона паращитовидной железы, недостатком витамина D, почечной недостаточностью, различными расстройствами пищевого поведения.
Фосфор – Р, находится в крови и костях. Норма 1-1.5 миллимоль на литр. Высокий уровень появляется при почечной недостаточности и при недостаточной функции паращитовидных желез. Низкий уровень в основном, при пониженном питании, алкоголизме, нарушении всасываемости в кишечнике, печеночной недостаточности.
Мочевина — Urea (Blood Urea Nitrogen), используется для определения функции почек. Норма: 7-20 миллиграмм на децилитр. Высокий уровень при почечной недостаточности, повышенной потребности в белках и различных состояниях сердечной недостаточности, обезвоживании. Низкий уровень при печеночной недостаточности, недостаточном питании белками или отеках.
C-реактивный белок — C-reactive Protein (CRP), белок появляющийся в организме при острых воспалениях или при различных опухолевых процессах. Не является свидетельством о процессе в каком-либо определенном органе, только говорит о наличии воспаления/опухоли. Норма: 0-0.5 миллиграмм на децилитр.
Высокий уровень говорит о воспалительном процессе или злокачественности. Высокий уровень является фактором риска для болезней сердца.
Реакция оседания эритроцитов — Erythrocyte Sedimentation Rate (ESR).
Норма: менее 20 миллиметров в час
Исследование проверяет скорость оседания клеток крови в пробирке в течение одного часа. Повышенное оседание говорит о воспалительном или опухолевом процессе, что схоже с исследованием C — реактивного белка. Исследование не указывает на происхождение проблемы. Повышенная СОЭ может быть при различных состояниях, включая и полное здоровье. В случае если получена повышенная СОЭ, ее можно сверить с исследованием C -реактивного белка.
Уровень выше 50 миллиметров в час свидетельствует о воспалительном или злокачественном процессе. Исследование является очень неспецифичным.
Источник: www.tlvmc.ru
Читайте также
Что означает анализ крови на мор
Многие люди после того, когда врач назначает анализ крови на МОР, задаются вопросом, что это такое? Все очень просто. Данное исследование проводится для выявления неприятного и серьезного заболевания – сифилиса — на раннем этапе. Благодаря полученным результатам можно своевременно получить квалифицированное лечение и избежать страшных последствий.
Значение аббревиатуры МОР
Анализ крови на МОР – это диагностика крови на наличие антител к сифилису. Такое исследование неспецифическое. Расшифровка МОР означает микроосадочную реакцию антигена с антителами, которые вырабатывает иммунная система.

Суть анализа на МОР
Чаще всего сифилис протекает скрыто, без заметных признаков. Бактерии болезни могут попасть в организм не только половым путем, но и обычным бытовым. Поэтому анализ крови сдают не только зараженные люди, но и множество тех, кто хочет предупредить заболевание. В настоящее время важно знать, что такое анализ крови на МОР, так как с каждым годом количество больных сифилисом растет.
Процесс заболевания организма
- Бактерия сифилиса – бледная трепонема. При попадании этой микрочастицы в организм человека происходит гибель нормальных здоровых клеток.
- Из-за гибели этих хороших клеток происходит выработка антител иммунной системой.
- Исследование на МОР дает количественную характеристику антител к сифилису, а также предполагает возможность получить титр антител.
Когда назначается скрининг-анализ?
Скрининг могут назначить в следующих случаях:
- При устройстве на работу;
- При подготовке к операции;
- При беременности;
- При сдаче крови донором;
- При нахождении в местах заключения;
- При проявляющихся признаках заболевания;
- При рождении ребенка от матери, подверженной заболеванию;
- При половом контакте с носителем вируса.
Скрининг-исследование обычно назначается тем людям, которые проходят лечение заболевания. Таким образом происходит контроль за результатами лечения и его эффективностью. Контрольный, заключительный анализ на МОР сдается в конце терапии.
Как происходит сдача анализа на МОР?
Для исследования кровь берется натощак из вены, а также из пальца. После сдачи анализа через некоторое время приходит результат. Его значения могут быть следующими:
- Отрицательный: обследуемый не имеет сифилиса либо же заболевание находится на ранней стадии.
- Положительный: человек заражен сифилисом.
- Сомнительный: поздний сифилис.
Хорошим показателем анализа является отрицательный. После лечения только в 10 % случаев бактерии сифилиса остаются в организме, а результат диагностики является положительным. Вирусу необходимо всего 5 недель для того, чтобы полностью заразить человека.
Зависимость появления ложноположительного результата
Нередко результат может быть ложноположительным и зависеть от следующих признаков и наличия:
- заболеваний инфекционного характера;
- процессов воспаления;
- патологий аутоиммунного характера;
- заболеваний эндокринной системы;
- беременности;
- вакцинации, которая была выполнена недавно;
- зависимости от алкогольных и наркотических веществ;
- перенесенного ранее заболевания и излечения от него.
Проверка состояния крови и оценка количества, концентрации антител является довольно информативным тестом. Отрицательный результат означает то, что человек полностью здоров. Но при положительном следует назначение специфического испытания.
При каких операциях требуется проведения теста на МОР?
Если в скором времени требуется оперативное вмешательство, то перед ним следует пройти ряд исследований и сдать анализы, которые имеют четкий срок годности – 14 дней. Сделать это можно в больнице, где будет проводиться операция, либо в поликлинике, закрепленной за вашим местом жительства.
Итак, исследование крови на МОР требуется при:
- Коррекции зрения лазерным методом;
- Лечении катаракты, кератоконуса;
- Лазерном хирургическом вмешательстве;
- Склеропластике для детей > 10 лет.
Как проходит процедура взятия крови?
Для сдачи крови человек должен записаться и прийти в процедурный кабинет в поликлинику или больницу. Далее ему предложат присесть (реже прилечь) у процедурного стола. Чуть выше локтевого сустава будет наложен специальный жгут, предназначенный для улучшения кровенаполнения сосудов и вен. Далее место, куда будет введена игла, медсестра протрет дезинфицирующим раствором, чтобы избежать возможного инфицирования. В вену вводится игла, посредством которой происходит набор крови в емкость для тестирования.
Загрузка...Читайте также: