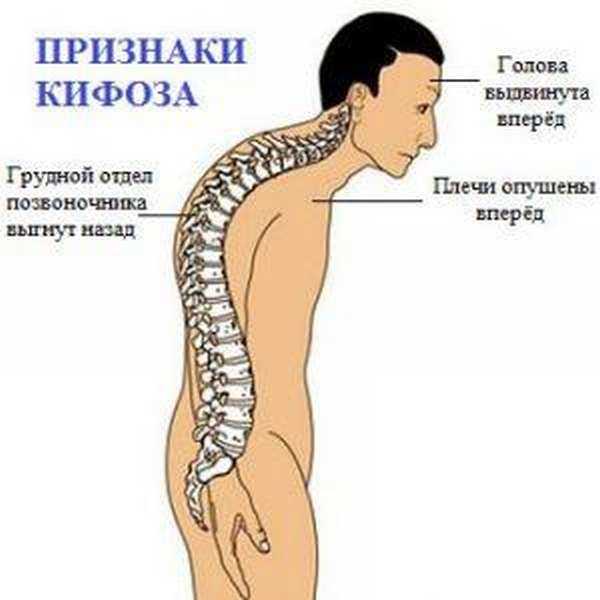
Лейкоцитоз что это такое у детей
причины, симптомы, лечение, норма лейкоцитов в крови

Одним из многочисленных признаков развивающейся патологии в детском организме считается лейкоцитоз. Такое состояния под влиянием ряда факторов бывает и физиологическим. Лейкоцитоз – это процесс характеризующийся изменением числа белых кровяных элементов в сторону повышения. Чаще данный признак обнаруживается при воспалении в организме малыша. Количество лейкоцитов в крови считается защитной реакцией в ответ на развитие заболевание и служит важным диагностическим признаком. Анализы позволяют в дальнейшем прослеживать в динамике эффективность лечения.
Лейкоцитоз у детей разного возраста

Число лейкоцитов по количеству отличается в разные возрастные периоды детства. У грудного ребенка представленный показатель специфичен по сравнению с анализом у взрослых. Считается, что гиперлейкоцитоз отмечается при достижении 17 х 10⁹ клеток на литр.
Таблицы с полученными данными на бланках анализов крови у детей в разной возрастной группе отличаются. Считается, что дети от года до 2 лет имеют количество лейкоцитов от 6-17 х 10⁹ клеток на литр. Показатель постепенно снижается с каждым годом. После достижения 16 лет и старше норма лейкоцитов держится в пределах 4-11 х 10⁹ клеток на литр. В 18 лет белых кровяных клеток становится, как и у взрослого – 4-10 х 10⁹ клеток на литр.
Виды лейкоцитоза
Выделяют несколько разновидностей увеличения числа лейкоцитов в периферической крови. Классификация включает в себя следующие возможные варианты:
- физиологический лейкоцитоз;
- патологический;
- базофильный;
- нейтрофильный;
- лимфоцитарный;
- моноцитарный;
- эозинофильный.
Физиологический лейкоцитоз у детей возникает на фоне полного здоровья после перенесенной стрессовой ситуации или физической нагрузки. Через некоторое время показатели возвращаются на исходный уровень. При патологическом состоянии отмечается высокий лейкоцитоз, значительно превышающий допустимые границы нормы.
Другие формы показывают изменение количества определенных элементов крови, указывающих на определенное заболевание. Это облегчает постановку диагноза, что дает возможность быстрее назначить необходимую терапию.
Причины повышения числа лейкоцитов
В зависимости от большого разнообразия действующих факторов причины повышения лейкоцитов в крови считаются нормальными, либо связаны с заболеваниями. Не всегда сразу удается определить, что же спровоцировало скачок показателей анализа крови. По этой причине тщательно опрашивают мать, чтобы как можно полнее собрать всю информацию для установления диагноза.
Физиологические причины
У детей повышенное количество лейкоцитов в крови, как и у взрослых не всегда считается патологией. Основные причины следующие:
- Чрезмерная и длительная физическая нагрузка приводит к накоплению в мышечной ткани молочной кислоты. Вещество провоцирует повышение температуры тела и умеренный лейкоцитоз.
- Длительное пребывание под солнцем в жаркую погоду.
- Принятие горячей ванны.
- Прием пищи всегда у ребенка провоцирует увеличение показателей в анализе крови. Нормализация лейкоцитов отмечается через 1-2 часа после еды. По этой причине для получения достоверного результата анализ крови сдается натощак.
- Перенесенный стресс.
- Беременность сопровождается многими изменениями в организме, которые связаны с влиянием гормонов. Уровень лейкоцитов больше нормы наблюдается в первом триместре. Для исключения патологии проводятся дополнительные исследования.
- Недостаточная сформированность иммунитета у малыша первого года жизни. Норма лейкоцитов в крови у детей в первые 6 месяцев составляет не более 17 х 10⁹ клеток на литр. Оптимальное поддержание данного показателя связано с антителами, которые малыш получает вместе с грудным молоком, если находится на естественном вскармливании. С момента введения прикормов количество получаемых защитных веществ уменьшается и иммунная система ослабевает. Собственные защитные для организма реакции формируются к году, но за следующие полгода не редко отмечается лейкоцитоз у новорожденных. Появление данного признака считается проявлением иммунодефицита.
Причины лейкоцитоза у детей разнообразны и для детей старшего возраста наиболее основную ценность имеет повышенная активность, что и вызывает изменения в периферической крови.
Внимание! Даже на фоне полного здоровья требуется опросить мать и собрать анамнез, чтобы исключить возможность развития заболевания.
Все причины лейкоцитоза у новорожденных чаще всего связаны с возрастными особенностями.
Патологические причины
Высокий уровень лейкоцитов в крови или моче – это показатель воспалительного процесса. При любой травме кровяные клетки спешат в данные участки, чтобы бороться с инфекцией и подавить ее рост. К причинам, которые приводят к повышению лейкоцитов в моче и периферической крови относят:
- инфекционные заболевания;
- аллергические реакции;
- хронические очаги воспаления;
- ожоги, травмы;
- онкология;
- потеря большого объема крови;
- спленэктомия (удаление селезенки).
Наиболее вероятной причиной появления высоких лейкоцитов в анализе крови или мочи считается инфекция. Она протекает с появлением специфических симптомов, что позволяет поставить точный диагноз, опираясь на результаты лабораторных и инструментальных исследований.
Нередко появляется высокая лихорадка, сопровождающаяся обильным потоотделением, ознобом, нарушением аппетита и сна. При воспалении выделительной системы наблюдаются учащенные позывы к мочеиспусканию. Часто они заканчиваются появлением небольших порций, и сопровождается процесс появлением боли внизу живота.
При бактериальной инфекции в организме повышается количество лейкоцитов в анализе мочи. На вирусную причину воспалений указывают лимфоциты, уровень которых значительно превышает допустимый уровень.
Увеличение числа эозинофилов в моче у грудничка и ребенка старшего возраста становится признаком аллергии.
Важно! Наиболее распространенными факторами, которые приводят к появлению нежелательных реакций со стороны организма – это вещества, содержащиеся в грудном молоке, искусственной смеси, продуктах питания и окружающей среде.
Не редкой причиной считается и появление паразитов в кишечнике или других органах. Высокий уровень лейкоцитов в моче у ребенка или периферической крови считается проявлением гельминтоза.
В детском возрасте не редко встречаются случаи выявления онкологии. У детей – это лейкозы и лейкемии. Зная, чем опасен онкологический процесс, необходимо обнаружить его как можно раньше. На заболевание указывает превышение уровня лейкоцитов в 10 и более раз. Клетки видоизменяются и теряют свои прежние функции и структуру. Под влиянием факторов изнутри и извне отмечается их усиленное размножение.
Проявления лейкоцитоза

Увеличение числа лейкоцитов не относится к самостоятельному заболеванию, но симптомы, связанные с его появлением отражают патологию, которая появилась у ребенка. К ним относится:
- головокружение;
- боли в голове;
- слабость, которая остается после отдыха;
- повышение температуры тела;
- нарушение аппетита и сна.
У некоторых детей лейкоцитоз никак себя не проявляет и по этой причине следует посещать педиатра в дни, когда назначен профилактический осмотр.
Опасности повышения лейкоцитов
Лейкоцитоз не представляет опасность для здоровья, по мнению доктора Комаровского, если его появление связано с физиологическими причинами. Данный признак в отдельных случаях указывает на определенное заболевание, которое отрицательно влияет на качество жизни и приводит к присоединению осложнений. Основное место отдают опухолевым процессам, которые длительно способны протекать бессимптомно и не редко обнаруживаются случайно на профилактическом осмотре.
Лечение
Основное лечение лейкоцитоза у детей направлено на устранение причин, которые спровоцировали появление данного признака. Оно включает в себя:
- антигистаминные средства;
- антибиотики;
- противовирусные;
- иммуномодуляторы;
- химиотерапия и пересадка костного мозга при лейкозе.
Основным этапом, с которого начинают лечить детей является правильное питание, включающее продукты, которые отвечают за стимуляцию образования гемоглобина. В пище следует употреблять бобовые, витамины группы В, молоко.
По анализу периферической крови и исследованию мочи на лейкоциты можно заподозрить диагноз. Его подтверждение дают дополнительные инструментальные методы обследования, осмотр и информация, полученная от матери. Вовремя обнаруженный лейкоцитоз позволит при наличии заболевания начать лечение уже в раннюю стадию.
Смотрите видео доктора Комаровского — клинический анализ крови:
Поделитесь с друзьями и оцените публикацию.
Вам не трудно, а автору приятно.
Спасибо.
Сдали кровь на исследование — повышены лейкоциты у ребенка, причины
Детям часто приходится сдавать кровь на анализ. Это делается во время плановых осмотров или при болезни. Значение одного из основных показателей, лейкоцитов, может многое рассказать о состоянии ребенка. Чтобы понимать, почему они отклоняются от нормы, нужно знать основные функции «белых» кровяных телец.

Ребенок
Понятие лейкоцитов
Лейкоциты – «белые» клетки крови, находящиеся на страже иммунитета. Основная их задача – обнаружить вредоносные бактерии, вирусы и обезвредить их. Также они реагируют на инородные тела, шлаки.
Несмотря на определение, лейкоциты при ближайшем рассмотрении в микроскоп розово-фиолетовые. Они активно двигаются по организму, обнаруживая и идентифицируя опасные тела. Лейкоциты свободно перемещаются сквозь стенки капилляров, чтобы добраться до патогенных частиц.
Обратите внимание! «Белые» кровяные тельца стремятся в места скопления опасных вирусов и бактерий, они уничтожают их вместе с зараженными клетками. В результате образуется гной, это и есть лейкоциты, выполнявшие свою работу.
Виды и функции лейкоцитов
Выделяют следующие виды лейкоцитов:
- Нейтрофилы. Это самая обширная группа. Нейтрофилы находятся в тканях и формируют резерв, располагаясь в костном мозге. Как только организм испытывает в них нужду, они активизируются. Они первыми пребывают в места скопления микробов и токсинов. Быстро перемещаясь по организму, они стремятся уничтожить зараженные клетки и чужеродные частицы. Один нейтрофил убивает около 20-30 микробов, он действует на них собственными ферментами и бактерицидными веществами. Если он погибает, размножение бактерий не прекращается;
- Эозинофилы. Это немногочисленная группа лейкоцитов. Они также свободно двигаются по организму и проникают к месту опасности. Но, по сравнению с нейтрофилами, их не так много, поэтому роль у них не такая значительная. При возникновении аллергических реакций в организме активизируются тучные клетки, на уничтожение которых направляются эозинофилы. Поэтому их количество возрастает при заражении глистами, аллергиях. Также при этом разрушаются базофилы, еще один вид лейкоцитов. При борьбе с тучными клетками выделяется гистамин, который провоцирует симптомы аллергии. Если он попадает в кровь в больших количествах, возникает, например, отек слизистых оболочек, появляются высыпания на коже. Именно эозинофилы призваны уничтожить опасный гистамин;
- Базофилы. Вид лейкоцитов, производящий гистамин, который помогает расширить капилляры, что необходимо для заживления клеток и тканей. Еще базофилы выделяют гепарин, создающий препятствия для свертывания крови в области воспаления. Их количество увеличивается при аллергиях, стрессах и воспалениях;
- Моноциты. Это главная действующая сила против микробов. Они работают эффективнее нейтрофилов в этом направлении в несколько раз. Также они способны выжить и сохранить активность в кислой среде. Это еще одно преимущество перед нейтрофилами, погибающими в таких условиях. Они не только борются с микробами, но и очищают организм от погибших нейтрофилов;
- Лимфоциты. Этот вид лейкоцитов после того, как попадает в ткани, способен вернуться обратно в кровь. Они живут довольно продолжительное время, в отличие от других видов, зачастую существующих несколько дней.
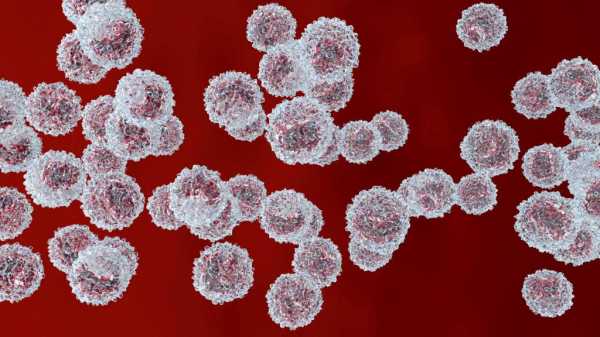
Лейкоциты под микроскопом
Лейкоцитарная формула
Лейкоцитарная формула характеризует значения всех видов лейкоцитов. При этом определяют не только их абсолютные значения. Важно, сколько процентов занимает каждый вид в общем объеме кровяных телец.
Нормальные значения у ребенка
Нормальные значения у ребенка зависят от его возраста. Так показатели на первый день жизни и через месяц сильно отличаются.
Нормальные значения лейкоцитов у ребенка до года
| Показатель | Новорожденный | 1 месяц | 6 месяцев | 1 год |
|---|---|---|---|---|
| Лейкоциты, *〖10〗^9/л | 8,5-24,5 | 6,5-13,5 | 5,5-12,5 | 6,0-12 |
| Нейтрофилы палочкоядерные, % | 1-17 | 0,5-4 | ||
| Нейтрофилы сегментоядерные, % | 45-80 | 15-45 | ||
| Эозинофилы, % | 0,5-6 | 0,5-7 | ||
| Базофилы, % | 0-1 | |||
| Лимфоциты, % | 12-36 | 40-76 | 42-74 | 38-72 |
| Моноциты, % | 2-12 | |||
Изменение показателей позволяет оценить процессы, происходящие в организме, определить наличие вирусной или бактериальной инфекции.
Существует такое понятие, как сдвиг лейкоцитарной формулы:
- Влево она смещается, если растет количество палочкоядерных нейтрофилов. Значит, организм находится под воздействием инфекции;
- Вправо формула сдвигается, соответственно, при уменьшении палочкоядерных нейтрофилов и росте сегментоядерных. Это может свидетельствовать о проблемах с почками и печенью.
В любом случае только результаты анализов не представляют полную картину о состоянии ребенка. После осмотра, в частности, изучения горла, ощупывания лимфоузлов и беседы с родителями врач назначает дополнительные исследования, чтобы поставить точный диагноз и назначить лечение.
Обычно в первую очередь направляют на общий анализ мочи, чтобы исключить инфекцию мочевыводящих путей и проконтролировать работу почек.

Прием врача
Обратите внимание! Расшифровать результаты анализов может только специалист, который понимает, что могло увеличить и уменьшить основные показатели. Он сразу определит, идет ли речь об опасном заболевании или волноваться не стоит.
Диагностика лейкоцитоза
При лейкоцитозе количество «белых» кровяных телец возрастает, по сравнению с их нормальным значением. Повышение может быть незначительным или сильным.
Так, уровень лейкоцитов растет после еды или во время нагрузок. Это физиологические процессы, опасности они не несут. Через небольшой промежуток времени показатели приходят в норму. Если подобный рост рассматривается как патологическая реакция организма, речь идет о воспалительном процессе.
Известный педиатр Комаровский признает необходимость общего анализа крови. Он, в первую очередь, позволяет определить природу заболевания, бактериальную или вирусную. Это является основой для последующего лечения. Если организм атакуют бактерии, то без антибиотиков справиться будет тяжело, на вирусы же они не действуют. Поэтому их назначение не имеет смысла, так же, как и применение противовирусных препаратов. Иммунитет к ним обычно вырабатывается на 6-7 день, и организм сам справляется. Если этого не происходит, и болезнь развивается, скорее всего, присоединилась бактерия.
Возможные симптомы у ребенка
Когда лейкоциты повышены у ребенка, это указывает не только на то, что он болен, но и на то, что иммунная система активна. Защитные силы организма начали борьбу с патогенными микроорганизмами.
На лейкоцитоз у ребенка могут указывать следующие симптомы:
- Повышение температуры тела без установления причины;
- Слабость и головокружение;
- Нарушение пищеварения, отсутствие аппетита, потеря в весе;
- Тошнота, рвота;
- Головная боль и мигрень;
- Ломота в суставах и мышцах;
- Расстройство сна, чаще всего бессонница. Ребенок становится тревожным, вздрагивает;
- Усиленная потливость;
- Капризность и раздражительность.
Грудной ребенок не сможет рассказать о своем самочувствии, родителям лишь приходится догадываться о существующих проблемах. Насторожить должно то, что поведение малыша изменилось, он стал не таким, как раньше. Когда такое происходит один раз, а затем малыш снова становится собой, то беспокоиться не стоит. Если состояние затягивается, поведение и самочувствие ухудшаются, то необходимо обратиться к педиатру.

Расстроенный ребенок
Нужно помнить! У грудничка нормальной считается температура до 37,5°. При этом он спокоен и активен, никаких неприятных симптомов не наблюдается. Зачастую это связано с некомфортными условиями в помещении и слишком теплой одеждой. Если температура выше, и малыш начинает капризничать, стоит проконсультировать с врачом.
Как правильно сдавать кровь
Сдавать кровь нужно натощак: как минимум два часа до процедуры малыш не должен есть. Иначе это не только повлияет на результаты исследования, но может испортить сам материал – кровь младенца может свернуться, тогда забор придется повторить в другой день. Утром можно предложить ребенку только воду, в небольшом объеме. Лучше взять перекус с собой и сразу после процедуры обрадовать младенца.
Обратите внимание! Когда нет возможности сдать кровь натощак, то при повторном анализе нужно провести его в то же время и лучше не менять лабораторию. Главное – создать одинаковые условия, чтобы отследить изменение показателей.
Лучше осуществить процедуру с первого раза, чтобы малыш не испытывал лишний стресс, который также может повлиять на результаты анализов. Сильные эмоции, как и физическая нагрузка, приводят к росту лейкоцитов.
Если ребенок проходит медикаментозную терапию, то нужно предупредить об этом врача. Он определит, повлияет ли это на результат, или посоветует перенести прием лекарства на время после взятия анализа.
Чем меньше ребенок, тем сложнее ему объяснить значимость процедуры, поэтому придется его отвлекать. У плачущего младенца кровь взять намного сложнее, он вырывает и сжимает ручки, поэтому приходится добывать материал по капле. В результате процесс затягивается, у малыша от страха может начаться истерика.
Если младенец замерз, то нужно согреть его руки, чтобы ускорить процесс забора крови.
Забор крови
Нужно с самого детства объяснять детям, куда они идут и зачем. Нельзя пугать младенцев врачами и белыми халатами, они должны понимать, что люди работают для их блага, их задача – помогать и лечить.
О чем свидетельствует повышение лейкоцитов
Если в крови у ребенка повышены лейкоциты, значит, организм обнаружил угрозу и принялся с ней бороться. Возможно, он справится самостоятельно, но часто нужно обращаться к медикаментозной терапии, чтобы избавиться от воспаления и нормализовать состояние ребенка. По показателям врач определит, что стало причиной лейкоцитоза в крови у ребенка:
- Высокие лейкоциты обычно говорят о наличии бактериальной инфекции, если при этом растет СОЭ, и падает гемоглобин. Минимально допустимое значение последнего показателя – 110 г/л. Иногда, чтобы его поднять, приходится принимать препараты железа. При этом диагностируют анемию, которая часто сопровождается понижением тромбоцитов. Скорость оседания эритроцитов должна быть ниже 10 мм/час. Если все три показателя: лейкоциты, гемоглобин и СОЭ, не в норме, то, скорее всего, врач назначит антибактериальную терапию;
- Ростом нейтрофилов организм реагирует на распространение бактериальной или грибковой инфекции. Если показатели сильно завышены, то думают о панкреатите, болезнях костного мозга. Также такие изменения могут сопровождать сильные ожоги и гнойные процессы. После болезни нейтрофилы могут быть понижены, если они не успели восстановиться в результате борьбы с вредными телами. При этом обычно наблюдается рост лимфоцитов;
- Высокие значения моноцитов сигнализируют о наличии вирусной инфекции, часто указывают на развитие болезней герпесного типа;
- Превышение эозинофилов случается при глистной инвазии, аллергии. Так, например, у малышей с расстройством стула, без наличия других симптомов, можно заподозрить непереносимость белка коровьего молока;
- Роста базофилов у детей практически не наблюдается. Он сопровождает анафилактический шок, язвенные заболевания желудка;
- Высокие лимфоциты подтверждают распространение вируса. Это случается при детских инфекциях, таких как корь, краснуха, ветрянка. Также вызывают их рост коклюш и туберкулез. Чаще всего увеличение числа лимфоцитов связано с развитием аденовирусной инфекции, которая может затрагивать дыхательные пути, провоцировать конъюнктивит, расстраивать работу кишечника.
Обратите внимание! Все показатели нужно оценивать в совокупности. По значению одного из них нельзя поставить диагноз.
Когда повышены лейкоциты у ребенка, обязательно необходимо смотреть на другие показатели. Нужно связать их, чтобы перед глазами предстала точная картина, это сможет сделать только врач.
Профилактические меры
Профилактические меры должны быть направлены на восстановление и укрепление пониженного иммунитета ребенка. К ним относятся:
- Полноценное и здоровое питание;
- Прогулки на свежем воздухе и достаточная активность ребенка в течение дня;
- Комфортные условия дома, поддержание оптимальной температуры и влажности;
- Употребление необходимого по возрасту количества жидкости;
- Закаливание организма. Это не значит, что нужно обливать младенца ледяной водой. Можно, например, купать его в прохладной ванной, но делать это постепенно. Начиная с комфортной для младенца температуры воды, каждый день делать ее ниже на один градус. Для каждой возрастной группы определены минимальные ее значения. Так, детей до года не нужно купать в воде, температура которой ниже 26-27 градусов. После 12 месяцев можно принимать более прохладные ванны, но продолжать следить, чтобы вода была теплее 23-24 градусов.

Купание
Чтобы контролировать состояние ребенка, нужно своевременно приходить на плановые осмотры к педиатру, сдавать необходимые анализы. Если у карапуза обнаружены повышенные лейкоциты, и назначено лечение, то можно провести повторное обследование через 10-14 дней. Если понизить показатели не удалось, то необходимо менять тактику лечения, опираясь на новые результаты.
Лейкоциты в крови у ребенка повышаются, когда иммунитет начинает активно работать. Он борется с воспалением, уничтожая патогенные организмы и частицы. Его действий не всегда бывает достаточно, чтобы малыш выздоровел. Общий анализ крови подскажет, как помочь иммунитету и не навредить ребенку.
Видео
Лейкоцитоз у детей: причины и лечение
Ученые давно уже доказали, что количество клеток в крови ребенка может постоянно меняться, у детей этот процесс происходит намного быстрее, поэтому, когда количество клеток увеличивается, то это называют лейкоцитозом. Лейкоцитоз у детей может проявляться временно, если сдать анализы через некоторое время, то можно будет с уверенностью сказать, что все вернулось в норму, но бывают случаи, когда лейкоцитоз приходится лечить, а точнее, приходится устранять причину, которая могла его вызвать.
Что провоцирует лейкоцитоз?
Как правило, врачи утверждают, что лейкоцитоз в крови у детей может проявиться на основе не физиологических причин, но и не патологических. Родителям в случае, если анализы показали повышение лейкоцитов в крови ребенка, паниковать ни в коем случае не стоит, правильнее будет искать причину, по которой могло это случиться.
Если внимательно изучать индивидуальные особенности организма, то можно выделить такие моменты, которые способны спровоцировать повышение лейкоцитов:
- В первую очередь учитываются физиологические факторы. Если ребенок активно занимается спортом и на организм приходиться большая физическая нагрузка, если ребенок перегрелся на солнце или принимал слишком горячую ванну, уровень белых клеток может увеличиваться. Также иногда причина скрывается в долгом приеме лекарственного препарата.
- Часто лейкоцитоз у детей может проявиться в возрасте до года, это связано с тем, что именно в этот период иммунная система маленького человека начинает формироваться. Когда ребенок питается материнским молоком, он получает антитела с грудным молоком, когда начинается прикорм, иммунная система становится слабее, что и провоцирует лейкоцитоз.
- Дети, как и взрослые, могут подвергаться стрессам, поэтому любая стрессовая ситуация или переживания могут привести к скачкам количества лейкоцитов в организме.
- Аллергическая реакция также становится главной причиной изменения лейкоцитов.
- Если обнаруживается лейкоцитоз в крови у детей, причины стоит поискать и в инфекционных заболеваниях, например это могут быть вирусные инфекции, а также болезни грибковой и бактериальной природы.

- Повышается уровень лейкоцитов и тогда, когда ребенок получает какую-то травму, особенно если она связана с ожогом, чтобы противостоять этому состоянию, иммунная система запускает такую реакцию в качестве защиты.
- Самой страшной причиной может стать онкологическое заболевание, в таком случае следует говорить о лейкемии и лейкозе. Поставить точный диагноз сможет врач, взяв клетки на цитологию.
Как можно распознать лейкоцитоз?
У ребенка может не присутствовать никаких симптомов, иногда можно обнаружить лейкоцитоз только проведя диагностику, именно поэтому врачи рекомендуют хотя бы раз в полгода сдавать анализ крови малыша, чтобы своевременно можно было отреагировать на такое отклонение в организме.
Конечно, иногда можно распознать повышенный лейкоцитоз ребенка, если обратить внимание на такие симптомы:
- Маленький ребенок может быстро утомляться, ухудшается зрение, появляются головокружения, малыш может жаловаться на боли в ногах и часто спать.
- Иногда проявляется субфебрильная температура.
- Малыш сильно потеет, но его тело при этом остается холодным.
- Быстро теряется вес и полностью пропадает аппетит.
- Ночью ребенок беспокойно спит.

На все эти признаки следует обратить внимание, так как это может в первую очередь указывать на воспалительный процесс в организме ребенка, а также именно так может начинаться вирусная инфекция. Как видим, если вследствие проведения диагностики выявляется лейкоцитоз у ребенка, причины можно искать абсолютно в разных направлениях, поэтому назначать лечение обязательно должен квалифицированный специалист.
Какие существуют возрастные нормы лейкоцитов?
Для каждого возраста существуют свои нормы содержания лейкоцитов в организме. Только что родившейся ребенок сталкивается с огромной проблемой, ведь он попадает в мир, где полно микробов и бактерий, поэтому еще не сформировавшаяся иммунная система всячески пытается бороться с оказанной на нее нагрузкой. У новорожденных детей уровень лейкоцитов может достигать до 24,5 лейкоцитов на 109/ л, со временем, естественно, эти показатели начинают уменьшаться. Так, в возрасте уже полугода этот показатель составляет всего 13,5 на 109/ л. К году уровень лейкоцитов уменьшается до 12 на 109/ л. А уже к 12 годам уровень лейкоцитов в крови полностью достигает уровня взрослого человека и не должен превышать 4 лейкоцитов на 109/ л.
Стоит отметить, что количество лейкоцитов в организме ребенка может постоянно варьироваться, это также считается нормой.
Виды лейкоцитоза
В медицине существует несколько форм лейкоцитоза.
- Чаще всего определяют кратковременный вид, когда происходит резкий выброс лейкоцитов в кровь из-за стресса, такое состояние быстро проходит, но бывают случаи, когда наблюдается лейкоцитоз во время инфекционных заболеваний, и уровень лейкоцитов приходит в норму вместе с выздоровлением маленького пациента.
- Высокий лейкоцитоз в крови у ребенка может быть напрямую связан с патологиями, они могут быть наследственными.
- Лимфоцитарный вид чаще возникает, когда уровень лейкоцитов намного отличается в крови от нормы, например такое наблюдается, когда ребенок долгое время болеет хроническим заболеванием.
- Базофильная форма может проявляться при частых колитах у ребенка.
- Моноцитарный вид характерен для злокачественных образований в организме.
Что делать, если лейкоцитоз был обнаружен у новорожденного ребенка?
Для новорожденного ребенка отклонения в уровне лейкоцитов в крови часто принято считать нормой, поэтому родители должны четко понимать, что иммунная система взрослого человека и маленького ребенка сильно отличаются. Малыш может страдать от частых инфекционных заболеваний, неправильного питания, а также от наследственности. Конечно, если повышение лейкоцитов в крови сопровождается любым другим заболеванием, то в первую очередь необходимо устранить болезнь, после чего лейкоциты смогут прийти в норму.
Педиатры рекомендуют сдавать кровь на анализ хотя бы раз в полгода, это помогает определить серьезные отклонения в организме на ранних стадиях, тем более что в некоторых случаях лейкоцитоз у детей до года протекает скрыто.
Что делать, если уровень лейкоцитов в крови ребенка увеличился?
Если у ребенка было обнаружено увеличение лейкоцитов в крови, то следует сразу приступить к лечению самой причины. В зависимости от того, чем болен ребенок, врач может прописывать антибиотики, которые помогают уменьшить воспалительный процесс в организме. В более серьезных случаях, когда заболевание протекает в тяжелой форме, назначается лейкоферез, при котором кровяные тельца извлекаются из организма ребенка, а потом переливаются ему снова.
Диагностирование лейкоцитоза
В первую очередь, конечно, стоит сделать развернутый анализ крови, который сможет показать уровень лейкоцитов в крови, разные виды лейкоцитов указываются в процентном соотношении, которое выводится по специальной формуле, она носит название "лейкограмма". Лейкограмма составляется с учетом возраста ребенка, потому что для каждого возраста существует своя норма. Если в организме увеличивается количество эозинофилов, то это говорит о том, что у ребенка происходит аллергическая реакция, нейтрофилы увеличиваются при воспалительных процессах в легких. Сдавать кровь на анализ лучше всего утром, при этом желательно, чтобы ребенок ничего не ел. Повышенный лейкоцитоз крови ребенка не всегда может свидетельствовать о патологических процессах в организме маленького человечка, поэтому через некоторое время рекомендуется сдать повторные анализы.
Как лечить лейкоцитоз?
Лечение может назначаться исключительно после того, как будет установлена точная причина такого явления, например физиологический лейкоцитоз принято считать нормой. Как только возбудитель инфекции будет обнаружен, маленькому пациенту могут назначаться такие препараты:
- Противовирусные средства, которые эффективно борются с вирусами.
- В тяжелых случаях могут прописываться антибиотики, но они принимаются исключительно по предписанию врача.
- Химиотерапевтические препараты, которые направлены на поддержание иммунной системы.

Иногда, когда обнаруживается лейкоцитоз у детей и кровь имеет вязкую консистенцию, назначается лейкаферез, при котором кровь очищается.
Народные способы лечения лейкоцитоза
Все народные способы направлены на то, чтобы увеличить иммунитет ребенка, поэтому в пищу рекомендуется употреблять большое количество овощей и фруктов. Перед сном рекомендуется ребенку давать растительные салаты, которые способствуют всасыванию в кишечник маленького человечка больше питательных веществ, а все остальное с легкостью выводится из организма. Также больше следует употреблять пищи, которая полна белками, сюда относятся орехи, сыр, семечки, бобы и соя.
Как видим, лейкоцитоз у детей не считается большим отклонением в организме, но и не обращать на него внимания тоже не рекомендуется. В качестве профилактики необходимо с самого детства приучать ребенка вести правильный образ жизни, обеспечивать ему правильное питание, но и, конечно же, сдавать кровь на анализ, хотя бы раз в полгода.
Лейкоцитоз у новорожденных : причины, симптомы, диагностика, лечение
Лечение лейкоцитоза у новорожденных не проводится по причине того, что превышение нормы показателей лейкоцитов не является самостоятельной болезнью.
Лечение лейкоцитоза – это скорее лечение первопричины, которая провоцирует сдвиг в лейкограмме. Терапевтические назначения напрямую связаны с видом патологии, заболевания и его этиологии, зависит от состояния ребенка на момент рождения и выявления патологического процесса, и с другими факторами.
Воспалительные процессы в разных формах и стадиях лечатся специфическими препаратами, которые не несут побочных действий, инфекции купируются группой антибиотиков последнего поколения, преходящий физиологический лейкоцитоз в принципе не подлежит лечению и не требует каких-либо медицинских процедур.
Немного подробнее о лечении лейкоцитоза у новорожденных в зависимости от вида и выявленного состояния, заболевания:
- Относительный сдвиг в лейкограмме, физиологический вид лейкоцитоза – это нормальное явление, которое нейтрализуется вместе с исчезновением провоцирующего фактора. Например, миогенный лейкоцитоз, когда младенец кричит длительное время. Как только малыш успокаивается, буквально спустя несколько часов, уровень лейкоцитов приходит к нормальным показателям. Подобную реакцию со стороны формулы крови можно наблюдать и при пищевом факторе, вызывающем лейкоцитоз. Устранение проблем в питании новорожденного, насыщение необходимыми веществами организма малыша приводит к нормализации лейкограммы.
- Реактивный вид изменения структуры крови требует дообследования. Если врач все же диагностирует какую-либо патологию, новорожденному могут быть назначены такие группы лекарственных препаратов:
- антибиотики;
- препараты противовирусного ряда;
- стероидные и нестероидные противовоспалительные препараты;
- группа антигистаминных лекарственных средств.
В более серьезных ситуациях, когда есть угроза здоровью и жизни младенца могут быть назначены – цитостатики (химиотерапия), лейкофорез, плазмофорез и другие процедуры, связанные с заболеваниями крови и кроветворящих органов.
Лекарства
Лекарства, которые могут быть назначены для снижения уровня лейкоцитов, выбираются с учетом выявленного заболевания, психометрических параметров младенца и тяжести состояния его здоровья. Следует помнить, что иммунная система новорожденного только формируется и еще не способна функционировать как полноценная защита, в том числе и от медикаментозного отравления. Поэтому лекарства для младенцев подбираются очень осторожно и только в случаях, когда перед врачом стоит выбор - дать возможность развиться и работать иммунитету, или же сохранить здоровье и жизнь в целом.
Также следует помнить, что почти вся группа антибиотиков способна угнетать специфическое звено иммунитета и подавлять неспецифическое сопротивление (резистентность) к инфекционным возбудителям. Эта информация особенно важна в терапии новорожденных, так как их защитная система несовершенна и обладает низким уровнем сопротивляемости.
Рассмотрим некоторые виды лекарств, показания к их назначению, дозировки и возможные последствия их приема.
- Антибиотики, которые назначаются при лейкоцитозе, связанном с воспалительным процессом. По статистике именно гнойно-воспалительные патологии провоцируют реактивный, длительный лейкоцитоз, такие заболевания диагностируются чаще всего у недоношенных младенцев. У таких малышей неразвиты клеточные и гуморальные звенья иммунной системы, защитные функции снижены. Как правило, в 80% выявляются малые инфекции – сыпь в форме гнойничков, отит, гораздо реже диагностируются пневмония, пузырчатка и менингоэнцефалит.
Характеристики лекарств, которые потенциально могут использоваться в лечении воспалений, инфекций у новорожденных:
- Пенициллиновая группа назначается крайне редко, препараты этой категории считаются устаревшими и несущими множество побочных явлений, особенно для новорожденного младенца. Бензопенициллины могут применяться лишь в качестве профилактический меры при подозрении на врожденные TORCH инфекции, смешанные инфекции неясной этиологии, инфекции мочеполовых органов, или сифилис. Малышам показаны преимущественно аминопенициллины. Ампициллин как препарат эффективен при стрептококковой инфекции, при выявлении массированной стафилококковой инфекции. Однако ампициллиновая группа может быть нерезультативна в связи с ее способностью гидролизироваться лактазой. Период приема ампициллина новорожденным не должен превышать 7 дней, его назначают в сочетании с гентамицином. Побочные действия могут быть такими:
- аллергия;
- кожные локальные высыпания;
- эозинофилия;
- спазмы дыхательных путей;
- судорожный синдром;
- диарея;
- гиперкалиемия.
- Аминогликозиды. Наиболее распространенные препараты этой группы – амикацин, неомицин, гентамицин. Лекарства обладают широким спектром воздействия на чужеродные инфекционные агенты, особенно результативны против стрептококков, Enterobacteriaceae –энетеровирусов, синегнойной палочки. Не работают в случае выявления анаэробных инфекций. Побочное негативное действие этих препаратов выражено в отитах, почечных интоксикациях, передозировка чревата заболеваниями ЦНС (центральной нервной системы). Наиболее безопасен в этом смысле антибиотик последнего поколения – нетромицин.
- Цефазолин из группы цефалоспоринов. Это лекарство первого поколения цефалоспоринов, эффективно нейтрализует пневмококки, стрептококки группы А, некоторые виды стафилококков, клебсиеллы. Определенная специфика назначения цефалоспоринов новорожденным обусловлена способностью препаратов разрушаться под воздействием грамотрицательной микробной инфекции. Цефазолин может быть показан как препарат выбора при спорадической форме бактериальной инфекции, при пиодермии.
Цефалоспорины 2 поколения для новорожденных противопоказаны и не назначаются в отличие от цефтриаксона, который относится уже к третьему поколению этой категории. Клафоран, цефтриаксон способны купировать штаммы стафилококка золотистого, эпидермальные инфекции, менингококка. Чаще всего эту группу препаратов назначают как дополнение к пенициллиновой группе, спустя 7 дней после первичной терапии как стабилизационное мероприятие. Наиболее результативна подобная методика при выявлении генерализованного инфекционного воспаления, менингита бактериальной этиологии. Дозировка: новорожденные до 14-го дня жизни – один раз в сутки в дозе, не превышающей 20-50 мг/кг массы малыша. Продолжительность курса, как правило, не превышает 7 дней. Возможные побочные реакции – высыпания аллергического характера, повышение температуры тела, полиморфная эритема, диарея, рвота. Довольно часто организм младенца реагирует на антибиотики такого ряда лейкоцитозом, что считается нормальным показателем сопротивляемости иммунитета.
- Острые вирусные заболевания у новорожденных лечат препаратами интерфероновой группы. Лекарства этой категории выпускаются в различных формах, для младенцев наиболее удобны свечи, суппозитории, суспензии. Интерфероны обладают антипролиферативным действием, стимулируют иммунитет, купируют вирусные инфекции. Виферон, генферон хорошо сочетаются и взаимодействуют с лекарствами других групп, практически не оказывают негативного воздействия на организм в виде побочных эффектов.
Витамины
Витамины в терапии новорожденных почти не используются, особенно, если речь идет о лейкоцитозе. Если малыш рождается без видимых отклонений в развитии, без патологий и получает грудное молоко, дополнительные витамины ему не требуются. Весь комплекс витаминов и микровеществ он получает из материнского молока либо искусственных молочных смесей. Исключением может быть дефицит холикальциферола (витамина Д), его недостаток чреват рахитом, хрупкостью и уязвимостью костно-мышечной системы младенца. Также новорожденный может испытывать потребность в дополнительном количестве витамина К, это случается на фоне приема антибиотиков или стероидных препаратов. Необходимая доза для новорожденных – 11-12 мкг, если филлохинона (витамина К) не хватает, ребенку грозят геморрагические кровоизлияния. Дефицит витаминов может восполняться как приемом дополнительного питания ( сухие смеси), так и с помощью рационального, сбалансированного питания матери, дающей ребенку все необходимое в виде грудного вскармливания.
Витамины для новорожденного, у которого выявили лейкоцитоз:
- Витамины нужны для поддержания незрелой иммунной системы. Врач обычно назначает мультикомплексный препарат, работающий на восполнение дефицита микроэлементов, определенной группы витаминов.
- Витамины назначаются для профилактики заболеваний, например, рахита.
- Витамины нужны новорожденному в случаях, когда лейкоцитоз является признаком острого воспаления, малыш прошел комплексное лечение и нуждается в поддерживающей терапии, в том числе и витаминной.
Отметим, что в природе не существует витаминов, которые способны снизить или повысить уровень лейкоцитов в крови младенца. Если врач диагностирует авитаминоз у новорожденного, это скорее свидетельствует о дефиците витаминов у матери, в том числе в грудном молоке. Следовательно, принимать витаминные препараты нужно кормящей женщине, конкретную дозировку, режим приема назначает лечащий гинеколог или педиатр, наблюдающий за развитием новорожденного.
Физиотерапевтическое лечение
Физиотерапевтическое лечение новорожденных, у которых определен лейкоцитоз, обычно не назначается. Это объяснимо свойствами процедур, аппаратуры, которые не оказывают влияния на уровень лейкоцитов.
В педиатрии физиотерапия считается довольно популярным методом поддерживающей терапии. Такие процедуры практически не имеют побочного действия, безопасны, результативны при их грамотном назначении. Целевое воздействие на системы и органы малыша могут быть хорошим, общеукрепляющим приемом, позволяющим восстановить здоровье младенца после заболевания.
Тем не менее, при лейкоцитозе физиотерапевтическое лечение не используется по причине таких противопоказаний:
- .высокая температура тела, которая часто бывает при повышении уровня лейкоцитов как реакции на воспаление или инфекционное заболевание.
- Сердечно-сосудистые заболевания, признаком который также может быть лейкоцитоз у новорожденных.
- Наличие в организме инфекции, в том числе бактериальной.
- Кровоточивость, кровоизлияния, кровопотери.
- Подозрения на заболевание генетической этиологии.
- Опухолевый процесс, онкопатологии, заболевания крови и кроветворящих органов.
- Сепсис, интоксикация, в том числе медикаментозная.
- Судороги.
- Любой заболевание, протекающее с явной симптоматикой и в острой форме.
Физиотерапевтическое лечение как общеукрепляющие процедуры часто назначаются недоношенным детям в стадии их адаптации, когда масса тела находится уже в пределах нормы, организм стремится к восстановлению.
Правила физиотерапевтических процедур для новорожденных:
- все процедуры назначаются на утро или в пределах первой половины дня.
- физиотерапия не проводится перед кормлением, процедуры показаны спустя 1-2 часа после приема пищи (в данном случае грудного молока или искусственной смеси).
- курс физиотерапии для младенца обычно составляет 5-7 процедур.
Показания для физиотерапевтического лечения новорожденных определяет врач-акушер, учитывая анамнез, анатомические и физиологические показатели, уровень нервной возбудимости, наличие возможных отклонений от норм, в том числе в формуле крови.
Что может быть назначено малышу в качестве физиотерапии?
- Местное введение препаратов в сочетании с воздействием электротока, или электрофорез. Такой способ позволяет корректировать дозировку лекарства, также он подходит для введения средств, активизирующих кровоток.
- Физиотерапия лазером (инфракрасное излучение). Процедуры обладают ранозаживляющим эффектом, противоотечным действием, а также способствуют перераспределению лимфы в тканях. Реже лазеротерапия для новорожденного показана как дополнительный противовоспалительный метод. Лазерные процедуры прекрасно работают как постоперационная реабилитационная терапия.
- Магнитная физиотерапия назначается при воспалительных процессах в респираторной системе, органах дыхания, при восстановлении после лечения ЖКТ.
- Массаж - наиболее популярный в педиатрии метод физиотерапии новорожденных. Регулярные сеансы массажа хорошо лечат практически все заболевания, связанные с опорно-двигательной структурой. Также эффективен массаж при выявлении чрезмерной нервной возбудимости, в некоторых случаях - после лечение воспаления легких (по показаниям).
Народное лечение
Народное лечение и статус новорожденного в принципе не должны рассматриваться вместе в рамках серьезного обсуждения. Особенно, если речь идет о новорожденном младенце, у которого определены повышенные лейкоциты. Изменения состава крови в принципе не являются болезнью, которую нужно лечить, в том числе и народными методами. Это диагностический критерий, один из многих, указывающий как на физиологический, временный фактор, так и возможное заболевание.
Тем не менее, встречаются «любопытные» мамы, продолжающие экспериментировать и применять всевозможное народное лечение к своему малышу. Поэтому стоит еще раз напомнить, что такой лейкоцитоз, как он проявляется, о чем говорит и можно ли его устранить с помощью народных методов и рецептов.
Повышенные лейкоциты – это прежде всего признак защитных функций организма, ответ на различные, дискомфортные для малыша, факторы.
Лейкоцитоз может быть временным, таким, который считается физиологически допустимым и патологическим.
- Относительный вид сдвига уровня лейкоцитов связан с физической нагрузкой, температурным фактором, с приемом пищи или, напротив, недостатком питания.
- Реактивный лейкоцитоз может свидетельствовать об уже развившемся заболевании или его начале, все зависит от того, какой вид белых кровяных клеток вышел за границы нормы.
Если лейкоцитоз у новорожденных обусловлен инфекцией, воспалением, другими серьезными болезнями, лечение первопричины назначает врач. Это правило в отношении терапии новорожденных младенцев должно быть незыблемым. Ни советы подруг, знакомых, родителей, ни, тем более, рекомендации из сети Internet, не могут считаться приемлемыми в качестве терапии малыша.
Народное лечение может применяться только с разрешения врача-акушера и чаще всего это может быть наружный способ применения фитотерапии. Например, купания в отваре трав, примочки, обтирания салфеткой, смоченной в травяном настое. Внутреннее применение фитосредств ограничивается питьем укропной воды при повышенном метеоризме. Пожалуй, это все, что можно применять как народное лечение для новорожденного ребенка. Что касается лейкоцитоза, его невозможно устранить или нейтрализовать с помощью фитолечения, более того, бесконтрольное применение таких способов может навредить малышу.
Взрослые пациенты, у которых повышены лейкоциты в анализе крови, могут пробовать дополнительные к базовой терапии средства, в том числе из категории «народное лечение».
Рецепты:
- Отвар полевого хвоща, который содержит в составе кремний, соли калия, каротин, дубильные элементы, сапонины, витамин С, флавоноиды. 2 столовые ложки сухой травы заливают 400мл холодной воды, настаивают в таком виде около часа, замет кипятят 10 минут. Охлажденную жидкость принимают по чайной ложке трижды в день, курс – две недели.
- Настой липы, липового цвета. Цветки богаты флавоноидами и эфирными маслами, также в состав входят каротин, некоторые витамины группы В, танин, фитонциды, глюкоза, антиоксиданты. Настой готовят просто, как заваривают чай. В емкость засыпают горсть липового цвета, заливают кипящей водой, накрывают и держат жидкость в закрытом виде около 5 минут. Процеженный липовый чай можно пить по желанию, столько, сколько хочется в течение двух недель.
- Некоторое снижение лейкоцитов может произойти, если регулярно пить отвар шиповника и изюма. Такое сочетание активизирует иммунную систему, укрепляет сердечно-сосудистую систему. В термос емкостью 1, 5 литра засыпают горсть изюма, столовую ложку сухих плодов шиповника, заливают кипятком, закрывают и выдерживают 6 часов. Отвар пьют в теплом виде по 100 миллилитров дважды в день. Курс может длиться до 21 дня.
Помочь справиться с негативными факторами, вызывающими лейкоцитоз у новорожденных, может либо устранение причины физиологического характера (пищевой режим, полноценное питание, комфортная окружающая среда, тепло), либо медикаментозное лечение. Также укрепить защитные функции иммунитета ребенка может кормление материнским молоком. В нем находится достаточно веществ, способствующих нормальному формированию органов, тканей, желудочно-кишечного тракта, включая клеточное и гуморальное звено иммунной системы.
[56], [57], [58], [59], [60], [61], [62], [63], [64], [65]
Лечение травами
Лечение травами ребенка в возрасте от рождения до полугода (вплоть до 1 года) чаще всего не используется. Исключением может быть наружное применение травяных отваров, настоев (купание), компрессы, реже – питье специального отвара семян укропа при избыточном газообразовании.
При лейкоцитозе лечение травами не применяется, однако, нужно учитывать влияние состава грудного молока на защитные функции организма младенца. То есть, кормящая мама может попробовать добавить в рацион фитосредство, если это действительно улучшит качество молока. Следовательно, лечение травами матери косвенно может воздействовать на состояние здоровья новорожденного.
Рецепты, которые входят в категорию «лечение травами», следует внимательно изучать и проверять, лучше в сотрудничестве с лечащим врачом- акушером. Нельзя забывать, что миф о безопасности траволечения – это действительно миф. Существует немало растений, способных нанести вред организму, в том числе довольно серьезный.
Рассмотрим несколько способов фитолечения, применения растительных настоев, отваров:
- Мама малыша может попробовать курс лечения отваром из ягод и листиков брусники. Подобный способ укрепляет иммунитет, улучшает состав грудного молока. Брусника богата полезными веществами, витаминами (витамин С), в ней очень много компонентов, которые обладают жаропонижающим действием. Есть микроэлементы, тонизирующие нервную систему, улучшающие структуру крови. Наружное использование брусничного отвара помогает как ранозаживляющее средство. Отвар готовится так: 50 граммов сухих листьев или 1, 5 столовые ложки ягод заливаются стаканом крутого кипятка. Настой оставляют на 30 минут, затем помещают в кастрюлю на водяную баню и кипятят еще раз 20-25 минут. Охлажденное до комнатной температуры средство принимают до еды по чайной ложке - 2-3 раза в сутки в течение 10-14 дней. Перед употреблением брусничного отвара кормящей женщине следует посоветоваться с педиатром и лечащим врачом – гинекологом.
- Березовые почки - уникальное природное средство, помогающее при многих патологических состояниях, разумеется, при условии грамотного и дозированного применения. Почки содержат эфирные соединения, бетуленовую кислоту, флавоноиды, железо, кальций, магний, каротин, витамин С, дубильные микроэлементы, сапонины. Столь богатый состав почек позволяет использовать их в качестве дополнительного лечения при воспалительных процессах, как общеукрепляющее средство, как рецепт, купирующий бактериальную инфекцию, как противоотечный фитопрепарат. Также отвар березовых почек и листьев позитивно влияет на ритм кровообращения, участвует в регуляции состава крови. Как приготовить отвар? Столовую ложку сырья (желательно купленного в аптеке, проверенного и упакованного в надлежащих условиях) заливают 1, 5 стаканами горячей кипяченой воды. Жидкость кипятят около 20 минут в режиме «медленный огонь». Процеженное средство применяют как питье после еды (через 30-40 минут), дозировка - столовая ложка, утром и вечером, курс – 10 дней. Затем следует перерыв на 2 недели и курс можно повторить как общеукрепляющий и профилактирующий метод против вирусных и инфекционных заболеваний.
- Смесь сухих цветков ромашки и крапивы также достаточно эффективное средство, помогающее укрепить организм и справиться с различного рода воспалительными процессами. Столовую ложку ромашки и чайную ложку измельченной сухой крапивы помещают в термос (1 литр), заливают кипятком и настаивают 1 час. Горячий ромашковый чай пьют по половине стакана дважды в сутки, курс не более 10 дней, затем следует показаться к врачу и пройти плановое обследование. Такой рецепт не является самостоятельным видом лечения, он лишь дополняет базовый курс терапии.
Кормящей маме перед приемом отвара березовых листьев и почек необходимо проконсультироваться с педиатром и своим гинекологом. Березовые почки – это довольно сильное средство, поэтому назначение дозы, режима приема отвара все же следует доверить доктору.
Гомеопатия
Гомеопатия с одной стороны считается популярным и безопасным методом, с другой - до сих пор малоизученным и не общепринятым способом традиционного лечения. Гомеопатия и лейкоцитоз – это сочетание, которое редко встречается в практике педиатров-неонатологов. Возможно, это объяснимо тем, что гомеопатические препараты чаще назначаются детям более старшего возраста. Что касается новорожденных, то им дают шанс справиться с повышенным уровнем лейкоцитов самостоятельно, с помощью формирующейся иммунной системы.
Тем не менее, врачи-гомеопаты утверждают, что их лекарственные формы эффективны в лечении многих заболеваний, в том числе болезней новорожденных младенцев.
Подбор гомеопатии для грудных малышей – дело серьезное, требующее детальной информации о самом ребенке, а также и о его родителях. Главным принципом для гомеопата традиционно является правило - минимальная доза и максимально быстрый эффект. Опытный врач обязательно расспросит маму и отца о состоянии их здоровья, затем обо всех особенностях младенца, о его анатомо-физиологических параметрах. Также необходим и визуальный осмотр новорожденного для конкретизации выбора препарата, дозы и курса лечения.
Какие проблемы новорожденного может решить гомеопатия?
- Коррекция процесса адаптации после рождения. Нарушение адаптационных функций нередко провоцирует лейкоцитоз у новорожденных. Вспомогательным средством в таких случаях может являться Этуза цианатум. Способ применения - растворить 3 крупинки в чайной ложке кипяченой воды. Давать как питье за 15-20 минут до планового кормления. Продолжительность курса может быть до 14 дней.
- Регуляция процесса пищеварения. Препарат антимониум крудум помогает справиться с нежелательным забором воздуха во время сосания, отрыжкой. 2 крупинки растворяют в грудном молоке или кипяченой воде (чайная ложка), дают пить малышу дважды в день курсом 5-7 дней до нейтрализации симптома.
- Раздражительность, крик, физическое перенапряжение может спровоцировать лейкоцитоз у новорожденного. Справиться с таким состоянием поможет Nux vomica. Препарат назначается только врачом, который и определяет дозировку - сколько капель и в каком режиме можно давать малышу. Как правило, врачи рекомендуют применять препарат сублингвально, новорожденным назначают по 1 капле трижды в день до кормления, курсом в 10 дней. Затем проверяют показатели состояния здоровья, возможна и сдача планового анализа крови. При необходимости прием Nux vomica продляют еще на неделю.
Гомеопатия в лечении провоцирующих лейкоцитоз заболеваний – это ответственность, знания и практический опыт врача-акушера. Самостоятельное применение гомеопатических лекарственных средств недопустимо так же, как и самолечение другими медикаментами, особенно, если речь идет о здоровье новорожденного малыша.
Повышенные лейкоциты в крови у ребенка: причины и лечение
Вы здесь: Лейкоциты повышены у ребенкаЛейкоциты повышены у ребенка (син. лейкоцитоз) – представляет собой содержание большого количества белых кровяных телец в главной биологической жидкости человеческого организма. При этом нормальные показатели отличаются в зависимости от возрастной категории.
Причинами такого нарушения являются как патологические, так и физиологические факторы. Во втором случае отклонение от нормы может быть вызвано влиянием стресса, потреблением пищи или банальным приемом ванны.
Повышение лейкоцитов в крови детей имеет собственную клиническую картину, которая совмещает в себе усталость и головокружения, выделение большого количества пота и проблемы со сном, снижение аппетита и повышение температуры.
Обнаружить такое отклонение можно по результатам общеклинического анализа крови. Однако для выявления провокатора необходимо комплексное лабораторно-инструментальное обследование организма.
Если лейкоциты повышены у ребенка, то эта проблема может быть скорректирована консервативными методами, а именно: приемом лекарств, диетотерапией и применением рецептов народной медицины.
В норме могут быть повышенные лейкоциты у новорожденного, во всех остальных случаях это выступает в качестве тревожного признака. Допустимые показатели будут отличаться в зависимости от возрастной категории, при этом половая принадлежность не является решающим фактором.
|
Возраст |
Норма |
|
Новорожденные |
30 х 10^9/л |
|
5 день жизни |
15 х 10^9/л |
|
10 день с момента появления на свет |
14 х 10^9/л |
|
Груднички старше 1 месяца |
12 х 10^9/л |
|
С 1 года |
11 х 10^9/л |
|
С 5 лет |
10 х 10^9/л |
|
С 15 лет |
9 х 10^9/л |
Если результат общего анализа крови превышает такие значения, то клиницисты говорят про лейкоцитоз.
Как было указано выше, причины высокого содержания лейкоцитов в крови у ребенка могут быть связаны с протеканием какого-либо недуга, но также довольно часто провоцируется это физиологическими факторами.
Первая категория источников представлена:
- гнойными инфекциями, например, менингитом или отитом, воспалением червеобразного отростка или легких, пиелонефритом или холециститом, сепсисом или формированием абсцессов;
- хроническими патологиями ЖКТ;
- артритом и ревматизмом;
- бронхитом и гепатитом;
- гриппом и туберкулезом;
- мононуклеозом и корью;
- лейкозом и лимфогранулематозом;
- краснухой и ОРВИ;
- болезнями аллергического характера;
- грибковыми инфекциями;
- неспецифическим язвенным колитом;
- проникновением в организм простейших, гельминтов или паразитов;
- обширными ожогами;
- аутоиммунными патологиями;
- болезнью Ходжкина;
- скарлатиной и малярией;
- обильными кровопотерями и переливанием крови;
- операбельным иссечением селезенки;
- болезнями щитовидной железы;
- злокачественным поражением костного мозга;
- онкопатологиями;
- перенесенным ранее хирургическим вмешательством;
- нерациональным применением некоторых лекарственных препаратов.
Несмотря на то что такая ситуация, при которой лейкоциты повышены у новорожденных считается вполне нормальным явлением, спровоцировать такое состояние могут:
- различные травмы;
- широкий спектр инфекций;
- возрастание вязкости крови;
- усиленное образование белых кровяных телец в костном мозге.
Лейкоциты в крови у новорожденного и детей старшего возраста также могут повышаться на фоне:
- потребления пищи;
- активной физической нагрузки;
- приема горячей ванны;
- влияния стрессовых ситуаций;
- продолжительного плача;
- сильнейшего испуга;
- предменструального синдрома у девушек-подростков.
Если на повышенные лейкоциты у малыша повлиял один из таких факторов, то специфического лечения не требуется.
Такое состояние, как лейкоцитоз, в зависимости от этиологического фактора бывает:
- физиологическим – нарушение не связано с протеканием какого-либо недуга;
- патолого-симптоматическим – является характерной особенностью одного из вышеописанных заболеваний;
- кратковременным – это следствие воздействия стресса.
Повышенные лейкоциты в крови у ребенка имеют собственную клиническую картину. Стоит отметить, что симптомы, выражающиеся при таком расстройстве, неспецифичны и не могут с точностью указать на протекание именно такого нарушения.
Помимо этого, внешние проявления, свойственные такому состоянию, могут остаться незамеченными, поскольку зачастую на первый план выходит симптоматика базового недуга.
Очень сложно определить возрастание количества белых кровяных телец в крови у грудничка. Это обуславливается тем, что младенцы не могут словами описать свое состояние и ощущения.
Симптомы, развивающиеся на фоне того, что повысились лейкоциты у ребенка, включают в себя:
- постоянную усталость;
- потерю аппетита;
- повышение температурных показателей;
- головокружения;
- обильное потоотделение;
- расстройство сна;
- незначительное снижение остроты зрения;
- мышечные и суставные боли;
- снижение массы тела;
- частую смену настроения;
- повышенную капризность и плаксивость у грудничков;
- проблемы с концентрацией у старших детей;
- понижение физической активности.
Такие внешние проявления являются общими для всех возрастных категорий. Единственным отличием может выступать интенсивность выраженности симптоматики.
Выявить лейкоцитоз поможет общий анализ крови. Для этого исследования понадобится биологический материал, взятый из пальца, реже из вены. Чтобы врач-гематолог, в компетенции которого находится расшифровка результатов, получил наиболее достоверную информацию, пациентам необходимо сдавать главную биологическую жидкость натощак – после последнего приема пищи должно пройти не менее 8 часов. Другой подготовки от детей не требуется.
Поскольку все компоненты крови взаимосвязаны между собой, то помимо сдвига лейкоцитарной массы могут развиваться иные нарушения, например, будут понижены или повышены лимфоциты, базофилы, нейтрофилы, моноциты и эозинофилы. Нередко ускоряется СОЭ и лейкоциты выше нормы.
Тем не менее данных указанного диагностического лабораторного теста будет недостаточно для выявления причин, на фоне которых повышаются лейкоциты. Для выявления этиологического фактора потребуется комплексное обследование организма.
Прежде всего, необходимо осуществление мероприятий, проводимых непосредственно клиницистом, например:
- ознакомление с историй болезни для поиска первопричины, имеющей под собой патологическую основу;
- сбор и анализ жизненного анамнеза – сюда относится информация касательно потребления ребенком каких-либо медикаментов, пищевых пристрастий и общего образа жизни;
- тщательный физикальный осмотра больного;
- детальный опрос пациента или его родителей на предмет первого времени возникновения характерных признаков, а также для составления клиницистом общей симптоматической картины.
В качестве дополнительных мер диагностики могут выступать специфические лабораторные тесты (общий анализ мочи или микроскопия каловых масс, а также бактериальный посев крови), инструментальные процедуры (ультрасонография, рентгенография, КТ, МРТ) и консультации специалистов из других сфер медицины. Программа сопутствующей диагностики будет сугубо индивидуальной.
Ультрасонография
Если в процессе диагностирования подтвердилось, что у ребенка возросло содержание лейкоцитов, то в первую очередь начинают лечение основной патологии.
Тактика терапии подбирается лично для каждого больного и может быть:
- консервативной;
- хирургической;
- комплексной.
Снизить уровень белых кровяных телец помогут следующие медикаменты:
- антибактериальные вещества широкого спектра действия;
- нестероидные противовоспалительные средства;
- противомикробные препараты.
Дозировка и длительность приема лекарства может быть установлена лечащим врачом.
Быстро нормализовать содержание лейкоцитов помогут рецепты народной медицины, но их можно использовать только после одобрения клинициста.
Самыми эффективными в таком случае считаются:
- полевой хвощ;
- листья и цветки липы;
- почки березы;
- листья брусники и земляники;
- терн;
- прополис.
Помимо этого, рекомендуется соблюдать некоторые правила питания:
- частое и дробное потребление пищи;
- обогащение меню детей продуктами растительного происхождения, соей и рыбой;
- полное исключение жирной, жареной и острой пищи, а также сладостей;
- обильный питьевой режим.
Необходимо помнить, что это лишь основные правила лечения.
Чтобы избежать развития такой проблемы, как лейкоцитоз, родителям необходимо постоянно контролировать выполнение нескольких общих, простых рекомендаций.
Правила профилактики включают в себя:
- ведение в меру активного образа жизни;
- здоровое и сбалансированное питание;
- укрепление иммунной системы;
- прием медикаментов согласно предписаниям клинициста;
- избегание влияния стрессовых ситуаций;
- регулярное посещение педиатра, а при необходимости и других детских специалистов, а также сдача крови, что укажет не только на основное отклонение, но и на то, что изменились значения СОЭ, лимфоциты понижены или повышены так же, как и моноциты, базофилы или иные компоненты главной биологической жидкости организма.
Прогноз повышенных лейкоцитов напрямую диктуется основным этиологическим фактором. В любом случае родителям стоит учитывать, что полный отказ от врачебной помощи и самостоятельные попытки избавиться от такой проблемы приведут к формированию осложнений базового недуга, что может представлять опасность для жизни ребенка.
Таблица норм лейкоцитов в крови у детей и причины их низких и повышенных значений
Белые кровяные клетки или лейкоциты – это группа объединяет различные по морфологии, но сходные по функциональной активности клетки. Лейкоциты в крови у ребенка выполняют важную защитную функцию от негативного воздействия патогенных микроорганизмов, провоцирующих развитие инфекционного процесса.
Общие сведения
Отвечая на вопрос — зачем нужны лейкоциты в крови у ребёнка, следует обратиться к основной их роли. Механизм защитной функции реализуется по средствам их проникновения в межклеточное пространство ткани, в которой развивается патологический процесс или воспалительная реакция в результате проникновения инфекционного агента. После чего запускается процесс фагоцитоза – поглощение с последующим разрушением чужеродных тел. Продуктами фагоцитоза являются вещества, избыточное высвобождение которых приводит к развитию воспаления, повышению температуры тела, покраснению очага поражения и, иногда, появлению гноя.
Следует отметить, что защитная функция лейкоцитов в организме ребенка реализуется по тем же механизмам, что и взрослых. Стабильное отклонение показателя от нормы, как в большую, так и в меньшую сторону, является сигналом о необходимости дополнительного обследования.
Часто у родителей возникает вопрос — что влияет на количество лейкоцитов? В первую очередь на показатель оказывает влияние активно прогрессирующее инфекционное заражение организма ребёнка, аутоиммунные заболевания, а также онкологические патологии.
Виды лейкоцитов
В настоящее время принято различать 5 основных групп:
- нейтрофилы – реализуют фагоцитоз и нетоз небольших чужеродных тел, а также вырабатывают антимикробные пептиды;
- лимфоциты – способны активно синтезировать антитела, за счёт чего обеспечивается гуморальный иммунитет у человека;
- моноциты – крупнейшие клетки, способные уничтожать большие по размеру патогенные микроорганизмы и вирусы;
- эозинофилы – проникают из кровеносного русла непосредственно в место воспаления, где нейтрализуют по средствам фагоцитоза мелкие частицы. Кроме того, они принимают участие в аллергической реакции;
- базофилы – запускают механизм немедленной аллергической реакции в организме человека.
При проведении общего анализа крови без лейкоцитарной формулы определяется лишь общий уровень лейкоцитов, не позволяющий оценить количество всех видов клеток по отдельности. Для наиболее точного лабораторного исследования дополнительно анализируется лейкоцитарная формула. Результат анализа позволяет дифференцировать аллергическую реакцию от воспалительной, установить этиологию воспаления (бактериальное, вирусное), а также определять тяжесть заболевания.
Норма лейкоцитов в крови у детей в таблице
Важно: интерпретацию любого анализа проводит только лечащий врач.
Референсные (нормальные) значения подбираются индивидуально для каждого пациента с учётом возраста, поскольку норма лейкоцитов у новорождённых отличается от детей постарше. Пренебрежение правилом подбора нормальных значений может привести к ложному диагнозу, неправильному подбору лечения и осложнению состояния пациента.
Расшифровка лейкоцитарной формулы осуществляется на основании общего уровня лейкоцитов. В случае отклонения от референсных значений общего числа белых клеток, проводится детальный анализ количества каждого вида в отдельности.
В таблице обобщены нормальные значения лейкоцитов в крови у ребёнка с учётом возраста.
| Возраст ребёнка | Норма |
| Лейкоциты, 109/л | |
| До года | 6-18 |
| От 1 до 2 | 6-17 |
| От 2 до 4 | 5,4-15,7 |
| От 4 до 6 | 4,9-14,6 |
| От 6 до 10 | 4,3-14 |
| От 10 до 16 | 4,5-13,5 |
| Старше 16 | 4-11 |
| Нейтрофилы, 109/л | |
| До года | 1,4-8,7 |
| От 1 до 2 | 1,5-8,5 |
| От 2 до 4 | 1,6-8,7 |
| От 4 до 6 | 1,5-8,2 |
| От 6 до 10 | 1,7-8,5 |
| От 10 до 16 | 1,5-8,3 |
| Старше 16 | 1,5-7,5 |
| Лимфоциты, 109/л | |
| До года | 2-10 |
| От 1 до 2 | 2,5-10 |
| От 2 до 4 | 2,3-7,5 |
| От 4 до 6 | 1,3-7,5 |
| От 6 до 10 | 1,5-6,5 |
| От 10 до 16 | 1,3-5,5 |
| Старше 16 | 1-5 |
| Моноциты, 109/л | |
| До года | 0,05-1,3 |
| От 1 до 2 | 0,05-0,5 |
| От 2 до 4 | 0,05-0,7 |
| От 4 до 16 | 0,05-0,45 |
| Старше 16 | 0,05-0,8 |
| Эозинофилы, 109/л | |
| До года | 0,05-0,45 |
| От 1 до 5 | 0,02-0,35 |
| Старше 5 | 0,02-0,6 |
| Базофилы, 109/л | |
| Любой | 0-0,2 |
Что это значит, если у ребенка повышены лейкоциты в крови?
Лейкоцитоз – это высокий уровень белых клеток в крови в у ребёнка или взрослого человека.
Важно: незначительное отклонение от нормальных значений может быть результатом суточных колебаний показателей или неправильной подготовки пациента к сдаче биоматериала.
В случае если у ребёнка отмечаются стабильно высокий уровень лейкоцитов (до 11-13*109/л) следует немедленно провести дополнительную диагностику для выявления причины.
Повышенные лейкоциты в крови у ребёнка могут наблюдаться при:
- проникновении инфекционного агента и развитии заболевания вирусной или бактериальной природы;
- аутоиммунных патологиях;
- развитии злокачественного новообразования с распространением метастаз.
Следует отметить, что особого внимания медиков требует состояние повышенных лейкоцитов в крови у новорождённых детей. Данный факт обусловлен несформированным иммунитетом, и невозможностью младенца самостоятельно справиться даже с небольшим количеством условно-патогенных микроорганизмов.
Расшифровка лейкоцитарной формулы
Изменение числа нейтрофилов в большую сторону свидетельствует о проникновении патогенных бактерий или микроскопических грибов. При сильном заражении происходит активная выработка сегментоядерных нейтрофилов, при этом они не успевают созревать и поступают в кровеносное русло в незрелой форме. Подобное состояние – это сигнал об активной работе защитных сил организма по борьбе с инфекцией.
Кроме того, количество нейтрофилов повышается при обширных ожогах, на острой стадии панкреатита, а также при онкопатологии, затрагивающей красный костный мозг.
Лимфоциты реагируют в большей степени на развитие болезни вирусной этиологии. Так, при поражении пациента цитомегаловирусом, вирусом краснухи (Rubella virus) или ветряной оспы (Varicella Zoster Virus) отмечается усиленный гуморальный ответ иммунитета человека. Онкология – ещё одно обоснование аномальных показателей количества лимфоцитов в результате анализа. В случае хронического злокачественного поражения лимфоидной ткани наблюдается активация защитных сил иммунитета, направленных на уничтожение мутантных клеток.
Моноциты повышаются при:
- остром инфекционном процессе вирусной этиологии;
- онкопатологии, которая затрагивает костный мозг и лимфатические узлы, а также желудок и яичники;
- патологиях соединительной ткани различной этиологии;
- болезни Бенье — Бёка — Шаумана – поражает преимущественно лёгочную ткань. Особенность заболевания – длительное бессимптомное течение и невозможность передачи другим людям.
В свою очередь эозинофилы наиболее чувствительны к проникновению аллергенов, которые могут стать причиной развития аллергического шока. Известно более 1 тысячи аллергенов, они могут относиться к ингаляционным, животным, растительным, лекарственным, плесневым или пищевым. Кроме того, сегментоядерные эозинофилы реагируют также и на паразитарную инвазию гельминтами.
Согласно статистике, базофилы сравнительно редко повышаются до критических значений. Возможные обоснования: тяжёлые онкологические поражения пациента с развитием сопутствующих заболеваний, а также аллергический шок.
Читайте далее: Лейкоцитарная формула крови — расшифровка у взрослых и детей, нормы показателей
Симптомы лейкоцитоза
Лейкоцитоз – это проявление заболевания. При выявлении первым признаков лейкоцитоза необходимо провести расширенную лабораторную и инструментальную диагностику пациента с целью установления основного диагноза. Следует обращать внимание на основные симптомы лейкоцитоза у ребенка:
- слабость и быстрая утомляемость, которая не является следствием избыточной физической или эмоциональной перегрузки;
- высокая температура тела;
- потливость;
- синяки и кровоподтёки неясной этиологии;
- жалобы на болевые ощущения отдельных участков и органов тела;
- резкое снижение аппетита и потеря веса.
Низкие лейкоциты в крови у ребенка
Родителей часто интересует ответ на вопрос – о чём это может говорить результат анализа крови, в котором у ребёнка понижены лейкоциты (состояние лейкопении). К факторам, обуславливающим состояние лейкопении, относят:
- патологии в работе костного мозга, в результате чего не образуется достаточное количество клеток крови. К подобным сбоям в работе могут привести злокачественные поражения тканей или недостаток витаминов, а также макро- и микроэлементов. Кроме того, разрушение костного мозга возможно при химическом (лекарственные препараты) или ионизирующем воздействии на человека;
- хроническом вирусном гепатите;
- лейкоз – злокачественное поражение клеток крови;
- болезнь Рустицкого-Калера – злокачественные опухоли В-лимфоцитов;
- мегалобластная анемия – развивается при недостаточно содержании в организме витамина В12, следствием чего происходят сбои в работе костного мозга и нервной системы;
- анафилаксия – аллергическая реакция немедленного типа в ответ на поступление аллергического агента;
- миелодиспластический синдром, несмотря на то, что он встречается крайне редко у детей, тем не менее, исключать его из списка возможных причин недопустимо. Характерное отличие – отсутствие типичной клинической картины. Состояние характеризуется дефицитом одного или сразу нескольких видов кровяных клеток.
Подготовка к анализу
Клеточный состав крови наиболее чувствителен ко всем внешним факторам, поэтому для получения максимально достоверных результатов необходимо правильно подготовить ребёнка к сдаче биоматериала. Правила подготовки:
- биоматериал сдаётся строго натощак, между последним приёмом пищи и процедурой сдачи должно пройти не менее 6 часов;
- необходимо поить малыша чистой негазированной водой. Это позволит снизить риск гемолиза в пробирке, а также значительно облегчит взятие биоматериала;
- ограничить физическое и эмоциональное перенапряжение, которое изменяет работу нервной и эндокринной системы.
Родители часто спрашивают — как берут кровь для общего анализа у детей? Для общего анализа крови и для подсчёта лейкоцитарной формулы подойдёт венозная (собирается из кубитальной вены на сгибе локтя, у новорождённых – из вены головы) или капиллярная кровь (берётся из безымянного пальца). Число белых кровяных клеток определяют методом проточной цитофлуориметрии. Срок исполнения для частных и государственных лабораторий не превышает 1 суток.
Подводим итоги
Следует подчеркнуть, что:
- норма лейкоцитов у детей подбирается с учётом возраста;
- незначительные отклонения от референсных значений могут наблюдаться при неправильной подготовке к сдаче биоматериала для анализа;
- выявление стойкого лейкоцитоза или лейкопении требует немедленного дообследования ребёнка для установления основного заболевания, которое является основанием для развития подобного состояния.
Читайте далее: Лейкоциты в кале у ребенка – норма и причины повышения
Дипломированный специалист, в 2014 году закончила с отличием ФГБОУ ВО Оренбургский госудаственный университет по специальности "микробиолог". Выпускник аспирантуры ФГБОУ ВО Оренбургский ГАУ.В 2015г. в Институте клеточного и внутриклеточного симбиоза Уральского отделения РАН прошла повышение квалификации по дополнительной профессиональной программе "Бактериология".
Лауреат всероссийского конкурса на лучшую научную работу в номинации "Биологические науки" 2017 года.
Автор многих научных публикаций. Подробнее
причины повышенного уровня лейкоцитов, у новорожденного, у грудничка
Уровень лейкоцитов, определяемый при клиническом анализе крови ребенка, показывает состояние иммунной системы детей. Его повышение, называемое лейкоцитозом, помогает диагностировать разные заболевания, поэтому родителям стоит знать, какие проблемы со здоровьем ребенка могут вызвать лейкоцитоз и что предпринять, если анализ крови дочки или сына показал завышенное число белых клеток крови.

Какой уровень лейкоцитов считают повышенным
В норме максимальный уровень лейкоцитов наблюдается у новорожденных, а затем он постепенно понижается. Верхней границей нормального показателя в разном возрасте считают:
Если результат в бланке анализа ребенка превышает такие цифры, это считают лейкоцитозом. Такое повышение является поводом для дополнительного обследования с целью выявить причину более высокого числа белых телец, а также их соотношения, называемого лейкоцитарной формулой.

Причины повышенного уровня лейкоцитов
Белые кровяные клетки могут быть повышенными как при заболеваниях, так и у здоровых детей, на которых воздействовали некоторые факторы. В большинстве случаев повышение лейкоцитов при заболевании обусловлено активизацией иммунной системы ребенка, что зачастую происходит при инфекциях, аутоиммунных процессах, травмах и других проблемах.
Подробнее о причинах повышенного уровня лейкоцитов в крови у малыша расскажет Доктор Евгений Комаровский:
Физиологический лейкоцитоз
Неопасное повышение числа белых клеток крови наблюдается:
- После приема пищи.
- После физической нагрузки.
- После плача или испуга грудного малыша.
- После эмоциональной перегрузки.
- После горячей ванны.
Если на ребенка повлиял любой из этих факторов, ничего предпринимать не нужно, поскольку лейкоциты вернутся в норму самостоятельно через несколько часов. Их воздействие важно учитывать, когда проводится забор крови для общего анализа.

Заболевания, при которых лейкоциты повышены
Если анализ крови был сделан по правилам, повышение лейкоцитов будет указывать на патологический процесс в организме ребенка. Показатель выше нормы характерен для таких патологий:
- Гнойные инфекции, например, менингит, отит, аппендицит, пиелонефрит, холецистит, воспаление легких и другие. При абсцессах или сепсисе уровень лейкоцитов повышается в несколько раз.
- Воспалительные болезни, например, хроническое воспаление кишечника или артрит.
- Отравления испорченной пищей, тяжелыми металлами, лекарствами и другими ядами.
- Вирусные инфекции, например, бронхит, ОРВИ, краснуха, гепатит.
- Аллергические заболевания.
- Заражение грибками и простейшими.
- Ревматизм.
- Аутоиммунные болезни.
- Ожоги.
- Травмы.
- Кровопотери, а также переливание крови.
- Онкозаболевания.
- Поражения костного мозга.
- Удаление селезенки.
Также повышенный уровень лейкоцитов выявляют у деток, которые перенесли операцию. Пока ребенок восстанавливается, лейкоциты в его крови будут повышенными.
Изменения лейкоцитарной формулы
Врачи оценивают не только общее количество лейкоцитов и его повышение, но также и соотношение разных форм белых клеток крови, поскольку лейкоцитоз указывает на инфекцию, но без оценки лейкоцитарной формулы нельзя понять, о какой именно инфекции идет речь. На это делает акцент и популярный врач Комаровский.
К примеру, если эозинофилы и лейкоциты повышены у ребенка (такой результат анализа называют эозинофилией), это подскажет врачу, что нужно искать аллергию и обследовать малыша на наличие глистов. В ситуации, когда моноциты и лейкоциты повышены у ребенка (это называют моноцитозом), в первую очередь нужно исключить мононуклеоз.
Преобладание нейтрофилов, называемое нейтрофилезом, более характерно для заражения бактериями, а выявление большего числа лимфоцитов, называемое лимфоцитозом, чаще бывает при вирусных инфекциях.
Наиболее частыми причинами повышения числа отдельных форм лейкоцитов являются:
Симптомы
Когда лейкоциты у ребенка повышены, это нередко проявляется:
- Усталостью.
- Умеренной или высокой температурой тела.
- Повышенным потоотделением.
- Потерей аппетита.
- Головокружением.
- Нарушением сна.
- Ухудшением зрения.
- Болезненностью мышц и суставов.
- Потерей веса.

Что делать
Если в крови ребенка определили лейкоциты выше нормы, это не остается без внимания врача и требует более детального обследования, особенно при наличии каких-либо жалоб. Сам по себе лейкоцитоз не является заболеванием, а лишь выступает одним из признаков того, что в организме малыша имеется воспалительный процесс.
Определив причину лейкоцитоза, врач сосредоточится на лечении основного заболевания, например, гнойной инфекции или травмы. Как только ребенок поправится, уровень лейкоцитов вернется к нормальным для его возраста показателям.
Как сдавать анализ крови, чтобы показатель был достоверным
Чтобы число белых кровяных клеток отвечало реальной картине, ребенок перед сдачей анализа не должен принимать пищу. Если речь о грудничке, то после кормления должно пройти минимум 2 часа. Из напитков ребенку следует давать лишь питьевую воду, так как она не влияет на показатели крови.
Важно также исключить физическую нагрузку и переживания. Если анализ сдается в поликлинике, с ребенком туда следует прийти заблаговременно, дав малышу 10-15 минут отдохнуть в коридоре. Также перед забором крови нужно успокоить ребенка, чтобы он не боялся манипуляции, и это не сказалось на уровне лейкоцитов.
Подробнее об общем анализе крови смотрите в передаче доктора Комаровского.
Лейкоцитоз у детей что это такое: симптомы, причины и лечение
Многие родители сталкивались с проблемой, когда их ребенку ставили диагноз «лейкоцитоз». Что это такое? В первую очередь, родители должны знать, что лейкоцитоз это не заболевание. Это всего лишь изменение в составе крови.
Лейкоцитоз – это такое состояние, когда в крови ребенка или взрослого по разным причинам резко увеличивается количество белых кровяных клеток, или лейкоцитов. В норме их не должно быть много, но, по разным причинам, состав крови может претерпевать значительные изменения.
Если малышу поставили диагноз лейкоцитоз, причины нужно искать, в первую очередь, в воспалительных процессах. Однако, есть и другие причины, не связанные с воспалением. Родители должны знать, что такое лейкоцитоз, чтобы вовремя принять меры, если это состояние будет угрожать здоровью. Если ему хоть раз ставили подобный диагноз, надо обязательно выявить его причины и регулярно сдавать анализы крови, потому что это такое состояние, которое может прогрессировать, и последствия могут быть непредсказуемыми.
Лейкоцитоз у детей основные особенности
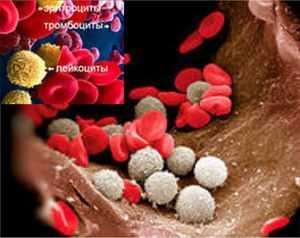 У ребенка и взрослого состав крови может часто меняться, и причины таких изменений могут быть самыми разнообразными. Он растет, и это заметно не только внешне, но и по анализам: состав крови у новорожденного значительно отличается от состава крови у детей дошкольного возраста.
У ребенка и взрослого состав крови может часто меняться, и причины таких изменений могут быть самыми разнообразными. Он растет, и это заметно не только внешне, но и по анализам: состав крови у новорожденного значительно отличается от состава крови у детей дошкольного возраста.
Иногда такие изменения являются безобидными и естественными, но порой эти изменения носят и патологический характер. Поэтому, если анализ крови отклоняется от нормы, и это заметил врач-педиатр, возможно, малышу понадобится специальное лечение.
Нельзя оставлять эти отклонения без внимания! Главное – своевременно выявить причины, которые привели к патологии, и нейтрализовать действие этих причин. Болезнь бывает и у детей, и у взрослых.
Основные особенности протекания заболевания у детей дошкольного и школьного возраста:
- Лейкоцитоз у детей не всегда является болезнью. В детском возрасте, когда малыш интенсивно растет и развивается, состав крови относительно нестабилен, и в какие-то моменты количество лейкоцитов может ненадолго увеличиваться, а потом снова уменьшаться. Поэтому паниковать при лейкоцитозе не нужно, главное – наблюдать за состоянием и регулярно сдавать анализы крови;
- Если на диагноз не обращать внимание и не проводить лечебно-профилактические меры, болезнь может стремительно прогрессировать и превратиться в рак крови. Лейкоцитоз коварен тем, что часто протекает без симптомов, или в стертой форме. Иногда единственным симптомом, указывающим на это неблагополучное состояние, является повышение лейкоцитов в крови, и, если родители ребенка не водят малыша на анализы, патологический лейкоцитоз продолжает развиваться и постепенно приобретает злокачественное течение;
- Если своевременно заметить патологические изменения и назначить адекватное лечение, детский лейкоцитоз лечится довольно легко, гораздо легче, чем у взрослых;
- Симптомы лейкоцитоза очень часто схожи с симптомами острых респираторных вирусных заболевания и инфекций, поэтому для профилактики лейкоцитоза лучше всего каждый раз, когда он заболел, просить у педиатра направление на анализ крови.
Патологический лейкоцитоз может возникнуть у детей любого возраста. Однако, он довольно редко наблюдается у новорожденных и грудничков, потому что с материнским молоком крови они получают особые тела, защищающие состав крови от патологических изменений. Поэтому очень важно с первых дней жизни крохи активно вскармливать его материнским молоком. Неслучайно Всемирная Организация Здравоохранения считает, что лучшее питание для малышей до шести месяцев – молоко родной матери.
Лейкоцитоз в крови: причины
 Количество белых кровяных клеток в крови у малыша может увеличиться по разным причинам. В зависимости от причины, врач назначает маленькому пациенту лечение. Наиболее часто лейкоцитоз возникает по следующим причинам:
Количество белых кровяных клеток в крови у малыша может увеличиться по разным причинам. В зависимости от причины, врач назначает маленькому пациенту лечение. Наиболее часто лейкоцитоз возникает по следующим причинам:
- Если малыш аллергик или имеет наследственную склонность к аллергическим реакциям, доля лейкоцитов в крови может быть выше нормы. Состав крови нормализуется, как только родители нейтрализуют действие аллергена;
- Лейкоцитоз часто возникает у детей как физиологическая реакция на сильный стресс или испуг, поэтому малышей, особенно очень впечатлительных, необходимо всячески оберегать от страха, шока, потрясений. Лейкоцитоз «на нервной почве» - достаточно распространенное явление, особенно в наше время, когда дети подвержены самым разнообразным стрессам. Такой лейкоцитоз успешно лечится, главное – нейтрализовать действие стрессового фактора. Следует отметить, что лейкоцитоз на нервной почве встречается и у взрослых, и это совсем не редкость;
- Часто лейкоцитоз возникает у тех детей, которые испытывают сильные эмоциональные и физические перегрузки. Это касается детей с напряженным учебным графиком, юных музыкантов или спортсменов, которые постоянно проводят время в напряженных занятиях и тренировках. Если он справляется с нагрузкой, лейкоцитоза не будет. Но, если родители чувствуют, что ему тяжело, у крохи повысилась утомляемость, ему тяжело жить в напряженном ритме занятий и тренировок, возможно, следует отрегулировать нагрузку. Особенно важно это в том случае, если малыш принадлежит к категории часто болеющих детей;
- Наиболее частая причина резкого повышения доли лейкоцитов в составе крови связана с протеканием острого или хронического воспалительного процесса. Лейкоцитозом страдают те дети, у которых недолеченные острые респираторные заболевания приобрели хроническую форму. Также в группе риска находятся те, кто болеет хроническим отитом, гайморитом, тонзиллитом, бронхиальной астмой.
Лейкоцитоз в крови: как лечить ребенка
Когда врач назначает ребенку лечение от лейкоцитоза, это лечение может быть самым разнообразным. Как правильно, это лечение зависит от того. Какой именно причиной вызвано резкое увеличение доли лейкоцитов в крови.
Нужно не лечить лейкоцитоз как таковой, а просто своевременно устранить причину, которая вызвала это патологическое состояние. В зависимости от того, чем вызван лейкоцитоз, назначается лечение. Как правило, врачи используют следующие методы лечения состояний, вызывающих лейкоцитоз:
- Антибактериальные препараты для внутреннего применения. Антибиотики прописывают ребенку в том случае, если лейкоцитоз вызван острым или хроническим воспалительным процессом. Задача врача в этом случае состоит в том, чтобы устранить воспаление и помочь детскому организму как можно быстрее восстановиться. Когда детский организм восстановится, лейкоцитоз исчезнет сам по себе;
- Уколы антибиотиков. Уколы тоже назначают в случае воспалительного процесса. Как правило, уколы назначают детям, которые страдают от заболеваний желудочно-кишечного тракта, потому что им противопоказано внутреннее применение многих лекарств. При уколах препарат сразу всасывается в кровь, не вызывая дисбактериоза и расстройства желудка. Однако, уколы довольно болезненны, и с антибиотиком нужно обязательно колоть обезболивающее лекарство;
- Если лейкоцитоз вызван вирусным заболеванием, ребенку назначают препараты, укрепляющие иммунитет и стимулирующие выработку интерферона в крови. Также такие препараты дают детям, которые выздоравливают после недавно перенесенной острой респираторной вирусной инфекции.
Какое еще лечение могут назначить
 Ребенку также могут назначать витаминные комплексы, которые оказывают благотворное влияние на общее состояние организма и нормализуют состав крови. Для того чтобы добиться существенных результатов, принимать витамины нужно регулярно, в строгом соответствии с рекомендациями относительно дозировки и длительности приема.
Ребенку также могут назначать витаминные комплексы, которые оказывают благотворное влияние на общее состояние организма и нормализуют состав крови. Для того чтобы добиться существенных результатов, принимать витамины нужно регулярно, в строгом соответствии с рекомендациями относительно дозировки и длительности приема.
Родители должны знать, что лейкоцитоз может проявляться по-разному, и его симптомы могут напоминать ОРЗ, ОРВИ и даже синдром хронической усталости. Поэтому, если ребенок на что-то жалуется, родители никогда не должны оставлять это без внимания.
Даже такие, казалось бы, несущественные симптомы, как периодические головные боли, рассеянность, повышенная утомляемость могут свидетельствовать о том, что у ребенка изменилось количество лейкоцитов в крови. Поэтому, если дошкольник или школьник неохотно учится, не может сконцентрироваться на выполнении простейших заданий, говорит, что не хочет учиться, не хочет идти в школу или садик, вполне вероятно, что причина этому – вовсе не банальная лень.
Здоровому малышу все интересно, поэтому здоровый ребенок, в отличие от взрослого, никогда не ленится. Обычно то, что родители принимают за «лень», сигнализирует о плохом самочувствии ребенка. Поэтому, если ребенок быстро устает, есть смысл сдать анализ крови и повторить его через некоторое время, чтобы убедиться в отсутствии лейкоцитоза. Иногда лучше проявить излишнюю бдительность, чем равнодушие.
Лейкоцитоз в крови: профилактика заболевания
Для того, чтобы предупредить возникновение и развитие лейкоцитоза, родители должны ограждать ребенка от острых респираторных заболеваний и следить, чтобы ребенок не находился долго в местах большого скопления людей, особенно поздней осенью и ранней весной, когда все вокруг чихают и кашляют, а иммунитет у детей и взрослых понижен в связи с сезонной нехваткой витаминов. Часто болеющих детей не рекомендуется отдавать в ясли и детский сад, не вылечив хронические заболевания.
Если ребенок посещает садик, школу, кружки или секции, целесообразно периодически принимать курсами препараты, которые активизируют естественную защиту организма от вирусов. Это такие препараты, как интерферон, анаферон или эргоферон. Они не имеют побочных эффектов и не вызывают аллергию, так как в них содержатся те же вещества, что есть в человеческом организме.
Необходимо беречь детей от чрезмерных учебных и силовых нагрузок. Достаточно, чтобы ребенок посещал одну – две секции или один – два кружка. Особенно внимательно нужно следить за здоровьем детей, которые готовятся стать профессиональными спортсменами. Если ребенок болен, нагрузки следует свести к минимуму до тех пор, пока организм малыша полностью не восстановится.
Лейкоцитоз у малышей, а также у детей старшего возраста всегда легче предупредить, чем лечить. Родители должны следить, чтобы ребенок вел правильный образ жизни, не переутомлялся и не болел. Именно на этом основаны основные меры по профилактике лейкоцитоза. Если лейкоцитоз уже развился, он успешно лечится, главное – своевременно принять необходимые меры. Диагностировать это состояние поможет анализ крови и регулярное наблюдение у врача-педиатра.
Общий анализ крови ребенка. Расшифровка результатов, норма, причины отклонений
Общий анализ крови (сокращенно ОАК), пожалуй, самый распространенный вид лабораторной диагностики, который дает возможность сделать первые выводы о состоянии больного. В педиатрии это исследование играет особую роль, ведь маленькие пациенты часто попросту не могут подробно рассказать о своих жалобах. Несколько миллилитров крови, взятой из пальца, позволяют подтвердить подозрение на инфекцию или, напротив, исключить некоторые предположения о возможных причинах болезни ребенка. А повторный анализ крови является надежным способом оценить эффективность лечения малыша.
Особенности анализа крови детей
Важно и то, что сложной подготовки к процедуре не требуется: общий анализ крови назначается даже при экстренном поступлении в больницу. Однако если спешки нет, то для получения объективных результатов лучше соблюдать некоторые правила. Главное — не кормить и не поить детей перед посещением лаборатории, это искажает некоторые показатели. Оптимально сдавать кровь рано утром, чтобы малыш не успел проголодаться. Также важно настроить ребенка на процедуру, чтобы он не нервничал перед уколом, поскольку сильный стресс влияет на свойства крови. Кровь для общего анализа у детей берут из пальца.
Важно знать!
Показатели общего анализа крови у детей отличаются от «взрослых» значений, ведь в растущем организме иначе функционируют иммунитет и кроветворные органы. Кроме того, не стоит забывать, что у каждого медицинского учреждения бывают свои диагностические особенности (связанные с настройкой оборудования и чувствительностью реактивов), поэтому врачи рекомендуют в первую очередь обращать внимание на те значения нормы, которые указаны в бланке анализа.
Показатели общего анализа крови ребенка
Кровь — сложная по составу жидкость, которая состоит из жидкой части и форменных элементов — клеток, отвечающих за транспорт кислорода и выполняющих защитные функции. Именно эти клетки — эритроциты, тромбоциты и лейкоциты — являются основным предметом исследования при выполнении общего анализа крови, ведь их количество и внешний вид могут многое рассказать о вероятных причинах болезни маленького пациента.
Оформление и содержание бланка с результатами ОАК, который вы получите из лаборатории, имеют свои особенности. Это определяется прежде всего тем, был ли проведен краткий или развернутый вариант такого исследования. Решение об этом принимает доктор.
В профилактических целях, когда причин для беспокойства нет, детям назначают «тройчатку» — анализ, включающий в себя определение только уровня гемоглобина, скорости оседания эритроцитов (СОЭ) и количества лейкоцитов. Эта процедура позволяет составить общее представление о состоянии здоровья ребенка.
Однако гораздо более полную картину можно увидеть при развернутом анализе крови, включающем в себя подсчет количества всех разновидностей форменных элементов, а также некоторые дополнительные показатели.
- Гемоглобин (Hb) . Это вещество содержится в эритроцитах и отвечает за газообмен в организме.
- Эритроциты (RBC) . Самые многочисленные клетки крови, благодаря которым она приобретает красный цвет. Помимо переноса кислорода и углекислого газа, к функциям эритроцитов относится перенос питательных веществ, лекарств и токсинов.
- Цветовой показатель (МСНС) . Как узнать, достаточно ли гемоглобина содержится в каждом эритроците? Измерить цветовой показатель или, говоря простым языком, понять, насколько «окрашены» эритроциты (ведь их цвет определяется именно гемоглобином). Если красные кровяные тельца слишком бледные или слишком яркие, стоит задуматься о возможных проблемах со здоровьем у ребенка.
- Ретикулоциты (RTC) . Это важный показатель в общем анализе крови у детей. Ретикулоциты — это молодые незрелые эритроциты, количество которых определяет, с какой скоростью происходит обновление состава крови в организме у ребенка.
- Тромбоциты (PLT) . Кровяные пластинки, ответственные за способность крови свертываться и образовывать тромбы.
- Тромбокрит (PST) . Этот показатель определяет долю, которую занимают тромбоциты во всем объеме циркулирующей крови. Тромбокрит позволяет сделать вывод о работе свертывающей системы крови. Проблемы в работе тромбоцитов имеют в большинстве случаев наследственное происхождение, поэтому важно удостовериться в отсутствии таких нарушений с самых первых месяцев жизни малыша.
- СОЭ (ESR) . Если в организме наблюдается воспалительный процесс, эритроциты меняют свои свойства — они слипаются и становятся «тяжелыми», из-за чего скорость их оседания в пробирке повышается. Поэтому СОЭ является одним из наиболее важных показателей общего анализа крови, дающим возможность быстро подтвердить или исключить наличие инфекции у ребенка.
- Лейкоциты (WBC) . Белые кровяные тельца — главное «оружие» иммунитета. Эти клетки имеют много разновидностей, у каждой из которых есть своя специальная функция. Но даже оценка общего количества лейкоцитов может косвенно подсказать врачу, присутствует ли в организме ребенка воспаление или нет.
- Лейкоцитарная формула говорит об относительном процентном содержании разных типов лейкоцитов в анализе крови.
- Нейтрофилы — самая многочисленная группа белых кровяных телец. Их главная задача — окружать бактерии в очаге инфекции и уничтожать последнюю. Эти клетки делятся на несколько групп в зависимости от степени зрелости клеток — палочкоядерные, сегментоядерные, миелоциты, метамиелоциты. Часто врачи используют такое понятия, как сдвиг лейкоцитарной формулы: речь идет о преобладании среди лейкоцитов юных (сдвиг формулы влево) или зрелых (сдвиг формулы вправо) нейтрофилов. Такие ситуации косвенно указывают на то, сколько клеток иммунной системы организм вырабатывал в последние дни.
- Эозинофилы (EOS) . Эти клетки отвечают за аллергические реакции в организме и за выработку иммуноглобулинов группы Е. Количество таких лейкоцитов важно при подозрении на паразитарные заболевания, которыми часто страдают дети.
- Базофилы (BAS) . Группа клеток с близкими к эозинофилам функциями. Их уровень позволяет делать выводы о наличии в организме воспаления или проявлениях аллергии.
- Лимфоциты (LYM) . Эти клетки уничтожают вирусы, а также борются с хроническими инфекциями. Существует нескольких видов — Т-клетки, В-клетки и натуральные киллеры (NK-клетки).
- Плазматические клетки . Так называют созревшие В-лимфоциты, которые продуцируют антитела для борьбы с инфекциями. Повышение количества плазматических клеток в крови у ребенка говорит об активном сопротивлении иммунитета вирусной инфекции.
- Моноциты (MON) . Немногочисленные моноциты в процессе циркуляции по сосудам специализируются на борьбе с чужеродными агентами, а также, подобно мусорщикам, убирают следы борьбы с «поля боя» — ненужные белки и фрагменты разрушенных клеток.
Результаты общего анализа крови у детей: норма и отклонения
Вслед за потребностями растущего организма состав крови ребенка претерпевает изменения. Исходя из этого факта, для оценки результатов анализа крови выделяют 7 возрастных групп, на которые нужно ориентироваться при интерпретации полученных показателей. Обычно нормы приводятся для следующих детских возрастов: 1 день, 1 месяц, 6 месяцев, 1 год, 1–6 лет, 7–12 лет, 13–15 лет. Соответствующие нормативы анализа крови представлены в таблице:
Снижение гемоглобина в общем анализе крови у ребенка заставляет заподозрить анемию, внутреннее кровотечение или наличие злокачественной опухоли. Выраженное повышение этого показателя также является признаком заболеваний, обезвоживания или интенсивных физических нагрузок.
Снижение эритроцитов (эритропения) — признак анемии, кровопотери и хронического воспаления. Повышение количества красных кровяных телец (эритроцитоз) отмечается при обезвоживании, врожденных проблемах с кроветворением и при некоторых опухолях.
Вслед за потребностями растущего организма состав крови ребенка претерпевает изменения. Исходя из этого факта, для оценки результатов анализа крови выделяют 7 возрастных групп, на которые нужно ориентироваться при интерпретации полученных показателей. Обычно нормы приводятся для следующих детских возрастов: 1 день, 1 месяц, 6 месяцев, 1 год, 1–6 лет, 7–12 лет, 13–15 лет. Соответствующие нормативы анализа крови представлены в таблице (см. таблицу ниже).
Это интересно!
На основе развернутого анализа крови педиатры делают вывод о созревании иммунной системы малыша: дважды за период взросления у каждого здорового ребенка отмечаются резкие изменения в соотношении количества клеток, которые получили название лейкоцитарного перекреста.
Первый лейкоцитарный перекрест происходит в младенчестве: примерно в недельном возрасте процентное соотношение лимфоцитов и нейтрофилов в крови у детей уравнивается, после чего первых становится больше, а вторых — меньше. Второй перекрест наблюдается примерно в 5–6-летнем возрасте, когда содержание этих видов клеток вновь приходит в равновесие, а в последующие годы лейкоцитарная формула постепенно приближается к «взрослым» значениям: около 45–70% нейтрофилов и 20–40% лимфоцитов.
Важно обратить внимание и на значения СОЭ: у детей беспричинное повышение этого показателя всегда является поводом для повторного анализа. В ситуации же, когда рост СОЭ связан с инфекцией, изменение скорости оседания эритроцитов происходит, как правило, на следующие сутки после подъема температуры. А вот снижение СОЭ у новорожденных почти всегда — физиологичное явление.
Недостаток тромбоцитов (тромбоцитопения) говорит о нарушениях в свертывающей системе крови при гемофилии и других наследственных заболеваниях или о недавнем кровотечении. Иногда дефицит кровяных пластинок наблюдается при инфекциях, некоторых видах анемий и при злокачественных заболеваниях, а также при приеме определенных лекарств. Если тромбоцитов больше нормы (тромбоцитоз), то педиатр заподозрит у ребенка хроническое воспалительное заболевание (например, туберкулез).
Изменение содержания лейкоцитов в общем анализе крови у детей (лейкоцитоз или лейкопения) почти всегда говорит об инфекции в организме или о нарушении кроветворной функции. Более точное заключение врач сделает на основе анализа показателей лейкоцитарной формулы — преобладание тех или иных видов клеток и сдвиг формулы влево или вправо являются важным диагностическим признаком вирусных, бактериальных и паразитарных заболеваний.
| Показатели | Возраст | ||||||
| 1 день | 1 месяц | 6 месяцев | 1 год | 1–6 лет | 7–12 лет | 13–15 лет | |
| Гемоглобин (Hb), г/л | 180–240 | 115–175 | 110–140 | 110–135 | 110–140 | 110–145 | 115–150 |
| Эритроциты (RBC), ×10 12 клеток /л | 4,3–7,6 | 3,8–5,6 | 3,5–4,8 | 3,6–4,9 | 3,5–4,5 | 3,5–4,7 | 3,6–5,1 |
| Цветовой показатель (МСНС), % | 0,85–1,15 | 0,85–1,15 | 0,85–1,15 | 0,85–1,15 | 0,8–1,1 | 0,8–1,1 | 0,8–1,1 |
| Ретикулоциты (RTC), промилле | 30–51 | 3–15 | 3–15 | 3–15 | 3–12 | 3–12 | 3–12 |
| Тромбоциты (PLT), 109 клеток/л | 180–490 | 180–400 | 180–400 | 180–400 | 160–390 | 160–380 | 160–360 |
| Тромбокрит (PST), % | 0,15–0,35 | 0,15–0,35 | 0,15–0,35 | 0,15–0,35 | 0,15–0,35 | 0,15–0,35 | 0,15–0,35 |
| СОЭ (ESR), мм/час | 2–4 | 4–8 | 4–10 | 4–12 | 4–12 | 4–12 | 4–15 |
| Лейкоциты (WBC), 109 клеток/л | 8,5–24,5 | 6,5–13,5 | 5,5–12,5 | 6,0–12,0 | 5–12 | 4,5–10 | 4,3–9,5 |
| Нейтрофилы палочкоядерные, % | 1–17 | 0,5–4 | 0,5–4 | 0,5–4 | 0,5–5 | 0,5–5 | 0,5–6 |
| Нейтрофилы сегментоядерные, % | 45–80 | 15–45 | 15–45 | 15–45 | 25–60 | 35–65 | 40–65 |
| Эозинофилы (EOS), % | 0,5–6 | 0,5–7 | 0,5–7 | 0,5–7 | 0,5–7 | 0,5–7 | 0,5–6 |
| Базофилы (BAS), % | 0–1 | 0–1 | 0–1 | 0–1 | 0–1 | 0–1 | 0–1 |
| Лимфоциты (LYM),% | 12–36 | 40–76 | 42–74 | 38–72 | 26–60 | 24–54 | 22–50 |
| Моноциты (MON),% | 2–12 | 2–12 | 2–12 | 2–12 | 2–10 | 2–10 | 2–10 |
Сегодня, когда общий анализ крови в большинстве случаев производится при помощи автоматизированных лабораторных систем, а не за счет кропотливой работы лаборантов у микроскопа, доктора без раздумий назначают его в любой ситуации, если есть подозрение на детскую инфекцию или иные проблемы со здоровьем у ребенка. И это правильно — при условии качественного выполнения процедуры, ее результаты помогут быстро сориентироваться в сложившейся ситуации и врачу, и взволнованным родителям. А профилактический анализ крови, который и детям, и взрослым рекомендуется сдавать как минимум один раз в год, позволяет избежать лишних волнений по поводу легких недомоганий и других незначительных изменений в самочувствии.
Повышенные лейкоциты в крови у ребенка: причины, анализ, расшифровка результатов
Содержание лейкоцитов в крови является наиболее значимым исследованием при любом заболевании у ребенка. Лейкоцитоз (повышенное количество форменных клеток) иногда носит физиологический характер, в других случаях – показатель болезни.
Норма
Уровень содержания лейкоцитов зависит от возраста ребенка. В крови новорожденного они повышены всегда, но это является нормой. В подростковом возрасте верхняя граница клеток крови достигает уровня взрослого человека.
Верхняя граница нормы для разных возрастных групп:
| Возраст ребенка | Верхняя граница нормы |
| У новорожденного | 30,0 х 109 |
| С пятого дня жизни | 15,0 х 109 |
| С 10 дня жизни | 14,0 х 109 |
| После 1 месяца | 12,0 х 109 |
| После одного года | 11,0 х 109 |
| У детей с 5 лет | 10,0 х 109 |
| У подростков с 15 лет | 9,0 х 109 |
Превышение нормируемых показателей у детей должно насторожить родителей.
Причины
Если по результатам исследований обнаружены повышенные лейкоциты в крови у ребенка, что это значит? Как правило, это связано с мобилизацией иммунной системы, что характерно при инфекционных заболеваниях, травмах, аутоиммунных процессах. Вместе с тем, определен ряд факторов, при которых число белых кровяных телец у здоровых детей завышено.
Физиологические
Повышение лейкоцитов у детей наблюдается:
- После кормления;
- У грудных детей при изменении рациона питания, включения прикорма;
- После активной физической нагрузки;
- Во время интенсивного плача или испуга;
- После вакцинации;
- После приема горячей ванны или душа.
Некоторые мясные продукты, повышающие белые кровяные тельца у ребенка, являются для его организма чужеродными веществами. Радость, эмоциональные нагрузки также служат причиной физиологического лейкоцитоза.
Лечить это состояния не требуется, показатели крови через 2-3 часа приходят в норму. Для исключения патологии следует через 3-4 дня провести повторный анализ. Если содержание лейкоцитов в крови ребенка не снизилось до нормы – это свидетельствует о заболевании.
Патологический лейкоцитоз

Повышение лейкоцитов возможно при нарушении их образования в органах кроветворения и изменении их количества и качества. Вторичный лейкоцитоз – это защитная реакция на патологические процессы, проходящие в организме. Повышение также характерно:
- Инфекциям бактериального происхождения (пневмонии, менингиту, аппендициту, пиелонефриту, сепсису, абсцессу).
- Болезням вирусной этиологии (ОРВИ, мононуклеозу, вирусному гепатиту, ветряной оспе).
- Аллергическим заболеваниям (дерматитам, бронхиальной астме).
- Аутоиммунным патологиям (ревматоидному артриту, волчанке).
- Злокачественным образованиям (лейкозу).
- Массивным кровопотерям, травмам и ожогам.
- Хроническим воспалениям.
Лейкоцитоз также отмечается при пищевых отравлениях, во время приема некоторых лекарственных препаратов.
Лейкоцитарная формула
Лейкоциты – это группа клеток, объединенная общим названием, и относятся к системе иммунитета. Форменные клетки имеют не только разное строение, но и выполняют различные функции. Например, на защиту организма ребенка при вирусной инфекции выступают лимфоциты, на борьбу с бактериями – нейтрофилы.
Лейкоцитарная формула – соотношение всех лейкоцитов, выраженная в процентах, состоит из:
Клинический анализ крови содержит данные о количестве белых клеток, а лейкоцитарная формула расскажет об их процентном соотношении.
Высокий уровень белых кровяных телец в крови говорит о присутствии в организме инфекции, но благодаря лейкограмме можно определить ее вид:
- Нейтрофилез (в крови много нейтрофилов) при общем лейкоцитозе говорит о бактериальной инфекции.
- При заболевании вирусной этиологии в крови отмечается лимфоцитоз.
- Повышение эозинофилов и лейкоцитов характерно при глистных инвазиях или аллергических заболеваниях.
- Моноцитоз отмечается при затяжных и вялотекущих инфекциях, например при туберкулезе. Увеличение моноцитов является специфическим признаком инфекционного мононуклеоза.
Основные причины повышения лейкоцитов в крови у детей, таблица:
| Заболевания | Показатели крови |
| Нейтрофилез, увеличенное СОЭ |
| Моноцитоз, увеличенное СОЭ | |
| Эозинофилия, увеличенное СОЭ |
| Лимфоцитоз, увеличенное СОЭ |
| Повышенное количество базофилов |
Симптомы
Большое количество лейкоцитов в периферической крови у ребенка не имеет специфических проявлений. Каждое заболевание с лейкоцитозом крови характеризуется своей симптоматикой. Вместе с тем, определен ряд общих симптомов:
Основной способ выявления лейкоцитоза – это исследование крови.
Анализы
Для того, чтобы получить достоверные результаты необходимо придерживаться следующих правил:
- Кормите грудничка за 2 часа до взятия крови;
- Для питья используйте только воду;
Для исключения физиологического лейкоцитоза перед проведением манипуляции успокойте младенца.
При обнаружении лейкоцитоза педиатр проводит визуальный осмотр ребенка, при необходимости рекомендует дополнительные исследования. Для уточнения диагноза назначает клинический анализ крови, при подозрении на онкологию – биопсию костного мозга, лимфатических узлов, селезенки.
Лечение
Основные принципы лечения определяются течением основного заболевания, которое спровоцировало повышение белых кровяных телец. К ним относятся следующие препараты:
После выздоровления малыша показатели крови приходят в норму.
Профилактика
Основные профилактические мероприятия направлены на:
- Своевременную диагностику и лечение вирусных и бактериальных инфекций;
- Повышение иммунного статуса ребенка;
- Профилактические наблюдения у педиатра;
Периодические исследование крови помогут предупредить заболевания у детей.
▼СОВЕТУЕМ ПОЧИТАТЬ ПРО▼
симптомы, причины, лечение, профилактика, осложнения
Причины
Причины появления этой патологии у детей могут быть разнообразны. К часто встречающимся причинам лейкоцитоза можно отнести:
- Наличие заболевания, носящего инфекционный характер. Например: грипп, острая респираторная вирусная инфекция. Эти заболевания могут спровоцировать лейкоцитоз, так как эти клетки отреагируют на появление вирусов
- Протекающие хронические заболевания воспалительного характера. Из-за хронического течения болезни, организм «привыкает» к ней и не так сильно реагируют лейкоциты.
- Пища, которую употребили до сдачи анализа крови, может повлиять на естественное увеличение количества лимфоцитов.
- При наличии аллергии у ребёнка уровень лейкоцитов будет увеличен.
- Повышенная физическая нагрузка может вызвать лейкоцитоз у ребёнка.
Так как дети очень подвижны, то травмы просто неизбежны. При этом уровень белых телец в крови будет повышен.
Классификация лейкоцитоза:
В зависимости от вида различают:
- Физиологический
Возникает после того как ребёнок поест или после активных занятий спортом.
- Патологический
Встречается при наличии инфекционных, гнойных воспалительных процессах.
- Кратковременный
Начинается с быстрого выброса белых кровяных клеток в кровь. Это происходит при наличии стрессовой ситуации, при переохлаждении ребёнка. Исчезает после прекращения действия раздражителя.
Характеризуется увеличением количества нейтрофилов. Причиной служит остро протекающие инфекции, хронические воспалительные процессы.
- Эозинофильный
Происходит ускорение образования зозинофилов. Причины: аллергия, лекарства.
Возникает при беременности, колите.
- Лимфоцитарный
Определяется наличием хронических инфекционных процессов.
Встречается редко. Является причиной раковых новообразований, бактериальных инфекций.
Разобравшись, от чего может быть лейкоцитоз, необходимо подробнее остановится на том, как проявляется это заболевание.
Симптомы
Так как лейкоцитоз возникает в основном при наличии других болезней, то его проявления и первые признаки будут схожими с возникшим заболеванием. У детей лейкоцитоз проходит бессимптомно. Поэтому о его наличии могут говорить следующие признаки:
- усталость, возникающая без видимых причин;
- общее недомогание;
- появляется слабость;
- появляются кровотечения;
- температура увеличивается;
- появление обмороков;
- увеличение лимфатических узлов;
- границы печени и селезенки увеличены;
- резкое снижение массы тела ребёнка.
Довольно редко встречается отсутствие аппетита, боли в животе, конечностях, дыхание затрудняется.
Диагностика лейкоцитоза у ребёнка
Для диагностики лейкоцитоза нужно сдать следующий виды анализов:
- Общий анализ крови
Если обнаруживается повышенное количество лейкоцитов, то это говорит о протекании какого-то воспалительного процесса в организме ребёнка. Уровень лейкоцитов повышается, если ребёнок утром принимал ванну, или занимался физическими нагрузками. Тогда речь идёт о физиологическом повышении количества белых клеток в крови. При патологическом увеличении уровня лейкоцитов наблюдается у ребёнка при инфекциях, аллергиях, отравлений.
- Полный анализ крови.
- Исследование мазка периферической крови
Выявляют наличие или отсутствие моноцитов, базофилов, эозинофилов. В норме не должно быть: миелоцитов, плазмоцитов, бластов. Исследуют на наличие аномалий.
В редких и крайних случаях для анализов берут биопсии: костного мозга, клеток печени, селезенки, лимфатических узлов, костного мозга. Эти процедуры являются достаточно болезненными. Поэтому их используют только при подозрении на серьезные заболевания.
Осложнения
Основными осложнениями при лейкоцитозе является усложнение имеющихся симптомов заболевания. Таким образом, если ребёнок болеет чем-то, это болезнь может перейти в хроническую форму. Что затруднит её лечение.
При наличии хронических заболеваний возможны их частые обострения. При этом клинические признаки болезни будут усиливаться.
Лейкоцитоз может спровоцировать появление такого заболевания как нейтропения и анемия. Это негативно скажется на умственном и физическом развитии ребёнка.
Лечение
Лечение напрямую будет зависеть от вида заболевания, приведших к увеличению уровня белых клеток в крови.
Что можете сделать вы
Так как сам по себе лейкоцитоз не является самостоятельно болезнью, то родители как правило не сразу его обнаруживают. При выявлении этого симптома не стоит паниковать. Нужно разобраться с клинической картиной и выявить причину возникновения увеличения уровня лейкоцитов. Как только замечено недомогание у ребёнка, необходимо сразу обратиться за консультацией к педиатру.
Что делает врач
После того, как педиатр подробно расспросит родителей о симптомах заболевания, он осматривает ребёнка. Затем отправляет на проведение анализов. Как только результаты будут готовы, педиатром назначается симптоматическое лечение и лечение, направленное на устранение причины. Чаще всего назначаются антибактериальные препараты, противовоспалительные лекарственные средства, противоаллергенные средства, витамины.
Профилактика
Основными профилактическими мерами при лейкоцитозе, будут являться:
- Своевременное лечение инфекционных болезней;
- Выявление бактериальных инфекций;
- Витаминотерапия;
- Посещать педиатров для профилактических осмотров;
- Прохождение полного медосмотра;
- Сбалансированное и рациональное питание;
- Соблюдать режим дня ребёнка.
- Тщательно проветривать помещения и по возможности проводить своевременную дезинфекцию квартиры.
Оцените материал:
спасибо, ваш голос принят
Статьи на тему
Показать всёВооружайтесь знаниями и читайте полезную информативную статью о заболевании лейкоцитоз у детей. Ведь быть родителями – значит, изучать всё то, что поможет сохранять градус здоровья в семье на отметке «36,6».
Узнайте, что может вызвать недуг , как его своевременно распознать. Найдите информацию о том, каковы признаки, по которым можно определить недомогание. И какие анализы помогут выявить болезнь и поставить верный диагноз.
В статье вы прочтёте всё о методах лечения такого заболевания, как лейкоцитоз у детей. Уточните, какой должна быть эффективная первая помощь. Чем лечить: выбрать лекарственные препараты или народные методы?
Также вы узнаете, чем может быть опасно несвоевременное лечение недуга лейкоцитоз у детей, и почему так важно избежать последствий. Всё о том, как предупредить лейкоцитоз у детей и не допустить осложнений.
А заботливые родители найдут на страницах сервиса полную информацию о симптомах заболевания лейкоцитоз у детей. Чем отличаются признаки болезни у детей в 1,2 и 3 года от проявлений недуга у деток в 4, 5, 6 и 7 лет? Как лучше лечить заболевание лейкоцитоз у детей?
Берегите здоровье близких и будьте в тонусе!