Метаболический синдром что это такое простым языком
Метаболический синдром: развитие, признаки, лечение
Метаболический синдром – клинико-лабораторный комплекс симптомов, возникающий при нарушении обмена веществ. Патология основана на невосприимчивости или резистентности клеток и периферических тканей к инсулину. Когда утрачивается чувствительность к гормону, отвечающему за усвоение глюкозы, все процессы в организме начинают протекать аномально. У больных нарушается обмен липидов, пуринов, углеводов. В крови уровень глюкозы повышается, а в клетках возникает ее дефицит.
В конце 20 века ученые из Америки объединили различные метаболические изменения в организме человека в один синдром. Профессор Ривен, обобщив результаты исследований других авторов и свои собственные наблюдения, назвал патологию «синдромом Х». Он доказал, что инсулинорезистентность, висцеральное ожирение, гипертония и ишемия миокарда — признаки одного патологического состояния.

Основной причиной синдрома является наследственность. Немалую роль в развитии недуга играет неправильный образ жизни, стрессы и гормональный дисбаланс. У гиподинамичных лиц, предпочитающих жирную и высокоуглеводную пищу, риск развития патологии очень высок. Калорийные продукты, личный транспорт и сидячая работа — экзогенные причины нарушения обмена веществ у большей части населения развитых стран. В настоящее время метаболический синдром по распространенности сравнивают с эпидемией или даже пандемией. Болезнь поражает чаще всего мужчин 35-65 лет. Это связано с особенностями гормонального фона мужского организма. У женщин заболевание развивается после наступления климактерического периода, когда прекращается выработка эстрогенов. Среди детей и молодежи регистрируются единичные случаи патологии, но в последнее время отмечается рост заболеваемости в данной возрастной категории.
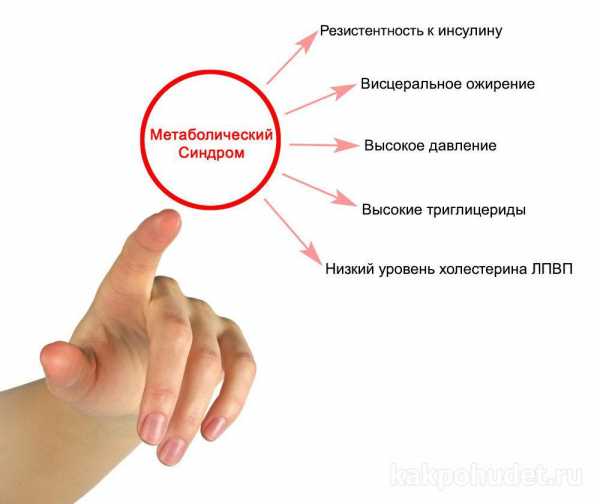
У лиц с синдромом появляются признаки сразу нескольких мультифакторных заболеваний: сахарного диабета, ожирения, гипертонии и ишемии сердца. Ключевым звеном их развития является инсулинорезистентность. У больных жир скапливается в области живота, часто повышается тонус кровеносных сосудов, возникает одышка, быстрая утомляемость, головная боль, кардиалгия, постоянное чувство голода. В крови обнаруживают гиперхолестеринемию и гиперинсулинемию. Ухудшается усвоение глюкозы мышцами.
Диагностика синдрома основывается на данных, полученных в ходе общего осмотра больного эндокринологом. Важное значение имеют показатели индекса массы тела, окружности талии, липидного спектра и глюкозы крови. Среди инструментальных методов наиболее информативными являются: УЗИ сердца и измерение АД. Метаболический синдром плохо поддается терапии. Лечение заключается в соблюдении специальной диеты, позволяющей нормализовать массу тела, а также в применении лекарственных препаратов, восстанавливающих нарушенный обмен. При отсутствии своевременной и адекватной терапии развиваются опасные для жизни осложнения: атеросклероз, инсульт, инфаркт, импотенция, бесплодие, жировой гепатоз, подагра.
Метаболический синдром — актуальная медицинская проблема, обусловленная нездоровым образом жизни большей части населения. Чтобы избежать тяжелых осложнений патологии, необходимо правильно питаться, нормализовать массу тела, заниматься спортом, отказаться от спиртных напитков и курения. В настоящее время болезнь полностью не лечится, но большинство изменений, происходящих в организме больного, обратимы. Грамотная терапия и здоровый образ жизни помогут добиться стойкой стабилизации общего состояния.
Этиологические факторы
Метаболический синдром — полиэтиологическая патология, возникающая под воздействием разнообразных факторов. Инсулинорезистентность формируется у лиц, имеющих отягощенную наследственность. Это основная причина синдрома. Ген, кодирующий обмен веществ в организме, находится на 19 хромосоме. Его мутация приводит к изменению количества и качества рецепторов, чувствительных к инсулину — их становится мало или они перестают воспринимать гормон. Иммунная система синтезирует антитела, блокирующие такие рецепторные клетки.

К другим факторам, провоцирующим нарушение обмена веществ, относятся:
- Нерациональное питание с преобладанием в рационе жирной и углеводной пищи, постоянные переедания, избыточное потребление калорий и недостаточный их расход;
- Гиподинамия, отсутствие физической активности и прочие факторы, замедляющие метаболизм;
- Спазмирование кровеносных сосудов и расстройство кровообращения, обусловленное колебаниями артериального давления и приводящее к стойкому нарушению кровоснабжения внутренних органов, особенно головного мозга и миокарда;
- Психоэмоциональное перенапряжение – частые стрессы, всплески эмоций, переживания, конфликтные ситуации, горечь утраты и прочие нагрузки, нарушающие нейрогуморальную регуляцию органов и тканей;
- Гормональный дисбаланс, приводящий к нарушению метаболизма, отложению жира на животе и формированию висцерально-абдоминального ожирения;
- Кратковременная остановка дыхания во сне, вызывающая гипоксию мозга и усиливающая секрецию соматотропина, который снижает чувствительность клеток к инсулину;
- Прием лекарств-антагонистов инсулина — глюкокортикостероидов, оральных контрацептивов, гормонов щитовидной железы, а также антидепрессантов, адреноблокаторов и антигистаминных препаратов;
- Неадекватное лечение сахарного диабета инсулином, еще больше повышающее количество гормона в крови и способствующее привыканию рецепторов с постепенным формированием инсулинорезистентности.
Снижение чувствительности к инсулину — эволюционный процесс, позволяющий организму выжить в голодное время. Современные люди, употребляя высококалорийную пищу и имея генетическую предрасположенность, рискуют заболеть алиментарным ожирением и метаболическим синдромом.
У детей причинами синдрома являются особенности вскармливания, малый вес при рождении, социально – экономические условия жизни. Подростки страдают патологией при отсутствии сбалансированного питания и достаточной физической нагрузки.
Патогенез
Инсулин представляет собой гормон, выполняющий ряд жизненно важных функций, среди которых основная — усвоение глюкозы клетками организма. Он связывается с рецепторами, расположенными на клеточной стенке, и обеспечивает проникновение углевода внутрь клетки из внеклеточного пространства. Когда рецепторы теряют чувствительность к инсулину, происходит одновременное накопление в крови глюкозы и самого гормона. Таким образом, инсулинорезистентность лежит в основе патологии, которая может быть вызвана рядом причин.
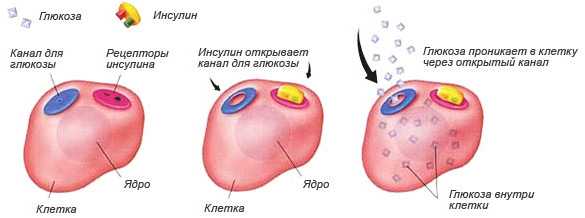
Действие инсулина в норме. При инсулинорезистентности клетка не реагирует на наличие гормона и канал для глюкозы не открывается. Инсулин и сахар остаются в крови
При употреблении большого количества простых углеводов увеличивается концентрация глюкозы в крови. Ее становится больше, чем требуется организму. Расходуется глюкоза мышцами во время активной работы. Если человек ведет малоподвижный образ жизни и при этом ест высокоуглеводную пищу, глюкоза скапливается в крови, а клетки ограничивают поступление ее внутрь. Поджелудочная железа компенсаторно ускоряет выработку инсулина. Когда количество гормона в крови достигнет критических цифр, рецепторы клеток перестанут его воспринимать. Так формируется инсулинорезистентность. Гиперинсулинемия в свою очередь стимулирует ожирение и дислипидемию, которая патологически воздействует на сосуды.
Группу риска по метаболическому синдрому составляют лица:
- У которых часто повышается давление,
- Имеющие избыток веса или страдающие ожирением,
- Ведущие малоподвижный образ жизни,
- Злоупотребляющие жирной и углеводной пищей,
- Пристрастившиеся к вредным привычкам,
- Страдающие сахарным диабетом второго типа, ИБС, сосудистыми заболеваниями,
- Имеющие родственников с ожирением, диабетом, сердечной патологией.
Схематически патоморфологические особенности синдрома можно представить так:
- Гиподинамия и нерациональное питание,
- Снижение чувствительности рецепторов, взаимодействующих с инсулином,
- Повышение уровня гормона в крови,
- Гиперинсулинемия,
- Дислипидемия,
- Гиперхолестеринемия,
- Ожирение,
- Гипертензия,
- Сердечно-сосудистая дисфункция,
- Гипергликемия,
- Образование свободных радикалов при распаде белков,
- Повреждение клеток организма.
Степени развития патологии, отражающие ее патогенез:
- Начальная – дисгликемия, сохранение нормальной функции поджелудочной железы, отсутствие диабета и болезней сердца;
- Среднетяжелая – постепенное развитие толерантности к глюкозе, дисфункция поджелудочной железы, гипергликемия;
- Тяжелая – наличие сахарного диабета, выраженная патология поджелудочной железы.
Как проявляется синдром?
Патология развивается постепенно и проявляется симптомами сахарного диабета, артериальной гипертензии и ИБС.

Больные жалуются на:
- Слабость,
- Упадок сил,
- Снижение работоспособности,
- Апатию,
- Нарушения сна,
- Перепады настроения,
- Агрессивность,
- Отказ от мясных блюд и пристрастие к сладкому,
- Повышенный аппетит,
- Жажду,
- Полиурию.
К общим признакам астенизации организма присоединяются боли в сердце, тахикардия, одышка. Возникают изменения со стороны пищеварительной системы, проявляющиеся запорами, вздутием, коликами. Употребление сладких продуктов кратковременно улучшает настроение.
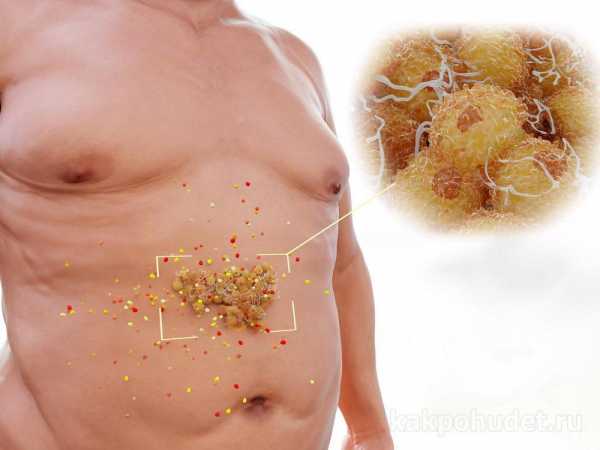
Лица с синдромом имеют выраженную прослойку жира на животе, груди, плечах. У них жир откладывается вокруг внутренних органов. Это так называемое висцеральное ожирение, приводящее к дисфункции пораженных структур. Жировая ткань также выполняет эндокринную функцию. Она продуцирует вещества, вызывающие воспаление и изменяющие реологические свойства крови. Диагноз абдоминального ожирения ставят, когда объем талии у мужчин достигает 102 см, а у женщин 88. Внешним признаком ожирения являются стрии — бордовые или синюшные узкие волнистые полосы разной ширины на коже живота и бедер. Красные пятна в верхней части туловище являются проявлением гипертензии. Пациенты испытывают тошноту, пульсирующую и давящую головную боль, сухость во рту, гипергидроз по ночам, головокружение, тремор конечностей, мелькание «мушек» перед глазами, дискоординацию движений.
Диагностические критерии
Диагностика метаболического синдрома вызывает определенные трудности у специалистов. Это связано с отсутствием специфической симптоматики, позволяющей предположить наличие конкретной болезни. Она включает общий осмотр больного эндокринологом, сбор анамнестических данных, дополнительные консультации диетолога, кардиолога, гинеколога, андролога. Врачи выясняют, имеется ли у больного генетическая предрасположенность к ожирению, как в течение жизни у него изменялась масса тела, какое у него обычно артериальное давление, страдает ли он болезнями сердца и сосудов, в каких условиях живет.
диагностические критерии метаболического синдрома
Во время осмотра специалисты обращают внимание на наличие на коже стрий и красных пятен. Затем определяют антропометрические данные пациента с целью выявления висцерального ожирения. Для этого замеряют окружность талии. По показателям роста и веса вычисляют индекс массы тела.
Лабораторная диагностика патологии – определение в крови уровня:
- холестерина,
- ЛПНП,
- триглицеридов,
- глюкозы,
- инсулина.
Концентрация этих веществ значительно превышает норму. В моче обнаруживают белок — признак диабетической нефропатии.
Инструментальные методы исследования имеют вспомогательное значение. Больным измеряют артериальное давление несколько раз в сутки, записывают электрокардиограмму, выполняют УЗИ сердца и почек, ультрасонографию, рентгенографию, КТ и МРТ желез внутренней секреции.
Лечебный процесс
Лечение синдрома направлено на активацию обмена жиров и углеводов, уменьшение веса больного, устранение симптомов диабета и борьбу с артериальной гипертензией. Для лечения патологии разработаны и применяются специальные клинические рекомендации, выполнение которых является обязательным требованием для получения положительного результата.
Диетотерапия имеет очень важное значение в лечение патологии. У лиц, победивших ожирение, быстрее нормализуются показатели давления и сахара в крови, симптомы болезни становятся менее выраженными, снижается риск развития серьезных осложнений.

Принципы правильного питания:
- Исключение из рациона простых углеводов — сдобы, кондитерских изделий, конфет, газированных напитков, а также фаст-фуда, консервов, копченостей, колбасных изделий;
- Ограничение соленых блюд, макаронных изделий, риса и манки, винограда, бананов;
- Употребление свежих овощей и фруктов, зелени, крупяных изделий, нежирного мяса и рыбы, морепродуктов, кисломолочных продуктов без сахара;
- Дробное питание 5-6 раз в день малыми порциями через каждые три часа без переедания и голодания;
- Разрешенные напитки — несладкие морсы и компоты, травяные чаи без сахара, минеральная вода;
- Обогащение рациона витаминами, микроэлементами, пищевыми волокнами.
Больные с синдромом должны соблюдать низкоуглеводную диету пожизненно. Резкое ограничение калорий дает хорошие результаты в борьбе с лишним весом, но не все выдерживают подобный режим. У больных возникает слабость, бессилие, плохое настроение. Часто случаются срывы и приступы обжорства. Именно поэтому основой рациона должны стать животные белки. Недостаточное поступление в организм углеводов — главного источника энергии, приводит к расходу накопленных жировых отложений, что способствует эффективному похудению. В тяжелых случаях при отсутствии эффекта от консервативного лечения ожирения проводят операцию — желудочное или билиопанкреатическое шунтирование.
Физическая активность показана больным, у которых отсутствуют заболевания опорно-двигательного аппарата. Максимально полезен бег, езда на велосипеде, плавание, ходьба, танцы, аэробика, силовые тренировки. Лицам, имеющим ограничения по состоянию здоровья, достаточно выполнять ежедневно утреннюю зарядку и совершать пешие прогулки на свежем воздухе.

Медикаментозная терапия — назначение препаратов различных фармакологических групп:
- Препараты для борьбы с гипергликемией – «Метформин», «Сиофор», «Глюкофаж»;
- Гиполипидемические препараты для коррекции дислипидемии – «Розувастатин», «Фенофибрат»;
- Гипотензивные средства для нормализации артериального давления – «Моксонидин», «Капотен», «Перинева»;
- Медикаменты, подавляющие процесс усвоения жиров – «Ксеникал», «Орсотен»;
- Лекарства, уменьшающие аппетит – «Флуоксетин».
Фармакологические препараты подбирают индивидуально каждому больному с учетом общего состояния организма, стадии патологии, этиологического фактора и результатов гемограммы. Перед тем, как начать лечение лекарствами, необходимо испробовать все немедикаментозные способы — диету, спорт, здоровый образ жизни. Иногда этого бывает достаточно, чтобы справиться с метаболическим синдромом начальной и среднетяжелой степени.
Физиотерапевтические процедуры усиливают эффективность диеты и лекарств. Обычно больным назначают массаж, барокамеру, миостимуляцию, криотерапию, грязелечение, гирудотерапию.
Средства народной медицины в борьбе с метаболическим синдромом не очень эффективны. Применяют мочегонные, потогонные, желчегонные сборы, а также фитосредства, ускоряющие метаболизм. Наиболее популярны настои и отвары корня цикория, кукурузных рыльцев, корневищ одуванчика, семян огуречника.
Профилактика
Мероприятия, предупреждающие развитие метаболического синдрома:
- Правильное питание,
- Полноценная физическая активность,
- Отказ от вредных привычек,
- Борьба с гиподинамией,
- Исключение нервного перенапряжения, стрессов, эмоционального истощения,
- Прием лекарств, назначенных лечащим врачом,
- Регулярный контроль артериального давления и периодический контроль уровня холестерина,
- Контроль веса и параметров тела,
- Диспансеризация с постоянным наблюдением эндокринолога и периодическая сдача анализов на гормоны.
Прогноз патологии при своевременно начатом и правильно подобранном лечении в большинстве случаев благоприятный. Позднее диагностирование и отсутствие адекватной терапии — причины серьезных и опасных для жизни осложнений. У больных быстро развивается стойкая дисфункция сердца и почек.
Ожирение, стенокардия и гипертония — причины преждевременной смерти миллионов людей. Эти патологии возникают на фоне метаболического синдрома. В настоящее время большинство жителей планеты имеют избыточный вес или страдают ожирением. Необходимо помнить, что более 50% людей погибают от коронарной недостаточности, связанной с обменными нарушениями.
Рисунок: заболевания-следствия метаболического синдрома
Видео: лекция о лечении метаболического синдрома
Видео: метаболический синдром – программа “О самом главном”
как избавиться раз и навсегда?
В последнее время, метаболический синдром становится все более распространенным заболеванием, так как с каждым годом увеличивается количество людей с такими факторами риска, как ожирение и резистентность к инсулину.
До сих пор нет определенного понятия, что же такое метаболический синдром. Это состояние организма, когда появляются группы факторов риска, связанных с сердечными заболеваниями и диабетом 2 типа. Также данное заболевание называют синдромом Х, и его возникновение напрямую связано с продуктами питания, которые употребляются человеком.
Факторы риска метаболического синдрома
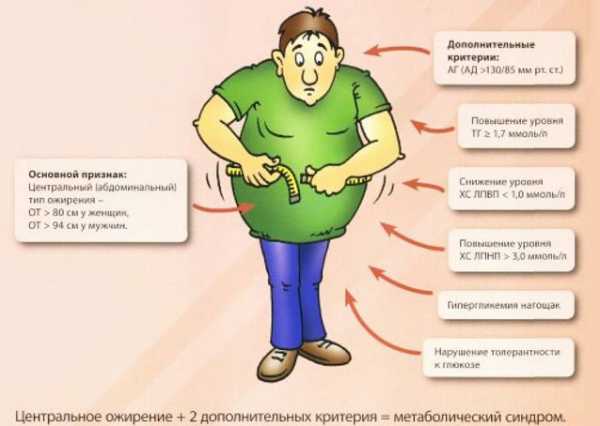
Метаболический синдром может быть определен при наличии любых трех из следующих факторов риска:
- Центральное ожирение (избыточный вес вокруг области желудка). Рекомендованный предел длины окружности талии различен для людей в зависимости от их этнической принадлежности, пола, состояния здоровья, роста и других факторов. Если есть даже небольшие отклонения, организм начинает испытывать большую нагрузку, из-за чего некоторые системы начинают работать «на износ». Соответственно, чем больше вес, тем быстрее появятся тревожные симптомы. И нужно не принимать наугад различные лекарства, а сразу же обращаться к врачу за помощью.
- Наличие большого количества триглицеридов (жиров) в крови. Это означает, что в рационе присутствует большое количество жирной и жареной пищи, которая плохо усваивается организмом. В результате появляется проблема перенасыщения триглицеридами, и они просто оседают в сосудах.
- Низкий уровень здорового холестерина в крови. Холестерин, как таковой, не несет никакого вреда. Но вот употребление нездорового холестерина, который со временем превращается в бляшки в сосудах и может привести к инсульту, не рекомендуется. Особенно много его в фаст-фуде и снеках, а также некачественных блюдах, которые готовятся на пережаренном масле, имеют в своем составе транс-жиры.
- Высокое кровяное давление. Постоянное повышенное кровяное давление называется гипертонией и на 45 % увеличивает риск возникновения как временных, так и хронических сердечнососудистых заболеваний. Такое состояние негативно сказывается и на здоровье нервной и других систем организма. Людям с гипертонией приходится регулярно принимать лекарства, которые позволят контролировать свое состояние.
- Резистентность к инсулину. В результате неправильного питания, попадания в организм вредных веществ и биохимических изменений крови человек становится невосприимчивым к инсулину. Если ничего не поменять в своей диете, то при возникновении диабета лечение будет очень сложным и длительным.
Метаболический синдром может быть частично генетическим, но многие симптомы также связаны с такими факторами образа жизни, как диета и физические упражнения. У некоторых людей организм демонстрирует признаки метаболического синдрома в подростковом возрасте. У других они не появляются до 45 лет и даже позже. Ожирение, особенно брюшное, является ранним признаком, за которым следует резистентность к инсулину. У человека с метаболическим синдромом риск развития диабета 2 типа, болезней сердца и инсульта гораздо выше. Не говоря уже о других заболеваниях, которые могут поразить все системы организма.
Какие проблемы могут возникнуть?
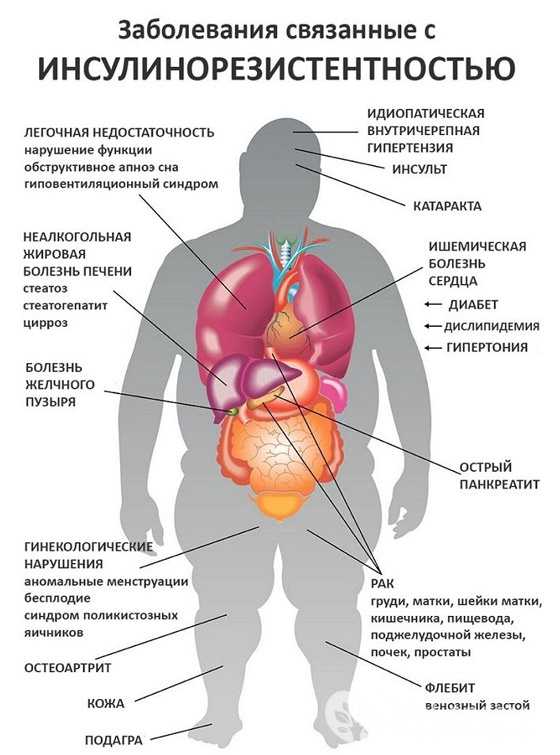
Метаболический синдром сам по себе часто не имеет заметных симптомов на ранней стадии. Но, когда факторы риска находятся в организме слишком долго, могут начаться серьезные изменения. К примеру, развиваются следующие заболевания:
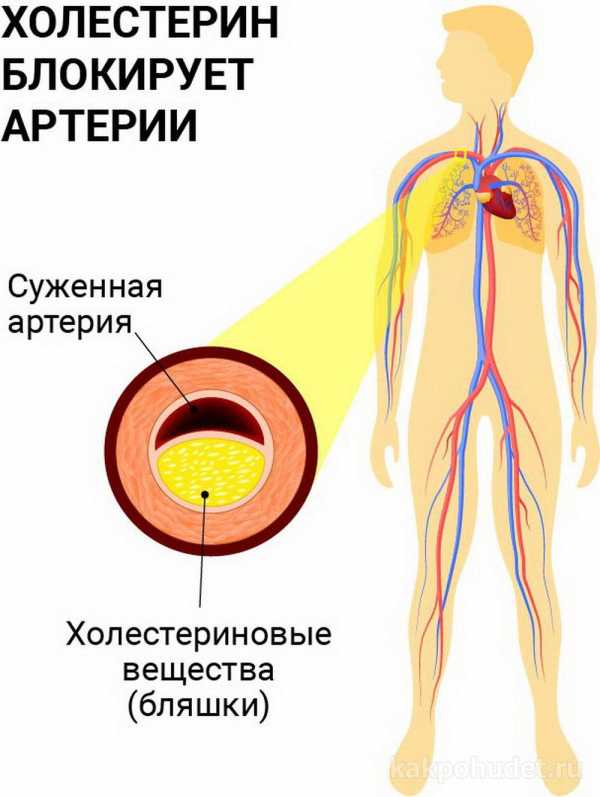
- Атеросклероз. Это происходит, когда холестерин затвердевает и начинает накапливаться на стенках артерий, вызывая закупорку, которая может привести к повышению кровяного давления, сердечному приступу и инсульту. Как уже говорилось выше, все это происходит из-за накопления «плохого» холестерина и триглицеридов. Атеросклероз – это болезнь, от которой непросто избавиться. Поэтому лучше заранее перестраховаться и начать вести здоровый образ жизни.
- Нарушение функции почек. Почки хуже отфильтровывают токсины из крови, что также может увеличить риск высокого кровяного давления, сердечного приступа или инсульта. Чем больше не обращать внимания на симптомы метаболического синдрома, тем тяжелее будет почкам. Именно они являются биологическим фильтром, и при большой нагрузке они попросту «забиваются» и требуют срочной очистки.
- Диабет. Такая проблема появляется из-за одного из симптомов – резистентности организма к инсулину. Клетки перестают реагировать на гормон, который помогает регулировать уровень сахара в крови. Именно так появляется диабет второго типа.
- Синдром поликистозных яичников. Считается, что это расстройство связано с резистентностью к инсулину. Может привести к ненормальным менструальным кровотечениям, чрезмерному росту волос, появлению прыщей и проблемам с фертильностью. Это также связано с повышенным риском ожирения, гипертонией и, в долгосрочной перспективе, диабета, болезней сердца и рака.
- Проблемы с кожей. Кроме нарушения пигментации (появления черных пятен) может возникнуть сыпь, сухие корки между пальцев рук и ног, хроническая крапивница, которая будет возникать внезапно и доставлять массу неприятностей. Также активизируется работа сальных желез кожи, появляется излишняя потливость, прочие неприятные проблемы. Все это не только негативно сказывается на здоровье человека, но и значительно снижает качество жизни. При этом специальные крема или другие средства если и помогут, то будут производить кратковременный эффект.
Изменения в образе жизни эффективны для людей с избыточным весом, повышенным уровнем триглицеридов и высоким кровяным давлением. Исследования также показывают, что, потеряв 5-10 % массы тела и увеличив физическую активность, риск развития диабета 2 типа может быть значительно снижен.
Есть некоторые доказательства того, что тип потребляемых углеводов может влиять на потребность организма в инсулине. Продукты с низким гликемическим индексом (ГИ), такие как цельнозерновой хлеб и мука, молочные продукты, бобовые и фрукты — лучший выбор, чем продукты с высоким индексом, такие как белый хлеб, пирожные и печенье. Продукты с высоким ГИ нуждаются в большем количестве инсулина, чтобы поддерживать уровень глюкозы в крови в нормальном диапазоне. Это может привести к стрессу организма и вызвать ряд других побочных симптомов. Кроме того, обычно данная категория пищи не несет никаких полезных качеств, а «богата» только на вредные компоненты. Также их тяжело контролировать во время подсчета калорий.
Каковы симптомы метаболического синдрома?
Симптомы могут появиться внезапно, а могут постепенно проявляться в виде первых тревожных звонков. При этом метаболический синдром не выбирает возраст, пол, статус, этническую принадлежность, а возникает при совпадении нескольких факторов. Поэтому все симптомы могут проявляться по-разному, а временной промежуток между ними составлять год, несколько лет и даже больше 5-10 лет. К основным симптомам относятся:
- Усталость. Она появляется внезапно, чаще всего – сразу после любого приема пищи. Иногда человек может проспать даже 10 часов, но проснуться все равно с ощущением усталости. Из-за этого резко падает работоспособность, обучаемость.
- Неспособность сфокусироваться. Мозг находиться « в тумане», умственная деятельность заторможенная, появляются головные боли. Тяжело сосредоточиться на каком-либо занятии. Со временем ухудшается память, так как постоянная усталость и проблемы с умственной деятельностью дают свои результаты.
- Потемнение (гиперпигментация) кожи, на таких участках как шея, подмышки и между ягодицами. Сначала появляются небольшие пятна, которые со временем увеличиваются в размерах и соединяются друг с другом.
К основным симптомам относятся ожирение, а также устойчивость к инсулину. И если первый из них можно оценить визуально, то о втором узнают только в ходе комплексных анализов или диагностирования заболевания. Также может появиться сухость во рту и постоянная жажда, которая говорит о том, что уровень сахара в крови заметно возрос.
Если есть какой-либо из этих симптомов, врач может провести анализы, чтобы определить, есть ли повышенный уровень сахара в крови и, следовательно, инсулинорезистентность. Одним из них является оральный тест на толерантность к глюкозе.
Как избавиться от метаболического синдрома?
Метаболический синдром — медицинский термин для обозначения факторов риска, которые могут привести к болезни сердца, инсульту, диабету и другим расстройствам. К счастью, можно управлять метаболическим синдромом, внося изменения в образ жизни. Для этого нужно делать все возможное, чтобы придерживаться здоровой диеты, заниматься спортом и пытаться похудеть. Хотя врач также может назначать лекарства, нужно иметь в виду, что они могут не подействовать без изменения качества жизни.
Переход на различные фрукты и овощи
Есть много видов фруктов и овощей, и каждая группа содержит различные витамины и минералы. Чтобы максимально увеличить потребление питательных веществ, нужно постараться включить в свой рацион как можно больше этих продуктов питания в свежем виде. Например, брокколи, шпинат, картофель, помидоры, морковь и огурцы лучше всего подходят для борьбы с заболеванием. Что касается фруктов, для перекуса можно использовать яблоки, бананы, цитрусовые (например, апельсины или грейпфруты), виноград, ягоды и дыни.
Ежедневное рекомендуемое количество зависит от возраста, пола и уровня активности. Как правило, взрослые должны употреблять от 350 до 450 г фруктов в день. Рекомендуемая суточная доза овощей составляет 590–710 г. Превышать данные показатели не рекомендуется, так как нужно дополнять рацион и другими питательными компонентами, а фрукты и вовсе содержат природные сахара, которые нужно учитывать.
Продукты с высоким содержанием клетчатки
В первую очередь, к ним относятся цельнозерновые продукты и бобы. Хорошими источниками клетчатки является чечевица, почки и черные бобы, овсянка, коричневый рис и цельнозерновой хлеб, крекеры и хлопья (при условии, что они содержат мало сахара). Диета с высоким содержанием клетчатки полезна для лечения высокого кровяного давления, она также способствует снижению веса и может снизить риск развития диабета, болезней сердца и рака толстой кишки.
Взрослые должны ежедневно употреблять от 170 до 230 г цельнозерновой продукции. Что касается чечевицы, бобов и гороха, нужно стараться есть не менее 350-470 г в неделю.
Хороший холестерин
Нужно добавить «хорошие» жиры в свой рацион, чтобы помочь контролировать уровень холестерина. Для этого можно выбрать диету с низким содержанием углеводов и с высоким содержанием ненасыщенных жиров. Некоторые источники полезных жиров включают оливковое масло, кокосовое масло, орехи, семена льна, семена чиа, авокадо и жирную рыбу, такую как лосось. Также такие жиры можно использовать во время приготовления выпечки, в качестве заправки для салатов.
Отказ от красного мяса
Лучше всего заменить красное мясо на источники белка. Полезный, нежирный белок содержится в мясе птицы без кожи, рыбе, яичных белках, орехах, семенах и бобовых (чечевица и фасоль). Стоит избегать жирной говядины и свинины, которые увеличивают риск сердечных заболеваний и других расстройств, связанных с метаболическим синдромом.
Как правило, взрослым следует употреблять от 160 до 180 г в день продуктов, богатых белком. Кроме того, вместо жарки можно готовить на гриле или запекать в духовке.
Правильный питьевой режим
И речь сейчас идет не только о количестве воды в день и времени ее употребления. В первую очередь, некоторые компоненты могут содержать сахара и другие вещества, которые негативно сказываются на организме. Продукты, которых следует избегать, включают безалкогольные напитки, подслащенные чаи, энергетические напитки, топпинги и десерты, джемы и сиропы. Если нужно удовлетворить потребность в сладком, стоит попробовать греческий йогурт с клубникой и миндалем, бананы с ягодами и т.д. Также нужно контролировать количество сахара в кофе и чае.
Сокращение потребления соли
Слишком много соли приводит к осложнениям, связанным с метаболическим синдромом, таким как высокое кровяное давление и болезни сердца. Как правило, взрослые должны потреблять менее 2300 мг соли в день. Если у человека высокое кровяное давление, врач может порекомендовать прием не более 1500 мг в день.
Вместо того чтобы использовать соль во время приготовления пищи, лучше использовать специи с сушеными и свежими травами, соком цитрусовых и цедрой. Чтобы также избежать лишней соли, лучше есть дома или брать с собой приготовленный обед.
Нужно проверять все этикетки и ярлыки на содержание соли и стараться держаться подальше от обработанного мяса (такого как бекон и мясные деликатесы), предварительно замаринованного мяса и уже приготовленных соусов и смесей.
Подальше от транс-жиров
На упаковках продуктов не должно быть меток «гидрогенизированный», «частично гидрогенизированный» и «транс-жиры». Если был замечен какой-либо из этих вредных для здоровья жиров и масел, лучше положить продукт обратно на полку. Их можно найти в жареной кукурузе, замороженной пицце, маргаринах, сливках для кофе, конфетах и нездоровой пище, а также в некоторых десертах.
Вместо масла и сала нужно готовить на более здоровых продуктах, таких как кукурузное, оливковое, арахисовое и растительные масла. Также должно уменьшиться общее потребление жиров, для этого выбираются обезжиренные молочные продукты.
Контроль потребления калорий
Потеря веса также важна, если есть метаболический синдром. Нужно отслеживать, что употребляется в пищу или пьется с помощью приложения, или использовать для этого обычный дневник питания. Чтобы потерять 450 г в неделю, требуется сократить 500 калорий в день из своего рациона. Для составления плана снижения веса нужно заранее пообщаться с диетологом, чтобы рацион соответствовал индивидуальным потребностям организма.
Как правило, врачи рекомендуют людям с избыточным весом или ожирением терять от 5 до 10% веса в течение 6 месяцев. Если есть метаболический синдром, даже потеря 3–5% веса может быть полезной.
Физическая активность – ключ к успеху в борьбе с болезнью
Если человек не привык к физической активности, внезапно начинать интенсивные упражнения может быть опасно. Особенно важно обратиться к врачу за советом, если есть история болезни сердца, костей, суставов или другие медицинские проблемы.
Упражнения по 30 минут в день
В целом, взрослые люди должны ежедневно выполнять не менее 30 минут умеренно интенсивных упражнений. Формы умеренно интенсивных упражнений включают быструю прогулку, легкую пробежку, езду на велосипеде и плавание.
Поскольку метаболический синдром связан с проблемами с сердцем, важно обсудить с врачом наилучшие способы поддержания активности.
Стоит попробовать начать с 10-минутных периодов упражнений. Если человек не привык к упражнениям, разумно начать с коротких, легких занятий. Например, прогуляться по улице во время обеденного перерыва или после обеда. Можно расставить короткие периоды упражнений в течение дня и заниматься спортом постепенно.
Повышение активности обыденных дел
Не нужно пробегать километр или получать членство в тренажерном зале, чтобы повысить уровень своей активности. Просто нужно стараться меньше сидеть, ходить пешком, а не водить машину, и искать другие возможности для активного передвижения. К примеру, можно забыть о лифтах и подниматься только по лестнице.
Если приходится долго сидеть на работе, должен быть перерыв каждые полчаса, чтобы активно двигаться. Еще одной прекрасной альтернативой машинам является поездка на велосипеде. А во время досуга можно осваивать ролики и скейт, зимой – лыжи и сноуборд.
Сжигание калорий
В день человек должен использовать больше калорий, чем он потребляет. Для того чтобы отслеживать данные показатели, нужно не только вести журнал или использовать приложение, но и применять специальный фитнес-трекер. Он регистрирует количество затраченной энергии за весь день. Ведение здоровой диеты и увеличение физической активности помогают достичь этой цели.
Дополнительные изменения уровня и стиля жизни
Контроль уровня стресса
Стресс может способствовать избыточному весу, высокому кровяному давлению, вызвать сердечный приступ и увеличить риск других осложнений метаболического синдрома. Нужно делать все возможное, чтобы замечать, когда появляется стресс, и быстро купировать его при помощи техники релаксации. Только так можно держать его под постоянным контролем.
Когда появляется стресс, требуется вдыхать глубоко через нос, считая до 4, настроиться только на позитивные мысли или представить себя в успокаивающей обстановке. Дальше медленно выдыхать через рот, считая до 8, и визуализировать, как напряжение покидает тело. Дыхательные упражнения должны длиться не менее минуты, или пока человек не почувствуете себя более расслабленным. Во многих случаях на помощь придут близкие люди, друзья и коллеги, которые помогут справиться со стрессовыми ситуациями. Еще один выход – обратиться к психологу. Многие также советуют заняться активным видом спорта в тренажерном зале, так как через выброс адреналина можно избавиться от лишней напряженности и предстрессового состояния. И, в конце концов, если ситуация на пике, рекомендуется взять несколько дней отпуска за свой счет, чтобы привести в порядок свои нервы.
Йога поможет справиться с метаболическим синдромом
Она не только помогает развить осознанность стресса и уменьшить вероятность таких ситуаций. Некоторые исследования также предполагают, что йога может улучшить маркеры метаболического синдрома.
Отказ от алкогольных напитков
Избыток алкоголя может усугубить метаболический синдром различными способами, поэтому при необходимости нужно не просто сократить потребление, а избавиться от него.
Отказ от курения
Забыть о дымящейся сигарете, вейпе и электронных кальянах просто необходимо. Курение вредно для общего здоровья и увеличивает риск диабета, болезней сердца, артерий, гипертонии и других проблем, связанных с метаболическим синдромом. При необходимости можно использовать средство для прекращения курения, но заранее следует посоветоваться со своим лечащим врачом, так как многие имеют ряд побочных эффектов.
Нужно составить список причин, чтобы бросить, например, здоровье, супруга или супруг, друзья и семья. Курить нельзя даже по 1-2 сигарете, так как это не избавление от вредной привычки, а самообман.
Следует заранее понять, что всегда будут появляться симптомы синдрома отмены. Они начинаются кашлем и выделением желтой мокроты с бронхов и легкими, и заканчиваются тремором, тошнотой, головокружением, расстройствами желудка и прочими проблемами, которые быстро проходят. Нужно, чтобы рядом всегда находился близкий человек, который поддержит и поможет справиться со столь непростым периодом.
Стоит ли обращаться к врачу?
Многие врачи рекомендуют начать исправление и улучшение образа жизни с небольшого поста и очистки организма от токсинов, шлаков и прочих вредных веществ. Благодаря такому подходу можно перезапустить свой организм и начать все с чистого листа. Постепенно нужно нормализовать сон, а также начать просто быть счастливым. От настроя и общего эмоционального состояния напрямую зависит состояние здоровья.
Если нет точного диагноза, предварительно стоит записаться на прием к врачу, рассказать ему обо всех симптомах и проблемах, сдать все необходимые анализы. Также нужно быть готовым рассказать о своей диете, уровне активности, семейном анамнезе и предоставить прочую информацию, которая поможет диагностировать метаболический синдром.
Врач в дальнейшем порекомендует конкретные изменения в образе жизни и, при необходимости, назначит лекарства для контроля уровня холестерина, артериального давления и уровня сахара в крови. Даже если человек принимает лекарства для управления рисками, связанными с метаболическим синдромом, абсолютно необходимо придерживаться изменений в здоровом образе жизни.
Метаболический синдром - причины, симптомы, диагностика и лечение
Метаболический синдром – симптомокомплекс, проявляющийся нарушением обмена жиров и углеводов, повышением артериального давления. У больных развивается артериальная гипертензия, ожирение, возникает резистентность к инсулину и ишемия сердечной мышцы. Диагностика включает осмотр эндокринолога, определение индекса массы тела и окружности талии, оценку липидного спектра, глюкозы крови. При необходимости проводят УЗ-исследование сердца и суточное измерение АД. Лечение заключается в изменении образа жизни: занятиях активными видами спорта, специальной диете, нормализации веса и гормонального статуса.
Общие сведения
Метаболический синдром (синдром Х) – коморбидное заболевание, включающее сразу несколько патологий: сахарный диабет, артериальную гипертензию, ожирение, ишемическую болезнь сердца. Термин «синдром Х» впервые был введен в конце ХХ века американским ученым Джеральдом Ривеном. Распространённость заболевания колеблется от 20 до 40%. Болезнь чаще поражает лиц в возрасте от 35 до 65 лет, преимущественно страдают пациенты мужского пола. У женщин риск возникновения синдрома после наступления менопаузы увеличивается в 5 раз. За последние 25 лет количество детей с данным расстройством возросло до 7% и продолжает увеличиваться.
Метаболический синдром
Причины метаболического синдрома
Синдром Х – патологическое состояние, которое развивается при одновременном воздействии нескольких факторов. Главной причиной является нарушение чувствительности клеток к инсулину. В основе инсулинорезистентности лежит генетическая предрасположенность, заболевания поджелудочной железы. К другим факторам, способствующим возникновению симптомокомплекса, относят:
- Нарушение питания. Повышенное потребление углеводов и жиров, а также переедание приводят к увеличению веса. Если количество потребленных калорий превосходит энергетические затраты, накапливаются жировые отложения.
- Адинамия. Малоактивный образ жизни, «сидячая» работа, отсутствие спортивной нагрузки способствуют замедлению метаболизма, ожирению и появлению инсулинорезистентности.
- Гипертоническая болезнь. Длительно протекающие неконтролируемые эпизоды гипертензии вызывают нарушение кровообращения в артериолах и капиллярах, возникает спазм сосудов, нарушается метаболизм в тканях.
- Нервное напряжение. Стресс, интенсивные переживания приводят к эндокринным расстройствам и перееданию.
- Нарушение гормонального баланса у женщин. Во время менопаузы повышается уровень тестостерона, снижается выработка эстрогена. Это становится причиной замедления обмена веществ в организме и увеличения жировых отложений по андроидному типу.
- Гормональный дисбаланс у мужчин. Снижение уровня тестостерона после 45 лет способствует набору массы тела, нарушению метаболизма инсулина и повышению артериального давления.
Симптомы метаболического синдрома
Первыми признаками метаболических нарушений становятся утомляемость, апатия, немотивированная агрессия и плохое настроение в голодном состоянии. Обычно пациенты избирательны в выборе пищи, предпочитают «быстрые» углеводы (торты, хлеб, конфеты). Потребление сладкого вызывает кратковременные подъемы настроения. Дальнейшее развитие болезни и атеросклеротические изменения в сосудах приводят к периодическим болям в сердце, приступам сердцебиения. Высокий уровень инсулина и ожирение провоцируют расстройства работы пищеварительной системы, появление запоров. Нарушается функция парасимпатической и симпатической нервной системы, развивается тахикардия, тремор конечностей.
Для заболевания характерно увеличение жировой прослойки не только в области груди, живота, верхних конечностей, но и вокруг внутренних органов (висцеральный жир). Резкий набор веса способствует появлению бордовых стрий (растяжек) на коже живота и бедер. Возникают частые эпизоды повышения АД выше 139/89 мм рт. ст., сопровождающиеся тошнотой, головной болью, сухостью во рту и головокружением. Отмечается гиперемия верхней половины туловища, обусловленная нарушением тонуса периферических сосудов, повышенная потливость за счет сбоев в работе вегетативной нервной системы.
Осложнения
Диагностика
Метаболический синдром не имеет явной клинической симптоматики, патология часто диагностируется на поздней стадии после возникновения осложнений. Диагностика включает:
- Осмотр специалиста. Врач-эндокринолог изучает анамнез жизни и заболевания (наследственность, распорядок дня, режим питания, сопутствующие болезни, условия жизни), проводит общий осмотр (параметры АД, взвешивание). При необходимости больной направляется на консультацию к диетологу, кардиологу, гинекологу или андрологу.
- Определение антропометрических показателей. Андроидный тип ожирения диагностируется путем измерения окружности талии. При синдроме Х данный показатель у мужчин составляет более 102 см, у женщин – 88 см. Лишний вес выявляется подсчетом индекса массы тела (ИМТ) по формуле ИМТ = вес (кг)/рост (м)². Диагноз «ожирение» ставят при ИМТ больше 30.
- Лабораторные анализы. Нарушается липидный обмен: повышается уровень холестерина, ЛПНП, триглицеридов, снижается уровень ЛПВП. Расстройство углеводного обмена ведет к увеличению глюкозы и инсулина в крови.
- Дополнительные исследования. По показаниям назначается суточный мониторинг АД, ЭКГ, ЭХО-КГ, УЗИ печени и почек, гликемический профиль и глюкозотолерантный тест.
Метаболические нарушения следуют дифференцировать с болезнью и синдромом Иценко-Кушинга. При появлении затруднений выполняют определение суточной экскреции кортизола с мочой, дексаметазоновую пробу, томографию надпочечников или гипофиза. Дифференциальная диагностика метаболического расстройства также проводится с аутоиммунным тиреоидитом, гипотиреозом, феохромоцитомой и синдромом стромальной гиперплазии яичников. В этом случае дополнительно определяют уровень АКТГ, пролактина, ФСГ, ЛГ, тиреотропного гормона.
Лечение метаболического синдрома
Лечение синдрома Х предполагает комплексную терапию, направленную на нормализацию веса, параметров АД, лабораторных показателей и гормонального фона.
- Режим питания. Пациентам необходимо исключить легкоусвояемые углеводы (выпечку, конфеты, сладкие напитки), фаст-фуд, консервированные продукты, ограничить количество потребляемой соли и макаронных изделий. Ежедневный рацион должен включать свежие овощи, сезонные фрукты, злаковые, нежирные сорта рыбы и мяса. Пищу следует употреблять 5-6 раз в день небольшими порциями, тщательно пережевывая и не запивая водой. Из напитков лучше выбирать несладкий зеленый или белый чай, морсы и компоты без добавления сахара.
- Физическая активность. При отсутствии противопоказаний со стороны опорно-двигательной системы рекомендуется бег трусцой, плавание, скандинавская ходьба, пилатес и аэробика. Физическая нагрузка должна быть регулярной, не менее 2-3 раз в неделю. Полезна утренняя зарядка, ежедневные прогулки в парке или лесополосе.
- Медикаментозная терапия. Лекарственные препараты назначаются с целью лечения ожирения, снижения давления, нормализации обмена жиров и углеводов. При нарушении толерантности к глюкозе применяют препараты метформина. Коррекцию дислипидемии при неэффективности диетического питания проводят статинами. При гипертензии используют ингибиторы АПФ, блокаторы кальциевых каналов, диуретики, бета-блокаторы. Для нормализации веса назначают препараты, уменьшающие всасывание жиров в кишечнике.
Прогноз и профилактика
При своевременной диагностике и лечении метаболического синдрома прогноз благоприятный. Позднее выявление патологии и отсутствие комплексной терапии вызывает серьезные осложнения со стороны почек и сердечно-сосудистой системы. Профилактика синдрома включает рациональное питание, отказ от вредных привычек, регулярные занятия спортом. Необходимо контролировать не только вес, но и параметры фигуры (окружность талии). При наличии сопутствующих эндокринных заболеваний (гипотиреоз, сахарный диабет) рекомендовано диспансерное наблюдение эндокринолога и исследование гормонального фона.
Метаболический синдром
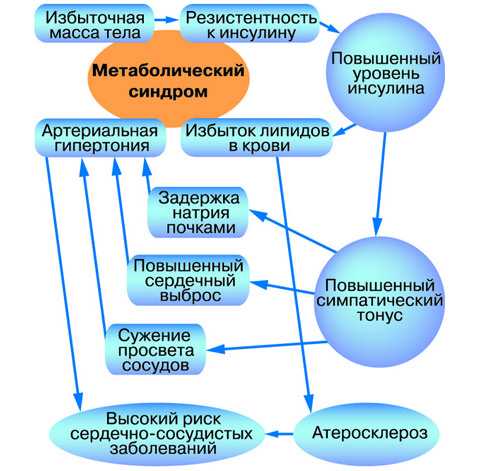
Большинство авторов сходятся во мнении о существовании нескольких механизмов, обусловливающих наличие связи артериальной гипертензии и инсулинорезистентности.
Схема развития артериальной гипертензии в рамках метаболического синдрома
Еще в 80-х годах прошлого века ученые пришли к выводу, что сочетание артериальной гипертензии с метаболическими факторами риска – это не механическое скопление, а закономерное проявление единой цепи целого ряда сложных биохимических нарушений на тканевом уровне. В 1985 г. Было высказано предположение, что гиперинсулинемия может служить связывающим звеном между артериальной гипертензией, ожирением и нарушением толерантности к глюкозе (НТГ). В ряде исследований по прямому определению инсулинорезистентности было показано, что больные с артериальной гипертензией в среднем утилизируют на 40% меньше глюкозы, чем лица с нормальным артериальным давлением.
В эпидемиологических исследованиях продемонстрировано также, что 64% больных с артериальной гипертензией имели инсулинорезистентности и только у половины пациентов она клинически манифестировала с нарушением углеводного обмена. С другой стороны, у 36% больных, имевших гиперлипопротеидемию (ГЛП) или избыточную массу тела (ИМТ), не было выявлено инсулинорезистентности. Таким образом, даже на фоне имеющегося в настоящее время огромного интереса к метаболическому синдрому было бы ошибочным связывать каждый случай эссенциальной артериальной гипертензии с проявлениями тканевой инсулинорезистентности.
Хроническая гиперинсулинемия как проявление тканевой инсулинорезистентности способствует задержке в организме натрия путем ускорения его реабсорбции, что приводит к увеличению объема жидкости и общего периферического сосудистого сопротивления. Повышение активности Na-K-, H- и Ca-Mg-АТФазы под непосредственным воздействием инсулина вызывает увеличение содержания внутриклеточного натрия и кальция, что способствует вазоконстрикции гладкой мускулатуры сосудов. При этом усиливается и чувствительность сосудов к прессорным агентам, таким как адреналин и ангиотензин.
Гиперинсулинемия также способствует активации симпатической нервной системы (СНС), в результате чего возрастает сердечный выброс и стимулируется вазоконстрикция периферических кровеносных сосудов. Симпатическая стимуляция почек запускает мощный механизм развития артериальной гипертензии – ренин-ангиотензин-альдостероновую систему. Исследования показывают, что при сочетании артериальной гипертензии с инсулинорезистентностью активность АПФ является достоверно более высокой по сравнению с больными артериальной гипертензией без проявлений инсулинорезистентности. Ангиотензин 11 – главный действующий компонент ренин-ангиотензин-альдостероновой системы – прямо и косвенно (опосредованно через активацию симпатической нервной системы) повышает давление в клубочковом аппарате, вызывает пролиферацию гладкомышечных стенок артерий, гипертрофию кардиомиоцитов и нарушает функцию эндотелия, что способствует системной артериальной и венозной вазоконстрикции.
Особую роль в ассоциации артериальной гипертензии и инсулинорезистентности играет ожирение абдоминального типа, характерное для метаболиского синдрома. В адипоцитах брыжейки и сальника идет синтез метаболически активных веществ, ингибирующих выработку эндогенного оксида азота, соответственно стимулируя вазоконстрикцию. В последние годы также активно обсуждается роль лептина в усилении активности симпатической нервной системы. Артериальная гипертензия развивается примерно у 60% больных ожирением.
В последнее десятилетие получило развитие учение о роли функции эндотелия в формировании и прогрессировании артериальной гипертензии. Показано, что в патогенезе артериальной гипертензии, связанном с метаболическими нарушениями, эндотелиальная функция является интегральным аспектом синдрома инсулинорезистентности и способствует ее углублению, увеличению реактивности сосудов и дальнейшему формированию артериальной гипертензии.
Что такое метаболический синдром?
В настоящее время сердечно-сосудистые заболевания (инфаркт миокарда, инсульт и т. д.) и сахарный диабет 2 типа лидируют среди причин смертности, поэтому профилактика этих заболеваний — важная проблема современности. В основе профилактики любого заболевания лежит борьба с факторами риска. Термин метаболический синдром применяется в медицине именно с целью раннего выявления и устранения факторов риска сердечно-сосудистых заболеваний и диабета.
Нарушения, входящие в рамки метаболического синдрома, длительно остаются незамеченными, часто начинают формироваться в детском и юношеском возрасте, неизбежно приводя к атеросклеротическим заболеваниям, диабету, артериальной гипертонии. Зачастую пациентам с ожирением, «немного» повышенным уровнем глюкозы, артериальным давлением на верхней границе нормы не уделяется должного внимания. Только когда эти факторы риска перейдут в серьезное заболевание, пациент удостаивается внимания здравоохранения.
Важно, чтобы факторы риска выявлялись и корригировались как можно раньше, до того, как они приведут к сердечно-сосудистым катастрофам. В этом огромную роль играет введение и применение такого понятия как метаболический синдром.
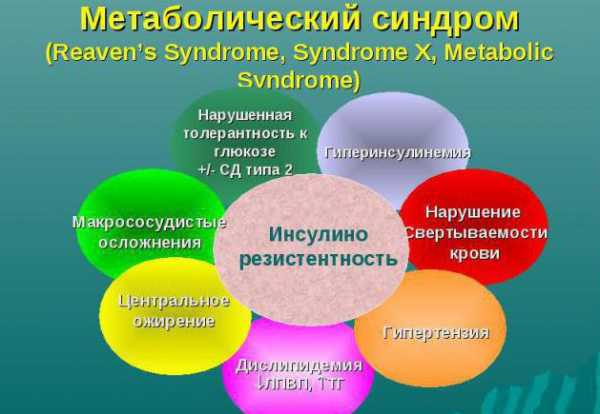
Метаболический синдром — это комплекс изменений, связанный с нарушением обмена веществ. Гормон инсулин перестает восприниматься клетками и не выполняет свои функции. В таком случае развивается инсулинорезистентность или нечувствительность к инсулину, что приводит к нарушению усвоения клетками глюкозы, а также патологическим изменениям всех систем и тканей. На сегодняшний день, согласно 10-му международному классификатору болезней, метаболический синдром не считается отдельным заболеванием. Это состояние, когда организм одновременно страдает от четырех болезней (нарушений):
- гипертонии
- ожирения
- ишемической болезни сердца
- сахарного диабета 2 типа
В развитых странах, где большинство населения ведет малоподвижный образ жизни, 10–25% людей старше 30 лет страдают от данных нарушений. В старшей возрастной группе показатели возрастают до 40%. Так в Европе количество больных превысило 50 млн человек. За ближайшие четверть века заболеваемость повысится на 50%. За последние два десятилетия количество больных среди детей и подростков увеличилось до 6,5%. Эту тревожную статистику связывают с пристрастием к углеводной диете.
Метаболический синдром поражает преимущественно мужчин. Женщинам эта болезнь грозит во время и после менопаузы. У представительниц слабого пола после 50-ти лет риск развития метаболического синдрома возрастает в 5 раз. К сожалению, современная медицина не в состоянии вылечить метаболический синдром. Однако есть и хорошие новости. Большинство изменений, развившихся в результате метаболического синдрома, обратимы. Грамотное лечение, правильное питание и здоровый образ жизни помогают надолго стабилизировать состояние.
Причины метаболического синдрома
Инсулин в организме выполняет множество функций. Но его основная задача — связаться в инсулиночувствительными рецепторами, которые есть в оболочке каждой клетки. После этого запускается механизм транспортировки глюкозы из межклеточного пространства внутрь клетки. Таким образом, инсулин «открывает двери» в клетку для глюкозы. Если рецепторы не реагируют на инсулин, то и сам гормон и глюкоза накапливаются в крови. В основе развития метаболического синдрома лежит нечувствительность к инсулину — инсулинорезистентность. Это явление может вызываться рядом причин.
1. Генетическая предрасположенность. У некоторых людей нечувствительность к инсулину заложена на генетическом уровне. Ген, который несет ответственность за развитие метаболического синдрома, находится в 19 хромосоме. Его мутации могут привести к тому, что
- у клеток недостаточно рецепторов, отвечающих за связывание инсулина;
- рецепторы не чувствительны к инсулину;
- иммунная система вырабатывает антитела, которые блокируют инсулиночувствительные рецепторы;
- поджелудочная железа вырабатывает аномальный инсулин.
2. Диета с высоким содержанием жиров и углеводов — самый важный фактор развития метаболического синдрома. Насыщенные жирные кислоты, поступающие с животными жирами в большом количестве, способствуют развитию ожирения. Кроме того жирные кислоты вызывают изменения в оболочках клеток, делая их нечувствительными к действию инсулина. Чрезмерно калорийное питание приводит к тому, что в кровь поступает много глюкозы и жирных кислот. Их избыток откладывается в жировых клетках в подкожной жировой клетчатке, а также в других тканях. Это приводит к снижению их чувствительности к инсулину.
3. Малоподвижный образ жизни. Уменьшение физической активности влечет за собой снижение скорости всех обменных процессов, в том, числе и расщепления и усвоения жиров. Жирные кислоты блокируют транспорт глюкозы в клетку и снижают чувствительность ее мембраны к инсулину.
4. Длительная не леченная артериальная гипертония. Вызывает нарушение периферического кровообращения, которое сопровождается снижением чувствительности тканей к инсулину.
5. Пристрастие к низкокалорийным диетам. Если калорийность суточного рациона составляет менее 300 ккал, это приводит к необратимым нарушениям обмена веществ. Организм «экономит» и наращивает запасы, что приводит к усиленному жироотложению.
6. Длительные психические нагрузки и стресс нарушают нервную регуляцию органов и тканей. В результате нарушается производство гормонов, в том числе инсулина, и реакция клеток на них.
7. Приём препаратов-антагонистов инсулина:
- глюкагон;
- кортикостероиды;
- пероральные контрацептивы;
- тиреоидные гормоны.
Эти лекарственные препараты уменьшают поглощение тканями глюкозы, что сопровождается снижением чувствительности к инсулину.
8. Передозировка инсулина при лечении сахарного диабета. Неправильно подобранное лечение приводит к тому, что в крови находится большое количество инсулина. Это вызывает привыкание рецепторов. Инсулинорезистентность в этом случае является своеобразной защитной реакцией организма от высокой концентрации инсулина.
9. Гормональные нарушения. Жировая ткань является эндокринным органом и выделяет гормоны, которые снижают чувствительность к инсулину. Причем, чем более выражено ожирение, тем ниже чувствительность. У женщин при повышенной выработке тестостерона и сниженной эстрогена жиры накапливаются по «мужскому» типу, нарушается работа сосудов и развивается артериальная гипертензия. Снижение уровня гормонов щитовидной железы также способно вызвать повышение уровня липидов (жиров) в крови и развитие инсулинорезистентности.
10. Возрастные изменения у мужчин. С возрастом снижается выработка тестостерона, что приводит к инсулинорезистентности, ожирению и гипертонии.
11. Апное во сне. Задержка дыхания во сне вызывает кислородное голодание мозга и усиленную выработку соматотропного гормона. Это вещество способствуют развитию нечувствительности к инсулину.
Симптомы метаболического синдрома
Рассмотрим все критерии метаболического синдрома.
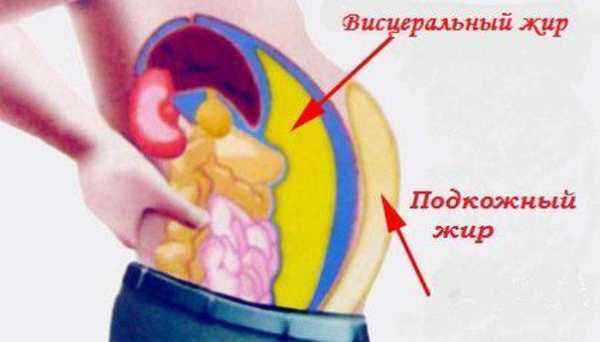
1. Главный и обязательный критерий — абдоминальное ожирение, т. е. ожирение, при котором жировая ткань откладывается преимущественно в области живота. Иногда такое ожирение называют ожирением «по типу яблока» или «андроидным». Жировая клетчатка скапливается не только под кожей, но и вокруг внутренних органов. Она не только сдавливает их, затрудняя их работу, но и играет роль эндокринного органа. Жир выделяет вещества, способствующие появлению воспаления, повышению уровня фибрина в крови, что повышает риск развития тромбов. Отложение жира преимущественно в области бедер и ягодиц («по типу груши», «гиноидное») не имеет столь неблагоприятных последствий и в качестве критерия метаболического синдрома не рассматривается. Определить абдоминальное ожирение очень просто, достаточно измерить объем талии на уровне середины расстояния между краями реберных дуг и подвздошных костей. Для европеоидной нации показателями абдоминального ожирения являются объем талии у мужчин более 94–102 см, у женщин — более 80–88 см. Для азиатской популяции показатель ожирения у мужчин более строгий — объем талии более 90 см, а для женщин также — более 80 см.
2. Артериальная гипертензия диагностируется, если систолическое артериальное давление более или равно 130 мм. рт. ст., диастолическое более или равно 85 мм. рт. ст. Красные пятна на груди и шее. Это признаки повышения давления связанного со спазмом сосудов, который вызван избытком инсулина.
3. Нарушения липидного спектра. Для диагностики потребуется бихимический анализ крови: определение уровня триацилглицеридов и холестерина липопротеинов высокой плотности.
4. Нарушением углеводного обмена считается уровень глюкозы крови натощак более 5,6 ммоль/л, или лечение сахароснижающими препаратами.
Диагностика метаболического синдрома
При необходимости лечащий врач назначит дополнительное обследование:
— суточный мониторинг артериального давления, ЭКГ-исследование, ультразвуковое исследование сердца и сосудов, определение биохимических показателей уровня липидов крови, исследования функции печени и почек, определение глюкозы крови через 2 часа после еды или после проведения орального глюкозтолерантного теста.
Лечение метаболического синдрома
Лечение метаболического синдрома заключается в ведении здорового образа жизни и медикаментозной терапии. Изменение образа жизни означает изменение питания, режима физических нагрузок и отказ от вредных привычек. Фармакотерапия (назначение лекарственных препаратов) не будет иметь эффекта, если пациент не соблюдает правила питания и режима физической активности.
Рекомендации по питанию при метаболическом синдроме
— Крайне не рекомендуются чрезмерно строгие диеты и голодание. Снижение массы тела должно быть постепенным (на 5–10% за первый год). При быстрых темпах снижения массы тела пациенту трудно удержать полученный результат, практически всегда потерянные килограммы также быстро возвращаются.
— Более полезным и эффективным будет изменение состава питания: снижение употребления животных жиров, замена животных жиров растительными, увеличение потребления растительной клетчатки, волокон и снижение потребления поваренной соли.
— Следует практически полностью исключить сладкие газированные напитки, кондитерские изделия, фаст-фуд.
— Употребление хлеба лучше ограничить до 150–200 граммов в день.
— Супы должны быть преимущественно овощные.
— Из мясных продуктов лучше выбрать нежирные сорта говядины, птицы или рыбу в отварном или заливном виде.
— Из круп лучше использовать гречневую и овсяную, возможны также рисовая, пшённая, перловая, крупы, манную лучше максимально ограничить.
— Картофель, морковь, свёклу, рекомендуется употреблять не более 200 граммов в день. Овощи, богатые клетчаткой (помидоры, огурцы, болгарский перец, капусту, салат, редис, кабачки) и зелень возможно употреблять практически без ограничений в сыром и варёном или печёном виде.
— Яйца рекомендуется использовать не более 1–2 штуки в день.
— Фрукты и ягоды можно употреблять до 200–300 граммов в день.
— Молоко минимальной жирности, нежирные кисломолочные продукты и творог — 1–2 стакана в день. Сливки, жирные сорта сыров, сметану рекомендуется употреблять изредка.
— Из напитков разрешены чай, некрепкий кофе в умеренных количествах, томатный сок, компоты и соки из ягод и фруктов кислых сортов, лучше домашнего приготовления без сахара.
Борьба с вредными привычками: ограничение алкоголя, отказ от курения.
Список рекомендованных продуктов:
- нежирные сорта мяса животных (телятина, кролик, курица без шкурки) и птицы 150–200 г в сутки;
- рыба и морепродукты 150 г;
- яйца — 1–2 в день в виде омлета или сваренные вкрутую;
- нежирные молочные продукты;
- творог 100–200 г;
- нежирные и неострые сорта твердого сыра — ограниченно до 30 г;
- нежирные говяжьи сосиски или вареная колбаса 2 раза в неделю;
- овощи 25% в сыром виде, остальные в тушеном, вареном, запеченном, приготовленном на пару (не менее 400 г).
Рекомендованы зеленые овощи;
- фрукты и ягоды несладкие сорта до 400 г. Свежие, замороженные или консервированные без сахара.
- квашеная капуста, промытая водой;
- каши из перловой, гречневой, ячной крупы, бурый рис. 150–200 г на порцию с условием ограничения хлеба;
- первые блюда (250–300 г) на слабом обезжиренном мясном, рыбном или грибном бульоне, вегетарианские супы;
- хлеб из муки грубого помола, изделия с отрубями до 200 г;
- чаи, фруктовые и овощные соки без сахара;
- полоска черного шоколада, желе и муссы заменителях сахара;
- потребление жидкости ограничивают до 1,5 л. Это вызывает усиленный распад жиров в организме.
Необходимо отказаться от таких продуктов:
- кондитерские изделия: конфеты, печенье, изделия с кремом;
- выпечка, особенно вредна сдобная и слоеная;
- жирные сорта мяса: свинина, баранина, утка;
- консервы, копченое мясо и рыба, колбаса, ветчина;
- рис, манная и овсяная крупы, макароны;
- сливки, сладкий йогурт, жирный творог и изделия из него;
- маргарин, кулинарный жир;
- изюм, бананы, виноград, финики и другие сладкие фрукты;
- майонез, жирные острые соусы, пряности;
- сладкие газированные напитки, соки и нектары с сахаром.
1 раз в 1–2 недели можно делать выходной и умеренно употреблять «нежелательные» продукты.
Рекомендации по режиму физических нагрузок при метаболическом синдроме
Рекомендуется постепенное увеличение физической активности. Следует предпочесть такие виды спорта как ходьба, бег, гимнастика, плавание. Главное, чтобы физические нагрузки были регулярными и соответствовали вашим возможностям.
Медикаментозное лечение метаболического синдрома
Фармакотерапия метаболического синдрома направлена на лечение ожирения, нарушений углеводного обмена, артериальной гипертонии и дислипидемии.
Лечением метаболического синдрома занимаются врачи-эндокринологи. Но учитывая, что в организме больного происходят разнообразные патологические изменения, может потребоваться консультация: терапевта, кардиолога, диетолога.
Профилактика метаболического синдрома
Что нужно делать?
- Питайтесь правильно. Ешьте 5–6 раз в день небольшими порциями. У вас не должно возникать чувство голода. В противном случае, организм, получая питательные вещества, откладывает их про запас, что способствует развитию ожирения.
- Больше двигайтесь. Это помогает сжигать калории и нормализует обмен веществ. Используйте каждую возможность проявить физическую активность: ходите на работу пешком, поднимайтесь по ступенькам, мойте пол руками, а не шваброй.
- Купите абонемент в тренажерный зал или бассейн. Потраченные деньги будут вас стимулировать посещать занятия.
- Массаж и самомассаж. Эта процедура нормализует кровообращение в тканях, особенно в нижних конечностях, что делает клетки более чувствительными к воздействию инсулина.
- Пройдите курс физиотерапии: барокамера, миостимуляция, криотерапия, грязелечение прекрасно ускоряют обмен веществ. Направление в физкабинет можно получить у вашего лечащего врача.
- Гирудотерапия. Лечение пиявками улучшает все характеристики крови и нормализует кровоток, что важно для поддержания метаболизма в организме.
- Следите за уровнем холестерина. После 40 лет не реже чем раз в год проверяйте уровень «хорошего» и «плохого» холестеринов, чтобы при необходимости своевременно начать лечение.
Метаболический синдром у женщин: причины и лечение
Одной из самых распространенных и опасных патологий у современного человека считается сейчас метаболический синдром. Это состояние врачи не относят к отдельным заболеваниям, скорее, это сочетание нескольких серьезных болезней обмена веществ и сердечно-сосудистой системы. Патология распространена в среднем возрасте в основном у мужчин, но после 50 лет чаще встречается метаболический синдром у женщин. Связано это со снижением в это время выработки эстрогена. В последнее время патология встречается все чаще, почти четверть населения цивилизованных стран страдает от метаболического синдрома. Поражать он стал также детей. Связано это с малоподвижным образом жизни и углеводной диетой у большинства людей.
Метаболический синдром у женщин: что это такое
Эта патология не является отдельным заболеванием. К метаболическому синдрому относят сочетание таких четырех тяжелых болезней:
- сахарного диабета 2 типа;
- гипертонии;
- ишемической болезни сердца;
- ожирения.
Все эти болезни серьезны сами по себе, но в комплексе они становятся еще более опасными. Поэтому врачи называют метаболический синдром "смертельным квартетом". Без адекватного лечения патология часто приводит к серьезным осложнениям и даже летальному исходу. Поэтому очень важно вовремя диагностировать метаболический синдром у женщин. Что это такое становится известно чаще всего дамам в период менопаузы. И многие женщины связывают свое недомогание именно с климаксом. Поэтому к врачу обращаются уже на поздних стадиях развития патологии, когда заметны изменения в сердечно-сосудистой системе. Но с помощью грамотного лечения все же можно остановить прогрессирование нарушений в состоянии здоровья. Хотя считается, что патологию полностью вылечить невозможно.
Метаболический синдром у женщин: описание
Этот комплекс изменений в состоянии здоровья связан с нарушениями обменных процессов. Главное из них - это развитие нечувствительности клеток к инсулину. В результате этот гормон перестает выполнять свои функции, а глюкоза не усваивается тканями. Это приводит к патологическим изменениям во всех органах, особенно страдает головной мозг.
Основная функция инсулина - запускать механизм транспортировки глюкозы внутрь клетки. Но если рецепторы, участвующие в этом, остаются нечувствительны к этому гормону, процесс нарушается. В результате глюкоза не усваивается, инсулин вырабатывается еще, и они накапливаются в крови.
Кроме того, метаболический синдром у женщин характеризуется увеличением уровня "вредного" холестерина и триглицеридов из-за нарушения жирового обмена. Наблюдается также избыточное количество мочевой кислоты и нарушение гормонального фона. В результате этих изменений повышается артериальное давление, появляется ожирение, нарушается работа сердца.
Все эти изменения развиваются в организме постепенно. Поэтому не сразу можно диагностировать метаболический синдром у женщин. Признаки его обнаруживаются, когда изменения затрагивают работу многих органов. Но сначала из-за неправильного питания и малоподвижного образа жизни нарушается чувствительность клеток к инсулину. В результате этого поджелудочная железа начинает вырабатывать еще больше этого гормона, чтобы обеспечить клетки глюкозой. Большое количество инсулина в крови приводит к нарушению метаболизма, особенно процесса усвоения жиров. Развивается ожирение, повышается артериальное давление. А избыток глюкозы в крови приводит к сахарному диабету, а также к разрушению белковой оболочки клеток, что вызывает преждевременное старение.
Причины развития метаболического синдрома у женщин
Патологические изменения в организме при этой патологии связаны с нечувствительностью клеток к инсулину. Именно этот процесс вызывает все симптомы, которыми характеризуется метаболический синдром у женщин. Причины инсулинорезистентности могут быть разными.
- Чаще всего патология возникает из-за избыточного употребления углеводистой и жирной пищи. В результате этого в кровь поступает много глюкозы и жирных кислот. Они не успевают усвоиться и откладываются в тканях. Поэтому развивается ожирение. А жирные кислоты вызывают изменения в клетках, которые нарушают чувствительность к инсулину.
- Как ни странно, но низкокалорийные диеты тоже приводят к нарушениям метаболизма. Организм делает запасы жировой ткани, в результате чего глюкоза хуже усваивается.
- Недостаток физической активности вызывает замедление всех обменных процессов. Особенно из-за этого нарушается усвоение жиров, которые откладываются в подкожной клетчатке и на внутренних органах.
- Иногда метаболический синдром у женщин может быть вызван генетической предрасположенностью. В этом случае при малоподвижном образе жизни или неправильном питании быстро развивается ожирение.
- Некоторые препараты могут вызвать нечувствительность клеток к инсулину. Это кортикостероиды, тиреотропные гормоны, пероральные контрацептивы и некоторые сахароснижающие средства.
- Частые стрессы и длительные психические нагрузки нарушают процесс выработки гормонов. Часто это отражается на производстве инсулина и на чувствительности клеток к нему.
- Гормональные нарушения приводят к тому, что часто развивается метаболический синдром у женщин в менопаузе. Это связано со снижением выработки эстрогена.
- Нарушения кровообращения, повышение артериального давления или кислородное голодание мозга тоже снижают чувствительность клеток к инсулину.

Как проявляется метаболический синдром
Патология развивается незаметно, в последнее время все чаще она появляется уже в подростковом возрасте. Но многие ее проявления на начальных этапах не замечаются. Поэтому часто к врачу обращаются пациенты, когда уже наблюдаются серьезные нарушения в работе внутренних органов и систем. Как же можно вовремя определить, что развивается метаболический синдром у женщин? Симптомы патологии могут быть такими:
- повышенная утомляемость, упадок сил, сниженная работоспособность;
- при длительном перерыве в приеме пищи появляется плохое настроение, даже агрессия;
- постоянно хочется сладкого, употребление углеводов улучшает состояние и повышает настроение;
- появляется учащенное сердцебиение, а потом - боли в сердце;
- часто возникают головные боли и повышается артериальное давление;
- может наблюдаться тошнота, сухость во рту и повышенная жажда;
- замедляется пищеварение, появляются запоры;
- развиваются симптомы патологии работы вегетативной нервной системы - тахикардия, повышенная потливость, нарушение координации движений и другие.
Существуют также внешние признаки этой патологии. Опытный врач уже при первом взгляде может диагностировать метаболический синдром у женщин. Фото таких пациентов показывает общий для всех признак: ожирение по абдоминальному типу. Это значит, что жир накапливается в основном в области живота. Причем не только в подкожной клетчатке, но и вокруг внутренних органов, что еще больше нарушает их работу. Считается, что абдоминальное ожирение развивается, если объем талии у женщины превышает 88 сантиметров.

Кроме того, можно заметить красные пятна на шее и верхней части груди. Их появление связано со спазмом сосудов при повышении давления или стрессе.
Осложнения и последствия метаболического синдрома
Это хроническая патология с тяжелым клиническим течением. Без правильного лечения метаболический синдром у женщин приводит к серьезным последствиям. Чаще всего нарушение работы сосудов вызывает инфаркт миокарда или инсульт. Может также развиться атеросклероз, тромбофлебит или хроническая ишемическая болезнь сердца.
А неправильное лечение сахарного диабета 2 типа приводит к развитию инсулинозависимой его формы. Длительное повышение уровня глюкозы в крови является причиной слепоты, преждевременного старения, нарушения работы периферических сосудов. Может развиться также подагра или жировой гепатоз печени. У таких пациентов обычно снижен иммунитет, поэтому они часто страдают от простуд, бронхитов и воспалений легких.
Если развивается метаболический синдром у женщин репродуктивного возраста, это может вызвать бесплодие. Ведь нарушения при этой патологии затрагивают не только углеводный и жировой обмен. Страдают все органы и ткани, часто наблюдаются гормональные сбои. Может развиться поликистоз яичников, эндометриоз, снижение полового влечения, нарушения менструального цикла.
Диагностика метаболического синдрома
Обычно пациенты с такими симптомами сначала приходят к терапевту. После осмотра и сбора анамнеза больного направляют к эндокринологу для дальнейшего обследования и выбора методов лечения. Опрос пациента позволяет определить особенности образа жизни и питания, наличие у него хронических заболеваний. Кроме того, эндокринолог делает внешний осмотр больного: измеряет объем талии, вычисляет индекс массы тела. Но не только по этим признакам определяется метаболический синдром у женщин. Диагностика патологии заключается также в проведении лабораторных исследований. Чаще всего для этого проводятся анализы крови и мочи. На наличие метаболического синдрома указывают такие показатели:
- повышенный уровень триглицеридов;
- снижена концентрация липопротеинов высокой плотности;
- повышен уровень плохого холестерина;
- уровень глюкозы натощак не менее 5,5 ммоль/л;
- высокая концентрация инсулина и лептина;
- в моче обнаруживаются молекулы белка и повышенный уровень мочевой кислоты.
Кроме того, применяются и другие методы обследования. Могут быть проведены тесты на толерантность к глюкозе, изучение показателей свертываемости крови, суточное мониторирование артериального давления.
 Врач может назначить УЗИ щитовидной железы, МРТ надпочечников или гипофиза, ЭКГ сердца. Важным показателем также является гормональный фон пациентки.
Врач может назначить УЗИ щитовидной железы, МРТ надпочечников или гипофиза, ЭКГ сердца. Важным показателем также является гормональный фон пациентки.Принципы лечения
К каждому пациенту необходим индивидуальный подход. Лечение метаболического синдрома у женщин назначается в зависимости от показателей крови, степени ожирения и наличия сопутствующих заболеваний. Основными его задачами должно стать снижение массы тела, повышение чувствительности клеток к инсулину, нормализация обменных процессов и артериального давления, коррекция гормонального фона и улучшение работы сердечно-сосудистой системы.
Чаще всего для лечения применяются такие методы:
- специальная диета при метаболическом синдроме у женщин является обязательным и самым эффективным способом снижения веса и нормализации обменных процессов;
- пациенту также рекомендуется изменить образ жизни, повысив физическую активность;
- для коррекции нарушений в работе внутренних органов применяются различные лекарственные препараты;
- женщинам с этой патологией очень важна психологическая поддержка и сохранение позитивного настроя.
Дополнительно пациент может применять и другие методы. С помощью рецептов народной медицины нормализуется обмен веществ, снижается масса тела, улучшается кровообращение. Эффективно в санатории лечить метаболический синдром у женщин. Принципы физиолечения, применяемые там, улучшают углеводный и липидный обмен, успокаивают нервную систему, нормализуют артериальное давление. Эффективнее всего для этих целей бальнеотерапия, массаж, прием минеральных вод, электролечение.

Препараты для лечения метаболического синдрома
Медикаментозное лечение назначается в зависимости от степени выраженности симптомов патологии. Чаще всего используются препараты для нормализации липидного и углеводного обмена, для повышения чувствительности клеток к инсулину, а также для снижения артериального давления и улучшения работы сердца. Иногда применяются лекарства для нормализации гормонального фона. Лекарственные средства выбираются врачом индивидуально после полного обследования.
- Для лечения нарушений липидного обмена назначаются препараты группы статинов и фибратов. Это могут быть "Розувастатин", "Ловастатин", "Фенофибрат".
- Чтобы улучшить усвоение клетками глюкозы и повысить чувствительность их к инсулину, нужны специальные средства и витамины. Это "Метформин", "Глюкофаж", "Сиофор", "Альфа-Липон" и другие.
- Если развивается метаболический синдром у женщин в менопаузе, применяется гормональная терапия. Это могут быть препараты, содержащие эстрадиол и дроспиренон.
- Для нормализации артериального давления и улучшения работы сердца применяются ингибиторы АПФ, блокаторы кальциевых каналов или диуретики. Самыми распространенными препаратами являются "Каптоприл", Фелодипин", "Бисопролол", "Лозартан", "Торасемид" и другие.
Часто лечение метаболического синдрома у женщин с помощью лекарств направлено на снижение веса. При этом применяются средства, блокирующие аппетит и улучшающие психологическое состояние женщины при отказе от пищи. Это может быть, например, препарат "Флуоксетин". Другая группа лекарств от ожирения позволяет быстро выводить жиры из кишечника, не позволяя им всасываться в кровь. Это "Орлистат" или "Ксеникал". Нежелательно при метаболическом синдроме применять такие популярные средства от ожирения, как "Прозак", Редуксин", "Сибутрамин", а также современные биологически активные добавки без консультации с врачом. Они могут вызвать серьезные побочные эффекты.
Образ жизни при метаболическом синдроме
Для того чтобы наладить обменные процессы и увеличить чувствительность клеток к инсулину, очень важно повысить физическую активность пациента. Но при занятиях спортом необходимо соблюдать несколько правил, тогда лечение ожирения будет эффективным:
- нужно выбрать тот вид спорта, который бы приносил удовольствие,так как заниматься нужно в хорошем настроении;
- тренировки должны быть ежедневно не менее часа;
- нагрузки нужно наращивать постепенно, нельзя переутомляться;
- нельзя заниматься при повышении давления, серьезных нарушениях работы сердца или почек.
Какие же тренировки помогут людям с метаболическим синдромом? Для женщин младше 50 лет подойдут анаэробные нагрузки и силовые упражнения. Это бег трусцой, занятия на тренажерах, приседания, плавание в быстром темпе, аэробика. После 50 лет лучше заняться скандинавской ходьбой, плаванием, спокойными танцами, ездой на велосипеде.

Правильное питание при метаболическом синдроме
Снижение веса - это основная цель лечения данной патологии. Но чтобы не навредить здоровью еще больше, похудение должно быть постепенным. Считается, что организм воспринимает без стресса потерю в месяц 3% от первоначальной массы. Это примерно 2-4 килограмма. Если худеть быстрее, обменные процессы еще больше замедлятся. Поэтому женщине рекомендуется обязательно уделить пристальное внимание подбору рациона питания. Желательно, чтобы диета была составлена индивидуально врачом. В этом случае будет учитываться степень ожирения, наличие осложнений, возраст пациентки.
Диета при метаболическом синдроме у женщин должна содержать мало углеводов и жиров. Нужно отказаться от кондитерских изделий, сдобы и выпечки, сладостей, жирного мяса и рыбы, консервированных продуктов, риса, бананов, изюма, рафинированных жиров и сладких напитков. Рацион питания должен содержать зеленые овощи, несладкие фрукты, нежирное мясо, рыбу и молочные продукты, цельнозерновой хлеб, гречневую, ячневую крупу. Кроме того, нужно соблюдать такие правила:
- есть нужно маленькими порциями, но не допускать больших перерывов между приемами пищи;
- продукты лучше всего варить, тушить или запекать;
- всю пищу нужно тщательно пережевывать;
- еду нельзя запивать;
- нужно ограничить употребление соли;
- рекомендуется вести дневник питания.
Профилактика метаболического синдрома
Считается, что большинство современных женщин предрасположены к этой патологии. Поэтому нужно знать, как себя вести, чтобы предотвратить развития метаболического синдрома:
- питаться правильно, не голодать и не соблюдать низкокалорийные диеты;
- больше двигаться, заниматься спортом;
- регулярно проходить курс массажа и физиопроцедур;
- после 40 лет следить за уровнем холестерина и глюкозы в крови;
- отказаться от вредных привычек и фастфуда.
Эта патология сейчас встречается у каждого третьего человека. Особенно важно следить за своим весом женщинам после 50 лет, так как метаболический синдром сильно нарушает деятельность всех органов. Поэтому при появлении первых симптомов патологии нужно обратиться к врачу за помощью. Причем важны не только обследование и подбор индивидуальной диеты, но и психологическая поддержка.
Метаболический синдром - симптомы, диагностика, лечение, профилактика
Метаболический синдром вызывают нарушения функции щитовидной железы, проблемы с обменом веществ, а также клинические отклонения, которые увеличивают вероятность развития заболеваний печени, сердца и сосудов. Такой важный для человека гормон инсулин прекращает усваиваться, что способствует появлению инсулинорезистентности. Вследствие этого клетки перестают усваивать глюкозу, происходят изменения во всех системах организма.
Симптомы метаболического синдрома
Данное заболевание опасно тем, что появление первых его признаков может остаться незамеченным, поскольку они не вызывают тревогу и подозрения. Последствия такой болезни могут нанести организму человеку серьезный вред, поскольку на его фоне развивается сахарный диабет, инсульт, инфаркт, ишемическая болезнь сердца, почечная недостаточность и др. Диагноз метаболический синдром может быть поставлен, если у пациента замечены следующие симптомы:
- Повышенное артериальное давление;
- Нарушение дыхания ночью, во время отдыха;
- Абдоминальное ожирение;
- Высокий уровень холестерина;
- Повышение уровня глюкозы.
Причины возникновения
Основной причиной появления метаболического синдрома ученые считают нарушение гормонального фона, что способствует отложению жира выше поясничного отдела – абдоминальному ожирению. Такая жировая прослойка выделяет в организм немало токсических веществ, способствующих росту опухолей различного генеза. В зону риска абдоминального ожирения попадают люди, ведущие неправильный образ жизни, не следящие за своим здоровьем, пренебрегающие режимом питания.
В период полового созревания, если организм подростка не получает достаточную физическую нагрузку или есть генетическая предрасположенность к ожирению, появление метаболического синдрома наиболее вероятно. У женщин вероятность развития такого заболевания увеличивается в период гормональных «сдвигов». Это может быть беременность, период лактации, наступление климакса. Данный процесс обратим, если при появлении первых симптомов соблюдать диету.
Лечение
Во время лечения метаболического синдрома, к каждому пациенту применяется индивидуальный подход. Лекарственные препараты подбираются с учетом причин возникновения ожирения, стадии его развития и по показателям биохимического анализа крови. Применение гепатопротекторов с удхк способствует справиться со стрессом, который возникает при метаболическом симптоме, а также при похудении 2кг в месяц.
При лечении такого заболевания следует полагаться не только на медиков и на действие лекарственных препаратов, но и на себя. Каждый человек должен ответственно относиться к своему здоровью и с точностью выполнять все предписания специалистов.
Еще одним важным условием терапии являются мероприятия, направленные на сжигание жировой массы. Их можно разделить на физические нагрузки и правильное питание. Рацион пациента должен составляться с учетом его возраста, веса, пола и уровня физической активности. Рекомендуется употреблять больше пищевых волокон, а попадание в желудок жирной и богатой углеводами пищи максимально ограничить. Таким характеристикам питания отвечает диетический Стол № 5, который станет отличным дополнением медикаментозному и терапевтическому лечению метаболического синдрома.
bolezni/mezotelioma-bryushinyi
Что такое метаболический синдром?

В настоящее время термин «метаболический синдром» часто встречается в новостях и выступлениях врачей.
Несмотря на то, что специалисты нередко говорят о его эпидемии, метаболический синдром – это не заболевание, а название группы факторов риска, которые приводят к развитию болезней сердца, диабету и инсульту.
Основная причина развития этого синдрома – нездоровый образ жизни: избыточное питание, богатое жирами и сахаром, и малоподвижный образ жизни.
Немного истории
Связь между определенными нарушениями обмена веществ и сердечно-сосудистыми заболеваниями была установлена еще в 1940-х годах.
Спустя сорок лет ученым удалось выделить наиболее опасные факторы, которые приводят к сердечно-сосудистым заболеваниям и диабету.
Им дали общее название – метаболический синдром.
В настоящее время этот синдром распространен среди населения развитых стран так же широко, как сезонная простуда, и считается одной из наиболее актуальных проблем современной медицины.
Исследователи считают, что достаточно скоро метаболический синдром станет основной причиной развития сердечно-сосудистых заболеваний, обогнав при этом курение.
На сегодняшний день специалисты выделяют несколько факторов, относящихся к метаболическому синдрому.
У человека может проявляться любой из них, но, как правило, они встречаются вместе.
Лишний вес
Особенно опасно увеличение объема талии.
Жировые отложения на талии называют абдоминальным ожирением, или ожирением по типу «яблоко».
Избыток жира в области живота считают более серьезным фактором риска для развития болезней сердца, чем отложения на других участках тела, например, на бедрах.
Внимание! Окружность талии более 102 см у мужчин и более 88 см у женщин – признак метаболического синдрома.
Повышение уровня «плохого» холестерина и снижение уровня «хорошего»
Липопротеины высокой плотности (ЛПВП), или «хороший» холестерин, помогают удалять из сосудов «плохой» холестерин – липопротеины низкой плотности (ЛПНП), образующие атеросклеротические бляшки.
Если «хорошего» холестерина недостаточно, а ЛПНП слишком много – риск развития сердечно-сосудистых заболеваний повышается.
Внимание! Признаки метаболического синдрома:
— уровень ЛПВП в крови – ниже 50 мг/дл,
— уровень ЛПНП в крови – более 160 мг/дл,
— содержание триглицеридов в крови – 150 мг/дл и выше.
Повышенное давление
Артериальное давление – это сила, с которой кровь давит на стенки артерий во время работы сердца. Если оно повышается и остается высоким в течение долгого времени, это приводит к нарушению работы сердца и сосудов и риску развития инсульта.
Внимание! Артериальное давление 140/90 и выше – это признак развития метаболического синдрома.
Повышение уровня сахара в крови
Высокое содержание сахара в крови натощак говорит о том, что развивается инсулинрезистентность – снижение чувствительности тканей к инсулину, который помогает клетками усваивать глюкозу.
Внимание! Уровень глюкозы крови 110 мг/дл и выше говорит о развитии метаболического синдрома.
Определить наличие этих факторов риска можно при помощи стандартных исследований. Пройти их можно в Центрах здоровья.
Метаболический синдром приближает болезни
Наличие хотя бы трех факторов позволяет уверенно говорить о развитии метаболического синдрома. Но и один фактор – серьезная угроза здоровью.
По статистике, человек с метаболическим синдромом имеет в два раза больше шансов на развитие болезней сердца и в пять раз больше шансов на развитие диабета.
Если к признакам метаболического синдрома добавляются дополнительные факторы риска, например, курение, вероятность развития болезней сердца увеличивается еще больше.
Как защититься от метаболического синдрома?
1. Откажитесь от избыточного количества жира в рационе. Диетологи рекомендуют получать из жиров не более 400 ккал в сутки. Это восемь чайных ложек, или около 40 г.
2. Потребляйте меньше сахара. В сутки достаточно всего 150 ккал, полученных их сахара. Это примерно шесть чайных ложек. Не забывайте, что «скрытый» сахар тоже считается.
3. Ешьте больше овощей и фруктов. В день надо съедать около 500 г овощей.
4. Поддерживайте вес тела в нормальном диапазоне. Индекс массы тела в пределах от 18,5 до 25 означает, что ваш вес здоровый.
5. Больше двигайтесь. В день следует проходить не менее 10 тысяч шагов.
Самое важное
Неправильное питание и малоподвижный образ жизни приводит к появлению факторов, увеличивающих риск развития диабета и болезней сердечно-сосудистой системы. Развитие метаболического синдрома можно остановить, изменив образ жизни.
Источник: "Здоровая Россия"
К списку статейМетаболический синдром - причины, симптомы и лечение
Метаболический синдром – представляет собой патологическое состояние, включающее в себя сразу несколько заболеваний, а именно сахарный диабет, ишемическую болезнь сердца, гипертонию и ожирение. От такого недуга страдают преимущественно мужчины и лица старше 35 лет, однако в последнее время возросло количество детей, имеющих подобный диагноз. Главными провокаторами подобного состояния принято считать малоподвижный образ жизни, неправильное питание, нервное перенапряжение, а также изменение гормонального фона.
Онлайн консультация по заболеванию «Метаболический синдром».
Задайте бесплатно вопрос специалистам: Эндокринолог.Клиническая картина включает в себя главные проявления основных патологий, в частности, скопление жировой клетчатки в области живота, высокие показатели кровяного тонуса, быстрая утомляемость и одышка. Диагностированием занимается врач-эндокринолог, а сам процесс включает в себя целый комплекс мероприятий, начиная от изучения истории болезни и заканчивая инструментальными процедурами. Лечение метаболического синдрома носит только консервативный характер и основывается на том, чтобы пациент изменил свой образ жизни – начал правильно питаться, заниматься спортом и т.д.
Согласно международному классификатору заболеваний десятого пересмотра, такое расстройство не обладает отдельным шифром, поскольку включает в себя несколько недугов. Таким образом, код по МКБ-10 будет соответствовать каждому из них, например, ожирение – Е65-Е68, гипертония – I10- I15, ИБС – I20- I25.
В настоящее время подобное заболевание не считается самостоятельным недугом – о таком состоянии говорят в тех ситуациях, когда человек одновременно страдает от таких патологий:
В основе подобного состояния лежит невосприимчивость человеческого организма к гормону, вырабатываемому поджелудочной железой – инсулину. Таким образом, метаболический синдром возникает на фоне таких причин:
- наследственная предрасположенность, а именно мутация гена, находящегося в 19 хромосоме;
- нерациональное питание, при котором основу меню человека составляют жиры и углеводы. Такой фактор является наиболее важным в развитии подобного состояния. Это обуславливается тем, что поступление в большом количестве насыщенных жирных кислот, влекут за собой увеличение индекса массы тела, т.е. приводят к ожирению. Именно по этой причине основу лечения составляет диета при метаболическом синдроме;
- гиподинамия или малоподвижный образ жизни – снижение уровня физической активности чревато понижением скорости всех обменных процессов в человеческом организме, в частности, расщепление жиров;
- длительное протекание гипертонической болезни с отсутствием какой-либо терапии;
- пристрастие к строгим диетам – суточная калорийность не должна быть ниже 300 килокалорий. В противном случае это приводит к нарушению обмена веществ необратимого характера;
- влияние стрессовых ситуаций и эмоциональных перенапряжений – продолжительная психическая нагрузка опасна тем, что это расстраивает нервную регуляцию всех внутренних органов, систем и тканей. На этом фоне нарушается выработка гормонов, в числе которых – инсулин;
- беспорядочное применение лекарственных препаратов – сюда стоит отнести кортикостероиды, гормональные вещества, глюкагон и контрацептивы перорального использования, а также антидепрессанты, адреноблокаторы и антигистаминные вещества;
- передозировка инсулином, что может наблюдаться при лечении сахарного диабета. Неадекватная терапия приводит к повышению концентрации этого вещества, что также опасно, как и его недостаток;
- гормональный дисбаланс, развивающийся на фоне протекания заболеваний со стороны эндокринной системы;
- процесс естественного старения организма;
- апноэ во сне – кислородное голодание головного мозга провоцирует усиленную секрецию соматотропного гормона, способствующего инсулинорезистентности.
Также стоит выделить несколько факторов риска, оказывающих влияние на развитие такого синдрома:
- принадлежность к мужскому полу;
- многолетнее пристрастие к вредным привычкам;
- преклонный возраст;
- синдром семейной инсулинорезистентности.
У женщин патология наиболее часто развивается на фоне:
- постклимактерического периода;
- грудного вскармливания малыша;
- внутриутробного развития плода.
Что касается детей, то у них такая болезнь зачастую встречается в пубертатном периоде, а также, если организм не обеспечивается рациональным питанием и достаточной физической активностью. Помимо этого, не последнюю роль играет отягощенная наследственность.
Метаболический синдром патофизиология развивается по одной и той же схеме, в независимости от причин:
- нарушение нормальной чувствительности рецепторов, которые взаимодействуют с инсулином;
- потребность организма в большом количестве глюкозы;
- повышенная концентрация инсулина в крови;
- нарушение липидного или жирового обмена;
- возрастание уровня «плохого» холестерина;
- развитие ожирение;
- постоянное возрастание показателей кровяного тонуса;
- появление проблем с функционированием сердца.
Опираясь на патогенез метаболического синдрома, выделяется несколько степеней тяжести его протекания:
- начальная – при этом у пациентов развивается метаболическая дисгликемия, когда работа поджелудочной железы остается оптимальной. Концентрация инсулина нормальная или немного повышена. Диабет и сердечно-сосудистые нарушения не развиваются;
- среднетяжелая – отличается тем, что уже начинает развиваться толерантность к глюкозе и отмечаются сбои в работе органа, вырабатывающего инсулин. Содержание глюкозы в крови выше нормы, но не достигает критических значений;
- тяжелая – в таких ситуациях у больного диагностируют сахарный диабет 2 типа, а также присутствует симптоматика ярко выраженного нарушения функционирования поджелудочной железы.

Метаболический синдром
Особенность такого заболевания заключается в том, что развивается оно медленно, клинические проявления нарастают постепенно и на начальных этапах развития недуга не отражаются на здоровье и образе жизни человека.
Метаболический синдром у мужчин и женщин обладает такими первыми признаками:
- частая смена настроения;
- приступы агрессии или раздражительности;
- изменение вкусовых пристрастий;
- повышенное влечение к сладостям;
- синдром хронической усталости;
- понижение трудоспособности;
- постоянная жажда, на фоне чего возникает необходимость выпивать большое количество жидкости, а также часто посещать туалетную комнату для опорожнения мочевого пузыря.
По мере развития метаболический синдром симптомы будут усугубляться, отчего в клинической картине появятся:
- ожирение по абдоминальному типу, т.е. скопление жировой ткани в области живота. Окружность талии у мужчин будет выше 94 сантиметров, а у женщин – больше 80 сантиметров;
- стойкое возрастание АД выше показателей в 139/89 миллиметров ртутного столба;
- приступы сильнейшего головокружения и головной боли;
- мелькание «мушек» перед глазами;
- сухость в ротовой полости;
- одышка не только при сильной физической активности, но и в состоянии покоя;
- возрастание аппетита;
- понижение потенции у мужчин;
- нарушение цикла менструаций и гипертрихоз у представительниц женского пола;
- мужское и женское бесплодие;
- тахикардия и болевые ощущения в области сердца;
- появление красных пятен в области груди и шеи, что спровоцировано артериальной гипертензией;
- нарушение функционирования почек;
- обильное потоотделение;
- тошнота без рвотных позывов;
- расстройство стула, что выражается в запорах;
- сонливость;
- синдром апноэ сна;
- нарушение координации;
- возникновение растяжек на животе и бедрах;
- тремор конечностей.
Метаболический синдром и артериальная гипертензия, в совокупности с вышеуказанной симптоматикой, целесообразно относить как к взрослым, так и к детям.
Поскольку недуг не обладает специфической симптоматической картиной, то процесс установления правильного диагноза должен носить комплексный подход. Метаболический синдром диагностика обязательно начинается с манипуляций, выполняемых лично эндокринологом. Среди них стоит выделить:
- изучение истории болезни, как пациента, так и его ближайших родственников;
- сбор и анализ жизненного анамнеза;
- тщательный физикальный осмотр больного;
- измерение окружности талии у мужчин и женщин;
- определение значений кровяного тонуса;
- детальный опрос больного на предмет выяснения первого времени возникновения и степени выраженности клинических проявлений.
Лабораторные исследования в данном случае представлены:
- общеклиническим анализом крови;
- ПЦР-тестами;
- биохимией крови;
- гормональными пробами;
- общим анализом крови;
- иммунологическими тестами;
- гликемическим профилем;
- глюкозотолерантным тестом.
Дополнительными диагностическими мероприятиями выступают такие инструментальные процедуры:
Помимо эндокринолога в процессе диагностирования принимают участие такие специалисты:
- кардиолог;
- гастроэнтеролог;
- диетолог – только этим врачом может быть составлена диета при метаболическом синдроме;
- гинеколог;
- андролог;
- терапевт;
- педиатр.
Метаболический синдром нужно дифференцировать от:
Лечение метаболического синдрома носит консервативный, но комплексный характер, направленный на:
- нормализацию массы тела;
- стабилизацию АД;
- восстановление гормонального фона.
Главными терапевтическими направлениями выступает прием лекарственных препаратов и диета при метаболическом синдроме.
Для купирования инсулинорезистентности врачи предписывают:
- бигуаниды;
- ингибиторы альфа-глюкозидаз;
- тиазолидиндионы.
Медикаментозная борьба с ожирением подразумевает применение ингибиторов липаз. Лечение артериальной гипертензии проводится при помощи:
- ингибиторов ангиотензинпревышающего фермента;
- бета-блокаторов;
- блокаторов рецепторов ангиотензина-2;
- антагонистов кальция;
- диуретиков;
- антагонистов имидазолиновых рецепторов.
От повышенного уровня холестерина избавляются триглицеринами, статинами и фибратами.
Метаболический синдром диета обладает следующими правилами:
- частое потребление пищи, но небольшими порциями;
- полное исключение из меню фаст-фуда, легкоусвояемых углеводов и продуктов с высоким содержанием жира;
- увеличение потребления овощей и фруктов в любом виде;
- обогащение рациона кашами;
- ограничение суточного потребления соли до 5 грамм;
- приготовление блюд путем варки, тушения, пропаривания или запекания.
Кроме этого, лечение метаболического синдрома включает в себя:
- регулярную умеренную физическую нагрузку;
- психотерапевтическую поддержку;
- применение рецептов народной медицины, но только после одобрения лечащего врача.
Если человек не будет обращать внимания на клинические проявления такой болезни, то не исключается вероятность развития:
Чтобы избежать формирования такой проблемы, как ожирение и метаболический синдром, стоит строго придерживаться следующих несложных профилактических рекомендаций:
- полный отказ от пагубных пристрастий;
- полноценное и сбалансированное питание;
- ведение в меру активного образа жизни;
- избегание эмоционального истощения;
- прием только тех лекарственных препаратов, которые выпишет лечащий врач;
- своевременное лечение эндокринных заболеваний;
- регулярное прохождение полного профилактического осмотра в клинике с посещением всех клиницистов.
При выполнении всех лечебных и профилактических рекомендаций метаболический синдром будет обладать благоприятным прогнозом. Однако позднее выявление патологии практически всегда приводит к формированию вышеуказанных последствий.
Что делать при нарушении обмена веществ?
На развитие метаболического синдрома оказывают влияние генетическая предрасположенность, возраст, рацион, образ жизни, двигательная активность. Если в семье у кого-то имеется склонность накапливать жир в области талии, то нужно принять серьезные меры для предотвращения риска развития метаболического синдрома.
Массовой проблемой населения Земного шара сегодня выступает метаболический синдром, предполагающий нарушение обменных процессов, наличие избыточного веса (как правило), отложение излишков жира или аккумуляцию воды в подкожной клетчатке. Сада же относят нарушение обмена в костях, а именно: кальция, фосфора, иначе - развитие остеопороза. Нередко метаболический синдром служит предтечей диабета 2-й степени, недугов сердца и сосудов и целого ряда других заболеваний.
Правила жизни при метаболическом синдроме
Тревожные признаки, которые демонстрирует организм
Как уже было сказано, метаболический синдром идет рука об руку с позитивной динамикой ожирения.
Подписывайтесь на наш аккаунт в INSTAGRAM!
Указанный синдром проявляется следующим образом:
- увеличение веса и отложение избыточного жира, преимущественно в зоне живота,
- повышение показателя артериального давления (выше, чем 135/85 мм рт. ст.),
- рост показателя жиров (липидов) в крови (уровень триглицеридов в крови натощак от 150 мг/дл и выше),
- нарушение обмена сахара (уровень сахара в крови натощак от 100 мг/дл),
- низкие показатели «хорошего» холестерина (холестерин высокой плотности) в крови и повышение показателей «плохого».
В случае, если отмечаются даже три из выше перечисленных признаков, то имеется опасность наличия метаболического синдрома и, как следствие, вероятности прогресса диабета и заболеваний сердечно-сосудистой системы.
Второстепенные симптомы метаболического синдрома: повышенные аппетит, жажда, некоторая утомляемость, одышка.
Кто в группе риска
На развитие данного синдрома оказывают влияние генетическая предрасположенность, возраст, рацион питания, образ жизни, двигательная активность. Проще говоря, если в семье у кого-то имеется склонность аккумулировать жир в зоне талии, то имеет смысл принять серьезные меры для предотвращения риска.
Пациенты, демонстрирующие склонность к аккумуляции жира в зоне живота, имеют генетически высокую вероятность прогресса метаболического синдрома. Жировые отложения в данной области относятся в значительной мере не к подкожному типу жира, а к абдоминальному (или висцеральному), который имеется во внутренних органах и представляет конкретную опасность для здоровья.
Подписывайтесь на Эконет в Pinterest!
Почему? Он может генерировать гормональную активность в данной зоне, которая провоцирует биохимические реакции, влекущие за собой сбой в обмене веществ. Одновременно снижается чувствительность организма к инсулину, повышается секреция «плохого» холестерина. Холестериновые бляшки аккумулируются в артериях и влекут нарушение кровообращения, повышение показателя артериального давления и сердечные недуги.
Как предотвратить прогресс метаболического синдрома
В первую очередь необходимо пересмотреть свой стиль жизни в пользу здорового питания и систематических физических нагрузок.
Не целесообразно категорически переключаться на пищу растительного происхождения, так как последняя не обеспечивает необходимыми минералами, витаминами, аминокислотами. В рационе должны присутствовать источники протеина, но без содержания вредных жиров. Сюда можно отнести куриные и индюшачьи грудки, морскую рыбу, обезжиренные кисломолочные продукты, яичные белки. Протеин в рационе обеспечит продолжительное чувство сытости. А перейдя на растительный рацион, имеется риск набрать вес еще больше по причине дефицита необходимых веществ, а именно - белка, поступающего с мясом.
Пациентам с указанным синдромом, отказавшимся от мясных продуктов, целесообразно вводить в меню яйца, кисломолочные продукты, рыбу, сыр, крупы. Теперь поговорим о снижении показателя «плохого» холестерина в крови, который напрямую связан с аккумуляцией жира. Это есть следствие неграмотной пищевой обработки продуктов, а именно - жарка на растительном масле; кардинальное ограничение холестерина с продуктами питания. В таком случае печень начинает сама производить «плохой» холестерин. В организме холестерин - предтеча секреции половых гормонов (эстрогена, прогестерона) и гормонов обезболивания. Поэтому, человек сам подвергает собственный организм страданиям.
Теперь по поводу сладостей. Не возбраняется съесть на праздник кусочек торта, но не иметь подобные продукты дома постоянно. Если хочется сладенького, то можно съесть ложку меда.
Имеет смысл в рацион ввести яблочный уксус: он богат калием, йодом, прочими минералами, незаменимыми в обменных механизмах.
Подписывайтесь на наш канал Яндекс Дзен!
Как употреблять яблочный уксус?
Развести 1—2 ч. ложки в стакане воды, ввести 1 ч. ложку меда и пить утром и вечером. Яблочный уксус принимают курсом по 14 дней, далее нужно сделать паузу на неделю.
При метаболическом синдроме можно принимать фитопрепараты. Их следует подбирать персонально, с учетом имеющихся недугов.
Употребление жидкости.
Рекомендуется пить воду малыми порциями (100—120 мл) в интервалах между едой. Объем воды в сутки в среднем: 1,5—2 л зимой и до 3 л — летом. Учитывается также вода в чаях, компотах, супах.
Чай лучше пить черный, а кофе - с медом, сахаром, с щепоткой корицы, кардамона и т.п.
Жесткие диеты провоцируют аккумуляцию жира
Если вы стремитесь сбросить вес, не совсем удачным вариантом будут суровые диеты, дающие краткосрочный эффект, а завершаются набором еще более значительного веса.
Имеет смысл утром организовать полезный завтрак, который обеспечит калориями на продолжительный период. К примеру, каша из пшеничных, перловых, овсяных и других круп (150 г), можно с отварным яйцом (каши 100 г). Подойдут макаронные изделия твердых сортов или рыба, запеченная с овощами. Свежие салаты предпочтительнее во второй половине дня. Перекусить бутербродом можно не ранее, чем через 2 часа после трапезы.
Не стоит укладываться в постель с ощущением голода, а за 2 часа до отхода ко сну можно съесть тушеные овощи, салат, кисломолочные продукты, плов.
Главное правило: еда частая и малыми порциями, по 100—150 г, не чаще чем каждые 2 часа.
Интенсивное движение – враг ожирения
Необходимо посвящать физической активности 60 минут ежедневно. Подойдет ходьба быстрым шагом, плавание, катание на велосипеде. Если вы трудитесь в офисе, устраивайте 5—10-минутные разминки.
Правильное питание в тандеме с рациональной физической активностью — залог вашего успеха. Но убрать нежелательные накопления внутренних жиров возможно, проконсультировавшись с эндокринологом или диетологом.*опубликовано econet.ru.
*Статьи Эконет.ру предназначены только для ознакомительных и образовательных целей и не заменяет профессиональные медицинские консультации, диагностику или лечение. Всегда консультируйтесь со своим врачом по любым вопросам, которые могут у вас возникнуть о состоянии здоровья.
Подписывайтесь на наш youtube канал!
P.S. И помните, всего лишь изменяя свое потребление - мы вместе изменяем мир! © econet
что это такое простым языком
16 ноября 2018 0
Метаболический синдром — это настоящая эпидемия в большинстве цивилизованных стран. Изучением данной патологии занимаются специалисты уже много лет. К сожалению, вылечить МС на данный момент не представляется возможным, но при правильной терапии можно улучшить состояние здоровья и избежать осложнений.

Опасность метаболического синдрома
Данное расстройство не является отдельным заболеванием, это комплексные патологические изменения, которые происходят на фоне ожирения во всех системах организма. В результате метаболических нарушений больной может страдать одновременно такими заболеваниями, как:
- гипертония;
- ожирение;
- сахарный диабет;
- ишемия.
Такой «букет» патологий опасен для человека, поскольку грозит развитием следующих серьёзных последствий:
- сосудистый атеросклероз;
- поликистоз яичников;
- подагра;
- тромбоз;
- инсульт сосудов;
- инфаркт миокарда.
При МС клетки перестают воспринимать гормон инсулин, в результате чего он не может выполнять свою работу. В результате начинается развитие инсулинорезистентности, то есть нечувствительности к инсулину, вследствие клетки плохо усваивают глюкозу, происходят серьезные изменения во всех тканях и органах.
Согласно статистическим данным, метаболическим синдромом чаще всего страдают мужчины, а риск развития данной патологии у женщин возрастает в пять раз во время менопаузы и после нее.
Отдельно нужно отметить, что на сегодняшний день эта патология не лечится. Но при грамотном медицинском подходе, правильном питании, здоровом образе жизни можно на длительный период стабилизировать состояние.
Основные причины
Инсулин в организме выполняет различные функции. Но его главная задача – связаться с рецепторами, расположенными в оболочке каждой клетки. После этого начинается транспортировка глюкозы из межклеточного пространства внутрь клетки.
Другими словами, инсулин помогает глюкозе проникнуть в клетку. Если рецепторы по какой-либо причине не реагируют на инсулин, глюкоза начинает накапливаться в крови. В основе развития метаболического синдрома лежит нечувствительность к инсулину, то есть инсулинорезистентность. Это явление может быть вызвано различными причинами.
Генетическая предрасположенность
У ряда людей нечувствительность к инсулину заложена на генетическом уровне. Гены, несущие ответственность за развитие метаболического синдрома, расположены в 19 хромосоме. Мутации в этом случае могут стать причиной того, что:
- у клеток недостаточно рецепторов, которые отвечает за связь с инсулином;
- рецепторы становятся нечувствительны к инсулину;
- иммунная система сама начинает вырабатывать антитела, блокирующие инсулиночувствительные рецепторы;
- поджелудочная вырабатывает аномальный инсулин.
Существует теория, согласно которой снижение чувствительности к инсулину является результатом эволюции. Именно это свойство помогает организму лучше переживать голод. Но у современных людей при потреблении калорийной пищи из-за этого развивается ожирение и, как следствие, метаболический синдром.
Диета с высоким содержанием жиров и углеводов
Является самым важным фактором развития МС. Насыщенные жирные кислоты, которые поступают вместе с животными жирами, приводит к ожирению. Кроме того, жирные кислоты могут стать причиной серьезных изменений оболочки в клетке, делая их нечувствительными к действию инсулина. А чрезмерно калорийное питание становится причиной поступления глюкозы и разных кислот в кровь в большом количестве. Их избыток откладывается в жировых клетках, подкожной жировой клетчатке, на тканях, что также вызывает снижение чувствительности к инсулину.
К другим причинам относят:
- Малоподвижный образ жизни. При уменьшении физической активности снижается скорость всех обменных процессов. В результате жирные кислоты блокируют поступление глюкозы в клетку, снижают чувствительность мембраны клетки к инсулину.
- Длительная гипертония. В этом случае нарушается периферическое кровообращение.
- Пристрастие к низкокалорийной диете. Если калорийность суточного рациона менее 300 ккал, это становится причиной необратимых нарушений в обмене веществ. Организм начинает экономить, наращивает запасы, что приводит к сильному жироотложению.
- Стрессы. Длительные психические нагрузки приводят к нарушению нервной регуляции органов и тканей. Это приводит к сбоям в производстве гормонов, в том числе инсулина.
- Длительный прием препаратов-антагонистов инсулина, например глюкагона, кортикостероидов, оральных контрацептивов. Данные лекарственные средства уменьшают поглощение тканями глюкозы, что вызывает снижение чувствительности к инсулину.
- Передозировка инсулина при лечении сахарного диабета. При неверно подобранной дозе в крови накапливается большое количество инсулина. В результате рецепторы начинают привыкать к нему. Инсулинорезистентность в таком случае – это своеобразная защита организма от высокой концентрации инсулина.
- Гормональные нарушения. У женщин при повышенной выработке тестостерона, снижении эстрогена жир начинает накапливаться по мужскому типу. В результате нарушается работа сосудов, может появиться артериальная гипертензия.
- Снижение уровня гормонов щитовидки при гипотериозе также может стать причиной повышенного уровня липидов в крови и развития инсулинорезистентности.
- Возрастные изменения у мужчин. С возрастом начинает понижаться выработка тестостерона, что может стать причиной инсулинорезистентности, гипертонии, ожирения.
Симптомы метаболического синдрома
Механизм развития данной патологии выглядит следующим образом:
- Неверное питание и низкая физическая активность приводят к нарушению чувствительности рецепторов, которые взаимодействуют с инсулином.
- Далее поджелудочная начинает вырабатывать больше инсулина, чтобы преодолеть эту нечувствительность, обеспечить клетки глюкозой.
- Развивается избыток инсулина в крови. Это может стать причиной ожирения, нарушения липидного обмена, повышения артериального давления.
- Не усвоенная глюкоза остаётся в крови, что приводит к гипергликемии. При высокой концентрации глюкозы происходит разрушение белков, появление свободных радикалов – они повреждают клеточную оболочку и вызывают преждевременное старение.
При этом болезнь начинает развиваться незаметно, поскольку не вызывает боли. От этого МС становится более опасным. Есть ряд субъективных ощущений, на которые нужно обратить внимание:
- Плохое настроение при голоде. Из-за низкого поступления глюкозы в клетках головного мозга может появиться раздражительность, приступы агрессии.
- Повышенная утомляемость. Упадок сил вызван тем, что клетки не получают глюкозы и остаются без источника энергии. Причина такого голодания в том, что механизм, отвечающий за транспортировку глюкозы, не работает.
- Избирательность в еде. К примеру, когда мясо и овощи не вызывают аппетит, а человеку постоянно хочется сладкого. Это связано с потребностью в глюкозе. После потребления углеводов на некоторый период настроение может быть лучше. А овощи, белковая пища вызывают сонливость.
- Учащенное сердцебиение. Повышенный уровень инсулина ускоряет сердцебиение. В начале это приводит к утолщению стенок левой половины, затем — к изнашиванию мышечной стенки.
- Боли в сердце. Отложение холестерина в сосудах приводит к нарушению питания сердца и появлению болезненных ощущений.
- Головная боль, которая связана с сужением сосудов головного мозга. Спазм капилляров появляется при повышении артериального давления либо из-за сужения сосудов атеросклеротической бляшкой.
- Тошнота может быть вызвана повышением внутричерепного давления из-за нарушения оттока крови из мозга.
- Жажда и сухость во рту. Это результат угнетения слюнных желез при высокой концентрации инсулина в крови.
- Склонность к запорам. Ожирение органов и повышенный уровень инсулина приводит к замедлению работы кишечника, ухудшению выделения пищевых соков. По этой причине пища может надолго задерживаться в пищеварительном тракте.
Также есть и некоторые внешние проявления МС. Например, это абдоминальное ожирение, то есть отложение жира в районе живота и плеч. Может появиться «пивной» живот. Помните, что жировая клетчатка при данной патологии скапливается как под кожей, так и вокруг внутренних органов. Она не только сдавливает их, затрудняя работу, но и выполняет функцию эндокринных органов. Жир выделяет вещества, которые могут стать причиной воспаления, повышения уровня фибрина в крови, что повышает риск появления тромбов.
Абдоминальное ожирение диагностируют в случае, если окружность талии превышает:
- 102 см — у мужчин;
- 88 см — у женщин.
Также могут появиться красные пятна на груди и шее – это признак повышенного давления, которое связано со спазмами сосудов, вызванными избытком инсулина. Показатели артериального давления чаще всего следующие:
- систолическое, то есть верхнее, превышает 130 мм рт. ст.;
- диастолическое, то есть нижнее, превышает 85 мм рт. ст.
Диагностика MС
Лечением данного заболевания занимаются врачи-эндокринологи. Однако с учётом того, что в организме пациента происходит множество разнообразных патологических изменений, могут потребоваться консультации у кардиолога и диетолога. Диагностика начинается с опроса: на приёме специалист соберет анамнез, составит историю болезни.
А следующие факторы помогут определить, какие именно причины привели к ожирению и развитию МС:
- условия жизни;
- особенности питания;
- лишний вес;
- страдают ли ожирением родственники;
- наличие сердечно-сосудистых патологий;
- уровень артериального давления.
Далее проводится определение типа ожирения, для этого врач осматривает пациента.
При метаболическом синдроме жировые отложения чаще всего сосредоточены на передней брюшной стенке, лице, туловище. При гиноидном – женском типе ожирения, лишние килограммы могут откладываться в нижней половине тела, на бедрах и ягодицах. Врачи измеряют окружность талии.
О развитии МС могут сказать показания окружности талии. Диагноз ставится, если:
- талия более 102 см у мужчин;
- более 88 см – у женщин.

Если есть наследственная предрасположенность, то диагноз ожирение ставят при показателях:
- 94 см — для мужчин;
- 80 см — для женщин.
Также измеряется соотношение окружности талии к окружности бедер. Данный показатель не должен превышать у мужчин более 1, у женщин — более 0,8. К примеру, окружность талии у женщины составляет 85 см, окружность бёдер – 100 см. Нужно разделить 85 на 100, в результате чего получится 0,85. Данный показатель говорит об ожирении и начале развития МС.
Осуществляется взвешивание и измерение роста. Для вычисления индекса массы тела используют следующую формулу: ИМТ= вес (кг)/рост (м)х2
Если индекс находится в пределах 25-30, можно говорить о лишнем весе. Но если значение индекса превышает 30, это говорит об ожирении и развитии МС.
Лабораторная диагностика метаболического синдрома
Врач назначает сдачу крови. Следующие показатели могут указать на проблему:
- Общий холестерин превышает 5,0 ммоль/л. Это может быть вызвано проблемами с липидным обменом, неспособностью организма усваивать жиры. Высокая концентрация холестерина также может быть связана с повышенным уровнем инсулина, перееданием.
- Высокомолекулярные липопротеины (ЛПВП высокой плотности) снижены менее 1 ммоль/л — у мужчин и меньше 1,3 ммоль/л — у женщин. ЛПВП является «хорошим» холестерином, он растворяется, не откладывается на стенках сосудов.
- Низкомолекулярные липопротеиды (ЛПНП, или холестерин низкой плотности) повышены: более 3,0 ммоль/л. Данный холестерин также образуется при наличии избытка инсулина. Он слабо растворим, оседает на стенках сосудов и формирует атеросклеротические бляшки.
- Триглицериды превышают 1,7 ммоль/л. Это эфирные жирные кислоты, которые организм использует для транспортировки жиров. Они попадают в венозную систему из ткани – при ожирении концентрация данного показателя повышается.
- Уровень глюкозы в крови натощак выше 6,1 ммоль/л. Это говорит о том, что организм не в состоянии усвоить глюкозу, а ее уровень остается высоким даже после длительного голодания.
- Инсулин превышает 6,5 ммоль/л. При высоком уровне данного гормона можно говорить о нечувствительности тканей к инсулину. При повышении выработки гормона организм пытается воздействовать на рецепторы клеток для усвоения глюкозы.
- Лептин повышен до уровня 15-20 нг/мл. Этот гормон вырабатывается жировой тканью и вызывает инсулинорезистентность. Чем больше ожирение, тем концентрация этого гормона будет выше
Медикаменты для лечения метаболического синдрома
Существует ряд лекарств, которые направлены на снятие симптомов тех патологий, которые наблюдаются при метаболическом синдроме.
При нарушении липидного обмена применяются перечисленные ниже.
Гиполипидемические препараты (статины и фибраты)
Необходимы для снижения внутриклеточного синтеза холестерина. Удаляют «плохой» холестерин из кровотока, снижают уровень мочевой кислоты:
- Розувастатин. Принимать до 10 мг препарата один раз в сутки.
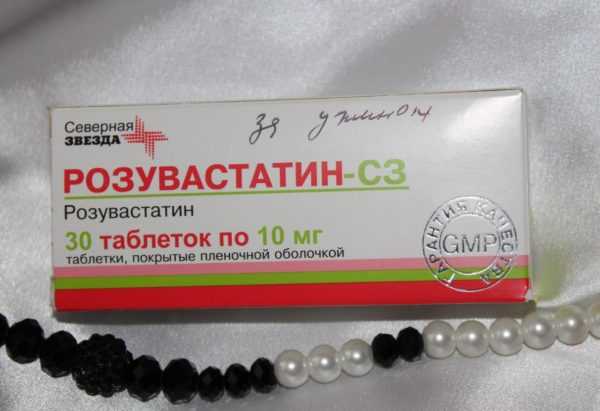
- Фенофибрат. Препарат принимают 2 раза в сутки: по две капсулы утром во время завтрака и одну капсулу во время ужина.
Лечение инсулинорезистентности и контроль уровня сахара в крови
С помощью препаратов для снижения инсулинорезистентности можно улучшить поступление глюкозы в клетку, при этом не стимулируя выработку инсулина, замедлить производство жирных кислот, ускорить процессы превращения глюкозы в гликоген. Также подобные препараты улучшают связь инсулина с рецепторами клеток.
Самый известный и эффективный препарат – Метформин. Дозировка зависит от уровня глюкозы в крови – в среднем принимают по 1-4 таблетки в сутки. Дозировку нужно разделить на 2-3 приема. Метформин употребляют после еды.
Препараты, повышающие чувствительность к инсулину
Они замедляют всасывание глюкозы из кишечника, снижают выработку глюкозы в печени, повышают чувствительность к инсулину. Чаще всего назначают Сиофор и Глюкофаж. Начальная дозировка – 500-800 мг 2-3 раза в сутки при приеме пищи. Через 2-3 недели необходима коррекция дозы с учетом уровня глюкозы в крови.
Витамины
Альфа-липоевая кислота необходима для нормализации работы печени, улучшения холестеринового обмена. Наиболее известный препарат – Альфа-липон. Принимать по 1 таблетке до 3 раз в сутки в течение 4 недель.
Препараты для нормализации обмена веществ и артериального давления
Ингибиторы ангиотензинпревращающего фермента блокируют действие вещества, которое вызывает сужение сосудов. Облегчают работу сердца, снижают давление.
К ним относят:
- Каптоприл. Принимают натощак 3 раза в сутки.
- Эналаприл. 0,01 г один раз в сутки независимо от приема пищи.
Антагонисты кальция либо блокаторы кальциевых каналов
Такие препараты необходимы для снижения артериального давления, уменьшения потребности сердечной мышцы в кислороде. Могут оказать мочегонный эффект. Обычно прописывают Фелодипин. Его нужно принимать раз в сутки по 1 таблетке.
Лечение ожирения
Ингибиторы всасывания жира. Такие препараты снижают активность пищеварительных ферментов, регулируют расщепление и всасывание жиров в тонком кишечнике.
Наиболее известные препараты:
- Ксеникал. Принимают по одной капсуле с каждым основным приемом пищи либо не позднее чем через час после еды.
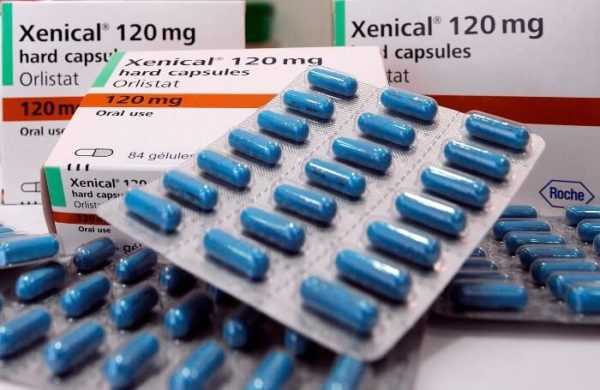
- Орлистат. Принимать по 120 мг во время приема пищи три раза в сутки.
Препараты, воздействующие на ЦНС, подавляющие аппетит
С их помощью можно моделировать пищевое поведение, уменьшать потребность в пище, снижать аппетит. Самым известным препаратом является Флуоксетин. Антидепрессант назначают до 3 таблеток в сутки после еды.
При этом подобные препараты нельзя применять при наличии лишнего веса, поскольку они снижают чувствительность тканей к инсулину. Если же их назначают, должен быть 100% контроль лечащего специалиста.
Важность корректировки образа жизни при лечении МС
Чтобы лечение данной патологии принесло положительный результат, важно на 100% изменить свой образ жизни и культуру питания. Регулярные занятия физкультурой и низкоуглеводная диета – эффективное сочетание, которое поможет ускорить обмен веществ и увеличить восприимчивость клеток к инсулину.
Физическая активность
Регулярные занятия лечебной физкультурой способствуют эффективному сжиганию запасов жира, ускорению обменных процессов, повышению восприимчивости к инсулину всех тканей, органов, выработке большому количеству эндорфинов (гормонов счастья, которые улучшают настроение и помогают контролировать аппетит).
Лечебная физкультура является ключом к более высокой продуктивности, омоложению организма.
Занимаясь спортом, придерживайтесь нескольких простых правил, которые позволят максимально эффективно справляться с проблемами ожирения:
- Тренировки должны быть на регулярной основе. Занимаясь спортом, помните о самодисциплине, поскольку от правильно подхода к физическим нагрузкам зависит ваше здоровье. Проводите тренировки 6 дней в неделю по часу. Также занятия должны приносить удовольствие – заниматься спортом через силу не рекомендовано. По этой причине необходимо подобрать подходящую именно вам тренировку.
- При выборе вида спорта учитывайте свой возраст, физические возможности. К примеру, человеку старше 50 лет лучше отдать предпочтение пешим прогулкам, скандинавской ходьбе. А вот молодым людям можно бегать трусцой. Для любого возраста идеально подойдут плавание в бассейне, катание на велосипеде. Также перечисленные виды спорта благотворно влияют на работу сердечно-сосудистой системы.
- Учитывайте и противопоказания по состоянию здоровья. Так, врачи рекомендуют временно отказаться от физической активности при наличии белка в крови, высоком артериальном давлении.
Наиболее эффективны в борьбе с ожирением силовые и кардионагрузки, особенно если их регулярно чередовать. Анаэробные, то есть силовые упражнение, выполняются в быстром темпе, во время занятий приходится прилагать значительные усилия.
Такие нагрузки хорошо подходят молодым людям, но противопоказаны тем, кто имеет проблемы с сердечно-сосудистой системой. В первое время продолжительность таких тренировок не должна превышать 15 минут в день, но с каждой последующей неделей можно увеличить продолжительность на 5-10 минут.
Аэробные упражнения, или кардиотренировки, выполняются с меньшей нагрузкой и интенсивностью. Но зато они улучшают работу легких и сердца, также подобные занятия способствуют сжиганию подкожного жира. К таким тренировкам относят танцы, занятия на беговой дорожке, велотренажере. Продолжение кардиотренировок в самом начале не должно превышать 15 минут, с течением времени их можно увеличивать.
Основы правильного питания
Низкоуглеводная диета – важный элемент при лечении МС. Современные диетологи не одобряют ни голодания, ни низкокалорийные диеты, ведь результат подобных методов недолговечен, также они имеют немало побочных эффектов.
Что касается низкоуглеводной диеты, то огромное количество разрешенных продуктов позволит сделать диетические блюда вкусными, а борьбу с ожирением – полезной и легкой. В идеале такая культура питания должна стать пожизненной, при этом с организмом произойдут положительные изменения: иммунитет повысится, нормализуется микрофлора кишечника.
В нашем материале читатели узнают про принципы лечебного голодания без последствий для здоровья.
Здесь вы сможете изучить особенности похудения с помощью разгрузочных дней.
В этом обзоре вы узнаете про все препараты, которые помогут избавиться от лишних килограмм.
Во избежание чувства голода нужно питаться небольшими порциями – около 5 раз в сутки, при этом организму нужно получать не менее 1600 калорий ежедневно. При низкоуглеводной диете объём потребляемых углеводов должен составлять не более 50% от всего рациона, причем необходимо заменить простые углеводы на сложные.
Также рекомендовано отказаться от соли, при этом иногда можно включать в свой рацион квашеную капусту, слабосоленую сельдь, малосольные огурцы. Для избавления от «плохого» холестерина на 1 порцию мяса должно приходиться 2 порции овощных блюд.
К разрешенным блюдам относят:
- Продукты из белковой группы. Это мясо нежирных сортов, яйца вареные, нежирные кисломолочные и молочные продукты, нежирный твердый сыр, запечённая морская рыба, овощи и фрукты. При этом последние можно употреблять в любом виде: в сыром, вареном, запеченном и т.д. Если говорить про ягоды, то лучше отдавать предпочтение несладким вариантам.
- Продукты углеводной группы. К ним относят перловку, гречку, рисовую крупу, хлеб с отрубями.
А вот следующие продукты запрещены при лечении МС:
- жирные сорта мяса;
- копчёные и консервированные продукты;
- жирные молочные продукты;
- сдобнвя выпечка;
- овсяная и манная крупа;
- маргарин и прочий жир, который используется в кулинарии;
- бананы, виноград, финики;
- сладкая газировка, соки с добавлением сахара.