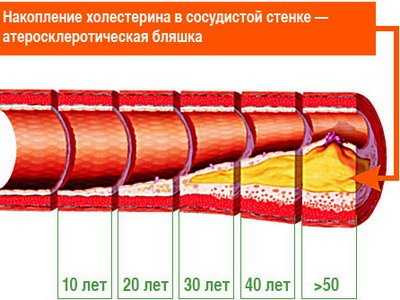
Нк 1 степени что это такое
Классификация недостаточности кровообращения при приобретенных пороках сердца у детей
Для оценки степени недостаточности кровообращения у детей обычно пользуются классификацией Н. Д. Стражеско и В. X. Василенко, по которой хроническая сердечная недостаточность делится на три стадии: HK1, HK2а, HK2б, HK3.
НК1 — первая стадия недостаточности кровообращения— является периодом скрытой, латентной недостаточности. При ней симптомы нарушения кровообращения обнаруживаются только при физической нагрузке и проявляются одышкой и тахикардией.
Вначале одышка и тахикардия наступает при тяжелой физической нагрузке (быстром подъеме по лестнице на высокие этажи, занятиях физкультурой, спортом, поднимании тяжести и т. д.), затем эти симптомы прогрессивно нарастают, одышка и тахикардия развиваются уже при небольших физических напряжениях (при медленном подъеме по лестнице, небыстрой ходьбе и т. д.).
После прекращения физической нагрузки больным с недостаточностью кровообращения трудно бывает «отдышаться», т. е. для ликвидации гипоксии и восстановления нормальной частоты и глубины дыхания требуется довольно большой промежуток времени. Больные жалуются на повышенную утомляемость, понижение работоспособности.
При объективном исследовании больных с НК1, кроме одышки и тахикардии, появляющихся после физической нагрузки, признаков сердечной недостаточности обнаружить не удается.
В настоящее время в клинической практике начали применяться высокоинформативные методы, позволяющие уловить начальные проявления сердечной недостаточности. К таким методам относится ультразвуковая локация сердца, основанная на доплеровском эффекте — эхокардиография, дающая возможность определить толщину стенок желудочков, объем сердечных камер, а также оценить сократительную способность миокарда левого желудочка. По изменению этих показателей можно судить о наличии недостаточности кровообращения.
HК2 — II стадия недостаточности кровообращения— характеризуется наличием симптомов сердечной недостаточности в состоянии покоя. Вторую стадию недостаточности кровообращения по выраженности гемодинамических нарушений принято делить на 2 периода — HK2а и HK2б.
HK2а характеризуется преимущественным нарушением гемодинамики в малом или в большом круге кровообращения. Застойные явления в этом периоде выражены еще нерезко.
При HK2б имеют место достаточно глубокие нарушения гемодинамики как в малом, так и в большом круге кровообращения в результате недостаточности правого и левого сердца.
HK2а характеризуется наличием одышки, тахикардии в состоянии покоя и резким усилением этих симптомов даже при небольшой физической нагрузке. При объективном обследовании больного наблюдается небольшой цианоз губ, обнаруживаются явления миогенной дилатации сердца: оно значительно увеличено в размерах, верхушечный толчок ослаблен. Максимальное артериальное давление еще отчетливо не изменяется, хотя у ряда больных может наблюдаться небольшое его повышение, минимальное давление обычно повышается; отсюда пульсовое давление, естественно, становится меньше. Центральное венозное давление повышено. Клиническим проявлением повышенного венозного давления является набухание шейных вен. Если имеет место преимущественное поражение правых отделов сердца, то при HK2а застойные явления в большом круге кровообращения выражены еще нерезко. Наблюдается небольшое увеличение печени. На ранних стадиях застоя печень гладкая, несколько уплотнена, болезненна при пальпации. Отмечается пастозность или умеренная отечность ног. У некоторых больных отеки на ногах появляются только к вечеру, к утру они исчезают.
Если преимущественно страдают левые отделы сердца, то выявляются симптомы венозного застоя в малом круге кровообращения: появляются застойные хрипы в легких, при рентгенологическом исследовании в них выявляется картина венозного застоя.
HK2б характеризуется значительным увеличением печени, постоянными отеками (может появиться транссудат в полостях), выраженными застойными явлениями в легких.
В результате изменений гемодинамики в системе большого круга кровообращения могут развиваться нарушения функции почек, которые характеризуются появлением альбуминурии от следов до целых промиллей, микрогематурии, цилиндрурии. В период нарастания отеков имеет место олигурия. Концентрационная функция почек на этой стадии недостаточности кровообращения обычно существенно не страдает. При правильном и своевременном лечении все эти симптомы могут исчезнуть. Эта стадия недостаточности кровообращения еще обратима.
При HK3 стадии в результате стойких нарушений гемодинамики наряду с резко выраженными симптомами сердечной недостаточности развиваются необратимые дистрофические изменения в органах и тканях (сердечный цирроз печени, дистрофия и др.).
В 1955 г. А. Н. Бакулевым и Е. А. Дамиром была предложена классификация стадий сердечной недостаточности для больных с митральным стенозом с учетом гемодинамических особенностей. Ими было выделено 5 стадий недостаточности кровообращения.
Этой классификацией пользуются для оценки недостаточности кровообращения в основном в кардиохирургических клиниках.
Недостаточность кровообращения - лечение, характеристики, классификация
Характеристики заболевания
Недостаточность кровообращения – это патологическое состояние, обусловленное нарушением функции сердца, что проявляется неспособностью миокарда обеспечить нормальное кровоснабжение организма.
Прежде всего, патология возникает при уменьшении сердечного выброса и снижении сократительной функции сердца. Это ведет к недостаточности мозгового кровообращения и к проблемам со снабжением кровью сердца.
Чаще всего причинами нарушений кровообращения являются поражения сердца или сосудов: артериальная гипертензия, ишемическая болезнь сердца, поражение клапанов сердца или миокарда, заболевания перикарда, легочная гипертензия.
Классификация недостаточности кровообращения, степени
На XII Всесоюзном съезде терапевтов принята следующая классификация недостаточности кровообращения, которая была предложена В. Василенко и Н. Стражеско:
1. Острая недостаточность кровообращения: сосудистая, сердечная.
2. Хроническая недостаточность кровообращения, которая, в свою очередь, делится еще на 3 стадии:
- Первой стадии (которая еще называется начальная или скрытая) свойственны такие признаки: одышка, повышенная утомляемость при физических нагрузках, учащение сердечных сокращений.
- Вторая стадия недостаточности кровообращения делится на 2 периода. Первый характеризуется признаками недостаточности правых или левых отделов сердца, значительной отдышкой при малейшей нагрузке, которые могут быть ликвидированы при проведении поддерживающей терапии. Второй – признаками недостаточности всех отделов сердца, отдышкой даже в состоянии покоя, несмотря на проводимое лечение, изменения в какой-то степени все равно сохраняются.
- Третья стадия хронической недостаточности кровообращения – дистрофическая, конечная. Ей характерно наличие морфологических, структурных изменений в органах, тяжелые нарушения кровообращения, истощение, общая дистрофия, полная потеря трудоспособности. Возникают уже необратимые органические изменения в легких, почках, печени или других органах, поэтому лечение III степени недостаточности кровообращения требуется экстренное, иначе возможен летальный исход больного.
Американская ассоциация выделяет следующую классификацию недостаточности кровообращения:
1 класс: одышка при сильной физической активности, ограничений физической активности нет;
2 класс: одышка, слабость, утомляемость при стандартных нагрузках, происходит ограничение активности;
3 класс: сердцебиение в состоянии покоя, слабость, одышка, значительная нагрузка еще больше усиливает симптомы.
Признаки недостаточности мозгового кровообращения: головные боли, головокружение, шум в голове, ухудшение памяти, низкий уровень работоспособности.
Лечение недостаточности кровообращения
Основные принципы лечения недостаточности кровообращения – уменьшение пред- и посленагрузки, а также усиление сократимости миокарда.
Снижение нагрузок на сердце достигается, в первую очередь, ограничением физической активности пациентов, также им рекомендуется соблюдение полупостельного или постельного режима (при необходимости).
Диетическое меню предполагает ограничение употребляемой соли.
Лекарственная терапия направлена на предупреждение нарушений функций сердца и замедление их прогрессирования. Назначают нитраты, периферические вазодилататоры (ингибиторы ангиотензинпревращающего фермента).
С целью повышения сократимости миокарда и увеличения сердечного выброса применяют сердечные гликозиды.
С помощью диуретиков осуществляется контроль содержания воды и натрия в организме.
Довольно часто в качестве дополнительной терапии назначают антиаритмические средства.
Лечение недостаточности кровообращения в острой стадии начинают с введения морфина, который оказывает успокаивающее действие, снижает симпатический тонус.
Терапия недостаточности мозгового кровообращения заключается в коррекции артериального давления, применении препаратов (Кавинтон, Цинаризин и т.п.), способствующих улучшению кровоснабжения мозга, седативных препаратов (настойки пустырника и валерианы), ноотропов (Ноотропил, Винпотропил) и поливитаминов.
Также во время лечения пациенту следует нормализовать активный режим дня, откорректировать диету и увеличить сон минимум до 8-9 часов/сутки.
Сердечная недостаточность — Википедия
Серде́чная недоста́точность (лат. Insufficientia cordis) — синдром, вызванный декомпенсированным нарушением функции миокарда. Проявляется увеличением объёма межклеточной жидкости и снижением перфузии органов и тканей. Патофизиологическая основа этого синдрома состоит в том, что сердце не может обеспечить метаболические потребности организма из-за нарушения насосной функции либо делает это за счет повышения конечно-диастолического давления в желудочках. У части больных с сердечной недостаточностью нет нарушения насосной функции, а клинические проявления возникают из-за нарушенного наполнения или опорожнения камер сердца. Дисфункция миокарда (систолическая или диастолическая) поначалу бывает бессимптомной и лишь затем может проявиться сердечной недостаточностью.[1][2]
В зависимости от того, как быстро развивается сердечная недостаточность, её разделяют на острую и хроническую. Острая сердечная недостаточность может быть связана с травмами, действием токсинов, болезнями сердца и без лечения быстро может привести к летальному исходу.
Хроническая сердечная недостаточность развивается в течение длительного времени и проявляется комплексом характерных симптомов (одышка, утомляемость и снижение физической активности, отеки и др.), которые связаны с неадекватной перфузией органов и тканей в покое или при нагрузке и часто с задержкой жидкости в организме.[2]
Сейчас в мире с синдромом сердечной недостаточности живут более 25 миллионов человек[3]. В США в 2016 году смерти от сердечной недостаточности в 2016 году составили 9,3 процента от всей сердечно-сосудистой смертности[3]. В России распространенность сердечной недостаточности выросла с 4,9 процента в 1998 до 10,2 процента в 2014[3].
Классификация по степени тяжести[править | править код]
В зависимости от результатов физикального исследования определяются классы по шкале Killip:
- I (нет признаков СН),
- II (слабо выраженная СН, мало хрипов),
- III (более выраженная СН, больше хрипов),
- IV (кардиогенный шок, систолическое артериальное давление ниже 90 мм рт. ст)
Классификация по В. Х. Василенко, Н. Д. Стражеско, Г. Ф. Ланга[править | править код]
Согласно этой классификации в развитии хронической сердечной недостаточности выделяют три стадии:
- I ст. (HI) начальная, или скрытая недостаточность, которая проявляется в виде одышки и сердцебиения только при значительной физической нагрузке, ранее не вызывавшей её. В покое гемодинамика и функции органов не нарушены, трудоспособность несколько понижена.
- II стадия — выраженная, длительная недостаточность кровообращения, нарушение гемодинамики (застой в малом круге кровообращения) при незначительной физической нагрузке, иногда в покое. В этой стадии выделяют 2 периода : период А и период Б.
- Н IIА стадия — одышка и сердцебиение при умеренной физической нагрузке. Нерезкий цианоз. Как правило, недостаточность кровообращения преимущественно по малому кругу кровообращения: периодический сухой кашель, иногда кровохарканье, проявления застоя в лёгких (крепитация и незвучные влажные хрипы в нижних отделах), сердцебиение, перебои в области сердца. В этой стадии наблюдаются начальные проявления застоя и в большом круге кровообращения (небольшие отеки на стопах и голени, незначительное увеличение печени). К утру эти явления уменьшаются. Резко снижается трудоспособность.
- Н IIБ стадия - одышка в покое. Вся объективная симптоматика сердечной недостаточности резко усиливается: выраженный цианоз, застойные изменения в лёгких, длительные ноющие боли, перебои в области сердца, сердцебиение; присоединяются признаки недостаточности кровообращения по большому кругу кровообращения, постоянные отеки нижних конечностей и туловища, увеличенная плотная печень (кардиальный цирроз печени), гидроторакс, асцит, тяжёлая олигурия. Больные нетрудоспособны.
- III стадия (Н III) — конечная, дистрофическая стадия недостаточности . Кроме нарушения гемодинамики, развиваются морфологически необратимые изменения в органах (диффузный пневмосклероз, цирроз печени, застойная почка и др.). Нарушается обмен веществ, развивается истощение больных. Лечение неэффективно.
Снижение насосной функции сердца при ХСН ведет к вторичной активации симпатоадреналовой (СНС) и ренин-ангиотензин-альдостероновой систем (РААС) с одной стороны и вазопрессина (известного как антидиуретический гормон АДГ) и предсердных пептидов с другой стороны. Процесс опосредует периферическую и почечную вазоконстрикцию, обусловливающую снижение скорости клубочковой фильтрации, что вкупе с уже сниженным артериальным давлением заполнения ведет к вторичной активации РААС. Активация РААС дает увеличение секреции альдостерона, обеспечивая тем самым должное перфузионное давление в тканях за счет усиленной реабсорбции натрия и воды проксимальными трубочками нефрона.
Стимуляция высвобождения вазопрессина из задней доли гипофиза идет в ответ на активацию барорецепторов, реагирующих на снижение артериального давления заполнения. Повышение уровня АДГ ведет к миокардиальному фиброзу, гипертрофии и вазоконстрикции, а также к увеличению реабсорбции воды в собирательных трубочках нефронов, несмотря на уже имеющуюся перегрузку сердца объемом циркулирующей крови в виде растяжения ткани предсердий и низкой плазменной осмоляльности.
Патогенетически водно-электролитный гомеостаз находится главным образом под контролем почечной регуляции, являющейся наиболее уязвимым местом натрий-калиевого гомеостаза. Клинические эффекты высвобождения АДГ — это жажда и увеличение потребления воды. Ангиотензин II также вносит свою лепту, стимулируя мозговой «центр жажды» и способствуя высвобождению АДГ. В физиологических условиях гиперактивация нейромедиаторных систем исключается разнонаправленностью их действия, а при ХСН возникают условия для возникновения отеков, на фоне гипотонии и гипоосмоляльности. Правда стоит отметить, что по экспериментальным данным были отмечены различные механизмы, лежащие в основе активации РААС и СНС с одной стороны и системы вазопрессина и предсердных пептидов с другой стороны
Транзиторное снижение почечной функции и непосредственно почечное повреждение неизбежно способствуют повышению уровня калия, нивелируемое до поры до времени принимаемыми петлевыми и/или тиазидными диуретиками. Однако стоит отметить, что предпочтительнее будет выбор, сделанный в пользу препарата Торасемида, который по сравнению с Фуросемидом способствует меньшей активации РААС и опосредует меньшее выведение калия из организма[4].
Острая сердечная недостаточность[править | править код]
Острая сердечная недостаточность (ОСН), являющаяся следствием нарушения сократительной способности миокарда и уменьшения систолического и минутного объёмов крови, проявляется крайне тяжелыми клиническими синдромами: кардиогенным шоком, отеком лёгких, острой почечной недостаточностью.
Острая сердечная недостаточность чаще бывает левожелудочковой и может проявляться в виде сердечной астмы, кардиогенного отёка лёгких или кардиогенного шока.
Хроническая сердечная недостаточность[править | править код]
Следствия сердечной недостаточности[править | править код]
Преимущественная недостаточность левого желудочка сердца протекает с застоем крови в малом круге кровообращения.[5] В крови скапливается большое количество углекислого газа (что сопровождается не только одышкой, цианозом, но и кровохарканьем и т. д.), а правого желудочка — с застоем в большом круге кровообращения (одышка, отёки, увеличенная печень).[5] В результате сердечной недостаточности возникают гипоксия органов и тканей, ацидоз и другие нарушения метаболизма.
Лечение острой сердечной недостаточности[править | править код]
Острая сердечная недостаточность требует принятия экстренных мер по стабилизации кровообращения (гемодинамики). В зависимости от причины, вызвавшей недостаточность кровообращения принимают меры, направленные на повышение (стабилизацию) артериального давления, нормализацию сердечного ритма, купирование болевого синдрома (при инфарктах). Дальнейшая стратегия подразумевает лечение заболевания, вызвавшего недостаточность.
Лечение хронической сердечной недостаточности[править | править код]
Классификация хронической сердечной недостаточности - Мои статьи - Каталог статей
Классификация хронической сердечной недостаточностиВ нашей стране используются две клинические классификации хронической СН, которые существенно дополняют друг друга. Одна из них, созданная Н.Д. Стражеско и В.Х. Василенко при участии Г.Ф. Ланга и утвержденная на ХII Всесоюзном съезде терапевтов (1935 г.), основана на функционально-морфологических принципах оценки динамики клинических проявлений сердечной декомпенсации (табл.1). Классификация приведена с современными дополнениями, рекомендованными Н.М. Мухарлямовым, Л.И. Ольбинской и др.
Таблица 1
Классификация хронической сердечной недостаточности, принятая на XII Всесоюзном съезде терапевтов в 1935 г. (с современными дополнениями)
| Стадия | Период | Клинико-морфологическая характеристика |
| I стадия | В покое изменения гемодинамики отсутствуют и выявляются только при физической нагрузке | |
|
| Период А | Доклиническая хроническая СН. Жалоб больные практически не предъявляют. При физической нагрузке отмечается небольшое бессимптомное снижение ФВ и увеличение КДО ЛЖ |
|
| Период Б | Скрытая хроническая СН. Проявляется только при физической нагрузке — одышкой, тахикардией, быстрой утомляемостью. В покое эти клинические признаки исчезают, а гемодинамика нормализуется |
| II стадия
| Нарушения гемодинамики в виде застоя крови в малом и/или большом кругах кровообращения сохраняются в покое | |
|
| Период А | Признаки хронической СН в покое выражены умеренно. Гемодинамика нарушена лишь в одном из отделов сердечно-сосудистой системы (в малом или большом круге кровообращения) |
|
| Период Б | Окончание длительной стадии прогрессирования хронической СН. Выраженные гемодинамические нарушения, в которые вовлечена вся сердечно-сосудистая система (и малый, и большой круги кровообращения) |
| III стадия | Выраженные нарушения гемодинамики и признаки венозного застоя в обоих кругах кровообращения, а также значительные нарушения перфузии и метаболизма органов и тканей | |
|
| Период А | Выраженные признаки тяжелой бивентрикулярной СН с застоем по обоим кругам кровообращения (с периферическими отеками вплоть до анасарки, гидротораксом, асцитом и др.). При активной комплексной терапии СН удается устранить выраженность застоя, стабилизировать гемодинамику и частично восстановить функции жизненно важных органов |
|
| Период Б | Конечная дистрофическая стадия с тяжелыми распространенными нарушениями гемодинамики, стойкими изменениями метаболизма и необратимыми изменениями в структуре и функции органов и тканей |
Хотя классификация Н.Д. Стражеско и В.Х. Василенко удобна для характеристики бивентрикулярной (тотальной) хронической СН, она не может использоваться для оценки тяжести изолированной правожелудочковой недостаточности, например, декомпенсированного легочного сердца.
Функциональная классификация хронической СН Нью-Йоркской кардиологической ассоциации (NYHA, 1964) основана на чисто функциональном принципе оценки тяжести состояния больных хронической СН без характеристики морфологических изменений и нарушений гемодинамики в большом или малом круге кровобращения. Она проста и удобна для применения в клинической практике и рекомендована к использованию Международным и Европейским обществами кардиологов.
Согласно этой классификации, выделяют 4 функциональных класса (ФК) в зависимости от переносимости больными физической нагрузки (табл. 2).
Таблица 2
Нью-Йоркская классификация функционального состояния больных с хронической сердечной недостаточностью (в модификации), NYHA, 1964.
| Функциональный класс (ФК) | Ограничение физической активности и клинические проявления |
| I ФК | Ограничений в физической активности нет. Обычная физическая нагрузка не вызывает выраженного утомления, слабости, одышки или сердцебиения |
| II ФК | Умеренное ограничение физической активности. В покое какие-либо патологические симптомы отсутствуют. Обычная физическая нагрузка вызывает слабость, утомляемость, сердцебиение, одышку и др. симптомы |
| III ФК | Выраженное ограничение физической активности. Больной комфортно чувствует себя только в состоянии покоя, но малейшие физические нагрузки приводят к появлению слабости, сердцебиения, одышки и т.п. |
| IV ФК | Невозможность выполнять какие-либо нагрузки без появления дискомфорта. Симптомы сердечной недостаточности имеются в покое и усиливаются при любой физической нагрузке |
| Запомните Стадии хронической СН по классификации Н.Д. Стражеско и В.Х. Василенко в известной степени (хотя и далеко не полностью) соответствуют четырем функциональным классам по классификации NYHA: ХСН Iа стадии — I ФК по NYHA; |
Формулируя диагноз хронической СН, целесообразно использовать обе классификации, существенно дополняющие друг друга. При этом следует указывать стадию хронической СН по Н.Д. Стражеско и В.Х. Василенко, а в скобках — функциональный класс СН по NYHA, отражающий функциональные возможности данного пациента. Обе классификации достаточно просты в работе, поскольку основаны на оценке клинических признаков СН.
Хроническая недостаточность кровообращения: классификация, лечение
Недостаточность кровообращения (НК) – это патологическое состояние, при котором кровь к органам человеческого тела в нужном количестве не доставляется. Из-за сбоя в сердечно-сосудистой системе человеческий организм уже не может полноценно функционировать. Это заболевание встречается довольно часто: каждый сотый житель нашей страны страдает от такого синдрома. Медицинская статистика свидетельствует: ежегодный прирост заболеваемости - 3 случая на 1000 человек. Каждый год в стационарных условиях проходят лечение лишь 35% страдающих недостаточностью кровообращения.
Классификация заболевания
Различают синдром сердечной недостаточности, связанный с заболеваниями сердца и заболевание, связанное с нарушениями кровообращения сердечно-сосудистой системы. Классическими клиническими проявлениями сосудистых сбоев является возникновение коллапса, ортостатической гипотензии и шока.
Виды недостаточности кровообращения
Классификация заболеваний по их протеканию подразделяется на острую и хроническую форму. Понятие острой недостаточности применяется к обозначению кардиальной астмы и отека легких. Острая форма обычно стремительно развивается на фоне инфаркта миокарда, разрыва стенок левого желудочка, миокардита или острой недостаточности аортального и митрального клапанов, длительной недостаточности кровообращения или других патологий. С развитием острой формы возникают клинические признаки неблагоприятного течения болезни, возможен прогноз летального исхода.
При постепенном развитии недостаточности выделяют хроническую форму. Она может формироваться от нескольких недель до десятков лет. Причинами ее появления может быть наличие пороков сердца, артериальной гипертензии, хронической дыхательной недостаточности или продолжительной анемии. Сегодня существует две классификации недостаточности кровообращения. Первая из них была предложена около века назад. В ее основе лежит функциональный подход и качественная оценка изменений, происходящих в организме.

Классификация по Н.Д. Стражеско и В.Г. Василенко
Предложили такой метод разделения – выдающиеся советские кардиологи-клиницисты Стражеско и Василенко. Классификация недостаточности кровообращения выделяет три разных стадии течения заболевания.
При первой, начальной и, чаще всего, скрытой стадии (I), у больного в состоянии покоя симптомов каких-либо нарушений не наблюдается. Лишь при физических нагрузках могут проявиться одышка, чувство усталости или учащенное сердцебиение. При этом могут присутствовать признаки компенсаторной гипертрофии и/или тоногенной дилатации того или другого отдела сердца.
Вторая стадия (II) по классификации недостаточности кровообращения разделяется на две подгруппы, в которых проявления заболевания будут иметь более выраженную симптоматику.
Вторая стадия первой подстадии (II-А) характеризуется недостаточностью правого или левого сердца, явлениями застоя, нерезко выраженных и быстро проходящих после проведения соответствующего лечения и соблюдения необходимого режима. Одышка и слабость наблюдаются в состоянии покоя, при физических нагрузках они значительно увеличиваются, из-за чего полноценная деятельность невозможна. Присутствуют нарушения обмена веществ и сбои в деятельности некоторых органов. Печень может быть немного больше нормальных размеров и при этом болезненна, но в умеренных пределах. К вечеру ноги могут отекать, к утру отечность проходит.
Согласно предложенной классификации, вторая стадия второй подстадии (II-Б) характеризуется признаками застоя крови по малому и большому кругу кровообращения, которые выражены и в покое. Даже незначительные увеличения физических нагрузок приводит к усиливающейся одышке. Наблюдается недостаточность и правого, и левого сердца. Присутствуют признаки асцита и диффузного цианоза. Печень увеличена и болезненна, нарушения в работе почек, отечность.
При третьей, конечной, дистрофической стадии (III) – происходят необратимые нарушения в органах и системах, при этом больше всего страдают печень и легкие.
Предложение американских кардиологов
Тем не менее, на сегодняшний день оптимальной классификацией недостаточности кровообращения по степени тяжести считается предложение Нью-йоркской ассоциации кардиологов (NYHA). Согласно американской классификации, сердечная недостаточность может подразделяться на функциональные классы, причем каждый из них зависит от физической нагрузки, которую может выдержать больной. Она основана на принципе степени патологии гемодинамических нарушений в большом и малом круге кровообращения. Таким образом, предложение американских кардиологов позволяет определять работоспособность пациента или возможность осуществлять какую-либо деятельность без появления жалоб, специфических при сердечной недостаточности.
Функциональные классы
Классификация недостаточности кровообращения по функциональным классам не обязательно должна соответствовать определенным стадиям проявлений недостаточности. В зависимости от проведенной лечебной терапии и степени прогресса заболевания функциональный класс может изменяться.
Согласно уровню работоспособности и степени переносимости больным физических нагрузок, хроническую сердечную недостаточность (ХСН) подразделяют на четыре класса:
- ХСН первого функционального класса. Сюда относят физически активных больных. С их стороны отсутствуют жалобы на одышку или учащенное сердцебиение при увеличении нагрузок.
- ХСН второго функционального класса. Это пациенты, для которых характерны умеренные ограничения физических нагрузок. Больной прекрасно чувствует себя в состоянии покоя, однако, даже привычные физические нагрузки вызывают быструю утомляемость, одышку или приступ тахикардии.
- ХСН третьего функционального класса. У больных явно выраженный характер течения заболевания. Даже находясь в состоянии покоя, больной чувствует слабость, одышку и учащенное сердцебиение.
- ХСН третьего функционального класса. Дискомфорт может возникнуть даже при малейшей физической нагрузке. Даже не шевелясь, больной испытывает симптомы недостаточности. Активность таких пациентов сводится к минимуму.
Классификация хронической недостаточности кровообращения по американской системе довольно проста и удобна. Именно поэтому она общепринята в международных и европейских сообществах кардиологов.
Из-за чего возникает хроническая недостаточность кровообращения?
Сердечная недостаточность чаще всего наступает вследствие поражения сердечной мышцы или утраты способности перекачивать нужное количество крови по сосудистой системе. Основными причинами возникновения такого заболевания считаются:
- Повышенное артериальное давление.
- Ишемическая болезнь сердца, инфаркт миокарда, миокардиты, образование кардиомиопатии или мерцательной аритмии, блокада сердца.
- Изменения в структуре мышцы, происходящих вследствие приема некоторых лекарственных средств.
- Сахарный диабет, нарушения работы почек или печени.
- Врожденные пороки.
- Наличие вредных привычек, таких как курение, употребление алкоголя или наркотических веществ.
Классические симптомы
В зависимости от степени и вида нарушения может проявляться разная симптоматика. Если сбой произошел в левом желудочке сердца, то застоям крови подвержен малый круг кровообращения и легочная система. В этом случае больной испытывает одышку, признаки цианоза (синеют губы пальцы рук и ног), присутствуют сухие хрипы, возможно кровохарканье.
Если поражен правый желудочек, то застою крови подвержен большой круг кровообращения. В этом случае характерны: отеки конечностей и боль в области правого подреберья (застой крови в печени).
В любом случае пациент испытывает быструю утомляемость и учащенное сердцебиение. При классификации недостаточности кровообращения у детей или взрослых, признаки заболевания будут носить более интенсивный характер, если течение заболевания приобрело более тяжелые формы.

Диагностика заболевания
Сердечная недостаточность определяется на основе осмотра врача-кардиолога и использования дополнительных средств и методик обследования. Состояние сердечной деятельности оценивается с помощью мониторинга ЭКГ в течение суток и с помощью использования тредмил-тестов. Эхокардиограмма позволяет установить уровень сократимости и размеры различных отделов сердца. Определить степень и уровень закупорки сосудов, а также исследовать уровень давления в сердечных камерах, позволяет такая манипуляция, как катетеризации сердца.

Лечение с помощью медикаментов
В качестве основных средств лечения недостаточности кровообращения, классификация которой была приведена выше, являются:
- Бета-блокаторы (ингибиторы). Эти препараты способствуют снижению уровня артериального давления и уменьшению частоты сердечных сокращений.
- Гликозиды. Эти препараты эффективны при устранении основных симптомов. Кроме того они способствуют укреплению сердечной мышцы. В небольших количествах эффективны при лечении мерцатальной аритмии. Могут иметь быстрый и кратковременный или длительный эффект.
- Для устранения последствий заболевания применяют различные диуретики, с помощью которых из организма выводят излишнюю жидкость.
- Назначение употребления полиненасыщенных жирных аминокислот способствует улучшению обмена веществ в организме. Эти вещества предохраняют от возникновения инфарктов.
Дополнительные средства
При лечении сердечной недостаточности дополнительно назначают:
- Статины. Применение этих препаратов, провоцирует снижение уровень холестерина в крови. Они способствуют нормализации кровообращения. Эти препараты применяются в борьбе с ишемической болезнью.
- Антикоагулянты. Препараты, нарушающие синтез тромбоцитов.
При особенной симптоматике, осложняющей течение заболевания, могут назначать:
- Препараты, содержащие нитритные соединения и соли азотной кислоты. Эти компоненты способствуют расширению сосудов и улучшению кровообращения при заболеваниях сердца.
- Кальциевые антагонисты – используются для того, чтобы исключить попадание кальция в клетки сердечно-сосудистой системы. Назначаются при устойчивой стенокардии, стабильном повышенном давлении и явно выраженных симптомах недостаточности кровообращения. Зачастую их назначают при аритмиях.
- Дезагреганты – средства, исключающие процесс тромбообразования. Такие препараты существенно снижают риск возникновения инфарктов. Их рекомендуют для лечения и профилактики атеросклерозов.
Соблюдение специальных диет
Недостаточность кровообращения – заболевание, при котором необходимо соблюдать строгую диету. Здесь сводится к минимуму употребление поваренной соли и жидкости. Рациональное питание должно быть легкоусвояемым и включать необходимое количество жизненно важных нутриентов, полиненасыщенных жирных аминокислот, клетчатки и других не менее важных компонентов.
Современная классификация хронической сердечной недостаточности
Классификация клинических форм и вариаций хронической сердечной недостаточности необходима для разграничения причин возникновения, степени тяжести состояния пациента, особенностей течения патологии.
Такое разграничение должно упрощать процедуру диагностики и выбор тактики лечения.
В отечественной клинической практике применяются классификация ХСН по Василенко-Стражеско и функциональная классификация Нью-Йоркской ассоциации сердца.
ХСН по Василенко-Стражеско (1, 2, 3 стадии)
Классификация принята в 1935 году и применяется по сей день с некоторыми уточнениями и дополнениями. На основании клинических проявлений заболевания в течении ХСН выделяется три стадии:
- I. Скрытая недостаточность кровообращения без сопутствующих нарушений гемодинамики. Симптомы гипоксии проявляются при непривычной или длительной физической нагрузке. Возможны одышка, сильная утомляемость, тахикардия. Выделяют два периода А и Б.
Стадия Iа представляет собой доклинический вариант течения, при котором нарушения функций сердца почти не влияют на самочувствие больного. При инструментальном обследовании выявляется увеличение фракции выброса при физических нагрузках. На стадии 1б (скрытая ХСН) недостаточность кровообращения проявляется при физической нагрузки и проходит в состоянии покоя .
- II. В одном или обоих кругах кровообращения выражены застойные явления, не проходящие в состоянии покоя. Период А (стадия 2а, клинически выраженная ХСН) характеризуется симптомами застоя крови в одном из кругов кровообращения.
У больного проявляется акроцианоз, периферические отеки, сухой кашель и другие, в зависимости от локализации поражения. В периоде Б (стадия IIб, тяжелая) в патологические изменения вовлекается вся кровеносная система.
- III. Конечная стадия развития заболевания с признаками недостаточности обоих желудочков. На фоне венозного застоя в обоих кругах кровообращения проявляется тяжелая гипоксия органов и тканей. Развивается полиорганная недостаточность, сильная отечность, включая асцит, гидроторакс.
Стадия 3а поддается лечению, при адекватной комплексной терапии ХСН возможно частичное восстановление функций пораженных органов, стабилизация кровообращения и частиное устранение застойных явлений. Для стадии IIIб характерны необратимые изменения метаболизма в пораженных тканях, сопровождающееся структурными и функциональными нарушениями.
Введение дополнительных градаций отчасти обусловлено разработкой и внедрением в практику новых методов лечения, значительно повышающих шансы пациентов на улучшение качества жизни.
Применение современных препаратов и агрессивных методов лечения достаточно часто устраняет симптомы ХСН, соответствующие стадии 2б до доклинического состояния.
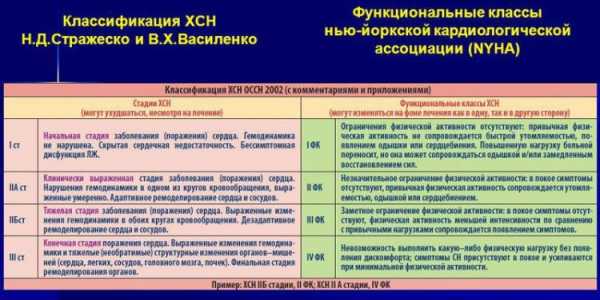
Нью-Йоркская (1, 2, 3, 4 ФК)
В основу функциональной классификации положена переносимость физических нагрузок как показатель степени тяжести недостаточности кровообращение. Определение физических способностей пациента возможно на основании тщательного сбора анамнеза и предельно простых тестов. По этому признаку выделяют четыре функциональных класса:
- I ФК. Повседневная физическая активность не вызывает проявлений головокружения, одышки и других признаков нарушения функций миокарда. Проявления сердечной недостаточности возникают на фоне непривычных или длительных физических нагрузок.
- II ФК. Физическая активность частично ограничена. Повседневные нагрузки вызывают дискомфорт в области сердца или ангинозные боли, приступы тахикардии, слабость, одышку. В состоянии покоя состояние самочувствие нормализуется, больной чувствует себя комфортно.
- III ФК. Значительное ограничение физической активности. Больной не испытывает дискомфорта в состоянии покоя, но повседневные физические нагрузки становятся непосильными. Слабость, боли в области сердца, одышка, приступы тахикардии вызываются нагрузками меньше обычных.
- IV ФК. Дискомфорт возникает при минимальных физических нагрузок. Приступы стенокардии или другие симптомы сердечной недостаточности могут проявляться и в покое без видимых предпосылок.
Смотрите таблицу соответствия классификаций ХСН по НИХА (NYHA) и Н.Д. Стражеско:

Функциональная классификация удобна для оценки динамики состояния пациента в процессе лечения. Поскольку градации степеней тяжести хронической сердечной недостаточности по функциональному признаку и по Василенко-Стражеско основаны на разных критериях и не точно соотносятся между собой, при диагностировании указываются стадия и класс по обоим системам.
Вашему вниманию видео о классификации хронической сердечной недостаточности:
Патология ССС. Недостаточность кровообращения 1
Патология сердечно-сосудистой системы. Недостаточность кровообращения.
В норме сердечно-сосудистая система оптимально обеспечивает текущие потребности органов и тканей в кровоснабжении. При этом уровень системного кровообращения определяется деятельностью сердца, тонусом сосудов и состоянием крови (ее общей и циркулирующей массой, а также реологическими свойствами). Нарушения работы сердца, сосудистого тонуса или изменения в системе крови могут привести к недостаточности кровообращения. Под недостаточностью кровообращения понимают такое нарушение гемодинамики, при котором органы и ткани организма не обеспечиваются соответствующим их потребностям количеством циркулирующй крови. Это приводит к нарушению их обеспечения кислородом и питательными веществами и удалению продуктов метаболизма. НК может возникнуть вследствии нарушения работы сердца (сердечная недостаточность) или изменения функций сосудов (сосудистая недостаточность). Часто наблюдается сочетанная сердечно-сосудистая недостаточность. Как правило, любая изолированная форма недостаточности кровообращения со временем становится смешанной. По длительности течения выделяют острую и хроническую НК. К острой НК относят острую сердечную недостаточность (левожелудочковая, правожелудочковая, гиподиастолическая недостаточность при пароксизмальной тахикардии и т.д.) и острую сосудистую недостаточность (шок, коллапс, обморок). Хроническую НК по ее выраженности разделяют на три степени (Н.Д.Стражеско и В.Х.Василенко, 1935):
1 степень или латентная, характеризуется появлением клинических признаков (одышки, тахикардии, утомляемости) после физической нагрузки. Это компенсированная НК.
2А степень проявляется теми же симптомами в покое.
2В - развиваются застойные явления в большом ии малом кругах кровообращения.
Для 3 степени НК (терминальной) характерно развитие значительных изменений функций и структуры органов и тканей. Вторая и третья степени относятся к декомпенсированной недостаточности кровообращения.
Рассмотрим подробно сердечную недостаточность, которая является одной из частых причин утраты трудоспособности, инвалидизации и смерти пациентов, страдающих заболеванями сердечно-сосудистой системы.
СН - типовая форма патологии, при которой сердце не обеспечивает потребностей органов и тканей в кровоснабжении, адекватном их функции и уровню пластических процессов, что в свою очередь приводит к характерным изменениям гемодинамики и циркуляторной гипоксии.
Классификация форм сердечной недостаточности дается в зависимости от следующих факторов:
1. По скорости развития процесса: острая - несколько часов,
подострая - от нескольких дней. Эти формы сопровождаются прогрессирующим падением сократимости миокарда.
хроническая - длится годы и сопровождается периодами либо полного исчезновения, либо значительного смягчения симптомов СН.
2. По измению МОК:
1. СН с уменьшением величины МОК,
2. что встречается реже, СН с увеличением МОК, это развивается при гиперволемии, тиреотоксикозе (МОК возрастает за счет резкой тахикардии), В1-витаминной недостаточности.
3. По степени вовлечения в процесс отделов сердца
а)левожелудочковая
б)правожелудочковая
в) тотальная.
4 По этиологии и патогенезу:
а) Перегрузочная форма. В этом случае СН может быть вызвана чрезмерным увеличением объема притекающей к сердцу крови либо сопротивления, которое оказывается при изгнании крови из полостей сердца. Это может быть результатом изменений в самом сердце (некоторые клапанные пороки), в сосудистом русле ( артериальная гипертензия, сужение восходящего отдела дуги аорты и т.д.), в системе крови (гиперволемия,полицетемия), нейрогуморальной регуляции сердечной деятельности (активация симпатоадреналовой системы, тиреотоксикоз).
б) Миокардиальная форма. Она возникает в результате прямого воздействия на миокард инфекции, интоксикации, гипоксии, авитаминоза, нарушения венечного кровообращения, утомления, некоторых наследственных дефектов обмена. При этом СН развивается при нормальной или даже пониженной нагрузке на сердце.
в) Смешанная форма недостаточности возникает в следствии сочетания прямого действия на миокард и его перегрузки. Например, при ревматизме имеет место комбинация воспалительного повреждения миокарда и нарушения со стороны клапанного аппарата.
Помимо этих форм СН (их условно называют первичными или кардиогенными) встречаются и такие, которые обусловлены уменьшением венозного притока крови к сердцу или когда оно не в состоянии принять всю притекающую кровь. Первое наблюдается при гиповолемии, резком расширении сосудов (коллапс), второе - при накоплении в полости перикарда жидкости, что ведет к затруднению расширения полостей сердца во время диастолы.
Патогенез сердечной недостаточности. СН вследствие преимущественного прямого повреждения миокарда характеризуется снижением развиваемого сердцем напряжения, что приводит к падению силы и скорости его сокращения и раслабления. СН в результате перезрузки сердца давлением или обьемом преимущественно формируется на фоне более или менее длительного периода его компенсаторной гиперфункцией и гипертрофии, однако также затем приводит к снижению силы и скорости сокращения и раслабления. В обоих случаях снижение сократительной функции сопроводжается включением экстра- и интракардиальных механизмов компенсации этого сдвига. Условно выделяют четыре таких механизма. Следует отметить, что в условиях целостного организма все они, несмотря на известное своеобразие, вызаимосвязаны таким образом, что активация одного из них существенно влияет на реализацию другого. При перегрузке обьемом крови срабатывает гетерометрический механизм компенсации Франка-Старлинга. При этом во время диастолы наблюдается повышенное кровенаполнение полостей сердца, что ведет к увелеченному растяжению мышечных волокон, что в свою очередь приводит к более сильному сокращению во время систолы. Этот механизм обусловлен свойствами клеток миокарда. Имеется линейная зависимость между количеством притекающей крови и силой сокращения. Однако, если степень растяжения мышечного волокна превышает допустимые границы, то сила сокращения снижается. При допустимых перенагрузках линейные размеры сердца увеличиваются не более чем на 15-20%. Происходящее при этом расширение полостей сердца называется тоногенной дилятацией и сопровождается увеличением ударного обьема. Другим важным механизмом адаптации сердца является изометрический механизм компенсации, который включается в ответ на повышение сопротивления оттоку крови из полостей сердца. При этом длина мышечного волокна сердца увеличивается незначительно, но повышается давление и напряжение, возникшие при сокращении мышцы в конце диастолы. При этом отмечается увеличение времени взаимодействия нитей актина и миозина.
Энергетически оба эти механизма компенсации повышенной нагрузки неравноценны. Так, при одинаковом увеличении внешней работы сердца, расчитанном по произведениею МОК на среднее систолическое давление в аорте, потребление кислорода сердцем изменяется по разному в зависимости от формы перегрузки. Если работа удвоилась за счет увеличения в два раза минутного объема, потребление кислорода возрастает всего на одну четверть, если же работа удвоилась за счет увеличения в два раза сопротивления оттоку, то потребление кислорода миоеардом увеличивается до 200|. Это объясняется тоем, что при изометрическом механизме компенсации для преодоления сопротивления оттоку необходимо значительное увеличение систолического давления, которое может быть достигнуто путем повышения величины и скорости развития напряжения мышечного волокна. А именно фаза изометрического напряжения является наиболее энергоемкой и служит фактором, определяющим расхо АТФ и потребление кислорода миокардом. Таким образом, гетерометрический механизм компенсации энергетически более выгоден, что, возможно, и объясняет более благоприятное течение тех патологических процессов, которые сопровождаются включением механизма Франка-Старлинга, например, недостаточности клапанов по сравнению со стенозом отверстия. Существенным механизмом компенсации снижения сократимости сердца является увеличение ЧСС - тахикардия. Она может возникнуть вследствии повышения давления крови в полых венах, правом предсердии и растяжении их (рефлес Бейнбриджа), а также за счет нервных и гуморальных экстракардиальных влияний. Энергетически это наименее выгодный механизм, т.к. сопровождается:
а) увеличением потребности миокарда в кислороде
б) значительном укорочением диастолы - периода восстановления и отдыха миокарда
в) ухудшением гемодинамической характеристики сердца ( во время диастолы желудочки не успевают заполниться кровью, отсюда систола становится менее полноценной, т.к. при этом невозможна мобилизация гетерометрического механизма компенсации).
Эволюционно более поздним, но весьма эффективным и мобильным механизмом адаптации сердца является усиление симпатоадреналовых влияний на миокард, обусловленных снижением сердечного выброса. Активация симпатических воздействий на сердце обеспечивает значительное увеличение силы и скорости сокращения миокарда. Функционирование таких механизмов, как гетерометрический и изометрический, тахикардия, усиление симпатоадреналовых влияний на миокард обеспечивают экстренную компенсацию снижения сократимости миокарда. Однако это сопровождается значительным увеличением интенсивности работы сердца - его гиперфункцией, что в свою очередь обуславливает активацию генетического аппарата кардиомиоцитов, проявляющуся в увеличении синтеза нуклеиновых кислот и белков. Ускорение синтеза нуклеиновых кислот и белков миокарда приводит к нарастанию его массы - гипертрофии. Биологическое значение компенсатоной гипертрофии заключается в том, что увеличенная функция органа выполняется его возросшей массой, а с другой стороны, особенности структуры и функции гипертрофированного сердца служат предпосылкой для развития патологического процесса. По динамике изменений обмена, структуры и функций миокарда выделяют три основные стадии гипертрофии (Ф.З.Меерсон)
1 аварийная
2 стадия завершившейся гипертрофии и относительно устойчивой гирефункции
3 стадия прогрессирующего кардиосклероза.
Первая стадия развивается непосредственно после повышения нагрузки и характеризуется увеличением массы сердца за счет усиленного синтеза белко и утолщения мыщечных волокон. В эту стадию отмечаются такие изменения в миокарде, как исчезновение гликогена, снижение уровня креатинфосфата, дисбаланс ионов (К понижен) и (натрий повышен), мобилизация гликолиза, накопление лактата.
Во 2 стадии процесс гипертрофии завершен,интенсивность функционирования нормализовалась. нормализовались обменные процессы (потребление кислорода, образование энергии, содержание макроэргических соединений не отличаются от нормы). Все это приводит к нормализации гемодинамических нарушений.Однако,если на сердце продолжает действовать повышенная нагрузка или оно дополнительно повреждается, развивается 3 стадия - постепенного истощения и прогрессирующего кардилсклероза. Это обусловлено нарушением сбалансированности роста различных структур миокарда, что проявляется следующими сдвигами:
1 нарушение регуляции вследствии отставания роста нервных окончаний от увеличения массы кардиомиоцитов,
2 развитие относительной коронарной недостаточности, т.е. рост артериол и капилляров отстает от увеличения размеров и массы мышечных клеток
3 уменьшение клеточной поверхности на единицу массы клетки, что приводит к развитию ионного дисбаланса, нарушению метаболизма кардиомиоцитов
4 снижение уровня энергообеспечения клеток миокарда в результате отставания возрастания массы митоходрий от массы миофибрилл
5 а так же нарушение пластических процессов в кардиомиоцитах в результате относительного уменьшения числа митохондрий, уменьшения поверхности клеток, объма микроциркуляторного русла, дефицита энергии, развивающегося в следствии этого, а также субстратов необходимых для биосинтеза.
Перечисленный выше комплекс сдвигов в конечном итоге обуславливает падение силы сердечных сокращений и развитию сердеяной недостаточности.
Дистрофические измения сердечной мышцы сопровождается расширением полостей сердца, снижением силы сердечных сокращений - развивается миогенная дилатация. При этом состоянии отмечаются увеличение остающейся крови во время систолы в полостях сердца и переполнение кровью вен. Повышение давления крови в правом предсердии и устье полых вен прямым действием на синусный узел и рефлекторно (рефлекс Бейнбриджа) вызывает тахикардию, что ведет к усугублению обменных нарушений в миокарде. Поэтому расширение полостей сердца и тахикардия служат грозными симптомами начинающейся декомпенсации. Таким образом, несмотря на различие причин и своеобразие начальных звеньев патогенеза СН, конечные механизмы на клеточном и молекулярном уровне едины.Среди них можно выделить: 1) нарушение энергообеспечения миокарда,2) повреждение мембранного аппарата и ферментных систем кардиомиоцитов, 3) дисбаланс инов и жидкости в кардиомиоцитах, 4) растройство нейрогуморальной регуляции функций сердца. Все эти перечисленные механизмы приводят к снижению силы и скорости сокращения и расслабления миокрда - развивается СН.
Экстракардиальные механизмы компенсации связаны с многочисленными рефлесами.
Рефлекс Китаева - развивается при недостаточности левого сердца. Запускается он вследствии увеличения давления в легочных венах при застое крови в легких. В результате раздражения рецепторов развивается спазм артериол малого круга кровообращения, в результате спазма сосудов резко уменьшается приток крови к левому сердцу, нагрузка снижается. Кроме того это защитный механизм препятствует развитию отека легких, но т.к. приток крови к легким уменьшается происходит нарушение оксигинации крови и резкоьвозрастает нагрузка на правое сердце.
Трехкомпонентный разгрузочный рефлекс Парина-Швичко - возникает при застое в устьях полых вен. Вследствии повышения давления в устьях полых вен срабатывает рефлекс, который предупреждает нагрузку на правый желудочек: тахикардия, расширение периферических артериол большого круга кровобращения, уменьшается венозный возврат крови к сердцу, тахипное.
Нарушение функции сердца и гемодинамики при СН.
Снижение силы и скорости сокращения и расслабления миокарда при СН проявляются следующими изменениями показателей функций сердца, системной и органо тканевой гемодинамики.
1 уменьшение минутного выброса сердца вследствии депрессии его сократительной функции. Однако, следует отметить, что МОК не всегда снижается при СН. Как уже было отмечено при некоторых состояних сопровождающихся увеличением ОЦК,резкой тахикардией, отмечается увеличение МОК. Кроме того, известно, что во многих случаях СН, приведшая к застойной недостаточности кровообращения, протекает с высоким МО, который является плохим прогностистическим признаком.
2 увеличение остаточного систолического объема, в результате так называемой непоной систолы. Неполное опрожнение желудочков может быть следствием избыточного притока при клапанной недостаточности, чрезмерного повышения сопротивления для изгнания крови( АГ, стеноз аортв и др.), прямого повреждения миокарда.
3 повывшение конечного диастолического давления в желудочках сердца в результате увеличения количества крови остающейся в полостях сердца после систолы, а также нарушения расслабления миокарда.
4 дилатация полостей сердца вследствии увеличения в них конечного диастолического объема крови и растяжения миокарда.
5 повышения давления крови в венах и сердечных полостях, откуда поступает кровь к декомпенсированному отделу сердца. Так если в результате ИМ или ревматического поражения левого желудочка развилась ЛЖН, то вследствии этого повышается давление в левом предсердии и венах малого круга кровообращения, что может привести к отеку легких. При ПЖН давление увеличивается в венозном русле большого круга кровообращения.
6 снижение скорости сократительного процесса, что проявляется увеличением длительности периода изометрического напряжения и систолы в целом.
Особенности нарушений гемодинимики зависят от локализации поражения.
ЛЖН развивается при поражении аортального или митрального клапанов, стенозе аорты, переутомлении левого желудочка. Функцией левого желудочка является перекачивание крови от легочных вен и предсердия в большой круг кровообращения. Поэтому недостаточность ЛЖ ведет к уменьшению количества крови, выбрасваемого в большой круг, систоличесий выброс снижается, что приводит к уменьшению МОК - гипоксия тканей. 2. Развитие застоя крови в сосудах малого круга приводит к увеличению крови и повышения давления в малом круге кровообращения.
Механизм последующих нарушений зависит от длительности нарушений. При острой (ИМ) резко уменьшается сократимость миокарда, что приводит к снижению УО, ишемии и гипоксии всех органов и систем, прежде всего ЦНС,развивается гиперкапния, нарушение кислотно-основного равновесия - гибель от нарушения функций мозга. В легочных венах резко возрастает давление, развивается транссудация жидкости в альвеолы - отек легких. Отек легких в свою очередь сдавливает легочные артериолы, в них резко повышается сопротивление току крови, меньше крови поступает в легкие - нарушение оксигенации легких - больше гипоксия большого круга. Смерть наступает чаще от гипоксии центра дыхания. При хронической ЛЖН общие изменения той же направленности, но они развиваются медленно, успевают включаться компенсаторные механизмы. Отмечаются следующие изменения: Ишемизация приводит к нарушению функций всех органов, но раньше всего реагируют почки. Ишемия почек приводит к активации ренин-ангиотензин-альдостеронового механизма. В организме происходит задержка натрия и как следствие воды, что приводит к развитию сердечных отеков. Кроме того, задержка воды приводит к увеличению ОЦК, что еще больше перегружает сердце. В условиях гипоксии резко увеличивается синтез эритроцитов в костном мозге, что приводит к сгущению крови - увеличение нагрузки, а также нарушение микроциркуляции, что еще больше усугубляет гипоксию. В свою очередь гипоксия приводит к нарушению энергообеспечения и изменения кислотно-щелочного равновесия, задержка натрия, потеря калия и кальция еще больше угнетают сократимость миокарда. Все эти моменты приводят к дистрофии тканей и органов, нарушение их функций. Застой крови в малом круге не приводит к развитию отека легких, но длительное повышение давления приводит к развитию склеротических процессов, соединительнотканные рубцы сдавливают бронхиолы и сосуды, что приводит к гиповентиляции легких и нарушению кроообращения в легких - вторично развивается легочная недостаточность. Сердечно-легочная недостаточность является предвестником декомпенсации сердечной деятельности. Повышение сопротивления в артериолах малого круга, вследствии рубцового сдавления приводит к повышению нагрузки на правый желудочек.
ПЖН. ПЖ перекачивает кровь из крупных вен большого круга в легочные артерии, поэтому недостаточность сопровождается уменьшением выброса крови в малый круг и затем в большой. Острая форма ПЖН всречается редко, при ИМ правого желудочка, при эмболии сосудов малого круга. Резко уменьшается количество крови,уменьшается насыщение крови кислородом, меньше крови поступает в малый круг - меньше выбрасывается в большой. Одновременно развивается гипоксия органов большого и малого кругов. Кровь накапливается в венах, развивается застой, центральное венозное давление возрастает, резко уменьшается ооток крови от печени, головного мозга, что приводит к отеку этих органов и нередко смерти. Хроническая - нарушения гемодинамики менее выражены. Застой в большом круге кровообращения приводит к отекам периферических тканей (нижние конечности, асцит). При нарушении оттока крови от печени отмечается застой вен печени, ее объем увеличивается, поскольку печень находится в капсуле это приводит к увеличению давления в печени, сдавлению артерий, нарушению питания клеток, их гибель и замещение соединительной тканью - развивается кардиогенный цирроз печени, что приводит к развитию печеночной недостаточности, нарушению всех видов обмена (прежде всего углеводного и белкового), что еще больше нарушает работу сердца, снижение онкотического давления - асцит, отеки. Недостаточность кровообращения при нарушении притока крови к сердцу. Развивается в тех случаях, когда к сердцу по венам притекает мало крови или когда оно не в состоянии принять всю притекающую кровь. Уменьшение притока крови наблюдается при уменьшении ОЦК (кровопотеря) или резком расширении сосудов (коллапс - острая сосудистая недостаточность). Неспособность сердца принять всю притекающую кровь наблюдается при перикардитах различной этиологии (травма,инфекционно-аллергические процессы, нарушение функции почек - уремия и т.д.) Накопление жидкости в полости перикарда может происходить быстро и медленно. Быстрое накопление возникает в результате кровоизлияния при ранении или разрыве сердца, или при быстро развившемся перикардите. Из-за плохой растяжимости перикарда в полости повышается давление, которое препятсятвует расширению полостей сердца во время диастолы - возникает острая тампонада сердца. При этом уменьшается кровенаполнение полостей сердца, снижается УО и АД. Следует отметить, что существует обратная зависимость между величиной внутриперикардиального давления и АД, чем больше внутриперикардиальное, тем ниже АД. Венозное давление при этом повышается. Компенсаторные механизмы при перикардите включаются рефлекторно с участием сигналов поступающих из трех рецепторных зон:
1 отверстий полых и легочных вен , обусловлено повышением давления на путях притока.
2 аорты и синокаротидных синусов - снижения АД и последующим уменьшением депрессорного эффекта
3 перикарда - вследствии раздражения повышенным интраперикардиальным давлением.
При тампонаде сердца мобилизации таких мощных механизмов компенсации как гетерометрический и изометрический механизм, инотропный эффект катехоламинов, ведущих к усилению сокращений сердца невозможна. Поэтому работает сравнительно маломощный, но энергоемкий механизм тахикардия, к которому затем подключается сужение периферических сосудов. Этим объясняется тяжелое течение острой тампонады сердца. При более медленном накоплении жидкости в перикарде работа компенсаторных механизмов оказывается более эффективной, повышение внутриперикардиального давления в течении некоторого времени может компенсироваться. Медленное накопление жидкости , наблюдаемое при хр.эксудативном перикардите и гидроперикардте, сопровождается постепенным растяжением перикарда и увеличением околосердечной сумки. Вследствии этого внутриперикардиальное давление изменяется сравнительно мало, а нарушения кровообращения не возникает долгое время.
При сухих перикардитах патогенез имеет отличие. Резко возрастает коэффициент трения листков перикарда, что приводит к сильному раздражению рецепторов перикарда - в ЦНС идет мощный поток импульсов, который по принципу патологического рефлекса прерывает сокращение сердца - снижение УО.
4
Нтк 1 степени что это такое krupnoopt.ru
Недостаточность трикуспидального клапана: симптоматика и шансы на выздоровление
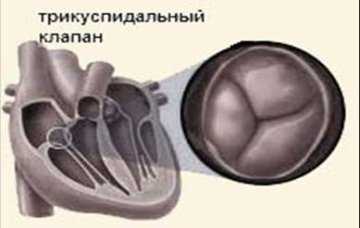
Трикуспидальный (трехстворчатый) клапан – один из клапанов сердца, который в правой половине сердца, между предсердием и желудочком.
Когда он открыт, кровь из правого предсердия переходит в правый желудочек, а после наполнения последнего его створки закрываются, что препятствует обратному поступлению крови в предсердие.
Если по какой-то причине клапан начинает функционировать неправильно, ток крови нарушается, из-за чего возникает опасное состояние, которое врачи называют недостаточностью трикуспидального клапана, или трикуспидальной недостаточностью.
Описание болезни
Недостаточность трехстворчатого клапана представляет собой ревматический порок сердца, который выражается в его неспособности предупредить обратный ток крови из желудочка в предсердие. По этой причине давление в правом предсердии и венах увеличивается, а ток крови от органов к сердцу значительно затрудняется.
Причины и факторы риска
Врожденная недостаточность трехстворчатого клапана встречается очень редко – чаще всего этот порок является приобретенным, и спровоцировать его могут неблагоприятные внешние факторы или заболевания.
Органическая форма данной патологии, которая связана с изменениями створок клапана, может развиться по следующим причинам:
- закрытые травмы грудной клетки, сопровождающиеся разрывом створок сердца;
- карциноидная опухоль, которая чаще всего локализируется в кишечном отделе. Она способна вырабатывать токсины, которые с кровотоком переносятся в сердце, повреждая его внутреннюю оболочку;
- ревматизм относится к наиболее распространенным причинам развития дефекта, причем в данном случае он сопровождается поражениями других клапанов;
- инфекционный эндокардит – серьезное воспалительное заболевание внутрисердечной оболочки;
- хирургическое вмешательство, которое проводится в целях лечения митрального стеноза (сращения створок клапана) – при проведении операции по разделению створок одного клапана возможно развитие недостаточности другого.
Функциональная недостаточность, или дефект, при котором створки клапана не подвергаются изменениям, возникает в следующих случаях:
- при остром инфаркте миокарда, когда патологический процесс затрагивает внутренние мышцы желудочков;
- при расширении кольца внутри сердечных стенок, к которому прикреплены створки клапанов, это происходит вследствие миокардита, разрывов хорд, тяжелой легочной гипертензии и других заболеваний или пороков.
Классификация и степени (1, 2, 3 и 4)
По времени возникновения недостаточность трехстворчатого клапана делится на врожденную и приобретенную:
- врожденный дефект развивается в результате воздействия на организм будущей матери неблагоприятных факторов и может иметь три варианта: аномалия Эбштейна, врожденная расщелина и миксоматозная дегенерация;
- приобретенная недостаточность возникает из-за внутренних патологических процессов, которые поражают внутреннюю оболочку сердца.
Исходя из оценки выраженности обратного тока крови в правое предсердие, в клиническом течении заболевания выделяют четыре степени:
- I степень, при которой обратное движение практически не определяется;
- II степень, когда обратное движение крови выявляется на расстоянии двух сантиметров от клапана;
- III степень, характеризующаяся обратным током крови, который определяется на расстоянии более двух сантиметров;
- IV степень – обратный ток крови определяется на обширном участке правого предсердия.
Опасность и осложнения
У пациентов с подобным диагнозом существует риск развития следующих осложнений:
- нарушения сердечного ритма, возникновение мерцательной аритмии, желудочковой тахикардии;
- тромбоэмболия сосудов легких;
- инфекционный эндокардит вторичной формы, сопровождающийся воспалением сердечных клапанов;
- аневризма предсердия;
- пневмония;
- прогрессирующая недостаточность правого предсердия и желудочка.
Вероятность развития осложнений зависит от степени декомпенсации порока, причины его возникновения, возможности проведения оперативного вмешательства и сопровождающих заболеваний, однако если верить статистике, осложнения развиваются примерно у 90% больных.
 Трикуспидальная недостаточность обычно сопровождается следующими симптомами:
Трикуспидальная недостаточность обычно сопровождается следующими симптомами: - одышка, которая возникает в результате плохого снабжения сосудов кровью;
- неприятные ощущения и дискомфорт в области сердца, включая аритмию, замирание сердца, его «трепыхание» и т.д.;
- одутловатость лица, желто-синяя окраска кожи лица и конечностей;
- боли и тяжесть под ребрами (с правой стороны) как результат застоя жидкости в печени;
- проявления заболевания со стороны ЖКТ включают отрыжку, метеоризм, тошноту, чувство переполненности и тяжести в животе, которые возникают из-за переполнения кровью сосудов брюшной полости;
- частые позывы к мочеиспусканию в ночное время;
- ощущение пульсации сосудов шеи, сопровождающееся их набуханием;
- слабость, утомляемость и снижение работоспособности.
Из этого видео-ролика вы сможете узнать больше о заболевании:
Когда обращаться к врачу
Ранняя диагностика дефекта играет очень важную роль в успешности лечении, а также влияет на качество и продолжительность жизни пациента.
Поэтому при возникновении одышки, слабости, повышенной утомляемости и цианоза кожных покровов, которые сопровождаются неприятными проявлениями со стороны ЖКТ, и других признаков пороков сердца человек должен незамедлительно получить консультацию кардиолога, терапевта и гастроэнтеролога и пройти полное обследование организма.
Диагностика
Для постановки диагноза проводятся следующие анализы и исследования:
- Сбор анамнеза и жалоб. Задавая больному соответствующие вопросы, врач определяет, как давно появились тревожные симптомы, с чем связано их возникновение, а также какие заболевания предшествовали развитию порока;
- Внешний осмотр. При осмотре пациента выявляются цианоз кожных покровов, отеки, увеличение печени, набухание шейных вен, пульсация в верхнем отделе живота, а при выслушивании – нарушения сердечного ритма и систолические шумы;
- Анализы мочи и крови. Проводится в целях определения патологического процесса и сопутствующих поражений органов;
Методы лечения
В первую очередь необходимо устранить причину, которая привела к возникновению дефекта, после чего переходить к его лечению или устранению. Консервативная терапия в данном случае заключается в профилактике сердечной недостаточности и легочной гипертензии: больному назначают диуретики, сердечные гликозиды, ингибиторы АПФ, препараты калия, нитраты.
 Хирургическое лечение порока проводится при II, IIIи IV степени его развития и соответствующих показаниях.
Хирургическое лечение порока проводится при II, IIIи IV степени его развития и соответствующих показаниях. Виды операций, которые рекомендуются в данном случае, включают:
- пластические операции (шовная, полукружная или кольцевая аннулопластика) показаны при II и III степени развития недостаточности трехстворчатого клапана и отсутствии изменений его створок;
- протезирование выполняется при ярко выраженных изменениях створок или структур, а также в случаях, когда пластическая операция не дала необходимого результата – больному устанавливают биологические протезы или механические клапаны, которые изготавливаются из специальных медицинских сплавов.
Прогнозы и меры профилактики
Прогноз для пациентов в первую очередь зависит от степени развития дефекта и сопутствующих заболеваний. По статистике, пятилетняя выживаемость пациентов после проведения хирургического вмешательства составляет около 60-70%.
 При декомпенсированных формах заболевания, сопровождающихся хроническими легочными заболеваниями, прогноз, как правило, неутешителен.
При декомпенсированных формах заболевания, сопровождающихся хроническими легочными заболеваниями, прогноз, как правило, неутешителен. Основу профилактики данного порока составляет своевременное лечение болезней, которые могут вызвать оказать негативное влияние на работу сердца.
Несмотря на то, что недостаточность трехстворчатого клапана является сложным для лечения пороком сердца, при своевременной диагностике современная медицина может значительно увеличить продолжительность и качество жизни пациентов.
Неревматическая недостаточность трехстворчатого клапана (I36.1)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Недостаточность трехстворчатого клапана (трикуспидальная недостаточность) возникает в результате неполного смыкания створок клапана во время систолы желудочков, что вызывает патологическую регургитацию Регургитация — перемещение содержимого полого органа в направлении, противоположном физиологическому в результате сокращения его мышц.
крови из правого желудочка в правое предсердие.
У 60-90% здоровых лиц при проведении эхокардиографии во время систолы желудочков выявляется небольшая физиологическая регургитация крови в правое предсердие, однако обратный ток крови невелик и не находит своего подтверждения при обычном клиническом исследовании.
Патологическая регургитация при пороке трикуспидального клапана приводит к значительным нарушениям внутрисердечной гемодинамики Гемодинамика — 1. Раздел физиологии кровообращения, изучающий причины, условия и механизмы движения крови в сердечно-сосудистой системе на основе использования физических законов гидродинамики. 2. Совокупность процессов движения крови в сердечно-сосудистой системе
.
Классификация
Этиология и патогенез
Различают органическую и функциональную недостаточность трикуспидального клапана.
Функциональная недостаточность возникает вследствие нарушения функции клапанного аппарата (фиброзного кольца, папиллярных мышц, сухожильных нитей). Может развиваться при следующих заболеваниях и состояниях:
2. Поражение папиллярных мышц и сухожильных хорд трикуспидального клапана:
— тупая травма грудной клетки с разрывом хорды или папиллярной мышцы;
— инфаркт миокарда правого желудочка с поражением папиллярной мышцы;
— другие причины.
Также возможна врожденная деформация клапана при аномалии Эбштейна, дефектах атриовентрикулярного канала и др.
Эпидемиология
Факторы и группы риска
Клиническая картина
Cимптомы, течение
Вены шеи набухшие, при выраженной трикуспидальной недостаточности определяется видимая пульсация шейных вен — положительный венный пульс.
Еще одно из характерных клинических проявлений трикуспидальной недостаточности — не совпадающая по времени пульсация области сердца и области печени («симптом качелей«).
Диагностика
1. ЭКГ. На электрокардиограмме выявляются признаки гипертрофии правого желудочка: увеличенная амплитуда зубцов комплекса QRS в соответствующих отведениях в сочетании с измененной конечной частью желудочкового комплекса (уплощение, инверсия зубца Т, снижение сегмента ST) в тех же отведениях, увеличение зубца Р в отведениях II, III и aVF.
2. Фонокардиография определяет снижение амплитуды I тона в области проекции клапана. Систолический шум имеет лентовидную форму и занимает всю систолу. На вдохе и в положении на правом боку шум усиливается.
3. Рентгенологически определяются расширение верхней полой вены, преобладающее увеличение правых отделов сердца, закругление их контуров во всех проекциях, увеличение правого предсердия и желудочка во второй косой проекции.
4. ЭхоКГ. При эхокардиографическом исследовании выявляются расширение полости правого желудочка, признаки регургитации на трехстворчатом клапане.
По кривым давления в правом предсердии можно судить о наличии и выраженности трикуспидальной недостаточности.
Диагностика недостаточности трехстворчатого клапана основывается на признаках венозного полнокровия, положительного венного пульса, на обнаружении систолического шума с характерной топографией, а также на данных рентгенографии сердца.
Дифференциальный диагноз
При трикуспидальной недостаточности дифференциальная диагностика проводится с:
— легочным сердцем;
— первичной легочной гипертензией;
— карциноидным синдромом.
У больных с легочным сердцем трикуспидальная недостаточность возникает в очень поздней стадии хронических заболеваний легких, при кифосколиозе , что облегчает правильное понимание происхождения порока.
Клиника первичной легочной гипертензии: выраженная одышка, цианоз. В области легочной артерии выслушиваются резкий акцент II тона и систолический шум выброса, а позднее — диастолический шум, который появляется в результате относительной недостаточности пульмонального клапана. Признаки легочной гипертензии выявляются рентгенологически, при этом отсутствуют признаки легочной патологии и митрального стеноза. При необходимости для окончательного диагноза первичной легочной гипертензии нужна катетеризация правого сердца.
При аускультации выслушивается систолический шум над трехстворчатым клапаном. В ранней стадии болезни шум может отмечаться только на вдохе, а потом становится постоянным. Позднее выслушивается систолический шум изгнания на легочной артерии. Наиболее поздние аускультативные признаки — диастолические шумы трикуспидального стеноза или пульмональной недостаточности. Иногда присутствует мерцательная аритмия .
На ЭКГ обычно изменены только волны Р, редко отмечается гипертрофия правого желудочка.
На ЭхоКГ — дилатация правого желудочка, ненормальное движение межжелудочковой перегородки.
Рентгенологически в поздней стадии болезни выявляется увеличение правых отделов сердца.
Осуществляется дифференциальная диагностика недостаточности трехстворчатого клапана от недостаточности двустворчатого. При последней также отмечается расширение сердца вправо в тяжелых случаях.
Признаки поражения трехстворчатого клапана:
— хорошая слышимость систолического шума справа от грудины;
— проведение систолического шума в правую подмышечную область;
— наличие печеночного и положительного венного пульса.
Трикуспидальная регургитация 1 степени что это такое
Трикуспидальная регургитация
Трикуспидальной регургитацией называется один из видов порока сердца, при котором наблюдается недостаточность трикуспидального (трехстворчатого) клапана, приводящая во время систолы к обратному току крови из правого желудочка в предсердие.Трикуспидальная регургитация: причины
Чаще всего развитие регургитации трикуспидального клапана возникает на фоне заболеваний сердца, протекающих с расширением правого желудочка и легочной гипертензией. Значительно реже это заболевание возникает на фоне септического эндокардита, ревматизма, карциноидного синдрома, синдрома Марфана. Недостаточность трикуспидального клапана может быть врожденной патологией или развиться в результате длительного приема некоторых лекарственных препаратов (фентермина, фенфлурамина, эрготамина).
При незначительном дефекте створок трехстворчатого клапана (трикуспидальной регургитации 1 степени) заболевание обычно ничем себя не проявляет и считается доброкачественным состоянием, лечение которого не проводится. Только у небольшой части пациентов возникает пульсация шейных вен, вызванная повышением давления в них.
При тяжелой регургитации трикуспидального клапана наблюдается выраженное набухание яремных вен. Приложив руку к правой яремной вене можно ощутить ее дрожание. Значительная недостаточность клапана может привести к дисфункции правого желудочка, возникновению трепетания предсердий или мерцательной аритмии, формированию сердечной недостаточности.
Трикуспидальная регургитация: диагностика
Поставить правильный диагноз при трикуспидальной регургитации, а также определить степень заболевания, можно на основании данных доплеровской эхокардиографии. При трикуспидальной регургитации 1 степени обратный ток крови из правого желудочка обратно в правое предсердие едва заметен. Трикуспидальная регургитация 2 степени характеризуется обратным током крови не более чем на 2,0 см от трехстворчатого клапана. При третьей степени недостаточности регургитация превышает 2,0 см, а при четвертой – распространяется по всему объему правого предсердия.
В качестве дополнительных методов исследования выполняют ЭКГ и рентгенографию грудной клетки. На электрокардиограмме нередко выявляют признаки гипертрофии правого желудочка. На рентгенограммах при трикуспидальной регургитации 1 степени изменения обычно не выявляются. При трикуспидальной регургитации 2 степени и выше обнаруживается увеличенная тень верхней полой вены и правого предсердия, а в некоторых случаях и наличие выпота в плевральной полости.
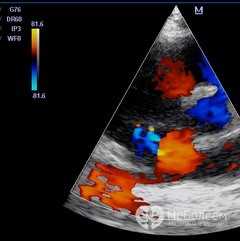 Катетеризация сердца в качестве диагностического метода при регургитации трикуспидального клапана проводится крайне редко.
Катетеризация сердца в качестве диагностического метода при регургитации трикуспидального клапана проводится крайне редко. Лечение трикуспидальной регургитации
Небольшая регургитация трикуспидального клапана хорошо переносится людьми и не нуждается в проведении лечения. Терапия обычно назначается при трикуспидальной регургитации 2 – 4 степени. Прежде всего, она направлена на устранение причины, приведшей к развитию недостаточности трехстворчатого клапана (лечение ревматизма, септического эндокардита и т.д.). Помимо этого, проводят и лечение осложнений, вызванных трикуспидальной регургитацией – сердечной недостаточности, аритмии.
При отсутствии эффекта от проводимого консервативного лечения, а также при дальнейшем прогрессировании недостаточности клапана, показано оперативное вмешательство – протезирование, пластика трехстворчатого клапана или анулопластика.
К анулопластике обычно прибегают в тех случаях, когда заболевание развивается вследствие дилатации (расширения) кольца клапана. Протезирование трехстворчатого клапана показано при его недостаточности, вызванной пороком Эпштейна или карциноидного синдрома. Для протеза используют клапан свиньи, позволяющий существенно снизить вероятность развития в послеоперационном периоде тромбоэмболических осложнений. Как показывает практика, свиной клапан эффективно функционирует более 10 лет, после чего производят его замену на новый.
Видео с YouTube по теме статьи:
Насколько опасна трикуспидальная регургитация?
Дата публикации статьи: 29.06.2018
Дата обновления статьи: 4.09.2018
Автор: Дмитриева Юлия (Сыч) – практикующий врач-кардиолог
Трикуспидальная регургитация – сердечная патология, при которой кровь поступает из правого желудочка обратно в правое предсердие через трикуспидальный, или трехстворчатый клапан, вопреки нормальному кровообращению.
Латинское “gurgitare” переводится как – наводнять, “ре” указывает на обратное или повторное действие.
Что это за диагноз?
В человеческом сердце есть четыре камеры — левые и правые желудочки и предсердия. Они разделены перегородками с клапанами, в норме пропускающими кровь только в одну сторону.
Трикуспидальный (трехстворчатый) – соединяет правое предсердие и желудочек. Регургитацией называют ситуацию в результате которой – кровь при сокращении правого желудочка сквозь этот клапан выплескивается не только в малый круг кровообращения, но и обратно в предсердие.
Этот диагноз не является самостоятельным заболеванием, он лишь сигнализирует о нарушениях работы сердца. Данная патология может поражать все сердечные клапаны: митральный, аортальный, легочной артерии и трикуспидальный.
Среди всех возможных форм, трикуспидальная встречается реже аортальной и митральной, затрагивающих восходящую аорту, но она не менее опасна.
Своего кода по МКБ 10 у этой патологии нет, она входит в перечень неревматических патологий трикуспидального клапана – I36.1-I36.9.
Разновидности заболевания и причины их развития
Трехстворчатая регургитация может быть:
А также патологию классифицируют по причине возникновения:
- Первичная. Возникает вследствие различных заболеваний: ревматизма и артрита, инфекционного эндокардита, инфаркта миокарда, отложения бляшек соединительной ткани на стенках клапана, сердечной мышцы и сосудов, синдрома Марфана, наследственной патологии соединительной ткани, аномалии Эбштейна, смещения или пролапса створок в полость желудочка.
- Вторичная. Причиной возникновения этой формы патологии могут быть – кардиомиопатия, повышенное давление в легочных сосудах, вызывающее дилатацию, расширение или гипертрофические изменения правого желудочка.
По недостаточности трехстворчатого клапана выделяют следующие формы:
- Органическую или абсолютную. Подразумевает изменение створок, что препятствует их нормальной работе.
- Функциональную или относительную. Возникает из-за аномалий самого клапана: его растяжения или поражения сердечной ткани.
Врожденная
Данная форма патологии возникает у плода на 11-13 неделе беременности, или у грудного младенца в первые месяцы жизни. Во время вынашивания беременной назначается прохождение скрининга, при помощи которого ее возможно выявить.
Во внутриутробном периоде с патологией ничего сделать нельзя, ребенок рождается уже с ней. Она проявляется практически сразу после рождения в виде дыхательных расстройств, недостаточности правого желудочка сердца, синюшности кожных покровов.
При врожденном отклонении работа сердечного клапана может самостоятельно вернуться к норме со временем.
Грудничку с таким диагнозом необходимо регулярно обследоваться у врача-кардиолога, а матери – следить за здоровьем малыша. Запущенная болезнь может привести к инвалидности, даже к летальному исходу.
Эта патология чаще всего появляется у новорожденных с хромосомными аномалиями, но может развиться и у здорового эмбриона.
Приобретенная
Появляется у взрослых людей на фоне сердечно-сосудистых заболеваний.
Она никогда не возникает изолированно, только как следствие другого заболевания, связанного с работой сердца.
Возможные стадии
Степень развития этой патологии определяется по интенсивности обратного потока крови.
Всего их выделяют четыре:
- 1 стадия – Небольшой отток, при этом никаких симптомов не наблюдается.
- 2 стадия – Длина струи составляет до 2 см.
- 3 стадия – Длина струи превышает 2 см.
- 4 стадия – Значительная регургитация, уходящая вглубь правого предсердия.
Существует также пятая или нулевая стадия, называемая физиологической или приклапанной. При ней у створок образуется завихрение, из-за которого минимальное количество крови поступает назад. Эта стадия не является патологией и чаще всего никак не влияет на здоровье.
Симптоматика
В зависимости от стадии патологии симптомы различаются. На первых стадиях симптомы незначительны или практически отсутствуют.
На 3 и 4 стадиях у пациента проявляется ярко выраженная клиническая картина.
Таблица характерных симптомов на разных стадиях патологии:
Недостаточность трикуспидального клапана 1, 2, 3 степени: клиническая картина порока сердца
Главному органу кровеносной системы человека – сердцу необходимо, чтобы кровь двигалась в одном направлении, иначе оно может залиться той же кровью, которая перед этим была вытолкнута в артерии. Отвечают за однонаправленное течение крови клапаны, створки которых в нужный момент смыкаются и размыкаются, пропуская кровь или препятствуя ей. Клапан между правым предсердием и правым желудочком состоит из трех пластинок и называется трехстворчатым (или трикуспидальным). Если работа этого клапана нарушена, ток крови затрудняется, и возникает трикуспидальная недостаточность. Порок считается приобретенным, случаи врожденной патологии крайне редки.
Механизм работы правостороннего затвора
Недостаточность трикуспидального клапана на начальном этапе не считается серьезным состоянием, угрожающим жизни. Человек может не испытывать никаких проявлений недуга. Обнаруживаются отклонения от нормы случайно при медицинском обследовании или врачебных манипуляциях. Но нельзя оставить проблему без внимания, это приведет к тяжелым последствиям, требующим оперативного вмешательства.
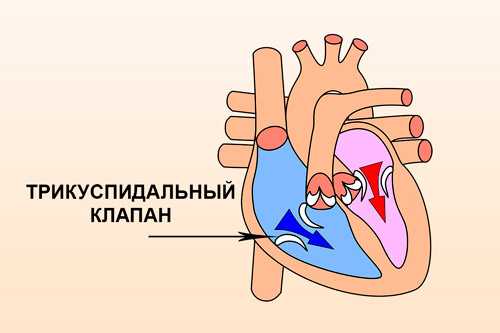 При расслаблении сердца трикуспидальный клапан открывается, и венозная кровь проходит из правого предсердия в желудочек. В момент сокращения сердца створки снова смыкаются. Из-за неплотного их смыкания часть крови попадает обратно в правое предсердие. Объем забрасываемой крови незначителен и фактически никак не влияет на функционирование сердца и сосудов. Но если ее количество увеличится, это губительно отразится на сердечно-сосудистой системе и чревато развитием серьезных осложнений.
При расслаблении сердца трикуспидальный клапан открывается, и венозная кровь проходит из правого предсердия в желудочек. В момент сокращения сердца створки снова смыкаются. Из-за неплотного их смыкания часть крови попадает обратно в правое предсердие. Объем забрасываемой крови незначителен и фактически никак не влияет на функционирование сердца и сосудов. Но если ее количество увеличится, это губительно отразится на сердечно-сосудистой системе и чревато развитием серьезных осложнений. Степени неправильного функционирования клапанного механизма
Трикуспидальная недостаточность подразделяется кардиологами на 4 степени:
- 1-я степень: количество крови, обратно забрасываемое в предсердие, совсем незначительное и слабо определимое.
- 2-я степень: жидкость возвращается умеренно и обнаруживается в двух сантиметрах от створок.
- 3-я степень: расстояние от створок клапана до возвращающейся в правое предсердие крови составляет более двух сантиметров.
- 4-я степень: кровь заполняет уже значительный объем полости предсердия.
Недостаточность 1 степени диагностируется на начальном этапе развития недуга. Она симптоматически себя никак не проявляет. Человек чувствует себя хорошо, живет полной жизнью. После тщательного кардиологического обследования пациенту назначается медикаментозная терапия с целью улучшения работы клапанного аппарата и поддержания сердечной мышцы.
Последующие 3 степени развития болезни требуют индивидуального подхода к выбору лечения.
В зависимости от времени образования врачами различаются
Врожденная трикуспидальная недостаточность, возникает еще до рождения ребенка – в утробе матери. Она обусловлена неправильным размером створок, их слабой плотностью или слишком низким расположением клапана. Встречается достаточно редко.
Приобретенная форма – возникает по причине воздействия на организм человека различных факторов. Частыми виновниками заболевания служат хронические воспалительные процессы.
По виду изменений недостаточности выделяют
- Органическую – при этом створки изменяются по форме и размеру;
- Функциональную — створки не смыкаются плотно из-за изменений сердца, например, из-за увеличения в размерах правого желудочка, изменения мышечного кольца и т. д.
Факторы, влияющие на развитие недуга
- Системный воспалительный процесс — ревматизм.
- Ревматоидный эндокардит способствует уплотнению и сморщиванию створок.
- Миокардиты, инфаркты, кардиомиопатия и другие заболевания сердечной мышцы.
- Сердечная недостаточность хронического течения.
- Гипертония легочной формы.
- Разрыв створок клапана вследствие травмирующих факторов или механических повреждений клапанного аппарата.
- Последствия хирургического вмешательства по восстановлению функции митрального клапана.
- Развитие опухолей в полости сердца, препятствующих нормальному кровотоку.
Перенесенные человеком в течение жизни заболевания, их осложнения и полученные тяжелые травмы способствуют формированию патологического состояния.
Вторая степень развития заболевания
Трикуспидальная недостаточность 2 степени характеризуется наличием следующих симптомов:
- Вздутие и выпирание сосудов шеи;
- Неритмичное сердцебиение;
- Чрезмерная утомляемость и отсутствие жизненной энергии;
- Появление одышки даже при малой физической активности;
- Отечность и зябкость конечностей;
- Ощущение тяжести в печени в результате увеличения ее в размерах;
- Одутловатость лица и его желтовато-синюшный оттенок;
- Посторонние шумы и сбои ритма при прослушивании сердца;
- Нарушение мочеиспускания;
- Рвота, тошнота, диарея.
При игнорировании больным первых симптомов: усталости, отеков, ложной зябкости — болезнь прогрессирует. Правый желудочек увеличивается в объеме, как и правое предсердие. На этом этапе появляются вторичные изменения в работе органов и систем. Если заболевание переходит в 3 степень, то хирургического вмешательства не избежать.
Диагностическое обследование
Недостаточность трикуспидального клапана 1 степени часто не несет никакой симптоматики и не определяется с помощью электрокардиограммы.
 А вот 2 степень заболевания уже легко выявить при проведении определенных методов обследования:
А вот 2 степень заболевания уже легко выявить при проведении определенных методов обследования: - Сбор анамнеза: врач собирает сведения о хронических заболеваниях пациента, его образе жизни, жалобах на самочувствие и времени их возникновения.
- Общий осмотр пациента, прослушивание сердцебиения.
- Электрокардиографическое исследование (ЭКГ) — дает расширенную картину функциональных изменений. Определяет сбои сердечного ритма, перегрузку правого предсердия и желудочка, увеличение их в объеме.
- Эхокардиография — дает полную информацию о состоянии трехстворчатого клапана и камер сердца. Определяет состояние створок: их толщину, целостность, форму. Показывает, насколько деформированы желудочки и предсердия, есть ли жидкость в околосердечной полости и т.д.
- Рентгенография грудной клетки отображает конфигурацию сердца и его положение. Фиксирует застой крови в сердечных сосудах.
- Катетеризация сердечных полостей – с помощью катетера определяется давление в правом предсердии и желудочке.
- Спиральная компьютерная и магниторезонансная томографии транслируют информативное изображение сердца.
- Фонокардиограмма выявляет наличие посторонних шумов в сердце.
- Коронарокардиография позволяет оценить проходимость сосудов сердца.
Способы лечения пороков трехстворчатого клапана
Лечение носит сугубо индивидуальный характер и зависит от тяжести течения заболевания. Оно может быть медикаментозным или хирургическим. При запущенных 3 и 4 степенях применяется комплексный подход.
В качестве консервативного лечения врачи обычно назначают:
- Мочегонные препараты для вывода из организма излишков жидкости;
- Нитраты для стабилизации давления в легочных сосудах;
- Препараты с содержанием калия для улучшения работы сердечной мышцы;
- Лекарственные средства для профилактики сердечной недостаточности;
- Гликозиды для оптимизации сердечного ритма.
Лечение проводится на фоне бессолевого питания (не более 3 г в день) и уменьшения приема жидкости. Это предотвращает застой крови в сердечных сосудах.
К хирургическим мероприятиям относятся:
- Пластическое изменение трикуспидального клапана с целью сужения выходного отверстия.
- Замена клапана на механический или биопротез. Операция проводится, когда клапаны сильно повреждены или пластика, проведенная ранее, не привела к заметному улучшению.
Профилактические мероприятия
В качестве первичной профилактики возникновения заболевания необходимо:
- Принимать меры для предотвращения развития ревматизма;

- Вовремя пролечивать воспалительные процессы в организме: тонзиллит, кариозные поражения, увеличение миндалин и т. д.
- Ввести здоровый образ жизни: закаливаться, правильно питаться и быть физически активным.
В качестве вторичной профилактики при наличии дефектов клапанного аппарата к описанным выше мерам добавляются физиотерапевтические процедуры и строгое соблюдение приема лекарственных препаратов, назначенных врачом.
Самолечение опасно для жизни! Самостоятельное изменение схемы приема лекарств или их дозировки неприемлемо. Только врач-кардиолог может назначить адекватную терапию этого сердечного недуга.
Возможные осложнения
Ухудшение состояние больного может произойти вследствие пренебрежительного отношения к назначенному лечению, отсутствие которого влечет за собой нарастание симптомов. Могут наступить предсердно-желудочная блокада, тромбоэмболия легочной артерии, мерцательная аритмия, повторный инфекционный эндокардит.
Еще один вид осложнений – последствия оперативного вмешательства. Могут образоваться тромбы после установки клапана, отложиться соли кальция на стенках биопротеза, воспалиться внутренняя оболочка сердца. Недостаточность трикуспидального клапана любой степени тяжести нуждается в обязательном контроле врача и грамотном лечении во избежание опасных последствий. В процессе заболевания нарушается работа других органов и систем. Поэтому не стоит пускать на самотек этот неприятный сердечный недуг.
Медико-социальная экспертиза - НАРУШЕНИЕ ФУНКЦИИ СУСТАВОВ
НАРУШЕНИЕ ФУНКЦИИ СУСТАВОВНФС обусловливает нарушения функций других органов и систем организма. При АС в результате воспалительного поражения и анкилозирования межпозвонковых и реберно-позвонковых сочленений наблюдается значительное ограничение дыхательных экскурсий грудной клетки, что постепенно приводит к нарушениям вентиляционной функции легких и хронической дыхательной недостаточности, а затем - к легочной гипертензии и хронической сердечной недостаточности.
Степень недостаточности функций отдельного сустава зависит от выраженности болей, степени деформации, образования контрактур и анкилоза.
Амплитуду движений в суставах определяют угломером. За исходное положение туловища и конечностей принимается вертикальное. Бранши угломера устанавливают вдоль оси сочленяющихся сегментов, а ось совмещают с осью сустава. Сгибание и разгибание осуществляют в саггитальной плоскости, отведение и приведение - во фронтальной, ротационные движения - вокруг продольной оси.
Незначительное нарушение функции сустава - уменьшение амплитуды движений менее чем на 10°.
При значительно выраженном нарушении функции тазобедренного сустава (при фиброзном анкилозе) амплитуда движений менее 30° в сагиттальной плоскости при отсутствии движений во фронтальной плоскости и ротационных движений, а также опорном укорочении конечности на 7 см и более.
В норме амплитуда движений в коленном суставе составляет 130°, в голеностопном - 85°.
В случае стойкой значительно выраженной контрактуры коленного и голеностопного суставов ограничение движений в пределах 5-8°.
В норме I плюсне-фаланговый сустав разгибается на 80° и сгибается на 35° (см. Рис 1). Другие плюсне-фаланговые суставы могут сгибаться и разгибаться, ориентировочно, на 40°. Межфапанговые проксимальные суставы сгибаются на 50°, дистальные на 40°; разгибание варьирует до 30°.
Рис. 1 Объем движений в I плюсне - фаланговом суставе.
Степени ФНС
I степень - для плечевого и тазобедренного суставов ограничение амплитуды движений не превышает 20-30°.
Амплитуда движений для локтевого, лучезапястного, коленного, голеностопного - сохраняется в пределах не менее 50° от функционально выгодного положения, для суставов кистей - в пределах 110-170°. Показатели динамометрии составляют 17,4 - 31 кг при норме 21-56 кг.
При оценке нарушений функции суставов стопы учитываются также рентгенологические данные.
При I степени НФС они характеризуются отдельными изолированными очагами деструкции головок плюсневых костей или соответствующих фаланг. Такое поражение суставов клинически проявляется умеренными нарушениями опорной функции стопы.
II степень НФС характеризуется значительным ограничением движений в суставах. При поражении плечевого и тазобедренного суставов амплитуда движений в разных направлениях не превышает 50°. Для локтевого, лучезапястного, коленного, голеностопного суставов характерно снижение амплитуды движений до 45 - 20°.
При нарушении функции кисти II степени наблюдаются значительные деформации суставов пальцев с отклонением их в ульнарном направлении, а также деформирующий артроз пястнофаланговых и межфаланговых суставов. Отдельные виды захвата в этих условиях значительно снижены и амплитуда движений суставов пальцев ограничена в пределах 55 - 30°.
Показатели динамометрии составляют 10 - 23 кг.
При нарушении опорной функции стопы II степени наблюдается ограничение движений пальцев с резким отклонением их кнаружи.
III степень НФС характеризуется значительно выраженным ограничением движений в суставах. Амплитуда движений не превышает 15° при условии функционально выгодного положения сустава, либо наблюдается неподвижность сустава в результате деструктивного процесса с исходом в анкилоз. При нарушении функции кисти III степени отмечается снижение показателей динамометрии в пределах 0 - 10 кг.
IV степень: характеризуется признаками III степени и фиксацией сустава в функционально невыгодном положении.
Назад - к оглавлению
Что такое H 2A(NYHA 2 Ф. кл - Кардиология
Елена Гондюхина
Можно ли пить мочегонные таблеткиЗдравствуйте! моей маме 75 лет. У нее такой диагноз: ХРБС. Сочетанный митральный порок.Относительная недостаточность трехстворчатого.ИБС.Стенокардия напряжения 2 ф кл.Фибрилляции предсердий.РЧА п.Гиса и имплантацияЭКС(2009г).Гепертоническая болезнь з стадии,риск 4.Н 2А(NYHA 3ф.кл.)Сахарный диабет...
анонимно
Пароксизмальная ав узловая возвратная тахикардияЗдравствуйте! Мне 34 года В октябре 2012 года поставили диагноз пароксизмальная ав узловая возвратная тахикардия Н1 (по NYHA 1 ф кл.) Приступы сердцебиения начались весной 2012(раньше были, но очень редко...
анонимно
Пароксизмальная ав узловая возвратная тахикардияЗдравствуйте! Мне 34 года В октябре 2012 года поставили диагноз пароксизмальная ав узловая возвратная тахикардия Н1 (по NYHA 1 ф кл.) Приступы сердцебиения начались весной 2012(раньше были, но очень редко...
анонимно
Уважаемый доктор! Обращаюсь к Вам со следующим вопросом:Мне 52 года.Женщина. Более более 13 лет. Мой клинический диагноз - Гипертоническая болезнь 3 ст., 3 ст., р. 4 Стенокардия напряжения 3 ф.кл....
анонимно
Какими препаратами лечить миокардиодистрофиюЗдравствуйте ! Мой муж проходил медкомиссию на работе ему 37 лет, сказали что плохое ЭКГ. Ему поставили диагнохз МКД ? Мы прошли консультацию у кордиолога и он поставил диагноз согласно...
анонимно
можно ли ставит капельницыЗдравствуйте. Моей маме 63 года. Жалобы на боли в сердце постоянного характера, в 2002г. был микроинсульт (инфаркт ?). Сейчас отмечаются отёки голеней, АД 220/ 110 на приёме у терапевта, дома...
сергей заболотников
можно ли мне делать катетерную абляцию.Мой диагноз: ВПС: Двухстворчатый аортальный клапан.Недостаточность аортального клапана 1 степени. Протезирование митрального клапана(4.02.10) по поводу выраженной митральной недостаточности вследствии первичного пролапса митрального клапана. Фибрилляция предсердий, тахиформа. Желудочковая экстрасистолия. ХСН IIа,...