Общая анестезия что это такое
Анестезия общая: виды и противопоказания
Обезболивание (анестезия) при том или ином вмешательстве хирургов, может быть двух видов:
- местной — пациент находится в сознании, обезболивается лишь тот участок тела, на котором будет происходить операция;
- общей — пациент погружается в глубокий медикаментозный сон.
Общая и местная анестезия одинаково находят место в современной медицине. В местной анестезии выделяют спинальную и эпидуральную анестезию. В этих случаях пациент находится в сознании, но не владеет своей нижней частью тела, она полностью немеет и теряет чувствительность. Анестезия общая часто называется наркозом.
Понятие наркоза
Наркоз — общая анестезия; в переводе с греческого значит «онемение», «оцепенение». Его смысл заключается в том, чтобы с помощью медицинских препаратов оказать действие на ЦНС и полностью заблокировать нервные импульсы, которые она передает. В результате все реакции человека тормозятся, и он погружается в так называемый медикаментозный сон.
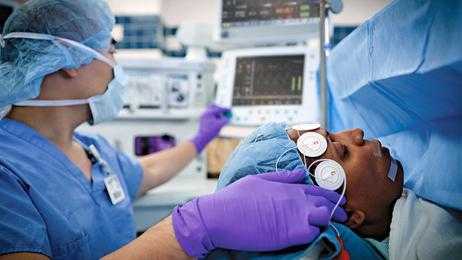
Такой сон нельзя сравнивать с обычным ежедневным сном, когда человек может пробудиться от малейшего шороха. При медицинском сне у человека, по сути, отключаются на некоторое время практически все жизненно важные системы, кроме сердечно-сосудистой.
Премедикация
Перед проведением общей анестезии пациенту необходимо пройти специальную подготовку — премедикацию. Практически всем людям свойственно испытывать волнение или страх перед операцией. Стресс, вызванный волнением, способен крайне негативно сказаться на ходе оперативного вмешательства. У пациента в этот момент происходит огромный выброс адреналина. Это приводит к сбоям в работе жизненно важных органов - сердца, почек, легких, печени, что чревато осложнениям во время проведения операции и после ее окончания.
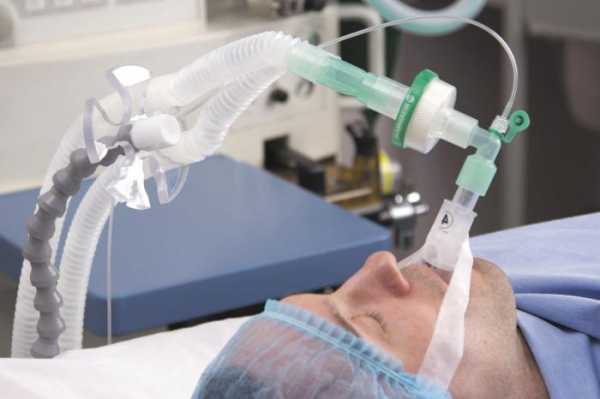
По этой причине анестезиологи считают необходимым успокоить человека перед оперативным вмешательством. С этой целью ему назначаются препараты седативного характера – это и называется премедикацией. При операциях, спланированных заранее, премедикацию проводят накануне. Что касается экстренных случаев — то прямо на операционном столе.
Основные этапы, виды и стадии общей анестезии
Анестезия общая проводится в три этапа:
- Вводный наркоз, или индукция — осуществляется, как только пациент оказался на операционном столе. Ему вводятся медицинские препараты, обеспечивающие глубокий сон, полное расслабление и обезболивание.
- Поддерживающая анестезия — анестезиолог должен точно рассчитать количество необходимых медикаментов. Во время операции постоянно держатся под контролем все функции организма пациента: измеряется артериальное давление, ведется наблюдение за частотой пульса и дыханием. Важным показателем в данной ситуации есть работа сердца и количество кислорода и углекислого газа в крови. Анестезиологу должны быть известны все этапы операции и ее длительность, для того чтобы он смог при необходимости добавить либо уменьшить дозу препаратов.
- Пробуждение – выход из наркоза. Анестезиолог ведет точный расчет количества препаратов еще и с той целью, чтобы вовремя вывести пациента из глубокого медикаментозного сна. На этом этапе медикаменты должны закончить свое действие, и человек плавно начинает пробуждаться. У него включаются все органы и системы. Анестезиолог не оставляет пациента до тех пор, пока тот придет полностью в сознание. Дыхание пациента должно стать самостоятельным, артериальное давление и пульс стабилизироваться, рефлексы и мышечный тонус полностью прийти к норме.
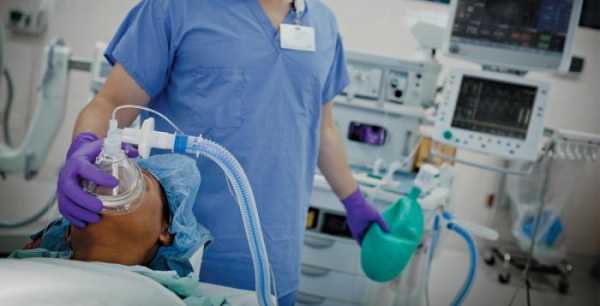
Анестезия общая имеет такие стадии:
- Поверхностный наркоз – исчезает тактильная чувствительность, не ощущается болевой порог, но остаются рефлексы скелетной мускулатуры и внутренних органов.
- Легкий наркоз – скелетная мускулатура расслабляется, исчезает большинство рефлексов. У хирургов появляется возможность проведения легких поверхностных операций.
- Полный наркоз – расслабление мышц скелетной мускулатуры, блокируются практически все рефлексы и системы, кроме сердечно-сосудистой. Появляется возможность проведения операций любых сложностей.
- Сверхглубокий наркоз – можно сказать, что это состояние между жизнью и смертью. Блокируются практически все рефлексы, полностью расслаблены мышцы как скелетной, так и гладкой мускулатуры.
Виды общей анестезии:
- масочная;
- внутривенная;
- общая.
Период адаптации после общей анестезии
После выхода пациента из общего наркоза за его состоянием наблюдают врачи. Осложнения общей анестезии случаются крайне редко. После каждой операции есть свои показания. Например, если хирургическое вмешательство проводилось на брюшной полости, то некоторое время нельзя пить воду. В некоторых случаях она разрешена. Неоднозначным на сегодняшний день является вопрос передвижения пациента после операции. Раньше считалось, что человеку в послеоперационный период желательно как можно дольше находиться в постели. Сегодня же рекомендуется вставать, самостоятельно передвигаться через довольно небольшой отрезок времени после проведенной операции. Считается, что это способствует быстрому выздоровлению.
В любом случае пациент должен слушать рекомендации своего лечащего врача, в противном случае выздоровление может затянуться.
Выбор метода обезболивания
За процесс обезболивания отвечает врач-анестезиолог. Он, вместе с хирургом и пациентом, решает, какому виду обезболивания отдать предпочтение в том или ином случае. На выбор метода обезболивания влияет много факторов:
- Объём планируемого хирургического вмешательства. Например, удаление родинки не требует общего наркоза, а вот хирургическое вмешательство на внутренних органах пациента – это уже дело серьезное и требует глубокого и длительного медикаментозного сна.
- Состояние больного. Если пациент находится в тяжёлом состоянии или предвидятся какие-либо осложнения операции, то речи о местном наркозе быть не может.
- Опыт и квалификация хирурга. Анестезиолог примерно знает ход операции, особенно в тех случаях, если работает с хирургом не первый раз.
- Но и, конечно же, анестезиолог при возможности выбора и при отсутствии противопоказаний всегда выберет тот метод обезболивания, который ближе ему самому, и в этом вопросе лучше на него положиться. Будь то анестезия общая или местная — главное, чтобы операция прошла успешно.
Памятка для пациента перед операцией
Перед операцией всегда проходит общение между пациентом и анестезиологом. Врач должен расспросить о перенесённых ранее операциях, какой был наркоз и как пациент его перенес. Со стороны пациента очень важно рассказать врачу все, не упустив ни малейшей детали, так как это потом может сыграть свою роль в ходе операции.
Перед операцией больному необходимо вспомнить о болезнях, которые пришлось перенести за весь период жизни. Особенно это касается хронических заболеваний. Также больному стоит рассказать врачу о медицинских препаратах, которые он вынужден принимать на данный момент. Не исключено, что врач может задать еще очень много дополнительных вопросов помимо всех вышеперечисленных. Эта информация необходима ему для того, чтобы исключить малейшую ошибку при выборе метода обезболивания. Серьезные осложнения общей анестезии случаются крайне редко, если все действия как со стороны анестезиолога, так и со стороны пациента были выполнены правильно.
Местная анестезия
Местная анестезия в большинстве случаев не требует вмешательства врача-анестезиолога. Хирурги самостоятельно могут провести такого рода обезболивание. Они просто обкалывают место проведения оперативного вмешательства медицинским препаратом.
При местной анестезии всегда остается риск того, что введено недостаточное количество лекарства и болевой порог ощущается. В таком случае не надо паниковать. Необходимо попросить врача добавить препарата.
Спинальная анестезия
При спинальной (спинномозговой) анестезии инъекция делается непосредственно в область спинного мозга. Пациент чувствует только сам укол. После введения анестезии вся нижняя часть тела немеет, теряет всякую чувствительность.
Такого рода анестезия успешно применяется при операциях на ногах, в урологии и гинекологии.
Эпидуральная анестезия
При эпидуральной анестезии в область между позвоночным каналом и спинным мозгом вводится катетер, через который можно вводить обезболивающие препараты.
Эпидуральная анестезия иногда применяется для обезболивания родов и часто - при длительных операциях в области гинекологии и урологии.
Что лучше, эпидуральная анестезия или общий наркоз? Это очень спорный вопрос на сегодняшний день. У каждого есть свои аргументы по этому поводу.
Масочный наркоз
Масочный наркоз, или ингаляционная общая анестезия, вводится в организм через дыхательные пути пациента. При таком виде наркоза сон поддерживается благодаря специальному газу, который анестезиологи подают через маску, приложенную к лицу пациента. Применяется при легких кратковременных операциях.
Если применяется масочный наркоз, для пациента главное – слушать врача: дышать так, как он просит, делать то, что он говорит, отвечать на вопросы, задаваемые им. При масочном наркозе пациента легко ввести в сон, и так же легко его разбудить.
Внутривенный наркоз
При внутривенном наркозе препараты, вызывающие медикаментозный сон и расслабление, вводят непосредственно в вену. Это позволяет добиться быстрого эффекта и качественного результата.
Внутривенный наркоз может применяться при самых различных операциях. Он самый распространенный в классической хирургии.
Общая анестезия многокомпонентная с миорелаксацией
Многокомпонентной данный вид анестезии называется потому, что она совмещает в себе масочный и внутривенный наркоз. То есть компоненты общей анестезии вводятся в виде лекарств внутривенно, и в виде газов через органы дыхания. Это вид анестезии позволяет добиться максимального результата.
Миорелаксация – расслабление всех скелетных мышц. Это очень важный момент при проведении оперативного вмешательства.
Многокомпонентный наркоз рекомендован при серьезных и длительных операциях. Сегодня под таким наркозом оперируют органы брюшной полости, грудной клетки.
Общая анестезия. Противопоказания
К использованию общей анестезии есть некоторые противопоказания:
- сердечно-сосудистая недостаточность;
- выраженная анемия;
- инфаркт миокарда;
- пневмония;
- острые заболевания почек и печени;
- бронхиальная астма;
- приступы эпилепсии;
- лечение антикоагулянтами;
- эндокринные заболевания, такие как тиреотоксикоз, декомпенсированный диабет, заболевания надпочечников;
- полный желудок;
- тяжелое алкогольное опьянение;
- отсутствие анестезиолога, необходимых препаратов и оборудования.
Общая и местная анестезия — очень важные элементы в современной хирургии. Ни одна операция не проходит без обезболивания. В этом вопросе медицине нужно отдать должное, ведь не каждый человек может перенести болевой шок.
Что нужно знать об общей анестезии
Быстрые факты об общей анестезии
Вот несколько ключевых моментов, касающихся общей анестезии. Более подробная и вспомогательная информация находится в основной статье.
- Анестезиолог обычно вводит общий анестетик перед операцией
- Есть некоторые риски, связанные с использованием общих анестетиков, но они относительно безопасны при правильном применении
- Очень редко пациент может испытывать непреднамеренное пробуждение во время операции
- Побочные эффекты общей анестезии могут включать головокружение и тошноту
- Механизмы, с помощью которых действует анестезия, до сих пор понятны лишь частично.
Общие анестетики вызывают обратимую потерю сознания и обезболивание, необходимые для проведения операций. Механизм действия анестетиков до конца непонятен. Существует несколько теорий на этот счет.
Общая анестезия — это, по сути, медикаментозная кома, а не сон. Наркозные препараты делают пациента безразличным и выключают сознание.
Обычно их вводят внутривенно или ингаляционно. Под наркозом пациент не чувствует боль и может также испытывать амнезию.
Препараты будут вводиться анестезиологом, который также будет следить за жизненными показателями пациента во время процедуры.
В этой статье мы рассмотрим ряд тем, в том числе возможные побочные эффекты общей анестезии, сопутствующие риски и некоторые теории относительно их действия.
История
Общие анестетики широко используются в хирургии с 1842 года, когда Кроуфорд Лонг назначил пациенту диэтиловый эфир и выполнил первую безболезненную операцию.
16 октября 1846 года американский стоматолог и хирург Томас Мортон впервые провел эфирный наркоз пациенту для удаления подчелюстной опухоли.
В России первую операцию под наркозом сделал 7 февраля 1847 года товарищ Пирогова по профессорскому институту, Федор Иноземцев.
Сам Пирогов же операцию с применением обезболивания сделал на неделю позже. За год в 13 городах России было совершено 690 операций под наркозом, 300 из них пироговские!

Вскоре он принял участие в военных действиях на Кавказе. Здесь он впервые в истории медицины начал оперировать раненых с эфирным обезболиванием. Всего великий хирург провел около 10 000 операций под эфирным наркозом.
Побочные эффекты
Тошнота является распространенным побочным эффектом общей анестезии.

Существует ряд потенциальных побочных эффектов анестезии.
Некоторые люди могут не испытывать ни одного, другие несколько. Ни один из побочных эффектов не является особенно продолжительным и, как правило, возникает сразу после анестезии.
Побочные эффекты общей анестезии включают в себя:
- временная путаница и потеря памяти, хотя это чаще встречается у пожилых людей
- головокружение
- затруднение мочеиспускания
- кровоподтеки или болезненность от капельницы
- тошнота и рвота
- дрожь и озноб
- боль в горле из-за дыхательной трубки
Риски
В целом общая анестезия безопасна. Даже особо больные пациенты могут быть безопасно обезболены. Гораздо больший риск предполагает сама хирургическая процедура.
Современная общая анестезия — невероятно безопасное вмешательство.
Тем не менее, пожилые люди и те, кто проходит длительные процедуры, наиболее подвержены риску осложнений. Эти результаты могут включать в себя послеоперационную спутанность сознания, инфаркт, пневмонию и инсульт.
Некоторые специфические состояния увеличивают риск для пациента, подвергающегося общей анестезии, например:
- обструктивное апноэ во сне, состояние, при котором люди перестают дышать во время сна
- припадки
- существующие заболевания сердца, почек или легких
- высокое кровяное давление
- алкоголизм
- курение
- ранее перенесенные отрицательные реакции на анестезию
- лекарства, которые могут увеличить кровотечение — аспирин, варфарин, например
- лекарственная аллергия
- сахарный диабет
- ожирение или лишний вес
Непреднамеренное интраоперационное пробуждение
Это относится к редким случаям, когда пациенты сообщают о сохранении сознания во время операции, после того момента, когда анестетик должен был подействовать. Некоторые пациенты осознают саму процедуру, а некоторые могут даже чувствовать боль.
Непреднамеренное интраоперационное пробуждение невероятно редко, затрагивая приблизительно 1 из каждых 19 000 пациентов, находящихся под общим наркозом.
Из-за миорелаксантов, применяемых одновременно с анестезией, пациенты не могут дать понять своему хирургу или анестезиологу, что они все еще знают о том, что происходит.

Непреднамеренное интраоперационное пробуждение более вероятно во время экстренной операции.
Пациенты, которые испытывают непреднамеренное интраоперационное пробуждение, могут страдать от длительных психологических проблем. Чаще всего осознание является недолгим и только звуков, и происходит до или в самом конце процедуры.
Согласно недавнему крупномасштабному исследованию этого явления, среди других ощущений пациенты испытывали непроизвольные подергивания, колющие боли, боль, паралич и удушье.
Поскольку непреднамеренное интраоперационное пробуждение встречается редко, неясно, почему именно это происходит.
Следующие факторы считаются потенциальными факторами риска:
- проблемы с сердцем или легкими
- ежедневное употребление алкоголя
- неотложная хирургия
- кесарево сечение
- ошибка анестезиолога
- использование некоторых дополнительных лекарств
- депрессия
Типы
Существует три основных вида анестезии. Общая анестезия — только один из них.
Местная анестезия является еще одним вариантом. Ее делают перед незначительными операциями, такими как удаление ногтя на пальце ноги. Это уменьшает болевые ощущения в небольших сфокусированных участках тела, но человек, получающий лечение, остается в сознании.
Регионарная анестезия — другой тип. Она обезболивает всю часть тела — нижнюю половину, например, во время родов. Существуют две основные формы регионарной анестезии: спинальная анестезия и эпидуральная анестезия.
Спинальная анестезия применяется при операциях на нижних конечностях и животе. Анестетик вводят через специальную очень тонкую иглу в межпозвоночное пространство поясничной области. Эпидуральная анестезия используется для продленного обезболивания. Может применяться при операциях на грудной клетке, животе, нижних конечностях. При эпидуральной анестезии устанавливается тонкий пластиковый катетер, через который вводится местный анестетик. Обезболивание может продолжаться так долго, как это необходимо.
Местный против общего
Существует ряд причин, по которым общая анестезия может быть выбрана вместо местной анестезии.
Этот выбор зависит от возраста, состояния здоровья и личных предпочтений.
Основными причинами выбора общей анестезии являются:
- Процедура, вероятно, займет много времени.
- Существует вероятность значительной потери крови.
- Это может повлиять на дыхание, например, во время операции на груди.
- Процедура заставит пациента чувствовать себя некомфортно.
- Пациенту трудно сохранять вынужденное положение во время операции.
Цель общего обезболивания заключается в том, чтобы вызвать:
- обезболивание или устранение естественного ответа на боль
- амнезия или потеря памяти
- неподвижность или устранение двигательных рефлексов
- сон
- расслабление скелетных мышц
Тем не менее, использование общей анестезии создает более высокий риск осложнений, чем местная анестезия. Если операция является незначительной, то пациенту предлагается местная анестезия, особенно если у него есть состояние, такое как апноэ во сне или другие факторы риска.
Предоперационная оценка
Перед проведением общей анестезии пациенты должны пройти предоперационную оценку, чтобы определить наиболее подходящие лекарственные препараты, их количество и комбинацию.
Некоторые из факторов, которые должны быть изучены в предоперационной оценке, включают в себя:
- индекс массы тела (ИМТ)
- история болезни
- возраст
- принимаемые лекарства
- время голодания перед анестезией
- употребление алкоголя или наркотиков
- использование фармацевтических препаратов
- обследование полости рта, зубов и дыхательных путей
- исследование подвижности шейного отдела позвоночника
Важно, чтобы Вы на эти вопросы отвечали точно. Например, если история употребления алкоголя или наркотиков не упоминается, может быть дано недостаточное количество анестезии, которое может привести к опасно высокому кровяному давлению или непреднамеренному интаоперационному пробуждению.
Этапы
Классификация Геделя, разработанная Артуром Эрнестом Геделем в 1937 году, описывает четыре стадии анестезии. Современные анестетики и обновленные методы доставки наркозных препаратов улучшили скорость начала анестезии, общую безопасность и восстановление, но четыре стадии остаются, по существу, одинаковыми:
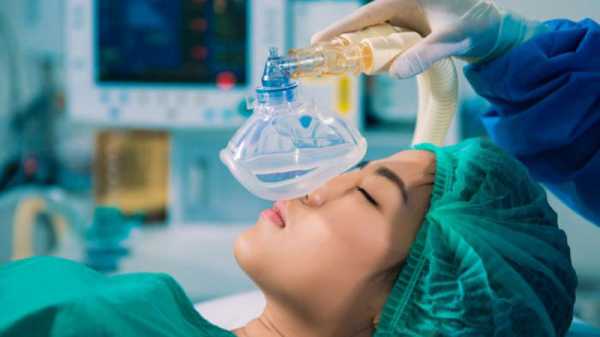
Общая анестезия похожа на коматозное состояние и отличается от сна.
Стадия 1 или индукция. Эта фаза происходит между введением препарата и потерей сознания. Пациент переходит от анальгезии без амнезии к анальгезии с амнезией.
Стадия 2, или стадия возбуждения. Период после потери сознания, характеризующийся возбужденной и бредовой деятельностью. Дыхание и частота сердечных сокращений становятся неустойчивыми, и могут возникнуть тошнота, расширение зрачка и задержка дыхания.
Из-за нерегулярного дыхания и риска рвоты существует опасность удушья. Современные быстродействующие препараты направлены на ограничение времени, затрачиваемого на 2-й этап анестезии.
Стадия 3 или хирургическая анестезия: мышцы расслабляются, рвота прекращается, дыхание угнетается. Движения глаз замедляются, а затем прекращаются. Пациент готов к операции
Стадия 4, или передозировка: если слишком много анестетика было введено, то возникает угнетение деятельности ствола головного мозга. Это приводит к дыхательному и сердечно-сосудистому коллапсу.
Приоритет анестезиолога состоит в том, чтобы как можно быстрее доставить пациента к 3-й стадии анестезии и держать его там в течение всей операции.
Как работает общий наркоз?
Точные механизмы общей анестезии не известны. Общая теория заключается в том, что их действие индуцируется изменением активности мембранных белков в нейрональной мембране, возможно, путем расширения определенных каналов.
Из всех лекарств, используемых в медицине, общие анестетики являются необычным случаем. Вместо одной молекулы, действующей в одном месте для получения ответа, существует огромное разнообразие соединений, каждое из которых вызывает довольно похожие, но широко распространенные эффекты, включая анальгезию, амнезию и неподвижность.
Общие анестезирующие препараты варьируются от простого спирта (СН 3 СН 2 ОН) до сложного севофлурана (1,1,1,3,3,3-гексафтор-2- (фторметокси) пропан). Кажется маловероятным, что такие разные молекулы могли бы активировать только один специфический рецептор.
Известно, что общие анестетики действуют в ряде участков центральной нервной системы (ЦНС). Важность этих сайтов для индукции анестезии полностью не поняты, но они включают в себя:
- Кора головного мозга: внешний слой мозга участвует в задачах, связанных с памятью, вниманием, восприятием и другими функциями
- Таламус: его функции включают передачу информации от органов чувств к коре головного мозга и регулирование сна, бодрствования и сознания.
- Ретикулярная активирующая система: важна для регулирования циклов сна и бодрствования
- Спинной мозг: передает информацию от мозга к телу и наоборот.
Известно также, что в общей анестезии участвует ряд различных нейротрансмиттеров и рецепторов:
- Рецепторы N- метил-D-аспарагиновой кислоты (NMDA): некоторые общие анестетики связываются с рецепторами NMDA, включая кетамин и закись азота (N 2 O). Известно, что они важны для контроля синаптической пластичности и функций памяти.
- 5-гидрокситриптамин(5-НТ) рецепторы: обычно активируются нейротрансмиттером серотонина, они играют роль в контроле высвобождения ряда других нейротрансмиттеров и гормонов
- Рецептор глицина: глицин может действовать как нейромедиатор и выполняет ряд функций. Было показано, что улучшить качество сна.
Хотя общие анестетики хранят много загадок, они чрезвычайно важны в хирургии и медицине в целом.
Общий наркоз, что это такое и как проводится
Общая анестезия (наркоз) — такой тип обезболивания, при котором анестетик оказывает на организм общее действие, выключая сознание, лишая пациента всех видов чувствительности и расслабляя мускулатуру. Главной отличительной особенностью этого вида обезболивания является то, что пациент введенный в наркоз, находится в бессознательном состоянии. Во время операции это позволяет избежать вегетативных, бессознательных, реакций организма на боль, дает возможность хирургам получить беспрепятственный доступ к месту патологического процесса, за счет расслабления мышечных структур.
Как работает общая анестезия
Попадая в организм пациента, вещества, используемые для общего обезболивания, оказывают значительное воздействие на его сознание, работу сердечно-сосудистой и дыхательной систем. В зависимости от концентрации препарата в крови у больного меняется сила его воздействия, что дало возможность говорить о четырех стадиях наркоза.
- Период аналгезии – когда у пациента сохранено сознание, но заметна отчетливая заторможенность, человек находится как бы в дреме. В это время еще присутствует тактильная чувствительность и реакция на температурный раздражитель, а боль уже не воспринимается. Пациент способен отвечать на поставленные вопросы, но говорит односложно. Продолжительность этой стадии находится в пределах трех-четырех минут. В это период можно сделать диагностические исследования либо кратковременные вмешательства.
- Период возбуждения – характеризуется отсутствием сознания с одновременным возбуждением центров, отвечающих за речь и движения. При этом больной может издавать звуки, кричать, предпринимать попытки подняться. В этот временной период отмечается выраженная гиперемия кожи, учащенный пульс, повышенное давление. Расширенный зрачок реагирует на свет, выделяется большое количество слезной жидкости. Возможны приступы кашля, рвота. Это время не подходит для хирургического вмешательства, чтобы начать операцию, нужно еще больше насытить организм анальгетиками. Длится эта стадия в среднем от семи до пятнадцати минут.
- Хирургический период – наиболее благоприятное время для выполнения операции. Пациент спокоен и расслаблен, его жизненные показатели находятся в пределах нормы.
- Ориентируясь на глубину наркоза, выделяют четыре уровня хирургической стадии: сверхглубокий, глубокий, а также легкий и поверхностный.
- Период пробуждения – начинается с прекращения подачи анальгезирующего вещества, вследствие этого уменьшается уровень его концентрации в крови. Все этапы наркоза повторяются в обратном порядке, и больной пробуждается.
Общий наркоз. Каким он бывает и что это такое
По способу, который используется для введения анестетика в организм, различают следующие виды общего обезболивания:
- Ингаляционный – достигается за счет вдыхания быстро испаряющихся жидкостей и летучих веществ, среди них: эфир, пентран, закись азота с кислородом. Чаще всего общая анестезия этого типа бывает масочной, эндотрахеальной и эндобронхеальной.
- Неингаляционный – наиболее быстродействующий вид наркоза. Обычно его вводят парентеральным путем: в вену, в мышцу, в прямую кишку. Его преимуществом является то, что в нем исключена стадия возбуждения, за счет чего пациент скоро засыпает. Но так как препараты, используемые для этих целей, отличаются кратковременным действием, то их невозможно использовать самостоятельно для выполнения объемных длительных и сложных операций.
- Комбинированный – заключается в последовательном применении различных анестетиков, либо вариантов их введения.
Как делают общую анестезию, этапы
За состоянием пациента во время проведения операции отвечает специальный врач – анестезиолог. Именно он накануне хирургического вмешательства подробно беседует с больным и определяется с методом обезболивания. Анестезиолог не только выбирает вид анестезии и рассчитывает дозу препарата, главной его задачей является поддержание основных жизненных функций во время погружения в наркоз, и контроль за их возобновлением после выхода из него.
- Перед началом операции пациента подключают к приборам, которые смогут бесперебойно контролировать его главные жизненные показатели: частоту пульса, артериальное давление, работу сердца, частоту дыхания и уровень насыщенности крови кислородом.
- В одну из периферических вен вводят катетер и фиксируют его. Это позволит на любом этапе операции добавлять анестетик либо другие лекарственные препараты по мере необходимости.
- Чтобы обеспечить стабильную проходимость дыхательных путей и иметь возможность контролировать дыхание пациента, анестезиолог выполняет с помощью специальных инструментов интубацию трахеи.
- На первом этапе используют внутривенный анестетик, с его помощью пациента вводят в наркоз. После интубирования его заменяют ингаляционной составляющей. Это дает возможность поддерживать требуемую глубину наркоза на протяжении всей операции при помощи специального аппарата, пропускающего газовую дыхательную смесь через жидкий или парообразный анестетик и посредством системы трубок доставлять его к органам дыхания пациента.
- Убедившись, что состояние пациента стабильно, а наркоз вошел в нужную фазу, анестезиолог дает разрешение хирургам начинать операцию.
- Все это время врач следит за работой внутренних органов больного, при необходимости использует дополнительные лекарственные препараты: миорелаксанты, противорвотные и обезболивающие вещества. Если в наркозе происходит остановка дыхания, то пациента подключают к аппарату ИВЛ.
- По завершению операции больному вводят препараты, восстанавливающие естественный мышечный тонус и продолжают давать ему кислородно-газовую смесь, но уже без паров анестетика. Активный кислород действует таким образом, что связывает наркозное вещество в крови пациента и выводит его обратно с дыханием. Когда его концентрация становится минимальной, сознание постепенно возвращается.
- Удалять эндотрахеальную трубку можно тогда, когда пациент самостоятельно и стабильно дышит, а также кашляет.
Какие возможны последствия общей анестезии
Из-за того, что анестетики оказывают общее действие на организм, их применение может иметь некоторые осложнения. Одних из них не удается избежать никому, а другие встречаются достаточно редко. Чтобы более наглядно представлять тяжесть и частоту подобных последствий их разбили на три группы:
Часто возникающие осложнения, к ним относятся:
- Болезненность в горле,
- Тошнота,
- Озноб (дрожь в теле)
- Головные боли, головокружение,
- Кожный зуд,
- Затуманенное сознание
- Боль в спине, поясничной области, мышцах.
- Нечастые осложнения:
- Инфекции легких,
- Травмирование зубов, губ, языка,
- Преждевременное пробуждение пациента до завершения операции.
- Редко возникающие:
- Повреждение крупных нервов и нервных стволов,
- Анафилактический шок – высшая степень выраженности аллергической реакции,
- Повреждение зрительного аппарата,
- Повреждение центрального отдела нервной системы, смерть.
Сколько времени занимает выход из наркоза
После завершения операции и перевода пациента в палату, он еще какое-то время находится в сонном состоянии. Больному не разрешается спать и пить, в этот период допускается только смачивать губы ложкой или марлей. Примерно через час-полтора пациенту можно заснуть. Кому-то для того чтобы восстановиться понадобится два часа времени, а кому-то и все шесть-восемь. После пробуждения разрешается садиться, а чуть позже, когда пройдет головокружение и вставать. В это период разрешается пить воду и травяные отвары, чуть позже употреблять жидкую и редкую пищу.
Как правило, молодые пациенты без серьезной сопутствующей патологии быстрее и безболезненнее отходят из наркоза. Тогда как у пожилых людей с избыточной массой тела, хроническими интоксикациями и имеющие патологию почек и печени этот процесс может растянуться до двух суток.
ОБЕЗБОЛИВАНИЕ — Большая Медицинская Энциклопедия
Обезболивание (син. аналгезия) — обратимое устранение болевой чувствительности (по определению Международной организации по стандартизации). В русской и зарубежной литературе употребляется еще синоним — анестезия. Однако под анестезией понимают обратимую потерю различных видов чувствительности.
Различают местное и общее обезболивание.
Местное Обезболивание (местная аналгезия, анестезия) — обратимая (если не преследуется цель невролиза) и намеренно вызванная потеря болевой чувствительности в определенной части тела.
Общее Обезболивание (общая аналгезия, анестезия) — обратимая потеря сознания и всех видов чувствительности, намеренно вызванная с терапевтическими целями, во время которой рефлексы угнетаются или исчезают. Обычно достигается введением медикаментов. В качестве синонима общего обезболивания нередко употребляют термин наркоз — обратимое состояние угнетения центральной нервной системы, вызванное воздействием физических или химических средств.
Местное обезболивание используют для безболезненного проведения различных хирургических манипуляций и лечения болевых синдромов. Местное О. достигается с помощью химических (местные анестетики) и физических (холод, электрический ток, иглоукалывание) методов, препятствующих проведению болевых импульсов по нервному волокну или увеличивающих порог болевой чувствительности (см. Анестезия местная). Из местных анестетиков чаще всего используют новокаин, тримекаин, ксикаин, пиромекаин, дикаин, совкаин (см. Анестезирующие средства).
Обезболивание с помощью холода (криоанестезия) достигается местным или регионарным охлаждением. Для этих целей, кроме льда или циркулирующей холодной воды, используют хлорэтил (см.). Быстро испаряясь с поверхности кожи, хлорэтил вызывает значительное ее охлаждение и О. поверхностных слоев. Из других физических методов аналгезирующими свойствами обладают выпрямленные синусоидные токи низкой, периодически меняющейся частоты (так наз. диадинамические токи или токи Бернара), высокочастотные импульсные токи (токи д’Арсонваля), а также гальванизация (см.) и электрофорез (см.). Обезболивающий эффект удается также получить с помощью иглоукалывания (см.). Введение игл в определенные рефлексогенные точки тела вызывает и поддерживает аналгезию (гипоалгезию).
Местное О. с помощью фармакологических средств достигается распылением или смазыванием слизистых оболочек различных органов или введением местных анестетиков в ткани и анатомические пространства (субарахноидальное, эпидуральное). Различают следующие виды местной аналгезии: поверхностная (терминальная), инфильтрационная, блокады нерва (регионарная), паравертебральная, блокады нервных сплетений, Эпидуральная (в соответствии с международным стандартом ИСО 4135 термин «Эпидуральная» предпочтительнее термина «перидуральная»), субарахноидальная (спинальная), каудальная.
Указанные виды местного О. носят обратимый характер и широко применяются в медицине, а также для лечения хронических болевых синдромов различной природы и локализации (см. Новокаиновая блокада).
В неврологической и онкологической практике для борьбы с нестерпимыми болями, не поддающимися указанным выше обратимым методам местного О., применяют способы, направленные на достижение необратимого, постоянного О. Это в основном оперативные методы (см. Нейротомия), к-рые сводятся к прерыванию нервных проводящих путей на различных уровнях нервной системы от периферических нервов до коры головного мозга. Операции выполняются: 1) на первом нейроне — перерезка чувствительных нервов и их корешков; 2) на втором нейроне — рассечение спиноталамических путей в спинном, продолговатом или среднем мозге, либо разрушение фармакологическими средствами сенсорных ядер зрительного бугра; 3) на третьем нейроне — передняя таламотомия, энцефалотомия (применяется редко).
Общее обезболивание широко применяется во всех хирургических специальностях. Преобладают комбинированные методики общей анестезии, при которых используют различные фармакологические средства целенаправленного действия. Так, например, ингаляционный анестетик применяют преимущественно для выключения сознания, аналгезия достигается внутривенным введением сильных анальгетических средств, нейровегетативное торможение — с помощью нейролептических средств, мышечное расслабление — посредством миорелаксантов.
Для премедикации, являющейся обязательным этапом к проведению общего обезболивания (см. Наркоз), чаще применяют транквилизаторы, антигистаминные, анальгетические и ваголитические препараты. В периоде индукции (вводный наркоз) для выключения сознания главным образом используют внутривенный путь введения препаратов, ингаляционный же способ индукции применяют в основном у детей, нередко как этап перед венопункцией.
В хирургической практике широко применяется эндотрахеальный наркоз, создающий возможность надлежащего контроля за больным и позволяющий активно воздействовать на гомеостаз. Интубацию трахеи в этих случаях проводят после введения деполяризующих или не-деполяризующих релаксантов короткого действия. В периоде поддержания анестезии выключение сознания обеспечивают чаще всего инсуффляцией или ингаляцией газонаркотической смеси закиси азота с кислородом, иногда добавляют 0,3—0,5 об. % фторотана. По ходу операции вводят анальгетические и нейролептические средства, недеполяризующие Миорелаксанты, проводят искусственную вентиляцию легких. Постоянно осуществляют контроль за функцией жизненно важных органов и систем, восполняют кровопотеря), регулируют показатели кислотно-щелочного равновесия и водно-электролитного баланса. Подробно о методиках общего О. см. Наркоз.
Среди методов общего О. часто используют нейролептаналгезию (см.) на основе применения нейролептика дроперидола и анальгетика фентанила и различные варианты атаралгезии с использованием атарактика (транквилизатора) седуксена и анальгетиков — фентанила, пентазоцина (лексира), дипидолора, дек-страморамида (пальфиума).
Наметилась тенденция к более широкому использованию неингаляционных способов общего О. Это связано с исследованиями, выявившими отрицательное воздействие ингаляционных анестетиков на персонал операционных, а также с появлением новых эффективных внутривенных средств для наркоза (напр., кетамина), не оказывающих, как правило, существенного отрицательного влияния на функции жизненно важных органов. Согласно многочисленным исследованиям методику капельного введения кетамина (500 мг) в сочетании с седуксеном (20 мг) в 500 мл 0,9% р-ра хлорида натрия или 5% р-ра глюкозы со скоростью 1 — 2 мг/кг в 1 час без использования ингаляционных анестетиков начинают с успехом применять при самых разнообразных операциях.
Среди других неингаляционных методов общей анестезии, активно внедряемых за последние годы в клиническую практику, следует упомянуть комбинированное применение электроанестезии и электроиглоаналгезии с различными фармакологическими препаратами противосудорожного, седативного и анальгетического действия.
Обезболивание в послеоперационном периоде является обязательным компонентом современного анестезиологического пособия. Следует подчеркнуть, что мероприятия по О. непосредственно в первые часы после операции так же важны, как и Премедикация перед операцией. Болевой синдром, возникающий непосредственно после операции, отрицательно влияет на функции жизненно важных органов и систем, особенно дыхания, кровообращения, симпатоадреналовой системы и др.
При использовании больших доз анальгетических средств (фентанила) в процессе операции и наличии признаков угнетения самостоятельного дыхания предпочтительнее провести после операции пролонгированную искусственную вентиляцию легких, чем использовать антагонисты анальгетиков (налоксон, налорфин). Последние снимают остаточную аналгезию, и у пациентов возникают сильные боли в операционной ране, требующие введения анальгетических препаратов. Следует в этой связи упомянуть о ненаркотическом анальгетике пентазоцине (лексире), к-рый, обладая выраженным болеутоляющим свойством, является антагонистом морфиноподобных препаратов. Введение пентазоцина в конце операции снимает действие фентанила и одновременно оказывает анальгетический эффект. Для снятия послеоперационных болей используют иглоаналгезию; широкое распространение получила перидуральная анестезия. При проведении пролонгированной искусственной вентиляции легких для аналгезии используют закись азота с кислородом (2:1; 1:1) и оксибутират натрия. Для целей обезболивания в послеоперационном периоде широко используют также наркотические (пантопон, промедол) и ненаркотические анальгетики (анальгин, амидопирин, пентазоцин).
Особенности обезболивания у детей, больных пожилого и старческого возраста
Основным методом аналгезии у детей при проведении хирургических вмешательств является общее О. Местное О. показано у детей старшего возраста при небольших вмешательствах с обязательной премедикацией. Особенности детского организма диктуют необходимость строгой возрастной дифференциации при назначении премедикации. Дозы препаратов должны строго соответствовать возрасту ребенка. Введение в наркоз у детей до 5 лет проводят чаще всего масочным способом, используя для ингаляции фторотан, закись азота, циклопропан, этран. У детей более старшего возраста используют также и неингаляциоиные способы (внутривенный, внутримышечный, ректальный). Особенность периода поддержания общей анестезии у детей заключается в том, что углубление наркоза (при проведении ингаляционного наркоза) наступает в отличие от взрослых быстрее и при меньшей концентрации анестетика во вдыхаемой смеси. Причем, чем меньше ребенок, тем эта специфика выражена отчетливей.
У детей следует избегать применения анестетиков, обладающих раздражающим влиянием на слизистую оболочку дыхательных путей. Необходимо учесть также большую ранимость слизистой оболочки трахеи и при интубации (см.) использовать термопластические эндотрахеальный трубки соответствующих размеров. У новорожденных и детей грудного возраста часто используют специальные трубки с ограничителем, препятствующим введению их глубоко в трахею (трубка Коула), при интубации через носовые ходы и необходимости длительной и искусственной вентиляции легких применяют специальные системы Эйра и Риса (см. Ингаляционный наркоз).
Достижения анестезиологии позволили в основном решить проблему О. при сложных хирургических вмешательствах у больных пожилого и старческого возраста. Физический возраст не является противопоказанием к операции. Однако возрастные изменения старческого организма существенно усложняют ведение анестезии. При проведении операций чаще используют общее О. При операциях на нижних конечностях применяют также эпидуральную анестезию. Небольшие хирургические манипуляции можно с успехом проводить в условиях различных видов местного О. Специфической особенностью больных пожилого и старческого возраста является их большая чувствительность к лекарственным препаратам. Это необходимо учитывать на всех этапах анестезии, начиная от премедикации, из которой надо исключить средства, сильно угнетающие дыхание (морфин, пантопон), и уменьшать дозы применяемых препаратов на половину или одну треть. Введение в наркоз у особо ослабленных больных можно проводить ингаляцией газонаркотической смеси закиси азота с кислородом или введением кетамина, предпочтительнее внутривенным капельным способом (0,5—1 мг/кг в 1 час) в сочетании с небольшими дозами (5—10 мг) седуксена. Дозы остальных препаратов, применяемых в периоде индукции и при поддержании анестезии, включая мышечные релаксанты, должны быть также соответственно уменьшены, а анестетики, обладающие кардиотоксическим и гепатотоксическим действием (напр., фторотан) исключены. Наличие выраженной эмфиземы и пневмосклероза у больного требует крайне осторожного применения спонтанного дыхания во время наркоза. Эта методика допустима при кратковременных оперативных вмешательствах (не более 30 мин.) при условии свободной проходимости дыхательных путей и периодического проведения вспомогательного дыхания. У пожилых не следует торопиться с экстубацией трахеи, если есть малейшее сомнение в адекватности восстановления самостоятельного дыхания. В этих случаях целесообразно в послеоперационном периоде проводить пролонгированную искусственную вентиляцию легких в течение нескольких часов.
Особенности местного и общего обезболивания в военно-полевых условиях — см. Анестезия местная, Наркоз.
Библиеогр.: Бунятян А. А., Рябов Г. А. и Маневич А. 3. Анестезиология и реаниматология, М., 1977; Иргер И. М. Нейрохирургия, М., 1971; Маневич А. 3. Педиатрическая анестезиология с элементами реанимации и интенсивной терапии, М., 1970; Мартынов Ю. С. Невропатология, М., 1974; Машковский М. Д. Лекарственные средства, ч. 1—2, М., 1977; Многотомное руководство по хирургии, под ред. Б. В. Петровского, т. 10, с. 402, М., 1964; Руководство по анестезиологии, под ред. Т. М. Дарбиняна, М., 1973; Справочник по анестезиологии и реанимации, под ред. В. П. Смольникова, М., 1970.
А. А. Бунятян.
Анестезиология — Википедия
Анестезиология (др.-греч. ἀν- — отрицательная приставка, αἴσθησις — чувствительность и λόγος — учение) — раздел клинической медицины, занимающийся изучением методов защиты организма от операционной травмы и ее последствий, а также от патологических нарушений, вызванных непосредственно хирургическим заболеванием, путем управления жизненно важными функциями организма во время операции и в послеоперационном периоде[1].
Анестезиология является прикладной наукой. При этом задачи современной анестезиологии выходят за рамки устранения боли. Специальность интегрирует знания многих других медицинских дисциплин, включая клиническую фармакологию, прикладную физиологию и позволяет внедрять передовые технологии обследования и лечения в хирургии, акушерстве.
Анестезиология является врачебной специальностью. На постсоветском пространстве медицинский специалист, оказывающий анестезиологическое пособие называется врачом-анестезиологом-реаниматологом. Анестезиологическое пособие применяется при проведении хирургических операций, родов, а также болезненных манипуляций и исследований. Работа современного анестезиолога включает в себя «обеспечение доступа к сосудистому руслу», выбор средств восполнения ОЦК, выбор и использование протоколов премедикации и другие аспекты медицинской деятельности.
Анестезиология развивалась в соответствии с очевидными потребностями хирургии делать операции дольше, менее болезненно и через более изощрённые оперативные доступы. Благодаря достижениями фармакологической промышленности, совершенствованию технологии искусственной вентиляции лёгких, изобретению аппарата искусственного кровообращения возможности хирургии стали практически безграничны.
Операционная травма является чрезвычайным воздействием на организм и вызывает операционный стресс — патофизиологические сдвиги, которые сами по себе могут угрожать жизни больного. К компонентам операционного стресса относят: психоэмоциональное возбуждение, боль, рефлексы неболевого характера, кровопотеря, нарушение водно-электролитного баланса, повреждение внутренних органов. Соответственно перечисленным компонентам формируется задача современной анестезиологии: обеспечение безопасности больного на всех этапах хирургического лечения путем предупреждения или снижения реакции организма на операционную травму и восстановление или замещение нарушенных функций организма.
Анестезиология делится на общую и частную. Предметом общей анестезиологии являются теоретические основы общего и местного обезболивания, подготовка к операции, методы анестезиологического пособия, клиника наркоза, патологическая физиология нарушений жизненно важных функций, возникающих во время операции и наркоза, и методы их устранения; клиническая фармакология лекарственных средств, применяемых в связи с анестезией (наркотических веществ и местных анестетиков, мышечных релаксантов, анальгетиков и др.). Частная анестезиология рассматривает вопросы выбора обезболивания в зависимости от особенностей состояния конкретного больного и выбранного оперативного вмешательства.
Основные методы обезболивания[править | править код]
Основная цель анестезиологического пособия — обезболивание — достигается двумя путями: общим обезболиванием (наркозом) и регионарной анестезией. Общий наркоз предполагает отключение сознания, болевой чувствительности, мышечного тонуса и перевод пациента на ИВЛ, что достигается введением сложной комбинации лекарственных средств точкой воздействия которых является в том числе ЦНС. В отличие от общей анестезии, регионарная анестезия ограничивается обезболиванием определенной части тела, при помощи локального введения специальных препаратов — местных анестетиков.
Виды регионарной анестезии:
- Центральная регионарная — спинномозговая (СМА), эпидуральная (ЭДА), каудальная
- Периферическая регионарная — блокада отдельных нервов, сплетений. Например, блокада плечевого сплетения
- Комбинированная анестезия — например ОЭТН+ЭДА во время операции, с продлённой ЭДА в послеоперационном периоде
Первые обезболивающие средства изготавливались из различных растений (опия, конопли, белены, цикуты и пр.) в виде настоев или отваров, а также «сонных губок». Губки пропитывались соком растений и поджигались. Вдыхание паров усыпляло больных.
В XIII веке испанец Р. Луллий открыл эфир, в 1540 Парацельс описал его обезболивающие свойства. Изначально эфир был известен под названием сладкого купороса.[2]
Согласно Моргану и Михаилу, первым термин «анестезия» применил греческий философ Диоскорид в I веке до н. э. для описания наркотикоподобного действия мандрагоры. Как сноподобное состояние, позволяющее проводить хирургические вмешательства, анестезию определил, предположительно, Оливер Уэнделл Холмс в 1846 году.[3]
Во второй половине января 1845 года в бостонской клинике (США) стоматолог Хорас Уэллс впервые выступил с рассказом о своем открытии особого свойства «веселящего газа», позволявшего безболезненно проводить хирургические операции. В те времена мало кто верил в возможность избавить пациентов от мучительной боли, сопровождавшей любое хирургическое вмешательство. Поэтому публика, присутствовавшая при выступлении Уэллса, была настроена крайне скептически. Однако Уэллс и его ученик Мортон были полны энтузиазма. После небольшого вступления Уэллс приступил к демонстрации нового метода на примере удаления зуба. Стать пациентом тогда отважился один из вольных слушателей, грузный мужчина с красным лицом. «Из своего портфеля Уэллс вынул несколько зубоврачебных инструментов и уложил их рядом с операционным столом, приведенным в согнутое положение. Затем он попросил незнакомца занять на нем место и зажать в зубах резиновую грушу, а сам начал выкручивать прикрепленный к ней деревянный кран.» Через несколько мгновений голова незнакомца закатилась и он перестал двигаться. Тогда Уэллс взялся за щипцы. Первое время пациент был неподвижен и ничего не чувствовал, и Уэллс уже смог установить щипцы на больной зуб. За последовавшим резким рывком раздался громкий вопль незнакомца. Наркоз перестал действовать. Вероятно, следовало учесть большую массу тела пациента и немного увеличить дозу газа, но было уже поздно. Демонстрация состоялась и завершилась фиаско. Уэллс был в замешательстве, а публика осмеяла его и выставила шарлатаном. Судьба сыграла с исследователем злую шутку. Никто не заметил тогда, как человек, в дальнейшем признанный первым, кто продемонстрировал безболезненную операцию, Мортон, покинул зал бостонской больницы, оставив своего учителя Уэллса наедине со своей неудачей. А уже меньше чем через год 16 октября 1846 года в той же самой бостонской клинике Уильям Томас Грин Мортон провёл «первую» публичную демонстрацию эфирного наркоза при операции удаления подчелюстной опухоли. И возымел громкую славу. А забытый всеми Хорас Уэллс спустя всего два года, в 1848, покончил жизнь самоубийством, вдохнув хлороформ и сделав глубокий надрез в месте прохождения бедренной артерии. Это был первый, и, по видимости, единственный случай суицида под наркозом.[4]
В России эфирный наркоз был впервые применён 7 февраля 1847 года Ф. И. Иноземцевым, а 14 февраля русский учёный и врач Николай Иванович Пирогов впервые применил его для обезболивания при операции.
В 1847 году шотландский акушер Дж. Симпсон впервые использовал хлороформ для наркоза во время приёма родов.
Русский врач Василий Константинович фон Анреп первым в мире экспериментально обосновал анестезирующее действие кокаина и предложил использовать его в медицинской практике для местного обезболивания, в 1879 году опубликовав результаты своих опытов в немецком журнале Archiv fur Physiologie.[5]
В США термин «анестезиология», означающий учение об анестезии, впервые предложили употреблять в двадцатых годах XX века в связи с возрастающей научной базой этой специальности.
- Морган Д. Э. (мл.), Михаил М. С. Клиническая анестезиология. Книга первая. — 2-е изд., испр. — М.: Бином, 2006.
ОБЩЕЕ ОБЕЗБОЛИВАНИЕ — Студопедия
Общее обезболивание (анестезия) — состояние обратимого торможения центральной нервной системы, достигаемое фармакологическими средствами, воздействием физических или психических факторов. Оно предполагает подавление восприятия болевых раздражении, достижение нейровегетативной блокады и мышечной релаксации, выключение сознания, поддержание адекватного газообмена и кровообращения, регуляцию обменных процессов. К общему обезболиванию относят наркоз, нейролептаналгезию, атаралгезию, центральную аналгезию, аудиоанестезию и гипноз.
Наркоз. Для достижения наркоза чаще используют фармакологические средства (вещества), реже — физические факторы (электронаркоз). Средства, которыми проводят наркоз, называются наркотическими (общие анестетики). Различают ингаляционный и неингаляционный наркоз.
Ингаляционный наркоз проводят жидкими (парообразными), ане-стетиками (диэтиловый эфир, фторотан, трихлорэтилен, пентран, хлороформ) или наркотическими газами (закись азота, циклопро-пан). Они поступают в организм через легкие. Ингаляционный наркоз проводят с помощью ротоносовой или носовой масок (масо-чныи наркоз), назофарингеальной трубки (назофарингеальный), эя-дотрахеальной трубки, когда наркотическая смесь, минуя верхние дыхательные пути, поступает непосредственно в трахею и бронхи (эндотрахеальный, или интубационный, наркоз). Интубировать больного можно через рот или нос с помощью ларингоскопа под контролем зрения, через нос вслепую (без помощи ларингоскопа), по строгим показаниям — через трахеостому. Основное преимущество ингаляционного наркоза — хорошая управляемость.
Для неингаляционного наркоза (внутривенный, прямокишечный) используют гексенал, тиопентал-натрий, пропанидид (сомбревин, эпонтол), байтинал, виадрил, натрия оксибутират, кетамин и др.
Наркоз можно провести одним (мононаркоз), двумя и более ане-стетиками и другими лекарственными препаратами (комбинированный или многокомпонентный, потенцированный, полинаркоз).
При обширных операциях на лице и челюстях применяют комбинированный эвдотрах&альный наркоз. Введение в наркоз достигается с помощью одного общего анестетика, а поддержание его — с помощью другого анестетика. Кроме того, ипользуют фармакологические препараты строго направленного действия. При непродолжительных хирургических вмешательствах у стоматологических больных в поликлинике и стационаре применяют ингаляционный (масочиый, назофарингеальнын) или внутривенный наркоз.
Электронаркоз проводят с помощью генераторов импульсного, синусоидального и интерференционного электрического тока.
В стоматологической практике применяют электрообезболивание твердых тканей зуба с помощью аппаратов ИНППН-1, ЭЛОЗ-1, 2. Активный электрод присоединяют к наконечнику бормашины, экскаватору. Эффект обезболивания непостоянен.
Нейролептаналгезия (НЛА). При этом методе адекватная защита от наносимой болевой травмы обеспечивается без использования наркотического вещества для наркоза. Потеря болевой чувствительности достигается рациональным сочетанием глубокой аналгезии и неиролепсии без выключения сознания, внутривенным введением сильного аналгетика фентанила и нейролептика дегидробензпери-дола (дроперидола). Характерными ее признаками являются психическая индифферентность, двигательный покой и нейровегетатив-ное торможение. Различные методики нейролептаналгезии, в том числе в сочетании с наркозом или местной анестезией, широко применяются при различных хирургических вмешательствах у стоматологических больных в стационаре.
Атаралгезия — разновидность нейролептаналгезии, в основе которой лежит достижение состояния атараксии и выраженной аналгезии с помощью седативных препаратов и анальгетиков. Выключение сознания может быть достигнуто ингаляцией небольших доз закиси азота. Для атаралгезии чаще используют седуксен, феитанил, дипидолор, пентазоцин, декстроморамид. Существует много способов проведения атаралгезии, в том числе и в сочетании с местной анестезией на фоне спонтанного дыхания. Последний метод широко применяется у стоматологических больных в условиях стационара и поликлиники.
Центральная аналгезия. При этом методе защита от операционной травмы обеспечена глубокой центральной аналгезией, достигаемой введением больших доз наркотических анальгетиков (морфин, фентанил, пентазоцин). Эти препараты нарушают деятельность структур, которые отвечают за проведение болевых импульсов и формирование реакции на боль. Без наступления наркоза исчезает болевая чувствительность, исключены соматические и вегетативные реакции на боль. Этот метод применяется по строгим показаниям.
Аудиоанестезия и гипноз. Звуковая анестезия основана на создании в зоне звукового анализатора в коре головного мозга очага
возбуждения, который вызывает разлитое торможение в других отделах мозга. Достигается это воздействием на слуховой анализатор звуковым сигналом определенного частотного диапазона.
Гипноз как форма психотерапевтического воздействия применяется при лечении заболеваний, сопровождающихся болевым синдромом — различными видами болей с локализацией в области лица и челюстей (прозопалгии), гораздо реже — при удалении зуба.
Обезболиваниеиглоукалыванием. Обезболивание с помощью иглоукалывания (иглоаналгезия, акупунктурная аналгезия, электро-иглоаналгезия, электропунктура) позволяет добиться аналгезии путем воздействия на определенные точки механическим раздражением или электрическим током. Такой метод обезболивания применяется для снятия боли в послеоперационном периоде и в качестве аналь-гетического компонента комбинированной анестезии. Известно, что 116 точек из 693 используются для лечения стоматологических заболеваний, большинство из них — для снятия зубной боли.
ПРОВЕДЕНИЕ НАРКОЗА В СТАЦИОНАРЕ
Подготовкабольного к наркозу. Перед наркозом и операцией больному проводят комплекс подготовительных мероприятий, включая психотерапию, подготовку полости рта и желудочно-кишечного тракта, введение лекарственных препаратов со строго определенной целью.
Психологическая подготовка, проводимая лечащим врачом, предполагает создание благоприятного эмоционального фона. Начинают ее сразу после поступления больного в стационар. Эффект психологической подготовки может быть усилен назначением малых транквилизаторов.
Полость рта, носа и глотка должны быть санированы, подвижные зубы (особенно фронтальные) укреплены каппами.
Вечером и накануне операции больного не кормят во избежание рвоты и регургитации во время наркоза. На ночь перед операцией очищают прямую кишку с помощью клизмы. Больной должен опорожнить мочевой пузырь.
Учитывая чувство страха перед операцией и наркозом, а также сопутствующие заболевания проводят премедикацию. Для ее проведения используют снотворные (этаминал натрия 0,1 г, фенобар-битал 0,1 г), анальгетики (2% раствор промедола, 1% раствор морфина гидрохлорида, 50% раствор анальгина), М-холинолитики <0,1% раствор атропина сульфата, 0,1% раствор метацина и др.), антигистаминные препараты (1% раствор димедрола, 2% раствор супрастина, 2,5% раствор пипольфена), малые транквилизаторы (мепробамат 0,2 г, триоксазин 0,3 г, элениум 0,01 г, седуксен 0,005 г и др.). Профилактическая премедикация назначается врачом-анестезиологом каждому больному индивидуально с учетом его общего состояния, характера предстоящего вмешательства и способа обезболивания. Некоторые препараты вводят в вену непосредственно перед вводным наркозом.
Особенности эндотрахеального наркоза. Эндотрахеальный наркоз у стоматологических больных проводится так же, как у больных общехирургического профиля. Однако характер патологического процесса в челюстно-лицевой области может создать значительные трудности для интубации трахеи. Это отмечается при заболеваниях, когда плохо или вообще не открывается рот (анкилозы и контрактуры), при опухолях в области языка, дна полости рта, глотки, гортани; при микрогении, макрогнатии, микростоме, рубцах в области шеи и др.
У таких больных в ряде случаев интубацию трахеи удается провести только с помощью фиброскопа. Возникает необходимость в особенно тщательной и надежной фиксации интубационной трубки, так как перемещение головы больного во время операции может привести к экстубации. Возможен перегиб трубки с развитием дыхательной недостаточности. Во время наркоза и операции опасность аспирации крови и слюны почти исключена, а проходимость верхних дыхательных путей обеспечена (при постоянном контроле). Однако в послеоперационном периоде из-за отека мягких тканей языка, дна полости рта, наличия раневого отделяемого во рту, анатомических изменений тканей в области верхних дыхательных путей возможно развитие дыхательной недостаточности.
В связи с хорошей васкуляризацией и особенностями артериальной и венозной систем челюстно-лицевой области во время некоторых операций возникает значительное кровотечение. Механическим способом не всегда возможно предотвратить его. Поэтому большое значение имеет своевременное и полноценное восполнение кровопотери. Нарушаются кислотно-щелочное состояние и водно-электролитный баланс, которые требуют коррекции во время операции и в послеоперационном периоде.
Лицо оперируемого больного закрыто стерильной простыней, поэтому анестезиолог не может ориентироваться на глазные рефлексы для контроля глубины наркоза. В связи с этим особенно важен уровень квалификации врача-анестезиолога.
При операциях в полости рта нецелесообразно применение общих анестетиков, которые повышают рефлекторную возбудимость слизистой оболочки верхних дыхательных путей (циклопропан, хлороформ, хлорэтил, кеталар). На фоне их применения чаще возникает рефлекторный ларингоспазм или бронхоспазм, особенно при манипуляциях на тканях ротоглотки и гортани.
Тщательная предусмотрительность, учет особенностей наркоза и операции являются залогом благополучного течения анестезии, исключают возможности тяжелых осложнений у стоматологических больных.
Показания к эндотрахеальному наркозу. Эндотрахеальный наркоз показан при оперативных вмешательствах в челюстно-лицевой области, которые сопровождаются опасностью нарушения проходимости верхних дыхательных путей вследствие изменения анатомических соотношений тканей и органов полости рта, рото- и носоглотки; при угрозе аспирации крови, слюны и инородных тел в
трахею и бронхи. Применяют его при длительных • травматкчних операциях, когда возникает необходимость в предотвращении нарушений функций внутренних органов и систем; при операциях ва мягких тканях лица, коню наркозная маска закрывает операционное поле; иногда — при проведении реанимационных мероприятий.
В стоматологическом стационаре под эндотрахеальнымнаркозомпроводят следующие операции: резекцию верхнейили нижней че-люсти; футлярно-фасциальное иссечение клетчатки шеи, резекцию языка; остеотомию при анкилозе височно-нижнечелюстного сустава, реконструктивные операции на верхней и нижней челюстях; радикальную ураностафилопластику, иссечение рубцов и замещение их свободными кожными лоскутами или филатовским стеблем; удаление сосудистых новообразований мягких тканей лица, языка, дна полости рта; пластические и реконструктивные операции на мягких тканях лица и шеи; удаление новообразований околоушной слюнной железы и другие обширные операции.
Противопоказания к эндотрахеальному наркозу. Ими являются острые респираторные заболевания верхних дыхательных путей, острые бронхиты, фарингит, пневмония, инфекционные заболевания, острые заболевания печени и почек, инфаркт миокарда, сердечно-сосудистая недостаточность в стадии декомпенсации, острые заболевания желез внутренней секреции.
ПРОВЕДЕНИЕ НАРКОЗА В ПОЛИКЛИНИКЕ
Подготовка больного к наркозу. Многие стоматологические больные имеют сопутствующие заболевания. Однако в условиях стоматологической поликлиники возможность обследования общего состояния больного у врача-анестезиолога минимальна. Врач может собрать анамнез, измерить артериальное давление, сосчитать пульс, провести простейшие дыхательные пробы.
Собирая анамнез, анестезиолог устанавливает перенесенные и сопутствующие заболевания, отмечает возраст больного, его телосложение и осанку. Врач устанавливает характер принимаемых лекарственных препаратов и длительность их применения, пристрастие к наркотикам и алкоголю, крепкому чаю и кофе. У женщин необходимо выяснить наличие беременности и время последней менструации, так как при кровопотере проведение наркоза некоторыми анестетиками может сопровождаться коллапсом. Необходимо выяснить время последнего приема пищи (наркоз можно проводить не ранеечем через 4—5 ч после еды, т. е. желудок должен быть пустым).
В условиях поликлиники проводят психологическую подготовку больного. Ему объясняют суть предстоящего обезболивания, характер ощущений, которые он будет испытывать, предлагают после наложения маски ровно и спокойно дышать и не сопротивляться на-^уплению сна. Профилактическую премедикацию не проводят или ограничиваются введением под кожу за 45 мин до наркоза 0,5—1 мл OJ% раствора атропина сульфата. Это уменьшает секрецию слюн-
вых и бронхиальных желез, способствует предупреждению развития ларингоспазма я других нежелательных явлений, которые могут возникнуть в связи с повышением тонуса блуждающего нерва. Больным с лабильной нервной системой назначают малые транквилизаторы за 2—3 дня до наркоза.
Применение снотворных средств, наркотиков, антигистаминных препаратов в условиях поликлиники нежелательно.
Особенности наркоза. Проводя наркоз в условиях поликлиники, следует применять общий анестетик, обеспечивающий быстрое засыпание и быстрое пробуждение больного без побочных явлений. Он не должен воспламеняться и образовывать взрывоопасных смесей. Наркоз должен быть безопасным, посленаркозный период — непродолжительным (не более 1—1,5 ч).
В связи со спецификой работы в стоматологической поликлинике общая анестезия больному проводится в положении сидя или полулежа в кресле.
Во избежание аспирации в трахею и бронхи слюны, слизи, крови, осколков зубов изолируют полость рта от глотки с помощью марлевого тампона или губки из поролона или резины.
Показания к наркозу. Различают общие и специальные показания к наркозу. Общими показаниями, предопределяющими выбор наркоза как способа обезболивания, являются:
1. Аллергические реакции на введение местного анестетика (покраснение кожных покровов, зуд, высыпания на коже, бледность, тошнота, рвота, падение артериального давления или анафилактический шок).
2. Повышенная чувствительность к местному анестетику (непереносимость), когда введение терапевтической или более низкой дозы его сопровождается признаками интоксикации.
3. Неэффективность или невозможность местного обезболивания (рубцово-измененные ткани, анатомические изменения вследствие приобретенных дефектов, наличие очагов гнойного воспаления и т. д.).
4. Неуравновешенность (лабильность) психики больного (непреодолимый страх перед предстоящим вмешательством, боязнь стоматологического кресла и инструментов).
5. Неполноценность психики больного (олигофрения, последствия перенесенного менингита и т.д.).
6. Травматичность вмешательства.
7. Оперативные вмешательства у детей.
Специальные показания зависят от характера патологического процесса, его локализации, травматичности предполагаемого вмешательства, его продолжительности, возраста больного, состояния его нервной системы, внутренних органов, от фармакологических свойств общего анестетика. Это предопределяет индивидуальный выбор анестетика для конкретного больного. Решение данного вопроса находится в компетенции врача-анестезиолога.
Противопоказания к наркозу. Основными противопоказаниями к наркозу в поликлинике являются: острые заболевания паренхи-
матозных органов, сердечно-сосудистая недостаточность в стадии декомпенсации, инфаркт миокарда и постинфарктный период до 6 мес, постинфарктный синдром, выраженная анемия, тяжелая форма бронхиальной астмы, острое алкогольное или наркотическое опьянение, заболевания надпочечников (феохромоцитома и др.), длительный прием глюкокортикоидных препаратов (кортизон, гидро-кортизон, преднизолон, дексаметазон и др.), острые воспалительные заболевания верхних дыхательных путей, пневмония, выраженный тиреотоксикоз, некомпенсированный сахарный диабет, частые приступы эпилепсии, полный желудок.
Фармакологические средства, применяемые для наркоза в поликлинике
Закись азота — бесцветный газ с резким запахом. Не раздражает слизистую оболочку дыхательных путей, не угнетает дыхание и кровообращение. Это самый безопасный общий анестетик. Недостатками общего обезболивания закисью азота являются невозможность достижения глубокого сна, особенно у физически крепких людей; выраженная стадия возбуждения; отсутствие расслабления жевательных мышц. Под наркозом закисью азота в стадии аналгезии можно удалить 1—2 зуба, произвести разрез по поводу одонтогенного периостита или острого гнойного остеомиелита, пунктировать кис-тозное образование, вскрыть поверхностно расположенный гнойник (абсцесс), сделать болезненную перевязку, диагностическую пункцию и произвести другие малотравматичные вмешательства.
Фторотан (флюотан, галотан, наркотан) — бесцветная прозрачная жидкость со специфическим запахом, не раздражает слизистую оболочку дыхательных путей, угнетает секрецию слизистых и слюнных желез, вызывает релаксацию жевательной мускулатуры, что создает оптимальные условия для работы хирурга-стоматолога в полости рта. Фторотан — мощное наркотическое вещество, превосходящее по анестетическим свойствам эфир в 4 раза, хлороформ в 2 раза и закись азота в, 50 раз. Наркоз фторотаном имеет следующие недостатки: быстрая передозировка, угнетение деятельности сердечно-сосудистой и дыхательной систем (снижение артериального давления, брадикардия). Специальными показаниями к масочному наркозу фторотаном с закисью азота в поликлинике, а также в стационаре могут быть: удаление нескольких зубов на одной или обеих челюстях в течение одного оперативного вмешательства, разрезы по поводу острого периостита или остеомиелита, околочелюстного абсцесса или флегмоны, репозиция и скрепление отломков нижней челюсти с помощью окружающего шва или специальных крючков при ее переломе, вправление вывиха височно-нижнечелюстного сустава, удаление небольших доброкачественных новообразований слизистой оболочки полости рта и челюстей; лечение зубов по поводу кариеса и его осложнений;
препарирование зубов под искусственные коронки и прочие вмешательства продолжительностью более 15 мин.
Трихлорэтилен (трилен, наркоген, ротилан) — бесцветная прозрачная жидкость с запахом, напоминающим хлороформ; не раздражает слизистой оболочки дыхательных путей, обладает хорошим анальгетическим эффектом, более выраженным, чем у закиси азота. Наркоз трихлорэтиленом в стадии аиалгезии широко применяется у стоматологических больных при кратковременных болезненных вмешательствах.
Наркоз трихлорэтиленом всмеси с закисью азота и кислородом отличается простотой методики, коротким посленаркозным периодом, отсутствием сопутствующих послеиаркозных осложнений (тошнота, рвота, коллапс). Кроме того, он вызывает выраженную амнезию: больной обычно не помнит о проведенном вмешательстве. Тонус жевательной мускулатуры, дна полости рта, языка сохранен, т. е. проходимость верхних дыхательных путей не нарушена. В стадии аналгезии не угнетены рефлексы, в том числе глоточный и кашлевой. Поэтому во время стоматологических вмешательств в полости рта, проводимых под наркозом трихлорэтиленом в стадии I», опасность аспирации инородных тел минимальная. Недостатками являются невозможность проведения наркоза у психически неполноценных лиц и у больных с неуравновешенной нервной системой, а также трудность поддержания наркоза на заданном уровне аиалгезии.
Циклопропан — газ без цвета со сладковатым запахом. Выпускается в алюминиевых баллонах красного цвета под давлением 5 атм. Циклопропан образует взрывоопасные смеси с воздухом, кислородом и закисью азота. Поэтому применять его у стоматологических больных при использовании бормашины, электроножа и приборов, дающих искру, крайне опасно. Препарат не раздражает дыхательные пути; показан при диабете, заболеваниях печени и дыхательных путей. Опасно применение его у больных с расстройством сердечной проводимости.
Пентран (метоксифлуран) — бесцветная прозрачная жидкость со специфическим запахом, не раздражает слизистую оболочку дыхательных путей, не угнетает сердечно-сосудистую систему, является мощным наркотиком. Пробуждение после наркоза медленное. По-сленаркозная депрессия исчезает только через 2—3 ч. В стоматологической практике пентран используют для достижения аналгезии при кратковременных вмешательствах и как компонент комбинированной анестезии при обширных операциях на лице и челюстях.
Гексенал — порошок белого или слегка желтоватого цвета. Вызывает сон, напоминающий физиологический. В практической работе применяют 1—2% раствор гексенала, приготовленный на изотоническом растворе хлорида натрия непосредственно перед наркозом. Он используется чаще всего для вводного наркоза и при кратковременных вмешательствах в условиях стационара. Не следует вводить больше 1 г препарата.
Тиопентал-натрий — порошок с зеленоватым оттенком. Применяют 1—2,5% растворы препарата, приготовленные непосредственно перед наркозом. Используют его для вводного наркоза. Высшая доза
для внутривенного введения 1 г. Применение барбитуратов проти-вопоказно при флегмоне дна полости рта, корня языка, окологлоточного пространства и шеи.
В связи с наличием у барбитуратов отрицательных свойств (угнетение дыхания и кровообращения, опасность возникновения ла-пингоспазма, продолжительный вторичный сон) гексенал и тиопен-тал-натрий крайне редко применяют у стоматологических больных в условиях поликлиники.
Сомбревин — препарат для наркоза ультракороткого действия. Он вызывает наркотический сон через 17—30 с после начала введения в вену.
Продолжительность наркоза 1,5—4,5 мин. Через 25—30минпосле пробуждения больному можно разрешить уйти из поликлиники. Под наркозом сомбревином возможно проведение вмешательства у больных с затрудненным носовым дыханием; анатомическими изменениями мягких тканей или скелета лица, котда нельзя создать 1'ерметизма полости рта или носа с маской наркозного аппарата; у больных, не переносящих запахов и с выраженной негативной реакцией на наложение наркозной маски на лицо. При использовании такого наркоза возможны удаление от 1 до 4 зубов, оперативное вмешательство по поводу острого периостита или остеомиелита, околочелюстного абсцесса или флегмоны, не сопровождающихся воспалительной контрактурой челюстей; репозиция отломков скуловой дуги при свежих переломах. Недостатки наркоза сомбревином:
плохая управляемость, возможность проведения только непродолжительных вмешательств, повышенная саливация, возможность аллергической реакции.
Натрияоксибутират оказывает седативное и наркотическое влияние, повышает устойчивость организма к гипоксии. Можно использовать для водного наркоза, базис-наркоза и самостоятельного наркоза.
Кетамин (калипсол, кеталар, кетажест) используется для внутривенного и внутримышечного наркоза. Наркоз наступает быстро:
при внутривенном введении через 15 с, а при внутримышечном — от 2 до 10 мин. Наркоз кетамином успешно применяют при операциях на лице и в полости рта.
Виды анестезии в медицине: что важно знать
Мы то и дело слышим «наркоз», «анестезия», но мало кто знает толком, какая разница между первым определением и вторым.
Многие заблуждаются, думая, что анестезия – это местный наркоз (ну там, челюсть обезболить на приеме у стоматолога, или у косметолога перед инъекциями красоты чувствительность снять). Это не так. Вернее, не совсем так.
Анестезия - это понятие общее. В двух словах означает процесс подавления болевой чувствительности у пациента при помощи медицинских препаратов.
При этом анестезия бывает разных видов (см. ниже). Какую именно выберет врач, зависит от характера выполняемой процедуры, возраста и состояния здоровья пациента, а также от решения хирурга и врача-анестезиолога. В некоторых случаях пациент сам может выбирать между различными видами анестезии, в то время как к другим процедурам подходит только один определенный вид.
Общая анестезия – она же наркоз. Это самый сильный и часто используемый во время операций вид процедуры. Делает пациента невосприимчивым к внешним раздражителям и является по существу искусственной комой. Комбинация лекарств, используемых при общей анестезии, позволяет предотвратить боль и обездвижить пациента на время процедуры.
Последнее, кстати, не дает человеку осознавать все происходящее вокруг. При этом парализуются не только нервные окончания, но также мышцы тела, включая дыхательные. По этой причине пациентам под наркозом требуется искусственная вентиляция легких, выполняющая во время операции функции диафрагмы и других дыхательных мышц.
Местная анестезия, также известная как нервная блокада. Этот вид анестезии блокирует чувствительность нервов определенного участке тела, на котором необходимо провести небольшое хирургическое вмешательство или наложить швы. Тот метод анестезии, который широко используют в стоматологическом кабинете и при косметологических процедурах.
Сам пациент при такой процедуре в сон не погружается и понимает, что происходит вокруг. По участку блокирования передачи нервного импульса местная анестезия подразделяется на:
Спинальная анестезия — по названию понятно, что это блокирование передачи импульса на уровне корешков спинномозговых нервов. Анестетик вводится в особое - так называемое субдуральное - пространство.
Проводниковая анестезия - "отключка" передачи импульса на уровне ствола нерва или нервных сплетений.
Эпидуральная анестезия — это блокировка импульсов на уровне корешков спинномозговых нервов путём введения анестетика в эпидуральное пространство. Бывает комбинированная спинно-эпидуральная анестезия.
Мониторинговая анестезия - при ней боль блокируется, создание становится затуманенным, пациент расслабляется. После операции пациент может помнить всю процедуру или не помнить ничего, зависит от дозы анестетика.
Одной из последних видов анестезии появилась аппликационная. Когда на кожу наносят специальный крем или мазь. Чаще всего этот метод используется в косметологии.
АНЕСТЕЗИЯ - это... Что такое АНЕСТЕЗИЯ?
АНЕСТЕЗИЯ — (греческое anaisthesia), потеря чувствительности вследствие поражения чувствительных нервов. Искусственная анестезия для обезболивания при хирургических операциях достигается воздействием анестезирующего вещества на головной мозг (общая анестезия … Современная энциклопедия
АНЕСТЕЗИЯ — (греч. anaisthesia) потеря чувствительности вследствие поражения чувствительных нервов. Искусственная анестезия для обезболивания при хирургических операциях достигается воздействием анестезирующего вещества на головной мозг (общая анестезия… … Большой Энциклопедический словарь
АНЕСТЕЗИЯ — (греч.) 1) отсутствие чувства осязания во всем теле или на какой нибудь части его; омертвение; потеря ощутимости.2) искусственно вызванное в хирургических целях состояние чувствующих нервов, при котором они утрачивают способность воспринимать… … Словарь иностранных слов русского языка
Анестезия — (греческое anaisthesia), потеря чувствительности вследствие поражения чувствительных нервов. Искусственная анестезия для обезболивания при хирургических операциях достигается воздействием анестезирующего вещества на головной мозг (общая анестезия … Иллюстрированный энциклопедический словарь
анестезия — анэстезия, наркоз, обезболивание Словарь русских синонимов. анестезия см. обезболивание Словарь синонимов русского языка. Практический справочник. М.: Русский язык. З. Е. Александрова … Словарь синонимов
анестезия — и, ж. anesthésie f. <гр. anaisthesia нечувствительность. 1. Потеря или ослабление чувствительности к боли, к внешним раздражениям. БАС 2. Он проделал на ней опыты анестезии, прокалывал руки булавками без кровотечения. Дубнов 125. 2.… … Исторический словарь галлицизмов русского языка
АНЕСТЕЗИЯ — АНЕСТЕЗИЯ, состояние нечувствительности или потеря чувствительности к боли, вызываемые болезнью или различными анестезирующими средствами, применяемыми при хирургических операциях. При общей анестезии все тело теряет чувствительность, и пациент… … Научно-технический энциклопедический словарь
АНЕСТЕЗИЯ — [нэстэ], анестезии, мн. нет, жен. (греч. anaisthesia бесчувственность) (мед.). Потеря или ослабление восприимчивости к внешним раздражениям, в особенности к чувству боли и осязания. Толковый словарь Ушакова. Д.Н. Ушаков. 1935 1940 … Толковый словарь Ушакова
АНЕСТЕЗИЯ — [нэстэ ], и, жен. (спец.). 1. Потеря, ослабление чувствительности. 2. То же, что обезболивание. Местная а. | прил. анестетический, ая, ое. Толковый словарь Ожегова. С.И. Ожегов, Н.Ю. Шведова. 1949 1992 … Толковый словарь Ожегова
АНЕСТЕЗИЯ — жен., греч., ·врач. состояние человека или животного, лишенного внешних чувств, восприимчивости, чувствительности, особенно чувства осязания и боли; бесчувственность, бесчулость. Толковый словарь Даля. В.И. Даль. 1863 1866 … Толковый словарь Даля
анестезия — анестезия. Произносится [анэcтэзия] … Словарь трудностей произношения и ударения в современном русском языке
Интранаркозное пробуждение — Википедия
Модульная анестезиологическая система FLOW-i MAQUET. Состоит из наркозного аппарата с испарителями для ингаляционных анестетиков и монитора состояния пациента.Интранаркозное пробуждение (от лат. intra — внутри и др.-греч. νάρκωσις — онемение, оцепенение) — осложнение при проведении общей анестезии. Возникает из-за недостаточности одного из компонентов общей анестезии — медикаментозного сна, вследствие неправильно выбранной тактики и ведения анестезии, неисправности медицинского оборудования (дозаторов, наркозного аппарата), а также индивидуальных особенностей пациента (выработанной толерантности к какой-либо из групп седативных препаратов: диазепам, пропофол, мидозолам, тиопентал натрия, ГОМК).
Интранаркозное пробуждение используется при проведении нейрохирургических операций на головном мозге, когда пациента выводят из медикаментозного сна, для проведения определённых тестов. Как правило, пациенты могут не помнить об этом после окончания операции.
Установить факт интранаркозного пробуждения тяжело, потому что оно является только субъективными ощущениями пациента. Часто пациенты воспринимают выход из наркоза как интранаркозное пробуждение.
В настоящие время мониторы состояния пациента позволяют оценить глубину общей анестезии и обезболивания, контролируя такие показатели, как сердцебиение и артериальное давление (увеличение частоты сердечных сокращений и повышение артериального давления говорят о появлении болевой чувствительности или уменьшении уровня глубины седации).
Частота возникновения интранаркозного пробуждения составляет от 0,2 % до 0,4 % из всех операционных вмешательств, для проведения которых прибегают к общей анестезии. 58 % «проснувшихся» пациентов не чувствовали боли, 94 % испытывали страх и панику[1][2][3][4][4][5][6][7][1].
Одно исследование показало, что это явление происходит в 1 или 2 случаях на 1000 пациентов (0,13 %)[1]. Однако другое исследование показало, что осложнение возникает у 1 из 14560 пациентов (0,0068 %)[8].
Разделяют два вида данного осложнения:
1) понимание — когда пациент реагирует на команды или слышит происходящие в операционной, но не может вспомнить данного события после окончания наркоза;
2) воспоминание — когда пациент после окончания общей анестезии помнит разговоры персонала и то, что с ним происходило.
Наиболее травматичным последствием данного осложнения является восстановление полного сознания в сочетании с ощущением боли от хирургического вмешательства, которое возникает при недостаточности двух компонентов общей анестезии — анестезии и медикаментозного сна.
В менее тяжёлых случаях пациенты имеют смутные воспоминания разговоров, событий, боли, давления или затруднённого дыхания[9].
Самые тяжёлые последствия возникают при восстановлении полного сознания и ощущения боли. У некоторых пациентов возникало посттравматическое стрессовое расстройство, ведущее в дальнейшем к возникновению кошмаров, бессонницы, самоубийства.
При этом в исследовании, проведённом в Швеции в 2002 году на 9 пациентах с диагностированным интранаркозным пробуждением, только один отмечал ощущение боли во время операции[10].
Использование миорелаксантов без применения седатации и анестетиков[править | править код]
Основной и самый опасный фактор риска возникновения данного осложнения — это введение миорелаксантов без применения препаратов для медикаментозного сна и анестетиков на первом и втором этапе общей анестезии. При этом пациент из-за релаксации мышц не может самостоятельно дышать, открывать глаза или каким-либо образом сообщить персоналу о своём состоянии.
Короткая анестезия при малых операциях[править | править код]
Возникает из-за недостаточности доз анестетиков и седативных препаратов, когда анестезиолог старается обеспечить «лёгкий наркоз»[11].
Неисправности оборудования или анестезиологические ошибки[править | править код]
Человеческие ошибки[править | править код]
- Неоднократные попытки интубации, во время которых может закончиться действие седативных препаратов.
- Неадекватное дозирование препаратов, обеспечивающих поддержание общей анестезии, или неправильное сочетание препаратов (введение антидотов к седативным препаратам).
- Неадекватный или неполный мониторинг состояния здоровья пациента.
- Неопытность анестезиолога или членов анестезиологической бригады.
- Неиспользование BIS-монитора начинающими анестезиологами.
- Отсутствие адекватной подготовки оборудования и предварительных тестов[12].
Неисправность оборудования[править | править код]
Физиологические особенности пациента[править | править код]
Очень редкая причина возникновения интернаркозного пробуждения — это толерантность пациента к определённым группам наркотических препаратов, используемых в анестезиологической практике. Устойчивость к воздействию анестетиков из-за возраста, ожирения, табакокурения, долгосрочного употребления алкоголя, опиатов, амфетаминов.
Уменьшить риск возникновения интранаркозного пробуждения можно с помощью более тщательного сбора анамнеза пациента, контроля дозирования наркотических анестетиков и седативных препаратов. Использование BIS-монитора, позволяющего контролировать глубину седатации пациента. Постоянное наблюдение за показателями функционирования организма пациента во время общей анестезии и операции, такими как сердцебиение и давление (увеличение частоты сердечных сокращений и повышение артериального давления говорит о появлении болевой чувствительности или уменьшении уровня глубины седации).
- Препараты, используемые для внутривенной седации
-
Инъекционный мидазолам в дозах 1 мг/мл и 5 мг/мл.
- ↑ 1 2 3 Peter S. Sebel, T. Andrew Bowdle, Mohamed M. Ghoneim, Ira J. Rampil, Roger E. Padilla. The incidence of awareness during anesthesia: a multicenter United States study // Anesthesia and Analgesia. — September 2004. — Т. 99, вып. 3. — С. 833–839, table of contents. — ISSN 0003-2999. — doi:10.1213/01.ANE.0000130261.90896.6C.
- ↑ M. S. Bogetz, J. A. Katz. Recall of surgery for major trauma // Anesthesiology. — July 1984. — Т. 61, вып. 1. — С. 6–9. — ISSN 0003-3022.
- ↑ D. G. Bogod, J. K. Orton, H. M. Yau, T. E. Oh. Detecting awareness during general anaesthetic caesarean section. An evaluation of two methods // Anaesthesia. — April 1990. — Т. 45, вып. 4. — С. 279–284. — ISSN 0003-2409.
- ↑ 1 2 Noreen P. Dowd, Davy C. H. Cheng, Jacek M. Karski, David T. Wong, Jo A. Carroll Munro. Intraoperative Awareness in Fast-track Cardiac Anesthesia // Anesthesiology. — Т. 89, вып. 5. — С. 1068–1073. — doi:10.1097/00000542-199811000-00006.
- ↑ L. Goldmann, M. V. Shah, M. W. Hebden. Memory of cardiac anaesthesia. Psychological sequelae in cardiac patients of intra-operative suggestion and operating room conversation // Anaesthesia. — June 1987. — Т. 42, вып. 6. — С. 596–603. — ISSN 0003-2409.
- ↑ W. H. Liu, T. A. Thorp, S. G. Graham, A. R. Aitkenhead. Incidence of awareness with recall during general anaesthesia // Anaesthesia. — June 1991. — Т. 46, вып. 6. — С. 435–437. — ISSN 0003-2409.
- ↑ R. H. Sandin, G. Enlund, P. Samuelsson, C. Lennmarken. Awareness during anaesthesia: a prospective case study // Lancet (London, England). — 2000-02-26. — Т. 355, вып. 9205. — С. 707–711. — ISSN 0140-6736. — doi:10.1016/S0140-6736(99)11010-9.
- ↑ Richard J. Pollard, Joseph P. Coyle, Richard L. Gilbert, Janet E. Beck. Intraoperative awareness in a regional medical system: a review of 3 years' data // Anesthesiology. — February 2007. — Т. 106, вып. 2. — С. 269–274. — ISSN 0003-3022.
- ↑ Prashant Gajwani, David Muzina, Keming Gao, Joseph R. Calabrese. Awareness under anesthesia during electroconvulsive therapy treatment // The journal of ECT. — June 2006. — Т. 22, вып. 2. — С. 158–159. — ISSN 1095-0680.
- ↑ C. Lennmarken, K. Bildfors, G. Enlund, P. Samuelsson, R. Sandin. Victims of awareness // Acta Anaesthesiologica Scandinavica. — March 2002. — Т. 46, вып. 3. — С. 229–231. — ISSN 0001-5172.
- ↑ Emilio B. Lobato, Nikolaus Gravenstein, Robert R. Kirby. Complications in Anesthesiology. — Lippincott Williams & Wilkins, 2008. — 1048 с. — ISBN 9780781782630.
- ↑ ANZCA - Professional Documents (неопр.) (14 октября 2007). Дата обращения 4 августа 2017. Архивировано 14 октября 2007 года.
Анестетики — Википедия
Материал из Википедии — свободной энциклопедии
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 29 июня 2014; проверки требуют 19 правок. Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 29 июня 2014; проверки требуют 19 правок.Анестетики — лекарственные средства, обладающие способностью вызывать анестезию.
Первые открытые людьми обезболивающие вещества в настоящее время классифицируются как наркотики.
Считается, что греческий философ Диоскорид первым применил термин «анестезия» в I веке н. э. для описания наркотикоподобного действия мандрагоры (действующее начало — м-холинолитик скополамин).
В 1721 году в универсальном этимологическом английском словаре было дано определение термина «анестезия» — «дефицит чувствительности». В Британской энциклопедии 1771 года под анестезией понималось «лишение чувств».
Ещё египтяне пытались вызвать потерю чувствительности на коже, прикладывая жир священного нильского крокодила. Они также изготавливали различные опьяняющие и анестезирующие средства, главными составными частями которых являлись индийская конопля и опий[источник не указан 616 дней].
Покрытый альраунный корень (Atropa mandragora, Мандрагора лекарственная) также часто упоминается в числе старинных анестезирующих препаратов. В странах, расположенных ближе к северу, основным средством общей анестезии был этиловый спирт, с которым человечество в виде пива и вина знакомо более 6 000 лет.
До середины XIX века в качестве анестетика в основном использовался хлороформ, Уильям Мортон впервые ввел в практику применение диэтилового эфира.
Препараты-анестетики по механизму действия делятся на две группы: для наркоза и местного обезболивания (соответственно, наркозные средства и местные анестетики).
Наркозные средства[править | править код]
Местные анестетики[править | править код]
Местные анестетики выключают ощущения боли в ограниченной области.
Механизм действия: обратимо блокируют проводимость нерва, если в достаточном количестве вводятся вблизи него (проводниковая анестезия).
Все местные анестетики в зависимости от структурно-активных отношений делятся, в основном, на амидные (лидокаин, тримекаин, мепивакаин, ультракаин (артикаин) и др.) и эфирные (прокаин (новокаин), дикаин, анестезин). В структуре всех местных анестетиков выделяется 3 звена: ароматическая группа, промежуточная цепь и аминогруппа. Местные анестетики взаимодействуют с нервной мембраной, богатой жирами и белками.
Классификация местных анестетиков:
- Средства, применяемые для поверхностной анестезии:
- дикаин, анестезин, промекаин
- Средства, применяемые для инфильтрационной анестезии
- новокаин, тримекаин, бупивакаин
- Средства, применяемые для всех видов анестезии
- кокаин, ультракаин, лидокаин
Спинальная анестезия — Википедия
Материал из Википедии — свободной энциклопедии
 Зона спинальной анестезии окрашена красным цветом Проведение спинальной анестезии в положении, когда пациент сидит
Зона спинальной анестезии окрашена красным цветом Проведение спинальной анестезии в положении, когда пациент сидит Спина́льная анестези́я — вид местной анестезии, при котором анестетик в процессе люмбальной пункции вводится в субарахноидальное пространство, а блокирование передачи импульса происходит на уровне корешков спинномозговых нервов.
Данный вид анестезии имеет ряд преимуществ по сравнению с общей анестезией: дешевизна, не задействуется наркозно-дыхательное оборудование, не требуется наблюдение в посленаркозном периоде (после операции пациент может быть возвращён сразу в палату), меньше противопоказаний и потенциальных осложнений. Не влияет на уровень сознания пациента, поэтому часто комбинируется с седативными средствами.
Спинальная анестезия может проводиться в одном из двух положений пациента — лежа на боку и сидя.
Спинальная анестезия выполняется в том же месте, что и эпидуральная анестезия, но с некоторыми отличиями:
- используется более тонкая спинальная игла, так называемой, «карандашной» заточки[1];
- доза анестетика для спинального блока значительно меньше, и вводится он ниже уровня спинного мозга в пространство, содержащее спинномозговую жидкость.
Сразу после инъекции в субдуральное пространство анестетика быстро развивается чувство онемения в нижней части туловища.
Противопоказания к спинномозговой анестезии[2]:
Абсолютные[править | править код]
- Отказ пациента.
- Отсутствие необходимых условий и оснащения для полноценного наблюдения за состоянием роженицы во время анестезии и эффективного лечения потенциально возможных осложнений.
- Коагулопатии.
- Антикоагулянтная терапия непрямыми антикоагулянтами, низкомолекулярными гепаринами в последние 12 часов.
- Инфекция кожи в области пункции.
- Внутричерепная гипертензия.
- Отсутствие резервов для увеличения сердечного выброса за счет увеличения частоты сердечных сокращений и ударного объема (например, полная AV-блокада, выраженный аортальный стеноз). Иногда в таких случаях можно провести продленную спинальную анестезию или комбинированную спинально-эпидуральную анестезию.
- Выраженные признаки ваготонии, частые синкопальные состояния в анамнезе, синдром слабости синусового узла, AV-блокады.
Относительные[править | править код]
- Психологическая и эмоциональная лабильность роженицы.
- Психические и неврологические заболевания, низкий уровень интеллекта (олигофрения и т. п.)
- Заболевания сердца с фиксированным сердечным выбросом (идиопатический гипертрофический субаортальный стеноз, аортальный стеноз, митральный стеноз и т. п.)
- Неизвестная продолжительность предполагаемого оперативного вмешательства и возможность расширения объёма операции (экстирпация матки, надвлагалищная ампутация и т. п.)
- Анатомические аномалии позвоночника.
- Профилактическое назначение низких доз гепарина, лечение дезагрегантами.
- Наличие пороков развития плода, антенатальная гибель плода.
- Местные проявления инфекции, локализованные по периферии места предполагаемой пункции.
- Выраженная гиповолемия и реальный риск развития массивного кровотечения (отслойка плаценты, разрыв матки, гипотонические кровотечения и т. п.)
- Дистресс синдром плода.
- Выраженные признаки синдрома аорто-кавальной компрессии.
В ходе крупных ретроспективных исследований были получены данные, что при спинальной анестезии наблюдается крайне низкая частота серьезных осложнений. Так, необратимая остановка сердца отмечалась примерно в 0,01 % случаев (1 смерть на 10 тысяч операций) или даже реже[3].
Одним из наиболее частых осложнений при спинальной анестезии является постпункционная головная боль (ППГБ), её частота составляет по данным на 2008 год около 3 %[3].










