Острый гастроэнтерит у детей что это такое
| Причина | Период инкубации | Проявления | Продолжительность болезни | Ассоциированные продукты |
| Бактериальный гастроэнтерит | ||||
| Бацилла антракса | 2 – 7 дн. | Тошнота, рвота, недомогание, понос с кровью, в животе острая боль | 1 нед. | Недостаточно приготовленное заражённое мясо |
| Bacillus cereus | 1 – 6 ч | Сильная тошнота и рвота возникают внезапно. Возможен понос | Сутки | Неправильно охлаждённый варёный или жареный рис, мясо |
| Бруцеллы | 7 – 21 дн. | Повышенная температура, озноб, потливость, вялость, боль в голове, мышцах и суставах, понос, кровавый стул в острую стадию | Неделя | Сырое молоко, козий сыр из не переработанного молока, заражённое мясо |
| Кампилобактер | 2 – 5 дн. | Понос, судороги, лихорадка и рвота; понос бывает кровавым | 2 – 10 дн. | Сырое и недоваренное мясо птицы, не переработанное молоко, заражённая вода |
| Клостридиум у младенца | 3 – 30 дн. | Вялость, скудный аппетит, запор, гипотония, плохой рвотный и сосательный рефлекс | Переменная
| Мёд, домашние консервированные овощи и фрукты, кукурузный сироп |
| Клостридиум у детей от года | 12 – 72 ч | Рвота, понос, нарушение зрения, затруднение глотания, слабость в мышцах | Продукты, консервированные дома с маленьким количеством кислоты, неграмотно консервированные коммерческие продукты, рыба домашнего посола, запечённый в фольге картофель, продукты, которые в течение длительных периодов оставались тёплыми (например, в тёплой духовке) | |
| Escherichia coli | 1 – 8 дн. | Сильный, часто кровавый понос, абдоминальная боль и рвота Температура в норме или слегка повышена. Чаще встречается у детей до 4 лет | 5 – 10 дн. | Вода или пища, загрязнённые фекалиями человека |
| Листерии | 9-48 ч | Лихорадка, мышечные боли, тошнота или диарея У беременных возможна лёгкая гриппозная болезнь, а инфекция может привести к ранним родам или мёртворождению | переменная | Свежие сыры мягкого сорта, не пастеризованное или неграмотно переработанное молоко. |
| Сальмонелла | 1 – 3 дн. | Понос, лихорадка, спазмы в животе, рвота. S. typhi и S. paratyphi вызывают брюшной тиф с коварным началом, характеризующимся лихорадкой, болью в голове, запором, недомоганием, ознобом и миалгией; поносом встречается редко, и рвота обычно не бывает тяжелой | 4 – 7 дн.
| Заражённые яйца, домашняя птица, не переработанное молоко или сок, сыр, загрязненные сырые фрукты и овощи. Эпидемии S. typhi часто ассоциированы с фекальным загрязнением водоснабжения или уличной пищи |
| Шигиллёз | 24 – 48 ч | Спазмы в животе, высокая температура, понос. В стуле возможны кровь и слизь | Пища или вода, загрязнённые фекалиями человека. Готовая к употреблению еда, к которой прикасались зараженные сотрудники, (сырые овощи, салаты, бутерброды) | |
| Staphylococcus aureus | 1 – 6 ч | Тошнота и рвота возникают внезапно. Спазмы в животе Возможны понос и лихорадка | 24 – 48 ч | Неохлаждённое или неграмотно охлаждённое мясо, картофельные и яичные салаты, кремовые кондитерские изделия |
| Vibrio cholerae | 24 – 72 ч | Обильный водянистый понос и рвота, вызывающие сильную дегидратацию. | 3 – 7 дн. | Заражённая вода, рыба, моллюски, уличные продукты питания |
| Yersinia enterocolytica и Y. pseudotuberculosis | 24 – 48 ч | Аппендицитоподобные проявления (понос и рвота, лихорадка, абдоминальные боли) встречаются главным образом у старших детей Возможна скарлатиподобная сыпь при Y. pseudotuberculosis | 1 – 3 нед. | Недоваренная свинина, не переработанное молоко, заражённая вода |
Вирусный гастроэнтерит | ||||
| Гепатит А | 28 дн. в среднем (15-50 дн.) | Понос, тёмная моча, желтуха и гриппоподобные симптомы, то есть высокая температура, тошнота и боль в животе и голове. | Переменная, 2 нед. — 3 мес. | Ракообразные, добываемые из загрязнённых вод, сырые продукты, загрязнённая питьевая вода. |
| Калицивирусы (включая норовирсы и саповирусы) | 12 – 48 ч | Тошнота, рвота, спазмы в животе, понос, высокая температура, головная и мышечная боль. Понос встречается у взрослых, а рвота — у детей Возможно длительное бессимптомное протекание | 12 – 60 ч | Моллюски, фекально загрязнённые продукты, готовая к употреблению еда, к которой прикасались заражённые работники пищевой промышленности. |
| Ротавирус (группы А-С) | 1 – 3 дн. | Рвота, водянистая диарея, субфебрильная температура Временно может возникнуть лактазная недостаточность
| 4 – 8 дн. | |
| Другие вирусные агенты | 10 – 70 ч | Тошнота, рвота, понос, недомогание, боль в животе и голове, высокая температура. | 2 – 9 дн. | |
Паразитарный гастроэнтерит | ||||
| Ангиостронгилёз | 7 – 30 дн. | Сильные головные боли, тошнота, рвота, скованность шеи, парестезии, гиперестезии (нарушения чувствительности), судороги и другие неврологические нарушения | От нескольких нед.до нескольких месс. | Сырые или недоваренные промежуточные хозяева (например, улитки или слизни), заражённые транспортные хозяева (например, крабы, пресноводная креветка), свежие продукты, загрязнённые промежуточными или транспортными хозяевами. |
| Криптоспородиум | 2 – 10 дн. | Диарея (обычно водянистая), спазмы желудка, расстройство желудка, небольшая температура. | Возможны облегчение и рецидив в течение нескольких недель или месяцев | Любая сырая пища или еда, загрязнённая заражёным пищевым продуктом после приготовления; питьевая вода.
|
| Циклоспороз | 1-14 дн.ей | Понос (обычно водянистый), потеря аппетита, существенная потеря веса, спазмы желудка, тошнота, рвота, усталость. | Различные виды свежих продуктов. | |
| Амёбиаз | 2-3 дн. до 1-4 нед. | Диарея (часто кровянистая), частые испражнения, боли внизу живота | ||
| Лямблиоз | 1 – 2 нед. | Диарея, спазмы желудка, газы, потеря веса | От нескольких дн. до нед. | |
| Токсоплазмоз | 5 – 23 дн. | Обычно бессимптомно, у 20% развивается шейная лимфаденопатия и/или гриппозная болезнь. У пациентов с ослабленным иммунитетом: нарушения со стороны ЦНС, часто встречаются миокардит или пневмонит. | Несколько месяцев. | Случайное проглатывание загрязнённых веществ (например, почвы, заражённой экскрементами кошек, фруктов и овощей), сырого или частично приготовленного мяса (особенно свинины, баранины или оленины) |
| Врождённый токсоплазмоз | Лечение матери может уменьшить тяжесть и/или частоту врождённых инфекций. У большинства заражённых детей проявления при рождении незначительны; позже у них обычно появляются признаки врождённого токсоплазмоза (умственная отсталость, серьёзные зрительные нарушения, церебральный паралич, судороги), когда болезнь не лечится | Передаётся от матери (которая приобрела острую инфекцию во время беременности) ребёнку | ||
| Трихинеллёз | 1-2 дн. для начальных симптомов; другие начинают проявляться через 2-8 нед. после заражения | Тошнота, диарея, рвота, усталость, лихорадка, дискомфорт в животе, сопровождающийся мышечной болезненностью, слабостью и иногда сердечными и неврологическими осложнениями | Сырое или недоваренное зараженное мясо | |
симптомы, лечение, диета / Mama66.ru
Острый гастроэнтерит у детей — воспалительное заболевание желудочно-кишечного тракта, поражающее желудок и тонкий кишечник. Его причиной становятся различные вирусы, микробы и паразиты. Чаще всего болезнь развивается внезапно, появляются боли в животе, тошнота, рвота, состояние малыша стремительно ухудшается.

Заболевание является расспространенной проблемой в педиатрии. Практически каждый малыш переносит эту болезнь в раннем детском возрасте, что нередко неблагоприятно сказывается на его здоровье в дальнейшем.
Причины
Существуют различные причины острого гастроэнтерита у детей. Чаще заболевание развивается при проникновении инфекции в организм, но может носить и неинфекционный характер.
Среди инфекционных возбудителей встречаются следующие микроорганизмы:
- патогенные и условно патогенные микробы — сальмонелла, шигелла, золотистый стафилококк, кишечная палочка, протей;
- вирусы — ротавирусы, коронаровирусы, аденовирусы, цитомеголовирусы;
- паразиты — лямблии, амебы.
Острый гастроэнтерит у ребенка в 2 года и в более раннем возрасте обычно имеет вирусное происхождение. Нередко его возбудителями являются ротавирусы.
Неинфекционный гастроэнтерит бывает алиментарным, аллергическим, токсическим. Алиментарная форма провоцируется неправильным сочетанием употребляемых продуктов.
Аллергический гастроэнтерит возникает из-за индивидуальной непереносимости определенных сортов мяса, рыбы, злаков, лекарств. Токсический — наблюдается при отравлении грибами, некачественной едой, химикатами. По характеру течения болезнь может быть острой или хронической.
Симптомы
Клиническая картина этого заболевания обусловлена нарушением всасывания жидкости, питательных веществ в желудке и кишечнике, развитием дискинезии желудочно-кишечного тракта, возникновением дисбактериоза. Подробнее о дисбактериозе у детей в грудном возрасте →
Острый вирусный гастроэнтерит у детей может дать яркую клинику уже через несколько часов после заражения малыша. Инкубационный период бактериального поражения ЖКТ обычно длится несколько дней. Если возбудителями являются простейшие микроорганизмы, он затягивается на 1-2 недели.

Симптомы острого гастроэнтерита у детей разнообразны. Они развиваются в определенной последовательности. Сначала воспалительный процесс охватывает слизистую оболочку желудка. При этом малыш становится беспокойным и капризным, отказывается от пищи, жалуется на тошноту и боли в области пупка. Затем возникает неоднократная рвота. Подробнее о причинах рвоты с болью в животе у детей →
При последующем распространении инфекции в тонкий кишечник появляются следующие признаки патологии:
- Усиление болей.
- Урчание в животе, вздутие, повышенное газообразование.
- Диарея с частотой до 10-20 раз в сутки. Стул имеет кашицеобразную консистенцию, потом приобретает водянистый характер с неприятным гнилостным запахом. Может иметь зеленоватый или белесый оттенок, часто есть примеси слизи, крови, непереваренные пищевые фрагменты.
На фоне поражения желудка и кишечника развиваются симптомы общей интоксикации: высокая температура, бледность кожи с сероватым или синюшным оттенком, вялость, плохой сон, беспокойство. Особенно опасно быстрое обезвоживание, при котором отмечается сухость кожи, выраженная слабость, сильная жажда, редкое мочеиспускание. При присоединении нейротоксикоза возможны судороги.
Предрасполагающие факторы
Ребенок любого возраста легко подвержен заболеванию гастроэнтеритом вследствие ряда факторов:
- отсутствия привычки мыть руки перед употреблением пищи, после игры на улице или посещения туалета;
- употребления некачественной пищи или воды;
- использования плохо вымытой посуды в местах общественного питания;
- контакта с зараженным человеком.
В раннем детском возрасте заболеваемость связана с функциональной незрелостью пищеварительных органов и слабостью иммунной системы. Подробнее о витаминах, полезных для детского иммунитета →
Степени тяжести
Острый гастроэнтерит имеет несколько степеней тяжести. Легкая степень не доставляет малышу особых страданий. Он испытывает недомогание, дискомфорт в области желудка, возможны рвота и понос до 3-4 раз в сутки. Температура субфебрильная. Осложненное течение болезни характерно для запущенных стадий инфекционного гастроэнтерита.
Острый инфекционный гастроэнтерит у детей средней тяжести протекает на фоне фебрильной температуры. Стул учащается до 10 раз в сутки, рвота частая и мучительная. Развивается бледность, сухость кожи и сильная жажда. Ярко выражена интоксикация.
При тяжелой степени болезни появляются признаки нейротоксикоза на фоне обезвоживания. Температура может превышать 40 градусов, рвота многократная, водянистый стул. Малыш стремительно теряет в весе. Часто наблюдается потеря сознания, развитие судорожного синдрома, возникают резкие нарушения функций жизненно важных органов.
Диагностика
При появлении признаков болезни нужно немедленно обратиться к педиатру, желательно получить консультацию гастроэнтеролога. Диагноз ставится на основе анамнеза, жалоб, данных осмотра, клинического и лабораторного обследования. При визуальном осмотре доктор видит сухость слизистых, бело-желтоватый налет на языке, отечность глотки, вялость малыша.
При клиническом обследовании выявляется болезненность при пальпации в области эпигастрия и около пупка, усиленная перистальтика кишечника, мышечная гипотония, возможно снижение сухожильных рефлексов на фоне тяжелого состояния.
Лабораторные анализы покажут воспалительные изменения в общем анализе крови, в том числе сдвиг лейкоформулы влево, увеличение СОЭ, проявления анемии и сгущения крови на фоне обезвоживания. Информативен анализ на выявление в крови антител к различным инфекционным возбудителям.
Каким возбудителем вызвано заболевание, можно узнать по бактериологическому анализу кала. В копрограмме выявляют частички непереваренной пищи, эритроциты, лейкоциты, бактерии, возможно обнаружение паразитов.
Лечение
Начать лечить ребенка нужно на максимально ранней стадии заболевания, чтобы предотвратить развитие опасных осложнений. Вопрос о госпитализации решается индивидуально, учитывая тяжесть состояния. Деток, не достигших годовалого возраста, лучше госпитализировать. Им необходимо постоянное врачебное наблюдение, так как возможно быстрое прогрессирование патологии с развитием терминального состояния и летальным исходом.
Лечение острого инфекционного гастроэнтерита у детей должно быть направлено на борьбу с обезвоживанием, интоксикацией и восстановление функций органов пищеварения. Чтобы восполнить потерю жидкости, в связи со рвотой и жидким стулом, малыша надо часто поить небольшими порциями.
Каждые 15-20 минут он должен сделать хотя бы несколько глотков воды, лучше дегазированной минеральной, также подойдет отвар шиповника. Компоты и натуральные соки можно использовать только по согласованию с педиатром, так как они могут усиливать газообразование.
При дисфункции желудочно-кишечного тракта происходит потеря электролитов, витаминов и микроэлементов, поэтому полезно добавить в качестве питья специальные солевые растворы. Их выбор и дозировка должны быть согласованы с врачом. При тяжелом состоянии в условиях стационара проводится внутривенная инфузионная терапия с введением дезинтоксикационных и солевых растворов.

Также лечение острого гастроэнтерита у детей подразумевает использование следующих групп лекарственных препаратов:
- пищеварительные ферменты для улучшения работы ЖКТ;
- сорбенты, инактивирующие токсины в желудке и кишечнике;
- средства для нормализации микрофлоры ЖКТ.
Назначается симптоматическое лечение: антибактериальная терапия, противовоспалительные, жаропонижающие препараты, спазмолитики, при необходимости — противосудорожные средства. Все лечебные мероприятия должны протекать в спокойной доброжелательной обстановке, важен охранительный режим. Подробнее о том, что делать, если у ребенка понос, рвота и температура →
Лечебная диета
Диета при остром гастроэнтерите у детей является обязательным условием быстрого выздоровления и восстановления пищеварения. При появлении первых признаков недуга лучше выдержать голодную паузу в течение 12—24 часов на фоне активного потребления жидкости.
Если младенец находится на грудном вскармливании, голод недопустим, но количество и продолжительность прикладывания к груди нужно сократить. Не забывать между кормлениями давать малышу несколько ложек кипяченой теплой или минеральной воды.
После голодного перерыва лечебный рацион постепенно расширяется. Для старших детей последовательно вводятся в питание овощные супы, паровые котлеты из постного мяса и рыбы, сухарики.
Младенцы чаще прикладываются к груди, количество потребляемого грудного молока постепенно увеличивается. Для пациентов любого возраста обязателен принцип дробного питания: частые приемы пищи в небольших объемах.
Через неделю диеты возможен переход на обычный рацион. Но необходимо исключить жареные, острые и жирные блюда, газированные сладкие напитки, блюда из цельного молока, мороженое, колбасы, сладости.
Профилактика
Кормящая мама должна постоянно следить за чистотой рук и груди, так как нарушение гигиены опасно заражением ребенка. Если малыш питается молочными смесями, нужно контролировать сроки хранения, соблюдать все правила приготовления. Также обязательно обрабатывать бутылочки и соски перед кормлением.

Заражение коронавирусным гастроэнтеритом происходит воздушно-капельным путем, ротавирусным — фекально-оральным. Поэтому следует прививать детям гигиенические навыки с самого раннего возраста.
Готовить еду для маленьких детей нужно только из свежих качественных продуктов. Необходимо соблюдать все правила хранения и приготовления пищи.
Последствия
Если вовремя не оказать помощь, острый гастроэнтерит у ребенка может привести к серьезным осложнениям:
- нейротоксикоз с развитием судорог и поражением центральной нервной системы;
- обезвоживание;
- токсическое поражение сердца, почек, печени;
- сепсис;
- при несвоевременном лечении возможен переход болезни в хроническую фазу.
Острый гастроэнтерит у ребенка — опасное воспалительное заболевание органов ЖКТ. Часто оно развивается по вине мам и пап или их чада, не приученного к гигиене и правильному питанию.
Родители должны помнить, что болезнь может стремительно развиваться и привести к смерти малыша. Небрежность и самолечение недопустимы. При первых признаках нужно обращаться к педиатру, который назначит лечение, зависящее от формы заболевания и его степени тяжести.
Автор: Ольга Щепина, врач,
специально для Mama66.ru
Полезное видео о лечении кишечно-вирусных инфекций у детей
Гастроэнтерит — Википедия
| Гастроэнтерит | |
|---|---|
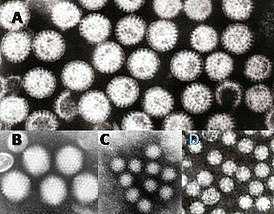 Вирусы — возбудители гастроэнтерита: A = rotavirus, B = adenovirus, C = Norovirus, D = Astrovirus Для возможности сравнения размеров вирусы показаны с одинаковым увеличением | |
| МКБ-10 | A02.002.0, A0808., A0909., J10.810.8, J11.811.8, K5252. |
| МКБ-10-КМ | K52.9 |
| МКБ-9 | 009.0009.0, 009.1009.1, 558558 |
| МКБ-9-КМ | 558.9[1] |
| DiseasesDB | 30726 |
| MedlinePlus | 000252 и 000254 |
| eMedicine | emerg/213 |
| MeSH | D005759 |
| Медиафайлы на Викискладе | |
Гастроэнтерит (от др.-греч. γαστήρ, родительный падеж γαστρός — «желудок» и ἔντερον — «кишка»), или катар желудка и кишок — воспалительное заболевание желудка и тонкой кишки. Чаще протекает в острой, реже в хронической форме. При одновременном поражении толстого кишечника диагностируется гастроэнтероколит[2]. Сопровождается гипертермией, рвотой, диареей, внутренними болями и спазмами[3].
Наиболее распространённой причиной гастроэнтерита является инфицирование вирусами (особенно ротавирусом), бактериями — кишечной палочкой (Escherichia coli) и Campylobacter[4][5], а также другими возбудителями[6]. Менее распространены случаи заболевания, не связанные с инфекцией. У детей риск заражения повышен в связи с недостаточно развитым иммунитетом и меньшим соблюдением правил гигиены[3].
Вирусы[править | править код]
Наиболее распространёнными возбудителями вирусного гастроэнтерита являются ротавирус, норовирус, аденовирус и астровирус[7][8]. Ротавирус является наиболее частой причиной гастроэнтерита у детей[5] и встречается одинаково часто в развитых и развивающихся странах[9]. 70 % случаев диареи у детей вызваны вирусной инфекцией[10]. У взрослых ротавирус встречается реже благодаря приобретённому иммунитету[11]. 18 % случаев заболевания вызваны норовирусом[12], он является основным возбудителем гастроэнтерита в Америке, являясь причиной 90 % вспышек заболевания[7]. Локальные эпидемии могут возникать в группах людей, проводящих время в близости в тесном пространстве, таких как круизные корабли[7], больницы, рестораны[3]. Люди могут оставаться заразными и после выздоровления[7]. 10 % случаев заболевания у детей вызваны норовирусом[3].
Бактерии[править | править код]
Бактерия Salmonella enterica под микроскопом с тысячекратным увеличениемОсновным возбудителем бактериального гастроэнтерита в развитых странах являются кампилобактерии Campylobacter jejuni, половина случаев заражения ими связана с домашними птицами[13].
У детей бактериальное происхождение имеют около 15 % случаев заболевания, наиболее распространёнными возбудителями являются кишечные палочки, сальмонеллы, шигеллы и кампилобактерии[10].
В продуктах питания, оставленных на несколько часов при комнатной температуре, имеющиеся немногочисленные бактерии могут размножиться и уже представлять угрозу заболевания[6]. Источниками заражения могут быть сырое или непрожаренное мясо, яйца, морепродукты, свежая зелень, непастеризованное молоко, фруктовые и овощные соки[14].
В развивающихся странах особенно в Азии и в Африке в районе Сахары, гастроэнтерит может быть вызван холерой, заражение которой обычно происходит от инфицированной воды и пищи[15].
Бактерия Clostridium difficile вызывает диарею в основном у пожилых, дети эту бактерию могут переносить безболезненно[6]. Много случаев внутрибольничных инфекций и связанных с употреблением антибиотиков[16].
Заболевание, вызванное стафилококком золотистым, также может быть вызвано употреблением антибиотиков[17].
Протисты[править | править код]
Среди протист — возбудителей гастроэнтерита наиболее распространена кишечная лямблия, менее распространены дизентерийная амёба и криптоспоридии[10]. В общей сложности протисты являются возбудителями 10 % случаев заболевания у детей[18].
Кишечная лямблия более обычна в развивающихся странах, но в некоторой степени встречается повсюду. Наиболее часто ей заражаются лица, много путешествующие в местах её распространения[19], у детей, воспитываемых нянями, среди гомосексуалистов, либо сопровождают стихийные и гуманитарные бедствия[19].
Неинфекционные[править | править код]
Существует множество причин воспаления желудочно-кишечного тракта, не связанных с инфекциями. Гастроэнтерит может развиться при применении некоторых медикаментов, например, нестероидных противовоспалительных препаратов, при употреблении пищи содержащей вещества, к которым организм пациента имеет повышенную чувствительность. Этими веществами могут быть лактоза, или, при заболевании целиакией клейковина[3]. Проявления гастроэнтерита сопутствуют некоторым болезням желудочно-кишечного тракта[20], например болезни Крона[3].
Некоторые продукты питания могут вызывать тошноту, рвоту и диарею, например, при употреблении некоторых видов рыб может случиться сигуатера, бывают случаи отравления несвежей рыбой, случаи отравления тетродотоксином при употреблении иглобрюхих рыб, ботулизм случается при употреблении неправильно хранимой пищи[20].
В типичных случаях гастроэнтерит сопровождается одновременно рвотой и диареей, реже только одним из них. Может сопровождаться также отсутствием аппетита, болями в животе, лихорадкой[3]. В случае вирусного гастроэнтерита возможны также и повышенная утомляемость, головная или мышечная боль[7], температура не выше 38° С[источник не указан 1361 день]. При бактериальных инфекциях возможно присутствие крови в стуле и сильные боли в животе[13].
Признаки заболевания обычно становятся заметны через 12-72 ч после инфицирования[8][4]. Продолжительность болезни может варьировать в зависимости от возбудителя заболевания и других условий, но как правило не превышает одну неделю[7], однако при некоторых бактериальных инфекциях может продолжаться несколько недель[13].
Период от заражения ротавирусом до полного восстановления у детей обычно составляет от трёх до восьми дней[9]. Поскольку в развивающихся странах лечение доступно далеко не всем, хронический понос там является обычным явлением[21], может привести к обезвоживанию организма[22] и, как следствие, к снижению наполнения капилляров, внутриклеточного давления, нарушениям дыхания[23].
Осложнения[править | править код]
У 1 % людей после заболевания, вызванного бактериями вида Campylobacter развивается реактивный артрит, у 0,1 % — Синдром Гийена — Барре[13]. Токсин, вырабатываемый бактериями Escherichia coli и Shigella, может вызвать постгемолитический уремический синдром, приводящий к снижению количества тромбоцитов и усиленному разрушению эритроцитов в крови, а также к почечной недостаточности[18]. Дети больше предрасположены к постгемолитическому уремическому синдрому, чем взрослые[6]. Некоторые вирусы могут вызвать детскую эпилепсию[3].
Изменение доли инфицированных ротавирусом людей с 27 июня по 27 июля в разные годы. (США, 2000—2009)Образ жизни[править | править код]
В снижении заболеваемости гастроэнтероколитом важнейшую роль играют наличие легкодоступных источников чистой воды и соблюдение санитарных норм[6]. Соблюдение норм личной гигиены, таких как мытьё рук с мылом, и в развитых, и в развивающихся странах позволяет снизить вероятность заболевания на 30 %, также эффективны гели на основе спирта[23]. Грудное вскармливание намного предпочтительнее искусственного, особенно в местах с плохо развитой санитарной инфраструктурой и неблагоприятным состоянием окружающей среды[4], оно позволяет снизить как частоту, так и продолжительность заболеваний[3]. Следует избегать употребления недостаточно чистой еды и напитков[24].
Вакцинация[править | править код]
К 2009 году две коммерческие вакцины уже были созданы, а несколько находились в разработке. В Африке и в Азии эти прививки существенно снизили тяжесть заболевания среди подростков[25]. Вакцинация снизила заболеваемость также и среди невакцинированной части населения за счёт снижения числа носителей заразы[26].
Благодаря реализации в США программы иммунизации против ротавируса, способствовавшей устойчивому снижению числа случаев диареи, заболеваемость снизилась на 80 %[27][28][29]. Первая партия вакцины была использована для детей 6—15 недель от рождения[5].
Всемирная организация здравоохранения (ВОЗ)в 2009 году рекомендовала использование эффективной и безопасной вакцины против ротавируса для всеобщей вакцинации детей[5][25].
Найдена вакцина против холеры, которая эффективна на 50—60 % в течение двух лет[30].
Обычно острая форма болезни не требует специального лечения и проходит без медицинского вмешательства[22]. При лёгком и умеренном обезвоживании организма показано употребления умеренно-сладкой и подсоленой воды во время приёма пищи[18]. Некоторым детям помогают метоклопрамид и/или ондансетрон[31], при болях в животе успешно используют Butylscopolamine[32].
Восстановление водного баланса[править | править код]
Первоочередной задачей при лечении гастроэнтероколита является восстановление водного баланса организма, предупреждение обезвоживания организма. Обычно для этого достаточно выпивать необходимое количество воды, внутривенное вливание может требоваться только при расстройствах сознания и тяжёлом обезвоживании[33][34], при этом препараты, содержащие комплексные углеводы, например полученные из риса или пшеницы, предпочтительнее простых сахаров[35].
Не рекомендуется употреблять напитки с особо высоким содержанием простых сахаров, например, безалкогольные напитки и фруктовые соки, так как они могут усилить диарею[22]. При невозможности использовать специальные препараты может употребляться простая вода[10].
Диета[править | править код]
Грудным детям, как вскармливаемым материнским молоком, так и искусственно, рекомендуется продолжать питаться в своём обычном режиме сразу же после окончания лечения обезвоживания. Снижать содержание лактозы в питании обычно нет необходимости. Дети должны продолжать нормально питаться и во время обострения диареи, следует только исключить пищу с высоким содержанием простых сахаров[36].
Продукты, содержащие некоторые пробиотики, хороши для уменьшения и продолжительности болезни, и частоты стула[37][38]. При этом они предотвращают диарею, вызваную действием антибиотиков[39]. Здесь пригодны ферментизированные молочные продукты, например йогурт[40]. Препараты, содержащие цинк, используются в развивающихся странах для профилактики и лечения детей[41].
Медикаменты[править | править код]
Противорвотные средства[править | править код]
Противорвотные средства успешно применяются для лечения рвоты у детей. Ондансетрон даже при однократном приёме не только помогает от рвоты, но и снижает потребность во внутривенной жидкости и госпитализации[42][43][44]. Однако, применение ондансетрона может повышать долю возвращённых в больницу детей[45]. Так же возможно применение метоклопрамида[44].
Антибиотики[править | править код]
Антибиотики применяются только иногда в тяжёлых случаях гастроэнтерита[46], если при этом установлено или подозревается, что причиной заболевания являются чувствительные к данному антибиотику бактерии[47].
При лечении антибиотиками гастроэнтероколита макролиды, такие как азитромицин, предпочтительнее хинолонов из-за более высоких норм устойчивости к последним[13]. При лечении вызванного употреблением антибиотиков псевдомембранозного энтероколита для подавления его возбудителя используют метронидазол или ванкомицин[48]. Воздействию антибиотиков подвержены бактерии шигеллы[49], сальмонеллы[50], а также протисты лямблии[19]. Против лямблий и Entamoeba histolytica наиболее предпочтителен тинидазол, можно использовать и метринидазол[19][51]. ВОЗ рекомендует использовать антибиотики для лечения детей, если есть симптомы кровавого поноса или лихорадки[3].
Противодиарейные средства[править | править код]
Употребление противодиарейных лекарств теоретически связано с риском побочных эффектов, тем не менее этого практически не наблюдается[52]. Противопоказаны при наличии крови в стуле и повышенной температуре тела[53].
Наиболее часто применяется для лечения диареи опиоидный препарат лоперамид[54]. Он противопоказан детям, так как может преодолеть не до конца сформировавшийся гемато-энцефалический барьер и вызвать интоксикацию.
При лёгкой и средней форме заболевания можно использовать висмута субсалицилат или Ацетилсалициловую кислоту (Аспирин)[52]. Аспирин следует применять с осторожностью в связи с возможностью интоксикации[3].
У животных гастроэнтерит наблюдается в форме катарального, крупозного, дифтеритического, геморрагического и флегмонозного воспаления. Вызывается испорченными кормами, раздражающими химическими и растительными ядами; вторично при инфекционных болезнях (сибирская язва, пастереллёз, паратиф, чума, рожа свиней и др.). Гастроэнтерит проявляется сильным угнетением, слабостью, выделением жидкого кала с неприятным запахом, слизью, плёнками фибрина, кровью; возможны повышение температуры, колики. При лечении применяют промывание желудка; внутрь — слабительные, вяжущие, дезинфицирующие и бактериостатические препараты, слизистые отвары, сердечные средства. Профилактика направлена на соблюдение зоогигиенических требований в кормлении животных.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Гастроэнтерит // Большая советская энциклопедия : [в 30 т.] / гл. ред. А. М. Прохоров. — 3-е изд. — М. : Советская энциклопедия, 1969—1978.
- ↑ 1 2 3 4 5 6 7 8 9 10 11 Singh, Amandeep. Pediatric Emergency Medicine Practice Acute Gastroenteritis — An Update (англ.) // Emergency Medicine Practice : journal. — 2010. — July (vol. 7, no. 7).
- ↑ 1 2 3 Webber, Roger. Communicable disease epidemiology and control: a global perspective (неопр.). — 3rd. — Wallingford, Oxfordshire: Cabi, 2009. — С. 79. — ISBN 978-1-84593-504-7.
- ↑ 1 2 3 4 Szajewska, H; Dziechciarz, P. Gastrointestinal infections in the pediatric population (англ.) // Current Opinion in Gastroenterology : journal. — Lippincott Williams & Wilkins (англ.)русск., 2010. — January (vol. 26, no. 1). — P. 36—44. — doi:10.1097/MOG.0b013e328333d799. — PMID 19887936.
- ↑ 1 2 3 4 5 Mandell, 2010, Ch. 93
- ↑ 1 2 3 4 5 6 Eckardt A.J., Baumgart D.C. Viral gastroenteritis in adults (неопр.) // Recent Patents on Anti-infective Drug Discovery. — 2011. — January (т. 6, № 1). — С. 54—63. — doi:10.2174/157489111794407877. — PMID 21210762.
- ↑ 1 2 Dennehy P.H. Viral gastroenteritis in children (англ.) // Pediatric Infectious Disease Journal (англ.)русск.. — 2011. — January (vol. 30, no. 1). — P. 63—4. — doi:10.1097/INF.0b013e3182059102. — PMID 21173676.
- ↑ 1 2 Meloni, A; Locci, D; Frau, G; Masia, G; Nurchi, AM; Coppola, R.C. Epidemiology and prevention of rotavirus infection: an underestimated issue? (англ.) // The journal of maternal-fetal & neonatal medicine: the official journal of the European Association of Perinatal Medicine, the Federation of Asia and Oceania Perinatal Societies, the International Society of Perinatal Obstetricians : journal. — 2011. — October (vol. 24, no. Suppl 2). — P. 48—51. — doi:10.3109/14767058.2011.601920. — PMID 21749188.
- ↑ 1 2 3 4 Webb, A; Starr, M. Acute gastroenteritis in children (англ.) // Australian Family Physician (англ.)русск.. — 2005. — April (vol. 34, no. 4). — P. 227—231. — PMID 15861741.
- ↑ Desselberger U., Huppertz H.I. Immune responses to rotavirus infection and vaccination and associated correlates of protection (англ.) // The Journal of Infectious Diseases : journal. — 2011. — January (vol. 203, no. 2). — P. 188—195. — doi:10.1093/infdis/jiq031. — PMID 21288818.
- ↑ Ahmed, Sharia M; Hall, Aron J; Robinson, Anne E; Verhoef, Linda; Premkumar, Prasanna; Parashar, Umesh D; Koopmans, Marion; Lopman, Benjamin A. Global prevalence of norovirus in cases of gastroenteritis: a systematic review and meta-analysis (англ.) // The Lancet : journal. — Elsevier, 2014. — August (vol. 14, no. 8). — P. 725—730. — doi:10.1016/S1473-3099(14)70767-4. — PMID 24981041.
- ↑ 1 2 3 4 5 Galanis, E. Campylobacter and bacterial gastroenteritis (неопр.) // Canadian Medical Association Journal (англ.)русск.. — 2007. — 11 September (т. 177, № 6). — С. 570—571. — doi:10.1503/cmaj.070660. — PMID 17846438.
- ↑ Nyachuba, D.G. Foodborne illness: is it on the rise? (англ.) // Nutrition Reviews (англ.)русск.. — 2010. — May (vol. 68, no. 5). — P. 257—269. — doi:10.1111/j.1753-4887.2010.00286.x. — PMID 20500787.
- ↑ Charles, RC; Ryan, E.T. Cholera in the 21st century (англ.) // Current Opinion in Infectious Diseases. — Lippincott Williams & Wilkins (англ.)русск., 2011. — October (vol. 24, no. 5). — P. 472—477. — doi:10.1097/QCO.0b013e32834a88af. — PMID 21799407.
- ↑ Moudgal, V; Sobel, J.D. Clostridium difficile colitis: a review (неопр.) // Hospital practice (1995). — 2012. — February (т. 40, № 1). — С. 139—148. — doi:10.3810/hp.2012.02.954. — PMID 22406889.
- ↑ Lin, Z; Kotler, DP; Schlievert, PM; Sordillo, E.M. Staphylococcal enterocolitis: forgotten but not gone? (англ.) // Digestive Diseases and Sciences (англ.)русск.. — 2010. — May (vol. 55, no. 5). — P. 1200—1207. — doi:10.1007/s10620-009-0886-1. — PMID 19609675.
- ↑ 1 2 3 Elliott, E.J. Acute gastroenteritis in children (англ.) // The BMJ. — 2007. — 6 January (vol. 334, no. 7583). — P. 35—40. — doi:10.1136/bmj.39036.406169.80. — PMID 17204802.
- ↑ 1 2 3 4 Escobedo, AA; Almirall, P; Robertson, LJ; Franco, RM; Hanevik, K; Mørch, K; Cimerman, S. Giardiasis: the ever-present threat of a neglected disease (англ.) // Infectious disorders drug targets : journal. — 2010. — October (vol. 10, no. 5). — P. 329—348. — doi:10.2174/187152610793180821. — PMID 20701575.
- ↑ 1 2 Lawrence, DT; Dobmeier, SG; Bechtel, LK; Holstege, C.P. Food poisoning (неопр.) // Emergency medicine clinics of North America. — 2007. — May (т. 25, № 2). — С. 357—373. — doi:10.1016/j.emc.2007.02.014. — PMID 17482025.
- ↑ Toolkit (неопр.). DefeatDD. Дата обращения 3 мая 2012. Архивировано 27 апреля 2012 года.
- ↑ 1 2 3 Management of acute diarrhoea and vomiting due to gastoenteritis in children under 5 (неопр.). National Institute of Clinical Excellence (апрель 2009).
- ↑ 1 2 Tintinalli, Judith E. Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)) (англ.). — New York: McGraw-Hill Companies, 2010. — P. 830—839. — ISBN 0-07-148480-9.
- ↑ Viral Gastroenteritis (неопр.). Center for Disease Control and Prevention (февраль 2011). Дата обращения 16 апреля 2012. Архивировано 24 апреля 2012 года.
- ↑ 1 2 World Health Organization. Rotavirus vaccines: an update (неопр.) // Weekly epidemiological record. — 2009. — December (т. 51—52, № 84). — С. 533—540. — PMID 20034143.
- ↑ Patel, MM; Steele, D; Gentsch, JR; Wecker, J; Glass, RI; Parashar, U.D. Real-world impact of rotavirus vaccination (англ.) // Pediatric Infectious Disease Journal (англ.)русск.. — 2011. — January (vol. 30, no. 1 Suppl). — P. S1—5. — doi:10.1097/INF.0b013e3181fefa1f. — PMID 21183833.
- ↑ US Center for Disease Control and Prevention. Delayed onset and diminished magnitude of rotavirus activity—United States, November 2007–May 2008 (англ.) // Morbidity and Mortality Weekly Report (англ.)русск. : journal. — 2008. — Vol. 57, no. 25. — P. 697—700. — PMID 18583958.
- ↑ Reduction in rotavirus after vaccine introduction—United States, 2000–2009 (англ.) // Morbidity and Mortality Weekly Report (англ.)русск. : journal. — 2009. — October (vol. 58, no. 41). — P. 1146—1149. — PMID 19847149.
- ↑ Tate, JE; Cortese, MM; Payne, DC; Curns, AT; Yen, C; Esposito, DH; Cortes, JE; Lopman, BA; Patel, MM; Gentsch, JR; Parashar, U.D. Uptake, impact, and effectiveness of rotavirus vaccination in the United States: review of the first 3 years of postlicensure data (англ.) // Pediatric Infectious Disease Journal (англ.)русск. : journal. — 2011. — January (vol. 30, no. 1 Suppl). — P. S56—60. — doi:10.1097/INF.0b013e3181fefdc0. — PMID 21183842.
- ↑ Sinclair, D; Abba, K; Zaman, K; Qadri, F; Graves, P.M. Oral vaccines for preventing cholera (англ.) // Cochrane Database of Systematic Reviews / Sinclair, David. — 2011. — 16 March (no. 3). — P. CD008603. — doi:10.1002/14651858.CD008603.pub2. — PMID 21412922.
- ↑ Alhashimi D., Al-Hashimi H., Fedorowicz Z. Antiemetics for reducing vomiting related to acute gastroenteritis in children and adolescents (англ.) // Cochrane Database of Systematic Reviews : journal / Alhashimi, Dunia. — 2009. — No. 2. — P. CD005506. — doi:10.1002/14651858.CD005506.pub4. — PMID 19370620.
- ↑ Tytgat G.N. Hyoscine butylbromide: a review of its use in the treatment of abdominal cramping and pain (англ.) // Drugs (англ.)русск. : journal. — Adis International, 2007. — Vol. 67, no. 9. — P. 1343—1357. — doi:10.2165/00003495-200767090-00007. — PMID 17547475.
- ↑ BestBets: Fluid Treatment of Gastroenteritis in Adults (неопр.).
- ↑ Canavan A., Arant B.S. Diagnosis and management of dehydration in children (англ.) // American Family Physician (англ.)русск. : journal. — 2009. — October (vol. 80, no. 7). — P. 692—696. — PMID 19817339.
- ↑ Gregorio G.V., Gonzales M.L., Dans L.F., Martinez E.G. Polymer-based oral rehydration solution for treating acute watery diarrhoea (англ.) // Cochrane Database of Systematic Reviews : journal / Gregorio, Germana V.. — 2009. — No. 2. — P. CD006519. — doi:10.1002/14651858.CD006519.pub2. — PMID 19370638.
- ↑ King C.K., Glass R., Bresee J.S., Duggan C. Managing acute gastroenteritis among children: oral rehydration, maintenance, and nutritional therapy (англ.) // Morbidity and Mortality Weekly Report (англ.)русск. : journal. — 2003. — November (vol. 52, no. RR—16). — P. 1—16. — PMID 14627948.
- ↑ Allen S.J., Martinez E.G., Gregorio G.V., Dans L.F. Probiotics for treating acute infectious diarrhoea (англ.) // Cochrane Database of Systematic Reviews / Allen, Stephen J.. — 2010. — Vol. 11, no. 11. — P. CD003048. — doi:10.1002/14651858.CD003048.pub3. — PMID 21069673.
- ↑ Feizizadeh, S; Salehi-Abargouei, A; Akbari, V. Efficacy and safety of Saccharomyces boulardii for acute diarrhea (англ.) // Pediatrics (англ.)русск. : journal. — American Academy of Pediatrics (англ.)русск., 2014. — July (vol. 134, no. 1). — P. e176—91. — doi:10.1542/peds.2013-3950. — PMID 24958586.
- ↑ Hempel, S; Newberry, SJ; Maher, AR; Wang, Z; Miles, JN; Shanman, R; Johnsen, B; Shekelle, P.G. Probiotics for the prevention and treatment of antibiotic-associated diarrhea: a systematic review and meta-analysis (англ.) // JAMA : journal. — 2012. — 9 May (vol. 307, no. 18). — P. 1959—1969. — doi:10.1001/jama.2012.3507. — PMID 22570464.
- ↑ Mackway-Jones, Kevin Does yogurt decrease acute diarrhoeal symptoms in children with acute gastroenteritis? (неопр.). BestBets (июнь 2007).
- ↑ Telmesani, A.M. Oral rehydration salts, zinc supplement and rota virus vaccine in the management of childhood acute diarrhea (англ.) // Journal of family and community medicine : journal. — 2010. — May (vol. 17, no. 2). — P. 79—82. — doi:10.4103/1319-1683.71988. — PMID 21359029.
- ↑ DeCamp L.R., Byerley J.S., Doshi N., Steiner M.J. Use of antiemetic agents in acute gastroenteritis: a systematic review and meta-analysis (англ.) // JAMA : journal. — 2008. — September (vol. 162, no. 9). — P. 858—865. — doi:10.1001/archpedi.162.9.858. — PMID 18762604.
- ↑ Mehta S., Goldman R.D. Ondansetron for acute gastroenteritis in children (неопр.) // Canadian Family Physician (англ.)русск.. — 2006. — Т. 52, № 11. — С. 1397—1398. — PMID 17279195.
- ↑ 1 2 Fedorowicz, Z; Jagannath, VA; Carter, B. Antiemetics for reducing vomiting related to acute gastroenteritis in children and adolescents (англ.) // Cochrane Database of Systematic Reviews : journal / Fedorowicz, Zbys. — 2011. — 7 September (vol. 9, no. 9). — P. CD005506. — doi:10.1002/14651858.CD005506.pub5. — PMID 21901699.
- ↑ Sturm J.J., Hirsh D.A., Schweickert A., Massey R., Simon H.K. Ondansetron use in the pediatric emergency department and effects on hospitalization and return rates: are we masking alternative diagnoses? (англ.) // Annals of Emergency Medicine (англ.)русск. : journal. — 2010. — May (vol. 55, no. 5). — P. 415—422. — doi:10.1016/j.annemergmed.2009.11.011. — PMID 20031265.
- ↑ Traa B.S., Walker C.L., Munos M., Black R.E. Antibiotics for the treatment of dysentery in children (англ.) // International Journal of Epidemiology (англ.)русск. : journal. — 2010. — April (vol. 39, no. Suppl 1). — P. i70—4. — doi:10.1093/ije/dyq024. — PMID 20348130.
- ↑ Grimwood K., Forbes D.A. Acute and persistent diarrhea (англ.) // Pediatric Clinics of North America (англ.)русск.. — 2009. — December (vol. 56, no. 6). — P. 1343—1361. — doi:10.1016/j.pcl.2009.09.004. — PMID 19962025.
- ↑ Mandell, Gerald L.; Bennett, John E.; Dolin, Raphael. Mandell's Principles and Practices of Infection Diseases (англ.). — 6th. — Churchill Livingstone (англ.)русск., 2004. — ISBN 0-443-06643-4.
- ↑ Christopher, PR; David, KV; John, SM; Sankarapandian, V. Antibiotic therapy for Shigella dysentery (англ.) // Cochrane Database of Systematic Reviews / Christopher, Prince R.H.. — 2010. — 4 August (no. 8). — P. CD006784. — doi:10.1002/14651858.CD006784.pub4. — PMID 20687081.
- ↑ Effa, EE; Lassi, ZS; Critchley, JA; Garner, P; Sinclair, D; Olliaro, PL; Bhutta, Z.A. Fluoroquinolones for treating typhoid and paratyphoid fever (enteric fever) (англ.) // Cochrane Database of Systematic Reviews : journal / Bhutta, Zulfiqar A.. — 2011. — 5 October (no. 10). — P. CD004530. — doi:10.1002/14651858.CD004530.pub4. — PMID 21975746.
- ↑ Gonzales, ML; Dans, LF; Martinez, E.G. Antiamoebic drugs for treating amoebic colitis (англ.) // Cochrane Database of Systematic Reviews / Gonzales, Maria Liza M.. — 2009. — 15 April (no. 2). — P. CD006085. — doi:10.1002/14651858.CD006085.pub2. — PMID 19370624.
- ↑ 1 2 The Oxford Textbook of Medicine (англ.) / Warrell D.A., Cox T.M., Firth J.D., Benz E.J.. — 4th. — Oxford University Press, 2003. — ISBN 0-19-262922-0. Архивная копия от 21 марта 2012 на Wayback Machine
- ↑ Harrison's Principles of Internal Medicine (англ.). — 16th. — McGraw-Hill Education. — ISBN 0-07-140235-7. Архивная копия от 4 августа 2012 на Wayback Machine
- ↑
Острый гастроэнтерит у детей: симптоматика с необходимым лечением
Гастроэнтерит — заболевание, которое диагностируется у детей с самого раннего возраста. Как правило, у этой категории больных симптомы болезни возникают внезапно, а клиническая картина развивается столь стремительно, что в 70% случаев ребенок попадает в больницу с диагнозом «острое обезвоживание». Для растущих детей потеря жидкости очень опасна, ведь любой дисбаланс в период их роста и формирования может привести к возникновению серьезных патологий в будущем.
При появлении у ребенка гастроэнтерита следует незамедлительно начать лечение, иначе это чревато серьезными последствиями
Почему у детей возникает острый гастроэнтерит
Острый гастроэнтерит чаще всего диагностируется у детей в возрасте до трех лет. Это заболевание представляет собой стремительно распространяющееся по слизистой оболочке тонкого кишечника воспаление, обусловленное различными факторами:
- бактериальными инфекциями;
- вирусами;
- паразитами и одноклеточными организмами;
- новыми для ребенка продуктами питания;
- частым употреблением холодной еды;
- проглатывание посторонних предметов, которые могут травмировать слизистую оболочку кишечника;
- нерегулярным питанием с преобладанием не полезных для детского организма продуктов.
В большинстве случаев происхождение болезни у малышей связано с инфекциями. И это не удивительно, ведь дети склонны контактировать с различными предметами, гарантировать стерильность которых невозможно. Даже у младенцев может быть диагностирована инфекционная форма острого гастроэнтерита.

Гастроэнтерит у детей может развиться при неправильном питании
Согласно статистике, наиболее распространенные причины возникновения воспаления в тонкой кишке у детей — несоблюдение личной гигиены ребенка. Опасность заболеть столь опасным кишечным заболеванием скрывается и в плохо простерилизованной соске-пустышке, и в игрушках, которые ребенок тянет в рот, и даже на молочной железе матери.
Из-за высокой опасности для жизни и здоровья при подозрении на острый гастроэнтерит детей до трех лет рекомендуется госпитализировать. Лечение более старших по возрасту пациентов может проходить дома.
Симптомы острого гастроэнтерита у детей
Подавляющее большинство детей, у которых имеет место гастроэнтерит неинфекционного характера, начинают жаловаться на дискомфорт в области пупка во время приема пищи или сразу после него. При этом дети постарше могут описать симптомы, в то время как младенцы становятся беспокойными после кормления, стараются подвести ножки ближе к корпусу. Массаж живота при этом помогает слабо, а иногда усиливает беспокойство.

При гастроэнтерите ребенка тревожат боли в животе и появляется рвота
При дальнейшем развитии гастроэнтерит в острой форме проявляется тошнотой и рвотой. При легком течении болезни они могут быть однократными без повторов в течение суток. При тяжелой (лечение которой проводится исключительно в стационаре) рвота может происходить по несколько раз в день, преимущественно во время или после еды. Перечисленные симптомы дополняет диарея, которая случается от 2-3 до 20 раз в сутки.
При инфекционном поражении тонкого кишечника симптомы заболевания разительно отличаются от предыдущих. У малыша сначала появляется рвота и диарея, при этом даже у грудничков рвотные и каловые массы приобретают нетипичный запах, выглядят слишком жидкими, содержат примеси слизи и творожистые включения. Затем у детей появляются симптомы интоксикации организма: ребенок становится вялым, отказывается от еды.
Еще одна особенность инфекционного острого гастроэнтерита — повышение температуры тела. При легком течении болезни (что чаще случается у детей старше 3 лет) показатели доходят до 37-38 градусов. У детей до трех лет симптомы более тяжелые, а температура поднимается выше 38 градусов.
Если причиной патологии являются инфекции, у детей наблюдается повышение температуры
В случае если температура, диарея и рвота у детей сохраняются в течение 2 суток, лечение необходимо проводить в условиях стационара.
Стационарное лечение необходимо детям, у которых описанные выше симптомы сопровождаются уменьшением количества выделяемой мочи, западением глазных яблок и «родничка», сухостью слизистых и побледнением кожных покровов. Подобные симптомы могут говорить о сильном обезвоживании организма.
Лечение острого гастроэнтерита у детей
Если у ребенка подозревается диагноз «гастроэнтерит», необходимо начинать лечение с первого дня появления симптомов. При этом важно сократить вероятность возникновения обезвоживания организма. Для этого используют обильное питье, в то время как привычную для ребенка пищу, даже если он находится на грудном вскармливании, сокращают до минимума. Кроме этих мер лечение может включать в себя прием регидратанта Педиалит.

Важным пунктом в лечении гастроэнтерита является соблюдение питьевого режима для ребенка
Чтобы избежать рвоты, рекомендуется соблюдать следующую схему приема жидкости. Сначала давать ребенку по 10-15 мл воды с интервалом до 15 минут. Если рвота отсутствует, количество жидкости на одно поение можно увеличить до 30 мл на один прием. В случае если рвота произошла, необходимо увеличить интервал между поениями на 10 минут, или сократить объем потребляемой за раз воды на 10 мл.
Наряду с этим начинают медикаментозное лечение, направленное на устранение основных симптомов. Вместе с ним используют и народные средства.
| Симптом | Медикаментозные средства | Народные средства |
|---|---|---|
| Диарея | Линекс, Мотилиум, Церукал. | Отвар черемухи, слабый настой дубовой коры. |
| Боли в животе | Но-спазм, Парацетамол. | Отвар укропа |
| Повышенная температура | Парацетамол, Ибупрофен (а также препараты, в состав которых входят эти вещества). | Отвар ромашки, настой шиповника, малиновый чай или морс, чай из листьев черной смородины. |
| Тошнота | Хилак-Форте, Линекс, Биобактон, Бриония. | Зеленый чай, слабый отвар мелиссы. |
| Интоксикация | Энтеросорбенты — активированный уголь, Полипефан, Смекта. | Отвар корней алтея или травы тысячелистника, чай с имбирем, отвар корня солодки. |
Также лечение включает прием лекарственных препаратов, с помощью которых устраняются причины возникновения гастроэнтерита. Так, при бактериальной инфекции ребенку могут быть назначены антибиотики Нитроксолин или Интестопан, а при вирусной — Арбидол. Если гастроэнтерит обострился на фоне глистных инвазий, специалисты рекомендуют дополнить лечение Пирантелом в форме сиропа или таблеток для разжевывания.
Профилактика острого гастроэнтерита у детей
Оградить малыша от такой опасности, как острый гастроэнтерит, пусть и сложно, но вполне возможно. Для этого необходимо строго соблюдать меры по предотвращению попадания возбудителей болезни в ротовую полость ребенка:
- Регулярно обрабатывать все предметы, с которыми контактирует ребенок, включая игрушки, горшок, посуду, мебель и личные вещи, посредством бытовых средств с дезинфицирующим свойством.
Правильное п

Правильное питание позволит избежать развития гастроэнтерита
- Вводить прикорм постепенно, начиная с минимальных порций. При этом важно тщательно отслеживать реакцию малыша на продукт. Любое недомогание должно стать поводом к обращению к врачу.
- Кормить ребенка едой нормальной для него температурой — ни горячей и не холодной, чтобы не вызвать раздражение кишечника.
- Не давать ребенку еду, приготовленную для взрослых, даже если это отварные овощи (не говоря уже о колбасах, газированных напитках и т.д.). Потребление соли и прочих веществ для различных возрастных категорий отличаются, и то, что вкусно и полезно взрослым, может оказаться губительным для пищеварительной системы у детей.
Эти меры, наряду со своевременным реагированием на появившиеся симптомы заболевания, а также адекватное лечение с использованием рекомендованных врачом препаратов, поможет застраховать ребенка от осложнений.
О кишечных инфекциях пойдет речь в видео ниже:
Читайте также:
лечение, диета, меню и питание ребенка, чем лечить, нужен ли антибиотик, как лечить заболевание
Вконтакте
Google+
Одноклассники
 При гастроэнтерите нарушается нормальное пищеварение вследствие воспалительного процесса в стенках желудка и тонкой кишки. Вирусную или бактериальную природу болезни определят лабораторные анализы. На вид терапии также будут влиять жалобы ребенка.
При гастроэнтерите нарушается нормальное пищеварение вследствие воспалительного процесса в стенках желудка и тонкой кишки. Вирусную или бактериальную природу болезни определят лабораторные анализы. На вид терапии также будут влиять жалобы ребенка.
При гастроэнтерите обязательно придерживаться диеты не только во время болезни, но и после выздоровления. Подробнее о клинических подходах к лечению расскажем в статье.
Содержание статьи
Чем лечить
Если врачом диагностируется гастроэнтерит у детей, лечение зависит от возбудителя и степени тяжести заболевания. Различают несколько подходов к терапии заболевания. Для лечения легких вирусных форм достаточно придерживаться диетического питания и употреблять как можно больше жидкости. Тяжёлые формы с осложнениями предполагают немедленную госпитализацию, особенно это касается грудных детей.
Что касается медикаментозной терапии, то группу, дозу, курс и кратность назначенных препаратов должен определять врач, поскольку не все средства одинаково помогают для лечения гастроэнтерита.
Необходимые медикаменты:
- Оральные регидранты (Регидрон, Орасоль, Гастролит). Эти лекарства применяются при любом виде кишечной инфекции. Они помогают восполнить организм жидкостью, потерянной из-за диареи и рвоты.
Таким образом, регидранты нормализуют водный, электролитический, кислотно-основной баланс. Также обильное питье помогает убрать симптомы интоксикации, а некоторые из препаратов для регидратационной терапии дополнительно обладают спазмолитическим и противовоспалительным действием.
- Энтеросорбенты (Энтеросгель, Активированный уголь, Смекта). Эти препараты способны адсорбировать на своей поверхности токсические вещества, бактерии и продукты распада поврежденных клеток. Благодаря сорбентам уменьшается интоксикация, газообразование и боль в животе.
- Ферментные препараты (Мезим, Креон, Панкреатин). Назначать их нужно при несварении пищи. Если нет признаков нарушения расщепления и всасывания пищи, в их употреблении нет нужды.
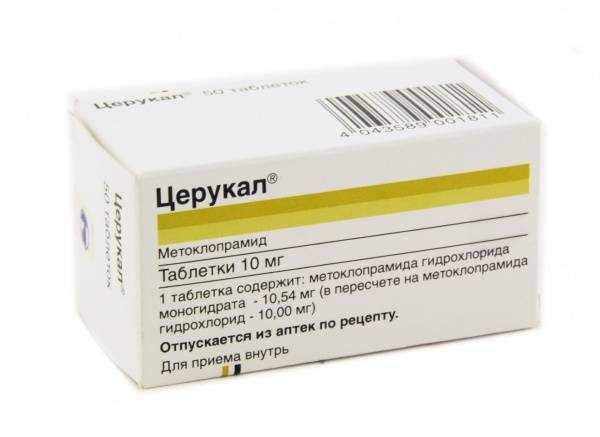
- Прокинетики (Церукал). Нормализуют тонус и работу желудка и кишечника, убирая рвоту и тошноту.
- Пребиотики (Лактулоза) и пробиотики (Линекс). Эти средства помогают создать благоприятную среду для размножения необходимых бактерий – представителей нормальной микрофлоры кишечника. Но их эффективность во время болезни многие педиатры отрицают. Они более действенны при хронических гастроэнтеритах и в период восстановления.
- Антипиретики (Парацетамол, Ибупрофен). При гастроэнтерите лихорадка обычно непродолжительная и не достигает высоких показателей. При правильной комбинации вышеуказанных препаратов температура должна нормализоваться с первых дней заболевания.
Но в случае повышения температуры больше 38 градусов Цельсия, нужно срочно начать применять жаропонижающие препараты, особенно детям грудного возраста.
- Спазмолитики (Дротаверин, Спазмалгон). Назначают при сильных болях и коликах в животе.
- Витамины. Дополнительный источник полезных веществ.
Препараты, назначение которых не рекомендуется:
- Противовирусные препараты. Практически все представители этой группы препаратов на самом деле не влияют на вирус. Они обладают иммуномодулирующим или иммуностимулирующим действием, другими словами, заставляют иммунную систему малыша работать «на себя». Для ребенка такие препараты довольно опасны, а в лечении гастроэнтерита совсем неэффективны.
- Противодиарейные средства. Они замедляют пассаж пищи, блокируют каналы, которые способны переносить воду в поражённый кишечник и таким образом препятствуют эвакуации возбудителей и их токсинов из организма.
Антибиотик: как лечить
Среди всех видов воспаления желудка и кишок антибиотики эффективны только при бактериальной инфекции. Они непосредственно действуют на возбудителей, препятствуя их размножению и приводя к гибели. Не все группы антибиотиков разрешены детям.
Для самых маленьких существуют антибиотики в виде растворов. Детям можно назначать:
- Левомицетин,
- Полимиксина-м сульфат,
- Нифуроксазид.
Важно! При вирусных гастроэнтеритах антибиотики недейственны, за исключением вторичного бактериального дисбактериоза на фоне вирусной кишечной инфекции.
Неконтролируемый прием антибиотиков может стать причиной резистентности возбудителя к препарату. Такие патологии очень сложно поддаются лечению, поэтому нужно четко придерживаться курса лечения.
Питание при заболевании
Быстрое выздоровление заболевших гастроэнтеритом во многом зависит от режима и качества питания. Диета при заболевании и основные рекомендации к рациону:
- употребление большого количества жидкости и еды в жидком виде;
- вся еда должна быть вареной или готовиться на пару;
- порции должны быть небольшими, но калорийными и разнообразными, а прием пищи разделен 5-6 раз на день;
- не употреблять зелень, цитрусовые, специи.
Дети до 1 года. Независимо от того, пребывает ребенок на грудном или искусственном вскармливании, нельзя допустить обезвоживания. Поэтому кормить грудничка нужно чаще (до 12 раз на сутки), а в перерывах между кормлением давать пить воду. Если гастроэнтерит появился или усугубился вследствие употребления прикорма, от него нужно отказаться.
 Малышам на искусственном вскармливании нужно изменить их обычную смесь на специальную адаптированную гипоаллергенную. Многие мамы делают ошибку, разбавляя молоко или смесь водой – это неверно, их нужно чередовать.
Малышам на искусственном вскармливании нужно изменить их обычную смесь на специальную адаптированную гипоаллергенную. Многие мамы делают ошибку, разбавляя молоко или смесь водой – это неверно, их нужно чередовать.
Дети от 1 до 3 лет. Побольше употреблять солевых растворов и поменьше сладких напитков. Нельзя в разгар болезни давать малышу продукты, которых он раньше не употреблял.
Рацион должен включать в себя нежирные бульоны и постные пюре. От молочных продуктов лучше отказаться в течение двух недель с момента заболевания. Порции должны быть поменьше, а приемы пищи как можно чаще.
Дети старше 3 лет. В острый период заболевания малыш может отказаться от еды – это вполне нормально. Заставлять его кушать нельзя, главное, чтобы он пил побольше воды. Когда интоксикация спадет, ребенок сам попросит поесть. Когда аппетит вернется, предложите малышу:
- супы из нежирных сортов мяса;
- мучные изделия, сухари из хлеба;
- яйца (только вареные), из молочных продуктов только творог;
- гречневые, рисовые, овсяные каши;
- из свежих фруктов можно кушать яблоки;
- компоты, зеленый или черный некрепкий несладкий чай.
Примерное меню
На 1-2 день от еды лучше отказаться вообще.
2-3-е сутки. Рацион нужно начинать с бульона или супа. К нему можно добавить рисовый отвар или мелкий вареный рис в небольшом количестве. Рис помогает восстановить поврежденные стенки желудка и тонкой кишки.
4-5-е сутки. Разрешается кушать каши и пюре, сваренные на воде и отваренное мясо. В качестве десерта разрешается употреблять фруктовое или овощное пюре. На 5-е сутки можно пробовать яйца, мучные изделия, в том числе хлебные сухари. Дальше эти продукты можно комбинировать, а потом понемногу начинать вводить в рацион свежие овощи и фрукты.
Меню при гастроэнтерите для детей старше 3-х лет (обострение с диарейным синдромом).
1-й завтрак: паровой омлет из яичных белков, каша рисовая на воде, зеленый несладкий чай.
2-й завтрак: кальцинированный творог (сто грамм).
Обед: куриный пюрированный суп, тефтели из мяса на пару, ягодный кисель (например, черничный).
Полдник: отвар коры дуба (1 стакан).
Ужин: рыба заливная, картофельное пюре, зеленый несладкий чай.
На ночь: отвар (1 стакан).
На весь день: сухарики из подсушенного хлеба – двести грамм, сахар – тридцать грамм.
Что нельзя кушать
 От многих продуктов при гастроэнтерите лучше отказаться. К ним относятся:
От многих продуктов при гастроэнтерите лучше отказаться. К ним относятся:
- кисломолочные и молочные продукты, за исключением творога;
- жирные, острые супы или бульоны;
- макаронные изделия;
- рыба и мясо жирных сортов;
- свежие фрукты и овощи, особенно цитрусовые и зелень;
- перловая, пшённая и ячневая каши;
- сладости;
- кофеин и крепкие чаи;
- горох и бобы.
Возможные осложнения
Как и при любом другом заболевании, несвоевременная диагностика и некорректное лечение может спровоцировать появление ряда осложнений. Самыми опасными осложнениями являются:
- гиповолемический или инфекционно-токсический шок,
- почечная недостаточность,
- судороги,
- коллапс,
- желудочно-кишечные кровотечения.
Неправильная терапевтическая тактика также может привести к хронизации процесса и вторичным патологиям, связанным с этим состоянием.
Заключение
- Терапия гастроэнтерита зависит от его вида (самостоятельное заболевание или симптом другой болезни), а также возбудителей, наличие которых определяется лабораторно. Первое место в лечении занимают регидратационные препараты, а также лекарства, восстанавливающие пищеварение.
- Диета является одним из вспомогательных видов терапии. В зависимости от возраста ребенку рекомендуется исключить из рациона определенные продукты. Важно соблюдать питьевой режим, чтобы избежать обезвоживания и ускорить процесс выведения токсинов.
Вконтакте
Google+
Одноклассники
симптомы и лечение у детей
Среди всех случаев патологий желудочно-кишечного тракта особого внимания заслуживают те, которые поражают детей. Поскольку детский организм является не полностью развитым и не до конца окрепшим, заболевания протекают с ярко выраженной симптоматикой, сопровождаясь различными осложнениями. Воспалительный процесс слизистой оболочки желудочно-кишечного тракта проявляется не просто тошнотой и рвотой, но также острым болевым синдромом. Происходит серьезное нарушение процессов всасывания и переваривания пищи. Совокупность подобных факторов провоцирует возникновение осложнений, так как детский организм испытывает дефицит питательных веществ и витаминов.

Основная опасность заболевания для новорожденных детей состоит в том, что оно способно стать причиной летального исхода. Согласно статистике Всемирной Организации Здравоохранения, каждую минуту от патологий желудочно-кишечного тракта умирает около десяти детей. Чтобы избежать осложнений, важно своевременно реагировать на симптоматику патологии. Не следует самостоятельно лечить ребенка симптоматическими препаратами. При обнаружении признаков острого гастроэнтерита необходимо обратиться к педиатру или гастроэнтерологу, чтобы начать терапию.
Этиология детского гастроэнтерита
Острый гастроэнтерит у детей является распространенным заболеванием. Прежде чем начать терапию гастроэнтерита у ребенка, важно установить факторы, спровоцировавшие заболевание.
Основные причины развития гастроэнтерита у ребенка:
- специфика строения желудочно-кишечного тракта;
- перенесенный инфекционный недуг – паразитарный, протозойный, вирусный, бактериальный или грибковый;
- наличие сопутствующих патологий, врожденных пороков – нарушенная иммунная система, энзимопатия;
- алиментарный фактор – нерациональное и некорректное питание;
- продолжительное лечение медикаментозными препаратами, в основном антибиотиками;
- этиологический фактор – отравление тяжелыми металлами, облучение радиационное.
Ребенок наиболее подвержен такому заболеванию, так как его пищеварительная система не развита окончательно. Чаще всего, гастроэнтерит является следствием неправильного, несбалансированного питания. На проявление патологического процесса воздействует быстрое прекращение кормления грудью. На фоне ослабленной иммунной системы, несовершенного состояния кишечной микрофлоры могут проявляться патологии вместе с определенной инфекцией.
Часто фиксируются случаи ротавирусного гастроэнтерита, который поражает детей в возрасте до одного года. Данный недуг передается воздушно-капельным путем. Он сложно поддается диагностике и лечению. Не рекомендуется гулять с грудными детьми в людных местах, так как они способны легко заразиться. Что касается детей более старшего возраста, инфекционный тип гастроэнтерита провоцируют такие возбудители, как: ротавирус, сальмонелла, шигелла, кампилобактерии, а также кишечные энтеропатогенные палочки.
Признаки воспалительного процесса начинают проявляться из-за влияния неблагоприятных факторов. Учитывая тот факт, что у детей наблюдаются ослабленные компенсаторные реакции, недостаточная иммунная система, патология приобретает хроническую форму. В результате наблюдается разрушение пищеварительных процессов, всасывания и обмена веществ. Гастроэнтерит имеет яркую симптоматику, которая присуща не только болезням пищеварительного тракта.
Клиническая картина патологии у ребенка
Признаки гастроэнтерита острого типа разнообразны и многогранны. Они напрямую зависят от степени тяжести патологии, уровня изменения слизистой оболочки желудочно-кишечного тракта.

Основные симптомы гастроэнтерита в детском возрасте:
- тошнота и рвота;
- диарея;
- урчание в области желудка;
- метеоризм и вздутие живота;
- слабость и отсутствие аппетита;
- наличие болевого синдрома, локализованного в околопупочной области;
- ломкость ногтей и волос;
- сухость кожного покрова;
- похудение;
- развитие воспалительных патологий в ротовой полости.
Если данная патология поражает детей в возрасте до трех лет, то параллельно может быстро развиться остеопороз, анемия. Наиболее опасными признаками считаются диарея и рвота, так как они указывают на острую интоксикацию всего организма. Понос со рвотой провоцируют дисбаланс водно-солевого обмена, что является причиной сильного обезвоживания детского организма. Если подобное случается с грудным ребенком, то есть высокий риск летального исхода. Для детей старшего возраста рвота, понос могут стать причиной комы, потери сознания и судорог.
Гастроэнтерит часто проявляется на фоне кишечной инфекции, отчего в качестве защитной реакции организма может повыситься температура тела. В результате возбудитель начинает продуцировать токсины, которые провоцируют отравление. На фоне сильной интоксикации может развиваться коматозное состояние, поэтому лечением ребенка должен заниматься высококвалифицированный доктор. Не следует заменять медикаментозную терапию рецептами народной медицины. Подобные методы лечения можно применять только в комплексе с лекарствами и по согласованию с врачом.
Особенности терапии

Прежде чем назначить конкретный курс лечения, врач направляет ребенка на обследование и выясняет причину развития патологии. Если провокатором недуга стали патогенные микроорганизмы, то для лечения используются:
- противовирусные средства;
- антибиотики;
- пробиотики и пребиотики – они необходимы для восстановления кишечной микрофлоры;
- сорбенты.
Эффективность каждого конкретного медикамента напрямую связана с типом возбудителя. Поскольку воспаление в желудочно-кишечном тракте провоцирует дефицит питательных элементов, требуется внутривенное, внутримышечное введение витаминов. Чтобы стабилизировать водно-солевой баланс, снять интоксикацию, обязательно назначается капельное введение растворов внутривенно: Рингера, натрия хлорида, глюкозы. Особого внимания заслуживает лечебная диета, которая создает основу полноценного терапевтического курса. Без правильного питания и диеты невозможно победить гастроэнтерит.
При любых патологиях пищеварительной системы показана определенная диета, щадящий рацион.
Важно правильно подбирать продукты питания, которые смогут легко усваиваться и перевариваться. При гастроэнтерите происходит нарушение моторики, поэтому пищевая продукция гораздо дольше остается в ЖКТ. В результате начинаются процессы гниения, брожения, которые приводят к интоксикации организма. Быстро размножаются микробы и бактерии, состояние малыша ухудшается. При подобном недомогании врачи прописывают диетический стол номер четыре.

Запрещено кушать:
- бобовые, овощи и фрукты;
- свежую сдобу, выпечку и кондитерские изделия;
- консервы, пряности;
- разнообразные сладости, варенье, мед;
- молоко свежее;
- напитки газированные.
Перечисленная продукция способна раздражать слизистую оболочку пищеварительного тракта. Несмотря на ограниченный список разрешенной пищевой продукции, необходимо, чтобы меню было сбалансированным.

Список разрешенных продуктов питания при гастроэнтерите:
- сухари из белого хлеба;
- каши, приготовленные на воде без добавления масла;
- паровое мясо нежирных сортов;
- супы на слабом бульоне;
- свежий творог;
- паровая рыба;
- немного сливочного масла;
- чай, кисель, компот из черники и смородины.
Рацион играет важную роль в восстановлении пищеварительного тракта. Важно употреблять полезную и здоровую пищу.
Гастроэнтерит острого типа является опасным заболеванием, способным привести к разного рода осложнениям. При обнаружении признаков недуга необходимо незамедлительно обратиться к врачу.
симптомы и лечение, признаки, как лечить
Гастроэнтерит — воспаление слизистой, которое, начавшись с желудка, опускается в тонкий кишечник. Причины патологии различны, но по частоте распространения среди детского населения острый инфекционный гастроэнтерит уступает только респираторным заболеваниям и гриппу.
Своевременное лечение гастроэнтерита у детей проводится целенаправленно против возбудителя инфекции, требует строгого соблюдения диеты, компенсации ферментной деятельности органов пищеварения, восстановления водного и электролитного баланса, кишечной микрофлоры. Упущения в терапии, спустя несколько лет, приведут ребенка к хроническому поражению желудочно-кишечного тракта.
Какие изменения происходят в желудке и кишечнике ребенка?
Воспалительный процесс сопровождается поражением слизистой оболочки. В желудке среди клеток эпителия находятся секреторные железы, продуцирующие гормоноподобные вещества и соляную кислоту.
При гастрите под влиянием поражающего фактора они подвергаются дистрофии, прекращают работать. Нарушается регулирование кислотности, моторики пилорического сфинктера. Кислое содержимое забрасывается в кишечник вместе с патогенными микроорганизмами.
Поджелудочная железа и желчный пузырь у детей не в состоянии быстро приспособиться к новым условиям и резко снижают выработку секрета для расщепления пищевых веществ. Дистрофические изменения в кишечнике возникают под влиянием токсического для него необработанного в желудке содержимого, продуктов распада патогенных микроорганизмов, аллергической реакции.
Нарушается усвоение поступающих с пищей веществ, они с поносом и рвотой выводятся из организма, одновременно теряется вода, электролиты (процесс дегидратации). Организм маленьких детей до 1 года особенно тяжело переносит обезвоживание. Быстро реагирует сердечно-сосудистая система, проявляются аритмии, падает давление.
Разновидности гастроэнтеритов
В зависимости от причины различают гастроэнтериты:
- алиментарный — у маленьких детей вызывается несоблюдением режима кормления, ранним переводом на питательные смеси, в старшем возрасте — употреблением ребенком «взрослой» пищи, жареного мяса, жиров, острых соусов и приправ, газированной воды, перееданием;
- инфекционный — вызывается патогенными вирусами, бактериями, паразитами, заражение чаще происходит в детских коллективах (в школе, детском саду, летнем лагере), этот вариант гастроэнтерита у детей вызывает групповые вспышки, одномоментное заболевание, в лечебных и профилактических мероприятиях нуждаются сразу много пациентов;
- аллергический — вызывается повышенной чувствительностью к определенным продуктам питания, медикаментам, химическим веществам;
- токсический — сопровождает общее отравление детей недоброкачественными продуктами, токсинами животного или растительного происхождения, лекарственными препаратами, бытовыми моющими и чистящими средствами.
Прием большого количества медикаментов может спровоцировать развитие патологического процесса
Какие патогенные микроорганизмы вызывают инфекционный гастроэнтерит?
Инфекционный гастроэнтерит у детей может возникнуть при заражении вирусами, бактериями или простейшими. Из вирусов наиболее часто выявляется патология: ротавирусная, аденовирусная, астровирусная, коронавирусная. Реже причиной становятся реовирус и цитомегаловирус. Все чаще вызывает кишечные проявления грипп.
Среди патогенных бактерий, опасность для кишечника представляют:
- сальмонеллы;
- шигеллы;
- патогенный штамм кишечной палочки;
- стафилококк;
- клостридии;
- протей;
- кампилобактер;
- иерсинии.
Бактериальные инфекции протекают значительно тяжелее, чем вирусные. Шигеллы (возбудители дизентерии) вызывают гастроэнтероколит, к поражению желудка и тонкого кишечника добавляется воспаление сигмовидной кишки.
У детей могут обнаруживаться в кишечнике микроорганизмы из вида «простейших»: лямблии, криптоспоридии, дизентерийная амеба. Реже выявляются случаи поражения паразитами.
Пути передачи инфекции
При инфекционном гастроэнтерите наиболее часто ребенок заражается через грязные руки, продукты питания, контакт с загрязненными испражнениями больного или носителя инфекции игрушками, постельным бельем, полотенцами, горшками. Этот путь называется фекально-оральным.
Он характерен для инфицирования простейшими и паразитами. Вирусная инфекция быстро распространяется от заболевшего человека как дома, так и в детском учреждении. Для нее типична воздушно-капельная передача с кашлем, чиханием.

В большинстве случаев вирусных гастроэнтеритов заболевание начинается с признаков респираторного воспаления (насморк, покраснение горла)
Что способствует заражению кишечной инфекцией?
Дети чаще взрослых подвержены опасности заражения инфекцией, вызывающей гастроэнтерит. Предрасполагающими факторами служат:
- функциональная неполноценность системы пищеварения, ограничения выработки ферментов, сока;
- недостаток иммуноглобулинов, обеспечивающих местную защиту, груднички не получают от матери необходимый иммунитет, а собственный пока снижен;
- отсутствие навыков личной гигиены, ребенок стремится все потрогать руками, но мыть руки после игр, прогулок, туалета не привык.
Как проявляется гастроэнтерит у детей?
Симптомы гастроэнтерита у детей проявляются при пищевых поражениях через несколько часов или сразу после еды. При инфицировании проходит инкубационный период, необходимый для размножения возбудителя и проявления агрессивных свойств. В это время ребенок уже болен, но признаков воспаления кишечника и желудка пока нет.
Наиболее характерны:
- понос (диарея) — жидкий стул на вид пенистый, водянистый, напоминающий «рисовый отвар», цвет от желтого до зеленовато-коричневого, частота связана со степенью поражения, кишечник с поносом выводит непереваренную пищу, шлаки от жизнедеятельности возбудителей, стул возможен более десяти раз в сутки;
- кишечные боли (колики) — схваткообразные боли спастического характера, локализованы вокруг пупка и в эпигастральной области, непостоянны, вызываются нарушением иннервацией кишечной стенки, маленькие дети неспособны точно показать, где болит;
- тошнота и рвота — с повторами, содержимое кислое, если имеется примесь желчи, то с горечью, указывает на повышенную кислотность;
- при подключении к воспалению толстого кишечника (гастроэнтероколит) появляются тенезмы — безрезультатные мучительные позывы на дефекацию (типично для дизентерии), из прямой кишки выделяются «плевки» слизи с прожилками крови;
- температура повышается до высоких цифр при действии инфекции, возможна умеренная при алиментарном гастроэнтерите, снижение до 35 градусов указывает на обезвоживание ребенка.
Читайте также:

Появление горечи при рвоте говорит о присоединении дискинезии желчевыводящих путей
К проявлениям общей интоксикации организма относятся: слабость, отсутствие желания двигаться, головная боль, бессонница, повышенная плаксивость, раздражительность. Признаки гастроэнтерита обостряются при дегидратации пациента из-за потери жидкости и электролитов с многократной рвотой и поносом.
Ребенок становится бледным, кожа теряет эластичность, сухая. Возможны судороги, нарушение сознания. Отсутствие компенсации приводит к тяжелым последствиям для здоровья ребенка. При осмотре педиатр обнаруживает сухой язык с густым белым или желтоватым налетом. Сердечно-сосудистая система реагирует снижением артериального давления, тахикардией, аритмиями.
Пальпаторно определяется вздутый болезненный вокруг пупка живот, урчание кишечных петель.
Как определить степень тяжести?
Для выяснения как лучше лечить ребенка, подбора необходимых препаратов, определения дозировки врачу необходимо определить степень тяжести заболевания. Обычно для этого подсчитывают частоту проявлений ведущего симптома гастроэнтерита: если это диарея, то сколько раз у ребенка был стул, если рвота, то берется более частый признак.
Легкая степень — частота основного проявления до трех раз в сутки. Средняя — до 10 раз. Тяжелая — при повторах более 10 раз. Чтобы выяснить величину потери жидкости, устанавливают степень обезвоживания по доле потерянного веса к исходной массе тела: I степень — в пределах 3–5%, II — 5–10%, III — более 10%.
Как проводится диагностика
Чтобы правильно поставить диагноз, врач подробно выясняет у родителей при каких обстоятельствах заболел ребенок, очередность проявления симптоматики. Имеет значение связь с другими аналогичными случаями гастроэнтерита у детей одной группы детского сада или класса, контакт ребенка с больными за последнюю неделю.
В анализе крови пациента отмечается лейкоцитоз со сдвигом формулы влево при бактериальном заражении и лейкопения — при вирусном. По биохимическим тестам можно судить о неспецифическом воспалении — рост С-реактивного белка, преобладание гамма-глобулинов над альфа-глобулинами.
При тяжелом течении выявляют рост ферментов щелочной фосфатазы, альдолазы. Они указывают на вмешательство поджелудочной железы. В общем анализе кала выявляют слизь, лейкоциты, много клетчатки, крахмала, непереваренных остатков пищи. При поражении сосудов возможно выявление эритроцитов.
Бактериологическое исследование каловых масс позволяет выявить конкретный возбудитель гастроэнтерита, установить его чувствительность к антибактериальным препаратам. На проведение полноценного анализа потребуется не менее пяти дней.
Хеликобактерную инфекцию диагностируют по уреазному дыхательному тесту, он выполняется просто, дети понимают, как дуть в трубку
Иммуноферментный анализ не очень помогает в диагностике, поскольку антитела в крови ребенка образуются только к пятому дню болезни, а назначать лечение требуется немедленно. Метод полезен для решения вопроса об окончательном выздоровлении.
Обнаружить и типировать вирус в обычной лаборатории невозможно. Для этого необходимы специальные условия, оборудование. Наиболее значим способ полимеразной цепной реакции (ПЦР). Он позволяет точно выявить наличие генома вируса в организме даже при его незначительном количестве в крови пациента.
Как вылечить ребенка с гастроэнтеритом?
Схема терапии детей с гастроэнтеритом включает обязательные направления:
- щадящее питание;
- компенсацию потерь жидкости и электролитов;
- при бактериальном поражении антибиотики;
- нормализацию кислотности желудочного сока и ферментативной недостаточности;
- восстановление правильного баланса микрофлоры в кишечнике;
- поддержку иммунитета и общих процессов метаболизма.
Если степень тяжести соответствует легкому или среднему течению, то при наличии хороших условий врач разрешает лечение ребенка на дому. Наблюдение осуществляется посещениями врача и медицинской сестры. В случаях тяжелого течения ребенка госпитализируют в инфекционное отделение вместе с одним из родителей.
Первые сутки болезни пациенту придется поголодать, разрешается пить только кипяченую воду. Со второго дня назначается меню по обычному возрастному рациону. Грудничкам разрешают питаться молоком матери. Кормления рекомендуют сократить по продолжительности, но увеличить по частоте. Искусственникам более показаны в этот период кисломолочные детские смеси.
Старшим детям на второй день можно есть куриный бульон, каши, приготовленные на воде. С каждым днем рацион расширяется, увеличивается количество разового питания. Объем жидкости для питья рассчитывается по специальным формулам на массу тела малыша в зависимости от степени обезвоживания.
Кипяченую воду чередуют со сладким чаем, разведенным солевым раствором Регидрона.
Для противодействия патологическим бактериям применяют антибиотики цефалоспорины и аминогликозиды, антибактериальные препараты (Энтерофурил, Фуразолидон, Полимиксин). Необходимость внутримышечного введения или возможность давать таблетки зависит от тяжести заболевания.

При подозрении на вирусный характер назначают детский Анаферон, Эргоферон, Кагоцел, как при гриппе
Прием сорбентов помогает вывести из кишечника продукты распада микроорганизмов, снять интоксикацию. Для детей рекомендованы Смекта, Полисорб МП, Энтеросгель. Лечение пре- и пробиотиками необходимо для восстановления количества полезной микрофлоры и общего баланса. При гастроэнтеритах применяют Бифидумбактерин, Хилак-Форте, Лактобактерин, Бифиформ, Линекс.
Для поддержки процессов пищеварения ненадолго назначают курсы ферментативных препаратов (Мезим, Креон). В период восстановления нельзя сразу разрешать есть много фруктов, жирных молочных изделий, сладостей. Необходимость витаминов временно компенсируется витаминными детскими комплексами.
Профилактика
Чтобы предупредить гастроэнтериты у детей следует устранить причины заболевания, зависящие от взрослых:
- при уходе за ребенком младшего возраста необходимо чаще мыть руки с мылом, особенно после смены подгузников, собственного посещения туалета, уборки помещения;
- кормящая мама обязана регулярно проводить обмывание молочных желез перед кормлением;
- малышам-искусственникам нужно внимательно подбирать смеси согласно возрасту и переносимости, не вводить в питание продукты досрочно, обрабатывать специальными щеточками и кипятком изнутри соски и бутылочки для кормления;
- игрушки, к которым дотрагивался ребенок, должны ежедневно мыться с мылом;
- в ходе приготовления пищи для детей и взрослых необходимо обеспечить достаточную термическую обработку мясных продуктов, рыбы, яиц;
- свежие овощи и фрукты рекомендовано промывать под струей воды, места, загрязненные землей, оттирать щеткой;
- нельзя разрешать ребенку питаться чипсами, пить газированную воду, бесконтрольно есть сладости, шоколад;
- медикаменты и токсичные вещества нужно хранить в недоступном для ребенка месте;
- следует вовремя прекращать любой контакт с больными детьми и взрослыми (с неясной рвотой, поносом, повышенной температурой).
Хотя гастроэнтериты у детей значительно распространены, родители могут ограничить заражение своего ребенка умелым уходом, терпеливым обучением правилам гигиены. При появлении начальных симптомов необходимо незамедлительно обратиться к врачу.
Острый гастроэнтерит - причины, симптомы, диагностика и лечение
Острый гастроэнтерит – острое воспалительное заболевание слизистой оболочки желудка и кишечника вирусной, бактериальной, алиментарной либо аллергической природы. К основным симптомам заболевания относят тошноту и рвоту, диарею, боли в животе, лихорадку, изменение консистенции и окраски кала, явления интоксикации и обезвоживания. Для постановки правильного диагноза достаточно проведения ЭГДС, лабораторных проб (общий анализ крови, копрограмма, бактериологический посев кала). Лечение консервативное: диета, обильное питье, энтеросорбенты, ферментные препараты, при необходимости дезинтоксикационная и инфузионная терапия, антибиотики.
Общие сведения
Острый гастроэнтерит является очень распространенной патологией, поражающей как детское, так и взрослое население. Первые упоминания о гастроэнтерите инфекционной природы, как причине эпидемической вспышки, относятся к концу XIX века. В дальнейшем исследования в области гастроэнтерологии позволили установить не только инфекционную, но также алиментарную и аллергическую природу этого заболевания. На сегодняшний день гастроэнтериты бактериальной и вирусной природы продолжают занимать второе место по распространенности после респираторных вирусных инфекций, а в странах с низким экономическим уровнем часто являются причиной смерти от обезвоживания и интоксикации.
Заболеваемость гастроэнтеритами аллергической природы также набирает обороты в связи с повсеместным изменением привычек питания, увлечением снеками и фаст-фудом, высокой распространенностью пищевой аллергии, особенно среди детского населения. Следует отметить, что среди детей младшего возраста около 5-8% страдают пищевыми аллергиями, проявляющимися поражением желудка и тонкого кишечника.
Острый гастроэнтерит
Причины
К этиологическим факторам острого гастроэнтерита можно отнести инфицирование энтеротропными вирусами и бактериями, алиментарные причины, пищевую аллергию.
К заражению кишечными инфекциями и развитию острого инфекционного гастроэнтерита может привести употребление в пищу контаминированных продуктов, несоблюдение правил гигиены и приготовления пищи, питье некипяченой воды из непроверенных источников, заражение контактно-бытовым путем. Острый гастроэнтерит вызывается сальмонеллами, шигеллами, кампилобактериями, ротавирусом, норавирусом и другими возбудителями. Провоцирующим фактором может выступать неправильное питание, антибиотикотерапия, нарушающая нормальную микрофлору кишечника. Микроорганизмы, размножаясь в просвете желудка и тонкого кишечника, поражают слизистую оболочку и активизируют секрецию жидкости и электролитов. Развивается тошнота, рвота, диарея. Продукты жизнедеятельности инфекционных агентов попадают в кровоток и разносятся по всему организму, провоцируя выраженную интоксикацию и лихорадку. Наибольшим значением в развитии острого гастроэнтерита на сегодняшний день обладает ротавирус (обусловливает около половины всех случаев заболевания в летнее время и до 90% случаев – в зимнее). Отличительной чертой ротавирусной инфекции является одновременное поражение носоглотки с явлениями ОРВИ.
Также к развитию острого гастроэнтерита может приводить токсикоинфекция, вызванная употреблением в пищу некачественных продуктов, особенно сочетающаяся с нарушениями диеты (употреблением острой, жареной, экстрактивной еды). Попадание в пищу токсинов обычно связано с неправильным хранением и приготовлением продуктов, из-за чего условно-патогенная флора начинает усиленно размножаться, выделяя большое количество энтеро- и цитотоксинов. Указанные токсины могут обладать достаточной термостабильностью, чтобы не разрушаться при термической обработке. Попадая в ЖКТ, они вызывают тяжелое повреждение слизистой оболочки желудка и кишечника уже через несколько часов после употребления некачественных продуктов. К счастью, не все условно-патогенные микроорганизмы способны к токсинообразованию, поэтому не всегда высокая бактериальная обсемененность пищи приводит к развитию острого гастроэнтерита.
Склонность к пищевой аллергии и частым острым аллергическим гастроэнтеритам в будущем формируется еще внутриутробно, когда у ребенка начинает созревать иммунная система. Первые месяцы после рождения являются критическими для формирования здорового иммунного ответа желудочно-кишечного тракта на поступление различных антигенов с пищей. Если в этот период будут нарушаться правила вскармливания, введения прикормов, приготовления пищи для ребенка – в будущем у него может сформироваться аномальная реакция на употребление некоторых продуктов, проявляющаяся развитием острого гастроэнтерита. Наиболее распространена аллергия на коровье молоко, куриные яйца, рыбу, бобовые и злаковые культуры. К факторам риска гастроэнтерита аллергической природы относят проживание в экологически неблагоприятном регионе, семейную предрасположенность, наличие сопутствующих аллергических заболеваний, лечение антибактериальными препаратами (не менее трех курсов в течение пяти лет).
Симптомы острого гастроэнтерита
Обычно клиника развивается быстро, в течение нескольких часов или суток от момента воздействия этиологического фактора. Самый короткий инкубационный период у острого гастроэнтерита токсической и аллергической природы, инфекционная форма заболевания может разворачиваться в течение пяти суток после контакта с больным человеком, употребления некачественной пищи или воды.
Первыми признаками острого гастроэнтерита чаще всего служат тошнота и рвота (обычно однократная, в тяжелых случаях – многократная и изнуряющая), сопровождающаяся болями в эпигастрии и вокруг пупка, вздутием и урчанием в животе, потерей аппетита. Диарея обычно присоединяется позже. Стул многократный (до десяти раз в сутки), жидкий, пенистый, приобретает патологическую окраску (ярко-желтый, зеленоватый, оранжевый, темно-зеленый), содержит комочки непереваренной пищи. Чаще всего кал не содержит примесей слизи и крови.
Для острого гастроэнтерита аллергической природы патогномоничным признаком является начало заболевания с острых болей в животе, рвоты, приносящей облегчение. После рвоты общее состояние достаточно быстро улучшается. При токсической этиологии острого гастроэнтерита лихорадка обычно кратковременная, появляется в начале заболевания. При остром гастроэнтерите инфекционной природы температура может повыситься через несколько часов от начала рвоты и диареи и держаться в течение нескольких суток.
При появлении первых симптомов острого гастроэнтерита необходимо обратиться к гастроэнтерологу, потому что при отсутствии адекватного лечения возможно развитие выраженного обезвоживания: кожные покровы и слизистые оболочки становятся сухими, конечности холодными; язык обложен налетом; кожная складка расправляется медленно. При осмотре обращает на себя внимание брадикардия, артериальная гипотензия, слабость, возможно развитие коллапса и судорог.
В зависимости от объема клинических проявлений выделяют три степени тяжести острого гастроэнтерита: легкую (температуры нет, рвота и диарея возникают не чаще трех раз в сутки, обезвоживание не развивается), средней степени тяжести (лихорадка не выше 38,5°С, рвота и диарея до десяти раз в сутки, признаки умеренного обезвоживания), тяжелую (злокачественная лихорадка, рвота и диарея чаще 15 раз за сутки, признаки поражения ЦНС, выраженное обезвоживание).
Диагностика острого гастроэнтерита
Если у пациента развивается клиника острого гастроэнтерита, необходимо безотлагательно обратиться за медицинской помощью для установления этиологии и степени тяжести заболевания, назначения необходимого лечения. Все пациенты со среднетяжелым и тяжелым течением заболевания требуют госпитализации. В стационаре для подтверждения диагноза назначается консультация эндоскописта, ряд лабораторных исследований.
При проведении ЭГДС визуализируются неспецифические воспалительные изменения в слизистой оболочке желудка и начальных отделах тонкого кишечника. Специфических признаков острого энтероколита не существует, однако эндоскопическое исследование позволит исключить болезнь Крона, неспецифический язвенный колит у пациентов с аллергическим генезом заболевания.
В обязательном порядке проводится общий анализ крови (для острого гастроэнтерита характерен лейкоцитоз и сдвиг формулы влево), копрограмма, бактериологическое исследование кала с определением чувствительности выделенной микрофлоры к антибиотикам. При подозрении на токсикоинфекцию выделение штамма возбудителей у одного больного еще не позволяет считать данный микроорганизм этиологическим фактором. Требуется выделение одного и того же возбудителя у всех, кто употреблял некачественный продукт и имеет клинику острого гастроэнтерита.
В случаях тяжелого обезвоживания обязательно проводится определение показателей красной крови (уровень гематокрита, гемоглобина и эритроцитов повышается на фоне сгущения крови), электролитов (из-за рвоты и диареи происходит быстрая потеря калия, хлора, что может привести к развитию судорог), азотистых шлаков (преренальная острая почечная недостаточность проявляется повышением уровня мочевины и креатинина).
Лечение и профилактика острого гастроэнтерита
Лечение легких форм острого гастроэнтерита может проводиться амбулаторно. В этом случае пациенту назначается полупостельный режим, строгая диета с механическим и химическим щажением, обильное питье, энтеросорбенты и ферментные препараты.
Если у больного диагностировано среднетяжелое либо тяжелое течение острого гастроэнтерита, лечение должно проводиться в условиях стационара для предотвращения критического обезвоживания или его адекватного лечения. Кроме перечисленных выше направлений лечения, используют массивную инфузионную терапию для восполнения дефицита жидкости и электролитов, выведения токсинов из организма. Также при тяжелом течении острого гастроэнтерита обычно назначаются антибактериальные препараты (эмпирически или с учетом бактериологических посевов).
Прогноз при остром гастроэнтерите обычно благоприятный. При развитии тяжелого обезвоживания и отсутствии адекватной медицинской помощи заболевание может приводить к летальному исходу. Прерывание курса антибактериальной терапии при инфекционном генезе острого гастроэнтерита часто приводит к формированию бактерионосительства и заражению окружающих.
Профилактика острого гастроэнтерита заключается в соблюдении всех правил личной гигиены, принципов здорового питания и безопасного приготовления пищи. Следует внимательно следить за сроками годности скоропортящихся продуктов, не покупать с рук провиант, не прошедший государственного контроля качества, не пить воду из сомнительных водоемов.
симптомы и лечение, что это такое, особенности острой инфекционный формы, диета, инкубационный период и какими средствами лечить
Гастроэнтерит – очень коварное заболевание, которое нельзя недооценивать. В детском возрасте оно может привести к обезвоживанию и даже гибели, а потому родителям важно вовремя рассмотреть и распознать симптомы патологии и хорошо понимать, почему доктор назначил то или иное лечение.
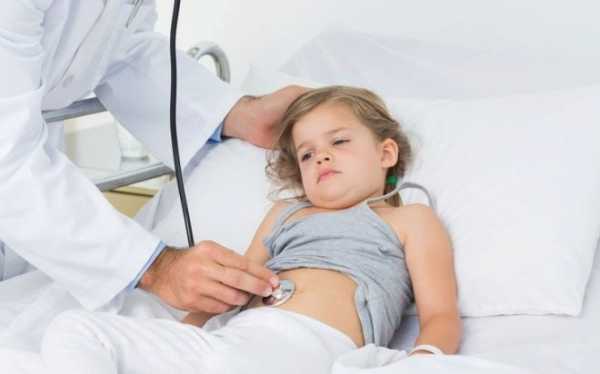
Что это такое?
Гастроэнтеритом называют воспалительный процесс, который протекает в желудке и тонком кишечнике. Его причиной может стать бактерия, вирус, паразиты, которые поражают слизистые оболочки этих важных отделов желудочно-кишечного тракта. В результате этого воспаления нарушаются самые разные процессы, которые считаются нормальными для ЖКТ – страдает секреция, транспортные функции, происходят метаболические изменения.
В детском возрасте, когда руки изо рта не вынимаются, а правила гигиены – не более чем пустые слова, гастроэнтерит встречается наиболее часто. При этом в подавляющем большинстве с таким диагнозом оказываются дети дошкольного и младшего школьного возраста.
По некоторым данным официальной медицинской статистики, гастроэнтерит у детей занимает второе место после столь распространенных в детстве ОРВИ.

Недуг может быть острым или же хроническим, и обе эти формы имеют существенные отличия и требуют разного подхода. Диспансеризация, которая в последние годы проводится для школьников, показывает и вовсе удручающую картину: в той или иной форме (чаще в хронической) гастроэнтерит обнаруживается более чем у половины детей среднего и старшего школьного возраста.
Старания врачей, диетологов, пропагандистов здорового питания и образа жизни наталкиваются на упрямые факты: каждый год появляются все новые и новые штаммы возбудителей болезней, которые могут вызвать воспаление желудка и тонкого кишечника. Новые штаммы устойчивы к антибиотикам, которые применялись для лечения раньше, и уже не столь эффективно помогают или не помогают вообще. А реклама фастфуда и обилие вредных пищевых добавок усугубляют распространенность недуга, ведь еда из ресторана быстрого питания – одна из самых желанных для современных детей и подростков.
Жирную точку в истории с детским гастроэнтеритом, который находят почти у каждого второго ребенка, ставят родительские убеждения о полезности самолечения и лечения любых недугов в домашних условиях народными средствами, либо же бесконтрольный и нерациональный прием медикаментов.

Причины
Наиболее часто острая форма гастроэнтерита у грудничка, дошкольника или школьника развивается по причине развития инфекции, и самыми агрессивными по отношению к желудочно-кишечному тракту ребенка являются бактерии, некоторые вирусы, простейшие. В зависимости от возбудителя заболевания выделяют такие гастроэнтериты, как норовирусный, аденовирусный, сальмонеллезный, амебный и т. д. Есть также редкие формы болезни, этиология которых до конца неясна, например, эозинофильный гастроэнтерит, при котором по неясным факторам на стенках желудка и кишечника начинают откладываться эозинофилы.
Помимо болезнетворных агентов и микроорганизмов, которые могут попасть в пищеварительный тракт и вызвать заболевание, воспаление может иметь и неинфекционное происхождение: слизистые могут пострадать в результате употребления агрессивных веществ, химических соединений, алкоголя, лекарств, а также из-за воздействия радиации.
Вызвать острый гастроэнтерит может неправильное питание с преобладанием острого и жирного. Реже развивается аллергическое воспаление, если ребенок употребил в пищу сильный аллерген, на который у него индивидуальная тяжелая непереносимость. Среди всех причин инфекционная является самой распространенной.
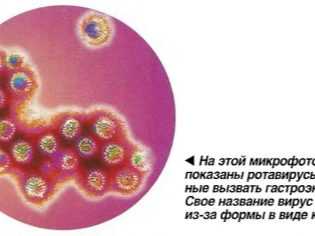

В качестве предрасполагающих к болезни факторов рассматриваются нарушение правил гигиены (нет привычки мыть руки), ведь бактерии и энтеровирусы передаются чаще всего именно фекально-оральным, контактным и пищевым путем, а также нарушения правил здорового питания. Также благоприятным для болезни фоном считается пониженная кислотность желудочного сока.
Хроническая форма заболевания у детей лишь иногда бывает осложнением острой, наиболее часто ее вызывает всем хорошо знакомая по телерекламе бактерия Helicobacter pylori. Эти бактерии очень устойчивы к агрессивной кислотной среде желудочного сока, и если в желудке многие бактерии и вирусы просто не способны выжить, не говоря о размножении, то это не о хеликобактерии. Эти представители мира бактерий имеют высокую степень защиты от кислоты. По мере развития таких организмов повышается кислотность желудочного сока, повреждается состояние слизистых.

Виды заболевания
Недуг в медицине имеет четкую классификацию и делится на острый и хронический.
Заболевание, протекающее остро, может иметь такие степени:
первая – эпизодические поносы, нечасто повторяющаяся рвота, температура тела в норме, нет признаков обезвоживания;
вторая – жидкий стул и рвота повторяются до 10 раз в день, есть начальные признаки обезвоживания, температура тела повышена до 38,0 градусов и чуть выше;
третья – существенное или сильное обезвоживание, высокий жар, признаки потери сознания, бреда.
Если речь идет о хроническом гастроэнтерите, то классификация тут более расширенная, поскольку учитывается и причинный фактор, и степень выраженности симптоматики. Хронический гастроэнтерит может быть инфекционным, алиментарным (вызванным вредными химическими веществами).
По степени поражения слизистой выделяют поверхностную форму недуга, при которой ворсины пищеварительного тракта не страдают, воспалительным без атрофических изменений ворсинок и с атрофическими изменениями.
Признаки
Симптомы и проявления острого гастроэнтерита всегда отличаются бурностью и быстротой развития процессов. Впоследствии доктор в истории болезни указывает локальный статус – эпигастральная область, поскольку именно с нее все и начинается. Как правило, заболевание стартует с обильной и частой рвоты, поноса, причем многократного. Уже через несколько часов состояние малыша ухудшается – поднимается температура. С момента заражения, если говорят о вирусном или бактериальном гастроэнтерите, проходит от трех часов до двух суток, это и есть инкубационный период.
По наблюдениям врачей, первым симптомом обычно бывает понос, и только потом к нему присоединяются остальные признаки. Если «виновником» воспаления стала бактерия, то протекание болезни куда более тяжелое, чем при вирусном гастроэнтерите. Поскольку бактерии вырабатывают токсины, при бактериальном инфекционном процессе чаще всего к симптомам добавляются жалобы на сильные боли в животе.
При всей своей коварности вирусы не столь «жестоки» и к болям обычно не приводят. Зато могут наблюдаться насморк, кашель, головная боль. И вирусная, и бактериальная форма болезни требуют введения карантина – контакт с другими детьми на время острого периода запрещен.

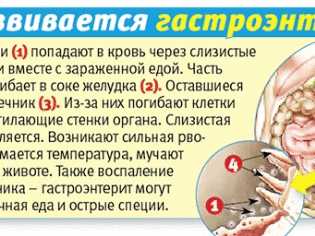
Чем младше заболевший ребенок, тем выше вероятность, что болезнь будет тяжелой, ведь организм малыша очень легко довести до обезвоживания, с этой задачей прекрасно справятся рвота и диарея. Поэтому родители должны внимательно следить за тем, чтобы дегидратации не наступило. О том, что наступает обезвоживание, подскажет состояние кожи – она становится более сухой, неэластичной, ребенка мучает жажда, он очень слаб, глаза ввалились, складывается впечатление, что он сильно похудел после начала болезни. При обезвоживании может начаться судорожный синдром, сердцебиение и пульс учащенные, у ребенка снижается давление. В тяжелых случаях может наступить потеря сознания. Даже при начальном обезвоживании и обезвоживании средней степени тяжести существенно уменьшается количество выделяемой ребенком мочи.
Дети с хроническим гастроэнтеритом часто страдают худобой, недостаточным весом, у них слоятся ногти и ломаются волосы, поскольку нарушено всасывание кальция в пораженном желудочно-кишечном тракте. Они более раздраженные, могут страдать бессонницей. Боли в животе обычно начинаются через полтора часа после принятия пищи, дети страдают отрыжкой и часто жалуются на тошноту.
Больной может довольно долго жить в состоянии ремиссии. Обостряется хронический гастроэнтерит обычно весной и осенью, а также после праздников с обильным застольем, если ребенок или подросток грубо нарушает правила лечебного питания. Каждый приступ длится около 10 суток.

Что делать и как проходит диагностика?
Если у ребенка развивается острая форма, обязательно нужно вызвать «Скорую», не дожидаясь обезвоживания, и отправиться в инфекционный стационар, где простые анализы микроскопического исследования рвотных масс и кала покажут, какой возбудитель мог вызвать патологию. Бактериологические и вирусологические лабораторные методы дадут исчерпывающую информацию. И только после этого врач имеет полное право поставить ребенку точный диагноз.
Важно! Родители должны знать, что «на глазок» такой диагноз, как гастроэнтерит, детям не ставится! Это неправильный подход.

Порой выявление возбудителя занимается довольно долгое время – до 10 суток, все это время ребенок будет получать поддерживающее лечение, направленное на то, чтобы не допустить обезвоживания.
При обнаружении у ребенка хронического заболевания исследуют состояние слизистой желудка и начала тонкой кишки, может быть проведена биопсия пораженных фрагментов, что поможет точно знать – атрофировались ворсины или нет. Для обнаружения хеликобактерии проводят ПЦР-диагностику.
При любой форме может быть назначено УЗИ органов брюшной полости.
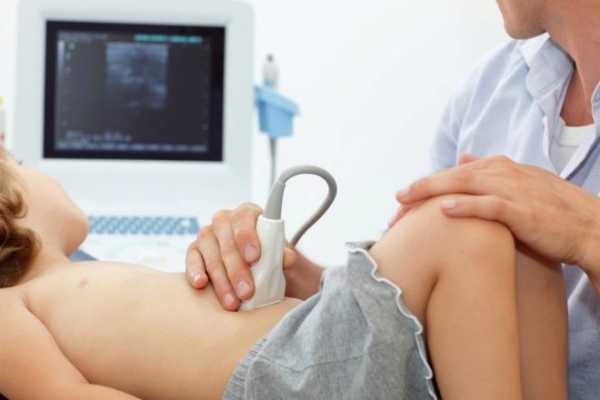
Как лечить?
Лечить гастроэнтерит у детей можно и в больничных условиях, и в домашних. Все зависит от возраста пациента и тяжести его заболевания. Детей до 2 лет считается предпочтительным лечить в условиях инфекционного стационара, чтобы держать под контролем ситуацию с возможным обезвоживанием организма. При хроническом недуге в стадии обострения лечение проводится в отделении гастроэнтерологии.
Самым главным лечением для ребенка являются меры по восстановлению водно-солевого баланса. Для этого рекомендуется обильное теплое питье, средства для регидрации («Регидрон», «Хумана Электролит»). Если учесть, сколько ребенка тошнило, сколько он писал, столько жидкости он потерял с диареей, давать питье следует в объеме, который в полтора раза превышает затраты.
При инфекционном бактериальном воспалении желудка и тонкого кишечника назначают антибиотики, активные против конкретного возбудителя. Если болезнь вызвана вирусом, антибиотики запрещены.


Детям рекомендован прием энтеросорбентов («Энтеросгель», активированный уголь и других).
Хронические формы требуют индивидуального подхода – показаны средства для снижения или увеличения кислотности желудка, ферменты, энтеросорбенты, физиотерапия.
Для всех форм обязательной считается особая диета: есть можно отварное, запеченное, тушеное, исключаются жареные и острые блюда, копчености, маринады, газированные напитки. В меню не должно быть шоколада, слишком кислых фруктов и ягод.
Если лечение начато вовремя, маленький пациент принимает все назначенные доктором препараты, то прогнозы оцениваются как благоприятные. С хроническим недугом ребенок должен находиться на диспансерном учете у гастроэнтеролога.
Профилактика заболевания включает в себя ответственное отношение ребенка и родителей к гигиене, а также контроль за качеством пищи и воды, правильную термическую обработку продуктов.


Мнение доктора Комаровского
Известный педиатр Евгений Комаровский причисляет детский гастроэнтерит в тому, что родители привычно называют термином «кишечные инфекции». Он призывает родителей не винить себя в том, что ребенок заболел, ведь зачастую даже у самых чистоплотных родителей дети подхватывают энтеровирусы или болезнетворные бактерии из пищи.
Евгений Комаровский призывает не слишком уповать на лекарства, ведь в течение 4-5 суток иммунитет ребенка обязательно даст иммунный ответ и начнет стабилизировать работу организма. Задача родителей – дать малышу продержаться эти дни без обезвоживания.
Советы тут просты: поить любой ценой – водой, солевым раствором, чаем, компотом.
При высокой температуре давать «Парацетамол», но только после того, как термометр покажет выше 38,0 градусов. Температура ниже важна для более эффективной работы иммунитета, ее сбивать не нужно.

В первые дни болезни Комаровский рекомендует не кормить чадо, если оно есть не просит само. Излишняя нагрузка на органы пищеварения сейчас ни к чему. Но если малыш очень худой, то стоит все-таки накормить ребенка чем-то легким, например, негустой кашей, бульоном, киселем.
Несколько полезных советов от Комаровского помогут мамам вести себя с детским гастроэнтеритом правильно.
Если заболел грудной ребенок, контролировать мочеиспускание поможет подгузник – его перед сменой нужно взвешивать на самых обычных кухонных электронных весах. Это даст более-менее точное представление о том, сколько малыш пописал.
При высокой температуре у ребенка с признаками обезвоживания влагу утрачивают и слизистые оболочки, в том числе органов дыхания. Обильное питье будет отличным средством профилактики такого опасного осложнения, как пневмония.
Если в домашней аптечке отсутствуют средства для регидрации, нужно приготовить их самостоятельно по рецепту ВОЗ: на литр воды понадобится два больших ложки сахара, чайная ложка соли и чайная ложка соды. Это раствор в теплом виде и поможет восстановить водно-солевой баланс.
Из болезни нужно правильно «выходить»: недостаток ферментов может быть очень опасен после острого гастроэнтерита, поэтому пищу детям нужно давать только разрешенную врачом и очень небольшими порциями.


В целом, при грамотном подходе, своевременном обращении за врачебной помощью и отсутствии желания заниматься самолечением с гастроэнтеритом у ребенка удается справиться, по отзывам, довольно быстро и эффективно.
В следующем видео доктор Комаровский подробно рассказывает о кишечной инфекции у детей.
симптомы и лечение у взрослых, диета
Практически каждый человек когда-либо испытывал острый желудочный дискомфорт, проявляющийся тошнотой, рвотой, диареей. Одни называют это отравлением, другие несварением желудка. На самом деле, это большая группа заболеваний со сходной симптоматикой, объединённых общим понятием – острый гастроэнтерит. Итак, острый гастроэнтерит – это воспалительный процесс слизистой оболочки желудка и тонкого кишечника с внезапным началом, быстрым развитием диспепсических симптомов, интоксикацией и обезвоживанием организма. Острый гастроэнтерит в лёгкой форме может излечиться самостоятельно. Если поражение желудочно-кишечного тракта серьёзное, часто наступает хронизация процесса.

Причины возникновения острого гастроэнтерита
Люди, считающие, что заболеть острым гастроэнтеритом можно, только употребив в пищу недоброкачественные продукты, ошибаются. Погрешности питания являются самым частым, но не единственным фактором, провоцирующим развитие болезни. Острый гастроэнтерит делится на две большие группы:
- Острый гастроэнтерит инфекционной этиологии;
- Острый гастроэнтерит неинфекционной этиологии.
Гастроэнтерит инфекционной этиологии
- Вирусный. Вызывают вирусы Коксаки, энтеровирусы, ротавирусы, аденовирусы и другие.
- Бактериальный. Возбудителями являются бактерии: сальмонеллёз, дизентерия, иерсиниоз и другие.
Заболевание инфекционной этиологии передаётся от больного человека здоровому. Пути передачи разные. Бактерии, простейшие и вирусы выделяются с фекалиями и рвотными массами, обсеменяют воду, почву, продукты питания. При употреблении заражённой воды или пищи, можно заболеть. Кроме того, вирусы попадают в окружающую среду с кашлем и чиханием.
Здоровый человек вдыхает крохотные частички слюны, кишащие возбудителем, и инфицируется. Заражению подвергаются близко контактирующие с заболевшим, например, члены семьи, детский коллектив, сотрудники по работе. Инфекционные агенты попадают в организм, размножаются, поражают слизистую оболочку желудочного тракта. На борьбу с микробами устремляются клетки иммунной системы. Высвобождаются вещества, повреждающие вирус или бактерию. Погибая, возбудитель заболевания выбрасывает токсины, которые по кровеносному руслу попадают в другие органы и ткани. Развивается воспалительная реакция.
Отдельную нишу среди острых гастроэнтеритов занимают пищевые токсикоинфекции. Клостридия ботулизма, находясь в продуктах питания, например, в консервах или вяленом мясе, продуцирует большое количество токсина. Попадая в желудок человека, ботуллотоксин вызывает тяжёлое отравление. Сама бактерия опасности не представляет.
Виды острого неинфекционного гастроэнтерита
- Алиментарный. Заболевание развивается после употребления жирной, острой, пряной, чрезмерно солёной или кислой пищи. Очень часто симптомы острого гастроэнтерита появляются после неумеренного приёма алкоголя. Вредные факторы раздражают желудок, вызывая диспепсические расстройства.
- Аллергический. Пищевую аллергию чаще всего вызывают молоко, рыба, орехи, злаки. Клетки иммунной системы, на фоне недостатка, расщепляющих пищу, ферментов, распознают продукты питания, как врага. Эозинофилы устремляются в желудочно-кишечный тракт и повреждают слизистую оболочку. Отсюда другое название аллергического острого гастроэнтерита – эозинофильный. Может сопровождаться кожными проявлениями аллергии.
- Токсический. Провоцируется поступлением в организм ядов и токсинов. Например, отравление растительными и животными ядами, употребление суррогатов алкоголя, попадание в желудочно-кишечный тракт бытовой химии. Сюда же относится лекарственный гастроэнтерит, развивающийся в ответ на приём некоторых медикаментов.
- Радиационный. Является осложнением лучевой терапии. Развивается у онкологических пациентов из-за радиационного поражения желудочно-кишечного тракта.
- Гельминтозный. Паразиты, обитающие в кишечнике, обычно вызывают хронический воспалительный процесс. Однако, при массивной глистной инвазии заболевание может протекать остро.
- Геморрагический гастроэнтерит не является самостоятельным заболеванием, а развивается, как осложнение токсического, аллергического или бактериального процесса. Основные симптомы: кровавая рвота, диарея и сгущение крови. При своевременной госпитализации и качественном лечении, с применением инъекционных антибиотиков и инфузий, пациент быстро и полностью выздоравливает.
Острые гастроэнтериты распространены повсюду. В развитых странах заболеваемость острым гастроэнтеритом ниже по сравнению с развивающимися. Однако, проблема вирусных гастроэнтеритов актуальна везде.
Ежегодно во всём мире болеет острым гастроэнтеритом большое количество людей. В краях с тёплым климатом чаще болеют тоже в прохладное время. В развивающихся странах с большой плотностью населения высока смертность от острого гастроэнтерита, особенно среди младенцев.Симптомы острого гастроэнтерита
Острый гастроэнтерит начинается внезапно. Развёрнутой клинической картине предшествует инкубационный период, длительность которого зависит от этиологического фактора.

Все симптомы острого гастроэнтерита можно объединить в несколько синдромов:
Диспепсический синдром включает в себя:
- изжогу;
- отрыжку;
- тошноту;
- рвоту;
- метеоризм;
- усиление перистальтики кишечника, проявляющееся урчанием в животе;
- нарушения всасывания питательных веществ в тонкой кишке и понос.
Болевой синдром характеризуется болью в подложечной области и по ходу кишечника. В зависимости от этиологии и тяжести заболевания интенсивность болевых ощущений бывает разная.
Синдром интоксикации проявляется:
- общей слабостью;
- повышенной утомляемостью;
- снижением аппетита, вплоть до полного отказа от еды;
- потливостью.
Лихорадка. Сопровождает инфекционные формы заболевания. Температура тела бывает от гипертермической (выше 39,5–40 градусов) до субфебрильной (от 37 до 38). При неадекватном лечении возникают тяжёлые осложнения. Пациент теряет воду и электролиты с жидкими каловыми массами и рвотой. Нарушается работа органов систем. Страдают почки, печень, сердечная мышца. Токсины поражают центральную нервную систему. Развивается полиорганная недостаточность.
Cтепени тяжести острого гастроэнтерита
- Лёгкая. Абдоминальные боли незначительные или умеренные. Рвота один раз в сутки или отсутствует. Стул жидкий или кашицеобразный, от 3 до 5 раз за день. Интоксикационный синдром слабо выражен. Температура тела нормальная или субфебрильная.
- Средняя. Боль в животе от умеренной до интенсивной. Рвота и жидкий стул от пяти до десяти раз в сутки. Фебрильная лихорадка (от 38 до 39,5 градусов). Присутствуют симптомы интоксикации и лёгкого обезвоживания. Больного беспокоит умеренная общая слабость, чувство жажды.
- Тяжёлая степень. Боль в эпигастрии и по ходу кишечника от умеренной до сильной схваткообразной. Рвота частая, от 10 раз за сутки, иногда неукротимая. Диарея больше 10 раз в сутки, профузный понос. Фебрильная или гипертермическая лихорадка. Выраженное обезвоживание и интоксикация. Сильная общая слабость. Пациент с трудом встаёт с постели либо не в состоянии подняться. Язык, слизистые оболочки полости рта сухие. Бледность и сухость кожных покровов. Кожа выглядит дряблой. Мочится редко. С течением болезни развивается острая почечная недостаточность, нарушается сознание.

Под маской диспепсических расстройств часто скрываются другие грозные заболевания, например, абдоминальная форма инфаркта миокарда, прободение стенки желудка, острый панкреатит, нижнедолевая пневмония. Дифференциальная диагностика основывается на данных анамнеза и клинической симптоматики.
Окончательный диагноз выставляется по результатам клинических исследований: лабораторных анализов, посевов кала. При необходимости выполняется ультразвуковое исследование, фиброгастроскопия, ректоскопия.
Лечение острого гастроэнтерита
Списав тошноту, рвоту и расстройство стула на погрешности питания, человек не всегда торопится в поликлинику. Заболевший лёгкой формой гастроэнтерита, использует в самолечении тот или иной народный метод либо применяет знакомые лекарства от расстройства желудка.
Зачастую самолечение помогает. Но, если в течение суток состояние не улучшается, необходимо посетить врача. При среднетяжёлом или тяжёлом течении болезни важно безотлагательно обратиться за медицинской помощью. Больные инфекционным гастроэнтеритом, с отравлением ядами или токсинами госпитализируются в стационар.
Питание
Важным составляющим лечения является диета. В первый день пациенту назначается голод. Через сутки разрешается поесть. Диета при гастроэнтерите должна быть щадящей. Показана лёгкая, не раздражающая желудочно-кишечный тракт, еда. На вторые сутки больному разрешаются пшеничные сухари, затем рисовая каша на воде. Постепенно в меню вводят отварные овощи, слизистые каши из разных круп, печёные яблоки.
По мере выздоровления добавляется варёное куриное филе и рыба. Пища подаётся тёплой, малыми порциями 5–6 раз в день. После выздоровления на протяжении нескольких месяцев питание должно быть диетическим. Запрещаются сладости, солёная, острая пища, кофе, шоколад. Мясо и рыба, входящие в рацион, готовятся на пару либо варятся.
Питьевой режим
С первых часов лечения необходимо восполнять потерю жидкости. Больному показано обильное питьё малыми порциями. Для выпаивания подойдёт минеральная вода без газа либо специальные растворы для регидратации. При частой рвоте растворы вводятся внутривенно.

Медикаментозная терапия
Основные группы лекарственных средств для лечения острого гастроэнтерита:
- Антибиотики и противомикробные препараты сульфаниламидного ряда.
- Солевые растворы. Восполняют потерю жидкости и микроэлементов.
- Ферментные препараты. Помогают переваривать пищу.
- Средства, влияющие на моторику кишечника. Замедляют сокращение мышечной стенки кишечника, останавливают понос.
- Противорвотные.
- Жаропонижающие и спазмолитики.
Симптомы и лечение у детей
Любопытный маленький ребёнок познаёт окружающий мир всеми органами чувств. Незнакомые предметы нужно понюхать, потрогать, попробовать на вкус. Дети дружат и тесно общаются, посещают детские сады и школы. Далеко не каждый ребёнок соблюдает элементарные гигиенические правила. Нечаянно и нарочно дети пробуют несъедобные ягоды, тянут в рот грязные руки, пьют из открытых водоёмов.
И в результате заболевают. По частоте случаев заболеваемость острым гастроэнтеритом находится на втором месте после респираторных инфекций. Этиологическая классификация острого гастроэнтерита у детей не отличается от таковой у взрослых.
Малыши чаще, чем взрослые болеют вирусным гастроэнтеритом, гельминтозами. Контактируя в детском учреждении с источником инфекции, дошколята и школьники заражаются сами и приносят возбудителя домой. В настоящее время особое значение придаётся ротавирусному гастроэнтериту. Эта заболевание передаётся воздушно-капельным путём. Дети до года особенно восприимчивы, болеют тяжело. Лечить сложно. Из-за несовершенства иммунной системы болезнь протекает бурно.

После короткого инкубационного периода появляется ярко выраженная симптоматика. Часто ротавирусный инфекционный гастроэнтерит начинается с продромального периода, проявляющегося кашлем, насморком. Ребёнок становится вялым и плаксивым. Затем присоединяются рвота, боли в животе, понос.
Подозрение на гастроэнтерит является прямым показанием для срочного обращения к врачу. Чем меньше ребёнок, тем стремительнее развивается заболевание, сильнее симптомы интоксикации, быстрее наступает обезвоживание. Без адекватной терапии состояние больного прогрессивно ухудшается, может наступить летальный исход.
Методы диагностики и основные принципы лечения острого гастроэнтерита такие же, как у взрослых пациентов. Для определения потери массы тела, больного ребёнка обязательно взвешивают. В отличие от взрослых и детей старшего возраста, грудным младенцам нужно питаться с первого дня заболевания.
Рекомендуется дробное кормление. Малыш кушает чаще, но малыми порциями. Больные дети требуют особого ухода. Необходимы регулярные проветривания и ежедневная влажная уборка. Гигиенические процедуры выполняются после каждого акта дефекации.
Профилактические мероприятия
- Соблюдение правил личной гигиены, особенно пребывая в очагах инфекции.
- Рациональное питание. Не допускать переедания, избыточного употребления алкоголя. Не есть просроченные или испорченные продукты. Не пить некачественную воду.
- Правильная термическая обработка мяса, рыбы, птицы, грибов.
- Изоляция заразного больного.
Общественная профилактика направлена на соблюдение санитарных требований в пищевой промышленности, водоснабжении, детских учреждениях. Известны случаи, когда из-за скрытых носителей сальмонеллёзной инфекции или дизентерии, работавших с молочной продукцией, возникали вспышки и эпидемии.
причины, симптомы, диагностика и лечение
Гастроэнтерит – это воспалительный процесс в желудке и тонком кишечнике, причиной которого может быть бактериальное (в том числе хеликобактерное), вирусное или протозойное поражение, действие химических и физических факторов, развитие аллергических реакций. Ведущие клинические признаки – диспепсический, болевой синдром, при остром инфекционном гастроэнтерите – дегидратация. Диагностика заключается в изучении анамнеза заболевания, эпидемиологической обстановки, выявлении возбудителя, проведении эндоскопических и других дополнительных методов исследования. Лечение консервативное, определяется формой патологии.
Общие сведения
Гастроэнтерит – воспалительный процесс, локализующийся в слизистой оболочке желудка и тонкого кишечника, приводящий к нарушению секреторной, пищеварительно-транспортной функции, вторичным иммунным и метаболическим изменениям. Заболевание может протекать в двух формах – острой и хронической, которые имеют принципиальные отличия в этиологии, проявлениях и методах лечения.
Распространенность очень высокая: в структуре инфекционных заболеваний острый гастроэнтерит занимает второе место после респираторных инфекций, а хронический встречается более чем у половины школьников и лиц старших возрастных групп. Актуальность данной патологии обусловлена постоянным появлением новых штаммов возбудителей, развитием устойчивости к антибиотикам, распространенностью таких факторов риска, как нерациональное питание, употребление алкоголя и курение, а также крайне частыми случаями самолечения.
Гастроэнтерит
Причины гастроэнтерита
Основной причиной развития острого воспаления является инфицирование бактериями, вирусами, простейшими (шигеллами, сальмонеллами, кишечной палочкой, энтеротропными вирусами, амебами и др.), а также действие на слизистую оболочку желудка и тонкого кишечника химических или физических повреждающих факторов (алкоголя, некоторых лекарственных препаратов, агрессивных химических веществ, ионизирующей радиации). Реже острая форма возникает в результате несбалансированного питания (употребления слишком острой, жирной пищи) или индивидуальной непереносимости определенных продуктов питания (аллергическая форма).
Наиболее часто встречается острый инфекционный гастроэнтерит, при котором происходит попадание патогенной флоры в ЖКТ, адгезия и инвазия микроорганизмов, продукция ими энтеротоксинов. Эти процессы сопровождаются повышением осмотического давления содержимого кишечника и секрецией в его просвет большого количества воды и электролитов. Вероятность острого инфекционного гастроэнтерита повышается при нарушении микробиоценоза кишечника и пониженной кислотности желудочного сока.
Хронический гастроэнтерит может формироваться как осложнение и продолжение перенесенного острого процесса, но в большинстве случаев его причиной является инфицирование Helicobacter pylori. Хеликобактерии – это кислотоустойчивые микроорганизмы, обладающие тропностью к эпителиальной ткани желудка и имеющие защитные механизмы, позволяющие существовать в агрессивной кислой среде.
Развитие этих бактерий приводит к повышению кислотообразующей функции, а в результате постоянного действия на слизистую тонкого кишечника кислого содержимого желудка – метаплазии кишечного эпителия, который трансформируется в желудочный. При этом слизистая приобретает благоприятные свойства для заселения хеликобактерий. Хронический воспалительный процесс приводит к недостаточной выработке пищеварительных соков и угнетению местных иммунных механизмов.
По наблюдениям специалистов в сфере практической гастроэнтерологии, хроническая форма патологии часто наблюдается при алкоголизме. При этом имеют место атрофические изменения в слизистой оболочке желудочно-кишечного тракта с выраженными нарушениями переваривания пищи и всасывания ценных питательных веществ.
Классификация
Гастроэнтерит классифицируется в зависимости от формы (острая или хроническая), этиологического фактора и преобладающего клинического синдрома. В течении острого гастроэнтерита выделяют три степени тяжести. Первая характеризуется нечастой диареей и рвотой, сохранением нормальной температуры тела и отсутствием симптомов обезвоживания. Средняя степень тяжести определяется рвотой и диареей до десяти раз в сутки, признаками легкой дегидратации и повышением температуры до 38,5ºС. Тяжелое течение сопровождается выраженным обезвоживанием, лихорадкой, нарушениями сознания.
Хронический гастроэнтерит классифицируют по этиологическим факторам (инфекционный, алиментарный, вызванный физическими или химическими факторами, заболеваниями печени и поджелудочной железы), преобладающим функциональным изменениям (нарушение мембранного пищеварения, всасывательной или моторной функции), повышенной или пониженной кислотности. В зависимости от анатомо-морфологических изменений различают поверхностный гастроэнтерит с повреждением эпителиальных клеток, хроническое воспаление без атрофии, хронический атрофический процесс. В течении хронической формы выделяют обострения и ремиссии.
Симптомы гастроэнтерита
Клиническая картина зависит от формы заболевания. Острый процесс развивается бурно, из-за частой и обильной диареи и рвоты в течение нескольких часов состояние пациента может существенно ухудшиться. Если причиной патологии является инфекционный процесс, инкубационный период может длиться от 3-4 часов до нескольких дней. Чаще всего первый симптом – диарея, возможна тошнота и рвота. Выраженность проявлений отличается в зависимости от видовой принадлежности возбудителя.
При бактериальном гастроэнтерите течение обычно более тяжелое, чем при вирусном, характерны гипертермия и интоксикационный синдром. Особенностью является повреждение клеток эпителия токсинами, поэтому в большинстве случаев бактериальный гастроэнтерит сопровождается выраженными спастическими болями по ходу кишечника. Вирусное поражение крайне редко сопровождается болью в животе, у маленьких детей заболевание может быстро привести к значительному обезвоживанию. Вирусный гастроэнтерит часто протекает с признаками респираторной инфекции.
При остром процессе ведущим клиническим синдромом, требующим ранней коррекции, является обезвоживание. Дегидратация может достигать значительной степени, когда пациент теряет жидкость в количестве 10% массы тела и более. При этом возможны судороги, нарушение сознания, выраженная слабость, тахикардия, снижение артериального давления. Больные ощущают сильную жажду; кожные покровы сухие, тургор снижен. При значительном обезвоживании температура тела понижается до 35 ºС, уменьшается количество выделяемой мочи вплоть до анурии.
Хроническая форма болезни сопровождается общими симптомами и признаками местного поражения слизистой оболочки. Общие проявления характеризуются слабостью, астенизацией, снижением веса вследствие нарушенного всасывания питательных веществ, раздражительностью, бессонницей. У большей части пациентов наблюдаются трофические изменения ногтей (слоящиеся, ломкие ногти), волос (ломкие, секущиеся волосы), кожи и слизистых. Нарушение всасывания кальция может привести к парестезиям, судорогам мелких мышц.
Боль при хроническом гастроэнтерите возникает через 1-2 часа после еды, сопровождается тошнотой, отрыжкой, реже – рвотой. К кишечным проявлениям заболевания относятся диарея, полифекалия, вздутие живота, урчание. В клинике хронического процесса сменяются периоды обострений и ремиссий. Обострения имеют осенне-весеннюю сезонность, их провоцируют нарушения диеты и сопутствующие заболевания. При адекватной терапии симптомы регрессируют приблизительно за десять дней.
Диагностика
В случае острой формы гастроэнтерита ведущая роль в диагностике отводится изучению жалоб и анамнеза заболевания, эпидемиологической обстановки в регионе, факторов риска, а также методам выявления возбудителя. Характер изменений испражнений и степень обезвоживания позволяют определиться с началом лечения. Точный диагноз выставляется после выявления возбудителя, однако эти исследования требуют длительного времени (7-10 дней). При осмотре определяется сухость кожных покровов и снижение их тургора, болезненность живота при пальпации. Язык сухой, обложен сероватым или белым налетом. Возможна гипертермия, нарушение сознания, при выраженной дегидратации – гипотермия и судороги.
Копрологическое исследование (копрограмма) выявляет в испражнениях примеси слизи, гноя, крови, непереваренной клетчатки, мышечных волокон, крахмала и жиров. В клиническом анализе крови определяется лейкоцитоз и ускорение СОЭ, а в случае обезвоживания – признаки гемоконцентрации (уменьшения жидкой составляющей крови). Обнаружение возбудителя осуществляется бактериологическими и вирусологическими методами. Исследуются испражнения, рвотные массы, кровь и моча. Наиболее информативна серологическая диагностика – четырехкратный прирост титра специфических антител в парных сыворотках.
Для верификации хронического гастроэнтерита проводятся дополнительные исследования ЖКТ. При эзофагогастродуоденоскопии оценивается состояние слизистой оболочки желудка и начальных отделов тонкого кишечника, проводится биопсия измененных участков слизистой для последующего гистологического анализа. Это позволяет обнаружить атрофию, метаплазию или гиперплазию. Для выявления нарушения моторики применяется антродуоденальная манометрия. Обязательно проводится внутрижелудочная pH-метрия, поскольку пониженная и повышенная кислотность требуют различного подхода к лечению. С целью выявления Helicobacter pylori осуществляется ПЦР-диагностика, дыхательный уреазный тест и морфологическое исследование биоптатов. Для оценки состояния печени и поджелудочной железы выполняется УЗИ органов брюшной полости.
Лечение гастроэнтерита
При остром процессе лечение может проводиться в амбулаторных условиях или в инфекционном стационаре, при хроническом – в отделении гастроэнтерологии. Основой терапии при острой форме является регидратация, диетотерапия, в некоторых случаях – применение антибиотиков и вспомогательных средств. Любая степень тяжести острого инфекционного гастроэнтерита требует раннего начала оральной регидратационной терапии. Особенно это касается маленьких детей, у которых обезвоживание развивается очень быстро. Даже если признаков эксикоза нет, требуется обильное питье.
При наличии жажды, сухости кожи, снижения объема мочи применяются специальные пероральные солевые растворы. Пациент должен выпивать жидкость в объеме, превышающем потери в полтора раза. Если жажда уменьшается и увеличивается диурез, значит, дегидратация компенсируется достаточно. При значительных потерях воды и электролитов проводится инфузионная регидратация солевыми растворами.
Антибиотики в случае острого гастроэнтерита показаны только при его бактериальной этиологии (наличие слизи, гноя и крови в испражнениях, выраженной гипертермии). При вирусном поражении антибактериальная терапия противопоказана. Для уменьшения диареи и выведения токсинов назначаются энтеросорбенты: активированный уголь, диоктаэдрический смектит, полифепан и другие. С целью нормализации кишечной флоры применяются пробиотики и эубиотики.
Лечение хронического гастроэнтерита определяется его формой. В случае повышенной кислотности применяются антациды, ингибиторы протонной помпы. Обнаружение хеликобактерий требует обязательного проведения специфической терапии: назначаются антибиотики, препараты висмута и ингибиторы протонного насоса. При сниженной кислотности используется натуральный желудочный сок, ферментативные и репаративные препараты. Обязательно проводится восстановление микрофлоры кишечника. При выраженном болевом синдроме, особенно с явлениями солярита, эффективна физиотерапия: электрофорез с анестетиками, магнитотерапия.
При острой и хронической форме болезни обязательно соблюдение диеты. Пища должна быть химически и механически щадящей, исключаются экстрактивные вещества, жирные и острые блюда. С целью снижения риска рецидивирования пациентам рекомендуется исключить курение, употребление алкоголя, кофе и газированных напитков. В период ремиссии проводится санаторно-курортное лечение. Терапия гастроэнтерита не должна проводиться больными самостоятельно – нерациональное применение симптоматических средств только уменьшает проявления, но не приводит к излечению.
Прогноз и профилактика
При своевременном лечении, соблюдении диеты прогноз благоприятный. В то же время самостоятельное лечение острого гастроэнтерита может привести к хронизации процесса. При наличии факторов риска (возраст до 6 месяцев и после 65 лет, сопутствующие почечные, сердечно-сосудистые и неврологические заболевания, сахарный диабет, онкологическая патология) острая патология может протекать в тяжелой форме, при этом летальность достаточно высокая.
При хроническом гастроэнтерите обязательна диспансеризация и регулярное обследование. врачом-гастроэнтерологом. Профилактические меры включают соблюдение личной гигиены (мытье рук после посещения санузлов и перед приемом пищи), тщательное промывание употребляемых в сыром виде овощей, зелени, достаточная термическая обработка продуктов, детальное обследование работников пищевой промышленности с отстранением от производства при выявлении острого инфекционного процесса.