Порок сердца у младенца что это такое
Патология порока сердца у младенца: возникновение, признаки, лечение
Порок сердца – один из самых распространенных врожденных дефектов. В России каждый год рождается около 10 тысяч малышей с пороком сердца. В каждом из этих случаев требуется оперативное вмешательство. Предполагается, что частота заболевания обуславливается ранним и интенсивным развитием сердца и сосудов в первые недели формирования плода. Порок сердца у новорожденных детей что это? Какие существуют разновидности патологии? Как лечить заболевание? Об этом расскажет данная статья.

Порок сердца у новорожденного – распространенный врожденный дефект
Почему возникает врожденный порок сердца (ВПС)
Факторы, способные привести к развитию порокa сердца у еще не родившегося малыша, довольно многочисленны. При этом нельзя сказать наверняка, почему у того или иного младенца сердце в период внутриутробного развития стало формироваться неправильно. Ученые называют ряд факторов риска ВПС у новорожденного.
В числе причин, которые способны привести к аномалиям развития сердца у грудничка, находящегося в утробе матери, находятся:
- Хромосомная аномалия, например, синдромы Дауна, Эдвардса, Патау.
- Недостаток фолиевой кислоты (она же – витамин В9).
На заметку. Прием фолиевой кислоты в первые месяцы беременности снижает вероятность формирования ВПС почти на 30%.
- Заболевания, которыми страдала женщина во время вынашивания ребенка. Существует ряд патологий, которые могут сформировать у не родившегося малыша порок сердца. К таковым относят некорригированную фенилкетонурию, сахарный диабет, инфекции, ожирение, эпилепсию.
На заметку. Гестационный диабет (возникает только в период вынашивания плода) не повышает риск формирования порока сердца у малыша.
- Прием медицинских препаратов. В эту группу входят талидомид, ретиноиды, флуконазол, препараты лития, метронидазол, гормональные препараты, противосудорожные средства и другое.
- Вредные привычки (курение, употребление алкоголя, наркотиков).
- Негативное влияние факторов внешней среды, например, пестицидов, красителей, ионизирующей радиации.
- Возраст матери (более 35 лет), отца (после 45 лет).
- Наличие выкидышей, преждевременных родов.
- Стрессы, которые пережила беременная женщина в первом триместре.
- Отягощенная наследственность. Если матери при рождении был поставлен ВПС, то у ребенка в 3 раза повышается вероятность формирования аналогичного дефекта.
- Близкородственные браки.
- Многоплодная беременность.
- Осложненная беременность, в частности, преэклампсия (нарушение работы сосудов плаценты).
- Краснуха. По этой причине врачи советуют женщинам, планирующим беременность, предварительно пройти вакцинацию от краснухи.
На заметку. Исследования влияния преэклампсии на формирование ВПС у ребенка продолжаются до сих пор.
Механизм развития
Сердце состоит из 4 полых камер (по 2 с правой и левой сторон), которые соединены сплошной перегородкой. В процессе перекачивания крови сердце задействует 2 левые камеры для одних задач, 2 правые – для других. Правая сторона отвечает за движение венозной крови по сосудам в легкие, где происходит ее насыщение кислородом. Далее жидкость возвращается в левые камеры сердца через легочные вены. Левая часть органа направляет артериальную кровь через аорту к остальным тканям и органам.
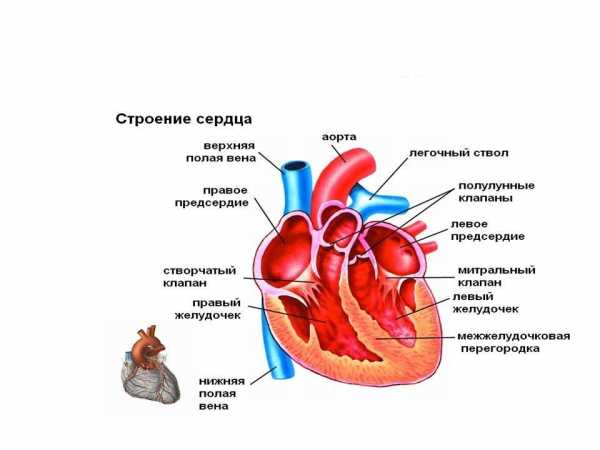
Строение человеческого сердца
Отделы сердца (верхний (предсердия) и нижний (желудочки)) сообщаются друг с другом через перегородку, в которой имеются отверстия. Последние закрываются створчатыми клапанами. Клапаны пропускают кровь только в одном направлении – из предсердия в желудочек (но никак не обратно).
В течение первых 6 недель беременности осуществляется формирование сердечно-сосудистой системы. Наиболее важной является 5 неделя беременности, когда происходит разделение сердца на отделы, образуются перегородки и клапаны. В это время артериальный ствол разделяется на легочную артерию и аорту. На 6-7 неделе завершается построение межжелудочковой перегородки. Именно в этот период могут происходить различные аномалии и дефекты развития сердца. Под влиянием негативных факторов сердечная перегородка может сформироваться неправильно, тогда возникнет риск смешения артериальной и венозной крови. Также могут возникнуть другие нарушения, приводящие к врожденным порокам сердца.
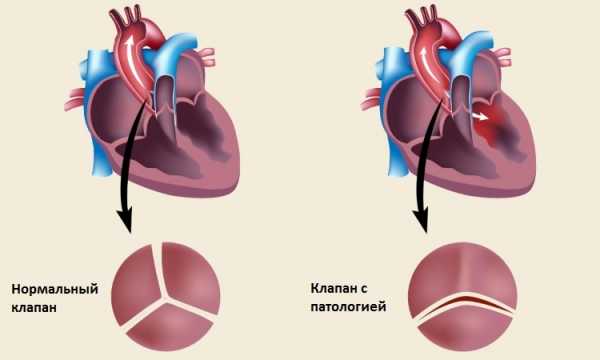
Врожденный порок сердца
Классификация
Существует множество разновидностей врожденных пороков сердца. С целью классификации их делят на группы:
- Отверстия в сердце. Образуются в стенках, которые разделяют сердечные камеры. Также появляются между кровеносными сосудами, выходящими из сердца. В результате кровь, насыщенная кислородом, смешивается с венозной (содержит большое количество углекислого газа). Это приводит к кислородному голоданию всех органов и тканей. Разновидности:
- Дефекты перегородки. Стенка, разделяющая сердечные камеры, перестает быть сплошной.
- Открытый артериальный проток. Клапан между легочной артерией (переносящей венозную кровь) и аортой (по которой движется кровь, богатая кислородом) вовремя не закрывается;
- Открытый атриовентрикулярный канал (аномалия предсердно-желудочковой перегородки) – отверстие образуется в центральной части сердца.
- Затруднение кровотока. Сосуды или клапаны сужаются вследствие ВПС, и сердечная мышца вынуждена с большей силой проталкивать кровь через них. Разновидности:
- Стеноз легочной артерии. Слишком узкий клапан, через который кровь из правого желудочка поступает в легочную артерию и далее по ней – в легкие;
- Стеноз клапана аорты. Слишком узкий клапан, через который кровь выходит из левого желудочка и поступает в аорту, после чего насыщает кислородом весь организм.
На заметку. Поскольку сердце качает в усиленном режиме, постепенно происходят утолщение и расширение сердечной мышцы.
- Аномальные кровеносные сосуды. Отклонение заключается в неправильном расположении сосудов, изменении их строения:
- Транспозиции магистральных сосудов. Аорта и легочные артерии меняются местами;
- Коарктации аорты. Самый крупный сосуд в теле существенно сужен. Это приводит к сильной перегрузке сердечной мышцы и повышению артериального давления.
- Тотальная аномалия соединения легочных вен. При этом дефекте сосуды впадают в неправильный отдел сердца (вместо левого предсердия в правое).
- Аномалия клапанов. Нарушается функция открытия и закрытия клапанов.
- Неразвитость сердца.
- Наличие нескольких дефектов одновременно.
Общие симптомы ВПС
Тяжелые ВПС практически всегда легко обнаруживаются сразу после рождения или в течение первых месяцев жизни. Клиническая картина заболевания может включать такие признаки:
- Цианоз;
- Учащенное дыхание;
- Тяжелое дыхание, кряхтение, раздувание ноздрей;
- Отекание конечностей, появление отеков вокруг глаз, на животе;
- Одышка во время лактации.
Легкие формы ВПС могут протекать незаметно в течение многих лет, так как не имеют четко выраженных симптомов. В старшем возрасте ВПС у детей включает следующие признаки:
- Появление одышки при физических нагрузках;
- Быстрая утомляемость во время физических упражнений;
- Отекание конечностей.
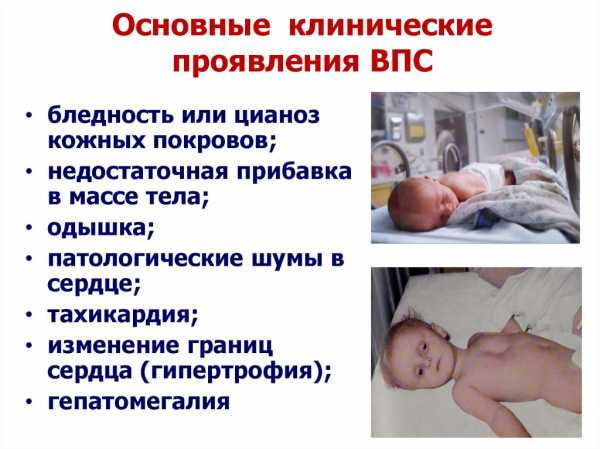
Симптомы ВПС
Симптомы, заметные дома
Очевидными для родителей признаками ВПС, которые нетрудно определить у ребенка в домашних условиях, являются:
- Синюшность кожи;
- Отекание рук, нок;
- Учащенное или затрудненное дыхание.
Лабораторная диагностика
Нередко ВПС обнаруживается у детей во время обычного медицинского осмотра – шумы в сердце, которые возникают при дефектах в органе или сосудах, слышны через стетоскоп.
На заметку. Большинство шумов в сердце не является опасными симптомами (возникают не вследствие ВПС).
Если после осмотра у врача появились подозрения на врожденный порок сердца, малышу назначают определенные тесты, анализы, в частности:
- Эхокардиографию. Исследование основывается на применении ультразвуковых волн;
- Электрокардиограмму. Фиксирует электрическую активность сердца;
- Рентгенографию грудной клетки. Помогает обнаружить увеличение сердца, наличие жидкости в легких;
- Пульсоксиметрию. Тест позволяет установить уровень кислорода в крови;
- Катетеризацию сердца. Инвазивная манипуляция, в процессе которой в крупный сосуд (в области паха) вводится катетер (диаметр 2 мм) и перемещается по сосудам вверх – к сердцу.
Электрокардиограмма младенца
Последствия патологии
ВПС может привести к таким осложнениям, как:
- Хроническая сердечная недостаточность;
- Аритмия;
- Цианоз;
- Инсульт;
- Замедление физического развития;
- Необходимость пожизненного наблюдения у врачей.
Методы лечения
Наименее тяжелые формы ВПС чаще всего не несут серьезных рисков для жизни малыша, в некоторых случаях и вовсе не требуют лечения (например, небольшие дырочки во внутрисердечных стенках, которые с возрастом могут затянуться).
Тяжелые пороки сердца опасны для жизни ребенка, поэтому в таких случаях необходимо срочное лечение. Характер терапии зависит от типа ВПС. Лечить пороки сердца можно следующими способами:
- Катетеризацией. Инвазивный метод, который исключает вскрытие грудной клетки и сердца. Когда катетер достигает места дефекта, через него в сердце вводятся микроинструменты. С их помощью врач закрывает отверстие или расширяет область сужения сосуда.
- Операцией. Проводится в тех случаях, когда предыдущий способ оказывается бесполезным. Во время операции работа сердца останавливается, и кровоток осуществляется за счет аппарата искусственного кровообращения.
На заметку. В большинстве случаев ребенку с ВПС требуется открытая операция на сердце.
- Пересадкой сердца.
- Медикаментозной терапией. Назначается при нетяжелых ВПС.
- Ингибиторами ангиотензин превращающего фермента. Снижают нагрузку на сердце.
Прогноз
Многие люди с неосложненными формами ВПС живут без особых проблем. У других – с возрастом может наблюдаться развитие патологии. У пациентов, которые имеют генетические отклонения, повышается вероятность инвалидизации и даже летального исхода.
Важно! В большинстве случаев заболевание не устраняется полностью – наблюдаться у врачей и лечиться нужно всю жизнь.
Общие рекомендации врачей
Доктора советуют осуществлять профилактику ВПС. Снизить риск развития заболевания у ребенка помогут следующие меры:
- Своевременная вакцинация от краснухи;
- Лечение хронических заболеваний;
- Избегания контакта с вредными веществами;
- Отказ от вредных привычек;
- Стараться не бывать в местах, не посещать события, способные вызвать стресс;
- Прием препаратов, содержащих фолиевую кислоту.
Если ребенок перенес открытую операцию на сердце, то после выписки нужно придерживаться таких правил:
- Не давать нагрузку на верхний плечевой пояс в течение 6 недель;
- Не купаться, пока корки в месте рубца ни отпадут;
- В первый год рубец нужно прятать под одеждой, чтобы защитить от воздействия солнечных лучей;
- Осуществлять профилактику инфекционного эндокардита;
- Не делать прививки несколько месяцев.
Факторы, повышающие риск возникновения порока сердца у новорожденных, многочисленны. Многими из них можно управлять, но предсказать наверняка, родится ли грудничок здоровым, невозможно. Современная медицина позволяет выявить дефекты во время беременности с помощью УЗИ. К счастью, даже тяжелые пороки сердца поддаются коррекции, благодаря чему выживает все больше детей, качество их жизни также улучшается.
Видео
симптомы, сколько с ним живут?
Порок сердца: что это такое?
Порок сердца – это изменения анатомических структур сердца (камер, клапанов, перегородок) и отходящих от него сосудов, которые приводят к нарушению гемодинамики. Все пороки сердца делятся на две группы: врожденные и приобретенные. В детском возрасте выявляются, как правило, врожденные пороки сердца (ВПС). Они бывают двух типов:
- «Синие», при которых венозная кровь попадает в артерии, поэтому кожа приобретает синюшный оттенок. Эта группа ВПС является наиболее опасной, поскольку органы и ткани ребенка из-за смешивания артериальной и насыщенной углекислым газом венозной крови недополучают кислород. Наиболее часто встречающиеся «синие» ВПС – атрезия легочной артерии, тетрада Фало, транспозиция сосудов.
- «Белые», характеризующиеся сбросом крови в правые отделы сердца и бледностью кожи. Пороки этого типа легче переносятся больными, но со временем они приводят к развитию сердечной недостаточности и появлению проблем с легкими. Примеры – дефект межпредсердной перегородки, открытый артериальный проток и пр.
Причины
Врожденный порок сердца у детей развивается еще в утробе матери, причем происходит это тогда, когда формируется сердце – на протяжении первых 2 месяцев беременности. Если в этот период на женский организм влияют негативные факторы, риск возникновения ВПС у ребенка значительно возрастает. К факторам, приводящим к развитию порока сердца у плода, относят:
- Алкоголь, никотин, наркотики.
- Радиацию.
- Некоторые лекарственные средства (в том числе сульфаниламиды, аспирин, антибиотики).
- Вирус краснухи.
- Неблагоприятную экологию.
Помимо этого, большую роль в формировании пороков сердца играет генетика. Мутация определенных генов вызывает нарушение синтеза белков, из которых образуются перегородки сердца. Генетические мутации могут передаваться по наследству, а могут появляться из-за употребления женщиной наркотических веществ, алкоголя, влияния радиации и т.д.
Как определить порок сердца?
Диагностировать порок сердца опытный врач ультразвуковой диагностики может еще внутриутробно. Поэтому гинекологи настоятельно рекомендуют всем будущим мамам проходить плановые УЗИ. Внутриутробное выявление серьезных ВПС у плода дает женщине право выбора: рожать или не рожать тяжело больного ребенка. Если же женщина захочет вынашивать беременность до конца – организовать роды таким образом, чтобы новорожденному сразу же была оказана необходимая медицинская помощь (как правило, это реанимационные мероприятия) и в кратчайшие сроки была проведена операция.
Нередко случается так, что внутриутробно пороки сердца не выявляются, ребенок рождается, на первый взгляд, совершенно здоровым, а проблемы возникают уже позже. Поэтому для того чтобы не пропустить ВПС, не допустить прогрессирование патологии и развитие осложнений, каждого новорожденного тщательно обследуют в роддоме. Первое, что указывает на возможный порок – это шум, определяемый при выслушивании сердца. Если подобное обнаруживается, ребенка сразу же направляют в специализированную клинику для дальнейшего обследования (проведения ЭхоКГ, ЭКГ и других исследований).
Однако обнаружить у новорожденного порок сердца в первые дни жизни удается не всегда (шумы могут попросту не выслушиваться), поэтому родителям важно знать, какие симптомы указывают на то, что с сердцем ребенка что-то не в порядке, чтобы своевременно обратиться к врачу. К таким признакам относят следующие:
- Бледность или синюшность кожи (особенно вокруг губ, на ручках, на пяточках).
- Плохую прибавку массы.
- Вялое сосание, частые передышки во время кормления.
- Учащенное сердцебиение (норма у новорожденных – 150 – 160 удпров в минуту).
При некоторых ВПС выраженные симптомы патологии появляются не на первом году жизни, а позже. В таких случаях заподозрить наличие патологии сердца можно по следующим признакам:
- Отставанию от сверстников в физическом развитии.
- Одышке при физических нагрузках.
- Жалобам ребенка на головные боли, головокружение.
- Периодическим обморокам.
- Частым простудным заболеваниям, осложняющимся затяжными бронхитами и воспалениями легких.
Помимо этого, родители должны регулярно водить ребенка к педиатру или семейному доктору (в первый год жизни – каждый месяц, в последующем – ежегодно), поскольку только врач может услышать шумы в сердце и заметить то, на что не обращают внимания папы и мамы.
Если же в семье кто-то имеет ВПС или же беременность протекала на фоне отягощающих факторов (эндокринных и аутоиммунных болезней женщины, сильного токсикоза, угрозы прерывания беременности, инфекционных заболеваний, приема лекарственных средств, курения и злоупотребления спиртным и т.д.), ребенку желательно обследовать сердце с помощью ЭхоКГ даже при отсутствии каких-либо патологических симптомов.
Лечение и прогноз
Подход к лечению ВПС всегда индивидуальный. Одним пациентам операция проводится сразу же после рождения, другим – после полугода, а третьих врачи лечат консервативно, без каких-либо хирургических вмешательств. К врожденным порокам, которые хорошо переносятся больными и не всегда требуют хирургической коррекции (поскольку нередко самопроизвольно закрываются), относят следующие:
- Небольшие дефекты перегородок между желудочками и предсердиями.
- Открытый артериальный проток.
- Незначительные деформации сердечных клапанов.
Прогноз при этих ВПС обычно благоприятный, даже если требуется хирургическое лечение.
Намного хуже обстоит ситуация с большинством «синих» пороков. Эти пороки – более сложные и более опасные. К самым тяжелым ВПС относят:
- Транспозицию (смену мест) аорты и легочной артерии.
- Отхождение и аорты, и легочной артерии от правого желудочка.
- Тетраду Фало (включает сразу 4 аномалии развития сердца и магистральных сосудов).
- Грубые дефекты клапанов.
- Гипоплазию (недоразвитость) отделов сердца. Особенно опасным пороком является недоразвитость левых отделов. На вопрос о том, сколько с ним живут, можно ответить статистическими данными – при таком пороке отмечается практически 100% летальность.
- Атрезию (заращение) легочной артерии.
При грубых ВПС стремительно нарастает сердечная недостаточность, дети сразу же после рождения переходят в очень тяжелое состояние, требующее немедленного хирургического вмешательства. Успех такого лечения напрямую зависит от того, насколько оперативно новорожденный доставлен в специализированную кардиохирургическую клинику и как правильно выбрана лечебная тактика. Соблюдение этих двух условий возможно только в одном случае – если порок выявлен до рождения ребенка. Внутриутробная диагностика ВПС дает возможность врачам всех звеньев (и акушерам-гинекологам, и кардиохирургам) подготовиться к предстоящим родам и спланировать хирургическое вмешательство на сердце новорожденного.
виды, причины, симптомы, лечение и профилактика
 Наиболее часто встречающимися видами пороков сердца у новорожденных являются открытый аортальный порок и пролапс митрального клапана. При диагностировании одного из этих недугов любящие родители часто впадают в панику: одно опознавание того, что у их чада проблемы с сердцем, наводит ужас. Не поддавайтесь страхам – только мобилизовав все силы, сосредоточив их на борьбе с болезнью, вы сможете победить болезнь.
Наиболее часто встречающимися видами пороков сердца у новорожденных являются открытый аортальный порок и пролапс митрального клапана. При диагностировании одного из этих недугов любящие родители часто впадают в панику: одно опознавание того, что у их чада проблемы с сердцем, наводит ужас. Не поддавайтесь страхам – только мобилизовав все силы, сосредоточив их на борьбе с болезнью, вы сможете победить болезнь.
Симптомы и диагностика врожденных пороков сердца у детей
Ежегодно в России появляется на свет 20-25 тысяч новорожденных с врожденными пороками сердца (ВПС): на каждую тысячу младенцев приходится от 5 до 10 больных с врожденной патологией сердца и крупных сосудов.
Причинами врожденных пороков сердца у новорожденных являются неблагоприятные воздействия на организм в первые три месяца беременности, когда формируется сердечно-сосудистая система плода. Отрицательное влияние могут оказать вирусные инфекции (краснуха, грипп, полиомиелит, ветряная оспа), порок сердца у матери, ионизирующая радиация, гиповитаминозы, возраст старше 35 лет. Ещё одной причиной врожденных пороков сердца у детей может быть наследственная предрасположенность к порокам и хромосомным заболеваниям.
Клиническая картина врожденного порока сердца у новорожденного ребенка зависит от вида заболевания, то есть от анатомических нарушений, от степени выраженности этих нарушений, от состояния кровообращения, от способности организма компенсировать порок.
Диагностика врожденных пороков сердца у детей при тяжелых анатомических аномалиях проводится уже в первые часы после рождения, а некоторые виды пороков проявляются только в подростковом возрасте.
Признаки и лечение новорожденных пороков сердца у новорожденных младенцев
Основные симптомы врожденного порока сердца у новорожденного –одышка, бледность или цианоз (синюшность) кожных покровов, усиливающиеся при физической нагрузке. А какая физическая нагрузка может быть у грудного младенца? Понятно, какая: сосание и плач.
Также симптомом врожденного порока сердца у детей являются вялость, слабый сосательный рефлекс, плохая прибавка в весе, частое заболевание респираторными инфекциями и пневмониями. Во время приступа цианоза у младенца может возникнуть кратковременная потеря сознания. Они бледные, хрупкого телосложения, отстают в физическом развитии.
Кроме того, признаком врожденного порока сердца у новорожденных может быть деформация ногтевых фаланг в виде «барабанных палочек» и «часовых стекол». Течение болезни зависит от способности организма компенсировать нарушенное кровообращение.
Единственный способ лечения новорожденного ребенка с врожденным пороком сердца — операция. Благодаря современным успехам кардиохирургии разработаны методы лечения всех врожденных пороков. Наиболее благоприятный период для оперативного вмешательства — возраст от 3 до 12 лет. В случае тяжелого состояния младенца, неэффективности консервативного лечения операция проводится в раннем возрасте.
Открытый аортальный порок сердца у новорожденного ребенка
Один из часто встречающихся врожденных пороков сердца у младенца — открытый аортальный порок (ОАП), может ликвидироваться самостоятельно в течение первых месяцев жизни.
В организме человека имеются 2 круга кровообращения: большой и малый. Первый начинается из левого желудочка аортой и, разветвляясь до мельчайших капилляров, питает все органы и ткани артериальной кровью. Отдав кислород и питательные вещества тканям, и забрав отработанные вещества, кровь по венозной системе попадает в печень, где очищается от токсических веществ и вливается в правое предсердие, затем в правый желудочек.
Малый круг гонит кровь из правого желудочка по легочной артерии в легкие, где она обогащается кислородом и возвращается в левое предсердие и левый желудочек, чтобы вновь нести кислород во все ткани.
Пока ребенок развивается в утробе матери, его аорта соединена с легочной артерией аортальным протоком. Через 10-15 часов после рождения у доношенных детей происходит закрытие ставшего ненужным аортального протока, а через 2-3 недели его рассасывание. У недоношенного ребенка этот процесс протекает медленнее и проток закрывается в возрасте 1-1,5 месяцев.
Если по каким-то причинам закрытие аортального протока сердца у ребенка не произошло, можно говорить о врожденном пороке сердца. При открытом аортальном пороке наблюдается сброс крови из аорты в легочную артерию из-за более высокого давления в аорте, что приводит к переполнению малого круга кровообращения и перегрузке левых отделов сердца, а позднее развивается перегрузка и правого желудочка.
Этот вид врожденного порока сердца у детей проявляется обычно на втором-третьем году жизни, когда повышается физическая активность малыша. Раннее проявление открытого аортального порока возникает при широком протоке: одышка и синюшность кожных покровов при нагрузке (сосание и плач), частые респираторные заболевания, отставание в физическом развитии.
Если ширина открытого аортального протока невелика, то в некоторых случаях наблюдается его самопроизвольное закрытие после года. Способствует закрытию протока применение у новорожденных индометацина по определенной схеме. Наиболее благоприятный срок для оперативного лечения открытого аортального порока — возраст от 3 до 12 лет. Более раннее хирургическое вмешательство производится при угрожающих состояниях. В настоящее время разработана и применяется щадящая операция — закрытие протока специальным баллончиком при катетеризации сердца. В других случаях во время оперативного вмешательства проток перевязывается и рассекается. После операции результаты видны сразу же: исчезают симптомы сердечной недостаточности, дети начинают быстро преодолевать отставание в физическом развитии и догоняют сверстников.
В появлении детей с открытым аортальным пороком выявлена сезонная закономерность. Оказывается, он чаще встречается у девочек, рожденных в период с октября до января. То есть закладка сердечно-сосудистой системы плода приходится на самые «гриппозные» месяцы: январь, февраль, март. В 60-е годы прошлого столетия активно рекламировался препарат талидомид как эффективное средство от тошноты и бессонницы, созданный специально для беременных. После его применения часто рождались дети с врожденными пороками развития, в том числе с пороками сердца.
Пролапс митрального клапана у детей: симптомы и диагностика
 Пролапс митрального клапана (ПМК) у детей — один из видов врожденных пороков сердца, о котором стало известно всего полвека назад. Вспомним анатомическое строение сердца, чтобы понять сущность этого заболевания. Известно, что сердце имеет два предсердия и два желудочка, между которыми находятся клапаны, своеобразные ворота, пропускающие кровь только в одном направлении и предотвращающие обратный ток крови в предсердия во время сокращения желудочков. Между правыми предсердием и желудочком запирающую функцию осуществляет трехстворчатый клапан, а между левыми — двустворчатый, или митральный, клапан. Пролапс митрального клапана проявляется прогибанием одной или обеих створок клапана в полость предсердия во время сокращения левого желудочка.
Пролапс митрального клапана (ПМК) у детей — один из видов врожденных пороков сердца, о котором стало известно всего полвека назад. Вспомним анатомическое строение сердца, чтобы понять сущность этого заболевания. Известно, что сердце имеет два предсердия и два желудочка, между которыми находятся клапаны, своеобразные ворота, пропускающие кровь только в одном направлении и предотвращающие обратный ток крови в предсердия во время сокращения желудочков. Между правыми предсердием и желудочком запирающую функцию осуществляет трехстворчатый клапан, а между левыми — двустворчатый, или митральный, клапан. Пролапс митрального клапана проявляется прогибанием одной или обеих створок клапана в полость предсердия во время сокращения левого желудочка.
Пролапс митрального клапана у ребенка диагностируется обычно в старшем дошкольном или школьном возрасте, когда неожиданно для мамы врач обнаруживает у практически здорового ребенка шум в сердце и предлагает пройти обследование у кардиолога. Ультразвуковое исследование (УЗИ) сердца подтвердит подозрения врача и позволит с уверенностью говорить о пролапсе митрального клапана. Выявление симптомов пролапса митрального клапана у детей вовсе не означает коренного изменения образа жизни ребенка и всей семьи, ведь в большинстве случаев пролапс митрального клапана протекает бессимптомно и позволяет ребенку вести обычный образ жизни без ограничений физической нагрузки.
Регулярное наблюдение у кардиолога является единственным непременным условием, которое придется соблюдать ребенку перед тем, как приступить к занятиям, связанным с физическим перенапряжением, например, заняться плаванием, принять участие в соревнованиях или посвятить себя большому спорту.
Большинство людей с пролапсом митрального клапана ведут обычный образ жизни, не подозревая о наличии у себя такого заболевания. Тяжелые осложнения пролапса митрального клапана встречаются редко. В основном это расхождение створок, ведущее к недостаточности митрального клапана, или инфекционный эндокардит, которые имеют выраженные симптомы и требуют специализированного лечения.
Профилактика и уход за детьми с врожденными пороками сердца
Профилактикой врожденных пороков сердца у детей является ранняя постановка на учет беременной, физиологическое течение беременности. Если в семье или среди ближайших родственников есть больные с ВПС, необходимо обследование в генетическом центре.
Дети с выявленными пороками сердца должны наблюдаться врачом-кардиологом в первые два года жизни ежеквартально, а позднее — 2 раза в год с проведением необходимых исследований. Ребенок должен соблюдать режим, позволяющий чередовать посильные физические нагрузки с полноценным отдыхом. Максимальное пребывание на свежем воздухе, разнообразное, богатое витаминами питание. При уходе за детьми с врожденными пороками сердца необходима своевременная санация очагов инфекции (аденоидов, хронического тонзиллита, кариозных зубов), закаливающие процедуры — все это повышает сопротивляемость организма к инфекциям, усиливает иммунитет, увеличивает шансы благоприятного исхода операции.
Рождение больного ребенка — тяжелое испытание для всей семьи. У родителей может сформироваться чувство вины за болезнь малыша, возникнуть отчаяние из-за невозможности изменить ситуацию. Подобные переживания — плохие помощники в борьбе за здоровье и жизнь новорожденного.
Если в семье царит атмосфера страха, неуверенности, ожидания трагического исхода болезни, то самые лучшие врачи и самые современные лекарства будут бессильны. Родители должны стать союзниками медицинских работников, тщательно выполнять все врачебные назначения, обеспечить надлежащий уход за ребенком.
Нельзя показывать ребенку свою боль и отчаяние, ведь он чувствует настроение родителей, и это отражается на его состоянии. Напротив, оптимизм и уверенность в благоприятном исходе болезни внушают надежду и увеличивают шансы на выздоровление.
Материал подготовлен редакцией сайта ladycharm.net
причины, симптомы, диагностика и лечение
Врожденный порок сердца (ВПС) относится к анатомическим дефектам этого органа, его клапанного аппарата или системы сосудов и возникает внутриутробно. Насчитывается более двух десятков видов ВПС, причем частота их возникновения неодинакова.
По статистике к наиболее часто встречающимся порокам относятся дефект межжелудочковой перегородки, дефект межпредсердной перегородки и открытый артериальный проток. Эти патологические изменения происходят в строении сердца в период формирования плода. Именно порок сердца у новорожденного — самая распространенная причина детской смертности в первый год жизни.
Что способствует возникновению ВПС
Причиной возникновения порока сердца у новорожденного могут стать различные факторы:
- У матери ребенка ранее были неудачные протекания беременности — преждевременные роды, самопроизвольные прерывания, рождение мертвого ребенка.
- В анамнезе протекания беременности имеют место инфекционные заболевания. Особенно значим этот факт на ранних сроках беременности. Именно в это время происходит формирование сердечно-сосудистой системы ребенка.
- Наличие у матери новорожденного хронических заболеваний, вынуждающих ее принимать во время беременности фармакологические препараты.
- Роженица уже имеет детей, а также близких родственников с заболеваниями сердечно-сосудистой системы, особенно с пороком сердца. Врожденные заболевания этого органа имеют генетическую предрасположенность.
- Женщине, ожидающей ребенка более 35 лет.
- Плохая экологическая обстановка в месте проживания родителей ребенка.
Самый опасный период в плане образования патологии сердечной деятельности ребенка — 3–8-я неделя беременности. В это время происходит формирование сердечно-сосудистой системы эмбриона, закладка перегородок, камер сердца, магистральных сосудов.
Способствовать ВПС могут вирусные заболевания, перенесенные женщиной в первые три месяца беременности. В этот период возможно проникновение вирусов к плоду через еще не сформировавшуюся плаценту. Доказано повреждающее действие гриппа, ОРВИ и простого герпеса.
Наибольшую опасность для беременной представляет вирус краснухи. Эта болезнь, перенесенная беременной во время 8-12-й неделях беременности, в 60-80% случаев может вызвать ВПС, врожденную глухоту, катаракту.
На формировании строения сердца эмбриона может отразиться прием матерью на ранних сроках или незадолго до беременности таких препаратов, как хинин, наркотические анальгетики, барбитураты и гормональные вещества.
Симптомы порока сердца у новорожденных
Порок сердца у новорожденного, как правило, распознается уже в родильном доме. Но если патология неявная, малыша могут выписать домой. Какие симптомы родители могут обнаружить визуально? Ребенок плохо сосет грудь, часто срыгивает. Увеличивается частота сердечных сокращений (150 уд./мин).
Наблюдается синюшность кожного покрова (цианоз), чаще на носогубном треугольнике и на конечностях. Постепенно проявляются симптомы сердечной и дыхательной недостаточности (слабость, одышка, отеки, малая прибавка в весе). Легко заметить наличие повышенной утомляемости у малыша при кормлении грудью. Ребенок постоянно прерывается при питании, у него может выступать испарина, чаще над губкой.
При последующем осмотре педиатром обнаруживаются шумы в сердце. В этом случае в обязательном порядке требуется консультация кардиолога, снятие ЭКГ. Шумы в сердечке ребенка далеко не всегда означают наличие порока сердца.
Симптомы и признаки нарушения нормальной работы сердечно-сосудистой системы могут быть выражены весьма незначительно или не проявляться вовсе. Усиление их возможно по мере взросления малыша и существует риск упустить драгоценное время для полноценного лечения. Необходимо найти возможность обследования ребенка, в как можно раннем возрасте.
Диагностика врожденного порока сердца
При подозрении ВПС у ребенка он направляется к кардиологу, а при необходимости срочных мер в кардиохирургический центр. Там рассмотрят соответствие заболеванию симптомов, оценят характер давления и пульса, состояние систем и органов, проведут ЭКГ, УЗИ, снимут фонокардиограмму, проведут рентгенологическое исследование сердца. В тяжелом и спорном случае проводится катетеризация сердца — введение в полость сердца зонда через сосуды.
При постановке диагноза у новорожденного малыша — порок сердца можно понять возмущение родителей по поводу того, что болезнь не была выявлена при наблюдении матери во время беременности. Причин этому может быть несколько: недостаточный профессиональный уровень медицинских специалистов, несовершенство используемого оборудования и главное — особенности сердечно-сосудистой системы плода, не позволяющие диагностировать некоторые виды пороков сердца.
Профилактическое значение имеет пренатальная (дородовая) диагностика. Не все виды пороков требуют хирургического вмешательства. Есть шанс, что по мере развития сердечка новорожденного дефект может ликвидироваться самостоятельно. Но существуют ситуации, когда будущему ребенку придется перенести ряд сложнейших операций вплоть до пересадки сердца. Рост и развитие его нарушаются, он окажется прикованным к больничной койке, социальная адаптация его будет ограничена.
Существует возможность заранее определить вероятность рождение ребенка, имеющего врожденный порок сердца. Для этого начиная с 14-й недели беременности каждая женщина должна проходить УЗИ плода. Конечно, не каждый специалист с помощью такого исследования способен распознать заболевание и тем более его тип. Но по характерным признакам и при принадлежности женщины к группе риска он обязан направить ее в специализированное учреждение для направленной диагностики ВПС.При диагностировании ВПС родителям предоставляются сведения о тяжести патологии ребенка, предполагаемой его жизнеспособности и предстоящем лечении. Женщина в этой ситуации имеет возможность принять решение — прервать беременность. Если же она решает рожать, роды принимаются в специальном стационаре. Кроме того ей назначаются препараты, проникающие к эмбриону через плацентарный барьер и поддерживающие его систему кровообращения.
Развитие врожденного порока сердца и методы лечения
 В своем развитии ВПС проходит три фазы. Стадия заболевания имеет значение для проводимого лечения. Фаза первичной адаптации (аварийная) протекает с задействованием всех резервов организма для компенсации нарушения функций сердца. Когда возможности организма недостаточны, порок может привести к гибели малыша, если не применить кардиохирургическое лечение.
В своем развитии ВПС проходит три фазы. Стадия заболевания имеет значение для проводимого лечения. Фаза первичной адаптации (аварийная) протекает с задействованием всех резервов организма для компенсации нарушения функций сердца. Когда возможности организма недостаточны, порок может привести к гибели малыша, если не применить кардиохирургическое лечение.
Если организм справляется с экстремальной ситуацией, он переходит в стадию относительной компенсации и все системы и органы работают с определенной стабильностью. Когда резервные возможности организма исчерпываются, наступает фаза декомпенсации. Структуры сердца, сосуды и ткани легких уже не в состоянии выполнять свои функции, и происходит развитие сердечной недостаточности.
Операцию обычно проводят в стадии компенсации, когда организм приспособился к повышенным требованиям. Но иногда операция нужна экстренно в начале аварийной фазы, когда малышу без нее не выжить. Операцию в третьей фазе развития заболевания обычно уже не проводят. При необратимых изменениях систем и органов она становится бесполезной.
Не все виды пороков можно устранить проведением одной операции. Иногда врачам приходится делать паллиативные, направленные на временную стабилизацию состояния. Они позволяют ребенку дожить до момента, когда он подрастет, окрепнет и без осложнений сможет перенести полноценную операцию и полностью восстановится после нее. До и после хирургического вмешательства назначают противоаритмики, кардиотонические препараты и блокаторы. Главное условие благоприятного прогноза операции — своевременность.
Родителям, ребенку которых поставили диагноз — порок сердца, не нужно отчаиваться. В большинстве случаев это заболевание успешно излечивается, и малыш получает возможность вести полноценный образ жизни, как и его сверстники. Отчаяние и паника не помощник в выздоровлении вашего ребенка, вы нужны ему.