Пролабирование дисков позвоночника что это такое
Пролапс межпозвоночного диска - причины, симптомы и лечение
Позвоночник человека — это основной элемент опорно-двигательного аппарата. Именно эта структура отвечает за поддержание тела в равновесии, прямохождение, удержание вертикального положения. Позвоночник ежедневно подвергается колоссальным нагрузкам, поэтому именно он чаще всего страдает от разнообразных патологий. К ним можно отнести как легкое искривление, так и тяжелые болезни, например, пролапс межпозвоночного диска. Это заболевание более известно как грыжа. Она может развиваться по разным причинам, но всегда требует экстренного вмешательства. Крайне важно вовремя диагностировать пролапс, чтобы максимально повысить эффективность лечения.
Пролапс межпозвоночного диска
Особенности заболевания
Пролапс межпозвоночного диска развивается далеко не у всех. Как правило, ему подвержены люди среднего возраста, которым исполнилось 35-40 лет. Чаще всего это пациенты, чья работа связана с длительным пребыванием в одном и том же положении или с подъемом тяжестей.
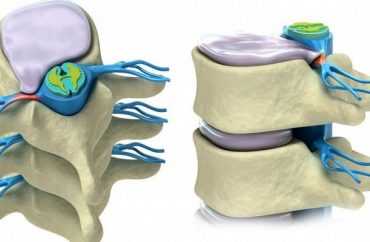
В норме позвонки разделены между собой дисками, которые образованы из хрящевой ткани. Эти вставки играют важную роль. Они не позволяют костным тканям соприкасаться, что обеспечивает высокую подвижность. Кроме того, межпозвоночные диски служат своеобразным амортизатором, то есть смягчают любые нагрузки на сам позвоночник.
Пролапс межпозвоночных дисков — это постоянно прогрессирующее заболевание. Если пациент не будет принимать соответствующих мер, грыжа будет развиваться очень быстро. Оболочки дисков повредятся, а его содержимое начнёт стремиться к выходу наружу.
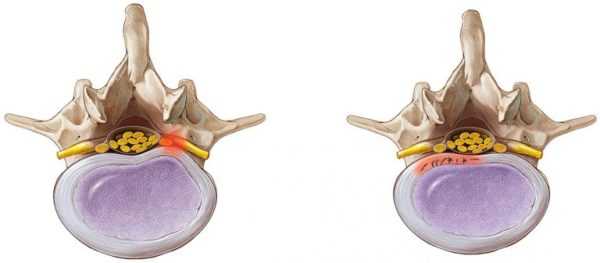
Образование пролапса межпозвоночных дисков
По сути пролапс можно рассматривать как один из этапов формирования межпозвоночной грыжи. Если на ранней стадии дегенеративные изменения практически незаметны, а диск лишь немного изменил свою форму и стал более тонким, что практически не сопровождается какими-либо неприятными симптомами, то при пролапсе ситуация меняется. Из-за повреждения дисковых оболочек защемляются нервные окончания, поэтому человек начинает чувствовать боль.
Место локализации пролапса
Медики рассказывают, что межпозвоночная грыжа теоретически может возникать на любом из участков столба. Однако чаще всего случаи пролапса диагностируются в шейном и поясничном отделах. Связано это с тем, что именно эти участки обладают наибольшей подвижностью.
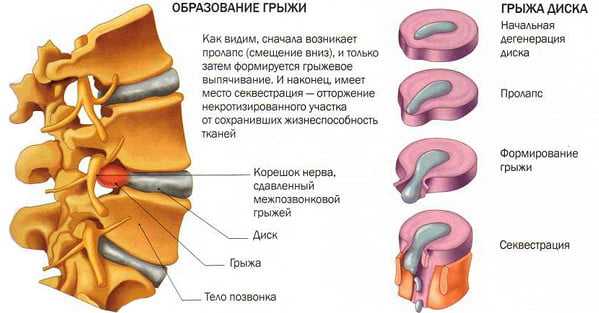
Стадии образования грыжи позвоночника
Человек в процессе жизнедеятельности выполняет действия, которые создают нагрузку именно на эти отделы. Они же больше всего страдают при длительном сидении или просто нахождении в одной позе. Следовательно, эти диски чаще всего стираются и истончаются.
Причины возникновения патологии
При пролапсе часть межпозвоночного диска выходит за пределы его костного окружения, что сопровождается неприятными симптомами. Происходит это по нескольким причинам.
- Основной фактор, влияющий на формирование патологии, — это слишком активная физическая нагрузка. Чаще всего деструктивные изменения позвоночника возникают, когда человек пытается поднять слишком тяжёлый вес, например, тренируясь в спортивном зале. Дело в том, что люди при подъеме чего-либо тяжёлого руками, как правило, прогибают позвоночник вперед, принимая на него основную нагрузку. Как следствие у них развивается грыжа в поясничном отделе.
- Еще одна причина болезни кроется в травмах, которые не всегда очевидны. Иногда пролапс развивается как следствие ударов после аварий, но повлиять на его появление могут и мелкие повреждения, которые часто игнорируют. Они накапливаются, увеличивают нагрузку на тот или иной отдел позвоночника, что и провоцирует впячивание диска.
- Межпозвоночная грыжа может служить следствием падения с высоты. В таких ситуациях нередко диагностируют перелом позвоночника. Костная ткань повреждается, что пациенты, а её неровные края могут задеть хрящ. Его оболочка повреждается, содержимое смещается к краю или выходит наружу.

Почему возникают грыжи позвоночника
Вне зависимости от того, что именно спровоцировало появление проблемы, пациент нуждается в срочной медицинской помощи. Остановить развитие грыжи позвоночника обычно удаётся исключительно на ранних стадиях.
Основная сложность терапии заключается в том, что пациенты не обращают внимание на слабые боли и никак не корректируют свой привычный образ жизни. Тем временем болезнь прогрессирует, стадия повреждения дисков переходит в пролапс, устранение которого проводится хирургическим путем.
Как образуется межпозвоночная грыжа
Грыжа позвоночника — это серьёзная патология, которая проходит в своём развитии четыре последовательные стадии. Каждый этап характеризуется своими симптомами. Более подробно они рассмотрены в таблице.
| Стадия болезни | Происходящие морфологические изменения | Симптомы, беспокоящие пациента |
|---|---|---|
| Начальная дегенерация | Межпозвоночные диски смещаются на 2-3 мм, но не выходят за границу костной ткани. Структура хряща остаётся неизменной | Выраженные симптомы отсутствуют, человек продолжает вести прежний образ жизни и ни на что не жалуется |
| Пролапс | На этой стадии диск смещается на существенное расстояние, вплоть до 1 см. Сама ткань начинает подвергаться изменениям. Оболочки фиброзного кольца повреждаются, однако ядро остаётся внутри | Пациент начинает осознавать, что его позвоночник подвергается болезни. Первый тревожный признак - болезненность поражённого отдела |
| Экструзия | Содержимое ядра движется в направлении спинномозгового канала. Диск становится максимально плоским, тонким, а позвонки соприкасаются между собой | Этот этап характеризуется сильными болями из-за смещения хрящевой ткани. Дополнительно развиваются и другие симптомы - потеря подвижности, онемение конечностей |
| Секвестрация | Ядро полностью выходит за пределы фиброзного кольца, после чего оболочки разрушаются | Пациент испытывает на себе весь спектр симптомов межпозвоночной грыжи, начиная от сильных болей из-за защемления нервных волокон и заканчивая искривлением позвоночника и изменением походки |

Схематичное изображение пролапса межпозвоночного диска
Пролапс — это промежуточная стадия, на которой крайне важно пройти диагностику и понять, что именно происходит с опорно-двигательным аппаратом. Далее врач сможет назначить лечение, которое будет способствовать снятию симптомов и предотвращению дальнейшего прогресса патологии.
Симптомы патологии
Пролапс межпозвоночного диска обязательно даст о себе знать. Пациенты с этой стадией грыжи обычно жалуются на характерные симптомы. Основными из которых являются:
- резкие болезненные ощущения;
- иррадиация болей в правую или левую конечности;
- онемение рук или ног;
- чувство покалывания в тканях;
- затрудненность движения;
- быстрая утомляемость.
Для диагностики пролапса следует обратить внимание на основной симптом патологии — болезненность. Важно определить характер неприятных ощущений. Как правило, при таком заболевании они носят тупой или ноющий характер. Боли могут возникать при повышении уровня физической активности, их интенсивность становится максимальной под конец дня. При этом, как только человек ложится в постель и принимает горизонтальное положение, ситуация нормализуется. При пролапсе возможные резкие боли, которые обычно связывают с защемлением нервных окончаний.
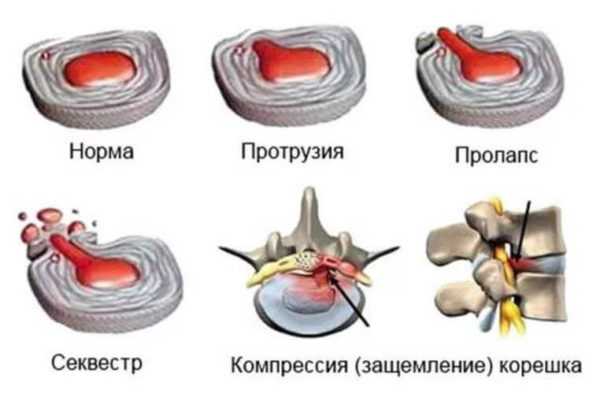
Стадии межпозвоночной грыжи
Перечисленные симптомы нельзя игнорировать. Они могут сигнализировать о начальных стадиях межпозвоночной грыжи или других болезнях опорно-двигательного аппарата. Для определения правильной схемы терапии нужно определиться с диагнозом. Сделать это самостоятельно не получится, потребуется помощь специалиста.
Диагностические методики
Самостоятельно определить наличие пролапса в позвоночнике сложно. Это означает, что для диагностики нужно обязательно посетить врача. Пациенту может потребоваться консультация хирурга, ортопеда и невролога. Специалисты в ходе беседы и осмотра выясняют, что именно беспокоит человека, однако для постановки диагноза одной лишь консультации недостаточно. Пациент будет направлен на ряд процедур, которые и помогут сделать верное заключение.
- Рентгенография. Это основной метод диагностики, который позволяет рассмотреть, подвергалась ли костная ткань позвоночника каким-либо изменениям. При этом изучается не только тот участок, который беспокоит пациента, а весь позвоночный столб.
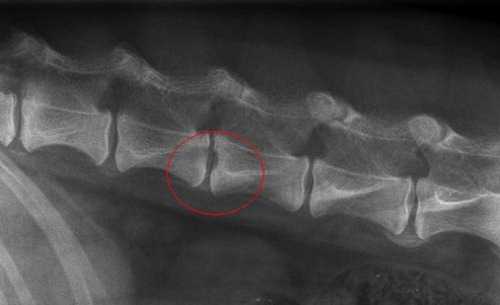
Грыжа позвоночника на рентгене
- Электрофизиологическое обследование. Такая методика применяется для исследования состояния нервных окончаний, которые пронизывают хрящевые ткани межпозвоночных дисков.
- Магнитно-резонансная томография. Это современный и наиболее информативный способ диагностики. Он применяется для наиболее полного изучения текущей клинической картины. МРТ позволяет исследовать не только костную ткань, но и хрящи, которые подвергаются деструктивным изменениям при пролапсе или межпозвоночной грыже.
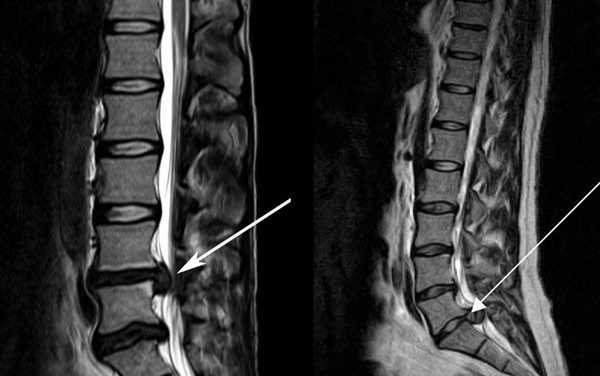
Межпозвонковая грыжа на снимке МРТ
Если вы хотите более подробно узнать, как проходит процедура МРТ позвоночника, а также рассмотреть, когда показано магнитно-резонансное исследование, вы можете прочитать статью об этом на нашем портале.
Только после проведения полного обследования врач сможет сделать заключение. Если пролапс подтверждается, то требуется незамедлительно начинать лечение, пока болезнь не перешла на следующую стадию.
Виды пролапса межпозвоночных дисков
После получения результатов диагностических исследований, врач сможет определить, в каком из отделов позвоночника возникла проблема. Кроме того, хирург выяснит вид патологии. Всего различают 5 видов заболевания. В основе классификации лежит направление выпячивания. Более подробно типы патологии рассмотрены в таблице.
| Вид смещения | Характеристика патологии |
|---|---|
| Дорсальное или заднее | Выпячивание направлено к задней стенке позвоночного столба |
| Переднебоковое | Диск смещается вперёд, из-за чего передняя связка позвонков отслаивается или повреждается |
| Заднебоковое или парамедианное | Диск может сместиться как назад, так и в бок |
| Медианное | Смещение локализуется в центре, поэтому несёт угрозу для спинного мозга |
| Латеральное или боковое | Хрящевая ткань выходит за пределы костной через боковые щели между позвонками |
Конкретный вид пролапса не имеет решающего значения при выборе тактики терапии, так как схема лечения универсальна для любых вариантов патологии.
Видео — Что такое пролапс межпозвоночного диска?
Общая тактика терапии
К лечению пролапса межпозвоночных дисков нужно подходить крайне ответственно. В противоположном случае интенсивность симптомов будет нарастать слишком быстро. Это говорит о том, что хрящевые ткани стремительно разрушаются, нервные окончания сдавливаются, а сами позвонки начинают соприкасаться между собой. На ранних стадиях проводят консервативное лечение, которое базируется на трёх основных направлениях медикаментозной терапии.
- Устранение воспалительных процессов. Вокруг проблемных позвонков нередко начинается воспаление, которому могут быть подвержены хрящи и мягкие ткани. Если не принимать соответствующих мер, процесс быстро распространяется и захватывает всё больше площади. Снизить интенсивность воспаления можно благодаря препаратам местного действия. На ранних стадиях болезни врачи рекомендуют мази Индометацин или Диклофенак. Если ни одно из средств не помогает решить проблему, то стоит задуматься об использовании противовоспалительных средств гормональной природы. К таковым относится Преднизолон. Если мази не помогают, то допускается прием таблеток. В самых тяжелых случаях врачи рекомендуют делать инъекции.
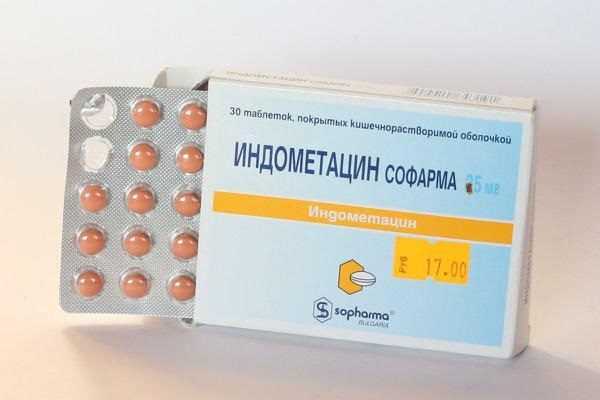
Препарат Индометацин
- Прекращение боли. Наличие пролапса всегда причиняет пациенту ряд неудобств. Практически все из них связаны с излишней болезненностью. Снять неприятные ощущения можно, если применять препараты с анестезирующим эффектом. При патологиях опорно-двигательного аппарата наиболее эффективными считаются Кетопрофен, Ибупрофен, Напроксен.

Препарат Кетопрофен в форме геля
- Восстановление суставов. Для избавления от болезни недостаточно просто снять неприятные симптомы. Важно обеспечить полноценное заживление тканей. Помогут в этом специализированные хондропротекторы. При пролапсе назначают Хондроксид или Терафлекс. Допускается местное или пероральное применение.

Хондроксид мазь и гель
Прием лекарств — это не единственный способ оказать помощь своему организму при повреждении межпозвоночных дисков. Как показывает практика, положительный эффект появляется при регулярных занятиях лечебной физкультурой. Хирург или ортопед поможет правильно подобрать комплекс упражнений, который требуется выполнять регулярно. Польза такой методики заключается в том, что у пациента укрепляются мышечные ткани, окружающие позвоночник, а также повышается интенсивность кровоснабжения проблемных участков опорно-двигательного аппарата. В результате позвоночник слегка растягиваться, расстояние между позвонками увеличивается.
Еще один вспомогательный способ терапии пролапса межпозвоночных дисков заключается в корректировке рациона питания. Из меню следует исключить солёные блюда, так как избыток хлорида натрия провоцирует перераспределение жидкости внутри организма, что негативно сказывается на состоянии суставов. Лучше всего кушать лёгкие и полезные блюда, которые смогут насытить организм необходимыми для восстановления минералами и витаминами. На столе всегда должны присутствовать:
- кисломолочные продукты;
- овощи;
- фрукты;
- крупы;
- диетическое мясо;
- белая рыба.

Что полезно кушать для здоровья позвоночника
Важно помнить, что положительный результат лечения возможен лишь тогда, когда пациент соблюдает все рекомендации, данные ему лечащим врачом. Если один элемент в терапии пропущен, то шансы на успех понижаются.
Хирургическое лечение пролапса
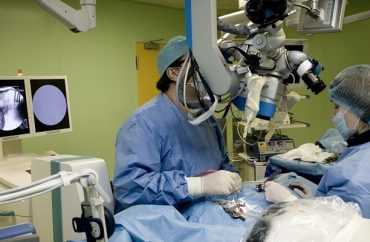
Далеко не всегда консервативные методы терапии дают ожидаемый эффект. Врач будет внимательно наблюдать за динамикой самочувствия, а при необходимости проведёт повторную диагностику с помощью рентгенографии или МРТ. Если результаты исследований покажут, что положительных изменений нет либо они незначительны, пациент будет направлен на операцию по устранению патологии. Хирургическое лечение пролапса предполагает полное удаление диска, который был повреждён. В результате давление на корешки нервов прекращается, а болезненность устраняется.
Подобная операция не требует общего наркоза. Предварительно выполняется местной анестезии, после чего хирург приступает к работе. Хирургическое вмешательство проводится в несколько этапов.
- Врач проводит надрез. В области поврежденного позвонка аккуратно растекаются мягкие ткани.
- Повреждённый диск удаляется. В ряде случаев требуется удалять и часть костной ткани.
- Хирург проверяет, нет ли давления на расположенные поблизости нервные окончания.
- В случае, когда позвоночнику требуется дополнительная поддержка, проводится трансплантация костной ткани. Источником материалом для операции будет служить другой участок тела пациента.
- По окончанию процедуры вводится дренаж для оттока жидкости из раневой поверхности. Он будет извлечен через сутки.
- На заключительном этапе на все мягкие ткани накладываются швы.
Проведение операции по удалению пролапса позвоночника
После операции будет наложена повязка, которую потребуется менять по мере необходимости. Как правило, подобного рода вмешательства переносятся легко, так как используется исключительно местная анестезия.
Восстановление после хирургического вмешательства
Хирургическое удаление повреждённого межпозвоночного диска обычно занимает около 2 часов, но еще столько же времени пациент проведет под наблюдением специалиста. Это мера требуется, чтобы понять и убедиться, что операция прошла успешно. По истечении указанного времени человека переводят в стационар.
На заметку! Первые сутки после вмешательства не разрешается вставать, садиться или передвигаться по помещению. Покинуть кровать на непродолжительный промежуток времени можно будет через день при условии присутствия специалиста рядом.
Методы лечения межпозвоночных грыж
Для быстрого восстановления медики рекомендуют использовать поддерживающий пояс, который зафиксирует поясницу и всю спину в правильном положении, что будет способствовать быстрой реабилитации. Ускорить восстановление поможет строгое соблюдение всех правил.
- До момента снятия дренажа лучше всего находиться в горизонтальном положении. Если болезненные ощущения слишком сильные, разрешается принимать анестезирующие средства.
- Наложенные швы подлежат регулярной обработке. Снимают их через две недели после операции. В течение этого периода врач может назначить физиотерапию.
- В течение трёх недель с момента вмешательства пациенту запрещается принимать сидячее положение. После этого садиться можно, но не более чем на 10 минут. Это необходимо, чтобы позвоночник постепенно привыкал к нагрузкам.
- Через месяц пациент сможет приступить к легкой работе, не требующий избыточной физической активности.
- В течение первых шести недель запрещается заниматься спортом, наклоняться и поднимать тяжести.
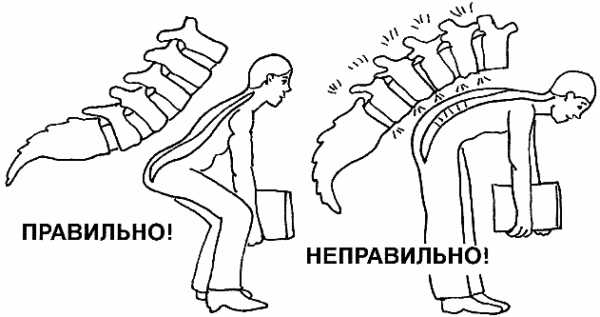
Как правильно поднимать тяжести
В случае возникновения любых сложностей требуется сразу обращаться к врачу. В послеоперационном периоде вполне возможны осложнения и далеко не всегда они проявляются, пока пациент находится в стационаре. Посетить специалиста нужно, если у пациента повторно появились боли в области спины, место вмешательства опухло или покраснело, а температура тела резко поднялась до 38 градусов или выше. Всё это тревожные признаки, требующие экстренного вмешательства.
Риски, связанные с операционным вмешательством
При удалении повреждённого диска используется местная анестезия, которая практически не даёт осложнений, однако в ряде случаев возникают аллергические реакции, болезненность в области введения инъекции. Обычно такие симптомы самостоятельно исчезают на третий день после манипуляции.
Ещё одно возможное временное нарушение — трудности с мочеиспусканием или запоры. Проблемы возникают на фоне распространения действия анестезии на большой участок поверхности.
К более тяжёлым последствиям операции по устранению пролапса относятся повреждение близлежащих органов, нервных окончаний. В некоторых случаях при несоблюдении стерильности в рану может попасть инфекция. После этого в мягких тканях развиваются воспалительные процессы и происходит нагноение.
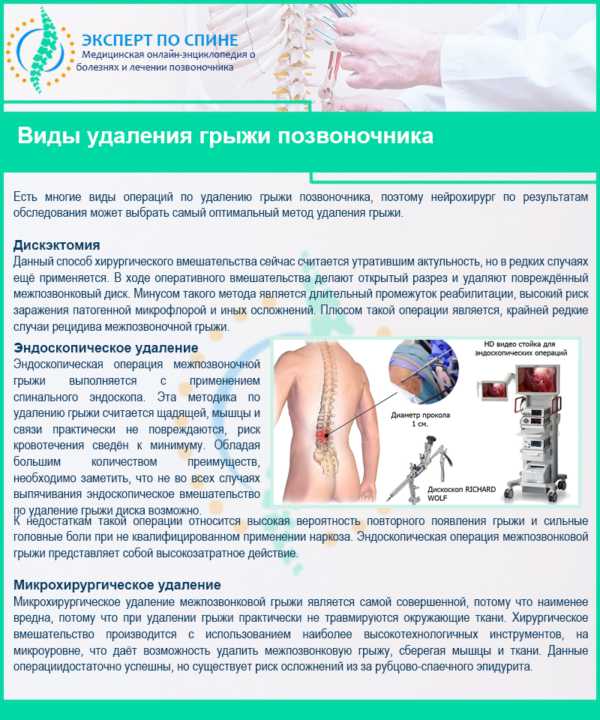
Виды удаления грыжи позвоночника
Медики называют ряд дополнительных осложнений, которые возникают крайне редко. В этот список входят:
- паралич конечностей;
- истечение жидкости из суставов;
- разрушение установленной конструкции;
- несращивание позвонков при их фиксации.
Подобные осложнения говорят о том, что в ходе операции хирургом были допущены ошибки. Для их устранения может потребоваться повторное вмешательство.
Осложнения пролапса
Пролапс межпозвоночного диска в обязательном порядке подлежит лечению. Если патологию не устранить вовремя, то она продолжает прогрессировать. Постепенно фиброзные оболочки дисков разрушаются, студенистое содержимое выходит наружу. Это чревато сильнейшими болями, потерей подвижности, онемением конечностей. Патология может затронуть не только один отдел, но и весь позвоночный столб. В таком случае у человека меняется осанка, а сам позвоночник становится хрупким, что повышает вероятность получения травмы.
Если вы хотите более подробно узнать, строение позвоночника человека, а также рассмотреть его отделы, функции и профилактику заболеваний, вы можете прочитать статью об этом на нашем портале.
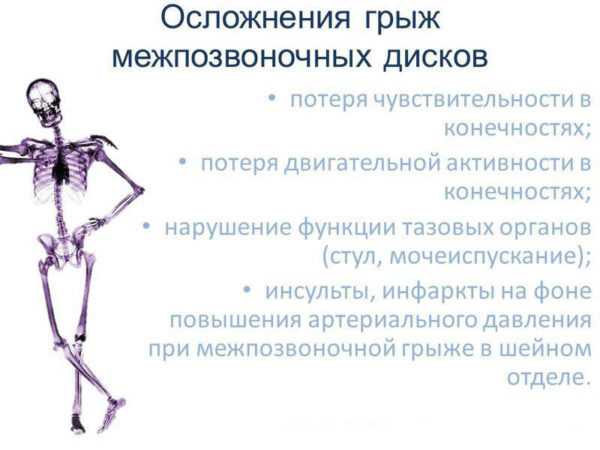
Осложнения грыж позвоночника
Пролапс межпозвоночных дисков — это серьезное заболевание, но при своевременно принятых мерах помощи человеку можно вернуть здоровье. Достаточно лишь правильно питаться, вести активный образ жизни, избегая при этом подъемов тяжестей, а также принимать подобранные хирургом и неврологом медикаменты.
Другие болезни - клиники в Москве
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Показать все клиники МосквыПролапс межпозвоночного диска: симптомы и лечение, дорзальное пролабирование, что такое выпадение диска в поясничном отделе | Ревматолог
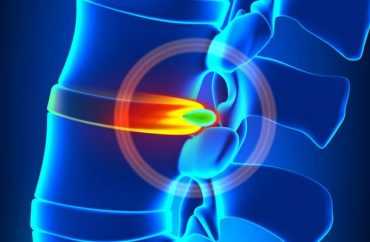
Когда межпозвоночный диск смещается на расстояние 2 или 3 мм, наблюдается патология, известная как пролапс диска. Затем начинает формироваться межпозвоночная грыжа. Смещение межпозвоночного диска более чем на 4 мм называют протрузией.
Важно иметь точное представление, что такое пролапс диска позвоночника, к чему может привести игнорирование серьезной проблемы со здоровьем.
Что такое пролапс диска позвоночника
Пролапс диска позвоночника —, выпадение фиброзного кольца или его части, из-за которого далее могут начать развиваться серьезные физиологические и анатомические патологии.
Пролапс сам по себе не представляет угрозы для жизни человека, пациент с таким диагнозом не нуждается в госпитализации. Однако нельзя оставлять проблему без внимания. Больной обязательно должен пройти курс лечения незамедлительно, чтобы избежать возможных последствий.
Причины
Пролапс часто наблюдают у людей, страдающих от остеохондроза. Болезнь приводит к дегенеративно-дистрофическим изменениям в позвоночнике, из-за недостатка влаги диск теряет свою эластичность. Размеры диска становятся меньше, позвонки давят на него все сильнее. В результате травмированный диск выходит за пределы позвонков, формируется пролапс, и в дальнейшем —, межпозвонковая грыжа.
Средний возраст пациентов, которым ставят диагноз «,грыжа», – 30-50 лет.
Причины формирования пролапса:
- Аномальное развитие позвоночника.
- Сахарный диабет и гипертиреоз.
- Детские травмы позвоночника.
- Дисплазия тазобедренных суставов и другие аномалии.
Факторы риска, способствующие формированию пролапса диска:
- подъем тяжести,
- ушибы позвоночного столба,
- постоянные вибрационные движения,
- резкие повороты и наклоны туловища,
- сидячая работа,
- чрезмерный вес тела,
- искривления позвоночного столба,
- нарушение осанки,
- продолжительное пребывание в неудобной позе.
Лечение пролапса межпозвоночного диска в поясничном отделе нельзя откладывать, у больного быстро формируется грыжа, от которой очень сложно избавиться. Медикаменты не могут устранить ее полностью, часто пациент нуждается в операции.
Виды пролапсов межпозвонковых дисков
Пролапс может возникнуть в любом отделе позвоночного столба: шейном, грудном, поясничном. Боль локализуется на поврежденном участке позвоночника.
Чаще всего диагностируется дорсальная (задняя) локализация выпадения, в особенности между поясничным и крестцовым отделами позвоночника.
Бывают также следующие виды выпячиваний фиброзного кольца:
- переднебоковые,
- заднебоковые (парамедианные),
- медианные,
- боковые (латеральные).
Симптомы
Никаких характерных признаков пролапса диска пациент на первой стадии развития болезни не замечает, это можно объяснить тем, что у развития грыжи латентное течение. В отдельных случаях человек отмечает:
- болезненные ощущения в проблемном отделе позвоночного столба, которые могут возникать и проходить,
- тупые боли усиливаются при физических нагрузках, но стоит только лечь в удобное положение, боль проходит без следа,
- человек, замечая, в каком отделе у него болит спина, старается не нагружать болезненную область за счет ограничения движения,
- как правило, в области смещения диска появляется мышечное напряжение.
Симптомы выпадения диска позвоночника со временем начинают усиливаться, подвижность проблемного участка позвоночного столба сильно ограничивается. Осложнения болезни не заставят себя ждать, среди них —, синдром позвоночной артерии, дискогенная миелопатия и корешковый синдром. Часто больной не подозревает о проблеме долгое время и узнает о ней только в период стадии обострения.
Диагностика
Диагностирование проводится с помощью анамнеза, осмотра, также назначаются лабораторные исследования:
- Рентгенография. Ее предназначение – определить патологию в позвоночнике и выявить все имеющиеся дегенеративные изменения.
- МРТ. Позволяет детально изучить спинной мозг с межпозвонковыми дисками.
- Электрофизиологические исследования. Показывают, насколько повреждены нервы.
- Дискография болевого синдрома. Помогает выявить различные патологии, такие, как дегенерация.
Лечение
Если был поставлен диагноз «,пролапс диска позвоночника»,, необходимо правильное лечение. Чем быстрее обнаружена проблема, тем больше шансов устранить ее без серьезных последствий для организма. Медикаментозная терапия осуществляется в амбулаторных условиях. Лечащий врач делает необходимые назначения и контролирует процесс выздоровления.
Чтобы уменьшить боли, пациент принимает лекарства, входящие в группу НПВС. К примеру, «,Диклофенак», или «,Ибупрофен»,.
Миорелаксанты способны снять напряжение с мышц спины, врач назначает «,Толперизон гидрохлорид»,. Кроме того, больному делают дополнительное назначение в виде комплексов витаминов и минералов, обязательным компонентом является витамин группы В.
Эффективно вылечить грыжу, которая только начала формироваться, помогут хондропротекторы («,Румалон»,, «,Алфлутоп», и т.д.). Пациенты принимают таблетки и наносят препараты в виде мазей, гелей и кремов на пораженную область.
Когда симптоматика проявляется достаточно явно, консервативное лечение может не помочь, понадобится пройти курс стероидов. Если болезнь перешла в стадию обострения, нередко требуется хирургическое вмешательство. Только таким способом можно исключить рецидивы.
Специалист-нейрохирург предложит лечение, учитывая историю болезни пациента и индивидуальные особенности его организма. Терапия может варьироваться.
Возможные осложнения
Дорзальное пролабирование, или выбухание дисков позвоночника, обращенных к спине, имеет серьезные последствия. Если не предотвратить возникновение протрузии, формируется грыжа межпозвоночного диска. Последняя представляет собой серьезную проблему: человек может частично потерять подвижность, качество его жизни ухудшится.
Профилактика
Необходимо заниматься спортом в профилактических целях. Нужно подбирать для себя физические упражнения обдуманно, обязательно проконсультируйтесь по поводу комплекса лечебной гимнастики со своим лечащим врачом.
«,Умный», спорт способствует укреплению мускулатуры, прилегающей к позвоночному столбу. В результате позвоночник оказывается в «железном» мышечном корсете. Важно освоить специальную технику, позволяющую правильно поднимать тяжести с минимальной нагрузкой на позвоночник.
Если вы занимаетесь сидячей работой, то эргономическая посадка за столом – это необходимость. Нельзя заниматься видами спорта, где постоянно согнута спина. Прежде чем записываться в спортивную секцию, посоветуйтесь с врачом, насколько полезными для вас окажутся занятия. Не прыгайте с большой высоты и не делайте резких движений.
Заключение
Пролапс диска – это не приговор, но игнорировать проблему нельзя. Несвоевременно начатое лечение может закончиться хирургической операцией или потерей подвижности. Если вам удалось избавиться от пролапса, постарайтесь предупредить возможные рецидивы.
Выполняйте специальный гимнастический комплекс для укрепления мышц спины, занимайтесь «,умными», видами спорта. Не сидите за компьютером более 2 часов подряд, делайте паузы в работе. Помните о своей осанке, нельзя сидеть или стоять криво, позвоночник должен всегда находиться в правильном положении.
что это такое и что делать, если вылетел позвонок
Содержание статьи:
Выпадение, или пролапс диска позвоночника, вызывает дискомфорт и болезненные симптомы. Происходит в результате травмирования или дистрофических изменений. Вид заболевания связан с локализацией процесса. Эффективность лечения зависит от ранней диагностики.
Как образуется пролапс
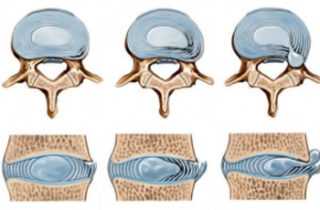
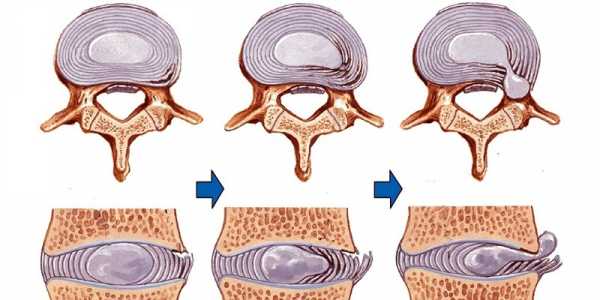
Стадии формирования протрузии и пролапса позвоночного диска
Симптом выпадения формируется в результате длительного дегенеративно-дистрофического процесса. Около 80% случаев связано с такими заболеваниями, как остеохондроз, ревматизм, системная красная волчанка и другие.
Протрузия – это состояние, когда межпозвонковый диск может выходить на расстояние 2–3 мм со своего места. По мере прогрессирования болезни происходит его дальнейшее смещение. Если диск вылезает более чем на 4 мм за пределы контура позвонка, развивается пролапс.
Диск – своеобразная прослойка, расположенная между двумя соседними позвонками. Состоит из хряща и волокнистого фиброзного кольца с гелеобразным пульпозным ядром в середине. Защищает спинной мозг от повреждений. Помогает сохранять прочность и гибкость позвонков, играет роль амортизатора.
В некоторых случаях диск настолько смещается, что может выпадать со своей природной позиции. Происходит разрыв фиброзного кольца, хрящевая основа выходит за его пределы. Формируется межпозвоночная грыжа. Идет защемление между позвонками отходящих нервных корешков.
Причины выпадения

Заболевание часто встречается у спортсменов, неправильно распределяющих нагрузку на позвоночник
Пролабирование диска позвоночника происходит, когда фиброзное кольцо получает травму при избыточном давлении или нагрузке. Он может выскочить при тяжелой физической работе, поднятии большого веса, перенапряжении во время занятий спортом. Если вылетел позвонок, причиной может стать удар при аварии, падение с высоты.
Иногда мелкие травмы остаются незаметными, человек их игнорирует. При увеличении нагрузок повреждения накапливаются, в результате диск вылетает. Кроме того, дистрофические процессы всех структур позвонков появляются в силу следующих причин:
- хронические заболевания позвоночника;
- малоподвижный образ жизни;
- метаболические расстройства в организме;
- ожирение;
- психоэмоциональные нарушения;
- несбалансированное питание;
- вредные привычки;
- экологические факторы.
Заболевание может развиваться при прямом давлении грыжи на спинномозговой канал или корешок нерва. Воспаление связано с раздражением нервных окончаний химической субстанцией, которая содержится в составе студенистого ядра. Эти вещества называют медиаторами воспаления.
Болезнь дорзальной стороны тела развивается не у всех, наиболее подвержены люди от 35 до 40 лет и пожилые в силу развития возрастных изменений позвоночника. У ребенка патология встречается крайне редко.
Локализация и виды пролапса
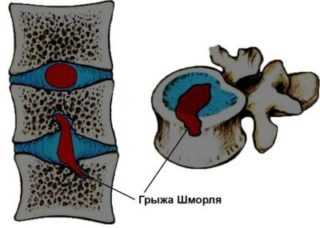
При медианном пролапсе — грыже Шморля — есть угроза сдавливания спинного мозга
Грыжа может образоваться на любом участке позвоночника, но чаще пролабирование развивается в области шеи и поясницы, так как они обладают наибольшей подвижностью. Реже страдают диски грудины, поскольку эта область защищена мышечным корсетом. Заболевание имеет 5 видов. Они классифицируются по направлению выпячивания диска.
- Дорсальное или заднее смещение направлено к задней стенке позвоночного столба.
- Переднебоковое выпячивание характеризуется смещением вперед с повреждением передней связки.
- Медианное располагается в центре, где есть потенциальная угроза спинному мозгу.
- Парамедианное или заднебоковое смещение возможно в бок (влево или вправо), а также назад.
- Боковое или латеральное, когда хрящевая ткань выходит через щель между позвонками.
Сегменты шейного отдела амортизируют нагрузку на верхнюю часть позвоночника. При неблагоприятных условиях диски теряют воду, трескаются. Первыми протрузии подвергаются сегменты шейного отдела С5–6, С7. Они компенсируют нагрузку при наклонах и поворотах головы. Диски С3–С4 поражаются реже.
Пролапс грудного отдела возникает нечасто. Например, проекция 4 и 5 позвонков – зона печени и желчного пузыря. Они не столь подвижны, поэтому диски ТН4–5 и ТН3–4 имеют незначительную нагрузку и меньше изнашиваются.
Пролапс межпозвоночного диска в поясничном отделе встречается в 48% случаев. Сегмент L4– L5 испытывает давление при работе мышц нижней части спины. Диск L5–S1 амортизирует нагрузку на бедренную и подвздошную кость, нижние конечности.
Клинические проявления

При защемлении нерва грыжей конечность может утратить чувствительность
Пролапс – прогрессирующее заболевание с периодическими обострениями. Оно развивается постепенно, на протяжении недель и месяцев. Острый период возникает внезапно. При любом виде пролапса основным признаком является болевой синдром. В зависимости от пораженного участка, отмечаются следующие сопутствующие симптомы выпадения диска позвоночника:
- онемение конечности;
- покалывание и пощипывание в пальцах рук или ног, ощущение ползающих мурашек;
- слабость в руках, ногах;
- боль отдает в плечи, ягодицы;
- болевой синдром в области поясницы и крестца.
Дискомфорт в пояснице усиливается при кашлевом толчке. Пациент не может разогнуть спину. Чтобы снизить боль, он находится в вынужденной позе.
При сдавливании крупных нервных корешков происходит нарушение иннервации бедра. Возникает слабость сгибательных мышц, исчезают некоторые рефлексы, развивается паралич конечностей. В тяжелом случае у пациента возникает онемение органов малого таза, проблемы с мочевым пузырем и кишечником.
Виды диагностики
Лучше всего визуализируются мягкие ткани на снимках КТ
Определить, в каком отделе позвоночника образовалась проблема, может только врач. С подозрением на пролапс диска следует обращаться к вертебрологу. Обследование начинается с осмотра и сбора анамнеза. Пациент должен подробно рассказать историю начала заболевания, указать на возможные причины, охарактеризовать свои ощущения, оценить степень дискомфорта и болезненности.
Для дифференциальной диагностики с другими заболеваниями позвоночника пациенту нужно сделать ряд лабораторных и инструментальных исследований:
- клинический анализ крови и мочи;
- биохимия крови;
- рентгенография позвоночника;
- МРТ для оценки степени повреждения дисков и ширины позвоночного столба;
- электрофизиологический метод дает возможность обнаружить поврежденные нервные окончания;
- дискография с контрастным веществом позволяет выявить протрузии и грыжи.
Для уточнения диагноза больному может понадобиться консультация невролога, хирурга или ортопеда.
Лечение пролапса
Хирургическое лечение протрузии предотвращает пролапс диска
В начальной стадии болезни показана консервативная терапия. Официальная медицина имеет универсальную схему лечения, которая подходит для любой формы патологии. Категорически запрещается вправлять выпавший диск народным костоправам в домашних условиях.
Для снятия боли пациенту назначают НПВП (нестероидные противовоспалительные препараты): Диклофенак, Индометацин, Ибупрофен, Кетопрофен и другие. Если эти препараты малоэффективны, добавляют гормональные средства, например, преднизолон. Лекарство принимают в виде таблеток, используют местно в форме мази или геля. В тяжелом случае делают инъекционную блокаду.
Зажимы и мышечные спазмы устраняют с помощью миорелаксантов – Мидокалм, Мидостад Комби. Назначают комплекс микроэлементов и витаминов, особенно группы B.
Для заживления тканей, восстановления хрящей и суставов используют хондропротекторы Румалон, Алфлутоп, Терафлекс. Эти препараты используют в таблетированной форме или в виде мази.
При повреждении дисков не последняя роль отдается физическим упражнениям. Ортопед или физиотерапевт подбирает индивидуальный комплекс. Занятия направлены на растягивание межпозвонковых промежутков, укрепление мышц позвоночника, повышение кровообращения в проблемном участке.
Следует уделить внимание питанию. Необходимо исключить соленые блюда. Избыток соли приводит к скоплению жидкости в суставах, что усугубляет их давление и травмирование. Пища должна быть сбалансированной и легкоусваиваемой, богатой минеральными веществами, витаминами.
Если в результате лечения нет положительной динамики, пролапс не удается устранить консервативным путем, выполняют оперативное вмешательство. Этот способ предполагает полное удаление диска. Таким образом прекращается болезненное давление на нервные корешки.
Операцию делают под местным обезболиванием. Через разрез в мягких тканях удаляют поврежденный диск и прилежащую часть кости. При необходимости проводят пересадку костной ткани с другого участка. Мягкие ткани ушивают и накладывают стерильную повязку.
Садиться и вставать можно на вторые сутки. Передвигаться на незначительное расстояние только под контролем специалиста.
Возможные последствия и профилактика
Так как пролапс сдавливает находящиеся рядом анатомические структуры, может развиваться компрессия спинного мозга, что приводит к нарушению функций нижних конечностей и опущению органов малого таза. Это обездвиженность, неконтролируемое мочеиспускание и дефекация.
Смертельно опасное состояние, которое приводит к отказу печени и почек, – стеноз позвоночного канала. Положительный результат от лечения можно ожидать, если больной выполняет все назначения и соблюдает рекомендации, данные врачом.
Для профилактики следует поддерживать активный образ жизни, выполнять физические упражнения для укрепления мышечного корсета, следить за массой тела, правильно питаться. Нельзя допускать травмы позвоночника, перенапряжение мышц. При появлении болей в спине, возникновении заболеваний позвоночника следует вовремя обратиться к врачу.
Выпадение диска – опасное состояние, которое сложно лечить. Все же пролапс не является приговором. Своевременная диагностика и лечение дает возможность восстанавливать функции позвоночника без операции, а профилактика – избежать рецидива.
Межпозвонковый диск – патология - Неврология — LiveJournal
начало статьи: МЕЖПОЗВОНКОВЫЙ ДИСК - НОРМА [читать]
Основным элементом дегенерации межпозвонкового диска является уменьшение количества протеингликанов. Происходит фрагментация аггреканов, потеря глюкозаминогликанов, что приводит к падению осмотического давления и, как следствие, дегидратации диска. Однако даже в дегенерированных дисках клетки сохраняют способность к продуцированию нормальных аггреканов.По сравнению с протеингликанами коллагеновый состав диска изменяется в меньшей степени. Так, абсолютное количество коллагена в диске, как правило, не меняется. Однако возможно перераспределение различных типов коллагеновых волокон. Кроме того, происходит процесс денатурации коллагена. Однако, по аналогии с протеингликанами, дисковые клеточные элементы сохраняют способность к синтезу здорового коллагена даже в дегенерированном межпозвонковом диске.
Потеря протеингликанов и дегидратация диска приводят к снижению их амортизационной и опорной функций. Межпозвонковые диски уменьшаются по высоте, постепенно начинают пролабировать в позвоночный канал. Таким образом, неправильное перераспределение осевой нагрузки на замыкательные пластинки и фиброзное кольцо может провоцировать дискогенные боли. Дегенеративно–дистрофические изменения не ограничиваются только межпозвонковым диском, поскольку изменение его высоты приводит к патологическим процессам в соседних образованиях. Так, снижение опорной функции диска приводит к перегрузкам в фасеточных суставах, что способствует развитию остеоартроза и уменьшению натяжения желтых связок, что приводит к снижению их эластичности, гофрированию. Пролабирование диска, артроз фасеточных суставов и утолщение (гофрирование) желтых связок приводит к стенозу позвоночного канала.
В настоящее время доказано, что компрессия корешка межпозвонковой грыжей не является единственной причиной радикулярных болей, поскольку около 70% людей не испытывают болей при сдавлении корешков грыжевым выпячиванием. Полагают, что в некоторых случаях при контакте грыжи диска и корешка происходит сенситизация последнего вследствие асептического (аутоиммунного) воспаления, источником которого являются клетки пораженного диска.
Одной из основных причин дегенерации межпозвонкового диска является нарушение адекватного питания его клеточных элементов. In vitro было показано, что клетки межпозвонкового диска достаточно чувствительны к дефициту кислорода, глюкозы и изменению pH. Нарушение функции клеток приводит к изменению состава межклеточной матрицы, что запускает и/или ускоряет дегенеративные процессы в диске. Питание клеток межпозвонкового диска происходит опосредовано, поскольку кровеносные сосуды располагаются от них на удалении до 8 мм (капилляры тел позвонков и наружных пластинок фиброзного кольца.
Нарушение питания диска может быть связано со многими причинами: различными анемиями, атеросклерозом. Кроме того, метаболические нарушения наблюдаются при перегрузках и недостаточных нагрузках на межпозвонковый диск. Полагают, что в этих случаях происходит перестройка капилляров тел позвонков и/или уплотнение замыкательных пластинок, что затрудняет диффузию питательных веществ. Однако необходимо отметить, что дегенеративный процесс связан только с неправильным выполнением движений при физических нагрузках, тогда как правильное их выполнение увеличивает внутридисковое содержание протеингликанов.
Выделяют несколько стадий дегенеративно–дистрофических изменений межпозвонкового диска:
■ стадия 0 - диск не изменен
■ стадия 1 - небольшие разрывы внутренних 1/3 кольцевых пластин фиброзного кольца
■ стадия 2 - происходит значительное разрушение диска, однако сохраняются наружные кольца фиброзного кольца, которые предотвращают грыжеобразование; компрессии корешков нет; на этом этапе помимо болей в спине может наблюдаться ее иррадиация в ноги до уровня коленного сустава
■ стадия 3 - наблюдаются трещины и разрывы по всему радиусу фиброзного кольца; диск пролабирует, вызывая разрывы задней продольной связки
В настоящее время эта классификация несколько изменена, поскольку она не предусматривала компрессионных синдромов.
Попытки создания настоящей классификации, основой для которой являлись данные компьютерной томографии, предпринимались с 1990 года и завершились в 1996 году (Schellhas):
■ стадия 0 - введенное в центр диска контрастное вещество не покидает границ пульпозного ядра
■ стадия 1 - на этом этапе контраст проникает до внутренней 1/3 фиброзного кольца
■ стадия 2 - контраст распространяется на 2/3 фиброзного кольца
■ стадия 3 - трещина по всему радиусу фиброзного кольца; контраст проникает до внешних пластин фиброзного кольца; полагают, что на этом этапе возникает болевой синдром, поскольку лишь внешние слои диска иннервированы
■ стадия 4 - наблюдается распространение контраста по окружности (напоминает якорь), но не более чем на 30°; это связано с тем, что радиальные разрывы сливаются с концентрическими
■ стадия 5 - происходит проникновение контраста в перидуральное пространство; по–видимому, это провоцирует асептическое (аутоиммунное) воспаление в рядом расположенных мягких тканях, что иногда вызывает радикулопатию даже без явных признаков компрессии
Данные сравнительной анатомии позволяют рассматривать межпозвонковый диск как суставной хрящ, оба компонента которого – пульпозное (студенистое) ядро и фиброзное кольцо – в настоящее время относят к волокнистому хрящу, а замыкательные пластинки тел позвонков уподобляют суставным поверхностям. Результаты патоморфологических и гистохимических исследований позволили отнести дегенеративные изменения в межпозвонковом диске к мультифакторному процессу. В основе дегенерации диск лежит генетический дефект. Идентифицированы несколько генов, ответственных за прочность и качество костно-хрящевых структур: гены синтеза коллагена 9 типа, аггрекан, рецептора витамина D, металлопротеиназы. Генетическая «поломка» носит системный характер, что подтверждается высокой распространенностью дегенерации межпозвонкового диска у больных с остеоартрозом. Пусковым моментом развития дегенеративных изменений в диске служит структурное повреждение фиброзного кольца на фоне неадекватной физической нагрузки. Неэффективность репаративных процессов в межпозвонковом диске приводит к нарастанию дегенеративных изменений и появлению боли. В норме задние наружные слои фиброзного кольца (1 – 3 мм) и примыкающая к ним задняя продольная связка снабжены ноцицепторами. Доказано, что в структурно измененном диске ноцицепторы проникают в переднюю часть фиброзного кольца и пульпозного ядра, увеличивая плотность ноцицептивного поля. In vivo стимуляция ноцицепторов поддерживается не только механическим воздействием, но и воспалением. Дегенеративно измененный диск продуцирует провоспалительные цитокины ИЛ-1, ИЛ-6, ИЛ-8, а также ФНО (фактор некроза опухоли). Исследователи подчеркивают, что контакт элементов пульпозного ядра с ноцицепторами на периферии фиброзного кольца способствует снижению порога возбудимости нервных окончаний и повышению восприятия их к боли. Считается, что межпозвонковый диск наиболее ассоциирован с болью – на этапе пролапса диска, при снижении его высоты, при появлении радиальных трещин фиброзного кольца. когда дегенерация межпозвонкового диска приводит к грыже, дополнительной причиной боли становится корешок или нерв. Воспалительные агенты, продуцируемые клетками грыжи, повышают чувствительность корешка к механическому давлению. Изменение болевого порога играет важную роль в развитии хронической боли.
Предпринимались попытались выявить механизмы возникновения дискогенных болей с помощью дискографии. Ппоказано, что боль возникает при введении веществ, подобных глюкозаминогликанам и молочной кислоте, при компрессии корешков, при гиперфлексии фасеточных суставов. Было высказано мнение, что источником боли могут быть замыкательные пластинки. Ohnmeiss в 1997 году показал, что для возникновения болей в ноге не обязательным является полный разрыв фиброзного кольца или возникновение грыжи диска. Он доказал, что даже на 2–й стадии (когда остаются сохранными внешние пластинки фиброзного кольца) возникает боль в пояснице с иррадиацией в ногу. В настоящее время доказано, что боль с одного уровня может исходить и из нижележащих сегментов, например, патология диска L4–L5 может вызывать боль в дерматоме L2.
На формирование болевого синдрома при грыже межпозвонкового диска влияют:
■ нарушение биомеханики двигательного акта
■ нарушение осанки и баланса мышечно-связочно-фасциального аппарата
■ дисбаланс между передним и задним мышечным поясом
■ дисбаланс в крестцово-подвздошных сочленениях и других структурах таза
Следует отметить, что выраженность клинических проявлений грыжи межпозвонкового диска обусловлена также соотношением величины межпозвонковой грыжи к размеру позвоночного канала, где находится спинной мозг и его корешки. Благоприятное соотношение – это небольшая грыжа (от 4 до 7 мм) и широкий позвоночный канал (до 20 мм). И чем меньше этот показатель, тем менее благоприятно течение заболевания, требующее более длительного курса лечения.
В случае ассоциации клинических проявлений вертебральной патологии с дегенеративными изменениями в межпозвонковом диске в зарубежной литературе используется термин – «дегенеративная болезнь диска» - ДБД (degenerative disk disease - DDD). ДБД является составляющей единого процесса – остеоартроза позвоночника.
Стадии формирования грыж межпозвонковых дисков по Decolux A.P.(1984):
■ выступающий диск - выбухание межпозвонкового диска, потерявшего эластичные свойства в позвоночный канал
■ не выпавший диск - массы диска находятся межпозвонковом пространстве и компремируют содержимое позвоночного канала через неповрежденную заднюю продольную связку
■ выпавший диск - чаще выявляется при острой или травматической грыже; частичное выпадение масс межпозвонкового диска в позвоночный канал сопровождающее разрыв задней продольной связк; непосредственное сдавление спинного мозга и корешков
■ свободный секвестрированный диск - диск свободно лежащий в полости поз
Как лечить протрузию дисков позвоночника и что это за болезнь
Лечебная физкультура
Неплохой эффект дает Аппликатор Кузнецова
ЛФК рекомендовано начинать в периоде стихания обострения и продолжать интенсивнее тогда, когда боли прошли совсем. Комплексов упражнений для спины множество, лучше подобрать его вместе с врачом или же заниматься в специальных лечебных группах. Основная цель упражнений при лечении протрузий дисков – это укрепление мышечного каркаса, окружающего позвоночный столб. При этом чрезмерной нагрузки на сам позвоночник нужно избегать.
Если говорить о шейном отделе, то здесь более приемлемы изометрические упражнения – то есть статическое напряжение мышц без движений головой (упираясь головой в руки, напрягаем поочередно все группы шейных мышц).
Для поясничного отдела почти все упражнения выполняются лежа или стоя на четвереньках, то есть без осевой нагрузки. Очень хороши упражнения, выполняемые в воде, или просто свободное плавание.
Нужно взять за правило выполнять упражнения ежедневно, даже при достижении длительной ремиссии заболевания. См. упражнения при остеохондрозе.
Массаж и мануальная терапия
При протрузиях дисков не противопоказаны массаж и мануальные приемы. Они способствуют снятию мышечного спазма и уменьшению болевого синдрома, улучшают кровообращение и обменные процессы в патологическом участке. Но доверяться нужно действительно опытному мастеру.
Массаж можно начинать уже в периоде выхода из обострения, начиная с расслабляющих приемов и постепенно переходя к более интенсивным.
«Мост» — для растяжения позвоночника.
Хороший мануальный терапевт возьмется за лечение только после изучения всех снимков и томограмм.
Растяжение
Методы растяжения также хорошо помогают устранить сдавление нервных корешков. Существуют специальные столы для выполнения растяжек позвоночника. Есть также методы подводного вытяжения.
Физиолечение
Физиотерапевтическое воздействие очень популярно при лечении протрузий. Оно может назначаться уже в остром периоде. Применяются диадинамические токи (ДДТ), электрофорез и фонофорез различных противовоспалительных и обезболивающих препаратов, ультразвук, парафиновые аппликации.
Санаторно-курортное лечение
Санаторное лечение показано вне обострения заболевания. Обычно применяются различные методы – ЛФК, массаж, физиолечение, грязелечение, радоновые и сероводородные ванны, другие процедуры.
Инвазивные методы лечения
Обкалывание триггерных болевых точек
При выраженных болях возможно обкалывание так называемых триггерных зон, то есть участков с наибольшей чувствительностью при пальпации. Пациенты часто называют это блокадами. Наиболее часто блокады проводятся при лечении протрузий в поясничном отделе. Вводится обычно лекарственная смесь из анестетика, глюкокортикоидных гормонов, витамины группы В. Эффект хороший, но непродолжительный.
Эпидуральная анестезия
Анестетик вводится в субдуральное пространство позвоночного канала. При протрузиях выполняется редко, в случаях, когда боль совсем ничем не снимается. Выполняет врач-анестезиолог.
Малоинвазивные оперативные вмешательства
Хирургическое вмешательство при протрузиях выполняется крайне редко. В последние годы появились малоинвазивные методики воздействия на ядро диска с целью уменьшения его размеров. Принцип ясен: с помощью какого-либо физического фактора часть ядра разрушается, давление внутри диска снижается, и выпячивание за счет своих эластичных свойств втягивается в прежнее положение.
Такая операция называется нуклеопластикой или перкутанной дискэктомией. Суть вмешательства: под контролем аппаратуры к диску подводят специальную канюлю, по ней проводник с каким-либо разрушающим видом энергии.
- Холодноплазменную нуклеопластику.
- Лазерную вапоризацию.
- Радиочастотную абляцию.
- Гидропластику (ядро разрушается сильным напором жидкости).
Такая операция проводится без разрезов, под местной анестезией, возможно выполнение в амбулаторных условиях, не требуется длительный восстановительный период.
источник
Протрузия дисков позвоночника – что это такое?
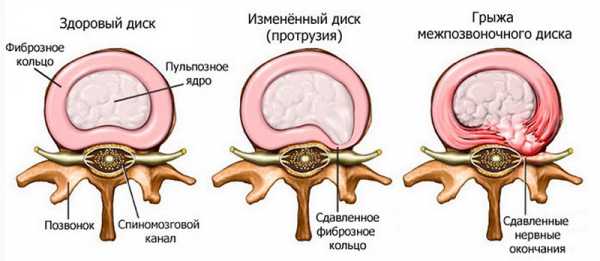
Протрузия межпозвоночных дисков вызвана выдавливанием межпозвонкового диска за границы его естественного места расположения. Протрузия всегда предшествует формированию грыжи. Грыжа отдела позвоночника возникает в случае прорыва фиброзного кольца и выхода содержимого ядра наружу.
Протрузия – что это такое?
Чтобы понять суть заболевания, необходимо разобраться в устройстве основы скелета человека. Позвоночный хребет – соединение костей позвонков при помощи дисков. Они достаточно малы, но объединение всех дисков представляет четверть длины позвоночника. Диск, расположенный между позвонками, имеет центр (ядро), называемый студенистым, окруженное фиброзным кольцом.
Составляющая ядра – вещество, напоминающее гель, с множеством молекул, удерживающих воду. Основу кольца составляют прочные волокна коллагена, которые не дают ядру вытекать. Постоянное сдавливание и распрямление внутренней части обеспечивает амортизирующую функцию позвоночника. Вся конструкция из позвонков и межпозвонковых компонентов держится за счет продольных связок, расположенных спереди и сзади позвоночника.
Из-за постоянных движений и нагрузок студенистое ядро сжимается и давит на фиброзное кольцо. Оно, в свою очередь, растягивается. При чрезмерном сдавливании ядра происходит сильное выдавливание кольца за пределы позвоночника, протрузия диска так возникает.
Причем протрузия диска возникает не только при единичной нагрузке. Зачастую, это результат многолетних дегенеративных изменений. Межпозвонковые диски с возрастом становятся менее эластичными и более подверженными изменениям. Это способствуют:
- Перенесенные травмы;
- Наследственность;
- Постоянная чрезмерная нагрузка на определённые отделы позвоночника в работе, дома или при спортивных занятиях;
- Нарушения естественного положения спины (сколиоз).
Из-за того, что студенистое ядро и фиброзное кольцо не могут вернуться в свое нормальное состояние, происходит истончение и появление микротрещин в структуре кольца. На состояние межпозвоночных дисков очень влияет способ поступления питательных веществ. У взрослого человека он происходит не за счет тонких капилляров (как в детском возрасте), а за счет всасывания микроэлементов из расположенных рядом мышц.
При чрезмерном сдавливании межпозвоночного содержимого его питание ухудшается, следовательно, ухудшается и его состояние.
Если не убрать внешнего воздействия на позвонки и диски, то возникает протрузия дисков. Протрузии обусловлены сближением позвонков и сильным сдавливанием межпозвоночного диска. Ядро не выдерживает натиска и происходит выпячивание кольца за границы хребта. Данный «выход» называется протрузия межпозвонковых дисков.
Виды протрузий позвоночных дисков
Классификация протрузии диска основывается на местоположении поврежденного диска позвоночника. Каждый из них сопровождается определенными симптомами заболевания.
- Нарушение в шейном отделе. Довольно частое заболевание, обусловленное узостью столба позвонков в описываемой области. Боль вызывают даже самые небольшие нарушения естественного состоянии позвоночника. Симптомы протрузии дисков шейного отдела позвоночника – боль, сопровождающаяся мигренями, приступами повышения или понижения давления, кружением головы. Данная разновидность болезни без вмешательства специалистов может существенно повлиять на организм.
- Нарушения в поясничном отделе. Самая распространенная разновидность протрузии позвонков. Поясница – самая подвижная часть спины, испытывающая одновременно с этим немалые нагрузки. При «выходе» диска поясницы пострадавший ощущает резкие боли при наклонах, трудность подняться из положения лежа, некую слабость в ногах. Появляется радикулит поясницы, страдает функция мочеиспускания.
- Межпозвоночная протрузия позвоночника в грудном отделе. Данная область менее всего подвержена нагрузкам, поэтому и тип заболевания встречается реже всего. Симптомы протрузии – болевые ощущения и кратковременные затруднения движения спины и живота, онемение в области ребер.
Советуем прочитать: циркулярная протрузия диска, что это такое?
Кроме зависимости от места расположения пострадавшего диска, выделяют типы протрузий дисков, зависящие от стороны, в которую происходит выдавливание кольца за границы позвонков.
- Центральная (медиальная) протрузия диска происходит по направлению к спинномозговому каналу, который расположен в центре. Хотя заболевание особо себя не проявляет, оно опасно, так как может влиять на спинной мозг.
- Латеральное (боковое) выпячивание фиброзного кольца. С боковой стороны от позвонков выступают частицы кольца. В данном случае спинномозговые нервы могут подвергнуться давлению. Редкий тип заболевания (примерно 10% случаев).
- Заднелатеральное нарушение позвоночного столба. Наиболее часто встречающийся тип. Кольцо выпирает за границы позвонков по направлению назад и вбок. Происходит давление на нервы и другие отделы спинного мозга. Симптомы заболевания проявляются при каких-либо воздействиях на нервные окончания.
- Задняя нарушение позвоночного столба происходит при выдавливании от брюшной области к спине. Самое сильное воздействие на нервные окончания данный вид протрузии. Симптомы – боли, нарушения моторики, снижение уровня чувствительности. Страдают органы мочевыводящей и половой систем.
Методы диагностики
При обращение пациента врач применяет различные методы для установления диагноза «Протрузия диска». Лечение наиболее точно назначается после томографии, основанной на магнитно-резонансном типе движения частиц. Исследование непростое, не оказывает на организм существенного влияния. По результатам исследования доктор получает полную картину о заболевании – величина выступления протрузий, размер позвоночного столба, степень воспаленности пораженного участка.
Замечено, что томография при помощи компьютерной техники, не дает точных результатов обследования. Поэтому при диагностике и лечении протрузий позвоночника используйте надежные и проверенные способы.
Как вылечить протрузию
Зачастую, многие люди не знают, что такое протрузия дисков. Поэтому какие-либо некомфортные ощущения в спине или кратковременные нарушения в организме связывают с усталостью или чрезмерной нагрузкой. Но в случае описываемой болезни простой отдых не даст избавления от недуга. Необходимо прибегнуть к вмешательству специалистов, понять, чем лечить, и как избавиться от протрузии. В позвоночнике заложена основа тела, и любые нарушения в нем сказываются на общем самочувствии человека, тем более протрузии межпозвонковых дисков. Лечение, назначенное своевременно, во многом ускорит выздоровление.
Человека, узнавшего о протрузии дисков позвоночника волнует вопрос, можно ли вылечить протрузию? Однозначный ответ в каждой конкретной ситуации будет своим, но в большинстве случаев недуг поддается лечению. Все типы лечения можно группировать как медикаментозные, народные и комплексные.

С помощью медикаментов
Протрузия межпозвоночного диска протекает в основном с воспалением нервных окончаний и зажатостью мышц позвоночника. После осмотра часто назначают противовоспалительные препараты, такие как Диклофенак, Ибупрофен и многие другие. Для снятия острых болей препараты вводят внутримышечно, и несколько дней назначают в виде таблеток. Позвоночника лечение — процесс, требующий времени.
Расслабление мышечной ткани происходит благодаря препаратам-миорелаксантам, устраняющим спазм.
Большой эффект оказывают мази и гели. Они согревают ткани, оказывая расслабляющий эффект. Сочетание внешнего воздействия (мазей) и внутреннего (таблетки) даст наилучший результат. Протрузия позвонков лечится оперативным вмешательством, но это кранная мера, к которой прибегают только в экстренных ситуациях.
Народное лечение
В вопросе, как лечить протрузию дисков, помогают средства народной медицины. Они направлены на снятие воспаления в месте повреждения и расслабление. Ниже приведены примеры рецептов.
- Настойка из чеснока. 150 г чеснока измельчить и смешать с 250 мл водки. Настоять 10 дней. Делать компрессы на ночь.
- Рецепт из индийского лука. Данное растения часто можно встретить на подоконниках любителей домашних средств. Получаем из данного лука кашицу, пропуская его через мясорубку. Добавляем мед в пропорции 1:1. Втираем в больную область каждый день.
Физиотерапия
Наиболее распространённые способы лечения протрузии межпозвоночных дисков направлены на объединение нескольких типов, таких как массажные курсы, гимнастика. Зачастую при борьбе с заболеванием помогают способы физического воздействия на позвоночник – растяжки, вытягивание позвоночника на специальных устройствах, ношение корсетов. Нарушения позвоночника в области шеи лечится применением изобретения имени Шанца.
Хорошо зарекомендовало пребывание больного с диагнозом «Протрузия диска» в санаториях и на курортах, где используются разного роды ванны и лечебные грязи.
Пораженный поясничный отдел зачастую требует лежачего состояния больного в течение 2-3 дней. Рекомендовано сухое тепло. По состоянию больного назначается гимнастика особого содержания и воздействие электрофорезом. Комплексы физкультуры лечебного характера рекомендованы всем пациентам, у кого найдена протрузия межпозвонкового диска. Данные упражнения укрепляют мышцы спины, которые лучше удерживают позвонки в необходимом положении. Изменения в диске позвоночника лечению поддаются очень хорошо, необходимо обращаться к специалисту при первых симптомах.
Автор: Петр Владимирович Николаев
Врач мануальный терапевт, травматолог-ортопед, озонотерапевт. Методы воздействия: остеопатия, постизометрическая релаксация, внутрисуставные инъекции, мягкая мануальная техника, глубокотканный массаж, противоболевая техника, краниотерапия, иглорефлексотерапия, внутрисуставное введение лекарственных препаратов.
Циркулярная протрузия диска, что это такое?
Что такое фораминальная грыжа?

Чем отличается протрузия от грыжи межпозвонковых дисков
Эндоскопическое удаление грыжи позвоночника
источник
➤ Adblockdetector