Противозачатие что это такое
противозачатие - это... Что такое противозачатие?
- противозачатие
- противозачатие
-
контрацепция
Словарь русских синонимов.
- противозачатие
-
сущ., кол-во синонимов: 1
Словарь синонимов ASIS. В.Н. Тришин. 2013.
.
- противозатаскиватель
- противозачаточный
Смотреть что такое "противозачатие" в других словарях:
контрацепция — и; ж. [лат. contraceptio противозачатие] Предупреждение беременности с помощью противозачаточных средств. * * * контрацепция (от новолат. contraceptio, буквально противозачатие), предупреждение беременности механическими (презервативы, шеечные… … Энциклопедический словарь
контрацепция — противозачатие Словарь русских синонимов. контрацепция сущ., кол во синонимов: 1 • противозачатие (1) Словарь синонимов ASIS … Словарь синонимов
КОНТРАЦЕПЦИЯ — (от новолатинского contraceptio, буквально противозачатие), предупреждение беременности механическими (презервативы, шеечные колпачки и другие), химическими (например, нон овлон, триквилар, грамицидиновая паста) и другими противозачаточными… … Современная энциклопедия
КОНТРАЦЕПЦИЯ — (от новолат. contraceptio букв. противозачатие), предупреждение беременности механическими (презервативы, шеечные колпачки и др.), химическими (напр., влагалищные шарики, грамицидиновая паста) и др. противозачаточными средствами и способами.… … Большой Энциклопедический словарь
Контрацепция — (новолат. contraceptio противозачатие, от лат. contra против и conceptio зачатие) методы и средства предупреждения беременности (См. Беременность). Различают физиологическую и искусственную К. Дни «физиологической стерильности» имеются во … Большая советская энциклопедия
Контрацепция — см. Предохранение от беременности. (Источник: Сексологический словарь) (от новолат. contracertio, букв, противозачатие ), предупреждение беременности. Полную гарантию дает только хирургический метод К. (перевязка маточных труб), к рый… … Сексологическая энциклопедия
КОНТРАЦЕПЦИЯ — (от новолат. contraceptio, букв. противозачатие), предупреждение беременности механич. (презервативы, шеечные колпачки и др.), хим. (напр., влагалищные шарики, грамицидиновая паста) и др. противозачаточными средствами и способами. Наиб.… … Естествознание. Энциклопедический словарь
Контрацепция — Презерватив Контрацепция (от новолат. contraceptio букв. противозачатие) предупреждение беременности механическими (презервативы, шеечные колпачки и др.), химическими (напр., влагалищные шарики, грамицидиновая паста) и др.… … Википедия
Контрацептив — Презерватив Контрацепция (от новолат. contraceptio букв. противозачатие) предупреждение беременности механическими (презервативы, шеечные колпачки и др.), химическими (напр., влагалищные шарики, грамицидиновая паста) и др. противозачаточными… … Википедия
Контрацептивы — Презерватив Контрацепция (от новолат. contraceptio букв. противозачатие) предупреждение беременности механическими (презервативы, шеечные колпачки и др.), химическими (напр., влагалищные шарики, грамицидиновая паста) и др. противозачаточными… … Википедия
Так ли полезны и опасны противозачаточные таблетки, как принято считать
Что такое противозачаточные таблетки?
Противозачаточные таблетки — одно из самых эффективных средств контрацепции, действительно надёжное и доступное, известное уже много десятилетий. Это гормональные препараты, в которых содержатся прогестины или прогестины вместе с эстрогенами. Всё это аналоги женских гормонов. Прогестины подавляют овуляцию, без которой нельзя забеременеть.
Как они работают?
Чтобы женщина смогла забеременеть, ей нужна созревшая яйцеклетка. В первой половине менструального цикла под действием гормонов яйцеклетка созревает и попадает из яичников в маточную трубу. После этого — в теории — женская половая клетка должна встретиться со сперматозоидом и отправиться в матку, чтобы там прикрепиться к стенке органа. Для этого нужен прогестерон — гормон, который готовит матку. Если зачатия не случилось, уровень прогестерона падает и начинается кровотечение, с которого стартует новый цикл.
Всё это время уровень эстрогенов и прогестерона колеблется так, как надо для зачатия ребёнка.
Противозачаточные таблетки создают в организме свой гормональный фон.
При этом они подавляют овуляцию, то есть оплодотворяться просто нечему.
У таблеток есть и другие свойства, которые сопротивляются зачатию. Например, они делают слизь в шейке матки густой, чтобы сперматозоиды не могли добраться до яйцеклетки, а внутренний слой матки — тонким, чтобы у яйцеклетки не получилось к нему прикрепиться.
Какими бывают противозачаточные таблетки?
Есть два вида таблеток:
- Прогестиновые с эстрогенами, или комбинированные. Если эстрогенов много, они могут подавить овуляцию. Но в таких дозах у них масса побочных эффектов, поэтому сами по себе их не используют для контрацепции, а добавляют в пилюли для имитации полного цикла.
- Прогестиновые, которые называются мини-пили. Их назначают, когда нельзя использовать обычные таблетки: если женщина кормит грудью, болеет мигренями или у неё образуются тромбы в сосудах.
Говорят, у таких контрацептивов много побочек. Это правда?
Действительно, у противозачаточных таблеток внушительный список противопоказаний и побочных эффектов. Достаточно открыть инструкцию к любому такому препарату и убедиться в этом самостоятельно.
Существует четыре поколения оральных контрацептивов. Чем новее препарат, тем меньше там гормонов, а значит, и побочных эффектов.
К сожалению, многие гинекологи любят назначать старые препараты: такие таблетки дешевле и «проверены временем». Поэтому на всякий случай выясните у врача, к какому поколению относится лекарство, которое он выписывает, и можно ли найти более мягкое средство.
Не стесняйтесь спрашивать, почему гинеколог считает, что вам подойдут именно эти таблетки, чем они лучше аналогов.
И чем грозит приём контрацептивов?
Самые тяжёлые побочные эффекты, которые встречаются у оральных контрацептивов:
- Тромбозы. Существует множество исследований, которые показывают, что риск развития тромбоза на фоне приёма таблеток увеличивается .
- Сердечно-сосудистые заболевания.
- Глаукома.
Это редкие явления, которые встречались, когда оральные контрацептивы только появились и в них было много гормонов. Чаще появляется тошнота, головокружения, изменения настроения, прорывные кровотечения. Обычно симптомы проходят через пару месяцев, но о них надо рассказать врачу и, если нет динамики, поменять препарат.
Из-за противозачаточных таблеток увеличивается вес?
Точно никто не скажет, что будет именно с вашим весом. Разные исследования дают разную информацию, но показывают, что в целом женщины, которые принимают гормональные контрацептивы, немного полнеют.
Среднее увеличение веса при приёме мини-пили — не больше 2 кг в год. Впрочем, эти данные основаны не на самых точных исследованиях .
Разные типы гормональных контрацептивов примерно одинаково влияют на вес.
Они приводят к возникновению рака?
Некоторые исследования показывают, что оральные контрацептивы, особенно если долго их применять, наоборот, снижают риск заболеть раком яичников. У женщин, которые пьют противозачаточные таблетки больше пяти лет, риск заболеть этим типом рака на 50% ниже, чем у женщин, которые таблетки никогда не принимали .
А вот риск обнаружить у себя рак груди или шейки матки, а также новообразования в печени увеличивается, хоть и незначительно . В некоторых случаях (если принимать таблетки долго) такой динамики и вовсе не прослеживается.
Противозачаточные таблетки такие страшные. Их вообще можно использовать?
Можно. Их придумали как раз для того, чтобы ими пользоваться. Конечно, если нет противопоказаний.
Как уже говорилось, современные препараты становятся безопаснее, их проверяют всё тщательнее.
А что там с противопоказаниями?
У каждого препарата свой список, но есть общие противопоказания:
- Курение и возраст больше 35 лет (если вы не курите, возраст не считается).
- Склонность к образованию тромбов.
- Эстрогензависимые опухоли.
- Кровотечения из матки, причины которых не выяснены.
- Мигрени.
- Диабет с осложнениями со стороны сердца и сосудов.
Главное — не курить, если вы решили принимать оральные контрацептивы. Курение само по себе до добра не доводит, а в сочетании с гормональными контрацептивами увеличивает риск развития побочных эффектов.
Какие анализы надо сдать, чтобы получить рецепт?
Как правило, никакие. Гормональные контрацептивы для того и придумали, чтобы они были доступны, а тонны анализов эту самую доступность снижают.
На консультации врач в основном ориентируется на то, что рассказывает сама женщина о своём образе жизни, проблемах со здоровьем, о препаратах, которые постоянно принимает. Исходя из этого, он решает, какой прогестиновый компонент подойдёт больше, и назначает именно его.
Чтобы проверить, противопоказаны женщине таблетки или нет, действительно надо сдать ряд анализов.
Моя подруга принимала таблетки. Мне их тоже можно?
Ни в коем случае.
Назначить таблетки может только врач после консультации. Вдруг у вас есть противопоказания, которых нет у подруги, и вы в группе риска? Вдруг врач подруги назначил ей препарат старого поколения или подруга вообще купила лекарство по совету соседки?
Рисковать своим здоровьем будете вы, а не подруга. Не надо так.
Оральные контрацептивы позволяют яичникам отдохнуть?
Яичники не умеют отдыхать и уходить в отпуск, они работают большую часть жизни женщины, пока не наступит климакс.
Гормональные контрацептивы не устраивают каникулы для органов, а создают искусственный гормональный фон и подавляют овуляцию.
Это никак не связано с омоложением, долголетием и другими чудесными свойствами, которые любят приписывать гормонам.
Они нужны, чтобы выровнять цикл?
Гормональные контрацептивы создают собственный, особенный цикл. В нём не происходит главного — овуляции созревшей яйцеклетки. Менструации в этом случае приходят не потому, что яйцеклетка не оплодотворилась, а потому, что в приёме таблеток предусмотрен перерыв.
Такой искусственный цикл действительно ровный, переносится проще, поэтому оральные контрацептивы назначают, чтобы справиться с болезненными месячными.
После отмены препаратов вернётся ваш родной цикл. Каким он будет, зависит от множества факторов.
Противозачаточные таблетки помогут подготовиться к беременности?
Это контрацептивы. Они нужны, чтобы не забеременеть. Они не занимаются подготовкой к беременности.
Хотя в некоторые препараты добавляют фолиевую кислоту на случай, если вы решите отменить таблетки, сразу же забеременеть и обеспечить этим витамином будущего ребёнка.
А от прыщей помогут?
Могут помочь. Есть у гормональных средств такое действие, они помогают справиться с акне. Только всегда надо помнить, что эффект этот — дополнительный, побочный, никак не основной. Кроме того, иногда что-то идёт не так и прыщи, наоборот, появляются или становятся заметнее.
Как принимать, чтобы не навредить себе?
Все просто: принимайте только по назначению врача и строго по инструкции.
Контрацепция - это... Что такое Контрацепция?
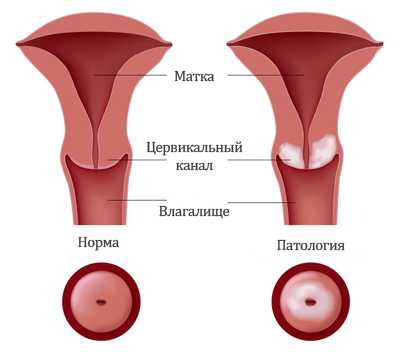
[contraceptio; лат. contra-против + (con) ceptio зачатие] — предохранение от зачатия. К. применяется в качестве средства планирования семьи, она показана также в тех случаях, когда прогноз возможной беременности неблагоприятен для женщины или будущего ребенка (см. Беременность). Предохранение от нежелательной беременности с учетом возраста женщины, интервала между родами, состояния здоровья женщины и членов семьи способствует снижению гинекологической заболеваемости и перинатальной смертности. Поэтому К. может рассматриваться как эффективный метод первичной профилактики, позволяющий сохранять здоровье женщин и будущего поколения. Важная роль в организации работы по предупреждению нежелательной беременности принадлежит акушерам-гинекологам женских консультаций. Врач должен осуществлять индивидуальный подбор метода К. с учетом его преимуществ и недостатков, возраста женщины и состояния ее здоровья, количества детей в семье, возможных осложнений при прерывании и сохранении беременности. Существуют следующие методы К., предотвращающие оплодотворение яйцеклетки сперматозоидом или имплантацию оплодотворенной яйцеклетки: барьерные (механические), спермицидные (химические), ритмический (физиологический), прерванное половое сношение, гормональный, внутриматочный, Стерилизация половая. Первые четыре метода К. относят к традиционным, они были распространены до внедрения гормональной и внутриматочной К. Средства, с помощью которых осуществляются барьерные, химические, гормональный и внутриматочный методы К., называют противозачаточными. Степень эффективности любого из методов К. оценивается с помощью индекса Перля, который равен числу случаев беременности, возникших в группе из 100 женщин, пользовавшихся определенным методом К. в течение 12 месяцев. Барьерные (механические) методы контрацепции основаны на использовании средств, создающих механическое препятствие для проникновения сперматозоидов в канал шейки матки, — презерватива, влагалищной диафрагмы и шеечного колпачка. Презерватив изготавливают из тонкой эластичной резины; скрученный презерватив надевают на половой член в состоянии эрекции до полового сношения. При сухости влагалища презерватив смазывают спермицидной пастой (масло и вазелин разрыхляют резину). Контрацептивная эффективность презерватива относительно низкая, индекс Перля равен 14—18. Использование презерватива позволяет предотвратить заражение болезнями, передающимися половым путем, в т.ч. ВИЧ-инфекцией (Вич-инфекция). Основным недостатком метода является частый разрыв презерватива (он происходит в 1 случае на 150—300 половых сношений). При разрыве презерватива во влагалище необходимо ввести спермицидное средство либо принять таблетку гормонального посткоитального контрацептива. Использование презерватива ограничено также в связи со снижением сексуальных ощущений у обоих супругов. Возможны аллергические реакции на резину (зуд во влагалище), индивидуальная непереносимость. Влагалищная диафрагма, или колпачок КР, представляет собой металлическое кольцо, соединенное с резиновым колпачком, имеющим форму полушария. Диафрагму вводят во влагалище так, чтобы покрыть шейку матки и создать механическое препятствие для прохождения сперматозоидов в канал шейки матки. Диафрагма выпускается разных размеров — от 50 до 105 мм в диаметре. Нерожавшим женщинам обычно подходит диафрагма диаметром 60—65 мм. Врач подбирает наибольший размер диафрагмы, который не вызывает неприятных ощущений у женщины, и обучает технике ее введения и извлечения.Диафрагму следует вводить непосредственно перед половым сношением, смазав ее спермицидной пастой с обеих сторон. Правой рукой женщина сдавливает металлическое кольцо диафрагмы так, чтобы оно приняло удлиненную форму, и, сидя на корточках, вводит ее во влагалище сводом кзади, затем продвигает по задней стенке влагалища до задней части его свода, после чего нижележащий край диафрагмы прижимает к передней стенке влагалища до соприкосновения с лобковой костью (рис. 1, а—в). Следует пальпаторно проверить расположение диафрагмы — верхний край ее должен упираться в заднюю часть свода влагалища, нижний — в переднюю стенку влагалища, позади лобкового симфиза (рис. 1, г). При натуживании диафрагма не должна смещаться. Извлекать диафрагму следует через 8—12 ч после полового акта, техника извлечения показана на рис. 1, д.
Противопоказаниями для введения влагалищной диафрагмы являются эрозия шейки матки, цервицит, загиб матки кзади, опущение стенок влагалища, разрывы промежности и шейки матки. Не рекомендуется применять диафрагму в течение 2—3 мес. после родов и 1 мес. после аборта. При пользовании диафрагмой могут быть неприятные ощущения во время полового акта, иногда возникает Цисталгия. Женщины, пользующиеся диафрагмой, должны осматриваться акушером-гинекологом не реже одного раза в 3 мес. Индекс Перля при этом методе К. — 12—14. Шеечный колпачок (рис. 2) имеет полусферическую форму, утолщенные края, изготовлен из плотной резины. Выпускают колпачки с внутренним диаметром 22, 25 и 31 мм. На шейке матки колпачок удерживается благодаря создающемуся отрицательному давлению. Применяется также более плоский колпачок с наружным диаметром 50—75 мм (колпачок Дюма), он покрывает не только шейку матки, но и свод и верхнюю часть влагалища, поэтому более приемлем при короткой или массивной шейке матки, а также при ее деформации. Колпачок подбирает врач, женщина сама может вводить его после обучения. Перед введением колпачок смазывают с обеих сторон спермицидной пастой, во влагалище он может оставаться в течение 24 ч — 3 дней. Колпачок применяется в тех случаях, когда у женщин возникают трудности с введением влагалищной диафрагмы. Противопоказания к введению колпачка те же, что к применению диафрагмы, контрацептивный эффект этих средств одинаковый. Спермицидные (химические) методы контрацепции основаны на использовании средств, губительно действующих на сперматозоиды. Медицинской промышленностью выпускаются такие спермицидные средства, как грамицидиновая паста, галаскорбин (влагалищные таблетки). Спермицидная паста (5—6 г) вводится во влагалище за 5—10 мин до полового сношения, таблетки — за 10—15 мин. Химические контрацептивы могут применяться при неглубокой задней части свода влагалища и отклонении шейки матки кзади. При склонности к аллергическим реакциям они не рекомендуются. Индекс Перля — 20—25. С целью К. могут быть использованы также Влагалищные спринцевания растворами, обладающими спермицидными свойствами, например 2,5% раствором уксусной кислоты, 0,01% раствором перманганата калия (1 чайная ложка 2% раствора перманганата калия на 1 л воды), 20% раствор хлорида натрия, раствор лимонного сока (сок одного лимона на 0,5 л воды). Индекс Перля — 31. Ритмический метод контрацепции основан на половом воздержании в овуляторный период (с 11-го по 18-й день 28-дневного менструального цикла), когда зачатие наиболее вероятно; индекс Перля равен 24. Несколько эффективнее модификация ритмического метода — так называемый симптотермальный метод, при котором половые сношения допускаются в раннюю фолликулярную фазу менструального цикла и через 3 дня после овуляции (индекс Перля равен 2, если сношения происходят только после овуляции, и 12, если до и после овуляции). Симптомы, свидетельствующие об овуляции, определяет сама женщина; к ним относят увеличение количества шеечной слизи, повышение ректальной температуры выше 37°. Ритмический метод не может быть использован при нерегулярном менструальном цикле. Прерванное половое сношение — метод К., основанный на прекращении полового сношения до начала эякуляции. Существенными недостатками метода являются его невысокая эффективность (индекс Перля 18—20), нередко развивающиеся при длительном применении метода неврозы и импотенция у мужчин, тазовые боли у женщин. Гормональная контрацепция получила широкое распространение, с 60-х гг. 20 в. В настоящее время ее используют более 100 млн. женщин. Гормональные контрацептивы обладают почти 100% эффективностью. У женщин, принимающих эти средства, достоверно установлено снижение заболеваемости раком эндометрия, яичников и молочных желез. После прекращения гормональной К. генеративная функция восстанавливается в течение 3—6 мес.Различают таблетированные (оральные), вводимые внутримышечно и имплантируемые под кожу гормональные контрацептивы. Из них наиболее распространены оральные контрацептивы (ОК), число коммерческих наименований которых более 100.
По составу выделяют комбинированные эстроген-гестагенные и гестагенсодержащие гормональные контрацептивы.
Комбинированные эстроген-гестагенные контрацептивы относятся к ОК. Известны одно-, двух- и трехфазные комбинированные эстроген-гестагенные ОК. Однофазные представляют собой таблетки с постоянным содержанием эстрогенов и гестагенов. К ним принадлежат нон-овлон, бисекурин, овулен, содержащие в одной таблетке эстрогены и гестагены в соотношении 1:20 (0,05 мг и 1 мг соответственно), и препараты второго поколения (ригевидон) с более низким содержанием эстрогенов и гестагенов в соотношении 1:5 (0,03 мг и 0,15 мг соответственно). Однофазные ОК назначают с 5-го дня менструального цикла в течение 21 дня ежедневно по одной таблетке в одно и то же время дня. Недопустимо прерывать прием таблеток, в крайнем случае на следующий день после перерыва следует принять две таблетки. Длительность непрерывного приема нон-овлона, бисекурина, овулена, ригевидона — 2—5 лет при хорошей переносимости. В течение этого времени акушер-гинеколог должен осматривать женщин 1 раз в 3—6 мес. При появлении кровянистых выделений из половых путей на фоне приема указанных препаратов следует на 2—3 дня увеличить дозу до 2 таблеток в день. Прием таблеток прекращают при появлении острой головной боли, боли в груди, ногах, а также за 1 мес. до предстоящего оперативного вмешательства.Эффективность однофазных ОК очень высокая, индекс Перля менее 1. Кроме того, они способствуют регуляции менструального цикла, уменьшению кровопотери во время менструации, исчезновению болей и других болезненных симптомов, связанных с менструацией, обладают выраженным лечебным эффектом при эндометриозе любой локализации, фиброзно-кистозной мастопатии, гиперплазии и полипозе эндометрия, фолликулярных кистах яичников, воспалительных заболеваниях, особенно рецидивирующих, внутренних половых органов.
При применении однофазных ОК возможны осложнения и побочные реакции. Наиболее опасны тромбоэмболия (частота ее 1:100000) и другие заболевания, связанные с гиперкоагуляцией (флебиты, тромбофлебиты). Развитию этих осложнений способствуют такие факторы, как ожирение, сахарный диабет, курение, гипертоническая болезнь, нарушения липидного обмена и тяжелые формы токсикоза беременных в анамнезе. При наличии нескольких неблагоприятных факторов риск развития тромбоэмболии увеличивается в 5—10 раз. Возможны также преходящие метаболические нарушения: гипергликемия, гиперхолестеринемия, повышение уровня триглицерадов, фосфолипидов в крови, а также транзиторная артериальная гипертензия. Препараты, содержащие не более 0,03 мг эстрогенов, не вызывают изменений в плазменном и тромбоцитарном звеньях гемостаза и липидном обмене, что значительно снижает число осложнений и позволяет увеличивать сроки их применения. Противопоказаниями к использованию этих препаратов являются возраст старше 40 лет (35 лет для курящих женщин или при ожирении III—IV степени), артериальная гипертензия, острые заболевания печени или почек, желтуха, перенесенная во время беременности, варикозное расширение вен или посттромботический синдром, опухоль любой локализации (или подозрение на нее), тяжелые токсикозы беременных в анамнезе.Двухфазные ОК включают таблетки двух типов, предназначенные соответственно для приема в первую и вторую фазы менструального цикла; содержание эстрогенов в них одинаково, но в таблетках, принимаемых во вторую фазу менструального цикла, содержится больше гестагенов. В СССР двухфазные ОК распространения не получили.
Трехфазные OK (например, трисистон, триквилар) содержат эстрогены и гестагены в различных комбинациях. В таблетках первого типа содержание эстрогенов и гестагенов наименьшее, в таблетках второго типа доза эстрогенов и гестагенов увеличивается, в таблетках третьего типа содержание эстрогенов снижается, а доза гестагенов повышается. Содержание эстрогенов и гестагенов в них соответственно 0,63 и 0,05 мг, 0,04 и 0,075 мг и 0,03 и 0,125 мг. Трехфазные ОК назначают с 1-го дня менструального цикла в течение 21 дня: в первые 6 дней применяют таблетки первого типа, затем 6 дней — второго типа, в последующие 9 дней — третьего типа. Трехфазное введение половых стероидов позволяет обеспечить такое же изменение содержания в крови эстрогенов и гестагенов, как при нормальном менструальном цикле. Эффективность трехфазных ОК очень высокая, индекс Перля менее 1. Эти препараты не вызывают повышения АД, изменений системы гемостаза, нарушений липидного и углеводного обменов, при применении трехфазных ОК снижается содержание в крови липопротеинов низкой плотности, что имеет большое значение в профилактике атеросклероза. Кроме того, эти препараты оказывают лечебный эффект при различных прогестерондефицитных состояниях (мастопатии, некоторых формах предменструального синдрома, ановуляторных менструальных циклях и др.).Контрацептивное действие комбинированных эстроген-гестагенных ОК заключается в торможении овуляции вследствие подавления овуляторного выброса гонадотропинов передней долей гипофиза, нарушения имплантации в результате торможения секреторных изменений в эндометрии и нарушением проницаемости шеечной слизи для сперматозоидов в канале шейки матки.
Гестагенсодержащие контрацептивы включают так называемые мини-пили, содержащие микродозы гестагенов, посткоитальные ОК и средства длительного действия.
Мини-пили (например, континуин, фемулен) назначают в непрерывном режиме, ежедневно с первого дня менструального цикла в течение 6—12 мес. Контрацептивное действие их основано на торможении сократительной активности маточных труб, повышении вязкости слизи в канале шейки матки, нарушении циклических процессов в эндометрии. Контрацептивная эффективность несколько ниже, чем у эстрогенсодержащих ОК; индекс Перля составляет 1,5—2. Мини-пили не вызывают метаболических изменений и артериальной гипертензии, практически не нарушают гемокоагуляцию. Побочным действием, ограничивающим применение этих препаратов, является расстройство менструального цикла — длительные мажущие выделения, которые наблюдаются у 12—14% женщин. Противопоказаниями к использованию являются острые и хронические заболевания печени, в т.ч. желтуха, перенесенная во время беременности.
Посткоитальные ОК рекомендуются женщинам, живущим нерегулярной половой жизнью (редкие половые сношения). К ним относят постинор, содержащий 0,75 мг гестагена. Одну таблетку препарата принимают в течение часа после полового сношения. Контрацептивное действие основано на предотвращении имплантации оплодотворенной яйцеклетки вследствие изменений эндометрия и его отторжения в ответ на спад гормонов после приема препарата. Эффективность посткоитальных ОК, осложнения и противопоказания те же, что и при использовании мини-пиль. К гестагенсодержащим контрацептивам длительного действия относят медроксипрогестерона ацетат и норплант. Медроксипрогестерона ацетат, содержащий 150 мг гестагенов, вводят внутримышечно. Первая инъекция проводится на 5-й день менструального цикла, последующие — через каждые 90 дней. Контрацептивное действие этого препарата связано со снижением проницаемости (повышением вязкости) шеечной слизи для сперматозоидов, подавлением овуляторного выброса гонадотропинов, атрофическими изменениями в эндометрии. Основным побочным действием является нарушение менструального цикла (у 20% женщин) — длительные сукровичные выделения, особенно в первые 3 мес. Противопоказания те же, что и для оральных гестагенсодержащих ОК. Эффективность метода возрастает по мере увеличения срока применения; индекс Перля в первые 3 мес. около 4, затем снижается до 1. Норплант — депо-гестаген, заключенный в капсуле из биодеградирующего материала. Капсулу имплантируют подкожно, в течение 1—2 лет из нее с постоянной скоростью выводится гестаген. Эффективность этого вида К. высокая, индекс Перля менее 1. Побочное действие: первые месяцы после введения капсулы у 12—14% женщин отмечаются ациклические сукровичные выделения из половых путей, иногда возникает аменорея. Внутриматочная контрацепция. Существует более 80 моделей внутриматочных контрацептивных средств (ВМС). Различают инертные и медикаментозные ВМС. Среди инертных наиболее распространенной в СССР является петля Липпса — полиэтиленовое устройство длиной 2,5—3 см в виде двойной латинской буквы S (рис. 3, в). Медикаментозные ВМС содержат медь, гестагены (прогестасерт): чаще применяют медьсодержащие ВМС в виде буквы Т и цифры 7 с медной проволочкой, обвивающей их ветви (рис. 3, б, в). ВМС нарушают имплантацию оплодотворенной яйцеклетки, что связано с ускоренной перистальтикой маточных труб и обусловленной этим неполноценностью яйцеклетки и с отсутствием в эндометрии благоприятных для имплантации условий; медь оказывает бактерицидное и спермицидное действие. Эффективность ВМС достаточно высока: индекс Перля при использовании петли Липпса составляет около 4, медьсодержащих ВМС — 1—2. Противопоказаниями для применения ВМС являются острые, подострые воспалительные заболевания половых органов, хронические воспалительные процессы с частыми обострениями, инфекционно-септические заболевания и лихорадка любой этиологии, истмико-цервикальная недостаточность, доброкачественные и злокачественные опухоли половых органов, полипы канала шейки матки, эритроплакия и лейкоплакия шейки матки; полипоз и гиперплазия эндометрия, туберкулез половых органов, пороки развития матки, внутриматочные синехии, нарушения менструального цикла по типу мено- или метроррагии, анемия, нарушения свертывающей системы крови, сопровождающиеся повышенной кровоточивостью.ВМС вводит врач с соблюдением правил асептики на 5-й день менструального цикла, после искусственного аборта — сразу (или после очередной менструации), после родов — спустя три месяца. Необходимыми условиями являются нормальная картина крови, I—II степень чистоты влагалища.
ВМС вводят в положении женщины на гинекологическом кресле. Обнажают шейку матки с помощью влагалищных зеркал и определяют длину полости матки маточным зондом. Подбирают соответствующее по размеру ВМС, с помощью специального шприца-проводника его вводят через канал шейки до дна полости матки (рис. 4 и 5). Выводные нити контрацептива, свисающие из канала шейки матки, обрезают на расстоянии 2—3 см от наружного зева матки.
В течение 7—10 дней после введения ВМС половая жизнь запрещена. Врач должен осмотреть женщину через неделю после введения контрацептива, после первой менструации, затем через 3 мес., последующие осмотры проводятся 1 раз в 6 мес. Длительность нахождения ВМС в полости матки 3—5 лет. Женщина должна самостоятельно проверять расположение выводных нитей ВМС. Если она перестает их ощущать, необходимо обратиться к врачу, т.к. в 9—16% случаев может произойти самопроизвольное изгнание контрацептива из полости матки, частота его обратно пропорциональна длительности нахождения ВМС в матке. После введения ВМС возможны скудные кровянистые выделения из половых путей в течение первого межменструального промежутка и более обильные менструации. Эти явления, как правило, исчезают самостоятельно через 2—4 мес. Самыми частыми осложнениями внутриматочной К. являются боли в низу живота и маточные кровотечения. У 1—2% женщин возникают воспалительные заболевания половых органов, при этом возбудители инфекции проникают в верхние отделы полового тракта по нитям ВМС. Осложнения чаще отмечаются у нерожавших женщин, особенно у имеющих в анамнезе аборт, поэтому ВМС предпочтительнее назначать рожавшим женщинам. При появлении осложнений врач извлекает ВМС за нить, свисающую из канала шейки матки. При обрыве нитей и оставлении ВМС или его части в полости матки извлечение осуществляют под контролем гистероскопии (при отсутствии воспалительного процесса в половых органах). Необходимо иметь в виду, что при нахождении ВМС в полости матки возможно наступление внематочной беременности, прерывание которой также сопровождается сукровичными выделениями из половых путей и схваткообразными болями в низу живота. Для уточнения диагноза необходимо бимануальное и ультразвуковое исследование, при подтверждении диагноза внематочной беременности проводится срочное оперативное вмешательство. К числу редких осложнений относится перфорация матки (частота 1:2000 — 1:5000). Она может быть частичной (внедрение ВМС в мышцу матки в области дна или боковых стенок) и полной (с перемещением части или всего ВМС в брюшную полость). Частичная перфорация может протекать бессимптомно. Гистероскопия, гистерография, ультразвуковое исследование матки позволяют поставить правильный диагноз и уточнить положение ВМС. Если ВМС частично располагается в мышце матки (перфорация первой степени), возможно его удаление влагалищным путем в условиях стационара; если ВМС находится полностью в мышце матки (перфорация второй степени), то для его удаления применяют чревосечение. Диагноз полной перфорации матки (перфорация третьей степени) подтверждают с помощью лапароскопии, гинекографии (рентгенологическое исследование внутренних половых органов женщин после введения контрастного вещества в полость матки и газа в брюшную полость). ВМС удаляют во время чревосечения. При нахождении ВМС в полости матки может наступить маточная беременность, которая примерно в 50% случаев заканчивается самопроизвольным абортом. Поэтому в подобных случаях целесообразно прерывание беременности. Однако в специальной литературе нет данных об увеличении частоты пороков развития или повреждении плода в случае донашивания беременности при наличии ВМС в матке, т.к. ВМС обычно либо располагается экстраамниально между плодными оболочками, либо покрыто плацентой.У женщин, которые пользовались ВМС, генеративная функция не нарушается. После извлечения ВМС беременность наступает у 30% женщин через 1 мес., у 60% в течение 3 мес. и у 90% в течение одного года.
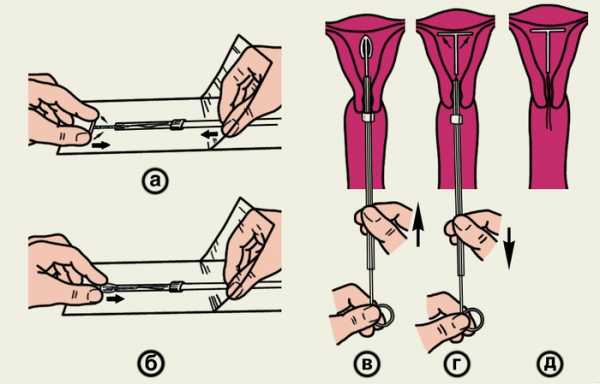
Рис. 5. Схематическое изображение основных этапов введения Т-образного медьсодержащего контрацептива (Си T-200) в полость матки: а, б — введение контрацептива в шприц-проводник с цервикальной меткой; в, г — продвижение контрацептива в полость матки и расправление его плечиков; д — правильное положение контрацептива в полости матки после извлечения шприца-проводника.
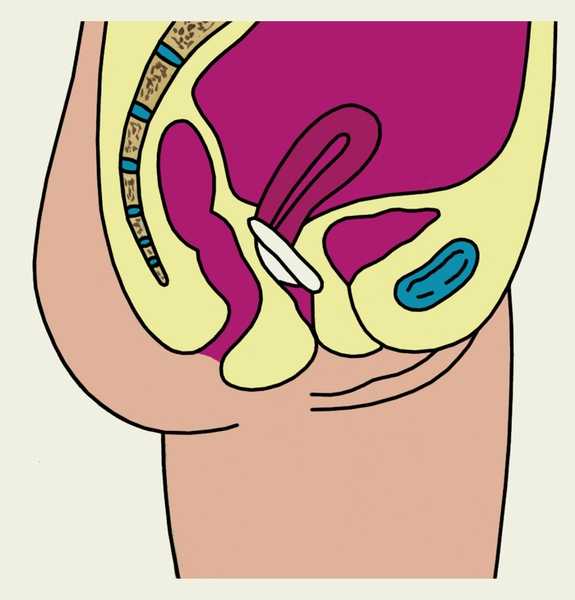
Рис. 1г). Схематическое изображение основных этапов введения и извлечения влагалищной диафрагмы (показано на саггитальном разрезе малого таза женщины): правильное положение влагалищной диафрагмы.

Рис. 1а). Схематическое изображение основных этапов введения и извлечения влагалищной диафрагмы (показано на саггитальном разрезе малого таза женщины): сжатие металлического кольца влагалищной диафрагмы перед введением ее во влагалище.
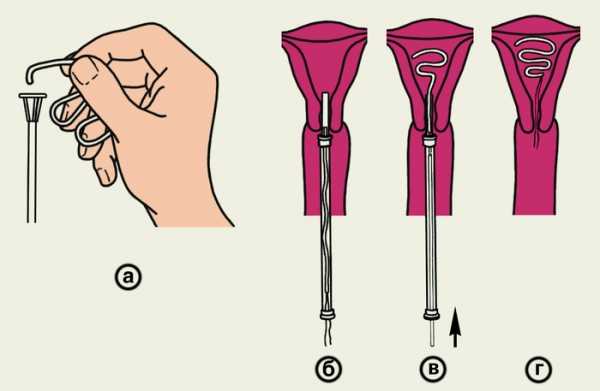
Рис. 4. Схематическое изображение основных этапов введения петли Липпса в полость матки: а — заправка петли Липпса в шприц-проводник; б,в — продвижение петли Липпса в полость матки с помощью шприца-проводника; г — правильное положение петли Липпса в полости матки (шприц-проводник извлечен).
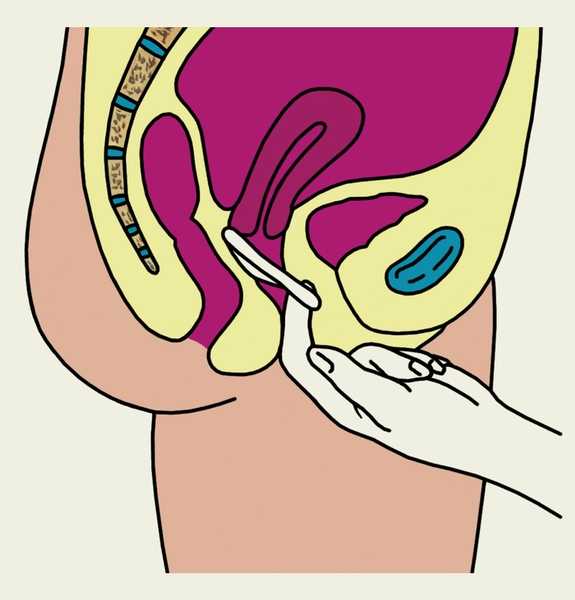
Рис. 1д). Схематическое изображение основных этапов введения и извлечения влагалищной диафрагмы (показано на саггитальном разрезе малого таза женщины): техника извлечения влагалищной диафрагмы.
 вид основных внутриматочных контрацептивов: а — петля Липпса; б,в — медьсодержащие контрацептивы в виде буквы Т и цифры 7">
вид основных внутриматочных контрацептивов: а — петля Липпса; б,в — медьсодержащие контрацептивы в виде буквы Т и цифры 7"> Рис. 3. Внешний вид основных внутриматочных контрацептивов: а — петля Липпса; б,в — медьсодержащие контрацептивы в виде буквы Т и цифры 7.
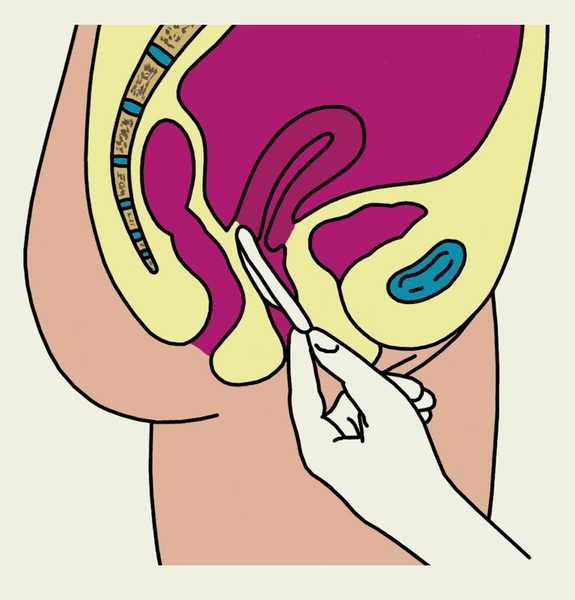
Рис. 1б). Схематическое изображение основных этапов введения и извлечения влагалищной диафрагмы (показано на саггитальном разрезе малого таза женщины): продвижение влагалищной диафрагмы по задней стенке влагалища к задней части его свода.
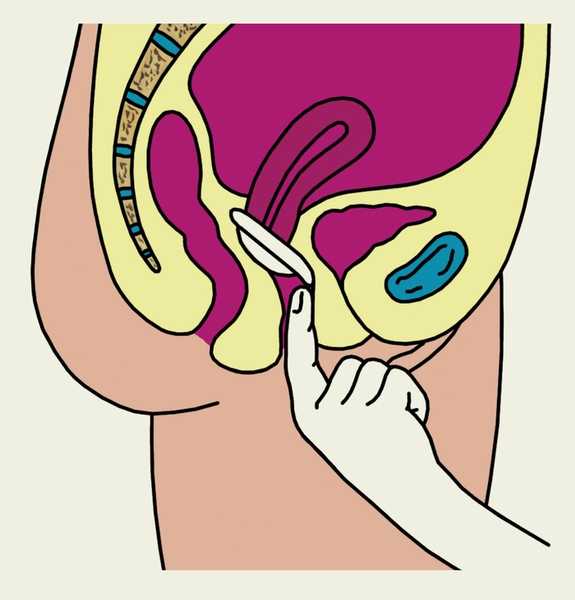
Рис. 1в). Схематическое изображение основных этапов введения и извлечения влагалищной диафрагмы (показано на саггитальном разрезе малого таза женщины): прижатие нижнего края влагалищной диафрагмы к передней стенке влагалища позади лобкового симфиза.
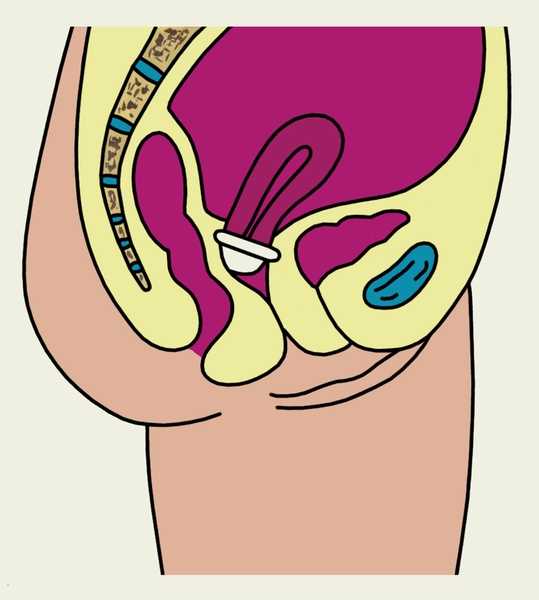
Рис. 2. Схематическое изображение шеечного колпачка, надетого на шейку матки (на саггитальном разрезе малого таза женщины).
Противозачаточные таблетки: всё, что вы хотели о них знать
Противозачаточные таблетки – пожалуй, самый популярный вид контрацепции, причём популярность эта с каждым годом растёт и охватывает всё более широкие возрастные категории. В этой статье я постараюсь ответить на самые распространённые вопросы, которые задают женщины на консультациях у гинеколога: Какой вид противозачаточных таблеток следует выбирать молоденькой девушке, кормящей матери, женщине в период пременопаузы? Есть ли противопоказания в их применении, при определённых видах общих и гинекологических заболеваний? Также, попробуем разобраться и с теми мифами, которые уже успели обрести противозачаточные таблетки за полувековую историю их применения.
Начнём с главного:
• Противозачаточные таблетки – самое надёжное средство контрацепции с практически 100% гарантией предохранения от нежелательной беременности;
• Препараты последнего поколения почти не имеют противопоказаний, наоборот, обладают рядом терапевтических свойств;
• Противозачаточные таблетки не являются средством защиты от инфекций, передающихся половым путём, а значит, могут применяться лишь в том случае, если у женщины один постоянный половой партнёр. В основу противозачаточного эффекта положен менструальный цикл женщины. Как действуют противозачаточные таблетки? В их состав входят синтетические аналоги эстрогенов и прогестерона.
Не вдаваясь в научные подробности механизма их действия, скажем просто: эстрогены и прогестерон тормозят созревание яйцеклетки, прогестерон при этом стимулирует выделение вязкой слизи, которая запечатывает шейку матки и препятствует проникновению сперматозоидов.
Практически все противозачаточные таблетки работают по календарному типу:
21 день женщина пьёт таблетки по схеме, перерыв — 7 дней. Происходит отторжение слизистой матки и начинается менструальное кровотечения. Ровно через семь дней приём таблеток нужно возобновить, даже если менструация не закончилась. Как видим, противозачаточные таблетки нужно принимать регулярно, строго по схеме, если вы пропустите больше одного дня, защита вам уже не гарантируется, используйте дополнительные средства, но допить оставшиеся таблетки нужно непременно, дабы не нарушать сложившийся цикл.
Виды противозачаточных таблеток:
• Однокомпонентные — гормональные контрацептивы, содержащие один вид гормонов;
• Комбинированные – противозачаточные таблетки, содержащие два вида гормонов;
• Монофазные – одинаковая дозировка гормонов во всех таблетках, например, препараты последнего поколения, такие как микродозированный новинет, низкодозированные жанин, регулон;
• Двух-, трёхфазные – содержат разную дозу гормонов (соответственно, 2- 3 вида), в зависимости от дня цикла. Обычно в этом случае такие таблетки, для нашего удобства, окрашивают в разные цвета.
В последнее время появились противозачаточные таблетки трёхмесячного цикла – таблетки, которые принимаются на протяжении 3 месяцев, соответственно менструация наступает лишь 4 раза в год. Это новинка на рынке контрацептивов, и сказать что-то определённое «за» или «против» я пока не решаюсь. Теперь посмотрим на рекомендации по приёму противозачаточных средств по возрастным категориям.
До 19 лет
Противозачаточные таблетки рекомендуется начинать принимать не раньше, чем через 2 года после начала первой менструации, причём не только как средство контрацепции, так как они способствуют исчезновению подростковой сыпи «акне», например, препарат ярина, нормализуют цикл, облегчают ПМС, — очень распространённые девичьи проблемы. Тем кто впервые пользуется гормональными препаратами, также, рекомендую новинет, жанин, регулон и другие.
19-35 лет
Молодым женщинам можно принимать практически весь спектр противозачаточных средств. Самые распространенные — низкодозированные комбинированные противозачаточные таблетки, андрогенные средства жанин, ярина, регулон.
35-45 лет
Чаще всего в этом возрасте назначаются комбинированные препараты последнего поколения фемоден, марвелон , силест и трехфазные препараты триквилар, три-регол, тризистон.
Старше 45 лет
Медики рекомендуют гормональную контрацепцию, не только как эффективную, но и как обладающую лечебными свойствами терапию при ряде гинекологических заболеваний. При этом женщины меньше подвержены остеопорозу и такому грозному заболеванию, как рак яичников и матки. Однако применять нужно только низкодозированные препараты последнего поколения. Для женщин этой возрастной группы подойдут Мини-пили – противозачаточные таблетки, которые содержат только прогестаген, их принимают без перерыва, на протяжении 28 дней. Самый современный препарат этой группы – Фемулен, который применяют при риске образования тромбозов, гипертонии и разного рода головных болях. Рекомендуется также кормящим матерям. [a]
Экстренная контрацепция
Говоря о видах гормональных контрацептических средств, выделю ещё один вид: противозачаточные таблетки «быстрого реагирования», такие как постинор или эскапел. Постинор может пригодиться в случае, если женщина, не принимает регулярно противозачаточные средства, но состоялся незащищенный половой акт. Тогда необходимо выпить в течение 48 часов после акта одну таблетку постинора, а через 12 часов – вторую. Ни в коем случае не принимать, как регулярное средство контрацепции, — допускается не более одного приёма за 3-6 месяцев!
Мифы о противозачаточных таблетках
Теперь немного поговорим о тех предубеждениях, которые касаются этого способа контрацепции. Первые гормональные препараты были несовершенны, имели массу побочных эффектов. Особенно испугало женщин то, что, применяя противозачаточные таблетки, они начинали полнеть, причём по мужскому типу.
Появлялись и другие мужские признаки, как, например, грубый голос, усиленное оволосение. Видимо, пережитый нашими бабушками шок от такого чуда медицины, ещё где-то отголосками доходит и до наших дней. Давайте раз и навсегда разберёмся с этими «призраками” прошлого, чтобы они не отравляли наше светлое будущее!
Что нам нужно помнить:
Современные противозачаточные таблетки, такие например, как новинет, являются микродозированными, и побочного действия, за редчайшими исключениями, не вызывают. Современные производители, в свою очередь, обязаны упоминать в инструкциях даже о таких единичных и редких случаях, что большинство из них добросовестно и выполняет.
Ещё одно заблуждение: противозачаточные таблетки якобы вредят здоровью будущего малыша и вызывают бесплодие. Милые женщины, не бойтесь этого: если всё же беременность наступила, на здоровье будущего ребёнка то, что вы принимали таблетки, никак не скажется. Не помешает приём гормональных средств и наступлению желанной беременности. Обычно после прекращения приёма таблеток, беременность наступает через 3-6 месяцев!
И последнее. Я буду рада, если эта статья поможет вам немного разобраться с проблемой и сделать выбор, но всё же, не забывайте советоваться с врачом. Особенно если вы принимаете какие-либо лекарственные препараты, уточните, совместимы ли они и ваши противозачаточные таблетки. Антибиотики, например, могут существенно снижать эффективность их действия.
Контрацепция — Медицинская энциклопедия
I
Контрацепция
[contraceptio; лат. contra-против + (con) ceptio зачатие] — предохранение от зачатия. К. применяется в качестве средства планирования семьи, она показана также в тех случаях, когда прогноз возможной беременности неблагоприятен для женщины или будущего ребенка (см. Беременность).
Предохранение от нежелательной беременности с учетом возраста женщины, интервала между родами, состояния здоровья женщины и членов семьи способствует снижению гинекологической заболеваемости и перинатальной смертности. Поэтому К. может рассматриваться как эффективный метод первичной профилактики, позволяющий сохранять здоровье женщин и будущего поколения.
Важная роль в организации работы по предупреждению нежелательной беременности принадлежит акушерам-гинекологам женских консультаций. Врач должен осуществлять индивидуальный подбор метода К. с учетом его преимуществ и недостатков, возраста женщины и состояния ее здоровья, количества детей в семье, возможных осложнений при прерывании и сохранении беременности.
Существуют следующие методы К., предотвращающие оплодотворение яйцеклетки сперматозоидом или имплантацию оплодотворенной яйцеклетки: барьерные (механические), спермицидные (химические), ритмический (физиологический), прерванное половое сношение, гормональный, внутриматочный, Стерилизация половая. Первые четыре метода К. относят к традиционным, они были распространены до внедрения гормональной и внутриматочной К. Средства, с помощью которых осуществляются барьерные, химические, гормональный и внутриматочный методы К., называют противозачаточными. Степень эффективности любого из методов К. оценивается с помощью индекса Перля, который равен числу случаев беременности, возникших в группе из 100 женщин, пользовавшихся определенным методом К. в течение 12 месяцев.
Барьерные (механические) методы контрацепции основаны на использовании средств, создающих механическое препятствие для проникновения сперматозоидов в канал шейки матки, — презерватива, влагалищной диафрагмы и шеечного колпачка.
Презерватив изготавливают из тонкой эластичной резины; скрученный презерватив надевают на половой член в состоянии эрекции до полового сношения. При сухости влагалища презерватив смазывают спермицидной пастой (масло и вазелин разрыхляют резину). Контрацептивная эффективность презерватива относительно низкая, индекс Перля равен 14—18. Использование презерватива позволяет предотвратить заражение болезнями, передающимися половым путем, в т.ч. ВИЧ-инфекцией (ВИЧ-инфекция). Основным недостатком метода является частый разрыв презерватива (он происходит в 1 случае на 150—300 половых сношений). При разрыве презерватива во влагалище необходимо ввести спермицидное средство либо принять таблетку гормонального посткоитального контрацептива. Использование презерватива ограничено также в связи со снижением сексуальных ощущений у обоих супругов. Возможны аллергические реакции на резину (зуд во влагалище), индивидуальная непереносимость.
Влагалищная диафрагма, или колпачок КР, представляет собой металлическое кольцо, соединенное с резиновым колпачком, имеющим форму полушария. Диафрагму вводят во влагалище так, чтобы покрыть шейку матки и создать механическое препятствие для прохождения сперматозоидов в канал шейки матки. Диафрагма выпускается разных размеров — от 50 до 105 мм в диаметре. Нерожавшим женщинам обычно подходит диафрагма диаметром 60—65 мм. Врач подбирает наибольший размер диафрагмы, который не вызывает неприятных ощущений у женщины, и обучает технике ее введения и извлечения.
Диафрагму следует вводить непосредственно перед половым сношением, смазав ее спермицидной пастой с обеих сторон. Правой рукой женщина сдавливает металлическое кольцо диафрагмы так, чтобы оно приняло удлиненную форму, и, сидя на корточках, вводит ее во влагалище сводом кзади, затем продвигает по задней стенке влагалища до задней части его свода, после чего нижележащий край диафрагмы прижимает к передней стенке влагалища до соприкосновения с лобковой костью (рис. 1, а—в). Следует пальпаторно проверить расположение диафрагмы — верхний край ее должен упираться в заднюю часть свода влагалища, нижний — в переднюю стенку влагалища, позади лобкового симфиза (рис. 1, г). При натуживании диафрагма не должна смещаться. Извлекать диафрагму следует через 8—12 ч после полового акта, техника извлечения показана на рис. 1, д.
Противопоказаниями для введения влагалищной диафрагмы являются эрозия шейки матки, цервицит, загиб матки кзади, опущение стенок влагалища, разрывы промежности и шейки матки. Не рекомендуется применять диафрагму в течение 2—3 мес. после родов и 1 мес. после аборта.
При пользовании диафрагмой могут быть неприятные ощущения во время полового акта, иногда возникает Цисталгия. Женщины, пользующиеся диафрагмой, должны осматриваться акушером-гинекологом не реже одного раза в 3 мес. Индекс Перля при этом методе К. — 12—14.
Шеечный колпачок (рис. 2) имеет полусферическую форму, утолщенные края, изготовлен из плотной резины. Выпускают колпачки с внутренним диаметром 22, 25 и 31 мм. На шейке матки колпачок удерживается благодаря создающемуся отрицательному давлению. Применяется также более плоский колпачок с наружным диаметром 50—75 мм (колпачок Дюма), он покрывает не только шейку матки, но и свод и верхнюю часть влагалища, поэтому более приемлем при короткой или массивной шейке матки, а также при ее деформации.
Колпачок подбирает врач, женщина сама может вводить его после обучения. Перед введением колпачок смазывают с обеих сторон спермицидной пастой, во влагалище он может оставаться в течение 24 ч — 3 дней. Колпачок применяется в тех случаях, когда у женщин возникают трудности с введением влагалищной диафрагмы. Противопоказания к введению колпачка те же, что к применению диафрагмы, контрацептивный эффект этих средств одинаковый.
Спермицидные (химические) методы контрацепции основаны на использовании средств, губительно действующих на сперматозоиды. Медицинской промышленностью выпускаются такие спермицидные средства, как грамицидиновая паста, галаскорбин (влагалищные таблетки). Спермицидная паста (5—6 г) вводится во влагалище за 5—10 мин до полового сношения, таблетки — за 10—15 мин.
Химические контрацептивы могут применяться при неглубокой задней части свода влагалища и отклонении шейки матки кзади. При склонности к аллергическим реакциям они не рекомендуются. Индекс Перля — 20—25.
С целью К. могут быть использованы также Влагалищные спринцевания растворами, обладающими спермицидными свойствами, например 2,5% раствором уксусной кислоты, 0,01% раствором перманганата калия (1 чайная ложка 2% раствора перманганата калия на 1 л воды), 20% раствор хлорида натрия, раствор лимонного сока (сок одного лимона на 0,5 л воды). Индекс Перля — 31.
Ритмический метод контрацепции основан на половом воздержании в овуляторный период (с 11-го по 18-й день 28-дневного менструального цикла), когда зачатие наиболее вероятно; индекс Перля равен 24.
Несколько эффективнее модификация ритмического метода — так называемый симптотермальный метод, при котором половые сношения допускаются в раннюю фолликулярную фазу менструального цикла и через 3 дня после овуляции (индекс Перля равен 2, если сношения происходят только после овуляции, и 12, если до и после овуляции). Симптомы, свидетельствующие об овуляции, определяет сама женщина; к ним относят увеличение количества шеечной слизи, повышение ректальной температуры выше 37°. Ритмический метод не может быть использован при нерегулярном менструальном цикле.
Прерванное половое сношение — метод К., основанный на прекращении полового сношения до начала эякуляции. Существенными недостатками метода являются его невысокая эффективность (индекс Перля 18—20), нередко развивающиеся при длительном применении метода неврозы и импотенция у мужчин, тазовые боли у женщин.
Гормональная контрацепция получила широкое распространение, с 60-х гг. 20 в. В настоящее время ее используют более 100 млн. женщин. Гормональные контрацептивы обладают почти 100% эффективностью. У женщин, принимающих эти средства, достоверно установлено снижение заболеваемости раком эндометрия, яичников и молочных желез. После прекращения гормональной К. генеративная функция восстанавливается в течение 3—6 мес.
Различают таблетированные (оральные), вводимые внутримышечно и имплантируемые под кожу гормональные контрацептивы. Из них наиболее распространены оральные контрацептивы (ОК), число коммерческих наименований которых более 100.
По составу выделяют комбинированные эстроген-гестагенные и гестагенсодержащие гормональные контрацептивы.
Комбинированные эстроген-гестагенные контрацептивы относятся к ОК. Известны одно-, двух- и трехфазные комбинированные эстроген-гестагенные ОК. Однофазные представляют собой таблетки с постоянным содержанием эстрогенов и гестагенов. К ним принадлежат нон-овлон, бисекурин, овулен, содержащие в одной таблетке эстрогены и гестагены в соотношении 1:20 (0,05 мг и 1 мг соответственно), и препараты второго поколения (ригевидон) с более низким содержанием эстрогенов и гестагенов в соотношении 1:5 (0,03 мг и 0,15 мг соответственно). Однофазные ОК назначают с 5-го дня менструального цикла в течение 21 дня ежедневно по одной таблетке в одно и то же время дня. Недопустимо прерывать прием таблеток, в крайнем случае на следующий день после перерыва следует принять две таблетки. Длительность непрерывного приема нон-овлона, бисекурина, овулена, ригевидона — 2—5 лет при хорошей переносимости. В течение этого времени акушер-гинеколог должен осматривать женщин 1 раз в 3—6 мес. При появлении кровянистых выделений из половых путей на фоне приема указанных препаратов следует на 2—3 дня увеличить дозу до 2 таблеток в день. Прием таблеток прекращают при появлении острой головной боли, боли в груди, ногах, а также за 1 мес. до предстоящего оперативного вмешательства.
Эффективность однофазных ОК очень высокая, индекс Перля менее 1. Кроме того, они способствуют регуляции менструального цикла, уменьшению кровопотери во время менструации, исчезновению болей и других болезненных симптомов, связанных с менструацией, обладают выраженным лечебным эффектом при эндометриозе любой локализации, фиброзно-кистозной мастопатии, гиперплазии и полипозе эндометрия, фолликулярных кистах яичников, воспалительных заболеваниях, особенно рецидивирующих, внутренних половых органов.
При применении однофазных ОК возможны осложнения и побочные реакции. Наиболее опасны тромбоэмболия (частота ее 1:100000) и другие заболевания, связанные с гиперкоагуляцией (флебиты, тромбофлебиты). Развитию этих осложнений способствуют такие факторы, как ожирение, сахарный диабет, курение, гипертоническая болезнь, нарушения липидного обмена и тяжелые формы токсикоза беременных в анамнезе. При наличии нескольких неблагоприятных факторов риск развития тромбоэмболии увеличивается в 5—10 раз. Возможны также преходящие метаболические нарушения: гипергликемия, гиперхолестеринемия, повышение уровня триглицерадов, фосфолипидов в крови, а также транзиторная артериальная гипертензия. Препараты, содержащие не более 0,03 мг эстрогенов, не вызывают изменений в плазменном и тромбоцитарном звеньях гемостаза и липидном обмене, что значительно снижает число осложнений и позволяет увеличивать сроки их применения.
Противопоказаниями к использованию этих препаратов являются возраст старше 40 лет (35 лет для курящих женщин или при ожирении III—IV степени), артериальная гипертензия, острые заболевания печени или почек, желтуха, перенесенная во время беременности, варикозное расширение вен или посттромботический синдром, опухоль любой локализации (или подозрение на нее), тяжелые токсикозы беременных в анамнезе.
Двухфазные ОК включают таблетки двух типов, предназначенные соответственно для приема в первую и вторую фазы менструального цикла; содержание эстрогенов в них одинаково, но в таблетках, принимаемых во вторую фазу менструального цикла, содержится больше гестагенов. В СССР двухфазные ОК распространения не получили.
Трехфазные OK (например, трисистон, триквилар) содержат эстрогены и гестагены в различных комбинациях. В таблетках первого типа содержание эстрогенов и гестагенов наименьшее, в таблетках второго типа доза эстрогенов и гестагенов увеличивается, в таблетках третьего типа содержание эстрогенов снижается, а доза гестагенов повышается. Содержание эстрогенов и гестагенов в них соответственно 0,63 и 0,05 мг, 0,04 и 0,075 мг и 0,03 и 0,125 мг. Трехфазные ОК назначают с 1-го дня менструального цикла в течение 21 дня: в первые 6 дней применяют таблетки первого типа, затем 6 дней — второго типа, в последующие 9 дней — третьего типа. Трехфазное введение половых стероидов позволяет обеспечить такое же изменение содержания в крови эстрогенов и гестагенов, как при нормальном менструальном цикле.
Эффективность трехфазных ОК очень высокая, индекс Перля менее 1. Эти препараты не вызывают повышения АД, изменений системы гемостаза, нарушений липидного и углеводного обменов, при применении трехфазных ОК снижается содержание в крови липопротеинов низкой плотности, что имеет большое значение в профилактике атеросклероза. Кроме того, эти препараты оказывают лечебный эффект при различных прогестерондефицитных состояниях (мастопатии, некоторых формах предменструального синдрома, ановуляторных менструальных циклях и др.).
Контрацептивное действие комбинированных эстроген-гестагенных ОК заключается в торможении овуляции вследствие подавления овуляторного выброса гонадотропинов передней долей гипофиза, нарушения имплантации в результате торможения секреторных изменений в эндометрии и нарушением проницаемости шеечной слизи для сперматозоидов в канале шейки матки.
Гестагенсодержащие контрацептивы включают так называемые мини-пили, содержащие микродозы гестагенов, посткоитальные ОК и средства длительного действия.
Мини-пили (например, континуин, фемулен) назначают в непрерывном режиме, ежедневно с первого дня менструального цикла в течение 6—12 мес. Контрацептивное действие их основано на торможении сократительной активности маточных труб, повышении вязкости слизи в канале шейки матки, нарушении циклических процессов в эндометрии. Контрацептивная эффективность несколько ниже, чем у эстрогенсодержащих ОК; индекс Перля составляет 1,5—2. Мини-пили не вызывают метаболических изменений и артериальной гипертензии, практически не нарушают гемокоагуляцию. Побочным действием, ограничивающим применение этих препаратов, является расстройство менструального цикла — длительные мажущие выделения, которые наблюдаются у 12—14% женщин. Противопоказаниями к использованию являются острые и хронические заболевания печени, в т.ч. желтуха, перенесенная во время беременности.
Посткоитальные ОК рекомендуются женщинам, живущим нерегулярной половой жизнью (редкие половые сношения). К ним относят постинор, содержащий 0,75 мг гестагена. Одну таблетку препарата принимают в течение часа после полового сношения. Контрацептивное действие основано на предотвращении имплантации оплодотворенной яйцеклетки вследствие изменений эндометрия и его отторжения в ответ на спад гормонов после приема препарата. Эффективность посткоитальных ОК, осложнения и противопоказания те же, что и при использовании мини-пиль.
К гестагенсодержащим контрацептивам длительного действия относят медроксипрогестерона ацетат и норплант. Медроксипрогестерона ацетат, содержащий 150 мг гестагенов, вводят внутримышечно. Первая инъекция проводится на 5-й день менструального цикла, последующие — через каждые 90 дней. Контрацептивное действие этого препарата связано со снижением проницаемости (повышением вязкости) шеечной слизи для сперматозоидов, подавлением овуляторного выброса гонадотропинов, атрофическими изменениями в эндометрии. Основным побочным действием является нарушение менструального цикла (у 20% женщин) — длительные сукровичные выделения, особенно в первые 3 мес. Противопоказания те же, что и для оральных гестагенсодержащих ОК. Эффективность метода возрастает по мере увеличения срока применения; индекс Перля в первые 3 мес. около 4, затем снижается до 1.
Норплант — депо-гестаген, заключенный в капсуле из биодеградирующего материала. Капсулу имплантируют подкожно, в течение 1—2 лет из нее с постоянной скоростью выводится гестаген. Эффективность этого вида К. высокая, индекс Перля менее 1. Побочное действие: первые месяцы после введения капсулы у 12—14% женщин отмечаются ациклические сукровичные выделения из половых путей, иногда возникает аменорея.
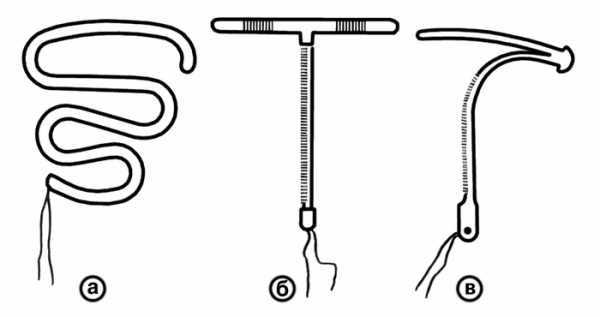
Внутриматочная контрацепция. Существует более 80 моделей внутриматочных контрацептивных средств (ВМС). Различают инертные и медикаментозные ВМС. Среди инертных наиболее распространенной в СССР является петля Липпса — полиэтиленовое устройство длиной 2,5—3 см в виде двойной латинской буквы S (рис. 3, в). Медикаментозные ВМС содержат медь, гестагены (прогестасерт): чаще применяют медьсодержащие ВМС в виде буквы Т и цифры 7 с медной проволочкой, обвивающей их ветви (рис. 3, б, в). ВМС нарушают имплантацию оплодотворенной яйцеклетки, что связано с ускоренной перистальтикой маточных труб и обусловленной этим неполноценностью яйцеклетки и с отсутствием в эндометрии благоприятных для имплантации условий; медь оказывает бактерицидное и спермицидное действие. Эффективность ВМС достаточно высока: индекс Перля при использовании петли Липпса составляет около 4, медьсодержащих ВМС — 1—2.
Противопоказаниями для применения ВМС являются острые, подострые воспалительные заболевания половых органов, хронические воспалительные процессы с частыми обострениями, инфекционно-септические заболевания и лихорадка любой этиологии, истмико-цервикальная недостаточность, доброкачественные и злокачественные опухоли половых органов, полипы канала шейки матки, эритроплакия и лейкоплакия шейки матки; полипоз и гиперплазия эндометрия, туберкулез половых органов, пороки развития матки, внутриматочные синехии, нарушения менструального цикла по типу мено- или метроррагии, анемия, нарушения свертывающей системы крови, сопровождающиеся повышенной кровоточивостью.
ВМС вводит врач с соблюдением правил асептики на 5-й день менструального цикла, после искусственного аборта — сразу (или после очередной менструации), после родов — спустя три месяца. Необходимыми условиями являются нормальная картина крови, I—II степень чистоты влагалища.
ВМС вводят в положении женщины на гинекологическом кресле. Обнажают шейку матки с помощью влагалищных зеркал и определяют длину полости матки маточным зондом. Подбирают соответствующее по размеру ВМС, с помощью специального шприца-проводника его вводят через канал шейки до дна полости матки (рис. 4 и 5). Выводные нити контрацептива, свисающие из канала шейки матки, обрезают на расстоянии 2—3 см от наружного зева матки.
В течение 7—10 дней после введения ВМС половая жизнь запрещена. Врач должен осмотреть женщину через неделю после введения контрацептива, после первой менструации, затем через 3 мес., последующие осмотры проводятся 1 раз в 6 мес. Длительность нахождения ВМС в полости матки 3—5 лет. Женщина должна самостоятельно проверять расположение выводных нитей ВМС. Если она перестает их ощущать, необходимо обратиться к врачу, т.к. в 9—16% случаев может произойти самопроизвольное изгнание контрацептива из полости матки, частота его обратно пропорциональна длительности нахождения ВМС в матке. После введения ВМС возможны скудные кровянистые выделения из половых путей в течение первого межменструального промежутка и более обильные менструации. Эти явления, как правило, исчезают самостоятельно через 2—4 мес.
Самыми частыми осложнениями внутриматочной К. являются боли в низу живота и маточные кровотечения. У 1—2% женщин возникают воспалительные заболевания половых органов, при этом возбудители инфекции проникают в верхние отделы полового тракта по нитям ВМС. Осложнения чаще отмечаются у нерожавших женщин, особенно у имеющих в анамнезе аборт, поэтому ВМС предпочтительнее назначать рожавшим женщинам. При появлении осложнений врач извлекает ВМС за нить, свисающую из канала шейки матки. При обрыве нитей и оставлении ВМС или его части в полости матки извлечение осуществляют под контролем гистероскопии (при отсутствии воспалительного процесса в половых органах).
Необходимо иметь в виду, что при нахождении ВМС в полости матки возможно наступление внематочной беременности, прерывание которой также сопровождается сукровичными выделениями из половых путей и схваткообразными болями в низу живота. Для уточнения диагноза необходимо бимануальное и ультразвуковое исследование, при подтверждении диагноза внематочной беременности проводится срочное оперативное вмешательство.
К числу редких осложнений относится перфорация матки (частота 1:2000 — 1:5000). Она может быть частичной (внедрение ВМС в мышцу матки в области дна или боковых стенок) и полной (с перемещением части или всего ВМС в брюшную полость). Частичная перфорация может протекать бессимптомно. Гистероскопия, гистерография, ультразвуковое исследование матки позволяют поставить правильный диагноз и уточнить положение ВМС. Если ВМС частично располагается в мышце матки (перфорация первой степени), возможно его удаление влагалищным путем в условиях стационара; если ВМС находится полностью в мышце матки (перфорация второй степени), то для его удаления применяют чревосечение. Диагноз полной перфорации матки (перфорация третьей степени) подтверждают с помощью лапароскопии, гинекографии (рентгенологическое исследование внутренних половых органов женщин после введения контрастного вещества в полость матки и газа в брюшную полость). ВМС удаляют во время чревосечения.
При нахождении ВМС в полости матки может наступить маточная беременность, которая примерно в 50% случаев заканчивается самопроизвольным абортом. Поэтому в подобных случаях целесообразно прерывание беременности. Однако в специальной литературе нет данных об увеличении частоты пороков развития или повреждении плода в случае донашивания беременности при наличии ВМС в матке, т.к. ВМС обычно либо располагается экстраамниально между плодными оболочками, либо покрыто плацентой.
У женщин, которые пользовались ВМС, генеративная функция не нарушается. После извлечения ВМС беременность наступает у 30% женщин через 1 мес., у 60% в течение 3 мес. и у 90% в течение одного года.
Библиогр.: Алипов В.И. и Корнов В.В. Противозачаточные средства, Л., 1985; Мануилова И.А. Современные контрацептивные средства, М., 1983; она же, Планирование семьи и здоровье женщины, М., 1988.
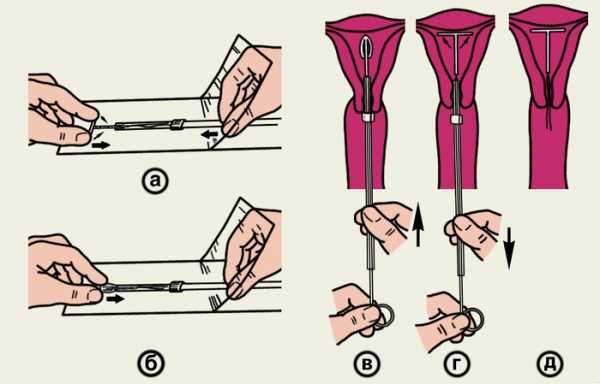
Рис. 5. Схематическое изображение основных этапов введения Т-образного медьсодержащего контрацептива (Си T-200) в полость матки: а, б — введение контрацептива в шприц-проводник с цервикальной меткой; в, г — продвижение контрацептива в полость матки и расправление его плечиков; д — правильное положение контрацептива в полости матки после извлечения шприца-проводника.
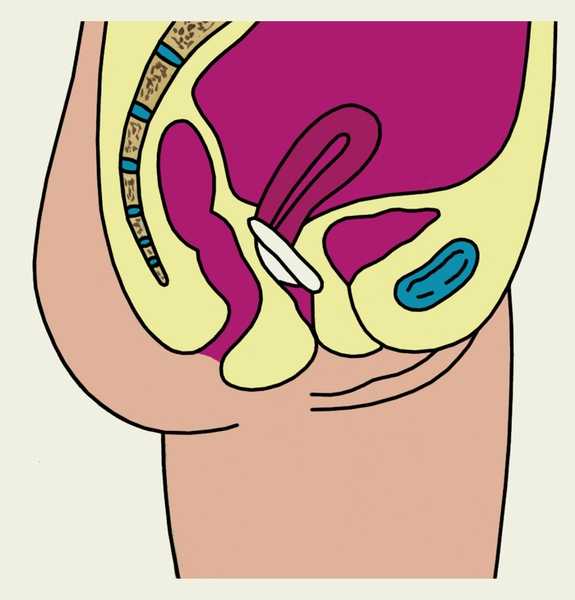
Рис. 1г). Схематическое изображение основных этапов введения и извлечения влагалищной диафрагмы (показано на саггитальном разрезе малого таза женщины): правильное положение влагалищной диафрагмы.

Рис. 1а). Схематическое изображение основных этапов введения и извлечения влагалищной диафрагмы (показано на саггитальном разрезе малого таза женщины): сжатие металлического кольца влагалищной диафрагмы перед введением ее во влагалище.
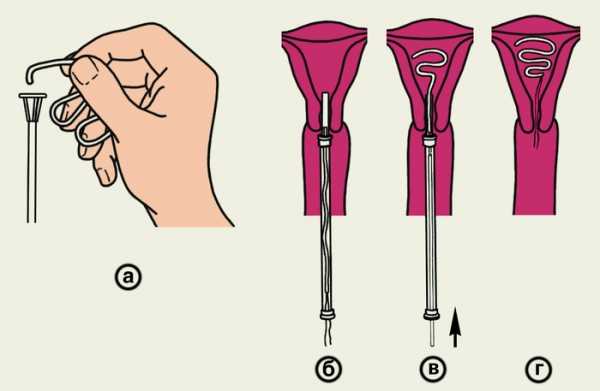
Рис. 4. Схематическое изображение основных этапов введения петли Липпса в полость матки: а — заправка петли Липпса в шприц-проводник; б,в — продвижение петли Липпса в полость матки с помощью шприца-проводника; г — правильное положение петли Липпса в полости матки (шприц-проводник извлечен).
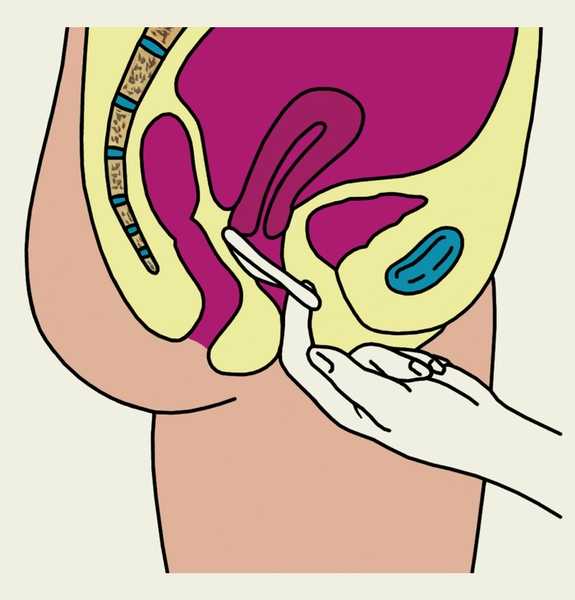
Рис. 1д). Схематическое изображение основных этапов введения и извлечения влагалищной диафрагмы (показано на саггитальном разрезе малого таза женщины): техника извлечения влагалищной диафрагмы.
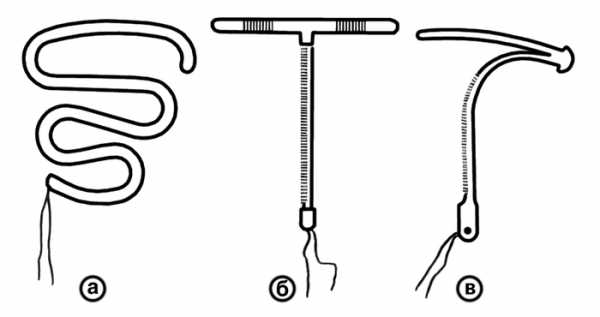
Рис. 3. Внешний вид основных внутриматочных контрацептивов: а — петля Липпса; б,в — медьсодержащие контрацептивы в виде буквы Т и цифры 7.
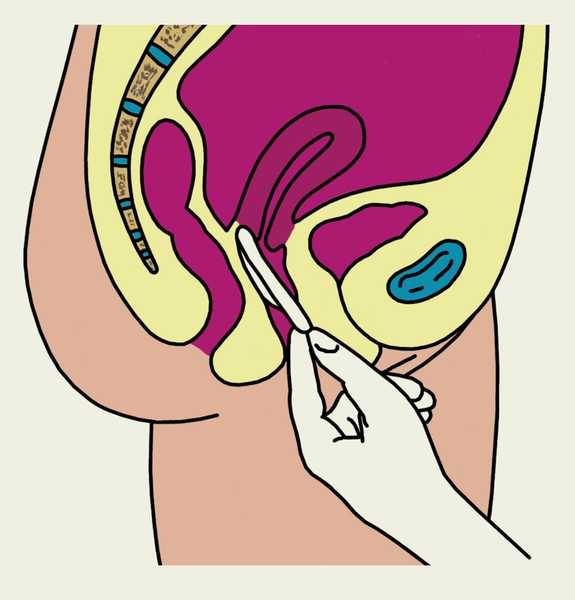
Рис. 1б). Схематическое изображение основных этапов введения и извлечения влагалищной диафрагмы (показано на саггитальном разрезе малого таза женщины): продвижение влагалищной диафрагмы по задней стенке влагалища к задней части его свода.
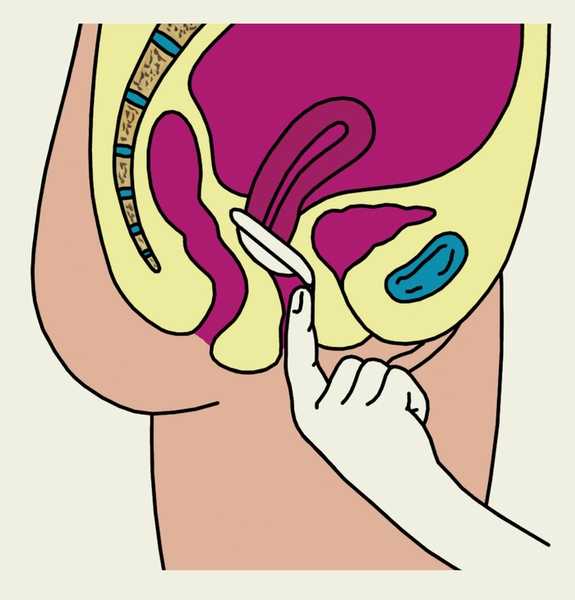
Рис. 1в). Схематическое изображение основных этапов введения и извлечения влагалищной диафрагмы (показано на саггитальном разрезе малого таза женщины): прижатие нижнего края влагалищной диафрагмы к передней стенке влагалища позади лобкового симфиза.
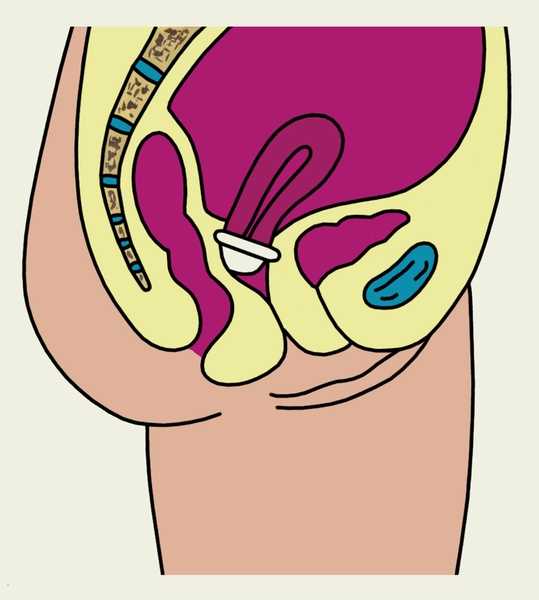
Рис. 2. Схематическое изображение шеечного колпачка, надетого на шейку матки (на саггитальном разрезе малого таза женщины).
II
Контрацепция (contraceptio; Контра- + лат. conceptio зачатие)
предохранение от зачатия.
Источник: Медицинская энциклопедия на Gufo.me
Значения в других словарях
- КОНТРАЦЕПЦИЯ — КОНТРАЦЕПЦИЯ (от новолат. contraceptio, букв. — противозачатие) — предупреждение беременности механическими (презервативы, шеечные колпачки и др.) — химическими (напр., влагалищные шарики, грамицидиновая паста) и др. Большой энциклопедический словарь
- контрацепция — орф. контрацепция, -и Орфографический словарь Лопатина
- Контрацепция — (новолат. contraceptio — противозачатие, от лат. contra — против и conceptio — зачатие) методы и средства предупреждения беременности (См. Беременность). Различают физиологическую и искусственную... Большая советская энциклопедия
- КОНТРАЦЕПЦИЯ — КОНТРАЦЕПЦИЯ (контроль над рождаемостью), использование приспособлений или методик, которые позволяют избежать беременности. Пероральные контрацептивы — это лекарственные средства, таблетки, которые принимают женщины, — препараты гормонов... Научно-технический словарь
- контрацепция — сущ., кол-во синонимов: 1 противозачатие 1 Словарь синонимов русского языка
- Контрацепция — см. Предохранение от беременности. Сексологическая энциклопедия
- контрацепция — КОНТРАЦЕПЦИЯ -и; ж. [лат. contraceptio — противозачатие] Предупреждение беременности с помощью противозачаточных средств. Толковый словарь Кузнецова
- контрацепция — Контрацепция — предохранение от зачатия. Всего лишь 6% женщин детородного возраста не используют методы контрацепции. Медицинские показания к применению контрацепции... Медицинский словарь
- КОНТРАЦЕПЦИЯ — мед. Контрацепция — предохранение от зачатия. Всего лишь 6% женщин детородного возраста не используют методы контрацепции. Медицинские показания к применению контрацепции... Справочник по болезням
Всё, что нужно знать о гормональной контрацепции — Wonderzine
Опасны ли гормональные контрацептивы
Гормоны имеют воздействие не только на репродуктивную систему, но и на весь организм в целом: они изменяют некоторые процессы обмена веществ. Поэтому у приёма гормонов существуют противопоказания, основанные на возможных побочных эффектах. Ещё со времён первого и второго поколений высокодозированных гормональных контрацептивов ходит множество страшилок о наборе веса, «оволосении», инсультах, химической зависимости и прочих печальных последствиях приёма большой концентрации гормонов. В новых поколениях средств концентрация гормонов снижена в десятки раз и часто используются другие вещества, чем раньше. Это позволяет использовать их даже в неконтрацептивных лечебных целях — поэтому переносить на них истории о первых поколениях препаратов неверно.
Самый распространённый побочный эффект гормональной контрацепции — повышение свёртываемости крови, что может привести к риску тромбоэмболических заболеваний. В группе риска находятся курящие женщины и женщины, у родственников которых были какие-либо тромбоэмболические осложнения. Так как курение само по себе повышает риск тромбообразования, то курящим женщинам после тридцати пяти лет большинство врачей откажутся прописывать гормональные контрацептивы. Риск тромбозов обыкновенно выше в первый год приёма и в первые полгода после отмены гормонов, именно поэтому вопреки распространённому убеждению нельзя делать частые перерывы в приёме гормонов: их не рекомендуется принимать меньше года и возвращаться к ним раньше чем через годичный перерыв, чтобы не нанести урон своему здоровью. Профилактикой тромбозов, кроме отказа от курения, служит подвижный образ жизни, потребление достаточного количества жидкости и ежегодный анализ крови на гомоцистеин и коагулограмму.
На фоне приёма гормонов отрицательный эффект могут дать и другие виды интоксикации: употребление алкоголя и различных психоактивных веществ, в том числе марихуаны, психоделиков и амфетаминов, может спровоцировать проблемы с давлением, сосудами сердца и головного мозга. Если вы не собираетесь сокращать употребление токсичных веществ во время приёма гормональной контрацепции, вам стоит сообщить о своих привычках эндокринологу, чтобы избежать лишних рисков.
Риски рака шейки матки при приёме контрацептивов возрастают, когда у женщины есть папилломавирус человека, хламидии или высокий риск заражения половыми инфекциями — то есть пренебрежение барьерной контрацепцией с непостоянными партнёрами. Гормон беременности прогестерон подавляет иммунный ответ организма, поэтому женщинам, которые попадают в эту группу риска, можно принимать гормональные контрацептивы, но необходимо чаще проходить цитологический осмотр — при отсутствии жалоб раз в полгода. Нет убедительных данных о том, что современные контрацептивы повышают риски рака печени, хотя первые поколения препаратов из-за высокой дозировки плохо сказывались на её здоровье. Многие женщины боятся, что приём препаратов спровоцирует рак груди. В большинстве исследований провести надёжную связь между использованием гормональных контрацептивов и возникновением рака молочной железы не удалось. Статистика показывает, что в группе риска находятся женщины с раком груди в анамнезе, с поздней менопаузой, родами после сорока или не рожавшие. В первый год употребления ГК эти риски возрастают, но по мере приёма исчезают.
Нет никаких данных, которые бы доказывали, что у женщины, принимающей гормональные контрацептивы, сокращается запас яйцеклеток
Существует мнение, что приём гормональных контрацептивов может приводить к депрессивным состояниям. Такое может случиться, если вам не подходит входящий в состав комбинированного контрацептива гестаген: с этой проблемой нужно обратиться ко врачу с целью поменять комбинированный препарат — скорее всего, это поможет. Но вообще депрессия и даже наблюдение у психиатра не служит противопоказанием для приёма противозачаточных. Тем не менее оба врача обязательно должны быть оповещены о препаратах, которые вы употребляете, потому что некоторые из них могут ослаблять действие друг друга.
Существует миф о том, что гормональные контрацептивы из-за торможения репродуктивной системы приводят к бесплодию, последующему невынашиванию беременности и патологиям плода. Это не так. Так называемый сон яичников, или синдром гиперторможения, обратим. В это время яичники отдыхают, а весь организм находится в гормонально ровном состоянии «ложной беременности». Нет никаких данных, которые бы доказывали, что у женщины, принимающей гормональные контрацептивы, сокращается запас яйцеклеток. Более того, гормональную терапию используют для лечения бесплодия, потому что после отмены препарата и восстановления яичники работают более активно. Приём гормональных контрацептивов в прошлом не влияет на течение беременности и развитие плода. В большинстве случаев риски и побочные эффекты от приёма гормональных контрацептивов значительно ниже, чем от прерывания нежелательной беременности.
Также гормональные контрацептивы не вызывают аменорею, патологическое прекращение месячных. После отмены препарата часто должно пройти как минимум три месяца для того, чтобы менструация восстановилась (если её нет больше шести месяцев, то лучше показаться врачу). Синдром отмены гормональной контрацепции — состояние, наступающее после прекращения приёма гормонов, когда организм возвращается к постоянной ежемесячной гормональной перестройке. В первые полгода после отмены организм может штормить, и поэтому в этот период лучше наблюдаться у эндокринолога. Без медицинской необходимости нельзя прерывать приём гормонов в середине цикла: внезапные перерывы способствуют маточным кровотечениям и нарушениям цикла.
В эндокринологической среде существует поэтический фразеологизм, который характеризует статус «уравновешенного» женского здоровья: гармония гормонов. Современные гормональные контрацептивы всё ещё имеют противопоказания и побочные эффекты, но при грамотном подборе, соблюдении правил приёма и здорового образа жизни они могут не только устранить риск нежелательной беременности, но и значительно повысить качество жизни современной женщины — освободив её силы на желанную деятельность.
фотографии: sorapop – stock.adobe.com, texturis – stock.adobe.com, pioneer111 – stock.adobe.com, Africa Studio – stock.adobe.com, Dario Lo Presti – stock.adobe.com
Гормональная контрацепция — Википедия
Материал из Википедии — свободной энциклопедии
Гормональная контрацепция — метод контрацепции, заключающийся в гормональном подавлении овуляции, основанной на использовании синтетических аналогов женских половых гормонов. Различают оральную контрацепцию (ОК) и пролонгированную контрацепцию (имплантаты и инъекции).
Классификация гормональных контрацептивов[править | править код]
В зависимости от состава и способа использования современные гормональные контрацептивы подразделяются на следующие группы:
- Комбинированные эстроген-гестагенные контрацептивы
- Оральные:
- монофазные
- многофазные
- Парентеральные:
- Оральные:
- Чисто прогестагенные контрацептивы
- Оральные:
- Парентеральные:
Первые оральные контрацептивы появились на рубеже 1950—1960-х гг. Первый оральный контрацептив «Enovid» (1959) содержал 0,15 мг местранола и 10 мг норэтинодрела (произведённого впервые Луисом Мирамонтесом).
В последующем метод гормональной контрацепции претерпел значительные усовершенствования, среди которых необходимо выделить следующие:
- во-первых, в комбинированных OK существенно уменьшились дозы гормонов при сохранении высокой контрацептивной надёжности
- во-вторых, синтезированы высокоактивные гормональные средства (этанилэстрадиол, левоноргестрел), а также депо-препараты
- в-третьих, разработаны новые способы введения контрацептивов — мини-пилюли, многофазная оральная контрацепция (или метод step-up), инъекционные препараты и подкожные силастиковые капсулы, наконец, выделены прогестагены третьего поколения — дезогестрел, норгестимат, гестоден;
Следует отметить, что уменьшение концентрации гормонов в ОК, а также появление прогестагенов третьего поколения в совокупности способствовали расширению их приемлемости благодаря снижению частоты побочных реакций и осложнений. Более 100 миллионов[источник не указан 1221 день] женщин во всём мире используют гормональный метод предохранения от нежелательной беременности.
В настоящее время метод гормональной контрацепции является довольно надёжным методом предупреждения нежелательной беременности. Индекс Перля равняется 0,3—8[1]), то есть при использовании этого метода, вероятность забеременеть в течение года составляет от 0,3 до 8 %[1].
Этичность использования гормональной контрацепции активно оспаривается представителями религий (особенно христианства и ислама)[2] и основана на абортивном механизме действия гормональной контрацепции (абортивное действие любой контрацепции — игра слов, не имеющая смысла, поскольку всё действие происходит до зачатия, в этом его смысл и состоит; контрацепция это и есть противозачаточное средство).
Лучшие противозачаточные таблетки без побочных эффектов
Современный фармацевтический рынок насыщен контрацептивами нового поколения в широком ассортименте. Рейтинг лучших противозачаточных таблеток, представленный в данной статье, поможет понять, какие препараты для предохранения лучше выбрать. Следует помнить – при приеме противозачаточных средств без консультации врача-гинеколога существует большая вероятность возникновения нежелательных побочных эффектов. Если ваше решение принято на основании советов, отзывов подруг и знакомых, рекомендуем посетить кабинет квалифицированного специалиста для уточнения расчета дозировки, длительности приема выбранного препарата с учетом особенностей вашего организма.
На что обратить внимание при выборе противозачаточных препаратов
В отличие от варварских методов контрацепции средневековья при разработке современных противозачаточных препаратов соблюдается главное условие – обеспечение безопасности женщины и гарантированной защиты от беременности. Существует три типа противозачаточных средств, признанных официальной медициной:
- Барьерный тип (презервативы, внутриматочные спирали, колпачки и пр.).
- Физиологический (соблюдение графика менструального цикла).
- Медикаментозный (таблетки, гормональные кольца, спирали).
В состав медикаментозных контрацептивных препаратов входят гормоны различного действия: моно-, двух-, трехфазные. Перед назначением способа предохранения врач проводит тщательное обследование пациентки и определяет, какие противозачаточные таблетки лучше принимать в каждом конкретном случае. При этом многие гинекологи не препятствуют самостоятельному выбору, предоставляя пациентке перечень рекомендованных аналогичных средств. На данном этапе женщина имеет возможность выбрать подходящий препарат из большого количества гормональных противозачаточных таблеток, представленных на фармацевтическом рынке. Основные критерии выбора:
- Стоимость лекарственного средства.
- Надежность фармакологической компании, бренда, фирмы-изготовителя.
- Реальная эффективность.
- Безопасность применения.
- Минимальные побочные действия (лучше их отсутствие).
Каждая аптека располагает широким ассортиментом средств контрацепции. Комбинированные оральные противозачаточные препараты различных производителей занимают отдельную нишу. Если таблетки подобраны грамотно, вы сможете избежать незапланированной беременности, а также вылечиться от многих женских заболеваний. В топ-14 вошли лучшие противозачаточные средства, получившие одобрение профильных специалистов, наиболее эффективные таблетки, пользующиеся популярностью среди многих женщин репродуктивного возраста.
Лучшие противозачаточные таблетки для нерожавших девушек
Три-регол
Препарат Три-регол является самым доступным противозачаточным средством для молодых нерожавших дам. Лекарство относится к трехфазному комбинированному типу контрацептивов. В его состав входят животные гормоны натурального происхождения. Действие Три-регол происходит в течение трех фаз. Результат – замедление развития, предотвращение созревания яйцеклетки.
Плюсы:
- Сравнительно невысокая стоимость.
- Состоит из биологических компонентов.
- Не вызывает повышения веса.
- Эффективная защита от беременности.
- Заметное уменьшение менструальных болей.
Минусы:
- Сбои месячного цикла (задержки более 3-х дней).
- Возможна тошнота при переходах на следующую фазу.
- Необходимость в соблюдении режима приема препарата строго по инструкции.
Триквилар
Таблетки противозачаточные от немецкой фармацевтической компании Jenapharm. Триквилар относится к трехфазному низко-гормональному средству. Таблетки каждой фазы отличаются друг от друга концентрацией гормонов. Для удобства пациентов разработана система по напоминанию о времени приема лекарства.

Плюсы:
- Удобная расфасовка.
- Подробная инструкция.
- Не вызывает набор веса.
- Планирование наступления беременности.
- Возможность вылечиться от многих женских недугов.
- Уменьшение количества критических дней, менструации проходят спокойно без болей, кровотечений.
- Отсутствие синдрома ПМС и побочки в виде слабости, головокружений, тошноты.
Минусы:
- Заметное снижение либидо в первые месяцы приема.
Мерсилон
Считается, что в противозачаточных таблетках Мерсилон содержится минимум гормонов. Оральный контрацептив (ОК) очень эффективен, идеально подходит нерожавшим молодым девушкам. Лекарство продается в аптеках, упаковка розового цвета, таблетки размещены в блистре, имеется подробная аннотация с инструкцией по приему препарата. Начало приема должно совпасть с первым менструальным днем. Нужно взять из упаковки первую таблетку с указанием соответствующего дня недели, это поможет соблюдать график приема, далее – точно по часам.
Плюсы:
- Адекватная цена на препарат.
- Высокая эффективность.
- Надежная защита от внеурочной беременности.
- Не наблюдается набор веса.
- Снижение потерь крови в период критических дней.
- Не вызывает повышения аппетита.
- Сохраняется регулярность цикла.
- Либидо не снижается.
- Отсутствие побочных эффектов (жирность кожи, прыщи и т. п.).
Минусы:
- Недостатки отсутствуют.
Марвелон
Противозачаточный препарат Марвелон предназначен для защиты от нежелательной беременности нерожавших девушек. Лекарственное средство ОК производится в Ирландии известной фармацевтической компанией Organon. Каждая таблетка размещена на блистере с надписью дня недели, что упрощает ежедневный прием лекарства. Компоненты, входящие в состав препарата, подавляют процессы овуляции и препятствуют развитию яйцеклетки.
Плюсы:
- Высокая эффективность Марвелона, подавление репродуктивной функции женского организма.
- Таблетки небольших размеров хорошо глотаются, если под рукой не оказалось стакана с водой, можно обойтись без запивания.
- Излечение некоторых женских недугов (поликистоз яичников, эндометриоз, налаживание менструального графика).
Минусы:
- В первые сутки приема лекарства появляется неприятная тошнота.
- Для получения желаемого результата приходится строго соблюдать порядок приема таблеток.
Лучшие противозачаточные таблетки для рожавших женщин
Минизистон
Таблетированный препарат Минизистон рекомендуется рожавшим женщинам для длительной контрацептивной защиты от незапланированной беременности. Таблетки представляют собой драже, покрытые оболочкой розового оттенка. В одной блистерной пластинке содержится 21 таблетка (или 63 шт.). Основное действие Минизистона – надежная контрацепция плюс выравнивание менструального цикла. Пациентки принимают по одной таблетке в день в одно и то же время в течение трех недель, далее – перерыв – 7 дней. Курящим женщинам не рекомендуется назначать данный препарат без консультации с врачом. Возможны побочные явления: тромбоз, кашель, одышка, избыточный вес, тромбоз вен нижних конечностей, отечности.
Плюсы:
- Подробная инструкция.
- Высокая эффективность по защите от нежелательной беременности.
- Удобная расфасовка.
Минусы:
- Строгое соблюдение порядка приема по часам.
- Не рекомендуется принимать препарат кормящим матерям (снижается лактация, изменяется структура грудного молока).
Мидиана
Гормональный контрацептив отличается сравнительно невысокой стоимостью. Страна-производитель Венгрия, фармацевтическая компания – Gedeon Richter. Чаще всего Мидиана назначается рожавшим женщинам, страдающим от отеков, нуждающимся в похудении. При приеме данного препарата у некоторых пациенток наблюдается реакция в виде сбоев менструального цикла, возможны кровотечения, ожидаемый эффект наступает после адаптации организма.
Плюсы:
- Сравнительно небольшая цена.
- Высокая эффективность.
- Снижение веса, устранение отечности.
- Улучшение общего состояния: перестают выпадать волосы, укрепляются ногти, исчезает кожная сыпь на лице и всем теле, снижаются проявления синдрома ПМС.
Минусы:
- Длительный период адаптации (до 2 – 3-х месяцев).
Силест
Комбинированный пероральный контрацептив Силест – гормональный противозачаточный препарат отечественного производства. Наряду с основной функцией по предупреждению нежелательной беременности данное средство оказывает лечебное воздействие на женский организм. У пациенток исчезают такие неприятные симптомы, как мигрень, головокружения, нарушения цикла.
Плюсы:
- Надежное предохранение.
- Универсальность – назначается молодым нерожавшим девушкам и женщинам, имеющим детей.
- Таблетки Силест отлично корректируют общий гормональный фон.
- При приеме таблеток не имеет значение очередность, т. к. они все имеют одинаковый состав гормонов, ничем не отличаясь друг от друга.
- Не вызывают увеличение массы тела.
Минусы:
- Недостатки не обнаружены.
Джес Плюс
Противозачаточное гормональное средство Джес (другое название Джаз, Yaz) один из наиболее эффективных препаратов. Основное отличие данных таблеток – пониженное содержание гормонов. По мнению докторов – Джаз безопасен для женского организма, не вызывает побочных реакций, помогает избавиться от многих женских заболеваний (в частности от эндометриоза).

Плюсы:
- Удобная расфасовка, эстетичный дизайн блистера.
- Отличная эффективность, можно планировать наступление беременности.
- Не повышается аппетит и не увеличивается вес, нет целлюлита.
- Исчезают прыщи, угревая сыпь.
- На теле нет лишних волос.
- На время 4-х дневных перерывов, предусмотрены таблетки-плацебо.
Минусы:
- Снижение чувств полового влечения.
Лучшие противозачаточные свечи
Наряду с таблетированными препаратами, врачи часто рекомендуют пользоваться противозачаточными свечами. Вагинальные суппозитории-контрацептивы обладают местным действием. Растворяясь в слизистой влагалища, химическое вещество образует на внутренней поверхности защитный слой. Основное действие противозачаточных свечей – разрушение мембран сперматозоидов, невозможность оплодотворения, создание надежного препятствия на пути парализованных мужских клеток в полость матки.
Бенатекс
Свечи вагинальные противозачаточные Бенатекс не являются гормональным препаратом. Для усиления эффективности не рекомендуется делать спринцевание после полового акта, тем более мыльными растворами, т. к. щелочная среда снижает местное действие свечей Бенатекс. Достаточно произвести наружный уход.

Плюсы:
- Доступная цена.
- Высокая надежность, эффективность.
- Свечи небольшого размера, легко вводятся.
- Отпала необходимость пить таблетки.
- Отсутствие побочных влияний и неприятных ощущений (жжение, зуд).
- Можно применять даже кормящим мамочкам (в грудное молоко не попадают компоненты лекарства).
- Быстрый эффект.
- Сохранение гормонального цикла и естественной микрофлоры влагалища.
Минусы:
Эротекс
Препарат отечественного производства не уступает по качеству и эффективности дорогостоящим импортным аналогам. Основные воздействия противозачаточных вагинальных свечей Эротекс – обездвиживание сперматозоидов + образование защитной пленки в зоне шейки матки, профилактика заражения инфекционными заболеваниями (хламидиоз, гепатит, кандидоз, генитальный герпес, трихомонада и пр.). По желанию пациентов можно выбрать свечи с любым ароматом: лимонным, розовым, лавандовым. Благодаря эфирным маслам, входящим в состав препарата, наблюдается дополнительный возбуждающий эффект. При использовании мыльных растворов за 2 часа до и после полового акта действие свечей Эротекс заметно снижается, можно забеременеть.
Плюсы:
- Адекватная цена.
- Безопасность применения.
- Надежная защита от беременности.
- Удобство пользования.
- Усиление полового влечения.
Минусы:
- Действует только в течение одного акта, при следующем – использовать новую свечу.
Ноноксинол
Свечи Ноноксенол производятся в России, фирма – Альтфарм. Это сравнительно недорогой препарат без содержания гормонов, не образует пену. Данный контрацептив рассчитан на один половой акт, при повторной попытке не стоит надеяться на надежное действие первой свечи, нужно использовать новую.
Плюсы:
- Низкая цена.
- При соблюдении несложных правил удобное простое использование.
- Надежная защита от беременности.
- Отсутствие осложнений.
- Нет гормональных нарушений менструального цикла.
Минусы:
- Частое пользование свечами Ноноксинол может вызвать неприятное жжение.
Лучшие внутриматочные противозачаточные спирали
Многие гинекологи предлагают пациенткам, не готовым к материнству, установить внутриматочную спираль. Чаще всего такие устройства показаны рожавшим женщинам, у которых имеется постоянный партнер. ВМС разделяются на две категории: гормональные лечебные спирали и негормональные бактерицидного действия.
Мирена
Гормональный внутриматочный имплант позволит надолго забыть о страхе перед наступлением незапланированной беременности. Помимо противозачаточного эффекта Мирена оказывает сильное лечебное действие на женский организм. Данный контрацептив пользуется большой популярностью среди многих женщин благодаря надежной защите от нежелательной беременности.
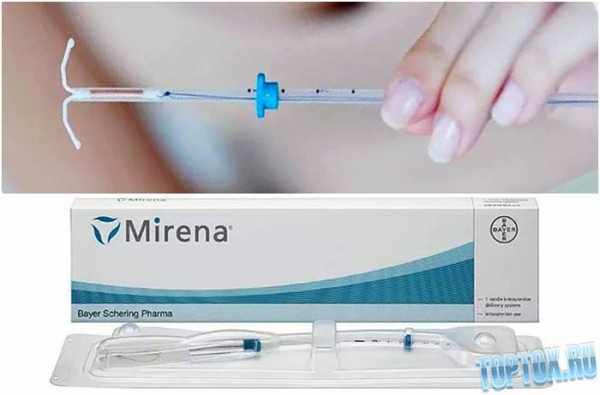
Плюсы:
- Высокая эффективность противозачаточного действия.
- Приводит к избавлению от многих женских недугов (например, рассасывается фибромиома, уходит эндометриоз).
- Регулярность менструального цикла.
- Яркость ощущений, психологическая раскрепощенность при половой близости.
- Отсутствие побочек.
- Нет необходимости каждый день пить таблетки.
Минусы:
- Дорогостоящее удовольствие.
- Болезненность при установке.
- Относительно длительный период адаптации.
Multiload Ку-375
Эффективное средство предохранения Multiload Ку-375 по сравнительно невысокой цене чаще всего ставят женщинам после рождения ребенка. Срок действия ВМС – пять лет. Материалы изготовления Multiload – высококачественный пластик+ медная спиралька.
Плюсы:
- Сверхвысокая надежность защиты от беременности – 99%.
- Универсальность (подходит не только взрослым женщинам, но и нерожавшим девушкам).
- Надежный барьер для инфекций.
- Длительный срок действия.
- Не вызывает неприятных ощущений у партнеров.
Минусы:
- Сравнительно высокая стоимость спирали.
- Неприятные ощущения при вставке и удалении ВМС.
Юнона Био
Внутриматочная спираль Юнона Био производится в России, в аптечной сети можно приобрести ВМС в одном из нескольких вариантов исполнения: серебряные, с прополисом, в форме литеры Т, в виде кольца и пр. Данное контрацептивное средство пользуется большим спросом среди многих женщин благодаря отличным свойствам, надежности, эффективности, приемлемой цене.
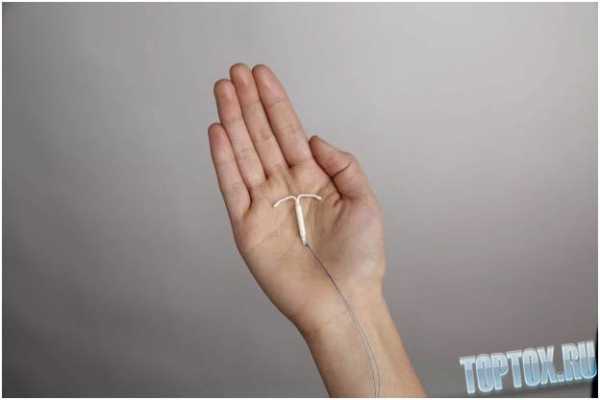
Плюсы:
- Длительность использования – не менее семи лет.
- Спираль изготовлена из высококачественной меди с серебряным напылением.
- Установка ВМС проходит без болевых ощущений, длится не дольше 5 минут.
- Возможность использования в период кормления грудью.
- Легкое удаление в кабинете гинеколога в любое время (например, если вы запланировали родить ребенка).
- Минимальный риск возникновения заболеваний.
Минусы:
- Недостатков нет.
Лекарственные препараты, представленные в каждом разделе статьи, не предназначены к обязательному приобретению. Перед приемом, использованием необходимо проконсультироваться с лечащим врачом!
Чистое удовольствие: 20 методов контрацепции, о которых нужно знать
Ежегодно в мире происходит минимум 16,7 миллиона нежелательных беременностей. 15 миллионов из них (то есть почти 90%!) можно было бы предотвратить, если бы женщины правильно пользовались контрацептивами. МедНовости разобрались, как работают (и работают ли) самые популярные способы не допустить зачатия.
Ежегодно в мире происходит минимум 16,7 миллиона нежелательных беременностей. 15 миллионов из них (то есть почти 90%!) можно было бы предотвратить, если бы женщины правильно пользовались современными методами контрацепции. Удивительно, но в XXI веке миллионы людей игнорируют их или используют неправильно. Как показало недавнее исследование, женщины боятся побочных эффектов, имеют разные предубеждения или им просто не хватает информации. МедНовости разобрались, как работают (и работают ли) самые популярные методы контрацепции.
«Барьерная» контрацепция
Барьерная контрацепция – это мужской и женский презервативы, влагалищная диафрагма и маточный колпачок. Все эти приспособления физически перекрывают сперме путь в матку. Сперматозоид не может встретиться с яйцеклеткой и оплодотворения не происходит.
Презервативы
Мужской презерватив известен всем, а вот женский куда менее популярен. Это небольшой мешочек, обычно из полиуретана, который вводится во влагалище и закрепляется в нем благодаря эластичным кольцам. Преимущество обоих видов презервативов в том, что они не только предотвращают нежелательную беременность, но и защищают от заболеваний, передающихся половым путем.
Эффективность презервативов сравнительно высока: по данным ВОЗ, при правильном использовании мужской предотвращает нежелательную беременность в 98% случаев, а вот женский – только в 90%. Кроме того, нужно принимать во внимание, что презерватив может порваться.
Колпачки
Маточный колпачоки влагалищная диафрагма — это латексные колпачки разной формы, которые устанавливаются на шейку матки. Они уже не защитят партнеров от гонореи или сифилиса, но зато не пускают сперматозоиды в матку. Их основные минусы — сложность использования (не каждая женщина сможет надеть колпачок самостоятельно) и аллергия, которая может возникнуть из-за плотного и длительного соприкосновения слизистой с латексом.
«Естественная» контрацепция
«Естественными» называют способы предохранения, которые не требуют механического или медикаментозного вмешательства.
Прерванный половой акт
Один из самых популярных и в то же время наименее надежных «естественных» методов. При его использовании партнер извлекает половой член из влагалища женщины за несколько мгновений до эякуляция. Ненадежность этого метода определяется двумя факторами. Во-первых, мужчина может не успеть извлечь половой член вовремя (здесь все зависит от его способности к самоконтролю). Во-вторых, во время фрикций выделяется небольшое количество предсеменной жидкости, которая может содержать некоторое количество спермы – и болезнетворных агентов. Эффективность метода, по данным ВОЗ, составляет от 73 до 96% в зависимости от правильности использования.
Календарный метод
Другой популярный и не всегда эффективный метод. Женщина отслеживает благоприятные и неблагоприятные для зачатия дни своего менструального цикла. Оплодотворение яйцеклетки может произойти лишь в течение 48 часов после овуляции, а продолжительность жизни сперматозоида в шейке матки – до недели, но чаще меньше. Поэтому опасными для зачатия считаются несколько дней до овуляции (сперматозоид может остаться в половых органах женщины и дождаться созревшей яйцеклетки) и пару дней после овуляции. Адепты календарного метода утверждают, что именно в этот период женщине следует воздерживаться от полового акта, если она не хочет забеременеть. Недостаток метода в том, что точно просчитать, когда именно наступит овуляция, не всегда возможно, особенно у женщин с нерегулярным менструальным циклом.
Температурный метод
Этот метод как раз и позволяет уточнить момент наступления овуляции. Он не для ленивых: каждый день сразу после пробуждения нужно измерять базальную температуру (вставляя термометр в задний проход). Перед овуляцией базальная температура немного падает, а сразу после овуляции повышается на 0,3–0,5 градусо и держится на этой отметке до окончания цикла. Отслеживая температуру ежедневно, можно довольно точно определять, когда наступает овуляция, и в соответствии с этим воздерживаться от половых актов в благоприятные для зачатия дни.
Цервикальный метод
Другой метод, помогающий определить наступление овуляции, — цервикальный метод, или метод Биллингса. Этот австралийский врач заметил, что незадолго до овуляции слизь, выделяемая из влагалища, становится более тягучей. Таким образом можно отследить «опасные» дни. Правда, из-за колебания гормонов слизь может становиться вязкой и в отсутствие овуляции, так что метод неточен.
Метод лактационной аменореи
Суть проста: в первые месяцы грудного вскармливания овуляции не происходит, поэтому можно не предохраняться. Но есть условие: женщина должна кормить ребенка грудью очень активно (минимум каждые три часа днем и каждые шесть часов ночью), иначе снижается выработка гормонов пролактина и окситоцина, и их «защитный» эффект пропадает. Впрочем, частое кормление тоже не является стопроцентной гарантией.
Спираль
Внутриматочная спираль — распространенный и довольно простой метод контрацепции. Это приспособление, обычно сделанное из меди или серебра с пластиком, устанавливается врачом в матку на несколько лет. Медь или серебро губительно влияют на сперматозоиды, а сама спираль, если оплодотворение все-таки произошло, мешает яйцеклетке прикрепиться к стенке матки (зародыш, таким образом, не имеет возможности развиваться). Метод удобен тем, что не требует почти никаких усилий со стороны женщины, но имеет свои недостатки — например, повышает риск развития инфекций и воспалений.
Гормональная контрацепция
Гормональных контрацептивов существует огромное множество, и действуют они по-разному. В целом их можно разделить на два типа: содержащие гормоны эстрогены (вернее, их аналоги) и не содержащие их.
КОКи
Самый распространенный метод гормональной контрацепции. При корректном использовании считается одним из самых надежных. Таблетки содержат два вида гормонов: эстрогены и прогестины. Они подавляют овуляцию, и беременность становится невозможной.
Парадокс, но именно с этими средствами связано больше всего страхов. Женщины боятся побочных эффектов, например, сгущения крови: эстрогены способствуют тромбообразованию и увеличивают риск тромбозов. На деле эта опасность куда выше, скажем, при курении или даже беременности. Так что если у женщины нет серьезных противопоказаний (тромбозов в анамнезе и среди членов семьи, сильно повышенного артериального давления и т.д.), использование КОКов считается безопасным. Впрочем, куда больше тромбоза женщины боятся лишнего веса: убеждение, что от таблеток можно поправиться - одно из самых стойких. На деле это давно не так: современные оральные контрацептивы содержат минимальные дозы гормонов, которые, хоть и могут слегка обострять чувство голода (да и то не у всех), сами по себе не усиливают набор веса.
Влагалищное кольцо
Это еще один метод гормональной контрацепции с использованием эстрогенов. По составу и принципу действия похож на КОКи, но радикально отличается способом применения. Гибкое кольцо вводится прямо во влагалище, где в нужных дозах высвобождает гормоны, которые способствуют подавлению овуляции. Преимущество над КОКами в том, что кольцо почти не воздействует на печень, недостатки — в относительном неудобстве применения: оно может выпасть из влагалища или мешать женщине.
Гормональный пластырь
Гормональный пластырь тоже содержит эстрогены, но приклеивается на кожу и подает в организм гормоны через кровь.
Мини-пили
Другая группа гормональных контрацептивов, в них нет эстрогенов, только прогестагены. Благодаря этому не имеют связанных с эстрогенами побочных эффектов и считаются более безопасными, хотя и менее действенными. К этой группе относятся так называемые мини-пили: это таблетки, содержащие в себе минимальную дозу гормона.
Принцип их действия отличается от эстрогенсодержащих контрацептивов: они не препятствуют овуляции, но вызывают сгущение цервикальной слизи (слизи в шейке матки), что мешает сперматозоидам проникнуть в саму матку. Кроме того, прогестагены не дают набухнуть внутренней оболочке матки, или эндометрию (без использования гормонов это естественным образом происходит во второй половине менструального цикла). Из-за этого эмбрион не может прикрепиться к стенке матки и продолжить свое развитие.
Подкожные имплантаты
Особенно отчаянные женщины могут решиться зашить себе под кожу противозачаточный гормональный имплантат, который тоже не содержат эстрогена. Он устанавливается на несколько лет и дозированно выделяет в организм необходимое количество гормона прогестагена. Как и мини-пили, имплантат повышает вязкость цервикальной слизи и не позволяет набухнуть эндометрию.
Гормональная внутриматочная спираль
Принцип действия у нее смешанный. Она обездвиживает сперматозоиды и механически мешает эмбриону прикрепиться к стенке матки, как и обычная спираль. Кроме того, также как имплантаты, она ежедневно выделяет минимальное количество гормона прогестагена, который препятствует росту эндометрия и, таким образом, мешает эмбриону закрепиться.
Химическая контрацепция
Вагинальные свечи, кремы, пены, губки и таблетки, которые обладают спермицидным эффектом, то есть разрушают сперматозоиды. Обычно все эти средства нужно применять за 10–15 минут до полового акта. Их преимущество в том, что они защищают и от заболеваний, передающихся половым путем – но не от всех и не полностью. Недостаток — намного более низкая, чем у других методов эффективность. Поэтому использовать их рекомендуют в сочетании с другими средствами.
Экстренная (она же «утренняя») контрацепция
Если незащищенный половой акт уже произошел, но ребенка женщина не планирует, то не все потеряно: в течение некоторого времени еще можно предотвратить зачатие. Методы для этого есть самые разные — от народных до гормональных.
Народные методы
Долька лимона, таблетка аспирина, хозяйственное мыло и раствор марганцовки — вот далеко не полный список средств, которые народная медицина готова предложить неосторожным любовникам. Подразумевается, что лимонная кислота, компоненты хозяйственного мыла, марганцовка и ацетилсалициловая кислота (аспирин) закисляют среду, и этим убивают сперматозоиды.
Врачи применять народные средства категорически не рекомендуют по двум причинам. Первая — их низкая эффективность: сперматозоиды могут проникать в канал шейки матки уже через несколько секунд после эякуляции, и до этого вряд ли можно успеть ввести во влагалище лимон. И вторая — побочные эффекты: агрессивная кислота или неправильно разведенная марганцовка может «выжечь» слизистую и нарушить микрофлору влагалища.
Гормональные таблетки
Есть и более надежный способ посткоитальной (то есть применяющейся после полового акта) контрацепции. Специально на это случай разработаны гормональные таблетки. В основе разных препаратов лежат разные вещества, но механизм их действия схож: они подавляют овуляцию, а если зачатие уже произошло, не дают оплодотворенной яйцеклетке прикрепиться к стенке матки. Таблетки обычно нужно принимать в первые несколько суток после незащищенного полового акта (чем быстрее, тем лучше), но с каждым днем отсрочки их эффективность будет снижаться.
Распространено мнение, что применение таких средств крайне вредно, но ВОЗ неоднократно подчеркивала, что они безопасны. Это, разумеется, не означает, что такие средства следует применять регулярно: они просто не предназначены для этого.
Экстренная установка спирали
Ту же самую медную или серебряную спираль, о которой уже говорилось выше, можно установить и экстренно — в течение пяти дней после незащищенного полового акта. Принцип ее действия тот же: медь или серебро губительно действует на сперматозоиды и яйцеклетку, а сама спираль препятствует прикреплению зародыша к стенке матки. После экстренной установки спираль можно оставить как постоянное средство контрацепции.
Карина Назаретян
9 вопросов об экстренной контрацепции. Таблетки после незащищенного полового акта
Содержание:
Согласно международным исследованиям, 19% российских женщин делали аборт. Почти половина из них — неоднократно. При этом, согласно опросам, только 1% женщин в возрастной группе 16–49 лет допускают, что могли бы пойти на прерывание беременности в перспективе ближайших трех лет. 54% считают, что никогда бы не выбрали этот метод. Тем более что сейчас существуют средства экстренной контрацепции, которые позволяют безопасно предупредить незапланированную беременность при использовании в первые 72 часа после полового акта. Более половины опрошенных женщин (57%) скорее примут «таблетку следующего дня», чем пойдут на аборт.

Современные женщины пользуются всеми мерами репродуктивного планирования. В то же время, многие пары (17%) по-прежнему прибегают к устаревшим способам предохранения, — календарному методу и прерванному половому акту — которые ведут к беременности в 25 и 27% случаев соответственно.
Правда, даже при условии использования различных способов контрацепции, никто не застрахован от неудач. Например, 35% женщин оказывались в ситуации, когда презерватив рвался или съезжал. Но и в экстренных ситуациях не обязательно думать об аборте как единственном методе решения проблемы.
Необходимость экстренной контрацепции
Таблетки для экстренной контрацепции (ТЭК) как раз и предназначаются для предупреждения беременности после незащищенного или недостаточно защищенного полового акта. Поэтому иногда их называют «таблетками следующего дня».
Специально для экстренной контрацепции применяются:
- Левоноргестрел. Доза 1,5 мг или 0,75 мг (в этом случае принимать дважды с интервалом в 12 часов).
- Улипристала ацетат. Доза 30 мг.
- Мифепристон. Доза 10–25 мг.
Таблетки следует принимать в течение 5 дней после полового акта. Прием левоноргестрела снижает возможность беременности на 60–90% (в случае одного незащищенного полового акта). Использование улипристала и мифепристона является более эффективным, чем принятие левоноргестрела.
Для принятия ТЭК не нужно проходить осмотр или сдавать лабораторные анализы.
Таблетки для экстренной контрацепции показаны к применению, когда:
- никакое другое контрацептивное средство не было применено;
- контрацептивное средство было использовано неправильно;
- контрацептивное средство было использовано правильно, но сразу же стало ясно, что оно не обеспечило нужный эффект.
Вот наиболее распространенные ситуации, в которых ТЭК могут понадобиться женщине, пользующейся стандартными методами контрацепции.
Оральные контрацептивы, контрацептивный пластырь, влагалищное кольцо
- Начали применять этот метод на более позднем этапе менструального цикла, чем требует инструкция.
- В течение менструального цикла не пользовались этим методом правильно.
- Принимали лекарственные препараты, которые могли снизить эффективность метода.
Инъекции, содержащие только прогестин
- Начала применять этот метод на более позднем этапе менструального цикла, чем требует инструкция.
- Срок действия контрацептивной защиты, обеспечиваемой инъекцией, истек до полового акта.
Импланты
- Срок действия контрацептивной защиты, обеспечиваемой имплантом, истек до полового акта.
Внутриматочное средство или система
- Средство непроизвольно удалено.
- Не чувствуете усиков.
- Срок действия контрацептивной защиты истек до полового акта.
Презервативы
- Презерватив порвался, соскользнул или был использован неправильно.
Диафрагма или колпачок
- Средство было смещено или удалено до или во время полового акта.
- Средство было смещено или удалено после полового акта раньше, чем того требует инструкция.
Спермицид
- Не ввели спермицидное средство до полового акта, как того требует инструкция.
- Спермицидная таблетка или пленка не успела раствориться до начала полового акта.
Методы контрацепции, базирующиеся на самостоятельном определении периода фертильности
- Находились в фертильном периоде во время полового акта.
- Не уверены, находились ли в фертильном периоде во время полового акта.
Прерванный половой акт
- Эякуляция произошла во влагалище или на наружные половые органы.

Противопоказания и влияние ТЭК на организм
Женщин, которые планируют использовать ТЭК, волнует целый ряд вопросов. Разберем их по порядку.
1. Существуют ли противопоказания?
Таблетки не опасны ни при каких известных обстоятельствах: даже если есть проблемы со здоровьем. ТЭК не назначаются женщинам с наступившей беременностью — они уже неэффективны. Однако, если не ясно, имеется беременность или нет, ТЭК могут быть использованы, поскольку отсутствуют примеры, указывающие на вред для развивающегося плода.
А вот побочные эффекты существуют — это нерегулярные вагинальные кровотечения, тошнота, головная боль, боли в брюшной полости, чувствительность молочных желез, головокружение и усталость.
2. Влияние на беременность
Исследования женщин, которые забеременели, несмотря на прием левоноргестрела или использовали его случайно после наступления беременности, показывают, что данное гормональное средство не наносит вреда ни беременной женщине, ни ее плоду. В частности, оно не увеличивает вероятность выкидыша, низкого веса при рождении, врожденных пороков развития плода или осложнений при беременности. Поступило всего несколько сообщений о наступлении беременности после принятия улипристала, но не было замечено никаких осложнений.
3. Применение подростками
Клинические или программные соображения не должны накладывать ограничения на доступ подростков к ТЭК: они безопасны независимо от возраста. Подростки в состоянии понять инструкции по использованию данного метода контрацепции.
4. Использование при лактации
Если с момента родов прошло меньше шести месяцев, а женщина кормит только грудью, если в постродовой период еще не было менструации, то вряд ли происходит и овуляция. Тогда ТЭК не нужны. Однако, женщины, которые не отвечают всем трем критериям, могут забеременеть. Применение левоноргестрела в период лактации не противопоказано.
Согласно рекомендации производителя улипристала, кормить младенца следует непосредственно перед приемом таблетки, а затем сцеживать и выливать молоко в течение последующих 36 часов.
5. Использование перед половым актом
Нет никаких данных о том, как долго сохраняется контрацептивный эффект ТЭК после приема таблеток. Предположительно ТЭК, которые приняты непосредственно перед половым актом, столь же эффективны, как ТЭК, принятые сразу после него. Однако, если у женщины имеется возможность планировать использование метода контрацепции до полового акта, то рекомендуется иной, отличный от ТЭК метод, как, например, презервативы или другой барьерный метод контрацепции.
6. Использование после нескольких незащищенных половых актов
Женщинам надо постараться принимать ТЭК как можно скорее после каждого незащищенного полового акта; не рекомендуется откладывать прием до окончания последнего полового акта. Однако женщине не следует воздерживаться от приема средств просто потому, что у нее было несколько незащищенных половых актов. Вместе с тем, она должна осознавать, что эффективность ТЭК может оказаться ограниченной, если самый ранний из незащищенных половых актов произошел более 4–5 дней тому назад. Ей следует ограничиться одним приемом ТЭК за один раз независимо от количества предшествующих незащищенных половых актов.
7. Повторное применение таблеток
ТЭК не предназначены для преднамеренного повторного использования или использования в качестве регулярного, систематического метода контрацепции. Женщинам, которые не хотят забеременеть в будущем, рекомендуется после принятия ТЭК начать или продолжить применение средств контрацепции, которые они постоянно используют на протяжении длительного времени. Нет конкретных данных об эффективности или безопасности частого использования нынешних способов применения ТЭК. Однако, по меньшей мере 10 исследований подтвердили, что прием нескольких доз левоноргестрела по 0,75 мг за цикл не вызывает серьезных негативных побочных эффектов. Неизвестно, снижается ли эффективность левоноргестрела вследствие недавнего или последующего применения улипристала, который представляет собой модулятор рецепторов прогестерона. Поэтому, если у женщины, которая недавно приняла левоноргестрел, снова возникает необходимость в экстренной контрацепции, то ей лучше использовать это же средство.
8. Использование ТЭК в нефертильный период
Исследования показали, что оплодотворение в результате полового акта может произойти только в интервале 5–7 дней до, после или во время овуляции. Теоретически ТЭК могли бы не понадобиться, если незащищенный половой акт происходит в другое время цикла, поскольку вероятность беременности даже без ТЭК равнялась бы нулю. Однако на практике часто невозможно определить, в фертильный или нефертильный день цикла произошел половой акт. Поэтому женщины не должны воздерживаться от использования ТЭК из-за предположения, что конкретный половой акт произошел в нефертильный период.
9. Взаимодействие с другими лекарствами
Нет никаких конкретных данных относительно взаимодействия ТЭК с другими лекарственными препаратами. Однако эффективность приема левоноргестрела может снизиться из-за применения лекарственных препаратов, которые могут снижать эффективность оральных контрацептивов.
Женщинам, которые используют бозентан и лекарства для лечения повышенной кислотности желудка или язвы желудка (например, омепразол) или принимали их в прошлом месяце, следует задуматься о том, чтобы вставить медьсодержащее внутриматочное средство. Если же они останавливают свой выбор на ТЭК левоноргестрел, то следует принимать двойную дозу. Улипристал в этих случаях лучше не использовать. Поскольку он является модулятором рецепторов прогестерона, то, теоретически, может снизить эффективность других гормональных контрацептивов, содержащих гормоны прогестины.
Контрацепция после приема ТЭК
Переход к использованию (возобновление использования) регулярно принимаемых контрацептивов после применения ТЭК
ТЭК не обеспечивают контрацепцию для последующих половых актов. Поэтому женщина должна выбрать другой метод контрацепции, прежде чем возобновлять половую жизнь. Когда следует сделать это?
Презервативы или иные барьерные методы контрацепции
Начинайте использовать непосредственно перед следующим половым актом.
Гормональные методы: оральные контрацептивы, контрацептивный пластырь, влагалищное кольцо, инъекции, импланты, левоноргестрелсодержащая внутриматочная гормональная система.
Начинайте использовать немедленно — то есть в день приема ТЭК или на следующий день. Используйте барьерный метод в течение 7 дней после принятия левоноргестрела или в течение 14 дней после принятия улипристала.
В качестве альтернативы: начните использовать после следующего менструального периода, но в промежутке используйте барьерный метод.
Кстати, до введения имплантов или гормональной внутриматочной системы имеет смысл провести теста на беременность: так вы исключите наличие уже имеющейся беременности.
Медьсодержащее внутриматочное средство
Медьсодержащее внутриматочное средство, введенное в течение 5 дней после полового акта, обеспечит высокоэффективную экстренную контрацепцию. Поэтому нет необходимости в оральных ТЭК.
Если женщина обратилась с просьбой, чтобы ей установили медьсодержащее ВМС, и прошло свыше 5 дней после применения ТЭК, то это следают после того, как начнется следующая менструация.
Стерилизация
Предпринимать эту процедуру следует после начала менструации, последовавшей за применением ТЭК. До окончательного завершения стерилизации следует использовать барьерный метод.
Поскольку сложно определить риск беременности в каждом отдельном случае, и поскольку несвоевременная или нежелательная беременность чревата серьезными последствиями, женщине, которая хочет избежать зачатия, следует рассмотреть возможность принятия ТЭК после полового акта, во время которого не была адекватно обеспечена контрацептивная защита.
Запомните: если менструация не наступила в течение 3 недель после приема ТЭК, вы, возможно, забеременели.
По материалам Научного центра акушерства, гинекологии и перинатологии имени академика В.И. Кулакова