Сигмоидит что это такое симптомы
причины, симптомы, диагностика и лечение
Сигмоидит – это острый или хронический воспалительный процесс в области сигмовидной кишки. Проявляется болями в левой половине живота, вздутием, урчанием, учащением стула, патологическими примесями в фекальных массах, тошнотой, рвотой и симптомами интоксикации. При острой форме болезни все перечисленные признаки выражены более ярко. При хроническом сигмоидите симптоматика сглаженная, некоторые проявления могут отсутствовать. Заболевание диагностируется с учетом жалоб, данных осмотра, ректального исследования, эндоскопии и других методик. Лечение – диета, симптоматические и этиотропные средства общего и местного действия.
Общие сведения
Сигмоидит – группа воспалительных процессов различной этиологии с поражением сигмовидной кишки. Протекает остро либо хронически, может быть изолированным либо сочетаться с воспалительным поражением других участков толстого кишечника. Чаще всего встречается одновременное воспаление сигмовидной и прямой кишки – ректосигмоидит. Иногда симптоматика сигмоидита превалирует при колите – диффузном воспалении толстой кишки. В сигмовидной кишке воспалительные процессы развиваются чаще, чем в других отделах кишечника. Сигмоидит поражает лиц обоих полов, среди больных отмечается преобладание женщин. Взрослые люди страдают чаще детей. Вероятность возникновения увеличивается с возрастом.
Сигмоидит
Причины сигмоидита
Непосредственными причинами болезни могут стать кишечные инфекции, дисбактериоз, болезнь Крона, неспецифический язвенный колит и атеросклеротические изменения питающих сосудов. Кроме того, сигмоидит нередко возникает на фоне лучевой терапии. При дисбактериозе наблюдается изменение микрофлоры кишечника, это создает благоприятные условия для размножения различных болезнетворных и условно патогенных микроорганизмов и способствует развитию воспаления. При кишечных инфекциях сигмоидит возникает в результате поражения клеток слизистой токсинами, выделяемыми возбудителями заболевания (дизентерии, сальмонеллеза).
Болезнь Крона и язвенный колит сопровождаются возникновением язв и эрозий на слизистой. В зоне поврежденной слизистой легко появляются очаги воспаления, распространяющиеся на другие участки сигмовидной кишки и становящиеся причиной возникновения сигмоидита. При хронической ишемии кишечника, обусловленной атеросклерозом, нарушается питание кишечной стенки, возникают участки некроза, становящиеся первичными очагами воспаления при сигмоидите.
При проведении лучевой терапии ионизирующее излучение разрушает часть клеток, что также способствует развитию воспаления. Наряду с перечисленными причинами, анатомическими и физиологическими факторами, определенную роль в развитии сигмоидита могут играть общие инфекционные заболевания и спайки, возникшие после операций на органах брюшной полости.
В сигмовидной кишке достаточно часто образуются дивертикулы, способствующие застою кишечного содержимого и нередко осложняющиеся дивертикулитом. Определенную роль в развитии сигмоидита может играть давление соседних органов, в частности – беременной матки, а также достаточно распространенные локальные нарушения кровообращения, связанные с особенностями кровоснабжения этой анатомической зоны.
Патанатомия
Исследователи отмечают, что сигмоидит является самым распространенным воспалительным заболеванием кишечника и указывают, что это объясняется рядом анатомических и физиологических особенностей сигмовидной кишки. Она располагается между нисходящей ободочной и прямой кишкой и относится к нижним отделам толстого кишечника. Обычно кишка локализуется слева на уровне подвздошного гребня, но из-за значительной подвижности, обусловленной достаточно длинной брыжейкой, этот отдел кишечника у некоторых больных может смещаться вправо или под диафрагму, что влечет за собой появление нетипичной для сигмоидита симптоматики (болей не в левой половине, а в околопупочной области, в правых или верхних отделах живота).
Сигмовидная кишка имеет S-образную форму. Ее длина колеблется от 15 до 65 см, диаметр – от 4 до 6 см. Основной функцией данного отдела кишечника является активное всасывание воды и формирование фекальных масс. Из-за выраженных физиологических изгибов и наличия достаточно твердого кала стенка сигмовидной кишки чаще травмируется каловыми массами, что создает благоприятные условия для развития сигмоидита. Естественное замедление продвижения кишечного содержимого еще больше увеличивает риск возникновения сигмоидита, поскольку вредные вещества, содержащиеся в фекальных массах, долго контактируют со слизистой оболочкой кишечника.
Классификация
По типу течения в современной проктологии различают острый и хронический сигмоидит. С учетом характера воспаления выделяют следующие типы поражения сигмовидной кишки:
- Катаральный сигмоидит. Воспаление затрагивает только поверхностные слои слизистой оболочки. Слизистая отечная, гиперемированная. Отмечается выделение большого количества слизи, по этой причине такой сигмоидит иногда называют слизистым.
- Эрозивный сигмоидит. На слизистой оболочке возникают участки разрушения, не распространяющиеся на глубокие слои кишечной стенки.
- Гнойно-геморрагический (язвенный) сигмоидит. На слизистой образуются язвы, проникающие в глубокие слои кишечной стенки.
- Перисигмоидит. Воспаление распространяется на серозную оболочку кишечника. Вокруг кишки образуется инфильтрат. В процесс вовлекается брыжейка. В брюшной полости формируются спайки между петлями кишечника, а также кишечником и другими органами и тканями.
Проявления перечисленных форм сигмоидита могут сочетаться между собой, что обеспечивает достаточно разнообразную клиническую картину и иногда становится причиной затруднений при распознавании заболевания и проведении дифференциальной диагностики с другими патологическими состояниями.
Симптомы сигмоидита
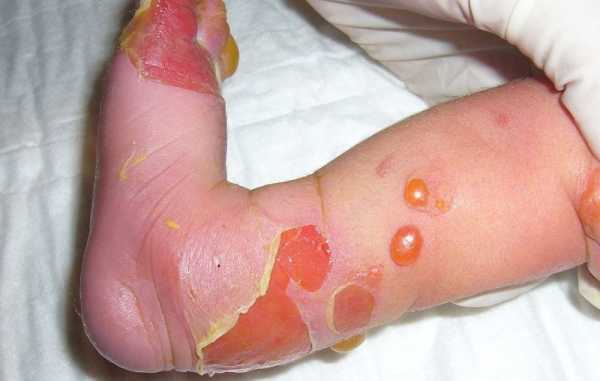
При остром течении обычно наблюдается катаральный процесс. Пациенты жалуются на сильные схваткообразные боли в левой половине живота, часто – с иррадиацией в левую ногу и поясницу. У больных сигмоидитом возникают тошнота, рвота, урчание, вздутие живота и расстройства стула в сочетании с частыми ложными позывами. Стул становится зловонным, в нем появляются примеси слизи и прожилки крови. При сочетании проктита и сигмоидита возможно отхождение слизи и крови без примесей кала.
Выявляются признаки интоксикации: слабость, разбитость, гипертермия, головная боль. При пальпации живота пациента с сигмоидитом определяется болезненность в проекции сигмовидной кишки. При ректальном исследовании обнаруживается утолщение пораженного отдела кишечника. По своим клиническим проявлениям острый сигмоидит напоминает аппендицит или перитифлит, но боли локализуются не в правой, а в левой подвздошной области. При нетипичном расположении сигмовидной кишки локализация болей может меняться, что иногда становится причиной диагностических затруднений.
Тяжелые формы язвенного сигмоидита склонны к подострому или хроническому течению. Отмечаются нарушение общего состояния, слабость, интоксикация, кишечный дискомфорт, расстройства стула и ложные позывы. Характерна упорная диарея. Стул больных сигмоидитом жидкий, дурно пахнущий, по цвету напоминающий мясные помои. При тяжелых формах заболевания часто наблюдается распространение воспалительного процесса с развитием перисигмоидита.
Клиническая картина перисигмоидита не отличается от проявлений обычного сигмоидита. В результате воспалительного поражения брюшины в брюшной полости постепенно образуются спайки. Спаечная болезнь при сигмоидите обычно протекает благоприятно. Отмечаются тянущие боли, усиливающиеся после физических нагрузок, вздутие живота, ощущение распирания в животе и склонность к запорам. В отдельных случаях при сигмоидите, осложненном спаечной болезнью, могут наблюдаться явления кишечной непроходимости: нарастающие боли, рвота, отсутствие стула, гипертермия и лейкоцитоз.
Обострение хронического сигмоидита обычно возникает на фоне нарушений диеты, употребления алкогольных напитков, острых инфекций (гриппа, ОРВИ), общего физического или психического переутомления. Выраженность симптоматики может существенно варьировать – от небольшой болезненности и незначительного учащения стула до развернутых проявлений, напоминающих острый сигмоидит. Диарея нередко сочетается с запорами. Пациенты предъявляют жалобы на ощущение распирания в животе и боли, отдающие в ногу, промежность и поясницу. При затяжном течении сигмоидита возможны нарушения сна, утомляемость и повышенная раздражительность, обусловленные постоянным дискомфортом в животе.
Диагностика
Сигмоидит диагностируется врачом-проктологом на основании клинической симптоматики, данных физикального осмотра, ректального исследования, эндоскопии и лабораторных анализов. При пальпации живота выявляют болезненность в левой подвздошной области. При ректальном исследовании обнаруживают наполненную отечную нижнюю часть сигмовидной кишки. При сочетании проктита и сигмоидита отечность отмечается не только в сигмовидной, но и в прямой кишке. После извлечения пальца из прямой кишки на перчатке видны следы крови и слизи.
Наиболее информативным методом диагностики сигмоидита является ректороманоскопия, позволяющая оценить выраженность и распространенность изменений слизистой оболочки кишки. Общий анализ крови свидетельствует о наличии лейкоцитоза. Копрограмма больных сигмоидитом и анализ кала на бакпосев дают возможность подтвердить воспаление в толстом кишечнике и определить возбудителя при инфекционных поражениях кишки. В трудных случаях (при нетипичной локализации болей) для дифференцировки сигмоидита с острым аппендицитом и перитифлитом осуществляют лапароскопию.
Лечение сигмоидита
Лечение консервативное, в зависимости от выраженности клинических проявлений осуществляется амбулаторно либо в условиях стационара. Пациентам, страдающим сигмоидитом, рекомендуют отказаться от приема жареной, жирной, острой, пряной, грубой, слишком холодной и слишком горячей пищи. Советуют употреблять протертые вареные или приготовленные на пару теплые постные блюда. При сигмоидите, сопровождающемся выраженной диареей, показана диета №4, способствующая устранению процессов воспаления, гниения и брожения в кишечнике. Из-за недостаточной калорийности данную диету обычно назначают сроком не более чем на 7 дней. В тяжелых случаях больным сигмоидитом в течение 1-2 дней рекомендуют голод и обильное питье.
Проводят этиотропную и симптоматическую терапию. При лучевом сигмоидите прекращают лучевую терапию или корректируют дозу облучения. Для уничтожения болезнетворных микроорганизмов назначают антибактериальные средства. Для восстановления нормальной кишечной микрофлоры при сигмоидите используют пробиотики. Для устранения спазмов применяют спазмолитики. Для компенсации потерь жидкости и борьбы с интоксикацией при тяжелых сигмоидитах, сопровождающихся выраженной диареей, применяют инфузионную терапию. Назначают специальные препараты для восстановления слизистой кишечника.
Прогноз и профилактика
При своевременном начале лечения и соблюдении рекомендаций врача прогноз при сигмоидите обычно достаточно благоприятный. Явления острого сигмоидита удается купировать в течение нескольких недель, у многих больных исходом становится полное выздоровление. При хроническом сигмоидите возможно длительное безрецидивное течение. При наличии хронических заболеваний, провоцирующих и поддерживающих воспаление в сигмовидной кишке (при язвенном колите, болезни Крона), прогноз определяется течением основной патологии.
Хронический сигмоидит - причины, симптомы, диагностика и лечение
Хронический сигмоидит – это хроническое воспаление слизистой сигмовидной кишки. Проявляется болями в животе, нередко отдающими в поясницу, ногу и грудную клетку, урчанием, метеоризмом, ощущением распирания, ложными позывами, нарушениями стула, примесями слизи и крови в каловых массах. В период обострения симптомы усиливаются, появляются слабость и незначительная гипертермия. Возможно распространение воспаления на брюшину с развитием перисигмоидита. Заболевание диагностируют с учетом симптомов, физикального осмотра, ирригоскопии, ректороманоскопии и анализов кала. Лечение – диета, медикаментозная терапия.
Общие сведения
Хронический сигмоидит – разновидность сегментарного колита, при которой воспаление возникает в области слизистой сигмовидной кишки. Считается самым распространенным сегментарным колитом. Встречается во всех возрастных группах, дети страдают реже взрослых, мужчины – реже женщин. Часто сочетается с проктитом. У некоторых больных выявляется распространенный колит с преимущественной симптоматикой хронического сигмоидита. Течение волнообразное, с чередованиями обострений и ремиссий. При частых обострениях и тяжелом течении наблюдаются потеря веса, астенизация и снижение трудоспособности.
Хронический сигмоидит
Причины
С учетом причин развития можно выделить алиментарный, инфекционный, паразитарный, ишемический, радиационный хронический сигмоидит и сигмоидит смешанной этиологии.
- Алиментарный сигмоидит возникает из-за нерационального питания, провоцирующего развитие хронического запора и постоянное раздражение кишечной стенки твердыми фекальными массами. Дополнительным провоцирующим фактором становится малоподвижный образ жизни, также способствующий возникновению хронического запора.
- Возбудителями инфекционного хронического сигмоидита служат патогенные микроорганизмы.
- Причиной паразитарного выступают гельминты и паразиты из группы простейших.
- Ишемическая форма болезни возникает при нарушениях кровоснабжения, обусловленных атеросклерозом брыжеечных артерий
- Радиационный сигмоидит – следствие проведения лучевой терапии.
Хронический сигмоидит может также развиваться при распространении воспаления из прямой кишки и органов мочеполовой системы, при болезни Крона, язвенном колите, патологии верхних отделов ЖКТ и формировании спаек в брюшной полости после хирургических вмешательств.
Патогенез
Высокая распространенность хронического сигмоидита обусловлена как большим количеством факторов, провоцирующих развитие воспаления в данном сегменте кишечника, так и особенностями строения и расположения сигмовидной кишки. В этом отделе происходит формирование каловых масс, сопровождающееся интенсивным всасыванием жидкости и уплотнением кишечного содержимого.
При застое и образовании слишком плотных фекальных масс возникает повышенный риск повреждения кишки в области ее естественных физиологических изгибов. При нарушении целостности слизистой оболочки в нее проникают микроорганизмы из просвета кишечника, развивается воспаление. Зона поражения подвергается повторной травматизации, острый процесс переходит в хронический.
Симптомы сигмоидита
Характерными признаками хронического сигмоидита являются боли, кишечный дискомфорт, расстройства стула и нарушения общего состояния. Боли при сигмоидите сильные, чаще схваткообразные или крутящие, реже ноющие или тянущие, локализуются в левой подвздошной области, левой части живота либо левом подреберье. Многие пациенты, страдающие хроническим сигмоидитом, отмечают иррадиацию болей в левую ногу, поясницу или левую половину грудной клетки. Больные также жалуются на давление либо распирание, урчание и метеоризм.
Перед началом дефекации нередко наблюдается усиление болевого синдрома и громкое урчание. Обычно при хроническом сигмоидите отмечается учащение актов дефекации до нескольких раз в день. Позывы нередко появляются после приема пищи, стул жидкий либо кашицеобразный, отходит в небольших количествах. Реже наблюдаются запоры с отхождением «овечьего» кала. В фекальных массах больного хроническим сигмоидитом могут выявляться примеси слизи, реже – крови. После завершения дефекации боли также могут усиливаться, а потом постепенно исчезать или ослабевать.
Усиление болей при хроническом сигмоидите может быть обусловлено как актом дефекации, так и характером активности пациента. Боли усиливаются при беге, сильной тряске в транспорте или интенсивных физических нагрузках. Некоторые пациенты жалуются на отрыжку, тошноту и рвоту. При обострении хронического сигмоидита все перечисленные симптомы становятся более выраженными, появляются слабость и гипертермия. При частых обострениях или тяжелом течении хронического сигмоидита возможно снижение массы тела.
При пальпации живота пациента, страдающего хроническим сигмоидитом, выявляется болезненность в проекции сигмовидной кишки. Иногда из-за нетипичной локализации кишки боли при пальпации возникают не в левой половине живота, а в области срединной линии либо даже справа. При перкуссии зоны расположения кишки определяется тимпанит.
Осложнения
У некоторых больных хроническим сигмоидитом воспаление распространяется на брюшину. Развивается перисигмоидит, сопровождающийся образованием спаек, уменьшением или потерей подвижности кишки. Клиническая картина перисигмоидита аналогична хроническому сигмоидиту. При развитии спаечной болезни возможно усиление болей и явлений диспепсии. При распространении воспаления на область солнечного сплетения характер болевого синдрома меняется. Боли становятся постоянными, связь с актом дефекации и физической активностью утрачивается. Отмечается выраженная болезненность при пальпации подкожной клетчатки и белой линии.
Диагностика
Хронический сигмоидит диагностируется с учетом анамнеза, клинических проявлений, лабораторных и инструментальных методик. В ходе консультации проктолога уточняется частота дефекаций и характер кала, продолжительность, характер и локализация болей, их связь с актом дефекации и физическими нагрузками. При пальпации определяют болезненность и некоторое вздутие живота.
- Анализы кала. При макроскопическом исследовании фекальных масс обнаруживают примеси слизи, реже – гноя и крови. При микроскопии кала выявляют клетки эпителия, эритроциты и лейкоциты. При подозрении на инфекционную либо паразитарную природу хронического сигмоидита назначают бактериологическое исследование кала и анализ кала на яйца глист.
- Ирригоскопия. Данные рентгенографии при хроническом сигмоидите свидетельствуют об уменьшении складчатости слизистой оболочки. При перисигмоидите определяются уплощение контуров и фиксация кишки.
- Ректороманоскопия. Позволяет получить визуальную информацию о состоянии кишечной стенки, выраженности и распространенности воспалительного процесса. При необходимости в ходе эндоскопического исследования выполняют биопсию.
Дифференциальную диагностику хронического сигмоидита осуществляют с колоректальным раком, заболеваниями женских половых органов и мочевыводящих путей.
Лечение хронического сигмоидита
Лечение консервативное, осуществляется специалистами в сфере клинической проктологии. Включает в себя диету, этиотропную и симптоматическую терапию. В период обострения пациентам рекомендуют исключить продукты, раздражающие стенку кишечника, употреблять диетические супы и блюда, приготовленные на пару. В период ремиссии больных хроническим сигмоидитом переводят на общий стол с исключением спиртных напитков и пищи, вызывающей раздражение стенки кишечника. При склонности к запорам в меню включают продукты с большим количеством грубых пищевых волокон: курагу, морковь, свеклу, тыкву, чернослив, хлеб с отрубями.
При инфекционном хроническом сигмоидите назначают антибактериальные средства, при паразитарной форме болезни – противопаразитарные препараты. При хроническом сигмоидите, обусловленном заболеваниями других отделов пищеварительной системы, осуществляют лечение первичной патологии. При дисбактериозе применяют пробиотики. При спазмах рекомендуют принимать спазмолитики.
Наряду с медикаментозной терапией в процессе лечения хронического сигмоидита широко используют лекарственные травы с противовоспалительным и вяжущим действием. В период ремиссии больного направляют физиотерапевтические процедуры.
Острый сигмоидит - причины, симптомы, диагностика и лечение
Острый сигмоидит – это острый воспалительный процесс в зоне слизистой оболочки сигмовидной кишки. Проявляется болями спастического характера в левой части живота с иррадиацией в поясницу и промежность, урчанием, метеоризмом, обильным стулом, патологическими примесями в кале, тошнотой, рвотой, ознобами и повышением температуры тела до фебрильных цифр. Возможно выздоровление или переход в хроническую форму. Диагноз выставляется с учетом симптомов, данных ирригоскопии, ректороманоскопии, исследования кала на скрытую кровь и других диагностических процедур. Лечение – диета, антибактериальные препараты, инфузионная терапия, симптоматические средства.
Общие сведения
Острый сигмоидит – частный случай сегментарного острого колита, сопровождающийся развитием воспаления в области сигмовидной кишки. В изолированном виде встречается относительно редко, обычно сочетается с воспалением других отделов толстого кишечника, особенно – прямой кишки (ректосигмоидит). Острый сигмоидит диагностируется чаще других сегментарных колитов, что обусловлено рядом анатомических особенностей сигмовидной кишки. Может выявляться у пациентов любого возраста, мужчины и женщины страдают одинаково часто. Острый сигмоидит является полиэтиологическим заболеванием, развивается на фоне острых кишечных инфекций, дисбактериоза, хронических заболеваний кишечника, облучения и других воздействий. Лечение проводят специалисты в области проктологии.
Острый сигмоидит
Причины
Достаточно высокая распространенность острого сигмоидита связана с особенностями строения и анатомического расположения данного отдела кишечника. Сигмовидная кишка является дистальным отделом ободочной кишки. Плотность кала в этом участке кишечника выше, чем в вышележащих отделах толстой кишки, следовательно, слизистая органа чаще травмируется фекальными массами, что повышает риск развития острого сигмоидита. Кишка имеет S-образную форму, большое количество изгибов способствует застою каловых масс при нарушениях перистальтики и еще больше увеличивает вероятность травматизации с последующим возникновением острого сигмоидита.
Кроме того, в этом отделе чаще всего образуются дивертикулы кишечника, в которых может развиваться дивертикулит. Сигмовидная кишка чаще других отделов толстой кишки страдает от нарушений кровоснабжения, что обусловлено особенностями строения питающих сосудов. Нарушения питания приводят к повреждениям слизистой оболочки и снижению активности гладких мышц, усугубляя нарушения перистальтики и последствия травматизации кишечной стенки.
Острый сигмоидит часто развивается при острых кишечных инфекциях (особенно – дизентерии), гельминтозах, воспалительных процессах в области прямой кишки и заднего прохода (анальных трещинах, парапроктите, остром и хроническом проктите). Вероятность возникновения острого сигмоидита повышается при тромбозе и тромбофлебите вен брыжейки, геморрое и других заболеваниях, сопровождающихся расстройствами кровообращения в области малого таза.
Острый сигмоидит чаще возникает у лиц, употребляющих недостаточное количество грубой растительной клетчатки, большое количество жирной, острой и пряной пищи, а также у пациентов с хроническими заболеваниями пищеварительной системы в период обострения. В ряде случаев факторами, способствующими развитию острого сигмоидита, становятся состояния после хирургических вмешательств на органах брюшной полости, лучевая терапия по поводу онкологических поражений органов малого таза или заболевания предстательной железы у мужчин и внутренних половых органов у женщин.
Классификация
В зависимости от характера нарушений моторики в современной проктлогии выделяют спастический и паралитический острый сигмоидит, в зависимости особенностей поражения слизистой оболочки – катаральный, эрозивный, язвенный и геморрагический. В большинстве случаев при остром сигмоидите выявляется катаральное воспаление. При отсутствии своевременного лечения, высокой агрессивности инфекционных агентов и тяжелых поражениях кишечной стенки в результате травматизации, нарушений кровоснабжения и других факторов поверхностное воспаление может переходить в эрозивную и язвенную формы сигмоидита.
Симптомы острого сигмоидита
Заболевание развивается внезапно. Наблюдается ухудшение общего состояния, возникают слабость, разбитость, головная боль, гипертермия и другие симптомы общей интоксикации. Характерен выраженный болевой синдром, нередко напоминающий клиническую картину острого живота. Обычно пациенты с острым сигмоидитом жалуются на интенсивные боли спастического характера в левой половине живота и левой подвздошной области, но из-за большой подвижности сигмовидной кишки в некоторых случаях отмечается необычная локализация болей. Возможна иррадиация в область поясницы, промежность и левую нижнюю конечность.
У больных острым сигмоидитом выявляются урчание, метеоризм, тенезмы и нарушения стула в виде чередования запоров и поносов с отхождением большого количества кала. Каловые массы становятся зловонными, в них появляются патологические примеси: слизь, кровь или гной. При сочетании острого проктита и острого сигмоидита из заднего прохода может выделяться кровянистая слизь без примесей фекальных масс. У некоторых пациентов наблюдаются тошнота и рвота.
Диагностика
Диагноз устанавливается во время консультации проктолога на основании клинических проявлений, результатов ректального исследования, ректороманоскопии, рентгенографии и лабораторных анализов. При проведении пальцевого ректального исследования у пациентов с острым сигмоидитом выявляется отечность стенки кишечника. В ходе ректороманоскопии обнаруживаются отек, гиперемия, множественные кровоизлияния, эрозии или язвы (в зависимости от формы острого сигмоидита). Ирригоскопия свидетельствует о нарушении проходимости сигмовидной кишки и уменьшении складчатости слизистой вследствие отека кишечной стенки.
Наряду с перечисленными исследованиями больным острым сигмоидитом назначают анализы кала на яйца глистов и на бакпосев для подбора противогельминтных и антибактериальных препаратов. Из-за высокой интенсивности болевого синдрома дифференциальную диагностику острого сигмоидита обычно приходится проводить с неотложными заболеваниями и состояниями, в том числе – с острым аппендицитом при нетипичном расположении червеобразного отростка и почечной коликой. У женщин данную патологию дифференцируют с острым аднекситом.
Лечение острого сигмоидита
На начальном этапе лечения пациентам назначают постельный режим и грелки со льдом на область живота. Из меню исключают острую, жирную, соленую, слишком холодную и слишком горячую пищу, а также продукты, стимулирующие кишечную перистальтику и способствующие повышенному газообразованию. Рекомендуют дробно принимать теплую полужидкую или жидкую пищу с высоким содержанием сливочного масла. При тяжелых формах острого сигмоидита осуществляют внутривенные инфузии дезинтоксикационных растворов, растворов глюкозы и аминокислот.
Назначают антибактериальные препараты или противогельминтные средства, подобранные с учетом результатов анализов кала на гельминты и определения чувствительности болезнетворной флоры. Частью лечения острого сигмоидита является симптоматическая терапия, направленная на устранение нарушений стула, спазмов и повышенного газоообразования. Применяют энтеросорбенты, спазмолитики, обволакивающие и вяжущие препараты общего действия.
В качестве средств местного действия при остром сигмоидите используют ректальные свечи с противовоспалительным и регенерирующим действием, клизмы с ромашкой, маслом облепихи или шиповника. При своевременном начале лечения прогноз обычно благоприятный, в большинстве случаев наблюдается полное выздоровление. При тяжелых формах острого сигмоидита, позднем начале лечения и несоблюдении рекомендаций врача возможен переход заболевания в хроническую форму.
симптомы и лечение (питание, медикаменты, местная терапия)
Проктосигмоидит – это воспалительное заболевание сигмовидной и прямой кишки с преимущественным поражением слизистой оболочки, подслизистого слоя и нарушением функций кишечника. Патология встречается в любом возрасте, одинаково часто у мужчин и женщин. Без лечения проктосигмоидит прогрессирует и приводит к тяжёлым осложнениям.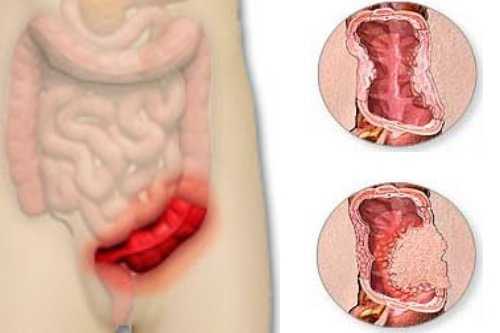
Классификация
По течению заболевания
- острое – клинические признаки ярко выражены, возникают неожиданно или на фоне другого патологического процесса;
- хроническое рецидивирующее – периоды обострения и ремиссии (улучшения самочувствия) чередуются;
- хроническое непрерывное – болезнь протекает без четко выраженных эпизодов ухудшения и улучшения состояния.
По степени тяжести
- легкая – симптомы проктосигмоидита возникают периодически, выражены незначительно, общее самочувствие не страдает;
- средняя – жалобы присутствуют постоянно, снижается трудоспособность, качество жизни;
- тяжёлая – в процесс вовлекаются другие отделы кишечника, развиваются осложнения.
По характеру изменений слизистой оболочки кишки
- катаральный – покраснение, точечные кровоизлияния, выраженный сосудистый рисунок;
- эрозивный – единичные или множественные поверхностные дефекты;
- язвенный – язвы различной формы и размеров, покрытые налётом фибрина;
- атрофический – истончение и сглаженность слизистой оболочки, возникающие при длительном течении процесса;
- смешанный – присутствуют эрозии, язвы, участки атрофии.
Причины
Под действием повреждающих факторов возникают дефекты слизистой оболочки прямой и сигмовидной кишки, нарушается выработка иммуноглобулинов и лизоцима, развиваются аутоиммунные и аллергические реакции.
Этиологические факторы
- Кишечные инфекции. Возбудители дизентерии, иерсиниоза приводят вначале к острому, затем хроническому воспалению. При дисбиозе кишечника изменения слизистой возникают под действием условно-патогенной флоры: стафилококков, патогенных кишечных палочек, дрожжевых грибков и др.
- Глистная инвазия. Длительное механическое и токсическое воздействие гельминтов на кишечную стенку приводит к воспалительному процессу.
- Аутоиммунная патология кишечника: неспецифический язвенный колит, болезнь Крона. Поражение прямой и сигмовидной кишки сопровождается типичными симптомами проктосигмоидита.
- Пищевая аллергия. Непереносимость определённых продуктов питания приводит к повреждению слизистой оболочки, повышению ее проницаемости.
- Интоксикации. Токсическое действие медикаментов (антибиотиков, слабительных, салицилатов), производственных факторов, алкоголя вызывает хроническое воспалению и дистрофию.
- Атеросклероз сосудов брыжейки. Нарушение кровоснабжения сигмовидной и прямой кишки приводит к изменениям слизистой. Патология характерна для пожилых людей.
- Рак сигмовидной или прямой кишки. Клетки опухоли выделяют токсические вещества, раздражающие ткани кишечника, возникают аутоиммунные реакции.
- Радиационное поражение. При лучевой терапии онкологических заболеваний толстой кишки, органов малого таза развивается «лучевой» проктосигмоидит.
- Хронические запоры. Каловые массы растягивают стенки кишечника, ухудшается кровоснабжение. Твёрдые фекалии при дефекации повреждают анальный канал.
- Другие заболевания органов пищеварения: панкреатит, холецистит, цирроз печени, гепатит. Из-за недостатка ферментов нарушается переваривание пищи в тонкой кишке. Непереработанные вещества поступают в нижние отделы кишечника, раздражают слизистую оболочку, развивается воспалительный процесс.
Провоцирующие факторы
Сами по себе не вызывают проктосигмоидит, но усиливают действие повреждающих факторов, увеличивают риск развития патологии:
 Нарушение питания: частое употребление острого, жареного, однообразный скудный рацион, нерегулярный приём пищи, злоупотребление алкоголем.
Нарушение питания: частое употребление острого, жареного, однообразный скудный рацион, нерегулярный приём пищи, злоупотребление алкоголем.- Переохлаждение – снижение защитных сил организма приводит к активизации условно-патогенных бактерий, обострению хронических заболеваний.
- Иммунодефицитные состояния – развиваются на фоне частых инфекций, приёма антибиотиков, иммунодепрессантов.
- Стрессовые ситуации – приводят к сбоям в работе автономной нервной системы и нарушению моторики кишечника.
Симптомы
Выраженность клинических признаков зависит от причины заболевания, тяжести поражения сигмовидной и прямой кишки, индивидуальных особенностей организма пациента.
Кишечные проявления
- ноющие или схваткообразные боли в нижней части живота слева;
- боли в области анального отверстия, отдающие в копчик, поясницу, половые органы, усиливаются во время опорожнения кишечника;
- болезненные ложные позывы к дефекации;
- жжение и зуд ануса, ощущение инородного тела в прямой кишке;
- расстройство стула: фрагментированный плотный кал или поносы, чередование запоров и жидкого стула;
- патологические примеси в каловых массах: слизь, прожилки или сгустки крови, гной;
- непроизвольное выделение слизи из заднего прохода, мокнутие перианальной области.
Внекишечные проявления
- повышение температуры тела до 37-37,2 °С при среднетяжёлом течении болезни и до 38-38,5 °С при тяжёлом;
- слабость;
- озноб;
- похудание;
- снижение или отсутствие аппетита;
- психоневрологические расстройства: тревожность, плаксивость, нарушение сна, навязчивые мысли.
Диагностика
Диагностикой проктосигмоидита занимается врач-гастроэнтеролог совместно с проктологом. Задача гастроэнтеролога – заподозрить заболевание и направить пациента на обследование. Проктолог выявляет осложнения, требующие хирургического вмешательства.
Методы диагностики:
- Сбор анамнеза и осмотр. Врач выясняет характерные жалобы, их длительность, условия возникновения, проводит осмотр по органам и системам. Характерный признак патологии: болезненная пальпация левых отделов живота, уплотнение и урчание в проекции сигмовидной кишки. При осмотре заднего прохода и анального канала выявляют анальные трещины, увеличенные геморроидальные узлы.
- Общий анализ крови – повышение числа лейкоцитов, СОЭ; при кровотечении – снижение гемоглобина, эритроцитов.
- Биохимия крови – признаки воспалительного процесса: повышение уровня фибриногена, сиаловых кислот, серомукоида, СРБ.
- Копрологический анализ – кал жидкий или кашицеобразный, со слизью; при микроскопии выявляют большое количество лейкоцитов, клеток эпителия, яйца паразитов, вегетативные формы и цисты простейших.
- Бактериологический посев кала – нарушается соотношение между полезной и условно-патогенной флорой, появляются патогенные микроорганизмы. Определяют чувствительность бактерий к антибиотикам.
- Пальцевое исследование прямой кишки – оценивают тонус анального сфинктера, подвижность кишки, состояние околокишечной клетчатки. Характерный признак проктосигмоидита – спазм сфинктера. С помощью пальцевого исследования диагностируют до 80% всех ректальных новообразований.
- Осмотр с помощью ректального зеркала – визуализация слизистой оболочки прямой кишки на протяжении 8-10 см.
- Ректороманоскопия – эндоскопическое обследование прямой и нижней части сигмовидной кишки, позволяет оценить состояние слизистой оболочки, выявить воспаление, язвы, новообразования, взять биопсию с поражённых участков.
- Фиброколоноскопия – обследование всей толстой кишки с помощью волоконной оптики, проводят при подозрении на язвенное поражение кишечника для определения распространённости процесса.
Лечение
Легкие формы проктосигмоидита лечат амбулаторно, среднетяжёлые и тяжёлые – в стационарных условиях. В первую очередь выясняют причину заболевания и стараются ее устранить, затем назначают комплексную терапию для купирования воспаления, регенерации слизистой оболочки.
Питание
Диетическое питание необходимо для заживления дефектов кишечной стенки, восстановления работы сигмовидной и прямой кишки, нормализации стула.
Основные правила:
- исключают пищу, раздражающую желудочно-кишечный тракт;
- рекомендуют дробное питание – 5-6 раз в день небольшими порциями;
- продукты отваривают в воде или на пару, при выраженном обострении готовят протёртые блюда: муссы, суфле, жидкие каши.
Список продуктов
| Разрешается | Запрещается |
|
|
Список продуктов корректируют в зависимости от типа расстройства стула. При запорах увеличивают количество отварных овощей, при поносах вводят продукты с крепящим эффектом: рис, черника, бананы. При пищевой аллергии исключают продукты, вызывающие патологическую реакцию. При улучшении самочувствия диету постепенно расширяют, избегая запрещённых продуктов.
Медикаменты
- Антибиотики – назначают при инфекционном характере заболевания. Используют средства из группы цефалоспоринов, защищённых пенициллинов, фторхинолонов. После получения результатов бактериологического исследования лечение корректируют.
- Спазмолитики – уменьшают болезненные сокращения воспалённых участков кишки (Но-шпа, Бускопан, Папаверин).
 Ветрогонные средства– препараты для борьбы с вздутием живота, уменьшают газообразование и боли (Эспумизан, Саб симплекс).
Ветрогонные средства– препараты для борьбы с вздутием живота, уменьшают газообразование и боли (Эспумизан, Саб симплекс).- Ферменты – назначают при хронической ферментной недостаточности для улучшения переваривания пищи (Фестал, Креон, Мезим форте).
- Пробиотики – средства для восстановления кишечной микрофлоры: Линекс, Аципол, Энтерол.
- Сульфасалазин – лекарство с противовоспалительной и антимикробной активностью, назначают для лечения язвенных поражений кишечника
- Гормональные препараты. Кортикостероиды оказывают выраженное противовоспалительное действие, их используют в терапии болезни Крона, язвенного колита (Преднизолон, Метилпреднизолон, Дексаметазон).
Местное лечение
- Микроклизмы с лекарственными растворами. Колларгол (препарат серебра), оказывает антисептическое, заживляющее, противовоспалительное действие.
 Лекарственные ректальные свечи. Метилурацил стимулирует заживление дефектов тканей. Месалазин оказывает противовоспалительное, антибактериальное действие.
Лекарственные ректальные свечи. Метилурацил стимулирует заживление дефектов тканей. Месалазин оказывает противовоспалительное, антибактериальное действие.- Облепиховое масло уменьшает воспаление, способствует регенерации слизистой оболочки.
- Сидячие ванночки со слабым раствором калия перманганата оказывают антисептическое действие.
Осложнения
При тяжёлом течении патологического процесса и позднем обращении за медицинской помощью развиваются осложнения:
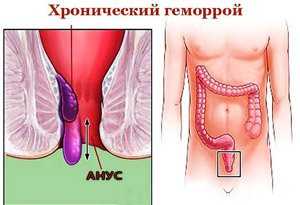 Геморрой – частые позывы к дефекации и натуживание приводят к варикозному расширению, воспалению, выпадению узлов геморроидального сплетения.
Геморрой – частые позывы к дефекации и натуживание приводят к варикозному расширению, воспалению, выпадению узлов геморроидального сплетения.- Анальные трещины – болезненные дефекты стенки анального канала.
- Парапроктит – вовлечение в патологический процесс околокишечной клетчатки.
- Кишечное кровотечение – бывает при локализации язв в зоне крупных сосудов.
- Стриктура кишки – сужение просвета и нарушение проходимости на фоне грубой рубцовой деформации.
- Прободение язв – образование сквозного дефекта кишечной стенки на месте глубокого изъязвления.
Осложнения заболевания требуют хирургического вмешательства.
Прогноз и профилактика
Результаты лечения зависят от причины болезни, её формы, выполнения рекомендаций врача. Острый проктосигмоидит вылечивается полностью, хронический – нет. Нарушения питания, стрессы ухудшают самочувствие. При язвенном колите риск тяжёлого обострения с осложнениями составляет 15%.
Грамотная терапия, отказ от вредных привычек, соблюдение диеты в течение первых 5 лет после начала патологии снижает риск рецидива вдвое.
Сигмоидит: симптомы, диагностика, лечение
Сигмоидит – это изолированное воспаление сигмовидной кишки (предпоследнего отдела толстого кишечника), которое может являться как самостоятельным процессом, так и проявлением других заболеваний.
Причины
Большинство причин развития сигмоидита, как самостоятельного заболевания, заложены в анатомических и физиологических особенностях сигмовидной кишки.
Во-первых, основная функция сигмовидной кишки заключается в окончательном формировании каловых масс, которые способны раздражать слизистую оболочку кишки, способствуя развитию микроповреждений, а следовательно – создавая предпосылки к возникновению воспаления.
Во-вторых, в отличие от других отделов толстого кишечника, сигмовидная кишка имеет изогнутую форму, что задерживает прохождение по ней содержимого кишечника. Эта особенность строения увеличивает продолжительность раздражения слизистой каловыми массами, что повышает вероятность воспаления.
Кроме того, к причинам также относят:
- кишечные инфекции, например, дизентерия и амебиаз. Бактерии, вызывающие эти инфекции, продуцируют токсины, которые разрушают клетки кишечника, формируя эрозии или язвы. Из-за особенностей сигмовидной кишки, при подобных повреждениях она оказывается наиболее уязвима к воспалительному процессу.
- дисбактериоз кишечника. Помимо всего прочего, микрофлора в просвете кишки выполняет защитную функцию. При дисбактериозе естественная микробная среда нарушается, что создает условия для размножения агрессивных бактерий, а, следовательно, и для развития воспаления.
- неспецифические язвенные заболевания кишечника, например, болезнь Крона или неспецифический язвенный колит. Эти заболевания возникают вследствие аллергических факторов, и способны вызывать изъязвление, аналогичное такому же при кишечных инфекциях.
- расстройства кровообращения кишечника (ишемия кишечника). Самая частая причина такого повреждения – атеросклероз. При атеросклерозе в просвете сосудов формируются бляшки, снижающие количество проходимой крови, тем самым создавая помехи в питании органов и тканей. В кишечнике под воздействием ишемии появляются участки омертвения (некроза), которые становятся первичными очагами воспаления.
- воздействие ионизирующего излучения – лучевая болезнь. Под воздействием излучения, некоторые структуры клеток разрушаются, и появляются свободные радикалы – токсичные соединения, способные повредить здоровые клетки организма.
Виды
Как и большинство воспалительных заболеваний, сигмоидит может протекать остро или хронически. Кроме того, существуют следующие его виды, различающиеся по характеру повреждения кишки:
- Катаральный сигмоидит. Наиболее легкая форма, при которой повреждается только верхний слой эпителия кишечника.
- Эрозивный сигмоидит. Является продолжением не леченного катарального и характеризуется разрушением эпителия кишки с формированием на ней эрозий – открытых не защищенных участков слизистой.
- Язвенный сигмоидит. Такая форма появляется, при продолжительном раздражении эрозий на поверхности кишечника, вследствие чего они превращаются в язвы – более глубокие дефекты слизистой.
- Перисигмоидит. Представляет из себя наиболее тяжелую форму заболевания. Сквозь язвенную поверхность воспаление проникает в глубокие отделы стенки кишки, снижает ее подвижность, и в брюшной полости начинается спаечный процесс (процесс соединения петель кишечника между собой).
Симптомы сигмоидита
Из-за разнообразия форм и причин сигмоидита, симптоматика может сильно варьироваться, но существуют три основных проявления, характерные для любого вида заболевания:
Боль в левой подвздошной области (нижний левый угол живота). Боль носит интенсивный характер, часто может отдавать в ногу или поясницу. Следует помнить, что сигмовидная кишка изначально имеет высокую подвижность, следствием чего может стать изменение локализации боли ближе к центральной линии живота, или выше, по направлению к диафрагме.
Изменение частоты и характера стула. Чаще всего появляется диарея, несколько реже возникают запоры. Для сигмоидита характерно увеличение частоты позывов на дефекацию, что объясняется раздражением кишки. Каловые массы чаще всего жидкие, имеют резкий, неприятный запах, в них можно увидеть кровь, слизь или гной.
Ухудшение общего состояния пациента. Так как при длительном течении болезни организм человека истощается, возможна потеря массы тела, снижение работоспособности и общего самочувствия, различные нарушения сна.
Диагностика
Диагностикой и лечением сигмоидита могут заниматься врач терапевт, гастроэнтеролог, инфекционист, хирург.
Основной задачей при постановке диагноза является проведение дифференциальной диагностики с другими воспалительными заболеваниями кишечника и органов брюшной полости, такими как парапроктит, неспецифический язвенный колит, а также с инфекционными болезнями, например дизентерией, холерой, дисбактериозом кишечника.
Для диагностики используются результаты следующих исследований:
- Опрос и осмотр больного, пальпация органов брюшной полости. Проводя эти исследования, врач сможет установить точную локализацию очага поражения, и сделать вывод о том, какой именно участок кишечника задействован в воспалительном процессе.
- Общий анализ крови и кала. Эти исследования помогут точно определить тяжесть и характер воспалительного процесса.
- Ректороманоскопия проводится для непосредственного изучения слизистой оболочки толстого кишечника. На основании результатов исследования можно сделать вывод о форме заболевания и площади поражения, а также для исключения онкологических заболеваний.
- Рентгенография проводится с целью дифференцировать сигмоидит с нарушениями проходимости кишечника.
- У женщин – данные гинекологического обследования, для исключения гинекологических патологий, таких как эндометриоз, аднексит, трубная беременность и некоторыми другими, способными давать похожую клиническую картину.
После сбора всей информации врач устанавливает окончательный диагноз и назначает лечение.
Лечение сигмоидита
Лечение назначается в зависимости от того, какая причина вызвала сигмоидит.
1. Для лечения сигмоидита, вызванного кишечными инфекциями, назначают антибактериальную терапию (Бисептол, Тетрациклин, Ампициллин, Цефран), прикрываемую бактериальными препаратами, для защиты от дисбактериоза (Лактобактерин, Бифидобак и другие).
Также, при хроническом течении, назначают кишечные антисептики, такие как Интетрикс или Смекта.
2. Для лечения сигмоидита, вызванного неспецифическими воспалительными заболеваниями кишечника, используют противовоспалительные препараты, устраняющие основное заболевание: Салазоперидазин, Преднизолон, Сульфасалазин.
Для борьбы с общеинтоксикационными процессами используют инфузионную терапию растворами глюкозы, плазмы крови и препараты железа (для лечения анемии). Также, назначаются бактериальные препараты для нормализации микрофлоры кишечника.
3. Для лечения ишемического сигмоидита используют такие же схемы, как и при лечении вызванного неспецифическими заболеваниями сигмоидита. В ряде случаев, при неудаче такой терапии, может быть показана операция по пластике сосудов, питающих кишечник.
Кроме того, как и при любых заболеваниях желудочно-кишечного тракта, назначается специальная диета №4, которая подразумевает исключение острой, жареной, копченой пищи, алкоголя, и максимальное снижение в рационе жиров, углеводов и соли, а так же показано предварительное измельчение пищи перед употреблением.
Лечение сигмоидита длительное, в большинстве случаев для выздоровления необходимо провести 1-2 курса терапии, длительность от 1 до 3 месяцев.
Прогноз и осложнения
При правильном лечении сигмоидита в большинстве случаев удается добиться полного выздоровления, но следует понимать, что процесс лечения длительный и сопровождается массой ограничений со стороны диеты.
В случае отсутствия лечения, возможно распространение воспаления на соседние отрезки кишечника, чаще всего на прямую кишку (проктит).
Также, при прогрессировании воспаления, может нарушаться герметичность кишки, следствием чего станет перитонит – воспаление брюшной полости, требующее обширного хирургического вмешательства.
Сигмоидит – причины, симптомы, лечение
Сигмоидит – воспаление сигмовидной кишки острого или хронического течения. Женщины более подвержены развитию сигмоидита, чем мужчины. Взрослые страдают чаще детей. С возрастом риск возникновения патологии увеличивается. Лечение проводят проктологи и гастроэнтерологи.
Причины
Основная функция сигмовидной кишки – формирование фекальных масс и всасывание воды. Из-за твердой консистенции кала и выраженных физиологических изгибов стенка сигмовидной кишки травмируется. Это создает благоприятные условия для появления болезни.
Часто в сигмовидной кишке образуются дивертикулы – мешотчатые выпячивания стенки органа. Они способствуют застою кишечного содержимого, насыщенного вредными веществами. Длительный контакт со слизистой вызывает ее повреждение. Также определенную роль играют давление соседних органов (например, матки при беременности), общие инфекционные заболевания и послеоперационные спайки на органах брюшной полости. Распространены и локальные нарушения кровообращения, обусловленные особенностями кровоснабжения этой анатомической зоны.
Провоцирующими факторами развития сигмоидита служат:
- дисбактериоз;
- кишечные инфекции;
- неспецифический язвенный колит;
- болезнь Крона;
- атеросклеротические изменения сосудов;
- лучевая терапия.
При дисбактериозе меняется микрофлора кишечника, что способствует размножению болезнетворных микроорганизмов. При кишечных инфекциях клетки слизистой поражаются токсинами, выделяемыми возбудителями.
Язвенный колит и болезнь Крона провоцируют появление эрозий и язв на слизистой. В поврежденной зоне легко появляются очаги воспаления. Они быстро распространяются на другие участки сигмовидной кишки. При хронической ишемии кишечника, вызванной атеросклерозом, нарушается его трофика, образуются участки некроза. При лучевой терапии разрушается часть клеток эпителия, что также провоцирует развитие воспаления.
Классификация
По типу течения выделяют острый или хронический сигмоидит. С учетом характера воспаления различают представленные ниже виды поражения сигмовидной кишки.
- Эрозивный сигмоидит. На слизистой оболочке формируются участки разрушения. Глубокие слои кишечной стенки они не затрагивают.
- Катаральный (слизистый) сигмоидит. Воспаление распространяется только на поверхностные слои слизистой. Она гиперемирована и отечна. Наблюдается выделение большого количества слизи.
- Перисигмоидит. Воспаление локализуется на серозной оболочке кишечника. Вокруг органа появляется инфильтрат. В процесс вовлекается брыжейка. Между петлями кишечника и соседними органами образуются спайки.
- Гнойно-геморрагический сигмоидит. Слизистая оболочка покрывается язвами. Постепенно они проникают в глубокие слои кишечной стенки.
Проявления перечисленных форм могут сочетаться между собой. Это затрудняет дифференциацию сигмоидита с другими патологическими состояниями.
Симптомы
При остром течении наблюдается катаральный сигмоидит. Появляются схваткообразные боли в левой части живота, отдающие в поясницу и левую ногу. При нетипичном размещении сигмовидной кишки локализация болей меняется. Одновременно возникают вздутие, урчание, тошнота, рвота и расстройства стула с частыми ложными позывами. Стул зловонный, с примесью крови и слизи. Возможны признаки интоксикации: головная боль, разбитость, слабость, гипертермия.
Тяжелые формы язвенного сигмоидита характеризуются хроническим или подострым течением. Стул по цвету напоминает мясные остатки. Отмечаются нарушение общего состояния, кишечный дискомфорт, упорная диарея. При распространении воспалительного процесса развивается перисигмоидит. Клиническая картина последнего не отличается от проявлений обычного сигмоидита.
Спаечная болезнь обычно протекает со вздутием и ощущением распирания в животе. После физических нагрузок возникают тянущие боли. В отдельных случаях наблюдаются явления кишечной непроходимости: отсутствие стула, рвота, нарастающие боли, лейкоцитоз и гипертермия.
Обострение хронической формы происходит на фоне употребления алкогольных напитков, нарушений диеты, острых инфекций, общего психического или физического переутомления. Выраженность симптомов сигмоидита может существенно варьировать. Запор нередко сочетается с диареей. Пациент жалуется на ощущение боли в животе с иррадиацией в ногу, поясницу или промежность. При затяжном течении возможны нарушения сна, повышенная раздражительность и утомляемость.
Диагностика
Диагностикой заболевания занимается проктолог. Врач учитывает клиническую симптоматику, данные лабораторных анализов, эндоскопии, физикального и ректального исследований. В последнем случае выявляется отечная и наполненная нижняя часть сигмовидной кишки. При сочетании сигмоидита и проктита отечность отмечается и в прямой кишке. После осмотра на перчатке остаются следы слизи и крови.
Наиболее информативный метод диагностики – ректороманоскопия. С ее помощью оценивается распространенность и выраженность изменений слизистой кишки. Анализ кала на бакпосев и копрограмма подтверждают воспаление в толстом кишечнике. Они же определяют тип возбудителя при инфекционных поражениях кишки. Общий анализ крови свидетельствует о наличии лейкоцитоза. При нетипичной локализации болей назначают лапароскопию. Это необходимо для дифференциации сигмоидита с перитифлитом и острым аппендицитом.
Этиотропное лечение
Основное лечение острого инфекционного сигмоидита состоит в регидратиции и витаминотерапии. В случае тяжелого течения заболевания показана антибактериальная терапия. Она способствует снижению интоксикации и сокращению лихорадочного периода. При дизентерии у пожилых людей назначают антибиотики тетрациклинового и пенициллинового ряда – Ампициллин, Доксициклин, Тетрациклин. При хронической дизентерии используются кишечные антисептики, вакцинотерапия и препараты, обладающие вяжущим и адсорбирующим действием. После достижения ремиссии проводят терапию бактериальными препаратами Лактобактерин, Бифиформ. Длительность приема составляет 1–2 месяца.
Лечение хронического неязвенного сигмоидита включает восстановление нормальной микрофлоры кишечника. Применяются кишечные антисептики или сульфаниламидные препараты. Антибиотики прописывают после предварительного теста на чувствительность патогенных микроорганизмов. Курс лечения длится 7–10 дней и сочетается с приемом поливитаминных комплексов. При спастических нарушениях моторики кишечника помогают спазмолитики Папаверин, Но-Шпа. Для лучшего эффекта их принимают на ночь с отрубями или порошком морской капусты. Это размягчает кал и увеличивает его объем, обеспечивает нормальное опорожнение кишечника. В период ремиссии прибегают к физиотерапевтическим процедурам, массажам, лечебной физкультуре.
Базовое лечение сигмоидита при болезни Крона и неспецифическом язвенном колите включает прием противовоспалительных препаратов. Они влияют на механизм развития заболевания. К ним относятся невсасывающиеся в кишечнике средства – Cалазопиридазин, Cалофальк, Cульфасалазин. При изолированном проктосигмоидите осуществляется местное лечение данными препаратами (свечи, клизмы).
При среднетяжелом и тяжелом течении хронического язвенного сигмоидита нужна коррекция метаболических нарушений. С этой целью внутривенно вводятся плазма крови, растворы электролитов, аминокислот, глюкозы. Благодаря этому улучшается состояние микроциркуляторного русла, снижается уровень интоксикации и нормализуется общее состояние больного. Для устранения анемии, спровоцированной кишечными кровотечениями, внутривенно или внутримышечно вводятся препараты железа: Феррум-лек, Полифер. Иногда целесообразно переливание эритроцитарной массы.
Хирургическое лечение сигмоидита назначается по следующим показаниям:
- образование внутренних или внешних свищей;
- перфорация (прободение) язв;
- образование злокачественной опухоли;
- выраженные структуры, вызывающие кишечную непроходимость;
- токсическое расширение кишечника, не поддающееся проводимой терапии;
- профузные кровотечения.
Лечение ишемического сигмоидита определяется степенью сосудистой недостаточности. При острой ишемии, спровоцировавшей некроз кишечника, необходима левосторонняя колэктомия. При недостаточности кровообращения этиотропная терапия может быть консервативной или радикальной. Лечение сигмоидита, обусловленного радиационным поражением, подразумевает применение Сульфасалазина в свечах или клизмах.
Местное лечение
Местное лечение показано при проктосигмоидитах и хронических сигмоидитах независимо от причины заболевания. Его преимущества – минимум побочных эффектов и направленное действие. Хорошо себя зарекомендовали вяжущие и адсорбирующие микроклизмы с добавлением танина, крахмала, зверобоя, ромашки. Также показаны антисептические микроклизмы с эмульсией Синтомицина, раствором Фурацилина и прополиса. Для снятия раздражения слизистой применяются масляные бальзамические микроклизмы из облепихи. Они способствуют быстрому заживлению эрозий и язв. Для ускорения эпителизации дефектов кишечника назначаются микроклизмы с желе Солкосерила. Вводят их перед сном и удерживают до позыва на дефекацию. Курс лечения состоит из 8–10 процедур.
Хороший результат обеспечивают лечебные клизмы из настоев шалфея, коры дуба, корня алтея, цветов календулы и черной бузины. Они оказывают обволакивающее и противовоспалительное действие. Объем отвара для одной процедуры составляет 200–400 мл. Больному нужно удерживать клизму как можно дольше, переворачиваясь с боку на бок. Курс терапии составляет 1–1,5 месяца.
Диета
При остром сигмоидите пациент должен получать достаточно витаминов, белков, микроэлементов и электролитов. Можно пить отвар шиповника, крепкий чай без сахара и т. д. Под ограничение попадают соль, жиры, углеводы, а также все блюда, содержащие термические, химические или механические раздражающие факторы. Полностью исключаются холодные и горячие блюда. Пища должна быть тщательно протертой, вареной или приготовленной на пару. Питание – дробным (5–6 раз в день). Рекомендуется отказ от продуктов, усиливающих процессы гниения и брожения в кишечнике, стимулирующих выработку желчи и пищеварительных соков. При стихании воспаления пациента переводят на общий стол с исключением алкоголя, пряностей, копченых, жареных, острых и соленых блюд.
При хроническом сигмоидите употребляют продукты, богатые пищевыми волокнами – ржаные и пшеничные отруби, фруктовые и овощные соки. Это помогает предотвратить запоры. Если болезнь протекает в тяжелой форме и пациент сильно теряет в весе, применяется парентеральное питание.
Катаральный сигмоидит - причины, симптомы, диагностика и лечение
Катаральный сигмоидит – это относительно легкая форма воспаления сигмовидной кишки, протекающая с вовлечением поверхностных слоев кишечной стенки и не приводящая к нарушению целостности эпителия. Симптомами катарального сигмоидита являются боль в левой подвздошной области, расстройства стула и нарушение общего состояния пациента. Для диагностики заболевания используются общий анализ крови и кала, эндоскопия сигмовидной кишки с выполнением биопсии, ирригоскопия и обзорная рентгенография органов брюшной полости. Лечение катарального сигмоидита предусматривает назначение антибиотиков и эубиотиков, проведение противовоспалительной терапии.
Общие сведения
Катаральный сигмоидит представляет собой изолированное поверхностное воспаление сигмовидной кишки. Патологические изменения затрагивают только эпителиальный слой стенки кишечника, без вовлечения остальных слоев. Сигмоидит может быть самостоятельным заболеванием или развиваться на фоне других болезней толстого кишечника. Довольно часто сигмоидит сочетается с проктитом и протекает в форме проктосигмоидита. Первый пик заболеваемости сигмоидитом приходится на возраст 15-30 лет, второй – на 50-55 лет. Данная патология регистрируется в любом возрасте, как у женщин, так и у мужчин.
Катаральный сигмоидит
Причины
Катаральный сигмоидит может развиваться на фоне разнообразных патологических состояний. В ряде случаев заболевание возникает как следствие кишечных инфекций (дизентерии, амебиаза и др.). Кроме того, хронический катаральный сигмоидит может формироваться при кишечном дисбактериозе. Иногда причиной заболевания служит нарушение кровообращения в сосудах брюшной полости, в результате чего возникает ишемический сигмоидит. В ряде ситуаций катаральный сигмоидит диагностируется на фоне тяжелых неспецифических болезней кишечника, таких как болезнь Крона и неспецифический язвенный колит. У людей, которые подверглись радиационному облучению, тоже может отмечаться появление данного заболевания.
Помимо факторов внешней среды и инфекционных агентов, в развитии болезни существенную роль играет наследственная предрасположенность. Специалисты в области современной проктологии доказали, что в 17% случаев развитие болезни связано с генетической детерминированностью. В большинстве случаев врачу бывает сложно определиться с причиной, вызвавшей катаральный сигмоидит. В то же время, именно от правильного установления причины зависит эффективность терапии.
Симптомы катарального сигмоидита
Симптомы воспаления сигмовидной кишки зависят от различных факторов, в частности - варианта течения заболевания (острый или хронический), вид нарушения моторики (гиперкинетический, гипокинетический), наличия осложнений. Кроме того, на клиническую симптоматику влияет основное заболевание, на фоне которого развился сигмоидит. В то же время, существуют определенные симптомы, типичные для большинства форм катарального сигмоидита.
Данное заболевание, как правило, сопровождается болевым синдромом, расстройством стула и нарушением общего состояния больного. При сигмоидите боль в основном локализуется в левом нижнем квадранте живота. Болевой синдром достаточно интенсивный, боль иррадиирует в левую ногу, может быть настолько острой, что напоминает аппендицит левосторонней локализации. Поскольку сигмовидная кишка является очень мобильной, в редких случаях она может смещаться вправо и обусловливать болевой синдром в правой половине живота. Боль при катаральном сигмоидите усиливается после опорожнения кишечника и при активных движениях.
Следующим важным симптомом заболевания является расстройство стула, которое может проявляться поносами или запорами. При этом пациентов беспокоят частые неприятные позывы на дефекацию, которые носят название тенезмы. В ряде случаев при тенезмах может выделяться небольшое количество слизи, гноя и даже крови. Стул при катаральном сигмоидите в основном жидкий, имеющий неприятный запах. Часто испражнения имеют вид мясных помоев. Если заболевание протекает длительно, и больной не получает адекватного лечения, катаральный сигмоидит может приводить к истощению организма в целом. Появление общих симптомов, таких как слабость, головокружение и потеря веса, служит признаком тяжелого течения сигмоидита.
Катаральный сигмоидит может протекать в виде острого и хронического воспаления. В первом случае заболевание развивается быстро, манифестирует появлением интенсивного болевого синдрома. В таком случае сигмоидит требует дифференциальной диагностики с другой острой абдоминальной патологией, такой как аппендицит, почечная колика и гинекологические заболевания. Кроме расстройства стула в виде поноса, острый катаральный сигмоидит проявляется повышением температуры тела, рвотой, тошнотой и выраженным нарушением общего состояния. Хроническая форма заболевания протекает с периодами обострения и ремиссии. Периоды обострения сопровождаются типичной для сигмоидита клинической симптоматикой. Они возникают при погрешностях в диете, переохлаждении и нервном перенапряжении.
Осложнения
При тяжелом течении катаральный сигмоидит может сопровождаться осложнениями, такими как эрозии, язвы и кишечные кровотечения. Наиболее тяжелым осложнением считается перисигмоидит, который характеризуется вовлечением в патологический процесс близлежащих органов и тканей с последующим развитием спаечной болезни.
Диагностика
Диагностика катарального сигмоидита является прерогативой врача-проктолога. При этом важно провести дифференциальную диагностику с другими воспалительными процессами в кишечнике: неспецифическим язвенным колитом, синдромом раздражения кишечника, парапроктитом, дизентерией, дисбактериозом. Для диагностики катарального сигмоидита используется анализ жалоб и анамнеза, осмотр живота с пальпацией передней брюшной стенки. Эти простые клинические исследования позволяют уточнить локализацию процесса и заподозрить сигмоидит. Из лабораторных методов проводится общий анализ крови, копрограмма и анализ кала на скрытую кровь. При выраженном воспалительном процессе в кишечнике в общем анализе крови обнаруживается лейкоцитоз, ускорение СОЭ и повышение количества палочкоядерных форм лейкоцитов. Анализ кала на скрытую кровь при катаральном сигмоидите обычно отрицательный.
Из инструментальных методов исследования используется эндоскопия толстого кишечника. Наиболее доступными и информативными диагностическими методами являются ректосигмоскопия и колоноскопия. При катаральном сигмоидите эндоскопист обнаруживает гиперемию слизистой оболочки сигмовидной кишки без наличия язв и эрозий. Для исключения рака толстой кишки при эндоскопии обязательно осуществляется биопсия. Чтобы дифференцировать катаральный сигмоидит с кишечной непроходимостью, больным выполняют обзорную рентгенографию брюшной полости и ирригоскопию. Для дифференциальной диагностики воспалительных гинекологических заболеваний рекомендуется проведение УЗИ органов малого таза.
Лечение катарального сигмоидита
Принципы лечения воспалительного процесса в сигмовидной кишке зависят от того, какая причина является ведущей в развитии заболевания. Для лечения сигмоидита, обусловленного кишечными инфекциями, применяется антибактериальная терапия. Наиболее эффективными антибиотиками для лечения патологии являются ципрофлоксацин, ампициллин и тетрациклин. Кроме того, антибиотикотерапия дополняется кишечными антисептиками.
Антибактериальная терапия при лечении сигмоидита всегда должна сопровождаться назначением эубиотиков и пробиотиков, которые помогут восстановить нормальную микрофлору кишечника. Если катаральный сигмоидит развился на фоне тяжелых неспецифических заболеваний толстого кишечника, для его лечения назначаются противовоспалительные препараты: сульфасалазин, преднизолон, метилпреднизолон. При тяжелом течении болезни применяется дезинтоксикационная инфузионная терапия, которая предусматривает внутривенное введение солевых растворов и плазмозаменителей.
Лечение ишемического катарального сигмоидита основывается на тех же принципах. При неэффективности стандартной терапии больным показана ангиопластика ветвей нижней брыжеечной артерии, кровоснабжающих кишечник. Независимо от причины, вызвавшей заболевание, всем больным рекомендуется диетический стол №4, который предусматривает исключение жареной и копченой пищи, а также снижение количества жиров и соли в рационе. Для полноценного лечения катарального сигмоидита в большинстве случаев пациентам необходимо пройти несколько курсов терапии длительностью не меньше месяца.
Прогноз и профилактика
При адекватной терапии прогноз катарального сигмоидита в основном благоприятный. Если больной не получает полноценного лечения, заболевание может переходить на прямую кишку и другие отделы толстого кишечника. Для профилактики необходимо своевременно лечить кишечные инфекции и устранять проявления дисбактериоза, которые могут появляться на фоне антибиотикотерапии.
причины, симптомы, диагностика, лечение, профилактика
Представляет собой относительно легкую форму воспаления сигмовидной кишки, которая протекает с вовлечением в патологический процесс поверхностных слоев кишечной стенки и не сопровождающуюся нарушением целостности эпителия.
Причины
Катаральный сигмоидит может возникать на фоне разнообразных патологических состояний. Иногда заболевание возникает в следствии кишечных инфекций, таких как дизентерия или амебиаз. Помимо этого, хронический катаральный сигмоидит может возникать при кишечном дисбактериозе. В некоторых случаях причиной заболевания являются нарушения кровообращения в сосудах брюшной полости, на фоне чего развивается ишемический сигмоидит. Иногда случаи катарального сигмоидита диагностируются на фоне тяжелых неспецифических заболеваний кишечника, таких как болезнь Крона или неспецифический язвенный колит. У больных, которые подверглись радиационному облучению, тоже может отмечаться появление патологии данного типа.
Помимо факторов внешней среды и инфекционных агентов, в развитии заболевания определенная роль принадлежит генетической предрасположенности. Сегодня установлено, что примерно в 17% случаев развитие заболевания связано с генетической детерминированностью. В большинстве случаев специалисту достаточно сложно определить истинную причину развития катарального сигмоидита. В то же время, именно от правильного выявления причин заболевания зависит эффективность лечения.
Симптомы
Симптомы воспаления сигмовидной кишки зависят от различных факторов, в частности – варианта течения заболевания, типа моторных нарушений и наличия осложнений. Помимо этого, на клиническую симптоматику влияет основное заболевание, на фоне которого развился сигмоидит. Тем не менее выделяют целый ряд симптомов, которые являются характерными для всех форм данного заболевания.
Начало патологического процеса сопровождается болевым синдромом, расстройством стула и нарушением общего состояния больного. При сигмоидите боль в основном локализуется в левом нижнем квадранте живота. Болевой синдром достаточно выражен, болииррадиирует в левую ногу и могут быть настолько острыми, что напоминает аппендицит левосторонней локализации. Поскольку сигмовидная кишка является очень мобильной, в редких случаях она может смещаться вправо, что вызывает боли в правой половине живота. Боль при катаральном сигмоидите усиливается после опорожнения кишечника и при активных движениях.
Также часто при данной патологии отмечается расстройство стула, которое может проявляться поносами или запорами. При этом больного беспокоят частые неприятные позывы на дефекацию, которые носят название тенезмы. В ряде случаев при тенезмах может выделяться небольшое количество слизи, гноя и даже крови. Стул при катаральном сигмоидите в основном жидкий, с неприятным запахом. Часто испражнения имеют вид мясных помоев. Если заболевание протекает длительно, и больной не получает адекватного лечения, катаральный сигмоидит может приводить к истощению организма. Появление общих симптомов, таких как слабость, головокружение и потеря веса, являются признаком тяжелого течения сигмоидита.
Диагностика
Диагностика катарального сигмоидита происходит на основании характерной клинической симптоматики и данных лабораторно-инструментальных обследований. Из лабораторных методов проводится общий анализ крови, копрограмма и анализ кала на скрытую кровь.
Из инструментальных методов исследования используется эндоскопия толстого кишечника. Наиболее доступными и информативными диагностическими методами являются ректосигмоскопия и колоноскопия.
Лечение
Принципы лечения воспалительного процесса в сигмовидной кишке зависят от причин, которые вызвали заболевание. Для лечения сигмоидита, обусловленного кишечными инфекциями, применяется антибактериальная терапия. Наиболее эффективными антибиотиками для лечения патологии являются ципрофлоксацин, ампициллин и тетрациклин. Помимо этого, антибиотикотерапия дополняется кишечными антисептиками.
Антибактериальная терапия при лечении сигмоидита сопровождается назначением эубиотиков и пробиотиков, которые помогут восстановить нормальную микрофлору кишечника. При тяжелом течении болезни применяется дезинтоксикационная инфузионная терапия, которая предусматривает внутривенное введение солевых растворов и плазмозаменителей.
Профилактика
Профилактики катарального сигмоидита базируется на своевременном лечить кишечных инфекций и устрани симптомов дисбактериоза, которые могут появляться на фоне антибиотикотерапии.
причины, симптомы, диагностика и лечение
Ректосигмоидит – это воспаление дистальных отделов толстого кишечника (прямой и сигмовидной кишки). Может быть острым либо хроническим. Острая форма заболевания проявляется схваткообразными болями, диареей, тенезмами, тошнотой, слабостью, ознобом и гипертермией. При хроническом ректосигмоидите боли ноющие или тянущие, ложные позывы и поносы наблюдаются реже, синдром интоксикации отсутствует или слабо выражен. Патология диагностируется с учетом жалоб, данных осмотра, ректального исследования, эндоскопического исследования, анализов кала и результатов биопсии. Лечение – диета, антибактериальная терапия, симптоматическая терапия, местные противовоспалительные средства.
Общие сведения
Ректосигмоидит (проктосигмоидит, дистальный колит) – группа острых и хронических воспалительных процессов различного генеза, поражающих прямую и сигмовидную кишку. Ректосигмоидит является наиболее распространенной разновидностью колита, занимает первое место по частоте среди проктологических заболеваний. Чаще диагностируется у взрослых, вероятность развития повышается в возрасте 20-40 лет и после 55 лет. Отмечается некоторое преобладание больных женского пола. Может протекать остро или хронически. Хронический ректосигмоидит нередко сочетается с другими заболеваниями пищеварительной системы. У 10% пациентов выявляются врожденные аномалии нижних отделов желудочно-кишечного тракта.
Ректосигмоидит
Причины ректосигмоидита
Данное заболевание может возникать при некоторых специфических и неспецифических инфекциях, воспалительных заболеваниях кишечника, гельминтозах, нарушениях питания и застое каловых масс. Кроме того, причиной ректосигмоидита могут стать отравления токсичными соединениями, локальные нарушения кровоснабжения, распространение воспалительного процесса с соседних органов, хронические заболевания верхних отделов ЖКТ, печени и поджелудочной железы, а также лучевая терапия.
Инфекционный ректосигмоидит развивается под влиянием болезнетворных микроорганизмов. К числу неспецифических проктосигмоидитов относят воспаление нижних отделов кишечника при сальмонеллезе, дизентерии, холере и других подобных инфекциях с фекально-оральным путем передачи. Специфические ректосигмоидиты могут наблюдаться при местном инфицировании возбудителями сифилиса, гонореи и некоторых других заболеваний, передающихся половым путем.
Паразитарный проктосигмоидит может возникать при лямблиозе, аскаридозе, энтеробиозе и других гельминтозах. Причиной алиментарного ректосигмоидита становится злоупотребление алкоголем, чрезмерное пристрастие к острой, соленой и жирной пище. Застойный проктосигмоидит развивается при запорах вследствие травматизации кишечной стенки слишком плотными каловыми массами. Токсический ректосигмоидит может диагностироваться при передозировке некоторых лекарственных препаратов, отравлении грибами и т. д.
Иногда проктосигмоидит возникает при переходе инфекции с близлежащих органов и тканей (например, при парапроктите, вагините или уретрите). Ректосигмоидитом достаточно часто страдают пациенты с другими хроническими заболеваниями пищеварительной системы, в том числе – гастритом, холециститом, болезнями поджелудочной железы, печени и желчного пузыря. Кроме того, причиной развития ректосигмоидита может стать лучевая терапия при онкологических заболеваниях органов малого таза (обычно – при раке простаты).
Классификация
С учетом особенностей течения заболевания в современной проктологии выделяют острый и хронический ректосигмоидит, с учетом характера расстройств функции кишечника – паралитический и спастический. На основании морфологических изменений острый проктосигмоидит подразделяется на:
- Катаральный. Наблюдается поверхностное воспаление, сопровождающееся незначительным или умеренным отеком и гиперемией слизистой.
- Эрозивный. На поверхности слизистой прямой кишки больного ректосигмоидитом выявляются поверхностные дефекты.
- Язвенный. На поверхности слизистой обнаруживаются глубокие дефекты.
- Язвенно-некротический. Наряду с глубокими дефектами на слизистой выявляются очаги некроза.
- Геморрагический. Обнаруживается отечная и гиперемированная слизистая с множественными петехиальными кровоизлияниями.
Хронический ректосигмоидит может быть атрофическим, гипертрофическим или нормотрофическим.
Симптомы ректосигмоидита
Для острой формы заболевания характерно внезапное начало с появлением слабости, разбитости, выраженного ухудшения самочувствия, гипертермии, ознобов, тошноты, реже – рвоты. Пациенты с ректосигмоидитом жалуются на интенсивные режущие схваткообразные боли в левой части живота. Наблюдаются диарея и кишечные тенезмы, сопровождающиеся выделением небольшого количества каловых масс, крови и слизи. Отмечаются метеоризм и ощущение неполного опорожнения кишечника. При проведении ректального исследования на начальных стадиях выявляется спазм, в последующем – расслабление сфинктера.
При хроническом ректосигмоидите клиническая картина менее яркая, обострения чередуются с ремиссиями различной продолжительности. Причиной появления симптомов обычно становятся нарушения питания или злоупотребление алкоголем. В период обострения больные ректосигмоидитом предъявляют жалобы на ноющие или тянущие боли в левой половине живота. Боли нередко иррадиируют в промежность и поясницу. Во время дефекации болевой синдром усиливается. Наблюдаются зуд в области ануса, учащение стула, тенезмы и вздутие живота. Спазм и расслабление сфинктера выражены слабее, чем при остром ректосигмоидите.
Диагностика
Диагноз ректосигмоидит выставляется врачом-проктологом с учетом жалоб, истории болезни, данных осмотра перианальной области, пальпации живота, пальцевого ректального исследования, ректороманоскопии и лабораторных анализов. При пальпации живота определяется болезненность в левой подвздошной области. При исследовании перианальной зоны могут выявляться участки раздражения и мацерации. При проведении ректального исследования обнаруживаются спазм либо расслабление сфинктера и отечность слизистой прямой кишки. На перчатке видны следы крови и слизи. Ректороманоскопия подтверждает наличие воспаления, дает возможность определить вид и выраженность воспалительного процесса при ректосигмоидите.
По анализам крови выявляются лейкоцитоз и увеличение СОЭ. Копрограмма свидетельствует о наличии крови, слизи и элементов слизистой оболочки кишечника в каловых массах. При ректосигмоидите, обусловленном гельминтозом, в кале обнаруживаются острицы, аскариды и другие паразиты. При ректосигмоидите, развившемся вследствие кишечной инфекции, в фекальных массах присутствуют болезнетворные микроорганизмы. В сомнительных случаях в ходе ректороманоскопии осуществляют биопсию, окончательный диагноз выставляют с учетом результатов гистологического исследования.
Лечение ректосигмоидита
Лечение консервативное, включает в себя этиопатогенетическую и симптоматическую терапию. Пациентам назначают щадящую диету, позволяющую уменьшить раздражение стенки кишечника. Исключают грубую клетчатку, слишком холодную и слишком горячую, острую, жареную, копченую и жирную пищу. Рекомендуют употреблять теплые супы и диетические вторые блюда, приготовленные на пару. При паразитарном ректосигмоидите назначают противопаразитарные средства, при лучевой форме заболевания прекращают лучевую терапию, при выявлении патогенных бактерий проводят антибактериальную терапию.
При всех видах ректосигмоидита применяют очищающие клизмы, клизмы с отваром ромашки, рыбьим жиром, раствором колларгола и облепиховым маслом. Используют сидячие ванночки, свечи с противовоспалительным и регенерирующим действием. Назначают обволакивающие и вяжущие средства. При выраженных болях показаны спазмолитики, при метеоризме – препараты для уменьшения газообразования. При язвенном ректосигмоидите может потребоваться гормонотерапия, обычно в виде местных средств (свечей, микроклизм). После купирования острого воспалительного процесса рекомендуют прием препаратов для восстановления кишечной микрофлоры. При своевременной адекватной терапии ректосигмоидита прогноз благоприятный.
симптомы, лечение, диета и препараты
Воспалительный процесс в нижней части ободочной кишки и прямого кишечника называется хронический проктосигмоидит. Часто заболевание регистрируется у взрослых, но также встречается и у детей. Проявляется проктосигмоидит ощущением болей в животе, частыми актами дефекации и появлением запоров. Если начать лечение такой патологии не своевременно, могут возникнуть опасные осложнения и угроза жизни человека. Поэтому при появлении первых симптомов лучше сразу пойти к врачу, пройти обследование и применить эффективные методы терапии.

Причины заболевания
Самая распространенная причина такой патологии — неправильное питание. Также при проктите и сигмоидите выделяют такие факторы возникновения:
- повреждение слизистого слоя твердыми фрагментами кала;
- глистная инвазия;
- частые запоры;
- употребление алкоголя в больших количествах и курение;
- болезни пищеварительной системы;
- обостренный геморрой;
- инфекционные болезни;
- частое проведение клизмы;
- постлучевые и химические ожоги;
- длительная антибактериальная терапия;
- хроническая интоксикация;
- аллергический фактор;
- проктит или сигмоидит;
- беременность;
- опухолевые новообразования;
- появление дисбактериоза;
- венерические болезни.
Виды заболевания
Существует лучевой проктосигмоидит, также заболевание может возникнуть вследствие недостаточной ферментации кишечника и желудка. Кроме того, выделяют такие виды патологии, исходя из причины их возникновения:
 Заболевание может вызываться паразитами.
Заболевание может вызываться паразитами.- инфекционный;
- паразитарный;
- алиментарный;
- токсический;
- застойный;
- ишемический;
- гематогенный;
- аллергический.
Еще ректосигмоидит разделяют на такие виды в зависимости от степени тяжести:
- легкий;
- умеренный;
- тяжелый.
Течение заболевания стало основой разделения на такие виды:
- острый;
- хронический.
Также в зависимости от характера поражения слизистого слоя патологию разделяют на такие виды:
- эрозивный проктосигмоидит;
- катаральный;
- очаговый поверхностный;
- язвенный и язвенно-некротический;
- геморрагический и гнойно-геморрагический;
- смешанный.
Еще от степени поражения выделяют такие типы:
- гипертрофический;
- субатрофический;
- атрофический проктосигмоидит.
Симптомы заболевания
Для заболевания характерна высокая температура.Симптомы острого типа течения проктосигмоидита:
- в кале обнаруживается кровь, слизь или гной;
- высокая температура;
- сильная интоксикация;
- боли слева внизу живота;
- ощущение инородного тела и неполного опорожнения кишечника;
- частые позывы к дефекации;
- запор или диарея;
- вздутие кишечника.
Хронический тип проявляется такой симптоматикой:
- болезненность в животе ноющего характера, которая долго не проходит;
- ощущение зуда и жжения в области заднего прохода.
Симптомыв зависимости от характера поражения слизистого слоя
Проявления при эррозивном типе:
- образование обширных язв;
- сильная болезненность при дефекации;
- запор сменяется диареей;
- примеси крови со слизью в кале;
- выделение кала в малом количестве с неприятным запахом.
Язвенный проктосигмоидит проявляется такими симптомами:
- появление тошноты и рвоты;
- выраженная интоксикация;
- недомогание и вялость;
- высокая температура.
Симптомы при катаральном виде:
- повышение температуры и сильная интоксикация;
- тошнота и рвота;
- кровь в каловых массах и слизь;
- чувство слабости;
- ломота в теле и слабость;
- чувство неполного опорожнения кишечника.
Смешанный вид имеет различную симптоматику, в зависимости от типов болезни. Геморрагический тип проявляется такими симптомами, как появление точечных кровоизлияний на слизистой оболочке кишечника. Симптоматика очагового поверхностного типа:
- появление на поверхностном слое очагов воспаления;
- болезненность слева внизу;
- частые позывы к испражнениям.
Осложнения заболевания
Осложнения при проктосигмоидите развиваются, если больной обратился в больницу поздно или подобранные медикаменты для лечения неэффективны. В таком случае развиваются следующие заболевания:
 заболевания может осложниться выпадением прямой кишки.
заболевания может осложниться выпадением прямой кишки.- геморрой;
- трещины в заднем проходе;
- язвы кишки становятся прободными;
- сильное кровотечение;
- развитие парапроктита;
- выпадает прямая кишка;
- образование язв в большом количестве.
Диагностика
Если у больного появились симптомы проктосигмоидита, это значит, что ему необходимо пойти к врачу и начать лечить болезнь. В таком случае нужно обращаться к проктологу. Специалист опросит больного и проведет осмотр. При осмотре выявляется болезненность внизу живота слева. Также больной будет жаловаться на нарушение стула, повышение температуры, тошноту и рвоту. После проведения дифференциальной диагностики с другими заболеваниями кишечника доктор направит на дополнительные методы обследования:
- общее исследование крови и мочи;
- биохимия крови;
- копрограмма;
- анализ на патогенную флору;
- посев кала;
- УЗД брюшной полости;
- ректороманоскопия;
- колоноскопия.
Лечение заболевания
Обратившись к врачу, больной получит обследование и схему лечения.При появлении симптомов патологии необходимо немедленно обратиться в больницу. Если пытаться лечить проктосигмоидит самому в домашних условиях, это может привести к опасным последствиям, а в отдельных случаях даже к смерти. При обращении в стационар специалист запишет жалобы больного и осмотрит. После проведения дополнительного обследования и постановки диагноза, пациенту назначается стандартная схема лечения.
Вернуться к оглавлениюЧтобы вылечить такую патологию полностью, назначают медикаментозную терапию, которая включает в себя лечение таблетками, мазями и свечами, а также лечение народными средствами и диету.
Лечение медикаментами
Проктосигмоидит эффективно лечится препаратами, представленными в таблице:
| Фармакологическая группа | Название |
| Противовоспалительные таблетки | «Месакол» |
| «Сульфасалазин» | |
| Обезболивающие свечи | «Салофальк» |
| «Анестезол» | |
| Ранозаживляющее средство | «Винилин» |
| Ветрогонные лекарственные препараты | «Эспумизан» |
| «Симикол» |
Дополнительные препараты
Макрогол назначают дополнительно при запоре.Дополнительно назначают такое лечение:
- микроклизмы с «Сульфасалазином»;
- если есть запор, применяют «Глицерол» или «Макрогол»;
- при диарее помогает «Лопедиум».
Лечение народными средствами
Лечение проктосигмоидита проводится с применением таких рецептов целителей:
- Ромашковый отвар. 1 ст. л. высушенных цветков размешивают в 400 мл горячей воды и кипятят на протяжении 5 минут. Затем нужно профильтровать и остудить. Отвар используют в виде клизмы 2 раза в день на протяжении 10 дней.
- Чай с календулой и душицей. Берут по 3 ст. л. растений, смешивают и заливают 3 стаканами кипятка. Когда настоится, процеживают и пьют каждый день по ½ стакана на протяжении месяца.
- Мумие. 10 г вещества растворить в 1 литре теплой воды и пить до приема пищи по стакану 3 раза на день. Пить на протяжении 20 дней, сделать перерыв на 3 дня и повторить курс.
- Мед. 1 ст. л. меда размешать в 1 стакане теплой воды и выпить за полтора часа до приема пищи. Принимать по 3 раза в день не меньше месяца.
Диета при проктосигмоидите
Диета при проктосигмоидите включает в себя такие правила:
В рационе больного должно быть нежирное мясо.- исключить из рациона продукты богатые на клетчатку, соленые, жареные и острые блюда;
- не употреблять алкоголь;
- готовить на пару, в отварном и запеченном виде, а перед употреблением пищу измельчать;
- питаться малыми порциями 5 раз в день;
- пить достаточное количество жидкости;
- использовать для приготовления мясо и рыбу нежирных сортов;
- обогатить рацион кисломолочными продуктами, овощами и фруктами;
- добавлять в пищу зелень;
- готовить каши на воде.
Прогноз и профилактика патологии
При своевременном и адекватном лечении прогноз заболевания благоприятный. Для предупреждения повторного возникновения проктосигмоидита необходимо придерживаться медикаментозных рекомендаций, придерживаться правил диетического питания. При различных заболеваниях кишечника и желудка нужно своевременно обращаться к специалистам. Также рекомендовано пройти санаторно-курортное лечение и пить минеральную лечебную воду «Ессентуки», «Боржоми». При повторном возникновении симптомов проктосигмоидита, необходимо обратиться к лечащему доктору и пройти лечение.
что это такое, лечение, причины, симптомы, диагностика, прогноз
Воспаление сразу в двух областях одной системы – частое явление. Если не лечится одна область, тогда она затрагивает соседние. Иногда воспаление начинается сразу в двух областях. Об одной такой болезни пойдет речь в статье. Все о проктосигмоидите будет рассмотрено на vospalenia.ru.
Что это такое – проктосигмоидит?
Что это такое – проктосигмоидит? Это воспаление слизистых сигмовидной (ободочной) и прямой кишки. Обладает рецидивирующим характером. Может как возникать на фоне болезней ЖКТ, так и провоцировать их (гастроэнтерит, колит, энтерит). Часто проявляется в острой форме, особенно у женщин.
Как и многие другие воспалительные заболевания, проктосигмоидит имеет две формы:
- Острый;
- Хронический.
По изменениям, которые наблюдают при заболевании, делят на виды:
- Атрофический;
- Гипертрофический;
- Катаральный;
- Гнойный;
- Язвенный;
- Язвенно-некротический;
- Фибринозный;
- Эрозивный;
- Геморрагический.
По причинам возникновения, о которых будет дальше рассказано, делят на виды:
- Инфекционный;
- Алиментарный;
- Ишемический;
- Застойный;
- Паразитарный;
- Токсический;
- Лучевой.
По нарушениям моторной функции:
- Спастический;
- Паралитический.
По возникшим осложнениям делят на:
- Ранний;
- Отдаленный.
Причины
Исходя из классификации проктосигмоидита, можно сделать выводы, что есть множество причин его возникновения. Так, алиментарный проктосигмоидит возникает по причине неправильного питания: слишком много жареных, жирных или соленых блюд человек постоянно потребляет. При застойном проктосигмоидите наблюдаются факторы застойного характера: запоры, застойность венозной крови, травмы слизистой из-за твердости каловых масс. Ишемический проктосигмоидит развивается зачастую по возрастной причине при атеросклерозе, когда возникают различные нарушения в питании прямой кишки.
Отдельно следует уделить внимание инфекционному проктосигмоидиту, который развивается после проникновения инфекции в прямую кишку. Как она туда проникает?
- Через рот, например, холера или дизентерия, что часто затрагивает и толстую кишку.
- Через анальный половой акт или мастурбацию, например, заражение сифилисом или гонореей.
- Через кровь (гематогенный путь), при котором развиваются и другие болезни, например, парапроктит, цистит, вагинит, геморрой, простатит, полипы, рак прямой кишки и т. д.
Наличие в толстом или тонком кишечнике гельминтов провоцирует паразитарный проктосигмоидит.
Токсический или лучевой проктосигмоидит развивается по злоупотреблении лечебными средствами. Продолжительный прием антибиотиков и прочих лекарств может нарушать микрофлору в прямой кишке. Лучевая терапия при онкологии может превысить норму, что скажется на здоровье в других областях.
Дополнительными факторами, провоцирующими болезнь, могут стать:
- Особое строение прямой кишки;
- Давление на кишку другими органами;
- Венерические и инфекционные заболевания других органов.
Симптомы и признаки проктосигмоидита слизистой сигмовидной и прямой кишки
Симптомы и признаки проктосигмоидита слизистой сигмовидной и прямой кишки рассмотрим по формам течения болезни:
Острая характеризуется следующими симптомами:
- Проявление общей интоксикации;
- Поднятие температуры;
- Частые позывы к испражнению;
- Ухудшение самочувствия, ломота в теле;
- Ощущение, что в прямой кишке что-то находится инородное;
- Ощущение, что произошла неполная дефекация;
- Метеоризм;
- Каловые массы скудные и зловонные;
- Приступы болей в левой стороне живота;
- Наличие крови или слизи в кале;
- Тошнота;
- Периодические запоры;
- При болях возникают спазмы мышц в районе анального отверстия.
Хроническая проявляется в таких признаках:
- Симптоматика схожа с острой формой, но менее выражено;
- Ноющие боли после дефекации, отдающие в крестец или копчик;
- Зуд в анальном отверстии;
- Слизисто-гнойные выделения из анального прохода;
- Изменение цвета и структуры кожи анального отверстия;
- Рецидивы провоцируются приемом алкоголя и нарушениями в диете.
Симптоматика во многом напоминает проктит, рак прямой кишки и язвенный колит, что исключается по мере диагностики болезни.
перейти наверхПроктосигмоидит у детей
Проктосигмоидит у детей может развиваться лишь по инфекционным причинам, которые переносятся через кровь от других органов. Может развиться на фоне болезней ЖКТ.
перейти наверхПроктосигмоидит у взрослых
У взрослых проктосигмоидит часто прослеживается в пожилом возрасте или по причине анальных половых отношений. Может встречаться как у женщин, так и у мужчин. У женщин часто проявляется по причине гормонального сбоя или постоянного стресса.
перейти наверхДиагностика
Диагностика воспаления слизистой сигмовидной и прямой кишки проводится общим осмотром, после сбора жалоб. Для уточнения диагноза назначают дополнительные анализы:
- Ректоскопия.
- Посев кала.
- Цитологическое обследование содержимого кишечника.
- Сигмоскопия.
- Биопсия слизистой кишки.
- Анализ крови.
Лечение

Лечение проктосигмоидита начинается с устранения причины болезни: устраняются другие болезни, лучевая терапия, лекарства и т. д. Далее назначается специальная диета, которая не будет раздражать воспаленную слизистую сигмовидной и прямой кишки:
- Исключаются острые, жирные, соленые, кислые блюда, сырые фрукты и овощи, сладости, шоколад, алкоголь.
- Рекомендуются жидкость до 2 литров, манная, рисовая каша, отварное мясо и рыба, суп из овощей или мяса, котлеты, творог, черствый белый хлеб, клюквенный кисель, яйца, кефир, морковь, слива, капуста, картофель, яблоки, клубника.
Чем лечить проктосигмоидит? Приемом лекарств, отварами и клизмами:
- Сульфаниламиды: сульфосалазин, салофальк;
- Лекарственные клизмы с ромашкой;
- Препараты, корректирующие микрофлору кишечника;
- Мази для снятия зуда в анальном отверстии;
- Гормональные препараты при язвенной форме;
- Антибиотики при инфекционной природе;
- Проводится симптоматическая терапия: спазмолитики, уменьшающие газообразование средства, вяжущие и обволакивающие лекарства и пр.;
- Антисептики;
- Бактериофаги, эубиотики.
Физиотерапевтические процедуры включают такие мероприятия:
- Лечебная физкультура.
- Массаж.
- Микроклизмы и свечи.
Хирургическое вмешательство практически не проводится, если не наступают осложнения или отсутствует эффект от лечения.
Лечение в домашних условиях возможно лишь с применением лекарственных препаратов. Из народных средств позволительно применять клизмы с раствором ромашки или масел (кукурузное, оливковое и т. д.).
перейти наверхПрогноз жизни
Прогноз жизни при проктосигмоидите является благоприятным при своевременном и правильном лечении. Сколько живут при отсутствии лечения? Все зависит от осложнений и их течения:
- Выпадение прямой кишки.
- Трещины в анальном отверстии.
- Парапроктит.
- Геморрой.
- Прободение язвы, изъявление стенки, кровотечение.
Необходимо проводить профилактику, которая поможет избежать проктосигмоидита:
- Сбалансированное и правильное питание.
- Содержание анального отверстия в чистоте.
- Отказ от анального секса.