Синдром рейтера что это такое
Синдром Рейтера — Википедия
Материал из Википедии — свободной энциклопедии
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 1 марта 2019; проверки требуют 2 правки. Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 1 марта 2019; проверки требуют 2 правки.Синдром Рейтера (morbus Reiter; Н. Reiter, нем. врач, 1881 — 1969; син.: синдром Рейтера, уретроокулосиновиальный синдром, синдром Фиссенже — Леруа — Рейтера) — аллергическое реактивное состояние в большинстве случаев постинфекционного характера (после энтерита или некоторых острых инфекций мочеполовых органов у генетически предрасположенных лиц) с триадой:
Заболевание впервые описано в 1916 г. Рейтером и независимо от него Фиссенже (N. A. Fiessinger) и Леруа (Е. A. Leroy) у военнослужащих во время эпидемических вспышек кишечных инфекций.
Развивается, как правило, в молодом возрасте (20—40 лет), преимущественно у мужчин; известны единичные случаи заболевания у детей. Генетическая предрасположенность доказывается наличием у 75—90% больных трансплантационного антигена HLA В27 (в общей популяции встречается лишь в 5—8%)[1].
Часто развиваются кератит и ирит.
Также синдром Рейтера часто вызывается хламидиями и гонококками. Есть 2 формы этого синдрома — спорадическая и эпидемическая.
Инкубационный период 2 недели. Более половины больных являются носителями HLA-B27. Лечение — преимущественно ликвидация возбудителя + НПВС.
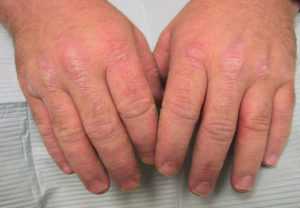
Помимо классического проявления синдрома Рейтера возможны изменения кожи (кератодермия, преимущественно на подошвах и ладонях, псориазоподобная сыпь), слизистых оболочек (безболезненный эрозии), поражением суставов (через 1-4 недели после первых симптомов, может сопровождаться лихорадкой, ознобами), возможно развитие подпяточных бурситов, тендовагинита ахиллова сухожилия, изредка развивается атрофация мышц, прилегающих к пораженным суставам, лимфаденит, нарушение сердечного ритма[2].
- ↑ РЕЙТЕРА БОЛЕЗНЬ — Большая Медицинская Энциклопедия (неопр.). xn--90aw5c.xn--c1avg. Дата обращения 16 июля 2019.
- ↑ РЕЙТЕРА БОЛЕЗНЬ — Большая Медицинская Энциклопедия (неопр.). xn--90aw5c.xn--c1avg. Дата обращения 13 августа 2019.
причины, симптомы и лечение болезни
Синдром Рейтера – системное заболевание, проявляющееся клиническими признаками воспаления уретры, простаты, суставов и глаз. Аутоиммунный процесс, лежащий в основе патологии, развивается в результате проникновения в организм патогенных бактерий или вирусов. Возбудители дизентерии, сальмонеллеза, иерсиниоза и хламидиоза могут спровоцировать синдром Рейтера.
триада симптомов, составляющих основу синдрома Рейтера
Болезнь Рейтера имеет несколько наименований: реактивный уроартрит, ревматоидоподобный артрит с очагом инфекции в мочеполовых органах. Патология чаще всего регистрируется у молодых людей и зрелых мужчин. У женщин и детей заболевание встречается крайне редко. Половые гормоны играют определенную роль в развитии синдрома и влияют на аутоиммунные процессы. Этим объясняется неравномерная заболеваемость среди мужчин и женщин.
Синдром Рейтера протекает в две стадии. Первая инфекционная стадия характеризуется присутствием микробов в кишечнике или урогенитальном тракте. В основе второй стадии лежит иммунопатологическая реакция, проявляющаяся воспалением конъюнктивы, уретры и суставов.
Синдром Рейтера — хроническое, часто рецидивирующее заболевание. При отсутствии своевременного лечения развиваются тяжелые осложнения, часто приводящие к инвалидизации больного.
Формы патологии:
- спорадическая — единичные случаи болезни Рейтера, спровоцированные мочеполовой инфекцией;
- эпидемическая – поражение преимущественно мужчин, перенесших дизентерию, иерсиниоз, сальмонеллез.
Этиология

Синдром Рейтера – аутоиммунное заболевание, которое развивается под воздействием патогенных биологических агентов – бактерий и вирусов.
Чтобы сформировался патологический процесс, необходимо присутствие трех предрасполагающих факторов — иммунодефицита, инфицирования и генетической предрасположенности. Только в этом случае возможно развитие синдрома Рейтера.
- Хламидийная инфекция передается половым и бытовым путем. Синдром Рейтера начинается с уретрита, который возникает после незащищенного полового акта или обострения хронических недугов мочевыделительной системы. Хламидии – внутриклеточные паразиты, обнаруживаемые в эпителии урогенитального тракта и приводящие к воспалению уретры, простаты, яичек. Внутриклеточное обитание хламидий надежно защищает их от многих антибактериальных препаратов, действующих вне живой клетки. В женском организме хламидии длительно персистируют, не вызывая развития патологии. Из очага поражения микробы распространяются с током крови или лимфы по всему организму.
- Кишечная инфекция передается контактным путем и приводит к энтероколиту. Чаще всего возбудителями воспаления становятся шигеллы, сальмонеллы, иерсинии. Неблагоприятная эпидемическая обстановка в закрытых коллективах приводит к развитию болезни Рейтера. После перенесенного энтероколита микробы продолжают паразитировать в организме больного, вызывая дисфункцию органов иммунной системы у предрасположенных к патологии лиц.
- В единичных случаях спровоцировать синдром Рейтера могут уреаплазмы и микоплазмы, антигенная структура которых во многом совпадает с маркерами соединительной ткани суставов.
Наследственная предрасположенность и иммунные процессы — основные этиологические факторы артрита.
Патогенетические звенья синдрома Рейтера:
- заражение хламидиями или энтеробактериями,
- формирование в мочеполовых органах и пищеварительном тракте первичного очага воспаления,
- распространение микробов гематогенным путем в различные ткани,
- нарушение работы иммунной системы,
- развитие аутоаллергии,
- выработка антител против собственных тканей.
У генетически предрасположенных лиц формируется своеобразная реакция на чужеродные антигены – бактерии, способные вызвать подобный иммунный ответ организма. Циркулирующие иммунные комплексы разрушают соединительнотканные элементы суставов, эпителиоциты слизистой уретры и конъюнктивы.
Симптоматика
Болезнь Рейтера проявляется клинически спустя 3-4 недели после перенесенной острой инфекционной патологии – сальмонеллеза, шигеллеза, хламидиоза. Одновременно все симптомы при данном недуге не наблюдаются. Последовательное их появление обусловлено постепенным вовлечением в патологический процесс тканей и органов. У больных первым делом возникают признаки воспаления мочеиспускательного канала и предстательной железы у мужчин, шейки матки и придатков у женщин, а затем конъюнктивита и артрита.
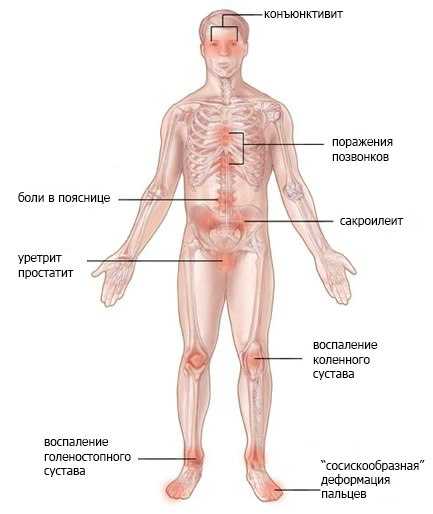
возможные симптомы синдрома Рейтера
Поражение органов мочеполовой системы
У мужчин уретрит протекает малосимптомно, вяло и длительно. Он проявляется следующими признаками:
- дизурией,
- поллакиурией,
- ощущением переполненного мочевого пузыря,
- отсутствием удовлетворения после мочеиспускания,
- гиперемией и склеиванием губок наружного отверстия уретры,
- болью при половом акте,
- снижением полового вличения, эректильной дисфункцией, половой слабостью,
- зудом и жжением после мочеиспускания,
- болью внизу живота.
По степени выраженности клинических явлений уретрит может быть затяжным, хроническим или острым, гнойным.
У женщин обычно возникает жжение и зуд во влагалище, режущая боль при мочеиспускании, поллакиурия, боль во время коитуса, нарушение менструального цикла, появление маточных кровотечений, в мазке и моче обнаруживают лейкоцитоз.
Поражение глаз
Глазная симптоматика появляется вслед за уретритом. Патология протекает в форме воспаления конъюнктивы, стекловидного тела, сетчатки, роговицы. Конъюнктивит обычно двухсторонний, слабовыраженный, проходящий в течение 2-3 дней. Встречаются более затяжные формы.
Больного беспокоят симптомы поражения глаз:
- боль и дискомфорт,
- слезотечение,
- слизистые или гнойные выделения,
- ухудшение зрения,
- отек верхнего века,
- инъекция склер,
- зуд и жжение в глазах,
- гиперемия глаз,
- боязнь яркого света.
Поражение суставов
Воспаление суставов – основное проявление синдрома Рейтера, которое появляется через два месяца после уретрита. Обычно воспаляются 1-2 сустава, а в более редких и тяжелых случаях – множество суставов с развитием асептического полиартрита. В первую очередь поражаются суставы, которые несут на себе самую большую нагрузку.
Для артрита характерно острое начало. Кожа над пораженным суставом краснеет, становится горячей и отечной. Возникает артралгия, деформация суставов, нарушается их функция, частично атрофируются мышцы.
У больных асимметрично поражаются суставы ног по «лестничному» принципу: голеностоп, колено, бедро.
Симптомы воспаления суставов:
- боль,
- асимметричность суставов,
- гиперемия или синюшность кожи над суставом,
- гипертермия и отечность кожи в области воспаления,
- сглаженность поверхности сустава,
- скованность в движениях по утрам,
- ограничение объема движений в суставе.
Поражение суставов стопы приводит к формированию плоскостопия и сосискообразной дефигурации пальцев. Патологические изменения в костях развиваются крайне редко.
Прочие симптомы
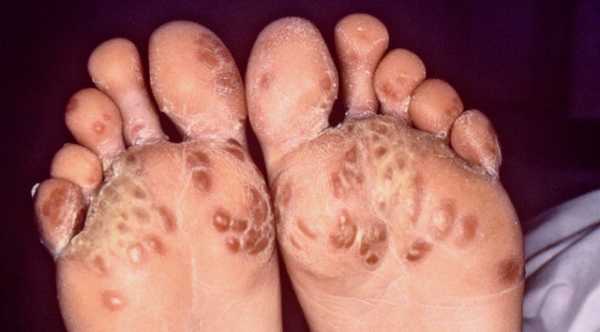
- Поражение кожи при болезни Рейтера проявляется эритемой и папулами на ладонях, трещинами на подошвах, шелушением и ороговением кожных покровов, полиморфными высыпаниями на лице и шее. Эритематозные пятна часто трансформируются в пустулы и бляшки, покрытые корками.
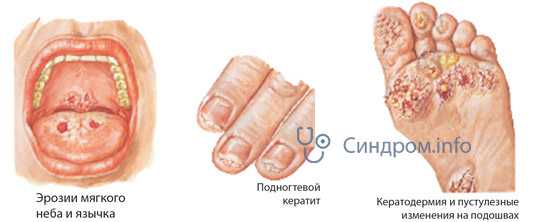
- Признаками поражения слизистых оболочек являются: эрозии на слизистой рта, у мужчин – баланит или баланопостит с явлениями гиперкератоза, у женщин — вульвит с множественными эрозиями.
- Поражение ногтевых пластинок отличается их утолщением, ломкостью и пожелтением.
- Воспаление и дисфункция внутренних органов возникает при тяжелой форме синдрома Рейтера. Развивается паховая лимфаденопатия — безболезненное увеличение лимфоузлов. Поражение сердца протекает по типу тахикардии и экстрасистолии. У больных отмечаются невралгии и невриты, менингиты и энцефалиты, вегетативные нарушения — раздражительность и бессонница. Если данный недуг не лечить, могут развиться тяжелые осложнения.
Патогномоничные симптомы болезни Рейтера сопровождаются проявлениями интоксикации и астенизации организма: субфебрильной температурой, недомоганием, утомляемостью, похудением.
Болезнь Рейтера рассматривается специалистами как хроническая рецидивирующая патология, проявления которой приступообразно возникают и исчезают спустя 2-3 месяца. Синдром Рейтера редко приводит к смерти больных.
Диагностические мероприятия

Специалисты могут заподозрить синдром Рейтера, выслушав жалобы больных и осмотрев их. Наличие признаков воспаления суставов в сочетании с симптомами поражения уретры и глаз позволяет предположить диагноз патологии.
- В общеклиническом анализе крови — снижение эритроцитов и повышение лейкоцитов.
- В общем анализе мочи — лейкоциты, белок и эритроциты в значительном количестве.
- В простатическом секрете при микроскопии определяется лейкоцитоз.
- Микробиологическое исследование отделяемого уретры, влагалища или шейки матки на микрофлору выявляет хламидии или уреаплазмы.
- ПЦР-диагностика – метод обнаружения ДНК возбудителя в биологическом материале.
- Синовиальная жидкость у больных вязкая и мутная за счет высокого содержания белка и лейкоцитов.
- В бактериологическом посеве кала обнаруживают иерсиний, шигелл, сальмонелл.
- Инструментальные методы исследования позволяют определить признаки поражения суставов. Наиболее информативными являются рентгенография и артроскопия. Данные рентгенологического исследования не выявляются разницы между болезнью Рейтера и прочими артритами — ревматическим, псориатическим.
- Серологические методы исследования определяют наличие в крови больных антител к возбудителям патологии. Для этого ставят следующие реакции: ИФА, РСК, РНГА.
- КТ и МРТ позволяют выявить нарушения в суставах, костях, внутренних органах и прилегающих к ним тканях.
Лечение

Лечением больных с синдромом Рейтера занимаются специалисты в области офтальмологии, урологии, гинекологии, вертебрологии, ревматологии. Терапевтические мероприятия заключаются в проведении иммуностимуляции, борьбы с микробами, устранении признаков воспаления и симптомов патологии. Результаты проводимой терапии зависят от общего самочувствия больного и стадии патологии.
- Антибактериальная терапия — назначение антибиотиков широкого спектра действия из группы тетрациклинов «Олететрин», «Метациклин», фторхинолонов «Пефлоксацин», «Левофлоксацин», макролидов «Клацид», «Эритромицин», «Олеандомицин».
- Длительная и интенсивная антибиотикотерапия может привести к побочному эффекту — нарушению микрофлоры кишечника. Чтобы этого не допустить, одновременно с приемом антибактериальных препаратов следует принимать про- и пребиотики – «Линекс», «Бифиформ», «Энтерол», а также антимикотические средства – «Клотримазол», «Пимафуцин», «Флуконазол».
- Препараты из группы НПВС – «Ибупрофен», «Индометацин», «Ортофен», «Нурофен», «Диклофенак».
- Поливитаминные комплексы – «Биовиталь», «Алфавит», «Витрум».
- Гепатопротекторные препараты – «Эссенциале», «Гепабене».
- Иммуномодулирующая терапия – «Ликопид», «Бронхомунал», «Полиоксидоний».
- Дезинтоксикация — введение коллоидных и кристаллоидных растворов, гемосорбция, плазмаферез, криоаферез.
- Антигистаминная терапия – «Тавегил», «Супрастин», «Диазолин».
- Глюкокортикостероиды – «Дипроспан», «Преднизолон».
- Цитостатики – «Метотрексат», «Циклофосфан».
- Симптоматическая терапия кожных поражений заключается в использовании кератолитической и глюкокортикостероидной мази. При артрите местно применяют мазь «Бутадион», гель «Вольтарен», крем «Долгит».
- При стихании острого процесса подключают физиотерапевтические процедуры: лечебную физкультуру, СВЧ-терапию, индуктотермию, ультразвук, амплипульстерапию, магнитотерапию, электрофорез с новокаином, УВЧ-терапию, лечебный массаж, диатермию, аппликации парафина, озокерита.
- Бальнеотерапия и грязелечение.
Ранняя диагностика и правильно организованная терапия позволяют добиться излечения за 3-6 месяцев и исчезновения очевидных симптомов на 1-2 года. Повторные атаки болезни Рейтера практически неизбежны. Рецидивы возникают у половины леченых пациентов.
Профилактика патологии заключается в:
- соблюдении санитарно-гигиенических норм и правил,
- своевременном лечении воспалительных заболеваний половых и мочевыделительных органов,
- ведении сексуальной жизни с постоянным партнером,
- использование средств контрацепции.
Все пациенты с синдромом Рейтера подлежат длительной диспансеризации. Особого внимания заслуживают больные с частыми рецидивами. Они наблюдаются у дерматовенеролога, уролога, ревматолога, кардиолога, окулиста.
Видео: о синдроме Рейтера
симптомы и лечение у женщин и мужчин

Синдром Рейтера в 80% случаев диагностируется у мужчин в возрасте 20-40 лет. Заболевание крайне редко выявляется у женщин и детей. Для него характерно одновременное или последовательное поражение суставов, урогенитального тракта и слизистых оболочек глаз. Лечение синдрома Рейтера —консервативное, с использованием препаратов различных клинико-фармакологических групп — антибиотиков, гепатопротекторов, антимикотиков, нестероидных противовоспалительных средств.
Краткое описание заболевания
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует..." Читать далее...
Синдром Рейтера — ревматическая воспалительная патология, спровоцированная проникновением в организм возбудителей урогенитальных или кишечных инфекций. Наиболее часто она развивается после внедрения хламидий. Эти микроорганизмы способны длительно паразитировать в клетках хозяина в форме непостоянных (необязательных) структурных элементов цитоплазмы. Течение синдрома Рейтера подразделяется на 2 стадии. На первой — инфекционной — возбудитель находится в мочеполовой системе или кишечнике. А на иммунопатологической стадии он активизируется, поражая конъюнктиву, синовиальные суставные оболочки.
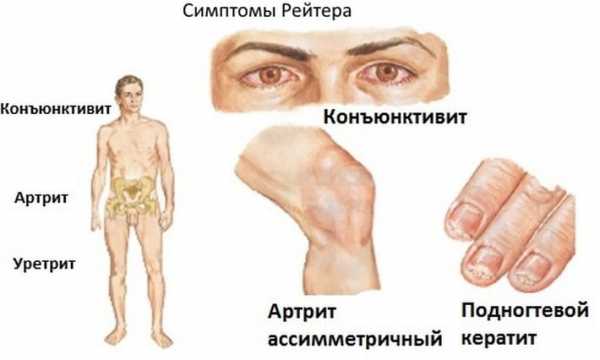
Причины появления синдрома Рейтера
В основе патогенеза синдрома Рейтера лежит нарушение функционирования иммунной системы. Проникновение инфекционных возбудителей в организм человека приводит к контакту со специфическими антигенами HLA B27. Результатом становится формирование сложных белковых комплексов. В ответ на их присутствие в организме продуцируются антитела, атакующие собственные клетки организма. В зависимости от этиологического фактора выделяют две формы патологии:
- спорадическая (болезнь Рейтера), возникает после урогенитальных инфекций;
- эпидемическая (синдром Рейтера), спровоцирована внедрением возбудителей кишечных инфекций — дизентерии, иерсиниоза, сальмонеллеза.
Обнаружена наследственная предрасположенность к развитию заболевания. Наиболее часто оно выявляется у людей, чьи родственники страдают от псориаза, анкилозирующего спондилоартрита, двухстороннего воспаления крестцово-подвздошных суставов.
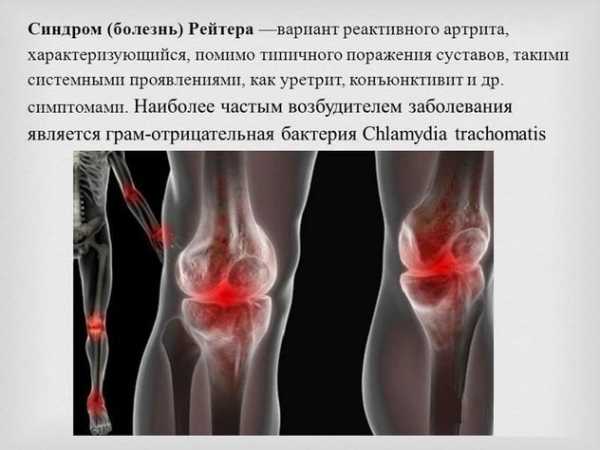
Симптоматика патологии
Для клинической картины синдрома Рейтера характерно сочетанное поражение мелких и крупных суставов, мочеполового тракта, глаз, кожных покровов, слизистых, а при отсутствии врачебного вмешательства — почек, аорты, сердца. Патология может быть острой (до полугода), затяжной (до года), хронической (дольше 12 месяцев).
Поражение глаз
При синдроме Рейтера развиваются конъюнктивит, ирит, увеит, иридоциклит, ретинит, кератит или ретробульбарный неврит. Поражение слизистых глаз проявляется болями, светобоязнью, слезотечением, гиперемией (перенаполнением кровью сосудов), двоением предметов, мельканием «мушек», темных пятен, цветных кругов. Признаки конъюнктивита могут быть выражены слабо, исчезать на время и возникать вновь. Но чаще именно сильные боли в глазах и снижение остроты зрения становятся причинами обращения к врачу.
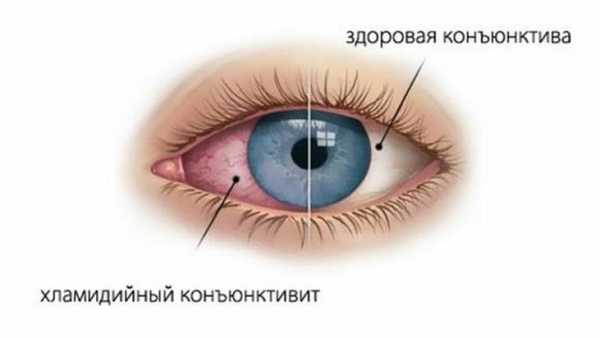
Со стороны мочеполовой системы
Болезнь Рейтера всегда манифестирует признаками уретрита — воспаления стенок уретры (мочеиспускательного канала). Сначала появляются зуд, жжение, болезненные ощущения только при опорожнении мочевого пузыря. Впоследствии возникновение этих симптомов возможно в любое время дня и ночи. Учащаются позывы к мочеиспусканию, при этом выделяется скудное количество мутной мочи. Кожа вокруг уретры краснеет, воспаляется, при касании ощущается болезненность. Достаточно редко уретрит протекает бессимптомно, но при проведении лабораторных исследований определяется скрытое течение воспаления по повышенному количеству лейкоцитов.

Суставы
Ведущий признак синдрома Рейтера — реактивный артрит, развивающийся спустя 4-6 недель после поражения мочеполовой системы. Для патологии характерно последовательное лестничное (от серединных структур к отдаленным) вовлечение суставов в воспалительный процесс. Обычно асимметрично повреждаются межфаланговые, плюснефаланговые, голеностопные, коленные сочленения ног. Возникают боли в суставах, усиливающиеся при ходьбе, отечность, скованность движений. Кожа над суставами краснеет, становится горячей на ощупь. Течение синдрома Рейтера нередко сопровождают сакроилеиты, пяточные бурситы, шпоры, тендиниты.

Другие симптомы
В 30-50% случаев отмечается поражение слизистых оболочек и кожных покровов. Воспаляется по типу глоссита или стоматита слизистая рта. У мужчин развивается баланопостит — острое или хроническое воспаление внутреннего листка крайней плоти и головки полового члена, баланит — воспаление кожи головки полового члена. Также типично появление красных папул, эритематозных пятен, участков с обильным шелушением на стопах, ладонях. Если человек длительное время не обращается за медицинской помощью, то возникают лимфоденопатия, миокардит, миокардиодистрофия, очаговая пневмония, плеврит, амилоидоз почек, нефрит. При осложненном течении синдрома Рейтера высока вероятность бесплодия, эректильной дисфункции.

К какому специалисту обратиться
Разнообразная симптоматика синдрома Рейтера обуславливает частые первичные обращения пациентов к урологам, офтальмологам, ортопедам, нефрологам, кардиологам. Врачи этих узких специализаций обладают всеми навыками диагностирования аутоиммунной патологии. После проведения необходимых исследований пациент будет направлен к ревматологу, который и займется дальнейшим лечением. Не станет ошибкой и обращение к врачу общего профиля — терапевту. По совокупности клинических проявлений он выпишет направление к ревматологу.

Общие принципы диагностики
"Врачи скрывают правду!"
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим...
>Помимо ревматолога, в диагностике синдрома Рейтера могут принимать участие венеролог, уролог офтальмолог, гинеколог. По результатам общеклинических исследований обнаруживаются гипохромная анемия, лейкоцитоз крови, повышенный уровень скорости оседания эритроцитов (СОЭ). Увеличение количества лейкоцитов в моче выявляется при проведении проб — по Нечипоренко, трехстаканной. Биохимические исследования помогают установить повышенные уровни:
- глобулинов;
- серомукоидов;
- сиаловых кислот;
- фибрина;
- С-реактивных белков.
Для обнаружения хламидий биологические образцы (сперма, синовий, соскобы с уретры, конъюнктивы) окрашиваются по Романовскому-Гимзе. Инфекционные возбудители обнаруживаются и при проведении полимеразной цепной реакции, иммуноферментного анализа. Наиболее информативна из инструментальных исследований рентгенография. На полученных изображениях визуализируются частичные сращения суставных щелей, эрозии, наличие шпор, односторонний сакроилеит.
Как лечить синдром Рейтера
Лечение синдрома Рейтера направлено на устранение всех симптомов, коррекцию иммунного ответа, предупреждение прогрессирования заболевания. Основная цель проводимой терапии — достижение устойчивой ремиссии с помощью препаратов, физиопроцедур, ЛФК.

Медикаментозная терапия
В терапевтические схемы при синдроме Рейтера обязательно включаются иммунокоррегирующие препараты — иммуномодуляторы, адаптогены, индукторы интерферона. Они корректируют работу иммунной системы, повышают невосприимчивость организма к действию провоцирующих факторов. В случаях тяжелого течения патологии практикуется проведение антигистаминной терапии (курсовой прием противоаллергических средств). При необходимости пациентам показана экстракорпоральная гемокоррекция (плазмаферез, каскадная фильтрация плазмы, криоаферез).
Антибактериальное лечение
Антибиотикотерапия проводится 2-3 курсами по 14-20 дней с небольшими перерывами. В ходе лабораторных исследований определяется вид инфекционных агентов, а также их резистентность к препаратам. При составлении лечебной схемы в нее включаются средства, которым наиболее чувствительны возбудители. Могут применяться следующие антибактериальные препараты в различных комбинациях:
- тетрациклины — преимущественно Доксициклин;
- фторхинолоны — Ломефлоксацин, Офлоксацин, Ципрофлоксацин;
- макролиды — Кларитромицин, Азитромицин, Эритромицин.
Реже используются цефалоспорины 2 и 3 поколения, защищенные клавулановой кислотой полусинтетические пенициллины. Антибиотикотерапия может обычно дополняется приемом гепатопротекторов, противогрибковых средств, протеолитических ферментов, поливитаминов.
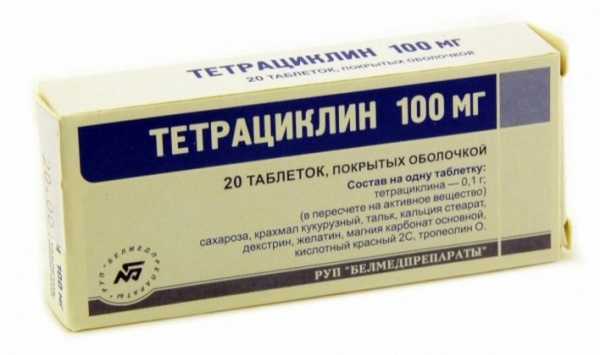
Противовоспалительная терапия
Для купирования внутрисуставного воспаления применяются препараты в различных лекарственных формах. Справиться с острым патологическим процессом позволяет внутримышечное, периартикулярное, внутрисуставное введение инъекционных растворов. Умеренно выраженные боли и воспаление устраняются приемом таблеток. Избавиться от слабых дискомфортных ощущений помогает локальное нанесение мазей и гелей.
| Противовоспалительные препараты | Наименования лекарственных средств |
| Базисные средства | Сульфасалазин, Метотрексат, Азатиоприн, Циклоспорин, Пеницилламин |
| Нестероидные противовоспалительные препараты | Целекоксиб, Эторикоксиб, Рофекоксиб, Нимесулид, Ибупрофен, Ксефокам, Индометацин, Кетопрофен, Мелоксикам, Диклофенак |
| Глюкокортикостероиды | Преднизолон, Дипроспан, Метилпреднизолон, Флостерон, Дексаметазон |
| Наружные средства | Вольтарен, Фастум, Артрозилен, Долгит, Диметилсульфоксид, Ортофен, Быструмгель |
Физиотерапия
Сразу после купирования острого воспаления, устранения сильных болей пациентам назначаются сеансы физиотерапии — УВЧ-терапии, диатермии, магнитотерапии, лазеротерапии. Часто используется электрофорез или ультрафонофорез с протеолитическими ферментами, гормональными средствами, анестетиками, витаминами группы B, хондропротекторами. В период ремиссии рекомендовано грязелечение, классический и вакуумный массаж, сероводородные, жемчужные, углекислые, радоновые ванны, минеральные воды.
При затяжных, трудно поддающихся лечению инфекциях применяется ультрафиолетовое облучение крови. Из вены пациента извлекается небольшое количество крови и пропускается через аппарат для ее облучения УФ-лучами.
Лечебная физкультура
Ежедневные занятия лечебной физкультурой становятся отличной профилактикой обострений реактивного артрита. При синдроме Рейтера подбором упражнений занимается врач ЛФК. Он учитывает локализацию патологии, тяжесть ее течения, выраженность симптоматики. Так как чаще всего поражаются крупные и мелкие суставы ног, то именно им уделяется повышенное внимание. Обычно пациентам рекомендованы вращения коленями в положении лежа (имитация езды на велосипеде), подъемы ног и отведения их в стороны, перекатывания по полу бутылки, наполненной водой. Летом полезна ходьба босиком по песку, мелкой гальке, траве. Зимой для укрепления мышц стопы можно использовать ортопедические коврики.
Народное лечение
Синдром Рейтера — аутоиммунная патология, поэтому лечению народными средствами он не поддается. Многие из них оказывают слабое общее или местное иммуностимулирующее действие, что может спровоцировать очередной болезненный рецидив.
К чему приводит заболевание
При отсутствии лечения реактивный артрит переходит в хроническую форму. Суставы постепенно разрушаются, атрофируются мышцы. Создаются все предпосылки для развития плоскостопия, деформирующего остеоартроза. Тяжелое течение синдрома Рейтера приводит к развитию амилоидоза — заболеванию, для которого характерны поражения почки (нефротический синдром, отечный синдром), сердца (сердечная недостаточность, аритмии), желудочно-кишечного тракта, кожи.
Профилактика, прогноз и диета при синдроме Рейтера
Прогноз преимущественно благоприятный. При соблюдении всех врачебных рекомендаций патология переходит в устойчивую ремиссию. Но это не исключает появление рецидивов через несколько лет. Профилактика заболевания заключается в своевременном лечении кишечных и урогенитальных инфекций. Ревматологи рекомендуют пополнить рацион продуктами с высоким содержанием витаминов и микроэлементов — свежими овощами, фруктами, зеленью, творогом, жирной морской рыбой.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка...
Болезнь Рейтера, симптомы и лечение реактивного артрита суставов
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- П
что это такое? Причины, симптомы и лечение
Содержание статьи
Болезнь Рейтера – аутоиммунное заболевание аллергического типа, сопровождается уретритом, конъюнктивитом и полиартритом. Вторичное патологическое состояние развивается после перенесенных инфекционных заболеваний кишечника и мочеполовой системы. Лечение синдрома Рейтера антибактериальными, противовоспалительными и антигистаминными препаратами ведет к полному выздоровлению, изредка процесс переходит в хроническое течение.
Этиология
Первые случаи синдрома Рейтера были описаны в начале прошлого столетия немецким военным доктором, по фамилии которого и названо заболевание. После перенесенной кишечной инфекции среди военнослужащих были зафиксированы случаи с одновременным поражением глаз, мочевой системы и суставов. Именно это состояние и назвали - болезнь Рейтера.
Развивается патология чаще у мужчин в возрасте до 35 лет после заражения венерическими заболеваниями с генетической предрасположенностью. Зафиксированы единичные случаи у детей и людей старшего возраста. Почти каждый из заболевших был носителем антигена HLA B27. Специфический белок локализуется на поверхности иммунных клеток, является одним из звеньев, обеспечивающих иммунные реакции.
У носителей антигена повышается риск заболеть серонегативными спондилоартритами, к которым относят болезнь Бехтерева, синдром Рейтера, острый увеит, ювенильный артрит. С другой стороны антиген защищает от таких патологий, как герпес, гепатит С, ВИЧ - инфекция.
Среди здорового населения выявляется до 10% антигеноносителей, встречаются случаи приобретенного состояния при приеме лекарственных препаратов – Сульфалазин, Каптоприл, Пеницилламин.
Классификация синдрома Рейтера
В медицинской практике различаются две формы болезни Рейтера:
- Спорадическая – развивается после венерических заболеваний, вызываемых хламидиями. Состояние появляется у отдельных людей, не имеет массового характера.
- Эпидемическая – появляется после сальмонеллеза, дизентерии, кишечного иерсиниоза. Патология возникает чаще в теплое время года, когда возможны эпидемии кишечных инфекций.
По длительности лечения течение болезни можно разделить на острое, которое продолжается до полугода и хроническое, не ограниченное по длительности.
Характерные симптомы
Признаки болезни Рейтера можно разделить на три группы, проявляющиеся друг за другом или одновременно:
- Уретрит – воспаление внутренних стенок мочевого канала. Симптомами являются рези и болезненное мочеиспускание, выделения гнойного характера. Если во время не начато лечение, к воспалению уретры присоединяется простатит.
- Конъюнктивит – аллергическое поражение слизистой оболочки глаз, представленное воспалением конъюнктивы. У больного чешутся и краснеют глаза, появляется слезотечение, небольшой отек век. Реакция распространяется на оба глаза, проходит в течение недели без специфического лечения.
- Артрит – поражение суставов может появиться не сразу. Появление симптома отмечается спустя неделю или месяц. Воспалительный процесс сопровождается интенсивными болями. Артрит поражает несколько сочленений, происходит это постепенно. Вначале болеть начинают суставы верхнего пояса, затем патология спускается на нижерасположенные соединения костей.
Суставное воспаление сопровождается синовитом. Пораженный участок отекает незначительно, в суставе скапливается умеренное количество патогенного содержимого. Отмечаются случаи общей интоксикации с появлением лихорадочного состояния.
При этом страдает двигательная функция, при длительном течении патология поражает сначала верхние конечности, затем нижние, после чего человеку становится тяжело передвигаться самостоятельно.
К основной триаде можно добавить поражение слизистой оболочки слизистой полости рта. Во рту появляются эрозивные гиперемированные язвы. Больной не может нормально принимать пищу, острая болезненность доставляет неприятные ощущения. Одним из частых осложнений во время течения болезни Рейтера является баланит (воспаление головки полового члена).
Дополнительными патологиями со стороны глаз может стать кератит и ирит. При кератите воспаляется роговица, синдром проявляется помутнением, появлением мелких язв на глазу и сильной болью. Ирит характеризуется воспалительными процессами на сосудистой оболочке глазного яблока. У человека резко снижается зрения, частое помутнение в глазах, наблюдается светобоязнь и слезотечение.
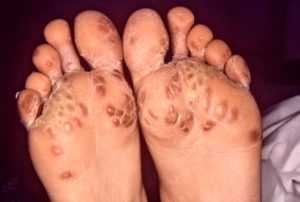
На теле появляются красные пятна, преимущественно на ладонях и подошвах стоп. Постепенно участки ороговеют, приводя к кератодермии. Со стороны сердечно-сосудистого тракта страдает сердечная мышца. Наблюдается развитие миокардита и миокардиодистрофии.
Стадии заболевания
Существуют две стадии болезни Рейтера:
- Инфекционная – начальная стадия появляется сразу после возникновения очага инфекции в мочеполовой системе. Период характеризуется восприимчивостью к лечению непосредственно против возбудителя инфекции. Если в ранний период добиться ликвидации очага воспаления, десенсибилизирующий контрагент прекратит свое влияние и выздоровление наступит быстрее.
- Иммунная – затяжной процесс приводит к развитию хронического иммунного ответа организма на длительное присутствие аллергена. На этом этапе развитие болезни не связано с первичной инфекцией, избавление от возбудителя не приносит положительного результата для лечения синдрома.
Причины появления
Почему появляется синдром Рейтера, выяснялось не один год учеными медиками. Основными провоцирующими факторами являются:
- перенесенные патологии, передающиеся половым путем, возбудителем которых является хламидия;
- присутствие хламидии в организме, доказано, что скрытые формы не проявляются, и человек может не подозревать, что внутри паразитирует вредоносный микроорганизм;
- кишечная группа инфекций – дифтерия, сальмонеллез, эширехиозы;
- наличие в организме антигена HLA B27, у предыдущих поколений может отмечаться случаи таких заболеваний, как псориаз, ревматоидные и ювенильные артриты, чаще всего крестцово-повздошных сочленений.
Диагностика синдрома Рейтера
Для подтверждения диагноза больной направляется к ряду медицинских специалистов: урологу, окулисту, ортопеду, ревматологу, иммунологу. Из лабораторных исследований назначают:
- лабораторное исследование крови: повышенная скорость оседания лейкоцитов и их увеличенное количество укажет на наличие воспаления;
- мазок из половых органов – наличие хламидий;
- при пункции из сустава проводится анализ жидкости на выявление возбудителя;
- биохимическое исследование крови на наличие ревматоидного фактора;
- анализ мочи по Нечипоренко подтверждает воспаление в уретре;
- определение антихламидийных антител в сыворотке крови;
- иммунологическое исследование крови на определение антигеноносительства;
- электрокардиограмма при нарушении работы сердца;
- рентгенография для обследования суставов;
- ультразвуковое исследование для определения количества и характера образовавшегося выпота в суставной сумке.
Терапевтические меры
При развитии острой фазы лечение болезни Рейтера направлено на устранение очага инфекции и воздействие на возбудителя:
- Антибиотики, активные по отношению к хламидии, купируют инфекционный процесс, уничтожая возбудителя. Спирамицин, Азитромицин, Левофлоксацин – одни из часто назначаемых препаратов, выписывать препараты может только врач, консультация обязательна! Данная группа препаратов вызывает нарушение микрофлоры кишечника. Для профилактики этого состояния назначается параллельный прием пробиотиков – Линекс, Нормабакт.
- Нестероидные противовоспалительные средства для снятия воспаления и обезболивающего эффекта – Индометацин, Кеторолак, Диклофенак.
- Антигистаминные препараты (Тавегил, Супрастин, Астемизол) блокируют аллерген, избавляют от проявлений десенсибилизации организма.
- Дезинтоксикационные средства для очищения крови и выведения токсинов из организма, применяются в форме диффузных растворов для внутривенного введения – Гемодез, Реополиглюкин, Полиамин.
- Витаминные комплексы для укрепления организма.
Лечение первой стадии не требует госпитализации, прогноз всегда благоприятный, больной быстро идет на поправку. При хроническом течении болезни Рейтера назначается стационарное лечение.
При этом проводится:
- Внутривенная антибиотикотерапия (Джозамицин, Ампициллин, Азитромицин) для антибактериального эффекта.
- Иммунносупрессоры – лекарственные средства, угнетающие иммунитет. Такролимус, Отесла, Ксолар – защищают организм от губительного воздействия иммунных клеток на собственный организм.
- Противоаллергическое лечение с помощью антигистаминных препаратов – Цетиризин, Меклизин, Астемизол.
- При длительном течении полиартрита назначается лечебная пункция с выкачиванием экссудата и терапевтическим промыванием растворами глюкокортикостероидов – Гидрокортизона, Преднизолона.
- На данном этапе эффективны физиотерапевтические процедуры. Назначаются сеансы фонофореза с использованием стероидного гормона – Гидрокортизона.
Для симптоматического лечения при артритах назначаются хондропротекторы. Структум, Терафлекс, Артра препятствуют разрушению сустава, останавливают дегенеративные процессы в хрящевой ткани.
Для облегчения состояния глаз капают антигистаминные капли – Аллергодил, Лекролин, Алломид. Глазные средства снимают покраснения, устраняют зуд и слезотечение.
Профилактика
К мерам предупреждения болезни можно отнести:
- не вести развратную половую жизнь, соблюдать гигиену
- своевременное лечение заболеваний мочеполовой системы;
- обязательное лечение обоих партнеров при наличии венерического заболевания у одного из них.
На ранних этапах болезни Рейтера выздоровление наступает быстро без последствий для организма. Если подключаются аутоиммунные процессы, хроническое течение характеризуется присутствием остаточных явлений, которые находятся в стадии ремиссии.
При отсутствии лечения или неправильных действиях возможен летальный исход, поэтому обращение к специалисту необходимо при появлении первых симптомов со стороны любого органа.
Синдром (болезнь) Рейтера - симптомы болезни, профилактика и лечение Синдрома (болезни) Рейтера, причины заболевания и его диагностика на EUROLAB
Что такое Синдром (болезнь) Рейтера -
Синдром (болезнь) Рейтера - сочетанное поражение мочеполовых органов (обычно в форме неспецифического уретропростатита), суставов (реактивный олиго- или моноартрит) и глаз (конъюнктивит), развивающееся одновременно или последовательно.Болезнь Рейтера (синдром рейтера) возникает при наличии хламидийной инфекции у людей с генетической предрасположенностью. Большую роль в развитии болезни Рейтера играют нарушения в иммунной системе, возникшие в связи с формированием очага хронического хламидийного воспаления. Мужчины болеют в 20 раз чаще, чем женщины.
Что провоцирует / Причины Синдрома (болезни) Рейтера:
Наиболее частым возбудителем заболевания является грамотрицательная бактерия Chlamydia trachomatis. Хламидии - облигатные внутриклеточные паразиты, имеющие размеры 250-300 нм. При неблагоприятных условиях (воздействие антибиотиков, химиопрепаратов и пр.) хламидии могут трансформироваться в L-формы, которые обладают наименьшей способностью к анти генному раздражению иммунокомпетентных клеток и способны к длительному внутриклеточному паразитированию. Все это способствует хроническому течению инфекции. Это наиболее распространенная инфекция, передаваемая половым путем и являющаяся в 60% случаев причиной негонококковых уретритов у мужчин. Хламидийные уретриты имеют рецидивирующее или хроническое течение. У женщин хламидии вызывают хронический цервицит, сальпингит, аднексит, цистит. Женщины, страдающие этими заболеваниями, являются носителями хламидии, но сами редко болеют урогенными артритами.Chlamydia trachomatis передается половым и неполовым (бытовое заражение) путем и обнаруживается внутриклеточно в эпителии уретры, конъюнктивы и цитоплазме клеток синовии.
Синдром Рейтера может вызываться шигеллами, сальмонеллами, иерсиниями и развиваться после перенесенного энтероколита. Некоторые специалисты указывают, что уреоплазма может вызвать болезнь Рейтера. Имеет значение наследственная предрасположенность, маркером которой является антиген гистосовместимости HLA - В27 (У 75-95% больных).
Патогенез (что происходит?) во время Синдрома (болезни) Рейтера:
При половом заражении в мочеполовых органах (уретра, простата, цервикальный канал матки) развивается очаг воспаления, откуда хламидии распространяются в различные ткани, в том числе и суставные. Затем развивается аутоаллергия, от выраженности которой зависит характер течения болезни.Выделяют 2 стадии заболевания: первая - инфекционная, характеризуется наличием хламидии в уретре; вторая - иммунопатологическая, сопровождающаяся развитием иммунокомплексной патологии с поражением синовии суставов и конъюнктивы.
Уретро-окуло-синовиальный синдром могут вызвать и другие микроорганизмы - иерсиния, сальмонелла, шигелла. Предлагается выделять две формы заболевания: спорадическую (болезнь Рейтера) (клиническим проявлениям предшествует венерическое заражение, а этиологический фактор выявляется у 65-70% больных) и эпидемическую, или постэнтероколитическую (артриту, уретриту, конъюнктивиту предшествует энтероколит различной природы - дизентерийной, иерсиниозной, сальмонеллезной, недифференцированной). Постэнтероколитическую форму некоторые авторы называют синдромом Рейтера.
Предполагается, что хламидии, шигеллы, сальмонеллы, иерсинии, уреаплазмы имеют определенные антигенные структуры, вызывающие своеобразный иммунный ответ организма в виде уретро-окуло-синовиального синдрома у генетически предрасположенных лиц.
При длительности болезни до 6 мес ее определяют как острое течение, до 1 года - затяжное, более 1 года – хроническое.
Симптомы Синдрома (болезни) Рейтера:
Заболевают преимущественно молодые мужчины в возрасте 20-40 лет (80% случаев), реже - женщины, чрезвычайно редко - дети. Начало заболевания чаще всего проявляется поражением мочеполовых органов (уретрит, цистит, простатит) через несколько дней (иногда месяц) после полового заражения или перенесенного энтероколита. Уретрит проявляется неприятными ощущениями при мочеиспускании, жжением, зудом, гиперемией вокруг наружного отверстия мочеиспускательного канала, скудными выделениями из уретры и влагалища. Выделения обычно имеют слизистый характер. Следует отметить, что уретрит не бывает чрезвычайно выраженным, как, например, при гонорее и может проявиться только небольшими слизисто-гнойными выделениями из уретры или только дизурией по утрам. Возможно даже отсутствие дизурических явлений. У 30% мужчин урогенитальный хламидиоз протекает бессимптомно. У таких больных часто имеется лишь инициальная лейкоцитурия или увеличение количества лейкоцитов в окрашенном по Граму мазке, взятом с тампона, введенного на глубину 1-2 см в переднюю часть уретры.Поражение глаз наступает вскоре после уретрита, чаще проявляется конъюнктивитом, реже иритом, иридоциклитом, увеитом, ретинитом, ретробульбарным невритом, кератитом. Следует отметить, что конъюнктивит может быть слабовыраженным, продолжаться 1-2 дня и остаться незамеченным.
Ведущим признаком болезни является поражение суставов, которое развивается через 1-1.5 мес. после острой мочеполовой инфекции или ее обострения. Наиболее характерен асимметричный артрит с вовлечением суставов нижних конечностей - коленных, голеностопных, плюснефаланговых, межфаланговых. Боли в суставах усиливаются ночью и утром, кожа над ними гиперемирована, появляется выпот. Характерно «лестничное» (снизу вверх) последовательное вовлечение суставов через несколько дней. Именно для урогенного артрита (болезни Рейтера) патогномоничны периартикулярный отек всего пальца и сосискообразная дефигурация пальцев с синюшно-багровой окраской кожи, а также псевдоподагрическая симптоматика при вовлечении суставов большого пальца стопы.
Достаточно часто наблюдаются воспаление ахиллова сухожилия, бурситы в области пяток, что проявляется сильными пяточными болями. Возможно быстрое развитие пяточных шпор.
У некоторых больных могут появиться боли в позвоночнике и развиться саркоилеит.
Более чем у 50% больных отмечается полное исчезновение суставной симптоматики, у 30% - рецидивы артрита, у 20% артрит приобретает хроническое течение с ограничением функции суставов и атрофией прилежащих мышц. У некоторых больных развивается плоскостопие как исход поражения суставов предплюсны. Суставы верхних конечностей поражаются редко.
У 30-50% больных поражаются слизистые оболочки и кожа. На слизистой оболочке полости рта и в области головки полового члена появляются болезненные язвы, развивается баланит или баланопостит. Характерны стоматит, глоссит. Поражение кожи характеризуется появлением небольших красных папул, иногда эритематозных пятен. Чрезвычайно характерна кератодермия - сливные очачи гиперкератоза на фоне гиперемии кожи с трещинами и шелушением преимущественно в области стоп и ладоней. Очаги гиперкератоза могут наблюдаться на коже лба, туловища.
Возможны безболезненное увеличение лимфоузлов, особенно паховых; у 10-30% больных признаки поражения сердца (миокардиодистрофия, миокардит), поражение легких (очаговая пневмония, плеврит), нервной системы (полиневриты), почек (нефрит, амилоидоз почек), длительная субфебрильная температура тела.
Диагностика Синдрома (болезни) Рейтера:
Диагностические критерии болезни Рейтера1. Наличие хронологической связи между мочеполовой или кишечной инфекцией и развитием симптомов артрита и/или конъюнктивита, а также поражений кожи и слизистых оболочек.
2. Молодой возраст заболевших.
3. Острый асимметричный артрит преимущественно суставов нижних конечностей (особенно суставов пальцев ног) с энтезопатиями и пяточными бурситами.
4. Симптомы воспалительного процесса в мочеполовом тракте и обнаружение хламидий (в 80-90% случаев) в соскобах эпителия мочеиспускательного канала или канала шейки матки.
При отсутствии хламидий в соскобах эпителия мочеиспускательного канала шейки матки серонегативный артрит можно расценивать как хламидийный, если имеются признаки воспаления урогенитальной сферы, и в сыворотке крови обнаруживаются хламидийные антитела в титре 1:32 и более.
Лабораторные данные при болезни Рейтера
1. Общий анализ крови: признаки небольшой гипохромной анемии, умеренный лейкоцитоз, повышение СОЭ.
2. Анализ мочи. Лейкоцитурия в пробах по Нечипоренко, Аддису-Каковскому, в трехстаканной пробе лейкоциты преимущественно в первой порции мочи.
3. Исследование секрета простаты - более 10 лейкоцитов в поле зрения, уменьшение количества лецитиновых зерен.
4. Биохимический анализ крови: повышение уровня альфа2- и бета-глобулинов, сиаловых кислот, фибрина, серомукоида, появление СРП. РФ отрицательный.
5. Обнаружение хламидийной инфекции. Производится цитологическое исследование соскобов слизистой оболочки уретры, цервикального канала, конъюнктивы, а также спермы и сока предстательной железы. Соскоб производиться ложечкой Фолькмана или специальными стерильными щеточками. Хламидии имеют тропность к цилиндрическому эпителию мочеполовых путей, поэтому соскоб должен быть сделан так, чтобы в нем присутствовали эти клетки. Содержимое соскоба распределяется на предметном стекле, фиксируется метанолом и окрашивается по Романовскому-Гимзе, хламидии обнаруживаются в виде внутриклеточных включений. Для приготовления препаратов из синовиальной жидкости ее центрифугируют 10 минут и осадок промывают раствором Хенкса. Суспензию помещают на стекло и окрашивают по Романовскому-Гимзе. Эта окраска имеет небольшую достоверность (5-15%). Более перспективна люминесцентная бактериоскопия хламидии при окраске препарата моноклональными антителами, мечеными флюрохромом, т.е. метод флюоресцирующих антител. Чувствительность метода 95%. Хламидийные антитела в крови можно обнаружить с помощью реакции связывания комплемента, реакции непрямой гемагглютинации и иммунофлюоресцентного анализа. Серологические тесты являются вспомогательными, так как у 50% больных из-за низкой иммуногенности антитела не обнаруживаются. Лучшим методом диагностики хламидийной инфекции является ДНК-диагностика с помощью полимеразноцепной реакции. Тест имеет видовую специфичность, сравнимую с методом культуры клеток и имеет чувствительность 10 молекул ДНК любого вида хламидии. При подозрении на энтероколитическую форму болезни Рейтера с помощью бактериологических и серологических методов следует исключить сальмонеллезную, шигеллезную, иерсиниозную инфекции.
6. Исследование синовиальной жидкости - изменения воспалительного типа: муциновый сгусток рыхлый, количество лейкоцитов 10-50×109/л, нейтрофилы составляют более 70%, обнаруживаются цитофагоцитирующие макрофаги, хламидийные антигены и антитела, высокий уровень комплемента, ревматоидный фактор не определяется.
7. Выявляется носительство HLA B27
Инструментальные исследования
Рентгенологическое исследование суставов выявляет несимметричный околосуставный остеопороз, асимметричное сужение суставных щелей, при длительном течении - эрозивно-деструктивные изменения, вследствие периостита - пяточные шпоры и изолированные шпоры на теле одного-двух позвонков; патогномоничными являются шпоры пястных костей и их эрозии периоститы пяточных костей и фаланг пальцев стоп, асимметричные эрозии плюснефаланговых суставов, у 30-50% больных - признаки сакроилеита, чаще одностороннего.
Лечение Синдрома (болезни) Рейтера:
Лечение только по поводу поражения суставов - наиболее яркого и более всего беспокоящего больного проявления болезни, не дает результатов и способствует затяжному и хроническому течению болезни. К этому же приводит применение препаратов пенициллина и цефалоспоринов. Должно проводиться одновременное лечение больного и его полового партнера.Лечебные мероприятия при терапии болезни Рейтера можно условно разделить на два основных направления:
1. Антибактериальная терапия инфекции.
2. Противовоспалительная терапия суставного процесса.
При лечении уретрогенной формы болезни Рейтера антибактериальная терапия проводится максимальными суточными дозами, длительно (в течение 4-6 нед). В начале преимущественно применяют инфузионные методы введения препаратов. Целесообразно использовать последовательно 2-3 антибиотика разных фармакологических групп по 15-20 дней каждый.
К антибиотикам, применяемым в лечении хламидийной и микоплазменной инфекций при болезни Рейтера, относятся препараты трех фармакологических групп: тетрациклины, фторхинолоны и макролиды.
Из препаратов первой группы наиболее предпочтительными являются доксициклин для внутривенного применения и пероральная форма доксициклина – доксициклина моногидрат, отличающаяся относительно хорошей переносимостью при длительном использовании. Препараты назначаются в дозе 200-300 мг в сутки в течение 2-3 нед. Преимуществом доксициклинов является их высокая противо¬хламидийная активность и сродство к костной ткани. Кроме того, доксициклины ингибируют активность коллагеназы, подавляют образование супероксидных радикалов и снижают интенсивность клеточного иммунитета, т. е. действуют патогенетически.
Антибиотики из группы фторхинолонов обладают уникальным механизмом действия, основанным на угнетении фермента, ответственного за рост и деление бактериальной клетки. Ципрофлоксацин назначается в суточной дозировке 0,75-1,0 г, офлоксацин – 0,4-0,8 г, ломефлоксацин – 0,4-0,8 г. Недостатками препаратов является высокая токсичность, относительно короткий срок применения (2 нед) и возрастные ограничения при назначении препаратов.
Наибольшее значение, с нашей точки зрения, в этиотропной терапии болезни Рейтера имеют макролидные антибиотики. Макролиды обладают высоким показателем биодоступности и быстрым нарастанием высокой внутриклеточной концентрации, что обусловливает их хороший эффект при лечении внутриклеточных инфекций. По сравнению с тетрациклинами и фторхинолонами макролиды обладают наилучшими показателями переносимости, что позволяет с минимальным риском для пациента использовать их в течение продолжительного курса лечения. При терапии БР макролиды назначаются в максимальных дозировках: эритромицин – 1,5-2 г в сутки, джозамицин – 1,0-1,5 г, азитромицин – 0,5-1,0 г, кларитромицин – 0,5-0,75 г, рокситромицин – 0,3-0,45 г в сутки.
В целях коррекции иммунного статуса назначаются иммуномодуляторы (тимоген, тималин), индукторы интерферона (циклоферон, неовир), адаптогены, а также ультрафиолетовое облучение крови, внутривенная и надвенная квантовая терапия.
Для улучшения проникновения антибиотика в зону воспаления используются протеолитические ферменты (химотрипсин, трипсин, вобензим).
Параллельно с курсом антибактериальной терапии назначаются противогрибковые препараты, гепатопротекторы и поливитамины.
При тяжелой атаке с выраженной интоксикацией, высокой температурой тела и III степени активности воспалительного процесса проводится десенсибилизирующая (антигистаминные препараты) и дезинтоксикационная терапия: реополиглюкин 400 мл, реосорбилакт 400 мл, гепарин 10 000 МЕ в 100 мл 5% раствора глюкозы. Препараты вводятся внутривенно капельно 2 раза в неделю, на курс – 3-5 инъекций. Использование дезинтоксикационной терапии имеет патогенетическую значимость, поскольку, улучшая реологические свойства крови путем нормализации системы протеолиза каликреинкининовой системы, позитивно влияет на течение воспалительного процесса.
Для подавления воспалительной активности суставного процесса используются препараты следующих групп: нестероидные противовоспалительные препараты (НПВП), ГКС, базисные средства и цитостатики.
Из группы НПВП предпочтительно назначение препаратов с преимущественным ингибирующим воздействием на циклооксигеназу-2 (ЦОГ-2): мелоксикам, нимесулид, целекоксиб, рофекоксиб. Это значительно снижает частоту побочных явлений со стороны пищеварительного тракта. При значительной выраженности воспалительного процесса, особенно в острой стадии, применяются инъекционные формы диклофенака натрия и мелоксикама. Учитывая, что больные болезнью Рейтера принимают НПВП в течение длительного времени, для преодоления возможной резистентности к ним каждые 10 сут рекомендуется проводить смену препаратов. Кроме преимущественных ингибиторов ЦОГ-2 применяются и другие препараты группы НПВП: диклофенак, кетопрофен, напроксен, пироксикам, ацетилсалициловая кислота и др.
Глюкокортикостероиды допустимо назначать в острой стадии и фазе обострения болезни Рейтера при высокой (III) степени активности воспалительного процесса. Введение данных препаратов рекомендуется начинать с относительно высоких доз внутримышечно – 60-90 мг в сутки преднизолона, 6-8 мг бетаметазона фосфата, 48-62 мг метилпреднизолона, по возможности с относительно быстрым снижением суточной дозировки, прекращением их приема через 1-2 мес и переходом на НПВП. При проведении данного лечения необходимо учитывать все возможные противопоказания к назначению ГКС, которые, по нашим наблюдениям, быстро купируют воспалительный процесс и предот¬вращают рецидивы заболевания. В случае тяжелого течения острой или рецидива хронической формы болезни Рейтера возможно проведение пульс-терапии метилпреднизолоном в течение 3-5 дней.
При уменьшении дозы ГКС или НПВП с целью подавления иммунологических реакций, свойственных болезни Рейтера, а также при подостром и хроническом течении болезни с медленной нормализацией гематологических показателей назначается сульфасалазин в суточной дозе 1,5-2,0 г, делагил – 250 мг, Д-пеницилламин – 250 мг на протяжении 10-12 нед. При использовании указанных методов лечения необходимо еженедельно проводить клиническое исследование крови (контроль уровня лейкоцитов, СОЭ) и мочи, консультирование врача-офтальмолога (состояние глазного дна), а также биохимическое исследование крови 2 раза в месяц.
Если эффект вышеуказанной терапии оказывается недостаточным, особенно при наличии тяжелых суставных, распространенных кожных и ногтевых поражений, прибегают к назначению метотрексата по 2,5-7,5 мг внутримышечно 1 раз в 7 дней, на курс – 3-4 инъекции. При необходимости метотрексат сочетают с ГКС и НПВП. Перед каждой инъекцией проводится контроль уровня лейкоцитов и тромбоцитов в крови и исследование мочи для выявления возможной протеинурии.
При установленных нарушениях кальциевого обмена для профилактики и лечения остеопороза применяются препараты, нормализующие указанный обмен.
В настоящее время важная роль в патогенезе БР отводится дисбалансу провоспалительных и противовоспалительных цитокинов. Как показано в наших исследованиях, при БР в синовиальной жидкости и моноцитах периферической крови продуцируется избыточное количество цитокинов макрофагального происхождения (фактор некроза опухоли альфа (ФНО-α), интерлейкины (ИЛ-1β, ИЛ-6) при сниженной секреции Т-клеточных цитокинов (ИЛ-4, γ-интерферон). Согласно современным представлениям, именно цитотоксическими эффектами провоспалительных цитокинов, и прежде всего ФНО-α, обусловлены основные проявления заболевания, в том числе хронический синовит.
ФНО-α и другие провоспалительные цитокины являются основными факторами трансформации острого воспаления в хроническое с развитием необратимых процессов дезорганизации суставных структур. Вполне закономерно, что макрофагальные клетки и продуцируемый ими ФНО-α привлекли пристальное внимание исследователей как возможные объекты лекарственного воздействия, поскольку путем ингибиции синтеза или инактивации провоспалительных цитокинов можно существенно затормозить развитие патологического процесса.
Все вышеизложенное создало теоретические предпосылки для применения в лечении болезни Рейтера пентоксифиллина, лечебный эффект которого обусловлен его способностью блокировать продукцию ФНО-α. Также препарат имеет широкий спектр биологической активности и способен корригировать нарушения микроциркуляции в пораженных суставах. Известно, что нарушение микроциркуляции – один из важных факторов патогенеза болезни Рейтера, а микроциркуляторное русло является по существу органом-мишенью, в котором происходит контакт с повреждающим агентом и реализуются воспалительные, иммунные и метаболические механизмы развития патологического процесса. Пентоксифиллин назначается по 100 мг 3 раза в сутки в течение 4-8 нед.
По мере купирования острого процесса назначаются физиопроцедуры на область пораженных суставов: фонофорез протеолитических ферментов, хондропротекторов и ГКС, диатермия, УВЧ, магнитное поле, инфракрасный и красный лазер.
При значительном суставном выпоте при остром и хроническом рецидивирующем течении болезни Рейтера проводятся лечебно-диагностические пункции пораженных суставов с эвакуацией синовиальной жидкости и последующим введением в полость сустава ГКС пролонгированного действия (депо-медрол, дипроспан). Местно применяются согревающие компрессы с 25% диметилсульфоксидом и мазями обезболивающего и противовоспалительного действия.
Одновременно с лечением основного заболевания проводится терапия других экстрагенитальных воспалительных очагов (синусит, холецистит, респираторные заболевания и др.), которые могут привести к обострению болезни Рейтера.
Важнейшей точкой приложения в терапии болезни Рейтера является, наряду с лечением экстрагенитальной патологии, санация воспалительных очагов в мочеполовых органах, особенно хронического воспаления предстательной железы.
Комплексное лечение хронического простатита включает применение соответствующих антибактериальных препаратов, НПВП, простатилена, спазмолитиков, ферментов, противогрибковых средств, физиолечения, иммуномодуляторов.
При необходимости назначаются седативные препараты и «малые» транквилизаторы. Больным на протяжении всего курса лечения должна проводиться психотерапия с установкой на выздоровление. При вспыльчивости, раздражительности, тревожном состоянии, которые входят в структуру астенического синдрома, применяются мягкие седативные препараты (настойка пустырника, валерианы, пиона, а также персен, седасен). При депрессивных нарушениях эффективно назначение антидепрессивных средств, преимущественно из группы ингибиторов обратного захвата серотонина (флуоксетин), а также седативных препаратов (гидазепам, мебикар). При тревожно-фобическом синдроме седативные препараты эффективно сочетаются с трициклическими антидепрессантами (амитриптилин), в основном в низких дозах (30-50 мг в сутки). При нарушениях сна назначаются общий электрофорез соли брома с гальванизацией по глазнично-затылочной методике, электросон.
Лечебная физкультура назначается на самых ранних этапах заболевания, и ее объем постепенно увеличивают по мере стихания воспалительного процесса в суставах. При мышечной атрофии проводится лечебный массаж. В последующем больным рекомендуется санаторно-курортное лечение (радоновые, сероводородные ванны, грязелечение).
Поражение органов зрения при болезни Рейтера требует обязательной консультативной и лечебной помощи врача-офтальмолога. При конъюнктивите назначаются аппликации антибиотиков (тетрациклиновая, эритромициновая мазь) 4 раза в день в течение 2-4 нед. При более серьезных осложнениях (увеит, кератит и др.) показано как местное, так и общее введение ГКС, иммуномодуляторов, физиолечение.
Лечение поражений кожи и слизистых оболочек проводится в соответствии с основными принципами терапии кожных заболеваний. При кератодермии используются кератолитические мази, при псориазиформной сыпи и ксеротическом баланите назначаются ГКС в форме мази, при цирцинарном баланите – ванночки, при афтозном стоматите – полоскания полости рта дезинфицирующими растворами.
Профилактика Синдрома (болезни) Рейтера:
Иметь одного надежного полового партнера или пользоваться кондомом при случайном сексуальном контакте. Начинать половое воспитание с детства.
К каким докторам следует обращаться если у Вас Синдром (болезнь) Рейтера:
РевматологВенеролог
Уролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Синдрома (болезни) Рейтера, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Болезни костно-мышечной системы и соединительной ткани:
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.Синдром Рейтера – симптомы, диагностика, лечение

Синдром (болезнь) Рейтера – воспалительное аутоиммунное заболевание, возникающее вследствие мочеполовой или кишечной инфекции. Проявляется обычно сочетанным поражением глаз (конъюнктивитом), мочеполовых органов (уретритом) и суставов (артритом). Наиболее часто заболевание наблюдается у мужчин в возрасте 20-40 лет, у женщин намного реже, и почти не встречается у детей. Синдром Рейтера имеет выраженную склонность к рецидивам, и при осложненном протекании может вызвать ухудшение зрения, бесплодие, нарушения функций суставов, негативно влиять на деятельность почек и сердца.
Причины возникновения заболевания и его формы
К возбудителям синдрома наиболее часто относят бактерии Chlamydia trachomatis, являющиеся цитоплазматическими включениями, паразитирующими в клетках. Эта инфекция при передаче половым путем является причиной более половины случаев возникновения уретритов у мужчин. Также синдром Рейтера может возникнуть после перенесенного острого энтероколита, инициированного сальмонеллой, иерсинией, шигеллой. При генетической предрасположенности некоторых лиц данные патогенные микроорганизмы могут спровоцировать определенные иммунологические реакции. Так, деформация суставов при развитии реактивного хламидийного артрита обусловлена сбоем иммунитета и атакой организмом собственных клеток, приводящей к разрушению хрящевой и костной ткани.
При протекании синдрома Рейтера выделяют две стадии болезни:
- Инфекционную, при которой возбудители присутствуют в желудочно-кишечном тракте или в уретре;
- Иммунопатологическую, характеризующуюся развитием иммунокомплексного процесса, приводящего к поражению конъюнктивы и синовии суставов.
Также синдром Рейтера имеет две формы, соответствующие этиологическому фактору: спорадическую, возникшую на фоне мочеполовой инфекции, и постэнтероколитическую, появившуюся после энтероколита.
Симптомы синдрома Рейтера
Заболевание начинает себя проявлять в течение 7-10 дней (иногда 1-1,5 месяца) после перенесенного кишечного недуга или полового заражения. Первым симптомом синдрома Рейтера обычно является возникновение уретрита, сопровождающегося болезненностью при мочеиспускании, жжением, зудом, слизистыми выделениями из уретры и влагалища. Воспалительный процесс у мужчин может также затронуть и предстательную железу. Появление конъюнктивита обычно следует за уретритом и может проявиться воспалением слизистой оболочки глаз, покраснением, болью и слезотечением. Эти явления могут быть незначительно выражены в течение 2-3 дней, иногда оставаясь незамеченными.
Третьим главным симптомом синдрома Рейтера является поражение суставов, которое может развиться через 1-1,5 месяца после появления признаков урогенитальной инфекции. Для данной формы артрита характерно лестничное асимметричное распространение воспаления суставов ног, задевающее фаланги пальцев, голеностопные и коленные суставы. При этом проявляется их покраснение, болезненность, скованность и отечность – если воспален палец, то отек распространяется по всей его поверхности, образуя «сосискообразную» форму. В случае тяжелого протекания болезни может возникнуть воспаление суставов позвоночника, иногда чреватое инвалидностью.
Также при синдроме Рейтера в 40-50% случаев возможны мелкие безболезненные язвенные деформации слизистой оболочки рта, языка, и головки полового члена. На ладонях и стопах может наблюдаться появление эритематозных пятен, шелушения, трещин. При наступлении ремиссии эти симптомы исчезают, само заболевание может длиться от 3 до 6 месяцев, при хронической форме – более года.
Диагностика синдрома Рейтера
Диагностические мероприятия болезни включают в себя сбор анамнеза, изучение жалоб больного, его осмотр и констатацию наличия обязательной триады признаков синдрома (иногда возможно отсутствие конъюнктивита). При диагностике синдрома Рейтера проводятся лабораторные исследования, включающие в себя анализ крови и мочи, позволяющие определить уровень лейкоцитов, эритроцитов, реактивного белка, повышение сиаловых кислот, фибрина, возможное присутствие ревматоидного фактора. С помощью полимеразной цепной реакции (ДНК-диагностика) определяют наличие любых видов хламидий, для исключения подозрений на сальмонеллезный, шигеллезный, иерсиниозный тип заболевания используют серологические и бактериологические методы.

Также для диагностики синдрома Рейтера необходимо проведение цитологического исследования слизистой конъюнктивы, цервикального канала и уретры. При взятии синовиальной жидкости пораженных суставов определяется наличие носительства антигена HLA B27, а также нарушения воспалительного типа. Проводя рентгенографию суставов можно выявить признаки асимметричного сужения суставных щелей, эрозивной деструкции костей стоп, одностороннего сакроилеита,несимметричного параартикулярного остеопороза.
Лечение синдрома Рейтера
При лечении синдрома Рейтера необходимо в первую очередь устранить очаг заражения, для этого обычно назначается курс антибиотиков – эритромицина, тетрациклина, доксициклина, ципрофлоксацина, офлоксацина продолжительностью 2-4 недели. Для борьбы с артритом применяются противовоспалительные нестероидные медикаменты, если данная терапия не дает положительных результатов, используют глюкокортикостероиды, принимая их внутрь или для внутрисуставного введения. Для устранения воспалительного процесса конъюнктивы при лечении синдрома Рейтера прописывают глазные мази и капли с кортикостероидами. В случае хронического протекания заболевания назначаются хинолиновые препараты.
Для профилактики синдрома Рейтера требуется своевременно лечить болезни ЖКТ и мочеполовой системы, а также соблюдать гигиену половой жизни.
Ревматические болезни
Причины
Заболевание возникает под влиянием хламидийной инфекции, обусловливающей развитие уретрита. Поражение суставов у большинства больных во многом напоминает реактивный артрит в ответ на присутствие инфекционного антигена у генетически предрасположенных людей. При болезни Рейтера у 60—75% больных выявляется антиген гисто-совместимости HLA-B27. Хламидия — инфекционный агент, занимающий промежуточное положение между риккетсиями и вирусами. Этот микроорганизм, передаваемый половым путем, характеризуется низким уровнем обмена веществ и живет внутри клеток. Его можно обнаружить лишь в эпителиальных клетках соскобов из уретры или цервикального канала матки. Хламидии являются самыми частыми возбудителями неспецифических уретритов у мужчин и женщин и соответственно восходящих урогенных инфекций. При венерическом заражении в мочеполовых органах (уретра, простата, цервикальный канал) формируется очаг воспаления, который является плацдармом для распространения хламидий в различные ткани. У некоторых больных хламидийные антигены обнаруживаются и в цитоплазме клеток синовиальной жидкости. Последнее не позволяет относить болезнь Рейтера к классическим представителям группы реактивных артритов.
Симптомы
Болезнь Рейтера — самая частая причина периферического артрита у молодых мужчин. В большинстве случаев заболевание начинается с острого или подострого артрита крупных суставов ног, который возникает, казалось бы, без видимой причины. Чаще всего поражаются коленные и голеностопные суставы, а также суставы предплюсны и плюсны.
В типичных случаях в дебюте заболевания появляется припухлость одного сустава (чаще голеностопного), затем в процесс вовлекается 1 или 2 коленных сустава, затем тазобедренные. Такое развитие артрита определяется как лестницеобразный тип поражения. В последующем могут припухать крупные суставы рук, суставы кистей и стоп.
Экссудативные явления в суставах выражены умеренно, в большей степени наблюдается отек периартикулярных тканей, возможна гиперемия кожи. Поражения суставов нередко асимметричны. Присуще наличие бурситов, ахиллобурситов, фасцитов, фиброоститов. В это же время нередки боли в пояснично-крестцовом отделе позвоночника.У многих больных отмечается поражение глаз в виде легкого конъюнктивита, продолжающегося 3—5 дн. Иногда симптомы конъюнктивита могут пройти совершенно незамеченными, однако в некоторых случаях поражение глаз носит острый выраженный характер и протекает по типу ирита, иридоциклита или увеита.
В редких случаях патология глаз при болезни Рейтера приводит к снижению или потере зрения.Последнее типичное проявление болезни Рейтера — уретрит. Обычно он предшествует артриту на несколько дней. Выраженность симптоматики разная: от четкой дизурии, дискомфорта, рези при мочеиспускании до бессимптомного течения. Чаще всего уретрит проявляется только незначительной пиурией, в связи с чем больные не могут обратить на него внимание. Поражения мочевыводящих путей могут выражаться также в виде цистита, простатита, кольцевого баланита с поверхностными эрозиями.
Типичная триада синдромов при болезни Рейтера (уретрит, артрит, конъюнктивит) может и не выявляться. Нередко отсутствует конъюнктивит. В таких случаях говорится о редуцированной, или неполной, болезни Рейтера. Примерно у 10% больных в анамнезе можно обнаружить предшествующую артриту диарею.
Встречаются также поражения кожи в области ладоней и подошв (кератодермия), слизистой полости рта (язвенный стоматит, глоссит). При поражении кожи на подошвах появляются эритематозные высыпания крупных размеров, которые постепенно сливаются между собой. В их центре возникает зона гиперкератоза, которая быстро распространяется. Утолщенная кожа безболезненно отслаивается в виде пластов.Из висцеральных поражений могут наблюдаться аортиты, миокардиты с атриовентрикулярной блокадой разной степени, перикардиты, паротиты, невриты.В период обострения заболевания нередко отмечается субфебрилитет, реже высокая лихорадка с ознобами.
Диагностика
При подозрении на болезнь Рейтера необходимо сделать общий анализ крови, мочи, анализ мочи по Нечипоренко, провести исследование мочи с помощью трехстаканной пробы. Определяются также острофазовые показатели, белковые фракции, ревматоидный фактор, антиген HLA-B27.
Лабораторные данные. В периферической крови выявляется умеренный лейкоцитоз, значительно увеличенная СОЭ. Повышается уровень острофазовых показателей, ревматоидный фактор отсутствует, часто обнаруживается HLA-B27. В анализах мочи обращается внимание на наличие лейкоцитурии. Показано также проведение специальных исследований. Для этого берутся соскобы слизистой уретры или цервикального канала и ведется поиск хламидийного антигена, последний у здоровых людей не обнаруживается. Соскобы делаются острой маленькой ложкой Фолькмана или специальной проволочной петлей. Одновременно исключается гонококковая природа артрита. Наиболее информативен и чувствителен метод прямой иммуно-флюоресценции. В случае необходимости исследуется секрет предстательной железы. При подозрении на энтероколитическую форму болезни Рейтера необходимо исключить возможность перенесенного сальмонеллеза, дизентерии, иерсиниоза с помощью бактериологических и серологических методов.
Инструментальные исследования. На рентгенограмме периферических суставов при болезни Рейтера выявляется лишь отечность мягких тканей. И только при рецидивирующем и упорном течении заболевания, чаще в мелких суставах стоп, возможны признаки эрозивного артрита. Нередко в зоне поражений выявляются периоститы, эрозии пяточной кости и пяточные «шпоры». В позвоночнике патологический процесс чаще всего ограничивается сакроилеитом, который, как правило, бывает односторонним. Помимо сакроилеита в процесс иногда вовлекаются грудной, реже поясничный отделы позвоночника. Могут формироваться единичные синдесмофиты. При наличии у больного не только пиурии, но и протеинурии необходимо комплексное обследование мочевыводящих путей (изотопная ренография, экскреторная урография, ультрасонография и т.п.). Большое значение в диагностике болезни Рейтера придается поиску этиологического фактора, а точнее, хламидий. Бактериологическая диагностика хламидий основывается на подращивании на культуре клеток. Через 2—3 дн в клетках появляются тельца-включения. Главное условие для получения положительного результата — правильный забор материала. Необходимо получить из уретры не гной или слизь, а клетки эпителия. Поэтому сначала удаляется гной, а потом вращением тупфера сильно надавливается на уретру.Материал исследуется иммуноферментными и иммунофлюоресцентными методами.
Лечение
Основу лечения составляет медикаментозная терапия. Каждый больной должен получать по крайней мере 2 лекарственных препарата: антибактериальное и противовоспалительное средство.
С целью купирования признаков артрита назначаются нестероидные противовоспалительные средства. Предпочтение отдается препаратам с хорошей противовоспалительной активностью — индометацину, диклофенаку натрия и др. Они применяются в течение нескольких месяцев до ликвидации суставного синдрома и нормализации лабораторных показателей в обычной терапевтической дозировке. Общая продолжительность лечения противовоспалительными средствами обычно составляет не менее 4—6 мес.
При выраженном болевом синдроме целесообразно дополнительное внутримышечное введение диклофенака натрия или индометацина (метиндола) внутримышечно в течение 7-10 дн. Наличие синовитов крупных суставов служит показанием для внутрисуставного введения кортикостероидных гормонов (депомедрол, дипроспан). В большинстве случаев одной инъекции гормонального препарата бывает достаточно для ликвидации экссудативных проявлений в конкретном суставе. Через 7— 10 дн можно повторить внутрисуставное введение стероидов в другой воспаленный сустав. При пункции суставов одновременно удаляется синовиальная жидкость.
В случаях высокой активности заболевания и недостаточной эффективности нестероидных противовоспалительных препаратов, длительного сохранения признаков артрита следует прибегать к назначению кортикостероидных гормонов внутрь. Преднизолон или его аналоги применяются в суточной дозе 20—40 мг в течение 7—15 дн с последующим постепенным снижением дозы препарата до полной его отмены. Однако никакая противовоспалительная терапия не принесет желаемого результата, если в комплексной терапии не будут использованы средства для борьбы с возбудителем заболевания. С этой целью при болезни Рейтера назначаются антибиотики широкого спектра действия, к которым чувствительны хламидии. Предпочтительны антибиотики тетрациклинового ряда: доксициклин, вибрамицин, метациклин и др. Они применяются в течение 2—3 нед вместе с противогрибковыми антибиотиками (нистатин и др.).
Назначение противогрибковых антибиотиков диктуется необходимостью предотвращения дисбактериоза кишечника, который может способствовать затяжному течению болезни Рейтера. По этой же причине по окончании курса антибиотикотерапии рекомендуется профилактическое назначение колибактерина (или бификола, бифидумбактерина, лактобактерина и др.) на протяжении 1—2 нед.
В случае упорного характера уретрита первый курс антибиотикотерапии может без перерыва продолжаться и 3—4 нед. Наиболее простым и надежным методом оценки эффективности антибактериальной терапии является исследование уровня лейкоцитурии в первой порции мочи трехстаканной пробы. После первого курса антибиотиков делается одно-двухнедельный перерыв и назначается повторный курс. При этом вместо антибиотиков тетрациклинового ряда можно использовать другой препарат, губительно действующий на хламидийную инфекцию. Продолжительность повторного курса антимикробной терапии составляет 10—14 дн. В случае необходимости курсы антибактериальной терапии повторяются и в дальнейшем. Основной критерий отмены антимикробной терапии— стойкая нормализация анализов мочи и отсутствие хламидий в соскобах слизистой уретры, цервикального канала при исследовании иммуно-флюоресцентным методом.
Кроме антибиотиков тетрациклинового ряда хламидий чувствительны к эритромицину, ровамицину, азитромицину, фтор-хинолоновым препаратам (ципрофлоксацин, офлоксацин и др.). Применение антибиотиков пенициллинового ряда при болезни Рейтера чревато переходом хламидий в устойчивые к любой антибиотикотерапии L-формы. Одновременно с курсом антибактериальной терапии рекомендуется проводить местное лечение воспалительного очага в урогениталиях. Это лечение осуществляет уролог или гинеколог. В некоторых случаях на фоне местной терапии, например при проводимом массаже предстательной железы, наблюдается ухудшение состояния больного и увеличение активности суставного процесса. Подобное не должно служить основанием для отказа от проводимого лечения. На этом фоне следует лишь усилить антибактериальную и противовоспалительную терапию.
При умеренной и минимальной активности заболевания используется физиотерапевтическое лечение. На пораженные суставы и позвоночник назначается фонофорез гидрокортизона, микроволновая терапия, компрессы 50% раствора димексида с анальгином или гидрокортизоном. Последнее осуществимо и в домашних условиях. При остаточных явлениях артрита, проявляющихся лишь артралгиями, назначаются аппликации парафина, озокерита, грязей. Санаторно-курортное лечение при болезни Рейтера показано после ликвидации высокой и умеренной активности патологического процесса. Предпочтительны курорты, где помимо общей бальнеотерапии может проводиться лечение очага хламидийной инфекции.
В условиях правильного и настойчивого лечения болезни Рейтера у большинства больных через 4—6 мес наступает полное выздоровление. У части пациентов возможны рецидивы, развитие которых связано, как правило, с повторным инфицированием хламидийной инфекцией. Поэтому чрезвычайно важно обследование на хламидии полового партнера заболевшего. При выявлении признаков носительства хламидийной инфекции и половому партнеру целесообразно проведение курсов антибактериальной терапии.
Синдром Рейтера - симптомы, диагностика, лечение
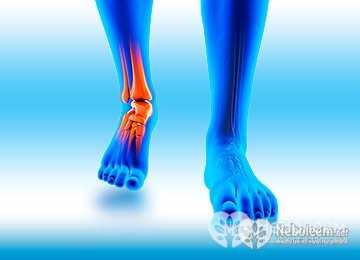 Синдром Рейтера, или реактивный артрит, представляет собой аутоиммунное воспаление суставов, мочеполовых органов, конъюнктивы и других слизистых оболочек. Возникает в результате мочеполовой или кишечной инфекции. Чаще всего причиной синдрома Рейтера является хламидиоз, колит или уреаплазмоз. В подавляющем большинстве случаев болезнь поражает мужчин в возрасте 20-40 лет, иногда – женщин. У детей она практически не встречается. Осложнением синдрома Рейтера может быть дисфункция суставов, ухудшение зрения, эректильное расстройство, бесплодие. Кроме того, болезнь неблагоприятно отражается на почках, сердце, аорте.
Синдром Рейтера, или реактивный артрит, представляет собой аутоиммунное воспаление суставов, мочеполовых органов, конъюнктивы и других слизистых оболочек. Возникает в результате мочеполовой или кишечной инфекции. Чаще всего причиной синдрома Рейтера является хламидиоз, колит или уреаплазмоз. В подавляющем большинстве случаев болезнь поражает мужчин в возрасте 20-40 лет, иногда – женщин. У детей она практически не встречается. Осложнением синдрома Рейтера может быть дисфункция суставов, ухудшение зрения, эректильное расстройство, бесплодие. Кроме того, болезнь неблагоприятно отражается на почках, сердце, аорте.
Симптомы синдрома Рейтера
При синдроме Рейтера симптомы начинают проявляться через 1-2 недели после проникновения инфекции в организм и имеют различную локализацию:
- Мочеиспускательный канал. Воспаляется в первую очередь. У мужчин мочеиспускание сопровождается болезненными ощущениями. Появляются выделения из уретры. Воспаление может также затронуть предстательную железу. У женщин воспалительный процесс проходит легче – в виде скудных выделений из влагалища и дискомфорта при мочеиспускании;
- Конъюнктива. Краснеет и воспаляется. Отмечается жжение, зуд и слезотечение;
- Суставы. Воспаление и боль различной степени выраженности появляются одновременно в коленном суставе, в пальцах ног и бугре пяточной кости. В тяжелых случаях воспаляются суставы позвоночника;
- Слизистые. На языке, во рту и на головке полового члена возникают мелкие безболезненные язвы;
- Кожа. Под ногтями цвет кожи может приобретать желтоватый оттенок, а на ладонях и подошвах наблюдаются характерные плотные пятна.
Через 3-4 месяца эти симптомы синдрома Рейтера исчезают, но артрит может рецидивировать. Иногда развивается деформация суставов и позвоночника. В редких случаях наступает нетрудоспособность.
Диагностика синдрома Рейтера
Осуществляется диагностика синдрома Рейтера на основании жалоб больных, анамнеза и выявлении сочетания конъюнктивита, артрита, энтероколита и уретрита. Лабораторные и инструментальные данные подтверждают диагноз.
Лабораторные исследования включают в себя общий и биохимический анализ крови, общий анализ мочи. Устанавливают наличие или отсутствие хламидиоза методом полимеразной цепной реакции. Проводят цитологическое исследование слизистой уретры, цервикального канала и конъюнктивы, а также сока предстательной железы и спермы. Кроме того, изучают синовиальную жидкость и выявляют носительство HLA B27.
При рентгенологии суставов выявляют асимметричное сужение суставных щелей и несимметричный параартикулярный остеопороз. Если рентгенологическая диагностика синдрома Рейтера осуществляется при длительном течении болезни, то вероятны эрозивно-деструктивные изменения – пяточная шпора, изолированные шпоры на позвонках, множественные эрозии суставов. Примерно в половине случаев обнаруживается односторонний сакроилеит.
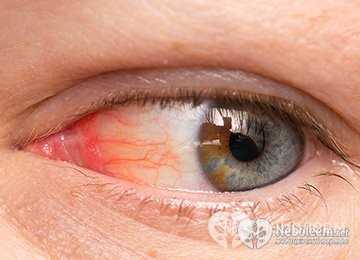 Диагностическими критериями служат:
Диагностическими критериями служат:
- Хронологическая связь между кишечной или мочеполовой инфекцией и появлением признаков артрита, конъюнктивита и поражений слизистых оболочек и кожи;
- Возраст и пол больных;
- Острый артрит суставов нижних конечностей с пяточным бурситом и энтезопатией;
- Воспаление мочеполового тракта и хламидии, обнаруженные в соскобе эпителия канала шейки матки или мочеиспускательного канала;
- Асимметричный серонегативный олигоартрит, церцивит или неспецифический уретрит.
Лечение синдрома Рейтера
При синдроме Рейтера лечение не всегда успешно и может быть довольно продолжительным. В течение острого периода заболевания больным назначают антибиотики, такие как тетрациклин или эритромицин. Курс продолжается 3-4 недели при средней дозировке. Артрит лечат противовоспалительными нестероидными средствами. Если эффект отсутствует, то в воспаленный сустав вводят глюкокортикоиды. При хроническом течении показано длительное применение хинолиновых препаратов, но иногда воспаление суставов и позвоночника рецидивирует. Сильное воспаление конъюнктивы снимают глазными каплями или мазями с кортикостероидами. Для профилактики синдрома Рейтера необходимо соблюдать гигиену половой жизни, предупреждать кишечные инфекции и вовремя лечить уретрит и энтероколит.
Видео с YouTube по теме статьи:
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Знаете ли вы, что:На лекарства от аллергии только в США тратится более 500 млн долларов в год. Вы все еще верите в то, что способ окончательно победить аллергию будет найден?
В стремлении вытащить больного, доктора часто перегибают палку. Так, например, некий Чарльз Йенсен в период с 1954 по 1994 гг. пережил более 900 операций по удалению новообразований.
Каждый человек имеет не только уникальные отпечатки пальцев, но и языка.
В четырех дольках темного шоколада содержится порядка двухсот калорий. Так что если не хотите поправиться, лучше не есть больше двух долек в сутки.
Если бы ваша печень перестала работать, смерть наступила бы в течение суток.
В течение жизни среднестатистический человек вырабатывает ни много ни мало два больших бассейна слюны.
Для того чтобы сказать даже самые короткие и простые слова, мы задействуем 72 мышцы.
Первый вибратор изобрели в 19 веке. Работал он на паровом двигателе и предназначался для лечения женской истерии.
Желудок человека неплохо справляется с посторонними предметами и без врачебного вмешательства. Известно, что желудочный сок способен растворять даже монеты.
Если улыбаться всего два раза в день – можно понизить кровяное давление и снизить риск возникновения инфарктов и инсультов.
Образованный человек меньше подвержен заболеваниям мозга. Интеллектуальная активность способствует образованию дополнительной ткани, компенсирующей заболевшую.
74-летний житель Австралии Джеймс Харрисон становился донором крови около 1000 раз. У него редкая группа крови, антитела которой помогают выжить новорожденным с тяжелой формой анемии. Таким образом, австралиец спас около двух миллионов детей.
По статистике, по понедельникам риск получения травм спины увеличивается на 25%, а риск сердечного приступа – на 33%. Будьте осторожны.
Человек, принимающий антидепрессанты, в большинстве случаев снова будет страдать депрессией. Если же человек справился с подавленностью своими силами, он имеет все шансы навсегда забыть про это состояние.
Согласно мнению многих ученых, витаминные комплексы практически бесполезны для человека.
Рейтера синдром - это... Что такое Рейтера синдром?
воспалительное заболевание суставов, развивающееся на фоне инфекционного поражения кишечника или мочеполовой системы и проявляющееся классической триадой «уретрит-конъюнктивит-артрит». Болеют чаще лица молодого возраста (20—30 лет) и дети. Синдром Рейтера, возникающий после кишечных инфекций, чаще наблюдается при неблагоприятной эпидемиологической ситуации (в туристических походах, студенческих и военных лагерях и др.) и вызывается иерсиниями, шигеллами, сальмонеллами или другими возбудителями кишечной инфекции. У ряда больных возбудителя инфекции идентифицировать не удается. Р. с., возникающий на фоне поражения мочеполовых путей, чаще всего вызывают хламидии — самые распространенные возбудители негонококковых уретритов (как правило, после случайных половых контактов). Возможно, что скрыто протекающая хламидийная инфекция активизируется также при синдроме Рейтера, развивающемся после кишечной инфекции. Патогенез заболевания окончательно не установлен. Предполагают роль иммунопатологических нарушений, возникающих под влиянием возбудителей инфекции у генетически предрасположенных лиц (большинство больных имеет антиген гистосовместимости NLA В27). Однако механизм взаимосвязи инфекционных и генетических факторов не выяснен. Вызванные возбудителями инфекции энтероколит или уретрит редко протекают с выраженными клиническими симптомами. Обычно процесс бывает стертым. Энтероколит проявляется кратковременным (2—3 дня) расстройством стула, по поводу которого больной зачастую не обращается к врачу. Уретрит характеризуется появлением небольших резей и скудных слизисто-гнойных выделений из уретры, нередко заметных только по утрам. Иногда уретрит протекает бессимптомно. Вначале патологический процесс локализуется лишь в переднем отделе уретры, в дальнейшем он может распространиться на весь мочеиспускательный канал и у мужчин осложниться простатитом. Поражение мочеполовой системы может проявиться острым циститом, а у женщин также вагинитом, цервицитом, в хронических случаях — воспалением придатков матки. Конъюнктивит обычно бывает двусторонним, катаральным, слабо выраженным, длится 1—2 дня, но склонен к рецидивированию. У одной трети больных может развиться передний увеит. Суставной синдром проявляется полиартритом (у 65% больных), реже олигоартритом (у 29% больных) либо моноартритом. Он возникает через 1—4 нед. после инфекции. Суставные изменения обычно начинаются остро или подостро. Поражаются преимущественно суставы нижних конечностей — коленные, голеностопные, мелкие суставы стоп. Суставы верхних конечностей вовлекаются сравнительно редко. Характерен асимметричный артрит с частым поражением суставов большого пальца стопы, напоминающим подагру. Особенно часто наблюдаются артриты межфаланговых суставов стоп с диффузным припуханием пальцев, которые становятся похожими на сосиски. Возможны боли в различных отделах позвоночника при сохранении его функции. В отдельных случаях отмечаются боли в области крестцово-подвздошных суставов, однако чаще всего поражение этих суставов обнаруживается лишь при рентгенографии. Для синдрома Рейтера патогномоничны энтеропатии, тендиниты, бурситы, особенно в пяточных областях. Суставной синдром приобретает хроническое течение главным образом у больных с сохраняющимся первичным инфекционным очагом. Особенно это касается урогенитального хламидиоза. Рентгенологические признаки поражения суставов обычно определяются лишь при затяжном и хроническом течении болезни. Наблюдаются околосуставный или диффузный остеопороз, асимметричные эрозия суставных поверхностей, особенно больших пальцев стоп и плюснефаланговых суставов. На более поздних этапах болезни возможны деструктивные изменения костной ткани и кальцификация в местах прикрепления пораженных сухожилий, особенно в области пяток, а иногда также подвздошных, лонных костей, седалищных бугров. Рентгенологические признаки поражения крестцово-подвздошных сочленений характерны для сакроилеита, чаще одностороннего. При рентгенологическом исследовании позвоночника на ограниченных участках можно обнаружить грубые асимметричные паравертебральные оссификаты. Помимо классической триады симптомов нередко выявляются такие важные с диагностической точки зрения признаки, как поражение кожи и слизистых оболочек — кератодермические изменения преимущественно на ладонях и подошвах, псориазоподобные кожные высыпания, поверхностные эрозии головки полового члена, циркулярный баланит, язвенный безболезненный глоссит, стоматит, проктит, трофические изменения ногтей. Может наблюдаться умеренная лимфаденопатия, особенно паховых лимфатических узлов, нарушения ритма сердца и проводимости. Возможно формирование недостаточности клапанов аорты, развитие нефрита, пиелонефрита и амилоидоза почек, энцефаломиелита, невроза и психоза. При остром и подостром развитии болезни может наблюдаться лихорадка до 38—40°. В крови выявляется умеренный лейкоцитоз, иногда со сдвигом лейкоцитарной формулы влево, СОЭ увеличена, причем у отдельных больных значительно.Синовиальная жидкость, полученная из полости пораженного сустава, содержит преимущественно нейтрофилы, отмечается высокий уровень комплемента.
При наличии симптомов энтероколита или уретрита показано применение антибиотиков широкого спектра действия (таривид 0,6 г в сутки, тетрациклин 2 г в сутки, эритромицин 2 г в сутки и др.), к которым чувствительны микроорганизмы кишечной группы и хламидии. Длительность лечения энтероколита контролируется бактериологическим исследованием кала, но обычно не превышает 2 недель. Р. с., вызванный хламидиями, требует продолжительной терапии антибиотиками (в течение 2 мес.), а по мнению некоторых исследователей — на протяжении более значительного периода. Для лечения суставного синдрома применяют различные нестероидные противовоспалительные препараты: индометацин, ортофен, бутадион, ацетилсалициловая кислота и др. При сохранении воспалительных явлений в суставах, пяточных областях показаны местные инъекции гидрокортизона или других кортикостероидов. К приему кортикостероидов внутрь следует прибегать лишь в случае торпидного суставного синдрома, лихорадки, наличия признаков поражения внутренних органов. Торпидный суставной синдром у больных с Р. с., возникающим на фоне поражения кишечника, поддается лечению салазосульфапиризином, который назначают в суточной дозе 2 г в течение нескольких месяцев. Меры первичной профилактики Р. с. заключаются в соблюдении правил гигиены половой жизни, тщательном лечении уретритов (не только гонорейных, но и негонококковых), воспалительных заболеваний женских половых органов. При Р. с., вызнанном поражением уретры, показано обследование и лечение половых партнеров больных, которые могут оказаться бессимптомными носителями хламидии. Необходимо своевременное и адекватное лечение кишечных инфекций. Библиогр.: Насонова В.А. и Астапенко М.Г. Клиническая ревматология, с, 348, М., 1989.Синдром Рейтера: диагностика и лечение
Синдром Рейтера, Реактивный артрит или болезнь Рейтера – это аутоиммунное состояние, впервые описанное немецким военным врачом Гансом Райтером в 1918 году. Он обнаружил это заболевание, изучая прусского солдата Первой мировой войны, который восстанавливался после поноса.
Три характерных черты, которые он описал, включали: воспаление суставов, мочевыводящих путей, глаз. С тех пор врачи определили четвертую важную особенность – изъязвление кожи и рта.
Синдром известен как «реактивный» артрит, поскольку артритическое воспаление является результатом инфекции, затрагивающей другую часть тела.
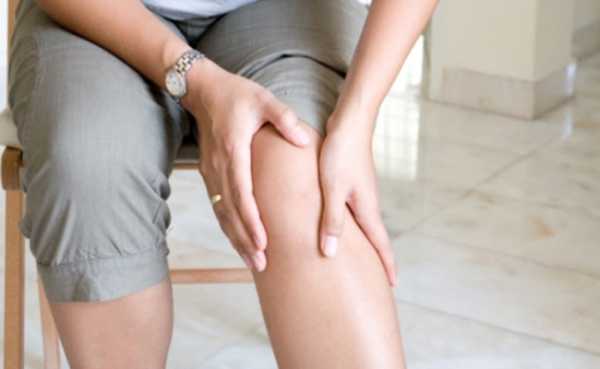
Спинальное воспаление приобрело название болезни Spondyloarthropathy. Когда артрит и уретрит присутствуют (конъюнктивит отсутствует) используется термин Абортивный синдром Рейтера.
Болезнь в первую очередь характеризуется триадой проявлений – конъюнктивит, артрит, уретрит. Хотя уретрит (инфекция мочевых путей) обычно встречается в первую очередь, в клинических проявлениях преобладает полиартрит. Он характеризуется болью, покраснением, отеком, жаром в суставах.
Некоторые из других расстройств, связанных с болезнью Рейтера, – анкилозирующий спондилоартрит , псориатический артрит, синдром воспаленного кишечника.
Болезнь острая у подавляющего большинства затронутых лиц. У некоторых он может повторяться в течение многих лет, и приводит к хроническому состоянию.
Распространенность
Почти у 40% пациентов развивается артрит, почечная, сердечная недостаточность, нарушение зрения. Этиология пока неясна, но считается, что это аутоиммунное заболевание вызвано вирулентными вирусными организмами типа Pleuro, или хламидиями.
Состояние обычно проявляется после приступа инфекции, связанной со слизистой желудка, половой области или нижних мочевых путей. Лечение сосредоточено на контроле симптомов и устранении микробной инфекции. Болезнь обычно поражает мужчин Кавказа в возрасте от 16 до 42 лет. Встречается у пожилых людей и детей.
В большинстве случаев затронуты взрослые старше 40 лет. Одна пятая женщин страдает, когда получает постдиэнтериальную форму заболевания. У них меньше шансов иметь симптомы артрита. Сексуально передаваемая форма более распространена среди активных молодых людей. Болезнь является редкостью среди черных мужчин.
Люди, страдающие синдромом Рейтера, ведут нормальную жизнь благодаря изменениям образа жизни и отличному лечению. Ранняя диагностика важна для предотвращения развития артритных осложнений.
Причины
Ряд признаков были замечены как причины синдрома Рейтера.
Приступ желудочно-кишечного тракта или генитальной инфекции обычно предшествует реактивному артриту. Также считается, что прошлая история пищевого отравления является причиной. Повторное заражение организма иногда вызывает заболевание.
Инфекция бактериями Chlamydia trachomatis , Salmonella spp, Campylobacter spp, Yersinia spp, обычно присутствует. Механизм, связанный с возбуждением болезни, неизвестен. Из 344 случая, в Финляндии после эпидемии дизентерии Флекснера, две трети Рейтера были продолжением дизентерии.
Болезнь Рейтера считается аутоиммунным расстройством, инициированным заражающим организмом.
Возможна генетическая предрасположенность к аутоиммунному заболеванию.
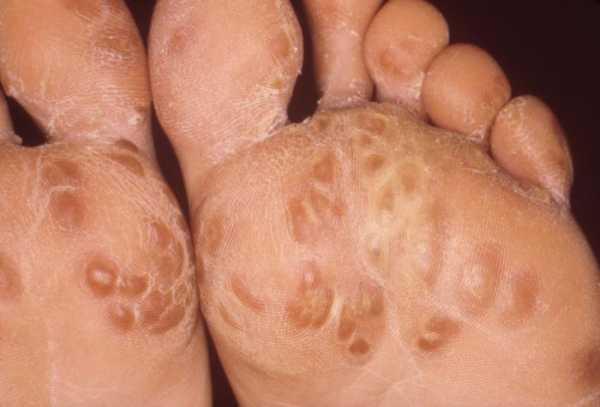
Симптомы и признаки
Есть несколько симптомов, связанных с синдромом Рейтера, но связанные с полиартритом, такие как боль, отек и жар в суставах, доминируют в клиническом сценарии.
Симптомы и признаки Рейтера можно разделить на те, которые влияют на суставы, и те, которые влияют на несогласованные области тела.
Совместные симптомы
Суставы, которые могут быть вовлечены – колени, лодыжки, ноги, запястья. Обычно поражения асимметричны, например, колено на левой стороне и запястье на правой. Это может происходить не одновременно. Артрит приводит к воспалению суставов, проявляется как:
- Жесткость,
- Боль,
- Набухание,
- Теплота,
- Покраснение суставов.
Если задействованы пальцы, они выглядят как «колбаски». Иногда поражение позвоночника приводит к боли, жесткости в области шеи или спины.
- Если участвуют хрящевые суставы, это вызывает боль в передней части груди, стохондрондит.
- Если задействованы сухожилия, это вызывает тендинит. Например, вовлекаются пятка или колено.
Несвязанные симптомы и признаки
Воспаление не суставных областей тела, особенно уретры и конъюнктивы глаз, характерны для синдрома Рейтера. Однако бывают затронуты другие регионы: мочевой пузырь, предстательная железа, толстая кишка, аорта, радужная оболочка глаз (ирит).
Симптомы поражения области гениталий:
- Жжение при мочеиспускании;
- Увеличение частоты мочеиспускания;
- Воспаление пениса под крайней плотью.
У женщин генитальная инфекция может дополнительно привести к:
- цервициту;
- Вульвовагиниту;
- Сальпингиту.
Поражение глаз вызывает:
- Раздражение в глазах;
- Фотофобия или боль при взгляде на яркие огни.
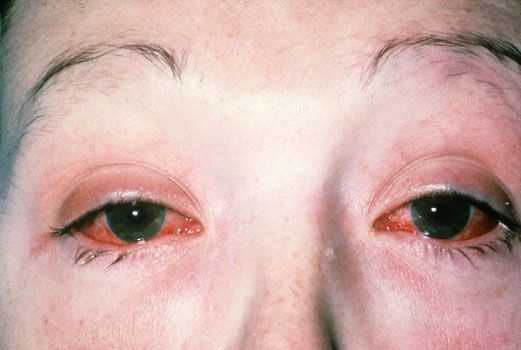
Изъязвление рта может присутствовать, но это, как правило, безболезненно. Поражение кишечника или колит вызывают диарею.
Синдром Рейтера обычно появляется в течение месяца после триггерного эпизода.
Другие симптомы:
- Лихорадка, потеря веса, усталость, потеря аппетита.
- Поражения у мужчин (циркулирующий баланит).
- Сыпь на стопе ног (кератодермия blennorrhagica).
Поражения половых органов возникают, когда синдром приобретается половым путем или когда о связан с кишечным организмом Shigella.
Редкие осложнения
Сердечные проблемы
- Дисфункция аортального клапана;
- Проблемы с сердечной недостаточностью – аритмии;
- Перикардит (воспаление наружной оболочки сердца).
Проблемы с легкими
- Пневмония;
- Легочный фиброз;
- Плевральный выпот или Fluid в легких.
Проблемы с нервной системой
Покалывание, потеря чувствительности, нейропатия.
Диагностика
Не существует определенных диагностических критериев для выявления синдрома Рейтера. Физическое обследование пациента является первым и наиболее важным из диагностических методов. Чем больше симптомов, тем точнее будет диагноз.
Изучается история болезни, причины воспалений. Обычно артрит проявляется через три недели после энтеральной инфекции.
Энтеральная инфекция может вызвать дизентерию из-за нескольких видов Shigella, Salmonella, Yersinia, Campylobacter.
Иногда бывает вызвана неинтеидной инфекцией, бактериями, такими как Clostridium difficle, генитальной инфекцией Chlamydia trachomatis, другими агентами. Ниже приводятся некоторые из эффективных методов диагностики.
- Мазок из горла, уретры, шейки матки в культуру, изучить причинный организм.
- Культивированиетакже осуществляется из кала или мочи.
- Аспират синовиальной жидкости из пораженного колена.
- Анализ крови проводится для обнаружения наличия генетического маркера HLA-B27. Этот ген присутствует у 75% всех пациентовс синдромом Рейтера.
- Часто используются исследования изображений,такие как Xray, рентгенография нижнего отдела позвоночника или тазовой области.
- МРТ это еще один инструмент, который используется при диагностике синдрома Рейтера.
Некоторые маркеры
- Повышенные скорости оседания эритроцитов (СОЭ)
- Повышенное WBC, до 20000 ЗБСА / куб мм;
- умеренная анемия,
у некоторых пациентов могут присутствовать антиядерные антитела, С-реактивный белок, ревматоидный фактор, циркулирующие иммунные комплексы.
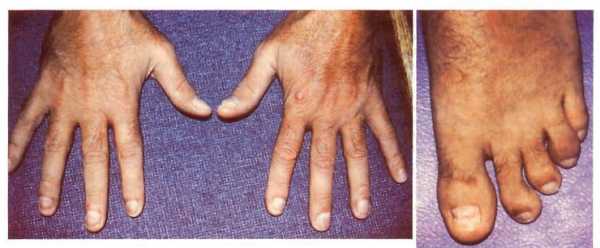
Лечение
В центре внимания лечения синдрома Рейтера:
- Предоставлять симптоматическое облегчение с помощью различных лекарств, таких как анальгетики, нестероидные противовоспалительные препараты (НПВП), иммунодепрессанты, стероиды.
- Полностью искоренить основной источник инфекции с помощью антибиотиков. Использование доксициклина, тетрациклина в случае инфекции хламидиоза очень распространено.
Редко применяются препараты, которые используются для лечения ревматоидного артрита, такие как – Etanercept, Infliximab, Adalimumab. Иногда применяются препараты для подавления иммунной системы -сульфасалазин. Используется раствор цитрата калия для снятия симптомов мочеиспускания.
- При боли в суставах применяется – глюкозамин (500 мг три раза в день), хондроитинсульфата (800-1200 мг в день, разделенного на 2-4 дозы).
- Мультивитамины, особенно витамин С (1000-3000 мг в день ), Е (400 – 800 МЕ в день), бета-каротин (25 000 МЕ в день), селен (200 мкг в день) также помогают.
Прогноз
У кого болезнь умеренная – это временное состояние. Серьезное состояние может привести к множеству осложнений, таких как потеря зрения, изнурительный артрит.
Мужчин заболевают чаще, по сравнению с женщинами. Более высокая заболеваемость у тех, кто не реагирует на лечение.
Однако большинство людей с реактивным артритом имеют нормальную продолжительность жизни. При раннем выявлении, правильной терапии и модификации образа жизни, есть потенциал, чтобы вести почти нормальную жизнь.
Факторы риска
Мужчины от 20 до 40 лет более подвержены этому состоянию и должны принимать меры предосторожности. Существует несколько факторов риска, приводящие к увеличению шансов получить это заболевание:
- употребление неправильно обработанной или приготовленной пищи. Это может привести к дизентерии, диарее.
- Наличие нового сексуального партнера.
- Бисексуальность, гомосексуализм.
- Наличие болезней, передающихся половым путем.
Другие факторы риска:
- Генетическая склонность (HLA-B27).
- Член семьи, страдающий любой формой синдрома.