Тромбопения что это такое симптомы и лечение
Тромбоцитопения
Тромбоцитопения представляет собой патологическое состояние, при котором определяется недостаточное количество тромбоцитов. Эти клетки крови необходимы для образования кровяных сгустков, закупоривающие различные места поражения. Иногда тромбоцитопения не вызывают каких-либо проблем со здоровьем. Но если у больного есть симптомы по типу усиленного кровотечения, тогда лечение крайне необходимо.
Тромбоцитопения (ТП) - характеризуется снижением количества тромбоцитов ниже 150×109/л. При выраженной степени заболевания наблюдаются сильные кровотечения, которые могут привести к смерти.
Частота встречаемости тромбоцитопении довольно высока: примерно 10-130 впервые заболевших пациентов на 1 млн. человек.
Для определения ТП в первую очередь используют лабораторные анализы, которые в дальнейшем могут дополняться инструментальными способами диагностики. Болезнь часто сочетается с расстройствами кровеносной системы, поэтому лечение в основном используется комплексное, нередко дополняется противорецидивными препаратами.
Видео: Тромбоцитопения: что делать
Описание
Тромбоциты, или “кровяные пластинки”, - очень мелкие безъядерные составляющие, образуемые в костном мозге вместе с другими видами клеток крови. Они проходят через кровеносные сосуды в места поражения и под действием броуновского движения склеиваются, что позволяет остановить кровотечение, которое может произойти в результате разрыва кровеносного сосуда.
Процесс слипания тромбоцитов еще называется коагуляцией. При этом образованный кровяной сгусток - тромбом. Если тромбоцитов недостаточно, тогда и возникает тромбоцитопения.
Нормальный показатель тромбоцитов у взрослых составляет от 150 000 до 450 000 тромбоцитов на микролитр крови. Количество тромбоцитов менее 150 000 тромбоцитов на микролитр ниже нормы указывает на наличие тромбоцитопении.
Наибольший риск развития кровотечения наблюдается при значительном снижении количества тромбоцитов - менее 10 000 или 20 000 клеток на микролитр. Мягкое кровотечение иногда возникает, когда количество тромбоцитов меньше 50 000 на микролитр.
Механизмы развития тромбоцитопении могут быть следующие:
- Костный мозг не вырабатывает тромбоцитов в достаточном количестве.
- Костный мозг производит достаточное количество тромбоцитов, но организм самостоятельно их уничтожает (аутоиммунные процессы) или активно их использует (кровотечения).
- Селезенка (орган-кладбище клеток крови) в большом количестве уничтожает тромбоциты.
- Вышеуказанные факторы комбинируются, что также может привести к низкому количеству тромбоцитов.
Тромбоцитопения может быть физиологической, если наблюдается незначительное снижение тромбоцитов на фоне менструации у женщин, нарушенного питания и пр.
Основные факты о тромбоцитопении:
- Женщины болеют чаще, чем мужчины. При этом в детском возрасте ситуация обстоит иначе. От 2 до 8 лет ТП чаще определяется у мальчиков.
- Наибольшая частота заболеваемости наблюдается в возрасте до 20 лет и после 50 лет.
- У ¾ новорожденных с низким весом определяется тромбоцитопения
- У 5% больных развивается сильная кровопотеря или кровоизлияние в мозг из-за чего они погибают.
- При беременности у 7% женщин во второй половине срока диагностируется тромбоцитопения.
Причины
Многие факторы могут вызывать тромбоцитопению, поэтому выделяют наследственные и приобретенные ТП. “Унаследованные” - это когда через родителей был передан пораженный ген потомству. “Приобретенные” - это когда заболевание развивается на протяжении жизни. Иногда причина заболевания неизвестна, тогда говорят об идиопатической тромбоцитопении.
Тромбоцитопения может развиться по следующим причинам:
Костный мозг не делает тромбоциты в достаточном количестве
Костный мозг - это губчатая ткань, находящаяся внутри костей. Он содержит стволовые клетки, которые развиваются в различные клетки крови: эритроциты, лейкоциты и тромбоциты. Когда стволовые клетки повреждаются нарушается весь процесс гемопоэза, в результате чего тромбоцитам неизчего образовываться.
Раковое состояние по типу лейкемии или лимфомы может повредить костный мозг и уничтожить стволовые клетки крови. Лечение рака также негативно сказывается на количестве тромбоцитов, именно поэтому при радиационной и химиотерапии чаще всего диагностируется тромбоцитопения.
- Апластическая анемия
Это редкое и серьезное заболевание крови способствует прекращению образования в костном мозге достаточного количества новых клеток крови. В конечном итоге это влияет на количество тромбоцитов.
- Токсичные химические соединения
Воздействие многих токсичных химических веществ по типу пестицидов, мышьяка и бензола может замедлить производство тромбоцитов.
Некоторые лекарства, такие как диуретики и хлорамфеникол, могут замедлять синтез тромбоцитов. Хлорамфеникол (антибиотик) редко используется в Соединенных Штатах и других странах мира. Обычные безрецептурные лекарства, такие как аспирин или ибупрофен, также могут влиять на тромбоциты.
Алкогольные напитки способны замедлить производство тромбоцитов. Временное снижение их количества довольно распространено среди употребляющих алкоголь, особенно если они едят продукты с низким содержанием железа, витамина B12 или фолиевой кислоты.
- Вирусные заболевания
Ветряная оспа, эпидемический паротит, краснуха, вирус Эпштейна-Барра или парвовирус могут на некоторое время уменьшать количество тромбоцитов. Люди, у которых СПИД, также часто страдают тромбоцитопенией.
- Генетическая предрасположенность
Некоторые генетические состояния могут вызвать снижение количества тромбоцитов в крови. Примеры включают синдромы Вискотта-Олдрича и Май-Хегглина.
Организм разрушает собственные тромбоциты
Низкое количество тромбоцитов может определяться, даже если костный мозг создает достаточное количество тромбоцитов. Тело может разрушить свои тромбоциты из-за аутоиммунных заболеваний, определенных лекарств, инфекций, хирургии, беременности и некоторых состояний, которые вызывают повышенную коагуляцию.
- Аутоиммунные заболевания
Возникают при ошибочном уничтожении иммунной системой организма тромбоцитов и других клеток крови. Если аутоиммунное заболевание приводит к разрушению тромбоцитов, тогда может развиться тромбоцитопения.
Одним из примеров такого типа аутоиммунного заболевания является иммунная тромбоцитопения (ИTП). При этом расстройстве развивается непрекращающееся кровотечение, то есть кровь не сворачивается, как следует. Предполагается, что аутоиммунный ответ вызывает большинство случаев ИTП.
К другим аутоиммунным заболеваниям, при которых разрушаются тромбоциты, относится волчанка и ревматоидный артрит.
Реакция на некоторые лекарства может выражаться в разрушении организмом собственных тромбоцитов. Примерами лекарств, которые могут вызвать подобное расстройство, служат хинин; антибиотики, содержащие сульфат; и некоторые лекарства против судорог, такие как дилантин, ванкомицин и рифампицин.
При лечении гепарином может также развиться патологическая реакция, приводящая к тромбоцитопении. Это состояние называется гепарин-индуцированной тромбоцитопенией (ГИТП). Ее развитие чаще всего связано с больничным лечением.
При ГИТП иммунная система организма атакует вещество, образованное гепарином и белком, расположенным на поверхности тромбоцитов. Эта атака активирует тромбоциты, и они начинают образовывать сгустки крови. Тромбы могут образовываться глубоко в ногах (тромбоз глубоких вен), или они разрываются и перемещаются в легкие (легочная эмболия).
- Инфекционное заболевание
Низкое количество тромбоцитов может быть результатом насыщения крови бактериальной инфекцией. Вирусы, такие как мононуклеоз или цитомегаловирус, также могут приводить к недостаточному количеству тромбоцитов.
Тромбоциты могут быть разрушены, когда они проходят через искусственные сердечные клапаны, трансплантаты кровеносных сосудов или аппараты и трубки, используемые для переливания крови или шунтирования.
Примерно у 5% беременных женщин развивается мягкая тромбоцитопения, особенно в предродовой период. Точная причина подобного нарушения неизвестна.
Дополнительно, некоторые редкие и серьезные заболевания могут привести к низкому содержанию тромбоцитов. Примерами подобного являются тромбоцитопеническая пурпура и диссеминированная внутрисосудистая свертываемость крови.
Видео: Почему падает уровень тромбоцитов
Клиника
На фоне как умеренных кровотечений, так и серьезных кровопотерь развиваются основные симптомы тромбоцитопении. Кровотечение может возникнуть внутри организма (внутреннее кровотечение), а также под кожей или на ее поверхности (внешнее кровотечение).
Признаки и симптомы могут появляться внезапно или со временем. У легкой тромбоцитопении часто нет признаков или симптомов. Как правило, она обнаруживается во время обычного лабораторного исследования крови.
При тяжелой тромбоцитопении может возникать кровотечение почти в любой части тела. В некоторых случаях большая кровопотеря приводит к неотложной медицинской помощи, за которой нужно своевременно обратиться.
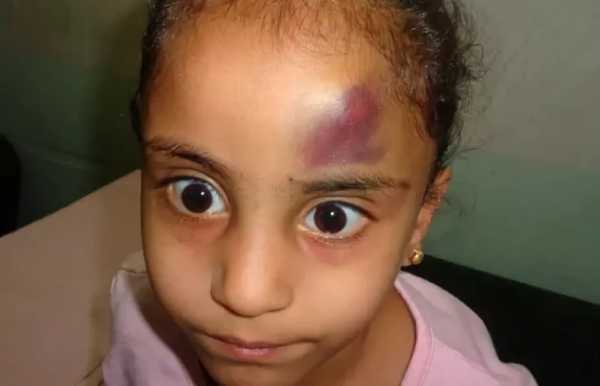
Внешнее кровотечение обычно является первым признаком низкого количества тромбоцитов. На коже оно нередко выражается пурпурой или петехиями. Пурпура - фиолетовые, коричневые и красные синяки, которые могут возникать довольно легко и часто. Петехии - мелкие красные или фиолетовые точки на коже.
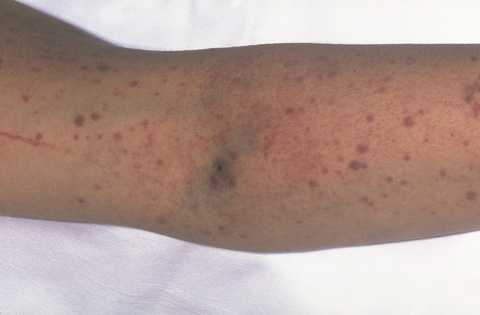
На фотографии видно пурпурные (синяки) и петехиальные (красные и фиолетовые точки) образования на коже. Кровотечение под кожей вызывает появление пурпурного, коричневого и красного цвета.
Другие признаки внешнего кровотечения включают:
- Длительное кровотечение, даже из-за незначительных повреждений
- Кровотечение из рта или носа, а также во время чистки зубов
- Вагинальное кровотечение (особенно при тяжелом менструальном цикле)
- Кровотечения после операции, медицинских манипуляций или стоматологического лечения.
Внутреннее кровотечение кишечника или кровоизлияние в мозг является серьезным состоянием и может быть фатальным. Признаки подобной патологии включают:
- Кровь в моче / стуле или кровотечение из прямой кишки. При этом стул может быть с красными прожилками крови или темного окраса. (Прием добавок железа также может вызвать темный, смолистый стул.). Подобные симптомы более характерны для кровотечения с отделов ЖКТ
- Головные боли, головокружение, парезы, помутнение зрения и другие неврологические симптомы. Эти проблемы свойственны для кровоизлияния в мозг.
Диагностика
Заключительный диагноз тромбоцитопении ставится на основании истории болезни, физического осмотра и результатов анализов больного. При необходимости пациентом занимается гематолог. Это врач, который специализируется на диагностике и лечении заболеваний крови.
После диагностики тромбоцитопении важно, чтобы была определена причина ее развития. Для этого используются различные методы исследования: анализ истории болезни, лабораторные анализы и инструментальная диагностика.
История болезни
В ходе изучения истории болезни врач обязательно узнает у больного ответы на следующие вопросы:
- Какие лекарства принимаются, включая безрецептурные препараты и травяные средства. Также выясняется содержание хинина, который часто встречается в питьевой воде и продуктах питания.
- Есть ли заболевания крови у близких родственников.
- Было ли выполнено за последнее время переливание крови, часто ли меняются сексуальные партнеры, вводятся ли внутривенно лекарства и происходит ли контакт с зараженной кровью или вредными жидкостями на работе.
Физический осмотр
Во время физического осмотра могут быть определены симптомы кровотечения, такие как синяки или пятна на коже. Обязательно проводится проверка на наличие признаков инфекции, таких как лихорадка. Также прощупывается (пальпируется) живот, что позволяет определить увеличенную селезенку или печень.
Общий анализ крови
С помощью этого анализа измеряется уровень эритроцитов, лейкоцитов и тромбоцитов в крови. Для его проведения берется небольшое количество крови, обычно из пальца руки больного, и затем исследуется под микроскопом. При тромбоцитопении результаты этого теста покажут недостаточное количество тромбоцитов.
Мазок крови
По специальной методике проверяется внешний вид тромбоцитов, для чего используется микроскоп. Для этого теста также берется небольшое количество крови, чаще всего из пальца руки.
Исследование костного мозга
Для изучения функциональных возможностей костного мозга проводятся два теста - аспирацию и биопсию.
Аспирация костного мозга может быть сделана, чтобы выяснить, почему не создается достаточное количество клеток крови. Для этого теста врач берет образец костного мозга с помощью иглы, который далее исследуется под микроскопом. При патологии определяются дефектные клетки.
Биопсия костного мозга часто проводится сразу после аспирации. Для этого теста врач берет образец костного мозга через иглу. Далее ткань исследуется, для чего проверяется количество и типы клеток, включая тромбоциты.
Другие способы диагностики
В зависимости от показаний делается ультразвуковое исследование, компьютерная томография, магнитно-резонансная томография. При наличии сопутствующих заболеваний делается изучение пораженных органов.
Лечение
В зависимости от тяжести и причины тромбоцитопении назначают соответствующую терапию. Основная цель лечения:
- предотвратить смерть;
- снизить риск развития инвалидности;
- улучшить общее самочувствие пациента;
- повысить качество жизни больного.
При легкой степени ТП специфическое лечение не проводится. В таких случаях нередко достаточно придерживаться общих рекомендаций, даваемых больным с ТП, чтобы предотвратить случайное кровотечение. Также состояние больного часто улучшается при лечении основной причины болезни.
- Если ТП является реакцией на принимаемое лекарство, тогда врач может назначить другой препарат. Большинство людей выздоравливают после того, как были использованы подобные изменения.
- Для гепарин-индуцированной тромбоцитопении прекращение использования гепарина может быть недостаточным. В таких случаях должно обязательно назначаться другое средство, позволяющее предотвратить свертывание крови.
- Если иммунная система способствует снижению уровня тромбоцитов в крови, тогда врач может назначить лекарства для подавления иммунной реакции организма.
Лечение тяжелой формы тромбоцитопении
Для улучшения состояния больного с тяжелой формой тромбоцитопенией используются различные методы лечения: специальные лекарства, переливание крови / тромбоцитов или спленэктомия.
Врач может назначить кортикостероиды, которые также называются стероидами. С их помощью замедляется разрушение тромбоцитов. Эти лекарства вводятся через вену или принимаются в виде таблеток. Чаще всего в современной медицине используется преднизон.
Стероиды, используемые для лечения тромбоцитопении, отличаются от нелегальных стероидов, принимаемых некоторыми спортсменами, для повышения эффективности.
Дополнительно врач может назначить иммуноглобулины или лекарства, такие как ритуксимаб, которые помогают снизить реакцию иммунной системы. Эти лекарства вводятся через вену. Также могут быть назначены другие лекарства, такие как
элтромбопаг или ромиплостим, которые повышают количество тромбоцитов. Первый препарат принимается в виде таблеток, а второй - в качестве инъекций.
- Переливание крови или тромбоцитов
Используется для лечения людей с сильным кровотечением или с высоким риском кровотечения. Для выполнения этой процедуры делается внутривенный доступ, после чего вводится донорская кровь или тромбоцитарная масса.
Во время этой операции проводится удаление селезенки. Чаще всего используется, если лечение лекарствами оказалось неэффективным. Главным образом показана взрослым, у которых диагностирована иммунная тромбоцитопения. Однако даже в таких случаях медикаменты часто являются первым видом лечения.
Профилактика
Возможность предотвратить тромбоцитопению зависит от конкретной причины ее развития. Существуют такие факторы риска, которые никак нельзя корректировать (возраст, пол, наследственность). Тем не менее, можно принять меры для предотвращения проблем со здоровьем, связанных с тромбоцитопенией. Например:
- Нужно избегать употребления алкоголя, поскольку он замедляет синтез тромбоцитов.
- Следует не контактировать с токсичными химикатами, такими как пестициды, мышьяк и бензол, которые могут замедлять производство тромбоцитов.
- Стоит избегать лекарств, которые в прошлом способствовали снижению количества тромбоцитов.
- Важно помнить о лекарствах, которые могут повлиять на коагуляцию и повысить риск кровотечения. Примерами таких лекарств являются аспирин и ибупрофен.
- При необходимости нужно поговорить с врачом о вакцинации от вирусов, которые могут повлиять на выработку тромбоцитов. В частности могут понадобиться вакцины против эпидемического паротита, кори, краснухи и ветрянки.
Жизнь с тромбоцитопенией
Если диагностирована тромбоцитопения, тогда нужно следить за любыми признаками кровотечения. При его наличии нужно немедленно сообщить об этом своему врачу.
Симптомы кровотечения могут появляться внезапно или со временем. Тяжелая тромбоцитопения нередко вызывает кровотечение почти в любой части тела, которое может привести к неотложной медицинской помощи.
Должны быть приняты меры по избежанию проблем со здоровьем, связанных с тромбоцитопенией. В частности, нужно вовремя принимать назначенные лекарства, а также избегать травм и повреждений. Если развилась лихорадка или имеются другие признаки инфекционного заболевания, нужно об этом сразу сообщить врачу.
Медикаменты
Нужно рассказать своему лечащему врачу обо всех лекарствах, которые принимаются, включая лекарства без рецепта, витамины, добавки и травяные средства.
Для снижения риска кровотечения следует избегать аспирин и ибупрофен, а также все лекарства, которые могут содержать их в своей рецептуре.
Раны и повреждения
Следует избегать всех травм, которые могут вызвать кровоподтеки и кровотечения. По этой причине не стоит принимать участие в спортивных состязаниях, таких как бокс, футбол или каратэ. Эти виды спорта чаще всего приводят к травмам, которые могут осложниться даже кровоизлиянием в мозг.
Другие виды спорта, такие как катание на лыжах или верховая езда, также подвергают больного на ТП возникновению травм, которые могут вызвать кровотечение. Чтобы подобрать безопасную физическую активность, следует проконсультироваться с врачом.
Во время езды на автомобиле нужно соблюдать меры предосторожности, такие как использование ремня безопасности. Если предстоит работа с ножами и другими острыми или режущими инструментами, тогда следует одевать защитные перчатки.
Если у ребенка обнаружена тромбоцитопения, нужно защитить его от травм, особенно повреждений головы, которые могут вызвать кровоизлияние в мозг. Также можно спросить у лечащего врача, нужно ли ограничивать деятельность ребенка.
Инфекционные заболевания
Если была удалена селезенка, тогда повышаются шансы заболеть определенными видами инфекций. Нужно следить за лихорадочным состоянием или другими признаками инфекции, о чем своевременно сообщается лечащему врачу. Дополнительно могут понадобиться вакцины для предотвращения заражения определенными инфекциями.
Прогноз
Тромбоцитопения может быть фатальной, особенно если кровотечение тяжелое или возникло кровоизлияние в головной мозг. Тем не менее, общий прогноз для людей, имеющих это заболевание, является хорошим, особенно если причина низкого уровня тромбоцитов обнаружена и лечится.
Видео: Как увеличить количество тромбоцитов в крови
4.71 avg. rating (93% score) - 7 votes - оценок
Тромбоцитопения: причины, симптомы и лечение
Под воздействием различных неблагоприятных факторов происходит замедление процесса образования новых тромбоцитов или увеличение скорости разрушения имеющихся. В результате концентрация пластинок в крови существенно уменьшается, что является патологическим состоянием, угрожающим как здоровью, так и жизни больного. В данном случае ставится диагноз «тромбоцитопения».
Что это за болезнь?
Причин возникновения патологии множество, они могут являться факторами биологической, физической или химической природы.
Механизм развития заболевания заключается в реализации следующих процессов:
- Замедление формирования тромбоцитов. Пластинки образуются в костном мозге из мегакариоцитов. Нарушение процесса может произойти на фоне развития патологии злокачественного характера, лучевой болезни, выраженного дефицита фолиевой кислоты, наследственных факторов, а также приема некоторых лекарственных средств.
- Увеличение скорости разрушения или потребления кровяных пластинок. Данный механизм является наиболее распространенной причиной тромбоцитопении. Она может развиваться при нормальном или даже повышенном количестве клеток-предшественников — мегакариоцитов. О заболевании принято говорить, когда скорость деструкции тромбоцитов выше, чем компенсаторные возможности красного костного мозга.
- Повышение количества данных форменных элементов крови в селезенке. В норме в органе содержится треть всех тромбоцитов. В большую сторону показатель изменяется, как правило, при увеличении селезенки в размерах. Одновременно с депонированием избыточного числа тромбоцитов происходит их исключение из процесса гемостаза. Оставшиеся форменные элементы продолжают участвовать в циркуляции.
Таким образом, существует множество причин возникновения тромбоцитопении. Под воздействием каждой из них запускается тот или иной механизм развития заболевания.
Причины
Тромбоцитопения у мужчин и женщин может носить как врожденный, так и приобретенный характер. В первом случае признаки заболевания начинают проявляться вскоре после рождения ребенка.
Основными причинами тромбоцитопении являются следующие наследственные патологии:
- Синдром Вискота — Олдрича. Это иммунодефицитное состояние, в процессе развития которого поражаются тромбоциты и лимфоциты.
- Аномалия Мея — Хегглина. Это редкое расстройство, на фоне которого развиваются тромбоцитопении различной степени тяжести.
- Синдром Бернара - Сулье. Данное нарушение характеризуется не только снижением уровня тромбоцитов в крови, но и гигантскими размерами пластинок, а также склонностью к внезапному возникновению кровотечений.
- Аномалия Чедиака - Хигаси. Это заболевание, связанное с клеточной дисфункцией генерализованной формы.
- Синдром Фанкони. Характеризуется множественными дефектами процесса обратного всасывания жидкостей в почечных канальцах.
Кроме того, врожденной считается тромбоцитопения, причиной развития которой является изолированное поражение мегакариоцитарного ростка, находящегося в костном мозге.
Наиболее часто диагностируется заболевание, приобретенное в процессе жизнедеятельности. Существуют следующие виды тромбоцитопении:
- Разведения.
- Распределения.
- Потребления.
- Возникшая из-за увеличения скорости разрушения тромбоцитов.
- Продуктивная.
И у мужчин, и у женщин причиной тромбоцитопении разведения является возмещение различными растворами сильной кровопотери. Как правило, концентрация пластинок уменьшается на четверть от исходного показателя.
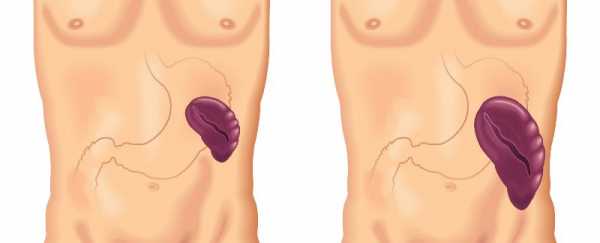
Причиной тромбоцитопении распределения является повышенная степень депонирования пластинок в увеличенной селезенке. В норме откладывается только треть от их общей массы. В увеличенной же селезенке остается большая часть пластинок. В организме за контроль общего количества тромбоцитов отвечают различные регуляторные системы, но они не осуществляют его за концентрацией данных форменных элементов в крови. В результате в красном костном мозге не запускается процесс повышенного образования пластинок.
Таким образом, у взрослых причиной тромбоцитопении является спленомегалия (увеличение селезенки). Она может возникнуть из-за:
- гемангиомы;
- чрезмерного употребления спиртосодержащих напитков;
- саркоидоза;
- туберкулеза селезенки;
- лимфомы;
- миелопролиферативных патологий;
- синдрома Фелти;
- болезни Гоше.
При этом алкоголизм является причиной и тромбоцитопении, и лейкопении. Недостаток сразу нескольких форменных элементов приводит не только к нарушению свертываемости крови, но и к существенному ослаблению иммунной системы, так как задачей лейкоцитов является уничтожение болезнетворных микроорганизмов.
У взрослых причиной возникновения тромбоцитопении потребления является запуск повышенной активации пластинок в сосудистом русле. В результате существенно увеличивается показатель свертываемости крови. Закономерным результатом повышенного потребления тромбоцитов является увеличение их продукции. В данном случае необходимо как можно скорее выяснить причину данного состояния. Если она не устраняется в сжатые сроки, у костного мозга истощаются компенсаторные возможности. В большинстве случаев патология возникает на фоне ДВС-синдрома.
Наиболее частой причиной тромбоцитопении у взрослых и детей является увеличение скорости разрушения красных пластинок. Заболевание может носить как иммунный, так и неиммунный характер.
В первом случае патология может быть:
- Аллоиммунной. При данной форме процесс повышенного разрушения тромбоцитов является следствием несовместимости крови, наличия антител при переливании чужих форменных элементов или проникновения данных веществ к плоду от женщины, иммунизированной отсутствующим у нее антигеном, но присутствующим у ребенка. В этом случае тромбоцитопения может быть либо неонатальной, либо посттрансфузионной.
- Трансиммунной. Наиболее часто диагностируется у детей. Причиной тромбоцитопении является проникновение к плоду посредством плаценты аутоантител будущей матери.
- Гетероиммунной. В этом случае формирование антител начинается в ответ на проникновение в организм чужого антигена или на изменение структуры пластинок. В большинстве случаев заболевание развивается на фоне жизнедеятельности вирусов или приема некоторых медикаментов (седативных средств, антибиотиков, антибактериальных препаратов и т. д.). У детей причиной тромбоцитопении гетероиммунного характера являются вирусные инфекции. Заболевание исчезает после их успешного лечения.
- Аутоиммунной. Возникает из-за формирования антител к клеткам собственного организма. Основным проявлением патологии является идиопатическая тромбоцитопеническая пурпура.
Заболевание неиммунного характера возникает из-за механического повреждения пластинок. Как правило, это происходит в процессе хирургического вмешательства.
Продуктивная тромбоцитопения развивается тогда, когда костный мозг не в состоянии вырабатывать форменные элементы в том количестве, которое необходимо организму.
В большинстве случаев данное состояние наблюдается при:
- миелодиспластическом синдроме;
- лейкозе в острой форме;
- саркоме;
- повышенной чувствительности к некоторым медикаментам;
- лучевой и химиотерапии;
- инфекционных заболеваниях;
- избыточном потреблении спиртосодержащих напитков;
- недостатке фолиевой кислоты и витамина В12;
- воздействии вредных химических соединений.
Таким образом, в некоторых случаях патология может появиться за счет развития нескольких механизмов.
Нередко отмечается сниженная концентрация форменных элементов при беременности. Причинами тромбоцитопении в период вынашивания ребенка являются следующие заболевания и состояния:
- Гормональная перестройка. За счет изменений сокращается жизненный цикл тромбоцитов, процесс их разрушения запускается раньше, чем через положенные 7 дней.
- Неравномерное распределение пластинок. В некоторых зонах кровеносной системы отмечается их дефицит, в других - избыточное количество. При этом показатель общей массы остается в норме.
- Стремительное увеличение объема крови. Для беременных женщин данный процесс является физиологическим, на его фоне резко сокращается количество тромбоцитов.
- Инфекционные заболевания. Одновременно с проявлением стандартных симптомов врач отмечает изменение формулы крови.
- Неправильное питание. Несбалансированный рацион приводит к дефициту витамина В12 и фолиевой кислоты, что является одной из главных причин тромбоцитопении у беременных.
- Аллергические реакции.
- Интоксикация организма. Возникает из-за приема лекарственных средств. Беременным женщинам важно знать о том, что любые препараты в той или иной степени влияют на уровень тромбоцитов.
- ВИЧ. Заболевание развивается на фоне значительного ослабления защитных сил организма.
- Кровотечения. Как правило, они возникают из-за выкидыша и отслойки плаценты.
- Преэклампсия и эклампсия.
- Патологии почек.
Во время вынашивания ребенка важно своевременно устранить причину. Лечение тромбоцитопении у беременных и их дальнейшее наблюдение осуществляет гематолог. При этом контроль за уровнем кровяных пластинок должен осуществляться в течение всего гестационного срока.
Кроме того, заболевание нередко диагностируется у любимых питомцев людей (и у кошек, и у собак). Причинами тромбоцитопении у них являются: лекарственные средства, новообразования, инфекционные заболевания, снижение иммунитета. Лечение питомца необходимо доверить ветеринару.
В большинстве случаев человеку не о чем беспокоиться. Стоит принять все необходимые меры, если у питомца обнаружено заболевание инфекционной природы. Например, токсоплазмоз, который представляет особую опасность для беременных женщин.
Степени тяжести
Тромбоцитопения может являться и самостоятельной патологией, и служить признаком какого-либо заболевания. В любом случае лечащему врачу необходима информация относительно содержания кровяных пластинок в жидкой соединительной ткани. На основании этих данных он может судить о степени тяжести недуга.
Тромбоцитопения может быть:
- Умеренной.
- Резкой.
- Выраженной.
Соответственно, в первом случае концентрация пластинок уменьшается незначительно, в последнем — до критических значений.
Симптомы
В некоторых случаях течение заболевания не сопровождается никакими тревожными признаками. Необходимо обратиться к гематологу при появлении следующих симптомов:
- Кожные кровоизлияния носят выраженный характер даже в том случае, если были получены незначительные ушибы.
- Мелкая сыпь красного цвета, локализующаяся преимущественно на ногах.
- Следствием даже минимального механического воздействия на слизистые является кровотечение.
- Обильные менструации у женщин.
- Частые кровотечения из носа и ушей.
- Присутствие жидкой соединительной ткани в моче и кале.
- После получения мелких травм, сопровождающихся нарушением целостности кожного покрова, крайне сложно остановить кровотечение.
- Повышенная чувствительность десен. Кровоточивость появляется при чистке зубов и употреблении твердых продуктов питания.
На самой ранней стадии человек, как правило, не ощущает никаких изменений в организме. В большинстве случаев заболевание обнаруживается в процессе обследования, назначенного для диагностики иной патологии. Недуг средней степени тяжести характеризуется умеренно выраженными симптомами. На данном этапе чаще всего появляются геморрагические высыпания. Последняя стадия, при которой уровень тромбоцитов падает до критических значений, является самой опасной. В подобных случаях кровоизлияния могут возникнуть в любой части тела человека.

Диагностика
Независимо от причин тромбоцитопении, лечением и последующим наблюдением пациента занимается гематолог. В процессе приема врач проводит первичную диагностику, включающую опрос человека и пальпацию, при которой подтверждается или исключается факт увеличения селезенки в размерах.
Для точной постановки диагноза гематолог назначает общий анализ крови, а также исследование жидкой соединительной ткани на свертываемость и на наличие антител к тромбоцитам. На основании полученных результатов врач может порекомендовать сдать на анализ небольшое количество костного мозга. С помощью данного исследования специалист имеет возможность оценить состояние процесса кроветворения, а также обнаружить количественные и качественные изменения в клетках, в нем участвующих.
Для того чтобы определить размеры селезенки и обнаружить патологические изменения в других органах, необходимо пройти УЗИ или МРТ. На основании полученных результатов врач может установить причину тромбоцитопении и лечение назначить в соответствии с индивидуальными особенностями здоровья пациента.

Медикаментозная терапия
В настоящее время существует несколько эффективных схем, с помощью которых возможно улучшить течение заболевания или вовсе от него избавиться.
В зависимости от причин лечение тромбоцитопении у взрослых может осуществляться следующими препаратами и веществами:
- Глюкокортикостероидными гормонами. Задачей данных средств является разрушение взаимодействия тромбоцитов и антител к ним. На фоне их приема замедляется деструкция кровяных пластинок. Кроме того, уменьшается скорость этого же процесса в селезенке, благодаря чему увеличивается концентрация тромбоцитов в жидкой соединительной ткани. В большинстве случаев врачи назначают «Преднизолон» или «Метилпреднизолон». Дозировка препарата рассчитывается индивидуально. Курс лечения составляет от 1 до 4 месяцев. Об эффективности подобной терапии специалисты судят по его завершении. Если лечение глюкокортикостероидами не повлияло на течение заболевания, в дальнейшем препараты данного действия не назначаются.
- Негормональными иммунодепрессантами. На фоне приема данных средств снижается выработка антител против собственных кровяных пластинок. Закономерным следствием является замедление процесса разрушения тромбоцитов и увеличение продолжительности их жизненного цикла. Как правило, для лечения патологии назначаются следующие средства: «Азатиоприн», «Винкристин», «Циклофосфамид». Курс лечения составляет несколько недель. При этом регулярно осуществляется исследование крови для контроля.
- Средствами, активным веществом которых является даназол. В настоящее время не до конца изучен механизм действия подобных препаратов, но доказано, что при длительном их приеме уровень тромбоцитов в крови существенно увеличивается. Наибольшую эффективность данные медикаменты показывают в лечении лиц старше 45 лет.
- Иммуноглобулином. Вещество снижает активность антител к собственным кровяным пластинкам. В настоящее время это самый эффективный метод лечения патологии аутоиммунного характера. Кроме того, препараты иммуноглобулина вводятся внутривенно при наличии геморрагического синдрома тяжелой степени. Это обусловлено тем, что вещество в максимально короткий срок увеличивает количество кровяных пластинок в крови, но данный эффект является кратковременным.
- Интерфероном. Данное вещество не только борется с вирусами, но и снижает выработку антител к собственным тромбоцитам. Этот способ лечения целесообразно назначать при неэффективности глюкокортикостероидных препаратов.
Помимо вышеперечисленного, проводится симптоматическая терапия. Например, при кровотечениях назначается прием аминокапроновой кислоты, для повышенного образования тромбов в месте раны — препарат «Этамзилат».
При составлении схемы лечения тромбоцитопении у детей причины заболевания учитываются в последнюю очередь. Прием медикаментов назначается только при наличии ярко выраженной симптоматики. Подобная тактика объясняется тем, что у детей уровень тромбоцитов чаще всего нормализуется без какого-либо вмешательства. При отсутствии положительной динамики назначаются, как правило, глюкокортикостероиды и цитостатики.
Инвазивные процедуры и спленэктомия
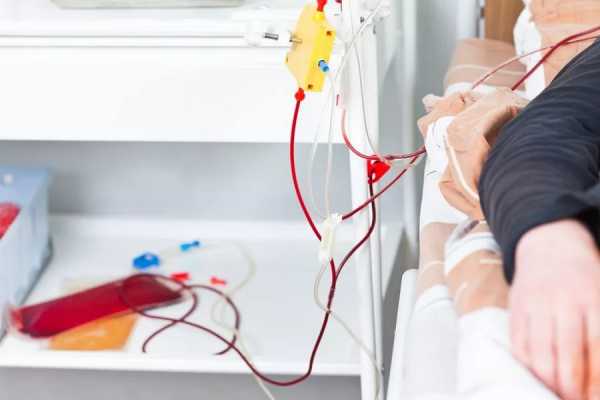
В ряде случаев для того, чтобы нормализовать уровень кровяных пластинок, используют плазмаферез. Суть метода заключается в следующем: пациенту устанавливается катетер с трубкой, посредством которого осуществляется забор необходимого количества биоматериала. Далее одноразовый контейнер с кровью помещается в центрифугу, где происходит разделение плазмы и форменных элементов без нарушения целостности клеток. При этом из жидкой соединительной ткани удаляются антитела к собственным пластинкам. После завершения данного процесса очищенную кровь возвращают в русло, а отделенную плазму замещают свежезамороженной.
Плазмаферез — процедура, широко используемая для лечения тромбоцитопении и у детей. Причины заболевания могут быть достаточно серьезными, но с его помощью в большинстве случаев удается добиться положительной динамики. Наиболее часто метод используется одновременно с приемом глюкокортикостероидов.
Еще один способ — трансфузия донорской тромбоцитарной массы. К данному методу обращаются только при наличии жизненных показаний. При этом желательно, чтобы тромбоциты были взяты у ближайших родственников пациента.
При неэффективности медикаментозных средств и инвазивных процедур и детям, и взрослым показана спленэктомия. Это операция, подразумевающая удаление селезенки.
Показаниями к ее проведению также являются:
- Длительное течение заболевания (более 12 месяцев), наличие более 2 эпизодов обострения после проведенного курса гормонального лечения.
- Невозможность приема глюкокортикостероидов (противопоказания, серьезные побочные действия).
- После завершения курса гормональной терапии возникают рецидивы патологии.
- Тромбоцитопения тяжелой стадии, когда у пациента наблюдаются ярко выраженный геморрагический синдром и различного рода кровоизлияния (в том числе и в головной мозг).
После проведения спленэктомии процесс разрушения кровяных пластинок существенно замедляется, увеличивается продолжительность их жизненного цикла. Закономерным результатом является повышение уровня тромбоцитов в жидкой соединительной ткани. Таким образом, операция по удалению селезенки может спасти пациентов, поступивших в стационар с кровотечениями, представляющими угрозу для их жизни. В критической ситуации спленэктомия также может быть проведена во время беременности.
Диета
Рацион человека, имеющего тромбоцитопению, должен быть сбалансированным. Не существует строгих рекомендаций относительно диеты, но важно исключить из меню продукты питания, являющиеся сильными аллергенами.
Для улучшения свертываемости крови дополнительно можно пить отвары из лекарственных трав. Для этой цели подходят следующие растения: ромашка, мята перечная, пастушья сумка, крапива. Отвары могут быть как одно-, так и многокомпонентными. На фоне их приема улучшается свертываемость крови, а также уменьшается проницаемость сосудов.
Перед употреблением отваров рекомендуется проконсультироваться с лечащим врачом и исключить наличие аллергии на то или иное растение.
Если не лечить?
Игнорирование наличия тромбоцитопении может привести как к наружным, так и внутренним кровотечениям. При своевременном оказании медицинской помощи больного можно спасти. Самым опасным считается кровоизлияние в головной мозг ввиду высокого процента летальных исходов.
Данные состояния создают угрозу и для жизни будущего ребенка. Во время беременности могут возникнуть кровотечения, при которых иногда показано преждевременное родоразрешение. Кроме того, аутоиммунная тромбоцитопения может передаться к ребенку.
Что касается маленьких детей, они должны регулярно обследоваться у гематолога и педиатра. При необходимости им назначается лечение, которое также способно уберечь от негативных последствий.
В заключение
Тромбоцитопения — это патология, вызванная значительным снижением уровня кровяных пластинок в жидкой соединительной ткани. Пациенты с подобным диагнозом должны регулярно сдавать анализы и соблюдать все предписания гематолога. Лечащий врач, в свою очередь, должен предоставить информацию о том, каковы причины тромбоцитопении, что это за болезнь и насколько она опасна для человека. Пациент должен понимать, что только своевременное лечение поможет избавить его от серьезных последствий.
опасности и лечение. Доктор Хорошев
Тромбоцитопения — стала частой темой в Ваших письмах. Меня часто спрашивают – что это такое, «когда в крови не хватает тромбоцитов»? Проблема серьёзная и не только потому, что вопросов много. А ещё и потому… Впрочем, из дальнейшего станет совершенно ясно – почему.
Так что же всё-таки за болезнь такая «когда в крови не хватает тромбоцитов»? И к чему это может привести? И поправимо ли это?
Что такое тромбоцитопения?
Чтобы легче нам было разговоры говорить, надо сразу определиться с терминологией. То есть, как и что правильно называть.
Когда в крови не хватает тромбоцитов, а точнее когда их количество в крови уменьшено, тогда врачи говорят о тромбоцитопении. А нижняя граница нормального количества тромбоцитов в периферической крови – 150000 в 1 мкл. Всё, что ниже этой границы – относят к тромбоцитопениям.
И сразу должен сказать, что в подавляющем большинстве случаев это патологическое состояние – приобретенное. Конечно, бывает и врождённая тромбоцитопения. Но это редкость. Причём я не обижу врачей, если скажу, что многие из них уже подзабыли (не знал, не знал, да и забыл) откуда есть пошли тромбоциты. И совсем не лишним для моих коллег будет освежить в памяти некоторые детали происхождения тромбоцитов, их жизни и, если хотите, и смерти тоже. Я для чего всё это говорю. Да для того лишь, чтобы любезные нашему сердцу пользователи не удивились некоторой «заглубленности» излагаемого материала.
Итак, тромбоцитопения может возникать вследствие уменьшения «рождаемости» тромбоцитов, увеличения их «смертности» в периферических артериях и венах или в том случае, если они где-то прячутся (или как говорят мои коллеги «секвестрируются». Дифференциация (т.е. разграничение) этих форм тромбоцитопений возможна. Но только в результате исследования костного мозга. В норме при микроскопическом исследовании в поле зрения от 3 до 7 мегакариоцитов. Увеличение количества последних свидетельствует о возрастании секвестрации («упрятывании» или накоплении) в селезёнке (тогда говорят о гиперспленизме) и/или о повышенном разрушении («умирании») тромбоцитов там же. Как правило, если в периферической крови содержится более 50000 тромбоцитов в 1 мкл, то о выраженной кровоточивости говорить не приходится.

Советы больным тромбоцитопенией
- Людям, страдающим тромбоцитопениями, следует помнить о необходимости обращения к врачу в случае любой травмы, даже безобидной на первый взгляд. А ещё лучше, если больной человек травм будет избегать.
- Нелишним будет, наверное, сказать и о том, что надо бы этим людям избегать и клизм, и вообще ректальные исследования свести к минимуму, и внутримышечные инъекции им не надо бы выполнять. А при внутривенных инъекциях, место вкола иглы следует прижать (в пределах разумного) на 10-12 минут.
- Вообще этим людям надо к себе относиться, как бы это лучше и точнее сказать, с любовью и вниманием. Прежде чем приобрести зубную щётку надо поинтересоваться – не слишком ли твёрдая щетина у неё. А опасные бритвы, зубные нити вообще исключить из «своего рациона».
И ещё – больным с тромбоцитопениями нельзя применять препараты, которые подавляют функцию тромбоцитов. Например, нестероидные противовоспалительные средства – та же Ацетилсалициловая кислота и все её производные, производные пиразолидиндиона: Бутадион, Пирабутол, Реопирин; производные фенилпропионовой, фенилуксусной, индолуксусной и антраниловой кислот: Ибупрофен, Ортофен, Индометацин, Напроксен, Пироксикам и др.
Какой бывает тромбоцитопения
Давайте рассмотрим некоторые формы или виды тромбоцитопений.
- Иммунная тромбоцитопения. Эта форма заболевания возникает в результате повышенного разрушения тромбоцитов под воздействием антител. Т.е. в организме больного человека возникает такое состояние, когда собственные тромбоциты становятся как бы «чужими», или «неузнаваемыми» и, как следствие, иммунная система, будучи постоянно на страже, сразу же вырабатывает против своих, но «неузнанных» тромбоцитов антитромбоцитарные антитела. Это заболевание возникает у здоровых до этого людей. Аналогичный симптомокомплекс может сочетаться с хроническим лимфолейкозом, лимфомой, системной красной волчанкой.Выявляемый при этом уровень тромбоцитов чаще всего становится ниже 50000 в 1 мкл. Количество же мегакариоцитов в костном мозге остаётся нормальным либо незначительно повышенным. Надо отметить, что хроническая форма заболевания отмечается, как правило, у взрослых и в этом случае далеко не всегда удаётся выявить провоцирующий фактор, а вот острая форма (иммунная тромбоцитопеническая пурпура) развивается чаще всего у детей через 10-15 дней после перенесенной вирусной инфекции. Эта форма болезни имеет свойство спонтанно заканчиваться в течение полугода – чаще через 5-6 недель. Иммунная тромбопеническая пурпура – это самое частое нарушение гемостаза у детей. При хронической форме спонтанные ремиссии редки; у подавляющего большинства больных полная или частичная ремиссия отмечается либо в результате применения глюкокортикоидов, либо после оперативного вмешательства – удаления селезёнки (спленэктомии).
Глюкокортикоидные препараты назначают немедленно после выявления признаков тромбоцитопении. Дозировок намеренно не называю, потому что назначение глюкокортикоидов это не прерогатива самого заболевшего человека. Для увеличения тромбоцитов в периферической крови необходима, как правило, двухнедельная терапия глюкокортикоидами. И как только количество тромбоцитов становится более чем 100000 в 1 мкл дозу глюкокортикоидного препарата постепенно начинают снижать. Полная ремиссия после лечения только глюкокортикоидами отмечается у четверти больных.
Удаление селезёнки – спленэктомия – выполняется больным, которым не удаётся добиться желаемого эффекта от применения глюкокортикоидов, или применение их может дать (уже дало) серьёзные осложнения, или же применение их дало временный положительный эффект и тромбоцитопения вновь и вновь рецидивирует. В ответ на многочисленные письма с вопросами и вопросами- утверждениями типа: «Моему сыну (дочери, племяннику, брату и т.д.) наши врачи предлагают операцию по удалению селезёнки, а мы не уверены, надо ли?» ( или, «но мы не соглашаемся») скажу вот что – эта операция зачастую является жизнеспасающей при угрожающем кровотечении и я, как опытный врач-хирург, знаю много примеров тому, когда родственники не соглашались на выполнение этой операции… Кусать локти – это в духе нашего народа, к сожалению.
Обычно после спленэктомии наблюдается быстрый подъём уровня тромбоцитов. Не могу не сказать о том, что спленэктомия далеко не безобидная и далеко не простая операция. Эта операция, ещё раз повторю, выполняется только по жизненным показаниям – в случае кровотечения, не поддающегося консервативной терапии. Перед спленэктомией вводят пневмококковую вакцину, а после неё – продолжают клюкокортикоидную терапию до нормализации числа тромбоцитов. И лишь потом их постепенно отменяют.
После операции ремиссия наступает у двух третей больных хронической формой иммунной тромбоцитопенией. Иногда бывают казуистические случаи (а как же без них?). Это когда после выполнения спленэктомии – снова рецидив и причиной тому является наличие добавочной селезёнки, которую можно обнаружить с помощью изотопных методов исследования. В этих случаях удаление добавочной селезёнки может привести к ремиссии. Ну а если и операция не привела к успеху, если и после неё сохраняется выраженная тромбоцитопения с кровоточивостью. Тогда показаны иммуносупрессоры – Циклофосфан (Циклофосфамид, Цитоксан, Эндоксан) или Винкристин длительными курсами. У многих больных, несмотря на низкие показатели уровня тромбоцитов (иногда даже ниже 30000 в 1 мкл) нет выраженной кровоточивости. Что делать тогда? В таких случаях длительная терапия иммуносупрессорами безосновательна.
Я не устану повторять, что лечение тромбоцитопений без участия врача – очень опасно. Иногда повышение числа тромбоцитов в периферической крови способно вызвать длительное применение антигонадотропных препаратов (например Даназола, Данола, Дановала). Особенно эффективно применение вышеназванных препаратов у людей старше 45 лет. При иммунной тромбоцитопении перед предстоящей хирургической операцией или при тяжёлых кровотечениях показано переливание тромбоцитарной массы. Но перелитые тромбоциты недолго циркулируют в русле – быстро разрушаются. В этих же случаях применяют Иммуноглобин. Ещё раз скажу, доз я не указываю намеренно.
- Диагноз лекарственной тромбоцитопении устанавливается на основании единовременности развития тромбоцитопенической пурпуры и приёма того или иного препарата. Так какие же препараты чаще всего могут стать провоцирующими? Вот они: противоопухолевые средства, эстрогены, тиазидные диуретики, спиртсодержащие средства, хинидин, гепарин, золотосодержащие препараты, сульфанилаимиды.
Существует давнее правило, которым нельзя пренебрегать – у больных с тромбоцитопениями неустановленного происхождения надо отказаться от приёма всех лекарственных средств, кроме тех, конечно, без которых жизни больного возникает угроза.
Часто тромбоцитопения исчезает через несколько дней после исключения лекарственного препарата её спровоцировавшего, но иногда может сохраняться и несколько недель и даже месяцев. Например, препараты золота крайне медленно элиминируются из организма.
- Часто на страницах писем наших читателей встречаются вопросы – а может ли быть тромбоцитопения из-за переливания крови, или во время беременности, или при «ветрянке» (так чаще всего называют ветряную оспу), при системной красной волчанке, при краснухе? Да может. После переливания крови, особенно после массивных переливаний или в результате применения аппарата искусственного кровообращения. Довольно легко корригируется трансфузией (переливанием) тромбоцитарной массы. И во время беременности тоже может быть – до 10 % беременных в той или иной степени переносят тромбоцитопению, но обычной без серьёзных последствий для самой женщины и плода.
Но надо знать, что если женщина страдает хронической иммунной тромбоцитопенией, то у ребёнка – повышенный риск развития тяжёлой тромбоцитопении, что довольно часто выявляется в форме внутричерепных кровоизлияний.
И при ветряной оспе может развиться и потом исчезнуть бесследно. И при краснухе – редко, правда – у одного из 3-4 тысяч больных. При системной красной волчанке кроме тромбоцитопении отмечается, как правило, и малокровие (анемия) и уменьшение количества лейкоцитов (лейкопения). И при цитомегаловирусной инфекции и при инфекционном мононуклеозе может развиться тромбоцитопения, увеличение селезёнки (спленомегалия). Хотя о них, как о провокаторах тромбоцитопении в письмах не спрашивали. Но ведь могут спросить.
Из других причин развития тромбоцитопении можно назвать туберкулёз, онкологические заболевания (в том числе и опухолевые заболевания крови), миелофиброз, коагулопатии (нарушения в системе свёртывания крови), недостаток в организме витамина В –12, фолиевой кислоты, различные бактериальные, вирусные и риккетсиозные инфекции.
Как ни печально об этом говорить, но приходят письма и от людей, участвовавших в ликвидации аварии на Чернобыльской АЭС, т.е. в той или иной степени перенёсших лучевую болезнь. Низкий поклон этим людям! Да. И в этом случае развивается тромбоцитопения, а точнее – панцитопения – когда снижается уровень содержания не только тромбоцитов, но и всех клеток крови, особенно наиболее чувствительных к действию ионизирующих излучений – лимфоцитов (развивается лимфопения), нейтрофилов ( развивается нейтропения) и тромбоцитов – понятно что развивается.
- А вот теперь о самом грустном. В самом начале заметки я писал о том, что эта тема становится болезненной в буквальном и переносном смысле. И вот почему… Уже ни для кого не секрет, что ВИЧ – инфекция приобретает характер эпидемии. Если уже не приобрела. Причём количество ВИЧ-инфицированных, которые зарегистрированы отнюдь не соответствует истинному количеству их. И гуляют ретровирусы по плоти человеческой (ломая при этом и души и тромбоциты тоже, коль скоро мы об этом сейчас говорим). Тромбоцитопения очень часто является самым первым проявлением ВИЧ-инфекции. Наряду с нейтропенией, лимфопенией и умеренным повышением СОЭ (скорости оседания эритроцитов).
- Надо помнить и о существовании так называемой сосудистой пурпуры. Это заболевание развивается при нормальном функциональном состоянии тромбоцитов и нормальных показателях свертывающей системы крови как результат длительной глюкокортикоидной терапии, а также как проявление простой пурпуры, старческой пурпуры, аллергической пурпуры, цинги, амилоидоза, холодовой глобулинемии (криоглобулинемии), синдрома Иценко – Кушинга (в основе которого лежит избыточная продукция кортикостероидных гормонов, что ведёт к гиперкортицизму).

Врач обязательно должен участвовать в лечении!
Излагая этот материал, я неоднократно повторялся, что лечение тромбоцитопений должно проводиться при обязательном участии врача. Хотя бы потому уже, что для того, чтобы успешно лечиться надо правильно разобраться в причинах, вызвавших тромбоцитопению.
Именно поэтому называя медикаменты, используемые в лечении, я избегал указания дозировок. В каждом конкретном случае врач подберёт именно для больного подходящую дозу. Нет и быть не может унифицированных доз. Схемы всегда таят в себе опасность. Опасность упрощенческого подхода к лечению больного человека.
Знаете, чем отличаются врачи от фельдшеров (да простят меня фельдшера!). Или вернее, чем должны они отличаться друг от друга. Тем лишь, что врач (я имею в виду только настоящих врачей, способных мыслить, анализировать, обобщать, сострадать, читать книги, побуждающие думать) на биохимическом, биофизическом, клеточном и ином уровне анализирует причины возникновения того или иного заболевания, всякий раз пытаясь влезть в самую суть состояния больного человека (обязательно учитывая и психологическое состояние). Фельдшеру это не позволяет сделать не его нежелание или нелюбовь к больным, а просто отсутствие глубоких знаний, дать которые способен лишь медицинский ВУЗ. При условии, если обучавшийся в нём человек хотел получить эти знания, а не только диплом, позволяющий назваться врачом.
Есть знаменитое увещевание Герберта Спенсера. Оно гласит: «Есть принцип, ставящий преграду перед всякой информацией; его приводят как доказательство против любого аргумента, и он не может не обречь человека на вечное невежество. Это принцип презрения ещё до изучения». Так вот, лишь тогда фельдшер выше врача, если последний следует этому принципу – принципу презрения ещё до изучения. Да и не врач он тогда, а просто человек, имеющий диплом врача. Это не одно и то же.

Лечение лекарственными травами
А вот теперь я назову лекарственные травы, используя которые, можно бороться и побеждать. Это:
- цветки Акации белой
- кожура Апельсинов
- семена Арбуза обыкновенного
- плоды Рябины черноплодной (Аронии черноплодной)
- плоды Арахиса подземного
- настойка цветков Арники горной (осторожно!)
- трава Астрагала шерстистоцветкового
- настои и отвары корневищ Бадана толстолистного
- настойка и настой из листьев Барбариса обыкновенного
- настойка листьев Барбариса амурского
- отвар травы Барвинка малого
- сок Вербейника обыкновенного
- ягоды Винограда (начинать с 200 г – за 1,5 часа до завтрака, за 2 часа до обеда и за 1 час до ужина)
- порошок из высушенных листьев Винограда (по 200 г внутрь) дают как маточное кровоостанавливающее
- отвар плодоножек Вишни обыкновенной
- препараты Водяного перца
- настой травы, бутонов и цветков Гвоздики пышной (нельзя применять беременным женщинам из-за опасности выкидыша)
- препараты Герани кроваво-красной
- препараты из корневищ Горца змеиного (змеевика)
- отвары и настои из корня и травы Гравилата городского
- кора Дуба обыкновенного
- настой и свежий сок травы Дымянки лекарственной
- настой Зопника клубненосного (1 столовую ложку травы залить 1 стаканом кипятка и настоять 4 часа; принимать по 40-50 мл 3 раза в день за 25-30 минут до еды)
- настой Зюзника европейского (1 столовую ложку травы залить 200 мл крутого кипятка, настаивать до охлаждения, после чего процедить; принимать по 40-50 мл 4 раза в день за полчаса до еды)
- Ива белая – применять можно и настойку и отвар и порошок коры (по 1 г 3-4 раза в день перед едой)
Отмечу, что несмотря на причудливость названий некоторых растений все они распространены на территории нашей страны и отнюдь не экзотичны. Как готовятся отвары, настои и настойки знают многие, если не большинство, тем паче в сельской местности.
Правда, не иссякают письма даже из сёл и деревень Центральной России, Сибири с просьбой прислать им настойку Подорожника, или отвар Зверобоя продырявленного. Помилуйте, люди добрые. Вы ходите по Подорожнику и Зверобою. Смотрите под ноги. Читайте старые (и новые) книги и рукописи, посвящённые этим замечательным растениям и другим лекарственным средствам. Вся аптека у Вас под ногами. Это не призыв к самолечению. Это призыв к разумному подходу в лечении того или иного недуга.
Вы можете помочь врачу в излечении себя или своих родных и близких.
Если, конечно, врач способен идти на сотрудничество с Вами (а он должен это делать), если он преисполнен искреннего желания помочь Вам, а не ничем немотивированного снобизма.
Убеждён, знаю, что в России огромное число вдумчивых врачей, уверенно, умело применяющих и апитерапию, и траволечение, и скальпель, и … Одним словом, всё, что имеется в арсенале медицины, в тысячелетней сокровищнице врачебных знаний. Накопление врачебных знаний началось задолго до Авиценны и Гиппократа.
И тогда, и сейчас, и впредь слово врача значило, значит и будет значить очень много. Если, конечно, это доброе, из души рвущееся слово. Если врач не будет способен сказать больному человеку или родственнику тяжелобольного: «А что Вы хотите? Это заболевание неизлечимо» и, повернувшись, спокойно уйти. Ну, а если, паче чаяния, Вам не очень повезло и Вы не встретили такого врача, то старайтесь помочь себе сами.
Люди, попавшие в кораблекрушение, способны спасти себе жизнь, не дожидаясь или не дождавшись помощи от спасательных служб. Таким примерам несть числа.
Ответ помог вам? Поделитесь им с друзьями!Получайте новые статьи прямо на почту! Все письма в рубрике "Сердце и сосуды"
Внимание! Все консультации в интернете нужно перепроверять у своего лечащего врача.
Тромбоцитопения: причины, симптомы, диагностика, лечение и профилактика - МедОбоз - последние новости здоровья
Патологическое состояние, при котором отмечается падения уровня количества тромбоцитов в крови, что может быть опасным для здоровья и жизни.
Причины тромбоцитопении
Причиной развития данного состояния, является повышенное разрушение тромбоцитов или снижение количества их образования. Процесс разрушения тромбоцитов характерен при таких заболеваниях как: ревматоидный артрит, системная красная волчанка, тромботическая и идиопатическая тромбоцитопеническая пурпура. Снижение количества образования тромбоцитов наблюдается при вирусных инфекционных заболеваниях, онкологических заболеваниях крови, дефиците витаминов, алкоголизме, при химиотерапевтическом лечении.
Симптомы тромбоцитопении
Общее состояние больного чаще всего не нарушено и остается без изменений. Специфические симптомы: часто возникают носовые кровотечения, кровоточивость десен, склонностью к образованию синяков, специфическая сыпь на теле в виде мелких точек, кровь в кале, кровь в моче, обильные менструации у женщин, при удалении зубов и прочих медицинских манипуляциях затруднена остановка кровотечений.
Диагностика тромбоцитопении
Наиболее информативным методом диагностики данной патологии является клинический анализ крови, который дает представление о количественном числе тромбоцитов. В целях установления причин развития тромбоцитопении проводятся: тесты на определение антител, генетические тесты, электрокардиограмма, УЗД диагностика, эндоскопические методы исследования, рентгенографическое обследование.
Лечение тромбоцитопении
В случае, когда количество тромбоцитов становится ниже 20х10? на литр, больному проводят переливание донорских тромбоцитов. В зависимости от причин вызвавших тромбоцитопению выбирается тактика лечения. В случае нарушений аутоимунного характера, применяют кортикостероиды, например, Преднизолон, Целестон. В случае развития тромбоцитопении, вследствие дефицита витамина В?? или фолиевой кислоты, терапия направлена на нормализацию их уровня.
Профилактика тромбоцитопении
Рекомендуется вести здоровый образ жизни, отказаться от чрезмерного употребления алкогольных напитков, избегать стрессовых ситуаций и вирусных инфекций.
Тромбоцитопения: что это такое, причины развития и симптомы, диета и лечение
Под тромбоцитопениями понимают группу болезней, которые характеризуются снижением количества тромбов ниже естественных показателей. Такая патология сопутствуется повышенной кровоточивостью. Недуг может протекать как самостоятельно, так и быть симптомом патологий других систем и органов. На этой почве у многих возникает вопрос о том, что такое тромбоцитопения у взрослых, и каковы причины и лечение тромбоцитопении.
Что такое тромбоцитопения?
 Тромбоцитопения: что это такое, и чем характеризуется болезнь? Это патология, сопровождающаяся понижением числа бляшек в кровяном русле до 140 000/мкл. Уменьшение числа кровяных пластин связано с их увеличенным разрушением и сниженным развитием.
Тромбоцитопения: что это такое, и чем характеризуется болезнь? Это патология, сопровождающаяся понижением числа бляшек в кровяном русле до 140 000/мкл. Уменьшение числа кровяных пластин связано с их увеличенным разрушением и сниженным развитием.
Пласты крови появляются методом отсоединения частей материнской клетки в костном мозге.
При увеличенной нужде в кровяных пластинах оперативно повышается скорость их возникновения и развития. Длительность жизни бляшки не велика, буквально 8-12 суток. Старые формы вбираются макрофагами, а на их месте появляются новые.
Основное назначение тромбоцитов состоит в:
- формировании первичной тромбоцитарной пробки;
- выделении факторов, сопутствующих сужению капилляра;
- принимают участие в активировании непростой системы свертывающих факторов крови.
Важно! При тяжелой степени заболевания могут появляться рисковые для жизни кровоизлияния.
Причины тромбоцитопении
Недуг бывает не врожденным. В этом случае причинами тромбоцитопении у взрослых выступают:
- аллергия на медикаменты;
- аутоиммунная тромбоцитопения;
- разнообразные инфекционные процессы и интоксикации.
Недуг может возникнуть у ВИЧ-инфицированных пациентов по ряду причин:
- Инфекция поражает мегакариоциты. Это становится первопричиной недостачи кровяных пластин.
- Медикаменты против ВИЧ-инфекции поражают красный костный мозг.
- Иммунитет человек способен вырабатывать антитела, действие которых устремлено против бляшек. Аутоантитела подают сигнал селезенке уничтожать здоровые кровяные пласты.
Какой бы ни была причина болезни, необходимо начинать своевременное ее излечение.
Классификация
 Как и все иные заболевания, тромбоцитопения имеет свою классификацию. Она производится на основе причин, симптомов и разных проявлений болезни.
Как и все иные заболевания, тромбоцитопения имеет свою классификацию. Она производится на основе причин, симптомов и разных проявлений болезни.
Согласно этиологии болезнь может быть первичной и втор
что это такое, симптомы, причины и лечение у взрослых
Тромбоцитопатия — это хроническое нарушение нормального гемостаза, при котором число форменных клеток (тромбоцитов) сохраняется на приемлемом уровне, но функциональные возможности таковых существенно падают, что и приводит к катастрофе со стороны всей системы кроветворения.
Симптоматика тяжелая, сопровождается геморрагическим синдромом и прочими явлениями, для которых в целом типичны опасные осложнения. Смертоносные по характеру.
Лечение требуется как можно быстрее. В некоторых случаях приходится ограничиваться устранением базовых симптомов, что не дает полностью справиться с проблемой, но повышает шансы на выживание и улучшает прогнозы.
Тромбоцитопатия имеет код по МКБ-10 — D69 с постфиксом, указывающим на происхождение патологического процесса.
Механизм развития
В основе становления расстройства лежит группа возможных моментов. Если говорить подробнее:
Наследственная предрасположенность, дефекты определенных генов
Согласно статистическим данным, встречается рассматриваемое отклонение в 5-10% случаев от общей массы расстройство со стороны системы кроветворения и гемостаза.
На долю генетически обусловленных тромбоцитопатий приходится по разным оценкам до 70% клинических ситуаций.
В таком случае отмечаются мутации, которые исключают возможность излечения. Остается только корректировать симптоматику.
Наследственные формы сопровождаются стремительным прогрессированием состояния, критическими нарушениями работы всех органов и систем.
Снижение продукции факторов свертывания, адгезии и агрегации тромбоцитов
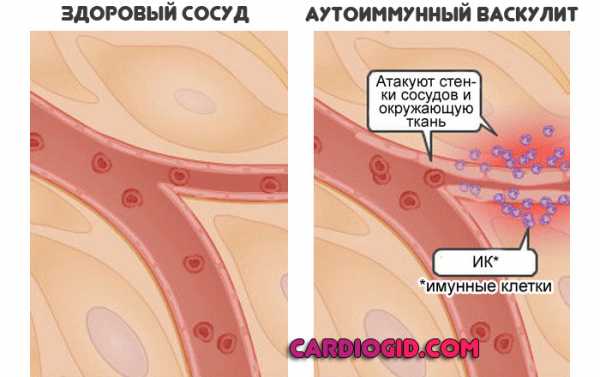
В результате течения гиповитаминоза, например, недостатка B12 или B9 (мегалобластная анемия), прочих расстройств по типу ДВС-синдрома, текущих аутоиммунных воспалительных процессов (как вариант — системный васкулит).
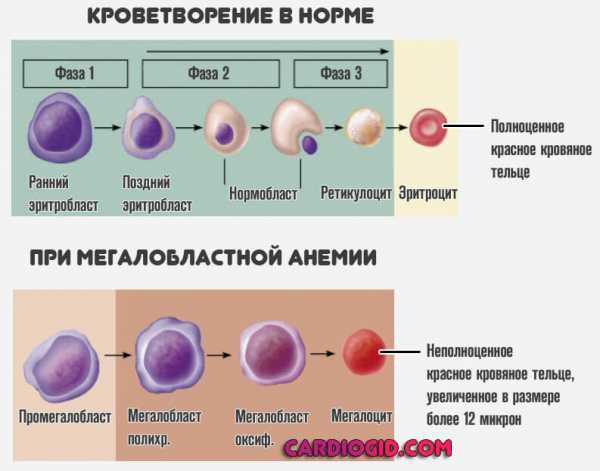
В обоих случаях расстройство развивается стремительно. Однако наследственные формы тромбоцитопатии провоцируют основные симптомы сразу, с детских же лет.
Из-за отсутствия специфических признаков даже опытные врачи не всегда могут с ходу определиться с сутью патологического процесса. Выставляются ложные диагнозы, проводится неэффективная терапия. Это может стоить жизни пациенту.
В результате нарушений наблюдается комплексное расстройство нормального гемостаза или конкретного этапа такового. Например, адгезии (прилипания), или агрегации (дезагрегационные тромбоцитопатии).
На каждой стадии организм вовлекает определенные вещества. Нарушения синтеза и провоцируется генетическими мутациями, перенесенными болезнями. Устранить этиологический фактор можно не во всех случаях.
Приобретенные формы имеют явную и понятную симптоматику. Развитие клинической картины можно легко увязать с перенесенными ранее процессами.
К несчастью даже при обнаружении подозрительных симптомов пациенты не спешат обращаться к специалистам, теряют драгоценное время и упускают возможность на полное излечение.
Классификация
Подразделение проводится по нескольким основаниям.
Первое и уже названное — это происхождение патологического процесса.
Согласно ему называют такие виды нарушения:
- Врожденная форма. Встречается в подавляющем большинстве зафиксированных и описанных клинических ситуаций. Сопровождается критическими нарушениями со стороны гемостаза, терапия не дает выраженного эффекта. По этой причине врачам остается бороться с симптоматикой, устранять наиболее опасные признаки. Требуются регулярные терапевтические мероприятия. Курсами по 2-4 раза в год. Прогнозы остаются туманными.
- Приобретенный тип. Встречается примерно в 30% ситуаций. Восстановительные мероприятия возможны, при своевременном обнаружении удается полностью справиться с патологическим процессом. Основная категория пациентов — молодые люди от 20 до 35 лет. У представительниц слабого пола тромбоцитопатия обнаруживается несколько реже (примерно в 1.5-2 раза).
В клинической практике используется более дробная классификация расстройства.
Врожденная форма патологического процесса
Предполагает членение в зависимости от того, на каком этапе гемостаз нарушается.
- Проблемы в части адгезии (слипания) форменных клеток крови. Расстройство первой стадии восстановления целостности тканей при разрушении сосудов. Сопровождается падением синтеза некоторых веществ. Характерны наиболее тяжелые симптомы, поскольку свертывание невозможно даже в минимальной степени (болезнь Виллебранда, макроцитарная тромбоцитодистрофия Бернара-Сулье).
- Нарушения нормальной агрегации. Сопровождается недостаточной выработкой белковых структур. Аутосомно-рецессивная или доминантная дезагрегационная тромбоцитопатия – тромбастения Глянцмана.
- Парциальные дезагрегационные тромбоцитопатии. Обусловлены потерей части функции тромбоцитов — коллаген-агрегации, АДФ, тромбин-агрегации. Сюда относятся: аномалия Мея-Хегглина, Пирсона-Стоба, наследственная афибриногенемия.
- Синдром серых тромбоцитов (с недостаточным хранением гранул и их компонентов): синдром Хержманского-Пудлака и прочие отклонения подобного плана.
Отдельно стоит сказать о патологии, сопряженной с врожденными анатомическими дефектами, генетическими отклонениями. Например, пороками сердца, синдромом Дауна и прочими подобными явлениями.
Приобретенные тромбоцитопатии
Классифицируются по по характеру расстройства. Соответственно, называют еще две формы нарушения:
- Острые. Эпизодическое, стремительное течение заболевания, в целом, нетипично. Потому говорить о таковом приходится сравнительно редко. Нарушение сопровождается быстрым разворачиванием полной клинической картины, критическими проявлениями, состояние ухудшается в считанные часы, заканчивается гибелью особенно часто.
- Хронические. Наиболее распространенный вид.
Говорить об острой форме тромбоцитопатии не совсем верно. Потому как процесс до определенного момента находится в скрытом состоянии, критические нарушения сопровождаются началом дисфункции, ее манифестацией.
Симптомы
Клиническая картина определяется развитием типичных расстройств. Они соответствуют нарушениям нормальной свертываемости.
- Частые носовые кровотечения. Независимо от влияния стороннего фактора. При этом артериальное давление остается в норме или ниже таковой, также отсутствуют механическое факторы влияния, травмы.
Интенсивность процесса столь велика, что в некоторых случаях без медицинской помощи сию же минуту не обойтись. Потребуется тампонада, применение препаратов для восстановления нормального состояния.
О других причинах носовых кровотечений (частых и эпизодических) у взрослых читайте здесь, у детей — тут.
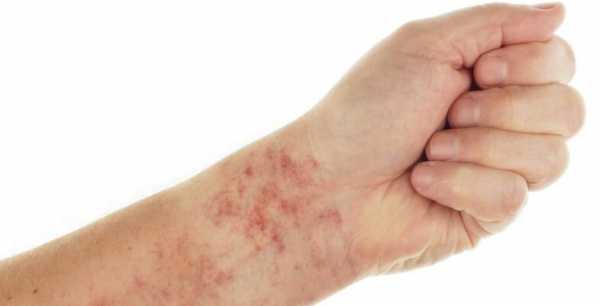
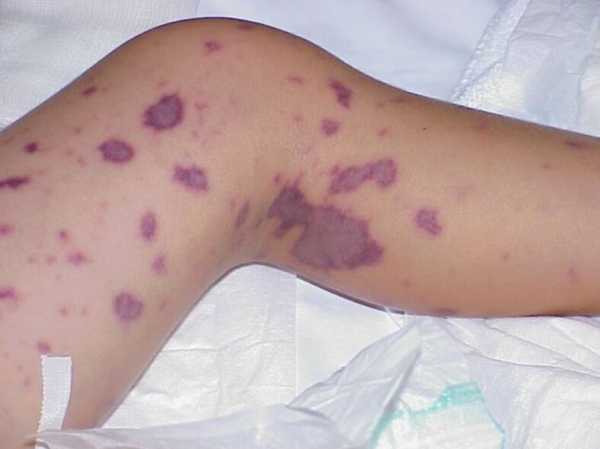
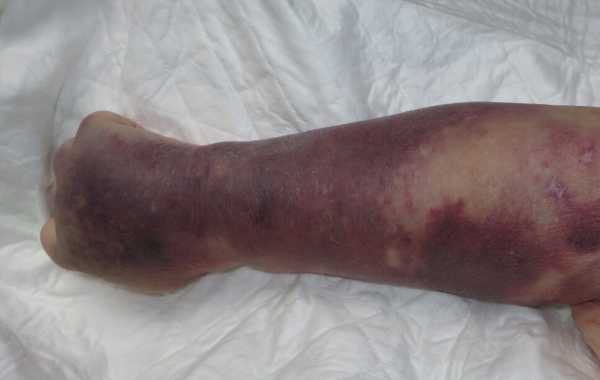
- Синяки, гематомы на теле — обязательный, но не характерный признак тромбоцитопатии. Располагаются в случайном порядке. Это результат нарушения анатомической целостности сосудов, мелких капилляров (геморрагический синдром). Размеры могут быть существенными: до нескольких сантиметров и даже свыше того.
По ходу прогрессирования проявления становится все более явным, сопровождается постепенным увеличением количества синяков. При этом болезненность в месте образования гематомы отсутствует, потому, как не было механического фактора — повреждения тканей.
- Слабость. Нарушение нормальной трудоспособности. Человек стремится прилечь, нет сил выполнять повседневную работу. Присутствует мышечная астения. Мускулы становятся вялыми, невозможно перемещаться даже на короткие расстояния.
- Сонливость. В дневное время суток, ночью. Постоянно. Независимо от количества отдыха. Это типичное проявление железнодефицитной анемии, которая развивается практически у всех пациентов с тромбоцитопатией даже на ранних стадиях. Вторичный патологический процесс быстро прогрессирует, параллельно формированию основного нарушения.
- Тахикардия. Увеличение частоты сердечных сокращений. Насколько выраженное — зависит от степени развившейся анемии, недостаточности гемоглобина.
Кардиальные структуры недополучают кислорода, полезных веществ, не могут работать в прежнем ритме. Интенсификация происходит в качестве адаптивного механизма. Но результатом это не дает.
- Падение уровня артериального давления. На 10-30 мм ртутного столба менее индивидуальной функциональной нормы у конкретного человека.
- Одышка. В том числе без какой-либо физической нагрузки. Сопровождается невозможностью работать, перемещаться, подниматься по лестнице. Человек находится в состоянии вынужденного покоя.
- Потливость. Гипергидроз. Также результат течения анемии.
- Частые обмороки. Недостаточное питание и обеспечение кислородом затрагивает, в том числе и головной мозг. Синкопальные эпизоды учащаются по мере прогрессирования основного диагноза.
- Меноррагии. У девочек и взрослых женщин. Обильные менструальные кровотечения, также излияние жидкой соединительной ткани возможно вне связи с циклом.
Это смертельно опасный симптом, который не может не отражаться на общем состоянии, усугубляет течение анемии, провоцирует смертельно опасные осложнения у пациенток. Требуется немедленная госпитализация в гинекологический стационар.
- Массивные кровотечения. Желудочно-кишечные, легочные, прочие. Несут критическую угрозу для жизни пациента. Начинаются спонтанно, без видимых провокаторов.
- Невозможность нормального проведения хирургических вмешательств из-за общей хрупкости сосудов. Неспособность к адекватному самопроизвольному гемостазу. Это большая проблема, поскольку даже лечение зубов становится непосильной задачей.
- Объективно в анализах кала обнаруживается скрытая кровь, что говорить о постоянных мелких кровотечениях. Гематурия — следы эритроцитов в моче, чего быть не должно.
Симптоматика крайне опасная. Нельзя игнорировать расстройство, иначе тромбоцитопатия быстро спровоцирует летальные осложнения.
Причины
Фактора развития всего два. О них уже было сказано.
- Генетические аномалии. Встречаются в 3-4 раза чаще, если сравнивать их с другими факторами-провокаторами. Наследование патологического процесса происходит напрямую или в качестве дополнительного расстройства при редких мутациях. Присутствует широкая группа специфических синдромов, провоцирующих те или иные дисфункции. Отклонения синтеза факторов свертывания, белков.
- Некоторые заболевания, вызывающие к жизни проявления тромбоцитопатии. Когда форменных клеток достаточно, но они не способны выполнять свои функции — обеспечивать нормальную свертываемость.
Сюда можно отнести такие процессы, как геморрагический васкулит, синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром), меглобластную анемию на фоне недостаточного количества витамина B12 и/или фолиевой кислоты, цирроз печени, почечную недостаточность.
Причины оцениваются в первую же очередь. При обнаружении наследственной формы патологии полного восстановления ждать не приходится. Возможна только симптоматическая коррекция.
Диагностика
Обследование проводится под присмотром гематолога. В сравнительно легких случаях возможно в амбулаторных условиях. Но чаще требуется госпитализация в профильный стационар на короткие сроки.
Примерный перечень мероприятий:
- Устный опрос больного. Фиксация всех жалоб. На основании клинической картины выдвигается ряд гипотез. Исключить их нужно по одной, по мере продвижения доктора обнаруживают конкретный диагноз.
- Сбор анамнеза. Тромбоцитопатия у детей дагностируется с трудом, поскольку как таковых вероятных причин обнаружить не удается. Выявляются факты тяжелого течения беременности, семейная история.
У пациентов старшего возраста оценке подлежит группа перенесенных в период жизни заболеваний, текущих патологических процессов. Эти факторы учитывают при выявлении происхождения нарушения.
- Анализ крови общий (ОАК). Обнаруживается нормальное количество тромбоцитов. Зачастую каких-либо специфических отклонений нет вообще.
- Коагулограмма. Информативная лабораторная методика. Направлена на выявление скорости свертывания тромбоцитов. При рассматриваемом заболевании она существенно увеличивается.
- Исследование морфологических функций тромбоцитов. Играет основную роль в деле диагностики. Целенаправленные поиски дают хорошие результаты и сразу же позволяют констатировать факт присутствия патологического процесса.
При обследовании детей рекомендуется проходить три цикла, в течение всей острой фазы. Еще до начала лечения, потом в процессе терапии и уже в конечный ее этап.
Перечень мероприятий неполный, это наиболее распространенные. По показаниям пациентов направляют к гинекологу, ЛОР-врачу, прочим специалистам. В зависимости от превалирующей симптоматики.
Лечение
Терапия проводится в срочном или плановом порядке. У пациентов с наследственными формами тромбоцитопатии полное восстановление невозможно.
Что касается приобретенных разновидностей, требуется устранение основного процесса.
Как правило в обоих ситуациях лечение симптоматическое, направленное на купирование проявлений отклонения. Применяются препараты нескольких фармацевтических групп.
- Ангиопротекторы. Как и следует из названия, задача этих медикаментов заключается в укреплении сосудов, нормализации их эластичности. Применяются такие наименования, как Анавенол, Аскорутин, аскорбиновая кислота. Комплексом, в течение длительного времени. Продолжительность курса зависит от назначений врача, тяжести расстройства.
- Средства на основе аминокапроновой кислоты. Способствуют остановке крови. Возможно применение на местном уровне. Например, при деструкции сосудов носа, открытых ранах.
- Гемостатические средства по потребности. Викасол и аналогичные.
- Витаминно-минеральные комплексы.
- Метаболические медикаменты. Оротат калия и прочие подобные.
По необходимости назначаются препараты железа или B12, фолиевой кислоты. Если требуется коррекция анемии. Это позволяет снять часть тяжелых симптомов патологического процесса.
Большую роль играет изменение рациона. В меню нужно включить большое количество продуктов растительного происхождения, животного белка, арахиса.
По потребности проводится переливание эритроцитарной массы, плазмы. Это крайняя мера и не всегда она дает достаточный эффект.
Плановый курс лечения проводится 2-4 раза в год, в зависимости от тяжести патологического процесса. Дезагрегационная тромбоцитопатия требует более частых мероприятий.
Прогноз
В большинстве случаев, при адекватном лечении, своевременной терапии перспективы восстановления достаточно благоприятны. Выживаемость по разным оценкам составляет от 60 до 85% и даже более.
Некоторые формы патологического процесса не могут быть скорректированы в принципе. При развитии массивных кровотечений, склонности к таковым шансы на сохранение жизни не столь высоки. Порядка 10-15%.
Залогом успешного излечения служит ранняя диагностика, с ней не стоит затягивать. Особенно, если есть подозрительные проявления.
Возможные осложнения
Последствия тромбоцитопатии критически опасные. Среди основных:
- Массивные кровотечения. Маточные, желудочно-кишечные. Легочные и прочие. Сопровождаются выходом большого количества жидкой соединительной ткани.
- Астенические явления. Вплоть до невозможности выполнять повседневные действия в быту, по работе. Существенно снижают качество жизни человека. Хотя смертельной опасности и не несут. Восстановление позволяет частично купировать проявления расстройства.
- Возможна тяжелая инвалидность и гибель от кровопотери.
Тромбоцитопатия — качественные дефекты тромбоцитов, процесс сложный, требующий срочного лечения. Эффективность зависит не только от своевременности назначаемого курса, но и от формы расстройства.
Врожденные, наследственные нарушения имеют генетическую основу, потому возможно только снятие симптомов, превенция смертельных осложнений. Вопрос решается под контролем гематолога.
причины, симптомы, диагностика и лечение
Тромбоцитопатии - группа наследственных и приобретенных нарушений гемостаза, возникающих вследствие качественной неполноценности тромбоцитов при их нормальном количестве. Тромбоцитопатии у детей проявляются склонностью к образованию петехий и гематом при незначительных травмах, кровотечениям (носовым, желудочно-кишечным, маточным) различной степени выраженности, анемией. Выявление тромбоцитопатии у детей требует тщательного лабораторного исследования системы гемостаза, проведения функциональных проб, пункции и исследования костного мозга и др. Лечение тромбоцитопатии у детей проводится детским гематологом и включает общую и местную гемостатическую терапию.
Общие сведения
Тромбоцитопатии – геморрагические диатезы, развивающиеся в результате нарушения первичного тромбоцитарного звена гемостаза. Популяционная частота тромбоцитопатий достигает 5-10%. Наследственные тромбоцитопатии являются наиболее частой причиной кровотечений неясного генеза у детей; на их долю приходится от 36 до 65%. Тромбоцитопатии представляют собой актуальную проблему для педиатрии и детской гематологии, поскольку их распространенность зачастую недооценивается, и многие дети с геморрагическим синдромом длительно и безуспешно лечатся у специалистов узкого профиля – детских отоларингологов, детских гинекологов, детских стоматологов, детских гастроэнтерологов, детских урологов.
Тромбоцитопатии
Классификация тромбоцитопатий
Тромбоцитопатии объединяют в себе гетерогенную группу заболеваний, которые могут быть поделены на наследственные (врожденные) и приобретенные (симптоматические).
1. Наследственные тромбоцитопатии:
- с нарушением агрегационной функции тромбоцитов - дизагрегационные тромбоцитопатии (эссенциальная атромбия 1 типа, тромбастения Гланцмана, аномалия Пирсона-Стоба, аномалия Мея-Хегглина и др.)
- с дефектом реакции освобождения (эссенциальная атромбия 2 типа, аспириноподобный синдром и др.)
- с недостаточным хранением гранул и их компонентов (синдром «серых тромбоцитов», синдром Хержманского-Пудлака)
- с нарушением адгезии тромбоцитов (болезнь Виллебранда, макроцитарная тромбоцитодистрофия Бернара-Сулье)
- тромбоцитопатии, сочетающиеся с различными врожденными дефектами (врожденными пороками сердца, гликогенозами, синдромом Марфана, Элерса-Данлоса, Вискотта-Олдрича и др.)
2. Приобретенные тромбоцитопатии, развивающиеся в течение жизни на фоне других заболеваний.
В детском возрасте наследственные тромбоцитопатии встречаются в 3 раза чаще, чем приобретенные.
Причины тромбоцитопатий
Первичный тромбоцитарно-сосудистый гемостаз включает в себя ряд последовательных реакций: адгезии, агрегации, ретракции кровяного сгустка и активации плазменного гемостаза.
При повреждении кровеносного сосуда под воздействием главного стимулятора адгезии – коллагена эндотелия, тромбоциты набухают и приклеиваются к стенке сосуда. В реализации этапа первичного гемостаза участвуют ионы Ca, белок эндотелия - фактор Виллебранда и контактирующий с ним мембранный гликопротеин Ib тромбоцитов. Вслед за адгезией начинается фаза агрегации, в процессе которой происходит быстрое увеличение тромба. В эту фазу выделяются биологически активные вещества (тромбин, аденозинфосфат (АДФ), катехоламины, серотонин и мн. др.), вызывающие вазоконстрикцию и усиливающие адгезию и агрегацию тромбоцитов. Под влиянием происходящих процессов рыхлая тромбоцитарная пробка уплотняется и подвергается ретракции – сокращению с самопроизвольным отделением сыворотки от сгустка.
Причиной наследственных тромбоцитопатий выступают дефекты генов, кодирующих те или иные факторы, принимающие участие в обеспечении тромбоцитарно-сосудистого гемостаза. Врожденные тромбоцитопатии могут наследоваться по аутосомно-доминантному или аутосомно-рецессивному типу.
Функциональная неполноценность тромбоцитов при приобретенных тромбоцитопатиях может быть связана с приемом тромбоцитоактивных лекарственных препаратов (НПВС, аспирина, пенициллинов, антикоагулянтов и др.), В12-дефицитной анемией, ДВС-синдромом, лейкозом, циррозом печени, геморрагическим васкулитом, системной красной волчанкой, диффузным гломерулонефритом, почечной недостаточностью, гигантскими ангиомами, тромбозами, массивными гемотрансфузиями, лучевой болезнью и пр.
Симптомы тромбоцитопатий
Диапазон проявлений тромбоцитопатии у детей очень широк. Клиническая манифестация врожденной тромбоцитопатии может быть связана с перинатальной патологией (ацидозом, гипоксией), родовыми травмами, вирусными или бактериальными инфекциями, сепсисом, гиповитаминозом, инсоляцией, проведением физиотерапевтических процедур (УФО, УВЧ), массажа, прививки и др.
Ведущим в клинике различных форм тромбоцитопатии является рецидивирующий геморрагический синдром, тяжесть которого может варьировать от легкой кровоточивости до обильных кровотечений. У новорожденных тромбоцитопатия может проявляться кефалогематомами, внутричерепными кровоизлияниями, кровоточивостью и медленным заживлением пупочной ранки. Кровотечения микроциркулярного типа характеризуются петехиями, экхимозами, возникающими при незначительных травмах, трении тела одеждой. В отличие от гемофилии, для тромбоцитопатии не характерны гемартрозы и межмышечные гематомы.
При тромбоцтопатиях у детей раннего возраста отмечаются кровотечения при прорезывании зубов, рецидивирующие носовые кровотечения, повышенная кровоточивость десен, длительное заживление мелких повреждений. У девочек-подростков часто имеется «семейная» склонность к меноррагиям, ювенильным дисфункциональным маточным кровотечениям. У пациентов с тромбоцитопатиями даже малые хирургические вмешательства (удаление зуба, тонзиллэктомия и др.) сопровождаются обильными и длительными кровотечениями. Реже в клинике тромбоцитопатий встречаются желудочно-кишечные кровотечения, гематурия, кровоизлияния в склеры.
Вследствие повышенной кровопотери у детей с тромбоцитопатиями развивается анемический синдром, характеризующийся общей слабостью, бледностью кожных покровов, головокружениями, одышкой, тахикардией, артериальной гипотонией, склонностью к обморокам.
При сочетании тромбоцитопатии с дисплазией соединительной ткани у детей выявляются нарушения осанки, плоскостопие, нефроптоз, пролапс митрального клапана и др. аномалии развития.
Диагностика тромбоцитопатий
Как показывает практика, диагноз тромбоцитопатии у детей редко устанавливается своевременно. Участковые педиатры, как правило, не придают должного значения геморрагическим проявлениям и направляют детей к узким специалистам: детскому ЛОРу – при носовых кровотечениях; детскому гинекологу – при обильных менструациях; детскому стоматологу – при кровоточивости десен и т. д. Между тем, дети с тромбоцитопатиями нуждаются в как можно более ранней специализированной консультации гематолога для уточнения диагноза и формы тробоцитопатии.
Диагностика тромбоцитопатии включает несколько этапов, главными из которых являются анализ клинических проявлений и семейного анамнеза, углубленное исследование системы гемостаза. Функциональные эндотелиальные пробы (баночная, манжеточная, щипковая, проба жгута) при тромбоцитопатиях, как правило, положительные: на коже, в месте воздействия остаются многочисленные петехии или кровоподтек.
Лабораторный этап диагностики тромбоцитопатии начинается с клинического анализа крови, определения времени кровотечения, показателей коагулограммы. В процессе диагностического поиска тромбоцитопатии проводится определение количества тромбоцитов и тромбоцитарной формулы, изучение их морфометрических характеристик и функции (адгезивности; агрегационной активности тромбоцитов с АДФ, ристомицином, адреналином, тромбином, коллагеном; определение тромбоцитарных факторов свертывания и др.). Лабораторное обследование ребенка с тромбоцитопатией должно выполняться не менее 3-х раз в разные периоды заболевания (во время клинической ремиссии и в момент геморрагических проявлений).
Для оценки функции кроветворения в некоторых случаях назначается проведение стернальной пункции или трепанобиопсии и исследование миелограммы.
Лечение тромбоцитопатий
При наследственных тромбоцитопатиях проведение этиотропного лечения невозможно. Поэтому весь комплекс терапевтических мероприятий делится на неотложную терапию по купированию геморрагического синдрома и профилактическое лечение. В течение всей жизни пациентам с тромбоцитопатией запрещается употребление уксуса с пищей (в т. ч. в консервах), алкоголя. Рекомендуется обогащение рациона продуктами, богатыми витаминами А, С и Р; арахисом.
Медикаментозная терапия тромбоцитопатии проводится гемостатическими средствами (этамзилат натрия, адроксон, кальция глюконат, аминокапроновая кислота и др.), препаратами метаболического действия (инозин, АТФ, оротат калия, фолиевая кислота). Полезно употребление кровоостанавливающих фитосборов. Плановые профилактические курсы лечения тромбоцитопатии рекомендуется проводить 2-4 раза в год в зависимости от тяжести геморрагического синдрома.
Для локальной остановки кровотечений из поверхностных ран используется орошение кровоточащей поверхности охлажденным раствором аминокапроновой кислоты, нанесение адроксона, аппликации фибринной пленки с тромбином. При носовом кровотечении необходимо ведение в носовые ходы гемостатической губки, проведение анемизации слизистой носа. При маточных кровотечениях применяются препараты, усиливающие сокращение матки (этистерон), внутривенное введение аминокапроновой кислоты; РДВ полости матки при тромбоцитопатии должно проводится под прикрытием гемостатической терапии. При массивной кровопотере может потребоваться переливание эритроцитарной массы, тромбоцитов и плазмы.
При симптоматической тромбоцитопатии необходимо проведение лечения основного заболевания, исключение приема тромбоцитоактивных препаратов и других провоцирующих моментов.
Прогноз и профилактика тромбоцитопатии
Своевременное выявление тромбоцитопатии у ребенка и проведение адекватной профилактической терапии позволяет предупредить выраженную кровопотерю и повысить качество жизни. При массивных внутричерепных геморрагиях, сопровождающих течение некоторых форм тромоцитопатии, прогноз для жизни неблагоприятный.
Мерами профилактики тромбоцитопатий служат медико-генетическое консультирование семей с наследуемым геморрагическим синдромом, отказ от бесконтрольного приема медикаментов. Дети с установленным диагнозом тромбоцитопатии должны находиться на диспансерном учете у педиатра, детского гематолога, детского офтальмолога, ЛОРа, стоматолога; регулярно проходить полное лабораторное обследование, получать превентивное лечение, исключить занятия травмоопасными видами спорта. Вопрос о проведении профилактической вакцинации детей решается в индивидуальном порядке.
Гепарин-индуцированная тромбоцитопения — Википедия
Гепарин-индуцированная тромбоцитопения (ГИТ) — форма тромбоцитопении, вызываемая применением гепарина, который широко используется в клинической практике с целью профилактики и лечения тромбозов.
Впервые случаи парадоксальных тромбозов при лечении гепарином описали в 1957 году сосудистые хирурги Вайзманн (Weismann) и Тобин (Tobin)[2][3]. В 1969 году Natelson сообщил о возникновении тромбоцитопении при этом явлении[4] (до этого времени уровень тромбоцитов в крови рутинно не определяли[2]). В 1973 году Д. Сильвер (Donald Silver) и соавторы удостоверили тромбоцитопению как основное звено ГИТ и предположили возможный иммунный характер[5].
В литературе описаны 2 типа ГИТ, различающиеся по своему патогенезу, клиническим проявлениям и принципам лечения. В общеврачебной практике термин ГИТ подразумевает ГИТ 2 типа.
Гепарин индуцированная тромбоцитопения — достаточно редкое осложнение и его частота зависит от молекулярной массы вводимого гепарина[6][7][8]. Вероятность её возникновения не более 5% от общего числа пациентов, получающих нефракционированный гепарин (НФГ)[9], в основном — больные, перенесшие кардиохирургическую или ортопедическую операции[5][10][11]. Значительно реже ГИТ возникает при использовании низкомолекулярного гепарина (НМГ)[8][12][13].
Гепарин индуцированная тромбоцитопения 1 типа[править | править код]
При первом типе ГИТ происходит прямое (неиммунное) взаимодействие молекул НФГ с мембраной тромбоцита (Тр), вызывающее впоследствии активацию и агрегацию Тр с развитием тромбоцитопении[14]. По причине неиммунного характера взаимодействия клинические проявления отмечают на 1-3 день заболевания, характеризующиеся изолированным падением числа Тр не ниже 100 x 109/л. При своевременной отмене НФГ количество Тр восстанавливается спонтанно в течение 2-4 недель и не требует какого-либо дополнительного лечения[15].
Гепарин индуцированная тромбоцитопения 2 типа[править | править код]
Гепарин индуцированная тромбоцитопения 2 типа — редкая иммунноопосредованная реакция, возникающая в течение первых 4—15 суток от первого применения гепарина, характеризующаяся выработкой специфичных антител и проявляющаяся резким падением уровня Тр ниже 100 x 109/л и парадоксальными тромбозами[10][14][15].
Сравнительная характеристика ГИТ 1 и 2 типов.
| Характеристика | ГИТ 1 тип | ГИТ 2 тип |
|---|---|---|
| Механизм | Неиммунный | Иммунный |
| Количество Тр | ≥100 x 109/л / ≥50% от исходного уровня | ≤100 x 109/л / ≤50% от исходного уровня |
| Манифестация | В течение первых 4 дней | В течение 5—14 дней |
| Тромбозы | Редко | Часто |
| Лечение | Отмена гепарина | Назначение альтернативных антикоагулянтов |
Патогенез[править | править код]
Ключевым звеном патогенеза является необъяснимый синтез специфических антител класса IgG (значительно реже IgA и IgM классов) к комплексу гепарин/тромбоцитарный фактор 4 (данный фактор выделяется из активированных гепарином α-гранул Тр). Появление в плазме IgG происходит в среднем на 4-10 сутки, что совпадает с началом клинических проявлений. Однако, среди пациентов с анамнезом применения НФГ в течение последних 100 дней сроки возникновения первых клинических признаков могут быть сокращены до 24 часов, по причине возможной циркуляции антител (медиана продолжительности 50-85 дней)[16][17]. Антитела к комплексу гепарин/тромбоцитарный фактор 4 присутствуют в крови практически всех пациентов с ГИТ 2 типа, однако, необходимо отметить факт присутствия антител (≈70 %) в крови пациентов, перенесших подключение к аппарату искусственного кровообращения[18]. В дальнейшем происходит взаимодействие IgG, Фактор4-Тр, гепарина с образованием иммунного комплекса (ИК), способного к адсорбции на мембране Тр[19,20], происходит активация тромбоцитов (Fc фрагмент IgG связывается с Fc рецепторами Тр) с последующим разрушением и выделением в кровь вазоактивных (серотонин, гистамин, аденозин дифосфат), прокоагулянтных веществ, повышающих уровень тромбина. Кроме того ИК способны активировать/повредить клетки эндотелия в результате чего происходит образование тканевого тромбопластина, повышающего синтез тромбина и риск тромботических осложнений[18][19]
Основными факторами способствующими взаимодействию гепарина и тромбоцитарного фактора 4 являются заряд молекулы и её длина, поэтому вероятность подобной реакции существенно ниже при использовании низкомолекулярного гепарина (НМГ)[18].
Кроме того, риск возникновении ГИТ остаётся в течение нескольких недель после полной отмены гепарина[16][20].
Клиническая картина[править | править код]
Клинические признаки появляются на 5-14 день и ранее при наличии 100 дневного анамнеза инфузий НФГ, что соответствует срокам синтеза АТ в необходимом титре. Часто первым и весьма неожиданным проявлением ГИТ является тромбоз, ассоциированный с уменьшением количества Тр более чем на 50 % от исходного[9][21]. Однако, описаны отдельные случаи возникновения тромбоза при нормальном уровне Тр[28]. Таким образом нет четкой корреляции между тромбозом и степенью падения Тр.
Несмотря на преимущественное поражение венозного русла (наиболее часто глубокие вены нижних конечностей, тромбоэмболиями, тромбозами церебрального синуса)[22], встречаются и артериальные тромбозы, последние проявляются ишемией нижних конечностей, нарушением мозгового кровообращения и инфарктом миокарда.
К редким осложнениям ГИТ относят:
- Гепарин индуцированные повреждения кожи: некроз кожи, особенно над жировыми отложениями, часто в области живота, также над конечностями и носом, проявляющийся эритемой, последующими пурпурой и геморрагией, аналогичные варфариновому поражению кожи. Возможное объяснение подобных проявлений — микротромботизация сосудистого русла[10][23].
- Острые системные реакции, проявляющиеся лихорадкой, холодовой тахикардией, тахипноэ, грудной болью, фатальным кардиоваскулярным коллапсом, наблюдающиеся на протяжении 5-30 минут после струйного введения гепарина у пациентов с циркулирующими ГИТ-антителами[24].
- Гепаринорезистентность — необходимость введения гепарина в повышенных дозах для достижения и поддержания адекватной гипокоагуляции. Патогенез предполагает нейтрализацию гепарина ТФ-4, высвобождающимся в избытке из активированных тромбоцитов или образование тромбоцитарных микрочастиц, обладающих прокоагулянтой активностью[20].
- Кровотечения крайне редки, вероятность которых напрямую зависит от количества Тр. Наиболее часто описывают кровоизлияния в надпочечники, внутричерепные и ретроперитонеальные[15][25].
Диагностика[править | править код]
Диагноз может быть поставлен на основании клинических проявлений использую бальную систему, данные лабораторных исследований могут учитываться только лишь как дополнительные, в виду низкой специфичности и частого физического отсутствия последних в лечебном учреждении, кроме того необходимо исключить все возможные другие причины клинических проявлений[22].
Бальная оценка вероятности ГИТ 2 типа
| Признак | 2 балла | 1 балл | 0 баллов |
|---|---|---|---|
| Тромбоцитопения | Падение Тр более 50% или Тр≥20,000 | Падение Тр на 30-50% или Тр≥10,000 | Падение Тр менее 30% или Тр≤10,000 |
| Время манифестации | 5-10 сутки или 1 первые сутки (с анамнезом инфузии гепарина за последние 30 дней) | ≥10 сутки или ≥1 дня (с анамнезом инфузии гепарина за последние 30 дней) | ≤4 дней без анамнеза инфузии гепарина |
| Тромбоз или др. осложнения | Доказанный тромбоз, некроз кожи, или системная реакция после болюса гепарина | Тромбоз | Отсутствие доказанного тромбоза |
| Другие причины тромбоцитопении | Нет | Возможны | Есть |
6-8 высокий риск, 4-5 средний риск, менее 3 недостоверный риск
Лабораторная диагностика[править | править код]
- Тест высвобождения серотонина — «золотой стандарт» лабораторной диагностики ГИТ. Метод основывается на взаимодействии меченых С-14 серотонином Тр донора, гепарина и инактивированной от тромбина сыворотки пациента. При активации Тр происходит высвобождение С14серотонина, что интерпретируется как позитивная реакция. Несмотря на высокие чувствительность 80 % и специфичность >90 %, использование метода ограничено, ввиду необходимости использования радиоактивных реактивов[26][27][28].
- Тест агрегации Тр гепарином. Визуальный подсчет агрегации Тр донора в присутствии сыворотки пациента с добавлением гепарина. Недорогой и быстрый метод, результат в течение 2-4 часов. Чувствительность 90 %, специфичность 30-50 % .
- Иммунологический тест для определения АТ к гепарину методом ИФА Elisa .Идентификация наличия ГИТ-антител высокая чувствительность и низкая специфичность ввиду неспецифичносит АТ (высокая частота ложноположительных результатов), однако вероятность ГИТ при отрицательной реакции стремится к нулю[29][30].
- Проточная цитометрия — основывается на поиске косвенных признаков агрегации Тр, в частности P-селектина и аннексина V[31].
- PIFA антитела к гепарин-ТФ-4,чувствительность 95 %, специфичность около 80 %, время исполнения — несколько часов[32].
- Использование полимерных частиц, покрытых ТФ-4, при взаимодействии с сывороткой пациента происходит осаждение связанных молекул. На данный момент эта методика находится на стадии апробации[33][34].
Наличие АТ является необходимым, но не достаточным критерием постановки диагноза, напротив — отсутствие АТ является абсолютным признаком отсутствия ГИТ[10].
Дифференциальная диагностика[править | править код]
- Другие виды тромбоцитопений[35]. а. Послеоперационная гемоделюция. б. Избыточное потребление Тр (кровотечение, ДВС, малярия, сепсис, внутрисосудистые устройства). в. Псевдотромбоцитопения (EDTA опосредованная тромбоцитопения, GP IIb/IIIa тромбоцитопения). г. Повышенное разрушение Тр (токсическое воздействие, онкогематология, радиация). д. Недостаточное образование Тр. е. Секвестрация Тр (гипотермия, гиперспленизм).
- Антифосфолипидный синдром.
- Идиопатическая тромбоцитопеническая пурпура.
- Гиперспленизм.
- Сепсис.
- Тромболитическая терапия.
- ДВС-синдром.
Несмотря на 50-летнюю историю заболевания и бурное развитие фармакологии, сегодня не существует общепризнанных рекомендаций по лечению ГИТ, основанных на многоцентровых исследований. Однако разработан алгоритм, позволяющий в той или иной мере проводить лечебные мероприятия с разной степенью эффективности.
Алгоритм действий при возможной или уже подтвержденной ГИТ[править | править код]
- Исключить любой источник гепарина в том числе НМГ, по причине возможной перекрёстной реакции («гепариновые заглушки» и прочие скрытые источники гепарина).
- Назначить альтернативные антикоагулянты.
- Тест на антитела к гепарин-ТФ-4 любым доступным методом.
- Избежать переливание тромбоцитарной массы по причине повышенного тромбообразования.
- Так как возможно развитие варфарин-ассоциированной гангрены конечности и/или некроза кожи, не следует назначать варфарин до восстановления числа тромбоцитов хотя бы до 150 000. Пациентам, уже получившим варфарин, — назначить витамин K 10 мг per os[36][37].
- Провести дуплексное сканирование вен нижних конечностей для исключения тромбоза глубоких вен[21].
Альтернативные антикоагулянты (АК)[править | править код]
Альтернативные антикоагулянты являются единственным радикальным методом лечения ГИТ 2 типа. Выбор препарата зависит от множества показателей, таких как наличие почечной или печёночной недостаточности, периода полураспада препарата, технического оснащения лаборатории и др. Однако необходимо учитывать факт отсутствия антидота к любому из препаратов АК. Сегодня на рынке представлены 2 группы АК: ингибиторы тромбина и прямые ингибиторы фактора Х.
Молекулярная структура аргатробанаИнгибиторы тромбина[править | править код]
1. Лепирудин (рефлюдан) — рекомбинантный гирудин, необратимо связывающий тромбин. Применяется при ГИТ с/без осложнений. Т ½ составляет 80 минут (до 200 минут при ХПН). Основной метаболизм — почки. Отмечены аллергические реакции: кашель, отек челюстно-лицевой области. Контроль дозы по АЧТВ (должно быть увеличено в 1.5-2.5) каждые 4 ч. • Уровень МНО • Не воздействует на активированные тромбоциты • Противопоказание — почечная недостаточность Описан возможный синтез антител к лепирудину, вследствие чего может повыситься антикоагулянтный эффект (возможно из-за замедленной скорости элиминации путём почечной экскреции). Необходимо поддерживать постоянную концентрацию более 2 г/мл, в противном случае может произойти тромбоз[38][39][40][41].
2. Аргатробан — применяется при ГИТ с/без осложнений, требующих чрезкожных вмешательств. Т ½ = 39-51 минута. Основной метаболизм — печень. Преимущества: аллергические реакции не описаны. Недостатки: контроль дозы по АЧТВ (увеличение в 1.5-3.0) 1 раз/сутки. Противопоказан при печеночной недостаточности и/или повышения АлТ/АсТ более 3 раз. Не рекомендуется при кардиохирургических вмешательствах ввиду возможного кровотечения в раннем послеоперационном периоде. Агратробан способен ингибировать как свободный, так и связанный с Тр тромбин[42][43][44][45][46][47][48].
3. Бивалирудин — синтетический аналог гирудина, необратимо связывающийся с тромбином. Применяют при ГИТ с/без осложнений, в том числе при чрезкожных вмешательствах, кардиохирургических операциях с подключением к АИКу. Преимущества: • Основной метаболизм вне печени и почек • Аллергические реакции не описаны • Т ½ составляет 25-35 минут • Не влияет на уровень МНО Недостатки: • Контроль дозы по АЧТВ (должно быть увеличено в 1.5-2.5), контроль каждые 4 ч. • Требует дополнительной антитромбоцитарной терапии[49][50][51][61].
Ингибиторы фактора Х[править | править код]
1. Фондапаринукс — показан для лечения простых форм ГИТ. Т ½ составляет 17-21 час. Метаболизм — почки (80 %) Преимущества: • Способ введения — подкожно 1 раз/сутки • Иммуногенность стремится к нулю • Цена препарата Недостатки: • Спинальная/эпидуральная гематома — (10 %) Контроль за анти ф. Х 0,5-0,8 U/ml — сложно и не всегда доступно[52][53][54][55][56][67].
2. Данапароид — показан для лечения простых форм ГИТ. Т ½ составляет 17-21 час. Метаболизм — почки/печень. Контроль дозы по АЧТВ Преимущества: • Способ введения — подкожно 2 раза/сутки • Не проникает через плацентарный барьер Недостатки: • Возможна перекрёстная реакция с АТ к гепарину (10—20 %) • Контроль за анти ф. Х 0,5-0,8 U/ml — сложно • Большой период полувыведения[15][57][58][59][60].
3. Ривароксабан. Опубликованы единичные результаты об успешном применения ривароксабана для ведения пациентов, переносящих ГИТ, однако опыт применения недостаточен для внесения его в список препаратов, рекомендованных для лечения[61][62][63][75].
Длительность терапии[править | править код]
Длительность терапии не определена, однако с учетом возможного появления тромбоза в течение 6 недель и более от момента начала лечения следует постепенно переходить от АК на варфарин. Но не раньше полного восстановления уровня Тр[63].
ГИТ 2 типа и кардиохирургия[править | править код]
В виду высоко риска послеоперационной ГИТ необходимо проверять уровень Тр ежедневно, поэтому изолированная послеоперационная тромбоцитопения длящаяся более 5 суток должна требует обязательного исключения ГИТ[64].
При наличии ГИТ в анамнезе и показаний к проведению плановой операции на сердце необходимо удостовериться в отсутствии специфических АТ одним из иммунологических методов. При позитивных иммунологических реакциях операция должна быть отложена сроком на 2 недели до повторного иммунологического исследования. При отсутствии АТ препаратом выбора является НФГ совместно с антиагрегантными препаратами из разряда тирофибана[65].
Кроме того, желательно исключить любое воздействие гепарина как до, так и после оперативного вмешательства заменив при необходимости НФГ на агратробан, лепирудин, бивалирудин[47].
При наличии показаний к проведению экстренной операции АКШ или ЧКВ на сердце среди пациентов с ГИТ давностью менее 100 суток, а также текущей ГИТ препаратами выбора являются: бивалирудин — при подключении АИКа и липерудин — при операциях без АИКа[66].
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ 1 2 Kelton J.G., Warkentin T.E. Heparin-induced thrombocytopenia: a historical perspective (англ.) // Blood (англ.)русск. : journal. — American Society of Hematology (англ.)русск., 2008. — October (vol. 112, no. 7). — P. 2607—2616. — doi:10.1182/blood-2008-02-078014. — PMID 18809774. Архивировано 6 января 2010 года.
- ↑ Weismann R.E., Tobin R.W. Arterial embolism occurring during systemic heparin therapy (англ.) // JAMA : journal. — 1958. — February (vol. 76, no. 2). — P. 219—225. — PMID 13497418.
- ↑ Natelson E.A., Lynch E.C., Alfrey C.P., Gross J.B. Heparin-induced thrombocytopenia. An unexpected response to treatment of consumption coagulopathy (англ.) // Annals of Internal Medicine (англ.)русск. : journal. — 1969. — December (vol. 71, no. 6). — P. 1121—1125. — PMID 5391254.
- ↑ Rhodes G.R., Dixon R.H., Silver D. Heparin induced thrombocytopenia with thrombotic and hemorrhagic manifestations (англ.) // Surg Gynecol Obstet : journal. — 1973. — March (vol. 136, no. 3). — P. 409—416. — PMID 4688805.
- ↑ Warkentin T.E., Levine M.N., Hirsh J., et al. Heparin-induced thrombocytopenia in patients treated with low-molecular-weight heparin or unfractionated heparin (англ.) // The New England Journal of Medicine : journal. — 1995. — May (vol. 332, no. 20). — P. 1330—1335. — doi:10.1056/NEJM199505183322003. — PMID 7715641.
- ↑ Motokawa S., Torigoshi T., Maeda Y., et al. IgG-class anti-PF4/heparin antibodies and symptomatic DVT in orthopedic surgery patients receiving different anti-thromboembolic prophylaxis therapeutics (англ.) // BMC Musculoskelet Disord : journal. — 2011. — Vol. 12. — P. 22. — doi:10.1186/1471-2474-12-22. — PMID 21261941.
- ↑ 1 2 Warkentin T.E., Greinacher A. So, does low-molecular-weight heparin cause less heparin-induced thrombocytopenia than unfractionated heparin or not? (англ.) // Chest : journal. — 2007. — October (vol. 132, no. 4). — P. 1108—1110. — doi:10.1378/chest.07-1553. — PMID 17934108. (недоступная ссылка)
- ↑ 1 2 Jang I.K., Hursting M.J. When heparins promote thrombosis: review of heparin-induced thrombocytopenia (англ.) // Circulation (англ.)русск. : journal. — Lippincott Williams & Wilkins (англ.)русск., 2005. — May (vol. 111, no. 20). — P. 2671—2683. — doi:10.1161/CIRCULATIONAHA.104.518563. — PMID 15911718. (недоступная ссылка)
- ↑ 1 2 3 4 Greinacher, Andreas; Warkentin, Theodore E. Heparin-induced thrombocytopenia (неопр.). — New York, N.Y: Marcel Dekker (англ.)русск., 2004. — С. 106—107. — ISBN 0-8247-5625-8.
- ↑ Antibodies to Platelet Factor 4–Heparin After Cardiopulmonary Bypass in Patients Anticoagulated With Unfractionated Heparin or a Low-Molecular-Weight Heparin : Clinical Implications for Heparin-Induced Thrombocytopenia (неопр.). Дата обращения 28 августа 2011. Архивировано 26 августа 2012 года.
- ↑ Datta I., Ball C.G., Rudmik L., Hameed S.M., Kortbeek J.B. Complications related to deep venous thrombosis prophylaxis in trauma: a systematic review of the literature (англ.) // J Trauma Manag Outcomes : journal. — 2010. — Vol. 4. — P. 1. — doi:10.1186/1752-2897-4-1. — PMID 20205800.
- ↑ Arepally G.M., Ortel T.L. Clinical practice. Heparin-induced thrombocytopenia (англ.) // The New England Journal of Medicine : journal. — 2006. — August (vol. 355, no. 8). — P. 809—817. — doi:10.1056/NEJMcp052967. — PMID 16928996.
- ↑ 1 2 Brieger D.B., Mak K.H., Kottke-Marchant K., Topol E.J. Heparin-induced thrombocytopenia (англ.) // Journal of the American College of Cardiology (англ.)русск.. — 1998. — June (vol. 31, no. 7). — P. 1449—1459. — PMID 9626819.
- ↑ 1 2 3 Franchini M. Heparin-induced thrombocytopenia: an update (неопр.) // Thromb J. — 2005. — October (т. 3). — С. 14. — doi:10.1186/1477-9560-3-14. — PMID 16202170.
- ↑ 1 2 Warkentin T.E., Kelton J.G. Delayed-onset heparin-induced thrombocytopenia and thrombosis (англ.) // Annals of Internal Medicine (англ.)русск. : journal. — 2001. — October (vol. 135, no. 7). — P. 502—506. — PMID 11578153.
- ↑ Warkentin T.E., Kelton J.G. Temporal aspects of heparin-induced thrombocytopenia (англ.) // The New England Journal of Medicine : journal. — 2001. — April (vol. 344, no. 17). — P. 1286—1292. — doi:10.1056/NEJM200104263441704. — PMID 11320387.
- ↑ 1 2 Messerli, Adrian W.; Askari, Arman T. Management strategies in antithrombotic therapy (англ.). — New York: Wiley, 2007. — ISBN 0-470-31938-0.
- ↑ Greinacher A., Pötzsch B., Amiral J., Dummel V., Eichner A., Mueller-Eckhardt C. Heparin-associated thrombocytopenia: isolation of the antibody and characterization of a multimolecular PF4-heparin complex as the major antigen (англ.) // Thrombosis and Haemostasis (англ.)русск. : journal. — 1994. — February (vol. 71, no. 2). — P. 247—251. — PMID 8191407.
- ↑ 1 2 Warkentin T.E., Kelton J.G. A 14-year study of heparin-induced thrombocytopenia (англ.) // The American Journal of Medicine (англ.)русск. : journal. — 1996. — November (vol. 101, no. 5). — P. 502—507. — PMID 8948273.
- ↑ 1 2 Warkentin T.E., Greinacher A., Koster A., Lincoff A.M. Treatment and prevention of heparin-induced thrombocytopenia: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines (8th Edition) (англ.) // Chest : journal. — 2008. — June (vol. 133, no. 6 Suppl). — P. 340S—380S. — doi:10.1378/chest.08-0677. — PMID 18574270. (недоступная ссылка)
- ↑ 1 2 Warkentin T.E. Heparin-induced thrombocytopenia: pathogenesis and management (англ.) // British Journal of Haematology (англ.)русск. : journal. — 2003. — May (vol. 121, no. 4). — P. 535—555. — PMID 12752095.
- ↑ Mar A.W., Dixon B., Ibrahim K., Parkin J.D. Skin necrosis following subcutaneous heparin injection (англ.) // Australas. J. Dermatol. : journal. — 1995. — November (vol. 36, no. 4). — P. 201—203. — PMID 8593109.
- ↑ Ling E., Warkentin T.E. Intraoperative heparin flushes and subsequent acute heparin-induced thrombocytopenia (англ.) // Anesthesiology (англ.)русск. : journal. — Lippincott Williams & Wilkins (англ.)русск., 1998. — December (vol. 89, no. 6). — P. 1567—1569. — PMID 9856734.
- ↑ Bleasel J.F., Rasko J.E., Rickard K.A., Richards G. Acute adrenal insufficiency secondary to heparin-induced thrombocytopenia-thrombosis syndrome (англ.) // The Medical Journal of Australia (англ.)русск. : journal. — 1992. — August (vol. 157, no. 3). — P. 192—193. — PMID 1635495.
- ↑ Greinacher A., Juhl D., Strobel U., et al. Heparin-induced thrombocytopenia: a prospective study on the incidence, platelet-activating capacity and clinical significance of antiplatelet factor 4/heparin antibodies of the IgG, IgM, and IgA classes (англ.) // Journal of Thrombosis and Haemostasis (англ.)русск. : journal. — 2007. — August (vol. 5, no. 8). — P. 1666—1673. — doi:10.1111/j.1538-7836.2007.02617.x. — PMID 17488345.
- ↑ Pouplard C., Amiral J., Borg J.Y., Laporte-Simitsidis S., Delahousse B., Gruel Y. Decision analysis for use of platelet aggregation test, carbon 14-serotonin release assay, and heparin-platelet factor 4 enzyme-linked immunosorbent assay for diagnosis of heparin-induced thrombocytopenia (англ.) // Am. J. Clin. Pathol. : journal. — 1999. — May (vol. 111, no. 5). — P. 700—706. — PMID 10230362.
- ↑ Warkentin T.E., Sheppard J.A., Horsewood P., Simpson P.J., Moore J.C., Kelton J.G. Impact of the patient population on the risk for heparin-induced thrombocytopenia (англ.) // Blood (англ.)русск. : journal. — American Society of Hematology (англ.)русск., 2000. — September (vol. 96, no. 5). — P. 1703—1708. — PMID 10961867. (недоступная ссылка)
- ↑ Warkentin T.E., Sheppard J.A. Testing for heparin-induced thrombocytopenia antibodies (англ.) // Transfus Med Rev : journal. — 2006. — October (vol. 20, no. 4). — P. 259—272. — doi:10.1016/j.tmrv.2006.05.001. — PMID 17008164.
- ↑ Whitlatch N.L., Kong D.F., Metjian A.D., Arepally G.M., Ortel T.L. Validation of the high-dose heparin confirmatory step for the diagnosis of heparin-induced thrombocytopenia (англ.) // Blood (англ.)русск. : journal. — American Society of Hematology (англ.)русск., 2010. — September (vol. 116, no. 10). — P. 1761—1766. — doi:10.1182/blood-2010-01-262659. — PMID 20508160. (недоступная ссылка)
- ↑ Tomer A., Masalunga C., Abshire T.C. <53::AID-AJh20>3.0.CO;2-F Determination of heparin-induced thrombocytopenia: a rapid flow cytometric assay for direct demonstration of antibody-mediated platelet activation (англ.) // American Journal of Hematology (англ.)русск. : journal. — 1999. — May (vol. 61, no. 1). — P. 53—61. — PMID 10331512.
- ↑ Meyer O., Salama A., Pittet N., Schwind P. Rapid detection of heparin-induced platelet antibodies with particle gel immunoassay (ID-HPF4) (англ.) // The Lancet : journal. — Elsevier, 1999. — October (vol. 354, no. 9189). — P. 1525—1526. — doi:10.1016/S0140-6736(99)03625-9. — PMID 10551503.
- ↑ Fabris F., Ahmad S., Cella G., Jeske W.P., Walenga J.M., Fareed J. <1657:POHIT>2.0.CO;2 Pathophysiology of heparin-induced thrombocytopenia. Clinical and diagnostic implications--a review (англ.) // Archives of Pathology & Laboratory Medicine (англ.)русск. : journal. — 2000. — November (vol. 124, no. 11). — P. 1657—1666. — doi:10.1043/0003-9985(2000)124<1657:POHIT>2.0.CO;2. — PMID 11079020.
- ↑ Messmore H., Jeske W., Wehrmacher W., Walenga J. Benefit-risk assessment of treatments for heparin-induced thrombocytopenia (англ.) // Drug Safety (англ.)русск. : journal. — 2003. — Vol. 26, no. 9. — P. 625—641. — PMID 12814331. (недоступная ссылка)
- ↑ Greinacher A., Selleng K. Thrombocytopenia in the intensive care unit patient (англ.) // Hematology Am Soc Hematol Educ Program : journal. — 2010. — Vol. 2010. — P. 135—143. — doi:10.1182/asheducation-2010.1.135. — PMID 21239783.
- ↑ Warkentin T.E., Elavathil L.J., Hayward C.P., Johnston M.A., Russett J.I., Kelton J.G. The pathogenesis of venous limb gangrene associated with heparin-induced thrombocytopenia (англ.) // Annals of Internal Medicine (англ.)русск. : journal. — 1997. — November (vol. 127, no. 9). — P. 804—812. — PMID 9382401.
- ↑ Warkentin T.E., Greinacher A. Heparin-induced thrombocytopenia: recognition, treatment, and prevention: the Seventh ACCP Conference on Antithrombotic and Thrombolytic Therapy (англ.) // Chest : journal. — 2004. — September (vol. 126, no. 3 Suppl). — P. 311S—337S. — doi:10.1378/chest.126.3_suppl.311S. — PMID 15383477. (недоступная ссылка)
- ↑ Greinacher A., Lubenow N., Eichler P. Anaphylactic and anaphylactoid reactions associated with lepirudin in patients with heparin-induced thrombocytopenia (англ.) // Circulation (англ.)русск. : journal. — Lippincott Williams & Wilkins (англ.)русск., 2003. — October (vol. 108, no. 17). — P. 2062—2065. — doi:10.1161/01.CIR.0000096056.37269.14. — PMID 14568897. (недоступная ссылка)
- ↑ Eichler P., Friesen H.J., Lubenow N., Jaeger B., Greinacher A. Antihirudin antibodies in patients with heparin-induced thrombocytopenia treated with lepirudin: incidence, effects on aPTT, and clinical relevance (англ.) // Blood (англ.)русск. : journal. — American Society of Hematology (англ.)русск., 2000. — October (vol. 96, no. 7). — P. 2373—2378. — PMID 11001886. (недоступная ссылка)
- ↑ Gajra A., Vajpayee N., Smith A., Poiesz B.J., Narsipur S. Lepirudin for anticoagulation in patients with heparin-induced thrombocytopenia treated with continuous renal replacement therapy (англ.) // American Journal of Hematology (англ.)русск. : journal. — 2007. — May (vol. 82, no. 5). — P. 391—393. — doi:10.1002/ajh.20820. — PMID 17109386.
- ↑ http://www.accessdata.fda.gov/drugsatfda_docs/label/2006/020807s011lbl.pdf
- ↑ Lewis B.E., Matthai W.H., Cohen M., Moses J.W., Hursting M.J., Leya F. Argatroban anticoagulation during percutaneous coronary intervention in patients with heparin-induced thrombocytopenia (англ.) // Catheter Cardiovasc Interv : journal. — 2002. — October (vol. 57, no. 2). — P. 177—184. — doi:10.1002/ccd.10276. — PMID 12357516.
- ↑ Gosselin R.C., Dager W.E., King J.H., et al. Effect of direct thrombin inhibitors, bivalirudin, lepirudin, and argatroban, on prothrombin time and INR values (англ.) // Am. J. Clin. Pathol. : journal. — 2004. — April (vol. 121, no. 4). — P. 593—599. — doi:10.1309/D79K-4YG7-8NTN-YY38. — PMID 15080313. (недоступная ссылка)
- ↑ Yeh R.W., Jang I.K. Argatroban: update (англ.) // American Heart Journal (англ.)русск.. — 2006. — June (vol. 151, no. 6). — P. 1131—1138. — doi:10.1016/j.ahj.2005.09.002. — PMID 16781211.
- ↑ Lewis B.E., Wallis D.E., Leya F., Hursting M.J., Kelton J.G. Argatroban anticoagulation in patients with heparin-induced thrombocytopenia (англ.) // JAMA : journal. — 2003. — Vol. 163, no. 15. — P. 1849—1856. — doi:10.1001/archinte.163.15.1849. — PMID 12912723. (недоступная ссылка)
- ↑ Lewis B.E., Wallis D.E., Berkowitz S.D., et al. Argatroban anticoagulant therapy in patients with heparin-induced thrombocytopenia (англ.) // Circulation (англ.)русск. : journal. — Lippincott Williams & Wilkins (англ.)русск., 2001. — April (vol. 103, no. 14). — P. 1838—1843. — PMID 11294800. (недоступная ссылка)
- ↑ 1 2 http://www.accessdata.fda.gov/drugsatfda_docs/label/2002/20883s4lbl.pdf
- ↑ Lewis B.E., Wallis D.E., Hursting M.J., Levine R.L., Leya F. Effects of argatroban therapy, demographic variables, and platelet count on thrombotic risks in heparin-induced thrombocytopenia (англ.) // Chest : journal. — 2006. — June (vol. 129, no. 6). — P. 1407—1416. — doi:10.1378/chest.129.6.1407. — PMID 16778256. (недоступная ссылка)
- ↑ Campbell K.R., Mahaffey K.W., Lewis B.E., et al. Bivalirudin in patients with heparin-induced thrombocytopenia undergoing percutaneous coronary intervention (англ.) // J Invasive Cardiol : journal. — 2000. — December (vol. 12 Suppl F). — P. 14F—9. — PMID 11156729.
- ↑ Koster A., Chew D., Gründel M., Bauer M., Kuppe H., Spiess B.D. Bivalirudin monitored with the ecarin clotting time for anticoagulation during cardiopulmonary bypass (англ.) // Anesthesia & Analgesia (англ.)русск. : journal. — 2003. — February (vol. 96, no. 2). — P. 383—386. — PMID 12538181.
- ↑ Vasquez J.C., Vichiendilokkul A., Mahmood S., Baciewicz F.A. Anticoagulation with bivalirudin during cardiopulmonary bypass in cardiac surgery (англ.) // The Annals of Thoracic Surgery (англ.)русск. : journal. — 2002. — December (vol. 74, no. 6). — P. 2177—2179. — PMID 12643418.
- ↑ Warkentin T.E., Cook R.J., Marder V.J., et al. Anti-platelet factor 4/heparin antibodies in orthopedic surgery patients receiving antithrombotic prophylaxis with fondaparinux or enoxaparin (англ.) // Blood (англ.)русск. : journal. — American Society of Hematology (англ.)русск., 2005. — December (vol. 106, no. 12). — P. 3791—3796. — doi:10.1182/blood-2005-05-1938. — PMID 16109780. (недоступная ссылка)
- ↑ Rice L. Evolving management strategies for heparin-induced thrombocytopenia (англ.) // Semin. Hematol. : journal. — 2005. — July (vol. 42, no. 3 Suppl 3). — P. S15—21. — doi:10.1053/j.seminhematol.2005.05.011. — PMID 16105554.
- ↑ Lobo B., Finch C., Howard A., Minhas S. Fondaparinux for the treatment of patients with acute heparin-induced thrombocytopenia (англ.) // Thrombosis and Haemostasis (англ.)русск. : journal. — 2008. — January (vol. 99, no. 1). — P. 208—214. — doi:10.1160/TH07-04-0252. — PMID 18217156. (недоступная ссылка)
- ↑ Rota E., Bazzan M., Fantino G. Fondaparinux-related thrombocytopenia in a previous low-molecular-weight heparin (LMWH)-induced heparin-induced thrombocytopenia (HIT) (англ.) // Thrombosis and Haemostasis (англ.)русск. : journal. — 2008. — April (vol. 99, no. 4). — P. 779—781. — doi:10.1160/TH07-09-0573. — PMID 18392338. (недоступная ссылка)
- ↑ Gallus A.S., Coghlan D.W. Heparin pentasaccharide (неопр.) // Curr. Opin. Hematol.. — 2002. — September (т. 9, № 5). — С. 422—429. — PMID 12172461. (недоступная ссылка)
- ↑ Gitlin S.D., Deeb G.M., Yann C., Schmaier A.H. Intraoperative monitoring of danaparoid sodium anticoagulation during cardiovascular operations (неопр.) // J. Vasc. Surg.. — 1998. — March (т. 27, № 3). — С. 568—575. — PMID 9546248.
- ↑ Roque Pifarre. New Anticoagulants for the Cardiovascular Patient (англ.). — Philadelphia: Hanley & Belfus, 1997. — P. 487—500. — ISBN 1-56053-220-3.
- ↑ Tardy-Poncet B., Tardy B., Reynaud J., et al. Efficacy and safety of danaparoid sodium (ORG 10172) in critically ill patients with heparin-associated thrombocytopenia (англ.) // Chest : journal. — 1999. — June (vol. 115, no. 6). — P. 1616—1620. — PMID 10378558. (недоступная ссылка)
- ↑ Ibbotson T., Perry C.M. Danaparoid: a review of its use in thromboembolic and coagulation disorders (англ.) // Drugs (англ.)русск. : journal. — Adis International, 2002.
причины и лечение у взрослых, последствия и прогноз
Заболевания системы кроветворения отличаются сравнительной вялостью течения, не считая некоторых случаев.
По этой причине наблюдается недостаточная клиническая картина. Симптоматика не позволяет однозначно дифференцировать положение, а то и вообще отсутствует до декомпенсации состояния.
Тромбоцитоз — это частный случай расстройства, при котором происходит рост концентрации тромбоцитов, форменных клеток крови.
Встречается указанный патологический процесс сравнительно редко. На его долю приходится до 3-5% от общей массы нарушений работы соответствующей системы.
В то же время, не всегда это заболевание. У детей, также лиц старшего возраста после физических нагрузок концентрация тромбоцитов растет естественным образом и так же быстро снижается сама.
Вопрос принадлежности к отклонениям спорный, требует диагностической оценки гематологом.
Симптоматика скудная или полностью отсутствует. Потому говорить однозначно о состоянии невозможно для тщательного обследования.
Восстановительные мероприятия направлены на коррекцию того заболевания или расстройства, которое вызвало к жизни тромбоцитоз. Первичные формы поддаются влиянию с большим трудом. Требуется симптоматическое воздействие.
Механизмы развития
Существует несколько патогенетических моментов, они становятся виновниками складывания аномалии.
Нарушение нормального обмена железа (концентрации ферритина)
Обычно подобное состояние коррелирует с анемией. Это отдельное заболевание. Чаще связанное с недостатком железа в организме.
Встречается и у взрослых, и у детей. Сопровождается сгущением крови, повышением вероятности образования тромбов, что само очень опасно.
При коррекции состояния, искусственном введении железа, излечение достигается быстро. Дальнейшие мероприятия включают в себя динамическое наблюдение в течение короткого времени.
Рост концентрации медиаторов воспаления, также вещества интерлейкина-6
Это соединение участвует в стимулировании выработки мегакариоцитов. Клеток, которые предшествуют тромбоцитам, выступают их незрелой формой. Чем больше в русле присутствует вещества, тем интенсивнее синтез цитологических структур. Последствия понятны.
Встречается подобная проблема не сама по себе. Она — результат течения тяжелых воспалительных процессов. Не обязательно инфекционных, хотя чаще всего так и бывает.
В нормальных условиях степень выработки мегакариоцитов незначительна, пациент не замечает отклонений. Потому легкие инфекции протекают без выраженных проблем со стороны крови.
Выработка интерлейкина-6 происходит в результате их синтеза лейкоцитами.
Рассматриваемые в рамках темы клетки способны и сами участвовать в иммунной реакции и частично стимулировать собственную репликацию (повышенный синтез). Потому все воспаления провоцируют увеличение концентрации. Насколько сильное — зависит от конкретной клинической ситуации.
Изменения со стороны костного мозга
Мутации могут быть врожденными или приобретенными в результате течения злокачественных болезней крови (не раковые процессы). Итогом становится гиперпродукция форменных клеток.
Повреждение селезёнки
При поражении селезенки, ее удалении депонировавшиеся в структурах органа тромбоциты выходят наружу, что приводит к временному увеличению уровня этих клеток.
С другой же стороны, отмечается эффект усиленной работы костного мозга. Это также результат удаления селезенки. Какую роль она играет в регулировании — пока точно не известно.
Наконец, возможна прямая выработка интерлейкина-6 опухолями
Это аномальный процесс. Некоторые новообразования способны продуцировать вещество в больших количествах. Например, при поражении кишечника, легких, молочных желез.
Механизм знать необходимо, чтобы подобрать верный курс лечения, направленный на борьбу с первопричиной.
Патологические причины тромбоцитоза у взрослых
Непосредственные патогенетические факторы были названы ранее. Если говорить о конкретных заболеваниях, которые могли бы вызвать к жизни рассматриваемое состояние, список будет таким.
- Инфекционные и паразитарные поражения. Сюда можно отнести бактериальные, вирусные и грибковые заболевания. Также инвазию глистами любого вида независимо от локализации.
Если говорить о конкретных диагнозах, то сюда относят: туберкулез, сифилис, аденовирусные и ротавирусные инфекции, гепатиты нескольких типов, также сопутствующие им основные заболевания. Такие как пневмония, эндо-, мио- и перикардиты.
Причиной развития тромбоцитоза, как уже было сказано ранее, в такой ситуации выступает повышенный синтез интерлейкина-6 лейкоцитами.
Примечательно, что после устранения патогенетического фактор уровень форменных клеток в считанные часы или дни приходит в норму.
Это стремительный процесс, обусловленный способностью организма к саморегуляции.
- Аутоиммунные поражения. Обширный перечень расстройств воспалительного характера, но неинфекционного происхождения.
Классическими диагнозами выступают: артриты, ревматоидные состояния, тиреоидиты (Хашимото и некоторые прочие), ряд других. Вплоть до красной волчанки и васкулитов.
Причиной все так же выступает чрезмерно активная выработка интерлейкина-6. На сей раз лейкоциты работают впустую, поскольку реального инфекционного агента тут нет.
- Злокачественные расстройства со стороны крови. Приводят к тотальной дисфункции синтеза форменных клеток.
Сюда относят: миелофиброз, лейкоз и прочие подобные состояния — это причины тромбоцитоза у взрослых, у детей названные патологии исключительно редко выявляются и чаще всего оказываются наследственными.
Нарушение связано с чрезмерной активностью и усиленным синтезом форменных клеток крови. Погасив интенсивность патологического процесса, удается скорректировать положение и вернуть состояния в частичную норму.
- Анемия. Точное происхождение тромбоцитоза в этом случае пока установить не удалось. Как считают специалисты, всему виной расстройство метаболизма железа, также веществ, участвующих в обменных реакциях.
Восстановление предполагает коррекцию состояния, возвращение уровня эритроцитов в норму.
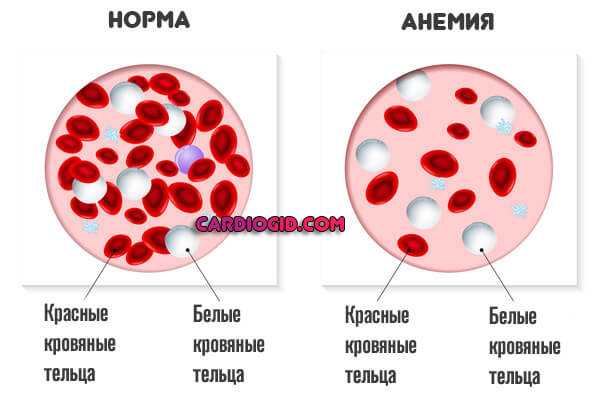
- Удаление селезенки сказывается на характере депонирования крови, также косвенно влияет на скорость работы костного мозга. Почему — пока точно сказать не удается.
Все операции, травмы и повреждения отражаются на органе и, соответственно, на составе крови. Это нужно учитывать при проведении анализа.
- Опухоли, раковые заболевания. Неоплазии сами по себе способны продуцировать интерлейкин-6. В большей степени склонны к подобному поведению новообразования кишечника, легких, молочных желез у женщин. Хотя на такое способны и другие структуры.
Естественные, физиологические факторы
Они не несут реальной угрозы здоровью или жизни, потому рассматриваются как клиническая норма.
Какие моменты можно назвать здесь:
- Интенсивная физическая нагрузка. Сопровождается временным ростом концентрации тромбоцитов. По окончании все приходит в норму само собой спустя короткий промежуток времени. Считанные часы.
- Стрессовая ситуация. Вызывает цепную реакцию с выработкой гормонов, специфических веществ надпочечников.
- Детский возраст. У пациентов до 11 лет естественным образом повышен уровень тромбоцитов. Подобное считается вариантом клинической нормы, хотя присутствует и не у всех.
- Также встречается изменение уровня форменных клеток при обезвоживании. Причина в уменьшении объема жидкой фракции — плазмы. Оценка осуществляется с учетом показателя гематокрита, который также реагирует на потерю воды. В результате нарушения баланса концентрация такового растет.
Причины оцениваются в системе. Конкретных заболеваний масса. Каждое должно рассматриваться как потенциальный виновник расстройства. После исключения диагностической гипотезы переходят к следующему заболеванию.
Идиопатические формы тромбоцитоза, когда определиться с провокатором не удается, также возможны, но встречаются редко и говорят скорее о проблемах с обследованием, отражая сложность ситуации.
Классификация
Подразделение можно провести по степени тяжести патологического процесса.
В таком случае называют следующие разновидности:
- Тромбоцитемия легкая. Уровень клеток повышен незначительно. Каких-либо симптомов нет. Пациент не подозревает о наличии проблемы. Подобные формы, как правило, физиологичны и не требуют специального лечения. Хотя возможны варианты.
- При прогрессировании расстройство переходит во вторую фазу. Умеренную. Присутствует группа проявлений вроде повышения или понижения густоты крови. Нарушаются реологические свойства ткани. Имеет место склонность к образованию тромбов. Клиника нестабильна, потому может затихать и восстанавливаться самостоятельно. Терапия необходима.
- Тяжелая форма тромбоцитоза. Сопровождается выраженным ростом концентрации форменных клеток крови. Встречается при сложных инфекционно-воспалительных процессах, реже прочих состояниях. Необходима качественная коррекция основного диагноза.
- Экстремальная или критическая форма. Наблюдается на фоне раковых опухолей, злокачественных заболеваний крови, также сепсиса, опасных воспалительных явлений. Без коррекции вероятнее всего пациента ждет гибель от первичного нарушения. Растут риски кровотечений. Потому и само состояние несет большую угрозу жизни.
Есть и другой способ подразделения процесса — по этиологии (происхождению):
- Эссенциальный тромбоцитоз, он же первичный. Развивается в результате собственно поражения системы кроветворения. Зачастую опухолями. Встречается примерно в 10% случаев от общей массы клинических ситуаций. Терапия сложная, в стационаре. Далее показан присмотр в амбулаторных условиях, чтобы предотвратить критические осложнения.
- Реактивный тромбоцитоз — он же вторичный. Наиболее распространенный вид состояния. На его долю приходится свыше 80% ситуаций. Имеет место результат инфекционных и аутоиммунных воспалительных нарушений. Также анемий разного генеза.
- Мутационный или семейный вид. Обуславливается критическим расстройством выработки тромбоцитов на наследственном уровне. Несмотря на общую сложность состояния, при грамотной коррекции симптомов пациента могут долго и качественно жить. Не считая наиболее опасных случаев.
- Наконец, можно назвать ложные тромбоцитозы. Они — результат неправильной лабораторной оценки биоматериала. Обычно автоматического анализатора. В спорных случаях исследование проводится несколько раз, чтобы исключить ошибку и подтвердить состояние.
Возможные симптомы
Самостоятельная клиника рассматриваемого патологического процесса — явление сравнительно редкое. Если говорить о возможных проявлениях:
- Проблемы со зрением. Результат поражения артерий сетчатки глаза. Встречается не всегда.
- Повышение риска кровотечений. Развивается при высокой концентрации незрелых тромбоцитов. Они не способны выполнять свои функции, потому и свертывание находится на недостаточном уровне.
Локализация может быть самой разной: от носа, небольших капилляров до кишечника, пищеварительного тракта вообще, или легких. Это может быть смертельно опасно.
- При присутствии зрелых тромбоцитов риски смещаются в обратную сторону. Растет вероятность образования сгустков крови, которые закупоривают сосуды, вызывают гангрену, летальные осложнения.
Симптомы тромбоза нижних конечностей подробно описаны в этой статье.
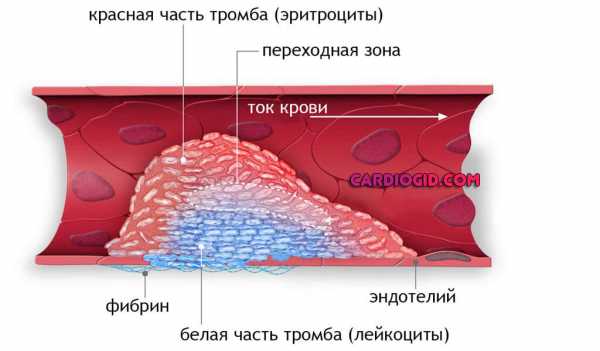
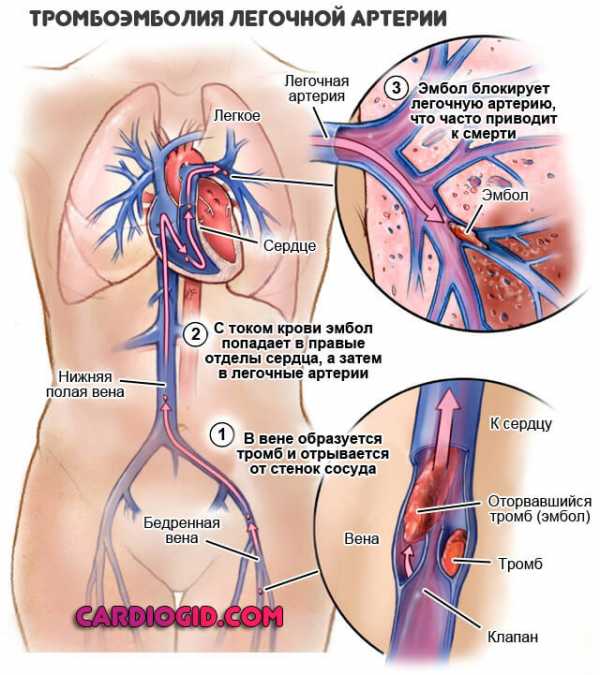
- Боли в конечностях, пальцах. Парестезии (ощущение бегания мурашек по рукам и ногам). Нарушения нормально иннервации тканей.
- Образование гематом. Синяков на теле без видимой причины. Особенно хорошо заметны массивные «обсыпания» таковыми на фоне полного физического покоя, исключения травматического фактора.
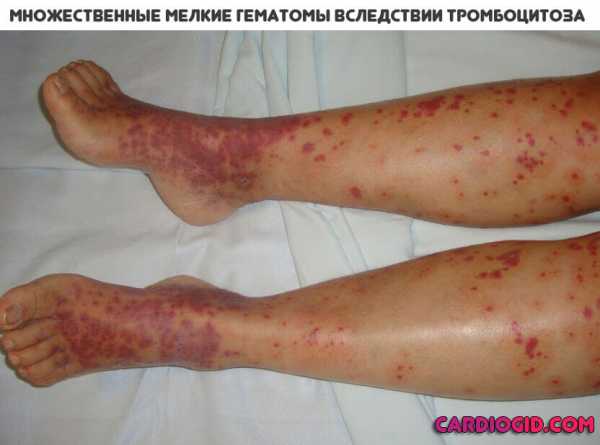
- Отеки без видимой этиологии. Понять, что стало виной невозможно.
- Синюшность кожных покровов.
- Слабость, сонливость.
Все эти признаки в комплексе встречаются довольно редко. Чаще имеет место группа из 1-3 проявлений.
Также в обязательном порядке присутствуют признаки основного заболевания, если речь идет о вторичной, реактивной форме расстройства.
Это могут быть повышенная температура тела, проблемы неврологического характера, дисфункции со стороны сердца, легких, пищеварительного тракта и многие другие нарушения.
Диагностика
Обследование представляет определенные трудности из-за множественной этиологии расстройства. Задача решается под контролем специалиста по гематологии.
Можно назвать следующие основные мероприятия:
- Опрос больного с фиксацией жалоб. Нужно выявить симптомы, составить полный комплекс и выдвинуть базовые гипотезы.
- Сбор анамнеза. Предположения, относительно происхождения расстройства завязаны именно на определении вероятного провокатора. Выявляются текущие и перенесенные в прошлом болезни, образ жизни, привычки и прочие подобные момента, вплоть до семейной истории.
- Исследование крови общее. Выявляются такие показатели как СОЭ, СРБ, также прокальцитонин, лейкоцитарная формула, уровне тромбоцитов, прочих форменных клеток. Задача комплексная.
- Бактериологические посевы образцов биоматериала. Мочи, мокроты и других. Для выявления инфекции, если есть подозрения. И определения чувствительности к препаратам.
- По показаниям назначают ПЦР или ИФА. Чтобы найти генетический материал возбудители и антитела к таковому.
- Туберкулиновая проба (Манту). Тромбоцитоз у детей на фоне туберкулеза может выявляться методами Пирке, диаскинтеста. Лучше в системе.
- Генетические обследования. Проводятся при наличии показаний.
- Рентгенография органов грудной клетки.
- Также оценка состояния пищеварительного тракта методом УЗИ.
- Пункция костного мозга и гистологическая расшифровка материала. Назначается для выявления злокачественных заболеваний пациентам всех возрастов. Это единственная надежная методика в такой ситуации.
Диагностика не всегда предоставляет результаты сразу. Возможны некоторые проблемы. Требуется время и терпение.
Лечение
Задача терапии сложная, основу ее составляет борьба с первопричиной.
Вторичные разновидности патологического процесса могут быть скорректированы таким образом:
- Анемия. Требует введения препаратов железа в системе с витамином С, аскорбиновой кислотой. Курс краткосрочный, больших проблем в деле восстановления нет.
- Инфекционные процессы. Предполагают применение антибиотиков, противовоспалительных, средств для борьбы с вирусом или грибком. Наименования определяет специалист.
- Аутоиммунные процессы требуют назначения глюкокортикоидов. Преднизолона, Дексаметазона, Метилпреднизолона или прочих. Это позволяет скорректировать состояние. При неэффективности показаны иммунодепрессанты (Метотрексат и аналогичные).
- При склонности к тромбозам необходимо применение антиагрегантов. Тиклопидина, Аспирина, Тромбо-асс, Клопидогрела, Реополиглюкина и прочих.
- В виде симптоматической меры практикуется применение гидромочевины, интерферона.
- Злокачественные первичные состояния корректируются трансплантацией костного мозга.
Лечение тромбоцитоза многогранно, определяется этиологией и тяжестью процесса.
Прогноз
В 80-90% благоприятный. Далее все зависит от конкретного происхождения расстройства. Имеет смысл спросить о перспективах своего лечащего врача.
Профилактика
Как таковых методов нет. Достаточно держать иммунитет в тонусе, не допускать инфекционных, глистных инвазий (не контактировать с дикими животными, мыть продукты и термически обрабатывать их, соблюдать правила гигиены).
Возможные последствия
Среди осложнений:
- Образование сгустков и закупорка сосудов.
- Инфаркт.
- Инсульт.
- Массивное кровотечение.
- Инвалидность или гибель.
Тромбоцитоз — заболевание сложное, требующее ранней коррекции под контролем гематолога. Задача непростая, нужно время. Но при правильном подходе получается добиться компенсации.
Таким образом заболевание не будет сказываться на качестве и продолжительности жизни пациентов.