Умеренная спленомегалия что это такое
причины, симптомы, диагностика и лечение
Спленомегалия — вторичный патологический синдром, который проявляется увеличением размеров селезенки. Увеличение органа невоспалительного генеза сопровождается ноющей болью, чувством распирания в левом подреберье. При инфекционных процессах возникает лихорадка, резкая боль в подреберье слева, тошнота, диарея, рвота, слабость. Диагностика основывается на данных физикального осмотра, УЗИ, сцинтиграфии селезенки, обзорной рентгенографии и МСКТ брюшной полости. Тактика лечения зависит от основного заболевания, которое привело к спленомегалии. Назначают этиотропную терапию, при необратимых изменениях и значительном увеличении органа выполняют спленэктомию.
Общие сведения
Спленомегалия – аномальное увеличение селезенки. Синдром не является самостоятельной нозологической единицей, а возникает вторично, на фоне другого патологического процесса в организме. В норме селезенка весит около 100-150 г и не доступна для пальпации, т. к. полностью скрыта под реберным каркасом. Пальпаторно определить орган удается при его увеличении в 2-3 раза. Спленомегалия может являться индикатором серьезных болезней, ее распространённость в общей популяции составляет 1-2%. У 5-15% здоровых детей определяется гипертрофия селезенки ввиду несовершенства иммунной системы. Синдром может встречаться у людей всех возрастов. В равной степени поражает лиц женского и мужского пола.
Спленомегалия
Причины спленомегалии
Селезенка является важной составляющей иммунной системы. Повышение функциональной активности, увеличение скорости кровотока и размеров органа сопровождает большое количество заболеваний как инфекционной, так и неинфекционной природы. К основным причинам развития данной патологии относят:
- Инфекционные заболевания. Увеличение размеров происходит в результате повышенной иммунной нагрузки на орган при бактериальных (сифилис, туберкулез), вирусных (ВИЧ, цитомегаловирус, вирус Эпштейна–Барр), грибковых (бластомикоз, гистоплазмоз), паразитарных (шистосомоз, эхинококкоз), протозойных (малярия, лейшманиоз) острых и хронических инфекциях.
- Аутоиммунные заболевания. Гиперплазия развивается при повышении фагоцитарной функции селезенки, активации ретикулоэндотелиальной системы на фоне аутоиммунных болезней (ревматоидный артрит, системная красная волчанка, узелковый периартериит).
- Миелопролиферативные болезни. Спленомегалия формируется при злокачественной трансформации костномозговых клеток, что сопровождается их избыточной пролиферацией и нарушением гемопоэза в т. ч. в селезенке. К данным состояниям можно отнести истинную полицитемию, миелолейкоз, миелоидную метаплазию.
- Новообразования различной этиологии. Увеличение органа может быть связано с доброкачественными и злокачественными образованиями селезенки, опухолями кроветворной системы (лимфома, острый и хронический лейкоз) и с метастазированием из других очагов (рак легкого, рак печени).
- Гематологические расстройства. Синдром развивается на фоне повышения функциональной нагрузки на селезенку при наследственных и приобретенных заболеваниях крови (гемолитическая анемия, талассемия, циклический агранулоцитоз и др.).
- Нарушения обмена веществ. Спленомегалия возникает в результате инфильтрации паренхимы макрофагами, липидами или другими метаболитами при приобретённых и наследственных нарушениях обмена веществ (фенилкетонурия, болезнь Вильсона, синдром Зольвегера, гликогенозы и др.).
- Нарушение кровообращения. При нарушении оттока крови по венозному руслу в результате застойных явлений происходит рост сосудистой ткани, увеличивается число эритроцитов, повышается давление в портальной системе, развивается гипертрофия органа. К данному состоянию может привести тромбоз селезеночной вены, перекручивание сосудистой ножки селезенки.
Классификация
В гастроэнтерологии синдром классифицируется в зависимости от этиологии и патогенеза. Выделяют две формы спленомегалии, имеющие различную природу и клинические проявления:
- Воспалительная. Возникает на фоне бактериальной, вирусной, протозойной, грибковой инфекции (острый вирусный гепатит, краснуха, туберкулез, сальмонеллез, малярия и др.). Проявляется яркой клинической картиной и общей интоксикацией организма.
- Невоспалительная. Развивается в результате различных заболеваний неинфекционной природы (анемии, амилоидоз, цирроз печени, лейкозы). В данном случае более выраженными являются симптомы основного заболевания, клинические проявления со стороны селезенки носят стертый характер.
Симптомы спленомегалии
Клиническая картина зависит от исходной патологии, причин и степени увеличения органа. В большинстве случаев на первый план выходят симптомы первичного заболевания. Воспалительные спленомегалии сопровождаются повышением температуры тела до фебрильных значений, тошнотой, рвотой, послаблением стула, выраженной слабостью. Болезненные ощущения часто носят острый режущий характер и локализуются в области левого подреберья.
При невоспалительной этиологии заболевания температура тела нормальная или субфебрильная. Возникает тупая ноющая или давящая боль в левом подреберье слабой интенсивности. Общие симптомы интоксикации отсутствуют или слабо выражены. Синдром спленомегалии сопровождается появлением бледности кожных покровов с синеватым оттенком, снижением аппетита, уменьшением работоспособности. Часто отмечается одновременное увеличение размеров селезенки и печени - гепатоспленомегалия. В этом случае к основным симптомам присоединяется чувство тяжести и распирания в подреберье справа.
Осложнения
К наиболее серьезным осложнениям спленомегалии относится разрыв селезенки. Данное состояние сопровождается массивным кровотечением и приводит к развитию геморрагического шока, а при отсутствии экстренных мер - к летальному исходу. Нарушение функции селезенки может сочетаться с внутриорганным разрушением форменных элементов крови, возникновением гиперспленизма, который сопровождается лейкопенией, анемией, тромбоцитопенией. В результате нарушается свертываемость крови, снижается иммунная функция организма, развивается гипоксия. Данное состояние может привести к жизнеугрожающим последствием (шок, кровотечение).
Диагностика
Первичная диагностика заключается в консультации гастроэнтеролога. Во время физикального осмотра специалист пальпаторно определяет патологически увеличенный орган, перкуторно - изменённую селезеночную тупость. С помощью изучения анамнеза жизни и заболевания врач может предположить причину, повлекшую развитие спленомегалии. Для подтверждения диагноза и проведения дифференциальной диагностики назначают следующие инструментальные исследования:
- УЗИ селезёнки. Позволяет определить размеры и форму органа. Выявляет травмы, воспалительные процессы, новообразования и аномалии развития селезенки.
- Обзорная рентгенография брюшной полости. На снимках определяется увеличение селезенки и смещение близлежащих анатомических структур (желудка, кишечника). При рентгеноскопии селезенка подвижна и участвует в акте дыхания.
- МСКТ брюшной полости. Современный метод исследования, который позволяет получить детальное изображение органа. При локализации первичного заболевания в брюшной полости (опухоль, эхинококковая киста) данный способ помогает определить причину спленомегалии.
- Сцинтиграфия селезенки. С помощью радиоизотопного исследования можно определить функциональное состояние и очаговые изменения селезеночной паренхимы. Одновременно часто проводится сцинтиграфия печени, что может помочь в поиске причины болезни.
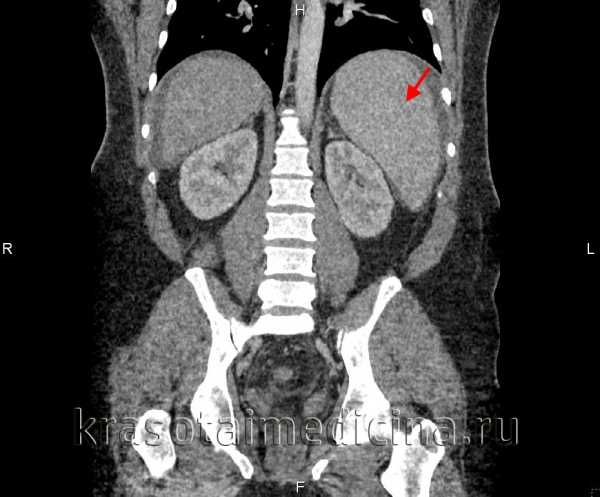
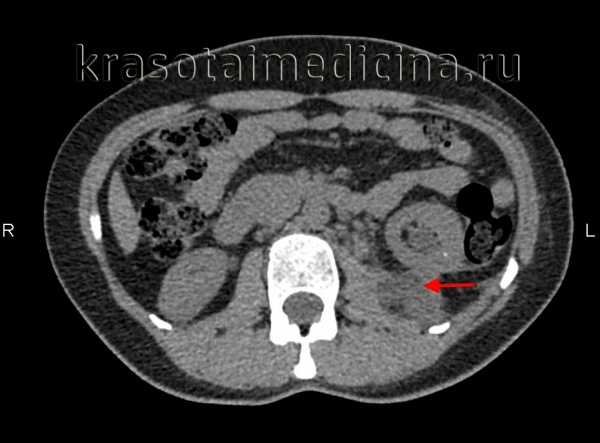
КТ органов брюшной полости. Выраженное увеличение селезенки
При ярко выраженной клинической картине с симптомами интоксикации назначают ОАК, биохимический анализ крови, ОАМ. Спленомегалию дифференцируют с доброкачественными и злокачественными образованиями, абсцессом, кистой селезенки.
Лечение спленомегалии
Тактика лечения основана на поиске и устранении причинного заболевания. При инфекционных процессах терапия проводится с учетом возбудителя болезни (антибактериальные, противовирусные, противопротозойные препараты и др.). При аутоиммунной патологии назначают гормональные средства. При гематологических заболеваниях и новообразованиях применяют противоопухолевые препараты, лучевую и химиотерапию, пересадку костного мозга. Воспалительные спленомегалии с выраженными симптомами интоксикации требуют проведения дезинтоксикационной, противовоспалительной терапии. Симптоматически назначают витамины и минеральные комплексы, обезболивающие препараты.
При больших размерах селезенки, некоторых болезнях накопления (амилоидоз, болезнь Гоше и др.), гиперспленизме, тромбозе воротной и селезеночной вен выполняют удаление органа (спленэктомию). Диета при спленомегалии предполагает отказ от жаренных, копченных, консервированных блюд, алкогольных напитков. Рекомендовано сократить употребление сдобной выпечки, грибов, кофе, шоколада, газированных напитков. Следует отдавать предпочтение нежирным сортам мяса (крольчатина, говядина), овощам (перец, капуста, свекла), крупам, фруктам и ягодам (цитрусовые, бананы, яблоки, малина и др.). Из напитков рекомендуется употреблять некрепкий чай, морсы и компоты собственного приготовления.
Прогноз и профилактика
Спленомегалия - синдром, который может свидетельствовать о серьезных заболеваниях и потому требует проведения тщательной диагностики. Дальнейшие перспективы зависят от первоначальной патологии. Прогнозирование последствий заболевания не представляется возможным из-за многофакторности данного состояния. Профилактика заключается в предупреждении развития патологии, которая приводит к формированию спленомегалии. С этой целью рекомендовано ежегодное диспансерное наблюдение, своевременное лечение острых процессов в организме и санация хронических очагов воспаления.
Спленомегалия - причины, симптомы, диагностика, лечение
Спленомегалия – это умеренное или значительное увеличение размеров селезенки, встречающееся у новорожденных и детей дошкольного возраста, подростков и взрослых при заболеваниях крови, новообразованиях, инфекциях, патологии сердечно-сосудистой системы и пищеварительного тракта, аутоиммунных расстройствах. Клинические проявления (симптомы) спленомегалии будут зависеть от причинного фактора. Диагностика предусматривает осмотр врачом-гематологом и другими специалистами, проведение лабораторных и инструментальных исследований (анализы крови, УЗИ, КТ и МРТ, лапароскопии и др.). Лечение может быть консервативным и оперативным.
Основные функции селезенки
Это самый крупный лимфоидный орган человека. Расположена она в брюшной полости с левой стороны, весит около ста-ста пятидесяти граммов. Рядом с ней расположена диафрагма, поджелудочная железа, левая почка и толстая кишка. При спленомегалии вес органа может увеличиваться в 5-10 раз, а его размеры – в 2-3 раза.
Какие функции выполняет селезенка
- Собирает и уничтожает старые, изношенные и поврежденные эритроциты (красные кровяные тельца), а также тромбоциты
- Участвует в синтезе иммунных клеток (а это моноциты и плазмоциты, T и B-лимфоциты) и антител, которые обеспечивают защиту организма от внешних и внутренних врагов
- Обеспечивает накопление и хранение запасов крови и в первую очередь тромбоцитов
- Некоторые функциональные возможности не исследованы до сих пор (предполагается ее участие в работе эндокринной системы, регуляции кровообращения в почках, продукции гормонов и др.)
Причины спленомегалии
- Увеличение селезенки в определенный период времени может встречаться у здоровых детей (у каждого 10-20 ребенка) и примерно у 3% взрослых как следствие повышенной реакции иммунной системы на неблагоприятные внешние и внутренние воздействия
- Гепатолиенальный синдром с преимущественным увеличеинем селезенки может наблюдаться при аутоиммунной тромбоцитопении и гемолитических анемиях различного генеза, острых и хронических лейкозах, опухолях лимфоидных тканей
- Нередкой причиной спленомегалии становятся кисты, доброкачественные и злокачественные новообразования брюшной полости
- Частый причинный фактор – острые и хронические инфекции бактериального и вирусного генеза. Речь идет в первую очередь об инфекционном мононуклеозе, вирусном гепатите, малярии, поражении герпес-вирусами, гельминтами и другими возбудителями
- Спленомегалия при аутоиммунных расстройствах (коллагенозах): ревматоидной артрите, системной красной волчанке, узелковом периартериите
- Заболевания печени (гепатиты, цирроз), сердечно-сосудистой системы и других органов с выраженным нарушением функции
- Спленомегалия может встречаться при обследовании новорожденных вследствие различных врожденных нарушений этого органа.
Симптомы спленомегалии
Клинические проявления зависят от причинного фактора (основного заболевания), вызвавшего развитие невоспалительной или воспалительной спленомегалии.
- При нарушениях кровообращения вследствие сердечной недостаточности, тромбоза воротной вены, снижении кровотока по печеночной вене беспокоит боль в животе, тошнота и рвота, выраженная общая слабость, одышка при незначительной физической нагрузке, головокружение
- При гемолитических анемиях отмечается анемический синдром, желтушность кожных покровов, гепатоспленомегалия, боли в костях, слабость, утомляемость, сердцебиение, обморочные состояния
- При циррозе печени наряду с вышеописанными симптомами выявляются признаки кровотечения из вен пищевода, кожный зуд, скопление жидкости в брюшной полости (асцит), психические нарушения и т.д.
- При воспалительной спленомегалии вследствие перенесенного вирусного гепатита, инфекционного мононуклеоза, ВИЧ, цитомегаловирусной инфекции выявляется наличие озноба, повышенной температцры тела, гепатолиенального синдрома и увеличения лимфаузлов. Сходные симптомы отмечаются и при лейкозах, аутоиммунных процессах.
Диагностика
Для выявления болезней селезенки и других патологических состояний, которые привели к появлению спленомегалии, необходимо тщательное обследование в специализированном медицинском учреждении. Уже во время первичного клинического осмотра в обычной поликлинике врач-терапевт (педиатр) может обнаружить увеличение селезенки при прощупывании (пальпации) живота с левой стороны (при этом пациент лежит на правом боку, высоко подтянув ноги). Врач также может определить размеры селезенки во время перкуссии по методу Курлова.
Изолированная спленомегалия встречается довольно редко и наблюдается в основном в начальной стадии заболевания (обычно при болезнях кроветворной системы). В дальнейшем появляется гепатоспленомегалия (другое название – гепатолиенальный синдром) то есть одновременное увеличение печени и селезенки, что обусловлено общностью системы кровообращения, иннервации и оттока лимфы. Гепатомегалия обнаруживается также при обычном физикальном осмотре путем пальпации печени в правом подреберье и перкуссии с определением размеров органа.
Для уточнения причины заболевания необходима консультация врача-гематолога, а также по показаниям – инфекциониста, хирурга, кардиолога, онколога и врачей других специальностей. Назначаются необходимые в данном конкретном случае лабораторные исследования (общий, клинический и биохимический анализ крови, иммунограмма) и инструментальные диагностические процедуры (УЗИ селезенки, печени и других органов брюшной полости, эхокардиография, КТ и МРТ, лапароскопия). По показаниям выполняется пункционная биопсия печени и селезенки, а также пункция лимфатических узлов и исследование пунктата костного мозга.
Лечение спленомегалии
Эффективность проводимых лечебных мероприятий в первую очередь зависит от причинного фактора, который способствовал появлению спленомегалии. Как правило, осуществляется госпитализация в специализированный стационар (гематологическое отделение, инфекционная больница, онкодиспансер).
Применяется медикаментозное лечение: используются антибиотики и противовирусные препараты при инфекционном генезе, гнойных осложнениях. Наличие аутоиммунных расстройств и заболеваний крови требует назначения целого комплекса лекарственных средств. Это и глюкокортикостероидные гормоны, и иммунодепрессанты, и препараты крови, и пересадка костного мозга по показаниям.
Операция по удалению селезенки
При неэффективности консервативных мероприятий проводится оперативное лечение – удаление селезенки (спленэктомия). Эта хирургическая операция становится средством выбора при таких состояниях, как иммунная тромбоцитопения, наследственная и аутоиммунная гемолитическая анемия, опухоли и травмы селезенки. Выполняться это оперативное вмешательство может двумя способами.
- Стандартная спленэктомия, когда удаление селезенки производится через широкий разрез в передней брюшной стенке. В этом случае длительность госпитализации и восстановления трудоспособности довольно значительна, остаются видимые послеоперационные рубцы. Однако такая операция довольно распространена до настоящего времени при невозможности использования современных технологий, выраженной спленомегалии и наличии индивидуальных анатомических особенностей ее расположения, препятствующих применению других методов.
- Лапароскопическая операция по удалению селезенки. Этот вариант спленэктомии получает все большее распространение при заболеваниях селезенки благодаря минимальной травматизации тканей, быстрому восстановлению пациента после операции. Выполняется общий наркоз, хирург делает несколько миниатюрных разрезов передней брюшной стенки и вводит в брюшную полость лапароскоп, а также специальные инструменты для проведения спленэктомии. Видеоизображение о ходе операции передается на монитор при помощи видеокамеры, встроенной в лапароскоп. Выполняется отделение селезенки от окружающих тканей, ушивание кровеносных сосудов, помещение органа в специальный мешок, введенный в брюшную полость с последующим удалением селезенки при помощи вакуумного насоса. Выписаться домой больной может уже на второй-третий день после спленэктомии, а через неделю – вернуться к обычному ритму жизни.
Какую методику удаления селезенки предпочтительнее использовать? На этот вопрос может дать ответ только сам врач-хирург, внимательно изучив результаты проведенного обследования, особенности расположения селезенки, ее размеры, общее состояние больного и многие другие факторы. Зачастую бывает и так, что спленэктомия начинается как лапароскопическая, а заканчивается стандартным способом. В послеоперационном периоде проводятся специально разработанные реабилитационные мероприятия, направленные на скорейшее восстановление работоспособности и активности, решаются экспертные вопросы в плане трудоспособности.
Спленомегалия | Причины, симптомы и лечение спленомегалии
Обследование при спленомегалии
[23], [24], [25], [26], [27], [28], [29], [30]
Анамнез
Большинство выявляемых симптомов обусловлены основным заболеванием. Однако сама спленомегалия может вызывать чувство быстрого насыщения в результате влияния увеличенной селезенки на желудок. Возможны ощущения тяжести и боли в области левого верхнего квадранта живота. Выраженная боль в левом боку предполагает наличие инфаркта селезенки. Рецидивирующие инфекции, симптомы анемии или кровоточивость манифестируют о наличии цитопении и возможном гиперспленизме.
[31], [32], [33], [34], [35], [36], [37], [38], [39]
Осмотр
Чувствительность метода пальпации и перкуссии при определении увеличения размеров селезенки составляет соответственно 60-70 % и 60-80 % при документированной ультразвуковым методом спленомегалии. В норме до 3 % людей имеют пальпируемую селезенку. Кроме того, пальпируемая в левом верхнем квадранте масса может быть обусловлена другой причиной, а не увеличенной селезенкой.
Другими дополнительными симптомами являются шум трения селезенки, предполагающий наличие инфаркта селезенки, и эпигастральный и селезеночный звуки, которые указывают на застойную спленомегалию. При генерализованной аденопатии можно предполагать наличие миелопролиферативного, лимфопролиферативного, инфекционного или аутоиммунного заболевания.
Диагностика спленомегалии
При необходимости подтверждения спленомегалии в случаях сомнительного результата после предварительного обследования ультразвуковое исследование является методом выбора в связи с его высокой точностью и низкой ценой. КТ и МРТ способны обеспечить более детальное изображение органа. МРТ особенно эффективно при определении портального тромбоза или тромбоза селезеночной вены. Радиоизотопное исследование является высокоточным методом диагностики, способным идентифицировать дополнительные детали селезеночной ткани, но метод очень дорогой и непростой для выполнения.
Специфические причины спленомегалии, выявленные при клиническом осмотре, должны быть подтверждены соответствующими обследованиями. При отсутствии видимой причины спленомегалии в первую очередь необходимо исключить наличие инфекции, так как при этом необходимо раннее начало лечения в отличие от других причин спленомегалии. Обследование должно быть наиболее полным в зонах высокого географического распространения инфекции в случае, когда у больного имеются клинические признаки инфекции. Необходимо получить данные общего анализа и посевов крови, исследования костного мозга. Если пациент не чувствует себя больным, отсутствуют симптомы болезни, за исключением симптомов, обусловленных спленомегалией, и не было риска инфекционного поражения, нет необходимости в применении широкого спектра исследований, кроме выполнения общего анализа крови, мазка периферической крови, тестов функции печени, КТ органов брюшной полости и УЗИ селезенки. При подозрении на лимфому показано выполнение флоуцитометрии периферической крови.
Специфические отклонения в анализе периферической крови могут указать на причину поражения (например, лимфоцитоз - на хронический лимфолейкоз, лейкоцитоз с наличием незрелых форм - на другие виды лейкозов). Повышенное содержание базофилов, эозинофилов, ядро-содержащих эритроцитов или эритроцитов в форме «падающей капли» предполагает наличие миелопролиферативного заболевания. Цитопения указывает на гиперспленизм. Сфероцитоз предполагает наличие гиперспленизма или наследственного сфероцитоза. Функциональные печеночные тесты будут иметь отклонения при застойной спленомегалии с циррозом; изолированное повышение сывороточной щелочной фосфатазы указывает на возможную инфильтрацию печени в результате миелопролиферативного, лимфопролиферативного заболевания или милиарного туберкулеза.
Некоторые другие исследования могут быть полезны даже у больных с отсутствием симптомов заболеваний. Электрофорез сывороточных протеинов идентифицирует моноклональную гаммапатию или снижение уровня иммуноглобулинов, возможных при наличии лимфопролиферативных заболеваний или амилоидозе; диффузная гипергаммаглобулинемия предполагает наличие хронической инфекции (например, малярия, индийский висцеральный лейшманиоз, бруцеллез, туберкулез), цирроза с застойной спленомегалией или заболевания соединительной ткани. Повышение уровня мочевой кислоты сыворотки крови предполагает наличие миелопролиферативного или лимфопролиферативного заболевания. Повышение уровня щелочной фосфатазы лейкоцитов указывает на миелопролиферативное заболевание, тогда как при снижении ее уровня возможно наличие хронического миелолейкоза.
Если обследование не выявило никаких отклонений, кроме спленомегалии, больного необходимо обследовать снова в интервале от 6 до 12 месяцев или при появлении новых симптомов.
Спленомегалия увеличивает селезеночную механическую фильтрацию и деструкцию эритроцитов, а также часто лейкоцитов и тромбоцитов. Проявляется компенсаторная гиперплазия костного мозга тех клеточных линий, уровень которых снижен в циркуляции.
[40], [41], [42], [43], [44], [45], [46], [47], [48]
лечение болезни. Симптомы, причины и диагностика
 Селезенка — небольшой непарный орган, расположенный в подреберье слева. Селезенка играет важную роль в кроветворении — именно в ней образуются лимфоциты и депонируются (накапливаются) тромбоциты, фильтрации крови от распадающихся клеток и работе иммунной системы организма.
Селезенка — небольшой непарный орган, расположенный в подреберье слева. Селезенка играет важную роль в кроветворении — именно в ней образуются лимфоциты и депонируются (накапливаются) тромбоциты, фильтрации крови от распадающихся клеток и работе иммунной системы организма.
Ряд патологических состояний от инфекционных заболеваний печени до некоторых злокачественных опухолей может приводить к увеличению селезенки, то есть, спленомегалии.
Что такое спленомегалия?
У здорового взрослого человека селезенка имеет максимальный размер порядка 11 см и весит около 150 г. Тем не менее у подростков и взрослых хрупкого телосложения этого орган может определяться при пальпации, что не имеет клинического значения.
Диагноз спленомегалия обычно ставится при достижении селезенкой массы примерно 400–500 граммов. Однако, современные методы диагностики позволяю определить увеличение селезенки и на более ранних стадиях, если у пациента развиваются соответствующие симптомы.
Тяжелой степени спленомегалии соответствует селезенка, растянувшаяся до 20 см (при этом наблюдается истончение ее оболочек) и массой более 1000г.
Распространенность заболевания
 В норме селезенка не прощупывается при пальпации. Статистические исследования на тему спленомегалии в США показали, что на практике прощупать селезенку можно, по разным данным, у 2–5% популяции.
В норме селезенка не прощупывается при пальпации. Статистические исследования на тему спленомегалии в США показали, что на практике прощупать селезенку можно, по разным данным, у 2–5% популяции.
Считается, что спленомегалии в равной степени подвержены представители всех рас. Однако, у чернокожих жителей эндемичных по малярии стран увеличение селезенки может быть также вызвано присутствие в крови мутантных гемоглобинов S и С.
Отдельно стоит тропическая спленомегалия - увеличение селезенки, которое части случается у туристов, посетивших страны Африки, причем женщины подвержены ей в два раза чаще, чем мужчины.
Факторы риска
Спленомегалия может развиться у человека любого возраста, расы или пола, но все же выделяют следующие группы высокого риска:
- Дети и молодые люди, инфицированные вирусным мононуклеозом.
- Жители и посетители областей, эндемичных по малярии.
- Страдающие от болезни Гоше, Нимана-Пика и некоторых других наследственных болезней обмена, влияющих на состояние печени и селезенки.
Причины
Причиной спленомегалии могут быть разнообразные инфекции, а также другие болезни, связанные с кроветворением. При своевременной и правильно подобранном лечении селезенка возвращается к исходным размерам после купирования основного заболевания. Среди возможных причин:
 Вирусные инфекции, например, мононуклеоз.
Вирусные инфекции, например, мононуклеоз.- Бактериальные инфекции, в частности, сифилис, а также бактериальный эндокардит.
- Паразитарные инфекции, например, малярия.
- Цирроз и другие заболевания печени.
- Различные гемолитические анемии — состояния, при которых происходит преждевременный распад эритроцитов.
- Онкогематологические заболевания — лейкозы и Ходжкинские лимфомы.
- Болезни обмена веществ.
- Повышенное давление в венах, проходящих через печень или селезенку, а также тромбоз этих вен.
Симптомы и методы диагностики
Часто увеличение селезенки никак себя не проявляет и обнаруживается случайно, например, при осмотре живота или на УЗИ брюшной полости по другому поводу.
Тем не менее спленомегалия может вызывать ряд характерных симптомов, среди которых:
- Боль или ощущение давления слева под ребрами, иногда может отдавать в левое плечо,
- Чувство переполненного желудка после принятия небольшого количества пищи или натощак, что происходит вследствие давления селезенки на желудок,
- Анемия,
- Усталость,
- Подверженность частым инфекциям,
- Кровотечения.
Убедиться в патологическом увеличении размера селезенки можно посредством следующих исследований:
- Общий анализ крови с подсчетом эритроцитов, лейкоцитов и тромбоцитов показывает изменение состава крови, характерные для данного заболевания.
- УЗИ или компьютерная томография применяется для определения размеров селезенки и ее воздействия на соседние органы.
- МРТ может потребоваться, если необходимо оценить поток крови через селезенку.
Как правило, врач при обследовании не ограничивается констатацией факта спленомегалии, так как это состояние является лишь симптомом более серьезного системного заболевания.
Для определения причины может потребоваться пункция костного мозга. Пункция селезенки проводится крайне редко из-за высокого риска кровотечения.

Лечение
Лекарственные средства
В тех случаях, когда основное заболевание, вызывающее рост селезенки, диагностировано, назначается соответствующее медикаментозное лечение.
- антибиотики — при бактериальных инфекциях или бактериальном эндокардите,
- противовирусные препараты и интерферон — при вирусных инфекциях,
- цитостатики и химиотерапия — для лечения лейкозов и лимфом.
Хирургическое лечение
 Единственным методом хирургического лечения спленомегалии является удаление селезенки (спленэктомия). Операция рекомендована, если увеличенная селезенка давит на соседние органы или если существует высокий риск внутреннего кровотечения вследствие травмы.
Единственным методом хирургического лечения спленомегалии является удаление селезенки (спленэктомия). Операция рекомендована, если увеличенная селезенка давит на соседние органы или если существует высокий риск внутреннего кровотечения вследствие травмы.
В ситуации, когда операция может представлять опасность для ослабленного организма пациента (например, при лейкозах) применяется местное облучение.
Для того, чтобы максимально обезопасить пациента в послеоперационный период, спленэктомию проводят на фоне терапии антибиотиками, после вакцинации от пневмококка, менингококка и гемофильной инфекции типа B.
Лечение народными средствами
Если увеличенная селезенка не доставляет пациенту беспокойства, то применяется тактика активного ожидания. Это означает, что раз в полгода или год следует посещать лечащего врача для обследования.
Популярными народными средствами лечение увеличенной селезенки являются настои и отвары трав: зверобоя, тысячелистника или календулы. Все эти растения оказывают противовоспалительное действие. Принимать народные средства лучше после консультации с лечащим врачом.
Профилактика
 Единственной мерой профилактики спленомегалии является избегание способных вызвать ее инфекций (малярии и т. д.) Стоит также ответственно относиться к употреблению алкоголя, так как плохое состояние печени негативно влияет на функцию селезенки.
Единственной мерой профилактики спленомегалии является избегание способных вызвать ее инфекций (малярии и т. д.) Стоит также ответственно относиться к употреблению алкоголя, так как плохое состояние печени негативно влияет на функцию селезенки.
Пациентам со спленомегалией следует отказаться от контактных и травмоопасных видов спорта (хоккей, борьба), отдавая предпочтение более спокойным занятиям.
Любое увеличение физической нагрузки необходимо обсудить с лечащим врачом. Для защиты от инфекций при сниженной функции селезенки или после спленэктомии важно своевременно вакцинироваться в соответствии с национальным календарем. Оптимально будет также сделать дополнительные прививки в соответствии с возрастом.
Прогноз
Как правило, прогноз не зависит от возраста пациента или перенесенной спленэктомии, а определяется основным заболеванием. Соответственно выживаемость и смертность колеблются в широких пределах в зависимости от патологического процесса, вызывавшего увеличение селезенки, наличия внутренних кровотечений и отказа органов.
Смерть непосредственно от спленомегалии наступает крайне редко, но может явиться следствием неудачного послеоперационного периода.
Увеличенная селезенка может пострадать в результате травмы, например, удара в область живота, так как ее оболочки истончены.
В этом случае обычно предлагается консервативное лечение (без проведения операции), которое подбирается в зависимости от состояния селезенки, ее оболочек и гемостатической функции.
Видео на тему: Инфекционный мононуклеоз. Что это такое?
причины, симптомы, лечение и профилактика, МедОбоз, последние новости здоровья, Обозреватель Здоровье 29 августа
Патологическое состояние, при котором отмечается увеличение размеров селезенки. Чаще всего спленомегалия возникает как результат развития различных заболеваний или же патологических процессов в самой селезенке.
Причины спленомегалии
Причиной болезни могут стать: тифо-паратифозные заболевания, сепсис, милиарный туберкулез, туберкулез селезенки, бруцеллез, сифилис, корь, краснуха, острый вирусный гепатит, инфекционный мононуклеоз, малярия, токсоплазмоз, лейшманиоз, гистоплазмоз, разного рода гельминтозы, острые и хронические лейкозы, миелофиброз, системная красная волчанка, узелковый периартериит, ревматоидный артрит, цирроз Пика, опухоли селезенки, тезаурисмозы, болезнь Вильсона.
Симптомы спленомегалии
При воспалительной форме спленомегалии, наблюдается возникновение таких симптомов: повышение температуры тела до показателей 40°С, острая, режущая боль в левом подреберье, увеличение размеров селезенки, болезненность при пальпации области левого подреберья, тошнота, рвота, диарея. При не воспалительной спленомегалии: в редких случаях отмечается повышение температуры, увеличение селезенки, анемия, постоянная ноющая и тянущая болью в левом подреберье, при прощупывании левого подреберья отмечается слабая болезненность.
Диагностика спленомегалии
Проводится анализ анамнеза заболевания, анамнеза жизни, семейного анамнеза, опрос и осмотр больного. Врач выполняет пальпацию, в целях определения размеров селезенки, ее плотности и степени болезненности. Из лабораторных методов проводится: клинический анализ крови, биохимический анализ крови, коагулограмма, общий анализ мочи, копрограмма, анализ кала на яйца глист, бактериологический посев крови для выявления возбудителя. Из инструментальных методов: ультразвуковое исследование органов брюшной полости, стернальная пункция, компьютерная томография органов брюшной полости, аутоиммунные биохимические маркеры, генетическое исследование.
Лечение спленомегалии
В основе терапии лежит лечение основного заболевания, которое вызвало увеличение размеров селезенки. В ходе медикаментозной терапии, назначают антибактериальные препараты, противоопухолевые препараты, гормональные препараты, витаминотерапия. При необходимости может использоваться хирургическое лечение. Возможно развитие осложнений: разрыв селезенки, гиперспленизм.
Профилактика спленомегалии
Специфических методов профилактики развития спленомегалии нет. К общим рекомендациям можно отнести: отказ от алкоголя и курения, вакцинация при посещении потенциально опасных районов, физическая активность, регулярные профилактические осмотры у врача.
Умеренная спленомегалия лечение. Спленомегалия — что это такое? Причины и лечение, признаки спленомегалии
Спленомегалия – увеличение селезенки в размерах.
Само слово происходит из греческого языка и дословно означает «большая селезенка». Это не отдельное заболевание, а серьезный симптом других патологий в организме. Помимо этого, увеличенная селезенка в норме присутствует у 5% полностью здоровых людей.
Селезенка является непарным органом иммунной системы организма, который располагается в левой части брюшной полости и примерно весит 200 грамм. Основной функцией данного органа является исключение чужеродных бактерий, а также потерявших свои способности эритроцитов из кровообращения. При развитии спленомегалии в брюшной полости возникает ощущение сдавленности и довольно часто боль.
Что это такое?
Спленомегалия - патологическое увеличение размеров селезёнки.
Умеренная спленомегалия (умеренное увеличение размеров селезёнки) отмечается при многих инфекционных заболеваниях, при многих аутоиммунных заболеваниях, при гемолитических анемиях, при гемоглобинопатиях, дефектах эритроцитов и тромбоцитов. Для некоторых инфекций, например, для малярии, характерна особенно значительная спленомегалия.
Очень выраженная спленомегалия, при которой селезёнка может достигать поистине гигантских размеров, заполняя собой более половины брюшной полости, наблюдается порой при лейкозах и других гемобластозах. Масса её достигает 6-8кг(при хроническом миелоидном лейкозе).
Распространенность
В норме селезенка не прощупывается при пальпации. Статистические исследования на тему спленомегалии в США показали, что на практике прощупать селезенку можно, по разным данным, у 2–5% популяции.
Считается, что спленомегалии в равной степени подвержены представители всех рас. Однако, у чернокожих жителей эндемичных по малярии стран увеличение селезенки может быть также вызвано присутствие в крови мутантных гемоглобинов S и С.
Отдельно стоит тропическая спленомегалия — увеличение селезенки, которое части случается у туристов, посетивших страны Африки, причем женщины подвержены ей в два раза чаще, чем мужчины.
Классификация
В медицине различают две формы спленомегалии, которые могут проявляться как у взрослых людей, так и у детей:
- воспалительная;
- невоспалительная.
Воспалительная форма недуга развиваться под воздействием глистных инвазий, бактериальных инфекций, из-за инфаркта и абсцесса селезёнки (частая причина прогрессирования). На фоне всего это происходит снижение её основных функций, а также воспаление тканей.
Невоспалительная форма патологии протекает без воспаления тканей. Но происходит снижение иммунокомпетентной и избирательной функции. Предшествуют её развитию аутоиммунные патологии, анемии, недуги органов кроветворения и прочее.
Причины спленомегалии
Успех лечения спленомегалии во многом зависит от того, насколько правильно была диагностирована причина патологии. Увеличение селезенки может быть спровоцировано бактериальными, вирусными, протозойными инфекциями, гельминтами, патологиями других органов и систем.
Основными бактериальными и вирусными инфекциями, вызывающими спленомегалию, считаются:
- Туберкулез селезенки – он имеет скудную клиническую симптоматику и может быть обнаружен в результате цитологического обследования.
- Бруцеллез – опасная инфекция, которая поражает не только селезенку, но и сердце, сосуды, опорно-двигательный аппарат, мочеполовую и нервную системы.
- Вирусные гепатиты – одни из самых распространенных инфекций, поражающих селезенку, печень и желчные пути.
- Краснуха – болезнь вызывает спленомегалию, а также может стать причиной развития сахарного диабета и панэнцефалита.
- Сифилис – поражает внутренние органы, вызывает воспаление лимфатических узлов. Лечение направляется на основной очаг патологии.
В качестве протозойных инфекций, провоцирующих спленомегалию, могут выступать:
- Малярия – инфекционное заболевание, часто встречающееся в тропических странах. Инфекция быстро распространяется и поражает такие важные органы, как сердце, почки, печень, селезенку.
- Токсоплазмоз – опасная инфекция, проявляется сильной интоксикацией организма и поражением лимфатической и нервной системы.
- Лейшманиозинфекционное заболевание, при котором селезенка увеличивается на всю область левой части брюшной полости. Патология крайне опасна, так как быстро прогрессирует, и распространяет по коже большие язвы.
Гельминтозы, приводящие к спленомегалии:
Аутоиммунные заболевания, как причины спленомегалии:
- Ревматоидный артрит – распространенный недуг, который поражает соединительные ткани и оболочки суставов.
- Красная волчанка – опасный и распространенный патологический процесс, дающий сбой в работе иммунной системы, он может поражать внутренние органы, соединительные ткани и даже кожу.
Также стоит отметить, что спленомегалия нередко возникает на фоне таких серьезных заболеваний, как цирроз печени, злокачественные опухоли, закупорки сосудистого русла. Поэтому, если терапевтом было выявлено увеличение селезенки, необходимо пройти полное обследование организма и найти истинную причину спленомегалии.
Симптомы и первые признаки
Поскольку увеличение селезенки выступает проявлением того или иного заболевания, общих симптомов у нее нет. Различают лишь признаки спленомегалии, связанные с двумя ее формами.
1 - проявления при воспалениях:
- высокая температура, вплоть до 40°C;
- острая режущая боль в левом подреберье;
- слабая тошнота;
- иногда рвота и диарея;
- ощутимая болезненность при пальпации левого бока под ребрами.
2 - симптомы спленомегалии без воспаления:
- тянущая, ноющая, невыраженная боль в левом подреберье;
- температура тела остается в норме, а если возрастает, то до 37,5 °C максимум;
- при прощупывании бока болезненность несильная.
Диагностика
Первичная диагностика заключается в консультации гастроэнтеролога. Во время физикального осмотра специалист пальпаторно определяет патологически увеличенный орган, перкуторно — изменённую селезеночную тупость. С помощью изучения анамнеза жизни и заболевания врач может предположить причину, повлекшую развитие спленомегалии. Для подтверждения диагноза и проведения дифференциальной диагностики назначают следующие инструментальные исследования:
- УЗИ селезёнки. Позволяет определить размеры и форму органа. Выявляет травмы, воспалительные процессы, новообразования и аномалии развития селезенки.
- Обзорная рентгенография брюшной полости. На снимках определяется увеличение селезенки и смещение близлежащих анатомических структур (желудка, кишечника). При рентгеноскопии селезенка подвижна и участвует в акте дыхания.
- МСКТ брюшной полости. Современный метод исследования, который позволяет получить детальное изображение органа. При локализации первичного заболевания в брюшной полости (опухоль, эхинококковая киста) данный способ помогает определить причину спленомегалии.
- Сцинтиграфия селезенки. С помощью радиоизотопного исследования можно определить функциональное состояние и очаговые изменения селезеночной паренхимы. Одн
причины, симптомы, диагностика и лечение
Гепатоспленомегалия – вторичный патологический синдром, который сопровождает течение многих заболеваний и характеризуется значительным одновременным увеличением в размерах печени и селезенки. Клинические проявления зависят от патологии, которая привела к этому состоянию, общие признаки – тяжесть в подреберьях и эпигастрии, болезненность живота при пальпации. Диагностика основана на обнаружении больших размеров селезенки и печени при клиническом обследовании, проведении УЗИ и МРТ органов брюшной полости. Специфического лечения гепатоспленомегалии не существует, данный синдром разрешается на фоне терапии основного заболевания.
Общие сведения
Гепатоспленомегалия, или гепатолиенальный синдром, является одним из клинических проявлений разных патологических состояний. Чаще всего значительное увеличение печени и селезенки обнаруживается при скрининговом осмотре или обследовании пациента по поводу других заболеваний. Гепатоспленомегалия – не отдельная нозологическая единица, а лишь синдром определенной патологии. Чаще всего она встречается в возрастной группе до 3-х лет – это обусловлено увеличившейся частотой внутриутробных инфекций и онкопатологии у детей. Достаточно часто при наличии гепатоспленомегалии у пациента не обнаруживается других клинических проявлений какого-либо заболевания. Подобные случаи требуют длительного наблюдения, своевременных повторных обследований для выявления вызвавшей гепатоспленомегалию патологии.
Гепатоспленомегалия
Причины гепатоспленомегалии
Привести к гепатоспленомегалии могут заболевания гепатобилиарной системы или патология других органов. В норме край печени может пальпироваться и у здоровых людей, он острый, ровный и эластичный. При патологии свойства печеночного края меняются: при сердечно-сосудистых заболеваниях он становится округлым и рыхлым; при онкологических – твердым, бугристым. Нижний край селезенки в норме не пальпируется.
У новорожденных детей наиболее частой причиной гепатоспленомегалии является гемолитическая болезнь, у детей младшего возраста – внутриутробные инфекции и онкологическая патология. у взрослых причиной гепатомегалии могут быть различные патологические состояния. Чаще всего это:
- поражение ткани печени (острое или хроническое диффузное воспаление, формирование регенеративных узлов, фиброз, внутри- или внепеченочный холестаз, опухоли, кисты и т. д.)
- сердечно-сосудистые заболевания (хроническая сердечная недостаточность на фоне ИБС, гипертонии и пороков сердца, констриктивный перикардит, эндофлебит печеночных вен)
- паразитарные инвазии. У пациентов с гепатоспленомегалией часто обнаруживаются различные инфекционные заболевания (малярия, лейшманиоз, бруцеллез, мононуклеоз)
- аномалии сосудов печени и портальной системы.
- гемобластозы. Весьма вероятно развитие данного синдрома и при заболеваниях крови (лейкозы, тяжелые анемии, лимфогранулематоз)
- болезни накопления (гепатозы различной этиологии, гемохроматоз, амилоидоз)
В начале основного заболевания может быть увеличена только селезенка (при патологии системы крови) или только печень (при гепатитах и других заболеваниях печеночной ткани). Сочетанное поражение этих двух органов обусловлено общей системой кровоснабжения, иннервации и лимфооттока. Именно поэтому при тяжелых заболеваниях изначально может регистрироваться только гепатомегалия либо спленомегалия, а по мере прогрессирования патологии неизбежно поражаются оба этих органа с формированием гепатоспленомегалии.
Симптомы гепатоспленомегалии
Симптоматика гепатоспленомегалии во многом определяется фоновым заболеванием, которое привело к увеличению печени и селезенки. Изолированная гепатоспленомегалия характеризуется чувством тяжести и распирания в правом и левом подреберье, определением округлого образования, выступающего из-под реберной дуги (край печени или селезенки). При наличии какой-либо патологии, приводящей к гепатоспленомегалии, пациент предъявляет характерные для этого заболевания жалобы.
Быстрое увеличение печени характерно для вирусных гепатитов, онкопатологии. Выраженная болезненность печеночного края во время пальпации присуща воспалительным заболеваниям печени и злокачественным новообразованиям, а при хронической патологии появляется во время обострения либо из-за присоединения гнойных осложнений.
Значительное увеличение селезенки возможно при циррозе, тромбозе селезеночной вены. Характерным симптомом тромбоза является развитие желудочно-кишечного кровотечения на фоне выраженной спленомегалии. При варикозном расширении вен пищевода размеры селезенки, наоборот, значительно сокращаются на фоне кровотечения (это связано с уменьшением давления в системе воротной вены).
Диагностика
Заподозрить гепатоспленомегалию гастроэнтеролог может при обычном осмотре: во время проведения пальпации и перкуссии выявляются увеличенные размеры печени и селезенки. Такой простой метод исследования, как перкуссия (выстукивание), позволяет дифференцировать опущение органов брюшной полости от их истинного увеличения.
В норме при перкуссии печени ее верхняя граница определяется на уровне нижнего края правого легкого. Нижняя граница начинается от края Х ребра (по правой переднеподмышечной линии), далее проходит по краю реберной дуги справа, по правой парастернальной линии - ниже реберной дуги на два сантиметра, по срединной линии – на 5-6 см ниже мечевидного отростка, границы печени не выходят за левую парастернальную линию. Поперечный размер составляет 10-12 см, постепенно сужаясь к левому краю до 6-8 см.
Перкуссия селезенки может представлять определенные трудности из-за ее малых размеров и тесного соседства с желудком и кишечником (наличие газа в этих органах затрудняет выстукивание). В норме селезеночная тупость определяется между IX и XI ребром, составляет около 5 см в поперечнике, длинник не должен превышать 10 см.
Пальпация органов брюшной полости является более информативным методом. Следует помнить о том, что за увеличенную печень можно принять опухоль правой почки, толстой кишки, желчного пузыря. Эмфизема легких, поддиафрагмальный абсцесс, правосторонний плеврит могут провоцировать гепатоптоз, из-за чего нижний край органа будет пальпироваться значительно ниже края реберной дуги, хотя истинные размеры при этом не будут увеличены. Пальпация селезенки должна производиться в положении на правом боку. Имитировать спленомегалию могут опущение левой почки, опухоли и кисты поджелудочной железы, новообразования толстой кишки.
Консультация гастроэнтеролога показана всем пациентам, у которых выявлена гепатоспленомегалия. Диагностический поиск направлен на определение заболевания, которое привело к увеличению печени и селезенки. Он включает:
- Лабораторные исследования. Клинические анализы крови, биохимические пробы печени позволяют выявить поражение печеночной ткани, гематологические заболевания, вирусные гепатиты и другие инфекционные и паразитарные заболевания.
- Инструментальную визуализацию. УЗИ органов брюшной полости, МРТ печени и желчевыводящих путей, МСКТ органов брюшной полости позволяют не только точно диагностировать степень увеличения печени и селезенки при гепатоспленомегалии, но и обнаружить сопутствующую патологию других органов брюшной полости.
- Пункционную биопсию печени. В сложных диагностических ситуациях под местным обезболиванием производится прокол ткани печени тонкой иглой и забор материала для гистологического исследования. Данная методика является инвазивной, но позволяет точно установить диагноз при поражении печени.
- Ангиографию. Предполагает введение в сосуды печени и селезенки рентгенконтрастного вещества с последующей оценкой их архитектоники и портального кровотока.
- Другие пункции и биопсии. При подозрении на гематологическую патологию производится пункция костного мозга и биопсия лимфатических узлов.
Сочетание гепатоспленомегалии с изменениями печеночных проб говорит о поражении паренхимы печени, болезнях накопления. Обнаружение лимфомиелопролиферативных процессов, изменений в общем анализе крови указывает на гематологическую патологию. Характерные симптомы и клиника поражения сердечно-сосудистой системы позволяет заподозрить застойную сердечную недостаточность.
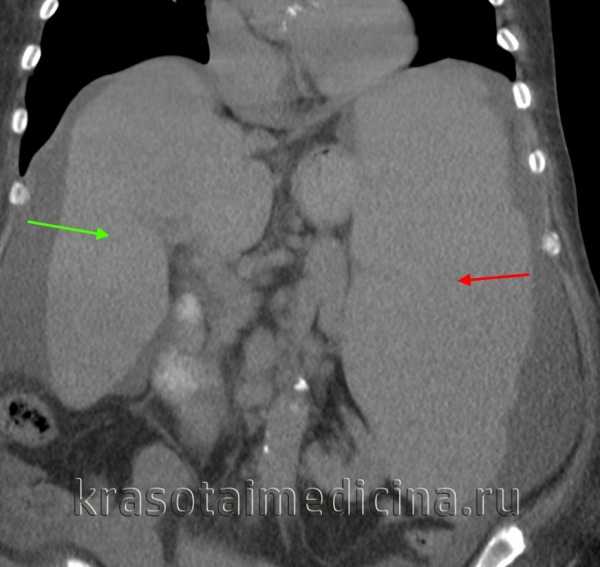
КТ ОБП. Диффузное увеличение печени (зеленая стрелка) и более выраженное увеличение селезенки (красная стрелка).
Лечение гепатоспленомегалии
При обнаружении изолированной гепатоспленомегалии, отсутствии других клинических проявлений и изменений в анализах осуществляется наблюдение за пациентом в течение трех месяцев. Если за это время размеры печени и селезенки не уменьшатся, пациент с гепатоспленомегалией должен быть госпитализирован в отделение гастроэнтерологии для тщательного обследования и определения тактики лечения. Мероприятия при гепатоспленомегалии направлены на лечение основного заболевания, также проводится симптоматическая терапия.
Для улучшения состояния пациента осуществляется дезинтоксикационная терапия – она позволяет вывести из организма ядовитые продукты обмена, которые накапливаются при нарушении функции печени. Желчегонные препараты, спазмолитики и гепатопротекторы облегчают состояние больного с гепатоспленомегалией и улучшают качество его жизни. Патогенетической терапией гепатитов является применение противовирусных и гормональных препаратов. При гематологических заболеваниях может назначаться химиотерапия, проводиться пересадка костного мозга.
Прогноз и профилактика
Гепатоспленомегалия - грозный синдром, который требует обязательного обращения за высококвалифицированной медицинской помощью. Прогноз зависит от основного заболевания, на фоне которого развился гепатолиенальный синдром. Прогнозирование дальнейшего развития гепатоспленомегалии практически невозможно из-за многофакторности формирования этого состояния. Профилактика заключается в предупреждении развития заболеваний, которые могут привести к увеличению печени и селезенки.
Спленомегалия - это... Что такое Спленомегалия?
увеличение селезенки в результате вовлечения ее в патологический процесс. Механизмы увеличения селезенки различны. Так, в основе патогенеза С. могут быть миелоидная метаплазия, застойные явления, накопление продуктов обмена веществ (например, гемосидерина), гранулематозные, воспалительные или опухолевые процессы и др. У здорового человека селезенка располагается между IX—XI ребрами слева и не пальпируется. Увеличение селезенки определяют с помощью перкуссии и пальпации; при этом размеры органа ориентировочно устанавливают относительно реберной дуги: при небольшом увеличении ее нижний край определяется приблизительно на 5 см ниже реберной дуги, при значительном — на 20 см ниже реберного края; в ряде случаев селезенка может достигать малого таза и даже занимать 2/3 брюшной полости. Увеличенная селезенка обычно подвижна и смещается в косом (снаружи кнутри) направлении. Это позволяет отличить ее от увеличенной левой доли печени, смещающейся вертикально, или опухоли этой области, которая бывает, как правило, неподвижна. Подтверждением того, что пальпируемое образование является селезенкой, может служить обнаружение выемки. При определении размеров селезенки следует иметь в виду, что увеличение органа может проявляться смещением его верхнего полюса, которое с помощью пальпации выявить невозможно. Поэтому даже небольшое увеличение селезенки необходимо подтвердить с помощью рентгенологического, ультразвукового или других методов исследования. Кроме того, пальпируемое в левом подреберье образование может оказаться конгломератом лимфатических узлов, опухолью левой почки толстой кишки, кистой или опухолью поджелудочной железы или забрюшинного пространства, что также делает необходимым проведение дополнительного исследования. В частности, при обзорной рентгеноскопии или рентгенографии удается определить тень увеличенной селезенки. Отличить поражение селезенки от поражения почки позволяет также урография. Ангиографические исследования (целиакография, спленография, спленопортография) не только подтверждают наличие спленомегалии, но и позволяют выявить ее причины (например, печеночный или внепеченочный блок). Точно установить размеры селезенки, а также уточнить причину С. (абсцесс, киста, инфаркт селезенки, тромбоз или стеноз ее вены) позволяет компьютерная томография. У детей первых лет жизни может наблюдаться опущение селезенки — так называемая ложная С., не являющаяся признаком патологии. Спленомегалия является симптомом как заболеваний самой селезенки (кист, злокачественных и доброкачественных опухолей, абсцесса, туберкулезного поражения и др.), так и (гораздо чаще) патологии других органов и систем. Увеличение селезенки, например, характерно для различных форм портальной гипертензии (Портальная гипертензия), наследственных гемолитических анемий, опухолевых заболеваний гемопоэтической ткани (острых и хронических лейкозов, лимфогранулематоза, лимфосаркомы, ретикулосаркомы и др.). Спленомегалия, в т.ч. реактивная, что особенно характерно для детей, наблюдается при многих бактериальных и вирусных инфекциях (брюшном и сыпном тифе, инфекционном мононуклеозе, вирусном гепатите, краснухе, сифилисе, сепсисе и др.), при грибковых (например, гистоплазмозе, бластомикозе) и паразитарных (эхинококкозе, шистосоматозе, малярии, токсоплазмозе, лейшманиозе и др.) заболеваниях, при болезнях, связанных с нарушениями обмена, в т.ч. наследственного генеза (например, амилоидозе, гемохроматозе, цистинозе, болезнях Гоше и Ниманна — Пика), ряде заболеваний аутоиммунного характера (хроническом активном гепатите, циррозе печени, аутоиммунной гемолитической анемии и др.). Увеличение селезенки часто сочетается с увеличением печени (см. Гепатолиенальный синдром). Обнаружение увеличенной селезенки требует проведения тщательного обследования больного. Его начинают с подробного сбора анамнеза (сведений о ранее перенесенных инфекционных болезнях, состоянии здоровья кровных родственников, переносимости лекарственных средств и др.). Определяют темпера туру тела, цвет кожи и видимых слизистых оболочек, выясняют окраску мочи и кала. Обязательными на первых этапах обследования больного являются исследование крови, в т.ч. биохимическое с определением общего билирубина сыворотки и его фракций, функциональных проб печени, серологические исследования на присутствие аутоантител. Так, наличие желтушности кожи и слизистых оболочек, темный цвет мочи, повышенная температура тела, анемия, высокий уровень свободного билирубина сыворотки могут указывать на внутриклеточный гипергемолиз (усиленный внутрисосудистый гемолиз вначале редко сопровождается спленомегалией). Для уточнения причины гемолиза выполняют ряд серологических проб. Например, наличие аутоантител и положительная проба Кумбса указывают на приобретенный характер заболевания. Тесты, выявляющие дефекты в структуре гемоглобина или дефицит эритроцитарных ферментов, свидетельствуют о наследственной природе гемолиза. При выявлении лейкоцитоза с лимфоцитозом или сдвигом лейкоцитарной формулы влево до миелоцитов можно заподозрить лимфолейкоз или миелолейкоз. Обнаружение цитопении (любого ростка гемопоэза) на фоне увеличенной селезенки указывает на целесообразность подсчета миелограммы с целью диагностики острого лейкоза или синдрома гиперспленизма (при синдроме гиперспленизма, который является симптомом многих заболеваний, в свою очередь, необходимо проведение глубоких дифференциально-диагностических исследований). В пунктате костного мозга могут быть обнаружены клетки Гоше, лейшмании и другие элементы, часто позволяющие установить причину спленомегалии.При определении причины С. немаловажную роль играет консистенция органа и степень его увеличения. Например, при лимфосаркоме, лейкозах селезенка плотная, может достигать огромных размеров; при сепсисе, хронических диффузных заболеваниях печени она обычно увеличена незначительно, имеет мягкую консистенцию.
Библиогр.: Андреев И. и др. Дифференциальная диагностика важнейших симптомов детских болезней, пер. с болг., Пловдив, 1977; Зернов Н.Г. и Тарасов О.Ф. Семиотика детских болезней, Л., 1984; Карр Я. и др. Лимфоретикулярные болезни, пер. с англ., с. 139, М., 1980; Мадьяр И. Дифференциальная диагностика внутренних болезней, пер. с венгер., т. 2, с. 516, 968, Будапешт, 1987; Митрофанов Е.М. О классификации спленомегалии, Клин. мед., т. 66, № 11, с. 138, 1988, библиогр.; Подымова С.Д. Болезни печени, М., 1984; Руководство по педиатрии, под ред. Р.Е. Бермана и В.К. Вогана, пер. с англ., кн. 3, М., 1987; Уткин В.В. и др. Современные методы диагностики заболеваний селезенки в хирургической практике, Клин. мед., т. 66, № 12, с. 86, 1988, библиогр.Спленомегалия — Медицинская энциклопедия
I
Спленомегалия (splenomegalia; греч. splēn селезенка + megas, megalu большой)
увеличение селезенки в результате вовлечения ее в патологический процесс. Механизмы увеличения селезенки различны. Так, в основе патогенеза С. могут быть миелоидная метаплазия, застойные явления, накопление продуктов обмена веществ (например, гемосидерина), гранулематозные, воспалительные или опухолевые процессы и др.
У здорового человека селезенка располагается между IX—XI ребрами слева и не пальпируется. Увеличение селезенки определяют с помощью перкуссии и пальпации; при этом размеры органа ориентировочно устанавливают относительно реберной дуги: при небольшом увеличении ее нижний край определяется приблизительно на 5 см ниже реберной дуги, при значительном — на 20 см ниже реберного края; в ряде случаев селезенка может достигать малого таза и даже занимать 2/3 брюшной полости. Увеличенная селезенка обычно подвижна и смещается в косом (снаружи кнутри) направлении. Это позволяет отличить ее от увеличенной левой доли печени, смещающейся вертикально, или опухоли этой области, которая бывает, как правило, неподвижна. Подтверждением того, что пальпируемое образование является селезенкой, может служить обнаружение выемки. При определении размеров селезенки следует иметь в виду, что увеличение органа может проявляться смещением его верхнего полюса, которое с помощью пальпации выявить невозможно. Поэтому даже небольшое увеличение селезенки необходимо подтвердить с помощью рентгенологического, ультразвукового или других методов исследования. Кроме того, пальпируемое в левом подреберье образование может оказаться конгломератом лимфатических узлов, опухолью левой почки толстой кишки, кистой или опухолью поджелудочной железы или забрюшинного пространства, что также делает необходимым проведение дополнительного исследования.
В частности, при обзорной рентгеноскопии или рентгенографии удается определить тень увеличенной селезенки. Отличить поражение селезенки от поражения почки позволяет также урография. Ангиографические исследования (целиакография, спленография, спленопортография) не только подтверждают наличие спленомегалии, но и позволяют выявить ее причины (например, печеночный или внепеченочный блок). Точно установить размеры селезенки, а также уточнить причину С. (абсцесс, киста, инфаркт селезенки, тромбоз или стеноз ее вены) позволяет компьютерная томография. У детей первых лет жизни может наблюдаться опущение селезенки — так называемая ложная С., не являющаяся признаком патологии.
Спленомегалия является симптомом как заболеваний самой селезенки (кист, злокачественных и доброкачественных опухолей, абсцесса, туберкулезного поражения и др.), так и (гораздо чаще) патологии других органов и систем. Увеличение селезенки, например, характерно для различных форм портальной гипертензии (Портальная гипертензия), наследственных гемолитических анемий, опухолевых заболеваний гемопоэтической ткани (острых и хронических лейкозов, лимфогранулематоза, лимфосаркомы, ретикулосаркомы и др.). Спленомегалия, в т.ч. реактивная, что особенно характерно для детей, наблюдается при многих бактериальных и вирусных инфекциях (брюшном и сыпном тифе, инфекционном мононуклеозе, вирусном гепатите, краснухе, сифилисе, сепсисе и др.), при грибковых (например, гистоплазмозе, бластомикозе) и паразитарных (эхинококкозе, шистосоматозе, малярии, токсоплазмозе, лейшманиозе и др.) заболеваниях, при болезнях, связанных с нарушениями обмена, в т.ч. наследственного генеза (например, амилоидозе, гемохроматозе, цистинозе, болезнях Гоше и Ниманна — Пика), ряде заболеваний аутоиммунного характера (хроническом активном гепатите, циррозе печени, аутоиммунной гемолитической анемии и др.). Увеличение селезенки часто сочетается с увеличением печени (см. Гепатолиенальный синдром).
Обнаружение увеличенной селезенки требует проведения тщательного обследования больного. Его начинают с подробного сбора анамнеза (сведений о ранее перенесенных инфекционных болезнях, состоянии здоровья кровных родственников, переносимости лекарственных средств и др.). Определяют темпера туру тела, цвет кожи и видимых слизистых оболочек, выясняют окраску мочи и кала. Обязательными на первых этапах обследования больного являются исследование крови, в т.ч. биохимическое с определением общего билирубина сыворотки и его фракций, функциональных проб печени, серологические исследования на присутствие аутоантител. Так, наличие желтушности кожи и слизистых оболочек, темный цвет мочи, повышенная температура тела, анемия, высокий уровень свободного билирубина сыворотки могут указывать на внутриклеточный гипергемолиз (усиленный внутрисосудистый гемолиз вначале редко сопровождается спленомегалией). Для уточнения причины гемолиза выполняют ряд серологических проб. Например, наличие аутоантител и положительная проба Кумбса указывают на приобретенный характер заболевания. Тесты, выявляющие дефекты в структуре гемоглобина или дефицит эритроцитарных ферментов, свидетельствуют о наследственной природе гемолиза. При выявлении лейкоцитоза с лимфоцитозом или сдвигом лейкоцитарной формулы влево до миелоцитов можно заподозрить лимфолейкоз или миелолейкоз. Обнаружение цитопении (любого ростка гемопоэза) на фоне увеличенной селезенки указывает на целесообразность подсчета миелограммы с целью диагностики острого лейкоза или синдрома гиперспленизма (при синдроме гиперспленизма, который является симптомом многих заболеваний, в свою очередь, необходимо проведение глубоких дифференциально-диагностических исследований). В пунктате костного мозга могут быть обнаружены клетки Гоше, лейшмании и другие элементы, часто позволяющие установить причину спленомегалии.
При определении причины С. немаловажную роль играет консистенция органа и степень его увеличения. Например, при лимфосаркоме, лейкозах селезенка плотная, может достигать огромных размеров; при сепсисе, хронических диффузных заболеваниях печени она обычно увеличена незначительно, имеет мягкую консистенцию.
См. также Селезенка (Селезёнка).
Библиогр.: Андреев И. и др. Дифференциальная диагностика важнейших симптомов детских болезней, пер. с болг., Пловдив, 1977; Зернов Н.Г. и Тарасов О.Ф. Семиотика детских болезней, Л., 1984; Карр Я. и др. Лимфоретикулярные болезни, пер. с англ., с. 139, М., 1980; Мадьяр И. Дифференциальная диагностика внутренних болезней, пер. с венгер., т. 2, с. 516, 968, Будапешт, 1987; Митрофанов Е.М. О классификации спленомегалии, Клин. мед., т. 66, № 11, с. 138, 1988, библиогр.; Подымова С.Д. Болезни печени, М., 1984; Руководство по педиатрии, под ред. Р.Е. Бермана и В.К. Вогана, пер. с англ., кн. 3, М., 1987; Уткин В.В. и др. Современные методы диагностики заболеваний селезенки в хирургической практике, Клин. мед., т. 66, № 12, с. 86, 1988, библиогр.
II
Спленомегалия (splenomegalia; Сплено- + греч. megas, megalu большой; син. мегалоспления)
стойкое увеличение селезенки.
Спленомегалия лейшманиозная (s. leishmaniosa) — С. при висцеральном лейшманиозе, отличающаяся очень большими размерами и плотностью селезенки.
Спленомегалия тромбофлебитическая (s. thrombophlebitica) — С. при тромбофлебите селезеночной вены, гистологически характеризующаяся фиброзом и застойным полнокровием селезенки.
Источник: Медицинская энциклопедия на Gufo.me
Значения в других словарях
- спленомегалия — сущ., кол-во синонимов: 2 заболевание 339 увеличение 56 Словарь синонимов русского языка
- спленомегалия — орф. спленомегалия, -и Орфографический словарь Лопатина
- СПЛЕНОМЕГАЛИЯ — СПЛЕНОМЕГАЛИЯ (от греч. splen — селезенка и megas, род. п. megalos — большой) — увеличение селезенки, сопровождающее ее заболевания, болезни системы крови, печени, инфекции и др. Большой энциклопедический словарь
- Спленомегалия — (от греч. splen — селезёнка и mégas, родительный падеж megálos — большой) (медицинская), увеличение селезёнки (См. Селезёнка). Отмечается главным образом при её заболеваниях (опухоли, кисты, абсцессы), общих инфекциях (сепсис, малярия... Большая советская энциклопедия
Аномалии развития селезенки - причины, симптомы, диагностика и лечение
Аномалии развития селезенки – это стойкие изменения морфологической структуры органа, возникающие в результате нарушений развития во внутриутробном периоде. Клинически могут протекать бессимптомно, проявляться болью в левой половине живота, тошнотой, нарушением стула, в тяжелых случаях - приводить к летальному исходу. Диагностика основывается на данных физикального осмотра, УЗИ, сцинтиграфии селезенки, общего анализа крови. Пациентам с бессимптомными пороками показано врачебное наблюдение. При наличии клинических проявлений выполняют хирургическое лечение: спленэктомию, удаление добавочных долек.
Общие сведения
Аномалии развития селезенки - врожденное изменение формы, размеров и расположения органа. Пороки встречаются редко, в среднем, в 0,1-0,3% случаев всех заболеваний селезенки и часто сочетаются с врожденными патологиями других систем и органов (печени, мочевыводящей и сердечно-сосудистой систем, желудочно-кишечного тракта). Тяжелые аномалии выявляются во время пренатальной диагностики или на первых днях жизни, асимптомные - могут являться случайной находкой при исследовании органов брюшной полости. Врожденные патологии развития селезенки в равной степени встречаются у лиц мужского и женского пола.
Аномалии развития селезенки
Причины
Возникновение аномалий развития селезенки возможно на любом этапе внутриутробного развития. Формирование селезёнки начинается на 5-й неделе эмбриогенеза в толще мезенхимы дорсальной брыжейки. Впоследствии орган увеличивается в размерах, обрастает лимфоидной тканью, венозными синусами и другими кровеносными сосудами. К середине 8-го месяца эмбрионального периода формирование селезенки заканчивается, снижается интенсивность гемопоэза, увеличивается лимфопоэз. На возникновение аномалии развития могут оказать влияние следующие факторы:
- Неблагоприятные условия окружающей среды. Врожденные патологии формируются под воздействием тератогенных факторов, с которыми сталкивается мать в период беременности (загазованность и запыленность воздуха, радиоактивное излучение и др.). Помимо неблагополучной экологии, к возникновению нарушений у плода может привести напряженная и стрессовая обстановка в семье беременной женщины.
- Вредные привычки родителей. Аномалии внутриутробного развития может вызывать курение, употребление алкоголя и наркотических веществ женщиной до и во время беременности. Вероятность врожденной патологии возрастает при алкоголизме и приеме наркотиков отцом ребенка на момент зачатия.
- Инфекции. Возникновению пороков внутренних органов способствуют перенесенные матерью во время вынашивания ребенка бактериальные, вирусные и паразитарные инфекционные болезни (герпес, грипп, сифилис, токсоплазмоз и др.).
- Прием запрещенных медикаментов. Негативное влияние на дифференцировку и закладку селезенки плода оказывает использование некоторых лекарственных средств, противопоказанных к приему в течение беременности (тетрациклины, макролиды, цитостатики, нейролептики и др.).
- Наследственность. Одной из теорий возникновения аномалии развития считается наследование дефектов хромосомного набора родителей, при которых происходит недоразвитие или формирование добавочных долек селезенки. Однако специальных исследований по данному вопросу не проводилось.
Классификация
Изолированная врожденная аномалия селезенки встречается редко. В основном патология сочетается с пороками формирования других органов и систем (печени, почек, сердца, репродуктивной системы). В современной гастроэнтерологии различают следующие виды аномалий селезенки:
- Добавочная селезенка. Наиболее частая аномалия, составляет около 30% от всех врожденных пороков органа. Добавочные дольки чаще локализуются в зоне ворот главной селезенки, но могут обнаруживаться в придатке яичка, поджелудочной железе и др. Число дополнительных долек может доходить до нескольких десятков. Диаметр долек колеблется от 1 до 8-10 см. Данная патология имеет бессимптомное течение и чаще всего не оказывает влияния на качество жизни.
- Киста селезенки. Врожденные кисты органа встречаются достаточно редко, в 10% от всех кист органа. Чаще обнаруживаются эпидермальные полостные образования, внутренняя поверхность которых выстлана многослойным эпителием, а содержимое представлено роговыми чешуйками. Клинические проявления патологии зависят от величины кисты. Размеры могут варьировать от 0,5 до 10-15 см в диаметре.
- Аспления (алиения). Врожденное отсутствие селезенки встречается очень редко и является тяжелой патологией. Аспления в 90% случаев приводит к смерти в течение первого года жизни в связи с тем, что сочетается с тяжелыми, часто неоперабельными, пороками сердца и крупных сосудов. У пациентов возникают нарушение иммунитета и коагуляции, снижение концентрации гемоглобина и других компонентов крови.
- Микроспления. Порок возникает редко и проявляется резким уменьшением размеров органа при сохранении нормальной функции. При отсутствии тяжелой патологии со стороны других органов данная аномалия не ухудшает качество жизни пациента.
- Полиспления. При этом дефекте развития паренхима органа разделена бороздами на 2-9 равных долек, которые соединяются между собой соединительнотканными тяжами и сосудами в области ворот селезенки. Патология встречается в 3 раза чаще, чем аспления, и также сочетается с аномалиями сердечно-сосудистой системы.
- Аномалии расположения селезенки. Эктопия является достаточно распространённой патологией из-за большой подвижности органа. Селезенка может располагаться в забрюшинном пространстве, в пупочной или диафрагмальной грыжах. При транспозиции внутренних органов селезенка локализуется в брюшной полости справа. «Блуждающая» селезенка встречается чаще других дистопий и может сопровождаться диспепсическими и дизурическими явлениями.
Симптомы аномалий селезенки
Клинические проявления зависят от вида порока развития. При добавочной селезенке, микросплении и полисплении симптоматика отсутствует, аномалии часто обнаруживаются случайно во время операции или исследования брюшной полости по поводу иного заболевания. Для пациентов с алиенией характерно стойкое снижение иммунитета, частое развитие септических осложнений, склонность к тромбообразованию и анемиям. Аномалия сочетается с комбинированными пороками развития сердца, которые сопровождаются выраженной сердечной недостаточностью, гипотонией или гипертензией, дыхательной недостаточностью и др. Клиника врожденной кисты зависит от размеров и местоположения образования. При средних кистах (5-10 см) возникают болезненные ощущения или тяжесть в левом подреберье, отдающие в левое плечо, лопатку. Может развиваться тошнота и рвота, расстройство стула. Кисты больших размеров часто сдавливают ЖКТ, вызывая кишечную непроходимость. При осмотре заметна асимметрия передней брюшной стенки, выбухание в области левого подреберья.
Осложнения
Аспления вызывает развитие серьезных осложнений (сепсис, тромбоз) вплоть до смертельного исхода. Нагноение врожденной кисты приводит к абсцедированию. При разрыве кистозных полостей и излитии содержимого в полость живота развивается перитонит, а затем сепсис. Кисты огромных размеров могут сдавливать крупные сосуды, расположенные в брюшной полости, кишечник, приводя к возникновению ишемии и некроза соседних органов, кишечной непроходимости. Смещение блуждающей селезенки вызывает заворот органа, что является причиной нарушения кровоснабжения, возникновения инфаркта и некроза селезенки.
Диагностика
Исследование аномалий развития селезенки является предметом изучения врачей различных специальностей (детских гастроэнтерологов, неонатологов, хирургов). Бессимптомные пороки часто не диагностируются при жизни и обнаруживаются посмертно на аутопсии. Для выявления врожденных пороков селезенки проводятся следующие исследования:
- Осмотр детского гастроэнтеролога. Заподозрить аномалии со стороны селезенки при осмотре возможно только на фоне клинических проявлений болезни (асимметрии живота, боли в подреберье слева). При комбинированных врожденных пороках сердца в рамках кардиоспленического синдрома специалист назначает ультразвуковое исследование селезенки.
- Ультразвуковое исследование. Позволяет уточнить размеры, форму органа, выявить дополнительные дольки. При проведении УЗИ селезенки обнаруживаются врожденные кисты, оценивается из величина и конфигурация.
- Сцинтиграфия селезенки. Позволяет определить размеры, местоположение, дополнительные образования органа. С помощью радиоизотопного сканирования оценивают функциональное состояние паренхимы и выявляют аномалии селезенки.
- Анализ крови. При асплении у пациентов отмечается лейкоцитоз со сдвигом лейкоцитарной формулы влево. В красной крови обнаруживается анемия, анизоцитоз, пойкилоцитоз. Отмечается повышение количество тромбоцитов и ретикулоцитов.
В спорных случаях или при недостаточной визуализации с помощью стандартных диагностических методов проводят МСКТ селезенки с контрастированием. Исследование выявляет точные размеры и локализацию органа, дополнительные дольки и кистозные полости. Дифференциальная диагностика зависит от вида аномалии. Врожденные кисты и добавочные дольки следует отличать от новообразований селезенки, надпочечников и поджелудочной железы. В зрелом возрасте микросплению дифференцируют со старческой атрофией органа.
Лечение аномалий развития селезенки
Выбор лечебных мероприятий зависит от выраженности клинических симптомов и вида аномалии. Аспления, входящая в состав кардиоспленического синдрома, не поддается лечению и является несовместимым с жизнью заболеванием. Различные аномалии локализации селезенки, как правило, не нуждаются в лечении и требуют периодического наблюдения гастроэнтеролога. При блуждающей селезенке в связи риском перекрута ножки показана спленэктомия. Тактика лечения по отношению к добавочным долькам различна. При отсутствии симптоматики показано тщательное диспансерное наблюдение. При возникновении гиперспленизма проводят хирургическое удаление дополнительных долек. При интраоперационном обнаружении добавочных долек у пациентов с травмой селезенки с целью профилактики послеоперационного гипоспленизма предпочтительным является их сохранение.
Прогноз и профилактика
Прогноз заболевания зависит от тяжести порока, наличия симптоматики и поражения других органов. Наличие аномалии в большинстве случаев не влияет на уровень жизни пациента и не ухудшают его здоровье. Только при асплении, сочетающейся с тяжелой патологией сердца, прогноз неблагоприятный. Основная роль в профилактике врожденных аномалий принадлежит тщательному планированию беременности. Перед предполагаемым зачатием будущим родителям рекомендуется пройти комплексное обследование для обнаружения возможных скрытых и хронических инфекций, ЗППП. В период беременности женщине необходимо отказаться от вредных привычек, вести здоровый образ жизни, придерживаться основ сбалансированного питания, исключить воздействие агрессивных факторов среды.