Жидкость в поджелудочной железе что это такое
Жидкость в поджелудочной железе: причины скопления
Формирование любых объемных процессов в полости внутренних органов, способствует патологическому нарушению их работоспособности и снижению уровня функциональности. Появившаяся жидкость в поджелудочной железе может свидетельствовать о развитии кистозного поражения, имеющего паралогическую полость. Скопление жидкости в полости кисты ограничивается стенками соединительных тканей. Активное формирование данной патологии ведет к интенсивному разрушению тканей поджелудочной железы, уменьшению ее уровня выработки гормонов и пищеварительных ферментов, что снижает качество жизненно-важных процессов в организме и ухудшает общее состояние пациента. Лишь своевременное выявление данной патологии и правильная постановка диагноза могут способствовать разработке наиболее эффективной схемы лечения и восстановления функциональности паренхиматозного органа.
Причины и процесс формирования кистозного поражения
Одной из основных причин, способствующих развитию кистозного поражения поджелудочной железы, является наличие панкреатической патологии острой либо хронической формы течения. При остром панкреатическом воспалении паренхиматозного органа развитие кисты возникает, примерно в 18-20% случаев, а при хронической форме панкреатита, осложнение в виде развития кисты проявляется в 45-75%. В качестве основного этиологического фактора, в большинстве случаев, выступает панкреатит на фоне алкогольной интоксикации организма.
В более редких случаях, формирование кисты может возникнуть вследствие воздействия следующих факторов:
- получения травматизации эпигастральной области живота,
- развития патологического нарушения функциональности желчного пузыря и желчевыводящих протоков,
- обострения хронической формы обструктивной панкреатической патологии с нарушениями проходимости вирсунгового протока,
- опухоль в зоне локализации дуоденального соска и сфинктера Одди,
- инвазия отдельными представителями гельминтов.
Современное общество ведущих специалистов хирургического профиля выделило 5 основных причин, способствующих развитию кистозного поражения паренхиматозного органа:
- Чрезмерный уровень потребления алкоголесодержащей продукции с высокой крепостью составляет 63% из всех случаев с поражением поджелудочной железы, ведущим к развитию кистозного образования.
- Развитие сахарного диабета, имеющего второй тип прогрессирования, составило 14%.
- Патологическое изменение метаболических процессов в организме, в комбинации с преобладанием большого количества лишних килограммов – 32%.
- Последствия хирургических вмешательств по проведению операционных мероприятий на любой части поджелудочной железы.
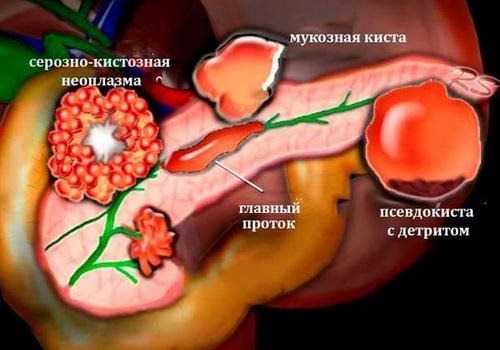
Рассмотрим подробнее процесс формирования кистозного поражения паренхиматозного органа при наличии панкреатической патологии. При повреждении тканевых структур железы, происходит локальное скопление лимфоцитов и нейтрофилов наряду с развитием деструктивного и воспалительного процесса. Но, пораженная область железы отделена от всей паренхимы, расположенной вокруг. В ней идет интенсивное распространение соединительных тканей и формирование грануляций, посредством чего происходит постепенное разрушение тканевых элементов в центре очага поражения клетками иммунной системы защиты, что ведет к образованию полости кисты.
При сообщении кистозного поражения поджелудочной железы с ее протоковой системой, то в сформированной кистозной полости может происходить накопление панкреатического сока, воспалительных экссудатов, а также некротических элементов тканевых структур. Если повреждаются кровеносные сосуды, то в полости развивающейся кисты идет накопление жидкости в виде крови.
В том случае, если нарушается пассаж общего панкреатического протока паренхиматозного органа, происходит формирование кистозного образования с эпителиальной выстилкой, в полости которого идет скопление панкреатического сока. В основе их патогенетического механизма образования лежит процесс внутрипротоковой гипертензии. Существует научное доказательство того, что внутреннее давление кистозной полости превосходит в трижды естественный уровень показателей внутреннего давления в протоках железы.
Классифицирование кистозных поражений паренхиматозного органа
Согласно морфологическим показателям, все разновидности кистозных поражений поджелудочной железы подразделяются на две основные типологии:
- Образовавшиеся в ходе осложнения образованные в ходе развития воспалительного заболевания паренхиматозного органа, без эпителиальной выстилки, именуемые как псевдокисты.
- Образовавшиеся при обструктивных процессах в полости протоков железы с характерной эпителиальной выстилкой, именуемые как истинные кисты, или ретенционные.
В большинстве случаев, для оценки кистозного поражения поджелудочной железы, сформировавшегося, как отягощение развития острой панкреатической патологии, используется атланское классифицирование, согласно которому выделяются следующие разновидности этой патологии:
- острое жидкостное поражение,
- подострая форма со скопившейся жидкостью,
- развитие абсцесса железы.
Резко развивающиеся кисты с острым течением, имеют не до конца сформированные стенки своей полости, в качестве которых могут быть задействованы парапанкреатическая клетчатка, панкреатические протоки и сама паренхима поджелудочной. А вот кистозные образования, сформированные при хроническом течении панкреатической патологии, обладают стенками из фиброзных и грануляционных тканевых структур.
Абсцессом же называют полость, заполненную гнойным содержимым, образовавшимся при развитии панкреонекроза либо нагноения кистозного поражения.
Кисты могут локализоваться как в области головки железы, ее тела, так и в зоне хвоста. Помимо всего прочего, выделяется также неосложненное развитие панкреатической кисты и осложненное. Осложниться кистозное поражение может развитием таких процессов, как:
- перфорация,
- нагноение,
- образование свищей,
- кровоизлияние,
- прогрессирование перитонита,
- малигнизация.
Симптоматические проявления
Симптоматика прогрессирования кистозного поражения поджелудочной железы может быть абсолютно различной в зависимости от провоцирующего фактора, зоны локализации, а также внешних параметров и размеров кисты.
Очень часто бывают случаи, когда развитие панкреатической кисты не способствует проявлению какого-либо симптоматического признака, так как образования, имеющие диаметр, не превышающий 5,5 сантиметров, не соприкасается с рядом расположенными внутренними органами и не давит на нервные волокна, поэтому не возникает никакого дискомфортного чувства у пациента.
При приобретении кистой крупного размера, основным признаком ее наличия становится интенсивная болезненность в области эпигастрия.
Наибольшей интенсивностью болезненного проявления обладает симптоматический признак развития ложной кисты на фоне острого панкреатического заболевания либо обостренной стадии хронической патологии воспалительного характера течения, так как происходят деструктивные изменения в паренхиматозном органе. С течением времени, активность болезненных проявлений стихает, болевой синдром приобретает тупой характер проявления, а может остаться и вовсе только чувство легкого дискомфортного ощущения.
В некоторых случаях, на фоне маловыраженных симптоматических проявлений, могут развиться приступы боли, вызванные внутрипротоковой гипертензией. Появление резкой выраженной боли может свидетельствовать о прорыве кистозного образования. Постепенный характер усиления болевого синдрома на фоне повышенной температуры тела и признаков интоксикации организма, могут свидетельствовать о нагноении кисты.
Существенные отличия симптоматических признаков кистозного поражения паренхиматозного органа проявляются в случаях сдавливания им солнечного сплетения. Происходит проявление выраженной жгучей боли с постепенной иррадиацией в область спины, с увеличением интенсивности проявления даже от тесной одежды. Облегчить состояние больного поможет коленно-локтевой позы, а лечение проявлений боли производится посредством наркотических анальгетиков.
Симптоматическими признаками данной патологии могут выступать следующие проявления:
- чувство тошноты,
- отхождение рвотных масс,
- слабость во всем организме
- потеря сознания
- сухость слизистых поверхностей ротовой полости
- учащение позывов к мочеиспускательному акту и числа испражнений мочевого пузыря,
- возможные потери сознания,
- развитие диареи либо запора.

Прогрессирующая стадия кисты может способствовать возникновению синдрома сдавленности рядом расположенных органов.
Методы лечения
Консервативное лечение данной патологии возможно, если состояние пациента соответствует следующим требованиям:
- имеется четкое ограничение патологического очага,
- небольшие размеры патологии, не более 2-х см в диаметре,
- единичное образование,
- отсутствие болезненности и признаков желтухи.
В остальных случаях требуется лишь оперативное лечение путем хирургического вмешательства.
В первые два дня лечение заключается в соблюдении голодной диеты, а в последующем идет полное ограничение употребления жареных и соленых блюд, а также пищи с высоким процентом жирности и остроты. Это обусловлено тем, что подобные продукты питания способствуют стимуляции секреторных возможностей поджелудочной железы и повышение интенсивности разрушительных процессов в тканевых структурах данного органа.
После госпитализации, больному назначается 10-ти дневный постельный режим с полным исключением употребления алкоголесодержащих напитков и табакокурения.
Медикаментозное лечение заключается в назначении антибактериальных препаратов из ряда тетрациклинов и цефалоспоринов, действие которых направлено на оказание профилактического эффекта от проникновения бактериальных микроорганизмов инфекционной природы в полость кистозного поражения и наполнения ее гнойным содержимым. При отсутствии применения данных медикаментов может развиться процесс расплавления стенок кисты и ее моментального распространения по всей полости рассматриваемого органа и на соседние ткани.
Купировать боль и уменьшить скорость секреторной функциональности поджелудочной железы могут помочь ингибиторы протонной помпы, среди которых наибольшей эффективностью отличаются такие медикаментозные препараты, как:
- Рабепразол,
- Омез,
- Омепразол.
Для нормализации пищеварительного тракта, назначаются лекарственные средства, в состав которых входят два активных компонента, такие как липаза и амилаза, но нет желчных кислот. К числу таких препаратов относится Креон и Панкреатин.
Важно понимать, что при отсутствии положительной динамики консервативного лечения на протяжении 4-х недель, необходимость проведения хирургического вмешательства по ликвидации данной патологии становится первостепенной задачей, требующей немедленного исполнения.
Кистозное поражение паренхиматозного органа является сравнительно редким патологическим процессом, но, не смотря на это, все симптоматические признаки данного заболевания, способствуют заметному ухудшению качества жизни больного. Поэтому так необходимо своевременное ее выявление и разработка наиболее эффективной схемы лечения. Вовремя обнаружив данную патологию, есть все шансы на выздоровление без применения хирургического вмешательства.
Список литературы
- Калинин А.В. Нарушение полостного пищеварения и его медикаментозная коррекция. Клинические перспективы гастроэнтерологии, гепатологии. 2001 г. №3, стр.21–25.
- Коротько Г.Ф. Секреция поджелудочной железы. М.: «ТриадаХ» 2002 г. стр. 223.
- Кучерявый Ю. А., Маев И. В. Болезни поджелудочной железы. В 2 томах (комплект из 2 книг) Медицина, Шико М. 2008 г.
- Решетников Е.А., Бачилов В.П., Малиновский Н.Н. и др. Клиника и лечение деструктивного панкреатита. Хирургия. 1998 г. № 6 стр. 81–84.
- Хендерсон Д.М. Патофизиология органов пищеварения. М. СПб. Бином-Невский Диалект, 1997 г.
- Бойко Ю. Г. Патологическая анатомия и патогенез острого панкреатита. Минск, 1970 г.
Жидкость в поджелудочной железе: причины скопления
Формирование любых объемных процессов в полости внутренних органов, способствует патологическому нарушению их работоспособности и снижению уровня функциональности. Появившаяся жидкость в поджелудочной железе может свидетельствовать о развитии кистозного поражения, имеющего паралогическую полость. Скопление жидкости в полости кисты ограничивается стенками соединительных тканей. Активное формирование данной патологии ведет к интенсивному разрушению тканей поджелудочной железы, уменьшению ее уровня выработки гормонов и пищеварительных ферментов, что снижает качество жизненно-важных процессов в организме и ухудшает общее состояние пациента. Лишь своевременное выявление данной патологии и правильная постановка диагноза могут способствовать разработке наиболее эффективной схемы лечения и восстановления функциональности паренхиматозного органа.
Причины и процесс формирования кистозного поражения
Одной из основных причин, способствующих развитию кистозного поражения поджелудочной железы, является наличие панкреатической патологии острой либо хронической формы течения. При остром панкреатическом воспалении паренхиматозного органа развитие кисты возникает, примерно в 18-20% случаев, а при хронической форме панкреатита, осложнение в виде развития кисты проявляется в 45-75%. В качестве основного этиологического фактора, в большинстве случаев, выступает панкреатит на фоне алкогольной интоксикации организма.
В более редких случаях, формирование кисты может возникнуть вследствие воздействия следующих факторов:
- получения травматизации эпигастральной области живота;
- развития патологического нарушения функциональности желчного пузыря и желчевыводящих протоков;
- обострения хронической формы обструктивной панкреатической патологии с нарушениями проходимости вирсунгового протока;
- опухоль в зоне локализации дуоденального соска и сфинктера Одди;
- инвазия отдельными представителями гельминтов.
Современное общество ведущих специалистов хирургического профиля выделило 5 основных причин, способствующих развитию кистозного поражения паренхиматозного органа:
- Чрезмерный уровень потребления алкоголесодержащей продукции с высокой крепостью составляет 63% из всех случаев с поражением поджелудочной железы, ведущим к развитию кистозного образования.
- Развитие сахарного диабета, имеющего второй тип прогрессирования, составило 14%.
- Патологическое изменение метаболических процессов в организме, в комбинации с преобладанием большого количества лишних килограммов – 32%.
- Последствия хирургических вмешательств по проведению операционных мероприятий на любой части поджелудочной железы.
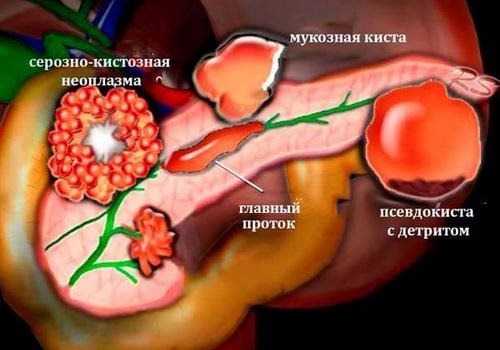
Рассмотрим подробнее процесс формирования кистозного поражения паренхиматозного органа при наличии панкреатической патологии. При повреждении тканевых структур железы, происходит локальное скопление лимфоцитов и нейтрофилов наряду с развитием деструктивного и воспалительного процесса. Но, пораженная область железы отделена от всей паренхимы, расположенной вокруг. В ней идет интенсивное распространение соединительных тканей и формирование грануляций, посредством чего происходит постепенное разрушение тканевых элементов в центре очага поражения клетками иммунной системы защиты, что ведет к образованию полости кисты.
При сообщении кистозного поражения поджелудочной железы с ее протоковой системой, то в сформированной кистозной полости может происходить накопление панкреатического сока, воспалительных экссудатов, а также некротических элементов тканевых структур. Если повреждаются кровеносные сосуды, то в полости развивающейся кисты идет накопление жидкости в виде крови.
В том случае, если нарушается пассаж общего панкреатического протока паренхиматозного органа, происходит формирование кистозного образования с эпителиальной выстилкой, в полости которого идет скопление панкреатического сока. В основе их патогенетического механизма образования лежит процесс внутрипротоковой гипертензии. Существует научное доказательство того, что внутреннее давление кистозной полости превосходит в трижды естественный уровень показателей внутреннего давления в протоках железы.
Классифицирование кистозных поражений паренхиматозного органа
Согласно морфологическим показателям, все разновидности кистозных поражений поджелудочной железы подразделяются на две основные типологии:
- Образовавшиеся в ходе осложнения образованные в ходе развития воспалительного заболевания паренхиматозного органа, без эпителиальной выстилки, именуемые как псевдокисты.
- Образовавшиеся при обструктивных процессах в полости протоков железы с характерной эпителиальной выстилкой, именуемые как истинные кисты, или ретенционные.
В большинстве случаев, для оценки кистозного поражения поджелудочной железы, сформировавшегося, как отягощение развития острой панкреатической патологии, используется атланское классифицирование, согласно которому выделяются следующие разновидности этой патологии:
- острое жидкостное поражение;
- подострая форма со скопившейся жидкостью;
- развитие абсцесса железы.
Резко развивающиеся кисты с острым течением, имеют не до конца сформированные стенки своей полости, в качестве которых могут быть задействованы парапанкреатическая клетчатка, панкреатические протоки и сама паренхима поджелудочной. А вот кистозные образования, сформированные при хроническом течении панкреатической патологии, обладают стенками из фиброзных и грануляционных тканевых структур.
Абсцессом же называют полость, заполненную гнойным содержимым, образовавшимся при развитии панкреонекроза либо нагноения кистозного поражения.
Кисты могут локализоваться как в области головки железы, ее тела, так и в зоне хвоста. Помимо всего прочего, выделяется также неосложненное развитие панкреатической кисты и осложненное. Осложниться кистозное поражение может развитием таких процессов, как:
- перфорация;
- нагноение;
- образование свищей;
- кровоизлияние;
- прогрессирование перитонита;
- малигнизация.
Симптоматические проявления
Симптоматика прогрессирования кистозного поражения поджелудочной железы может быть абсолютно различной в зависимости от провоцирующего фактора, зоны локализации, а также внешних параметров и размеров кисты.
Очень часто бывают случаи, когда развитие панкреатической кисты не способствует проявлению какого-либо симптоматического признака, так как образования, имеющие диаметр, не превышающий 5,5 сантиметров, не соприкасается с рядом расположенными внутренними органами и не давит на нервные волокна, поэтому не возникает никакого дискомфортного чувства у пациента.
При приобретении кистой крупного размера, основным признаком ее наличия становится интенсивная болезненность в области эпигастрия.
Наибольшей интенсивностью болезненного проявления обладает симптоматический признак развития ложной кисты на фоне острого панкреатического заболевания либо обостренной стадии хронической патологии воспалительного характера течения, так как происходят деструктивные изменения в паренхиматозном органе. С течением времени, активность болезненных проявлений стихает, болевой синдром приобретает тупой характер проявления, а может остаться и вовсе только чувство легкого дискомфортного ощущения.
В некоторых случаях, на фоне маловыраженных симптоматических проявлений, могут развиться приступы боли, вызванные внутрипротоковой гипертензией. Появление резкой выраженной боли может свидетельствовать о прорыве кистозного образования. Постепенный характер усиления болевого синдрома на фоне повышенной температуры тела и признаков интоксикации организма, могут свидетельствовать о нагноении кисты.
Существенные отличия симптоматических признаков кистозного поражения паренхиматозного органа проявляются в случаях сдавливания им солнечного сплетения. Происходит проявление выраженной жгучей боли с постепенной иррадиацией в область спины, с увеличением интенсивности проявления даже от тесной одежды. Облегчить состояние больного поможет коленно-локтевой позы, а лечение проявлений боли производится посредством наркотических анальгетиков.
Симптоматическими признаками данной патологии могут выступать следующие проявления:
- чувство тошноты;
- отхождение рвотных масс;
- слабость во всем организме
- потеря сознания
- сухость слизистых поверхностей ротовой полости
- учащение позывов к мочеиспускательному акту и числа испражнений мочевого пузыря;
- возможные потери сознания;
- развитие диареи либо запора.

Прогрессирующая стадия кисты может способствовать возникновению синдрома сдавленности рядом расположенных органов.
Методы лечения
Консервативное лечение данной патологии возможно, если состояние пациента соответствует следующим требованиям:
- имеется четкое ограничение патологического очага;
- небольшие размеры патологии, не более 2-х см в диаметре;
- единичное образование;
- отсутствие болезненности и признаков желтухи.
В остальных случаях требуется лишь оперативное лечение путем хирургического вмешательства.
В первые два дня лечение заключается в соблюдении голодной диеты, а в последующем идет полное ограничение употребления жареных и соленых блюд, а также пищи с высоким процентом жирности и остроты. Это обусловлено тем, что подобные продукты питания способствуют стимуляции секреторных возможностей поджелудочной железы и повышение интенсивности разрушительных процессов в тканевых структурах данного органа.
После госпитализации, больному назначается 10-ти дневный постельный режим с полным исключением употребления алкоголесодержащих напитков и табакокурения.
Медикаментозное лечение заключается в назначении антибактериальных препаратов из ряда тетрациклинов и цефалоспоринов, действие которых направлено на оказание профилактического эффекта от проникновения бактериальных микроорганизмов инфекционной природы в полость кистозного поражения и наполнения ее гнойным содержимым. При отсутствии применения данных медикаментов может развиться процесс расплавления стенок кисты и ее моментального распространения по всей полости рассматриваемого органа и на соседние ткани.
Купировать боль и уменьшить скорость секреторной функциональности поджелудочной железы могут помочь ингибиторы протонной помпы, среди которых наибольшей эффективностью отличаются такие медикаментозные препараты, как:
- Рабепразол;
- Омез;
- Омепразол.
Для нормализации пищеварительного тракта, назначаются лекарственные средства, в состав которых входят два активных компонента, такие как липаза и амилаза, но нет желчных кислот. К числу таких препаратов относится Креон и Панкреатин.
Важно понимать, что при отсутствии положительной динамики консервативного лечения на протяжении 4-х недель, необходимость проведения хирургического вмешательства по ликвидации данной патологии становится первостепенной задачей, требующей немедленного исполнения.
Кистозное поражение паренхиматозного органа является сравнительно редким патологическим процессом, но, не смотря на это, все симптоматические признаки данного заболевания, способствуют заметному ухудшению качества жизни больного. Поэтому так необходимо своевременное ее выявление и разработка наиболее эффективной схемы лечения. Вовремя обнаружив данную патологию, есть все шансы на выздоровление без применения хирургического вмешательства.
Список литературы
- Калинин А.В. Нарушение полостного пищеварения и его медикаментозная коррекция. Клинические перспективы гастроэнтерологии, гепатологии. 2001 г. №3, стр.21–25.
- Коротько Г.Ф. Секреция поджелудочной железы. М.: «ТриадаХ» 2002 г. стр. 223.
- Кучерявый Ю. А., Маев И. В. Болезни поджелудочной железы. В 2 томах (комплект из 2 книг) Медицина, Шико М. 2008 г.
- Решетников Е.А., Бачилов В.П., Малиновский Н.Н. и др. Клиника и лечение деструктивного панкреатита. Хирургия. 1998 г. № 6 стр. 81–84.
- Хендерсон Д.М. Патофизиология органов пищеварения. М. СПб. Бином-Невский Диалект, 1997 г.
- Бойко Ю. Г. Патологическая анатомия и патогенез острого панкреатита. Минск, 1970 г.
Методы лечения людей с псевдокистами поджелудочной железы (скоплениями жидкости вокруг поджелудочной железы)
Вопрос обзора
Как следует лечить людей с псевдокистами поджелудочной железы?
Актуальность
Поджелудочная железа - это орган брюшной полости, который выделяет ряд пищеварительных ферментов (веществ, запускающих и ускоряющих химические реакции в организме) в проток поджелудочной железы, впадающий в тонкую кишку. Эта железа также содержит так называемые островки Лангерганса, которые вырабатывают несколько гормонов, в том числе инсулин (он помогает регулировать уровень сахара в крови). Псевдокисты поджелудочной железы - это скопления жидкости вокруг поджелудочной железы. Их причиной может быть только что возникшее или хроническое воспаление поджелудочной железы. Некоторые скопления исчезают, когда воспаление поджелудочной железы уменьшается, однако другие остаются и вызывают такие симптомы, как боль в животе, расстройство желудка, рвота и потеря веса. Методы лечения псевдокист поджелудочной железы включают консервативное лечение (бдительный контроль) и хирургический дренаж, который может быть выполнен через стандартный разрез (открытый хирургический дренаж) или с помощью эндоскопической операции (лапароскопический, или эндоскопический хирургический дренаж). При эндоскопическом дренаже с помощью эндоскопа (трубки, проходящей через рот в желудок, как правило, для визуализации органов брюшной полости изнутри тела) вводится стент, который соединяет псевдокисту с желудком или верхней частью тонкой кишки. Облегчить введение может эндоскопический ультразвуковой контроль (ЭУС-контролируемое дренирование, производится с помощью ультразвукового датчика, прикрепленного к эндоскопу). Проведению дренажа под эндоскопическим ультразвуковым контролем может также помочь введение трубки через нос с последующим введением ее в кисту (ЭУС-контролируемое дренирование с назокистозным дренажом). Неясно, какой из способов лечения псевдокист поджелудочной железы самый лучший. Мы попытались решить этот вопрос путем поиска существующих исследований на эту тему. Мы включили в обзор все рандомизированные контролируемые испытания, итоги которых были подведены не позднее 8 сентября 2015 года. Кроме использования стандартных Кокрейновских методов, которые позволяют сравнивать между собой только два способа лечения за один раз (прямое сравнение), мы использовали усовершенствованные методы, позволяющие проводить индивидуальное сравнение различных способов лечения, применявшихся в испытаниях (непрямое сравнение).
Характеристика исследований
Мы включили в обзор четыре клинических испытания со 177 участниками, данные о 176 из которых попали в отчеты. Методы лечения, которые сравнивались в четырех клинических испытаниях, - это эндоскопический дренаж (без ультразвукового контроля), ЭУС-контролируемый дренаж, ЭУС-контролируемое дренирование с назокистозным дренажом и открытый хирургический дренаж. Среди участников были в основном люди с псевдокистой поджелудочной железы, появившейся в результате внезапного возникшего или хронического воспаления поджелудочной железы, вызванного разными причинами.
Основные результаты
Одна смерть из-за кровотечения произошла в группе эндоскопического дренажа. Различия в серьезных осложнений были неточными. В краткосрочной перспективе (от одного до трех месяцев) качество жизни, обусловленное состоянием здоровья (HRQoL), в группе с открытым хирургическим дренажом было хуже, а затраты были выше, чем в группе ЭУС-контролируемого дренажа. Осложнений любой степени тяжести (таких, как кровотечение), требующих дополнительного лечения, в группе ЭУС-контролируемого дренирования с назокистозным дренажом было меньше, чем в группах только с ЭУС-контролируемым или эндоскопическим дренированием. Пациенты с ЭУС-контролируемым дренированием с назокистозным дренажом проводили в больнице меньше времени, чем пациенты только с ЭУС-контролируемым дренирование или с открытым хирургическим дренажом. У пациентов с ЭУС-контролируемым дренированием срок пребывания в больнице был меньше, чем у тех, кто подвергся открытому хирургическому дренажу. При эндоскопическом дренаже потребность в дополнительных инвазивных процедурах для полной ликвидации псевдокисты была больше, чем при ЭУС-контролируемом дренаже. Различия в других сравнениях были неточными. Ни в одном из клиническом испытаний не сообщалось о смертях на долгом сроке наблюдения; о качестве жизни, обусловленном состоянием здоровья, в среднесрочной или долгосрочной перспективе; о времени возвращения к нормальной деятельности или к работе.
Качество доказательств
Общее качество доказательств было низким или очень низким при всех исходах заболевания, потому что клинические испытания были маленькими и с высоким риском смещения (например, риск, связанный с предвзятостью людей, которые проводят клиническое испытание, или с тем, что участники клинического испытания предпочитают одно лечение другому). Таким образом, необходимы дальнейшие исследования по этой теме. Такие исследования должны сравнивать ЭУС-контролируемый дренаж с назокистозным дренажом и без него у людей с симптомами псевдокисты поджелудочной железы, нуждающихся в лечении. В таких клинических испытаниях надо наблюдать результат лечения пациентов на протяжении как минимум в течение двух или трёх лет.
симптомы и лечение при хроническом заболевании поджелудочной
Поджелудочная железа является одним из самых важных органов в организме человека, отвечающим за расщепление пищеварительных ферментов.
При ее воспалении (панкреатите) процесс такого расщепления нарушается, что приводит к выбросу ферментов в желудок и кишечный тракт.
Они становятся очень активными и провоцируют повреждение сосудов железы и кишечника, проникают в кровь, разрушают ткани органов. В результате в брюшине больных может скапливаться жидкость, которая иногда имеет большой объем. Такая патология называется острый панкреатогенный асцит.
Надо отметить, что тяжелая форма заболевания встречается довольно редко и требует немедленной госпитализации. По сути, это внутренний свищ разных размеров, лечение которого проходит сложно, а диагностика порой затруднена.
Если он небольшой, жидкость накапливается медленно, и люди чувствуют дискомфорт, недомогание, но не придают этому особого значения. И обращаются за экстренной помощью только тогда, когда появляется невыносимая боль, живот становится очень большим, и ситуация превращается в критическую. Лучше не допускать этого и тщательно следить за тем, не появились ли признаки заболевания.
Мицеликс - от диабета. Успей получить бесплатно! ПодробнееСимптомы асцита при панкреатите выражаются в таких явлениях, как:
- Вздутие живота;
- Одышка;
- Снижение веса;
- Побледнение кожных покровов;
- Нарушение свертываемости крови;
- Диабет;
- Боль в животе.
Больным показана операция, но если они не могут перенести хирургическое вмешательство, врачами определяется способ консервативной терапии. Оно подразумевает назначение препаратов, подавляющих секреторную активность поджелудочной железы и восстанавливающих водно-солевой баланс, и парентеральный или энтеральный метод ввода питательных веществ. Если появляется острая дыхательная недостаточность, проводят эндоскопию.
Что собой представляет асцит при хроническом панкреатите
В целом, при асците экссудат через протоки попадает в забрюшинную полость и скапливается в ней в небольших количествах. В этом случае он обычно достаточно быстро рассасывается после того, как проходит воспаление поджелудочной железы, и представляет большой опасности.
При длительном течении болезни жидкость копится и остается в полости долгое время. Это может вызвать некроз тканей и привести к нарушению целостности протоков.Жидкость постоянно собирается, однако процесс часто заканчивается образованием флегмоны либо псевдокисты.
Наши читатели пишутТема: Победила сахарный диабет
От кого: Галина С. ([email protected])
Кому: Администрации aboutdiabetes.ru
В 47 лет мне поставили диагноз - сахарный диабет 2 типа. За несколько недель я набрала почти 15 кг. Постоянная усталость, сонливость, чувство слабости, начало садиться зрение.
А вот и моя история
Когда стукнуло 55 года, я уже стабильно колола себе инсулин, все было очень плохо... Болезнь продолжала развиваться, начались периодические приступы, скорая буквально возвращала меня с того света. Все время думала, что этот раз окажется последним...
Все изменилось, когда дочка дала прочитать мне одну статью в интернете. Не представляете на сколько я ей за это благодарна. Эта статья помогла мне полностью избавиться от сахарного диабета, якобы неизлечимой болезни. Последние 2 года начала больше двигаться, весной и летом каждый день езжу на дачу, выращиваю помидоры и продаю их на рынке. Тетки удивляются, как я все успеваю, откуда столько сил и энергии, все никак не поверят, что мне 66 лет.
Кто хочет прожить долгую, энергичную жизнь и навсегда забыть про эту страшную болезнь, уделите 5 минут и прочитайте эту статью.
Перейти к статье>>>Если у людей, страдающих панкреатогенным асцитом, в крови наблюдается повышенный уровень амилазы, разрывы протоков случаются редко и могут обнаруживаться только при хирургическом вмешательстве.
Что касается вялотекущего панкреатита, то при нем концентрация амилазы значительно снижается, жидкость накапливается и удаляется путем повторения пунктирования брюшной полости.
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
Задай вопросПрогноз после него в большинстве случаев бывает хорошим, и в дальнейшем асцит не появляется.
Диагностика асцита
Присутствие у пациентов панкреатогенного асцита определяется по ряду исследований. К ним относятся:
Северное Сияние - профилактика диабета (консультация) Подробнее- Сбор анамнеза, основывающийся на жалобах больного и наличия у него каких-то болезней;
- Рентген и УЗИ поджелудочной железы;
- Осмотр пациента.
Обследования помогают выяснить объем скопившейся жидкости и установить причину сложившейся ситуации. Также при них при местном обезболивании проводится лапароцентез.
Специальным инструментом прокалывают брюшную стенку больного и забирают часть жидкости. Ее отправляют в лабораторию, где определяется процент лейкоцитов, нейтрофилов, уровень белка, глюкозы, определенных ферментов. Кроме того, жидкость подвергается исследованию на наличие микроорганизмов, опухолевых клеток, туберкулезной палочки.
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
Задай вопросЛапароцентез проводится быстро и значительно облегчает состояние людей, страдающих асцитом.
Основные причины того, почему возникает асцит поджелудочной железы
Самыми частыми причинами возникновения асцита поджелудочной железы являются:
- Наличие кисты поджелудочной железы;
- Блокировка лимфатических узлов, расположенных в забрюшинной полости;
- Гипертензия грудных лимфатических протоков;
- Белковая недостаточность.
При втором типе клиника выражена не так явно. Жидкость собирается постепенно и образуется на фоне деструктивных процессов, протекающих на небольшом участке кисты. Заболевание выявляется при рентгенологическом обследовании и после проведения лапароцентеза.
Объем экссудата, выходящего в брюшную полость при асците, может достигать десяти литров. Лапароцентез в данном случае помогает удалить жидкость, но стойкого эффекта не имеет. Через короткое время она вновь накапливается, а каждое последующее проведение лапароцентеза приводит к существенной потере белка. Поэтому врачи отдают преимущество хирургическому вмешательству, которое происходит после двух недель терапии фармакологическими средствами. Лечение асцита подразумевает соблюдение насыщенной белками диеты с низким содержанием соли.
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
Задай вопросМедики назначают мочегонные препараты, антибиотики, средства, снижающие давление в воротной вене (если оно повышено).
Осложнения асцита и его профилактика
Осложнения асцита бывают различными. Он может стать причиной развития перитонита, дыхательной недостаточности, нарушения работы внутренних органов и прочих патологий, вызванных увеличением объема жидкости в брюшине и сдавливанием диафрагмы, печени, желудка. При частом проведении лапароцентезе нередко появляются спайки, мешающие полноценно функционировать кровеносной системе.
Все это является причиной несвоевременного или неверно проводимого лечения. Асцит нуждается в срочных медицинских мерах, иначе он будет прогрессировать и приведет к нежелательным последствиям. Поэтому при первых подозрениях на возникновение болезни следует немедленно обращаться за помощью к специалистам.
Для исключения заболевания важно регулярно проходить профилактическое обследование и своевременно приступать к лечению воспаления поджелудочной железы. Из рациона питания необходимо исключить жареную, соленую, жирную пищу, ограничить потребление кофе, газированных сладких напитков, крепкого чая. Следует полностью отказаться от вредных привычек, как можно больше времени проводить на свежем воздухе и постараться не нервничать по любому поводу. При панкреатите и асците противопоказаны чрезмерные физические нагрузки, поэтому тем, кто занимается спортом, придется довольствоваться легкой зарядкой.
Что такое асцит рассказано в видео в этой статье.
ПредыдущаяОсложненияАбсцесс поджелудочной железы: симптомы и лечение осложнения при панкреатите
СледующаяОсложненияПанкреатогенный шок: что это такое, симптомы и лечение
Рейтинг автора
Автор статьи
Специализированный врач-эндокринолог
Написано статей
Отек поджелудочной железы: признаки и лечение
Отек поджелудочной железы не является самостоятельным заболеванием. Это симптом, который сопровождает клиническую картину разных болезней поджелудочной. Отек указывает на то, что необходимо срочное лечение. Поэтому при обнаружении отека железы необходимо провести подробную диагностику, выявить провокатор и немедленно приступить к терапии. Самостоятельное использование препаратов и народных рецептов не рекомендуется, так как высок риск значительного ухудшения состояния.
Причины скопления жидкости в поджелудочной
Состояние, когда скапливается жидкость в поджелудочной железе, может быть последствием таких проблем:
- заболевания 12-перстной кишки,
- инфекционные процессы в печени, например, вирусный гепатит,
- проблемы обмена веществ,
- выраженное ожирение,
- желчнокаменная болезнь,
- наличие доброкачественной либо злокачественной опухоли,
- воспаление в поджелудочной – острый панкреатит,
- гельминты,
- сахарный диабет,
- травмы в области живота.
Иногда отек наблюдается при алкоголизме или в результате банального переедания. Скопление жидкости в тканях железы провоцирует употребление газированных напитков, продуктов с высоким содержанием белка, фаст-фуда. Подобное питание – причина острого панкреатита, при котором нередко возникает отек.
Понять, что это такое, можно, рассмотрев состояние органа в случае воспалительного процесса. При отсутствии своевременной помощи постоянно происходит выброс значительного объема ферментов. Но протоки железы не способны вывести жидкость, они сдавлены и закупорены. Панкреатический сок постепенно накапливается в тканях и переваривает их. Клетки поджелудочной отмирают, развивается некроз отдельных участков. Продукты распада разносятся кровотоком по организму, вызывая интоксикацию.
Не менее опасна ситуация, когда отек спровоцирован опухолью. Необязательно первые стадии рака выявляются в самой железе. Нередко мутированные клетки проникают в поджелудочную через лимфатическую систему из иного органа, пораженного злокачественным образованием.
Первичный рак поджелудочной железы – явление редкое и протекает практически бессимптомно. Поэтому часто заболевание выявляют, когда опухоль дает метастазы.

При первых признаках отека поджелудочной желательно обращаться к эндокринологу. Чем раньше врач определит проблему с железой, тем успешнее пройдет терапия.
Симптомы отека поджелудочной железы
Клиническая картина при отеке не особенно характерная, поэтому его легко спутать с другими болезнями:
- Основной признак – это боль в области поджелудочной. Увеличение железы в размерах способствует сдавливанию нервных ветвей, поэтому отмечается нарастающая боль. Постепенно процесс захватывает не только стволы, но и окончания нервов. Человек испытывает резкие болевые ощущения опоясывающего характера. Для снижения дискомфорта он пытается менять положение тела – сидя, слегка наклонив корпус вперед, боль переносится легче.
- Отек поджелудочной железы провоцирует усиленную выработку пищеварительных ферментов, которые вместе с продуктами распада проникают в кровь. Развивается общая интоксикация организма, приводящая к слабости, повышению температуры, обильному поту. Наблюдается неукротимая рвота, не дающая облегчения. Такое состояние опасно для детей, поскольку быстро приводит к обезвоживанию.
- Происходит нарушение пищеварения. Из-за отека изменяются форма и структура поджелудочной, искривляются протоки, через которые отводятся ферменты. Ткани железы становятся плотными, узловатыми. Ферменты не попадают в кишечник в достаточном количестве, происходит застой пищи. Начинается усиленный метеоризм, вздутие живота, понос. Если процесс протекает вяло, симптоматика невыраженная – тяжесть в области поджелудочной, отсутствие аппетита, снижение веса, вероятен авитаминоз.
- При остром панкреатите присутствуют тошнота и позывы к рвоте. После рвоты наступает временное облегчение, но вскоре симптомы возвращаются.
- Если отек поджелудочной спровоцирован сахарным диабетом, человека мучают постоянная жажда, сухость во рту. Отмечается высокая утомляемость, зудит кожа, плохо зарастают раны. Пациент испытывает сонливость, меняется масса тела.
Чтобы точно выявить причину отека поджелудочной, проводят подробное обследование.
Методы диагностики
Для диагностики поджелудочной и выявления отека применяют следующие методы:
- Общий анализ крови распознает воспаление.
- Биохимический определяет концентрацию пищеварительных ферментов.
- Исследование на сахар выполняют при подозрении на диабет.
- Берут образец мочи для выявления амилазы (фермента поджелудочной).
- Эзофагогастродуоденоскопия проводится для визуального осмотра пищевода, желудка и 12-перстной кишки.
- УЗИ используют, чтобы уточнить локализацию отека. В этом случае наблюдается низкая эхогенность участка, увеличение размера головки, тела либо хвоста железы. Метод помогает выявлению злокачественного процесса в поджелудочной. Но если новообразование небольшое, требуется дополнительное исследование – магнитно-резонансная томография.
На основании диагностики разрабатывается индивидуальная программа терапии.
Лечение отека поджелудочной железы
Для устранения отека и лечения его основной причины применяют комплексную схему. В первые дни пациент должен соблюдать голод, чтобы снизить выработку ферментов железой.

При хронической болезни можно лечиться дома. При остром течении человека помещают в стационар.
Рекомендации по питанию
В зависимости от причины отека железы меняется диета:
- При диабете снижают углеводы. Исключают кукурузу и картошку, фрукты, хлебобулочные изделия, а также молочные продукты, сладости с содержанием сахарозы.
- При хроническом воспалении показана низкокалорийная диета – не более 2500–2600 ккал в сутки. Ограничивают потребление соли, отказываются от консервов, копченостей, сливок и сдобы. Полезны протертые супы, паровые котлеты, отварная рыба, слабый чай, напитки из шиповника или листьев черной смородины.
- При наличии конкрементов в желчном пузыре питаются дробно – 4–6 раз на протяжении дня небольшими порциями. Не употребляют ингредиенты с высоким содержанием холестерина. Приветствуются продукты, насыщенные растительными волокнами.
Врач обязательно посоветует, какой диеты нужно придерживаться для устранения отека железы.
Медикаментозная терапия
Лекарственные препараты против отека также назначают в зависимости от причины:
- Диабет первого типа лечат Инсулином, Хумалогом, которые быстро уменьшают концентрацию глюкозы. При 2 типе рекомендуют Лантус, Инсумал Базал.
- Приступ острого панкреатита снимают спазмолитиками – Дротаверином, Но-шпой. Боль устраняют Новокаином. Применяют ингибиторы и дезактиваторы ферментов поджелудочной – Гордокс, Пантрипин, Контрикал. Снижают вероятность инфекционного осложнения антибиотиками.
- Для устранения отека в результате желчнокаменной болезни показана урсодезоксихолевая кислота.
При тяжелом отеке пациента лечат в стационаре. Основные направления терапии:
- Ингибиторы ферментов – Октреотид, Соматостатин.
- Разжижение крови. Слипанию тромбоцитов препятствуют Варфарин Никомед, Трентал, раствор Латрена.
- Выполняют детоксикацию с помощью мочегонных препаратов, плазмафереза.
Какие меры используют при отеке, зависит от диагноза.
Народные методы
При отеке поджелудочной разрешается применять народные средства. Популярные рецепты снижают симптоматику, однако не влияют на причину. Поэтому растительные препараты, приготовленные в домашних условиях, – лишь часть комплексной терапии.
Рецепты для лечения отека:
- Заливают 200 мл кипятка 1 ст. л. овсяных хлопьев. Держат на медленном огне 10 минут, настаивают 1 час и отфильтровывают. Принимают кисель в теплом виде за 30 минут до еды.
- Смешивают по 10 г сушеницы и ноготков, 15 г тысячелистника, 20 г мяты перечной. Запаривают 200 мл кипятка 2 ст. л. сбора. Нагревают на паровой бане 15 минут, настаивают 1 час. Пьют за 30 минут до трапезы.
Прежде чем использовать травы для устранения отека, необходимо выяснить противопоказания.
Когда необходимо хирургическое вмешательство
Хирургическое лечение отека поджелудочной показано при тяжелом течении патологии. При скоплении жидкости в брюшной полости назначают перитонеальный лаваж. В случае некроза тканей прибегают к некроэктомии – иссечению поврежденных участков. Нередко при остром панкреатите для лечения отечности удаляют желчный пузырь.
Онкологические процессы, приводящие к отеку, также часто лечат хирургическим путем. В комплексе проводят радио- и химиотерапию.
В чем опасность
Отечность поджелудочной означает, что заболевание протекает очень агрессивно. Ферменты, не находя выхода, буквально расплавляют ткани железы. Нередко процесс сопровождается сердечно-сосудистыми нарушениями, проблемами легочной системы, почечной недостаточностью.
При отсутствии своевременной помощи вероятен трагичный исход. Но даже при грамотном лечении возможны инфекционные поражения больного органа.
Если патология имеет хронический характер, опасность не так высока. Однако отечность приводит к необратимым последствиям – медленной гибели клеток поджелудочной. Они замещаются фиброзной тканью, которая не способна вырабатывать жизненно необходимые ферменты. В результате развиваются сахарный диабет и патологии кишечника. Вероятна и онкология.
Прогноз и профилактика
Отек приводит к скоплению жидкости в брюшной полости. Если выявить проблему поджелудочной железы при начальной стадии, возможна успешная терапия. При запущенном течении врачи могут лишь облегчить симптоматику и продлить жизнь пациента, однако полностью избавить от проблемы современная медицина не в состоянии.
Потому при первых симптомах нужно приступать к лечению. А лучше не допускать болезни: регулярно проверять состояние поджелудочной, не злоупотреблять кондитерскими изделиями, спиртными напитками, жирной и жареной пищей, специями.
1
Жидкость в поджелудочной железе что это такое
Как следует лечить людей с псевдокистами поджелудочной железы?
Поджелудочная железа — это орган брюшной полости, который выделяет ряд пищеварительных ферментов (веществ, запускающих и ускоряющих химические реакции в организме) в проток поджелудочной железы, впадающий в тонкую кишку. Эта железа также содержит так называемые островки Лангерганса, которые вырабатывают несколько гормонов, в том числе инсулин (он помогает регулировать уровень сахара в крови). Псевдокисты поджелудочной железы — это скопления жидкости вокруг поджелудочной железы. Их причиной может быть только что возникшее или хроническое воспаление поджелудочной железы. Некоторые скопления исчезают, когда воспаление поджелудочной железы уменьшается, однако другие остаются и вызывают такие симптомы, как боль в животе, расстройство желудка, рвота и потеря веса. Методы лечения псевдокист поджелудочной железы включают консервативное лечение (бдительный контроль) и хирургический дренаж, который может быть выполнен через стандартный разрез (открытый хирургический дренаж) или с помощью эндоскопической операции (лапароскопический, или эндоскопический хирургический дренаж). При эндоскопическом дренаже с помощью эндоскопа (трубки, проходящей через рот в желудок, как правило, для визуализации органов брюшной полости изнутри тела) вводится стент, который соединяет псевдокисту с желудком или верхней частью тонкой кишки. Облегчить введение может эндоскопический ультразвуковой контроль (ЭУС-контролируемое дренирование, производится с помощью ультразвукового датчика, прикрепленного к эндоскопу). Проведению дренажа под эндоскопическим ультразвуковым контролем может также помочь введение трубки через нос с последующим введением ее в кисту (ЭУС-контролируемое дренирование с назокистозным дренажом). Неясно, какой из способов лечения псевдокист поджелудочной железы самый лучший. Мы попытались решить этот вопрос путем поиска существующих исследований на эту тему. Мы включили в обзор все рандомизированные контролируемые испытания, итоги которых были подведены не позднее 8 сентября 2015 года. Кроме использования стандартных Кокрейновских методов, которые позволяют сравнивать между собой только два способа лечения за один раз (прямое сравнение), мы использовали усовершенствованные методы, позволяющие проводить индивидуальное сравнение различных способов лечения, применявшихся в испытаниях (непрямое сравнение).
Мы включили в обзор четыре клинических испытания со 177 участниками, данные о 176 из которых попали в отчеты. Методы лечения, которые сравнивались в четырех клинических испытаниях, — это эндоскопический дренаж (без ультразвукового контроля), ЭУС-контролируемый дренаж, ЭУС-контролируемое дренирование с назокистозным дренажом и открытый хирургический дренаж. Среди участников были в основном люди с псевдокистой поджелудочной железы, появившейся в результате внезапного возникшего или хронического воспаления поджелудочной железы, вызванного разными причинами.
Одна смерть из-за кровотечения произошла в группе эндоскопического дренажа. Различия в серьезных осложнений были неточными. В краткосрочной перспективе (от одного до трех месяцев) качество жизни, обусловленное состоянием здоровья (HRQoL), в группе с открытым хирургическим дренажом было хуже, а затраты были выше, чем в группе ЭУС-контролируемого дренажа. Осложнений любой степени тяжести (таких, как кровотечение), требующих дополнительного лечения, в группе ЭУС-контролируемого дренирования с назокистозным дренажом было меньше, чем в группах только с ЭУС-контролируемым или эндоскопическим дренированием. Пациенты с ЭУС-контролируемым дренированием с назокистозным дренажом проводили в больнице меньше времени, чем пациенты только с ЭУС-контролируемым дренирование или с открытым хирургическим дренажом. У пациентов с ЭУС-контролируемым дренированием срок пребывания в больнице был меньше, чем у тех, кто подвергся открытому хирургическому дренажу. При эндоскопическом дренаже потребность в дополнительных инвазивных процедурах для полной ликвидации псевдокисты была больше, чем при ЭУС-контролируемом дренаже. Различия в других сравнениях были неточными. Ни в одном из клиническом испытаний не сообщалось о смертях на долгом сроке наблюдения; о качестве жизни, обусловленном состоянием здоровья, в среднесрочной или долгосрочной перспективе; о времени возвращения к нормальной деятельности или к работе.
Общее качество доказательств было низким или очень низким при всех исходах заболевания, потому что клинические испытания были маленькими и с высоким риском смещения (например, риск, связанный с предвзятостью людей, которые проводят клиническое испытание, или с тем, что участники клинического испытания предпочитают одно лечение другому). Таким образом, необходимы дальнейшие исследования по этой теме. Такие исследования должны сравнивать ЭУС-контролируемый дренаж с назокистозным дренажом и без него у людей с симптомами псевдокисты поджелудочной железы, нуждающихся в лечении. В таких клинических испытаниях надо наблюдать результат лечения пациентов на протяжении как минимум в течение двух или трёх лет.
Отек поджелудочной железы не является самостоятельным заболеванием. Это симптом, который сопровождает клиническую картину разных болезней поджелудочной. Отек указывает на то, что необходимо срочное лечение. Поэтому при обнаружении отека железы необходимо провести подробную диагностику, выявить провокатор и немедленно приступить к терапии. Самостоятельное использование препаратов и народных рецептов не рекомендуется, так как высок риск значительного ухудшения состояния.
Причины скопления жидкости в поджелудочной
Состояние, когда скапливается жидкость в поджелудочной железе, может быть последствием таких проблем:
- заболевания 12-перстной кишки,
- инфекционные процессы в печени, например, вирусный гепатит,
- проблемы обмена веществ,
- выраженное ожирение,
- желчнокаменная болезнь,
- наличие доброкачественной либо злокачественной опухоли,
- воспаление в поджелудочной – острый панкреатит,
- гельминты,
- сахарный диабет,
- травмы в области живота.
Иногда отек наблюдается при алкоголизме или в результате банального переедания. Скопление жидкости в тканях железы провоцирует употребление газированных напитков, продуктов с высоким содержанием белка, фаст-фуда. Подобное питание – причина острого панкреатита, при котором нередко возникает отек.
Понять, что это такое, можно, рассмотрев состояние органа в случае воспалительного процесса. При отсутствии своевременной помощи постоянно происходит выброс значительного объема ферментов. Но протоки железы не способны вывести жидкость, они сдавлены и закупорены. Панкреатический сок постепенно накапливается в тканях и переваривает их. Клетки поджелудочной отмирают, развивается некроз отдельных участков. Продукты распада разносятся кровотоком по организму, вызывая интоксикацию.
Не менее опасна ситуация, когда отек спровоцирован опухолью. Необязательно первые стадии рака выявляются в самой железе. Нередко мутированные клетки проникают в поджелудочную через лимфатическую систему из иного органа, пораженного злокачественным образованием.
Первичный рак поджелудочной железы – явление редкое и протекает практически бессимптомно. Поэтому часто заболевание выявляют, когда опухоль дает метастазы.
При первых признаках отека поджелудочной желательно обращаться к эндокринологу. Чем раньше врач определит проблему с железой, тем успешнее пройдет терапия.
Симптомы отека поджелудочной железы
Клиническая картина при отеке не особенно характерная, поэтому его легко спутать с другими болезнями:
- Основной признак – это боль в области поджелудочной. Увеличение железы в размерах способствует сдавливанию нервных ветвей, поэтому отмечается нарастающая боль. Постепенно процесс захватывает не только стволы, но и окончания нервов. Человек испытывает резкие болевые ощущения опоясывающего характера. Для снижения дискомфорта он пытается менять положение тела – сидя, слегка наклонив корпус вперед, боль переносится легче.
- Отек поджелудочной железы провоцирует усиленную выработку пищеварительных ферментов, которые вместе с продуктами распада проникают в кровь. Развивается общая интоксикация организма, приводящая к слабости, повышению температуры, обильному поту. Наблюдается неукротимая рвота, не дающая облегчения. Такое состояние опасно для детей, поскольку быстро приводит к обезвоживанию.
- Происходит нарушение пищеварения. Из-за отека изменяются форма и структура поджелудочной, искривляются протоки, через которые отводятся ферменты. Ткани железы становятся плотными, узловатыми. Ферменты не попадают в кишечник в достаточном количестве, происходит застой пищи. Начинается усиленный метеоризм, вздутие живота, понос. Если процесс протекает вяло, симптоматика невыраженная – тяжесть в области поджелудочной, отсутствие аппетита, снижение веса, вероятен авитаминоз.
- При остром панкреатите присутствуют тошнота и позывы к рвоте. После рвоты наступает временное облегчение, но вскоре симптомы возвращаются.
- Если отек поджелудочной спровоцирован сахарным диабетом, человека мучают постоянная жажда, сухость во рту. Отмечается высокая утомляемость, зудит кожа, плохо зарастают раны. Пациент испытывает сонливость, меняется масса тела.
Чтобы точно выявить причину отека поджелудочной, проводят подробное обследование.
Методы диагностики
Для диагностики поджелудочной и выявления отека применяют следующие методы:
- Общий анализ крови распознает воспаление.
- Биохимический определяет концентрацию пищеварительных ферментов.
- Исследование на сахар выполняют при подозрении на диабет.
- Берут образец мочи для выявления амилазы (фермента поджелудочной).
- Эзофагогастродуоденоскопия проводится для визуального осмотра пищевода, желудка и 12-перстной кишки.
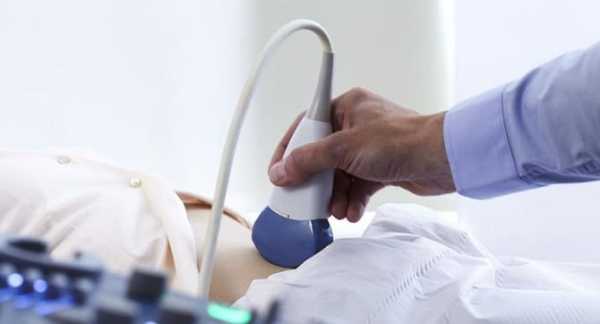
- УЗИ используют, чтобы уточнить локализацию отека. В этом случае наблюдается низкая эхогенность участка, увеличение размера головки, тела либо хвоста железы. Метод помогает выявлению злокачественного процесса в поджелудочной. Но если новообразование небольшое, требуется дополнительное исследование – магнитно-резонансная томография.
На основании диагностики разрабатывается индивидуальная программа терапии.
Лечение отека поджелудочной железы
Для устранения отека и лечения его основной причины применяют комплексную схему. В первые дни пациент должен соблюдать голод, чтобы снизить выработку ферментов железой.

При хронической болезни можно лечиться дома. При остром течении человека помещают в стационар.
В зависимости от причины отека железы меняется диета:
- При диабете снижают углеводы. Исключают кукурузу и картошку, фрукты, хлебобулочные изделия, а также молочные продукты, сладости с содержанием сахарозы.
- При хроническом воспалении показана низкокалорийная диета – не более 2500–2600 ккал в сутки. Ограничивают потребление соли, отказываются от консервов, копченостей, сливок и сдобы. Полезны протертые супы, паровые котлеты, отварная рыба, слабый чай, напитки из шиповника или листьев черной смородины.
- При наличии конкрементов в желчном пузыре питаются дробно – 4–6 раз на протяжении дня небольшими порциями. Не употребляют ингредиенты с высоким содержанием холестерина. Приветствуются продукты, насыщенные растительными волокнами.
Врач обязательно посоветует, какой диеты нужно придерживаться для устранения отека железы.
Лекарственные препараты против отека также назначают в зависимости от причины:
- Диабет первого типа лечат Инсулином, Хумалогом, которые быстро уменьшают концентрацию глюкозы. При 2 типе рекомендуют Лантус, Инсумал Базал.
- Приступ острого панкреатита снимают спазмолитиками – Дротаверином, Но-шпой. Боль устраняют Новокаином. Применяют ингибиторы и дезактиваторы ферментов поджелудочной – Гордокс, Пантрипин, Контрикал. Снижают вероятность инфекционного осложнения антибиотиками.
- Для устранения отека в результате желчнокаменной болезни показана урсодезоксихолевая кислота.
При тяжелом отеке пациента лечат в стационаре. Основные направления терапии:
- Ингибиторы ферментов – Октреотид, Соматостатин.
- Разжижение крови. Слипанию тромбоцитов препятствуют Варфарин Никомед, Трентал, раствор Латрена.
- Выполняют детоксикацию с помощью мочегонных препаратов, плазмафереза.
Какие меры используют при отеке, зависит от диагноза.
При отеке поджелудочной разрешается применять народные средства. Популярные рецепты снижают симптоматику, однако не влияют на причину. Поэтому растительные препараты, приготовленные в домашних условиях, – лишь часть комплексной терапии.
Рецепты для лечения отека:
- Заливают 200 мл кипятка 1 ст. л. овсяных хлопьев. Держат на медленном огне 10 минут, настаивают 1 час и отфильтровывают. Принимают кисель в теплом виде за 30 минут до еды.
- Смешивают по 10 г сушеницы и ноготков, 15 г тысячелистника, 20 г мяты перечной. Запаривают 200 мл кипятка 2 ст. л. сбора. Нагревают на паровой бане 15 минут, настаивают 1 час. Пьют за 30 минут до трапезы.
Прежде чем использовать травы для устранения отека, необходимо выяснить противопоказания.
Когда необходимо хирургическое вмешательство
Хирургическое лечение отека поджелудочной показано при тяжелом течении патологии. При скоплении жидкости в брюшной полости назначают перитонеальный лаваж. В случае некроза тканей прибегают к некроэктомии – иссечению поврежденных участков. Нередко при остром панкреатите для лечения отечности удаляют желчный пузырь.
Онкологические процессы, приводящие к отеку, также часто лечат хирургическим путем. В комплексе проводят радио- и химиотерапию.
В чем опасность
Отечность поджелудочной означает, что заболевание протекает очень агрессивно. Ферменты, не находя выхода, буквально расплавляют ткани железы. Нередко процесс сопровождается сердечно-сосудистыми нарушениями, проблемами легочной системы, почечной недостаточностью.
При отсутствии своевременной помощи вероятен трагичный исход. Но даже при грамотном лечении возможны инфекционные поражения больного органа.
Если патология имеет хронический характер, опасность не так высока. Однако отечность приводит к необратимым последствиям – медленной гибели клеток поджелудочной. Они замещаются фиброзной тканью, которая не способна вырабатывать жизненно необходимые ферменты. В результате развиваются сахарный диабет и патологии кишечника. Вероятна и онкология.
Прогноз и профилактика
Отек приводит к скоплению жидкости в брюшной полости. Если выявить проблему поджелудочной железы при начальной стадии, возможна успешная терапия. При запущенном течении врачи могут лишь облегчить симптоматику и продлить жизнь пациента, однако полностью избавить от проблемы современная медицина не в состоянии.
Потому при первых симптомах нужно приступать к лечению. А лучше не допускать болезни: регулярно проверять состояние поджелудочной, не злоупотреблять кондитерскими изделиями, спиртными напитками, жирной и жареной пищей, специями.
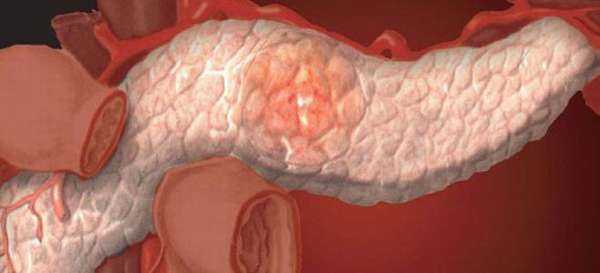
Формирование любых объемных процессов в полости внутренних органов, способствует патологическому нарушению их работоспособности и снижению уровня функциональности. Появившаяся жидкость в поджелудочной железе может свидетельствовать о развитии кистозного поражения, имеющего паралогическую полость. Скопление жидкости в полости кисты ограничивается стенками соединительных тканей. Активное формирование данной патологии ведет к интенсивному разрушению тканей поджелудочной железы, уменьшению ее уровня выработки гормонов и пищеварительных ферментов, что снижает качество жизненно-важных процессов в организме и ухудшает общее состояние пациента. Лишь своевременное выявление данной патологии и правильная постановка диагноза могут способствовать разработке наиболее эффективной схемы лечения и восстановления функциональности паренхиматозного органа.
Причины и процесс формирования кистозного поражения
Одной из основных причин, способствующих развитию кистозного поражения поджелудочной железы, является наличие панкреатической патологии острой либо хронической формы течения. При остром панкреатическом воспалении паренхиматозного органа развитие кисты возникает, примерно в 18-20% случаев, а при хронической форме панкреатита, осложнение в виде развития кисты проявляется в 45-75%. В качестве основного этиологического фактора, в большинстве случаев, выступает панкреатит на фоне алкогольной интоксикации организма.
В более редких случаях, формирование кисты может возникнуть вследствие воздействия следующих факторов:
- получения травматизации эпигастральной области живота,
- развития патологического нарушения функциональности желчного пузыря и желчевыводящих протоков,
- обострения хронической формы обструктивной панкреатической патологии с нарушениями проходимости вирсунгового протока,
- опухоль в зоне локализации дуоденального соска и сфинктера Одди,
- инвазия отдельными представителями гельминтов.
Современное общество ведущих специалистов хирургического профиля выделило 5 основных причин, способствующих развитию кистозного поражения паренхиматозного органа:
- Чрезмерный уровень потребления алкоголесодержащей продукции с высокой крепостью составляет 63% из всех случаев с поражением поджелудочной железы, ведущим к развитию кистозного образования.
- Развитие сахарного диабета, имеющего второй тип прогрессирования, составило 14%.
- Патологическое изменение метаболических процессов в организме, в комбинации с преобладанием большого количества лишних килограммов – 32%.
- Последствия хирургических вмешательств по проведению операционных мероприятий на любой части поджелудочной железы.
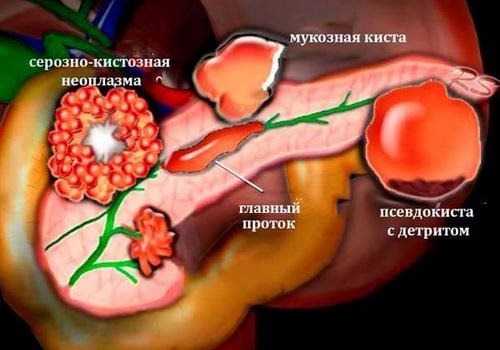
Рассмотрим подробнее процесс формирования кистозного поражения паренхиматозного органа при наличии панкреатической патологии. При повреждении тканевых структур железы, происходит локальное скопление лимфоцитов и нейтрофилов наряду с развитием деструктивного и воспалительного процесса. Но, пораженная область железы отделена от всей паренхимы, расположенной вокруг. В ней идет интенсивное распространение соединительных тканей и формирование грануляций, посредством чего происходит постепенное разрушение тканевых элементов в центре очага поражения клетками иммунной системы защиты, что ведет к образованию полости кисты.
При сообщении кистозного поражения поджелудочной железы с ее протоковой системой, то в сформированной кистозной полости может происходить накопление панкреатического сока, воспалительных экссудатов, а также некротических элементов тканевых структур. Если повреждаются кровеносные сосуды, то в полости развивающейся кисты идет накопление жидкости в виде крови.
В том случае, если нарушается пассаж общего панкреатического протока паренхиматозного органа, происходит формирование кистозного образования с эпителиальной выстилкой, в полости которого идет скопление панкреатического сока. В основе их патогенетического механизма образования лежит процесс внутрипротоковой гипертензии. Существует научное доказательство того, что внутреннее давление кистозной полости превосходит в трижды естественный уровень показателей внутреннего давления в протоках железы.
Классифицирование кистозных поражений паренхиматозного органа
Согласно морфологическим показателям, все разновидности кистозных поражений поджелудочной железы подразделяются на две основные типологии:
- Образовавшиеся в ходе осложнения образованные в ходе развития воспалительного заболевания паренхиматозного органа, без эпителиальной выстилки, именуемые как псевдокисты.
- Образовавшиеся при обструктивных процессах в полости протоков железы с характерной эпителиальной выстилкой, именуемые как истинные кисты, или ретенционные.
В большинстве случаев, для оценки кистозного поражения поджелудочной железы, сформировавшегося, как отягощение развития острой панкреатической патологии, используется атланское классифицирование, согласно которому выделяются следующие разновидности этой патологии:
- острое жидкостное поражение,
- подострая форма со скопившейся жидкостью,
- развитие абсцесса железы.
Резко развивающиеся кисты с острым течением, имеют не до конца сформированные стенки своей полости, в качестве которых могут быть задействованы парапанкреатическая клетчатка, панкреатические протоки и сама паренхима поджелудочной. А вот кистозные образования, сформированные при хроническом течении панкреатической патологии, обладают стенками из фиброзных и грануляционных тканевых структур.
Абсцессом же называют полость, заполненную гнойным содержимым, образовавшимся при развитии панкреонекроза либо нагноения кистозного поражения.
Кисты могут локализоваться как в области головки железы, ее тела, так и в зоне хвоста. Помимо всего прочего, выделяется также неосложненное развитие панкреатической кисты и осложненное. Осложниться кистозное поражение может развитием таких процессов, как:
- перфорация,
- нагноение,
- образование свищей,
- кровоизлияние,
- прогрессирование перитонита,
- малигнизация.
Симптоматические проявления
Симптоматика прогрессирования кистозного поражения поджелудочной железы может быть абсолютно различной в зависимости от провоцирующего фактора, зоны локализации, а также внешних параметров и размеров кисты.
Очень часто бывают случаи, когда развитие панкреатической кисты не способствует проявлению какого-либо симптоматического признака, так как образования, имеющие диаметр, не превышающий 5,5 сантиметров, не соприкасается с рядом расположенными внутренними органами и не давит на нервные волокна, поэтому не возникает никакого дискомфортного чувства у пациента.
При приобретении кистой крупного размера, основным признаком ее наличия становится интенсивная болезненность в области эпигастрия.
Наибольшей интенсивностью болезненного проявления обладает симптоматический признак развития ложной кисты на фоне острого панкреатического заболевания либо обостренной стадии хронической патологии воспалительного характера течения, так как происходят деструктивные изменения в паренхиматозном органе. С течением времени, активность болезненных проявлений стихает, болевой синдром приобретает тупой характер проявления, а может остаться и вовсе только чувство легкого дискомфортного ощущения.
В некоторых случаях, на фоне маловыраженных симптоматических проявлений, могут развиться приступы боли, вызванные внутрипротоковой гипертензией. Появление резкой выраженной боли может свидетельствовать о прорыве кистозного образования. Постепенный характер усиления болевого синдрома на фоне повышенной температуры тела и признаков интоксикации организма, могут свидетельствовать о нагноении кисты.
Существенные отличия симптоматических признаков кистозного поражения паренхиматозного органа проявляются в случаях сдавливания им солнечного сплетения. Происходит проявление выраженной жгучей боли с постепенной иррадиацией в область спины, с увеличением интенсивности проявления даже от тесной одежды. Облегчить состояние больного поможет коленно-локтевой позы, а лечение проявлений боли производится посредством наркотических анальгетиков.
Симптоматическими признаками данной патологии могут выступать следующие проявления:
- чувство тошноты,
- отхождение рвотных масс,
- слабость во всем организме
- потеря сознания
- сухость слизистых поверхностей ротовой полости
- учащение позывов к мочеиспускательному акту и числа испражнений мочевого пузыря,
- возможные потери сознания,
- развитие диареи либо запора.

Прогрессирующая стадия кисты может способствовать возникновению синдрома сдавленности рядом расположенных органов.
Методы лечения
Консервативное лечение данной патологии возможно, если состояние пациента соответствует следующим требованиям:
- имеется четкое ограничение патологического очага,
- небольшие размеры патологии, не более 2-х см в диаметре,
- единичное образование,
- отсутствие болезненности и признаков желтухи.
В остальных случаях требуется лишь оперативное лечение путем хирургического вмешательства.
В первые два дня лечение заключается в соблюдении голодной диеты, а в последующем идет полное ограничение употребления жареных и соленых блюд, а также пищи с высоким процентом жирности и остроты. Это обусловлено тем, что подобные продукты питания способствуют стимуляции секреторных возможностей поджелудочной железы и повышение интенсивности разрушительных процессов в тканевых структурах данного органа.
После госпитализации, больному назначается 10-ти дневный постельный режим с полным исключением употребления алкоголесодержащих напитков и табакокурения.
Медикаментозное лечение заключается в назначении антибактериальных препаратов из ряда тетрациклинов и цефалоспоринов, действие которых направлено на оказание профилактического эффекта от проникновения бактериальных микроорганизмов инфекционной природы в полость кистозного поражения и наполнения ее гнойным содержимым. При отсутствии применения данных медикаментов может развиться процесс расплавления стенок кисты и ее моментального распространения по всей полости рассматриваемого органа и на соседние ткани.
Купировать боль и уменьшить скорость секреторной функциональности поджелудочной железы могут помочь ингибиторы протонной помпы, среди которых наибольшей эффективностью отличаются такие медикаментозные препараты, как:
Для нормализации пищеварительного тракта, назначаются лекарственные средства, в состав которых входят два активных компонента, такие как липаза и амилаза, но нет желчных кислот. К числу таких препаратов относится Креон и Панкреатин.
Важно понимать, что при отсутствии положительной динамики консервативного лечения на протяжении 4-х недель, необходимость проведения хирургического вмешательства по ликвидации данной патологии становится первостепенной задачей, требующей немедленного исполнения.
Кистозное поражение паренхиматозного органа является сравнительно редким патологическим процессом, но, не смотря на это, все симптоматические признаки данного заболевания, способствуют заметному ухудшению качества жизни больного. Поэтому так необходимо своевременное ее выявление и разработка наиболее эффективной схемы лечения. Вовремя обнаружив данную патологию, есть все шансы на выздоровление без применения хирургического вмешательства.
Что такое жидкость в полости поджелудочной железы, причины и лечение патологии
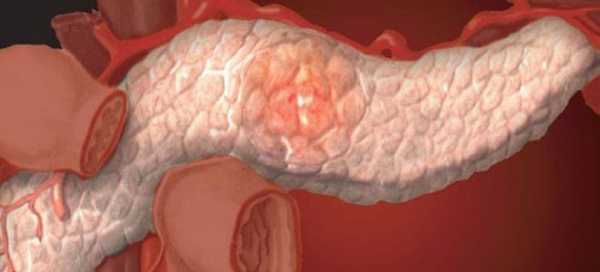 Формирование любых объемных процессов в полости внутренних органов, способствует патологическому нарушению их работоспособности и снижению уровня функциональности. Появившаяся жидкость в поджелудочной железе может свидетельствовать о развитии кистозного поражения, имеющего паралогическую полость. Скопление жидкости в полости кисты ограничивается стенками соединительных тканей. Активное формирование данной патологии ведет к интенсивному разрушению тканей поджелудочной железы, уменьшению ее уровня выработки гормонов и пищеварительных ферментов, что снижает качество жизненно-важных процессов в организме и ухудшает общее состояние пациента. Лишь своевременное выявление данной патологии и правильная постановка диагноза могут способствовать разработке наиболее эффективной схемы лечения и восстановления функциональности паренхиматозного органа.
Формирование любых объемных процессов в полости внутренних органов, способствует патологическому нарушению их работоспособности и снижению уровня функциональности. Появившаяся жидкость в поджелудочной железе может свидетельствовать о развитии кистозного поражения, имеющего паралогическую полость. Скопление жидкости в полости кисты ограничивается стенками соединительных тканей. Активное формирование данной патологии ведет к интенсивному разрушению тканей поджелудочной железы, уменьшению ее уровня выработки гормонов и пищеварительных ферментов, что снижает качество жизненно-важных процессов в организме и ухудшает общее состояние пациента. Лишь своевременное выявление данной патологии и правильная постановка диагноза могут способствовать разработке наиболее эффективной схемы лечения и восстановления функциональности паренхиматозного органа.
Причины и процесс формирования кистозного поражения
Одной из основных причин, способствующих развитию кистозного поражения поджелудочной железы, является наличие панкреатической патологии острой либо хронической формы течения. При остром панкреатическом воспалении паренхиматозного органа развитие кисты возникает, примерно в 18-20% случаев, а при хронической форме панкреатита, осложнение в виде развития кисты проявляется в 45-75%. В качестве основного этиологического фактора, в большинстве случаев, выступает панкреатит на фоне алкогольной интоксикации организма.
В более редких случаях, формирование кисты может возникнуть вследствие воздействия следующих факторов:
- получения травматизации эпигастральной области живота,
- развития патологического нарушения функциональности желчного пузыря и желчевыводящих протоков,
- обострения хронической формы обструктивной панкреатической патологии с нарушениями проходимости вирсунгового протока,
- опухоль в зоне локализации дуоденального соска и сфинктера Одди,
- инвазия отдельными представителями гельминтов.
Современное общество ведущих специалистов хирургического профиля выделило 5 основных причин, способствующих развитию кистозного поражения паренхиматозного органа:
- Чрезмерный уровень потребления алкоголесодержащей продукции с высокой крепостью составляет 63% из всех случаев с поражением поджелудочной железы, ведущим к развитию кистозного образования.
- Развитие сахарного диабета, имеющего второй тип прогрессирования, составило 14%.
- Патологическое изменение метаболических процессов в организме, в комбинации с преобладанием большого количества лишних килограммов – 32%.
- Последствия хирургических вмешательств по проведению операционных мероприятий на любой части поджелудочной железы.
Рассмотрим подробнее процесс формирования кистозного поражения паренхиматозного органа при наличии панкреатической патологии. При повреждении тканевых структур железы, происходит локальное скопление лимфоцитов и нейтрофилов наряду с развитием деструктивного и воспалительного процесса. Но, пораженная область железы отделена от всей паренхимы, расположенной вокруг. В ней идет интенсивное распространение соединительных тканей и формирование грануляций, посредством чего происходит постепенное разрушение тканевых элементов в центре очага поражения клетками иммунной системы защиты, что ведет к образованию полости кисты.
При сообщении кистозного поражения поджелудочной железы с ее протоковой системой, то в сформированной кистозной полости может происходить накопление панкреатического сока, воспалительных экссудатов, а также некротических элементов тканевых структур. Если повреждаются кровеносные сосуды, то в полости развивающейся кисты идет накопление жидкости в виде крови.
В том случае, если нарушается пассаж общего панкреатического протока паренхиматозного органа, происходит формирование кистозного образования с эпителиальной выстилкой, в полости которого идет скопление панкреатического сока. В основе их патогенетического механизма образования лежит процесс внутрипротоковой гипертензии. Существует научное доказательство того, что внутреннее давление кистозной полости превосходит в трижды естественный уровень показателей внутреннего давления в протоках железы.
Классифицирование кистозных поражений паренхиматозного органа
Согласно морфологическим показателям, все разновидности кистозных поражений поджелудочной железы подразделяются на две основные типологии:
- Образовавшиеся в ходе осложнения образованные в ходе развития воспалительного заболевания паренхиматозного органа, без эпителиальной выстилки, именуемые как псевдокисты.
- Образовавшиеся при обструктивных процессах в полости протоков железы с характерной эпителиальной выстилкой, именуемые как истинные кисты, или ретенционные.
В большинстве случаев, для оценки кистозного поражения поджелудочной железы, сформировавшегося, как отягощение развития острой панкреатической патологии, используется атланское классифицирование, согласно которому выделяются следующие разновидности этой патологии:
- острое жидкостное поражение,
- подострая форма со скопившейся жидкостью,
- развитие абсцесса железы.
Резко развивающиеся кисты с острым течением, имеют не до конца сформированные стенки своей полости, в качестве которых могут быть задействованы парапанкреатическая клетчатка, панкреатические протоки и сама паренхима поджелудочной. А вот кистозные образования, сформированные при хроническом течении панкреатической патологии, обладают стенками из фиброзных и грануляционных тканевых структур.
Абсцессом же называют полость, заполненную гнойным содержимым, образовавшимся при развитии панкреонекроза либо нагноения кистозного поражения.
Кисты могут локализоваться как в области головки железы, ее тела, так и в зоне хвоста. Помимо всего прочего, выделяется также неосложненное развитие панкреатической кисты и осложненное. Осложниться кистозное поражение может развитием таких процессов, как:
- перфорация,
- нагноение,
- образование свищей,
- кровоизлияние,
- прогрессирование перитонита,
- малигнизация.
Симптоматические проявления
Симптоматика прогрессирования кистозного поражения поджелудочной железы может быть абсолютно различной в зависимости от провоцирующего фактора, зоны локализации, а также внешних параметров и размеров кисты.
Очень часто бывают случаи, когда развитие панкреатической кисты не способствует проявлению какого-либо симптоматического признака, так как образования, имеющие диаметр, не превышающий 5,5 сантиметров, не соприкасается с рядом расположенными внутренними органами и не давит на нервные волокна, поэтому не возникает никакого дискомфортного чувства у пациента.
При приобретении кистой крупного размера, основным признаком ее наличия становится интенсивная болезненность в области эпигастрия.
Наибольшей интенсивностью болезненного проявления обладает симптоматический признак развития ложной кисты на фоне острого панкреатического заболевания либо обостренной стадии хронической патологии воспалительного характера течения, так как происходят деструктивные изменения в паренхиматозном органе. С течением времени, активность болезненных проявлений стихает, болевой синдром приобретает тупой характер проявления, а может остаться и вовсе только чувство легкого дискомфортного ощущения.
В некоторых случаях, на фоне маловыраженных симптоматических проявлений, могут развиться приступы боли, вызванные внутрипротоковой гипертензией. Появление резкой выраженной боли может свидетельствовать о прорыве кистозного образования. Постепенный характер усиления болевого синдрома на фоне повышенной температуры тела и признаков интоксикации организма, могут свидетельствовать о нагноении кисты.
Существенные отличия симптоматических признаков кистозного поражения паренхиматозного органа проявляются в случаях сдавливания им солнечного сплетения. Происходит проявление выраженной жгучей боли с постепенной иррадиацией в область спины, с увеличением интенсивности проявления даже от тесной одежды. Облегчить состояние больного поможет коленно-локтевой позы, а лечение проявлений боли производится посредством наркотических анальгетиков.
Симптоматическими признаками данной патологии могут выступать следующие проявления:
- чувство тошноты,
- отхождение рвотных масс,
- слабость во всем организме
- потеря сознания
- сухость слизистых поверхностей ротовой полости
- учащение позывов к мочеиспускательному акту и числа испражнений мочевого пузыря,
- возможные потери сознания,
- развитие диареи либо запора.

Прогрессирующая стадия кисты может способствовать возникновению синдрома сдавленности рядом расположенных органов.
Методы лечения
Консервативное лечение данной патологии возможно, если состояние пациента соответствует следующим требованиям:
- имеется четкое ограничение патологического очага,
- небольшие размеры патологии, не более 2-х см в диаметре,
- единичное образование,
- отсутствие болезненности и признаков желтухи.
В остальных случаях требуется лишь оперативное лечение путем хирургического вмешательства.
В первые два дня лечение заключается в соблюдении голодной диеты, а в последующем идет полное ограничение употребления жареных и соленых блюд, а также пищи с высоким процентом жирности и остроты. Это обусловлено тем, что подобные продукты питания способствуют стимуляции секреторных возможностей поджелудочной железы и повышение интенсивности разрушительных процессов в тканевых структурах данного органа.
После госпитализации, больному назначается 10-ти дневный постельный режим с полным исключением употребления алкоголесодержащих напитков и табакокурения.
Медикаментозное лечение заключается в назначении антибактериальных препаратов из ряда тетрациклинов и цефалоспоринов, действие которых направлено на оказание профилактического эффекта от проникновения бактериальных микроорганизмов инфекционной природы в полость кистозного поражения и наполнения ее гнойным содержимым. При отсутствии применения данных медикаментов может развиться процесс расплавления стенок кисты и ее моментального распространения по всей полости рассматриваемого органа и на соседние ткани.
Купировать боль и уменьшить скорость секреторной функциональности поджелудочной железы могут помочь ингибиторы протонной помпы, среди которых наибольшей эффективностью отличаются такие медикаментозные препараты, как:
- Рабепразол,
- Омез,
- Омепразол.
Для нормализации пищеварительного тракта, назначаются лекарственные средства, в состав которых входят два активных компонента, такие как липаза и амилаза, но нет желчных кислот. К числу таких препаратов относится Креон и Панкреатин.
Важно понимать, что при отсутствии положительной динамики консервативного лечения на протяжении 4-х недель, необходимость проведения хирургического вмешательства по ликвидации данной патологии становится первостепенной задачей, требующей немедленного исполнения.
Кистозное поражение паренхиматозного органа является сравнительно редким патологическим процессом, но, не смотря на это, все симптоматические признаки данного заболевания, способствуют заметному ухудшению качества жизни больного. Поэтому так необходимо своевременное ее выявление и разработка наиболее эффективной схемы лечения. Вовремя обнаружив данную патологию, есть все шансы на выздоровление без применения хирургического вмешательства.
Тест: на определение риска сахарного диабета 2 типа
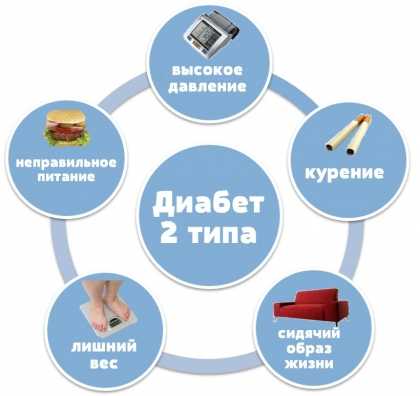
Новообразование на поджелудочной железе: классификация
В человеческом организме сложно обнаружить аналог поджелудочной железе. Орган выполняет как экзокринную (пищеварительную) функцию, так и является важнейшей частью эндокринной системы. Поэтому новообразование на поджелудочной железе тяжело отражается на процессах пищеварения (недостаток ферментов), вызывает срыв всех видов метаболизма через первичное нарушение выработки гормона инсулина.
Неутешительная статистика
Из всех опухолей до 95% приходится на рак. Согласно статистическим исследованиям онкологов России, среди общей заболеваемости злокачественной патологией поджелудочная железа по пораженности стоит на десятом месте у мужчин, на тринадцатом — у женщин.
За последние 10 лет в РФ ежегодный прирост заболевших раком ПЖ составил 3,5% среди мужского населения и 15,6% — среди женского. Смертность упорно держится на одном уровне и занимает пятое место у лиц обоих полов.
Сравнение распространенности болезни в странах мира некорректно, поскольку неодинаков уровень развития здравоохранения. Значительное число случаев недовыявляется.
Диагностика объемных процессов в панкреатической зоне сложна. Здесь у человека анатомически и функционально плотно связано несколько органов (желудок, двенадцатиперстная кишка, желчный пузырь и протоки). Практически выявить образование, исходящее из поджелудочной железы на ранней стадии, невозможно.
Что может привести к развитию болезни?
Причины развития опухолевого образования в железе окончательно не установлены. Принято говорить о факторах риска заболевания и вероятном влиянии на перерождение клеток. Мы представляем наиболее значимые и изученные.
Курение табачных изделий — связано с опухолевым ростом в поджелудочной железе у 20–30% пациентов. Негативным воздействием обладают полициклические углеводороды никотина. Роль яда подтверждается для каждого четвертого больного. Риск увеличивается по мере роста длительности «стажа» курильщика.
Особенности питания — многие ученые считают, что больше риск опухоли поджелудочной железы у людей, питающихся преимущественно жирными мясными продуктами. Имеет значение увлечение кофе, дефицит овощей и фруктов (растительной клетчатки). Однако с этой гипотезой согласны не все.
Ожирение — железа может не выдержать нагрузки чрезмерного поступления с пищей углеводов, жиров. При наборе веса, связанном с гипоталамо-гипофизарной патологией, страдают все виды метаболизма.
Возраст — максимальная распространенность неоплазии поджелудочной железы регистрируется у людей после 60 лет. По данным некоторых авторов, у мужчин чаще, чем у женщин.
Сахарный диабет — накопленный опыт лечения и наблюдения за лицами, страдающими диабетом, позволяют утверждать, что риск возникновения новообразования увеличен на 60%. Особенно если человек старше 50 лет и страдает диабетом дольше 10 лет.
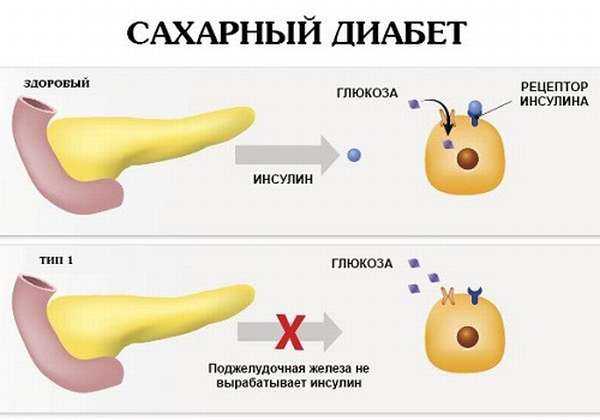
Хронический панкреатит — вяло текущее воспаление в паренхиме железы вызывает усиление притока жидкости, отечность ткани. При этом на панкреатический проток давят распухшие ацинусы, затрудняют прохождение по нему выработанного секрета железы. В результате внутренние ферменты «разъедают» собственные клетки.
Стимуляция эпителия мелких протоков с одновременным нарушением процессов восстановления приводит к изменению структуры органа, формированию кистозных полостей, новообразований. Исследования показали возрастание риска опухоли от 10 до 20 раз, если пациент болен панкреатитом пять лет. Это касается и алкогольного панкреатита.
Наследственность — представляется по-разному. Одни ученые считают, что имеет место «наследственный панкреатит». У таких пациентов в 40% случаев ожидается опухоль. Другие относят вероятность к генетическим мутациям на уровне гена PRSS1, инактивирующего трипсиноген. Наследование идет аутосомно-доминантной передачей последующему поколению семьи. Риск возникновения новообразования у членов семьи, в которой уже имелись подобные случаи, возрастает от 6 до 32 раз.
Инфекционные заболевания — в частности, выявлена связь с перенесенным вирусным гепатитом B, воздействием хеликобактерной инфекции антрального отдела желудка.
Одна из версий — перенесенные операции на желудке (гастрэктомия), удаление желчного пузыря (холецистэктомия).
Классификация опухолей в поджелудочной железе
Классификация новообразований предусматривает деление на опухоли доброкачественные (в статистике, имеют код по МКБ Д13) и злокачественные – С25–С25.9. Они образуются в экзокринной зоне, вырабатывающей пищеварительные ферменты, и эндокринной, где синтезируются гормоны.
Важно то, что экзокринные новообразования чаще имеют злокачественное течение.
По рекомендации ВОЗ, выделяются состояния, относящиеся к предзлокачественному росту. К ним относят муцинозные (слизистые) эпителиальные опухоли, внутриэпителиальную неоплазию 3 степени.
Среди злокачественных образований различают по локализации опухоль:
- головки поджелудочной железы,
- тела,
- хвоста,
- протока,
- островковых клеток,
- других частей.
По распространенности выделяют выходящую за границы перечисленных локализаций.
Доброкачественные образования
Доброкачественность опухоли определяется медленным темпом роста, отсутствием прорастания в соседние ткани и отдаленных метастазов. Они образуются из различных видов клеток.
Эпителиальный доброкачественный рост имеют:
- аденома — редкая опухоль из железистых клеток,
- папиллома — основа представлена поверхностным эпителием,
- киста — новообразование с внутренней полостью, заполненной жидкостью,
- инсулома — формируется из клеточного аппарата, продуцирующего инсулин, считается нейроэндокринной опухолью.
По происхождению не связаны с эпителием:
- липома — жировик,
- лейомиома — из гладкомышечных волокон,
- фиброма — разрастание рубцовой ткани,
- гемангиома — в основе скопление кровеносных сосудов,
- невринома — ограничивается только нервными узелками,
- лимфангиома — растет из стенок лимфатических сосудов.
Доброкачественные опухоли практически не имеют симптоматики, обнаруживаются случайно на УЗИ при обследовании по поводу панкреатита. Признаки проявляются при гиперплазии (увеличении размеров), сдавливании соседних органов, тонкого кишечника.
Лечение не обходится без удаления хирургическим путем. Следует учитывать, что доброкачественные образования становятся причиной:
- хронического панкреатита,
- внутреннего кровотечения.
В неблагоприятной ситуации могут трансформироваться в рак.
Злокачественные опухоли
Злокачественные новообразования различаются по клеточному составу. 95% от всех опухолей являются протоковыми аденокарциномами. Их рост исходит из эпителия, выстилающего основные протоки поджелудочной железы.
На все прочие опухоли приходится в сумме 5%. К ним относятся редкие разновидности аденосквамозного, коллоидного, гепатоидного, медуллярного, перстневидноклеточного рака. Название обусловлено гистологической картиной клеток. При выявлении составляющих ацинусов рак именуется ацинарноклеточным.
Возможно сочетанное участие в опухолевом росте нескольких видов клеток, такой процесс считают смешанным (ацинарно-нейроэндокринный, ацинарно-нейроэндокринно-протоковый).
Существует разновидность недифференцированной опухоли. На современном этапе невозможно выявить источник ее трансформации.
Для врачей-онкологов разных стран принята единая TNM-классификация. Она учитывает локализацию и распространенность опухоли, поражение лимфоузлов, ближайшие и отдаленные метастазы. По сочетанному буквенно-цифровому обозначению специалисты судят о различных характеристиках процесса и выбирают оптимальный метод лечения.
Протоковая аденокарцинома — наиболее агрессивная форма рака, новообразование на головке встречается в ¾ случаев, в теле — у 18% пациентов, хвостовой части — у 7%. Иногда точно установить начальное местоположение опухоли невозможно. Атипичный рост происходит по ходу главного и вспомогательных протоков.

По внешнему виду удаленного органа можно судить о достаточно плотной консистенции аденокарциномы. Снаружи она не имеет четких границ, склерозирована. Изнутри не прослеживается характерная для поджелудочной железы дольчатость. Наиболее типичные размеры для опухоли, расположенной в головке, – 2,5–3,5 см, хвосте и теле — немного крупнее. Возможно образование кист. Цвет серо-желтый. Даже для больших узлов не характерны участки некроза и кровоизлияния.
Особое значение для образования рецидивов придается разрастанию аденокарциномы по нервным сплетениям от крючковидного отростка на головке к верхне-брыжеечному ганглию, с верхней части — к околочревному узлу. Из тела и хвоста раковые клетки направляются в сторону селезеночного, левого околочревного ганглия, верхнего брыжеечного.
Протоковая аденокарцинома метастазирует чаще всего в печени (53–60% случаев), легочной ткани и брюшине выявлено 10–16%. Менее распространен переход на:
- надпочечники,
- почки,
- плевру,
- брыжейку тонкой кишки,
- диафрагму,
- кости.
Редко метастазы обнаруживают в головном мозге, сердце, селезенке.
Метастазирование характерно для расположения опухоли в хвосте и теле поджелудочной железы. Объясняется сохранением жизни пациента и длительным поддерживающим лечебным процессом.
Симптоматика патологии
Начальные симптомы опухоли поджелудочной железы либо отсутствуют, либо «маскируются» под хронические болезни желудочно-кишечного тракта, холецистит, панкреатит.
Клиническая картина доброкачественной опухоли
Доброкачественные опухоли протекают бессимптомно. Установлено, что только при достижении размера в 5 см пациенты чувствуют тупые боли в эпигастрии и подреберье справа, тошноту, расстройства стула.

Признаки связаны с нарушением поступления пищеварительных ферментов и сдавлением двенадцатиперстной кишки.
Признаки злокачественных новообразований
Симптоматика рака делится условно на проявления первичной опухоли, ее воздействие на соседние органы и ткани, лимфоузлы, наличие метастазов. К ним относятся:
- болевой синдром (опоясывающие боли, иррадиация вправо при раке головки, влево и в спину при поражении зоны хвоста, в плечо, поясницу, постоянные ноющие, временами тяжелые приступы), обусловлен вовлечением нервных ганглиев, растяжением капсулы железы, желчных протоков,
- увеличение печени с асцитом,
- определяемые при пальпации узлы, бугры, наросты на плотной печени, увеличенные лимфоузлы над ключицей,
- потеря аппетита — следствие интоксикации,
- значительное снижение массы тела,
- слабость,
- присоединение инфекционных заболеваний из-за резкого угнетения иммунитета,
- возможны первичные проявления сахарного диабета (жажда, кожный зуд в 20% случаев).
Признаки застоя в желчных протоках, двенадцатиперстной кишке, в связи с механическим препятствием:
- боль распирающего характера в подреберье справа,
- желтуха,
- увеличение печени и желчного пузыря,
- отрыжка, тошнота, рвота,
- кровоизлияния на коже,
- понос, запор, метеоризм — вызваны секреторной недостаточностью в переваривании пищи,
- непроходимость в зоне тонкого кишечника.
Протоковый рак отличается высокой скоростью течения, выраженными симптомами. В зоне опухоли происходит спастическое сокращение артерий, как следствие появляются дополнительные нарушения питания органа.
В клинике рака, расположенного в головке поджелудочной железы, выделяют 2 стадии (дожелтушную и желтушную). У многих пациентов проявление желтушности кожи и зуда являются первым и единственным симптомом аденокарциномы. При этом у 1/3 больных болевой синдром отсутствует или слабоинтенсивный.
Нарушенное пищеварение способствует развитию смешанной анемии (железодефицитной и В12-дефицитной).
Повышение температуры указывает на присоединение воспалительных процессов в желчном пузыре, протоках.
Все приведенные симптомы нельзя считать специфичными для опухоли поджелудочной железы. Ни один не определяет с абсолютной точностью локализацию процесса, размер, стадию течения.
Диагностика злокачественных образований
Обследование пациента с подозрением на опухоль поджелудочной железы начинают с общих анализов, биохимических тестов. Только на поздней стадии обнаруживается умеренное снижение гемоглобина и эритроцитов, ускорение СОЭ.
По биохимическим тестам можно зарегистрировать низкое содержание белка (гипоальбуминемия), при желтухе – повышение билирубина, щелочной фосфатазы, аспарагиновой и аланиновой трансаминазы.
Большее значение имеет выявление в крови маркеров опухоли. Считается, что наибольшей специфичностью (почти 90%) обладает эмбриональный карбоангидратный гликопротеин (СА-19-9). В норме его содержание – 37 ЕД, а при злокачественной опухоли поджелудочной железы способно увеличиться от десятков до сотен раз. Недостатком метода является отсутствие изменений на ранней стадии.
Изучается информативность теста с антигеном СА 494 для ранней диагностики рака. Установлено, что он результативен в поиске различий с хроническим панкреатитом.
Главное значение придается развитию инструментальных доступных способов исследования.
Рентгенологическим методом с помощью введения бариевой взвеси в желудок удается выявить косвенные признаки объемного процесса в поджелудочной железе. Они связаны со сдавливанием соседних органов. Рентгенолог обнаруживает:
- деформацию желудка, его выпячивание вперед, смещение малой кривизны,
- кальцинаты (отложения солей кальция) при очаговом панкреатите,
- «развертывание» подковообразной двенадцатиперстной кишки за счет сдавления нисходящего отдела,
- «дефект наполнения» в двенадцатиперстной кишке, стенозирование.
На томографических срезах опухоль определяется как гиподенсивное образование, она имеет более темный цвет, чем паренхима.
Применение ультразвуковой диагностики позволило судить о тканях паренхиматозных органов по свойству отражать волну (эхогенности). Чем выше способность уплотненной ткани отражать волну, тем светлее становятся видимые образования.
В расшифровке используются термины-определения для поджелудочной железы:
- изоэхогенная — весь орган в норме выглядит серым,
- гипоэхогенный участок более темный,
- гиперэхогенный — выглядит светлым тоном, почти белым, такие участки характерны для плотной опухоли,
- анэхогенный, еще называют эхонегативным — вся структура черного цвета (например, в случае кисты, заполненной жидкостью, будут видны ее контуры).
Различные методики УЗИ (чрескожная, допплеровское сканнирование, использование усилителя сигнала) позволяет увидеть не только размеры органа:
- подробно контрастировать опухолеподобное образование в паренхиме размером до 1 см, его структуру,
- выявить увеличенные лимфоузлы,
- умеренный объем жидкости в брюшной полости.
Важную информацию получают онкологи по прилежащим к опухоли сосудам. Оценить степень васкуляризации необходимо перед операцией для прогноза гематогенного метастазирования. Изучение зон гиперваскуляризации из вновь образованных сосудов позволяет судить о степени поражения органа.
В настоящее время метод усовершенствован. Используется эндоскопическое УЗИ поджелудочной железы путем введения микродатчика в дуоденальную зону, желчный проток, сосуды. Удается рассмотреть новообразование размером менее сантиметра.
МРТ — способ магниторезонансного отражения считается более безвредным, применяется в диагностике повреждения поджелудочной железы у ребенка. В расшифровке также обращается внимание на гиподенсные участки ткани.
Для окончательного подтверждения диагноза применяют пункционную биопсию под контролем УЗИ или компьютерной томографии. Точно установить вид опухоли удается в 90% случаев.
Как выявить доброкачественную опухоль?
В процессе диагностики необходимо отличить доброкачественную опухоль от злокачественной. Применяются все перечисленные методы исследования.
Наиболее современным считается сочетание ультразвука с эндоскопией. Поскольку расстояние до опухоли уменьшено до минимума, судя по отзывам исследователей, можно выявить минимальные изменения с максимальной чувствительностью.
Методы лечения новообразований
Опухоли поджелудочной железы не лечатся ни диетой, ни народными рекомендациями. Пациентам нельзя тратить время на поиск сказочных разрекламированных средств. Комбинированное сочетание современных способов включает:
- хирургический этап — резекцию части поджелудочной железы или вместе с окружающими органами (гастропанкреатодуоденальная, субтотальная, панкреатэктомия),
- закрепление операции многокурсовой химиотерапией.
Роль диеты
Значение лечебного питания — максимально поддержать функции поджелудочной железы. На фоне опухоли обязательно развивается панкреатит. Поэтому необходимо соблюдать требования к пище:
- отказаться от острых, жирных продуктов, жареных блюд,
- сократить легкоусвояемые углеводы в рационе (сладости, мед, варенье),
- питаться не реже 8 раз в день, но порции уменьшить наполовину,
- все блюда должны готовиться на пару или отварными,
- запрещены свежие овощи, фрукты, салаты,
- ограничивается соль, исключаются приправы, кетчупы, майонез.

Для улучшения всасывания пища должна быть в полужидком состоянии, протертой, мясо в виде фарша.
Хирургическое вмешательство
Объем операции определяется при обследовании. Имеет значение локализация опухоли, размеры, прорастание в ближайшие сосуды и лимфоузлы. Результат должен максимально снизить риск рецидива и нарушение пищеварения. Хирурги очень бережно резецируют окружающие сосудистые ветви. Лишнее удаление сосудов вызывает нарушение иннервации кишечника. Развитие диареи не дает возможности провести последующую полноценную химиотерапию.
При удалении протоковой аденокарциномы обычно приходится одновременно извлекать соседние органы (селезенку, ободочную кишку, часть желудка, левый надпочечник, половину диафрагмы).
Другие опухоли удаляют в случае сдавления соседних органов, возникновения кровотечения. Методом выбора является частичная резекция железы, пластика сосудов. Нужно ли лечиться химиотерапевтическими средствами, подскажет врач после проведения полного цитологического анализа.
Химиотерапия
Метод химиотерапии проводится в качестве подготовки больного к облучению. Ее цель — приведение опухоли в операбельное состояние. Применяемые средства вводятся внутривенно (Гемцитабин, Эрлотиниб, Капецитабин, 5-фторурацил), они повышают чувствительность клеток опухоли к лучевой терапии.
Среди ученых продолжаются споры о том, стоит ли лечить пациента только химиотерапевтическими препаратами. Есть мнение, что пациента можно подготовить к операции без последующего облучения. Обычно курс химиотерапии проводится 2–3 месяца перед операцией и столько же после. Доказано, что прогноз выживаемости одинаков.

Препараты часто переносятся тяжело, дают негативный эффект (боли в суставах, тошноту, желтушность кожи).
Облучение
Если за период химиотерапии заболевание не прогрессирует, то добавляется дистанционная радиотерпия. Доза облучения рассчитывается индивидуально для каждого пациента.
Кроме дистанционной, применяются следующие формы облучения:
- быстрыми электронами,
- тормозным излучением.
Лучевую терапию назначают перед, после операции, реже — вместо хирургии.
Таргетная терапия
Таргетной называют целевую терапию, направленную на определенную мишень из злокачественных клеток. Созданные препараты преимущественно воздействуют на клетки опухоли, подавляют их рост. Не влияют на окружающие ткани.
Средства для таргетной терапии «обучают» организм вырабатывать антитела, они должны блокировать мутирующий ген, вызвавший трансформацию клеток в злокачественные. Пока их синтезировано мало, и цена слишком высока для общего применения.
Для действия на опухоль поджелудочной железы подходит препарат Авастин. Один курс лечения обойдется в $ 50 000.
Прогноз выживаемости
Послеоперационная летальность при резекции железы с окружающими органами – в среднем от 5 до 15%. После удаления опухоли в хвостовой части пациенты живут около 10 месяцев. Сочетание с химиотерапией и лучевым воздействием увеличивает жизнь пациента до 13–16 месяцев. Пятилетняя выживаемость больных пока не превышает 8%.
К сожалению, медицине пока нечем успокоить пациентов с поражением поджелудочной железы. Недостаточно методов для ранней диагностики, а лечение не дает длительной ремиссии.
Список литературы
- Соколов В.И. Хирургические заболевания поджелудочной железы. М. 1998 г.
- Патютко Ю.И., Котельников А.Г. Рак поджелудочной железы: диагностика и хирургическое лечение на современном этапе. Анналы хирургической гепатологии. 1998 г, том 3, №1, стр. 96–111.
- Кубышкин В.А., Вишневский В.А. Рак поджелудочной железы. М., 2003 г.
- Лубенский Ю.М., Нихинсон Р.А. Панкреатобилиарный рак. Издательство Красноярского университета 1984 г.