Агрессивный фиброматоз мягких тканей что это такое
Агрессивный фиброматоз и методы его лечения
куда обратиться с агрессивным фиброматозомГабдрахманов Рамиль
Десмоидные фибромы (синоним - агрессивный фиброматоз) представляют собой мезенхимальные опухоли мягких тканей. Это самая многочисленная и разнообразная по гистологическому строению группа опухолей.
В настоящее время насчитывается 115 отдельных форм опухолей и опухолевидных процессов. При диагностике и классификации неэпителиальных опухолей возникают значительные трудности, связанные с морфологическим сходством различных по происхождению новообразований как в группе доброкачественных, так и злокачественных форм.
Десмоид (десмоидная фиброма) - соединительнотканное образование, по гистологической картине напоминающее фиброму. Отличается инфильтративным ростом. Тканевой и клеточный атипизм выражены слабо. Встречается преимущественно у женщин после родов, в редких случаях - у мужчин и детей.
Макроскопически ДФ представляют собой один или несколько плотных узлов либо инфильтратов без четких границ, а под микроскопом не видно типичной для опухолей клеточности – это поля волокнистой соединительной ткани с вкраплениями единичных фиброцитов и фибробластов. При такой, казалось бы, безобидной микроскопической сущности клинически ДФ проявляют выраженную агрессивность в виде быстрого роста, темп которого превышает таковой у некоторых сарком мягких тканей, вовлечения соседних анатомических структур, а иногда и узурации подлежащей кости. В случае выжидательной тактики или неадекватного лечения ДФ могут достигать огромных объемов и веса в 20-30 кг. При такой местно-деструирующей активности ДФ не дают ни регионарных, ни отдаленных метастазов. У пациентов даже с огромными десмоидами не наблюдается раковой кахексии, характерной для злокачественных опухолей. Непосредственной причиной смерти при ДФ может быть сдавление опухолью жизненно важных органов или сосудов, кровотечение вследствие изъязвления больших узлов.
В зависимости от локализации различают абдоминальный (при локализации в толще передней брюшной стенки) и экстрабдоминальный десмоид. Экстрабдоминальный десмоид, или агрессивный фиброматоз, наблюдается часто в молодом возрасте у мужчин и женщин. Локализуется в зоне апоневрозов и фасций на конечностях, плечевом поясе, ягодицах. Отличается быстрым агрессивным инфильтративным ростом, часто рецидивирует, нередко озлокачествляется. Абдоминальный десмоид протекает относительно доброкачественно, не склонен к малигнизации.
ДФ являются достаточно редкой патологией - 2-4 случая на 1 миллион человек в год и всего 0.03-0.1% среди опухолей мягких тканей человека. Низкая частота значительно затрудняет изучение этой патологии и систематизацию накопленного опыта, поскольку каждая отдельно взятая клиника располагает лишь небольшим числом наблюдений.
Несмотря на это, в стенах МНИОИ им. П.А. Герцена проводят лечение данного заболевания. Впервые в нашей стране при лечении десмоидных фибром именно там стали апробировать химиотерапию.
Химиолучевое лечение позволяет добиться излечения большого числа больных. Вместе с тем, нельзя не учитывать негативных сторон влияния этих воздействий на организм - опухоленоситель, особенно в детском и детородном возрасте. Анализ собственного многолетнего опыта ведения пациентов с ДФ позволил выявить убедительные признаки гормонозависимости данных новообразований. Так, среди взрослых пациентов превалируют молодые женщины (80%). Часто появление опухоли или развитие рецидива связано с беременностью (у 24.3% больных). Известны случаи самопроизвольной регрессии десмоидных фибром у женщин с наступлением менопаузы. Пациентки, как правило, имеют сопутствующую гинекологическую патологию – эндометриоз, миомы матки, различные нарушения менструального цикла. У мужчин наблюдается отложение жировой клетчатки по женскому типу (76%), гинекомастия (75%), никогда не встречаются истинные десмоиды. Распределение больных по возрасту возникновения ДФ также указывает на участие половых гормонов в патогенезе этого заболевания. Убедительные данные в пользу гормонозависимости ДФ явились основой для включения в комплексное лечение ДФ гормонотерапии.
Помимо того, выяснилось, что ни в коем случае нельзя удалять десмоидные фибромы хирургическим путем. У десмоида присутствуют длинные спикулы, распрстраняющиеся на несколько десятков сантиметров от видимой части опухоли, после удаления которой, неизбежно возникает рецидив. Самыми оптимальными методами являются: тамоксифен (опухоль гормонально активна), монотерапия винбластином. Консолидирующая лучевая терапия.
Поэтому, как уже упоминалось выше, по этому вопросу лучше всего обратиться в МНИИОИ им. Герцена.
В написании статьи использовались следующие интернет ресурсы:
- http://www.rosoncoweb.ru
- http://www.medison.ru
Полезный совет?
Расскажите друзьям
Внимание!
Напоминаем вам, что статья носит рекомендательный характер.
Для установления правильного диагноза нужна очная консультация врача!
классификация, причины, симптомы и лечение
Фиброматоз (fibromatosis, с лат. fibra — волокно) – это патологическое явление в организме, характеризующееся замещением мышечной ткани соединительной. Несмотря на отсутствие однозначной причины возникновения данного процесса, ясно одно: заболевание возникает как следствие нестабильности гормонального фона человека, а также наличие генетической предрасположенности. Может развиваться как у детей, так и у взрослых.
По МКБ-10, фиброматоз классифицируется несколькими шифрами, в зависимости от места расположения патологии:
- подошвенный фиброматоз — М72.2;
- узелковое поражение молочных желез — М72.3;
- ладонный фиброматоз — М72.0;
- псевдосаркоматозный фиброматоз — М72.4.
Фиброматоз: что это такое?
Чтобы понять механизм образования данной патологии, рассмотрим его на примере фиброматоза матки. Матка состоит их трех слоев. Внутренняя часть органа застлана слизистой оболочкой, которая называется эндометрием. Наружный же слой покрыт так называемым периметрием. Между этими двумя слоями расположены мышцы. В данном случае они называются миометрием. Мышечная часть матки в свою очередь представляет собой три слоя мышц: продольные, поперечные и круговые. Между ними существуют небольшие участки, состоящие из соединительной ткани.
При фиброматозе именно эти ткани начинают аномально разрастаться, тем самым вытесняя естественные мышечные клетки.
Такое аномальное разрастание соединительной ткани в последующем приводит к миоме матке, при отсутствии лечения, а также к диффузному фиброматозу, при котором матка значительно увеличивается, тем самым нарушается функциональность органа.
Ведущие клиники в Израиле
Причины
Специалисты разделяют общие причины, из-за которых может образоваться фиброматоз, а также частные, в зависимости от локализации патологии. К общим видам причин относят:
- наличие наследственной предрасположенности;
- наличие хронического воспалительного процесса, который не лечили вовремя;
- дисбаланс в гормональном фоне человека, связанный с наличием тех или иных эндокринных заболеваний;
- некоторые глисты, паразиты также могут спровоцировать патологию;
- наличие тяжелой травмы могут стать причиной фиброматоза легких и кожи;
- злоупотребление вредными привычками является провоцирующим фактором данного заболевания;
- бесконтрольный прием, передозировка или прием в течение долгого времени некоторых медицинских препаратов.
Если рассматривать причину каждой разновидности заболевания, то при фиброматозе десен они таковы:
- наличие патологий в эндокринной системе человека;
- чаще всего носит наследственный характер;
- передозировка некоторых препаратов (противоэпилептические препараты, иммуносупрессоры, блокаторы кальциевых каналов).
Кроме вышеперечисленных общих факторов, фиброматоз молочной железы могут спровоцировать такие факторы, как:
- нарушения в работе поджелудочной, щитовидной желез;
- процесс разрастания соединительной ткани может начаться в период полового созревания, а также в постменопаузу, так как именно на эти периоды приходится гормональная перестройка организма;
- лишний вес и любая стадия ожирения;
- заболевание может стать одним из последствий сахарного диабета.
Причиной образования фиброматоза матки могут стать:
- наличие частых стрессовых ситуаций;
- отсутствие половой жизни;
- частые аборты;
- если женщина перенесла хирургические операции на репродуктивные органы;
- эндометриоз, фиброма матки, аденомиоз являются болезнями, которые, при отсутствии лечения, могут привести к патологии;
- отсутствие беременности у женщины до достаточно зрелого возраста;
- начало менструальных кровотечений в возрасте, младше 10 лет;
- наличие хронических заболеваний печени. Именно печень является основным органом, который выводит большую часть эстрогенов из организма;
- наличие хронических половых инфекций.
Толчком для образования фиброматоза легких могут нижеследующие факторы:
- злоупотребление вредными привычками, в особенности, табакокурением;
- плохая экологическая ситуация в месте проживания человека;
- туберкулез, при отсутствии соответствующей терапии;
- непосредственный контакт с опасными химическими и радиоактивными веществами.
Классификация
| Виды | Подвиды | Описание |
|---|---|---|
| Общая классификация | Мягкий тип | Локализуясь на поверхности кожи, образования представляют собой небольшие множественные узелки |
| Плотный тип | Образование состоит из волокон (эластичных или коллагеновых). Другие виды фиброматоза состоят из клеточных элементов. | |
| Десмоидный тип | Является агрессивным видом фиброматоза. Локализуется в мягких тканях. Отличается склонностью к озлокачествлению и рецидивам. Новообразование такого типа может быстро переходить на другие участки. Данный тип подразделяется на абдоминальный и экстраабдоминальный виды. Первый тип отличается более выраженной степенью малигнизации, нежели второй. | |
| Фиброматоз десен | Начальная стадия | Утолщаются сосочки, находящиеся между зубами. Треть всех зубов покрывается гипертрофированной десной. |
| Среднетяжелая стадия | 50% зубов покрыты десной, подверженной заболеванию | |
| Тяжелая стадия | Основная часть зубных единиц вовлечена в патологический процесс | |
| Фиброматоз матки | Узловой | Небольшие утолщения в миометрии. При отсутствии лечения приводит к фибромиоме матки. |
| Диффузный | Затрагивается большая часть мышечного слоя, отчего размер матки увеличивается и нарушается ее функциональность. | |
| По месту локализации: | внутристеночный | |
| субсерозный | ||
| подслизистый | ||
| на ножке | ||
| интерстициальный | ||
| межсвязочный | ||
| стебельчатый | ||
| Фиброматоз или аденофиброз молочной железы | Дольковый | Соединительная ткань, разрастаясь, приводит к увеличению количества долек |
| Фиброзный | Нарушается структура волокон ткани из-за врастания соединительной ткани в мышечную | |
| Кистозный | Наблюдается образование кистозных полостей разных размеров | |
| Протоковый | Из-за патологии протоки груди расширяются | |
| Пролиферативный | Эпителиальная ткань разрастается в развивающиеся кисты и молочные протоки | |
| Диффузный | Мелкие фиброматозные узелки распространяются по всей груди | |
| Липофиброматоз | Процесс замещения соединительной тканью затрагивает не только мышечную ткань, но и жировую | |
| Локализованный | Располагаясь только на одном участке груди, новообразование может достигать до 6 см | |
| Фибросклероз | Для новообразования характерны неровные края. При ощупывании ощущается боль. Из соска могут идти выделения. Грудь отекает | |
| Ладонный фиброматоз | 1 фаза | Под кожей можно обнаружить небольшое уплотнение |
| 2 фаза | Наблюдается незначительное ограничение двигательной функции пальцев | |
| 3 фаза | При сгибании пальцев, разогнуть их становится практически невозможным | |
| 4 фаза | Значительно деформируются кисти рук |
Симптомы
Каждый вид фиброматоза обладает своей клинической картиной. Рассмотрим некоторые из них:
Фиброматоз рта проявляет себя таким образом:
- разрастаются и увеличиваются в объеме ткани десен;
- человеку становится тяжело прожевывать пищу;
- образуется зубной налет в больших количествах;
- активно развивается кариес;
- разрушается зубная эмаль;
- расшатываются зубы.
При данных симптомах общее самочувствие больного не ухудшается.
Нижеследующими признаками обладает развитие заболевания в молочной железе:
- образуется плотный узелок. Контуры узелка четкие;
- размер новообразования может быть от 1 миллиметра до 6 сантиметров;
- возможны болевые ощущения в груди, которые могут распространяться до лопаток и плеч. Такие симптомы женщина может ощущать перед менструальными кровотечениями.
Симптоматика при фиброматозе матки такова:
- объем менструальных кровотечений может стать обильнее;
- количество дней менструации увеличивается;
- обнаруживаются кровяные выделения в дни отсутствия месячных;
- ощущаются боли разной интенсивности;
- женщина может чувствовать дискомфорт и болевые ощущения во время полового акта;
- при увеличении объема матки, из-за значительного разрастания новообразования, процессы дефекации и мочеиспускания становятся болезненными.
 Если же заболевание локализуется в легких, то патология проявляет себя таким образом:
Если же заболевание локализуется в легких, то патология проявляет себя таким образом:
- ощущение дискомфорта и тяжести в области груди;
- беспричинный кашель и одышка в состоянии покоя;
- человек часто беспричинно потеет;
- возможны болевые ощущения.
При подошвенном (плантарном) фасциальном фиброматозе можно наблюдать нижеследующие признаки:
- боль во время ходьбы;
- можно нащупать плотные узелки;
- подвижность пальцев и стопы ограничивается.
Ладонный фиброматоз обладает такими признаками:
- на кисти руки формируется шишка небольших размеров;
- безымянный палец и мизинец могут самопроизвольно сгибаться;
- со временем утрачивается вся двигательная функция пальцев;
- возможен болевой синдром;
- кисть руки, где локализуется новообразование, деформируется.
При фиброматозе кожных покровов, образуются плотные или мягкие бугорки на участках тела. При пальпации ощущается небольшая боль.
Диагностика
В зависимости от локализации образования, наряду с терапевтом, диагностикой и лечением занимаются такие узкие специалисты, как гинеколог, дерматолог, пульмонолог, ортопед, эндокринолог и стоматолог.
После детального опроса пациента, внешнего осмотра, изучив историю болезни, специалист направляет его на ряд лабораторных и инструментальных методов диагностики.
К лабораторным методам диагностики относятся:
- общий анализ крови и мочи, биохимический анализ крови позволяют оценить общее состояние организма больного, некоторые показатели дают возможность определить патологические изменения в тех или иных органах;
- анализы на онкомаркеры рекомендуется сдавать в случае подозрения злокачественного характера новообразования;
- мазок из полости рта или влагалища позволяют обнаружить патогенные микроорганизмы.
Наиболее достоверными методами диагностики являются инструментальные средства. К ним относятся:
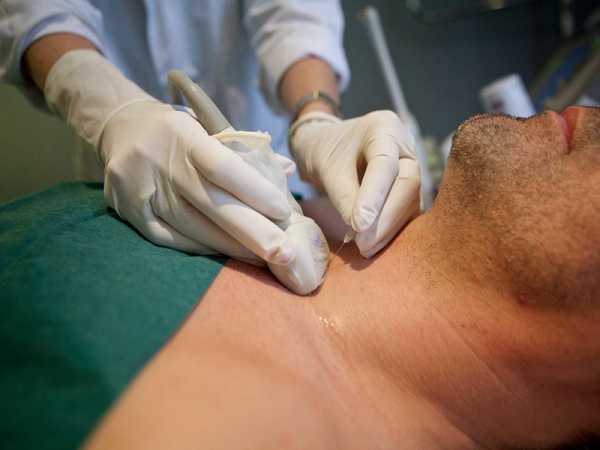
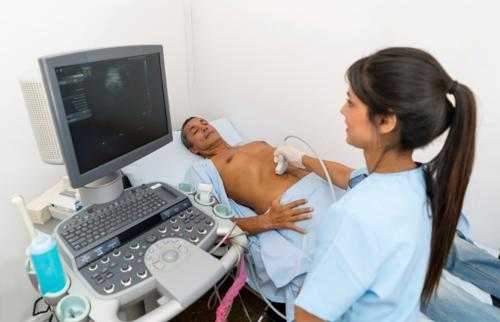
- ультразвуковое исследование применяется чаще всего при фиброматозе матки. Более эффективным при постановке данного диагноза считается УЗИ итравагинальным датчиков. С помощью данного устройства можно детально изучить орган, степень разрастания мышечного слоя, внутристеночные узлы и уплотнения;
- гистероскопия также применяется для изучения маточной полости. Осуществляется данная процедура с помощью гистероскопа – оптоволоконного прибора. Данная процедура проходит под наркозом;
- рентгенография и бронхоскопия позволяют обнаружить фиброматоз легких и детально изучить новообразование. При бронхоскопии с помощью специальной трубочки, на наконечнике которой расположены специальный осветительный прибор и камера, детально изучаются органы дыхания;
- ортопантомограмма применяется в стоматологии. Метод рентгенологического исследования, который позволяет изучить состояние челюстей и зубов;
- при диагностике фиброматоза десен также используется радиовизиография – современная компьютерная рентгенография, позволяющая детально изучить состояние каждого зуба по отдельности;
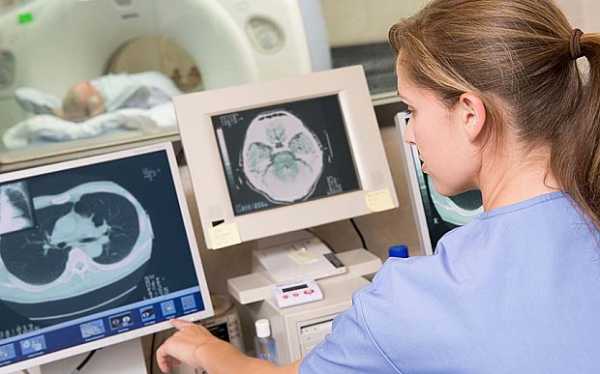
- магнитно-резонансная томография – современный метод диагностики, который дает более подробное изображение любого органа, по сравнению с УЗИ;
- маммография осуществляется при подозрении на фиброматоз молочных желез. Данный вид диагностики позволяет определить новообразование даже размером в 1 мм;
- биопсия назначается в случае, если у специалистов есть подозрение на то, что образование носит злокачественный характер.
Хотите получить смету на лечение?
Получите смету на лечение* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную смету на лечение.
Лечение
В зависимости от места поражения и формы заболевания подбирается и тактика лечения.
Чтобы вылечить ладонный фиброматоз, назначается нижеследующая терапия:
- специальный лечебный массаж;
- назначается ряд физиотерапевтических процедур;
- прием кортикостероидов в виде инъекций;
- в запущенных случаях эффективно лишь хирургическое вмешательство, предусматривающее иссечение пораженного места.
При подошвенном фиброматозе рекомендуется:
- носить специальную обувь;
- использовать ортезы;
- хирургическая операция.
При фиброматозе кожи применяются инновационные методы хирургической операции, с помощью которых можно безболезненно удалить новообразование:
- электрокоагуляция;
- лазерная вапоризация;
- криодеструкция;
- радионож.
Фиброматоз легких практически невозможно ликвидировать в полном объеме. Но, чтобы поддерживать полноценное функционирование органа, специалисты назначают ряд лечебных процедур:
- антибактериальные препараты после проверки их переносимости;
- лечебные ингаляции;
- хирургическое вмешательство при наличии показаний;
- не возбраняется использование народных средств, при отсутствии противопоказаний.
Лечение фиброматоза матки подразумевает комплексный подход, который включает в себя:
- прием гормональных препаратов, а также витаминных комплексов;
- в случае, если болезнь связана с лишним весом, рекомендуют с помощью физических нагрузок снизить вес. Зачастую, после устранения причины заболевания, болезнь отступает;
- очень хорошо зарекомендовала себя народная медицина с применением боровой матки. Данное травяное растение не столь безобидное и может влиять на гормональный фон. В связи с этим необходимо обсудить его прием с лечащим врачом.
При фиброматозе молочных желез хорошо зарекомендовали себя такие методы лечения, как:
- гормональная терапия;
- лампэктомия – процедура удаления новообразования с последующей проверкой биоматериала на гистологическом уровне;
- энуклеация применяется для удаления мелких новообразований, в случае, если полностью исключена вероятность их злокачественности.
Фиброматоз десен лечится только хирургическим методом.
Профилактика
Чтобы обезопасить себя от данного заболевания, необходимо следовать некоторым несложным рекомендациям:
- отказаться от вредных привычек;
- вести здоровый образ жизни;
- не допускать излишней массы тела;
- стараться питаться регулярно и следить за качеством пищи;
- при возникновении любых патологических процессов в организме, обязательно посещать врача;
- раз в год проходить медицинский осмотр даже при отсутствии жалоб на здоровье.
Фиброматоз на сегодняшний день лечится успешно, но при отсутствии своевременной терапии, процесс замещения мышечной ткани соединительной может в дальнейшем преобразоваться в рак с агрессивным течением.
причины, симптомы и лечение fibromatosis
Фиброматоз - это патологический процесс, во время которого, происходит замещение нормальной мышечной ткани соединительной. На сегодняшний день не удалось выяснить основную причину и патогенез возникновения подобного заболевания. Однако некоторые клиницисты считают, что недуг формируется на фоне генетической предрасположенности и изменения гормонального фона.
Симптоматика у такой болезни неоднозначна, поскольку напрямую зависит от места локализации процесса замещения. Тем не менее практически во всех случаях отмечается присутствие болевого синдрома и нарушение анатомической формы поражённой области.
Диагностика основывается на данных, полученных в ходе целого комплекса соответствующих мероприятий, к которому относится физикальный осмотр и лабораторно-инструментальные обследования.
Тактика терапии будет зависеть от степени распространённости патологии. Так, по отношению к одним пациентам может быть назначена выжидательная тактика, в то время как другим - необходимо врачебное вмешательство.
Согласно международной классификации заболеваний подобное расстройство имеет несколько шифров, отличающихся по локализации патологического процесса. Например, подошвенный фиброматоз имеет код по МКБ-10 М72.2, узелковое поражение молочных желез - М72.3, ладонный фиброматоз - М72.0, а псевдосаркоматозный фиброматоз - М72.4.
Этиология
Выяснить причину, послужившую толчком к развитию подобного заболевания, при котором происходит чрезмерно активное деление и разрастание соединительной ткани, в настоящее время не представляется возможным.
Несмотря на это клиницистами принято выделять несколько предрасполагающих факторов, которые в значительной степени повышают вероятность возникновения болезни. К ним стоит отнести:
- отягощённую наследственность;
- присутствие в истории болезни острого либо хронического воспалительного процесса;
- нарушение гормонального фона - такая причина наиболее часто выступает в качестве провокатора фиброматоза матки у представительниц женского пола;
- проникновение в человеческий организм глистов, паразитов или простейших;
- широкое разнообразие травм и нарушений анатомической целостности - такой источник очень часто провоцирует фиброматоз кожи или лёгких:
- многолетний стаж злоупотребления спиртными напитками или табакокурением;
- длительное применение некоторых лекарственных препаратов;
- неблагоприятное влияние окружающей среды.
Стоит отметить, что некоторые разновидности недуга имеют собственные неблагоприятные факторы. Например, фиброматоз дёсен наиболее часто обуславливается:
- протеканием недугов со стороны эндокринной системы;
- генетической предрасположенностью - патология обладает доминантным типом наследования;
- передозировкой медикаментами, например, противоэпилептическими веществами, иммуносупрессорами и блокаторами кальциевых каналов.
Фиброматоз молочной железы, помимо вышеуказанных основных факторов нередко провоцируют:
Повышают риск развития фиброматоза матки следующие обстоятельства:
- хронические стрессовые ситуации;
- нерегулярная половая жизнь;
- неоднократное искусственное прерывание беременности;
- перенесённые ранее гинекологические хирургические вмешательства;
- присутствие в истории болезни эндометриоза, фибромы матки или аденомиоза;
- отсутствие родовой деятельности;
- ранее начало менструации, а именно до 10 лет;
- частая подверженность патологиям органов репродуктивной системы, в том числе ЗППП;
- хронические недуги печени.
Фиброматоз лёгких может быть вызван:
- вредными привычками;
- плохой экологией;
- хроническими вирусными болезнями, например, туберкулёзом;
- контактированием с радиоактивными или химическими веществами;
- профессиональными вредностями.
Классификация
В независимости от локализации фиброматоз делится на несколько разновидностей:
- мягкого типа - зачастую возникает на кожном покрове, а внешне выражается во множественных узлах небольших объёмов;
- плотного типа - основное отличие заключается в том, что состоит не из клеточных элементов, а из эластичных или коллагеновых волокон;
- десмоидного типа - характеризуется тем, что быстро распространяется на новые участки, а также имеет повышенный риск злокачественности и рецидива.
Фиброматоз дёсен, по мере своего развития, проходит несколько стадий:
- начальную - при этом наблюдается утолщение межзубных сосочков, а гипертрофированная десна покрывает третью часть зубной единицы;
- среднетяжелую - подверженная патологии десна распространяется на половину коронковой части зубов;
- тяжёлую - в болезнь вовлекается большая часть зуба.
По распространённости соединительная ткань на дёснах бывает:
- ограниченной;
- генерализированной.
Фиброматоз молочной железы принято делить на:
- узловой;
- диффузный.
Помимо этого, заболевание представлено такими формами:
- фиброаденома или аденофиброма;
- киста или внутрипротоковая папиллома;
- листовидная фиброаденома.
В зависимости от локализации фиброматоз матки бывает:
- внутристеночным;
- субсерозным;
- подслизистым;
- на ножке;
- интерстициальным;
- межсвязочным;
- стебельчатым.
Также выделяют узловой и диффузный процесс замещения нормальной ткани на соединительную в области матки.
Ладонный фиброматоз имеет 4 стадии прогрессирования:
- 1 фаза - возникает контрактура, обладающая видом небольшого по размерам уплотнения под кожей;
- 2 фаза - выражается в незначительном ограничении двигательной функции пальцев, при этом они находятся в полусогнутом положении;
- 3 фаза - происходит ещё большее сгибание пальцев, разогнуть которые практически невозможно;
- 4 фаза - характеризуется ярко выраженной деформацией кисти.
Отдельно стоит выделить агрессивный фиброматоз, который наиболее часто поражает лиц молодого возраста и локализуется в зоне апоневрозов или фасций.
Симптоматика
Поскольку существует большое количество разновидностей недуга, то вполне естественно, что каждый вариант течения будет иметь собственную клиническую картину. Таким образом, фиброматоз мягких тканей ротовой полости выражается в таких признаках:
- разрастание десневого края;
- проблемы с пережёвыванием пищи;
- скопление большого количества мягкого зубного налёта;
- формирование кариеса;
- разрушение зубной эмали;
- неприятный запах изо рта;
- патологическая подвижность зубных единиц.
Общее состояния больного в такой ситуации не нарушается.
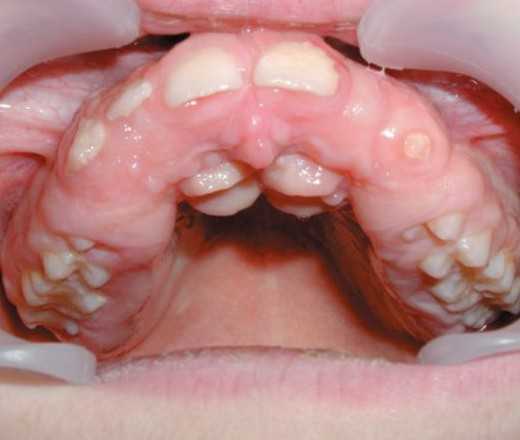
Генерализованный фиброматоз десен
Фиброматоз груди имеет следующие симптомы:
- появление плотного узелка, с чёткими контурами;
- объёмы образования варьируются от 1 миллиметра до 2 сантиметров;
- распирание и тяжесть в больной молочной железе;
- появление умеренных болей и их распространение в подмышечную впадину, лопатку и плечо - наиболее часто такие признаки возникают перед началом менструации.
Симптоматика фиброматоза тела матки представлена:
- возрастанием объёмов менструальных выделений;
- длительным сроком течения критических дней;
- слизистыми выделениями с примесями крови, возникающими в период между месячными;
- сильным болевым синдромом;
- дискомфортными ощущениями во время полового контакта;
- нарушением процесса дефекации и мочеиспускания.
При локализации патологического процесса в лёгких присутствуют такие признаки:
- тяжесть и дискомфорт в области груди;
- одышка и кашель;
- боли различной степени выраженности;
- обильное потоотделение.
Подошвенный фасциальный фиброматоз характеризуется:
- болями во время ходьбы;
- появлением легко пальпируемых уплотнений по типу узелков;
- ограничением подвижности стопы;
- сгибательной контрактурой пальцев нижних конечностей.
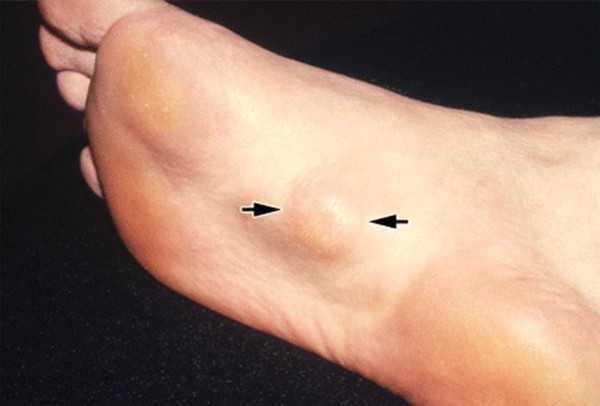
Подошвенный фиброматоз
Ладонный фиброматоз имеет такие основные симптомы:
- формирование небольшой шишки на кисти руки;
- самопроизвольное сгибание безымянного пальца и мизинца;
- полная утрата двигательной функции;
- болезненность;
- деформация кисти.
Главным клиническим проявлением фиброматоза кожи принято считать внезапное возникновение на каком-либо участке тела образований, имеющих вид плотных или мягких бугорков. Во время пальпации может отмечаться незначительная боль.
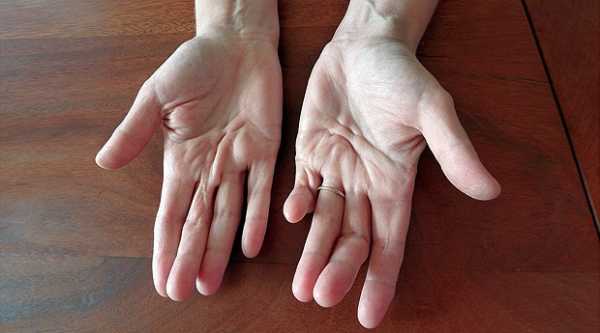
Ладонный фиброматоз
Диагностика
Первый этап диагностических мероприятий осуществляется терапевтом, однако в процессе установления правильного диагноза нередко требуется консультация специалистов из других областей медицины, а именно:
- гинекологии;
- дерматологии;
- пульмонологии;
- ортопедии;
- эндокринологии;
- стоматологии.
Прежде всего, клиницист в обязательном порядке должен самостоятельно выполнить несколько манипуляций, в частности:
- изучить историю болезни - для установления наиболее характерного для того или иного человека этиологического фактора, имеющего патологическую основу;
- собрать и проанализировать жизненный анамнез;
- тщательно осмотреть и пальпировать поражённые сегменты;
- детально опросить пациента - для выяснения интенсивности выраженности клинических признаков и составления полной картины протекания подобного заболевания.
Лабораторные исследования направлены на выполнение:
- общеклинического анализа крови и мочи;
- биохимии крови;
- тестов для определения онкологических маркеров;
- микроскопического изучения мазков, которые были взяты из влагалища или слизистой рта.
Наиболее информативными, с точки зрения диагностики, выступают следующие инструментальные процедуры:
- рентгенография и ультрасонография поражённой области;
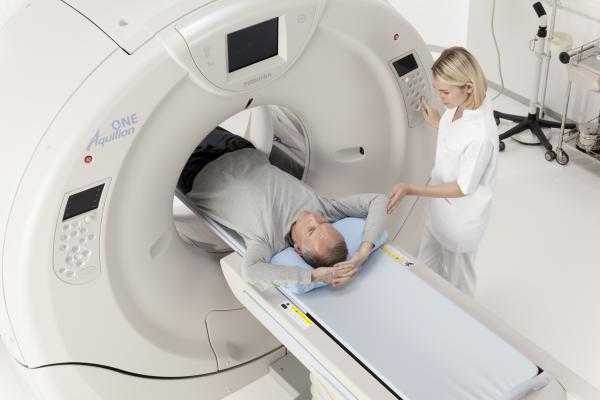
- КТ и МРТ;
- маммография и гастроскопия;
- колоноскопия и гистероскопия;
- бронхоскопия и биопсия;
- ортопантомограмма и радиовизиография.
Радиовизиография
Лечение
В зависимости от варианта протекания фиброматоза будет отличаться тактика того, как лечить болезнь.
Избавиться от ладонного фиброматоза можно при помощи:
- лечебного массажа;
- специально разработанных упражнений;
- физиотерапевтических процедур - зачастую применяют ультразвук, электрофорез и прогревания;
- инъекционного введения кортикостероидов;
- частичного или полного иссечения ладонной фасции.
Терапия подошвенного фиброматоза включает в себя:
- ношение специальной обуви;
- использование ортезов;
- хирургическое вмешательство.
Единственным вариантом вылечить фиброматоз кожи выступает операция, которая может быть выполнена несколькими способами:
- электрокоагуляцией;
- лазерной вапоризацией;
- криодеструкцией;
- использованием радионожа;
- традиционным методом.
В полной мере ликвидировать фиброматоз лёгких невозможно, но для поддержания функционирования этого органа показано:
- приём антибактериальных средств;
- проведение кислородных ингаляций;
- осуществление операции;
- применение народных средств медицины.
Лечение фиброматоза матки может быть направлено на:
- приём гормональных средств, иммуномодуляторов и витаминов, седативных лекарств и препаратов железа;
- применение рецептов народной медицины;
- проведение миомэктомии.
Фиброматоз молочных желез можно устранить такими методами:
- пероральный приём гормональных средств;
- лампэктомия;
- нуклеация.
Лечение фиброматоза дёсен осуществляется только операбельным путём.
Профилактика и прогноз
Чтобы снизить вероятность возникновения такого заболевания необходимо придерживаться таких общих профилактических правил:
- полностью отказаться от пагубных пристрастий;
- вести в меру активный образ жизни;
- контролировать массу тела;
- правильно и полноценно питаться;
- своевременно лечить воспалительные процессы и любые иные недуги, которые могут спровоцировать развитие фиброматоза;
- несколько раз в год проходить полное профилактическое обследование.
Исход болезни зачастую благоприятный, но опасность фиброматоза заключается в том, что такой процесс склонен к озлокачествлению и к частым рецидивам.
Десмоидная опухоль - причины, симптомы, диагностика и лечение, прогноз
Десмоидная опухоль – опухоль, развивающаяся из мышечно-апоневротических структур и занимающая промежуточное положение между доброкачественными и злокачественными новообразованиями. Склонна к прорастанию окружающих тканей, но не дает отдаленных метастазов. Может возникать на любом участке тела, чаще локализуется в области передней брюшной стенки, спины и плечевого пояса. Представляет собой плотное опухолевидное образование, расположенное в толще мышц или связанное с мышцами. При прогрессировании может прорастать сосуды, кости, суставы и внутренние органы. Диагноз выставляется на основании осмотра и данных дополнительных исследований. Лечение – оперативные вмешательства, лучевая терапия, химиотерапия.
Общие сведения
Десмоидная опухоль (десмоид, десмоидная фиброма, мышечно-апоневротический фиброматоз) – редкая соединительнотканная опухоль, развивающаяся из фасций, мышц, сухожилий и апоневрозов. Микроскопически лишена признаков злокачественности и никогда не дает отдаленных метастазов, при этом склонна к местному агрессивному росту и частому рецидивированию (нередко многократному), поэтому онкологи рассматривают десмоид как условно-доброкачественное новообразование. Составляет 0,03-0,16% от общего количества новообразований. В 64-84% случаев страдают женщины.
У представительниц слабого пола десмоидная опухоль обычно возникает на втором или третьем десятилетии жизни, в 94% случаев выявляется у рожавших пациенток, в 6% случаев – у нерожавших. У больных мужского пола десмоид чаще диагностируется в детском или подростковом возрасте. В постпубертатном периоде количество случаев заболевания у мужчин резко уменьшается. Обычно наблюдается медленное прогрессирование. Диагностику и лечение десмоидных опухолей осуществляют специалисты в области онкологии, дерматологии, хирургии, травматологии и ортопедии.
Десмоидная опухоль
Причины и патанатомия десмоидной опухоли
Причины развития десмоидной опухоли пока остаются невыясненными. В качестве одного из самых вероятных факторов специалисты рассматривают травматические повреждения мышц, связок и апоневрозов (в том числе – в процессе родов у женщин). Кроме того, исследователи указывают на возможную связь десмоидной опухоли с уровнем половых гормонов и некоторыми генетическими нарушениями. По статистике, десмоид диагностируется у 20% пациентов, страдающих семейным аденоматозом – наследственным заболеванием, обусловленным генетической мутацией.
Десмоидная опухоль представляет собой плотный, как правило, одиночный узел, имеющий волокнистое строение. Цвет новообразования на разрезе серовато-желтый. При микроскопическом исследовании десмоидной опухоли видны пучки коллагеновых волокон, расположенные в разных направлениях и переплетающиеся между собой. Выявляются зрелые фиброциты и фибробласты. Митозы возникают очень редко. При исследовании визуально неизмененных окружающих тканей, иссеченных вместе с новообразованием, могут обнаруживаться микроскопические элементы опухоли.
Симптомы десмоидной опухоли
Десмоидная опухоль может развиваться в любой части тела, однако чаще всего располагается на передней поверхности брюшной стенки. К числу достаточно распространенных локализаций также относятся спина и область плечевого пояса. На грудной клетке, верхних и нижних конечностях десмоидные опухоли появляются редко, однако, такие новообразования имеют особое значение, поскольку часто располагаются близко к костям и суставам, интимно спаиваются с близлежащими образованиями или прорастают их, нарушая подвижность суставов, прочность и опорность костей.
Десмоидные опухоли на руках и ногах всегда локализуются на сгибательной поверхности конечности. В зависимости от особенностей поражения тканей различают четыре клинических типа экстраабдоминальных десмоидных опухолей: одиночный узел с поражением окружающей фасции, одиночный узел с поражением фасциальных влагалищ на протяжении, множественные узлы на различных участках тела и злокачественное перерождение десмоида – превращение новообразования в десмоид-саркому.
Наряду с экстраабдоминальными выделяют интраабдоминальные и экстрабрюшные десмоидные опухоли, которые могут располагаться в брыжейке тонкой кишки, в забрюшинном пространстве, области мошонки и мочевого пузыря. Подобные новообразования выявляются реже периферических десмоидов и десмоидов передней брюшной стенки. Десмоидные опухоли в области брыжейки нередко сочетаются с семейным аденоматозом. Симптомы заболевания зависят от локализации и размера новообразования, наличия или отсутствия прорастания близлежащих органов и тканей.
Для десмоидной опухоли характерен медленный рост и малосимптомное течение. При десмоидных опухолях большого размера может наблюдаться болезненность. При прорастании суставов возможны контрактуры, при прорастании костей – патологические переломы, при прорастании внутренних органов – нарушения функции этих органов. В ходе внешнего осмотра обнаруживается плотное малоподвижное новообразование округлой или овальной формы с гладкой поверхностью, располагающееся в толще мышц либо связанное с мышцами и связками.
Диагностика и лечение десмоидной опухоли
Диагноз выставляют на основании осмотра, данных инструментальных исследований и результатов биопсии. Пациентов с десмоидной опухолью направляют на УЗИ, КТ и МРТ. Наиболее информативным методом исследования, позволяющим установить границы опухоли и степень ее инвазии в окружающие ткани, является магнитно-резонансная томография. При необходимости назначают ангиографию сосудов и другие исследования. При прорастании сосудов, нервов, внутренних органов и костных структур может потребоваться консультация сосудистого хирурга, невролога, абдоминального хирурга, торакального хирурга, травматолога, ортопеда и других специалистов.
Из-за высокой вероятности рецидивирования десмоидных опухолей предпочтительным является комбинированное лечение, включающее в себя хирургические операции и лучевую терапию. В ряде случаев применяют химиотерапию и гормональную терапию. По различным данным, десмоидные опухоли рецидивируют в 70-90% случаев после оперативного лечения, использованного в качестве монометодики. Проведение комбинированной терапии позволяет существенно уменьшить частоту рецидивов.
Операция по возможности должна быть радикальной. При наличии одиночного узла его удаляют вместе с пораженной фасцией и окружающими мышцами. При распространении десмоидной опухоли по фасциальному влагалищу иссекают фасцию на протяжении. При прорастании костных структур осуществляют удаление кортикальной пластинки или резецируют костную ткань. При поражении внутренних органов, близком расположении сосудов и нервов тактику операции определяют индивидуально.
Иссечение большого массива тканей при крупных десмоидных опухолях ведет к образованию дефектов. При возможности такие дефекты устраняют сразу после удаления опухоли, осуществляя местную пластику, используя костные ауто- и гомотрансплантаты и т. д. В ряде случаев в отдаленном периоде проводят пластические операции. При поражении близлежащего сустава конечности может потребоваться эндопротезирование. При множественных десмоидных опухолях показано поэтапное хирургическое лечение с особо радикальным удалением окружающих тканей, поскольку такие новообразования проявляют повышенную склонность к рецидивированию.
Взрослым пациентам с десмоидной опухолью назначают предоперационную и послеоперационную лучевую терапию. Недостатком метода являются выраженные постлучевые изменения тканей. Трофические нарушения и крупные рубцы, возникающие после проведения лучевой терапии, могут усложнять повторное хирургическое лечение в случае рецидивирования. В процессе лечения больных детского возраста лучевую терапию не применяют из-за возможного преждевременного закрытия ростковых зон кости в области облучения. При десмоидных опухолях у детей осуществляют оперативные вмешательства на фоне предоперационной и послеоперационной медикаментозной терапии. Пациентам назначают низкие дозы цитостатиков и антиэстрогеновые препараты. Продолжительность медикаментозного лечения десмоидной опухоли может составлять до 2 и более лет.
Прогноз при комбинированном лечении, включающем в себя хирургическое вмешательство и лучевую терапию или хирургическое вмешательство и химио-гормональную терапию, относительно благоприятный. Рецидивы выявляются у 10-15% больных, обычно – в течение 3 лет после удаления десмоидной опухоли. Чаще всего рецидивируют десмоиды, расположенные в области стопы и голени. Отдаленные метастазы не образуются. Летальный исход возможен при прорастании жизненно важных органов, обычно – при расположении десмоидной опухоли в области головы, шеи, живота и грудной клетки.
Десмоидные фибромы
Уважаемые пациенты, коллеги, сотрудники!
Уже более 120 лет основная цель онкологического сообщества России, сформулированная еще основателями российской онкологии – это в первую очередь лечение и забота о наших пациентах и безусловно, обеспечение поступательного развития онкологической науки. Вот почему сегодня мы, как и прежде, руководствуемся этими непреходящими ценностями.
Всемирная организация здравоохранения объявила коронавирус (COVID-19), пандемией. Принимая во внимание тот факт, что данный вирус молниеносно распространяется по планете, мы обращается ко всем гражданам, пострадавшим от него.
Мы глубоко сочувствуем всем, кого коснулось это бедствие, и с огромным уважением относимся к врачам, местным сообществам и правительствам, которые задействованы в прямой борьбе с распространением коронавируса. Мы круглосуточно следим за ситуацией вокруг COVID-19, принимая необходимые меры для обеспечения безопасности во всех учреждениях здравоохранения и в особенности в вверенном мне «Национальном медицинском центре радиологии» Минздрава России.
Я заверяю Вас, уважаемые пациенты, что Ваша безопасность, безопасность сопровождающих Вас родственников и гостей наших клиник - наш главный приоритет. Я заранее благодарю Вас за доверие к нашему Центру, которое Вы выражаете, планируя лечение в наших филиалах. Вот что мы предпринимаем для обеспечения безопасности.
ПРИ ПОСЕЩЕНИИ ФИЛИАЛОВ
В какой бы филиал нашего Центра Вы не обратились, Вы можете быть полностью уверены: мы сделаем все возможное, чтобы провести Ваше лечение и диагностику надлежащим образом. Мы внимательно следим за последними новостями Единого информационного мониторингового центра, открытого Президентом РФ Владимиром Путиным и мэром Москвы Сергеем Собяниным, Всемирной организацией здравоохранения (ВОЗ), Центров по контролю и профилактике заболеваний (ЦКЗ), информирующих о COVID-19, и следуем всем указаниям Правительства РФ и Министерства здравоохранения РФ. Мы придерживаемся этих рекомендаций и применяем соответствующие меры по обеспечению безопасности и защите здоровья, которые затем реализуются всеми сотрудниками нашего Центра.
ПРИНЯТЫЕ МЕРЫ БЕЗОПАСНОСТИ
Последние несколько недель мы неукоснительно соблюдаем распоряжения главного санитарного врача по городу Москве от 12 марта 2020 года. В эти трудные времена, вводятся профилактические противоэпидемические ограничительные меры. Мы корректируем правила посещения наших стационаров, заботясь исключительно о здоровье и безопасности наших пациентов. Таким образом, посещения родственников пациентов, находящихся на круглосуточном стационарном режиме прекращены до особого распоряжения.
Мы надеемся на Ваше понимание необходимости ограничения нами допуска сопровождающих лиц пациентов, за исключением маломобильных пациентов на территории стационаров всех филиалов, входящих в состав ФГБУ «НМИЦ радиологии Минздрава России: МНИОИ имени П.А. Герцена, МРНЦ имени А.Ф. Цыба, НИИ урологии и интервенционной радиологии имени Н.А. Лопаткина.
В СТАЦИОНАРАХ И ПОЛИКЛИНИКАХ ЦЕНТРА
Мы отдаем себе отчет в том, что распространение вируса COVID-19 обязывает всех быть более внимательными в повседневной жизни. Все стационары и поликлиники Центра ежедневно следуют самым последним рекомендациям Минздрава России по обеспечению гигиены и чистоты. Меры, которые Центр предпринимает для поддержания безопасности и защиты здоровья, направлены против широкого спектра вирусов, в том числе COVID-19. Эти меры включают мытье рук и наличие чистящих средств с определенными характеристиками, поддержание чистоты в палатах стационаров и общественных зонах Центра и его филиалов. Подробный список предпринимаемых мер приведен на сайтах Центра и его филиалов. www.nmicr.ru
Мы отдаем себе отчет в том, какое неспокойное время настало, и хотим, чтобы Вы были уверены, как в настоящее время, так и в будущем: для нашего Центра, главной целью всегда будут безопасность, здоровье и благополучие наших пациентов.
Мы всегда ждем Вас, наши сердца и двери открыты для Вас.
Академик РАН, Главный внештатный специалист-онколог Минздрава России Андрей Каприн
МАТЕРИАЛЫ КОНГРЕССОВ И КОНФЕРЕНЦИЙ: IX РОССИЙСКИЙ ОНКОЛОГИЧЕСКИЙ КОНГРЕСС
IX РОССИЙСКИЙ ОНКОЛОГИЧЕСКИЙ КОНГРЕСС
РОЛЬ ГОРМОНОТЕРАПИИ В ЛЕЧЕНИИ ДЕСМОИДНЫХ ФИБРОМ
С.Л. Дарьялова, А.В. Бойко, О.В. Новикова, Н.М. Гуревич
МНИОИ им. П.А. Герцена, Москва
Десмоидные фибромы (синоним - агрессивный фиброматоз) представляют собой мезенхимальные опухоли мягких тканей. Исторически сложилось разделение десмоидных фибром (ДФ) на истинные (растущие в пределах прямой мышцы живота) и экстраабдоминальные, хотя по гистологическому строению эти опухоли абсолютно идентичны. Долгое время среди патоморфологов существовало предположение, что ДФ – это результат реактивного процесса в тканях, однако генетические исследования позволили подтвердить истинный опухолевый характер патологии. ДФ, как и другие новообразования, являются моноклональными, то есть происходят из одной клетки. Макроскопически ДФ представляют собой один или несколько плотных узлов либо инфильтратов без четких границ, а под микроскопом не видно типичной для опухолей клеточности – это поля волокнистой соединительной ткани с вкраплениями единичных фиброцитов и фибробластов. При такой, казалось бы, безобидной микроскопической сущности клинически ДФ проявляют выраженную агрессивность в виде быстрого роста, темп которого превышает таковой у некоторых сарком мягких тканей, вовлечения соседних анатомических структур, а иногда и узурации подлежащей кости. В случае выжидательной тактики или неадекватного лечения ДФ могут достигать огромных объемов и веса в 20-30 кг. При такой местно-деструирующей активности ДФ не дают ни регионарных, ни отдаленных метастазов. У пациентов даже с огромными десмоидами не наблюдается раковой кахексии, характерной для злокачественных опухолей. Непосредственной причиной смерти при ДФ может быть сдавление опухолью жизненно важных органов или сосудов, кровотечение вследствие изъязвления больших узлов.
ДФ являются достаточно редкой патологией - 2-4 случая на 1 миллион человек в год и всего 0.03-0.1% среди опухолей мягких тканей человека. Низкая частота значительно затрудняет изучение этой патологии и систематизацию накопленного опыта, поскольку каждая отдельно взятая клиника располагает лишь небольшим числом наблюдений. Так, среди публикаций за 2000-2004 годы более трети статей представляют собой описание лишь одного клинического случая, а в наиболее значимых работах приводятся данные о 18, 72, 83 пациентах за 25-27 лет наблюдения. В МНИОИ им. П.А. Герцена проблемой ДФ занимаются более 50 лет, и на сегодняшний день институт располагает уникальным опытом лечения 376 пациентов, страдающих агрессивным фиброматозом. Поскольку многие пациенты помимо первичного лечения неоднократно получали различные виды терапии по поводу рецидивов, мы смогли проанализировать эффективность этих воздействий в 781 случае. За столь длительный период взгляды на этиологию, патогенез и методы лечения ДФ претерпели значительную эволюцию.
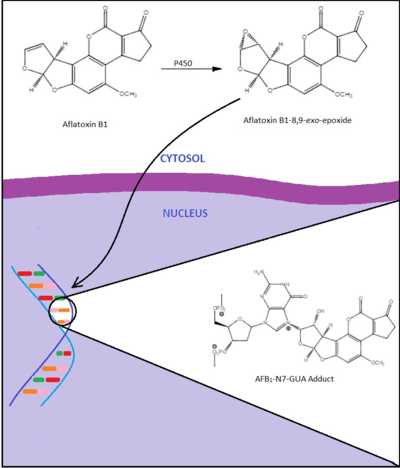
Этиология ДФ на сегодняшний день неясна. В качестве причин их развития обсуждают генетические нарушения, эндокринные факторы, а также, возможно, предшествующую травму. У 15% больных удалось выявить соматические мутации гена APC (гена аденоматозного полипоза толстой кишки), одна из функций которого заключается в регуляции клеточного содержания белка β-катенина. Повышение содержания этого белка приводит к усилению пролиферативной активности фибробластов. Мутации гена АРС могут быть причиной формирования синдрома Гарднера – семейного аденоматозного полипоза толстой кишки, который является облигатным предраком. При этом синдроме ДФ возникают в 1000 раз чаще, чем в популяции, причем в 80% случаев провоцирующим фактором оказывается оперативное вмешательство – гемиколонэктомия. Существует мнение, что десмоидные фибромы следует рассматривать как внекишечные проявления синдрома Гарднера. Получены данные и о других генетических дефектах при ДФ, а именно, повышении экспрессии антиапоптотических белков Bcl-2, Bcl-XL, surviving, NF-kB, снижении экспрессии проапоптотического белка Bax. Однако эти исследования отличаются крайне небольшим числом наблюдений, и их результаты нуждаются в уточнении, развитии, анализе и систематизации. В пользу генетических нарушений в этиологии ДФ свидетельствует и тот факт, что ДФ достаточно часто сочетаются с другой патологией соединительной ткани (нейрофиброматоз, аномалии развития костей).
Постулат об этиологической роли гормональных нарушений в развитии десмоидных фибром выдвинули Geschickter и Lewis (1935), которые обнаружили, что десмоиды активно накапливают гормоны передней доли гипофиза. В 1944 году Lipsсhutz и Girsmali в экспериментах на животных путем введения в грудную стенку эстрогенов в 100% случаев получили опухоли, близкие по строению к десмоидам, которые резорбировались после прекращения этих инъекций. В дальнейших исследованиях Lipsсhutz с соавт. (1956) отметили угнетение роста индуцированных опухолей путем введения тестостерона, прогестерона, дезоксикортикостерона. В 1980 году Loch и Baer также получили десмоидные опухоли в эксперименте при введении животным больших доз эстрогенов. Экспериментальные данные об участии эстрогенов в патогенезе десмоидных фибром были подтверждены и клиническими наблюдениями. Havry (1982) установил, что скорость роста десмоидов у мужчин в любом возрасте примерно одинакова и невысока. У женщин в течение жизни темп роста опухоли меняется существенно – у девочек он низкий, в репродуктивном возрасте он возрастает вдвое и, утраиваясь, достигает максимума в пременопаузе. После наступления менопаузы темп роста десмоидов снижается практически до исходного, приближаясь к таковому у мужчин. Многими исследователями констатировано ускорение темпа роста опухолей у женщин во время беременности. Описан случай развития огромного десмоида мягких тканей бедра у мужчины на фоне длительного лечения эстрогенами по поводу диссеминированного рака предстательной железы. После отмены гормонов опухоль медленно резорбировалась.
В пользу травмы в этиологии ДФ свидетельствует тот факт, что большинство пациентов при тщательном расспросе вспоминают, что возникновению образования предшествовал ушиб мягких тканей, либо перелом конечности. Некоторые из пациентов профессионально занимались спортом. В ряде случаев ДФ возникали на месте внутримышечных, после укуса осы. Противники этой теории выдвигают аргумент, что высокая частота травм мягких тканей не соответствует крайне низкой частоте возникновения ДФ.
Как правило, в стационарах общей хирургии или онкологии в виду незнания этой патологии, ДФ удаляют, после чего уже в ближайшем послеоперационном периоде наблюдают продолженный рост опухоли. Начинается тягостное путешествие пациента от хирурга к хирургу, увеличивают объем хирургического пособия, но неизбежный результат – тяжелая инвалидизация вследствие калечащих операций и прогрессирующего роста десмоидов. Частота рецидивов после оперативного лечения составляет по нашим данным 94%, по данным зарубежных авторов – 24-87%. Изучая много лет эти своеобразные новообразования, мы полагаем, что причиной неудач хирургического лечения, особенно при экстраабдоминальной локализации, служат морфологические особенности ДФ: аппозиционный характер роста, отсутствие капсулы и наличие выростов – спикул, которые в виде тонких нитей могут распространяться на многие сантиметры от основного массива опухоли.
Неудовлетворительные результаты хирургического лечения послужили предпосылкой для попытки дополнительного противоопухолевого лечения: лучевой терапии и химиотерапии.
В 40-х годах в МНИОИ им. П.А. Герцена впервые начали применять лучевую терапию как самостоятельный метод лечения у пациентов, не подлежавших хирургическому вмешательству или отказавшихся от ампутации или экзартикуляции. Несмотря на то, что при этом речь шла об очень больших по объему поражениях, результаты превзошли все ожидания: при наблюдении в течение 15-20 лет частота рецидивов не превышал 15%, да и то это были краевые рецидивы либо рост по продолжению, что расценено как результат неадекватности объема облучения. Радиобиологического объяснения высокой эффективности лучевой терапии этих опухолей, состоящих в основном из волокнистой соединительной ткани с вкраплениями единичных фиброцитов и фибробластов, не существует. Однако науке известны и другие примеры, когда факты опережают их интерпретацию. На основании этого опыта мы предложили использовать лучевую терапию как компонент комбинированного лечения при резектабельных десмоидах. Предоперационное и послеоперационное облучение экстраабдоминальных ДФ позволило снизить частоту рецидивов с 94% до 27.5% и 53.6% соответственно. Эти показатели побудили нас отказаться от хирургического лечения даже резектабельных опухолей и отдать предпочтение самостоятельной лучевой терапии. Тем не менее, несмотря на сравнительно высокую эффективность лучевой терапии, нередко ее применение невозможно из-за необходимости подведения радикальной дозы к слишком большим объемам ткани, при грубых трофических изменениях покровных тканей в результате многократных операций и ранее проведенного облучения. Поэтому мы продолжили поиск других вариантов лечения десмоидных фибром.
В стенах МНИОИ им. П.А. Герцена впервые в нашей стране при лечении десмоидных фибром стали апробировать химиотерапию. Подводя итоги этого опыта сегодня, мы можем сказать, что при ДФ противоопухолевое воздействие оказывают 2 препарата: винбластин и метотрексат, что обосновывает их включение в комплексное лечение.
Химиолучевое лечение позволяет добиться излечения большого числа больных. Вместе с тем, нельзя не учитывать негативных сторон влияния этих воздействий на организм-опухоленоситель, особенно в детском и детородном возрасте. Анализ собственного многолетнего опыта ведения пациентов с ДФ позволил выявить убедительные признаки гормонозависимости данных новообразований. Так, среди взрослых пациентов превалируют молодые женщины (80%). Часто появление опухоли или развитие рецидива связано с беременностью (у 24.3% больных). Известны случаи самопроизвольной регрессии десмоидных фибром у женщин с наступлением менопаузы. Пациентки, как правило, имеют сопутствующую гинекологическую патологию – эндометриоз, миомы матки, различные нарушения менструального цикла. У мужчин наблюдается отложение жировой клетчатки по женскому типу (76%), гинекомастия (75%), никогда не встречаются истинные десмоиды. Распределение больных по возрасту возникновения ДФ также указывает на участие половых гормонов в патогенезе этого заболевания. Убедительные данные в пользу гормонозависимости ДФ явились основой для включения в комплексное лечение ДФ гормонотерапии.
Исследование начато в 70-х годах 20 века. Поскольку ведущую роль в патогенезе ДФ согласно клиническим наблюдениям играли именно эстрогены, мы стали использовать антиэстроген тамоксифен и получили хороший эффект – при сочетании гормонотерапии с химиотерапией или лучевой терапией темпы резорбции опухолей значительно ускорялись, что в ряде случаев позволило сократить длительность лечения. Результаты гормонального обследования пациентов в динамике позволили установить, что повышение уровня эстрадиола является неблагоприятным прогностическим фактором в отношении возникновения рецидива или увеличения темпов роста опухоли.
На сегодняшний день мы располагаем опытом гормонального лечения 82 больных с десмоидными фибромами. На первых этапах гормонотерапию применяли в дополнение к лучевой терапии и/или химиотерапии параллельно или последовательно (67 человек). Присоединение гормонотерапии позволило не только существенно ускорить темпы резорбции опухоли, но и снизить частоту рецидивов до 7.2% в сроки наблюдения от 1 года до 13 лет. Самостоятельной гормонотерапией лечение начато у 15 больных (7 мужчин и 8 женщин) в возрасте от 2.5 до 68 лет (в среднем - 32.3 года). Средний возраст выявления десмоидных фибром составил 25.4 года (от 0 до 64 лет). В 10 случаях отмечена экстраабдоминальная локализация опухоли, у 3 больных – абдоминальная, у 2 – сочетание абдоминальной и экстраабдоминальной локализаций. По поводу первичной опухоли лечение получали 4 человека, по поводу рецидива на месте предсуществовавшей опухоли – 8 человек; в связи с возникновением ДФ в другой анатомической области - 2 пациента (абдоминальный + грудная стенка; абдоминальный + надплечье). Пациенты с рецидивами имели в анамнезе от 1 до 5 операций, в 4 случаях - в сочетании с лучевой терапией и в 1 - с химиотерапией, то есть возможности традиционных методов лечения были резко ограничены. Исходные размеры десмоидов и их динамику на фоне лечения оценивали по результатам УЗИ и компьютерной томографии. В период наблюдения всем женщинам дополнительно проводилось УЗИ малого таза для определения состояния органов репродуктивной системы и оценки влияния проводимой гормонотерапии. Необходимо отметить, что у всех пациенток репродуктивного возраста выявлена сопутствующая гормонально-зависимая патология половых органов (миома, аденомиоз). Самостоятельную гормонотерапию проводили антиэстрогеном тамоксифеном. Сначала использовали дозу, принятую для лечения рака молочной железы у женщин в постменопаузе - 20-40 мг в сутки. Позднее с учетом молодого возраста и, следовательно, высокой гормональной активности половых желез, а также на основании анализа зарубежного опыта дозу тамоксифена увеличили до 1 мг/кг (суточная доза составила 50-80 мг). В случаях, когда на фоне лечения тамоксифеном наблюдали возрастание в крови уровня эстрадиола или возникновение фолликулярных кист в яичниках у женщин, пациентов переводили на агонисты гонадотропин-рилизинг гормона. Длительность гормонотерапии на момент анализа результатов составила в среднем 11.9 мес. (от 4 до 28 мес.). Положительный эффект лечения в виде полной или частичной резорбции узлов или стабилизации их размеров был установлен у 14 из 15 пациентов (92.9%). Самостоятельная гормонотерапия оказалась неэффективной лишь у одной пациентки 6 лет, у которой размеры узлов на фоне лечения продолжали постепенно увеличиваться. В связи с небольшим возрастом больная получала низкую дозу тамоксифена – сначала по 5 мг/сут. с положительной динамикой в течение 8 месяцев. Однако при очередном обследовании установлен рост узлов, и доза была увеличена до 10 мг, что обеспечило вновь положительную динамику. Однако еще через 6 месяцев рост узлов возобновился и пациентка была переведена на химиотерапию (винбластин 5 мг/м² + метотрексат 20 мг/м²). Указанное лечение в течение 2 лет (с перерывами) позволило достичь стабилизации процесса. Последние 1.5 года пациентка находится под наблюдением без лечения и без признаков продолженного роста опухоли плеча и предплечья. Стабилизация процесса достигнута у 4 человек (2 женщины и 2 мужчины), все они продолжают гормональное лечение с целью профилактики продолженного роста и теоретически возможным достижением резорбции узлов. Предыдущий опыт показал, что при ДФ стабилизацию можно рассматривать как положительный эффект. Обычно за этим следует медленное (в течение 2-3 лет) полное рассасывание либо остаются уплотнения рубцового характера. Возобновление роста после стабилизации наблюдается крайне редко. Частичная резорбция узлов наблюдалась у 6 больных (3 мужчин и 3 женщин). Полная резорбция опухоли на фоне самостоятельной гормонотерапии зарегистрирована у 4 пациентов. Две женщины излечены от абдоминальных десмоидов через 6 и 14 мес. гормонотерапии, под наблюдением без рецидивов - 1.8 и 2.6 г. Пациент 26 лет обратился в МНИОИ с рецидивом после 5 операций и облучения в дозе 35 Гр. На бедре и голени определялась цепочка узлов ДФ от 2 до 5 см в диаметре. Через 2 года гормонотерапии (тамоксифен 20-60 мг, золадекс) отмечена полная резорбция опухоли, 5 лет под наблюдением без рецидива. Третий больной обратился в Институт с рецидивом на ушной раковине после двух операций. Полная резорбция образования зарегистрирована уже через 10 месяцев приема тамоксифена (60 мг/сут.), пациент был оставлен на гормонотерапии для профилактики рецидива.
Несмотря на очевидную клиническую эффективность тамоксифена, механизм его действия при ДФ и причины отсутствия эффекта у ряда больных пока не ясны. Считается, что основной механизм действия тамоксифена – это конкурентное связывание с эстрогеновыми рецепторами (ЭР), не позволяющее эстрогенам присоединиться к этим рецепторам и запустить синтез белка. Этот механизм объясняет высокую эффективность тамоксифена в лечении ЭР-положительного рака молочной железы, однако многолетние исследования показали, что определенный процент пациенток с ЭР-отрицательным раком молочной железы также оказывается чувствительным к тамоксифену. Этот феномен объясняют ЭР-независимыми механизмами антипролиферативного действия тамоксифена: ингибированием активности протеинкиназы С, связыванием с кальмодулином и ингибированием цАМФ фосфодиэстеразы, влиянием на факторы роста (TGF-β, IGF-I, IGF-II). Работы по определению ЭР в ткани десмоидных фибром отличаются крайне небольшим числом обследованных пациентов. Согласно их результатам в подавляющем большинстве случаев десмоиды являются ЭР-отрицательными опухолями. В связи с этим механизмы действия тамоксифена на десмоидные фибромы нуждаются в уточнении.
Таким образом, согласно современным знаниям, ДФ представляются тяжелой патологией соединительной ткани, отличающейся высокой склонностью к прогрессированию и рецидивированию при использовании традиционных методов лечения. Успешные попытки гормонотерапии, полностью соответствующие концепции о ДФ как системном гормонозависимом заболевании, а также низкая частота побочных эффектов в сравнении с химиотерапией и облучением позволяют считать развитие этого направления перспективным в лечении больных с агрессивным фиброматозом. В МНИОИ им. П.А. Герцена продолжаются исследования, связанные с применением различных вариантов гормонотерапии, однако уже накопленный на сегодняшний день положительный опыт позволяет рекомендовать самостоятельную антиэстрогенную терапию в качестве первичного лечения у пациентов, обратившихся как по поводу впервые диагностированной ДФ, так и по поводу рецидивов после оперативного, лучевого или лекарственного лечения.
причины появления, симптомы, необходимая диагностика и лечение
Десмоидная фиброма – это редкая разновидность опухоли на соединительных тканях. Она развивается из мышечной структуры, фасций, сухожилий, апоневрозов. Представляет собой промежуточный вариант между добро- и злокачественным новообразованием. Эта фиброма дает метастазов, но у нее существует склонность к агрессивному росту и частым рецидивам. Из-за этого в онкологии ее рассматривают как условно-доброкачественную опухоль. Еще она называется десмоидом, мышечно-апоневротическим фиброматозом.
Характеристики новообразования
Десмоидная фиброма представляет собой соединительнотканную опухоль. Она склонна к прорастанию в окружающие ткани, но метастазы не выделяются. Может появиться на любой части тела, но в большинстве случаев она находится на передней брюшной стенке, спине либо плечах. Выглядит как опухолеобразное новообразование, которое располагается в мышцах либо связано с ними. В дальнейшем может прорастать в костные ткани, суставы, сосуды, внутренние органы.
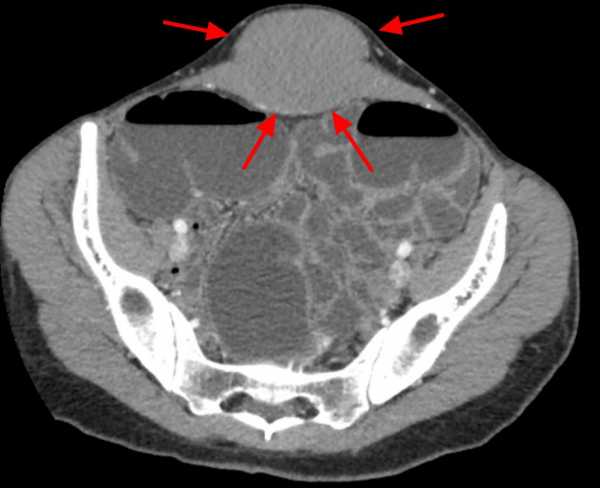
При гистологическом анализе образцов тканей не обнаруживаются признаки злокачественности. Десмоид (на фото) считают промежуточной стадией между доброкачественным и злокачественным образованием. Но при этом для десмоида характерны частые и многократные рецидивы после удаления. Опухоль агрессивно развивается и может распространяться и врезаться в рядом расположенные органы, ткани, даже кости, постепенно разрушая их.
Десмома выглядит как безболезненное плотное образование. Имеет круглую форму. В диаметре от 0,2 до 15 см, хотя в редких случаях размеры бывают и больше. Поверхность гладкая, но может быть с небольшими буграми.
Внутри содержится масса бурого либо серого оттенка с консистенцией, похожей на желе. Внутри поверхность выстилается эпидермисом. На стенках могут быть ткани костные либо хрящевые, зоны обызвествления. Новообразование произрастает медленно, но у некоторых людей, наоборот, стремительно. Если размеры крупные, то может давить на рядом расположенные внутренние органы. Иногда в субстанции внутри нароста начинаются воспалительные процессы. Велика вероятность прорыва гнойной массы в рядом расположенные внутренние ткани либо наружу.
Десмоидная фиброма образуется из апоневрозов либо фасций мышц. В любом случае для нее необходимы оболочки из соединительной ткани. Такие новообразования могут находиться в любых зонах.
Разновидности
Выделяют следующие разновидности в зависимости от места локализации:
- Абдоминальные десмоиды. Их еще называются истинными. Они развиваются непосредственно на животе. Такие наросты встречаются в 35 % всех случаев.
- Экстраабдоминальные. Растут в других местах. Встречаются в 65 % случаев. Как правило, встречаются на руках, плечах, ягодицах. В более редких случаях – на грудной клетке, нижних конечностях. У женщин может произрастать сзади матки, а у мужчин – за мошонкой.
Выделяют несколько разновидностей экстраабдоминальной десмоидной фибромы (десмоида):
- Классическая с единственным очагом, который поражает рядом расположенные фасции.
- Поражение мышечных фасций и сосудов ног либо рук с равномерным уплотнением и утолщением.
- Множественные узелковые новообразования с разным местом расположения.
- Переход в злокачественное новообразование, преобразование в десмоид-саркому.
Это основные типы, которые отличаются местом расположения, характером, внешним видом.
Причины десмоидной фибромы
Точно установить причины такого недуга у врачей и ученых пока не получилось. Но выделяют ряд факторов, которые вместе либо по отдельности повышают вероятность появления такого новообразования.
К ним относится следующее:
- Гиперэстрогения. Это подтверждается тем, что происходит регресс у женщин с климаксом, а также при проведении правильно подобранной гормональной терапии.
- Разрывы волокон мышц в ходе родовой деятельности.
- Генетическая предрасположенность.
- Травмы мягких тканей.
Такому заболеванию подвергаются как мужчины, так и женщины. Но при этом у последних оно встречается в 4 раза чаще. Причем из них нерожавшие женщины составляют только 6 %.
Как правило, к специалистам обращаются с жалобами женщины в возрасте от 20 до 40 лет. А вот у мужчин обычно их диагностируют в подростковом возрасте. Возможное объяснение – активный рост мышечной массы либо чрезмерные физические нагрузки, которые вызывают микротравмы мышечной и соединительной ткани. У детей заболевание встречается крайне редко. В медицинской практике известны случаи с врожденной формой десмоидной фибромы.
Симптомы
Десмоидные фибромы маленьких размеров не вызывают боль, дискомфорт. Для новообразований характерно следующее:
- Плотная подвижная опухоль. Располагается под кожными покровами. Постепенно увеличивается. В этом случае можно подозревать именно десмоидную фиброму из-за того, что она находится в месте, которое часто подвергается операциям либо травмам.
- Постепенно разрастается и становится несмещаемой.
- Если находится на нижней конечности, то это нога отекает. Такое происходит, когда опухоль прорастает через венозную фасцию либо плотно сращивается со стенкой сосуда. Из-за этого отток крови становится хуже. Это и вызывает опухание, отечности.
- Интраабдоминальное нахождение, вследствие чего могут возникать признаки поражения внутренних органов, которые располагаются рядом. Может разрастаться из брыжейки. Когда опухоль достигает больших размеров, то вызывает смещение либо передавливание кишечника. Появляются проблемы с пищеварительными процессами – урчит живот, мучает вздутие, запоры. В некоторых случаях появляются симптомы непроходимости кишечника.
- Если у женщин располагается возле молочных желез, то из-за этого она грудь увеличивается. Может изменяться как ее форма, так и форма соска.
- Опухоль может быть как подвижной, так и соединенной с рядом находящимися тканями.
- Если десмоидная фиброма разрастается у мужчины возле мошонки, то яичко смещается и, кажется, что оно увеличилось.
- Если новообразование прорастает к костям, то может вызвать их атрофию, переломы.
- Если десмоид увеличивается возле суставного сочленения, то может вызывать контрактуры.
- Если начинается воспаление в десмоидной фиброме, а гнойная масса прорывается в рядом расположенные ткани и органы, то это вызывает клиническую картину, которая характерна для интоксикации. У больного повышается температура, появляется озноб, слабость. Если гной проникает в полости живота, то можно будет заметить признаки раздражения брюшины, которые указывают на развитие перитонита.
Необходимо отличать десмоид от липомы либо гематомы (особенно в местах, где часто человек получает травмы либо раны).
Диагностика
Диагностика включает следующие мероприятия:
- Осмотр. Это касается десмоидных фибром, которые располагаются снаружи и представляют собой плотное новообразование. Пальпация не вызывает боли. На ранних стадиях развития не спаяно с тканями и легко может смещаться. Если это довольно крупный нарост, то он плотно прилегает к месту. Даже может прорастать в надкостницу. Кожные покровы над новообразованием не меняются. Часто располагается в зонах возле полученных травм либо ран после хирургического вмешательства, на что указывают рубцы.
- УЗИ опухоли. Такое обследование указывает на то, что у новообразования отсутствует капсула. Оно прорастает в фасцию. Может располагаться сосуд. Является однокамерной полостью. Внутри нее субстанция с консистенцией желе. На изображении УЗИ выглядит как темная полость. Иногда рядом с ней располагаются плотные структуры – обызвествления либо кальцинаты.
- Биопсия. Процедура проводится для определения строения клеточных структур. Это касается и соединительнотканных волокон, переплетенных между собой. Часто находят клетки с митозами – это неправильное деление структуры. Чем больше их, тем больше вероятность повторного появления новообразования либо его перехода в злокачественную опухоль (в данном случае – это саркома). Биопсию берут на участке между десмоидной фибромой и здоровыми тканями. Это помогает выбрать тактику ведения операции и границы иссекаемой области тканей.
- Магнитно-резонансная томография. Благодаря ей можно увидеть различные новообразование даже с мельчайшими размерами, определить ее место расположения, вовлеченность рядом находящихся тканей в патологический процесс. Такая методика полностью безопасна для здоровья человека.
- Компьютерная томография. Это серия рентгенографии. Снимки выполняются в виде разрезов исследуемой зоны. Для мягких тканей информативность процедуры меньше, отлично подходит для костных структур. Выявляет наличие обызвествлений.
Дополнительно осуществляют эстрадиолу сыворотки крови для определения необходимости гормональной терапии. Рентгенографию для костей в области, где расположен нарост, необходимо проводить, чтобы определить, поражены ли они. Если новообразования располагаются в малом тазу, то требуется цистография и экскреторная урография.
Чтобы оценить общее состояние пациента и подготовить его к хирургическому вмешательству, проводят общее обследование, которое включает анализ мочи и крови, электрокардиограмму, коагулограмму.
Лечение
Из-за того, что высока вероятность рецидива, рекомендуется проводить комплексное лечение десмоидной фибромы мягких тканей, которое включает хирургическое вмешательство и лучевую терапию. Дополнительно могут применять химическое и гормональное лечение. Согласно статистическим данным, если применять только монометодику, которая включает исключительно хирургическое вмешательство, то в 70 % случаев зафиксированы рецидивы. Если проводить комплексное лечение, то риск повторного появления опухоли значительно уменьшается.
Хирургическое удаление
Предполагает иссечение опухоли по краям здоровых тканей. Довольно часто удаляют всю фасцию, на которой появилась опухоль. Это делают, чтобы уменьшить риск рецидива.
Лучевая терапия
После хирургического удаления проводится лучевая терапия. Это связано с тем, что по статистике опухоль разрастается на 30 см от основного места. Облучение включает несколько курсов, которые больной проходит после того как заживет рана от хирургического вмешательства.
Сначала обрабатывают более широкую область. Общая доза составляет 40 Гр. Через 3 месяца курс повторяют. При этом обработке подвергается только центральная область, а доза будет в 2 раза меньше.
Антиэстрогены
Кроме того, применяют еще и антиэстрогены. Это связано с тем, что повышается активность роста фибромы у женщин со значительным уровнем эстрогенов, а также с возникновением регресса после наступления климакса.
Это стало основанием для применения "Тамоксифена". Курс длится от 5 до 10 месяцев. Дополнительно раз в месяц применяют "Золадекс". Он содержит вещества, которые аналогичны гонадоптропин-рилизинг гормону.

Такой метод лечения десмоида брюшной стенки даже разрешается применять в качестве основного, но только в тех случаях, когда существуют противопоказания к проведению хирургического вмешательства.
Гестагены
Гормональная терапия еще включает использование гестагенных средств, например, "Мегестрола", "Прогестерона". Они снижают уровень концентрации эстрогена.
Дополнительно
Химиотерапия тоже проводится. Применяют средства из группы цитостатиков – это "Винбластин" и "Метотрексат". Курс длится от 3 до 5 месяцев. Обязательно проводится контроль биохимических параметров крови.
Заключение
При десмоиде передней брюшной стенки прогнозы лечения благоприятные, если удалены соответствующие ткани, в которые может прорастать фиброма. В течение ближайших 3 лет в 60 % случаев наблюдается рецидив. Если сочетать несколько методов лечения, то это может привести к полному устранению опухоли.
Задаваясь вопросом, что можно кушать при десмоидной фиброме, знайте, что необходимо избегать слишком калорийной и жирной пищи.
В рационе должны быть продукты, обладающие антиоксидантной активностью. Также рекомендуется сократить объем пищи после обеда и вечером. Кушать нужно только свежеприготовленные блюда, без консервантов, красителей и ароматизаторов.

Блюда нужно готовить по щадящим кулинарным технологиям, т. е. отваривать, тушить, запекать в духовке. В любом случае конкретные рекомендации по рациону даст лечащий врач, ориентируясь на степень тяжести заболевания. Но диета будет лишь дополнением к медикаментозному лечению десмоидной фибромы.
Фиброматоз: признаки и лечение
Фиброматоз — заболевание, представляющее собой патологическое увеличение объема (разрастание) соединительных волокон. Поскольку они встречаются практически во всех органах и системах, фиброматоз может обнаруживаться во всем организме, локализуясь в сосудах и области суставов, во внутренних органах, на поверхности кожных покровов.
Что такое фиброматоз
Внешне данное заболевание проявляется в образовании узлов, опухолевидных выпячиваний, плотных тяжей или уплотнений.
Чаще всего болезнь начинает прогрессировать с детских лет или манифестирует себя в подростковом периоде, реже приобретается во взрослой жизни.
Течение фиброматоза может приобретать различное направление, например, подкожные узлы могут рассосаться самостоятельно, без лечения или же болезнь может приобрести генерализованную форму и распространиться на весь организм.
Окончательный диагноз по фиброматозу устанавливают после исследования кусочка ткани, изъятого в ходе биопсии или оперативного вмешательства.
Лечение болезни консервативными методами считается малоэффективным, поэтому узловые образования чаще всего рекомендуется иссекать хирургическим путем.
В большинстве случаев врачи дают благоприятный прогноз по заболеванию, т.к. фиброматоз не склонен к метастазированию и озлокачествлению. Однако при его тотальном распространении по организму прогноз ухудшается. Также для этой патологии характерно то, что удаленные опухолевидные образования могут разрастись вновь, т.е. очень часты рецидивы болезни.
Причины болезни
В настоящее время считается, что в основе развития фиброматозов лежат диспластические процессы, т.е. изменения в структуре и строении соединительных волокон без образования в них воспалительной реакции. Они могут быть вызваны наследственными факторами или неблагоприятным воздействием внешней среды.
Локализоваться эти патологические процессы могут в любой области человеческого тела, как на поверхности, так и во внутренних органах. Встречается болезнь во всех возрастных группах.
Понятие «фиброматоз» впервые появилось в мире науки в 1954 году, благодаря работам А.П.Стоута, Д.Маккензи, П.Аллена. Эти ученые описали болезнь и разработали ее классификацию.
Научные изыскания 70-х-80-х годов нашего столетия привели к тому, что ученые определили основные механизмы развития фиброматоза. Ими было доказано, что фибропластические клетки подвергаются пролиферации и инфильтрации, за счет чего и увеличиваются в своих размерах.
Классификация
Фиброматоз бывает врожденным и приобретенным.
Врожденные формы выявляются в младенческом, дошкольном, подростковом и взрослом возрасте, приобретенные формы характерны для зрелых и пожилых пациентов.
Заболевание может проявляться как:
- фибросоркомоподобная форма болезни. Выявляется в первые три месяца жизни ребенка, сходна по морфологическим признакам с опухолью — саркомой;
- генерализованная форма. Чаще всего обнаруживается сразу при рождении ребенка, проявляется образованием множества узлов в подкожной клетчатке и внутри организма, которые могут увеличиваться в размерах и изъязвляться;
- мультицентричная форма. Характеризуется отсутствием поражения внутренних органов, частым регрессированием (рассасыванием) узлов и тяжей;
- врожденная локализованная форма. Протекает с образованием 1-2 узлов в одном месте на поверхности или внутри тела;
- фиброматоз шеи. Поражение локализуется в области грудино-ключично-сосцевидной мышцы, может привести к развитию кривошеи;
- диффузная инфантильная форма. Чаще всего встречается в первые годы жизни у мальчиков, при ней узлы распространяются в области верхних конечностей, головы и шеи;
- фиброзная гемартома младенцев. Обнаруживается у детей мужского пола в первые четыре года жизни, локализуется под кожей в зонах предплечья, плеча, ягодиц, подмышек;
- опухоль пальцев, рецидивирующего течения, возникает на первом году жизни у детей;
- апоневротическая фиброма. Поражает детей от 3-х до 15-ти лет, при ней узлы находятся в дерме кистей и стоп;
- ювенильная ангиофиброма носоглотки. Образуется у лиц мужского пола 10-ти-20-тилетнего возраста, быстро растет, склонна к кровоточивости;
- множественный ювенильный геалиновый фиброматоз. Появляется у новорожденных и грудничков, для этой формы характерно появление множества узловых разрастаний в области головы и суставов;
- ладонный и подошвенный фиброматоз. Дает манифестацию в возрасте 40-ка лет, проявляется образованием единичных узлов в области стоп и кистей;
- экстраабдоминальный десмоид. Локализуется в области тонкой кишки;
- гингивальный (десневой) фиброматоз. Проявляется утолщением десен и утратой ими своих удерживающих зубы свойств;
- агрессивный фиброматоз. Представляет собой опухоль, развивающуюся из мышечных, фасциальных или ангионевротических волокон. Особенностью этой формы болезни является активное поражение (врастание) в окружающие ткани, без способности к озлокачествлению и распространению в другие зоны.
Симптомы фиброматоза
Признаки заболевания зависят от формы болезни.
Фиброматоз десен
Проявляется в их видимом разрастании, образовании большого количества налета на них, трудностях с пережевыванием еды, распространении кариозных процессов, дурном дыхании.
Фиброматоз молочных желез
Выражается в обнаружении плотного узелка с четкими границами, размером 1-2 см., появлении болезненности в груди, иррадиации болей в подмышку, лопатку, плечо.
Фиброматоз легких
Характеризуется дискомфортом и тяжестью в груди, одышкой, кашлем, хрипами.
Подошвенная фасциальная форма болезни
Проявляется болями при ходьбе и движении ногами, появлении узелков в зоне поражения, трудностями при сгибании стопы.
Ладонная форма
Протекает с образованием шишки на кисти или пальцах рук, с самопроизвольным сгибанием безымянного пальца или мизинца, с утратой двигательной активности кисти.
Фиброматоз матки
Считается начальной стадией развития миомы матки. Он может начать прогрессировать на фоне дисфункции половых органов женщины, после оперативных вмешательств, гормональных сбоев.
Является достаточно распространенной патологией среди женщин.
Одной из теорий появления нарушения является воздействие на организм избыточного количества гормона эстрогена. Также ученые заметили, что риск возникновения этой патологии больше у нерожавших дам.
Как и все фиброматозы, на первых порах болезнь не проявляет себя и может обнаружится лишь случайно, при плановом осмотре. Впоследствии женщины начинают жаловаться на межменструальные кровотечения, усиление или удлинение регул, боли в паху, дискомфорт во время интимной близости, нарушение функций кишечника.
Лечение фиброматоза матки обычно заключается в регулярном наблюдении, иногда гинекологи могут назначать гормональные оральные контрацептивы, по типу Люпрона или Левонооргестрела.
Одним из вспомогательных средств выступают железосодержащие препараты, витамины и полезные минеральные комплексы.
Хирургические методы показаны при риске развития миомы или сильном распространении процесса.
Лечение фиброматоза
Основные методы борьбы с фиброматозом — хирургические. Узлы иссекаются из зон их локализации. В последующем может быть назначено лучевое облучение проблемных мест.
При генерализованной форме болезни медики стараются уменьшить механическое раздражающее действие узлов на внутренние органы.
Евдокимова Ольга Александровна
Десмоидная фиброма: злокачественность, симптомы, прогноз
Женщины репродуктивного возраста с повышенным уровнем эстрогенов чаще других сталкиваются с проблемами, вызванными гормональными отклонениями.
Это гиперплазия эндометрия, миома, патология молочной железы. Многие из них имеют доброкачественный характер. Но для такого заболевания, как десмоидная фиброма характерно переходное состояние.
Характеристики новообразования
Десмоидная фиброма – это опухоль соединительной ткани с промежуточными характеристиками между доброкачественной и злокачественной. При гистологическом изучении в образцах тканей не обнаруживают признаков злокачественного процесса, она не дает метастазов.
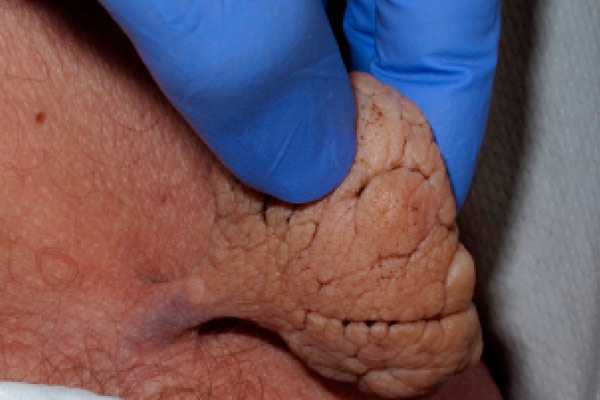
Фото десмоидной фибромы
Но в то же время десмоид способен рецидивировать после удаления, агрессивно растет – может инфильтрировать прилежащие ткани и органы, прорастать в кости и разрушать их.
Десмома представляет собой плотное безболезненное образование округлой формы от 2 мм до 15 см и более. По форме округлая и гладкая, может быть слегка бугристая. Содержит в своей полости желеобразную массу серого или бурого цвета. Внутренняя поверхность выстлана эпидермисом. В стенке могут быть очаги обызвествления, хрящевая или костная ткань.
Опухоль растет медленно. При крупном размере может сдавливать соседние органы. Иногда содержимое десмоида воспаляется, гной прорывается в соседние участки или выходит наружу.
Десмоид образуется из мышечных фасций или апоневрозов – соединительнотканных оболочек. Локализоваться они могут в любых местах. Изначально их классифицировали по месту расположения:
- абдоминальные (истинные) растут в области живота, встречаются в 35% случаев;
- экстраабдоминальные располагаются в других местах, составляют около 65%.
Излюбленное место образования – апоневроз живота. Частая локализация фиброматоза – плечи, верхние конечности, ягодицы, несколько реже на ногах, грудной клетке. Обнаруживается рост в забрюшинном пространстве, брыжейке кишок, сальнике, у женщин может расти позади матки, у мужчин – в мошонке.
Выделяют несколько клинических типов экстраабдоминальной десмоидной фибромы:
- Классический тип с одним очагом, поражающим окружающую фасцию.
- Поражение фасций мышц и сосудов на конечности в виде равномерного ее утолщения.
- Множественные узлы разных локализаций.
- Озлокачествление и переход в десмоид-саркому.
Заболеванию подвержены мужчины и женщины, но у последних оно встречается в 4 раза чаще. Пик заболеваемости приходится на молодой возраст 20-40 лет. Описано несколько случаев врожденной десмоидной фибромы.
Причины
Достоверно установить причины заболевания пока не удалось. Но определены ряд факторов, которые с большой вероятностью по отдельности или в различных сочетаниях влияют на развитие новообразования.
- Гиперэстрогения. В пользу этой причины говорит регресс образования у женщин после климакса и хороший ответ на гормональное лечение.
- Разрывы мышечных волокон во время родов.
- Наследственная предрасположенность.
- Травмы мягких тканей.
По статистике, многорожавшие женщины составляют до 94% больных десмоидной фибромой. Крайне редко встречается у детей, у мужчин чаще развивается в юношеском возрасте. Возможное объяснение – усиленный рост мышечной массы или неадекватные физические нагрузки, приводящие к микротравмам мышц и соединительнотканных образований.
Симптомы
Десмомы небольшого размера не вызывают неприятных симптомов, не болят.
- Плотное подвижное образование под кожей, которое постепенно увеличивается. В пользу десмоида говорит его расположение в областях, которые подвергались травматизации или операции.
- Постепенное разрастание и переход в несмещамое состояние.
- Отеки на ногах при локализации там опухоли. Наблюдается при прорастании через венозную фасцию и плотном сращении со стенкой вены. Это ухудшает отток крови и приводит к отекам.
- Интраабдоминальное расположение сопровождается симптомами поражения внутренних органов, к которым прилежит десмоид. Разрастание из тканей брыжейки, опухоль крупных размеров приводит к смещению и сдавлению кишок. Развивается нарушение пищеварения – беспокоит запоры, метеоризм, урчание в животе. Могут появиться симптомы кишечной непроходимости.
- У женщин расположение в области молочной железы приводит к увеличению одной груди, изменению формы соска и всей груди. Образование может быть подвижным или спаянным с подлежащими тканями.
- У мужчин разрастание десмоида в области мошонки смещает яичко, придает увеличенный вид.
- Прорастание к костям способно привести к их атрофии, патологическим переломам.
- Вовлечение в процесс суставов ведет к развитию контрактур.
- Развитие воспаления и прорыв гноя в соседние полости приводит к симптомам интоксикации – повышение температуры тела, озноб, недомогание. Если гной истекает в полость живота, наблюдаются симптомы раздражения брюшины как признак развивающегося перитонита.

Десмоид следует дифференцировать от гематомы, особенно в районе бывшей травмы или раны, и липомы.
Диагностика
Осмотр при наружной локализации фибромы позволяет определить, что это плотное безболезненное образование, которое на начальных этапах не спаяно с тканями и легко смещается, при значительном росте – плотно сращено, вплоть до прорастания в надкостницу.
Кожа над образованием не изменена. Часто расположена в области послеоперационных ран или травм, о чем свидетельствуют рубцы.
- УЗИ опухоли определяет образование без капсулы, прорастающее в фасцию через фиброму может проходить сосуд. Десмоид может иметь однокамерную полость, что отражается на сонограмме. Внутри полость заполнена желеобразным содержимым, что на картинке УЗИ выглядит как темная полость. Иногда вокруг нее определяются эхоплотные структуры – кальцинаты и обызвествления.
Биопсия позволяет определить морфологическое строение клеток. Определяются волокна соединительной ткани, которые переплетаются в различных направлениях. Часто выявляются клетки с патологическими митозами – неправильным клеточным делением.
Чем больше их количество, тем выше вероятность рецидива после удаления опухоли или ее перехода в саркому. Биопсию рекомендуется брать на границе десмоида и предположительно здоровых тканей – это поможет определиться с тактикой операции и границами иссечения тканей.
- Магнитно-резонансная томография позволяет диагностировать новообразование даже небольшого размера, определить ее топографическое расположение, степень разрастания и вовлечения в процесс соседних тканей. Метод исследования безопасен, не создает лучевой нагрузки на организм.
- Компьютерная томография – серия рентгенологических снимков, выполненных в форме разрезов исследуемой области. Для мягких тканей менее информативна, но определяет степень поражения костной ткани, наличие обызвествления.
Дополнительно проводится определение эстрадиола сыворотки крови для решения вопроса о гормональном лечении. Рентгенография костей в области роста опухоли нужна для диагностики степени их поражения. Если она локализуется в малом тазу, проводят цистографию и экскреторную урографию.
Для оценки общего состояния и в плане подготовки к оперативному лечению выполняется общее обследование – анализ крови, мочи, ЭКГ, биохимическое исследование крови, коагулограмма.
Лечение
- Хирургическое удаление. Является методом выбора. Иссекают опухоль в пределах здоровых тканей. При использовании только оперативного лечения часто наблюдается рецидив опухоли. Поэтому предлагается удаление всей фасции, на которой растет опухоль.
- Лучевая терапия проводится после хирургического лечения. По данным исследований, опухоль распространяется на 20-30 см от основного очага. Для облучения используют несколько курсов после заживления операционной раны. Сначала это широкое поле и суммарная доза 40 Гр, через 3 месяца 20 Гр на центральное поле.
Антиэстрогены. Рост фиброматоза у женщин с повышенным уровнем эстрогенов и ее регресс в период климакса дали основания для использования Тамоксифена. Для хорошего результата лечение проводят в течение 5-10 месяцев.
Дополняется введением раз в 28 дней Золадекса – аналога гонадотропин-рилизинг гормона. Изолированно данный метод можно применять при наличии противопоказаний к операции.
- Гормональное лечение основано на применении гестагенных препаратов – Прогестерон, Мегестрол. Их эффект основан на снижении уровня эстрогенов. Как самостоятельный способ лечения малоэффективен.
- Химиотерапия. Цитостатики Метотрексат и Винбластин дают положительный эффект в лечении при использовании на протяжении 3-5 месяцев. Обязателен контроль за состоянием периферической крови и биохимическими показателями. Винбластин способен вызвать лейкопению, а Метотрексат негативно сказывается на состоянии печени.
В этом видео показано, как удаляют подобную опухоль:
Прогноз
Для лечения десмоидной фибромы прогноз благоприятный, если выполняется широкое удаление тканей, из которых произрастает десмоидная фиброма. В 60% случаев развивается рецидив в течение 3 лет.
Часто наблюдаются многократные рецидивы при неправильном подходе к оперативному лечению. Сочетание нескольких методов терапии приводит к полному избавлению от новообразования.

Смертельный исход развивается при вовлечении в процесс жизненно важных органов с нарушением их функции, а также возможен у фиброматоза с локализацией в области головы, шеи, грудной клетки.
На месте опухоли в 5% случаев происходит малигнизация по типу плоскоклеточного рака.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
ФИБРОМАТОЗЫ — Большая Медицинская Энциклопедия
ФИБРОМАТОЗЫ (fibromatosis, единственное число; латинский fibra волокно + -oma + -osis) — диспластические процессы в соединительной ткани, не имеющие признаков воспалительной реакции и особенностей, присущих какой-либо определенной опухоли. Фиброматозы встречаются в различном возрасте и могут иметь разную локализацию.
Впервые понятие «фиброматоз» было введено в 1954 году Стоутом (А. P. Stout). Значительный вклад в разработку классификации фиброматозов внесли Маккензи (D. Н. Mackenzie, 1970) и Аллен (P. W. Allen, 1977).
Морфологически фиброматозы характеризуются выраженной в различной степени пролиферацией (см.) фибробластических клеток и инфильтрацией окружающих тканей за счет аппозиционного роста (см.). При этом в отличие от злокачественных опухолей менее выражены полиморфизм клеток и их митотическая активность.
Фиброматозы принято разделять на врожденные (или ювенильные) и смешанные. Первые встречаются главным образом у новорожденных, детей грудного, дошкольного возраста и подростков. К ним относят врожденный фибросаркомоподобный фиброматоз, врожденный генерализованный и мультицентричный фиброматоз, врожденный локализованный фиброматоз, фиброматоз шеи, диффузный инфантильный фиброматоз, фиброзную гамартому младенцев, рецидивирующую фиброзную опухоль пальцев, ювенильную апоневротическую фиброму, ювенильную ангиофиброму носоглотки, множественный ювенильный гиалиновый фиброматоз. Смешанные фиброматозы могут встречаться как у детей, так и у взрослых. К ним относят ладонный и подошвенный фиброматоз, абдоминальный и экстраабдоминальный десмоид (см.), интраабдоминальный фиброматоз и наследственный гингивальный фиброматоз.
Врожденный фибросаркомоподобный фиброматоз выделен в 1977 году Алленом. К нему отнесены врожденные опухоли различной локализации, выявляющиеся в первые 3 месяца жизни. Ранее их расценивали как фибросаркомы (см.) в связи со значительным морфологическим сходством с этой злокачественной опухолью.
Врожденный генерализованный и мультицентричный фиброматозы впервые описаны в 1954 году Стоутом. Врожденный генерализованный фиброматоз характеризуется множественными узлами, которые обнаруживаются чаще при рождении ребенка, локализуются в подкожной клетчатке, мышцах, внутренних органах и костях. Число узлов может достигать пятидесяти. Они быстро увеличиваются в объеме, появляются новые узлы. Кожа над крупными узлами иногда изъязвляется. Клин. симптоматика обусловлена поражением тех или иных органов. Большинство детей с врожденным генерализованным фиброматозом умирает вскоре после рождения. При врожденном мультицентричном фиброматозе, в отличие от генерализованного, не наблюдается поражение внутренних органов, что обусловливает сравнительно благоприятное клин, течение процесса. Однако вплоть до 5-летнего возраста могут появляться новые узлы. Кожные и подкожные узлы, а также очаги поражения в костях часто (в среднем в 50% случаев) спонтанно регрессируют. Врожденным локализованным фиброматозом по предложению Аллена (1977) называют случаи солитарных поражений с единичными узлами, гистологическая картина которых аналогична таковой при врожденном генерализованном фиброматозе.
Рис. 1. Микропрепарат грудино-ключично-сосцевидной мышцы при фиброматозе шеи: 1 — разрастания соединительной ткани; 2 — сохранившиеся мышечные волокна; окраска гематоксилин-эозином; х 100. Рис. 2. Микропрепарат фиброматозного образования в подкожной клетчатке при фиброзной гамартоме младенцев: 1 — островки незрелых клеток мезенхимального вида; 2 — жировая ткань; окраска гематоксилин-эозином; X 100.Фиброматоз шеи — узловатое образование в грудино-ключично-сосцевидной мышце. Микроскопически образовано соединительной тканью, бедной клеточными элементами, в которой определяется множество сохранившихся мышечных волокон (цветн. рис. 1). По мере роста узла, чаще после достижения ребенком 3—4-летнего возраста, может развиться кривошея (см.).
Диффузный инфантильный фиброматоз выделен в 1965 году Энцингером (F. М. Enzinger). Встречается преимущественно у мальчиков первого года жизни. Процесс локализуется в основном в мышцах верхних конечностей, головы и шеи. Процесс не встречается в кистях и стопах, не бывает множественным.
Фиброзная гамартома младенцев впервые описана в 1956 году Рейе (R. D. Reye) под названием «субэпидермальная фиброзная опухоль младенцев». Обнаруживается преимущественно у мальчиков с момента рождения и до 4-х лет (главным образом в первые 2 года жизни). Поражение локализуется в подкожной клетчатке предплечья, плеча, подмышечной и ягодичной областей, может быть множественным. При микроскопическом исследовании выявляется характерная особенность — образование островков из незрелых мезенхимального вида клеток (цветн. рис. 2).
Рецидивирующая фиброзная опухоль пальцев описана Рейе в 1965 году. В 90% случаев это поражение возникает на первом году жизни, из них в 20% носит врожденный характер. Случаев возникновения опухоли в возрасте св. 15 лет не описано. Чаще поражаются пальцы кистей. Примерно у больных отмечаются множественные поражения преимущественно на той же конечности, при этом первые пальцы кистей и стоп поражаются крайне редко. Опухоль — узелок, несколько возвышающийся над поверхностью кожи, имеет, как правило, несколько миллиметров в диаметре, располагается обычно на заднебоковой поверхности дистальных фаланг пальцев. Опухоль располагается в дерме; характерная морфологическая особенность опухоли — наличие в цитоплазме клеток пиронинофильных телец.
Ювенильная апоневротическая фиброма описана впервые в 1953 году Кисби (L. E. Keasbey). Она встречается преимущественно у детей в возрасте от 3 до 15 лет и локализуется на кистях и стопах, чаще располагается в жировой клетчатке, связана с апоневрозом или фасцией. Для морфологической картины типичны отложения солей кальция и фокусы хрящевой трансформации.
Ювенильная ангиофиброма носоглотки выделена в 1954 году Штернбергом (S. S. Sternberg). Встречается преимущественно у лиц мужского пола в возрасте от 10 до 20 лет. Обладает выраженным инфильтративным ростом, микроскопически образована соединительной тканью и равномерно расположенными в ней сосудами кавернозного типа. Клиническая симптоматика связана с размерами очага поражения и степенью его распространения на соседние области.
Ювенильный множественный гиалиновый фиброматоз подробно описан Дрешером (E. Drescher) с соавтором в 1967 году. Встречается у новорожденных и детей грудного возраста. Характеризуется появлением множественных узлов в подкожной клетчатке, особенно волосистой части головы. Могут поражаться также различные кости, поражение суставов приводит к нарушению их функции. Макроскопически на коже обнаруживаются папулы беловатого цвета, которые при прогрессировании приобретают вид грубых плотных выбухающих узлов. Гистологически процесс характеризуется наличием обильных отложений гомогенного аморфного ацидофильного вещества, среди которых разбросаны мелкие скопления веретенообразных фибробластических клеток.
Ладонный и подошвенный фиброматозы описаны Г. Дюпюитреном (1832) и Леддерхозе (L. Ledder-hose, 1897). Наблюдаются преимущественно у мужчин в возрасте старше 40 лет, нередко могут носить семейно-наследственный характер. Заболевание выражается в появлении одного или нескольких медленно растущих узлов в области ладонного или подошвенного апоневроза, приводящих к развитию контрактуры (см. Дюпюитрена контрактура; Фасции, патология). Известны случаи одновременного возникновения ладонного и подошвенного фиброматоза, а также их комбинация с болезнью Пейрони (см. Induratio penis plastica).
Из интраабдоминальных наиболее известен мезентериальный фиброматоз, выражающийся в появлении узловатого фибробластического разрастания в брыжейке тонкой кишки. Может быть самостоятельным заболеванием или явиться проявлением синдрома Гарднера (см. Гарднера синдром).
Наследственный гингивальный фиброматоз характеризуется опухолевидным утолщением десен и нарастающим расшатыванием и выпадением зубов (см. Десна, новообразования). Он может возникать в период прорезывания молочных зубов, а иногда с рождения. Чаще является наследственным, хотя может носить спорадический характер. Иногда может сочетаться с гипертрихозом (см.), нейрофиброматозом (см.), деменцией.
Диагностика фиброматоза сложна и должна строиться на тщательном анализе клин, данных и результатов гистологического исследования биопсийного и операционного материала. Дифференциальную диагностику, например, при врожденном генерализованном и мультицентричном фиброматозе проводят с врожденным нейрофиброматозом (см.), множественной врожденной гемангиоперицитомой (см.), множественными врожденными лейомиомами (см.), врожденной лейомиосаркомой (см.) или фибросаркомой (см.) с множественными метастазами.
Лечение главным образом оперативное и заключается в иссечении фиброматозного узла, иногда с последующей лучевой терапией (напр., при ювенильной ангиофиброме носоглотки). При врожденном генерализованном фиброматозе лечение направлена на уменьшение (где это возможно) механического воздействия фиброматозных узлов на прилежащие ткани, что особенно важно в первые 5 недель после рождения, так как в дальнейшем процесс может регрессировать.
Прогноз чаще благоприятный, однако характерной особенностью фиброматозов является их склонность к локальным рецидивам после иссечения.
При ряде фиброматозов, напр, диффузном инфантильном, рецидивирующей фиброзной опухоли пальцев наблюдаются случаи спонтанной регрессии процесса.
Библиогр.: Вихeрт А. М. и др.Опухолевидные образования и опухоли соединительной ткани, с. 60, М., 1977; Патологоанатомическая диагностика опухолей человека, под ред. Н. А. Краевского и др., с. 18. М., 1982; Энцингер Ф. М. Гистологическая классификация опухолей мягких тканей, пер. с англ., М., 1974; Allen P. W. The fibromatoses. Amer. J. surg. Path., v. 1, p. 255, 1977; Enzinger F. M. Fibrous tumors of infancy, в кн.: Tumors of bone and soft tussue, p. 375, Chicago, 1965; Mackenzie D. H. The differential diagnosis of fibroblastic disorders, p. 67, 105, Oxford — Edinburgh, 1970; S h n i t-k а Т. K., As p. D. М. a. H о r-n e r R. H. Congenital generalized fibromatosis, Cancer, v. 11, p. 627, 1958; Simpson R. D., Harrison E. G. a. M а у о С. W. Mesenteric fibromatosis in familial polyposis, ibid., v. 17, p. 526, 1964; Sternberg S. S. Pathology of juvenile nasopharyngeal angiofibroma — a lesion of adolscent males, ibid., v. 7, p. 15, 1954.
В. М. Блинов.
Онкология. Десмоидные опухоли. + | Портал радиологов
Десмоидная опухоль. Опухоль мягких тканей фибропластического ряда, обладает местно-деструктивным ростом, чаще всего встречается у женщин в возрасте 30-50 лет. Отличается также медленным ростом, нередко возникает на месте старых послеоперационных рубцов. Различают десмоиды передней брюшной стенки и так называемые экстраабдоминальные десмоид (соотношение 1:4).
Десмоиды передней брюшной стенки возникают в толще прямой и косых мышц живота (чаще в подвздошной области). Одним из единственных проявлений заболевания является наличие пальпируемого, плотной консистенции опухолевого образования. Подвижность последнего напрямую зависит от степени инвазии в подлежащие ткани (мышцы, апоневроз) и размеров. Иногда десмоид инфильтрирует весь массив передней брюшной стенки и может иметь место даже врастание его в органы , брюшной полости. Данное положение особенно актуально при упорно рецидивирующих опухолях (нередки 7-8 и более рецидивов у одного больного).
Лечение десмоида хирургическое, производится широкое иссечение опухоли. При возникновении больших дефектов используется аллотрансплантант из консервативной фасции.
С целью предотвращения возникновения рецидивов после сомнительно радикальных операций часто назначается тамоксифен с учетом наличия рецепторов эстрогенных гормонов в опухоли.
Экстраабдоминальные десмоиды имеют склонность к более агрессивному течению. Не имея склонность к лимфогенному или гематогенному метастазированию, экстраабдоминальные десмоиды являются достаточно агрессивными опухолями с выраженным местно-деструирующим ростом. В отличии от многих других мягкотканных сарком , десмоиды в процессе роста поражают не только мышцы, фасции, кости, суставы, но и (имеется в виду истинное врастание) стенки магистральных сосудов, крупные нервные стволы. Экстраабдоминальные десмоиды могут локализоваться в любом участке тела.
Морфологически опухоль состоит из переплетенных пучков грубых коллагеновых волокон и одноморфных зрелых фибробластов. По этой причине нередко отсутствуют клеточные элементы при цитологическом исследовании пунктата из опухоли. Плотная волокнистая ткань десмоида прорастает на значительном участке в здоровые ткани. Этим можно объяснить частое появление рецидивов.
Не совсем удовлетворительные результаты хирургического лечения (частые рецидивы, первично неоперабельные опухоли) стали основанием для применения лучевой терапии на фоне местной гипертермии, как самостоятельного метода лечения, иногда в комбинации с тамоксифеном. Данная методика лечения применяется при огромных, местно-распространенных процессах.
Калечащие операции производятся в исключительно редких случаях, когда имеется синдром вовлечения в опухолевый процесс сосудисто-нервного пучка и неэффективности примененной консервативной терапии.