Паллиативное лечение в онкологии что это такое
Паллиативное лечение в онкологии: методы и нюансы
В онкологии все способы лечения принято делить на радикальные, что представляют собой различного рода хирургические операции по удалению опухолей и метастаз, симптоматические, что используются для достижения ремиссии при помощи лучевой терапии. Также сюда относится паллиативная химиотерапия, которая имеет временный характер и нацелена на снижение скорости роста новообразования с целью продления жизни человека или улучшения его качества. При развитии рака четвертой степени не все пациенты подлежат симптоматическому лечению, некоторые из них требуют специфической паллиативной помощи. Она не дает гарантии остановки прогрессирования рака, но имеет возможность продлить жизнь, улучшить состояние и качество жизни больного.
Паллиативное лечение, что это такое в онкологии?
Паллиативная медицина представляет собой метод, направленный на повышение качества жизни больного онкологическим заболеванием человека и его родственников, целью которого выступает облегчение его страданий путем купирования болевого синдрома, решения проблем психологического, физического и духовного характера.
Паллиативная терапия в онкологии является областью медицины, которая предполагает объединение врачей, медицинских и социальных работников, психологов, волонтеров и духовных наставников, фармацевтов и сотрудников хосписов.
Обратите внимание! Данный подход в медицине направлен на облегчение страданий пациентов с момента обнаружения неизлечимой болезни и до последних дней их жизни. Особенно актуально это для больных раком четвертой стадии и людей с болезнью Паркинсона.
Паллиативное лечение рака направлено на решение следующих основных проблем:
- Физических. Направлено на устранение симптоматики заболевания.
- Психологические. Помощь направлена на устранение страхов, гнева и эмоционального напряжения.
- Социальные. Решение проблем с потребностями семьи больного, его работой, домом, взаимоотношениями и так далее.
- Духовные, при которых удовлетворяется потребность в спокойствии.
При решении всех этих проблем онкобольного, важно руководствоваться моральными принципами, уважительно относиться к жизни неизлечимо больного человека, его самостоятельности и достоинству.
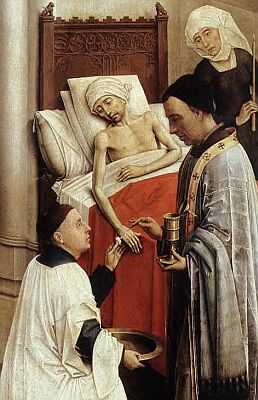
Оказание паллиативной помощи
В онкологии данный метод лечения необходим в случае нецелесообразности проведения терапии. Паллиативная химиотерапия используется для того, чтобы сохранить пораженный орган, улучшив качество жизни пациента, так как при проведении оперативных вмешательств могут возникнуть осложнения, а само хирургическое лечение не даст положительных результатов. Химиотерапия обеспечивает уменьшение проявлений симптоматики патологии, останавливает скорость развития злокачественных опухолей, но не дает возможности избавиться от заболевания. В этом случае медики назначают новые химические препараты, что имеют небольшое количество побочных эффектов, но сильно угнетают рост опухоли.
Цель курса паллиативной медицины в онкологии – применение методов, которые больной человек может использовать дома. Медики консультируют пациента на дому, проводят психологическую подготовку после выписки из стационара, осуществляют регулярное наблюдение за больным, оказывая тем самым поддержку и внимание. Для улучшения психоэмоционального состояния человека специалисты мотивируют его периодически обращаться за консультацией. Все это приводит к повышению качества жизни пациента, улучшает его психологическое и эмоциональное состояние.
Хосписы в онкологии
Нередко больные онкологическими патологиями получают хороший уход в хосписах – медицинских учреждениях для неизлечимых больных, при которых осуществляется должный уход за умирающими. Здесь люди имеют возможность получать питание, лечение, обезболивающие препараты, общение с родственниками и друзьями и прочее. Сотрудниками центров, высококвалифицированными анестезиологами и врачами-онкологами, используется паллиативная химиотерапия на всех стадиях онкологического заболевания. Они также регулярно проводят консультации, дают рекомендации по лечению и так далее.
Обратите внимание! Паллиативная помощь не заменяет радикальное лечение при операбельных формах рака, а только выступает дополнением к основному методу терапии.
Целью нахождения в хосписе является смягчение последних дней жизни человека, облегчая его страдания. Помощь медиков включает следующие моменты:
- Противоболевая терапия, в ходе которой оценивается степень выраженности и тип болевых ощущений, подбираются обезболивающие препараты, анальгетики, расписывается схема их употребления.
- Симптоматическая медикаментозная терапия, при которой проводится лечение расстройств ЖКТ, респираторных заболеваний, кожных нарушений, консультации касаемо особенностей питания, оказание помощи по хирургическому лечению различных осложнений рака.
- Связь с хосписами. В этом случае медики проводят беседу с пациентом и членами его семьи о возможности оказания паллиативной помощи по месту их проживания, о процессе назначения обезболивающих наркотических препаратов.
- Ксенонотерапия для нормализации эмоционального состояния пациента. Этот метод терапии предполагает использование специального инертного газа для лечения стрессовых и депрессивных состояний пациента, головных болей, сердечно-сосудистой системы.
Виды паллиативной терапии
Паллиативная помощь в онкологии основана на следующих принципах:
- Устранение болевого синдрома. Врач оценивает степень болевого синдрома у конкретного пациента, выписывает ему эффективные препараты, которые оказывают быстрое действие.
- Устранение расстройств ЖКТ. Данный вид терапии направлен на снижение проявлений главной симптоматики онкологического заболевания и устранения побочных эффектов лучевой и химиотерапии.
- Составление рациона питания. Питание должно способствовать поддержанию постоянной массы тела больного, улучшать его самочувствие.
- Психологическая поддержка пациентов и их семей. Такая помощь очень важна для неизлечимо больного человека. Врач нередко выписывает успокоительные препараты и антидепрессанты.
Эффективность паллиативного лечения
Паллиативное лечение рака назначается в том случае, когда все другие виды лечения не приносят положительных результатов, человек начинает задумываться о смерти, так как его жизненно важные органы постепенно отказывают. Эффективность такой терапии зависит от нескольких факторов и всегда используется в хосписном паллиативном лечении:
- возможности создать комфортные условия для больного;
- создание условий для ощущения пациентом независимости;
- устранение болевого синдрома;
- создание активной и творческой жизни, несмотря на предстоящую ее потерю;
- оказание психологической и социальной помощи.
Обратите внимание! Родственники и члены семьи должны принимать участие в лечении близкого человека. Для облегчения эмоционального состояния больного ему нужно дать возможность выразить свои чувства в полной мере, даже если они будут негативными.
Родственники должны проявить стойкость, выдержку, чуткость и внимание.

Паллиативная химиотерапия
Данный вид лечения проводится при наличии распространенных по организму неоперабельных раковых опухолей с целью улучшения самочувствия пациента.
Полихимиотерапия (ПХТ) в онкологии предполагает использование лекарственных препаратов для торможения роста новообразований и метастаз при компрессии жизненно важных органов, поражений костей. Такой подход нередко может продлить жизнь пациенту на месяцы или годы и применяется, когда возможности специализированного лечения ограничены. В 50% случаев химиотерапии проводится паллиативное лечение.
Медицинская статистика говорит о том, что повышение качества жизни при помощи паллиативного лечения наблюдалось, когда проводилась химиотерапия при раке желудка, легких, яичников и метастатическом злокачественном новообразовании молочной железы (РМЖ).
Онкологические заболевания при паллиативной терапии
При лечении онкологических заболеваний операции не проводят в том случае, когда развился процесс метастазирования, поражена большая часть организма, заболевание находится на последних стадиях развития и считается неизлечимым. Паллиативная терапия применяется в том случае, когда у пациента наблюдаются следующие формы патологий:
- Рак легких, который является на последних стадиях неизлечимым и убивает ежегодно более одного миллиона людей. У 20% пациентов при использовании различных методов диагностики устанавливается рак третьей и четвертой степени, который не предполагает хирургического лечения из-за его неэффективности. В этом случае прибегают к использованию химиотерапии, после чего больные могут прожить еще около года.
- Рак молочной железы (РМЖ). Данное заболевание при распространении метастаз считается неизлечимым и приводит к летальному исходу. Продолжительность жизни после паллиативной терапии составляет около двух лет.
- Рак яичников в 70% обнаруживается на третьей или четвертой стадии развития. Пятилетняя выживаемость составляет только 5%.
- Рак толстой кишки ежегодно убивает около шестисот тысяч людей. Паллиативная терапия предполагает диагностику и лечение на поздних стадиях патологии, повышая продолжительность жизни пациентов до двух лет.
Все эти данные говорят о незаменимой роли паллиативного лечения наиболее частых метастатических видов рака.
Обратите внимание! Недооценивать роль медикаментозной терапии при распространении метастаз нельзя, но статистика говорит о преимуществе химиотерапии перед симптоматическим лечением в лучах отсутствия возможности полного выздоровления.
Продолжительность химиотерапии зависит от прогрессирования патологии, от эффективности препаратов и их переносимости пациентами. Иногда медики в ходе лечения используют раствор этилового спирта. Его вводят в опухоль через тонкую иглу под контролем УЗИ или КТ. Этот препарат оказывает разрушительное действие на новообразование, так как способствует выводу из него воды (дегидратация), в результате чего повреждается структуры белков аномальных клеток. В современной онкологии доказано, что паллиативное лечение увеличивает выживаемость пациентов, повышая качество их жизни. Поэтому сегодня такое лечение используется во всем мире.
Загрузка...применение при раке, особенности и показания
Онкологические способы терапии принято разделять на методы радикального характера, в том числе оперативное вмешательство, а также паллиативное лечение. Это временный тип терапии, который направлен на уменьшение раковой опухоли. Если злокачественное образование обнаружено уже в терминальной стадии, то химиотерапия поможет облегчить пациенту боли и продлить жизнь.
Суть паллиативной терапии
Паллиативное лечение подразумевает не только медикаментозные способы терапии, но и совокупность психологических методов помощи онкологическим больным. Пациентам нужна поддержка психологов, православных священников, работников онкологических хосписов. В борьбе с раком важно принять наличие болезни и настроиться на борьбу с ней.
Когда речь идёт о заболевании четвёртой стадии, работа с психическим состоянием больного становится актуальной задачей. Поэтому паллиативная терапия включает в себя:
- Физические методы борьбы – направлены на минимизацию симптомов онкологии.
- Психологические методы – помогают пациенту справиться со страхом, напряжением.
- Социальные методы – помогают больному решить проблемы с проживанием, отношениями с родственниками.
- Духовные способы – направлены на удовлетворение потребности больного в покое.
Ключевая цель паллиативной медицины – снижение симптомов онкологического заболевания на поздних стадиях. Это связано с тем, что вылечить болезнь становится невозможно, метастазы распространяются в другие органы, опухоль не поддаётся оперативному удалению.
Раковые метастазы на рентгеновском снимке
Паллиативная терапия часто используется в качестве комплексного метода лечения при следующих видах онкологии:
- Опухоли в лёгких – диагностируются на завершающей стадии развития, поэтому каждый год приводят к смерти около миллиона больных. Примерно 20-25% пациентов получают паллиативное лечение рака, когда операция по удалению образования и метастазов уже невозможна. Терапия помогает прожить в среднем на год дольше обозначенного срока.
- Злокачественные образования молочной железы – на этапе метастазирования патологию считают неизлечимой, так как даже при полном удалении органа вместе с опухолью невозможно избавиться от всех метастазов, которые уже распространились в другие системы организма. После применения паллиативных методов женщина может прожить в среднем на два года дольше прогнозируемого срока.
- Онкология яичников – более чем в 70% случаев диагностируется на последних стадиях. Только 5% больных выживают в течение пяти лет с момента постановки диагноза. Паллиативная терапия помогает увеличить срок жизни пациента и повышает процент выживаемости.
- Рак прямой кишки – каждый год обнаруживается более чем у полумиллиона людей. Заболевание опасно, не подлежит радикальным методам лечения на последних стадиях. При использовании паллиативных методов удаётся повысить выживаемость пациентов, дать людям возможность прожить ещё пару лет.
Кроме перечисленных онкологических патологий, терапия применяется и на поздних стадиях опухолей желудка, при раке поджелудочной железы, других опухолей кишечника.
Таким образом, паллиативная терапия способствует увеличению процента выживаемости больных при онкологии почти в три раза.
Для чего нужны хосписы?
Больные раком могут рассчитывать на получение ухода в специальных учреждениях медицинского характера. Они называются хосписами и специализируются на работе с больными неизлечимыми заболеваниями.
Пациенты хосписов получают диетическое питание, обезболивающие средства, могут общаться с родными. В подобных центрах работают врачи разных специальностей: онкологи, анестезиологи, психологи. Медицинские работники подробно расписывают лечение для каждого больного, консультируют родственников пациента по вопросам ухода.
Для больного цель пребывания в хосписе означает продление жизни и облегчение симптомов болезни в запущенной стадии. Поэтому медики оказывают помощь в нескольких направлениях:
- Облегчение болей – лечебная терапия включает оценку типа и характера болей, подбор подходящих обезболивающих препаратов, описание схемы из приёма.
- Минимизация симптомов – лечение, которое направлено на устранение сбоев в работе желудочно-кишечного тракта, заболеваний кожи, болезней вирусной этиологии, а также на работу с осложнениями при раковой опухоли.
- Контроль за питанием больного – направлен на то, чтобы сбалансировать рацион питания пациента. Это необходимо для поддержания постоянного веса онкобольного.
- Поддерживание связи с родными больного – работа медиков включает регулярные беседы и консультации родственников пациента, уведомление о необходимости применить препараты наркотического характера.
- Ксенотерапевтические методы – поддержание психического здоровья онкобольного использованием газосодержащих смесей, которые помогают справиться с депрессией и стрессом, а также купировать приступы головной боли и болей сердечного характера.
Пациент и родственники должны понимать, что государственные и частные хосписы решают разные задачи. В первом случае применяется классическая паллиативная терапия. Главный её смысл – поддерживать состояние больного на текущем этапе, облегчать физическую и душевную боль, но не бороться с самим заболеванием. В платных медицинских учреждениях врачи пытаются не только применять методы паллиативной медицины, но и проводят мероприятия по замедлению распространения онкологической болезни, если выбранные способы не сказываются на состоянии больного.
Химиотерапевтические методы
Выделяют виды химиотерапии:
- Неоадъювантная – преследует целью сократить объём опухоли и назначается перед операцией.
- Адъювантная – профилактическая терапия. Применяется после удаления первичного очага рака для подавления процесса метастазирования.
- Паллиативная – отличается от профилактической тем, что используется в случаях, когда хирургическое удаление опухоли невозможно.
Паллиативная химиотерапия – это совокупность методов медикаментозного лечения, направленных на уменьшение ракового образования.
Паллиативную химиотерапию применяют, когда у пациента имеется неоперабельная раковая опухоль и необходимо купировать боли, продлить больному жизнь. Иначе методику называют полихимиотерапией.
На практике используют препараты, которые останавливают рост образования, предотвращают метастазирование раковых клеток в соседние органы. Таким способом возможно увеличить продолжительность жизни пациента.
Однако вопрос применения паллиативный химиотерапевтических методов спорный. В первую очередь, роль медикаментозного лечения в замедлении скорости размножения злокачественных клеток, останавливает рост опухоли и миграцию метастазов. Но в то же время цитостатик (основной химиотерапевтический препарат) влечет за собой массу побочных эффектов. Пациент страдает, так как качество жизни ухудшается. Возникает противоречие в самой сути паллиативной медицины.
В связи с этим назначение подобных методов лечения требует от врачей-онкологов высокой квалификации. Важно правильно оценить тяжесть заболевания, сопутствующие риски, спрогнозировать клиническую картину. Особое внимание врачи уделяют подбору лекарственных средств, которые помогут не навредить пациенту, а улучшить состояние человека.
Кроме медикаментозных средств, в паллиативной медицине используют также введение в опухоль раствора этилового спирта. С помощью УЗИ в образование вводят иглу и впрыскивают раствор. Спирт помогает вывести лишнюю воду из опухоли и разрушает новообразование.
Длительность химиотерапевтического курса зависит от степени тяжести болезни, индивидуальной переносимости пациентов различных компонентов препарата.
Медикаменты при химиотерапии
Выбор препаратов зависит от вида раковой опухоли, локализации, распространения метастазов, самочувствия больного. У медикаментов разная степень воздействия на раковые клетки, поэтому чаще используют препараты в комплексе.
К основным типам лекарственных средств относят:
- Антиметаболиты – препараты цитотоксического свойства. Активные вещества внедряются в ткань опухоли и вызывают разрушение внутриклеточных процессов. В результате такое действие приводит к распаду ракового образования.
- Цитостатики – медикаменты, которые предотвращают рост и распространение очага раковых клеток, могут останавливать процесс метастазирования. К группе относятся алкалоиды на растительной основе, антибиотики, которые направлены на поражение ДНК раковых клеток. Компоненты данных лекарственных средств тормозят размножение атипичных клеток.
В некоторых схемах терапии врачи прописывают использование лекарств обоих типов. Это распространённый метод лечения. Как правило, комплекс препаратов даёт больший эффект, чем применение одного лекарственного средства.
Кроме этого, лечащий врач описывает, сколько циклов терапии потребуется, как часто необходимо употреблять лекарства.
Использование диагностики
Несмотря на то, что диагноз пациенту уже поставлен, в момент принятия решения об использовании полихимиотерапии (ПХТ) проводятся дополнительные диагностические мероприятия. Это необходимо для получения точной клинической картины, оценки поведения раковой опухоли, оценки самочувствия больного. Химиотерапия предполагает агрессивное воздействие на организм медикаментозных препаратов, поэтому нужно понимать, выдержит ли лечение онкологический больной.
Используют следующие разновидности диагностики:
- Рентген, КТ, МРТ – позволяют с точностью оценить визуально состояние внутренних органом, место расположения опухоли, установить на каком этапе развития находится рак.
- УЗИ поражённого органа – метод используется для оценки структуры тканей.
- Эндоскопия – метод предполагает диагностику с помощью введения специальных инструментов в область поражения раком.
- Биопсия – участок ткани опухоли изымается для проведения гистологии. Исследование клеток образования под микроскопом позволяет определить форму рака и тяжесть заболевания. Это необходимо для выбора корректной тактики лечения.
- Анализы крови – в крови содержатся онкомаркеры, подтверждающие наличие злокачественного процесса в конкретном органе.
Когда клиническая картина собрана, врач, основываясь на полученных данных, определяет тактику лечения, назначает курс медикаментов и описывает протоколы лечения.
В каких случаях противопоказана терапия?
Препараты химиотерапевтической направленности воздействуют на организм агрессивно. Даже качественные средства могут привести к сбою функционирования органов. Поэтому при назначении медикаментов врачи оценивают, есть ли у пациента противопоказания к их применению.
Наиболее опасные противопоказания:
- недостаточность в работе печени и почек;
- закупорка желчных протоков;
- аллергия на компоненты лекарственных средств;
- патологические процессы в сердце и кровеносных сосудах;
- анемия в острой форме;
- воспалительные или инфекционные заболевания;
- отсутствие у раковых клеток восприимчивости к препаратам.
Если врач принимает решение назначить при указанных противопоказаниях медикаментозную терапию, он берёт на себя ответственность за риск ухудшения состояния пациента.

Отсутствие противопоказаний у человека не снижает риск возникновения побочных эффектов от приёма лекарств.
Чаще всего больной чувствует такие последствия лечения:
- сильная потеря волос, приводящая к облысению;
- повышение хрупкости ногтевых пластин;
- ощущение тошноты;
- приступы рвоты;
- снижение или полное отсутствие аппетита;
- разжижение крови;
- упадок сил;
- снижение защитных функций иммунной системы.
Мнения врачей
Современная медицинская наука расходится во взглядах на паллиативную химиотерапию.
Некоторые врачи уверены, что такие методы только ухудшают самочувствие больного и не должны использоваться на поздних стадиях рака.
Другие специалисты в области медицины оспаривают этот факт и говорят, что медикаменты способствуют сокращению количества атипичных клеток, что приводит к остановке роста опухоли и снижает симптом. То есть, состояние человека от химиотерапии улучшается.
На самом деле важно соблюсти баланс в выборе методик лечения конкретного пациента. Во-первых, врачу нужно оценить поможет ли полихимоиотерапия продлить больному жизнь. А во-вторых, спрогнозировать риски. В терминальной стадии рака распространение метастазов в другие органы становится настолько массовым явлением, что приводит к истощению организма человека, ослаблению защитных функций.
Врач-онколог при выборе тактики лечения должен учитывать, что пациент может оказаться в критическом состоянии в любой момент. В этой ситуации за больным требуется постоянное наблюдение, что возможно лишь в условиях платного стационара.
Государственные хосписы не могут предоставить больным такой сервис, поэтому решение о применении методов паллиативной медицины в данном случае не принимается.
Таким образом, использование паллиативной химиотерапии подходит не всем больным и должно проходить под строгим наблюдением лечащего врача. Только при данных условиях результат от лечения будет положительным.
Паллиативная терапия в онкологии, что это такое, когда применяется?
Паллиативное лечение рака, что это такое?

Паллиативная терапия предназначена для обеспечения смертельно больному человеку максимально комфортного и активного уровня жизни. Важной задачей поддерживающей медицины является пробуждение у тяжелобольного пациента стремления прожить оставшееся время по возможности полноценно, не думая постоянно о неминуемом уходе и не страшась кончины. Для достижения этой цели специалисты проводят ряд вспомогательных мероприятий, стабилизирующих эмоциональный настрой больного человека и его близких.
Паллиативная терапия предназначена для решения следующих проблем пациентов:
- физических – адекватное купирование мучительных проявлений болезни для восстановления качества жизни;
- психологических – устранение психоэмоционального напряжения, раздражения на несправедливость жизни, страха перед близкой смертью;
- социальных и духовных – помощь в решении проблем семьи неизлечимого больного и поддержка его взаимоотношений с социумом, т. к. на этом этапе болезни важно, чтобы человек не замыкался в себе.
Важно! Паллиативная терапия в онкологии осуществляется медицинскими организациями, относящимися не только к государственной, но и частной системе здравоохранения. У пациента есть право выбора клиники и врача, который будет оказывать ему такую поддержку.
Оказание паллиативной помощи и виды паллиативной терапии
Специальная паллиативная помощь в терапии онкологических заболеваний занимает особое место. Больше всего она необходима больным с раком, достигшим в своём развитии последней, 4 стадии, когда болезнь переходит в категорию неоперабельных, и у пациента исчезает надежда на выздоровление. Поддерживающее лечение при неоперабельных, находящихся в финале своего развития, патологических состояниях, состоит из нескольких разновидностей.
Пациенту, исходя из его общего состояния, может проводиться 1 вид терапевтических воздействий или все одновременно:
- Симптоматическая терапия (устранение болей). Эта методика помощи больному человеку направлена на устранение мучительных болей и других негативных симптомов болезни (гематологических проблем, рвоты, кожного зуда) становящихся на последних стадиях рака невыносимыми. Каждому конкретному пациенту подбирают соответствующие препараты исходя из имеющихся у него негативных признаков и их интенсивности, что позволяет практически полностью облегчить состояние больного и восстановить нормальный образ жизни. Высокие результаты поддержания жизни на должном уровне достигаются в том случае, если для данной разновидности лечения применяется паллиативная лучевая терапия и химиотерапия.
- Устранение побочных эффектов (диспепсических расстройств, дерматологических проблем и т. д.), спровоцированных поддерживающими курсами химии и облучения.
- Нутритивная поддержка. Целью помощи больным этой разновидности паллиативной терапии относится расчёт для конкретного пациента оптимального режима питания, подбор наиболее подходящей лечебной диеты, повышение аппетита и поддержка нормального функционирования кишечника. Составление оптимального пищевого рациона, способного повышать аппетит пациента, улучшать его самочувствие и эффективно поддерживать массу тела.
- Поддерживающие операции. Хирургическое паллиативное лечение рака также относится к симптоматической терапии. С помощью таких операций специалисты могут хотя бы временно купировать мучительную и достаточно опасную симптоматику болезни, устранить которую медикаментозными препаратами уже не получается. Благодаря оперативным вмешательствам врачи уменьшают размеры опухолевой структуры, снижая её давление на окружающие ткани, уменьшают интоксикацию и сокращают количество метастазов.
- Психологическая помощь онкологическим больным и их семьям, зачастую являющаяся наиболее важной разновидностью поддерживающей терапии.
Все нюансы паллиативного лечения и назначения, посредством которых будет проходить поддерживающая жизненные функции терапия, обсуждаются непосредственно с самим онкобольным и его близкими родственниками.
Стоит знать! Правильно проводимое паллиативное лечение рака в большинстве случаев позволяет подарить неизлечимо больному человеку ещё несколько месяцев жизни, которые он проведёт активно, радуясь каждому дню, а не страшась одиночества и невыносимых болей.
Медицинские учреждения для паллиативного лечения в онкологии
Принципы и методы паллиативной терапии осуществляются в хосписах и онкологических диспансерах, основной целью которых является паллиативное ведение больного человека до самой смерти. Также паллиативная терапия может проводиться амбулаторно, если онкобольной в состоянии самостоятельно посещать медицинское учреждение для проведения поддерживающих манипуляций и процедур, или на дому, специалистами специальной выездной бригады. Основной целью всех этих медицинских учреждений является оказание неизлечимым больным с существенными физическими ограничениями, спровоцированными смертельно опасной болезнью, медицинской помощи.
Любое отделение паллиативной терапии, принимает пациентов с последними стадиями рака поджелудочной железы, желудка, печени, легких и других органов, когда в домашних условиях проведение адекватного обезболивания становится невозможным.
Работа хосписов и отделений онкологических диспансеров, оказывающих поддержку неизлечимым пациентам, предполагает изучение ряда вопросов, имеющих непосредственную связь с пациентами этих медицинских учреждений:
- выявление характера недуга поступающих в них смертельно больных пациентов;
- принятие решения о применении определённой формы помощи, являющейся в конкретной ситуации наиболее оптимальной;
- обеспечение пациентам психологического комфорта и моральной поддержки.
Важно! Любой врач, занимающийся паллиативным лечением, должен не только приносить пациентам физическое облегчение, но и обладать всеми необходимыми навыками, позволяющими решать психосоциальные проблемы смертельно больных людей с учётом их духовных, этнических и культурных особенностей.
Какова эффективность паллиативной терапии?
Паллиативное лечение рака назначается неизлечимо больным людям после того, как все остальные виды терапии потеряют свою эффективность, у пациента постепенно перестают функционировать жизненно важные органы и он начинает всё чаще задумываться о смерти. Паллиативная терапия преследует цель не продления сроков жизни больного, а повышение её качества, поэтому медицинский персонал стремится сделать последние дни человека как можно более значимыми и обеспечить максимальный комфорт.
Паллиативная терапия в онкологии будет эффективной, если медицинский персонал сможет:
- создать и постоянно поддерживать для смертельно больного человека безопасные условия;
- устранить все ощущения болей и других негативных проявлений, нарушающих качество жизни;
- обеспечить пациенту максимальное чувство независимости от фатальных обстоятельств.
Стоит знать! Повышение эффективности поддерживающего лечения практикуется во всех хосписах и дневных или круглосуточных онкологических стационарах паллиативной помощи. Эта цель считается достигнутой только в том случае, если предоставленная в специализированном медицинском учреждении поддерживающая система помогает пациенту жить настолько творчески и активно, насколько это возможно в его состоянии.
Паллиативная химиотерапия

Данная разновидность паллиативного лечения применяется с целью улучшения самочувствия больного. Химиотерапия, входящая в паллиативное лечение рака, предполагает назначение инкурабельным онкобольным медикаментозных препаратов, эффективно тормозящих рост злокачественной структуры и распространение метастаз в кости и жизненно важные органы. По свидетельству медицинской статистики препараты для паллиативной терапии, которые подобраны правильно, с учётом всех патологических изменений в организме пациента, способны продлить пациенту жизнь на несколько дополнительных месяцев, а в некоторых случаях и лет.
Паллиативная радиохирургия
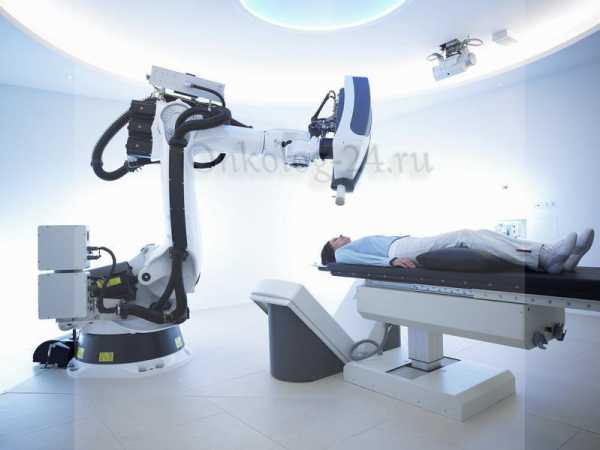
Когда патология переходит в неоперабельную заключительную стадию, хирургическое разрушение опухолевых структур остаётся необходимым терапевтическим действием, правда выполняется оно не с целью достижения выздоровления пациента, а для облегчения мучительной симптоматики и восстановления качества жизни. На неоперабельных этапах злокачественных процессов больным назначается стереотаксическая паллиативная терапия (радиохирургия). Такое лучевое воздействие выполняется с применением повышенной дозы излучения, направленного непосредственно в опухолевую структуру, что позволяет в кратчайшие сроки уменьшить её размеры и прекратить сдавливание находящихся в непосредственной близости тканей и органов.
Терапия такого типа преследует следующие цели:
- разрушение максимального количества отдалённых метастазов;
- снижение темпов разрастания опухолевой структуры.
Особенно актуальной данная разновидность терапевтических мероприятий бывает в тех случаях, когда опухолевая структура локализуется в труднодоступных местах. С помощью радиохирургии эффективно купируются проявления дыхательной недостаточности, устраняется непроходимость кишечника и снижается прогрессирование сердечной, почечной или печёночной недостаточности, спровоцированные активным разрастанием раковой опухоли. В некоторых случаях для лечения неоперабельных пациентов применяют такие радиохирургические методы, как нано-нож, кибер-скальпель, радиочастотная абляция.
Онкологические заболевания при паллиативной терапии
Если онкозаболевание начало активно метастазировать, и вторичными злокачественными очагами поражены практически все внутренние органы и лимфоузлы, патологический процесс начинают считать неизлечимым и операции, приводящие к достижению стадии ремиссии, не проводят. Пациентов по достижении болезнью этого этапа переводят в отделение паллиативной терапии, где к ним применяется облегчающее общее состояние и повышающее качество жизни лечение.
Чаще всего поддерживающая терапия требуется пациентам находящимися в финале развития онкопатологиями следующих органов:
- Поджелудочной железы. Поддерживающая терапия этого органа применяется для устранения мучительного болевого синдрома, негативной симптоматики, возникающей вследствие практически полного передавливания разросшейся до гигантских размеров опухолью желчевыводящих путей и восстановления проходимости 12-перстной кишки.
- Желудка. Пациентам выполняют частичную резекцию опухолевой структуры с целью уменьшения ее массы и задержки роста, что позволяет временно облегчить состояние больного. Основными эффектами, которые достигаются при таких операциях, является устранение боли, улучшение качества питания и переносимости дальнейшей терапии.
- Печени. Главные принципы оказания паллиативной помощи при завершающей стадии онкопоражения печечени с метастазами является эффективное обезболивание, поддержание функционирования повреждённых внутренних органов и обеспечение пациента правильным питанием. Помимо перечисленных мероприятий поддерживающая терапия включает в себя выполнение специалистом необходимых лечебных действий по остановке прогрессирования печеночной энцефалопатии, провоцирующей нарушение психической и умственной деятельности из-за скопления в тканях головного мозга желчных кислот.
- Легких. Основные составляющие, из которых состоит паллиативная помощь при бронхогенной карциноме, достигшей в своём развитии финального этапа и начавшей активно метастазировать, это обезболивание, иммуномодуляция, общая поддержка и укрепление организма. Поддерживающая помощь онкобольным с раком легких заключается в устранении проблем с дыханием, максимальной ликвидации проявлений одышки, купировании кровохарканья и кашля.
Паллиативное лечение рака именно этих органов требуется чаще всего, т. к. образ жизни большинства людей, вредные привычки, серьёзные погрешности в питании и неблагоприятная экологическая обстановка способствуют появлению в них злокачественных аномалий, которые настолько коварны, что до последних стадий протекают практически полностью бессимптомно. Диагностируются эти опасные болезни обычно на последних этапах, когда лечебные мероприятия с целью достижения выздоровления становятся невозможны.
Будьте здоровы!
что такое паллиативная помощь в медицине простыми словами

Паллиативная медицина (ПМ) занимается неизлечимыми больными, помогая жить максимально активно и чувствуя себя удовлетворительно. Главная задача паллиативной помощи — облегчение проявлений болезни для улучшения жизни пациента и его близких.
В онкологии паллиативная помощь имеет более широкое наполнение, фактически это весь спектр медицинских мероприятий при неоперабельных новообразованиях.
Что такое паллиативная помощь и кто в ней нуждается?
Суть паллиативной медицины — в защите пациента от боли, физических и психологический страданий, а в онкологии это ещё и максимально возможное восстановление с продлением жизни и позитивным её качеством. При невозможности радикальной операции лекарственная терапия решает сугубо паллиативную задачу — избавление от неприятных симптомов болезни, что зачастую выливается в существенное продление жизни и возвращение пациента к активной деятельности.
В паллиативной помощи нуждаются не только онкологические больные в терминальной стадии рака, но и тяжелые пациенты с заболеванием любого профиля:
- последняя стадии хронической болезни, когда невозможно «ни есть, ни пить» без посторонней помощи;
- необратимые последствия инсультов, неврологических заболеваний и разнообразных деменций;
- снижение до полного прекращения функционирования органа или системы органов, как при тяжелой сердечной, почечной и печеночной недостаточности;
- с лишающими движений последствиями травм.
Медицина должна возвращать здоровье и приостанавливать развитие болезни, паллиативная — всемерно с помощью медицинских манипуляций и лекарственных средств облегчает жизнь и уменьшает страдания.
Запись на консультацию круглосуточно
Принципы паллиативной помощи
Паллиативная медицина руководствуется принципами общечеловеческой и религиозной морали.
Три десятилетия назад Всемирная организация здравоохранения закрепила принципы паллиативной помощи:
- признание смерти таким же естественным процессом, как и жизнь, что должно нести душевное успокоение смертельно больному;
- не стараться ускорить или отдалить смерть, просто помогать достойно жить;
- сохранение и поддержание активности пациента сколь возможно долго, отдаляя момент физической и психической немощи;
- эффективная помощь невозможна без участия специалистов разных медицинских профилей;
- семья больного нуждается в поддержке и требует психологической подготовки к неизбежной утрате.
Цели и задачи помощи
Цель паллиативной помощи — дать каждому смертельно больному достойную жизнь на конечном её отрезке.
В мире развитость паллиативной медицины на уровне государства определяется процентом обеспечения наркотическими анальгетиками нуждающихся в обезболивании. В России на каждую тысячу здоровых сограждан приходится два больных, нуждающихся в анальгетиках. Отсюда и задача государства — обеспечение полной доступности наркотических анальгетиков.
Не спасающая от смерти химиотерапия нарушает один из принципов ВОЗ — нельзя отдалить смерть, поскольку цель клинического исследования противоопухолевого лекарства — увеличение продолжительности жизни в сравнении со стандартом, к примеру, с наиболее эффективной при заболевании комбинацией цитостатиков.
При метастазах химиотерапия уменьшает негативные симптомы болезни и добивается регрессии новообразований с долгой ремиссией без проявлений или с минимальными признаками рака. Тем не менее, химиотерапия и другие нелекарственные — малоинвазивные способы уменьшения опухолевого поражения всё-таки нерадикальны, потому что не возвращают здоровья и не избавляют от смерти в результате прогрессирования злокачественного процесса.
Задача нашей клиники — эффективно и профессионально помогать каждому пациенту жить активно и без страданий, при возможности продлить его жизнь, соблюдая его интересы и даря ему необходимое внимание.
Методы паллиативной медицины
Молекулярно-генетическое тестирование
Сегодня для адекватного лекарственного лечения уже недостаточно знать только морфологическую структуру опухоли, определяемую при микроскопии, и клеточные факторы прогноза заболевания — степень злокачественности и внедрение клеток рака в окружающие ткани. Для использования таргетных и, особенно, иммунологических препаратов необходима информация о генетике опухоли.
При злокачественной меланоме химиотерапия не влияет на продолжительность жизни, а токсические эффекты сводят на нет все старания. При определенных генетических характеристиках иммуно-онкологические и таргетные препараты уже в первой линии лечения неоперабельной меланомы дают значимый результат — уменьшение симптомов и размеров опухоли при продлении жизни.
При особой генетике метастатического рака легкого и почки таргетные лекарства помогают избавиться от болевого синдрома, а иногда существенная регрессия новообразования позволяет прибегнуть к радикальному удалению остатков злокачественной опухоли.

При раке молочной железы вся лекарственная терапия опирается на молекулярное типирование опухоли, что при паллиативном характере химиотерапии и гормонального воздействия позволяет провести несколько линий лечения, сохраняя женщину в активной форме и даже без внешних признаков заболевания.
При неэффективности и кажущейся безнадежности лекарственного лечения индивидуальное генетическое картирование рака позволяет подобрать эффективный препарат и на продолжительный срок добиться стабилизации заболевания и даже провести операцию.
Химиоэмболизация опухолей
Подведение к злокачественной опухоли максимально высокой дозы цитостатика при исключении циркуляции препарата в общем кровотоке — химиоэмболизация, конечно, паллиативное вмешательство, поскольку не избавляет от злокачественного процесса, но может уменьшить и на продолжительный период приостановить развитие.
Любое локальное воздействие, исключая операцию, не радикально, но может обеспечить несколько месяцев и даже лет нормальной жизни, к примеру, предотвратив распад саркомы нижней конечности, избавить от метастаза или рецидива. Прекращение роста ракового узла в печени дает возможность дождаться пересадки донорского органа, то есть дожить до радикального лечения.
Современная химиоэмболизация — когда непосредственно в питающий опухоль сосуд вводят микросферические формы цитостатика или мельфалан с фактором некроза опухоли. Повторяя манипуляцию через 4 недели, добиваются результата у абсолютного большинства пациентов.
Конечно, нерадикальное воздействие, но без калечащей операции при саркоме кости сохраняется способность двигаться, при печеночно-клеточной карциноме купируются негативные проявления болезни в период ожидания донорской печени.
Радиочастотная абляция метастазов под контролем КТ (РЧА)
Радиочастотная абляция сегодня используется не только в онкологии, но именно при паллиативном лечении злокачественных процессов исключается какая-либо переоценка пользы методики.
В онкологической практике РЧА часто безальтернативна. Как остановить продолженный раковый рост, когда невозможна операция, исключено повторное облучение и исчерпаны резервы лекарственного воздействия? РЧА поможет избавить от операбельного рака очень слабого пациента, из-за тяжких сопутствующих болезней не подлежащего хирургии и химиотерапии.
РЧА применяется:
- при опухолевых поражениях печени: метастазах и первичной карциноме, местном рецидиве после радикальной резекции и в период ожидания донорской печени при операбельном процессе;
- при карциноме почки и прогнозируемой непереносимости пациентом радикального вмешательства из-за тяжелых сопутствующих болезней, при раковом поражении единственной почки или сниженной функции остающейся почки, при рецидиве после операции и при небольшой первичной почечно-клеточной карциноме;
- при немелкоклеточном раке легкого до 4 сантиметров у обременённого сердечной патологией больного, при рецидиве после операции, нескольких метастатических опухолях в разных участках легкого;
- при раке надпочечника первичном и рецидивном;
- при карциноме простаты;
- при новообразованиях кости первичных и метастатических.
Рецидивирование после РЧА втрое ниже, чем после стандартной хирургический операции, а процесс восстановления после процедуры много короче. Правда, эффект лечения не мгновенный, но плавно наступающий в течение нескольких месяцев.
Возможность применения РЧА в паллиативном лечение можно и нужно рассматривать при любом злокачественном процессе, поскольку сжигание злокачественной ткани электрическим током не требует рассечения тканей и наркоза, не способствует прогрессии процесса и выполнимо у ослабленного пациента, не имеющего доступа к другим видам противоопухолевого лечения.
Имплантация венозных инфузионных порт-систем
Комфортная жизнь онкологического пациента предусматривает минимизацию инъекций и преимущественное применение таблетированных препаратов. В отношении химиотерапии такое правило соблюсти невозможно, подавляющее число цитостатиков вводится только в сосуды, несмотря на очень высокий процент их повреждения даже при точном соблюдении инструкций. Цитостатики повреждают нежные клетки слизистых, в том числе и выстилающий сосуды изнутри эндотелий, приводя к флебитам и повышению вероятности тромбоза сосуда.
Химиотерапия и всё противоопухолевое лекарственное лечение весьма продолжительно и требует частых внутривенных инъекций. Для комфорта и исключения частого побочного эффекта со стороны сосудов сегодня используются специальные долговременные устройства для введения лекарств — инфузионные порт-системы.
Порт устанавливается — имплантируется во время небольшой операции и представляет собой подкожно располагающийся высокотехнологичный резервуар с катетером, через которые лекарство идет от места введения до крупного сосуда, где моментально разводится большим объемом крови и стремительно уносится без соприкосновения с сосудистой стенкой.
Система устанавливается на несколько лет, позволяя полностью исключить повреждение вен и окружающей их клетчатки, а также снять неизбежное во время любой внутривенной инъекции нервное напряжение. В порт можно вводить не только химиопрепараты, а всё необходимое, что особенно востребовано в паллиативной медицине: многочасовые капельницы, обезболивающие лекарственные коктейли, проводить весь комплекс медикаментозной помощи при развитии опасных для жизни осложнений.
Установка стентов (расширителей)
Прогрессирование злокачественного процесса может сопровождаться перекрытием опухолевыми тканями просвета полого органа — пищевода и кишечной трубки, бронха и трахеи, мочеточника и желчевыводящего протока.
Фатальные и часто неизбежные последствия:
- сдавления бронха раковым конгломератом лимфоузлов или перибронхиальной опухолью ведет к пневмонии с исходом в абсцесс легкого;
- перекрытие желчного протока извне раковым конгломератом поджелудочной железы — к тяжелой интоксикации и желтухе;
- закрытие пищевода опухолью приводит к голодной смерти;
- обтурация трахеи — смерть от медленного удушья;
- сужение кишечника — смерть от непроходимости и её осложнений.
Причем во всех случаях смерть не внезапная, а продолжительная с огромными страданиями больного, которые не способны купировать самые активные медикаментозные мероприятия. Не всегда распространенная опухоль позволяет провести ослабленному пациенту экстренную паллиативную операцию, формирующую обходной путь для прохождения воздуха, пищи, каловых масс или желчи.
Решение проблемы — в установке внутрь сужающейся анатомической структуры специальной расширительной трубки — стента. В большинстве случаев стентирование можно провести заблаговременно, до развития тяжелого состояния и с целью его предотвращения.
Паллиативное стентирование сегодня выполняется не только при опухолевой окклюзии, но и для создания прохода при сужении спайками места радикальной операции — анастомоза, при неуверенности в полноценности созданного во время обширного хирургического вмешательства места соединения трубчатого органа.
Несомненное преимущество стентирования при воспалительных осложнениях с гнойными инфильтратами в окружающей толстую кишку клетчатке, мешающими прохождению кишечных масс. Без паллиативного стентирования часто невозможно разрешить желтуху и подготовить пациента к плановой радикальной операции на поджелудочной железе.
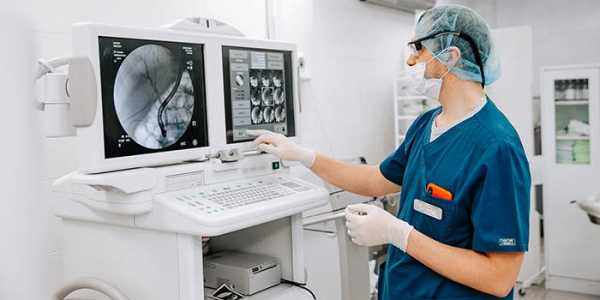
Установка стента не требует оперативного подхода, манипуляция выполняется во время эндоскопии, причем расширитель можно устанавливать неоднократно и в любом состоянии пациента.
Использование оборудования для трансфузиологии
Эта форма паллиативной помощи доступна очень немногим лечебным учреждениям не только из-за особых требований к условиям проведения процедур и наличия специального дорогостоящего оборудования. В России очень мало специалистов, владеющих всем спектром профессиональных знаний и практических навыков на стыке нескольких специальностей: онкологии, химиотерапии, трансфузиологии, реаниматологии, нефрологии и паллиативной медицины.
Тем не менее, у многих онкологических больных в процессе паллиативной химиотерапии не раз возникает потребность в очищении плазмы крови от токсичных метаболитов лекарств, в подобных ситуациях быстро и эффективно помогает плазмоферез.
При гематологических осложнениях противоопухолевой терапии — тромбоцитопении и тяжелой анемии после желудочно-кишечного кровотечения необходима трансфузия крови и её компонентов. Процедура восстановительная, но сопряженная с массой осложнений, если доверить ее выполнение неспециалисту.
Применение препаратов платины приводит к хроническому и скрыто протекающему повреждению почек с исходом в хроническую почечную недостаточность. В терминальной стадии злокачественного заболевания тоже развивается скрыто протекающая почечно-печеночная недостаточность, существенно ухудшающая состояние и требующая квалифицированного использования гемодиализа.
Формы оказания помощи
Государство декларировало несколько форм оказания паллиативной помощи гражданам России и все — только на бесплатной основе. На дому тяжелым пациентам в терминальной стадии заболевания должны помогать специальные кабинеты при поликлиниках и выездные патронажные бригады, как правило, из сотрудников хосписа.
В стационарах предусматривается создание отделений паллиативной помощи и сестринского ухода, а также предполагаются отдельно располагающиеся больницы сестринского ухода и, конечно, хосписы. Сеть эта только начала развиваться и немногие регионы имеют подобные учреждения.
Поскольку главная задача паллиативной помощи в государственном аспекте — обезболивание, все медицинские структуры нацелены именно на медикаментозное купирование болевого синдрома. Основной спектр паллиативных операций и малоинвазивных вмешательств возлагается на обычные онкологические отделения, где нет реальной возможности оказания такого рода медицинских услуг.
Порядок оказания паллиативной медицинской помощи в России
Подготовленный Министерством здравоохранения Порядок оказания помощи — нормативный документ, расписывающий правила оказания специализированными учреждениями и отделениями паллиативной помощи определенному контингенту тяжелых пациентов.
В документе указано только то, что может и готов оплатить бюджет, а именно — проведение обезболивания и амбулаторное наблюдение, психологическую помощь больному и его близким. Финансовые возможности государства, милосердно взявшего на себя оказание бесплатной помощи бесплатными медикаментами, существенно ограничивают саму суть паллиативной медицины до элементарного и явно недостаточного.
Паллиативная медицина помогает жить и продляет жизнь онкологическим пациентам, она должна быть полноценной и может быть полноформатной, без урезания по «финансовым соображениям». Любое заболевание может привести к смерти, но подготовка к смерти — не главное в паллиативной медицине, главное — активная и качественная жизнь как можно дольше.
В нашей клинике мы всемерно стараемся своим профессионализмом и опытом дать каждому пациенту возможность жить на физическом и психологическом максимуме.
Особенности оказания паллиативной медицинской помощи в онкологии
Паллиативная помощь в онкологии построена на принципах междисциплинарного подхода. Он предполагает оказание медицинской помощи для терапии боли и других осложнений, одновременно с комплексной психологической и духовной поддержкой как самому больному, так и его близким людям, осуществляющим уход за ним.
К сожалению, около половины вновь выявляемых злокачественных опухолей диагностируются на распространенных стадиях, когда уже невозможно полное выздоровление. Однако это не значит, что противоопухолевое лечение не показано. Применяются различные виды циторедуктивных и паллиативных операций, проводится лучевая терапия и химиотерапия. Таким пациентам могут быть показаны новые, экспериментальные методы лечения, которые не входят в стандарт первых линий противоопухолевой терапии. Сюда можно отнести таргетную терапию, иммунотерапию и другие методы, которые полностью не уничтожают опухоль, но на какое-то время сдерживают ее рост. Для некоторых нозологий, благодаря такому лечению, период до прогрессирования может достигать нескольких лет. И в это время человек может вести социально-активный образ жизни, работать и заниматься повседневными делами.
Отдельной категорией являются пациенты с терминальной стадией заболевания. Их средняя продолжительность жизни может колебаться от нескольких месяцев до 1-2 лет. Основной медицинской проблемой на этом этапе является тяжелый болевой синдром и кахексия (истощение). Многие такие пациенты утрачивают способность к самообслуживанию и нуждаются в круглосуточном специализированном уходе.
К сожалению, в РФ государственная паллиативная служба только начинает развиваться и ее ресурсов недостаточно для оказания полноценной помощи всем нуждающимся больным. Поэтому около 70% из них получают ее на дому и, как правило, она заключается в назначении наркотических анальгетиков. В то же время, как мы уже говорили, онкологическим больным необходимо специфическое комплексное лечение, включающее, при необходимости, паллиативные хирургические операции и противоопухолевую терапию. Поэтому существует высокий спрос на услуги специализированных учреждений, на базе которых может быть оказана необходимая помощь, уход и поддержка, в том числе на дому, амбулаторно, в круглосуточном или дневном стационаре.
Стандарты паллиативной помощи предусматривают следующие аспекты:
- Каждый пациент имеет право выбирать место и способ оказания ему паллиативной помощи.
- Постоянное взаимодействие как с больным, так и с близкими людьми, осуществляющими уход за ним. При этом следует избегать резкой смены лечения без согласования с пациентом.
- Необходимо постоянно осуществлять мониторинг состояния пациента и, если потребуется, корректировать схему лечения.
- Многие неизлечимые больные «уходят в себя», социально изолируются, избегают контактов. Но доброжелательное, корректное общение улучшает качество оказания медпомощи.
- Для оказания полноценной психологической и духовной поддержки задействуются психологи, социальные работники, волонтеры, религиозные служители.
Наша клиника располагает всеми необходимыми ресурсами, чтобы полноценно оказывать паллиативную помощь онкологическим пациентам. Мы помогаем нашим пациентам и их близким справиться со следующими проблемами:
- Боль. Мы используем современные методы облегчения боли, рекомендованные Всемирной организацией здравоохранения.
- Симптомы, которые вызывают опухоль и побочные эффекты от противоопухолевого лечения. Мы проводим не только медикаментозное лечение, но и паллиативные операции, в том числе направленные на уменьшение размеров новообразования, восстановление проходимости полых органов, устранение асцита, плеврита и др.
- Раковая кахексия и саркопения. Мы помогаем в контроле нутритивного статуса онкологических больных, в том числе с применением специального питания.
- Психологические проблемы. В нашем штате есть психологи, которые специализируются на помощи онкологическим пациентам и их родственникам.
Помочь пациенту можно всегда, даже если его невозможно вылечить. Инкурабельные больные нуждаются не только в обезболивании, но и в достойном качестве жизни, даже если она подходит к концу.
Запись на консультацию круглосуточно
Список литературы:
- Ватсон М. /Когнитивно-поведенческая психотерапия. Как научиться жить с онкологическим заболеванием // Сборник статей и рабочих материалов. Международная школа психосоциальной онкологии, 8–10 апреля 2013 года.
- Введенская Е.С. /О формировании современного понимания паллиативной помощи// Проблемы социальной гигиены, здравоохранения и история медицины; 2013; 3.
- Осетрова О.В., Коркунова О.С., Гущина О.А. /Выездная патронажная служба. Принципы и опыт работы// PALLIUM: паллиативная и хосписная помощь; 2018, октябрь, № 1.
- Рекомендации 24 Комитета министров Совета Европы государствам-участникам по организации паллиативной помощи// Москва: Медицина за качество жизни; 2005.
- Соботка Л./ Нутритивная поддержка паллиативных пациентов// PALLIUM: паллиативная и хосписная помощь; 2018, октябрь, № 1.
- Buscarini L., Buscarini E., Di Stasi M., et al. /Percutaneous radiofrequency ablation of small hepatocellular carcinoma: longterm results // Europ. Radiology; 2001; Vol.11.
- Gillespie L., Raftery A.M. // Nutrition in palliative and end-of-life care// British journal of community nursing; 2014; Suppl.
помощь онкологическим больным, цели и задачи
Паллиативное лечение – подход, направленный на улучшение качества жизни онкобольных и уменьшения страданий при протекании болезни.
Онкологические заболевания в последнее время диагностируются часто. В медицине разработано немало методов ранней диагностики, но больше половины больных онкологией обращаются к врачам уже в запущенной форме. Ситуация усложняется для медиков тем, что совместно с применением передовых методов лечения приходится искать возможности помощи людям, которым уже нельзя помочь.
Сущность паллиативной помощи
Онкологических больных на последней неоперабельной стадии мучают мучительные боли и страх перед смертью. Людям требуется поддерживающая терапия, которая снизит болевые симптомы. Также требуется обеспечить таким больным максимально возможные комфортные условия в последние дни или месяцы жизни. Паллиативное лечение старается эти нужды выполнить и поддержать близких родственников – понятие метода заключается в упомянутых принципах. Уход за человеком с онкологией и переживания ложатся на плечи ближайших родственников.
Обеспечение комфорта в жизни человека с неизлечимым диагнозом – это главная цель сотрудников паллиативной медицины. В онкологии задача врачей – удалить злокачественное новообразование и вернуть пациента к привычному ритму. Паллиативная медицина таких задач перед собой не ставит – этого не требуется. Пациент, нуждающийся в паллиативном лечении, имеет диагноз – 4 стадия рака.
Последние месяцы перед смертью для больного и родственников – непростое испытание. Человек знает, что его ждёт, также это знают и родные. Изменить ситуацию невозможно. Здесь требуется придерживаться многих принципов – этических, эмоциональных, физических и проч. Помощь требуется и умирающему, и близкому окружению. Паллиативная медицинская помощь в период тяжёлого напряжения приносит ощутимое облегчение каждой стороне.
Применение паллиативной помощи обширно – в онкологии, кардиологии, болезнях опорно-двигательного аппарата, патологиях неврологического характера и прочих.
Этапы паллиативной помощи
Метод паллиативной медицины иногда применяется к людям на раннем сроке заболевания. В этой ситуации используется основная терапия с дополнительным курсом паллиативного ухода. С прогрессированием болезни основная терапия отходит на второй план.
При паллиативном способе оказание помощи применяется:
- В условиях стационара, когда для пациента используется хирургическое, лучевое лечение и химиотерапия;
- Оказание помощи в отделении дневного пребывания;
- Роль медсестры важна, она заключается в уходе за больным в домашних условиях;
- Переоценить значение сестринского ухода в хосписе за пациентами нельзя.
Хосписы заменяют людям перед уходом дом и близких родственников. От рака лёгких, печени, желудка, головного мозга зафиксирован высочайший процент смертности. Люди переносят сильнейшие боли и психологические страдания, которые требуется снять.

Медицинский паллиативный метод в хирургии применяется при удалении части опухоли, что помогает продлить жизнь. Проводится мероприятие по купированию тяжёлых симптомов при раке и прочих заболеваниях. К примеру, делают выходное отверстие в брюшной стенке при тяжёлой кишечной непроходимости. Это помогает человеку устранить дискомфорт и вернуться к социальному окружению.
Лучевая терапия совместно с курсом химиотерапии уменьшает размер злокачественного новообразования и позволяет блокировать прогрессирование на некоторое время. В этот период снижается интоксикация организма продуктами ракового образования.
Дневной стационар становится видом оказания медицинской помощи и способом убежать от «домашнего одиночества». Неизлечимо больной и родные люди вместе борются с болезнью, но всё равно находятся сами по себе.
Больные в области онкологии больше находятся дома под присмотром родственников. Здесь требуется опыт специалиста, который разъяснит правила приёма лекарственных средств, поддержит общение с больным и поможет советом в трудный момент.
При невозможности проводить симптоматическое лечение дома пациента помещают в хоспис. Хосписные движения обрели популярность в России после 2011 года. Хоспис – это специализированное учреждение, где оказывается специализированная медицинская помощь бесплатно. Здесь находятся люди, у которых нет родственников либо отсутствует возможность присматривать дома.
Принципы паллиативной медицины
Основные принципы:
- Манипуляции, направленные на купирование болевых ощущений;
- Устранение симптомов расстройства органов пищеварения – запора и тошноты с рвотой;
- Корректировка рациона питания;
- Психологическая помощь.
Смерть, которая может наступить в любой момент, приносит эмоциональные страдания и психологический дискомфорт. Усугубляет положение присутствие постоянных болей и нарушений в функционировании организма. Помощь сотрудников заключается в максимальном купировании нежелательных симптомов.
Борьба с болевыми спазмами
Большинство злокачественных новообразований на последней стадии протекает с интенсивной и мучительной болью. Испытывая боли, человек не может заниматься обычными делами – общаться, самостоятельно совершать прогулки, делать домашние дела. Значит, требуется правильно подобранный курс терапии по устранению неприятных признаков. В условиях стационара используют лучевое облучение. Для дома подбирается комплекс лекарств из группы анальгетиков.
Препараты подбираются индивидуально. Рассчитывается режим приёма, однократная доза и схема ввода. Учитывается физическое состояние пациента и характер болезненного течения. Схема приёма применяется с учётом того, чтобы действие предыдущей дозы пока не прекратилось. Это снижает болевой синдром.

Иногда используется другой метод борьбы с болью – начинать с анальгетиков без наркотического воздействия, затем меняется на препарат со слабым наркотическим действием и уже на последней стадии используется сильнодействующий опиат (к примеру, морфин). Подобная схема часто применяется в лечении детей. Многие родители против применения сильных опиатов, но приём позволяет снять боль и облегчить состояние ребенка. А это означает, что сотруднику паллиативной помощи требуется объяснить родителям необходимость данной процедуры.
Устранение пищеварительных расстройств
Приём различных лекарственных средств, интоксикация от продуктов жизнедеятельности опухоли, курсы химиотерапии часто приводят к расстройствам в органах пищеварения. В этом случае применяется патогенетическое лечение. Присутствие тошноты с рвотными позывами демонстрирует интенсивный мучительный характер, купируемый приёмом специальных противорвотных препаратов. Рекомендуется использовать данный метод в лечении детей – это поможет сохранить доверие к лечащему доктору и предотвратит развитие нежелательного рефлекса на процедуры химиотерапии.
Часто использование опиоидных препаратов и химиотерапия провоцирует развитие запоров. Восстановить стул помогает комплекс слабительных средств. Детям рекомендуется лактулоза.
Питание
В онкологии большую роль играет правильно составленный рацион питания. Требуется это для хорошего самочувствия больного, чтобы восполнить дефицит витаминов с микроэлементами, предотвратить потерю веса и тошноту с рвотой. Паллиативная медицина призвана направлять пациентов и родных к правильному питанию.

Рацион составляется с учётом того, чтобы ослабленный болезнью организм получал необходимую суточную норму белков, жиров и углеводов. Пища должна быть приемлемо калорийной и с содержанием требуемых витаминов с микроэлементами.
Для отдельных людей (особенно детей) большую роль играет внешний вид блюда. Привлекательный вид и соответствующая атмосфера способствуют хорошему аппетиту и усвояемости пищи. Задача профессионалов – объяснить это родственникам и научить, как добиться подобного.
Психологическая помощь
Этичное отношение во время неоперабельной стадии рака играет огромную роль в данный период. Люди, знающие о диагнозе и прогнозе, самостоятельно справиться с тяжким грузом не смогут. Также тяжело родственникам – они не знают, как себя вести, говорить о диагнозе, возникает масса других вопросов. Психологическая помощь требуется каждой стороне. Больному назначается курс успокоительных средств. Психолог общается со всеми – спокойные, наполненные любовью и радостью последние дни жизни необходимы не только больному, но и родным людям.
В рассуждениях, говорить либо нет диагноз пациенту – врачи склоняются к тому, что человек имеет право знать. Считается, что правда помогает легче перенести последние дни. Избранные люди с онкологией успевают за этот период совершить ряд невозможных действий, которые откладывали прежде долгие годы. Справиться со страхом перед смертью не удастся до конца, но можно как-то притупить эмоцию. В этом помогут специалисты.
Лечение онкологического заболевания – тяжёлый труд для врачей и родных людей. Медицинский персонал выполняет действия по устранению физических неприятных симптомов. Психологический комфорт создают родственники. Паллиативная медицина помогает снизить тяжесть эмоционального груза и физического дискомфорта.
Паллиативная помощь при онкологии в онкоцентре Медицина 24/7
Паллиативная медицинская помощь: Что это такое? Когда в таком варианте возникает необходимость? Какие методики используются? Действительно ли операции способны улучшить жизнь тяжелого пациента? В каких случаях нужна консультация специалиста по паллиативной медицине? Где в Москве лучшие специалисты?
Каждый заболевший раком стремится прожить дольше, не задаваясь вопросом «как жить». Не свойственно задумываться о качестве жизни онкологического пациента его близким пока нет боли и сохранена способность к самообслуживанию. Когда появляется боль или постель становится постоянным местом пребывания, за помощью идут к онкологу, с которым не возникает взаимности по объективной причине: паллиативная помощь уже провозглашена государственным приоритетом, но существование её не стало нормой.
Чем занимается паллиативная медицина?
Из всех медицинских практик паллиативная медицина появилась первой, задолго до варварской по своим техникам хирургии и первых действенных лекарств, но признали её существования только на исходе ХХ века. Паллиативная — вспомогательная, когда невозможно вылечить, но и оставаться в стороне тоже нельзя, в этом по статистике нуждается каждый третий больной раком или 34% состоящих на диспансерном учете, а получают единицы.
В большинстве случаев под паллиативной медициной понимается обезболивание пациента в терминальной стадии ракового процесса, и только на этапе крайне необходимости наркотических средств. Слишком узкое понимание глобальной и не развитой в России части медицинской помощи, востребованной всеми онкологическими больными не только в предсмертный час. Долгая, иногда многолетняя, химиотерапия при метастазах рака — тоже паллиативная, потому что способна отдалить смерть, но не избежать её.

Хирургия тоже бывает паллиативной, например, установка через брюшную стенку «трубочки в желудок» — гастростомы, позволяющей не умереть голодной смертью больному раком желудка, а это необходимо практически 23% пациентов, или карциномой пищевода. Другое дело, что через эту трубочку вливают совсем не подходящее питание — детские смеси или перемолотую домашнюю еду, совершенно не учитывающие потребностей больного. Рассчитать энергетические затраты пациента и составить его пищевой рацион из специализированных смесей — задача паллиативной медицины.
Облучение разрушенных метастазами бедренных и тазовых костей во избежание перелома или позвонков для уменьшения боли — не несущее спасения от смерти лечение, но помогающее жить лучше — это тоже в сфере специалиста паллиативной помощи.
Как могут помочь в центре паллиативной помощи?
В метастатическую стадию, которую даже опытные онкологические пациенты привычно именуют «четвертая стадия», не исключаются операции, конечно, не радикальные, а улучшающие функции органов и систем.
Любая операция стресс для организма, тем не менее, даже ослабленному заболеванием и малоактивному из-за слабости пациенту такие вмешательства помогут жить дольше, главное, комфортнее.
Без операции не обойтись при желтухе, вызываемой блокировкой главного желчного протока у 79-97% пациентов со злокачественной опухолью головки поджелудочной железы или раке печени, когда вся желчь уходит в кровь, отравляя организм. Паллиативная помощь заключается в восстановлении проходимости желчного протока дренажом через брюшную стенку или устанавливаемым при эндоскопии стентом.
Хирурги способны помочь при кишечной непроходимости, когда раковый процесс закрыл просвет кишки, что с высокой степенью вероятности развивается как при раке толстой кишки, так и при раке яичников.
что это, виды, особенности оказания паллиативной медицинской помощи взрослым пациентам
Медицина может излечить многие тяжелые заболевания, но даже при высоком ее уровне некоторые хронические болезни лечению все же не поддаются. Однако в любой ситуации врачи чем-то помогают больному: снимают болевые приступы, оказывают психологическую поддержку, несколько улучшают самочувствие. Такая помощь называется паллиативной, о ней и пойдет речь в статье.
Что такое паллиативная медицинская помощь и каковы ее виды
Паллиативная помощь не заключается в лечении болезни. Цель паллиативных (то есть поддерживающих) мероприятий — борьба с тяжелыми симптомами. В некоторых случаях только паллиативная поддержка повышает качество жизни пациента. В качестве примера можно привести хронический склероз, вылечить который нельзя, зато прием препаратов может замедлить развитие заболевания. А на более поздних стадиях снимаются болевые ощущения, повышается мобильность пациента.
Всемирная организация здравоохранения дает такое определение цели паллиативной помощи: улучшение качества жизни неизлечимо больного и его родственников. Достигнуть этой цели можно предупреждением и облегчением страданий больного, то есть выявлением и купированием болевого и других неприятных симптомов. Но, что очень важно, в паллиативную помощь входит также психологическая и социальная поддержка.
Принципы паллиативной помощи содержит особый документ, он носит название «Белая книга» и включает следующие постулаты:
- Достоинство и автономия пациента: любой больной вправе выбирать, где именно и как он будет получать паллиативную помощь. Любой уход должен осуществляться только с согласия больного или его родственников, если пациент не способен сам принять решение. Обязательное условие — к больному следует относиться с чуткостью и уважением, не задевая его религиозных и личных ценностей.
- Тесное взаимодействие с больным и его ближайшими родственниками при планировании паллиативных мероприятий и их непосредственном проведении. Нельзя резко и неожиданно для больного и его семьи менять ход лечения — все изменения должны быть согласованы.
- Непрерывность — состояние пациента должно регулярно отслеживаться, а уход и назначение лекарств — быть постоянным со дня обращения и до последнего дня.
- Общение. Неизлечимо больные нередко замыкаются в себе, уходят от любых контактов. Однако доброжелательное общение способно увеличить эффективность паллиативной помощи.
- Междисциплинарный и мультипрофессиональный подход. Чтобы достичь наибольшего эффекта, больного посещают врачи разных специальностей, социальные работники, психологи, а если нужно, и служители церкви.
- Поддержка родственников. Не только сам больной, но и его родственники постоянно испытывают сильный стресс. Поэтому им также оказывается необходимая психологическая поддержка и проводится обучение правилам ухода.
К сведению
«Белая книга» — это документ Европейской ассоциации паллиативной помощи. Она была создана, чтобы унифицировать стандарты и нормы хосписной и паллиативной медицины, и является базовой для организации такой медицины во многих странах.
Список заболеваний, при которых человеку может потребоваться паллиативная помощь, достаточно широк: это, конечно, онкологические заболевания, но кроме них в перечень попадают инфекционные болезни, черепно-мозговые травмы, артрозы и артриты, ДЦП, заболевания крови, заболевания нервной системы.
Существует три вида паллиативной помощи:
- хосписная, главная цель которой — это всесторонняя забота о пациенте. В хосписе решаются все проблемы неизлечимого больного, включая предоставление места для проживания в последние дни жизни и купирование приступов боли. Сотрудники хосписа обеспечивают и все прочие потребности пациента: физические, духовные, эмоциональные и социальные. Попасть в хоспис можно по направлению врача. Основаниями для этого являются неизлечимое заболевание в тяжелой стадии, болевой синдром, который невозможно купировать в домашних условиях, невозможность ухода со стороны членов семьи и пр.;
- терминальная — это всесторонняя паллиативная помощь пациенту в последние дни его жизни;
- помощь выходного дня оказывается в выделенные для этого дни, чтобы родственники, которые постоянно заняты уходом за больным, могли отдохнуть. Этим занимаются специалисты в дневных стационарах, отделениях при хосписах или выездные патронажные службы на дому у больного.
Порядок оказания паллиативной помощи в Российской Федерации
Оказание паллиативной помощи в Российской Федерации регламентируется несколькими документами. Базовыми являются статья 36 Федерального закона от 21 ноября 2011 года № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» и приказ Министерства здравоохранения РФ от 14 апреля 2015 года № 187н «Об утверждении Порядка оказания паллиативной медицинской помощи взрослому населению».
В статье 36 Закона № 323-ФЗ говорится, что паллиативная помощь — это комплекс медицинских мероприятий, проводимых для избавления пациента от боли и других проявлений заболевания, для улучшения качества жизни неизлечимого больного. Она может быть оказана обученным медицинским персоналом как амбулаторно, так и в стационарных условиях.
В приказе Минздрава о порядке оказания паллиативной помощи подробно изложено, где, как и кем она должна оказываться. В приложениях к Приказу содержатся правила организации кабинета и отделения паллиативной помощи, выездной патронажной службы, рекомендуемые штатные нормы, стандарты оснащения. В этом же приказе определены и правила организации хосписов и домов сестринского ухода.
Оказание паллиативной поддержки пациента также регламентируется несколькими отраслевыми медицинскими нормами, например о паллиативном лечении при онкологических заболеваниях, при ВИЧ, о паллиативной лучевой и химиотерапии.
Формы организации паллиативной помощи
Паллиативная помощь больным может быть организована тремя способами:
- в домашних условиях. Паллиативная помощь на дому может быть организована, только если в кабинете противоболевой терапии, к которому относится больной, есть собственный транспорт. В основе ухода на дому должна лежать преемственность лечения в больнице, включающая обезболивание, уход, социальную, психологическую поддержку. Поскольку хосписов и отделений по уходу в нашей стране все еще удручающе мало, многие больные вынуждены после лечения выписываться домой, где за ними ухаживают только родственники. Поэтому кроме государственных организаций на дом иногда выезжают волонтеры и частные хосписы. Такой способ не предполагает нахождения рядом с больным специалиста круглые сутки. Большая часть забот все равно ложится на родственников, которые иногда вынуждены оставлять работу, чтобы ухаживать за больным;
- амбулаторно в кабинете противоболевой терапии. Медицинский персонал ведет прием больных, лечит их в дневном стационаре, дает необходимые консультации. Если дневной стационар отсутствует, то возможно закрепление за противоболевым кабинетом нескольких коек в обычной больнице. Такая форма приемлема только для тех пациентов, кто по состоянию здоровья может сам посещать кабинет противоболевой терапии, однако в тяжелых случаях это невозможно;
- стационарно. Оказание паллиативной помощи предусмотрено и в условиях стационара — в специализированных отделениях и отделениях сестринского ухода при больницах, в хосписах и домах сестринского ухода. Стационарная помощь оказывается круглосуточно медицинским персоналом, прошедшим специальную подготовку. В нее входят медицинские вмешательства для купирования боли, пребывание в стационаре, питание, психологическая поддержка больного и его семьи и т.д.
Стационарная паллиативная помощь рекомендуется в большинстве случаях, но многие больные предпочитают провести последние дни дома, в привычной обстановке.
Подходы и методы
Паллиативная помощь складывается из трех подходов, каждый из которых значим для достижения ее целей:
- купирование боли и болевых ощущений. Для этого проводится симптоматическая терапия, снимающая болевые приступы, вызванные болезнью. Цель такой терапии — это достижение максимально возможного качества жизни терминального больного. Чаще всего боль появляется на поздних стадиях болезни, теряя свою защитную функцию и превращаясь в отягощающий жизнь больного фактор. Для эффективного купирования болевых ощущений нужно точно оценить их характер, создать тактику борьбы и обеспечить надлежащий уход за больным. Например, при ежедневных тяжелых головных болях, вызванных мигренью, самостоятельный прием обезболивающих может только спровоцировать новые приступы. Специалист паллиативной медицины, в частности невролог, назначит пациенту правильное лечение, посоветует комплекс мероприятий по физической реабилитации, составит правильный режим дня;
- психологическая поддержка. И сам больной, и его семья, впервые столкнувшись с диагнозом, испытывают сильный стресс, крайними проявлениями которого бывают как полное отрицание болезни, так и развитие глубокой депрессии. Тяжелая болезнь, госпитализация, операции, изменение образа жизни, возможная инвалидность и угроза смерти действуют на психологическое состояние больного отрицательно. Родственники обычно также не могут поддержать больного психологически, поскольку и сами испытывают стресс. Паллиативная помощь предполагает работу психологов как с больным, так и с его близкими. Иногда в этой работе участвуют волонтеры, восполняющие больному возможный недостаток общения;
- социальная поддержка. Психологические проблемы усиливаются еще и от осознания социальных трудностей, вызванных расходами на уход и лечение. У многих больных возникают материальные проблемы, кому-то необходимо улучшение жилищных условий, но совсем немногие осведомлены о доступных для них социальных льготах. Поэтому паллиативная помощь включает социальную поддержку семьи больного и его самого. Специалист обязан провести изучение социальных проблем пациента, разработать вместе с врачами план социальной реабилитации, проинформировать больного о его правах и возможных льготах и помочь их получить.
Хотя паллиативная помощь не способна излечить пациента, она все же положительно влияет на его общее состояние. И кроме медицинских манипуляций большую роль в облегчении страданий играет еще и грамотный уход за неизлечимо больными и просто пожилыми людьми. Родственники при всей любви к больному не всегда могут обеспечить такой уход: они вынуждены отвлекаться на работу, на прочие повседневные дела; а государственных хосписов попросту на всех не хватает. Выходом из тяжелой ситуации становятся частные специализированные учреждения по уходу за неизлечимо больными и престарелыми людьми.
Поддерживающая и паллиативная терапия
Поддерживающая терапия
С английского “supportive care” буквально означает поддерживающий уход за больным. В нее входит в первую очередь помощь онкологическим пациентам и членам их семей, направленная на повышение качества их социальной жизни во время или после лечения.
Во-вторых, на профилактику и борьбу с негативными физическими последствиями самой болезни и ее лечения, как то: химиотерапии, облучения, хирургического вмешательства и др. Поддержка онкобольных также включает и реабилитацию после агрессивного лечения.
В понятие поддерживающего лечения входит более узкое направление сопроводительной терапии - см. раздел “Борьба с осложнениями и сопроводительная терапия“.
Поддерживающая включает следующие аспекты:
- медикаментозный;
- психологический;
- духовный;
- юридический.
Паллиативная помощь
Вид поддерживающей терапии с акцентом на снятие болевого синдрома при опухолях поздних стадий, не поддающихся лечению, с заведомо летальным исходом онкологического больного.
Понятие паллиативной помощи в лечении рака появилось лишь в 1982 году, когда Всемирная организация здравоохранения (ВОЗ) признала необходимость симптоматической и психосоциальной помощи людям со смертельными диагнозами.
По определению ВОЗ, паллиативная помощь:
- обеспечивает облегчение боли и других симптомов, причиняющих страдания;
- утверждает жизнь и относится к умиранию как к естественному процессу;
- не стремится ни ускорить, ни отдалить наступление смерти;
- включает психологические и духовные аспекты помощи пациентам;
- предлагает систему поддержки, помогающую пациентам жить по возможности активно до наступления смерти;
- предлагает систему поддержки близким пациента во время его болезни, а также в период тяжелой утраты;
- использует бригадный подход для удовлетворения потребностей пациентов, в том числе, при необходимости, в период тяжелой утраты;
- улучшает качество жизни и может также оказывать положительное влияние на течение болезни;
- применима на ранних стадиях болезни в сочетании с другими видами терапии, предназначенными для продления жизни, такими как химиотерапия или радиотерапия, и включает проведение исследований, необходимых для лучшего понимания и ведения причиняющих страдания клинических осложнений.
Основными критериями отбора для оказания паллиативной помощи являются ожидаемая продолжительность жизни не более 3-6 мес. и очевидность нецелесообразности последующей борьбы с раком. При наличии данных фактов, а также боли и других проявлений болезни, пациенту показано чисто симптоматическое лечение.
В паллиативную помощь также, как и в поддерживающую, входит оказание социальной, психологической, духовной и юридической поддержки больному и его близким.
Терминальная помощь
Существует также определение терминальной помощи пациентам, или уход за больным при конце жизни.
В любой ситуации, на какой стадии развития не был бы обнаружен рак или другое смертельное заболевание, человек должен знать, что он не остается один на один со своей болезнью. Что ему окажут помощь, с ним всегда будет рядом кто-то, кто обладает знаниями и опытом в борьбе с любыми трудностями.
Симптоматическое лечение онкологических больных в поздних стадиях заболевания | Исакова М.Е.
Российский онкологический научный центр им. Н.Н. Блохина РАМН
Всемирная Организация Здравоохранения (ВОЗ) – специализированное учреждение Организации Объединенных Наций, основная функция которого состоит в решении международных проблем здравоохранения и охраны здоровья населения. С помощью этой организации работники здравоохранения 165 стран обмениваются знаниями и опытом для того, чтобы сделать возможным достижение такого уровня здоровья всех жителей земли, который позволит им вести полноценную жизнь в социальном и экономическом плане.
Число больных раком растет во всем мире. Из 9 млн. новых случаев заболевания, которые, по оценке ВОЗ, возникают ежегодно, более половины приходится на развивающиеся страны. Ко времени постановки диагноза большинство заболевших оказываются неизлечимыми – ожидается, что в большинстве регионов мира смертность от рака будет возрастать, в основном из–за постарения населения.
Борьба с болями и другими симптомами рака является одной из приоритетных задач программы ВОЗ по борьбе с раком.
Из–за отсутствия как достаточно эффективных мер профилактики, раннего выявления и радикальной терапии рака, так и удовлетворительной медицинской базы и обученных кадров в предстоящие годы активная поддерживающая терапия будет единственной реальной помощью и проявлением гуманизма по отношению ко многим больным раком. В этой связи распространение и применение уже имеющихся знаний в отношении борьбы с болями и другими симптомами этой болезни сможет в наибольшей степени облегчить жизнь больным.
Среди страдающих злокачественными новообразованиями имеется контингент пациентов, которые из–за распространенности опухолевого процесса или из–за наличия тяжелых сопутствующих заболеваний не подлежат хирургическому, лучевому, химиотерапевтическому способам лечения. Между тем прогрессирование заболевания приводит к развитию целого ряда мучительных симптомов, требующих оказания паллиативной помощи.
Следует отметить также, что у части больных, перенесших радикальные хирургические вмешательства по поводу рака, а также ранее получавших лучевую или химиолучевую терапию, на определенном этапе заболевания возникают рецидивы, метастазы опухоли в различные органы и ткани, сопровождающиеся тяжелыми клиническими проявлениями. Они также нуждаются в симптоматическом лечении, облегчающем наиболее тягостные симптомы болезни.
В облегчении страданий этих больных за последние годы наметился определенный прогресс. Это обусловлено не столько появлением новых методов обезболивания, сколько улучшением качественных характеристик уже существующих.
Этические аспекты проблемы помощи этим пациентам направлены на улучшение качества жизни. Трудности в проведении симптоматической терапии возникают, когда больному необходима помощь в домашних условиях.
Симптоматическое лечение – это активная общая помощь онкологическому больному в той стадии заболевания, когда противоопухолевая терапия оказывается неэффективной. В этой ситуации борьба с болями и иными соматическим проявлениями, а также решение психологических, социальных или духовных проблем больного приобретают первостепенное значение.
Цель симптоматического лечения – при минимальном благоприятном прогнозе обеспечить максимально удовлетворительные условия жизни.
Паллиативное лечение имеет свои истоки в движении по созданию приютов (хосписов). В последние годы паллиативное лечение получило официальное признание во многих странах, в том числе и в России. В Великобритании в настоящее время оно стало медицинской специальностью.
И хотя паллиативное лечение является единственной реальной помощью для большинства онкологических больных, лишь малая часть средств, предназначенных для борьбы с раком, используется для проведения паллиативного лечения. К тому же на обучение работников здравоохранения по оказанию этого вида помощи выделяется слишком мало или вообще не выделяется средств. Последний период жизни больных, обреченных на смерть, может быть качественно улучшен за счет применения современных знаний в области паллиативного лечения, которое нередко игнорируется или рассматривается при выборе метода лечения, как не заслуживающая внимания альтернатива.
Программа развития паллиативного лечения включает в себя: помощь на дому, консультативную службу, дневную помощь, стационарную помощь, поддержку после кончины пациента.
Основой внебольничной помощи является постоянный профессиональный надзор. Паллиативное лечение требует привлечения работников здравоохранения разных категорий, умеющих оценить нужды и возможности больных, способных дать совет как больному, так и членам его семьи, знающих основные принципы применения лекарственных препаратов для обезболивания и симптоматического лечения, а также способных обеспечить психологическую поддержку как пациентам, так и членам их семей.
Идеальная помощь на дому предполагает непрекращающуюся преемственность в проведении лечения между стационаром и домом. Вся тяжесть ухода за больными с прогрессирующим заболеванием в домашних условиях возлагается на семью. Члены семьи, таким образом, должны быть обучены выбору и приготовлению пищи, введению анальгетиков и других необходимых лекарств, а также решению некоторых специфических медицинских проблем.
Невежество или страх в доме больного могут стать основной причиной, по которой даже довольно хорошо организованная система паллиативного лечения потерпит неудачу.
Паллиативная терапия преследует цель улучшить качество жизни больного, но ее эффективность может быть оценена лишь по «критериям» весьма условным.
Не случайно субъективность большинства оценок качества жизни часто рассматривается, как фактор, ограничивающий их применение. Как правило, физические симптомы, сохранность функций организма, а также психологический статус больного и социальное благополучие являются составляющими оценки его состояния. Любые тесты, оценивающие качество жизни, в идеале должны опираться на общечеловеческие ценности.
Продолжительность «выживаемости» нередко используется, как единственный критерий для оценки успеха проводимого лечения. Обзор исследований в области химиотерапии инкурабельных онкологических больных не выявил никаких данных, свидетельствующих об улучшении общего состояния больных. И все же, как можно оценить те несколько дополнительных месяцев жизни, полученных в результате дорогостоящего лечения и сопровождающихся серьезными побочными эффектами, страдая от боли и безысходности? И тем не менее врачи не решаются отказаться от применения противоопухолевого лечения, которое оказывается безуспешным.
По данным других авторов, на сегодняшний день онкологи располагают огромными знаниями и технологическими возможностями. За полвека рак перестал быть фатальным диагнозом. Время жизни – 5 лет возросло с 40% в 60–е годы до 50% в 90–е, а у детей и вовсе достигло 67% вместо 28%, включая все опухоли и все стадии. Процент излечения ряда опухолей взрослых и детей достиг 80%.
Для больных, считавшихся ранее неизлечимыми, теперь существует специфическое лечение, ставшее рутинным, как, например, редукция объема опухоли с последующей лучевой или химиолучевой терапией, хирургические вмешательства при распадах опухоли – некрэктомии, нефрэктомия, несмотря на метастазы рака почки, химиоэмболизации при метастазах в печень. При солитарных метастазах сарком в легкие, печень, отсевах меланомы, когда развиваются тяжелые симптомы непроходимости (сдавление легкого, боль в печени, угроза перелома кости) также показано оперативное вмешательство, обеспечивающие максимально бессимптомное дожитие.
Ортопедическая хирургия связана как с удалением опухоли, так и лечебным остеосинтезом с последующим облучением (компрессия позвонков, нестабильность костей таза, риск перелома длинных или плоских костей).
Радиотерапия
Наружная лучевая терапия
Местное облучение является эффективным способом облегчения боли в костях у 85% больных, причем полное исчезновение боли отмечают в 50% случаев. Боль, как правило, исчезает быстро, у 50% и более эффект наблюдается уже через 1–2 недели. Если улучшения не наблюдается через 6 недель после лечения, вероятность анальгезирующего эффекта мала.
Пока специалисты не пришли к единому мнению относительно наиболее эффективных доз и режимов фракционированного облучения. Эффективность различных режимов облучения зависит от технической оснащенности учреждения, а также от формы, локализации, размеров опухоли и стадии заболевания. Некоторые авторы склонны проводить однократное облучение у тяжелой группы больных с выраженным болевым синдромом, отмечая, что оно не менее эффективно по сравнению с фракционированными курсами и не исключает возможности проведения повторного облучения той же области при рецидивах боли.
В случаях множественной локализации боли используется лучевая терапия с расширенным полем облучения или облучением половины тела.
Анальгезирующий эффект отмечен у 75% больных, однако у 10% наблюдаются токсичность с подавлением функции костного мозга, осложнения со стороны желудочно–кишечного тракта, пневмонии.
Прицельная радиоизотопная терапия
Предусматривает точное подведение дозы к опухоли для достижения максимального лечебного эффекта и снижения токсичности.
Радиоизотопный стронций–89, испускающий b-лучи, обычно применяют при множественных mts в кости. Анальгезирующий эффект удается достичь у 80% больных, из них у 10–20% отмечают полное исчезновение боли.
Самарий–153 испускает b- и g-лучи и применяется в диагностических и лечебных целях. Изотопом метят ЕДТМР (этилендиаминтетра – метиленфосфонат) и получают таким образом фармакологический препарат, селективно накапливающийся в костных метастазах. Имеются отдельные сообщения о том, что препарат в разовой дозе 1,9 мКл/кг обеспечивал быстрое ослабление боли почти у 60% больных. Анальгезирующий эффект сохранялся около 16 недель.
При болях в результате поражения оболочек головного мозга, черепно–мозговых нервов и спинного мозга облучение является терапией выбора, как при первичном поражении, так и в случае метастазов.
Химиотерапия признана в большинстве стран, как самостоятельная дисциплина. Эффективность лечения химиопрепаратами высокая, но развитие побочных реакций резко ухудшает качество жизни больных. Нежелательные эффекты специфического лечения могут быть острыми (непосредственные реакции), ранними (полиневриты, муциты) и отсроченными (вторичные опухоли, нейропатии, психические расстройства).
Бисфосфонаты
Несмотря на то, что механизм действия бисфосфонатов точно не установлен, эти препараты успешно применяются в онкологии и являются препаратами выбора для ослабления интенсивности боли. Убедительных данных в пользу применения пероральных бисфосфонатов для снижения интенсивности боли в костях пока не представлено.
Неоднократные курсы внутривенного введения памидроната обеспечивало ослабление боли у 50% больных в дозе 120 мг. Использование памидроната в более высоких дозах (до 600 мг в сутки) оказывало более выраженный эффект, однако желудочно–кишечная токсичность препарата препятствует его широкому применению.
Судя по предварительным данным, наиболее подходящим контингентом для получения бисфосфонатов, являются больные с метастазами в кости скелета рака молочной железы. Медиана выживаемости у этой группы больных составляет 2 года.
Качество жизни и длительность специфического лечения исследованы мало, впрочем, как и влияние прекращения паллиативной терапии на качество оставшейся жизни. Ведущим симптомом у больных с III–IV стадиями является боль от умеренной до сильной.
Больной страдает не столько потому, что знает свой диагноз и плохой прогноз на жизнь, сколько от сознания того, какие адские боли ему предстоит испытать. Хотя страдания являются более широким понятием, чем боль, под этим термином необходимо понимать угрозу психической, телесной и социальной целостности каждого больного.
Боль – одно из страшных последствий для онкологического больного. Для клиницистов это одна из самых трудных проблем диагностики и лечения в онкологии.
Боль редко возникает в начале заболевания (10–20%). Опубликованные данные свидетельствуют, что около 4 млн. человек в настоящее время ежедневно страдают от боли разной интенсивности, из них около 40% больных с промежуточными стадиями процесса и 60–87% – с генерализацией заболевания.
При выраженном болевом синдроме боль утрачивает свою физиологическую защитную функцию и становится бессмысленным, отягощающим жизнь фактором, перерастая таким образом в сложную медицинскую и социальную проблему. Последние недели и месяцы жизни больные в стадии генерализации опухолевого процесса проводят в состоянии крайнего дискомфорта. Поэтому лечение боли приобретает исключительно важное значение, даже если это паллиативная мера по отношению к основному заболеванию.
В начале третьего тысячелетия лечение рака становится все более и более комплексным, что позволит излечить или продлить жизнь все большему количеству больных при сохранении приемлемых условий жизни.
Во многих клиниках онкологического профиля нашей страны подготовлены специалисты по симптоматической терапии, квалифицированно разбирающиеся в вопросах диагностики и лечения боли. Вместе с онкологами они координируют специализированную терапию боли с другими методами лечения.
Боль в ряде случаев связана непосредственно с опухолью или является следствием ее лечения. Боль может быть постоянной или усиливаться, исчезать или появляться с течением времени, менять локализацию.
Учитывая многогранность проявлений хронической боли и разнообразие методов диагностики для оценки эффективности лечебных мероприятий, необходимо использовать комплексный подход, который может рассматриваться в трех основных направлениях: оценка характера боли, терапевтическая тактика и постоянный уход. В структуре хронического болевого синдрома могут присутствовать или доминировать различные типы болей: соматические, висцеральные, деафферентационные. Каждый тип болей обусловлен различной степенью повреждения тканей и органов болевого как самой опухолью, так и ее метастазами.
У онкологических больных, особенно на поздних стадиях заболевания, можно наблюдать боли нескольких типов одновременно, что затрудняет их дифференциальную диагностику. Итак, принципы комплексного и адекватного лечения болевого синдрома у онкологических больных основываются, прежде всего, на учете причин и механизмов возникновения и развития боли в каждом конкретном случае.
Лечение боли
Цель лечения боли – настолько облегчить боль онкологического больного, чтобы в оставшиеся последние месяцы и дни его жизни он не испытывал чрезмерных страданий. Наиболее простым и доступным для больных и для врачей всех специальностей является метод фармакотерапии. Знание фармакологии анальгетиков может сделать эффективной терапию раковой боли. Лечение должно проводиться с учетом индивидуальных особенностей больного, а применение лекарственной терапии, анальгетиков, нейрохирургических, психологических и поведенческих методов – в полном соответствии с его потребностями. Доказано, что лекарственные средства эффективны у 80% больных при правильном их применении: каждый больной получает нужный ему препарат в адекватной дозе через правильно выбранные интервалы времени.
В настоящее время в терапии боли применяют ненаркотические и наркотические анальгетики по трехступенчатой схеме ВОЗ, состоящей из последовательного применения анальгетиков с возрастающей силой действия в сочетании с адъювантной терапией по мере увеличения интенсивности боли. Одновременно с назначением обезболивания необходимо начать терапию опухолевого процесса.
Достижение адекватного обезболивания определяется 3 основными правилами:
1. Выбирать препарат, устраняющий или заметно уменьшающий боли за 2–3 дня.
2. Назначать анальгетики строго по часовой схеме, т.е. очередную дозу препарата больной должен получать до прекращения действия предыдущей дозы.
3. Прием обезболивающих препаратов должен происходить по «восходящей» – от максимальной слабо–действующей дозы до минимальной сильнодействующей. При подборе больному анальгетика и начальной дозы следует учитывать: общее состояние, возраст, степень истощения, интенсивность боли, ранее применявшиеся обезболивающие средства и их эффективность, состояние функции печени, почек, степень усвоения препарата, особенно при оральном пути введения.
Оценка продолжительности возможной жизни больного не должна влиять на выбор анальгетика. Независимо от стадии заболевания и прогноза пациенты с сильной болью должны получать сильные обезболивающие препараты. Использование наркотических анальгетиков остается самым распространенным, простым и эффективным в купировании сильной боли. Правильно подобранная доза – это доза, дающая хороший эффект. Использование опиоидных анальгетиков сопряжено с развитием физической зависимости от них и толерантности к ним. Это нормальные фармакологические реакции на продолжающееся введение этих препаратов. Больные с устойчивым болевым синдромом могут принимать одну и ту же эффективную дозу на протяжении многих недель и даже месяцев. Безусловно, чрезмерная обеспокоенность проблемой психической зависимости приводит к тому, что врачи и пациенты применяют опиоиды в недостаточно высоких дозах, что не приводит, к сожалению, к облегчению боли. Необходимо оценивать эффективность лечения каждые 24 часа и адаптировать дозы в соответствии с состоянием больного, эффективностью анальгезии и силой побочных явлений.
Между фиксированными введениями препаратов морфина по необходимости («прострел» боли) применяют анальгетик короткого действия, например, просидол, который используют и с целью предупредить планируемую боль (болезненная процедура, эндоскопическое исследование), и другие болезненные кратковременные манипуляции, а также для контроля любой новой боли.
Коэффициент перерасчета опиоидов определить достаточно сложно, поэтому рационально назначать наркотические анальгетики по «восходящей лестнице» – промедол, омнопон, морфин.
Риск передозировки наркотиков невелик, если больной находится под постоянным медицинским контролем.
По нашему многолетнему опыту, у больных, длительно получающих адекватные дозы наркотических анальгетиков, психическая зависимость не развивается. Прием опиоидных препаратов можно прекратить, если проблема боли успешно решена с помощью лучевой или химиолучевой терапии, при этом следует снижать постепенно дозу до полной отмены, чтобы не допустить появления симптомов отмены.
Научные исследования по вопросам борьбы с болью при онкологических заболеваниях позволили получить новые сведения о причинах возникновения и особенностях боли, а главное – изучить механизм действия опиоидов на боль при раке. Доказано, что у больных, длительное время принимающих наркотические препараты, чрезвычайно редко могут развиться толерантность, физическая и психическая зависимость.
Следовательно, риск развития такой зависимости не должен быть фактором, учитываемым при решении вопроса о применении опиоидов у больных с выраженным болевым синдромом.
Препараты морфина можно безопасно вводить в возрастающих количествах до тех пор, пока не будет получено адекватное обезболивание. «Правильная доза» – это та доза морфина, которая эффективно облегчает боль до тех пор, пока вызываемые им побочные реакции переносятся больным. Какой–либо стандартной дозы морфина не существует (ВОЗ, 1996 г.)
В целом результаты исследований по применению опиоидов у онкологических больных свидетельствуют о том, что как общественности, так и профессиональным работникам здравоохранения следует возлагать гораздо больше надежды, чем ныне, на возможности имеющихся методов обезболивания при раке. Однако на сегодняшний день существует много причин, по которым полноценного лечения боли у онкологических больных не проводится:
1. Отсутствие единой, целенаправленной политики в области обезболивания и паллиативного лечения.
2. Плохая осведомленность организаторов здравоохранения о возможностях методов обезболивания.
3. Применение опиоидов при болях у онкологических больных приводит к развитию психической зависимости и к злоупотреблению ими.
4. Правовые ограничения, накладываемые на применение опиоидных анальгетиков и на систему обеспечения ими.
На каждом этапе лечения прежде, чем увеличить дозу анальгетика, необходимо применять ко–анальгетики (группа препаратов, обладающих, кроме основного действия, эффектами, за счет которых они ослабляют боль): трициклинические антидепрессанты, кортикостероиды, гипнотики, нейролептики.
При упорных болях мучительного характера, так называемых нейропатических, опиоиды мало эффективны. В лечении боли у этой группы больных успешно применяли Трамал – начальная доза 50 мг каждые 6 час., повышая дозу до 100–150 мг и сокращая интервалы введения каждые 4 часа, максимальная суточная доза 900–1200 мг. Одновременно применяли амитриптилин в начальной дозе 10–25 мг по утрам, при хорошей переносимости увеличивали дозу до 150–200 мг. Карбамазепин 10мг х 2 р в сутки, также постепенно увеличивали дозу до получения анальгезирующего эффекта. Через 7–10 дней, как правило, наступает облегчение боли. Побочные реакции коррелируются дозой каждого применяемого препарата.
Для консервативного лечения болевых синдромов наиболее широко используется трамадола гидрохлорид (Трамал), относящийся, согласно рекомендациям ВОЗ, ко второй ступени противоболевой терапии, занимая промежуточное место между терапией нестероидными противовоспалительными препаратами и наркотическими анальгетиками. Препарат имеет уникальный двойной механизм действия, который реализуется через связывание с m-опиоидными рецепторами и одновременное ингибирование обратного захвата серотонина и норадреналина. Именно синергизм обоих механизмов действия определяет высокую анальгетическую эффективность Трамала при лечении болевых синдромов. Кроме того, клинически важным является тот факт, что отсутствует синергизм побочных эффектов, что объясняет большую безопасность препарата по сравнению с классическими опиодными анальгетиками. В отличие от морфина, Трамал не приводит к нарушениям дыхания и кровообращения, моторики ЖКТ и мочевыводящих путей, а при длительном применении не приводит к развитию лекарственной зависимости. Применение Трамала показано при отсутствии эффективности от ранее проводимой терапии неопиоидными препаратами при онкологических болях умеренной интенсивности.
Анальгетический потенциал Трамала, по данным разных авторов, составляет от 0,1 до 0,2 от потенциала морфина, он равен или несколько превосходит потенциал кодеина; по эффективности 50 мг Трамала эквивалентны 1000 мг метамизола. Трамал особенно показан для купирования боли при соматических и висцеральных опухолевых образованиях. Препарат используется в различных инъекционных формах: растворы для инъекций (ампулы 1 и 2 мл), 50 мг в 1 мл, капсулы 50 мг, ректальные свечи 100мг и таблетированнные формы 100 и 150 мг, что является оптимальным при выборе способа введения при различных локализациях опухолей. Максимальная суточная доза составляет 400 мг в сутки. При неэффективности максимальной дозы показан переход к опиоидным анальгетикам (морфина гидрохлорид, промедол и др.) с сохранением неопиоидной терапии либо дополнительным назначением другого неопиоидного анальгетика.
Лечение Трамалом хорошо переносится больными: улучшается качество жизни (нормализуется сон, аппетит), что выгодно отличает препарат от наркотических анальгетиков, угнетающих физическую и умственную активность пациентов. Кроме того, нельзя не учитывать психосоциальный аспект назначения препарата у тяжелых онкологических больных, что улучшает качество их жизни, облегчает работу медицинского персонала в плане общения с больным.
В тех случаях, когда исчерпана возможность лекарственной терапии, следует использовать специальные, так называемые инвазивные методы обезболивания (эпидуральная, субарахноидальная блокады).
Соматические симптомы
Наиболее частым общим симптомом у онкологических больных с запущенной формой рака является астения (ослабление), обычно сопровождающаяся потерей аппетита и нарушением питания. Однако основной механизм некоторых симптомов, таких как кахексия – анорексия – астения, в настоящее время недостаточно ясен. Такие больные должны находиться в стационаре для проведения парентерального питания (жировые эмульсии, аминокислоты, углеводы, витамины и др.) под врачебным контролем.
Существует настоятельная необходимость поддержки исследований в этой области в целях развития рациональной терапии.
Терапевтические усилия должны учитывать взаимодействия симптомов, роль причинного фактора для уменьшения проявлений этих симптомокомплексов. Эта задача лучше выполняется при осуществлении паллиативного лечения врачами, специализирующимися в этом направлении.
Что касается других областей онкологической помощи, акцент должен быть сделан на профилактику и раннюю диагностику нежелательных симптомов при регулярном осмотре больного.
Когда проводится лечение больного со стойкими симптомами, то лекарства должны приниматься регулярно – для профилактики тошноты, рвоты, запора. Прием лекарств по мере «надобности» вместо регулярного их применения часто является причиной многих страданий, не поддающихся лечению.
Одновременное лечение несколькими препаратами, хотя необходимость в этом нередко возникает, может создать у пациента дополнительные сложности, т.к. его ослабленное состояние нарушило нормальный метаболизм выведения препаратов.
В дополнение к меди каментозному лечению разнообразные физические и психические воздействия могут способствовать обеспечению комфортного состояния больного. Умелое применение немедикаментозной терапии способно дополнить действие фармацевтических препаратов, что позволяет иногда снизить дозировку препарата и риск развития побочных реакций.
Психические проявления: реактивная тревога (нарушение приспособленности) наблюдается от 20–32% случаев. Депрессия – от 50 до 65%, наблюдаются у больных, узнавших о диагнозе, когда они впервые оказываются лицом к лицу с неизбежностью и смертью. Нередко это сопровождается состоянием оцепенения, полной отрешенности, а затем и психическим расстройством. Именно в этот период, как никогда, больному необходима поддержка (эмоциональная, социальная, духовная).
Паллиативное лечение рака
Рак всё чаще называют излечимой болезнью. И этот факт неоспорим - действительно, благодаря современным медицинским достижениям немалый процент заболевших после серьёзной терапии, как минимум достигает стабильной и продолжительной ремиссии.
Но, увы, добиться такого позитивного исхода возможно не всегда. Иногда человек пошёл к врачу слишком поздно и болезнь успела развиться. Иногда процесс просто протекает очень быстро, опухоль метастазирует в кости и органы, и лечение оказывается максимально затруднено.
Без сомнений, специалисты в хорошей клинике сделают и в этих случаях всё возможное, чтобы затормозить развитие болезни и привести к стабильной ремиссии. Довольно часто старания врачей приводят к успеху. Но иногда врачи на каком-то этапе вынуждены признать: борьба именно за излечение пациента не имеет смысла. И вот на этом моменте наступает время паллиативной медицины.
Паллиативная медицина - это специальный раздел медицины, задачами которого является облегчение страданий, улучшение общего качества жизни больного, когда радикальные методы лечения исчерпаны и эффекта не возымели. В паллиативной медицине также используются все лучшие методы и достижения мировой медицины.
Паллиативная медицина включает в себя паллиативные операции, все качественные виды обезболивания, все методы, направленные на купирование мучительных симптомов онкозаболевания. Специалисты передовых клиник относятся к больным, которым предписано паллиативное лечение, ничуть не менее бережно, чем к тем, которых лечат радикальными методами, направляя усилия на искоренение болезни.
Паллиативная помощь и паллиативная медицина - немного разные вещи, но паллиативная помощь включает в себя медицину. Заглавными принципами паллиативной помощи является повышение качества жизни пациента, сколько бы ему не оставалось жить, согласно данным личных исследований и анализов. Во время паллиативного лечения уже не стоит задача вызвать ремиссию. Здесь акценты смещаются: не продлить жизнь, но повысить её качество.
Что чаще всего понижает качество жизни болеющего человека?
Боли, на четвёртой стадии онкологического заболевания, особенно при наличии метастаз, они очень сильные.
Тошнота, рвота, головокружение, слабость.
В некоторых случаях - потеря подвижности.
Всё это вызывает у пациента состояние глубокой депрессии. Также тяжело страдают его близкие, находящиеся рядом с онкобольным.
Этическим долгом медиков является в данном случае купирование всех тяжёлых симптомов страдающего, в той степени, в какой это возможно на имеющейся у него стадии заболевания. Очевидна связь паллиативной медицины и медицины клинической, так как современная паллиативная медицина реализует эффективный подход, гармонично сочетающийся с лечением имеющейся болезни.
Нельзя расценивать паллиативную помощь как своеобразный альтернативный вариант при возможности радикального лечения, но именно на паллиативную помощь остаётся вся надежда, когда на прогрессирующее заболевания перестали эффективно воздействовать радикальные клинические методы.
В европейских онкологических клиниках специалистами центра паллиативной помощи являются дипломированные онкологи и анестезиологи, которые прошли курс особой подготовки для работы с этим непростым ответвлением медицины.
Специалисты консультируют больных с запущенной формой онкологии и иногда отправляют их выполнять предписания домой, иногда - оставляют в клинике. Чаще всего для пациентов с запущенным раковым заболеванием существуют специальные медицинские учреждения, где они имеют возможность круглосуточно получать специальную помощь, необходимую в их ситуации. Что относится к такой помощи?
Во-первых, терапия, направленная на устранение боли: оценив степень интенсивности болевого синдрома у конкретного больного, для него подбираются соответствующие препараты, купирующие боль. Чаще всего они вводятся внутривенно или внуримышечно, потому что главной задачей здесь является быстродействие. Такая терапия расчитывается по часовой схеме и направлена на максимальное избавление пациента от страданий.
Во-вторых, фармокологическое лечение непосредственных симптомов болезни: устранение тошноты и рвоты, симптоматическое лечение кожного зуда, корректирование гематологических проблем и т.д.
В-третьих, нутритивная поддержка: к этой области паллиативного лечения относится расчёт для конкретно взятого больного режима питания, поддержка функции кишечника, лечебная диета.
Все назначения обсуждаются с самим больным и/или его родными и близкими. Паллиативные операции являются тоже симптоматическим лечением. Их цель - устранить опасные симптомы болезни хотя бы на время, когда при помощи лекарств этого уже не достичь, уменьшить размер опухоли и сократить метастазы, чтобы снизить общую степень интоксикации организма больного.
Паллиативная химиотерапия: показания, побочные эффекты
На поздних стадиях рака, когда операция уже неэффективна, проводят поддерживающее лечение, направленное на улучшение качества жизни пациентов. Паллиативная химиотерапия помогает таким больным справиться со страданиями, психическими проблемами и болезненными ощущениями в теле. Используют преимущественно в онкологии и гериатрии, для людей пожилого и старческого возраста. Многие клинические исследования подтверждают эффективность такой тактики на поздних этапах рака. При употреблении этих средств существуют множественные побочные эффекты. Но польза от приема лекарств превышает их негативное воздействие на органы и системы.

Показания к этому виду лечения
Паллиативная химиотерапия необходима при раке 4 стадии. Ее рекомендуют при наличии опухолевого новообразования любой локализации. Подобная терапия активно применяется при озлокачествлении крови, костного и головного мозга.
Паллиативная лечебная тактика применяется, когда у онкологического пациента наблюдаются следующие клинические симптомы:
- Стойкий субфебрилитет. Температура постоянно держится на средних (37—38 °C) цифрах, время от времени поднимаясь ближе к вечеру и доходя до лихорадки.
- Боль в участке злокачественного новообразования. Болезненные ощущения возникают вследствие нейропатии в области расположения раковой опухоли.
- Стремительная потеря массы тела. Пациенты на 4 стадии худеют на несколько килограмм в течение месяца. У них наступает кахексия — полное истощение организма.
- Хронические головокружения, потери сознания и отсутствие реакции на окружающие раздражители. Высшая нервная деятельность тяжелобольных тормозится. Это несет определенную защитную функцию, дабы продлить им жизнь.
- Бледный или сероватый оттенок кожных покровов. Он появляется при недостаточности кровообращения и накоплении в эпидермисе или дерме токсических продуктов обмена.
- Мелькание мушек перед глазами и иллюзия звона в ушах. Такие симптомы возникают при гипоксии периферических нервов, когда нейронам не хватает кислорода.
- Ночные ужасы. Неприятные сновидения также возникают вследствие нарушения высшей нервной деятельности.
- Парестезии. Этот медицинский термин объединяет иллюзорные ощущения покалывания, жжения, сжатия, скручивания, жара или холода в разных участках опорно-двигательного аппарата и на коже. Они возникают в результате токсической полинейропатии.
Плюсы и минусы
Паллиативная химиотерапия избавляет пациента от ночных болей, тем самым позволяя ему выспаться и отдохнуть.Главным преимуществом паллиативных методов химиотерапии является возможность продлить пациенту жизнь и улучшить ее качество. Такое медикаментозное лечение устраняет яркую клиническую симптоматику, позволяя больному отдохнуть и заснуть. Онкологических пациентов часто мучают ночные боли, которые можно устранить только наркотическими анальгетиками. Главным минусом паллиативных лекарств являются их побочные эффекты. Они способны кумулировать — накапливаться. Негативные эффекты влияют на разные органы и системы, но все же воздействие их намного мягче и безопаснее, чем интоксикация продуктами жизнедеятельности самого ракового новообразования.
Вернуться к оглавлениюКак проводится такая химиотерапия?
Для адекватной и качественной помощи онкологическим больным применяются следующие медикаментозные группы:
- Циторедуктивные препараты. Главной целью их является снижение скорости роста злокачественных клеток и уменьшение размеров самого новообразования. Лекарства помогают устранить образовавшиеся метастатические очаги и предупредить дальнейшее метастазирование. К таким средствам относятся цитостатики «Метотрексат», «Фторурацил», «Циклофосфамид», «Митомицин», «Митоксантрон», «Таксотел», «Таксол».
- Симптоматические медикаменты и методы. Их применяют для поддержания разных жизненных функций. К таким мероприятиям относится гипербарическая оксигенация — насыщение организма кислородом через маску под давлением. Применяют также следующие классы медикаментов:
- Наркотические анальгетики. Среди них предпочтение отдают таким препаратам, как «Омнопон», «Морфин», «Кодеин», «Этилморфин», «Фенадон», «Декстраморамид», «Промедол», «Фентанил», «Пентазоцин».
- Нестероидные противовоспалительные средства. Здесь чаще применяются такие лекарства, как «Анальгин», «Аспирин», «Но-шпа», «Кетанов».
- Кардиостимуляторы. С целью поддержания сердечной деятельности вводят аденозинтрифосфорную кислоту в инъекциях.
- Нейролептики.
Вернуться к оглавлениюПаллиативное лечение, кроме приема медикаментов, включает также хирургию, гормоно-, иммуно- и радиотерапию. Но они применяются намного реже, поскольку не несут обезболивающего эффекта.
Ограничения и побочные эффекты
Полихимиотерапию прописывают всем тяжелым пациентам. Ограничением является только такое состояние больного, которое требует безотлагательных мер в палате интенсивной терапии. А вот побочные эффекты выделяют множественные. К ним относят хронические головные боли, болезненные ощущения в местах инъекций, скачки давления в сторону повышения или снижения, диспепсию в виде тошноты, рвоты, не оканчивающейся облегчением, ощущение распирания в эпигастральной области, отрыжку кислым содержимым желудка или воздухом. Позже к ним присоединяются спутанность мыслей, потеря чувства реальности, нарушения зрения и слуха вплоть до развития галлюцинаторных эффектов.