Синдром крона что это такое
симптомы, причины развития, диагностика и терапия
Болезнь Крона – это хроническое (длительностью более 6-ти месяцев) заболевание желудочно-кишечного тракта, которое может поразить любой отдел пищеварительной системы, чаще всего конечный отдел тонкой и/или толстую кишку.
Болезнь Крона – это воспалительное заболевание всего желудочно-кишечного тракта или отдельной его части. В воспалительный процесс вовлекаются внутренняя слизистая оболочка, подслизистая, возможно поражение мышечного слоя. В динамике болезни Крона наблюдаются периоды обострений и неполных ремиссий. Болезнью Крона страдают примерно 50-60 человек из 100 000 популяции, что относит это аутоиммунное заболевание к категории редких, орфанных патологий.
Что такое болезнь Крона
Заболевание названо по имени американского доктора-гастроэнтеролога Баррила Б. Крона (1884-1983), впервые составившего полное клиническое описание болезни и опубликовавшего его в 1932 году. Доктор Б. Крон предлагал такие варианты названия заболевания, как рубцующийся энтероколит, регионарный энтерит, регионарный илеит, однако в медицинскую классификацию патология была внесена под именем первооткрывателя.
В патологический процесс могут быть вовлечены все отделы пищеварительного тракта, но статистически чае всего встречается поражение подвздошной кишки, конечного отдела тонкого кишечника при его переходе в слепую кишку. Воспаление может распространяться и на другие органы пищеварительной системы.
Воспалительный процесс, затрагивающий три слоя кишечника, способен провоцировать развитие многочисленных осложнений, значительная часть которых излечивается исключительно хирургическими методами терапии. Заболевание относится к редко встречающимся патологиям. Средний возраст проявления первых симптомов – от 20 до 40 лет (по другим источникам – от 14 до 35 лет), изредка манифестация болезни отмечается у детей. Хроническое течение болезни Крона, не подлежащей полному излечению, состоит из периодов обострений и неполных ремиссий. Из-за схожей клинической картины язвенный колит и болезнь Крон
Болезнь Крона, симптомы и лечение болезни Крона
Причины болезни Крона
- аномальный стресс-синдром,
- действие бактериальных или вирусных агентов,
- аллергические реакции в слизистой оболочке,
- генетическая предрасположенность,
- нарушение иммунологического гемостаза.
При этом большинство исследователей солидарны в том, что указанные причины не могут быть названы единственными факторами, вызывающими болезнь. У целого ряда пациентов заболевание может быть вызвано иными факторами - воздействием радиации, ишемией и другими.
Проктоколиты (воспаление кишечника) могут быть следствием воздействия на слизистую оболочку толстой кишки различных повреждающих факторов. Среди них - радиация (лучевой колит), ишемия (ишемический колит), хронические инфекции (туберкулез, амебиаз, бактериальная дизентерия, йерсинеоз) и ряд других известных причин.
 Особое место среди колитов занимают две формы, определяемые как идиопатические - неспецифический язвенный колит (НЯК) и болезнь Крона (гранулематозный колит).
Особое место среди колитов занимают две формы, определяемые как идиопатические - неспецифический язвенный колит (НЯК) и болезнь Крона (гранулематозный колит).
Почти столетний период настойчивого и целеустремленного изучения язвенных колитов позволил к настоящему времени добиться ощутимых результатов в понимании механизма развития этих трудноизлечимых заболеваний кишечника. Уточнение патогенеза язвенного колита и болезни Крона явились основой создания нового поколения средств лечения и с их помощью добиться хороших результатов.
Симптомы болезни Крона
Как уже было упомянуто, болезнь Крона имеет порой проявления, очень схожие с проявлениями неспецифического язвенного колита. Несмотря на схожесть заболеваний, дифференциальный диагноз болезни Крона от неспецифического язвенного колита имеет важное значение, поскольку эти заболевания имеют различную локализацию. Кроме того, чрезвычайно важным представляется отличить болезнь Крона от других заболеваний, имеющих схожие симптомы, но требующих совершенно иного лечения (таких, как злокачественные новообразования кишечника, СПИД, туберкулёз кишечника и других).
Не подвергая сомнению факт самостоятельности нозологических форм язвенного колита и болезни Крона, следует отметить ряд общих черт, позволяющих рассматривать их в рамках единого воспалительного заболевания толстой кишки (ВЗК):
Общие черты воспалительного заболевания кишечника:
- оба заболевания являются хроническими, а морфологической основой их служит неспецифическое воспаление;
- существующие различия болезненного процесса (ограничение в пределах слизистой для ЯК и трансмуральность для БК) нивелируются при длительности течении заболевания;
- факт существования болезни Крона в форме изолированного колита стирает клинические различия между этими заболеваниями у значительного числа пациентов. Клинические различия сохраняются для пациентов с илеитом и илеоколитом;
- изучение семейного анамнеза свидетельствуют, что 6-9 % больных ВЗК имеют родственников, один из которых страдает НЯК, а другие БК;
- при обоих заболеваниях наблюдается однотипная внекишечная манифестация со стороны кожи, глаз, суставов, печени;
- в обоих случаях лечение направлено на подавление иммунного ответа и неспецифично на воспаление, поэтому одни и те же препараты оказываются эффективными при обоих заболеваниях.
Основным объектом для дифференциального диагноза ВЗК является болезнь Крона.
Различия этой болезни и колитов базируются на таких признаках как прерывистость поражения (чередование зон поражения и нормальной слизистой оболочки), глубоких язв-трещин, афт, симптом «булыжной мостовой», наличия перианальных поражений, внутренних и наружных кишечных свищей, стриктур, редкое вовлечение в воспалительный процесс прямой кишки, наличие пальпируемых опухолевидных образований в брюшной полости.
Во всех случаях хронической диареи должна быть выполнена колоноскопия и биопсия. Это нужно для исключения микроскопического (лимфоцитарного) или коллагенового колита, сходного по течению с легкими формами язвенного колита.
Чаще всего при остром начале заболевания пациенты страдают от выраженных болей в животе, схожих с проявлениями аппендицита. Повышается температура тела. Наблюдается лихорадка. Лабораторные исследования показывают лейкоцитоз. Также происходит увеличение СОЭ. Нужно сказать, что у большинства пациентов, заболевших болезнью Крона в острой форме, упомянутые признаки вскоре исчезают. Однако у приблизительно пяти процентов из них заболевание переходит в хроническую форму, которая развивается постепенно.
Пациенты, у которых заболевание протекает в хронической форме, могут наблюдать у себя следующие симптомы:
- Вздутие живота и «бурлением» и схваткообразными болями;
- Повышение температуры тела;
- Учащенный стул, неоформившийся и обильный, иногда водянистый;
- Ректальные свищи, абсцессы, анальные трещины, язвы.
Вообще, болезнь Крона в хронической форме может проявлять себя как кишечная инфекция или как функциональные нарушения работы кишечника. В целом ряде случаев она приводит к осложнениям, проявляющимся в виде проблем, связанных с кожей, суставами, глазами или печенью пациентов.
Лечение болезни нужно начинать как можно раньше, пока заболевание не стало прогрессировать, захватывая все новые участки кишечника. Нужно помнить, что болезнь Крона способна вызвать очень серьёзные осложнения, способные привести к гибели пациента. Поэтому, заметив у себя какие-либо из перечисленных выше симптомов, немедленно обращайтесь к врачу!
Лечение болезни Крона
При обращении пациента в Центр гастроэнтерологии GMS Clinic наши врачи-проктологи, прежде всего, выполняют дифференциальный диагноз болезни Крона от других заболеваний, имеющих схожую симптоматику. Для этого врач назначает биохимический и клинический анализ крови, анализ кала, иммунограмму. Также обычно назначается колоноскопия – эндоскопическое обследование внутренних стенок кишечника.
В зависимости от результатов исследований (анализ симптомов, определения локализации болезни Крона, степени поражения кишечника, наличия развившихся осложнений) и выявления противопоказаний, врач-проктолог назначает лечение, которое может проводиться как в стационарных условиях, так и амбулатроно. В случае наличия осложнений, таких, как свищи или прободения стенок кишечника, кровотечений и образования непроходимости кишечника, может возникнуть необходимость в оператином вмешательстве (резекция кишечника). Операция направлена именно на борьбу с упомянутыми осложнениями, но не на излечение болезни.
В общем случае лечить болезнь Крона можно медикаментозно, включая назначение пациентам диеты для снижения раздражающего действия на стенки кишечника. При своевременном обращении к нам, в GMS Clinic, и при строгом соблюдении назначений и рекомендаций наших врачей, в большинстве случаев прогноз излечения хронической болезни Крона – благоприятный. К сожалению, дать гарантию того, что заболевание не вернется никогда, невозможно – болезнь Крона часто дает рецидивы. Медикаментозное лечение чаще всего проводится амбулаторно.
Вряд ли Вам где-нибудь окажут лучшую медицинскую помощь при лечении болезни Крона, чем в GMS Clinic. И дело не только в том, что у нас работают опытные врачи-проктологи и гастроэнтерологи, которые, располагая самым современным диагностическим и лабораторным оборудованием, окажут Вам самую эффективную помощь.
Болезнь Крона: лечение и симптомы у взрослых и детей
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Богатая тромбоцитами плазма
- [В] Вазектомия .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Дарсонвализация .. Дофамин
- [Ж] Железы .. Жиры
- [З] Заместительная гормональная терапия
- [И] Игольный тест .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Лучевая терапия
- [М] Магнитотерапия .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Общий анализ крови .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (невус)
- [С] Секретин .. Сыворотка крови
- [Т] Таламус .. Тучные клетки
- [У] Урсоловая кислота
- [Ф]
Болезнь Крона > Клинические протоколы МЗ РК
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИДиагностические критерии
Жалобы: Симптомы БК гетерогенны, но наиболее частыми являются абдоминальная боль, потеря веса, хроническая диарея. Боль в животе и похудание ретроспективно встречаются у 60-80% больных до уточнения диагноза.
Наличие крови в стуле является характерным симптомом воспаления толстой кишки (40-50% при Крон-колите). При других локализациях болезни Крона крови в стуле может не быть. Так, для илеита будут характерны абдоминальная боль, потеря веса, а затем - хроническая диарея (от 60 до 80% больных с БК). Клиника острого терминального илеита часто схожа с острым аппендицитом.
Системные симптомы, такие как потеря веса, лихорадка, диспепсические явления характерны для болезни Крона (у 15% пациентов) [EL5].
Перианальные фистулы встречаются у 4-10% больных с БК.
Анамнез и факторы риска. Полный анамнез направлен на детализацию дебюта заболевания, продолжительности диареи, рецидивирующего характера описанных жалоб. Необходимо уточнить связь возникновения симптомов с недавними путешествиями, пищевой непереносимостью, приемом антибактериальных или нестероидных противовоспалительных препаратов, перенесенной кишечной инфекцией, аппендэктомией, наследственностью по ВЗК и колоректальному раку (КРР).
Факторами риска являются: наличие ВЗК у близких родственников; активное табакокурение, инфекционные гастроэнтериты в анамнезе (протективный фактор для ЯК и фактор риска для БК), аппендэктомия и мезентериальный лимфаденит в анамнезе (протективный фактор для ЯК). Неселективные нестероидные противовоспалительные препараты увеличивают риск развития болезни Крона.
Физикальное обследование:
· осмотр кожных покровов: сухость кожи, ломкость ногтей, сниженный тургор за счет мальабсорбции (нарушение всасываемости микроэлементов), наличие признаков узловатой эритемы
· измерение температуры (повышение до 38-39 С, признак высокой активности заболевания и/или осложнений)
· подсчет ЧСС (тахикардия, как признак активности заболевания, сопутствующей анемии или осложнений)
· осмотр ротовой полости (на предмет наличия или отсутствия язв-афт),
· напряжение мышц брюшной стенки, пальпируемый инфильтрат брюшной полости,
· обязательный осмотр перианальной области и половых органов
· пальцевое исследование прямой кишки,
· измерение индекса массы тела (ИМТ): чаще всего снижение массы тела.
· осмотр глаз (признаки увеита или коньюктивита)
Лабораторные исследования [1-6,8,9]:
Основные:
· ОАК с обязательным подсчетом тромбоцитов и лейкоформулой;
· ОАМ;
· в биохимическом анализе крови: исследование электролитов, показателя острофазового воспаления – количественного СРБ, а также определение функциональных проб печени (АЛТ, АСТ) и почек (креатинин, мочевина), обмена железа (ферритин, сывороточное железо, ОЖСС) и витамина Д, общего белка и альбумина, маркера холестаза и остеопороза: щелочная фосфатаза;
· копрограмма;
· определение ВИЧ (дифференциальная диагностика диарейного синдрома)
Биологическими маркерами воспаления являются протеины – продукты распада нейтрофилов – лизоцим, лактоферрин и, наиболее чувствительный – фекальный кальпротектин [EL5]. В качестве скринингового метода, укоряющего уточнение диагноза ВЗК, а также для мониторинга терапии может быть рекомендован экcпресс тест на фекальный кальпротектин, являющийся альтернативой ИФА методике [1]. Уровень фекального кальпротектина значительно выше при толстокишечном воспалении [6].
Дополнительные:
· По показаниям изучается иммунологический статус (клеточный, гуморальный, ЦИКи) [EL5].
· Инфекционная диарея, а также рефрактерный колит (резистентный к проводимой терапии), исключаются серологическими и культуральными тестами на инфекции, включая C. difficile (токсины А и В) [EL2].
· Для дифференциального диагноза язвенного колита и болезни Крона может быть использовано серологическое тестирование ANCA, ASCA.
· Диагностика оппортунистических инфекций перед стартом биологической терапии (см. раздел 6 «Оппортунистические инфекции »)
Инструментальные обследования:
Частой локализацией БК является подвздошная кишка (терминальный отдел доступен для эндоскопического осмотра во время илеоколоноскопии) или более проксимальные отделы тонкой кишки (10% больных). Кроме того, у 15% больных диагностируются пенетрирующие осложнения (фистулы, флегмоны или абсцессы). Эндоскопическое или радиологическое (МРТ или КТ) обследование – методики, направленные на уточнение локализации и протяженности заболевания и планирования наиболее оптимальной терапии. Обзор методов визуализации при болезни Крона представлен в таблице 6.
Основные:
· Эндоскопические методы исследования [7,8]:
Следует учитывать опасность эндоскопических манипуляций у больных в острой фазе заболевания из-за вероятности перфорации кишечника.
Эндоскопическое исследование верхних отделов ЖКТ (ЭГДС) и нижних отделов (илеоколоноскопия) проводится для подтверждения диагноза ВЗК, оценки локализации и распространенности патологического процесса и получения образцов ткани для морфологического анализа с целью дифференциальной диагностики между ЯК и БК, выявления дисплазии или злокачественного образования.
Наличие поперечных язв, афт, ограниченных участков гиперемии и отека в виде «географической карты», свищи с локализацией на любом участке желудочно-кишечного тракта характерно для БК.
Илеоколоноскопия – метод диагностики БК первой линии, позволяющий выявить терминальный илеит, особенно, мелкие дефекты слизистой [EL1]. По информативности сопоставим с лучевыми диагностическими процедурами, такими как МРТ и КТ (Таблица 6).
Наиболее часто используемой является Простая эндоскопическая шкала болезни Крона или Simple endoscopic score (SES-CD). Выявление критериев (Таблица 3) и подсчет баллов (Таблица 4) проводится в 5 сегментах кишечника.
Таблица 3. Простая эндоскопическая шкала болезни Крона (SES-CD)
Болезнь Крона, лечение болезни Крона, симптомы
Болезнь Крона по праву может считаться одним из страшных и наиболее сложных в лечении заболеваний желудочно-кишечного тракта. Оно характеризуется хроническим течением, сопровождающимся атипичным воспалительным процессом с сегментацией, образованием глубоких язв и поражением всех слоев слизистой желудка.
Болезнь Крона может затрагивать абсолютно любой отдел ЖКТ, но чаще всего происходит поражение тонкого и толстого кишечника. Несмотря на то, что это заболевание встречается достаточно редко, каждому нужно знать его проявление, чтобы вовремя обратиться к врачу для лечения.
Специалисты GMS Clinic
Врач гастроэнтеролог, гепатолог, ведущий специалист
Стаж и опыт
Семейный врач, гастроэнтеролог, ведущий специалист
Стаж и опыт
Впервые упоминание болезни Крона встречается в 1932 году, когда американский гастроэнтеролог вместе со своими коллегами описал сразу 14 случаев заболевания. Найдя между ними сходство не только в наблюдаемых симптомах, но и в течении и характере развития, Крон присвоил заболеванию свое имя и приступил к поискам возможного лечения.
Однако для того, чтобы найти лекарство от болезни, нужно знать причину, по которой она возникает. До сегодняшнего дня ученые так и не договорились, какова же основная причина развития болезни Крона, и предлагают три основных фактора, которые могут быть толчком к развитию заболевания.
- Генетический фактор: чаще всего заболевание передается кровным родственникам, близнецам и родным братьям. На сегодняшний день известно 34 варианта гена, который вызывает появление симптомов;
- Инфекционный фактор: был выявлен только у крыс, у людей врачи также предполагают возможность инфекционного влияния, например, бактерий псевдотуберкулеза;
- Иммунный фактор: возможно, болезнь Крона имеет аутоиммунный характер, так как на анализах заметно значительное увеличение количества T-лимфоцитов.
Чаще заболевание встречается у белых людей, особенно в узких общинах, в которых часто заключаются кровные браки, и происходит отбор гена болезни.
Симптомы болезни Крона
 Диагностика заболевания осложняется тем, что многие симптомы схожи с симптомами колитов, в частности, язвенного колита. Специалист сможет отличить одно заболевание от другого на ранней стадии развития, и чем дольше развивается болезнь, тем отчетливее становятся ее симптомы.
Диагностика заболевания осложняется тем, что многие симптомы схожи с симптомами колитов, в частности, язвенного колита. Специалист сможет отличить одно заболевание от другого на ранней стадии развития, и чем дольше развивается болезнь, тем отчетливее становятся ее симптомы.
Описаны случаи локализации заболевания во всех отделах желудочно-кишечного тракта, однако чаще всего оно развивается в терминальном отделе кишечника ближе к толстой кишке. Именно у болезни Крона наблюдается четкая сегментация пораженных отделов кишечника и здоровых, но язвами и абсцессами покрывается вся слизистая оболочка.
Все может осложняться появлением свищей в стенках кишечника, через которые возможно сообщение с другими внутренними органами, или брюшиной. Это грозит возможным заражением других органов и значительным осложнением общей картины болезни. В результате воспалительных процессов слизистая кишечника переходит в рубцовую ткань, утрачивает возможность всасывания питательных веществ из принимаемой пищи и перистальтики, и происходит стеноз просвета кишки.
Для болезни Крона также характерно поражение лимфатических узлов, что объясняет значительное повышение в картине крови количества T-лимфоцитов и эозинофилов, которые стараются самостоятельно подавить заболевание на ранних этапах.
Местные симптомы
- Боль в животе, обусловленная поражением слизистой и постоянным раздражением нервных окончаний. Боль рецидивирующая, похожая на боль при аппендиците;
- Диарея, связанная с неспособностью кишечника усваивать питательные вещества из пищи и воду. Возможно развитие процессов гниения;
- Кровотечение, являющееся результатом развития прободных язв и свищей;
- Вторичные симптомы: перфорация стенок кишечника, токсическая дилатация, абсцесс и инфильтрация, кишечная непроходимость
Общие симптомы при постановке диагноза служат в качестве подтверждающих и являются, скорее, косвенными, чем прямыми указателями на болезнь Крона. В них входят те симптомы, которые характерны для многих других заболеваний, зачастую и вовсе несвязанных с кишечником и воспалительными процессами, однако в сочетании с местными симптомами они помогут дать точный ответ, болезнь Крона у человека, или это что-то другое.
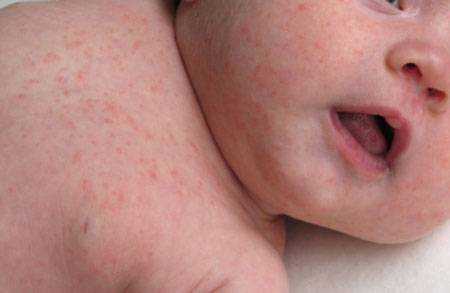
Общие симптомы болезни Крона:
- лихорадка,
- общая слабость,
- быстрая и внезапная потеря в весе без ухудшения аппетита,
- повышение температуры тела (характеризует воспалительный процесс),
- остеопороз (нарушение всасывания кальция),
- мультигиповитаминозы (нарушение всасывания витаминов),
- остеомаляция,
- обезвоживание организма,
- ухудшение общего состояния,
- вялость, слабость.
Классификация болезни Крона в зависимости от локализации
В связи с тем, что болезнь Крона может локализоваться в различных отделах кишечника, специалисты предложили классификацию заболевания, чтобы было проще отличить одну форму от другой.
- Илеоколит – преимущественное поражение подвздошной и толстой кишки;
- Желудочно-дуоденальная форма – преимущественное поражение желудка и двенадцатиперстной кишки;
- Илеит – избирательное поражение подвздошной кишки без поражения других отделов желудочно-кишечного тракта;
- Еюноилеит – преимущественное поражение тонкой и подвздошной кишки;
- Болезнь Крона толстой кишки – избирательное поражение толстого кишечника без затрагивания других отделов желудочно-кишечного тракта.
Кроме этой классификации, существует еще две, которыми так же успешно пользуются врачи всего мира: по Bocus, предлагающая семь вариантов заболевания, и классификация по Федорову и Левитану, которая предлагает три вариации болезни.
Диагностика болезни Крона
Врачи клиники GMS Clinic предлагают своим пациентам ступенчатую диагностику болезни Крона, которая поможет более точно определить, на каком этапе развития протекает заболевание, и каков его характер.
Картина крови
Со стороны крови наблюдается нормохромная и нормоцитарная анемия, лейкоцитоз, значительное снижение уровня гемоглобина на фоне повышения СОЭ, и С-реактивного белка. Основной факто, который может поставить под наблюдение болезнь Крона – изменение количества кальпротектена, который очень редко при таком диагнозе остается в норме.
После тщательного анализа результата исследования крови специалисты GMS Clinic принимают решение о проведении посева крови и кала на предмет обнаружения косвенных доказательств заболевания или же сразу переходить к колоноскопии. Посев производят при подозрении на септическое поражение, колоноскопию – всегда.
Колоноскопия и эндоскопия
Проводят обязательно исследование толстого кишечника (колоноскопию), однако специалисты GMS Clinic, наряду со специалистами всего мира, проводят тщательное исследование толстого кишечника и терминального отдела подвздошной кишки на предмет обнаружения язв, сегментации или свищей.
На этом этапе производится биопсия – забор образцов для глубокого гистологического исследования, ведь именно этот этап позволяет подтвердить или опровергнуть диагноз. Чаще всего также проводят видеозапись исследования, что позволяет повторно просмотреть колоноскопию, но не привлекать пациента для проведения процедуры.
Далее проводится рентгенограмма и рентгенологическое исследование кишечника: в первом случае удается обнаружить вздутие стенок кишечника, во втором используется контраст для выявления ассиметричных частей кишечника и неровностей стенок. При необходимости, проводится УЗИ, компьютерная томография и определение устойчивости антител к ASCA – все это может подтвердить диагноз, если он все еще не был поставлен.
Лечение болезни Крона

Начинать заболевание следует с разъяснительной беседы с пациентом. Специалист должен не только успокоить больного, но и рассказать ему, что такое период обострения и ремиссии заболевания, чем они отличаются друг от друга и чем опасны. После этого следует переходить к назначению комплексного лечения заболевания.
Первое, что назначают пациентом с болезнью Крона в диагнозе – диета, которая различается для острой формы и ремиссии.
Диета при обострении заболевания характеризуется особым щадящим механическим и химическим режимом, включением в рацион большого количества белка и витаминов, полным исключением из рациона молока и трудноперевариваемых компонентов пищи. Чаше всего специалисты Центра экстренной и плановой хирургии GMS Clinic выбирают диету №4 и диету №46.
Так как в этих диетах значительно снижено содержание калорий, возможно употребление в пищу протеиновых и белковых напитков, в которых полностью исключено присутствие лактозы и трудной для переваривания растительной клетчатки. В рацион включается набор витаминов, которые в меньшей степени поступают в организм.
Медикаментозная терапия болезни Крона
Основные препараты, которые используют специалисты – салицилаты, глюкокортикоиды, гормоны и иммунодепресанты. Сопутствующие препараты – антибиотики, витамины для поддержания жизненного тонуса организма, ферментативная терапия.
Чаще всего комплекс препаратов для лечения болезни Крона подбирается индивидуально после полного исследования организма. Специалисты Центра экстренной и плановой хирургии GMS Clinic проводят все необходимые тесты для постановки не только точного диагноза, но и установления степени развития заболевания.
Хирургическое лечение болезни Крона
В случае, если медикаментозное лечение не только не дает результатов, но и не приносит хотя бы временного облегчения, специалисты принимают решение о проведении плановой или срочной операции.
Операция заключается в резекции (удалении) сегмента кишки с последующим проведением реабилитационных мероприятий. Проще говоря, врачи удаляют часть кишечника, пораженную болезнью, сшивают ткани и назначают особые диеты и процедуры для быстрого восстановления организма.
Меры профилактики
Очень важно, по мнению специалистов, следить за своим здоровьем. И речь идет даже не о таких важных симптомах, как неусваиваемость пищи, кровотечение или постоянные боли в животе. Уже на ранних этапах болезнь начинает влиять на системные функции организма, вызывая обезвоживание, мультиавитаминозы, приводящие к сухости и тусклости кожи, выпадению волос, общему ухудшению состояния организма.
Отдавайте предпочтение здоровому питанию. Мы не призываем Вас к сыроедению, но не стоит вовсе забывать о натуральной пище, свежих продуктах и фруктах.
Не забывайте о периодическом посещении врача, даже если симптомов нет. Болезнь Крона на первых этапах может протекать в скрытой форме, и проявиться уже на более поздних стадиях. Специалисты Центра экстренной и плановой хирургии GMS Clinic проведут для Вас диагностику с постановкой лабораторных тестов и установят точный диагноз.
Почему стоит выбирать GMS Clinic
Мы понимаем, что только свежие знания могут помочь вылечить болезнь, только инновационное оборудование дает шанс пациентам с болезнью Крона на возвращение в нормальную жизнь. Именно поэтому мы оказываем большое внимание обучению специалистов и приобретению новейших приборов и медицинских аппаратов.
Обращаясь в нашу клинику, Вы можете рассчитывать на постоянное наблюдение, оказание квалифицированной помощи и тщательный надзор за состоянием организма. Выбирая между обычной клиникой и GMS Clinic, предпочитайте тех, кто уже доказал свою способность противостоять этому страшному недугу и возвращать пациентов с болезнью Крона к нормальной жизни.
Свяжитесь с нами уже сегодня, пройдите диагностику, если Вы не уверены в диагнозе, или начните амбулаторное или стационарное лечение. Мы ждем Вас!
Болезнь Крона - причины, симптомы, диагностика и лечение
Болезнь Крона – это гранулематозное воспаление различных отделов пищеварительного тракта, характеризующееся хроническим рецидивирующим и прогрессирующим течением. Болезнь Крона сопровождается абдоминальными болями, диареей, кишечными кровотечениями. Системные проявления включают лихорадку, снижение массы тела, поражение опорно-двигательного аппарата (артропатии, сакроилеит), глаз (эписклерит, увеит), кожи (узловатая эритема, гангренозная пиодермия). Диагностику болезни Крона проводят с помощью колоноскопии, рентгенографии кишечника, КТ. Лечение включает диетотерапию, противовоспалительную, иммунодепрессивную, симптоматическую терапию; при осложнениях – хирургическое вмешательство.
Общие сведения
Болезнь Крона – хроническое заболевание желудочно-кишечного тракта воспалительного характера. При болезни Крона воспалительный процесс развивается во внутренней слизистой оболочке и подслизистых слоях стенки желудочно-кишечного тракта. Поражаться может слизистая на любых участках: от пищевода до прямой кишки, но наиболее часто встречается воспаление стенок конечных отделов тонкого кишечника (подвздошная кишка).
Заболевание протекает хронически, с чередованием острых приступов и ремиссий. Первые признаки болезни (первый приступ), как правило, возникают в молодом возрасте – у лиц 15-35 лет. Патология встречается одинаково часто как у мужчин, так и у женщин. Выявлена генетическая предрасположенность к болезни Крона - если родственники прямой линии страдают этим заболеванием, риск развития его возрастает в 10 раз. Если болезнь диагностирована у обоих родителей, заболевание у таких больных возникает ранее 20 лет в половине случаев. Риск развития болезни Крона повышается при курении (практически в 4 раза), отмечается связь заболевания с оральной контрацепцией.
Болезнь Крона
Причины
Причины развития болезни Крона окончательно не определены. Согласно самой распространенной теории, в возникновении заболевания основную роль играет патологическая реакция иммунитета на кишечную флору, пишу, поступающую в кишечник, другие субстанции. Иммунная система отмечает эти факторы как чужеродные и насыщает стенку кишечника лейкоцитами, в результате чего возникает воспалительная реакция, эрозия и язвенное поражение слизистой. Однако, достоверных доказательств эта теория не имеет.
Факторы, способствующие развитию болезни Крона:
- генетическая предрасположенность;
- склонность к аллергиям и аутоиммунным реакциям;
- курение, злоупотребление алкоголем, лекарственными средствами;
- экологические факторы.
Симптомы болезни Крона
Кишечные проявления заболевания: диарея (при тяжелом течении частота дефекаций может мешать нормальной деятельности и сну), боль в животе (выраженность в зависимости от степени тяжести заболевания), расстройство аппетита и снижение веса. При выраженном изъязвлении стенки кишечника возможно кровотечение и обнаружение крови в кале. В зависимости от локализации и интенсивности кровь может обнаруживаться ярко-алыми прожилками и темными сгустками. Нередко отмечается скрытое внутреннее кровотечение, при тяжелом течении потери крови могут быть весьма значительны.
При длительном течении возможно формирование абсцессов в стенке кишки и свищевых ходов в брюшную полость, в соседние органы (мочевой пузырь, влагалище), на поверхность кожи (в районе ануса). Острая фаза заболевания, как правило, сопровождается повышенной температурой, общей слабостью.
Внекишечные проявления болезни Крона: воспалительные заболевания суставов, глаз (эписклерит, увеит), кожи (пиодермия, узловатая эритема), печени и желчевыводящих путей. При раннем развитии болезни Крона у детей отмечают задержку в физическом и половом развитии.
Осложнения
Осложнениями болезни Крона могут быть следующие состояния.
- Изъязвление слизистой, прободение кишечной стенки, кровотечение, выход каловых масс в брюшную полость.
- Развитие свищей в соседние органы, брюшную полость, на поверхность кожи. Развитие абсцессов в стенке кишечника, просветах свищей.
- Анальная трещина.
- Рак толстой кишки.
- Похудание вплоть до истощения, нарушения обмена вследствие недостаточности всасывания питательных веществ. Дисбактериоз, гиповитаминозы.
Диагностика
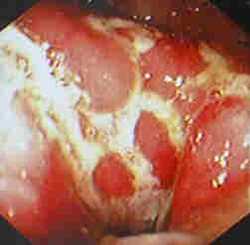 Диагностику болезни Крона осуществляют с помощью лабораторных и функциональных исследований. Максимально информативные методики – компьютерная томография и колоноскопия. На томограмме можно обнаружить свищи и абсцессы, а колоноскопия дает представление о состоянии слизистой (наличие воспаленных участков, эрозий, изъязвлений стенки кишечника) и позволяет при необходимости взять биопсию. Дополнительные методы диагностики – рентгенография кишечника с бариевой смесью. Можно получить снимки как тонкого, так и толстого кишечника – контрастная бариевая смесь заполняет полость кишки и выявляет сужения просвета и язвенные дефекты стенки, свищи.
Диагностику болезни Крона осуществляют с помощью лабораторных и функциональных исследований. Максимально информативные методики – компьютерная томография и колоноскопия. На томограмме можно обнаружить свищи и абсцессы, а колоноскопия дает представление о состоянии слизистой (наличие воспаленных участков, эрозий, изъязвлений стенки кишечника) и позволяет при необходимости взять биопсию. Дополнительные методы диагностики – рентгенография кишечника с бариевой смесью. Можно получить снимки как тонкого, так и толстого кишечника – контрастная бариевая смесь заполняет полость кишки и выявляет сужения просвета и язвенные дефекты стенки, свищи.
Лабораторные методы исследования: общий анализ крови, в котором отмечаются воспалительные изменения, возможна анемия, как следствие регулярных внутренних кровотечений; копрограмма, исследование кала на скрытую кровь. Иногда применяют капсульную эндоскопию пищеварительного тракта – пациент глотает капсулу с мини-видеокамерой и передатчиком. Камера фиксирует картину в пищеварительном тракте по мере продвижения.
Лечение болезни Крона
Поскольку причины заболевания неизвестны, патогенетическое лечение не разработано. Терапия направлена на уменьшение воспаления, приведение состояния пациента к продолжительной ремиссии, профилактика обострений и осложнений. Лечение болезни Крона – консервативное, проводится врачом-гастроэнтерологом или проктологом. К хирургическому вмешательству прибегают только в случае угрожающих жизни осложнений.
Всем больным прописана диетотерапия. Назначают диету №4 и ее модификации в зависимости от фазы заболевания. Диета помогает уменьшить выраженность симптоматики – диареи, болевого синдрома, а также корректирует пищеварительные процессы. У больных с хроническими воспалительными очагами в кишечнике присутствуют нарушения всасывания жирных кислот. Поэтому продукты с большим содержанием жиров способствуют усилению диареи и развитию стеатореи (жирный стул).
В диете ограничено употребление продуктов, оказывающих раздражающее действие на слизистую пищеварительного тракта (острые, копченые, жареные продукты, высокая кислотность пищи), алкоголя, газированных напитков, злоупотребления кофе. Рекомендован отказ от курения. Применяется дробное питание – частые приемы пищи небольшими порциями согласно режиму. При тяжелом течении переходят на парентеральное питание.
Фармакологическая терапия болезни Крона заключается в противовоспалительных мерах, нормализации иммунитета, восстановлении нормального пищеварения и симптоматической терапии. Основная группа препаратов – противовоспалительные средства. При болезни Крона применяют 5-аминосалицилаты (сульфазалин, месазалин) и препараты группы кортикостероидных гормонов (преднизолон, гидрокортизон). Кортикостероидные препараты используются для снятия острых симптомов и не назначаются для длительного применения.
Для подавления патологических иммунных реакций применяют иммунодепрессанты (азатиоприн, циклоспорин, метотрексат). Они уменьшают выраженность воспаления за счет снижения иммунного ответа, выработки лейкоцитов. В качестве антицитокинового средства при болезни Крона применяют инфликсимаб. Этот препарат нейтрализует белки-цитокины – факторы некроза опухоли, которые нередко способствует эрозии и язвам стенки кишечника. При развитии абсцессов применяют общую антибактериальную терапию – антибиотики широкого спектра действия (метронидазол, ципрофлоксацин).
Симптоматическое лечение осуществляют антидиарейными, слабительными, обезболивающими, кровоостанавливающими препаратами в зависимости от выраженности симптомов и степени их тяжести. Для коррекции обмена больным назначают витамины и минералы. Хирургическое лечение показано при развитии свищей и абсцессов (вскрытие абсцессов и их санация, ликвидация свищей), образовании глубоких дефектов стенки с продолжительными обильными кровотечениями, не поддающемся консервативной терапии тяжелом течении заболевания (резекция пораженного участка кишечника).
Прогноз и профилактика
Способов полного излечения болезни Крона на сегодняшний день не разработано вследствие того, что этиология и патогенез заболевания до конца не ясны. Однако, регулярная адекватная терапия обострений и соблюдения диеты и режима, врачебных рекомендаций и регулярное санаторно-курортное лечение способствуют снижению частоты обострений, уменьшению их тяжести и повышению качества жизни.
По мнению специалистов в сфере клинической гастроэнтерологии ключевыми моментами профилактики обострений являются диетотерапия, сбалансированность питания, применение витаминных комплексов и необходимых микроэлементов; избегание стрессов, развитие стрессоустойчивости, регулярный отдых и здоровый режим жизни; умеренная физическая активность; отказ от курения и злоупотребления алкоголем.
Болезнь Крона - что это такое, лечение, симптомы, причины
Болезнь Крона – это тяжелое воспаление тканей кишечника, при котором поражается слизистая оболочка. Обычно оно развивается в конечном отделе тонкой или толстой кишки и может поражать любой отдел пищеварительной системы, в частности анус, желудок, пищевод и даже рот.
Содержание статьи:
Что это такое?
Болезнь Крона и язвенный колит, с которым ее часто путают, представляют собой группу воспалительных заболеваний кишечника. Много лет назад, когда болезнь Крона еще не получила свое название, врачи отказывались иметь с ней дело, считая неизлечимой. Специалисты не понимали, как иммунная система людей, будучи оружием для борьбы с заболеваниями, могла атаковать их собственные органы пищеварения.
Сегодня пациенты с болезнью Крона при адекватной терапии не только выживают, но и ведут нормальный образ жизни.
Самые распространенные симптомы болезни Крона на ранних стадиях — частые повторяющиеся эпизоды боли в животе, диареи, лихорадки и потеря аппетита. Болезнь может вызвать внутреннее кровотечение, поэтому стул бывают темными или с кровью. У детей с болезнью Крона признаки желудочно-кишечных заболеваний иногда и не проявляются. У них могут отмечаться воспаление суставов, лихорадка, анемия или замедление роста.
Болезнь Крона имеет тенденцию как к обострениям, так и ремиссиям. Порой симптомы могут не проявляться неделями, месяцами или даже годами. К сожалению, невозможно предсказать, когда они снова дадут о себе знать.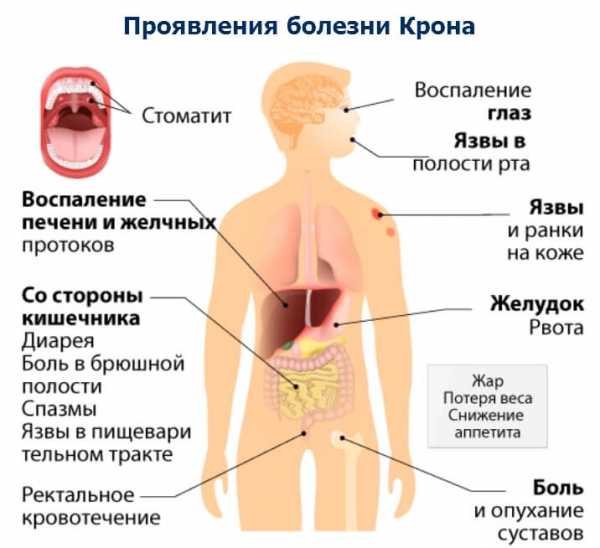
Точно неизвестно, но болезнь Крона, скорее всего, развивается вследствие аутоагрессии иммунной системы. Когда патогенные микроорганизмы вторгаются в желудочно-кишечный тракт и вызывают сильное воспаление, организм вырабатывает антитела, чтобы отбить атаку. В норме они реагируют на чужеродные бактерии, а у людей с болезнью Крона начинают распознавать собственные ткани как антигены.
У человека есть набор генов, которые могут отвечать за склонность организма к болезни. Они и помогают кишечнику бороться, если обнаружены вредные бактерии. Но при повреждении гена те начинают размножаться, и может развиться болезнь Крона. Вопреки распространенному мнению, негативные эмоциональные всплески не провоцируют развитие данного заболевания (или язвенного колита). Однако многие из пациентов утверждают, что симптомы болезни, как правило, проявляются у них именно в стрессовые периоды.
Среди других возможных факторов, вызывающих вспышки болезни Крона — инфекции верхних дыхательных путей, использование аспирина или других нестероидных противовоспалительных препаратов и курение. По словам пациентов, это также могут быть алкоголь, молочные продукты, острые блюда и сырые овощи.
Кто может заболеть?
Болезнь Крона встречается в любом возрасте, как у детей, так и пожилых людей, но наиболее распространена в возрасте 20 лет. Мужчины и женщины одинаково часто страдают этим заболеванием.
Поскольку заболевание связано с дефектными генами, то нередко встречается именно в семьях. Так, если один из членов семьи заболел, риск заразиться увеличивается более чем в 35 раз.
Возможные осложнения
Болезнь Крона редко смертельная, но может привести к осложнениям, которые превращают ее в серьезную угрозу для здоровья. Прежде всего, кишечник при воспалении не функционирует должным образом, плохо всасывая воду и питательные вещества. Может наступить обезвоживание, а также дефицит белков, калия, кальция и других жизненно важных компонентов. Это повлечет за собой каскад других проблем. Например, при недостатке кальция повышается риск развития остеопороза. При отсутствии лечения могут возникнуть серьезные осложнения со стороны кишечника и других органов.
Вследствие воспаления в пределах кишечника часто образуется рубцовая ткань, что приводит к сильным рвотам. К нему иногда присоединяются гнойные процессы (абсцессы), а также развиваются свищи, которые могут распространяться на смежные ткани и органы. Некоторые прорываются наружу с выходом на поверхность кожи, особенно вокруг заднего прохода.
Если болезнь Крона поражает толстую кишку, риск развития рака органа повышается. Чем дольше человек болеет, тем больше опасность. Для диагностики рака на начальной стадии необходимы регулярные колоноскопии или другие обследования.
Иногда на фоне болезни Крона появляются и другие признаки иммунного воспаления. Это могут быть: артрит, поражение белков глаз, плотные болезненные образования на коже. Среди ассоциированных с болезнью Крона состояний также анкилозирующий спондилоартрит, сакроиелит, увеит или первичный склерозирующий холангит.
Диагностика
При подозрении на болезнь Крона врач должен назначить анализы крови, чтобы проверить, нет ли анемии (возможный признак внутреннего кровотечения) или не повышен ли уровень лейкоцитов (признак воспаления).
Для подтверждения диагноза специалисту необходимо провести рентгенологическое исследование или эндоскопию. Может потребоваться обследование тонкой кишки и верхнего пищеварительного тракта с помощью бария.
При необходимости исследования толстой кишки выполняют колоноскопию.
Лечение
Лечение болезни Крона обычно начинают с пероральных препаратов, контролирующих воспаление. Если заболевание легкой или умеренной степени тяжести, сульфасалазин (азульфидин) — хороший препарат выбора. При наличии аллергии на сульфамидные препараты или таких побочных эффектов, как головная боль и тошнота, мезаламин (пентаза) может быть эффективной альтернативой.
Антибиотик метронидазол (флагил) — еще один вариант, особенно если болезнь Крона поражает толстую кишку. При приеме препарата в течение более чем нескольких недель могут наблюдаться такие побочные эффекты, как слабость или боль в мышцах; в таком случае следует немедленно обратиться к врачу. Если эти медикаменты оказались неэффективными, могут понадобиться мощные кортикостероиды, например преднизон. Но нужно быть осторожными, поскольку препараты в высоких дозах часто связаны с серьезными побочными эффектами, такими как повреждения суставов, акне, перепады настроения и тому подобное. Возможно, понадобится снизить дозу, пока состояние не нормализуется. Для купирования симптомов при легкой/умеренной форме болезни Крона назначают будесонид, хотя он также может вызвать нежелательные реакции, среди которых головная боль, респираторная инфекция и тошнота.
Кроме того, для терапии умеренной/тяжелой степени болезни Крона одобрен ряд биологических препаратов. Они избирательно блокируют фактор некроза опухоли, который вызывает воспалительный процесс. Инфликсимаб (ремикейд) — один из таких лекарственных средств, инъекция которого, согласно имеющимся данным, облегчала симптомы у 82% пациентов. Однако вследствие приема препарата известны случаи заболевания туберкулезом и другие серьезные инфекции, вызванные условно-патогенными организмами, в частности пневмоцистоз. Необходимо тщательно контролировать состояние больного при использовании данного медикамента и, при необходимости, перейти на другую терапию.
Для лечения взрослых с тяжелой формой болезни Крона, для которых другие виды терапии были неэффективными, одобренный цертолизумабу Пеголо (симзия) в инъекциях. При использовании препарата также возможно развитие серьезных побочных эффектов, поэтому специалист должен контролировать процесс лечения.
Натализумаб (тизабри), который обычно назначают для лечения рассеянного склероза, теперь можно использовать и при болезни Крона. Врачу необходимо следить за состоянием пациента для минимизации риска побочных эффектов.
Адалимумаб (Хумира) также одобрен для лечения умеренного и тяжелого варианта болезни Крона у взрослых, состояние которых не улучшилось при стандартных методах лечения. В случае возникновения осложнений пациента с болезнью Крона необходимо госпитализировать. Если в результате тяжелой диареи наблюдаются истощение и обезвоживание может понадобиться инфузионная терапия. Если медикаментозное лечение неэффективно, потребуется хирургическое вмешательство. При поражении сегмента кишечника эту часть следует удалить.
Сложности могут возникнуть, если пострадали и толстая, и тонкая кишка. Впоследствии воспаление обычно возвращается.
Что делать, если заболел?
Адекватное лечение болезни Крона — это только часть комплексного подхода. Важную роль также играют диета и другие изменения образа жизни, которые могут ускорить выздоровление. Например, иногда улучшение наступает, если пить много жидкости, перейти на диету с низким содержанием клетчатки, избегать острой пищи и не злоупотреблять алкоголем.
По рекомендации врача можно принимать добавки железа, витамина B12, фолиевой кислоты или других микроэлементов, чтобы восстановить те, что были потеряны при диарее. Наконец, вы должны заботиться о себе. Обязательно употребляйте питательную пищу, отдыхайте, избегайте стресса и не курите. Будьте уверены, улучшится не только самочувствие во время болезни, но и общее состояние здоровья.
Рекомендуем посмотреть видео
Врач-гастроэнтеролог: Подростки с болезнью Крона – моя боль
Все больше детей в мире страдают от воспалительных заболеваний кишечника. Иногда родительское «Заболел живот – у кого не бывает» приводит к настоящим трагедиям. О болезни Крона и новых возможностях лечения рассказывает врач-гастроэнтеролог Наталья Щиголева, зав. отделением гастроэнтерологии Российской детской клинической больницы.
Заболел живот – у кого не бывает?
– Общество уже привыкло помогать детям с онкологией. А то, что в гастроэнтерологии есть заболевания, которые могут закончиться трагедией и требуют серьезных финансовых вложений, это пока еще не всем очевидно?
– Многие благотворительные фонды сегодня помогают детям с гематологическими и онкологическими заболеваниями. Но в гастроэнтерологии я сравниваю болезнь Крона именно с гематологией и онкологией. Это страшное заболевание – оно постепенно прогрессирует, может потребовать хирургического вмешательства, дает воспаление всей стенки кишки, дырки в кишке, спаечную болезнь, свищи, может поразить пищевод, двенадцатиперстную кишку, привести к смерти.
И дети, подростки – моя большая боль. Подросткам намного сложнее справиться и принять болезнь, чем взрослым. Они же максималисты. Представьте, вы занимались спортом, были капитаном баскетбольной команды, и вдруг эта беда… Психологическая помощь у нас плохо развита. Ребенок пугается, родители в шоке – то нельзя, это нельзя. И наступает отчаяние – жизнь закончена.
Или девочка дружила, общалась с мальчиками, а теперь на преднизолоне ее раздувает, у нее угри… Ребенок совершенно теряется.
– При этом родители, по всей видимости, могут пропустить симптомы и болезни Крона, и других серьезных гастроэнтерологических заболеваний, потому что «Заболел живот – у кого не бывает». А какие симптомы их должны насторожить?
– Диарея, продолжающаяся более 6 недель. Кровь в стуле. Потеря веса. Боли в животе.
Но болезнь Крона может протекать и без диареи, так что, если больной теряет в весе и есть болевой синдром, нужно обратиться к врачу.
Пациенты действительно поступают в больницу очень поздно. Средний срок постановки диагноза при болезни Крона 2-3 года.
– То есть даже при обращении к врачам диагноз ставят не сразу?
– Да, почему-то чаще всего ошибочно ставят дисбактериоз кишечника, иногда – хронический гастродуоденит.
– А кто в группе риска по воспалительным заболеваниям кишечника? Дети?
– Что касается России, данных по распространенности заболевания нет. Но в целом в мире сейчас отмечается резкий рост и резкое омоложение этих заболеваний. Увеличивается количество детей, которые заболели до 6 лет. Если раньше к нам в отделение гастроэнтерологии в год поступало максимум 4 ребенка в возрасте до 3 лет, то теперь за один сентябрь к нам поступило 5 детей.

Наталья Щиголева
Операция – это все равно инвалидизация
– Говоря о воспалительных заболеваниях кишечника (ВЗК), мы прежде всего имеем в виду болезнь Крона и язвенный колит?
– Да, в основном эти два заболевания. Выделяется еще недифференцированный колит – заболевание, которое имеет черты и язвенного колита, и болезни Крона. Но обеспечения лекарственной терапией недифференцированного колита нет, поэтому мы распределяем больных по этим двум нозологическим формам.
Язвенный колит – воспалительное заболевание кишечника, поражающее слизистую оболочку толстой кишки. Поэтому считается, что излечить от язвенного колита можно колэктомией – удалением толстой кишки. Хотя на самом деле оперированные по поводу ЯК пациенты имеют много проблем, некоторым приходится оставлять постоянную стому. Операция – это все равно инвалидизация.
Болезнь Крона поражает весь желудочно-кишечный тракт от рта до ануса. Оперативное вмешательство проводится только в крайних случаях, потому что после операции достаточно быстро происходит рецидив заболевания.
Я сравнила бы болезнь Крона по опасности и сложности ведения с гематологическими и онкологическими заболеваниями. К сожалению, это заболевание, от которого на сегодняшний день вылечиться нельзя, можно только выйти в ремиссию.
В отличие от язвенного колита, при болезни Крона поражается вся стенка кишки, что приводит к развитию стенозов (сужений кишки), образованию свищей как между кишками, так и другими органами, абсцессов (гнойников) в брюшной полости, тяжелым поражениям области вокруг ануса: язвы, трещины, свищи. Многие больные неоднократно оперируются.
Это заболевание приводит к тяжелой инвалидизации. Поэтому чем раньше мы поставим диагноз и начнем лечить, тем меньше осложнений будет у пациента.
У детей, в отличие от взрослых, и язвенный колит, и болезнь Крона протекают более агрессивно. Но с детьми мы более ограничены в лекарственных препаратах.
– Что мы сегодня знаем о причинах возникновения болезни Крона и язвенного колита?
– Прежде всего, предрасполагающие генетические факторы. ВЗК относят к полигенным заболеваниям, при которых обнаруживают более сотни чувствительных локусов, повышающих риск болезни. На сегодняшний день открыто около 200 локусов, где могут быть эти гены.
Но чтобы генетические факторы реализовались, нужен какой-то запускающий фактор, это:
1. Факторы окружающей среды. Чем выше урбанизация, выше уровень развития страны, тем выше уровень развития ВЗК.
2. Неправильное питание: употребление пищи с добавлением эмульгаторов, пищевых Е-добавок, фастфуда. Есть интересная статистика, что в странах Азии, где распространена так называемая восточная диета – рис, морепродукты, – долгое время не было воспалительных заболеваний кишечника. Но как только жители стали переходить на европейскую диету, пошел резкий рост заболеваний.
3. Курение.
4. Стрессы. Ведь что такое стресс? Это срыв всех наших адаптационных механизмов. Мы становимся подвержены воздействию различных факторов: инфекционных, вирусных и т. д. Хронический стресс приводит к ослаблению нашего иммунитета.
– А как диагностируются болезнь Крона и язвенный колит?
– Специфическим маркером ВЗК является фекальный кальпротектин. Его повышение больше 150 мкг/г должно насторожить в плане язвенного колита и болезни Крона.
При ЯК могут обнаруживаться антитела к нейтрофилам, при БК – к сахаромицетам.
Заподозрить ВЗК можно и по таким рутинным анализам, как общий анализ крови и копрология. У таких больных может быть выявлена анемия, повышение СОЭ, лейкоциты, эритроциты в анализах кала.
– Всегда ли нужны генетические исследования?
– Когда пациент не укладывается в какую-то определенную клиническую картину и не отвечает на терапию. Это уже не язвенный колит или болезнь Крона, а моногенные заболевания, которые очень сложно выявить и у которых совершенно другая терапия – вплоть до трансплантации костного мозга.
К сожалению, в моей практике было два ребенка, которым слишком поздно поставили диагноз, и они умерли.
Что касается коммерческих тестов, на которые люди идут с целью выявить предрасположенность к болезни, я считаю, что они не информативны. ВЗК и так можно определить по ряду признаков.
Два тяжелых пациента и одно хорошее лекарство
– Какие имеются современные возможности в лекарственной терапии при болезни Крона и язвенном колите?
– Лекарственная терапия при болезни Крона и язвенном колите – это аминосалицилаты, цитостатики и антицитокиновые препараты, которые блокируют определенное звено воспалительной реакции и дают заживление слизистой. Таким образом мы можем предотвратить рецидивы заболевания.
Осенью прошлого года в России зарегистрировали новый препарат «Ведолизумаб» («Энтивио»). Он применяется, когда наши пациенты не отвечают на антитела к фактору некроза опухоли – ни на «Ремикейд», ни на «Хумиру».
«Ведолизумаб» блокирует миграцию Т-лимфоцитов, вызывающих хроническое воспаление. Это таргетная, целенаправленная терапия.
Пока для лечения детей он не зарегистрирован, но ведется огромное мультицентровое исследование по его применению. Но, тем не менее, во всем мире есть уже опыт применения «Ведолизумаба» у детей – в Канаде и Норвегии, например. Результаты очень хорошие.
Свете 14 лет, она из Иркутска. Кровотечения, гнойные выделения, температура, стоматит, язвы во рту, сыпь на коже. Тогда Света долго лежала в больнице, резко похудела. Страшнее всего было то, что никто не знал, что с ребенком – гастрит, язвенный колит? Через год диагноз поставили – болезнь Крона. К тому времени Света стала совсем прозрачная и совсем ослабла.
– Есть ли у вас в отделении дети, которые нуждаются в этом препарате?
– У нас есть два тяжелых пациента, у которых на сегодняшний день диагноз до конца не ясен – Алексей и Светлана. Девочка с тяжелым поражением кишечника, ротовой полости, прооперированная, так как у нее были тяжелые свищи. Мальчик с частыми обострениями заболевания, тяжелым поражением ротовой полости и высокой воспалительной активностью в анализах крови.
Мы наблюдаем их с болезнью Крона, но течение болезни у них не типичное.
Чего мы боимся? Чтобы заболевание не привело к стенозам – сужению кишки, так как тогда понадобится хирургическое вмешательство, ребенок станет инвалидом и дальше заболевание начнет прогрессировать гораздо быстрее. У этих двух детей сейчас ситуация такова, что мы или попробуем «Ведолизумаб» – препарат, который дает хорошие результаты, и мы можем получить на нем положительный эффект, или будем говорить о трансплантации костного мозга.
Алеше 13 лет, он живет в Амурской области, поселок Прогресс. Алеша заболел в шесть лет. Опухли десны, анализ крови показал высокую воспалительную активность. И начались походы по врачам – герпес? Нет. Ветрянка? Нет. Первичный иммунодефицит? Неуточненный. Болезнь Крона? Не типичное течение. И так шесть лет.
Алеша устал, он болеет, кажется, всю жизнь, а болезнь все не уходит и не уходит. Он очень устал.
– И к какому решению вы склоняетесь?
– Конечно, если взвешивать на чаше весов консервативную терапию и трансплантацию костного мозга с ее опасностями и осложнениями, то с новым препаратом шансов больше.
Департамент Москвы закупает препарат только для взрослых. Для детей, пока препарат не зарегистрирован, есть возможность использовать его off-label, то есть по жизненным показаниям.
Мы сможем вывести детей в ремиссию и предотвратить развитие осложнений.
И еще очень важный момент – если мы сейчас инициируем терапию и получим положительный эффект, подключатся регионы и найдут возможности в местном бюджете выделять деньги на закупку этого препарата. Дети смогут дальше получать лекарство по месту жительства бесплатно.
– Состояние ремиссии у детей при воспалительных заболеваниях кишечника – насколько возможна в такой ситуации полноценная жизнь?
– У меня хранятся рисунки больных – как они видели свою жизнь до терапии антицитокиновыми препаратами и после нее. До – все серое и черное. После – солнце, радость, красные, желтые, зеленые цвета.
Вот когда видишь эти картины, понимаешь, как меняется их жизнь. Конечно, появление новых препаратов – это просто надежда на спасение для наших пациентов.
А в дальнейшем наша задача – научить ребенка жить с язвенным колитом и с болезнью Крона. Потому что иногда болезнь может вернуться, наступить обострение. Мы рекомендуем детям в будущем искать профессии со свободным графиком, чтобы не зависеть от больничных. Есть также ограничения по физическим нагрузкам, питанию. Но в целом, выйдя в ремиссию, дети могут жить полноценной жизнью.
Комментарий Елены Тимошиной, представителя ООО «Такеда Фармасьютикалс», регионального менеджера по работе с ключевыми клиентами по Москве и Московской области
«Ведолизумаб» («Энтивио») представляет собой гуманизированные моноклональные антитела, которые блокируют миграцию лимфоцитов, вызывающих хронический воспалительный процесс, характерный для язвенного колита и болезни Крона.
«Ведолизумаб» является первым и единственным в России представителем нового класса биологической (антиинтегриновой) терапии для лечения воспалительных заболеваний кишечника, селективным в отношении желудочно-кишечного тракта.
Исследования профиля безопасности выявили низкую системную иммуносупрессию за счет специфики механизма действия препарата. В то время как другие анти-ФНО (фактор некроза опухоли) препараты действуют в качестве иммуносупрессоров на весь организм, вызывая общее снижение иммунитета, «Ведолизумаб» действует таргетно на уровне кишечника и является ингибитором α4β7-интегрина. В связи с таргетным действием в большей безопасности общая иммуносупрессия и минимально количество побочных эффектов.
Препарат «Ведолизумаб» («Энтивио») 300 мг вводится пациентам в виде внутривенной инфузии в течение 30 минут, затем в той же дозе через 2 недели и через 6 недель после первого введения, и далее каждые 8 недель в качестве поддерживающей терапии.
По сравнению с «Ремикейдом», который также вводится внутривенно, нет пересчета на массу тела и меньше реакций на инфузионное введение.
В мире препарат применяется уже более пяти лет. Пролеченных пациентов – около 3 тысяч. Показана высокая эффективность в заживлении слизистой оболочки кишечника. В рамках индукционного курса уже после 3-й инфузии – 60 %.
В России зарегистрирован около года назад. На сегодняшний момент в Москве препарат получают около 20 взрослых пациентов, самому молодому из них – 20 лет, по Московской области – 12 пациентов. В основном это пациенты с неэффективностью лечения на анти-ФНО препаратах, например, «Ремикейде», «Хумире» и др. Лечение проходит с хорошим эффектом, без необходимости менять терапию.
В педиатрии самый большой опыт применения в Канаде. В России в педиатрии препарат пока не зарегистрирован. Будет применяться off-label, по жизненным показаниям.
Помочь Светлане и Алексею
Болезнь Крона - симптомы, лечение, диагностика, причины
Общие сведения
Патологический процесс развивается преимущественно в кишечнике, хотя могут поражаться все отделы ЖКТ, включая пищевод и ротовую полость. Неспецифическое иммунное воспаление распространяется на всю толщу кишечной стенки и проявляется инфильтрацией лейкоцитами. В слизистой оболочке в зоне инфильтрации образуются глубокие язвы, развиваются абсцесс и свищи с последующим рубцеванием и сужением просвета кишки.
Новости по теме
Причины
Причины, запускающие развитие описанного выше патологического процесса до сих пор не известны. Считается, что при болезни Крона в организме образуются антитела к тканям кишечника. В качестве предрасполагающих факторов выделяют наследственность и курение.
Симптомы
Кишечными проявлениям являются схваткообразные боли в животе, диарея, метеоризм, трещины и воспаление в области заднего прохода. Больной худеет, у него появляются признаки гиповитаминоза, метаболические расстройства различной степени тяжести. К внекишечным признакам относят также лихорадку, анемию, афтозный стоматит, артрит, поражения глаз (ирит, увеит, эписклерит).
Осложнения
Болезнь Крона опасна не только своими проявлениями, но и тяжелейшими осложнениями: кишечная непроходимость, перфорация стенки кишечника с развитием перитонита, массивное кровотечение, внутренние и наружные свищи, стриктуры кишки, воспалительные инфильтраты. Все эти осложнения лечатся только хирургическим путем.
Что можете сделать вы
Как диагностика, так и лечение воспалительных заболеваний кишечника должно проводиться специалистом гастроэнтерологом или колопроктологом, знакомым с этой патологией. Лечение тяжелых обострений осуществляют только в стационаре. Лечение легких форм заболевания должно осуществляться также под наблюдением специалиста. Поэтому если вы заподозрили у себя или своих близких болезнь Крона, следует немедленно обратиться к врачу.
Что может сделать врач
Для диагностики заболевания и определения тактики терапии требуется: УЗИ брюшной полости; копрологическое исследование; ирригоскопия — серийная рентгенография тонкой кишки. Эндоскопические методы исследования (колоноскопия, ректороманоскопия) наиболее информативны в диагностике болезни Крона с поражением толстой кишки, при этом часто выполняется биопсия участка кишечника. Полученный материал отправляется на гистологическое исследование, по результатам которого может быть выставлен точный диагноз.
При отсутствии осложнений, требующих хирургического лечения, проводится медикаментозная и диетотерапия. Основными группами препаратов для лечения болезни Крона являются глюкокортикоиды и препараты 5-аминосалициловой кислоты. Обычно назначается комбинация этих препаратов. В случае присоединения инфекции применяются антибиотики.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
что это такое? Симптомы, причины и лечение болезни Крона у взрослых
Болезнь Крона — это хроническое, тяжелое воспалительное заболевание желудочно-кишечного тракта, при котором может наблюдаться поражение любого его отдела, начиная полостью рта и заканчивая прямой кишкой. Клинически оно проявляется воспалением всей толщи стенки пищеварительной трубки, образованием язв и рубцов.
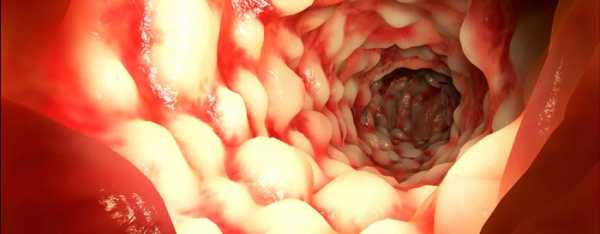
Болезнь Крона в цифрах и фактах:
- В 70% случаев патологический процесс развивается в тонкой кишке, в 25% случаев — в толстой кишке, в 5% случаев — в пищеводе, желудке или области ануса.
- Болезнь Крона может начинаться в любом возрасте. Чаще всего — в 20-50 лет.
- Мужчины и женщины болеют примерно одинаково часто.
- Точных данных о том, насколько распространено заболевание, нет. На территории Великобритании на 1500-1800 человек приходится 1 больной.
Почему возникает болезнь Крона?
Причины возникновения болезни Крона точно не установлены. Имеется несколько теорий на этот счет. Наиболее популярная из них гласит, что значительная роль принадлежит неправильной работе иммунной системы. Она начинает воспринимать в качестве чужеродных агентов компоненты пищи, полезные для организма вещества, бактерии, входящие в состав нормальной микрофлоры. В результате белые кровяные тельца, — лейкоциты, — накапливаются в стенке кишечника, развивается воспалительный процесс.
Однако, ученые затрудняются сказать, является ли изменение работы иммунной системы причиной или следствием болезни Крона.
Другие возможные причины заболевания:
- Генетические нарушения: у 5-10% пациентов есть близкие родственники, у которых тоже диагностирована болезнь Крона.
- Нарушения работы иммунной системы, в том числе аллергии, аутоиммунные реакции и заболевания. Кроме того, причиной развития болезни Крона могут стать перенесенные ранее бактериальные или вирусные инфекции, которые могут спровоцировать нарушение иммунного ответа.
- Курение. По данным статистики, у курильщиков болезнь Крона развивается в 2 раза чаще, чем у некурящих людей. Если пациенты продолжают курить, то заболевание протекает у них тяжелее.
- Образ жизни. Чаще всего данная патология регистрируется в экономически развитых странах, причем рост заболеваемости отмечается с 50-х годов ХХ века, когда началось общее улучшение благосостояния стран Европы и США.
Признаки болезни Крона
Симптомы болезни Крона определяются местом локализации поражения, тяжестью заболевания, его продолжительностью и наличием рецидивов. Симптомы болезни Крона делятся на три группы:
- Кишечные.
- Общие.
- Внекишечные.
Кишечные признаки болезни Крона:
- Диарея более 6 раз в сутки. При тяжелом течении заболевания диарея может мешать нормальной жизни и даже полноценному сну.
- Боли. Их локализация будет зависеть от пораженного отдела ЖКТ. В ряде случаев абоминальная боль напоминает картину острого аппендицита.
- Потеря аппетита.
- Снижение веса.
- Кровотечения. Они возникают при изъязвлении стенки пищеварительной трубки. При поражении верхних отделов органов ЖКТ, кровотечения могут носить скрытый характер и обнаруживаться при проведении теста на скрытую кровь в кале. При поражении терминальных отделов толстой кишки, в кале обнаруживаются прожилки крови или темные сгустки. При хроническом тяжелом течении заболевания, такие кровотечения могут вызвать развитие среднетяжелой и тяжелой анемии.
Общие симптомы болезни Крона:
- Повышенная утомляемость.
- Слабость.
- Бледность кожных покровов (при развитии анемии).
- Периодические повышения температуры.
Внекишечные проявления болезни Крона:
- Образование свищей. При длительном течении воспалительного процесса в кишечной стенке, он может привести к образованию свищевых ходов, открывающихся в брюшную полость, влагалище, мочевой пузырь, перианальную область. Это чревато развитием серьезных инфекционных осложнений вплоть до перитонита и сепсиса.
- Артриты.
- Поражение глаз — эписклериты, увеиты.
- Поражение кожи — эритемы, пиодермии, гнойничковые поражения.
- Заболевания печени.
Какое обследование необходимо при подозрении на болезнь Крона?
Заболевание помогают выявить следующие исследования и анализы:
- Эндоскопические методики: ректороманоскопия (осмотр прямой и сигмовидной кишки), колоноскопия (осмотр ободочной кишки). Врач вводит через задний проход пациента специальное эндоскопическое оборудование с видеокамерой и проводит осмотр слизистой оболочки кишки. Эти исследования отличаются высокой информативностью, при этом они не требуют общего наркоза, не нужно делать разрез, на организм во время процедуры не действуют никакие излучения. Колоноскопию широко применяют для скрининга и ранней диагностики различных заболеваний кишечника, в том числе злокачественных новообразований.
- Рентгеноконтрастные исследования кишечника. При подозрении на поражение толстого кишечника проводят ирригографию. Пациенту вводят при помощи клизмы рентгеноконтрастный раствор, а затем делают рентгеновские снимки — на них хорошо видны контуры заполненной контрастом кишки.
- Биопсия. Во время эндоскопических исследований врач может взять фрагмент «подозрительного» участка слизистой оболочки кишечника при помощи специальных инструментов и отправить его в лабораторию.
- Общий анализ крови. Выявляется анемия, воспалительные изменения.
- Биохимический анализ крови позволяет выявить снижение содержания белков, жиров, глюкозы, кальция.
- Анализы кала: микроскопия, бактериологическое, химическое исследование.
- Компьютерная томография (КТ) и позитронно-эмиссионная томография (ПЭТ).
Лечение болезни Крона
Так как причина болезни Крона до настоящего времени неизвестна, эффективных методов лечения не существует. Однако, есть препараты, при помощи которых можно контролировать заболевание, обеспечить длительную ремиссию.
Пациентам назначают противовоспалительные препараты, глюкокортикоиды (препараты гормонов коры надпочечников), иммунодепрессанты, антидиарейные средства.
При тяжелом течении болезни Крона может быть проведено хирургическое лечение. Во время операции удаляют пораженный участок кишки. Но это приводит не к излечению, а лишь к облегчению состояния. Через некоторое время воспаление развивается в соседнем участке кишки.
Некоторым больным требуется несколько операций. Иногда бывает целесообразно удалить большой отрезок кишечника. Если после этого не удается восстановить целостность кишки — хирург накладывает колостому.
Возможные осложнения. Болезнь Крона — предраковое заболевание
Болезнь Крона может осложниться состояниями, которые требуют хирургического лечения, такими как: кишечная непроходимость, нагноение, кишечные кровотечения, перитонит, образование свищей (патологических сообщений петель кишки между собой, с соседними органами, кожей).
Одно из самых тяжелых осложнений болезни Крона — злокачественное перерождение. Причем, если не применяются специальные методы диагностики, опухоль может долго никак себя не проявлять. Она начнет давать симптомы только на поздних стадиях, при этом зачастую обнаруживаются метастазы, прорастание в соседние органы.
Эффективным методом ранней диагностики предраковых заболеваний и злокачественных опухолей толстой кишки является колоноскопия. Это эндоскопическое исследование назначают пациентам с длительными болями в животе, когда их причина неизвестна, при подозрениях на болезнь Крона, неспецифический язвенный колит, онкологические заболевания. Также колоноскопию рекомендуется регулярно проходить всем людям старше 50 лет.
При болезни Крона колоноскопию нельзя проводить, когда заболевание находится в активной стадии.
Вы можете пройти колоноскопию в Европейской клинике — у нас это исследование выполняют опытные специалисты на современном оборудовании. После процедуры вы получите видеозапись с камеры колоноскопа, с которой в будущем можете обратиться к любому врачу. Для уменьшения дискомфорта в Европейской клинике вы можете пройти колоноскопию в состоянии медикаментозного сна.
Запись на консультацию круглосуточно
Болезнь Крона - симптомы, лечение, причины
Болезнью Крона называют хроническое воспалительное заболевание кишечника, для которого характерно образование изъязвлений на слизистой оболочке кишки, на месте которых впоследствии разрастаются гранулемы, образуются спайки и стриктуры, что сужает просвет кишки и нарушает ее проходимость. Чаще всего болезнь Крона поражает тонкий кишечник, а именно подвздошную ободочную кишку (терминальный илеит, региональный илеит, трансмуральный илеит), но может возникать на всем протяжении кишечника (гранулематозный энтерит, гранулематозный колит, региональный энтерит и пр.). Кроме того, при этом заболевании имеются множественные внекишечные проявления.
Болезнь Крона у детей имеет излюбленную локализацию в двенадцатиперстной и тощей кишке, часто полностью поражает тонкую кишку (еюноилеит).
Заболеванию подвержены мужчины и женщины в одинаковой степени, средний возраст заболевших от 20 до 30 лет. Болезнь Крона у детей проявляется обычно в подростковом возрасте – 12-12 лет.
На данный момент заболевание считается неизлечимым, цель лечения болезни Крона – поддержание кишечника в состоянии длительной ремиссии и облегчение симптомов при обострении, а также профилактика осложнений.
Причины болезни Крона
До сих пор неясны причины возникновения болезни Крона. Исследователями выделены несколько факторов, имеющих важное значение в механизме хронического воспаления кишечника, однако пусковой момент в патологическом процессе не известен. К способствующим факторам относятся:
- Сбой в иммунной системе организма. В механизме поддержания воспаления играет важную роль аутоиммунный компонент, то есть патологическая реакция иммунной системы на собственные ткани организма, а также на те микроорганизмы кишечника, которые не являются патогенными и необходимы для усваивания пищи:
- Наследственная предрасположенность. Известно, что у людей с болезнью Крона часто родственники страдают хроническими воспалительными заболеваниями кишечника, например, язвенным колитом;
- Повреждающее воздействие внешних факторов: нездоровое питание, вредные привычки, неправильный образ жизни, инфекция.
Симптомы болезни Крона
Триада основных симптомов болезни Крона включает в себя боль в животе, хроническую диарею и похудание.
Боль в животе (абдоминальная боль) чаще всего проявляется в правой нижней части подвздошной области (илеит Крона), носит тупой, ноющий характер. Иногда боль отсутствует, а в нижней правой части живота ощущается неприятная тяжесть и распирание.
При болезни Крона часто снижен аппетит, но даже если он не изменен, все равно отмечается похудание, и часто весьма значительное.
Примерно у 30% пациентов симптомами болезни Крона являются нарушения со стороны анального отверстия и прямой кишки: ректальные трещины, отечность и раздражение ануса, что может вызывать боль при дефекации, а также выделение слизи и крови из анального отверстия.
Болезнь Крона у детей имеет некоторые особенности течения. Для детей с этим заболеванием характерна сильная потеря веса, утрата, иногда полная, аппетита, задержка в развитии. Одним из симптомов болезни Крона у детей является подъем температуры до высоких цифр, часто сопровождающийся болями в суставах.
Внекишечные симптомы болезни Крона могут вводить в заблуждение при постановке диагноза. К ним относятся: артриты, артрозы, желчекаменная и почечнокаменная болезни, гепатиты, воспаление слизистой оболочки глаз и рта, а также кожные проявления – дерматиты, экземы, сыпь и долго не заживающие язвы.
Диагностика болезни Крона
Диагностика заболевания проводится при наличии характерных симптомов болезни Крона с применением следующих исследований:
- Эндоскопия. Метод, состоящий в введении в кишечник инструмента, состоящего из гибкой трубки, снабженной видеокамерой и источником света, с помощью которой исследуется слизистая оболочка прямой и толстой кишки.
- Рентгеноскопия кишечника. Используются методики с применением контрастного вещества, позволяющие обнаружить новообразования, гранулемы и участки сужения в тонком кишечнике;
- Биопсия слизистой оболочки кишечника. Ткань для гистологического исследования берется во время колоноскопии. В лабораторных условиях анализируют изменения в слизистой оболочке;
- Лабораторные методы исследования. Проводят общие и биохимические анализы крови, мочи, анализ и бакпосев кала, а также развернутый иммунологический анализ крови.
Лечение болезни Крона
Как уже упоминалось выше, болезнь Крона относится к неизлечимым на сегодняшний момент заболеваниям. Однако лечение болезни Крона не просто необходимо, а должно быть последовательным и постоянным, для поддержания нормального качества жизни пациента. В случае отсутствия адекватного лечения болезнь Крона всегда имеет неблагоприятный прогноз, так как ведет к развитию одного или нескольких тяжелых осложнений, причем часто не только со стороны кишечника, многие из которых несут непосредственную угрозу жизни.
Лечение болезни Крона консервативное, при развитии осложнений прибегают к оперативному вмешательству.
Медикаментозное лечение болезни Крона в период обострения состоит в применении антидиарейных средств, противовоспалительных (гормональная терапия кортикостероидами), антибактериальных препаратов и препаратов, подавляющих чрезмерную активность иммунной системы (иммунодепрессанты).
В период ремиссии лечение болезни Крона сводится к соблюдению диеты и поддержанию здорового образа жизни.
Диета при болезни Крона ограничивает употребление тяжелой, грубой пищи, оказывающей раздражающее действие на слизистую оболочку кишечника, а также жиров и молока. Рекомендована легкоперевариваемая и легкоусваиваемая пища, с ограниченным употреблением кисломолочных продуктов, щадящая для желудочно-кишечного тракта. Крайне важно, чтобы диета при болезни Крона была сбалансированной, так как при этом заболевании часты анемии и авитаминозы из-за плохого усваивания пищи.
Гастроэнтерологи рекомендуют индивидуальный подбор блюд: в период обострения жестко ограниченная диета первого стола, затем постепенное введение отдельных продуктов и наблюдение за реакцией на них организма. Продукты, вызывающие обострение, исключаются из рациона полностью. Диета при болезни Крона должна соблюдаться постоянно, в течение всей жизни. Особенно важно следовать этим правилам при болезни Крона у детей, так как в противном случае заболевание может тяжело сказаться на всем физическом развитии ребенка.
Осложнения болезни Крона
Болезнь Крона может вызывать тяжелые осложнения, к которым относятся: свищи, фистулы и дивертикулы кишечника, рак кишечника и желчевыводящих путей, кишечная непроходимость, перитонит, абсцессы кишечника, перфорация кишечника. Большинство этих осложнений требуют неотложной хирургической помощи.
Другой группой осложнений являются внекишечные проявления, которые могут достигать любой степени тяжести.
Видео с YouTube по теме статьи: