Гастроколоноскопия что это такое
Колоноскопия при гастрите: как проводится процедура
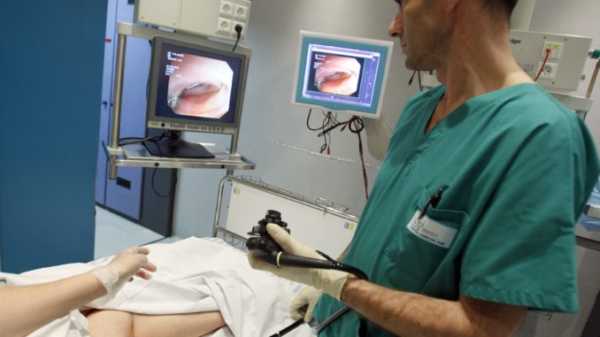 Колоноскопия используется тогда, когда врач хотел бы выяснить причину определенных симптомов и лежащих в их основе заболеваний кишечника
Колоноскопия используется тогда, когда врач хотел бы выяснить причину определенных симптомов и лежащих в их основе заболеваний кишечника Колоноскопия — процедура, которая помогает диагностировать многие заболевания кишечного тракта. Проведение колоноскопии показано при широком списке заболеваний. Подготовка к процедуре требует тщательной подготовки со стороны пациента, а также высокого профессионализма врача. На сайте gastritinform.ru вы найдете информацию об особенностях проведения колоноскопии при гастрите, особенностях проведения процедуры и подготовки к ней.
Колоноскопия
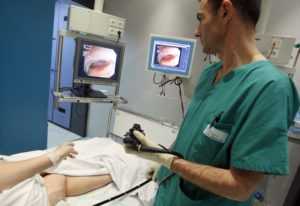 Колоноскопия используется тогда, когда врач хотел бы выяснить причину определенных симптомов и лежащих в их основе заболеваний кишечника
Колоноскопия используется тогда, когда врач хотел бы выяснить причину определенных симптомов и лежащих в их основе заболеваний кишечникаПлюсами колоноскопии является возможность оценить состояние слизистой оболочки (цвет), взять материал на исследование, провести лечебные мероприятия (полипэктомию), возможность детального рассмотрения мелких элементов. Минусами метода является инвазивность, травмоопасность, болезненность, зависимость от анатомических особенностей (стриктур, резкостей углов поворота кишечника).
Исходя из особенностей этих методов, они будут рекомендованы врачом в подходящих ситуациях. Например, для диагностики итогов лечения болезни Крона у пожилого пациента доктор отдаст предпочтение КТ, а для диагностики полипоза – колоноскопии. Каждый метод исследования имеет свою нишу применения.
Какие заболевания диагностирует колоноскопия
У обследуемого чаще всего возникают вопросы:
Как проверить кишечник без колоноскопии.
- Как часто можно делать колоноскопию кишечника.
- Больно ли делать колоноскопию кишечника.
- Колоноскопия кишечника, цена процедуры, во сколько дешевле обойдется другое обследование.
- Как проверить тонкий кишечник.
- КТ кишечника или колоноскопия.
И многие другие, связанные со страхом перед эндоскопом и попыткой заменить колоноскопию кишечника безконтактным осмотром. Альтернатива колоноскопии кишечника есть, но не при всех диагнозах. Некоторые патологии увидеть другими способами невозможно. Как проверить кишечник на онкологию без колоноскопии. Надо делать томографию, КТ, рентгеноскопию с барием. Взять образец ткани и установить тип опухоли невозможно без операции или нескольких разрезов. Полноценное обследование кишечника без колоноскопии возможно только на участке прямой кишки длиной до 30 см. Но при этом все равно в анальное отверстие вводится трубка для осмотра.
Сложно решить, как обследовать кишечник и точно поставить диагноз при:
- Кишечной непроходимости.
- Дивертикулах.
- Язвах.
- Воспалении слизистого слоя.
- Раке.
Точный ответ получить сложно. Как проверить кишечник кроме колоноскопии, точно определить локализацию болезни, нужны несколько исследований и возможные проколы зондом для взятия образца ткани. Видео внутреннего состояния органа и фото для анализа может сделать только эндоскоп. При обследовании делается местная или общая анестезия. Стоимость в 2 – 3 раза ниже одного альтернативного обследования.
Зачем делать и что выявляет исследование кишечника — колоноскопия?
Что смотрят при колоноскопии? Колоноскопия используется тогда, когда врач хотел бы выяснить причину определенных симптомов и лежащих в их основе заболеваний кишечника. Колоноскопия выявляет рак кишечника на самых ранних его стадиях. Если кто-либо обнаруживает в кале видимую кровь, если кал стал черного цвета или же анализ кала на невидимую (скрытую) кровь является сомнительным (профилактический тест на рак кишечника), этот человек должен срочно подвергнуться колоноскопии. Это исследование важно тогда, когда неоднократно возникают понос, запор или боли в животе. Другими основаниями для колоноскопии являются: дефицит железа, малокровие, необъяснимая потеря веса, усиленный метеоризм (вздутие кишечника).
На основании симптомов (и прежде всего колоноскопии) врач может судить о причине жалоб. Так, например, он может обнаружить полипы или дивертикулы кишечника. Кроме того, гастроэнтеролог видит, воспалена ли слизистая оболочка кишечника (например, при болезни Крона, неспецифическом язвенном колите или после инфекций) или имеет злокачественные изменения.
В каких случаях следует делать колоноскопию
- Если есть подозрение, что в толстой кишке развивается злокачественное образование
- Если ранее были обнаружены полипы, которые могут быть предшественниками онкологического заболевания
- При мониторинге колита — воспалительного процесса внутренней оболочки толстого кишечника
- При дивертикулезе стенок кишечника, поскольку выпячивания (или карманы) являются источником инфекции из-за скапливающихся в них каловых масс
- При кровотечениях в прямой кишке, которые могут быть вызваны разными причинами
- При болях в животе и каком-либо дискомфорте, связанным с потерей веса
- При хронических поносах или запорах или изменении консистенции стула.
Как проводится процедура и её продолжительность
Опасна ли колоноскопия, и как быстро восстанавливаются пациенты после обследования. Результаты колоноскопии зависят во многом от подготовки и спокойного поведения больного. Как проходит обследование и что показывает.
- Перед процедурой проводится очищение, делается клизма. Количество их может быть при необходимости 2 или 3, если обследуемый плохо выполнял назначение по диете и приему слабительных.
- Обследуемый человек ложиться на левый бок, подтягивает согнутые ноги к груди. Доктор делает инъекцию, чтобы обезболить зону ввода эндоскопа. Разрешается при необходимости проводить процедуру под общим наркозом.
- Эндоскоп вводится через анальное отверстие. Врач на экране наблюдает состояние стенок кишечника и фиксирует результаты колоноскопии на видео, делает фотографии проблемных мест.
- Для распрямления стенок вводится воздух.
- Помощник врача направляет эндоскоп пальпацией живота.
- Врач проводит осмотр и лечение.
Сколько по времени должен лежать обследуемый. Простой осмотр занимает 10 минут. При наличии осложнений и проведении лечения процедура может продлиться до получаса. Как можно проверить и лечить внутри организма в темноте? Эндоскоп имеет на конце шланга миниатюрную камеру, лампочку и манипулятор, позволяющий брать образцы тканей, обрезать ножки полип, прижигать эрозии. Доктор видит состояние внутренних стенок и слизистой на всем протяжении органа.
Подготовка к колоноскопии
Эффективность проведения инструментального исследования будет напрямую зависеть от предшествующей подготовки. Если она выполнена в полном объеме, то слизистую удается всесторонне осмотреть, выявив даже минимальные патологические образования. Наличие кишечного содержимого уменьшает возможности продвижения и осмотра, а значит, ставит под сомнение достоверность полученных результатов. Пациент должен быть детально осведомлен о том, как готовиться к колоноскопии. Из огромного множества способов стоит предпочесть те, что рекомендованы Российским Эндоскопическим Обществом. Общепризнанны 2 варианта подготовки.
При любом из них пациентам с нормальным стулом за 2, а при задержке опорожнения кишечника за 3 дня необходимо соблюдать диету. Она подразумевает полное исключение растительной клетчатки. Допустимыми продуктами являются бульоны, вареная рыба, яйца, молочные продукты, чай, сахар, осветленные соки, мед. Можно пить воду. Накануне проведения манипуляции пациент не принимает пищу в обеденный и вечерний прием. В день исследования он исключает завтрак. Допускается прием сладкого чая или прозрачного бульона. Исключение составляют больные диабетом, которым разрешен завтрак без содержания клетчатки (яйцо, кефир).
Очищение кишечника перед колоноскопией может отличаться способом проведения:
- С помощью слабительного. В день, предшествующий исследованию, с 15 часов 3 (при запорах 4) литра Фортранса растворяют в 1 литре воды. Полученный раствор необходимо принять в течение 180 – 240 минут.
- С помощью клизм. В 14 часов дня, предшествующего исследованию, пациент принимает слабительное, а в 18:00 и 20:00 производит очистительные клизмы водой температурой около 22 – 24 градуса тепла по 1,5 л. Утром перед колоноскопией очистительную клизму проводят трижды: в 6:30, 7:30 и в 8:30. Состав и объем аналогичны предыдущим. Если в последний раз вода не содержит каловых масс, то процедуру заканчивают. Если фрагменты кала встречаются, продолжают до появления чистой воды.
 Подготовка к колоноскопии
Подготовка к колоноскопииДо проведения колоноскопии необходимо разобраться, как ее делают. Самый частый вопрос пациентов – больно ли делать исследование. Однозначного ответа на этот вопрос быть не может, поскольку уровень болевой чувствительности у разных людей значительно отличается. Обезболивание можно осуществлять несколькими способами. Чаще других применяют 3 варианта:
- Местное обезболивание. Метод, при котором обезболивающее вещество вводится самим оборудованием для колоноскопии. Во время продвижения колоноскопа и расширения кишечника с помощью воздуха пациент чувствует происходящее. Именно по его комментариям врач получает дополнительные сведения о возможности дальнейших действий. Обезболивающий раствор вводится местно.
- Общее обезболивание. При таком способе пациент ничего не чувствует во время проведения манипуляции. Он находится под наркозом.
- Седация. Медикаментозное сопровождение, позволяющее провести исследование без наркоза. При данном методе больной заранее принимает препараты. Он находится в сознании, может выполнять рекомендации эндоскописта. Болевая чувствительность при этом притуплена.
Выбор оптимального метода обезболивания – задача врача. Для этого он учитывает и место предположительной локализации процесса, и состояние пациента, и наличие у него сопутствующей патологии. После анализа данных предпочтение отдается самому безопасному и комфортному из возможных вариантов.
Питание до и после процедуры
Что можно кушать и пить при колоноскопии кишечника. Перед проведением исследования надо несколько дней есть легкую безшлаковую пищу, и проводить очищение слабительными, которые будут назначаться доктором. За 12 часов желательно перейти на воду. Необходимо исключить из рациона:
- Орехи.
- Бобовые.
- Копченности.
- Мясо, особенно жирное.
- Зелень.
- Сырые овощи.
- Фрукты.
- Свежее молоко.
- Сдобу и кондитерские изделия.
- Свежий хлеб, в первую очередь ржаной.
- Макароны.
- Напитки с газом.
Важно! Употреблять алкоголь за несколько дней до обследования категорически запрещено. Продукты должны быстро перерабатываться и проходить по всем органам ЖКТ, не задерживаясь.
Как восстановить кишечник после колоноскопии в кратчайшее время? В результате очистки и обследования нарушена функция всасывания жидкости с проходящей переработанной пищей. Нарушается перистальтика. Некоторые пациенты не могут избавиться от чувства вздутия. Восстановление кишечника после колоноскопии может включать в себя обезболивание и обязательную диету.
В зависимости от того, какие показания для проведения исследования были, и какой диагноз подтвердился, врач рекомендует пациенту определенные продукты. Не зависимо от этого, надо больше употреблять кисломолочных продуктов, есть супы, каши и пить чистую воду без газа. До полного восстановления перистальтики следует придерживаться ограничения потребления грубой и содержащей много клетчатки пищи, жиров. Стараться не переедать.
Что можно есть после колоноскопии кишечника, если оно проводилось из-за спаечного образования, когда делалось иссечение ткани на биопсию и удаление полипов. Диета включает в себя каши, отварное мясо, тушеные овощи, кисели. Питаться лучше небольшими порциями. Можно потреблять супы и подсушенный белый хлеб. В любом случае лечащий врач назначает лекарственные средства и диету. Категорически запрещены спиртные напитки, газированные соки и вода, не рекомендуется курить.
Аппарат, применяемый при колоноскопии
 Колоноскоп имеет толщину, примерно, с палец. Он оснащен минимум двумя каналами и более длинный по сравнению с гастроскопом, его длина приблизительно 160 см
Колоноскоп имеет толщину, примерно, с палец. Он оснащен минимум двумя каналами и более длинный по сравнению с гастроскопом, его длина приблизительно 160 смКолоноскоп имеет толщину, примерно, с палец. Он оснащен минимум двумя каналами и более длинный по сравнению с гастроскопом, его длина приблизительно 160 см. Конец аппарата вводится в анальное отверстие толстой кишки и, благодаря его оптической системе, рассматривается слизистая оболочка толстого кишечника. Изображение слизистой передается на экран монитора, увеличивается в сотни раз. Поэтому при правильной подготовке кишечника, когда просматривается вся поверхность детально, квалифицированный врач может поставить точный диагноз.
С помощью колоноскопии можно обнаружить различную патологию в толстой кишке (сolon), а также в конце тонкой кишки (терминальная часть подвздошной кишки). Поэтому гастроэнтерологи (специалисты по желудку и кишечнику) также называют колоноскопию колоноилеоскопией. Колоноскопия считается в настоящее время наиболее надежным методом для раннего обнаружения рака кишечника. К тому же во время исследования эндоскопист может удалять предраковые образования (полипы) и, таким образом, существенно снижать риск возникновения рака толстой кишки. В Германии после 47 лет (в США после 45 лет) колоноскопию необходимо проходить ежегодно в обязательном порядке.
Альтернативные способы диагностирования и противопоказания к процедуре
В основном осложнение дает удаление полипов. Оно делается под общим наркозом. После завершения обследования пациент жалуется на боли в нижней части живота, у него поднимается температура. Кроме этого могут быть и другие симптомы:
- Незначительное кровотечение.
- Вздутие живота.
- Нарушение стула.
Дискомфорт, вызванный обследованием, проходит за несколько дней при соблюдении диеты. Чтобы избежать отрицательных последствий, нельзя до полного восстановления функций организма заниматься тяжелым физическим трудом, спортом и долго находиться в одной позе.
Существуют различные методы исследования кишечника, можно сделать колоноскопию или можно проверить кишечник не проникая внутрь, заменить диагностикой, которая производится безконтакно и безболезнена:
- Ультразвуковой.
- Компьютерной.
- Фиброгастроскопией.
- Контрастным рентгеном.
- Ирригоскопией.
Эти методы исследования проводятся, когда встает вопрос, как проверить тонкий кишечник, как можно проверить желудок. Перечисленные исследования могут показать язвы и утолщения на стенках, изменение конфигурации и утоньшение и перекручивание органа в отдельных местах. Ни одна из альтернативных диагностик не исследует полипы, спайки и не проводит лечения в органах нижней части живота. Обследование не проводится женщинам во время беременности.
Остальные противопоказания на обследование делятся на абсолютные:
- Перитонит.
- Инфаркт миокарда в острой форме, сердечная недостаточность.
- Астма, сердечная недостаточность.
- Плохая свертываемость крови.
К относительным противопоказаниям данной диагностики можно отнести плохую подготовку пациента, вирусные и простудные заболевания, ослабленность организма.
Основные заблуждения по поводу капсульной эндоскопии, ФГС и колоноскопии
1. Капсульная эндоскопия полностью заменяет ФГС и колоноскопию!
«Видеокапсула» ни в коей мере не заменяет ФГС и колоноскопию. Капсула позволяет оценить, прежде всего, состояние тонкого кишечника. Для всех других отделов пищеварительного тракта это скриннинговый метод, позволяющий оценить картину в целом.
Видеокапсула продвигается по кишечнику посредством перистальтики и не всегда ровно. Порой она проходит через участки, закрытые содержимым, что может затруднять обзор. Она не расправляет складки, которым например «богат» толстый кишечник, т.е. можно пропустить патологию, расположенную между складок.
Находясь в желудке, видеокамера не может зафиксировать 100 % поверхности слизистой желудка. Иногда, при капсульной эндоскопии недостаточно хорошо визуализируется двенадцатиперстная кишка, что может ввести в заблуждение доктора. Капсульная эндоскопия не дает возможности для забора тканей кишечника на исследование.
Всех этих недостатков, в руках грамотного специалиста и при наличии современного оборудования лишены как ФГС, так и колоноскопия. Но, ни ФГС, ни колоноскопия не дают информацию о тонком кишечнике.
2. Проведя капсульную эндоскопию и не найдя патологию, можно с уверенностью считать, что тонкий кишечник «здоров».
 К сожалению, капсульная эндоскопия позволяет выявлять лишь поверхностные, т.е. расположенные на слизистой, патологические процессы тонкого кишечника
К сожалению, капсульная эндоскопия позволяет выявлять лишь поверхностные, т.е. расположенные на слизистой, патологические процессы тонкого кишечникаК сожалению, капсульная эндоскопия позволяет выявлять лишь поверхностные, т.е. расположенные на слизистой, патологические процессы тонкого кишечника. Образования, например некоторые опухоли, расположенные внутри стенок тонкого кишечника она «не видит». В свою очередь, с помощью спиральной компьютерной томографии эти образования успешно диагностируются, а также диагностируется патология, располагающаяся около тонкого кишечника (в брыжейке, сальнике и забрюшинном пространстве).
Недостатком спиральной компьютерной томографии является то, что она не позволяет выявлять поверхностные, патологические процессы тонкого кишечника, которых большинство.
3. ФГС и колоноскопия крайне болезненны.
Если Вам никогда не проводили ни ФГС, ни колоноскопию, а Вы слышали о них лишь от окружающих, то Вы должны знать, что «страхи» беспочвенны. Людям свойственно «приукрашивать» свои подвиги, особенно людям впечатлительным.
Современные, местно действующие анестетики, нивелируют неприятный компонент, особенно когда исследование проводит «Мастер». Поверьте, информация, полученная при данных методах исследования «бесценна», по сравнению с перенесенным дискомфортом.
Если, несмотря на сказанное, Вы не решаетесь на обследование, Вам может быть предложено исследование во время медикаментозного сна с полным «эффектом отсутствия».
В заключение хотелось бы отметить, что не существует идеального метода диагностики желудочно-кишечного тракта. В одном случае требуется один метод диагностики, в другом два или три, а иногда целый комплекс диагностических мероприятий и мы гордимся тем, что можем предложить Вам лучший из возможных!
Источники:
https://www.zdorovo365.ru/osnovnye-zabluzhdeniya-po-povodu-kapsulnoj-e-ndoskopii-fgs-i-kolonoskopii.htmlhttps://shkolazhizni.ru/health/articles/38799/http://pozheludku.ru/diagnostika/kolonoskopiya-kishechnika.htmlhttp://gastrit-med.ru/zapor/kolonoskopiya-chto-eto-za-protsedura-otzyvy/https://www.wp-german-med.ru/sovremennaia-endoskopia/1800-kolonoskopiya-kishechnika-pokazaniya-i-protivopokazaniya.html
Post Views: 2 093
что это такое, чем отличается от наркоза, какие препараты используют, противопоказания, отзывы
Колоноскопия во сне: плюсы и минусы
Колоноскопия представляет собой процедуру внутреннего исследования толстого кишечника с помощью специального зонда с видеокамерой. Такой подход позволяет выявить серьезные патологии на начальном этапе развития. Проводится с целью визуального осмотра, качественного исследования тканей, во время проведения выполняется забор биологического материала с мест повреждения на обследование (биопсию). Процедура позволяет удалить доброкачественные новообразования – полипы, создающие риски злокачественного перерождения тканей.
Внутренний осмотр кишечника при помощи колоноскопа из-за механического воздействия на кишку сопряжен с неприятными ощущениями для пациента. Раскрытия кишечного просвета достигается с помощью небольшой струи воздуха. При этом степень дискомфорта зависит от ряда факторов:
- индивидуального проявления болевого синдрома, связанного с особенностями нервной системы;
- психологической напряженности и эмоционального состояния пациента;
- наличия кишечных заболеваний, способствующих увеличению болевых ощущений.
Учитывая особенности, колоноскопия делается с разной степенью обезболивания, с помощью:
- гелевых анестетиков, которые наносятся локально на эпителий кишки во время движения зонда;
- седации, введения пациента в контролируемое состояние поверхностного сна, при котором болезненные ощущения не доставляют физического дискомфорта;
- общего наркоза, часто применяется при необходимости проведения сложных эндоскопических процедур и при повреждении обширных областей кишечника, если есть вероятность недостаточного купирования болевого синдрома во время седации.
Оптимальным вариантом проведения колоноскопии считается седация. Молодые пациенты свободно переносят исследование при местном обезболивании и говорят о минимальных дискомфортных ощущениях.
Если же, по оценке врача-диагноста, процедура будет сопровождаться беспокойством пациента, однозначно рекомендуется анестезия. Нужно обеспечить не только комфортное состояние больного, но и спокойные условия для собственной работы, во время которой не нужно будет отвлекаться на жалобы. При седации и общем наркозе достигается полное расслабление мышечного слоя кишечника, гораздо меньше риски механического травматического повреждения и перфорации его стенок.
Если в центре при осмотре вам настоятельно рекомендовали седацию, стоит согласиться на эту опцию процедуры, несмотря на удорожание услуги. Как правило, в состояние поверхностного сна погружают людей с низким порогом болевой чувствительности.
Чем отличается седация при колоноскопии от наркоза
Метод анестезии при проведении колоноскопии подбирается перед процедурой врачом-анестезиологом, исходя из особенностей физического состояния пациента. Местная анестезия выполняется во всех случаях проведения эндоскопического исследования. Для этих целей используется новокаин и ледокаин. Могут применяться более дорогостоящие гелевые препараты на их основе, растекающиеся по стенкам кишечника в области прохождения колоноскопа и обеспечивающие эффективную блокаду болевого синдрома.
Для улучшения эффекта перед процедурой делают внутримышечные инъекции анальгина и баралгина. Дополнительно рекомендуют прием успокоительного препарата Новопассит и антацидных препаратов с анестетиками за несколько дней до исследования, например, Ренни и Альмагеля А. Во-первых, так добиваются профилактики негативной психосоматической мышечной реакции, во-вторых, проводится дополнительная подготовка стенок кишечника к будущей процедуре.
Глубокое расслабление больного достигается при проведении седации, процедуры введения в медикаментозный сон с помощью внутривенных препаратов Мидазолама и Пропофола. В результате действия анестезии пациент находится в состоянии поверхностного сна, ощущения от обследования притупляются. Они могут всплывать в воспоминаниях после пробуждения, но не будут иметь негативного окраса, связанного с сильным дискомфортом.
Если вы хотите поинтересоваться особенностями перенесения седации пациентами, узнайте в медицинском центре о применяемом препарате. Мидазолам обеспечивает более глубокое погружение в сон, у пациентов в подавляющем большинстве отсутствуют воспоминания о моменте проведения процедуры. При введении Пропофола на полное пробуждение понадобится не более 15-30 минут, но будут довольно четкие воспоминания о процессе исследования.
Выбор препарата обычно делает врач на основании беседы с больным. Также учитываются индивидуальные физиологические особенности. Опытные врачи рекомендуют использование именно Пропофола. Наличие небольшой чувствительности помогает врачу понять, не нанесена ли механическая травма эндоскопом. Особенно это важно, если обнаружен стеноз (сужение) кишечного прохода или другие проблемы со стенками кишечника.
Состояние общего наркоза подразумевает погружение пациента в глубокий сон, при котором отсутствуют какие-либо ощущения. Так как больной не может самостоятельно дышать, используется кислородная маска для поддержки дыхательной функции. Такая анестезия применяется во время тяжелых полостных операций, чтобы полностью исключить пробуждение пациента на операционном столе.
Время пробуждения после общего наркоза зависит от индивидуальной реакции пациента. Обычно для восстановления сознания требуется несколько часов.
Показания к процедуре
Различают абсолютные и относительные рекомендации к проведению колоноскопии с седацией. Решение может принять пациент по рекомендации врача, если есть вероятность безболезненного проведения колоноскопии без седации, но по каким-то причинам желательна.
К абсолютным показаниям общей анестезии относятся следующие случаи:
- детский возраст до 12 лет, нужно проследить за выбором препарата седации для детей или выполнить исследование под общим наркозом;
- при определении спаечных процессов на предварительном обследовании. Фиксирование кишки спайками связано с механическими травмами при прохождении по кишке колоноскопа, что вызывает резкую боль со спазмом, тяжело переносимой пациентами;
- эмоциональные пациенты с низким порогом чувствительности;
- при наличии психических расстройств, когда невозможно гарантировать спокойное поведение больного во время обследования;
- пожилые люди, для которых характерны более выраженные болевые ощущения в силу возраста и сильный дискомфорт после процедуры.
Обратите внимание, что перед проведением колоноскопии с седацией врач-анестезиолог должен сделать аллергологическую пробу и поинтересоваться предыдущими процедурами и операциями с применением анестезии.
Подготовка к процедуре с седацией
Подготовка к процедуре с седацией и местной анестезии одинакова, включает в себя:
- обследование для выяснения детального анамнеза;
- проведение лечебно-профилактических мероприятий, включающих, в том числе, прием седативных, обезболивающих и противовоспалительных препаратов;
- лёгкую овощную диету минимум за неделю до проведения обследования;
- освобождение кишечника от каловых масс.
После эндоскопического вмешательства, чтобы избежать посттравматических болей, важно сократить прием пищи, придерживаться диеты, принимать Альмагель А в качестве местного анестетика и пробиотики для восстановления микрофлоры кишечника.
Диета
Пациентам, собирающимся пройти колоноскопию, рекомендуется лёгкая овощная диета на основе овощных супов. Наиболее подходящим вариантом считается диета клиники Майо. С её помощью можно не только устроить себе разгрузочные дни, но и сбросить лишний вес.

Промывание кишечника
Очищение кишечника перед процедурой проводится на фоне облегченной диеты. Для этих целей можно использовать препарат Фортранс, он считается лучшим, помогающим подготовить кишечник к любым операционным вмешательствам. Качественной альтернативой Фортрансу считается Лавакол, заменить его можно Флит Фосфо-Содой.
Ход процедуры
Эндоскопическое вмешательство при обследовании кишечника без седации длится около 40 минут, с седацией – 15-20 минут. Обезболивающие препараты внутримышечно вводят за 15 минут до обследования.
Обычно пациенту требуется от 15 до 90 минут, чтобы прийти в себя после наркоза, отдохнуть можно в отдельной палате. При использовании внутримышечных анальгетиков и местных анестетиков по рекомендации врача в большинстве случаев больные не испытывают дискомфорта и могут сразу после колоноскопии покинуть клинику.
Медицинские клиники часто предлагают седацию, чтобы сократить время проведения процедуры и риски осложнений. При этом пациенты с относительными показаниями могут выбрать тип исследования на своё усмотрение. Врачи-анестезиологи рекомендуют медикаментозный сон при всех видах полостных обследований в 100% случаев.
Особенности проведения у детей
Колоноскопия детям проводится с седацией после 12 лет. В младшем возрасте ребенку делается общая анестезия. Существуют определенные опасения повреждения кишечника колоноскопом, но в данном случае рекомендация общего наркоза является абсолютной.
Возможные осложнения после проведения колоноскопии
Медикаментозный сон является предпочтительным способом анестезии при проведении колоноскопии, так как дает возможность контролировать состояние больного при возможных травмах.
После колоноскопии могут наблюдаться:
- боли в области кишечника;
- механические травмы и повреждения стенок кишечника колоноскопом, которые станут источником воспаления;
- небольшое кровотечение при удалении поливов;
- нарушение пищеварения в течение 3-10 дней.
При сильных болях после процедуры рекомендуем вызвать Скорую помощь.
Кратко об анестезии при колоноскопии – таблица
| Особенности проведения или назначений | Характер действия | На основе чего |
|---|---|---|
| Местная анестезия | Гелевые анестетики | На основе лидокаина и новокаина |
| Седация | Препараты, погружающие в поверхностный медикаментозный сон | Мидазолам и Пропофол |
| Общий наркоз | Глубокий сон | Общая анестезия |
| Обезболивающие препараты | Внутримышечная инъекция | Анальгин, баралгин |
| Обезболивание после процедуры | Антацидные препараты с анестетиками | Альмагель А |
| Успокоительные | Снятие психосоматического синдрома при подготовке к колоноскопии | Новопассит |
| Очистка кишечника | Выведение каловых масс | Фортранс, Лавакол, Флит Фосфо-Сода |
Отзывы пациентов о колоноскопии с седацией
Сергей, 27 лет:
«Проходил колоноскопию с седацией по рекомендации лечащего врача. Несмотря на более высокую стоимость, согласился без альтернативы. Анестезиолог мне любезно объяснил, что седация необходима для снижения рисков осложнений во всех случаях. Кроме того, дискомфорт мне был нежелателен из-за назначенной важной деловой встречи. Центр я покинул в течение получаса после окончания процедуры, основное время понадобилось для получения результата обследования».
Эльвира, 40 лет:
«Мне делали седацию Мидазоламом из-за наличия спаек после воспаления по-женски. Препарат выбрал врач, я ничего не почувствовала, хотя мои знакомые рассказывали о сильных болях во время обследования. После процедуры пища плохо переваривалась, но я неделю питалась куриным бульоном и принимала Хилак».
Максим Леонидович, 63 года:
«Проходил колоноскопию в больничном стационаре. Бесплатная процедура не предполагает седацию, но наш врач-проктолог очень опытный. За несколько дней я пил сильные успокоительные, в день процедуры мне дали выпить лёгкие транквилизаторы. Сделали обезболивающие уколы. Во время проведения исследования было неприятно, но терпимо, расслабиться мне было легко. Сразу после процедуры начал принимать Альмагель А, через несколько дней полностью восстановился».
плюсы и минусы. Эндоскопические исследования
Содержание:
Делать гастроскопию или колоноскопию приходится не только с профилактической целью, но и для уточнения диагноза, и для многих пациентов эти исследования связаны с самыми неприятными ощущениями. Однако в последние годы в арсенале эндоскопистов появились новые возможности, которые позволяют легче переносить гастроскопию и колоноскопию. О них рассказывает Игорь Сергеевич Садиков, врач-эндоскопист 17-й городской клинической больницы (Москва).

Трансназальная гастроскопия: плюсы и минусы
- Проглотить эндоскопический зонд – некоторым из пациентов этот подвиг не по силам. Насколько успешно заменяет неприятную процедуру трансназальная эндоскопия?
- Главное преимущество в том, что прибор значительно меньшего диаметра, и у большинства пациентов способен свободно пройти через носовые ходы, затем по задней стенке глотки, не касаясь корня языка. Такая особенность очень ценится пациентами, у которых возникают рвотные позывы при традиционном исследовании.
Но, к сожалению, есть люди, у которых рвотный рефлекс очень выраженный, таким и трансназальная эндоскопия не спасение. В подобных ситуациях надо слушать указания врача. Он в процессе эндоскопии подсказывает, как себя вести, как не концентрироваться на проблеме.
Например, дышать при традиционной и трансназальной гастроскопии лучше всего через рот, равномерно, глубоко, медленно и ритмично, ни о чем другом не думать. Подобное дыхание само по себе позволяет несколько нивелировать рвотные позывы, у кого-то вообще свести их практически к нулю. Анестезия при этом проводится 10%-ным раствором лидокаина. Происходит орошение не только рта и глотки, но и носовых ходов, чтобы минимизировать неприятные ощущения.
У подобного метода есть еще один плюс. В процессе трансназального исследования пациенту не ставят загубник, необходимый при традиционном методе “через рот” (тогда он устанавливается, чтобы человек не закусил прибор). Поэтому пациент может разговаривать с эндоскопистом. А во время обычной гастроскопии даже слюни глотать нельзя, поскольку это может спровоцировать рвотные позывы.
Во время трансназальной эндоскопии врач при необходимости может взять биопсию. Но прибор очень тонкий, и инструментальный канал у него существенно меньше, чем у обычных гастроскопов, поэтому отщипнуть можно только очень маленькие кусочки тканей.
К сожалению, у этого способа есть минусы – он не подходит тому, у кого искривленная носовая перегородка. Хотя бывают исключения. Кроме того, картинка, которую видит врач при эндоскопии “через нос”, недостаточно четкого разрешения. Это связано с размерами прибора и самой оптикой, которая встроена в гаджет. У традиционных приборов камера и матрица позволяют добиться качества full HD, есть возможности приближения, двойного фокуса.
Но если говорить о скрининге пациентов, нуждающихся в осмотре пищевода, желудка, двенадцатиперстной кишки и при этом страдающих выраженным рвотных рефлексом, для них это очень хороший метод. Еще один плюс: и трансназальную, и традиционную гастроскопию покрывает полис ОМС.
Колоноскопия и гастроскопия во сне
– Во многих клиниках сейчас предлагают медикаментозный сон для прохождения эндоскопии. Чем он отличается от наркоза при колоноскопии, к которому пациенты относятся с опаской?
– Это очень эффективный способ избежать неприятных ощущений – пройти гастроскопию “во сне”. При ней проводится так называемая внутривенная анестезия с сохранением самостоятельного спонтанного дыхания. Я объясняю пациенту, что это не комбинированный эндотрахеальный наркоз, который применяется при операциях, а просто укол специального препарата в вену.
Медикаментозный сон – так называемая седация: человек успокаивается, засыпает, у него притупляются болевые ощущения. Он ничего не чувствует в процессе проведения процедуры и, проснувшись, не помнит о том, что происходило. "Вы вообще делали что-то? Я вроде бы и не спал даже", – так зачастую говорит пациент после исследования. Подобного рода анестезии вполне достаточно для проведения многих эндоскопических вмешательств.
- То есть после медикаментозного сна можно легко встать с кушетки и самостоятельно поехать домой?
– На самом деле, все индивидуально: один пациент просыпается через 5 минут, ко второму сознание возвращается в первые полчаса, третьему понадобится целый час, чтобы в себя прийти. Поэтому у нас есть специальная палата для пробуждения. Лучше, если пациент приедет на процедуру в сопровождении родственников либо воспользуется такси. Разумеется, мы всем пациентам настоятельно рекомендуем не садиться за руль в течение первых суток после процедуры (это связано с возможным нарушением реакции).
Как делают гастроскопию и колоноскопию сегодня
– Раньше среди пациентов существовало поверье, что обязательно нужно идти на гастроскопию первым, чтобы достался тщательно простерилизованный инструмент. Тогда, дескать, минимальный риск подхватить бактерию хеликобактер пилори, которая вызывает язву органов ЖКТ. Как вы относитесь к этим пациентским слухам?
– Времена, когда существовал некоторый риск заражения, давно прошли. Сегодняшняя обработка эндоскопов и инструментария полностью исключает передачу какого-либо возбудителя от одного человека к другому. Раньше, пока еще не было соответствующих стандартов, дезинфицирующих растворов, специальных машин для обработки, дезинфекции и стерилизации, лаборанты мыли эндоскопы вручную. И при этом определенный риск заражения оставался, будем говорить честно. Сейчас эндоскоп будет тщательно обработан в любое время. Эти правила строго соблюдаются согласно санитарным нормам, принятым в России, выполнение их жестко контролируется. Поэтому какое-либо заражение исключено.
– А есть ли шанс, что эндоскоп повредит кишечник? Ведь во время сна пациент не почувствует, если вдруг прибор поранит слизистую?
– Я так понимаю, это вопрос уже о колоноскопии. Такое случается крайне редко, если врач-эндоскопист еще не имеет достаточного опыта и не чувствует прибор и естественное сопротивление организма. Вероятность ранения увеличивается при наличии спаечного процесса в брюшной полости, крупных множественных дивертикулах в толстой кишке. Подобные проблемы могут возникнуть у пациентов с воспалительными заболеваниями кишечника типа болезни Крона или язвенного колита в тяжелой форме. Эндоскописту надо соблюдать осторожность, если пациент преклонного возраста и у него выраженная атрофия слизистой. Тогда стенки кишечника становятся тонкими и хрупкими, как пергаментная бумага. Но, повторюсь, травмы происходят крайне редко, можно сказать - в сотой доле процента. У опытного эндоскописта со стажем их не бывает.
– Неужели наука не придумала ничего совершенно безопасного и безболезненного?
- К приборам нового поколения относится видеокапсула для обследования кишечника. Исследование с ее помощью можно пройти в нашей больнице. Проглотил приборчик размером чуть больше таблетки – и он движется по кишечнику. Причем существуют как тонкокишечная видеокапсула, так и толстокишечная. При этом последняя позволяет также просматривать и тонкую кишку.
Принципиальная разница между ними: немножко отличается время работы и, соответственно, самого исследования. На толстокишечную эндоскопию отводится больше времени. Кроме того, тонкокишечная имеет оптику только с одной стороны, а у толстокишечной две камеры, с одного и другого конца, т.е. она позволяет делать сразу параллельно две серии снимков – с одной камеры и с другой.
Плюсы видеокапсул – малоинвазивный скрининг. Минусы – цена вопроса и отсутствие возможности у эндоскописта остановиться, прицельно на что-то посмотреть и взять биопсию. Так что если видеокапсула обнаружит проблему, выполнить классическое эндоскопическое исследование все равно придется (хотя бы для того, чтобы взять фрагменты на биопсию или удалить полипы). Но тогда вы будете абсолютно уверены, что эту неприятную процедуру стоит потерпеть – она действительно необходима.
суть процедур, сравнительные характеристики, какое из обследований информативнее
Особенности, преимущества и недостатки колоноскопии
Методика колоноскопии представляет собой визуальный осмотр просвета кишечника посредством эндоскопического аппарата (колоноскопа). Для оценки состояния слизистой оболочки органа ЖКТ используется специальный зонд, имеющий вмонтированную камеру, дополнительную трубку для нагнетания воздуха, а также миниатюрные хирургические инструменты, используемые для взятия биопсии и удаление полипов. Главным преимуществом этого диагностического метода является высокая степень визуализации просвета кишки в режиме реального времени.
Благодаря колоноскопии удается выявить очаговые воспалительные изменения на ранней стадии, полипы, дивертикулы кишечника, эрозивно-язвенное поражение, доброкачественные и злокачественные новообразования. В современной медико-диагностической практике не существует полноценной альтернативы колоноскопии. Кроме высокого уровня информативности, данная методика позволяет удалять мелкие новообразования и останавливать кровотечение. Наряду с преимуществами колоноскопической методики исследования кишечника, существует перечень недостатков, которые важно учитывать перед выбором диагностического метода.
К таким недостаткам можно отнести:
- Выраженный дискомфорт и боль, обусловленная нагнетанием воздуха в просвет кишки и продвижением эндоскопической трубки на всей протяженности органа.
- Высокий риск травматического повреждения стенок кишечника при недостаточной квалификации врачам или на фоне повышенного тонуса гладкой мускулатуры ЖКТ.
- При низком пороге болевой чувствительности, пациентам могут рекомендовать выполнение анестезии, которая неблагоприятно отражается на общем состоянии организма человека.
- Невозможность проведения диагностики с использованием колоноскопа у маленьких детей и беременных женщин.
Несмотря на отдельные недостатки, методика колоноскопии остаётся приоритетным способом оценки состояния просвета кишечника.
Суть, плюсы и минусы ирригоскопии
В отличие от колоноскопической методики обследования кишечника, ирригоскопия относятся к неинвазивным диагностическим манипуляциям. Сутью данного метода является введение в просвет толстого кишечника рентгеноконтрастного вещества при помощи клизмы, с последующим выполнением серии рентгенологических снимков. При использовании методики ирригоскопии, медицинские специалисты оценивают форму кишечника, его структуру, проходимость каждого отдела, а также наличие или отсутствие инородных новообразований. При использовании ирригоскопии удаётся идентифицировать приобретенные или врожденные аномалии и дефекты развития толстой кишки.
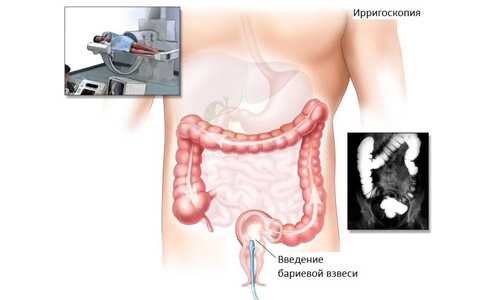
К основным преимуществам данной методики относят:
- Полное отсутствие дискомфорта и болевых ощущений.
- Нулевой риск травматического повреждения слизистой оболочки кишечника.
- Возможность использования для обследования детей.
В качестве минусов ирригоскопии можно отметить:
- Невозможность выявления локальных очагов воспалительного процесса на ранней стадии.
- Невозможность проведения биопсии, полипэктомии и процедуры остановки кровотечения.
- Категорический запрет на использование при обследовании беременных женщин.
Показания для проведения процедур
Для того чтобы человеку была назначена одна из упомянутых диагностических процедур, у него должны присутствовать отдельные показания к исследованию. В качестве основных показаний для выполнения ирригоскопии выделяют:
- Длительные запоры, сопровождающиеся изменением консистенции стула;
- Выделения из прямокишечной области гнойного, кровянистого или слизистого содержимого;
- Хроническая ноющая боль в околопупочной, левой или правой подвздошной области;
- Схваткообразная боль в прямокишечной области, сопровождающаяся ложными позывами к дефекации.
Кроме того, процедуру ирригоскопии назначают тем пациентам, у которых имеются противопоказания для использования колоноскопа.
Беря во внимание высокий уровень информативности методики колоноскопии, к проведению этой диагностической манипуляции существуют такие показания:
- Плановый осмотр кишечника при наличии предрасположенности к онкологическим заболеваниям ЖКТ.
- Подозрение на злокачественные и доброкачественные новообразования, включая полипы толстого кишечника.
- Симптоматика воспалительного поражения толстой кишки.
- Хронические расстройства стула в виде чередования запоров и диареи.
- Динамический контроль проводимого лечения при заболеваниях кишечника.
- Спонтанное уменьшение показателей гемоглобина в крови.
- Выделение кровянистого, слизистого или гнойного секрета из прямой кишки.
- С целью подтверждения эрозивно-язвенного поражения слизистой оболочки кишечника.
- Резкое безосновательное снижение массы тела.
Разница в подготовке к процедурам
Подготовительный этап перед выполнением ирригоскопии включает в себя ряд мероприятий, направленных на очищение просвета кишечника от остатков переваренной пищи и слизи. С этой целью пациенту назначают соблюдение бесшлаковой диеты, предусматривающей отказ от жирной и жареной пищи, свежей зелени, термически необработанных овощей и фруктов, а также круп. Накануне проведения ирригоскопии, пациентам рекомендуют отказаться от вечернего употребления пищи. Кроме того, прием пищи запрещен в утреннее время перед посещением диагностического кабинета. Завершающим этапом очищения кишечника является клизма, которую выполняют вечером накануне дня исследования и в утреннее время перед походом к врачу. Эффективной альтернативой клизме являются аптечные препараты, стимулирующие кишечную перистальтику и эффективно освобождающие просвет кишки от ненужных фрагментов.

Так как методика колоноскопии предполагает визуальную оценку состояния кишечника в режиме реального времени, подготовка к диагностической манипуляции имеет ряд отличительных особенностей, по сравнению с подготовкой к ирригоскопии. Обязательным этапом подготовки к выполнению колоноскопии является бесшлаковая диета, исключающая не только свежие овощи и фрукты, но и молочную и кисломолочную продукцию, ржаной хлеб, все виды орехов, кондитерские изделия и белокочанную капусту. Из рациона также исключают кофе, напитки с углекислым газом и какао.
За 24 часа до проведения колоноскопии, во второй половине дня разрешено употреблять только блюда в жидком или протертом виде. Если диагностика не предусматривает введение в анестезию, то употреблять жидкость разрешено не позднее, чем за 3 часа до исследования. За день до колоноскопии, пациенту назначают прием аптечного препарата Фортранс, который выпускается в форме порошка для приготовления готового раствора. Для полного очищения кишечника перед диагностикой, пациенту необходимо выпить в общей сложности 4 л готового раствора порошка Фортранс.
Если по каким-либо причинам человек не может использовать данную методику очищения, то ему назначают очистительные клизмы. При нарушении рекомендаций бесшлаковой диеты, врач может аннулировать подготовку и назначить ее повторно.
Отличительные тонкости проведения процедур
Кроме особенностей предварительной подготовки, существуют технические отличия при выполнении колоноскопии и ирригоскопии.
Общая продолжительность выполнения ирригоскопии может варьировать от получаса до 45 минут. Перед обследованием пациента, ему выполняют рентгенологический снимок в горизонтальном положении на спине. Далее, пациента укладывают на левый или правый бок, рекомендуют согнуть нижние конечности в коленях и скрестить руки за спиной. После этого осуществляется введение в прямую кишку раствора сернокислого бария, который выступает в качестве рентгеноконтрастного вещества. В некоторых ситуациях контраст употребляется перорально. При пероральном употреблении сернокислого бария, должно пройти несколько часов, что обеспечит равномерное распределение компонента по всем отделам кишечника. Используемое вещество безопасно для организма, так как оно воздействует местно, не всасываясь в системный кровоток.
По аналогии с ирригоскопией, во время проведения колоноскопии пациенту рекомендовано занять горизонтальное положение на левом боку, при этом нижние конечности сгибают в коленях и прижимают к туловищу. Далее, медицинский специалист осуществляет антисептическую обработку анального отверстия пациента, наносит смазочное вещество и вводит эндоскопическую трубку, планомерно продвигая ее по кишечнику. С целью улучшения визуализации органа, в его просвет нагнетается воздух, который расправляет физиологические складки. Благодаря вмонтированной камере, просвет кишечника визуализируется на специальном мониторе в режиме реального времени. В отличие от ирригоскопии, общая продолжительность этой диагностической процедуры составляет от 10 минут до получаса.
Увеличение времени проведения колоноскопии происходит в том случае, если пациенту выполняется биопсия или полипэктомия. В отличие от ирригоспокопии, колоноскопия отличается инвазивностью и присутствием таких симптомов, как дискомфорт и боль. Очень часто пациентам назначают такие методики обезболивания, как общий наркоз или медикаментозный сон (седация). Если колоноскопия проводится с использованием одной из методик обезболивания, то ее цена заметно увеличивается.
Сравнение противопоказаний
Перед тем как выполнить сравнительную оценку двух методов обследования кишечника, рекомендовано ознакомиться с противопоказаниями к выполнению каждого вида диагностики. Процедура ирригоскопии не может быть выполнена при наличии таких противопоказаний:
- Период вынашивания ребенка.
- Плановое медицинское обследование при наличии предрасположенности к онкологическим заболеваниям ЖКТ.
- При наличии сквозных повреждений в кишечной стенке.
- Тяжёлые заболевания сердечно-сосудистой системы в стадии декомпенсации.
Кроме того, процедура ирригоскопии назначается с осторожностью тем пациентам, у которых ранее был обнаружен локальный воспалительный процесс в кишечнике.
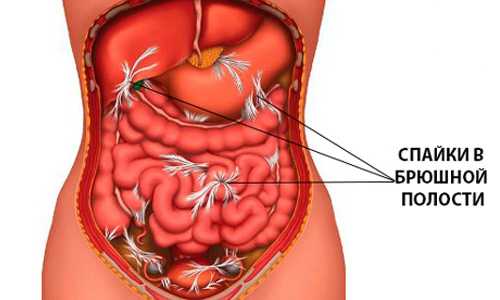
Так как процедура колоноскопии относится к инвазивным методам диагностики, список противопоказаний к ее выполнению содержит дополнительные пункты:
- Тяжелые патологии дыхательной и сердечно-сосудистой системы.
- Тяжелое течение язвенного колита.
- Патологии свертывающей системы крови.
- Период вынашивания ребенка и детский возраст.
- Наличие спаек в области кишечника.
- Острая кишечная непроходимость.
- Обтурация (перекрытие) просвета кишечника доброкачественной или злокачественной опухолью.
Какая процедура лучше
Несмотря на то, что процедуры колоноскопии и ирригоскопии имеют схожие противопоказания и показания, методики отличаются разным уровнем информативности и принципом исследования. Главным преимуществом колоноскопии является высокий уровень детализации просвета толстого кишечника, что позволяет выявлять даже минимальные изменения в его структуре. Кроме того, колоноскопия является незаменимым методом для удаления полипов, мелких новообразований и взятия биопсии. Ирригоскопическая методика не отличается подобной информативностью, но при ее использовании отсутствует риск появления боли, дискомфорта и повреждения слизистой оболочки. Если у пациента отсутствуют прямые показания для выполнения колоноскопии, то в качестве альтернативы может быть использована ирригоскопия.

Высшее медицинское образование.
ФГБОУ ВО Ростовский ГМУ, лечебно-профилактический факультет. Практикующий врач в медико-диагностическом центре.