Кардиосклероз сердца что это такое
Кардиосклероз что это такое и как лечить, симптомы и причины
Патологии сердечнососудистой системы считаются одними из основных среди состояний, влекущих за собой смерть пациентов по всему миру. С незначительными изменениями печальная статистика сохраняется на планете.
Вследствие многих состояний указанного профиля возникают необратимые органические трансформации мышечных волокон: собственно функциональных тканей.
Кардиосклероз — это процесс замещения нормальных клеток, миоцитов на рубцовые. Вторые не способны к сокращению или же спонтанному возбуждению. Отсюда падение функциональной активности сердца вообще. Снижается сократимость, кровяной выброс, возникает ишемия тканей.
Процесс необратим, но возможно поддержание состояния на стабильном уровне на протяжении длительного времени. Пациенты с кардиосклерозом проходят пожизненное медикаментозное лечение под контролем кардиолога.
Прогнозы относительно благоприятны. Существенно ухудшаются на фоне обширного поражения кардиальных структур. Восстановление проводится консервативными методами.
Механизм развития кардиосклероза
Чтобы понять, как болезнь формируется, нужно обратиться к анатомическим сведениям.
Нормальное положение вещей характеризуется функциональной активностью сердца. Орган состоит из клеток кардиомиоцитов. Они способны самостоятельно возбуждаться и проводить электрический импульс. Под воздействием фактора — сокращаться, перекачивая кровь в адекватном количестве.
Кардиосклерозу всегда предшествует то или иное состояние деструктивного плана. Это может быть инфаркт, воспалительно-инфекционная патология, прочие сердечнососудистые процессы, провоцирующие ишемию тканей.
Итогом оказывается разрушение здоровых мышечных тканей. Образуются полости, участки дегенерации. Организм стремится восстановить анатомическую целостность, но регенеративные возможности тела существенно ограничены.
Вместо новой функциональной ткани миокард заращивается рубцовой, соединительной. Она не может сокращаться, не обладает эластичностью, растяжимостью, сигнал по таким грубым структурам также не двигается. Это необратимое изменение, восстановлению не подлежит.
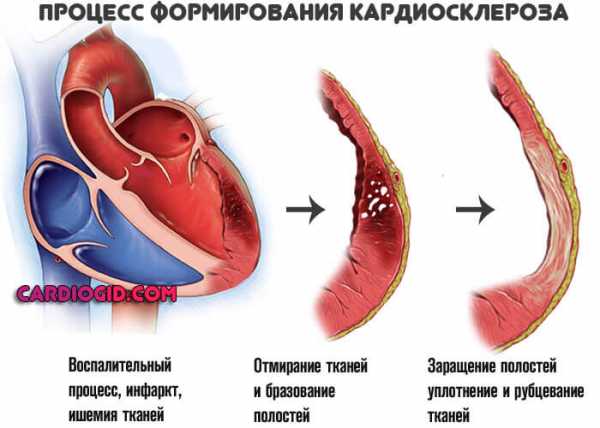
Классификация
Типизация процесса проводится по основанию обширности анатомических отклонений в кардиальных структурах.
Соответственно называют две формы (в некоторых источниках фигурируют три разновидности):
- Мелкоочаговый кардиосклероз. В толще миокарда образуется несколько незначительных участков замещения рубцовой тканью. Подобное состояния является следствием острого отмирания миоцитов, реже длительно текущей артериальной гипертензии. Симптоматика минимальна, лечение не требуется, не считая тяжелых случаев.
- Крупноочаговая форма. Развивается в итоге обширного инфаркта. Функциональная активность мышечного органа снижается значительно, требуется пожизненная медицинская помощь. На регулярной основе проводится плановая госпитализация. Это фактор развития инвалидности.
- Диффузный кардиосклероз. Образование рубцовых тканей по всей протяженности миокарда. Имеет неблагоприятный прогноз, требует интенсивного лечения под контролем врача. Вероятное следствие — ишемическая болезнь, которая без терапии скоро заканчивается рецидивом инфаркта.
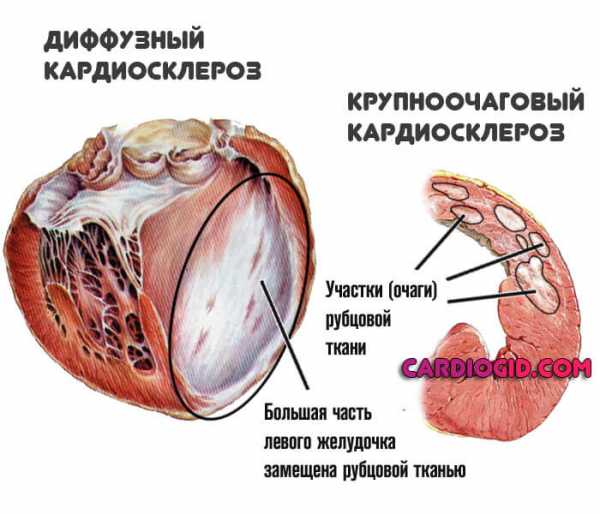
Клиническая классификация используется для определения степени тяжести процесса, выработки диагностических и лечебных мероприятий.
Причины
Факторы развития всегда кардиальные, болезнетворные. Все пациенты с диагностированным изменением анатомии мышечных структур миокарда ранее переносили воспалительные или ишемические болезни.
Среди возможных моментов:
Гипертоническая болезнь
Постоянное или регулярное увеличение артериального давления. Рост показателя хотя бы на 10 мм ртутного столба ассоциирован с риском развития кардиосклероза в 30%.
Особенно страдают пациенты с постоянно измененным АД. Подобное наблюдается на 2-3 стадиях патологического процесса.
Кардиальные ткани испытывают постоянные перегрузки, возникает дистрофия. Здоровые структуры отмирают, но постепенно, не в один момент как при инфаркте. Они замещаются соединительными клетками. По длительности явление варьируется от нескольких месяцев до 3-5 лет и свыше.
Восстановление проводится под контролем кардиолога, при этом лечению подлежит основное состояние — гипертоническая болезнь. Остальные методы имеют поддерживающую суть, мероприятия пожизненные, постоянно проводится контроль эффективности.
Нарушение питания миокарда
В результате образования холестериновых бляшек в коронарных сосудах или же их стеноза. Формируется так называемый кардиосклероз атеросклеротический. Название указывает на этиологию процесса.
Возникают анатомические дефекты также не в один момент. По мере складывания нарушений в единую картину, формируется коронарная недостаточность. Она существует в двух клинических вариантах, наиболее опасный — инфаркт. острые приступы также вероятны.
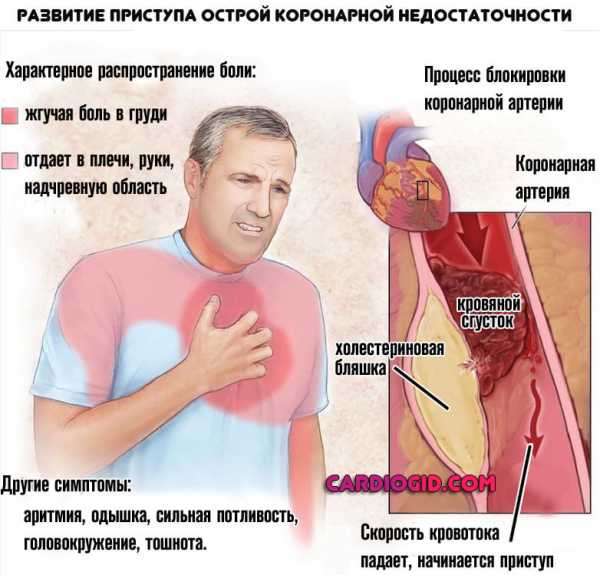
Каждый такой эпизод приводит к отмиранию части активных тканей. Остановка процесса возможна при восстановлении нормального кровообращения.
Атеросклеротический кардиосклероз — это постепенный некроз мышечных волокон и замещение их соединительной тканью на фоне коронарной недостаточности. Распространенный вариант среди пациентов старшего возраста (после 50 лет).
Сахарный диабет
Системное эндокринное заболевание. Характеризуется снижением выработки инсулина или же невосприимчивостью тканей к нему.
Определяется генерализованными нарушениями в организме, в том числе страдает кровообращение, питание сердца.
Полное излечение невозможно, воздействие поддерживающее. Кардиосклероз возникает как итог атеросклероза, причем гормональная патология усугубляет течение основной сердечной болезни.
ИБС (ишемическая болезнь сердца)
По своей сути похожа на инфаркт, но протекает менее агрессивно. Нарушение гемодинамики нарастает постепенно, массивное отмирание миоцитов — последний этап прогрессирования патологического процесса.
Считается разновидностью коронарной недостаточности, но в отличие от атеросклероза поражает сразу несколько сосудов. Страдает вся кровоснабжающая система.
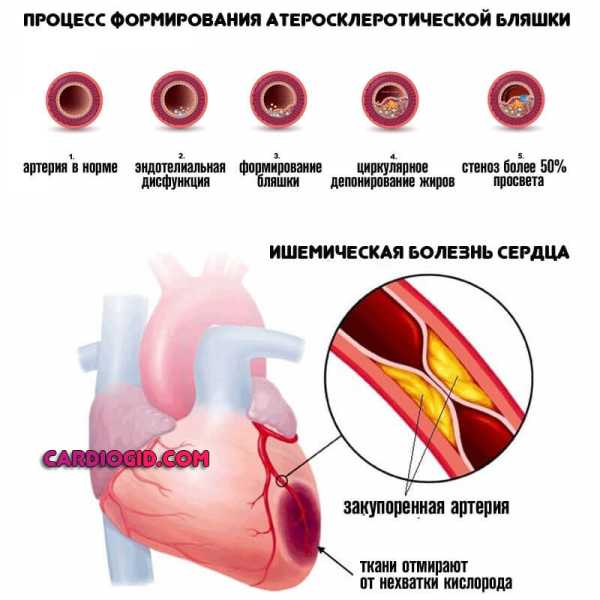
Восстановление проводится в профильном стационаре. Прогноз относительно благоприятный при ранней диагностике.
Кардиомиопатия
Также дистрофические процессы. Суть явления в нарушении анатомии мышечных волокон.
Это результат длительной гипертонической болезни, воспалений. Классический вариант — гипертрофия левого желудочка.
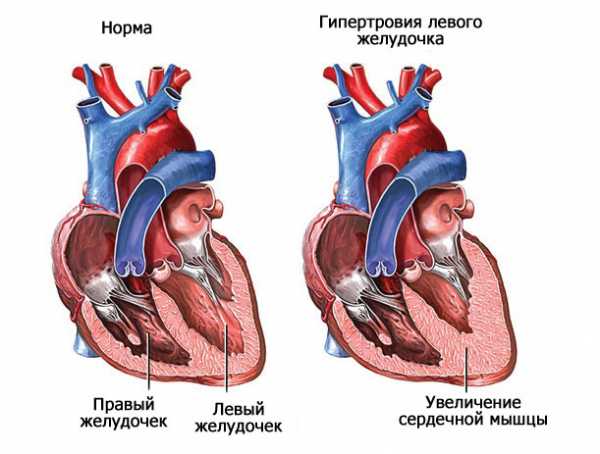
По мере прогрессирования компенсаторные механизмы не справляются. Возникает ишемия тканей с последующим отмиранием и образованием рубцов, собственно кардиосклероз.
Как быстро появляется подобное осложнение сказать невозможно. Зависит от возраста больного, характера основной патологии, качества лечения и его наличия.
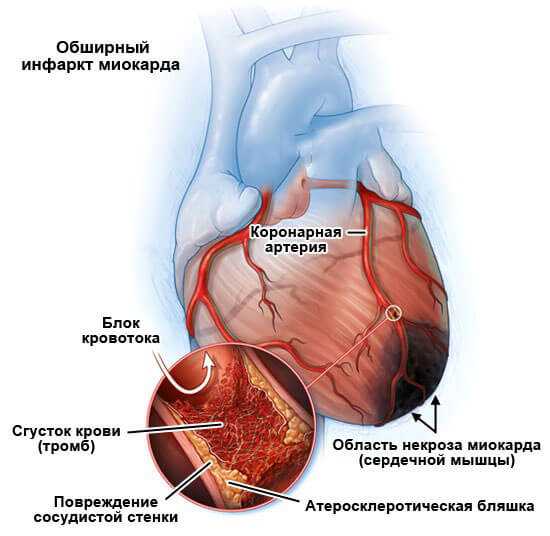
Инфаркт
Острый некроз мышечных структур. Отмирание приводит к замещению соединительными тканями — постинфарктный кардиосклероз. Площадь зависит от объемов поражения.
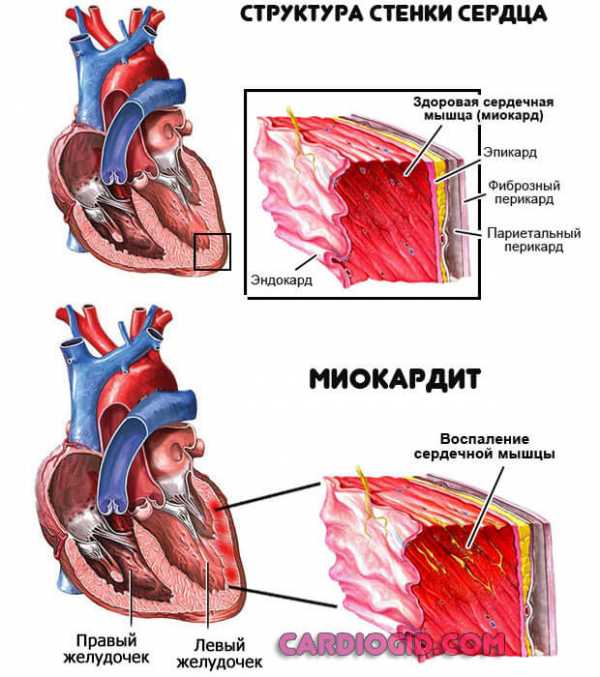
Воспалительные процессы
Миокардит и прочие. Имеют инфекционное происхождение, реже аутоиммунное.
Лечение проводится в условиях стационара, до стабилизации состояния. Используются антибиотики, протекторы, витаминно-минеральные комплексы. Прогнозы благоприятные при своевременной помощи.
Ревматизм
Хроническое аутоиммунное заболевание. Имеет спорную этиологию. Лечение поддерживающее, на протяжении всей жизни. Эффективность и перспективы зависят от частоты рецидивов.
Врожденные и приобретенные пороки сердца
Выявляются объективными методами. До последнего момента не проявляются симптомами, осложняя прогноз.
Причины развития кардиосклероза всегда сердечные. Состояние может быть многофакторным. В отсутствии выявленного фактор происхождения говорят об идиопатической форме.
В такой ситуации терапия направлена только на устранение последствий рубцевания и замедление дальнейшего прогрессирования.
Сужение или заращение просвета артерий, питающих сердце (коронаросклероз), считается одной из основных причин рассматриваемого состояния.
Симптомы
Собственно симптомов кардиосклероза сердца не существует равно до тех пор, пока не наступает сердечная недостаточность.
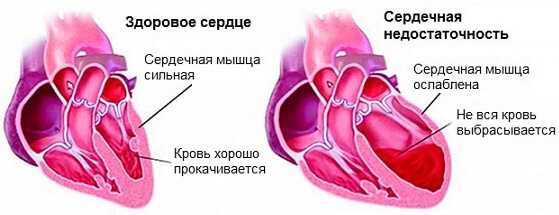
Клиническая картина возникает только на поздних стадиях когда объем замещенных тканей составляет не менее 30%.
Признаки совпадают с таковыми при иных органических патологиях сердца:
- Боли в груди средней интенсивности. Возникают внезапно, длятся на протяжении нескольких минут. Каждый такой эпизод заканчивается полным восстановлением состояния.
- Нарушение нормального ритма сердца. По типу ускорения или неравномерности сокращений. Пациент ощущает отклонения, с течением времени симптомы деактуализируются, больной перестает обращать на них внимание.
- Тяжесть в грудной клетке. Логическое продолжение болевого синдрома.
- Одышка. В момент, когда обнаруживается признак, возникает на фоне покоя.
- Непереносимость физических нагрузок, пациент не может нормально передвигаться, выполнять обязанности по дому, трудовые функции. Это фактор развития инвалидности.
- Клинический диагноз — вторичная дыхательная недостаточность, что может закончиться смертью человека.
- Слабость, сонливость, снижение работоспособности. В результате гемодинамических нарушений.
- Головная боль. Диффузного, разлитого характера, без четкой локализации. Возникает как итог дистрофических изменений в церебральных структурах. Может закончиться инсультом.
- Вертиго. Отмечается почти всегда, на фоне запущенного кардиосклероза. При поражении мозжечка возникает невозможность ориентации в пространстве.
- Нарушения сознания. Обмороки, синкопальные состояния. Могут повторяться неоднократно. Несут большую опасность для здоровья и жизни, поскольку возникают внезапно, порой в угрожающих условиях.
Возможно наступление ишемического инсульта, инфаркта. Тогда симптомы будут выражены в существенной мере:
- Интенсивная, невыносимая головная боль.
- Нарушение высшей нервной деятельности, возникают проблемы с речью, зрением, слухом, обонянием.
- Перекос лица.
- Слабость мышц, параличи, парезы, ощущение бегания мурашек по телу.
- Озноб, тремор.
Клиническая картина неспецифична и возникает в поздний период времени. Отсюда сложности определения заболевания. Часто оно оказывается случайной находкой на эхокардиографии.
Диагностика
Обследование пациентов проводится под контролем кардиолога. Поздние, развитые стадии требуют помощи профильного хирурга. Примерная схема оценки состояния кардиальных структур:
- Устный опрос человека, сбор анамнеза. Наибольшую роль играет наличие в прошлом или течение сердечнососудистых патологий и неотложных состояний. Причинно-следственная связь становится очевидна.
- Измерение артериального давления, частоты сердечных сокращений. Показывает как результате кардиосклероза, так и его происхождение. Однако этого не достаточно.
- Суточное мониторирование. Оценка АД и ЧСС проводится на протяжении 24 часов, по мере необходимости повторяется несколько раз.
- Электрокардиография. Основная методика исследования функциональной активности сердца. Этим же способом оценивается наличие органических нарушений.
- Эхокардиография. Позволяет визуализировать кардиальные ткани. Основной путь раннего выявления очаговых или диффузных изменений.
- МРТ или КТ, по мере надобности. Если УЗИ не дало достаточных сведений. Детальные изображения позволяют уточнить характер патологии, объемы изменения тканей.
- Коронография. Исследование кровотока в артериях, питающих сердце.
В рамках расширенной диагностики возможно использование дополнительных мер. Лабораторные способы также назначаются.
Методы лечения
Терапия комплексная, с применением радикальных и консервативных путей. Нужно понимать, полного восстановления добиться не удастся.
Курация имеет поддерживающий смысл, направлена на стабилизацию состояния, оптимизацию жизненных функций и продление биологического существования.
Препараты используются для устранения симптомов, также этиотропного воздействия (на первопричину):
- Антигипертензивные средства. Ингибиторы АПФ, антагонисты кальция, бета-блокаторы. Используются для нормализации артериального давления и поддержания тонуса сосудов. Классическое сочетания — Дилтиазем или Верапамил, Перинева, ее аналоги, также Моксонидин, Физиотенз.
- Кардиопротекторы. Поддерживают функциональную активность сердца, предотвращают дальнейшую деструкцию.
- Противоаритмические вроде Амиодарона. На фоне изменений частоты сокращений мышечного органа.
- Калиевые и магниевые комплексы. Нормализуют метаболические процессы.
В рамках терапии прочих состояний назначаются антибиотики (при миокардите,и инфекционно-воспалительных патологиях), кортикостероиды.
Подбор препаратов лучше проводить в стационаре для быстрой коррекции и отслеживания побочных явлений.
Хирургическое вмешательство требуется только при сопутствующих осложнениях. Смысла лечить кардиосклероз оперативным путем нет.
Большая роль в деле терапии отводится изменению образа жизни. На любой стадии.
- Отказ от курения, алкоголь также строго противопоказан.
- Нормальная физическая активность (минимум час ЛФК, пеших прогулок или прочих незначительных нагрузок).
- Полноценный сон. 8 ч. за ночь. Причем четверть или больше отдыха должна приходиться на период до 23.00, это наилучшее время.
- Водный режим — 2 литра в сутки, но не больше, чтобы не перегружать организм.
- Соль — не свыше 7 граммов. Полного исключения натриевого соединения быть не должно. Оно играет одну из ключевых ролей в обеспечении метаболизма.
Коррекция рациона. Строгих ограничений в питании нет, нужно минимизировать количество жирной пищи, жареного, копченого, полностью отказаться от полуфабрикатов и консервов, потому как контролировать количество соли в них невозможно.
Внимание:Способы терапии не приводят к полному излечению, но дают хорошие шансы на поддержание жизненных функций на приемлемом уровне.
Возможные осложнения
Примерный перечень последствий кардиосклероза:
- Инфаркт. Наиболее вероятный сценарий. В результате длительной перегрузки, сердце начинает работать на износ. Формируются анатомические дефекты, вплоть до разрастания органа до огромных размеров.
- ИБС. Начальная стадия, рано или поздно ведет к некрозу миоцитов.
- Сердечная недостаточность.
- Остановка работы органа (асистолия).
- Кардиогенный шок. Летальное состояние. Вероятность фатального результата — около 90% и даже выше.
- Гипертонический криз. Резкий скачок артериального давления. Течет злокачественно, может закончиться неотложным состоянием.
- Инсульт. По сути процесс похож на инфаркт, но затрагивает церебральные структуры.
- Сосудистая деменция. Тяжелое психическое расстройство, но потенциально обратимое на ранних стадиях.
Прогностические оценки
Прогнозы разнятся, зависят от обширности поражения. Также сказывается форма процесса.
Так, атеросклеротический кардиосклероз причиной смерти оказывается в 3-6% на ранней стадии, в 17-30% на поздней. Это относительно легкая разновидность.
Отклонения на фоне инфаркта, воспаления имеют худший исход. В цифрах — летальность 40-50% в перспективе нескольких лет, риск может быть больше. При условии лечения шансы на выживание увеличиваются.
Оценка прогноза проводится специалистом, но не сразу. Нужно наблюдение. Роль играет как течение процесса, так и отклик на проводимую терапию.
В заключение
Кардиосклероз сердца — это замещение мышечной ткани рубцовой, соединительной. Никогда он не бывает первичным, всегда вторичен по отношению к основному процессу. Какому — нужно выяснять.
Лечение направлено на стабилизацию состояния и обеспечение нормального уровня жизни.
Продолжительность биологического существования неопределенно долгая, легкие формы отличаются минимальными рисками с точки зрения летальности. При условии терапии даже осложненные разновидности успешно держатся под контролем.
Постинфарктный и атеросклеротический кардиосклероз, что это такое и как лечить
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Богатая тромбоцитами плазма
- [В] Вазектомия .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Дарсонвализация .. Дофамин
- [Ж] Железы .. Жиры
- [З] Заместительная гормональная терапия
- [И] Игольный тест .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Лучевая терапия
- [М] Магнитотерапия .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Общий анализ крови .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (невус)
- [С] Секретин .. Сыворотка крови
- [Т] Таламус .. Тучные клетки
- [У] Урсоловая кислота
- [Ф] Фагоциты .. Фитотерапия
- [Х] Химиотерапия .. Хоспис
- [Ц] Цветовой показатель крови .. Цианоз
- [Ш] Штамм
- [Э] Эвтаназия .. Эстрогены
- [Я] Яд .. Язва желудка
Кардиосклероз — Википедия
Материал из Википедии — свободной энциклопедии
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 24 марта 2019; проверки требуют 2 правки. Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 24 марта 2019; проверки требуют 2 правки.Кардиосклероз (от др.-греч. καρδία «сердце» и σκληρός «твердый») — патология сердечной мышцы, характеризующаяся разрастанием соединительной рубцовой ткани в миокарде, замещением мышечных волокон и деформацией клапанов.
Развитие участков кардиосклероза происходит на месте гибели миокардиальных волокон, что влечёт за собой вначале компенсаторную гипертрофию миокарда, затем дилатацию сердца с развитием относительной клапанной недостаточности. Кардиосклероз является частым исходом атеросклероза коронарных сосудов, ишемической болезни сердца, миокардитов различного генеза, миокардиодистрофии.
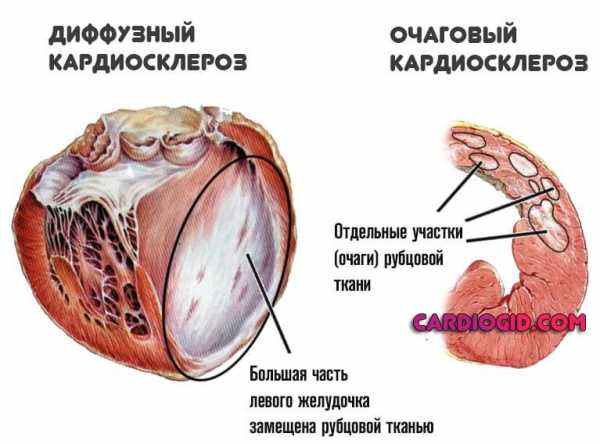
Морфологически различают две формы кардиосклероза: очаговую и диффузную.
В зависимости от этиологии кардиосклероз подразделяют:
- постинфарктный кардиосклероз - развивается после перенесенного инфаркта миокарда, как правило, носит очаговый характер;
- атеросклеротический кардиосклероз - развивается в результате атеросклероза коронарных артерий, носит диффузный характер;
- постмиокардитический кардиосклероз - развивается вследствие возникновения воспалительного процесса в миокарде, носит диффузный характер;
- врожденный кардиосклероз - возникает вследствие врожденных заболеваний, таких как коллагенозы и субэндокардиальный фиброэластоз.[1]
Очаговый и умеренно выраженный диффузный кардиосклероз часто могут протекать клинически бессимптомно.
Для диагностики диффузного кардиосклероза основными служат симптомы сердечной недостаточности и нарушение сократительной функции миокарда, тем большие, чем большая площадь функциональной ткани миокарда замещена соединительной.
Нарушения проводимости и ритма отмечаются как сердцебиение, аритмия. При развитии явлений сердечной недостаточности появляются одышка, отеки, боли в сердце, снижение выносливости к физическим нагрузкам и т. д.
Кардиосклероз протекает с постепенным прогрессированием и чередованием периодов относительной ремиссии продолжительностью до нескольких лет.
Это поражение сердца, сопровождающееся ограниченной работоспособностью у лошадей и пониженной продуктивностью у коров вследствие недостаточности кровообращения на почве дистрофических изменений миокарда с уплотнением стенок сердца и коронарных сосудов. Кожные венозные сосуды при данном заболевании обычно выступают, и венозное давление у лошадей и коров чаще бывает повышено на 180-300 миллиметров водяного столба.[3]
Что такое кардиосклероз и как лечится это заболевание
Что это такое — кардиосклероз, и как он проявляется? Это заболевание сердца хронического характера, при котором в сердечной мышце происходит разрастание соединительной ткани. Обычно это сопровождается снижением числа работоспособных мышечных клеток.
Кардиосклероз редко возникает как самостоятельная болезнь и чаще всего развивается вследствие иных патологий организма.
О заболевании сердца
При кардиосклерозе нормальные клетки сердечной мышцы (кардиомиоциты) разрушаются и на их месте образуется соединительная ткань. Волокна этой ткани не обладают способностью выполнять те же функции, что и кардиомиоциты. Они не сокращаются, вследствие чего сердечная мышца частично утрачивает свою работоспособность.
Основным фактором происхождения данной патологии являются хронические патологии сердечно-сосудистой системы, в результате которых кардиомиоциты утрачивают свою защиту и начинают разрушаться.
Кардиосклероз считается крайне тяжелым недугом, который может привести к поражениям главного органа, а в сложных случаях – даже к смерти от острой недостаточности или иных осложнений.
Причины и факторы риска
Кардиосклероз – достаточно распространенное заболевание, которому подвержены люди всех возрастов. Но причины, по которым в тканях сердечной мышцы начинают происходить патологические процессы, могут различаться в зависимости от возраста.
Дети зачастую страдают от этого недуга в результате дистрофических или воспалительных процессов, протекающих в миокарде. У взрослых патология чаще формируется под влиянием нарушенного обмена веществ. Причины развития недуга различаются в зависимости от его вида.
Основными факторами, способствующими развитию кардиосклероза, являются:
- Повышенное артериальное давление. У гипертоников кровь намного быстрее движется по сосудам. В результате этого иногда возникают завихрения в кровеносном потоке, что способствует накоплению холестерина, сужению коронарных сосудов и пониженному доступу питательных веществ к тканям сердечной мышцы.
- Нарушение обмена жиров. Уровень холестерина в организме может повыситься и в результате нарушения обменных процессов.
- Курение. Под воздействием никотина в сердечной мышце возникают спазмы, которые кратковременно ухудшают кровоснабжение. Также частое курение способствует накоплению холестерина и сужению коронарных сосудов.
- Наследственность. Кардиосклероз может быть врожденным заболеванием, при котором ребенок рождается с патологически суженными сосудами сердца.
- Избыточный вес. Если человек страдает ожирением, его сердечная мышца подвергается повышенной нагрузке. Чтобы обеспечить нормальную циркуляцию крови, сердечной мышце приходится работать намного интенсивнее, что повышает ее износ и может вызвать нарушение клеточных функций миокарда.
- Нервные перегрузки. Постоянные стрессовые ситуации вызывают повышенную активность надпочечников. Они начинают в усиленном режиме вырабатывать гормоны, которые снижают тонус сосудов и нарушают обмен веществ.
- Радиационное облучение. При облучении может нарушиться молекулярная структура клеток миокарда, в результате чего они начнут разрушаться, замещаясь соединительной тканью.
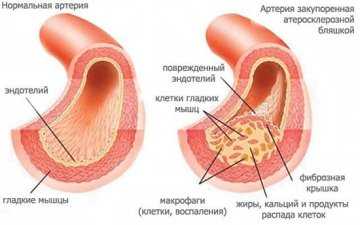
Кардиосклероз может сформироваться и в качестве осложнения других заболеваний:
- Саркоидоз. Данное заболевание вызывает патологические процессы в миокарде, которые приводят к появлению новообразований воспалительного характера. В процессе лечения новообразования успешно устраняются, но на их месте возникает соединительная ткань, которая и вызывает патологию.
- Гемохроматоз. Болезнь характеризуется накоплением железа в стенках сердца. Когда уровень железа превысит допустимые пределы, возникает воспаление, сопровождающееся ростом соединительной ткани.
- Склеродермия. Заболевание, при котором в организме начинает интенсивно разрастаться соединительная ткань. Эти процессы могут затронуть и сердечную мышцу, что приведет к образованию кардиосклероза.
Другими провоцирующими факторами являются инфекции различного происхождения, аллергические реакции, интоксикация организма, а также хронические воспалительные заболевания.
Классификация
Виды в зависимости от локализации и интенсивности разрастания соединительной ткани:
- Очаговый кардиосклероз. Эта форма заболевания характеризуется появлением в тканях сердца отдельных рубцовых образований. Чаще всего очаговая форма появляется после перенесенного миокардита или инфаркта миокарда.
- Диффузный кардиосклероз. При данной форме болезни соединительная ткань образуется равномерно по всей площади миокарда. Обычно возникает как осложнение хронической ишемии либо после токсических или инфекционных поражений сердца.
В зависимости от причины возникновения кардиосклероз разделяют на следующие формы:
- Атеросклеротический. Формируется вследствие заболеваний, вызывающих гипоксию клеток сердечной мышцы – чаще всего, из-за хронической ишемии сердца.
- Постинфарктный. В результате инфаркта происходит обширная гибель кардиомиоцитов, на месте которых возникает соединительная ткань.
- Миокардитический. Формируется из-за воспалительных процессов в тканях основного органа.
В редких случаях кардиосклероз может иметь врожденный характер. Такой вид заболевания может возникнуть как следствие других врожденных патологий сердца – например, субэндокардиального фиброэластоза или коллагеноза.
Опасность и осложнения
Кардиосклероз – достаточно опасное заболевание, которое может вызвать такие осложнения, как острую или хроническую недостаточность сердца. Острая недостаточность может возникнуть в результате закупорки сосудов сердца эмболом или тромбом. Такие явления часто приводят к разрыву артерии и гибели пациента.
Хроническая недостаточность формируется на фоне постепенного сужения артерий из-за атеросклеротических процессов. Такой кардиосклероз может привести к гипоксии сердца, ИБС, атрофии или дистрофии сердечных тканей.
Другими осложнениями данного недуга являются нарушение сердечного ритма, аневризмы сердца, синдром хронической усталости, тромбоэмболия, приобретенные пороки.
Симптомы
На первых стадиях кардиосклероз почти не дает о себе знать. Симптомы болезни начинают проявляться, когда патологические процессы активно прогрессируют. При этом могут возникать следующие признаки:

- одышка – в начальной стадии появляется после физической нагрузки, в дальнейшем одышка может возникать даже во время сна или отдыха;
- учащенное сердцебиение;
- шумы в сердце, аритмия;
- увеличение артериального давления;
- постоянная слабость, пониженная работоспособность;
- кашель, приступы которого преимущественно возникают по ночам;
- боли в районе груди;
- отечность конечностей и брюшной полости;
- побледнение кожных покровов, холодные конечности;
- тошнота, головокружение, обмороки;
- повышенное потоотделение.
Если наблюдаются нарушения сердечного ритма и сердечная недостаточность, значит, болезнь стремительно прогрессирует. Симптомы при этом будут усиливаться по мере развития патологии.
Кардиосклероз относится к очень тяжелым поражениям сердечно-сосудистой системы. Отсутствие своевременного лечение обязательно приведет к появлению осложнений, а в чрезвычайных случаях – и к летальному исходу. Поэтому при появлении таких признаков как беспричинная одышка, учащенный пульс и слабость в теле, необходимо срочно обратиться к кардиологу.
Диагностика
Для выявления данной патологии применяются множество диагностических обследований. Сначала врач осматривает пациента, исследует симптоматику и историю болезни. Далее назначаются следующие виды диагностики:
- ЭКГ. Позволяет обнаружить очаги измененного миокарда, сбои ритма и сердечной проводимости.
- Ангиография. Применяется для выявления коронарного кардиосклероза.
- Биопсия. Позволяет определить диффузные изменения ткани сердечной мышцы.
- ЭХО-кардиография. Требуется для выявления степени разрастания соединительной ткани, а также изменений в работе клапанов.
- Рентгенография. Назначают для определения стадии болезни, а также выявления аневризмы. При тяжелых формах на рентгене будет выявлено увеличение сердца в размерах.
- КТ или МРТ. Чаще всего эти обследования проводят на начальных стадиях болезни. Они позволяют выявить незначительные очаги разрастания соединительной ткани.
Также могут быть назначены лабораторные исследования крови и мочи пациента. Они позволяют выявить некоторые заболевания, которые послужили причиной развития недуга.
Тактика лечения
В настоящее время не разработана достаточно эффективная методика лечения кардиосклероза. Превратить соединительную ткань обратно в кардиомиоциты при помощи каких-то лекарственных препаратов невозможно. Поэтому терапия данного недуга обычно направлена на устранение симптомов и предотвращение осложнений.
Как лечить хирургически
 В лечении применяются хирургические и консервативные методы. К первым относятся:
В лечении применяются хирургические и консервативные методы. К первым относятся:
- Трансплантация сердца. Считается единственным эффективным вариантом лечения. Показаниями для данной операции являются: снижение сердечного выброса до 20% и менее от нормы, отсутствие тяжелых болезней внутренних органов, малая эффективность медикаментозного лечения.
- Шунтирование коронарных сосудов. Применяется при прогрессирующем сужении сосудов.
- Вживление кардиостимуляторов. Данную операцию осуществляют при кардиосклерозе, сопровождающемся тяжелыми формами аритмии.
Если недуг привел к образованию аневризмы сердца, могут назначить операцию по ее устранению. В процессе хирургического вмешательства производится удаление пораженного участка, либо его укрепление. Такие действия помогают предотвратить разрыв слабой сердечной мышцы.
Медикаментозные препараты
Для лечения применяются препараты, действие которых направлено на устранение симптомов сердечной недостаточности:
- Бета-блокаторы: Метопролол, Бисопролол, Карведилол;
- Ингибиторы ангиотензинпревращающего фермента: Эналаприл, Каптоприл, Лизиноприл;
- Диуретики: Бутеманид, Фуросемид;
- Сердечные гликозиды – например, Дигоксин;
- Антагонисты альдостерона – Спиронолактон.
Данные препараты модифицируют работу сердца, обеспечивая регуляцию нагрузки. В качестве профилактики тромбообразования могут применяться препараты для разжижения крови.
Прогнозы и меры профилактики
Прогноз зависит от наличия сопутствующих патологий и осложнений, полученных в результате заболевания. При отсутствии аритмии болезнь протекает намного легче. На ухудшение прогноза могут повлиять такие проблемы как: недостаточность кровообращения, мерцательная аритмия, аневризма сердца, желудочковая экстрасистолия.
 Для снижения риска развития заболевания необходимо соблюдать профилактические меры:
Для снижения риска развития заболевания необходимо соблюдать профилактические меры:
- употреблять больше белковой пищи, при этом отказаться от продуктов, содержащих животные жиры;
- не курить и не употреблять спиртное;
- бороться с ожирением;
- контролировать артериальное давление.
Кроме того, при наличии каких-либо заболеваний сердца необходимо регулярно (каждые 6-12 месяцев) наблюдаться у кардиолога и проходить обследования. Своевременное выявление кардиосклероза поможет предотвратить развитие болезни и свести к минимуму риск возникновения опасных для жизни осложнений.
что это, виды, причины, симптомы, как лечить, прогноз
Кардиосклероз – это заболевание, при котором сердечная мышца покрывается рубцами. Участки органа, которые состоят из соединительной ткани, не могут сокращаться, что негативно отражается на работе сердца. Чем больше миокарда повреждено, тем хуже сердце выполняет свои функции.
Что собой представляет
Болезнь не является самостоятельной. Она возникает под влиянием других патологических процессов. Когда здоровые ткани повреждаются, и клетки начинают гибнуть, начинает появляться соединительная ткань, которая покрывает место некроза. Но сократительными способностями рубцы не обладают.
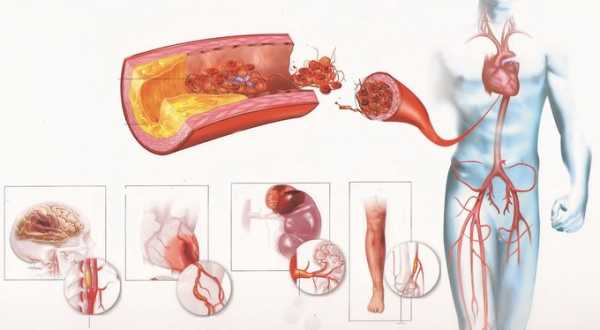
Когда количество рубцовой ткани увеличивается, ухудшается состояние важных структур миокарда и проводящей системы. Из-за этого он не способен выполнять свою работу и сократительная способность сердца снижается.
Виды
Существуют разные варианты кардиосклероза, отличия между которыми обусловлены распространением рубцового процесса.
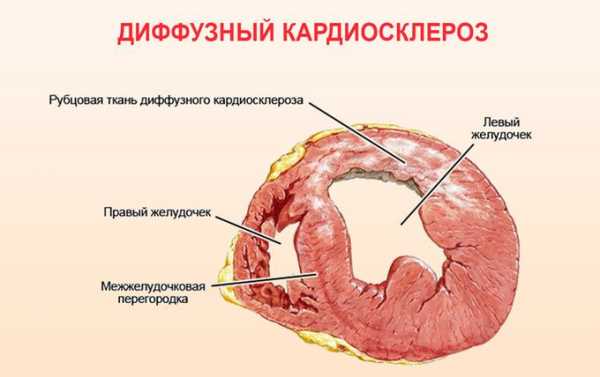
Диффузный процесс
Такой диагноз ставят, когда перерождаются большие отделы сердца и четко определить границы поражения невозможно. В начале развития патологии изменения обладают сетчатой структурой. При этом между ячейками рубцов располагаются мышечные клетки. Они могут нормально сокращаться.
Постепенно площадь рубцов увеличивается по причине разрушения здоровых мышц. Но полностью поврежденный участок не замещается.
Очаговое течение
Эту проблему выявляют при наличии в сердце небольшого четко ограниченного участка соединительной ткани. При этом на органе просто образуется шрам, как, если порезать палец. В его составе только соединительные ткани, а мышечные клетки отсутствуют.
Этот участок только соединяет здоровые мышечные клетки и не обладает другими функциями.
В чем опасность
Практически у половины больных кардиосклероз не сопровождается никакими специфическими проявлениями и не угрожает жизни человека. Ухудшение ситуации наблюдается:
- Когда происходит распространение диффузного процесса на большие участки органа, и стенки сердечной мышцы становятся более тонкими. Из-за этого миокард не может нормально сокращаться, развивается недостаточность функций сердца, стенки и полости растягивают и орган увеличивается в размерах.
- Если очаговый кардиосклероз характеризуется появлением слабого рубца. Этот участок может выпячиваться и разрываться. Эту проблему называют аневризмой.
- Если рубец появился там, где проходит электрический сигнал, обеспечивающий сокращение предсердий и желудочков. Это вызывает различные нарушения ритма.
Когда возникает
Шрамы на сердце не появляются из ниоткуда. Сначала разрушаются здоровые клетки. Такие проблемы могут провоцироваться множеством факторов. Обычно это происходит:
- При атеросклеротическом поражении сосудов, питающих сердце. Из-за постоянно недостатка кровообращения развиваются дистрофические процессы в органе, меняется его структура, разрушаются ткани и появляются рубцы.
- Под влиянием ишемической болезни сердца. Патология связана с атеросклеротическими процессами. Но характеризуется поражением именно венечных артерий. При этом человек ощущает более яркие проявления, чем в других случаях.
- После приступа инфаркта миокарда. Из-за недостаточного поступления крови участки органа отмирают. Постепенно на этом месте появляются шрамы.
- В результате воспалительного процесса в сердце. Места воспаления покрываются соединительной тканью.
- При кардиомиопатиях и кардиодистрофиях. Когда сердце утолщается, расширяется, сдавливается, происходит нарушение питания и разрушаются кардиомиоциты. Этот процесс сопровождается склерозом.
- Под влиянием тяжелого течения сахарного диабета и гипертонической болезни. Если давление в артериях постоянно повышено, сердце перегружается. При диабетическом поражении капилляров возникают гипоксические нарушения. Эти состояния приводят к одинаковым осложнениям.
Людям, страдающим подобными нарушениями, стоит больше внимания уделять своему здоровью. Если патология уже вылечена, признаки кардиосклероза могут проявиться в любое время.
Возможные проявления
Специфические симптомы кардиосклероза сердца чаще всего отсутствуют. Это является основной особенностью данной патологии. Заболевание может никак себя не выявлять. У многих больных наблюдается скрытое течение, а первые признаки появляются, когда сердечная мышца будет подвержена выраженным структурным изменениям.
Чтобы определить, какова вероятность развития кардиосклероза, врачи должны учитывать наличие болезней сердца и сосудов или перенесенные в прошлом патологии.
Обычно, проявления кардиосклероза совпадают с признаками основной патологии, вызвавшей рубцевание:
 Если появление соединительных тканей связано с нарушением поступления крови к мышцам сердца, то человек страдает от выраженных болезненных ощущений в области сердца, которые усиливаются при физических и эмоциональных нагрузках.
Если появление соединительных тканей связано с нарушением поступления крови к мышцам сердца, то человек страдает от выраженных болезненных ощущений в области сердца, которые усиливаются при физических и эмоциональных нагрузках.- Если протекает крупноочаговый кардиосклероз или диффузный процесс, то орган увеличивается в размерах.
- Если сердце начинает сокращаться с частотой больше чем в девяносто ударов, даже при незначительной физической активности, то диагностируют тахикардию. Это неспецифическое, но частое нарушение, сопровождающее склеротические процессы.
- Когда склеротические процессы распространяются на проводящие пути, нарушается продвижение электрического импульса и сердце сокращается нерегулярно, человек ощущает перебои в его работе. При этом часто кружится голова, понижается давление, наблюдаются обморочные состояния. Аритмии и блокады являются частыми спутниками кардиосклероза.
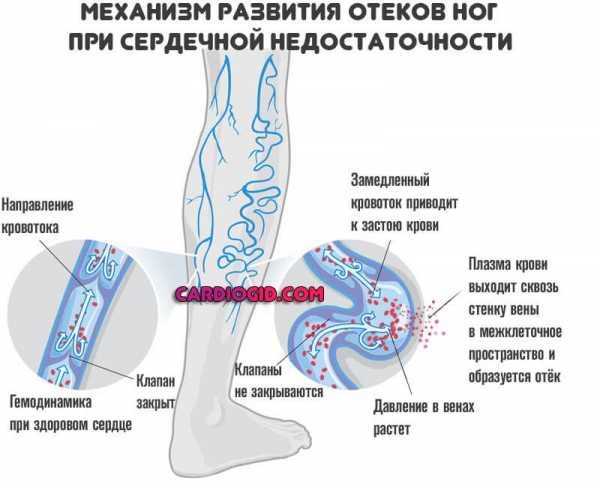
- Если мышечную ткань покрывает большое количество рубцов, то она теряет свои сократительные способности. При этом больного сопровождает слабость, одышка, отекают ноги, печень увеличивается в размерах. Происходит развитие недостаточности функций органа.
Диагностические мероприятия
Чтобы определить проблему, нужно провести ряд исследований. Для выявления болезни:
- Оценивают данные электрокардиографии.
- Выполняют обследование сердца с применением ультразвука.
- Назначают компьютерную и магнитно-резонансную томографию.
- Исследуют сосуды.
- Определяют показатели крови.
- Выясняют уровень свертываемости крови и количество холестерина в ней.
На основании результатов обследования ставят диагноз и подбирают терапию.
Эффективность лечебных мероприятий
Любые терапевтические процедуры не помогут обратить вспять рубцовые изменения. С помощью соответствующего лечения патологический процесс развивается медленнее, риск осложнений снижается и улучшается общее самочувствие больного.
Лечебные мероприятия включают в себя:
- соблюдение принципов диетического питания;
- правильный образ жизни без вредных привычек;
- медикаментозные средства;
- хирургические процедуры.
Для улучшения состояния больного подбирают специальную диету:
 Для этого нужно исключить жирную пищу, острые блюда и любые продукты, в составе которых большое количество холестерина.
Для этого нужно исключить жирную пищу, острые блюда и любые продукты, в составе которых большое количество холестерина.- Употреблять меньше соли и сахара, придерживаться питьевого режима.
- Обогатить рацион овощными и фруктовыми блюдами, мясом нежирных сортов, кисломолочными продуктами с низким процентом жирности.
- Не забывать о омега-3. Этот компонент входит в состав красной рыбы, растительных масел, орехов.
Чтобы склеротические изменения в организме протекали медленнее, и человек мог вести привычный образ жизни, нужно придерживаться следующих рекомендаций:
- Полностью исключить спиртные напитки и курение, также нужно избавиться и от других плохих привычек.
- Ограничить работу в ночное время суток, тяжелый физический труд и другие профессиональные вредности.
- Постараться избегать стрессовых ситуаций. Для этого нужно укреплять нервную систему с помощью аутотренингов, методик релаксации, медитации.
- Стабилизировать уровень физической активности. Врач может подобрать упражнения лечебной физкультуры. Для этого он должен учесть степень нарушения работы сердца.
- Спать не менее восьми часов в сутки, находить время для отдыха в дневное время.
Также прибегают к медикаментозной терапии. Препаратов, которые могли бы устранить кардиосклероз, пока не существует. Поэтому большинство кардиологов прибегают к ингибиторам АПФ и сартанам. Обычно их используют, чтобы избавиться от высокого давления, но благодаря продолжительному использованию, можно избежать замещения нормальных тканей органа соединительными.
Если не прибегать к терапии, то будут развиваться опасные для жизни процессы.
Также добиться улучшения состояния больного пытаются и другими препаратами:
- Бета-блокаторами вроде Пропранолола, Метопролола, Бисопролола.
- Сердечными глюкозидами. Их назначают, если наблюдаются яркие симптомы недостаточности сердца.
 Однокомпонентными мочегонными препаратами или в сочетании с ингибиторами АПФ. К таким средствам обращаются, если отекают конечности, появляются застойные процессы в легочной ткани. Обычно это сопровождается хрипами и выраженной одышкой.
Однокомпонентными мочегонными препаратами или в сочетании с ингибиторами АПФ. К таким средствам обращаются, если отекают конечности, появляются застойные процессы в легочной ткани. Обычно это сопровождается хрипами и выраженной одышкой.- Статинами. Их нужно употреблять на протяжении всей жизни. Лекарства направлены на снижение уровня холестерина и замедление атеросклеротических изменений.
- Метаболическими средствами. С их помощью происходит улучшение питания сердечной мышцы.
- Лекарствами, разжижающими кровь. К ним прибегают, если больному больше 45 лет. Также необходимость в таком лечении возникает, если у человека развиваются ишемические нарушения, сбивается ритм сокращений, после инфаркта миокарда.
Хирургические процедуры также не избавляют от проблемы. С помощью операции можно только избавиться от факторов, способствующих увеличению скорости развития болезни и осложнений от нее.
Улучшения добиваются с помощью стентирования для устранения ишемической болезни и коронарного склероза. Также, если возникла аритмия, устанавливают искусственный водитель ритма. Если появилась аневризма, ее иссекают.
Прогноз
В половине случае течение склероза не сопровождается тяжелыми осложнениями. Ухудшиться состояние может, если прогрессирует первичная патология или появились другие факторы, способствующие гибели клеток сердечной мышцы.
Наибольшую опасность для жизни больного представляет склероз, развитие которого произошло после обширного инфаркта. В этом случае патология приводит к тяжелым аритмиям и блокадам.
В общем, можно сделать вывод, что чаще всего появление рубцов в сердечной мышце не отражается на уровне физической активности и исходе основной болезни, но только тогда, когда больной соблюдает все рекомендации специалистов.
что это такое, симптомы и лечение
Нарушения работы сердца выступают ключевой причиной смерти большей части людей по всему миру. Даже онкология уносит не такое количество жизней.
Причина в основном в малосимптоматичном или полностью немом течении патологий кардиальных структур, что не позволяет выявить их на ранней стадии и начать качественное лечение. Среди непосредственных причин — остановка сердца, инфаркт.
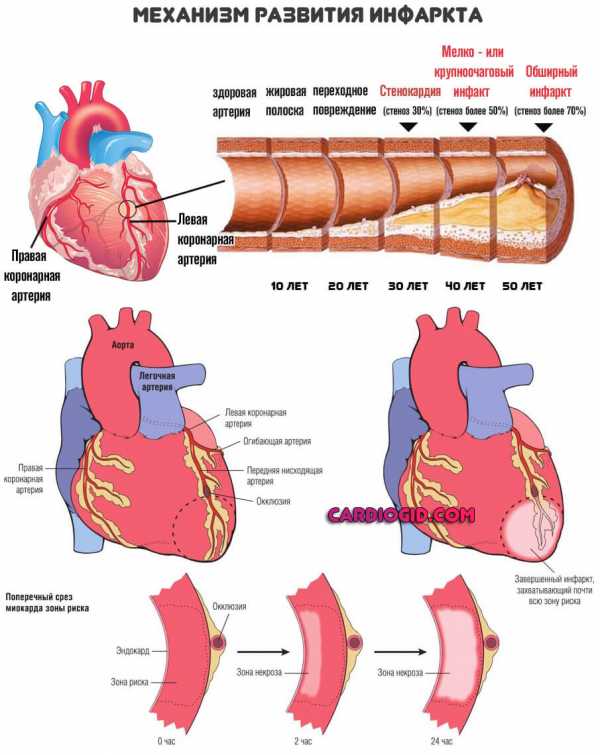
Атеросклеротический кардиосклероз — это сложное последствие ишемии (ИБС), недостаточного питания кардиальных структур, в результате которого клетки мышечного органа постепенно погибают, что приводит к рубцеванию сердца.
Отмершие структуры не восстанавливаются, они замещаются соединительной тканью. Она не может ни сокращаться, ни проводить импульсы, в результате чего насосная функция камер падает.
Лечение собственно атеросклеротического кардиосклероза бесперспективно. Потому как нужно работать с первопричиной. Остальное вторично.
При грамотном подходе есть все шансы скорректировать расстройство и восстановить нормальную активность миокарда. Хотя на тотальное излечение рассчитывать и не стоит.
Механизм развития
В основе патологического процесса лежит нарушение нормального питания сердца.
Для адекватного постоянного и бесперебойного функционирования мышечному органу нужен кислород и готовые полезные вещества.
Сердце особенно требовательно и чувствительно, потому даже малейшие перепады дают расстройства с первых же стадий.
В ходе ишемии, обусловленной тем или иным сторонним патологическим процессом, развивается нарушение притока крови к органу по коронарным артериям. Как раз это и становится непосредственной причиной отклонения.
А чем обусловлена сама ишемия? Как и следует из названия патологического состояния — атеросклероз.
Он представлен двумя формами:
- Первая — сужение просвета сосудов, в частности коронарных артерий в результате скачков давления, злоупотребления спиртным, курения, нарушения работы нервной системы, гормонального дисбаланса и прочих.
- Вторая возможная форма — отложение на стенках сосудов холестериновых бляшек, которые сужают просвет и не дают крови двигаться с прежней скоростью и интенсивностью.
Это не одномоментный процесс. Он длится месяцами, годами и прогрессирует постепенно. По мере (стеноза) уменьшения диаметра артерий, кровоток все больше усложняется.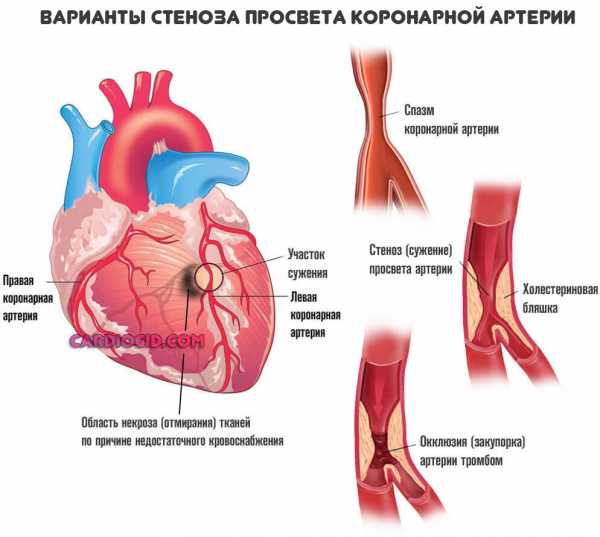
Кардиомиоциты, (клетки, из которых и состоит миокард), сначала переходят в ожидающий режим, а затем погибают. Но это не массивный некроз, как при инфаркте, а постепенное осложнение состояния.
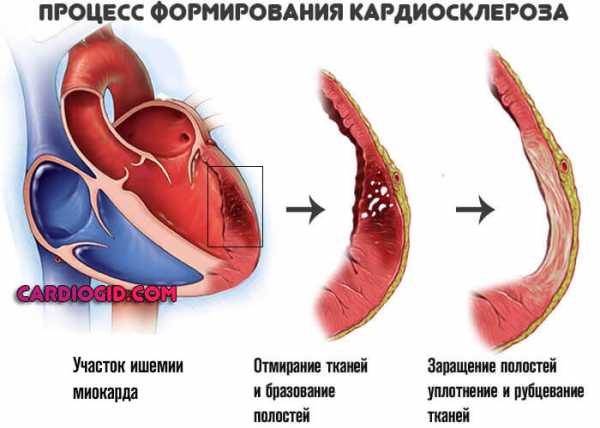
Нарастают явления хронической сердечной недостаточности, симптоматика приводит к тотальной дисфункции органа и выраженной клинической картине.
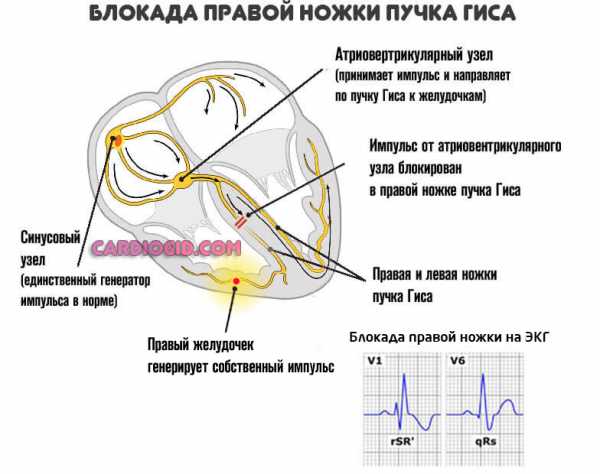
Рубцовая ткань — это заполнитель, он не может сокращаться и не проводит импульсы. Поэтому дополнительным осложнением выступает блокада проводящих путей сердца, в частности ножек пучка Гиса, что приводит к развитию угрожающих аритмий.
Конечным этапом выступает остановка сердца или инфаркт, почти всегда смертельный. Подробнее о блокаде правой ножки читайте здесь, левой — тут.
Механизм сложный, однако, продолжается прогрессирование патологического процесса неопределенно долго.
Как было сказано, это не одномоментное явление и не неотложное состояние. Есть все шансы выявить его и своевременно оказать медицинскую помощь. Но на ранних стадиях клинической картины нет или она минимальна.
Расстройство обнаруживается инструментальными методами, посредством ЭКГ, ЭХО.
При закрытии просвета коронарных артерий более чем на 70% в большинстве случаев наступает обширный инфаркт и летальный исход.
Классификация
Основной способ типизации патологического процесса — по критерию распространенности такового.
Соответственно выделяют две формы кардиосклероза атеросклеротического происхождения:
- Очаговая. Как и следует из названия, сопровождается подобное явление образованием рубцовых изменений в отдельных участках миокарда. Здесь выделяют два подтипа: мелкоочаговый и крупноочаговый (зависит от площади поражения).
Обнаружить отклонение можно только посредством инструментальных методов и то требуется высокий профессионализм врача-диагноста.
Симптоматики тоже в большинстве случаев нет. Потому раннее выявление представляет большие трудности. В то же время, прогрессирование расстройства данного типа наблюдается крайне медленно.
- Диффузная. Распространяется на все сердца, миокард страдает одновременно всюду. Согласно статистическим оценкам, именно эта разновидность превалирует при развитии атеросклеротической формы кардиосклероза.
Симптомы в то же время не всегда разворачиваются стремительно. Возможно немое существование годами, без выраженной клиники.
Такой сценарий опаснее, ввиду генерализованного поражения всего сердца. Медлить с терапией нельзя.
Строго говоря, таким же образом подразделяется и любая другая форма кардиосклероза, в том числе и та, которая развивается после перенесенного инфаркта миокарда.
Подробнее о постинфарктном кардиосклерозе и методах его лечения читайте в этой статье.
Причины
Фактор один — атеросклероз. Что это такое уже было сказано, отложение холестериновых бляшек или сужение коронарных артерий.
Суть в одном — происходит изменение диаметра сосудов, нарушение кровотока, а значит и питания кардиальных структур.
Далее развивается ишемическая болезнь (ИБС по общепринятому сокращению). Это ключевой этиологический фактор.
Есть и так называемые предрасполагающие моменты. Они не провоцируют заболевание непосредственно, но серьезно повышают риски становления такового:
- Принадлежность к мужскому полу. Примерно в 90% случаев. Женщины страдают атеросклеротическим кардиосклерозом в разы реже, что обусловлено особенностями действия специфических гормонов, эстрогенов.
- Отягощенная наследственность. Вероятность повышается значительно при наличии родственников, страдавших ИБС.
- Возраст. В ранние годы риски развития патологического процесса минимальны. Основная часть больных — лица после 40.
- Сахарный диабет. Провоцирует массивные поражения сосудов. Типичное раннее осложнение течения расстройства — ангиопатия, стойкое сужение коронарных артерий.
- Ожирение. Значительная масса тела сама по себе с большой вероятностью не провоцирует расстройства. Это заблуждение.
Причиной выступает нарушение обмена веществ, которое внешне проявляется увеличением массы тела.
Жирные соединения избыточно накапливаются во всех тканях организма, в том числе и на стенках сосудов.
- Артериальная гипертензия. Стабильный рост давления в системе. Представляет большую опасность, в том числе и в изолированном виде.
- Злоупотребление алкоголем, наркотическая зависимость, курение, особенно с приличным стажем.
- Обменные нарушения иного рода, гормональный дисбаланс.
- Употребление некоторых препаратов. Тем более опасны глюкокортикоиды, оральные контрацептивны (противозачаточные таблетки).
Факторы риска играют существенную роль в деле развития атеросклеротического кардиосклероза и ИБС как причины нарушения. Их учитывают как теоретики, так и практики в рамках разработки профилактических мероприятий.
Симптомы
Клиническая картина зависит от фазы развития, выраженности сужения диаметра просвета сосудов. На раннем этапе проявлений нет вообще или они столь минимальны, что не обращают на себя внимания.
Пока организм способен компенсировать расстройство, признаков не будет. Затем уже по мере невозможности коррекции отклонения начинаются проблемы.
Полный перечень таковых при кардиосклерозе атеросклеротического генеза представлен следующими моментами:
- Боли в грудной клетке. Разной степени интенсивности. По характеру жгучие или давящие, распирающие. Отдают в живот, руку, шею, лицо. В основном средней или минимальной силы.
- Одышка. В результате повышенной физической активности. Но постепенно порог снижается, и интенсивность механической нагрузки необходимая для развития симптома падает. В итоге доходит до того, что человек не способен даже перемещаться, выполнять элементарные действия по дому, в быту. Не говоря о чем-то большем. В фазе декомпенсации сердечной недостаточности возможно развитие признака в полном покое.
- Аритмия. По типу наджелудочковой тахикардии (синусовой). Частота сердечных сокращений растет до 120 ударов и больше. Протекает приступами, а затем хронизируется и существует постоянно, просто пациент привыкает и перестает обращаться внимание на расстройство.
- Выраженная слабость, сонливость. Астенические явления. Причина в падении сократительной способности миокарда и недостаточном питании церебральных структур, головного мозга.
- Периферические отеки. Страдают лодыжки, только потом развиваются центральные нарушения, с поражением лица. Это результат нарастающей сердечной недостаточности. Подробнее о симптоме читайте здесь.
- Головная боль. Неврологический признак. Развиваются по мере снижения насосной функции миокарда и, соответственно, малого выброса крови в большой круг, откуда она должна поступать ко всем органам и тканям, в том числе мозгу.
- Кашель без мокроты. Тревожный признак. Указывает на нарастающие явления сердечной астмы. Постепенно добавляется кровохаркание по тем же причинам.
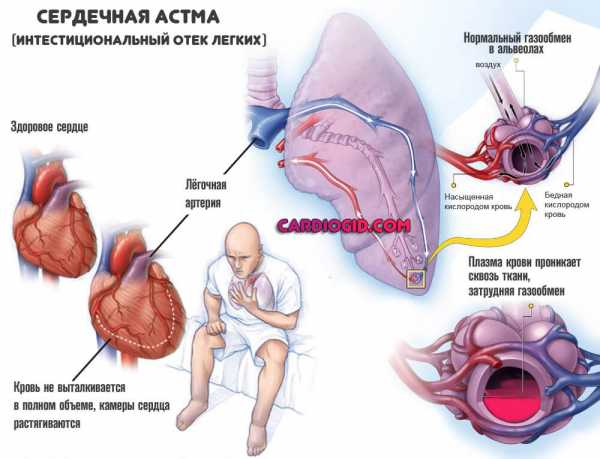
- Психические расстройства невротического спектра, депрессивного типа. Обычно речь идет о нестабильности эмоционального фона, бессоннице, апатичности.
Как только болезнь достигает определенного пика, тахикардия замещается обратным процессом. Частота сердечных сокращений падает, что указывает на несостоятельность работы кардиальных структур.
Неотложные состояния становятся логичным исходом длительно текущего кардиосклероза.
Внимание:Болезнь сама не регрессирует никогда, это аксиома. Движение только вперед. Скорость разнится, обычно на становление критического расстройства требуется несколько лет.
Диагностика
Обследование проводится под контролем врача-кардиолога. Не обязательно в стационаре, можно в амбулаторных условиях. Зависит от тяжести состояния и вероятности опасных последствий в рамках конкретного случая.
Примерный список мероприятий можно представить таким образом:
- Опрос больного. Используется для объективизации симптомов. Необходимо зафиксировать клиническую картину и потом подвести ее под конкретные известные заболевания.
- Сбор анамнеза. Используется для определения вероятного происхождения расстройства.
Измерение артериального давления. На ранних этапах оно повышено, что жизненно необходимо для обеспечения кровотока. По мере декомпенсации падает, становится низким неадекватно ситуации. Даже в рамках нагрузочных тестов показатели меняются несущественно. - Электрокардиография. Используется для обнаружения функциональных расстройств со стороны кардиальных структур. Требует высокого профессионализма врача.
- Эхокардиография. Применяют ее в рамках выявления самого кардиосклероза. Позволяет визуализировать ткани, обнаружить анатомические структурные нарушения.
- Биохимия крови с определением веществ липидного спектра. Холестерина разных типов. Превалирующее исследование в рамках профильной диагностики. Низкие показатели также не говорят об отсутствии расстройства. Потому требуется дополнительная оценка состояния кардиальных структур.
- Коронография. Рентген с применением контрастирующего вещества. Позволяет определить участки закупорки коронарных артерий.
- МРТ. Более современная методика, если сравнивать с предыдущей. Дает результаты быстрее и требует куда меньше усилий, как со стороны пациента, так и с позиции врача-диагноста.
Перечень обследований может быть расширен, на усмотрение ведущего кардиолога. Все зависит от сложности случая и результатов уже полученных в ходе исследований.
Методы лечения
Терапия проводится консервативными и оперативными способами. На раннем этапе доктора применяют медикаменты нескольких групп:
- Кардиопротекторы. Защищают сердце структуры от разрушения, снижают потребность тканей в кислороде и параллельно восстанавливают газообмен. Используется Милдронет, Рибоксин.
- Антиагреганты. Нормализуют реологические свойства крови, текучесть таковой. В основном Аспирин в современных модификациях, для длительного приема.
- Статины. Растворяют холестериновые бляшки, выводят жирные вещества их организма. Аторис и аналоги.
- Сердечные гликозиды. С осторожностью. Нормализуют сократительную способность миокарда.
Обладают рядом дополнительных полезных эффектов, но для продолжительного приема назначаются редко ввиду опасностей. Дигоксин, настойка ландыша. Самостоятельно не используются никогда, это крайне рискованно.
- Бета-блокаторы. Применяются для коррекции уровня артериального давления, частичного восстановления питания тканей. Метопролол для срочной помощи, Биспролол в рамках длительного применения.
- Антагонисты кальция. В основном используется Амлодипин как самый подходящий медикамент.
- Органические нитраты. Купируют болевой синдром, расширяют сосуды, нормализуют трофику тканей. Применяют их с осторожностью, потому как присутствует масса побочных явлений. Классическим медикаментом считается Нитроглицерин.
Этого мало. Дополнительно проводится лечение причины ишемической болезни. Может быть сахарный диабет, гипертония. Необходимо устранять и их.
В сложных случаях требуется хирургическая терапия. Какие способы практикуют доктора?
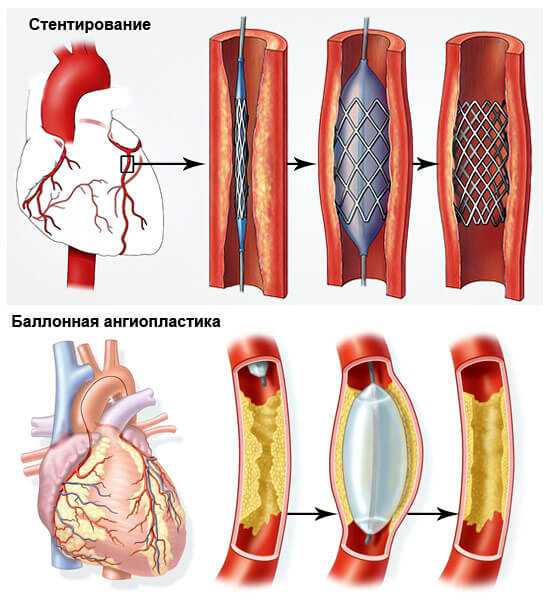
- Ангиопластика или баллонирование. Механическое расширение коронарной артерии.
- Стентирование. Суть в том же. Только в качестве основного инструмента выступает особый каркас, который не позволяет сосуду вернуться в исходное, спазмированное положение.
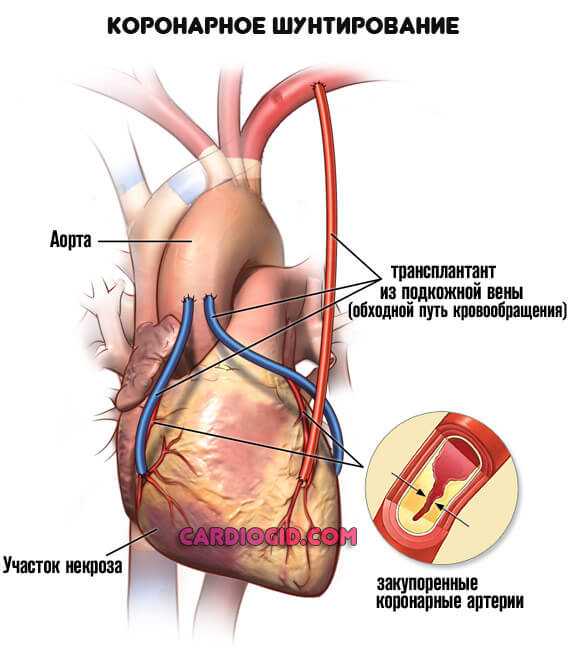
- Шунтирование. Создание искусственного дополнительного пути для обеспечения миокарда кровью. Представляет определенные сложности, но дает качественный эффект почти в 75% случаев даже на выраженных стадиях патологии.
Это основные методики. Чуть реже практикуется прямое протезирование вовлеченного в нарушение участка.
Большую роль в деле терапии играет изменение образа жизни:
- В обязательном порядке отказываются от курения, спиртного даже в минимальных объемах, ограничивают потребление поваренной соли до 4 граммов в день, количество животных жиров, упор делают на растительные продукты.
- Гиподинамия исключается, но и перетруждаться нельзя. Предпочтение отдается легким пешим и велопрогулкам на свежем воздухе. Разрешено плавание.
- Стоит избегать стрессов, нервных перегрузок, освоить техники релаксации (расслабления).
Прогноз и возможные осложнения
Согласно статистическим выкладкам, вероятность нормализации состояния достигает 80% на ранних стадиях (сюда же входит и средняя стадия, когда изменения и клиническая картина уже присутствуют).
По мере прогрессирования вероятность нормализации тает на глазах. При выраженной сердечной недостаточности шансы на достижение благоприятного исхода составляет 10-20%, что все-таки довольно много.
Нужно учесть, что даже в самых положительных условиях, полного излечения достигнуть не удается никогда. Потому как речь идет об анатомическом изменении сердца.
Есть возможность компенсировать нарушение, но не полностью устранить его. Больные имеют все шансы прожить до глубокой старости при соблюдении рекомендаций и раннем обращении к лечащему специалисту по кардиологии.
Атеросклеротический кардиосклероз причиной смерти становится редко, основной фактор не в нем, а в ишемии, дальнейшем усугублении, падении сократительной способности миокарда и насосной функции сердца.
Среди возможных последствий:
- Инфаркт. Массивный лавинообразный некроз клеток кардиальных структур.
- Инсульт. Схожий процесс. Суть в отмирании нервных тканей головного мозга.
- Остановка сердца.
При должном внимании к собственному состоянию и соблюдении всех рекомендаций доктора эти осложнения так и остаются теоретически возможными, не воплощаются в реальности.
Коронаросклероз — это рубцевание сердца, замещение функционально активных тканей грубыми соединительными структурами. Это заполнитель, он не может работать, как следует.
Процесс прогрессирует постепенно. При развитии первых же проявлений рекомендуется обращаться к кардиологу для прохождения диагностики и назначения лечения.
Смертельная угроза кардиосклероза: приговор или надежда? - новости здоровья
Каждому, кого волнует здоровье, известно, что заболевания сосудов могут привести к развитию различных болезней сердечно-сосудистой системы.
Что такое кардиосклероз, имеет ли он отношение к склерозу и потере памяти в связи с ним, каковы причины и последствия его развития – ответы на эти вопросы читайте в сегодняшней статье "Обозреватель. МедОбоз".
Что такое кардиосклероз и в чем он проявляется
Конечно, кардиосклероз не имеет никакого отношения ни к склерозу, ни к потере памяти, с ним связанному.
Кардиосклерозом называется заболевание, во время которого клетки, составляющие сердечную мышцу, заменяются рубцовой тканью. Поскольку рубцовая ткань в связи со своим строением не может принимать участие в сократительных движениях сердечной мышцы, то сердце сталкивается со все более увеличивающейся нагрузкой.
Постепенно мышца сердца начинает постепенно увеличиваться в размере, что приводит вначале к гипертрофии левого желудочка, а затем и иных отделов миокарда. С течением времени резервы левого желудочка приходят к концу, после чего снижается сократительная способность сердца. Оно перестает нормально выполнять свою функцию перекачивания крови, вследствие чего у человека развивается сердечная недостаточность.
Основные признаки кардиосклероза
Чем больше тканей сердца замещены рубцовой тканью, тем сильнее сердечная недостаточность, и тем ярче будут ее внешние проявления, как-то:
- отечность;
- одышка;
- нарушения ритмов сердца, к которым можно отнести мерцательную аритмию и экстрасистолию.
Диагностировать данное заболевание легко с помощью:
- электрокардиограммы;
- эхокардиографии;
- радионуклидных исследований сердечной мышцы.
Почему развивается кардиосклероз: основные причины
Кардиосклероз чаще всего является следствием таких болезней, как:
- инфаркт миокарда;
- атеросклероз;
- миокардит;
- миокардиодистрофия.
В свою очередь, данные заболевания обычно являются следствием банального нарушений правил здорового образа жизни, в том числе из-за:
- перееданий;
- табакокурения;
- злоупотребления алкоголем;
- гиподинамии, или малоподвижного образа жизни;
- чрезмерных физических нагрузок;
- постоянных психоэмоциональных стрессов.
Какими бывают виды атеросклероза
Всего в медицине насчитывается три основных вида кардиосклероза. К ним относятся:
- кардиосклероз атеросклеротический;
- кардиосклероз постинфарктный;
- кардиосклероз постмиокардитический.
Атеросклеротический вид кардиосклероза является следствием ИБС – ишемической болезни сердца. Этот процесс может развиваться в течение долгих лет и внешне никак себя не проявлять. В то же время в связи с развитием ишемии, у человека происходит постепенное замещение тканей миокарда при помощи рубцовой (соединительной) ткани.
Это является следствием непрерывного кислородного голодания, отчего сердечная мышца испытывает постоянный дефицит кислорода. Довольно долго больной не чувствует какого-либо дискомфорта, однако постепенно у человека возникает сердечная недостаточность. Появляется это в том, что человек начинает плохо переносить физическую нагрузку, у него появляется одышка, отечность, может появиться аритмия, тахикардия.
Постинфарктный кардиосклероз появляется на месте, на котором образовался некроз как следствие пережитого инфаркта миокарда. Каждый последующий инфаркт дает новый рубец, новое образование соединительной ткани, которые в значительной степени снижают способность миокарда к сокращению. При таком виде инфаркта, как распространенный, могут быть затронуты все слои тканей сердечной мышцы, что вызывает аневризму (выпячивание в области мышцы сердца, которое образуется из-за высокого в ней давления). Разрыв аневризмы приводит к неминуемой смерти.
Именно из-за опасности таких страшных последствий чрезвычайно важно строго соблюдать предписания врача, в том числе режим сна и бодрствования, питания. Также важно бороться со стрессами, принимая соответствующие успокоительные препараты, которые выписывает лечащий врач. Цель выполнения данных предписаний – избежать образования аневризмы.
Миокардитический кардиосклероз возникает из-за болезней, которые вызывают воспаление в сердечной мышце. Это может быть тонзиллит, в том числе хронический, гнойная ангина, гайморит, кариес и проч., а также воспалительные процессы в сердечной мышце, - такие как миокардит, ревматизм.
Каждый из перечисленных видов кардиосклероза может быть также:
- диффузным;
- очаговым.
В первом случае соединительная ткань распределяется равномерно, охватывая всю поверхность миокарда. Для очагового типа кардиосклероза характерно наличие участков с рубцовой тканью, которая обычно образуется вследствие инфаркта миокарда или миокардита.
Предупреждение развития кардиосклероза
Для того, чтобы предупредить развитие кардиосклероза, а также при проведении реабилитационного курса после инфаркта желательно пройти оздоровление в одном из специализированных санаториев, которые предлагают соответствующие программы по оздоровлению. В Украине такие санатории находятся в Миргороде, а также в Карпатах.
В период реабилитации обычно назначаются дозированные физические нагрузки, чтобы рубцевание тканей сердца было постепенным, чем снижаются риски возникновения аневризм.
Диета должна содержать минимум жиров животного происхождения, соли. Также следует жестко регламентировать потребление жидкости.
Как сообщал МедОбоз, врач-кардиолог рассказал обо всех стадиях инфаркта миокарда.
Ты еще не читаешь наш Telegram? А зря! Подписывайся
новые методы лечения в кардиологии
Миллионы людей во всем мире страдают сердечной недостаточностью. При ее развитии сердечный выброс уменьшается и активируются компенсаторные механизмы. Одним из них является кардиосклероз сердца, процесс рубцевания, который со временем влияет на структуру и функцию органа. Раньше кардиосклероз не был предметом лечения, однако в настоящее время считается, что терапия, направленная на эту патологию, может уменьшить прогрессирование сердечной недостаточности и других сердечно-сосудистых заболеваний.
Кардиосклероз сердца - довольно распространенное на сегодня осложнение, скорее всего из-за увеличения случаев развития сердечной недостаточности (СН). При СН нередко наблюдается повреждение и гибель кардиомиоцитов (клеток сердца), и тогда на их месте начинает разрастаться плотная и не способная к сокращению соединительная ткань.
В какой-то мере кардиосклероз сердца можно считать компенсаторным состоянием, но при его существенном распространении заметно возрастает риск усугубления течения СН и гибели больного.
Кардиосклероз может быть диффузным или очаговым. При первой форме заболевания наблюдается более агрессивное ее развитие, когда довольно быстро ухудшается качество жизни больного и нередко становится вопрос об имплантации кардиостимулятора. Очаговый кардиосклероз может быть менее опасным, но только если очаги уплотнения имеют небольшие размеры. В противном случае также возможно быстрое прогрессирование СН.
Видео: Сердечная недостаточность | Доктор Мясников
Сердечная недостаточность - основная причина кардиосклероза
Сердечная недостаточность - это сложный клинический синдром, при котором структурные или функциональные нарушения изменяют способность сердца наполняться или перекачивать кровь. Эта болезнь сердца является основной причиной госпитализации пациентов в возрасте 65 лет и старше, а также основной причиной ухудшения качества жизни и хронической инвалидности.
Сердечная недостаточность может возникнуть в результате систолической дисфункции, диастолической дисфункции или того и другого. Наиболее распространенные факторы риска развития сердечной недостаточности следующие:
- Ишемическая болезнь сердца (часто с инфарктом миокарда [ИМ]).
- Гипертензивная болезнь.
- Сахарный диабет.
- Кардиомиопатия.
Сердечная недостаточность инициируется любым событием, которое ухудшает способность сердца сокращаться и / или расслабляться, что приводит к снижению сердечного выброса. По мере уменьшения сердечного выброса компенсаторные механизмы активируются для восстановления утраченных функций сердца, чаще всего посредством увеличения преднагрузки, тахикардии, вазоконстрикции, желудочковой гипертрофии и ремоделирования.
На клеточном уровне гипертрофия и ремоделирование желудочков сопровождаются увеличением массы и размеров кардиомиоцитов, а также их некрозом, апоптозом, пролиферацией фибробластов и повышенным отложением нитей коллагена. Создаются все условия для развития кардиосклероза.
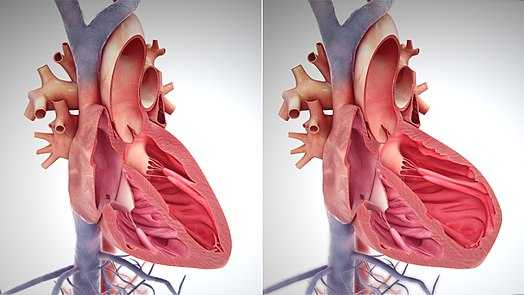
Патогенез кардиосклероза сердца
Ремоделирование желудочков, естественный компенсаторный процесс, который предшествует развитию симптомов сердечной недостаточности, приводит к прогрессивным изменениям в структуре и функции сердца. В частности, происходит гипертрофия миокарда, потеря клеток сердечной мышцы и изменения структурных элементов.
Некоторые виды гипертрофии сопровождаются фиброзом и склерозом. Сердечный фиброз возникает, когда фибробласты активируются в миофибробластах и продуцируют повышенное количество специальных белков, которые образуют рубцовую ткань и изменяют нормальный процесс их деградации. Оба процесса приводят к накоплению коллагена, который влияет как на систолическую, так и на диастолическую функцию. При склерозе формируется более плотная ткань, которая может располагаться диффузно или очагово.
Склероз и фиброз сердца, которые является частью нормального процесса старения организма, часто связаны со многими сердечно-сосудистыми заболеваниями, включая сердечную недостаточность, гипертонию и кардиомиопатии. Также признаки кардиосклероза нередко находятся в сердцах, которые были повреждены инфарктом миокарда или радиацией. Заболевание прогрессирует со временем и сопровождается продолжающимся ухудшением работы сердца.
Медиаторы кардиосклероза
Увеличение различных циркулирующих гормонов, цитокинов и белков, вызванное стрессом или повреждением, способствует активации и дифференцировке фибробластов и, в конечном итоге, фиброзу и склерозу сердца. Хотя многие вещества были определены как играющие роль в этом процессе, некоторые исследования указывают на следующие ключевые элементы в каскаде:
- Ренин-ангиотензиновая система (renin-angiotensin system, RAS).
- Трансформирующий фактор роста (transforming growth factor, TGF)-бета.
- Эндотелин (endothelin, ET).
Стоит указать, что RAS регулирует производство и активность фибробластов. Когда сердце повреждено, макрофаги и фибробласты продуцируют ренин и АПФ, которые, в свою очередь, генерируют ангиотензин II (Ang II). Ang II взаимодействует с рецепторами Ang II типа 1 (AT 1), которые способствуют гипертрофии, стимулируют пролиферацию фибробластов и увеличивают синтез коллагена. Кроме того, Ang II подавляет коллагеназу (фермент, расщепляющий коллаген), что может привести к увеличению накопления коллагена и кардиосклерозу.
Альдостерон также был идентифицирован как медиатор развития кардиосклероза и фиброза. Он влияет на пролиферацию фибробластов и отложение коллагена в белковой структуре, усиливая экспрессию цитокинов и хемокинов, сигнальные макрофаги и активируя фиброгенные сигналы кардиомиоцитов.
TGF-бета - это цитокин, находящийся в сердце, который активируется в результате травмы сердца, образования активных форм кислорода, Ang II, высокого уровня глюкозы, изменения pH и некоторых протеаз. После активации TGF-бета увеличивает выработку специфических белков и уменьшает активность из разрушения.
ET - это белок, который выделяется эндотелиальными клетками сердца. Было установлено, что увеличение дифференцировки фибробластов в миофибробласты и производство специфических белков также способствует развитию кардиосклероза.
Диагностика кардиосклероза сердца
Исторически единственным способом определения сердечного склероза была эхокардиография, которая косвенно измеряет массу левого желудочка. Также при необходимости использовался такой инвазивный метод исследования, как биопсия эндомиокарда. С ее помощью измерялась объемная доля коллагена. Более новые методы - это лабораторная оценка биомаркеров и визуализация сердца.
Биомаркеры могут быть использованы для выявления склероза миокарда еще до появления симптомов заболевания, а также для оценки эффективности лекарств.
МРТ полезна для визуализации определенных типов кардиосклероза. Усиленная контрастом МРТ сердца может легко визуализировать очаговый кардиосклероз, а также инфаркт миокарда или инфильтрацию. Диффузный кардиосклероз гораздо сложнее визуализируется. При этом исследование усовершенствованных методов МРТ может оказаться полезным для выявления этой и других форм заболевания. Другие методы визуализации, которые показали себя многообещающими при идентификации кардиосклероза сердца, включают однофотонную эмиссионную томографию и позитронно-эмиссионную томографию, однако для оценки их эффективности необходимы дополнительные исследования.
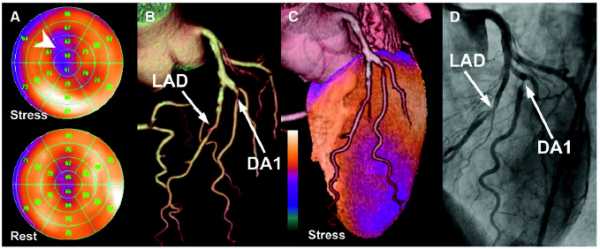
A) Перфузионные полярные карты SPECT-MРТ при стрессе и в покое показывают в значительной степени обратимый антеоапикальный дефект перфузии.
B) 3D-визуализированные объемные изображения, на которых видны коронарные сосуды со стенозом средней левой (LAD) и проксимальной первой диагональной ветви (DA1).
C) Слитые 3D SPECT / CT изображения, которые позволяют идентифицировать стеноз как функционально значимое поражение.
D) Результаты были подтверждены с помощью коронарной ангиографии.
Лечение кардиосклероза сердца
Для определенных состояний, которые вызывают кардиосклероз, таких как перегрузка объемом или давлением, наилучшее лечение заключается в предотвращении прогрессирования болезни путем контроля факторов риска. Если подобный способ профилактики невозможен или не дал нужных результатов, врач назначает подходящие лекарства и новые химические вещества, которые находятся на разных стадиях разработки. Эти препараты могут оказать существенное влияние на лечение многих сердечно-сосудистых заболеваний.
Средства, которые влияют на RAS:
- Некоторые антигипертензивные классы, включая бета-адреноблокаторы и блокаторы кальциевых каналов. Они назначаются с целью увеличения сердечного выброса.
- Ингибиторы RAS, такие как ингибиторы АПФ, блокаторы ангиотензиновых рецепторов (БАР) и антагонисты альдостерона, которые положительно воздействуют в большинстве случаев.
- БАР также эффективны для уменьшения кардиосклероза. В частности, лозартан и олмесартан имеют благоприятное влияние работу сердца, а кандесартан снижает биомаркеры кардиосклероза у людей.
В отличие от ингибиторов АПФ и БРА, антагонисты альдостерона непосредственно блокируют альдостерон, что может быть более эффективным способом снижения его профибротических и кардиосклеротических эффектов. Спиронолактон и эплеренон, как было показано в исследованиях, уменьшают степень склероза, но результаты не всегда однозначны.
- Ингибиторы TGF-бета - на сегодня изучаются два препарата, пирфенидон и траниласт. Хотя точные механизмы их действия до конца не понятны, эти средства, по-видимому, ингибируют TGF-бета и другие факторы роста. Пирфенидон, пероральный препарат, был одобрен в октябре 2014 года для лечения идиопатического легочного фиброза. Траниласт используется в Японии более 20 лет для лечения астмы, аллергического ринита и атопического дерматита. Но в лечении кардиосклероза сердца возникли серьезные изменения лабораторных показателей, поэтому пока препарат находится на доработке.
- Ингибиторы ЕТ. В настоящее время в США одобрено несколько ингибиторов ЕТ-рецепторов для лечения легочной гипертонии, включая ингибиторы двойного ЕТ подтипа А / ЕТ подтипа B (ETA / ETB), бозентан и макитентан и ингибитор ЕТА амбризентан. Предполагается, что может быть необходимо нацелиться на двойное ингибирование ETA / ETB, так как оба рецептора влияют на склероз и фиброз. Но пока исследования, изучающие применение лекарств при фиброзе и склерозе, продолжаются.
- Препараты, влияющие на другие медиаторы фиброза:
- Гистоновые деацетилазы (HDAC) - это ферменты, которые играют ключевую роль в регуляции транскрипции генов по всему организму. HDAC могут быть связаны с передачей сигналов некоторыми клеточными молекулами, которые влияют на кардиосклероз сердца, а также на воспаление.
- Ивабрадин - это пероральный препарат, доступный в настоящее время за пределами США, который обеспечивает избирательное снижение частоты сердечных сокращений путем ингибирования f-канала синоатриального узла. В августе 2014 года FDA предоставило ускоренное назначение этого соединения при лечении хронической сердечной недостаточности.
Дополнительные средства, в том числе дилтиазем, тадалафил, изосорбид динитрат и гидралазин, эритропоэтин, циклоспорин, талидомид и противовоспалительные препараты, воздействующие на цитокины (например, фактор некроза опухолей-альфа, интерлейкин-1), находятся в стадии разработки. При этом некоторые исследования показали, что трансплантация множества стволовых клеток после ИМ уменьшает выраженность фиброза и кардиосклероза сердца, а также апоптоз (гибель) сердечной мышцы.
Заключение
Считается, что кардиосклероз сердца является последним шагом, ведущим к сердечной недостаточности, которая является чрезвычайно распространенной во всем мире. Большая часть патофизиологии сердечного кардиосклероза известна. Многие лекарственные препараты были изучены и кажутся многообещающими, но данные о практическом использовании ограничены и неоднозначны. Хотя необходимо провести дополнительные исследования для оценки безопасности и эффективности возможных методов лечения кардиосклероза сердца, есть большие надежды на будущее.
Видео: Укрепляем СЕРДЦЕ 5 ПРАВИЛ
5.00 avg. rating (93% score) - 1 vote - оценок
Кардиосклероз: симптомы, причины, лечение, профилактика
Работая в течение всей жизни человека, сердце выполняет необходимую для организма функцию – поддерживает нормальное артериальное давление. Благодаря этому, кровь поступает ко всем тканям, питает их и доставляет кислород.
Из-за существенного снижения АД (на 20 и более мм.рт.ст. от нормы) этот процесс не способен осуществляться адекватно. В результате, появляется недостаточность всех органов, причем в первую очередь страдают головной мозг и почки. Такая ситуация может возникать как остро, так и развиваться постепенно, приобретая хронический характер. Кардиосклероз – наиболее частая причина хронического недостатка кровоснабжения тканей.
Что это такое? Термин обозначает процесс образования соединительной (коллагеновой) ткани вместо нормально сердечной мышцы. Следует отметить, что кардиосклероз не считается самостоятельной болезнью, так как он может возникать только в качестве осложнения другой патологии. Чтобы понять, чем это состояние опасно и как может проявляться, необходимо познакомиться с основами строения и работы неизмененного сердца.
Нормальное сердце
Врачи-клиницисты условно делят сердце на две половины: правую (по которой бежит венозная кровь) и левую (артериальную часть). В норме, они никогда не сообщаются. Каждая половина состоит из одного предсердия и желудочка, разделенных клапанами: слева – митральным/двухстворчатым, справа – трикуспидальным/трехстворчатым. К предсердиям кровь приходит со всего организма (к левому – от легких, к правому – от всех остальных тканей). Желудочки «выгоняют» кровь из сердца обратно в круги кровообращения: правый – в легкие, левый – ко всем другим органам.
Чтобы было проще понять, как движется кровь по организму, представим вышеперечисленную информацию в таблице:
| Где находится кровь? | Что с ней происходит? | Куда идет дальше? |
| Правая половина сердца | Венозная кровь поступает из предсердия в желудочек через трехстворчатый/трикуспидальный клапан | В легкие |
| Легкие | Венозная кровь «меняет» часть углекислого газа на кислород и становится артериальной | В левую половину сердца |
| Левая половина сердца | Артериальная кровь идет из предсердия в желудочек через митральный/двухстворчатый клапан | По артериям, ко всем тканям организма |
| Органы и ткани организма | Кровь «отдает» кислород тканям, за счет чего они вырабатывают энергию. «Забирая» от органов углекислый газ, она становиться венозной | По венам, кровь попадает в правую половину сердца |
Этот цикл повторяется в течение всей жизни человека. Чтобы его поддерживать, все структуры сердца должны работать правильно – «в едином ритме».
Если рассмотреть строение сердца в поперечном направлении, то можно увидеть стенку, состоящую из 3-х оболочек:
 Наружной – перикарда. Это оболочка, которая позволяет сердцу беспрепятственно сокращаться в грудной полости, не затрагивая при этом другие органы;
Наружной – перикарда. Это оболочка, которая позволяет сердцу беспрепятственно сокращаться в грудной полости, не затрагивая при этом другие органы;- Средней – миокарда. Важнейшая часть сердца, состоящая из трех слоев мышц. Именно она обеспечивает необходимое количество сердечного выброса (количество крови, поступающее из сердца в сосуды за минуту) и адекватный транспорт крови по отделам органа. Миокард распределен неравномерно – в левой половине он имеет большую толщину. Наиболее широкая и «сильная» сердечная мышца у левого желудочка;
- Внутренней – эндокарда. Он обеспечивает правильный (ламинарный) кровоток по сердцу.
Работа сердца координируется специальной системой нервной передачи, которая выдерживает регулярный ритм и последовательно сокращает все отделы.
Кровоснабжаются слои сердца из 2-х венечных/коронарных артерий. Этот момент имеет принципиальное значение, так как недостаточный приток крови к миокарду является первичной причиной кардиосклероза в 96% случаев.
Причины кардиосклероза
Соединительная ткань может формироваться в месте, где ее быть не должно, по двум основным причинам: нехватка кровоснабжения в какой-либо области или повреждение органа. Это объясняется просто – клеткам, создающим коллаген, не требуется кислород для выполнения своей функции. Для всех остальных тканей он необходим. При отсутствии адекватного притока крови, нормальная мышца сердца постепенно атрофируется (уменьшается в размере) и на месте ее начинает расти соединительнотканные волокна. Чем дольше сохраняется недостаточность кровообеспечения – тем больше коллагеновой ткани.
При повреждении сердечной мышцы происходят аналогичные процессы.
В настоящее время, выделяют четыре основные группы заболеваний, приводящие к замещению миокарда соединительными волокнами:
| Группа патологий | Примеры болезней | Почему появляется кардиосклероз? |
| Ишемическая болезнь |
| В 96% случаев, у больных развивается атеросклеротический кардиосклероз. Из-за наличия бляшек в просвете коронарных артерий, по которым кровь идет к сердцу, часть сердечной мышцы плохо обеспечивается кислородом. Именно на этом участке происходит разрастание коллагеновой ткани. Более редкий вариант, когда просвет сосуда чист и не имеет бляшек. Кровь не доставляется к сердцу из-за периодически возникающего спазма (сужения) коронарных сосудов. |
| Инфаркт миокарда | Инфаркты отличаются по ЭКГ-признакам. В зависимости от них, они делятся на:
| Инфаркт — одна из форм ИБС, однако постинфарктный кардиосклероз (сокращенно — ПИКС) принято выделять отдельно. Это связано с тем, что соединительная ткань преимущественно растет из-за повреждения миокарда, хотя недостаток кровоснабжения также играет важную роль. |
| Воспаление миокарда | Миокардит | Постмиокардический кардиосклероз развивается из-за повреждения мышцы сердца воспалительным процессом. |
| Системные болезни коллагеновой ткани | Воспаление также играет основную роль при системных болезнях, однако тактика лечения таких пациентов существенно отличается от терапии миокардита. Поэтому эту группу причин принято выделять отдельно. |
Как правило, при вышеперечисленных болезнях чаще развивается диффузный кардиосклероз. Исключение составляет инфаркт – в этом случае, соединительная ткань растет только на ограниченном участке, в котором длительно отсутствовал кровоток. Этот очаг может быть различных размеров, в зависимости от этого будет меняться выраженность симптомов.
Симптомы кардиосклероза
Для поддержания нормальной силы сокращений сердца необходимо определенное количество мышечных волокон. Чем больше их заместиться соединительной тканью, тем меньше сердечный выброс. Именно этим объясняется бессимптомное течение кардиосклероза при небольшом поражении.
Если патологический процесс поразил значительную часть миокарда, то у пациента развиваются симптомы недостаточности сердца. Они могут проявляться следующим образом:
| Симптом сердечной недостаточности | Характеристика симптома | Почему возникает? |
| Одышка | Чаще больному труднее вдохнуть, в некоторых случаях затруднен весь процесс дыхания. Время возникновения одышки зависит от степени недостаточности сердца. На начальном этапе болезни, симптом возникает только после выраженной нагрузки (бег, подъем тяжелых предметов и т.д.). При сильной дистрофии миокарда, пациенту трудно дышать даже в покое. | Если сердце не может «перекачивать» кровь с нужной силой, она начинает застаиваться в сосудах легких. Из-за этого они расширяются и жидкая часть крови «продавливается» через сосудистую стенку в альвеолы – часть легких, где происходит газообмен. Воздух не может в достаточном количестве попадать в кровь и больной испытывает затруднения в дыхании, которое усиливается при нагрузках. |
| Отеки | Для недостаточности сердца очень характерно появление отеков на ногах. Часто, это первый симптом начинающейся болезни. Однако при далеко зашедшем процессе, отеки могут появляться на лице, руках и даже во внутренних органах. | Отеки и одышка имеют сходный механизм развития. В первом случае, недостаточный сердечный выброс приводит к застою крови в сосудах всего тела. А так как давление больше всего в венах ног (из-за силы тяжести) отеки, в первую очередь, появляется именно там. |
| Низкое артериальное давление | Развивается только на поздних стадиях болезни. Наличие этого симптома – крайне неблагоприятный признак. | Нормальное артериальное давление – 120-139/70-89 мм.рт.ст. Оно поддерживается благодаря сердечному выбросу и тонусу сосудов. Если сердце не может сокращаться с достаточной силой, уменьшается выброс крови и падает АД. |
| Боли в правом подреберье | Симптом часто развивается у больных с выраженным отечным синдромом. Боль носит тупой или ноющий характер, не снимается НПВСами (Кеторолом, Анальгином, Найз и т.д.). Она усиливается при надавливании на подреберье и никуда не иррадиирует. | Причина этих болей – увеличение печени, из-за застоя крови в портальной вене. |
| Акроцианоз | Акроцианоз — это похолодание и синеватая окраска дистальных отделов конечностей (кистей, стоп, нижней трети голеней и предплечий). Как правило, этот симптом сохраняется постоянно, может усиливаться при физических нагрузках. | При значительном поражении миокарда, сердечный выброс недостаточен для того, чтобы «прогнать» кровь по всем частям организма. Поэтому наиболее удаленные (конечные отделы рук/ног) испытывают недостаточность кровоснабжения. |
| Головокружение и обмороки | Этот симптом появляется только при длительном прогрессировании болезни. Головокружение сохраняется постоянно и может значительно снижать качество жизни пациента. Обмороки, как правило, возникают редко. Их появление провоцируют физические/эмоциональные нагрузки. | В развитии этих симптомов имеет значение два момента: резкое снижение АД и нарушение ритма сердца. Часто, они сопровождают друг друга, но могут вызывать головокружение и по отдельности. |
| Изменения внешнего вида |
| Все эти признаки возникают из-за нарушения микроциркуляции крови по различным тканям. |
Помимо общих симптомов кардиосклероза, перечисленных выше, больные могут предъявлять дополнительные жалобы, связанные с причиной развития патологии.
Жалобы при ИБС
Основной симптом, который беспокоит больных с ИБС и кардиосклерозом, это боль. Она всегда расположена за грудиной и имеет ноющий или тянущий характер. Иррадиация возможна в левую лопатку, руку, правое плечо. Характерная особенность, позволяющая достоверно подтвердить наличие ишемической болезни – это быстрое (в течение 5-ти минут) исчезновение болей после приема Нитроглицерина.
Время возникновения болевых приступов зависит от формы ИБС:
- Стенокардия напряжения – только после физических нагрузок. Боль проходит в течение 3-5-ти минут после отдыха;
- Стенокардия Принцметала – спонтанное появление болей, преимущественно в ночное время. Больные могут просыпаться от давящего чувства за грудиной, которая проходит только после использования Нитроглицерина;
- Нестабильная стенокардия – боли возникают как при нагрузках, так и в покое. Они постепенно прогрессируют, возникая все чаще и становясь более интенсивными. Этот вид стенокардии является абсолютным показанием для госпитализации в кардиологический стационар.
Как правило, симптомы ИБС преобладают над признаками кардиосклероза. При адекватном лечении начальных стадий, можно полностью устранить жалобы пациентов и вернуть им прежнее качество жизни.
Симптомы миокардита
Поставить этот диагноз трудно, так как абсолютных симптомов миокардита нет. Чаще всего, помимо симптомов кардиосклероза, пациенты могут предъявлять следующие жалобы:
- Повышение температуры до 40оС, слабость, головная боль, снижение/потеря аппетита;
- Приступы сердцебиения, ощущение «перебоев» в работе сердца, неправильный ритм;
- Острые боли режущего характера, которые располагаются слева от грудины.
Кардиосклероз может появляться как на фоне миокардита, так и после него. Снизить вероятность его развития возможно при своевременном обращении за врачебной помощью.
Признаки системных болезней
Вне зависимости от вида системного заболевания (склеродермия, красная волчанка) существуют характерные признаки, которые позволяют их заподозрить на ранних стадиях. К наиболее распространенным симптомам относятся:
- Поражение кожи:
- появление сыпи в виде точечных кровоизлияний;
- повышение чувствительности к солнечному свету;
- выпадение волос на голове и туловище;
- беспричинная постоянная сухость кожи.
- «волчаночная бабочка». Практически абсолютным симптомом красной волчанки является появление характерной сыпи на лице в виде бабочки. Ее средняя часть располагается в области носа, а «крылья» переходят на щеки, нижние веки и носогубный треугольник.
- Изменение слизистых – характерно появление точечных кровоизлияний и выраженной сухости;
- Феномен Рейно – спонтанно возникающие онемение и цианотическая окраска пальцев;
- Поражение суставов – у всех больных развивается артрит при системных болезнях. Пациенты предъявляют жалобы на боль и скованность в крупных суставах, которые возрастают в утренние часы. Отечность и покраснение кожи над ними, как правило, отсутствуют.
Это далеко не полная клиника системных болезней, однако именно вышеперечисленные симптомы часто позволяют обнаружить возможную причину кардиосклероза.
Диагностика кардиосклероза
Наличие коллагеновой ткани на месте миокарда не оказывает какого-либо влияния на кровь, поэтому лабораторная диагностика не информативна. Она может помочь только для определения причины возникновения кардиосклероза.
В настоящее время, для определения изменений в стенке сердца используют следующие инструментальные методики:
- ЭКГ – этот способ не является достоверным в диагностике кардиосклероза. Электрокардиография позволяет только обнаружить участок сердца, который был поврежден или недостаточно кровоснабжается. Основываясь на этих изменениях, доктор может предположить наличие патологического очага и назначить дополнительное обследование;
- Эхокардиография (синоним УЗИ сердца) – наиболее информативный способ для обнаружения изменений в миокарде. На ЭхоКГ можно непосредственно увидеть разрастание соединительной ткани в стенке сердца, точно определить размеры и локализацию дефекта. Чаще всего, используется поверхностная эхокардиография – ультразвуковой датчик помещается непосредственно на кожу передней грудной стенки, после чего доктор получает на мониторе изображение сердца в различных плоскостях;
- Сцинтиграфия – этот способ в России используется редко, из-за высокой стоимости. Проводят его следующим образом: больному вводят радиоактивные изотопы определенного химического элемента (чаще таллия) и оценивают его распределение по сердцу. Наличие «холодных очагов» (мест, где отсутствует изотоп) свидетельствует о затруднении кровотока в этой части миокарда и возможном кардиосклерозе. Необходимо уточнить, что сцинтиграфия метод полностью безопасный, однако не входит в обязательный диагностический стандарт.
Используя вышеперечисленные способы обследования можно обнаружить кардиосклероз и приступить к лечению такого пациента.
Лечение
В первую очередь необходимо уточнить, что вылечить кардиосклероз невозможно. Изменения, которые произошли в пораженном участке миокарда, необратимы, поэтому терапия таких больных направлена на поддержание работы сохранившейся сердечной мышцы, устранение застоя в крупных сосудах и профилактику инфаркта. В настоящее время, используется следующая схема лечения:
- Ацетилсалициловая кислота – это вещество предотвращает формирование тромбов во всех артериях организма. Является обязательным компонентом терапии, так как значительно уменьшает риск инфаркта и «закупорки»/тромбоэмболии легочной артерии (ТЭЛА). Рекомендуется применять комбинированные препараты кислота+магний, что позволит снизить вероятность побочного действия в виде образования язв. Например: Аспирин Кардио, Кардиомагнил;
- Ингибиторы ангиотензин-превращающего фермента (АПФ) – необходимы для замедления развития недостаточности сердца, поэтому назначаются большинству больным с кардиосклерозом. Также имеют свойство снижать давление, поэтому при склонности пациента к гипотонии (пониженному АД), дозировку подбирают индивидуально. Рекомендованные препараты: Эналаприл, Каптоприл, Лизиноприл;
Типичный побочный эффект. При приеме ингибиторов АПФ может начаться сухой навязчивый кашель, сохраняющийся в течение всего дня. Как правило, он исчезает после нескольких суток использования лекарства. Однако, в редких случаях, кашель остается в течение длительного времени. Наличие этого побочного эффекта – повод заменить ингибиторы на альтернативный препарат.
- Бета-адреноблокаторы – снижают нагрузку на сердце, уменьшая силу его сокращений. При кардиосклерозе назначают с осторожностью, так как сердечный выброс у таких больных уже несколько снижен. Противопоказаны при низкой частоте сокращений (менее 60 уд/мин). Не рекомендуются при склонности к гипотонии. Часто используемые бета-блокаторы: Бисопралол, Атенолол;
- Диуретики – эти препараты также уменьшают нагрузку на миокард, увеличивая выведения жидкости из организма. Существуют различные группы диуретиков. Подходящее лекарство выбирают, в зависимости от выраженности отеков, одышки и наличия гипертонии. Возможно применение тиазидных препаратов (Гипотиазид), антагонистов рецепторов альдостерона (Верошпирон). Петлевые диуретики (Фуросемид) используются несколько реже;
- Сердечные гликозиды – назначают для поддержания работы сердца. Используются с осторожностью, так как вместе с увеличением сердечного выброса возрастает и потребность миокарда в кровоснабжении. А оно часто затруднено. Единственное рекомендованное лекарство этой группы – Дигоксин;
- Антиаритмические препараты (по показаниям) – если у больного есть нарушения ритма, ему можно рекомендовать следующие лекарства: Амиодарон, Кордарон;
- Статины (по показаниям) – кардиосклероз часто сопровождается повышенным уровнем холестерина (выше 5-ти ммоль/л) и ЛПНП (выше 3-х моль/л). В этом случае, пациентам назначают Аторвастатин, Розувастатин и т.д.
Использование указанной схемы, в большинстве случаев, позволяет добиться улучшения состояния больного. Однако при отсутствии эффекта от терапии, рекомендовано хирургическое лечение, которое направлено на улучшение кровоснабжения сердца. С этой целью проводят:
- Транслюминальную баллонную ангиопластику (сокращенно – ТЛБАП) – операция заключается в введении специального прибора в коронарный сосуд, который восстанавливает проходимость крови по нему;
- Аорто-коронарное шунтирование – этот метод получил широкое распространение и до настоящего времени считается «золотым стандартом» при затрудненном кровотоке через коронарные артерии. Принцип операции заключается в следующем: обнаруживают суженный/закупоренный участок и создают обходной путь для крови. С этой целью, у больного берут менее значимый сосуд (чаще всего – подкожную вену ноги) и соединяют ей аорту и проходимую часть коронарной артерии.
Как правило, хирургическое лечение кардиосклероза позволяет значительно улучшить качество жизни пациентов. После него доктора дают рекомендации, которые следует обязательно соблюдать, для профилактики рецидивов.
Диета при кардиосклерозе
Питание больных должны быть направлено на снижение массы тела и нормализацию уровня жиров в крови (холестерина, ЛПНП, триглицеридов). Оно подразумевает исключение:
- Любых жареных блюд;
- Соленых, мучных, копченых продуктов;
- Животного жира (включая сливочное масло и жирные сорта мяса: свинину, телятину, говядина).
Предпочтение следует отдавать блюдам, приготовленным на пару. Следует включать в рацион растительные продукты (овощи, фрукты, соки и т.д.), нежирное мясо (курица). Пищу не следует досаливать.
Профилактика кардиосклероза
Чтобы предотвратить развитие кардиосклероза, следует профилактировать все заболевания сердца и сосудов. К наиболее распространенным из них относятся: артериальная гипертензия (повышение давления выше 140/90) , атеросклероз, ишемические заболевания сердца (стенокардии, инфаркты). В первую очередь, доктора рекомендуют мероприятия, по коррекции образа жизни:
- Соблюдение диеты, описанной выше;
- Ежедневные физические нагрузки, по мере возможностей человека;
- Отказ от курения, наркотиков, алкоголя;
- Регулярный контроль АД и сахара (глюкозы) крови.
Помимо этого, следует периодически принимать курсы мультивитаминных комплексов, включающих жирные кислоты (омега 3 и 6), витамины РР, В1, В6.Также необходимо лечить сопутствующие болезни, особенно поражения почек, щитовидной железы и анемии.
Кардиосклероз может развиваться при различных болезнях сердца и соединительной ткани. При незначительном поражении, больной часто не предъявляет жалоб, связанных с изменением структуры миокарда. Наличие очага больших размеров приводит к появлению симптомов сердечной недостаточности, которая, в некоторых случаях, может стать причиной смерти от кардиосклероза. Полностью вылечить такого пациента невозможно, однако адекватная терапия помогает значительно улучшить качество жизни больного.
Что такое кардиосклероз сердца, симптомы, причины, диагностика, лечение
Кардиосклерозом называют патологию сердца, при которой происходит разрастание соединительно — рубцовой ткани, на местах основной ткани сердца.
Наиболее часто кардиосклероз бывает после пережитого инфаркта миокарда. Рост замещающей ткани, происходит в местах гибели клеток мышц сердца, а точнее на рубцах сформированными после перенесённого инфаркта. Кардиосклероз приводит к нарушениям в работе сердца.
Миокард сердца, пытаясь приспособится к работе с участком «чужеродной» ткани, потихонечку растёт в размерах. Появляется гипертрофия левого желудочка (сердце увеличивается в объёме). В итоге кардиосклероза возникает дилатация (расширение) сердечных полостей, уменьшение сократительных способностей (неспособность сердца эффективно качать кровь) и развитие сердечной недостаточности.
Для наилучшего представления вопроса о кардиосклерозе представим себе надувной шар, который мы можем надуть и спустить. По этому принципу работает и сердце, в наиболее быстром режиме. Стенки шара – это сердечные стенки. Представьте себе, что шар прорвался, и это место заклеили заплаткой, (заплатка в нашем случае – это новое образование рубцовой ткани, которая заменяет основную сердечную ткань), а после этого мы пытаемся его надуть и спустить.
Вы предполагаете, что с приклеенной заплаткой стенка сердца будет также легко надуваться и растягиваться проявляя свою эластичность?
Смею Вам сказать, нет!
При надувании шар будет менять собственную форму, станет кособоким и его проблематично будет надуть, так как заплатка не будет давать ему растянуться на необходимый размер. Примерно это же самое возникает и с сердцем при кардиосклерозе. Рубцовая ткань ( кардиосклероз ) мешает эффективному сокращению сердца. Адаптируясь к этой работе, сердце подобно шару, изменяет собственную форму и это проявляется на самочувствии больного. Данная ситуация, это принципиальный механизм возникновения кардиосклероза.
Кардиосклероз классифицируется по локализации поражения сердца. Какие бывают виды кардиосклероза?
1. Кардиосклероз диффузный – это полное поражение мышцы сердца, по всей ее площади. Можно встретить при ИБС (ишемическая болезнь сердца).
2. Кардиосклероз очаговый (рубцовый) – это возникновение в мышце сердца областей рубцовой ткани. Часто можно встретить после инфаркта миокарда и миокардита.
Причины появления кардиосклероза
Кардиосклероз проявляет себя в разных возрастных категориях. При воспалительных болезнях (в детском и подростковом возрасте) и при болезнях сердечных сосудов (в 50 летнем и более возрасте).
Поговорим более подробно о каждой причине:
Кардиосклероз атеросклеротический
Представляет собой проявление ишемии сердца. Обладает медленным прогрессом. Соединительная ткань замещается из-за постоянной гипоксии ( кислородное голодание) и нарушения притока кровяного питания к миокарду.
Долгое время пациент не ощущает изменений в самочувствии.
При замещении сердца соединительной тканью, уменьшается его способность к сокращению, увеличиваются размеры сердца (гипертрофирование левого желудочка сердца) и происходит развитие сердечной недостаточности, появляется одышка, учащенное биение сердца, отёки, скопление жидкости в легких и полостях.
При замещении ткани проводящей кровяной сердечной системы, появляется аритмия (мерцательная, экстрасистолия и сердечные блокады).
Кардиосклероз постинфарктный
Замещающая ткань прогрессирует по площади поражения на месте инфаркта миокарда и формирует рубец. Повторяющиеся инфаркты создают рубцы различной длины и находятся в разных местах сердца.
При этом происходит значительное снижение функции сокращения миокарда и прогрессирование сердечной недостаточности.
Подвергаясь высокому кровяному давлению миокард с рубцом, при сокращении может спровоцировать развитие аневризмы аорты.
Вот по какой причине так важно при инфаркте миокарда, необходимо блюсти постельный режим, покой и предотвращать рост артериального давления.
Эти правила необходимы, чтобы миокард сердца правильно прошел временной отрезок рубцевания и не появились разного рода патологии (аневризма), которые приводят к летальному исходу.
Кардиосклероз миокардический
Этому заболеванию предшествуют болезни воспаления миокарда (миокардит и ревматизм), а также источники хронических инфекций (гайморит, хронический тонзиллит, гнойная ангина).
Симптомы атеросклеротического кардиосклероза
Проявление атеросклеротического кардиосклероза происходит по трём группам симптомов, показывающих нарушение сократительнойсердечной функции, коронарной недостаточности и сбои ритма.
Клинические симптомы атеросклеротического кардиосклероза длительный отрезок времени могут выражаться несильно. Позже появляются такие симптомы, как боли за грудиной с иррадиацией левой руки, левой лопатки и в эпигастральном районе. Возможное развитие повторных инфарктов миокарда.
При прогрессе рубцово-склеротического процесса возникает высокая доля утомляемости, учащенное дыхание (с началом заболевания – при большой физической нагрузке, после этого — при простых физических упражнениях), иногда – проявление сердечной астмы, легочный отек. К прогрессированию сердечной недостаточности примыкают такие явления как застой в легких, периферический отек, при острой форме атеросклеротического кардиосклероза проявляются плеврит с асцитом.
При атеросклеротическом кардиосклерозе нарушенный сердечный ритм и проводимость объясняется предрасположенностью к появлению экстрасистолии, мерцательной аритмии, блокады внутри желудочковые и предсердно-желудочковые. Сначала эти сбои обладают пароксизмальным характером, потом превращаются в более частые, а дальше в постоянные.
Частое сочетание атеросклеротического кардиосклероза с аортальным атеросклерозом, церебральных артерий, больших артерий периферии проявляет себя соответствующими симптомами (ухудшением памяти, появление головокружений, перемежающаяся хромота и т. д.).
Атеросклеротический кардиосклероз обладает медленным прогрессирующим течением. Иногда возникает период определённого улучшения, который может протекать до нескольких лет, повторяющиеся тяжелые нарушения в коронарном кровообращении ведут к плохому состоянию больного.
Диагностика миокардического кардиосклероза, диагноз ЭКГ
Миокардический кардиосклероз, как патология диагностируется на основании информации о данных заболеваний, которыми обладает больной на момент обследования. И также у пациента необходимо выяснить все болезни, которые он перенёс. При наличии в анамнезе миокардита, то риски возникновения кардиосклероза являются достаточно высокими. Обращение этого процесса вспять не имеет никаких возможностей. Конечно же в условиях больниц районного и областного значения это само собой нереализуемо.
Единственно-верная методика являющаяся воздействием на генном уровне на соединительную ткань, но это еще не в полной мере исследовано и требуются большие финансовые средства для воплощения этой идеи в жизнь. Из-за этого морфологическое подтверждение диагноза миокардического кардиосклероза не обладает диагностическим значением. Это можно объяснить еще и трудоемкостью диагностики кардиосклероза, потому что для этих целей надо взять биопсию миокарда. Методика обладает большим количеством рисков, которые не оправдывают себя и представляются нецелесообразными.
«Щадящий» способ диагностики миокардического кардиосклероза, представляет из себя ЭКГ. С помощью конкретных критериев диагноз можно установить больному, с которым проводится это обследование. В этом случае при проведение диагностики ЭКГ может быть установлен диагноз «признак кардиосклероза». Точно выявить степень поражения кардиосклерозом нельзя. Что касается диффузного вида и постмиокардитического в том числе, потому что очаговый (постинфарктный) кардиосклероз довольно таки неплохо проявляется на ЭКГ.
Лечение кардиосклероза сердца, жизненно-важная диета
Лечение кардиосклероза как обычного заболевания является не стандартным. Постепенно прогрессирующая патология мышцы сердца свидетельствует о возникновении более чем опасной болезни.
Медицинское лечение при диагностированном кардиосклерозе направлено на:
• Общее укрепляющее воздействие на мышцу сердца;
• Терапия сердечной недостаточности;
• Сохранение и укрепление оставшихся здоровых волокон миокарда.
Каждые разновидности кардиосклероза требуют особого взгляда на лечение и эксклюзивного подхода к каждому его проявлению. При лечении кардиосклероза после инфаркта необходимо не только строгая диета и определённый режим пациента, но и употребление лекарственных средств.
При тяжелых случаях жизненно необходимы рекомендации врачей по имплантации кардиостимулятора. Воздействие на сердечную недостаточность с помощью мочегонных лекарств и периферических вазодилататоров достаточно эффективное. Пациента «сажают» на специальную диету, а также проводят курс употребления общеукрепляющих лекарств и витаминов.
Лечение диффузного кардиосклероза предусматривает строгое определённое питание больного, предполагающее очистку организма и снятие негатива в работе сердца. Именно это же можно применить к лечению кардиосклероза атеросклеротического происхождения. Лечебная диета ограничивающая прогрессирование сердечного кардиосклероза, состоит из:
• Ограничить употребление жидкостей;
• Ограничиться в употреблении соли;
• Убрать из рациона продукты, возбуждающие работу сердца и органы центральной нервной системы: кофейные напитки, алкоголь, шоколад и т.д.;
• Отказаться от мяса. Острой и жареной еды;
• Убрать из рациона бобовые, капусту и молочные продукты вызывающие метеоризм;
• Существенное ограничение в употреблении холестерино-содержащих продуктов.
Главное в лечении кардиосклероза – ведение правильного, здорового образа жизни и жизненная активность больного должна быть оптимальной для его организма.
Атеросклеротический кардиосклероз - причины, симптомы, диагностика и лечение
Атеросклеротический кардиосклероз – диффузное развитие соединительной рубцовой ткани в миокарде вследствие атеросклеротического поражения коронарных артерий. Атеросклеротический кардиосклероз проявляется прогрессирующей ИБС: приступами стенокардии, нарушениями ритма и проводимости, сердечной недостаточностью. Диагностика атеросклеротического кардиосклероза включает комплекс инструментальных и лабораторных исследований – ЭКГ, ЭхоКГ, велоэргометрию, фармакологические пробы, исследование холестерина и липопротеидов. Лечение атеросклеротического кардиосклероза консервативное; направлено на улучшение коронарного кровообращения, нормализацию ритма и проводимости, снижение уровня холестерина, купирование болевого синдрома.
Общие сведения
Кардиосклероз (миокардиосклероз) – процесс очагового или диффузного замещения мышечных волокон миокарда соединительной тканью. С учетом этиологии принято различать миокардитический (вследствие миокардита, ревматизма), атеросклеротический, постинфарктный и первичный (при врожденных коллагенозах, фиброэластозах) кардиосклероз. Атеросклеротический кардиосклероз в кардиологии рассматривается как проявление ишемической болезни сердца, обусловленное прогрессированием атеросклероза венечных сосудов. Атеросклеротический кардиосклероз выявляется преимущественно у лиц мужского пола среднего и пожилого возраста.
Атеросклеротический кардиосклероз
Причины атеросклеротического кардиосклероза
В основе рассматриваемой патологии лежит атеросклеротическое поражение коронарных сосудов. Ведущим фактором развития атеросклероза служит нарушение холестеринового обмена, сопровождающееся избыточным отложением липоидов во внутреннюю оболочку сосудов. На скорость формирования атеросклероза коронарных сосудов существенно влияют сопутствующая артериальная гипертензия, склонность к вазоконстрикции, избыточное потребление богатой холестерином пищи.
Атеросклероз коронарных сосудов приводит к сужению просвета венечных артерий, нарушению кровоснабжения миокарда с последующим замещением мышечных волокон рубцовой соединительной тканью (атеросклеротический кардиосклероз).
Патогенез атеросклеротического кардиосклероза
Стенозирующий атеросклероз коронарных артерий сопровождается ишемией и метаболическими нарушениями в миокарде, и, как следствие, - постепенной и медленно развивающейся дистрофией, атрофией и гибелью мышечных волокон, на месте которых формируются участки некроза и микроскопические рубчики. Гибель рецепторов способствует снижению чувствительности тканей миокарда к кислороду, что ведет к дальнейшему прогрессированию ИБС.
Атеросклеротический кардиосклероз носит диффузное распространение и длительное течение. При прогрессировании атеросклеротического кардиосклероза развивается компенсаторная гипертрофия, а затем и дилатация левого желудочка, нарастают признаки сердечной недостаточности.
С учетом патогенетических механизмов выделяют ишемический, постинфарктный и смешанный варианты атеросклеротического кардиосклероза. Ишемический кардиосклероз развивается вследствие длительной недостаточности кровообращения, прогрессирует медленно, диффузно поражая сердечную мышцу. Постинфарктный (постнекротический) кардиосклероз формируется на месте бывшего участка некроза. Смешанный (переходный) атеросклеротический кардиосклероз сочетает оба вышеназванных механизма и характеризуется медленный диффузным развитием фиброзной ткани, на фоне которой периодически образуются некротические очаги после повторных инфарктов миокарда.
Симптомы атеросклеротического кардиосклероза
Атеросклеротический кардиосклероз проявляется тремя группами симптомов, свидетельствующих о нарушении сократительной функции сердца, коронарной недостаточности и нарушениях ритма и проводимости. Клиническая симптоматика атеросклеротического кардиосклероза долгое время может быть выражена незначительно. В дальнейшем возникают загрудинные боли с иррадиацией в левую руку, в левую лопатку, в эпигастральную область. Могут развиваться повторные инфаркты миокарда.
По мере прогрессирования рубцово-склеротических процессов появляется повышенная утомляемость, одышка (вначале – при тяжелых физических нагрузках, затем - при обычной ходьбе), нередко – приступы сердечной астмы, отек легких. При развитии сердечной недостаточности присоединяются застойные явления в легких, периферические отеки, гепатомегалия, при тяжелых формах атеросклеротического кардиосклероза – плеврит и асцит.
Нарушения сердечного ритма и проводимости при атеросклеротическом кардиосклерозе характеризуются склонностью к возникновению экстрасистолии, мерцательной аритмии, внутрижелудочковых и предсердно-желудочковых блокад. Вначале данные нарушения носят пароксизмальный характер, затем становятся более частыми, а в дальнейшем – постоянными.
Атеросклеротический кардиосклероз довольно часто сочетается с атеросклерозом аорты, церебральных артерий, крупных периферических артерий, что проявляется соответствующей симптоматикой (снижением памяти, головокружениями, перемежающейся хромотой и т. п.).
Атеросклеротический кардиосклероз носит медленно прогрессирующее течение. Несмотря на возможные периоды относительного улучшения, которые могут продолжаться несколько лет, повторные острые нарушения коронарного кровообращения приводят к ухудшению состояния.
Диагностика атеросклеротического кардиосклероза
Постановка диагноза атеросклеротического кардиосклероза основывается на данных анамнеза (наличие ИБС, атеросклероза, аритмий, перенесенных инфарктов миокарда и т. д.) и субъективной симптоматике. Биохимическое исследование крови выявляется гиперхолестеринемию, увеличение бета-липопротеидов. На ЭКГ определяются признаки коронарной недостаточности, постинфарктные рубцы, нарушения ритма и внутрисердечной проводимости, умеренной гипертрофии левого желудочка. Данные эхокардиографии при атеросклеротическом кардиосклерозе характеризуются нарушением сократимости миокарда (гипокинезией, дискинезией, акинезией соответствующего сегмента). Велоэргометрия позволяет уточнить степень дисфункции миокарда и функциональные резервы сердца.
Решению диагностических задач при атеросклеротическом кардиосклерозе может способствовать выполнение фармакологических проб, суточного ЭКГ-мониторирования, поликардиографии, ритмокардиографии, вентрикулографии, коронарографии, МРТ сердца и др. исследований. С целью уточнения наличия выпота проводится УЗИ плевральных полостей, рентгенография грудной клетки, УЗИ брюшной полости.
Лечение атеросклеротического кардиосклероза
Лечение атеросклеротического кардиосклероза сводится к патогенетической терапии отдельных синдромов - сердечной недостаточности, гиперхолестеринемии, аритмий, атриовентрикулярной блокады и т. д. С этой целью назначаются диуретики, нитраты, периферические вазодилататоры, статины, антиаритмические средства. Обязателен постоянный прием дезагрегантов (ацетилсалициловой кислоты).
Важными факторами комплексной терапии атеросклеротического кардиосклероза служат диетотерапия, соблюдение режима, ограничение физических нагрузок. Таким больным показана бальнеотерапия – углекислые, сероводородные, радоновые, хвойные ванны.
При формировании аневризматического дефекта сердца производится хирургическая резекция аневризмы. При стойких нарушениях ритма и проводимости может потребоваться имплантация ЭКС или кардиовертер-дефибриллятора; при некоторых формах восстановлению нормального ритма способствует радиочастотная аблация (РЧА).
Прогноз и профилактика
Прогноз атеросклеротического кардиосклероза зависит от обширности поражения, наличия и вида нарушений ритма и проводимости, стадии недостаточности кровообращения.
Первичная профилактика атеросклеротического кардиосклероза заключается в предупреждении атеросклеротических изменений сосудов (правильное питание, достаточная физическая активность и пр.). Меры вторичной профилактики включают рациональную терапию атеросклероза, болевого синдрома, аритмий и сердечной недостаточности. Пациенты с атеросклеротическим кардиосклерозом нуждаются в систематическом наблюдении у кардиолога, обследовании сердечно-сосудистой системы.