Коагуляция шейки матки что это такое
Коагуляция шейки матки: что это такое?
Для лечения многих заболеваний в гинекологии используются малоинвазивные технологии. Они наносят меньшую операционную травму, по сравнению со стандартными хирургическими вмешательствами, а значит, способствуют более быстрому заживлению тканей. К подобным методам относят коагуляцию шейки матки. Что это такое, когда и как проводится процедура – вот основные вопросы, на которые стоит обратить внимание.
Общие сведения
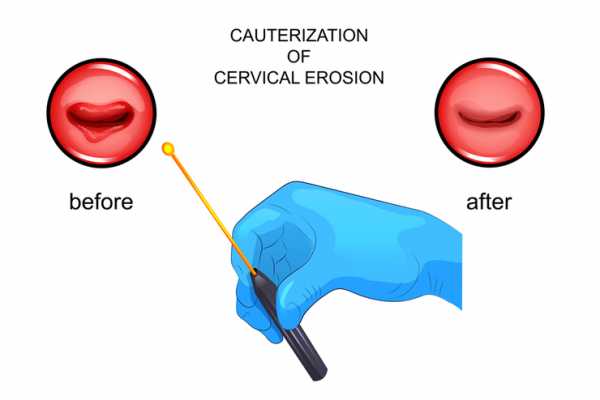
Под коагуляцией понимают такое воздействие на ткани, при котором происходит их прижигание, т. е. сворачивание белковых молекул в тканевом слое, подвергшемся повреждению. Это позволяет не только удалить поверхностный патологический очаг, но и остановить кровотечение из мелких сосудов. Такая манипуляция приобрела широкое распространение в гинекологической практике именно благодаря относительной простоте и минимальному риску осложнений.
Показания и ограничения
Как и любая лечебная процедура, коагуляция шейки матки имеет определенные показания. Она выполняется не при всех заболеваниях указанной локализации, но охватывает довольно широкий спектр патологии. Как правило, она включает доброкачественные и предраковые заболевания экзоцервикса:
- Эрозию.
- Эктопию.
- Эндометриоз.
- Кисты (наботовы, ретенционные).
- Шеечные полипы.
- Лейкоплакию.
- Эритроплакию.
- Тканевую гипертрофию.
- Цервикальную неоплазию.
- Хроническое воспаление.
- Рубцовая деформация шейки.
Но есть и состояния, ограничивающие применение коагуляции в гинекологии. К ним относят карциному (рак) шейки матки, беременность, острые инфекции (кольпиты, цервициты) и воспалительные процессы в органах малого таза. В этих случаях выполнение процедуры не только нецелесообразно, но и сопряжено с высоким риском неблагоприятных последствий. Поэтому лечащий врач должен учитывать все особенности гинекологической патологии и состояние самой женщины.
Подготовка
Перед тем как проводить коагуляцию, к ней необходимо тщательно подготовиться. Женщина должна пройти полное обследование, подтверждающее необходимость операции и отсутствие противопоказаний к ней. Следует выяснить характер патологического процесса и его распространенность. Это можно сделать с помощью средств диагностики:
- Общие анализы крови и мочи.
- Биохимия крови (антитела к инфекциям, показатели воспаления).
- Мазок из влагалища (микроскопия, онкоцитология, посев, ПЦР).
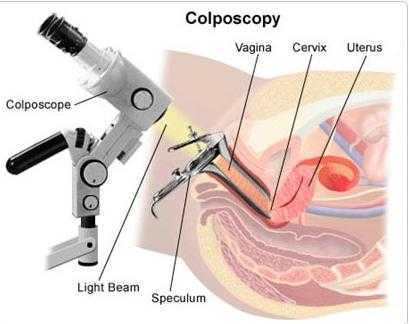
- Кольпоскопия.
- УЗИ малого таза.
Это обязательный этап предоперационной подготовки, который проходит любая женщина. Кроме того, может потребоваться проведение пробы на анестетик, ведь коагуляция будет выполняться под местным обезболиванием. Врач также ответит на все вопросы, связанные с процедурой.
Коагуляция шейки матки, как и любая операция, требует правильной подготовки. От этого может напрямую зависеть ее исход.
Методики

Процедура проводится опытными врачами-гинекологами. Учитывая минимальную инвазивность, для этого подходят даже амбулаторные условия, и нет необходимости в госпитализации. Но общие правила, применимые к хирургическим вмешательствам, должны быть соблюдены (асептика и антисептика). Ткани прижигают с помощью различной энергии и веществ, поэтому коагуляция бывает следующих видов:
- Электрическая.
- Радиоволновая.
- Лазерная.
- Химическая.
- Холодовая (замораживание).
Каждый метод имеет определенные особенности, учитываемые врачом на этапе диагностики патологии и формирования лечебной программы. Но есть и схожие моменты: процедура выполняется на гинекологическом кресле на 3–7 день менструального цикла, под местным обезболиванием, с помощью специального инструментария и аппаратуры. Она длится недолго: около 10 минут.
Электрическая
Для электрической или как ее еще называют, диатермокоагуляции, применяют аппаратуру с двумя электродами. Один (плоский) кладется под крестец пациентки, а другим (активным) врач и проводит манипуляцию на шейке матки. Последний разогревается до температуры кипения воды, что позволяет удалить патологические ткани. В области шейки формируется ожоговая поверхность, которая покрывается корочкой. На протяжении 12 суток поврежденный эпителий отторгается, а полная регенерация длится не менее 8 недель.
Радиоволновая

Волны высокой частоты также могут преобразовываться в тепловую энергию. На этом основан метод с применением «радионожа». Активный электрод разрезает ткани, практически их не касаясь. Сосуды тут же коагулируются, а подлежащие здоровые ткани не повреждаются. Радиоволновая коагуляция шейки матки позволяет избежать рубцовых изменений и достичь быстрого выздоровления. Полное восстановление тканей происходит за 1–1,5 месяца.
Химическая
Для химической коагуляции используются вещества, которые при попадании на слизистую оболочку вызывают ее ожог с последующим образованием струпа. К ним относятся органические (щавелевая, уксусная) или неорганические (азотная) кислоты. Они действуют поверхностно –только на цилиндрический эпителий – и не могут проникнуть в глубокие слои. Метод широко доступен, ведь не предполагает наличия специальной аппаратуры. Химическая коагуляция не дает кровотечений, но не может использоваться при обширных поражениях, рубцовых деформациях, эндометриозе или диспластических процессах в шейке матки.
Лазерная
Этот метод заключается в применении лазерной энергии. Высокая температура на конце излучателя позволяет иссекать патологические ткани, попросту выпаривая их (вапоризация). Лазерная коагуляция шейки матки удобна тем, что врач может регулировать глубину проникновения и мощность луча. Это позволяет не повреждать здоровые участки. А реабилитационный период длится около 3–4 недель.
Холодовая
Коагуляция тканей замораживанием – криодеструкция – также используется при лечении заболеваний цервикальной локализации. В качестве хладагента используется жидкий азот. Он доставляется к патологическому участку по криозонду. Как результат, в патологических клетках происходит мгновенная кристаллизация молекул воды, из-за чего они гибнут (некротизируются). Омертвевшие участки полностью отторгаются, а на их месте вырастает здоровый эпителий. Но для этого может потребоваться до 2–3 месяцев. Криодеструкция не применяется при рубцовых деформациях шейки, эндометриозе, выраженной дисплазии, инфекциях, передающихся половым путем.
Коагуляция шейки производится различными методами. Каждый из них обладает определенными особенностями.
Последствия

Сроки реабилитационного периода зависят от используемого метода. После коагуляции женщине следует воздержаться от половых контактов, исключить ношение тяжестей, прием ванны, посещение сауны, занятие определенными физическими упражнениями (на мышцы брюшного пресса). В течение 1–3 недель возможны сукровичные выделения из влагалища. Если же они становятся обильными, гнойными, или появляются другие симптомы, например, боли внизу живота и повышение температуры, то предполагается развитие инфекции. Несмотря на высокую безопасность миниинвазивного лечения, иногда бывают и другие осложнения после коагуляции:
- Кровотечение.
- Стеноз цервикального канала.
- Недостаточность шейки матки.
- Эндометриоз.
Некоторые из них приведут к неблагоприятным последствиям при беременности и в родах, поэтому необходимо вовремя проводить профилактические меры. Появление тревожных признаков в послеоперационном периоде должно стать серьезным сигналом для обращения к врачу. Только специалист может грамотно и максимально эффективно устранить нарушения.
ведущие и самые эффективные методы, их особенности
При заболеваниях шейки матки проводится комплексная терапия. При ряде доброкачественных и предраковых поражений показана коагуляция шейки матки. Это медицинская процедура, основанная на устранении патологического очага с помощью теплового, лазерного или химического воздействия.
О шейке матки
Шейка матки — уязвимое место женской половой системы, что связано с ее расположением и особенностями строения. Она является частью матки и находится на ее границе с влагалищем. Важно понимать, что шейка – это не отдельный орган.
На ее слизистой оболочке часто возникают патологические изменения в виде участков воспаления, эрозии или предраковых процессов. Поражения начинаются незаметно, затрагивая небольшие фрагменты тканей, но имеют тенденцию к быстрому прогрессированию в отсутствии терапии.
Шейка матки разделяется на два отдела: надвлагалищный и влагалищный. Первый расположен в области тела матки, что делает его недоступным во время гинекологического исследования. Влагалищный отдел находится во влагалище, благодаря чему может быть легко осмотрен специалистом.
Влагалищная часть выстлана многослойным эпителием плоского типа. Признаки ороговения при этом отсутствуют. При внешнем осмотре слизистая оболочка бледная и имеет однородную гладкую структуру. Любые изменения цвета, структуры, а также появление углублений или возвышений, свидетельствует о развитии патологии.
Многослойный плоский эпителий имеет свои особенности. Он представлен ровными рядами клеток, имеющими схожую структуру. В процессе своего развития клетки поднимаются в верхние ряды и «выталкивают» расположенные выше элементы. Это обеспечивает постоянное обновление эпителиальной выстилки.
Изменения в эпителии возникают из-за внешних и внутренних причин. К ним относят нарушения гормонального баланса, инфицирование вирусом папилломы человека, инфекции, передающиеся половым путем и др. В результате этого на слизистой оболочке возникают участки с атипичными клетками, которые могут привести к эрозиям, росту полипов или другим доброкачественными изменениям.
В отсутствии терапии клетки продолжают меняться и приобретают черты злокачественных опухолей. Клеточные тяжи прорастают в нижележащую соединительную ткань, вызывая рубцовые изменения и появление метастазов.
Общая информация о процедуре
Коагуляция шейки матки — это малоинвазивное хирургическое вмешательство, проводимое при некоторых заболеваниях слизистой оболочки органа. Метод отличается высокой эффективностью и безопасностью. Процедура подразумевает физическое или химическое воздействие на измененные фрагменты ткани, позволяющее их уничтожить и предупредить прогрессирование заболеваний. Здоровые клетки при этом не повреждаются за счет соблюдения техники выполнения операции.
Для уничтожения патологических образований используют различные методы воздействия: радиочастотное, низко- и высокотемпературное, лазерное и химическое.
Плюсы и минусы процедуры
Как и любой терапевтический метод, коагуляция имеет ряд преимуществ и недостатков.
К основным положительным сторонам процедуры относят:
- не требует больших временных затрат и длительной госпитализации;
- может проводиться в амбулаторных условиях;
- является современным и инновационным методом. Благодаря внедрению новых технологий коагуляции риск развития обширных осложнений практически равен нулю;
- основное воздействие приходится на пораженные клетки, здоровая ткань остается интактной.
Помимо определенных преимуществ, методика имеет ряд важных недостатков, ограничивающих ее использование:
- некоторые виды процедуры (аргоноплазменная коагуляция шейки матки и др.) могут быть выполнены только в специализированных клиниках, имеющих дорогостоящее оборудование;
- возможны противопоказания к применению метода;
- имеется риск развития местных осложнений, требующих дополнительной госпитализации и проведения комплексной терапии.
Назначает проведение коагуляции лечащий врач после обследования пациентки. Самостоятельно обращаться для проведения хирургического вмешательства не следует.
Выбор пациентов для лечения

Коагуляция выполняется по определенным показаниям. К ним относят начальные этапы диспластических изменений в эпителии, формирование псевдоэрозий, рубцовой ткани, полипоза, кондилом и кист. Положительный эффект наблюдается при лечении лейкоплакии (появление ороговевающего эпителия), гипертрофических изменений, доброкачественных опухолей и поражений слизистой оболочки вирусом папилломы человека.
В этих случаях, проведение коагуляции позволяет получить стойкий терапевтический эффект. Процедура не проводится при следующих состояниях:
- подозрения на злокачественный опухолевый рост;
- острые воспалительные изменения;
- обострение хронической патологии в органах малого таза;
- внутриматочные кровотечения;
- период беременности;
- металлические имплантаты в полости матки;
- инфекционное поражение мочевыводящих путей и половых органов.
Выявление острой инфекции является относительным противопоказанием. Это связано с тем, что бактериальные или вирусные микроорганизмы на фоне хирургического вмешательства могут привести к развитию гнойных осложнений и замедлить восстановление поврежденных тканей. В связи с этим проводят антибактериальную терапию. Повторное исследование показано через 4-6 недель. Если признаки острого воспаления отсутствуют, то коагуляция может быть проведена.
При выявлении злокачественного процесса любое повреждающее воздействие на опухолевую ткань провоцирует ее дополнительный рост и может привести к быстрому прогрессированию рака с развитием метастазов и других осложнений.
Подготовка
Перед лечением врач-гинеколог проводит обследование для исключения противопоказаний. В обычный список диагностических мероприятий входят следующие исследования:
- гинекологический осмотр с кольпоскопией;
- взятие мазка с определением микрофлоры влагалища;
- цитологическое исследование, позволяющее определить характер патологических изменений;
- полимеразная цепная реакция (ПЦР) в мазке для исключения инфекций, передающихся половым путем;
- в сложных диагностических случаях помимо цитологии проводится биопсия с морфологическим исследованием образца.
Процедуру проводят только в начале менструального цикла, что снижает риск инфицирования. За 4-5 дней до манипуляции исключают половые контакты, спринцевание и прием лекарственных средств, не одобренных гинекологом.
Виды процедуры
В гинекологии коагуляция может быть проведена с помощью следующих методик: воздействие радиоволнами, лазерным излучением, аргоновой плазмой, нагреванием, криодеструкцией или прижиганием химическими веществами.
Радиоволновое воздействие
Радиоволновая коагуляция шейки матки относится к современному и безопасному типу процедуры. Радиоволны, создаваемые специальным устройствам, приводят к повышению температуры внутриклеточной жидкости. Это сопровождается ее испарением и гибелью патологических клеток.

Аппарат для радиокоагуляции «Сургитрон»
Коагуляцию эрозии и других изменений шейки матки радиоволновым методом проводят нерожавшим женщинам. Это обусловлено высокой безопасностью процедуры и низким риском развития осложнений. Манипуляцию проводят при местной анестезии и в амбулаторных условиях. Период реабилитации короткий и не требует медицинского наблюдения.
Несмотря на большое количество преимуществ, радиоволновая коагуляция используется редко. Специальные устройства и квалифицированные специалисты имеются только в крупных медицинских центрах, что ограничивает ее проведение.
Диатермокоагуляция
Диатермо- или электрокоагуляция проводится с помощью локального воздействия электрическим током. Он приводит к местному прижиганию патологической ткани с образованием ожога на месте эрозии или другого образования.
Диатермокоагуляция — первый малоинвазивный метод для лечения заболеваний шейки матки, который был внедрен в медицинскую практику в начале 20 века. Современные устройства для процедуры обеспечивают локальное и безопасное воздействие электрической дугой. Методика отличается низкой стоимостью и может быть проведена в большинстве лечебных учреждений. Это обуславливает ее частое применение для лечения гинекологических патологий.
При диатермокоагуляции применяют токи с высокой частотой. Продолжительность процедуры — 10-20 минут. Корочка, образующаяся на поверхности ожога, отторгается через 2-3 дня, что приводит к выделению небольшого количества крови.
Ожоговая поверхность является фактором риска развития рубцовых изменений на шейке матки, что может привести к сужению цервикального канала (стенозу). В связи с этим диатермокоагуляцию не проводят не рожавшим женщинам.
Кроме этого, процедура может привести к следующим негативным последствиям:
- кровотечение из поврежденных сосудов;
- эндометриоз шейки матки;
- вторичное инфицирование и острые воспалительные изменения;
- рубцовые изменения с сужением цервикального канала и повышением риска разрыва шейки матки во время родов;
- рецидивы основной патологии.
После диатермокоагуляции женщина нуждается в наблюдении у гинеколога в течение первых дней.
Воздействие лазером
При лазерной коагуляции шейки матки возможно контролировать глубину разрушения тканей и мощность воздействия. Это предупреждает возникновение осложнений, в первую очередь кровотечений. Воздействие на патологический очаг проводят от периферии к центру, что позволяет сохранить здоровую ткань.
Недостаток лазерного воздействия — необходимость использования габаритного лазерного аппарата, который необходимо вводить во влагалище
Введение габаритного лазерного аппарата во влагалище приводит к его перерастяжению и травматизации. В связи с этим возможно развитие воспалительных или инфекционных осложнений.
Ряд научных исследований показал, что при выполнении лазерной коагуляции имеется высокий риск рецидива патологии. Лазер приводит к отрыву патологических клеток, которые могут попадать на здоровую слизистую оболочку и вызывать повторное возникновение патологических очагов.
Аргоноплазменный метод
Инновационная процедура, используемая при единичных и множественных эрозиях. Аргон — инертный газ, который воздействует на клетки слизистой оболочки и приводит к их точному устранению. Здоровая ткань при правильном проведении методики не повреждается.
Коагуляцию проводят при местном обезболивании. Важное преимущество метода — отсутствие риска рубцовых изменений слизистой оболочки шейки матки. Период восстановления занимает 3-4 недели.
Устройства для проведения аргоноплазменного воздействия имеются не во всех центрах. Процедура выполняется женщинам детородного возраста по показаниям врача-гинеколога.
Криокоагуляция
Коагуляция лейкоплакии шейки матки, полипов и других патологических образований может проводиться с помощью жидкого азота. Он подается через тонкий криозонд, который вводится врачом в полость влагалища.
Процедура безболезненна и может проводиться у нерожавших женщин. Важно помнить, что криокоагуляцию не выполняют пациенткам, имеющим эпилепсию и другие заболевания, сопровождающиеся судорожными приступами.

При воздействии жидкого азота и его паров температура понижается до -180 °С, что приводит к гибели измененных клеток
Недостаток метода — длительное заживление, которое в среднем занимает 2 месяца. При этом после коагуляции жидким азотом часто отмечаются водянистые выделения. Они связаны с охлаждением тканей и образованием большого количества свободной жидкости.
Химические методы
У нерожавших пациенток может быть выполнена химическая коагуляция шейки матки. Для этого используют растворы веществ, приводящих к локальному повреждению измененных клеток. Процедура не сопровождается болевым синдромом и используется при различных патологических состояниях. Перед ее проведением специалист уточняет наличие у пациентки аллергии или индивидуальной непереносимости каких либо веществ.
Перед нанесением химических реагентов со слизистой оболочки удаляют выделения. Это позволяет предупредить попадание растворов на здоровую ткань. На эпителий наносят уксусную кислоту. Измененные участки слизистой приобретают яркий цвет. Химические реагенты наносятся тампоном, дважды. После окончания процедуры реагенты удаляются. На месте воздействия формируется струп, который защищает ткани от проникновения бактериальных микроорганизмов. Корочка самостоятельно удаляется через 7-10 дней. В это время под струпом происходит активная регенерация и эпителизация слизистой оболочки.
Коагуляция проводится под визуальным контролем с помощью кольпоскопа.
Повторное посещение гинеколога показано на 1, 2 и 4 недели.
Период реабилитации
Послеоперационный период характеризуется регенераций тканей на слизистой оболочке шейки матки. В это время могут присутствовать дискомфорт и слабые болевые ощущения в области матки, а также незначительные кровянистые выделения. Эти симптомы не должны вызывать тревогу, так как являются естественным следствием коагуляции. Продолжительность реабилитации и используемые методики восстановления зависят от типа проведенной процедуры.
После коагуляции шейки матки отмечаются особенности месячных. Цикл удлиняется, что приводит к позднему появлению менструальных кровотечений. Врач должен заранее предупреждает об этом.
Диатермокоагуляция и криодеструкция требуют длительного восстановления. Это связано с формированием ожога, который заживает в течение 5-8 месяцев. Наименьшее восстановление требуется после радиоволнового и лазерного воздействия. Здоровые ткани при указанных методах не травмируются, что позволяет обеспечить быстрое заживление участков повреждения.
Для ускорения нужно соблюдать рекомендации:
- Отказаться от тампонов и пользоваться прокладками.
- Не принимать ванну до заживления обработанной области. Гигиенические процедуры под душем позволяют предупредить развитие инфекций.
- Сауны и бани посещать запрещено на протяжении 2-3 месяцев.
- На 6-8 недель отказаться от половой жизни.
- Физическая активность должна быть ограничена. Любая нагрузка, сопровождающаяся повышением внутрибрюшного давления, может стать причиной развития кровотечения. Занятия спортом начинают через 2 недели в виде лечебной физкультуры, позволяющей поддерживать тонус основных мышечных групп.
Через 1 месяц после проведения процедуры женщина повторно обследуется у гинеколога. Специалист оценивает состояние шейки матки и эффективность проведенного вмешательства.
Осложнения
Осложнения при коагуляции возникают редко. Все методы отличаются высокой безопасностью, однако при низкой квалификации врача и несоблюдении противопоказаний, у пациентки могут возникнуть осложнения по ходу выполнения процедуры. К ним относят:
- кровотечение различной степени интенсивности из пораженных сосудов;
- присоединение вторичной инфекции, характеризующееся возникновением гнойных выделений и интоксикационными проявлениями — лихорадкой, общей слабостью, усилением болевых ощущений в нижней части живота.
При возникновении дискомфорта в послеоперационный период или обильных выделений после процедуры следует сразу обратиться за помощью к своему врачу.
Отдаленные негативные последствия
При нарушении правил выполнения коагуляции могут развиться отдаленные негативные последствия. В большинстве случаев они характеризуются разрастанием в слизистой оболочке шейки матки соединительной ткани, приводящей к рубцовой деформации. Это обуславливает стеноз цервикального канала и нарушение его проходимости.
При беременности на фоне рубцовой деформации имеется риск разрыва шейки во время родов. Выявление рубцов является показанием для проведения кесарева сечения.
Если выявляются рубцовые изменения, проводится устранение очагов роста соединительной ткани.
Прогноз
Врачи не гарантируют выздоровление в 100% случаев. Связано это с тем, что малоинвазивные вмешательства могут не приводить к полному удалению измененной ткани. Оставшиеся патологические клетки являются источником рецидива. При использовании жидкого азота частота обострений достигает 25%. Диатермокоагуляция и радиоволновое воздействие отличается редким развитием рецидива — менее 10% случаев.
Читайте также: Конизация шейки матки
Лазерная коагуляция шейки матки
Гинекологам нередко приходится сталкиваться с различными доброкачественными состояниями шейки матки в процессе обследования. Особенностью таких патологий является их фоновый характер. Это значит, что если не принять своевременно соответствующие меры, может развиться предраковое или злокачественное заболевание.
В современной гинекологии лечение включает как терапевтические, так и хирургические методы. Важно отметить, что специалисты отдают предпочтение щадящим методикам устранения патологий. Это связано с возможностью их применения у нерожавших пациенток, а также с относительно коротким периодом восстановительного периода.
Одним из эффективных методов хирургического лечения можно назвать метод лазерной коагуляции, который успешно применяется как в гинекологии, так и в других отраслях медицины. Лазерокоагуляция считается щадящим способом устранения многих доброкачественных патологий благодаря своему бесконтактному воздействию.
Лазерная коагуляция шейки матки позволяет лечить без значительных повреждений эпителия. Метод лазерокоагуляции подразумевает прицельное воздействие на ткани посредством лазера, при этом световой вид энергии преобразовывается в тепловой. В результате нагревания клеток, происходит испарение их жидкости и последующее разрушение патологической ткани.
Процесс лазерной коагуляции полностью контролируется лечащим врачом, который определяет необходимую зону воздействия, а также не допускает тканевые повреждения. Благодаря использованию специальной аппаратуры исключается возможное заражение крови и формирование рубцов. Лазерный луч воздействует точечно, захватывая лишь незначительные участки здоровой ткани.
Важным преимуществом лазерной коагуляции шейки матки является возможность контроля глубины воздействия. После процедуры наблюдается некоторое улучшение локального кровоснабжения, стимуляция восстановительных процессов, противовоспалительный эффект. Это способствует нормализации менструальной, репродуктивной и сексуальной функции.
Показания
Лазерокоагуляция применяется для устранения самых разных гинекологических патологий. Специалисты отмечают, что наиболее часто лазерную коагуляцию используют в качестве хирургического лечения следующих патологий:
- эрозия;
- поражение шеечного эпителия;
- кисты;
- лейкоплакия;
- полипы;
- рубцовая деформация;
- эндометриоз, локализованный в шейке матки;
- цервицит в хронической форме;
- эктопия.
Гинекологи подчёркивают, что зачастую лазерная коагуляция применяется в отношении псевдоэрозии шейки матки. Данная патология считается самой распространённым доброкачественным состоянием шейки матки.
Эрозией шейки матки называют несколько разных дефектов эпителия. В частности, 80% случаев приходится на псевдоэрозию.
Под эрозией понимают дефект, который располагается на видимой влагалищной части шейки матки. Эрозия выглядит как пятно, отличающееся по цвету и текстуре от эпителия, примыкающего к влагалищу.
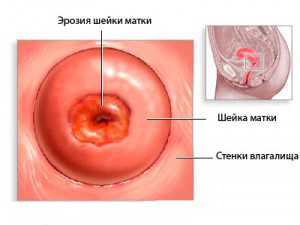
Эрозия иногда является этапом развития шейки матки. Во внутриутробном периоде влагалищный участок покрывается сначала цилиндрическим эпителием, который у взрослых женщин локализован в области цервикального канала.
Шеечный канал находится внутри шейки, соединяя маточную полость и влагалище. Его поверхность образуют цилиндрические клетки и вырабатывающие слизь железы. Внешне цервикальный канал отличается бархатистостью и красноватым окрасом.
Плоский эпителий, покрывающий влагалищную часть шейки матки, является многослойным, в отличие от цилиндрического однослойного. Он имеет бледно-розовый цвет и гладкую и блестящую поверхность.
С течением времени цилиндрический эпителий, который покрывает влагалищный участок шейки матки у девочек, регрессирует. Как правило, у девушек после окончания полового развития шеечная часть матки имеет выстилку из плоских многослойных клеток. Однако при гормональных отклонениях регресс цилиндрического эпителия происходит позже. В таких случаях во время гинекологического осмотра может диагностироваться врождённая эктопия или эрозия.
Эктопия, являющаяся врождённой, не требует прижигания лазерокоагуляцией. Пациенткам рекомендовано регулярно посещать врача и проходить обследование. Если дефект сопровождается воспалением, назначается соответствующая медикаментозная терапия.
Достаточно часто у девушек, рано начавших половую жизнь или у женщин после хирургических вмешательств, неправильной контрацепции, грубых половых актов повреждается слизистая. В результате появляется рана, которая нередко протекает с воспалением.
Неправильное заживление истинной эрозии или раны приводит к псевдоэрозии. На поверхности раны появляются цилиндрические клетки. Данный дефект лечат при помощи различных методик прижигания шейки матки, одной из которых является лазерная коагуляция.
Клинически эрозия обычно не проявляется. В ряде случаев отмечается возникновение слизистых и контактных выделений, а также рост лейкоцитов в мазке.
Электрокоагуляция может быть противопоказана. Специалисты выделяют следующие противопоказания к электрокоагуляции шейки матки:
- беременность;
- лактация;
- злокачественные новообразования;
- половые инфекции;
- воспалительные процессы;
- невозможность определения переходной зоны;
- обширное тканевое поражение.
Для того чтобы выявить показания и противопоказания к лазерокоагуляции, необходимо пройти обследование. Гинекологи обращают внимание, что иногда противопоказания являются временными и могут быть устранены. В таком случае проведение процедуры может стать возможным.
Подготовка и проведение
Перед осуществлением лазерной коагуляции шейки матки женщина проходит обследование. Выбор объёма диагностики определяет врач.
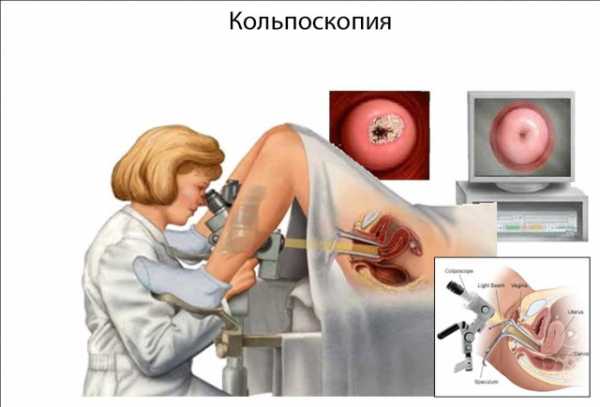
Обычно обследование перед лазерокоагуляцией включает:
- гинекологический осмотр шейки матки в зеркалах;
- простая, расширенная кольпоскопия;
- биопсия при подозрении на предраковый и злокачественный процесс;
- мазок на флору;
- цитологическое исследование;
- бакпосев;
- диагностика половых инфекций посредством метода ПЦР.
За несколько дней до процедуры рекомендовано исключить половые контакты, спринцевания и приём лекарств. Проведение лазерной коагуляции шейки матки осуществляется на пятый-седьмой день менструального цикла. Выполнение лазерокоагуляции в начале цикла оправдано активной выработкой гормонов, способствующих восстановлению ткани. К тому же это сокращает риск нарушений цикла.
Процедура лазерокоагуляции проводится на амбулаторном приёме. Длительность лазерной коагуляции шейки матки до сорока минут, в зависимости от объёма поражённой ткани.
Перед лазерокоагуляцией врач выполняет местное обезболивание посредством лидокаина. При лазерной коагуляции врач производит прижигание патологического участка с незначительным захватом здоровой ткани. Сначала воздействие лазерного луча осуществляется по контуру дефекта, с переходом к центральной части. Клетки после испарения засасываются в специальную трубку.
Специалисты отмечают, что после лазерной коагуляции шейки матки практически не наблюдаются негативные последствия и осложнения. В течение нескольких первых часов возможно появление тянущих болей и дискомфорта в нижней части живота.
Реабилитационный период отличается возникновением сукровичных выделений, которые являются нормой. При усилении выделений рекомендовано обратиться к врачу.
На протяжении первого месяца после лазерокоагуляции рекомендовано:
- отказаться от половых контактов с целью предупреждения инфицирования и травматизации повреждённой слизистой шейки матки;
- избегать интенсивных физических нагрузок, поднятие тяжестей;
- исключить посещение бани или сауны, купание в водоёмах;
- заменить тампоны гигиеническими прокладками при наличии выделений.
При появлении кровотечения, повышенной температуры, сильных болей и патологических выделений следует немедленно обратиться в лечебное учреждение.
После лазерной коагуляции повреждённая ткань отторгается в течение нескольких суток. Тем не менее, чтобы слизистая восстановилась полностью, требуется до двух месяцев.
Коагуляция шейки матки
Коагуляция шейки матки является часто применяемой процедурой в гинекологической практике. Её применение обусловлено различными патологиями шейки матки как доброкачественного, так и предракового характера.
Шейка матки и коагуляция
Благодаря особенностям своего расположения, строения и функционирования шейка матки подвержена поражению. Эта узкая нижняя часть матки локализуется между влагалищем и телом органа. Соответственно, шейка не является отдельным органом. Она образована благодаря анатомическому сужению матки к влагалищу.
Шейка матки в обязательном порядке исследуется гинекологами во время осмотра, так как по её состоянию можно сделать вывод о наличии воспалительных, фоновых, предраковых патологий. Выполняя функцию своеобразного барьера между влагалищем и маткой, шейка склонна к неблагоприятному воздействию и поражению.
Гинекологи выделяют два отдела шейки матки в зависимости от их расположения и визуализации. Надвлагалищный отдел примыкает непосредственно к маточному телу и не может быть исследован при осмотре. В то время как влагалищная часть выступает во влагалище и осматривается в зеркалах.
Влагалищная часть шейки матки покрывается плоским многослойным эпителием, который придаёт поверхности гладкую текстуру и бледно-розовый окрас. Существенное значение имеет однотонность и отсутствие возвышений, эрозий на поверхности, которые указывают на различные патологии.
Плоский многослойный эпителий образован клетками, которые располагаются на уровне нескольких слоёв по мере своего развития. Например, в базальном слое, который граничит со стромой, клетки являются незрелыми. Они имеют круглую форму и одно большое ядро. Затем они поднимаются в промежуточный слой, постепенно созревая и подвергаясь уплощению. Наконец, в поверхностном слое функционируют зрелые клетки, которые являются старыми. Благодаря слущиванию плоских клеток плоский многослойный эпителий имеет возможность обновляться.
Строма представлена сосудами, нервами и мышцами.
Иногда под воздействием различных неблагоприятных факторов наблюдаются клеточные изменения в плоском многослойном эпителии. Когда клетки приобретают признаки атипии, то есть, становятся бесформенными, приумножают количество ядер, это говорит о развитии диспластических процессов. Прогрессирование дисплазии вызывает утрату нормального деления на слои. Постепенно клетки приобретают способность к агрессивному росту и инвазии в окружающие ткани. Таким образом, предраковый процесс переходит в злокачественный.
Внутри шейки матки находится выполняющий защитную функцию цервикальный канал. Он соединяет матку и влагалище между собой. Цервикальный канал покрыт однослойными цилиндрическими клетками, которые отличаются красноватым оттенком и придают ткани своеобразную бархатистость. Цервикальный канал представлен многочисленными складками, позволяющими ему растягиваться во время родов. В подслизистом слое определяются железы, продуцирующие цервикальный секрет, обладающий бактерицидными свойствами. Это необходимо для защиты стерильной полости матки от инфекционных агентов, которые населяют влагалище.
Защитный механизм также обеспечивают физиологические сужения, которые представлены внутренним и наружным зевом. Внутренний зев открывается в матку, а нижний – во влагалище. Эта область находится местом расположения зоны трансформации, соединяющей плоский и многослойный эпителий.
При некоторых патологических состояниях шейки матки врачи прибегают к использованию коагуляции. Это достаточно безопасная процедура, которая представляет собой щадящий вариант хирургического лечения. Коагуляция проводится в амбулаторных условиях, обычно госпитализация для её выполнения не требуется.
После выполнения коагуляции пациентка практически сразу может покинуть медицинское учреждение. Контроль излеченности проводится спустя месяц.
Коагуляция часто применяется в современной гинекологии для лечения фоновых и предраковых патологий в связи с простотой и безопасностью метода. Коагуляция заключается в прижигании патологической ткани при помощи различных методик, а также удалении атипичных новообразований. В действительности, непосредственно прижигание осуществляется только при воздействии на ткань электрического тока. Но поскольку другие методы коагуляции появились позже, в отношении их также используется понятие прижигания.
Коагуляция применяется с лечебной целью. При помощи процедуры коагуляции можно предупредить развитие многих опасных патологий, имеющих серьёзные последствия.
Преимущества и недостатки
Коагуляция проводится только по показаниям, так как метод имеет как положительные, так и отрицательные стороны. Причём разные виды коагуляции имеют свой список преимуществ и недостатков.
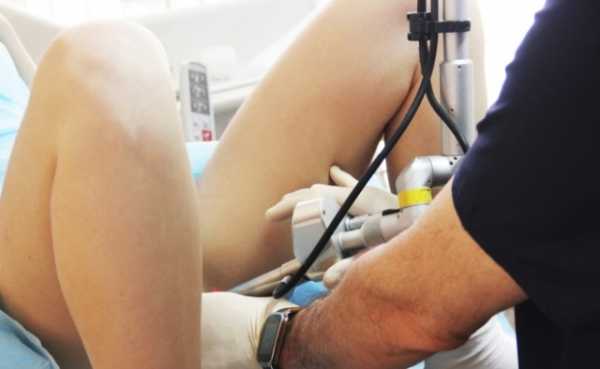
Гинекологи называют следующие преимущества методы коагуляции по сравнению с другими методиками хирургического лечения.
- Большинство методик коагуляции являются современными и выполняются на инновационном оборудовании. Техническое оснащение и процедура проведения позволяет свести к минимуму риск развития осложнений, что особенно актуально для нерожавших пациенток.
- Практически всё методики коагуляции не оставляют шрамов и рубцовой деформации, что важно для последующего осуществления детородной функции.
- Малая инвазивность процедуры предполагает непродолжительный реабилитационный период и скорое восстановление ткани.
- Процедура коагуляции проста и проводится при незначительной затрате времени.
- В процессе коагуляции воздействие оказывается преимущественно на патологическую ткань. При этом здоровые клетки практически не подвергаются травматизации.
- Коагуляция не требует предварительной госпитализации. Вмешательство проводится в амбулаторных условиях.
Несмотря на многочисленные преимущества коагуляции, существуют и отрицательные стороны вмешательства. Среди недостатков коагуляции можно выделить несколько основных моментов.
- Некоторые методики коагуляции проводятся исключительно в многопрофильных частных клиниках, что подразумевает высокую стоимость и квалификацию врача, наличие современного оборудования.
- Поскольку коагуляция относится к хирургическим методам лечения и может вызвать ряд осложнений, с целью предупреждения последствий существует необходимость в проведении обследования. Иногда после диагностики выявляются противопоказания к процедуре.
- Некоторые тактики коагуляции сопровождаются длительным периодом восстановления и дискомфортом в реабилитационном периоде.
Гинекологи подчёркивают, что наличие разных тактик прижиганий позволяет выбрать оптимальный вариант, который имеет наименьшее количество недостатков в конкретном случае.
Показания и противопоказания
Коагуляция имеет внушительный список показаний к проведению вмешательства. Коагуляция используется при различных патологиях шейки матки:
- псевдоэрозия;
- рубцовая ткань;
- полипоз;
- ороговевающий слой;
- кондиломы;
- кисты;
- эндоцервикоз;
- выворот цервикального канала;
- эндометриоз шейки матки;
- диспластические процессы;
- гипертрофия;
- лейкоплакия;
- доброкачественные новообразования;
- поражение ткани ВПЧ.
Коагуляция шейки матки является относительно безопасной процедурой. Тем не менее существуют определённые противопоказания к её применению.
Коагуляция шейки матки не проводится в следующих случаях:
- злокачественная настороженность;
- острый воспалительный процесс;
- обострение хронических болезней органов малого таза;
- беременность;
- маточные кровотечения;
- наличие металлических имплантов;
- инфекции урогенитального тракта.
Многие противопоказания носят относительный характер. После проведения лечения и подтверждения излечения возможно проведение коагуляции.
Подготовительный этап
Перед выполнением коагуляции необходимо проведение обследования. Диагностика осуществляется с целью определения возможных противопоказаний, которые могут привести к возникновению осложнений и отдалённых последствий. Диагностика перед выполнением коагуляции включает:
- общий осмотр гинекологом;
- мазок на флору;
- цитологическое исследование;
- выявление инфекций методом ПЦР;
- кольпоскопия;
- биопсия.
При обнаружении половых инфекций проведение коагуляции шейки матки противопоказано. Это связано с развитием возможных осложнений. Инфекция будет препятствовать процессам регенерации. Через полтора месяца после антибиотикотерапии женщина повторно выполняет анализы. При отсутствии воспалительного процесса коагуляция может быть проведена.
Следует учитывать, что результаты обследования имеют срок годности, по истечении которого необходимо заново проходить обследование.
Коагуляция шейки матки выполняется в начале менструального цикла, после прекращения месячных. За несколько дней до коагуляции шейки матки рекомендовано исключить половые контакты, спринцевания и приём препаратов, которые не были назначены врачом.
Методики выполнения
В современной гинекологии применяются несколько вариантов коагуляции. Выбор конкретной методики зависит от особенностей патологии, анамнеза пациентки. Существенное значение на выбор тактики лечения оказывает осуществление женщиной репродуктивной функции, оснащение клиники, наличие квалифицированного медицинского персонала.
В гинекологической практике используются следующие методики коагуляции шейки матки:
- диатермокоагуляция;
- лечение радиоволнами;
- лазерное воздействие;
- аргоноплазменная тактика;
- прижигание химическими веществами;
- криодеструкция.
Каждый метод выполнения коагуляции имеет как преимущества, так и недостатки.
Диатермокоагуляция
Диатермокоагуляция подразумевает использование электрического тока при устранении патологических очагов. По-другому данная методика называется электрокоагуляцией. В процесс диатермокоагуляции ткань непосредственно прижигается, после чего на месте ожога формируется корочка, называемая струпом.
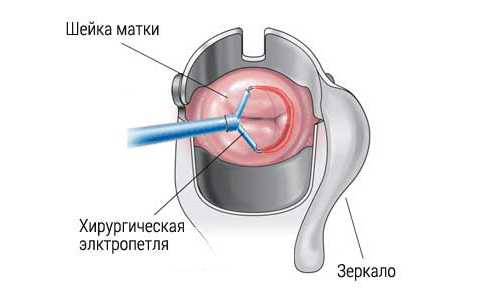
Диатермокоагуляция является первой тактикой щадящего хирургического лечения. Вмешательство начали использовать для лечения патологических состояний шейки матки ещё в начале двадцатого века. За практически вековую практику использования методики коагуляции были внедрены новые способы воздействия, которые отличаются меньшим количеством противопоказаний и осложнений. Тем не менее высокая эффективность, дешевизна и простота метода оправдывает частое применение диатермокоагуляции. К тому же в каждом медицинском учреждении гинекологического профиля есть аппаратура для коагуляции электрическим током и специально обученный персонал.
Поскольку после электрокоагуляции на тканях остаётся ожог, высока вероятность формирования рубцовой ткани. Нередко возникает сужение цервикального канала. Именно поэтому диатермокоагуляция не рекомендуется женщинам, которые не имеют родов в анамнезе.
Гинекологи выделяют следующие осложнения, возникающие после электрокоагуляции:
- эндометриоз;
- кровотечение;
- присоединение инфекции и развитие воспалительного процесса;
- появление рубцовой ткани и риска разрыва шейки матки при родах;
- рецидив патологического состояния.
При хирургическом вмешательстве используют высокочастотный ток. Длительность лечения составляет приблизительно 15 минут. На поверхности место ожога выглядит как струп или корочка. Через несколько дней струп отторгается, что проявляется незначительными коричневыми выделениями. При раннем отхождении струпа возможна кровоточивость. Как правило, электрокоагуляцию проводят при значительной площади поражения.
Радиоволновое иссечение
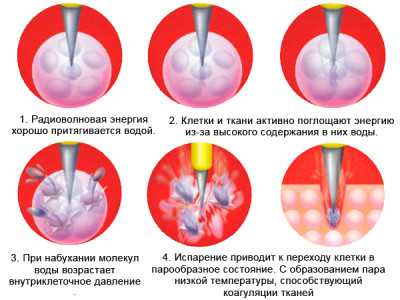
Деструкция патологических участков посредством радиоволн считается оптимальным способом хирургического лечения. Коагуляция выполняется посредством радиоволн, которые генерируются специальным прибором. В процесс радиоволнового воздействия внутриклеточная жидкость нагревается до высоких температур, что приводит к испарению элементов.
Радиоволновое иссечение показано нерожавшим пациенткам, так как методика практически не имеет противопоказаний и осложнений. В процессе вмешательства участок воздействия стерилизуется и коагулируется. Это снижает риск появления кровотечения и присоединения инфекции. Рубцовая деформация после прижигания также отсутствует. Реабилитационный период отличается кратковременностью.
Примечательно, что во время радиоволнового лечения здоровая ткань практически не травмируется, в отличие от других методик. При проведении вмешательства используется местная анестезия.
Радиоволновая коагуляция имеет несколько недостатков, которые связаны с высокой стоимостью манипуляции, отсутствием квалифицированных специалистов и необходимого оборудования.
Лазерная методика
Воздействие лазера также считается наиболее эффективным способом лечения патологий шейки матки. В процессе проведения коагуляции с использованием лазера врач может контролировать глубину воздействия и мощность воздействия, что сокращает риск осложнений. При обработке незначительно травмируется здоровый эпителий. Ткани коагулируются от периферии к центру.
Минусом лечения считается чрезмерное растяжение стенок влагалища из-за использования лазерного аппарата, гинекологического зеркала, прибора для вытягивания продуктов испарения.
Некоторые специалисты считают, что лазерная тактика имеет высокий риск возникновения рецидивов. Это связано с тем, что клетки во время выпаривания могут обсеменять здоровый эпителий.
Аргоноплазменная методика
Это инновационный метод, которые зачастую используется в отношении приобретённых эрозий. Аргон усиливает радиоволновое воздействие. Тактика считается высокоточной и позволяет избежать травматизации здоровых участков эпителия.
С целью предупреждения болезненных ощущений гинекологи применяют предварительное обезболивание. Аргоноплазменное иссечение не приводит к формированию рубцовой деформации. Восстановительный период занимает около месяца. Планировать беременность можно через полгода после вмешательства.
Арноноплазменный метод лечения осуществляется при помощи аппарата «Фотек». Этот прибор является аналогом американского оборудования «Сургитрон», который применяется для проведения радиоволновой коагуляции.
Химическое воздействие
Коагуляция с использованием химических веществ также может быть рекомендована нерожавшим пациенткам. Это связано с поверхностным воздействием, которым отличаются растворы для нанесения на шейку матки. Соответственно, химическая деструкция может быть рекомендована только при незначительных дефектах.
Химическая коагуляция отличается безболезненностью. Для достижения максимального эффекта обработка шейки матки осуществляется несколько раз.
Во время процедуры врач удаляет выделения с поверхности шейки матки посредством тампона, а затем наносит препарат, например, Солковагин. Таким образом, происходит умерщвление обработанного участка эпителия. После процедуры раствор удаляется с шейки матки. Для наиболее точного нанесения растворов в процессе прижигания используется кольпоскоп.
Криокоагуляция
Как и диатермокоагуляция, воздействие жидкого азота на поражённые участки применяется достаточно длительное время. Процедура заключается в обработке дефектов шейки матки жидким азотом, который подаётся через специальный криозонд. Клетки кристаллизуются, что вызывает их разрушение.
Метод подходит для лечения нерожавших пациенток. Он относительно безболезненный. Однако воздействие низких температур может вызвать судороги. К минусам процедуры относят сравнительно длительное заживление эпителия, которое протекает на протяжении двух месяцев. Кроме того, восстановительный период сопровождается обильными водянистыми выделениями. Криодеструкцию можно осуществлять только при незначительных поражениях эпителия.
Восстановительный период
В раннем восстановительном периоде возможно появление неинтенсивной тянущей боли в нижней части живота и кровянистые мажущие выделения в незначительном количестве. В целом реабилитационный период и скорость процессов регенерации зависят от выбранного метода лечения.
Длительное восстановление наблюдается при использовании электрокоагуляции за счёт возникновения ожога и криодеструкции. Оптимальными методами хирургического вмешательства на шейке матки считаются лазерная методика и радиоволновое иссечение. В процессе лечения воздействие на здоровую ткань фактически не оказывается, отмечается минимальный риск развития осложнений. Эти факторы оказывают положительное влияние на заживление и ускоряют регенерацию тканей.
Таким образом, для восстановительного периода характерно:
- возникновение тянущих болей внизу живота;
- появление мажущих коричневых выделений;
- небольшая задержка менструации.
Особенности восстановительного периода и скорость процессов регенерации зависят от соблюдения пациенткой правил. Во время реабилитации рекомендовано:
- пользование прокладками вместо тампонов;
- выполнение гигиенических процедур под душем, так как принятие ванны может спровоцировать присоединение инфекции;
- исключение посещения бани и сауны на протяжении месяца;
- ограничить физическую активность, в частности, подъём тяжестей;
- придерживаться полового покоя.
Повторный осмотр и контроль излеченности проводится не ранее, чем через месяц.
Возможные осложнения и последствия
Обычно возникновение последствий связано с нарушением правил асептики при процедуре, наличием воспалительных процессов и несоблюдением правил восстановительного периода. Риск осложнений повышается при осуществлении диатермокоагуляции. Согласно статистике, при выборе данной методики осложнения наблюдаются в 80% случаев.
Осложнения в раннем восстановительном периоде включают:
- присоединение инфекции, что проявляется подъёмом температуры тела, лихорадкой, появлением болей внизу живота и патологических выделений;
- кровотечение.
В отдалённой перспективе возможно появление следующих последствий:
- развитие рубцовой деформации;
- сращение цервикального канала;
- разрыв шейки матки при беременности и родах.
С целью предупреждения осложнений и последствий врачи рекомендуют выполнять обследование перед вмешательством в полном объёме, подходить к выбору тактики лечения в индивидуальном порядке, соблюдать рекомендации гинеколога в восстановительном периоде.
Несмотря на то, что коагуляция шейки матки является простой и распространённой процедурой в гинекологической практике следует серьёзно отнестись к данному виду хирургического вмешательства. Многое зависит от выбора клиники и квалификации доктора. Нерожавшим пациенткам женщинам, которые планируют осуществить репродуктивную функцию, следует выбирать максимально щадящие методики.
Коагуляция шейки матки: радиоволновая, аргоноплазменная, лазерная, химическая
Коагуляция шейки матки – это распространенная операция, которая активно практикуется гинекологами при возникновении у женщины фоновых заболеваний. Благодаря тому, что процедура выполняется разными способами, у врачей и пациенток есть возможность выбирать. Подходящий метод выбирают, учитывая возраст женщины, тяжесть и характер заболевания, желание в будущем рожать детей и другие индивидуальные показатели здоровья.

Коагуляция шейки матки показана при эрозии
Что это такое
В гинекологической практике всегда применялись разные способы лечения патологий шейки матки. Они позволяли остановить изменения клеток и предотвратить развитие серьезных заболеваний. Со временем методы совершенствовались и корректировались. Сегодня вместо сложного и травматичного хирургического вмешательства применяются малоинвазивные способы коррекции фоновых заболеваний. Это позволяет сократить длительность восстановительного периода и минимизировать вероятность осложнений.
Коагуляция шейки матки – это лечебная процедура, задачей которой является устранение патологического процесса, который развивается на поверхности вагинальной зоны цервикального канала. Малотравматичная операция позволяет обойтись без госпитализации и сохранить репродуктивную функцию, а некоторым женщинам даже спасает жизнь.
Показания
Коагуляцию шейки матки рекомендуют женщинам всех возрастов, у которых во время кольпоскопии обнаруживаются патологические изменения в тканях. Показания для прижигания:
- эрозии слизистой;
- опухоли доброкачественного характера;
- полипы;
- очаги эндометриоза;
- лейкоплакия;
- формирование рубцов;
- неоплазии.
Также процедура рекомендуется при дисплазии, но в некоторых случаях изменение тканей настолько выражено, что требуется радикальная операция.
Радиоволновая коагуляция не вызывает рубцевания тканей шейки
Противопоказания
При назначении оперативного лечения гинеколог сопоставляет пользу и риски. Обязательно предполагаются возможные негативные последствия. Противопоказанием для малоинвазивного вмешательства считают:
- обострения воспалительных процессов во влагалище;
- менструальное кровотечение;
- период беременности и лактации;
- нарушение свертываемости крови;
- злокачественные опухоли шейки;
- обширные рубцы;
- отсутствие возможности определить границы поврежденной ткани.
Радиоволновое лечение не применяют, если женщина имеет кардиостимулятор. К обработке лекарственными веществами не прибегают, если высока вероятность аллергических проявлений.
Предварительное обследование
Независимо от того, каким способом будет обрабатываться шейка матки, пациентке назначается предварительная диагностика. Целью обследования становится исключение противопоказаний для вмешательства.
Женщинам назначают стандартные анализы:
- мазок для определения вагинальной микрофлоры;
- ПАП-тест;
- кольпоскопию;
- мазок на скрытые инфекции;
- УЗИ.
Перед проведением манипуляции важно определить, насколько большая и глубокая эрозия у пациентки. При необходимости перед процедурой назначаются санация влагалища и лечение инфекционных заболеваний.
Подготовка
Перед выполнением прижигания пациентке необходимо:
- за неделю отказаться от интимной близости;
- за 3 суток исключить газообразующие продукты;
- накануне операции не употреблять тяжелую пищу;
- непосредственно перед манипуляцией провести гигиенические процедуры и сбрить волосы с интимной зоны.
Лечение заболеваний шейки матки рекомендуется выполнять сразу после завершения менструального кровотечения. Это обеспечит быстрый восстановительный период за счет гормонов первой фазы цикла. При необходимости перед прижиганием применяется анестезия – местная или общая.
Аргоноплазменная коагуляция не требует госпитализации
Методы лечения
В гинекологии применяются электрокоагуляция, радиоволновая обработка, облучение лазером, прижигание лекарствами, обработка низкими температурами и другие виды лечения заболеваний шейки матки. Учитывая достоинства и недостатки каждого способа, врач выбирает подходящий.
- Электрокоагуляция предполагает обработку током. Во время процедуры пациентка находится на гинекологическом кресле, а в области ее живота располагается пластина. Врач контролирует силу луча в соответствии с глубиной поражения тканей. Неприятным последствием лечения становится формирование рубца на поверхности слизистой. Прижигание током является доступной, бюджетной, но высокотравматичной процедурой.
- Радиоволновая обработка предусматривает использование специального аппарата – Сургитрон. Во время манипуляции происходит обработка патологических участков при условии сохранения целостности здоровой зоны. Недостатком лечения считается высокая стоимость и низкая распространенность. Процедура может проводиться у молодых девушек, поскольку после коагуляции не образуются рубцы.
- Облучение лазером. Данная методика является довольно популярной и не столь дорогой по сравнению с воздействием радиоволнами. Лазерная обработка предполагает выжигание патологических участков с одновременной коагуляцией сосудов. Это снижает риск кровотечения и инфицирования. После лазерной обработки пациентка не теряет возможности рожать естественным путем, так как слизистая шейки восстанавливается полностью.
- Лекарственное лечение. Химическая обработка в последние годы используется все реже. Суть процедуры заключается в обработке патологических тканей токсичными веществами, которые останавливают дальнейшее деление атипичных клеток. Зачастую после химической обработки остаются ожоги. Недостатком процедуры является необходимость многократного повторения, поскольку за одну манипуляцию справиться с заболеванием шейки невозможно.
- Аргоноплазменная – предполагает обработку тканей магнитными волнами. Данный вариант лечения считается преимущественным, однако он не столь распространен в государственных медицинских учреждениях. Дорогостоящая манипуляция аргоноплазменной обработки тканей не имеет осложнений и обеспечивает полное восстановление целостности слизистой.
- Криокоагуляция предполагает обработку тканей низкими температурами. Во время процедуры на шейку матки пациентки направляется поток жидкого азота. Сила и ширина вохдействия устанавливаются в соответствии с масштабом пораженных тканей. В результате лечения на слизистой образуется пленка, которая в дальнейшем отторгается и замещается здоровой тканью.
Схема лечения патологий шейки матки в каждом медицинском учреждении может быть своя. Женщине, выбирая частную клинику, следует проконсультироваться с несколькими специалистами и отдать предпочтение наиболее безопасному и малотравматичному варианту.

Лазерная коагуляция предотвращает кровотечения
После лечения
Риск негативных последствий при малоинвазивных способах лечения шейки матки минимальный. Длительность восстановительного периода определяется выбранным вариантом прижигания. Важно после коагуляции соблюдать назначения врача и обращать внимание на выделения. В первые дни после процедуры они могут быть сукровичными или бежевыми. Обычно секреторная активность шейки матки после лечения увеличивается. Во избежание осложнений рекомендуется:
- исключить интимную близость на весь период восстановления;
- избегать тепловых процедур;
- отказаться от приема ванны, посещения бассейна;
- при обильных выделениях чаще менять нижнее белье или гигиеническую прокладку;
- соблюдать правила интимной гигиены;
- принимать лекарственные средства, назначенные гинекологом.
В первый месяц после проведенной процедуры выделение менструальной крови бывает скудным. Также у пациентки может случиться однократный сбой цикла. Это не является поводом для паники.
Планировать беременность после прижигания шейки матки можно только по завершении реабилитационного периода. Восстановление тканей у женщин происходит по-разному. Важное значение имеет методика, с помощью которой было выполнено лечение. Щадящие методы позволяют приступить к попыткам зачатия уже после первого менструального кровотечения, а более доступные и травматичные варианты коррекции требуют подождать от 3 до 6 месяцев.
Вывод
Коагуляция шейки матки позволяет женщинам справиться с опасными патологиями, которые могут в будущем привести к раку. Малоинвазивное вмешательство обеспечивает быстрое восстановление и снижает риски осложнений. Результат выполнения процедуры и сроки реабилитации зависят от исходного состояния здоровья женщины.
Чиатйте в следующей статье: лечение эндоцервикоза шейки матки
Радиоволновая коагуляция шейки матки: метод проведения, показания
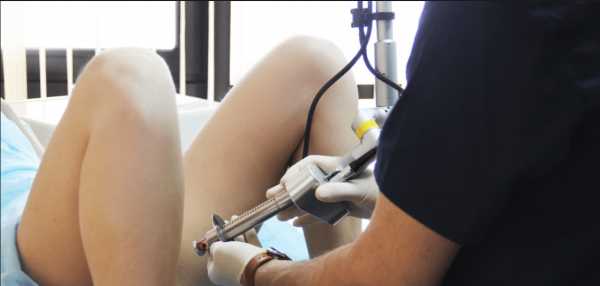
Женщинам, страдающим патологиями шейки матки, зачастую назначают метод коагуляции. Различные заболевания могут выявить при кольпоскопии и других видах осмотрах. Хирургическое лечение производят при помощи тока, химических веществ, лазера и т.д. Само понятие коагуляции означает процедуру, с помощью которой устраняют патологические ткани на шейке матки. В данной статье рассмотрим в подробностях такой метод, как радиоволновая коагуляция.
Что такое радиоволновая коагуляция шейки матки?
Данный метод подразумевает воздействие на пораженный участок шейки матки радиоволной высокой частоты. На данный момент — это наиболее эффективный и безопасный метод лечения патологий. Конечно, не существует идеального способа воздействия на больную шейку. Метод выбирается индивидуально для каждого организма. Основной критерий, по которому женщина выбирает метод воздействия на пораженный эпителий, это ее желание в будущем иметь детей.

Аппарат Сургитрон
Радиоволновая коагуляция проходит безболезненно и не затрагивает здоровые ткани, находящиеся рядом с пораженными. Кроме всего этого, данный метод безопасен для тех, кто в будущем планирует рожать. Именно по этим причинам радиоволновой метод удаления патологий шейки матки является наиболее востребованным по сравнению с другими.
к содержанию ↑В каких случаях проводится операция?
Данный метод удаления патологии показан женщинам и девушкам всех возрастов, которые страдают различными патологиями. Наиболее популярные заболевания женских органов, при которых назначается радиоволновая коагуляция это:
- Эрозия – наиболее популярная патология шейки матки, которая встречается у женщин и девушек, независимо от того, рожали они или нет. Как показывает практика, все больше девушек стали болеть этой патологией еще до родов. Частой причиной эрозий является вирусная этиология.
- Киста бартолиньевых желез. При помощи радиоволновой коагуляции эти кисты прижигают, а больное место регенерируется, не оставляя шрамов и рубцов.
- Дисплазия – это эрозия, которую не лечили, и она начала развиваться дальше. Данную патологию так же прижигают радиоволнами, предварительно проверив клетки на наличие атипии.
- Хроническая форма цервицита. Это воспаление влагалища, которое переросло в хроническую стадию и негативно воздействует на поверхность шейки.
- Наросты на шейке, такие как полипы, кондиломы, папилломы. При помощи радиоволновой коагуляции эти наросты удаляют. Предварительно берут биопсию нароста, чтобы убедиться, что она не стала злокачественной.
- Лейкоплакия шейки. Это предраковое состояние шейки матки. После устранения вирусной причины лейкоплакии производят биопсию при помощи радиоволны, а когда становится понятно, что рака нет, производят прижигание больного участка шейки.
Противопоказания к операции
Конечно, считается, что радиоволновая коагуляция – это безопасный метод хирургического вмешательства. Однако даже этот метод имеет ряд противопоказаний.
- Высокая температура тела, которая возникает из-за простуды, воспаления и так далее;
- Инфекции половых путей. Операция возможна только после устранения этого воспаления;
- Беременность – абсолютное противопоказание для коагуляции шейки матки любым способом;
- Период кормления грудью;
- Психические заболевания, такие как затяжная депрессия, шизофрения и т.д.;
- Менструации. Хирургическое воздействие на шейку возможно только после окончания менструаций. Во время кровотечения любые манипуляции на шейке противопоказаны.
- Хроника заболеваний половых органов. Все эти воспаления устраняются и только потом возможна радиоволновая коагуляция.
- Металлические имплантаты в теле. При наличие таковых воздействие радиоволной запрещено.
- Рак. Если при предварительной диагностике у женщины обнаружили раковые клетки, то лечение радиоволновым методом будет безуспешно. В этом случае применяют другие действия.
Как подготовиться к процедуре?
Перед процедурой радиоволновой коагуляции следует провести основательной обследование. Цель такого обследования – это выявить все возможные сопутствующие заболевания, которые могут служить противопоказанием к проведению радиоволновой коагуляции. Ниже подготовка расписана по этапам.
- Гинекологический осмотр, на котором доктор визуально определит наличие патологий. Используется гинекологическое зеркало.
- Выявление инфекций. Для этого берут следующие анализы:
- Мазок на чистоту влагалища;
- Анализ на наличие папилломавируса;
- Обследование крови на наличие ВИЧ, гепатита, сифилиса;
- Обследования биоматериала из влагалища на объект жизнедеятельности хламидий, трихомонад, гонореии, микоплазмы и т.д.
- Обследование на предмет онкологии. Для этого беру биопсию и кровь, для того, чтобы определить, есть ли в организме атипичные клетки. Если есть, то на этом вопрос с радиоволновой коагуляцией решен. Ее делать нельзя.
- УЗИ. Это обследование поможет определить, есть ли у женщины полипы, миомы, эндометриоз и другие сопутствующие заболевания, при которых невозможна электрокоагуляция шейки матки.
- Эндоскопическое обследование. Оно включает в себя кольпоскопию с применение индикаторов, таких как уксус, йод. В этот же метод включена биопсия.
- Медикаментозное лечение. Перед тем, как приступить к радиоволновой коагуляции следует вылечить воспаления. Для этого назначают курс, который включает в себя следующие группы препаратов:
- Антибиотики;
- Антимикробные свечи;
- Антивирусные таблетки;
- Противогрибковые препараты.
После пройденного курса лечения следует сдать повторные анализы.
Непосредственно перед самой операцией женщина должна самостоятельно провести подготовительные меры:
- Воздержаться от интимных контактов в течение недели;
- Вечером покушать легкий ужин, а утром совсем не завтракать;
- Сутра провести гигиену половых органов, но без использования гелей с красителями и ароматизаторами.
Порядок проведения процедуры
Время операции назначено на период, который наступает сразу после менструации. Это 5-14 день цикла.
Этапы:
- Женщина кладут на кресло и вставляют гинекологическое зеркало.
- После в шейку матки вводят анестетик.
- При помощи специального прибора, который излучает радиоволны высокой частоты, воздействуют на пораженный участок и отсекают сгусток для дальнейшего исследования на гистологию.
- Вся процедура займет время 5-10 минут. Она безболезненна и не требует госпитализации. После операции пациентка получает рекомендации и отправляется домой.
Так как используют местную анестезию, то болей пациентка не испытывает. Ниже приведено изображение данной операции.
к содержанию ↑
Восстановительный период
Сразу после радиоволновой коагуляции женщина отправляется домой. Там ей следует воздерживаться определенных правил в течение всего восстановительного периода.
- В течение двух недель нельзя купаться в водоемах, бассейнах;
- Не посещать сауны и бани;
- Избегать занятий спортом, при которых возможны тяжелые физические нагрузки;
- Около двух месяцев должен быть половой покой;
- Не использовать тампонов;
- Не спринцеваться.
Для быстрейшего восстановления женщине могут прописать препараты, которые поддержат защитные силы ее организма. Это могут быть витамины и восстановительные средства.
к содержанию ↑Возможные последствия и осложнения
Сразу после радиоволновой коагуляции могут наблюдаться такие последствия:
- Тянущая боль;
- Кровотечения, либо мажущие выделения, которые наступают спустя неделю после радиоволнового воздействия;
Если такие выделения длятся дольше 20 дней, и имеют странный характер, то это похоже на осложнение, которое должен лечить доктор. Гинеколог выпишет свечи и противовоспалительные препараты.
Тяжелые осложнения возникают всего в 1% всех случаев. Они включают в себя наличие инфекций и сильные кровотечения.
В тяжелых ситуациях возникает нарушение фертильности. Однако это происходит только в том случае, если женщине удалили слишком большой участок шейки.
В некоторых ситуациях, у женщины может наблюдаться нарушения секрета выделяемой слизи. Если так произошло, то женщине назначат дополнительное лечение.
к содержанию ↑Возможна ли беременность после этой операции?
Радиоволновая коагуляция это щадящий метод, который позволяет в будущем беременеть. Он не оставляет рубца на шейке матке, что хорошо сказывается на родовом процессе.
Если после операции не возникло никаких осложнений, то на процесс беременности это никак не отразится. Если вдруг возникнут осложнения, то после успешного лечения женщина обязательно сможет иметь детей.
к содержанию ↑Стоимость
Цена этой операции зависит от города и клиники, в которой будет произведена радиоволновая коагуляция. Ниже приведено три центра, в которых производится данная методика лечения шейки матки.
| Клиника | Цена |
| Медицинский центр «Сакара» | 2500 руб |
| ФГБУ Минздрава России | 4500 руб |
| Мед. Клиника Рами | 7000 руб |
Как видно, метод радиоволновой деструкции — это дорогой метод, по сравнению с другими. Но учитывая его безопасность и короткий восстановительный период, женщина, планирующая иметь детей, найдет возможность провести лечение шейки матки при помощи радиоволн.
Итак, радиоволновая коагуляция – не болезненный и довольно безопасный метод лечения патологии шейки матки, который настоятельно рекомендуют выбирать молодым девушкам.
Радиоволновая коагуляция шейки матки аппаратом сургитрон
Такие проблемы женской половой сферы как эрозии, папилломы, кондиломы, эндометриоз можно решить практически безболезненно и навсегда. В этом заслуга нового метода – радиоволновой коагуляции. Основан принцип на действии теплового эффекта на поврежденную область. При соприкосновении высокочастотного магнитного излучения с мягкими тканями происходит их разрез. Кровоточащие сосуды сразу же запаиваются высокой температурой, поэтому кровопотери не происходит.
Коагуляция шейки матки – что это?
Коагуляция шейки матки – другими словами прижигание – это удаление поврежденных клеток и тканей. Для проведения процедуры используется электрокоагулятор, лазерное оборудование и радиоволновой коагулятор. Плюс первого способа в том, что есть возможность после удаления тканей исследовать их методом биопсии. После радиоволнового и лазерного метода такой возможности нет, так как частицы просто испаряются под действием высоких температур. Вдобавок – методика позволяет не затрагивать здоровые ткани.
Показания
Показаниями к проведению радиоволновой коагуляции шейки матки являются:
Существуют преимущества, ориентируясь на которые можно смело выбирать метод радиоволнового воздействия:
- быстрый период восстановления после операции;
- возможность проведения под местным наркозом;
- не оставляет рубцов и не деформирует орган;
- в ближайшем времени можно планировать беременность;
- операция длится до 15 минут.
Нельзя проводить коагуляцию радиоволнами, если есть подтвержденная беременность, в теле находятся металлические импланты, инфекционные заболевания женской половой системы в острой форме, раковые опухоли и воспалительные процессы. Противопоказания обсуждаются с лечащим врачом и при необходимости подбирается другой метод лечения.
Радиоволновая коагуляция – что это?
Радиоволнами можно проводить процедуру эксцизии шейки матки, при котором с помощью круглой проволоки выпаривается участок патологически измененной ткани. Электроэксцизия – то же самое, но только инструмент нагревается электрическим током.
Радиокоагуляция – более безопасный метод в сравнении с электрокоагуляцией, потому что не вызывает термических ожогов.
Кроме вышеперечисленных методов существуют:
- криодеструкция – воздействие жидким азотом;
- диатермокоагуляция – используется высокочастотный ток;
- электроконизация – петлевой метод, при котором проволока нагревается электричеством;
- аргоноплазменная коагуляция – более современный метод, основанный на воздействии пучка плазмы. Метод бесконтактный. Манипуляции проводятся на аппарате Фотек.
Гинекологические операции во влагалище и в полости матки можно провести с использованием любого метода. Различия есть и в стоимости терапии: более новое оборудование стоит дороже. Так же возникает проблема с наличием необходимых аппаратов в государственных заведениях. Большинство приборов высокой ценовой категории закупается частными клиниками. Кроме этого, нужно подготовить специалиста для работы на аппарате, что требует времени и средств.
Аппарат Сургитрон
Аппарат для радиоволновой хирургии Сургитрон – новейшее оборудование. Прибор производится в США. Для воздействия на пораженные участки используются волноводы различной формы – петлевые, треугольные, шариковые, в виде скальпеля.
Если сравнивать данный прибор с лазерным оборудованием, то существует ряд преимуществ:
- минимальная область воздействия;
- не нарушает слизистую оболочку, поэтому шейка матки не теряет эластичность и нормально раскрывается при родах, что дает возможность использовать данную методику для нерожавших женщин, у которых слизистая оболочка нежная;
- болезненность отсутствует, но по желанию пациентки можно использовать местное обезболивание;
- не наблюдается отечности тканей после операции;
- короткий период заживления раны и нет риска инфицирования;
- по отзывам хирургов легче управлять прибором.
Последствия для женщин после радиохирургического коагулирования не сравнить с последствиями, которые вызывает криодеструкция.
Радиоволновая коагуляция шейки матки аппаратом Сургитрон – дорогая процедура, но если в будущем планировать беременность, то стоит учесть все преимущества данного метода.
Лечение кондилом, эндометриоза и эрозии

После консервативного лечения лекарственными препаратами и обработки патологических очагов местными средствами типа Солковагина, симптомы эрозии могут частично уйти. Эпителий на шейке матки при излечивании меняет цвет – с красного на розовый. Но если причина эрозии – механические повреждения, воздействие инфекции, которая переходит на цервикальный канал и в полость матки, то возможны рецидивы. Поэтому истинную эрозию лучше лечить радиоволнами.
Обработка шейки матки петлевым волноводом позволяет провести конизацию в заданном диаметре, не затрагивая здоровые участки. При снятии ороговевшего внешнего слоя используется шариковый волновод. Для резекции и иссечения – насадка в виде скальпеля.
Перед началом операции шейка матки обрабатывается специальным дезинфицирующим раствором, вводится наркоз и хирург приступает к операции по деструкции очага.
Лечению радиоволнами подаются такие разновидности эрозии как эктопия (когда цилиндрический эпителий нарушает свои природные границы и показывается из канала матки), эктропион (осложненная форма эктопии, при котором происходит выворот слизистой оболочки шейки матки во влагалище).
Радиоволновой метод лечения кондилом
Вирус папилломы человека вызывает образование плоских кондилом на шейке матки. Необходимо полное обследование, чтобы установить, какой именно тип вируса есть в наличии – онкогенный или нет. После этого начинать стимулировать иммунную систему и принимать противовирусные препараты.
Внешние симптомы ВПЧ на шейке матки удаляются при помощи радиоволн. Терапия длительная: после операции требуется длительный прием иммуностимулирующих препаратов, противовирусных средств, витаминных комплексов – фолиевой кислоты, витамина Е и группы В.
Лечение эндометриоза радиоволнами
Если происходит смещение внутреннего слоя матки – эндометрия – в область шейки матки, то такое состояние называется эндометриоз. Шеечная часть эпителия поддается деструкции и быстро заживает. При этом на обработанном участке формируется новая ткань.
Сургитрон – радиоволновая коагуляция шейки матки
Полипы в матке – удаление радиоволновым методом
Лечение полипов – комплексное. Параллельно с хирургическим удалением наростов необходимо проводить общее укрепление организма. Аппаратом Сургитрон полипы удаляются быстро и практически без крови.
Подготовиться к удалению полипов радиоволнами означает сдать анализ крови, мазок на микрофлору, чтобы исключить воспаление. Есть несколько видов полипозных наростов:
- на ножке;
- с широким основанием;
- на шейке матки.
Аппарат Сургитрон позволяет удалить доброкачественные полипы при любом расположении в матке.
Видео: радиоволновой метод лечения эрозии шейки матки
Видео: радиоволновое лечение шейки матки
Видео: Радиоволновая хирургия
Радиоволновая коагуляция шейки матки: последствия и отзывы
Гинекологические заболевания возникают у женщин независимо от их возраста. Виной тому плохая экология, различные половые инфекции или травмы, полученные при абортах или родах. В основном различные патологии возникают на шейке матки. И очень часто единственным методом, предотвращающим более серьезные проблемы, является хирургическое вмешательство.
До недавнего времени различные патологии половой сферы можно было вылечить только прижиганием или другими болезненными манипуляциями. В современной медицине успешно применяется радиоволновая коагуляция шейки матки – быстрая и безболезненная операция, которая проводится даже нерожавшим девушкам.
Воздействие высокочастотного излучения
Радиоволновая терапия - это один из самых безопасных методов лечения большинства патологий шейки матки. Участки тканей и клетки под воздействием волн испаряются, не подвергаясь разрезанию или ожогу. Патологические образования просто расходятся под воздействием мощного радиоволнового излучения. При испарении тканей выделяется пар низкой температуры, способствующий коагуляции (запаиванию) сосудов и клеток.
Этот процесс очень быстрый и абсолютно безболезненный. Радиоволновая коагуляция шейки матки не повреждает здоровые ткани и исключает послеоперационные осложнения. На месте разреза наблюдается несколько процессов: высокочастотный луч одновременно дезинфицирует рану и блокирует кровотечение. Послеоперационное восстановление происходит быстро, без образования шрамов или изменения формы шейки матки.
Кому показана операция?
Этот уникальный метод обладает высокой эффективностью и показан женщинам всех возрастов, имеющим проблемы гинекологического характера, а также девушкам, планирующим беременность в будущем.
Радиоволновая коагуляция шейки матки рекомендуется при таких патологиях:
- эрозия;
- киста бартолиньевых желез;
- дисплазия;
- хроническая форма цервицита;
- кондиломы, полипы, папилломы;
- лейкоплакия шейки матки.
Радиоволновой луч является лучшим инструментом для проведения процедуры биопсии при подозрении на маточные патологии онкологического характера.
Радиоволновая коагуляция эрозии шейки матки
При диагнозе такого вида данная операция очень эффективна и имеет благоприятные прогнозы на полное выздоровление. При попадании радиоволнового луча в область матки, где находится эрозия, поврежденные клетки начинают испаряться, образуя плотную пленку. Со временем омертвевший слой отторгается, а на его месте остаются здоровые, чистые ткани.
При лечении эрозии очень часто используется именно радиоволновая коагуляция шейки матки. Отзывы врачей, проводивших эту операцию своим пациенткам, подтверждают ее эффективность. После процедуры полностью отсутствуют срезанные ткани, что исключает образование рубцов, таким образом сводя к минимуму осложнения инфекционного характера.
Проведение операции
До процедуры пациентка должна пройти полный осмотр у гинеколога. Ряд исследований включает в себя:
- осмотр на гинекологическом кресле в кабинете;
- анализ цитологического мазка;
- обследование на урогенитальные инфекции;
- детальный анализ крови.
При выявлении любой инфекции (микоплазмы, хламидий, герпеса) проводится соответствующее лечение, а по его окончании исследуется ткань шейки матки путем биопсии.

После обследования организма женщина должна явиться на прием к врачу в период с 5-х по 14-е сутки ее менструального цикла. Область влагалища и участок, на который будет воздействовать радиоволновой луч, обрабатываются антисептиком, применяется местная или общая анестезия. Затем специальным прибором коагулируются или иссекаются пораженные ткани.
После проведения операции женщина не нуждается в госпитализации. Она может отправляться домой, получив необходимые врачебные рекомендации.
Варианты операций
Любые манипуляции на шейке матки проводятся строго в начале менструального цикла. Продолжительность процедуры и мощность радиоволн зависят от тяжести и особенностей недуга.
Коагуляция при фоновых заболеваниях проводится сразу после введения анестетика в область шейки матки. Продолжительность процедуры - до пяти минут.
При выявленных патологиях предопухолевого характера, таких как кондилома или дисплазия матки, производится удаление пораженных тканей. Процедура занимает до 10 минут. По окончании ее небольшой сгусток, извлеченный при операции, отправляется на исследование.
Противопоказания
Несмотря на доступность и эффективность процедуры, радиоволновая коагуляция шейки матки невозможна при наличии:
- повышенной температуры тела;
- половых инфекций;
- беременности;
- психических заболеваний;
- менструации;
- хронических или острых недугов малого таза;
- металлических имплантатов в организме;
- злокачественных опухолей.
Преимущества терапии
Коагуляция шейки матки радиоволновым методом является одной из лучших операций по избавлению от различных патологий.
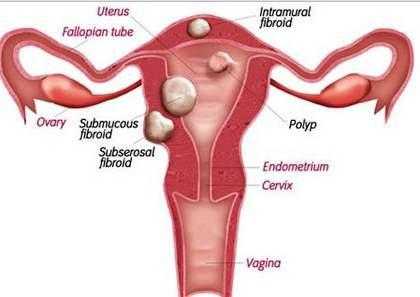
Даная методика обладает рядом следующих преимуществ:
- процедура совершенно безболезненная;
- радиоволны проводят точную обработку поврежденных клеток, не затрагивая здоровых тканей;
- заживление ран происходит быстро, без образования рубцов;
- метод не производит отрицательного воздействия на половую сферу, что позволяет успешно применять его при лечении патологий у молодых девушек и женщин, планирующих повторную беременность;
- полностью исключается кровотечение;
- после операции рана не требует дополнительной обработки заживляющими препаратами;
- после коагуляции шейки матки ни разу не наблюдалась ее деформация;
- во время проведения операции радиоволны производят стерилизующий эффект, исключающий инфицирование;
- в послеоперационном периоде риск возникновения отека или воспаления сведен к минимуму.
Рекомендации после проведения радиоволновой коагуляции
На протяжении двух лет каждые полгода женщина должна проходить обследование у лечащего врача. Обычно после процедуры специалистом назначаются вагинальные свечи для регенерации и полного восстановления нормальной среды влагалища.

После процедуры на протяжении 14 дней не рекомендуется купание в любых открытых водоемах, посещение бассейна, сауны. Женщине следует избегать слишком горячих ванн, тяжелых нагрузок или активных занятий спортом.
В течение месяца-двух рекомендуется полный половой покой. В качестве дополнительных восстановительных процедур врачом могут быть назначены спринцевания. Применение тампонов в этот период запрещено.
Радиоволновая коагуляция шейки матки: последствия
В первые сутки после проведения операции возможны тянущие боли, напоминающие менструальные. В этом случае врач может назначить обезболивающие препараты. Мажущие кровотечения появляются спустя 7 суток после дня, когда была проведена радиоволновая коагуляция шейки матки.
Выделения обычно необильные, сукровичные, они могут продолжаться в течение 20-25 дней. В это время необходимо пройти лечение с применением свечей, приписанных врачом.
Будьте бдительны!
По окончании выделений начинается менструация, которая может характеризоваться большей обильностью, чем обычно. В случае если кровотечение интенсивное, присутствуют сгустки и сильная боль, требуется в срочном порядке вызвать врача.

Также должно насторожить, если резко поднимается температура тела или спустя 3 недели после проведения операции начинаются выделения с неприятным запахом. При обнаружении таких симптомов женщине следует немедленно обратиться к медикам.
Возможные осложнения
В основном послеоперационный и восстановительный периоды благоприятно протекали у большинства женщин. Осложнения наблюдались у 1 % прооперированных пациенток в виде кровотечений, резкого сужения каналов матки или инфекции.
Сегодня наиболее щадящим и эффективным методом по устранению ряда заболеваний половой сферы является радиоволновая коагуляция шейки матки. Отзывы женщин, которым проводилась эта операция, имели положительный характер. Процесс проходит быстро, без госпитализации и стационарного лечения.
У некоторых пациенток отмечалось снижение фертильности. Такие изменения могли иметь место, если во время процедуры был удален значительный участок матки или коагуляция проводилась многократно.
Также после операции возможны нарушения плотности и свойств естественной слизи влагалища. В этом случае врачом назначается дополнительное лечение и повторное обследование.
Химическая коагуляция шейки матки
Просмотров: 133Заболевания шейки матки требуют постоянного контроля и своевременного лечения. Наиболее частыми патологиями считаются эрозия, эндоцервикоз, полипы, кондиломы, папилломы, дисплазии и т.д. Если очередной осмотр выявил наличие одного или нескольких заболеваний шейки матки, врач предлагает его устранить.
На сегодняшний день существует множество способов и методик воздействия на патологические области, одна из которых – коагуляция шейки матки. Коагуляция — относительно быстрая и несложная процедура, заключающаяся в «прижигании» патологической области с помощью различных методов, направленных на остановку кровотечений или удаления различных патологических образований.
Достоинства и недостатки методики
Одной из возможностей «прижечь» патологическую область считается химическая коагуляция. Этот способ по праву можно назвать самым старым и весьма эффективным. Достоинствами метода считаются:
- возможность применение для пациенток любых возрастных групп;
- безболезненность и быстрота в исполнении;
- минимальный риск осложнений и рецидивов;
- возможность обработать только патологическую область без прижигания здоровых тканей;
- короткий восстановительный период.
К недостаткам причисляют появление боли при обработки больших областей и длительной период заживления в том же случае.
Подготовка к процедуре
Химическая коагуляция проводится на 7-10 менструального цикла, подготовка к оперативному вмешательству стандартна, это: мазки на онкоцитологию и микрофлору, а также мазки на инфекции половой сферы. При обнаружении последних или каких-либо воспалительных явлений операцию не проводят – пациентка должна вылечиться от сопутствующих заболеваний, а затем приступать непосредственно к прижиганию. За полчаса-час до начала манипуляций некоторые врачи советуют пациенткам принимать спазмолитические препараты.
Как проходит химическая коагуляция
Пациентка укладывается на кресло. Врач проводит повторный осмотр и предупреждает о возможных последствиях. После подготовительных мероприятий шейку обезболивают, затем врач осушает ее тампоном и наносит на обрабатываемую область специальный препарат — Солковагин, способный за достаточно короткий промежуток времени привести к отмиранию патогенных клеток на обрабатываемой области. Сразу после процедуры медикамент тщательно удаляется. Поскольку Солковагин – достаточно агрессивное лекарство, способное повредить и здоровые ткани шейки — операция требует предельной осторожности и внимательности, поэтому для отслеживания процесса применяется кольпоскоп. Через несколько дней омертвевший слой начинает слущиваться, а на его месте формируется новая здоровая ткань.
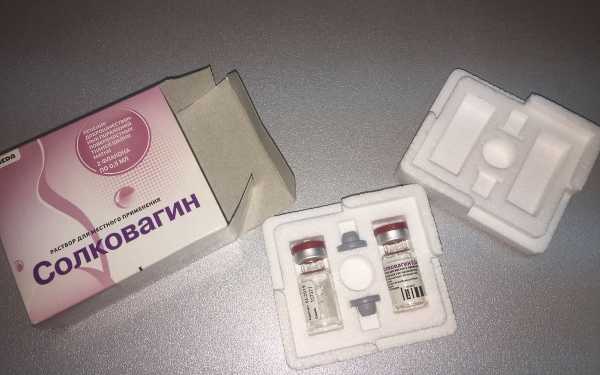
Реабилитационный период
Прижигание патологий шейки матки не считается особо сложной операцией, тем не менее восстановительный период имеет место быть. На протяжении 1-2 месяцев следует воздержаться от интимной жизни, спринцеваний и применения гигиенических тампонов. Кроме того, нужно снизить физическую нагрузку и отказаться от занятий спортом во избежание кровотечений и тянущих болей внизу живота.
Побочные эффекты и возможные осложнения после операции
Осложнения после химической коагуляции встречаются крайне редко, из наиболее возможных отмечены:
- межменструальные кровотечения;
- боль внизу живота;
- появление кровяных сгустков в выделениях;
- неприятный запах у выделений.
Кроме того, нередки случаи более обильных менструаций в первые месяц-два после прижигания.
Противопоказания к химической коагуляции
Метод славиться практически полным отсутствием противопоказаний, но все-таки они есть. Запрет на прижигание Солковагином существует для некоторых категорий граждан, в первую очередь, это беременные женщины и кормящие мамочки. Также процедура не рекомендована:
- онкологическим больным;
- пациентам с аутоиммунными и системными заболеваниями;
- женщинам с менструальными кровотечениями;
- при выявлении инфекционных заболеваний, в том числе ИППП;
- людям с нервическими расстройствами.
Список противопоказаний может дополниться в зависимости от состояния здоровья пациентки, в этом случае решение остается за лечащим врачом.
Дополнительная информация:
что это такое, показания и отзывы о процедуре
Что такое аргоноплазменная коагуляция шейки матки, и в каких случаях этот метод лечения используют в гинекологической практике? Насколько АПК эффективен в лечении новообразований доброкачественного характера? Почему он пользуется популярностью в последние годы, и подтверждают ли его эффективность отзывы пациентов и медиков? Главные сведения по теме – далее в статье.
О преимуществах АПК
Патологии шейки матки – распространенная гинекологическая проблема, потому изобретение новых методов лечения является первостепенной задачей. Болезни причиняют вред не только детородному органу, но и всей репродуктивной системе женщины, опасность заключается в риске нарушений гормонального фона, последствием которых являются онкологические опухоли. Аргоноплазменная коагуляция шейки матки представляет собой относительно новый метод с подтвержденной эффективностью.
Преимущество метода заключается в его распространенности, особая технология позволяет применять его при разных патологических состояниях. Рассматривая суть метода, его можно отнести к способам высокочастотной хирургии.
Принцип работы:
- ионизированный газ (аргон), заключенный в устройстве вырабатывает энергию;
- врач направляет поток на очаги поражения слизистой оболочки органа;
- участки высушиваются под действием энергии.
Плюсом метода является то, что глубина зоны работы устройства составляет меньше 3 мм, но она может изменяться, в зависимости от конкретной цели. Это обеспечивается изменением длительности контакта и выбора режима работы аппарата. Также плазма может распространяться по обработанной области, попадая на незатронутые участки. На этом фоне обработка получается максимально равномерной, точной и эффективной. Такой эффект невозможно получить при электрокоагуляции.
Перечень показаний к проведению АПК

Вообще лечение шейки матки аргоноплазменной коагуляцией проводится при различных процессах с доброкачественным течением. Метод рассматривают как удобную замену электрокоагуляции, криодеструкции. Популярность обусловлена низкой (в сравнении с другими методами) травматичностью, отсутствием осложнений в виде инфекций.
Перечень показаний к использованию метода включает такие заболевания шейки матки:
- эрозия;
- дисплазия;
- лейкоплакия.
Способ используют для удаления папиллом и кондилом. На месте очага поражения образуется тонкая пленка, которая потом сходит самостоятельно. Аблация помогает остановить кровотечение в сосудах и провести забор тканей для биопсии.
Процесс подготовки
Перед тем как шейка матки подвергнется абляции, проводят полное обследование пациента. Это главное условие, позволяющее предупредить осложнения и оценить особенности проведения манипуляции. Главный перечень исследований, рассматриваемых в качестве обязательных:
- УЗИ шейки матки с использованием трансвагинального датчика;
- общий анализ крови и мочи;
- биохимическое исследование крови для оценки состояния организма пациентки;
- мазок на флору;
- анализ на ИППП.
Метод имеет ограниченное количество противопоказаний к использованию, рассматривается как безопасный способ лечения поражений шейки матки. Обследование позволяет определить точный ход операции, который снижает риск нежелательных последствий в период восстановления.
Как проходит процедура

При аргонокоагуляции риск инфицирования сводится к минимуму, потому что техника бесконтактная. Никакие инструменты и приспособления не контактируют с половыми органами пациента. Отсутствует также обугливание тканей.
Процесс включает следующие этапы:
- Пациентка в кабинете врача оголяется, снимая всю одежду ниже пояса, садится в гинекологическое кресло.
- Врач устанавливает гинекологическое зеркало во влагалище, проводит санацию половых органов.
- При помощи аппарата аргонусиленной хирургии проводится обработка аргоном пораженного участка слизистых оболочек. Своеобразный ток прижигает ткани.
Внимание! Максимальная аккуратность и точность обеспечивается при использовании радиоволнового метода, потому что врач контролирует течение операции визуально.
АПК – безболезненная методика, потому для ее проведения не требуется обезболивание. Процесс занимает не более 15 минут. Метод используется для лечения эндометриоза, эрозии и других гинекологических болезней у рожавших и нерожавших женщин.
Противопоказания

Перед проведением облитерации шейки матки, врач определяет анамнез женщины, проводит опрос. На этапе планирования вмешательства, основная цель – исключить наличие противопоказаний к проведению АПК. Перечень их ограничен, в сравнении с другими методами, но включает такие пункты:
- острые воспалительные процессы шейки матки, придатков или цервикального канала;
- ОРВИ или грипп;
- период обострения хронических болезней с различной локализацией;
- кровотечения из влагалища с неустановленной причиной;
- период беременности;
- онкологические процессы.
Женщина должна предъявить справку, подтверждающую отсутствие нарушений свертываемости крови. Относительным противопоказанием является ношение кардиостимулятора, в этом случае операцию проводят с разрешения кардиолога.
Как проходит восстановление

Полное восстановление занимает примерно 60 суток. В течение первых 3 дней нормой являются обильные выделения из влагалища, они не связаны с менструальным кровотечением, редко бывают кровяными. Проявляется дискомфорт внизу живота, но интенсивная боль – отсутствует.
В течение этого времени нужно соблюдать основные правила:
- отказ от половых контактов в первые 2 недели;
- по истечении 2 недель обязательный осмотр гинеколога;
- в течение 2 месяцев нужно использовать барьерные методы контрацепции для защиты от нежелательной беременности;
- соблюдение правил гигиены;
- запрещено применять ванну, лучше ограничиться душем;
- не рекомендуется посещать бассейны и купаться в природных водоемах;
- не поднимать тяжести, весом более 3 кг;
- не использовать тампоны.
Восстановление происходит без медикаментозного воздействия. Определенные лекарственные средства назначают в исключительных случаях, для восстановления микрофлоры влагалища.
Отзывы пациентов и медиков

Врачи рассматривают аргоноплазменную абляцию в качестве современного, наиболее эффективного метода, позволяющего лечить болезни шейки матки. Пациенты подтверждают безболезненность процедуры и отсутствие долгого периода восстановления.
Анна, Екатеринбург, 27 лет:
Мне поставили диагноз – обширная эрозия шейки матки. Поскольку я не рожавшая, врач порекомендовал именно этот метод лечения, потому что посчитал его самым безопасным. Получив консультацию еще одного специалиста, я согласилась и не пожалела об этом. Процедура безболезненная, выраженный период восстановления – отсутствует. Спустя 2 недели жила полной жизнью.
Тамара, Москва. 35 лет:
Эрозия шейки матки проявилась у меня после второй беременности и родов. Я впала в панику, но гинеколог сказал, что есть простой, доступный и абсолютно безболезненный метод ее удаления – аргоноплазменная абляция. Манипуляция заняла не более 15 минут, период восстановления мне не запомнился, он был незаметным. Планируем 3 ребенка, противопоказаний нет.
Татьяна, Пемза, 26 лет:
Методику плазменной абляции опробовала на себе. Мне удаляли полипы. В кабинете у доктора провела около 20 минут, а сама операция длилась – не более 5. В восстановительном периоде были легкие боли внизу живота и незначительные кровяные выделения, как сказал врач – это норма.
На основании отзывов медиков и их пациентов, можно сделать вывод о том, что процесс, проведенный с соблюдением норм и правил в условиях отсутствия противопоказаний, не приводит к осложнениям и последствиям. Риск инфицирования и кровотечений – минимален. АПК шейки можно назвать прорывом в гинекологии, совмещающим безопасность и эффективность в одной технологии. Дополнительная реклама этому способу не требуется, он признан медиками, его эффективность подтверждают женщины, столкнувшиеся с разрастанием эндометрия и другими, не менее распространенными поражениями.
Коагуляция в гинекологии - что это такое, виды коагуляции
Просмотров: 2437Метод коагуляции применяется в разных областях медицины, включая гинекологию для лечения эрозии шейки матки. Есть несколько разновидностей этой процедуры, которые отличаются принципом действия и показаниями к проведению.
Различают такие основные виды:
- радиоволновая;
- химическая;
- лазерная;
- аргоноплазменная коагуляция.
Что такое коагуляция
Метод коагуляции предполагает прижигание тканей для образования кровяного сгустка с целью устранения патологического очага или остановки кровотечения. Коагуляция проводится посредством использования жидкого азота, химических веществ, тока или лазера. Выбор методики лечения будет зависеть от заболевания и потенциальной пользы.
Применение в медицине:
- В гинекологии – доброкачественные образования матки, эрозии, полипы.
- В стоматологии –пародонтит, пародонтоз, хронический гингивит.
- В косметологии – сосудистые дефекты кожи, бородавки.
- В хирургии – кровотечение и с целью ускорения заживления ран.
- В дерматологии – пигментные пятна и пиодермия.
Лазерная коагуляция
Вапоризация или лазерная коагуляция заключается в воздействии на пораженные клетки луча высокой мощности для их испарения.
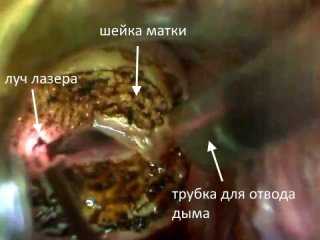
Преимущества метода:
- полный контроль лечения, направление луча непосредственно в патологический очаг;
- отсутствие неприятных ощущений во время процедуры;
- небольшой список противопоказаний;
- одновременная вапоризация и коагуляция.
Общие показания к проведению коагуляции в гинекологии:
- эндометриоз шейки матки;
- доброкачественные полипы цервикального канала;
- неэффективность медикаментозного лечения цервицита;
- множественные кисты;
- дисплазия 1 и 2 степени;
- рубцевание шейки матки;
- лейкоплакия.
Химическая коагуляция
Метод химической коагуляции является наиболее «агрессивным» способом лечения и при этом не самым действенным. Такой способ предполагает прижигание патологического участка кислотами. В настоящее время методика применяется крайне редко.
Принцип действия на примере лечения эрозии шейки матки:
- на слизистую наносится препарат Солковагин;
- в течение нескольких дней лекарство разрушает патологический слой ткани;
- отмершие клетки отторгаются, и начинается формирование новых.
Среди преимуществ химического прижигания можно выделить эффективность в лечении доброкачественных опухолей и полипов. К тому же, это самый дешевый вариант коагуляции.
Недостатки химической коагуляции:
- высокая токсичность применяемых препаратов;
- контакт отмерших клеток со здоровыми тканями;
- невозможность точного нанесения лекарства на ограниченный участок;
- образование рубца после процедуры.
Радиоволновая коагуляция
Метод радиоволновой коагуляции получил широкое распространение в гинекологии. Суть ее заключается в разрезе мягких тканей и их прижигании без травмирования и кровотечения. Хирургическим электродом испускаются высокочастотные волны. Когда они проникают в клетки, начинают испытывать сопротивление, в результате чего и происходит расхождение тканей.
Показания к радиоволновой коагуляции в гинекологии:
- лейкоплакия и эндометриоз;
- кистозные образования;
- полипы цервикального канала;
- рубцевание шейки матки;
- гипертрофия слизистой влагалища;
- эктропион эрозивного происхождения.
Этот метод позволяет провести биопсию шейки матки, удалить полипы и кондиломы без вреда для здоровых тканей.
Аргоноплазменная коагуляция
Аргоноплазменная коагуляция применяется как дополнительный способ лечения доброкачественных образований шейки матки. Процедура проводится с использованием аргоновой плазмы для прижигания и удаления образований шейки матки и перианальной области. Эта методика сочетает возможности радиоволновой коагуляции и аргоноплазменной аблации.

Радиоволна проникает через ткани, нагревает их и плавно разрезает. При этом внутриклеточная жидкость вскипает, повышается давление и клеточная мембрана разрывается. Этот процесс называется испарением или вапоризацией. Преимуществом методики является безопасность для окружающих здоровых тканей.
Электромагнитное поле при аргоноплазменной аблации передается на нужный участок бесконтактным путем при помощи аргона. Глубина коагуляции при этом зависит от длительности воздействия и мощности аппарата, но не превышает 3 миллиметров.
Противопоказания
Коагуляция противопоказана в таких случаях:
- злокачественные новообразования в организме;
- острые воспалительные процессы;
- заболевания органов кроветворения;
- сахарный диабет и другие отклонения обмена веществ;
- аллергия на применяемые во время процедуры лекарства;
- психические заболевания;
- период беременности и грудного вскармливания.
Перед проведением коагуляции важно исключить половые инфекции, ВИЧ и СПИД, при которых также недопустимо применение этой лечебной методики.
Дополнительная информация: