Микрокалькулез почек что это такое
Члк почек что это
Ультразвуковое исследование почек часто делают уже на первом приеме уролога. Ультразвуковой сканер позволяет оценить основные параметры органов:
- их количество; правильно ли они расположены, размеры почек, контуры и форму;
- структуру почечной ткани – паренхимы (атрофия, воспаления; новообразования (кисты, опухоли), песок и камни в полостях почки;
- состояние почечных сосудов.
УЗИ не требует специальной подготовки. Но если скопившие в кишечнике газы не дают врачу детально рассмотреть внутренние органы, больному на несколько дней прописывают ветрогонные лекарства и повторяют процедуру. 
Количество
Даже врожденное отсутствие одной почки (односторонняя агенезия) или ее недоразвитие (аплазия) иногда становится «диагностическим сюрпризом» на ультразвуковом исследовании. Если почка по строению нормальная, но настолько маленькая, что не может полноценно выполнять свои функции, в заключении укажут на гипоплазию органа.
Врожденное удвоение почек также бывает односторонним или двухсторонним. Люди с полным удвоением часто страдают от пиелонефрита и других заболеваний мочевыделительной системы, частичное не всегда сказывается на функции органа.
Расположение
Правая почка располагается ниже, чем левая. Благодаря связкам и мышцам внутренние органы способны незначительно смещаться при дыхании и движениях, иначе любой резкий наклон или поворот мог бы вызывать травму.
Но физиологическое смещение почек не должно превышать двух-трех сантиметров! Если орган постоянно находится ниже, чем нужно, или сильно сдвигается внутри тела, в УЗИ-заключении указывают на его нетипичное расположение – дистопию или право- (левосторонний) нефроптоз – опущение почки.
Размер и форма
Нормальная почка по форме похожа на фасолину с четкими, ровными очертаниями. У детей и взрослых размеры почек определяют по-разному:
- у взрослого длина органа в среднем 100-120 мм; ширина – 50-60 мм, а толщина – 40-50 мм;
- у ребенка ростом до 80 см длина левой почки 48-62, правой – 45-59 мм, а ширина, соответственно, 22-24 мм и 22-25 мм. Толщину органа у маленьких детей не измеряют, но когда рост малыша больше 100 см, в диагностику включают толщину паренхимы.
Если одна или несколько цифр отличаются от нормы на 10-11 мм, это не говорит о болезни или нарушении. Увидев в расшифровке УЗИ более значительные отклонения, уролог назначит дополнительные обследования.
Состояние паренхимы
Паренхимой называют почечную ткань, благодаря которой почки служат физиологическим фильтром. В ее толще расположены так называемые структурно-функциональные единицы почки – нефроны.
Толщина
Толщина слоя паренхимы у взрослых – 18-25 мм, у детей ростом от одного метра – 9-18 мм (левая почка) и 10-17 мм (правая). Утончение или утолщение слоя свидетельствует о нарушениях функций почечной ткани.
- Паренхима становится толще из-за отека или воспаления – например при остром пиело- или гломерулонефрите. Утолщение паренхимы единственной почки может говорить о ее гипертрофии.
- Слой почечной ткани становится тоньше при дистрофии на фоне хронического пиелонефрита, диабетической нефропатии.
С возрастом паренхима становится тоньше и у людей со здоровыми почками. Если вы старше 60 лет, и при расшифровке результатов услышали от врача цифру 11 мм, не волнуйтесь. Такой показатель считается возрастной нормой.
Изменения в структуре
Термины «гиперэхогенность» и «гипоэхогенность» обозначают высокую и низкую степень отражения звуковых волн от препятствий – тканей тела. Она зависит от плотности участков на пути звука:
- воздух и жидкость не отражают звук, они анэхогенны;
- «рыхлые», с невысокой плотностью ткани гипоэхогенны и отображаются на экране затемненными участками;
- плотные, гиперэхогенные ткани непроницаемы для звуковой волны. На мониторе аппарата они визуализируются светлыми контурами и пятнами.
Нормальная почечная ткань однородна. Изменение ее «пропускной способности» показывает, что паренхима поражена болезненным процессом, который повлиял на ее плотность.
«Неужели это опухоль?!»
Обследование способно выявить разные опухолевые образования, но не все они опасны. Врачи-узисты осторожны в выводах, и в заключении описывают только то, что показывает аппарат.
- Злокачественная опухоль описывается как округлое (овальное, иной формы) образование,чаще с нечеткими контурами и неоднородной внутренней эхоструктурой.
- Слова «гиперэхогенное, однородное образование, сходное по структуре с паранефральной клетчаткой» – не повод для тревоги. Вероятно, это липома – доброкачественная опухоль из жировой ткани.
- Описание «однородное», «с однородным анэхогенным содержимым» обозначает кисту почек.
Однако помните, что УЗИ не дает однозначного ответа о причинах изменений! Чтобы точно выяснить причину недуга, после расшифровки результатов ультразвукового исследования уролог назначит дополнительные диагностические процедуры, например биопсию.
Изменения в лоханках
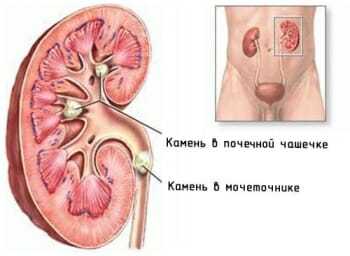
Почечной лоханкой называют вогнутую полость в органе, в которую собирается образовывающаяся в почечных чашечках моча. Оттуда она по мочеточникам стекает в мочевой пузырь. Медицинским языком эту область определяют как «полостную систему почек, или чашечно-лоханочную систему (ЧСЛ)». Лоханки здоровых почек на УЗИ не видны.
- Расширение лоханок, или чашечек, говорит о том, что в них накопилась жидкость. В заключении ультразвукового обследования врач описывает их термином «пиелэктазия». Он позволяет заподозрить сужение (стриктуру) мочеточника или его закупорку.
- Уплотнение слизистой оболочки лоханок свидетельствует о пиелонефрите.
- Небольшие камни (до 5 мм) описываются как «гиперэхогенные включения» либо «эхотень». Песок в чашечках и лоханках обозначают термином «микрокалькулез почек».
Состояние почечного кровотока
При необходимости кроме обычного УЗИ больному проводят дуплексное сканирование почек – допплерографию. Она дает возможность диагностировать состояние почечных сосудов и увидеть скорость кровотока. Он не должен превышать 50-150 сантиметров в секунду.
Для неспециалиста полезно знать, что на нормальной допплерограмме больше темных тонов, чем ярких. Яркие оттенки показывают ускоренный ток крови по артериям почек (> 200 см/сек), а это симптом их сужения – стеноза. На состоянии здоровья он сказывается повышенным артериальным давлением (почечной гипертензией).
ЧЛС почек – что это такое известно далеко не всем людям, эта система играет большую роль в процессе накопления и выделения мочи. Нарушения ее функциональности могут быть вызваны разными причинами, некоторые из них легко поддаются лечению, а другие могут привести к непоправимым осложнениям. В любом случае, консультация уролога является крайне необходимой при проблемах с ЧЛС.
В этой статье мы поговорим о том, что такое члс и зачем она нужна, по каким причинам происходит ее расширение и чем это чревато, а также как при помощи диагностических методов обнаружить это нарушение.
Нарушения со стороны члс
Что такое ЧЛС? Это чашечно-лоханочная система, отвечающая за накопление и выведение мочи. Нижняя, средняя и верхняя чашечки формируют лоханку. Образование мочи происходит в почках, чашечки пропускают ее через себя, после чего жидкость движется и скапливается в лоханке, и под воздействием гладкой мускулатуры лоханок движется по мочеиспускательному каналу.
Как и все заболевания, патологии ЧЛС могут быть врожденными или приобретенными.
К врожденным относят:
- Гидронефроз – патология также может иметь приобретенный характер, чаще всего поражает систему с одной стороны, двустороннее поражение отмечается примерно в 8-10% случаев. Может иметь легкое, умеренное или тяжелое течение. Характеризируется прогрессирующим расширением чашечно-лоханочной системы, с дальнейшей атрофией паренхимы почки, которая развивается из-за нарушения оттока мочи. Причины гидронефроза связаны с обструкцией или сдавливанием отдела мочевыделительной системы либо с обратным током мочи, который вызван несостоятельными клапанами мочевого пузыря. Кроме этого, причины делят на внутренние, внешние и функциональные. К внутренним причинам можно отнести: опухоли мочеточника; сгустки крови; фиброэпителиальные полипы; грибковые заболевания уретры; мочекаменную болезнь; цистоцеле; дивертикул мочевого пузыря; уретероцеле; контрактуру шейки мочевого пузыря; нейрогенный мочевой пузырь; пузырно-мочеточниковый рефлюкс; эндометриоз. Внешние причины могут заключаться в препятствиях, создаваемых: лимфомой или саркомой мочеточников; кистами яичников; раком шейки матки; стриктурой уретры; дивертикулами; выпадением матки; лимфоцеле; атрезией мочеиспускательного канала; аномальным расположением почечной артерии; яичниковым абсцессом; гиперплазией и раком простаты; беременностью. Кроме этого, поражение мочеиспускательного канала может быть связано с врожденной дискинезией и обструкцией мочевыводящих путей, повреждением спинного мозга, циститом и уретритом.
- Стриктуры – проявляются сужением или полным заращением мочеточников. Формируются на фоне нарушения развития мочеточникового ростка в период внутриутробного развития, в результате чего возникает расширение члс и нарушение оттока мочи, а вслед за эти – гидронефроз и повреждение паренхимы.
- Пиелоэктазия – характеризуется расширением лоханок из-за нарушенного оттока мочи. Диагностируют по УЗИ в период беременности либо в первый год жизни ребенка. Внутриутробно патология может возникнуть из-за перенесенных беременной воспалительных заболеваний мочевыделительной системы, аномалий развития клапанного аппарата между лоханками и мочеточниками, при наличии пиелоэктазии у матери. Незначительное расширение не нуждается в терапии, а тяжелые формы подвергаются хирургическому лечению.
- Врожденное удвоение ЧЛС – бывает полным и неполным. Неполное удвоение довольно распространено и не является заболеванием, так как не имеет специфических симптомов. Однако из-за такой особенности организм человека более чувствителен к воспалительным процессам.
- Расщепление почечной лоханки – в некоторых случаях при внутриутробном развитии лоханка расщепляется и удваивается. Характерная клиническая симптоматика отсутствует, однако эта особенность может осложняться частыми воспалительными процессами, обратным оттоком мочи и гидронефрозом, при котором, как мы знаем, бывает расширена члс почек.
Причины, которые являются приобретенными, возникают в процессе жизнедеятельности организма под воздействием различных факторов.
- Воспаления – воспалительные процессы, затрагивающие слизистые оболочки ЧЛС происходят из-за попадания в полость вредоносных микроорганизмов, на фоне сниженного иммунитета или нарушения уродинамики. Возбудитель может двигаться восходящим путем по мочеточникам, лимфогенно или с током крови. Под воздействием микробов развивается пиелонефрит, который требует антибактериальной терапии. Если лечение не было оказано вовремя –острый процесс перерастает в хроническое воспаление, для которого характерны периодические обострения. Рецидивы влияют на состояние лоханок, оставляя участки рубцевания, из-за чего возникает деформация члс обеих почек, если воспаление двустороннее.
- Опухолевые процессы – чаще всего поражается правая почка, образования могут быть следствием длительного воздействия экзотоксинов или частых воспалительных заболеваний мочеполовой системы. При быстром росте наблюдается расширение и деформация члс, а также возникает тошнота и рвота, отсутствие аппетита, слабость, резкое снижение веса. Проблемы обнаруживают пальпаторно, прощупывается объемное образование.
Обратите внимание! Незначительное расширение чашечно-лоханочной системы не имеет никаких проявлений. Симптомы появляются как следствие значительных патологических изменений в этой области.
Ультразвуковое исследование почек
Для того, чтобы диагностировать изменения в структуре ЧЛС, врач может назначить ультразвуковое исследование почек. Данное исследование является весьма информативным, кроме того его цена доступна, процедура безболезненна и быстро выполняется.
В процессе исследования оценивают:
- количество почек, их расположение и форму;
- размеры обеих почек;
- состояние структуры паренхимы;
- определяют доброкачественные иди злокачественные новообразования;
- изучают наличие конкрементов;
- наличие признаков воспаления;
- почечный кровоток.
В норме почек две, но бывают аномалии, при которых имеется лишь одна почка (агенезия), либо один орган остается после хирургического вмешательства. Также возможно обнаружение третьей почки, обычно она расположена ниже основных, но имеет аналогичное строение.
При помощи ультразвука можно определить нетипичное расположение органа, а также его опущение. В норме левая почка должна визуализироваться на уровне 11 грудного и 1 поясничного позвонка, а правая – на уровне 2 поясничного и 12 грудного позвонка.
Физиологическая норма размеров у взрослых людей выглядит таким образом:
- длина почки – от 100 до 120 мм;
- ширина – до 50-60 мм;
- толщина – 40-50 мм.
Показатели толщины паренхиматозного слоя составляют около 18-25 мм, в пожилом возрасте показатели могут уменьшаться до 11 мм. Когда проводится узи почек расшифровка члс довольно проста.
В норме система не визуализируется, форма ЧЛС может меняться из-за наличия камней или образования. Для взрослых людей допустимые размеры лоханок не должны быть более 10 мм, исключением являются беременные женщины – в этот период лоханки могут увеличиваться до 18-26 мм.
У детей размер лоханки зависит от возраста, так с периода новорожденности до 3 лет нормальными показателями являются 6-7 мм, а у более старших – до 8 мм.
Таким образом, заметить, что ЧЛС расширена можно только при патологических состояниях – воспалениях, новообразованиях, аномалиях структуры, гидронефрозе и т.п. В таких случаях необходимо назначение комплексного лечения.
Инструкция к процедуре довольно проста и не требует подготовки. Для этого достаточно просто освободить исследуемый участок тела от одежды. Длительность УЗИ не превышает 15 минут.
Из фото и видео в этой статье мы получили информацию о чашечно-лоханочной системе, а именно узнали по каким причинам происходит ее расширение, и как это выявить.
Частые вопросы врачу
Редкая аномалия
Добрый вечер. После проведения назначенных исследований уролог обнаружил у меня расширение ЧЛС, а также диагностировал удвоение почки. Скажите, такое возможно во взрослом возрасте?
Здравствуйте. Да, удваивание органа может произойти и во взрослом возрасте, у женщин это часто происходит на фоне беременности. Сначала происходит деление чашечно-лоханочной системы на две части, затем почка делиться на две доли.
Каждая доля имеет свою систему кровообращения и мочеточник. Иногда случается, что один мочеточник открывается в просвет кишки, а не в мочевой пузырь. Такое состояние не нарушает функциональность органа, но может стать решающим фактором в возникновении пиелонефрита и МКБ.
Ультразвуковое исследование почек в большинстве случаев является полноценным и достаточно информативным методом диагностики с целью определения заболевания и назначения адекватного лечения, а так же исключения патологии при скрининговых обследованиях.
Что показывает УЗИ почек?
При ультразвуковом исследовании почек УЗИ-аппарат позволяет определить следующие основные параметры:
- количество, расположение, контуры и форму почек,
- размеры органа,
- состояние структуры почечной паренхимы,
- наличие доброкачественных или злокачественных новообразований,
- наличие конкрементов в полостях почки,
- признаки воспаления,
- состояние почечного кровотока.
Количество
В норме почки являются парным органом, но встречаются аномалии.
Возможно врожденное отсутствие почки – односторонняя аплазия (агенезия), либо утрата парности в результате хирургического удаления. Встречается врожденное удвоение почки, чаще одностороннее.
Аплазия левой почки
Удвоенная почка без признаков обструкции
Расположение
В норме почки расположены на разных уровнях относительно друг друга: правая (D) почка находится на уровне позвонков 12 грудного и 2 поясничного, левая (L) почка – на уровне позвонков 11 грудного и 1 поясничного.
На УЗИ можно выявить опущение почки (нефроптоз) или нетипичную локализацию органа (дистопия), вплоть до расположения в малом тазу.
В норме почка имеет бобовидную форму и ровный наружный контур с четкой визуализацией фиброзной капсулы в виде гиперэхогенной линии.
Размеры
Физиологической норме у взрослого человека соответствуют размеры почек:
- длина – 100-120 мм,
- ширина – 50-60 мм,
- толщина – 40-50 мм.
Толщина слоя паренхимы – еще один очень важный параметр, в норме составляет 18-25 мм. Этот показатель зависит от возраста пациента: у пожилых людей он может уменьшаться до 11 мм в результате склеротических изменений. Паренхима является функциональной частью почки, в ней расположены структурно-функциональные единицы – нефроны. Увеличение показателя может быть признаком отека или воспаления почки, уменьшение свидетельствует о дистрофии органа.
У детей размеры почек зависят от возраста и роста ребенка. При росте до 80 см измеряются только два параметра – длина и ширина органа. У детей ростом 100 см и выше измеряется и толщина паренхимы.
В норме должна четко выявляться граница почечных пирамидок в паренхиматозном слое: эхогенность пирамидок ниже, чем паренхимы. При гидронефрозе дифференциация между ними отсутствует.
Увеличение размеров почки характерно для острого пиело- или гломерулонефрита, а так же если почка утратила парность и испытывает повышенную функциональную нагрузку.
Эхогенность паренхимы
Этот показатель определяет состояние почечной паренхимы, ее структуру. В норме она однородна.
Эхогенность – это степень интенсивности отражения звуковой волны от тканей: чем плотнее ткань, тем интенсивнее отражение и светлее изображение на мониторе. Ткани с низкой плотностью имеют слабую эхогенность и визуализируются темными участками. Жидкости и воздух анэхогенны.
К примеру, полостную кисту, содержащую жидкость, специалист описывает как анэхогенное образование. Гиперэхогенность характерна для склеротических процессов в почке (гломерулонефрит, диабетическая нефропатия, опухоли, амилоидоз).
Состояние полостной системы почек
Полостная система почек или чашечно-лоханочная система (ЧСЛ) выполняет функцию сбора мочи. На УЗИ могут диагностироваться следующие изменения:
- воспалительные уплотнения слизистой лоханок (пиелонефрит),
- расширение ЧЛС: пиелоэктазия – расширение лоханок, каликоэктазия – расширение чашечек (гидронефроз, обструкция мочеточников камнем или опухолью),
- наличие конкрементов (камни, песок).
Ультразвуковое изображение расширения полостных систем обеих почек у плода
В норме ЧЛС анэхогенна и не визуализируется. Камни размером 4-5 мм и более в УЗИ-заключении описываются как эхотень, гиперэхогенное включение, эхогенное образование. Наличие песка обозначается как микрокалькулез почек.
Состояние почечного кровотока
Для визуализации почечных кровеносных сосудов используют дуплексное сканирование (или допплерографию), при котором УЗИ-сканер выдает информацию в виде цветного изображения или спектрального графика. Методика является неинвазивной и безболезненной.
Исследование позволяет определить состояние сосудистой стенки, наличие внутрисосудистых обструкций и стенозов, определить скорость кровотока. В норме скорость может колебаться от 50 до 150 см/сек.
На цветовой схеме нормальными считаются темные тона. Яркий цвет фиксирует ускоренный кровоток и свидетельствует о наличии стеноза, основным признаком которого считается усиление кровотока в почечной артерии больше 200 см/сек.
Определяется индекс сопротивления кровотока или индекс резистентности, который напрямую зависит от возраста пациента: чем старше, тем выше скорость кровотока и выше индекс. В норме индекс сопротивления для почечной артерии – 0,7, для междолевых артерий – 0,34-0,74.
Кто проводит расшифровку результатов?
Расшифровку ультразвукового исследования почек должен проводить врач-уролог. К словесному заключению обычно прилагается фото УЗИ или сонограмма, где стрелками отмечается место выявленных патологических изменений.
При обнаружении опухолей или сосудистых изменений неплохо, если будет прилагаться видео УЗИ.
Какие заболевания выявляет УЗИ почек?
Ультразвуковая диагностика наиболее информативна относительно следующих почечных заболеваний и синдромов:
- нефроптоз,
- сужение мочеточников,
- опухоли, кисты, абсцессы,
- камнеобразования,
- воспалительные процессы (пиелонефрит, гломерулонефрит),
- гидронефроз,
- дистрофия почек,
- амилоидоз,
- поражение почечных сосудов.
Если в заключении УЗИ почек значится «выраженный пневматоз кишечника», это означает неинформативность обследования по причине метеоризма и в этом случае УЗИ придется повторить после подготовки (употребление ветрогонных препаратов).
Видео:
УЗ анатомия почек
Порядок выполнения: ультразвуковое исследование почек
Подготовка к УЗИ почек
Как лечить микролитиаз почек
Микролитиаз почек, причины, симптомы и лечение
Микролитиаз почек
Под термином «микролитиаз почек» подразумевается начальная стадия мочекаменной болезни. На данном этапе заболевание сопровождается образованием микролитов, небольших, диаметром несколько миллиметров, камней. Болезнь не выбирает людей по половому признаку: может коснуться и мужчину, и женщину. Если к данной проблеме отнестись с легкомыслием, халатно, не заниматься проблемой ее устранения, то болезнь будет прогрессировать, появятся серьезные проблемы со здоровьем.
микролитиаз почек
Со временем маленькие камешки могут увеличиваться в размерах, превращаться в крупные камни, и тогда с ними сложно бороться. Заболевание проявляется так: закупоривается выходное отверстия почечной лоханки, защемляется камешек в мочеточнике, что приводит к почечному венозному застою, повышению давления, показанием является срочное оперативное вмешательство.
Микролитиаз почек, причины возникновения
Любое заболевание подразумевает под собой поиск причины, вызвавшей данную патологию. Возникновение микролитов тесно связано со следующими причинами:
• Нерациональное питание: переизбыток в рационе пищи соленой, жареной, копченой;
• Нарушения работы эндокринной системы: происходит гормональный сбой, приводящий к процессу ускоренного выведения из организма кальция;
• Наследственная предрасположенность: изменения на генетическом уровне работы водно-солевого обмена организма человека;
• Врожденная патология мочевыделительной системы: это приводит к застойным процессам в почках, кристаллизации камней и отложение их в данном органе.
• Недостаточный питьевой режим в течение суток, употребление жесткой воды: концентрация солей увеличивается, идет активный процесс образования микролитов.
• Вредные привычки: употребление алкогольных напитков, наркотических средств, курение.
Симптоматика и особенности микролитиаза почек
Первоначально болезнь протекает бессимптомно, ничто не указывает на ее развитие. Периодически может возникать чувство дискомфорта в поясничном отделе позвоночника, на что больной не обращает внимания. К врачу заставляет его обратиться острая непрекращающаяся боль, возникающая после активной физической нагрузки. На данном этапе болезнь уже запущена.
Людям необходимо обращать внимание на следующие предвестники, указывающие на отложение камней, и свидетельствующие о начале развития заболевания:
• Повышение температуры тела, не связанной с простудными заболеваниями, доходящая до высоких отметок;
• Повышенные показатели артериального давления, не связанные с гипертонией;
• Пронизывающая и резкая боль, возникающая при движении;
• Боли ноющего характера, отдающие в живот, пах, поясницу, внутреннюю поверхность бедра.
Также при данном заболевании возможна тошнота, рвота. Болевой синдром сохраняется от нескольких минут до нескольких суток. Начинается всегда резко, и заканчивается также неожиданно, как и начался.
У каждого больного приступ протекает по-разному: кто-то ведет себя беспокойно, мечется, стонет, не может найти себе места из-за непрекращающейся боли; другой лежит неподвижно, слегка согнувшись, не шевелясь.
Микролитиаз почек, лечение заболевания
Микролиты в почках зачастую путают с заболеваниями печени, желчного пузыря, воспалением аппендикса. Поэтому врачи, для постановки правильного диагноза, собирают анамнез, постепенно, исключая заболевания кишечника и воспалительные процессы в мышцах поясничного отдела.
Если поставлен диагноз «микролитиаз обеих почек», то оперативного вмешательства не потребуется. Будет проведено обследование, по результатам которого прописано консервативное лечение. Оно заключается в назначении больному препаратов, способствующих растворению микролитов. При болевых симптомах прописываются спазмолитические средства; для облегчения процесса выхода камешков — мочегонные средства.
Микролитиаз почек – это начальная стадия мочекаменной болезни, при которой происходит формирование мелких камней. Для этой патологий характерно появление болей в области поясницы, частые позывы к мочеиспусканию и другие симптомы.
Причины возникновения
Микролитиаз почки возникает по ряду причин, среди которых выделяют:
- Наследственность. Генетически обусловленные нарушения метаболизма провоцируют активное отложение солей.
- Хронические патологии, поразившие органы ЖКТ и мочеполовой системы. Подобные заболевания нарушают работу почек, мочевого пузыря, поэтому они не способны нормально и своевременно выводить из организма отложения.
- Врожденные аномалии в структуре органов малого таза, из-за чего возникают частые застои урины.
- Патологии костей. Нарушение костной структуры приводит к повышению уровня кальция в организме.
- Регулярное потребление жидкости в малых объемах. Это приводит к тому, что моча образуется в меньшем количестве.
- Регулярное употребление продуктов, которые повышают уровень кислотности урины, что провоцирует активный рост некоторых видов почечных камней.
- Проживание в жарком и сухом климате. Такие условия провоцируют активное потоотделение, в связи с чем моча становится более концентрированной, и микролиты начинают выпадать в осадок.
- Обильное потребление продуктов с высоким содержанием соли.
Основные симптомы
Симптомы микролитиаза на начальных стадиях практически не проявляют себя. Из-за этого большинство пациентов обращаются за помощью к врачу, когда заболевание приобрело запущенную форму. Микролитиаз обеих почек нередко провоцирует развитие солевого диатеза. А лечение последнего недуга представляет собой довольно сложный процесс.

Симптоматика микролитиаза проявляется в виде:
- Болевого синдрома. Обычно он локализуется в области поясницы, но может иррадировать в район промежности и нижней части живота. Нередко боль возникает при ходьбе. В данном случае ее отмечают в крестцовом и поясничном отделах.
- Высокого давления.
- Учащенного мочеиспускания. Моча при микролитиазе почки приобретает темный оттенок. В ней могут встречаться небольшие сгустки крови.
- Отеков, поразивших различные части тела.
- Ухудшения самочувствия, слабость во время выполнения физических нагрузок.
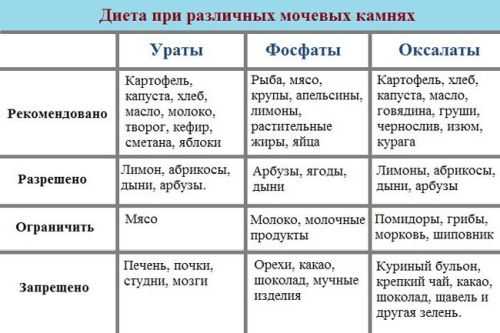
Варианты лечения зависят от химического состава солевых отложений:
- Ураты. Представляют собой кристаллы, полученные из солей мочевой кислоты.
- Оксалаты. Появляется при избыточном содержании щавелевой кислоты.
- Фосфаты. Формируются при превышении допустимой нормы фосфатной кислоты.
Методы диагностики
Диагностика микролитиаза предполагает проведение следующих мероприятий:
- Анализ мочи, при котором определяется уровень солей, наличие/отсутствие патогенной микрофлоры и другие параметры.
- Анализ крови. Он позволяет выяснить, протекают ли в организме воспалительные процессы, вызванные повторным инфицированием.
- Биохимический анализ крови. Проводится с целью выявления характера нарушений обмена веществ.
- УЗИ. Ультразвук является главным инструментарием при исследовании поражений почек.
- Рентгеновское облучение. В организм вводится контрастное вещество, при помощи которого на аппарате проявляются камни. Недостатком такого метода является то, что часть микролитов остаются скрытыми от данного вида излучения.
Варианты лечения
Чтобы избежать возникновения серьезных осложнений, при появлении первых симптомов микролитиаза почек, необходимо обратиться за помощью к врачу.
Лечение микролитиаза предполагает соблюдение специальной диеты и прием лекарственных препаратов. Медикаменты подбираются в зависимости от вида солевых отложений. Помимо этого, медикаментозная терапия предполагает прием препаратов, обладающих спазмолитическими и мочегонными свойствами. Их назначают для того, чтобы облегчить процесс выведения микролитов естественным путем.
В случае если болезнь осложнена инфекцией, лечение дополняется препаратами, действие которых направлено на подавление очагов воспаления и патогенной микрофлоры.
Хороших результатов в лечении можно добиться, используя методы народной медицины. Они включают в себя регулярный прием отваров и настоев, обладающих мочегонными и противовоспалительными свойствами.
Диетотерапия
Обязательным условием эффективного лечения микролитиаза является соблюдение специальной диеты. Как и медикаментозная терапия, подбор диеты зависит от типа солевых отложений:
- Фосфаты. Необходимо исключить или огранить потребление фруктов, овощей и молочных продуктов. Их можно заменить мясом, рыбой, мучными изделиями.
- Ураты. Отказаться от потребления продуктов богатых содержанием кальция. Рекомендуется: отварное мясо, рыба, яйца, масло и разнообразные крупы.
- Оксалаты. Следует исключить продукты содержащие в себе щавелевую кислоту: щавель, крепкий кофе, картофель, зеленый салат и так далее. Рекомендованные продукты: хлеб, молоко, ягоды, фрукты, макароны, яйца и крупы.
Микролитиаз почек – это заболевание, которое редко доставляет неудобства человеку. В первую очередь это связано с тем, что начальная стадия патологии не имеет характерных симптомов. Для более эффективного лечения необходимо следовать рекомендациям врача, соблюдать диету, отказаться от вредных привычек.
Микролитиаз — это заболевание почек, которое характеризуется образованием в них кристаллизованных камней небольших размеров. Помимо почек, микролитиаз появляется в мочеточниках и мочевом пузыре. Патология способна перерастать в мочекаменную болезнь и приводить к осложнениям. В основном микролиты не дают о себе знать из-за небольших размеров. Первые симптомы начинают проявляться, когда конкремент увеличивается и начинает покидать почки.
Микролитиаз — это образование песка и камней (микролитов) небольших размеров (несколько миллиметров в диаметре) в почках, мочеточниках и мочевом пузыре. Наличие микролитов в парном органе считается начальной стадией мочекаменной болезни. Женщины страдают микролитиазом реже мужчин. Патология у них наступает вследствие нарушения обменных процессов и гормональных сбоев. Чаще всего заболевание наблюдается у взрослых.
Образуются конкременты в результате плохого обмена веществ. Если мочевыделительная система работает хорошо, то кислоты, соли и минералы выводятся из организма. Если есть проблемы, то вещества выпадают в осадок и постепенно кристаллизуются и накапливаются. Патология, вследствие которой образуются солевые конкременты, называется микронефролитиазом.
Причины, которые провоцируют образование камней:
- травмы мочевыводящей системы;
- неправильное питание, потребление жирной, острой, жареной пищи, алкоголя и т. д.;
- проблемы с эндокринной системой;
- наследственный фактор;
- воспаление органов мочевыделительной системы;
- потребление недостаточного количества воды;
- нарушенный обмен веществ;
- употребление жесткой воды для питья;
- хронические патологии пищеварительной системы;
- заболевания костной ткани, которые приводят к повышению уровня кальция;
- дефект развития мочевыводящих органов, который приводит к застою урины.
Патологические образования в почке
Микролиты небольших размеров долгое время могут никак себя не проявлять, особенно единичные. В дальнейшем могут проявиться следующие признаки патологии:
- проблемы со стулом, вздутие;
- частые позывы к мочеиспусканию;
- помутнение или потемнение урины, возможно попадание кровянистых вкраплений;
- режущая, ноющая боль внизу живота, пояснице;
- болезненное мочеиспускание;
- повышение температуры тела;
- отечность;
- ухудшение самочувствия при сильных нагрузках.
Когда конкременты достигают размера более 3 мм, они начинают покидать почки, вследствие чего пациент ощущает режущие и колющие боли. С увеличением количества образований нарушается ток мочи. Большое их скопление в одном месте способно вызвать почечные колики. При этом женщины жалуются на боль в паховой области, отдающую в бедро.
Микролиты в почках у женщин вызывают различные неприятные ощущения в зависимости от локализации. Если страдает правая почка, то ощущения будут напоминать боль при аппендиците, патологии печени или желчного пузыря. Если образование достигло размера в несколько миллиметров, симптом напоминает боль в кишечнике. Микролитиаз обеих почек встречается реже.
Методы исследования, которые используются для обнаружения микролитов в почках:
- 1. Общий анализ мочи. Необходим для определения количества компонентов в урине (эритроцитов, лейкоцитов, солей и т. д.).
- 2. Общий анализ крови. Показывает наличие воспалительного процесса.
- 3. УЗИ. Способ обследования наиболее часто используется для постановки диагноза, дает достоверный результат и не доставляет пациенту дискомфорта.
- 4. Экскреторная урография. Метод диагностики используется крайне редко. Представляет собой рентгенографическое исследование, которое с большой точностью показывает расположение патологических образований, их размер, структуру и т. д.
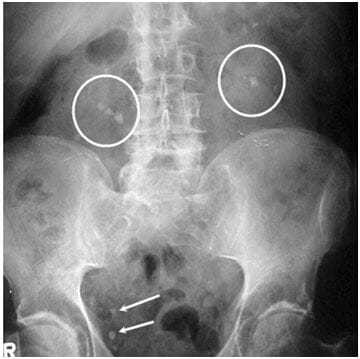
Экскреторная урография: камни в почках
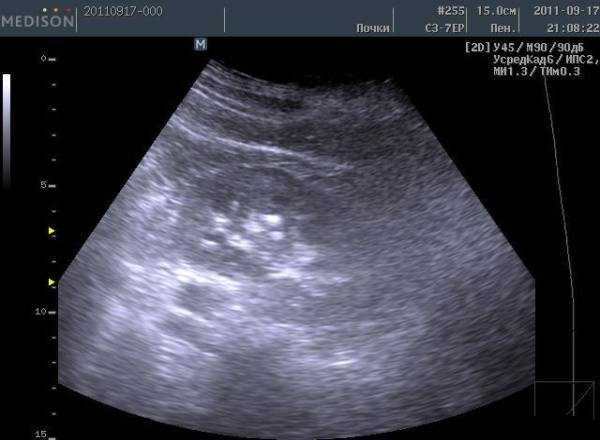
УЗИ: микролиты в почках
Для того чтобы избавиться от микролитов в почках, потребуется длительное лечение. Процесс является комплексным, включает в себя прием медикаментов, использование народных средств, соблюдение диеты. К хирургическому вмешательству прибегают в тяжелых и запущенных случаях.
При использовании любого метода лечения необходимо проконсультироваться со специалистом.
Операции при лечении микролитиаза используются крайне редко. Они не устраняют причину образования конкрементов, поэтому такой метод терапии неэффективен. Исключение составляют случаи, когда микролиты размером 6-7 мм закупорили мочеточник.
К другим методам для лечения патологических образований относятся малоинвазивные процедуры, их целесообразно применять в случае, если микролиты увеличиваются в размере:
| Процедура | Описание |
| Лазерное дробление | Процедура заключается в разрушении конкрементов путем воздействия лазерной энергии. Ее мощности достаточно для того, чтобы разбить камень любого размера и плотности. Лазер способен разрушить образование до состояния пыли, при этом пациент не чувствует боли. Риск развития воспаления многократно снижается |
| Ультразвуковая литотрипсия | Данный метод менее травматичен по сравнению с хирургическим вмешательством. Основа процедуры заключается в дроблении образований — ультразвуковом воздействии на них для разрушения до наименьших частиц |
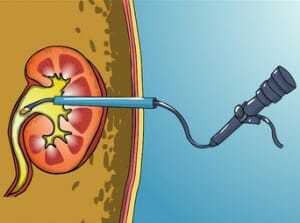
Ультразвуковая литотрипсия: принцип работы
Соответствующие таблетки способен подобрать пациенту только врач, как и назначить их дозировку. Каждое средство действует по-своему на организм, поэтому, если один медикамент не дает никакого результата, специалист может заменить его другим. Список распространенных препаратов:
| Название препарата | Описание |
Фитолизин | Влияет на мочеполовую систему и половые гормоны. Способствует растворению конкрементов, их вымыванию из организма, предупреждает увеличение и повторное появление образований после операции. Вещества, которые содержатся в лекарственных травах этого средства, оказывают мочегонное, обезболивающее, противомикробное и противовоспалительное действие |
| Цистон | Оказывает диуретический (мочегонный) эффект, противомикробное действие, уменьшает раздражение. Средство способствует растворению, разрушению микролитов, предотвращает процесс образования камней. Обеспечивает приток крови к почкам и мочевыводящим путям, снижаем спазм мочевого пузыря, облегчая мочеиспускание |
Канефрон | Оказывает антиоксидантное, спазмолитическое, противовоспалительное действие. Также имеет противомикробный и диуретический эффект вследствие содержания специальных веществ в компонентах препарата. Используется для профилактики образования конкрементов, в том числе после их удаления |
Главная цель лечения микролитиаза лекарственными средствами направлена на то, чтобы вывести патологические образования из организма. Эту функцию выполняют препараты с диуретическим действием. Часто заболевание сопровождается инфекциями в органах мочеполовой системы, поэтому наряду с этими медикаментами назначаются антибиотики.
Большим преимуществом народной медицины является то, что она отличается относительной безопасностью и отсутствием побочных эффектов. Эффективные средства, помогающие при камнях в почках:
| Название | Описание |
| Отвар из шиповника | Залить одним литром воды 8-10 столовых ложек мелко нарубленного шиповника. Поставить на огонь, довести до кипения и томить на протяжении 20 минут. Дать готовому отвару остыть. Употреблять по 100 мл перед приемом пищи 3-4 раза в день. Средство способствует растворению камней |
| Фиточай | Различные травяные сборы оказывают мочегонное, противовоспалительное действие. Положительно влияют на почки зверобой, подорожник, хмель, крапива, любисток, шалфей. Пить фиточай рекомендуется несколько раз в день |
| Настой из вереска | Две столовые ложки растения залить литром кипятка и оставить настаиваться 10 часов. Употреблять отвар 3-4 раза в день перед едой |
| Семена моркови | Семена необходимо хорошо растереть и принимать утром и вечером. Средство способно восстановить обменные процессы, что очень важно для почек |
| Настой петрушки | Для приготовления настоя используется зелень и корень растения. Его нужно залить литром кипятка и дать настояться несколько часов. Принимать 3 раза в день за полчаса до приема пищи |
| Пшено | Залить кипятком, поставить на огонь и варить около 10 минут. Затем следует процедить отвар и по желанию добавить немного меда для вкуса. Употреблять на протяжении дня в любых количествах |
Лечение методами народной медицины эффективно только на начальной стадии заболевания. Лекарственные травы вследствие долгого приема положительно влияют на иммунитет и помогают восстановить нормальные функции мочеполовой системы.
В первую очередь при лечении микролитиаза необходимо наладить питание. Следует исключить из своего рациона запрещенные продукты. Диета напрямую зависит от типа конкрементов:
- фосфатные — стоит убрать из ряда потребляемых продуктов молоко и яйца;
- уратные — исключить кофе и изделия из какао;
- оксалатные — исключить цитрусовые и бобы, так как они имеют в составе щавелевую и лимонную кислоту.
При камнях в почках специалисты назначают диету №7. Она отличается снижением потребления белка до 25 граммов в сутки. Такие продукты включают в себя крупы, мясо, бобы и т. д. Дополнительно необходимо следить за количеством потребляемой соли и вести учет калорий.
Некоторые продукты рекомендуются к употреблению за счет содержания большого количества воды в них. В летнее время на протяжении двух недель можно есть арбуз с черным хлебом. Употребление других сезонных фруктов не исключается. Это помогает увеличить уровень жидкости в организме.
В день нужно выпивать около 3 литров очищенной воды. Большое количество жидкости способствует выведению песка и камней. Дополнительно рекомендуется пить почечные чаи. Соблюдение диеты гарантирует постепенное растворение и выведение из организма вместе с мочой патологических образований.
Для того чтобы защитить себя от проявлений микролитиаза, необходимо изменить свой образ жизни: сбалансировано питаться, избавиться от вредных привычек. Со временем соблюдение всех правил налаживает работу всех органов, в том числе и почек.
Необходимо исключить жареную, острую, соленую пищу, следить за количеством потребляемой жидкости. Всегда нужно уделять внимание сезонным фруктам, особенно в летнее время.
Поскольку появлению микролитиаза способствует наличие других заболеваний мочеполовой системы, важно своевременно лечить все инфекции и регулярно проходить профилактические обследования.
Микролиты в почках что это такое, и как их лечить?
Что такое микролиты в почках? Этим вопросом задается большинство пациентов, которые впервые слышат подобный диагноз. Микролиты – это предшественники камней, которые формируются в результате оседания солей на тканях почек. Данная патология носит название микролитиаза. При их скоплении в конгломераты формируются конкременты различных размеров, что приводит к мочекаменной патологии.
Как правило, микролиты не приносят дискомфорта, однако при значительном их скоплении могут вызвать признаки, которые характерны для нефролитиаза.
Причины заболевания
Микролитиазу почек предшествуют следующие факторы:
- Наследственная предрасположенность. Наличие у близких родственников мочекаменной патологии повышает риск образования песка в парных органах мочевыделительной системы.
- Аномалии в строении, что влечет за собой застойные процессы и приводит к задержке солей в почках.
- Недостаточное употребление жидкости влечет за собой невозможность произвести почками самоочистку из-за недостаточного количества образованной мочи.
- Проживание в сухой и жаркой климатической зоне приводит к повышенному отделению пота и снижению количества выводимой жидкости.
- Употребление жесткой воды с большим количеством солей.
- Неправильное питание, чрезмерное употребление мяса, соленых, копченых, консервированных продуктов.
- Инфекционно-воспалительные патологии острой и хронической формы, которые приводят к отечности почек и застойным процессам.
- Дисфункции эндокринной системы, которые приводят к нарушению процесса усвоения и выведения солей – постепенно оседают на стенках органов.
- Болезни органов желудочно-кишечного тракта влекут за собой нарушение процесса всасывания и выведения питательных веществ из организма, которые накапливаясь в почках, приводят к развитию микролитиаза.
- Избыточная масса тела способствует значительному накоплению солей кальция, фосфатов и мочевой кислоты.
- Хирургические манипуляции на органы мочевыделительной системы.
- Продолжительная терапия лекарственными препаратами.
- Наличие злокачественных и доброкачественных новообразований в почках.
- Недостаток витамина Д, а также других витаминов и минералов.
Клиническая картина
С первыми признаками микролитиаза сталкиваются люди в возрасте 20-50 лет. Единичные микролиты не проводят к развитию болевого синдрома и дискомфорта у больного. Однако при значительном их образовании, скоплении в конгломераты вызывают выраженную клиническую картину.
Распознать патологию можно по болевому синдрому в поясничной области – почечной колике. При этом, микролит в правой почке приводит к чувству боли и дискомфорта с правой стороны, микролитиаз левой почки вызывает неприятные чувства с левой стороны поясничного отдела спины. Боль может иррадиировать в область паха и живота. Чувство дискомфорта в области парных органах усиливается во время физических нагрузок, резких движениях, тряске.
Пациента беспокоят симптомы:

- боль, дискомфорт, жжение в процессе опорожнения;
- учащение позывов к мочеиспусканию;
- изменение цвета урины;
- помутнение и выпадение осадка в моче;
- появление крови в урине, что указывает на процесс продвижения микролитов;
- расстройства работы органов пищеварительного тракта: тошнота, рвота, запоры в период обострения болезни;
- интоксикации организма: озноб, лихорадка, сухость во рту.
Диагностика
Симптомы микролитиаза схожи с патологиями других органов в связи, с чем важно провести корректную дифференциальную диагностику. Микролит левой почки имеет аналогичные признаки с патологиями органов ЖКТ, коликами в области кишечника, воспалительными патологиями мышечной ткани. Микролиты в правой почке можно спутать с аппендицитом, печеночными и желчными патологиям. Микролитиаз обеих почек имеет схожую клиническую картину с пиелонефритом, раком почек, остеохондрозом.
Для подтверждения диагноза используются лабораторные методы диагностики:
- Общеклинический анализ урины. Отклонения от нормы показателей кислотности, повышение плотности, помутнение, наличие осадка, эритроцитов, цилиндров указывают на отложение солей и песка. При присоединении патогенной флоры в моче обнаруживаются лейкоциты и бактерии в большом количестве.
- Бактериологическое исследование позволяет изучить микрофлору урины. В случае положительной реакции и выявления возбудителя инфекционно-воспалительного процесса проводится определение его устойчивости к антибактериальным препаратам. Данный метод диагностики позволяет назначить корректное лечение, которое будет активно в отношении выявленной патогенной флоры.
- Анализ мочи по Зимницкому – диагностический способ, при помощи которого врач может детально изучить способность парных органов концентрировать и выделять урину.
Для получения более детальных сведений используются инструментальные методы диагностики, среди которых наиболее эффективными являются УЗИ, урография, КТ. Ультразвуковое исследование – безопасный метод исследования, который используется для постановки диагноза всем пациентам, в том числе у беременных женщин и детей. Позволяет изучить состояние органа, наличие новообразований, их размеры, локализацию, возможные осложнения. Минусом данного способа – невозможность определить оксалаты, диаметр которых менее 6 мм.
Экскреторная урография – метод рентгенодиагностики, который проводится после внутривенного введения контрастирующего препарата. Данный способ позволяет получить данные о локализации микролитов в почках и их особенностях.
Компьютерная томография – современный, высокоточный диагностический способ, который позволяет оценить расположение, величину, плотность конкремента.
Лечение
Медикаментозное лечение микролитов в почках направлено на диссолюцию и эвакуацию песка вместе с уриной. С этой целью назначаются диуретики, препараты спазмолитического и обезболивающего эффекта. При присоединении инфекции назначаются препараты антибактериального и антифлогистического действия.
- Цистенал – препарат растительного происхождения, активным компонентом которого является марена красильная и эфирные масла. Назначается курсом от 10 до 30 дней по 4 капли перед каждым употреблением еды. При выраженной почечной колике дозировка увеличивается до 20 капель.
- Энатин – содержит натуральные компоненты: мяту, растительное масло оливы, аира и очищенной серы. Назначается по 3-4 лекарственные формы в течение дня.
- Спазмоцистенал – содержит в себе все характеристики Цистенала и является его близким аналогом. С состав входит радобелин, синтезируемый из корня белладонны. Назначается при выраженном болевом синдроме в размере 20 капель, после купирования симптома рекомендуемая дозировка составляет 2-3 капли. Курс лечения до полного отхождения песка.
- Роватинекс – медикамент содержит в своем составе множество эфирных масел, которые способствуют быстрой диссолюции и безболезненной эвакуации микролитов. Максимальная суточная дозировка препарата составляет 6 капсул. При проявлении почечной колики для ее купирования рекомендуется увеличить дозировку в 2 раза.
- Канефрон Н – лекарство на основе лекарственных трав. Назначается при микролитах в обеих почках. Помогает улучшить общее состояние пациента, изменяет кислотность урины, что способствует растворению песка и быстрому его выведению. Рекомендуемая продолжительность лечения от 30 дней. В течение одного дня следует выпивать 150 капель или 6 таблеток, разделив это количество на 3 приема.
- Цистон – эффективное и безопасное средство, назначаемое для лечения микролитов в почках даже у ребенка от 2 лет. Нормализует диурез, снимает боль и обладает противомикробным эффектом. Назначается по 2 таблетки трижды в день. Маленьким пациентам дозировка препарата определяется индивидуально в соответствии с массой тела.

- Нефролит – лекарственный препарат на основе марены красильной, ландыша и кислот, которые способствуют восстановлению водно-электролитного баланса. Назначается курсом продолжительностью от 1 до 2 месяцев, с ежедневным приемом по 2 таблетки 3 раза в день.
Для снижения болевого синдрома во время продвижения микролитов назначаются обезболивающие и спазмолитические препараты (Но-шпа, Папаверин, Кеторолак, Диклофенак). По рекомендации лечащего врача допускается комбинация негормональных противовоспалительных препаратов с гепатопротектарами и витаминами А и Е, которые способны снизить выраженность клинической картины и вылечить микролиты.
Хирургическое вмешательство
Микролиты размерами до 3 мм хорошо поддаются медикаментозному лечению, однако при превышении указанного диаметра, приносят больному большой дискомфорт и часто лекарственные препараты не способны справиться с твердыми новообразованиями. Наиболее эффективные методы оперативного решения проблемы:
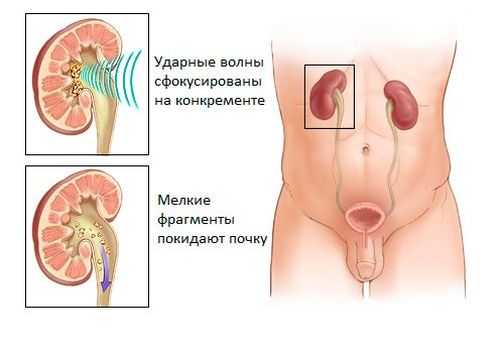
- Дистанционная литотрипсия – неинвазивный способ хирургического вмешательства. Дробление осуществляется путем воздействия ударной волны на новообразование на расстоянии. Рекомендуется пациентам, у которых диаметр конкрементов не превышает 5 мм. Недостаток метода – повреждение соседние органы.
- Чрескожная нефролитотомия – метод деструкции путем воздействия ультразвуковых волн на микролиты через прокол в коже.
- Контактная литотрипсия – метод хирургического вмешательства, с помощью которого дробление камней осуществляется мощным потоком воздуха, лазером или ультразвуковыми волнами. Операция проводится через уретру под контролем эндоскопа, рентгенологического или ультразвукового оборудования. После успешной деструкции остатки микролитов достаются специальными щипцами. Облегчить отхождение этих частиц поможет установка дренажной системы в уретру или мочеиспускательный канал.
- Открытые полостные операции используются крайне редко – приводят к развитию множества побочных эффектов. Используется в качестве экстренной меры оказания медицинской помощи.
Прочие терапевтические и профилактические методы
Для ускорения процесса выведения твердых новообразований рекомендуется увеличить физические нагрузки и изменить рацион. С этой целью отлично подойдет бег, прыжки и пешие прогулки на свежем воздухе. В качестве вспомогательной терапии можно использовать средства народной медицины.
Диета
Специальная диета рекомендована при микролитиазе одной или обоих почек – ускоряет процесс растворения конкрементов благодаря изменению состава мочи. Рекомендации относительно питания подбираются врачом, исходя из химического и органического происхождения песка.
При оксалатах следует отказаться от щавелевой кислоты, которая содержится в щавеле, шпинате и другой листовой зелени, продуктов, содержащие какао. Дополнить рацион рекомендуется крупами, тыквой, молочными продуктами и яйцами.
При фосфатных микролитах исключить необходимо продукты, которые прошли процедуру копчения, консервации или прожарки. Ограничить также следует острое, специи, бобовые, продукты на основе какао, творог, яйца и куриное мясо. Заменить любимые продукты с запрещенного списка можно мясными и рыбными продуктами, маслом животного происхождения, кислыми фруктами, ягодами, тыквой, капустой.
При уратах пациенту следует исключить мясо, рыбу, грибы и, приготовленные на их основе, супы и бульоны, крепкий чай, кофе, щавель и бобовые. В рационе обязательно должны присутствовать сладкие фрукты и овощи (салат, морковь, свекла, картофель), крупы и молочные продукты.
Карбонаты предполагают исключение молокопродуктов. Основу рациона должны составлять крупы, рыбные и мясные блюда, масло, яйца.
Народные рецепты
Лечение микролитов в почках народными средствами может использоваться только в качестве вспомогательной терапии и по рекомендации уролога. Для приготовления лекарственных средств используются травы, продукты пчеловодства, которые обладают выраженным спазмолитическим, антисептическим эффектом и способствуют изменению кислотности урины, что помогает растворить и вывести микролиты.

Наиболее эффективными являются отвары на основе шиповника, листьев брусники, клюквы и смородины, которые можно использовать отдельно или сочетать. Для приготовления отвара понадобится 10 г любых листьев, которые необходимо залить водой, довести до кипения и потомить на медленном огне в течение 5 минут. После этого настоять и принимать в течение дня. Этот рецепт помогает усилить отделение урины и обладает обезболивающим действием.
Отвар на основе овса или пшена улучшает отхождение микролитов благодаря спазмолитическому и мочегонному эффекту. Для приготовления понадобится 200 г любого очищенного сырья, которые следует залить 0.5 литра кипятка и протомить до готовности. Отвар слить и принимать по 50-100 мл ежедневно 2-3 раза.
Отлично справиться помогут настои семян моркови, корня петрушки, плодов можжевельника, донника, толокнянки.
Что это такое микролиты в почках – частый вопрос пациентов, которые впервые слышат подобный диагноз. Медики называют данные новообразования начальным этапом в развитии мочекаменной патологии. Для диагностики песка используются УЗИ, КТ, урография. Микролиты незначительных размеров хорошо поддают медикаментозному лечению, при превышении размеров 3 мм требуется оперативное вмешательство.
что это такое, причины, симптомы, лечение
Микролитиаз почек – это начальная стадия мочекаменной болезни, при которой происходит формирование мелких камней. Для этой патологий характерно появление болей в области поясницы, частые позывы к мочеиспусканию и другие симптомы.
Причины возникновения
Микролитиаз почки возникает по ряду причин, среди которых выделяют:
- Наследственность. Генетически обусловленные нарушения метаболизма провоцируют активное отложение солей.
- Хронические патологии, поразившие органы ЖКТ и мочеполовой системы. Подобные заболевания нарушают работу почек, мочевого пузыря, поэтому они не способны нормально и своевременно выводить из организма отложения.
- Врожденные аномалии в структуре органов малого таза, из-за чего возникают частые застои урины.
- Патологии костей. Нарушение костной структуры приводит к повышению уровня кальция в организме.
- Регулярное потребление жидкости в малых объемах. Это приводит к тому, что моча образуется в меньшем количестве.
- Регулярное употребление продуктов, которые повышают уровень кислотности урины, что провоцирует активный рост некоторых видов почечных камней.
- Проживание в жарком и сухом климате. Такие условия провоцируют активное потоотделение, в связи с чем моча становится более концентрированной, и микролиты начинают выпадать в осадок.
- Обильное потребление продуктов с высоким содержанием соли.
Основные симптомы
Симптомы микролитиаза на начальных стадиях практически не проявляют себя. Из-за этого большинство пациентов обращаются за помощью к врачу, когда заболевание приобрело запущенную форму. Микролитиаз обеих почек нередко провоцирует развитие солевого диатеза. А лечение последнего недуга представляет собой довольно сложный процесс.

Симптоматика микролитиаза проявляется в виде:
- Болевого синдрома. Обычно он локализуется в области поясницы, но может иррадировать в район промежности и нижней части живота. Нередко боль возникает при ходьбе. В данном случае ее отмечают в крестцовом и поясничном отделах.
- Высокого давления.
- Учащенного мочеиспускания. Моча при микролитиазе почки приобретает темный оттенок. В ней могут встречаться небольшие сгустки крови.
- Отеков, поразивших различные части тела.
- Ухудшения самочувствия, слабость во время выполнения физических нагрузок.
Варианты лечения зависят от химического состава солевых отложений:
- Ураты. Представляют собой кристаллы, полученные из солей мочевой кислоты.
- Оксалаты. Появляется при избыточном содержании щавелевой кислоты.
- Фосфаты. Формируются при превышении допустимой нормы фосфатной кислоты.
Симптомы патологии различаются в зависимости от локализации, в правой или левой почке образовались микролиты. Микролитиаз левой почки отличается более яркой клинической картиной, что облегчает диагностику и его последующее лечение.
Методы диагностики
Диагностика микролитиаза предполагает проведение следующих мероприятий:
- Анализ мочи, при котором определяется уровень солей, наличие/отсутствие патогенной микрофлоры и другие параметры.
- Анализ крови. Он позволяет выяснить, протекают ли в организме воспалительные процессы, вызванные повторным инфицированием.
- Биохимический анализ крови. Проводится с целью выявления характера нарушений обмена веществ.
- УЗИ. Ультразвук является главным инструментарием при исследовании поражений почек.
- Рентгеновское облучение. В организм вводится контрастное вещество, при помощи которого на аппарате проявляются камни. Недостатком такого метода является то, что часть микролитов остаются скрытыми от данного вида излучения.
[flat_ab id=”4″]
Варианты лечения
Чтобы избежать возникновения серьезных осложнений, при появлении первых симптомов микролитиаза почек, необходимо обратиться за помощью к врачу.
Лечение микролитиаза предполагает соблюдение специальной диеты и прием лекарственных препаратов. Медикаменты подбираются в зависимости от вида солевых отложений. Помимо этого, медикаментозная терапия предполагает прием препаратов, обладающих спазмолитическими и мочегонными свойствами. Их назначают для того, чтобы облегчить процесс выведения микролитов естественным путем.
В случае если болезнь осложнена инфекцией, лечение дополняется препаратами, действие которых направлено на подавление очагов воспаления и патогенной микрофлоры.
Хороших результатов в лечении можно добиться, используя методы народной медицины. Они включают в себя регулярный прием отваров и настоев, обладающих мочегонными и противовоспалительными свойствами.
Стоит помнить, что необходимые для лечения лекарственные препараты должен назначать специалист, так как только он способен точно определить химический состав образований. Не нужно заниматься самолечением.
Диетотерапия
Обязательным условием эффективного лечения микролитиаза является соблюдение специальной диеты. Как и медикаментозная терапия, подбор диеты зависит от типа солевых отложений:
- Фосфаты. Необходимо исключить или огранить потребление фруктов, овощей и молочных продуктов. Их можно заменить мясом, рыбой, мучными изделиями.
- Ураты. Отказаться от потребления продуктов богатых содержанием кальция. Рекомендуется: отварное мясо, рыба, яйца, масло и разнообразные крупы.
- Оксалаты. Следует исключить продукты содержащие в себе щавелевую кислоту: щавель, крепкий кофе, картофель, зеленый салат и так далее. Рекомендованные продукты: хлеб, молоко, ягоды, фрукты, макароны, яйца и крупы.
Микролитиаз почек – это заболевание, которое редко доставляет неудобства человеку. В первую очередь это связано с тем, что начальная стадия патологии не имеет характерных симптомов. Для более эффективного лечения необходимо следовать рекомендациям врача, соблюдать диету, отказаться от вредных привычек.
Гидрокаликоз почек - что это такое, как лечить и профилактировать?
Гидрокаликоз почки (каликоэктазия) – патологическое состояние, при котором чашечно-лоханочный аппарат органа растягивается и сдавливает почечные ткани. Самостоятельным изолированным заболеванием отклонение не является: это всего лишь синдром других нарушений в работе мочевыводящей системы. Лечение гидрокаликоза почек возможно только после установления точной его причины.
Особенности патологии
У здорового человека моча собирается в почечной чашечке, а из органа выводится через мочеточники. Но если что-то препятствует ее оттоку, урина скапливается в больших количествах и начинается гидронефроз. Чашечка от этого увеличивается, расширяется и растягивается. Ткани почки сдавливаются, что приводит к нарушению работы органа.
Если развитие гидрокалиоза почек происходит на протяжении длительного времени, повышается вероятность появления осложнений:
- хронической недостаточности;
- уросепсиса;
- гидронефроза.
Нарушение может затрагивать один орган или сразу оба. Двухсторонний гидрокаликоз почек представляет наибольшую опасность. Он встречается в 10-15% случаев и тяжело поддается лечению. От патологии чаще страдает правая почка.
Полостные структуры обеих почек могут расширяться одновременно или с небольшой разницей. Здоровье больного в таком случае ухудшается очень быстро, и лечение нужно начинать как можно скорее. В противном случае начнет развиваться почечная недостаточность.
Возможные причины
Главная причина, приводящая к гидрокаликозу почек – затрудненный отток мочи из почечной чашечки. Провокаторами этой патологии могут быть нарушения в работе мочевыводящих органов или других систем организма. К ним относятся:
- новообразования;
- опущение почки;
- длительный гидронефроз;
- дефекты лимфоузлов или сосудов;
- туберкулез почек;
- врожденные аномалии;
- травмы;
- кисты;
- инфекции или воспалительные процессы.
Гидрокаликоз часто появляется у беременных женщин. Обычно патология развивается на последних сроках или при крупном плоде. Матка значительно увеличивается в размерах и давит на органы мочевыделения, что сказывается на состоянии почек.
Если у человека ранее наблюдалось одно из описанных отклонений, он автоматически попадает в зону риска. Нужно заранее узнать, что такое гидрокаликоз почек. Обращать внимание следует на количество выделяемой мочи и частоту позывов к опорожнению мочевого пузыря.
Симптомы
На начальных этапах развития гидрокаликоза специфическая симптоматика может отсутствовать. Тревогу у больных способно вызвать только скудное количество мочи. Постепенно признаки нарушения становятся более явными, но могут напоминать о других заболеваниях мочевыводящей системы.
Степень выраженности симптомов зависит от скорости развития уродинамики. Появляются следующие признаки:
- частые позывы к мочеиспусканию;
- озноб;
- примесь крови в урине;
- резкое повышение температуры;
- боль в области поясницы;
- постоянная тошнота и рвота;
- неприятный запах мочи.
Температура тела поднимается неожиданно и может достигать 40 градусов. Если отток мочи восстанавливается, наблюдается резкое снижение.
Болезненность зависит от места расположения проблемного органа. Если наблюдается гидрокаликоз левой почки – болит слева, и наоборот. Синдром затрагивает поясницу, но иррадиирует в боковые и нижние отделы живота, а также в пах. При пальпации неприятные ощущения усиливаются.
Существует врожденный гидрокаликоз правой почки – мегакаликоз. В таком случае организм адаптируется к патологическому состоянию, и симптомы могут отсутствовать. В таком случае болезнь обычно диагностируется случайно, во время профилактического обследования в клинике.
Способы диагностики
При подозрении на двусторонний или односторонний гидрокаликоз следует обращаться к нефрологу. Назначается комплексное обследование, которое позволит установить причину болезни и подтвердить диагноз. Исследовать нужно не только почки, но и другие органы мочевыделительной системы и даже органы пищеварения.
На первом этапе требуется лабораторная диагностика, включающая в себя биохимический и общий анализы крови и мочи. После нужно пройти:
- рентгенографию брюшной полости;
- ультразвуковое исследование;
- почечную ангиографию;
- МРТ;
- мультиспиральное КТ;
- ретроградную пиелографию;
- экскреторную урографию.
Чтобы подобрать оптимальное лечение, необходимо выяснить истинную причину гидрокаликоза.
Необходимая терапия
Лечебная тактика зависит от первопричины и степени расширения чашечно-лоханочного аппарата. На начальных этапах ставка делается на консервативное лечение с использованием медикаментов и специальной диете. При запущенной болезни потребуется хирургическое вмешательство.
Если гидрокаликоз выявлен случайно во время профилактического обследования, но при этом не нарушает функционирование почек, любые вмешательства можно отложить. Выбирается выжидательная тактика – пациент постоянно находится под наблюдением, регулярно проводятся анализы и ультразвуковое исследование.
Медикаментозное лечение
Препараты подбираются в зависимости от нарушения, которое привело к застою мочи. Если по результатам анализов выявляются инфекции или воспалительные процессы, используются антибиотики. Наличие конкрементов (камней или песка) назначаются медикаменты для их растворения. Снять выраженный болевой синдром позволяют противовоспалительные и анальгетики.
Задача лекарственных средств – вылечить гидрокаликоз и устранить его последствия. Чтобы избавиться от болевого синдрома подбираются анальгетики – Налбуфин, Дексалгин, Кетанов, Мовалис или Ибупрофен. Некоторые обезболивающие отпускаются в аптеке только по рецептам.
Для избавления от спазмов подходят спазмалитики:
- Риабал;
- Папаверин;
- Но-Шпа;
- Баралгетас;
- Магнезия 25%;
- Спазмолгон.
После того, как будет устранена обтурация просвета мочеточника, застойная моча вымывается с помощью употребления диуретиков. Подходят Нитрофуран, Фуросемид и Лазикс. Поддержка мочевыводящей системы может осуществляться растительными препаратами – Хофетолом, Канефроном, Уролесаном.
Выявленные инфекции убираются антибактериальными препаратами: Цефазолином, Норфлоксацином, Левофлоксацином. Употребление антибиотиков нарушает микрофлору кишечника и негативно сказывается на пищеварительном тракте в целом. Избавиться от неприятных последствий помогут Баксистатин или Линекс.
Хирургия
Операция обязательно назначается при врожденных анатомических аномалиях, которые мешают физиологически нормальному оттоку мочи. Также во время хирургического вмешательства удаляются мочеточниковые стриктуры, камни и опухоли. Предварительно пациент сдает все необходимые анализы. Длительный застой мочи нередко приводит к инфекционным воспалениям, и в таком случае проводится курс антибактериальной терапии.
По возможности рекомендуется прибегать к операции, гарантирующей минимальное вмешательство в организм – лапароскопии. Этот метод позволяет избежать стандартного хирургического разреза. Манипуляции проводятся через несколько проколов. В брюшную полость вводятся специальные инструменты и камера, гарантирующая обзор для специалистов.
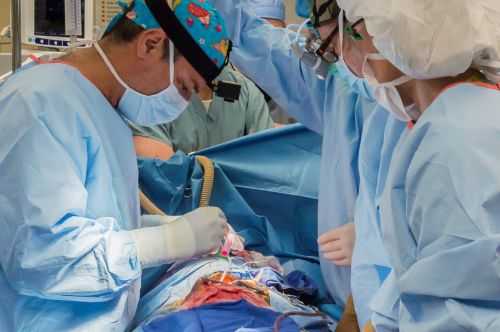
Во время операции используется общий наркоз. Период реабилитации сокращается до нескольких дней, снижаются вероятности образования послеоперационной грыжи и риски инфекционного заражения. Но существуют некоторые противопоказания, при которых назначается обычная полостная операция. В список запретов входят:
- гнойный перитонит;
- лишний вес;
- активные инфекции;
- проблемы со свертываемостью крови;
- болезни верхних дыхательных путей;
- обострение астмы;
- хронические сердечно-сосудистые патологии.
После вмешательства больному нужно будет постоянно обращаться к лечащему врачу, который будет контролировать состояние организма. Даже если признаки нарушения будут отсутствовать, желательно минимум раз в год сдавать анализы мочи и крови, а также делать УЗИ.
Народная медицина
При одобрении консервативного лечения в качестве вспомогательных средств допускается использовать рецепты народной медицины. «Правильные» травяные отвары могут значительно облегчить состояние больного, устранить неприятные симптомы и улучшить отток мочи.
Хороший эффект дает настой шиповника и зверобоя: по столовой ложке каждого из компонентов заливаются тремя стаканами кипятка и 15-20 минут томятся на водяной бане. Готовый отвар настаивается в прохладном месте 2-3 часа. Пить нужно по 100 мл трижды в день. Курс продолжается 14 дней, после делается недельный перерыв.
Для лечения болезней почек часто применяется толокнянка обыкновенная. Она слегка раздражает внутреннюю оболочку органа. Процесс вторичного всасывания при этом затормаживается, а выделение мочи повышается. Для профилактики рекомендуется отвар из листьев толокнянки и цветов василька (пропорции – два к одному). На поллитра горячей воды нужно 40 грамм сбора. Смесь томится на водяной бане полчаса, остужается и процеживается. Пить по столовой ложке перед едой.
Диета
Диетическое питание при каликоэктазии лечебного эффекта не несет. Ее действие направлено на снижении нагрузки на почки. Питание рекомендуется такое же, как при пиелонефрите (лечебная диета №7).

Больному разрешены:
- крупы;
- обезжиренные молочные продукты;
- овощи;
- фрукты;
- овощные супы;
- нежирные сорта рыбы;
- отварное мясо.
Исключить нужно консервы, копчености, острое и соленое, жирное мясо, маринады и соленья. Жарить продукты не рекомендуется. Сливочное масло лучше заменить небольшим количеством растительного, магазинные соусы не используются. Категорически запрещены любые алкогольные напитки, даже в небольших количествах.
Пить желательно натуральные морсы (клюквенный или брусничный), компоты из сухофруктов, травяные отвары. Допускается слабый зеленый или черный чай, количество кофе сокращается. Магазинные соки лучше заменить свежевыжатыми, но следует разбавлять их водой.
Профилактика
Предупредить застой мочи можно даже при наличии врожденных патологий. Для этого необходимо исключить возможные факторы риска. Для этого нужно обеспечить:
- правильное питание;
- здоровый образ жизни;
- своевременное лечение;
- правильный питьевой режим.
В рацион стоит включить большое количество овощей и фруктов. Готовить пищу желательно на пару или запекать, жарка с большим количеством масла или жира исключается. Опасность представляют продукты с большим содержанием соли, потому их потребление сокращается.
Для нормальной работы органа специалисты советуют пить не меньше двух литров воды в сутки. Эта норма поддерживается при отсутствии почечных патологий. Также для профилактики застойных явлений необходима умеренная физическая активность – ходьба, йога, плавание, легкий бег.
Гидрокаликоз относится к нарушениям, которые могут представлять серьезную опасность для жизнедеятельности организма. Длительное отсутствие лечения способно вызвать серьезные осложнения. Диагностика проводится достаточно быстро, и при выявлении первопричины патологии подобрать лечение не составляет труда.
Микролиты почек - что это такое?
Иногда после проведения ультразвукового исследования врач ставит диагноз – "микролиты почек". Что это такое и стоит ли паниковать? Микролитами в медицине называют песок и мелкие камешки, которые по каким-то причинам выпали в осадок в почках. Эти образования обычно не причиняют какого-либо беспокойства, но легкомысленно относиться к такому диагнозу все же не стоит. Ведь со временем эти мелкие камешки могут сильно увеличиться в размерах и превратиться в крупные камни, с которыми намного сложнее бороться. Последний этап перед развитием мочекаменной болезни – это микролиты почек. Что это, как лечить, причины и симптомы заболевания вы узнаете из этой статьи.
Причины возникновения
При любом заболевании перед началом лечения необходимо выяснить причину возникновения патологии. Только в этом случае терапия будет максимально эффективной. Это касается и диагноза "микролиты почек". Что это за патология, почему она появляется? Основные причины возникновения микролитов следующие:
- Наследственность - нарушения водно-солевого обмена вследствие генетического изменения состава белков.
- Врожденные патологии развития органов мочевыводящей системы, которые приводят к застою мочи в почках и отложению кристаллов солей.
- Воспалительные заболевания мочевыводящих путей.
- Эндокринные нарушения. При этом происходит сбой в обменных процессах, что становится причиной усиленного выделения кальция из организма.
- Недостаточное употребление жидкости. При этом моча становится очень концентрированной и количество солей в ней значительно увеличивается. В некоторых регионах, где вода очень жесткая, наличие микролитов в почках совсем не редкость.
- Неправильное питание. Избыток острой и соленой пищи, мяса в рационе увеличивает риск возникновения этой болезни.
- Гиповитаминоз.
- Различные новообразования, которые препятствуют нормальному оттоку мочи.
Симптомы
Заболевание особых проявлений не имеет. Во время планового обследования или обращения к врачу по другому поводу неожиданно звучит диагноз – "микролиты почек". Что это и откуда взялось, человек даже предположить не может. При дальнейшем обследовании можно обнаружить и другие признаки микролитов почек.
Например, при сборе мочи на анализ легко заметить ее помутнение. Иногда в ней появляется розоватый оттенок, который вызван повреждениями слизистой оболочки мочевыводящих путей острыми краями микролитов. Это может привести к возникновению воспалительных заболеваний, таких как цистит и пиелонефрит, при этом возникают симптомы, характерные для этих патологий.
Самым распространенным симптомом является боль, которая может быть колющей, режущей, тупой или острой. Возникают болевые ощущения в основном из-за задержки мочи, на пути которой встали мелкие камушки. Скапливаясь в любом участке мочеточника, микролиты могут спровоцировать развитие почечной колики, которая проявляется резкой острой болью. Неприятные ощущения начинаются в пояснице и отдают в половые органы и внутреннюю поверхность бедра.
Локализация
Микролиты правой почки важно не перепутать с болезнями желчного пузыря или печени. Иногда даже пациент оказывался на операционном столе для удаления аппендикса. Боль в этом случае отдает в низ живота.
Микролиты левой почки можно обнаружить только тогда, когда размер кристаллов достигает нескольких миллиметров. Для постановки диагноза необходимо исключить заболевания кишечника и миозит поясничных мышц. У человека появляются боли в пояснице, которые при нагрузках и попытках изменить положение тела усиливаются.

Диагностика
Чтобы определить наличие этого заболевания, проводят следующие исследования:
- Общий анализ мочи. Позволяет определить микрогематурию, количество и химический состав солей, наличие бактерий.
- Общий анализ крови для выявления воспалительных процессов. Позволяет узнать, имело ли место присоединение инфекции.
- Анализ крови на биохимию - определяет характер нарушения обмена веществ.
- Ультразвуковая диагностика – основной метод исследования данного заболевания.
- Экстренная урография помогает определить локализацию, количество и размеры микролитов. В ходе такого исследования в вену вводят контрастное вещество и делают серию рентгеновских снимков.
Иногда приходится прибегать к такому методу исследования, как радиоизотопная сцинтиграфия.

Как лечить
Диагноз "микролиты обеих почек" в оперативном вмешательстве не нуждается. Лечение такого заболевания является консервативным и зависит от результатов обследования. В основном врач назначает препараты, которые способствуют растворению микролитов. Иногда возникает необходимость использования спазмолитических и мочегонных средств, для того чтобы облегчить процесс выхода мелких камешков. Если образования замечены лишь в одной из почек, то возможно, причиной болезни стало воспаление в ней. В этом случае назначают противовоспалительные и антибактериальные препараты, которые необходимы также в случае присоединения инфекции мочевыводящих путей. Неплохой результат наблюдается при лечении отварами и настоями растений, которые обладают мочегонным и противовоспалительным свойствами.
Очень важно правильно питаться, ведь микролиты обеих почек - это признак того, что у больного нарушен обмен веществ.

Диета
Если у вас обнаружены микролиты, необходимо отказаться от мясных, рыбных бульонов, шпината, щавеля, бобовых, субпродуктов, колбас, копченостей, соленой, острой пищи, шоколада, крепкого чая и кофе, алкогольных напитков. В целом режим питания зависит от того, какого рода микролиты обнаружены. Фосфатные делают мочу щелочной, значит, придется ограничить употребление фруктов и овощей, молочных продуктов. Мясо, рыба, мучные изделия и растительные масла будут полезны, так как они подкисляют мочу. Если обнаружены карбонатные микролиты, нужно отказаться от молочных продуктов и больше употреблять мяса и рыбы, круп, мучных изделий, яиц. Своевременное обращение к врачу, постановка правильного диагноза и выполнение всех рекомендаций позволят избавиться от болезни без хирургического вмешательства.
что это такое и как лечить
 Нефрология
НефрологияАвтор Anton На чтение 8 мин. Просмотров 3.7k. Опубликовано
Кальцинаты в почках – это кристаллы из солей кальция, которые откладываются в почечной ткани и приводят к рубцеванию органов. В 8 из 10 случаев в паренхиме и мозговом веществе почки обнаруживаются кристаллы фосфора и этандиовой кислоты. У некоторых пациентов обызвествление почек сочетается с нефролитиазом, при котором в чашечно-лоханочной системе (ЧЛС) формируются конкременты. Нефрокальциноз проявляется тупой болью в пояснице, судорожными припадками, расстройством мочеиспускания.
Особенности камней-кальцинатов
Кальцинаты – конкрементоподобные образования, состоящие из солей кальция. Возникают из-за нарушения водно-солевого баланса и минерального метаболизма. Кальцинаты паренхимы почек имеют вид известкового налета (в медицине это называется инкрустация), провоцирующего рубцевание или омертвение тканей.
Мелкие конкременты образуются при:
- чрезмерном поступлении кальция с пищей;
- длительном воспалении паренхимы;
- гиперкальциемии;
- вымывании кальция из костной ткани.
В урологической практике чаще встречается обызвествление функциональной ткани (паренхимы), мозгового и коркового вещества. В половине случаев очаги поражения обнаруживаются либо в левой, либо в правой почке, то есть односторонний нефрокальциноз. Отложение кальцинатов в обоих органах наблюдается при кальций-фосфатном дисбалансе, который вызван метаболическими расстройствами, нарушением гормонального равновесия и т.д.