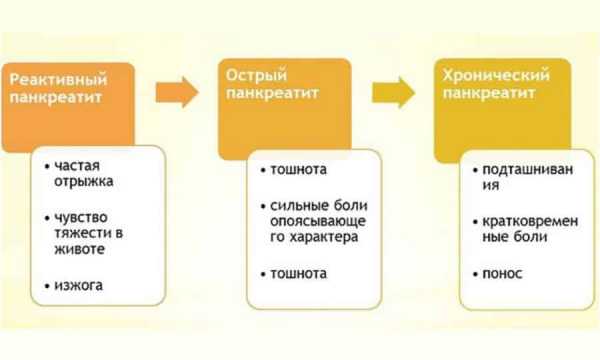
Панкреопатия что это такое
Панкреатопатия
Многие из нас слышали слово «панкреатит» и знают, что это «когда болит поджелудочная железа». И это, в действительности, почти правильно. А точнее, это воспаление поджелудочной железы (панкреас), сопровождающееся различными нарушениями ее деятельности. Но бывает так, что воспаления нет, а нарушение ферментативной функции поджелудочной железы есть.
Внешнесекреторная недостаточность поджелудочной железы и называется панкреатопатия.
Поджелудочная железа – орган одновременно и внешней и внутренней секреции. Специальные клетки «островков Лангерганса» вырабатывают инсулин, нужный для усвоения глюкозы (внутрисекреторная деятельность). Недостаток инсулина приводит к диабету.
А внешнесекреторная деятельность – выработка пищеварительных ферментов (липаза, амилаза, трипсин).
ДЛЯ ЧЕГО НУЖНЫ ПИЩЕВАРИТЕЛЬНЫЕ ФЕРМЕНТЫ?
- липаза расщепляет жиры;
- амилаза преобразовывает углеводы;
- трипсин помогает перевариванию белков.
Недостаток этих ферментов и приводит к развитию панкреатопатии. Часто развивается у детей. Но бывает и у взрослых – при необычном или избыточном питании. А у пожилых может иметь ишемический (сосудистый) характер.
КАК ПРОЯВЛЯЕТСЯ ПАНКРЕАТОПАТИЯ?
Больные жалуются на небольшие боли в левом подреберье и околопупочной области, неустойчивый стул, снижение аппетита. В анализах кала отмечается стеаторея (непереваренный жир). Анализы крови и мочи на ферменты показывают снижение их уровня. На УЗИ чаще всего изменений нет, но иногда поджелудочная железа несколько увеличена.
ЧТО ДЕЛАТЬ?
Нужно обратиться к доктору, чтобы дифференцировать панкреатопатию от других заболеваний.
Проведя обследование, врач назначит оптимальные варианты заместительной ферментной терапии. Раньше ферментативную недостаточность лечили панкреатином. Это лекарство получают из поджелудочной железы животных. Но интенсивная выработка соляной кислоты способствует разрушению панкреатина в желудке. Поэтому в настоящее время чаще назначаются более современные препараты, имеющие защитную оболочку или сформированные в микрогранулы. Выбор конкретного препарата лучше доверить врачу.
Панкреатопатия – не тяжелое заболевание. Своевременное обращение к специалисту убережет Вас или Вашего ребенка от более серьезных болезней.
методы, способы и принципы лечения панкреатита
По статистике, в России распространенность хронического панкреатита составляет 27–50 случаев на 100 000 человек. В европейских странах этот показатель несколько ниже — 25–26 человек[1]. Но растет число заболевших острым панкреатитом: до середины 50-х годов ХХ века такая форма заболевания встречалась достаточно редко, а на сегодня в нашей стране фиксируется около 36–40 случаев на 100 000 жителей[2]. Острый панкреатит диагностируется примерно у 2,5–11,8% от общего количества больных с острыми заболеваниями брюшной полости, поступивших в стационар[3]. Мировая тенденция также оставляет желать лучшего — ежегодно панкреатит поражает 8–10 человек из 100 000[4].
Формы панкреатита и их особенности
Так что же такое панкреатит и в чем его опасность для заболевшего? Медицинские издания определяют панкреатит как воспалительное заболевание, вызванное целым рядом причин и поражающее ткани поджелудочной железы — органа, ответственного за выработку пищеварительного сока. Специалисты выделяют две отдельные формы панкреатита в зависимости от клинической картины заболевания и причин, его вызвавших.
Острый панкреатит. При этой форме заболевания воспаление вызывает ферментативный аутолиз: ферменты активизируются непосредственно в поджелудочной железе и их воздействие поражает именно ее ткани — возникает так называемое самопереваривание. В основе заболевания лежит повреждение ацинозных клеток, повышенная выработка пищеварительного сока и нарушение его нормального оттока в двенадцатиперстную кишку. Под действием липазы — фермента, расщепляющего жиры, — возникает жировая дистрофия тканей, а трипсин, отвечающий за переваривание белков, провоцирует отек и некроз клеток железы. В результате возникает значительное поражение органа, в тяжелых случаях сопровождающееся нагноением, фиброзом, абсцессами. При длительном воздействии пищеварительных ферментов поражение распространяется на находящиеся рядом органы, ткани и кровеносные сосуды.
Хронический панкреатит характеризуется наличием периодов обострений и ремиссий. Гастроэнтерологи выделяют две стадии этого заболевания. На начальной стадии симптоматика иногда весьма незначительна, больного ничто не беспокоит. Продолжаться эта стадия может несколько лет, но при отсутствии должного лечения она обязательно сменяется второй стадией, на которой нарушения в работе органа становятся ярко выраженными, а симптомы начинают беспокоить больного постоянно. Постепенно развивается недостаточность поджелудочной железы — ткани больного органа замещаются соединительной тканью, неспособной вырабатывать панкреатический сок и, соответственно, ферменты. Ферментная недостаточность ведет к серьезным нарушениям в работе всей пищеварительной системы.
Важно!
Следует отличать обострения хронического панкреатита от острой формы заболевания, хотя клиническая картина у них схожа. При обострении также может развиваться некроз тканей железы, вызывающий острую боль и требующий скорейшего медицинского вмешательства. Правильный диагноз может поставить только врач.
Симптомы и причины панкреатита
Причины развития заболевания могут быть весьма разнообразными, и в соответствии с ними специалисты выделяют два типа панкреатита — первичный и вторичный (реактивный).
Первичный панкреатит развивается из-за поражения тканей самой железы. Основными причинами, по которым это происходит, являются следующие:
- злоупотребление алкоголем и табаком: по некоторым данным, в России эта причина провоцирует заболевание в 25–50% случаев, а в мире — от 30 до 95%[5];
- травмы живота, хирургические вмешательства и некоторые диагностические процедуры — такие, как неумело проведенная эндоскопия;
- неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков;
- интоксикация пищевыми продуктами, химическими веществами;
- генетическая предрасположенность;
- неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи.
Вторичный (реактивный) панкреатит всегда возникает на фоне основного заболевания желудочно-кишечной системы. Самой частой причиной, по статистике, является желчнокаменная болезнь. Вызвать вторичный панкреатит способны и вирусные гепатиты, дизентерия, сепсис, сахарный диабет, муковисцидоз, глистные инвазии в желчевыводящих путях. Лечение вторичного панкреатита всегда связано с лечением основного заболевания.
Симптоматика заболевания зависит от его формы. При остром панкреатите главным симптомом является сильная боль, локализованная в правом или левом подреберье либо принимающая опоясывающий характер. Иногда боль не устраняется даже с помощью медикаментов и может спровоцировать болевой шок и потерю сознания. Приступ длится от часа до нескольких суток. Среди прочих симптомов отмечают тошноту и рвоту, не улучшающую самочувствие, повышение температуры до 38°С и более, учащение пульса, снижение артериального давления, появление желтого налета на языке, напряжение передней брюшной стенки, приступы диареи, потливость.
При хроническом панкреатите в стадии ремиссии симптомы обычно не выражены или выражены слабо, но в случае обострения они напоминают приступ острого панкреатита. Боль в этом случае локализуется в тех же местах: в правом или левом подреберье, в области лопатки, грудины, иногда иррадиирует в спину или в область сердца. Спровоцировать приступ может употребление алкоголя, жирной или острой пищи. Снижение боли наблюдается при наклоне вниз или приседании на корточки. Помимо боли обострение хронического панкреатита характеризуется метеоризмом, диареей, тошнотой и рвотой.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Лечение панкреатита в зависимости от формы заболевания
Лечебные мероприятия зависят от формы заболевания. Лечение острого панкреатита и обострения его хронической формы должно проводиться только в условиях стационара под наблюдением врача. Основными назначениями в этом случае являются голод в течение нескольких дней, холод на область живота и покой. Для снятия боли возможно назначение спазмолитиков, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу. При возникновении угрозы жизни пациента проводится хирургическая операция по удалению некротизированных участков железы или полному удалению органа.
Хотя любая форма заболевания приводит к возникновению ферментной недостаточности, в острый период панкреатита противопоказан прием любых ферментных препаратов. При хроническом панкреатите в стадии ремиссии для устранения симптомов ферментной недостаточности врачи обычно рекомендуют проведение ферментной терапии, назначают пациенту препараты на основе панкреатина. В них, как правило, содержится липаза, протеаза, альфа-амилаза, трипсин, химотрипсин. С помощью этих ферментов поддерживается способность организма переваривать пищу и усваивать из нее все необходимые питательные вещества.
Действие ферментных препаратов постепенно купирует и болевой синдром. Это связано с механизмом обратного торможения выработки ферментов, поскольку панкреатин в лекарственной форме, поступающий в достаточном количестве в просвет двенадцатиперстной кишки, приводит к инактивации холецистокинин-релизинг-фактора, что способствует снижению холецистокинина в крови и в панкреатической секреции (по принципу обратной связи). Это снижает аутолиз, внутрипротоковое давление и ослабляет болевые ощущения, обеспечивая поджелудочной железе функциональный покой на время терапии.
При любой форме заболевания пациенту назначается строгая диета «Стол №5п», согласно которой запрещено употреблять в пищу целый ряд продуктов, особенно острую и жареную пищу. Все блюда готовятся на пару, отвариваются или запекаются. Запрещены также алкоголь и курение.
Группы препаратов при лечении панкреатита
При медикаментозном лечении панкреатита используются сразу несколько групп препаратов:
- Спазмолитики для купирования болевого синдрома.
Важно!
Недопустимо принимать спазмолитики без назначения лечащего врача больше двух дней, поскольку препараты этой группы могут вызвать серьезные побочные эффекты.
- Ферментативные препараты (только в период ремиссии).
- Блокаторы h3-рецепторов для снижения выработки соляной кислоты и обеспечения покоя поджелудочной железы.
- Антациды для снижения кислотности в желудке и создания защитного слоя на его слизистой.
- Антибиотики широкого спектра действия для предотвращения инфицирования омертвевшей ткани поджелудочной железы и окружающих органов и предотвращения осложнений — панкреонекроза, сепсиса, перитонита.
- Холинолитики для блокирования болевых ощущений через снижение панкреатической секреции.
- Противорвотные для облегчения общего состояния больного, устранения обезвоживания организма.
- Желчегонные (только в период ремиссии!) для устранения застоя желчи, отечности железы, снижения функциональной нагрузки на орган, улучшения пищеварения.
- Антипротеазные препараты для инактивации ферментов поджелудочной железы (принимают только в первые несколько суток заболевания!).
Назначение любых медикаментов и порядок их приема должны проводится только врачом в зависимости от степени поражения органа, силы болевого синдрома и общего состояния пациента. Самолечение такого заболевания, как панкреатит в любой его форме, может привести к необратимым последствиям — от формирования абсцессов и начала кровотечений вплоть до летального исхода.
Панкреатопатия реактивная у детей и взрослых
 Когда идет речь о заболеваниях поджелудочной железы, в первую очередь вспоминают панкреатит.
Когда идет речь о заболеваниях поджелудочной железы, в первую очередь вспоминают панкреатит.
Однако есть и такое заболевание как панкреатопатия (ошибочно – панкреопатия), которое характеризуется гипофункцией органа без воспаления.
Так, у детей панкреатопатия возникает из-за неправильного питания.
Из статьи вы узнаете
Что такое панкреатопатия?
Панкреатопатия – это дисфункция поджелудочной железы, не сопровождающаяся воспалительным процессом, из-за которой возникает дефицит ферментов.
При данном заболевании нарушается работа органа, что соответственно, влияет на весь процесс пищеварения. В зависимости от причин, приведших к дисфункции, различают:
- Первичная – развивается вследствие других заболеваний.
- Вторичная – наиболее часто встречается и спровоцирована неправильным и избыточным питанием.
Заболевание нарушает процесс переваривания пищи, что в дальнейшем приводит к проблемам с обменом веществ. Это объясняет, почему необходимо приступить к лечению как можно раньше.
Отдельно рассматривают реактивную панкреатопатию. Она представляет собой ответ поджелудочной железы на воздействие извне.
Наиболее часто она возникает после воспалительных заболеваний, отравлений и аллергий. Приступ сопровождается спазмом протоков, из-за чего орган отекает. В таком состоянии дети жалуются на резкую боль в животе и жар, начинают капризничать и плакать.
 Особенность и опасность заболевания в том, что на протяжении долгого времени оно протекает бессимптомно либо проявляет себя слабовыраженными признаками.
Особенность и опасность заболевания в том, что на протяжении долгого времени оно протекает бессимптомно либо проявляет себя слабовыраженными признаками.
Это приводит к тому, что к лечению приступают слишком поздно, когда поджелудочная железа уже значительно повреждена.
Механизм и причины возникновения
Причины для развития панкреатопатии множественны и разнообразны. Так недостаток ферментов поджелудочной железы возникает следующими путями:
- недостаточная выработка в органе;
- достаточная выработка в органе, но закупорка протоков, выводящих секрет, не позволяет ему попасть в просвет кишечника;
- достаточная выработка в органе, но неактивность ферментов в кишечнике.
В случаях, когда фермент не вырабатывается в достаточном количестве, ведущую роль играют такие факторы как:
- заболевания поджелудочной железы – рак, панкреатит, муковисцидоз;
- перерождение железистой ткани в жировую;
- операция на органе;
- врожденная недостаточность;
- недоразвитие органа;
- атрофия.
Второй путь развития заболевания – это закупорка протоков железы. Для этого служат опухоли, камни, соединительная ткань, послеоперационные рубцы. Данный путь более характерен для взрослых пациентов.
Неактивность ферментов в просвете кишечника обычно связана с поражением его слизистой оболочки.
Отдельно выделяют такой путь формирования, как неправильное и избыточное питание. Наиболее часто таким образом заболевание развивается у детей. Железа не справляется с нагрузкой, когда ребенок ест много или то, что пока тяжело усваивается. Это приводит к развитию панкреатопатии.
Симптомы у детей
Как уже было сказано, заболевание длительное время развивается скрыто. О его наличии говорит слабость ребенка, его бледность и признаки авитаминоза. При дальнейшем течении панкеатопатии появляются следующие симптомы:
- потеря веса;
- частые диареи;
- кал серого цвета с ярким гнилостным запахом и частичками непереваренной пищи;
- тошнота и рвота;
- чувство переполненности желудка;
- урчание в животе и его вздутие;
- ухудшение аппетита.
Кроме того, дети в таком состоянии чувствуют апатично. Их легко выделить среди сверстников по нежеланию играть, капризности и частому плачу.
Диагностика заболевания
При подозрении на недостаточность поджелудочной железы проводят все стороннее исследование системы пищеварения. Помимо опроса пациента врач назначает следующие анализы:
- Кровь – уровень сахара и сывороточной эластазы позволяют судить о дисфункции органа.
- Кал – уровень панкреатической эластазы говорит о гипер- либо гипофункции железы.
Кроме того, используют инструментальные методы диагностики для выявления причины и сопутствующего заболевания, а также оценки органа и его протоков:
- Ультразвуковое исследование обнаруживает заболевания и новообразования, а также локализует их.
- Рентген органов и сосудов брюшной полости дифференцирует истинную недостаточность железы от закупорки протока опухолью или камнем.
- МРТ позволяет увидеть структуру поджелудочной железы, диагностирует перерождение секреторных клеток.
Наиболее хорошо зарекомендовал себя такой метод, как прямой зондовый секретиново-холецистокининовый тест. Он заключается в стимуляции поджелудочной железы с последующим сбором секрета. Это помогает оценить скорость работы органа. Однако у метода есть недостатки. Основной из них – это дискомфорт при проведении. Потому для детей его почти не используют.
Как лечить?
Лечение панкреатопатии заключается в изменении пищевых привычек, отказе от переедания, а также в медикаментозной терапии.
 Терапия лекарствами направлена на устранение первопричины, того заболевания, что спровоцировало дисфункцию органа. Также лекарства призваны помочь организму в переваривании пищи.
Терапия лекарствами направлена на устранение первопричины, того заболевания, что спровоцировало дисфункцию органа. Также лекарства призваны помочь организму в переваривании пищи.
Основной препарат, используемый с этой целью, – это Панкреатин. Он изготавливается из поджелудочной железы животных и применяются при широком спектре заболеваний секреторных органов пищеварения.
Дозировка подбирается индивидуально в зависимости от тяжести нарушения и веса ребенка. При тяжелом течении панкреатопатии применяют комплексные препараты ферментов, действующих на все питательные вещества. Это позволяет им правильно усваиваться организмом.
Кроме того, необходима симптоматическая терапия:
- противодиарейные средства;
- противорвотные препараты;
- лекарства для снижения температуры при реактивной панкреатопатии.
Не используйте препараты без назначения врача. Неправильно подобранные лекарства и их дозировка навредят здоровью Вашего ребенка.
Об эффективности лечения позволяет судить нормализация веса у ребенка и прекращение диареи.
Профилактические мероприятия
 Основной причиной развития панкреатопатии у детей является неправильное питание и переедание.
Основной причиной развития панкреатопатии у детей является неправильное питание и переедание.
Это приводит к тому, что поджелудочная железа не справляется с нагрузкой и большая часть пищи не переваривается и не усваивается. Предотвратить заболевание помогут простые правила:
- есть часто, но маленькими порциями;
- пить много жидкости;
- отказ от жареной и грубой пищи;
- употреблять в пищу только чистые фрукты и овощи;
- минимизировать количество приправ и соли.
Представим примерное меню для детей 12-ти лет с проблемным пищеварением:
- Завтрак – каша, сваренная на воде с молоком, кисель из ягод.
- Второй завтрак – омлет из яичных белков, приготовленный на пару.
- Обед – овощной суп, отварная рыба с картофельным пюре.
- Полдник – запеченное яблоко с медом.
- Ужин – тушеные овощи с говяжьим фаршем.
Соблюдение диеты поможет предотвратить развитие заболевания, а также уменьшить дискомфорт у ребенка с панкреатопатией.
Гипофункция поджелудочной железы влияет не только на процесс питания ребенка, но и на его формирование. Данное заболевание служит причиной нехватки питательных веществ, что приводит к потере веса и задержке развития. Потому так важно стараться предотвратить развитие панкреатопатии либо же своевременно приступить к лечению.
Видео по теме
Почему болит живот у ребенка и что делать, расскажет нам доктор Комаровский:
Панкреатит: причины, симптомы и лечение
В России панкреатит — один из наиболее популярных диагнозов. Им принято объяснять практически любую боль в животе, а нередко его «диагностируют» при УЗИ поджелудочной железы у человека без каких-либо симптомов. Разбираемся в тонкостях заболевания вместе с к. м. н., гастроэнтерологом GMS Clinic Алексеем Головенко.

Что такое панкреатит
Панкреатит — это воспаление поджелудочной железы. Этот орган выделяет в 12-перстную кишку (сразу за желудком) ферменты, помогающие пище перевариваться: например, амилазу (для расщепления углеводов) и липазу (для расщепления жиров). При сильном воспалении поджелудочной железы — остром панкреатите — клетки ее разрушаются и ферменты попадают в кровь. Поэтому при любой сильной боли в животе врачи определяют содержание амилазы в крови.
Острый панкреатит — болезненное и очень опасное заболевание. Симптомы его практически невозможно перетерпеть «на ногах»: это сильнейшая непроходящая боль под ложечкой и под левым ребром, которая часто отдает в спину (возникает так называемая опоясывающая боль). Человек с острым панкреатитом часто даже занимает особенное положение на кровати — лежит на левом боку, чтобы не усиливать боль движениями ребер при дыхании. У большинства людей с острым панкреатитом возникает сильная тошнота и рвота, любой прием пищи усиливает боль: ведь поджелудочная железа при приёме пищи начинает выделять ферменты, а это усиливает кровоток, а значит и боль. У многих людей поднимается температура тела.
Диагностика острого панкреатита — удел не столько гастроэнтерологов, сколько хирургов, поскольку интенсивность боли может быть такой же, как при аппендиците и другой «хирургической» патологии.
Как возникает острый панкреатит
Около 70% всех случаев острого панкреатита возникают или из-за отравления алкоголем, или из-за желчнокаменной болезни. Избыточное употребление алкоголя (даже без предыстории в виде алкоголизма) вызывает воспаление поджелудочной железы. По этой же причине люди, систематически злоупотребляющие выпивкой, имеют все шансы не только оказаться в больнице с тяжелым острым панкреатитом, но и долгие годы снова испытывать болевые приступы. Камень желчного пузыря тоже может вызвать панкреатит: проток, выносящий желчь из пузыря в 12-перстную кишку, сливается с протоком поджелудочной железы. Такая ситуация — билиарный панкреатит — требует экстренного вмешательства, например, для рассечения большого дуоденального сосочка: это место впадения протоков в кишку.

Острый панкреатит также может вызвать токсическое действие некоторых лекарств, травма железы при операции или высокое содержание жиров в крови. Крайне редко и, как правило, при наличии других похожих заболеваний поджелудочная железа воспаляется из-за избыточного действия на нее иммунной системы.
Какая бы ни была причина начала заболевания, острый панкреатит всегда сопровождается болью в животе. Предполагать этот диагноз, если от лекарства или какого-то продукта появилось недомогание, не стоит.
С острым панкреатитом разобрались. А хронический?
Если токсическое воздействие на поджелудочную железу не прекращается (например, человек продолжает злоупотреблять выпивкой) или орган был очень сильно поврежден при первом (остром) эпизоде панкреатита, боль возобновляется вновь и вновь.
При обострениях хронического панкреатита анализы крови могут оставаться нормальными. Зато со временем могут появляться внешние признаки, которые врачи обнаруживают, обследуя поджелудочную железу при помощи ультразвука (УЗИ), рентгена (КТ, или компьютерная томография) или магнитно-резонансного исследования (МРТ). Это сужения протоков поджелудочной железы, появление в ней уплотнений — кальцинатов, а также возникновение кист — пузырьков с жидкостью на месте погибшей ткани. Обследование при подозрении на хронический панкреатит проводят ещё с одной важной целью — не пропустить рак поджелудочной железы, который может вначале сопровождаться теми же симптомами.
При постоянно возобновляющемся воспалении поджелудочной железы со временем нарушается ее функция — выделение ферментов, переваривающих пищу. В результате человека беспокоит постоянное вздутие живота, диарея, а стул становится жирным (например, плохо смывается с унитаза). Это состояние — внешнесекреторную недостаточность — удобнее всего выявить, определяя содержание панкреатической эластазы (фермента поджелудочной железы) в стуле.
Как лечить хронический панкреатит
В целом смысл лечения хронического панкреатита — устранить боль. Для этого используют противовоспалительные препараты, например парацетамол. Часто людям с хроническим панкреатитом назначают ферменты. Увы, это далеко не всегда облегчает болевые ощущения. Раньше предполагалось, что добавление в пищу ферментов уменьшит нагрузку на поджелудочную железу — ей не придется выделять собственные ферменты. На деле все не так просто: секреторная (выделительная) активность железы зависит совсем от других веществ — гормонов, например секретина. На их продукцию больше влияет жирность пищи и регулярность ее приема, чем содержание в кишке ферментов-лекарств. Тем не менее ферменты при хроническом панкреатите обязательно назначают (нередко пожизненно), если появились признаки плохой секреции собственных ферментов (вздутие, жидкий стул). Ферменты всегда пьют непосредственно вместе с едой: «между ложками». По этой же причине неграмотно назначать приём ферментов «столько-то раз в день». Правильнее предупредить человека с заболеванием, что препарат следует носить с собой и принимать при любом употреблении пищи.
Диета при хроническом панкреатите облегчает течение заболевания, хотя точно определить список возможных продуктов с первого раза сложно. Однозначно нельзя употреблять разве что алкоголь, однако традиционно рекомендуют есть меньше жирной пищи и чаще перекусывать, отдавая предпочтение медленным углеводам — фруктам и овощам. Готовка исключительно на пару — не самый подтверждённый способ облегчить течение панкреатита, гораздо важнее не злоупотреблять очень пряной пищей. Грубо говоря, от куриной котлеты, пусть и прожаренной без обильного добавления приправ, вреда, скорее всего, не будет.
Главное при лечении хронического панкреатита — убрать причину заболевания.
Если человек страдает алкоголизмом или курит, направить его к наркологу (курение само по себе не вызывает панкреатит, но учащает обострения). Если панкреатит случился из-за камней в желчном пузыре — удалить пузырь. Если в организме нарушен обмен жиров — проконсультироваться у кардиолога и подобрать лечение препаратами, снижающими уровень липопротеидов и триглицеридов, подобрать диету.
У большинства моих знакомых поставлен диагноз «панкреатит», но они не пьют спиртное и ни разу не попадали в больницу с сильным болями. Что не так?
Скорее всего, как и многим другим россиянам, диагноз панкреатита в такой ситуации поставили исключительно по результатам УЗИ. Грамотный специалист по ультразвуковой диагностике не станет устанавливать диагноз за терапевта, гастроэнтеролога или хирурга. Он только опишет изменения и предложит коллеге самому интерпретировать изменения поджелудочной железы. Нередко так называемые диффузные изменения поджелудочной железы становятся поводом поставить диагноз панкреатита человеку вообще без каких-либо симптомов. Это неправильно.
Достоверно судить о панкреатите при УЗИ, строго говоря, можно только обнаружив явные осложнения заболевания — сужения и расширения протока, кальцинаты, кисты.
Да и у ультразвукового метода, как у любого способа диагностики, возможности не безграничны. При настоящем панкреатите предпочтение отдаётся магнитно-резонансной или эндоскопической холангиопанкреатографии. При этих методах получают очень точное изображение протоков поджелудочной железы.
Диффузные изменения поджелудочной железы чаще всего оказываются довольно безобидным накоплением в железе жировой ткани. При отсутствии типичных симптомов хронического панкреатита — изматывающей боли после еды у человека, уже перенёсшего когда-то острый панкреатит, такая ультразвуковая картинка должна всего лишь стать поводом проверить холестерин и, возможно, активнее бороться с избыточной массой тела. Кроме того, очень часто за хронический панкреатит принимают самые частые заболевания в гастроэнтерологии — функциональные расстройства, например синдром раздражённого кишечника. Это неопасное, но очень неприятное заболевание, при котором кишка становится слишком чувствительна к растяжению газом и пищей, реагируя спазмом (коликами). Очень часто такая функциональная боль (то есть боль, не связанная с воспалением или опухолью) возникает у людей, пребывающих в постоянном стрессе. Потому и лечение функциональной боли — это не только приём лекарств-спазмолитиков и других гастроэнтерологических препаратов, но и работа с психоэмоциональным состоянием: когнитивно-поведенческая психотерапия, увеличение физической активности и даже йога.
Не каждая боль в животе — это панкреатит. И это радует.
Источник: the-challenger.ru
Панкреатит что за болезнь, симптомы и методы лечения
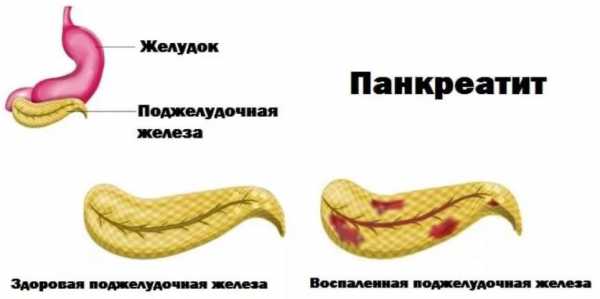
Хронический панкреатит – это воспалительное заболевание поджелудочной железы. Бывает двух типов:
- острый – стремительное появление отёка или панкреонекроза с последующим воспалением;
- хронический – длительно текущий процесс с периодами ремиссий и обострений с постепенным замещением железистой ткани на фиброзную соединительнотканную прослойку.
Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
Ранее мы приводили полный список обезболивающих препаратов для желудка, ознакомиться с ним можно тут.Причины возникновения панкреатита
До 25% случаев развития панкреатита имеют неизвестную этиологию. Среди остальных факторов, провоцирующих воспаление железы, выделяют:
- Токсико-метаболические нарушения. Патология может развиться при злоупотреблении алкоголем (более 40 г. чистого этанола в сутки в течение 1 года и более), частом курении (свыше 1 пачки в день). Реже в роли фактора риска выступают нарушения минерального обмена (гиперкальциемия, гиперпаратиреоз) и хроническая почечная недостаточность.
- Врождённые генетические дефекты (мутации генов CFTR и SPINK1, дефицит а-1-антитрипсина).
- Функциональные расстройства биллиарного тракта.
- Воспалительные заболевания кишечника. Патогенная флора проникает восходящим путём.
- Нарушение кровоснабжения органа. Атеросклеротические изменения сосудов, тромбоз, сдавление соседними органами приводят к гипоксии поджелудочной железы с последующим развитием воспаления в ишемизированных участках.
- Обструктивные факторы. Закупорка холедоха конкрементом (при желчнокаменной болезни), опухолью, кистами двенадцатиперстной кишки блокируют выделение ферментов, в результате они «переваривают» сам орган.
- Проникновение в ткани бактериальной (кампилобактерии, стафилококки) или вирусной (Коксаки) флоры гематогенным или лимфогенным путём.
- Длительный приём панкреотоксических медицинских препаратов (тиазидовые диуретики, глюкокортикостероиды, азатиоприм).
- Врождённые аномалии протоков.

В основе развития панкреатита лежит повреждение клеток железы пищеварительными ферментами, которые вырабатываются ей самой. В норме они активируются только в просвете кишечника. На фоне вышеописанных изменений действие происходит внутри органа. Развивающееся воспаление проявляется отёком, экссудацией и повышением проницаемости питающих капилляров.
Мнение эксперта
Севастьянов Роман
Врач-терапевт, врач-гепатолог, врач-гастроэнтеролог, высшей квалификационной категории. Эксперт сайта
В тяжёлых случаях воспалительный процесс распространяется на соседние образования: забрюшинная клетчатка, брюшина, большой сальник, брыжейка толстого и тонкого кишечника и связочный аппарат печени.
Клинические проявления
Основными спутниками заболевания являются:
- Болевой синдром (у 85 % пациентов). Боли локализуются в эпигастральной области и левом подреберье. При вовлечении всех тканей органа могут быть опоясывающими.
- Диспепсические расстройства. Развиваются из-за нарушения внешнесекреторной функции. Больных беспокоят тошнота, периодическая рвота, чувство переполнения желудка после приёма незначительного количества пищи. Спустя 6-10 лет от начала хронического панкреатита на фоне массивной гибели ациноцитов меняется состав стула. Он характеризуется стеатореей (наличием непереваренных жиров) и креатореей (непереваренные мышечные волокна).
- Сахарный диабет. Развивается спустя 5-8 лет от начала заболевания панкреатитом.
- Интоксикационный синдром. Температура тела повышается до высоких цифр (38-40 градусов), имеется слабость, повышенная утомляемость, частые головные боли.
Международное сообщество врачей одобрило несколько классификаций хронического панкреатита в зависимости от выраженности симптоматики. Самой распространённой является Манчестерская.
| Степень активности | Признаки |
| Лёгкая | Регулярные боли, сохранена эндокринная и экзокринная функции, осложнения отсутствуют, необходимости в регулярном приёме анальгетиков нет. |
| Умеренная | Постоянные боли, потребность в анальгетиках более 1 раза в неделю, начальные признаки внешне- или внутрисекреторной недостаточности. Осложнений нет. |
| Выраженная | Имеется минимум один из следующих критериев:
|
Классификация острого панкреатита основана на степени тяжести.
| Форма течения | Проявления |
| Лёгкая | Отёк тканей железы, легко поддается терапии, прогноз – благоприятный. |
| Тяжёлая | Имеются нарушения в других органах и тканях на фоне распространения воспалительного процесса или развития эндокринной и (или) экзокринной недостаточности. Есть местные осложнения (абсцесс, кисты, некроз). |
Мнение эксперта
Светлана Архипова
Врач гастроэнтеролог, эксперт сайта
Рекомендуем вам ознакомиться с проверенными методами очищения поджелудочной железы, все способы и пошаговую инструкцию вы можете посмотреть тут.Осложнения
Тяжёлые формы воспалительного процесса в поджелудочной железе могут сопровождаться такими осложнениями, как:
- Стриктуры в желчных протоках и выводящих путях поджелудочной железы.
- Кисты (полости с плотной капсулой из соединительной ткани). Формируются в очагах скопления экссудата, как исход воспаления.
- Стеноз любого участка двенадцатиперстной кишки.
- Остеопороз.
- Сахарный диабет 1 типа.
- Некроз железы с последующим присоединением инфекции.
- Абсцесс. Возможен прорыв гнойной полости в брюшное пространство или соседние образования (связочный аппарат, желудок, селезёнка).
Диагностика
Минимальный набор лабораторных и инструментальных исследований включает в себя:
- Общий анализ крови. При бактериальном воспалении – повышение СОЭ, лейкоцитоз, сдвиг лейкоцитарной формулы влево; при вирусном – лейкопения и лимфоцитоз. На фоне выраженной интоксикации и нарушении пищеварения возможно развитие анемии (снижение числа эритроцитов, показателей – гематокрита и гемоглобина).
- Биохимический анализ крови. Возможно повышение АСТ и АСТ. Активность воспалительного процесса оценивается по подъёму амилазу и липазы (в 3 и более раз). При вовлечении в патологию печени – подъём уровня билирубина и щелочной фосфатазы.
- Общий анализ мочи (повышение амилазы).
- Копрограмма. Признаки экзокринной недостаточности: креаторея, стеаторея, изменение консистенции кала.
- Ультразвуковое исследование органов брюшной полости. Поджелудочная железа увеличена в размерах, эхогенная структура неоднородная, возможно обнаружение полостных образований: абсцессов и кист.
- ФГДС – визуальная оценка состояния слизистой оболочки желудка и двенадцатиперстной кишки, а так же выявление нарушение со стороны большого сосочка. Отсутствие желчи в просвете кишки – признак обтурации биллиарных протоков.
- ЭКГ – для поиска метаболических изменений и исключения инфаркта миокарда.
При затруднительной диагностике могут быть показаны КТ и МРТ, лапароскопия (визуальный осмотр органа посредством введения эндоскопа).
Дифференциальная диагностика проводится со следующими патологиями:
- ишемический некроз кишечника;
- рак поджелудочной железы;
- язвенная болезнь желудка и двенадцатиперстной кишки;
- инфаркт миокарда;
- кишечная непроходимость;
- мочекаменная болезнь;
- радикулопатия и различные невралгии.
Методы лечения панкреатита
Терапия острого и хронического панкреатита существенно различаются. При первом варианте показаны:
- Голод на 3-5 суток с использованием парентерального питания.
- Зондирование и аспирация содержимого желудка.
- Местная гипотермия (грелка со льдом на эпигатрий и левое подреберье).
- Анальгетики (НПВП).
- Спазмолитики.
- Инфузионная терапия – для коррекции метаболических нарушений из расчёта 40 мл на 1 кг массы тела.
- Антисекреторные препараты. Например, ингибиторы протонной помпы.
- Антиферментная терапия.

Если на фоне лечения в течение 6 часов общее состояние не нормализуется или развиваются осложнения панкреатита, больной переводится в отделение реанимации и интенсивной терапии. Добавляются следующие методы:
- Коррекция реологических свойств крови и детоксикация (Репополиглюкин и Гепарин).
- Антибиотикотерапия широкого спектра действия. Отлично зарекомендовали себя цефалоспорины III поколения (Ципрофлоксацин) в сочетании с Метронидазолом.
При отсутствия эффекта в течение 24 часов с момента госпитализации, появлении признаков перитонита или скопления жидкости в брюшной полости по данным УЗИ показано лапароскопическое вмешательство. В ходе операции проводятся следующие действия:
- подтверждение диагноза «Острый панкреатит»;
- подтверждение диагноза «Перитонит»;
- удаление экссудата из брюшной полости;
- удаление желчного пузыря или части панкреатической железы;
- дренирование гнойных полостей.
Мнение эксперта
Севастьянов Роман
Врач-терапевт, врач-гепатолог, врач-гастроэнтеролог, высшей квалификационной категории. Эксперт сайта
При хроническом панкреатите терапия, прежде всего, направлена на устранение причинного фактора. При токсико-метаболической этиологии – отказ от курения и употребления алкоголя, обструктивной – устранение декомпрессии – аутоимунном – назначение кортикостероидов.
Дополнительно используются:
- Антисекреторные средства.
- Противовоспалительные препараты. Обычно показаны нестероидные ненаркотические анальгетики, в тяжёлых случаях – наркотические (Морфин, Трамадол).
- Анксиолитики – в случае выраженной интоксикации, сопровождающейся возбуждением.
- Спазмолитики – при обструктивных формах панкреатита.
Список основных препаратов
| Название лекарственного средства | Фармакологическая группа | Дозировка |
| Кетопрофен
| Нестероидное противовоспалительное средство | 100 мг 2 раза в сутки |
| Парацетамол
| Нестероидное противовоспалительное средство | 500 мг 4 раза в сутки |
| Трамадол
| Наркотический анальгетик | 100 мг до 4 раз в сутки |
| Диазепам
| Анксиолитик | 10 мг 4 раза в день |
| Мебеверин
| Спазмолитик | 200 мг 2 раза в день |
| Дротаверин | Спазмолитик | 40 мг 3 раза в сутки |
| Омепразол
| Ингибитор протонной помпы | 20 мг 1 раз в сутки |
| Креон 10 000
| Ферментативный препарат поджелудочной железы | По 30 000 ЕД (3 таблетки) после каждого приёма пищи |
| Ципрофлоксацин
| Антибиотик широкого спектра действия | 1000 мг 2 раза в день |
Диета при панкреатите
При острых формах назначается голод на 3-5 суток. В случае проведения оперативного вмешательства данный период пролонгируется до 10 дней. А после назначается лечебное питание.
Кратность приёма пищи составляет от 5 до 7 раз в сутки, малыми, дробными порциями. Пища должна содержать белки (80г), жиры (60г), углеводы (200г), а так же необходимые витаминные и минеральные компоненты. Питательная ценность – около 1 500-1 600 ккал.
Список разрешённых и запрещённых продуктов при панкреатите
| Наименование продукта | Что разрешено | Что запрещено |
| Хлебобулочные изделия
| До 50 г. белых сухарей. | Все остальные виды. |
| Супы
| Из круп на слабом овощном отваре с добавлением вываренного мяса. | Рыбные и мясные жирные бульоны, гороховые и молочные супы, окрошка. |
| Мясо
| Любые нежирные разновидности (мясо кролика, говядины, курицы). | Жирные сорта с большим числом прожилок, субпродукты (мозг, селезёнка). |
| Рыба | Любые нежирные сорта. | Любые жирные сорта. |
| Яйца
| Всмятку и паровые омлеты. | Отваренные вкрутую яйца и яичница. |
| Молочная продукция
| Обезжиренный творог, сливки. | Цельные молочные продукты. |
| Овощные культуры
| Кабачки, морковь, картофель – всё в виде пюре. | Все остальные овощи. |
| Фрукты
| Печёные яблоки. | Все остальные фрукты. |
| Напитки
| Вода минеральная, слабые чаи, навар шиповника. | |
| Специализированные смеси | «Дисо», «Нутринор», произведённые по ГОСТу. |
Прогноз
При остром панкреатите в условиях отсутствия адекватной терапии или наличия осложнения (абсцесс, некроз) высока вероятность развития летального исхода. При несоблюдении врачебных рекомендаций возможен переход в хроническую форму или рецидива.
При хронических формах прогноз для выживаемости – благоприятный. Через 5-10 лет неминуемо развиваются экзокринная и эндокринная недостаточность.
Оцените статью
Загрузка...что это такое, признаки, симптомы, лечение
Панкреатит — неуклонно прогрессирующее воспалительное заболевание поджелудочной железы (pancreas, лат.), протекающее с деструктивными и дегенеративными изменениями в ткани самого органа и характеризующееся снижением всех его функций.
Заболеваемость и смертность
Заболеваемость панкреатитом растет уже не первый год, особенно эта тенденция прослеживается в экономически развитых странах. Ежегодно данный диагноз устанавливается у 50 больных из 100000 населения. Дебют заболевания наступает в возрасте 40-60 лет, но стоит отметить, что в настоящее время патология заметно «помолодела».
Смертность от хронического и острого панкреатита достаточно высока. 20% больных погибают в течение первых 10 лет после установления диагноза, 50% — в течение последующих 20 лет. Смерть наступает от гнойных осложнений либо от вторичного инфицирования и нарушений пищеварительной функции желудочно-кишечного тракта.
Механизм возникновения воспаления в поджелудочной железе сложен и многообразен. Чтобы его понять, для начала необходимо разобраться в анатомии органа и его функции в организме человека.
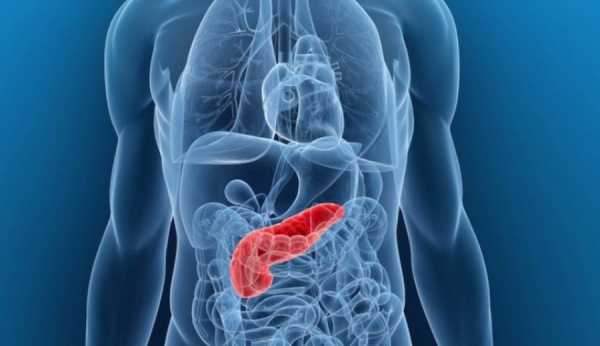
Анатомия поджелудочной железы
Pancreas топографически расположилась в забрюшинном пространстве. Несмотря на своё название, анатомически она находится позади тела желудка, а задней своей поверхностью примыкает к XII грудному и I, II поясничным позвонкам. На переднюю брюшную стенку он проецируется в собственно надчревную область.
Железа прочно зафиксирована на своём месте: спереди органами брюшной полости, сзади позвоночным столбом и различными связками, идущими к ней от соседних образований. Всё это защищает её от травматических повреждений: разрывы и ранения данного органа крайне редки.
С разных сторон к железе примыкают двенадцатиперстная кишка, брюшная аорта и её крупные непарные ветви, воротная вена, желудок, печень, желчный пузырь и его протоки, селезёнка. Из-за такого тесного расположения органов относительно друг друга патологический процесс может свободно распространяться из поджелудочной железы на все эти органы и наоборот.
Физиология поджелудочной железы
Pancreas имеет три доли: головка, тело и хвост. Каждая доля подразделена на дольки, отграничение которых происходит с помощью соединительно-тканных трабекул. В дольке располагаются ацинусы и, так называемые, островки Лангерганса.
В ацинусах образуются пищеварительные ферменты (трипсин, химотрипсин, липаза, амилаза и др.), которые выделяются при поступлении пищи в полость двенадцатиперстной кишки через систему протоков. Эти вещества являются активными субстратами, способными растворить все органические вещества. При патологии их отток нарушается, в связи с чем эти ферменты начинаются «переваривать» ткань железы, возникает воспалительный процесс. Это и служит почвой для возникновения панкреатита.
Островки Лангерганса в свою очередь состоят из двух видов клеток: одни секретируют в кровь сахар понижающий гормон инсулин, другие — сахар повышающий гормон глюкагон.
Особенности протоков
Проток поджелудочной железы открывается в полость кишечника в области большого дуоденального сосочка.
В 94% случаев по пути он сливается с общим желчным протоком, образуя главный проток. В связи с такой общностью билиарной и панкреатической систем, панкреатит может развиваться вторично, на фоне заболеваний желчного пузыря (холецистопанкреатит).
В остальных случаях проток изолирован от желчной системы и открывается самостоятельным отверстием в области дуоденального сосочка. В этом случае он носит название «добавочный проток поджелудочной железы».
Люди, имеющие общий проток для желчного пузыря и поджелудочной железы наиболее часто заболевают панкреатитом, так как в этом случае зачастую происходит вторичное инфицирование на фоне холецистита или желчнокаменной болезни.
Таким образом, орган выполняет следующие функции:
- Ферментативная (пищеварительная) – выработка пищеварительных ферментов для расщепления белков, жиров и углеводов, поступающих с пищей.
- Эндокринная – выработка гормонов инсулина и глюкагона.
Сбой любой из этих функций при повреждении железы опасен, так как нарушается гомеостатическое равновесие и жизненно важные константы человеческого организма.
Этиология
До сих пор нет единого мнения насчёт механизмов возникновения воспаления поджелудочной железы при панкреатите. Выделяют 3 группы факторов:
- Механические – при нарушении оттока и эвакуации секрета по протоковой системе из-за возникновения препятствия на пути его следования (камень, стриктура, перегиб, спайки). Панкреатический сок, содержащий активные вещества, забрасывается обратно в поджелудочную железу, подвергая её аутолизу. К этой группе относится наиболее часто встречающаяся форма хронического панкреатита – холецистопанкреатит или билиарнозависимый.
- Нейрогуморальные – нарушения иннервации и гуморальной регуляции функций поджелудочной железы, а также нарушение в системе микроциркуляции, что в итоге ведёт к срыву всех физиологических процессов, происходящих в органе. Воспаление возникает вторично на фоне некротического перерождения участков ткани железы из-за недостаточной трофики и питания.
- Токсические – непосредственное повреждение органа эндогенными и экзогенными активными метаболитами. В этой группе факторов превалирует хроническая алкогольная интоксикация. Особенно опасны высококонцентрированные спиртные напитки и суррогаты алкоголя. Алкогольный панкреатит наиболее опасен для жизни и здоровья пациента, так как заболевание протекает стремительно, приводя к летальному исходу за пару лет (а то и месяцев) жизни.

Классификация
| Классифицируемый признак | Варианты панкреатита |
|---|---|
| Течение | Острый Хронический |
| Стадии | Отёчный Панкреонекроз стерильный Панкреонекроз инфицированный |
| Распространённость | Отграниченный Локальный Распространённый |
| Осложнения | В первой стадии |
| Инфильтрат парапанкретический Асептическая некротическая флегмона Перитонит Стерильная псевдокиста Аррозивное кровотечение | |
| Во второй и третьей стадии | |
| Септическая некротическая флегмона Абсцесс Перитонит Инфицированная псевдокиста Свищи Аррозивное кровотечение | |
| Системные | |
| Панкреатический шок Септический шок Полиорганная недостаточность |
Симптомы и клиническая картина
Острый панкреатит
Первый и самый главный признак воспаления железы – боль. Она – интенсивная. Иррадиирует в спину, правое или левое подреберье, лопатки. При алкогольном панкреатите боль носит опоясывающий характер. Провоцирует боль приём алкоголя или жирной жареной пищи в больших количествах. Купировать их зачастую не представляется возможным даже наркотическими анальгетиками. При хроническом воспалении боли наблюдаются постоянно, в периоды обострения они становятся более выраженными.
Второй признак панкреатита – рвота, возникающая на высоте болей. Отличительный признак – она не приносит облегчения. При этом больной может ощущать горький привкус рвотных масс.
Диспепсические расстройства: метеоризм, ощущение тяжести, горький привкус во рту, отрыжка. Самый частый признак – метеоризм. Связано это с повышенным газообразованием из-за не переваривания жиров пищи. Так как при панкреатите наблюдается парез кишечника, то ещё одна распространённая жалоба — отсутствие или задержка стула.
В отдельных случаях наблюдается желтушное окрашивание склер, слизистых оболочек и кожи.
Из симптомов интоксикации характерна слабость, головная боль, повышение температуры тела. При тяжёлых формах больного может лихорадить.
Важно! При лёгком течении вышеуказанные симптомы могут отсутствовать или протекать в стёртой форме.
При среднетяжёлом течении (стерильный панкреонекроз) клиническая картина более выражена. Из-за отсутствия гнойных и септических осложнений больной находится в стабильном состоянии. При своевременной госпитализации и адекватной терапии все признаки купируются уже на 2-3 день пребывания в стационаре.
Течение тяжёлых форм является жизнеугрожающим для пациента и требуют немедленного медицинского вмешательства. В этом случае некротизированные участки инфицируются, процесс может перейти в генерализованную форму.
При тяжёлом течении больной оглушён либо без сознания. Температура тела достигает 39-40 С. Кожные покровы бледные или синюшного оттенка. Наблюдается частое поверхностное дыхание, тахикардия в сочетании с нитевидным пульсом, артериальное давление понижено критических цифр. В таком состоянии важно вовремя госпитализировать и провести хирургическое вмешательство.

Хронический панкреатит
Протекает менее интенсивно, чем острая форма, с периодами обострения и ремиссии. При обострении клиническая картина ничем не отличается от острой формы.
Вне обострения больные ощущают постоянные ноющие боли в эпигастрии или по всему животу. Боли усиливаются при приёме жирных блюд и алкоголя. Связна это с тем, что такие продукты увеличивают ферментативную активность железы, что приводит к гиперсекреции. А больная железа не способна в полной мере справляться со своими функциями, наступает боль.
Также наблюдается субфебрилитет (температура тела поднимается не выше 37,5-38 С).
Диагностика
Для подтверждения диагноза проводится ряд лабораторных и инструментальных методов обследования. Только при наличии анализов, подтверждающих присутствие воспалительного процесса в поджелудочной железе, выставляется такой диагноз.
- Клинический анализ крови. Прежде всего, покажет воспалительные изменения: умеренный или выраженный лейкоцитоз, ускорение СОЭ, увеличение С-реактивного белка.
- Биохимический анализ крови на наличие ферментов (амилазы, щелочной фосфатазы, АсАТ, АлАТ) и пигментов (прямой и непрямой билирубин). Также обращают внимание на уровень сахара в крови и фибриногена.
- Биохимический анализ мочи на наличие диастазы. При обострении увеличение этого вещества может быть в 5 раз и более.
- Ультразвуковое обследование брюшной полости, позволяющее оценить состояние не только железы, но и желчного пузыря, печени и их протоков. С помощью ультразвука определяют наличие диффузных изменений (участки пониженной и повышенной эхогенности), петрификаты, кальцификаты, кисты и абсцессы.
- Компьютерная мультиспиральная томография (МСКТ) и магниторезонансная томография (МРТ). В срочном порядке назначаются всем тяжёлым пациентам, так как с помощью этих обследований оценивают степень некроза, наличие осложнений (кистозных образований, абсцессов, инфильтратов, флегмон). Все это в итоге позволяет решить вопрос о целесообразности оперативного вмешательства.
- Лапароскопия. При спорных случаях и при затруднении диагностики назначается лапароскопическое обследование. В ходе него с помощью специальной оптической техники можно своими глазами увидеть все процессы, происходящие в поражённой железе. Если патологический процесс можно тут же ликвидировать (удалить камень, рассечь спайку или стриктуру), то это проводится во время лапароскопии.
Лечение
Терапия панкреатита – сложный и многоступенчатый процесс, включающий в себя целый комплекс процедур и рекомендаций.
Диета
Всем больным в острый период назначается голод, а на 5-6 день – щадящая диета с исключением жирной, жареной, солёной, острой пищи и алкогольных напитков. Соблюдение диеты пациент продолжает до выписки из стационара, а затем на протяжении всей жизни.
Важно! Два основополагающих принципа лечения панкреатита, без которых медикаментозное лечение не эффективно, — щадящая диета и полный отказ от алкоголя и курения. При соблюдении этих рекомендаций можно добиться полного выздоровления, удлинить период ремиссии и предотвратить очередное осложнение.
Питание должно быть пятиразовым, небольшим порциями. На завтрак употребляют сложные углеводы (каши из различных круп, сваренных на молоке). На обед овощной суп и нежирное мясо с гарниром. Ужин состоит из кисломолочных продуктов, овощей, приготовленных пару, можно разнообразить рацион нежирными сортами рыбы. Второй завтра и полдник состоит из фруктов: яблоки или груши. Их подают в печёном виде. Из напитков употребляют чаи, кисель, компот, отвары трав. Все блюда готовят на пару или отваривают.

Консервативная терапия
Подразумевает использование различных лекарственных препаратов. В лечении панкреатита превалирует симптоматическая терапия.
Для купирования боли назначаются спазмолитики в сочетании с нестероидными противовоспалительными препаратами. При выраженных болях прибегают к наркотическим анальгетикам, если и это не помогает, то применяют симпатическую блокаду нервных стволов и сплетений.
При воспалительном процессе организм теряет много жидкости. Для восполнения объёма циркулирующей крови и поддержания стабильного АД назначается вливание кровезаменителей в объёме до 3-4 литров в сутки. Используют как кристаллоидные (хлорид натрия, ацесоль, дисоль и др.), так и коллоидные растворы (желатиноль, полиглюкин, реополиглюкин).
Для профилактики инфицирования и при активном инфекционном процессе назначаются антибиотики широкого спектра действия. Препараты выбора: цефалоспорины III поколения в сочетании с метронидазолом.
При хронитизации заболевания пациенту назначаются курсы антисекреторной терапии. Для этого выписывается препарат Омепразол (Омез), который блокирует желудочную секрецию, и гистаминовые блокаторы (Ранитидин, Фамотидин и др.). Такое сочетание замедляет секрецию панкреатического сока, что обеспечивает функциональный покой железе.
Для восполнения недостатка пищеварительных ферментов и поддержания нормального пищеварения, показана заместительная терапия. Чаще всего назначается ферментный препарат Панкреатин.
При тяжёлом течении больного срочно госпитализируют в отделение интенсивной терапии, где проводят мероприятия по поддержанию функций жизненноважных систем организма: сердечно-сосудистой и дыхательной.
Хирургическое лечение
Проводится только при наличии показаний. При этом производят полную или частичную резекцию поджелудочной железы. Целью операции служит удаление некротизированных участков, кист, свищей или абсцессов, а также дренирование флегмон.
Показания к операции:
- Запущенные состояния, при которых произошёл полный или частичный распад поражённого органа.
- Наличие кист, псевдокист или абсцессов.
- Закупорка протока камнем большого размера, который не поддаётся удалению посредством малоинвазивных методик.
- Наличие сообщений поджелудочной железы с соседними органами (свищи).
- Подтверждённый рак поджелудочной железы.
Профилактика и образ жизни
Летальность при панкреатите достаточно высока и в отдельных случаях доходит до 50%. Эффективного метода лечения до сих пор не существует, а значит лучшее лечение – это профилактика заболевания. Для этого важно соблюдать принципы здорового и правильного питания, полностью отказаться от курения и суррогатов алкоголя. Потребление спиртных напитков ограничивают до разумных пределов (не более 100 гр. в сутки). Помните, что ежедневное употребление 100 гр алкоголя в течение 8-12 лет гарантирует развитие панкреатита в 100% случаев.