Пароксизмальная форма трепетания предсердий что это такое
Трепетание предсердий, причины трепетания предсердий, симптомы, диагностика
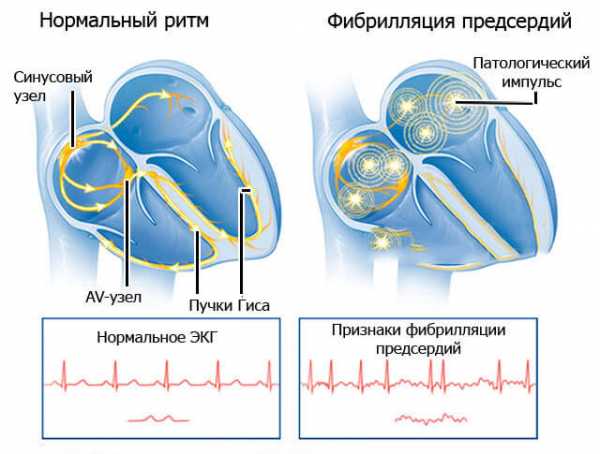
Трепетание предсердий - это ещё одна форма мерцательной аритмии при которой происходит очень частое, от 200 и до 400 раз в минут, сокращение предсердий, при чём ритм сокращений не нарушается. Своими симптомами мерцательная аритмия и трепетание предсердий очень похожи друг на друга, тем не менее они имеют разные характеристики. Так, трепетание предсердия характеризуется большей резистентностью к любым антиаритмическим препаратам и более сильной стойкостью пароксизмов.
Существует несколько форм трепетания предсердий:
Правильная форма, когда на ЭКГ Р-волны инвертированы в aVF, II и III отверстиях, а в aVF отведении направлены вверх.
Неправильная форма - это когда на ЭКГ Р-волны имеют необычную форму, в aVF, II и III отверстиях направлены вверх, а VR отведении инвертированными.
И левопредсердное трепетание, когда Р-волны регистрируют в отведениях aVF, II и III отрицательный зубец и в aVR, V1 - положительный.
Причины трепетания предсердий.
Самой частой причиной являются различного рода нарушения проводящей системы импульса в следствии следующих заболеваний:
- ревматизм (особенно при наличии митрального стеноза (
- ишемическая болезнь сердца,
- острый инфаркт миокарда,
- артериальная гипертензия,
- острое или хроническое лёгочное сердце,
- идиопатические кардиомиопатии,
- гипертиреоз,
- перикардиты,
- миокардиты,
- неспецифические хронические заболевания легких,
- обструктивные хронические заболевания легких,
- у взрослых людей дефект межпредсердной перегородки,
- WPW - синдром (синдром предвозбуждения желудочков)
- СССУ (дисфункция синусового узла) или ещё это называют синдромом тахи-бради,
- патологическая (нетипичная) десимпатизация предсердий,
- идиопатические варианты.
Патогенетическое значение трепетания предсердий.
Основным патологическим фактором является чрезмерно высокая частота сокращений предсердий и все вытекающие из этого симптомы.
На фоне развивающейся тахисистолии появляется сократительная диастолическая дисфункция миокарда в области левого желудочка, которая в дальнейшем переходит в сократительную систолическую дисфункция. В конечном итоге данная картина может перейти в дилатационную кардиомиопатию и завершиться сердечной недостаточностью.
Симптомы трепетания предсердий.
Существует две формы течения заболевания: пароксизмальная, то есть приступообразная и постоянная. От сюда различают две клинические картины:
Пароксизмальная форма трепетания предсердий.
При данной форме течения заболевания частота пароксизмов, то есть приступов, бывает как от одного в год, так и до нескольких в сутки.
Особенностью пароксизмального трепетания предсердий является то, что нет какой-то возрастной или половой категории. Приступы могут возникать как и у мужчин, так и у женщин любых возрастов. Но конечно наиболее часто у людей с заболеванием миокарда.
Пароксизмы могут возникать на фоне физических или эмоциональных нагрузок, переедания, употребления алкоголя, при резком понижении внешней температуры (погружение в холодную воду, выход зимой на улицу и так далее) и даже при питье большого количества воды или расстройствах желудка.
Приступ трепетания предсердий больной часто описывает как ощущение сильного и частого сердцебиения, которое появляется после каких-то событий или действий. В более тяжёлых случаях наблюдается головокружение, слабость, потеря сознания и даже кратковременная остановка сердца в период эпизода трепетания предсердий при высокочастотном проведении в узле АВ (1:1).
Постоянная форма трепетания предсердий.
Это очень опасная форма, так как на первых стадиях развития болезни обычно протекает бессимптомно и проявляется с накоплением последствий снижения системного кровяного выброса и артериального системного давления, что в итоге приводит к уменьшению коронарного кровотока. Обычно пациенты приходят к врачу с уже выраженными симптомами сердечной недостаточности.
Диагностика трепетания предсердий.
- ЭКГ производят для определения аритмии.
- Холтеровское мониторирование позволяет определить пароксизмальное трепетание предсердий, причины вызывающие приступ, отследить работу сердца в период сна и определить силу пароксизмов.
- Ультразвуковое исследование сердца (ЭхоКГ) позволяет определить состояние клапанов, сократительную работу миокарда и размеры камер сердца.
- Анализ крови поможет выявить причину трепетания предсердия. Например при дефиците калия, нарушениях функции щитовидной железы и так далее.
- В некоторых случаях необходимо проведение ЭФИ (электрофизиологического исследования) сердца.
Лечение и вторичная профилактика трепетания предсердий, собственно как и первичная профилактика, практически не отличается от лечения мерцательной аритмии. Всегда проводится комплексная терапия в основу которой входит устранение первопричины развития трепетания предсердий и ситуаций, приводящих к пароксизмам. Обязательно назначается диета исключающая солёную, копчёную, острую и жирную пищу. Придётся навсегда отказаться от алкоголя и сигарет и в целом следует перейти на здоровый образ жизни.
Медикаментозное лечение назначается исключительно только врачом. Особенно следует быть внимательным при купировании пароксизмов и использовать только те лекарства, которые назначил врач.
Прогноз.
Прогноз лечения в целом аналогичны тому же, что и при мерцательная аритмии.
Срочная консультация кардиолога
Другие статьи по кардиологии:
- Недостаточность митрального клапана - классификация и причины
- Пролапс митрального клапана
- Митральный стеноз
- Пороки сердца - классификация, диагностика, лечение и прогноз
- Внутрижелудочковые блокады
- Холтеровское мониторирование ЭКГ: общие сведения
- Экстрасистолия: причины, классификация, диагностика, лечение, прогноз
- Тахикардия: виды, причины, симптомы, диагностика, лечение
- Брадикардия: описание, симптомы, диагнотика, лечение
- Мерцательная аритмия
- Диагностика и лечение сердечной недостаточности
- Сердечная недостаточность классификация и клинические проявления
- Сердечная недостаточность: причины, патогенез, общее описание
- Профилактика стенокардии
- Вариантная стенокардия
- Стенокардия покоя
- Лечение стенокардии
- Диагностика стенокардии
- Стенокардия напряжения или стабильная стенокардия. Симптомы
- Осторожно! Высокое давление
- Ишемическая болезнь сердца (ИБС)
- Миокардиты (острые и хронические)
- Острый инфаркт миокарда
- Холтеровское мониторирование АД и ЭКГ: показания к применению и технология использования
- Стенокардия. Общие сведения
- Нарушение ритма сердца - общее описание и причины
- Как проходит холтеровское мониторирование АД
- Электрокардиография
- Нужна ли вам консультация кардиолога?
Трепетание предсердий - причины, симптомы, диагностика и лечение
Трепетание предсердий – тахиаритмия с правильным частым (до 200—400 в 1 мин.) ритмом предсердий. Трепетание предсердий проявляется пароксизмами сердцебиения длительностью от нескольких секунд до нескольких суток, артериальной гипотензией, головокружением, потерей сознания. Для выявления трепетания предсердий проводится клиническое обследование, ЭКГ в 12 отведениях, холтеровское мониторирование, чреспищеводная электрокардиография, ритмография, УЗИ сердца, ЭФИ. Для лечения трепетания предсердий используется медикаментозная терапия, радиочастотная абляция и предсердная ЭКС.
Общие сведения
Трепетание предсердий – суправентрикулярная тахикардия, характеризующаяся чрезмерно частым, но регулярным предсердным ритмом. Наряду с мерцанием (фибрилляцией) предсердий (частой, но нерегулярной, беспорядочной деятельностью предсердий), трепетание относится к разновидностям мерцательной аритмии. Мерцание и трепетание предсердий тесно связаны между собой и могут чередоваться, взаимно сменяя друг друга. В кардиологии трепетание предсердий встречается значительно реже, чем мерцание (0,09% против 2-4% в общей популяции) и обычно протекает в виде пароксизмов. Трепетание предсердий чаще развивается у мужчин старше 60 лет.
Трепетание предсердий
Причины трепетания предсердий
В большинстве случаев трепетание предсердий возникает на фоне органических заболеваний сердца. Причинами данного вида аритмии могут служить ревматические пороки сердца, ИБС (атеросклеротический кардиосклероз, острый инфаркт миокарда), кардиомиопатии, миокардиодистрофии, миокардит, перикардит, гипертоническая болезнь, СССУ, WPW–синдром. Трепетание предсердий может осложнять течение раннего послеоперационного периода после кардиохирургических вмешательств по поводу врожденных пороков сердца, аортокоронарного шунтирования.
Трепетание предсердий встречается и у больных с ХОБЛ, эмфиземой легких, тромбоэмболией легочной артерии. При легочном сердце трепетанием предсердий иногда сопровождается терминальная стадия сердечной недостаточности. Факторами риска трепетания предсердий, не связанными с патологией сердца, могут выступать сахарный диабет, тиреотоксикоз, синдром сонных апноэ, алкогольная, лекарственная и др. интоксикации, гипокалиемия.
Если предсердная тахиаритмия развивается у практически здорового человека без видимых причин, говорят об идиопатическом трепетании предсердий. Не исключается роль генетической предрасположенности к возникновению мерцания и трепетания предсердий.
Патогенез трепетания предсердий
Основу патогенеза трепетания предсердий составляет механизм macro-re-entry – многократное повторное возбуждение миокарда. Типичный пароксизм трепетания предсердий обусловлен циркуляцией большого правопредсердного круга re-entry, который спереди ограничен кольцом трикуспидального клапана, а сзади - евстахиевым гребнем и полыми венами. Триггерными факторами, необходимыми для индукции аритмии, могут выступать непродолжительные эпизоды фибрилляции предсердий или предсердные экстрасистолы. При этом отмечается высокая частота деполяризации предсердия (около 300 уд. в мин.).
Поскольку АВ-узел не в состоянии пропускать импульсы такой частоты, в желудочек, как правило, проводится лишь половина предсердных импульсов (блок 2:1), поэтому желудочки сокращаются с частотой около 150 уд. в минуту. Значительно реже блоки возникают в соотношении 3:1, 4:1 либо 5:1. Если коэффициент проведения изменяется, желудочковый ритм становится нерегулярным, что сопровождается скачкообразным увеличением или уменьшением ЧСС. Крайне опасным соотношением предсердно-желудочкового проведения является коэффициент 1:1, проявляющийся резким увеличением ЧСС до 250—300 уд. в мин., снижением сердечного выброса и потерей сознания.
Классификация трепетания предсердий
Выделяют типичный (классический) и атипичный варианты трепетания предсердий. При классическом варианте трепетания предсердий циркуляция волны возбуждения происходит в правом предсердии по типичному кругу; при этом развивается частота трепетаний 240-340 в мин. Типичное трепетание предсердий является истмусзависимым, т. е. поддается купированию и восстановлению синусового ритма с помощью криоабляции, радиочастотной абляции, чреспищеводной электрокардиостимуляции в области каво-трикуспидального перешейка (истмуса) как наиболее уязвимого звена петли macro-re-entry.
В зависимости от направленности циркуляции волны возбуждения различают две разновидности классического трепетания предсердий: counterclockwise – волна возбуждения циркулирует вокруг трикуспидального клапана против часовой стрелки (90% случаев) и clockwise - волна возбуждения циркулирует в петле macro-re-entry по часовой стрелке (10% случаев).
Атипичное (истмуснезависимое) трепетание предсердий характеризуется циркуляцией волны возбуждения в левом или правом предсердии, но не по типичному кругу, что сопровождается появлением волн с частотой трепетаний 340–440 в минуту. С учетом места формирования круга macro-re-entry различают правопредсердные (множественноцикловое и верхнепетлевое) и левопредсердные истмуснезависимые трепетания предсердий. Атипичное трепетание предсердий невозможно купировать посредством ЧПЭКС ввиду отсутствия зоны медленного проведения.
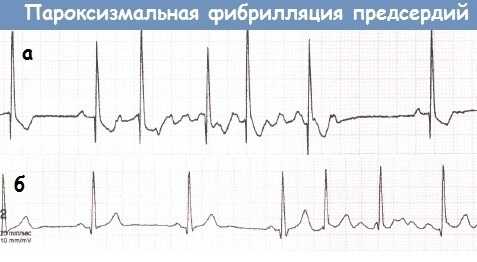
С точки зрения клинического течения различают впервые развившееся трепетание предсердий, пароксизмальную, персистирующую и постоянную форму. Пароксизмальная форма длится менее 7 дней и купируется самостоятельно. Персистирующая форма трепетания предсердий имеет продолжительность более 7 дней, при этом самостоятельное восстановление синусового ритма невозможно. О постоянной форме трепетания предсердий говорят в том случае, если медикаментозная или электрическая терапия не принесла желаемого эффекта или не проводилась.
Патогенетическое значение трепетания предсердий определяется ЧСС, от которой зависит выраженность клинической симптоматики. Тахисистолия приводит к диастолической, а затем и систолической сократительной дисфункции миокарда левого желудочка и развитию хронической сердечной недостаточности. При трепетании предсердий имеет место снижение коронарного кровотока, которое может достигать 60%.
Симптомы трепетания предсердий
Клиника впервые развившегося или пароксизмального трепетания предсердий характеризуется внезапными приступами сердцебиения, которые сопровождаются общей слабостью, снижением физической выносливости, дискомфортом и давлением в грудной клетке, стенокардией, одышкой, артериальной гипотензией, головокружением. Частота пароксизмов трепетания предсердий варьирует от одного в год до нескольких в день. Приступы могут возникать под влиянием физической нагрузки, жаркой погоды, эмоционального стресса, обильного питья, употребления алкоголя и расстройства кишечника. При высокой частоте пульса нередко возникают пресинкопальные или синкопальные состояния.
Даже бессимптомное течение трепетания предсердий сопровождается высоким риском развития осложнений: желудочковых тахиаритмий, фибрилляции желудочков, системных тромбоэмболий (инсульта, инфаркта почки, ТЭЛА, острой окклюзии мезентериальных сосудов, окклюзии сосудов конечностей), сердечной недостаточности, остановки сердца.
Диагностика трепетания предсердий
Клиническое обследование больного с трепетанием предсердий выявляет учащенный, но ритмичный пульс. Однако при коэффициенте проведения 4:1 пульс может составлять 75-85 уд. в мин., а при постоянном изменении коэффициента ритм сердца становится неправильным. Патогномоничным признаком трепетания предсердий служит ритмичная и частая пульсация шейных вен, соответствующая ритму предсердий и превышающая артериальный пульс в 2 и более раза.
Регистрация ЭКГ в 12 отведениях обнаруживает частые (до 200-450 в мин.) регулярные, предсердные волны F, имеющие пилообразную форму; отсутствие зубцов Р; правильный желудочковый ритм; неизмененные желудочковые комплексы, которым предшествует определенное количество предсердных волн (4:1, 3:1, 2:1 и т. д.). Проба с массажем каротидного синуса усиливает АВ-блокаду, в результате чего предсердные волны становятся более выраженными.
С помощью суточного мониторирования ЭКГ оценивается частота пульса в разное время суток, и фиксируются пароксизмы трепетания предсердий. При проведении УЗИ сердца (трансторакальной ЭхоКГ) исследуются размеры полостей сердца, сократительная функция миокарда, состояние сердечных клапанов. Выполнение чреспищеводной ЭхоКГ позволяет выявить тромбы в предсердиях.
Биохимическое исследование крови назначается для обнаружения причин трепетания предсердий и может включать определение электролитов, гормонов щитовидной железы, ревматологические пробы и т. д. Для уточнения диагноза трепетания предсердий и дифференциальной диагностики с другими видами тахиаритмий может потребоваться проведение электрофизиологического исследования сердца.
Лечение трепетания предсердий
Лечебные мероприятия при трепетании предсердий направлены на купирование пароксизмов, восстановление нормального синусового ритма, предотвращение будущих эпизодов расстройства. Для лекарственной терапии трепетания предсердий применяются бета-блокаторы (например, метопролол и др.), блокираторы кальциевых каналов (верапамил, дилтиазем), препараты калия, сердечные гликозиды, антиаритмические препараты (амиодарон, ибутилид, соталола гидрохлорид). Для снижения тромбоэмболического риска показано проведение антикоагулянтной терапии (гепарин внутривенно, подкожно; варфарин).
Для купирования типичных пароксизмов трепетания предсердий методом выбора является проведение чреспищеводной электрокардиостимуляции. При остром сосудистом коллапсе, стенокардии, ишемии мозга, нарастании сердечной недостаточности показана электрическая кардиоверсия разрядами малой мощности (от 20-25 Дж). Эффективность электроимпульсной терапии повышается на фоне проведения лекарственной антиаритмической терапии.
Рецидивирующая и постоянная формы трепетания предсердий являются показаниями для радиочастотной абляции или криоабляции очага macro-re-entry. Эффективность катетерной абляции при трепетании предсердий превышает 95%, риск развития осложнений составляет менее 1,5%. Больным с СССУ и пароксизмами трепетания предсердий показана РЧА AV-узла и имплантация ЭКС.
Прогноз и профилактиака трепетания предсердий
Трепетание предсердий характеризуется резистентностью к противоаритмическому медикаментозному лечению, стойкостью пароксизмов, склонностью к рецидивированию. Рецидивы трепетания могут переходить в мерцание предсердий. Длительное течение трепетания предсердий предрасполагает к развитию тромбоэмболических осложнений и сердечной недостаточности.
Пациенты с трепетанием предсердий нуждаются в наблюдении кардиолога-аритмолога, консультации кардиохирурга для решения вопроса о целесообразности хирургической деструкции аритмогенного очага. Профилактика трепетания предсердий требует лечения первичных заболеваний, снижения уровня стресса и тревожности, прекращения употребления кофеина, никотина, алкоголя, некоторых лекарственных средств.
Что такое пароксизмальная фибрилляция предсердий
Существуют различные формы нарушения ритма, входящих в общую группу под названием аритмия. К ней также относится пароксизмальная фибрилляция предсердий, для которой характерно непостоянное течение. В некоторых случаях приступы возникают несколько раз в год, в других вариантах - каждую неделю. Из-за этого довольно непросто проводится диагностика и лечение болезни.
Фибрилляция предсердий (ФП) является наиболее распространенной формой аритмии. Представляет собой состояние, когда у человека возникают проблемы с сердечным ритмом. В тяжелых случаях могут развиваться такие осложнения, как фибрилляция желудочков, поскольку неправильный ритм может передаться от предсердий желудочкам.
Пароксизмальная фибрилляция предсердий (ПФП) определяется как быстрый, неустойчивый сердечный ритм, который начинается внезапно, а останавливается сам по себе в течение 7 дней. Приступ пароксизмальной фибрилляции предсердий зачастую длится менее 24 часов.
Для диагностики ФП в первую очередь используется электрокардиография. Дополнительно может проводиться эхокардиография, МРТ, КТ и другие методы диагностики. После обследования больного обязательно назначается лечение, которое дает возможность избежать серьезных осложнений.
Видео: Голухова Е.З.: Пароксизмальная форма фибрилляции - повод насторожиться?
Описание пароксизмальной фибрилляции предсердий
В нормальном состоянии сердце сокращается с частотой 60-90 уд/мин (показатель для взрослого). Поскольку патология чаще всего регистрируется среди взрослой части населения, к вниманию принимаются показатели нормы именно для этой категории.
Американская кардиологическая ассоциация (AHA) указывает, что 2,7 миллиона
американцев живут с какой-то формой ФП. Вероятность возникновения пароксизмальной формы ФП увеличивается с возрастом.
Хотя пароксизмальная ФП сама по себе не опасна для жизни, она может иметь серьезные последствия. По этой причине очень важно диагностировать и лечить проблему как можно раньше.
Статистика по пароксизмальной фибрилляции предсердий:
- После 60 лет ФП определяется у 5% населения.
- После 75 лет диагностируется у 14% населения.
- Среди распространенности различных форм аритмий ФП занимает второе место после экстрасистолии.
- В странах Европы количество людей, больных ФП, оставляет около 4,5 млн, а в Соединенных Штатах - более 2 млн человек.
- В одной лишь Германии на ФП болеет около 1 млн людей.
- Примерно 13,5 млрд евро уходит на лечение больных с ФП, находящихся в странах Евросоюза.
- У 30% больных отсутствуют существенные заболевания сердца.
Механизмы развития ПФП:
- В миокарде предсердий образуются эктопические очаги, генерирующие импульсы минуя синусовый узел, в результате чего сбивается нормальный ритм.
- Работа синусового узла нарушена, вследствие чего ритм становится неправильным и нередко ускоренным.
- При синдроме ВПВ имеются дополнительные пути проведения импульсов, в результате чего деятельность сердца учащается.
- Работа нервной системы (центрального и вегетативного отделов) нарушена, что способствует расстройству работы различных органов и систем организма, включая дисрегуляцию сердце.
У некоторых женщин изменение гормонального фона, особенно в постменопаузальный период, нередко приводит к расстройству сердечной деятельности.
Причины
Пароксизмальная фибрилляция предсердий возникает, когда в миокарде появляются аномальные электрические пути. В результате сердце начинает нерегулярно сокращаться или не перекачивает достаточное количество кислородосодержащей крови по всему телу.
Пароксизмальная ФП может быть вызвана неправильным образом жизни, особенно это касается приема незаконных наркотиков, курения, алкоголя, ожирения и чрезмерной нагрузки. В некоторых случаях болезнь может быть связана с ранее существовавшими или сопутствующими заболевания, такими как:
- Ранее перенесенный сердечный приступ или операция на сердце.
- Заболевания сердца, особенно связанных с рубцеванием и изменением структуры миокарда.
- Сахарный диабет.
- Апноэ во сне (остановка дыхания).
- Высокое артериальное давление.
- Заболевания легких.
- Гипергликемия
Ведение неправильного образа жизни также может привести к пароксизмальной ФП, например:
- Курение (даже если пассивное).
- Использование других стимуляторы, таких как кофеин и некоторые лекарства
- Избыточный вес или ожирение.
- Стресс.
- Плохой сон.
- Длительные физические нагрузки.
- Чрезмерное употребление алкоголя.
Возникновение ПФП на фоне приема алкоголя иногда называют “синдромом сердечного праздника”, потому что патология нередко впервые выявляется после выходных или праздников, когда многие люди употребляют большое количество алкогольных напитков.
Упражнения и тренировки в основном считаются полезными для здоровья. Тем не менее, больные с ПФП должны проконсультироваться у своего врача, прежде чем начать новую тренировку или увеличить интенсивность упражнений. В некоторых случаях возрастание физической нагрузки также может привести к ПФП, что связано с создаваемым напряжением на сердце.
Симптомы
Общими симптомами пароксизмальной ФП являются:
- Сердцебиение и одышка - самые распространенные симптомы.
- Сбивчивое дыхание
- Головокружение.
- Усталость или слабость
- Тошнота.
В ряде случаев больного беспокоит боль в груди. Этот симптом может указывать на развитие сердечной недостаточности. В таких случаях не стоит медлить с вызовом скорой помощи.
Диагностика
Если приходится испытывать какие-либо из приведенных симптомов, нужно, как только предоставится возможность, обязательно связаться со своим врачом. Даже если симптомы исчезают, должно быть проведено физическое обследование больного с последующим контролем работы сердца.
Иногда нет никаких признаков болезни. В таких случаях врач сможет диагностировать проблему с помощью дополнительных методов диагностики по типу ЭКГ или эхоКГ.
Электрокардиография (ЭКГ) - это простой и безболезненный тест, который включает в себя наличие датчиков, прикрепленных к коже на руках, ногах и грудной клетке. Датчики обнаруживают электрические сигналы, исходящие от сокращающегося сердца. Результат исследования передается на монитор и тогда врач определяет имеющиеся проблемы в сердечной деятельности. Тест ЭКГ обычно занимает всего несколько минут.
Эхокардиография (эхоКГ) использует звуковые волны, чтобы создать изображение сердца в цифровом формате. Показывает различные структурные изменения сердца, особенно хорошо диагностируются пороки клапанов.
Рентгенография органов грудной клетки (РГ ОГК) - выполняется для поиска признаков сердечно-сосудистых заболеваний, в частности, могут изменяться контуры сердца и его поперечный размер.
Анализы крови, используемые для поиска признаков других заболеваний, которые могут вызвать фибрилляцию
Стресс-тест, с помощью которого врачи проверяют работу сердца до и после выполнения физического упражнения (на беговой дорожке, на велосипеде).
Холтеровский мониторинг - проводится с использованием переносного устройства, которое измеряет и записывает активность сердца на протяжении одного-двух дней.
Монитор событий - портативная ЭКГ, которая измеряет активность сердца в течение нескольких недель или нескольких месяцев.
Чреспищеводная эхокардиография (ЧП эхоКГ) - является наиболее чувствительным и специфическим методом обнаружения тромбов в легочной артерии, которые являются потенциальным источником системной эмболии при ФП. Может использоваться для определения сроков кардиоверсии или выполняться перед катетерной абляцией. Также позволяет выявить особенности, связанные с повышенным риском тромбоэмболии легочной артерии, в том числе снижение скорости кровотока по легочной артерии, спонтанный контраст сосудов и атерому аорты. В 5% - 15% больных с ФП, ЧП эхоКГ позволяет выявить легочною эмболию или тромб легочной артерии еще на этапе планирования кардиоверсии. [2]
Осложнения
У большинства больных пароксизмальная ФП развивается без каких-либо осложнений, но иногда патология приводит человека к серьезным последствиям. Например, если приходилось испытывать изменения в ритме сердца, нужно немедленно обратиться за медицинской помощью.
Тяжело протекающая пароксизмальная ФП может приводить к сердечной недостаточности или инсульту. Согласно AHA, люди, у которых есть фибрилляция предсердий, в пять раз чаще страдают от инсульта, чем остальная часть населения. Это связано с тем, что ПФП влияет на кровоток по всему организму, включая головной мозг. Кровь может застаиваться в верхних камерах сердца и сгущаться, что приводит к тромбообразованию. Если тромб из сердца с кровотоком попадает в мозг, он может закупорить артерию и вызвать инсульт.
Предупреждающие признаки начала ПФП:
- лицо бледное;
- онемение или слабость руки, лица или ноги, особенно на одной стороне тела;
- трудная речь или понимание речи;
- проблемы с глазами, с одной или обеих сторон;
- головокружение, потеря равновесия и нарушение координации, а также проблемы с ходьбой;
- внезапная сильная головная боль без какой-либо очевидной причины
В крайних случаях неправильная работа предсердий переходит на желудочки, что способствует развитию фибрилляции желудочков. Это критическое состояние, которое может быть устранено лишь реанимационными мероприятиями.
Лечение
Существуют различные стратегии терапии пароксизмальной ФП, которые включают:
- Медикаментозный контроль скорости сердечных сокращений. Это наиболее распространенное лечение ПФП. Его цель - снизить частоту сердечных сокращений до 60-80 ударов в минуту в состоянии покоя, а также регулировать электрические импульсы, распространяемые по сердцу.
- Антикоагулянтная терапия. Врачи могут назначать антикоагулянты, чтобы предотвратить свертываемость крови в полостях сердца, что, в свою очередь, уменьшает вероятность развития инсульта.
- Электрическая кардиоверсия. Эта терапии основана на использовании слабого электрического тока для восстановления работы сердца до естественного ритма. В целом лечение нацелено на достижение той же цели, что и контроль за ритмом сердца. Он чаще используется в тех случаях, когда испытывается пароксизмальная ФП более 48 часов.
Врачи часто применяют антикоагулянты вместе с электрической кардиоверсией, что позволяет уменьшить риск развития инсульта во время процесса восстановления ритма.
Другая процедура лечения ФП, называемая катетерной аблацией, включает прижигание области сердца, которая генерирует внеочередные импульсы, нарушающие сердечный ритм.
Во время этой процедуры врач вводит тонкие провода, называемые катетерами, в вену на шее человека или в паху. Эти провода затем направляются к сердцу, где определяется патологический участок, и затем подачей электрического импульса разрушают проблемную область.
Больному, проходящему этот вид лечения, обычно вводится местный анестетик в область, где введены провода. Во время процедуры человек обычно бодрствует, но некоторые люди могут уснуть. Большинство пациентов возвращаются домой в тот же день, хотя при необходимости больной остается на некоторое время в лечебном учреждении.
Из-за повышенного риска осложнений, возникающих во время операции, врачи чаще всего рекомендуют лечение пароксизмальной ФП медикаментозными препаратами.
Изменение образа жизни
Отказ от курения и отказ от чрезмерного употребления алкоголя поможет снизить вероятность развития повторного приступа пароксизмальной ФП. Также рекомендуется есть здоровую и сбалансированную пищу и при наличии лишних килограммов сделать все возможное, чтобы похудеть.
Избежание стресса, насколько это возможно, также является хорошим способом уменьшения шансов на развитие ФП. Длительное или внезапное напряжение может способствовать развитию приступа ФП, поэтому ограничение эмоционального напряжения и практические упражнения для снятия стресса, такие как йога, могут помочь в улучшении общего самочувствия.
Жизнь с пароксизмальной ФП
Большинство людей с пароксизмальной ФП живут нормальной и полноценной жизнью, не исключая тех, кто нуждается в лечении. Жизнь с пароксизмальной ФП связана с контролем факторов риска, и провоцирующих причин воздействия.
Особенно хорошо помогает выработка с помощью врача долгосрочного плана по управлению сердечным ритмом.
Нормальная ежедневная работа не должна существенно нарушаться даже периодическим возникновением пароксизмальной ФП. Все же иногда возникают ситуации, как вот вопрос о вождении, которые должны быть дополнительно оговорены с лечащим врачом.
Часто задаваемые вопросы больных на пароксизмальную ФП
- Можно ли заниматься сексом, если есть ФП?
Люди должны иметь возможность пользоваться всеми своими повседневными возможностями. В то время как продолжительная нагрузка может быть связана с обострением пароксизмальной ФП, умеренное напряжение вполне допустимо. Поэтому этот вопрос нужно обсудить со своим врачом, который, зная конкретную ситуацию больного, сможет посоветовать допустимый уровень нагрузки на сердце.
В большинстве случаев регулярная сексуальная активность может быть полезной для сердца, дополнительно помогая снять стресс.
- Можно ли водить машину?
Подобное допускается, но иногда пароксизмальная ФП может вызывать головокружение или понижение концентрации внимания, поэтому всегда нужно сначала обратиться к врачу, который осведомлен с индивидуальными особенностями больного.
Если во время езды на машине приходится испытывать симптомы ФП, нужно как можно быстрее припарковаться или перейти в безопасную зону на дороге.
- Возможно ли по-прежнему употреблять алкоголь и кофеин?
Умеренное употребление алкоголя допустимо, но, как правило, на малом сложно остановиться, поэтому чтобы избежать употребления чрезмерного количества алкоголя лучше от него вовсе отказаться. Рекомендуется, чтобы люди стремились иметь по крайней мере 2-3 дня в неделю полностью свободных от употребления алкоголя.
С кофеинсодержащими напитками, такими как чай, кофе и энергетики, пока нет убедительных доказательств, предостерегающих их прием при ФП. Однако частое употребление кофеина может вызвать повышение артериального давления, которое напрямую связано с ФП. Таким образом, употребление кофеина рекомендуется ограничить до умеренного количества.
- Можно ли путешествовать?
Если пароксизмальная ФП хорошо поддается лечению и находится в стабильном состоянии, нет причин, по которым не разрешается путешествовать или совершать перелеты. Однако перед каждой поездкой нужно проверять у врача свое состояние, так как экстремальный переход температур и большая высота могут вызвать проблемы. Перед путешествием нужно обязательно убедиться, что имеется достаточно лекарств на весь период совершаемой поездки.
- Как пароксизмальная ФП может изменяется со временем?
Если симптомы продолжаются более недели, состояние характеризуется как постоянная ФП. Лечение такого вида нарушения ритма крайне проблематично, поскольку сердечная деятельность может не восстановиться.
Видео Фибрилляция предсердий: Причины, Диагностика, Лечение (рекомендации ESC 2016)
Источники
1. January CT, Wann LS, Alpert JS, et al. 2014 AHA/ACC/HRS guideline for the management of patients with atrial fibrillation: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines and the Heart Rhythm Society. J Am Coll Cardiol 2014; 64:e1.
2. Dewland TA, Vittinghoff E, Mandyam MC, et al. Atrial ectopy as a predictor of incident atrial fibrillation: a cohort study. Ann Intern Med 2013; 159:721.
3. Lin WS, Tai CT, Hsieh MH, et al. Catheter ablation of paroxysmal atrial fibrillation initiated by non-pulmonary vein ectopy. Circulation 2003; 107:3176.
4.71 avg. rating (93% score) - 7 votes - оценок
Фибрилляция предсердий — Википедия
Фибрилля́ция предсе́рдий (ФП, синоним: мерцательная аритмия) — разновидность наджелудочковой тахиаритмии с хаотической электрической активностью предсердий с частотой импульсов 350—700 в минуту, что исключает возможность их координированного сокращения[3]. Это одна из наиболее распространённых аритмий[4]. Часто ФП может быть обнаружена при определении пульса и обнаружении, что сердцебиения происходят с нерегулярным интервалом. Однако окончательный диагноз выставляется по ЭКГ-признакам: отсутствие зубцов P, которые присутствуют при нормальном ритме сердца и характеризуют электрическую активность при сокращении предсердий. Вместо них появляется множество волн f, которые характеризуют фибрилляцию (то есть мерцание, дрожание) предсердий.
Частота сокращений желудочков при мерцательной аритмии зависит от электрофизиологических свойств предсердно-желудочкового узла, уровня активности симпатической и парасимпатической нервной системы, а также действия лекарственных препаратов. Риск возникновения ФП увеличивается с возрастом. Данная аритмия нередко связана с органическими заболеваниями сердца. Нарушение гемодинамики и тромбоэмболические осложнения, связанные с фибрилляцией предсердий, приводят к значительному повышению заболеваемости, смертности и стоимости медицинского обслуживания. Хроническое течение ФП приводит к увеличению риска смерти примерно в 1,5—2 раза[5][6].
Видео с описанием механизма фибрилляции предсердий. Английский с русскими субтитрами.Фибрилляция предсердий — одна из самых распространённых аритмий. Этим заболеванием страдают 1—2 % общей популяции, и этот показатель растёт в последние годы[7] и вероятно будет увеличиваться в ближайшие 50 лет в связи со старением населения[8]. Число больных ФП в США оценивают более чем в 2,2 миллиона человек, в странах Европейского союза — 4,5 миллиона[9][10]. По данным фрамингемского исследования, риск развития ФП у мужчин и женщин старше 40 лет составляет 26 и 23 % соответственно[11]. ФП выявляется примерно у 6—24 % пациентов с инсультом[12]. Распространённость ФП также увеличивается с возрастом, составляя около 8 % у пациентов старше 80 лет[13].
| Формы ФП | Характеристика |
|---|---|
| Впервые выявленная | впервые возникший эпизод ФП |
| Пароксизмальная | приступ длится не более 7 дней (обычно менее 48 ч) и спонтанно восстанавливается в синусовый ритм |
| Персистирующая | приступ длится более 7 дней |
| Длительная персистирующая | приступ длится более 1 года, но принято решение о восстановлении синусового ритма |
| Постоянная | длительно сохраняющаяся ФП (например, более 1 года), при которой кардиоверсия была неэффективна или не проводилась |
| Класс EHRA | Проявления |
|---|---|
| I | Нет симптомов |
| II | Лёгкие симптомы; обычная жизнедеятельность не нарушена |
| III | Выраженные симптомы; изменена повседневная активность |
| IV | Инвалидизирующие симптомы; нормальная повседневная активность невозможна |
В рекомендациях Американского колледжа кардиологии (англ.)русск., Американской кардиологической ассоциации, Европейского общества кардиологов (англ.)русск. (2010 года), а также Всероссийского научного общества кардиологов (2011 года) различают 5 типов ФП[14].
В зависимости от частоты сердечных сокращений различают тахи- (ЧСС > 90 в минуту), нормо- и брадисистолические (ЧСС < 60 в минуту) формы ФП[15].
Кроме того, Европейским обществом кардиологов в 2010 году предложена клиническая классификация EHRA (European Heart Rhythm Association) в зависимости от выраженности симптомов заболевания[16].
Фибрилляция предсердий связана с различными сердечно-сосудистыми заболеваниями, которые способствуют развитию и поддержанию аритмии. К ним относятся[11]:
Около 30—45 % случаев пароксизмальной ФП и 20—25 % случаев персистирующей ФП возникают у молодых лиц без патологии сердца (изолированная форма ФП)[17].
Также существуют факторы риска, не связанные с патологией сердца. К ним относят гипертиреоидизм, ожирение, сахарный диабет, ХОБЛ, апноэ во сне, хроническая болезнь почек[10][18][19]. Наличие ФП у близких родственников пациента в анамнезе может увеличить риск развития ФП[20]. Исследование более чем 2200 пациентов с ФП показало, что 30 % из них имеют родителей с ФП[21]. Различные генетические мутации могут быть ответственны за развитие ФП[22][23].
Минимальные количества алкоголя (порядка 10 грамм в день) ассоциированы с повышенным на 5% риском развития фибрилляции предсердий[24].
ФП также может развиваться при чрезмерном употреблении алкоголя (синдром праздничного сердца), хирургической операции на сердце, ударе электрического тока. При таких состояниях лечение основного заболевания часто приводит к нормализации ритма[25]. Фактором риска ФП является ВИЧ-инфекция.[26]
| Схема проведения импульсов | ||
| Синусовый ритм | Фибрилляция предсердий | |
Органические заболевания сердца могут вызывать структурное ремоделирование предсердий и желудочков. В предсердиях этот процесс обусловлен пролиферацией и дифференцировкой фибробластов в миофибробласты, повышенным отложением соединительной ткани и фиброзом. Всё это приводит к электрической диссоциации мышечных пучков и неоднородности проведения, тем самым способствуя развитию и сохранению ФП[14].
Существует множество гипотез механизмов развития ФП, но наиболее распространены теория очаговых механизмов и гипотеза множественных мелких волн[14]. Причём эти механизмы могут сочетаться друг с другом. Очаговые механизмы включают в себя триггерную активность и циркуляцию возбуждения по типу микрореентри (microreentry). Согласно данной теории, ФП возникает в результате поступления множества импульсов из автономных очагов, которые чаще всего расположены в устьях лёгочных вен или по задней стенке левого предсердия около соединения с лёгочной веной. Ткани в этих зонах обладают более коротким рефрактерным периодом, что приближает их по свойствам к клеткам синусового узла. По мере прогрессирования пароксизмальной формы в постоянную очаги повышенной активности распределяются по всем предсердиям. Согласно гипотезе множественных мелких волн, ФП сохраняется в результате хаотичного проведения множества независимых мелких волн[27].
Изменения в предсердиях происходят и после развития ФП. При этом укорачивается рефрактерный период предсердий за счёт подавления тока ионов кальция через каналы L-типа и усиления поступления ионов калия в клетки. Также снижается сократительная функция предсердий вследствие замедления поступления ионов кальция в клетки, нарушения выделения ионов кальция из внутриклеточных депо и нарушения обмена энергии в миофибриллах. Замедляется кровоток в предсердиях из-за нарушения их сокращения, что приводит к образованию тромбов преимущественно в ушке левого предсердия[28].
В зависимости от выраженности гемодинамических нарушений клиническая картина варьирует от бессимптомного течения до тяжёлых проявлений сердечной недостаточности. При пароксизмальной форме эпизоды фибрилляции предсердий иногда протекают бессимптомно[29]. Но обычно больные ощущают учащённое сердцебиение, дискомфорт или боли в грудной клетке. Также возникает сердечная недостаточность, которая проявляется слабостью, головокружением, одышкой или даже предобморочными состояниями и обмороками. Приступ ФП может сопровождаться учащённым мочеиспусканием, что обусловлено повышенной выработкой предсердного натрийуретического пептида[30].
Пульс аритмичный, может возникать дефицит пульса (ЧСС на верхушке сердца больше, чем на запястье) вследствие того, что при частом желудочковом ритме ударный объём левого желудочка недостаточен для создания периферической венозной волны. У пациентов с бессимптомной ФП или с минимальными проявлениями ФП тромбоэмболия (чаще в виде инсульта) может стать первым проявлением заболевания[15][25].
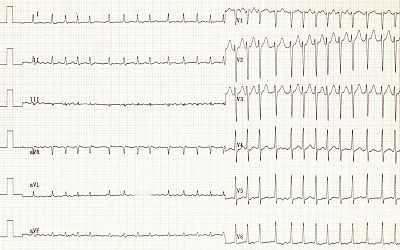 ЭКГ при фибрилляции предсердий: нет зубцов P, нерегулярные интервалы RR, мелкие волны f
ЭКГ при фибрилляции предсердий: нет зубцов P, нерегулярные интервалы RR, мелкие волны f При наличии характерных жалоб собирают анамнез заболевания с целью определения его клинической формы (например, выясняют начало первого приступа или дату обнаружения), причины и факторов риска, эффективности антиаритмических препаратов для данного больного при предыдущих приступах[30].
Для диагностики ФП применяют стандартную ЭКГ в 12 отведениях. При этом обнаруживают следующие ЭКГ-признаки: отсутствие зубцов P, волны фибрилляции f с разной амплитудой и формой, абсолютно неодинаковые интервалы RR (комплексы QRS обычно не изменены)[3]. Также по ЭКГ определяют ассоциированную патологию сердца (инфаркта миокарда в прошлом, других аритмий и др.)[30]. При подозрении пароксизмальной формы и отсутствии ЭКГ во время приступа проводят холтеровское мониторирование[14].
Кроме того, выполняют эхокардиографию для выявления органической патологии сердца (например, патологии клапанов), размеров предсердий. Также этим методом определяют тромбы в ушках предсердий, однако для этого чреспищеводная Эхо-КГ информативнее трансторакальной[28]. При впервые выявленной ФП, трудности контроля ритма желудочков или неожиданном рецидиве после кардиоверсии оценивают функцию щитовидной железы (уровень тиреотропного гормона в сыворотке крови)[25][30].
В норме сокращения предсердий способствуют наполнению желудочков кровью, что нарушается при ФП. Это не отражается на сердце без другой патологии, но у больных с уже сниженным объёмом наполнения желудочков сердечный выброс недостаточен. Поэтому заболевание может осложняться острой сердечной недостаточностью[31].
При фибрилляции предсердий в левом предсердии образуются тромбы, которые могут с током крови попадать в сосуды головного мозга, вызывая ишемический инсульт. Частота развития данного осложнения у пациентов с фибрилляцией предсердий неревматической этиологии в среднем составляет 6 % в год[31].
В лечении ФП существует 2 типа стратегий:
- Стратегия контроля ритма — с помощью кардиоверсии восстанавливают нормальный синусовый ритм и затем проводят профилактику рецидивов;
- Стратегия контроля ЧСС — сохранение ФП с лекарственным урежением частоты сокращений желудочков.
Также для профилактики тромбоэмболий проводят антикоагулянтную терапию[31].
Антикоагулянтная терапия[править | править код]
| Фактор риска | Баллы | |
|---|---|---|
| C | Congestive heart failure or Left ventricular systolic dysfunction (Хроническая сердечная недостаточность или дисфункция левого желудочка) | 1 |
| H | Hypertension (Артериальная гипертензия) | 1 |
| A2 | Age (Возраст) ≥ 75 лет | 2 |
| D | Diabetes mellitus (Сахарный диабет) | 1 |
| S2 | Stroke or TIA or thromboembolism (Инсульт, или транзиторная ишемическая атака, или тромбоэмболия в анамнезе) | 2 |
| V | Vascular disease (Сосудистые заболевания, то есть заболевания периферических артерий, инфаркт миокарда, атеросклероз аорты) | 1 |
| A | Age (Возраст) 65—74 года | 1 |
| Sc | Sex category (Женский пол) | 1 |
Антикоагулянтная терапия необходима для профилактики самого грозного осложнения ФП — тромбоэмболии. С этой целью применяют пероральные антикоагулянты (варфарин, ривароксабан, апиксабан, дабигатран) или ацетилсалициловую кислоту (или клопидогрел). Показания для антикоагуляции и выбор препарата определяются риском тромбоэмболии, который рассчитывают по шкалам CHADS2 или CHA2DS2-VASc[14]. Если сумма баллов по шкале CHADS2 ≥ 2, то при отсутствии противопоказаний показана длительная терапия пероральными антикоагулянтами (например, варфарином с поддержанием МНО 2-3 или новыми оральными антикоагулянтами). Если сумма баллов по шкале CHADS2 0—1, рекомендуют более точно оценить риск тромбоэмболии по шкале CHA2DS2-VASc[32]. При этом, если ≥ 2 баллов, — назначают пероральные непрямые антикоагулянты, 1 балл — пероральные непрямые антикоагулянты (предпочтительно) или ацетилсалициловую кислоту 75—325 мг в сутки, 0 баллов — антикоагулянтная терапия не требуется (предпочтительно) либо ацетилсалициловая кислота в той же дозе.
Однако антикоагулянтная терапия опасна кровотечениями. Для оценки риска данного осложнения разработана шкала HAS-BLED[33]. Сумма баллов ≥ 3 указывает на высокий риск кровотечения, и применение любого антитромботического препарата требует особой осторожности[34].
| Клиническая характеристика | Баллы | |
|---|---|---|
| H | Hypertension (Артериальная гипертензия) | 1 |
| A | Abnormal renal/liver function (Нарушение функции печени или почек — по 1 баллу) | 1 или 2 |
| S | Stroke (Инсульт в анамнезе) | 1 |
| B | Bleeding history or predisposition (Кровотечение в анамнезе или склонность к нему) | 1 |
| L | Labile INR (Лабильное МНО) | 1 |
| E | Elderly (Возраст >65 лет) | 1 |
| D | Drugs/alcohol concomitantly (Прием некоторых лекарств/алкоголя — по 1 баллу) | 1 или 2 |
Стратегия контроля ритма[править | править код]
Восстановление синусового ритма осуществляют с помощью электрического разряда (электрическая кардиоверсия) или антиаритмических препаратов (фармакологическая кардиоверсия)[31]. Предварительно при тахисистолической форме урежают ЧСС до примерно 80—100 в минуту пероральным приёмом β-адреноблокаторов (метопролол) или недигидропиридоновых антагонистов кальция (верапамил). Известно, что кардиоверсия повышает риск тромбоэмболии. Поэтому перед плановой кардиоверсией, если ФП длится более 48 часов или продолжительность неизвестна, обязательно проводят антикоагулянтную терапию варфарином в течение трёх недель и в течение четырёх недель после процедуры[35]. Неотложную кардиоверсию проводят, если ФП длится менее 48 часов или сопровождается тяжёлыми гемодинамическими нарушениями (гипотония, декомпенсация сердечной недостаточности), лишь под прикрытием нефракционированного или низкомолекулярного гепарина[28].
Электрическая кардиоверсия[править | править код]
Электрическая кардиоверсия эффективнее фармакологической, однако болезненна и поэтому требует введения седативных препаратов (например, пропофол, мидазолам) или поверхностной общей анестезии. В современных кардиовертерах-дефибрилляторах разряд автоматически синхронизируется с зубцом R, чтобы не допустить электрической стимуляции в фазе желудочковой реполяризации, что может спровоцировать фибрилляцию желудочков. При двухфазном разряде начинают со 100 Дж, при необходимости силу каждого следующего разряда повышают на 50 Дж. Однофазный разряд требует в 2 раза больше энергии, то есть начинают с 200 Дж, с последующим увеличением на 100 Дж, пока не будет достигнут максимальный уровень 400 Дж. Таким образом, двухфазный импульс имеет преимущества, так как эффект достигается при меньшей энергии[31].
Фармакологическая кардиоверсия[править | править код]
Для фармакологической кардиоверсии применяют антиаритмические препараты IA, IC и III классов. К ним относят прокаинамид, амиодарон, пропафенон, нитрофенилдиэтиламинопентилбензамид (нибентан)[28].
Прокаинамид выпускают в ампулах по 5 мл, содержащих 500 мг препарата (10 % раствор). Его вводят струйно или капельно в дозе 500—1000 мг однократно внутривенно медленно (в течение 8—10 мин или 20—30 мг/мин). В Европейских рекомендациях 2010 года исключён из списка препаратов для кардиоверсии. Однако в Российской Федерации благодаря невысокой стоимости он весьма распространён. К побочным эффектам прокаинамида относят артериальную гипотензию, слабость, головную боль, головокружение, диспепсию, депрессию, бессонницу, галлюцинации, агранулоцитоз, эозинофилию, волчаночноподобный синдром[14][28].
Пропафенон выпускают в ампулах по 10 мл, содержащих 35 мг препарата, и в таблетках по 150 и 300 мг. Вводят в дозе 2 мг/кг внутривенно в течение 10 мин (ожидаемый эффект от 30 мин до 2 ч) или перорально в дозе 450—600 мг (ожидаемый эффект через 2—6 ч). Препарат малоэффективен при персистирующей форме ФП и трепетании предсердий. Не следует использовать у пациентов со сниженной сократительной способностью левого желудочка и ишемией миокарда. Вследствие наличия слабого β-блокирующего действия противопоказан пациентам с выраженной ХОБЛ[36].
Амиодарон выпускают в ампулах по 3 мл, содержащих 150 мг препарата (5 % раствор). Его вводят внутривенно струйно в дозе 5 мг/кг в течение 15 мин, затем продолжают капельно в дозе 50 мг/ч в течение 24 ч. Восстанавливает синусовый ритм медленно, его максимальный эффект — через 2—6 часов. Амиодарон рекомендуют использовать у пациентов с органическими заболеваниями сердца[36].
Нибентан выпускают в ампулах по 2 мл, содержащих 20 мг препарата (1 % раствор). Вводят внутривенно в дозе 0,065—0,125 мг/кг в течение 3—5 минут. При отсутствии эффекта — повторные инфузии в той же дозе с интервалом 15 мин (до максимальной дозы 0,25 мг/кг). Его применение допускается только в палатах интенсивной терапии с мониторированием ЭКГ в течение 24 часов после введения, так как возможно развитие проаритмических эффектов в виде полиморфной желудочковой тахикардии типа «пируэт», а также удлинение интервала QT с появлением зубца U[28].
Длительный контроль ритма[править | править код]
С целью предупреждения рецидивов ФП в некоторых случаях назначают антиаритмические препараты на длительный срок. Однако их эффективность для контроля синусового ритма невысока, а побочные эффекты весьма опасные, поэтому выбор конкретного препарата определяется его безопасностью[14][37]. Для этого применяют амиодарон, соталол, диэтиламинопропионилэтоксикарбониламинофенотиазин (этацизин), дронедарон, лаппаконитина гидробромид (аллапинин), морацизин (этмозин), пропафенон[28].
Стратегия контроля частоты сердечных сокращений[править | править код]
При выборе стратегии контроля частоты сердечных сокращений попытки восстановить нормальный ритм сердца не предпринимают. Вместо этого используют различные группы препаратов, способные уменьшать ЧСС: бета-блокаторы (метопролол, карведилол и др.), недигидропиридиновые блокаторы кальциевых каналов (верапамил и дилтиазем), дигоксин[38]. При их неэффективности возможно назначение амиодарона или дронедарона. Контроль ЧСС позволяет уменьшить выраженность симптомов аритмии, однако не останавливает процесс прогрессирования заболевания[14].
Целью данной стратегии является удержание ЧСС в покое <110 в мин. В случае выраженных симптомов заболевания возможен более жёсткий контроль — ЧСС в покое <80 в мин и <110 при умеренной физической нагрузке[14].
Катетерная абляция[править | править код]
При неэффективности вышеописанных методов лечения иногда применяют катетерную абляцию[15]. С целью восстановления и поддержания синусового ритма проводят радиочастотную абляцию.
Катетерную РЧА обычно проводят больным с пароксизмальной фибрилляцией предсердий, которая резистентна по крайней мере к одному антиаритмическому препарату. Подобная практика обосновывается результатами многочисленных исследований, в которых абляция приводила к улучшению контроля ритма сердца по сравнению с антиаритмическими средствами[39].
При этом выполняют электрическую изоляцию триггерных участков из устьев лёгочных вен от окружающей ткани левого предсердия. Для выполнения данной процедуры в устья легочных вен вводят циркулярный диагностический катетер, а с помощью так называемого «орошаемого» абляционного электрода производится циркулярная абляция в области «антрума» легочных вен.
При манипуляции катетером врачу требуется визуализация его положения в левом предсердии по отношению к другим структурам. Ранее хирургам был доступен только рентгеноскопический метод визуализации катетеров[40].
Определение пространственного расположения зон сердца, из которых ведется регистрация электрограмм, с помощью рентгена страдает большой погрешностью и связана с большой дозой рентгеновского облучения, как пациента, так и медперсонала (рентгеновское излучение является ионизирующим)[41][42].
Современные технологии электроанатомического картирования, которые объединяют анатомическую и электрофизиологическую информацию, позволяют хирургам создать трехмерную карту интересующей камеры сердца. Возможность управления катетером без помощи рентгена значительно уменьшает время рентгеновского облучения и общее время процедуры[43].
Также существует метод абляции атриовентрикулярного узла: радиочастотным током разрушают АВ-узел или пучок Гиса, вызывая полную поперечную блокаду. Затем имплантируют искусственный водитель ритма, который «навязывает» сердечный ритм, близкий по характеристикам к нормальному. Это паллиативное вмешательство, которое улучшает качество жизни больного, но на смертность не влияет[14].
Фибрилляция предсердий после операций на сердце[править | править код]
Фибрилляция предсердий — одно из самых частых осложнений после кардиохирургических операций[44], встречается у 10-60% больных[45]. Патогенез послеоперационной ФП несколько отличается от ФП, которая возникает у неоперированных больных. Помимо обычных факторов риска развития ФП, после операций на сердце (особенно с использованием искусственного кровообращения) важна роль ионных нарушений (особенно низкий уровень калия), объемный дисбаланс, хирургическая травма и отек стенки предсердий, активация системы комплемента, высвобождение провоспалительных цитокинов, симпатическая стимуляция и окислительный стресс, а также перикардиальный выпот, который может выступать в качестве триггера ФП. Лечение послеоперационной ФП начинают с коррекции соответствующих нарушений. Для медикаментозной профилактики послеоперационной ФП в предоперационном периоде применяют бета-блокаторы, амиодарон, нестероидные противовоспалительные средства и даже преднизолон. В качестве хирургической профилактики ФП в своё время была предложена методика задней перикардиотомии, которую выполняют во время основной операции с целью уменьшить перикардиальный выпот в послеоперационном периоде и таким образом устранить фактор риска ФП[46].
Прогноз определяется в первую очередь тяжестью патологии сердца, лежащей в основе ФП. Риск развития ишемического инсульта, связанный с ФП, составляет 1,5 % у лиц 50—59 лет и 23,5 % у лиц 80—89 лет[15] или в среднем 5 % в год[30]. Таким образом, фибрилляция предсердий увеличивает риск развития инсульта примерно в 5 раз и в 2 раза риск смерти[47]. Каждый шестой инсульт происходит у больного ФП. При развитии ФП у лиц с ревматическими пороками сердца риск инсульта возрастает в 5 раз по сравнению с больными с неклапанной ФП и в 17 раз по сравнению с лицами без ФП[15].
- Всероссийский Съезд аритмологов (проводится один раз в 2 года с 2005 г.).[48]
- Международный славянский Конгресс по электростимуляции и клинической электрофизиологии сердца «Кардиостим» (проводится один раз в 2 года с 1993 г.).[49]
- Научно-практическая конференция с международным участием "Актуальные вопросы диагностики и лечения фибрилляции предсердий" (проводится ежегодно с 2012 г.).[50]
- ↑ Disease Ontology release 2019-08-22 — 2019-08-22 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ 1 2 А. В. Струтынский. Электрокардиограмма. Анализ и интерпретация. — М: МЕДпресс-информ, 2009. — С. 120—123. — 224 с. — 10 000 экз. — ISBN 5-98322-542-1.
- ↑ Wyndham CRC. Atrial Fibrillation: The Most Common Arrhythmia (неопр.) // Texas Heart Institute Journal. — 2000. — Т. 27, № 3. — С. 257—267. — PMID 11093410.
- ↑ Benjamin E.J., Wolf P.A., D'Agostino R.B., Silbershatz H., Kannel W.B., Levy D. Impact of atrial fibrillation on the risk of death: the Framingham Heart Study (англ.) // Circulation (англ.)русск. : journal. — Lippincott Williams & Wilkins (англ.)русск., 1998. — Vol. 98, no. 10. — P. 946—952. — PMID 9737513.
- ↑ Wattigney W.A., Mensah G.A., Croft J.B. Increased atrial fibrillation mortality: United States, 1980-1998 (англ.) // American Journal of Epidemiology (англ.)русск. : journal. — 2002. — Vol. 155, no. 9. — P. 819—826. — doi:10.1093/aje/155.9.819. — PMID 11978585.
- ↑ Friberg J., Buch P., Scharling H., Gadsbphioll N., Jensen G.B. Rising rates of hospital admissions for atrial fibrillation (англ.) // Epidemiology : journal. — 2003. — November (vol. 14, no. 6). — P. 666—672. — doi:10.1097/01.ede.0000091649.26364.c0. — PMID 14569181. Архивировано 1 августа 2017 года.
- ↑ Go A.S., Hylek E.M., Phillips K.A., et al. Prevalence of diagnosed atrial fibrillation in adults: national implications for rhythm management and stroke prevention: the AnTicoagulation and Risk Factors in Atrial Fibrillation (ATRIA) Study (англ.) // JAMA : journal. — 2001. — May (vol. 285, no. 18). — P. 2370—2375. — PMID 11343485. (недоступная ссылка)
- ↑ Go AS; Hylek EM; Phillips KA; Chang, Y; Henault, LE; Selby, JV; Singer, D.E. Prevalence of diagnosed atrial fibrillation in adults: national implications for rhythm management and stroke prevention: the AnTicoagulation and Risk Factors in Atrial Fibrillation (ATRIA) Study (англ.) // JAMA : journal. — 2001. — Vol. 285, no. 18. — P. 2370—2375. — doi:10.1001/jama.285.18.2370. — PMID 11343485.
- ↑ 1 2 MD, Peter Rubin; Robert I. Simon MD; Douglas L. Mann MD FACC; Douglas S. Fenton M. D. Braunwald's Heart Disease: A Textbook of Cardiovascular Medicine, 2-Volume Set: Expert Consult Premium Edition - Enhanced Online Features and Print (англ.). — Philadelphia: Saunders, 2011. — ISBN 1-4377-2708-5.
- ↑ 1 2 Lloyd-Jones D.M., Wang T.J., Leip E.P., et al. Lifetime risk for development of atrial fibrillation: the Framingham Heart Study (англ.) // Circulation (англ.)русск. : journal. — Lippincott Williams & Wilkins (англ.)русск., 2004. — August (vol. 110, no. 9). — P. 1042—1046. — doi:10.1161/01.CIR.0000140263.20897.42. — PMID 15313941.
- ↑ Narumiya T., Sakamaki T., Sato Y., Kanmatsuse K. Relationship between left atrial appendage function and left atrial thrombus in patients with nonvalvular chronic atrial fibrillation and atrial flutter (англ.) // Circulation Journal : journal. — 2003. — January (vol. 67, no. 1). — P. 68—72. — doi:10.1253/circj.67.68. — PMID 12520155.
- ↑ Furberg C.D., Psaty B.M., Manolio T.A., Gardin J.M., Smith V.E., Rautaharju P.M. Prevalence of atrial fibrillation in elderly subjects (the Cardiovascular Health Study) (англ.) // American Journal of Cardiology (англ.)русск. : journal. — 1994. — August (vol. 74, no. 3). — P. 236—241. — PMID 8037127.
- ↑ 1 2 3 4 5 6 7 8 9 10 Camm A.J., Kirchhof P., Lip G.Y., et al. Guidelines for the management of atrial fibrillation: the Task Force for the Management of Atrial Fibrillation of the European Society of Cardiology (ESC) (англ.) // European Heart Journal (англ.)русск. : journal. — 2010. — October (vol. 31, no. 19). — P. 2369—2429. — doi:10.1093/eurheartj/ehq278. — PMID 20802247.
- ↑ 1 2 3 4 5 Беленков Ю.Н., Оганов Р.Г. Кардиология. Национальное руководство. — Москва: ГЭОТАР-Медиа, 2010. — 1286 с. — (Национальные руководства). — 2000 экз. — ISBN 978-5-9704-1734-8.
- ↑ Kirchhof P., Auricchio A., Bax J., et al. Outcome parameters for trials in atrial fibrillation: recommendations from a consensus conference organized by the German Atrial Fibrillation Competence NETwork and the European Heart Rhythm Association (англ.) // Europace (англ.)русск. : journal. — 2007. — November (vol. 9, no. 11). — P. 1006—1023. — doi:10.1093/europace/eum191. — PMID 17897925.
- ↑ Lévy S., Maarek M., Coumel P., Guize L., Lekieffre J., Medvedowsky J.L., Sebaoun A. Characterization of different subsets of atrial fibrillation in general practice in France: the ALFA study. The College of French Cardiologists (англ.) // Circulation (англ.)русск. : journal. — Lippincott Williams & Wilkins (англ.)русск., 1999. — P. 3028—3035. — PMID 10368121.
- ↑ Frost L., Hune L.J., Vestergaard P. Overweight and obesity as risk factors for atrial fibrillation or flutter: the Danish Diet, Cancer, and Health Study (англ.) // The American Journal of Medicine (англ.)русск. : journal. — 2005. — Vol. 118, no. 5. — P. 489—495. — PMID 15866251.
- ↑ Gami A.S., Hodge D.O., Herges R.M., et al. Obstructive sleep apnea, obesity, and the risk of incident atrial fibrillation (англ.) // Journal of the American College of Cardiology (англ.)русск. : journal. — 2007. — February (vol. 49, no. 5). — P. 565—571. — doi:10.1016/j.jacc.2006.08.060. — PMID 17276180.
- ↑ Fox C.S., Parise H., D'Agostino R.B., et al. Parental atrial fibrillation as a risk factor for atrial fibrillation in offspring (англ.) // JAMA : journal. — 2004. — June (vol. 291, no. 23). — P. 2851—2855. — doi:10.1001/jama.291.23.2851. — PMID 15199036. (недоступная ссылка)
- ↑ Fox C.S., Parise H., D'Agostino R.B., et al. Parental atrial fibrillation as a risk factor for atrial fibrillation in offspring (англ.) // JAMA : journal. — 2004. — Vol. 291, no. 23. — P. 2851—2855. — doi:10.1001/jama.291.23.2851. — PMID 15199036.
- ↑ Saffitz J.E. Connexins, conduction, and atrial fibrillation (англ.) // The New England Journal of Medicine. — 2006. — Vol. 354, no. 25. — P. 2712—2714. — doi:10.1056/NEJMe068088. — PMID 16790707.
- ↑ OMIM Online Mendelian Inheritance of Man (неопр.). The National Center for Biotechnology Information. Дата обращения 24 августа 2010.
- ↑ https://lenta.ru/news/2016/09/15/alcohol/ http://newsroom.heart.org/news/drinking-alcohol-daily-may-enlarge-heart-chamber%3B-lead-to-atrial-fibrillation?preview=8187 http://jaha.ahajournals.org/content/5/9/e004060.full
- ↑ 1 2 3 Марк Х. Бирс. Руководство по медицине. Диагностика и лечение = The Merck Manual. — Москва: Литтерра, 2011. — С. 909—913. — 3698 с. — ISBN 978-5-904090-37-1.
- ↑ Hsu J.C. Atrial Fibrillation and Atrial Flutter in HIV-Infected Persons: Incidence, Risk Factors, and Association with Markers of HIV Disease Severity (англ.) // Journal of the American College of Cardiology (англ.)русск. : journal. — 2013. — doi:10.1016/j.jacc.2013.03.022. — PMID 23563125.
- ↑ Nakao K., Seto S., Ueyama C., et al. Extended distribution of prolonged and fractionated right atrial electrograms predicts development of chronic atrial fibrillation in patients with idiopathic paroxysmal atrial fibrillation (англ.) // Journal of Cardiovascular Electrophysiology (англ.)русск. : journal. — 2002. — October (vol. 13, no. 10). — P. 996—1002. — PMID 12435185.
- ↑ 1 2 3 4 5 6 7 Сулимов В. А. и др. Диагностика и лечение фибрилляции предсердий Рекомендации ВНОК и ВНОА (рус.). — Москва, 2011. Архивировано 14 ноября 2014 года.
- ↑ Page R.L., Wilkinson W.E., Clair W.K., McCarthy E.A., Pritchett E.L. Asymptomatic arrhythmias in patients with symptomatic paroxysmal atrial fibrillation and paroxysmal supraventricular tachycardia (англ.) // Circulation (англ.)русск. : journal. — Lippincott Williams & Wilkins (англ.)русск., 1994. — January (vol. 89, no. 1). — P. 224—227. —
формы, лечение, ЭКГ-признаки, отличие от фибрилляции
© Автор: А. Олеся Валерьевна, к.м.н., практикующий врач, преподаватель медицинского ВУЗа, специально для СосудИнфо.ру (об авторах)
Трепетание предсердий (ТП) – это одна из наджелудочковых тахикардий, когда предсердия сокращаются с очень большой скоростью – более 200 раз в минуту, но ритм сокращений всего сердца остается правильным.
Трепетание предсердий в несколько раз чаще встречается у мужчин, среди пациентов – обычно пожилые люди возраста 60 лет и старше. Точную распространенность этого вида аритмии установить сложно по причине ее нестабильности. ТП часто кратковременно, поэтому зафиксировать ее на ЭКГ и в диагнозе бывает сложно.
Длится трепетание предсердий от нескольких секунд и до нескольких суток (пароксизмальная форма), редко – более недели. В случае кратковременного нарушения ритма больной ощущает дискомфорт, который быстро проходит либо его сменяет мерцательная аритмия. У части пациентов трепетание с мерцанием сочетаются, периодически сменяя друг друга.
Выраженность симптоматики зависит от скорости сокращения предсердий: чем она больше, тем выше вероятность гемодинамических расстройств. Особенно опасна эта аритмия у пациентов с тяжелыми структурными изменениями в левом желудочке, при наличии хронической сердечной недостаточности.
В большинстве случаев при трепетании предсердий ритм восстанавливается сам, но случается, что нарушение прогрессирует, сердце не справляется со своей функцией, а больному необходима срочная медицинская помощь. Антиаритмические препараты далеко не всегда дают нужный эффект, поэтому ТП – тот случай, когда целесообразно решать вопрос о кардиохирургической помощи.
Трепетание предсердий – патология серьезная, хотя не только многие больные, но и врачи не придают должного внимания ее эпизодам. Результат – расширение камер сердца с прогрессирующей его недостаточностью, тромбоэмболии, которые могут стоить жизни, поэтому любой приступ нарушения ритма не должен оставаться без внимания, а при его появлении стоит направиться к кардиологу.
Как и почему появляется трепетание предсердий?
Трепетание предсердий – это вариант суправентрикулярной тахикардии, то есть очаг возбуждения появляется в предсердиях, вызывая их слишком частые сокращения.
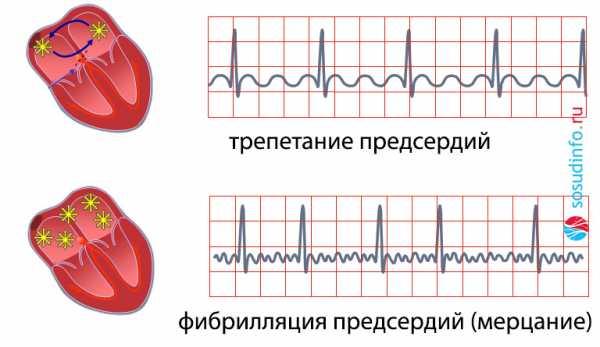
Ритм сердца при трепетании предсердий остается регулярным, в отличие от фибрилляции предсердий (мерцательной аритмии), когда предсердия сокращаются учащенно и хаотично. Более редкие сокращения желудочков достигаются частичной блокадой проведения импульсов к миокарду желудочков.
Причины трепетания предсердий довольно разнообразны, но всегда в основе лежит органическое повреждение сердечной ткани, то есть изменение самой анатомической структуры органа. С этим можно связать более высокую частоту патологии у пожилых лиц, в то время как у молодых аритмии больше носят функциональный и дисметаболический характер.
Среди заболеваний, сопровождающихся ТП, можно отметить:
Нередки случаи трепетания предсердий у больных с легочной патологией – хроническими обструктивными заболеваниями (бронхит, астма, эмфизема), тромбоэмболиями в системе легочной артерии. Предрасполагает к этому явлению расширение правых отделов сердца вследствие повышения давления в легочной артерии на фоне склероза паренхимы и сосудов легких.
После кардиохирургических операций в первую неделю высок риск этого типа нарушения ритма. Его диагностируют после коррекции врожденных пороков, аорто-коронарного шунтирования.
Факторами риска ТП считают сахарный диабет, нарушения электролитного обмена, избыток гормональной функции щитовидной железы, различные интоксикации (лекарствами, алкоголем).
Как правило, причина трепетания предсердий ясна, но случается, что аритмия настигает практически здорового человека, тогда речь идет об идиопатической форме ТП. Нельзя исключить роль и наследственного фактора.
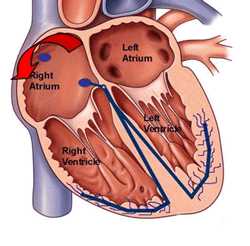
В основе механизма появления трепетания предсердий – многократно повторяющееся возбуждение волокон предсердий по типу macro-re-entry (импульс как бы ходит по кругу, вовлекая в сокращение те волокна, которые уже сокращались и должны быть в этот момент расслаблены). “Повторный вход” импульса и возбуждение кардиомиоцитов свойственен именно структурным повреждениям (рубец, некроз, очаг воспаления), когда создается препятствие для нормального распространения импульса по волокнам сердца.
Возникнув в предсердии и вызвав повторяющееся сокращение его волокон, импульс все же достигает предсердно-желудочкового (АВ) узла, но так как последний не может проводить столь частые импульсы, то возникает частичная блокада – до желудочков доходит самое большее – половина предсердных импульсов.
Ритм сохраняется регулярным, а соотношение количества сокращений предсердий и желудочков пропорциональны в зависимости от числа проведенных к желудочковому миокарду импульсов (2:1, 3:1 и т. д.). Если к желудочкам доходит половина импульсов, то у пациента будет тахикардия до 150 ударов в минуту.
трепетание предсердий, переходящее от 5:1 к 4:1
Очень опасно, когда все предсердные импульсы доходят-таки до желудочков, и соотношение систол всех отделов сердца становится 1:1. В этом случае частота ритма достигает 250-300, резко нарушается гемодинамика, пациент теряет сознание и появляются признаки острой сердечной недостаточности.
ТП может самопроизвольно перейти в фибрилляцию предсердий, для которой не характерен регулярный ритм и четкое соотношение числа желудочковых сокращений к предсердным.
В кардиологии выделяют две разновидности трепетания предсердий:

типичное и обратное типичное ТП
- Типичную;
- Атипичную.
При типичном варианте синдрома ТП волна возбуждения идет по правому предсердию, частота систол достигает 340 в минуту. В 90% случаев сокращение происходит вокруг трехстворчатого клапана против часовой стрелки, у остальных больных – по часовой.
При атипичной форме ТП волна возбуждения миокарда проходит не по типичному кругу, затрагивая перешеек между устьем полых вен и трехстворчатым клапаном, а по правому или левому предсердию, вызывая сокращения до 340-440 в минуту. Эту форму нельзя купировать чреспищеводной кардиостимуляцией.
Проявления трепетания предсердий
В клинике принято выделять:
- Впервые возникшее трепетание предсердий;
- Пароксизмальную форму;
- Постоянную;
- Персистирующую.
При пароксизмальной форме длительность ТП не более недели, аритмия проходит самопроизвольно. Персистирующее течение характеризуется длительностью нарушения больше 7 дней, а самостоятельная нормализация ритма невозможна. О постоянной форме говорится, когда приступ трепетания не удается купировать либо лечение не проводилось.
Клиническое значение имеет не продолжительность ТП, а частота, с которой сокращаются предсердия: чем она выше, тем явнее нарушение гемодинамики и вероятнее осложнения. При частых сокращения предсердия не успевают обеспечить желудочки нужным объемом крови, постепенно расширяясь. При частых эпизодах трепетания предсердий или постоянной форме патологии наступает дисфункция левого желудочка, расстройство кровообращения в обоих кругах и хроническая сердечная недостаточность, возможна дилатационная кардиомиопатия.
Помимо недостаточного сердечного выброса, важное значение имеет и недостаток крови, направляющейся в коронарные артерии. При выраженном ТП недостаток перфузии достигает 60% и более, а это – вероятность острой сердечной недостаточности и инфаркта.
Клинические признаки трепетания предсердий проявляются при пароксизме аритмии. Среди жалоб больных возможны слабость, быстрая утомляемость, особенно, при физических упражнениях, дискомфортные ощущения в грудной клетке, учащенное дыхание.
При дефиците коронарного кровообращения появляются симптомы стенокардии, у пациентов с ишемической болезнью сердца боли усиливаются или носят прогрессирующий характер. Недостаток системного кровотока способствует гипотонии, тогда к симптомам прибавляется головокружение, потемнение в глазах, тошнота. Большая частота сокращений предсердий может спровоцировать синкопальные состояния и тяжелые обмороки.
Приступы трепетания предсердий чаще появляются при жаркой погоде, после физических усилий, сильных эмоциональных переживаний. Прием алкоголя и погрешности в диете, расстройства кишечника тоже могут провоцировать пароксизмы трепетания предсердий.
Когда на одно сокращение желудочков приходится 2-4 сокращений предсердий, пациенты предъявляют относительно мало жалоб, такое соотношение сокращений переносится легче, чем мерцательная аритмия, потому что ритм регулярный.
Опасность трепетания предсердий состоит в его непредсказуемости: в любой момент частота сокращений может стать очень высокой, появится сердцебиение, усилится одышка, разовьются симптомы недостаточности кровоснабжения мозга – головокружение и обмороки.
Если соотношение предсердных и желудочковых сокращений стабильное, то пульс будет ритмичен, но когда этот коэффициент колеблется, пульс станет нерегулярным. Характерным симптомом будет также пульсация вен шеи, частота которой превышает в два и более раз пульс на периферических сосудах.
Как правило, ТП появляется в виде непродолжительных и не частых пароксизмов, но при сильном учащении сокращений камер сердца возможны осложнения – тромбоэмболии, отек легких, острая сердечная недостаточность, фибрилляция желудочков и смерть.
Диагностика и лечение трепетания предсердий
В диагностике трепетания предсердий первостепенное значение отводится электрокардиографии. После осмотра больного и определения пульса диагноз может быть лишь предположительным. Когда коэффициент между сокращениями отделов сердца стабильный, то пульс будет либо более частым, либо нормальным. При колебаниях коэффициента проведения ритм станет неправильным, как при мерцательной аритмии, но отличить эти два вида нарушения по пульсу невозможно. В первичной диагностике помогает оценка пульсации вен шеи, которая превышает пульс в 2 и более раза.
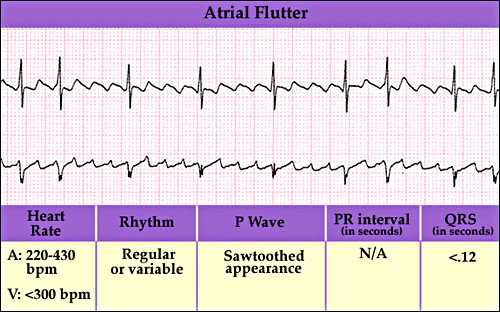
ЭКГ-признаки трепетания предсердий состоят в появлении так называемых предсердных волн F, но желудочковые комплексы будут регулярными и неизмененными. При суточном мониторировании регистрируют частоту и длительность пароксизмов ТП, их связь с нагрузкой, сном.
Видео: урок по ЭКГ при несинусовых тахикардиях
Для уточнения анатомических изменений в сердце, диагностики порока и определения места органического повреждения проводится ультразвуковое исследование, во время которого врач уточняет размер полостей органа, сократимость сердечной мышцы, особенности клапанного аппарата.
В качестве дополнительных методов диагностики применяют лабораторные – определение уровня гормонов щитовидной железы в целях исключения тиреотоксикоза, ревмопробы при ревматизме или подозрении на него, определение электролитов крови.
Лечение трепетания предсердий может быть медикаментозным и кардиохирургическим. Большую сложность представляет устойчивость ТП к медикаментозному воздействию, в отличие от мерцания, которое почти всегда поддается коррекции с помощью лекарств.
Медикаментозная терапия и первая помощь
Консервативное лечение включает назначение:
Бета-блокаторы, сердечные гликозиды, блокаторы кальциевых каналов назначаются параллельно с антиаритмиками для того, чтобы не допустить улучшения проведения в атрио-вентрикулярном узле, так как есть риск, что все предсердные импульсы станут доходить до желудочков и спровоцируют желудочковую тахикардию. Наиболее часто для контроля частоты желудочковых сокращений используется верапамил.
Если пароксизм трепетания предсердий возник на фоне синдрома WPW, когда нарушено проведение по основным путям сердца, строго противопоказаны все препараты из выше перечисленных групп, кроме антикоагулянтов и антиаритмических средств.
Неотложная помощь при пароксизме трепетания предсердий, сопровождающемся стенокардией, признаками ишемии мозга, тяжелой гипотонией, прогрессированием недостаточности сердца состоит в экстренной электрической кардиоверсии током небольшой мощности. Параллельно вводят антиаритмики, повышающие эффективность электрической стимуляции миокарда.
Медикаментозная терапия при приступе трепетания назначается при риске осложнений или плохой переносимости приступа, при этом вводят амиодарон в вену струйно. Если амиодарон не восстанавливает ритм в течение получаса, показаны сердечные гликозиды (строфантин, дигоксин). В случае отсутствия эффекта от лекарств приступают к электрической кардиостимуляции.
Другая схема лечения возможна при приступе, длительность которого не превышает двух суток. В этом случае применяют прокаинамид, пропафенон, хинидин с верапамилом, дизопирамид, амиодарон, электроимпульсную терапию.
При целесообразности для восстановления синусового ритма показана чреспищеводная или внутрипредсердная стимуляция миокарда. Воздействие тока сверхвысокой частоты проводится больным, перенесшим операции на сердце.
Если трепетание предсердий длится более двух суток, то перед тем, как приступить к кардиоверсии, обязательно вводятся антикоагулянты (гепарин) для профилактики тромбоэмболических осложнений. В течение трех недель антикоагулянтной терапии параллельно назначаются бета-блокаторы, сердечные гликозиды, антиаритмические средства.
Оперативное лечение
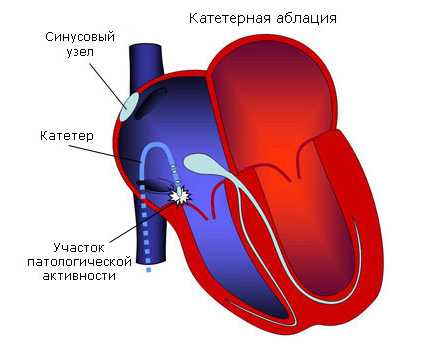
РЧ-абляция при ТП
При постоянном варианте трепетания предсердий или частых рецидивах кардиолог может порекомендовать проведение радиочастотной абляции, эффективной при классической форме ТП с круговой циркуляцией импульса по правому предсердию. Если трепетание предсердий сочетается с синдромом слабости синусного узла, то помимо абляции путей проведения в предсердии, действию тока подвергают и атрио-вентрикулярный узел, а впоследствии устанавливают кардиостимулятор, обеспечивающий правильный ритм сердца.
Устойчивость трепетания предсердий к медикаментозному лечению приводит к все более частому применению радиочастотной абляции (РЧА), которая особенно эффективна при типичной форме патологии. Действие радиоволн направлено на перешеек между устьем полых вен и трехстворчатым клапаном, где наиболее часто и происходит циркуляция электрического импульса.
РЧА может быть проведена и в момент пароксизма, и планово при синусовом ритме. Показанием к процедуре будет не только затянувшийся приступ или тяжелое течение ТП, но и та ситуация, когда больной на нее согласен, поскольку длительное применение консервативных методов может спровоцировать новые виды аритмий и нецелесообразно в экономическом отношении.
Абсолютные показания к РЧА – отсутствие эффекта от антиаритмических средств, их неудовлетворительная переносимость либо нежелание больного принимать длительно какие бы то ни было лекарства.
Отличительной особенностью ТП считают ее устойчивость к лекарственному лечению и большую вероятность рецидивов приступа трепетания. Такое течение патологии очень предрасполагает к внутрисердечному тромбообразованию и распространению тромбов по большому кругу, в результате – инсульты, гангрена кишечника, инфаркты почек и сердца.
Прогноз при трепетании предсердий всегда серьезный, но зависит от частоты пароксизмов аритмии и продолжительности, а также от скорости сокращения предсердий. Даже при относительно благоприятном течении заболевания нельзя игнорировать его или отказываться от предлагаемого лечения, ведь никто не может предсказать, какой силы и длительности будет приступ, а, значит, риск опасных осложнений и гибели больного от острой недостаточности сердца при ТП есть всегда.
Видео: трепетание предсердий, программа “Жить здорово!”
Вывести все публикации с меткой:Рекомендации читателям СосудИнфо дают профессиональные медики с высшим образованием и опытом профильной работы.
На ваш вопрос ответит один из ведущих авторов сайта.
На вопросы данного раздела в текущий момент отвечает: Сазыкина Оксана Юрьевна, кардиолог, терапевт
Поблагодарить специалиста за помощь или поддержать проект СосудИнфо можно произвольным платежом по ссылке.
что это такое, лечение и прогноз жизни
Трепетание предсердий — это нарушение нормального сердечного ритма по причине генерирования аномального импульса вне синусового узла или многократного зацикленного проведения по патологическому пути.
В результате возникают спонтанные, но ритмичные сокращения миокарда. Состояние похоже на иное, фибрилляцию. Однако в последнем случае возникают хаотичные движения, неправильные. Такое состояние много опаснее. В отличие от него, трепетание несет меньшую угрозу для здоровья и жизни.
При этом никто не гарантирует, что без лечения не произойдет перехода процесса в фибрилляцию предсердий. Опасные формы аритмии имеют серьезный прогноз в отношении жизни пациента, потому лечение основного состояния затягивать нельзя.
Схема помощи отработана, на ранних этапах проблем с устранением не возникает. Если же процесс течет давно, наблюдаются органические дефекты сердца, которые необратимы по характеру. Восстановление почти невозможно либо представляет большие сложности.
Механизм развития патологии
В норме сердце сокращается с определенной частотой в две фазы. Первая — систола. Максимальное напряжение кардиальных структур. Вторая — диастола. Расслабление, временный отдых тканей.
Генерацией сигнала, обеспечивающего мышечную работу, происходит в синусовом узле. Это небольшое скопление кардиомиоцитов. Далее по пучкам Гиса сигнал двигается к другим подобным структурам и проводится к желудочкам.
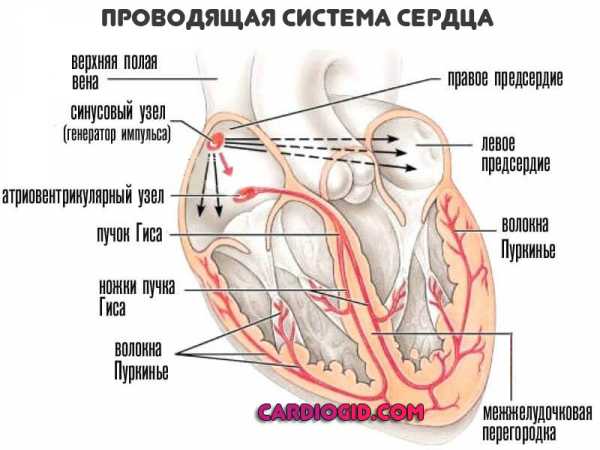
В случае с трепетанием предсердий, электрический импульс формируется в предсердиях. Отсюда лишние сокращения вне нормального ритма.
Интенсивность сигналов, однако, невелика, что обеспечивает относительную правильность функционирования миокарда. Это временное явление, с вероятностью 60% в течение 2-3 лет возникнет фибрилляция, а в перспективе — смерть.
Существует и иной механизм: аномальное движение импульса в правом предсердии. Развивается из-за нарушений проводящей системы (пучок Гиса, Бахмана). Сигнал зацикливается и движется по кругу, провоцируя повторное возбуждение мышечных тканей.
Формы трепетания
В клинической практике выделяют два вида трепетания.
Для типичной формы характерно нормальное движение импульса в миокарде правого предсердия. Обычно против часовой стрелки. Возможно реверсивное развитие состояния, по часовой стрелке.
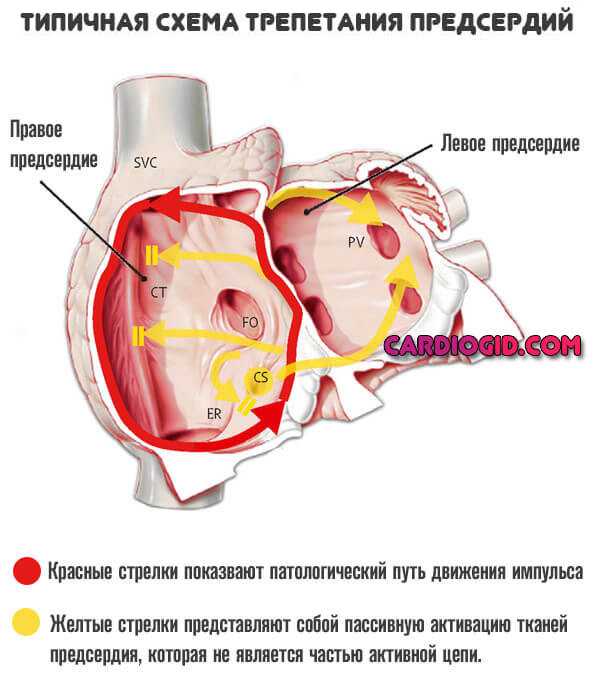
Большой роли направление не играет, хотя и может поставить в тупик молодого врача. Частота сердечных сокращений ограничивается 150-300 ударами в минуту. Они неполноценны, потому почти не ощущаются.
Риски осложнений минимальны, но это временно. Существует вероятность усугубления патологического процесса.
Атипичная форма характеризуется неправильным движением электрического импульса. Он затрагивает и левое предсердие, также перешеек венозного устья.
Частота сердечных сокращений высока и определяется цифрой в 300-450 ударов в минуту. Симптоматика также минимальна, подобные движения миокарда не ощущаются как полноценные.
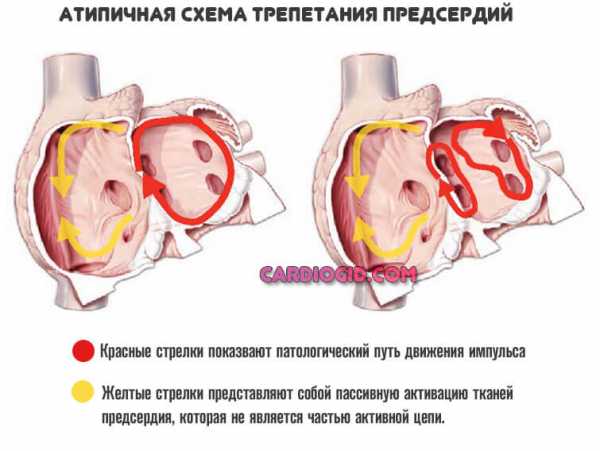
Классификация по характеру течения
Более важная клиническая классификация — течение патологического процесса. Исходя из этого критерия, называют:
- Первичное трепетание предсердий. Возникает спонтанно, ранее, как правило, эпизодов не наблюдалось, потому определить этиологию, равно как и спрогнозировать дальнейшее прогрессирование процесса невозможно. Требуется госпитализация и длительное амбулаторное наблюдение.
- Приступообразная форма. Наиболее распространенная. Пароксизм трепетания предсердий продолжается от 10 минут до нескольких часов. Характеризуется интенсивной симптоматикой со стороны кардиальных структур, нарушается общее самочувствие больного. При затяжном эпизоде проводится экстренная чрезпищеводная электростимуляция, которая купирует приступ.
- Персистирующий тип. Характеризуется нарушением нормального сердечного ритма на регулярной основе. В отличие от предыдущих форм, длительность эпизодов может составлять несколько суток. Подобные затяжные пароксизмы требуют срочной помощи, есть риск остановки сердца.
- Постоянная форма. Стабилизиация состояния в патологическом русле требует ряда лет развития. В иных случаях все происходит быстрее. Восстановление проводится в стационаре. Консервативные методы не всегда дают эффект, чаще требуется радикальная помощь.
Большая роль отводится не длительности приступа, а тяжести, с которой он протекает. Основные факторы оценки, это частота сокращений, общее самочувствие пациента, наличие сопутствующих проявлений со стороны сердечных структур, нервной системы.
Причины первичной формы ТП
Факторы развития патологического процесса не всегда кардиальные. В зависимости от основного момента, провоцирующего начало аритмии, выделяют первичную и вторичную (внесердечную) формы.
- ВПВ-синдром. Врожденный порок сердца. Характеризуется образованием лишнего проводящего пучка (пучок Кента), обеспечивающего излишнее возбуждение кардиальных структур.
Сопровождается выраженной симптоматикой. Трепетание предсердий — один из возможных вариантов, но не самый распространенный. Согласно статистике, частота данной формы составляет 0.3-0.5%, фибрилляция, которая также вероятна, определяется почти в 4% случаев.
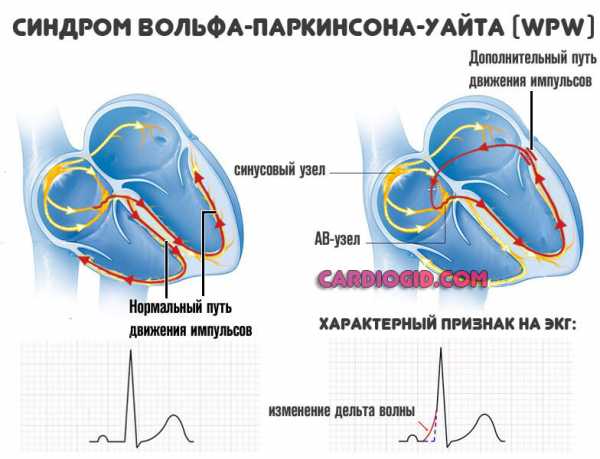
- Инфекционно-воспалительные или аутоиммунные поражения сердечной мышцы, перикарда. Симптоматика также выражена, что не позволит игнорировать состояние. Лечение проводится в стационаре с применением антибиотиков, кортикостероидов, по мере необходимости — иммунодепрессантов в минимальных дозировках.
Острый процесс влечет разрушение предсердий в краткосрочной перспективе. Восстановление в такой ситуации хирургическое без гарантий успеха. То же следствие длительно текущего хронического процесса с частыми рецидивами.
- Кардиомиопатия. Нарушение развития сердечной мышцы. Выделяют несколько форм. Все они схожи в одном: падает нормальный тонус мускулатуры, ее объем растет или сокращается, в зависимости от типа процесса. Возможно расширение камер кардиальных структур. Лечение имеет смысл только на ранних стадиях. Затем — симптоматическое воздействие, борется оно со следствием, а не с причиной.
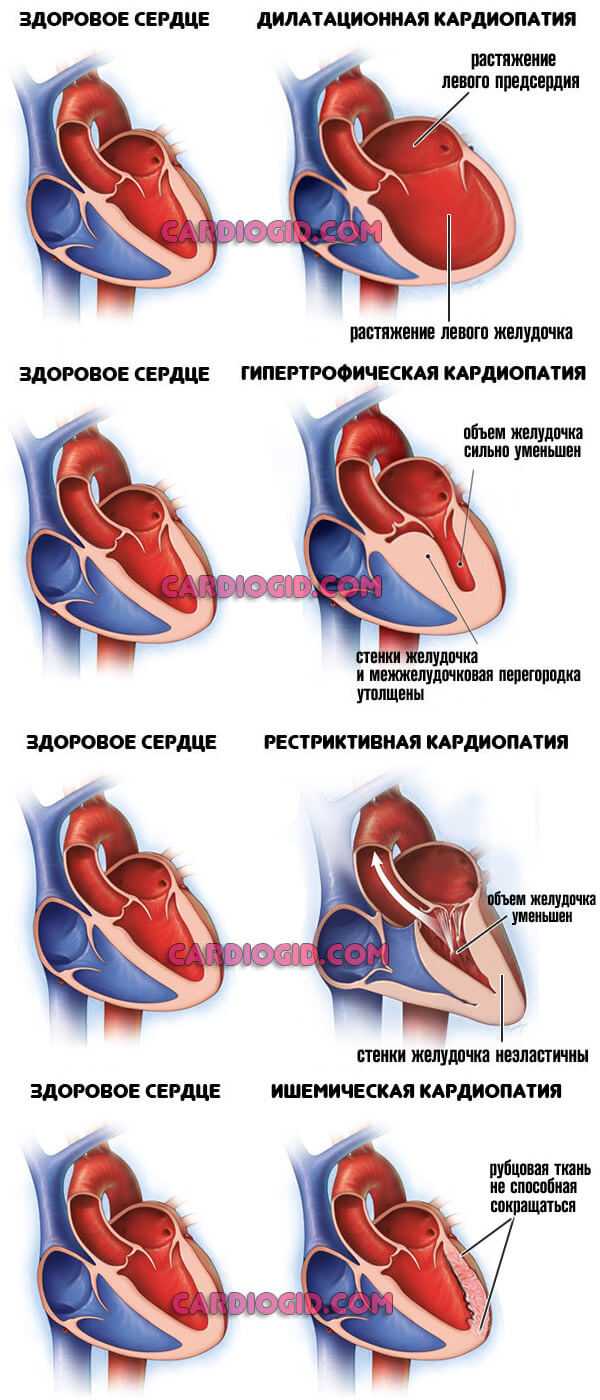
- Пороки сердца врожденные и приобретенные. Наиболее часто встречаются нарушения функциональной активности, а анатомического развития клапанов (аортального, митрального). Коррекция строго хирургическая, в короткие сроки. По показаниям. Ложиться, что называется, под нож без достаточных оснований — не лучшая идея.
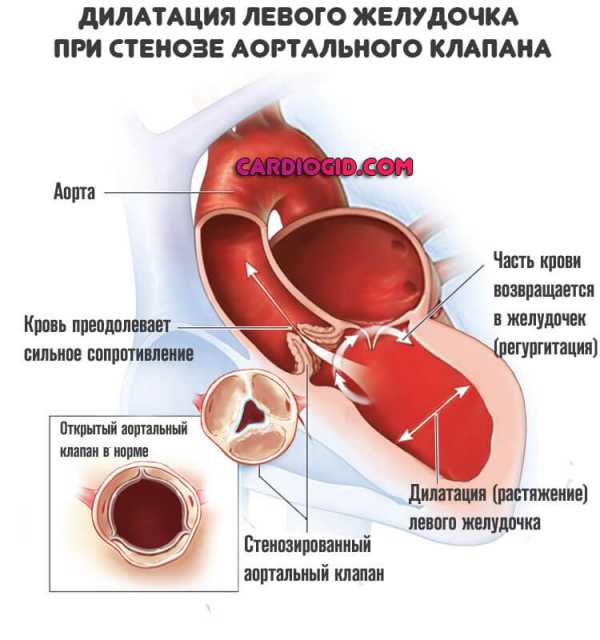
- Инфаркт, и последующий кардиосклероз. С точки зрения опасных осложнений, угрозу несет не столько само острое отмирание клеток сердца, сколько последующее рубцевание пораженных участков.
Возникают области грубой соединительной ткани. Они не сокращаются, не обладают эластичностью, не проводят сигнал.
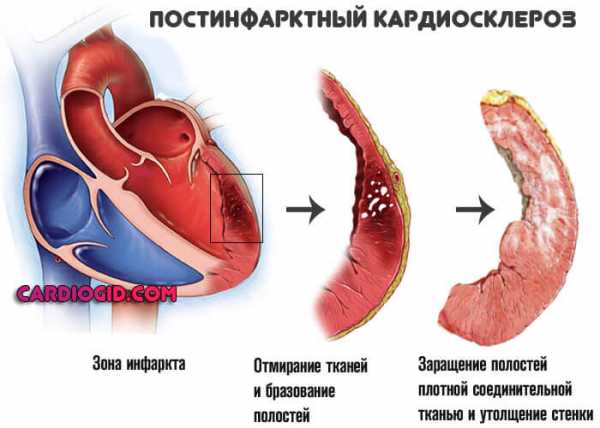
Отсюда нарушение нормальной функциональной активности кардиальных структур. Тот же эффект провоцируется миокардитом, иными воспалительными патологиями, ишемической болезнью, коронарной недостаточностью.
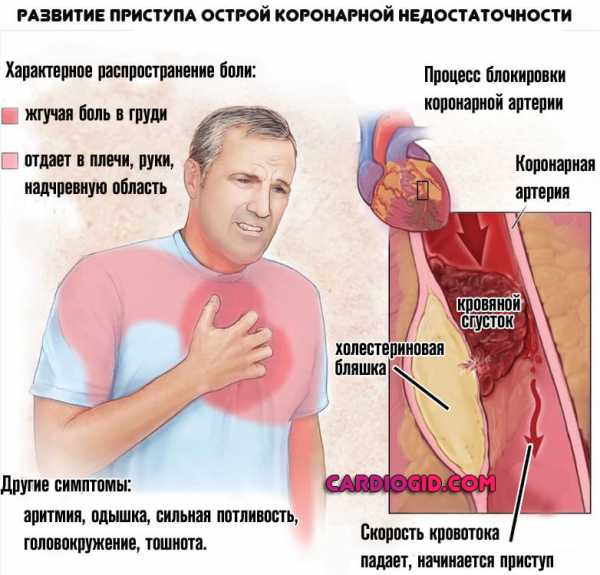
Причины вторичной формы ТП
Внесердечные факторы также встречаются, их доля в общей массе причин составляет до 40%. Это вторичные формы трепетания предсердий:
- Экстрасистолия. Не кардиального происхождения. Возникновение спонтанных сокращений миокарда неопределенной этиологии. С течением времени провоцирует третичные изменения со стороны ритма.
- Гипертиреоз. Избыточный синтез гормонов щитовидной железы. Интенсифицирует работу всех систем организма. Сердечнососудистой в том числе. Восстановление проводится под контролем эндокринолога. Терапия длится от 3 месяцев до года и более. Также необходимо воздействие на первопричину состояния.
- Сахарный диабет.
- Дыхательная недостаточность в фазе субкомпенсации или полностью неконтролируемый процесс. Сопровождается гипоксией. Диагнозы вариативны: астма, ХОБЛ, эмфизема, прочие состояния.
- Метаболические проблемы. Характеризуются отклонением обмена калия, магния, натрия (в меньшей степени).
Факторы риска
Большую роль играют факторы, которые строго не могут быть отнесены к патологическим, но повышают степень опасности:
- Длительное курение. Потребители табачной продукции со стажем рискуют в большей мере. При этом значение имеет не только длительность, но и собственная резистентность организма. Предполагается, что она генетически обусловлена.
- Старческий возраст. От 60 лет и более.
- Принадлежность к мужскому полу. По разным оценкам, вероятность трепетания предсердий выше в 6-8 раз по сравнению с женщинами.
Триггерные факторы
Начало приступа может быть спонтанным или провоцироваться триггерами:
- Потребление кофе, чая, алкогольного напитка (не зависит от количества).
- Курение.
- Интенсивный стресс.
- Физическая перегрузка.
- Высокая температура воздуха, влажность, неблагоприятные климатические условия. Особенно в летние месяцы. Сердечникам рекомендуется выходить на улицу как можно реже.
- Избыток жидкости накануне. Особенно на фоне почечных патологий дисфункционального характера, когда нарушается эвакуация мочи.
- Пристрастие к наркотикам, психоактивным препаратам, использование лекарственных средств группы глюкокортикоидов и прочих.
Симптомы
Клиническая картина неспецифична. По проявлениям сказать о характере процесса, его происхождении невозможно. Тем не менее, приступы отчетливо дают знать о неполадках со здоровьем и мотивируют обращаться к врачу.
Примерная симптоматика:
- Нарушение сердечного ритма. Субъективно ощущается как резкий удар, неправильное, слишком частое биение, пропускание сокращений. На фоне течения смешанных процессов интенсивность симптомов может возрастать.
- Боли в грудной клетке. Жгучие или давящие. Не высокой силы. При развитии острой коронарной недостаточности ощущение более выражено. Купирование проводится анальгетиками.
- Тахикардия. Ускорение сердечной деятельности. ЧСС достигает 110-120 ударов и свыше.
- Одышка. Внезапная, исключает любую физическую активность. Вне приступа проявление отсутствует до некоторого времени. Постепенно приобретает стойкий характер и сопровождает пациента постоянно.
- Падение артериального давления. Несущественное. 90 на 70 или около того.
- Головная боль, вертиго, нарушение ориентации в пространстве.
- Слабость, сонливость, снижение активности.
В ряде случаев симптоматика отсутствует полностью. Интенсивность проявлений обуславливается вовлечением в процесс желудочков. Если они не затронуты, обычно признаки минимальны.
Первая помощь при пароксизме
Проводится в домашних условиях или стационаре. При этом, самостоятельно, на догоспитальном этапе, снять приступ можно только на ранних стадиях, когда нет органических дефектов. При сопутствующих патологиях шансы на купирование минимальны.
Алгоритм в любом случае таков:
- Вызвать скорую медицинскую помощь.
- Измерить артериальное давление. Частоту сердечных сокращений.
- Открыть форточку или окно для обеспечения адекватной вентиляции помещения.
- Принять прописанные препараты. Если консультации кардиолога еще не было, можно использовать Анаприлин (половина таблетки). Но это крайний случай. Больше принимать нельзя ничего во избежание осложнений.
- Занять полулежачее положение, под спину положить валик из подручных материалов.
- Ритмично дышать (5 секунд на каждое движение).
- Успокоиться. В случае острого приступа паники принять седативный препарат на основе растительных компонентов: пустырник или валериану в таблетках. Только не спиртовую настойку.
- Ждать приезда специалистов, не делать резких движений и вообще меньше двигаться.
По прибытии бригады рассказать о состоянии. Госпитализация возможна, отказываться от нее не рекомендуется.
Важно иметь в виду:Первая помощь — доврачебная. Она не направлена на тотальное излечение. Ее задача — стабилизировать состояния до прибытия медиков, во избежание осложнений.
Диагностика
Проводится кардиологом. При спорном происхождении процесса показано привлечение сторонних специалистов: врачей-неврологов и прочих.
Схема мероприятий:
- Устный опрос больного на предмет жалоб, сбор анамнеза. Оба метода играют огромную роль, поскольку позволяют сориентироваться в ситуации.
- Измерение артериального давления, ЧСС.
- Аускультация. Выслушивание звука, создаваемого при сокращениях и расслаблениях кардиальных структур.
Рутинные способы не дают исчерпывающей информации. Они необходимы для определения вектора дальнейшей диагностики.
- Электрокардиография. Выявление функциональных отклонений. Основной способ обследования больных с трепетанием предсердий.
- Эхокардиография. Направлена на определение осложнений, органических дефектов.
- Суточное мониторирование. Измерение артериального давления и ЧСС на протяжении 24 часов в динамике, с учетом циркадных ритмов, активности пациента.
В рамках расширенной диагностики: анализы крови, мочи, оценка неврологического статуса, электроэнцефалография, МРТ, сцинтиграфия щитовидной железы, сахарная кривая.
Признаки на ЭКГ
Типичные черты трепетания на кардиограмме:
- Нормальные желудочковые комплексы (если не затронуты эти камеры).
- Отсутствие зубцов P.
- Наличие пиков F.
- Ускорение ЧСС до 200-450 ударов в минуту.
- QRS < 0.12 сек.
- Короткий интервал PR.

Характерная модель патологического процесса заметна в том числе неопытному врачу. Возникают грубые изменения даже на ранних стадиях. Трепетание предсердий на ЭКГ дополняется данными суточного мониторирования по Холтеру.
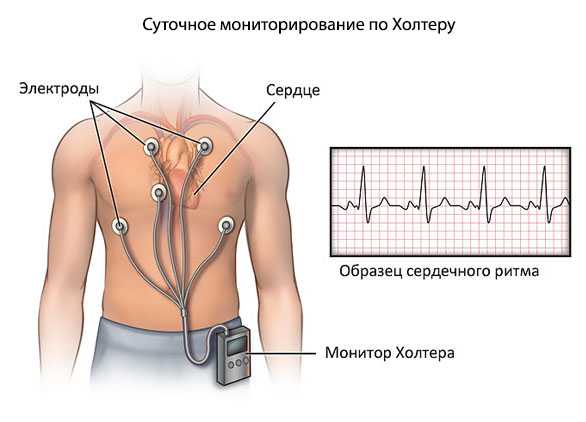
Методы лечения
Терапия проводится в три этапа:
- Купирование острого состояния.
- Устранение первопричины.
- Симптоматическое воздействие.
Последние два осуществляются параллельно.
Решение задачи по выведению пациента из пароксизма:
- Применение медикаментов. Бета-блокаторов (высокой терапевтической активностью обладает Анаприлин, Карведилол, иные, вроде Метопролола также действенны, но дают больше побочных эффектов), блокаторов кальциевых каналов (Дилтиазем в качестве основного). Также противоаритмических (Амиодарон или Хиндин) в строго выверенных дозировках.
- При неэффективности — электрокардиоверсия. Устранение пароксизма внешним проведением тока. Эффективность варьируется.
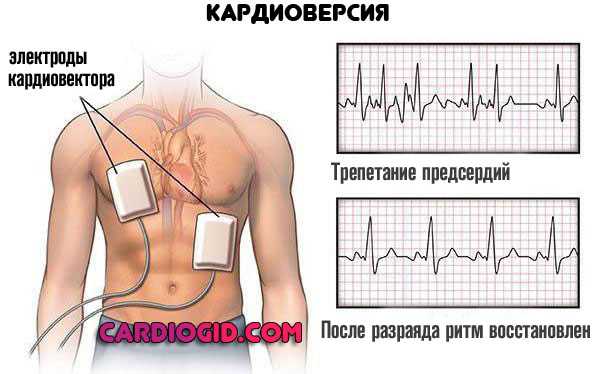
- Также возможна чрезпищеводная электрокардиостимуляция (ЧПЭС). Суть остается той же. Методика оказывает большее действие за счет инвазивности.
Далее есть время на расширенную диагностику. Симптоматическая терапия с применением антиаритмических, сердечных гликозидов короткими курсами.
На фоне отсутствия действия — показана радикальная оперативная методика. Основная — радиочастотная абляция — прижигание очага, генерирующего аномальный сигнал или устранение пути, проводящего импульс по кругу.
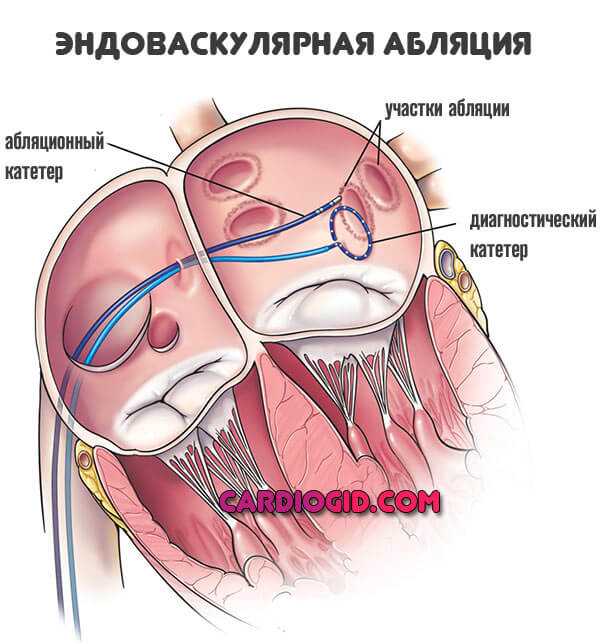
Медикаментозное лечение трепетания предсердий — первичная мера, к операции прибегают в крайних случаях по причине присутствия рисков.
Прогноз жизни и возможные осложнения
Исход благоприятный в 80% ситуаций. Выживаемость на ранних стадиях почти 100%. Многое зависит от основного диагноза (первопричины).
Сказать что-либо конкретное может только врач после определенного периода динамического наблюдения (около 1-3 месяцев).
Вероятные последствия:
- Фибрилляция предсердий или желудочков.
- Остановка работы мышечного органа.
- Тромбоэмболия.
- Инфаркт.
- Инсульт.
- Смерть в конечном итоге.
Трепетание предсердий — один из видов наджелудочковых тахикардий, когда предсердия сокращаются слишком быстро, но это не полноценные сокращения, а мелкие подергивания мышечных волокон, поэтому ритм сердца остается привильным.
Лечение под контролем кардиолога. Прогнозы благоприятны в большинстве случаев, не считая тяжелых пороков сердца. Даже тогда шансы на полное излечение присутствуют.
Все формы фибрилляции предсердий: пароксизмальная, персистирующая и постоянная
Одними из самых распространенных нарушений ритма является мерцательные аритмии, в частности – фибрилляция предсердий (ФП).
Несмотря на то, что многие пациенты много лет живут с этим состоянием и не испытывают никаких субъективных ощущений, оно может спровоцировать такие серьезные осложнения, как тахиформу фибрилляции и тромбоэмболический синдром.
Заболевание поддается лечению, разработано несколько классов антиаритмических препаратов, которые подходят для постоянного приема и быстрого купирования внезапно возникшего приступа.
Что это такое
Фибрилляцией предсердий называют несогласованные возбуждения волокон миокарда предсердий с частотой от 350 до 600 в минуту. При этом не происходит полноценного предсердного сокращения.
Атриовентрикулярное соединение в норме блокирует чрезмерную предсердную активность и пропускает на желудочки нормальное число импульсов. Однако иногда возникает учащенное сокращения желудочков, воспринимаемое как тахикардия.
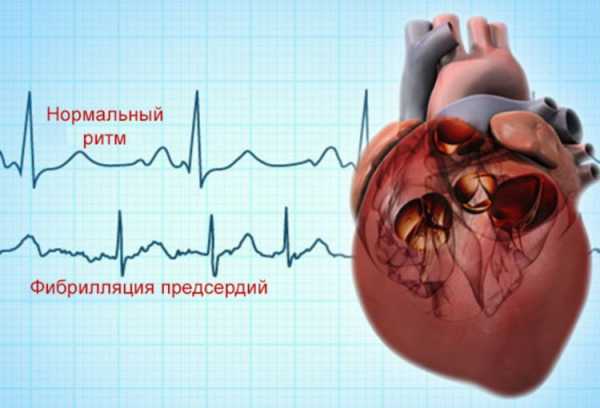
В патогенезе ФП основная роль отводится механизму micro-re-entry. Тахиформа заболевания значительно снижает сердечный выброс, обуславливая недостаточность кровообращения по малому и большому кругу.
Чем опасна фибрилляция предсердий? Неравномерность предсердных сокращений опасна формированием тромбов, особенно в ушках предсердий, и их отрывом.
Распространенность
Распространенность фибрилляции предсердий составляет 0,4%. Среди группы моложе 40 лет эта цифра – 0,1%, старше 60 лет – до 4%.
Известно, что у пациентов в возрастном промежутке от 75 лет вероятность обнаружения ФП составляет до 9%. По статистическим данным у мужчин заболевание встречается в полтора раза чаще, чем у женщин.
В основе заболевания лежит механизм повторного входа возбуждения в предсердные структуры. Это вызывается неоднородностью миокарда, воспалительными заболеваниями, фиброзированием, растяжением, перенесенными инфарктами.
Патологический субстрат не может нормально провести импульс, вызывая неравномерное сокращение миокарда. Аритмия провоцирует расширение камер сердца и недостаточность функции.
Классификация и различия видов, стадии
По клиническому течению выделяется пять видов фибрилляции предсердий. Их различают особенности появления, клиническое течение, податливость терапевтическим воздействиям.
- Впервые выявленная форма характеризуется первым в жизни возникновением фибрилляции предсердий. Устанавливается независимо от продолжительности и тяжести симптомов.
- При пароксизмальной фибрилляции длительность ограничивается 7 сутками. Эпизод самостоятельно прекращается чаще всего в ближайшие двое суток.
- Персистирующая форма самопроизвольно не заканчивается в течение 7 суток, требует проведения медикаментозного лечения или электроимпульсной кардиоверсии.
- Длительно персистирующая фибрилляция диагностируется при длительности заболевания больше одного года и при выбранном методе коррекции ритма.
- Постоянная форма характеризуется тем, что попытки восстановить синусовый ритм оказались безуспешными, и было принято решение сохранить ФП.
По частоте сокращения желудочков выделяют три формы фибрилляции предсердий:
- брадисистолическая, при которой ЧСС составляет менее 60 в минуту;
- при нормосистолической число сокращений в пределах нормы;
- тахисистолическая характеризуется частотой от 80 в минуту.
Причины возникновения и факторы риска
Возникновению нарушения ритма могут способствовать различные причины, включая внесердечные заболевания, воспаления слоев сердца, врожденные патологические синдромы. Кроме того, возможны функциональные механизмы и наследственная предрасположенность.
Причины подразделяются на следующие группы:
- непостоянные причины: низкий уровень калия в крови, пониженное содержание гемоглобина в эритроците, открытые операции на сердце;
- длительно действующие: гипертония, ИБС, пороки сердца и клапанов, кардиомиопатия, амилоидоз и гемохроматоз сердца, воспалительные заболевания мышечной оболочки и перикарда, клапанных структур, миксома, синдром Вольффа-Паркинсона-Уайта;
- катехоламин-зависимая фибрилляция: провоцируют эмоциональные перегрузки, прием крепкого кофе и алкоголя;
- вагусиндуцированная: возникает на фоне сниженной частоты сердечных сокращений, часто ночью;
- генетические формы.
Факторами риска у молодых является увлечение вредными привычками, чрезмерное употребление кофеинсодержащих напитков и алкоголя, наркотиков, у пациентов более старшего возраста – перенесенные инфаркты миокарда, длительная артериальная гипертензия в анамнезе, наличие врожденных заболеваний сердца.
Симптомы и признаки
Клиника заболевания наблюдается в 70% случаев. Вызвана она недостаточностью кровоснабжения, которое сопровождает головокружение, общую слабость.

Тахиформа фибрилляции предсердий характеризуется учащенным сердцебиением и пульсом, ощущением перебоев в работе сердца, страхом. При возникновении тромботических масс в предсердиях возникает тромбоэмболический сидром.
Тромб из правого предсердия попадает в правый желудочек и легочной ствол, соответственно попадает в сосуды, питающие легкие. При закупорке крупного сосуда возникает одышка и затруднение дыхания.
Из левого предсердия тромб по большому кругу кровообращения может попасть в любой орган, включая мозг (в этом случае будет клиника инсульта), нижние конечности (перемежающая хромота и острые тромбозы).
Пароксизмальная форма характеризуется внезапностью возникновения, появляется одышка, учащенное сердцебиение с перебоями, неритмичность работы сердца, боли в груди. Больные предъявляют жалобы на острую нехватку воздуха.
Нередко возникает головокружение, ощущение слабости. Иногда случаются обмороки.
При постоянной или персистирующей форме симптоматика (ощущение неправильного сердцебиения) возникает или усугубляется при выполнении какой-либо физической нагрузки. Клиническая картина сопровождается выраженной одышкой.
Больше о фибрилляции предсердий и тактике его устранения смотрите на видео с врачом:
Клиническое и инструментальное исследование
При осмотре и аускультации обнаруживают неритмичность пульса и ритма сердца. Определяется разница между сердечными сокращениями и пульсом. Лабораторные анализы необходимы для установления этиологии заболевания.
Подтверждается диагноз методом электрокардиографии.
ЭКГ-признаки фибрилляции предсердий: вместо зубцов Р регистрируются волны fс частотой 350-600 в минуту, которые особенно хорошо видны во II отведении и первых двух грудных. При тахиформе наряду с волнами будут снижено расстояние между комплексами QRS.
Вот как выглядит фибрилляция предсердий на ЭКГ:
При непостоянной форме показано суточное мониторирование, которое позволит выявить приступы фибрилляции предсердий.
Для стимуляции возможной активности миокарда применяют чреспищеводную стимуляцию, внутрисердечное ЭФИ. Всем пациентам необходимо проведение эхокардиографии для установления гипертрофических процессов камер сердца, выявление фракции выброса.
Дифференциальная диагностика
ФП от синусового ритма помимо предсердных волн отличают разные расстояния между желудочковыми комплексами, отсутствие зубца Р.
При возникновении вставочных комплексов требуется диагностика с желудочковыми экстрасистолами. При желудочковой экстрасистолии интервалы сцепления равны между собой, имеется неполная компенсаторная пауза, на фоне – нормальный синусовый ритм с зубцами Р.
Неотложная помощь при пароксизме фибрилляции предсердий заключается в прекращении действия и лечении причины, вызвавшей заболевание, и госпитализации в кардиологический стационар, для купирования приступа используется тактика лекарственного восстановления ритма — 300 мг кордарона внутривенно.
Тактика терапии
Как лечить фибрилляцию предсердий? Показаниями для госпитализации являются:
- впервые возникшая, пароксизмальная форма менее 48 часов;
- тахикардия более 150 ударов в минуту, понижение артериального давления;
- левожелудочковая или коронарная недостаточность;
- наличие осложнений тромбоэмболического синдрома.
Тактика лечения разных форм фибрилляции предсердий — пароксизмальной, персистирующей и постоянной (перманентной):
-
Пароксизмальная форма фибрилляции предсердий и впервые возникшая.
Применяется попытка восстановления ритма. Медикаментозная кардиоверсия проводится амиодароном 300 мг или пропафеноном. Обязателен контроль ЭКГ. В качестве антиаритмиков применяются прокаинамид внутривенно струйно 1 г за 10 минут.
При продолжительности заболевания менее 48 часов целесообразно введение гепарина натрия 4000-5000 ЕД для предотвращения тромбообразования. Если ФП возникла более 48 часов назад, перед восстановлением ритма применяют варфарин.
При выраженных симптомах, значительном понижении давления, симптомах отека легких применяют электроимпульсную терапию.
Для профилактического антиаритмического лечения используют:
- пропафенон 0,15 г 3 раза в сутки;
- этацизин 0,05 г 3 раза в сутки;
- аллапинин в той же дозировке;
- амиодарон 0,2 г в сутки.
При брадикардии препаратом выбора от фибрилляции предсердий будет аллапинин. Контроль эффективности лечения проводят с помощью суточного мониторирования, повторной чреспищеводной стимуляции. При невозможности восстановления синусового ритма достаточно уменьшение частоты пароксизмов и улучшение состояния пациента.
- Персистирующие формы фибрилляции предсердий.
Пациентам молодого и среднего возраста, а также при субъективном состоянии необходимо провести попытку медикаментозной или электроимпульсной кардиоверсии.
Перед восстановлением ритма необходимо проверить уровень МНО (целевое значение – 2-3 в течение трех недель).
Электрическую кардиоверсию осуществляют в реанимационном отделении, перед вмешательством выполняют премедикацию 1 мл 0,1% раствора атропина. Для лекарственной кардиоверсии используют 15 мг нибентана или 450 мг пропафенона.
- Постоянная форма фибрилляции предсердий
Для урежения ритма применяют дигоксин, дилтиазем 120-480 мг в сутки. Возможно сочетать с бетаблокаторами.
Для профилактики тромбоэмболий назначают ацетилсалициловую кислоту в дозировке до 300 мг, при наличии фактора риска инсульта – варфарин (с контролем МНО), при многочисленных факторах риска фибрилляции предсердий (пожилой возраст, гипертония, сахарный диабет) – непрямую антикоагулянтную терапию.
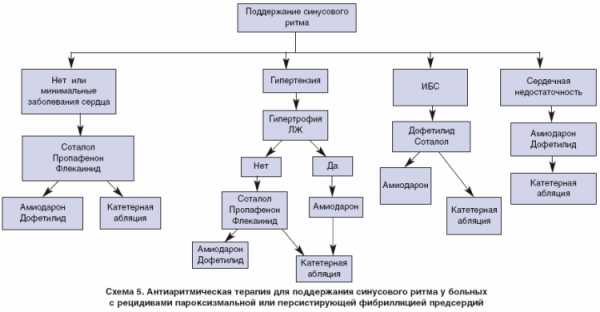
Узнайте больше о заболевании и распространенном радиочастотном методе его устранения из видео-ролика:
Реабилитация
Зависит от заболевания, повлекшего за собой возникновение ФП. После нарушений ритма на фоне перенесенного инфаркта миокарда после стационарного этапа показано долечивание в кардиологических санаториях продолжительностью до 21 дня.
Наиболее важным является поддержание нормальной частоты сердечных сокращений и предотвращение тромбоэмболий.
Прогноз, осложнения и последствия
По статистическим данным, ФП увеличивает смертность в полтора раза. Риск возникновения сердечно-сосудистой патологии на фоне имеющегося нарушения ритма возрастает в два раза.

Для улучшения прогноза необходимо своевременно выявлять и лечить заболевание, принимать поддерживающую терапию по назначению врача.
Наиболее серьезные осложнения составляют тромбоэмболические, особенно – ишемический инсульт. В возрастной группе 50-60 лет он риск составляет 1,5%, а старше 80 лет достигает 23%.
При присоединении ФП к имеющимся у пациента ревматическим порокам риск мозговых нарушений увеличивается в 5 раз.
Предотвращение рецидивов и меры профилактики
Первичная профилактика ФП применяется при перенесенных очаговых заболеваниях миокарда и при открытых операция на сердце. Необходимо устранить факторы риска сердечно-сосудистых заболеваний: лечить гипертонию, снижать вес, отказываться от курения, жирной пищи. Также следует ограничивать потребление крепкого кофе, алкогольных напитков.
Для предотвращения рецидивов и осложнений следует ежедневно применять прописанную антиаритмическую терапию, следовать указаниям врача. Очень важно контролировать свертываемость крови, уровень МНО.При соблюдении всех предписаний и устранении факторов риска прогноз благоприятный. Необходимо тщательно профилактировать тромбоэмболические осложнения, принимать антикоагулянты, следить за частотой сердечный сокращений.
Пароксизмальная форма фибрилляции предсердий: причины, лечение
Когда человек волнуется или испытывает физические нагрузки, частота сердечных сокращений увеличивается, и это является нормой. Но бывает и другая ситуация – сбои ритма происходят в хаотичном порядке без какой-либо причины. Так могут проявляться различные заболевания, которые несут в себе опасность. Одним из них является пароксизмальная форма фибрилляции предсердий. Коварность состоит в том, что в организме нарушается ток крови, функционируют не все камеры сердца – приступ может закончиться и самостоятельно, а может привести к летальному исходу.
Содержимое статьи
Особенности развития патологии
Любая разновидность мерцательной аритмии представляет собой хаотичные и беспорядочные сокращения сердца. В норме ЧСС должна составлять около 60-80 ударов в минуту, во время заболевания ритм увеличивается до 400-600 ударов. При этом импульсы воздействуют не на все мышечные волокна, из-за чего и нарушается работа сердечных камер. Существуют две разновидности болезни: постоянная и переменная.
Пароксизмальная форма фибрилляции предсердий – наиболее распространенный тип патологии, который характеризуется переменным характером. Приступы продолжаются не постоянно, длятся от нескольких секунд до недели, если же по истечению этого времени болезнь не отступила, значит, пациент имеет дело уже с постоянной или хронической формой.
Опасность заболевания состоит в нарушении тока крови, увеличивается риск образования тромбов, у человека может случиться ишемический инсульт.
МКБ 10 (Международный классификатор болезней) определяет для патологии код I48.0, аналогичный и для других форм этого заболевания.
Дело в том, что пароксизмальная мерцательная аритмия – это начальная стадия патологии. Если ее не лечить, игнорировать редкие приступы, которые проходят самостоятельно, велика вероятность стойкого рецидива – болезнь перейдет в хроническую форму. Помните, что чем дольше длится приступ, тем большую опасность это несет – не только сердце, но и весь организм не дополучает кислород и питательные вещества. Клетки начинают отмирать, в скором времени появятся тяжкие осложнения.
Классификация патологии
По мнению врачей, пароксизмальная фибрилляция предсердий может проявляться в двух формах:
- Мерцание – на снимках ЭКГ будут заметны частые сокращения, однако импульсы будут незначительными из-за того, что сокращаются не все волокна. Частота превышает 300 ударов в минуту;
- Трепетание – синусовый узел прекращает свою работу, предсердия сокращаются с частотой до 300 ударов в минуту.
Вне зависимости от формы, болезнь несет в себе опасность, так как в желудочки поступает недостаточное число импульсов. Соответственно, в самом пессимистичном случае это приведет к остановке сердца и смерти пациента.
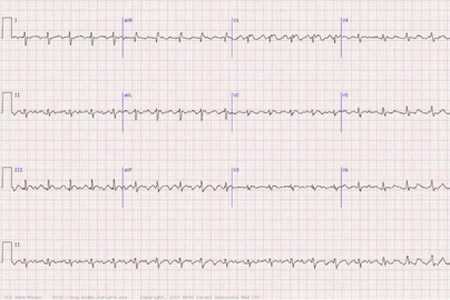
Указанная классификация не учитывает периодичность приступов, так что встречается и еще один тип патологии – рецидивирующий. Так называется пароксизм фибрилляции предсердий, который повторяется во времени. Изначально приступы могут быть нечастыми, практически не тревожить человека, их продолжительность будет составлять лишь несколько секунд или минут. Со временем частота увеличится, что негативно повлияет на здоровье – желудочки будут испытывать голодание все чаще.
По каким причинам развивается пароксизм
В большинстве случаев развитию заболевания способствуют первичные нарушения в работе сердца. То есть пациенты, которым был поставлен диагноз пароксизм мерцательной аритмии, уже состояли на учете у кардиолога, так как у них имелись врожденные или приобретенные болезни.
В число наиболее распространенных причин входят:
- Воспалительные процессы, приведшие к отклонениям в работе сердечно сосудистой системы;
- Ишемические инсульты;
- Пороки сердца, которые вызвали увеличение размеров сердечных камер;
- Повышенное артериальное давление, поспособствовавшее увеличению веса сердца;
- Врожденная кардиомиопатия, передавшаяся по наследству.
Впрочем, вызвать пароксизм может не только болезнь, но и неправильный образ жизни пациента или другие причины. Например:
- Злоупотребление алкоголем и кофе;
- Не вылеченные инфекции или интоксикация организма;
- Недостаток магния и калия;
- Послеоперационное состояние;
- Нарушения в работе легких, приведшие к надавливанию на сердечную мышцу;
- Гормональные сбои в организме;
- Частые и интенсивные перегрузки, недосыпание, депрессия, жесткая диета и истощение организма;
- Частое употребление энергетиков, гликозидов и других веществ, которые оказывают влияние на уровень выброса адреналина и работу сердца.
Иногда точно определить причину заболевания невозможно, в особенности трудно выявить первоисточник у молодых людей или подростков.
Вызвать патологию может ИБС, врожденные или приобретенные нарушения, а также другие несердечные факторы. Очень важно выявить причину и устранить ее, так как без этого говорить об успешном лечении невозможно.
Как проявляется заболевание?

Пароксизмальная форма мерцательной аритмии может протекать без симптомов для человека, либо они будут практически незаметны, так что пациент не предаст нарушениям значения. Тяжесть проявлений зависит еще и от того, насколько часто сокращаются предсердия, а импульсы поступают в сердце. Традиционно отмечаются такие симптомы:
- Учащается сердцебиение без видимых на то причин;
- Заметны перебои в работе сердца – частота сокращений непостоянна;
- Пульс неравномерный, что можно заметить при простом прощупывании в домашних условиях;
- Появляется одышка даже при минимальной нагрузке или без таковой;
- Человеку не хватает воздуха, он не может вздохнуть полной грудью, особенно в горизонтальном положении;
- Болевые ощущения в области сердца;
- Слабость, общий упадок сил и головокружение, возможна даже потеря сознания;
- Повышенная потливость;
- Чувство беспричинного страха.
На самом деле такие признаки могут свидетельствовать о массе других нарушений в работе сердца, поэтому определить дома, что у человека действительно пароксизма фибрилляции предсердий, невозможно. Это должен делать только кардиолог на основе диагностических процедур.
Как ставится диагноз?

Для определения диагноза требуется изначально осмотр у терапевта, затем – у кардиолога. На приеме применяется несколько способов:
- Опрос и визуальный осмотр – врач прослушивает пульс, выявляет симптомы и признаки, может поставить предварительный диагноз;
- Рентгенография – позволяет выявить вероятное увеличение камер сердца;
- Электрокардиограмма – наиболее точный и часто используемый метод диагностики. На ЭКГ можно видеть отсутствие больших зубцов, различную высоту волн и хаотичность сокращений мышцы;
- УЗИ – метод, благодаря которому врачи определяют не столько саму патологию, сколько причины ее спровоцировавшие;
- Чреспищеводное УЗИ – этот способ позволяет определить наличие или отсутствие тромбов, что особенно важно при назначении терапии.
Если пациент предполагает, какие причины могли спровоцировать болезнь, к примеру, прием кофе или врожденные нарушения, об этом нужно сообщить специалисту.
Современная медицина позволяет быстро и точно поставить диагноз больному. Если не откладывать визит к кардиологу, удастся выявить нарушения уже на ранних стадиях, что значительно облегчит лечение, избавит от осложнений. К примеру, от шока, отека легких, остановки сердца или инфаркта миокарда.
Как проводится лечение пароксизма?
Пароксизмальная мерцательная аритмия – не приговор, лечение проводится весьма успешно вне зависимости от формы, частоты сердечных сокращений и продолжительности приступа. Существует несколько методов, которые позволяют нормализовать работу сердца.
Консервативный метод
Классический и популярный способ лечения – прием медикаментов, назначаемых врачом. Пациент принимает лекарство, регулярно посещает специалиста для прохождения диагностики, отмечает улучшение или ухудшение своего самочувствия. Тут очень важно наблюдение, чтобы болезнь не переросла в более опасные формы, не привела к тяжким осложнениям. Для лечения используют традиционные лекарства, как и для других форм мерцательной аритмии:
- Кордарон – выпускается в форме раствора и таблеток, снижает чувствительность симпатической нервной системы, обладает блокирующим эффектом, снижает давление и тормозит работу рецепторов сосудистой системы. Препарат не применяется при брадикардии, может вызвать нарушения памяти, ухудшение зрения, депрессию и усталость;
- Новоканимед – угнетает активность очагов возбуждения импульсов, снижает проводимость мышечных волокон, расширяет сосуды головного мозга. Выпускается в виде таблеток и раствора. Может вызывать анемию, нарушения в работе нервной системы и органов пищеварения;
- Дигоксин – сердечный гликозид с позитивным эффектом, уменьшающий потребность клеток сердца в кислороде. Он замедляет активность синоатриального узла, улучшает работу блуждающего нерва. Лекарство практически не вызывает несердечных побочных эффектов, за исключением головных болей и головокружения.
Медикаментозное восстановление синусового ритма без дополнительной терапии при длительности приступа свыше 2 суток чревато серьезными последствиями, включая инсульт и закупорку сосудов.
Указанные препараты или их аналоги подходят для купирования приступа и дальнейшего лечения, однако их прием должен проводиться только с разрешения специалистов. Самостоятельно принимать таблетки для регуляции ЧСС запрещено.
Электроимпульсные методы
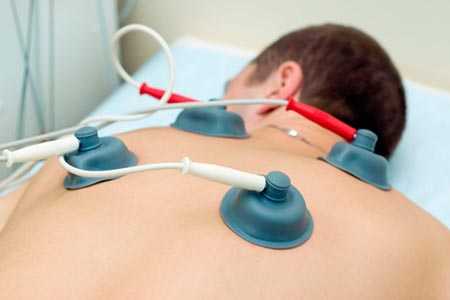
Другой способ лечения заболевания – проведение импульсной терапии. Применяется такой метод в случае, если у пациента уже есть осложнения, либо прием медикаментов не дал должного результата. Процедура проводится по следующей схеме:
- Применяется общий наркоз;
- Накладываются электроды – один под ключицу, второй в область сердца;
- Определяется ЧСС, аппарат синхронизируется, чтобы импульсы соответствовали ударам;
- Выставляется нужная величина тока;
- Проводится разряд;
- Сердце перезапускается, возбуждается синусовый ритм.
И хотя описание метода пугает многих пациентов, напоминая реанимационное воздействие на главный орган, эффективность лечения стремится к 100% - практически все пациенты выздоравливают.
Хирургические методы
Если прием медикаментов и электроимпульсные методы не дали должного результата, либо болезнь имеет склонность к частому рецидиву, проводится хирургическое вмешательство – крайний и достаточно сложный способ. Заключается он в удалении патологических очагов лазером. Существует несколько разновидностей операции:
- Со вскрытием грудной клетки – традиционный способ, который применяется многими врачами на протяжении десятилетий. Требует длительного восстановительного периода;
- Без вскрытия грудной клетки – операция осуществляется через прокол, делается при наличии современного оборудования во всех кардиологических центрах. Наиболее прогрессивный и безопасный тип вмешательства;
- Установка кардиовертера – аппарат работает не постоянно, а включается лишь при сбоях в работе сердца. Такая операция достаточно дорогостоящая, цены начинаются от 2 тысяч долларов.
Лечение хирургическим способом применяют только в том случае, если другие методы оказались бессильны, либо болезнь прогрессирует, провоцирует развитие осложнений на другие органы.
Пароксизмальная форма фибрилляции предсердий – опасная патология, которая может привести к тяжелым последствиям. Благо сегодня эта болезнь быстро диагностируется и успешно лечится, но коварство состоит еще и в том, что для пациента нарушения могут протекать и без симптомов. То есть, патология развивается, а своевременное лечение не назначается, так что стоит регулярно посещать врача и делать ЭКГ, чтобы заметить отклонения на ранних стадиях.
Трепетание предсердий
Клиника и осложнения
Клинические проявления зависят преимущественно от частоты сокращений желудочков и от характера лежащей в основе патологии сердца.
При пароксизмальной форме частота пароксизмов бывает весьма различной: от одного в год до нескольких раз в сутки. Пароксизмы может провоцировать физическая нагрузка, эмоциональный стресс, жаркая погода, обильное питье, алкоголь и даже расстройство кишечника.
В случае, когда частота сокращений желудочков регулярна, и составляет менее 120 уд/мин, симптоматика может отсутствовать. Большая частота сокращений и вариабельность ритма обычно вызывают появление ощущения сердцебиения. При коэффициенте проведения 2:1-4:1 трепетание предсердий переносится в целом лучше, чем мерцание, благодаря упорядоченному ритму желудочков. «Коварство» трепетания состоит в возможности непредсказуемого резкого и значительного увеличения ЧССЧастота сердечных сокращений (ЧСС) - это количество сокращений сердечной мышцы (миокарда) за единицу времени (1 минуту). Синхронно с сердечными сокращениями происходит пульсация артерий, что позволяет измерить ЧСС при определении пульса (например, на запястье). вследствие изменения коэффициента проведения при минимальной физической и эмоциональной нагрузке и даже при переходе в вертикальное положение, что не свойственно мерцательной аритмии . При этом отмечается снижения минутного объёма сердца, что обуславливает появление гемодинамических нарушений, которые проявляются в чувстве дискомфорта в грудной клетке, одышке, слабости и появлении ОбморокОбморок (syncope; синонимы – синкопе, синкопальное состояние) – синдром, проявляющийся приступообразной, внезапной утратой сознания неэпилептической природы, при которой больной падает или оседает на пол, вызванный главным образом кратковременным снижением мозгового кровотока. В основе О. лежит кратковременное нарушение функций ствола мозга, особенно ретикулярной формации и ее восходящих и нисходящих связей, регулирующих мышечный тонус и сознание. Диагностика О. проводится на основании клинических проявлений, с дифференциальной диагностикой основного заболевания. Лечение зависит от основного заболевания. В тот или иной период О. возникают у трети населения, и лишь в небольшой части случаев они бывают проявлением серьезного заболевания. Примерно 50 % всех О. составляет вазодепрессорный О., развивающийся при эмоциональных реакциях, пребывании в душном помещении, длительном стоянии, приеме алкоголя, в основе которого лежит патологический кардиоваскулярный рефлекс. Также среди наиболее распространенных причин выделяют ситуационные обмороки (при мочеиспускании, дефекации, кашле, глотании), ортостатическую гипотензию, кардиогенные обмороки (составляют 25 % всех О., наиболее опасны, часты при аритмиях сердца), О. при вертебробазиллярной недостаточности, внезапном повышении внутричерепного давления, гипервентиляции. Подробнее смотрите статью Обморок . ; снижение коронарного кровотока может проявляться клиникой стенокардии.
При клиническом обследовании артериальный пульс чаще (но не всегда) ритмичен и учащен. При коэффициенте проведения, равном 4:1, частота сердечных сокращений может находиться в пределах 75-85 в 1 мин. Когда величина этого коэффициента постоянно меняется, ритм сердца неправильный, как при мерцательной аритмии, и может сопровождаться дефицитом пульса. Весьма характерна частая и ритмичная пульсация шейных вен. Ее частота соответствует предсердному ритму и обычно в 2 раза и более превышает частоту артериального пульса.
Исследование пульса на яремных венах может выявить появление волн, характерных для трепетания предсердий. При физикальном осмотре могут определяться признаки прогрессии застойной сердечной недостаточности .
- Осложнения
Судить о роли трепетания предсердий в возникновении осложнений сложно, так как трепетание предсердий в большинстве случаев является неустойчивым ритмом, протекая в виде эпизодов, на фоне мерцания предсердий .
Имеются указания на то, что системные тромбоэмболии при трепетании предсердий встречаются редко, благодаря сохранению механической функции предсердий и меньшей, чем при мерцательной аритмии, частоте их ритма. Однако риск тромбоэмболий в данной группе больных изучен недостаточно; считается, что он выше, чем у людей с синусовым ритмом, и ниже, чем у больных с персистирующей или постоянной фибрилляцией предсердий . При значительной ЧССЧастота сердечных сокращений (ЧСС) - это количество сокращений сердечной мышцы (миокарда) за единицу времени (1 минуту). Синхронно с сердечными сокращениями происходит пульсация артерий, что позволяет измерить ЧСС при определении пульса (например, на запястье). на фоне тяжелого органического заболевания сердца трепетание предсердий, как и мерцание, может приводить к развитию острой левожелудочковой и хронической сердечной недостаточности .
Пароксизмальная тахикардия неуточненная (I47.9) > Справочник заболеваний MedElement > MedElement
Как правило, приступ пароксизмальной тахикардии (ПТ) имеет внезапное начало и заканчивается так же неожиданно. Больной испытывает толчок в области сердца (начальная экстрасистола), после чего начинается сильное сердцебиение. Крайне редко больные жалуются только на чувство дискомфорта в области сердца, легкое сердцебиение или вообще не испытывают неприятных ощущений. Иногда перед приступом удается зафиксировать экстрасистолию. Очень редко некоторые больные ощущают перед приближением приступа ауру - легкое головокружение, шум в голове, чувство сжатия в области сердца.
Во время приступа ПТ у пациентов часто наблюдается выраженный болевой синдром. Электрокардиограмма в этот период регистрирует наличие коронарной недостаточности.
К болям также могут добавиться расстройства центральной нервной системы: возбуждение, судороги мышц, головокружение, потемнение в глазах. Крайне редко отмечаются преходящие очаговые неврологические симптомы - гемипарезы, афазия.
При приступе ПТ могут отмечаться повышенное потоотделение, усиление перистальтики, метеоризм, тошнота и рвота.
Важный диагностический признак приступа ПТ - urina spasticaUrina spastica (мед. лат. спастическая моча) - обильное мочеотделение, наблюдаемое после эмоционального возбуждения, вегетативного криза, приступа пароксизмальной тахикардии или стенокардии
- частое и обильное мочеиспускание в течение нескольких часов. Моча при этом светлая, с низкой относительной плотностью (1,001-1,003). Возникновение данного симптома связано с расслаблением сфинктера мочевого пузыря, спазмированного во время приступа. После окончания приступа дыхание и сердечная деятельность нормализуются, больной испытывает чувство облегчения.
При наступлении приступа ПТ кожа и видимые слизистые оболочки становятся бледными; яремные вены иногда набухают, пульсируют синхронно артериальному пульсу; учащается дыхание; отмечается ритмичный резко учащенный пульс слабого наполнения, подсчет пульса затруднен.
В начале приступа размеры сердца не изменены или соответствуют таковым при основном заболевании.
Аускультативно выявляется маятникообразный ритм с частотой сердечных сокращений 150-160 до 200-220 в 1 минуту. При желудочковой форме пароксизмальной тахикардии частота гетеротопного ритма может быть до 130 в 1 минуту.
При учащении сердечной деятельности исчезают выслушиваемые ранее шумы, тоны сердца становятся чистыми. Вследствие недостаточного наполнения желудочков первый тон приобретает хлопающий характер, второй тон ослаблен.
Снижается систолическое давление, диастолическое остается нормальным либо несколько снижено. Артериальное давление после прекращения приступа постепенно возвращается к исходному уровню.
Важно различать предсердную ПТ с желудочковой.
Желудочковая ПТ обычно развивается на фоне органического поражения сердца, а предсердная более часто сопровождается функциональными изменениями. В происхождении желудочковой ПТ важное значение имеют экстракардиальные факторы и нарушения вегетативной нервной системы.
Предсердная ПТ характеризуется тем, что в начале или в конце приступа, как правило, возникает частое и обильное мочеиспускание (до 3-4 л). Помимо этого, обычно наблюдается аура в виде легкого головокружения, чувства сжатия в области сердца, шума в голове. При желудочковой ПТ такие явления наблюдаются редко.
При предсердной ПТ массаж в области сонного синуса обычно снимает приступ, в то время как при желудочковой форме он чаще всего не влияет на ритм сердца.