Полинейропатический синдром что это такое
симптомы и признаки, прогноз. Лечение полинейропатии в Москве
Содержание↓[показать]Полинейропатия относится к одному из самых тяжелых неврологических нарушений. Характеризуется множественными поражениями периферических нервов. При проявлении первых же симптомов заболевания следует немедленно обратиться к врачу, чтобы получить оперативное лечение, направленное на ослабление или устранение причины возникновения патологии.
Нейропатия — это заболевание, которое возникает из-за нарушения функций какого-либо нерва. Причинами могут оказаться травмы, патологии нервной системы или туннельные синдромы.
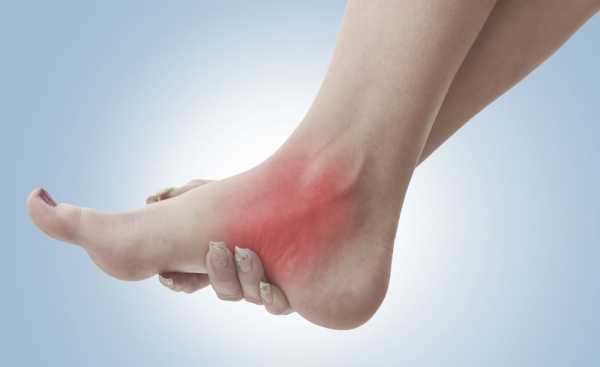
Что такое полинейропатия нижних конечностей
Название заболевания переводится с греческого языка как «болезнь множества нервов», и данный перевод полностью передает суть полинейропатии нижних конечностей. При этом поражаются практически все окончания периферической нервной системы.
Существует несколько форм заболевания:
- Сенсорная полинейропатия нижних конечностей. Проявляется в большей мере расстройством чувствительности в пораженной области, например, онемением, ощущением покалывания или мурашек, жжением. Лечение заключается в купировании сенсорных симптомов препаратами. Дистальная сенсорная полинейропатия нижних конечностей приносит массу неудобств пострадавшему, так как изначально заподозрить болезнь достаточно проблематично, но чем дольше откладывать лечение, тем сложнее оно будет проходить.
- Моторная. Основным симптомом является слабость мышц вплоть до полной невозможности двигать руками или ногами. Это может очень быстро привести к мышечной атрофии.
- Сенсомоторная. Совмещает в себе симптомы сенсорной и моторной полинейропатии. В большинстве случаев диагностируется именно эта форма.
- Вегетативная. Отличается тем, что на первом плане присутствуют симптомы поражения вегетативных волокон. Прямыми являются побледнение кожных покровов, повышенная потливость, головокружение, нарушение работы желудочно-кишечного тракта, запоры, тахикардия. Вегетативные расстройства сигнализируют сразу о нескольких проблемах, поэтому необходимо обратиться к доктору в обязательном порядке.
- Смешанная. Данная форма диагностируется в том случае, если наблюдаются все вышеперечисленные симптомы.
Мнение эксперта
Автор: Алексей Владимирович Васильев
Врач-невролог, руководитель НПЦ болезни двигательного нейрона/БАС, кандидат медицинских наук
Полинейропатия — сложное заболевание, характеризующееся атрофией нервных волокон в результате нарушений в работе периферической нервной системы. Патология поражает верхние и нижние конечности, сопровождается нарушением чувствительности покровных тканей, работоспособности мышц, ухудшением кровообращения.
Полинейропатия делится на 2 вида:
- Первичная смертельно опасна, может наблюдаться у любого здорового человека, прогрессирует очень быстро, нередко заканчивается параличом Ландри.
- Вторичная развивается в результате нарушения процессов обмена, является последствием сахарного диабета, дефицита витаминов в организме, общей интоксикации, инфекций, травм.
Симптомы полинейропатии нижних конечностей выраженные. Изначально человек чувствует слабость в ногах, появляется ощущение онемения стоп, постепенно распространяющееся на всю конечность. Некоторые пациенты жалуются на жжение и боль, покалывание в ногах, в запущенных случаях наблюдается шаткая походка, дисфункции двигательных навыков. В зависимости от тяжести состояния могут проявляться такие симптомы, как темные круги под глазами, головокружение, слабость, тремор. Врачи Юсуповской клиники проведут осмотр пациента, на основании разносторонней диагностики выявят точный диагноз, и назначат лечение в соответствии с общим состоянием и побочными симптомами болезни.
Причины полинейропатии нижних конечностей
Причины полинейропатии нижних конечностей различного типа похожи между собой. К развитию могут привести следующие моменты:
- Сахарный диабет. Является самой распространенной причиной возникновения заболевания, так как нарушает правильную работу сосудов, которые питают нервы, тем самым вызывает отклонение в миелиновой оболочке нервных волокон. При сахарном диабете страдают чаще всего именно ноги.
- Сильный дефицит любого из витаминов группы В. Именно на них основывается работа нервной системы, и поэтому их длительная нехватка может привести к развитию болезни.
- Воздействие на организм токсичных веществ. К токсинам относятся химические отравляющие вещества, спиртные напитки, а также интоксикация при различных инфекционных заболеваниях: дифтерии, вирусе иммунодефицита человека, герпесе. При отравлении организма угарным газом, мышьяком дистальная полинейропатия может развиться буквально за несколько дней, а при алкоголизме и инфекциях характерно более длительное развитие.
- Травматизация. Нервные волокна поражены травмами или оперативными вмешательствами. К первым можно отнести сдавливание нервов, которое характерно для таких заболеваний позвоночника, как грыжа межпозвоночных дисков, остеохондроз.
- Синдром Гийена-Барре. Аутоиммунное заболевание часто развивается в организме человека после инфекционных патологий.
- Наследственная предрасположенность. Исследователями доказано, что определенные нарушения в правильном обмене веществ, которые приводят к полинейропатии, передаются генетически.
В редких случаях патология возникает у беременных женщин, которые, казалось бы, абсолютно здоровы. Проявиться болезнь может на любом сроке — как в первом, так и в третьем триместре. Ученые сходятся во мнении, что причиной является именно дефицит витаминов группы В, длительный токсикоз и непредсказуемая реакция иммунной системы беременной на плод.
Первые признаки полинейропатии нижних конечностей
Первые симптомы обнаруживаются по большей мере на дистальных участках ног. В первую очередь подвергаются заболеванию стопы, а затем симптомы полинейропатии нижних конечностей постепенно распространяются вверх, поэтому важно вовремя начать лечение.
Изначально у пациентов возникают неприятные ощущения:
- жжение;
- покалывание;
- «мурашки»;
- онемение.
Затем появляются боли, причем они возможны даже от легкого прикосновения. Дополнительно может наблюдаться нарушение чувствительности в области поражения нервных волокон — оно может как снизиться, так и повыситься.
Симптоматика осложняется возникновением слабости в мышцах. В крайне редких ситуациях проявляется синдром «беспокойных ног».
Из-за улучшения циркуляции крови в пораженных областях на коже пострадавшего со временем возникают тропические и сосудистые нарушения, которые проявляются в:
- ухудшении или гиперпигментации;
- шелушениях;
- трещинах;
- язвах.
К нарушениям сосудистого типа относят чрезмерную бледность кожных покровов и ощущение холода на участках, подверженных болезни. Симптомы полинейропатии нижних конечностей нельзя увидеть на фото, поэтому стоит прислушиваться к своим ощущениям.
Симптомы полинейропатии нижних конечностей
Причины полинейропатии нижних конечностей разные, но симптомы всегда схожи. Выражаются они в следующем:
- слабость в мышцах;
- уменьшение чувствительности, которая может и вовсе исчезнуть;
- отсутствие рефлексов;
- жжение;
- отеки;
- дрожь в пальцах;
- повышенная потливость;
- учащенное сердцебиение;
- нарушение координации;
- нарушение дыхательных функций;
- сложности с равновесием;
- медленное заживление ран.
Выраженность симптомов может быть различной степени тяжести. Поэтому болезнь может развиваться как годами, так и за считанные дни.
Диагностика полинейропатии нижних конечностей
Наличие полинейропатии можно определить и без особых анализов, опираясь на симптомы и первые признаки. Необходимо проводить специальные тесты, чтобы выявить причину возникновения недуга. Из-за обилия симптомов диагностика может быть затруднена. В таком случае потребуется ряд инструментальных и лабораторных исследований.
Изначально необходима консультация невролога. Доктор должен осмотреть пораженные участки и проверить рефлексы. При подозрении на полинейропатию необходимо сделать:
- общий анализ крови;
- проверить уровень сахара в крови и моче, чтобы исключить или подтвердить наличие сахарного диабета;
- биохимический анализ на такие показатели, как креатинин, мочевину, общий белок, печеночные ферменты, уровень витамина В12.
Иногда может потребоваться проведение биопсии нерва.
Также дополнительно назначается электронейромиография. Нейрофизиологическое исследование помогает узнать, как быстро сигнал доходит до нервных окончаний. Проведение необходимо вне зависимости от клинических симптомов, так как оно помогает выявить скорость распространения возбуждения по нервам. Чтобы оценить симметричность и уровень поражения, требуется провести ЭМГ ног.
Сбор анамнеза и физикальное обследование помогают определить необходимость дополнительных видов исследования для обнаружения причин нейропатии.
Лечение полинейропатии нижних конечностей
Пациенту с полинейропатией нижних конечностей необходимо подготовиться к длительному и тяжелому комплексному лечению. Так как заключается оно не только в купировании симптомов, отравляющих жизнь, но и в искоренении первопричины возникновения недуга.
В результате разрушается нервное волокно, и чтобы его восстановить, потребуется много времени. Курс лечения начинается с непосредственного воздействия на тот фактор, который вызвал полинейропатию, то есть с купирования основного заболевания или стабилизации состояния пациента.
Например, если причиной болезни стал сахарный диабет, то все усилия изначально направляются на снижение уровня сахара в крови, при инфекционной разновидности медикаментозная терапия направлена на борьбу с инфекцией, а если корень проблемы спрятан в дефиците витаминов группы В, то важно вовремя восполнить нехватку. Если причиной полинейропатии являются нарушения работы эндокринной системы, врачом назначается гормональная терапия. Но более широко при лечении используется витаминотерапия.
Положительный результат демонстрируют те препараты, которые направлены на улучшение микроциркуляции крови, а значит, на питание нервных волокон.
При лечении активно используются физиотерапевтические методики, например, электрофорез. Если полинейропатия нижних конечностей сопровождается сильнейшим болевым синдромом, пациенту в обязательном порядке назначаются обезболивающие препараты, местно и внутрь.
Полностью застраховаться от болезни нельзя. Но можно постараться ее предотвратить, используя банальные меры предосторожности. То есть при работе с токсическими веществами обязательно применять соответствующие защитные средства, любые медицинские препараты принимать только после консультации и назначения доктора, а инфекционные заболевания не пускать на самотек, не давая перейти в хронический воспалительный период, когда вылечить болезнь уже будет невозможно и останется только снимать обострения и купировать симптомы. Самыми простыми мерами предупреждения возникновения проблем являются сбалансированное питание, богатое витаминами, постоянная физическая активность, отказ от алкогольных напитков.
Изначально лечение ориентировано на устранение причины, а затем продолжается поддерживающая терапия. Необходимо отменить лекарственные препараты и устранить воздействие на организм токсичных веществ, ставших причиной возникновения болезни, скорректировать питание, дополнив его необходимыми витаминами. Учитывая, что только эти меры замедляют ход течения болезни и уменьшают жалобы, выздоровление продвигается крайне медленно и может быть неполным.
В случае если причину купировать невозможно, все лечение сводится к минимизации болевого синдрома и недееспособности. Специалист по реабилитации и физиотерапевт порекомендуют специальные ортопедические приспособления.
Чтобы облегчить такую нейропатическую боль, как жжение или ощущение мурашек, назначаются трициклические антидепрессанты и противосудорожные препараты. Лекарственные средства, воздействующие на центральную нервную систему, подбираются индивидуально каждому пациенту, в зависимости от состояния организма и психики больного. Самостоятельно назначать препараты строго запрещается, чтобы не нанести еще больший вред.
При демиелинизирующей полинейропатии ног зачастую применяется лечение, основанное на иммуномодуляторах. Рекомендуется проведение плазмафереза или внутривенное введение иммуноглобулинов при острой воспалительной демиелинизации.
При хронической миелиновой дисфункции назначается плазмаферез или внутривенное введение иммуноглобулина, кортикостероидов или ингибиторов обмена веществ.
Из всего списка витаминных препаратов предпочтение отдается витаминам В1 и В12, которые также носят названия тиамин и цианокобаламин. Вещества улучшают уровень прохождения возбуждения по всему нервному волокну, что существенно сокращает проявления заболевания, а также дополнительно защищают нервы от воздействия активных радикалов. Назначаются они длительным курсом в виде инъекций, вводимых внутримышечно.
Даже если лечение прошло успешно и все или большая часть нервных волокон восстановилась, расслабляться рано. Необходимо провести длительный курс реабилитационной терапии, так как при полинейропатии в первую очередь страдают мышцы, теряя тонус. Поэтому необходима длительная работа, направленная на восстановление подвижности, — может потребоваться помощь сразу нескольких специалистов.
При реабилитации после перенесенной болезни в обязательном порядке показан массаж. Он многократно улучшает кровоснабжение, возвращает мышечным тканям подвижность и эластичность, улучшает обменные процессы.
Подобный эффект обеспечивают и различные физиотерапевтические методики. Они также улучшают микроциркуляцию, снижают болевой синдром и восстанавливают мышечные клетки. Физиотерапия при полинейропатии нижних конечностей максимально полезна, поэтому пренебрегать ею не рекомендуется.
В случае серьезных поражений, когда абсолютное восстановление работоспособности невозможно, может потребоваться помощь эрготерапевта. Эрготерапия представляет собой лечение действием. Специалист помогает облегчить процесс приспособления пациента к ограниченному в движениях состоянию, разрабатывает новый алгоритм движений, необходимых для выполнения повседневных действий.
Из-за уникальности каждого случая схема реабилитационных мер разрабатывается индивидуально и зависит от состояния пациента. Реабилитация может включать в себя витаминотерапию, длительную работу с психологами, диетотерапию и другие методики, в зависимости от конкретной ситуации.
Лечение полинейропатии нижних конечностей необходимо начинать немедленно, не откладывая на потом. Как только появились тревожные симптомы, следует обратиться к врачу — без своевременной терапии велик риск осложнения в виде паралича, нарушений работы сердечно-сосудистой и дыхательной систем. Вовремя начатое лечение поможет свести вероятность осложнений к минимуму и сохранить полную работоспособность. Не стоит забывать и о восстановительной терапии, именно она закрепит полученный от лечения эффект.
Прогноз полинейропатии нижних конечностей
Заболевание очень опасно для человека, так как само по себе оно не проходит. Если запустить полинейропатию, последствия будут печальны.
Стоит помнить, что длительная мышечная слабость зачастую приводит к снижению тонуса мускулатуры тела и впоследствии к полной атрофии мышц. В свою очередь это может привести к появлению язв на кожных покровах.
В редких случаях полинейропатия завершается полным параличом дистальных плоскостей тела и органов дыхания. Это смертельно опасно для человека. Прогрессирующее заболевание доставляет пострадавшему массу неудобств, принуждая выстраивать новый образ жизни, в корне меняя привычный уклад. Пациенты со временем теряют способность самостоятельно передвигаться и обслуживать себя, что чревато ощущением повышенной тревожности и депрессией. В таком случае срочно необходима помощь квалифицированного психолога. Дистальная полинейропатия нижних конечностей требует длительной реабилитации даже после выздоровления и купирования всех симптомов.
Профилактика полинейропатии нижних конечностей
В целях профилактики такого заболевания, как полинейропатия нижних отделов тела, необходимо отказаться от употребления спиртных напитков, регулярно контролировать уровень сахара в крови и моче, а при работе с опасными и токсичными веществами в обязательном порядке применять специальные средства индивидуальной защиты.
Чтобы избежать возникновения болевых ощущений после купирования болезни, рекомендуется:
- носить свободную обувь, которая не пережимает стопы;
- не совершать длительные пешие прогулки на большие расстояния;
- не стоять на месте долгое время без смены положения;
- мыть ноги в прохладной воде.
Не стоит забывать о лечебной физкультуре, предназначенной для того, чтобы держать мышцы в постоянном тонусе, не допуская атрофии. Регулярные занятия физиотерапией при полинейропатии укрепят тело. Стоит вести спокойный образ жизни, избегать эмоционального перенапряжения, которое негативно может отразиться на нервной системе, правильно питаться и прислушиваться к состоянию организма, чтобы не допустить возвращения болезни.
Автор
Ольга Владимировна БойкоВрач-невролог, доктор медицинских наук
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Батуева Е.А., Кайгородова Н.Б., Каракулова Ю.В. Влияние нейротрофической терапии не нейропатическую боль и психовегетативный статус больных диабетической нейропатией // Российский журнал боли. 2011. № 2. С. 46.
- Бойко А.Н., Батышева Т.Т., Костенко Е.В., Пивоварчик Е.М., Ганжула П.А., Исмаилов А.М., Лисинкер Л.Н., Хозова А.А., Отческая О.В., Камчатнов П.Р. Нейродикловит: возможность применения у пациентов с болью в спине // Фарматека. 2010. № 7. С. 63–68.
- Морозова О.Г. Полинейропатии в соматической практике // Внутренняя медицина. 2007. № 4 (4). С. 37–39.
Наши специалисты

Руководитель НПЦ болезни двигательного нейрона/БАС, кандидат медицинских наук, врач высшей категории

врач-невролог, кандидат медицинских наук

Заведующий отделением восстановительной медицины, врач по лечебной физкультуре, врач-невролог, врач-рефлексотерапевт

Врач-невролог

Врач-невролог

Врач - невролог, ведущий специалист отделения неврологии

Врач-невролог

Врач-невролог, кандидат медицинских наук
Цены на услуги *
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
симптомы, лечение нижних и верхних конечностей
Полинейропатия – это довольно опасный недуг, представляющий собой поражение периферической нервной системы, основой которого являются трофические нарушения, расстройства чувствительности, вегето-сосудистые дисфункции, вялые параличи, наблюдающиеся, прежде всего, в дистальных сегментах конечностей. Данный недуг принято классифицировать по этиологическому фактору, патоморфологии патологического очага и характеру течения.
Полинейропатия конечностей считается довольно распространенной патологией, обычно поражающей дистальные отделы с постепенным вовлечением и проксимальных участков.
Симптомы полинейропатии
Рассматриваемое заболевание полинейропатия верхних и нижних конечностей начинается с мышечной слабости, и в первый черед, в дистальных участках ног и рук. Это обусловлено повреждением нервных волокон. При данном недуге, прежде всего, поражаются дистальные части конечностей вследствие отсутствия достаточной защиты сегментов периферической системы (например, гематоэнцефалического барьера, находящегося в головном мозге).
Проявления описываемой патологии дебютируют в области стопы и распространяются постепенно вверх по конечности. В зависимости от типологии нервных волокон, подвергающихся разрушению в большей мере, все виды полинейропатии условно подразделяются на четыре подгруппы.
Вследствие поражения, преимущественно, афферентных длинных отростков нейронов, у больных отмечается положительная или отрицательная симптоматика. Первая – характеризуется отсутствием функции или ее снижением, позитивной симптоматикой именуются те проявления, которые ранее не наблюдались.
В первый черед, у больных рассматриваемое заболевание проявляется различного рода парестезиями, такими как жжение, покалывание, ползание мурашек, онемение. Затем клиническая картина осложняется алгиями различной интенсивности, усиливается восприимчивость болевых раздражителей. По мере нарастания симптоматики пациенты становятся излишне чувствительными к простым прикосновениям. Позднее у них отмечаются проявления сенситивной атаксии, выражаемые в шаткости поступи, в особенности с прикрытыми глазами, и нарушением координации движения. К отрицательным симптомам полинейропатии относится понижение чувствительности в местах поражения нервных волокон.
При повреждении аксонов нейронов движения полинейропатия верхних и нижних конечностей проявляется, в первый черед, мышечной атрофией и обнаруживается в слабости ног и рук. Описанная симптоматика прогрессирует до возникновения параличей и парезов. Реже может наблюдаться состояние, проявляемое неприятными ощущениями в ногах, появляющимися, преимущественно, в покое и вынуждающими людей совершать движения облегчающего характера (синдром «беспокойных нижних конечностей»). Кроме того, могут возникать фасцикуляции и конвульсии.
Вегетативные дисфункции подразделяются на трофические расстройства и сосудистые нарушения. К первым относится появление пигментации и шелушения кожи, возникновение на конечностях трещин и язв. К сосудистым расстройствам относят ощущение холода в поврежденных сегментах, блеклость кожных покровов (так называемая «мраморная бледность»).
К вегетативно-трофической симптоматике относят также изменения в структуре производных дермы (волос и ногтей). Вследствие того, что нижние конечности выдерживают больше нагрузки, полинейропатия ног диагностируется значительно чаще, нежели рук.
Полинейропатия нижних конечностей
Рассматриваемое заболевание полинейропатия конечностей представляет собой дистрофическое разрушение нервных клеток, вызывающее сбой в функционировании периферической нервной системы. Данный недуг проявляется понижением двигательной способности, снижением чувствительности, в зависимости от размещения патологического очага, какого-либо участка конечностей, болями в мышцах. При рассматриваемом недуге у больного повреждаются нервные волокна, питающие стопы. В результате структурного поражения нервных волокон утрачивается чувствительность ног, что влияет на способность индивида самостоятельно передвигаться.
Лечение полинейропатии нижних конечностей, как правило, довольно трудоемкое и продолжительное, поскольку чаще, данный недуг имеет прогрессирующий характер и перерастает в хроническое течение.
Для определения причин, провоцирующих развитие описываемого недуга, в первый черед, следует разобраться с устройством нервной системы, в частности отдельной ее области – периферической системы. Основу ее составляют длинные отростки нервных волокон, задача которых заключается в передаче сигналов, что обеспечивает воспроизведение двигательной и чувствительной функции. В ядрах головного и спинного мозга обитают тела этих нейронов, образую, таким образом, тесную связь. С практической точки зрения периферический сегмент нервной системы объединяет в себе так называемые «проводники», которые связывают с рецепторами и функциональными органами нервные центры.
При возникновении полинейропатии, поражается отдельная часть периферических нервных волокон. Поэтому проявления недуга наблюдаются на определенных участках. Рассматриваемая патология на конечностях проявляется симметрично.
Следует отметить, что разбираемая патология имеет несколько разновидностей, которые классифицируются в зависимости от функций поврежденных нервов. Так, например, если поражены нейроны, ответственные за движение, то способность двигаться может быть утрачена или затруднена. Такая полинейропатия называется моторной.
При сенсорной форме рассматриваемого расстройства поражаются нервные волокна, обуславливающие чувствительность, которая сильно страдает при повреждении данной категории нейронов.
Недостаточность вегетативных регуляционных функций возникает при повреждении вегетативных нервных волокон (гипотермия, атония).
Таким образом, выделяют следующие существенные факторы, провоцирующие развитие данного недуга: метаболические (связанные с нарушением обменных процессов), аутоиммунные, наследственные, алиментарные (вызванные расстройством питания), токсические и инфекционно-токсические.
Выделяют две формы описываемой патологии в зависимости от локализации места поражения: демиелинизирующую и аксональную. При первой – поражается миелин – вещество, образующее оболочку нервов, при аксональной форме повреждается осевой цилиндр.
Аксональная форма полинейропатии ног наблюдается при всех разновидностях заболевания. Различие же заключается в превалировании вида нарушения, например, может быть расстройство двигательной функции либо понижение чувствительности. Эта форма появляется вследствие серьезных метаболических расстройств, интоксикации различными фосфорорганическими соединениями, свинцом, солями ртути, мышьяком, а также при алкоголизме.
Выделяют четыре формы, в зависимости от тенденции протекания: хроническую и рецидивирующую форму течения, острую и подострую.
Острая форма аксональной полинейропатии нередко развивается за 2-4 суток. Чаще она спровоцирована сильнейшим отравлением суицидального или криминального характера, общей интоксикацией вследствие воздействия мышьяка, угарного газа, свинца, солей ртути, метилового спирта. Острая форма может длиться более десяти суток.
Симптомы подострой формы полинейропатии нарастают в течение пары недель. Эта форма чаще возникает при метаболических нарушениях или вследствие токсикоза. Обычно выздоровление наступает медленно и может занять долгие месяцы.
Хроническая форма часто прогрессирует продолжительный период времени от шести месяцев и больше. Недуг обычно появляется на фоне алкоголизма, сахарного диабета, лимфомы, заболеваний крови, недостаточности витаминов тиамина (В1) или цианокобаламина (В12).
Среди аксональных полиневропатий чаще диагностируется алкогольная полинейропатия, порождаемая продолжительным по времени и непомерным злоупотреблением спиртосодержащих жидкостей. Существенную роль для возникновения рассматриваемой патологии играет не только число «поглощенных литров» алкоголя, но и качество самого употребляемого продукта, поскольку многие алкогольные напитки содержат в себе множество токсических для организма веществ.
Основным фактором, провоцирующим алкогольную полиневропатию, является негативное воздействие токсинов, которыми богат алкоголь, на нервные отростки, что ведет к нарушениям обменных процессов. В большинстве случаев, рассматриваемая патология характеризуется подострым течением. Вначале возникают в дистальных сегментах нижних конечностей ощущения онемения, а в икроножных мышцах – сильные боли. При повышении давления заметно усиливаются алгии в мышцах.
На следующей стадии развития недуга наблюдается дисфункция преимущественно нижних конечностей, которая выражается слабостью, нередко даже параличами. Больше всего повреждаются нервы, обуславливающие сгибание-разгибание стопы. Кроме того, нарушается чувствительность поверхностных слоев дермы в области кистей по типу «перчатки» и стоп по типу «носка».
В отдельных случаях данный недуг может иметь острое течение. В основном, это происходит вследствие чрезмерного переохлаждения.
Помимо вышеуказанной клинической симптоматики, могут также присутствовать другие патологические проявления, такие, как значительное изменение цветовой гаммы кожных покровов ног и температуры конечностей, отеки дистальных участков ног (реже рук), повышенное потоотделение. Рассматриваемое заболевание иногда может затрагивать и черепные нервы, а именно глазодвигательный и зрительный нервы.
Описанные нарушения, обычно, обнаруживаются и нарастают на протяжении нескольких недель/месяцев. Данное заболевание может длиться в течение нескольких лет. При прекращении употребления спиртных напитков недуг удается одолеть.
Демиелинизирующая форма полинейропатия считается тяжелым заболеванием, сопровождающимся воспалением корешков нервов и постепенным поражением их миелиновой оболочки.
Рассматриваемая форма недуга встречается сравнительно редко. Чаще этим заболеванием страдает взрослое мужское население, хотя у слабой половины и детей оно также может встречаться. Демиелинизирующей полинейропатии обычно проявляется слабостью мускулатуры дистальных и проксимальных зон конечностей, вследствие поражения нервных корешков.
Механизм развития и этиологический фактор рассматриваемой формы заболевания сегодня, к сожалению, доподлинно неизвестны, однако многочисленные исследования показали аутоиммунную природу демиелинизирующей полинейропатии. По ряду причин иммунная система начинает рассматривать собственные клетки в качестве чужеродных, вследствие чего принимается продуцировать специфические антитела. При данной форме патологии антигены подвергают атаке клетки нервных корешков, порождая разрушение их оболочки (миелина), провоцируя тем самым воспалительный процесс. В результате таких атак нервные окончания утрачивают свои основополагающие функции, что вызывает расстройство иннервации органов и мышц.
Поскольку принято считать, что происхождение любого аутоиммунного недуга имеет связь с наследственностью, нельзя исключать генетический фактор в возникновении демиелинизирующей полинейропатии. Помимо этого, есть условия, которые способны изменить функционирование иммунной системы. К таким условиям или факторам следует отнести метаболические и гормональные нарушения, тяжелые физические нагрузки, инфицирование организма, эмоциональное перенапряжение, вакцинацию, травмы, воздействие стрессов, тяжелые заболевания и оперативное вмешательство.
Таким образом, лечение полинейропатии нижних конечностей представлено рядом особенностей, которые необходимо учитывать, ведь рассматриваемое нарушение не возникает самостоятельно. Поэтому при обнаружении первых проявлений и признаков недуга необходимо незамедлительно установить этиологический фактор, поскольку лечение, например, диабетической полинейропатии разнится с терапией патологии, порожденной злоупотреблением спиртными напитками.
Полинейропатия верхних конечностей
Данное нарушение возникает вследствие поражения нервной системы и приводит к параличу верхних конечностей. При этом недуге обычно отмечается симметричное повреждение нервных волокон дистальных областей конечностей.
Признаки полинейропатии рук практически всегда однообразны. У больных отмечается повышение потливости, нарушение болевой чувствительности, терморегуляции, питания кожи, изменение тактильной чувствительности, появляются парестезии в виде «мурашек». Данная патология характеризуется тремя разновидностями протекания, а именно хроническим, острым и подострым.
Полинейропатия верхних конечностей проявляется, прежде всего, слабостью рук, различными алгиями, которые по своему содержанию бывают жгучими или распирающими, отечностью, изредка может ощущаться покалывание. При данной патологии вибрационная чувствительность нарушается, вследствие чего больные часто испытывают трудности в выполнении элементарных манипуляций. Иногда у людей, страдающих полинейропатией, наблюдается в руках снижение чувствительности.
Вызывают полинейропатию рук, чаще всего, различные интоксикации, например, вследствие употребления алкоголя, химических веществ, испорченных продуктов. Также, спровоцировать возникновение рассматриваемого недуга может: авитаминоз, инфекционные процесса (вирусной или бактериальной этиологии), коллагенозы, дисфункция печени, почек, опухолевые или аутоиммунные процессы, патологии поджелудочной и эндокринной железы. Нередко данное заболевание появляется как следствие диабета.
Описываемое заболевание может протекать у каждого больного по-разному.
По патогенезу полиневропатию верхних конечностей можно подразделить на аксональную и демиелинизирующую, по клиническим проявлениям на: вегетотативную, сенсорную и моторную. В чистом виде встретить перечисленные разновидности данного недуга довольно затруднительно, чаще заболевание сочетает в себе симптоматику нескольких вариаций.
Лечение полинейропатии
Сегодня методы терапии рассматриваемого недуга довольно скудны. Поэтому по сей день лечение полинейропатий разных форм остается серьезной проблемой. Уровень знаний современных медиков в области патогенетического аспекта и этиологического фактора данной категории заболеваний определил целесообразность выделения двух направлений терапевтического воздействия, а именно недифференцированные методы и дифференцированные.
Дифференцированные методы терапевтической коррекции предполагают при эндогенных интоксикациях лечение основного недуга (например, нефропатии, диабета), при патологиях пищеварительной системы, обусловленных мальабсорбцией, требуют назначение больших дозировок витаминов В1 (тиамина) и В12 (цианокобаламина).
Так, например, диабетическая полинейропатия лечение препараты и их выбор обусловлен поддержанием определенного гликемического уровня. Терапия полинейропатии на фоне диабета должна быть поэтапной. На первом этапе следует откорректировать массу тела и режим питания, разработать комплекс особых физических упражнений, следить за соответствием показателей артериального давления норме. Патогенетические методы терапия предполагают применение нейротропных витаминов и инъекционное введение альфа-липоевой кислоты в больших дозировках.
Недифференцированные методы терапевтического воздействия представлены глюкокортикоидами, иммуносупрессивными препаратами и плазмаферезом.
Полинейропатия лечение препараты должны назначаться в комплексе. Специфика выбора лечебных мероприятий рассматриваемой патологии всегда зависит от этиологического фактора, спровоцировавшего недуг и обусловившего его течение. Так, например, симптомы полинейропатии, порожденные избыточным содержанием пиридоксина (витамин B6), исчезают бесследно после нормализации его уровня.
Полинейропатия, вызванная раковым процессом, лечится путем оперативного вмешательства – удаления новообразования, которое оказывало давление на нервные окончания. Если заболевание возникло на фоне гипотиреоза, то применяется гормональная терапия.
Лечение токсической полинейропатии, в первый черед, предполагает проведение дезинтоксикационных мероприятий, после чего назначаются медикаменты для коррекции самого заболевания.
При невозможности выявления или устранения причины, спровоцировавшей развитие описываемого заболевания, основная цель лечения предполагает снятие болевого синдрома и ликвидация мышечной слабости.
В этих случаях применяют стандартные физиотерапевтические методы и назначение ряда лекарственных средств, направленных на снятие или облегчение болевых ощущений, вызванных повреждением нервных волокон. Кроме того, методы физиотерапии активно используются на всех стадиях восстановительного лечения.
С помощью анальгезирующих препаратов или нестероидных противовоспалительных средств победить алгию довольно сложно. Поэтому чаще практикуется назначение местных анестетиков, антиконвульсантов и антидепрессантов для купирования приступов боли.
Эффективность антидепрессантов заключается в их способности вызывать активизацию норадренергической системы. Выбор препаратов этой группы устанавливается индивидуально, так как антидепрессанты часто вызывают психическую зависимость.
Применение антиконвульсантов оправдано их способностью тормозить нервные импульсы, исходящие от пораженных нервов.
Автор: Психоневролог Гартман Н.Н.
Врач Медико-психологического центра «ПсихоМед»
Информация, представленная в данной статье, предназначена исключительно для ознакомления и не может заменить профессиональную консультацию и квалифицированную медицинскую помощь. При малейшем подозрении о наличии полинейропатии данного заболевания обязательно проконсультируйтесь с врачом!
Полинейропатии при соматических заболеваниях: роль невролога в диагностике и лечении | Курушина О.В., Барулин А.Е.
Полинейропатии, или множественные поражения периферических нервов, являются широко распространенными заболеваниями. Высокая подверженность дистальных участков нервов различным патологическим факторам легко объяснима особенностями строения нервных клеток. Питание и остальные метаболические процессы в отростках периферических нервов осуществляются за счет аксоплазматического тока веществ из тела клетки посредством специальной транспортной системы. А так как длина отростков во много тысяч раз превышает размеры самого тела нейрона, то концевые участки нервов являются чрезвычайно уязвимой зоной. При этом основными патогенетическими процессами чаще всего являются аксонопатия или демиелинизация нервных волокон.
Множество нозологических форм полинейропатий объясняется тем, что, по сути, это заболевание – проявление системного страдания периферической нервной системы при различных неблагоприятных условиях. При этом, несмотря на разнообразие клинических проявлений, синдромальная диагностика полинейропатий не вызывает сложностей. Для синдрома полинейропатии характерно наличие:– слабости и/или атрофии мышц;
– снижения или выпадения сухожильных рефлексов;
– снижения чувствительности по полинейропатическому типу;
– болевого синдрома в дистальных отделах конечностей;
– вегетативных нарушений в виде расстройств деятельности сердечно-сосудистой, мочевыделительной систем, желудочно-кишечного тракта (ЖКТ), потоотделения и сексуальной функции.
Одними из ключевых критериев, позволяющих выделить полинейропатии из всего спектра поражений периферической нервной системы, являются преимущественно дистальное поражение и относительная симметричность патологического процесса.
Но если диагностика полинейропатии как синдрома, по мнению большинства неврологов, не вызывает значительной клинической сложности, то выделение этиологического фактора, послужившего причиной развития этого процесса, напротив, является относительно трудной задачей. В ряде случаев нозологическая принадлежность полинейропатии так и остается невыясненной. Во многих работах утверждается, что в неспециализированных клиниках количество полинейропатий неуточненной этиологии достигает 50%, а в специализированных – 25% случаев.
При этом поиск причины полинейропатии никак нельзя считать избыточным. Неоспоримым фактом является необходимость выделения этиологического фактора как основного определяющего момента для выработки терапевтической стратегии.
Алгоритм диагностики полинейропатий может быть следующим:
1. Сбор анамнеза.
2. Неврологический осмотр.
3. Общий осмотр.
4. Электронейромиография (ЭНМГ).
5. Лабораторные методы исследования.
6. Инструментальные методы исследования.
7. Исследование цереброспинальной жидкости.
8. Биопсия нервов.
При сборе анамнеза в первую очередь необходимо обратить внимание на недавно перенесенные инфекционные заболевания, длительный прием лекарственных средств, условия работы и проживания, в частности, контакт с токсическими веществами. Семейный анамнез, наличие известных соматических заболеваний и особенности питания также являются определяющими факторами диагностического поиска. Ввиду высокой распространенности алкогольной полинейропатии необходимо особое внимание уделить свидетельствам хронической алкогольной интоксикации. Немаловажными диагностическими признаками являются скорость развития симптомов полинейропатии, течение заболевания и их связь с произошедшими жизненными событиями.
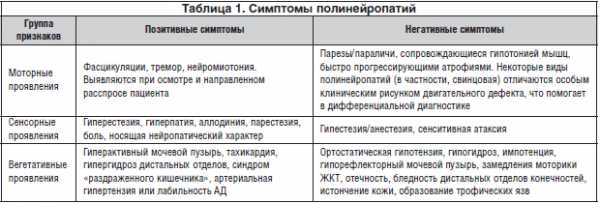
Неврологический осмотр пациента предусматривает как выявление симптомов, характерных для полинейропатий, так и выделение ведущей формы данной патологии. Среди проявлений полинейропатий принято выделять моторные, сенсорные и вегетативные группы признаков. При этом каждая из этих групп может проявляться как негативными, так и позитивными симптомами (табл. 1).
В ходе неврологического осмотра при неясном характере полинейропатии необходима пальпация доступных нервных стволов. Их утолщение может быть свидетельством специфических видов полинейропатий (при лепре, саркоидозе, болезни Рефсума и т.д.). Обследование других систем и функций нервной системы также может дать возможность поставить нозологический диагноз.
Общий осмотр пациента с полинейропатией в условиях неврологического приема по большей части предусматривает осмотр кожных покровов и слизистых, исследование лимфатических узлов, пальпацию живота и измерение АД и пульса. Наличие отклонений в данных осмотра, свидетельствующее о соматической патологии или интоксикации, требует привлечения специалистов соответствующего профиля.
ЭНМГ является одним из наиболее чувствительных методов диагностики полинейропатий и помогает выявить даже субклинические формы. В то же время этот метод исследования определяет неспецифические изменения и не может быть единственным при выставлении нозологического диагноза. Стимуляционная ЭНМГ позволяет оценить скорость и качество проведения импульсов по сенсорным и моторным волокнам периферических нервов, что необходимо для определения уровня и характера (аксонопатии или демиелинизации) поражения.
Лабораторные методы исследования направлены на выявление, в первую очередь, метаболических и токсических нарушений у пациента. Кроме клинического анализа крови целесообразно рекомендовать исследование уровня мочевины, креатинина, гликированного гемоглобина, проведение печеночных проб, ревмопроб. При подозрении на интоксикацию необходимо проведение токсикологического скрининга.
При наличии показаний применяются инструментальные методы исследования соматического статуса, которые включают рентгенографию, ультразвуковое исследование и т.д. Отдельно следует отметить способы исследования вегетативной нервной системы, из которых наиболее доступной и информативной является кардиоинтервалография. Она позволяет судить как о состоянии вегетативной иннервации, так и об эффективности ее регулирующего влияния.
Исследование цереброспинальной жидкости вынесено отдельным пунктом в алгоритме обследования, поскольку ее проведение показано при подозрении на демиелинизирующую полинейропатию, острую или хроническую, а также при поиске инфекционных агентов или неопластического процесса.
Последний пункт предложенного алгоритма – биопсию нервов также нецелесообразно рекомендовать в качестве рутинного метода исследования. Однако она входит в перечень общих клинических критериев диагностики периферических нейропатий и может быть использована при необходимости подтверждения диагноза некоторых форм наследственных полинейропатий, поражения периферической нервной системы при амилоидозе, лепре, саркоидозе и т.д. Инвазивность, количество осложнений и побочных явлений при проведении биопсии служат существенными ограничивающими факторами проведения данной процедуры.
В результате проведенного диагностического процесса, как правило, удается выделить тот или иной вид полинейропатии по одному из предложенных способов классификации. Так, при соматической патологии наиболее часто выделяют следующие виды полинейропатий:
1. Метаболические: уремическая, печеночная, амилоидная.
2. Эндокринные: диабетическая, гипотиреоидная, гипертиреоидная.
3. Токсические: алкогольная, лекарственная, свинцовая, мышьяковая.
4. Инфекционные: дифтерийная, при лепре, СПИДе и т.д.
5. Системные: при системной красной волчанке, узелковом периартериите, склеродермии.
6. Паранеопластические.
Краткая клиническая характеристика наиболее часто встречающихся форм полинейропатий
Уремическая полинейропатия встречается практически у половины больных с хронической почечной недостаточностью. Характерны преимущественно сенсорные или сенсомоторные симметричные дистальные нарушения. Заболевание может дебютировать с крампи (болезненные судороги) и синдрома «беспокойных ног». Затем присоединяются дизестезии, жжение и онемение стоп. Гемодиализ, проводимый при данной патологии, имеет неоднозначное влияние. С одной стороны, отмечается его положительный эффект на течение полинейропатии, с другой – до четверти пациентов отмечают усиление сенсорных симптомов после начала этого вида терапии. Кроме того, формирование артериовенозной фистулы, ассоциированной с диализом, приводит к нарастанию ишемических механизмов повреждения периферических нервов.
Печеночная полинейропатия возникает как при хроническом, так и при остром поражении печени. Наиболее частыми причинами являются первичный билиарный цирроз, алкогольный цирроз, гепатит С. Клиническая картина чаще всего представлена смешанной сенсо-моторной полинейропатией, которая сочетается с энцефалопатией. Признаки вовлечения вегетативной нервной системы – ортостатическая гипотензия, нарушение моторики ЖКТ – приводят к ухудшению прогноза у этой категории пациентов.
Амилоидная полинейропатия развивается у пациентов с первичным наследственным амилоидозом. Проявляется чаще всего болевыми синдромами в сочетании с нарушениями болевой и температурной чувствительности в дистальных отделах конечностей. Моторные и трофические расстройства возникают на поздних стадиях заболевания.
Диабетическая полинейропатия является наиболее распространенной и изученной формой соматических полинейропатий. Чаще всего представлена в виде дистальной симметричной сенсорной формы, которая отличается медленно прогрессирующим течением, начинается с утраты вибрационной чувствительности и выпадения коленных и ахилловых рефлексов. В то же время может проявляться в виде достаточно интенсивного болевого синдрома, с нарастанием алгий в вечернее и ночное время. Многообразие форм поражения периферической нервной системы при сахарном диабете (СД) не позволяет исключить из списка рассматриваемых полинейропатий и преимущественно вегетативную форму с минимальными сенсорными и моторными нарушениями. Она проявляется периферической вегетативной недостаточностью и помимо снижения качества жизни пациентов существенно ухудшает прогноз в связи с развитием вегетативной кардиальной недостаточности. Проксимальная моторная полинейропатия при СД встречается реже и характеризуется амиотрофией, сопровождающейся алгическими нарушениями.
Алкогольная полинейропатия часто развивается подостро. Характерными симптомами являются парестезии в дистальных отделах конечностей, болезненность икроножных мышц во время пальпации, нейропатические боли, явления сенситивной атаксии. В дальнейшем развиваются слабость и парез конечностей, в частности при поражении малоберцового нерва с развитием перонеальной походки. Быстро развиваются гипотония, атрофия парализованных мышц. Сухожильные рефлексы сначала могут быть повышенными, а в дальнейшем снижаются или выпадают. Очень часто наблюдаются вазомоторные, трофические и секреторные расстройства: гипергидроз, отек дистальных отделов конечностей, нарушение их нормальной окраски, изменение температуры кожи. В дифференциальной диагностике этой формы полинейропатии большую роль играет ее сочетание с корсаковским синдромом.
Лекарственная полинейропатия развивается на фоне длительного приема целого ряда медикаментов. Наиболее часто полинейропатия встречается при приеме изониазида, метронидазола, препаратов золота, кардиологических (амиодарон, гидралазин, пергексилин, новокаинамид), онкологических (винкристин, прокарбазин, цисплатин) препаратов. Главными дифференциально-диагностическими признаками данного вида полинейропатий при всем разнообразии клинической картины являются улучшение состояния после отмены препарата и нарастание симптомов после возобновления терапии.
Свинцовая полинейропатия развивается в основном подостро, на протяжении нескольких недель. Заболеванию предшествуют явления общей астенизации, которые проявляются головной болью, головокружением, повышенной утомляемостью, раздражительностью, нарушением сна, снижением памяти. Клинический рисунок нарушения функции периферических нервов при этой форме полинейропатии характеризуется своеобразием: поражение двигательных волокон лучевых нервов предшествует остальным видам расстройств. Если процесс распространяется на нижние конечности, парализуются прежде всего разгибатели стопы. Вместе с параличом дистальных отделов конечностей возникает боль в конечностях и нарушается чувствительность по полиневритическому типу. Течение заболевания обычно длительное – месяцы, а иногда и годы, даже при адекватном лечении, поскольку свинец выводится из организма медленно.
Мышьяковая полинейропатия: при повторных воздействиях небольших количеств мышьяка развивается дистальная симметричная сенсомоторная полинейропатия, при которой доминируют боли и нарушения чувствительности. В случае острого отравления развитие клиники полинейропатии следует за латентным периодом в 2–3 нед. При этом мышечная слабость развивается в основном в нижних конечностях. Имеются выраженные вегетативно-трофические расстройства: гиперкератоз, сухость и нарушение пигментации кожи, вазомоторные расстройства, отеки. На ногтях определяют утолщение в виде белой поперечной полоски (полоска Месса). Наблюдаются выпадение волос, трофические расстройства десен и неба (образуются язвы). Восстановление утраченных функций может продолжаться в течение многих месяцев. Диагностика строится на выявлении мышьяка в моче, волосах и ногтях.
Дифтерийная полинейропатия обусловлена не воспалительным процессом, а токсическим влиянием коринебактерии дифтерии и аутоимунными сдвигами. Разрушение миелина со следующей дегенерацией нервных волокон начинается из конечных разветвлений нервов в мышцах. Генерализированная форма постдифтерийной полинейропатии развивается на 4–7-й нед., в период угасания инфекции. Проявляется периферическим парезом конечностей с арефлексией, затем присоединяются нарушения поверхностной и глубокой чувствительности с развитием сенситивной атаксии.
Полинейропатия при СПИДе встречается почти у 30% больных. Проявляется, как правило, дистальной симметричной, преимущественно сенсорной формой. Обусловлена в основном аксонопатией. Начинается с выпадения вибрационной чувствительности, характеризуется гипералгезией с выраженным болевым компонентом. Данное состояние может усиливаться при лечении инфекционной или неопластической патологии в связи с развитием лекарственной полинейропатии, к которой данная категория пациентов особенно предрасположена.
Полинейропатии при системных заболеваниях могут быть как обусловлены самим патологическим процессом, так и являться результатом поражения печеночной, почечной систем и проведенного вследствие этого лечения (препараты золота и др.). Могут наблюдаться поражения одного нерва, множественная мононейропатия, симметричная сенсорная или сенсомоторная полинейропатия.
Паранеопластические полинейропатии не являются специфичными и встречаются достаточно редко. Проявляются преимущественно моторными, сенсорными или сенсомоторными симптомами. Для этого вида поражения периферической нервной системы характерно подострое развитие выраженного неврологического дефицита с последующей стабилизацией состояния, сопровождающееся воспалительными изменениями в цереброспинальной жидкости.
Принципы терапии полинейропатий при соматической патологии
Лечебные мероприятия при этой патологии должны проводиться с учетом традиционных направлений терапии: этиологического, патогенетического, симптоматического.
Этиологическое лечение, как следует из названия, будет учитывать ведущий этиологический фактор, вызвавший развитие данного вида полинейропатии. Необходимо отметить тот факт, что в ряде случаев устранение причины заболевания является неотъемлемым условием излечения (как при лекарственной полинейропатии). Но, к сожалению, не всегда это достижимо – например, при СД или системном аутоиммунном заболевании возможен только полноценный контроль симптомов. А иногда, как в случае с интоксикацией мышьяком или при дифтерийной полинейропатии, ведущий патологический фактор уже сыграл свою отрицательную роль, и дальнейшее воздействие на него лишено смысла. Не надо также упускать из внимания тот факт, что достаточно большой процент полинейропатий так и остается несистематизированным. Поэтому этиологическое лечение полинейропатий является желаемым, но не обязательным компонентом лечебного процесса, в отличие от патогенетической терапии.
Для патогенетического лечения необходимо воздействие на основной механизм, послуживший причиной развития полинейропатии. В случае демиелинизации и аксонопатии предпочтение отдается витаминотерапии, антиоксидантам и вазоактивным препаратам.
Из широкого спектра антиоксидантов в терапии заболеваний периферических нервов при соматической патологии различного генеза хорошо себя зарекомендовали препараты α-липоевой кислоты. Изучение механизма действия этого вида терапии у больных полинейропатией показало комплексное воздействие на нормализацию эндоневрального кровотока, редукцию оксидативного стресса и улучшение васкулярной дисфункции.
В лечении витаминными комплексами при полинейропатиях предпочтение отдается витаминам группы В. Они оказывают метаболическое влияние на аксональный транспорт и процессы миелинизации в периферических нервных волокнах. Кроме того, воздействие витаминов группы В, в первую очередь тиамина, на центральную нервную систему опосредовано через метаболизм γ-аминомасляной кислоты и серотонина и вызывает анальгетический эффект.
Известно, что тиамин, локализующийся в мембранах нервных клеток, оказывает существенное влияние на процессы регенерации поврежденных нервных волокон, а также участвует в обеспечении энергетических процессов в нервных клетках, нормальной функции аксоплазматического тока. Пиридоксин поддерживает синтез транспортных белков в осевых цилиндрах, кроме того, в последние годы доказано, что витамин В6 имеет антиоксидантное действие. Цианокобаламин влияет на мембранные липиды и участвует в биохимических процессах, обеспечивающих нормальный синтез миелина; необходим для нормального кроветворения и созревания эритроцитов, обладает анальгетическим эффектом. Коферментные формы цианокобаламина – метилкобаламин и аденозилкобаламин – необходимы для репликации и роста клеток. В этой связи данные витамины группы В часто называют нейротропными. Комбинация этих витаминов оказывает положительное действие и на сосудистую систему: так, например, комбинация различных витамеров пиридоксина угнетает агрегацию тромбоцитов, реализуя свой эффект опосредованно через активацию рецепторов к простагландину Е.
Кроме того, недостаток каждого из витаминов группы В может сыграть свою отрицательную роль в формировании клинических проявлений полинейропатий при соматической патологии. При хроническом дефиците тиамина в пище развивается дистальная сенсорно-моторная полинейропатия, напоминающая алкогольную и диабетическую полинейропатии. Дефицит пиридоксина приводит к возникновению дистальной симметричной, преимущественно сенсорной полинейропатии, проявляющейся ощущением онемения и парестезиями в виде «покалывания иголками». Недостаток цианокобаламина проявляется в первую очередь пернициозной анемией. У многих больных с дефицитом витамина В12 развивается подострая дегенерация спинного мозга с поражением задних канатиков, а у относительно небольшого числа больных формируется дистальная сенсорная периферическая полинейропатия, характеризующаяся онемением и выпадением сухожильных рефлексов.
Таким образом, применение комплекса витаминов группы В нашло место во многих клинических рекомендациях по лечению полинейропатий. И одним из представителей грамотно составленных поливитаминных препаратов является Нейромультивит. Сочетанное применение тиамина гидрохлорида в дозе 100 мг, пиридоксина гидрохлорида – 200 мг, цианокобаламина – 200 мкг позволяет достичь значительного нейротропного эффекта, приводящего к благоприятным изменениям в метаболизме нервных волокон. При полинейропатиях различного генеза применение Нейромультивита способно улучшать как структурное, так и функциональное состояние периферической нервной системы.
Определенным преимуществом обладает и лекарственная форма препарата Нейромультивит – таблетка, покрытая пленочной оболочкой. Для пациентов с комплексной соматической патологией применение инъекционных средств зачастую связано с нарастанием постинъекционных осложнений, болевых ощущений и, как следствие, хронического стресса, который значительно понижает их приверженность к терапии. Прием Нейромультивита 2–3 р./сут во время еды является достаточно удобной формой терапии.
Третье направление терапевтической стратегии – симптоматическое лечение полинейропатий. В этом случае из всего комплекса проблем на первый план выходят нарушения вегетативной функции и болевые синдромы. В ряде случаев противоболевая терапия получает поддержку еще на этапе патогенетического лечения. Так, комплексное применение витаминов группы В оказывает доказанное положительное влияние на антиноцицептивную систему, что является крайне важным при лечении нейропатической боли. Коррекция нейропатического болевого синдрома требует применения специфических анальгетиков – антидепрессантов и антиконвульсантов. Но сочетанное влияние витаминов группы В и нестероидных противовоспалительных препаратов способно существенно уменьшить спектр неприятных ощущений. Так, применение препарата Нейродикловит, в котором комплекс витаминов группы В сочетается с диклофенаком (50 мг), успешно приводит к снижению болевых ощущений у пациентов с различными видами полинейропатий.
Наиболее сложной клинической задачей является терапия вегетативных нарушений у пациентов с различными видами полинейропатий. При этом прогноз у них существенно ухудшается вследствие именно нарушения вегетативной регуляции – из-за его негативного влияния на работу сердечно-сосудистой системы. Единых рекомендаций по коррекции данных патологических состояний в настоящее время не разработано. В основном отдается предпочтение немедикаментозным методам терапии ортостатической гипотензии.
Таким образом, диагностика и лечение полинейропатий при соматических заболеваниях являются непосредственной задачей врача-невролога, при решении которой возможно влияние как на состояние периферической нервной системы пациента, так и на прогноз ведущего заболевания и качество жизни этой категории больных в целом.
Литература
1. Баранцевич Е.Р., Мельникова Е.В., Скоромец А.А. Патогенетические аспекты неврологических расстройств при сахарном диабете // Ученые записки СПбГМУ им. И.П. Павлова. 1998. Т. 5. № 2. С. 26.
2. Бойко А.Н., Батышева Т.Т., Костенко Е.В., Пивоварчик Е.М., Ганжула П.А., Исмаилов А.М., Лисинкер Л.Н., Хозова А.А., Отческая О.В., Камчатнов П.Р. Нейродикловит: возможность применения у пациентов с болью в спине // Фарматека. 2010. № 7. С. 63–68.
3. Батуева Е.А., Кайгородова Н.Б., Каракулова Ю.В. Влияние нейротрофической терапии не нейропатическую боль и психовегетативный статус больных диабетической нейропатией // Российский журнал боли. 2011. № 2. С. 46.
4. Воробьева О.В. Полинейропатии. Возможности альфа-липоевой кислоты в терапии полинейропатий, ассоциированных с соматическими заболеваниями // Здоровье Украины. 2007. № 6/1. С. 52–53.
5. Курушина О.В., Рыбак В.А., Барулин А.Е., Саранов А.А. Психофизиологические аспекты формирования хронических болевых синдромов // Вестник Волгоградского государственного медицинского университета. 2010. № 02. С. 52–54.
6. Левин О.С. Полинейропатии. М.: МИА, 2005. 496 с.
7. Морозова О.Г. Полинейропатии в соматической практике // Внутренняя медицина. 2007. № 4 (4). С. 37–39.
8. Вгownlee М. Biochemistry and molecular cell biology of diabetic complication // Nature. 2007. Vol. 414 (6865). Р. 613–820.
9. Granados-Soto V., Sanchez-Ramirez G., La-Torre M.R. et al. Effect of diclofenac on the antiallodinic activity of vitamin B12 in a neuropathic pain model in the rat // Proc West Pharmacol Soc. 2004. Vol. 47. P. 92–94.
10. Zambelis T., Karandreas N., Tzavellas E. et al. Large and small fiber neuropathy in chronic alcohol–dependent subject // J Periph Nerv Sys. 2005. Vol. 10. P. 375–338.
Полинейропатический синдром — Студопедия
Полиневропатии Полиневропатии — обширная группа заболеваний ПНС, характеризую- щихся симметричным диффузным поражением периферических нервных волокон. Полиневропатии делят на две основных группы: аксонопатии, демиелинизирующие невропатии.
Классификация
По этиологии[
- Воспалительные
- Токсические
- Аллергические
- Травматические
По патоморфологии повреждения[
- Аксональные
- Демиелинизирующие
По характеру течения[
- Острые
- Подострые
- Хронические
При демиелинизирующих полиневропатиях преимущественно поража- ются крупные миелинизированные волокна, т. е. двигательные и чувстви- тельные волокна, проводящие глубокую чувствительность, но остаются от- носительно сохранными немиелинизированные и маломиелинизирован- ные вегетативные волокна, а также сенсорные волокна, проводящие по- верхностную чувствительность. Поэтому при демиелинизирующих поли- невропатиях наблюдаются раннее выпадение сухожильных рефлексов, бо- лее грубое нарушение суставно-мышечной и вибрационной чувствительно- сти и соответственно более выраженная сенситивная атаксия при относи- тельной сохранности болевой и температурной чувствительности. При демиелинизирующих полиневропатиях поражаются как прокси- мальные, так и дистальные сегменты нервных волокон, в том числе спин- номозговые корешки, поэтому для них характерно вовлечение дистальных и проксимальных отделов конечностей. Если демиелинизирующие процес- сы распределяются случайным образом, то в первую очередь поражаются самые длинные волокна, и симптоматика начинается с дистальных отделов ног, а затем распространяется в восходящем направлении. Для демиелини- зирующих полиневропатий свойственны более выраженные и распростра- ненные парезы, но менее грубая атрофия мышц (на ранней стадии). Сухо- жильные рефлексы выпадают рано, что объясняется поражением крупных проприоцептивных афферентных волокон. После устранения причинного фактора восстановление миелиновой оболочки обычно происходит в тече- ние 6—10 нед, что в значительном числе случаев приводит к полному вос- становлению функций. После повторных эпизодов демиелинизации и ре- миелинизации в результате избыточной пролиферации леммоцитов появ- ляются так называемые луковичные головки, при хроническом течении происходит утолщение нервных стволов (гипертрофическая невропатия). Демиелинизирующие полиневропатии могут быть аутоиммунными (син- дром Гийена—Барре, ХВДП, диспротеинемические поли невропатии), па- ранеопластическими, токсическими (дифтерийная невропатия, интоксика- ции пергексилином, амиодароном), наследственными (НМСН I и III типа, болезнь Рефсума и Краббе, метахроматическая лейкодистрофия). Аксонопатии поражают как крупные миелинизированные, так и мелкие немиелинизированные или маломиелинизированные волокна. Для многих аксонопатии свойственна определенная последовательность поражения во- локон: длинные волокна вовлекаются раньше коротких, а крупные — раньше тонких. Для аксонопатии обычно характерны более постепенное развитие, преимущественное вовлечение дистальных отделов конечностей, прежде всего ног, что отражает первичное поражение дистального сегмен- та нервных волокон и более позднее вовлечение (в процесс ретроградной дегенерации) проксимальных участков. Быстрое развитие амиотрофий и денервационных изменений на ЭМГ объясняется устранением трофиче- ских влияний нервных волокон на мышечные волокна. Часто выявляется расстройство болевой и температурной чувствительности, вегетативных функций. Сухожильные рефлексы с дистальных отделов конечностей (особенно ахиллов рефлекс) снижаются или выпадают сравнительно рано, что объясняется поражением терминальной части афферентных волокон 1а (при аксонопатиях, вовлекающих крупные волокна) или поражением гамма-эфферентных волокон (при преимущественном поражении мелких волокон). Но при этом сухожильные рефлексы с проксимальных отделов конечностей могут некоторое время оставаться сохранными. При некото- рых аксонопатиях, поражающих тонкие волокна, например, при амилоид- ной или порфирийной полиневропатии, сухожильные рефлексы, даже с дистальных отделов конечностей, не снижаются вплоть до поздней стадии заболевания. Восстановление при аксонопатиях часто бывает неполным и происходит более медленно, путем регенерации аксонов или разрастания концевых веточек сохранившихся аксонов, которые берут на себя функцию утраченных. Аксональные невропатии обычно бывают следствием токсиче- ских и метаболических поражений ПНС либо наследственного дефекта.
Общие вопросы клиники полиневропатий. Клинические проявления по- линевропатий зависят от преимущественного поражения того или иного ти- па нервных волокон. Диффузность процесса при полиневропатии определя- ет симметричность симптоматики. При большинстве полиневропатий поражаются наиболее длинные нервные волокна, поэтому сим- птомы обычно начинаются со стоп, а затем распространяются в восходящем направлении. Невропатия, начинающаяся с поражения одной ноги или ру- ки, чаще связана с мультифокальным повреждением периферических нер- вов — множественная мононевропатия. При синдроме Гийена—Барре, пор- фирийной или свинцовой полиневропатиях, реже при полиневропатии, вы- званной дефицитом витамина В,2 , и дифтерийной полиневропатии слабость в проксимальных отделах может развиваться раньше, чем в дистальных, а мышцы рук вовлекаться раньше, чем мышцы ног. В ряде случаев полинев- ропатия начинается асимметрично, но тогда в отличие от множественной мононевропатии моторные и сенсорные нарушения не укладываются в зоны иннервации отдельных нервов, например зона снижения чувствительности никогда не вовлекает лишь половину пальца. Полиневропатии проявляются двигательными, чувствительными и веге- тативными симптомами, которые в зависимости от характера и глубины поражения соответствующего типа волокон, могут быть негативными (симптомы выпадения) или позитивными (симптомы раздражения). Первыми обычно появляются позитивные сенсорные симптомы (ощу- щение жжения и другие парестезии) в области стоп, чаще всего в кончиках пальцев. В дальнейшем присоединяются негативные сенсорные симптомы (онемение и снижение чувствительности), которые постепенно распро- страняются в проксимальном направлении, по мере того как поражаются все более короткие волокна. Нарушения поверхностной чувствительности на руках обычно появляются лишь после того, как симптомы в ногах под- нимутся до середины голеней, что приводит к появлению классических "носков и перчаток". Если нарушение чувствительности поднялось до сере- дины бедра на ногах и до уровня локтя на руках, то можно ожидать появ- ление зоны гипестезии в нижней части передних отделов живота, которая имеет форму неправильного полукруга (тента) с вершиной, направленной к грудине, и вызвана поражением наиболее длинных туловищных нервов. В отличие от уровня поражения при заболеваниях спинного мозга наруше- ния чувствительности в этом случае выявляются только на передней по- верхности туловища и отсутствуют на спине, а их верхняя граница изогнута, а не горизонтальна. При порфирийной полиневропатии нарушения чувствительности вначале могут вовлекать не стопы и кисти, а прокси- мальные отделы конечностей и туловище. При вовлечении волокон глубо- кой чувствительности развивается сенситивная атаксия. К позитивным сенсорным расстройствам относятся также боль, дизе- стезия, гиперестезия, гиперпатия, гипералгезия. Боли при полиневропатй- ях зависят от остроты процесса и, как правило, возникают при невропати- ях, протекающих с преимущественным поражением тонких болевых С-во- локон, тогда как парестезии чаще связаны с поражением миелинизирован- ных волокон. Гиперпатия, дизестезия и аллодиния при невропатиях обыч- но связаны с регенерацией аксональных отростков.. Боль ощущается дистально, сопутствуя другим ва- риантам нарушения чувствительности (дизестетическая боль). Боль при поражении периферических нервов может быть связана и с болезненно- стью нервных стволов (при раздражении болевых рецепторов nenvi nervorum), в этом случае боль имеет глубинный тупой характер и часто локали- зуется в проксимальных отделах. Выраженный болевой синдром особенно характерен для диабетической, алкогольной, паранеопластической полинев- ропатий, невропатии при васкулитах, нейроборрелиозе, криоглобулинемии, НСВН I типа. Иногда при поражении толстых проприоцептивных волокон возникает выраженный постурально-кинетических тремор, напоминающий эссенциальный. Такой тремор нередко наблюдается при ХВДП, болезни Шарко—Мари—Тута, диспротеинемической полиневропатии. Двигательные нарушения при полиневропатии обычно представлены вялым тетрапарезом, который первоначально вовлекает мышцы стоп и го- леней, а затем распространяется в проксимальном направлении. В легких случаях парез может ограничиться лишь ногами, в этом случае его важно дифференцировать от поражения корешков конского хвоста, при котором симптоматика обычно имеет асимметричный характер. При полиневропа- тиях разгибатели и отводящие мышцы обычно поражаются в большей сте- пени, чем сгибатели и приводящие мышцы. Поражение все более корот- ких волокон приводит к восходящему развитию параличей с вовлечением в тяжелых случаях мышц туловища, шеи, краниобульбарной мускулатуры. Изредка паралич в первую очередь вовлекает руки (бибрахиальный пара- лич) — это иногда встречается при порфирийной, свинцовой и амилоид- ной полиневропатиях, ХВДП, паранеопластической полиневропатии, тан- жеровской болезни. Иногда с поражения верхних конечностей начинается и синдром Гийена—Барре. Параллельно развивается гипотрофия мышц. Раньше всего похудание можно заметить в мышцах передней поверхности голени и мелких мышцах кисти. Максимального развития атрофия мышц обычно достигает к концу 3—4-го месяца. При аксональных повреждениях имеется соответствие ме- жду выраженностью пареза и атрофии. Процесс дегенерации и гибели де- нервированных мышц продолжается на протяжении многих месяцев, и че- рез 3—4 года большинство денервированных мышц погибает, но если ре- иннервация происходит в течение года, то объем и сила мышц могут пол- ностью восстановиться. Позитивные двигательные симптомы при полиневропатиях встречаются редко. Они могут выражаться в невромиотонии, фасцикуляциях, миоки- мии, крампи, синдроме болезненных ног — движущихся пальцев. Эти на- рушения обычно появляются на фоне сравнительно легкой моторной по- линевропатии и вызваны спонтанной эктопической генерацией нервных импульсов в периферических нервах, часто вследствие аберрантной реге- нерации волокон. Вегетативная дисфункция при полиневропатиях может проявиться ор- тостатической гипотензией, фиксированным пульсом (тахикардией покоя), нарушением потоотделения и зрачковых реакций, нарушением моторики желудочно-кишечного тракта. Позитивные вегетативные симптомы — ги- пергидроз, тахикадрия, артериальная гипертензия — могут быть вызваны 466спонтанной активностью как афферентных, так и эфферентных вегетатив- ных волокон. При большинстве полиневропатий вегетативная дисфункция отходит в клинической картине на второй план. Однако при диабетиче- ской, порфирийной, амилоидной, алкогольной и некоторых других токси- ческих полиневропатиях, а также при синдроме Гийена—Барре и НСВН вегетативная дисфункция в значительной степени определяет тяжесть со- стояния больного. Вегетативным и чувствительным нарушениям часто сопутствуют трофи- ческие расстройства: истончение кожи, деформация ногтей, выпадение во- лос, утолщение подкожных тканей. Постоянная микротравматизация в ус- ловиях нарушения болевой чувствительности, вазомоторные расстройства, инфицирование могут приводить к формированию трофических язв, чаще всего на стопах, и нейроартропатии Шарко. Большинство полиневропатий вовлекает все три типа волокон, что прояв- ляется комбинированной сенсорно-моторно-вегетативной симптоматикой, однако соотношение этих компонентов бывает различным. При преимущест- венном поражении крупных волокон (в случае воспалительных демиелинизи- рующих полиневропатий, а также при невропатиях, связанных с синдромом Шегрена, дефицитом витаминов В12 и Е, паранеопластическим синдромом, абеталипопротеинемией, интоксикацией витамином В6 и цисплатином) до- минируют расстройства глубокой чувствительности с развитием сенситивной атаксии. Рано развивается арефлексия, тогда как болевая и температурная чувствительность и вегетативные функции страдают мало. Выраженность двигательных нарушений вариабельна, но нередко отмечаются грубые парезы. При преимущественном поражении тонких волокон, в основе которого чаще лежит аксонопатия (например, при диабетической, алкогольной, амилоидной невропатиях, интоксикациях метронидазолом, болезни Фабри) в первую оче- редь страдают волокна, несущие болевую и температурную чувствительность, что часто вызывает жгучие боли и дизестезию. Рефлексы могут сохраняться даже при грубом нарушении поверхностной чувствительности. Парезы выра- жены минимально. Не выявляются нарушения глубокой чувствительности, часто отмечаются выраженные вегетативные расстройства. При большинстве метаболических и токсических полиневропатий нару- шения чувствительности преобладают над двигательными расстройствами. При преобладании же двигательной симптоматики следует подумать о синдроме Гийена—Барре, дифтерийной, порфирийной, свинцовой, диа- бетической, паранеопластической полиневропатиях или болезни Шарко— Мари—Тута. При тяжелом, но изолированном вовлечении только чувстви- тельных или только двигательных волокон следует подумать о нейронопатии либо (при изолированном повреждении двигательных волокон)— о мульти- фокальной двигательной невропатии с блоками проведения. При вовлечении в процесс наряду с периферическими нервами спинно- мозговых корешков применяют термин "полирадикулоневропатия". При полирадикулоневропатии характерно вовлечение наряду с дистальными и проксимальных отделов конечностей, частое поражение черепных нервов, увеличение уровня белка в ЦСЖ. Характер начала и течение полиневропатий бывают различными. Выде- ляют острые полиневропатии, при которых нарастание симптомов проис- ходит не больше нескольких дней, подострые полиневропатии, прогресси- рующие на протяжении нескольких недель (но не более 1—2 мес) и хрони- ческие полиневропатии, развивающиеся в течение нескольких месяцев. Острое начало наиболее характерно для синдрома Гийена—Барре, порфи- рии, интоксикации мышьяком, таллием или нитрофуранами, сывороточ- 467ной болезни, дифтерии, паранеопластического синдрома, полиневропатии, критических состояний; изредка оно наблюдается при сахарном диабете или уремии. Медленно прогрессирующее течение (на протяжении более 5 лет) обычно указывает на наследственный характер полиневропатии, осо- бенно если симптомы ограничиваются мышечной слабостью и амиотрофи- ей и отсутствуют позитивные сенсорные симптомы. Исключение составля- ют диабетическая и диспротеинемическая полиневропатия, при которых симптоматика может нарастать в течение 5—10 лет и связана главным об- разом с поражением чувствительных волокон. Вариантом хронических невропатий являются рецидивирующие полиневропатии, но последние мо- гут быть вызваны и повторным воздействием токсичных веществ. Общий подход к диагностике пол
ЭНМГ позволяет также уточнить уровень поражения (коре- шок, средняя или дистальная часть нервов), оценить степень денервационного процесса в пораженных мышцах. важных задач — дифф-вать аксонопатии от миелинопатий, необходимо исследовать проводимость моторных и чувст- вительных волокон, клинически пораженных и клинически интактных нервов. При демиелинизирующих полиневропатиях выявляют снижение скорости проведения по нервам более чем на 20 % по сравнению с нижней границей нормы, блоки проведения (резкое внезапное снижение амплиту- ды М-ответа при исследовании коротких сегментов), увеличение латентно- го периода F-волны (при демиелинизации двигательных волокон в про- ксимальном отделе), временную дисперсию М-ответа за счет неодинако- вой скорости проведения возбуждения по различным волокнам нерва. При наследственных демиелинизирующих полиневропатиях наблюдается рав- номерное замедление проведения возбуждения. При игольчатой электро- миографии при демиелинизирующих полиневропатиях выявляют увеличе- ние длительности потенциалов ДЕ (за счет неодномоментного поступле- ния импульсов к различным мышечным волокнам), но в отсутствие увели- чения их амплитуды и признаков спонтанной активности. При аксонопа- тиях скорость проведения по нерву остается нормальной или незначитель- но снижается, но существенно уменьшается амплитуда М-ответа, которая отражает число мышечных волокон, активируемых при стимуляции нерва.При аксонопатиях указанные изменения обычно более выражены в дистальных отделах конечностей, а в мышцах кисти они имеют примерно ту же выраженность, что и в мышцах голени. Проводимость чувствительных волокон обычно нарушена как при аксо- нопатиях, так и при демиелинизирующих невропатиях, но снижение про- ведения и временная дисперсия более характерны для демиелинизации. При преимущественном вовлечении тонких волокон проведение по чувст- вительным волокнам может быть нормальным, так как в этом случае тес- тируется главным образом функция крупных волокон. Снижение амплиту- ды потенциалов действия чувствительных волокон играет важную роль в дифференциальной диагностике между периферической невропатией и по- ражением нейронов передних рогов, так как прямо указывает на заболева- ние ПНС. Важным в диагностике является исследование ЦСЖ. При острой и хро- нической воспалительной демиелинизирующей полирадикулоневропатии повышение содержания белка (белково-клеточная диссоциация) является важным диагностическим критерием. Умеренное повышение содержания белка возможно и при других полиневропатиях, в частности при диабети- ческой. Плеоцитоз характерен для менингорадикулита при лаймской бо- лезни и при СПИДе. В обязательный комплекс исследований при полиневропатии должны входить клинический анализ крови, общий анализ мочи, исследования 469уровня в крови глюкозы, мочевины и креатинина, белка, кальция, пече- ночные пробы, электрофорез белков плазмы, рентгенография грудной клетки, УЗИ брюшной полости, анализ крови на ВИЧ-инфекцию. По по- казаниям проводят инструментальное исследование желудочно-кишечного тракта, мочеполовой системы, поясничную пункцию, тесты на ревматиче- ские заболевания, исследование уровня гормонов щитовидной железы, хо- лестерина и липопротеидных фракций, исследование на криоглобулины, исследование экскреции предшественников порфиринов, тесты на анти- нуклеарные антитела, ревматоидный фактор и др. В ряде случаев существенную помощь в диагностике оказывает биопсия кожного нерва. Для исследования обычно берут икроножный нерв или по- верхностную ветвь лучевого нерва. Биопсия помогает в диагностике ами- лоидоза, лепры, васкулитов, метахроматической лейкодистрофии, болезни Краббе, болезни Фабри, иногда саркоидоза и ХВДП. Биопсию проводят только в том случае, когда диагноз не удается установить с помощью не- инвазивных методов.
Воспалительная полиневропатия - причины, симптомы, диагностика и лечение
Воспалительная полиневропатия — множественное поражение нервных стволов, субстратом которого выступает воспалительная реакция аутоиммунного генеза. Проявляется быстро или медленно прогрессирующими вялыми парезами с расстройством чувствительности, иногда с поражением черепных нервов, параличом дыхательной мускулатуры. Диагностика проводится с применением электрофизиологических исследований, анализа цереброспинальной жидкости, анализа крови и иммунологических исследований. Терапия патогенетическая (глюкокортикостероиды, иммуноглобулин G, плазмаферез, цитостатики) и симптоматическая (обезболивающие, антихолинэстеразные, липоевая кислота, физиотерапия).
Общие сведения
Воспалительная полиневропатия — воспалительный процесс, затрагивающий сразу несколько периферических нервных стволов. Воспалительное поражение нервов имеет преимущественно аутоиммунный характер и зачастую сопровождается демиелинизацией — разрушением миелиновой оболочки нервов. Воспалительная полиневропатия включает несколько нозологий: острые и хронические воспалительные демиелинизирующие полиневропатии, сывороточную невропатию. Заболеваемость распространена среди детей и взрослых. Для воспалительных демиелинизирующих полиневропатий она составляет около 1,7 человек на 100 тыс. населения, хотя некоторые атипичные варианты встречаются гораздо реже — по некоторым данным до 2 случаев на 1 млн. населения. Распространенность сывороточной полинейропатии среди лиц, которым были введены гетерологичные сыворотки, находится на уровне 2-5%. Воспалительная полиневропатия любого типа является серьезным заболеванием с риском летального исхода или инвалидизации, поэтому поиск новых более эффективных методов ее терапии составляет одну из приоритетных задач современной неврологии и иммунологии.
Воспалительная полиневропатия
Причины воспалительной полиневропатии
Этиопатогенез полиневропатий воспалительного характера до конца не ясен. Большинство исследователей склонны считать основным патогенетическим механизмом аутоиммунный процесс. В периневральных тканях наблюдаются воспалительные периваскулярные процессы, активация макрофагов, скопления мононуклеаров. В крови обнаруживаются антимиелиновые антитела, на периферических нервах выявляются комплемент и иммуноглобулины, отложения мембранолитических комплексов. Развивающееся аутоиммунное воспаление приводит к отслойке и деструкции миелина с уменьшением толщины нервного ствола почти в 2 раза. Результатом является нарушение проведения нервных импульсов, клинически выражающееся в двигательных и сенсорных расстройствах. Помимо демиелинизации в биоптатах пораженных периферических нервов морфологически определяются множественные воспалительные инфильтраты и расширение подоболочечного пространства.
Острая воспалительная демиелинизирующая полиневропатия (ОВДП)
Характеризуется острым дебютом на фоне субфебрилитета. На первый план выходят двигательные расстройства — вялый тетрапарез различной выраженности: мышечная слабость захватывает все конечности и сопровождается мышечной гипотонией и сухожильной гипорефлексией. У половины пациентов отмечается болевой синдром. С течением времени формируются гипотрофии денервированных мышц. Сфинктерные функции обычно не нарушены. Возможно поражение черепно-мозговых нервов (ЧМН), мимической мускулатуры. Нарушения чувствительности встречаются не во всех случаях. У 30% пациентов наблюдается парез дыхательных мышц с расстройством дыхательной функции, требующим ИВЛ.
Типичным примером острой воспалительной полиневропатии выступает синдром Гийена-Барре. К более редким формам относятся атипичные и симптоматические. Первые отличаются преобладанием избирательного поражения тех или иных видов нервных волокон, в соответствии с которым выделяют вегетативные, моторные, краниобульбарные, сенсорные, ОВДП. К атипичным формам относится также синдром Фишера, представляющий собой сочетание вялого тетрапареза, глазодвигательных расстройств (офтальмоплегии) и атаксии. Симптоматические варианты острой воспалительной полиневропатии могут возникать на фоне интоксикаций и инфекционных заболеваний (например, при дифтерии).
Хроническая воспалительная демиелинизирующая полиневропатия (ХВДП)
Имеет постепенное начало с симметричным развитием вялых парезов, сопровождающихся расстройствами чувствительности. В ряде случаев (около 15%) начало более острое, что позволяет некоторым клиницистам считать ХВДП вариантом течения синдрома Гийена-Барре. В типичных случаях мышечная слабость возникает вначале в ногах, затем распространяется на руки. Характерно длительное прогрессирование, занимающее более 2-х месяцев. В тяжелых случаях на пике заболевания отмечается полная обездвиженность пациента с параличом дыхательных мышц. ИВЛ требуется примерно 10% больных. В 15% случаев наблюдается поражение ЧМН (тройничного нерва, бульбарной и/или глазодвигательной групп).
Хроническая воспалительная полиневропатия может иметь несколько вариантов течения. При монофазном варианте клинические симптомы после достижения пика своего проявления частично или полностью регрессируют без дальнейших обострений или рецидивов. При прогрессирующем течении отмечается неуклонное постепенное или ступенчатое нарастание симптоматики. До 30% случаев хронической воспалительной полиневропатии имеют рецидивирующе-ремиттирующее течение, при котором рецидивы (периоды нарастания и регресса проявлений) чередуются с временной стабилизацией состояния — ремиссией.
Атипичные формы ХВДП представлены дистальным вариантом с поражением преимущественно дистальных отделов периферических нервов, асимметричным вариантом (синдром Льюиса-Самнера, мультифокальной моторной или сенсорной невропатией), фокальным вариантом с поражением отдельных нервных стволов (например, с клиникой плечевого плексита, неврита нескольких нервов одной конечности, пояснично-крестцового плексита), изолированным вариантом с избирательным вовлечением в воспалительный процесс только чувствительных или только двигательных нервов. Хроническая воспалительная полиневропатия симптоматического характера может наблюдаться при системных заболеваниях (узелковом периартериите, СКВ, болезни Шегрена, системных васкулитах), хронических инфекциях (ВИЧ, вирусном гепатите С, HTVL-инфекции), онкопатологии (гепатоцеллюлярной карциноме, аденокарциноме толстой кишки), саркоидозе легких, хроническом гломерулонефрите, эндокринной патологии (гипертиреозе, сахарном диабете).
Сывороточная невропатия
Наиболее часто развивается после вакцинации против столбняка. Дебютирует через 7-10 дней от введения вакцины с болей в плечевом поясе, повышения температуры и зудящих высыпаний в области плеча по типу крапивницы. С первых дней заболевания возникает онемение рук, затем постепенно нарастает слабость верхних конечностей, более выраженная в их проксимальных отделах. У большинства больных формируются атрофии проксимальных мышц рук и мышц плечевого пояса. В четверти случаев возникают артралгии, в трети — расстройства чувствительности в зоне иннервации подмышечного нерва. У 30% пациентов выявляется лимфаденит.
Диагностика воспалительной полиневропатии
Ключевой особенностью клинической картины воспалительной полиневропатии выступает поражение как дистальных, так и проксимальных мышечных групп конечностей, что позволяет отдифференцировать ее от полиневропатий другого генеза: токсических, дисметаболических (печеночной, уремической, диабетической нейропатии) и наследственных (болезни Рефсума, невральной амиотрофии Шарко-Мари-Тута, синдрома Дежерина-Сотта). Наличие сенсорных расстройств отличает воспалительную полиневропатию от болезней мотонейрона (БАС, первичного бокового склероза, спинальных амиотрофий) и первично-мышечных поражений (миотоний, миопатий). Внимание диагностов должна привлечь обычно наблюдаемая в клинике воспалительной полиневропатии диссоциация между значительной мышечной слабостью и негрубой атрофией мышц.
Наряду с клиническими признаками установить полиневральный тип поражения позволяет проведение электронейромиографии. Обследование включает как минимум исследование серединного, локтевого, мало- и большеберцового нервов. В пользу диагноза воспалительной полиневропатии свидетельствует обнаружение повышенного содержания белка и белково-клеточной диссоциации при исследовании цереброспинальной жидкости, полученной при люмбальной пункции. При ОВДП содержание белка достигает 5 г/л, белково-клеточная диссоциация более выражена, может наблюдаться лимфоцитоз, однако концентрация лимфоцитов обычно не превосходит 20 шт в 1 мкл. При ХВДП белково-клеточная диссоциация наблюдается в основном в период дебюта и обострения.
В остром воспалительном периоде в крови может иметь место лейкоцитоз и ускорение СОЭ. Анализ на антитела к гликозидам не обладает специфичностью и высокой чувствительностью. Однако при некоторых формах воспалительной полиневропатии (синдроме Фишера, мультифокальной полиневропатии) они могут быть показательны. В затруднительных диагностических случаях неврологи прибегают к биопсии нерва с последующей электронной микроскопией препарата, которая выявляет характерные демиелинизирующие процессы. У отдельных больных ХВДП на МРТ головного мозга определяют расположенные перивентрикулярно и субкортикально демиелинизирующие очаги, свидетельствующие о распространении процесса демиелинизации на ЦНС.
Лечение воспалительной полиневропатии
Терапия складывается из патогенетического и симптоматического лечения. Средствами первой линии патогенетической составляющей лечения выступают глюкокортикостероиды (преднизолон, метилпреднизолон), иммуноглобулин человеческий класса G и плазмаферез. Следует отметить, что в разных клинических случаях эти методы выявляют различную эффективность. Так, при типичных формах воспалительной демиелинизирующей полиневропатии хороший результат показывает кортикостероидная терапия, в атипичных случаях — лечение иммуноглобулином. В случае сывороточной невропатии дополнительно назначают антигистаминные фармпрепараты.
Плазмаферез вызывает существенное улучшение у 80% пациентов и используется в комбинации с кортикостероидами или иммуноглобулином. Однако при мультифокальной моторной невропатии (ММН) плазмаферез не оказывает эффекта, а кортикостероиды могут усугубить выраженность парезов; единственным способом терапии первой линии остается введение иммуноглобулина. Препаратами второй линии являются цитостатики (циклофосфамид, циклоспорин, азатиоприн, метотрексат). Их применение рекомендована при отсутствии желаемых результатов от терапии средствами первой линии. Циклофосфамид успешно используется при ММН.
Симптоматическая составляющая лечения может включать антихолинэстеразные фармпрепараты (галантамин, ипидакрин, неостигмин), средства снятия невропатических болей (амитриптилин, прегабалин, габапентин), препараты липоевой кислоты при чувствительных расстройствах, ИВЛ при дыхательной недостаточности. С целью уменьшения двигательного дефицита и в восстановительном периоде показаны ЛФК, массаж и физиотерапия.
Прогноз воспалительной полиневропатии
ОВДП имеют преимущественно доброкачественное течение с практически полным восстановлением в период от нескольких недель до 12 месяцев. Однако в ряде случаев развивается тяжелая форма с парезом дыхательной мускулатуры и риском смертельного исхода. Летальность составляет около 5%, случаи стойкой резидуальной симптоматики — до 15%. При ХВДП в условиях адекватного лечения стабилизация состояния достигается у 70% пациентов, полное выздоровление — у 10-15%. Остальные 10-15% случаев отличаются слабо поддающимся терапии неуклонным прогрессированием или ремиттирующим течением. Сывороточная невропатия при своевременно начатом лечении, как правило, имеет благоприятный для выздоровления прогноз.