Гипокинез мжп что это такое
Гипокинезия сердца: что это такое, симптомы, лечение
В настоящее время полностью восстановить мышечные ткани и устранить гипокинезию сердца не представляется возможным. Важно не дать процессу усугубиться и не допустить развитие осложнений.
Лечение гипокинезии сердца проводит доктор кардиологического направления. Основные цели терапии следующие:
- устранить первопричину гипокинезии;
- устранить факторы, которые в будущем могут усугубить проблему;
- поддержать сердечную деятельность;
- предупредить развитие осложнений;
- по возможности улучшить качество жизни больного.
Лечение больных с гипокинезией сердца проводят с учетом степени поражения органа, а также с учетом имеющихся симптомов.
Чаще всего назначаются лекарства таких групп:
- ингибиторы АПФ;
- гликозидные кардиотонические средства;
- блокаторы β-адренергических рецепторов;
- блокаторы альдостероновых рецепторов;
- мочегонные средства.
Назначение схемы лечения на основе перечисленных препаратов позволяет стабилизировать сердечную деятельность и нормализовать нагрузку на сердечную мышцу. Все назначения проводит исключительно врач-кардиолог. Самостоятельное применение медикаментов недопустимо.
| Дозировка и способ применения | Побочные проявления | Особые указания | |
| Каптоприл | Принимают по 6,25-50 мг, до 3-х раз в день, при предельной суточной дозе 150 мг. | Головокружение, ортостатическое понижение кровяного давления, изменение вкусовых ощущений. | Каптоприл относится к ингибиторам АПФ. Он снижает нагрузку на миокард, понижает кровяное давление. |
| Бисопролол | Принимают по 1,25-10 мг один раз в день. | Покраснения лица (приливы), головокружение, брадикардия. | Бисопролол нормализует сердечную деятельность, уменьшает гипоксию. |
| Фуросемид | Принимают от 20 до 500 мг в сутки, на голодный желудок. | Тошнота, зуд, временное снижение слуха, головная боль, депрессия, сухость во рту. | Фуросемид устраняет отеки, понижает нагрузку и облегчает функцию сердца. |
| Дигоксин | Принимают по 0,125 мг до 2-х раз в сутки, при предельной суточной дозе 0,25 мг. | Диспепсия, чувство усталости, боли в голове, нарушения сердечного ритма. | Дигоксин относится к сердечным гликозидам, однако назначают его лишь на короткое время – только для снятия симптомов. |
| Спиронолактон | Принимают по 25-50 мг в день, утром или днем, за 1-2 приема. | Диспепсия, сонливость, заторможенность, нарушения менструальной функции у женщин и расстройства эрекции у мужчин. | Спиронолактон улучшает компенсацию сердечной деятельности. Является антагонистом альдостерона. |
При гипокинезии сердца обязательно назначают витамины – особенно полезны комплексные препараты с обязательным содержанием витаминов группы B в составе. Препаратами выбора могут стать Ангиовит, Центрум, Неуробекс, Витрум центури: эти витаминные добавки позволяют улучшить нервную проводимость предупредить осложнения со стороны сердечно-сосудистой системы.
Физиотерапевтическое лечение
При различных нарушениях со стороны сердца – например, при кардиосклерозе или гипокинезии миокарда, врачи советуют практиковать бальнеотерапию, с применением углекислых, хлоридно-натриевых, йодо-бромных ванн. Если нет аритмии, то допускается использование также ванн с сероводородом.
Для улучшения иммунной защиты применяют индуктотермию с влиянием на надпочечники.
Если причиной гипокинезии послужил атеросклероз (кардиосклероз), то доктор может назначить процедуры электрофореза с новокаином на зоны Захарьина Геда. Длительность одного сеанса – от шести до 15 минут, частота проведения – каждый день, либо через день. Для одного курса может потребоваться от 8 до 20 сеансов. Такие процедуры позволят улучшить кровообращение и функциональную способность миокарда.
При легких формах гипокинезии пациентам показано санаторно-курортное лечение.
Народное лечение
При гипокинезии сердца без народных способов лечения не обойтись. Известно множество средств и лекарственных растений, которые помогают облегчить состояние больного, улучшив работу сердечно-сосудистой системы. Например, стоит обратить внимание на такие рецепты.
- Смешивают 1 ст. л. измельченного корневища боярышника и 1 ч. л. семян тмина, заваривают в термосе в 300 мл кипящей воды, на ночь. Утром настой фильтруют и выпивают на протяжении дня.
- Готовят своеобразный коктейль из двух сырых куриных белков, 2 ч. л. сметаны и 1 ч. л. меда. Такой коктейль следует выпивать каждое утро на пустой желудок.
- Ежедневно следует съедать 150 г свежего домашнего творога.
- Готовят сок или компот из ягод рябины (как красной, так и черноплодной). Можно использовать также корневище растения.
- Готовят двухчасовой настой из гречишных цветков (1 ст. л. цветов на 500 мл кипятка). Пьют настой по 100-150 мл 3-4 раза в сутки.
- Каждое утро съедают по одному лимону, измельченному в мясорубке и смешанному с медом и сахаром.
При гипокинезии сердца пользу окажут ягоды и листья смородины, ежевики, клюквы, а также цветы черемухи и чеснок.
[42], [43], [44], [45], [46], [47], [48], [49], [50]
Лечение травами
- Готовят смесь измельченных трав: 1 ст. л. тысячелистника, по полторы ложки боярышника, омелы и листвы барвинка. Заливают 1 ст. л. полученной смеси 300 мл кипящей воды, настаивают около часа. Выпивают полученный настой в течение дня.
- Готовят травяную смесь из 20 г мелиссы, 10 г ландыша, 30 г лапчатки и столько же руты. Одну столовую ложку полученной смеси заливают 200 мл кипящей воды, через час фильтруют. Пьют трижды в сутки по 1 ст. л. до приема пищи.
Для укрепления сердца можно применять и более сложные травяные смеси. В качестве ингредиентов обычно используют шалфей, перечную мяту, буквицу, клевер, календулу, цвет цикория, брусничные листья, душицу, донник.
В зависимости от показаний, после консультации врача, используют настои на основе корневища валерианы, пустырника – такие препараты особенно актуальны при наличии спазмов и кардионевроза.
Гомеопатия
Имеются отзывы о положительном воздействии гомеопатических препаратов на самочувствие пациентов с гипокинезией сердца. О каких препаратах идет речь, и когда их можно принимать?
- Арника 3х, 3 – при перегрузке сердечной мышцы;
- Аурум – если гипокинезия вызвана гипертонией или атеросклерозом;
- Барита карбоника в разведении 3, 6, 12 – если гипокинезия сердца спровоцирована возрастным кардиосклерозом;
- Фосфор 6, 12 – при гипокинезии, вызванной дистрофией миокарда;
- Калькареа арсеникоза 3, 6 – при гипокинезии вследствие кардиосклероза;
- Графит 6, 12 – при дистрофии сердечной мышцы;
- Кратегус 0, 2х – при аритмии на фоне гипокинезии сердца;
- Адонис 0, 2х – при нарушении сердечного ритма, одышке и отеках;
- Аммоникум карбоникум 6 – при гипокинезии сердца, с такими симптомами, как посинение носогубного треугольника, кашель и одышка при физических нагрузках.
Гомеопатические средства применяют наряду с медикаментозной терапией, в качестве вспомогательного вида лечения. Эти препараты безвредны и достаточно эффективны, если правильно подобраны квалифицированным врачом-гомеопатом.
Хирургическое лечение
Хирургическое вмешательство при гипокинезии сердца относится к кардинальным видам лечения и проводится только в тяжелых и опасных для жизни пациента ситуациях. При этом наиболее эффективным способом устранения болезненных признаков и восстановления адекватной трофики является пересадка сердца.
Обычно трансплантацию рекомендуется проводить при диффузном поражении миокарда, либо при тяжелой недостаточности сердечной деятельности на фоне глубокого миокардита. При относительно легком течении гипокинезии сердца трансплантация считается нецелесообразной: достаточно медикаментозной терапии.
Пересадку назначают:
- при снижении выброса сердца меньше 20% от нормальных показателей;
- пациентам не старше 65 лет;
- при отсутствии эффективности консервативного лечения.
Операцию не назначают, если не установлена истинная причина гипокинезии.
Кроме трансплантации, в некоторых случаях может применяться паллиативное оперативное лечение:
- Коронарное шунтирование – проводится при нарушении коронарного кровообращения и сужении сосудистого просвета.
- Корректирующая операция при аневризме – предусматривает удаление поврежденного участка сосуда или его укрепление.
- Установка кардиостимулятора – используется при тяжелом нарушении сердечного ритма.
что это такое, последствия и как лечить
Гипокинезия, то есть бездействие, является одним из самых неблагоприятных социальных явлений, которое является основным фактором риска для инвалидности и преждевременной смерти. Последствия гипокинезии включают в себя ряд систем — последствия отсутствия движения видны в функционировании кровеносной, двигательной, дыхательной и нервной систем. Особенно гипокинезия опасна для пожилых и детей.
Что такое гипокинезия?
Обобщенное снижение физической активности является наиболее упрощенным определением гипокинезии, что прекрасно подчеркивает суть проблемы. Гипокинез как клинический симптом может возникать на основе неврологических заболеваний, например, при болезни Паркинсона, психических заболеваниях и тяжелых общих заболеваниях, которые ограничивают двигательную активность. Такая гипокинезия часто сопровождается прогрессирующей акинезией, т. е. полной неподвижностью, параличом или брадикинезией (замедлением движений тела).

В настоящее время термин «гипокинезия» гораздо чаще используется в контексте отсутствия физической активности. Поэтому гипокинез рассматривается не как непосредственный симптом, а как фактор риска различных заболеваний. Недаром человеческое тело построено таким образом, что оно постоянно нуждается в физической активности. Различные формы деятельности сопровождали человеческую жизнь на протяжении тысячелетий, и правильная доза движения является абсолютно необходимым элементом для поддержания психосоматического баланса тела.
Гипокинез является наиболее косвенной и прямой причиной сокращения продолжительности жизни в состоянии здоровья после неправильного питания, курения и злоупотребления алкоголем. Эффекты физического бездействия уже очевидны среди детей школьного возраста, главным образом в их двигательном развитии, но также в умственном и эмоциональном. Эпидемиологические данные указывают на то, что чем дольше период гипокинезии, тем дольше последствия нехватки упражнений становятся более серьезными и даже приводят к необратимой инвалидности.
Отсутствие физической активности, как медико-социальная проблема, усилилась с развитием технологий и экономики в начале второй половины XX в. особенно в высокоразвитых странах. Эффекты гипокинезии заметны во всех сферах жизни человека.
Физическая активность и здоровье человека
Гипокинезия, или преднамеренное ограничение движения, наблюдается во всех сферах повседневной жизни современного человека, несмотря на то, что влияние движения на здоровье является общедоступным знанием, распространяемым врачами, диетологами и физиотерапевтами.
Регулярная физическая активность вызывает ряд физиологических изменений, которые являются наиболее эффективным способом предотвращения болезней цивилизации, таких как ишемическая болезнь сердца, гипертония или метаболический синдром.
Спорт — это здоровье, потому что он способствует физическому, психическому и социальному благополучию каждого человека. Последствия отсутствия движения — это не только неудовлетворительная внешность, снижение самооценки и хроническая нехватка энергии. Гипокинез все чаще приводит к различным заболеваниям, лечение которых является длительным и дорогостоящим, и которые можно предотвратить наименее требовательным способом — путем активации своих физических возможностей.
Влияние физической активности на организм человека оценивается с учетом работоспособности отдельных органов или систем, но основными показателями позитивного измерения физического оздоровления являются:
- продление жизни в здоровье и замедление процессов старения,
- улучшение качества жизни и устойчивости к усталости,
- улучшение интеллектуальных функций,
- снижение онкологического риска,
- укрепление физической формы путем воздействия на мышечную и костную системы,
- укрепление психического здоровья,
- помощь в поддержании правильного веса и состава тела,
- снижение риска возникновения заболеваний порока сердца, атеросклероза, опухолевых заболеваний, диабета, гипертонии.
Осложнения гипокинезии
Влияние спорта на здоровье чаще всего обсуждается в аспекте системы движений, то есть костей, суставов и мышц. Любая регулярная физическая нагрузка — не только утомительные тренировки, но и обычные прогулки, езда на велосипеде, игры с детьми — увеличивает плотность и прочность костной ткани.
Доказано, что у взрослых следствием гипокинезии является чаще остеопения, остеопороз, патологические переломы и остеоартрит.
Гипокинезия у людей старше 70 лет также обычно приводит к постоянной неподвижности из-за атрофии мышц и недостаточной координации. Гипокинез у детей приводит к постуральным дефектам, которые являются следствием прогрессирующей атрофии постуральных мышц, стабилизирующих растущий позвоночник.
Спорт, помимо улучшения внешнего вида, обеспечивает достаточную подвижность в суставах, также влияя на форму суставных поверхностей и поддерживая гибкость сухожилий и связок. Физические усилия улучшают силу и выносливость мышечной ткани, а в сочетании с правильной диетой допускают любую реконструкцию организма.
Гипокинез и сердечно-сосудистая система
Физическая активность имеет решающее значение для сердечно-сосудистой системы, особенно для оптимизации сердечной функции и артериального давления. Было доказано, что 150 минут умеренно интенсивных аэробных упражнений в неделю снижают риск сердечно-сосудистых заболеваний (инфаркт , инсульт).
Гипокинез в сочетании с неправильной диетой оказывает неблагоприятное влияние на липидный профиль, то есть на уровень холестерина и триглицеридов, действующих непосредственно кардиотоксически и ответственных за развитие атеросклероза.
Систематическая физическая активность снижает артериальное давление (в некоторых ситуациях оно может заменить гипотензивные препараты), уменьшает частоту сердечных сокращений и увеличивает объем его выброса, то есть объем крови, откачиваемой из желудочка во время одного сокращения.
Влияние гипокинезии на дыхательную систему
Чтобы иметь возможность выполнять любые физические усилия, дыхательная система должна пройти период необходимой адаптации. Первый шаг состоит в том, чтобы за счет физической активности увеличить вентиляцию легких, то есть процесс вдыхания кислорода и выдыхания углекислого газа из легких. Стимулированный дыхательный центр, помимо увеличения дыхательных движений, также определяет увеличение уровня кислорода в организме, что является следствием того факта, что работающим мышцам для внутриклеточной трансформации энергии необходим постоянный запас кислорода.
Кислородный потолок — это параметр, который определяет способность поглощать кислород.
Эффект гипокинезии заключается в уменьшении максимального количества кислорода, которое можно потреблять в течение 1 минуты физической активности. Общая емкость легких также уменьшается. Отсутствие движения также предрасполагает к приступам одышки даже во время наименее требовательных домашних работ.
Как гипокинезия влияет на нервную систему
Длительная гипокинезия приводит к снижению мышечной силы и нарушению координации движений. Уровень тренировок определяет активацию мышечных волокон, а отсутствие упражнений снижает эргономику движений, контролируемых центральной нервной системой.
Регулярная физическая активность защищает мозг и, стимулируя выработку инсулиноподобного фактора роста (IGF-1), запускает процесс нейрогенеза, процесс создания новых связей между нервными клетками.
Физическая активность — как терапия

Влияние физической активности на здоровье человека многогранно. Это помогает поддерживать стройную фигуру, укрепляет иммунитет, а также помогает снизить мышечный тонус. Люди, занимающиеся спортом, имеют гораздо лучшее настроение, большее чувство счастья и повышенную самооценку.
Спорт — это физическое здоровье, которое в то же время помогает поддерживать душевное равновесие. «Движение способно заменить почти все препараты, но все препараты, взятые вместе, не могут заменить движение» — скажет вам любой врач.
В связи с многочисленными угрозами, возникающими в результате гипокинезии, международные организации, занимающиеся укреплением здоровья, приобщают людей к пропаганде физической активности во всех возрастных группах.
Анализ долгосрочных последствий от отсутствия физических упражнений признал физическую активность в качестве приоритетного элемента для поддержания и улучшения здоровья всего населения.
Гипокинез сердца что это такое
При ультразвуковом исследовании сердца верификация зон локального гипо- или акинеза миокарда левого желудочка всегда ставит перед лечащим врачом задачу установления причины данного эхокардиографического феномена. В большинстве случаев это не представляет особых сложностей, поскольку, например, при перенесенном остром инфаркте миокарда у пациента будет соответствующий анамнез, подкрепленный выписным эпикризом, электрокардиограммами. Кроме того, иногда провоцирование локального гипокинеза есть целевая задача диагностики (стрессэхокардиография). Однако встречаются ситуации, когда обнаружение зон локального нарушения сократимости миокарда является случайной находкой при ЭХО-исследовании. Причем такой пациент может быть как субъективно здоровым, так и, например, иметь клинические признаки сердечной недостаточности.
При абстрагировании от конкретной клинической ситуации в первую очередь представляются три заболевания, могущих осложниться локальным нарушением сократимости миокарда:
— инфаркт миокарда в рамках ИБС,
Инфаркт миокарда на фоне стенозирующего атеросклероза венечных артерий, безусловно, является ведущей причиной синдрома локального гипо- или акинеза. На его долю приходится не менее 90% всех случаев.
Миокардит, в качестве причины снижения локальной сократимости, следует всегда подозревать при инфаркте миокарде "на чистых коронарных артериях". Что интересно, у разных пациентов клинический дебют такого миокардита может быть полярным. В одном случае он не отличается от острого инфаркта миокарда: типичные острые ангинозные боли с характерной ЭКГ-динамикой. В другом случае заболевание манифестирует с симптомов сердечной недостаточности — при УЗИ сердца выявляется локальный гипо- акинез или диффузный гипокинез. Объединяет их одно: при коронарографии артерии интактны.
Следует оговориться, что встречаются редкие случаи, когда тромботическая окклюзия дистального сегмента коронарной артерии сложно визуализируется в силу малого диаметра артерии. Мы не раз такое наблюдали стационаре. В таком случае повторный осмотр коронарограмм, в том числе коллегиально, помогает установить место тромбоза. Таким образом, теоретически существует небольшая вероятность ошибки. Однако, повторюсь, инфаркт миокарда "на чистых артериях" в абсолютном большинстве случаев говорит об одном: атеросклероза венечных артерий нет.
Ушиб сердца в качестве причины локального нарушения сократимости встречается очень редко. Как правило, при ушибе сердца ЭКГ-изменения ограничиваются "мелкоочаговыми изменениями в пределах зубца Т", а по эхокардиографическим критериям кинез стенок левого желудочка остается правильным. Впрочем, гипотетически возможно все. Очевидно, что наличие соответствующего анамнеза (травма грудной клетки) должно быть обязательным. Практически всегда ушибу подвергается только передняя стенка левого желудочка.
Обозначу еще несколько клинических казусов, могущих проявляться локальным гипокинезом на "чистых артериях":
— аритмогенная дисплазия правого желудочка с переходом на левый желудочек,
— инфаркт миокарда на фоне аномального развития коронарных артерий,
Перечисленные выше заболевания объединяет один важнейший клинико-морфологический феномен: локальная миокардиальная дисфункция обусловлена грубыми дистрофическими процессами в кардиомиоцитах: от необратимых (некроз при инфаркте миокарда), до потенциально обратимых (при алкогольной кардиомиопатии) или транзиторных (при кардиомиопатии Такоцубо). Иначе говоря, локальное нарушение сократимости миокарда вызвано объективными изменениями гисто-химических процессов в нем.
К другой группе причин синдрома локального гипо- акинеза миокарда левого желудочка относятся клинически ситуации, когда нарушение сократимости обусловлено не дисфункцией кардиомиоцитов, а иными мотивами. Поговорим о них.
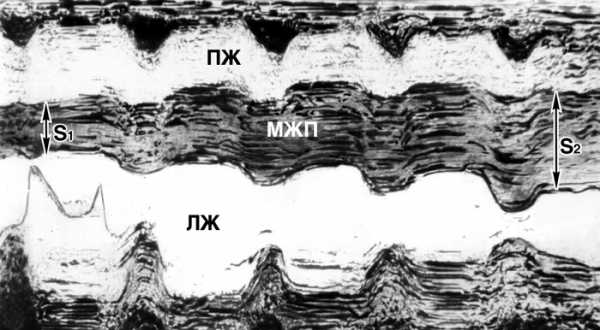
1. Выраженная гипертрофия межжелудочковой перегородки в рамках ассиметрической гипертрофической кардиомиопатии. При субаортальном стенозе, чем толще МЖП, тем выше вероятность нарушения ее сократимости. Данный феномен обусловлен не гибелью кардиомиоцитов, а грубым нарушением нормальной архитектоники миокардиального синцития и повышенным удельным весом соединительной ткани. В результате существенно страдает сократительная функция МЖП. На ЭКГ могут даже появиться инфарктоподобные изменения по типу патологического зубца Q , отражающие "выпадение" МЖП из электрической систолы левого желудочка. Чтобы было понятнее посмотрите это видео.
2. Блокада левой ножки пучка Гиса является распространенной причиной локального гипо- акинеза миокарда левого желудочка. Страдает, главным образом, сократительная функция МЖП. Правило такового: чем шире комплекс QRS при блокаде ЛНПГ, тем выше вероятность выявления нарушения сократимости МЖП при ЭХО. Нарушение сократимости МЖП при блокаде ЛНПГ может варьировать от от гипо- акинеза, до дискинеза. Следствием нарушения распространения электрического импульса при блокаде ЛНПГ является преждевременное сокращение МЖП (в конце периода изгнания — то есть при закрытом аортальном клапане), когда остальной левожелудочковый миокард еще не сократился. Кроме этого, асинхронизм сокращения сегментов МЖП и остальной части левого желудочка приводит к растяжению МЖП, что не способствует полноценной систоле. Основная масса левого желудочка сокращается в момент, когда МЖП уже расслабленна.
3. Синдром WPW при расположении дополнительного пути в боковой стенке правого желудочка.
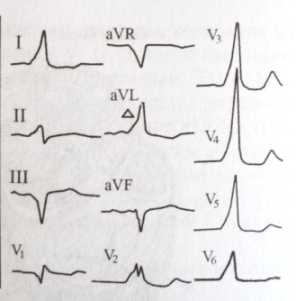
Чем больше возбуждение желудочков "зависимо" от пучка Кента, тем сильнее нарушается нормальная геометрия сокращения желудочков. Асинхронизм в сокращении разных сегментов правого и левого желудочков может привести к гипо- или дискинезу межжелудочковой перегородки и (или) передней стенки левого желудочка. Впрочем, нарушения локальной сократимости при синдроме WPW встречаются не так часто, как при блокаде ЛНПГ, даже при правосептальном пучке Кента.
4. Правожелудочковая стимуляция сердца (особенно верхушечная) при имплантированном электрокардиостимуляторе. Причины те же, что и при блокаде ЛНПГ — выраженная диссинхрония сокращения между правым и левым желудочком, которая приводит к неединовременному сокращению соответствующих сегментов. Как и в перечисленных выше случаях, "страдает" МЖП — нарушение сократимости именно ее чаще обнаруживают при ЭХО у больных с ЭКС.
5. Тяжелая легочная гипертензия на фоне острого легочного сердца приводит к парадоксальному движению МЖП в момент ее сокращения. При ЭХО данный феномен воспринимается не только как движение МЖП противоположное нормальному, но и отсутствие у нее как такового систолического утолщения — то есть гипо- акинез. Причина отсутствия сокращения МЖП — патологическое "выравнивание" давления в правом и левом желудочках. Чтобы было понятнее посмотрите это видео.
Таким образом, самый поверхностный анализ показывает, что причины синдрома локального нарушения сократимости миокарда, выявляемого при эхокардиографическом исследовании, весьма разнообразны и требуют всестороннего клинического осмысления.
Гипо- акинез нижней стенки левого желудочка в абсолютном большинстве случае указывает на перенесенный инфаркт миокарда или миокардит. Сложнее интерпретировать нарушения локальной сократимости передней стенки левого желудочка и особенно МЖП — причин гораздо больше.
Одним из косвенных признаков давности "акинетического" процесса является степень эхогенности пораженного сегмента. При некрозах многолетней давности — стенка будет выглядеть гиперэхогенной (посмотрите это видео: МЖП гиперэхогенна на фоне постинфарктной сердечной недостаточности). В отсутствии некроза миокарда эхогенность акинетического (дискинетического) сегмента не изменяется даже при многолетне существующем синдроме локального нарушения сократимости.
Оценивайте клинико-эхокардиографическую ситуацию комплексно, во всём её разнообразии. Успехов в диагностике!
гипокинезия сердца — (hypokinesia cordis) уменьшение амплитуды сердечных сокращений … Большой медицинский словарь
Гипокинезия — Эту статью следует викифицировать. Пожалуйста, оформите её согласно правилам оформления статей. Гипокинезия вынужденное уменьшение объема произвольных движений вследствие характера трудовой деятельности; малая подвижность, недостаточная… … Википедия
Гипокинезия — вынужденное уменьшение объема произвольных движений вследствие характера трудовой деятельности; малая подвижность, недостаточная двигательная активность (ДА) человека. Внедрение научно технического прогресса в производство привело к… … Российская энциклопедия по охране труда
Кардиомиопати́и — (греч. kardia сердце + mys, myos мышца + pathos страдание, болезнь) группа болезней сердца, общим для которых является избирательное первичное поражение миокарда неизвестной этиологии, патогенетически не связанное с воспалением, опухолью,… … Медицинская энциклопедия
Эхокардиография — I Эхокардиография (греч. ēchō отголосок, эхо + kardia сердце + graphō писать, изображать: синоним ультразвуковая кардиография) метод исследования и диагностики нарушений морфологии и механической деятельности сердца, основанный на регистрации… … Медицинская энциклопедия
Дилатационная кардиомиопатия — МКБ 10 I42.042.0 МКБ 9 425.4425.4 OMIM … Википедия
ДКМП — Дилатационная кардиомиопатия (ДКМП) заболевание миокарда, характеризующееся развитием дилатации полостей сердца, с возникновением систолической дисфункции, но без увеличения толщины стенок. Характерно развитие прогрессирующей сердечной… … Википедия
Ста́рость. Старе́ние — Старость, старение. Старость закономерно наступающий период возрастного развития, заключительный этап онтогенеза. Старение неизбежный биологический разрушительный процесс, приводящий к постепенному снижению адаптационных возможностей организма;… … Медицинская энциклопедия
Гиподинамия — I Гиподинамия снижение нагрузки на мышцы и ограничение общей двигательной активности организма. В ряде случаев вместо понятия «гиподинамия» употребляют термин «гипокинезия». Гиподинамия возникает в результате малоподвижного образа жизни, в… … Медицинская энциклопедия
Нейролептический паркинсонизм — синдром, связанный с применением антипсихотиков (нейролептиков) и проявляющийся снижением спонтанной двигательной активности, скованностью и напряжённостью мышц, иногда тремором и постуральными расстройствами (трудностями удерживания… … Википедия
Физиология труда — раздел физиологии, изучающий закономерности протекания физиологических процессов и особенности их регуляции при трудовой деятельности человека, т. е. трудовой процесс в его физиологических проявлениях. Ф. т. решает две основные задачи:… … Большая советская энциклопедия
Только верное мнение
 Выделяются также три типа нарушения регионарной сократимости левого желудочка. Петля Т ориентирована в зону III октанта. Внизу: формулы расчета массы миокарда левого желудочка, используемые в компьютерных программах. Изменяется ориентация моментных векторов петли QRS 0,02 — 0,04 с; они располагаются в зоне VIII и V октантов. Постинфарктное ремоделирование левого желудочка. Это называется ранней дилатацией левого желудочка.
Выделяются также три типа нарушения регионарной сократимости левого желудочка. Петля Т ориентирована в зону III октанта. Внизу: формулы расчета массы миокарда левого желудочка, используемые в компьютерных программах. Изменяется ориентация моментных векторов петли QRS 0,02 — 0,04 с; они располагаются в зоне VIII и V октантов. Постинфарктное ремоделирование левого желудочка. Это называется ранней дилатацией левого желудочка.
Повышение эл. активности ПП. Изменения миокарда с признаками снижения кровоснабжения в передней и верх… В конце лета при ходьбе появились в области левой лопатки сперва похолодание, «беганье мурашек», онемение, потом переходило в сильное жжение. Судя по описанию, данным ЭКГ и, особенно, ЭхоКГ, Вы летом перенесли на ногах инфаркт миокарда. Граница между акинетичным и нормальным миокардом иногда хорошо визуализируется.
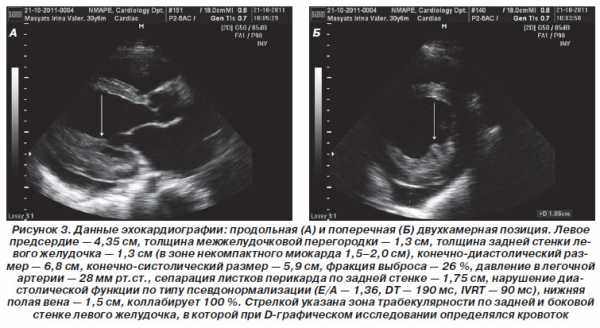
ВКГ при инфарктах миокарда (переднеперегородочный — заднебоковой)
Несмотря на упомянутые ограничения, эхокардиографическое исследование в покое, дает ценную информацию при ишемической болезни сердца. Отсутствие нарушений локальной сократимости ЛЖ во время болей в грудной клетке практически исключает ишемию или инфаркт миокарда в качестве причины болей (при хорошей визуализации сердца).
Учебно-методическое пособие предназначено для студентов, обучающихся пропедевтике внутренних болезней в системе Высшего профессионального образования по специальности «Стоматология»
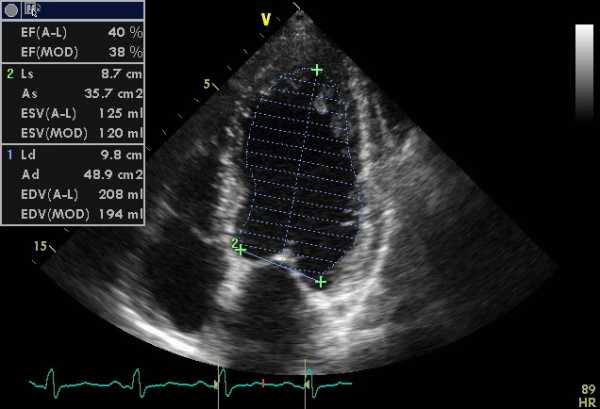
Кроме того, следует сравнивать локальную сократимость различных сегментов ЛЖ, исследовать эхо-структуру ткани миокарда в исследуемой области. Для описания выявленных нарушений локальной сократимости ЛЖ и количественного их выражения прибегают к делению миокарда на сегментов. Нарушения локальной сократимости в бассейнах правой и левой коронарных артерий обнаруживаются при эхокардиографическом исследовании с примерно одинаковой частотой. Рисунок 5.6. Эффект частоты сердечных сокращений на исследование диастолического наполнения левого желудочка.
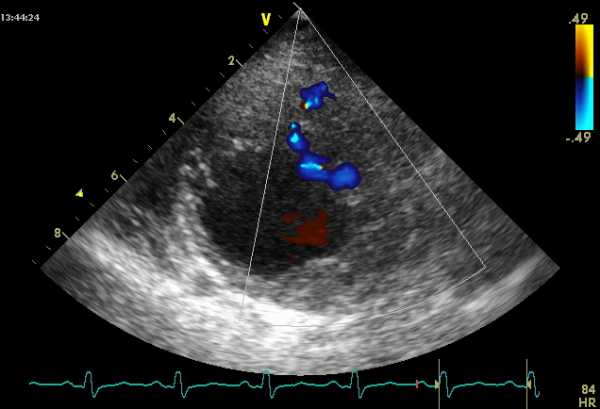
Частота сердечных сокращений в данном случае равна 95 мин–1. Е — кровоток раннего диастолического наполнения левого желудочка, А — кровоток во время систолы предсердий. Изменения формы ЛЖ при различных заболеваниях сердца недостаточно изучены и редко обсуждаются в эхокардиографической литературе.
Нарушается электрическая активация желудочков в пределах 0,01 — 0,015 с и частично 0,02 с. На ВКГ при этом отсутствует начальное отклонение. Петля QRS располагается сзади и почти горизонтально оси Y и левой поперечной плоскости. Преобладают потенциалы передней стенки левого желудочка, в результате чего пространственная ориентация векторов петли QRS сдвигается вперед от очага поражения. Гипокинез, представляющий собой снижение амплитуды движения и утолщения миокарда исследуемой области.
Осложнения инфаркта миокарда. Эхокардиографическая диагностика этих осложнений позволяет не только уточнить диагноз, но и в ряде случаев изменить тактику ведения пациентов с инфарктом миокарда. У больного, перенесшего острый инфаркт миокарда, уже в первые 72 ч в сердце происходит растяжение и истончение миокарда в зоне инфаркта. Поздняя дилатация может продолжаться в течение долгого времени после инфаркта миокарда.
Умеренная легочная гипертензия СДЛА -36 мм рт.ст. Заключение ЭКГ в этот же день: Синусовая аритмия с ЧСС 60-71 уд. в минуту. ЛЖ. Раньше ( год назад) на УЗИ не было гипокинезии и ФВ была 68%, на ЭКГ тоже не было очаговых изменений. Почему появилась гипокинезия на уЗИ и очаговые изменения на ЭКГ, и значительно снизилась ФВ? Надо ли к этому серьезно отнестись?
Именно следствием его явились явления гипокинезии на ЭХО, очаговые изменения на ЭКГ и небольшое снижение фракции выбоса, которая все-таки остается в пределах нормы. Отнестись к этому надо серьезно. Чаще всего в комбинации с ними мы назначаем бета-блокаторы. Но у Вас бронхиальная астма, ХОБЛ. Тут можно попробовать очень маленькие дозы (конкор кор по 1,25 — 2,5 мг один раз в день) и посмотреть на реакцию.
Инфаркт миокарда характеризуется формированием процесса структурно-геометрических изменений левого желудочка, которое обозначается термином ремоделирование. Дискинез, когда исследуемый участок левого желудочка движется в направлении, противоположном нормальному. Рисунок 5.5. Исследование диастолической функции левого желудочка: допплеровское исследование трансмитрального кровотока в импульсном режиме.
Зоны гипокинеза левого желудочка • Как вылечить гипертонию
Эхокардиография для чайников, часть 3. Нарушения локальной сократимости
Продолжение статьи. Эхокардиография – что это такое? Объяснение для врачей некардиологов.
Я продолжаю свою серию публикаций, которые, как я надеюсь, помогут врачам, не имеющим отношения к кардиологии, составить общее представление об эхокардиографии. Мы уже обсудили, какие размеры камер сердца считаются патологией, и как измеряется фракция выброса левого желудочка. Теперь мне бы хотелось рассказать о том, как меняется сердце после инфаркта миокарда.
Как с помощью эхокардиографии определить, что у пациента был инфаркт? Все мы помним, что клетки миокарда сокращаются в систолу и удлиняются в диастолу. Но если часть этих клеток получает недостаточно питания или вообще погибает, то участок миокарда теряет способность сокращаться так же хорошо, как и соседние с ним. Если он ещё худо-бедно шевелится, то это называется «гипокинезия». Если он вообще неподвижен, то «акинезия». Если же участок миокарда превратился в уродливый фиброзный рубец, который не только не сокращается, когда положено, но еще и движется в противофазу с остальными отделами, то это «дискинезия».
Инфаркт не может случиться там, где ему заблагорассудится. Чтобы понять, по какому принципу развиваются нарушения локальной сократимости, нужна анатомическая справка. Сердце кровоснабжают две артерии – левая коронарная артерия (ЛКА) и правая коронарная артерия (ПКА). Обе они имеют множество ветвей, самые важные из которых – крупные ветви ЛКА: передняя межжелудочковая ветвь (ПМЖВ; её также называют передней нисходящей артерией, ПНА) и огибающая ветвь (ОВ). Возможны варианты, но при классическом раскладе ПМЖВ кровоснабжает верхушку левого желудочка и межжелудочковую перегородку, ОВ – его боковые и задние отделы, а ПКА – задние и нижние отделы, а также правый желудочек. Это весьма примерная схема, более подробную я прицепила к публикации в виде картинки. Её полезно иметь в голове, если вашему пациенту делали коронарографию: например, если в заключении написано, что у пациента окклюзия ПМЖВ, а все остальные сосуды чистые, то тут к гадалке не ходи, инфаркт у него был в области верхушки.
В принципе, для этих же целей можно использовать обычную ЭКГ. Поэтому диагносты и требуют, чтобы у пациента была на руках ЭКГшка – чтобы понятно было, где искать рубец. Такой подход, конечно, помогает, но не всегда: если у пациента плохо видно эндокард, но есть изменения на ЭКГ, то невольно хочется на всякий случай написать ему то, чего на самом деле не видишь, чисто для подстраховки. Все эти любимые нами, диагностами, фразы вроде «создается впечатление о…», «в условиях неоптимальной визуализации определяется…» и т.п., на самом деле показывают, что мы совсем не уверены в своих словах, поэтому не хотим за них отвечать. Мне в этом плане проще – я работаю в кардиохирургии, пациент в любом случае идет на операцию, поэтому я могу, в теории, писать любую чушь Смайлик «smile». Но если, допустим, ни на что не жалующийся пациент пришел с улицы сделать ЭхоКГ ради смеха, то от заключения врача-диагноста зависит его дальнейшая судьба. Поэтому я хочу дать несколько практических советов по интерпретации заключения:
— Самый главный совет, касающийся не только инфарктов, но и всей кардиологии: собирайте анамнез! Если у пациента в заключении написано, что у него всё плохо, а сам он пышет здоровьем и каждый день пробегает 10 километров, то высока вероятность диагностической ошибки. И наоборот, если результаты ЭхоКГ идеальные, а пациент не может почесать нос без одышки, то нужно крепко задуматься, так ли всё хорошо на самом деле.
— При анализе ЭхоКГ левый желудочек принято делить на сегменты. Кто-то выделяет 16 сегментов, кто-то 17. Сейчас рекомендуют использовать 17-сегментарную модель, но не в этом суть. Так вот, о рубце можно говорить, если имеется нарушение сократимости как минимум в двух соседних сегментах, за исключением небольших инфарктиков в области верхушки и базальных отделов межжелудочковой перегородки. Если вы видите в заключении, скажем, «гипокинезия среднего нижнего и верхушечного перегородочного сегментов», т.е., двух совершенно не связанных между собой участков миокарда (мы ведь помним, что нижние отделы питает ПКА, а верхушку – ПМЖВ!), то есть большая вероятность, что в заключении ошибка. Конечно, всякое бывает. Например, такое возможно при перенесенных ножевых ранениях сердца или некоторых системных заболеваниях. Но, как говорится в очень хорошей книге «Божий дом» (The House of God), если мы видим следы копыт на земле, то думать надо о лошади, а не о зебре… если мы не в Африке, конечно.
— Настоятельно рекомендуйте вашим пациентам брать с собой старые заключения, и требуйте, чтобы диагносты оценивали динамику. Часто приходится видеть, как у одного и того же человека, делавшего ЭхоКГ в разных местах, чудесным образом мигрируют и рассасываются рубцы.
— Ещё одна большая проблема – каждый норовит обозвать стенки сердца по-своему. У кого стенка нижняя, у кого – диафрагмальная; некоторые вообще считают, что «базальные сегменты» это название стенки. Часто по-разному стенки называют диагносты, работающие в одном учреждении! Хорошо бы, если бы все говорили на одном языке.
— Нарушения локальной сократимости – ничто без проб с физической нагрузкой. Если у пациента вроде как приличная систолическая функция и нет жалоб, но есть нарушения сократимости, то нельзя просто покачать головой, сказать «вы перенесли инфаркт!», назначить ему бисопролол и на этом успокоиться. Необходимо пригласить кардиолога, чтобы тот определил, есть ли у пациента показания к коронарографии. Это определяется с помощью нагрузочных проб – тредмила, велоэргометра, стресс-ЭхоКГ… вариантов много! Самое главное – не упустить момент, когда пациенту еще можно помочь.
Гипокинезия – это. Описание, последствия, профилактика, виды и лечение

Научно-технический прогресс привнес в нашу жизнь множество полезных вещей и во многом освободил от тяжелого физического труда. Но он же и наградил человека многими серьезными проблемами. Это гипокинезия, гиподинамия, синдром хронической усталости, стресс. По мнению специалистов, недостаточная физическая активность сегодня стала бичом цивилизации и фактором, способствующим общей деградации. Статистика неумолима: гиподинамия и гипокинезия выходят на лидирующие позиции в рейтинге причин, которые вызывают ожирение, ишемическую болезнь сердца, инфаркт миокарда, атеросклероз.

Жизнь в движении
От 25 до 40 процентов массы нашего тела составляют мышцы. И еще древнегреческий ученый Гиппократ назвал двигательную активность «пищей для жизни». Залогом нормальной работы всех органов и систем нашего организма является активная работа всех мышц. Человек как биологическая система создан для активной деятельности.
Но наш век стремительных технологий и информационного пространства все больше отнимает у нас времени и не оставляет возможности для развития мышечной активности. Понятие «гиподинамия» (от греческих слов hypo – “снизу”, “под” и dynamikos – “сильный”) сегодня известно всем. Оно означает снижение двигательной активности. Наряду с ним нередко используется термин, характеризующий общее уменьшение темпа и объема движений. Это гипокинезия (от греческих слов hypo – “снизу” и kinesis — “движение”). И если первое понятие относится к общему снижению активности, то гипокинезии присуще уменьшение амплитуды и силы движений.
Таким образом, гипокинезия, как и гиподинамия, комплексно влияют на наш организм, приводя к снижению работоспособности, к усталости, нервозности, головным болям и бессоннице.
Неутешительная статистика
Согласно информации Всероссийского научно-исследовательского института физической культуры, порядка 70 % взрослых россиян не занимаются физкультурой. Признаки гипокинезии наблюдаются у 50-80 % школьников. Для приблизительно 90 % российских студентов характерна низкая физическая активность, а каждый пятый студент имеет признаки глубокой гипокинезии.
Общие показатели физической работоспособности населения России снижаются. И это свидетельствует о распространенности в стране основных болезней современной цивилизации.
Физиологические причины развития гипокинезии
Это состояние, которому присуще уменьшение силы и объема движений, может быть как физиологическим, так и поведенческим.
Физиологические причины могут быть связаны с:
- генетическими факторами и аномалиями развития;
- неврологическими или психическими расстройствами;
- паркинсонизмом;
- экстрапирамидным синдромом.
Часто физиологическая гипокинезия возникает на фоне депрессивного, кататонического или апатического ступора.

Другие причины
Среди поведенческих факторов выделяют следующие виды гипокинезии:
- Привычно-бытовая гипокинезия. Это тип расстройства, который вызван привыканием к малоподвижному образу жизни, сниженной двигательной инициативой и пренебрежением занятиями физкультурой.
- Профессиональная гипокинезия характерна для рабочего контингента, специфика деятельности которого связана с ограничением или монотонностью работы. В группе риска находятся программисты, бухгалтеры, экономисты.
- Школьная гипокинезия вызвана неправильной организацией учебно-воспитательного процесса (перегруженность домашними заданиями, игнорирование физкультуры). Такой вид двигательного расстройства приобретает все больший размах.
- Климатогеографическая гипокинезия связана с климатическими или географическими условиями, которые ограничивают двигательную активность.
- Клинический тип связан с заболеваниями опорно-двигательного аппарата, болезнями, травмами, при которых пациент длительное время соблюдает постельный режим.

Гипокинез отдельных органов
Кроме того, снижение силы и амплитуды движений может наблюдаться и при гипокинезии отдельных органов, нормальная жизнедеятельность которых связана с мышечной активностью.
Все знают, что миокард – самый толстый мышечный слой сердца, который сокращается в строго заданном ритме. Если клетки миокарда получают недостаточное питание, то они утрачивают способность сокращаться так же, как соседние участки. Если эти клетки все же хоть как-то сокращаются, то специалисты говорят, например, о гипокинезии левого желудочка или межжелудочковой перегородки. Однако если этот участок сердца совсем не сокращается, то говорят об акинезии миокарда.
Другой пример: гипокинезия желчного пузыря. В таком случае нарушения деятельности этого органа связаны с работой и тонусом сфинктеров, которые расслаблены, поэтому желчь либо медленно вытекает из протоков (гипотонический тип), либо вообще не попадает в двенадцатиперстную кишку (гипертонический тип).
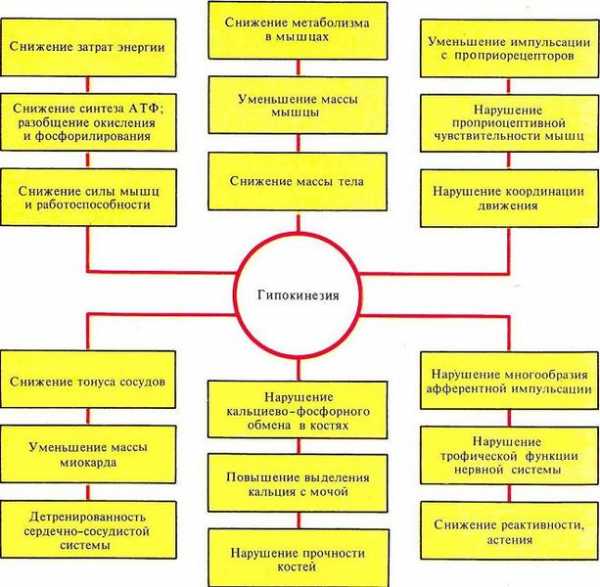
К чему приводит гипокинезия
Каковы бы ни были причины, такое расстройство движения приводит к следующим полиморфным состояниям:
- Обмен жиров нарушается, что ведет к увеличению в крови уровня холестерина.
- Гипокинезия сопровождается снижением синтеза белков, в то время как их распад усиливается.
- Развивается атеросклероз.
- Мышцы атрофируются, а кости декальцинируются (происходит так называемое вымывание кальция).
- Нарушается водно-электролитный баланс биологических жидкостей.
- Возникают эндокринные нарушения.
- Гипокинезия сопровождается снижением общего иммунитета организма.
- Нарушается либидо (потенция у мужчин, аноргазмия у женщин).
- Снижается общий тонус коры больших полушарий головного мозга.
- Гипокинезия сопровождается повышением аппетита, что приводит к излишнему весу и ожирению.
- Нарушается сон, эмоциональное состояние становится нестабильным.
- Развивается астенический синдром и неврастения.
Степень такого расстройства определяют исходя из энергетических затрат человека и его мышечной активности в определенный период времени. Степень гипокинезии варьируется – от незначительной до полной утраты двигательной активности. По форме нарушений выделяют акинезию (ограничение амплитуды и объема движений) и брадикинезию (преобладание замедленных движений).

Влияние гипокинезии на организм
Конечно, не все симптомы появляются сразу, но негативное влияние сказывается на функциях всех внутренних органов.
К последствиям гипокинезии относят:
- общее ухудшение здоровья человека;
- нарушение работы сердечно-сосудистой системы;
- уменьшение вентиляции легких;
- застой крови в кровеносных сосудах.
Внешне все это проявляется в отечности различных участков тела, нарушении работы желудочно-кишечного тракта. Количество суставной жидкости уменьшается, а сами суставы теряют свою подвижность, мышечная масса снижается, а кости приобретают хрупкость.
Всего лишь шестинедельный постельный режим у хорошо тренированных и здоровых студентов-добровольцев привел к:
- снижению силы миокарда;
- уменьшению массы мышц;
- ослаблению полового влечения и памяти;
- уменьшению количества кальция в костях;
- снижению объема крови;
- замедлению реакций;
- вялости и апатии.

Лечение комплексное, но простое
Если степень развития гипокинетических проявлений невысокая, обычно достаточно повысит уровень физической активности. В тяжелых случаях сначала необходимо устранить причины, которые привели к появлению гипокинезии.
Некоторые случаи требуют подключения медикаментозной терапии. Назначение нейротрансмиттеров, которые улучшают нервно-мышечную проводимость, поможет повысить тонус мышц.
Пациентам с болезнью Паркинсона на ранних стадиях назначают применение дофаминергических препаратов.
Лечение таких состояний, как гипокинезия, возможно лишь при комплексной терапии, которая включает лечебную физкультуру и фармакологические препараты.

Профилактика развития расстройства
Профилактические мероприятия основаны на соблюдении правил здорового питания и регулярных физических нагрузках. Рекомендуется совершать пешие прогулки, заниматься приемлемыми видами спорта. Можно не использовать лифт, добираться на работу пешком и т. д. Все это окажет благотворное влияние на организм.
Людям с сидячей работой важно делать перерывы и проводить хоть минимальную разминку. Стоит внимательно отнестись к усовершенствованию своего рабочего места, например, приобрести стул с фиксированной спинкой.
И еще несколько фактов
Многочисленные исследования в этой области подтвердили следующие данные:
- При 49-суточной гипокинезии у людей отмечается значительное увеличение концентрации молочной кислоты в тканях организма и крови.
- После 40 суток ограничения в подвижности у спортсменов отмечаются нарушения предсердно-желудочковой проводимости сердца, сдвиги в систоле левого желудочка и падение ударного объема крови.
- При длительной гипокинезии сердце человека уменьшается в размере, особенно его левый желудочек.
Таким образом, для поддержания здоровья крайне необходимо придерживаться активного образа жизни.
Сердце феникса
Сайт о кардио
Гипокинезия задней стенки левого желудочка что это
В настоящее время полностью восстановить мышечные ткани и устранить гипокинезию сердца не представляется возможным. Важно не дать процессу усугубиться и не допустить развитие осложнений.
Лечение гипокинезии сердца проводит доктор кардиологического направления. Основные цели терапии следующие:
- устранить первопричину гипокинезии;
- устранить факторы, которые в будущем могут усугубить проблему;
- поддержать сердечную деятельность;
- предупредить развитие осложнений;
- по возможности улучшить качество жизни больного.
Лечение больных с гипокинезией сердца проводят с учетом степени поражения органа, а также с учетом имеющихся симптомов.
Чаще всего назначаются лекарства таких групп:
- ингибиторы АПФ;
- гликозидные кардиотонические средства;
- блокаторы β-адренергических рецепторов;
- блокаторы альдостероновых рецепторов;
- мочегонные средства.
Назначение схемы лечения на основе перечисленных препаратов позволяет стабилизировать сердечную деятельность и нормализовать нагрузку на сердечную мышцу. Все назначения проводит исключительно врач-кардиолог. Самостоятельное применение медикаментов недопустимо.
Дозировка и способ применения
Принимают по 6,25-50 мг, до 3-х раз в день, при предельной суточной дозе 150 мг.
Головокружение, ортостатическое понижение кровяного давления, изменение вкусовых ощущений.
Каптоприл относится к ингибиторам АПФ. Он снижает нагрузку на миокард, понижает кровяное давление.
Принимают по 1,25-10 мг один раз в день.
Покраснения лица (приливы), головокружение, брадикардия.
Бисопролол нормализует сердечную деятельность, уменьшает гипоксию.
Принимают от 20 до 500 мг в сутки, на голодный желудок.
Тошнота, зуд, временное снижение слуха, головная боль, депрессия, сухость во рту.
Фуросемид устраняет отеки, понижает нагрузку и облегчает функцию сердца.
Принимают по 0,125 мг до 2-х раз в сутки, при предельной суточной дозе 0,25 мг.
Диспепсия, чувство усталости, боли в голове, нарушения сердечного ритма.
Дигоксин относится к сердечным гликозидам, однако назначают его лишь на короткое время – только для снятия симптомов.
Принимают по 25-50 мг в день, утром или днем, за 1-2 приема.
Диспепсия, сонливость, заторможенность, нарушения менструальной функции у женщин и расстройства эрекции у мужчин.
Спиронолактон улучшает компенсацию сердечной деятельности. Является антагонистом альдостерона.
При гипокинезии сердца обязательно назначают витамины – особенно полезны комплексные препараты с обязательным содержанием витаминов группы B в составе. Препаратами выбора могут стать Ангиовит, Центрум, Неуробекс, Витрум центури: эти витаминные добавки позволяют улучшить нервную проводимость предупредить осложнения со стороны сердечно-сосудистой системы.
Физиотерапевтическое лечение
При различных нарушениях со стороны сердца – например, при кардиосклерозе или гипокинезии миокарда, врачи советуют практиковать бальнеотерапию, с применением углекислых, хлоридно-натриевых, йодо-бромных ванн. Если нет аритмии, то допускается использование также ванн с сероводородом.
Для улучшения иммунной защиты применяют индуктотермию с влиянием на надпочечники.
Если причиной гипокинезии послужил атеросклероз (кардиосклероз), то доктор может назначить процедуры электрофореза с новокаином на зоны Захарьина Геда. Длительность одного сеанса – от шести до 15 минут, частота проведения – каждый день, либо через день. Для одного курса может потребоваться от 8 до 20 сеансов. Такие процедуры позволят улучшить кровообращение и функциональную способность миокарда.
При легких формах гипокинезии пациентам показано санаторно-курортное лечение.
Народное лечение
При гипокинезии сердца без народных способов лечения не обойтись. Известно множество средств и лекарственных растений, которые помогают облегчить состояние больного, улучшив работу сердечно-сосудистой системы. Например, стоит обратить внимание на такие рецепты.
- Смешивают 1 ст. л. измельченного корневища боярышника и 1 ч. л. семян тмина, заваривают в термосе в 300 мл кипящей воды, на ночь. Утром настой фильтруют и выпивают на протяжении дня.
- Готовят своеобразный коктейль из двух сырых куриных белков, 2 ч. л. сметаны и 1 ч. л. меда. Такой коктейль следует выпивать каждое утро на пустой желудок.
- Ежедневно следует съедать 150 г свежего домашнего творога.
- Готовят сок или компот из ягод рябины (как красной, так и черноплодной). Можно использовать также корневище растения.
- Готовят двухчасовой настой из гречишных цветков (1 ст. л. цветов на 500 мл кипятка). Пьют настой по 100-150 мл 3-4 раза в сутки.
- Каждое утро съедают по одному лимону, измельченному в мясорубке и смешанному с медом и сахаром.
При гипокинезии сердца пользу окажут ягоды и листья смородины, ежевики, клюквы, а также цветы черемухи и чеснок.
Лечение травами
- Готовят смесь измельченных трав: 1 ст. л. тысячелистника, по полторы ложки боярышника, омелы и листвы барвинка. Заливают 1 ст. л. полученной смеси 300 мл кипящей воды, настаивают около часа. Выпивают полученный настой в течение дня.
- Готовят травяную смесь из 20 г мелиссы, 10 г ландыша, 30 г лапчатки и столько же руты. Одну столовую ложку полученной смеси заливают 200 мл кипящей воды, через час фильтруют. Пьют трижды в сутки по 1 ст. л. до приема пищи.
Для укрепления сердца можно применять и более сложные травяные смеси. В качестве ингредиентов обычно используют шалфей, перечную мяту, буквицу, клевер, календулу, цвет цикория, брусничные листья, душицу, донник.
В зависимости от показаний, после консультации врача, используют настои на основе корневища валерианы, пустырника – такие препараты особенно актуальны при наличии спазмов и кардионевроза.
Гомеопатия
Имеются отзывы о положительном воздействии гомеопатических препаратов на самочувствие пациентов с гипокинезией сердца. О каких препаратах идет речь, и когда их можно принимать?
- Арника 3х, 3 – при перегрузке сердечной мышцы;
- Аурум – если гипокинезия вызвана гипертонией или атеросклерозом;
- Барита карбоника в разведении 3, 6, 12 – если гипокинезия сердца спровоцирована возрастным кардиосклерозом;
- Фосфор 6, 12 – при гипокинезии, вызванной дистрофией миокарда;
- Калькареа арсеникоза 3, 6 – при гипокинезии вследствие кардиосклероза;
- Графит 6, 12 – при дистрофии сердечной мышцы;
- Кратегус 0, 2х – при аритмии на фоне гипокинезии сердца;
- Адонис 0, 2х – при нарушении сердечного ритма, одышке и отеках;
- Аммоникум карбоникум 6 – при гипокинезии сердца, с такими симптомами, как посинение носогубного треугольника, кашель и одышка при физических нагрузках.
Гомеопатические средства применяют наряду с медикаментозной терапией, в качестве вспомогательного вида лечения. Эти препараты безвредны и достаточно эффективны, если правильно подобраны квалифицированным врачом-гомеопатом.
Хирургическое лечение
Хирургическое вмешательство при гипокинезии сердца относится к кардинальным видам лечения и проводится только в тяжелых и опасных для жизни пациента ситуациях. При этом наиболее эффективным способом устранения болезненных признаков и восстановления адекватной трофики является пересадка сердца.
Обычно трансплантацию рекомендуется проводить при диффузном поражении миокарда, либо при тяжелой недостаточности сердечной деятельности на фоне глубокого миокардита. При относительно легком течении гипокинезии сердца трансплантация считается нецелесообразной: достаточно медикаментозной терапии.
- при снижении выброса сердца меньше 20% от нормальных показателей;
- пациентам не старше 65 лет;
- при отсутствии эффективности консервативного лечения.
Операцию не назначают, если не установлена истинная причина гипокинезии.
Кроме трансплантации, в некоторых случаях может применяться паллиативное оперативное лечение:
- Коронарное шунтирование – проводится при нарушении коронарного кровообращения и сужении сосудистого просвета.
- Корректирующая операция при аневризме – предусматривает удаление поврежденного участка сосуда или его укрепление.
- Установка кардиостимулятора – используется при тяжелом нарушении сердечного ритма.
Post Views: 124
Гипокинез сердца что это — что такое дискинез мжп, верхущки, передне-боковой стенок лж? Насколько это опасно и излечимо ли? — 3 ответа
Гипокинез межжелудочковой перегородки это
Автор Валерий Рудаков задал вопрос в разделе Болезни, Лекарства
что такое дискинез мжп, верхущки, передне-боковой стенок лж? Насколько это опасно и излечимо ли? и получил лучший ответ
Ответ от Алексей Литвяк[гуру]
Дискинезия межжелудочковой перегородки, верхушки, передне-боковой стенки левого желудочка.
Это означает что некоторые отделы сердца двигаются неправильно в момент диастолы (момент расслабления сердца между сокращениями). Такое бывает при разных заболеваниях, к примеру, после перенесенного инфаркта, или на фоне кардиомиопатии.
Само по себе это мало что значит, оцениваются результаты исследований в комплексе. Большее значение в этой ситуации имеет фракция выброса (ФВ) которую тоже определяли на ЭхоКГ.
Alex
(11723)
Вывод - дискинезия была вызвана ишемией этих участков. Вероятно, есть ишемическая болезнь сердца, вызванная атеросклерозом коронарных сосудов (отложением холестерина в сосудах сердца).
Какой-то острой опасности нет, но лечится нужно. Проконсультироваться у кардиолога, сдать анализ крови на липидный профиль (соотношение фракций холестерина). Если подтвердиться ишемическая болезнь сердца, потребуется лечение - статины, бетаблокаторы, ингибиторы АПФ. Кардиолог при очной консультации подскажет точнее.
Привет! Вот подборка тем с ответами на Ваш вопрос: что такое дискинез мжп, верхущки, передне-боковой стенок лж? Насколько это опасно и излечимо ли?
Ответ от 3 ответа[гуру]Привет! Вот еще темы с похожими вопросами:
Гипокинезия на Википедии
Посмотрите статью на википедии про Гипокинезия
Дефект межжелудочковой перегородки на Википедии
Посмотрите статью на википедии про Дефект межжелудочковой перегородки
Кардиомиопатия такоцубо на Википедии
Посмотрите статью на википедии про Кардиомиопатия такоцубо
Польша на Википедии
Посмотрите статью на википедии про Польша
Ответить на вопрос:
| СОЗДАТЬ НОВОЕ СООБЩЕНИЕ. Но Вы — неавторизованный пользователь. Если Вы регистрировались ранее, то "залогиньтесь" (форма логина в правой верхней части сайта). Если вы здесь впервые, то зарегистрируйтесь. Если Вы зарегистрируетесь, то сможете в дальнейшем отслеживать ответы на свои сообщения, продолжать диалог в интересных темах с другими пользователями и консультантами. Помимо этого, регистрация позволит Вам вести приватную переписку с консультантами и другими пользователями сайта. |
Акинезия миокарда: причины, симптомы, диагностика, лечение
Лечение миокарда направлено на восстановление кровоснабжения его поврежденных участков (перфузии) и функции их проводимости, на ограничение зоны локализованного некроза кардиомиоцитов, на активизацию клеточного метаболизма.
В клинической практике применяются лекарства нескольких фармакологических групп. При острых коронарных синдромах и окклюзионном тромбозе эпикардиальной коронарной артерии проводится реперфузионная терапия с тромболитическими препаратами (Стрептокиназой, Проурокиназой, Альтеплазой) и антиагрегантами (Тиклопидином, Клопидогрела сульфатом или Плавиксом).
При хронической сердечной недостаточности применяют препараты, которые тормозят регулирующий давление крови ангиотензинпревращающий фермент (иАПФ): Каптоприл, Эналаприл, Рамиприл, Фозиноприл. Их дозировка определяется кардиологом в зависимости от конкретного заболевания и показаний ЭКГ. К примеру, Каптоприл (Каприл, Алопресин, Тензиомин) может назначаться по 12,5-25 мг – трижды в сутки до еды (внутрь или под язык). В качестве побочных действий этого лекарства и большей части препаратов данной группы отмечают тахикардию, падение артериального давления, нарушения работы почек, недостаточность печени, тошноту и рвоту, диарею, крапивницу, повышенную тревожность, бессонницу, парестезии и тремор, сдвиги в биохимическом составе крови (в том числе лейкопению). Следует иметь в виду, что иАПФ не применяются при идеопатических патологиях миокарда, повышенном АД, стенозе аорты и сосудов почек, гиперластических изменениях коры надпочечников, асците, беременности и детском возрасте пациентов.
При ИБС и кардиомиопатиях могут назначаться антиишемические лекарственные средства группы периферических вазодилаторов, например, Молсидомин (Мотазомин, Корватон, Сиднофарм) или Адвокард. Молсидомин принимается внутрь – по одной таблетке (2 мг) трижды в течение суток; противопоказан при низком АД и состоянии кардиогенного шока; побочный эффект – головная боль.
Антиаритмический и гипотензивный препарат Верапамил (Веракард, Лекоптин) используют при ИБС с тахикардией и при стенокардии: по таблетке (80 мг) трижды в день. Могут быть побочные действия в виде тошноты, сухости во рту, проблем с кишечником, головной и мышечной болей, бессонницы, крапивницы, нарушений ЧСС. Данное средство противопоказано при выраженной сердечной недостаточности, мерцательной аритмии и брадикардии, пониженном АД.
Кардиотоническое и антигипоксическое действие оказывает лекарство Милдронат (Мельдоний, Ангиокардил, Вазонат, Кардионат и др. торговые названия). Его рекомендовано принимать по одной капсуле (250 мг) два раза в сутки. Данное средство может применяться только взрослым пациентам и противопоказано при нарушениях церебрального кровообращения и наличии структурных патологий головного мозга. При использовании Милдроната возможны такие побочные действия, как головные боли, головокружения, сердечная аритмия, одышка, сухость во рту и кашель, тошнота, расстройства кишечника.
Препараты группы β1-адреноблокаторов при ИБС (Метопролол, Пропранолол, Атенолол, Ацебутолол и др.), в первую очередь, снижают артериальное давление, а за счет действия на уменьшения симпатической стимуляции рецепторов на мембранах клеток миокарда уменьшают ЧСС, снижают сердечный выброс, повышая потребление кислорода кардиомиоцитами и облегчая боль. Например, Метопролол назначается по одной таблетке дважды в день, Атенолол достаточно принимать по одной таблетке в день. Однако препараты этой группы увеличивают риск острой сердечной недостаточности и блокады предсердий и желудочков, и их использование противопоказано при наличии застойной и декомпенсированной сердечной недостаточности, брадикардии, нарушении кровообращения. Поэтому в настоящее время антиаритмическое действие этих препаратов многие специалисты ставят под сомнение.
Облегчение боли в сердце имеет первостепенное значение, так как симпатическая активация во время боли вызывает сужение кровеносных сосудов и увеличивает нагрузку на сердце. Для купирования боли принято использовать Нитроглицерин. Подробная информация в статье – Эффективные таблетки, снимающие боль в сердце
Врачи рекомендуют принимать витамины В6, В9, Е, а для поддержания проводящей системы сердца – лекарства, содержащие калий и маний (Панангин, Аспаркам и др.).
Хирургическое лечение
При инфарктах с поражением коронарных артерий (приводящим к образованию участка ишемии миокарда и его акинезии с расширением камер сердца) показано хирургическое лечение с целью восстановления кровотока в сердце – аортокоронарное шунтирование.
При ишемической болезни сердца применяют коронарную дилатацию (расширение просвета) – стентирование.
Хирургическое лечение чаще всего применяется при дискинетической аневризме: либо путем аневризмоэктомии (резекции), либо путем ушивания аневризматической полости (аневризмопластики), либо с помощью укрепления ее стенки.
Разработан метод динамический кардиомиопластики, который подразумевает восстановление или повышение сократительной способности миокарда с использованием электрически стимулируемой скелетной мышцы (обычно лоскута края широчайшей мышцы спины), оборачиваемой вокруг части сердца (с частичной резекцией второго ребра). Мышечный лоскут пришивается вокруг желудочков, а его синхронная с сердечными сокращениями стимуляция осуществляется с помощью внутримышечных электродов имплантируемого кардиомиостимулятора.
Гипокинез базальных сегментов мжп - Кардиология
анонимно (Женщина, 54 года)
Здравствуйте. Недавно я прошла узи сердца и кардиограмму, к кардиологу пока не могу попасть, т.к. он в отпуске. Хочу задать Вам несколько вопросов по поводу заключения по узи. Скажите, пожалуйста,...
анонимно (Женщина, 31 год)
Инфаркт и коронарографияДобрый день, 4.09 У дедушки случился 2ой инфаркт, первый перенесенный на ногах, 9.09.Была проведена эхокардиограмма. Вот заключение: атеросклеротические изменения аорты митрального клапана. Мр-1ст. Тр-0-1ст. Умеренная дилатация левого предсердия. Незначительная гипертрофия...
анонимно (Женщина, 27 лет)
Умеренная гипокинезия базальных отделов МЖПЗдравствуйте! Мне 27 лет. На эхо-кг выявили умеренную гипокинезию базальных отделов межжелудочковой перегородки. Подозревают, что это остаточное явление после перенесенной ангины. Но диагноз не могут поставить, так как не было...
анонимно
Перенесенный инфаркт миокардаПожалуйста прошу ответить.Мой муж перенес острый инфаркт миокарда 18 мая.Сегодня 11 дней -все это время держится температура тела к вечеру 37,8, делают уколы -антибиотик =амоксициллин+клавулановая кислота-Виал, повышен сахар -в данный...
анонимно
Здравствуйте, Доктор! Моя сестра в 49 лет попала в больницу с инфарктом (01.02.2012 г.). Был поставлен диагноз: острый Q-инфаркт миокарда передний распространенный с подъемом ST. Гипертоническая болезнь III, АГ-2 ст.,...
Татьяна Кирина
помогите разобраться в диагнозеАндрей Владимирович, доброе время суток! Мужчина 51 год, со школы и по сей день занимается волейболом, футболом, баскетболом (любитель) В 1999 году 2 раза подряд переболел лакунарной ангиной (гнойная) сделали...
Сергей Матросов
Болезнь сердцаЗдравствуйте Андрей Викторович. В прошлом году у мамы начались проблемы с сердцем. Она прошла обследование в кардиологическом центре. Получила заключение диагноз при выписки. Очень хочется услышать ваши рекомендации какую делать...
Гипокинезия симптомы, лечение, описание
Гипокинезия – это неординарное состояние человеческого организма, при котором наблюдается недостаточность двигательной активности, что проявляется снижением темпа и ограничением движений.
Снижение двигательной активности может происходить на фоне психических и неврологических нарушений, таких как болезнь Паркинсона и иных экстрапирамидных синдромов, различных ступоров - кататонического, депрессивного и апатического.
Кроме того гипокинезия может быть результатом малоподвижного образа жизни или характера работы.
Однообразная работа с фиксированной позой, снижающая работу мышц или использующая лишь определенную их группу часто сопровождается не только гиподинамией, но и гипокинезией. К группе риска относятся программисты, бухгалтеры, операторы, кассиры и пр. профессионалы, чья деятельность связана с однообразной работой.
Степень гипокинезии определяется исходя из энергетических затрат человека на активность мышц в определенный промежуток времени. Степень развития гипокинезия варьируется от незначительной до полного прекращения двигательной активности.
Влияние гипокинезии на организм человека
Малоподвижный образ жизни или последствия заболеваний, в результате которых развивается пониженная активность, оказывают негативное влияние на организм человека, на оптимальную функциональность всех его органов и систем. Влияние гипокинезии на организм человека прослеживаются в снижении устойчивости и выносливости к раздражающим факторам окружающей среды и физическим нагрузкам.
В результате влияния на организм человека гипокинезии нарушается сердечно-сосудистая деятельность – сокращается частота сокращения сердца, снижается вентиляция легких, происходит застой в мелких венах и капиллярах.
Как последствия возникают отеки, нарушается всасываемость кишечника, образуется застой в печени.
При гипокинезии из-за уменьшения объема суставной жидкости нарушается работа суставов, теряется их подвижность.
Наблюдается атрофия мышц в результате их невостребованности организмом и снижения их сократительных способностей. Кроме того происходит нарушение кровоснабжения и замена тканей мышц жировой прослойкой и потеря белка.
При сниженной двигательной активности ослабляется сухожильно-связочный аппарат, развивается плоскостопие и изменяется осанка.
Гипокинезия приводит к потере межцентральных взаимосвязей в центральной нервной системе, нарушению психической и эмоциональной сфер.
Кроме того развивается гипотония, снижающая умственную и физическую деятельность человека.
Снижается максимальная легочная вентиляция, нарушается объем и глубина дыхания.
Гипокинезия вызывает атрофию и сердечной мышцы, ухудшая питание сердца и нарушая кровоток от нижних конечностей к миокарду. Уменьшается объем сердца и возрастает период кругооборота крови.
По статистике почти половина населения планеты страдают от гипокинезии, причем в северных регионах и в экономически более развитых странах этот показатель выше.
Виды гипокинезии
От скорости произвольных или автоматических движений, их амплитуды, объема и этиологии определяются виды гипокинезии.
 Физиологическая гипокинезия возникает в результате наследственных предпосылок, аномального развития организма и моторной «дебильности».
Физиологическая гипокинезия возникает в результате наследственных предпосылок, аномального развития организма и моторной «дебильности».
К привычно-бытовым видам гипокинезии относятся состояния, вызванные снижением двигательной инициативы, малоподвижным образом жизни, комфортным бытом и нежеланием заниматься физической культурой.
Профессиональная гипокинезия возникает как результат профессиональной деятельности, обусловленной производственными обстоятельствами.
Существует клиническая гипокинезия, вызванная необходимостью длительного обездвиживания. Она развивается при соблюдении постельного режима больным в результате каких-либо заболеваний или травм.
В настоящее время много учащихся страдает школьной формой гиподинамии и гипокинезии. Это связано с неправильным распределением школьных нагрузок, режима отдыха, отсутствием времени для занятий физкультурой и спортом.
Нередко встречается и климатогеографическая гипокинезия, когда в силу погодных и климатических условий снижается двигательная активность человека. Довольно часто она встречается у жителей Крайнего Севера.
По форме нарушения двигательной активности выделяют брадикинезия и акинезию.
Брадикинезия определяется при преобладании замедленных движений. При акинезии ограничивается амплитуда и объем движений.
Лечение гипокинезии
Лечение основывается на степени выраженности гипокинезии.
Если заболевание не имеет выраженных последствий и степень снижения активности не высока, то достаточно, лишь изменить условия жизни и энергично включиться в динамичную деятельность – занятия спортом, пешие прогулки, походы и прочие активные мероприятия.
Если гипокинезия выражается как последствие какого-либо заболевания и снижение двигательной активности более существенно, то, прежде всего в лечении гипокинезии следует включить мероприятия по исключению причины появления.
Чаще всего лечение гипокинезии проводится в сочетании медикаментозной терапией и физической нагрузки, с использованием лечебной физкультуры.
Назначаются препараты уровня нейротрансмиттеров, которые регулируют тонус мышц и повышают нервно-мышечную проводимость.
В профилактических целях, чтобы избежать таких серьезных последствий как инфаркт миокарда, инсульт, сахарный диабет и заболевания суставов и костей необходимо правильно питься, избегая переедания и жирной пищи, вести активный образ жизни. И если условия труда или быта ограничивают вашу активность нужно пересмотреть свое отношение к работе и отдыху, поменять их на более подвижные и нужные для вашего здоровья.
это... Описание, последствия, профилактика, виды и лечение :: SYL.ru
Научно-технический прогресс привнес в нашу жизнь множество полезных вещей и во многом освободил от тяжелого физического труда. Но он же и наградил человека многими серьезными проблемами. Это гипокинезия, гиподинамия, синдром хронической усталости, стресс. По мнению специалистов, недостаточная физическая активность сегодня стала бичом цивилизации и фактором, способствующим общей деградации. Статистика неумолима: гиподинамия и гипокинезия выходят на лидирующие позиции в рейтинге причин, которые вызывают ожирение, ишемическую болезнь сердца, инфаркт миокарда, атеросклероз.

Жизнь в движении
От 25 до 40 процентов массы нашего тела составляют мышцы. И еще древнегреческий ученый Гиппократ назвал двигательную активность «пищей для жизни». Залогом нормальной работы всех органов и систем нашего организма является активная работа всех мышц. Человек как биологическая система создан для активной деятельности.
Но наш век стремительных технологий и информационного пространства все больше отнимает у нас времени и не оставляет возможности для развития мышечной активности. Понятие «гиподинамия» (от греческих слов hypo - "снизу", "под" и dynamikos - "сильный") сегодня известно всем. Оно означает снижение двигательной активности. Наряду с ним нередко используется термин, характеризующий общее уменьшение темпа и объема движений. Это гипокинезия (от греческих слов hypo - "снизу" и kinesis — "движение"). И если первое понятие относится к общему снижению активности, то гипокинезии присуще уменьшение амплитуды и силы движений.
Таким образом, гипокинезия, как и гиподинамия, комплексно влияют на наш организм, приводя к снижению работоспособности, к усталости, нервозности, головным болям и бессоннице.
Неутешительная статистика
Согласно информации Всероссийского научно-исследовательского института физической культуры, порядка 70 % взрослых россиян не занимаются физкультурой. Признаки гипокинезии наблюдаются у 50-80 % школьников. Для приблизительно 90 % российских студентов характерна низкая физическая активность, а каждый пятый студент имеет признаки глубокой гипокинезии.
Общие показатели физической работоспособности населения России снижаются. И это свидетельствует о распространенности в стране основных болезней современной цивилизации.
Физиологические причины развития гипокинезии
Это состояние, которому присуще уменьшение силы и объема движений, может быть как физиологическим, так и поведенческим.
Физиологические причины могут быть связаны с:
- генетическими факторами и аномалиями развития;
- неврологическими или психическими расстройствами;
- паркинсонизмом;
- экстрапирамидным синдромом.
Часто физиологическая гипокинезия возникает на фоне депрессивного, кататонического или апатического ступора.

Другие причины
Среди поведенческих факторов выделяют следующие виды гипокинезии:
- Привычно-бытовая гипокинезия. Это тип расстройства, который вызван привыканием к малоподвижному образу жизни, сниженной двигательной инициативой и пренебрежением занятиями физкультурой.
- Профессиональная гипокинезия характерна для рабочего контингента, специфика деятельности которого связана с ограничением или монотонностью работы. В группе риска находятся программисты, бухгалтеры, экономисты.
- Школьная гипокинезия вызвана неправильной организацией учебно-воспитательного процесса (перегруженность домашними заданиями, игнорирование физкультуры). Такой вид двигательного расстройства приобретает все больший размах.
- Климатогеографическая гипокинезия связана с климатическими или географическими условиями, которые ограничивают двигательную активность.
- Клинический тип связан с заболеваниями опорно-двигательного аппарата, болезнями, травмами, при которых пациент длительное время соблюдает постельный режим.

Гипокинез отдельных органов
Кроме того, снижение силы и амплитуды движений может наблюдаться и при гипокинезии отдельных органов, нормальная жизнедеятельность которых связана с мышечной активностью.
Все знают, что миокард – самый толстый мышечный слой сердца, который сокращается в строго заданном ритме. Если клетки миокарда получают недостаточное питание, то они утрачивают способность сокращаться так же, как соседние участки. Если эти клетки все же хоть как-то сокращаются, то специалисты говорят, например, о гипокинезии левого желудочка или межжелудочковой перегородки. Однако если этот участок сердца совсем не сокращается, то говорят об акинезии миокарда.
Другой пример: гипокинезия желчного пузыря. В таком случае нарушения деятельности этого органа связаны с работой и тонусом сфинктеров, которые расслаблены, поэтому желчь либо медленно вытекает из протоков (гипотонический тип), либо вообще не попадает в двенадцатиперстную кишку (гипертонический тип).
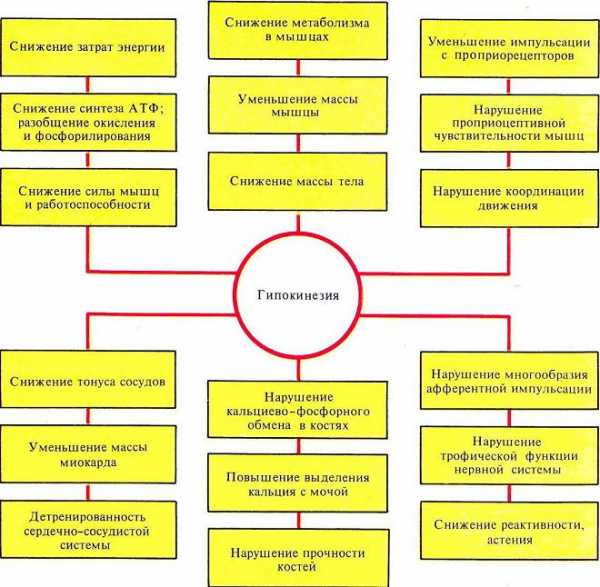
К чему приводит гипокинезия
Каковы бы ни были причины, такое расстройство движения приводит к следующим полиморфным состояниям:
- Обмен жиров нарушается, что ведет к увеличению в крови уровня холестерина.
- Гипокинезия сопровождается снижением синтеза белков, в то время как их распад усиливается.
- Развивается атеросклероз.
- Мышцы атрофируются, а кости декальцинируются (происходит так называемое вымывание кальция).
- Нарушается водно-электролитный баланс биологических жидкостей.
- Возникают эндокринные нарушения.
- Гипокинезия сопровождается снижением общего иммунитета организма.
- Нарушается либидо (потенция у мужчин, аноргазмия у женщин).
- Снижается общий тонус коры больших полушарий головного мозга.
- Гипокинезия сопровождается повышением аппетита, что приводит к излишнему весу и ожирению.
- Нарушается сон, эмоциональное состояние становится нестабильным.
- Развивается астенический синдром и неврастения.
Степень такого расстройства определяют исходя из энергетических затрат человека и его мышечной активности в определенный период времени. Степень гипокинезии варьируется - от незначительной до полной утраты двигательной активности. По форме нарушений выделяют акинезию (ограничение амплитуды и объема движений) и брадикинезию (преобладание замедленных движений).

Влияние гипокинезии на организм
Конечно, не все симптомы появляются сразу, но негативное влияние сказывается на функциях всех внутренних органов.
К последствиям гипокинезии относят:
- общее ухудшение здоровья человека;
- нарушение работы сердечно-сосудистой системы;
- уменьшение вентиляции легких;
- застой крови в кровеносных сосудах.
Внешне все это проявляется в отечности различных участков тела, нарушении работы желудочно-кишечного тракта. Количество суставной жидкости уменьшается, а сами суставы теряют свою подвижность, мышечная масса снижается, а кости приобретают хрупкость.
Всего лишь шестинедельный постельный режим у хорошо тренированных и здоровых студентов-добровольцев привел к:
- снижению силы миокарда;
- уменьшению массы мышц;
- ослаблению полового влечения и памяти;
- уменьшению количества кальция в костях;
- снижению объема крови;
- замедлению реакций;
- вялости и апатии.

Лечение комплексное, но простое
Если степень развития гипокинетических проявлений невысокая, обычно достаточно повысит уровень физической активности. В тяжелых случаях сначала необходимо устранить причины, которые привели к появлению гипокинезии.
Некоторые случаи требуют подключения медикаментозной терапии. Назначение нейротрансмиттеров, которые улучшают нервно-мышечную проводимость, поможет повысить тонус мышц.
Пациентам с болезнью Паркинсона на ранних стадиях назначают применение дофаминергических препаратов.
Лечение таких состояний, как гипокинезия, возможно лишь при комплексной терапии, которая включает лечебную физкультуру и фармакологические препараты.

Профилактика развития расстройства
Профилактические мероприятия основаны на соблюдении правил здорового питания и регулярных физических нагрузках. Рекомендуется совершать пешие прогулки, заниматься приемлемыми видами спорта. Можно не использовать лифт, добираться на работу пешком и т. д. Все это окажет благотворное влияние на организм.
Людям с сидячей работой важно делать перерывы и проводить хоть минимальную разминку. Стоит внимательно отнестись к усовершенствованию своего рабочего места, например, приобрести стул с фиксированной спинкой.
И еще несколько фактов
Многочисленные исследования в этой области подтвердили следующие данные:
- При 49-суточной гипокинезии у людей отмечается значительное увеличение концентрации молочной кислоты в тканях организма и крови.
- После 40 суток ограничения в подвижности у спортсменов отмечаются нарушения предсердно-желудочковой проводимости сердца, сдвиги в систоле левого желудочка и падение ударного объема крови.
- При длительной гипокинезии сердце человека уменьшается в размере, особенно его левый желудочек.
Таким образом, для поддержания здоровья крайне необходимо придерживаться активного образа жизни.
Гипокинезия - последствия, профилактика, лечение
 Состояние низкой двигательной активности человека, сопровождаемое ограничением амплитуды, объема и темпа движений, называют гипокинезией. Развитие заболевания возможно на фоне психических и неврологических расстройств, включая паркинсонизм, и подобных экстрапирамидных синдромов, а также кататонического, депрессивного и апатического ступора.
Состояние низкой двигательной активности человека, сопровождаемое ограничением амплитуды, объема и темпа движений, называют гипокинезией. Развитие заболевания возможно на фоне психических и неврологических расстройств, включая паркинсонизм, и подобных экстрапирамидных синдромов, а также кататонического, депрессивного и апатического ступора.
Малоподвижный образ жизни человека или низкая трудовая деятельность напрямую влияют на развитие заболевания. Следствием работы, связанной с однообразием движений, низким уровнем затрат на мышечную работу, недостатком движения или локальным характером мышечной активности, при которой человек вынужден длительное время пребывать в фиксированной позе, зачастую является не только гипокинезия, но и гиподинамия.
Заболевание может возникать и на фоне интенсивной рабочей деятельности, связанной с однообразной работой определенной группы мышц (кассиры, программисты, бухгалтера, операторы и т.д.).
Для определения степени гипокинезии в медицинской практике принято брать в расчет энергозатраты пациента, исчисляемые путем определения того количества энергии, которое было затрачено на мышечную активность за короткий промежуток времени. Степень заболевания может быть различной – от незначительного ограничения физической активности до полного ее прекращения.
Гипокинезия и ее последствия
Гипокинезия оказывает негативное воздействие на функциональную активность внутренних органов и систем организма, у больного снижается устойчивость к неблагоприятным факторам окружающей среды, падают силовые показатели и выносливость.
Последствием гипокинезии является ухудшение здоровья человека, нарушение работы сердечно-сосудистой системы, у больного падает частота сердечных сокращений, уменьшается вентиляция легких, происходят изменения в сосудистой системе, ведущие к застою крови в капиллярах и мелких венах. В результате этих процессов возникает отечность различных частей тела, образуется застой в печени и уменьшается всасывание веществ в кишечнике.
Гипокинезия и ее последствия оказывают негативное влияние и на работу суставов – они теряют свою подвижность из-за уменьшения количества суставной жидкости.
Гиподинамия и гипокинезия приводят к следующим негативным последствиям со стороны различных систем организма:
- Снижению работоспособности и функционального состояния организма;
- Атрофии, снижению веса и объема мышц, ухудшению их сократительных способностей и кровоснабжения, замене мышечной ткани жировой прослойкой, а также к потере белка;
- Ослаблению сухожильно-связочного аппарата, нарушению осанки и развитию плоскостопия;
- Потере при гипокинезии межцентральных взаимосвязей в ЦНС, изменению эмоциональной и психической сфер, ухудшению функционирования сенсорных систем;
- Развитию гипотонии, которая значительно снижает физическую и умственную работоспособность человека;
- Уменьшению показателей максимальной легочной вентиляции, жизненной емкости легких, глубины и объема дыхания;
- Атрофии сердечной мышцы, ухудшению питания миокарда и кровотока от нижних конечностей к сердцу, уменьшению его объема, а также возрастанию времени кругооборота крови.
Согласно статистическим данным, гипокинезией болеют практически 50% мужчин и 75% женщин, причем у жителей северных стран эти показатели выше, нежели в других регионах.
Профилактика гипокинезии
Вне зависимости от состояния здоровья, абсолютно всем людям для ведения нормального образа жизни рекомендуется соблюдать принципы правильного питания и регулярно заниматься физическими упражнениями.
Для профилактики гиподинамии и гипокинезии людям, рабочая деятельность которых не связана с физическим трудом, рекомендуется ежедневно выполнять зарядку, осуществлять пешие прогулки, заниматься бегом, плаванием, ездой на велосипеде и т.д. В перерывах между работой необходимо осуществлять легкую разминку, важно усовершенствовать рабочее место, приобрести стул с фиксирующейся спинкой, при сидячей работе часто менять позу.
Важно взять за правило не использовать лифт и общественный транспорт, если нужно проехать небольшое расстояние, даже такая, незначительная на первый взгляд, нагрузка будет способствовать улучшению физического состояния человека.
Лечение гипокинезии
При низкой степени гипокинезии человеку будет достаточно лишь повысить уровень физической активности – регулярно заниматься любым видом спорта. В более тяжелых случаях, если гипокинезия является следствием другого заболевания, необходимо устранить причину, послужившую ее появлению.
 В некоторых случаях лечение гипокинезии возможно лишь в сочетании физической нагрузки с медикаментозной терапией. Зачастую назначают лекарства, работающие на уровне нейротрансмиттеров, улучшающие нервно-мышечную проводимость и регулирующие мышечный тонус.
В некоторых случаях лечение гипокинезии возможно лишь в сочетании физической нагрузки с медикаментозной терапией. Зачастую назначают лекарства, работающие на уровне нейротрансмиттеров, улучшающие нервно-мышечную проводимость и регулирующие мышечный тонус.
На раннем этапе гипокинезии, в особенности пациентам с болезнью Паркинсона, могут назначать дофаминергические препараты, действие которых становится неэффективным по мере увеличения их потребления.
Гипокинезией называют низкую физическую активность человека, которая может быть связана с ведением пассивного образа жизни или сидячей работой, либо возникает на фоне других заболеваний, включая депрессивные состояния. Гипокинезия и ее последствия негативно влияют на здоровье человека в целом, ставят под угрозу ведение им нормального образа жизни, а также влияют на психологическое состояние больного.
Профилактика заболевания включает в себя как соблюдение человеком принципов здорового питания, так и регулярное выполнение аэробных и силовых физических упражнений. Лечение гипокинезии представляет собой комплексную терапию, включающую в себя постепенное увеличение физической активности пациента (ЛФК) и назначение ряда лекарственных препаратов, в зависимости от степени заболевания.