Лейкопения что это такое
Лейкопения — Википедия
Материал из Википедии — свободной энциклопедии
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 5 июня 2019; проверки требуют 7 правок. Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 5 июня 2019; проверки требуют 7 правок.Лейкопения (от лейкоцит + греч. πενία «нехватка; бедность») — снижение количества лейкоцитов в единице объёма крови (менее 4000 в 1 мкл), нарушается двигательная активность (синдром "ленивых лейкоцитов") зрелых нейтрофилов и их выход из костного мозга в кровь[3]. Нейтропения является подтипом лейкопении и связана с уменьшением количества циркулирующих нейтрофильных гранулоцитов, наиболее многочисленных белых кровяных телец.
Наблюдается при брюшном тифе, бруцеллезе, гриппе, полиомиелите, вирусных гепатитах, циррозе печени, малярии, лейшманиозе, апластической и пернициозной анемии, воздействии ионизирующего излучения и др. Лейкопения возникает при приеме некоторых лекарственных средств (амидопирина, бутадиона, сульфаниламидных препаратов, метилтиоурацила) у лиц с повышенной чувствительностью к ним[4]. У детей возможно развитие лейкопении при врожденных иммунодефицитных заболеваниях тимусного генеза[3].
Постепенное ослабление организма, повышение температуры, озноб, учащённый пульс, беспокойство, головные боли, истощение всего организма, пневмония и инфекция крови, которые могут вызвать слабый шок. Если понижение содержания лейкоцитов обусловлено реакцией на определённые лекарства, симптомы нарастают бурно. Низкое содержание лейкоцитов характеризуется опуханием желез, увеличением селезёнки и миндалин, а также симптомами присоединившихся заболеваний[5].
Для лечения используются следующие препараты:
- Батилол (Batilolum)
- Лейкоген (Leucogenum)
- Метилурацил (Methyluracilum)
- Натрия нуклеинат (Natrii nucleinas)
- Натрия нуклеоспермат (НПЦ Фармзащита)
- Хлорофиллин натрия (Sodium Chlorophyllin СПбГЛТА)
- Пентоксил (Pentoxylum)
- Пиридоксин (Pyridoxinum)
- Этаден (Etadenum)
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ 1 2 ЛЕЙКОПЕНИЯ — Большая Медицинская Энциклопедия (неопр.). xn--90aw5c.xn--c1avg. Дата обращения 11 сентября 2019.
- ↑ В. И. Бородулин. Энциклопедический справочник медицинской сестры, фельдшера и акушерки. — 1998.
- ↑ «Медицинская энциклопедия» Москва, серия «Будьте здоровы»
Симптомы и лечение лейкопении у взрослых
При существенном понижении лейкоцитов в крови, говорят о лейкопении. Это заболевание может быть как у взрослых, так и у детей. Течение болезни во многом зависит от основной причины, ее вызвавшей.
Лейкопения - снижение количества лейкоцитов в крови, которое чаще всего является симптоматическим состоянием и сопровождает различные заболевания. Благоприятное течение болезни определяется при временном снижении белых кровяных телец, более тяжелое развитие патологии - при хроническом понижении.
Лейкоциты, или белые кровяные тельца, выполняют в организме защитную функцию и в норме их количество составляет от 4,0 до 10,0 х 10 9 на 1 л крови.
Для определения количества лейкоцитов в первую очередь делают общий анализ крови, а при необходимости используют другие методы диагностики. Важно вовремя распознать симптомы лейкопении, которые нередко бывают расплывчатые, что позволяет провести надлежащее лечение.
Видео: Лейкоциты. Белая формула крови
Лейкопения - что это такое у взрослых?
Термин “лейкопения” является общим термином, относящимся к уменьшенному количеству лейкоцитов в периферической крови. Развитие заболевания почти всегда связано с уменьшением одной подгруппы белых кровяных клеток. В частности, выделяют следующие разновидности лейкопении:
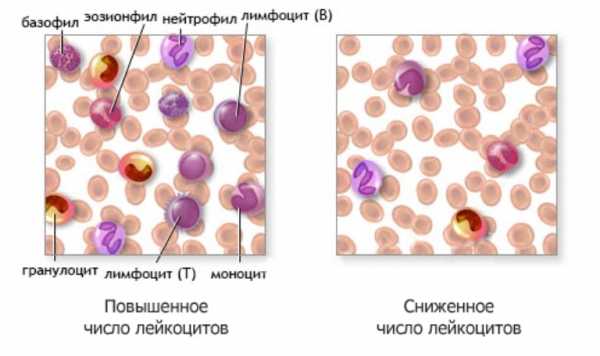
- Гранулоцитопения - общий термин, относящийся ко всем гранулоцитам, включая нейтрофилы, моноциты, эозинофилы и базофилы.
- Нейтропения - определение указывает на уменьшение количества нейтрофилов.
- Лимфопения - это уменьшение количества лимфоцитов.
Поскольку моноциты, эозинофилы и базофилы составляют относительно небольшую долю общего пула циркулирующих лейкоцитов, лейкопения почти всегда обусловлена нейтропенией или лимфопенией. Следовательно, термины гранулоцитопения и нейтропения часто являются взаимозаменяемо. Полное отсутствие одного из других гранулоцитарных рядов также является ненормальным и может оказывать влияние на врожденный иммунитет, но редко является причиной снижения общего количества лейкоцитов в крови.
Определение “лейкопения” варьируется, но в большинстве лабораторий нижний предел нормального общего количества лейкоцитов составляет от 3000 / мкл до 4000 / мкл. Нейтропения определяется как абсолютное количество нейтрофилов (АКН) менее 1500 / мкл.
Указанные показатели были определены в основном в группе взрослых кавказцев, и есть несколько этнических групп, в которых диапазон нормального количества нейтрофилов смещен в сторону меньшего числа. Подобное отмечается как этническая нейтропения.
Другие особенности лейкопении
- Агранулоцитоз, полное отсутствие гранулоцитов, относится к специфической подгруппе нейтропении, которая имеет уникальный дифференциальный диагноз.
- Легкое или хроническое уменьшение лейкоцитов может быть доброкачественным и при отсутствии тревожных симптомов чаще всего не проводится дальнейшая диагностика.
- Первичная или тяжелая лейкопения, особенно нейтропения, которая сопровождается каким-либо из симптомов, описанных ниже, заставляет врача проводить тщательную диагностику.
Лейкопения у взрослого: причины
Существуют определенные особенности развития болезни, зависящие от конкретных причин и предполагающие в дальнейшем наиболее подходящее лечения:
- Возраст больного. Тяжелые врожденные синдромы нейтропении обычно присутствуют в младенчестве. Лейкопения связана с синдромами врожденного иммунодефицита, определяемых в детстве.
- Острота течения. Нейтропения, которая присутствует с детства, может указывать на наличие врожденного синдрома. Лейкопения, которая развивается остро, нередко вызывается лекарственными средствами с развитием агранулоцитоза, остро протекающих инфекций или острого лейкоза. Лейкопения, которая развивается в течение недель или месяцев, может быть связана с хронической инфекцией или первичным заболеванием костного мозга.
- Тяжесть цитопении. Хотя тяжесть цитопении не помогает определить ее причину, больные с количеством лейкоцитов менее 800 / мкл должны считаться страдающими иммунодефицитом. В таких случаях принимаются соответствующие меры предосторожности. При наличии лейкоцитов менее 500 / мкл на фоне лихорадки, должны быть приняты меры по госпитализации для внутривенного введения антибиотиков и ускоренной оценки.
Основные причины развития лейкопении у взрослых, которая в этих случаях определяется как приобретенная:
- Инфекционное заболевание
- Гранулематозная болезнь
- Аутоиммунное заболевание
- Радиоактивное облучение
- Лекарственные средства
- Токсические вещества
- Недоедание или неправильное питание
- Белковая энтеропатия
Заболевания, которые чаще всего провоцируют развитие лейкопении - гиперспленизм, хроническая идиопатическая нейтропения у взрослых, ревматоидный артрит, системная красная волчанка, гранулематоз Вегенера.

Патофизиология лейкопении
Будет рассмотрена патофизиологическое развитие приобретенной нейтропении, которая чаще всего определяется у взрослых.
- Медикаментозный агранулоцитоз является редкой специфической реакцией, которая приводит к иммунному разрушению предшественников нейтрофилов в костном мозге. Подобное сопряжено прекращением действия возбуждающего фактора, но может быть связано со значительной заболеваемостью и смертностью от сепсиса. Многие другие лекарства вызывают подавление пролиферации нейтрофилов в зависимости от дозы. Течение болезни является более доброкачественным и часто может переноситься без остановки приема препарата.
- Аутоиммунная нейтропения:
- Первичная аутоиммунная нейтропения вызывается почти исключительно антителами, направленными против нейтрофилов, включая человеческий нейтрофильный антиген (HNA1) и CD11b (HNA-4a), два поверхностных антигена или FcγRIIIb, рецептор иммунного комплекса, участвующий в секреции токсических продуктов. Совмещение этих аутоантител приводит к разрушению нейтрофилов в селезенке или к опосредованному комплементом лизису. Подобное наблюдается почти всегда у младенцев и малышей. Проходит спонтанно в более чем 90% случаев в течение 1-2 лет.
- Вторичная аутоиммунная нейтропения обычно связана с другим аутоиммунным заболеванием, таким как болезнь Грейвса, гранулематоз Вегенера, ревматоидный артрит или системная красная волчанка. Патогенез четко не определен. Многие больные имеют антитела против нейтрофилов, но связь между наличием антител и степенью нейтропении недостаточно выяснена.
- Синдром Фелти и синдром крупных зернистых лимфоцитов возникают при ревматоидном артрите. Поскольку более 90% пациентов в обеих группах имеют положительный результат на HLA-DR4, предполагается, что эти два синдрома отражают спектр одного заболевания.
- Гиперспленизм обычно вызывает только легкую нейтропению, часто в условиях легкой панцитопении. Подавление счета отражает повышенную маргинацию клеток крови в увеличенной селезенке.
- Дефицит питательных веществ, особенно витамина В12, фолата и меди, может привести к нейтропении.
Дополнительно следует указать, что хроническая идиопатическая нейтропения у взрослых (CINA) - это доброкачественное заболевание, этиология которого полностью неизвестна.
Лейкопения - что это такое у взрослых, симптомы
Сама лейкопения обычно протекает бессимптомно. Сопутствующие конституциональные симптомы, включая лихорадку, озноб, потоотделение или потерю веса, могут указывать на наличие инфекции, которая может быть причиной или следствием лейкопении. Также подобные признаки нередко определяются при злокачественном новообразовании или аутоиммунном расстройстве.
Другие признаки или симптомы, чаще всего определяемые при лейкопении:
- Локальные признаки или симптомы инфекции
- Лимфаденопатия (изменения консистенции и размеров лимфатических узлов)
- Гепатомегалия или спленомегалия (увеличение печени или селезенки)
- Признаки анемии (бледность, цианоз, слабость)
- Признаки тромбоцитопении (кровотечения на слизистых оболочках, петехии, пурпура)
- Воспаление суставов
- Сыпь различной выраженности и локализации
Видео: О самом главном: Низкие лейкоциты, обильное потоотделение, потеря веса
Диагностика лейкопении
Всем больным с низким содержанием лейкоцитов показаны следующие исследования:
- Повторно делается полный анализ крови (ПАК), что позволяет подтвердить низкий уровень лейкоцитов и оценить количество эритроцитов и тромбоцитов.
- Ручная дифференциация клеток крови, что помогает определить, какая группа клеток уменьшена, также могут быть определены аномальные клетки.
- Оценка предшествующих ПАК для определения остроты лейкопении.
Дополнительно могут использоваться те методы диагностики, которые позволяют получить дополнительные сведения по состоянию больного. В частности, проводится:
- Полный метаболический профиль, включая ферменты печени
- Протромбиновое время (PT) и частичное тромбопластиновое время (PTT)
- Посев крови
- Анализ на вирус иммунодефицита человека (ВИЧ), включая серологию и вирусную нагрузку
- Полимеразная цепная реакция (ПЦР) для определения вирусной нагрузки парвовирусом, вирусом Эпштейна-Барра, цитомегаловирусом, вирусом простого герпеса и вирусами гепатита
- ПЦР для клещевых заболеваний, в том числе риккетсии и анаплазмы
- Анализы сыворотки на лекарства, связанных с нейтропенией или лимфопенией
- Серология аутоиммунного заболевания (антиядерное антитело, ревматоидный фактор)
- Иммуноглобулины
- Цифометрия периферического кровотока для маркеров B- и T-лимфом
- Цитометрия периферического кровотока для крупных гранулярных лимфоцитов
- Взятие образца костного мозга с последующей биопсией.
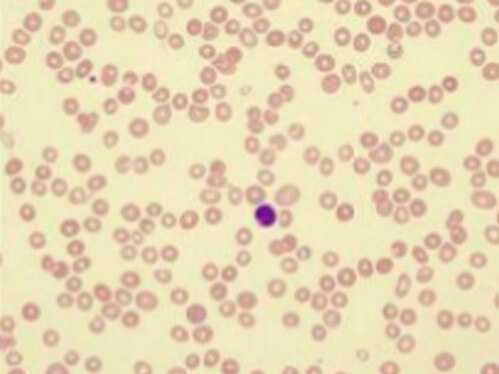
Внешний вид мазка из периферической крови
Мазок имеет важное значение для определения того, какая группа белых кровяных телец ответственна за уменьшение общего количества лейкоцитов. Кроме того, следует проверить наличие аномальных форм. Наличие незрелых (“сдвиг формулы влево”) белых клеток может указывать на инфекцию или злокачественную опухоль, особенно миелодисплазию или острый лейкоз. В то же время патологические эритроциты могут указывать на наличие аутоиммунного разрушения, миелодисплазию или синдром недостаточности костного мозга.
Лечение лейкопении у взрослых
Любой больной с лихорадкой и количеством АКН менее 500 / мкл или постоянно снижающимся показателем менее 1000 / мкл должен быть госпитализирован для скорейшего обследования и внутривенного введения антибиотиков.
Точный выбор антибиотика в основном зависит от степени резистентности и больничных форм. Все же для проведения антибиотикотерапии используются следующие виды препаратов:
- Цефалоспорины третьего или четвертого поколения с псевдомональным покрытием (цефтазидим, цефепим, цефоперазон)
- Антипсевдомонадные пенициллины (пиперациллин или тикарциллин)
- Карбапенемы (имипенем или меропенем)
- Аминогликозиды (гентамицин, тобрамицин или амикацин)
- Азтреонам плюс фторхинолон (левофлоксацин или ципрофлоксацин)
- Фторхинолоны не следует использовать в качестве монотерапии, так как резистентность может развиться быстро.
Вопрос использования гранулоцитарного колониестимулирующего фактора (G-CSF) является спорным. У пациентов с опасной для жизни инфекцией и глубокой нейтропенией G-CSF может сократить продолжительность нейтропении. Также лекарство рекомендуется в случаях явной лекарственной нейтропении. Однако, поскольку введение G-CSF может усложнить диагностику основной причины нейтропении, обычно взятие костного мозга и биопсия проводятся до начала введения G-CSF. Также G-CSF длительного действия (пегилированный G-CSF, неуластим) не рекомендуется при острой терапии фебрильной нейтропении.
Другие методы лечения, полезные для уменьшения осложнений
Как отмечалось ранее, G-CSF может помочь уменьшить выраженность нейтропении различной этиологии. Предполагается, что цитокины могут стимулировать рост основной гематологической злокачественности. Несмотря на то, что эти данные противоречивы, риски нередко рассматриваются и затем проводится соответствующая диагностическая оценка еще до начала применения G-CSF. Терапия обязательно проводиться под руководством гематолога.
Какой прогноз при лейкопении у взрослых?
Учитывая широкий спектр потенциальных состояний, которые могут привести к лейкопении, прогноз не может быть определен до тех пор, пока не будет установлена основная причина.
Видео: Как поднять лейкоциты
4.36 avg. rating (87% score) - 14 votes - оценок
что это такое, причины, симптомы и лечение
Нарушения кроветворения, созревания и синтеза форменных клеток представляет серьезную проблему сферы гематологии и частично смежных профилей медицины. Нередко такие расстройства никак не обнаруживают себя с точки зрения клинической картины. Это усложняет раннее обращение пациентов за помощью. В то же время, подобные расстройства могут иметь катастрофические последствия, при определенных условиях изменения стоят здоровья и даже жизни.
Лейкопения — это снижение количества циркулирующих лейкоцитов, (белых кровяных телец) менее условной нормы. Состояние патологическое, которое обуславливает расстройства работы иммунитета, отсутствие достаточной активности защитных сил тела, а значит несущее большие риски.
Причин пониженных лейкоциты в крови может быть множество, основная часть таковых — патологические, имеющие явно болезнетворный характер, потому требующие лечения.
Восстановление не представляет больших сложностей в основной части случаев. Однако же необходимо начинать терапию как можно раньше. Учитывая отсутствие какой-либо специфической симптоматики, с этим возникают значительные проблемы.
Исправить ситуацию помогает профилактический подход, регулярные осмотры, по крайней мере, у терапевта со сдачей базовых анализов.
Нарушение имеет собственный код по МКБ-10 и считается самостоятельным заболеванием. D72 с постфиксами, уточняющими происхождение проблемы.
Механизм развития
В норме лейкоциты в организме существуют в двух основных формах. Свободно циркулирующие составляют костяк иммунной системы человека. Оставшиеся находятся в связанном состоянии, локализуются на стенках сосудов, благодаря чему могут немедленно реагировать на местные угрозы.
Лейкопения, как нарушение, сопровождается отклонением со стороны одной или сразу обоих клеточных структур.
Механизмов существует несколько, в зависимости от особенностей и первичной причины проблемы.
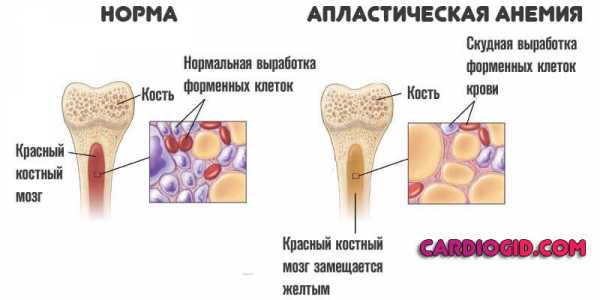
Нарушение синтеза самих лейкоцитов
Наблюдается в качестве основного виновника. Единицы вырабатываются в костном мозге. Если его ткани каким-либо образом повреждены или же изменены, наблюдается нарушение нормальной работы и, как итог, клетки или не синтезируются в достаточном количестве или же не созревают, оставаясь функционально несостоятельными и не способными выполнять работу.
Подобные явления однозначно требуют терапии, к несчастью не всегда эффективное лечение вообще возможно. В силу особенностей первичной причины.
Особенно неблагоприятны в этом отношении злокачественные заболевания крови, а также апластическая анемия и ряд других состояний.
Нарушение транспортировки белых кровяных телец
Сопровождается расстройством движения лейкоцитов по руслу. Результатом становится снижение скорости иммунной реакции, которая должна быть.
Также обнаруживается явно недостаточное количество форменных клеток при проведении анализа. Поскольку они депонируются в тканях, но не выходят для борьбы с инфекционным или иным агентом.
Разрушение клеток под влиянием агрессивных факторов
К таковым, например, относится выработка антител против рассматриваемых структур. Встречается подобная проблема сравнительно редко. Иммунитет начинает бороться сам с собой, что изначально несет большую опасность с точки зрения состояния пациента, лейкоцитов в крови становится мало.
Необходимо снижать интенсивность ложного ответа защитных сил. Чем раньше будет начато лечение, тем выше шансы на восстановление в короткие сроки.
Названные нарушения касаются в равной мере всех лейкоцитов. Будь то нейтрофилы, прочие. В этом заключается сложность и опасность ситуации. Изменяется характер функциональной активности иммунитета, возникают существенные проблемы. Это риск для здоровья и даже жизни.
Классификация
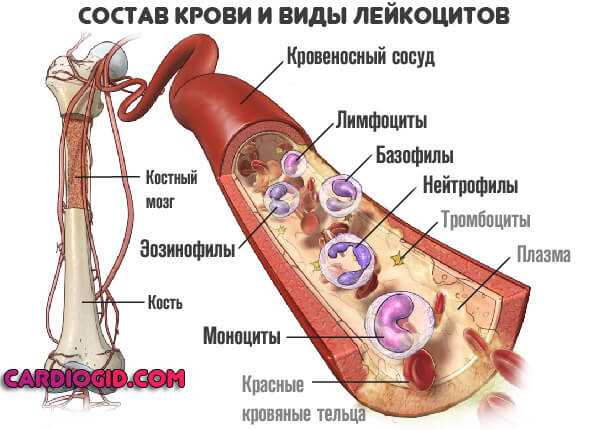
Подразделение проводится по нескольким основаниям. Один из вариантов — по критерию типа форменных клеток, которые затронуты патологическим процессом. В таком случае можно выделить следующие виды нарушения:
- Лейкопения, изменяющая концентрацию моноцитов.
- Расстройство синтеза или транспортировки нейтрофилов.
И так далее, по типу клеток: лимфоцитам, базофилам и эозинофилам.
Эта классификация имеет большое клиническое значение. Однако есть еще одна, столь же существенная — по степени тяжести патологических изменений.
В данном случае речь идет уже о стадировании расстройства. Соответственно, выделяют следующие этапы развития отклонения.
Стадия I
Для начальной или первой фазы типичны мягкие изменения со стороны количества форменных клеток. Проблема хорошо решается, лечение не представляет трудностей. Достаточно обратиться к иммунологу или смежным специалистам.
При этом вероятность осложнений инфекционного рода минимальна. Риски нарушений работы иммунитета также практически отсутствуют.
Проблема в том, что пациент не подозревает, что с ним что-то не так. Обнаружить расстройство можно по результатам диагностики, которая проходит в профилактических целях или по поводу иных заболеваний.
Стадия II
Концентрация лейкоцитов в крови уменьшается значительно, существует реальная вероятность опасных для здоровья и жизни осложнений. В основном бактериального или вирусного плана.
Суть заключается в снижении местного и общего иммунитета. Вероятность различна. В среднем, пациенты с лейкопенией на второй стадии в 2-3 раза чаще страдают от болезней септического рода, чем условно здоровые люди.
Стадия III
Критическая. В клинической практике также характеризуется как агранулоцитоз. Сопровождается существенным изменением концентрации форменных клеток в организме.
Инфекционно-воспалительные расстройства возникают систематически. Лейкоциты отсутствуют в достаточном количестве, что приводит к катастрофическому снижению иммунитета и опасным осложнениям.
Внимание:Стадии сменяются постепенно или же стремительно, в результате влияния некоторых моментов возможно развитие сразу со второй или третьей фазы.
Причины
Факторов становления патологического процесса существует огромное количество. Если говорить об основных возможных провокаторах проблемы у пациентов.
- Наследственные генетические аномалии. Встречаются довольно редко. Имеется по крайней мере несколько возможных мутаций, передающихся от родителей к детям. Транспортировка создает стойкие изменения в материале, составляющем фундамент человеческого организма. Развиваются характерные для лейкопении нарушения, которые с большим трудом поддаются лечению.
Поскольку причина заключается в генетическом дефекте, есть возможность влиять только на последствия в виде негативной клинической картины. При должном подходе удается добиться хороших результатов.
- Интоксикация организма при проведении химиотерапии. Средства для коррекции рака основаны на способности снижать скорость деления так называемых «быстрых» клеток. К таковым относятся структуры кожи, волос, ногтей, также и все иммунные единицы. Потому начинается ингибирование их репликации, пролиферативная активность падает.
Низкий уровень лейкоцитов — это своего рода побочный эффект от применения химиотерапевтических препаратов. По окончании лечения в течение некоторого времени все приходит в норму самостоятельно. Задача пациента в этот период — держаться подальше от источников инфекции. Организм слаб и не справится с возбудителями.
- Некоторые формы анемии. Причинами снижения лейкоцитов становятся в основном разновидности, сопряженные с недостаточным количеством витаминов группы B. Мегалобластные типы.
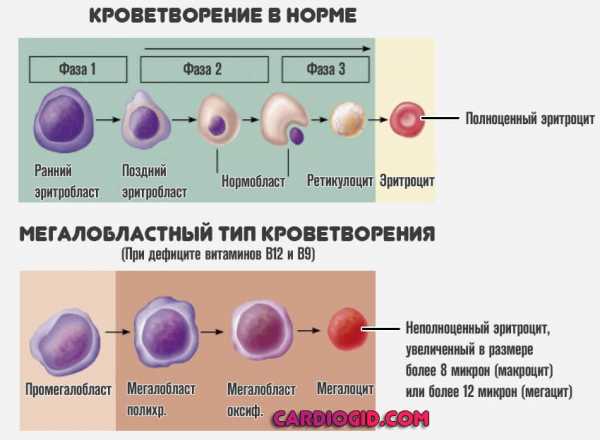
При длительном существовании патологического процесса начинаются специфические изменения кроветворения, в том числе и синтеза белых телец. Необходимо как можно быстрее начинать лечение, от этого зависит прогноз.
- Метаболические нарушения. Лейкоциты ниже нормы обнаруживаются в первую очередь при скудном поступлении фолиевой кислоты, также прочих отклонениях субъективного плана, когда человек потребляет недостаточное количество витаминизированных продуктов.
Кроветворение попросту невозможно в адекватных масштабах, поскольку отсутствует «строительный материал». Непосредственная причина в этом случае зачастую субъективная. Заключается в неправильном питании. Хотя возможны варианты, при которых нарушается транспортировка, усвоение полезных соединений, что еще более опасно.
- Злокачественные поражения костного мозга. Встречаются нечасто, но несет катастрофическую угрозу. Именно в этих тканях происходит синтез и созревание форменных клеток крови, в том числе и лейкоцитов разных видов. Все отклонения работе почти гарантированно заканчиваются опасными осложнениями.
- Некоторые формы инфекционных процессов. Лейкоциты в крови бывают понижены при поражениях четвертым и пятым штаммами вируса герпеса и прочими агрессивными агентами, потенциально способными вызывать мутации в генотипе человека. Необходимо как можно раньше начинать специфическое лечение, во избежание хронизации расстройства и стойкого нарушения выработки или транспортировки лейкоцитов.
- Туберкулез. Независимо от локализации. Все формы поражения микобактерией провоцируют выраженное снижение иммунитета. Залогом качественного восстановления функции белых кровяных телец также является раннее лечение.
- Отравления организма. Острое или, чаще, хроническое. С агрессивными факторами подобного рода встречаются лица, работающие на химических предприятиях. Также часто нарушение обнаруживается у пациентов, контактирующих с гербицидами и пр.
- Применение некоторых лекарственных средств. Например, для лечения аутоиммунных патологических процессов. Причина лейкопении может быть в приеме глюкокортикоидов вроде Преднизолона и его более мощных аналогов. Особенно негативно сказываются иммуноупрессоры, уже названные цитостатики для терапии раковых опухолей и прочие.
- Острые, критически опасные инфекционно-воспалительные процессы. Например, сепсис.
Пониженные лейкоциты в крови обусловлены патологическими причинами всегда, вопрос только в степени отклонения и возможности быстро повлиять на этиологию расстройства.
Отдельные причины у женщин
Таковых не много, но они есть.
- Период гестации. Беременность в некоторых случаях сопряжена с нарушением синтез лейкоцитов. Это не нормальное явление, требуется обследование и поиск первичной причины. Сам по себе естественный процесс становится спусковым механизмом, поскольку растет нагрузка на весь организм.
- Менструальный цикл. В период ежемесячных изменений возможно временное незначительное снижение лабораторных показателей. Это не стойкое и не стабильное состояние, которое быстро сходит на нет само.
В остальном, причины уменьшения лейкоцитов в крови у женщин те же.
У детей
У молодых пациентов, также подростков нередко развивается мононуклеоз. Поражение вирусом Эпштейна-Барр. Разновидностью герпеса. Состояние формируется преимущественно у детей, взрослые встречаются исключительно редко.
Симптомы
Как таковых клинических признаков лейкопении нет. Это скрытое состояние, которое, однако, проявляется в полный рост по окончании развития инфекционного поражения (к слову, риски такового существенно увеличиваются после наступления аномального состояния).
Если говорить об особенностях течения патологий:
- Необычайно сильная и длительная лихорадка. Температура тела поднимается быстро и в больших пределах варьируется. Как правило, нарушение не отступает самостоятельно даже после того, как инфекционный процесс устранен. Затяжная лихорадка это типичный симптом сформировавшегося понижения лейкоцитов.
- Возможно и обратное явление. Если форменных клеток слишком мало, температура тела не повышается даже при интенсивном инфекционном процессе. Это продлевает течение патологии, не позволяет быстро выздороветь и вернуться в норму.
- Развитые формы нарушения сопровождаются сниженными по интенсивности симптомами основного заболевания. При этом проявления общей интоксикации организма хорошо заметны и куда сильнее, чем должны быть при таком
- расстройстве.
Возможно развитие некротических процессов в организме. Колита с поражением слизистой оболочки кишечника и прочих отклонений. - У женщин отмечается вовлечение матки. Оно протекает не так явно. В основном наблюдается удлинение менструального цикла с обильными кровянистыми выделениями и выраженными болями в нижней части живота. Лечение не дает достаточного эффекта, что косвенным образом говорит о лейкопении.
- При развитии пневмонии, воспаления легких, зачастую отсутствует рентгенографическая картина патологического процесса. Это типичное явление.
Малая концентрация лейкоцитов сопровождается особенностями течения основных заболеваний. Сам как таковой клинических проявлений не имеет. В то же время, присутствует симптоматический комплекс, присущий основному диагнозу, по которому и оценивается суть явления, степень нарушения.
Диагностика
Обследование не представляет особых трудностей. Констатировать факт присутствия отклонения не сложно, достаточно рутинных тестов. Куда более проблематично выявить основной патологический процесс, который и становится источником явления.
Необходимо обращаться к специалисту по гематологии. Далее по потребности к другим докторам.
Среди базовых мероприятий:
- Опрос больного. Нужно выявить все возможные жалобы, симптома расстройства. Чтобы лучше понимать, в чем дело. Методика применяется на первой же консультации.
- Сбор анамнеза. Исследование характерных черт природы явления. Например, оценивается семейная история, также перенесенные и текущие заболевания, особенно расстройства системы кроветворения.
- Анализ крови общий. Дает представление о концентрации форменных клеток. Не только белых телец, но и прочих. Используется в качестве базовой рутинной методики. Назначается сразу же, проводится неоднократно для исследования эффективности терапии.
- Изучение крови на специфические антитела, ревматоидный фактор, прочие тесты по потребности.
- Биохимия. С анализом печеночных показателей.
- В исключительных случаях, если суть явления не понятна, показана пункция костного мозга. Используется в качестве крайней методики для уточнения происхождения патологического процесса. Ввиду сложности проводится в стационарных условиях.
Обнаружить нехватку лейкоцитов в крови недостаточно, нужно выявить причину явления и степень тяжести. Без этого не выйдет разработать верную терапевтическую тактику.
Методы лечения
Пути коррекции медикаментозные, зависят от конкретной причины отклонения. Необходимо назначение следующих препаратов:
- Иммуносупрессоры при воспалительных процессах несептического рода. Метотрексат и прочие, строго в выверенных дозировках и определенных схемах.
- Средства для стимулирования выработки белых кровяных телец. Пентоксил, Лейкоген и прочие. По методике, определенной специалистом.
- По потребности принимают глюкокортикоиды, также назначают противоглистные препараты, чтобы устранить возможные паразитарные инвазии, которые часто обнаруживаются после развития лейкопении.
Помимо, показан постельный режим на острый период, смягчение рациона. Исключение из него большого количества животного жира, обеспечение витаминизации.
Необходимо снизить возможность заражения, минимизировать контакты с источником инфекционного поражения.
Если лейкоциты ниже нормы, необходимо устранить первопричину, затем бороться с симптоматикой. Оба направления могут реализоваться одновременно.
Прогнозы и возможные осложнения
В основном благоприятные. Если не считать генетических аномалий, проблем вроде апластической анемии и злокачественных болезней.
Среди вероятных последствий: некроз тканей, сепсис, шоковые состояния, инвалидность, смерть как закономерный итог.
Лейкопения представляет собой скрыто текущий процесс. Необходимо как можно раньше выявить его и начать лечение. От сроков зависят результаты и перспективы восстановления.
что это такое, причины, признаки и симптомы заболевания у детей и взрослых
Когда мало лейкоцитов в крови, имеет место опасное заболевание. В медицине оно называется лейкопенией, склонно к хроническому течению, имеет рецидивирующий характер. Важно вовремя выяснить причины прогрессирующей болезни, иначе методы консервативного лечения бессильны, пациента ожидает незавидный клинический исход.
Статьи по темеЧто такое лейкопения
Когда под воздействием провоцирующих факторов нарушается химический состав крови, в организме развивается обширная патология. При недостаточном показателе лейкоцитов пациент узнает от лечащего врача, что такое лейкопения. Сразу стоит отметить, что это не самостоятельное заболевание, а, скорее, обобщающий синдром, который прогрессирует по причине возникновения агранулоцитоза.
Лейкопения - причины возникновения
Характерный недуг может одинаково воздействовать на взрослые и детские организмы, однако уже определено, что женщины страдают дефицитом лейкоцитов в два раза чаще, чем мужчины. Детям тоже свойственны рецидивы. Если патологически понижены лейкоциты, прежде чем преступать к медикаментозному лечению, важно уточнить этиологию патологического процесса, обнаружить и исключить взаимодействие с опасными факторами. Заболевание связано с такими аномалиями организма:
- присутствие злокачественных новообразований, как вариант – онкология матки;
- длительное воздействие токсических медицинских препаратов, интоксикация органического ресурса;
- плохая наследственность;
- острый дефицит витаминов В при лейкопении;
- осложнение после проведенной лучевой терапии;
- аутоиммунные процессы организма, как вариант – заражение ВИЧ;
- почечная недостаточность;
- длительная вентиляция легких;
- детские инфекционные болезни стадии рецидива во взрослом возрасте;
- апластическая анемия.

Низкий уровень лейкоцитов в крови у женщин
Определить спад концентрации белых кровяных клеток можно по анализу крови, о чем тут же сообщить своему лечащему врачу. Коррекция химического состава лейкоцитов последует незамедлительно. Необходим прием медикаментов. Низкий уровень лейкоцитов крови у женщин преобладает чаще, поэтому представительницы слабого пола попали в так называемую «группу риска». В идеале этот показатель в возрасте 24-45 лет должен варьироваться в пределах 3-10 на 10 в девятой степени литра. Если в женском организме обнаружено меньшее количество лейкоцитов, причины следующие:
- гормональная перестройка на фоне климакса;
- длительный прием лечащих средств с аспирином в химическом составе;
- строгие диеты, голодовка;
- период ежемесячной менструации;
- эмоциональное перенапряжение, стрессы повседневной жизни.
Низкий уровень лейкоцитов в крови у ребенка
Раньше это был редкий диагноз «Лейкопения». На сегодняшний день число клинических картин стремительно увеличилось. Если развивается лейкопения – что это такое, подскажет участковый терапевт. Однако пострадать от недуга способен не только взрослый, но и ребенок. В таком случае лейкопения может иметь инфекционную и неинфекционную природу. Причины, почему наблюдается низкий уровень лейкоцитов в крови у ребенка, таковы:
повышенная активность вируса герпес, сепсис, паратиф, тиф;
анафилактический шок;
опухоли костного мозга с метастазами;
радиационное облучение;
плазмоцитома;
лейкоз острой формы;
патологический рост селезенки.

Виды и степени лейкопении
Болезнь имеет наследственную и приобретенную модификацию, причем в первом случае является врожденным заболеванием. Острый дефицит лейкоцитов характеризует такие опасные заболевания, как синдром Генслера, нейтропения Костмана и синдром Чедиака-Хигаси. Приобретенной форме недуга свойственно воздействие провоцирующих факторов из окружающей среды, либо это неутешительный клинический исход при неправильном консервативном лечении.
Изучая виды и степени лейкопении, стоит уточнить, что такой диагноз встречается абсолютной и перераспределительной разновидности. В первом случае концентрация лейкоцитов снижается до критической отметки 4 000 на 1 мм квадратный, во втором – нанесенные системному кровотоку убытки не столь глобальные, но тоже ощутимые для состояния пациента.
Лейкопения - симптомы и лечение
Чтобы быстрыми темпами добиться полного выздоровления, требуется своевременно обратить внимание на симптоматику лейкопении. У ребенка происходит патологическое снижение лейкоцитов ниже допустимой нормы до 1-2 на 10 в девятой степени литра. Это характеристика легкой формы лейкопении. Лучше не запускать клиническую картину, своевременно прибегнуть к помощи специалиста. Если это лейкопения – симптомы и лечение тесно связаны.
Лейкопения - симптомы
Уровень лейкоцитов определяется стадией характерного недуга. Если развивается лейкопения – симптомы могут затрагивать все внутренние органы, системы организма. Врач при лечении выбирает клинический подход, чтобы тот полностью соответствовал состоянию здоровья пациента, в скором времени обеспечил положительную динамику. А пока узнать о масштабных отклонениях лейкоцитов в крови можно по результатам лабораторного исследования. Внешними признаками лейкопении становятся следующие перемены в общем самочувствии:
- частые вирусные и простудные заболевания;
- приступы мигрени, общая слабость;
- участившиеся обмороки, головокружение;
- нарушение температурного режима, озноб;
- длительный процесс заживления язвочек на теле.


Лейкопения - лечение
Первым делом требуется определить характер патологического процесса, клиническим путем выяснить степень запущенности лейкопении. Только после этого можно рассуждать о консервативной терапии для повышения лейкоцитов. Если врач обнаружил, что в организме пациента получила свое развитие лейкопения – лечение имеет следующие особенности, проводится в домашних условиях:
- Средства для формирования новых клеток крови, чтобы избежать опасного понижения лейкоцитов. Это Метилурацил, Сарграмостим, Пентоксил, которые относятся к препаратам перорального применения.
- Антибиотики четвертого поколения, чтобы уменьшить активность патогенной флоры, снизить влияние вредных факторов на стояние иммунной системы организма. Это Аугментин, Амоксиклав, Юнидокс Солютаб.
- Антигистаминные средства, чтобы снизить риск аллергической реакции на отдельные синтетические компоненты. Лучше купить Тавегил, Доларен, Л-Цет, Супрастин.
- Если принимать кортикостероиды, уровень лейкоцитов перестанет падать, химический состав крови в скором времени нормализуется.
- Гепатопротекторы поддерживают функциональность печени при воздействии на этот непарный орган усиленной нагрузки со стороны нарушенного системного кровотока.
- Антиоксиданты растительного происхождения в капсульной форме, например, медицинский препарат Ликопин, также актуальный при лимфоцитозе, лейкоплазмозе и лейкоцитозе.
Питание при лейкопении
После лечения лейкопении необходимо поддерживать общее состояние здоровья на допустимом уровне, а для этого изменить суточное меню, внести в него определенные коррективы. Первым делом снизить жирность блюд и число потребляемых калорий, а количество приемов пищи довести до 6 за сутки. Так, питание при лейкопении включает такие обязательные продукты:
- зелень, чтобы понизить уровень ионизирующего излучения;
- молочная продукция, сыры твердых сортов;
- морепродукты и красная икра для повышения уровня гемоглобина;
- все виды капусты, бобовые;
- диетические сорта мяса, например, кролик, индюшка.


Лейкопения у детей
Для детского возраста важно выяснить, что могло понизить число лейкоцитов (белых телец), спровоцировать лейкопению. После этого врач назначает курс медикаментов для нормализации состава лейкоплазмы. Не исключено предписание народных средств с целью эффективного лечения, главное натуральные компоненты грамотно подобрать, исключить местные и аллергические реакции на теле. Юного пациента при лейкопении требуется изолировать, исключить воздействие радиации, обеспечить обработку слизистой и кожи.
Видео: низкие лейкоциты крови
 Лейкоциты в крови понижены Смотреть видео
Лейкоциты в крови понижены Смотреть видео
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим! Рассказать друзьям:Лейкопения
Из года в год все чаще встречается такое заболевание крови как лейкопения. Подобное определение не упоминается в международной классификации болезней, поэтому его чаще всего рассматривают как симптомокомплекс (синдром). Несмотря на это патология достаточно серьезна, поскольку при отсутствии лечения способна привести больного к смерти.
Лейкопения (ЛП) - это состояние, при котором у человека снижается количество лейкоцитов. Это увеличивает риск инфекционного заражения. Существуют много причин лейкопении. Часть из них связана с некоторыми лекарствами, раком, радиацией и химиотерапией для лечения рака. В других случаях фактором риска выступает трансплантация стволовых клеток, хирургическое вмешательство, использование стероидов или аутоиммунные заболевания.
Чаще всего лейкопения развивается на фоне проведения противоопухолевой терапии. В таких случаях одним из побочных эффектов является нейтропения (подвид лейкопении).[1 - "Managing a Low White Blood Cell Count (Neutropenia)". Retrieved March 3, 2012]
Лейкопения просто диагностируется, но далеко не всегда удается провести эффективное лечение. Это в основном зависит от общего состояния больного и основного заболевания или первопричины из-за которой развилась ЛП. Несмотря на это проводить соответствующую терапию нужно обязательно, поскольку без нее иммунитет вовсе не справляется с инфекциями, которые в результате могут привести к тяжелым осложнениям.
Видео ЛЕЙКОПЕНІЯ
Описание
Кровь человека состоит из многих различных типов клеток, так называемых кровяных телец. Белые клетки крови, также известные как лейкоциты или белые кровяные тельца (БКТ), помогают бороться с инфекцией. Лейкоциты являются жизненно важной частью иммунной системы.
Лейкопения - это медицинский термин, характеризующий низкое количество лейкоцитов. В норме количество лейкоцитов составляет от 3500 до 11 000 БКТ на микролитр. Между полами и разными возрастными группами этот показатель нередко отличается. У человека с лейкопенией может быть менее 3500 лейкоцитов на микролитр.
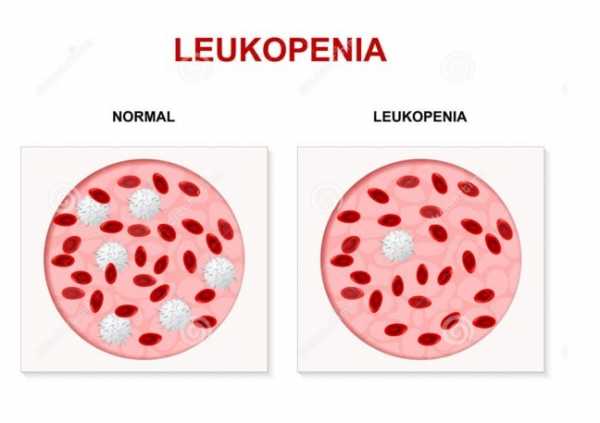
Лейкоциты производятся в костном мозге и имеют решающее значение для иммунной системы. При их недостаточности возникают проблемы с избавлением от инфекций, вирусов или бактерий. Для эффективного лечения патологического состояния должна быть определена первопричина лейкопении.
Существует пять типов лейкоцитов. Каждый помогает защитить организм от определенного вида инфекции:
- Нейтрофилы: они составляют 55-70% всех лейкоцитов. Помогают бороться с грибковыми и бактериальными инфекциями.
- Лимфоциты: это второй наиболее распространенный тип лейкоцитов. Они защищают организм от вирусных инфекций.
- Базофилы: наименее распространенный тип лейкоцитов. Они участвуют в воспалительных реакциях на различные аллергены.
- Моноциты: самые крупные из лейкоцитов. Они играют определенную роль в борьбе с бактериями, грибами и вирусами. Также участвуют в восстановлении ткани, которая была повреждена воспалению.
- Эозинофилы: они сражаются с паразитами и играют важную роль в развитии аллергических реакциях и бронхиальной астмы.
Существует пять видов лейкопении, каждая из которых соответствует типу лейкоцитов, которые поражены. Наиболее известная - нейтропения.
Термины “лейкопения” и “нейтропения” часто используются взаимозаменяемо. Однако они характеризуют несколько отличающиеся патологические процессы.
Лейкопения является обобщенным термином, который относится к сокращению количества любого типа белых кровяных телец.
Нейтропения - это тип лейкопении, но относится конкретно к уменьшению нейтрофилов, наиболее распространенного вида лейкоцитов.
Немного статистики по лейкопении
- В развитых странах ЛП встречается у 3,5%-15% из 1 млн. населения.
- В европейских странах каждый год на 1 млн. людей фиксируется 2 новых случая ЛП.
- В Африке и Азии показатели по заболеваемости лейкопений в 3 раза выше, чем в Европе.
- После 60-ти лет у мужчин лейкопения встречается реже по сравнению с женщинами.
Причины
Существует 10 основных причин лейкопении, которые чаще всего способствуют развитию патологического состояния.
1. Врожденные расстройства
Некоторые врожденные заболевания способствуют уменьшению количества нейтрофилов:
- Синдром Костмана - это наследственное заболевание костного мозга, при котором дети рождаются без достаточного количества нейтрофилов. Это приводит к страданию от частых бактериальных инфекций.
- Миелокатексис - это наследственное заболевание белых кровяных телец, которое вызывает тяжелую лейкопению и, в частности, нейтропению.
2. Вирусные инфекции
Некоторые вирусы нарушают функцию костного мозга, который продуцирует лейкоциты. Также они могут замедлить работу костного мозга, что приводит к лейкопении.
3. Болезни костного мозга, повреждение или травмирование
Когда костный мозг поврежден или травмирован, это может привести либо к недостаточному продуцированию клеток крови, таких как БКТ, либо вызвать избыточное производство одного какого-то типа БКТ. К болезням костного мозга относится:
- Лейкемия
- Миелофиброз
- Дефицит фолата или дефицит витамина B12
- Миелопролиферативные расстройства
- Миелодиспластический синдром
- Апластическая анемия
Воздействие определенных токсинов, химических веществ, радиации, химиотерапии и некоторых препаратов может повредить или травмировать костный мозг. Когда есть его повреждение, клетки крови вырабатываются в меньшем количестве, что приводит к анемии и лейкопении. Для правильного функционирования костного мозга необходимы определенные питательные вещества.
4. Рак
Лейкопения может возникать при разрастании опухоли в костном мозгу. Низкое количество лейкоцитов также наблюдается при других типах рака, таких как лимфома и лейкемия. Таким образом, способность костного мозга производить нормальные клетки крови ограничена.
Осложнения при лечении рака - еще одна причина низких показателей лейкоцитов. Количество БКТ значительно снижается, когда людям с раком дают химиотерапевтические препараты. При раке костного мозга может быть очень низкая продукция нейтрофилов, что приводит к лейкопении.
Костный мозг подавляется во время химиотерапии и радиации, поэтому больные, проходящие лечение рака, более восприимчивы к инфекциям. Чтобы предотвратить серьезные осложнения из-за низкого количества лейкоцитов, лечение корректируется и изменяется.
5. Гиперспленизм
При этом расстройстве происходит преждевременное разрушение клеток крови в таком органе как селезенка. Подобный процесс приводит к анемии и лейкопении. Функция селезенки состоит в том, чтобы избавиться от старых форменных элементов крови, но в случае со сверхактивностю селезенки удаление клеток ускоряется даже тогда, когда они все еще нормально функционируют
6. Угнетающие инфекции
Резервы БКТ могут быть истощены на фоне серьезных инфекций. Некоторые тяжелые инфекционные заболевания могут вызывать опасные для жизни осложнения, называемые сепсисом.
7. Лекарства
Лекарственные вещества могут повредить костный мозг и, в частности, лейкоциты. Существует ряд групп препаратов, которые вызывают лейкопению. К ним относятся:
- Антипсихотические лекарства, такие как клозапин
- Антиэпилептические средства, включающие ламотриджин и вальпроат натрия
- Интерфероны, используемые для лечения рассеянного склероза
- Иммуносупрессивные препараты для пациентов с трансплантацией, таких как сиролимус, такролимус, циклоспорин и микофенолят мофетил
- Антибиотики, такие как миноциклин и пенициллин, которые также могут вызывать лейкопению
8. Аутоиммунные расстройства / заболевания иммунной системы
Подобные нарушения создают благоприятные условия, при которых иммунная система ошибочно повреждает здоровые клетки и ткани в организме. При аутоиммунных нарушениях иммунная система разрушает нормальные белые кровяные тельца, что приводит к лейкопении. Примером аутоиммунного заболевания является системная красная волчанка.
Количество лейкоцитов в организме также может уменьшаться из-за ВИЧ / СПИДа. При ВИЧ-инфекции лейкоциты подвергаются нападению, что делает иммунную систему слабее. Таким образом, теряется способность организма бороться с самой простой инфекцией.
9. Нервная анорексия
Другой причиной лейкопении является нервная анорексия. При этом расстройстве наблюдается аномально низкая масса тела из-за преднамеренного голодания. По данным системы здравоохранения Университета Вирджинии, многие пациенты с анорексией имеют низкий уровень лейкоцитов. Лейкопения возникает из-за частых рвот и ограниченной диеты. Следовательно, костный мозг не получает в достаточном объеме питательных веществ, необходимых организму для производства нужного количества БКТ.
10. Саркоидоз
Это системное заболевание, характеризующееся образованием гранулем в некоторых областях тела. Когда эти гранулемы определяются в костном мозге, это может значительно нарушить продукцию лейкоцитов.
Другие причины развития лейкопении:
- Заболевания щитовидной железы
- Паразитарные инфекции
- Ревматоидный артрит
- Брюшной тиф
- Грипп
- Малярия
- Туберкулез
- Лихорадка Денге
- Риккетсиозные инфекции
- Дефицит минералов, таких как медь и цинк
Клиника
Не существует конкретных симптомов, которые бы указывали на наличие низкого количества лейкоцитов. Однако, когда у человека есть лейкопения, тогда повышаются шансы заразиться инфекцией. Поэтому чаще всего определяются симптомы инфекционного заболевания:
- лихорадка
- потение
- озноб
У человека с лейкопенией могут быть другие симптомы, которые связаны с основной причиной ЛП.
Дополнительно могут определяться следующие признаки:
- Воспаление легких из-за инфицирования бактериями или вирусами, вызывающими пневмонию. В результате развиваются характерные для болезни симптомы: горячка, боль в груди, одышка, шумное дыхание.
- Воспаление слизистой оболочки десен, щек, губ, языка и т. д., которое проявляется покраснением, набуханием, кровотечением в пораженных местах.
- Длительные и тяжелые менструации.
- Кровотечения из матки инфекционного генеза.
- Признаки неврастении: усталость, лихорадка, головная боль, раздражительность и вспышки гнева.
- Сильное желание потреблять горячие напитки.
- Язвенные поражения ротовой полости: воспаление горла, губ или языка.
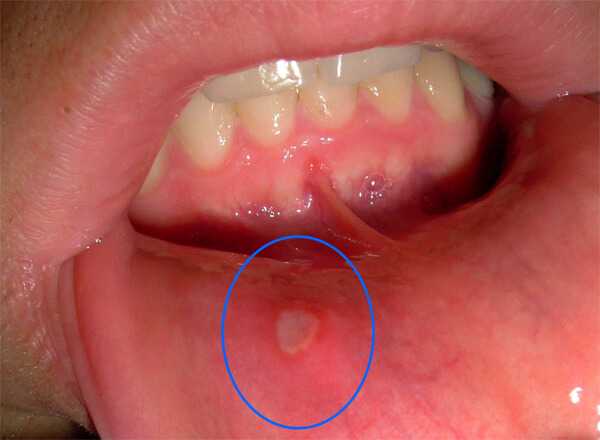
Диагностика
Больному в первую очередь делают общий анализ крови, по которому определяется не только лейкопения, но и другие нарушения:
- Анемия: когда у человека проявляются симптомы дефицита железа.
- Тромбоцитопения: уменьшение количества тромбоцитов из-за наличия повреждений в костном мозге.
Также может проводится УЗИ внутренних органов, которое может определить абсцессы печени при наличии бактериальной инфекции в организме. Подобная патология нередко сочетается с лейкопенией.
Видео Клинический анализ крови - Школа доктора Комаровского
Лечение
Существует несколько тактик лечения лейкопении:
- Устранение или уменьшение воздействия конкретной причины, вызвавшей лейкопению, для чего проводится терапия основного заболевания.
- Если препарат способствует развитию лейкопении, врач может порекомендовать прекратить его принимать или использовать другое лекарство. При этом больной никогда не должен самостоятельно прекращать принимать или менять назначенные ранее лекарства без предварительной консультации с врачом.
- Если проводится лечение рака и на фоне химиотерапии возникла лейкопения, тогда может потребоваться приостановить подобное лечение до того времени, пока не восстановится нормальное количество лейкоцитов.
Лечение, которое включает в себя использование факторов роста по типу гранулоцитарного колониестимулирующего фактора, может улучшить течение лейкопении. Подобная тактика часто используются при химиотерапии, вызывающей лейкопению, или если причина кроется в генетических нарушениях.
Исследование, проведенное в 2015 году, показало, что при химиотерапии наряду с лекарственным средством, называемым эрлотинибом (ингибитором тирозинкиназы) риск развития лейкопении был значительно ниже.
Следующие рекомендации могут помочь больному с лейкопенией улучшить свое состояние здоровья и снизить риск заражения:
- Нужно придерживаться правил гигиены, чтобы избежать заражения
- Важно практиковать основы здоровой диеты
- Стоит избегать порезов и царапин
- Следует больше отдыхать
При любых инфекционных заболеваниях, которые возникают на фоне сокращения количества лейкоцитов, может проводиться дополнительное лечение. Оно в основном включать антибиотики или противогрибковые средства.
Осложнения
Лейкоцитопения не является фатальной патологией. Однако при неблагоприятном состоянии больного это может способствовать появлению некоторых осложнений. В частности, повышается риск развития различных инфекций в организме. Это могут быть:
- респираторные инфекции,
- вирусные заболевания;
- гепатит;
- ВИЧ и т. д.
Их развитие представляет опасность для больного в долгосрочной перспективе.
Видео Осложнения анемии
Профилактика
Существуют некоторые продукты питания, которые следует включить в рацион, чтобы предупредить развитие лейкопении.
1. Цинк
Цинк - это иммунный буфер. Он участвует в производстве лейкоцитов и снижает риск заражения. Содержится в таких продуктах, как устрицы, говядина, баранина, зародыши пшеницы и шпинат.
2. Фолиевая кислота
Фолиевая кислота очень необходима в производстве эритроцитов и лейкоцитов. Ее дефицит может привести к анемии и лейкоцитопении соответственно. Содержится в шпинате, бобах и цитрусовых.
3. Молочные продукты
Следует больше употреблять обезжиренное молоко, сыр и йогурт, поскольку эти продукты богаты белками. Они увеличат производство лейкоцитов в организме. Также можно есть яйца и приготовленные из них блюда.
4. Зеленый чай
Напиток может помочь избавиться от токсинов. Таким образом, он предотвращает развитие инфекции и повышает работоспособность иммунной системы. Чай действует как антиоксидант.
5. Чеснок
Чеснок содержит большое количество цинка, который является важной частью иммунной системы. Также он помогает бороться с инфекциями.
6. Фрукты и овощи
Для профилактики лейкопении полезно есть апельсины, дыни, морковь, шпинат и другие зеленые листовые овощи. Они помогают увеличить количество лейкоцитов в организме.
7. Мультивитамины
Необходимо их использовать при недостаточно богатом витаминами питании. Витамин А и витамин С являются важными элементами в генерации лейкоцитов в организме.
Можно использовать траву эхинацеи и астрагалуса. Эти растения стимулируют активность иммунной системы, поскольку богаты витаминами. Но нужно проконсультироваться с врачом, прежде чем принимать эти травы, поскольку у некоторых больных возникают аллергические реакции. Рекомендуется принимать их в виде инъекций.
8. Вода
Каждый день нужно пить достаточно чистой воды. Она будет очищать организм и усиливать иммунную систему. Это предотвратит возникновение лейкопении.
Видео Лейкоциты в крови понижены
4.80 avg. rating (94% score) - 5 votes - оценок
Лейкопения: причины, симптомы и лечение
Лейкопения, нейтропения, агранулоцитоз, гранулоцитопения – это тяжелый синдром, при котором наблюдается снижение количества белых телец в крови. Симптомы и лечение лейкопении разнятся в зависимости от причины, вызвавшей нарушение формулы крови.
Лейкоциты выполняют защитные функции
Лейкопения – что это такое?
Нейтропения – это общее снижение показателей лейкоцитов в крови ниже 1,5х109/л. Агрануцитоз является более тяжелой формой заболевания. Количество белых клеток в этом случае составляет не более 0,5х109/л, в тяжелых случаях диагностируют полное отсутствие лейкоцитов.
По МКБ 10 синдрому присвоены коды от D70 до D72.9 в зависимости от этиологии заболевания. Тяжелые формы патологии встречаются у 1 пациента из 100 тыс. человек, врожденные – 1 на 300 тыс.
Норма белых телец в крови человека
Функция белых клеток крови – это защита организма от воздействия патогенной флоры, контроль над ростом собственной микрофлоры, ограничение перемещения патогенов из очага воспаления в прочие ткани. Количество белых кровяных телец зависит от возраста пациента.
Физиологическая норма для различных групп пациентов в анализе крови:
- у взрослых, у детей от года и до 16 лет – более 1500;
- у новорожденного – первые-третьи сутки – более 1000;
- у грудничка первого года жизни – более 1000.
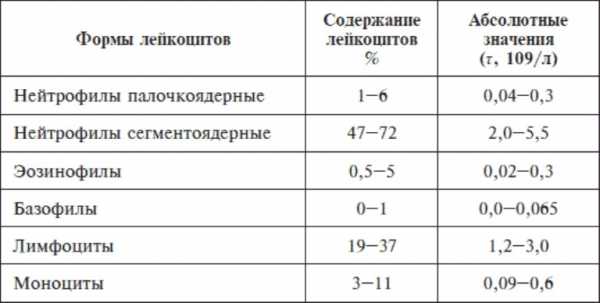
Форма лейкоцитов и их содержание в крови
Методика обработки биологического материала может варьироваться в зависимости от оснащенности лаборатории. Но на бланке указываются нормальные значения показателей. Поэтому сверить результаты достаточно просто.
Причины заболевания
Пониженные лейкоциты не всегда свидетельствуют о развитии нейтропении. У ребенка младшего возраста это может быть физиологической нормой и не требовать коррекции.
Причины низкого уровня лейкоцитов патологического генеза:
- Врождённые формы лейкопении – нарушения в генной структуре.
- При раке – использование агрессивных форм лечения – токсических препаратов для химиотерапии, облучения.
- Апластическая анемия – вторичное приобретенное нарушение кроветворения.
- Дефицит витамина В12, фолиевой кислоты, меди, метаболические расстройства, связанные с обменом и накоплением гликогена.
- Инфекционные заболевания, ОРВИ грибковые инвазии, аутоиммунные процессы, поражение простейшими микроорганизмами, протекающие в тяжелой форме. При бактериальной инфекции, вызванной вирусами Эпштейна-Барра, цитомегаловирусом, ВИЧ, гепатитом, парвовирусом В19, вирусом краснухи показатели лейкоцитов крови будут меньше нормы.
- Использование некоторых лекарственных препаратов при терапии воспалительных и инфекционных процессов, антидепрессантов, средств для лечения кардиопатологий.
- Отравление солями тяжелых металлов, соединениями мышьяка, ртути, золота.
- Туберкулез в острой стадии.
- Длительный контакт с пестицидами, инсектицидами, опасными химическими соединениями.
Вирус Эпштейна-Барра снижает уровень лейкоцитов в крови
Лейкопения развивается вследствие нарушения продукции, обмена или перераспределения белых клеток крови. Место разрушения белых телец зависит от причин, вызвавших заболевание.Нейтрофилы образуются в костном мозге. Негативные воздействия на эту структуру приводят к гибели молодых активно делящихся клеток. При лейкопении, резвившейся на фоне апластической анемии, продукция белых телец не нарушена, но они неполноценны и неспособны к делению.
Лейкопения при паразитических инвазиях возникает из-за гибели лейкоцитов в селезёнке. При ВИЧ вирусе поражаются все клетки костного мозга, снижается их активность. Итогом является пониженное число продукции нейтрофилов.
Низкие лейкоциты на фоне медикаментозной терапии, не связанной с лечением раковых заболеваний обусловлены токсическими, иммунными, аллергическими механизмами развития.
Симптомы пониженных лейкоцитов
Нейтропения не обладает выраженной симптоматикой. О снижении уровня белых телец свидетельствует присоединение бактериальной, вирусной или грибковой инфекции как осложнение основного заболевания.
Скорость снижения количества лейкоцитов способствует увеличению риска развития инфекционных осложнений. При вялотекущей, хронической нейтропении вероятность присоединения бактериальных патогенов ниже, чем при остром, транзиторном падении уровня белых телец.
Повышение температуры тела часто является единственным диагностическим признаком лейкопении. Если пациент в составе комплексного лечения получает кортикостероидные препараты, то этот симптом может отсутствовать.

Повышенная температура основной признак лейкопении
У пациентов наблюдается лихорадочное состояние. При этом очаг инфекционного или бактериального поражения не обнаруживают. Микробиологическими способами в 25% случаев доказать наличие патогенной флоры не представляется возможным.
Нейтропению на фоне агрессивного лечения раковых заболеваний отличают от инфекционного процесса по специфической симптоматике.
Признаки лейкопении после химиотерапии, лечения цитостатиками:
- увеличение печени;
- стоматиты с образованием афт и изъязвлений;
- отечность слизистой ротовой полости;
- энтероколиты, в том числе и некроз участков кишечника;
- черный стул, боли в эпигастрии, повышенное газообразование при поражении системы ЖКТ;
- появление грибковой флоры;
- в тяжелых случаях – сепсис, септический шок;
- парапроктит;
- у женщин – нарушение менструального цикла, увеличение количества крови выделяющейся в течение менструации, нерегулярность месячных, склонность к маточным кровотечениям.
Виды лейкопении
В основу классификации нейтропении положены длительность синдрома относительно его начала, наличие и тяжесть возможных осложнений.
По времени появления первых симптомов различают:
- врождённая патология;
- приобретенная.
По длительности:
- острый процесс – длится не более 3 месяцев;
- хроническая форма – снижение уровня белых телец наблюдается более 2 месяцев.
Чем ниже уровень белых телец, тем выше шанс развития тяжелых заболеваний
Классификация лейкопении по этиологии патологического процесса и заболевания, провоцирующие это состояние:
- Нарушение продукции белых телец в косном мозге – происходит при генетических заболеваниях, опухолевых процессах, дефиците витаминов, применении некоторых лекарственных препаратов, при анапластической анемии.
- Высокая степень разрушения лейкоцитов в тканях – развивается при аутоиммунных и вирусных заболеваниях, при лечении цитостатиками и препаратами химиотерапии, прохождение гемодиализа или использование аппарата ИВЛ.
Степени заболевания
Степень патологического процесса определяется по результатам анализа крови.
Таблица. Степени выраженности синдрома в зависимости от количества белых телец в анализе крови.
| Количество нейтрофилов | Степень нейтропении | Вероятность развития бактериальных осложнений |
| 1–1,5*109/л | Легкая | Минимальная |
| 0,5–1×109/л | Средняя | Средняя |
| Менее 0,5×109/л | Тяжелая | Высокая |
Диагностика
Диагностические мероприятия начинают с исследования крови. При этом подсчитывают абсолютное количества нейтрофилов. Дополнительно определяют число эритроцитов и тромбоцитов. Изменение показателя нейтрофилов одновременно с изменением количества красных кровяных телец свидетельствует об онкопатологии крови.
Для определения механизма развития синдрома проводят забор костного мозга. Это позволяет выяснить, на каком этапе происходит гибель нейтрофилов – снижение выработки в костном мозгу, высокая скорость разрушения в крови.
Для определения механизмов заболевания может понадобиться забор костного мозга
При синдроме неясного генеза назначают следующие исследования:
- определение ревматоидного фактора;
- наличие антинуклеарных и антигранулоцитарных антител;
- проведение печёночных проб;
- определение дефицита цианокобаламина в крови.
Особое внимание врач должен обратить на лекарственные препараты, которые пациент принимает на постоянной основе.
Лечение лейкопении в домашних условиях
Быстро повысить содержание белых телец в домашних условиях не получится. Согласно протоколам ВОЗ пациент подлежит экстренной госпитализации в стерильный бокс. Персонал должен соблюдать правила асептики.
Специализированной терапии лейкопении не существует. Проводят лечение основного заболевания. Кроме этого, показана превентивная терапия бактериальных, грибковых и вирусных осложнений.
Препараты при нехватке лейкоцитов
Что делать и какие лекарства принимать?
Дополнительно при низких лейкоцитах используют 2 группы препаратов:
- Стимуляторы иммунных и обменных процессов в клетке.
- Метилурацил – 4 раза в день по 500 мг в таблетированной форме, 2–3 раза в день для суппозиториев. Из побочных эффектов – только изжога, головная боль, частные позывы в туалет.
- Лейкоген – назначают при нетяжелой форме заболевания в составе комплексной терапии. Принимают по 1 таблетке 4 раза в день, дети – 3 раза в день. Курс составляет не менее 1 месяца. Из побочных эффектов – только аллергические реакции.
Метилурацил — средство при пониженных лейкоцитах в крови
- Стимуляторы продукции белых телец в костном мозге:
- Нейпоген – препарат для лечения тяжелой формы заболевания. Применяется на фоне и по окончании химиотерапии, при ВИЧ-инфекции, врожденных формах, при неэффективности прочих методов лечения. Выпускается в виде раствора для внутривенных инфузий. Длительность терапии определяет врач, опираясь на результаты анализов крови. В течение 2 суток после последней инфузии уровень белых телец не должен снижаться.
- Лейкомакс – препарат стимулирует продукцию белых телец в костном мозге. Показан при тяжелых иммунных расстройствах, ВИЧ, герпесе на фоне СПИДа. При лейкопении назначают при неэффективности прочего лечения. Раствор вводится подкожно. Длительность курса терапии зависит от количества лейкоцитов в анализе крови.
Важно!
Препараты 2 группы имеют обширный список противопоказаний и побочных эффектов. Поэтому самоназначение строго запрещено!
Народные средства при дефиците белых телец
Рецепты из народных травников являются дополнительным способом лечения. Заменять ими средства официальной медицины опасно для здоровья.
Полынь и прополис
Трава полыни, настойка прополиса на спирту являются препаратами официальной медицины.
Рецепт из расчета на 1 прием:
- Одну чайную ложку растительного сырья залить 1 стаканом кипящей воды.
- Закутать и оставить до полного остывания.
- В холодный отвар добавить 15 капель настойки прополиса.
- Принимать перед едой.

Отвар из полыни и прополиса помогает нормализовать уровень лейкоцитов в крови
Овсяный отвар
Для изготовления лекарственного отвара требуется цельный неочищенный овес.
Рецепт:
- Две столовые ложки зерен овса залить 0,5 л воды. Томить на малом огне 15 минут.
- Закутать и остудить.
- Принимать по полстакана 3 раза в день.

Для отвара нужен цельный овес
Отвар шиповника
Шиповник приобретайте в аптеках. Не собирайте у дорог или в черте города.
Рецепт:
- Истолочь сухие ягоды в мелкую крошку.
- Чайную ложку измельченного сырья залить 1 стаканом кипятка. Томить 15 минут на огне.
- Закутать и оставить настаиваться.
- Принимать по 2 столовые ложки отвара 3 раза вдень.

Перед приготовлением отвара шиповник нужно измельчить
Все травы имеют противопоказания и побочные эффекты. Поэтому любое средство из травника согласовывайте с врачом.Питание при лейкопении
Специализированной диеты при низких показателях белых телец в крови не существует. Пациент должен придерживаться принципов здорового питания.
Не следует употреблять в пищу тяжелые, жирные продукты, злоупотреблять специями. Алкоголь, кроме небольшого количества красного вина – под категорическим запретом.
В рационе должны присутствовать овощи в любом виде, кроме жареных. Картофель придется ограничить. Прочие продукты растительного происхождения (бобовые, корнеплоды, капусту, ягоды, фрукты) без ограничений.

При лейкопении нужно употреблять больше овощей
Кисломолочные продукты, творог, нежирные сорта сыра – их потребление не ограничено. Жирное мясо следует заменить индейкой или курицей. Доказан хороший клинический эффект при употреблении морепродуктов, икры.
Чем опасна лейкопения?
Лейкопения – опасный синдром. Лейкоциты являются защитником, сторожевой клеткой организма. Низкий уровень белых телец делает организм беззащитным перед вирусами, патогенной флорой, грибковыми инфекциями и последствия не заставят себя ждать.
Без лечения синдрома дефицита нейтрофилов пациенту грозит почечная недостаточность, летальный исход от сепсиса и прочих бактериальных инфекций. Летальность зависит от формы патологии, наличия сопутствующих заболеваний, реакции организма на лечение, общее состояние пациента и варьируется от 4 до 40% случаев.
Профилактика недостатка лейкоцитов
Профилактику лейкопении, спровоцированной химиотерапией, не проводят. В остальных случаях общие рекомендации сводятся к качественному лечению инфекционных и вирусных заболеваний, соблюдению правил здорового питания.
Врачи, в том числе Комаровский настоятельно советуют вести активный образ жизни, гулять на свежем воздухе при любой погоде.
Узнайте больше по теме: КровьЧто такое лейкопения крови?
Организм человека вырабатывает лейкоциты (белые кровяные тельца), которые помогают бороться с бактериальными инфекциями, вирусами и грибками. Если определяется недостаточное количество лейкоцитов, то это может указывать как на истинную лейкопению, так и на другие заболевания, приводящие к ее развитию.
Лейкопения (низкий уровень лейкоцитов или белых кровяных телец) означает, что в крови циркулирует слишком мало лейкоцитов. Наличие низкого количества лейкоцитов на протяжении длительного времени увеличивает риск инфекций и может быть вызвано рядом различных заболеваний и состояний.
Нейтрофилы наиболее распространенная разновидность лейкоцитов, участвующих в уничтожении патогенов; таким образом, лейкопения нередко связана с повышенным уровнем бактериальных и грибковых инфекций (Merck 2006, 2012a).
Для определения количества лейкоцитов в первую очередь делают общий анализ крови, который кроме лейкопении может показать на изменение количественного состава других клеток крови (эритроцитов, тромбоцитов). Дополнительно, если знать, что такое лейкопения крови и как с нею справляться, можно избежать серьезных осложнений.
Видео: Лейкоциты. Белая формула крови
Что означает лейкопения в анализе крови?
Белые клетки крови борются с инфекцией. Нормальное количество лейкоцитов составляет от 5 до 10 х 109 клеток в одном литре крови. Количество лейкоцитов ниже 1000 клеток увеличивает риск заражения.
У новорожденных детей, особенно в первые дни жизни, количество лейкоцитов может сильно варьировать от 9 до 30⋅109/л. У детей в возрасте 1-3 года количество лейкоцитов в крови колеблется в пределах 6,0-17,0⋅109/л, а в 6-10 лет в пределах 6,0-11,0⋅109/л. [1]
Белые кровяные клетки разделяются на несколько типов, каждый с которых выполняют соответствующие функции:
- Нейтрофилы помогают бороться с бактериальными инфекциями.
- Лимфоциты вырабатывают антитела для борьбы с инфекциями.
- Моноциты помогают бороться с инфекцией, убивая и устраняя бактерии.
- Базофилы и эозинофилы участвуют в аллергической реакции.
Термин “АКН”, который означает “Абсолютное количество нейтрофилов”, означает общее количество нейтрофилов в общем числе лейкоцитов. Часто называют АКН показателем “борьбы с инфекцией”. Чем ниже падает АКН, тем выше риск заражения. Когда АКН определяется ниже 500, риск заражения крайне высок.
| Значение АНК | Риск заражения |
| Ниже 500 | Наибольший |
| От 500 до 1000 | Умеренный |
| Более 1000 | Низкий |
В большинстве результатов анализов крови можно увидеть, что АКН уже рассчитан. Если этого показателя нет, можно попросить в лаборатории дополнительно сообщить АКН. Чтобы самостоятельно определить АКН, можно воспользоваться следующей формулой:
AКН = (% палочкоядерных +% сегментоядерных) х WBC, где WBC - количество лейкоцитов.
Например в анализе указано, что WBC = 1000%, сегментоядерных = 20%, палочкоядерных = 1%.
Расчет по формуле: АКН = (20% + 1%) х 1000, АКН = (0,21 х 1000), АКН = 210, что означает высокий риск заражения.
Что такое лейкопения крови у взрослых?
Выше было указано, что существуют определенные типы белых кровяных клеток, каждый из которых обладает различной способностью бороться с болезнями. В соответствии с недостатком той или иной разновидности лейкоцитов выделяют конкретный тип клеточной недостаточности.
Нарушения лейкоцитарной формулы с участием определенного типа лейкоцитов могут быть следующие:
- Нейтропения. При нейтропении наблюдается недостаточное количество нейтрофилов, типа лейкоцитов, который борется с инфекциями, грибками и бактериями. Нейтропения может быть вызвана раком, а также заболеваниями, расстройствами или инфекциями, которые повреждают костный мозг. Кроме того, определенные лекарства и отравление также могут вызвать нейтропению.
- Лимфоцитопения. При этой форме лейкопении уменьшается количество того типа лейкоцитов, который, помимо других задач, защищает организм от вирусных инфекций. Лимфоцитопения может возникнуть в результате наследственной предрасположенности. Также бывает связана с определенными заболеваниями или выступать в роли побочного эффекта после приема некоторых лекарств или использования других методов лечения.
- Нарушения моноцитов. Моноциты помогают избавиться от мертвых или поврежденных тканей и регулировать иммунный ответ организма. Инфекции, рак, аутоиммунные заболевания и другие состояния могут вызывать увеличение количества моноцитов. Уменьшение количества этих клеток нередко является результатом применения токсических веществ, химиотерапии и других причин.
- Эозинофилия. При этом нарушении наблюдается большее количество, чем обычно, эозинофильных клеток, борющихся с различными болезнетворными возбудителями. Эозинофилия может быть вызвана множеством состояний и расстройств, чаще всего аллергической реакцией или паразитарной инфекцией.
- Базофильные расстройства. Базофилы составляют лишь небольшое количество лейкоцитов, но они играют роль в заживлении ран, сдерживании инфекции и аллергических реакций. Уменьшение количества базофилов может возникнуть в результате аллергических реакций или инфекций. Увеличение числа этих клеток может быть вызвано определенными типами рака крови или другими расстройствами.
Симптомы лейкопении у взрослых чаще всего отсутствуют, но иногда они совпадают с признаками инфекции, поэтому стоит насторожиться при появлении:
- Лихорадки
- Озноба
- Кашля
- Затрудненного дыхания
- Поноса
- Боли
Если используется устройство для внутривенного доступа (катетер), стоит проверить если на месте инъекции покраснение, припухлость, боль или гнойное выделение. На фоне низкого АКН может не определяться покраснение или другие признаки воспаление, но при это все же будет развиваться инфекция.
Видео: Лейкоциты в крови понижены
Лейкопения в крови: причины
Наиболее распространенными причинами лейкопении являются недавно перенесенная инфекция, химиотерапия, лучевая терапия и ВИЧ (Merck 2012a).
Также лейкопения может быть вызвана некоторыми лекарственными средствами, такими как антипсихотический клозапин и антибиотик миноциклин (Ahmed 2007; Латиф 2012). Наиболее распространенный тип нейтропении бывает вызван лекарственными препаратами в виде хлорамфеникола (антибактериального препарата). Его применение нередко связано с уменьшением количества нейтрофилов и индукцией апластической анемии (Paez 2008).
Лейкопения является распространенным побочным эффектом противораковых лекарств, так как такие средства воздействуют на быстро делящиеся клетки (включая нейтрофилы) (Merck 2012a). В результате под действием этих препаратов снижается выработка молодых лейкоцитов, что в конечном итоге приводит к лейкопении, общей или какого-то отдельного типа клеток.
Подобно анемии, увеличение селезенки (спленомегалия) также может вызывать лейкопению путем роста клиренса / разрушения лейкоцитов (He 2011).
Что такое лейкопения крови у детей?
В детском возрасте чаще всего встречается нейтропения, которая нередко является результатом вирусной инфекции. Во время размножения вирусов производство нейтрофилов уменьшается, что может привести к нейтропении. Когда инфекция проходит, количество нейтрофилов возвращается к норме, поэтому педиатр чаще всего рекомендует повторить анализ крови через неделю или две. Если нейтропения сохраняется, ребенок может быть направлен к гематологу для определения причины нарушения.
Нижние границы нормы лейкоцитов в крови у детей в зависимости от возраста
| У новорожденного | 10 х 10^9/л |
| В 1 месяц | 8 х 10^9/л |
| В 1 год | 7 х 10^9/л |
| В 5 лет | 6 х 10^9/л |
| В 15 лет | 5 х 10^9/л |
Особенности лейкопении у детей
Аутоиммунная нейтропения у детей может быть названа хронической доброкачественной нейтропенией детского возраста. Это состояние сходно с иммунной тромбоцитопенией (ИTП) и аутоиммунной гемолитической анемией (АИГА). Несмотря на то, что костный мозг вырабатывает нейтрофилы нормально, организм неправильно вырабатывает антитела к нейтрофилам, которые участвуют в их разрушении. Подобное приводит к нейтропении.
Детская аутоиммунная нейтропения обычно проявляется в возрасте от 6 до 15 месяцев, но может возникнуть в любом возрасте, даже в зрелом возрасте. Аутоиммунная нейтропения в сочетании с ИТП или АИГА называется синдромом Эванса.
Симптомы лейкопении у детей
У большинства детей с аутоиммунной нейтропенией отсутствуют какие-либо симптомы. Это связано тем, что, несмотря на исключительно низкое количество нейтрофилов, серьезные инфекции встречаются редко.
Нейтропения может быть обнаружена при плановом проведении анализа крови и являться вторичной по отношению к ушной или респираторной инфекции. Некоторые дети могут иметь язвы во рту или кожные инфекции и тогда также определяется нейтропения.
Как лечить лейкопению в крови?
Лечение нейтропении при лихорадке зависит от общего клинического состояния больного. Фармацевтические препараты, которые могут быть использованы по врачебной рекомендации:
- Антибиотики, такие как ципрофлоксацин (Cipro®), амоксициллин / клавуланат (Augmentin®), цефтазидим (Fortaz®), пиперациллин / тазобактам (Zosyn®) и ванкомицин (Vancocin®) (Macartney 2007). Целью антимикробной терапии является предотвращение дальнейшего заражения, поскольку нейтропения связана со значительно повышенной восприимчивостью к различным патогенным организмам.
В определенных условиях, когда на фоне химиотерапии возможно развитие лейкопении, с профилактической целью могут назначаться гранулоцитарные колониестимулирующие факторы (например, филграстим [Neupogen®]) и / или гранулоцитарные макрофагальные колониестимулирующие факторы (например, сарграмостим [Leukine®]). Эти лекарственные средства стимулируют работу костного мозга, в результате чего увеличивается количество лейкоцитов, включая нейтрофилы. При этом больные могут продолжать химиотерапию без необходимости снижать дозу из-за побочных эффектов. В результате улучшаются терапевтические результаты.
Важно отметить, что Европейская организация по исследованию и лечению рака рекомендовала рассмотреть эти препараты у всех пациентов до начала химиотерапии, особенно при наличии повышенной вероятности лейкопении. В подобную группу риска попадают, например, пожилые больные или пациенты с низким количеством нейтрофилов. Также сюда относятся те, которые уже перенесли нейтропению с лихорадкой после предыдущих курсов терапии.
Новые методы лечения лейкопении
В течение 24 часов после химиотерапии гранулоцитостимулирующий фактор филграстим вводят ежедневно подкожной инъекцией в течение 2 недель. Напротив, такой препарат, как эмпэгфилграстим (Extimia®), являющийся производным филграстима, вводится лишь один раз. Подобное стало возможным благодаря молекулярной модификации препарата, что позволило значительно продлить время, в течение которого он остается биологически активным. Таким образом, с помощью новейшего средства больше онкологических больных получило возможность проходить лечение или использовать лекарство для профилактики фебрильной нейтропении.
4.50 avg. rating (88% score) - 2 votes - оценок
симптомы, причины, лечение, степени и анализы
Лейкопения – это снижение количества лейкоцитов в единице объёма крови. Данная патология имеет код по МКБ-10 D70. Заболевание носит обобщающий характер и возникает на фоне других проблем. Болезнь становится известной после получения результатов анализа крови. Второе название заболевания – нейтропения.
Лейкопения приводит к полному исчезновению белых телец из крови. Такой синдром называется агранулоцитоз. Человек становится наиболее подверженным инфекциям.
Заболевание может быть как врождённым, так и приобретённым. Демонстрирует различные степени тяжести. Умеренная лейкопения может появиться после антибиотиков или рентгена. При несвоевременном выявлении болезни приобретает постоянный характер. Хроническая патология плохо поддается медикаментозному лечению.
Вовремя начатое лечение и грамотный подход врача к серьёзной проблеме быстро избавят пациента от болезни. Если не обратиться за квалифицированной помощью, консервативное лечение вскоре не сможет восстановить количество лейкоцитов. Последствия будут непредсказуемы, больной может умереть.
Симптомы лейкопении
Сама по себе лейкопения не имеет определённых клинических проявлений, но о ней свидетельствуют отклонения в общем состоянии человека, к примеру:
- Долгое заживление ран и язв на теле любого генеза.
- Частые ОРВИ и ОРЗ.
- Головокружения и обморочные состояния.
- Сильные головные боли.
- Слабость и потливость.
Обычно лечение данной болезни начинается поздно и поход к врачу постоянно откладывается. Больной длительное время не считает приведённые примеры чем-то серьёзным и обращается за помощью после проявления более опасных симптомов.
При снижении уровня лейкоцитов организм перестает поддерживать себя в здоровом состоянии. Самочувствие ухудшается, и бактерии и вирусы, с которыми ранее он отлично сражался, теперь с лёгкостью проникают в тело.
Основной симптом возникновения осложнения – фебрильная лихорадка. Почти в 100% случаев ситуация свидетельствует о развитии инфекции в организме. В части случаев быстрое поднятие температуры тела говорит о реакции на медикаменты, об опухолевых заболеваниях и т.д.
Глюкокортикостероиды препятствуют повышению температуры. Человек, принимающий их, дольше остается в неведении о своём здоровье.
Ротовая полость наиболее уязвима при лейкопении. Через рот проникает большинство инфекций. При появлениях перечисленных симптомов стоит пройти обследование:
- Частые стоматиты, гингивиты и прочие язвенные поражения слизистой.
- Кровотечение дёсен.
- Увеличенные миндалины и боль при глотании.
- Отсутствие голоса и высокая температура.
При лейкопении обычные легко излечимые заболевания протекают очень тяжело. Огромен риск развития молниеносного сепсиса, что может привести к летальному исходу.
Признаки болезни у онкобольных
При онкологических заболеваниях и их специализированном лечении к лейкопении присоединяются эритропения и тромбоцитопения. После лихорадки происходят кровотечения на фоне снижения уровня тромбоцитов. В таком случаем может возникнуть постгеморрагическая анемия. Ей характерны бледность кожных покровов, отдышка, общая слабость, учащённое биение сердца.
При таком состоянии больной немедленно доставляется в больницу для восполнения объёма крови.
Лейкопения при прохождении курса химиотерапии проявляет симптомы:
- Увеличение размеров печени.
- Язвенные поражения и отёк слизистой полости рта.
- Заболевания кишечника (колиты), некроз тканей.
- Метеоризм, чёрный стул.
- Грибковое поражение внутренних органов.
- Сепсис.
- Для женщин характерны пролонгированные менструальные кровотечения с большим количеством выделяемой крови.
Лейкоциты в крови
Этиология заболевания
Лейкопения выступает как самостоятельное заболевание (редко), так и в виде осложнения других болезней. К основным причинам возникновения относятся:
- Нарушения функций костного мозга – главная причина недостаточной выработки белых телец.
- Повышенная разрушаемость нейтрофилов.
- Нарушенное распределение белых телец по кровеносной системе.
Выделяют прочие факторы, из-за которых возникает данная болезнь у взрослых, к примеру:
- Врождённые генетические аномалии, относящиеся к спорадическим заболеваниям.
- Препараты, применяемые при болезнях онкологического типа. Такая лейкопения имеет миелотоксический характер.
- Онкозаболевание отдельного органа либо только костного мозга. Такие поражения активно влияют на системы кроветворения.
- Дефицит фолиевой кислоты, витаминов Б и прочих макро- и микроэлементов. Он препятствует нормальным обменным процессам в организме.
- Различные заболевания вирусного происхождения: цитомегаловирус, вирус краснухи, гепатиты, ВИЧ и другие.
- Поражения печени медикаментами.
- Острая форма туберкулёза.
- Грибковые поражения организма (гистоплазмоз).
- Аутоиммунная патология.
- Рак шейки матки.
- Лекарства, содержащие ртуть, антидепрессанты, противоаллергические средства, противовоспалительные нестероидные медикаменты, препараты для лечения щитовидной железы.
- Лекарственные средства, применяемые для лечения болезней почек и ревматоидного артрита. К примеру, Каптоприл.
- Длительный контакт с ядами и химикатами.
- Прохождение частого рентгенологического обследования.

Выявить причину возможно у врача-гематолога.
К основным механизмам относят следующие способы повреждения клеток крови:
- Цитолитический – влияние на клетки факторов иммунитета, радиации.
- Антиметаболический – влияние противораковых препаратов и некоторых антибиотиков.
- Идиосинкразический – влияние препаратов, которые не подошли изначально, но были введены повторно.
- Лейкоцитарная деструкция.
- Повышенное использование и выведение белых телец из организма.
Снижение уровня лейкоцитов в организме
У женщин такая болезнь встречается чаще, чем у представителей сильного пола. Нередко уровень лейкоцитов может сочетаться с продолжительным периодом менструальных кровотечений, стрессовыми и депрессивными состояниями, неправильным соблюдением диет и затянутыми голодовками, гормональными нарушениями и климаксом. Лейкопения – частое послеродовое явление. У кормящей мамы с грудным молоком уходят полезные элементы и снижаются защитные способности организма.
В организме здорового взрослого человека костный мозг отвечает за выработку и транспортировку лейкоцитов по крови. Первый тип – свободно перемещающиеся лейкоциты по циркулируемой крови, второй – адгезированные белые тельца к стенкам сосудов. Из периферии лейкоциты распределяются по тканям в среднем раз в 8 часов. При появлении антител белые тельца начинают разрушаться раньше положенного времени.
При лечении опухолей костного мозга с помощью химиотерапевтических средств либо лучевой терапии происходит следующее: созревшие клетки не могут распределяться по организму из-за разрушения новых формирующихся клеток.
При различных бактериологических и инфекционных заболеваниях под действием эндотоксинов лейкоциты слишком сцепляются со стенками сосудов. Белые тельца активно перераспределяются в селезёнку, их количество снижается в крови больного.
Селезёнка в теле человека
Отдельные гематологические болезни (лейкоз, апластическая анемия) прямо влияют на стволовые клетки в костном мозге. Из-за этого происходит сбой в их работе и в создании новых белых телец.
Вирус иммунодефицита человека, как и СПИД, уничтожает стромальные клетки. В результате нарушается нормальное функционирование кроветворящей системы организма, а созревшие лейкоциты гибнут преждевременно.
При циррозе печени нарушается обмен веществ. Токсины не нейтрализуются, происходит сбой в выработке лейкоцитов.
Длительное применение противоаллергических препаратов, антибиотиков и противовоспалительных лекарственных средств наносит вред кроветворным органам. После приёма вышеуказанных и других медикаментов происходят сбои, лейкоциты перестают вырабатываться в нужном количестве.
Лейкопения в детском возрасте
У новорождённых обычно встречается транзиторная лейкопения. Эта физиологическая особенность встречается у 10% детей. Состояние возникает из-за влияния материнских антител в период вынашивания плода. Проходит самостоятельно до 4-х летнего возраста, медикаментозное лечение не применяется. Уровень лейкоцитов при таком диагнозе умеренно повышен. Родители не должны ничего делать, кроме как наблюдать за общим состоянием ребёнка при изменениях в анализе крови. Но малейшие отклонения становятся поводом посетить врача.
В то же время от лейкопении стало страдать достаточно большое количество детей. Этот диагноз имеет как инфекционное, так и неинфекционное происхождение, при котором снижается количество нейтрофилов. Причины возникновения болезни следующие:
- Активная фаза герпеса, тифа, паратифа.
- Рак костного мозга.
- Анафилактический шок.
- Лучевая терапия.
- Миеломная болезнь.
- Острая форма лейкоза.
- Заболевания селезёнки.
Самыми частыми заболеваниями детей, при которых развивается вторичная лейкопения, признаны корь, краснуха, паротит, туберкулёз и грипп. В общем анализе крови лейкоциты будут ниже 4,5*109/л. Снижение белых телец при приведенных заболеваниях свидетельствует о тяжёлом течении болезни.

Лейкопения является следствием приёма антибиотиков при пневмонии. Само по себе это заболевание наносит сильный удар организму, а антибиотики «добивают» лейкоциты.
В первые месяцы жизни лейкопения проявляется как часть серьёзных заболеваний крови (различные виды анемии, к примеру, мегалобластическая или панцитопения).
У детей данное заболевание не протекает в скрытой форме. Оно развивается быстро, параллельно ребёнок подвергается инфекционным заболеваниям. Благодаря этому диагностика проводится на ранних сроках, назначается корректирующее лечение.
Степени заболевания
Лейкопения имеет 3 степени протекания болезни. Их определяют по клиническому анализу крови. Классификация заболевания:
- При лёгкой стадии количество нейтрофилов составляет 1-1,5*109/л. При такой картине присоединение инфекции минимально.
- Средняя степень тяжести – 0,5-1*109/л.
- При тяжёлой степени болезни (меньше 0,5*109/л) сопутствующие заболевания активно поражают организм. Общее состояние значительно хуже, а инфекции меньше реагируют на лечение.
Чем раньше врач установит диагноз, тем эффективнее подействует лечение.
Способы лечения болезни
Лёгкая и средняя степень тяжести – это обратимая патология и вылечивается быстро. С помощью медпрепаратов и витаминных комплексов больной быстро выздоравливает. Госпитализация необязательна. Больной должен чётко выполнять инструкции лечащего врача и вовремя принимать прописанные препараты. Дозировка подбирается исключительно врачом.
При лечении тяжёлой степени лейкопении важно соблюдать клинические рекомендации. Она особо опасна для здоровья человека. В стационаре пациента изолируют от негативного влияния болезнетворных организмов. Медицинский персонал использует маски, перчатки, антисептики для предотвращения обмена бактериями.

Острая форма болезни требует серьёзного подхода:
- Перед непосредственным лечением лейкопении обнаруживается и устраняется сопутствующее инфекционное заболевание.
- Рекомендован постельный режим в стерильном помещении. Препятствие размножения вирусов и бактерий гарантирует скорейшее выздоровление.
- Профилактика возникновения новых заболеваний.
- Соблюдение специализированной диеты.
- Использование гормональных препаратов. Если у пациента есть доброкачественная опухоль молочных желёз, приём гормонов, к примеру, эстрогена, положительно скажется на состоянии состава крови.
- При необходимости потерю белых телец восполняют переливанием лейкоцитарной массы.
- Стимулирование процесса создания новых лейкоцитов препаратом Нейпомакс.
Лечение лейкопении зависит от её этиологического аспекта:
- При аутоиммунных заболеваниях применяется иммуносупрессивная терапия.
- Лейкопения может выступать побочным явлением приёма препаратов. При обнаружении снижения числа белых телец препарат немедленно отменяют и назначают повторную сдачу анализа крови для наблюдения за ростом лейкоцитов. Если этого не происходит, назначается компенсирующая терапия.
- Нехватка витаминов и микроэлементов может вызвать болезнь. Для лечения восполняют запас утраченного медикаментозно.
- Особое внимание обращают на состояние желудочно-кишечного тракта. Через пищеварительные органы в тело попадает много бактерий. При необходимости проводят деконтаминацию.
Если на ранней стадии заболевания быстро начать лечить пациента медикаментозно, болезнь удаётся победить полностью. В противном случае не исключён хронический характер.
Способы диагностики лейкопении
Чтобы провести диагностику данной патологии, пациент сдаёт анализ крови. В лаборатории подсчитывают количество нейтрофилов, тромбоцитов и эритроцитов. Если показатели одновременно изменены, анализы указывают на онкологическое заболевание.

Данным вопросом занимается патофизиология. Эта наука изучает патологические изменения в составе крови. Например, при неходжкинской лимфоме путём социального анализа крови обнаруживают гемобластозы.
Повышенный показатель микроцитов покажет, что у пациента лёгкая анемия. Такое состояние называют микроцитоз. При нём микроциты преобладают над эритроцитами.
Если болезнь неясного характера, доктор назначает дополнительную диагностику, к примеру, сдачу печёночных проб. Определить точную проблему поможет забор костного мозга. Анализ покажет этапы распада лейкоцитов.
При заболеваниях мочевыводящих путей, например, воспалении мочевого пузыря, обнаруживаются лейкоциты в анализе мочи.
Снижение уровня нейтрофилов, эозинофилов и базофилов называется гранулопения.
Какие правила питания полезны при лейкопении
Наладить работу системы кроветворения поможет сбалансированное питание при лейкопении. Правильные продукты сократят повышенную выработку лейкоцитов. Это морепродукты, грибы и бобовые. При соблюдении лечебной диеты эти продукты должны включаться в каждый приём пищи.
Жирную пищу рекомендуется исключить из рациона. Противопоказаны сливочное масло и сало. В рационе предпочтительны овощи и насыщенные белками продукты (мясо птицы, рыба), кисломолочная продукция. Больной уменьшает порции и переходит на дробное питание до 6 раз в день.
Оздоровительная диета – это относительная помощь организму, когда человек получает витамины из еды. Она входит в комплексное лечение и помогает добиться результата быстрей.

Другие гематологические заболевания
При различных причинах у больного может возникать обратное состояние – лейкоцитоз. Разница описанных заболеваний в том, что количество лейкоцитов достигает 9*109/л и выше. Формы лейкоцитоза, зависящие от видов белых телец:
- Нейтрофилёз;
- Эозинофилия;
- Базофилия;
- Лимфоцитоз;
- Моноцитоз.
Онкозаболевания – не единственная причина лейкоцитоза. К примеру, завышенные показатели лимфоцитов кровь приобретает после ОРВИ. Недоедание тоже причина лимфоцитоза, а моноцитоз – при инфекционных заболеваниях, гранулематозах и т.д.
С лимфоцитозом связывают симптомы, схожие с лимфопенией. При этом в сыворотке крови уменьшается уровень лимфоцитов.
Лейкемоидные реакции
По симптоматике такие реакции напоминают лейкозы, но эти процессы реактивны, здесь отсутствует онкологический аспект. В подобных случаях характерен лимфоцитоз инфекционного типа, мононуклеоз, поражение организма гельминтами. Для лечения применяют антибиотики или противопаразитарные препараты. С лейкемоидной реакцией связывают много болезней.
Малейшие изменения в составе крови обозначают проблемы со здоровьем. Необязательна выраженная симптоматика. Неуточнённая патология особо опасна. Лейкопения – непредсказуемое заболевание. Для предотвращения развития этого синдрома больной должен скорей посетить больницу и начать лечение. Если у человека появляются симптомы недомогания, пора обратиться к врачу.
лечение, причины, симптомы, степени лейкопении
Лейкопения – это пониженный уровень лейкоцитов в общем клеточном составе крови до границы менее 1,5×109 /л. В случае, если имеет место абсолютное отсутствие лейкоцитов в крови, развивается состояние под названием «агранулоцитоз». Частота встречаемости лейкопении с тяжелым течением составляет не более 1 случая на 100 000 населения, а заболеваемость врожденной формой лейкопении составляет 1 на 300000 человек. Уровень летальности от лейкопении различной степени тяжести находится в рамках 4-40%.
В структуре заболеваемости превалируют лейкопении, спровоцированные действием химиотерапевтических препаратов, применяющихся при онкологических заболеваниях.
Кроме средств для химиотерапии, побочной реакцией в виде лейкопении обладает большое количество лекарственных средств различных групп (нейролептики, гормональные препараты), поэтому лекарственной формой лейкопении больше страдает пожилая половина населения. Для женщин более характерно возникновение данной патологии, нежели для мужчин.
Лейкопения причины
Лейкопения является полиэтиологичным синдромом, которая может выступать как в качестве первичного состояния, так и являться осложнением других заболеваний. Среди основных причин развития лейкопении следует отметить:
- врожденный дефект в генетической сфере, передающийся по аутосомно-рецессивному типу, поэтому врожденную лейкопению можно отнести к группе спорадических заболеваний;
- миелотоксическая лейкопения провоцируется действием химиотерапевтических препаратов, применяющихся не только при онкогематологических заболеваниях, но и при системном онкологическом процессе в организме;
- непосредственное опухолевое поражение костного мозга, который является центральным органом кроветворения;
- нарушение метаболических процессов в организме, сопровождающихся недостатком вита
Лейкопения: лейкоциты при онкологии - сколько должно быть, уровень лейкоцитов при раке, показатели
Лейкопенией называют уменьшение количества лейкоцитов в единице объема крови. Это состояние может встречаться при разных заболеваниях. Нередко оно развивается при онкологии.
Лейкоциты (белые кровяные тельца) — клетки, которые имеют разное строение и происхождение, но выполняют одну основную функцию — обеспечивают защиту организма от вредоносных агентов, которые проникают в него извне или образуются в нем самом.
Нормальное содержание лейкоцитов в крови взрослого человека — от 4,5*109/л до 10*109/л. При снижении их количества до 4*109/л и менее говорят о лейкопении. Она может быть острой (до 3-х месяцев) или хронической, легкой, средней или тяжелой степени.
В зависимости от строения и функции, выделяют разные виды лейкоцитов: лимфоциты, эозинофилы, базофилы, нейтрофилы, моноциты. Чаще всего при лейкопении снижается количество не всех сразу, а определенных разновидностей белых кровяных телец.
Почему у онкологического больного возникает лейкопения?
Причины лейкопении при онкологических заболеваниях могут быть разными. Основные из них:
- Метастазы опухолей в красный костный мозг. Опухолевые клетки, разрастаясь, вытесняют нормальную костномозговую ткань. В итоге происходит нарушение процесса кроветворения, развивается лейкопения, анемия, тромбоцитопения.
- Аутоиммунные реакции. Иммунитет начинает атаковать собственные лейкоциты, при этом происходит их ускоренное разрушение. Это наблюдается при хроническом лимфолейкозе.
- Действие цитостатиков. Принцип действия многих химиопрепаратов состоит в том, что они атакуют активно делящиеся клетки. Их мишенью становится не только опухоль, но и некоторые ткани, в частности, красный костный мозг.
- Лучевая терапия также вносит свою лепту в нарушение кроветворения в красном костном мозге.
Чем опасна лейкопения?
Лейкоциты выполняют в организме защитные функции. Лимфоциты являются частью иммунной системы. Другие виды белых кровяных телец поглощают и разрушают чужеродные агенты, вырабатывают биологически активные вещества, принимают участие в воспалении. При лейкопении защитные силы организма снижаются. Повышается его уязвимость к инфекциям. Это зависит от степени выраженности и скорости снижения уровня лейкоцитов в крови.
Как выявить лейкопению?
Лейкопения не всегда приводит к возникновению симптомов. При легкой форме она никак не проявляется. При значительном снижении количества белых кровяных телец развиваются различные инфекции.
У многих больных лейкопении сопутствует лихорадка. Она может иметь разные причины:
- инфекция — чаще всего;
- реакция на введение химиопрепаратов;
- опухолевая лихорадка.
Так как при онкологических заболеваниях лейкопения чаще всего бывает связана с нарушением кроветворения в красном костном мозге, одновременно могут возникать симптомы анемии и тромбоцитопении: бледность, слабость, головокружение, повышенная кровоточивость слизистых оболочек, кровоизлияния на коже.
Наиболее тяжелыми инфекционными осложнениями лейкопении являются сепсис (тяжелая генерализованная инфекция, «заражение крови») и септический шок.
Снижение количества белых кровяных телец выявляется при помощи общего анализа крови. При этом можно посчитать общее количество лейкоцитов в единице объема крови и лейкоцитарную формулу — процентное соотношение разных видов белых кровяных телец.
Как лечат пациента с лейкопенией?
Онколог должен постоянно контролировать количество лейкоцитов в крови пациента, особенно когда он проходит курс химиотерапии.
Рекомендации для пациента, у которого обнаружена лейкопения:
- Не пейте сырую воду.
- Хорошо проваривайте мясо.
- Пейте молоко и соки только из фабричной упаковки (молоко должно быть пастеризованным).
- Не употребляйте в пищу немытые, сырые овощи и фрукты.
- Избегайте больных инфекциями людей, от которых вы можете заразиться.
- Надевайте защитную маску, когда отправляетесь в общественные места.
- При повышении температуры тела сразу обращайтесь к врачу.
Пациентов с выраженным лейкоцитозом помещают в изолированные палаты. Врачи и медсестры, которые работают с ними, строго соблюдают правила асептики и антисептики. При некоторых заболеваниях показано лечение в гематологической клинике, специализирующейся на заболеваниях крови.
В остальных случаях в онкологической клинике пациентам назначают препараты, которые стимулируют образование новых белых кровяных телец, например, Вирудан, Лейкоген, Лейкостим и пр. В Европейской клинике применяются наиболее современные и эффективные лекарственные средства. В дополнение к основному лечению врач может назначить витамины и микроэлементы.
Запись на консультацию круглосуточно
что это такое, причины возникновения, симптомы и лечение
Лейкопения (лейкоцитопения) – это термин, который применяют для характеристики состояний, когда суммарное количество различных форм лейкоцитов в плазме крови падает ниже нормы.
В большинстве случаев, лейкопения – это гематологический признак определённого заболевания, который достаточно быстро исчезает.
Однако, развитие лейкопении может быть вызвано приёмом лекарственных препаратов, проведения лучевой или химиотерапии. Пониженное содержание лейкоцитов наблюдается также после токсических поражений некоторыми веществами и ядами.
Тем не менее, лейкопения может свидетельствовать о начале развития или уже существующей тяжёлой патологии, когда отсутствие нормального количества лейкоцитов вызвано нарушениями в работе кроветворения. Поэтому очень важно выяснить причины возникновения и механизм развития в каждом случае, и только после этого составлять лечебно-профилактическую схему.
Чем опасна лейкопения
В большинстве случаев, при лейкопении отсутствуют ярко выраженные, характерные и приносящие серьёзный дискомфорт, симптомы. Как правило, это состояние диагностируется при сдаче анализов. Однако игнорировать отклонение от нормы нельзя – ослабление иммунитета неизбежно приведёт к увеличению количества инфекционных и вирусных болезней, поражению слизистых оболочек ЖКТ и другим серьёзным «неприятностям».
Не обращать должного внимания на лейкопению, обнаруженную у ребёнка – это значит подвергать его организм риску нарушения нормального развития. Ведь не случайно природа позаботилась о защите детского организма во время взросления, и нормальный уровень лейкоцитов в крови у детей, всегда выше чем у взрослых.
К самым грозным последствиям игнорирования патологии у взрослых относят в 2 раза увеличивающийся риск возникновения любого онкологического заболевания.
Для детей опасность заключается в том, что, если не лечить ребёнка, то можно пропустить дебют лейкоза, у которого клиническим симптомом может быть не только состояние лейкоцитоза, но и лейкопении.
Показатели нормы
Количественное значение лейкоцитов подсчитывают во время общего анализа крови. Если выявляют стойкое отклонение от нормы, то назначают развернутый клинический анализ крови с лейкоцитарной формулой и СОЭ.
Согласно современной терминологии и новому подходу к оцениванию показателей анализа крови, лейкопения – это состояние, когда сумма всех лейкоцитов, находящихся в плазме крови становится меньше, чем нижние референсные значения.
| ВОЗРАСТ | ЗНАЧЕНИЕ (в 109/л) |
| новорождённые | <8,0 |
| до 2 лет | <4,0 |
| с 2 до 6 лет | <3,0-4,0 |
| с 6 до 16 лет | <2,5-4,0 |
| взрослые | <4,0 |
Степени тяжести болезни
Деление лейкопений на степени происходит по принципу градации абсолютного количества лейкоцитов в крови, на основании которого можно делать прогноз о риске развития осложнений после перенесённого заболевания. Поэтому в диагнозе указывается один из следующих вариантов:
| СТЕПЕНЬ | АБСОЛЮТНОЕ КОЛИЧЕСТВО ЛЕЙКОЦИТОВ (в 109/л) | РИСКИ ОСЛОЖНЕНИЙ |
| лёгкая | 1,0 -1,5 | минимальные |
| умеренная | 0,5 -1,0 | умеренные |
| тяжёлая | менее 0,5 | высокие |
Тяжёлая степень лейкоцитопении получила отдельный статус синдрома, который приравнивается к самостоятельному заболеванию – агранулоцитоз.
Разновидности и причины лейкопении
На первый взгляд, классификация лейкопений может показаться довольно запутанной. Однако поняв суть такого разделения, картина принимает вполне логическую и завершённую форму. Виды лейкопении отличаются друг от друга своей этиологией, патогенезом, временем возникновения, длительностью и рядом других факторов, поэтому одна и та же лейкопения может одновременно относится к нескольким видам.
Абсолютная и относительная
Абсолютная лейкопения – это снижение суммы всех видов белых клеток, циркулирующих в крови.
За счёт того, что в общей массе лейкоцитов превалируют нейтрофилы, довольно часто и обосновано, вместо термина «абсолютная лейкопения» могут употреблять названия «нейтропения» или «гранулоцитопения». Последний термин дополнительно подчёркивает характерное строение нейтрофилов, уровень которых понижен.
При обнаружении в общем анализе крови абсолютного вида лейкопении, назначается развёрнутый анализ крови с лейкоцитарной формулой, которая точно покажет истинную картину изменения баланса между лейкоцитами. Абсолютная лейкопения делится на следующие подвиды: нейтропения, лимфопения, моноцитопения, эозинопения и базопения.
Относительная или перераспределительная лейкопения – это преобладание в плазме крови депонированных, занимающих краевое положение лейкоцитов (маргинальный пул), над свободно циркулирующими (циркулирующий пул).

К причинам возникновения такого дисбаланса относят:
- хронические воспаления ЖКТ;
- некоторые виды вегетативных неврозов;
- болезни, вызывающие патологическое увеличение размеров селезёнки;
- анафилактический шок и гемодиализ.
Транзиторная
Это особая лейкопения, одновременно относящаяся еще к 2 видам – хроническому и доброкачественному. Она возникает у ребёнка ещё до его рождения и может длиться на протяжении 4-х лет, поэтому её относят к хронической форме. А поскольку такое заболевание безопасно для здоровья, детский организм дополнительно не подвержен инфекциям и нет нарушений в органах кроветворения, то транзиторная форма попадает в разряд доброкачественных.
Транзиторная лейкопения – это специфическое состояние, когда общее количество лейкоцитов в крови остается в норме(!), но нарушается баланс между ними.
В анализе лейкоцитарной формулы количество нейтрофилов, эозинофилов и базофилов (гранулоцитных клеток) снижается до 5-15%, а компенсация общего количества белых клеток до нормы происходит за счёт агранулоцитов – лейкоцитов и моноцитов.
Причиной возникновения транзиторного вида лейкопении считается переход антител от матери к плоду, и лечить ее не нужно. Максимум к 4-му году жизни лейкоцитарная формула приходит в норму сама собой.
Классификация по причинам возникновения
Причины лейкопении поделены на три основные группы, которые дали ещё одну разновидность классификации.
Миелотоксические лейкопении
Эти разновидности могут быть вызваны как внешними (экзогенными), так и внутренними (эндогенными) патогенными причинами, которые оказывают неблагоприятное воздействие на красный костный мозг – место рождения всех форменных элементов крови, в том числе и лейкоцитов. В результате таких неблагоприятных воздействий нарушается производство, нормальное развитие и дифференциация белых клеток крови.
Миелотоксические лейкопении также могут быть вызваны:
- радиоактивным излучением;
- ядами или токсическими веществами;
- приёмом специализированных миелотоксических лекарств, которые применяют при лечении онкологии после химиотерапии;
- системных аутоиммунных заболеваний;
- болезни Бехтерева;
- при трансплантологии.
Также, такие состояния считаются признаком осложнённого течения лейкозов, метастазирования в красный мозг или саркомы.
Самая тяжелая форма миелотоксической лейкопении у ребёнка — Синдром Костманна. Заболевание передается по наследству если оба родителя являются носителями дефектного гена, сами при этом могут не болеть. На сегодняшний момент достигнут прорыв и лечить эту форму лейкопении стали препаратами Г-КСФ, который показывает очень хорошие результаты.
Важно! Для экзогенного миелотоксического агранулоцитоза, вызванного отравлением бензолом, ртутью или тяжелым поражением радиацией, присущ временной зазор между самим воздействием на костную красную ткань и снижением лейкоцитов — отзыв на радиоактивное облучение наступает, как правило, через неделю. На токсические поражения, такой ответ организма может быть отложен на месяцы и даже годы.
Иммунные лейкопении
Снижение содержания лейкоцитов при иммунных разновидностях обусловлено их разрушением антигранулоцитными антителами. Гибель белых клеток происходит и в кровотоке, и в селезёнке (печени) и в красном костном мозге. Иммунные лейкопении, в свою очередь, делятся на 2 подгруппы – аутоиммунную и гаптеновую.
- Аутоиммунные лейкопении считаются симптомами системной красной волчанки и ревматоидного артрита. Практически доказано, что такие патологии могут передаваться по наследству, возникать из-за перенесения вирусных инфекций в тяжёлой форме или психологической травмы, а также после приёма цитостатических препаратов.
- Гаптеновые или медикаментозные лейкопении обусловлены склеиванием лейкоцитов, после которого они погибают. Вызывают такой «спаечный» процесс специальные вещества – гаптены, которые оседают на поверхности белых клеток. Гаптеновые лекопении чаще возникают у взрослого, особенно в пожилом возрасте человека, чем у ребёнка.
Возникнет или нет такая разновидность лейкопении зависит не только от возраста, но и от общего состояния здоровья. К самым распространённым лекарствам, которые могут быть причиной возникновения гаптеновой лейкопении относят:
- сульфаниламиды;
- противодиабетические сульфаниламиды;
- анальгин, амидопирин, метилурацил;
- некоторые антибиотики – левомицетин, бисептол;
- противотуберкулезные лекарства;
- препараты, повышающие выработку гормонов щитовидной железой;
- лекарства против подагры;
- некоторые антидепрессанты, нейролептики и противосудорожные средства.
Генуинные или безопасные лейкопении
Если тщательное гематологическое обследование и клинические наблюдения не выявляют причину понижения уровня лейкоцитов у взрослого человека до 3,0-4,0×109/л, и при этом не отмечается изменения самочувствия в худшую сторону, то такое состояние принято называть «безопасной лейкемией».
Причиной возникновения безопасной лейкемии считают индивидуальные особенности регуляции кроветворения. Это состояние не требует никакой терапии или профилактических мероприятий.
Первичная и вторичная
К первичным лейкопениям относят состояния, вызванные нарушением воспроизводства лейкоцитов, их гибелью в красном костном мозге или массовой гибелью в кровотоке.
Ко вторичным лейкопениям, относят состояния, при которых есть факторы, влияющие на процесс нормального кроветворения.
Острая и хроническая формы
Если состояние лейкопении проходит достаточно быстро, до 3 месяцев, то такую форму называют острой. А в случае если уровень лейкоцитов держится пониженным дольше, то это – хроническая форма.
В свою очередь хронические отклонения можно разделить на 2 вида:
- Наследственные – постоянные и периодические формы.
- Приобретённые – идиопатические, аутоиммунные и циклические подтипы.
Доброкачественные лейкопении
К доброкачественным лейкопениям относят те разновидности, при которых функциональная активность лейкоцитов остается неизменённой. Яркий тому пример – перераспределительная и транзиторная лейкемии.
Симптоматика
Лейкопения у взрослых сама является лабораторным признаком того или иного заболевания, протекает без всяких специфических симптомов и диагностируется только по анализу крови. Тем не менее, следует отметить, что в случае медикаментозной лейкопении существуют симптомы, по которым можно определить, что уровень лейкоцитов понизился:
- озноб и повышение температуры тела без особых на то причин;
- головокружения и головные боли;
- возникает чувство постоянной усталости;
- тахикардия.
В след за этим могут увеличиться размеры миндалин, лимфатических узлов и нарастать признаки физического истощения.
А при каких признаках и симптомах можно заподозрить детскую лейкопению? Родителям стоит насторожиться в следующих случаях:
- ребёнок болеет чаще чем остальные дети;
- преследует фурункулёз, который оставляет оспинки;
- беспокоит и не лечится пародонтит;
- есть отставание от сверстников в росте и в весе.
В то же время, за счёт обязательных профилактических осмотров и сдачи анализов, лейкопения у детей диагностируется гораздо чаще.
Медикаментозная терапия
Лечение лейкопении, если её форма требует вмешательства, требует приёма лекарственных препаратов, не смотря на степень тяжести состояния. Сегодня врачи вооружены 2 подгруппами фармакологических препаратов, которые можно применять при любой разновидности лейкемии, в том числе и возникшей после (во время) химиотерапии:
- Препараты для стимуляции кроветворных процессов и метаболизма. Метилурацил и его аналоги, Лейкоген (Leucogen), Пентоксил (Pentoxyl) – эти лекарства отлично себя зарекомендовали как стимуляторы гемопоэза.
- Гормональные лекарства, усиливающие образование моноцитов и нейтрофилов в костном мозге – Филграстим и Пэгфилграстим (Г-КСФ), а также Сарграмостим (ГМ-КСФ).
Во время проведения химиотерапии и после её окончания, приём препаратов второй подгруппы обязателен, потому что лекарства Г-КСФ стимулируют гранулоцитопоэз, а Сарграмостим активизирует выработку не только гранулоцитов, но и моноцитов и мегакариоцитов.
Лечить тяжёлые степени лейкопений, возникших в следствие онкологических заболеваний и химиотерапии, можно и хорошо зарекомендовавшими себя лекарствами: Лейкомакс, Молграмостим, Филграстим, Ленограстим и Граноцит.
Диета для нормализации уровня лейкоцитов
Не последняя роль в лечении лейкемий отводится и специальному лечебному питанию. В рацион больных лейкемией или прошедших курс химиотерапии обязательно должны входить следующие продукты:
- мидии, устрицы, рапаны и другие морепродукты;
- мясо кролика и индюка;
- свежая зелень – шпинат, спаржа, сельдерей;
- зелёные разновидности капусты – брюссельская и брокколи;
- молочные и кисломолочные продукты, твёрдые сыры;
- бобовые – горох, фасоль, чечевица, бобы, нут;
- тыква, свёкла.
В диету при лейкопении запрещено включать все жирные сорта мяса и рыбы, субпродукты, за исключением печени трески.
Составляя дневной рацион надо ориентироваться на следующие нормы:
- Суточный баланс углеводов, белков и жиров (граммы) – 300:150:90.
- Общая калорийность дня – 3000 ккал.
- Количество приёмов пищи – 5-6 раз.
Следует помнить, что лечебное питание при лейкопении может усилить эффект медикаментозной терапии, но никак не заменить его.