Неуточненный цирроз печени что это такое
Цирроз печени — Википедия
Цирро́з пе́чени (др.-греч. κίρρως — рыжий, янтарный) — хроническое заболевание печени, сопровождающееся необратимым замещением паренхиматозной ткани печени фиброзной соединительной тканью, или стромой. Цирротичная печень увеличена или уменьшена в размерах, необычно плотная, бугристая, шероховатая. Десятилетняя смертность от постановки диагноза составляет 34-66%, в зависимости от причин: алкогольный цирроз имеет худший прогноз, чем связанный с другими причинами. Первое известное описание заболевания было за авторством Гиппократа в 5-м веке до нашей эры[2]. Сам термин «цирроз» был изобретен в 1819 году из-за желтоватого цвета больной печени.[3]
В экономически развитых странах цирроз входит в число шести основных причин смерти пациентов от 35 до 60 лет, составляя 14—30 случаев на 100 тыс. населения. Ежегодно в мире умирают 40 млн человек [5] от вирусного цирроза печени и гепатоцеллюлярной карциномы, развивающейся на фоне носительства вируса гепатита B. В странах СНГ цирроз встречается у 1 % населения.
Чаще наблюдается у мужчин: соотношение мужчин и женщин составляет в среднем 3:1. Заболевание может развиться во всех возрастных группах, но чаще после 40 лет[6].
Чаще цирроз развивается при длительной интоксикации алкоголем (по разным данным, от 40—50 % до 70—80 %) и на фоне вирусных гепатитов B, С и D (30—40 %) и паразитарных инфекций. Более редкие причины цирроза — болезни желчевыводящих путей (внутри- и внепечёночных), застойная сердечная недостаточность, различные химические (гепатотоксины) и лекарственные интоксикации. Цирроз может развиваться и при наследственных нарушениях обмена веществ (гемохроматоз, гепатолентикулярная дегенерация, недостаточность α1-антитрипсина) и окклюзионными процессами в системе воротной вены (флебопортальный цирроз). Среди инфекционных факторов: хронические вирусные гепатиты, особенно B и C и паразитарные инфекции, особенно грибковые и трематодозные (шистосомоз, описторхоз, кандидоз, аспергиллёз). Первичный билиарный цирроз печени возникает первично без видимой причины. Приблизительно у 10—35 % больных этиология остаётся неясной[6].
За многие месяцы и годы меняется геном гепатоцитов и создаются клоны патологически изменённых клеток. Вследствие этого развивается иммуновоспалительный процесс.
Выделяют следующие этапы патогенеза цирроза[7]:
- Действие этиологических факторов: цитопатогенное действие вирусов, иммунные механизмы, влияние гепатотоксичных цитокинов, хемокинов, прооксидантов, эйкозоноидов, ацетальдегида, железа, продуктов перекисного окисления липидов
- Активизация функции клеток Ито, что приводит к избыточному разрастанию соединительной ткани в пространствах Диссе и перицеллюлярному фиброзу печени
- Нарушение кровоснабжения паренхимы печени за счёт капилляризации синусоидов и уменьшения сосудистого русла с развитием ишемических некрозов гепатоцитов
- Активация иммунных механизмов цитолиза гепатоцитов
При мостовидном некрозе гепатоцитов в зону поражения стягиваются Т-лимфоциты, которые активизируют клетки Ито, приобретающие фибробластоподобные свойства: синтезируют коллаген I типа, что и ведёт в итоге к фиброзу. Кроме того, микроскопически в печёночной паренхиме образуются ложные дольки, не имеющие центральной вены.
Алкогольный цирроз печени. Этапы: острый алкогольный гепатит и жировая дистрофия печени с фиброзом и мезенхимальной реакцией. Важнейший фактор — некроз гепатоцитов, обусловленный прямым токсическим действием алкоголя, а также аутоиммунными процессами.
Вирусный цирроз печени. Важным фактором является сенсибилизация иммуноцитов к собственным тканям организма. Основной мишенью аутоиммунной реакции является печёночный липопротеид.
Застойный цирроз печени. Некроз гепатоцитов связан с гипоксией и венозным застоем.
Развивается портальная гипертензия — повышение давления в системе портальной вены, обусловленное обструкцией внутри- или внепечёночных портальных сосудов. Это приводит к появлению портокавального шунтирования крови, спленомегалии и асцита. Со спленомегалией связаны тромбоцитопения (усиленное депонирование тромбоцитов в селезёнке), лейкопения, а также анемия вследствие повышенного гемолиза эритроцитов. Асцит приводит к ограничению подвижности диафрагмы, гастроэзофагальному рефлюксу с пептическими эрозиями, язвами и кровотечениями из варикозно-расширенных вен пищевода, брюшным грыжам, бактериальному перитониту, гепаторенальному синдрому. У больных циррозом печени часто наблюдаются гепатогенные энцефалопатии.
Первичный билиарный цирроз печени. Основное место принадлежит генетическим нарушениям иммунорегуляции. Вначале происходит разрушение билиарного эпителия с последующим некрозом сегментов канальцев, а позднее — их пролиферация, что сопровождается нарушениями экскреции жёлчи. Стадии процесса следующие:
- хронический негнойный деструктивный холангит
- дуктулярная пролиферация с деструкцией жёлчных канальцев
- рубцевание и уменьшение жёлчных канальцев
- крупноузловой цирроз с холестазом
Патологоанатомическая картина первичного билиарного цирроза включает инфильтрацию эпителия лимфоцитами, плазматическими клетками, макрофагами[6].
Лабораторными исследованиями выявляются антимитохондриальные антитела (АМА), наиболее специфичны — М2-АМА, направленные против Е2-субъединицы пируватдегидрогеназы, повышение IgM в сыворотке. Помимо этого выявляются иммуноопосредованные внепечёночные проявления — тиреоидит Хашимото, синдром Шегрена, фиброзирующий альвеолит, тубулоинтерстициальный нефрит, целиакия, а также сочетание с заболеваниями ревматического круга — системной склеродермией, ревматоидным артритом, системной красной волчанкой[8].
Большинство внепечёночных симптомов обусловлено повышением давления в синусоидах, что ведёт к возрастанию давления в системе воротной вены. Портальная гипертензия. Также характерным симптомом является «голова медузы» — перенаполнение вен передней брюшной стенки.
Для цирроза характерны общие симптомы: слабость, пониженная трудоспособность, неприятные ощущения в животе, диспепсические расстройства, повышение температуры тела, боли в суставах, также отмечаются метеоризм, боль и чувство тяжести в верхней половине живота, похудение, астения. При осмотре выявляется увеличение печени, уплотнение и деформация её поверхности, заострение края. Сначала отмечается равномерное умеренное увеличение обеих долей печени, позднее как правило преобладает увеличение левой доли. Портальная гипертензия проявляется умеренным увеличением селезёнки.
Развёрнутая клиническая картина проявляется синдромами печёночно-клеточной недостаточности и портальной гипертензии. Имеют место вздутие живота, плохая переносимость жирной пищи и алкоголя, тошнота, рвота, диарея, чувство тяжести или боль в животе (преимущественно в правом подреберье). В 70 % случаев обнаруживается гепатомегалия, печень уплотнена, край заострён. У 30 % больных при пальпации выявляется узловатая поверхность печени. Спленомегалия у 50 % больных.
Субфебрильная температура, возможно, связана с прохождением через печень кишечных бактериальных пирогенов, которые она не в состоянии обезвредить. Лихорадка резистентна к антибиотикам и проходит только при улучшении функции печени.
Могут быть внешние признаки — пальмарная или плантарная эритема, сосудистые звёздочки, скудный волосяной покров в подмышечной области и на лобке, белые ногти, гинекомастия у мужчин вследствие гиперэстрогенемии. В ряде случаев пальцы приобретают вид «барабанных палочек».
В терминальной стадии болезни в 25 % случаев отмечается уменьшение размеров печени. Также возникают желтуха, асцит, периферические отёки из-за гипергидратации (прежде всего отёки ног), внешние венозные коллатерали (варикозно-расширенные вены пищевода, желудка, кишечника). Кровотечение из вен часто заканчивается летальным исходом. Реже возникают геморроидальные кровотечения, они менее интенсивны.
Энцефалопатия может быть следствием как печёночно-клеточной, так и портально-печёночной недостаточности[6].
Цирроз печени с уменьшением объёма органа. Компьютерная томография брюшной полости.Характерно повышение активности АЛТ, АСТ, щелочной фосфатазы, лейкоцитоз. При гепатолиенальном синдроме может развиваться гиперспленизм, проявляющийся лейкопенией, тромбоцитопенией, анемией и увеличением клеточных элементов в костном мозге.
Расширенные и извитые венозные коллатерали выявляются при ангиографии, компьютерной томографии, ультразвуковом исследовании или в ходе оперативного вмешательства.
Морфологическая классификация[править | править код]
Предложена Всемирной ассоциацией гепатологов (Акапулько, 1974) и ВОЗ (1978)[6].
- мелкоузловой, или мелконодулярный цирроз (диаметр узлов от 1 до 3 мм)
- крупноузловой, или макронодулярный цирроз (диаметр узлов более 3 мм)
- неполная септальная форма
- смешанная (при которой наблюдаются различные размеры узлов) форма
Этиологическая классификация[править | править код]
Различают следующие формы цирроза[6]:
- вирусный
- алкогольный
- лекарственный
- вторичный билиарный
- врождённый, при следующих заболеваниях:
- гепатолентикулярная дегенерация
- гемохроматоз
- дефицит α1-антитрипсина
- тирозиноз
- галактоземия
- гликогенозы
- застойный (недостаточность кровообращения)
- болезнь и синдром Бадда-Киари
- обменно-алиментарный, при следующих состояниях:
- наложение обходного тонкокишечного анастомоза
- ожирение
- тяжёлые формы сахарного диабета
- цирроз печени неясной этиологии
- криптогенный
- первичный билиарный
- индийский детский
Шкала оценки тяжести печёночной недостаточности по Чайлду — Пью[править | править код]
Функция печёночных клеток при циррозе печени оценивается по Чайльду — Пью[9][10].
| Параметр | Баллы | ||
|---|---|---|---|
| 1 | 2 | 3 | |
| Асцит | Нет | Мягкий, легко поддаётся лечению | Напряжённый, плохо поддаётся лечению |
| Энцефалопатия | Нет | Лёгкая (I—II) | Тяжёлая (III—IV) |
| Билирубин, мкмоль/л(мг%) | менее 34 (2,0) | 34—51 (2,0—3,0) | более 51 (3,0) |
| Альбумин, г/л | более 35 | 28—35 | менее 28 |
| ПТВ, (сек) или ПТИ (%) | 1—4 (более 60) | 4—6 (40—60) | более 6 (менее 40) |
Класс цирроза выставляется в зависимости от суммы баллов по всем параметрам. Сумма баллов 5—6 соответствует классу A, при сумме 7—9 — классу B, а при сумме в 10—15 баллов — классу C[6].
Ожидаемая продолжительность жизни у больных класса А составляет 15—20 лет, послеоперационная летальность при полостном хирургическом вмешательстве — 10 %. Класс В является показанием для рассмотрения вопроса о пересадке печени; при этом послеоперационная летальность при полостном хирургическом вмешательстве достигает 30 %. У больных класса С ожидаемая продолжительность жизни достигает 1—3 года, а послеоперационная летальность при полостном вмешательстве — 82 %. На основании критериев Чайлда — Пью предложено оценивать необходимость в трансплантации печени: высокая необходимость у больных, относящихся к классу С, умеренная — у больных класса В и низкая — у больных класса А[11].
Система критериев SAPS[править | править код]
В последние годы для определения прогноза у пациентов в момент развития желудочно-кишечного кровотечения, комы, сепсиса и других осложнений используется система критериев SAPS (Simplified Acute Physiology Score), включающая основные физиологические параметры[12]. В стратификации имеют значение: возраст, ЧСС, ЧДД, систолическое артериальное давление, температура тела, диурез, гематокрит, лейкоциты крови, мочевина, калий, натрий, и бикарбонаты плазмы, а также стадия печёночной комы[6].
Критерии оценки по системе SAPS
| Критерий | Баллы | ||||||||
| 4 | 3 | 2 | 1 | 0 | 1 | 2 | 3 | 4 | |
| Возраст, годы | ≤45 | 46-55 | 56-65 | 66-75 | >75 | ||||
| ЧСС в минуту | ≥180 | 140—179 | 110—139 | 70-109 | 55-69 | 40-54 | <40 | ||
| Систолическое артериальное давление, мм рт. ст. | ≥190 | 150—189 | 80-149 | 55-79 | <55 | ||||
| Температура тела, ºС | ≥41 | 39,0-40,9 | 38,5-38,9 | 36,0-38,4 | 34,0-35,9 | 32,0-33,9 | 30,0-31,9 | <30 | |
| Частота дыхательных движений в минуту | ≥50 | 35-49 | 25-34 | 12-24 | 10-11 | 6-9 | ИВЛ или ППДВ | <6 | |
| Количество мочи, л/сут | ≥5,00 | 3,50-4,99 | 0,70-3,49 | 0,50-0,69 | 0,20-0,49 | <0,2 | |||
| Мочевина крови, ммоль/л | ≥55 | 36 −54,9 | 29 −35,9 | 7,5 −28,9 | 3,5 −7,4 | <3,5 | |||
| Гематокрит, % | ≥60,0 | 50,0-59,9 | 46,0-49,9 | 30,0-45,9 | 20,0-29,9 | <20,0 | |||
| Количество лейкоцитов, ×109/л | ≥40 | 20,0-39,9 | 15,0-19,9 | 3,0-14,9 | 1,0-2,9 | <1 | |||
| Глюкоза крови, ммоль/л | ≥44,4 | 27,8-44,3 | 13,9-27,7 | 3,9-13,8 | 2,8-3,8 | 1,6-2,7 | <1,6 | ||
| Калий крови, мэкв/л | ≥7,0 | 6,0-6,9 | 5,5-5,9 | 3,5-5,4 | 3,0-3,4 | 2,5-2,9 | <2,5 | ||
| Натрий крови, мэкв/л | ≥180 | 161—179 | 156—160 | 151—155 | 130—150 | 120—129 | 110—119 | <110 | |
| НСО3, мэкв/л | ≥40 | 30,0-39,9 | 20,0-29,9 | 10,0-19,9 | 5,0-9,9 | <5,0 | |||
| Шкала Глазго, баллы | 13-15 | 10-12 | 7-9 | 4-6 | 3 |
ППДВ — постоянное положительное давление воздуха.
Формулировка диагноза[править | править код]
Диагноз выставляется по следующей схеме:[источник не указан 3397 дней]
- Основной:
- Осложнения:
- Портальная гипертензия.
- Присутствующие синдромы (асцит, варикозно-расширенные вены пищевода (степень расширения)),
- гиперспленизм (степень),
- энцефалопатия (этиология, степень, стадия …)
Лечение цирроза печени заключается в употреблении лекарственных препаратов и строгом соблюдении диеты, однако сформировавшийся цирроз печени необратим: печень в таком состоянии вылечить невозможно, единственный способ спасти жизнь пациенту — трансплантация печени.
Профилактические мероприятия[править | править код]
- предупреждение заражения острым вирусным гепатитом
- отказ от алкоголя
- защита от гепатотоксических препаратов
Диета[править | править код]
Диета при ЦП должна быть полноценной, содержащей 70—100 г белка (1—1,5 г на 1 кг массы тела), 80—90 г жиров (из них 50 % — растительного происхождения), 400—500 г углеводов. Необходимо учитывать привычки больного, переносимость продуктов и сопутствующие заболевания органов пищеварения. Исключаются химические добавки, консерванты и токсические ингредиенты. Диета модифицируется при наличии осложнений портальной гипертензии (отечно-асцитический, гепаторенальный синдром, печёночная энцефалопатия и др.)[7].
Урсодезоксихолевая кислота[править | править код]
Для восполнения дефицита жёлчных кислот в кишечнике, вызванного билиарной недостаточностью, целесообразно применять урсодезоксихолевую кислоту (УДХК). Дозировка — 10-15 мг на 1 кг веса пациента 1 раз в день на ночь — способствует восстановлению процессов пищеварения. Действие УДХК включает следующие моменты[7]:
- увеличение поступления жёлчи и панкреатического сока в кишку за счёт стимуляции их продукции
- разрешение внутрипечёночного холестаза
- усиление сокращения жёлчного пузыря
- омыление жиров и повышения активности липазы
- повышение моторики кишечника, улучшающей смешивание ферментов с химусом
- нормализация иммунного ответа
Гепатопротекторы[править | править код]
Клеточная терапия[править | править код]
Традиционное лечение в основном заключается в применении фармацевтических средств для защиты печёночных клеток от повреждения, стимуляции выделения жёлчи, коррекции нарушений обмена веществ. Без сомнения, это улучшает состояние больного, но не в силах остановить развитие заболевания. Если вышеуказанные методы лечения не помогают, проводят трансплантацию (пересадку) печени.
Болезнь развивается постепенно. Проходят недели и даже месяцы до наступления длительного и постоянного расстройства функций пищеварения с явлением атонии преджелудков, гастрита и энтерита. У животных извращается аппетит и появляются диспепсические явления, что приводит к истощению и общей слабости организма. Характерны для цирроза умеренная анемия и лейкопения. Нарушение обмена при циррозе печени влечёт за собой кахексию и анемию. Прогноз обычно неблагоприятный[14].
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Cohn, Stephen M. Cohn, Steven T. Brower. Surgery: Evidence-Based Practice. — PMPH-USA, 2012. — 1018 с. — ISBN 9781607951094.
- ↑ Ariel Roguin. Rene Theophile Hyacinthe Laënnec (1781–1826): The Man Behind the Stethoscope // Clinical Medicine and Research. — 2006-9. — Т. 4, вып. 3. — С. 230–235. — ISSN 1539-4182.
- ↑ WHO Disease and injury country estimates (неопр.). World Health Organization (2009). Дата обращения 11 ноября 2009. Архивировано 19 августа 2011 года.
- ↑ Циррозы печени. Вопросы этиологии, патогенеза, клиники, диагностики, лечения (неопр.) (недоступная ссылка). Дата обращения 6 декабря 2008. Архивировано 5 ноября 2008 года.
- ↑ 1 2 3 4 5 6 7 8 Садовникова И. И. Циррозы печени. Вопросы этиологии, патогенеза, клиники, диагностики, лечения // РМЖ. — 2003. — Т. 5, № 2. Архивировано 5 ноября 2008 года.
- ↑ 1 2 3 А. В. Яковенко, Э. П. Яковенко. Цирроз печени: вопросы терапии // Consilium medicum. — 2006. — Т. 8, № 7. Архивировано 25 декабря 2008 года.
- ↑ Аутоиммунные поражения печени – первичный билиарный цирроз печени и первичный склерозирующий холангит (неопр.) (недоступная ссылка). Медицина Алтая. Дата обращения 5 августа 2011. Архивировано 7 апреля 2016 года.
- ↑ Child C.G., Turcotte J.G. Surgery and portal hypertension // The liver and portal hypertension. — Philadelphia: W.B.Saunders Co., 1964. — P. 50.
- ↑ Pugh R.N.Н., Murray-Lyon I.M., Danson J.L. et al. Transection of the oesophagus for bleeding oesophageal varices // Brit. J. Surg. — 1973. — Vol. 60. — № 8. — P. 646—648.
- ↑ Habib A., Bond W. M., Heuman D. M. Long-term management of cirrhosis: appropriate supportive care is both critical and difficult // Postgrad. Med. — 2001. — Vol. 109, № 3. — P. 101—113.
- ↑ Le Gall J.-R., Lourait PH., Alperoviych A. et al. A simplified acute physiology score for ICU patients // Crit. Care Med. — 1984. — Vol. 12. — P. 975—977.
- ↑ Баева В. М. Расторопши семена — Sylibi semen // Лечение растениями: Основы фитотерапии (учебное пособие для студентов медиков и практикующих врачей). — М.: Астрель; АСТ, 2004. — С. 115—116. — 202 с. — 5100 экз. — ISBN 5-17-023217-9.
- ↑ Б.В.Уша и др. Внутренние болезни животных. — М.: КолосС, 2010. — 311 с.
- Ивашкин В. Т., Маевская М. В., Павлов Ч. С., Федосьина Е. А., Бессонова Е. Н., Пирогова И. Ю., Гарбузенко Д. В. Клинические рекомендации Российского общества по изучению печени и Российской гастроэнтерологической ассоциации по лечению осложнений цирроза печени // Рос. журн. гастроэнтерол., гепатол., колопроктол. — 2016. — Т. 26, № 4. — С. 71-102.
- Гарбузенко Д. В. Мультиорганные гемодинамические нарушения при циррозе печени // Терапевтический архив — 2007. — Т.79, № 2. — С.73-77
- Шерлок Ш., Дули Дж. Заболевания печени и жёлчных путей. — М. : ГЭОТАР Медицина, 1999. — 864 с.
- Е. М. Климова, И. А. Вотякова, Г. С. Лобынцева, Н. Ф. Ефимова, И. А. Кривцова. Обоснование применения криоконсервированных препаратов эмбрионального происхождения у больных с циррозом печени. Гематология и переливание крови. Т.30.. Тезисы 4-го з"їзда гематологів та трансфузіологів України., 2001, Киев. С.160.
Цирроз печени смешанной этиологии: симптомы и лечение
Цирроз – это патологический процесс в печени, при котором идет необратимое разрушение гепатоцитов (печеночных клеток). При всех видах цирроза происходят дистрофические изменения в печеночной ткани (паренхиме), возникает узелковая регенерация печеночных клеток.
Это опасное заболевание стоит на шестом месте по смертности даже в развитых странах мира. Ежегодно от цирроза умирает 40 миллионов жителей Земли, причем с каждым годом эта цифра растет. У мужчин среднего и пожилого возраста болезнь диагностируется в три раза чаще, чем у женщин. В 5% случаев у больных встречается цирроз печени смешанной этиологии.
О чем я узнаю? Содержание статьи...
Различают первичные и вторичные формы заболевания, которые может вызвать бруцеллез, сифилис, туберкулез, коллагенозы, нарушения обмена веществ и эндокринные расстройства.
По клиническим и морфологическим признакам выделяют постнекротические, портальные, билиарные (первичные и вторичные), а также смешанные циррозы.
- Постнекротический тип развивается после вирусного гепатита В в тяжелой форме и опасен быстрым процессом гибели клеток печени.
- Портальный тип проявляется как следствие вирусного гепатита, алкоголизма, скудного и нездорового питания. Наиболее частыми осложнениями являются повторяющиеся кровотечения, возникающие при разрыве вен желудка или пищевода, а также геморроидальные.
- Первичный (холангиолитический) билиарный тип возникает из-за продолжительного застоя желчи в печени при инфицировании вирусным гепатитом, особенно гепатитом В , С и Д
- Вторичный билиарный тип развивается при нарушенном желчном оттоке во внепеченочных протоках у больных холециститом и желчно-каменной болезнью. При этом вырабатываются иммунные антитела, поражающие эпителий желчных протоков.
- Смешанный тип обладает свойствами всех форм цирроза. Содержит как мелкие, так и крупные узелки в печеночной ткани. Диагностируется только при вскрытии умерших пациентов
Важно знать: если пациент чувствует себя удовлетворительно и основные функции печени сохраняются, такой вид заболевания называется компенсированным. При декомпенсированном циррозе смешанного генеза появляются такие осложнения, как общая слабость, желтизна кожных покровов, повышенное внутрибрюшное давление, кровотечения из пищевода, отеки.
Это заболевание, являясь смешанной формой, возникает по многим причинам, так же, как другие виды циррозов. Кстати, злоупотребление алкоголем не является первопричиной развития смешанного типа , но значительно ускоряет прогрессирование распада печеночных клеток.
Что вызывает развитие болезни:
- перенесенный острый или хронический вирусный гепатит;
- иммунные нарушения неясной этиологии;
- голодание, недостаточность белков и витаминов в пище;
- нарушенный обмен веществ, болезни желчевыводящих путей;
- длительный алкоголизм, непосредственно разрушающий гепатоциты;
- хроническая ишемия (сдавливание) или закупорка желчевыводящих каналов;
- генетическая семейная расположенность к циррозу;
- хронические поражения печени токсичными веществами;
- паразитарная или бактериальная хроническая инфекция.
При врачебном осмотре врач-гепатолог или терапевт сразу замечает типичные для этого заболевания покраснение ладоней, “звездочки” и “паучки” на коже в верхней части тела, ярко-малиновый или желтый язык. Иногда у пациентов-мужчин увеличиваются молочные железы, выпадают волосы под мышками и на подбородке.
Признаки смешанного цирроза:
- увеличенная печень, тошнота, неприятие жирной пищи;
- общее чувство недомогания, головные боли, депрессия;
- повышенная потливость, хронические отеки, бессонница;
- увеличение живота и наличие на нем усиленного венозного рисунка;
- чувство горечи во рту, на языке проявляются трещины и плотный налет;
- повышение температуры до 38 град С и выше в течение длительного времени;
- геморроидальные, пищеводные и желудочные кровотечения;
- ржавый оттенок мочи, светлый или зеленоватый оттенок кала;
- тупая или ноющая боль в правом подреберье, мучительный кожный зуд.
Важно знать: боль и дискомфорт могут совсем не беспокоить больного при вялотекущих формах цирроза. К сожалению, это опасное заболевание может долго оставаться не проявленным и диагностироваться лишь на последних стадиях.
Результаты лабораторных анализов при смешанной форме заболевания указывают на выраженную анемию, лейкопению и тромбоцитопению. Показатели СОЭ повышены, в урине определяется уробилин, изменяются показатели сулемовой, тимоловой проб.
При декомпенсированных циррозах смешанного генеза с осложнениями показано лечение в стационаре. Пациенту назначается постельный режим и лечебная диета № 5. Если есть асцит, показана диета с полным отказом от соли и ограничение белковой пищи при энцефалопатии.
Лекарственная терапия:
- преднизолон в дозе 15-20 мг/сут, а также другие глюкокортикостероиды;
- антацидные и вяжущие средства при варикозе вен пищевода;
- для уменьшения отеков назначают спиронолактоны и диуретики;
- гидролизаты печени , гептрал, витамины группы В,
- глутаминовая и липоевая кислоты;
- антибиотики обширного радиуса действия.
Для уменьшения симптомов кожного зуда больным прописывают холестирамин.
Хирургические методы лечения смешанных циррозов применяются в случае возникновения опасных для жизни нарушений функций печени и острых кровотечениях. К сожалению, больные циррозом часто умирают от таких осложнений в течение одного-двух лет при быстром течении болезни.
Когда необходимо хирургическое лечение?
- При стенозе желчевыводящих протоков у пациентов с вторичным билиарным типом заболевания.
- При кровотечении из пищевода – нужна неотложная госпитализация в хирургический стационар.
- Если принято решение о необходимости трансплантации печени.
При активной форме прогноз практически всегда неутешительный, болезнь прогрессирует в течение трех, максимум пяти лет. При компенсированной форме – возможны периоды ремиссии и удовлетворительного самочувствия пациентов в течение многих лет.
Диспансерное наблюдение за больными с неактивными видами заболевания проводят не реже двух раз в год, им назначается поддерживающий курс витаминов, а также препараты-гепато-протекторы. Необходимо правильно питаться (стол № 5), не менее 5-6 раз в день, алкоголь исключить полностью. Показаны щадящие физические нагрузки, дыхательная гимнастика и ежедневные прогулки по 15-20 минут.
Вторичный билиарный цирроз (K74.4) > Справочник заболеваний MedElement > MedElement
Вторичный билиарный цирроз печени - результат длительного внепеченочного холестазаХолестаз - нарушение продвижения желчи в виде застоя в желчных протоках и (или) проточках.
, чаще обусловленного желчнокаменной болезнью или формированием стриктурСтриктура - резкое сужение просвета какого-либо трубчатого органа вследствие патологических изменений его стенок
(обычно послеоперационных, иногда возникают при панкреатите).
Скорость развития вторичного билиарного цирроза печени зависит от выраженности обструкции. Обычно он формируется в течение года. Врожденные дефекты внепеченочных желчных путей (атрезияАтрезия — врождённое отсутствие или приобретенное заращение естественных отверстий и каналов в организме
, гипоплазияГипоплазия - остановка развития органа, его части или организма в целом в результате прекращения увеличения числа клеток.
, муковисцидозМуковисцидоз - наследственная болезнь, характеризующаяся кистозным перерождением поджелудочной железы, желез кишечника и дыхательных путей из-за закупорки их выводных протоков вязким секретом.
) - наиболее частые причины вторичного билиарного цирроза печени у детей младшего возраста. Среди редких причин вторичного билиарного цирроза печени можно отметить кисту общего желчного протока. В случае рака поджелудочной железы или рака желчных протоков, больные обычно не доживают до цирроза печени.
На фоне химического поражения гепатоцитов развиваются внутридольковый некроз и фиброз. Фиброзные тяжи и воспалительные инфильтраты распространяются внутри долек вдоль холангиолХолангиола - узкая межклеточная щель в печеночной балке, переходящая в желчный капилляр
(желчных капилляров).
Альтернативная точка зрения
По мнению ряда авторов, вторичный билиарный цирроз является синоним первичного склерозирующего холангита. Однако в "Национальном руководстве по гастроэнтерологии РФ" первичный склерозирующий холангит классифицирован как К83.0 - холангит. По общему мнению ВБЦ является скорее осложнением (последним этапом развития ПСХ).
Цирроз печени неуточненной этиологии класс в
Цирроз печени – хроническое полиэтиологическое заболевание, характеризующееся развитием обширного фиброза и образованием аномальных регенераторных узлов, проявляющееся снижением функции печени и портальной гипертензией. Сущность патологического процесса заключается в гибели (некрозе) гепатоцитов, разрушении ретикулярной сети с последующим фиброзированием, перестройкой сосудистой архитектоники и узелковой регенерацией сохранившейся паренхимы.
Цирроз печени следует рассматривать как конечную стадию многих хронических заболеваний печени. Темпы развития фиброза и цирротических узлов неодинаковы. Так, при алкогольном циррозе и вирусном циррозе структура долек нарушается на ранней стадии, а при длительной закупорке желчных проходов – на поздней стадии.
Циррозы по этиологическим факторам условно разделяют на три группы:
- циррозы с установленными этиологическими факторами;
- циррозы с возможными этиологическими факторами;
- циррозы неизвестной этиологии.
К установленным этиологическим факторам относится вирусный гепатит, алкоголизм, нарушение обмена веществ, обструкция желчных ходов, хроническая сердечная недостаточность, химические и лекарственные вещества, саркоидоз, врожденная геморрагическая телеангиоэктазия.
Роль вирусного гепатита доказана в многочисленных работах. Частота развития цирроза у больных, перенесших хронический гепатит вирусной этиологии колеблется от 1 до 12%. Одной из основных причин цирроза является алкоголизм. Ежедневное употребление алкоголя (60 г у мужчин, 20 г у женщин) может привести к циррозу печени. В настоящее время имеется тенденция к увеличению числа больных алкогольным циррозом печени среди женщин и лиц молодого возраста.
Нарушения обмена веществ, приводящие к циррозу, разнообразны. К ним относится α1-антитрипсиновая недостаточность, характеризующаяся снижением α1-антитрипсина в крови и отложением его в гепатоцитах, что приводит к повышению чувствительности гепатоцитов к повреждению другими веществами, например, алкоголем, нарушению синтеза и транспорта белков. К этой группе этиологических факторов относятся также врожденное отсутствие галактозо-1-фосфат-уридилтрансферазы, проявляющееся галактоземией; болезни накопления гликогена; гемохроматоз – генетически обусловленное нарушение обмена железа; болезнь Вильсона–Коновалова; врожденная геморрагическая телеангиоэктазия.
Нарушение проходимости внутри- и внепеченочных желчных протоков может стать причиной вторичного билиарного цирроза печени. Это состояние обычно развивается при желчнокаменной болезни, послеоперационных стриктурах внепеченочных желчных протоков, первичном склерозирующем холангите, реже – при опухолях и кистах внутрипеченочн
Цирроз печени ‒ симптомы, признаки, лечение, причины, питание и стадии
Оглавление
Цирроз печени – серьезное хроническое заболевание. По статистике, в развитых странах оно является одной из шести ведущих причин смерти людей в возрасте от 35 до 60 лет. В США от него каждый год умирает около 50 000 человек. В России, где население вдвое меньше, смертность от цирроза сравнима с американскими показателями.*
Это заболевание представляет собой обширное поражение печени, при котором ткани органа гибнут и постепенно замещаются фиброзными (соединительными) волокнами. В процессе замещения структура органа радикально меняется. Нарушение нормального строения печени ведет к тому, что она уже не может выполнять свои функции. Это называют печеночной недостаточностью.
Классификация
Специалисты выделяют несколько разновидностей цирроза печени. По причинам, которые привели к развитию заболевания, можно определить следующие его варианты:
- Вирусный – его вызывают, например, гепатит C и различные инфекции желчных путей
- Токсический – вызванный употреблением алкоголя, некоторых медицинских препаратов, пищевых ядов и прочих веществ, оказывающих на организм токсическое воздействие
- Врожденный – представляет собой последствия некоторых заболеваний, которыми страдали родители пациента, например, гемохроматоза или тирозиноза
- Застойный – его происхождение связано с недостаточностью кровообращения
- Обменно-алиментарный – развивается из-за ожирения, а также при тяжелых формах сахарного диабета
Отдельно следует упомянуть группу циррозов печени неясной этиологии. Речь идет о тех случаях, когда не удается четко определить причину возникновения болезни.
Причины возникновения
Из сказанного выше видно, что возникновение и развитие цирроза печени обусловлено множеством причин. Чаще всего люди заболевают из-за злоупотребления алкоголем. На эту причину по разным оценкам приходится от 40-50 до 70-80% случаев.*
Следующий по распространенности фактор, влияющий на возникновение и развитие цирроза, – воздействие вирусов. В большинстве случаев это гепатит C, а также гепатит B.
Помимо этого, цирроз вызывают:
- Болезни желчных путей
- Различные интоксикации – например, химические или лекарственные
- Неправильное питание – в первую очередь, хронический дефицит витаминов и белков в рационе
Циррозы, вызванные наследственными заболеваниями, встречаются сравнительно редко. То же можно сказать про упоминавшуюся выше болезнь неясной этиологии, когда определить причины ее появления не удается.
Примерно у 50% больных проблемы с печенью вызваны комбинацией разных факторов. Например, врачи часто обнаруживают цирроз, вызванный одновременно неумеренным употреблением алкоголя и гепатитом B.
Основной пик заболеваемости приходится на возрастную группу старше 40 лет. Примерно 70-75% тех, кто страдает от цирроза печени, – мужчины.
Первые признаки и степени цирроза у взрослых
Первый признак того, что у человека не все в порядке с печенью – астеновегетативный синдром. При этом пациент постоянно чувствует себя усталым, хотя на это нет причин. Он ощущает слабость, становится раздражительным и резко реагирует на вполне невинные слова или поступки. У него часто болит голова.
Далее наблюдается т. н. диспептический комплекс синдромов. В его состав входят:
- Тошнота, которая порой перерастает в рвоту
- Отрыжка
- Чередование поносов и запоров
- Боли в животе, усиливающиеся при употреблении жареной, маринованной и жирной пищи, а также при употреблении алкоголя
- Нежелание есть, вплоть до полного отсутствия аппетита в течение длительного времени
- Тяжесть в желудке
- Вздутие живота
Все перечисленное может свидетельствовать и о других заболеваниях. Поэтому на данной стадии далеко не всегда удается четко диагностировать цирроз печени. Более того, примерно у 20% людей, страдавших от него, определить истинную причину проблемы удается только после смерти.
По степени тяжести различают три стадии болезни
- Начальная – симптомы либо вовсе не проявляются, либо минимальны
- Клиническая – симптомы ярко выражены, и врач при осмотре пациента наблюдает типичную картину заболевания
- Терминальная – обнаруживаются необратимые изменения, что ведет к смертельному исходу
Симптомы цирроза печени
Примерно у 60% пациентов симптомы цирроза печени проявляются довольно заметно. Конкретная картина во многом зависит от того, на какой стадии находится заболевание. Но есть признаки, которые встречаются особенно часто.
Начальная стадия в большинстве случаев не сопровождается биохимическими нарушениями. Но болезнь прогрессирует, и на втором этапе часто наблюдается т. н. геморрагический синдром.
Основные признаки геморрагического синдрома – это:
- Кровотечение из десен и носа
- У женщин – маточное кровотечение
- Гематомы (синяки) на теле, появляющиеся по непонятным причинам
- Желудочные и кишечные кровотечения
- Экхимозы – точечные подкожные кровоизлияния, которые выглядят как сыпь
При этом больной все чаще чувствует слабость. Раздражительность постепенно сменяется апатией и безразличием, появляются нарушения памяти и внимания. Возможны проблемы со сном: пациент ночью страдает от бессонницы, а днем ощущает сонливость. Со временем нарушается координация движений, больной испытывает проблемы с письмом, его речь становится все менее и менее разборчивой.
При обследовании пациента врач может визуально обнаружить следующие симптомы:
- Печень и селезенка увеличились в размерах
- На передней стенке брюшной полости имеются расширенные вены и сосудистые звездочки
- Кожа, слизистые оболочки и белки глаз пожелтели
Осложнения
Цирроз печени может привести к различным осложнениям. Это могут быть, например, кровотечение из варикозно-расширенных вен пищевода или пневмония, перитонит и прочие осложнения, вызванные инфекциями. Часто возникают следующие негативные последствия:
- Печеночная кома – расстройство функций центральной нервной системы, которое проявляется в резком уменьшении размеров печени, усиливающейся сонливости, нарушении ориентации, замедлении мыслительных процессов и, в конечном счете, в том, что пациент впадает в ступор, а затем в коматозное состояние
- Тромбоз в системе воротной вены – тромбы (свертки крови) препятствуют свободному кровотоку в печени, что влечет за собой смерть клеток
- Гепаторенальный синдром – ведет к нарушению функции почек, особенно часто возникает у тех, кто страдает от острой печеночной недостаточности или алкогольного цирроза печени
- Рак печени или гепатоцеллюлярная карцинома – образование быстро развивающейся злокачественной опухоли, которое зачастую связано с гепатитом C и гепатитом D
Цирроз печени и сам по себе является опасным заболеванием. Но при возникновении осложнений риск смертельного исхода существенно увеличивается. Так, при гепаторенальном синдроме, если не начать лечить его вовремя, смерть наступает через 10-14 суток после развития этого осложнения.
Диагностика
Специалисты рекомендуют обращаться к врачу-терапевту, как только вам покажется, что у вас имеются признаки цирроза печени. Врач направит пациента на лабораторные исследования. Когда у него на руках будут результаты анализов, он отправит больного к гастроэнтерологу либо сразу к врачу, специализирующемуся на болезнях печени – гепатологу. В некоторых случаях, например, если выявлены признаки печеночной энцефалопатии, потребуется посетить невролога. Также при постановке диагноза учитываются данные:
- Анамнеза
- Визуального осмотра
- Инструментальной диагностики
Основные лабораторные исследования, которые проводятся при подозрении на цирроз печени – это:
- Печеночный комплекс биохимических исследований – он показывает, насколько хорошо печень выполняет свои функции, и помогает выяснить, не нарушена ли ее деятельность
- Общий анализ крови – его делают потому, что признаками цирроза может быть уменьшение числа лейкоцитов и эритроцитов, а также заметное снижение уровня гемоглобина
- Коагулограмма – ее нужно сделать, чтобы выяснить, есть ли проблемы со свертываемостью крови
- Анализ кала на скрытую кровь помогает выявить скрытые кровотечения в желудке и/или кишечнике
- Серологические маркеры вирусных гепатитов используются для уточнения факторов, которые могли привести к развитию заболевания
- Исследование на альфа-фетопротеин крови нужно провести, если есть подозрение на рак печени
- Уровень креатинина, электролитов необходимо установить для определения почечной недостаточности
Лечение цирроза печени
Если у пациента диагностирован цирроз печени, лечение может вестись разными методами. Выбор конкретной тактики во многом определяется той стадией, на которой находится болезнь, и причинами, по которым она возникла. Также специалисты учитывают индивидуальные особенности больного. Однако вылечить уже сформировавшийся цирроз невозможно. Современная медицина позволяет лишь справиться с причинами, из-за которых он возник.
Радикальный метод лечения цирроза – трансплантация пораженного органа. К ней прибегают, если есть непосредственная угроза жизни пациента. Во всех прочих случаях используются медикаментозные методы. Как правило, пациенту при этом следует придерживаться строгой диеты, а при алкогольном циррозе нужно устранить поступление алкоголя в организм. Выбор лекарственных средств зависит от того, с какой разновидностью цирроза приходится иметь дело врачам. Например:
- При вирусном гепатите используются противовирусные средства, в частности, пегилированные интерфероны
- При билиарном циррозе, связанном с недостаточностью желчных кислот в кишечнике, применяют медикаменты, направленные на сужение желчевыводящих путей
- При аутоиммунном гепатите могут помочь препараты, которые подавляют иммунитет (иммуносупрессоры)
Питание и диета при циррозе
Диета при лечении цирроза имеет чрезвычайно важное значение. Правильное питание – это и отличный вариант профилактики заболевания, и способ устранения причин, которые привели к его возникновению. Если осложнений нет, пациенту назначают полноценную высококалорийную диету. Она обязательно содержит белки, жиры и углеводы. Однако из рациона необходимо исключить все, что раздражает органы пищеварения. В первую очередь, это:
- Алкоголь
- Химические добавки
- Консерванты
При циррозе нужно отказаться от употребления продуктов, которые являются:
- Острыми
- Кислыми
- Пряными
- Чересчур солеными
Диету должен назначать специалист, который учитывает:
- Пищевые привычки пациента
- Индивидуальную переносимость продуктов
- Уже имеющиеся у него заболевания органов пищеварения
Рацион модифицируется, если есть какие-либо осложнения цирроза либо другие болезни.
Чтобы нормализовать процессы обмена веществ в клетках печени, врач может назначить витаминный комплекс. Что касается любых лекарственных средств, то применять их необходимо осторожно. Стоит пить только те таблетки, которые прописаны специалистами и к применению которых имеются четкие и однозначные показания.
Преимущества проведения процедуры в МЕДСИ
Лечение цирроза печени – важное направление деятельности клиники МЕДСИ. Мы используем эффективные современные методики, чтобы устранить причины, повлиявшие на возникновение этого заболевания, и сделать повседневную жизнь пациента более комфортной. В нашей клинике работает команда врачей международного уровня. Она комплексно подходит к решению каждой конкретной проблемы. Любому пациенту гарантируется индивидуальный подход: врач подбирает план обследований, который основывается на генетических факторах, факторах риска, сопутствующих патологиях, принимаемых препаратах.
Общение с врачами начинается с диагностики. Опытные специалисты, в распоряжении которых есть необходимое лабораторное оборудование, выполнят анализы и изучат их результаты. Быстрая и точная постановка диагноза обеспечивается благодаря наличию диагностического оборудования последнего поколения: магнитно-резонансного томографа, компьютерного томографа, видеоколоноскопа и т. д.
Специалисты нашей клиники используют ультрасовременные методики – хирургию быстрого пути и малоинвазивное лечение. Мы располагаем операционными, оснащенными необходимым современным оборудованием. Также у нас есть:
- Отделение реанимации и интенсивной терапии
- Комфортный стационар с 3-разовым питанием, круглосуточным медицинским мониторингом, одно- и двухместными палатами класса «Люкс», туалетными и душевыми комнатами
Не забывайте: цирроз – чрезвычайно опасное заболевание, и чем раньше мы приступим к лечению, тем больше вероятность того, что угрозу для организма удастся в значительной степени уменьшить. Сотрудники клиники МЕДСИ готовы ответить на ваши вопросы и предоставить необходимые консультации.
Записаться на консультацию к специалисту можно круглосуточно. Звоните нам по телефону +7 (495) 7-800-500.
* Садовникова И. И. Циррозы печени. Вопросы этиологии, патогенеза, клиники, диагностики, лечения / Приложение РМЖ «Болезни Органов Пищеварения» №2 от 04.11.2003
Цирроз печени - причины, симптомы, диагностика и лечение
Цирроз печени – это заболевание, характеризующееся перерождением паренхиматозной ткани печени в фиброзную соединительную ткань. Сопровождается тупой болью в правом подреберье, желтухой, повышением давления в системе воротной вены с характерными для портальной гипертензии кровотечениями (пищеводными, геморроидальными), асцитом и пр. Заболевание носит хронический характер. В диагностике цирроза печени определяющую роль играют данные УЗИ, КИ и МРТ печени, показатели биохимических проб, биопсия печени. Лечение цирроза печени предусматривает строгий отказ от алкоголя, соблюдение диеты, прием гепатопротекторов; в тяжелых случаях – трансплантацию донорской печени.
Общие сведения
Цирроз характеризуется возникновением в ткани печени соединительнотканных узлов, разрастанием соединительной ткани, формированием «ложных» долек. Цирроз различают по размеру формирующихся узлов на мелкоузловой (множество узелков до 3 мм в диаметре) и крупноузловой (узлы превышают 3 мм в диаметре). Изменения структуры органа в отличие от гепатитов необратимы, таким образом, цирроз печени относится к неизлечимым заболеваниям.
Среди причин развития цирроза печени лидирует злоупотребление алкоголем (от 35,5% до 40,9% пациентов). На втором месте располагается вирусный гепатит С. У мужчин цирроз развивается чаще, чем у женщин, что связано с большим распространением в мужской среде злоупотребления алкоголем.
Цирроз печени
Причины
В подавляющем большинстве случаев причиной развития цирроза печени является злоупотребление алкоголем и вирусные гепатиты В и С, реже - ферментопатии:
- Алкогольная зависимость. Регулярное употребление алкоголя в дозах 80-160 мл этанола ведет к развитию алкогольной болезни печени, которая в свою очередь прогрессирует с возникновением цирроза. Среди лиц, злоупотребляющих алкоголем на протяжении 5-10 лет, циррозом страдает 35%.
- Заболевания гепатобилиарной системы. Хронические гепатиты также зачастую ведут к фиброзному перерождению ткани печени. На первом месте по частоте диагностирования стоят вирусные гепатиты В и С (гепатит С склонен к более деструктивному течению и прогрессирует в цирроз чаще). Также цирроз может стать результатом хронического аутоиммунного гепатита, склерозирующего холангита, первичного холестатического гепатита, сужения желчных протоков, застоя желчи. Циррозы, развивающиеся вследствие нарушений в циркуляции желчи, называют билиарными. Они подразделяются на первичные и вторичные.
- Метаболические нарушения. Причиной развития цирроза печени может стать обменная патология или недостаточность ферментов: муковисцидоз, галактоземия, гликогеноз, гемохроматоз.
Факторы риска
К факторам риска перерождения печеночной ткани относят:
В 20-30% случаев причину развития цирроза печени установить не удается, такие циррозы называют криптогенными.
Патогенез
Основным патогенетическим фактором развития цирроза печени является хроническое нарушение трофики гепатоцитов, их разрушение. Результатом становится постепенное формирование узелка - участка соединительной ткани. Сформировавшиеся узлы сдавливают сосуды в дольках и недостаточность кровообращения прогрессирует. При этом движение крови в системе воротной вены замедляется, сосуды переполняются и перерастягиваются.
Кровь начинает искать обходные пути и преимущественно движется по сосудам коллатерального кровообращения, минуя печень. Сосуды, которые берут на себя основной объем печеночного кровотока – вены пищевода и желудка, геморроидальные, передней брюшной стенки – значительно переполняются, возникает их варикозное расширение, истончение стенок, что провоцирует кровотечения.
Симптомы цирроза печени
Выраженность клинических симптомов зависит от причин возникновения цирроза, активности прогрессирования и степени поражения печени. Бессимптомное течение отмечается у 20% больных, довольно часто заболевание протекает первоначально с минимальными проявлениями (метеоризм, снижение работоспособности).
Позднее может присоединяться периодическая тупая боль в правом подреберье, провоцируемая приемом алкоголя или нарушениями диеты и не купируемая приемом спазмолитиков, быстрое насыщение (ощущение переполнения желудка) и кожный зуд. Иногда отмечается некоторое повышение температуры тела, носовые кровотечения. При дальнейшем прогрессировании обнаруживается желтуха, признаки портальной гипертензии, варикозные кровотечения из пищеводных и геморроидальных вен, асцит (увеличение количества жидкости в брюшной полости).
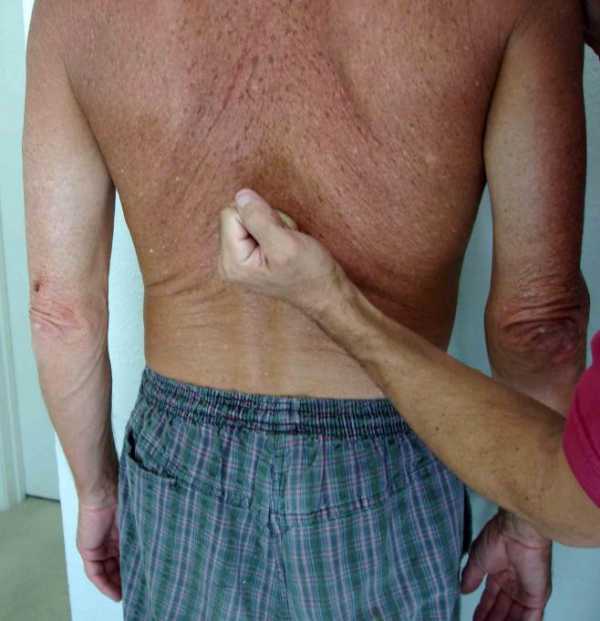
Характерные симптомы у больных с циррозом печени: «барабанные палочки» (специфическое утолщение фаланг пальцев), «часовые стекла» (характерное изменение ногтей), ладонная эритема (покраснение ладоней), телеангиэктазии («сосудистые звездочки», выступание тонких подкожных сосудов на лице и теле). У мужчин может отмечаться увеличение молочных желез (гинекомастия) и уменьшение яичек. Как правило, прогрессирующий цирроз печени ведет к снижению массы тела, дистрофии.
Осложнения
Одним из опасных для жизни осложнений цирроза печени является печеночная недостаточность. Острая печеночная недостаточность является терминальным состоянием, требующим неотложных лечебных мероприятий, хроническая печеночная недостаточность ведет к тяжелым нарушениям со стороны нервной системы в результате избыточного содержания в крови аммиака и отравления им головного мозга. При отсутствии лечения печеночная недостаточность перетекает в печеночную кому (смертность пациентов в печеночной коме от 80 до 100%).
Практически в подавляющем большинстве случаев прогрессирующий цирроз осложняется асцитом и портальной гипертензией. Асцит представляет собой скопление жидкости в брюшной полости, проявляется как увеличение живота, определяется при физикальном осмотре, методом перкуссии. Часто сопровождается отеками ног. Его возникновение связано с нарушением белкового гомеостаза.
Портальная гипертензия – застой крови в системе воротной вены, характеризуется усилением обходного (коллатерального) венозного оттока. В результате формируется варикозное расширение вен пищевода, желудка, прямой кишки, возникают разрывы их стенок и кровотечения. Визуально портальная гипертензия определяется симптомом «голова медузы» - расширенными венами вокруг пупка, расходящимися в разные стороны.
Помимо вышеперечисленного, цирроз печени может осложняться присоединением инфекции, возникновением злокачественного новообразования (гепатоцеллюлярной карциномы) в печени, а так же есть вероятность развития почечной недостаточности.
Диагностика
Постановка диагноза осуществляется гастроэнтерологом или гепатологом на основании совокупности данных анамнеза и физикального осмотра, лабораторных исследований, функциональных проб, методов инструментальной диагностики.
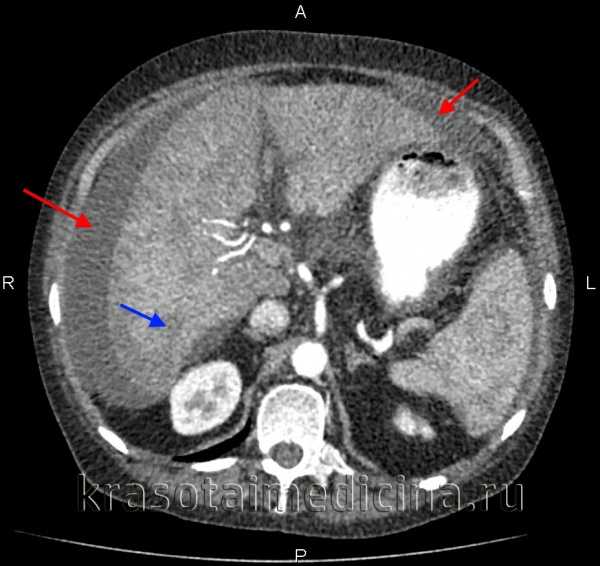
КТ органов брюшной полости. Цирроз печени: мозаичное изменение структуры (синяя стрелка), уменьшение объема правой доли, асцит (красная стрелка)
- ОАК. В общем анализе крови при циррозе печени может отмечаться анемия, лейкоцитопения, тромбоцитопения (обычно это говорит о развитии гиперспленизма), данные коагулограммы показывают снижение протромбинового индекса.
- Биохимический анализ крови. Выявляет повышение активности печеночных ферментов (Алт, АсТ, щелочной фосфатазы), увеличение содержания в крови билирубина (обе фракции), калия и натрия, мочевины и креатинина, понижен уровень альбуминов. Также проводят анализы на выявление антител к вирусам гепатита и определение содержание альфа-фетопротеина.
- УЗИ органов брюшной полости. По данным сонографии отмечают изменение размеров и формы печени, ее звуковой проницаемости, также видны признаки портальной гипертензии, изменения селезенки.
- Томография. КТ брюшной полости позволяет еще более детально визуализировать печень, сосуды, желчные протоки. При необходимости проводится МРТ печени и допплерометрия сосудов печени.
- Биопсия печени. Позволяет оценить характер морфологических изменений и сделать предположение о причинах развития цирроза).
В качестве вспомогательных методов выявления причины возникновения данного заболевания применяют методики выявление ферментных недостаточностей, исследуют показатели метаболизма железа, активность протеинов – маркеров обменных расстройств.
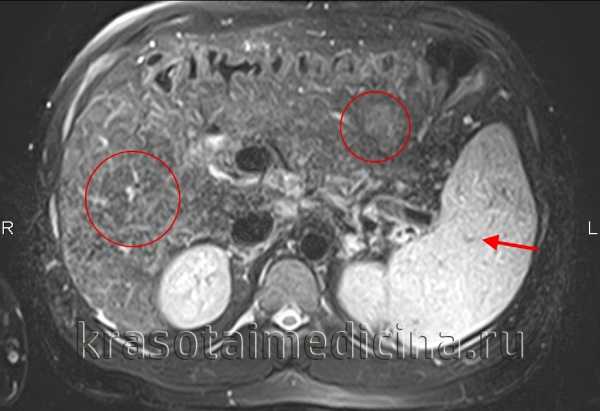
МРТ органов брюшной полости. Повышенная интенсивность МР-сигнала от печеночной паренхимы, множественные гиперинтенсивные разнокалиберные регенераторные узелки (в красном круге). Спленомегалия (красная стрелка)
Лечение цирроза печени
Терапия больных с циррозом печени должна решать следующие задачи: остановить прогрессирующее перерождение печеночной ткани, компенсировать имеющиеся функциональные расстройства, уменьшить нагрузку на вены коллатерального кровотока, предупредить развитие осложнений.
Немедикаментозные методы
Всем пациентам назначается специальная диета и рекомендуется режим питания. При циррозе в фазе компенсации питаться необходимо полноценно, соблюдать баланс содержания белков, жиров и углеводов, принимать необходимые витамины и микроэлементы. Больные с циррозом печени должны категорически отказаться от употребления алкоголя.
При возникновении высокого риска развития энцефалопатии, печеночной недостаточности, больных переводят на диету с пониженным содержанием белка. При асците и отеках пациентам рекомендован отказ от соли. Рекомендации по режиму: питание регулярное, 3-5 раз в день, занятия физическими упражнениями, избегание гиподинамии (прогулки, плавание, ЛФК).
Фармакотерапия
Пациентам, страдающим циррозом печени, противопоказаны многие лекарственные средства. Также желательно ограничить употребление лекарственных трав и биологически активных добавок к пище.
Медикаментозная терапия цирроза печени заключается в корректировании симптомов, связанных с нарушением обмена, применением гепатопротекторов (адеметионин, орнитин, урсодезоксихолиевая кислота). Также применяют препараты, способствующие выведению аммиака и нормализации кишечной флоры (лактулоза), энтеросептики.
Помимо непосредственного лечения цирроза, медикаментозную терапию назначают для борьбы с патологией, послужившей причиной перерождению печеночной ткани: противовирусная интерферонотерапия, гормональная терапия аутоиммунных состояний и т. д.
Хирургическое лечение
При выраженном асците производят лапароцентез и удаление избытка жидкости из брюшной полости. Для формирования альтернативного кровотока делают шунтирование коллатеральных сосудов. Но кардинальной хирургической методикой лечения цирроза является трансплантация донорской печени. Трансплантация показана пациентам с тяжелым течением, быстрым прогрессированием, высокой степенью перерождения печеночной ткани, печеночной недостаточностью.
Профилактика и прогноз
Цирроз является неизлечимым заболеванием, но при выявлении на ранних стадиях, успешном искоренении этиологического фактора и следовании рекомендациям по диете и образу жизни прогноз выживаемости относительно благоприятен. Алкогольный цирроз при продолжении злоупотребления алкоголем склонен к скорой декомпенсации и развитию опасных осложнений.
Больные с развившимся асцитом имеют прогноз выживаемости порядка 3-5 лет. При возникновении кровотечения из варикозных вен коллатерального кровотока смертность в первом эпизоде составляет порядка 30-50%. Развитие печеночной комы ведет к летальному исходу в подавляющем большинстве случаев (80-100%).
Профилактика цирроза печени заключается в ограничении приема алкоголя, своевременном и адекватном лечении вирусных гепатитов и других заболеваний, способствующих развитию цирроза. Также рекомендовано здоровое сбалансированное питание и активный образ жизни.
Цирроз печени (справка для врачей)
Хирургическое лечение при циррозе печени показано больным с портальной гипертензией, проявляющейся варикозным расширением вен желудка и пищевода, при достаточной сохранности функции печени, отсутствии проявлений энцефалопатии, высокой и выраженной активности патологического процесса.
Противопоказаниями к оперативному лечению больных циррозом печени служат прогрессирующая желтуха, возраст старше 55 лет. В этих случаях применяют мезентерикокавальный анастомоз, спленоренальный анастомоз, в основном без спленэктомии.
Анестезия снижает сердечный выброс у больных циррозом печени, вызывает вазодилатацию внутренних органов и уменьшает на 30-50% кровоток в печени. Риск декомпенсации при этом у пациента с циррозом возрастает. Поэтому перед проведением хирургического лечения необходимо оценить степень тяжести цирроза печени с помощью шкалы Child-Рugh .
Показатели смертности у пациентов с тяжестью течения заболевания класса А составляют 10%, класса В - 30%, класса С - 75%. В некоторых случаях оказывается эффективной операция лапароскопической холецистэктомии у больных со степенью тяжести цирроза классов А и В.
- Склеротерапия расширенных вен пищевода и желудка.
Склеротерапия может быть более эффективна, чем назначение бета-адреноблокаторов ( пропранолол ( Анаприлин , Обзидан )) для предотвращения кровотечений, но имеет больше побочных эффектов.
- Трансплантация печени.
Трансплантация печени в сочетании с химиотерапией эффективна при небольших опухолях печени, развившихся на фоне цирроза. При неоперабельных опухолях химиотерапия может повысить выживаемость больных. Следует оценить необходимость и возможность трансплантации печени при конечной стадии цирроза.
Рис. Показания к трансплантации печени
код по МКБ-10, симптомы у мужчин, фото, прогнозы, профилактика
Тяжелые патологии печени, приводящие к перерождению клеток органа на рубцовую ткань называются циррозом. Заболевание носит необратимый характер и трудно поддается лечению.
Различают несколько разновидностей цирроза, которые отличаются причинами возникновения болезни и степенью прогрессирования. Что такое цирроз и на какие признаки начала этой патологии обратить внимание, расскажет вам наша статья.
Код по МКБ-10
В Международном классификаторе болезней цирроз занимает сразу несколько позиций.
Обозначение цирроза согласно МКБ:
- К 70.3 — алкогольный цирроз печени.
- Р 78.3 — врожденный цирроз печени.
- К 74.3 — первичный билиарный цирроз.
- К 74.4 — вторичный билиарный цирроз.
- К 74.5 — билиарный цирроз неуточненный.
- К 74.6 — другой и неуточненный цирроз печени.
- К 71.7 — цирроз с токсическим поражением печени.
Причины заболевания
 Статистические данные утверждают, что смертность от цирроза печени достигает 1% в мире. Чаще всего пациентами выступают мужчины (соотношение 3:1), старше 40 лет, но встречаются случаи и детской заболеваемости.
Статистические данные утверждают, что смертность от цирроза печени достигает 1% в мире. Чаще всего пациентами выступают мужчины (соотношение 3:1), старше 40 лет, но встречаются случаи и детской заболеваемости.
Основные причины возникновения:
Во многих случаях выясняется комплексное воздействие сразу нескольких факторов. Это систематическое недоедание, злоупотребление «вредными» продуктами, тяжелая физическая нагрузка и стрессы.
У детей цирроз часто развивается на фоне внутриутробных инфекций и тяжелых патологий развития. Доказано вредное влияние употребления алкоголя во время беременности и грудного вскармливания, когда даже незначительные порции спиртного приводили к дисфункции печени с развитием цирроза.
Виды
В зависимости от причин возникновения и степени поражения печени, различают следующие разновидности этого заболевания.
Классификация цирроза:
- Алкогольный.
- Вирусный.
- Первичный билиарный.
- Вторичный билиарный.
- Лекарственный.
- Врожденный.
- Обменно – алиментарный.
- Застойный.
Примерно в 20% случаев возникновение цирроза носит неясную этиологию.
Как быстро развивается патология?
Прогрессирование заболевания происходит с разной скоростью и зависит от многих показателей.
К ним относятся:
- Причины появления болезни.
- Возраст пациента.
- Соблюдение медицинских рекомендаций.
- Дополнительные проблемы со здоровьем.
- Употребление алкоголя и наркотических веществ.
Иногда заболевание очень быстро прогрессирует, и пациенты не проживают и нескольких месяцев после постановки диагноза. В основном, при адекватном лечении, соблюдении диеты и рекомендаций врача, у пациентов с циррозом печени есть все шансы на 5 – 20 лет жизни.
Проявления заболевания
Развитие цирроза на ранних стадиях проходит бессимптомно и обнаружить болезнь можно только при регулярных обследованиях или случайно (например, при госпитализации с другим заболеванием).
Вместе с тем, при значительном объеме пораженных клеток, постепенно проявляются первые тревожные признаки, на которые необходимо обязательно обратить внимание.
Симптоматика цирроза:
- Боли с правой стороны в подреберье. Появляются периодически, обычно после употребления алкоголя или слишком тяжелой (жирной, острой) пищи. Со временем частота и интенсивность приступов нарастает.
- Отеки появляются не только вечером, но и в течении дня. Зачастую у пациентов с циррозом возникает увеличение живота вследствие отечности брюшной полости (асцита).
- Повышение температуры, причем значения невысокие (37 – 37,5 градусов), но такие состояния держаться довольно долго.
- Расстройства пищеварения: рвота, понос или запоры.
- Неприятный запах изо рта, характерный для заболеваний печени.
- Кожный зуд, проявляющийся вследствие дисфункции печени и возникающий по всему телу без точной локализации.
- Покраснение ладоней и стоп — один из самых характерных признаков цирроза.
На фото изображены ладони больного при циррозе печени

- Вздутие живота и метеоризм.
- Понижение давления происходит вследствие портальной гипертензии — частого осложнения цирроза.
- Общая интоксикация организма, которая имеет множество проявлений. Чаще всего пациент чувствует апатию, снижение концентрации внимания, памяти. При тяжелых поражениях мозга (печеночной энцефалопатии), больной может показывать агрессию и нетипичное поведение, периоды апатии сменяются возбуждением.
- Носовые кровотечения.
- Потеря веса, диспропорцию телосложения (выпирающий живот и истощенные конечности).
- Пожелтение кожи и склер глаз, как один из признаков печеночной дисфункции.
Симптомы у мужчин
Учитывая, что мужичины чаще, чем женщины болеют этим заболеванием, насторожить должны следующие характерные признаки.
Особенности проявления цирроза у мужчин:
- Увеличиваются молочные железы.
- Начинает резко расти живот.
- Часто наблюдается снижение либидо.
- Возникают проблемы с потенцией.
- Выпадают волосы на лобке в подмышечных впадинах.
- Меняется поведение, часто происходят приступы агрессии.
Разумеется, такие признаки могут возникнуть и на фоне других заболеваний, например, проблемах в эндокринной системе.
Вкупе с характерными проявлениями цирроза (пожелтение кожи, «печеночный» запах изо рта и прочее), можно заподозрить цирроз. Точный диагноз помогут поставить дополнительные анализы и инструментальные обследования.
У детей
К сожалению, эту патологию все чаще диагностируют в детском возрасте. Причины развития цирроза могут быть самыми разнообразными, чаще всего это наследственные болезни, патологии развития и отравления токсическими веществами.
Чаще всего он проявляется желтушностью кожи и склер, кожным зудом и общее истощение ребенка. На животе отчетливо проступает сосудистый рисунок, он резко увеличен, что особенно заметно на фоне резкой потери веса.
Заболевание развивается в течении нескольких месяцев и даже лет, за исключением цирроза печени у новорожденных, который появляется в результате наследственных заболеваний и патологий внутриутробного развития.
Основные синдромы
Нарушения печеночной функции приводит к развитию дополнительных синдромов. Наиболее распространенными являются гепаторенальный и геморрагический.
В первом случае имеет место еще и дисфункция почек, которая происходит под влиянием интоксикации организма. Такая патология имеет две формы: скрытую, когда только анализы помогут определить дисфункцию почечной системы.
Второй тип гепаторенального синдрома имеет более быстрое развития и характеризуется снижением физической активности пациента, повышенной утомляемостью и кожными высыпаниями.
Геморрагический синдром развивается нарушениями кроветворной функции печени и нормальной свертываемости крови.
В этом случае нередки обильные кровотечения, долго сходящие синяки и образование гематом без видимых причин. У женщин наблюдаются длительные и болезненные менструации, а также частые носовые кровотечения и долгое заживление ран и ссадин.
Последствия
Поражения печени и постепенная гибель ее клеток приводят не только к появлению вышеперечисленных симптомов. Со временем происходят и другие необратимые процессы в организме, конечным результатом которых является смерть.
Осложнения при циррозе:
- Внутренние кровотечения.
- Развитие бактериальной инфекции (сепсис, перитонит).
- Тромбоз печеночных вен.
- Развитие онкологических процессов.
- Печеночная и почечная недостаточность.
- Печеночная энцефалопатия и кома.
При полном отказе печени быстро ухудшается состояние пациента и наступает кома и смерть.
Как проверить печень на цирроз?
Методы диагностики отличаются разнообразием и проводятся согласно показания врача. Обычно даже простой анализ крови дает сигнал к подробному исследованию печеночных функций.
Методы обнаружения цирроза:
- В крови повышен уровень билирубина, значений АЛТ, АСТ, лейкоцитов и щелочной фосфатазы.
- Нарушается нормальная свертываемость крови (протромбиновый индекс).
- УЗИ показывает изменение структуры, увеличение размеров печени и нарушения работы желчевыводящих протоков.
Определить цирроз также помогут специальные исследования — КТ и МРТ органов брюшной полости. Обычно при любых дисфункциях печени происходят нарушения работы других органов, а также поражается мозг.
Диагностика на ранних стадиях поможет замедлить прогрессирование болезни и даст пациенту шанс на дополнительное время жизни.
Стандарты лечения
При терапии цирроза лучше всего себя зарекомендовал комплексный подход. Лечение и соответствующие препараты подбираются индивидуально, а их прием необходимо продолжать длительное время (чаще всего — всю жизнь).
Основные методы лечения:
- Специальная диета, включающая строгий контроль и отказ от жирной, острой и тяжелой для желудка пищи. Также придется отказаться от вредных привычек, покупных сладостей и других гастрономических «нарушений». Диета снижает нагрузку на пораженный орган и способствует нормальной работе желудочно – кишечного тракта.
- Переливание крови. Проводится при сильном геморрагическом синдроме.
- Прием гепатопротекторов. Это специальные препарата, позволяющие усилить работу печеночных клеток и восстановить их функцию.
- Глюкокортикоиды используются для замедления патологических процессов в клетках печени.
- Витаминные комплексы, компенсирующие нехватку ценных веществ в организме.
- Ферменты поджелудочной железы, обеспечивающие нормальный процесс пищеварения.
- Адсорбенты, снимающие симптомы интоксикации организма.
- Прокинетики, которые устраняют вздутие и стимулирующие моторику кишечника.
- Препараты с желчными кислотами помогают выделению желчи и улучшают работу печени.
- Мочегонное средство поможет выведению лишней жидкости при асците. В тяжелых случаях используется инструментальное выведение при помощи пункции.
- Пробиотики помогают наладить процессы пищеварения.
- Трансплантация печени используется для кардинального лечения пациентов с циррозом. Такое хирургическое вмешательство характеризуется как одно из самых сложных, имеет противопоказания и высокую стоимость. По ряду причин подходит не всем пациентам.
Только совместная работа врача и пациента, а также строгие ограничения и изменения привычного образа жизни помогут замедлить развитие болезни. Тщательная забота о здоровье, а также полноценный рацион обеспечат силы для борьбы.
Сколько можно прожить?
 Прогноз при разных формах цирроза может отличаться кардинально. В мире не существует двух одинаковых случаев болезни, поэтому к каждому пациенту применяется индивидуальный подход.
Прогноз при разных формах цирроза может отличаться кардинально. В мире не существует двух одинаковых случаев болезни, поэтому к каждому пациенту применяется индивидуальный подход.
Существует специальная шкала оценки состояния больного и прогнозирование возможного периода жизни.
Расчет осуществляется по системе Чайлда – Пью, в которой анализируются основные жизненные показатели, наличие асцита и печеночной энцефалопатии.
Пациенты с классом А могут рассчитывать на 15 – 20 лет жизни, если к сопутствующим симптомам не добавятся новые. Класс В характеризует меньшие шансы, примерно 5 – 7 лет при должном лечении.
Такая категория больных в первую очередь рассматривается в качестве пациентов для пересадки донорской печени.
Класс С определяет максимально тяжелое развитие болезни, продолжительность жизни таких пациентов редко превышает три года.
Профилактика
Должных методов предупреждения цирроза до сих пор не придумано. Разумеется, здоровый образ жизни, отказ от алкоголя и достаточное питание, помогут снизить факторы риска, но не могут гарантированно предупредить болезнь.
Существует определенная зависимость наследственных факторов, поэтому, если в семье уже были случаи цирроза (не алкогольного), следует регулярно проходить обследования и, хотя бы раз в год исследовать кровь на характерные изменения.
Какие вопросы беспокоят пациентов:
- Можно ли заразиться циррозом печени от больного? Цирроз не относится к инфекционным заболеваниям, но при обнаружении вирусного происхождения болезни (если причиной развития стал вирусный гепатит), необходимо принять меры по изолированию пациента.
- Можно ли вылечить цирроз печени? К сожалению, на данном этапе развития медицины, способов эффективного лечения цирроза не придумано. Исключением является трансплантация печени, но и в этом случае велик риск рецидива заболевания.
- Какой врач лечит и где? При подозрении на возникновение цирроза, необходимо обратиться к участковому терапевту и пройти обследование. Дальнейшее лечение лучше проводить у специалиста врача – гепатолога и в стационарных условиях.
- Можно ли загорать? Активное облучение ультрафиолетом при этом заболевании крайне нежелательно. Дело в том, что при дисфункции печени в организме происходят необратимые последствия, а дополнительный стресс приведет к появлению новых проблем. Кроме того, при циррозе в коже накапливаются желчные кислоты, которые вызывают зуд и болезненность, а на солнце или в солярии дискомфорт только усилиться.
- Чем отличается фиброз и гепатит от цирроза печени? При любых поражениях печени происходит угнетение ее функций и гибель печеночных клеток – гепатоцитов. Фиброз и цирроз характеризуется также разрастанием соединительной ткани и перерождением гепатитов. Отличием является необратимость процесса при циррозе, но вместе с тем, фиброз печени на последних стадиях приводит к развитию цирроза.
- Дают ли инвалидность при циррозе печени? При этом заболевании возможно оформить инвалидность и получать пенсию по временной нетрудоспособности. Обычно на первой стадии присваивается третья группа, при развитии второй и третьей — вторая группа. На термальной (последней) стадии пациент получает первую группу. Оформление соответствующих документов проводится в установленном порядке на основании заключения специалистов и врачебной комиссии.
Цирроз — тяжелая патология печени, при которой происходят необратимые изменения в структуре и нарушаются функции органа.
Начало заболевания обычно проходит бессимптомно, поэтому к врачу обращаются пациенты уже на запущенных стадиях цирроза. Зная основную симптоматику и возможные причины развития этой страшной болезни, можно вовремя распознать тревожные сигналы организма и задержать прогрессирование недуга.Видео-программа про алкогольный цирроз печени:
Билиарный цирроз печени - причины, симптомы, диагностика и лечение
Билиарный цирроз печени – это хроническое прогрессирующее заболевание, характеризующееся постепенным замещением печеночной ткани фиброзными рубцами. Патология длительное время никак не проявляется. На поздних стадиях характерны внешние малые печеночные знаки, портальная гипертензия, печеночная энцефалопатия. Предварительный диагноз цирроза устанавливается на основании УЗИ, КТ гепатобилиарной системы, ЭРХПГ, клинических и биохимических анализов. Окончательный диагноз ставится на основании биопсии печени и обнаружения антимитохондриальных антител. Нехирургическое лечение состоит из симптоматической терапии, дезинтоксикации, витаминотерапии и соблюдения диеты. На поздних стадиях показана пересадка печени.
Общие сведения
Билиарный цирроз печени – тяжелейшая патология печени, при которой нормальная печеночная ткань замещается фиброзной. Чаще встречается у женщин после сорока лет, а общая распространенность составляет 40-50 случаев на 1 млн населения. Замечена тесная связь заболевания с наследственными факторами – среди родственников эта патология встречается в 570 раз чаще. На сегодняшний день патогенез первичного билиарного цирроза до конца не изучен, поэтому неизвестны и точные причины его возникновения.
Более чем в 95% случаев заболевания в крови определяются антимитохондриальные антитела. Однако ученые до сих пор не могут выяснить, почему поражаются только митохондрии печеночной ткани, а в других тканях этого не происходит. Коварство данного недуга в его скрытом начале – очень часто биохимические признаки болезни могут быть случайно выявлены при обследовании по поводу других заболеваний. Течение заболевания прогрессирующее, на поздних стадиях поражения печени показана ее пересадка.
Билиарный цирроз печени
Причины
Специалисты в сфере современной гастроэнтерологии и гепатологии связывают развитие первичного билиарного цирроза с аутоиммунными нарушениями в организме. Заболевание это имеет наследственную природу: случаи билиарного цирроза очень часты в семейном кругу. Об аутоиммунной природе болезни говорит и ее связь с другими заболеваниями этой группы: ревматоидным артритом, тубулярным почечным ацидозом, синдромом Шегрена, аутоиммунным тиреоидитом и другими.
Провоцируют начало процесса и другие заболевания: врожденные пороки развития и приобретенные деформации желчных путей, желчнокаменная болезнь, внутрипеченочные опухоли и увеличенные лимфоузлы в печени, кисты желчного протока, первичный склерозирующий или гнойный холангит. Также провоцировать начало болезни может грамотрицательная инфекция – энтеробактерии, которые имеют на своей поверхности схожие с митохондриальными антигены.
Вторичный билиарный цирроз развивается на фоне заболеваний, приводящих к застою желчи во внепеченочных желчных путях. К ним относятся атрезии, камни и стриктуры желчных протоков, рак внепеченочных желчных путей, киста холедоха и муковисцидоз.
Патогенез
Несмотря на обнаружение антител к митохондриям практически у всех больных первичной формой цирроза, установить связь этих антител с разрушением клеток печени так и не удалось. Известно, что начинается болезнь с асептического воспаления желчных путей, выраженной пролиферации эпителия и прогрессирующего фиброза в области протоков. Постепенно воспалительный процесс стихает, но фиброз продолжает распространяться на ткань печени, вызывая ее необратимое разрушение.
В крови при данном заболевании определяются не только антитела к митохондриям и гладкомышечным клеткам, но и другие иммунные расстройства: повышение уровня иммуноглобулина М, нарушение выработки В- и Т-лимфоцитов. Все это говорит в пользу аутоиммунного патогенеза первичного билиарного цирроза.
Классификация
Правильная классификация первичного билиарного цирроза важна для выработки тактики дальнейшего лечения. Функция печени оценивается по шкале Чайлд-Пью. В этой шкале учитывается наличие асцита, энцефалопатии, цифры билирубина, альбумина и протромбиновый индекс (показатель свертывающей системы крови). В зависимости от суммы баллов, присвоенных за эти показатели, различают стадии компенсации цирроза:
- Класс А. Характеризуется минимальным количеством баллов, продолжительностью жизни до 20 лет, выживаемостью после полостных операций более 90%.
- Класс В. Продолжительность жизни меньше, а летальность после полостных операций более 30%.
- Класс С. Продолжительность жизни не более 3 лет, а смертность после полостных операций больше 80%.
Присвоение пациенту класса В или С говорит о необходимости пересадки печени. В России широко используется шкала METAVIR, при которой степень фиброзирования оценивается на основе данных биопсии, градация степени – от 0 до 4; 4 степень говорит о наличии цирроза.
Симптомы билиарного цирроза
На ранних стадиях симптоматика цирроза неспецифична и стерта. Так, в большинстве случаев жалобы начинаются с кожного зуда. Более половины больных предъявляют жалобы на периодический зуд кожи, а каждого десятого беспокоит нестерпимый зуд с расчесами на коже. Чаще зуд появляется за полгода, а то и несколько лет до появления желтухи, но иногда эти два симптома могут возникать одновременно. Также характерными признаками начинающегося цирроза являются повышенная утомляемость, сонливость, сухость глаз. Изредка первым признаком заболевания может быть тяжесть и боль в правом подреберье. При обследовании обнаруживается повышенный уровень гамма-глобулинов, нарушение соотношения АСТ к АЛТ, склонность к артериальной гипотензии.
По мере развития заболевания появляются другие признаки. Внешне цирроз проявляется группой малых печеночных признаков: сосудистыми звездочками на коже; покраснением лица, ладоней и стоп; увеличением слюнных желез; желтушностью кожи и всех слизистых; сгибательной контрактурой кистей рук. Изменяются и ногти пациента – становятся широкими и плоскими (деформация ногтей по типу "часовых стекол"), на них появляются поперечные белесоватые полосы; ногтевые фаланги утолщаются ("барабанные палочки"). Вокруг суставов и на лице, веках образуются белесоватые узелки – жировые отложения.
Кроме внешних проявлений, появляются симптомы портальной гипертензии: за счет повышения давления в воротной вене селезенка увеличивается в размерах, в венах органов брюшной полости возникает застой – формируется варикозное расширение геморроидальных и пищеводных вен, на передней брюшной стенке образуется расширенная венозная сеть по типу "головы медузы". Венозный застой приводит к пропотеванию жидкости в брюшную полость с формированием асцита, в тяжелых случаях – перитонита.
Осложнения
Чем более выражено поражение печени, тем выше вероятность возникновения осложнений билиарного цирроза. Из-за нарушения усвоения витамина Д примерно у трети больных возникает остеопороз, проявляющийся патологическими переломами. Нарушение всасывания жиров приводит к дефициту всех жирорастворимых витаминов (А, К, Д, Е), что проявляется признаками полигиповитаминоза. С калом выводятся излишки жиров – стеаторея. У пятой части больных появляется сопутствующий гипотиреоз, развиваются миелопатии и нейропатии.
Варикозное расширение вен пищевода и прямой кишки может привести к массивному кровотечению с развитием геморрагического шока. Поражение печени приводит к дисфункции других органов и систем: развиваются гепаторенальный, печеночно-легочной синдромы, гастро- и колопатия. Из-за того, что печень не выполняет функцию очистки организма от токсинов, они свободно циркулируют в крови и оказывают токсическое воздействие на головной мозг, вызывая печеночную энцефалопатию. Очень часто в финале билиарного цирроза может развиться гепатоцеллюлярная карцинома (злокачественная опухоль), полное бесплодие.
Диагностика
При наличии признаков застоя желчи оценивается клинический и биохимический профиль, для начальных стадий билиарного цирроза печени характерно повышение уровня щелочной фосфатазы и Г-ГТП, смещение соотношения АЛТ и АСТ, уровень билирубина повышается позже. Исследуется иммунный статус пациента: повышается уровень иммуноглобулина М, антител к митохондриям, также отмечается повышение уровня ревматоидного фактора, антител к гладкомышечным волокнам, тканям щитовидной железы, ядрам клеток (антинуклеарные антитела).
Признаки фиброзирования печени могут выявляться на УЗИ печени и КТ гепатобилиарной системы, однако окончательный диагноз можно поставить только после проведения биопсии печени. Даже при исследовании биоптата характерные для билиарного цирроза изменения в печени можно обнаружить только на ранних стадиях заболевания, потом морфологическая картина становится одинаковой для всех видов цирроза.
Выявление или исключение заболеваний, приводящих к развитию вторичного билиарного цирроза, возможно путем проведения дополнительных исследований: УЗИ органов брюшной полости, МР-панкреатохолангиографии, ЭРХПГ.
Лечение билиарного цирроза печени
В лечении этого заболевания принимают активное участие врач-гепатолог, терапевт, гастроэнтеролог и хирург. Задачами терапии при циррозе является остановка прогрессирования цирроза и устранение явлений печеночной недостаточности. Замедлить процессы фиброза можно с помощью иммуносупрессивных препаратов (угнетают аутоиммунный процесс), желчегонных средств (устраняют холестаз).
Симптоматическая терапия заключается в предупреждении и лечении осложнений цирроза: печеночная энцефалопатия устраняется с помощью диетотерапии (уменьшение доли белка, увеличение растительного компонента пищи), дезинтоксикационной терапии, уменьшение портальной гипертензии достигается с помощью диуретиков. Обязательно назначаются поливитаминные препараты, для улучшения пищеварения назначаются ферменты. При циррозе класса А и В рекомендуется ограничение физических и эмоциональных нагрузок, а при классе С - полный постельный режим.
Наиболее действенным методом лечения билиарного цирроза является трансплантация печени. После пересадки более 80% пациентов выживают в последующие пять лет. Рецидив первичного билиарного цирроза возникает у 15% пациентов, однако у большей части больных результаты хирургического лечения превосходны.
Прогноз и профилактика
Предупредить появление билиарного цирроза практически невозможно, но значительно снизить его вероятность может отказ от алкоголя и курения, регулярное обследование у гастроэнтеролога при наличии случаев заболевания в семье, полноценное питание и здоровый образ жизни.
Прогноз патологии неблагоприятный. Появление первых симптомов возможно лишь через десять лет от начала болезни, однако продолжительность жизни при начавшемся циррозе не более 20 лет. Прогностически неблагоприятным является быстрое прогрессирование симптомов и морфологической картины, пожилой возраст, ассоциированные с циррозом аутоиммунные заболевания. Наиболее неблагоприятным в плане прогноза является исчезновение зуда, уменьшение ксантоматозных бляшек, снижение уровня холестерина в крови.
Узнайте что такое первичный билиарный цирроз (ПБЦ) печени и как его лечить в гастроэнтерологическом центре Эксперт в Санкт- Петербурге
Симптомы ПБЦ
На начальных стадиях заболевания (в доклинической стадии, часто при «случайном» выявлении изменений в анализах) при первичном билиарном циррозе человека может ничего не беспокоить.
Но при развитии клинической картины, все проявления ПБЦ можно разделить на три группы:
1. Симптомы, обусловленные собственно первичным билиарным циррозом.
2. Осложнения цирроза печени.
1. Проявления сопутствующих аутоиммунных синдромов
| ПБЦ | Ассоциированные заболевания | Осложнения цирроза печени |
| Повышенная утомляемость | Аутоиммунный тиреодит | Отеки и асцит |
| Кожный зуд | Синдром Шегрена | Кровотечение из варикозно-расширенных вен |
| Метаболические заболевания костей (остеопороз) | Синдром Рейно | Печеночная энцефалопатия |
| Ксантомы | Склеродермия | Гиперспленизм |
| Недостаточность жирорастворимых витаминов | Ревматоидный артрит | Гепатоцеллюлярная карцинома |
| Желтуха | Целиакия | |
| Гиперпигментация | Воспалительные заболевания кишечника | |
Инфекция мочевыводящей системы |
Наиболее распространенным симптомом ПБЦ является усталость (повышенная утомляемость), которая возникает у 70% больных. Следует отметить, что значительная усталость может быть причиной нарушения сна или депрессивного состояния.
Часто такие пациенты в первой половине дня чувствуют себя хорошо, но отмечают «упадок сил» уже в послеобеденное время, что требует отдыха или даже сна. Большинство людей с ПБЦ отмечают, что сон не придает им сил.
Заболевание начинается внезапно, чаще всего с зуда кожи на ладонях рук и подошвах ног, не сопровождающегося желтухой. Позже он может распространиться на все тело. Интенсивность кожного зуда может усиливаться ночью и уменьшаться в течение дня. Ночной зуд часто нарушает сон и приводит к усилению усталости. Причина развития зуда на сегодняшний день остается неясной.
Люди, страдающие от первичного билиарного цирроза (особенно при наличии желтухи), могут испытывать боли в спине (часто в грудном или поясничном отделе позвоночника), по ходу ребер. Эта боль может быть обусловлена развитием одного из двух метаболических заболеваний костей - остеопороза (иногда именуемого «истончением» костей) или остеомаляции («размягчение» кости). Причиной развития поражения костей в случае ПБЦ является длительный хронический холестаз.
Примерно у 25% больных ПБЦ на момент постановки диагноза выявляют ксантомы. Появлению ксантом предшествует длительное (более 3 месяцев) повышение уровня холестерина в крови более 11.7 мкмоль/л.
Разновидность ксантом — ксантелазмы — плоские или слегка возвышающиеся мягкие безболезненный образования желтого цвета, обычно располагающиеся вокруг глаз. Но ксантомы могут так же наблюдаться в ладонных складках, под молочными железами, на шее груди или спине. Они исчезают при разрешении (исчезновении) холестаза и нормализации уровня холестерина, а так же при развитии конечной стадии заболевания (печеночной недостаточности) в связи с нарушением синтеза холестерина в поврежденной печени.
Так же при хроническом холестазе ПБЦ (в связи с нарушенным выделением желчи) развивается нарушение всасывания жиров и жирорастворимых витаминов (A, D, Е и К), что может привести к диарее, потере веса и недостатку данных витаминов.
Дефицит витамина А вызывает снижение зрения в темноте. Дефицит витамина Е может проявляться неприятными ощущениями на коже или мышечной слабостью. Дефицит витамина D способствует прогрессированию костных изменений (остеомаляции, остеопороза). Дефицит витамина К приводит к снижению синтеза печенью белков свертывающей системы и, следовательно, к склонности к кровотечениям.
Желтуха, как правило, первый «заметный» признак болезни - пожелтение белков глаз и кожи. Она отражает повышение уровня билирубина в крови. Легкий оттенок желтушности можно обнаружить только при солнечном свете, а не при искусственном освещении.
Хроническое нарушение оттока желчи повышает синтез темного пигмента - меланина, который содержится в коже. Потемнение кожи называется гиперпигментация. Она может выглядеть как загар кожи, но выявляется даже на закрытых участках тела. Кроме того, при зуде и на месте «хронических» царапин более выражена пигментация, что придает коже пестрый вид