Торакалгия что это такое лечение
Торакалгия - лечение, симптомы, причины, диагностика
Боль в грудной клетке (торакалгия) является одним из самых серьезных симптомов, которые могут возникнуть у человека. Иногда даже врач не может сразу определить причину болей в груди и выяснить, не является ли этот симптом признаком состояния угрожающего жизни.
- Боль в грудной клетке может быть в любой части и обусловлена заболеваниями сердца, легких, пищевода, мышц, костей, кожи.
- Из-за сложной иннервации организма, боль в груди может исходить из другой части тела.
- Боль в груди может быть обусловлена заболеваниями желудка или других органов брюшной полости.
Причины
Потенциально опасными для жизни причинами болей в груди могут быть следующие заболевания:
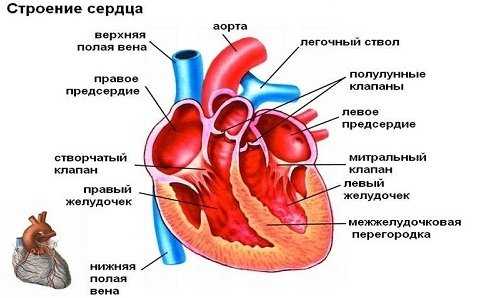
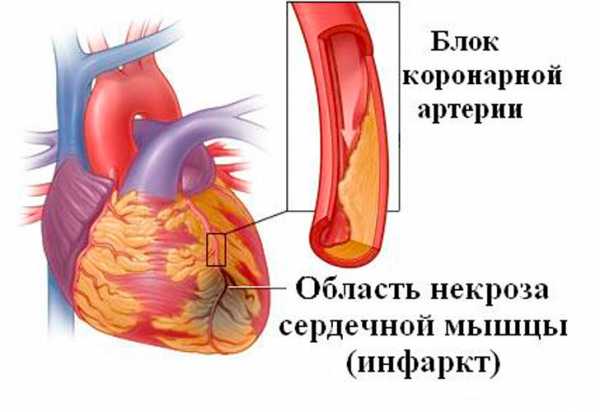
- Приступ стенокардии или инфаркт миокарда. Боль в груди в таких случаях обусловлена нарушением кровообращения в коронарных сосудах, что может привести к ишемии миокарда. При стенокардии напряжения болевой синдром возникает при физических нагрузках, а при нестабильной стенокардии даже в покое. При инфаркте миокарда боль, как правило, интенсивная и приводит к гибели мышечной ткани определенной зоны миокарда.
- Расслоение аорты (расслаивающая аневризма аорты): аорта является основной артерией, которая поставляет кровь к жизненно важным органам тела, таким как мозг, сердце, почки, легкие и кишечник. Расслоение означает разрыв внутренней оболочки аорты. Это может привести к массивным внутренним кровотечением и прервать приток крови к жизненно важным органам.
- Тромбоэмболия легочной артерии возникает, когда тромб попадает в одну из легочных артерий кровоснабжающих легкие. Это потенциально опасное для жизни причина боли в груди, но не связанная с сердцем.
- Спонтанный пневмоторакс. Так называют коллапс легкого, это состояние возникает, когда воздух поступает в пространство между грудной стенкой и легочной тканью. Отрицательное давление в грудной полости позволяет легким расправляться. Когда происходит спонтанный пневмоторакс, воздух поступает в грудную полость, нарушается баланс давления и легкие не могут расправляться. Это в свою очередь нарушает процесс снабжения крови кислородом.
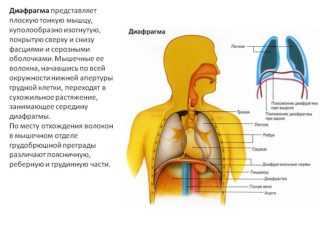
- Перфорация внутренних органов: в перфорированном органе в любой области желудочно-кишечного тракта отверстие или разрыв в стенке позволяют воздуху поступать в брюшную полость, что приводит к раздражению диафрагмы, и может вызвать боль в груди.
Другими причинами болей в груди, которые не являются непосредственно угрожающими жизни, являются следующее:
- Острый перикардит: Это воспаление перикарда (оболочки покрывающей сердце)
- Пороки сердца, такие как пролапс митрального клапана.
- Пневмония: боль в груди возникает из-за раздражения плевры.
- Заболевания пищевода могут также могут проявляться болями похожими на боль при стенокардии и подчас представляют сложность для диагностики.
- Новообразования (чаще злокачественные) легких могут быть причиной болей в груди.
- Остеохондрит (синдром Титце): Это воспаление хрящевой ткани в области прикрепления ребер к грудине. Боль, как правило, располагается в середине груди, боль может быть тупой или резкой, может увеличиваться при глубоких вдохах или движении.
- Опоясывающий лишай (herpes zoster) может быть причиной достаточно сильных болей в грудной клетке, так как вирус повреждает нервные волокна. Боль, как правило, располагается по ходу расположения герпетической сыпи.
Причинами болей в груди могут также проблемы в опорно-двигательных структурах.
- Травмы ребер. Перелом ребра может произойти как при занятиях контактными видами спорта (например, после удара в грудь), так и при падении и в результате дорожно-транспортных проишествий. Перелом ребра может иногда сопровождаться повреждением легкого и развитием пневмо или гемотракса. Как правило, диагностика перелома ребер не вызывает особых затруднений, так как есть четкая связь болей с травмой.
- Переломы позвонков. Переломы позвонков могут иметь четкую связь с травмой (например, падением), но и иногда, особенно при наличии остеопороза, пациент может не отмечать конкретную связь с определенным инцидентом травмы.
- Травмы мышц могут возникать в результате избыточных нагрузок или плохой техники выполнения движений во время занятий спортом, что приводит к растяжению мышц и появлению болей в области этих мышц. Возможно также повреждение мышц вследствие прямой травмы.
- Повреждения суставов. Это наиболее частая причина болей, связанная с опорно-двигательным аппаратом грудного отдела позвоночника и грудной клетки. Эти нарушения включают в себя повреждения в межпозвонковых дисках, в области прикрепления ребер к позвонкам, в фасеточных суставах. Появление болей может быть постепенным или резким. Повреждение может возникать в результате прямого удара, резкого движения (резкий наклон или скручивание в туловище резкого разгибания), что приводит к растяжению связочного аппарата суставов мышц и развитию воспалительного процесса в суставе и развитию мышечного спазма. Если такие травмы накладываются на плохую осанку, то очень высока вероятность развития дегенеративных изменений в суставах.
- Кроме того, причинами болей могут быть дисфункция ключично-грудинных сочленений. Повреждения в этих суставах, как правило, связаны с травмами от прямых ударов или при разрывах связочного аппарата вследствие избыточных нагрузок. Боли также могут быть связаны с повреждением.
- Межпозвонковые грыжи диска. Грыжи диска в грудном отделе позвоночника встречаются достаточно редко и это связано с анатомической ригидностью грудного отдела позвоночника.
- Воспалительные заболевания позвоночника, такие как анкилозирующий спондилит (болезнь Бехтерева).
- Болезнь Шейермана – Мау. Болевой синдром обусловлен выраженными гиперкифозом и нарушениями биомеханики позвоночника.
- Остеохондроз грудного отдела позвоночника. Изменения в межпозвонковых дисках приводят к компрессии нервных структур и появлению болевых ощущений.
Симптомы
 Боль в грудной клетке может быть как острой, так и тупой, могут быть ощущения жжения, покалывания. Боль может усиливаться при нагрузках или при глубоком вдохе, наклоне туловища, вниз в стороны. Боль может локализоваться как в правой, так и в левой половине грудной клетки. Боль также может идти по ходу ребер или под лопаткой, усиливаться при движении в плече. Существует ряд симптомов и признаков, которые называют «красными флажками» и наличие их требует экстренной госпитализации потому, что некоторые состояния могут быть угрожающими для жизни. Это следующие факторы:
Боль в грудной клетке может быть как острой, так и тупой, могут быть ощущения жжения, покалывания. Боль может усиливаться при нагрузках или при глубоком вдохе, наклоне туловища, вниз в стороны. Боль может локализоваться как в правой, так и в левой половине грудной клетки. Боль также может идти по ходу ребер или под лопаткой, усиливаться при движении в плече. Существует ряд симптомов и признаков, которые называют «красными флажками» и наличие их требует экстренной госпитализации потому, что некоторые состояния могут быть угрожающими для жизни. Это следующие факторы:
- Возраст младше 20 лет или старше 55 лет
- Наличие в анамнезе травмы (падение с высоты или дорожно-транспортное происшествие)
- Постоянная прогрессирующая не механическая боль
- Боль за грудиной
- Наличие признаков сердечно-сосудистой или дыхательной недостаточности
- Наличие в анамнезе онкологии
- Длительный прием стероидов
- Наличие наркозависимости или ВИЧ инфекции
- Наличие системного заболевания
- Необъяснимая потеря веса
- Стойкое нарушение подвижности туловища во всех направлениях
- Наличие неврологической симптоматики (онемение конечностей, нарушения функции органов малого таза).
Поэтому, боль в грудной клетке требует очень внимательного изучения симптоматики и нередко возникает необходимость в консультации специалистов разного профиля для постановки точного диагноза.
Диагностика
При наличии боли в грудной клетке, в первую очередь, необходимо исключить соматический и другой генез болей связанный с необходимостью в оказании специализированной медицинской помощи. Если возникают подозрения на острую патологию (например, инфаркт миокарда или травмы) то пациента необходимо срочно госпитализировать. Осмотр пациента позволяет определить наличие болевых точек, высыпаний области спазма мышц и т.д.
Кроме изучения истории болезни и физикального обследования для диагностики применяются инструментальные методы исследования.
Рентгенография позволяет диагностировать переломы ребер, позвонков, суставов. КТ необходимо в тех случаях, когда есть подозрения на патологию костных тканей или органов грудной клетки (например, опухоли).
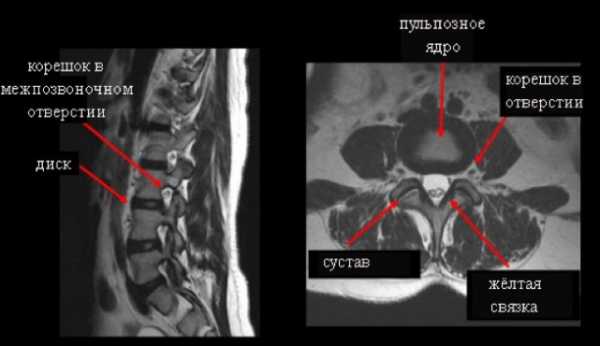
МРТ наиболее информативно для диагностики изменений в мягких тканях позвоночника (дисках, связках, мышцах, межпозвонковых дисках, нервах).
Сцинтиграфия. Это метод обследования назначается только в тех случаях когда необходимо исключить онкологический генез поражения особенно когда необходимо дифференцировать причину компрессионного перелома (вторичное поражение позвонка или остеопороз).
Денситометрия - этот метод исследования позволяет диагностировать остеопороз.
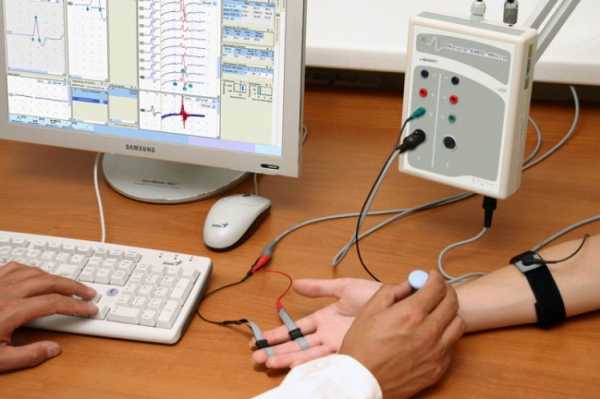
ЭНМГ позволяет определить нарушения проводимости по нервным волокнам и определить наличие компрессии нервных волокон (грыжа диска стеноз позвоночного канала).
Лабораторные исследования необходимы в тех случаях, когда необходимо исключить воспалительный процесс.
Лечение торакалгии
Лечение болей в грудной клетке зависит от причин заболевания (состояния). При наличии острых угрожающих жизни состояний пациент экстренно госпитализируется. При наличии соматических причин болей лечение проводится специалистами соответствующего профиля.
Лечение вертеброгенных болей в груди может использовать ряд методов лечения.
Медикаментозное лечение. Препараты НПВС достаточно широко применяются при различных болевых синдромах, в том числе и при вертеброгенной торакалгии. При наличии опоясывающего лишая возможно также применение противовирусных препаратов (например, ацикловир). Миорелаксанты (мидокалм, сирдалуд) применяются при наличии мышечного спазма. Возможно также применение местно мазей с содержанием НПВС.
Блокады. При выраженном болевом синдроме возможно проведение блокад с применением сочетания местного анестетика и стероида, что позволяет быстро снять как болевой синдром, так мышечный спазм.
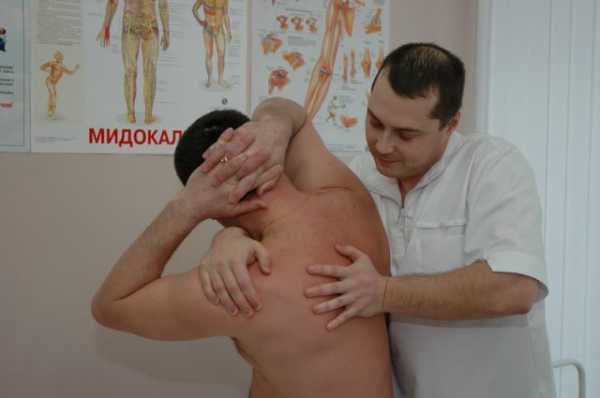
Мануальная терапия. Современные мягкие техники мануальной терапии позволяют провести мобилизацию двигательных сегментов, снять мышечные блоки, ликвидировать подвывихи фасеточных суставов и таким образом уменьшить как болевые проявления, так и восстановить объем движений в позвоночнике.
Массаж. Лечебный массаж позволяет снять мышечный спазм, улучшить эластичность связочного аппарата, уменьшить болевые проявления.
Иглотерапия. Воздействие на биологически активные точки позволяет восстановить проводимость по нервным волокнам и уменьшить болевой синдром.
Физиотерапия. Существует достаточно много физиотерапевтических методик, которые эффективно используются при лечении вертеброгенных болей в груди (электрофорез, лазеротерапия, хивамат, криотерапия). Физиотерапия позволяет улучшить микроциркуляцию в тканях, уменьшить воспалительный процесс, улучшить регенерацию.
ЛФК. Дозированные физические нагрузки (как различные виды гимнастик, так и занятия на тренажерах) являются одним из основных методов лечения вертеброгенной торакалгии. ЛФК позволяет восстановить нормальную биомеханику движений, что позволяет не только снять болевые проявления, но и приостановить развитие дегенеративных процессов.
симптомы, причины, диагноз и лечение болезни
Чувство боли, сдавленности и дискомфорта в грудном отделе может говорить о незначительных проблемах, а может быть и признаком чего-то более серьезного. Такая боль может быть спровоцирована заболеваниями сердца, проблемами с органами пищеварения или может вызываться патологическими процессами в позвоночнике. У сильной грудной боли есть термин — торакалгия.

Что такое торакалгия?
Торакалгия — это сильная боль в грудине, которая возникает в ответ на сдавливание или раздражение межреберных нервов окружающими их тканями. В большинстве случаев она связана с проблемами позвоночника, но может также указывать на ишемическую болезнь сердца и другие соматические заболевания.
Согласно проведенным исследованиям, по частоте обращений в скорую помощь торакалгия лидирует после жалоб на острую боль в брюшине. Такие боли случаются не только у зрелых людей, но их можно наблюдать и среди детей (виной тому быстрый рост), и у беременных женщин (ношение ребенка отражается на позвоночнике).
Здесь вы можете подробнее прочитать о причинах боли в грудной клетке посередине и ее лечение.
Виды торакалгии
Это заболевание принято делить на несколько типов:
- Вертеброгенная и вертебральная;
- Психогенная;
- Хроническая;
- Костно-мышечная;
- При беременности;
- По локализации болей — лево- или правосторонняя.
Боль в грудной клетке можно разделить по сосредоточению:
- Местная боль. Вызвать ее может любой, резко отклоненный от нормы, процесс в организме, который задействует болевые рецепторы любых анатомических тканей и чувствуется боль именно в месте повреждения.
- Отраженная боль. Ее можно отметить при соматических заболеваниях: стенокардия, аневризма брюшной или грудной аорты, заболевания желудка, кишечника, почек, мочеточников, надпочечников, поджелудочной железы.
- Иррадирующая боль. Ее можно почувствовать в отдаленных от больного органа участках тела. Раздражители (кашель, чихание) и физическая активность усиливают боль.
Причины заболевания
Торакалгию могут провоцировать множество причин. Часто у пациента могут наблюдаться патологии, которые предшествуют развитию грудной боли:
- Кифоз, лордоз – различные деформации позвоночника.
- Остеохондроз – заболевание, которое поражает межпозвоночные диски и хрящи.
- Серьезные нарушения позвоночника – грыжи и протрузии.
- Серьезные и незначительные травмы.
- Опоясывающий лишай.
- Чрезмерная физическая активность
- Ношение тяжестей.
- Стресс, аллергия, сниженный иммунитет.
- Соматические заболевания внутренних органов и кровеносных сосудов.
- Остеопороз – повышенная ломкость костей.
- Сидячий образ жизни.
- Миозиты (воспаление мышц).
- Синдром Титце (воспаление хрящевой ткани).
- Ношение обуви на высоком каблуке.
- Неправильное и несбалансированное питание.
Симптомы заболевания
Когда происходит какое-то нарушение в позвоночнике и сдавливается один из нервов – это провоцирует корешковую боль.
Как правило, такая боль носит иррадирующий характер и сводится к таким симптомам:
- В области грудины чувствуются продолжительные боли или они приходят в виде приступа.
- Между ребрами присутствует чувство жжения.
- Боли могут локализоваться в одной части тела или опоясывать.
- Болезненные участки хорошо определяются при пальпации.
- Там, где проходит пораженный нерв может наблюдаться онемение кожи.
- Резкие движения, чихание, кашель, глубокие вдохи усиливают боль.
- При движении прослушивается хруст позвонков.
- Долгое пребывание в одном положении тела усиливает болевые ощущения.
О том о каких болезнях говорит жжение в грудине посередине читайте здесь.
Клинические виды заболевания
Вертеброгенную торакалгию делят на клинические виды:
- Торакалгию, вызванная проблемами в нижне-шейном отделе позвоночника. Прежде всего боль ощущается в верхней области грудины, но также может отдавать в плечевой пояс. Физические нагрузки и смена положения тела усиливает боль.
- Торакалгия, вызванная нарушениями в верхне-грудном отделе позвоночника. Боль ощущается за грудиной. Ее можно охарактеризовать как разлитую и продолжительную. Явно ощущается в межлопаточной области. Дыхание затруднено. Движения особо не сказываются на интенсивности боли.
- Торакалгия, вызванная нарушениями в лопаточной области. В этом случае боль может различного характера: колющая, режущая, тупая, острая, длительная или кратковременная. Основная область локализации – между лопатками, также боль может иррадировать по ходу межреберных нервов. Боль становится сильнее во время глубокого вдоха и выдоха.
- Торакалгия, вызванная сдавливанием передней стенки грудины. Боль продолжительная, ноющая, изнуряющая. Смена положения тела усиливает болевые ощущения.
О межрёберной невралгии слева, симптомах и лечении читайте здесь.
Отличия болей при ИБС (ишемической болезни сердца) и вертеброгенной торакалгии
Ишемическая болезнь сердца — это болезнь, которая объединяет стенокардию, инфаркт миокарда и атеросклеротический кардиосклероз.
Вертеброгенная торакалгия — это болезненные ощущения и чувство жжения по ходу межреберных нервов. Но, порой, симптомы этих двух заболеваний можно спутать, поэтому пациентам нужно предельно точно описывать характер своих болей.
Для торакалгии вертеброгенного характера свойственно:
- Боль может быть — колющая, ноющая, жгучая и сжимающая боль.
- Продолжительность боли — от нескольких часов до нескольких суток.
- При изменении положения шеи и туловища боль усиливается.
- При усилении физических нагрузок боль усиливается, в спокойном состоянии боль может изменяться, но не проходит.
- Прием нитратов не приносит облегчение, а анальгетики обезболивают.
Для торакалгии при ИБС свойственно:
- Для этого состояния характерна загрудинная, сжимающая боль. Больной испытывает приступ панической атаки.
- Продолжительность болевого приступа кратковременная (до 5 минут).
- Боли носят постоянный характер и не усиливаются при изменении положения тела или вдохе и выдохе.
- При физической нагрузке боль усиливается, но в покое проходит.
- Болевой приступ купируется приемом нитроглицерина.
Диагностика вертеброгенной торакалгии
Боли в грудине могут быть вызваны различными причинами, поэтому диагноз вертеброгенная торакалгия можно с большей уверенностью поставить только тогда, когда были исключены сердечная и легочная патологии. Для начала у пациента соберут анамнез, проведут физикальное обследование.
В обязательном порядке должны быть проведены консультации кардио-невролога и пульмонолога. Если эти специалисты не выявили патологий, то основной упор делается на выявление отклонений со стороны опорно-двигательного аппарата и костно-мышечной системы.
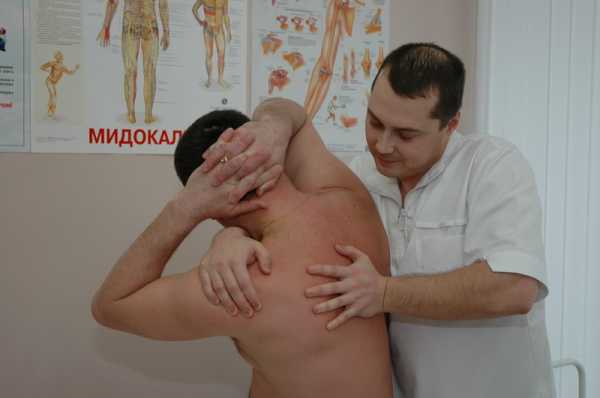
Такое обследование должно включать:
- Для выявления патологии в мягких тканях необходимо сделать МРТ.
- Чтобы исключить переломы ребер, позвонков, сужения между позвонками необходима рентгенография.
- Для выяснения того, в каком состоянии находятся кости и внутренние органы делают КТ.
- Денситометрия – помогает в исследовании структуры костной ткани.
- Порой не обойтись без исследований при помощи радиоизотопов.
- Электронейромиографию – покажет изменения на уровне нервов и мышц.
Такая дифференциальная диагностика позволит поставить убедительный диагноз и подобрать эффективное лечение.
Лечение
При подтверждении диагноза вертеброгенной торакалгии назначается комплексное лечение в сочетании с физиотерапией и рефлекторными методами, направленное на устранение причин компрессионного сдавливания межпозвоночных нервов.
Медикаменты
При болях в области грудной клетки, вызванных воспалением и ущемлением нервов назначают:
- Снимающие воспаление и обезболивающие – нестероидные противовоспалительные средства (диклоберл, кеторолак, найз).
- Снимающие острую боль – новокаиновые блокады со стероидами (дексаметазон, гидрокортизон).
- Устраняющие мышечно-тонический синдром – миорелаксанты (мидостад, сирдалуд).
- Местнодействующие мази на основе нестероидных противовоспалительных средств (диклак, фаст-релиф).
- Улучшающие питание пораженных нервов и мышц – сосудистые препараты (пентоксифиллин, трентал).
- Витамины группы В.
Физиотерапия и мануальная терапия
Все физиотерапевтические процедуры призваны улучшить микроцируляцию тканей, их регенерацию и уменьшить размеры воспаления.
Используют такие методики:
- Криотерапия – лечение холодом.
- Хивамат – это уникальный аппарат, который позволяет производить «глубокий» массаж организма.
- Лазеротерапия – это лечение излучения лазера в безопасном для человека диапазоне.
- Электрофорез – метод лечения, основаны на введении лекарств с помощью постоянного электрического тока.
Мануальная терапия – это один из самых эффективных методов терапии многих проблем организма, включая торакалги. Как правило, ее назначают следом за физиотерапией. К тому же такой метод практически не имеет побочных эффектов. Но стоит не забывать, что она поможет только в случае обращения к настоящему специалисту!
Запущенная форма вертеброгенной торакалгии может развивается по такому сценарию:
- Разрушительный процесс затрагивает пульпозное ядро межпозвоночных дисков, что приводит к потере их эластичности.
- На следующем этапе происходит протрузия межпозвоночного диска.
- И самая тяжелая стадия – это межпозвоночная грыжа.
Если затягивать с лечением или проводить его неполноценно, то заболевание обязательно перейдет в хроническую форму, а там и до инвалидности недалеко. Когда заболевание становится хроническим, интенсивность болевых ощущений уменьшаться и ее можно просто терпеть. Но это неправильный подход, поскольку в этом случае болезнь медленно продолжает разрушать организм!
Профилактика заболевания
Наилучшая профилактика заболевания – это ЛФК (лечебно-физкультурный комплекс).
Ну и, конечно же, бережное отношение к своему позвоночнику:
- Не поднимать тяжести;
- Избегать сквозняков;
- Отдыхать на удобной мебели, матраце;
- Правильно питаться.
Хорошо себя зарекомендовали следующие упражнения:
- Исходное положение – сидя. Нужно сгибательные и разгибательные движения в области грудного отдела.
- В положении стоя выполнять наклоны головы в стороны.
- В лежачем положении (на спине или на животе) выполнять сгибательные и разгибательные движения в области грудного отдела.
- В положении стоя выполнять глубокий прогиб в грудном отделе, имитируя нырок.
- Спиной стать к стене и выполнять скольжения вверх и вниз.
- Выполнять наклоны в стороны в положении стоя.
Такие упражнения помогут держать околопозвоночные мышцы в тонусе, а сам позвоночник будет «разрабатываться».
Торакалгии – это мультидисциплинарная проблема. Для диагностирования и адекватного лечения требуются усилия различных специалистов: неврологов, терапевтов, кардиологов, ортопедов-травматологов и врачей лечебной физкультуры. Но при своевременной постановке диагноза и правильно подобранном лечении она имеет хороший прогноз, хотя и требует сознательных усилий со стороны пациента!
что это за болезнь? Причины, симптомы и лечение торакалгии :: SYL.ru
В настоящее время одной из наиболее распространенных причин, которая заставляет людей обращаться к врачу, является сильная боль в грудной клетке. Подобные боли могут возникать при наличии патологий сердечнососудистой системы или при проблемах с позвоночником. В данной статье мы рассмотрим такое заболевание, как торакалгия, ее основные симптомы, этимологию и способы лечения.
Итак, торакалгия - что это?

Виды болей, возникающих в грудной клетке
Торакалгический синдром проявляется в виде сильных болей в грудной клетке, иногда они настолько интенсивны, что человек не в состоянии их терпеть. Связан синдром торакалгии с повреждением периферических нервов. Причина подобного поражения может заключаться в сдавливании нервов связками и мышцами, их окружающими. Следует отметить, что подобное явление наблюдается не только у взрослых людей, но и у подростков в период активного роста. Помимо этого, от синдрома торакалгии достаточно часто страдают беременные женщины в результате увеличения нагрузки на позвоночник из-за роста плода. В соответствии с типом синдрома, различают следующие виды торакалгии:
- Вертеброгенная торакалгия. Такой тип синдрома связан с патологией позвоночника.
- Торакалгия невертеброгенная. В данном случае боли в груди связаны с разнообразными патологическими процессами, протекающими во внутренних органах, например при коронарных патологиях сердца, гастродуоденальном рефлюксе, заболеваниях дыхательной системы, скелетно-мышечных нарушениях.
- Торакалгия психогенная. Наиболее часто данный тип синдрома обусловлен органными неврозами и паническими атаками.
Причины, по которым возникают боли в груди
Что это – торакалгия и почему она возникает?
Болезненные ощущения в области грудной клетки могут возникать по многим причинам. Особенностью такого синдрома, как торакалгический, является то, что он может возникать вследствие протекания разнообразных патологических процессов. Так, причинами возникновения торакалгии могут быть:
- Сниженный иммунитет.
- Стресс.
- Остеопороз.
- Вирусные заболевания.
- Аллергические реакции.
- Заболевания нервной системы, причем как инфекционной, так и неинфекционной природы.
- Физические перегрузки.
- Поднятие тяжестей.
- Разнообразные травмы позвоночника.
- Спазм мышц.
- Протрузии и грыжи межпозвоночных дисков в грудном отделе позвоночника.
- Остеохондроз.
Симптоматика торакалгии
Симптомы торакалгии (код по МКБ 10 М54.6 - боль в спине в грудном отделе) особым разнообразием не отличаются. Чаще всего болезнь проявляется:
- Постоянными или приступообразными болями в грудной клетке.
- Жжением, возникающим в промежутках между ребрами.
- Болями, которые имеют опоясывающий характер, либо локализуются только в одной половине туловища.
При этом характерным является то, что при движении наблюдается хруст позвонков, болевые ощущения значительно увеличиваются при любом движении больного, чихании, глубоком вдохе, кашле. Болезненные участки при этом хорошо прощупываются (при мышечно-тонической торакалгии), располагаются они по ходу поврежденного нерва, в области иннервации наблюдается онемение кожных покровов. Стоит также отметить, что состояние пациента значительно ухудшается при воздействии холода, либо при длительном пребывании в статическом положении.
В силу того, что торакалгия, локализованная с левой стороны туловища, имеет схожие симптомы с признаками, возникающими при сердечных патологиях, следует пройти тщательную диагностику перед началом лечения, ведь ошибочный диагноз не позволит получить эффективного лечения, может стать причиной возникновения неприятных осложнений.

Важность дифференциальной диагностики
Боли, возникающие при ИБС и вертеброгенной торакалгии, имеют некоторые различия, что позволяет правильно диагностировать заболевание:
- По характеру боли. При ИБС боли, возникающие за грудиной, имеют сжимающий, жгучий характер. Довольно часто они сопровождаются страхом смерти. При торакалгии (код по МКБ 10 М54.6) боли носят ноющий, сжимающий, колющий, жгучий характер.
- По продолжительности болей. При ИБС боли чаще всего кратковременные, длительность приступа составляет не более нескольких минут. При торакалгии боли могут быть как кратковременными, затухающими через несколько минут, так и длительными, не ослабевающими на протяжении суток.
- По влиянию на болезненное ощущение изменения положения. При ИБС смена положения тела никаким образом не влияет на интенсивность и силу боли. При торакалгии движения, в частности резкие, способны усилить боль, либо спровоцировать возникновение нового приступа.
- По реакции на физические нагрузки. При ИБС боль возникает вследствие физической нагрузки, в состоянии покоя чаще всего проходит. При грудной торакалгии прекращение физической нагрузки способствует ослабеванию или полному прекращению боли.
- По реакции на прием нитратов и препаратов группы анальгетиков. При ИБС боль легко снимается применением нитратов. При торакалгии боль значительно снижается или проходит полностью после приема препаратов, входящих в группу анальгетиков.
- По реакции на мануальную терапию и воздействие физиотерапевтического характера. При ИБС наблюдается некоторое улучшение, однако, оно незначительное и нестабильное. При торакалгии мануальная терапия и физиопроцедуры значительно улучшают состояние больного.
Симптомы торакалгии довольно неприятны.

Клиническая картина синдрома торакалгии
На сегодняшний день специалисты выделяют четыре основных клинических варианта развития торакалгического синдрома. Такая классификация отражает взаимосвязь торакалгии с функциональным состоянием позвоночника:
- Торакалгический синдром, причиной которого является нарушение, локализованное в нижнешейном позвоночном отделе. Для данного варианта торакалгии характерными являются боли, локализованные в подключичной области, надключичной области. При этом боли ирридируют в руку, плечо и в область шеи. Осмотр больного выявляет болезненность в области суставов на пораженной стороне, повышенный тонус межреберных мышц и трапециевидной мышцы, зоны болезненности.
- Вертеброгенная торакалгия. Такой вариант синдрома связан с патологиями, протекающими в верхнегрудном позвоночном отделе. При данной форме заболевания наблюдаются ноющие разлитые боли, имеющие тянущий характер, локализованные в загрудинной или межлопаточной области. Чаще всего болезненные ощущения не связаны с физической активностью и движением.
- Торакалгия (что это, мы разобрали) лопаточно-реберная. Данный вариант синдрома может проявляться в виде различных болей, которые чаще всего локализованы с левой стороны, в области соска, ниже подмышечной впадины, по боковой линии туловища, между лопаток. Боль, как правило, приступообразная, имеет длительный характер, довольно часто связана с процессом дыхания. Еще один характерный признак торакалгии лопаточно-реберной – при надавливании боль может мигрировать по ходу ребер.
- Торакалгия передней грудной клетки. Такой вариант торакалгии характеризуется болями, которые локализованы в переднеподмышечной или окологрудинной области, усиливаются при движении.

Диагностика заболевания
Болезненные ощущения в грудной клетке могут иметь самую разнообразную этимологию, в связи с чем торакалгия диагностируется только после того, как были исключены патологии легких и сердца, а пациент прошел консультацию пульмонолога и кардиолога. В том случае, если указанные специалисты не выявили каких-либо отклонений от нормы, то пациенту назначаются:
- Лабораторные исследования.
- МРТ.
- Рентгенография.
- Денситометрия, позволяющая исследовать структуру костной ткани.
- Электронейромиография, позволяющая произвести оценку состояния нервной системы.
- Сцинтиграфия (исследование, проводимое при помощи радиоизотопов).
Результаты перечисленных исследований позволяют сделать вывод о наличии или об отсутствии синдрома торакалгии.
Стоит отметить, что симптоматика заболевания и его последующее лечение имеют определенные особенности, в зависимости от варианта синдрома. Этап диагностики очень важен в связи с тем, что диагноз, поставленный неправильно, может привести к бесполезному, длительному и дорогостоящему лечению.
Лечение торакалгии
Терапия торакалгического синдрома включает в себя комплекс мероприятий, который позволит достичь оптимальных результатов. При лечении используются физиотерапевтические процедуры, лечебный массаж, лечение с использованием медикаментов, мануальную терапию, ЛФК. Если лечащий врач видит необходимость, то пациенту может быть назначена тракация (вытяжение позвоночника), а также рефлексотерапия.

Медикаменты
Медикаментозное лечение используется при остром течение синдрома и позволяет купировать воспалительный процесс, снять сильные боли. При терапии торакалгии используются препараты, входящие в группы:
- Миорелаксантов. Чаще всего используются такие препараты, «Сирдалуд», «Мидокалм».
- Противовоспалительных средств («Аэртал», «Мелоксикам», «Диклофенак»).
- Хондропротекторов («Хондролон», «Хондрогард»).
- Нейропротекторов («Мекссидол», витамины группы В).
Важно отметить, что лечение только медикаментами не позволит полностью решить проблему. Для восстановления функции позвоночника и обеспечения декомпрессии нервных окончаний сначала необходимо купировать болевой синдром, а затем заняться ЛФК и массажем.
Физиотерапевтические процедуры
При таком заболевании, как торакалгия на фоне остеохондроза, очень эффективным методом лечения являются физиотерапевтические процедуры. Основа такого – использование магнитных полей, лазера, токов низкой частоты, ультразвука. В комплексе с медикаментозной терапией физиотерапия позволяет эффективно купировать болезненные ощущения, устранить воспалительный процесс. Несомненное преимущество такого лечения – практически полное отсутствие противопоказаний.

Применение мануальной терапии при диагнозе торакалгия
На сегодняшний день при лечении торакалгии огромную популярность имеет мануальная терапия, включающая в себя обширный комплекс приемов лечения, которые позволяют при помощи воздействия руками исправить нарушения позвоночного столба, связочного аппарата, мышц, суставов. Внешне мануальная терапия похожа на массаж, однако, отличие есть и заключается оно в силе оказываемого воздействия, ограничении локализации участков воздействия. Но гимнастика при торакалгии не менее эффективна.
Если пациент страдает от такого недуга, то мануальный терапевт направляет свои действия на повышение мышечной эластичности и улучшение объема движения межпозвоночных суставов. Совокупность таких воздействий позволяет снизить компрессию на поврежденный нерв, вследствие чего состояние пациента значительно улучшается.
Заключение
Важно отметить, что мануальная терапия, проводимая высококвалифицированным специалистом, довольно часто позволяет избавиться от проблем, которые не поддавались лечению другими методами.
Мы рассмотрели такое заболевание как торакалгия. Что это, теперь известно.
Торакалгия на фоне остеохондроза грудного отдела позвоночника: причины синдрома и лечение
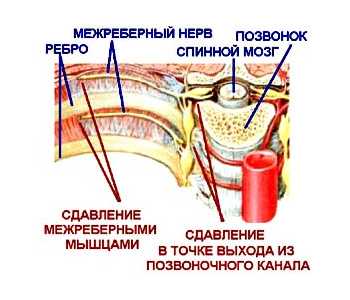
Торакалгия на фоне остеохондроза грудного отдела позвоночника означает болевой синдром в области грудной клетки. Он возникает из-за компрессии нервных корешков в зоне выхода из позвоночного столба. Причиной ущемления могут стать мышцы, связки, позвонки. Диагностируется болевой синдром у людей любого возраста.
Содержание:

Причины
Согласно международной классификации торакалгии у взрослых присвоен код по МКБ 10 – М 54.6. Провоцирующим механизмом болевого синдрома является остеохондроз грудного отдела позвоночника. Из-за дистрофических изменений в межпозвонковых дисках происходит уменьшение расстояния между телами позвонков, создается их трение, образуются костные наросты (остеофиты), которые раздражают мышечные ткани и сдавливают нервные корешки. Состояние вызывает боль в области грудного отдела, которая может иррадиировать в другие части тела. Болевой синдром диагностируется как вертеброгенная торакалгия.

Основными причинами патологического состояния являются:
- остеохондроз позвоночника, сопровождающийся грыжами и протрузиями;
- искривление позвоночного столба;
- травмы грудной области;
- опоясывающий лишай;
- мышечные спазмы в результате трения позвонков;
- деформация позвоночника в период формирования скелета.
На заметку. Спинномозговые нервы могут воспаляться из-за инфекционных заболеваний и сдавливания их спазмированными мышцами.
Вертеброгенная торакалгия делится на несколько видов:
- травматическая;
- компрессионная;
- воспалительная.
Любая форма вызывает отек нерва, увеличение его в объеме, нарушение кровотока и проводимости. Это приводит к возникновению болей различной интенсивности.

Симптомы
Синдром торакалгии проявляется болью в груди, схожей таковой при патологиях сердечно-сосудистой системы. Она может быть ноющей, жгучей, режущей. Болезненность усиливается при глубоком вдохе, кашле, чихании, попытке поменять положение тела. Торакалгия чаще локализуется слева, иногда распространяясь на руку, лопатку, область ключицы и поясничную зону. Кроме болезненных ощущений нарушается чувствительность кожного покрова в области грудной клетки. Это свидетельствует о повреждении нервных корешков.

Основные симптомы торакалгии:
- болевой синдром при вдохе;
- покраснение лица;
- повышение потоотделения;
- покалывание в межреберной зоне;
- появление ноющих болей при длительном пребывании в одном положении;
- жжение в области сердца;
- дискомфорт между лопаток;
- бледность кожных покровов;
- редко незначительное повышение температуры.

При хронической торакалгии болевой синдром сохраняется длительное время. Приступ может продолжаться до 48 часов. Прием нитроглицерина не приносит облегчения. В некоторых случаях на фоне болевых ощущений происходит нарушение сердечного ритма, возникают панические атаки, снижается аппетит, мучает бессонница.
На заметку. Понять, что боль связана с остеохондрозом, можно по хрусту в позвоночнике при движении и поворотах туловища.
Диагностика
Грудная торакалгия имеет множество симптомов, схожих с другими заболеваниями. Из-за этого диагностику проводят особенно тщательно. На осмотре доктор опрашивает пациента, проводит визуальный осмотр.

Для более четкой картины проводят лабораторные и инструментальные исследования. К ним относятся:
- общий анализ крови и мочи;
- МРТ позвоночника – позволяет выявить патологические изменения костных структур, мягкий тканей, сосудов и нервных окончаний;
- денситометрию – неинвазивный метод, позволяющий определить плотность костной ткани;
- электрокардиографию;
- сцинтиграфию – введение радиоактивных изотопов для получения двумерного изображения;
- рентген грудного отдела.
Такие исследования позволяют поставить точный диагноз и подобрать наиболее эффективное лечение.
Медикаментозная терапия
Лечение торакалгии начинается с устранения болевых синдромов. Основной курс направлен на снятие воспалительных процессов, улучшение кровообращения, восстановление межпозвоночных дисков. Комплексная терапия включает в себя прием медикаментозных препаратов, физиопроцедуры, массаж, ЛФК.
Лекарственные средства:
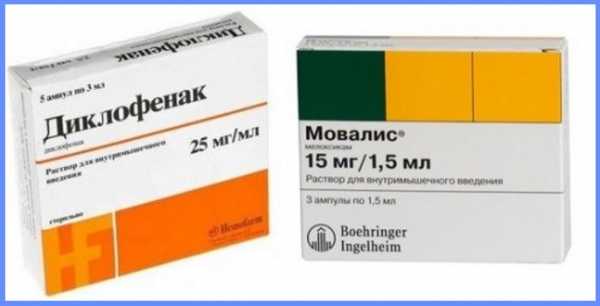
- Препараты группы НПВС – устраняют воспаление, уменьшают боль. Часто назначают Мовалис, Диклофенак, Нимесулид.
- Новокаиновые блокады применяют для быстрого купирования болевого синдрома.
- Витаминные комплексы группы В – Нейромультивит, Мильгамма, Тригамма.
- Миорелаксанты – помогают устранить спазмы гладкой мускулатуры (Мидокалм, Сирдалуд).
- Хондропротекторы – действие препаратов направлено на регенерацию хрящевых структур и восстановление межпозвоночных дисков. Пьют таблетки длительным курсом, наиболее популярные препараты: Артра, Алфлутоп, Терафлекс.
- Разогревающие гели и мази применяют наружно.
Физиотерапия и массаж
Физиотерапевтические процедуры позволяют ускорить выздоровление, улучшают кровообращение, уменьшают воспаление и болевой синдром.
Врач может назначить:
- Электрофорез – прогревание тканей постоянным током с лекарственными растворами. Это позволяет активным веществам попасть в больную зону, минуя желудок.
- Лазеротерапия – уменьшает воспаление, снимает мышечные спазмы, запускает процессы регенерации тканей.
- Магнитотерапия – воздействует на больную зону магнитными полями, останавливает воспалительные процессы, снимает зажатость мышц, повышает эластичность сосудов.
- Ультразвуковая терапия – действие звука высокой частоты на больную зону.
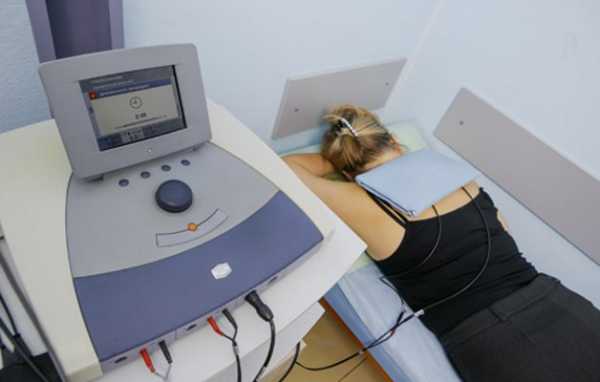
Массаж назначают после проведения физиопроцедур для проработки подлопаточных мышц. Он улучшает микроциркуляцию крови, расслабляет мускулатуру, стимулирует обменные процессы.
ЛФК при торакалгии
Лечебная гимнастика необходима для растяжения позвонков и устранения защемлений. Она помогает укрепить мышцы, улучшает кровоток и заряжает энергией.
Комплекс упражнений при вертеброгенной торакалгии:
- Лягте на ровную поверхность, прямые руки поднимите за голову, носочки потяните на себя, опустите руки, расслабьте стопы.
- Правую кисть поднимите вверх, левую расположите вдоль туловища, растягивайте спину, меняя конечности.
- Левую руку отведите в сторону, перпендикулярно телу. Правой кистью тянитесь к левой не отрывая лопатки от поверхности, повторите движение в другую сторону.
- Согните ноги в коленях, ступни упираются в поверхность. Правое бедро опустите на пол, стараясь коснуться коленом. Поднимите ногу в исходное положение, сделайте повторное движение другой ногой.
- Не меняя положения вытяните руки перед собой. Отрывайте плечи от поверхности и тянитесь кистями к потолку.
- Не изменяя позы руки вытяните вдоль туловища. Приподнимитесь, оторвав лопатки от пола, напрягите пресс, задержитесь на несколько секунд. Опуститесь на пол.
- Поза лежа на спине, согнутые ноги упираются в пол. Приподнимите торс за счет работы ягодичных мышц, задержитесь, опуститесь на поверхность.
- Повернитесь на бок, делайте махи ногами, описывайте круги, отводите в бок. Перевернитесь на другую сторону повторите движения.
- Поза лежа на животе, руки вытянуты вперед. Оторвите грудь от поверхности задержитесь на несколько секунд. Вернитесь в исходное положение.
- Не меняя позы приподнимите одновременно ноги и руки. На весу разводите и сводите передние и задние конечности.
- Поднимитесь на колени, спина прямая, макушка тянется вверх, руки расположите на поясе. Не прогибаясь в пояснице отведите корпус назад. Вернитесь в первоначальное положение.
- Не меняя позы, делайте наклоны вправо и влево.

Все упражнения повторяйте по 10-15 раз. Лечебный комплекс дополняют отжиманиями, висом на турнике для растяжения позвонков, наклонами вперед с расслаблением позвоночного отдела.
Торакалгия грудного отдела – серьезная проблема, которая требует длительного и комплексного лечения. Чем раньше начнется терапия, тем выше шанс на полное выздоровление. Наилучшей профилактикой является ЛФК, которая требует сознательного и ежедневного подхода.
что это, симптомы и лечение
Вертеброгенная торакалгия является состоянием, для которого характерно появление болевых ощущений различной степени выраженности в грудной клетке, но при этом отмечается поражение позвоночника. Вызвать подобное расстройство могут как вполне безобидные факторы, так и протекание тяжелых заболеваний. Наиболее часто провокаторами выступают малоподвижный образ жизни, межпозвоночные грыжи, остеохондроз и искривления позвоночного столба.
Онлайн консультация по заболеванию «Вертеброгенная торакалгия».
Задайте бесплатно вопрос специалистам: Невролог.Главным клиническим признаком считаются болевые ощущения, на фоне которых могут появляться снижение чувствительности, ощущение «мурашек» на коже и чувство нехватки воздуха.
Поставить правильный диагноз может только клиницист на основании информации, полученной в ходе изучения результатов лабораторно-инструментальных обследований, а также детального опроса пациента.
Лечение такого патологического процесса основывается на консервативных методах, среди которых прием медикаментов, физиотерапевтические процедуры и прохождение курса лечебной физкультуры.
В международной классификации заболеваний десятого пересмотра подобной болезни отведено отдельное значение. Таким образом, код по МКБ-10 будет М54.6.
Торакалгия вертеброгенного генеза является следствием протекания в человеческом организме различных дегенеративно-дистрофических процессов, негативно влияющих на костную систему, в частности, на позвоночник. На этом фоне наиболее часто поражаются межпозвоночные диски, разрушение которых влечет за собой:
- нарушение амортизирующей способности позвоночника;
- сужение промежутка между позвонками;
- ущемление спинномозговых корешков.
Основными причинами развития подобного нарушения считаются:
- остеохондроз;
- формирование межпозвонковых грыж;
- искривление позвоночника, которое существует в нескольких формах – кифоз, лордоз и сколиоз;
- широкий спектр травм грудного отдела позвоночного столба;
- спондилоартроз;
- герпетическую инфекцию, провоцирующую возникновение опоясывающего лишая;
- спазмирование мышечного каркаса спины, что также известно под названием мышечно-тонический синдром;
- чрезмерно сильную нагрузку на позвоночник, вызванную поднятием тяжестей или профессиональным занятием спортом. Сюда также стоит отнести малоподвижный образ жизни или сидячие условия труда – в таких ситуациях перегруженность позвоночника обуславливается постоянным сидением;
- болезнь Шейермана-Мау – это заболевание, при котором деформация позвоночного столба происходит на этапе внутриутробного развития плода;
- злокачественные или доброкачественные образования в спинном мозге или на позвонках;
- переломы ребер;
- протрузия грудного отдела позвоночника;
- остеопороз;
- сердечные заболевания;
- обменные болезни;
- патологии соединительной ткани;
- нерациональное питание.
Помимо этого в качестве предрасполагающего фактора вертебральной торакалгии принято рассматривать генетическую предрасположенность.
Разделение недуга, опираясь на характер формирования, предполагает существование таких форм вертеброгенной торакалгии:
- травматическая – является следствием надрыва нервного корешка;
- компрессионная – возникает из-за ущемления нервного корешка;
- воспалительная – образуется на фоне локализации воспалительного процесса в нервной ткани корешка.
По клиническому варианту протекания подобное расстройство делится на:
- торакалгию позвоночного столба в нижнем шейном отделе – в таких ситуациях очаг болей находится надключичной или подключичной ямке. Болезненность может иррадиировать в район шеи, нижней челюсти или верхней конечности на стороне поражения;
- торакалгию позвоночника в области верхнего грудного отдела – боли за грудной зачастую носят ноющий характер и никак не связаны с движением туловища;
- торакалгию лопаточно-реберной области – ноющий или колющий болевой синдром, возникающий в грудной клетке слева, а также отдает в подмышечную впадину, в зону между лопатками и сосок
- торакалгию передней грудной стенки – длительные боли, усиливающиеся при движении или в процессе дыхания.
Кроме этого, вертеброгенная торакалгия бывает острая и хроническая.
Исходя из названия такого патологического состояния, становится понятно, что главным клиническим признаком выступают болевые ощущения, которые имеют такие характеристики:
- специфика выраженности – загрудинные, колющие и сжимающие боли;
- продолжительность приступа составляет не более нескольких минут;
- усиление болей наблюдается в процессе двигательной активности, во время дыхания, а также в состоянии покоя, при кашле или чихании.
В качестве дополнительных симптомов выступают:
- появление характерного хруста во время движений;
- цервикалгия;
- ощущение «мурашек» на кожном покрове в области груди и между лопатками;
- напряжение мышц спины и шеи;
- имитация сердечных болей;
- онемение кожного покрова в зоне пораженного нервного корешка;
- панические атаки;
- стойкое повышение тонуса мышц;
- чувство недостаточного поступления воздуха;
- снижение или полное отсутствие чувствительности по всей протяженности защемленного нерва;
- расстройства сна;
- нарушение осанки;
- деформация грудины;
- комок в горле;
- снижение аппетита.
Все вышеуказанные симптомы без исключения наблюдаются у каждого пациента, в независимости от возрастной категории и половой принадлежности.
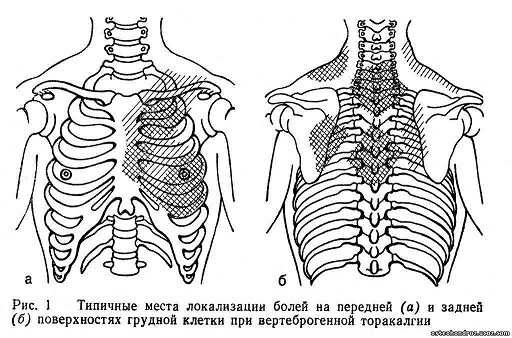
Симптомы вертеброгенной торакалгии
Симптоматика вертеброгенной торакалгии неспецифична, отчего процесс установления правильного диагноза требует тщательного и комплексного подхода. В первую очередь, специалист из области вертебрологии должен самостоятельно выполнить несколько манипуляций, в частности:
- изучить историю болезни – для выявления наиболее вероятного первопричинного фактора, имеющего патологическую основу;
- ознакомится с жизненным анамнезом;
- провести тщательный физикальный осмотр больного с обязательной пальпацией и перкуссией грудного отдела позвоночника;
- детально опросить пациента – для составления полной симптоматической картины и степени выраженности клинических проявлений.
В качестве инструментальных процедур выступают:
- КТ и МРТ позвоночного столба;
- рентгенография грудины;
- денситометрия;
- сцинтиграфия;
- ЭНМГ;
- ЭКГ.
Общие лабораторные исследования необходимы только для исключения протекания воспалительного процесса.
Также стоит учитывать, что практически аналогичной симптоматикой, свойственной вертеброгенной торакалгии, обладает ряд иных недугов. Именно по этой причине подобное состояние стоит дифференцировать от:
В терапии подобного недуга принимают участие только консервативные методики. В первую очередь, после подтверждения диагноза, пациентам показан прием следующих медикаментов:
- противовоспалительных средств;
- миорелаксантов;
- нейропротекторов;
- глюкокордикоиды;
- витаминных комплексов.
Среди физиотерапевтических процедур стоит выделить:
Помимо этого, лечение вертеброгенной торакалгии может включать в себя:
- лечебную иммобилизацию;
- новокаиновые блокады;
- использование специально предназначенных ортопедических конструкций;
- ручной или аппаратный массаж;
- мануальную терапию;
- вытяжение позвоночника;
- лечебную гимнастику.
Не исключается терапия при помощи народных средств, но это возможно только лишь после предварительной консультации с лечащим врачом. Альтернативное лечение направлено на:
- прогревание горчичниками, грелкой или мешочками, наполненными нагретой солью;
- растирание спиртовыми настойками;
- прием внутрь травяных чаев на основе ромашки, валерианы и мелиссы;
- втирание сока черной редьки в очаг болей.
Подобные средства помогут на некоторое время избавиться от симптоматики, но не могут полностью вылечить торакалгию вертеброгенной природы.
Хирургическое вмешательство проводится только по индивидуальным показаниям, но может быть направлено на:
- иссечение межпозвоночной грыжи;
- декомпрессию нервного корешка;
- пластику двигательного сегмента позвоночника;
- протезирование позвонков или дисков;
- ликвидацию осложнений.
Чтобы избежать развития вертеброгенной торакалгии, а также сопутствующей ей цервикоторакалгии не существует специфических профилактических мероприятий. Однако снизить вероятность развития болевого синдрома могут такие рекомендации:
- ведение в меру активного образа жизни;
- правильное и сбалансированное питание;
- сведение к минимуму стрессов;
- избегание травм грудного или шейного отдела позвоночника;
- отказ от вредных привычек;
- своевременное диагностирование и полноценное лечение болезней, которые могут вызвать вертеброгенную торакалгию;
- регулярное прохождение полного медицинского обследования с посещением всех специалистов.
Адекватная терапия дает возможность достичь положительного эффекта за довольно короткий промежуток времени и приведет к благоприятному прогнозу. Однако полное отсутствие лечения вертеброгенной торакалгии может привести нарушению двигательной функции и инвалидности. Помимо этого, не стоит забывать, что каждый базовый недуг, провоцирующий такой болевой синдром, обладает рядом собственных осложнений.
симптомы и лечение, что это за болезнь
Что такое торакалгия? Это болевой синдром, возникающий в грудной клетке в результате спазмов мышц, болезни сердца или пищевода. Это серьезный признак нарушения, который свидетельствует об угрозе жизни, поэтому игнорировать его нельзя. Описывают его пациенты как чувство сдавленности, дискомфорта. Симптом бывает разного вида, в зависимости от причины его возникновения.
Общая информация
Торакалгией называют сильную боль в грудном отделе, которая появляется в результате сильного сдавливания или раздражения межреберных нервов окружающими тканями. Чаще всего провоцирующим фактором является болезнь спины, ишемическая болезнь сердца, соматические нарушения. Обращаются с жалобами на торакалгию зрелого возраста, но наблюдаться она может и у детей. Провоцирует у них синдром стремительный рост.
Вызвать компрессию нервных окончаний могут не только грудные позвонки, но и сухожилия, связки и окружающие ткани. Основным провоцирующим фактором считается остеохондроз, так как патология диагностируется у 60% обратившихся с торакалгией пациентов.
Причины появления
Причины появления болевого синдрома слева бывают внешними, вызванными воздействием холода или травмы, или внутренними, вследствие развития патологии. Установить фактор, спровоцировавший симптом крайне важно перед началом лечения, так как без его устранения эффективность терапии будет низкой. Основными из них выделяют:
- Приступ стенокардии или инфаркта, вызванные нарушением кровообращения в коронарных сосудах.
- Интенсивная физическая нагрузка, связанная с профессиональной деятельностью или спортивными упражнениями.
- Расслоение аорты, разрыв внутренней оболочки аорты.
- Переохлаждение или постоянное пребывание в холодном помещении или вблизи них (склад, холодильные установки).
- Сильное эмоциональное волнение, хронический стресс.
- Респираторные инфекции органов дыхания.
- Эндокринные заболевания, вызвавшие нарушения обмена веществ.
- Спонтанный вневмоторакс, коллапс легкого.
- Травма грудной клетки или перфорация внутренних органов.
- Возрастные изменения, вызвавшие снижение эластичности сосудов и проницаемости сосудистых стенок.
- Опоясывающий лишай.
- Повышенный тонус мышц спины и плеч, отвечающих за разгибание.
- Патологические процессы в грудной клетке (опухоль, заболевания сердца).
Симптомы торакалгии во многом зависят от причины, спровоцировавших синдром. Основная группа пациентов старше 40 лет, в подростковом возрасте патологическое состояние диагностируется лишь у 1,7% людей.
Болевой синдром может наблюдаться не только в груди, но и других местах, что говорит об остеохондрозе
Симптомы
Вертеброгенная торакалгия проявляется острой не проходящей болью. Некоторые пациенты жалуются на жжение, покалывания, которые немного проходят при глубоком вдохе, наклоне туловища. Локализация как слева, так и справа, усиление возможна при движении плечом. Появление такого признака является серьезным сигналом, для вызова неотложной помощи.
Не стоит медлить с вызовом «скорой», при наличии одного из следующих факторов:
- Возраст младше 20 или старше 55 лет.
- Наличие в анамнезе травм (ДТП, падение с высоты, другое происшествие).
- Постоянная прогрессирующая боль за грудиной.
- Дыхательная недостаточность.
- Признаки сердечного приступа.
- Наличие в анамнезе онкологии.
- Длительный прием стероидов.
- Стремительная потеря веса в течение 1-2 месяцев.
- Стойкое нарушение подвижности туловища.
- Онемение конечностей или дисфункция мочеполовых органов.
В зависимости от причины, могут появляться различные сопутствующие симптомы. Их следует в подробностях сообщить врачу для постановки диагноза. К ним относят повышенное потоотделение, покраснение кожи, снижение чувствительности в месте повреждения. Боль бывает локальной или опоясывающей, усиливаться при чихании, кашле, резких движениях.
Острая боль в груди является серьезным симптомом, с которым нужно обратиться к врачу
Диагностика
Диагностируется вертебральная торакалгия при помощи современных методик. Делается это после того, как исключены сердечный приступ и легочная патология. Врач обязательно изучает анамнез и проводит опрос пациента, с целью определить провоцирующий фактор. Характерными клиническими симптомами болезни выделяют:
- Длительность болевого симптома в течение 48 часов и более, при сердечном приступе до 15 минут.
- Прием нитроглицерина не помогает устранить неприятные ощущения.
- Боль усиливается при пальпации грудной клетки, при инфаркте интенсивность при этом никак не меняется.
- Нарушение сердечного ритма практически не наблюдается, тогда как при патологии сердца отмечается выраженная тахикардия.
- Артериальное давление не снижается и не повышается.
Читайте также:
В обязательном порядке назначается консультация невролога и пульмонолога. Они преследуют цель выявить отклонения со стороны опорно-двигательного аппарата. Также назначаются следующие виды исследований:
- Рентген – исключает наличие переломов ребер, позвонков, сужения между позвонками.
- МРТ – для выявления патологий мягких тканей.
- КТ – определяет, в каком состоянии находятся кости, внутренние органы.
- Денситометрия – помогает изучить структуру костной ткани.
- Электронейромиография – помогает отследить изменения на уровне мышечной ткани и нервных окончаний.
Современные методики позволяют определить, в каком состоянии находится пациент, поставить точный диагноз и назначить корректную тактику лечения. Кроме этого, обязательно назначается клиническое исследование крови и мочи. На ранних этапах обследования проводится электрокардиограмма и ультразвук, для исключения патологии сердца.

Исключить сердечный приступ может только бригада скорой помощи
Способы лечения
Лечение торакалгии начинается с постановки точного диагноза. На выбор тактики влияет первопричина приступа, его интенсивность и самочувствие больного в целом. Все действия специалистов направлены на купирование болевого синдрома, нейтрализации источника проблемы, а также назначения мероприятий, закрепляющих эффект и предотвращающих повторение острого приступа. Подход всегда комплексный и включает в себя назначение лекарств, физиопроцедуры и занятия лечебной гимнастикой.
Медикаменты
Начинается лечение торакалгии вертеброгенного генеза с назначения ряда препаратов. Улучшение самочувствия пациента происходит при приеме следующих видов лекарств:
- Нестероидные противовоспалительные средства («Диклофенак», «Ибупрофен»). Они направлены на подавление процесса воспаления и купирование боли.
- Инъекционная блокада («Дексаметазон», «Гидрокортизон»). Назначает стероидные препараты врач-невролог, если обычные обезболивающие средства не справляются с поставленной задачей.
- Миорелаксанты («Сирдалуд», «Мидостад») Лекарства устраняют тонус мышц, снимают зажимы и дискомфорт при движениях конечностями и туловищем.
- Хондропротекторы («Хондроксид», «Алфлутоп», «Дона»). Эта группа лекарств направлена на улучшения метаболизма в хрящевой и костной ткани, что способствует их регенерации, и защищает от преждевременного стирания.
- Гиалуроновая кислота («Гиастат», «Синокром», «Гиалган Фидия»). Применяется она при лечении любых болезней суставов, но относится скорее к пищевым добавкам.
Помимо приема таблеток внутрь, используются гели, мази и растирки для наружного применения. Они позволяют оказывать воздействие на проблему локально, что повышает эффективность устранения неприятных симптомов.
Обращались ли вы за медицинской помощью при остром болевом синдроме в груди?
Физиотерапия
Чтобы болезнь не вернулась после устранения острого периода, назначаются различные физиотерапевтические процедуры, улучшающие общее состояние позвоночника, регенерирующие и уменьшающие размеры воспаления. Хорошо себя зарекомендовали в лечении болезней спины следующие методики:
- Криотерапия – на пораженную область воздействуют холодом, что улучшает общее самочувствие, и способствуют оздоровлению.
- Лазеротерапия – определенная интенсивность излучения в безопасном для человека диапазоне запускает регенерирующие процессы, улучшает состояние мягких тканей.
- Электрофорез – один из основных метолов лечения, которая позволяет локально вводить лекарства в мягкие ткани под воздействием постоянного электрического тока.
- Мануальная терапия – одна из самых эффективных методик устранения торакалгии. Назначают ее практически всем пациентам, так как список противопоказания небольшой. Воздействие проводится с разной степенью интенсивности, в зависимости от состояния пациента.
- Хивамат – проблемные места прорабатываются специальным аппаратом благодаря выполнению глубинного массажа.
Болезнь с мышечно тоническими проявлениями также требует периодического ношения корсета, для поддержки спины в нормально положении и снижения нагрузки. Самостоятельно пациент не выбирает, чем лечить себя в острый период или ремиссию, так как это может спровоцировать осложения и опасно для здоровья. Корректную терапию подбирает врач, с учетом результатов анализов и динамики течения болезни.
Массаж
Лечение болезни на фоне мышечно –тонического синдрома также требует посещения профессионального массажиста. Достаточно 5-10 сеансов, для улучшения кровообращения в пораженном участке, устранения боли и снятия воспаления. Доверить свое здоровье лучше опытному специалисту с медицинским образованием. Поэтому рекомендуется почитать отзывы, ознакомится с квалификацией мастера и документами, которые ее подтверждают.
Лечебная физкультура
ЛФК является обязательной составляющей вспомогательной терапии, которая помогает поддерживать позвоночник здоровым и укреплять мышечный корсет. Выбирается подходящий курс индивидуально. Обычно комплекс для улучшения состояния мускулов в груди используются следующие упражнения:
- Сесть ровно на стул, руки за голову. Наклонять корпус постепенно то в одну, то другую сторону, стараясь задействовать грудную область позвоночника.
- Встать ровно, руки по швам. Голову постепенно наклонять то в одну, то в другую сторону.
- Лечь на спину или на живот ровно, выполнять разгибательные движения верхней частью туловища.
- Встать ровно, выполнить глубокий прогиб грудным отделом, имитируя ныряние.
- Прижаться спиной к стене и постепенно скользить по ней, то вверх, то вниз.
Упражнения направлены на поддержку околопозвоночных мышц, развитие их и укрепление. Разрабатывать их нужно постепенно, периодически увеличивая нагрузки, когда выполнение стало легким и не доставлять труда.
Профилактические мероприятия
Лучшим способом лечения болевого синдрома является его предотвращения. Одним из универсальных способов профилактики патологий позвоночника является регулярное выполнение комплекса лечебной физкультуры. Кроме этого, важно избегать подъема тяжестей, вести правильный образ жизни, корректировать питание, не сидеть на сквозняке и одеваться по погоде.
Торакалгия представляет собой острый болевой синдром, который развивается в грудной области. Способствует этому патологические факторы, протекающие внутри организма или негативное внешнее воздействие. На раннем этапе диагностики крайне важно дифференцировать патологию от цервикалгии, люмбалгии, дорсопатии, чтобы назначить корректное лечение исходя из состояния пациента.
что это такое, виды, симптомы и лечение
Торакалгия – считается патологическим состоянием, развивающимся из-за сдавливания или воспалительного поражения нервов в области грудины. Степень выраженности болезненности и ее локализация будет напрямую диктоваться провоцирующим фактором.
Онлайн консультация по заболеванию «Торакалгия».
Задайте бесплатно вопрос специалистам: Невролог.Существует множество заболеваний, приводящих к развитию такого расстройства. Зачастую в качестве первопричины выступают недуги позвоночного столба – в таких ситуациях говорят про вертеброгенную торакалгию.
Первым признаком клинической картины считается болевой синдром, на фоне которого будут появляться другие симптомы, а именно снижение чувствительности, ощущение «мурашек» на коже, беспричинная паника и болезненность в области сердца.
На фоне того, что болезнь имеет широкий спектр предрасполагающих факторов, установление правильного диагноза будет носить комплексный характер и состоять из манипуляций, проводимых непосредственно клиницистом, лабораторных исследований и инструментальных мероприятий.
Лечить такое расстройство принято при помощи консервативных методик, среди которых применение медикаментов, физиотерапевтические процедуры и прохождение курса лечебной физкультуры. Однако в некоторых случаях обращаются к хирургическому вмешательству.
Согласно международной классификации болезней десятого пересмотра подобное состояние имеет собственный шифр. Из этого следует, что торакалгия имеет следующий код по МКБ-10 – М54.6.
Причины возникновения болей в области грудной клетки настолько разнообразны, что их принято делить не несколько групп.
Первая категория предрасполагающих факторов объединяет в себе патологии, связанные непосредственно с сердцем. Среди них необходимо выделить:
Помимо этого, очень часто формируется торакалгия на фоне остеохондроза грудного отдела позвоночника, а также иных недугов позвоночного столба. Таким образом, вторая категория причин представлена:
- образованием межпозвоночной грыжи;
- искривлениями позвоночника – сюда относятся такие патологические состояния, как кифоз, лордоз и сколиоз;
- широким спектром травматических повреждений грудного отдела позвоночника;
- спондилоартрозом;
- спазмированием мышечного каркаса спины – подобное отклонение в медицинской сфере известно под названием мышечно-тонический синдром;
- чрезмерно сильной или постоянной нагрузкой на позвоночный столб – это может развиваться вследствие поднятие тяжестей, профессионального занятия спортом или специфическими условиями труда, при которых люди вынуждены долгое время сидеть за рабочим местом или длительно стоять на ногах;
- болезнью Шейермана-Мау – это деформация позвоночника, которое формируется еще на этапе внутриутробного развития плода;
- новообразованиями, локализующимися в спинном мозге или в позвонках – они могут носить как злокачественное, так и доброкачественное течение;
- протрузией грудного отдела;
- остеопорозом.
Последняя группа провокаторов болезненности в грудной клетке состоит из недугов и состояний, со стороны других внутренних органов и систем, среди которых:
Также стоит отметить, что боли в грудине нередко возникают во время вынашивания ребенка. Это объясняется тем, что в период беременности активно растет плод и увеличиваются размеры матки, что приводит к сдавливанию, а также смещению внутренних органов и нервов.
Помимо этого не исключается вероятность влияния генетической предрасположенности к одному из вышеуказанных недугов, приводящих к торакалгии.
Опираясь на этиологический фактор, подобное расстройство существует в таких формах:
- вертебральная торакалгия;
- психогенная торакалгия;
- костно-мышечная торакалгия;
- торакалгия у беременных.
Боли вертеброгенного генеза в грудной клетке имеют свою классификацию и делится на:
- травматическую;
- компрессионную;
- воспалительную.
Основываясь на локализации болевых ощущений торакалгия бывает:
- правосторонней;
- левосторонней;
- в нижнем шейном отделе – в таких случаях очаг болей находится надключичной или подключичной ямке, а также распространяется на шею, нижнюю челюсть или верхнюю конечность с пораженной стороны;
- в верхнем грудном отделе;
- в лопаточно-реберной области – ноющие или колющие боли, возникают в грудной клетке слева, а также иррадиируют в подмышечную впадину и лопатки;
- в передней грудной стенке – длительно протекающий болевой синдром, усиливающийся при движении или во время дыхания.
Помимо этого принято выделять острую и хроническую торакалгию.
Что представляет собой торакалгия
Клиническая картина подобного состояния включает в себя несколько основных синдромов:
- болевой;
- висцеральный – болезненность в области грудины приводят к нарушению функционирования многих внутренних органов и систем
- корешковый.
Последняя группа клинических проявлений, т.е. корешковый синдром, включает в себя следующие симптомы:
- чувство нехватки воздуха;
- трудности с проглатыванием слюны, жидкости и пищи;
- резкая перемена настроения;
- стрессы и депрессия;
- ощущение комка в горле;
- перепады кровяного тонуса.
Кроме этого, при торакалгии нередко возникают такие признаки:
- хруста во время движений;
- цервикалгия или цервикоторакалгия;
- чувство ползания «мурашек» на коже;
- постоянное напряжение мышц спины и шеи;
- боли в области сердца;
- потеря чувствительности покрова в зоне пораженного нервного корешка;
- панические атаки;
- нарушение или полное отсутствие сна;
- искривление осанки;
- изменение формы грудной клетки;
- снижение аппетита;
- онемение нижних конечностей.
Стоит отметить, что при развитии торакалгии на фоне одного из вышеуказанных заболеваний, основная симптоматика будет дополняться наиболее характерными клиническими проявлениями базовой болезни.
Клинические проявления подобного расстройства не являются специфичными, из-за чего процесс диагностирования требует комплексного подхода и тщательной работы клинициста с пациентом.
На первом этапе установления правильного диагноза специалисту из области вертебрологии следует самостоятельно выполнить несколько мероприятий, к которым стоит отнести:
- изучение с историей болезни – для поиска наиболее характерного фактора, имеющего патологическую основу;
- ознакомление с жизненным анамнезом – сюда относиться информация касательно образа жизни, характера питания и перенесенных ранее травм;
- тщательный физикальный осмотр;
- детальный опрос пациента – для получения информации касательно полной картины протекания недуга и интенсивности выраженности клинических проявлений.
Дополнительные лабораторно-инструментальные обследования представлены:
- общим и биохимическим анализом крови;
- общеклиническим анализом урины;
- КТ и МРТ позвоночника;
- рентгеноскопией грудины;
- денситометрией;
- сцинтиграфией;
- электронейромиографией и ЭКГ.
Электронейромиография
Помимо вертебролога в диагностике также принимают участие:
- гастроэнтеролог;
- кардиолог;
- невролог;
- травматолог;
- инфекционист;
- ревматолог.
Для устранения такого патологического состояния используются не только консервативные методики, но и хирургическое вмешательство.
После того, как подтвердился диагноз, всем без исключения пациентам назначают прием следующих медикаментов:
- НПВП;
- миорелаксантов;
- нейропротекторов;
- глюкокортикоидов;
- иммуномодуляторов;
- витаминных комплексов.
Эффективными в плане лечения торакалгии также показали себя физиотерапевтические процедуры, а именно:
- лекарственный электрофорез;
- криотерапия и иглорефлексотерапия;
- хивамат и УВЧ;
- магнитотерапия и лазерная терапия.
Кроме вышеуказанных методов терапия также может быть направлена на осуществление:
- лечебной иммобилизации больного;
- новокаиновых блокад;
- использования ортопедических конструкций;
- ручного или аппаратного массажа;
- манипуляций мануальной терапии;
- вытяжения позвоночника;
- выполнение упражнений специально составленной лечебной гимнастики.
Также не запрещается терапия при помощи народной медицины, но предпринимать такие способы нужно только после предварительного консультирования с лечащим врачом. Лечение в домашних условиях включает в себя:
- прогревание горчичниками, грелкой или мешочками, наполненными нагретой солью;
- растирание спиртовыми настойками;
- приготовление травяных отваров на основе ромашки, валерианы и мелиссы;
- втирание сока черной редьки в очаг болей.
Подобные средства лишь на короткий промежуток времени избавиться от болевых ощущений, но не могут полностью вылечить торакалгию любой этиологии.
Операции осуществляться строго по индивидуальным показаниям, вопрос о вмешательстве решается в индивидуальном порядке с каждым больным. Зачастую такое лечение необходимо для устранения причины и может быть направлено на:
- удаление межпозвоночной грыжи;
- декомпрессию нервного корешка;
- пластику сегмента, отвечающего за двигательную активность позвоночника;
- протезирование позвонков или дисков.
Также операция может помочь избавиться от осложнений недуга.
Синдром торакалгии не обладает специфическими профилактическими мероприятиями. Тем не менее, для снижения вероятности развития болей в области грудной клетки могут следующие несложные правила:
- ведение активного образа жизни, но без физического перенапряжения;
- полный отказ от пагубных пристрастий;
- правильное и сбалансированное питание;
- избегание стрессов;
- своевременное обнаружение и комплексная терапия болезней, которые могут спровоцировать торакалгию;
- регулярное прохождение полного медицинского обследования в клинике.
Наиболее часто торакалгия обладает благоприятным прогнозом. Однако полное отсутствие лечения или несоблюдение рекомендаций лечащего врача может привести к прогрессирующему ограничению двигательной активности и инвалидности больного. Помимо этого, не стоит забывать, что каждое базовое заболевание обладает собственными последствиями, иногда опасными для жизни.
Что такое и как проявляется вертеброгенная торакалгия?
Вертеброгенная торакалгия – это сдавливание периферических нервов, вследствие которого возникает сильная боль в грудном отделе позвоночника.

Чаще всего данная патология проявляется при заболеваниях позвоночника, но также может быть и при инфаркте, и стенокардии. Что же представляет собой этот диагноз, какие его причины, признаки и как его лечить?
Интересное о торакалгии
Периферические нервы находятся в окружении мышц и связок, которые их защемляют. От болезни такого плана не застрахован никто: ни взрослые, ни дети.
Специалисты выделяют следующие виды данного недуга:
- Вертеброгенная торакалгия. Болезненность проявляется по причине болезни или каких-либо повреждений позвоночника
- Костно-мышечная. Характеризуется возникновением болезненного синдрома в мышечных или костно-хрящевых структурах, ревматизмах и так далее
- Психогенная. Связана с эмоционально-физической усталостью. Бывает, что вместе с болью появляется чувство тревоги и депрессии
- Торакалгия во время беременности. Характерный признак появляется из-за повышенной нагрузки на область позвоночника
- Хроническая. Характерна для хронических форм недугов
Как проявляется вертебральная торакалгия?
Данное явление имеет достаточно простую симптоматику. Из-за этого его диагностика происходит быстро и качественно. Существует основная и сопутствующая симптоматика.
К главным признакам относится:
- болевые проявления в грудном отделе позвоночника, усиливающиеся при движении или после завершения активной физической нагрузки, а также при чихании и кашле
- мышечный дефанс (явление, когда спинные и шейные мышцы напрягаются)

Сопутствующими считаются такие симптомы:
- хруст позвоночника, слышимый при движении тела
- появляется чувство дискомфорта и ощущение мурашек между лопатками
- чувство онемения, жжения кожи
- вегетативные атаки – паника, ощущение комка в горла и так далее
- при воздействии холодной температуры и находясь долго в неудобной позе, вся вышеперечисленная симптоматика имеет особенность усиливаться
Перечень клинических типов патологии
Также существует классификация клинических разновидностей заболевания:
- Сильные болевые ощущения в нижней части позвоночника, отдающие в ключицу или верхние конечности
- Ноющая или покалывающая боль между ребрами, может отдавать в область грудины. При вдохе и выдохе, обычно, ощущается сильнее
- Резкая боль при разных движениях или наклонах. Обычно, ее слышно в передней части грудной клетки
- Ноющая боль в верхнем позвоночном отделе, более ощутима в груди
Большинство людей упускают из виду первоначальные симптомы и лечение данной патологии начинается слишком поздно. Вследствие чего болезнь переходит в хроническую стадию. Поэтому очень важно не запускать торакалгию и лечение начинать вовремя, чтобы не получить еще худшие последствия.
Синдромы торакалгии
Разновидности синдромов:
- Болевой
- Висцеральный. При таком синдроме боли могут приводить к сбоям нормальной деятельности внутренних органов
- Корешковый. Данный синдром характеризуется нехваткой воздуха, частыми сменами настроения, перепадами артериального давления, стрессами и другими расстройствами
Грудная боль также может быть связана с сердечными недугами и межреберной невралгией. Симптоматика при этом может у всех людей немного отличаться. Но все же основное отличие состоит в том, что в первом случае ощущается боль в сердце, а во втором – сегментарная боль, которая ощутима между ребрами.
Причины возникновения болезни
Данное явление имеет много причин, которые провоцируют боль. Связаны они с разнообразными патологиями позвоночника. К ним относятся:
- проявление остеохондроза грудного отдела и шейного
- сколиоз и кифоз
- межпозвоночная грыжа или протрузия дисков
- разные травмы и повреждения
- переломы ребер
- остеопороз
- доброкачественные или злокачественные новообразования спинного мозга и позвоночника
- болезнь Шайермана-Мау (усиление деформации позвонков)
- переизбыток физических нагрузок
- мышечные спазмы
- стрессовые ситуации
Как правило, риск появления торакалгии увеличивает сниженная двигательная активность, злоупотребление вредными привычками, сидячая работа и так далее.

К данной группе риска относятся все возрастные категории людей, так как синдром торакалгии никак не зависит от возраста, а связан только с травмами и заболеваниями, которые к нему привели.
Природа образования болевого синдрома выглядит так. В основном при вышеописанных заболеваниях на нервы, которые находятся между ребрами, оказывают давление окружающие их ткани (связки, мышцы). Вследствие этого возникает воспалительный процесс нерва, потом его сдавливание и как итог надрыв (травма) нерва.
Как диагностировать данную патологию?
Для постановки правильного диагноза, требуется выяснить причину, которая привела к появлению патологии. А также важно исключить патологию иного происхождения, если такая имеется. С этой целью необходимо пройти полное обследование. Сделать это можно разными методами. К таким относятся:
- ЭКГ
- компьютерная томография
- УЗИ
- флюорографический снимок или рентгенография грудной клетки
- МРТ
- денситометрия
- лабораторные обследования (с целью исключения воспалительного процесса)
Какой конкретно способ диагностики подойдет в вашем случае, известно только лечащему врачу. Поэтому посещение специалиста должно быть в обязательном порядке.
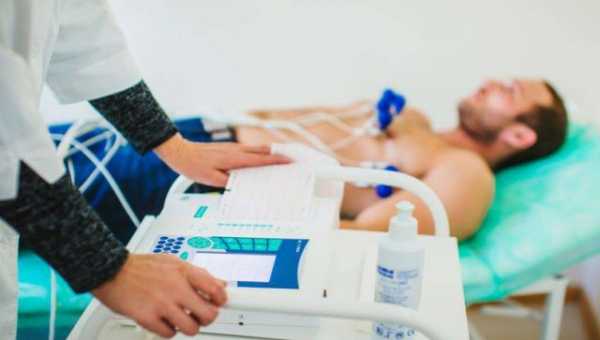
В чем заключается терапия болевого синдрома?
Специфика лечения основана на устранении причины появления болевых ощущений. Чтобы избавиться от заболевания, требуется пройти длительный курс терапии. Но если лечение назначено грамотно квалифицированным специалистом, то есть вероятность, что улучшения наступят спустя месяц. Для этого назначаются медикаментозные препараты и физиотерапевтические мероприятия.
Обратите внимание! Курс лечения назначается только после полного обследования и установления точного диагноза.
Спасение медикаментами
Лечащий врач-невролог после постановки диагноза припишет определенные комплексы медикаментозных средств:
- Противовоспалительные (НПВС). Они помогут снять воспаление и боль. Это Диклофенак, Нимесулид, Мовалис и другие
- Миорелаксанты. Способствуют снятию спазм мышц. К ним относятся Мидокалм, Баклофен и так далее
- Нейропротекторы. С помощью их улучшается метаболизм и кровообращение в тканях. Например, комплексы витаминов В
- Новокаиновые блокады с глюкокортикоидами. Помогут устранить сильную боль
- Местное лечение с помощью разных мазей, уколов на основе противовоспалительных препаратов
Дозировку и способ приема должен назначать врач. Не нужно самостоятельно принимать данные лекарства, дабы не усугубить клиническую картину патологии.
Физиотерапия в борьбе с торакалгией
Усилить результативность лечения помогут определенные лечебные процедуры, которые должны быть обязательно добавлены в общую схему терапии. Важным моментом является то, что все процедуры должны проводиться не по отдельности, а в комплексе. Только выполняя данное правило можно добиться положительного эффекта.
Так как вертеброгенная торакалдия появляется, в основном, на фоне остеохондроза, то и перечень процедур для ее лечения не имеет особых отличий. Он состоит из следующих методов:
- лазерное воздействие
- иглоукалывание
- фармакопунктура
- вытяжение позвоночника
- мокса-терапия
- ЛФК
- электрофорез
- массаж
- УВЧ
Но при проведении данных методов также есть противопоказания. Например, если при манипуляциях возникает боль, то их следует прекратить. С целью правильного и безопасного лечения физиотерапевтическими процедурами не забудьте проконсультироваться у врача.
Подводя итог
Запомните главное правило - не лечить данное состояние нельзя. Ведь если вовремя не заняться терапией, то торакалгия может перейти в хроническую стадию. А проявляется она постоянными признаками и дальнейшим развитием недуга.

Боли то беспокоят месяцами, то исчезают на некоторое время. Через определенный промежуток они могут вернуться, но уже с более серьезными последствиями. Чтобы этого не допустить важно своевременно, заметив какие-либо неполадки со здоровье, обратиться на консультацию врачу. Не стоит откладывать свое здоровье "на завтра"! Берегите себя и будьте здоровы!
что это такое, причины, симптомы, лечение боли слева или справа
Вертеброгенная торакалгия – это патологическое состояние организма, при котором человек ощущает болезненность в грудной клетке, происхождение такой боли связано с нарушениями позвоночного столба. Провоцируется торакалгия как малейшими отклонениями, не требующими серьезного лечения, так и заболеваниями с тяжелым течением и неблагоприятным прогнозом.
Лидерами среди причин считаются межпозвоночные грыжи, гиподинамия, остеохондроз. Проявления торакалгии нельзя оставлять без внимания – пациент должен быть осмотрен доктором, после чего назначается лечение.
Причины
Вертеброгенная торакалгия относится к патологиям костно-мышечной системы и соединительной ткани. По международному классификатору болезней заболевание относится в дорсалгиям и проходит по коду М54.6 – боль в грудном отделе позвоночника. Название вертеброгенной определяет, что торакалгии связана в первую очередь с проблемами позвоночного столба и является прямым следствием дегенеративно-дистрофических процессов, которые происходят в грудном отделе позвоночника.
В большинстве случаев неприятные ощущения за грудиной являются следствием повреждения дисков, расположенных между позвонками. Разрушение дисков приводят к тяжелым последствиям, среди которых:
- Проблемы с амортизацией позвонков.
- Сужение щели между позвонками.
- Защемление корешков спинного мозга.
Появляются патологии межпозвоночных дисков в результате остеохондроза, грыжевых выпячиваний, искривления позвоночного столба в форме лордоза, сколиоза или кифоза.
ВАЖНО! Вертеброгенная торакалгия может стать реакцией организма на слишком быстрый рост костей в подростковом возрасте. Поэтому иногда симптомы торакалгии появляются и у детей.
Спровоцировать проблемы с межпозвоночными дисками могут:
- Травмы в грудном отделе – это могут быть как незначительные повреждения, так и более серьезные, например, падение с высоты и компрессионный перелом. Обычно травматический фактор играет ключевую роль у людей старшего возраста, когда даже малейший удар на фоне сенильного остеопороза может закончиться серьезными последствиями. У людей молодого возраста обычно повреждения позвоночника возникают в результате ДТП, несчастных случаев.
- Спондилоартроз – патология позвоночника, в результате чего смещаются межпозвоночные диски и происходит неправильное перераспределение нагрузки на гиалиновый хрящ и фасеточные суставы. При компрессии нервных корешков проявляется вертеброгенная торакалгия.
- Гиподинамия – недостаточная физическая активность несет в себе множество опасностей, в том числе это могут быть нарушения кровообращения, ослабление мышечного каркаса, появление патологической кривизны позвоночника, остеоартроз или остеопороз как результат метаболических нарушений.
- Герпетическая инфекция, протекающая в форме опоясывающего герпеса – такое заболевание только проявляется на коже, а в латентном состоянии вирус прячется в нервных окончаниях, что при поражении нервных корешков грудного отдела грозит проявлениями торакалгии.
- Спазмы мышечного каркаса (мышечно-тонический синдром) – заболевание сопровождает многие патологии опорно-двигательного аппарата, но возникает при непосредственном раздражении нерва Люшка, который отвечает за иннервацию внешней части фиброзной капсулы межпозвоночного нерва. Торакалгию в этом случае трудно вылечить, поскольку патология протекает по замкнутому кругу.
- Сильная нагрузка на позвоночный столб (подъем тяжелых предметов, профессиональный спорт с интенсивными нагрузками на позвоночник).
- Заболевание Шейермана-Мау (внутриутробные деформации позвоночного столба) – существенные ухудшения состояния здоровья больных наступаю преимущественно в подростковом возрасте, когда происходит рост ребенка. Подростки испытывают постоянные ноющие боли в грудном и шейном отделе.
- Новообразования (злокачественные или доброкачественные) позвоночного столба – обычно наибольший дискомфорт приносят те опухоли, которые сдавливают нервные окончания. Они могут быть первичными, а могут быть и метастазами, занесенными из очага злокачественного разрастания.
- Перелом реберных костей.
- Остеопороз (дефицит кальция в костной ткани) – при этом заболевании кости лишаются ощутимого объема кальция и становятся ломкими, хрупкими В результате этого часто возникают компрессии или даже переломы, что и провоцирует непосредствен вертеброгенную торакалгию.
- Протрузия позвоночников в грудном отделе, в результате чего происходит проседание позвонков, и щель между ними сужается.
- Метаболические заболевания.
- Дефекты соединительной ткани.
- Неправильное питание.
Симптомы вертеброгенной торакалгии могут появиться и в результате состояний, угрожающих жизни человека. К таким относят:
- Приступ стенокардии, инфаркт миокарда.
- Расслоение аорты.
- Тромбоэмболию легочной артерии.
- Пневмоторакс.
- Перфорацию внутренних органов.
Проявления заболевания провоцируются и другими серьезными патологиями, требующими лечения, но такие пациенты не нуждаются в ургентной помощи. Торакалгия может быть следствием перикардита, пороков сердца, например, ПМК. И также к таким состояниям относят пневмонию и некоторые патологии пищевода.
Читайте также:
Кроме перечисленных выше заболеваний, врачи выделяют и наследственную предрасположенность к вертебральной торакалгии. Отмечено, что у людей, имеющих родственников с подобным диагнозом, риск заболеть торакалгией существенно выше, нежели у остальных.
Классификация
Есть несколько подходов к классификации заболевания. В зависимости от характера появления патологии выделяют следующие виды заболевания:
- Травматическая торакалгия – заболевание развивается как следствие нарушения целостности нервных корешков. Обычно встречаются надрывы.
- Компрессионная – патология проявляется при ущемлении нервной ткани.
- Вопалительная – провоцируется под действием воспалительного процесса, который затрагивает и нервные ткани.
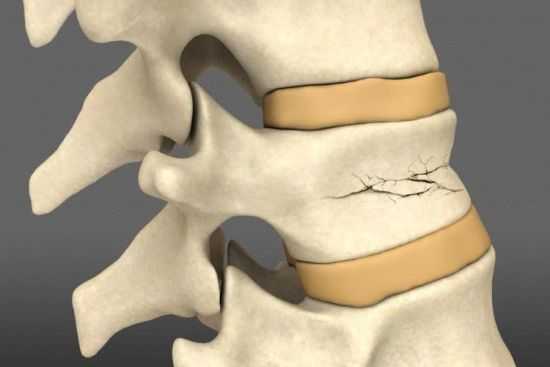
Компрессионные переломы также провоцируют вертеброгенную торакалгию.
По вариантам течения заболевания выделяется торакалгия в нижнем шейном отделе, когда болезненность преимущественно ощущается в области подключичной или надключичной ямки. В то же время дискомфортные ощущения могут иррадировать в нижнюю челюсть, в область шеи, район верхней конечности с поврежденной стороны.
Второй вариант развития торакалгии – патология в районе верхнего грудного отдела. Такие боли носят обычно ноющий характер, они не зависят от поворотов туловища.Третий вид торакалгии – болезненность в лопаточно-реберной зоне. Здесь может присутствовать как ноющая боль, так и довольно сильные колющие ощущения. Обычно возникают они с левой стороны грудной клетки, иррадируют в подмышечную впадину, область между лопатками.
Торакалгия передней грудной стенки – это еще одна разновидность патологии. Она характеризуется пролонгированными болями, сила которых увеличивает при дыхании и поворотах корпуса туловища. Каждый из этих видов заболевания можно традиционно классифицировать по характеру течения заболевания – диагностируется острая или хроническая вертеброгенная торакалгия.
Симптомы
Основные проявления вертеброгенной торакалгии связаны с болевыми ощущениями различной силы и локализации. Можно выделить некоторую специфику таких ощущений:
- Обычно боль локализована за грудиной – так отмечает превалирующее количество пациентов с диагнозом вертеброгенная торакалгия. По характеру боль бывает колющей, но в то же время пациентов беспокоит сжимающее чувство в груди.
- В большинстве случаев болевые приступы ограничиваются несколькими минутами – боль усиливается в процессе движения человека, при глубоком вдохе, чихании.
Это классические признаки вертеброгенной торакалгии. Патология может быть дополнена у пациентов и другими специфическими признаками, но их проявление сугубо индивидуально. В качестве таких признаков отметим:
- Ощущение хруста при попытках подвигать шеей.
- Чувство мурашек по телу, на груди, в области лопаток.
- Цервикалгия.
- Напряжение спинных и шейных мышц.
- Онемение кожи в проекции к поврежденным нервным корешкам.
- Повышенный мышечный тонус.
- Появление панических атак.
- Появление болей, похожих на сердечные, хотя они таковыми не являются.
- Чувство дефицита кислорода.
- Существенное снижение или полное отсутствие чувствительности в области поврежденного корешка.
- Проблемы со сном.
- Нарушение осанки.
- Ощущение постоянной усталости в спине, особенно в правильном, выпрямленном состоянии.
- Деформация грудины, появление характерной впадины.
- Чувство кома в горле.
- Понижение аппетита.
СПРАВКА! Симптоматика проявляется в той или иной степени практически у каждого больного, страдающего вертебральной торакалгией. Появляется она независимо от пола или возраста пациента.
Диагностика
Для того чтобы диагностировать заболевание и выяснить, что это такое, необходимо правильно дифференцировать симптомы, ведь они не отличаются специфичностью и могут быть свидетельством различных патологий. Поэтому в диагностике необходим последовательный комплексный подход.
При первичном обращении к врачу доктор должен изучить анамнез. В истории болезни пациент могут быть указаны заболевания, которые стали причиной вертеброгенной торакалгии. Выявить первопричину, ключевой фактор появления боли крайне важно, чтобы правильно продолжать лечение.
Затем проводится физикальное обследование пациента. Обязательно пальпируется грудной отдел позвоночника, в процессе проведения процедуры важно расспросить больного о его ощущениях в процессе исследования. Это поможет уяснить локализацию боли и картину симптомов, степень выраженности болезненных проявлений.
После этого пациенту рекомендованы инструментальные методы исследования:
- Компьютерная томография позвоночного столба.
- Денситометрия.
- Магнитно-резонансное исследование.
- Сцинтиграфия.
- Электрокардиограмма.
- Электронейромиография.
Чтобы исключить воспалительный процесс в организме, больному дают направление на общий анализ крови и мочи. После получения всех данных обследования больного врач приступает к дифференциальной диагностике. Вертеброгенную торакалгию необходимо отличать от:
- Заболеваний органов дыхательной системы.
- Ишемической болезни сердца.
- Пролапса митрального клапана.
- Стенокардии.
- Заболеваний органов пищеварения.
Лечение
Справиться с заболеванием можно исключительно консервативными методами. После того как диагноз подтверждается, врач подбирает больному комплекс медикаментозных препаратов.

Хивамат-терапия дает хорошие показатели в лечении торакалгии.
Принимать пациенту необходимо будет средства из группы:
- Нестероидных противовоспалительных препаратов.
- Миорелаксантов.
- Нейропротекторов.
- Глюкокортикоидов.
- Витаминных комплексов.
СПРАВКА! Параллельно проводится и физиотерапевтическое лечение. Оно помогает справиться с болью и воспалительными процессами, поэтому пройти курс физиотерапии необходимо полностью.
В комплекс физиотерапии входит:
- Электрофорез – лечение проводится посредством проведения по неповрежденным тканям лекарственного вещества под действием электромагнитного поля. Этот вид терапии помогает уменьшить воспаление в зоне повреждения, а также устранить болезненные ощущения. Ускоряет регенерацию тканей.
- Криолечение – эффективно при заболеваниях опорно-двигательной системы, причем применять криотерапию можно на любом этапе развития патологии. Отлично переносится пациентами и позволяет достичь более быстрых результатов в лечении.
- Хивамат-терапия – один из видов массажа, в осуществлении которого основную роль играют вибрации, получаемые посредством работы электростатического поля.
- Магнитотерапия – воздействие на организм при помощи переменного магнитного поля. Служит для активизации кровообращения и трофики тканей.
- Иглорефлексотерапия – действие на болезненные зоны происходит за счет раздражения рецепторов слева и справа от позвоночного столба на уровне грудного отдела, в результате чего активизируются все защитные силы организма. Методика оказывает отличный эффект при лечении патологий опорно-двигательного аппарата.
Лазерное лечение – в основном лазерное лечение направлено на активизацию метаболических процессов в пораженной зоне, что способствует скорейшему восстановлению пациентов. Длительность процедуры не превышает пятнадцати минут, количество курсов определяет доктор.
- Массаж – проводится на завершающем этапе лечения, когда основные методы уже дали свое позитивное воздействие. В процессе массажа основное воздействие приходится на паравертебральную зону и подлопаточные мышцы. Это помогает снять напряженность, восстановить трофику тканей.
- ЛФК – в комплекс упражнений входят движения для укрепления мышечного корсета, кардиоупражнения, при необходимости лечебная физкультура поможет нормализовать вес, также показано плавание.

Подводное вытяжение позвоночника практикуется при многих заболеваниях, поможет оно и при вертеброгенной торакалгии.
В зависимости от причин, вызвавших вертеброгенную торакалгию, в лечении может применяться иммобилизация, применение специальных конструкций, новокаиновые блокады при сильной боли, лечебная гимнастика, массаж, вытяжение позвоночного столба.
Особенно хорошо помогает вытяжение позвоночника под водой. Тракционная терапия может быть проведена в специализированных санаториях, там же пациенты получают и общеоздоровительное лечение. При помощи подводной тракции есть возможность наиболее щадящим образом устранить различные формы компрессии позвонков. Методика эффективна при хронических и острых патологиях, которые стали причиной вертеброгенной торакалгии.
Хирургическое лечение проводится редко. Оно направлено преимущественно на удаление межпозвоночной грыжи и декомпрессию нервного корешка. Если возможность пластики отдельных сегментов позвоночного столба, протезирование дисков. При возникновении осложнений от заболевания некоторые из них также могут быть устранены оперативным путем.
Профилактика
Что касается профилактических мер, то здесь необходимо обратить внимание в первую очередь на предупреждение развития тех заболеваний, которые являются пусковыми механизмами для вертеброгенной торакалгии. Для того чтобы не столкнуться с межпозвоночными грыжами, остеохондрозом, сколиозом, остеопорозом, необходимо принимать следующие меры:
- Вести активный образ жизни.
- Правильно и сбалансировано питаться.
- Корректировать при необходимости массу тела.
- Устранить стрессовый фактор.
- Отказаться от вредных привычек.
- При сидячей работе находить время для отдыха.
- Своевременно и полно лечить все инфекционные и вирусные заболевания.
- Избегать травм позвоночника, соблюдать меры безопасности на производстве.
- Не давать повышенную нагрузку на спину при слабом мышечном корсете.
- Детям с врожденными патологиями необходимо заниматься по физкультуре в «группе здоровья».
- Пациентам с диагностированными патологиями опорно-двигательного аппарата необходимо своевременно проходить профилактические осмотры.
Самое важное
Вертеброгенная торакалгия в большинстве случаев является следствием патологии позвоночного столба. Появиться диагноз может у пациента любого возраста, если к этому располагают факторы риска, такие как межпозвоночная грыжа, патологическое искривление позвоночного столб, травмы и т. д.
При своевременном обращении можно существенно снизить проявления торакалгии и минимизировать ее последствия. Лечение направлено на терапию основного заболевания. Если же не лечиться, то это может привести к тяжелым последствиям, вплоть до инвалидности.
причины и симптомы, формы, диагностика и лечение
Остеохондроз грудного отдела позвоночника встречается гораздо реже, чем другие формы этого заболевания. Одним из главных симптомов патологии являются болевые ощущения в области груди. Этот болевой синдром возникает вследствие ущемления корешковых нервов и называется торакалгией. Торакалгия на фоне остеохондроза грудного отдела позвоночника может стать причиной освобождения от армии.
Что это такое?
Торакалгия на фоне остеохондроза грудного отдела позвоночника – это болевой синдром в области грудной клетки, вызванный раздражением или сдавливанием межреберных, корешковых нервов тканями, мышцами или связками. Другое название этого болевого синдрома – межреберная невралгия.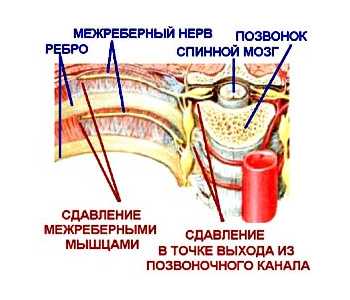
Причины развития торакалгии
Выделяют следующие причины развития торакалгии при обострении остеохондроза грудного отдела позвоночника:
- Травмы позвоночника. Даже незначительные травмы спины могут привести к смещению костно-хрящевых структур, спровоцировав разрыв спинных нервов.
- Воспаление корешков спинного мозга. Из-за нарушенного кровоснабжения корешка и тканей около него или вследствие разрастания остеофитов возможно развитие воспалительного процесса нервной ткани позвоночника.
- Компрессия корешков спинного мозга. Это наиболее распространенная причина торакалгии, возникающая на фоне потери нервными корешками способности проводить электрические сигналы.
Иногда причина выраженной боли в грудной клетке кроется в повреждении нервных волокон, расположенных в межреберном пространстве.
к содержанию ↑Клинические формы торакалгии
В зависимости от того, какие были повреждены нервные волокна в процессе развития дегенеративно-дистрофических изменений в позвоночном столбе, выделяют 4 клинические формы торакалгии:
- Торакалгический синдром нижне-шейного позвоночного отдела. Боль в данном случае локализуется в верхнем отделе грудной клетки и может отдавать в шею, руку, плечо. Во время осмотра обнаруживается болезненность суставов на пораженной стороне, повышенный тонус мышц трапеции и межреберной области.
- Лопаточно-реберная торакалгия. Боль локализуется слева в латеральной части грудной клетки: в районе соска, ниже подмышечной впадины, между лопатками, в боку. Она носит длительный ноющий или колющий характер, возникает приступами и усиливается при пальпации в районе межреберных нервов. Болевые ощущения усиливаются при дыхании.
- Вертеброгенная торакалгия. Боль возникает в верхней части грудного отдела, носит ноющий, тянущий характер и наблюдается на протяжении длительного времени. Не связана с движениями или физической активностью.
- Межреберная невралгия передней грудной клетки. Болезненные ощущения возникают преимущественно в окологрудинной и переднеподмышечной области, носит тупой, сдавливающий характер, усиливается при движении.
Иногда встречается психогенная форма межреберной невралгии, возникающая на фоне эмоционально-физической усталости и сопровождающаяся депрессией, ощущением тревоги.
к содержанию ↑Характерные признаки торакалгии
Острая межреберная невралгия проявляется сильными кратковременными (3-5 минут) приступами боли в грудине, сопровождающимися паническими атаками, сильным страхом перед смертью. Иногда при острой форме торакалгии наблюдается повышение температуры тела, означающее наличие воспалительного процесса. Может наблюдаться усиление болевых ощущений во время физических нагрузок. Болевой синдром дополняется рядом других симптомов:
- хруст в грудном отделе позвоночника;
- жжение между ребрами;
- выраженный дискомфорт в межлопаточной области;
- онемение, ощущение мурашек в пораженной области;
- нарушение чувствительности кожного покрова над ущемленным нервом.
При грудном остеохондрозе позвоночника чаще наблюдается хроническая торакалгия, для которой характерны такие же симптомы, но с меньшей степенью интенсивности. Болевые ощущения в грудной клетке могут носить постоянный или приступообразный характер, находиться только в одной половине туловища или опоясывать все тело. Торакалгия усиливается при движении, кашле, чихании, глубоком вдохе, под воздействием холода или после длительного пребывания в одной позе. Болезненные участки хорошо прощупываются по ходу нерва.
Межреберная невралгия способна иррадиировать в сердце, почки или другие внутренние органы, что затрудняет диагностику причины данного явления. При серьезном повреждении нерва клиническая картина может дополняться такими симптомами, как одышка, посинение кожи, выпадение волос, потеря чувствительности рук, неврологические нарушения. В запущенных случаях нарушается процесс мочеиспускания и дефекации, возникают онкологические заболевания.
к содержанию ↑Факторы и группы риска
Торакалгия на фоне остеохондроза грудного отдела позвоночника – это опасное явление, которое встречается довольно редко. Спровоцировать развитие межреберной невралгии при деформации грудной клетки может следующие факторы:
- сильные физические нагрузки;
- постоянные стрессовые ситуации;
- частое переохлаждение организма;
- неправильное питание;
- повреждение, травмы позвоночника;
- постоянное ношение обуви на высоком каблуке;
- воспалительные заболевания;
- сниженная иммунная система;
- некоторые патологии внутренних органов.
В группе риска находятся мужчины и женщины, ведущие сидячий образ жизни. Остеохондроз грудного отдела позвоночника с торакалгией чаще диагностируется у мужчин. Это объясняется тяжелой физической работой и частыми травмами позвоночника.
к содержанию ↑Методы диагностики
Проявления торакалгии могут наблюдаться при многих других заболеваниях (стенокардия, ишемия сердца, патологии ЖКТ и так далее), поэтому важную роль при постановке правильного диагноза играет дифференциальная диагностика. Назначаются следующие исследования:
- флюорографический снимок – для оценки общего состояния сердца и легких;
- рентген грудного отдела – обнаруживает компрессионный перелом, грыжу;
- ЭКГ – исключает наличие заболеваний сердца;
- КТ, МРТ – показывает изменения в позвоночном столбе и внутренних органах, визуализирует нервную ткань;
- денситометрия – позволяет увидеть состав и плотность костной ткани.
Дополнительно могут назначаться лабораторные анализы, сцинтиграфия, ЭхоКГ. На основании результатов анализа ставится диагноз. По решению комиссии торакалгия грудного отдела позвоночника, приступы сильной боли которой зафиксированы в медкарте, может стать причиной освобождения от обязательной службы в армии.
к содержанию ↑Лечение торакалгии
Лечение торакалгии при грудном остеохондрозе может быть разнообразным и подбирается в индивидуальном порядке. Преимущественно назначается консервативная терапия, реже хирургическое вмешательство.
к содержанию ↑Медикаментозная терапия
Для медикаментозного лечение торакалгии на фоне остеохондроза часто рекомендуется прием следующих медикаментов:
- НПВС (Мелоксикам, Диклофенак).
- Обезболивающие средства местного действия (Фастум гель, Индометацин).
- Миорелаксанты (Мидокалм, Баклосан).
- Хондропротекторы (Хондролон, Хондроксид).
- Нейропротекторы (Мексидол, витамины группы В).
Схема приема лекарств разрабатывается неврологом, самостоятельно принимать лекарства запрещается. Препараты способствуют снижению болевых ощущений, снятию воспаления и расслаблению напряженных мышц.
к содержанию ↑Физиопроцедуры
Дополнительно к медикаментозной терапии назначаются физиопроцедуры, которые способствуют скорейшему выздоровлению и направлены на снятие боли, воспалительного процесса. В современных клиниках можно найти большой спектр таких процедур. Наибольшей популярностью пользуется электрофорез с обезболивающими и противовоспалительными препаратами, иглоукалывание, а также воздействие на пораженный участок ультразвуком, лазером, магнитными полями.
к содержанию ↑Мануальная терапия и массаж
После того, как болезнь вошла в период ремиссии, назначается массаж, который способствует снятию мышечного напряжения и спазма, уменьшению болевого синдрома, укреплению спинных мышц, а также улучшению кровообращения. Рекомендуется мануальная терапия, благодаря которой можно повысить эластичность мышц, улучшить объем движения межпозвоночных суставов. Если во время лечения возникают острые боли, терапия на время откладывается.
Лечебная физкультура
После того, как был купирован острый болевой синдром, назначается ЛФК, которая способствует укреплению мышечного корсета, улучшению тканевого кровообращения, расширению амплитуды движений. Комплекс упражнений подбирается врачом в индивидуальном порядке. Чаще всего рекомендуются такие упражнения:
- Сидя на полу с разведенными ногами, нужно осторожно нагнуться вперед, стараясь руками дойти от бедер до пальцев ног.
- ИП: лежа на спине, ноги согнуты в коленях. Руки нужно сцепить в замок, которым затем обхватить колени ног по очередности, приподнимая слегка корпус тела.
- Лежа на спине с согнутыми в коленях ногами, нужно достать локтем до колена каждой ноги по очереди.
- ИП: лежа на спине, руки вдоль тела. Ноги, согнутые в коленях, нужно подтянуть к себе, расслабить, а затем поднять их вверх, опустить и вытянуть.
- ИП: лежа на спине, ноги согнутые в коленях, руки вытянутые вдоль тела. Нужно поднять туловище, потянуться головой к коленям и вернуться в исходное положение.
Все упражнения следует выполнять осторожно, медленно, следя за своим самочувствием. Если возникла боль, занятия стоит прекратить.
к содержанию ↑Вывод
Торакалгия на фоне остеохондроза грудного отдела позвоночника – это редкое явление, которое проявляется выраженной болью в груди и существенно отравляет жизнь больного. Для устранения данного состояния необходимо обратиться к неврологу для прохождения тщательной диагностики и подбора комплексного лечения. Самолечение может привести к развитию тяжелых осложнений.
Что такое вертеброгенная торакалгия
Неприятные ощущения, болезненность, ощущение нехватки воздуха и дискомфорт в грудной клетке в большей или меньшей степени знаком большому количеству людей.
Привести к развитию данного состояния может большое количество предрасполагающих факторов: заболевания сердечно-сосудистой системы, органов ЖКТ или патологии опорно-двигательного аппарата. Последние чаще всего становятся причиной болезненных ощущений в грудной клетке имеют название вертеброгенная торакалгия.
Итак, то это за патология, каковы ее симптомы и причины возникновения, как можно ее диагностировать лечить?
Что это за болезнь
Вертеброгенная торакалгия – это сильные болезненные ощущения в грудной клетке, вызванные сдавливанием или раздражением нервных корешков. Такое состояние нередко наблюдается у подростков вследствие интенсивного роста, пожилых людей, так как мышечный корсет у них ослабевает, а также у беременных женщин из-за возросшей нагрузки на позвоночный столб.
Вследствие повышенных нагрузок или деструктивных процессов в позвоночнике происходит ухудшение амортизирующих свойств позвонков, расстояние между ними сужается, что приводит к защемлению нервов, и как следствие, появлению болезненных ощущений различной степени выраженности.

Всего существует несколько видов данной патологии, они зависят от факторов, спровоцировавших ее:
- Вертеброгенная. Ее вызывают различные патологии позвоночного столба.
- Костно-мышечная. Возникает после травм, сильного напряжения, а также если пациент долгое время страдает о ревматизма или остеохондроза, у него имеются проблемы с обменом веществ.
- Психологическая. Провоцирующими факторами выступают постоянные стрессы, повышенная тревожность, длительное переутомление, депрессивные состояния и невротические расстройства.
- При беременности. Характерна для женщин со слабым мышечным корсетом и болезнями позвоночника. Растущий плод увеличивает нагрузку на опорно-двигательный аппарат, вследствие чего могут возникать раздражение или защемление корешков нервов.
- Хроническая. Данная разновидность патологии является наиболее коварной, так как не сопровождается сильными болями. Пациент ощущает легкую болезненность, однако она не настолько сильная, чтобы немедленно обратиться за медицинской помощью. Поэтому деструктивные изменения нарастают постепенно, данная разновидность вертеброгенной торакалгии поддается лечению труднее всего.
- Также различают патологию по месту локализации: она может явственно проявляться как с правой, так и с левой стороны.

Также существует несколько степеней повреждения при синдроме торакалгии:
- Воспалительная. При таком повреждении наблюдается отек нерва.
- Травматическая. Возникает вследствие тяжелых физических нагрузок и постоянного перенапряжения позвоночника. В данном случае наблюдаются надрывы нерва разной степени тяжести.
- Компрессионная. Появляется в тех случаях, когда происходит сдавливание нерва вследствие мышечного спазма либо деформации позвоночного столба, грыж.
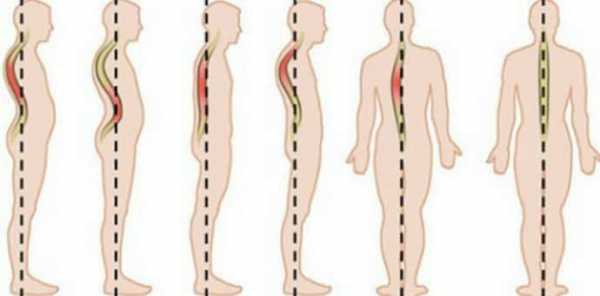
Заболевание входит в перечень МКБ 10, его код М 54.6. Иногда данное состояние называют межреберной невралгией.
Причины возникновения и симптомы
Возникнуть вертеброгенная торакалгия может по следующим причинам:
- Разнообразные деформации позвоночного столба, чаще всего это кифоз и лордоз.
- Остеохондроз – наиболее частая причина развития вышеописанной болезни, так как при его наличии происходит сдавливание и деформация межпозвонковых дисков.
- Наличие грыж или протрузий в позвоночном столбе.
- Чрезмерная физическая активность, травмы спины и позвоночника.
- Наличие опоясывающего лишая.
- Постоянное ношение тяжестей без соблюдения техники безопасности их подъема.
- Патологии внутренних органов и сердечно-сосудистой системы.
- Нездоровый образ жизни, курение и алкоголизм.
- Постоянные стрессы, наличие депрессивных или невротических расстройств.
- Остеопороз, воспалительные заболевания мышечной и хрящевой ткани.
- Малоподвижный образ жизни, кислородное голодание.
- Несбалансированный и скудный рацион, недостаток витаминов и микроэлементов в организме.
- Регулярное ношение обуви на каблуке выше восьми сантиметров.

Один или несколько вышеописанных факторов могут привести к развитию торакалгии.
Торакалгия может иметь следующие симптомы:
- Если больному приходится находиться в одной позе длительное время, боли усиливаются.
- Во время двигательной активности можно услышать характерное похрустывание.
- В месте нахождения пораженного нерва часто наблюдается онемение кожных покровов.
- При чихании, резких движениях, кашле или глубоких вдохах болезненные ощущения могут усиливаться.
- Участки, где сосредоточены болезненные ощущения, хорошо прощупываются при пальпации.
- Боль может быть как локальной, так и опоясывающей.
- Явственно ощущается жжение в межреберном пространстве.
- Больной ощущает болезненные ощущения в области грудины, они могут быть как продолжительными, так и приступообразными.
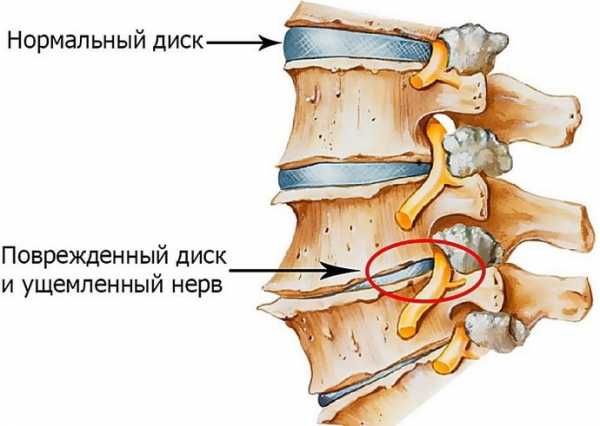
Помимо общей симптоматики, различают клинические проявления вертеброгенной торакалгии в зависимости от места поражения нервного корешка:
- Сдавливание нервных корешков в передней стенке грудины. Болезненные ощущения сильные и продолжительные, иногда носят изнуряющий характер. При попытке сменить положение тела облегчения не происходит, напротив, боль становится сильнее.
- Повреждения позвонков в лопаточной области. Боль может носить разнообразный характер, всегда локализуется между лопатками и иногда отдает в межреберное пространство. При глубоких вдохах и выдохах ощущения становятся сильнее.
- Верхне-грудной отдел. Болезненные ощущения возникают за грудиной и носят разлитой характер, долго длятся. Сильнее всего неприятные ощущения чувствуются в области между лопатками. При этом двигательная активность не приводит к усилению боли.
- Нижне-шейный отдел позвоночного столба. Наиболее отчетливо болезненные ощущения проявляются в верхней части грудины, иногда могут отдавать в плечевой пояс. Если больной меняет положение тела или начинает заниматься спортом, бол усиливаются.

Коварство вышеописанной симптоматики заключается в том, что она очень похожа на проявления ишемической болезни сердца. Чтобы не перепутать эти патологии, нужно знать характерные особенности болезненных ощущений при вертеброгенной торакалгии:
- Прием лекарств от стенокардии не повлияет на самочувствие, в то время как анальгетики способны принести облегчение.
- Когда больной пытается изменить положение тела, болезненные ощущения усиливаются.
- Если усилить физическую активность, боль станет сильнее, в спокойном состоянии возможно изменение характера ощущений, но не их прекращение или ослабевание.
- Болезненные ощущения всегда сжимающие, колющие, жгучие или ноющие.
- Могут длиться до нескольких суток без перерыва.
Если пациент замечает у себя вышеперечисленные симптомы и проявления, боль усиливается и значительно ухудшает качество жизни, следует немедленно обратиться к терапевту.
Диагностика и лечение
Так как болезнь может быть вызвана большим количеством провоцирующих факторов, для начала терапевт собирает анамнез и проводит первичное обследование: прослушивание сердечного ритма, пальпацию и определение болевых точек, ощупывание брюшины и выявление степени подвижности суставов. На этом этапе могут потребоваться следующие исследования:
- анализ крови и мочи на выявление воспалительного процесса в организме;
- электрокардиограмма для оценки состояния сердечной мышцы;
- флюорография;
- рентген или МРТ позвоночного столба позволят определить наличие переломов ребер, деформацию позвонков;
- КТ для определения деформаций костной ткани и внутренних органов.
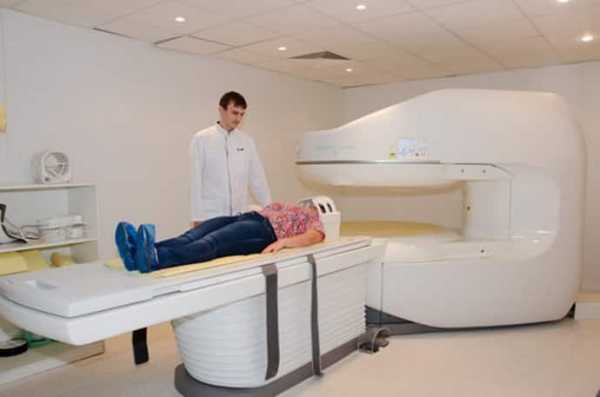
Дополнительно назначаются консультации у кардиолога, пульмонолога и гастроэнтеролога, чтобы исключить наличие патологий со стороны сердца, легких и системы ЖКТ.
Если не выявлено вышеописанных патологий, то лечением больного занимаются невропатолог и ортопед. Для уточнения диагноза могут потребоваться такие исследования, как:
- денситометрия – с ее помощью выясняется плотность костной ткани;
- электронеймиография – с ее помощью можно выявить изменения, протекающие в нервах и мышечной ткани.
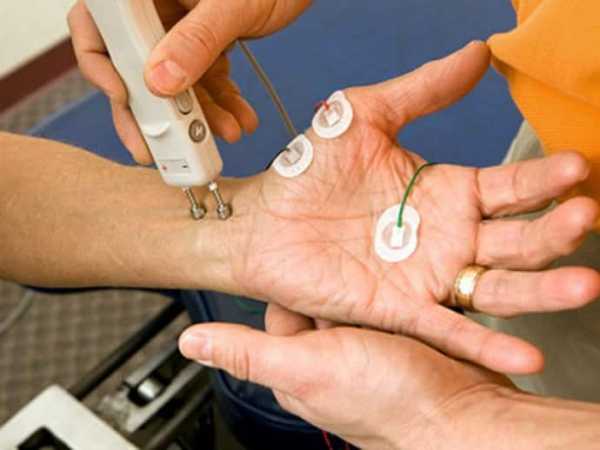
После того, как собраны все данные обследований и больному поставлен диагноз, специалист прописывает следующее лечение:
- Прием медикаментов. Это могут быть нестероидные противовоспалительные препараты для снятия болевых ощущений. При наличии сильных продолжительных болей показаны новокаиновые блокады. Хорошим эффектом обладают мази для местного применения, они снимают болевой синдром. Могут быть рекомендованы препараты для сосудов – вследствие их применения улучшится питание полезными веществами пораженных нервных корешков и мышечной ткани. Также необходим прием витаминных комплексов для поддержания защитных сил организма.

- Дополнительно в обязательном порядке назначается физиотерапия. Это может быть холодовый массаж, массирование тела при помощи прибора «Хивамат» для глубокой проработки мышц, лазеролечение и электрофорез. Хорошие результаты дает иглоукалывание и мануальная терапия, больные отмечают значительное улучшение самочувствия после подобных манипуляций.
- Занятия лечебной физкультурой также дают хороший эффект при наличии защемления нервных корешков. Они направлены на растяжение и укрепление мышц и позвоночного столба, позволяют снять зажимы.

Во время прохождения терапии важно выполнять все рекомендации специалистов и не заниматься самолечением, так как это может нанести значительный вред организму.
Профилактические меры
Чтобы свести к минимуму иск возникновения такой патологии, следует придерживаться некоторых несложных правил:
- Вести здоровый образ жизни, отказаться от вредных привычек, регулярно заниматься спортом и не допускать возникновения гиподинамии и кислородного голодания. В рационе должно присутствовать достаточное количество продуктов с высоким содержанием витаминов и микроэлементов, при этом от употребления фастфуда и полуфабрикатов следует отказаться.
- Не поднимать тяжести без крайней нужды и не заниматься изнуряющими видами спорта.
- Озаботиться удобством кровати и аксессуаров для сна, особое внимание следует уделить матрасу и подушке.
- Важно избегать сквозняков.
- При наличии заболеваний позвоночника своевременно пролечивать их, не допуская их перехода в хроническую форму.

Вышеописанные рекомендации помогут сохранить здоровье не только позвоночника, но и организма в целом.
Синдром торакалгии – заболевание, которое требует тщательной диагностики и максимально полного пролечивания. Перешедшая в хроническую форму, болезнь способна значительно снизить качество жизни пациента.