У плода трикуспидальная регургитация что это такое
Трикуспидальная регургитация у плода что это такое
Трикуспидальная регургитация у плода что это такое
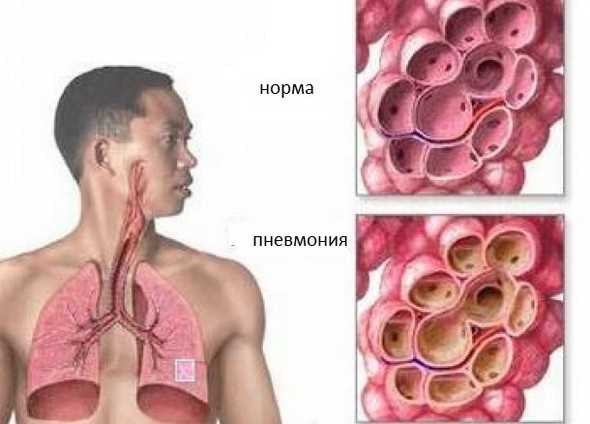
В основе недостаточности трикуспидального клапана у новорожденных могут лежать разнообразные причины. К ним относятся органические изменения структур клапана (аномалия Эбштейна, дисплазия клапана), повышенное давление в правом желудочке (клапанный или инфундибулярный легочный стеноз, персистирующая легочная гипертензия, объемные перегрузки правых отделов сердца вследствие артериовенозного шунта или значительной анемии), выраженная гипоксия миокарда. В последнее время выделяют синдром транзиторной трикуспидальной недостаточности, который диагностируют при отсутствии другой врожденной патологии сердца.
При фетальной эхокардиографии трикуспидальную регургитацию обнаруживают у 6-7% плодов, однако лишь в 20% этих случаев она является значительной (занимает всю систолу, максимальная скорость потока более 2 м/с) и в большинстве наблюдений быстро исчезает после родов. В постнатальном периоде изолированная трикуспидальная регургитация при отсутствии анатомических изменений внутрисердечных структур, как правило, сопровождает дисфункцию правого желудочка вследствие перенесенной перинатальной гипоксии; частота трикуспидальной регургитации среди таких новорожденных составляет около 7%. Морфологическим субстратом патологии может быть дискинезия желудочка, особенно папиллярных мышц; примерно у 15% больных находят инфаркт папиллярной мышцы, чаще передней. В некоторых случаях это приводит к ее разрыву или отрыву хорды.
Нарушения гемодинамики связаны с возникающей объемной перегрузкой правого предсердия и правого желудочка, сопровождающейся застойной сердечной недостаточностью. Массивная трикуспидальная регургитация приводит к снижению антеградного выброса из желудочка, вплоть до развития функциональной легочной атрезии. Нарядусэтим возникает сброс венозной крови через овальное окно в левые отделы сердца, что приводит к артериальной гипоксемии.
Естественное течение патологии обычно благоприятное, в большинстве случаев трикуспидальная регургитация уменьшается и исчезает в течение нескольких недель, по мере физиологического снижения давления в легочной артерии и улучшения условий работы правого желудочка. Однако при наличии инфаркта папиллярной мышцы, особенно сопровождающегося отрывом хорд, возможен летальный исход в первые 7 дней жизни.

Клиническая симптоматика трикуспидальной недостаточности.
Заболевание напоминает персистирующую легочную гипертензию. Как правило, у данных новорожденных имеются указания на неблагоприятное течение беременности, перенесенную гипоксию. В первые часы после рождения определяются цианоз (без существенной реакции на повышение концентрации кислорода во вдыхаемой смеси) и систолический шум над областью сердца; быстро развивается сердечная недостаточность. Шум может отсутствовать при выраженной депрессии правого желудочка. При анализе р02 и S02 выявляется артериальная гипоксемия.
Диагностика недостаточности трехстворчатого клапана.
Электрокардиография. Наряду с типичной для новорожденных правограммой определяется диффузная ишемия миокарда, преимущественно в субэндокардиальной зоне, отражающая последствия перинатальной гипоксии.
Рентгенография грудной клетки . Легочный кровоток обеднен. Сердце увеличено за счет правых отделов, преимущественно правого предсердия.
Эхокардиография. Характерной является дилатация правого предсердия и правого желудочка. В некоторых случаях расширен и левый желудочек. Межпредсердная перегородка выбухает в сторону левого предсердия; через овальное окно регистрируется сброс крови справа налево. На трикуспидальном клапане имеется регургитация, величина которой нередко достигает значительной степени (рис. 3-4 на цветной вкладке). Суммарная фракция выброса правого желудочка может быть существенно не изменена, однако ударный выброс в легочную артерию и давление в ней значительно снижены.
При исследовании остальных структур сердца врожденных пороков их развития не выявляют. В некоторых случаях определяется функционирующий ОАП.
Лечение трикуспидальной недостаточности.
Базовая терапия включает снижение физической активности больного, поддержание нормальной температуры тела, оксигенотерапию. Показано назначение инотропных препаратов (допамин 4—6 мкг/кг/мин, адреналин 0,1 —0,2 мкг/кг/мин), иногда — мочегонных препаратов. Это сочетают с применением препаратов-вазодилататоров легочного русла (простагландины, гидралазин).
В тяжелых случаях проводят искусственную вентиляцию легких с гипервентиляцией, повышенной концентрацией кислорода, низким давлением на вдохе и в конце выдоха, введением оксида азота.
В случаях отрыва хорд выполняют хирургическое вмешательство с целью их восстановления.
— Вернуться в оглавление раздела «Кардиология.»
Трикуспидальная регургитация: степени, причины, лечение
Даже несведущий в медицине человек знает о клапанах сердца. Тема нашего сегодняшнего разговора – патология одного из них, трехстворчатого или трикуспидального, как его называют кардиологи. Он расположен в правой стороне сердца, между правым желудочком и предсердием. Состоит из 3 лепестков (створок), которые открываются во время систолы (сокращения) миокарда, позволяя крови из желудочка переместиться в предсердие, а после в малый круг кровообращения.
Если в строении клапана есть дефекты, створки не могут полноценно смыкаться после выброса крови, какая-то ее часть возвращается обратно в желудочек, образуя застой. Такой обратный, неправильный заброс крови (обратный ток) является патологией, которую необходимо лечить. Название явления – трикуспидальная регургитация.
Классификация по разным признакам
В кардиологии принято разделять трикуспидальную регургитацию по разным признакам. В первую очередь патология делится врожденную и приобретенную. Врожденная регургитация наблюдается у грудничков и чаще всего сопровождает врожденный порок сердца. Иногда болезнь выявляют у плода в течение беременности мамы, и еще до рождения ребенка планируют дальнейшее лечение, если до родов работа клапана не нормализовалась. Приобретенная форма выявляется позже, у подростков и взрослых, и связана уже с имеющимися, приобретенными в течение жизни заболеваниями сердца. 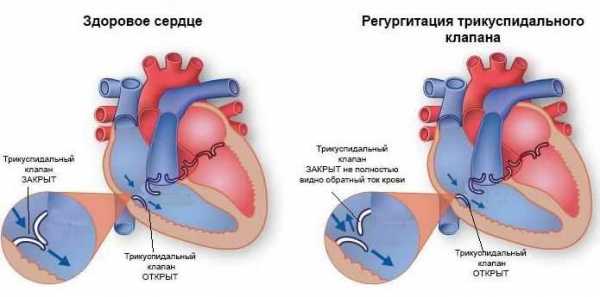
Также трикуспидальная регургитация разделяется на:
- Первичную. Этот тип патологии сочетается с органическими патологиями миокарда, но не сопровождается проблемами в системе кровообращения легких. Первичная трикуспидальная регургитация нередко сочетается с пороками других клапанов, иногда выявляется сочетанная патология, митральная и трикуспидальная регургитация 1 степени, при которой обратный ток крови присутствует в правых и левых сердечных камерах.
- Вторичную. Всегда развивается в результате уже имеющихся болезней миокарда и сопровождается нарушением кровоснабжения легких (легочной гипертензией). При вторичном типе болезни выявляют гипертрофию и повышенную функциональность правого желудочка.
Основная классификация, дающая представление о распространенности процесса, это разделение по степеням. Их всего 4.
- Трикуспидальная регургитация 1 степени, что это такое, как выявить ее – знают не все. Обратный ток крови почти не визуализируется, объем и длина струи минимальны. На самочувствии пациента состояние никак не отражается, обычно 1 степень выявляется случайно. Иногда в описании патологии врач не использует показатель степени, а указывает, что у пациента выявлена минимальная трикуспидальная регургитация.
- Трикуспидальная регургитация 2 степени. Такой вид патологии уже нуждается в медикаментозной терапии. Длина струи при обратном забросе крови хорошо визуализируется при обследовании, но не превышает в длину 20 мм.
- Третья степень отлично видна при обследовании, длина потока крови превышает 20 мм.
- При 4 степени патологии струя обратного тока визуализируется далеко в глубине правого предсердия. Тяжелая патология сопровождается яркой симптоматикой.
Выделяют еще и функциональные состояния, когда явления регургитации 0 или 1 степени не связаны с дефектами трикуспидального клапана. Чаще приклапанные функциональные отклонения выявляют у взрослых людей высокого роста и худощавой комплекции. По данным медицинской статистики функциональная регургитация 0- 1ст присутствует у 2/3 здорового населения и считается нормой. Она не требует лечения, является физиологической особенностью, но при наличии провоцирующих факторов и неправильном образе жизни может прогрессировать.
Нередко трикуспидальная регургитация сопровождает недостаточность самого трехстворчатого клапана. Болезнь классифицируется по 4 степеням, а также делится на абсолютную и относительную. В Мировом классификаторе болезней патология находится в разделе болезней системы кровообращения, код по МКБ-10 – I07.1. 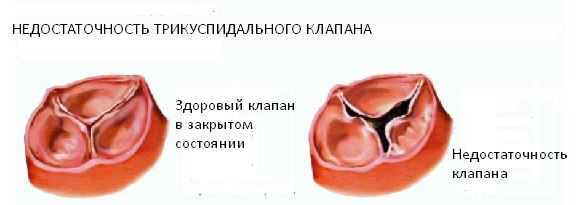
- Абсолютная или органическая трикуспидальная недостаточность чаще наблюдается у новорожденных и связана с врожденными дефектами створок клапана. В случаях, когда патологические проявления присутствуют с обеих сторон миокарда, говорят об аортальной и трикуспидальной сочетанной недостаточности клапанов.
- Относительная или функциональная недостаточность клапанов может наблюдаться при диффузных поражениях сердца и дефектах легочных артерий.
Причины трикуспидальной регургитации
Рассмотрим основные причины, в результате которых развивается болезнь. Для возникновения первичных форм имеют значение следующие факторы:
- Пролапс трехстворчатого клапана. Этот дефект связан с патологическим выпячиванием одной или нескольких створок.
- Эндокардит. Воспалительное заболевание сердечной ткани, которое развивается на фоне вторжения инфекции.
- Все ревматические болезни, вызывающие фиброз клапанного аппарата.
- Инфаркт, локализованный справа.
- Карциноидный синдром, при котором в сосудах и сердце могут откладываться соединительнотканные бляшки. Синдром обусловлен избыточным содержанием серотонина в крови.
- Аномалия Эбштейна, редкий врожденный порок, при котором атриовентрикулярный клапан расположен аномально, в стенке правого желудочка.
- Синдром Марфана, генетическая патология, которая сопровождается аневризмой и сердечной недостаточностью.
- Применение некоторых лекарственных препаратов в течение длительного срока.
- Последствия травматических повреждений грудной клетки.
Причинами вторичного типа регургитации являются следующие болезни:
- Кардиомиопатия – болезнь, связанная со структурными изменениями миокарда.
- Гипертрофия (утолщение, увеличение) или расширение (дилатация) желудочка справа.
- Легочная гипертензия – повышение внутреннего давления в легочных сосудах.
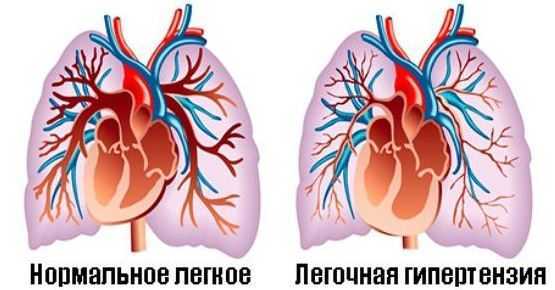
- Другие дефекты легочной артерии (непроходимость).
- Митральный стеноз.
- Сочетанная недостаточность обоих желудочков.
- Врожденные дефекты перегородки предсердий.
Симптоматическая картина
При легких и умеренных проявлениях трикуспидальной регургитации, которые классифицируются 1 степенью патологии, человек не ощущает недомогания и не предъявляет жалоб. Патология выявляется случайно, при ультразвуковой диагностике сердечной мышцы. Единственный симптом, который может насторожить врача, – незначительная пульсация шейных вен, усиливающаяся при нагрузке.
При переходе заболевания во 2 и последующие стадии признаки болезни проявляются ярче, становятся очень интенсивными в 3 и 4 стадии.
Пациент предъявляет жалобы на одышку, быструю утомляемость и слабость, появление отеков на голенях, учащенное мочеиспускание, тяжесть под ребрами справа. При осмотре отчетливо видны набухшие и дрожащие яремные вены, при аускультации сердца слышны расщепленные сердечные тоны и пансистолические шумы. При 3–4 стадии болезни наблюдаются следующие клинические проявления:
- сердечная недостаточность,
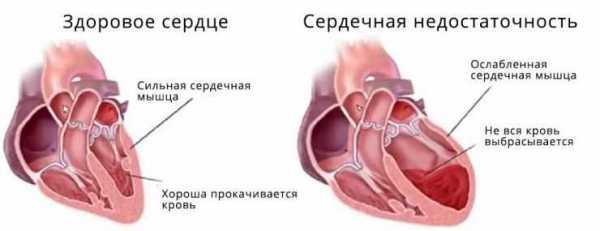
- нарушения ритма,
- пульсация в легочной артерии на вдохе, в правом предсердии, в печени,
- при проведении УЗИ сердца выявляют гипертрофические изменения правого предсердия и желудочка, митральные и аортальные пороки,
- при УЗИ–диагностике брюшной полости отмечают скопление жидкости в ней, патологическое увеличение печени,
- меняется внешний вид пациента – лицо становится одутловатым, кожа приобретает желтоватый оттенок, голени постозны или отечны.
Все эти симптомы требуют коррекции и свидетельствуют о серьезных нарушениях в работе сердечной мышцы. Однако нельзя назвать клинику регургитации типичной только для нее – данные проявления свойственны и другим патологиям. Поэтому пациенты нуждаются в тщательной диагностике.
Диагностические подходы
Для диагностики трикуспидальной регургитации и других заболеваний сердца и сосудов врачи назначают:
Что значит у плода трикуспидальная регургитация. Причины, симптомы и лечение трикуспидальной регургитации. Лечение и профилактика
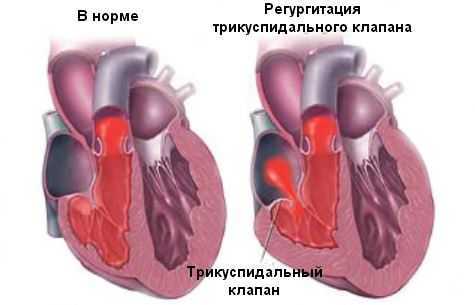
Трикуспидальная регургитация – это недостаточность трикуспидального клапана, при которой кровь из правого желудочка попадает обратно в правое предсердие. Это происходит из-за того, что клапан закрывается не полностью. Насколько тяжелое это состояние, можно решать только после тщательного обследования, так как есть различные степени состояния.
От тяжести заболевания зависит тактика лечения. Многие молодые люди интересуются, смогут ли они пойти в армию, если в процессе обследования выявляется недостаточность клапана. Пойдут они в армию или нет, также зависит от степени этого состояния и некоторых других факторов.
Проблемы с обратным током крови могут возникать при беременности. Среди причин выделяются такие, которые связаны с развитием плода. Прежде чем разобраться в этом подробнее, необходимо понять, что такое регургитация. Как уже можно было понять, это обратный ток крови из одной сердечной камеры в другую. То есть по определенным причинам в то время, когда мышца сердца сокращается, некоторый кровяной объем возвращается в сердечную полость, из которой пришел.
Саму по себе регургитацию нельзя считать самостоятельным заболеванием, однако она характеризует патологические состояния, которые также могут стать причиной, по которой не берут в армию. А так как некоторые патологические изменения присуще уже плоду в утробе, то обратный ток крови – состояние, которое присуще не только взрослым.
Так как сердце состоит из нескольких клапанов, точнее, из четырех, и регургитация бывает разной, а именно, митральной, аортальной, трикуспидальной и легочной. Если, например, четко наблюдается при или сердечной недостаточности, то проблемы с обратным током крови трикуспидального клапана в изолированном виде встречается редко.
Причины
У каждого клапана, митрального, аортального и другого, есть своя роль. Функция трикуспидального клапана в том, чтобы пропускать венозную кровь в желудочек с предсердия. Во время каждого сокращения происходит закрытие клапана, благодаря чему кровь проходит из желудка в легочную артерию. Кроме того, закрытие клапана не дает крови поступать обратно в предсердие. Когда клапан закрывается не полностью, развивается его недостаточность.
Строение сердца
Чаще всего регургитация трикуспидального типа вызывается расширением ПЖ с нарушением работы нормального клапана. Такое наблюдается при следующих ситуациях:
- , которая вызывается дисфункцией основного желудочка;
- сердечной недостаточности;
- обструкции выносящего тракта легочной артерии;
- у наркоманов, которые делают внутривенные инъекции;
- карциноидном синдроме;
- ревматической лихорадке и так далее.
На самом деле, причин не так мало, как может казаться. Все выясняется при тщательном обследовании. После него можно узнавать, берут ли в армию с определенным диагнозом, хотя самое главное – это процесс лечения.
Выделяется несколько степеней недостаточности:
- Трикуспидальная регургитация 1 степени. В этом случае струя крови от клапанных стенок в предсердие определяется незначительно.
- Регургитация 2 степени свидетельствует о том, что струя находится в пределах двух сантиметров.
- Регургитация 3 степени определяется длиной струи, которая превышает два сантиметра.
- Регургитация 4 степени характеризуется большим протяжением в правом предсердии.
Нельзя забывать о таком понятии, как врожденная регургитация трикуспидального типа. У грудничков она проявляется как или . Позднее может выявиться сердечная недостаточность.
Во время обследования при беременности у плода могут быть выявлены проблемы с сердцем, при которых возникает регургитация. Важно выявить это как можно раньше, поэтому обследовать состояние плода во время беременности и после рождения ребенка важно регулярно, вовремя.
Выделяется вторичная и первичная регургитация. Основные причины состояния второго типа:
- ревматизм;
- воспаление внутренней сердечной оболочки;
- инфаркт правого желудочка;
- и некоторые другие.
Вторичная регургитация возникает из-за дилатации, то есть расширения клапанного кольца, а также недостаточного функционирования всего клапанного аппарата. В основном вторичная регургитация возникает из-за перегрузки правого желудочка, а провоцируется такая ситуация легочной гипертензией и кардиомиопатией.
Длительная выраженная регургитация трикуспидального типа может вызвать серьезные проблемы с сердцем. Поэтому нужно выявить это состояние как можно раньше. Некоторые молодые люди радуются, что из-за выраженной регургитации в сочетании с другими проблемами сердца не берут в армию. Но ведь сама по себе такая ситуация не несет ничего хорошего. Она говорит о том, что здоровье человека плохое, ведь его сердце дало сбой. Если же подобные проблемы выявляются у плода, женщине при беременности нужно очень серьезно отнестись к здоровью своего малыша.
Нельзя рассчитывать на то, что регургитация трикуспидального типа проявит себя определенными симптомами. Дело в том, что она обычно не вызывает каких-то симптомов. Конечно, в некоторых ситуация можно понять, что пора обследовать сердце, но такое происходит далеко не всегда. Поэтому регургитация часто выявляется случайно, при обследовании плода или взрослого человека.
Симптомы
Выраженная регургитация, если строение сердца отличается от нормы, проявляется почти сразу после рождения малыша. Этого можно ожидать, если во время обследования плода были выявлены подобные проблемы со строением сердца. Среди проявлений после рождения можно отметить следующие:
- синюшность;
- недостаточность ПЖ;
- дыхательные расс
трикуспидальная регургитация у плода — УЗИ Пятигорск Шухнин Р. Е.
В программе ультразвукового скрининга 1 триместра беременности требуется (но далеко не всеми, не всегда, и не всегда как положено выполняется) исследование кровотока на трехстворчатом клапане плода.
Факт обнаружения трехстворчатой регургитации у плода (т.е. обратного естественному кровотока, и недостаточности трехстворчатого клапана) рекомендациями отечественных и зарубежных светил пренатальной и УЗИ — диагностики считается маркером риска аномалий развития плода и его хромосомных аберраций.
Действительно, при различных структурных аномалиях сердца, таких как атриовентрикулярный септальный дефект (АВК), дисплазия трехстворчатого клапана, болезнь Эбштейна, а также при стенозе или атрезии легочного клапана, стенозе и преждевременном закрытии артериального протока, при синдроме гипоплазии левых отделов сердца, при аритмиях плода, мы встречаемся с недостаточностью трехстворчатого клапана – с трикуспидальной регургитацией.
И, конечно, она встречается при фетальных кардиомиопатиях и миокардитах, сердечной недостаточности плода, различных сосудистых мальформациях плода (классический пример – аневризма вены Галена).
Но, простите, все эти перечисленные заболевания очевидны, и имеют более важные, главные проявления, а трехстворчатая недостаточность при них – лишь один из многих других симптомов, а не самостоятельная находка!
В то же время мы (как кардиологи) знаем, что практически у всех существует физиологическая трикуспидальная регургитация – и у только родившегося ребенка, и у преклонных лет пациентов. От патологической недостаточности трехстворчатого клапана ее отличает низкая степень и относительно низкая скорость потока регургитации, и, конечно же, отсутствие другой серьезной врожденной или приобретенной патологии сердца и кровообращения в целом.
Но законодатели пренатальной диагностики упрямо тиражируют совершенно настораживающие цифры:
только у 5% плодов с трехстворчатой регургитацией нет патологий, остальные 95% — носители хромосомной патологии, особенно высок риск трисомии 21 хромосомы, т.е. болезни Дауна!
Интернет — форумы кричат тысячами голосов: «Помогите, у моего будущего ребенка обнаружили трикуспидальную регургитацию! Что делать! Никто ничего не может объяснить!». Непрофессионал и не объяснит, он понятия не имеет, с чем едят эту регургитацию.
Хорошо, если изначально не перепутает потоки митральной и трикуспидальной регургитации, или (еще хуже), нормальный кровоток в магистральной артерии сердца с этой самой трикуспидальной регургитацией (а, поверьте мне, таких «находок» — завались – у половины кричащих в этих самых форумах, а сомневающихся в этом утверждении специалистов отсылаю к опубликованным УЗИ-картинкам в том же сетевом ресурсе).
Этому специалисту легче всего откреститься от вас, направив на адские круги дополнительных бесконечных исследований, дообследований и консультаций.
Мы же в своей практике при обнаружении трикуспидальной регургитации у плода
проводим ряд дополнительных диагностических мероприятий, позволяющих уже гораздо подробнее оценить как саму степень и значимость трикуспидальной регургитации, так и сердца плода и его кровообращения в целом, и по возможности, исключить врожденные пороки развития сердца плода, сердечную недостаточность плода и т.д.
При обнаружении интактного сердца, а также при отсутствии других ультразвуковых маркеров риска фетопатий и хромосомных заболеваний плода диагностическая значимость выявленной трикуспидальной регургитации у плода ничтожна.
Думаю, что качественное повторное ультразвуковое исследование сердца плода при выявлении в первом УЗИ-скрининге беременности трикуспидальной регургитации не только не помешает, а действительно необходимо. Проводят его (ЭХОКГ плода) в 20-23 недели беременности, и именно в этом сроке опытный специалист способен дотошно исследовать буквально каждый миллиметр сердца вашего будущего ребенка.
Дело за дисциплиной и исполнительностью пациенток, а она, увы, тоже далеко не всегда на высоте! Да и выбор специалиста-исследователя за вами, дорогие будущие мамы и папы!
Выбор по принципу «рядом и побыстрее» не разумен даже при покупке буханки хлеба!
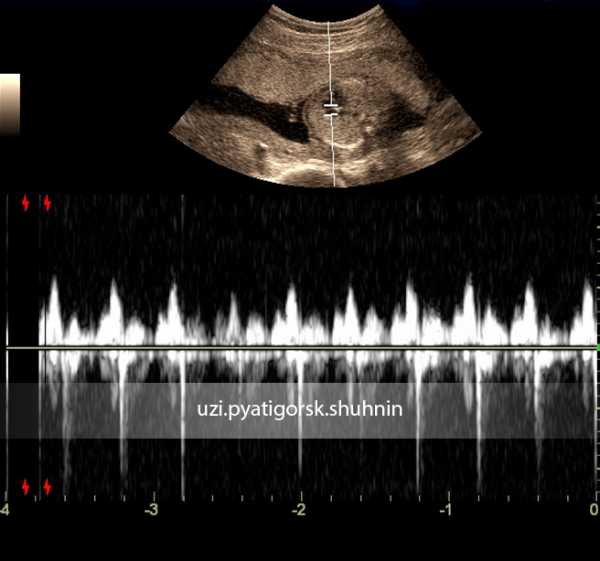
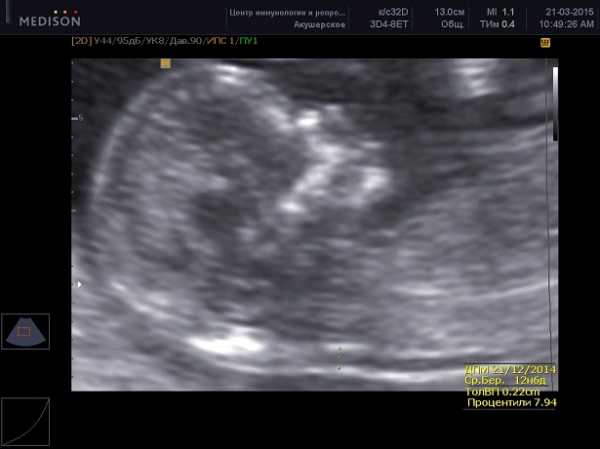
Беременность 16 нед. Эхокардиография плода. PWD – допплерография.
Отмечается физиологической направленности транстрикуспидальный кровоток наполнения правого желудочка
со скоростью 0.60м\с, и поток регургитации с максимальной скоростью 1.30м\с.
Беременность 11 нед. ТВИ. Эхокардиография плода. ЦДК – допплерография сердца.
Отчетливо визуализируется симметричный по спектру и скорости кровоток на митральном и трехстворчатом клапанах сердца (отображаются красным цветом потоки наполнения желудочков сердца).
Никакой регургитации не отмечается!
Обращаем ваше внимание на диагностические возможности оборудования: общий размер сердца менее 5 мм, желудочки сердца по 2 мм диаметром, магистральные артерии – 1 мм диаметром, но как информативно исследование!
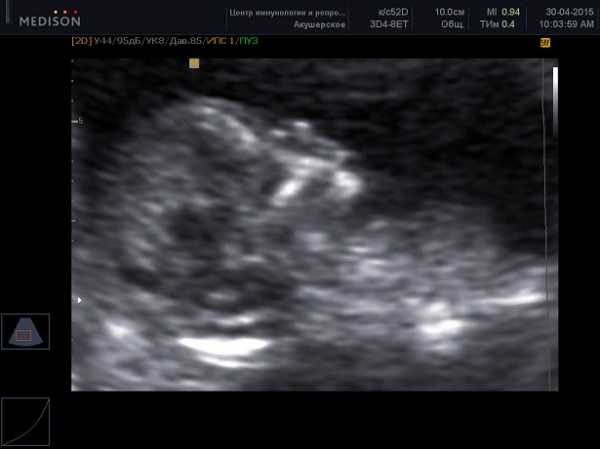
Беременность 31 нед. Эхокардиография плода. ЦДК – допплерография сердца.
Отчетливо визуализируется поток регургитации на трехстворчатом клапане (поток красного цвета).
Физиологический кровоток наполнения правого желудочка через трехстворчатый клапан
в данном исследовании картируется синим цветом.
трикуспидальная регургитация у плода что это такое
Возможности эхокардиографии плода в I триместре беременности (11-14 недель)

Классический цифровой рентген-аппарат Samsung с напольным креплением рентгеновской трубки, получение снимков любых областей тела.
Актуальность темы пренатальной диагностики врожденных пороков сердца (ВПС) понятна всем врачам, которые связаны с пренатальной диагностикой, неонатологией, педиатрией, кардиологией, генетикой. ВПС являются одной из ведущих причин перинатальной смертности и регистрируются с частотой 4-13 на 1000 живорожденных [1]. В связи с тем, что профилактические мероприятия по предупреждению ВПС не имеют должного успеха, представляется актуальной и необходимой их пренатальная ультразвуковая диагностика.
В многочисленных исследованиях зарубежных и отечественных коллег неоднократно формулировались и изучались различные группы риска по возникновению ВПС. Это делалось для того, чтобы потенциально сузить группу беременных женщин, которым показана эхокардиография в специализированном центре. Среди этих групп риска выделяли:
- Семьи, имеющие ребенка с ВПС.
- Семьи с ВПС у одного или обоих супругов.
- Женщин, страдающих сахарным диабетом, системными заболеваниями соединительной ткани, гипотиреозом.
- Беременных с тератогенной экспозицией в ранние сроки беременности (герпес ранее 6-7-й недели) [2].
Однако параллельно другими учеными эти группы риска отвергались, потому что большинство ВПС встречались у плодов и детей, матери которых не входили ни в одну из предложенных групп риска. Единственными разумными критериями так называемого селективного отбора были признаны беременные, попавшие в группу риска после проведения скрининга I триместра и беременные с подозрением на ВПС при ультразвуковом исследовании (УЗИ) плода [3].
Неоспоримо, что оптимальными сроками беременности для исследования сердца плода являются 20-22 недели, однако большинство летальных и клинически значимых пороков сердца могут быть диагностированы в конце I триместра беременности. Позволим себе процитировать слова главы Fetal Medicine Foundation Кипраса Николаидеса, высказанные им на страницах сайта FMF (www.fetalmedicine.com): «Специалист ультразвуковой диагностики с 12 недели беременности должен заверить большинство родителей, что у их ребенка нет крупных врожденных пороков сердца. В случае крупных врожденных пороков сердца их раннее выявление может привести к постановке правильного диагноза или хотя бы вызвать подозрение для осуществления ультразвукового мониторинга».
Главная цель пренатальной диагностики сформулирована специалистами пренатальной диагностики всего мира — это обеспечение женщины максимально возможной информацией о пороке как можно раньше. Мы должны дать право женщине и семье в целом решать вопрос о пролонгировании беременности с грубыми пороками развития у плода [4].
С каждым годом все большее количество публикаций посвящается диагностике ВПС в ранние сроки — в I триместре беременности 8. Практически ни один из выпусков журнала ISUOG (Ultrasound In Obstetrics and Gynecology, или «белого» журнала, как его называют специалисты) не обходит своим вниманием тему ранней диагностики врожденных пороков развития.
На самом знаменитом сайте в мире пренатальной диагностики www.thefetus.net (Philippe Jeanty, USA) опубликовано уже более 30 случаев находок ВПС в I триместре беременности. Однако в отечественной периодике встречаются лишь единичные работы по этой теме. Все они пренадлежат «перу» специалистов пренатальной диагностики Российской ассоциации врачей ультразвуковой диагностики в перинатологии и гинекологии, хотя для многих специалистов как раньше, так и сейчас осмотр сердца плода в сроки 11-14 недель заключается лишь в констатации числа сердечных сокращений.
Цель эхокардиографии в I триместре беременности состоит в выявлении летальных и клинически значимых ВПС. Это исследование не ставит целью выявление стенозов и гипоплазий выносящих трактов, диагностику мелких дефектов перегородок, патологий дуги аорты и артериального протока. Многие из этих пороков не только технически невозможно заподозрить в I триместре, манифестируют они после 30-й недели беременности, т.е. их диагностика является прерогативой исследования III триместра.
Точность пренатальной диагностики ВПС во все сроки беременности варьирует в широком диапазоне. Причинами этого могут быть разный опыт специалистов, ожирение беременной, частота использованных ультразвуковых трансдьюсеров и класс ультразвукового аппарата, перенесенные ранее абдоминальные операции, срок беременности, количество околоплодных вод и положение плода. Однако заметим, что многие из этих факторов теряют свою актуальность именно при проведении трансвагинальной эхокардиографии в I триместре беременности. Своевременная диагностика ВПС позволяет идентифицировать плоды высокого риска по генетическим синдромам, что имеет важное значение при проведении пренатального консультирования и оказывает существенное влияние на акушерскую тактику.
С 2006 по 2011 г. пренатально в I триместре беременности были выявлены 125 ВПС. Из них 68 (55%) ВПС сочетались с различными хромосомными аномалиями (ХА) плода, 30 (24%) входили в состав различных множественных врожденных пороков развития (МВПР), 27 (21%) ВПС были изолированными.
При эхокардиографии изучались четырехкамерный срез сердца плода (рис. 1) и срез через три сосуда (рис. 2). УЗИ проводилось трансабдоминальным датчиком, лишь при необходимости (затрудненная визуализация) использовался внутриполостной датчик. Четырехкамерный срез сердца плода при ультразвуковом сканировании трансабдоминальным датчиком визуализировался в 85% случаев, срез через сосуды — в 73%, при использовании трансвагинального датчика эти цифры существенно возрастали до 100 и 91% соответственно. Оптимизация пренатальной диагностики ВПС может быть достигнута путем строгого соблюдения основных методических правил. При оценке четырехкамерного среза плода необходимо оценить нормальное расположение сердца плода, исключив его эктопию (рис. 3), положение оси сердца плода, что не представляет никаких трудностей, нормальные пропорции и размеры камер сердца, движение створок атриовентрикулярных клапанов должно быть свободным, септальная створка трикуспидального клапана должна располагаться ближе к верхушке сердца (рис. 4). При оценке среза через три сосуда необходимо оценить взаиморасположение сосудов и их диаметр.
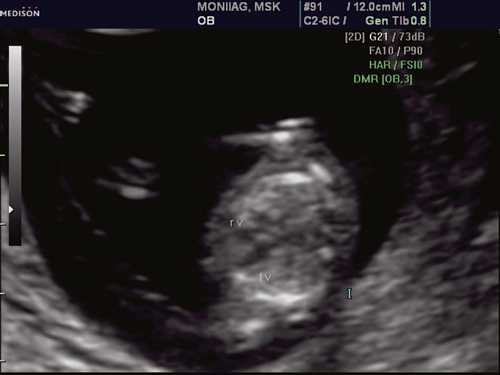
Рис. 1. Беременность 12 недель. Четырехкамерный срез сердца плода. Отчетливо видны камеры сердца.
Источник: www.medison.ru
Трикуспидальная регургитация у плода
Протокол ультразвукового исследования сердца плода Левый желужочек: 5,7 мм МЖП 2,4 мм Митральный клапан: створки тонкие, раскрытие полное, движение в полном объеме. Допплер Е — 32 см/с, А — 51 см/с Регургитация на МК/АК: нет Основание Ао — 2.7 мм Максимальная скорость — 50 см/с Правый желудочек: 5.7 мм ТМ 2.6 мм Трикуспидальный клапан: створки тонкие, раскрытие полное, движение в полном объеме Допплер Е — 29см/с, А — 40 см/с Легочная артерия — 3.1 мм Максимальная скорость — 41 см/с.
Плод: один ЧСС 143 уд/мин. Толщина воротникового пространства: 2,0мм Носовая кость: 3,2мм Кровоток в венозном протоке: норма Трикуспидальная регургитация: нет Врожденные пороки развития: не обнаружено Шейка матки: 39мм, закрыта Беременность 13-14 недель. Рекомендовано 2 скрининг в 18-20 недель 03,07,2013г.
Вчера писала пост о том, что нам поставили по узи скринингу риск Дауна 1:99, на первом узи им не понравилась носовая кость 1,3 и чсс 145 ( сказали мало). И 5 марта отправляют в РКБ к генетику и на прокол. Сегодня пересдала узи, узистка молодец! и меня успокоила и пообещала разобраться и переговорить по поводу меня, так как она работает там же, куда меня посылают. РЕЗУЛЬТАТЫ УЗИ:шейка матки 40ммКТР 78мм (13 недель, 6 дней) нам сейчас 13 нед.3 дня акушерскихЧСС 151 уд.мин.
Да! Мы это сделали! Мы живы и вроде здоровы! Ура! Ура! Ура! Подробности подкат Ну что сказать, как я тряслась перед УЗИ это неописуемо. Хотя, я думала что буду больше переживать. Но периодическая тошнота+блювота в течении недели и осмотр утром в ЖК давали надежду, что все таки все хорошо. Время тянулось медленно. Иногда просто казалось, что оно замерло. Вроде бы сделаешь уже кучу дел. а прошло всего 10 минут. Еще добавляла трагизма психологическая травма, полученная в первую замершую Б, когда.
Назначили три недели назад на 12.10, но сама врач позвонила говорит приходи за направлением 11го на УЗИ, а то дальше все расписано,а я работаю. Назначили на 9-10 утра, не стала отпрашиваться с работы. думала что успею. И мандраж какой то, что раньше. морально не успела подготовиться.Пришлу в ЖК направления не нашли. в итоге провозились минут 40,и всё таки отправили. Ждала 3 часа.т.к.с Одинцово еще отправляют сюда, потому что у них нет УЗИста. Врач молчаливая, весь УЗИ молча, только говорила перевернись. повернись. о том чтоб посомтреть.
В общем все хорошо))) ходили с мужем. он доволен как слон)) и наконец то я знаю срок беременности, он у меня с месячными не совпадают т.к овуляция была приблизительно на 23-25 день цикла, т.е поздняя. Ну и ниже данные для истории. Дата 07.08.2014 Методика исследования: трансабдоминальный Размеры матки: увеличены Контуры матки ровные, четкие Имеет среднее положение Структура миометрия не изменена. Тонус миометрия нормальный Патологические ехо-включения — нет Объемные образования — нет Перегородка в матке — нет У полости матки визуализируется.
Очень давно ничего не писала в своем дневнике. За это время успела сдать 2 госэкзамена, защитить диплом на отлично, получить его (сегодня, кстати, было торжественное вручение). Пройти УЗИ скрининг, и вот об этом хочу рассказать подробнее: УЗИ было назначено на 17 июня (воскресенье) на 15:00. Проходила его все в той же платной клинике. С мужем заранее решили, что пойдем вместе. Утром проснулась и поняла, что побаливает желудок 🙁 Когда пришло время идти в клинику он уже болел практически невыносимо. Но.
Ой девочки, я сегодня готова пархать как бабочка от счастья. Это просто что-то. Мыслей куча и все хорошие, но обо всем по порядку: 1. Сегодня я увидела нашего малыша пузожителя. . он уже не похож на креветку Теперь это маленький малыш, такой хорошенький. Сидел на попе с согнутыми ногами и толкал меня (разгибаю ножки), жаль что я этого не чувствую. Ну ничего не долго уже осталось)))) а еще махал ручками так нежно и робко. Я была готова разреветься от счастья, когда.
Что дало мне УЗИ? Бумажку с кучей буковок и циферок. Но это чисто символически. Из сервисов, доступных простым смертным (бесплатно, я имею в виду), у нас только — послушать сердцебиение плода. И вот только в этот момент до меня дошло, что он жив! о_о Детёныш наш. : ) Всю процедуру врач, молчаливый и (мне же не показалось) до нельзя улыбчивый дядечка, улыбался крайне добро и ободряюще, хотя на меня даже ни разу не взглянул. Зато меня это успокоило. А то.
Первый скрининг прошла сегодня. Узистка сказала: «Молодец. Хороший ребеночек». И я расслабилась. Ну были всякие переживания, а теперь я услышала сердечко, увидела, как масик пальчик сосет большой на правой ручке и успокоилась. Параметры такие по УЗИ: беременность 12 недель 6 дней КТР 63 мм ЧСС 146 уд/мин толщина воротникового пространства 2,3 мм Носовая кость, длина 2,6 мм Кровоток в венозном протоке в норме Трикуспидальная регургитация — нет Особенности строения плода — без особенностей Структура хориона — не изменена Миометрий -.
ПРЕНАТАЛЬНЫЙ СКРИНИНГ Скрининг — совокупность мероприятий и медицинских исследований, тестов и других процедур, направленных на предварительную идентификацию лиц, среди которых вероятность наличия определённого заболевания выше, чем у остальной части обследуемой популяции. Скрининг — начальный предварительный этап обследования популяции, а лица с положительными результатами скрининга нуждаются в дальнейшем диагностическом обследовании для установления или исключения факта наличия патологического процесса.
Допплерометрия (допплер)Во время беременности, особенно в последнем триместре, врачи часто направляют беременную женщину на допплерометрию. Допплерометрия позволяет определить скорость кровотока в сосудах. Наиболее доступными и удобными сосудами для исследования являются артерии пуповины плода, маточные артерии, средняя мозговая артерия и аорта плода.
Многоплодной называют беременность двумя или большим количеством плодов. При наличии беременности двумя плодами говорят о двойне, тремя — о тройне и т.д. Каждый из плодов при многоплодной беременности называется близнецом. Частота встречаемости. Многоплодная беременность составляет в среднем 1-2% от общего количества родов. Частота встречаемости при различном количестве плодов следующая: • двойни — 1 на 87 родов; • тройни (триплеты) — 1 на 6400 родов, или 1 на 87 двоен; • четыре плода — 1 на 51 тыс. родов (873), или.
Источник: www.babyblog.ru
Трикуспидальная регургитация у плода
Почему сразу у врача не спрашиваете?
Потому что узист сказала врач вам все расскажет. Да и некогда им было мне что-то объяснять, они Тайланд обсуждали.
Класс) всегда ходите к такому узисту🤣много чего про тайланд может узнаете… а уж потом про ребенка)
Да кто ж знал) на след.скрининг точно не к ним пойду)
Удачи… о плохом не думайте
Скажите подтвердилась у вас трикуспидальная регургитация на последующем скрининге? Мне тоже написали такое заключение на первом скрининге
Нет, не подтвердилась
А к врачу когда? может Гугл?
В Гугле пишут, что в 95% проходит к 16 неделе… а если нет, то порок сердца. Боюсь ( к врачу сегодня вечером
А где-то пишут, что это вообще физиологично… Фиг знает. У врача спрошу
Значит ты попадаешь в 95%и не волнуйся.у меня в первую беременность были проблемы с сердцем у дочки, делали УЗИ сердца плода даже, у нее неправильно расположена одна мышца, она должна быть поперек, а у неё вдоль.кардиолог сказала, что ничем это не опасно.как это называлось я конечно не помню.Но вообще у тебя слишком маленький срок, чтобы видеть что там с сердцем происходит.
Такая же ситуация была, что на 1 скрининге поставили такой же диагноз.Но врач сразу сказал, что не нужно переживать, потому что плод маленький, может не успело ещё сердечко полностью развиться, и нет серьезных причин для паники.Естественно я сразу в Интернет, все писали что это совсем не опасно.И только после 2 скрининга я с облегчением сказала урааа.Все хорошо.Поэтому всем мамам, никогда не переживайте прежде времени, вы можете только хуже себе и ребёнку сделать.Берегите себя и ребёнка и ждите следующего УЗИ и настраивайтесь на позитивное так оно и будет 🙂
Источник: www.baby.ru
Трикуспидальная регургитация у плода 12 недель — Беременность и роды
В программе ультразвукового скрининга 1 триместра беременности требуется (но далеко не всеми, не всегда, и не всегда как положено выполняется) исследование кровотока на трехстворчатом клапане плода.
Факт обнаружения трехстворчатой регургитации у плода (т.е. обратного естественному кровотока, и недостаточности трехстворчатого клапана) рекомендациями отечественных и зарубежных светил пренатальной и УЗИ — диагностики считается маркером риска аномалий развития плода и его хромосомных аберраций.
Действительно, при различных структурных аномалиях сердца, таких как атриовентрикулярный септальный дефект (АВК), дисплазия трехстворчатого клапана, болезнь Эбштейна, а также при стенозе или атрезии легочного клапана, стенозе и преждевременном закрытии артериального протока, при синдроме гипоплазии левых отделов сердца, при аритмиях плода, мы встречаемся с недостаточностью трехстворчатого клапана – с трикуспидальной регургитацией.
И, конечно, она встречается при фетальных кардиомиопатиях и миокардитах, сердечной недостаточности плода, различных сосудистых мальформациях плода (классический пример – аневризма вены Галена).
Но, простите, все эти перечисленные заболевания очевидны, и имеют более важные, главные проявления, а трехстворчатая недостаточность при них – лишь один из многих других симптомов, а не самостоятельная находка!
В то же время мы (как кардиологи) знаем, что практически у всех существует физиологическая трикуспидальная регургитация – и у только родившегося ребенка, и у преклонных лет пациентов. От патологической недостаточности трехстворчатого клапана ее отличает низкая степень и относительно низкая скорость потока регургитации, и, конечно же, отсутствие другой серьезной врожденной или приобретенной патологии сердца и кровообращения в целом.
Но законодатели пренатальной диагностики упрямо тиражируют совершенно настораживающие цифры:
только у 5% плодов с трехстворчатой регургитацией нет патологий, остальные 95% — носители хромосомной патологии, особенно высок риск трисомии 21 хромосомы, т.е. болезни Дауна!
Интернет — форумы кричат тысячами голосов: «Помогите, у моего будущего ребенка обнаружили трикуспидальную регургитацию! Что делать! Никто ничего не может объяснить!». Непрофессионал и не объяснит, он понятия не имеет, с чем едят эту регургитацию.
Хорошо, если изначально не перепутает потоки митральной и трикуспидальной регургитации, или (еще хуже), нормальный кровоток в магистральной артерии сердца с этой самой трикуспидальной регургитацией (а, поверьте мне, таких «находок» — завались – у половины кричащих в этих самых форумах, а сомневающихся в этом утверждении специалистов отсылаю к опубликованным УЗИ-картинкам в том же сетевом ресурсе).
Этому специалисту легче всего откреститься от вас, направив на адские круги дополнительных бесконечных исследований, дообследований и консультаций.
Мы же в своей практике при обнаружении трикуспидальной регургитации у плода
проводим ряд дополнительных диагностических мероприятий, позволяющих уже гораздо подробнее оценить как саму степень и значимость трикуспидальной
Трикуспидальная регургитация у плода что это такое
Дата публикации статьи: 29.06.2018
Дата обновления статьи: 4.09.2018
Автор: Дмитриева Юлия (Сыч) — практикующий врач-кардиолог
Трикуспидальная регургитация – сердечная патология, при которой кровь поступает из правого желудочка обратно в правое предсердие через трикуспидальный, или трехстворчатый клапан, вопреки нормальному кровообращению.
Латинское “gurgitare” переводится как – наводнять, “ре” указывает на обратное или повторное действие.
Что это за диагноз?
В человеческом сердце есть четыре камеры — левые и правые желудочки и предсердия. Они разделены перегородками с клапанами, в норме пропускающими кровь только в одну сторону.
Трикуспидальный (трехстворчатый) – соединяет правое предсердие и желудочек. Регургитацией называют ситуацию в результате которой – кровь при сокращении правого желудочка сквозь этот клапан выплескивается не только в малый круг кровообращения, но и обратно в предсердие.
Этот диагноз не является самостоятельным заболеванием, он лишь сигнализирует о нарушениях работы сердца. Данная патология может поражать все сердечные клапаны: митральный, аортальный, легочной артерии и трикуспидальный.
Среди всех возможных форм, трикуспидальная встречается реже аортальной и митральной, затрагивающих восходящую аорту, но она не менее опасна.
Своего кода по МКБ 10 у этой патологии нет, она входит в перечень неревматических патологий трикуспидального клапана – I36.1-I36.9.
Разновидности заболевания и причины их развития
Трехстворчатая регургитация может быть:
А также патологию классифицируют по причине возникновения:
- Первичная. Возникает вследствие различных заболеваний: ревматизма и артрита, инфекционного эндокардита, инфаркта миокарда, отложения бляшек соединительной ткани на стенках клапана, сердечной мышцы и сосудов, синдрома Марфана, наследственной патологии соединительной ткани, аномалии Эбштейна, смещения или пролапса створок в полость желудочка.
- Вторичная. Причиной возникновения этой формы патологии могут быть – кардиомиопатия, повышенное давление в легочных сосудах, вызывающее дилатацию, расширение или гипертрофические изменения правого желудочка.
По недостаточности трехстворчатого клапана выделяют следующие формы:
- Органическую или абсолютную. Подразумевает изменение створок, что препятствует их нормальной работе.
- Функциональную или относительную. Возникает из-за аномалий самого клапана: его растяжения или поражения сердечной ткани.
Врожденная
Данная форма патологии возникает у плода на 11-13 неделе беременности, или у грудного младенца в первые месяцы жизни. Во время вынашивания беременной назначается прохождение скрининга, при помощи которого ее возможно выявить.
Во внутриутробном периоде с патологией ничего сделать нельзя, ребенок рождается уже с ней. Она проявляется практически сразу после рождения в виде дыхательных расстройств, недостаточности правого желудочка сердца, синюшности кожных покровов.
При врожденном отклонении работа сердечного клапана может самостоятельно вернуться к норме со временем.
Грудничку с таким диагнозом необходимо регулярно обследоваться у врача-кардиолога, а матери – следить за здоровьем малыша. Запущенная болезнь может привести к инвалидности, даже к летальному исходу.
Эта патология чаще всего появляется у новорожденных с хромосомными аномалиями, но может развиться и у здорового эмбриона.
Приобретенная
Появляется у взрослых людей на фоне сердечно-сосудистых заболеваний.
Она никогда не возникает изолированно, только как следствие другого заболевания, связанного с работой сердца.
Возможные стадии
Степень развития этой патологии определяется по интенсивности обратного потока крови.
Всего их выделяют четыре:
- 1 стадия – Небольшой отток, при этом никаких симптомов не наблюдается.
- 2 стадия – Длина струи составляет до 2 см.
- 3 стадия – Длина струи превышает 2 см.
- 4 стадия – Значительная регургитация, уходящая вглубь правого предсердия.
Существует также пятая или нулевая стадия, называемая физиологической или приклапанной. При ней у створок образуется завихрение, из-за которого минимальное количество крови поступает назад. Эта стадия не является патологией и чаще всего никак не влияет на здоровье.
Симптоматика
В зависимости от стадии патологии симптомы различаются. На первых стадиях симптомы незначительны или практически отсутствуют.
На 3 и 4 стадиях у пациента проявляется ярко выраженная клиническая картина.
Таблица характерных симптомов на разных стадиях патологии:
| Стадия трикуспидальной регургитации | Симптомы заболевания |
| Первая | Отсутствуют или могут проявиться в виде чрезмерно интенсивной пульсации вен на шее. |
| Вторая | Шейные вены заметно пульсируют, дрожат. |
| Третья и четвертая | Набухание яремной вены. |
Синюшность кожи на губах, носу, под ногтями.
Отечность нижних конечностей.
Одышка, быстрая утомляемость во время физических нагрузок (при прогрессировании диагностируется и в состоянии покоя).
Болевые ощущения в правом подреберье.
Увеличенная печень.
Большая часть признаков схожа и с другими сердечно-сосудистыми заболеваниями, но четче всего на регургитацию трехстворчатого клапана указывают набухшие яремные вены и развитие мерцательной аритмии.
Как диагностируется?
Основным методом диагностики регургитации является ультразвуковое исследование сердца.
Другие диагностические процедуры по уточнению диагноза:
- Сбор анамнеза, внешний осмотр, прослушивание сердца с помощью фонендоскопа.
- Электрокардиография.
- Эхокардиографическое исследование с допплеровским анализом.
- Рентген грудной клетки.
- Катетеризация сердца: диагностическая процедура, при которой с помощью катетера и рентгенографии исследуют состояние артерий и кровоснабжения сердца.
Методы лечения на разных стадиях
При легкой стадии патологии лечение в основном поддерживающее и направлено на стабилизацию артериального давления. Пациент находится под наблюдением лечащего врача-кардиолога.
При прогрессирующей патологии назначают консервативную терапию, которая направлена не только на устранение нарушения работы сердечного клапана, но и на лечение первопричины, т. е. вызвавшего его заболевания.
На поздних стадиях трикуспидальная регургитация лечится следующими хирургическими способами:
Медикаментозная терапия
Лекарственное лечение регургитации трехстворчатого клапана состоит из приема:
- Диуретиков. Мочегонные препараты, выводящие соли и воду из почек.
- Вазодилататоров. Сосудорасширяющие лекарственные средства, широко применяющиеся для лечения сердечно-сосудистых заболеваний.
- Сердечных гликозидов. Лекарственные препараты растительного происхождения, использующиеся для лечения сердечной недостаточности, оказывающие антиаритмическое действие.
- Метаболических препаратов для улучшения снабжения тканей кислородом.
- Препаратов калия и магния, как универсальных кардиопротекторов.
Медикаментозную терапию назначают, если патология гемодинамически незначима, т. е. сосуды не затронуты.
Пластика клапана
Пластика трехстворчатого клапана проводится для коррекции недостаточности при гемодинамически значимых пороках сердца и значительной деформации створок.
Такое вмешательство еще называют бикуспидализацией по Бойду. Она заключается в наложении на створки клапана швов с целью уменьшения его просвета.
Аннулопластика
Этот вид хирургического вмешательства – разновидность пластики.
Она может быть проведена несколькими способами:
- Аннулопластика опорным кольцом по Карпентье. При таком виде пластики используют корригирующие кольца.
- Шовная аннулопластика по Де Вега. При ней накладывают полукисетный шов на прокладки клапана.
- Аннулопластика по Амосову. Схожа с методом Де Вега, отличается лишь типом применяемого шва.
Протезирование
Когда пластика трикуспидального клапана невозможна по причине органического разрушения или при гемодинамически значимых пороках – проводят протезирование, т.е. полную замену.
Протезы могут быть механическими или биологическими, чаще всего устанавливают последние.
Выбор в пользу такой операции должен быть принят с учетом возраста пациента, противопоказаний к обширному хирургическому вмешательству и антикоагулянтной терапии и оценки общего состояния больного.
С учетом того, что гемодинамические условия в области трехстворчатого клапана менее напряженные, дегенерация биологической ткани происходит медленнее, поэтому протез служит дольше, чем в случае имплантации других сердечных клапанов.
Операцию проводят под наркозом как на работающем сердце, так и с подключенным аппаратом искусственного кровообращения.
Прогноз
Прогноз патологии благоприятен на начальных стадиях. Трикуспидальная регургитация 1 степени не очень страшна, не требует лечения, позволяет пациенту вести привычный образ жизни. Ему только лишь необходимо наблюдаться у кардиолога.
Трикуспидальная регургитация 2 степени также не требует лечения, если она не вызывает проблем со здоровьем: сердечной недостаточности, одышки, набухания шейных вен и т. д. При своевременном обращении к врачу, при появлении тревожных симптомов, назначается медикаментозная терапия.
Регургитация трикуспидального клапана 3 и 4 степеней требует хирургического вмешательства. Прогноз при операции в целом положительный: пластика или протезирование сердечного клапана увеличивает ожидаемую продолжительность жизни. Имплантация биологического протеза имеет крайне положительные отзывы.
Смертность при регургитации трехстворчатого клапана обусловлена сердечно-сосудистыми заболеваниями, которые провоцируют его неправильную работу. При отсутствии необходимого лечения болезнь может привести к тяжелым последствиям, даже к летальному исходу. Важно регулярно проходить медицинские профилактические осмотры и следить за своим здоровьем.
Дополнительные вопросы
Берут ли в армию с таким диагнозом? При регургитации трехстворчатого клапана 1 степени нет противопоказаний к службе в армии, но с более тяжелой степенью этой патологии предполагается освобождение от военной службы.
То же касается и занятий спортом. Начальные стадии патологии позволяют физические нагрузки, но на 3 и 4 стадиях регургитации заниматься спортом не рекомендуется, поскольку чрезмерные физические нагрузки могут обострить болезнь, вызвать ухудшение состояния человека.
Специализированный академический клинический центр
Скрининг 1 (первого) триместра. Сроки скрининга. Результаты скрининга. УЗИ скрининг.
Скрининг 1 (первого) триместра. Сроки скрининга. Результаты скрининга. УЗИ скрининг.
Ваш малыш преодолел все сложности и опасности связанные с эмбриональным периодом. Благополучно добрался по фаллопиевым трубам до полости матки, произошла инвазия трофобласта в эндометрий, формирование хориона. Эмбрион рос и невероятным образом изменялся с каждой неделей, образовывались зачатки всех важнейших органов и систем, происходило формирование туловища, головы, конечностей.
Наконец дорос до 10 недель, приобретя все те необходимые черты, похожую на ребёнка конфигурацию, которые позволили называть его с этого момента плодом.
Наступило время проведения скрининга 1 (первого) триместра.
Сегодня мы поговорим о сроках скрининга первого триместра, полученных результатов УЗИ скрининга.
Тема эта обширная и одной статьёй тут конечно не отделаешься. Нам предстоит разобрать множество аномалий и пороков развития, которые уже могут быть заподозрены или даже диагностированы на этом сроке. Но начнём сначала.
Что же такое скрининг ?
Скрининг — это совокупность необходимых мероприятий и медицинских исследований, тестов и других процедур, направленных на предварительную идентификацию лиц, среди которых вероятность наличия определенного заболевания выше, чем у остальной части обследуемой популяции. Скрининг является лишь начальным, предварительным этапом обследования популяции, а лица с положительными результатами скрининга нуждаются в последующем диагностическом обследовании для установления или исключения факта наличия патологического процесса. Невозможность осуществления диагностических тестов, позволяющих установить или исключить факт наличия патологического процесса при положительном результате скрининга, делает бессмысленным проведение самого скрининга. Например, проведение биохимического скрининга хромосомных заболеваний плода не обосновано, если в данном регионе невозможно осуществление последующего пренатального кариотипирования.
Проведение любой скрининговой программы должно сопровождаться четким планированием и оценкой качества проведения скрининга, так как любой скрининговый тест, проводимый в общей популяции, может принести больше вреда, чем пользы для обследуемых лиц. Понятие «скрининга» имеет принципиальные этические отличия от понятия «диагностика», так как скрининговые тесты проводятся среди потенциально здоровых людей, поэтому очень важно, чтобы у них сложились реалистические представления о той информации, которую предоставляет данная скрининговая программа. Например, при проведении ультразвукового скрининга хромосомной патологии плода в первом триместре беременности у женщин не должно складываться представления, что выявление увеличения толщины воротникового пространства (ТВП) у плода обязательно свидетельствует о наличии у него болезни Дауна и требует прерывания беременности. Любой скрининг имеет определенные ограничения, в частности, отрицательный результат скринингового теста не является гарантией отсутствия заболевания, точно так же, как положительный результат теста не свидетельствует о его наличии.
Когда и зачем был придуман скрининг I триместра ?
У каждой женщины существует определенный риск того, что ее ребёнок может иметь хромосомную патологию. Именно у каждой, и не важно какой образ жизни она ведёт и социальный статус занимает.
При проведении систематического (безвыборочного) скрининга определенный скрининговый тест предлагается всем лицам определенной популяции. Примером такого скрининга является ультразвуковой скрининг хромосомных аномалий плода в первом триместре беременности, который предлагается всем без исключения беременным на сроке 11-13(+6) недель.
И так, скрининг первого триместра — это совокупность медицинских исследований, проводимых на сроке 11-13(+6) недель, и направленных на предварительную идентификацию беременных, среди которых вероятность рождения ребёнка с хромосомными аномалиями (ХА) выше, чем у остальных беременных.
Основное место среди выявляемых ХА занимает Синдром Дауна (трисомия по 21 паре хромосом).
Английский врач Джон Лэнгдон Даун первый в 1862 году описал и охарактеризовал синдром, впоследствии названный его именем, как форму психического расстройства.
Синдром Дауна не является редкой патологией — в среднем наблюдается один случай на 700 родов. До середины XX века причины синдрома Дауна оставались неизвестными, однако была известна взаимосвязь между вероятностью рождения ребёнка с синдромом Дауна и возрастом матери, также было известно то, что синдрому были подвержены все расы. В 1959 году Жером Лежен обнаружил, что синдром Дауна возникает из-за трисомии 21-й пары хромосом, т.е. кариотип представлен 47-ю хромосомами вместо нормальных 46-и, поскольку хромосомы 21-й пары, вместо нормальных двух, представлены тремя копиями.
В 1970 году был предложен первый метод скрининга трисомии 21 у плода, основанный на повышении вероятности этой патологии при увеличении возраста беременной женщины.
При скрининге, основанном на возрасте матери лишь 5% женщин попадет в группу «высокого риска», и эта группа будет включать в себя только 30% плодов с трисомией 21 из всей популяции.
В конце 1980-х годов появились методы скрининга, учитывающие не только возраст, но и результаты исследования концентрации таких биохимических продуктов плодового и плацентарного происхождения в крови беременной женщины, как альфа-фетопротеин (АФП), неконьюгированный эстриола (uE3), хорионический гонадотропин (ХГЧ) и ингибин А. Этот метод скрининга является более эффективным, чем скрининг только по возрасту беременной женщины, и при той же частоте проведения инвазивных вмешательств (около 5%) позволяет выявить 50–70% плодов, имеющих трисомию 21.
В 1990-х годах был предложен метод скрининга, основанный на возрасте матери и величине ТВП (толщина воротникового пространства) плода в 11–13(+6) недель беременности. Этот метод скрининга позволяет выявить до 75% плодов с хромосомной патологией при частоте ложно-положительных результатов в 5%. В последующем метод скрининга, основанный на возрасте матери и величине ТВП плода в 11–13(+6) недель беременности, был дополнен определением концентраций биохимических маркеров (свободной фракции β-ХГЧ и РАРР-А) в сыворотке крови матери в первом триместре беременности, что позволило выявить 85–90% плодов, имеющих трисомию 21.
В 2001 году было обнаружено, что при ультразвуковом исследовании в 11–13 недель у 60–70% плодов при наличии трисомии 21 и у 2% плодов при нормальном кариотипе носовые кости не визуализируются. Включение данного маркера в метод скрининга, основанного на ультразвуковом исследовании и определении биохимических маркеров в первом триместре беременности, позволяет увеличить частоту выявления трисомии 21 до 95% .
Какие УЗ — маркёры , повышающие риск ХА , мы оцениваем ?
В первую очередь это расширение толщины воротникового пространства (ТВП), отсутствие визуализации носовых костей, реверсный ток крови в венозном протоке и трикуспидальная регургитация.
Воротниковое пространство – является ультразвуковым проявлением скопления жидкости под кожей в тыльной области шеи плода в первом триместре беременности.
- Термин «пространство» используется вне зависимости от того, имеет ли это пространство перегородки или нет, является ли это пространство локализованным в области шеи или распространяется на все тело плода.
- Частота встречаемости хромосомных заболеваний и пороков развития у плода зависит от величины ТВП, а не от его ультразвуковых характеристик.
- Во втором триместре беременности воротниковое пространство обычно исчезает или, в редких случаях, трансформируется или в отек шеи, или в кистозную гигрому в сочетании с генерализованным отеком плода или без такового.
Толщина воротникового пространства плода может быть измерена при проведении трансабдоминального ультразвукового исследования в 95% случаев, в остальных случаях необходимо выполнение трансвагинального исследования. При этом результаты, полученные при проведении трансабдоминального или трансвагинального исследования, не различаются.
1 Измерения производятся в 11–13(+6) недель беременности при величине копчико-теменного размера плода от 45 мм до 84 мм. Это важный момент, т.к. не редко на сроке ровно 11 недель или 11 недель и 1-2 дня плод оказывается на пару миллиметров меньше 45 мм. Это вариант нормы, но исследование в этом случае придётся перенести на неделю.
2 Измерение должно проводиться строго в сагиттальном сечении плода, причем голова плода должна занимать нейтральное положение.
3 Изображение должно быть увеличено таким образом, чтобы на экране оставались только голова и верхняя часть грудной клетки плода.
4 Размер изображения должен быть увеличен таким образом, чтобы минимальное смещение курсора давало изменение размера на 0,1 мм.
5 Толщина воротникового пространства должна измеряться в самом широком месте. Необходимо дифференцировать эхоструктуры кожи плода и амниотической оболочки.
6 Курсоры должны быть установлены на внутренние границы эхопозитивных линий, отграничивающих воротниковое пространство, не заходя на него.
7 При исследовании необходимо измерить ТВП несколько раз и выбрать максимальное из полученных измерений.
В 5–10% случаев имеет место обвитие пуповины вокруг шеи, это может привести к ложному увеличению ТВП. В таких случаях измерение ТВП должно проводиться по обе стороны от пуповины, и для оценки риска хромосомной патологии плода используется среднее значение этих двух измерений.
Визуализация носовых костей плода
- Должна проводиться при сроке беременности 11–13(+6) недель и при КТР плода 45–84 мм.
- Необходимо увеличить изображение плода таким образом, чтобы на экране были представлены только голова и верхняя часть туловища плода.
- Должно быть получено строго сагиттальное сечение плода, и плоскость инсонации должна быть параллельна плоскости носовой кости.
- При визуализации носовой кости должны присутствовать три отдельных линии. Верхняя линия представляет собой кожу носа плода, нижняя, более эхогенная и толстая, представляет собой носовую кость. Третья линия является продолжением первой, но находится несколько выше ее и представляет собой кончик носа плода.
- В 11–13(+6) недель профиль плода может быть получен и оценен более чем у 95% плодов.
- При нормальном кариотипе отсутствие визуализации костей носа характерно для 1% плодов у женщин европейской популяции и для 10% плодов у женщин афро-карибской популяции.
- Кости носа не визуализируются у 60–70% плодов при трисомии 21, у 50% плодов при трисомии 18 и у 30% плодов при трисомии 13.
- При частоте ложно-положительных результатов 5%, комбинированный скрининг, включающий измерение ТВП, визуализацию костей носа плода и измерение концентрации РАРР-А и β-ХГЧ в сыворотке крови матери, потенциально способен выявить более 95% плодов при трисомии 21.
Этот плод — один из дихориальной двойни. ТВП и кровоток в венозном протоке в норме, но отсутствует визуализация носовых костей. Результат кариотипирования — Синдром Дауна, кариотип 2-го плода из двойни — нормальный.
Допплерометрия венозного протока и трикуспидальная регургитация
При хромосомных аномалиях часто формируются пороки развития различных органов и систем, в том числе и врождённые пороки развития сердечно-сосудистой системы.
Венозный проток представляет собой уникальный шунт, доставляющий оксигенированную кровь из пупочной вены, которая направляется преимущественно через овальное окно в левое предсердие, к коронарным и мозговым артериям. Кровоток в венозном протоке имеет характерную форму с высокой скоростью в фазу систолы желудочков (S-волна) и диастолы (D-волна) и ортоградным кровотоком в фазу сокращения предсердий (а-волна).
В 11–13(+6) недель беременности нарушение кровотока в венозном протоке сочетается с наличием у плода хромосомной патологии или пороков сердца и является признаком возможного неблагоприятного исхода беременности. На этом сроке беременности патологическая форма кривых скоростей кровотока наблюдается у 80% плодов при трисомии 21 и у 5% плодов, имевших нормальный кариотип.
Трикуспидальной регугитацией называется волна обратного тока крови через клапан между правым желудочком и предсердием сердца. В 95% случаев трикуспидальная регургитация, также как и реверсный ток крови в венозном протоке, исчезает в течение нескольких последующих недель, как правило, к 16 неделям; однако в 5% случаев может указывать на наличие врожденного порока сердца. В связи с чем, рекомендуется пройти расширенную эхокардиографию плода в 18-20 недель.
Крайне важно и необходимо , чтобы специалисты , занимающиеся расчетом риска хромосомной патологии плода на основании оценки его профиля , прошли соответствующее обучение и сертификацию , подтверждающую уровень качества выполнения данного вида ультразвукового исследования .
Конечно, скрининг I триместра не ограничивается определением УЗ-маркеров, повышающих риск рождения ребёнка с такими хромосомными аномалиями, как Синдромами Дауна, Эдвардса, Патау, Тернера и Триплоидии. В этом сроке также могут быть диагностированы такие аномалии развития, как экзэнцефалия и акрания, пороки развития конечностей и сиреномелия, омфалоцеле и гастрошизис, мегацистис и с-м prune belly, аномалия стебля тела, заподозрить с-м Денди-Уокера и Spina bifida при изменении размеров IV желудочка, аноректальную атрезию при обнаружении pelvic translucency (тазовая полупрозрачность). И это ещё далеко не всё. Я постараюсь в дальнейшем рассказать о перечисленных аномалиях и пороках развития.
Все специалисты нашего центра работают по рекомендациям международной организации The Fetal Medicine Foundation (https://www.fetalmedicine.org/ ) и имеют сертификаты этой организации . Fetal Medicine Foundation (FMF), руководителем которого является профессор Кипрос Николаидес , занимается исследованиями в области медицины плода , диагностики аномалий его развития , диагностики и лечения различных осложнений беременности . Сертифицированные специалисты и центры получают разработанное FMF программное обеспечение для расчета риска хромосомной патологии плода по данным ультразвукового и биохимического скрининга . Для получения сертификата по проведению ультразвукового исследования в 11-13(+6) недель необходимо пройти теоретическое обучение на курсе , поддержанном FMF; пройти практический тренинг в аккредитованном FMF центре ; предоставить в FMF ультразвуковые фотографии , демонстрирующие измерение ТВП плода , визуализацию костей носа , допплерометрию кровотока в венозном протоке и трикуспидальном клапане согласно разработанным FMF критериям .
После заполнения и подписания многочисленных документов и согласий на регистратуре, Вас пригласят в УЗ кабинет, где я или мои коллеги проведут оценку развития плода, всех необходимых УЗ-маркеров ХА, а также других возможных изменений со стороны хориона, стенок матки и яичников.
После проведения исследования, Вам выдадут заключение в двух экземплярах и фотографии Вашего малыша (или малышей). Один экземпляр заключения Вы оставляете у себя, а второй нужно будет отдать в процедурном кабинете, где у Вас возьмут кровь из вены для проведения биохимической части скрининга. На основании данных УЗИ и биохимии, специальное программное обеспечение рассчитает индивидуальный риск хромосомной патологии плода и через 1-2 дня Вы получите результат, где будут указаны индивидуальные риски по основным ХА. При Вашем желании, результат можно получить по электронной почте.
В случае получения результатов с низким риском основных ХА, Вам будет рекомендовано повторное проведение УЗИ в 19-21 неделю беременности. Если же риск окажется высоким, то помните, что это именно результат скринингового исследования, а не диагноз. Для постановки точного диагноза потребуется консультация генетика и проведение таких методов диагностики, как хорионбиопсия или амниоцентез с целью пренатального кариотипирования.
В 2012 году появился ещё один высокоточный метод пренатальной ДНК-диагностики, уникальность которого заключается в том, что он не требует проведения инвазивных процедур (если не считать инвазией взятие крови из вены беременной) — Неинвазивный пренатальный тест .
Предлагаю вашему вниманию таблицу исходов беременности при увеличении ТВП:

Как видите, даже при очень большой ТВП, примерно 15% детей могут родиться здоровыми, но гораздо больше вероятность того, что у плода окажутся ХА или крупные аномалии развития.
Подготовка к исследованию
Биохимический скрининг проводится натощак (4-6 часов голода). Чаще УЗИ и биохимия проводятся в один день, на мой взгляд, это очень удобно, но если Вы вдруг недавно покушали, то можно пройти только УЗИ, а кровь сдать в другой день, главное не позднее полных 13 недель беременности. Для УЗИ особой подготовки не нужно, но переполненный мочевой пузырь может доставлять дискомфорт Вам и исследователю.
В большинстве случаев УЗИ проводится трансабдоминально (раздеваться не нужно), но иногда приходится переходить на транcвагинальное исследование. Не редко, в начале исследования, положение плода не позволяет произвести необходимые измерения. В этом случае требуется покашлять, перевернуться с боку на бок, иногда даже отложить исследование на 15-30 минут. Отнеситесь, пожалуйста, с пониманием.
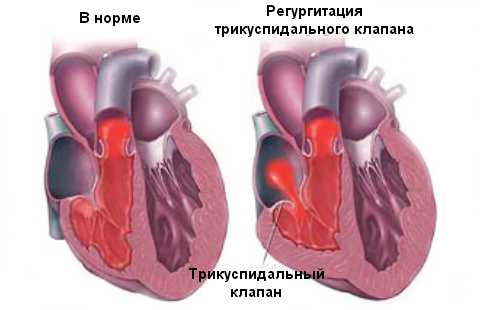
Трикуспидальная регургитация (недостаточность трикуспидального клапана) – это порок сердца, при котором происходит обратный ток крови в фазе систолы через трехстворчатый клапан из правого желудочка в полость правого предсердия.

Как происходит регургитация трикуспидального клапана
Трикуспидальный или трехстворчатый клапан расположен между правым предсердием и правым желудочком, во время диастолы его створки открываются, пропуская венозную кровь из правого предсердия в желудочек. Во время систолы (сокращения) створки клапана плотно закрываются, и поступившая в правый желудочек кровь попадает в легочную артерию, а затем в легкие. При регургитации трикуспидального клапана кровь из правого желудочка не полностью поступает в легочную артерию, а частично возвращается в правое предсердие, возникает обратный заброс крови – регургитация. Это происходит вследствие дисфункции трехстворчатого клапана – при неплотном смыкании его створок не закрывается полностью вход в правое предсердие. При трикуспидальной регургитации из-за повышенной нагрузки предсердие гипертрофируется, а затем происходит растяжение мышц и его увеличение в размерах. В свою очередь, это приводит к попаданию большого количества крови из предсердия в правый желудочек в период диастолы, его дальнейшей гипертрофии и нарушению функций, что провоцирует застой в большом круге кровообращения.
Причины и виды трикуспидальной регургитации
Недостаточность трехстворчатого клапана бывает нескольких видов:
- Абсолютная или органическая недостаточность. Патология вызвана поражением створок клапана, таких как пролапс клапана (провисание створок), вследствие врождённого заболевания – дисплазии соединительной ткани, также к причинам возникновения относят ревматизм, инфекционный эндокардит, карциноидный синдром и другие;
- Относительная или функциональная недостаточность. Возникает при растяжении клапана, вызванного сопротивлением оттоку крови из правого желудочка, при выраженной дилатации полости желудочка, обусловленной высокой легочной гипертензией или диффузным поражением миокарда.
По степени выраженности обратного тока крови трикуспидальную регургитацию делят на четыре степени:
- 1 степень. Едва определяемое обратное движение крови;
- 2 степень. Регургитация определяется на расстоянии 2 см от трикуспидального клапана;
- 3 степень. Обратное движение крови из правого желудочка выявляется на расстоянии более 2 см от клапана;
- 4 степень. Регургитация характеризуется большим протяжением в полости правого предсердия.
Степень выраженности возврата крови определяется при помощи эхокардиографического исследования.
Описание трикуспидальной регургитации 1 степени
При регургитации 1 степени, как правило, симптомы заболевания себя ничем не проявляют, и оно может быть обнаружено лишь случайно при проведении электрокардиографии. В большинстве случаев трикуспидальная регургитация 1 степени не требует лечения и может рассматриваться как вариант нормы. Если развитие заболевания, спровоцировано ревматическими пороками, легочной гипертензией или другими болезнями, необходимо проводить лечение основного заболевания, вызвавшего незначительный дефект створок трикуспидального клапана.
У детей эту степень регургитации считают анатомической особенностью, которая со временем может даже исчезнуть – без наличия других сердечных патологий, она обычно не оказывает влияние на развитие и общее состояние ребенка.
Симптомы трикуспидальной регургитации
При трикуспидальной регургитации 2 степени, как и при других степенях, заболевание часто протекает без явно выраженных симптомов. При тяжелом протекании заболевания возможны следующие проявления:
- Слабость, быстрая утомляемость;
- Повышение венозного давления, приводящее к набуханию вен шеи и их пульсации;
- Увеличение печени с характерной болью в правом подреберье;
- Нарушения сердечного ритма;
- Отеки нижних конечностей.
При аускультации (выслушивании) выявляется характерный систолический шум, лучше прослушиваемый в 5–7 межреберье с левого края грудины, усиливающийся на вдохе, негромкий и непостоянный. При увеличении правого желудочка и большом объеме крови, поступающей в него во время диастолы, систолический шум выслушивается и над правой яремной веной.
Диагностика трикуспидальной регургитации
Для диагностики трикуспидальной регургитации кроме анамнеза, физикального осмотра и аускультации проводят следующие исследования:
- ЭКГ. Определяются размеры правого желудочка и предсердия, нарушения сердечного ритма;
- Фонокардиограмма. Выявляется наличие систолического шума;
- УЗИ сердца. Определяются признаки уплотнения стенок клапана, площадь предсердно-желудочкового отверстия, степени регургитации;
- Рентгенография грудной клетки. Выявляется расположение сердца и его размеры, признаки легочной гипертензии;
- Катетеризация полостей сердца. Метод основан на введении катетеров для определения давления в полостях сердца.
Кроме этого, может быть использована коронарокардиография, проводимая перед оперативным вмешательством. Она основана на введении в сосуды и полости сердца контрастного вещества, для оценки движения тока крови.
Лечение трикуспидальной регургитации
Лечение порока может проводиться консервативным либо хирургическим методом. Оперативный метод может быть показан уже при 2 степени трикуспидальной регургитации, если она сопровождается сердечной недостаточностью или другими патологиями. При функциональной трикуспидальной регургитации лечению в первую очередь подлежит заболевание, вызвавшее поражение.
При медикаментозной терапии назначаются: диуретики, вазодилататоры (препараты, расслабляющие гладкую мускулатуру стенок кровеносных сосудов), препараты калия, сердечные гликозиды. Если консервативное лечение оказывается неэффективным, назначается оперативное вмешательство, включающее в себя пластические операции или аннулопластику и протезирование. Пластические операции, шовная и полукружная аннулопластика выполняются при отсутствии изменений створок клапана и расширении фиброзного кольца, к которому они прикреплены. Протезирование показано при недостаточности трикуспидального клапана и крайне тяжелых изменениях его створок, протезы могут быть биологическими либо механическими. Биологические протезы, созданные из аорты животных, могут функционировать более 10 лет, затем старый клапан заменяется на новый.
При своевременно начатом лечении трикуспидальной регургитации прогноз благоприятный. После его проведения больным необходимо регулярно наблюдаться у кардиолога и проходить обследования для предотвращения осложнений.
1, 2, 3 степени, у ребенка, у плода, диагностика, лечение, профилактика
В последнее время отмечается омоложение сердечно-сосудистой болезни. Еще несколько десятилетий назад заболевание сердечной мышцы считались исключительно пожилых людей. Сегодня возрастная группа заболевших мужчин и женщин от 20 до 45 лет. Регургитация трикуспидального клапана у детей и взрослых не исключение. Данное заболевание сердца имеет врожденную природу и может быть диагностировано до рождения ребенка посредством проведения УЗИ (ультразвуковое исследование) беременной женщине.
Этиология болезни
Регургитация трикуспидального клапана сердца – что это такое и какова природа данного заболевания? В кардиологическом отделе медицины регургитацией называют заброс крови из одной камеры сердца в соседний отсек.
Заболевание имеет 4 степени, в зависимости от вида клапана, который был поврежден.
 Сердце в норме и при регургитации
Сердце в норме и при регургитацииКлапаны сердца:
- Митральный клапан (митральная регургитация).
- Аортальный (аортальная регургитация).
- Легочный (легочная регургитация).
- Трикуспидальный (трикуспидальная регургитация).
Наиболее распространённым видом заболевания является митральная регургитация и аортальная. В некоторых случаях у пациента может наблюдаться оба вида патологии.
Данная болезнь сердца не является самостоятельной, а развивается на фоне других заболеваний внутренних органов, особенно сердца или легких.
Виды болезни
Регургитация трикуспидального клапана может быть врожденным или приобретенным заболеванием. У ребенка явление регистрируется в первые несколько месяцев. Бывает так, что работа клапанов сама становится на место. Врожденную аномалию намного легче контролировать, особенно если имеет место профилактика обострения болезни.
Приобретенный вид регургитации развивается совместно с другими заболеваниями сердца или сосудов.
Исходя из причин, которые влекут за собой развитие аномалии, болезнь может быть первичной или вторичной:
- Первичный тип регургитации трикуспидального клапана связан с болезнями сердечной мышцы. Причина возникновения – гипертензия легочной формы. Это означает, что кровь по легочной артерии бежит под сильно высоким давлением.
- Вторичная форма связана непосредственно с клапаном, который имеет нарушение в работе.
Учитывая тот факт, что регургитация всегда напрямую связана с недостаточностью сердечного клапана, она может быть абсолютной и функциональной. Абсолютная регургитация появляется, когда поражены клапанные створки. Является врожденной формой заболевания. Функциональная форма возникает на фоне сильного растяжения стенок клапана, что является следствием заболеваний или патологических процессов в легочной кровеносной системе, или по причине поражений, возникающих на тканях сердца.
Стадии развития
Патологический процесс имеет 4 стадии своего развития. Существует 5 стадий, которую врачи кардиологи выводят отдельно – физиологическая регургитация:
- Регургитация трикуспидального клапана 1 степени – кровь вытекает в предсердие из сердечного желудочка через створки клапана.
- Регургитация 2 степени – болезнь, которую необходимо лечить. Характеризуется притоком крови из клапана, при этом струя превышает 20-25 мм.
- Регургитация трикуспидального клапана 3 степени – струя превышает 2 см. Диагностика данного заболевания не представляет проблем.
- 4 степени – поток крови превышает 2 см.
- 5 степень является физиологическим явлением. Представляет ли она угрозу здоровью и жизни человека, и берут ли в армию с таким диагнозом? В отличие от первых 4 стадий болезни клапанов сердца, данный вид не является тяжелым патологическим процессом, при условии, что не будет в дальнейшем развиваться.
Причины возникновения патологии
Основной фактор, который провоцирует развитие аномального процесса в сердечных клапанах – клапанная недостаточность на фоне дилатации сердца. В некоторых случаях болезнь возникает на фоне развивающегося ревматизма, эндокардита или по причине регулярного употреблению определенных медицинских препаратов.
Причины, провоцирующие регургитации клапана сердечка первичного вида:
- Воспалительный процесс на соединительных тканях – ревматизм.
- Эндокардит сердца инфекционной природы (в большинстве случаев встречается у людей, имеющих наркотическую зависимость).
- Прогиб створки клапана (пролапс).
- Генетическое заболевание соединительных тканей – болезнь Марфана.
- Врожденный порок клапанов сердца, при котором их створки смещены или отсутствуют вовсе.
- Травма грудного отдела.
- Долгий прием медицинских препаратов.
Причины вторичной регургитации:
- Высокое давление в кровеносной системе легких (гипертензия).
- Расширение желудочка.
- Дисфункция желудочка.
- Патология клапана.
- Недостаточность сердечных желудочков.
- Кардиопатия.
- Врожденный порок перегородок межпредсердия.
- Непроходимость артерии легких.
Клиническая картина
Симптомы регургитации трикуспидального клапана зависит от стадии заболевания и его вида. 1 и 2 степень регургитации практические не имеет ярко выраженных признаков.
Единственно, на что может обратить внимание пациент – пульсация вен, расположенных на шеи. Причина этому – высокое артериальное давление. Чтобы обнаружить явление, достаточно приложить ладонь к правой стороне шеи.
При дальнейшем развитии болезни вены начинают подрагивать, набухают:
- Кожа синего цвета (особенно кончик носа, под ногтевой пластиной, губы).
- Отеки ног.
- Аритмия мерцательной степени.
- Шумы в сердечной мышце (особенно хорошо прослушиваются при вдохе).
- Повышенная утомляемость.
- Симптомы одышки.
- Боли в боку под ребрами.
- Увеличение объема печени.
 Резкая боль в подреберье может сигнализировать о проблемах сердца
Резкая боль в подреберье может сигнализировать о проблемах сердцаДанная симптоматическая картина может свидетельствовать и о других заболеваниях сердечно-сосудистой системы, поэтому тремор вен на шее является самой точной диагностической картиной.
Особенности детской регургитации
Регургитация трикуспидального клапана у плода регистрация явления возможно на ранних сроках развития с помощью УЗИ. В большинстве случаев данная патология связана с отклонением в хромосомах ДНК цепи (синдром Дауна). Хотя и у полностью здорового ребенка может отмечаться регургитация. Наличие данного явления не говорит об отклонении в развитии.
При отсутствии других заболеваний сердечно-сосудистой системы, работа клапана выравнивается самостоятельно с возрастом. Тем не менее, если явление было зарегистрировано, необходимо регулярно посещать кардиолога, чтобы отслеживать возможный процесс развития.
Диагностика и терапевтические методы
Чтобы установить диагноз, пациенту необходимо пройти процедуру УЗИ. Врач исследует анамнез, проводится электрокардиография, катетеризация сердечной мышцы и рентген грудного отсека.
Лечение регургитации комплексное. Используются методы оперативного и консервативного лечения. При 1 стадии развития достаточно регулярного осмотра у кардиолога.
 УЗИ сердца
УЗИ сердцаПри наличии пороков и патологических процессов в сердечно-сосудистой системе, которые спровоцировали нарушения в сердечных клапанах, се методы лечения направлены на их купирование. Вторая стадия развития болезни должна лечиться с помощью приема специализированных медицинских препаратов. Как правило, пациенту назначается прием мочегонных препаратов, и средств, которые расслабляют мускулатуру сосудистых стенок, калий.
При необходимости проводится хирургические операции – от аннулопластики до полного протезирования.
Профилактические меры
Регургитация трикуспидального клапана сердца не имеет рецидивов при соблюдении всех врачебных предписаний после проведенного лечения. Пациенту необходимо вести здоровый образ жизни и воздержаться от вредных привычек. Прием алкогольных напитков и курение исключается. Это касается тех людей, которые прошли через операцию на клапане, и кому была диагностирована начальная стадия болезни. Соблюдение профилактических мер предупредит дальнейшее развитие.
Обязательны умеренные физические упражнения, правильный рацион и режим питания. Пища не должна быть слишком жирной, перченной, не рекомендуется злоупотреблять солениями и сладостями. Необходимо внимательно контролировать вес и не допускать скачков массы. Особенную опасность представляет стремительный набор веса.
Профилактические меры включают полноценный отдых и сон, по возможности избегать стрессовых и нервных ситуаций. Обязательный регулярный осмотр у кардиолога на предмет выявления дальнейшего развития регургитации трикуспидального сердечного клапана.
что это такое, симптомы и лечение
Трикуспидальная регургитация — это реверсивный ток крови из правого желудочка обратно в предсердие, но не самостоятельный диагноз. Это даже не заболевание, а следствие нарушения работы трехстворчатого клапана, закрывающего проход из правого предсердия в соответствующий желудочек.
Состояние может быть первичным или вторичным, в зависимости от происхождения патологического процесса. Восстановление проводится хирургическими методами.
Перспективы полного излечения хорошие, но только на ранних стадиях, когда анатомических дефектов со стороны сердца и отдаленных систем еще нет.
К счастью, длительность начальной фазы достаточна для тщательной диагностики. Вмешательство плановое, не считая исключительных случаев.
Примерные сроки с момента возникновения отклонения до складывания четкой клиники — 3-6 лет.
Механизм развития
Суть патологического процесса заключается в нарушении гемодинамики на локальном уровне и образовании стойкого анатомического дефекта.
При нормальном положении вещей кровь в кардиальных структурах движется строго в одном направлении, заканчивая цикл в левом желудочке и транспортируясь в аорту, а оттуда в ее ветви по большому кругу.
Сердце представлено группой камер, каждая отделена от другой клапанами, что не позволяет двигаться жидкой соединительной ткани в обратном направлении.
Трикуспидальная структура закрывает просвет между правыми предсердием и желудочком. В случае слабости, недостаточности, пороков соединительной ткани возникает обратный ток крови или регургитация, которая называется соответственно наименованию клапана, который обуславливает состояние.
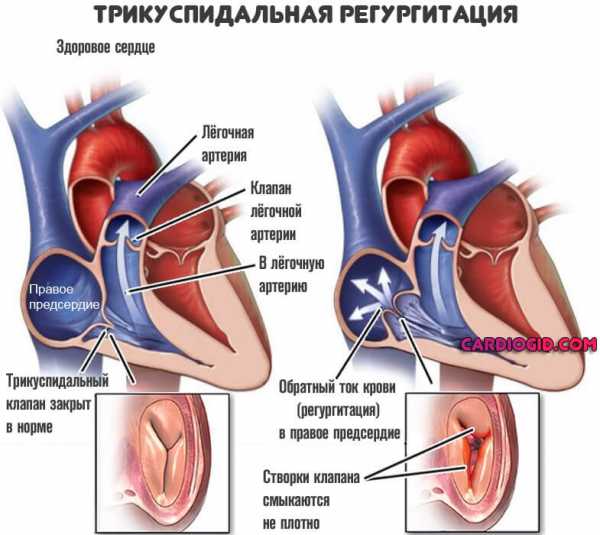
Итогом отклонения оказывается во-первых, нарушение транспортировки крови по малому кругу, во-вторых, недостаточное ее количество, которое выбрасывается в аорту.
Это приводит к генерализованным отклонениям гемодинамики, гипоксии тканей, полиорганной недостаточности в перспективе.
Формы нарушения
Типизация патологического процесса проводится по двум основаниям.
Исходя из происхождения анатомического дефекта, говорят о:
- Первичной форме. Развивается спонтанно, на фоне собственно кардиальных проблем. В том числе аортальной недостаточности, перенесенных воспалительных, инфекционных состояний и прочих.
Характеризуется большей сложностью с позиции излечения и перспектив восстановления, поскольку коррекции требует не только симптоматическая составляющая, но и приобретенный порок.
Также в данную группу входят врожденные факторы, обусловленные генетическими дефектами и спонтанными деформациями трикуспидального клапана.
- Вторичной разновидности. На фоне текущих патологий отдаленных органов и систем.
Степени регургитации
Другое основание классификации — это степени отклонения от нормы. Также из называют стадиями патологического процесса.
Соответственно выделяют:
- Слабо выраженный тип. 1 степень. Количество возвращающейся крови точно не известно. Объемы струи не превышают 1 см в диаметре. Интенсивность проявлений при минимальной трикуспидальной регургитаци незначительна, либо они полностью отсутствуют, что делает раннюю диагностику вопросом удачного случая. Это лучший момент для начала терапии под контролем кардиохирургов.
- Умеренный тип. 2 степень. Характеризуется нарушением нормального тока крови в объеме 2 см, не более. Восстановление проводится оперативным путем. Клиника минимальна, характеризуется болями в груди, одышкой при интенсивной физической нагрузке. Шансы на полное излечение есть, вероятность формирования стойких кардиальных и внесердечных дефектов присутствует, но он еще не велика. Даже в случае возникновения таковых, вероятность качественной, долгой жизни максимальна.
- Выраженный тип. 3 степень. Струя крови более 2 см в диаметре. Развивается хроническая сердечная недостаточность застойного типа. Перспективы восстановления есть, но они не полные, при этом требуется длительная, пожизненная терапия поддерживающего плана.
- Терминальная фаза. 4 степень. Хирургическая помощь не имеет большого смысла, так как сердце, почки, печень, головной мозг изменены существенно. Восстановление невозможно, требуется паллиативная помощь для обеспечения приемлемого качества оставшегося недолгого периода жизни. Смерть наступает от острой сердечной недостаточности.
Классификации используются для точной оценки состояния пациента, перспектив излечения, определения тактики диагностики и терапии.
Чем опасно заболевание?
Осложнения возникают, начиная с третьей, реже второй стадии патологического процесса. Регургитация трикуспидального клапана определяет такие последствия для здоровья и жизни:
- Острая сердечная недостаточность. Нарушение нормальной работы кардиальных структур. Характеризуется триадой признаков: снижением кровяного выброса, падением локальной и генерализованной гемодинамики, аритмическими процессами. Имеет короткий период развития в остром случае, при скрытом течении длительность формирования полноценной картины — 2-4 недели, смерть наступает в результате остановки работы мышечного органа.
- Кардиогенный шок. Летальное почти в 100% случаев состояние. Не имеет перспектив излечения. Даже при частичном восстановлении присутствует гарантия повторного эпизода.
- Инфаркт. Нарушение питания миокарда, острый некроз тканей и, как итог, снижение функциональной активности. Развивается сердечная недостаточность со всеми последствиями.
- Инсульт. Ишемия головного мозга.
- Опасные формы аритмии, влекущие остановку сердца.
Незначительная регургитация провоцирует фатальные осложнения в 0.3-2% случаев, зачастую это результат случайного стечения обстоятельств.
Гемодинамически значимые формы определяют риск летального исхода в широком диапазоне: от 10 до 70% и выше.
Основная причина смерти — не регургитация, а развивающиеся на ее фоне органические дефекты сердца и систем.
Причины
Факторы становления разделяются на первичные и вторичные, соответственно основным формам патологического процесса.
Первичные факторы
- Отягощенная наследственность. Приводит к становлению недостаточности трикуспидального клапана. Проблемы закладываются еще во внутриутробный период. В данном случае имеет место генетическая предрасположенность. Точный механизм, однако, не известен.
Доказано одно: при наличии больного родителя, дети рождаются с рассматриваемым пороком и регургитацией в 12-15% случаев. Возможны спонтанные дефекты перинатального периода, обусловленные внутренними и внешними факторами.
- Спайки в сердце. Это небольшие фибриновые тяжи, нарушающие нормальное анатомическое строение органа. Развиваются в результате воспалительных процессов любого типа, особенно инфекционного. Это своего рода защитный механизм, как и дальнейшее отложение солей кальция, чтобы изолировать пораженный участок.
- Перенесенный инфаркт. Заканчивается замещением функционально активных тканей на слабые, рубцовые, не способных к сокращению, проведению сигнала, спонтанному возбуждению.
Если процесс затрагивает трикуспидальный клапан, возможны такие варианты: его полное заращение, стеноз или же функциональная недостаточность, сразу ведущая к выраженной регургитации. Восстановление срочное, хирургическое.
- Воспалительные патологии сердца (миокардит и прочие). Сопровождаются быстрой деструкцией тканей кардиальных структур. Лечение срочное, в стационаре, с применением антибиотиков и НПВП, также стероидных средств, диуретиков.
- Ревматизм. Воспалительная патология хронического характера, с частыми рецидивами и короткими периодами ремиссии. Терапия пожизненная, с применением поддерживающей тактики. При необходимости проводится хирургическая коррекция последствий.
Вторичные факторы
Вторичный патологический процесс обусловлен кардиальными проблемами и внесердечными моментами:
- Легочная гипертензия и становление специфических отклонений анатомического развития сердца. Требует срочного лечения на ранних стадиях, поскольку на поздних смысла уже нет. В основном рискуют курильщики, алкоголики, астматики и пациенты с длительным течением ХОБЛ.
- Кардиомиопатия.
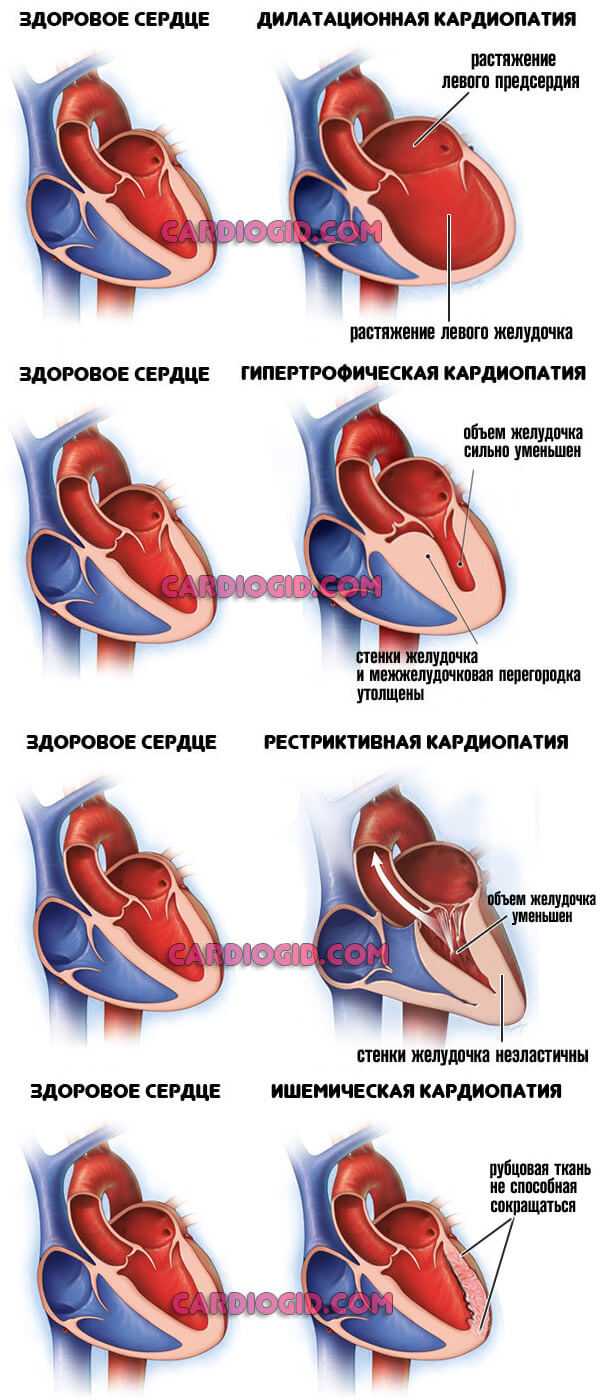
- Эндокринные патологии: гипертиреоз, избыток гормонов коры надпочечников, их недостаток, сахарный диабет и прочие.
Факторы риска
Они непосредственно не обуславливают трикуспидальную регургитацию, но приводят к началу патологического процесса:
- Длительное курение.
- Потребление алкоголя в неумеренных количествах.
- Продолжительный период иммобилизации, без возможности активной деятельности. Для развития требуется много времени, от полугода и более.
- Наркозависимость.
- Неумеренное применение «опасных» препаратов: гликозидов, противоаритмических, гестагенных средств, также гормональных медикаментов, антибиотиков широкого спектра действия.
- Сказываются вредные условия труда на химических, горячих производствах, в шахтах.
Причины рассматриваются в комплексе, возможна система факторов развития.
Характерные симптомы
Проявления зависят от этапа патологического процесса. Гемодинамически незначимая разновидность не имеет признаков вообще.
Среди типичных признаков в остальных ситуациях:
- Поражения печени. Дают знать о себе на поздних стадиях. Определяются болями в правом подреберье, увеличением размеров органа, желтизной кожных покровов из-за избытка билирубина. Возможно постепенное формирование недостаточности.
- Боли в животе неясной локализации. Блуждающие, отдают в подвздошные области. Острый дискомфорт не характерен, потому спутать с клиникой аппендицита невозможно.
- Одышка без видимых причин. Развивается сначала на фоне интенсивных физических нагрузок, затем возникает в состоянии полного покоя. Существенно снижает качество жизни.
- Полиурия. Как итог развивающейся почечной недостаточности. На поздних стадияз (3-4) при преимущественном поражении выделительной системы сменяется обратным процессом. Суточный диурез составляет 500 мл и ниже.
- Тахикардия. Частота сердечных сокращений достигает 120-150 ударов. Они полноценные, регулярные. Тип — синусовый. Реже пароксизмальный.
- Слабость, отсутствие трудоспособности.
- Ощущение постоянного холода. Пациент мерзнет, поскольку падает интенсивность периферического кровообращения.
- Повышение давления в венах. Объективно симптом проявляется набуханием шейных сосудов, их интенсивной пульсацией, видимой напряженностью. Определить признак может не только врач, но и сам пациент или окружающие его люди.
Вместе с тем, АД падает в большинстве случаев. Несущественно, однако, клиническая значимость присутствует. - Отечность нижних конечностей. Как логическое продолжение нарастающей почечной недостаточности.
- Дыхательные проблемы.
В итоге пациент имеет целый комплекс симптомов со стороны как удаленных органов и систем, так и самих кардиальных структур. Причина всех ощущений кроется в нарушении циркуляции крови, как по большому, так и по малому кругу.
Диагностика
Обследование проходит под руководством кардиолога, при доказано процессе продолжает деятельность профильный хирург. Он же занимается назначением лечения.
Схема мероприятий в правильном порядке:
- Устный опрос больного на предмет жалоб, их давности, также сбор анамнеза. Таким образом врач понимает направление дальнейшего обследования.
- Измерение артериального давления. Обычно оно незначительно понижено. Частота сердечных сокращений выше нормы. Ритм правильный, по мере прогрессирования возникают спонтанные преждевременные удары (экстрасистолы).
- Выслушивание звука (аускультация). Определяется синусовый шум обратного тока крови. Тона могут быть как нормальными, так и глухими.
- Суточное мониторирование. Для регистрации показателей кардиальной работы на протяжении 24 часов в динамике. Используется наиболее часто в качестве первого метода, после рутинного обследования. Дает исчерпывающую информацию о движении АД и ЧСС в течение суток.
- Электрокардиография. Оценка функционального состояния сердца.
- Эхокардиография. Методика визуализации кардиальных структур. Проводится в первоочередном порядке, поскольку позволяет обнаружить органические отклонения со стороны трикуспидального клапана.
- МРТ или КР (много реже). Проводится для детализации изображения сердца и окружающих тканей.
- Измерение давления в легочной артерии.
- Нагрузочные тесты. На ранней стадии, позже не применяется из-за значительной опасности.
Методики направлены как на констатацию факта анатомического дефекта, так и на верификацию предполагаемого диагноза.
Методы лечения
Терапия проводится под полным контролем кардиохирурга. Способы воздействия зависят от этапа патологического процесса.
Трикуспидальная регургитация 1 степени — это лучший момент для начала терапии. Но симптомов еще нет, выявление инцидентальное (случайное), сложностей не представляет при целенаправленном поиске.
На данном этапе показано динамическое наблюдение в течение 3-5 лет. В отсутствии прогрессирования, при стагнации процесса, нет необходимости в лечении. Порой пациенты могут жить, не подозревая о своем состоянии, качественно, без больших ограничений.
Трикуспидальная регургитация 2 степени и выше корректируется строго хирургическими путями. Вариантов вмешательства несколько.
Но до этапа лечения требуется стабилизировать состояния больного, если на то есть время (плановые операции).
Применяются препараты:
- Антиаритмические в минимальной дозировке для восстановления приемлемой частоты сердечных сокращений (Амиодарон, Хиндин).
- Бета-блокаторы (Метопролол).
- Гликозиды. С целью нормализовать сократительную способность миокарда.
- Кардиопротекторы.
- Антикоагулянты. Для предотвращения образования тромбов, которые обуславливают частую преждевременную смерть больных.
- Диуретики в рамках терапии ранних проявлений почечных состояний.
Длительность подготовительного периода варьируется от 2 до 4 месяцев, возможно больше.
К моменту оперативного вмешательства ритм должен быть стабильным, правильным, артериальное давление в пределах эталонного значения или близко к тому.
В зависимости от стадии патологического процесса и характера изменений показаны пластика или протезирование трикуспидального клапана. Оба способа, в целом, равнозначны.
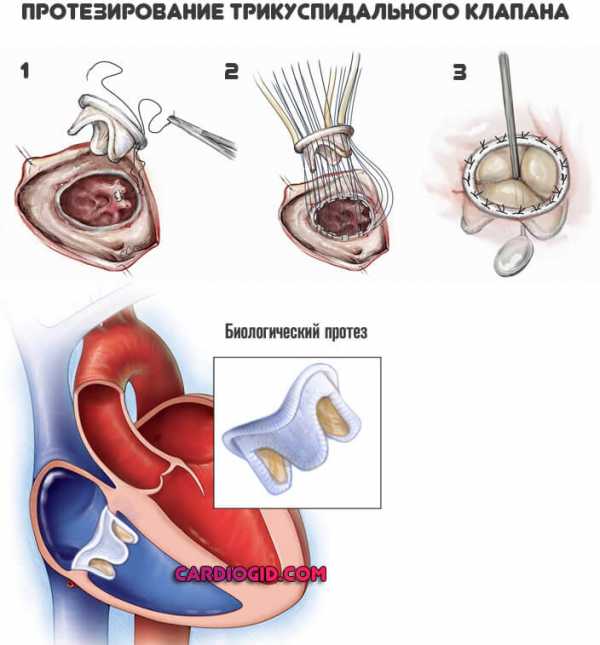
Коррекция патологий и дефектов отдаленных органов проводится под контролем профильных специалистов. Перечень методик широк, определяется исходя из тяжести процесса.
Внимание:Применение народных средств невозможно. Поскольку эффект от них при органическом отклонении со стороны кардиальных структур нулевой.
Изменение образа жизни также не сыграет ключевой роли. Имеет смысл отказаться от курения, алкоголя и наркотических веществ. При проведении тяжелой терапии сторонних патологий рекомендуется коррекция у лечащего специалиста.
Прогноз
Зависит от стадии и характера терапии.
- На первой стадии выживаемость 100%, особенно, если прогрессирования состояния нет.
- Вторая ассоциирована с вероятностью в 85%.
- Третья — 45%.
- Четвертая или терминальная ставит крест на больном, не давая шансов. Медиана составляет 1-2 года, часто еще меньше.
При проведении комплексной терапии есть вероятность стабилизировать состояния даже самых тяжелых пациентов, продлив жизнь на несколько лет.
Благоприятные прогностические факторы:
- Период молодости.
- Отсутствие соматических патологий, вредных привычек, осложнений после проведенной операции.
- Хороший семейный анамнез.
- Отклик на проводимое лечение.
- Редукция симптоматики.
Определение возможного исхода ложится на плечи кардиолога. Для того, чтобы сказать что-либо конкретное, нужно как минимум провести полную диагностику.
В заключение
Регургитация трикуспидальная — это обратный заброс крови: из правого желудочка обратно в предсердие в время сокращения сердца.
Характеризуется нарушением локальной гемодинамики, падением выброса, сократимости миокарда.
Восстановление эффективно только на первой стадии, затем возникают осложнения разно степени тяжести.
Лечение строго хирургическое, с применением искусственных протезов или восстановления анатомической целостности, структуры трехстворчатого клапана.
что это такое, степени, симптомы, диагностика
Трикуспидальная регургитация – сердечная патология, при которой кровь поступает из правого желудочка обратно в правое предсердие через трикуспидальный, или трехстворчатый клапан, вопреки нормальному кровообращению.
Латинское “gurgitare” переводится как – наводнять, “ре” указывает на обратное или повторное действие.
Что это за диагноз?
В человеческом сердце есть четыре камеры — левые и правые желудочки и предсердия. Они разделены перегородками с клапанами, в норме пропускающими кровь только в одну сторону.
Трикуспидальный (трехстворчатый) – соединяет правое предсердие и желудочек. Регургитацией называют ситуацию в результате которой – кровь при сокращении правого желудочка сквозь этот клапан выплескивается не только в малый круг кровообращения, но и обратно в предсердие.
Этот диагноз не является самостоятельным заболеванием, он лишь сигнализирует о нарушениях работы сердца. Данная патология может поражать все сердечные клапаны: митральный, аортальный, легочной артерии и трикуспидальный.
Среди всех возможных форм, трикуспидальная встречается реже аортальной и митральной, затрагивающих восходящую аорту, но она не менее опасна.
Своего кода по МКБ 10 у этой патологии нет, она входит в перечень неревматических патологий трикуспидального клапана – I36.1-I36.9.
Разновидности заболевания и причины их развития
Трехстворчатая регургитация может быть:
- Врожденной.
- Приобретенной.
А также патологию классифицируют по причине возникновения:
- Первичная. Возникает вследствие различных заболеваний: ревматизма и артрита, инфекционного эндокардита, инфаркта миокарда, отложения бляшек соединительной ткани на стенках клапана, сердечной мышцы и сосудов, синдрома Марфана, наследственной патологии соединительной ткани, аномалии Эбштейна, смещения или пролапса створок в полость желудочка.
- Вторичная. Причиной возникновения этой формы патологии могут быть – кардиомиопатия, повышенное давление в легочных сосудах, вызывающее дилатацию, расширение или гипертрофические изменения правого желудочка.
По недостаточности трехстворчатого клапана выделяют следующие формы:
- Органическую или абсолютную. Подразумевает изменение створок, что препятствует их нормальной работе.
- Функциональную или относительную. Возникает из-за аномалий самого клапана: его растяжения или поражения сердечной ткани.
Врожденная
Данная форма патологии возникает у плода на 11-13 неделе беременности, или у грудного младенца в первые месяцы жизни. Во время вынашивания беременной назначается прохождение скрининга, при помощи которого ее возможно выявить.
Во внутриутробном периоде с патологией ничего сделать нельзя, ребенок рождается уже с ней. Она проявляется практически сразу после рождения в виде дыхательных расстройств, недостаточности правого желудочка сердца, синюшности кожных покровов.
При врожденном отклонении работа сердечного клапана может самостоятельно вернуться к норме со временем.
Грудничку с таким диагнозом необходимо регулярно обследоваться у врача-кардиолога, а матери – следить за здоровьем малыша. Запущенная болезнь может привести к инвалидности, даже к летальному исходу.
Эта патология чаще всего появляется у новорожденных с хромосомными аномалиями, но может развиться и у здорового эмбриона.
Приобретенная
Появляется у взрослых людей на фоне сердечно-сосудистых заболеваний.
Она никогда не возникает изолированно, только как следствие другого заболевания, связанного с работой сердца.
Возможные стадии
Степень развития этой патологии определяется по интенсивности обратного потока крови.
Всего их выделяют четыре:
- 1 стадия – Небольшой отток, при этом никаких симптомов не наблюдается.
- 2 стадия – Длина струи составляет до 2 см.
- 3 стадия – Длина струи превышает 2 см.
- 4 стадия – Значительная регургитация, уходящая вглубь правого предсердия.
Существует также пятая или нулевая стадия, называемая физиологической или приклапанной. При ней у створок образуется завихрение, из-за которого минимальное количество крови поступает назад. Эта стадия не является патологией и чаще всего никак не влияет на здоровье.
Симптоматика
В зависимости от стадии патологии симптомы различаются. На первых стадиях симптомы незначительны или практически отсутствуют.
На 3 и 4 стадиях у пациента проявляется ярко выраженная клиническая картина.
Таблица характерных симптомов на разных стадиях патологии:
| Стадия трикуспидальной регургитации | Симптомы заболевания |
| Первая | Отсутствуют или могут проявиться в виде чрезмерно интенсивной пульсации вен на шее. |
| Вторая | Шейные вены заметно пульсируют, дрожат. |
| Третья и четвертая | Набухание яремной вены. Синюшность кожи на губах, носу, под ногтями. Отечность нижних конечностей. Мерцательная аритмия. Одышка, быстрая утомляемость во время физических нагрузок (при прогрессировании диагностируется и в состоянии покоя). Болевые ощущения в правом подреберье. Увеличенная печень. |
Большая часть признаков схожа и с другими сердечно-сосудистыми заболеваниями, но четче всего на регургитацию трехстворчатого клапана указывают набухшие яремные вены и развитие мерцательной аритмии.
Как диагностируется?
Основным методом диагностики регургитации является ультразвуковое исследование сердца.
Другие диагностические процедуры по уточнению диагноза:
- Сбор анамнеза, внешний осмотр, прослушивание сердца с помощью фонендоскопа.
- Электрокардиография.
- Эхокардиографическое исследование с допплеровским анализом.
- Рентген грудной клетки.
- Катетеризация сердца: диагностическая процедура, при которой с помощью катетера и рентгенографии исследуют состояние артерий и кровоснабжения сердца.
Методы лечения на разных стадиях
При легкой стадии патологии лечение в основном поддерживающее и направлено на стабилизацию артериального давления. Пациент находится под наблюдением лечащего врача-кардиолога.
При прогрессирующей патологии назначают консервативную терапию, которая направлена не только на устранение нарушения работы сердечного клапана, но и на лечение первопричины, т. е. вызвавшего его заболевания.
На поздних стадиях трикуспидальная регургитация лечится следующими хирургическими способами:
- пластика;
- протезирование;
- аннулопластика.
Медикаментозная терапия
Лекарственное лечение регургитации трехстворчатого клапана состоит из приема:
- Диуретиков. Мочегонные препараты, выводящие соли и воду из почек.
- Вазодилататоров. Сосудорасширяющие лекарственные средства, широко применяющиеся для лечения сердечно-сосудистых заболеваний.
- Сердечных гликозидов. Лекарственные препараты растительного происхождения, использующиеся для лечения сердечной недостаточности, оказывающие антиаритмическое действие.
- Метаболических препаратов для улучшения снабжения тканей кислородом.
- Препаратов калия и магния, как универсальных кардиопротекторов.
Медикаментозную терапию назначают, если патология гемодинамически незначима, т. е. сосуды не затронуты.
Пластика клапана
Пластика трехстворчатого клапана проводится для коррекции недостаточности при гемодинамически значимых пороках сердца и значительной деформации створок.
Такое вмешательство еще называют бикуспидализацией по Бойду. Она заключается в наложении на створки клапана швов с целью уменьшения его просвета.
Аннулопластика
Этот вид хирургического вмешательства – разновидность пластики.
Она может быть проведена несколькими способами:
- Аннулопластика опорным кольцом по Карпентье. При таком виде пластики используют корригирующие кольца.
- Шовная аннулопластика по Де Вега. При ней накладывают полукисетный шов на прокладки клапана.
- Аннулопластика по Амосову. Схожа с методом Де Вега, отличается лишь типом применяемого шва.
Протезирование
Когда пластика трикуспидального клапана невозможна по причине органического разрушения или при гемодинамически значимых пороках – проводят протезирование, т.е. полную замену.
Протезы могут быть механическими или биологическими, чаще всего устанавливают последние.
Выбор в пользу такой операции должен быть принят с учетом возраста пациента, противопоказаний к обширному хирургическому вмешательству и антикоагулянтной терапии и оценки общего состояния больного.
С учетом того, что гемодинамические условия в области трехстворчатого клапана менее напряженные, дегенерация биологической ткани происходит медленнее, поэтому протез служит дольше, чем в случае имплантации других сердечных клапанов.
Операцию проводят под наркозом как на работающем сердце, так и с подключенным аппаратом искусственного кровообращения.
Прогноз
Прогноз патологии благоприятен на начальных стадиях. Трикуспидальная регургитация 1 степени не очень страшна, не требует лечения, позволяет пациенту вести привычный образ жизни. Ему только лишь необходимо наблюдаться у кардиолога.
Трикуспидальная регургитация 2 степени также не требует лечения, если она не вызывает проблем со здоровьем: сердечной недостаточности, одышки, набухания шейных вен и т. д. При своевременном обращении к врачу, при появлении тревожных симптомов, назначается медикаментозная терапия.
Регургитация трикуспидального клапана 3 и 4 степеней требует хирургического вмешательства. Прогноз при операции в целом положительный: пластика или протезирование сердечного клапана увеличивает ожидаемую продолжительность жизни. Имплантация биологического протеза имеет крайне положительные отзывы.
Смертность при регургитации трехстворчатого клапана обусловлена сердечно-сосудистыми заболеваниями, которые провоцируют его неправильную работу. При отсутствии необходимого лечения болезнь может привести к тяжелым последствиям, даже к летальному исходу. Важно регулярно проходить медицинские профилактические осмотры и следить за своим здоровьем.
Дополнительные вопросы
Берут ли в армию с таким диагнозом? При регургитации трехстворчатого клапана 1 степени нет противопоказаний к службе в армии, но с более тяжелой степенью этой патологии предполагается освобождение от военной службы.
То же касается и занятий спортом. Начальные стадии патологии позволяют физические нагрузки, но на 3 и 4 стадиях регургитации заниматься спортом не рекомендуется, поскольку чрезмерные физические нагрузки могут обострить болезнь, вызвать ухудшение состояния человека.
Автор статьи: Дмитриева Юлия (Сыч) - В 2014 году с отличием окончила Саратовский государственный медицинский университет имени В. И. Разумовского. В настоящее время работает врачом-кардиологом 8 СГКБ в 1 к/о.Трикуспидальная регургитация - степени, причины, лечение
Трикуспидальная регургитация (недостаточность трикуспидального клапана) – это порок сердца, при котором происходит обратный ток крови в фазе систолы через трехстворчатый клапан из правого желудочка в полость правого предсердия.

Как происходит регургитация трикуспидального клапана
Трикуспидальный или трехстворчатый клапан расположен между правым предсердием и правым желудочком, во время диастолы его створки открываются, пропуская венозную кровь из правого предсердия в желудочек. Во время систолы (сокращения) створки клапана плотно закрываются, и поступившая в правый желудочек кровь попадает в легочную артерию, а затем в легкие. При регургитации трикуспидального клапана кровь из правого желудочка не полностью поступает в легочную артерию, а частично возвращается в правое предсердие, возникает обратный заброс крови – регургитация. Это происходит вследствие дисфункции трехстворчатого клапана – при неплотном смыкании его створок не закрывается полностью вход в правое предсердие. При трикуспидальной регургитации из-за повышенной нагрузки предсердие гипертрофируется, а затем происходит растяжение мышц и его увеличение в размерах. В свою очередь, это приводит к попаданию большого количества крови из предсердия в правый желудочек в период диастолы, его дальнейшей гипертрофии и нарушению функций, что провоцирует застой в большом круге кровообращения.
Причины и виды трикуспидальной регургитации
Недостаточность трехстворчатого клапана бывает нескольких видов:
- Абсолютная или органическая недостаточность. Патология вызвана поражением створок клапана, таких как пролапс клапана (провисание створок), вследствие врождённого заболевания – дисплазии соединительной ткани, также к причинам возникновения относят ревматизм, инфекционный эндокардит, карциноидный синдром и другие;
- Относительная или функциональная недостаточность. Возникает при растяжении клапана, вызванного сопротивлением оттоку крови из правого желудочка, при выраженной дилатации полости желудочка, обусловленной высокой легочной гипертензией или диффузным поражением миокарда.
По степени выраженности обратного тока крови трикуспидальную регургитацию делят на четыре степени:
- 1 степень. Едва определяемое обратное движение крови;
- 2 степень. Регургитация определяется на расстоянии 2 см от трикуспидального клапана;
- 3 степень. Обратное движение крови из правого желудочка выявляется на расстоянии более 2 см от клапана;
- 4 степень. Регургитация характеризуется большим протяжением в полости правого предсердия.
Степень выраженности возврата крови определяется при помощи эхокардиографического исследования.
Описание трикуспидальной регургитации 1 степени
При регургитации 1 степени, как правило, симптомы заболевания себя ничем не проявляют, и оно может быть обнаружено лишь случайно при проведении электрокардиографии. В большинстве случаев трикуспидальная регургитация 1 степени не требует лечения и может рассматриваться как вариант нормы. Если развитие заболевания, спровоцировано ревматическими пороками, легочной гипертензией или другими болезнями, необходимо проводить лечение основного заболевания, вызвавшего незначительный дефект створок трикуспидального клапана.
У детей эту степень регургитации считают анатомической особенностью, которая со временем может даже исчезнуть – без наличия других сердечных патологий, она обычно не оказывает влияние на развитие и общее состояние ребенка.
Симптомы трикуспидальной регургитации
При трикуспидальной регургитации 2 степени, как и при других степенях, заболевание часто протекает без явно выраженных симптомов. При тяжелом протекании заболевания возможны следующие проявления:
- Слабость, быстрая утомляемость;
- Повышение венозного давления, приводящее к набуханию вен шеи и их пульсации;
- Увеличение печени с характерной болью в правом подреберье;
- Нарушения сердечного ритма;
- Отеки нижних конечностей.
При аускультации (выслушивании) выявляется характерный систолический шум, лучше прослушиваемый в 5–7 межреберье с левого края грудины, усиливающийся на вдохе, негромкий и непостоянный. При увеличении правого желудочка и большом объеме крови, поступающей в него во время диастолы, систолический шум выслушивается и над правой яремной веной.
Диагностика трикуспидальной регургитации
Для диагностики трикуспидальной регургитации кроме анамнеза, физикального осмотра и аускультации проводят следующие исследования:
- ЭКГ. Определяются размеры правого желудочка и предсердия, нарушения сердечного ритма;
- Фонокардиограмма. Выявляется наличие систолического шума;
- УЗИ сердца. Определяются признаки уплотнения стенок клапана, площадь предсердно-желудочкового отверстия, степени регургитации;
- Рентгенография грудной клетки. Выявляется расположение сердца и его размеры, признаки легочной гипертензии;
- Катетеризация полостей сердца. Метод основан на введении катетеров для определения давления в полостях сердца.
Кроме этого, может быть использована коронарокардиография, проводимая перед оперативным вмешательством. Она основана на введении в сосуды и полости сердца контрастного вещества, для оценки движения тока крови.
Лечение трикуспидальной регургитации
Лечение порока может проводиться консервативным либо хирургическим методом. Оперативный метод может быть показан уже при 2 степени трикуспидальной регургитации, если она сопровождается сердечной недостаточностью или другими патологиями. При функциональной трикуспидальной регургитации лечению в первую очередь подлежит заболевание, вызвавшее поражение.
При медикаментозной терапии назначаются: диуретики, вазодилататоры (препараты, расслабляющие гладкую мускулатуру стенок кровеносных сосудов), препараты калия, сердечные гликозиды. Если консервативное лечение оказывается неэффективным, назначается оперативное вмешательство, включающее в себя пластические операции или аннулопластику и протезирование. Пластические операции, шовная и полукружная аннулопластика выполняются при отсутствии изменений створок клапана и расширении фиброзного кольца, к которому они прикреплены. Протезирование показано при недостаточности трикуспидального клапана и крайне тяжелых изменениях его створок, протезы могут быть биологическими либо механическими. Биологические протезы, созданные из аорты животных, могут функционировать более 10 лет, затем старый клапан заменяется на новый.
При своевременно начатом лечении трикуспидальной регургитации прогноз благоприятный. После его проведения больным необходимо регулярно наблюдаться у кардиолога и проходить обследования для предотвращения осложнений.
Трикуспидальная регургитация — степени и лечение
Трикуспидальной регургитацией называется один из видов порока сердца, при котором наблюдается недостаточность трикуспидального (трехстворчатого) клапана, приводящая во время систолы к обратному току крови из правого желудочка в предсердие.
Трикуспидальная регургитация: причины
Чаще всего развитие регургитации трикуспидального клапана возникает на фоне заболеваний сердца, протекающих с расширением правого желудочка и легочной гипертензией. Значительно реже это заболевание возникает на фоне септического эндокардита, ревматизма, карциноидного синдрома, синдрома Марфана. Недостаточность трикуспидального клапана может быть врожденной патологией или развиться в результате длительного приема некоторых лекарственных препаратов (фентермина, фенфлурамина, эрготамина).
Симптомы
При незначительном дефекте створок трехстворчатого клапана (трикуспидальной регургитации 1 степени) заболевание обычно ничем себя не проявляет и считается доброкачественным состоянием, лечение которого не проводится. Только у небольшой части пациентов возникает пульсация шейных вен, вызванная повышением давления в них.
При тяжелой регургитации трикуспидального клапана наблюдается выраженное набухание яремных вен. Приложив руку к правой яремной вене можно ощутить ее дрожание. Значительная недостаточность клапана может привести к дисфункции правого желудочка, возникновению трепетания предсердий или мерцательной аритмии, формированию сердечной недостаточности.
Трикуспидальная регургитация: диагностика
Поставить правильный диагноз при трикуспидальной регургитации, а также определить степень заболевания, можно на основании данных доплеровской эхокардиографии. При трикуспидальной регургитации 1 степени обратный ток крови из правого желудочка обратно в правое предсердие едва заметен. Трикуспидальная регургитация 2 степени характеризуется обратным током крови не более чем на 2,0 см от трехстворчатого клапана. При третьей степени недостаточности регургитация превышает 2,0 см, а при четвертой – распространяется по всему объему правого предсердия.
В качестве дополнительных методов исследования выполняют ЭКГ и рентгенографию грудной клетки. На электрокардиограмме нередко выявляют признаки гипертрофии правого желудочка. На рентгенограммах при трикуспидальной регургитации 1 степени изменения обычно не выявляются. При трикуспидальной регургитации 2 степени и выше обнаруживается увеличенная тень верхней полой вены и правого предсердия, а в некоторых случаях и наличие выпота в плевральной полости.
 Катетеризация сердца в качестве диагностического метода при регургитации трикуспидального клапана проводится крайне редко.
Катетеризация сердца в качестве диагностического метода при регургитации трикуспидального клапана проводится крайне редко.
Лечение трикуспидальной регургитации
Небольшая регургитация трикуспидального клапана хорошо переносится людьми и не нуждается в проведении лечения. Терапия обычно назначается при трикуспидальной регургитации 2 – 4 степени. Прежде всего, она направлена на устранение причины, приведшей к развитию недостаточности трехстворчатого клапана (лечение ревматизма, септического эндокардита и т.д.). Помимо этого, проводят и лечение осложнений, вызванных трикуспидальной регургитацией – сердечной недостаточности, аритмии.
При отсутствии эффекта от проводимого консервативного лечения, а также при дальнейшем прогрессировании недостаточности клапана, показано оперативное вмешательство – протезирование, пластика трехстворчатого клапана или анулопластика.
К анулопластике обычно прибегают в тех случаях, когда заболевание развивается вследствие дилатации (расширения) кольца клапана. Протезирование трехстворчатого клапана показано при его недостаточности, вызванной пороком Эпштейна или карциноидного синдрома. Для протеза используют клапан свиньи, позволяющий существенно снизить вероятность развития в послеоперационном периоде тромбоэмболических осложнений. Как показывает практика, свиной клапан эффективно функционирует более 10 лет, после чего производят его замену на новый.
Видео с YouTube по теме статьи:
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Знаете ли вы, что:В Великобритании есть закон, согласно которому хирург может отказаться делать пациенту операцию, если он курит или имеет избыточный вес. Человек должен отказаться от вредных привычек, и тогда, возможно, ему не потребуется оперативное вмешательство.
Печень – это самый тяжелый орган в нашем теле. Ее средний вес составляет 1,5 кг.
Человеческие кости крепче бетона в четыре раза.
Человек, принимающий антидепрессанты, в большинстве случаев снова будет страдать депрессией. Если же человек справился с подавленностью своими силами, он имеет все шансы навсегда забыть про это состояние.
Когда влюбленные целуются, каждый из них теряет 6,4 ккалорий в минуту, но при этом они обмениваются почти 300 видами различных бактерий.
Согласно исследованиям, женщины, выпивающие несколько стаканов пива или вина в неделю, имеют повышенный риск заболеть раком груди.
У 5% пациентов антидепрессант Кломипрамин вызывает оргазм.
В четырех дольках темного шоколада содержится порядка двухсот калорий. Так что если не хотите поправиться, лучше не есть больше двух долек в сутки.
Средняя продолжительность жизни левшей меньше, чем правшей.
Самая высокая температура тела была зафиксирована у Уилли Джонса (США), который поступил в больницу с температурой 46,5°C.
Общеизвестный препарат «Виагра» изначально разрабатывался для лечения артериальной гипертонии.
Даже если сердце человека не бьется, то он все равно может жить в течение долгого промежутка времени, что и продемонстрировал нам норвежский рыбак Ян Ревсдал. Его "мотор" остановился на 4 часа после того как рыбак заблудился и заснул в снегу.
Кариес – это самое распространенное инфекционное заболевание в мире, соперничать с которым не может даже грипп.
Стоматологи появились относительно недавно. Еще в 19 веке вырывать больные зубы входило в обязанности обычного парикмахера.
Каждый человек имеет не только уникальные отпечатки пальцев, но и языка.