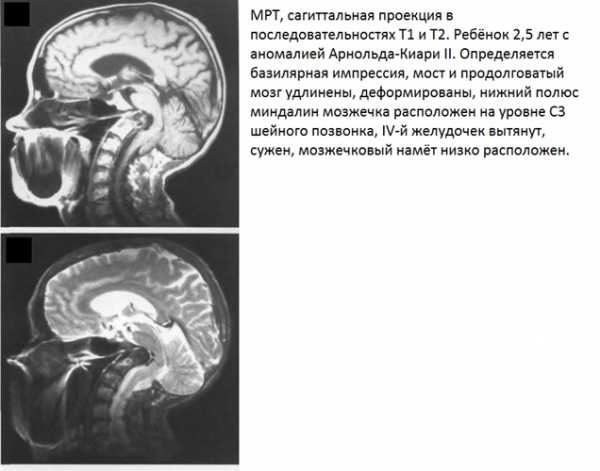
Каудальное смещение миндалин мозжечка что это такое
Низкое расположение миндалин мозжечка: что это такое,основные причины
Опущение миндалин мозжечка в большое затылочное отверстие или кагал спинного мозга называют дистопией. А иногда эта патология называется аномалией Киари. Как правило, такое заболевание не влечет за собой значительных расстройств или явных симптомов и не имеет причин для беспокойства больного. Часто эта патология проявляется после достижения 30 – 40-летнего возраста. Обнаруживается обычно при обследованиях по другим причинам. Потому об этом заболевании следует знать, чтобы оно не оказалось неожиданностью для больного.
Для того, чтобы понять, что такое низкое расположение миндалин мозжечка, необходимо четко знать клинические симптомы и как обнаруживается патология. А поскольку это состояние сопровождается частыми головными болями, нужно сначала установить их причину, а потом уже заниматься лечением. Такое заболевание выявляется при МРТ.
Причины появления
Дистопия мозжечка, как правило, является врожденной патологией. Она возникает при смещении какого-либо органа в эмбриональный период. Вторичной она бывает лишь при проведении частых пункций или при люмбальных травмах. Иных причин появления данного заболевания не выявлено.
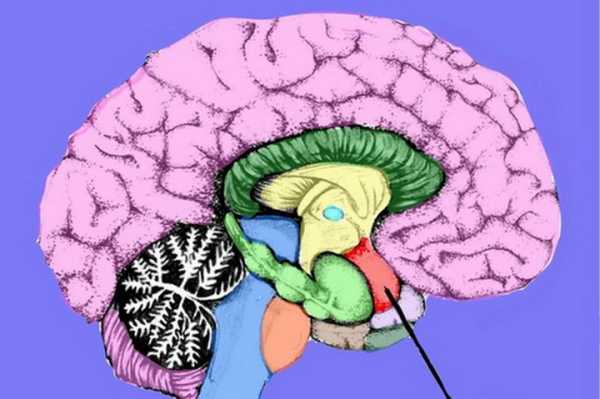
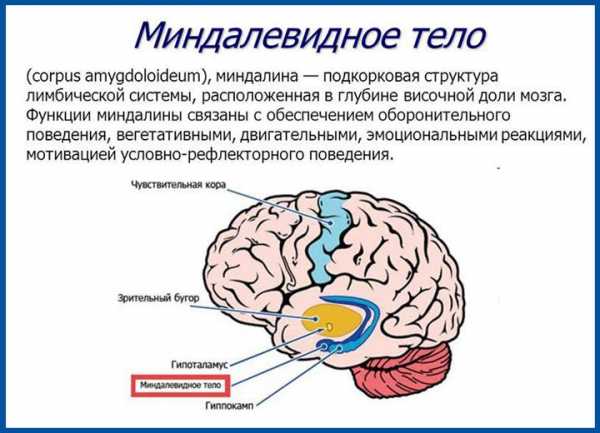
Миндалины мозжечка очень сходны с теми, которые находятся в гортани. В нормальном положении они располагаются выше БЗО черепа. А отклонения в их развитии и положении могут повлечь за собой не только дистопию. Чаще всего встречается опущение миндалин мозжечка ниже уровня черепа.
До сих пор заболевание Киари является патологией, о причинах возникновения которого неврологи не пришли к одному мнению. Некоторые придерживаются мнения, что эта аномалия возникает при уменьшении габаритов ямки позади черепного выходного отверстия к спинному мозговому каналу. Это нередко приводит к таким последствиям в процессе роста тканей, которые расположены в коробке. Они выходят в затылочный выходной канал. Иные специалисты полагают, что заболевание начинает развиваться по причине увеличения объемов мозговых тканей головы. В этом случае мозг начинает выталкивать через заднюю черепную ямку в затылочное черепное отверстие мозжечок и его миндалины.
Вызывает такое прогрессирование выраженной аномалии и ее переход в «клинику», как гидроцефалия. При этом увеличиваются общие размеры мозга, особенно мозжечковые ткани. Патологию Киари вместе с недоразвитым связочным аппаратом мозга сопровождает дисплазия тканей кости. Потому любая черепно-мозговая травма нередко приводит к усилению снижения уровня нахождения миндалин и мозжечка.
Типы аномалий
Есть такие виды аномальных отклонений – дистопия и аномалия Киари.
В свою очередь, заболевание Киари разделяют на четыре различных типа:
- Тип I отличается расположением миндалин ниже уровня большого затылочного отверстия. Определяется такая патология, как правило, у подростков и у взрослых. Часто ее сопровождает скопление спинальной ликворной жидкости в центральном канале, где расположен спинной мозг пациента.
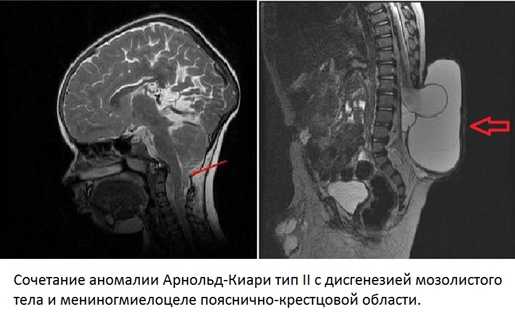
- Тип II характеризуется проявлением сразу после появления на свет. Кроме того, помимо миндалин, при втором типе патологии в отверстие затылочной части выходят червь мозжечка с частью продолговатого мозга и желудочек. Второй тип аномалии много чаще сопровождает гидромиелия, чем при патологии, описанной в первом случае. В большей части случаев такое патологическое отклонение связано с врожденными грыжами, образованными в различных отделах спинного мозга.
- III тип отличают опустившиеся сквозь отверстие не только миндалины, а и мозжечок вместе с тканями продолговатого мозга. Они размещаются в шейном и затылочном отделах.
- Тип IV представляет собой недоразвитие тканей мозжечка. Эта патология не сопровождается смещением их в каудальном направлении. Но при этом аномалию чаще всего сопровождает врожденная киста, располагающаяся в черепной ямке, и гидроцефалия.
II и III типы часто проявляются в сочетании с явлениями дисплазии нервной системы, например, с гетеротопией мозговых тканей коры, кистами отверстия и пр.
Симптомы
Самой распространенной среди аномалий является патология первого вида. При ней нередко возможно проявление ликворно-гипертензионного синдрома, а также церебелло-бульбарное и сирингомиелическое явления, нарушения работы нервных окончаний внутри черепа.
Ликворно-гипертензионный синдром – это боли в затылке и шейных мышцах, которые усиливаются во время чихания, кашля или напряжения шейных мышечных тканей. Часто боли сопровождаются рвотой, не связанной с приемами еды. Многие симптомы патологии проявляются в зависимости от того, в каком положении располагаются миндалины мозжечка относительно отверстия, которое находится в затылочной ямке черепа. Наблюдается также:
- повышенный тонус мышц шейного отдела;
- нарушения речевых функций;
- ухудшение работы органов зрения и слуха;
- отклонения при глотании;
- частые головокружения, сопровождаемые шумом в голове;
- ощущение вращения окружающей обстановки;
- непродолжительные обмороки;
- перепады давления при резких движениях;
- атрофия языка;
- сиплость голоса;
- нарушения дыхания и чувствительности разных частей тела;
- приступы онемения;
- нарушения в тазовых органах;
- ослабление мышц конечностей.
Аномалия II и III типов имеет похожие симптомы, заметные уже с первых мгновений после рождения малыша. Второй тип сопровождает шумное дыхание, а также неожиданные приступы остановки дыхания, нейропарез гортанных тканей. Наблюдаются также отклонения процесса глотания.
Признаки дистопии редко бывают очевидными. Но все же возможны неврологические проявления:
- приступы «стреляющих» болей в шейных мышцах при усилении напряжения или кашле;
- частые боли в области головы;
- приступы головокружений и обмороки.
Если опущение миндалин сильное, иногда наблюдается расширение канала, связывающего головной и спинной мозг, а также образовываются полости вокруг канала.
Диагностические методы
Основным современным методом диагностирования дистопии является МРТ. В этом случае ни КТ, ни рентгеновские исследования не дают полной картины патологии.
Для диагностирования синдрома Киари не подойдут никакие стандартные методы типа ЭЭГ, ЭхоЭГ или РЭГ, потому как они не позволяют точно поставить диагноз. Осмотр невролога тоже не определит аномалию. Все эти методы могут показать подозрение только на повышенное давление внутри черепной коробки. Рентгенографию черепа также не стоит делать, поскольку она показывает лишь аномалии костных тканей, которые могут сопровождать патологию. Потому до введения в диагностическую практику томографии диагностировать эту болезнь было проблематично. Современные же способы диагностирования позволяют точно определить патологию.
В случае качественной визуализации костных тканей вертебрального перехода такие методы, как МСКТ или КТ, не дают достаточно точной картины. Единственным достоверным способом диагностирования аномалии Киари на сегодня является только МРТ.
Поскольку проведение исследования этим методом требует неподвижности больного, маленьких детей погружают в искусственный сон с помощью лекарств. Проводится также МРТ спинного мозга. Она направлена на диагностику любых аномальных отклонений в работе нервной системы.
Лечение
Консервативные методы лечения возможны лишь при очень незначительных отклонениях. Все зависит от того, каково состояние больного на момент обращения к врачу. В этом случае лечение направлено на снятие болезненных симптомов нестероидными лекарствами или миорелаксантами. Необходима также коррекция режима.
Единственным эффективным методом лечения при обширных отклонениях является хирургическое вмешательство, которое заключается в расширении ямки черепа и пластики твердых мозговых тканей оболочки.
Показаниями для оперативного лечения являются:
- изнуряющие головные боли, которые не снимаются препаратами.
- нарастание мозговых проявлений, приводящее к инвалидности.
Если аномальное отклонение протекает без каких-то ощутимых признаков, лечения не требуется. В случаях возникновения болезненных ощущений в районе шеи и затылка проводится консервативная терапия, при которой используют анальгетики и асептические лекарственные вещества, а также миорелаксанты.
При сопровождении аномалии Киари нарушениями неврологических функций или когда консервативный курс терапии не дает результатов, назначается хирургическая операция.
Часто при лечебных курсах синдрома Киари используется метод краниовертебральной декомпрессии. Операция подразумевает расширение отверстия затылочной части за счет удаления части костной ткани, отсечения мозжечковых миндалин и части двух позвонков шеи. Благодаря этому, нормализуется оборот цереброспинальной жидкости в мозговых тканях в результате выполнения заплаты из аллотрансплантата или искусственного материала. Иногда синдром Киари лечат с помощью шунтирования, которое позволяет дренировать цереброспинальную жидкость из центрального канала. Посредством хирургической операции можно отвести цереброспинальную жидкость в сосуды органов груди или брюшины.
Прогноз
Аномалия Киари первого типа может протекать бессимптомно всю жизнь. И третий тип патологии почти всегда приводит к смертельному исходу, если не осуществить своевременное лечение. В случае появления неврологических признаков заболевания первого или последнего типов очень важно своевременно проведенное хирургическое лечение, потому как появившийся недостаток неврологических функций будет плохо восстанавливаться, даже если успешно провести манипуляции. По разным данным, результативность хирургической операции отмечается примерно в половине эпизодов.
Аномалия Киари - причины, симптомы, диагностика и лечение
Аномалия Киари (синдром Арнольда-Киари) — заболевание, при котором структуры головного мозга, расположенные в задней черепной ямке, опущены в каудальном направлении и выходят через большое затылочное отверстие. В зависимости от типа аномалия Киари может проявляться головной болью в затылке, болью в шейном отделе, головокружением, нистагмом, обмороками, дизартрией, мозжечковой атаксией, парезом гортани, снижением слуха и ушным шумом, нарушением зрения, дисфагией, дыхательными апноэ, стридором, расстройствами чувствительности, гипотрофией мышц и тетрапарезом. Аномалия Киари диагностируется путем проведения МРТ головного мозга, шейного и грудного отделов позвоночника. Аномалия Киари, сопровождающаяся стойким болевым синдромом или неврологическим дефицитом, подлежит хирургическому лечению (декомпрессия задней черепной ямки или шунтирующие операции).
Общие сведения
В области соединения черепа с позвоночным столбом находится большое затылочное отверстие, на уровне которого ствол головного мозга переходит в спинной мозг. Выше этого отверстия локализуется задняя черепная ямка. В ней расположен мост, продолговатый мозг и мозжечок. Аномалия Киари связана с выходом части анатомических структур задней черепной ямки в просвет большого затылочного отверстия. При этом происходит сдавление находящихся в этой области структур продолговатого и спинного мозга, а также нарушение оттока цереброспинальной жидкости из головного мозга, приводящее к гидроцефалии. Вместе с платибазией, ассимиляцией атланта и др. аномалия Киари относится к врожденным порокам развития краниовертебрального перехода.
Аномалия Киари встречается по различным данным у 3-8 человек на 100 тысяч населения. В зависимости от типа аномалия Киари может диагностироваться в первые дни после рождения ребенка или стать неожиданной находкой у взрослого пациента. В 80% случаев аномалия Киари сочетается с сирингомиелией.
Аномалия Киари
Причины возникновения аномалии Киари
До сих пор аномалия Киари остается заболеванием, об этиологии которого в неврологии нет единого мнения. Ряд авторов считает, что аномалия Киари связана с уменьшенным размером задней черепной ямки, приводящим к тому, что по мере роста расположенных в ней структур они начинают выходить через затылочное отверстие. Другие исследователи предполагают, что аномалия Киари развивается в результате увеличенных размеров головного мозга, который при этом как бы выталкивает содержимое задней черепной ямки через затылочное отверстие.
Спровоцировать переход незначительно выраженной аномалии в выраженную клиническую форму может гидроцефалия, при которой за счет увеличения желудочков увеличивается общий объем мозга. Поскольку аномалия Киари наряду с дисплазией костных структур краниовертебрального перехода сопровождается недоразвитием связочного аппарата этой области, любая черепно-мозговая травма может приводить к усугублению вклинения миндалин мозжечка в затылочное отверстие с манифестацией клинической картины заболевания.
Классификация аномалии Киари
Аномалия Киари подразделяется на 4 типа:
Аномалия Киари I характеризуется опущением миндалин мозжечка ниже большого затылочного отверстия. Обычно она проявляется у подростков или во взрослом возрасте. Зачастую сопровождается гидромиелией — скоплением цереброспинальной жидкости в центральном канале спинного мозга.
Аномалия Киари II проявляется в первые дни после рождения. Кроме миндалин мозжечка при этой патологии через большое затылочное отверстие выходят также червь мозжечка, продолговатый мозг и IV желудочек. Аномалия Киари II типа намного чаще сочетается с гидромиелией, чем первый тип, и в подавляющем большинстве случаев связана с миеломенингоцеле — врожденной спинномозговой грыжей.
Аномалия Киари III отличается тем, что опустившиеся через большое затылочное отверстие мозжечок и продолговатый мозг, располагаются в менингоцеле шейно-затылочной области.
Аномалия Киари IV заключается в гипоплазии (недоразвитии) мозжечка и не сопровождается его смещением в каудальном направлении. Некоторые авторы относят эту аномалию к синдрому Денди-Уокера, при котором гипоплазия мозжечка сочетается с наличием врожденных кист задней черепной ямки и гидроцефалией.
Аномалия Киари II и Киари III часто наблюдается в комбинации с другими дисплазиями нервной системы: гетеротопией коры головного мозга, полимикрогирией, аномалиями мозолистого тела, кистами отверстия Можанди, перегибом сильвиевого водопровода, гипоплазией подкорковых структур, намета и серпа мозжечка.
Симптомы аномалии Киари
Наиболее часто в клинической практике встречается аномалия Киари I типа. Она проявляется ликворногипертензионным, церебеллобульбарным и сирингомиелическим синдромами, а также поражением черепно-мозговых нервов. Обычно аномалия Киари I манифестирует в период полового созревания или уже во взрослом возрасте.
Для ликворногипертензионного синдрома, которым сопровождается аномалия Киари I, характерна головная боль в затылке и шейной области, усиливающаяся во время чихания, кашля, натуживания или напряжения мышц шеи. Может наблюдаться рвота, не зависящая от приема пищи и ее характера. При осмотре пациентов с аномалией Киари выявляется повышенный тонус мышц шеи. Среди мозжечковых нарушений наблюдаются нарушение речи (дизартрия), нистагм, мозжечковая атаксия.
Поражение ствола мозга, расположенных в нем ядер черепно-мозговых нервов и их корешков проявляются снижением остроты зрения, диплопией, расстройством глотания, снижением слуха по типу кохлеарного неврита, системным головокружением с иллюзией вращения окружающих предметов, ушным шумом, синдромом сонных апноэ, повторяющимися кратковременными потерями сознания, ортостатическим коллапсом. Пациенты, у которых имеется аномалия Киари, отмечают усиление головокружения и ушного шума при поворотах головой. Поворот головы у таких больных может спровоцировать обморок. Может отмечаться атрофические изменения половины языка и парез гортани, сопровождающийся осиплостью голоса и затруднением дыхания. Возможен тетрапарез с большим снижением мышечной силы в верхних конечностях, чем в нижних.
В случаях, когда аномалия Киари I сочетается с сирингомиелией, наблюдается сирингомиелический синдром: нарушения чувствительности по диссоциированному типу, онемения, мышечные гипотрофии, тазовые нарушения, нейроартропатии, исчезновение брюшных рефлексов. При этом некоторые авторы указывают на несоответствие размера и местонахождения сирингомиелической кисты распространенности расстройств чувствительности, степени выраженности парезов и мышечной гипотрофии.
Аномалия Киари II и Киари III имеют сходные клинические проявления, которые становятся заметны с первых минут жизни ребенка. Аномалия Киари II сопровождается шумным дыханием (врожденный стридор), периодами кратковременной остановки дыхания, двусторонним нейропатическим парезом гортани, нарушением глотания с забросом жидкой пищи в нос. У новорожденных аномалия Киари II проявляется также нистагмом, повышением мышечного тонуса в верхних конечностях, цианозом кожных покровов, возникающим во время кормления. Двигательные расстройства могут быть выражены в различной степени и прогрессировать вплоть до тетраплегии. Аномалия Киари III имеет более тяжелое течение и зачастую является не совместимым с жизнью нарушением развития плода.
Диагностика аномалии Киари
Неврологический осмотр и стандартный перечень неврологических обследований (ЭЭГ, Эхо-ЭГ, РЭГ) не дают специфических данных, позволяющих установить диагноз «аномалия Киари». Как правило, они выявляют лишь признаки значительного повышения внутричерепного давления, т. е. гидроцефалию. Рентгенография черепа выявляет только костные аномалии, которыми может сопровождаться аномалия Киари. Поэтому до внедрения в неврологическую практику томографических методов исследования диагностика этого заболевания представляла для невролога большие затруднения. Теперь врачи имеют возможность поставить таким пациентам точный диагноз.
Следует отметить, что МСКТ и КТ головного мозга при хорошей визуализации костных структур краниовертебрального перехода не позволяют достаточно точно судить о мягкотканных образованиях задней черепной ямки. Поэтому единственным достоверным методом диагностики аномалии Киари на сегодняшний день является магнитно-резонансная томография. Ее проведение требует обездвиженности пациента, поэтому у маленьких детей она проводится в состоянии медикаментозного сна. Кроме МРТ головного мозга для выявления менингоцеле и сирингомиелических кист необходимо также проведение МРТ позвоночника, особенно его шейного и грудного отделов. При этом проведение МРТ исследований должно быть направлено не только на диагностику аномалии Киари, но и на поиск других аномалий развития нервной системы, которые часто с ней сочетаются.
Лечение аномалии Киари
Бессимптомно протекающая аномалия Киари не нуждается в лечении. В случаях, когда аномалия Киари проявляется лишь наличием болей в шее и затылочной области, проводят консервативную терапию, включающую анальгетические, противовоспалительные и миорелаксирующие препараты. Если аномалия Киари сопровождается неврологическими нарушениями (парезы, расстройства чувствительности и мышечного тонуса, нарушения со стороны черепно-мозговых нервов и пр.) или не поддающимся консервативной терапии болевым синдромом, то показано ее хирургическое лечение.
Наиболее часто в лечении аномалии Киари применяется краниовертебральная декомпрессия. Операция включает расширение затылочного отверстия за счет удаления части затылочной кости; ликвидацию сдавления ствола и спинного мозга за счет резекции миндалин мозжечка и задних половин двух первых шейных позвонков; нормализацию циркуляции цереброспинальной жидкости путем подшивания в твердую мозговую оболочку заплаты из искусственных материалов или аллотрансплантата. В некоторых случаях аномалия Киари лечится при помощи шунтирующих операций, направленных на дренирование цереброспинальной жидкости из расширенного центрального канала спинного мозга. Цереброспинальная жидкость может отводиться в грудную или брюшную полость (люмбоперитонеальное дренирование).
Прогноз аномалии Киари
Важное прогностическое значение имеет тип, к которому относится аномалия Киари. В некоторых случаях аномалия Киари I может на протяжении всей жизни пациента сохранять бессимптомное течение. Аномалия Киари III в большинстве случаев приводит к летальному исходу. При появлении неврологических симптомов аномалии Киари I, а также при аномалии Киари II большое значение имеет своевременное проведение хирургического лечения, поскольку возникший неврологический дефицит плохо восстанавливается даже после успешно проведенной операции. По различным данным эффективность хирургической краниовертебральной декомпрессии составляет 50-85%.
Rentgenogram | Статья Аномалия Киари
Определение
Аномалия Киари - врожденное смещение структур задней черепной ямки в каудальном направлении.Основную роль сыграл Chiari, который в 1891 г. описал аномалии заднего мозга и дал их классификацию. Арнольд (немецкий анатом,1894 г.) обнаружил сочетание смещения заднего мозга в позвоночный канал и spina bifida и предложил термин мальформация Арнольда-Киари. Сейчас описывают 3 типа этой аномалии.
Морфология
Затылочное смещение миндалин мозжечка, для постановки диагноза, должна быть не менее 4-5мм, а смещенные миндалины имеют треугольную форму. При этом ствол мозга смещается вперед, большая затылочная цистерна полностью или субтотально занята мозжечком. Следует отметить что в возрасте от 5 до 15 лет низкое расположение миндалин является не патологией, а возрастной нормой и требует наблюдения в динамике. Иногда обнаруживается дополнительный выступ на задней поверхности спинного мозга, называемый “шип“ спинного мозга и широкое межталамическое сращение.
Клинические симптомы
Клинические симптомы могут быть переменным. Затылочные головные боли являются одними из самых распространенных жалоб. Кроме того, могут присутствовать головокружение и приступы нистагма. Орофарингеальная дисфункция была описана у маленьких детей. Так как данная аномалия часто ассоциированна с сингогидроммиелией и довольно часто присутствуюе, поэтому позвоночник должен также всегда исследоваться.
МРТ и КТ
При МР-томографии первичный диагностический критерий порока развития Арнольда-Киари является тонлиальная эктопия в пределах отверстия. Физиологически, кончик мозжечковых миндалин не должен лежать ниже 5мм линии большого затылочного отверстия у маленьких детей и взрослых, и на 6 мм ниже этой линии у детей в возрасте от 5 до 15 лет (Mikulis et al., 1992). Кроме того, исследования потока спинномозговой жидкости с закрытым фазовым контрастым измерением могут быть полезным. Самый важный дифференциальный диагноз для пороки развития Киари I - с внутричерепной гипотензией от хронической утечки СМЖ.
Рис.1
Аномалия Киари I типа (аномалия Арнольда-Киари)
Рис.2
Киари I типа (Арнольда-Киари)
Миндалины мозжечка (tonsilla cerebelli) расположены ниже нижнего края большого затылочного отверстия (БЗО) более, чем на 7мм (среднее значение 13 мм, вариации от 5 до 29 мм) и удлинены (peg-like - вешалка, крючок, колышек).
Часто сочетается с гидроцефалией и сиринго-гидромиелией (30 %), с краниовертебральными аномалиями, такими как остатки проатала, медианными основными инвагинациями и ассимиляцией C1, смещением ствола мозга кпереди, что приводит к симптому «ступеньки» в месте перехода продолговатого мозга в спинной. При аномалии Киари 1 типа размер задней ямки часто мал.
Клиника связана с симптомами компрессии ствола на уровне БЗО, поражение каудальной группы нервов и мозжечка. Клинические симптомы: головная или цервикальная боль, слабость в конечностях, потеря температурной или болевой чувствительности, диплопия, дисфазия, рвота, дизартрия, мозжечковая атаксия. У части пациентов клинические проявления отсутствуют.
Необходимо помнить, что у детей от 5 до 15 лет смещение на 5 мм не должно рассматриваться как патология. Оперативное лечение состоит в декомпрессии ЗЧЯ путем субокципитальной краниоэктомии и иногда ламинэктомии С1-С3 (у пациентов с клинической симптоматикой).
Аномалия Киари II типа
Через БЗО в большую цистерну мозга пролабируют миндалины мозжечка, червь мозжечка, продолговатый мозг, часть или весь IV желудочек и мост. Критерий на МРТ (Greenberg, 1997) – середина IV желудочка ниже линии, соединяющей бугорок турецкого седла и внутренний затылочный гребень. Характерен kink-симптом (перекручивание, петля).
Сочетается с другими дизрафиями. Практически все больные имеют миеломенингоцеле. Может быть spina bifida occulta, стеноз водопровода, гидроцефалия, маленькая ЗЧЯ, недоразвитие серпа, дисгенензия мозолистого тела. Операции: шунтирование, в случае успеха - декомпрессия ЗЧЯ. Практически все дети с пороками развития Киари II также страдают от расщепления позвоночника с сопутствующим миеломенингоцеле.
Киари III типа
Грыжевое выпячивание всего содержимого ЗЧЯ через spina bifida на уровне С1/С2 или в спинной канал. Крайне редкое состояние. Обычно несовместимо с жизнью.
Сопутствующие изменения
Аномалия Киари I сочетается:
- гидромиелией
- синдромом Клиппеля-Фейля
- гидроцефалией
- асиммиляцией атланта
- базиллярной импрессией
Рис.4
Рис.5
Дифференциальная диагностика
- дистопия мозжечковых миндалин (тонзиллярная эктопия),
- грыжа миндалин мозжечка (отек мозга и вклинение миндалин мозжечка в большое затылочное отверстие),
- спонтанная внутричерепная гипотензия.
Лечение
Оперативное лечение - декомпресионная остеотомия большого затылочного отверстия. При наличии гидроцефалии - дренаж желудочковой системы.
Рис.3
Полная или частичная перепечатка данной статьи, разрешается при установке активной гиперссылки на первоисточник
Автор: врач-рентгенолог, к.м.н. Власов Евгений Александрович
Похожие статьи
Please enable JavaScript to view the comments powered by Disqus.
Эктопия миндалины мозжечка: причины, симптомы, терапия
Миндалины мозжечка – крайне важные анатомо-физиологические образования, отвечающие за ощущение и проявление эмоций. Внешне они напоминают лимфоидную ткань глотки, однако располагаются в глубине головного мозга, а именно – его височной доли. Эти тела мозжечка отвечают за выработку всех сильных эмоций, как, например, страх, злость или удовольствие.
Различные патологии миндалин способны вызвать отклонения в их функциях, отразиться на психоэмоциональном здоровье человека и спровоцировать возникновение ряда заболеваний, к которым, зачастую, относятся:
- синдром повышенной тревожности;
- большое количество возможных фобий;
- аутизм;
- расстройство личности по биполярному типу;
- шизофренические проявления.
Именно поэтому изменение правильного расположения этих телец мозжечка имеет настолько важную роль. То же самое касается случаев пониженного положения миндалин.
Что такое миндалины и где они расположены?
В целом, миндалинами принято считать определенный перечень отдельно локализированных ядер. Их объединение в одну группу было произведено специалистами по причине достаточно близкого расположения. Наиболее часто выделяют следующие ядра:
- Базально-латеральные ядра – связаны с возникновением рефлекторной реакции опасения и анализом сигналов, поступающих от чувствительных рецепторов.
- Медиально-центральный комплекс – является так называемым «выходом» базальных ядер. Данное образование отвечает за эмоциональное возбуждение.
- Медиально-корковый комплекс.
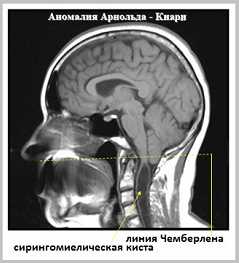
В нормальном состоянии миндалины мозжечка расположены выше линии Чемберлена (небно-затылочной линии). Однако при возникновении определенных патологий они могут опускаться ниже большого затылочного отверстия.
Вернуться к оглавлениюПатологические состояния миндалин
Наиболее частым нарушением расположения, встречающимся в клинической практике, является эктопия миндалины мозжечка. Патология подразумевает их опущение в большое затылочное отверстие, а также пониженное состояние миндалин.
В основном, такое состояние возникает преимущественно у взрослых, в возрасте примерно 30-40 лет. Диагностируют его случайно, во время плановых медицинских осмотров или в процессе лечения других заболеваний. У детей эктопию миндалин диагностируют крайне редко.
Эту патологию принято разделять на два вида: дистопию и аномалию Арнольда-Киари. Что же касается второго варианта, то в этом случае принято различать четыре типа болезни:
- Тип 1 – предполагает расположение миндалин ниже уровня большого затылочного отверстия. Чаще всего его определяют у подростков, а также у взрослых в возрасте до 30 лет. Довольно часто клиническая картина болезни сопровождается скоплением ликвора в центральном канале, в котором находится спинной мозг.
- Тип 2 – относится к внутриутробным аномалиям развития. Здесь картина не очень благоприятна, так как помимо миндалин в БЗО попадает червь мозжечка, часто продолговатого мозга, а также его желудочек. В основном данная проблема бывает вызвана врожденными грыжами, локализующимися в спинном мозге.
- Тип 3 – еще более серьезная аномалия. В этом случае ниже большого затылочного отверстия располагаются не только миндалины, но и полностью весь мозжечок вместе с продолговатым мозгом. Эти анатомо-физиологические образования полностью меняют свое расположение и занимают затылочный и шейный отдел.
- Тип 4 – наблюдается недоразвитость мозжечковых тканей. Смещение в этом случае не возникает. Однако зачастую имеется гидроцефалия, а также киста врожденного характера, располагающаяся в черепной ямке.
Причины эктопии миндалин мозжечка
Причины дистопии миндалин мозжечка до сих пор не известны и полностью не изучены. Что же касается аномалии Арнольда-Киари, то ее причины следующие:
- чрезмерное употребление, во время беременности, различных лекарственных средств;
- курение, а также употребление алкоголя и наркотиков на этом же этапе;
- частые вирусные и простудные заболевания (в особенности краснуха).
Что же касается аномалий развития плода, то здесь принято выделять:
- уменьшение размеров задней черепной ямки;
- увеличение БЗО.
К приобретенным проблемам, способствующим дистопии, относятся:
- черепно-мозговые травмы ребенка, полученные во время прохождения родовых путей;
- гидродинамический удар спинномозговой жидкости по стенкам центрального канала спинного мозга.
Симптомы
Необходимо отметить тот факт, что наиболее часто встречается патология именно первого типа. Зачастую она сопровождается появлением ликворно-гипертензивного синдрома, а также нарушением нормальных функций нервных окончаний внутри черепной коробки. Сила возможных нарушений зависит от стадии патологического процесса.
В целом же, ликворно-гипертензивный синдром сопровождается частыми болями в области затылка, также больной мучается от болей в шее. Есть тенденция к усилению симптома в процессе чихания, сильного кашля и общего напряжения шейной мускулатуры. Возможно появление рвоты, никак не связанной с приемом пищи и, соответственно, не приносящей облегчения.
Возможно большое количество других проявлений:
- повышение мышечного тонуса шеи;
- нарушение нормальной речи;
- существенное снижение остроты зрения и слуха;
- трудности при глотании;
- приступы сильного головокружения;
- кратковременная потеря сознания;
- все резкие движения сопровождаются скачками артериального давления;
- атрофия мышцы языка;
- снижение тембра голоса и его сиплость;
- отклонения дыхательной функции;
- проблемы с тактильной чувствительностью и онемение различных участков тела;
- сильное ослабление мускулатуры конечностей.
Диагностические методы
Для диагностики данного заболевания зачастую применяют неврологический осмотр, полный сбор анамнеза, а также различные инструментальные обследования.
Неврологический осмотр заключается в выявлении таких нарушений: шаткости походки, снижения чувствительности, затрудненного глотания и ритмичных колебаний белков глаз при попытке движения в ту или иную сторону (нистагм).
При сборе анамнеза узнают, когда у пациента возникли боли головы и шеи, потеря тактильной и температурной чувствительности, с выполнением тех или иных движений. Также уточняют наличие родовых травм головы и шеи.
Зачастую лечащий врач дает направление на МРТ.
Вернуться к оглавлениюТерапевтические мероприятия
Лечение эктопии мозжечковых миндалин может проводиться консервативным и хирургическим путем.
В первом случае занимаются снятием неприятных и болезненных симптомов. С этой целью применяют нестероидные анальгетики, препараты противовоспалительного действия, а также миорелаксанты. При возникновении воспалительного процесса возможно применение антибактериальных препаратов.
При хирургическом воздействии на проблему проводят устранение всех факторов, которые вызывают сдавление головного мозга. Также в качестве вспомогательной методики проводят отвод цереброспинальной жидкости. Данная процедура позволяет снизить внутричерепное давление и облегчить клинические проявления заболевания.
причины, симптомы, диагностика, терапевтические мероприятия. Что касается степней тяжести, то
Миндалины мозжечка – крайне важные анатомо-физиологические образования, отвечающие за ощущение и проявление эмоций. Внешне они напоминают лимфоидную ткань глотки, однако располагаются в глубине головного мозга, а именно – его височной доли. Эти тела мозжечка отвечают за выработку всех сильных эмоций, как, например, страх, злость или удовольствие.
Различные патологии миндалин способны вызвать отклонения в их функциях, отразиться на психоэмоциональном здоровье человека и спровоцировать возникновение ряда заболеваний, к которым, зачастую, относятся:
- синдром повышенной тревожности;
- большое количество возможных фобий;
- аутизм;
- расстройство личности по биполярному типу;
- шизофренические проявления.
Именно поэтому изменение правильного расположения этих телец мозжечка имеет настолько важную роль. То же самое касается случаев пониженного положения миндалин.
Что такое миндалины и где они расположены?
- Базально-латеральные ядра – связаны с возникновением рефлекторной реакции опасения и анализом сигналов, поступающих от чувствительных рецепторов.
- Медиально-центральный комплекс – является так называемым «выходом» базальных ядер. Данное образование отвечает за эмоциональное возбуждение.
- Медиально-корковый комплекс .
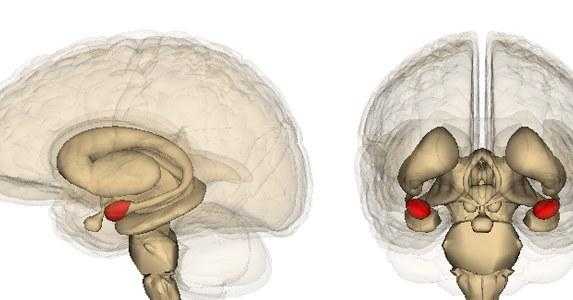
В нормальном состоянии миндалины мозжечка расположены выше линии Чемберлена (небно-затылочной линии). Однако при возникновении определенных патологий они могут опускаться ниже большого затылочного отверстия.
Патологические состояния миндалин
Наиболее частым нарушением расположения, встречающимся в клинической практике, является эктопия миндалины мозжечка. Патология подразумевает их опущение в большое затылочное отверстие, а также пониженное состояние миндалин.
В основном, такое состояние возникает преимущественно у взрослых, в возрасте примерно 30-40 лет. Диагностируют его случайно, во время плановых медицинских осмотров или в процессе лечения других заболеваний. У детей эктопию миндалин диагностируют крайне редко.
Эту патологию принято разделять на два вида: дистопию и аномалию Арнольда-Киари. Что же касается второго варианта, то в этом случае принято различать четыре типа болезни:
- Тип 1 – предполагает расположение миндалин ниже уровня большого затылочного отверстия. Чаще всего его определяют у подростков, а также у взрослых в возрасте до 30 лет. Довольно часто клиническая картина болезни сопровождается скоплением ликвора в центральном канале, в котором находится спинной мозг.
- Тип 2 – относится к внутриутробным аномалиям развития. Здесь картина не очень благоприятна, так как помимо миндалин в БЗО попадает червь мозжечка, часто продолговатого мозга, а также его желудочек. В основном данная проблема бывает вызвана врожденными грыжами, локализующимися в спинном мозге.
- Тип 3 – еще более серьезная аномалия. В этом случае ниже большого затылочного отверстия располагаются не только миндалины, но и полностью весь мозжечок вместе с продолговатым мозгом. Эти анатомо-физиологические образования полностью меняют свое расположение и занимают затылочный и шейный отдел.
- Тип 4 – наблюдается недоразвитость мозжечковых тканей. Смещение в этом случае не возникает. Однако зачастую имеется гидроцефалия, а также киста врожденного характера, располагающаяся в черепной ямке.
Причины эктопии миндалин мозжечка
Причины дистопии миндалин мозжечка до сих пор не известны и полностью не изучены. Что же касается аномалии Арнольда-Киари, то ее причины следующие:
- чрезмерное употребление, во время беременности, различных лекарственных средств;
- курение, а также употребление алкоголя и наркотиков на этом
Низкое состояние миндалин мозжечка что это такое |
Опущение миндалин мозжечка в большое затылочное отверстие или кагал спинного мозга называют дистопией. А иногда эта патология называется аномалией Киари. Как правило, такое заболевание не влечет за собой значительных расстройств или явных симптомов и не имеет причин для беспокойства больного. Часто эта патология проявляется после достижения 30 – 40-летнего возраста. Обнаруживается обычно при обследованиях по другим причинам. Потому об этом заболевании следует знать, чтобы оно не оказалось неожиданностью для больного.
Для того, чтобы понять, что такое низкое расположение миндалин мозжечка, необходимо четко знать клинические симптомы и как обнаруживается патология. А поскольку это состояние сопровождается частыми головными болями, нужно сначала установить их причину, а потом уже заниматься лечением. Такое заболевание выявляется при МРТ.
Дистопия мозжечка, как правило, является врожденной патологией. Она возникает при смещении какого-либо органа в эмбриональный период. Вторичной она бывает лишь при проведении частых пункций или при люмбальных травмах. Иных причин появления данного заболевания не выявлено.
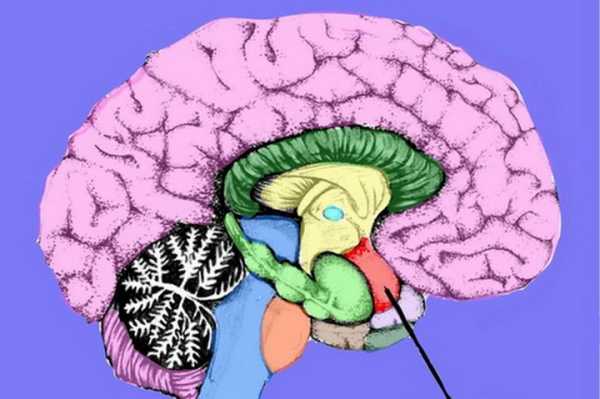
Миндалины мозжечка очень сходны с теми, которые находятся в гортани. В нормальном положении они располагаются выше БЗО черепа. А отклонения в их развитии и положении могут повлечь за собой не только дистопию. Чаще всего встречается опущение миндалин мозжечка ниже уровня черепа.
До сих пор заболевание Киари является патологией, о причинах возникновения которого неврологи не пришли к одному мнению. Некоторые придерживаются мнения, что эта аномалия возникает при уменьшении габаритов ямки позади черепного выходного отверстия к спинному мозговому каналу. Это нередко приводит к таким последствиям в процессе роста тканей, которые расположены в коробке. Они выходят в затылочный выходной канал. Иные специалисты полагают, что заболевание начинает развиваться по причине увеличения объемов мозговых тканей головы. В этом случае мозг начинает выталкивать через заднюю черепную ямку в затылочное черепное отверстие мозжечок и его миндалины.
Легкая каудальная дистопия миндалин мозжечка. Мрт признаки расположения миндалин мозжечка на уровне бзо
Здравствуйте, подскажите пожалуйста что такое эктопия миндалин мозжечка?
Миндалины мозжечка - это нижняя область мозжечка. В норме миндалины мозжечка располагаются выше большого затылочного отверстия. Эктопия миндалин мозжечка - это наиболее распространенная разновидность аномалий мозжечка (мальформация Киари I взрослы тип). Эктопия миндалин мозжечка представляет собой комплекс симптомов, указывающих на одно- либо двусторонее опущение миндалин мозжечка через большое затылочное отверстие в позвоночный канал. Развитию эктопии миндалин мозжечка могут способствовать различные аномалии развития данного органа. Важнейшим обстоятельством при развитии данной мальформации является тот факт, что клинические проявления, то есть симптомы, возникают у пациентов только после тридцати и даже сорока лет. Не менее важно и то, что эктопия миндалин мозжечка, которая отличается бессимптомным характером, не требует лечения, являясь случайно обнаруженной в результате магнитно-резонансной томографии. Лечение проводится только при проявлении симптомов и носит только оперативный характер. О рациональности проведения хирургического вмешательства судить врач.
Полезные статьи
Женское сердце с точки зрения кардиологииУ каждого свой взгляд на женское сердце, у каждого свой ключик к нему. Но даже самое каменное женское сердце может болеть и при этом, совсем не от любви. И тогда самым правильным является взгляд на него врача-кардиолога – уж он точно знает о женском серде все!
Приоритетные направления диагностики и интенсивной терапии респираторного дистресс-синдрома у больных сепсисом.Многочисленные исследования отражают всю сложность трактовки концепции развития респираторного дистресс-синдрома (РДС), которая бурно продолжает обогащаться новыми данными. Именно легкие в критических ситуациях наиболее...
Дневная сонливость, нарушения сна и ночная дыхательная недостаточность в практике терапевта и кардиолога (2 часть)Наиболее важным в диагностике этих состояний является правильная интерпретация и выявление состояния "избыточной дневной сонливости" - патологического желания спать, с которым пациентам приходится бороться. К сожалению, эта "борьба" будет проиграна и в большинстве случаев сон застанет человека в самый неподходящий момент (например, за рулем автомобиля), что может привести к настоящей драме.
С гипертонией можно и нужно жить.«Познание болезни есть уже половина лечения» К гипертонии относится так называемое правило трех половин. Из общего числа больных ГБ знает об этом лишь половина. Из тех, кто знает, лечится только половина пациентов. И правильно лечится опять-таки половина. Есть один путь исправления этой странной закономерности - просвещение граждан.
Аритмии сердцаПроблема нарушений сердечного ритма остаются постоянно актуальной – и сколько бы ни было работ, посвященных этой теме, исчерпать ее невозможно. Нарушения сердечного ритма повседневно встречаются во врачебной практике, спектр сердечных аритмий в этиологическом, клиническом, диагностическом, прогностическом плане чрезвычайно широк.
Выраженность коронарного атеросклероза у пациентов с электрокардиографическими признаками миокардиальной ишемии при холтеровском мониторировании.Цель работы – оценка специфичности диагностики ишемии миокарда с помощью холтеровского мониторирования ЭКГ и попытка клинико-коронароангиографического сопоставления у пациентов с ишемической болезнью сердца.
Работа и кровяное давление.У японцев есть специальное слово: Karoshi, оно означает смерть от переработки. Для многих из нас работа – главный источник стресса, и общепринято, что те счастливчики, которые имеют работу, работают все тяжелее и тяжелее. Это приводит к тому, что становятся всё актуальнее вопросы связанные с влиянием работы на кровяное давление.
Инфекционный эндокардит. Особенности течения, критерии диагноза, дифференциальная диагностикаСовременный инфекционный эндокардит (ИЭ) характеризуется полиэтиологичностью, обусловленной широким спектром микроорганизмов. Мировой опыт позволяет выделить определенные особенности клинической картины заболевания...
Насколько непогрешима генетическая коррекция?Сообщество ученых-медиков
Дислокация мозга — Википедия
Дислокация мозга — смещение одних структур мозга относительно других.
Головной мозг не занимает всего объёма черепной коробки. Между ним и паутинной оболочкой находится подпаутинное пространство. В некоторых отделах оно расширяется и образует так называемые подпаутинные цистерны.
При повышении давления в определённом отделе мозга и черепной коробки (появление области дистензии) происходят процессы смещения частей головного мозга в пределах субарахноидального пространства. Таким образом при различных по этиологии острых патологических процессах в дислокационных синдромах участвуют одни и те же анатомические структуры со стереотипным клиническим проявлением. Иными словами, клиническая картина острого дислокационного синдрома не зависит от этиологии процесса. Разница же в клиническом проявлении у разных больных зависит от темпа его развития, локализации и объёма.
Дело в том, что дислокационные синдромы по существу являются внутренними грыжами мозга, то есть впячивание его отделов в отверстия и щели, образованные костями и твёрдой мозговой оболочкой. Различают 3 степени дислокации мозга: выпячивание, вклинение и ущемление. Существуют боковые и аксиальные (по оси ствола) дислокации мозга.
Проводя параллель с грыжами, следует вспомнить, что резкое нарушение жизнедеятельности больного возникает не от факта существования грыжи, а от её ущемления. Ущемление представляет выпячивание, которое сопровождается прекращением кровотока за счёт сдавления сосудов.
В большинстве медицинской литературы описывается 4 вида дислокационных синдромов (1-4), которые имеют наибольшее значение в клинической практике, так как могут сопровождаться значительным ухудшением состояния больного. При этом в Большой медицинской энциклопедии выделяют 8 дислокационных синдромов. В некоторых источниках[1][2] также описывают наружную дислокацию (номер 9), которая представляет собой выбухание отделов мозга через травматический дефект черепа.
- Смещение полушарий мозга под серповидный отросток
- Височно-тенториальное смещение
- Мозжечково-тенториальное смещение
- Смещение миндалин мозжечка в foramen magnum затылочной кости
- Смещение моста мозга через отверстие намёта мозжечка
- Заполнение средних и боковых цистерн моста
- Смещение заднего отдела мозолистого тела в дорсальном направлении в одноимённую цистерну
- Смещение извилин лобной доли в цистерну перекрёста
- Наружная дислокация мозга
Смещение полушарий мозга под серповидный отросток[править | править код]
При сдавлении мозга с одной стороны острым объёмным процессом, при повышении ликворного давления в одном боковом желудочке вследствие острой окклюзионной гидроцефалии развивается разница давления ликвора между правым и левым боковыми желудочками. При этом создаются условия для дислокации полушария большого мозга в поперечном направлении в щель между серпом большого мозга и мозолистым телом. Вклиненный участок, в основном, это поясная извилина и примыкающие к ней участки. Таким образом поясная извилина заполняет цистерну мозолистого тела. Выбухающая в противоположную сторону поясная извилина смещает передние мозговые артерии, прижимая их к серповидному отростку. Боковой и третий желудочек деформируются. Перифокальный отёк может генерализоваться вследствие замедления кровообращения, в результате сдавления артерий и вен. Всё это приводит к недостаточному поступлению в мозговую ткань питательных веществ и кислорода, что приводит к развитию ещё большего отёка-набухания мозга и к ещё большей дислокации. Эти процессы могут привести к блокированию ликворооттока. Продуцирующийся в боковых желудочках ликвор, не имея путей оттока, создаёт область дистензии в супратенториальном пространстве с развитием височно-тенториального вклинения, что ведёт к сдавливанию среднего мозга.
Височно-тенториальное и мозжечково-тенториальное вклинение[править | править код]
Эти 2 дислокационных синдрома можно объединить из-за общности поражаемых структур и соответственно развивающейся клиники. Они различаются по месту расположения (суб- или супратенториально) области дистензии. Височно-тенториальное вклинение представляет собой выпячивание в тенториальное отверстие (щель Биша) участка височной доли мозга и прежде всего медиальных участков гиппокамповой извилины, отчасти переднего отдела язычной извилины и перешейка сводчатой извилины. Вклиниваясь между свободным краем мозжечкового намёта и оральными отделами ствола мозга, участок височной доли может занимать по отношению к стволу различные положения: переднее — при расположении впереди ствола; передне-боковые — при расположении кпереди от ствола и вдоль его переднего квадранта, заднебоковое, заднее. Вклинение участков мозга в тенториальное отверстие может возникнуть не только со стороны больших полушарий мозга, но и в обратном направлении, то есть со стороны задней черепной ямки. В таких случаях участок мозжечка выпячивается между свободным краем мозжечкового намёта и четверохолмием. Это вклинение называется мозжечково-тенториальным. Оно возникает при патологических процессах в задней черепной ямке. Возникновение височно-тенториального и мозжечково-тенториального вклинений неизбежно сопряжены со смещением ствола в противоположную сторону, что зависит от размеров и особенностей вклинения.
Сдавливается ипсилатеральный глазодвигательный нерв — зрачок после кратковременного миоза расширяется.
Латеральное смещение гомолатеральной парагиппокампальной извилины заставляет средний мозг перемещаться через среднюю линию по направлению к противоположному краю мозжечкового намёта. Это небольшое изменение конфигурации среднего мозга может снизить уровень сознания больного и вызвать целенаправленное возбуждение.
В конечном итоге бледный шар, внутренняя капсула и зрительный бугор на гомолатеральной стороне перемещаются в каудальном направлении, и парагиппокампальная извилина выпячивается за край мозжечкового намёта в субтенториальное пространство. Сосковидные тела вклиниваются в суженную межножковую яму. В этих условиях средний мозг испытывает интенсивное давление, что вызывает развитие комы. Средний мозг может оказаться прижатым к противоположному краю намёта мозжечка так сильно, что повреждаются нисходящие двигательные волокна в сдавленной ножке мозга. Обусловленная данным видом вклинения гемиплегия не контрлатеральна, а гомолатеральна по отношению к объёмному процессу — синдром ножки мозга Керногана. За счёт сдавливания возникают геморрагии в нижневисочных и затылочных областях головного мозга, среднем мозге, что часто может приводить к необратимым последствиям и смерти больного
Вклинение миндалин мозжечка в большое затылочное отверстие[править | править код]
Миндалины мозжечка, смещаясь в большое затылочное отверстие, подчас достигают уровня второго шейного позвонка. Вклиниваясь между каудальной частью продолговатого мозга, примыкающей частью спинного мозга и затылочно-шейным кольцом, они плотно охватывают и сдавливают с дорсальной поверхности эту часть ствола.
При этом возникают расстройства мозгового кровообращения, неизбежно приводящие к гипоксии и к ещё большему усилению отёка-набухания головного мозга. Таким образом замыкается порочный круг, который приводит к прогрессированию сдавления ствола мозга, что приводит к нарушению функции заложенных в них витальных центров кровообращения и дыхания и как следствие к смерти больного.
Смещение моста мозга через отверстие намёта мозжечка[править | править код]
Варолиев мост смещается в оральном направлении в межножковую цистерну.
Заполнение средней и боковых цистерн моста[править | править код]
Возникает в результате прижатия моста мозга к скату основания черепа.
Смещение заднего отдела мозолистого тела в дорсальном направлении в одноимённую цистерну[править | править код]
Возникает при закрытой гидроцефалии мозга, которая может возникать и при вышеперечисленных дислокационных синдромах. За счёт повышенного давления в желудочках происходит смещение мозолистого тела в одноимённую цистерну. Свободный край серпа образует зарубку на мозолистом теле. Так как этот дислокационный синдром возникает уже на фоне глубоких нарушений жизнедеятельности организма его редко описывают в литературе посвящённой данной проблеме.
Дислокации мозга опасны не только развитием нарушения мозгового кровообращения. Также происходит смещение и сдавление ликворосодержащих пространств как в целом, так и отдельных их частей, в частности водопровода мозга, IV желудочка и др. Сдавление приводит к нарушению ликвороциркуляции. Нормальное состояние ликворопроводящих путей нарушается вследствие сужения их на уровне тенториального отверстия или большого затылочного отверстия, что приводит к развитию гидроцефалии. Естественно, что при нарушении оттока ликвора из желудочков происходит возникновение градиента давлений между желудочками и спинальным мешком. Это разница давлений приводит к ещё большим смещениям ствола мозга в каудальном направлении, к развитию новых дислокационных синдромов.
Параллельно с очаговыми неврологическими нарушениями, связанными с острым патологическим очагом, при дислокации развиваются и общемозговые явления, обусловленные нарастающей внутричерепной гипертензией. Клиническая картина дислокационного синдрома и поражения мозгового ствола может развиваться на фоне локальных проявлений основного острого патологического процесса. И только на самых поздних стадиях заболевания, при развитии глубокой или запредельной комы, клинические проявления основного острого патологического процесса могут не наблюдаться и выявляются только тяжёлое двустороннее поражение мозгового ствола и другие общемозговые патологические признаки.
При дислокации полушарий большого мозга под серп большого мозга клинически в первую очередь выступают симптомы нарушения высшей нервной деятельности и психические процессы. Клинически в первую очередь (если сознание больного сохранено) появляются нарушения психики, иногда с галлюцинациями или делириоподобными состояниями. Часто возникает психомоторное возбуждение, которое может быть как при сохранённом, так и при утраченном сознании. В дальнейшем появляется адинамия, акинезия, возникает онейроидное состояние. Грозным симптомом при таком виде вклинения являются эпилептиформные судороги (вследствие вовлечения в процесс поясной извилины). Обычно их возникновение сопровождается или предшествует углублению нарушения сознания, вплоть до комы.
При височно-тенториальном и мозжечково-тенториальном вклинениях появляются глазодвигательные нарушения (горизонтальный, ротаторный, вертикальный нистагм, разностояние глазных яблок, симптом Гертвига-Мажанди, частичный или полный парез взора вверх или в стороны или полная неподвижность глазных яблок, ослабление или отсутствие реакции зрачков на свет и др.). Одностороння пирамидная недостаточность, возникшая при остром объёмном процессе (синдром ножки мозга Керногана), переходит в двустороннюю. Данный факт указывает на вовлечение в патологический процесс и второй ножки мозга. Клиника этих видов дислокаций зависит от того, артерии к каким областям мозга передавлены в тенториальном отверстии.
Компрессия сосудов, идущих к базальным ганглиям экстрапирамидной системы, приводит к нарушению регуляции мышечного тонуса сначала в виде повышения тонуса разгибателей, появления симптомов зубчатого колеса. Затем развивается горметония, мышечная ригидность и как следствие мышечная атония — свидетельство разобщения среднего мозга с выше лежащими отделами. Диэнцефальные расстройства выявляются в виде тахикардии, которая сменяет брадикардию. На ЭКГ регистрируются различные формы аритмии, инфарктоподобная ишемия и прочие нарушения, которые имеют функциональный характер, вторичный по отношению к церебральной патологии и бесследно проходят при ликвидации острого периода. Возникает также тахипноэ, гипертермия, у ряда больных до 39-40°С, гиперемия и сальность кожных покровов и др. Сознание больных угнетено, вплоть до комы различной степени выраженности.
Смещение миндалин мозжечка в большое затылочное отверстие клинически протекает наиболее тяжело. При этом страдают жизненно важные центры и в первую очередь центры дыхания и кровообращения. Возникают нарушения дыхания центрального генеза разной степени, что зависит от темпа развития, степени и длительности вклинения. Эти нарушения выявляются в тахипноэ (в начале процесса), которая затем перерастает в более глубокие формы патологии, вплоть до дыхания Чейна — Стокса, Биота, терминальных типов и апноэ. Параллельно с нарушением дыхания нарастает и глубина нарушения сознания, развиваются анаболические расстройства. Грубо нарушается глотание, снижается или исчезает глоточный рефлекс — развивается бульбарный синдром. Снижается сосудистый тонус. Развивается артериальная гипотензия.
Методы диагностики:
Люмбальная пункция категорически противопоказана даже при подозрении на дислокацию мозга, так как снижение ликворного давления в субарахноидальном пространстве спинного мозга при наличии области повышенного внутричерепного давления может запустить процессы вклинения и привести к смерти больного. Ещё в 1938 г. был описан случай, когда в диагностических целях производилась люмбальная пункция, которая закончилась летальным исходом непосредственно на столе.
Первым и непременным условием лечения дислокации является устранение вызвавшей её причины.
К нехирургическим мероприятиям применяемым при дислокационных синдромах относятся:
- барбитуровый наркоз
- умеренная гипотермия
- периодическая глубокая гипервентиляция
- глюкокортикоиды
Операцией по жизненным показаниям при развитии отёка мозга и процессов, которые приводят к дислокации одних участков мозга по отношению к другим является декомпрессивная трепанация черепа. Для удаления патологического очага производят широкую (минимум 5-6 х 6-7 см) декомпрессивную трепанацию черепа, которая не обязательно должна быть резекционной, но обязательно декомпрессивной. При височно-тенториальном вклинении трепанацию производят в височно-теменной области как можно ниже. При двусторонней симптоматике декомпрессивную трепанацию производят с обеих сторон. После удаления патологического очага твёрдую мозговую оболочку не зашивают.
Также для снижения внутричерепного давления и соответственно снижения риска развития жизнеугрожающих процессов вклинения проводится дренирование желудочковой системы. Пунктируют передний или задний рог из стандартных точек (Кохера или Денди). Эффект от пункции желудочков мозга сильнее, если дренирование произведено на более ранних этапах вклинения. При боковом смещении желудочков попасть в смещенный и поджатый желудочек мозга непросто. Пункция же гидроцефального желудочка на противоположной очагу стороне («здоровой») при остающемся патологическом очаге чревата увеличением дислокации и нарастанием витальных нарушений.
- Большая медицинская энциклопедия. Главн. Ред. Б. В. Петровский. Изд. 3-е. М., «Сов. Энциклопедия», 1977 с. 347—349
- Дуус П. Топический диагноз в неврологии Анатомия. Физиология. Клиника — М. ИПЦ «Вазар-Ферро», 1995 с. 173—179
- Лебедев В.В, Быковников Л.Д, Кариев М. Неотложная диагностика и помощь в нейрохирургии — Т.: Медицина 1988 с. 44-67
- Лебедев В. В., Крылов В. В. Неотложная нейрохирургия: Руководство для врачей. — М.:Медицина, 2000 с.103-141
- Мисюк Н. С., Евстигнеев В. В., Рогульченко С. М. Смещения и ущемления мозгового ствола. Минск, «Беларусь», 1968
- Нейротравматология. Справочник/ Под редакцией: академика РАМН А,Н,Коновалова, профессора Л. Б. Лихтермана, профессора А. А. Потапова. — М.: ИПЦ «Вазар-Ферро», 1993
- Практическая нейрохирургия: Руководство для врачей/ Под ред. Б. В. Гайдара. — СПб.: Гиппократ, 2002
- ↑ Barr RM, Gean AD, Le TH (2007). «Craniofacial trauma». in Brant WE, Helms CA. Fundamentals of Diagnostic Radiology. Philadelphia: Lippincott, Williams & Wilkins. p. 69. ISBN 0-7817-6135-2 . Retrieved 2008-11-17
- ↑ Orlando Regional Healthcare, Education and Development. 2004. «Overview of Adult Traumatic Brain Injuries.» Retrieved on January 16, 2008
Арнольда-Киари Аномалия I
Аномалия Арнольда-Киари I - опущение миндалин мозжечка в большое затылочное отверстие со сдавливанием продолговатого мозга. Может сочетаться с сирингомиелией, базилярной импрессией или инвагинацией, ассимиляцией атланта. Симптомы коррелируют от степени снижения. Методом выбора в диагностике является магнитно-резонансная томография (МРТ). Оперативное лечение, ламинэктомия (удаление дужек верхних шейных позвонков) с декомпрессивной краниоэктомией задней черепной ямки и пластикой твёрдой мозговой оболочки, применяется только при наличии у пациента неврологического дефицита с отсутствием эффекта от консервативной терапии в течение 2-3 месяцев.
авторы Dr Henry Knipe and Dr Frank Gaillard et al.
Эпидемиология
Аномалия Арнольда-Киари I встречается чаще у женщин [2].
Клиническая картина
В отличие от пороков развития Киари II, III и IV, аномалия Арнольда Киари I часто остается бессимптомной.
Вероятность стать клинических проявлений пропорциональна степени опускания миндалин. Все пациенты с пролабированием миндалин больше 12 мм имеют какую-либо симптоматику, тогда как примерно в 30% пролабирование в диапазоне между 5 и 10 мм протекают бессимптомными [1].
Компрессия ствола мозга (продолговатого мозга) может вызывать сирингомиелию с соответствующими симптомами и клинической картиной (затылочные боли, нарушение глотания, атаксия) разной выраженности, симптомами поражения спинного мозга и др.
Сопутствующие заболевания
Сирингомиелия шейного отдела позвоночника встречается в ~35% (варьирует от 20 до 56%), гидроцефалиия в 30% [1,3] случаев, в обоих случаях считается данные изменения развиваются в результате нарушения ликвородинамики, центральном канале и вокруг спинного мозга.
В ~35% (23-45%) выявляются скелетные аномалии [1, 3]:
- платибазия / базилярная импрессия
- атланто-затылочная ассимиляция
- деформация Шпренгеля (Sprengel)
- синдром Клиппель-Фейля (Klippel-Feil)
Патология
Аномалия Арнольда Киари I характеризуется пролабированием миндалин мозжечка через большое затылочное отверстие, в основном в результате несоответствия между размерами мозжечка и задней черепной ямке. Аномалию Арнольда Киари I следует отличать от эктопии миндалин, которая протекает бессимптомно и является случайной находкой, при которой, миндалины выступают через затылочное отверстие не более чем на 3-5 мм [1-2].
Рентгенологические особенности
Патология выявляется путем измерения максимального расстояния на которое миндалины выступают ниже плоскости большого затылочного отверстия (условной линии между ophisthion и basion), значения используемые для постановки диагноза отличаются у разных авторов [2]:
- выше затылочного отверстия: норма
- <3 мм: норма, может быть использован термин эктопия миндалин
- от 3 до 6 мм: неопределенные данные, необходимо сопоставить с симптоматикой, наличием сирингомиелии и т.д.
- > 6 мм: аномалия Арнольда Киари 1
Некоторые авторы используют более простую градацию [1]:
- выше затылочного отверстия: норма
- <5 мм: норма, может быть использован термин эктопия миндалин
- > 5 мм: аномалия Арнольда Киари 1
Положение миндалин мозжечка меняется с возрастом. У новорожденных миндалины расположены чуть ниже большого затылочного отверстия и спускаются ниже с ростом ребенка, достигая своей низшей точки в возрасте 5 - 15 лет. В дальнейшем они поднимаются на уровень большого затылочного отверстия [3]. Таким образом, снижение миндалин на 5 мм у ребенка будет скорее всего нормой, а взрослом возрасте данные изменения следует рассматривать с подозрением [3].
КТ
Современное объемное сканирование с высоким качеством сагиттальной реформации относительно хорошо визуализирует затылочное отверстие и миндалины, хотя отсутствие контрастности (по сравнению с МРТ) с трудом позволяет провести точную оценку. Чаще патология может быть заподозрена на аксиальных изображениях, когда мозговое вещество охватывает миндалины а спинномозговая жидкость представлена в малом количестве или отсутствует. Данное состояние называется, “переполнением“ затылочного отверстия.
МРТ
МРТ исследование является методом выбора. Сагиттальные срезы наиболее оптимальны для оценки аномалии Арнольда Киари I. Осевые изображения так же дают картину «переполненого» затылочного отверстия.
Лечение и прогноз
Аномалии Арнольда Киари I можно разделить на три этапа (хотя мало данное деление практически не используется в повседневной практике):
- бессимптомная
- компрессия ствола мозга
- сирингомиелия
Оперативное лечение применяется только при наличии у пациента неврологического дефицита с отсутствием эффекта от консервативной терапии в течение 2-3 месяцев. Оно состоит в ламинэктомии (удаление дужек верхних шейных позвонков) с декомпрессивной краниоэктомией задней черепной ямки и пластикой твёрдой мозговой оболочки.
История
Впервые была описана в 1891 году Хансом Киари, Австрийским патологоанатом (1851-1916).
Дифференциальная диагностика
дифференциальный ряд включает в себя:
- эктопия миндалин: <5 мм
- аномалия/порок Арнольда Киари 1.5 (син. бульбарный варинат Киари 1, когда-то считалась вариантом Киари I [4])
- аномалия Арнольда Киари II
- приобретенная эктопия миндалин
- люмбальная пункция
- базилярная инвагинация
Аномалия Арнольда-Киари | Второе мнение
В 1891 году Наns von Chiari описал врождённую аномалию, заключавшуюся в смещении миндалин мозжечка ниже уровня большого затылочного отверстия.
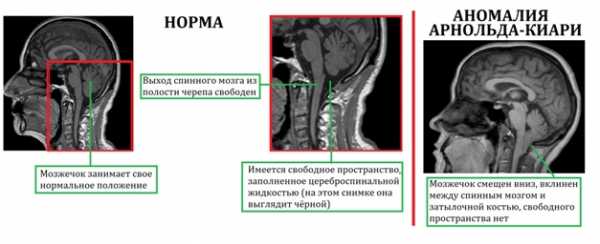
В последующих своих работах Наns von Chiari определил три типа патологических изменений.
Аномалия I типа характеризуется грыжевым выпячиванием деформированных миндалин мозжечка в позвоночный канал ниже уровня БЗО в верхнюю часть позвоночного канала. При этом IV-й желудочек лишь иногда слегка опущен, продолговатый мозг, принимает уплощенную форму. Чаще всего это мальфомация бывает изолированной, но нередко сочетается с гидроцефалией и гидромиелией, с кранио-цервикальной дисгенезией, платибазией, базиллярной импрессией, окципитализацией atlas (первого шейного позвонка), аномалией Клиппель-Фейля.
Смещение на 3-4 мл является бессимптомным. При опущении миндалин мозжечка на 5мм и более появляются начальные клинические признаки.
Клинические проявления: манифестрируют чаще в юношеском или зрелом возрасте. Больные жалуются на головные боли в затылочной области, боли в шеи, у них обнаруживаются параличи черепно-мозговых нервов или диссоциация анестезии в конечностях, онемение (из-за гидромиелии).
Точная диагностика мальформации Chiari I возможна лишь с помощью магнитно-резонансной томографии (МРТ), которая обнаруживает низкое расположение миндалин мозжечка относительно БЗО. На срединном сагиттальном срезе в последовательности Т1 определяются удлинённые миндалины мозжечка, расположенные ниже уровня большого затылочного отверстия. Большая окципитальная цистерна мала или отсутствует. Часто определяется также смещение ствола мозга кпереди и сглаженность Варолиевого моста. Смещение ствола мозга приводит к появлению на границе продолговатого и спинного мозга симптома «ступеньки».
Также больным необходимо проведение МР-исследования шейного отдела позвоночника с целью исключения сирингомиелии, встречающейся в 20-25% случаев при данной патологии.
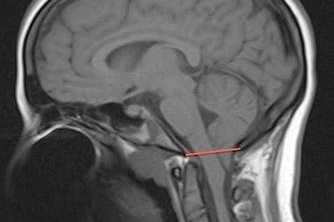
Аномалия II типа комплекс пороков, поражающих ромбовидный мозг, позвоночник, череп, твердую мозговую оболочку, характеризующеюся более грубыми изменениями заднего мозга, с каудальном смещении нижних отделов червя мозжечка, продолговатого мозга, IV-го желудочка. Манифестирует у новорожденных детей и в раннем и детском возрасте.
Клинические проявления: апноэ (остановка дыхания во сне), стридор, двусторонний парез голосовых связок, цианоз кожных покровов во время кормления, нистагм преимущественно горизонтальный, гипотония (снижения мышечного тонуса), слабость, тетраплегии.
Эти изменения почти всегда сочетаются с супратенториальными пороками развития, и с пояснично-крестцовым миеломенингоцеле и прогрессирующей гидроцефалией. Пороки при аномалии Арнольд-Киари II многочисленные и сложные. Лучевые методы исследования помогают различать их степень и комбинации.
МРТ даёт наиболее полную картину синдрома Chiari II: расширение большого затылочного отверстия, низкое расположение мозжечкового намёта и ствола мозга – мост обычно сужен в переднезаднем направлении, продолговатый мозг удлинён и смещен в позвоночный канал. Если продолговатый мозг опущен ниже зубовидной связки, то вместе с ним опускается спинной мозг, образуя характерное колено, IV-й желудочек сужен, опущен, иногда изолирован и увеличен в размерах. Может определятся стеноз или окклюзия водопровода мозга. III-й желудочек часто увеличен, с деформированным передним карманом. Вытянутая вниз и кзади пластинка четверохолмия преобретает клювовидную форму. В 80-90% случаев определяется дисгенезия мозолистого тела (гипоплазия или отсутствие валика, агенезия rostrum), расширение massa intermedia, прозрачная перегородка или отсутствует, или сообщается с желудочковой системой.
Аномалия III типа встречается редко и проявляется грубыми смещениями в позвоночный канал заднего мозга, а также высоким цервикальным или субокципитальным энцефаломенингоцеле.
Клинические проявления: такие же, как при аномалии II типа, но более грубо выражены и несовместимы с жизнью.
Аномалия IV типа представлена гипоплазией мозжечка без опущения его вниз, маленькими размерами ствола мозга, большой задней черепной ямкой. Это очень редкая аномалия, которая не существует как отдельная нозологическая единица. В настоящее время подобные изменения отнесены к аномалию Денди-Уокера.
В норме у детей в возрасте от 5 до 15 лет миндалины мозжечка расположены несколько ниже, чем у детей младше 5 лет. Смещение миндалин мозжечка на 5 мм ниже уровня большого затылочного отверстия у детей от 5 до 15 лет не является патологией.
Аномалия Арнольда-Киари тип I-II встречается достаточно часто.
Распространенность данной аномалии составляет от 3.3 до 8.1 случаев на 1000 наблюдений.
Показанием к хирургическому лечению служит появление и нарастание гипертензионно-гидроцефального синдрома, очаговой неврологической симптоматики, обусловленных мозжечково-стволовой компрессией, подтвержденной на МРТ.
Аномалия Арнольд-Киари часто связана с такими дефектами костной системы, как ахондроплазия, наследственная остеодистрофия Олбрайта, деформация стоп типии Фридрейха, шейные ребра, шейный гиперлордоз, плоскостопие, асимметрия лица, конвекобазия. Также отмечаются аномалии костных структур краниовертебрального перехода:
• недоразвитие затылочной кости,
• платипазия,
• базилярная импрессия,
• частичная ассимиляция атланта с затылочной костью и его гипоплазия,
• патологическая сегментация зубовидного отростка,
• аномалии развития шейных позвонков, вплоть до аномалии Клиппель-Фейля.
Аномалии Анольд-Киари II и III типов могут сопутствовать признаки дисплазии нервной системы:
• полимикрогерия,
• гетеротопия коры,
• гипоплазия подкорковых узлов,
• дисгенезия мозолистого тела,
• патология прозрачной перегородки,
• утощение интерталамического соединения,
• перегибы сильвиевого водопровода (в 55% случаев),
• кисты отверстия Мажанди,
• гипоплазия серпа и намета мозжечка,
• низкое расопложение каудального отдела спинного мозга (до уровня L4, L5 позвонков и ниже),
Аномалия Арнольд-Киари I типа в 20% случаев сочетается с умеренной гидроцефалией; II и III типов в 100% случаев со spina bifida (пояснично-крестцовой области при аномалии II типа и цервикальной с дефектом затылочной кости – при аномалии III типа).
Поражение спинного мозга в ряде случаев обусловлено диастематомиелией, либо сдавлением липомой.
Сирингомиелические кисты (чаще шейной и шейно-грудной локализации) при аномалии Арнольд-Киари I – отмечаются у 60-70% больных, аномалии II – у 30-75%.
Сирингомиелия – хроническая патология спинного мозга, характеризующаяся кистообразованием в веществе спинного мозга. Образующиеся полости спинного мозга заполнены церебро-спинальной жидкостью (ЦСЖ).
Сочетание патологии в виде аномалии Арнольд-Киари I и кистозной полости в веществе спинного мозга одними авторами оценивается как единая патология онтогенеза, которая формируется в разные периоды эмбрионального развития, другие – рассматривают роль аномалии, как важнейшее патогенетическое звено. В основе образования сирингомиелитических кист лежит обструкция ликворных пространств на уровне большого затылочного отверстия, то создаёт патологический ток спинно-мозговой жидкости. При этом высказываются различные мнения о значимости степени опущения миндалин в создании ликворной окклюзии.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Этиология Аномалии Арнольд-Киари не ясна.
Патогенез патологии до настоящего времени не установлен окончательно. В литературе высказываются мнения о трёх патогенетических факторах:
1. врожденные остеоневропатии,
2. травматические повреждения клиновидно-затылочной и клиновидно-решетчатой части ската вследствие родовой травмы,
3. гидродинамический удар ликвора по стенкам центрального спинно-мозгового канала.
Также существует теория первичного повреждения структур соответствующего сомита нервной трубки (мезодермального листка?), в результате чего формируется ненормально маленькая задняя черепная ямка.
Широкое внедрение МРТ в клиническую практику позволило решить множество проблем, связанных с диагностикой аномалии Арнольд-Киари. Этому способствовала хорошая визуализация задней черепной ямки, краниовертебрального перехода, спинного мозга и отсутствие артефактов от костных структур.
Пришлите данные Вашего исследования и получите квалифицированную помощь от наших специалистов