Лихорадка петерсона что это такое
Геморрагическая лихорадка Эбола — Википедия
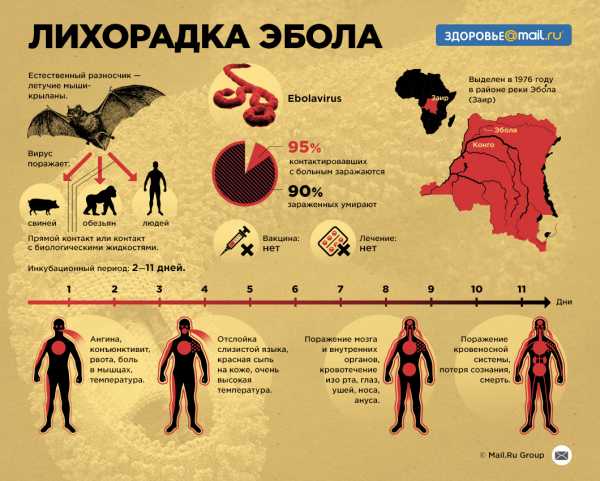
У этого термина существуют и другие значения, см. Эбола.Геморраги́ческая лихора́дка Эбо́ла[1][2][3] (англ. Ebola Haemorrhagic Fever, EHF, лат. Ebola febris haemorrhagica) — острая вирусная высококонтагиозная болезнь, вызванная вирусом Эбо́ла (БВВЭ, англ. Ebola virus disease, EVD)[4][5][6][~ 1]. Редкое, но крайне опасное заболевание. Вспышки эпидемии зафиксированы в Центральной и Западной Африке, летальность составляла от 25 до 90 % (в среднем 50 %)[9].
Вирус распространяется через прямой контакт с жидкостями организма, такими как кровь от зараженных людей или других животных.[10] Распространение может также произойти от контакта с предметами, недавно загрязненными биологическими жидкостями. [10] Распространение болезни через воздух между приматами, включая людей, не было зарегистрировано в лабораторных и естественных условиях.[11]Сперма и грудное молоко человека после восстановления после БВВЭ могут переносить вирус в течение от нескольких недель до месяцев.[10][12] Как полагают, крыланы по своей природе являются естественными носителями, способными распространить вирус, не будучи затронутыми им.[10] Такие болезни как малярия, холера, брюшной тиф, менингит и другие вирусные геморрагические лихорадки, могут напоминать БВВЭ. Для подтверждения диагноза образцы крови проверяют на наличие вирусной РНК, вирусных антител или на сам вирус.
Болезнь поражает человека, некоторых других приматов, а также парнокопытных (в частности, подтверждены случаи поражения свиней и дукеров)[⇨].
Крупнейшая вспышка заболевания произошла в 2014—2015 году в Западной Африке.
Вакцина от лихорадки Эбола получила временную регистрацию ВОЗ в октябре 2019 года.[13] В 2019 году российский институт «Вектор» заявил, что отечественная вакцина готова к использованию и прошла регистрацию в Минздраве РФ.[14]
Начало[править | править код]
Период времени между воздействием вируса и развитием симптомов (инкубационный период) составляет от 2 до 21 дня,[15][16] а обычно от 4 до 10 дней. Однако последние оценки, основанные на математических моделях, предсказывают, что около 5 % случаев может занять более 21 дня для развития. [17]
Симптомы обычно начинаются с внезапной стадии, подобной гриппу, характеризующейся чувством усталости, лихорадкой, слабостью, снижением аппетита, мышечной болью, болями в суставах, головной болью и болью в горле.[15][18][19] Температура обычно выше 38,3 °C (101 °F).[20] За этим часто следуют тошнота, рвота, диарея, боли в животе, а иногда и икота.[19][21] Сочетание сильной рвоты и диареи часто приводит к сильному обезвоживанию.[22] Далее может возникнуть одышка и боль в груди, а также отеки, головные боли и конфузия. Примерно в половине случаев у кожи может развиться макулопапулярная сыпь, плоская красная область, покрытая мелкими шишками, через пять-семь дней после начала симптомов.[20]
Кровотечение[править | править код]
В некоторых случаях может произойти внутреннее и внешнее кровотечение.[15] Обычно это начинается через пять-семь дней после первых симптомов. Все инфицированные показывают некоторое снижение свертываемости крови. [20] Кровотечение из слизистых оболочек или из участков проколов игл зарегистрировано в 40-50 % случаев.[23] Это может вызвать рвоту кровью, кашель кровью, или кровь в стуле. Кровоизлияния в кожу могут создавать петехии, пурпуры, экхимозы или гематомы (особенно вокруг мест инъекции игл).[24] Также может произойти кровотечение в белки глаз.[25] Сильные кровотечения — редкость, если они возникают, то, как правило, в желудочно-кишечном тракте.[26] Частота кровотечения в желудочно-кишечном тракте уменьшилась после более ранних эпидемий и в настоящее время оценивается приблизительно в 10 % с улучшенной профилактикой распространения внутрисосудистой коагуляции.[22]
Восстановление и смерть[править | править код]
Восстановление может начаться между 7 и 14 днями после первых симптомов.[19] Смерть, если она возникает, следует, как правило, от 6 до 16 дней от первых симптомов и часто происходит из-за низкого артериального давления от потери жидкости.[27] В целом кровотечение часто свидетельствует о худшем исходе, а кровопотеря может привести к летальному исходу. [18] Люди часто находятся в коме ближе к концу жизни.[19]
Те, кто выживает, часто имеют продолжающуюся мышечную боль и боль в суставах, воспаление печени, снижение слуха, может быть продолжающаяся усталость, слабость, сниженный аппетит и трудности возвращения к предболезненному весу[19][28]. Могут развиваться проблемы со зрением[29].
Выжившие вырабатывают антитела против Эболы, производство которых длится не менее 10 лет, но неясно, являются ли они иммунными к дополнительным инфекциям.[30]
Случаи лихорадки Эбола в Африке с 1979 по 2008 год Соотношение случаев заболеваний и смертейВпервые вирус Эбола был идентифицирован в экваториальной провинции Судана и прилегающих районах Заира (сейчас Демократическая республика Конго) в 1976 году. В Судане заболело 284 человека, из них умерло 151. В Заире — 318 (умерло 280). Вирус был выделен в районе реки Эбо́лы в Заире. Это дало название вирусу.
Хронология вспышек болезни, вызванной вирусом Эбола[править | править код]
Информация о вспышках геморрагической лихорадки Эбола до 2014 г. приведена по данным центра контроля заболеваний США[31]. Источники о более поздних случаях указаны отдельно.
| Год | Страна | Вид вируса | Случаи заболевания | Случаи смерти | Летальность |
|---|---|---|---|---|---|
| 2018 (май) − 2019[32] | ДРК | Заирский эболавирус | 3366 | 2227 | 66 % |
| 2017 (май-июль) | ДРК | Заирский эболавирус | 8 | 4 | 50 % |
| 2014 (апрель) - 2015 (декабрь) | Гвинея, Либерия, Сьерра-Леоне, Нигерия, Сенегал, ДРК, США, Великобритания, Испания, Мали, Италия . | Заирский эболавирус | 27748 | 11279 | 41 % |
| 2012 | ДРК | Эболавирус Бундибугио | 36[~ 2] | 13 | 36 % |
| 2012 (июнь-октябрь) | Уганда | Суданский эболавирус | 11[~ 2] | 4 | 36 % |
| 2011 | Уганда | Суданский эболавирус | 1 | 1 | 100 % |
| 2008 | ДРК | Заирский эболавирус | 32 | 15 | 47 % |
| 2008 | Филиппины | Рестонский эболавирус | 6[~ 3] | 0 | 0 % |
| 2007 | Уганда | Эболавирус Бундибугио | 149 | 37 | 25 % |
| 2007 | ДРК | Заирский эболавирус | 264 | 187 | 71 % |
| 2005 | Республика Конго | Заирский эболавирус | 12[33] | 10[33] | 83 % |
| 2004 | Россия | Заирский эболавирус | 1[~ 4] | 1 | 100 % |
| 2004 | Судан | Суданский эболавирус | 17 | 7 | 41 % |
| 2003 (ноябрь — декабрь) | Республика Конго | Заирский эболавирус | 35 | 29 | 83 % |
| 2002 (декабрь) - 2003 (апрель) | Республика Конго | Заирский эболавирус | 143 | 128 | 90 % |
| 2001—2002 | Республика Конго | Заирский эболавирус | 57 | 43 | 75 % |
| 2001—2002 | Габон | Заирский эболавирус | 65 | 53 | 82 % |
| 2000—2001 | Уганда | Суданский эболавирус | 425 | 224 | 53 % |
| 1996 | Россия | Заирский эболавирус | 2[~ 4] | 2 | 100 % |
| 1996 | ЮАР | Заирский эболавирус | 2 | 1 | 50 % |
| 1996 (июль — декабрь) | Габон | Заирский эболавирус | 60 | 45 | 75 % |
| 1996 (январь — апрель) | Габон | Заирский эболавирус | 31 | 21 | 57 % |
| 1995 | ДРК | Заирский эболавирус | 315 | 254 | 81 % |
| 1994 | Кот-д’Ивуар | Кот д’Ивуарский эболавирус | 1[~ 4] | 0 | 0 % |
| 1994 | Габон | Заирский эболавирус | 52 | 31 | 60 % |
| 1990 | США | Рестонский эболавирус | 4[~ 3] | 0 | 0 % |
| 1989—1990 | Филиппины | Рестонский эболавирус | 3[~ 3] | 0 | 0 % |
| 1979 | Судан | Суданский эболавирус | 34 | 22 | 65 % |
| 1977 | ДРК | Заирский эболавирус | 1 | 1 | 100 % |
| 1976 | Великобритания | Суданский эболавирус | 1[~ 4] | 0 | 0 % |
| 1976 | Судан | Суданский эболавирус | 284 | 151 | 53 % |
| 1976 | ДРК | Заирский эболавирус | 318 | 280 | 88 % |
События XXI века[править | править код]
- Вспышка в 2003 году в Этумби (Конго) унесла жизни 128 человек[33].
- Раз в несколько лет происходят вспышки в Конго и Уганде (Центральная Африка)[33][34]. Например, в июле 2012 года 14 человек скончались в Уганде в результате заражения вирусом[35].
- Крупная эпидемия лихорадки Эбола в Западной Африке (Гвинея, Сьерра-Леоне и Либерия) с февраля 2014 по декабрь 2015 года унесла жизни более 11 тысяч человек, общее число случаев заражения, включая предположительные и вероятные, более 27 тысяч человек[нет в источнике]. Зафиксированы единичные случаи болезни или подозрения на заболевание среди прилетавших из Западной Африки в другие страны: Нигерию[36], США, Англию, Германию, Канаду, Мали, Сенегал[37]. 8 августа 2014 года лихорадка Эбола была признана Всемирной организацией здравоохранения угрозой мирового масштаба[38].
- 12 августа 2014 года зафиксирован первый в Европе случай смерти от лихорадки Эбола — священника Мигеля Пахареса, доставленного в Испанию из Либерии[39]. Впоследствии вирус Эболы был диагностирован у медсестры Терезы Ромеро, входившей в состав медицинской комиссии, которая обследовала испанского священника. Ромеро стала первым человеком, заразившимся Эболой, за пределами Западной Африки[40].
- 9 мая 2015 года Либерия объявила об окончании эпидемии лихорадки Эбола в стране[41].
- В период с мая по июль в Западной Африке вирусом заразились 330 человек. Несмотря на то что Либерия заявила об окончании эпидемии в мае, к концу июня было выявлено шесть новых случаев заболеваний[42].
- С августа 2018 по 2019 г. — эпидемия в Демократической республике Конго. К декабрю 2019 умерли 2199 человек, выявлено около 3303 заболевших. В июле 2019 года ВОЗ назвала происходящее «чрезвычайной ситуацией в области общественного здравоохранения», в том числе из-за высокого риска распространения болезни за пределы ДРК (заболевшие есть в городе Гома, рядом с которым расположен руандийский город Гисеньи) и из-за отсутствия эффективных лекарств против этого вируса. Это вторая по числу пострадавших вспышка заболевания за всю историю наблюдений[43]. Ситуация осложнена гражданской войной, продолжающейся несколько десятилетий. Лечебницы около 200 раз подвергались атакам вооружённых групп[44]
За время конголезской эпидемии врачи провели клинические испытания двух новых лекарств. 12 августа 2019 г. ВОЗ и Национальный институт здравоохранения США объявили об их успехе. Применение экспериментальных лекарств при лечении лихорадки Эбола снижает смертность с 50 % до 27 % (препарат REGN-EB3) и 34 % (препарат mAb114), а при раннем применении выживаемость пациентов достигла 90 %, и эти лекарства уже стали предлагать для массового применения. Работа врачей затруднена тем, что им пришлось работать в зоне боевых действий. Из-за нападений на лечебные центры с жертвами среди пациентов и персонала клинические испытания были завершены досрочно[43][45][44][46].
Случаи заражения при лабораторной контаминации[править | править код]
Известно четыре случая заболевания, связанных с лабораторной контаминацией. Во всех случаях заражался один человек. Первый инцидент произошёл в Великобритании в 1976 году (пациент выжил), один случай произошёл в Кот-д’Ивуаре в 1994 году (пациент выжил), два случая произошло в России[31]:
- В 1996 году умерла лаборантка вирусологического центра НИИ микробиологии МО РФ в Сергиевом Посаде, которая заразилась вирусом Эбола по неосторожности, уколов себе палец, когда делала инъекции кроликам[47].
- 19 мая 2004 года от лихорадки Эбола умерла Антонина Преснякова, 46-летняя старшая лаборантка отдела особо опасных вирусных инфекций НИИ молекулярной биологии Государственного научного центра вирусологии и биотехнологии «Вектор» (пос. Кольцово, Новосибирская область). Как было установлено, 5 мая 2004 года лаборантка проколола себе кожу при проведении инъекций подопытным морским свинкам[48].
По своим морфологическим свойствам вирус сходен с вирусом Марбург (Marburgvirus), но отличается в антигенном отношении. Оба этих вируса относятся к семейству филовирусов (Filoviridae)[49]. Род Эболавирус (Ebolavirus) включает пять видов: суданский, заирский, кот-д’ивуарский, рестонский, а также бундибугио. Человека поражают 4 вида. Для рестонского вида характерно бессимптомное течение. Считается, что естественные резервуары вируса находятся в экваториальных африканских лесах.
Путешественникам, посещающим регионы, где зафиксированы вспышки болезни, рекомендуется соблюдать гигиену, избегать контактов с кровью и любыми человеческими выделениями, а также выделениями приматов[50].
Передача вируса происходит через слизистые оболочки, а также микротравмы кожи, попадая в кровь и лимфу как животных, так и человека[51]. Вирус не может передаваться воздушно-капельным путём[52].
Полагают, что вирус Эбола передаётся при контакте с жидкостями организма инфицированного животного. От человека к человеку передача может происходить через прямой контакт с кровью или биологическими жидкостями инфицированного человека (в том числе умершего или бальзамированного) или при контакте с загрязнённым медицинским оборудованием, в частности иглами и шприцами[53]. Погребальные обряды, при которых присутствующие на похоронах люди имеют прямой контакт с телом умершего, могут играть значительную роль в передаче вируса Эбола[54], потому что умерший в течение пятидесяти дней может представлять опасность[55]. Потенциал для широкого распространения инфекции считается низким, потому что болезнь передается только при непосредственном контакте с выделениями тех, кто инфицирован[53]. В течение двух недель после выздоровления возможна передача вируса через сперму[56].
Задокументирована передача от горилл, шимпанзе, плотоядных летучих мышей, лесных антилоп, дикобразов[57] и дукеров. Важную роль в распространении инфекции играют грызуны, именно в популяциях грызунов вирус циркулирует, лишь изредка переходя на человека в результате зоонозa. Высокая летальность вируса не позволяет инфекции принять характер пандемии.
В Кот-д’Ивуаре, Республике Конго и Габоне документально подтверждены случаи инфицирования людей вирусом Эбола в результате контакта с инфицированными шимпанзе, гориллами и лесными антилопами, как мертвыми, так и живыми. Получены также сообщения о передаче Рестонского эболавируса при общении с макаками-крабоедами.[источник не указан 1979 дней]
Медицинские работники, которые не носят соответствующую защитную одежду, также подвергаются опасности заболеть во время контакта с пациентами при отсутствии соответствующих мер инфекционного контроля и надлежащих барьерных методов ухода[58]. В прошлом вспышки заболевания происходили из-за того, что в африканских больницах отсутствовали универсальные меры предосторожности и повторно использовались иглы[59][60].
Есть неподтверждённая версия, что основными носителями вируса являются «большие летучие мыши, питающиеся фруктами» (профессор Жан-Жак Муэмбе)[51][61]. Существует предположение, что причины распространения болезни могут быть связаны с сокращением площади лесов (основного местообитания летучих мышей)[62].
Воротами инфекции являются слизистые оболочки респираторного тракта и микротравмы кожи. На месте ворот видимых изменений не наблюдается.
Характерна быстрая генерализация инфекции с развитием общей интоксикации и ДВС-синдрома. В целом патогенез аналогичен другим геморрагическим лихорадкам, отличаясь от них лишь в скорости развития. В районах эндемичности при обследовании у 7 % населения обнаружены антитела к вирусу Эбола. Можно предположить, что возможно лёгкое, или даже бессимптомное, протекание болезни.
Также существуют сведения о возможности бесконтактного заражения. Канадским ученым впервые удалось зафиксировать бесконтактную передачу вируса Эбола в экспериментах на животных, исследование провела группа специалистов под руководством Гэри Кобинджера (Gary Kobinger) из Университета Манитобы[63].
Уже в первые часы после заражения блокируется система комплемента. Также одними из первых целей являются моноциты и макрофаги[57][неавторитетный источник?].
Симптомы геморрагической лихорадки ЭболаИнкубационный период — от двух до 21 дня[64]. Различная тяжесть болезни и частота летальных исходов при эпидемических вспышках в различных регионах связаны с биологическими и антигенными различиями выделенных штаммов вируса. Заболевание начинается остро, с сильной слабости, сильной головной боли, болей в мышцах, диареи, болей в животе,[65]. Позднее появляется сухой кашель и колющие боли в области грудной клетки, развивается обезвоживание организма, рвота, появляется геморрагическая сыпь (примерно у 50 % заболевших), вместе со снижением функционирования печени и почек[56]. В 40-50 % случаев начинаются кровотечения из желудочно-кишечного тракта, носа, влагалища и десен.
Сильные кровотечения случаются редко и, как правило, связаны с желудочно-кишечным трактом[66][67]. Развитие кровотечений зачастую указывает на неблагоприятный прогноз[56].
Если зараженный человек не выздоравливает в течение 7—16 дней после первых симптомов, то возрастает вероятность смертельного исхода[68][нет в источнике].
При исследовании крови отмечается нейтрофильный лейкоцитоз, тромбоцитопения, анемия. Смерть наступает обычно на второй неделе болезни на фоне кровотечений и шока[66].
До кровоточащей фазы клинические симптомы болезни похожи на лихорадку Марбург, малярию и другие тропические лихорадки[65].
Распознавание основывается на эпидемиологических предпосылках (пребывание в эндемичной местности, контакты с больными и др.) и характерной клинической симптоматике. Специализированные лабораторные тесты регистрируют определённые антигены и/или гены вируса. Антитела к вирусу могут быть определены, и вирус может быть изолирован в клеточной культуре. Тестирование образцов крови связано с большим риском заражения и должно проводиться при максимальном уровне биологической защиты. Новые разработки в технике диагностики включают неинвазивные методы диагноза (с использованием образцов слюны и мочи).
За больными лихорадкой Эбола требуется интенсивный уход: в случае обезвоживания — внутривенные вливания и оральная регидратация растворами, содержащими электролиты[56]. По информации профессора НИИ вирусологии имени Д. И. Ивановского РАМН Михаила Щелканова, для лечения болезни требуется проводить симптоматическую терапию, дезинфекционную терапию, дыхательную поддержку, гемостатическую терапию и использовать антисыворотки. В этом случае «снизить госпитальную летальность до 10 % большого труда не представляет»[69].
В ходе исследования, в котором приняли участие жители Сьерра-Леоне, победившие вирус Эбола, было выявлено, что последствиями заболевания могут быть проблемы с суставами и глазами (что может привести к потере зрения). Также у пациентов наблюдались повышенная утомляемость, проблемы с концентрацией, депрессия, головные боли и посттравматическое расстройство[70].
США[править | править код]
С 2012 года исследования по разработке вакцины финансировались министерством обороны и Национальным институтом здравоохранения в США, опасавшимися, что данный вирус может быть использован для создания биологического оружия. Благодаря данному финансированию, несколько небольших фармакологических компаний разработали свои прототипы вакцины, которые успешно прошли испытания на животных. Две компании, Sarepta и Tekmira, испытали прототипы вакцины на человеке[71].
Вирусолог из Института инфекционных заболеваний армии США Джин Олингер сообщил, что при текущем уровне финансирования вакцина может быть получена только через 5-7 лет. В августе 2012 года министерство обороны США заявило, что приостанавливает дальнейшее финансирование разработки вакцины из-за «финансовых трудностей». Окончательное решение по возобновлению или полному прекращению финансирования этих исследований должно было быть принято в сентябре 2012 года[71]. Учёные, разрабатывающие вакцину, сообщили, что в случае отказа министерства обороны США от дальнейшего финансирования исследований вакцина от лихорадки Эбола может быть так никогда и не создана[71].
13 августа 2014 года учёные из Медицинской школы Вашингтонского университета в Сент-Луисе, работавшие в сотрудничестве с исследователями Юго-западного медицинского центра при университете Техаса и другими специалистами, объявили о том, что им удалось подробно изучить механизм, посредством которого вирус Эбола подрывает работу иммунной системы. О результатах своих изысканий исследователи рассказали в статье, опубликованной в журнале Cell Host and Microbe[72][73].
В июле 2015 года ВОЗ сообщила об успешных тестах эффективной вакцины против лихорадки Эбола. Вакцину rVSV-ZEBOV, разработанную американской фармацевтической компанией Merck & Co., проверяли в Гвинее на 4 тысячах добровольцах и по кольцевому методу[74][75].
В 2018 году командой учёных из Калифорнийского университета в Сан-Франциско был найден новый человеческий белок, подавляющий рост вируса Эбола. В новой работе профессор Кристофер Баслер с коллегами обнаружил доказательства взаимодействия между белком Эболы VP30 и человеческим белком RBBP6. Если взять этот пептид и поместить в человеческие клетки, можно блокировать заражение. И наоборот, при удалении белка RBBP6 из человеческих клеток Эбола реплицируется гораздо быстрее[76].
Россия[править | править код]
В 1980—1990 годы вирус изучали российские военные вирусологи. В лабораториях Вирусологического центра Научно-исследовательского института микробиологии Министерства обороны России было создано средство экстренной профилактики — иммуноглобулин, который позволял сохранить жизнь инфицированного. Генерал-майор медицинской службы Александр Махлай, директор института с 1990-го по 1999-й год, за эту разработку получил звание Героя России. В 1990-х препарат вводили четырём заразившимся вирусом учёным, которые выжили. В 2004 году препарат вводили старшей лаборантке ГНЦ ВБ «Вектор» Антонине Пресняковой, заразившейся вирусом в результате несчастного случая, однако, несмотря на то, препарат был введён ещё до заражения и после него спустя 3 часа и 40 минут, через 14 дней она скончалась[77][78][79].
28 декабря 2015 года в Государственном реестре лекарственных средств были зарегистрированы два препарата — «Гам-Эвак» и «Гам-Эвак Комби», разработанные в Федеральном научно-исследовательском центре эпидемиологии и микробиологии имени Н. Ф. Гамалеи. Препараты являются векторными вакцинами, созданными методом генной инженерии. Испытания вакцины «Гам-Эвак» в России проводились на группе из более чем 100 человек. В Гвинее в 2018 году была произведена вакцинация 2 тысяч человек препаратом «ГамЭвак Комби»[80]. ВОЗ эффективность препаратов пока не подтвердила[81].
С начала 2000-х над созданием вакцины работают учёные из Государственного научного центра вирусных биотехнологий «Вектор» в наукограде Кольцово в Новосибирской области[82]. 26 марта 2018 года в Государственном реестре лекарственных средств был зарегистрирован препарат «ЭпиВакЭбола», разработанный в научном центре. Препарат является полиэпитопной вакциной, собранной из белков. ВОЗ эффективность препарата пока не подтвердила[83].
По личной инициативе бизнесмена Олега Дерипаски в 2015 году был создан современный госпиталь по борьбе с вирусом Эбола в провинции Киндия в Гвинее. В сотрудничестве с учёными Роспотребнадзора был построен Научный клинико-диагностический центр эпидемиологии и микробиологии[84].
Перечень препаратов, не прошедших тестирование, либо являющихся сомнительными.
Nanosilver («Наносеребро») — Разработанный нигерийским ученым, был подвергнут сомнению, так как не было представлено ни одного принципа его работы.
en:Favipiravir («Фавипиравир») — Разработан японской компанией Toyama Chemical, прошел испытание на крысах, но пока не был одобрен Всемирной организацией здравоохранения (ВОЗ).
ZMapp — Ученые из США и Канады успешно испытали экспериментальную вакцину от вируса на обезьянах, но факт излечения ещё предстоит доказать с помощью многочисленных клинических испытаний на других живых организмах.
Лихорадка Эбола - причины, симптомы, диагностика и лечение
Лихорадка Эбола - особо опасная вирусная инфекция, вызываемая вирусом Эбола и протекающая с тяжелым геморрагическим синдромом. Начальные клинические признаки лихорадки Эбола включают высокую температуру и выраженную интоксикацию, катаральные явления; в период разгара присоединяются неукротимая рвота, диарея, боли в животе, геморрагии в виде кожных кровоизлияний, наружных и внутренних кровотечений. Специфическая диагностика лихорадки Эбола осуществляется с помощью вирусологических и серологических методов. Этиотропная терапия лихорадки Эбола не разработана; получен положительный эффект от введения больным плазмы реконвалесцентов. Патогенетические мероприятия направлены на борьбу с инфекционно-токсическим шоком, дегидратацией, геморрагическим синдромом.
Общие сведения
Лихорадка Эбола - высококонтагиозное вирусное заболевание из группы геморрагических лихорадок, характеризующееся крайне тяжелым течением и высокой летальностью. Впервые лихорадка Эбола заявила о себе в 1976 г., когда одновременно были зарегистрированы две вспышки инфекции в Судане и Заире (Конго). Свое название лихорадка получила в честь реки Эбола в Заире, где впервые был выделен вирус.
Последняя вспышка лихорадки Эбола в Западной Африке, начавшаяся в марте 2014 г., является самой массовой и тяжелой со времени обнаружения вируса. В течение этой эпидемии заболело и умерло людей больше, чем во все предыдущие годы. Кроме этого, впервые вирус пересек не только сухопутные, но и водные границы, оказавшись на территории Северной Америки и Европы. Летальность при эпидемических вспышках лихорадки Эбола достигает 90%. В августе 2014 г. ВОЗ признала лихорадку Эбола угрозой всемирного масштаба.
Лихорадка Эбола
Причины лихорадки Эбола
Вирус Эбола (Ebolavirus) принадлежит к семейству филовирусов и по своим морфологическим признакам схож с вирусом, вызывающим геморрагическую лихорадку Марбург, однако отличается от последнего в антигенном отношении. Всего известно 5 видов вируса Эбола: Zaire ebolavirus (Заир), Sudan ebolavirus (Судан), Tai Forest ebolavirus (Таи форест), Bundibugyo ebolavirus (Бундибуджио), Reston ebolavirus (Рестон). Крупные вспышки лихорадки Эбола в Африке ассоциируются с эболавирусами Заир, Судан и Бундибуджио; эпидемия 2014 года вызвана вирусом вида Заир. Рестонский эболавирус не представляет опасности для человека.
Предполагается, что естественным резервуаром вируса Эбола служат летучие мыши, шимпанзе, гориллы, лесные антилопы, дикобразы и другие животные, обитающие в экваториальных лесах. Первичное заражение человека происходит при контакте с кровью, выделениями или трупами инфицированных животных. Дальнейшее распространение вируса от человека к человеку возможно контактным, инъекционным, половым путем. Чаще всего заражение лихорадкой Эбола происходит при прямом контакте с биологическим материалом больных людей, загрязненными постельными принадлежностями и предметами ухода, с телом умершего при погребальных обрядах, совместном питании с больным, реже – при половых контактах и т. д. Больные лихорадкой Эбола представляют высокую опасность для окружающих примерно в течение 3-х недель от начала заболевания, выделяя вирус со слюной, носоглоточной слизью, кровью, мочой, спермой и др.
Входными воротами инфекции служат микротравмированные кожные покровы и слизистые оболочки, однако местные изменения в очаге внедрения вируса отсутствуют. Первичное размножение вируса происходит в регионарных лимфоузлах и селезенке, после чего возникает интенсивная вирусемия и диссеминация возбудителя в различные органы. Эболавирус способен оказывать как прямое цитопатическое действие, так и вызывать комплекс аутоиммунных реакций. В результате этого уменьшается образование тромбоцитов, происходит поражение эндотелиальных клеток сосудов, развиваются кровоизлияния и очаги некрозов во внутренних органах, что в клинической картине соответствует признакам гепатита, интерстициальной пневмонии, отека легких, панкреатита, орхита, эндартериита мелких артерий и др. При аутопсии обнаруживаются некрозы и кровоизлияния в печени, селезенке, поджелудочной железе, надпочечниках, гипофизе, гонадах.
Повышенному риску заражения лихорадкой Эбола подвержены члены семьи и медицинский персонал, ухаживающий за больными, а также лица, занимающиеся отловом и транспортировкой обезьян. После перенесенной лихорадки Эбола формируется устойчивый постинфекционный иммунитет; случаи повторного заражения редки (не более 5%).
Сиптомы лихорадки Эбола
Инкубационный период при лихорадке Эбола длится от нескольких дней до 14-21 суток. Вслед за этим наступает резкая и внезапная манифестация клинических симптомов. В начальном периоде лихорадки Эбола преобладают общеинфекционные проявления: интенсивная головная боль в области лба и затылка, боли в шее и пояснице, артралгии, выраженная слабость, подъем температуры тела до 39-40 °С, анорексия. У большинства больных отмечается першение и сухость в горле (ощущение «веревки» или болезненного «шара»), развитие ангины или язвенного фарингита. При лихорадке Эбола практически с первых дней возникают боли в животе и диарея. Лицо больного приобретает маскообразный вид с запавшими глазами и выражением тоски; нередко пациенты дезориентированы и агрессивны.
Примерно с 5-7 суток, в период разгара клинического течения лихорадке Эбола, возникают боли в грудной клетке, мучительный сухой кашель. Усиливаются абдоминальные боли, понос становится профузным и кровавым, развивается острый панкреатит. С 6-7 дня на коже нижней половины туловища, разгибательных поверхностях конечностей появляется кореподобная сыпь. Часто возникают язвенные вульвиты, орхиты. Одновременно развивается геморрагический синдром, характеризующийся кровоизлияниями в местах инъекций, носовыми, маточными, желудочно-кишечными кровотечениями. Массивная кровопотеря, инфекционно-токсический и гиповолемический шок становятся причиной гибели больных лихорадкой Эбола в начале 2-й недели заболевания.
В благоприятных случаях через 2-3 недели наступает клиническое выздоровление, однако период реконвалесценции растягивается на 2-3 месяца. В это время выражен астенический синдром, плохой аппетит, кахексия, боли в животе, выпадение волос, иногда развиваются тугоухость, потеря зрения, психические нарушения.
Диагностика
Лихорадка Эбола может быть заподозрена у лиц с характерными клиническими симптомами, находящихся в эпидемиологически неблагополучных регионах Африки или контактировавших с больными. Специфическая диагностика инфекции проводятся в специальных вирусологических лабораториях с соблюдением требований биологической безопасности повышенного уровня. Эболавирус может быть выделен из слюны, мочи, крови, носоглоточной слизи и других биологических жидкостей с помощью заражения клеточных культур, ОТ-ПЦР, электронной микроскопии биоптатов кожи и внутренних органов. Серологическая диагностика лихорадки Эбола основана на обнаружении антител к вирусу методами ИФА, РНГА, РСК и др.
Неспецифические изменения в общем анализе крови включают анемию, лейкопению (позже – лейкоцитоз), тромбоцитопению; в общем анализе мочи – выраженную протеинурию. Биохимические изменения крови характеризуются азотемией, увеличением активности трансфераз и амилазы; при исследовании коагулограммы выявляются признаки гипокоагуляции; КОС крови - признаки метаболического ацидоза. С целью оценки тяжести течения и прогноза лихорадки Эбола больным может потребоваться проведение рентгенографии органов грудной клетки, ЭКГ, УЗИ органов брюшной полости, ФГДС. Дифференциальная диагностика проводится с малярией, септицемией, тифом, другими геморрагическими лихорадками, прежде всего, с лихорадкой Марбург, Ласса, желтой лихорадкой. Больным могут быть показаны консультации инфекциониста, гастроэнтеролога, невролога, гематолога и других специалистов.
Лечение лихорадки Эбола
Транспортировка и лечение пациентов с лихорадкой Эбола осуществляется в специальных боксах-изоляторах. Весь ухаживающий персонал должен пройти специальный инструктаж, использовать барьерные средства защиты (специальные костюмы, очки, респираторы перчатки, обувь и т. д.), рекомендуемые при таких особо опасных инфекциях, как чума и натуральная оспа. Пациенту организуется строгий постельный режим и круглосуточное медицинское наблюдение.
На сегодняшний день вакцины от лихорадки Эбола не существует; сразу в нескольких странах мира проходят испытания экспериментальные образцы. Лечение сводится, главным образом, к симптоматическим мероприятиям: дезинтоксикационной терапии, борьбе с обезвоживанием, геморрагическим синдромом, шоком. В некоторых случаях положительный эффект дает введение плазмы выздоровевших людей.
Прогноз и профилактика
Летальность от лихорадки Эбола, вызванной штаммом вируса Заир достигает почти 90%, штаммом Судан – 50%. Критериями выздоровления считаются нормализация общего состояния пациента и трехкратные отрицательные результаты вирусологических исследований. Пресечь распространение лихорадки Эбола позволяет отслеживание контактов больных, соблюдение мер индивидуальной защиты, безопасное захоронение умерших, обеззараживание биологических материалов от больных геморрагическими лихорадками. В аэропортах различных стран усилен санитарно-карантинный контроль пассажиров, прибывающих из Африки. Контактные лица подлежат обсервации в течение 21 дня. При подозрении на заражение вирусом лихорадки Эбола пациенту вводится специфический иммуноглобулин из сыворотки крови лошадей.
Ebolavirus — Википедия
У этого термина существуют и другие значения, см. Эбола.Ebolavirus[⇨] (эбо́лавирус, вирус Эбо́ла или вирус Э́бола[⇨]) — род вирусов из семейства филовирусов (Filoviridae), вызывающих геморрагическую лихорадку Эбола у высших приматов. Морфологические признаки эболавирусов схожи с вирусом Марбург, также принадлежащим семейству филовирусов и вызывающим подобное заболевание. Кроме рода, вирусом Эбола могут называть конкретного представителя рода — чаще всего Zaire ebolavirus[⇨], который был выделен первым из рода в 1976 году в бассейне реки Эбо́ла в Заире, от чего и образовалось название[⇨]. Эболавирусы, особенно вид Zaire ebolavirus, стали причиной нескольких широко освещённых серьёзных эпидемий[⇨].
Таксономия вируса Эбола несколько раз менялась. Первым в 1976 году был выделен вид вируса (сейчас он называется Zaire ebolavirus), который изначально получил название Ebola virus по протекающей в Демократической республике Конго реке Эбола, где в 1976 году и произошла вспышка заболевания. Вскоре были обнаружены другие похожие вирусы, которые изначально обозначали как подвиды Ebola virus, и среди вирусологов такая практика встречается до сих пор; при этом, если не указан конкретный вид, обычно подразумевается Zaire ebolavirus; кроме написания Ebola virus (раздельно, с заглавной буквы) также встречается и слитное — ebolavirus (слитно, с маленькой буквы). В 1998 году эти виды были выделены в отдельный род, изначально названный Ebola-like viruses (Вирусы, похожие на Эбола), а в 2002 переименованный в ebolavirus (слитное написание)[2]. По состоянию на май 2016 год, ICTV утверждена следующая номенклатура[3]: род Ebolavirus, виды: Bundibugyo ebolavirus, Reston ebolavirus, Sudan ebolavirus, Taï Forest ebolavirus и типовой вид Zaire ebolavirus.
Вопрос, куда ставить ударение в русском названии вируса — на второй слог («вирус Эбо́ла») или первый («вирус Э́бола») остаётся открытым[4]: часть источников, включая медицинские терминологические словари фиксируют ударение на втором слоге[5], другие источники указывают ударение на первый слог[6]. Также используется написание эболавирус, в частности его использует Роспотребнадзор РФ[7].
Род Ebolavirus делится на пять видов[8]. Человека поражают только 4 вида. Для Reston ebolavirus при заражении человека характерно бессимптомное протекание. В 2018 году на севере Сьерра-Леоне был открыт новый вирус, принадлежащий к данному роду — Bombali ebolavirus[9], сведения о его патогенности для человека пока отсутствуют.
Zaire ebolavirus[править | править код]
Вид Zaire ebolavirus (эболавирус Заир[7], вирус Эбола, Ebola virus, EBOV) впервые был зафиксирован в Заире (сейчас — Демократическая республика Конго), от чего и получил своё название. Заирский эболавирус считается типовым видом рода[8] и вызвал наибольшее количество вспышек заболевания[10]. Имеет самый высокий процент летальности, достигающий 90 %. Средний коэффициент смертности колеблется около 83 %. Во время вспышки 1976 года летальность составила 88 %, в 1994 году — 60 %, в 1995 году — 81 %, в 1996 году — 73 %, в 2001—2002 годах — 80 %, в 2003 году — 90 %[10].
Первая вспышка была зафиксирована 26 августа 1976 года в небольшом городке Ямбуку. Первым заболевшим стал 44-летний школьный учитель. Симптомы заболевания напоминали симптомы малярии. Считается, что первоначально распространению вируса способствовало многократное использование игл для инъекции без стерилизации.
Sudan ebolavirus[править | править код]
Вид Sudan ebolavirus (эболавирус Судан[7], SUDV) был зафиксирован почти одновременно с заирским вирусом. Считается, что первая вспышка возникла среди работников фабрики небольшого городка Нзара в Судане. Переносчик данного вируса так и не был выявлен, несмотря на то, что сразу после вспышки учёные провели тестирование на наличие вируса у различных животных и насекомых, обитающих в окрестностях этого городка.
Последняя вспышка зафиксирована в ноябре 2012 — январе 2013 года в Уганде. В среднем показатели летальности составили 54 % в 1976 году, 68 % в 1979 году, и 53 % в 2000 и 2001 годах[10].
Reston ebolavirus[править | править код]
Вид Reston ebolavirus (эболавирус Рестон[7], RESTV) классифицируется как один из видов вируса Эбола. В отличие от остальных, данный вид азиатского происхождения; его родиной и источником являются Филиппины. Вирус был обнаружен во время вспышки вируса геморрагической лихорадки обезьян[en] (SHFV) в 1989 году. Установлено, что источником вируса были макаки-крабоеды, которые были увезены из Филиппин в одну из исследовательских лабораторий в Рестоне, Виргиния, США[11]. После этого вспышки были зафиксированы на Филиппинах, в Италии и в США[10]. Рестонский эболавирус не является патогенным для человека, однако представляет опасность для обезьян и свиней[11].
Taï Forest ebolavirus[править | править код]
Taï Forest ebolavirus (эболавирус леса Тай[7], TAFV, ранее Cote d’Ivoire ebolavirus, CIEBOV) был впервые обнаружен у шимпанзе в лесу Таи в Кот-д’Ивуаре, в Африке. 1 ноября 1994 года обнаружены трупы двух шимпанзе. Вскрытие показало наличие крови в полостях некоторых органов. Исследования тканей шимпанзе дали те же результаты, что и исследования тканей людей, в течение 1976 года заболевших лихорадкой Эбола в Заире и Судане.
Позднее, в том же 1994 году, были найдены и другие трупы шимпанзе, у которых был обнаружен тот же подтип вируса Эбола. Одна из учёных, производивших вскрытие погибших обезьян, заболела лихорадкой Эбола. Симптомы заболевания появились спустя неделю после вскрытия трупа шимпанзе. Сразу после этого заболевшая была доставлена в Швейцарию на лечение, которое через шесть недель после заражения завершилось полным выздоровлением[10].
Bundibugyo ebolavirus[править | править код]
24 ноября 2007 года Министерство здравоохранения Уганды объявило о вспышке лихорадки Эбола в Бундибугио. После выделения вируса и его анализа в США Всемирная организация здравоохранения подтвердила наличие нового вида вируса Эбола — Bundibugyo ebolavirus (эболавирус Бундибуго[7], BDBV). 20 февраля 2008 года министерство здравоохранения Уганды официально объявило об окончании эпидемии в Бундибугио. В общей сложности было зафиксировано 149 случаев заражения этим новым видом Эбола, 37 из них с летальным исходом. Последняя вспышка заболевания была в 2012 года в ДРК, летальность составила 36 %[10].
Bombali ebolavirus[править | править код]
В 2018 году на севере Сьерра-Леоне в округе Бомбали был открыт новый вид вирусов рода Ebolavirus, который получил название Bombali ebolavirus[12]. Вирус был обнаружен в оральных и ректальных смывах двух видов насекомоядных летучих мышей — ангольском складчатогубе Mops condylurus и малом складчатогубе Chaerephon pumilus. Позднее вирус Бомбали был обнаружен в тканях внутренних органов ангольских складчатогубов Mops condylurus в Кении и в Гвинее[13][14]. Эти результаты позволяют предположить, что малый и ангольский складчатогубы являются резервуарными хозяевами вируса Бомбали. Оба этих вида летучих мышей широко распространены в Африке, следовательно, и Бомбали вирус, возможно, также имеет более широкое распространение.
Патогенность вируса Бомбали для человека остаётся не ясной. В экспериментальных условиях вирус способен инфицировать клетки человека in vitro[15], однако нет ни одного подтверждённого случая обнаружения вируса у человека. Косвенным подтверждением гипотезы о непатогенной природе вируса Бомбали является обнаружение его в летучих мышах, которые живут колониями в пределах населённых пунктов — на чердаках амбаров, жилых домов и административных зданий[16].
Вирус Эбола передаётся при прямом контакте с кровью, выделениями, другими жидкостями и органами инфицированного человека[17][18][19]. Воздушно-капельным путём передача вируса не происходит[20][21]. Инкубационный период составляет от 2 до 21 дней.
Для лихорадки Эбола характерны внезапное повышение температуры тела, выраженная общая слабость, мышечные и головные боли, а также боли в горле. Зачастую это сопровождается рвотой, диареей, сыпью, нарушением функций почек и печени, а в некоторых случаях как внутренними, так и внешними кровотечениями. В лабораторных тестах выявляются низкие уровни белых кровяных клеток и тромбоцитов наряду с повышенным содержанием ферментов печени[18].
В тяжёлых случаях заболевания требуется интенсивная заместительная терапия, так как пациенты часто страдают от обезвоживания и нуждаются во внутривенных вливаниях или пероральной регидратации с помощью растворов, содержащих электролиты.[источник не указан 1982 дня]
По состоянию на 2015 год нет вакцины против вируса Эбола, лицензированной для лечения людей. Первая вакцина против лихорадки Эбола — VSV-ZEBOV[en]. По состоянию на 2015 год вакцина проходит III фазу клинических испытаний[22][23].
В феврале 2019 года было заявлено, что Российская вакцина против вируса лихорадки Эбола, разработанная в государственном научном центре вирусологии и биотехнологии "Вектор" (наукоград Кольцово, Новосибирская область), прошла регистрацию в Минздраве РФ и готова к использованию.[24]
Смертность[править | править код]
С момента открытия в 1976 году, эболавирусы, особенно вид Zaire ebolavirus, стали причиной нескольких широко освещённых серьёзных эпидемий. По данным центра контроля заболеваний США, к 20 октября 2015 года заболели 30939 человек, из которых умерли 12910 (42 %)[25].
- ↑ Таксономия вирусов (англ.) на сайте Международного комитета по таксономии вирусов (ICTV).
- ↑ Kuhn J. H., Becker S., Ebihara H., Geisbert T. W., Johnson K. M., Kawaoka Y., Lipkin W. I., Negredo A. I., Netesov S. V., Nichol S. T., Palacios G., Peters C. J., Tenorio A., Volchkov V. E., Jahrling P. B.,. Proposal for a revised taxonomy of the family Filoviridae: Classification, names of taxa and viruses, and virus abbreviations (англ.) // Archives of Virology : journal. — 2010. — Vol. 155, no. 12. — P. 2083—2103. — doi:10.1007/s00705-010-0814-x. — PMID 21046175.
- ↑ Таксономия вирусов (англ.) на сайте Международного комитета по таксономии вирусов (ICTV). (Проверено 4 июля 2016).
- ↑ Сотрудники «Грамоты.ру» — о том, склоняется ли слово «ИКЕА» и когда кофе стал среднего рода (неопр.). Дата обращения 21 октября 2015.
- ↑ Эбола геморрагическая лихорадка // Большая медицинская энциклопедия / Б. В. Петровский. — Советская энциклопедия, 1986. — Т. 27 том. — С. 531.
Большой энциклопедический словарь медицинских терминов / Э. Г. Улумбеков. — ГЭОТАР-Медиа, 2013. — С. 335. — 2242 с. — ISBN 5970420107, 9785970420102.
Что такое лихорадка Эбола и почему её эпидемии опасаются во всём мире? (неопр.). Эхо Москвы. Дата обращения 18 августа 2014. Архивировано 7 сентября 2014 года. - ↑ Ефремова Т. Ф. Толковый словарь Ефремовой. — 2000.
Новейший медицинский энциклопедический словарь / Владимир Бородулин. — ЭКСМО, 2009. — С. 411. — ISBN 978-5-699-31648-9. - ↑ 1 2 3 4 5 6 Болезни обезьян, опасные для человека. Правила содержания и работы с обезьянами в карантине при поступлении животных из внешних источников, а также при экспериментальном инфицировании.
- ↑ 1 2 ICTV Master Species List 2013 v2 (неопр.). ICTV. Дата обращения 6 августа 2014. Архивировано 6 августа 2014 года.
- ↑ Tracey Goldstein, Simon J. Anthony, Aiah Gbakima, Brian H. Bird, James Bangura. The discovery of Bombali virus adds further support for bats as hosts of ebolaviruses (англ.) // Nature Microbiology. — 2018-10. — Vol. 3, iss. 10. — P. 1084–1089. — ISSN 2058-5276. — doi:10.1038/s41564-018-0227-2.
- ↑ 1 2 3 4 5 6 Chronology of Ebola Hemorrhagic Fever Outbreaks (неопр.). Дата обращения 9 августа 2014. Архивировано 9 августа 2014 года.
- ↑ 1 2 Mary Elizabeth G. Miranda and Noel Lee J. Miranda. Reston ebolavirus in Humans and Animals in the Philippines: A Review // J Infect Dis. — 2011. — Т. 204, № 3. — С. 757—760. — doi:10.1093/infdis/jir296.
- ↑ Tracey Goldstein, Simon J. Anthony, Aiah Gbakima, Brian H. Bird, James Bangura. The discovery of Bombali virus adds further support for bats as hosts of ebolaviruses (англ.) // Nature Microbiology. — 2018-10. — Vol. 3, iss. 10. — P. 1084–1089. — ISSN 2058-5276. — doi:10.1038/s41564-018-0227-2.
- ↑ Kristian M. Forbes, Paul W. Webala, Anne J. Jääskeläinen, Samir Abdurahman, Joseph Ogola. Bombali Virus in Mops condylurus Bat, Kenya // Emerging Infectious Diseases. — 2019-5. — Т. 25, вып. 5. — ISSN 1080-6059 1080-6040, 1080-6059. — doi:10.3201/eid2505.181666.
- ↑ Lyudmila S. Karan, Marat T. Makenov, Mikhail G. Korneev, Noumany Sacko, Sanaba Boumbaly. Bombali Virus in Mops condylurus Bats, Guinea // Emerging Infectious Diseases. — 2019-9. — Т. 25, вып. 9. — ISSN 1080-6059 1080-6040, 1080-6059. — doi:10.3201/eid2509.190581.
- ↑ Tracey Goldstein, Simon J. Anthony, Aiah Gbakima, Brian H. Bird, James Bangura. The discovery of Bombali virus adds further support for bats as hosts of ebolaviruses (англ.) // Nature Microbiology. — 2018-10. — Vol. 3, iss. 10. — P. 1084–1089. — ISSN 2058-5276. — doi:10.1038/s41564-018-0227-2.
- ↑ Lyudmila S. Karan, Marat T. Makenov, Mikhail G. Korneev, Noumany Sacko, Sanaba Boumbaly. Bombali Virus in Mops condylurus Bats, Guinea // Emerging Infectious Diseases. — 2019-9. — Т. 25, вып. 9. — ISSN 1080-6059 1080-6040, 1080-6059. — doi:10.3201/eid2509.190581.
- ↑ Questions and Answers on Ebola // CDC, USA (англ.) «How is Ebola transmitted? — Ebola is transmitted through direct contact with the blood or bodily fluids of an infected symptomatic person or though exposure to objects (such as needles) that have been contaminated with infected secretions.»
- ↑ 1 2 Болезнь, вызванная вирусом Эбола. Информационный бюллетень N°103 (неопр.). Всемирная организация здравоохранения (апрель 2014). Дата обращения 5 августа 2014.
- ↑ Как уберечься от лихорадки Эбола — BBC Russian
- ↑ gazeta.uz, «ООН: Эбола не передаётся воздушно-капельным путём», 07.10.2014
- ↑ Сайт ВОЗ www.who.int, «Эбола не может передаваться воздушно-капельным путём», 03.10.2014
- ↑ Ebola vaccines, therapies, and diagnostics (неопр.).
- ↑ First Ebola vaccine to be tested in affected communities one year into outbreak (неопр.).
- ↑ Российская вакцина против Эболы готова к использованию
- ↑ Outbreaks Chronology: Ebola Virus Disease (неопр.). Centers for Disease Control and Prevention. Дата обращения 3 января 2015. Архивировано 22 октября 2015 года.
Описание[править | править код]
Эпидемиология[править | править код]
Жизненный цикл[править | править код]
Вирулентность[править | править код]
Лихорадка — Википедия
Лихора́дка (лат. febris) — неспецифическая защитная реакция организма в ответ на действие пирогенов (веществ, вызывающих повышение температуры), реализуемая за счёт временной перестройки системы терморегуляции[1].
Лихорадка встречается только у теплокровных животных, в том числе у человека.
Кроме симптома «лихорадка», лихорадками называют ряд заболеваний[2].
Лихорадка является нормальной защитной реакцией организма на инфекцию[3].
В русском языке слово «лихорадка» обозначает как симптом повышения температуры, так и болезнь, сопровождающуюся в том числе этим симптомом. Русское слово «лихорадка» происходит от словосочетания «лиха ради», и относится к мифологическим персонам женского пола, которые насылают отдельные симптомы на своих жертв (Трясея, Огнея, Озноба, …)[2]. В английском языке слово «fever» произошло от латинского «febris», оно также обозначает как симптом, так и болезнь[2].
До Гиппократа лихорадкой называли как собственно повышение температуры тела, так и болезни, сопровождавшиеся ей. Со времён Гиппократа врачи стали разделять симптом высокой температуры и болезнь[2].
В современном понимании лихорадка является симптомом, а не заболеванием. Вместе с тем слово лихорадка является составной частью довольно большого числа названий болезней (нозологических единиц) и их групп. Наиболее известная и многочисленная группа заболеваний — геморрагические лихорадки, в которую входят жёлтая лихорадка, геморрагическая лихорадка Эбола, омская геморрагическая лихорадка, геморрагическая лихорадка Марбург, конго-крымская геморрагическая лихорадка, геморрагическая лихорадка с почечным синдромом и другие, у которых помимо повышения температуры снижается уровень тромбоцитов и проявляются прочие клинические симптомы. Из других инфекционных болезней к лихорадкам относятся малярия (другое название — перемежающаяся лихорадка), лихорадка денге, цуцугамуши и другие, из неинфекционных — сенная лихорадка и острая ревматическая лихорадка (прежнее название — ревматизм). Заболеваний–лихорадок существует много и они очень разные[2].
Суть лихорадки как симптома состоит во вре́менном смещении установочной точки температурного гомеостаза организма на более высокий уровень при сохранении механизма терморегуляции. В этом состоит принципиальное отличие лихорадки от гипертермии, при которой организм перегревается из-за невозможности отвести лишнее тепло. Точка гомеостаза терморегуляции при лихорадке смещается под действием специфические веществ — пирогенов[4].
Температура тела у здоровых людей может варьироваться в достаточно широких пределах, в частности, у разных людей встречается температура ротовой полости от 33,2 до 38,7℃, в подмышечной впадине — от 35,5 до 37,0℃. Кроме того, температура тела колеблется в течение суток: в 5−6 часов утра она минимальна, в 17−18 часов — максимальна. Из-за такого большого разброса в качестве стандарта принято говорить о лихорадке в случае, когда в одни и те же сутки минимальная суточная температура тела больше 37,2℃, максимальная больше 37,7℃, и разница между ними 0,5℃ и выше. Также существенно соотношение температур в прямой кишке (самая высокая температура в теле), во рту и в подмышечной впадине (наиболее низкая из этих трёх). Если такое соотношение нарушено, например, температура во рту выше, чем в прямой кишке, это свидетельствует о лихорадке[5].
Лихорадка как часть воспалительного ответа организма на инфекцию носит защитный характер. Под воздействием умеренного повышения температуры усиливается иммунный ответ организма, одновременно снижается способность к размножению у бактерий и вирусов[6].
С помощью повышения температуры тела организм создаёт неблагоприятные условия для существования некоторых патогенов, преимущественно для бактерий. Например, возбудитель сифилиса Treponema pallidum хорошо себя чувствует и активно размножается при температуре 37℃, но при температуре 38,5℃ этой бактерии плохо, а при 39℃ и выше она погибает. Этот феномен использовал Юлиус Вагнер-Яурегг, когда в начале XX века предложил метод лечения сифилиса путём заражения больного малярией, оказавшийся настолько эффективным, что за это изобретение он получил Нобелевскую премию в 1927 году[7].
При вирусном заболевании лихорадка не может помочь организму: вирус размножается внутри клеток, используя компоненты клетки-хозяина, поэтому, когда от высокой температуры погибает вирус, погибает и клетка (белки вируса и клетки сворачиваются при одинаковой температуре)[8].
При повышенной температуре увеличивается проницаемость гематотканевых барьеров (наиболее известный из них — гематоэнцефалический). В результате, например, лекарства, поступившие в кровь, быстрее достигают тканей органов тела и быстрее начинают действовать. Также активнее работают механизмы иммунитета[8].
Инфекционная лихорадка в норме имеет временный характер, при повторной встрече с возбудителем заболевания организм справляется с ним без повышения температуры. В некоторых ситуациях лихорадка становится опасной для организма и может наносить повреждения мозгу, печени, почкам и другим органам[1]. При температуре около 40℃ и выше чрезмерно повышается скорость метаболизма и ускоряется потребление кислорода, усиливается потеря жидкости, создаётся повышенная нагрузка на сердце, что может быть опасно для хронически больных и маленьких детей[6].
Опасность высокой температуры в обществе преувеличена. При большинстве заболеваний температура не поднимается выше 39,5−40℃, что не грозит стойким расстройством здоровья. Наоборот, существует предположение о высокой частоте ОРВИ и аллергических заболеваний как результате слишком частого применения жаропонижающих средств. Практика бесконтрольного применения жаропонижающих лекарств опасна тем, что скрывает симптомы бактериальной инфекции, например, пневмонии[6]. Среди медиков выработана договорённость считать нормальным повышение температуры в течение не более трёх дней (суток). Если температура держится на уровне выше 38,5℃ более длительный срок и, особенно, если не снижается жаропонижающими препаратами, это повод обратиться к врачу для постановки или уточнения диагноза, проведения обследования и специального лечения[9].
Пирогены — это вещества, которые, попадая в организм извне или образуясь внутри него, вызывают лихорадку. Экзогенные пирогены чаще всего представляют собой компоненты инфекционных возбудителей. Наиболее сильными из них являются капсульные термостабильные липополисахариды грамотрицательных бактерий. Экзогенные пирогены действуют опосредованно, через эндогенные пирогены, которые обеспечивают смещение установочной точки в центре терморегуляции гипоталамуса. Большинство эндогенных пирогенов имеет лейкоцитарное происхождение, это, например, интерлейкины 1 и 6, фактор некроза опухоли, интерфероны, макрофагальный воспалительный белок-1α, многие из которых кроме пирогенного (благодаря их способности индуцировать синтез простагландина) оказывают и ряд других важных эффектов. Источником эндогенных пирогенов являются в основном клетки иммунной системы (моноциты, макрофаги, Т- и В-лимфоциты), а также гранулоциты. Образование и выделение пирогенов этими клетками происходит при их действии следующих факторов: эндогенными пирогенами, воспалением любой этиологии, «пирогенными» стероидами и т. п.
Стадии лихорадки[править | править код]
В своём развитии лихорадка всегда проходит 3 стадии. На первой стадии температура повышается (stadia incrementi), на второй — удерживается некоторое время на повышенном уровне (stadia fastigi, или acme), а на третьей — снижается до исходной (stadia decrementi).
Подъём температуры связан с перестройкой терморегуляции таким образом, что теплопродукция начинает превышать теплоотдачу. Причём у взрослых людей наибольшее значение имеет именно ограничение теплоотдачи, а не увеличение теплопродукции. Это значительно экономнее для организма, так как не требует увеличения энергозатрат. Кроме того, данный механизм обеспечивает большую скорость разогревания тела. У новорождённых детей, наоборот, на первый план выходит повышение теплопродукции.
Ограничение теплоотдачи происходит за счёт сужения периферических сосудов и уменьшения притока в ткани тёплой крови. Наибольшее значение имеет спазм кожных сосудов и прекращения потоотделения под действием симпатической нервной системы. Кожа бледнеет, а её температура понижается, ограничивая теплоотдачу за счёт излучения. Уменьшение образования пота ограничивает потерю тепла через испарение.
Сокращение мышц волосяных луковиц приводит к взъерошиванию шерсти у животных, создавая дополнительную теплоизолирующую воздушную прослойку, а у человека проявляется феноменом «гусиной кожи».
Возникновение субъективного чувства озноба напрямую связано с уменьшением температуры кожи и раздражением кожных холодовых терморецепторов, сигнал с которых поступают в гипоталамус, который является интегративным центром терморегуляции. Далее гипоталамус сигнализирует о ситуации в кору, где и формируется соответствующее поведение: принятие соответствующей позы, укутывание. Снижением температуры кожи и объясняется мышечная дрожь, которая вызывается активацией центра дрожи, локализованного в среднем и продолговатом мозге.
За счёт активации обмена веществ в мышцах увеличивается теплопродукция (сократительный термогенез). Одновременно усиливается и несократительный термогенез в таких внутренних органах как мозг, печень, лёгкие.
Удержание температуры начинается по достижении установочной точки и может быть кратким (часы, дни) или длительным (недели). При этом теплопродукция и теплоотдача уравновешивают друг друга, и дальнейшего повышения температуры не происходит, терморегуляция происходит по механизмам, аналогичным норме. Кожные сосуды при этом расширяются, уходит бледность, и кожа становится горячей на ощупь, а дрожь и озноб исчезают. Человек при этом испытывает чувство жара. При этом сохраняются суточные колебания температуры, однако их амплитуда резко превышает нормальную.
В зависимости от выраженности подъёма температуры во вторую стадию лихорадку подразделяют на субфебрильную (до 38 °C), слабую (до 38,5 °C), умеренную (фебрильная) (до 39 °C), высокую (пиретическая) (до 41 °C) и чрезмерную (гиперпиретическая) (свыше 41 °C). Гиперпиретическая лихорадка опасна для жизни, особенно у детей.
Падение температуры может быть постепенным или резким. Стадия снижения температуры начинается после исчерпания запаса экзогенных пирогенов или прекращения образования эндогенных пирогенов под действием внутренних (естественных) или экзогенных (лекарственных) антипиретических факторов. После прекращения действия пирогенов на центр терморегуляции установочная точка опускается на нормальный уровень, и температура начинает восприниматься гипоталамусом как повышенная. Это приводит к расширению кожных сосудов и избыточное теперь для организма тепло выводится. Происходит обильное потоотделение, усиливается диурез и перспирация. Теплоотдача на данной стадии резко превышает теплопродукцию.
Типы лихорадок по характеру колебаний суточной температуры:
- Постоянная лихорадка (febris continua) — длительное устойчивое повышение температуры тела, суточные колебания не превышают 1 °C.
- Ремитирующая лихорадка (febris remittens) — значительные суточные колебания температуры тела в пределах 1,5—2°С. Но при этом температура не снижается до нормальных цифр.
- Перемежающаяся, или интермиттирующая лихорадка (febris intermittis), — характеризуется быстрым, значительным повышением температуры, которое держится несколько часов, а затем сменяется быстрым её падением до нормальных значений (например, при малярии).
- Гектическая, или изнуряющая лихорадка (febris hectica), — суточные колебания достигают 3—5°С, при этом подъёмы температуры с быстрым спадом могут повторяться несколько раз в течение суток.
- Извращённая лихорадка (febris inversa) — для неё характерно изменение суточного ритма с более высокими подъёмами температуры по утрам.
- Неправильная лихорадка (febris athypica) — для неё характерны колебания температуры в течение суток без определённой закономерности.
- Возвратная лихорадка (febris recurrens) — характеризуется чередованием периодов повышения температуры с периодами нормальной температуры, которые длятся несколько суток (например, при возвратном тифе).
Лихорадка является постоянным симптомом почти всех острых инфекционных заболеваний и некоторых хронических в период обострения, причём в этих случаях возбудитель часто присутствует в крови (бактериемия) или даже размножается в ней (сепсис, септикопиемия). Поэтому этиологически лихорадка может быть установлена выделением возбудителя из крови (гемокультура) так же, как из первичного очага локализации. Более сложно определить этиологию лихорадки при заболеваниях, вызванных условно-патогенными микробами, особенно тогда, когда первичный очаг локализации возбудителя «замаскирован». В этих случаях, наряду с исследованием крови на широкий спектр возбудителей, исследуют мочу, желчь, мокроту и промывные воды бронхов, слизь из носа, глотки, носовых пазух, содержимое шейки матки и др. Также часты случаи лихорадки неинфекционного генеза (опухолевые заболевания, гемолитические анемии…)
Педиатрия[править | править код]
Показатели жизненно важных функций на фоне показателей температуры дают важную диагностическую информацию. Тахикардия, диспропорциональная повышению температуры, возможно, связана с гипогедрией или сепсисом. Тахипноэ, которая чаще является признаком инфекции дыхательных путей, также происходит как ответ на метаболический ацидоз на фоне сепсиса или шока. Детям с температурой выше 39,0 °C рекомендовано делать анализ мочи, особенно девочкам младше 2 лет. Если имеются значительные респираторные симптомы и в результате аускультации подозрения на пневмонию, рекомендовано делать Рентгенографию грудной клетки. При температуре выше 39,5 °C и уровне лейкоцитов выше 20000 μL (20⋅109/л) радиографию грудной клетки делают для выявления скрытой пневмонии (occult pneumonias)[10].
Инфекционные причины лихорадки у детей:
- Верхние дыхательные пути
- Легочные
- Полость рта
- Желудочно-кишечный тракт
- Мочеполовая система
- Скелетно-мышечный
- Центральная нервная система
- Другие
При чрезмерном повышении температуры применяется симптоматическое лечение, снижающее температуру тела. При этом из-за разного течения разных болезней нет строгого критерия о температуре, при которой нужно её снижать. Например, ощущения больного с температурой 37,8℃ при бактериальном менингите и при ОРВИ отличаются очень сильно. Современный подход заключается в назначении жаропонижающих средств, исходя из самочувствия больного — чаще всего, но не всегда, при повышении температуры выше 38,5℃[11].
Есть два основных подхода к борьбе с лихорадкой: физическое охлаждение и применение жаропонижающих[12].
Физическое охлаждение[править | править код]
Первый по времени возникновения и показаниям к применению способ для снижения температуры тела — физическое охлаждение. На проекции магистральных сосудов и на лоб накладываются холодные компрессы, также используется обтирание влажной губкой или тканью комнатной температуры. Если это не помогает, на проекции магистральных сосудов накладывается пузырь со льдом или завёрнутый в ткань лёд. Физическое охлаждение особенно важно для людей с парадоксальной реакцией на жаропонижающие лекарственные средства (им они противопоказаны)[12].
Также помогают обильное питье, без которого невозможно нормальное потоотделение, и обеспечение оптимальных условий окружающей среды — прохладного влажного воздуха (при нагревании прохладного воздуха во время вдоха телом будет теряться излишнее тепло)[13].
В обществе циркулируют мифы о необходимости обеспечить высокое потоотделение при лихорадке, для чего больного укутывают. Немедикаментозные методы снижения температуры должны быть основаны на распределении тепловых потерь организма: 3% тепла уходит через контакт с предметами (например, на нагрев постельного белья), 15% — в воздух через конвекцию, 22% теряется на испарение пота. Самый существенный вклад в охлаждение организма вносит тепловое (инфракрасное) излучение — на него приходится 60% тепловых потерь. Поэтому для снижения температуры тела нужно оставлять как можно большую часть поверхности кожи непокрытой, то есть укутываться нельзя[14].
Жаропонижающие препараты[править | править код]
Второй способ борьбы с лихорадкой — применение жаропонижающих препаратов (некоторые анальгетики и все нестероидные противовоспалительные препараты).
Первое известное жаропонижающое средство — отвар ивовой коры, в которой имеется значительное количество салицилатов. Салицилаты присутствуют также в малине, но в меньшем количестве. С 1897 года стал использоваться аспирин (ацетилсалициловая кислота), с 1886 года — ацетанилид, с 1893 — фенацетин, позднее — парацетамол (ацетаминофен), ибупрофен и нимесулид. Ацетанилид и фенацетин более не используются (заменены парацетамолом, который является метаболитом обоих, у него меньше выражены побочные эффекты)[12].
Каждый из препаратов имеет побочные действия и ограничения к применению. Для кратковременного применения (3−4 дня), согласно позиции ВОЗ,наиболее безопасным является ибупрофен, и он рекомендован ВОЗ для снижения температуры у детей. Парацетамол в этих рекомендациях стоит на втором месте (с меньшим приоритетом)[12].
Для контроля температуры у детей применяют ибупрофен (рекомендован ВОЗ[12]) и ацетаминофен (парацетамол). Для избежания ошибок в дозировке не рекомендовано применять эти препараты одновременно. Аспирин не рекомендован для снижения температуры в связи с риском синдрома Рея[13]. Максимальная суточная доза парацетамола для детей не более 3 грамм, для взрослых — 4 г[12].
- ↑ 1 2 Водовозов, 2019, 01:49−03:36.
- ↑ 1 2 3 4 5 Водовозов, 2019, начиная с 03:44.
- ↑ Водовозов, 2019, 35:37−35:56.
- ↑ Водовозов, 2019, 19:33–21:48.
- ↑ Водовозов, 2019, начиная с 16:15.
- ↑ 1 2 3 Таточенко, 2004, с. 71.
- ↑ Водовозов, 2019, 28:55−31:00.
- ↑ 1 2 Водовозов, 2019, 28:55−35:56.
- ↑ Водовозов, 2019, 36:33−37:06.
- ↑ Berkowitz, 2014, p. 336.
- ↑ Водовозов, 54:57−55:47.
- ↑ 1 2 3 4 5 6 Водовозов, начиная с 59:26.
- ↑ 1 2 Berkowitz, 2014, p. 335.
- ↑ Водовозов, 26:55−29:00.
- Berkowitz’s Pediatrics : A Primary Care Approach : [англ.] / Editor Carol D. Berkowitz (MD, FAAP). — 5th ed. — American Academy of Pediatrics, 2014. — 1150 p. — ISBN 978-1610023726.
- Rhoades, R. Clinical focus : pathogenesis of fever // Human physiology : [англ.] / R. Rhoades, R. Pflanzer. — 3rd ed. — Сh. 27. : Regulation of body temperature. — P. 820. — 1150 p. — ISBN 0-03-005159-2.
- Патогенез лихорадки, механизм действия антипиретиков // Рациональное применение жаропонижающих средств у детей : Пособие для врачей : Утв.: Предс. Cекции по педиатрии Уч. совета МЗ РФ проф. Балева Л. С., протокол №4 от 09.10.2000 / Министерство Здравоохранения РФ, Российская Ассоциация Педиатрических Научных Центров, Московский Научно-исследовательский Институт Педиатирии и Детской Хирургии. — М., 2003.
- Таточенко, В. К. Использование жаропонижающих средств у детей // Вопросы современной педиатрии : журн. — 2004. — Т. 3, № 5. — С. 70–73.
Лихорадка Эбола - симптомы, лечение, профилактика, причины, первые признаки
Геморрагическая лихорадка Эбо́ла — вирусная инфекция, основное проявление которого — массивные внутренние и наружные кровотечения (геморрагии). Лихорадкой болезнь называется, так как для нее характерна высокая температура. Можно называть болезнь просто «Эбола».
Возбудитель — вирус Эбола, обнаруженный в 1976 году на берегах одноименной реки в центральной Африке. Он поражает людей, летучих мышей, обезьян.
Новости по теме
Как заражаются лихорадкой Эбола?
Вирус Эбола не передается воздушно-капельным путем (как грипп или корь) или через продукты питания. Им можно заразиться только при непосредственном контакте с биологическими жидкостями больного (или недавно скончавшегося от Эболы) человека или другого животного. Проще говоря, опасны кровь, слюна, слезы, пот, сперма, моча, кишечная слизь (а значит, и каловые массы), рвота. Кроме того, могут быть заразны недавно загрязненные этими жидкостями предметы.
Пока не проявляются симптомы, человек не заразен, даже если вирус уже есть в его организме.
Какие симптомы Эболы?
Первые признаки Эболы отмечаются на 2-21 день от момента заражения. Обычно это:
- температура от 38,5 градусов и выше;
- головная боль;
- боль в суставах и мышцах;
- боль и краснота в горле;
- мышечная слабость;
- боль в животе;
- потеря аппетита.
С развитием болезни у пациента снижается количество клеток, ответственных за свертывание крови. В результате у больного открываются многочисленные кровотечения, как внутренние, так и внешние — из глаз, ушей и носа. Нередко также встречаются рвота кровью, кровавый понос и сыпь по всему телу.
Среди заболевших в ходе эпидемии 2013–2014 годов умирает приблизительно каждый второй. Ранее отмечались вспышки заболевания со смертностью до 90%.
Как ставят диагноз Эболы?
Только по симптомам нельзя с уверенностью сказать, что у человека именно этот вид геморрагической лихорадки. Более того, бывает непросто отличить Эболу от малярии или даже холеры.
У человека не может быть Эболы, если он в последние три недели не был в регионе, где отмечались другие случаи этого заболевания или не общался тесно с нездоровыми людьми, приехавшими из опасного района.
Точный диагноз устанавливается по анализу крови. Анализы на Эболу в России, на Украине, в Казахстане и Белоруссии делают в учреждениях, специализирующихся на тропической медицине, и ряде научных институтов.
Лечение Эболы
Специфического лечения от этой болезни нет. Однако медики могут помочь организму заболевшего бороться с инфекцией вливаниями жидкости, кислородными масками, переливаниями крови и медикаментами, поддерживающими артериальное давление.
Как не заразиться Эболой?
От лихорадки Эбола пока нет вакцины. Ряд экспериментальных вакцин показал хорошие результаты в исследованиях на приматах, в настоящее время некоторые из разработок проходят клинические испытания.
Чтобы не заразиться, следует избегать посещения районов, где встречается данный вирус. Медицинские работники, которым нужно контактировать с больными Эболой, защищаются от контакта с биологическими жидкостями при помощи специальных защитных комбинезонов, масок, очков и перчаток.
Есть ли Эбола в России?
В Советском Союзе вирус лихорадки Эбола изучался в качестве биологического оружия. Запасы вируса сохранились, и с ними продолжают работать. Известно, что два российских исследователя случайно заразились вирусом и умерли от Эболы — в 1996 году в военном НИИ в Сергиевом Посаде и в 2004 году в центре «Вектор» под Новосибирском.
Известна как минимум одна группировка, всерьез готовившая теракты с применением вируса лихорадки Эбола: в первой половине девяностых годов прошлого века японская секта Аум Синрикё направила в Заир экспедицию с целью заполучить образцы возбудителя заболевания. Из этого плана ничего не вышло, однако позже сектантам все же удалось совершить масштабный теракт с применением химического оружия – зариновую атаку в токийском метро. Поэтому появления Эболы в России исключать нельзя.
Данные о смертности и контагиозности (заразности) заболевания приведены по состоянию на август 2014 года. С накоплением данных эти цифры могут уточняться.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
Геморрагическая лихорадка — Википедия
| Геморрагическая лихорадка | |
|---|---|
| МКБ-10 | A9696.-A9999. |
| MeSH | D006482 |
| Медиафайлы на Викискладе | |
Геморрагическая лихорадка — острое лихорадочное заболевание вирусной этиологии. В патогенезе часто наблюдается поражение сосудов, приводящее к развитию тромбогеморрагического синдрома (ТГС). Общий анализ крови в большинстве случаев выявляет вначале лейкопению, затем тромбоцитопению. Нозология относится к группе забытых болезней.
Среди причин геморрагического синдрома известны вирусы трёх семейств и одного порядка (WHO, Viral haemorrhagic fevers, CDC, Viral Hemorrhagic Fevers):
- Bunyavirales
- вирус геморрагической лихорадки с почечным синдромом (ГЛПС)
- вирус Конго-крымской геморрагической лихорадки
- вирус лихорадки долины Рифт (Лихорадка Рифт-Валли)
- Аренавирусы (Arenaviridae)
- вирус Ласса (Лихорадка Ласса)
- вирус Хунин (Аргентинская лихорадка)
- вирус Мачупо (Боливийская лихорадка)
- вирус Гуанарито (Венесуэльская лихорадка)
- вирус Сэбия (Бразильская лихорадка)
- Филовирусы (Filoviridae)
- вирус Марбург
- вирус Эбола
- Флавивирусы (Flaviviridae)
- вирус болезни леса Киассанур (Къясанур)
- вирус омской геморрагической лихорадки
- вирус жёлтой лихорадки
- вирус лихорадки денге
- вирус лихорадки курианте
Диагноз подтверждается серологическими и вирусологическими методами исследования. Для серодиагностики используют следующие методы анализа нарастания антител:
- РН (реакция нейтрализации)
- РТГА (реакция торможения гемагглютинации)
- РСК (реакция связывания комплемента)
- РИА (радиоиммунный анализ) с парными сыворотками
Для диагностики также оцениваются результаты клинического анализа крови, коагулограммы: снижение уровня лимфоцитов, тромбоцитов, свертываемости крови, увеличение ПТ и АЧТВ.
- Чумаков М. П. Геморрагические лихорадки // Большая медицинская энциклопедия, 3-е изд. — М.: Советская энциклопедия. — Т. 5.
| Это заготовка статьи по инфекционным заболеваниям. Вы можете помочь проекту, дополнив её. |
| Биотерроризм | |
|---|---|
| Современные акты биотеррора |
|
| Противодействие биотерроризму |
|
| Биологические агенты (переносчики) |
|
| Связанные темы |
|
болезнь и симптомы, что такое вирус, Петерсона, китайская лихорадка, лечение синдрома
 Лихорадка Эбола - очень серьезное и страшное заболеваниеЛихорадка Эбола знаменита вспышками в Африке, но бывали случаи заболевание и в Европе. Описание болезни достаточно страшное и характеризуется муками пациента. Кратко излечить лихорадку не получиться, но это возможно.
Лихорадка Эбола - очень серьезное и страшное заболеваниеЛихорадка Эбола знаменита вспышками в Африке, но бывали случаи заболевание и в Европе. Описание болезни достаточно страшное и характеризуется муками пациента. Кратко излечить лихорадку не получиться, но это возможно.
Описание, что такое вирус Эбола и особенности возникновения
Вирус Эбола – это патология, инфекционная болезнь с острым течением и быстрым распространением. Случаи заражения заболеванием невысокие, но смертность при этом высокая. Эбола поражает не только людей, но и животных, что увеличивает пути передачи лихорадки.
Опасность болезни заключается во внутрисосудистом свертывании, из-за чего возникают некрозы тканей. Пораженные ткани начинают выделять эндотоксины и болезнь протекает еще сложнее. Свертывание крови при этом повышается. Результатом этого становятся всевозможные кровотечения. Летальный исход наступает недостаточности органов или шокового состояния.
Приблизительно половина пациентов зараженных лихорадкой умирает. Но с каждый годом процент летального исхода уменьшается. Это связано с возможностью ранней диагностики болезни.
 Вирус Эбола – это патология, инфекционная болезнь с острым течением и быстрым распространением
Вирус Эбола – это патология, инфекционная болезнь с острым течением и быстрым распространением
Вылечиться от Эбола можно при соблюдении регидратационной и симптоматической терапии. Для каждого больного индивидуально подбирается метод лечения. При этом ученые уже разработали эффективную вакцину. Истоки заболевания идут со стран Африки.
Пути передачи болезни Эбола: переносчики заболевания
Болезнь была известна давно, но сам вирус выявили сравнительно недавно. Он был обнаружен недалеко от реки Эбола, которая находится в Конго. Из-за лихорадки умерло 80% зараженных. Переносчиками заболевания являются летучие мыши, грызуны. Но это лишь промежуточные хозяева, поражает лихорадка свиней, приматов и людей.
Наибольшую токсичность составляют зараженные, их мертвые тела, животные. При этом существует 5 подтипов, которые несут большую опасность и приводят к смертности.
Инфекция достаточно устойчива. После контакта с зараженным вирус быстро распространяется. Даже те, кто контактировал с выделениями больного, становят опасность.
Жидкости, где размножается вирус Эбола:
- Моча;
- Слюна;
- Секреты легких и желудочно-кишечного тракта;
- Кровь;
- Грудное молоко.
 Опасность заболевания представляется при возникновении первых симптомов
Опасность заболевания представляется при возникновении первых симптомов
В первую очередь вирус атакует стенки сосудов. Заразиться лихорадкой можно контактно-бытовым способом. Это может быть прямой контакт с зараженным человеком, во время лабораторных исследований, через бытовые предметы в зараженной жидкости, постельное белье и личную одежду.
Воздушно-капельным путем лихорадка не передается. Болезнь может не проявлять себе от трех дней до трех недель. В это время больной не способен кого-либо заразить. Опасность представляется при возникновении первых симптомов. К ним относится слабость, мышечная боль, высокая температура, тошнота и рвота. В зоне риска оказываются медработники, которые выполняют лечение больного.
Опасная лихорадка Эбола: симптомы синдрома
Инкубационный период заболевания может длиться всего пару дней и до трех недель. Симптомы проявляются резко и неожиданно. Сразу блокируется иммунный ответ и система комплимента.
Первые симптомы лихорадки Эбола:
- Боль в суставах;
- Резкая головная боль;
- Нарушение свертывания крови;
- Слабость;
- Гемморрагическая сыпь;
- Высокая температура;
- Боли по всему телу;
- Потеря веса;
- Проблемы с почками и печенью;
- Пересушивается горло и ротовая полость;
- Ангина или другие проблемы с горлом.
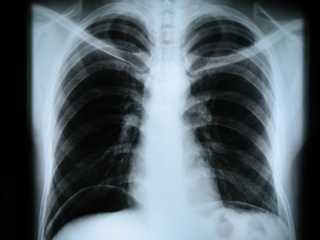
У больного наблюдаются проблемы с кишечником, поведение становится агрессивным, на лице появляется тоска. Во время разгара болезни больной страдает болями в грудной клетке и сухим длительным кашлем. Абдоминальные спазмы становятся сильнее, появляется кровавый понос, воспаляется поджелудочная железа.
Симптомы заболевания
Спустя неделю на туловище можно наблюдать и разгибательных конечностях можно наблюдать сыпь.
Исследования крови дают понять об анемии, лейкоцитозу, тромбоцитопению. Даже после выздоровления могут наблюдаться данные симптомы. При этом возникают кровотечения. Смерть часть наступает из-за потери крови и токсического шока. Восстановление при этом может занять 3 месяца.
Диагностика лихорадки Эбола и лечение заболевания
Из-за того, что клинические проявления болезни наступают не сразу, а болезнь развивается достаточно стремительно, диагностировать ее непросто. Заразиться лихорадкой можно на родине ее возникновения. Но причины могут крыться и в прямом контакте с зараженным.
Основные методики диагностики лихорадки Эбола:
- ПЦР;
- ИФА;
- Постановка серологических реакций.
Диагностировать такое заболевание можно только в специальных лабораториях, где соблюдают биологическую безопасность. При невозможности такой диагностики используют комплексную диагностику для РИФ. Также можно применить иммуноферментные твердофазные тест-системы. Они определяют наличие антигенов не только Эбола.
Кроме этого могут проводить дополнительные анализы ЭКГ, рентген, УЗИ.
При лечении лихорадки важно как можно скорее диагностировать лихорадку и изолировать больного. Выписать пациента могут не раньше, чем через 21 день. При этом самочувствие больного должно быть в норме, а три результата теста вирусологических исследований отрицательными.
Удалить причину заболевания невозможно. Но патогенетическое лечение позволяет воздействовать на механизмы, которые способствую развитию болезни. Так активно используют плазму реконвалесцентов.
 При лечении лихорадки важно как можно скорее диагностировать лихорадку и изолировать больного
При лечении лихорадки важно как можно скорее диагностировать лихорадку и изолировать больного
В целом для лечения применяют медикаменты патогенетического и симптоматического воздействия. Борьба с интоксикацией, кровотечением, обезвоживанием и шоковым состоянием возможно за счет комплексных методик лечения. Больной не должен подниматься с постели и постоянно быть под наблюдением у медицинского персонала. Также требуется соблюдать диету. Может помочь китайская медицина.
Профилактика лихорадки Эбола: основные меры защиты
При опасности заражения требуется обезопасить себя за счет профилактических мер. Это простые правила. Придерживаться их совсем не сложно.
Профилактические меры:
- Постоянная стерилизация предметов мебели;
- Использование защитной одежды;
- Исключения контакта с зараженным;
- Минимальный контакт с животными, которые являются переносчиками;
- Нельзя контактировать с трупами зараженных животных;
- Тщательный душ после прогулки;
- Термическая обработка мясных продуктов.
Первые три пункта актуальны при контакте с больным лихорадкой. Прекратить распространение болезни можно при полной изоляции зараженных граждан. Если нет никакой опасности в регионе проживания, то следует исключить поездки в зоны заражения.
Лихорадка распространяется стихийно. Подготовиться изначально невозможно.
Людям, контактирующим с африканцами, следует всегда быть готовым к опасности. Следует иметь под рукой защитные костюмы в случае вспышки заболевания. Так риск заражения становится минимальным.
Лечение лихорадки Эбола (видео)
Признаки лихорадки Эбола достаточно устрашающие. Наблюдается геморрагический синдром с обильными кровотечениями. Методики лечения действуют не на сам вирус, но ученые работают над вакциной. Скоро лихорадка Эбола не будет опасной, также как Желтая и Петерсона.
Добавить комментарий
Лихорадка денге — Википедия
Запрос «Тропическая лихорадка» перенаправляет сюда; см. также другие значения.Лихорадка де́нге (костоломная лихорадка, суставная лихорадка, лихорадка жирафов, пятидневная лихорадка, семидневная лихорадка, финиковая болезнь) — острое трансмиссивное вирусное заболевание[2]. Вирусы-возбудители лихорадки денге относятся к арбовирусам, семейству Flaviviridae рода Flavivirus (арбовирусы антигенной группы В).
Протекает с лихорадкой, интоксикацией, миалгией, артралгией, сыпью и увеличением лимфатических узлов. При некоторых вариантах лихорадки денге развивается геморрагический синдром[3][4]. Восстановление обычно занимает от двух до семи дней[3]. В небольшом количестве случаев заболевание перерастает в тяжелую лихорадку денге, также известную как геморрагическая лихорадка денге, приводящая к кровотечению, низкому уровню тромбоцитов и «утечке» плазмы крови, или синдрому шока денге, при котором кровяное давление падает до опасно низких значений[3][4]. Помимо уничтожения комаров, ведется работа по лечению, направленному непосредственно на вирус[5].
Всемирная организация здравоохранения в 2009 году классифицировала лихорадку денге на две группы: неосложненную и тяжёлой степени[6][7]. Она заменила классификацию ВОЗ 1997 года, которую необходимо было упростить, хотя старая классификация все ещё широко используется[7], в том числе Региональным бюро Всемирной организации здравоохранения для стран Юго-Восточной Азии (на 2011 год)[8] Тяжёлая степень денге определяется как связанная с сильным кровотечением, тяжёлой дисфункцией органов или тяжёлой утечкой плазмы, в то время как все остальные случаи не имеют таких осложнений[7]. Классификация 1997 года разделяла денге на недифференцированную лихорадку, лихорадку денге и геморрагическую лихорадку денге[9][10]. Геморрагическая лихорадка денге в дальнейшем была подразделена на I—IV степени. Первая степень (I) — это наличие легкого кровоподтека или положительного теста на жгут у больного, II степень — наличие спонтанного кровотечения в коже и в других местах, III степень — клинические признаки шока, а IV степень — шок настолько тяжёлый, что невозможно обнаружить кровяное давление[10]. Степени III и IV упоминаются как «синдром шока денге»[7][10].
Самые ранние описания даты вспышки 1779 года[11]. Его вирусная причина и распространение стали поняты в начале 20-го века[12]. После Второй мировой войны лихорадка денге стала глобальной проблемой и распространилась в более чем 110 странах, в основном в Азии и Южной Америке[9][11]. Каждый год от 50 до 528 миллионов человек заражаются и около 10 000 до 20 000 человек умирают[13][14][6][15].
В настоящее время лихорадка денге встречается преимущественно в странах Южной и Юго-Восточной Азии, Африки, Океании и Карибского бассейна. Относится к «забытым тропическим болезням»[16]. Ежегодная заболеваемость составляет порядка 50 миллионов человек[17].
Источниками инфекции являются больной человек, обезьяны и летучие мыши. Передачу инфекции от больного человека осуществляют комары (Aedes aegypti у человека и Aedes albopictus у обезьян)[4][3]. Чаще всего заражение происходит при контакте с насекомыми — основными местами размножения комаров являются глиняные сосуды, металлические бочки и бетонные цистерны, используемые для хранения домашних запасов воды, а также выброшенные пластиковые контейнеры для пищевых продуктов.
Инкубационный период составляет в среднем от 3 до 14 дней[4] (чаще 5-7 дней).
Классическая лихорадка денге (заболевает человек при первичном инфицировании):
- повышение температуры до 39-40 °С (к концу третьих суток температура резко снижается, а через 1-3 дня вновь повышается, далее опять снижается через 2-3 дня)
- учащение пульса в начале заболевания, а через 2-3 дня он сильно урежается
- озноб
- боли в костях (чаще в позвоночнике)
- боли в суставах (особенно в коленных суставах)
- боли в мышцах
- анорексия (отказ от еды из-за отсутствия аппетита)
- адинамия (резкий упадок сил)
- тошнота
- головокружение
- бессонница
- покраснение и отёчность лица
- покраснение глаз
- покраснение горла
- различная зудящая сыпь (сначала сыпь появляется на туловище, затем распространяется на конечности и сохраняется 3-7 дней):
- петехиальная — точечные кровоизлияния
- скарлатиноподобная — покраснение кожи, на фоне которого определяются пятнышки величиной с просяное зерно.
- уртикарная — возвышающиеся над поверхностью кожи отёчные волдыри ярко-розового цвета размером от 0,5 до нескольких сантиметров, сильно зудящие.
- Нарушение сознания наблюдается в 0,5-6 % тяжелых случаев, что связано либо с вирусным энцефалитом, либо косвенно, в результате недостаточности жизненно важных органов, например печени.
Геморрагическая лихорадка денге (филиппинская геморрагическая лихорадка, таиландская геморрагическая лихорадка, сингапурская геморрагическая лихорадка) — острая форма классической лихорадки денге. Она развивается только у местных жителей в районах, эндемичных по данному заболеванию. Геморрагическая форма возникает при многократном инфицировании разными штаммами вируса и проявляется следующими симптомами:
- повышение температуры тела до 39-40 °С
- кашель
- анорексия
- тошнота
- рвота
- боли в животе
- увеличение лимфатических узлов
- увеличение печени
- выраженная слабость
- петехиальная сыпь (кровоизлияния на коже)
- десневое, желудочно-кишечное кровотечения
- рвота кровью
- снижение артериального давления, учащение пульса
- бледность, синюшность кожи
- Консультация врача-инфекциониста
- Лабораторные методы исследования:
- общий анализ крови
- выявление антител (реакция связывания комплемента, реакция торможения гемагглютинации, реакция нейтрализации)
- выявление РНК вируса лихорадки денге методом ПЦР (позволяет дифференцировать вирус различных типов).
Больных госпитализируют в стационар.
При классической форме заболевания назначают:
Показаны строгий постельный режим и обильное питьё: не менее 200 гр. каждые 2 часа, или более 2 литров в день. ВОЗ рекомендует свежевыжатые соки, молоко. Употребление только воды может привести к сдвигу электролитического баланса. Предпочтительны витамины С, К, B.
При геморрагической форме заболевания назначают:
Категорически запрещено употребление ацетилсалициловой кислоты (аспирина), ибупрофена, диклофенака, так как данные медикаменты нарушают процесс слипания тромбоцитов — основу тромбообразования, тем самым повышают кровоточивость. Разрешено употребление парацетамола.
Существуют 5 серотипов вируса денге[18][19]. Заражение одним типом обычно дает пожизненный иммунитет к этому типу, но только кратковременный иммунитет к другим[3]. У перенёсших лихорадку людей иммунитет против заразившего типа вируса сохраняется до 2 лет, от остальных — частичный в течение 1-3 месяцев. Однако распространены случаи повторного заражения и через 20 дней после первичного. Комар может являться переносчиком одновременно нескольких серотипов вируса. Наличие антител усугубляет течение болезни, поэтому повторное заражение более опасно[3].
Существует ряд тестов для подтверждения диагноза, включая обнаружение антител к вирусу или его РНК[4]. Для предотвращения заражения лихорадкой денге рекомендуется использовать репелленты, фумигаторы, защитные сетки от комаров, плотную и чистую светлую одежду, а также не допускать наличия открытых ёмкостей с водой, в которых комары производят выплод потомства.
При посещении стран, входящих в группу риска, врачи рекомендуют использовать индивидуальные средства защиты — противомоскитные сетки на окнах, пологи, одежду с длинными рукавами, репелленты, а при возвращении домой следить за температурой тела.
Вакцина лихорадки денге была утверждена и является коммерчески доступным в ряде стран[20]. Вакцина, однако, рекомендуется только тем, кто был ранее инфицирован[21]. Другие методы профилактики включают сокращение среды обитания комаров и ограничение воздействия укусов[3]. Это можно сделать, избавившись от стоячей воды или накрыв её, и надев одежду, покрывающую большую часть тела[3]. Лечение острой денге является вспомогательным и включает приём жидкости внутрь или внутривенно при легкой или умеренной болезни[4]. В более тяжелых случаях может потребоваться переливание крови[4]. Около полумиллиона человек нуждаются в госпитализации каждый год[3]. Парацетамол (ацетаминофен) рекомендуется вместо нестероидных противовоспалительных препаратов (НПВП) для снижения температуры и облегчения боли при денге из-за повышенного риска кровотечений из-за применения НПВП[4][22][23].
При заболевании классической формой лихорадки денге прогноз благоприятный, а при геморрагической форме летальность составляет около 50 %.
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Neglected Tropical Diseases (неопр.). cdc.gov (6 июня 2011). Дата обращения 28 ноября 2014. Архивировано 4 декабря 2014 года.
- ↑ 1 2 3 4 5 6 7 8 9 Dengue and severe dengue Fact sheet N°117 (неопр.). WHO (май 2015). Дата обращения 3 февраля 2016. Архивировано 2 сентября 2016 года.
- ↑ 1 2 3 4 5 6 7 8 Kularatne S.A. Dengue fever (англ.) // The BMJ. — 2015. — September (vol. 351). — P. h5661. — doi:10.1136/bmj.h5661. — PMID 26374064.
- ↑ Noble et al., 2010, pp. 450—462.
- ↑ 1 2 Whitehorn J., Farrar J. Dengue (англ.) // British Medical Bulletin (англ.)русск.. — 2010. — Vol. 95. — P. 161—173. — doi:10.1093/bmb/ldq019. — PMID 20616106.
- ↑ 1 2 3 4 WHO, 2009, pp. 10—11.
- ↑ Comprehensive guidelines for prevention and control of dengue and dengue haemorrhagic fever (англ.). — Rev. and expanded.. — New Delhi, India: World Health Organization Regional Office for South-East Asia, 2011. — P. 17. — ISBN 978-92-9022-387-0. Архивная копия от 14 июня 2019 на Wayback Machine
- ↑ 1 2 Ranjit, Kissoon, 2011, pp. 90—100.
- ↑ 1 2 3 WHO. Chapter 2: clinical diagnosis // Dengue haemorrhagic fever: diagnosis, treatment, prevention and control (англ.). — 2nd. — Geneva: World Health Organization, 1997. — P. 12—23. — ISBN 978-92-4-154500-6.
- ↑ 1 2 Gubler, 1998, pp. 480—496.
- ↑ Henchal et al., 1990, pp. 376—396.
- ↑ Bhatt et al., 2013, pp. 504—507.
- ↑ Carabali et al., 2015.
- ↑ Stanaway et al., 2016, pp. 712—723.
- ↑ CDC - Neglected Tropical Diseases - Diseases (неопр.). www.cdc.gov (7 марта 2018). Дата обращения 28 февраля 2019.
- ↑ Simmons C.P., Farrar J.J., van Vinh Chau N., Wills B. Dengue (англ.) // The New England Journal of Medicine. — 2012. — Vol. 366, no. 15. — P. 1423—1432. — doi:10.1056/NEJMra1110265. — PMID 22494122.
- ↑ Normile, 2013, p. 415.
- ↑ Mustafa et al., 2015, pp. 67—70.
- ↑ World's first dengue fever vaccine launched in the Philippines, CNN (6 апреля 2016).
- ↑ Dengue vaccine: WHO position paper – September 2018 (неопр.) // Weekly epidemiological record. — 2018. — 7 September (т. 36, № 93). — С. 457—476.
- ↑ Dengue (неопр.). United States Centers for Disease Control and Prevention (28 марта 2016). — «Use acetaminophen. Do not take pain relievers that contain aspirin and ibuprofen (Advil), it may lead to a greater tendency to bleed.». Дата обращения 27 апреля 2018.
- ↑ WHO, 2009, pp. 32—37.
- Лихорадка денге (неопр.). // infectology.ru. Дата обращения 25 апреля 2012. Архивировано 15 мая 2012 года.
- Лихорадка денге: диагностика, лечение, предотвращение, контроль (неопр.). // Всемирная Организация Здравоохранения 2009. Дата обращения 18 июня 2013. Архивировано 19 июня 2013 года.
- Bhatt S., Gething P.W., Brady O.J., Messina J.P., Farlow A.W., Moyes C.L., Drake J.M., Brownstein J.S., Hoen A.G., Sankoh O., Myers M.F., George D.B., Jaenisch T., Wint G.R., Simmons C.P., Scott T.W., Farrar J.J., Hay S.I. The global distribution and burden of dengue (англ.) // Nature. — 2013. — April (vol. 496, no. 7446). — doi:10.1038/nature12060. — PMID 23563266.
- Carabali M., Hernandez L.M., Arauz M.J., Villar L.A., Ridde V. Why are people with dengue dying? A scoping review of determinants for dengue mortality (англ.) // BMC Infectious Diseases : journal. — 2015. — July (vol. 15). — P. 301. — doi:10.1186/s12879-015-1058-x. — PMID 26223700.
- Gubler D.J. Dengue and dengue hemorrhagic fever (англ.) // Clinical Microbiology Reviews (англ.)русск.. — 1998. — July (vol. 11, no. 3). — PMID 9665979. Архивировано 5 января 2011 года.
- Henchal E.A., Putnak J.R. The dengue viruses (англ.) // Clinical Microbiology Reviews (англ.)русск.. — 1990. — October (vol. 3, no. 4). — doi:10.1128/CMR.3.4.376. — PMID 2224837. Архивировано 25 июля 2011 года.
- Mustafa M.S., Rasotgi V., Jain S., Gupta V. Discovery of fifth serotype of dengue virus (DENV-5): A new public health dilemma in dengue control (англ.) // Medical Journal, Armed Forces India : journal. — 2015. — January (vol. 71, no. 1). — doi:10.1016/j.mjafi.2014.09.011. — PMID 25609867.
- Noble C.G., Chen Y.L., Dong H., Gu F., Lim S.P., Schul W., Wang Q.Y., Shi P.Y. et al. Strategies for development of Dengue virus inhibitors (англ.) // Antiviral Research (англ.)русск. : journal. — 2010. — March (vol. 85, no. 3). — doi:10.1016/j.antiviral.2009.12.011. — PMID 20060421.
- Normile D. Tropical medicine. Surprising new dengue virus throws a spanner in disease control efforts (англ.) // Science : journal. — 2013. — October (vol. 342, no. 6157). — doi:10.1126/science.342.6157.415. — PMID 24159024.
- Ranjit S., Kissoon N. Dengue hemorrhagic fever and shock syndromes (англ.) // Pediatric Critical Care Medicine (англ.)русск.. — 2011. — January (vol. 12, no. 1). — doi:10.1097/PCC.0b013e3181e911a7. — PMID 20639791.
- Stanaway J.D., Shepard D.S., Undurraga E.A., Halasa Y.A., Coffeng L.E., Brady O.J., Hay S.I., Bedi N., Bensenor I.M., Castañeda-Orjuela C.A., Chuang T.W., Gibney K.B., Memish Z.A., Rafay A., Ukwaja K.N., Yonemoto N., Murray C.J. The global burden of dengue: an analysis from the Global Burden of Disease Study 2013 (англ.) // The Lancet : journal. — Elsevier, 2016. — June (vol. 16, no. 6). — doi:10.1016/S1473-3099(16)00026-8. — PMID 26874619.
- WHO. Dengue Guidelines for Diagnosis, Treatment, Prevention and Control (англ.). — Geneva: World Health Organization, 2009. — ISBN 978-92-4-154787-1.
понятие, виды, причины, симптоматика, стадии и течение, принципы лечения
Лихорадка — неспецифическое проявление целого ряда заболеваний, которое возникает под воздействием пирогенных веществ и представляет собой повышение температуры тела, не зависящее от температуры внешней среды. Этот защитно-адаптационный механизм сформировался в ходе эволюции. Он чаще всего активизируется в ответ на инфекционное поражение. При этом подъем температуры тела сопровождается другими явлениями интоксикации — ознобом, миалгией, артралгией, головной болью, слабостью, тахикардией, учащенным дыханием. Эти признаки стереотипны: они не зависят от этиологического фактора. Данный факт позволяет отнести лихорадку к типовым патологическим процессам.
Температура тела у здоровый людей непостоянна. Она колеблется в течение суток под воздействием внешних и внутренних факторов — физической активности, приема пищи. Вечером температура тела выше, чем ночью. Эта разница в среднем составляет 0,6°С. При внедрении в организм патогенных агентов происходит динамичное изменение системы терморегуляции, результатом которого становится резкий скачок температуры тела. Активная задержка тепла обусловлена воздействием пирогенов, которые синтезируются лейкоцитарными и иммунными клетками.
Лихорадка — это не отдельная нозология, а признак борьбы макроорганизма с бактериями, паразитами и вирусами. Лихорадочный синдром может возникать при неинфекционной патологии — при аутоиммунных и онкологических процессах, острой коронарной недостаточности, травмах, обезвоживании. Прием некоторых медикаментов нередко вызывает подъем температуры. Гормонотерапия, антибиотикотерапия, лечение гипертонии — частые причины лихорадки. Когда в организме нарушается баланс между выработкой и отдачей тепла, повышается температура тела. Это случается при тепловом ударе.
Лихорадка бывает субфебрильной – 37,2 – 37,9 °С, фебрильной – 38,0 – 38,9 °С, пиретической – 39,0 – 40,9 °С, гиперпиретической – 41 °С и выше. Температуру до 38,0 °С не рекомендуют сбивать. Все остальные случаи требуют применения жаропонижающих лекарственных препаратов.
Биологическое значение лихорадки очень велико. Она помогает организму бороться с инфекцией путем усиления фагоцитоза и стимуляции выработки антител. При лихорадке активизируются Т- и В-лимфоциты, усиливается синтез интерферона, замедляется размножение микробов, снижается их резистентность к антибиотикам, повышается защитное и дезинтоксикационное влияние печени. Лихорадка — тревожный сигнал, являющийся порой единственным проявлением патологии.
Этиопатогенез
Лихорадка — полиэтиологический процесс и обязательный клинический признак любой острой инфекции.

К заболеваниям, проявляющимся лихорадкой, относятся:
- ОРВИ и ОРЗ,
- Заболевания ЛОР-органов — отит, синусит, тонзиллит, фарингит,
- Патология бронхолегочного аппарата — бронхит, пневмония, плеврит,
- Стоматологические болезни — стоматит, дентальный абсцесс,
- Дисфункция ЖКТ — гастрит, энтерит, колит, аппендицит,
- Мочеполовые расстройства — пиелонефрит, цистит, уретрит,
- Поражение ЦНС — менингит, энцефалит,
- Специфическая инфекция, вызванная спирохетами, риккетсиями, микобактериями, грибками,
- Септические состояния — абсцессы, остеомиелит, сепсис,
- Детские вирусные инфекции — корь, краснуха, ветрянка,
- Паразитозы — трипаносомозы, шистосомозы, лейшманиозы.
Лихорадка нередко возникает при неинфекционной патологии. Чаще всего ее причинами становятся:
- Злокачественные опухоли,
- Аутоиммунные болезни — системная красная волчанка, васкулит, склеродермия, ревматоидный артрит,
- Тиреотоксикоз — дисфункция щитовидной железы, приводящая к токсическому поражению организма,
- Наличии в тканях очагов некроза — инфаркт миокарда, инфаркт кишечника,
- Аллергия,
- Внутренние кровоизлияния,
- Гемолитическая анемия,
- Асептическая травма,
- Последствия переливаний крови и трансплантации органов.
Лихорадка развивается под воздействием пирогенов. Они образуются в организме или проникают в него из внешней среды. Эндопирогены синтезируются клетками-лейкоцитами. К ним относятся цитокины — интерлейкины, фактор некроза опухоли, интерфероны. Они оказывают воздействие на центр терморегуляции гипоталамуса, в результате которого у больных повышается температура тела. Кроме данной способности эти биологически активные вещества обладают целым рядом иных эффектов. Клетки иммунной системы также продуцируют пирогены. Моноциты, макрофаги, лимфоциты, эндотелиоциты, клетки микроглии выделяют пирогенные вещества при воспалении любой этиологии.
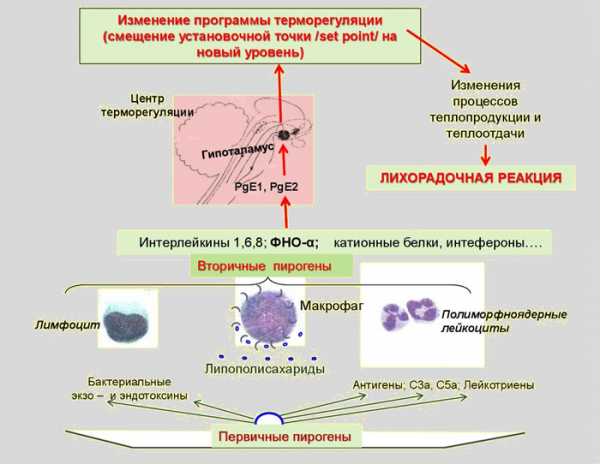
механизмы действия пирогенов
Экзогенные пирогены – компоненты возбудителей инфекции. Это сложные биополимеры, построенные из гликолипида и полисахарида клеточной стенки бактерий, а также белки и нуклеиновые кислоты микроорганизмов. Поступая извне, они воздействуют сначала на эндогенные пирогены. Это происходит благодаря активации защитных иммунных клеток, которые, связываясь с патогенами, способствуют высвобождению пирогена. При неинфекционной лихорадке экзопирогенами являются: продукты метаболизма здоровых и поврежденных тканей, комплексы из антител, антигенов и компонентов системы комплемента.
Выработка пирогенов фагоцитами происходит после их взаимодействия с различными микробами, отмершими клетками, продуктами распада белковых молекул и соединительнотканных волокон. Пирогены стимулируют секрецию простагландинов в нервных клетках центра терморегуляции, локализованного в гипоталамусе головного мозга. Передний отдел гипоталамуса воспринимает информацию от периферических и центральных терморецепторов. Центр теплопродукции располагается в ядрах заднего отдела гипоталамуса. Отсюда по волокнам симпатической нервной системы идут импульсы к органам и тканям. При этом в организме ускоряется метаболизм, сужаются сосуды кожи, активизируется работа скелетных мышц. Медиаторы повышают активность фермента аденилатциклазы, что приводит к гиперпродукции циклической АМФ и перестройке всех обменных реакций. Угнетение теплоотдачи и стимуляция теплопродукция – причины избыточного накопления тепла. Этот процесс реализуется посредством работы желез внутренней секреции и периферических отделов нервной системы.
Патофизиологические особенности
Изменения обмена веществ, обусловленные лихорадкой:
-
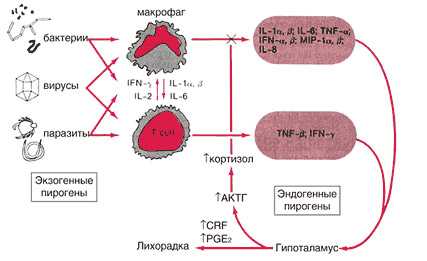
механизм развития лихорадки под действием пирогенов
Активация окислительно-восстановительных реакций — увеличение основного обмена происходит параллельно повышению температуры тела. В изменившихся условиях организму требуется больше кислорода. Развивается гипокапния, вызывающая спазм мозговых сосудов и гипоксию органа.
- Усиленный распад липидов и гликогена в печени — результат лихорадки, а также причина развития гипергликемии и глюкозурии. Жиры окисляются и становятся основным источником энергии.
- Активизируется распад белка, и снижается его синтез. Эти процессы обусловлены гиперсекрецией кортизола. У лихорадящих больных обычно плохой аппетит. В организм поступает с пищей мало белка. Так формируется отрицательный азотистый баланс. Длительная лихорадка — причина похудения, связанная с усиленным липолизом и протеолизом.
- Нарушается водно-солевой обмен. В тканях задерживаются соли и вода. В организме изменяется кислотно-основное состояние: сначала развивается газовый алкалоз, а затем метаболический ацидоз.
Особенности функционирования внутренних органов при лихорадке:
- Со стороны нервной системы — головная боль, гипервозбудимость, бред, галлюцинации, потеря сознания, судороги.
- Кардиоваскулярные изменения — тахикардия, увеличение минутного объема сердца, нарушения ритма, признаки сердечной недостаточности, колебания артериального давления вплоть до коллапса.
- Застойные явления в легких, сужение ветвей легочной артерии, легочная гипертензия.
- Увеличение диуреза в первую и третью стадии лихорадки, задержка жидкости в организме на второй стадии процесса. В моче появляются белки и гиалиновые цилиндры.
- Изменения со стороны ЖКТ – снижение слюноотделения, сухость во рту, трещины на губах, налет на языке, неприятный запах изо рта, жажда, потеря аппетита. Подавление секреции пищеварительных соков приводит к нарушению переваривания пищи, а угнетение моторики – к рвоте, запорам, метеоризму.
Стадии, виды и типы
Стадии лихорадочного процесса:
- Первая – стойкое повышение температуры тела, обусловленное усилением теплопродукции и ослаблением теплоотдачи. По воздействием пирогенов спазмируются кровеносные сосуды, кровь оттекает в глубокое сосудистое русло, прекращается потоотделение, бледнеет кожа, падает температура эпителия. Эти изменения направлены на ограничение отдачи тепла и сохранение ресурсов для борьбы с патологией. У больных из-за снижения температуры кожи возникает озноб, появляется желание прилечь, укрыться одеялом и уснуть. Мышечная дрожь обусловлена влиянием ЦНС, ограничивающим физическую активность для сбережения запасов энергии.
- Вторая – удержание высоких значений. На этой стадии процессы отдачи тепла и ее продукции уравновешиваются. Благодаря такому балансу не происходит дальнейший рост или падение температуры. Кровеносные сосуды расширяются, кожа становится горячей, ее бледность сменяется нормальной окраской, познабливание и дрожь проходят, появляется волнообразный жар.
- Третья – восстановление температурных показателей. Падение температуры бывает резким и постепенным. Оно связано с ликвидацией причины лихорадки. Нормализация происходит самостоятельно или под воздействием жаропонижающих средств. Избыток тепла выводится из организма в виде чрезмерного пото- и мочеотделения. Этот процесс значительно превышает теплопродукцию.
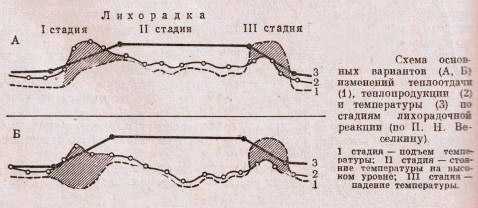
три стадии лихорадки
Литическое снижение температуры считается безопасным для больного. Температурная кривая медленно опускается и достигает нормальных значений за 2-3 дня. Внезапное и быстрое падение температуры тела с гипергидрозом называется критическим. Это явления сопровождается дисфункцией сердца и сосудов: ослаблением сердечной деятельности, резкой дилатацией сосудов, падением кровяного давления, нарушением гемодинамических процессов. Исходом стремительного снижения температуры может стать опасное для жизни состояние — коллапс.
Типы лихорадок:
- Постоянная — сохранение высоких показателей суточной температуры, колеблющихся на 1°C.
- Ремитирующая — более широкие колебания температуры на 1-2°С.
- Перемежающаяся — большие размахи температурных значений с их периодическим снижением до нормы.
- Гектическая — колебания температуры на 3-5°, неоднократное чередование ее подъемов и резких падений.
- Извращенная — снижение температуры вечером с пиками высоких отметок по утрам.
- Атипичная — широкий диапазон температурных значений.
- Возвратная – затяжные периоды подъема температуры и апирексии, длящиеся по несколько суток.
Виды лихорадок:
- Эфемерная – 2-3 дня,
- Острая — две недели,
- Подострая — шесть недель,
- Хроническая – более шести недель.
Тип, вид и стадия лихорадки учитываются врачами в процессе диагностики патологии. Эти данные очень важны в прогностическом отношении. Под воздействием лечебных мероприятий естественный ход развития лихорадочного процесса может изменяться. Огромное влияние на течение процесса оказывают возраст и иммунный статус больного. Маленькие дети, лица с кахексией и старики часто переносят инфекционные заболевания без лихорадки. Исход таких патологий, как правило, неблагоприятный.
Симптоматика
Лихорадка клинически проявляется целым комплексом симптомов. Клинические признаки появляются, когда температура поднимается выше 38,0°С. У больных появляется жар, головная боль, ломота во всем теле, озноб, мышечная дрожь, гипергидроз, учащенное дыхание и сердцебиение, жажда, тошнота, рвота, слабость, вялость, малоподвижность, сонливость. Визуально определяется гиперемия лица, сухость губ, налет на языке.

У пожилых лиц нарушается сознание, возникает бред, галлюциноз. Маленькие дети капризничают, плачут, раздражаются, плохо спят, отказываются от еды. У них может развиться судорожный синдром и токсическая энцефалопатия.
Проявлениям лихорадки часто сопутствуют симптомы причинного заболевания. Основные из них:
- Ригидность затылочных мышц,
- Сыпь,
- Боль в животе,
- Отечность суставов,
- Кашель с мокротой,
- Боль в ушах,
- Спутанность сознания,
- Болезненное мочеиспускание,
- Рвота,
- Боль при глотании.
Негативное влияние лихорадки на человеческий организм:
- Острая кардиоваскулярная дисфункция,
- Коллапс,
- Угнетение иммунитета,
- Судороги,
- Отек мозговой ткани,
- Резкое истощение организма,
- Летальный исход.
Диагностика
Лихорадка — важный диагностический критерий большинства заболеваний. Измерение температуры тела человека называется термометрией. Ее проводят с помощью медицинского ртутного термометра, представляющего собой стеклянный резервуар с впаянной шкалой и капилляром, который имеет на конце расширение, содержащее ртуть. При нагревании столбик ртути поступает в капилляр и остается там даже после охлаждения. Перед измерением ртутный столбик сбивают до 35°С, осматривают кожу подмышек на наличие повреждений, проверяют целостность и исправность прибора. Измерение длится 8-10 минут. Существуют также иные способы термометрии – ректальный и оральный. К ним прибегают крайне редко.

Чтобы вылечить больного, необходимо выяснить причину лихорадки. Для этого следует обратиться к врачу, который поставит диагноз и назначит лечение основного заболевания.
Диагностические мероприятия, позволяющие определить происхождение лихорадки:
- Гемограмма — признаки бактериального или вирусного воспаления, аллергии, анемии,
- Общий анализ мочи — патологические примеси в моче, указывающие на поражение органов мочевыделения,
- БАК — изменение показателей функционирования внутренних органов,
- Микробиологические исследование материала больного на микрофлору — выделение и идентификация возбудителя инфекции, определение его чувствительности к антибиотикам,
- Иммунограмма — оценка иммунного статуса больного,
- Рентгенография и томография органов грудной и брюшной полости, малого таза, забрюшинного пространства,
- ЭКГ, ЭхоКГ, УЗИ внутренних органов, эндоскопические исследования.
Лечебный процесс
Больным с лихорадкой показан строгий постельный режим, ограничивающий физическую активность, а также легкое и калорийное питание. Рекомендован дробный прием пищи — до 6 раз в сутки небольшими порциями. В рацион следует включать жидкие и пюреобразные блюда, ограничить острые, соленые, пряные продукты. Особое внимание необходимо уделить питьевому режиму. Употребление достаточного количества жидкости позволит нормализовать электролитный баланс, быстрее справиться с интоксикацией и предупредить дегидратацию. При подозрении на серьезное заболевание требуется госпитализация в стационар.
Медикаментозные средства, применяемые для борьбы с лихорадкой:
- Антипиретические препараты – «Парацетамол», «Аспирин», «Ибупрофен».
- Бактериальная этиология лихорадки требует лечения антибактериальными средствами – «Амоксиклавом», «Сумамедом», «Клацидом».
- Для борьбы с вирусами применяют противовирусные препараты – «Арбидол», «Цитовир», «Кагоцел».
- Всем больным показан прием иммуномодуляторов – «Полиоксидония», «Бронхомунала», «Исмигена».
Физические методы борьбы с лихорадкой:
- Обтирания больного уксусным раствором,
- Уксусные обертывания,
- Холодные компрессы на область крупных сосудов, затылок, лоб,
- Обильное питье чистой воды, чая с лимоном, ягодных морсов, компота из сухофруктов.
В помещении, где находится лихорадящий больной, необходимо регулярно проводить влажную уборку, проветривать и увлажнять воздух. Поскольку человек сильно потеет, следует периодически менять постельное и нательное белье. Если лихорадка продолжается более трех суток, температура выше 40 градусов, имеются нарушения сознания и судорожные припадки с дыхательными расстройствами, следует немедленно обратиться к врачу.
Лихорадка — опасный признак, указывающий на наличие патологии в организме. Температура не поднимается просто так. Чтобы предупредить развитие осложнений, не стоит заниматься самолечением, лучше обратиться к врачу. Он проведет комплексное обследование и выявит причину проблемы. Возможно это не банальная простуда, а серьезное и тяжелое заболевание.
Видео: медицинская лекция о лихорадке
Мнения, советы и обсуждение:
Лихорадка: стадии, симптомы, причины, лечение
Что такое лихорадка? Стадии этого состояния, причины возникновения и симптомы будут рассмотрены ниже. Также мы расскажем вам о том, как лечить заболевание.

Определение медицинского термина
Неспецифические патологические процессы, характеризующиеся временным повышением температуры тела из-за динамической перестройки терморегуляционной системы под воздействием пирогенов (то есть элементов, вызывающих жар), называются лихорадкой. В медицине считается, что такое состояние возникло, как защитно-приспособительная реакция человека или животного на инфекцию. Нельзя не отметить и то, что лихорадка, стадии которой будут перечислены ниже, сопровождается не только повышением температуры тела, но и другими явлениями, характерными для инфекционного заболевания.
Суть лихорадочного синдрома
Ни для кого не является секретом, что многие инфекционные и вирусные болезни сопровождаются подъёмом температуры тела больного. Более того, раньше все заболевания, которые протекали таким образом, называли лихорадкой. Однако специалисты утверждают, что в современном научном понимании такое состояние не является болезнью. Но, несмотря на это, в некоторых названиях нозологических единиц термин всё же присутствует (например, геморрагическая лихорадка Эбола, лихорадка паппатачи, пятнистая лихорадка Скалистых гор и прочее).
Почему поднимается температура при тех или иных заболеваниях? Суть лихорадки состоит в том, что аппарат терморегуляции человека и высших гомойотермных животных отвечает на специфические вещества, называемые пирогенами. В результате этого происходит временное смещение установочной точки гомеостаза (температурного) на более высокий уровень. При этом механизмы терморегуляции сохраняются. В этом и состоит принципиальное отличие гипертермии от лихорадки.
Причины возникновения лихорадки
Почему поднимается температура у человека или животного? Причин развития лихорадки существует великое множество. Однако наиболее распространёнными являются следующие:
- Микробы, инфекционно-патогенные вирусы, паразиты. Их продукты жизнедеятельности и составные части представляют собой пирогено- химические вещества, которые воздействуют на центр терморегуляции.
- Неинфекционные причины. Среди них выделяют экзогенные белки: вакцины, сыворотки, яд змей, переливаемая кровь и прочее. Сюда же относятся собственные белки живого организма, которые изменили свои свойства в результате ожога, травмы, распада опухоли, кровоизлияния в ткани.
Другие причины развития лихорадочного синдрома
Почему возникает лихорадка? Болезнь, провоцирующая повышение температуры тела, может быть связана с расстройством теплообмена при нарушении вегетативной работы у подростков, детей и молодых женщин (то есть с термоневрозом). Также лихорадка может возникнуть под влиянием следующих факторов:
- Приём некоторых лекарственных средств. Специалисты утверждают, что ряд медикаментов может влиять на центр терморегуляции, вызывая незначительный подъём температуры тела.
- Наследственное нарушение в процессе терморегуляции. Например, некоторые вполне здоровые дети уже рождаются с температурой 37,2-37,4 градуса. Для них такое состояние является нормой.
- Субфебрильная температура нередко возникает вследствие перегрева, регулярных физических нагрузок, нахождения в душном помещении и сильной жары.
- Эмоциональное перенапряжение и стрессовые ситуации очень часто сопровождаются повышением теплопродукции и активацией гипоталамуса, что способствует возникновению лихорадки.
- Увеличение гормона прогестерона у беременных женщин также вызывает незначительное повышение температуры. При этом другие признаки вирусного или инфекционного заболевания полностью отсутствуют. Такое состояние может удерживаться до конца первого триместра. Однако некоторых представительниц слабого пола субфебрильная температура сопровождает практически всю беременность.

Что такое пирогены?
Как было сказано выше, инфекционные и вирусные болезни очень часто способствуют повышению температуры тела. Происходит это под воздействием пирогенов. Именно эти вещества, попадающие в организм извне или же образуясь прямо внутри, вызывают лихорадку. Чаще всего экзогенные пирогены представляют собой элементы инфекционных возбудителей. Самыми сильными из них являются термостабильные капсульные липополисахариды бактерий (грамотрицательных). Такие вещества действуют опосредованно. Они способствуют смещению установочной точки в терморегуляционном центре гипоталамуса. Большинство из них имеет лейкоцитарное происхождение, что напрямую влияет и на другие важные симптомы заболевания. Источником пирогенов являются клетки иммунной системы человека, а также гранулоциты.
Лихорадка: стадии
В процессе развития лихорадка проходит три основные стадии. На первой – у человека повышается температура, на второй — она удерживается некоторое время, а на третьей — постепенно уменьшается, достигая исходной. О том, как происходят такие патологические процессы, и какие симптомы им присущи, мы расскажем далее.

Подъём температуры
Первая стадия лихорадки связана с перестройкой терморегуляции, в результате чего теплопродукция начинает значительно превышать теплоотдачу. Ограничение последнего происходит за счёт уменьшения притока тёплой крови в ткани и сужения сосудов на периферии. Больше значение при таком процессе имеет спазм кожных сосудов, а также прекращение потоотделения под влиянием симпатической нервной системы. Признаки лихорадки на первой стадии следующие: побледнение кожи и понижение её температуры, а также ограничение теплоотдачи за счёт излучения. Снижение образования пота не даёт теплу уходить через испарение.
Сокращение мышечных тканей приводит к проявлению феномена «гусиной кожи» у человека и взъерошиванию шерсти у животных. Субъективное чувство озноба связано со снижением температуры кожи, а также раздражением холодовых терморецепторов, расположенных на покровах. От них сигнал поступает в гипоталамус, который представляет собой интегративный центр терморегуляции. После этого он информирует кору головного мозга о ситуации, где и формируется поведение человека: он начинает укутываться, принимать соответствующие позы и т. д. Снижением температуры кожных покровов объясняется и мышечная дрожь человека. Она вызывается активацией центра дрожи, который локализован в продолговатом и среднем мозге.
Удержание температуры
Вторая стадия лихорадки начинается после достижения установочной точки. Она может протекать несколько часов или дней, а также быть длительной. При этом теплоотдача и теплопродукция уравновешивают друг друга. Дальнейшего повышения температуры тела не происходит.

Кожные сосуды на второй стадии расширяются. Также уходит их бледность. При этом покровы становятся горячими на ощупь, а озноб и дрожь пропадают. Человек на этой стадии испытывает жар. В таком состоянии суточные колебания температуры сохраняются, но их амплитуда довольно резко превышает нормальную.
В зависимости от степени подъёма температуры тела лихорадка во второй стадии подразделяется виды:
- субфебрильная температура – до 38 градусов;
- слабая лихорадка – до 38,5;
- фебрильная или умеренная – до 39 градусов;
- пиретическая или высокая температура – до 41;
- гиперпиретическая или чрезмерная – свыше 41 градуса.
Следует отметить, что гиперпиретическая лихорадка крайне опасна для жизни человека, особенно для маленьких детей.
Падение температуры
Снижение температуры тела может быть резким или постепенным. Эта стадия лихорадки начинается после исчерпания запаса пирогенов или же прекращения их образования под воздействием естественных или лекарственных факторов. При падении температуры установочная точка достигает нормального уровня. Это приводит к расширению сосудов на коже. При этом избыточное тепло начинает постепенно выводиться. У человека происходит обильное потоотделение, усиливается перспирация и диурез. Теплоотдача на третьей стадии лихорадки резко превышает теплопродукцию.

Виды лихорадок
В зависимости от изменений суточной температуры тела больного, лихорадка подразделяется на несколько видов:
- Постоянная — это длительное и устойчивое повышение температуры, суточные колебания которой не превышают 1 градус.
- Ремитирующая — заметные суточные изменения могут находиться в пределах 1,5-2 градуса. При этом температура не достигает нормальных цифр.
- Перемежающаяся — такая патология характеризуется быстрым и значительным подъёмом температуры. Она держится в течение нескольких часов, после чего сменяется довольно быстрым падением до нормальных значений.
- Изнуряющая или гектическая — при таком типе суточные колебания могут достигать 3-5 градусов. При этом подъёмы с быстрым спадом повторяются несколько раз на протяжении дня.
- Извращённая — для такой лихорадки характерно изменение суточного ритма с высокими подъёмами в утренние часы.
- Неправильная — характеризуется колебаниями температуры тела в течение дня без определённой закономерности.
- Возвратная — при таком типе чередуются периоды повышения температуры тела с периодами нормальных значений, что длятся в течение нескольких суток.
Следует также отметить, что температура – 35 градусов – не способствует появлению лихорадки. Для выяснения причин такого состояния следует обратиться к доктору.
Общие симптомы лихорадки
Низкая температура (35 градусов) не вызывает лихорадку, так как для неё характерен подъём более 37 градусов. Общими признаками такого патологического состояния являются:
- чувство жажды;
- покраснение кожи лица;
- учащённое дыхание;
- ломота в костях, головная боль, немотивированное хорошее настроение;
- плохой аппетит;
- озноб, дрожь, интенсивное потоотделение;
- бред (делирий) и спутанность сознания, особенно у пожилых пациентов;
- раздражительность и плач у детей.

Также следует отметить, что иногда подъём температуры может сопровождаться отёчностью и болевыми ощущениями в суставах, сыпью и появлением волдырей тёмно-красного цвета. В этом случае необходимо сразу же обратиться к доктору.
Лечение
Как избавиться от такого состояния, как лихорадка, стадии которой были перечислены выше? Для начала доктор должен установить причину подъёма температуры тела, после чего назначить соответствующую терапию. Если требуется, то врач может отправить пациента на дополнительное обследование. При подозрении на серьёзную патологию специалист рекомендует больному госпитализацию. Также для устранения лихорадки пациенту советуют соблюдать постельный режим. При этом запрещается одеваться слишком тепло.
Больному необходимо пить много жидкости. Что касается еды, то ему показана лёгкая и хорошо усваиваемая пища. Измерять температуру тела следует каждые 4-6 часов. При необходимости можно принять жаропонижающее средство. Но это лишь в том случае, если у пациента сильно болит голова, а также наблюдается температура более 38 градусов. Для улучшения состояния больному рекомендуют использовать «Парацетамол». Перед приёмом этого лекарства необходимо внимательно изучить инструкцию. Если лихорадка наблюдается у ребёнка, то ему запрещается давать ацетилсалициловую кислоту. Это связано с тем, что такой препарат может вызывать развитие синдрома Рейе. Это крайне тяжёлое состояние, приводящее к коме или даже к летальному исходу. Вместо этого, малышам для снятия жара рекомендуют медикаменты на основе парацетамола: «Эффералган», «Панадол», «Калпол» и «Тайленол».
Геморрагические лихорадки - причины, симптомы, диагностика и лечение
Геморрагические лихорадки – вирусные инфекции с природно-очаговым распространением, протекающие с геморрагическим и острым лихорадочным синдромом. Симптоматика геморрагических лихорадок включает выраженную интоксикацию, высокую температуру тела, геморрагическую сыпь, кровотечения различной локализации, полиорганные нарушения. Форма геморрагической лихорадки определяется с учетом клинико-эпидемиологических и лабораторных данных (ПЦР, ИФА, РИФ). При геморрагических лихорадках проводится дезинтоксикационная, противовирусная, гемостатическая терапия, введение специфических иммуноглобулинов, борьба с осложнениями.
Общие сведения
Геморрагические лихорадки – группа инфекционных заболеваний вирусной природы, вызывающих токсическое поражение сосудистых стенок, способствуя развитию геморрагического синдрома. Протекают на фоне общей интоксикации, провоцируют полиорганные патологии. Геморрагические лихорадки распространены в определенных регионах планеты, в ареалах обитания переносчиков заболевания. Вызывают геморрагические лихорадки вирусы следующих семейств: Togaviridae, Bunyaviridae, Arenaviridae и Filoviridae. Характерной особенностью, объединяющей эти вирусы, является сродство к клеткам эндотелия сосудов человека.
Резервуаром и источником этих вирусов является человек и животные (различные виды грызунов, обезьяны, белки, летучие мыши и др.), переносчиком – комары и клещи. Некоторые геморрагические лихорадки могут передаваться контактно-бытовым, пищевым, водным и другими путями. По способу заражения эти инфекции подразделяются на группы: клещевые инфекции (Омская, Крымская-Конго и лихорадка Кьясанурского леса), комариные (желтая, лихорадка денге, Чукунгунья, долины Рифт) и контагиозные (лихорадки Лаоса, Аргентинская, Боливийская, Эбола, Марбург и др.).
Восприимчивость к геморрагическим лихорадкам у человека довольно высока, заболевают преимущественно лица, чья профессиональная деятельность связана с дикой природой. Заболеваемость в городах чаще отмечается у граждан, не имеющих постоянного места жительства и сотрудников бытовых служб, контактирующих с грызунами.
Геморрагические лихорадки
Симптомы геморрагической лихорадки
Геморрагические лихорадки в большинстве случаев объединяет характерное течение с последовательной сменой периодов: инкубации (как правило, 1-3 недели), начальный (2-7 дней), разгара (1-2 недели) и реконвалесценции (несколько недель). Начальный период проявляется общеинтоксикационной симптоматикой, обычно весьма интенсивной. Лихорадка при тяжелом течении может достигать критических цифр, интоксикация – способствовать расстройству сознания, бреду, галлюцинациям.
На фоне общей интоксикации уже в начальном периоде отмечают токсическую геморрагию (капиляротоксикоз): лицо и шея, конъюнктива больных обычно гиперемированы, склеры инъецированы, могут выявляться элементы геморрагической сыпи на слизистой мягкого неба, эндотелиальные симптомы («жгута» и «щипка») – положительны. Отмечаются токсические нарушения сердечного ритма (тахикардия, переходящая в брадикардию), снижение артериального давления. В этот период общий анализ крови показывает лейкопению (сохраняется 3-4 дня) и нарастающую тромбоцитопению. В формуле крови нейтрофилез со сдвигом влево.
Перед наступлением периода разгара нередко отмечается кратковременная нормализация температуры и улучшение общего состояния, после чего токсикоз нарастает, интенсивность общей клиники увеличивается, развиваются полиорганные патологии, нарушения гемодинамики. В период реконвалесценции происходит постепенный регресс клинических проявлений и восстановление функционального состояния органов и систем.
Геморрагический дальневосточный нефрозонефрит нередко называют геморрагической лихорадкой с почечным синдромом, поскольку для этого заболевания характерно преимущественное поражение сосудов почек. Инкубация геморрагического дальневосточного нефрозонефрита составляет 2 недели, но может сокращаться до 11 и удлиняться до 23 дней. Впервые дни заболевания возможны продромальные явления (слабость, недомогание). Затем развивается тяжелая интоксикация, температура тела поднимается до 39,5 и более градусов и сохраняется на протяжении 2-6 дней. Спустя 2-4 дня от начала лихорадки появляется геморрагическая симптоматика на фоне прогрессирующей интоксикации. Иногда могут отмечаться менингеальные симптомы (Кернига, Брудзинского, ригидность затылочных мышц). Ввиду токсического поражения головного мозга, сознание нередко спутано, появляются галлюцинации, бред.
Общий геморрагический синдром сопровождается симптоматикой со стороны почек: боль в пояснице, положительный симптом Пастернацкого, в общем анализе мочи выявляют эритроциты, цилиндры, белок. С прогрессированием заболевания почечный синдром усугубляется, равно, как и геморрагический. В разгар заболевания отмечаются кровотечения из носа, десен, геморрагическая сыпь на туловище (преимущественно в области плечевого пояса и боковых поверхностей груди). При осмотре слизистой оболочки рта и ротоглотки выявляют точечные кровоизлияния на небе и нижней губе, развивается олигурия (в тяжелых случаях вплоть до полной анурии). Отмечается макрогематурия (моча приобретает цвет «мясных помоев»).
Лихорадка продолжается обычно 8-9 дней, после чего в течение 2-3 дней происходит понижение температуры тела, однако после ее нормализации состояние больных не улучшается, может возникать рвота, прогрессирует почечный синдром. Улучшение состояния и регресс клинической симптоматики происходит на 4-5 день после стихания лихорадки. Заболевание переходит в фазу реконвалесценции. В это время характерна полиурия.
Крымская геморрагическая лихорадка характеризуется острым началом: отмечается рвота, боль в животе натощак, озноб. Температура тела резко повышается. Внешний вид больных характерный для геморрагических лихорадок: гиперемированное отечное лицо и инъецированные конъюнктивы, веки, склеры. Геморрагическая симптоматика выражена: петехиальные высыпания, кровоточивость десен, кровотечения из носа, примесь крови в кале и рвотных массах, маточные кровотечения у женщин. Селезенка чаще остается нормального размера, у некоторых больных может отмечаться ее увеличение. Тяжелое течение заболевания проявляется интенсивной болью в животе, частой рвотой, меленой. Пульс лабильный, артериальное давление снижено, сердечные тоны – глухие.
Омская геморрагическая лихорадка протекает более легко и доброкачественно, геморрагический синдром выражен слабее (хотя летальность имеет место и при этой инфекции). В первые дни лихорадка достигает 39 с небольшим градусов, в половине случаев лихорадочный период протекает волнообразно, с периодами повышения и нормализации температуры тела. Продолжительность лихорадки – 3-10 дней.
Геморрагическая лихорадка денге характеризуется инкубационным периодом от 5 до 15 дней, доброкачественным течением, симптоматикой общей интоксикации, усиливающейся к 3-4 дню и пятнисто-папулезной сыпью геморрагического происхождения, проходящей через 2-3 дня после появления (обычно возникает в разгар заболевания) и не оставляющей после себя пигментаций или шелушения. Температурная кривая может быть двухволновой: лихорадка прерывается 2-3-дневным периодом нормальной температуры, после чего возникает вторая волна. Такая форма характерна для европейцев, у жителей Юго-Восточной Азии лихорадка Денге развивается по геморрагическому варианту и имеет более тяжелое течение.
Геморрагические лихорадки могут способствовать развитию тяжелых, угрожающих жизни состояний: инфекционно-токсического шока, острой почечной недостаточности, комы.
Диагностика геморрагических лихорадок
Диагностику геморрагических лихорадок производят на основании клинической картины и данных эпидемиологического анамнеза, подтверждая предварительный диагноз лабораторно. Специфическая диагностика производится с помощью серологических исследования (РСК, РНИФ и др.), иммуноферментного анализа (ИФА), выявления вирусных антигенов (ПЦР), вирусологического метода.
Геморрагические лихорадки обычно характеризуются тромбоцитопенией в общем анализе крови, выявлением эритроцитов в моче и кале. При выраженной геморрагии появляются симптомы анемии. Положительный анализ кала на скрытую кровь говорит о кровотечении по ходу желудочно-кишечного тракта.
Лихорадка с почечным синдромом также проявляется при лабораторной диагностике в виде лейкопении, анэозинофилии, увеличением количества палочкоядерных нейтрофилов. Значительны патологические изменения в общем анализе мочи – удельный вес снижен, отмечается белок, (нередко повышение достигает 20-40%), цилиндры. В крови повышен остаточный азот. Крымская лихорадка отличается лимфоцитозом на фоне общего нормоцитоза, сдвигом лейкоформулы влево и нормальной СОЭ.
Лечение геморрагической лихорадки
Больные с любой геморрагической лихорадкой подлежат госпитализации. Прописан постельный режим, полужидкая калорийная легкоусвояемая диета, максимально насыщенная витаминами (в особенности С и В) – овощные отвары, фруктовые и ягодные соки, настой шиповника, морсы). Кроме того, назначают витаминотерапию: витамины С, Р. Ежедневно в течение четырех дней принимается викасол (витамин К).
Внутривенно капельно назначают раствор глюкозы, в период лихорадки могут производиться переливания крови небольшими порциями, а также введение препаратов железа, препаратов на основе водного экстракта из печени крупного рогатого скота. В комплексную терапию включают противогистаминные средства. Выписка из стационара производится после полного клинического выздоровления. По выписке больные некоторое время наблюдаются амбулаторно.
Прогноз и профилактика геморрагической лихорадки
Прогноз зависит от тяжести течения заболевания. Геморрагические лихорадки могут варьироваться по течению в весьма широких пределах, в некоторых случаях вызывая развитие терминальных состояний и заканчиваясь летально, однако в большинстве случаев при своевременной медицинской помощи прогноз благоприятен – инфекция заканчивается выздоровлением.
Профилактика геморрагических лихорадок в первую очередь подразумевает меры, направленные на уничтожение переносчиков инфекции и предупреждение укусов. В ареале распространения инфекции производят тщательную очистку мест, подготовленных под поселение, от кровососущих насекомых (комары, клещи), в эпидемически опасных регионах рекомендовано в лесных массивах носить плотную одежду, сапоги, перчатки, специальные противокомариные комбинезоны и маски, использовать репелленты. Для омской геморрагической лихорадки существует методика специфической профилактики, плановая вакцинация населения с помощью убитой вакцины вируса.