Реактивный лимфаденит что это такое
Реактивный лимфаденит
Реактивный лимфаденит (воспаление лимфатических желез) - это несамостоятельное заболевание. Данный патологический процесс является сопутствующим симптомом различных болезней, как бактериальной, так и вирусной этиологии.
Реактивный лимфаденит характеризует начальную фазу (реактивную) нарушений, в виде первичной реакции на очаг инфекции в организме человека.
Лечение самого лимфаденита не будет эффективным без определения точной причины, вызвавшей патологическое состояние.
Что такое реактивный лимфаденит
Реактивный лимфаденит - это часть общей цепочки болезненных изменений, протекающих практически бессимптомно. Соответственно реактивное изменение в лимфоузлах является начальным проявлением заболевания, первым признаком борьбы организма с инфекцией.
Например, при латентной форме туберкулёза (скрытой), возбудитель (палочка Коха) может пребывать в неактивной фазе долгое время. Он может полностью нейтрализоваться защитными силами организма, не причинив никакого вреда человеку.
Однако, в результате, часто, целого ряда негативных воздействий, спящая инфекция может активизироваться. Тогда с большой вероятностью первыми примут на себя удар лимфатические узлы как неотъемлемая часть иммунной системы.
Провоцировать появление реактивного лимфаденита могут следующие факторы:
- Хроническое воспаление.
- Низкий иммунитет.
- Частые простуды.
- Переохлаждение.
- Долгое пребывание в душном непроветриваемом помещении.
- Нехватка солнечного света.
- Хроническое эмоциональное перенапряжение, сильный стресс, могут запустить механизмы дремлющей инфекции, например, палочки Коха при туберкулёзе.
- Неполноценное питание, монодиеты.
- Частое переутомление.
- Малоподвижный образ жизни.
- Вредные привычки (злоупотребление алкоголем, курение).
- Авитаминоз.
- Нередко реактивный лимфаденит проявляется у детей до 6-ти лет по причине незрелого иммунитета, как реакция на любой очаг воспаления в организме ребёнка. Это может быть ринит, отит и острые респираторные вирусные инфекции.
Клинические проявления реактивного лимфаденита
Реактивное воспаление в лимфоузлах - это сопутствующий симптом того или иного заболевания.
Его возникновение провоцируют такие патогенные агенты, как:
- Вирусы (грипп, герпес).
- Бактерии (стрептококк, стафилококк).
- Микотические организмы (кандида, дерматомицеты).
- Паразиты (токсоплазма).
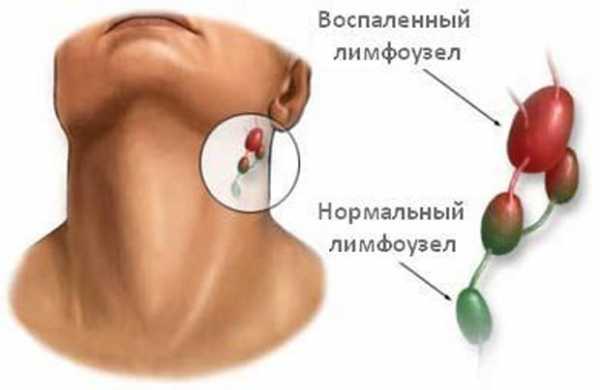
Часто зона воспалённых лимфоузлов указывает на локальный патологический процесс в этой же области, то есть, находится рядом, вблизи очага воспаления.
Начальным признаком реактивного лимфаденита выступает реактивная лимфаденопатия, как самая первая реакция организма в ответ на инфекцию.
Проявляться она может увеличением разного количества лимфоузлов и слабовыраженной их болезненностью.
Оставленный без внимания данный патологический процесс усугубляется лимфаденитом, распознать, который можно по следующим признакам:
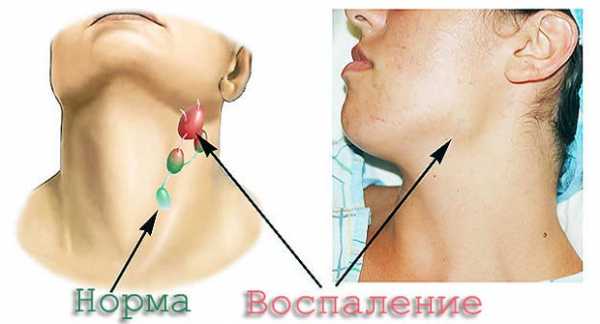
- Увеличение, припухлость лимфоузлов.
- Лимфатические железы при пальпации и давлении на них болезненны.
- Отёк и покраснение кожного покрова над поражёнными лимфоузлами.
- Железы не спаяны с кожей и между собой, плотные на ощупь.
В зависимости от факторов запустивших развитие реактивного лимфаденита он может сопровождаться следующими проявлениями:
- Общая слабость.
- Повышенная или субфебрильная (37° С) температура тела.
- Головная боль.
- Нарушение сна.
- Кашель.
- Ринит.
Важно! При появлении сильной боли в области одного лимфатического узла или целой их группы, повышении температуры тела больше чем 38,5° С, учащённого дыхания и сердцебиения (признаки гнойного лимфаденита), необходимо в срочном порядке обратиться к врачу
Дело в том, что при реактивной лимфаденопатии после лечения основного заболевания, лимфатические узлы практически всегда приходят в норму самостоятельно.
Однако если первичная патология останется без соответствующей терапии или лечение будет недостаточным, процесс может осложниться болезненными изменениями в самих лимфатических железах.
В данном случае может иметь место разрастание лимфоидной ткани, с развитием реактивной гиперплазии в лимфатических узлах, с нарушением их функции.
Это может стать причиной их нагноения или распространения инфекции на близ лежащие ткани и весь организм человека.
Какие заболевания и состояния могут сопровождаться реактивным воспалением лимфатических желез
Реактивный лимфаденит может сопровождать такие заболевания, как:
- Туберкулёз. Часто воспаляются околоушные и подмышечные узлы. Также может иметь место и лимфаденопатия шейных лимфоузлов.
- Ангина.
- Тонзиллит.
- Патологический процесс в ротовой полости (кариес, стоматит).
- Острый мастит, спровоцированный бактериями стафилококка и стрептококка.
- СПИД.
- Сифилис.
- Заболевания женской и мужской мочеполовой системы. Например, гиперпластические (разрастание тканей). Аномальные изменения слизистой оболочки матки (полипы, гиперплазия эндометрия). У женщины часто проявляются увеличением паховых лимфоузлов.
- Энтероколит.
- Грипп.
- Отит.
- Синусит.
- Прорезывание зубов у грудничков.
- Аденоидит у детей.
- Бубонная чума.
К какому специалисту следует обратиться при увеличении или воспалении лимфатических узлов без видимой на то причины
Реактивная гиперплазия лимфатических узлов опасна тем, что может проходить незаметно для пациента.
При общей слабости, повышенной утомляемости, субфебрильной температуре тела, потливости, а также при любом недомогании необходимо обратить внимание на лимфатические узлы.
При их увеличении, болезненности во время пальпации, в первую очередь необходимо обратиться к врачу терапевту.
После обследования, доктор может дать направление к таким специалистам, как:
- Уролог.
- Гинеколог.
- Стоматолог.
- Гастроэнтеролог.
- Инфекционист.
- Маммолог.
- Хирург.
- Лор.
Какие исследования может назначить врач
При выявленном реактивном лимфадените, для того чтобы понять причину заболевания и определить состояние самих лимфатических желез доктор может назначить сдачу следующих анализов:
- Общий анализ мочи и крови (с формулой).
- Кровь на сифилис, ВИЧ, вирусные гепатиты.
- Бактериологическое исследование крови, мочи. На выявление возбудителей, на чувствительность к антибиотикам.
- Онкомаркеры.
- Кровь на содержание гормонов.
- Биохимия.
- Цитологический и бактериологический анализ выделений из влагалища, уретры.
- Бактериологический посев мокроты.
- Пункцию лимфатического узла с последующим цитологическим исследованием.
Также пациенту с реактивным лимфаденитом доктор может рекомендовать пройти такую инструментальную диагностику, как:
- Рентген (флюорография, маммография, урография).
- Компьютерная томограмма (КТ).
- Магнитно-резонансная томография (МРТ).
- Гастродуоденоскопию.
- Ректороманоскопию.
- Бронхоскопию.
Лечение
Реактивный лимфаденит может быть начальным симптомом множества заболеваний. Соответственно его лечение будет основываться на ликвидации самого очага инфекции.
Если инфекционным агентом патологического процесса выступает бактериальная флора, то в первую очередь используют антибиотикотерапию.
Грибковую инфекцию лечат, например, такими препаратами, как:
- Флуконазол.
- Румикоз.
- Орунгал.
- Низорал.
Для борьбы с вирусной инфекцией эффективны будут следующие противовирусные средства:
- Интерферон.
- Цитовир.
- Кагоцел.
- Амиксин.
- Ремантадин.
- Арбидол.
Против паразитарных инфекций успешно применяются антибактериальные препараты (Линкомицин), противопротозойные (Трихопол), противоглистные (Пирантел).
Важно! Нельзя заниматься самолечением реактивного лимфаденита. Данная патология может быть проявлением различных заболеваний, определить которые может только врач. Все вышеперечисленные препараты назначаются исключительно доктором
Профилактика
Профилактические мероприятия реактивного лимфаденита заключаются в следующих действиях:
- При любых симптомах недомогания (субфебрильная температура тела, потливость, озноб, быстрая утомляемость), которые длятся больше 5 дней обратиться к доктору.
- Женщинам один раз в год посещать маммолога и гинеколога. После сорока лет проходить маммографию каждые 12 месяцев, посещать врача гинеколога каждые полгода.
- Мужчинам проходить профилактические осмотры у врача уролога один раз в год.
- При длительной слабости, продолжительном кашле обратиться к врачу.
- В сырую слякотную погоду, в период эпидемий для повышения иммунитета нужно принимать отвары и настойки трав, укрепляющие защитные силы организма. Например, такие, как:
- Настойки эхинацеи, элеутерококка можно приобрести в аптеке. Принимать после согласования с врачом в соответствии с прилагаемой инструкцией.
- Отвар шиповника. Этот напиток можно приготовить с помощью термоса следующим способом:
- Термос объёмом литр ополоснуть кипятком.
- Поместить в него 2 столовые ложки промытых проточной водой ягод шиповника.
- Залить литром только что закипевшей воды.
- Настаивать 8 часов.
- После процедить через 4 слоя марли в стеклянную ёмкость литр.
- Недостающий объём восполнить кипячёной водой.
Оставшиеся в термосе ягоды выбрасывать не нужно. Их можно второй раз залить кипятком и использовать по вышеизложенной схеме.
Также для нормальной работы иммунной системы, профилактики различных заболеваний необходимо вести здоровый образ жизни. Нужно избегать физического и эмоционального перенапряжения, заниматься посильной физкультурой, полноценно питаться, не пренебрегать отдыхом, сном, как можно чаще бывать на свежем воздухе.
что это, симптомы, причины, лечение
Реактивный лимфаденит – это реакция организма на возникновение тяжелых патологических процессов, причем такое состояние на начальном этапе протекает без проявления какой-либо симптоматики.
Реактивные изменения в лимфоузлах – это первый «звоночек», что положено начало воспалительному процессу. Например, при скрытой форме туберкулеза легких, в первую очередь реагируют лимфоузлы, хотя возбудитель может долгое время никак не проявлять себя по-другому.
При благоприятном стечении обстоятельств иммунная система самостоятельно распознает и ликвидирует проникновение возбудителя. Если внешние факторы будут способствовать развитию патологии, то процесс распространения очага заболевания увеличится.
Причины возникновения патологии
Провоцированием такого рода реакций в лимфоузлах могут послужить разные факторы, которые должны возникнуть комплексно. Если появляется одна причина, то воспалительные процессы хронического характера маловероятны.
Реактивный лимфаденит может возникнуть из-за таких причин:
- понижение «работоспособности» иммунной системы;
- частые ОРВИ;
- постоянный стресс и сильная хроническая усталость;
- отсутствие физической нагрузки;
- алкоголизм и никотиновая зависимость;
- переохлаждение, как постоянная нагрузка на организм.
У детей до пяти лет реактивный лимфаденит возникает из-за проживания в неблагоприятных экологических условиях, отсутствия разнообразного питания, малоподвижного образа жизни или как следствие незрелости иммунной системы.
Симптоматика
Воспалительный процесс может сначала проявляться в местах локализации нарушенной микрофлоры. Зачастую патогенные агенты активизируются либо возле пораженного участка, либо непосредственно в месте зараженности.
Изначально симптоматика проявляется в увеличении лимфоузлов, а также в дискомфорте при пальпации.
Дополнительными признаками реактивного лимфаденита являются:
- покраснение кожи под реактивными лимфоузлами;
- отеки возле узлов;
- нарушение ночного сна и общая слабость;
- повышение температуры тела;
- ринит и кашель нераспознанной этиологии.
В любом случае, визуальное увеличение лимфатических узлов, трудности с дыханием, перебои в работе сердца и повышение температуры – это повод срочного обращения ко врачу.
Разновидности заболевания
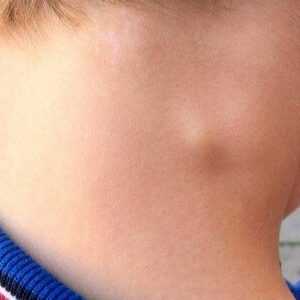 Реактивный лимфаденит имеет на два вида и несколько подвидов. Сначала специалисты определяют возможные факторы возникновения, а именно причину становления лимфоузлов реактивными. Это может быть реакция на проникшую инфекцию или иную патогенную флору, обострение хронического и скрыто протекающего заболевания.
Реактивный лимфаденит имеет на два вида и несколько подвидов. Сначала специалисты определяют возможные факторы возникновения, а именно причину становления лимфоузлов реактивными. Это может быть реакция на проникшую инфекцию или иную патогенную флору, обострение хронического и скрыто протекающего заболевания.
Далее, разбивка идет на специфический и неспецифический подвид:
- неспецифический провоцируется возникновением ОРВИ, гриппа. Самоустраняется после излечения основной болезни;
- специфический возникает при опасных заболеваниях, таких как чума, сифилис, туберкулез.
В зависимости от строения (содержимого) пораженного лимфоузла выделяются три типа:
- серозный;
- гнойный;
- простой лимфаденит.
От места локализации патологии определяются следующие группы:
- шейный;
- подмышечный;
- паховый.
Диагностика патологии
При возникновении вышеперечисленных симптомов первичная консультация должна быть у терапевта. Далее, врач определяет, к какому узкому медицинскому специалисту необходимо обратиться. Также проводят следующие лабораторные исследования:
- сдается кровь на повышение/понижение гормонального уровня;
- анализы на онкомаркеры;
- берутся мазки на ВИЧ и другие патологии;
- бактериологическое исследование анализов мочи и крови;
- цитология.
Зачастую проводится инструментальное обследование и взятие пункции. Также пациенту делают рентген, МРТ. Иногда берутся соскобы в органах, в которых предположительно развивается патология, например, бронхоскопия (если выявлена причина в инфицировании легких).

Взято с медсайта www.myshared.ru
Лечение
Реактивные лимфоузлы – это сигнал организма о возникновении патологии. Поэтому, в схеме лечения сначала прописывается искоренение основного заболевания после выявления, а потом убирается следствие.
В зависимости от изначальной этиологии патологии выстраивается линия лечения. Например, при увеличении преаурикулярных лимфоузлов причину нужно искать в лицевой части, в головном мозге или слуховом аппарате. Далее, специалисты определяют какие препараты могут подавить патоген или придется удалять его хирургическим путем. Проводится терапия, которая купирует последствия.
При паразитарном поражении необходимо локализовать присутствие червей и, соответственно, провести дезинфекцию.
После комплексного лечения реактивного лимфаденита лимфатическая система успокаивается, «шишки» спадают, узлы становятся нормального размера.
Последствия
 После мощной атаки патогенов лимфатическая система становится более уязвимой и требует не только лечения, но и профилактической терапии, соблюдения правил здорового образа жизни.
После мощной атаки патогенов лимфатическая система становится более уязвимой и требует не только лечения, но и профилактической терапии, соблюдения правил здорового образа жизни.
Специалисты рекомендуют пациентам постельный режим, ограничение движений во избежание осложнений во время проведения лечения и восстановления организма после болезни. Также необходимо соблюдать следующие профилактические меры:
- исключить из питания фаст-фуд и алкоголь;
- обязательно заниматься зарядкой, нагрузку выбирать в соответствии с возрастом;
- употреблять много жидкости;
- пить витамины.
При первых симптомах нового воспаления нужно немедленно обращаться к специалисту, т. к. возможно возникновение активной деятельности патогена.
Реактивный лимфаденит не может быть излечен, если не установлена причина. Если у человека появляются какие-либо изменения нужно обратиться к врачу и устранить патогенного агента, который провоцирует воспаление.
что это такое, код МКБ 10, симптомы у взрослых и лечение
Лимфаденит – это воспаление лимфатических узлов. Это заболевание инфекционной природы, проявляющееся острой симптоматикой. Патология опасна, требует своевременной диагностики и лечения. Зная специфику этого заболевания, человек сможет вовремя заподозрить начало патологического процесса и обратиться к врачу. Терапия лимфаденита без лечения его причины малоэффективна, поэтому важно пройти комплексное обследование, чтобы выявить и вылечить сопутствующие заболевания.
Что такое лимфаденит?
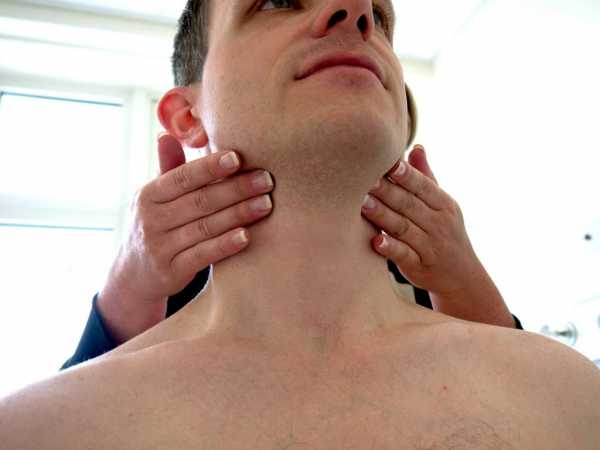
Лимфаденит – это воспалительное заболевание лимфатических узлов
Воспаление лимфатических узлов называется лимфаденитом. Лимфаденит по МКБ-10 обозначается кодом L04 (острый лимфаденит) либо I88 (неспецифический лимфаденит). Точный код по МКБ-10 будет зависеть от причины и особенностей симптоматики лимфаденита.
Заболевание связано с проникновением инфекции в лимфатические узлы. Так как основной функцией лимфатической системы является защита органов и систем организма от инфицирования, лимфоузлы поглощают патогенные частицы (бактерии, вирусы, онкогенные клетки, токсины и др.). При накоплении большого количества патогенов лимфатические узлы могут воспаляться.
Заболевание в равной степени встречается и у взрослых, и у детей. Симптомы лимфаденита в целом похожи, однако имеются различия, в зависимости от того, какая группа лимфоузлов поражена.
Важно уметь различать лимфаденит и лимфаденопатию, так как это разные заболевания с различной степенью риска. Если при лимфадените происходит воспалительный процесс в лимфоузлах, который требует безотлагательного лечения, лимфаденопатия не представляет серьезной угрозой здоровью, так как является реакцией лимфосистемы на то или иное заболевание.
При лимфаденопатии лимфоузлы только увеличиваются в размере, а при лимфадените – воспаляются. Это два разных нарушения с противоположным подходом к лечению.
В то же время лимфаденопатия предрасполагает к развитию лимфаденита. Это связано с тем, что на фоне ослабления иммунитета лимфоузлы испытывают сильную нагрузку и перестают справляться со своими функциями. В результате они увеличиваются. Если лечение не начато своевременно, ослабленный организм становится восприимчив к различным заболеваниям, поэтому вероятно инфицирование лимфатических узлов и развитие лимфаденита.
Как правило, острый лимфаденит проявляется как одностороннее поражение лимфатических узлов. Воспаление группы лимфоузлов наблюдается очень редко. Такая патология вдвойне опасна и требует немедленного обращения за медицинской помощью в клинику.
Виды заболевания
Лимфаденит у взрослых и у детей разделяют на несколько видов – по локализации воспаления, по природе воспалительного процесса и по причине возникновения. Кроме того, выделяют острый и хронический лимфаденит.
- Острая форма заболевания развивается стремительно и проявляется яркой симптоматикой. Заболевание сопровождается выраженной болью, лихорадкой, симптомами общей интоксикации. Согласно международному классификатору болезней МКБ-10, острый лимфаденит обозначается кодом L04. По причине развития он может быть неспецифическим и специфическим.
- Хроническая форма заболевания возникает в том случае, если острое воспаление не было своевременно вылечено. Также лимфаденит может перейти в хроническую форму в случае неадекватной терапии острого воспалительного процесса в лимфатических узлах. При хроническом лимфадените симптомы немного сглаживаются, однако общая клиническая картина лишь незначительно отличается от острой формы заболевания.
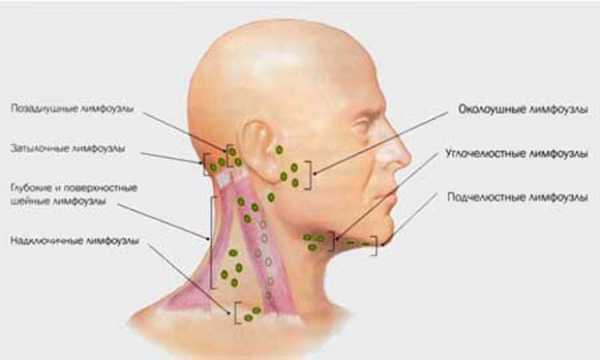
В зависимости от локализации воспалительного процесса лимфаденит условно делят на поверхностный и глубокий. Поверхностным лимфаденитом называется воспаление наружных лимфоузлов – подмышечных, шейных, паховых, то есть тех, которые расположены в жировой клетчатке неглубоко под кожей. К заболеваниям этого вида относят:
- лимфадениты в подмышечных впадинах;
- лимфадениты ног;
- воспаление шейных лимфоузлов;
- затылочный и подбородочный лимфадениты;
- надключичный лимфаденит;
- лимфаденит узлов за ухом;
- воспаление бедренных и паховых лимфоузлов и др.
Все эти формы заболевания поражают поверхностные лимфатические узлы, которые при воспалении заметно увеличиваются в размере, что позволяет своевременно заподозрить неладное.
При глубоком лимфадените воспаленные лимфатические узлы не пальпируются
К глубоким лимфаденитам относятся воспаления внутренних лимфоузлов (внутригрудных, узлов брюшной полости и др.). У детей нередко диагностируется мезаденит – воспаление лимфоузлов, расположенных у брыжейки кишечника.
Также при лимфадените классификация учитывает обширность поражения лимфоузлов. Выделяют односторонний (левосторонний, правосторонний) и двусторонний лимфаденит. Как правило, одностороннее воспаление развивается на фоне локальных поражений кожи или органов инфекциями, а двустороннее – при системных инфекциях.
Локальным называется воспаление только одного лимфатического узла из группы. Регионарной формой болезни считается воспаление группы лимфатических узлов в одной зоне. Генерализованное воспаление является одним из самых тяжелых лимфаденитов. Эта патология проявляется воспалением сразу нескольких групп лимфатических узлов в разных частях тела.
Отдельно выделяют несколько видов заболевания в зависимости от особенностей патологического процесса и причины его развития.
Реактивный лимфаденит
Реактивный лимфаденит – вторичное заболевание, развивающееся на фоне скрытых инфекционных процессов в организме. Как правило, реактивный лимфаденит протекает в хронической форме. С такой формой патологии сталкиваются преимущественно дети, перенесшие тяжелые инфекционные заболевания.
Реактивный лимфаденит является специфическим ответом иммунной системы на инфекционный процесс в организме. По сути, он является частью патологических изменений, вызванных скрытой инфекцией. Как правило, реактивный лимфаденит вызывают микроорганизмы, которые долгое время могут находиться в организме в скрытой форме – вирус герпеса, грибок Кандида, условно-патогенные бактерии (стрептококк и стафилококк), токсоплазмы и др.
Проблема этой формы заболевания заключается в том, что при реактивном лимфадените часто воспаляются внутренние лимфоузлы средостения или брюшной полости. Эти заболевания не имеют ярко выраженных специфических симптомов, поэтому обратить внимание следует на общее недомогание, кашель, боль в желудке, метеоризм.
Зная, как проявляется реактивный лимфаденит и что это такое, следует как можно скорее отправиться к врачу. Развитие такой формы патологии свидетельствует о скрытых инфекциях в организме, что небезопасно и требует своевременного выявления и лечения болезни.
Серозный и абсцедирующий лимфадениты
Серозный лимфаденит – это воспаление лимфатических узлов без формирования очагов некроза в лимфоидной ткани. Под острым серозным лимфаденитом подразумевается воспалительный процесс, сопровождающийся выраженным увеличением лимфоузла и уплотнением его ткани, но без нагноения. Для острого серозного лимфаденита характерно вовлечение в патологический процесс тканей вокруг лимфоузла.

Увеличение лимфоузла или группы узлов с характерной болезненностью при пальпации происходит при остром течении заболевания
Отсутствие своевременного лечения может привести к образованию гнойного содержимого в капсуле лимфоузла, и тогда болезнь перерастает в гнойный или в абсцедирующий (разновидность гнойного) лимфаденит.
Для абсцедирующего лимфаденита характерна острая мучительная боль, усиливающаяся при резких движениях, лихорадка и симптомы общей интоксикации организма. При этом высок риск прорыва абсцесса и инфицирования всего организма. Болезнь требует срочной медицинской помощи. Лечение гнойного лимфаденита может осуществляться хирургическим путем.
Специфический и неспецифический лимфадениты
По причине развития выделяют неспецифический лимфаденит и специфические лимфадениты. В свою очередь, эти патологии могут протекать в острой и хронической форме.
Так, под хроническим неспецифическим лимфаденитом подразумевается заболевание с умеренно выраженными симптомами, вызванное чрезмерной активностью условно-патогенных микроорганизмов. Неспецифическим брыжеечным лимфаденитом (мезентериальным) называется воспаление лимфоузлов брыжейки, которое вызывает нормальная микрофлора кишечника. Неспецифическим лимфаденитом неуточненной природы (код I88.9 в МКБ-10) называется негнойное воспаление, вызываемое условно-патогенными микроорганизмами в случае, когда причину выявить не удается.
Специфическим лимфаденитом называется воспалительный процесс, возникающий на фоне инфицирования возбудителями, чужеродными человеческому организму. К этому виду болезни относится сифилитический лимфаденит, развивающийся на фоне распространенного сифилиса; туберкулезный, гонорейный, туляремийный и др.
Казеозный лимфаденит
Казеозный лимфаденит – это воспаление лимфоузлов на фоне инфицирования палочкой Коха (микобактерия, возбудитель туберкулеза). Данная патология проявляется формированием очага некроза в лимфатических узлах. Болезнь выступает осложнением первичного туберкулеза.
Гранулематозный лимфаденит
Особенностью гранулематозного лимфаденита является образование узелков в капсуле узла. Эта патология относится к специфическим воспалениям лимфоузлов и возникает на фоне туберкулеза, сифилиса, гонореи. Патология может иметь как серозную, так и гнойную природу. Во втором случае в капсуле лимфатического узла образуются небольшие гнойники.
Симптомы

Боль в области расположения лимфатического узла и плохое самочувствие могут свидетельствовать о развитии болезни
Для того заболевания, как лимфаденит, характерны специфические симптомы. Главным признаком болезни является значительное увеличение лимфоузла, с повышением температуры и появлением болевого синдрома. В то же время это справедливо только для воспаления поверхностных лимфоузлов. При поражении глубоких лимфоузлов их воспаление и увеличение можно обнаружить только посредством УЗИ, рентгенографии или МРТ.
Общие симптомы поверхностного лимфаденита:
- значительное увеличение лимфатического узла;
- повышение температуры тела свыше 38 градусов;
- сильное недомогание;
- симптомы общей интоксикации: тошнота, рвота, головная боль.
В остальном же симптоматика и лечение этой патологии у взрослых и детей зависит от того, какие именно лимфатические узлы воспалены.
Заушный лимфаденит характеризуется образованием крупного бугорка под кожей. Лимфаденит ушного лимфоузла часто связан с инфекциями среднего уха и развивается на фоне отита. Так как это заболевание чаще встречается у детей, воспаление этой группы лимфатических узлов также наблюдается преимущественно в детском возрасте.
Одонтогенный лимфаденит связан с инфекционными заболеваниями ротовой полости и встречается одинаково часто у детей и взрослых. Он проявляется сильной болью в челюсти и отеком под подбородком, так как поражаются подчелюстные лимфоузлы.
Лимфаденит нижних конечностей часто сопровождается отеком одной ноги, так как воспаление подколенного лимфоузла приводит к нарушению оттока лимфы, в результате нога опухает.
Спецификой пахового лимфаденита является сильное увеличение лимфоузлов и острая боль, усиливающаяся при ходьбе.
Лимфаденит подмышкой нередко сопровождается нагноением, при этом узел заметно увеличивается в размерах и сильно болит. Кожа вокруг пораженной области краснеет и становится горячей на ощупь. Эта форма воспаления сопровождается сильной пульсирующей болью даже в состоянии покоя.
Признаки лимфаденита аксиллярного лимфоузла – набухание молочной железы у женщин, боль при пальпации, заметная асимметрия левой и правой стороны грудной клетки. У мужчин воспаленный лимфоузел видно невооруженным глазом.
Лимфаденит брюшной полости не визуализируется, однако сопровождается лихорадкой, болью в желудке, метеоризмом и диспепсическими расстройствами. Такая форма патологии характерна для детей и называется мезаденитом.
Проявление воспаления узлов средостения – хрипы в бронхах, осиплость голоса, кашель.
Причины заболевания
При лимфадените лечение зависит от причины заболевания, поэтому важно пройти обследование и определить, почему воспалились лимфатические узлы.
В целом причины можно разделить на две группы – общие и специфические. Общими являются различные системные инфекции, которые могут вызывать воспаление лимфатических узлов любой группы. Под специфическими причинами подразумевают заболевания отдельных органов и систем, приводящие к воспалению расположенных рядом лимфатических узлов.
Возбудителями неспецифического лимфаденита являются стрептококки и стафилококки
Основные возбудители заболевания:
- стрептококк;
- стафилококк;
- синегнойная и кишечная палочки;
- трепонема;
- пневмококк.
Воспаление лимфатических узлов возникает при проникновении патогенного микроорганизма из очага инфекции.
Патологии лицевых лимфоузлов вызывают следующие заболевания:
- запущенный кариес;
- абсцесс челюсти;
- пульпит;
- инфекционный и грибковый стоматит;
- синусит;
- тонзиллит.
Заболевания ротовой полости могут стать причиной воспаления подчелюстных лимфатических узлов.
Различные воспалительные болезни ЛОР-органов провоцируют поражение лимфатических узлов шеи, затылка, ушей, челюсти и развитие лимфаденита этих зон.
Причиной воспаления подмышечных лимфатических узлов могут стать различные инфекционные заболевания, включая сифилис и туберкулез. Кроме того, из-за поверхностного расположения лимфатические узлы этой зоны чувствительны к местным воспалительным процессам вследствие инфицирования кожи. Так, причиной лимфаденита может выступать воспаление потовой железы, рожистое воспаление эпидермиса, фурункулез.
Кроме того, лимфаденит у детей может возникать после БЦЖ, как реакция на вакцинацию.
Обратите внимание! Инфекция может проникнуть в лимфатический узел из-за повреждения кожи во время депиляции.
Воспаление лимфатических узлов средостения часто обусловлено туберкулезом или невылеченной пневмонией. В первом случае возбудителем выступает палочка Коха, во втором случае – пневмококк.
Поражение лимфатических узлов брюшной полости в подавляющем большинстве случаев относится к неспецифическим лимфаденитам, вызванным условно-патогенными организмами, населяющими кишечник. Триггером в таких случаях является снижение иммунитета вследствие герпетической инфекции, воспаления кишечника или слизистой желудка, гепатиты.
Лимфаденит паховых узлов обычно связывают с воспалительными процессами в органах мочеполовой системы либо половыми инфекциями (сифилисом, гонореей и др.). Симптомы лимфаденита у женщин могут появляться из-за воспаления яичников.
Чем опасна патология?
Разобравшись, что такое серозный и реактивный лимфаденит, а также заболевания специфической и неспецифической этиологии, следует знать об их потенциальных осложнениях.
Опасные последствия лимфаденита – гнойное воспаление с развитием абсцесса и распространением патологического процесса за пределы лимфатического узла. В таких случаях развиваются необратимые изменения лимфоидной ткани, которые требуют хирургического вмешательства.
Среди осложнений:
- образование свища;
- тромбофлебит;
- лимфогранулематоз.
Изменения ткани лимфатического узла потенциально опасны началом озлокачествления клеток. В результате возрастает риск развития лимфомы. Отличить лимфому от лимфаденита можно по отсутствию острой симптоматики при злокачественном процессе, однако точно исключить рак можно лишь после комплексного обследования.
Абсцедирующий лимфаденит опасен инфицированием всего организма в случае разрыва капсулы воспаленного узла. При этом гнойное содержимое проникает в общий кровоток и может вызвать заражение крови, известное как сепсис. В самых запущенных случаях сепсис может стать причиной летального исхода.
Проблема хронического воспаления заключается в его длительном течении. При этом причина болезни может оставаться скрытой. Само по себе наличие очага инфекции в организме представляет опасность, так как создает условия, благоприятные для развития различных патологических процессов.
Хронический лимфаденит, лечение которого не начато вовремя, сопровождается ослаблением иммунитета, поэтому частота различных инфекционных заболеваний многократно возрастает.
Диагностика

При увеличении лимфатических узлов необходимо записаться на прием к врачу
Многие пациенты задаются вопросом о том, какой врач лечит лимфаденит. Этот диагноз ставится на основе комплексного обследования, назначить которое может врач общей практики – терапевт. В целом все зависит от того, какая группа лимфоузлов воспалилась. При увеличении паховых лимфатических узлов следует проконсультироваться с гинекологом, урологом или дерматовенерологом, при патологиях шейных и ушных лимфоузлов поможет отоларинголог. Во всех остальных случаях следует обращаться к семейному врачу, однако женщинам при воспалении лимфоузлов в подмышках следует дополнительно пройти обследование у маммолога.
Необходимый перечень анализов и исследований:
- осмотр врача;
- общий и биохимический анализы крови;
- анализ мочи;
- анализ ПЦР для выявления инфекций;
- УЗИ лимфоузлов.
При воспалении узлов грудной клетки необходимо проведение туберкулиновых проб. При лимфадените брюшной полости необходимо сделать УЗИ или МРТ органов, сдать анализ кала. В случае воспаления паховых лимфатических узлов дополнительно назначается урогенитальный мазок.
Дифференциальная диагностика проводится для исключения злокачественной природы новообразования и туберкулеза. Анализ крови при лимфадените необходим для исключения лимфомы и определения числа лимфоцитов.
Только врач может определить, какие анализы сдать при подозрениях на лимфаденит. Эта болезнь очень опасна, поэтому к лечению следует приступать только после подтверждения диагноза.
Принципы лечения
Лечение лимфаденита проводится в домашних условиях. Терапия направлена на устранение причины возникновения болезни.

Антибиотики снимают воспаление с лимфатических узлов и приводят в норму температуру тела
Так как воспаление лимфоузлов является чаще всего инфекционной патологией, антибиотики при лимфадените составляют основную часть терапии. Какие антибиотики нужно принимать при лимфадените – это зависит от возбудителя болезни. Схему терапии должен составлять лечащий врач, самолечение может быть чревато осложнениями.
Медикаментозная терапия
Вылечить лимфаденит можно только после уточнения диагноза, поэтому необходимо не затягивать с визитом к врачу. В лечении применяют:
- антибиотики;
- противовирусные препараты;
- иммуностимуляторы;
- нестероидные противовоспалительные средства.
Лечение антибиотиками позволяет быстро снять острую симптоматику и нормализовать температуру тела, однако важно правильно подобрать препарат. При лимфадените хороший результат показывают препараты Цефтриаксон, Сумамед (Азитромицин), Амоксиклав (амоксициллин + клавулановая кислота). Как правило, для лечения применяют антибиотики широкого спектра действия, однако в первую очередь учитываются результаты анализов и чувствительность возбудителя к тому или иному препарату. Таким образом, какими антибактериальными препаратами лечить лимфаденит, можно выяснить только после обследования.
Помните! Чем раньше начата терапия – тем меньше риск развития опасных осложнений.
Для симптоматического лечения лимфаденита применяют лекарства нестероидной противовоспалительной группы. Эти препараты уменьшают воспалительный процесс, устраняют болевой синдром и снимают жар. В домашних условиях для устранения боли при лимфадените можно принять Ибупрофен, Налгезин, Нимесил. Эти противовоспалительные препараты не лечат лимфаденит, поэтому без антибиотиков все же не обойтись.
Если же лимфаденит обусловлен заболеванием вирусной природы, на фоне которого произошло ослабление иммунитета и присоединение инфекции, терапию дополняют противовирусными средствами.
Как лечить лимфаденит в домашних условиях, также зависит от тяжести воспалительного процесса. При локализованном воспалении можно использовать мазь Вишневского, Левомеколь, гепариновую мазь. Эти препараты наносят под повязку, которую меняют дважды в день. Важно отметить, что мази применяют для ускорения выздоровления в дополнение к антибактериальной терапии. Противовоспалительные кремы и мази при лимфадените должен назначать врач.
После купирования воспалительного процесса пациенту может быть назначена физиотерапия при лимфадените. Часто назначаются такие физиопроцедуры, как УВЧ-терапия, позволяющая ускорить восстановление пораженных лимфатических узлов. Нередко после лимфаденита на лимфоузле остается уплотнение, которое можно уменьшить с помощью физиотерапевтических процедур.
Диета
Разобравшись, что такое лимфаденит и чем он опасен, становится ясно, что болезнь требует комплексного подхода в лечении. Помимо приема медикаментов, следует пересмотреть рацион питания при лимфадените. Важно полностью исключить из рациона любую тяжелую пищу, острые и жареные блюда, сладости и газировку.
При воспалении поверхностных лимфоузлов диета направлена на укрепление иммунитета, поэтому основу рациона составляет пища, богатая витамином С.
При воспалении лимфоузлов кишечника следует придерживаться строгого диетического питания, в этом случае рекомендован стол №15.
Народная медицина и гомеопатия
Применение народных средств при лимфадените в качестве самостоятельной терапии неоправданно, так как они малоэффективны. Лечение народными средствами можно использовать в дополнение к консервативной медикаментозной терапии и только после одобрения врача.
Методы народного лечения лимфаденита основаны на приеме отваров трав с противовоспалительными свойствами. К ним относится крапива, шалфей, календула. Смесь этих трав, взятых в равных частях, заливают кипятком из расчета 1 л воды на 2 больших ложки сырья, настаивают в термосе 4 часа, а затем принимают по 100 мл дважды в день.
Для устранения психосоматических симптомов (слабость, усталость, упадок сил) при лимфадените можно принимать настой аптечной ромашки.
Для уменьшения отека, воспаления и укрепления иммунитета допускается прием отвара шиповника, так как ягоды этого растения богаты витамином С. Для приготовления лекарства следует залить 5 г ягод 500 мл воды и проварить 10 минут на малом огне. Принимать лекарство следует по одному стакану ежедневно.
Также можно принимать эхинацею при лимфадените. Это растение является природным иммуностимулятором. Проще всего приобрести настойку этого растения в аптеке либо принимать таблетки с эхинацеей.
Важно! Компрессы с использованием спирта, как и любые согревающие процедуры, при лимфадените запрещены.
Помимо лечения лекарственными средствами, назначенными врачом, при лимфадените может применяться гомеопатическое лечение. Эффективность гомеопатии при лимфадените не доказана, однако в качестве вспомогательного средства можно применять капли Лимфомиозот.
Прогноз и профилактика

Своевременное лечение вирусных заболеваний минимизирует риск развития лимфаденита
История болезни при лимфадените зависит от причин его развития. Сложно точно сказать, сколько лечится лимфаденит. В случае острого воспалительного процесса справиться с болезнью удается за 2-3 недели, однако при хроническом воспалении лечение растягивается на несколько месяцев. Своевременно диагностированный острый лимфаденит успешно лечится и в подавляющем большинстве случаев проходит без осложнений. В случае развития абсцесса существует риск необратимых изменений в пораженных лимфоузлах, в результате которых образуется свищ.
Профилактика лимфаденита направлена на укрепление организма и своевременное лечение любых инфекционных заболеваний. Для предотвращения развития лимфаденита следует своевременно лечить грипп и ОРВИ, а также все хронические заболевания и не затягивать с визитом к врачу при появлении тревожных симптомов.
что это такое, код МКБ 10, симптомы у взрослых и лечение
Лимфаденит – это воспаление лимфатических узлов. Это заболевание инфекционной природы, проявляющееся острой симптоматикой. Патология опасна, требует своевременной диагностики и лечения. Зная специфику этого заболевания, человек сможет вовремя заподозрить начало патологического процесса и обратиться к врачу. Терапия лимфаденита без лечения его причины малоэффективна, поэтому важно пройти комплексное обследование, чтобы выявить и вылечить сопутствующие заболевания.
Что такое лимфаденит?
Лимфаденит – это воспалительное заболевание лимфатических узлов
Воспаление лимфатических узлов называется лимфаденитом. Лимфаденит по МКБ-10 обозначается кодом L04 (острый лимфаденит) либо I88 (неспецифический лимфаденит). Точный код по МКБ-10 будет зависеть от причины и особенностей симптоматики лимфаденита.
Заболевание связано с проникновением инфекции в лимфатические узлы. Так как основной функцией лимфатической системы является защита органов и систем организма от инфицирования, лимфоузлы поглощают патогенные частицы (бактерии, вирусы, онкогенные клетки, токсины и др.). При накоплении большого количества патогенов лимфатические узлы могут воспаляться.
Заболевание в равной степени встречается и у взрослых, и у детей. Симптомы лимфаденита в целом похожи, однако имеются различия, в зависимости от того, какая группа лимфоузлов поражена.
Важно уметь различать лимфаденит и лимфаденопатию, так как это разные заболевания с различной степенью риска. Если при лимфадените происходит воспалительный процесс в лимфоузлах, который требует безотлагательного лечения, лимфаденопатия не представляет серьезной угрозой здоровью, так как является реакцией лимфосистемы на то или иное заболевание.
При лимфаденопатии лимфоузлы только увеличиваются в размере, а при лимфадените – воспаляются. Это два разных нарушения с противоположным подходом к лечению.
В то же время лимфаденопатия предрасполагает к развитию лимфаденита. Это связано с тем, что на фоне ослабления иммунитета лимфоузлы испытывают сильную нагрузку и перестают справляться со своими функциями. В результате они увеличиваются. Если лечение не начато своевременно, ослабленный организм становится восприимчив к различным заболеваниям, поэтому вероятно инфицирование лимфатических узлов и развитие лимфаденита.
Как правило, острый лимфаденит проявляется как одностороннее поражение лимфатических узлов. Воспаление группы лимфоузлов наблюдается очень редко. Такая патология вдвойне опасна и требует немедленного обращения за медицинской помощью в клинику.
Виды заболевания
Лимфаденит у взрослых и у детей разделяют на несколько видов – по локализации воспаления, по природе воспалительного процесса и по причине возникновения. Кроме того, выделяют острый и хронический лимфаденит.
- Острая форма заболевания развивается стремительно и проявляется яркой симптоматикой. Заболевание сопровождается выраженной болью, лихорадкой, симптомами общей интоксикации. Согласно международному классификатору болезней МКБ-10, острый лимфаденит обозначается кодом L04. По причине развития он может быть неспецифическим и специфическим.
- Хроническая форма заболевания возникает в том случае, если острое воспаление не было своевременно вылечено. Также лимфаденит может перейти в хроническую форму в случае неадекватной терапии острого воспалительного процесса в лимфатических узлах. При хроническом лимфадените симптомы немного сглаживаются, однако общая клиническая картина лишь незначительно отличается от острой формы заболевания.
В зависимости от локализации воспалительного процесса лимфаденит условно делят на поверхностный и глубокий. Поверхностным лимфаденитом называется воспаление наружных лимфоузлов – подмышечных, шейных, паховых, то есть тех, которые расположены в жировой клетчатке неглубоко под кожей. К заболеваниям этого вида относят:
- лимфадениты в подмышечных впадинах;
- лимфадениты ног;
- воспаление шейных лимфоузлов;
- затылочный и подбородочный лимфадениты;
- надключичный лимфаденит;
- лимфаденит узлов за ухом;
- воспаление бедренных и паховых лимфоузлов и др.
Все эти формы заболевания поражают поверхностные лимфатические узлы, которые при воспалении заметно увеличиваются в размере, что позволяет своевременно заподозрить неладное.
При глубоком лимфадените воспаленные лимфатические узлы не пальпируются
К глубоким лимфаденитам относятся воспаления внутренних лимфоузлов (внутригрудных, узлов брюшной полости и др.). У детей нередко диагностируется мезаденит – воспаление лимфоузлов, расположенных у брыжейки кишечника.
Также при лимфадените классификация учитывает обширность поражения лимфоузлов. Выделяют односторонний (левосторонний, правосторонний) и двусторонний лимфаденит. Как правило, одностороннее воспаление развивается на фоне локальных поражений кожи или органов инфекциями, а двустороннее – при системных инфекциях.
Локальным называется воспаление только одного лимфатического узла из группы. Регионарной формой болезни считается воспаление группы лимфатических узлов в одной зоне. Генерализованное воспаление является одним из самых тяжелых лимфаденитов. Эта патология проявляется воспалением сразу нескольких групп лимфатических узлов в разных частях тела.
Отдельно выделяют несколько видов заболевания в зависимости от особенностей патологического процесса и причины его развития.
Реактивный лимфаденит
Реактивный лимфаденит – вторичное заболевание, развивающееся на фоне скрытых инфекционных процессов в организме. Как правило, реактивный лимфаденит протекает в хронической форме. С такой формой патологии сталкиваются преимущественно дети, перенесшие тяжелые инфекционные заболевания.
Реактивный лимфаденит является специфическим ответом иммунной системы на инфекционный процесс в организме. По сути, он является частью патологических изменений, вызванных скрытой инфекцией. Как правило, реактивный лимфаденит вызывают микроорганизмы, которые долгое время могут находиться в организме в скрытой форме – вирус герпеса, грибок Кандида, условно-патогенные бактерии (стрептококк и стафилококк), токсоплазмы и др.
Проблема этой формы заболевания заключается в том, что при реактивном лимфадените часто воспаляются внутренние лимфоузлы средостения или брюшной полости. Эти заболевания не имеют ярко выраженных специфических симптомов, поэтому обратить внимание следует на общее недомогание, кашель, боль в желудке, метеоризм.
Зная, как проявляется реактивный лимфаденит и что это такое, следует как можно скорее отправиться к врачу. Развитие такой формы патологии свидетельствует о скрытых инфекциях в организме, что небезопасно и требует своевременного выявления и лечения болезни.
Серозный и абсцедирующий лимфадениты
Серозный лимфаденит – это воспаление лимфатических узлов без формирования очагов некроза в лимфоидной ткани. Под острым серозным лимфаденитом подразумевается воспалительный процесс, сопровождающийся выраженным увеличением лимфоузла и уплотнением его ткани, но без нагноения. Для острого серозного лимфаденита характерно вовлечение в патологический процесс тканей вокруг лимфоузла.
Увеличение лимфоузла или группы узлов с характерной болезненностью при пальпации происходит при остром течении заболевания
Отсутствие своевременного лечения может привести к образованию гнойного содержимого в капсуле лимфоузла, и тогда болезнь перерастает в гнойный или в абсцедирующий (разновидность гнойного) лимфаденит.
Для абсцедирующего лимфаденита характерна острая мучительная боль, усиливающаяся при резких движениях, лихорадка и симптомы общей интоксикации организма. При этом высок риск прорыва абсцесса и инфицирования всего организма. Болезнь требует срочной медицинской помощи. Лечение гнойного лимфаденита может осуществляться хирургическим путем.
Специфический и неспецифический лимфадениты
По причине развития выделяют неспецифический лимфаденит и специфические лимфадениты. В свою очередь, эти патологии могут протекать в острой и хронической форме.
Так, под хроническим неспецифическим лимфаденитом подразумевается заболевание с умеренно выраженными симптомами, вызванное чрезмерной активностью условно-патогенных микроорганизмов. Неспецифическим брыжеечным лимфаденитом (мезентериальным) называется воспаление лимфоузлов брыжейки, которое вызывает нормальная микрофлора кишечника. Неспецифическим лимфаденитом неуточненной природы (код I88.9 в МКБ-10) называется негнойное воспаление, вызываемое условно-патогенными микроорганизмами в случае, когда причину выявить не удается.
Специфическим лимфаденитом называется воспалительный процесс, возникающий на фоне инфицирования возбудителями, чужеродными человеческому организму. К этому виду болезни относится сифилитический лимфаденит, развивающийся на фоне распространенного сифилиса; туберкулезный, гонорейный, туляремийный и др.
Казеозный лимфаденит
Казеозный лимфаденит – это воспаление лимфоузлов на фоне инфицирования палочкой Коха (микобактерия, возбудитель туберкулеза). Данная патология проявляется формированием очага некроза в лимфатических узлах. Болезнь выступает осложнением первичного туберкулеза.
Гранулематозный лимфаденит
Особенностью гранулематозного лимфаденита является образование узелков в капсуле узла. Эта патология относится к специфическим воспалениям лимфоузлов и возникает на фоне туберкулеза, сифилиса, гонореи. Патология может иметь как серозную, так и гнойную природу. Во втором случае в капсуле лимфатического узла образуются небольшие гнойники.
Симптомы
Боль в области расположения лимфатического узла и плохое самочувствие могут свидетельствовать о развитии болезни
Для того заболевания, как лимфаденит, характерны специфические симптомы. Главным признаком болезни является значительное увеличение лимфоузла, с повышением температуры и появлением болевого синдрома. В то же время это справедливо только для воспаления поверхностных лимфоузлов. При поражении глубоких лимфоузлов их воспаление и увеличение можно обнаружить только посредством УЗИ, рентгенографии или МРТ.
Общие симптомы поверхностного лимфаденита:
- значительное увеличение лимфатического узла;
- повышение температуры тела свыше 38 градусов;
- сильное недомогание;
- симптомы общей интоксикации: тошнота, рвота, головная боль.
В остальном же симптоматика и лечение этой патологии у взрослых и детей зависит от того, какие именно лимфатические узлы воспалены.
Заушный лимфаденит характеризуется образованием крупного бугорка под кожей. Лимфаденит ушного лимфоузла часто связан с инфекциями среднего уха и развивается на фоне отита. Так как это заболевание чаще встречается у детей, воспаление этой группы лимфатических узлов также наблюдается преимущественно в детском возрасте.
Одонтогенный лимфаденит связан с инфекционными заболеваниями ротовой полости и встречается одинаково часто у детей и взрослых. Он проявляется сильной болью в челюсти и отеком под подбородком, так как поражаются подчелюстные лимфоузлы.
Лимфаденит нижних конечностей часто сопровождается отеком одной ноги, так как воспаление подколенного лимфоузла приводит к нарушению оттока лимфы, в результате нога опухает.
Спецификой пахового лимфаденита является сильное увеличение лимфоузлов и острая боль, усиливающаяся при ходьбе.
Лимфаденит подмышкой нередко сопровождается нагноением, при этом узел заметно увеличивается в размерах и сильно болит. Кожа вокруг пораженной области краснеет и становится горячей на ощупь. Эта форма воспаления сопровождается сильной пульсирующей болью даже в состоянии покоя.
Признаки лимфаденита аксиллярного лимфоузла – набухание молочной железы у женщин, боль при пальпации, заметная асимметрия левой и правой стороны грудной клетки. У мужчин воспаленный лимфоузел видно невооруженным глазом.
Лимфаденит брюшной полости не визуализируется, однако сопровождается лихорадкой, болью в желудке, метеоризмом и диспепсическими расстройствами. Такая форма патологии характерна для детей и называется мезаденитом.
Проявление воспаления узлов средостения – хрипы в бронхах, осиплость голоса, кашель.
Причины заболевания
При лимфадените лечение зависит от причины заболевания, поэтому важно пройти обследование и определить, почему воспалились лимфатические узлы.
В целом причины можно разделить на две группы – общие и специфические. Общими являются различные системные инфекции, которые могут вызывать воспаление лимфатических узлов любой группы. Под специфическими причинами подразумевают заболевания отдельных органов и систем, приводящие к воспалению расположенных рядом лимфатических узлов.
Возбудителями неспецифического лимфаденита являются стрептококки и стафилококки
Основные возбудители заболевания:
- стрептококк;
- стафилококк;
- синегнойная и кишечная палочки;
- трепонема;
- пневмококк.
Воспаление лимфатических узлов возникает при проникновении патогенного микроорганизма из очага инфекции.
Патологии лицевых лимфоузлов вызывают следующие заболевания:
- запущенный кариес;
- абсцесс челюсти;
- пульпит;
- инфекционный и грибковый стоматит;
- синусит;
- тонзиллит.
Заболевания ротовой полости могут стать причиной воспаления подчелюстных лимфатических узлов.
Различные воспалительные болезни ЛОР-органов провоцируют поражение лимфатических узлов шеи, затылка, ушей, челюсти и развитие лимфаденита этих зон.
Причиной воспаления подмышечных лимфатических узлов могут стать различные инфекционные заболевания, включая сифилис и туберкулез. Кроме того, из-за поверхностного расположения лимфатические узлы этой зоны чувствительны к местным воспалительным процессам вследствие инфицирования кожи. Так, причиной лимфаденита может выступать воспаление потовой железы, рожистое воспаление эпидермиса, фурункулез.
Кроме того, лимфаденит у детей может возникать после БЦЖ, как реакция на вакцинацию.
Обратите внимание! Инфекция может проникнуть в лимфатический узел из-за повреждения кожи во время депиляции.
Воспаление лимфатических узлов средостения часто обусловлено туберкулезом или невылеченной пневмонией. В первом случае возбудителем выступает палочка Коха, во втором случае – пневмококк.
Поражение лимфатических узлов брюшной полости в подавляющем большинстве случаев относится к неспецифическим лимфаденитам, вызванным условно-патогенными организмами, населяющими кишечник. Триггером в таких случаях является снижение иммунитета вследствие герпетической инфекции, воспаления кишечника или слизистой желудка, гепатиты.
Лимфаденит паховых узлов обычно связывают с воспалительными процессами в органах мочеполовой системы либо половыми инфекциями (сифилисом, гонореей и др.). Симптомы лимфаденита у женщин могут появляться из-за воспаления яичников.
Чем опасна патология?
Разобравшись, что такое серозный и реактивный лимфаденит, а также заболевания специфической и неспецифической этиологии, следует знать об их потенциальных осложнениях.
Опасные последствия лимфаденита – гнойное воспаление с развитием абсцесса и распространением патологического процесса за пределы лимфатического узла. В таких случаях развиваются необратимые изменения лимфоидной ткани, которые требуют хирургического вмешательства.
Среди осложнений:
- образование свища;
- тромбофлебит;
- лимфогранулематоз.
Изменения ткани лимфатического узла потенциально опасны началом озлокачествления клеток. В результате возрастает риск развития лимфомы. Отличить лимфому от лимфаденита можно по отсутствию острой симптоматики при злокачественном процессе, однако точно исключить рак можно лишь после комплексного обследования.
Абсцедирующий лимфаденит опасен инфицированием всего организма в случае разрыва капсулы воспаленного узла. При этом гнойное содержимое проникает в общий кровоток и может вызвать заражение крови, известное как сепсис. В самых запущенных случаях сепсис может стать причиной летального исхода.
Проблема хронического воспаления заключается в его длительном течении. При этом причина болезни может оставаться скрытой. Само по себе наличие очага инфекции в организме представляет опасность, так как создает условия, благоприятные для развития различных патологических процессов.
Хронический лимфаденит, лечение которого не начато вовремя, сопровождается ослаблением иммунитета, поэтому частота различных инфекционных заболеваний многократно возрастает.
Диагностика
При увеличении лимфатических узлов необходимо записаться на прием к врачу
Многие пациенты задаются вопросом о том, какой врач лечит лимфаденит. Этот диагноз ставится на основе комплексного обследования, назначить которое может врач общей практики – терапевт. В целом все зависит от того, какая группа лимфоузлов воспалилась. При увеличении паховых лимфатических узлов следует проконсультироваться с гинекологом, урологом или дерматовенерологом, при патологиях шейных и ушных лимфоузлов поможет отоларинголог. Во всех остальных случаях следует обращаться к семейному врачу, однако женщинам при воспалении лимфоузлов в подмышках следует дополнительно пройти обследование у маммолога.
Необходимый перечень анализов и исследований:
- осмотр врача;
- общий и биохимический анализы крови;
- анализ мочи;
- анализ ПЦР для выявления инфекций;
- УЗИ лимфоузлов.
При воспалении узлов грудной клетки необходимо проведение туберкулиновых проб. При лимфадените брюшной полости необходимо сделать УЗИ или МРТ органов, сдать анализ кала. В случае воспаления паховых лимфатических узлов дополнительно назначается урогенитальный мазок.
Дифференциальная диагностика проводится для исключения злокачественной природы новообразования и туберкулеза. Анализ крови при лимфадените необходим для исключения лимфомы и определения числа лимфоцитов.
Только врач может определить, какие анализы сдать при подозрениях на лимфаденит. Эта болезнь очень опасна, поэтому к лечению следует приступать только после подтверждения диагноза.
Принципы лечения
Лечение лимфаденита проводится в домашних условиях. Терапия направлена на устранение причины возникновения болезни.
Антибиотики снимают воспаление с лимфатических узлов и приводят в норму температуру тела
Так как воспаление лимфоузлов является чаще всего инфекционной патологией, антибиотики при лимфадените составляют основную часть терапии. Какие антибиотики нужно принимать при лимфадените – это зависит от возбудителя болезни. Схему терапии должен составлять лечащий врач, самолечение может быть чревато осложнениями.
Медикаментозная терапия
Вылечить лимфаденит можно только после уточнения диагноза, поэтому необходимо не затягивать с визитом к врачу. В лечении применяют:
- антибиотики;
- противовирусные препараты;
- иммуностимуляторы;
- нестероидные противовоспалительные средства.
Лечение антибиотиками позволяет быстро снять острую симптоматику и нормализовать температуру тела, однако важно правильно подобрать препарат. При лимфадените хороший результат показывают препараты Цефтриаксон, Сумамед (Азитромицин), Амоксиклав (амоксициллин + клавулановая кислота). Как правило, для лечения применяют антибиотики широкого спектра действия, однако в первую очередь учитываются результаты анализов и чувствительность возбудителя к тому или иному препарату. Таким образом, какими антибактериальными препаратами лечить лимфаденит, можно выяснить только после обследования.
Помните! Чем раньше начата терапия – тем меньше риск развития опасных осложнений.
Для симптоматического лечения лимфаденита применяют лекарства нестероидной противовоспалительной группы. Эти препараты уменьшают воспалительный процесс, устраняют болевой синдром и снимают жар. В домашних условиях для устранения боли при лимфадените можно принять Ибупрофен, Налгезин, Нимесил. Эти противовоспалительные препараты не лечат лимфаденит, поэтому без антибиотиков все же не обойтись.
Если же лимфаденит обусловлен заболеванием вирусной природы, на фоне которого произошло ослабление иммунитета и присоединение инфекции, терапию дополняют противовирусными средствами.
Как лечить лимфаденит в домашних условиях, также зависит от тяжести воспалительного процесса. При локализованном воспалении можно использовать мазь Вишневского, Левомеколь, гепариновую мазь. Эти препараты наносят под повязку, которую меняют дважды в день. Важно отметить, что мази применяют для ускорения выздоровления в дополнение к антибактериальной терапии. Противовоспалительные кремы и мази при лимфадените должен назначать врач.
После купирования воспалительного процесса пациенту может быть назначена физиотерапия при лимфадените. Часто назначаются такие физиопроцедуры, как УВЧ-терапия, позволяющая ускорить восстановление пораженных лимфатических узлов. Нередко после лимфаденита на лимфоузле остается уплотнение, которое можно уменьшить с помощью физиотерапевтических процедур.
Диета
Разобравшись, что такое лимфаденит и чем он опасен, становится ясно, что болезнь требует комплексного подхода в лечении. Помимо приема медикаментов, следует пересмотреть рацион питания при лимфадените. Важно полностью исключить из рациона любую тяжелую пищу, острые и жареные блюда, сладости и газировку.
При воспалении поверхностных лимфоузлов диета направлена на укрепление иммунитета, поэтому основу рациона составляет пища, богатая витамином С.
При воспалении лимфоузлов кишечника следует придерживаться строгого диетического питания, в этом случае рекомендован стол №15.
Народная медицина и гомеопатия
Применение народных средств при лимфадените в качестве самостоятельной терапии неоправданно, так как они малоэффективны. Лечение народными средствами можно использовать в дополнение к консервативной медикаментозной терапии и только после одобрения врача.
Методы народного лечения лимфаденита основаны на приеме отваров трав с противовоспалительными свойствами. К ним относится крапива, шалфей, календула. Смесь этих трав, взятых в равных частях, заливают кипятком из расчета 1 л воды на 2 больших ложки сырья, настаивают в термосе 4 часа, а затем принимают по 100 мл дважды в день.
Для устранения психосоматических симптомов (слабость, усталость, упадок сил) при лимфадените можно принимать настой аптечной ромашки.
Для уменьшения отека, воспаления и укрепления иммунитета допускается прием отвара шиповника, так как ягоды этого растения богаты витамином С. Для приготовления лекарства следует залить 5 г ягод 500 мл воды и проварить 10 минут на малом огне. Принимать лекарство следует по одному стакану ежедневно.
Также можно принимать эхинацею при лимфадените. Это растение является природным иммуностимулятором. Проще всего приобрести настойку этого растения в аптеке либо принимать таблетки с эхинацеей.
Важно! Компрессы с использованием спирта, как и любые согревающие процедуры, при лимфадените запрещены.
Помимо лечения лекарственными средствами, назначенными врачом, при лимфадените может применяться гомеопатическое лечение. Эффективность гомеопатии при лимфадените не доказана, однако в качестве вспомогательного средства можно применять капли Лимфомиозот.
Прогноз и профилактика
Своевременное лечение вирусных заболеваний минимизирует риск развития лимфаденита
История болезни при лимфадените зависит от причин его развития. Сложно точно сказать, сколько лечится лимфаденит. В случае острого воспалительного процесса справиться с болезнью удается за 2-3 недели, однако при хроническом воспалении лечение растягивается на несколько месяцев. Своевременно диагностированный острый лимфаденит успешно лечится и в подавляющем большинстве случаев проходит без осложнений. В случае развития абсцесса существует риск необратимых изменений в пораженных лимфоузлах, в результате которых образуется свищ.
Профилактика лимфаденита направлена на укрепление организма и своевременное лечение любых инфекционных заболеваний. Для предотвращения развития лимфаденита следует своевременно лечить грипп и ОРВИ, а также все хронические заболевания и не затягивать с визитом к врачу при появлении тревожных симптомов.
Лимфаденит - причины, симптомы, диагностика, лечение
Лимфаденит – это воспалительные процессы лимфатических узлов, специфического и неспецифического характера. Возникает при занесении в организм больного стафилококковой и стрептококковой инфекций. Заболевание наблюдается, как у взрослых, так и у детей и подростков.
Причины возникновения ↑
Патологию можно условно поделить на две основные группы:
- неспецифическая;
- специфическая.
Возбудителями неспецифической формы заболевания становятся, как правило, всевозможные гноеродные микробы, попадающие в лимфоузлы из очагов воспаления, сопровождающихся гнойными процессами, вместе с током крови или при близком соприкосновении.
Это заболевание подразделяется на гнойное и негнойное, по форме протекания разделяется на острую и хроническую. Гнойный лимфаденит образует очаг нагноения, называемый аденофлегмоной.
Специфическую форму лимфаденита вызывают возбудители таких известных болезней, как: туберкулез, сифилис, гонорея, актиномикоз, чума, сибирская язва, туляремия и другие аналогичные инфекции.
Лимфаденит у детей вызывают заболевания горла, носа и ушей, распространенные детские инфекциии кожные болезни.
Особенно часто лимфаденит у детей проявляется осенью и зимой, когда обостряются хронические заболевания и присутствуют респираторные инфекции.
Симптомы ↑
Основными симптомами, указывающими на это заболевание, могут быть появившиеся отеки и болезненная чувствительность, поблизости от воспаленных лимфоузлов.
Острый лимфаденит проявляется довольно быстро, первоначально увеличивается лимфатический узел с последующими, болезненными ощущениями, часто ограничивается подвижность того места, где образовался лимфаденит.
Симптомами этого вида заболевания, является непрерывная головная боль, у больного появляются слабость, недомогание, повышение температуры тела.
Хронический лимфаденит начинается с увеличения лимфатического узла, он легко прощупывается, не вызывает болезненных ощущений. Рост размеров узла не влияет на самочувствие человека, неизменной остается и температура тела.
Регионарный лимфаденит проявляется воспалительной реакцией собирающей лимфу с этой зоны, обычно наблюдается при наличии маленьких ранок на определенном участке.
Гнойный лимфаденит характеризуется интенсивной и пульсирующей болью. Лимфатические узлы соединяются с окружающими тканями, и после этого становятся неподвижными.
Мезентериальный лимфаденит или мезаденит вызывает воспалительные процессы в брыжеечных лимфатических узлах, особенно часто наблюдается у детей и подростков. Проявляется болями в животе с локализацией в районе пупка, сопровождается тошнотой, в редких случаях рвотой.
Туберкулезный лимфаденит – заболевание, вызванное туберкулезным воспалением лимфатических узлов, считается разновидностью туберкулеза. Туберкулезный лимфаденит может развиваться в виде осложнения туберкулеза легких, часто болезнь захватывает шейные и надключичные лимфатические узлы, которые увеличиваются в размерах, но при этом не болят.
Реактивный лимфаденит может возникнуть из-за нарушений местного характера. Реактивный лимфаденит после устранения вызвавших его причин, быстро поддается лечению.
Симптомы заболевания: протекает легко, повышения температуры и головной боли не наблюдается.
Острый серозный лимфаденит проявляется увеличением размеров лимфоузла, который остается подвижным, имеет округлую и овальную форму, температура тела повышается.
Подчелюстной лимфаденит самая распространенная форма воспалительных процессов лимфоузлов, расположенных под челюстью. Данная патология может возникнуть из-за заболеваний хроническим тонзиллитом, воспаления десен или запущенным кариесом.
Это заболевание характерно постепенным усилением симптоматики, поэтому, так важно установить диагноз в самом начале заболевания, чтобы быстро излечить подчелюстной лимфаденит.
Подмышечный лимфаденит характеризует воспаление лимфоузлов и предполагает сбор лимфы с лица, шеи, области ключицы, плечевого пояса и грудной клетки. Распространяются метастазы опухоли молочной железы в лимфатические узлы основания шеи.
Гранулематозный лимфоденит отличается присутствием гранулем или групп гистиоцитов. Гранулематозное воспаление возникает, если в организме больного имеются микобактерии, спирохеты, хламидии, микрококки.
Размеры увеличения узла и степень болевых ощущений зависят от протекания воспаления и причин его возникновения.
Диагностика ↑
Диагностика заболевания предполагает первичный осмотр лимфоузлов при помощи пальпации. Если пациент здоров, узлы достаточно мягкие, не болят и не увеличены.
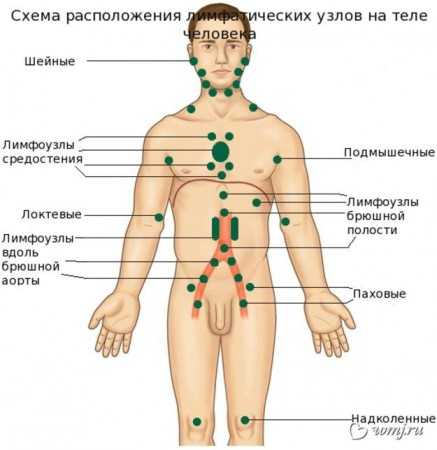
Расположение лимфатических узлов
Затем, в зависимости от результатов обследования принимается решение об использовании других анализов:
- общего анализа крови, указывающего на изменение ее состава;
- ультразвукового исследования лимфоузлов и органов брюшной полости;
- компьютерной томографии;
- осмотра ЛОР-врача;
- вскрытия и дренирования гнойных ран;
- проводят анализы, исключающие диагноз отека Квинке у детей;
- при диагнозе специфический лимфаденит: проводятся: кожно-аллергические пробы, микроскопическое исследование мокроты, анализ крови, рентгенографическое исследование, проверяется наличие контакта с больными туберкулезом.
Лечение ↑
В зависимости от причин, способствующих развитию лимфаденита, выбирается методика лечения. Лечить заболевание следует сразу после постановки диагноза.
Терапия лимфаденита диктуется причинами, способствующими его развитию. Лечение патологии должно начинаться незамедлительно, при появлении первых его признаков.
Обычно, если лимфаденит вызывается инфекциями респираторного характера, в первую очередь лечат вирусную инфекцию, после чего — основное заболевание.
Чтобы установить диагноз и соответственно назначить правильное лечение, нужно знать, к какому врачу обратиться?
Как правило, первоначально пациент обращается к врачу-терапевту, а он при необходимости направляет к узким специалистам – хирургу, онкологу, эндокринологу.
При начальных признаках лимфаденита применяется консервативное лечение.
- создаются условия покоя для больного участка;
- проводится физиотерапевтическое лечение;
- используются лекарственные средства и мази для снятия воспаления;
Когда подтверждается инфекционная причина возникновения лимфаденита, его лечат антибиотиками, к которым чувствителен возбудитель болезни, вызвавший возникновение лимфаденита.
При диагнозе туберкулезная инфекция лечение проводится в стационаре с применением противотуберкулезной терапии.
В случае установления диагноза гнойный лимфаденит, проводится вскрытие и дренаж загноившейся полости. После этого больному рекомендуется систематическая обработка раневой поверхности и её перевязка.
Для лечения лимфаденита могут назначаться различные виды препаратов:
- антибиотики, которые устраняют инфекцию;
- анальгетические препараты, уменьшающие болезненные проявления;
- противовоспалительные средства, снимающие отечность и воспаление.
При диагнозе гнойный или острый лимфаденит, не стоит заниматься самолечением, это может привести к плачевным результатам, самое верное решение в этой ситуации, обратиться в лечебное учреждение, где вам назначат эффективное лечение, которое будет способствовать скорейшему выздоровлению.
Лечение народными средствами ↑
Народная медицина в комплексе с лекарственными средствами, также поможет в лечении лимфаденита. Лучший результат в лечении заболевания, проводимого в домашних условиях, могут оказать следующие народные средства:
Отвар из алоэ
- отвар, приготовленный из листьев алоэ, смешивается с измельченными грецкими орехами и медом;
- отвар пьем 3 раза в день по 1 ст. ложке непосредственно перед приемом пищи.
Компрессы из чистотела:
- марлю пропитать чистотелом, настоянным на спирте;
- на ночь прикладываем к узлу на шее;
- компресс из чистотела укрываем теплым платком.
При лечении заболевания положительный результат оказывает эхинацея, которую можно принимать внутрь и делать из нее компрессы.
Лечение лимфаденита медикаментозно и народными средствами дают положительный эффект, симптомы заболевания уменьшаются, наступает долгожданное выздоровление.
Профилактика ↑
После выздоровления относитесь серьезно к любым ранкам и избегайте попадания инфекции в них. В случае, если инфекция проникла в организм, ее нужно лечить. Для этого нужно обратиться к врачу – хирургу, здесь гнойники вскроют и обработают. Не стоит забывать о соблюдении личной гигиены, которая убережет от проникновения инфекции в организм. Ограничьте контакты с инфицированными больными, а если все-таки это случилось, примите противовирусные препараты.
plast4you.ru > Пластическая хирургия > Тело > Лимфаденит — причины и лечение
причины, симптомы и лечение воспаления лимфатических узлов
Под лимфаденитом понимают воспалительное заболевание лимфаузлов. Они становятся резко болезненными и увеличенными в размере. В этой статье содержится информация о том, что такое лимфаденит, его симптомы и лечение, главные признаки, причины его появления.
Как развивается патологический процесс
Когда в организме имеется бактериальная или вирусная инфекция, то часть ее возбудителей проникает в лимфатические сосуды и лимфоузлы. Инфекция может распространиться и с кровью. В некоторых случаях возбудители заболевания обнаруживаются в этих органах в результате контакта с близлежащими тканями. Наконец, инфицирование может произойти в результате ранения области тела, где расположен лимфатический узел и инфицирования раны.
В этом участке тела антигены начинают взаимодействовать с лимфоцитами, что способствует образованию антител. Так прогрессирует воспаление. В орган поступают другие клетки, которые уничтожают чужеродные агенты и способствуют развитию специфической реакции.
В болезненном процессе активно участвуют такие клетки.
- Лимфоциты. Они первые из всех клеток, которые принимают на себя удар инфекции. Данные клетки способны регулировать количество других видов лейкоцитов.
- Нейтрофилы. Это лейкоциты, способные к фагоцитозу, то есть к поглощению других патологических микроорганизмов. После того, как они поглотят биологически активные токсичные вещества и микроорганизмы, они погибают. При этом формируется гной.
- Эозинофилы обеспечивают в организме антибактериальную защиту. Клетки поглощают чужеродные ферменты и вырабатывают к бактериям необходимые антитела.
- Базофилы — это основные клетки, которые отвечают за развитие аллергии. Содержат значительное количество веществ, которые поддерживают развитие воспаления.
- Моноциты способствуют очищения воспалительного очага от омертвевших масс. Имеют свойство фагоцитоза, поглощают бактерии значительных размеров, погибшие лимфоциты и части тканей.
Если в воспалительный очаг проникает большое количество лейкоцитов и при этом активизируется рост количества лимфоцитов, то лимфатическая ткань разрастается. Этот процесс называется гиперплазией. Болезненность, гипертрофия и чувствительность очага объясняется выделением значительного количества активных веществ.
Причины заболевания
Лимфаденит может быть неспецифическим и специфическим. Причины возникновения неспецифического вида болезни такие.
- Патологическая активность бактерий и выделение в процессе их жизнедеятельности токсинов. Воспалительные явления начинаются при попадании в узлы стрептококков, стафилококков, эшерихий. Выделяемые токсины способствуют развитию характерных симптомов.
- Проникновение вирусов. ДНК этого организма при попадании его в организм внедряется в клетку, и она начинает вырабатывать новые его копии. Этот процесс сопровождается выделением токсина и поражением все новых клеток.
- Попадание в лимфатический узел грибковых организмов. Они способны вызывать тяжелые поражение всех органов.
При попадании в лимфоузел определенных видов микробов развивается специфический лимфаденит. Следующие организмы могут вызвать проявления такого вида заболевания:
- палочки туберкулеза;
- трепонемы;
- палочки чумы;
- актиномицеты;
- бруцеллы;
- туляремийные микроорганизмы.
Нередко развитие заболевания лимфатической системы, если человек заражен ВИЧ.
Какие диагностируют виды лимфаденита
Острый лимфаденит возникает из-за поражения лимфоузла высокоактивной инфекцией. Часто это может наблюдаться после ангины. Характеризуется стремительным развитием симптомов. Если не лечить лимфаденит, то он может перейти в гнойную форму. Она опасна тем, что способна вызвать гнойное расплавление органа.
Хронический лимфаденит начинается при присоединении слабоактивной инфекции. Нередко он является результатом острой формы заболевания. Болезнь способна обладать затяжным течением.
В зависимости от стадии патологического процесса принято различать такие виды заболевания.
- Катаральный лимфаденит. Он присущ начальной стадии. При этом проницаемость капилляров нарушается, и кровь проникает в ткань узла.
- Гиперпластический лимфаденит возникает при разрастании ткани лимфоузла. Происходит его инфильтрация лейкоцитами.
- Гнойный лимфаденит — это конечная стадия бактериального процесса. При ней происходит постепенное разрушение органа. Последствиями этого заболевания являются формирование гнойного абсцесса, аденофлегмоны, некроза. Нередки случаи появления генерализованного процесса.
Наконец, различают следующие разновидности протекания воспалительного процесса зависимо от его характера:
- абсцедирующий лимфаденит характеризуется образованием абсцессов, с присоединением гнойной инфекции;
- регионарный лимфаденит характерен увеличением одного или нескольких лимфоузлов в одном участке тела;
- реактивный лимфаденит возникает из-за местных нарушений по причине общего заболевания;
- брыжеечный — возникает из-за поражения преимущественно лимфатических узлов кишечника;
- гранулематозный — характерен наличием гранулем из-за присутствия в организме человека микобактерий, спирохет и др.
Симптомы воспаления лимфоузлов
Все симптомы лимфаденита обусловлены наличием в лимфатическом узле микробов, вирусов. В зависимости от пораженной области воспаление лимфатических узлов характеризуется разными симптомами.
Признаки подчелюстного лимфаденита
Проявления подчелюстного лимфаденита такие.
- Увеличение лимфоузлов на лице и под челюстью. У больного лимфоузлы увеличены под челюстью, при прощупывании они плотные. Это четко заметно на фото.
- Выраженная боль.
- Появление покраснения и припухлости в подчелюстной области.
- При присоединении микробной инфекции происходит нагноение.
- Гипертермия до 39 — 40 градусов, слабость, нарушения сна, боль в суставах и мышцах.
Иногда такой лимфаденит у взрослых может осложняться возникновением абсцесса. Такое острое воспаление подчелюстных лимфоузлов у взрослых может вызывать нарушение глотания, снижение аппетита, симптомы общей интоксикации.
Признаки шейного лимфаденита
При шейном лимфадените развиваются:
- значительное увеличение лимфоузлов;
- болезненность;
- изменение кожи;
- резкие ограничения движений (болезненность во время поворачивания головы при поражении яремных лимфоузлов, сдавливание голосовых связок, затруднение глотания, расстройства дыхания).
При поражении лимфоузлов в околоушной области может отмечаться понижение слуха. Лимфаденит шеи нередко может вызывать головокружение, посинение кожи из-за нарастающего кислородного голодания.
Признаки подмышечного лимфаденита
Эта разновидность заболевания лимфатической системы характеризуется появлением таких признаков.
- Увеличение подмышечных узлов.
- Сильная болезненность под мышками.
- С возникновением гнойного поражения кожа на руках приобретает красный оттенок.
- Нарушения движений, которые приводят к ограничению повседневной активности пациента.
- Отек верхней конечности (он происходит, если лимфатические узлы сдавливают вены плеча).
- В случае острого лимфаденита наблюдается снижение чувствительности руки.
Подмышечный лимфаденит может приводить к поражению молочной железы у женщин.
Паховый лимфаденит
Односторонний или двусторонний паховый лимфаденит проявляется такими симптомами:
- резкое увеличение узла;
- боль не только в паху, но и в нижней части живота, в бедре;
- у мужчин наблюдается дискомфорт в области мошонки;
- напряженность кожи;
- нарушения походки;
- отек ноги, если увеличенный узел сдавливает венозные сосуды;
- при нагноении температура может повышаться до 38 — 40 градусов, наблюдается выраженная слабость.
Этот вид болезни может осложняться лимфаденопатией брюшной полости. Это серьезное заболевание, требующее немедленного лечения.
Поражение подколенных лимфоузлов
При воспалении подколенных узлов появляются такие характерные симптомы.
- Скачок температуры тела.
- Болезненность в области головы и общая слабость.
- Появление отека под коленом и на ногах, боли во время движений.
В случае гнойного процесса под коленом наблюдаются постоянные боли тянущего характера. В колене иногда накапливается серозный выпот. Болевые ощущения могут усиливаться под вечер. Активные движения в колене резко ограничиваются, человек с трудом может ходить.
Лимфаденопатия молочных желез
При этом заболевании происходит увеличение лимфоузлов в области груди. Лимфаденопатия молочной железы характеризуется такими симптомами:
- увеличение узлов;
- повышенная чувствительность железы при пальпации;
- гиперемия пораженной области;
- потеря аппетита;
- увеличение печени и селезенки;
- понижение АД, тахикардия;
- усиление ночного потоотделения и скачки температуры тела.
Как диагностируется болезнь
Обычно врач может поставить точный диагноз уже на основании характерных симптомов и жалоб больного. Для выявления причин применяют такие методы диагностики:
- анализ крови и урины;
- ультразвуковое обследование;
- рентгенографию;
- пункцию лимфоузла.
Иногда может применяться посев материала, полученного при биопсии на питательную среду. Если в нем присутствует бактериальная инфекция, то за короткое время можно получить колонию микроорганизмов. В указанном случае диагностика может правильно установить вид микроорганизма, который вызвал болезнь.
Лечение
Для лечения лимфаденита применяют медикаментозную терапию, физиолечение. Если они не дают результатов, то прибегают к хирургической операции.
Медикаментозная терапия осуществляется с помощью назначения таких лекарств.
- Нестероидные противовоспалительные препараты — Нимесил, Ибупрофен в форме таблеток и мазей.
- Антибиотики — Амоксицилин, Азитромицин, Амоксиклав, Сумамед, Аугментин.
- Антигистаминные препараты — Цетиризин и его аналоги.
- Противовирусные медикаменты — Ремантадин, Этамбутол.
- Противогрибковые средства — Флуконазол, Амфотерицин.
- Местные анестезирующие средства — Димексид и другие
Лечение антибиотиками проводится только по назначению врача и часто в условиях стационара.
Применение физиотерапии заметно улучшает общее состояние человека, уменьшает интенсивность воспалительных процессов, способствует восстановлению пораженных тканей. Среди процедур чаще всего назначают такие.
- УВЧ-терапию. В ее ходе пораженные участки тела подвергаются воздействию высокочастотного магнитного поля. Это способствует выработке местной защиты и окончанию воспалительного процесса.
- При лазеротерапии происходит воздействие световыми волнами, которые имеют определенную частоту. Этот метод оказывает сильное анестезирующее и противовоспалительное действие.
- Воздействие слабым постоянным током способствует прекращению боли.
При беременности такие процедуры запрещены. Показано применение настойки эхинацеи, настоя из корней одуванчика, сока алоэ. Эти препараты мягко воздействуют на области поражения и не допускают развития побочных эффектов и осложнений.
Лечение лимфаденита у детей проводится теми же препаратами, что и у взрослых. Их дозировка подбирается несколько меньшей, чтобы исключить риск развития побочных эффектов. Если у ребенка развивается гнойный процесс, показано хирургическое лечение.
Чтобы вылечить гнойное осложнение, абсцесс, показано хирургическое лечение. Вскрытие очагов проводится под воздействием местной или общей анестезии.
Профилактика патологии
С целью профилактики лимфаденита следует соблюдать такие рекомендации:
- своевременно лечить любые повреждения кожи и хронические инфекции;
- следить за состоянием полости рта;
- поддерживать на должном состоянии иммунную систему;
- своевременно лечить ангину и не допускать развития ее осложнений;
- следить за питанием: не употреблять острое, соленое, маринады и копчености, так как они могут в ряде случаев усиливать воспалительную реакцию.
Предупредить развитие лимфаденита вполне возможно. Следует внимательно относиться к проявлениям данного заболевания и начинать лечить лимфаденит как можно раньше. Это позволит избежать развития его осложнений.
Смотрите видео:
Поделитесь с друзьями и оцените публикацию.
Вам не трудно, а автору приятно.
Спасибо.
Неспецифический лимфаденит неуточненный (I88.9) > Справочник заболеваний MedElement > MedElement
Возбудителями лимфаденита являются гноеродные микроорганизмы, проникающие в лимфатические узлы по лимфатическим сосудам из очагов острого или хронического гнойного воспаления (флегмоны, панариции и т.д), с током лимфы, крови или путём непосредственного контакта.Инфекция поступает в регионарные лимфатические узлы с током лимфы, оттекающей из первичных гнойных очагов. Лимфаденит может возникнуть и без предшествующего лимфангита, причем первичный очаг бывает настолько ничтожен и так быстро заживает, что к моменту возникновения лимфаденита обнаружить место вхождения инфекции уже не всегда удается. В редких случаях возможно попадание инфекции в лимфатические узлы вместе с кровотоком. Лимфаденит иногда возникает и вследствие непосредственного перехода воспалительного процесса с тканей, окружающих узел.
Лимфаденит следует рассматривать как проявление барьерной функции лимфатической системы, ограничивающей дальнейшее распространение инфекции и ее токсинов. Вместе с тем лимфаденит сам по себе может стать исходным пунктом для развития тяжелого гнойного процесса (аденофлегмона, сепсис).
При остром лимфадените, в начальной фазе, структурные изменения сводятся к покраснению кожи над увеличенным лимфатическим узлом, расширению синусов и слущиванию их эндотелия. Далее следует нарастающее серозное пропитывание паренхимы узла, разрастание элементов лимфоидной ткани и лейкоцитарная инфильтрация. В дальнейшем развитии воспалительного процесса жидкость может принять гнойный характер. В зависимости от интенсивности фактора, вызвавшего лимфаденит, от продолжительности его воздействия и от собственной реакции организма процесс быстро проходит все эти фазы либо ограничивается какой-либо. В соответствии с достигнутой фазой различают формы острого лимфаденита:
• простой или катаральный,
• гиперпластический,
• гнойный.
Некоторые особенности патологоанатомической картины обусловливают возникновение и других форм лимфаденита: при процессе, остановившемся в стадии экссудации, но с обильным пропотеванием фибрина - фибринозный лимфаденит; при быстром и обширном омертвении лимфатического узла - некротический лимфаденит.
В качестве особой формы выделяют геморрагический лимфаденит, при котором значительное нарушение проницаемости капилляров ведет к имбибиции (пропитыванию) лимфатического узла кровью (сибиреязвенный, чумной лимфаденит).
В начальных фазах, т. е. при менее тяжелых формах (простой и гиперпластический лимфаденит), воспалительный процесс способствует обратному развитию, но может принять и хроническое течение. При формах, характеризующихся преобладанием явлений повреждения (гнойный, некротический лимфаденит), наступает гибель лимфатического узла и его гнойное расплавление или, в зависимости от характера инфекции, гнилостный распад. Образовавшееся гнойное скопление может довольно длительно оставаться в пределах капсулы лимфатического узла и ограничиваться гнойной мембраной, образуя абсцесс. В других случаях происходит быстрое разрушение капсулы лимфатического узла и инфицированное содержимое прорывается в окружающую клетчатку. При начальных формах лимфаденита воспалительный процесс чаще не выходит за пределы капсулы лимфатического узла, ограничиваясь ее серозной инфильтрацией. При гнойном же лимфадените обычно развивается и периаденит - воспаление окружающей узел клетчатки, в которой наблюдается гиперемия (покраснение), отек, лейкоцитарная инфильтрация. Гнойный периаденит возникает главным образом как следствие прорыва гноя из лимфатического узла. В зависимости от длительного течения лимфаденита гнойный периаденит принимает форму либо абсцесса, окружающего остатки лимфатического узла, либо флегмоны, так называемой аденофлегмоны.
Хронический лимфаденит | Компетентно о здоровье на iLive
Симптомы хронического лимфаденита
Симптомы хронического лимфаденита различаются в зависимости от локализации лимфатических узлов и соответственно воспалительных процессов. По мере развития заболевания проявляются симптомы подчелюстного хронического лимфаденита. Одним из первых симптомов является появление под нижней челюстью твердых лимфатических узлов, при пальпации они болезненны. Одновременно с этим появляется боль в ушах, повышается температура, нарушается сон. Над участками воспалительных процессов появляется покраснение кожных покровов. Симптомы подчелюстного лимфаденита проявляются постепенно. Первая стадия характеризуется подвижными, имеющими четкие очертания, слегка воспаленными лимфатическими узлами. При пальпации возникают легкие болевые ощущения. Спустя два-три дня отмечается значительное увеличение размеров лимфатических узлов и опухоль подчелюстной поверхности по нижнему направлению. Слизистая оболочка ротовой полости воспаленная, имеет покраснения. Температура тела повышается до 38°С. Диагностирование лимфаденита на этом этапе заболевания и начале лечебного процесса, имеет вполне благоприятный прогноз и практически полное излечение. При отсутствии качественного лечения, происходит повышение температуры тела больного до 41°С, усиление болевых ощущений, лимфатические узлы становятся бордового цвета. Есть большая опасность возникновения нагноений лимфатических узлов. В виду частых воспалений верхних дыхательных путей, подчелюстной лимфаденит чаще всего возникает у детей.
Симптомы хронического лимфаденита шейного отдела на первом этапе заболевания характеризуются припухлостью лимфатических узлов, появлением головных болей, общим недомоганием, повышением температуры тела, потерей аппетита. Характер заболевания определяет размеры нагноения, которые колеблются от одного до нескольких спаянных узелков. Лимфатический узел острой формы по внешнему виду очень похож на фурункул.
Симптомы хронического лимфаденита в паховой области сопровождаются увеличением и уплотнением лимфатических узлов. Наблюдается высокая температура, боли при движении, возникающие внизу живота и сочетающиеся с общим недомоганием. Бывают случаи, когда заболевание поражает практически все лимфатические узлы и имеет симптомы гнойного лимфаденита. В таких случаях, возможно развитие абсцесса, требующего безотлагательного хирургического вмешательства.
Симптомы хронического лимфаденита подмышечной впадины очень похожи с общими симптомами заболевания. Лимфатические узлы воспаляются, повышается температура тела больного. При гнойной форме лимфаденита наблюдается интоксикация, при этом лимфатические узлы и окружающие их соединительные ткани сливаются в один конгломерат. При пальпации ощущаются сильные болевые ощущения, отмечается значительное повышение температуры.
Хронический неспецифический лимфаденит
При вялотекущих или рецидивирующих воспалительных заболеваниях, например, хроническом тонзиллите, воспалительных заболеваниях зубов, а также в результате слабовирулентной микрофлоры возможен хронический неспецифический лимфаденит. Так же хронический неспецифический лимфаденит может являться следствием острого лимфаденита, когда воспаление в лимфатических узлах не прекращается, а принимает форму хронического заболевания. Переход хронического воспаления лимфатических узлов в гнойную фазу заболевания происходит достаточно редко и такие воспаления носят продуктивный характер. Латентная инфекция при обострениях провоцирует гнойное расплавление лимфатических узлов. Проявление симптомов хронического неспецифического лимфаденита характеризуется увеличением лимфатических узлов. При пальпации они плотные на ощупь и малоболезненные, спаек между ними или окружающими тканями нет. По мере разрастания в лимфатических узлах соединительных тканей происходит уменьшение их размеров. Бывают случаи, когда выраженное разрастание соединительных тканей и сморщивание лимфатических узлов провоцирует лимфостазы, отеки, расстройство лимфообращения и даже слоновость. Необходимо дифференцировать хронический неспецифический лимфаденит и увеличение лимфатических узлов при других заболеваниях, таких как, сифилис, лимфогранулематоз, дифтерия, грипп, туберкулёз, злокачественные образования. Целесообразно проводить диагностику хронического неспецифического лимфаденита основываясь на объективной оценке всех клинических признаков болезни. В случае, когда возникают сомнения, возможно проведение пункционной биопсии лимфатических узлов или гистологическое исследование полностью удаленного лимфатического узла. Это очень важно при проведении дифференциальной диагностики хронического лимфаденита и злокачественных образований и их метастазов.
В большинстве случаев хронический неспецифический лимфаденит имеет благоприятный прогноз. Как правило, исход заболевания проявляется рубцеванием. Соединительная ткань замещает лимфоидную ткань, лимфатический узел уменьшается в своих размерах, становится плотным на ощупь.
[12], [13], [14], [15], [16]
Хронический лимфаденит шеи
Хронический лимфаденит шеи является одним из наиболее частых болезней этой области тела человека. Это обстоятельство объясняется множеством лимфатических узлов и непосредственной близостью шейного отдела к ротовой полости и началу верхних дыхательных путей, которые являются местом частого проникновения экзогенных инфекций. Вообще, тело человека насчитывает около восьмисот лимфатических узлов, и более трёхсот из них расположены именно на шее. Поэтому хронический лимфаденит шеи – наиболее частое заболевание, как среди детей, так и среди взрослых.
Воспалительный процесс проникает в лимфатические узлы верхнего шейного отдела. По характеру патологических изменений в лимфатических узлах бывают серозно-продуктивные, ихорозно-гнойные и продуктивные лимфадениты.
Вторичной патологией, обычно вызываемой гноеродной микрофлорой, например, стафилококками, стрептококками – является хронический лимфаденит шеи. При хроническом лимфадените шеи, как специфическом, так и неспецифическом, происходит множественное поражение лимфатических узлов. В некоторых случаях возможно двустороннее поражение лимфатических узлов. Такие поражения являются осложнениями инфекционных болезней ротовой полости или верхних дыхательных путей, носоглотки.
Вялотекущий процесс, в ходе которого преобладают продуктивные компоненты приводят к увеличению лимфатических узлов в течении длительного времени. При этом лимфатические узлы увеличены в размерах и малоболезненные при пальпации. Обильное развитие фиброзной ткани делает невозможным полную редукцию лимфатического узла, процесс рассасывания лимфатического узла проходит очень медленно.
Хронический лимфаденит шеи, как правило, подвергается консервативному лечению. Но прежде всего, необходима санация первичного воспалительного очага. Затем применяют физиотерапевтические методы лечения, назначение антибиотиков. Большие лимфатические узлы, которые не поддаются консервативному лечению, подлежат хирургическому удалению. Следует отметить, что рентгенотерапия при хроническом лимфадените шеи категорически противопоказана, в виду опасности возникновения опухоли щитовидной железы.
[17], [18], [19]
Хронический подчелюстной лимфаденит
Одной из разновидностей и самой распространенной формой воспаления лимфатических узлов является хронический подчелюстной лимфаденит. Возникновение хронического подчелюстного лимфаденита обуславливается всевозможными воспалительными процессами в ротовой полости. Это может быть поражение кариеса, хронический тонзиллит, и многочисленные заболевания мягких тканей десен. Хронический подчелюстной лимфаденит может быть признаком возникновения проблем с зубами или деснами.
Симптомы хронического подчелюстного лимфаденита определяются наличием болезненных лимфатических узлов, тугих на ощупь, располагающихся под нижней частью челюсти. Эти боли отдаются в область ушной раковины, кожные покровы воспаленных участков имеют покраснения, температура тела больного увеличивается. Отмечается нарушение сна. Заболевание имеет постепенный характер своего развития, основные признаки проявляются поочередно. Первоначально при воспалении лимфатические узлы еле прощупываются, при пальпации ощущается легкая боль. На этой стадии заболевания лимфатические узлы достаточно подвижны, имеют четкие границы. В дальнейшем лимфатические узлы увеличиваются в размерах, возникают болезненные ощущения, не позволяющие двигать челюстью. Через два-три дня лимфатические узлы становятся очень крупными, кожа вокруг них становиться бордового цвета и приобретает вид как бы растянутой. Слизистая оболочка ротовой полости воспалена, попытки движений челюстью провоцируют усиливающуюся боль. Повышение температуры тела может достигать 38°С. Наблюдается отсутствие аппетита, равнодушное отношение ко всему, что происходит вокруг, возникает чувство хронической усталости, нарушается сон. На данном этапе заболевания очень важно определить очаг инфекции, это позволит излечить заболевание. Но, к сожалению, очень часто больные практикуют самолечение, которое не дает положительного результата. Обращаются к специалистам уже когда лимфатические узлы становятся кроваво красного цвета, боль имеет стреляющий характер, в температура тела достигает 40°С. Такие случаи очень опасны, в виду того что в лимфатических узлах скапливается гной. Самолечение в случаях хронического подчелюстного лимфаденита недопустимо!
Имеются некоторые сложности диагностики хронического подчелюстного лимфаденита, в виду его схожести с воспалениями слюнных желез, подчелюстного ложа или около челюстным инфильтратом. Бывают трудности с определением локализации воспалительного процесса.
Курс лечения хронического воспаления подчелюстных лимфатических узлов первоначально начинается с ликвидации первичного инфекционного очага. При этом необходимо строгое соблюдение строгих мер гигиены.
Гнойная форма воспаления подчелюстных лимфатических узлов лечится с применением антибиотиков. Значительные гнойные воспаления лимфатических узлов удаляются хирургическим вмешательством.
[20], [21], [22], [23], [24], [25]
Хронический шейный лимфаденит
Хронический шейный лимфаденит или, говоря простым языком, шейный лимфаденит это воспаление лимфатических узлов в области шеи, которое продолжается длительное время. Это заболевание характерно для людей с ослабленной иммунной системой. Хронический шейный лимфаденит проявляется при проявлениях простудных заболеваний и гриппа. Хронический шейный лимфаденит развивается, как правило, у детей и не является опасным заболеванием. Воспаление лимфатических узлов взрослого человека происходит в несколько осложненной форме. Лимфатическая система человека моментально реагирует на всевозможные вирусы и инфекции, которые попадают в организм. Увеличение размеров лимфатических узлов и их уплотнение, прежде всего, является сигналом, свидетельствующем о воспалительном процессе в организме.
В исключительных случаях увеличенные лимфатические узла преобразуются в злокачественные образования.
Основными причинами хронического шейного лимфаденита считаются всевозможные заболевания верхних дыхательных путей, например, ангина, пневмония, грипп, острые респираторные заболевания. В некоторых случаях хронический шейный лимфаденит могут спровоцировать заболевания ротовой полости – пародонтоз, гингивит, кариес. При условии латентного их протекания.
Проникновение в организм всевозможных видов инфекций является основной причиной воспалительных процессов в лимфатических узлах. Возбудителями этих инфекций, как правило, являются стафилококки, стрептококки и другие гноеродные бактерии.
Хронический шейный лимфаденит регулярно проявляется даже при незначительных симптомах простудных заболеваний или гриппа. Люди с ослабленной иммунной системой имеют значительные риски заболевания хроническим шейным лимфаденитом.
Характерные симптомы хронического шейного лимфаденита достаточно легко обнаружить самостоятельно. Прежде всего, наличие небольших уплотнений на шее, при пальпации которых, ощущается боль. Общее состояние больного характеризуется как усталое, чувствуется недомогание, температура тела повышается. У маленьких детей наблюдается интоксикация организма. Размер увеличенных лимфатических узлов изменяется в зависимости от стадии заболевания. При отсутствии квалифицированного лечения хроническая форма лимфаденита может стать острой. Если температура тела больного поднимается более 38°С, лимфатические узлы становятся очень болезненными необходима срочная госпитализация. Не допускайте таких ситуаций, своевременное квалифицированное лечение способствует скорейшему выздоровлению.
Курс лечения хронического шейного лимфаденита начинают с установления основной причины воспалительного процесса. Противопоказано прогревание лимфатических узлов при воспалительных процессах! Назначение лекарственных препаратов противовоспалительного действия практикуют в тех случаях, когда организм не справляется с инфекцией самостоятельно. После курса лечения лимфатические узлы постепенно восстанавливают свои функции первоначальный внешний вид.
[26], [27], [28]
причины, симптомы, диагностика и лечение
Лимфаденит – это неспецифическое или специфическое воспалительное поражение лимфоузлов. Лимфаденит характеризуется местной болезненностью и увеличением лимфатических узлов, головной болью, недомоганием, слабостью, повышением температуры тела. Диагностика лимфаденита проводится с помощью сбора анамнеза и физикального обследования; этиология уточняется путем биопсии измененного лимфоузла. Лечение лимфаденита осуществляется с учетом выделенного возбудителя и включает антибиотикотерапию, физиотерапию. При формировании абсцесса или аденофлегмоны производится их вскрытие и дренирование.
Общие сведения
Воспалительная реакция лимфоузлов при лимфадените – это барьерная функция лимфатической системы, которая ограничивает распространение инфекции по организму. Обычно лимфаденит возникает как осложнение первичного воспаления какой-либо локализации. Инфекционные возбудители (микроорганизмы и их токсины) проникают в регионарные лимфоузлы с током лимфы, которая оттекает из первичного гнойного очага. Иногда к моменту развития лимфаденита первичный очаг уже ликвидируется и может оставаться нераспознанным. В других случаях лимфаденит возникает при непосредственном проникновении инфекции в лимфатическую сеть через поврежденную кожу или слизистую.
Лечением лимфаденита занимаются сосудистые хирурги, в частности, специалисты в области флебологии и лимфологии. При лимфадените чаще происходит поражение подчелюстных, шейных, подмышечных, реже - подколенных, локтевых, паховые лимфоузлов. Встречается воспаление глубоких лимфоузлов (тазовых, подвздошных).
Лимфаденит
Причины лимфаденита
Возбудителями неспецифического лимфаденита обычно выступает гноеродная флора - стафилококки и стрептококки, а также выделяемые ими токсины и продукты тканевого распада, которые проникают в лимфоузлы лимфогенным, гематогенным или контактным путем. Первичным очагом при неспецифическом лимфадените могут являться гнойные раны, панариции, фурункулы, карбункулы, флегмоны, рожистое воспаление, трофические язвы, тромбофлебит, кариес, остеомиелит. Местные воспалительные процессы чаще сопровождаются регионарным лимфаденитом.
Лимфаденит у детей часто бывает связан с воспалительными процессами ЛОР-органов (гриппом, отитом, хроническим тонзиллитом, ангиной), детскими инфекциями (скарлатиной, дифтерией, паротитом), а также кожными заболеваниями (пиодермией, экссудативным диатезом, инфицированной экземой и др.). Причиной специфического лимфаденита являются возбудители туберкулеза, сифилиса, гонореи, актиномикоза, чумы, сибирской язвы, туляремии и др. инфекций.
Классификация
По течению лимфаденит бывает острым и хроническим. Острый лимфаденит проходит в своем развитии 3 фазы – катаральную, гиперпластическую и гнойную.
Начальные патологические процессы при лимфадените характеризуются застойной гиперемией кожи над увеличенным лимфоузлом, расширением синусов и слущиванием их эндотелия. Далее следуют явления экссудации и серозного пропитывания паренхимы узла, лейкоцитарной инфильтрации и пролиферации лимфоидной ткани. Эти структурные изменения соответствуют катаральной и гиперпластической стадиям лимфаденита с локализацией патологических процессов в пределах капсулы лимфоузла. При неблагоприятном дальнейшем развитии наступает гнойное расплавление лимфоузла с образованием инкапсулированного абсцесса или прорывом инфицированного содержимого в окружающую клетчатку – развитием паралимфаденита и аденофлегмоны. Особой тяжестью течения отличается ихорозный лимфаденит, возникающий при гнилостном распаде лимфоузлов.
Реже встречаются фибринозный лимфаденит, характеризующийся обильной экссудацией и выпадением фибрина, и некротический лимфаденит, развивающийся вследствие быстрого и обширного омертвения лимфоузла. Также выделяют особую форму лимфаденита – геморрагическую, характеризующуюся имбибицией (пропитыванием) лимфоузла кровью при сибирской язве или чуме.
При простой и гиперпластической форме лимфаденит может принимать хроническое течение. При лимфадените в воспаление может вовлекаться одиночный лимфоузел, или несколько расположенных рядом лимфатических узлов. В зависимости от этиологии и возбудителя различают специфические и неспецифические лимфадениты.
Симптомы лимфаденита
Острый неспецифический процесс манифестирует с болезненности регионарных лимфоузлов и увеличения их размеров. При катаральной и гиперпластической форме увеличенные узлы легко можно прощупать, их болезненность незначительна, общие нарушения слабо выражены или отсутствуют. Лимфаденит нередко протекает с вовлечением лимфатических сосудов – лимфангитом.
В случае нагноения узел становится плотным и болезненным, развивается общая интоксикация – лихорадка, потеря аппетита, слабость, головная боль. Нарастают местные явления - гиперемия и отек в области пораженного узла, контуры лимфоузла становятся нечеткими за счет периаденита. Больной вынужден щадить пораженную область, поскольку при движениях боли усиливаются. Довольно скоро наступает гнойное расплавление лимфатического узла и в области инфильтрата становится заметна флюктуация.
Если сформировавшийся абсцесс не вскрыть вовремя, может произойти прорыв гноя наружу или в окружающие ткани. В последнем случае развивается аденофлегмона, которая характеризуется разлитым плотным и болезненным инфильтратом с отдельными участками размягчения. При гнилостной форме лимфаденита при пальпации узла ощущается газовая крепитация (похрустывание). При деструктивных процессах прогрессируют общие нарушения – нарастает лихорадка, тахикардия, интоксикация.
Лимфаденит у детей протекает бурно с высокой температурой, недомоганием, потерей аппетита, нарушением сна. Возможными тяжелыми осложнениями может стать генерализация инфекции с развитием сепсиса.
При хроническом неспецифическом лимфадените лимфоузлы увеличенные, малоболезненные, плотные, не спаяны с окружающими тканями. Исходом хронического лимфаденита становится сморщивание узлов вследствие замещения лимфоидной ткани соединительной. Иногда разрастание соединительной ткани вызывает расстройство лимфообращения: отеки, лимфостаз, слоновость.
Для специфического гонорейного лимфаденита типичны увеличение и резкая болезненность паховых лимфоузлов. Туберкулезный лимфаденит протекает с высокой температурой, выраженной интоксикацией, периаденитом, нередко некротическими изменениями узлов. Лимфаденит при сифилисе характеризуется односторонним умеренным увеличением цепочки лимфоузлов, их неспаянностью между собой и с кожей. При сифилитическом лимфадените никогда не происходит нагноения лимфоузлов.
Осложнения
Осложнениями гнойного лимфаденита могут стать тромбофлебит, лимфатические свищи, септикопиемия. Прорыв гноя из трахеобронхиальных лимфоузлов в бронхи или пищевод приводит к образованию бронхопульмональных или пищеводных свищей, медиастиниту. Развитие лимфаденита может явиться исходной точкой для распространенных гнойных процессов – аденофлегмоны и сепсиса. Исходом хронического лимфаденита может стать рубцевание лимфоузла с соединительнотканным замещением лимфоидной ткани. В некоторых случаях может развиваться нарушение лимфооттока и лимфедема.
Диагностика
Распознавание острого неспецифического лимфаденита поверхностной локализации незатруднительно. При этом учитывается анамнез и совокупность клинических проявлений. Сложнее диагностируются осложненные формы лимфаденита, протекающие с периаденитом и аденофлегмоной, вовлечением клетчатки средостения и забрюшинного пространства. Во всех случаях необходимо установление первичного гнойного очага. Дифференциальную диагностику острого лимфаденита проводят с остеомиелитом, флегмоной, нагноившейся атеромой и др.
При хроническом лимфадените, как правило, требуется проведение пункционной биопсии лимфатического узла или его иссечения с гистологическим анализом. Это необходимо для различения хронической формы лимфаденита и системных заболеваний (саркоидоза), лимфогрануломатоза, лейкоза, метастатического поражения лимфоузлов при раковых опухолях и др.
Диагностика специфических лимфаденитов опирается на комплекс клинико-лабораторных данных. Для выявления туберкулеза проводятся туберкулиновые пробы Манту и Пирке. При микроскопическом исследовании пунктата обнаруживаются гигантские клетки Пирогова-Лангганса. В ходе рентгенографии грудной клетки могут выявляться туберкулезные очаги в легких; при исследовании мягких тканей шеи, подчелюстной, подмышечной, паховой зоны на снимках определяются кальцинаты в виде плотных теней.
При сифилитическом лимфадените в пунктате обнаруживаются бледные трепонемы. К диагностике специфических лимфаденитов привлекаются специалисты-фтизиатры, венерологи, инфекционисты. При необходимости пациентам с лимфаденитом выполняется УЗДГ лимфатических сосудов, КТ, МРТ пораженных сегментов, лимфосцинтиграфия, рентгеноконтрастная лимфография.
Лечение лимфаденита
Катаральный и гиперпластический острый лимфаденит лечится консервативно. Необходимо создание покоя для области поражения, проведение адекватной антибиотикотерапии на основании чувствительности микробной флоры, УВЧ-терапии, витаминотерапии. При гнойном процессе показано вскрытие гнойного лимфаденита, аденофлегмоны, дренирование и санация очага по принципам ведения гнойных ран. Назначается активная дезинтоксикационная и антибактериальная терапия.
При хроническом неспецифическом лимфадените требуется устранение основного заболевания, поддерживающего воспаление в лимфоузлах. Специфические лимфадениты лечатся с учетом этиологического агента и первичного процесса (сифилиса, гонореи, туберкулеза, актиномикоза и др.).
Прогноз и профилактика
Своевременное этиотропное лечение лимфаденита позволяет избежать распространения и генерализации процесса. Профилактика лимфаденитов требует предупреждения микротравм, инфицирования ран и ссадин, потертостей кожи. Также необходимо своевременное лечение очагов инфекции (ангины, кариеса зубов), вскрытие гнойных образований (панарициев, фурункулов).
Лимфаденит - симптомы, лечение, профилактика, причины, первые признаки
Общие данные
Чаще всего поражаются лимфатические узлы, расположенные под кожей в паху, в подмышечной впадине, на шее, под нижней челюстью, под затылком. Нередко встречается гнойный лимфаденит, при котором лимфатический узел постепенно расплавляется, превращается в скопление гноя.
Причины развития лимфаденита
Главная причина развития лимфаденита – попадание в лимфатический узел болезнетворных микроорганизмов— стрептококков и стафилококков. Чаще всего патология развивается в качестве осложнения другого гнойно-воспалительного заболевания, например, флегмоны (гнойное воспаление жировой ткани), панариция (гнойное воспаление пальца), кариеса и пульпита, ангины, остеомиелита (гнойное воспаление кости) и др.
Особые формы лимфаденита возникают при сифилисе, туберкулезе, актиномикозе и некоторых других заболеваниях.
Когда в организме появляется очаг гнойного воспаления, болезнетворные микроорганизмы проникают из него в лимфатические сосуды и достигают лимфатических узлов. Так как лимфатические узлы служат естественным иммунным барьером, здесь микробы задерживаются и могут вызывать воспаление. Так развивается лимфаденит. Может быть поражен один или несколько рядом расположенных узлов.
Признаки лимфаденита
При остром лимфадените возникает припухлость и покраснение на коже, боль. Если пораженный лимфатический узел находится на руке и на ноге, его воспаление приводит к нарушению движений. Сам лимфоузел прощупывается под кожей в виде плотной шишки, он увеличен в размерах. При нагноении на месте узла возникает полость, заполненная гноем. Повышается температура тела. Отмечается ухудшение общего состояния: озноб, недомогание.
Если организм не может справиться с инфекцией, а лечение отсутствует, острая форма лимфаденита переходит в хроническую. На некоторое время симптомы утихают. Боли проходят, температура тела снижается до 36,6-37⁰C. В дальнейшем происходит чередование обострений и нормализации состояния. Это приводит со временем к снижению иммунитета, проникновению болезнетворных организмов в другие органы, развитию аутоиммунных заболеваний.
Зачастую симптомы лимфаденита выражены настолько сильно, что основное заболевание, в результате которого развилось воспаление лимфатического узла, отходит на второй план.
Осложнения лимфаденита
Если лимфаденит сопровождается нагноением, то со временем несколько соседних лимфатических узлов расплавляются, на их месте образуется большая полость с гноем. При этом состояние больного ухудшается. При распространении болезнетворных организмов в жировую ткань, окружающую лимфатический узел, развивается ее гнойное воспаление — флегмона.
Осложнением лимфаденита может стать тромбофлебит — воспаление стенки вены и образование на ней тромбов. При нарушениях иммунной защиты инфекция попадает в кровь и разносится по всему организму, в различных органах возникают гнойные очаги — развивается сепсис. При хроническом гнойном лимфадените может образоваться свищ — отверстие, соединяющее лимфоузел с поверхностью кожи. Во время обострений он каждый раз открывается, и из него выделяется гной.
Что можете сделать вы?
Хронический лимфаденит, особенно если он не сопровождается нагноением, может существовать в течение длительного времени. Во время обострений пораженный лимфатический узел увеличивается и становится болезненным, может повышаться температура тела. В остальное время симптомы отсутствуют. Даже если воспаленный лимфатический узел не причиняет особых проблем, хронический очаг воспаления способствует снижению иммунитета и повышению риска аутоиммунных заболеваний. Поэтому лимфаденит в любом случае нуждается в лечении. При возникновении симптомов заболевания нужно срочно обратиться к хирургу.
Что может сделать врач?
Обследование при лимфадените включает общий анализ крови, может включать ультразвуковое исследование и биопсию лимфатического узла (берут фрагмент ткани лимфатического узла при помощи специальной иглы и отправляют на исследование в лабораторию).
Если острый лимфаденит не сопровождается нагноением, то его можно лечить без операции. Врач назначает антибиотики, физиопроцедуры (УВЧ-терапия). Очень важно устранить основной очаг воспаления, из которого инфекция проникла в лимфатический узел.
При гнойном лимфадените всегда проводят хирургическое лечение. Во время операции вскрывают гнойник, удаляют из него весь гной, промывают его антисептиками и ставят дренаж на несколько дней.
При хроническом лимфадените также проводят хирургическое лечение: необходимо ликвидировать воспаленный лимфатический узел и другие очаги инфекции. Если имеется свищ, то его полностью иссекают. После операции назначают антибиотики.
Операции при лимфадените обычно проводят в стационаре.
Материал подготовлен редакцией проекта «Здоровье Mail.ru».
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
Лимфаденопатия: что это такое, виды, код по МКБ-10
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Богатая тромбоцитами плазма
- [В] Вазектомия .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Дарсонвализация .. Дофамин
- [Ж] Железы .. Жиры
- [З] Заместительная гормональная терапия
- [И] Игольный тест .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Лучевая терапия
- [М] Магнитотерапия .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Общий анализ крови .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (невус)
- [С] Секретин .. Сыворотка крови
- [Т] Таламус .. Тучные клетки
- [У] Урсоловая кислота
- [Ф] Фагоциты .. Фитотерапия
- [Х] Химиотерапия .. Хоспис
- [Ц] Цветовой показатель крови .. Цианоз
- [Ш] Штамм
- [Э] Эвтаназия .. Эстрогены
- [Я] Яд .. Язва желудка